польза и вред / bwell-swiss.ru
Помните, как наши мамы и бабушки заставляли нас дышать над картошкой?
Сейчас нам и в голову не придет такое, а тогда, в нашем детстве, так лечили любую простуду. На смену «картошке» пришли ингаляторы (небулайзеры). Но всегда ли оправдано их применение? Давайте разберемся.
С помощью современных медицинских ингаляторов проводятся, так называемые «холодные» ингаляции. Раствор с их помощью доставляется непосредственно в место назначения: трахею, бронхи, и даже бронхиолы . Ингаляторы могут отличаться по способу и механизму «измельчения» крупных молекул лекарственных веществ, однако цель у них одна — вылечить кашель, главный спутник большинства ОРЗ.
Но всегда ли ингаляционная терапия полезна?
Что нужно знать родителям, чтоб не навредить себе и ребенку:
Во-первых :
Ингаляции назначаются врачом! Доктор при осмотре обязательно выслушает легкие, определит локализацию источника кашля и после этого рекомендует то или иное лекарственное средство, которое с помощью современных приборов будет доставляться точно по назначению.
Во-вторых:
Нужно выбрать правильный ингалятор. И это желательно сделать заранее, не дожидаясь эпидемии. Иначе будете покупать то, что есть в наличии. И, возможно, даже по заоблачным ценам. Большинство врачей рекомендуют для домашней аптечки приобрести именно компрессорный небулайзер, например PRO-115 или PRO-110. Они не имеют ограничений по видам используемых лекарств для ингаляционной терапии. В комплекте с прибором обычно идут как взрослая, так и детская маски. А в комплекте к небулайзерам В.Well идут одна взрослая, две детские маски разных размеров, мундштук и насадка для носа, поэтому они прекрасно подходят для всех членов семьи, в том числе для самых маленьких.
В-третьих:
Есть лекарства, направленные на разжижение трудно отделяемой вязкой мокроты, и их нельзя применять детям младше 2 лет, а так же нельзя вдыхать слишком глубоко (их задача действовать в трахеях и крупных бронхах, не ниже). Ни в коем случае не занимайтесь самолечением, всегда доверяйте выбор лекарственного препарата сильнее физраствора доктору.
Кроме того, лекарства на основе трав в небулайзерах применять так же опасно, как и масляные растворы. Травы способны вызвать острую аллергическую реакцию, сопровождаемую резким спазмом дыхательных путей, а масляные растворы, образуя пленку в бронхиолах, нарушают газообмен что может спровоцировать «масляную» пневмонию.
Применение травяных отваров и масляных растворов допустимо лишь в ингаляторах, таких, как «Чудо Пар»
Так же стоит помнить:
Ингаляцию можно начинать если температура тела ребенка ниже 37,5 С.
Если у ребенка отмечалась даже единожды аллергическая реакция на лекарственные препараты применять новые лекарства в виде ингаляции можно только после проведения специфической пробы на аллергию или в присутствии врача, способного при необходимости оказать помощь.
При правильном , а главное разумном, применении ингаляционная терапия значительно облегчает и сокращает время течения большинства респираторных заболеваний.
Поделитесь статьёй с друзьями
Ингаляция при боли в горле: когда можно использовать небулайзер
Читайте в этой статье:
Что такое небулайзер и в чем его плюсы
Эффективность небулайзера
Можно ли делать ингаляции при ангине?
Виды ангины и особенности лечения
Как использовать небулайзер для лечения гнойной ангины?
Правила проведения ингаляций
Ингаляции как способ лечения ангины
Боль в горле – частый спутник гриппа, простудных и воспалительных заболеваний. Одним из наиболее эффективных методов лечения считаются ингаляции, которые проводятся при помощи специального прибора – небулайзера.
Что такое небулайзер и в чем его плюсы
Словом «небулайзеры» обозначается разновидность ингаляторов, которые обеспечивают более точное воздействие на определенные участки дыхательных путей.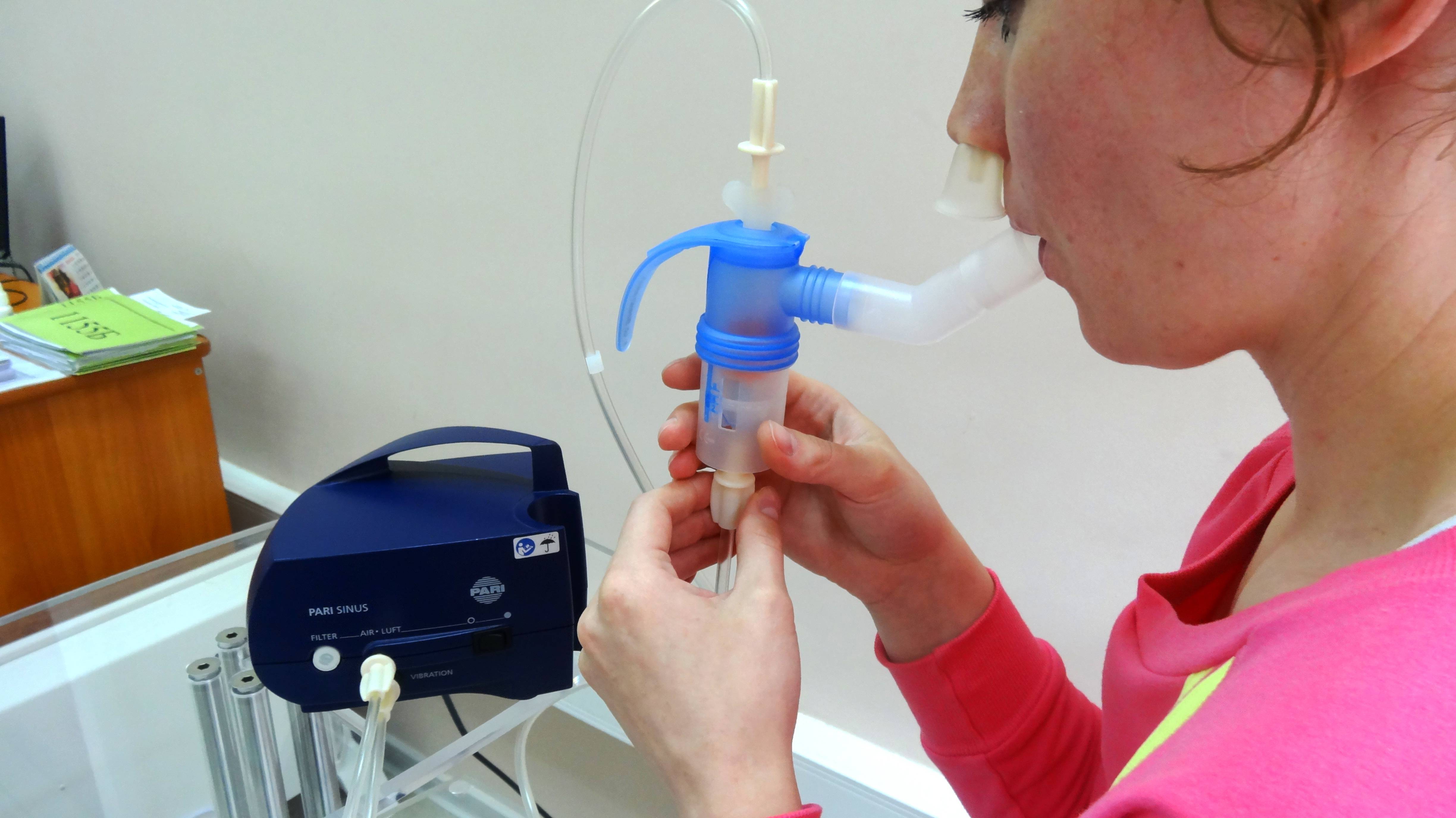 Такие аппараты преобразуют жидкие лекарства в аэрозоли и доставляют их в органы дыхания. Раньше этот метод применялся только в медицинских учреждениях, но сейчас существуют удобные и простые в использовании домашние приборы.
Такие аппараты преобразуют жидкие лекарства в аэрозоли и доставляют их в органы дыхания. Раньше этот метод применялся только в медицинских учреждениях, но сейчас существуют удобные и простые в использовании домашние приборы.
Использование небулайзера для ингаляции дает сразу несколько преимуществ:
Лекарственные препараты целенаправленно доставляются к очагам поражения, существенно усиливая эффект;
В отличие от народного метода вдыхания пара, при использовании ингалятора отсутствует риск ожога слизистой оболочки;
Прибор подходит для лечения совсем маленьких детей, тяжелых больных;
Отсутствуют газы и растворители, вызывающие раздражение дыхательных путей, как это бывает при использовании дозирующего аэрозольного ингалятора.
К тому же небулайзер позволяет четко дозировать количество лекарственных препаратов и не требует специальных навыков: пользоваться им может каждый желающий, достаточно прочитать инструкцию и точно следовать ей.
Эффективность небулайзера
Ингаляции для горла обеспечивают комплексное действие:
Подавляют воспаление;
Снимают отек;
Уничтожают возбудителей болезни;
Увлажняют слизистую, стимулируют восстановление ее клеток;
Повышают местный иммунитет.
Но есть и некоторые противопоказания. Нельзя использовать небулайзер при температуре тела выше 37.5о, сердечной недостаточности, аритмии, легочном кровотечении. Запрет действует для людей, которые недавно перенесли инфаркт либо инсульт, а также при некоторых заболеваниях дыхательной системы.
Можно ли делать ингаляции при ангине?
Использование небулайзера при ангине – вполне обоснованное решение, поскольку этот метод помогает быстрее снять воспаление и удалить налет. Однако процедуру следует проводить только после консультации с врачом, который подбирает лекарственные средства и их дозировку.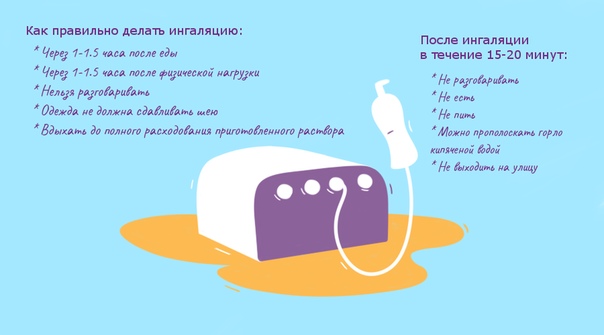
Ангина – это один из видов тонзиллита, т.е. воспаления в небных миндалинах. Заболевание сопровождается сильным дискомфортом и болью при глотании, покраснением миндалин, увеличением их объема, появлением гнойных пробок, язв, белого налета.
Ингаляции при ангине назначаются как дополнение к полосканиям и приему лекарств. Существует несколько причин воспользоваться таким прибором:
Ингаляции позволяют сократить длительность острой фазы болезни и время приема медикаментов, а также их дозы;
Воздействие на дыхательные пути предотвращает опасные осложнения, которые часто развиваются на фоне ангины;
Процедура способствует снятию болезненности, останавливает воспалительный процесс;
При ингаляциях разжижается слизь, выходящая из носа, снимается отек в носовых пазухах и облегчается дыхание.
Ингаляции при ангине ускоряют заживление поврежденных тканей и в целом способствуют быстрому выздоровлению.
Виды ангины и особенности лечения
Как лечить ангину, может определить только врач, исходя из состояния пациента, клинической картины, имеющихся противопоказаний, а также вида заболевания. Ангина бывает:
Катаральной – с распространением инфекции на слизистую оболочку миндалин, болями в горле при глотании, отеком тканей, покраснением горла. Такой вид заболевания часто сопровождается повышением температуры;
Лакунарной – с глубоким поражением миндалин, их сильным покраснением, появлением желто-белого налета, скоплением гноя в лакунах. Такая ангина сопровождается общей интоксикацией организма;
Некторической – с отмиранием участков тканей. Данный вид болезни встречается редко.
Одной из разновидностей воспаления миндалин является фолликулярная или гнойная ангина. В этом случае появляются мелкие точки гноя и гнойные пузырьки на задних стенках миндалин. Из-за этого возникает сильная боль в горле, постоянное першение. Иногда заболевание сопровождается фарингитом, тогда к симптомам присоединяется еще и кашель.
Из-за этого возникает сильная боль в горле, постоянное першение. Иногда заболевание сопровождается фарингитом, тогда к симптомам присоединяется еще и кашель.
Как использовать небулайзер для лечения гнойной ангины?
Для лечения гнойной ангины тоже можно использовать небулайзер. Это позволит блокировать распространение болезнетворных бактерий на значительную территорию, помочь восстановлению тканей миндалин. В некоторых случаях этот метод позволяет отказаться от применения противомикробных препаратов или, как минимум, сократить их дозировку.
Дополнительным плюсом использования небулайзера при ангине является обезболивающий эффект. Это особенно важно для детей, ведь при появлении боли в горле они вполне могут отказываться от еды. Недостаточное поступление в организм питательных веществ создает дополнительную нагрузку на все системы, препятствует быстрому выздоровлению. После ингаляции болезненности снижается или совсем пропадает, и ребенка становится значительно проще накормить.
Препараты для проведения ингаляций подбирает доктор, самолечение может привести к негативным, и даже опасным последствиям. Обычно в таких случаях назначаются:
Хлорфилипт – когда причиной болезни является стрептококк;
Мирамистин – антисептический препарат, устраняющий патогенные микроорганизмы;
Диоксидин – оказывает дезинфицирующее действие на миндалины;
Тонзилгон – обладает обеззараживающим и противовоспалительным действием.
Первые три препарата обязательно разбавляются физраствором в дозировке, назначенной врачом. Можно делать ингаляции с минеральной водой – Нарзаном, Боржоми, Ессентуки. Это позволит устранить отечность в носоглотке, активизировать восстановление поврежденных тканей, блокировать деятельность болезнетворных бактерий.
Правила проведения ингаляций
Для получения эффекта необходимо правильно выполнять ингаляции небулайзером:
Процедура проводится не менее, чем через час после еды;
За час исключаются все виды физической нагрузки, курение;
Предварительно нужно хорошо прополоскать горло;
Длительность сеанса – 5-8 минут у детей и 8-10 минут – у взрослых;
В день проводится не меньше 2 и не больше 6 процедуры;
Раствор для небулайзера следует приготовить непосредственно перед применением;
Температура раствора должна быть комнатной;
Лекарственные пары нужно вдыхать ртом и выдыхать носом;
Вдыхать пары следует плавно, без спешки, чтобы лекарство задерживалось в ротовой полости, в области горла.

Ингаляции проводятся в спокойном состоянии, в удобной позе. Во время сеанса нельзя разговаривать, двигаться. Желательно помолчать еще на протяжении получаса после процедуры, а также на время отказаться от еды и питья. Около 30-40 минут нельзя выходить на улицу, особенно в холодное время года. Лучше всего полежать примерно полчаса после проведения ингаляции.
Пред применением небулайзер следует продезинфицировать, протерев насадку специальным средством, например, перекисью водорода. Стоит предварительно измерить температуру, поскольку при наличии жара проводить ингаляцию нельзя. После сеанса все детали небулайзера нужно промыть.
Ингаляции как способ лечения ангины
Также в лечении першения и боли в горле используйте необходимые лекарства совместно с ингаляцией. Так вы ускорите процесс восстановления. Ингаляции небулайзером при ангине помогают снять боль и ускорить выздоровление. Процедура применяется в комплексе с другими терапевтическими методами. Проводить ее можно в домашних условиях с помощью специального прибора, но перед этим обязательно нужно проконсультироваться с врачом по поводу целесообразности такого лечения, вида и дозировки препаратов, частоты и длительности сеансов.
Проводить ее можно в домашних условиях с помощью специального прибора, но перед этим обязательно нужно проконсультироваться с врачом по поводу целесообразности такого лечения, вида и дозировки препаратов, частоты и длительности сеансов.
Сколько дышать ингалятором взрослому и ребенку
Ларингиты, трахеиты, фарингиты, бронхиты сопровождают нас с тех пор, как ребенок начал ходить в детский сад. Устав от бесконечных сиропов, таблеток и инъекций, обратились к опытному педиатру, который и порекомендовал купить ингалятор в качестве домашнего средства лечения насморка и кашля. Выбирали долго, тщательно изучали каждую модель. После приобретения возник вопрос, сколько дышать ингалятором, чтобы не нанести вреда организму. Скрупулезно собирали материал и хотим поделиться полученной информацией.
Сколько дышать ингалятором взрослому и ребенку при кашле
Ингаляции при кашле различной природы очень эффективны. Лекарственное средство распыляется в мелкодисперсный аэрозоль и целенаправленно поступает в пораженную зону дыхательных путей. При этом препарат минует кишечник и желудок, что позволяет достичь быстрого результата. Но любые фармсредства требуют дозированного применения. И очень важно знать, сколько дышать ингалятором взрослому и ребенку при кашле:
При этом препарат минует кишечник и желудок, что позволяет достичь быстрого результата. Но любые фармсредства требуют дозированного применения. И очень важно знать, сколько дышать ингалятором взрослому и ребенку при кашле:
- процедуры с физраствором для разжижения мокроты и увлажнения дыхательных путей – взрослым и подросткам для одной процедуры взять 3 мл и дышать не менее 5 минут, детям допускается брать до 2 мл в течение 2-х минут; как правило, регулярность – дважды в сутки в течение 5-7 дней; при необходимости разрешается до 4-х раз в сутки в течение 7 дней;
- для лечения влажного кашля пользуются лазолваном или амбробене – их разводят физраствором; малышам до 1-го года не больше 1 мл до двух раз ежесуточно в течение пяти дней; старшим детям и взрослым дозу увеличивают до 2-3 мл с такой же периодичностью;
- сухой кашель устраняют с помощью беродуала; взрослым и детям больше 12 лет для лечения необходимо 40 капель препарата, детям до 6 лет нужно уменьшить вдвое – до 20 капель, малышам дошкольного возраста потребуется 10 капель; процедуры проводятся трижды в день на протяжении пяти дней;
- при бронхитном кашле эффективны ингаляции с раствором фурацилина – взрослым и подросткам необходимо 4 мл готовой смеси; процедуры проводятся дважды в лень в течение пяти суток.

В медицинской практике используется множество лекарственных средств от кашля разной природы – аллергического, астматического, бактериального, бронхитного. Выбор конкретного препарата всегда оставляйте за лечащим врачом. Он же устанавливает дозировку, продолжительность и сроки ингаляционных процедур. Самолечение в данном случае противопоказано, поскольку чревато серьезными осложнениями.
Сколько дышать ингалятором взрослому и ребенку при насморке
Насморк относится к числу самых распространенных недугов среди дошкольников. У малышей многие сосудосуживающие средства вызывают высыхание слизистой, аллергическую реакцию. На собственном опыте убедились, что гораздо эффективнее использовать ингаляции. Выбрали на сайте ingalyator-market.ru/ingalyatory/b-well-wn-114-child-cena – ингалятор B.Well WN-114 kids для ребенка простой, удобный аппарат для домашнего применения. Правила использования:
- абсолютно безопасны и комфортны процедуры с физраствором или минеральной водой (типа Боржоми или Нарзана) – допускается дышать ежедневно с интервалом в 4 часа по 5 минут детям и до 10 минут взрослым в течение 5-10 дней до улучшения состояния;
- для облегчения состояния при насморке можно применять эфирные масла (эвкалипта, хвойных растений, облепихи) – процедуры проводится один раз в сутки на протяжении 5-10 дней; используется только паровой ингалятор с крупнодисперсным аэрозолем – мелкие частицы могут достигнуть бронхиол и стать причиной масляной пневмонии;
- прополис перед ингаляцией необходимо растворить физраствором (1:20) – для процедуры взять готового раствора в количестве 3 мл, заполнить ингалятор и дышать в течение 10 минут взрослым, можно и детям – до 5 минут.

При насморке допускаются ингаляции отварами лекарственных трав – календулы, шалфея, череды, ромашки. Новорожденным и младенцам ингаляции проводятся не больше 1 мин, поскольку носовые проходы у них очень узкие и могут закупориться набухшей слизью. Ингаляции у детей вне зависимости от продолжительности производятся обязательно в присутствии взрослых.
Ошибки при использовании небулайзера
Совсем недавно, обратившись к терапевту или лору, пациенты при болезнях органов дыхания стали получать от врачей рекомендации приобрести небулайзер – новый вид ингалятора, способного распылить лекарство на мельчайшие частички, покрывающие самые отдалённые участки дыхательных путей. Впечатления от использования этого устройства у пациентов разные. Кому-то небулайзер помог, а кому-то ещё больше усложнил ситуацию. Причиной этого являются ошибки, возникающие из-за неумения многих пользоваться этим ингалятором. Именно об этих ошибках мы и расскажем в нашей статье.
Первая ошибка – использование небулайзера при малейших простудных заболеваниях. Это устройство эффективно, когда воспалена слизистая гортани либо нижние дыхательные пути, к примеру, когда у пациента наступил бронхит или стеноз гортани. От этих болезней вылечиться можно только при распылении лекарства на мелкие составляющие, поступающие во время ингаляции глубоко в органы дыхания и оседающие там в высокой концентрации. В этом случае слизистая носа и глотка получают лекарства в гораздо меньшем количестве, чем при распылении обычным спреем.
Чтобы лекарственные средства оседали в верхних дыхательных путях, частицы аэрозоля должны быть крупнее и, соответственно, тяжелее. Поэтому лечение фарингита или обычного насморка при помощи небулайзера требует от небулайзера некоторой дополнительной функциональности. Например, в небулайзерах Little Doctor поставляются распылители как для верхних дыхательных путей (фарингит, ларингит, ангина и т.п.), так и для нижних дыхательных путей (бронхит, астма и др. )
)
Второй ошибкой является самостоятельный подбор лекарства. По мнению специалистов самостоятельный отбор отхаркивающего препарата может спровоцировать появление бронхообструкций, стать причиной увеличения количества мокроты. Только врачи способны определить тип кашля, его мокроту, вязкость, сужаемость просвета бронхов, появился ли бронхоспазм, отекла ли слизистая. И по результатам осмотра он уже сможет подобрать тип ингаляционной терапии. Конечно, существуют некоторые общие рекомендации при самых распространенных болезнях или при симптоматическом лечении. Об этих рекомендациях можно будет прочитать в нашей следующей статье.
Третьей и очень серьезной ошибкой является заливание в дозаторы масляных растворов. В результате этого осевшие на бронхах жиры нарушают газообмен, что приводит к самым непредсказуемым последствиям, может довести до отёка лёгких или даже до так называемой масляной пневмонии. Для использования масляных растворов существуют масляные ингаляторы, эффективность которых — тема для отдельной статьи. Что касается травяных настоек и отваров, то в данном случае некоторые врачи советуют их использовать в небулайзере, который после ингаляции необходимо тщательнейшим образом очистить. Чтобы не испортить прибор, такие лекарства перед использованием процеживают через сделанную из целлюлозы бумагу, которая помогает оставить все микрочастицы. Однако, лучше не рисковать прибором и покупать готовые лекарства в аптеке.
Что касается травяных настоек и отваров, то в данном случае некоторые врачи советуют их использовать в небулайзере, который после ингаляции необходимо тщательнейшим образом очистить. Чтобы не испортить прибор, такие лекарства перед использованием процеживают через сделанную из целлюлозы бумагу, которая помогает оставить все микрочастицы. Однако, лучше не рисковать прибором и покупать готовые лекарства в аптеке.
Четвёртой ошибкой является неправильная время выполнения ингаляций. Частота ингаляций назначается врачом в зависимости от сложности заболевания, в среднем три раза за день. Ингаляцию, по мнению специалиста, следует делать после еды (через один час). В это время происходит увеличение внутрибрюшного давления и происходит давление органов живота на диафрагму, вследствие чего выполняется уменьшение дыхательного объёма. Ингаляции, назначенные для разжижения мокроты делаются за несколько (минимум за 4) часов до сна. За это время пациент успеет откашляться. В противном случае произойдёт застой мокрот, в результате чего утром появится продуктивный кашель. Ингаляции с использованием бронходилататоров делаются перед сном (за один час). За это время произойдёт стимулирование сердечно-сосудистой системы.
В противном случае произойдёт застой мокрот, в результате чего утром появится продуктивный кашель. Ингаляции с использованием бронходилататоров делаются перед сном (за один час). За это время произойдёт стимулирование сердечно-сосудистой системы.
Пятой ошибкой является отмена ингаляций при высоких температурах. В данном случае нельзя принимать паровые ингаляции, поскольку они увеличивают жар. Их также нельзя делать при наступлении бронхозпазма, обструктивного синдрома, отёке слизистой. Иначе это приведёт к ещё большему увеличению отёка, спазма, обструкции бронхов. Но ингаляции при помощи небулайзера при соответствующих показаниях делаются с наступлением лихорадки, поскольку лечение в данном случае выполняется с помощью мелкодисперсной смеси, у которой комнатная температура.
Шестой ошибкой является использование небулайзера после того, как ним подышал другой пациент. Многие семьи в целях экономии используют небулайзер «по кругу»: подышал идин из членов семьи, за ним другой и так далее. Так нельзя делать. Перед каждой ингаляцией составляющие небулайзера (мундштук, дозатор или маска) следует обработать антисептическим средством, прокипятить или хотя бы просто облить кипящей водой.
Так нельзя делать. Перед каждой ингаляцией составляющие небулайзера (мундштук, дозатор или маска) следует обработать антисептическим средством, прокипятить или хотя бы просто облить кипящей водой.
Выводы очевидны: перед использованием небулайзера проконсультируйтесь с врачом, именно он должен назначать лечение. Кроме того в компрессорных и и ультразвуковых небулайзерах нельзя использовать масляные растворы, это может привести к осложнениям. И последнее, но не менее важное: у каждого пользователя небулайзера должны быть свои личные принадлежности для ингаляций — маска, мундштук, канюли (насадки для ингаляций через нос). Запасные маски можно докупить отдельно. Таким образом Вы обезопасите себя и своих родных от ремиссии болезни.
Просмотреть ассортимент компрессорных небулайзеров можно в разделе:
Компрессорные небулайзеры
Небулайзеры с детскими масками:
Детсткие небулайзеры
Пользуйтесь небулайзером и будьте здоровы!
Поделиться этой статьей
Твитнуть Поделиться Поделиться Google+ Pinterest
Комментарии (0)
Пока нет комментариев
Что надо знать о COVID-19 пневмонии
Чем опасна пневмония при COVID-19? Какие симптомы нельзя оставлять без внимания? Как восстановить здоровье легких после коронавирусной пневмонии? Можно ли делать ингаляции, если заболел COVID-19? Эти и другие вопросы журналист информационного портала «Здоровые люди» задала главному внештатному пульмонологу Минздрава, заведующей отделом пульмонологии и хирургических методов лечения болезней органов дыхания РНПЦ пульмонологии и фтизиатрии, к. м.н. Елене Давидовской.
м.н. Елене Давидовской.
Чем пневмония, вызванная коронавирусом, отличается от обычной?
Пневмония, ассоциированная с коронавирусной инфекцией (COVID-19 пневмония), – особый вид поражения легких, который более точно отражает термин «пневмонит». Это подразумевает вовлечение в патологический процесс интерстициальной ткани легких, альвеолярных стенок и сосудов. То есть воспаление развивается во всех структурах легких, участвующих в газообмене, что препятствует нормальному насыщению крови кислородом.
Возможно ли при ковиде бессимптомное воспаление легочной ткани, когда несмотря на изменения в легких у пациентов нет ни кашля, ни одышки, ни лихорадки?
Бессимптомное или малосимптомное течение больше характерно для форм заболевания без поражения легких. Действительно, при проведении компьютерной томографии (КТ) органов грудной клетки у пациентов с легким течением COVID-19 могут обнаруживаться КТ-признаки вирусной пневмонии нетяжелого течения. При этом газообменная функция легких не страдает, количество кислорода, доставляемого в кровь, остается нормальным, и не требуется изменения терапевтической тактики.
При этом газообменная функция легких не страдает, количество кислорода, доставляемого в кровь, остается нормальным, и не требуется изменения терапевтической тактики.
Когда, как правило, появляются такие симптомы при коронавирусе, как дыхательный дискомфорт, одышка?
Инкубационный период инфекции, вызываемой вирусом SARS-CoV-2, составляет в среднем 5-7 суток (от 2 до 14), а значит, и симптомы могут появляться в эти сроки. Течение болезни может быть разным – от нетяжелых проявлений обычной ОРВИ (повышение температуры тела, кашель, слабость, головная боль) до тяжелой пневмонии с дыхательной недостаточностью. Всегда стоит внимательно относиться к таким проявлениям болезни, как одышка (нарастание частоты дыхания), чувство нехватки воздуха, боли или чувство стеснения в груди в любой период болезни.
Изменения в легких появляются у большинства пациентов, перенесших COVID-19?
В большинстве случаев – до 80% – коронавирусная инфекция протекает нетяжело, без вовлечения легких. COVID-19 пневмонии развиваются примерно в 20% случаев заболевания, из них от 2 до 10% могут протекать тяжело. Длительность течения и последствия болезни зависят от многих факторов: объема поражения легких, сопутствующих заболеваний, своевременности обращения за медицинской помощью, соблюдения рекомендаций по лечению, возможности развития осложнений и др.
COVID-19 пневмонии развиваются примерно в 20% случаев заболевания, из них от 2 до 10% могут протекать тяжело. Длительность течения и последствия болезни зависят от многих факторов: объема поражения легких, сопутствующих заболеваний, своевременности обращения за медицинской помощью, соблюдения рекомендаций по лечению, возможности развития осложнений и др.
Когда следует выполнять КТ при тяжелой ковидной пневмонии? Есть ли необходимость в повторном исследовании?
Действительно, в силу высокой чувствительности метод КТ является основным для выявления характерных для COVID-19 изменений в легких. В комплексной оценке вместе с историей развития болезни, эпидемиологическими данными и клинической картиной КТ позволяет с высокой степенью вероятности подтвердить случай коронавирусной инфекции. Однако стоит отметить несколько важных моментов:
— применение КТ для скрининга (т.е. выявления патологии при отсутствии симптомов) как пневмоний в целом, так и при COVID-19 (в том числе при положительных лабораторных тестах) нецелесообразно;
— применительно к коронавирусной инфекции, выявленные на КТ изменения у пациентов с бессимптомной или легкой формами заболевания без факторов риска не влияют на тактику лечения;
— при легком течении COVID-19 КТ-диагностика проводится по клиническим показаниям при наличии факторов риска или с целью дифференциальной диагностики с другими патологическими состояниями;
— проведение КТ исследования целесообразно выполнять в сроки не ранее 3-5 дней с момента появления симптомов;
— оценка динамики течения и исхода выявленной ранее COVID-19 пневмонии проводится по клиническим показаниям, сроки определяются индивидуально.
Отличается ли снимок компьютерной томографии у пациента с коронавирусной пневмонией и обычной пневмонией?
Лучевые методы диагностики, к которым в том числе относится КТ, не заменяют комплексную клиническую диагностику. Наличие характерных КТ-признаков позволяет определить вероятность (с градацией «высокая-средняя-низкая-нехарактерные признаки») COVID-19 пневмонии и установить объем поражения.
Какие существуют методы лечения коронавирусной пневмонии?
Подходы к лечению COVID-19 формировались и менялись по мере появления информации о течении инфекции, понимания механизмов ее развития и возможных последствий на основании анализа большого количества международных публикаций и результатов исследований, накапливающегося клинического опыта. Спустя год от начала пандемии в арсенале применяемых лекарственных средств этиотропной терапии с доказанной эффективностью по-прежнему нет.
При COVID-19 пневмонии важное место занимают немедикаментозные методы – прон-позиция (положение лежа на животе) как самостоятельная лечебная мера, кислородотерапия, варианты аппаратной респираторной поддержки. Во всех случаях коронавирусной инфекции необходимо следить за объемом потребляемой жидкости.
Во всех случаях коронавирусной инфекции необходимо следить за объемом потребляемой жидкости.
Учитывая механизмы развития заболевания, в алгоритм фармакотерапии COVID-19 пневмоний включены противовирусные препараты, лекарственные средства для профилактики тромбообразования, гормональная противовоспалительная терапия, при наличии признаков присоединения бактериальной инфекции — антибиотики.
Несмотря на алгоритмизацию терапевтических подходов, что, несомненно, важно в эпидемических условиях, объем фармакотерапии и выбор конкретных препаратов из каждой группы определяет врач, и только исходя из конкретной клинической ситуации и индивидуальных особенностей пациента.
Всегда ли нужно пациентов с пневмониями, вызванными коронавирусной инфекцией, лечить в больнице?
В домашних условиях возможно лечение нетяжелой пневмонии у человека без факторов риска, при наличии условий, обеспечивающих изоляцию и соблюдение рекомендаций по лечению, а также врачебный (в том числе дистанционный) контроль.
Можно ли при коронавирусной пневмонии делать ингаляции?
При коронавирусной инфекции от ингаляций (паровые ингаляции, небулайзерная терапия), как аэрозольобразующих процедур, стоит отказаться. Исключения составляют дозирующие ингаляционные устройства – аэрозольные и порошковые, использующиеся для постоянной базисной терапии и неотложной помощи при хронических заболеваниях – бронхиальной астме и хронической обструктивной болезни легких.
Небулайзерная терапия должна применяться лишь по жизненным показаниям с соблюдением мер предосторожности распространения инфекции через аэрозоль (изоляция пациента во время ингаляции, проветривание после ингаляции, обработка поверхностей антисептиками).
Как восстановить легкие после коронавирусной пневмонии? Например, дыхательная гимнастика. Когда можно начинать? Сразу после выздоровления или стоит подождать?
Период восстановления после COVID-19 пневмонии, как и «набор» восстановительных процедур, зависит от тяжести перенесенной пневмонии и тех изменений, которые остались в легких после заболевания. Кроме того, для определения программы восстановления имеют значение сопутствующие заболевания, вес, уровень физической тренированности до болезни и др.
Кроме того, для определения программы восстановления имеют значение сопутствующие заболевания, вес, уровень физической тренированности до болезни и др.
Реабилитация после COVID-19
Начинать реабилитационные мероприятия можно после купирования острого воспалительного процесса – нормализации температуры тела, улучшения или нормализации лабораторных показателей (требуется оценка врача!) и при отсутствии признаков декомпенсации сопутствующих заболеваний.
Реабилитационные программы включают дыхательную гимнастику, лечебную физкультуру, лечебный массаж, сбалансированное питание, питьевой режим, физиотерапевтические процедуры.
В случаях, когда после перенесенной тяжелой пневмонии в легких сохраняются обширные участки поствоспалительных изменеий, одышка, уровень насыщения крови кислородом (сатурация — SpO2) по данным пульсоксиметрии ниже 95% и потребность в кислородной поддержке, на реабилитацию может потребоваться несколько месяцев.
Информация подготовлена по материалам сайта 24health.by
С какого возраста можно делать ингаляции детям | Med-magazin.ua
Для повышения эффективности лекарственной терапии, применяемой в ходе лечения простудных заболеваний у детей, врачи рекомендуют в обязательном порядке комбинировать ее с физиотерапевтическими процедурами. Чаще всего педиатры назначают ингаляционные процедуры с использованием специального ингалятора – небулайзера. Именно поэтому родители часто задают вопрос, с какого возраста можно пользоваться ингалятором детям, и какие препараты для этого пригодятся.
Особенность небулайзера заключается в том, что он доставляет лекарственный препарат к непосредственному месту действия в форме аэрозоля. Максимальная температура, до которой он может прогреваться, комнатная, что выгодно отличает небулайзер от парового ингалятора, используя который можно получить термический ожог.
На вопрос, со скольки месяцев можно пользоваться ингалятором, может ответить только врач, особенно если необходимо использовать лекарственные препараты. Во многих источниках указывается возраст – 1 месяц, но в любом случае родители должны обратиться к врачу и только после его рекомендации начинать процедуры.
Для лечения малыша надо приобрести не только ингалятор, а и специальную маску, нельзя использовать не соответствующую по размеру маску, так как она не будет плотно прилегать к лицу, и лекарственный аэрозоль будет попадать не в дыхательные пути, а в окружающее пространство. Эффективность процедуры снижается, так как необходимая концентрация препарата в дыхательных путях не будет достигнута.
В руководстве пользователя указано со скольки лет можно пользоваться ингалятором, что также надо учитывать в ходе терапии. Что касается препаратов для ингаляции, то их набор и дозы может рассчитать педиатр в соответствии с состоянием ребенка, интенсивностью заболевания и возможными аллергическими реакциями.
Статья полезна для 19 из 23 пользователей
Сколько дышать ингалятором взрослым и детям по времени и по дням курса лечения
Ингаляция – один из наиболее эффективных способ лечения заболеваний дыхательных путей. Во-первых, лекарство непосредственно доставляется к области воспаления. Во-вторых, распылённая форма лекарства быстрее вступает во взаимодействие с микробами, разжижает мокроту и создаёт условия для удаления слизи. В-третьих, оно быстрее всасывается в кровь и способствует скорейшему выздоровлению.
В современной медицине для терапии дыхательной системы используется небулайзер – аппарат, преобразующий лекарство в аэрозольную форму, легко вдыхаемую пациентом. Благодаря компактности, доступности и цене аппарата, ингаляции можно делать дома.
Содержание статьи
Правила использования ингаляторов в домашних условиях
Соблюдая дозировку, предписанную врачом, приготовить необходимое количество смеси лекарственного вещества и физраствора. Удобно сядьте, плотно прижав маску к лицу. Во время процедуры рекомендуется глубоко и ровно дышать, помогая лекарству легче проникнуть в бронхи.
Удобно сядьте, плотно прижав маску к лицу. Во время процедуры рекомендуется глубоко и ровно дышать, помогая лекарству легче проникнуть в бронхи.
Справка:
- Процедура проводится не ранее чем через 1,5 часа после приёма пищи.
- Строго соблюдать дозировку лекарственного раствора или время процедуры.
- Приём питья и еды не раньше 30-60 минут после процедуры ингаляции.
- Нельзя делать ингаляции при температуре выше 37,5 градуса, гнойной ангине, сердечной недостаточности и при высоком артериальном давлении.
Также продолжительность процедуры может зависеть от модели небулайзера. Подробные сведения о возможностях аппарата можно узнать из характеристик и инструкций к устройству.
Сколько времени может дышать ингалятором взрослый
Средняя продолжительность процедуры для взрослых составляет 10 минут, в зависимости от количества лекарства. Поэтому, если при заливке раствора не удалось соблюсти дозу, прописанную врачом, рекомендуется при осуществлении процедуры следить за количеством лекарства по шкале на стаканчике аппарата. В любом случае не стоит превышать время вдыхания раствора сверх 15 минут.
В любом случае не стоит превышать время вдыхания раствора сверх 15 минут.
В случае использования небулайзера несколькими членами семьи, необходимо делать перерыв в его работе на полчаса и дезинфицировать маску после каждого сеанса.
Сколько времени можно дышать ингалятором (небулайзером) ребёнку (при первой и последующих ингаляциях)
Проведение ингаляций ребёнку обусловлено темпераментом и состоянием больного. Однако, для минимальной пользы от процедуры она должна длиться не меньше 5–6 минут. В силу новизны и страха маленького пациента первый сеанс может составить не менее 3 минут. Так как во время ингаляции необходимо спокойно дышать, рекомендуется предварительно создать условия для более спокойного приёма лекарства (включить любимый мультфильм, музыку или почитать ему сказку).
Размеренный голос мамы и тактильное воздействие поможет оказать успокаивающее воздействие на малыша. Существуют модели небулайзеров, позволяющие делать ингаляции в лежачем положении.
После первого знакомства с новой аппаратурой дальнейшие процедуры длятся дольше. Время для маленьких детей составляет 5–7 минут, для детей старшего возраста 7–10 минут. Общая продолжительность каждого сеанса не может превышать 10 минут.
Важно! Остатки разведённого лекарства не хранят.
Частота проведения ингаляций в домашних условиях
Традиционно ингаляции делаются дважды в день. По назначению врача количество процедур может быть увеличено.
Курс лечения рекомендуется продолжать 5–10 дней. Длительность курса варьируется от применяемого лекарства.
Сколько раз в день можно дышать ингалятором
Как правило, ингаляция проводиться через 1-1,5 часа после трапезы. В случае применения 2 раз в день – после завтрака и после ужина. При назначении мирамистина или беродуала возможно использование ингалятора трижды за день. Осложнения и обострения некоторых заболеваний допускают проведение ингаляций до 4 раз в день. В таких случаях необходимо наблюдение и консультации врача.
В таких случаях необходимо наблюдение и консультации врача.
Сколько дней можно дышать ингалятором
Любой тип кашля лечится с использованием ингаляций. Срок лечения зависит от назначения врача или от его результатов: от 2–3 дней до 10–11 дней.
Внимание! Самолечение рекомендовано при длительном использовании устройства.
Важно! Данная статья не является руководством к действию, не является официальной информацией ВОЗ или докторов. Просим вас быть осторожными и за советами обращаться к своему доктору.
Подпишитесь на наши Социальные сети
Травма от вдыхания — StatPearls — Книжная полка NCBI
Непрерывное обучение
Травма от вдыхания — это широкий термин, который включает воздействие на легкие широкого спектра химических веществ в различных формах, включая дым, газы, пары или пары. У пациентов, подвергшихся воздействию огня, часто наблюдается травма, вызванная вдыханием дыма. Вдыхание дыма — одно из наиболее часто встречающихся травм от вдыхания, и ему уделяется основное внимание в этой информации. Информация, касающаяся внешних термических ожогов и проглатывания щелочи, не обсуждается.В этом упражнении рассматривается представление об ингаляционной травме и подчеркивается роль межпрофессиональной группы в ее ведении.
Вдыхание дыма — одно из наиболее часто встречающихся травм от вдыхания, и ему уделяется основное внимание в этой информации. Информация, касающаяся внешних термических ожогов и проглатывания щелочи, не обсуждается.В этом упражнении рассматривается представление об ингаляционной травме и подчеркивается роль межпрофессиональной группы в ее ведении.
Цели:
Опишите этиологию травмы органов дыхания.
Обзор лечения травмы органов дыхания.
Кратко описать лечение ингаляционной травмы.
Объясните важность улучшения координации помощи между членами межпрофессиональной команды для улучшения результатов для пациентов, пострадавших от ингаляционной травмы.
Введение
Поражение при вдыхании — это широкий термин, который включает воздействие на легкие широкого спектра химических веществ в различных формах, включая дым, газы, пары или пары.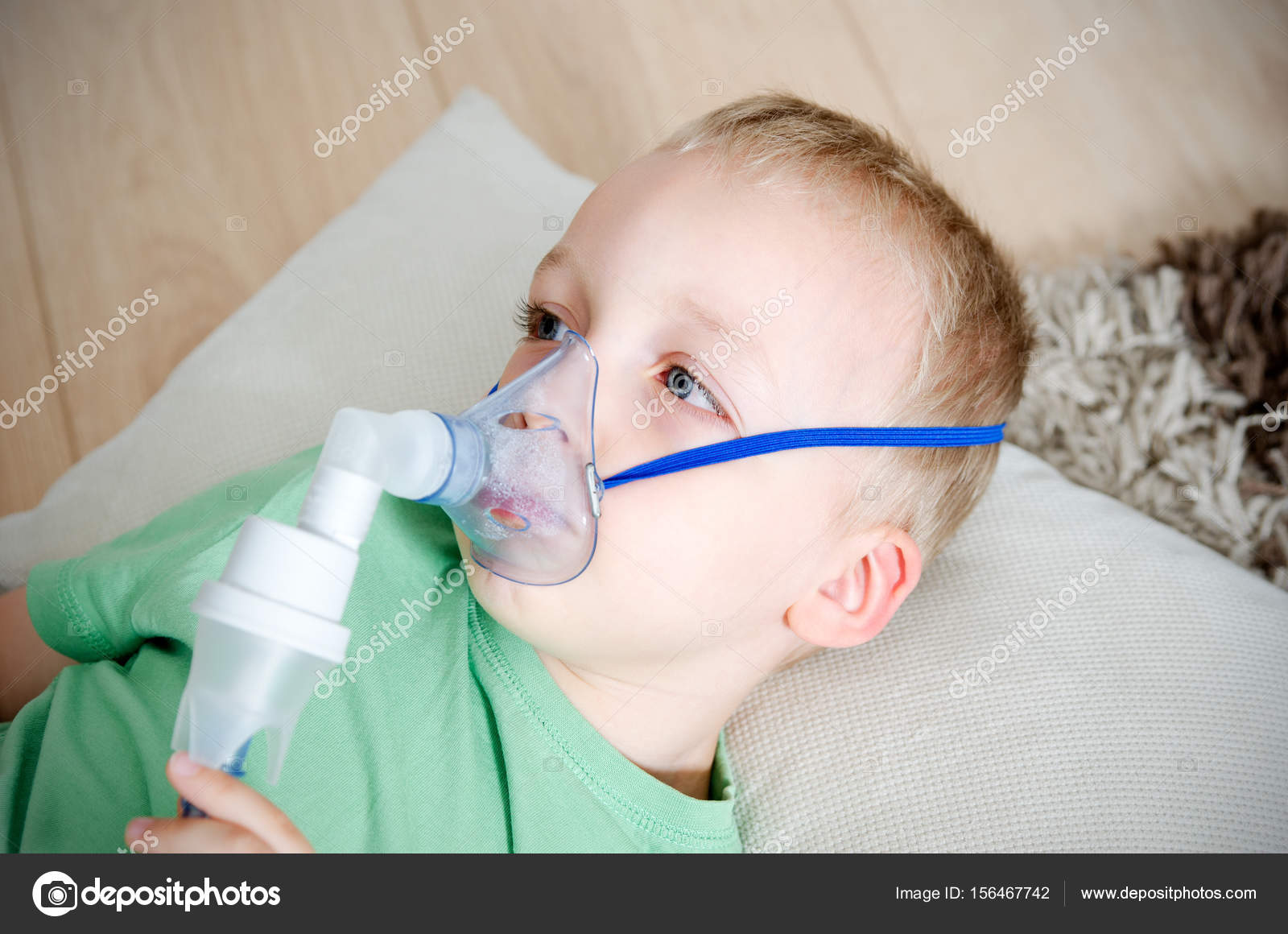 У пациентов, подвергшихся воздействию огня, часто наблюдается травма, вызванная вдыханием дыма. Вдыхание дыма — одно из наиболее часто встречающихся травм от вдыхания, и ему уделяется основное внимание в этой информации. Информация, касающаяся внешних термических ожогов и проглатывания щелочи, не обсуждается.[1] [2] [3] [4] [5]
У пациентов, подвергшихся воздействию огня, часто наблюдается травма, вызванная вдыханием дыма. Вдыхание дыма — одно из наиболее часто встречающихся травм от вдыхания, и ему уделяется основное внимание в этой информации. Информация, касающаяся внешних термических ожогов и проглатывания щелочи, не обсуждается.[1] [2] [3] [4] [5]
Этиология
Травмы от вдыхания дыма возникают, когда дыхательная система пациента подвергается прямому воздействию тепла от огня, а также токсичных химикатов, которые образуются при разложении материалов во время горение. Состав дыма меняется от каждого пожара в зависимости от сжигаемых материалов, количества кислорода, доступного для огня, и характера пожара. Пожары с высоким содержанием кислорода и высокой температурой часто не производят большого количества дыма. Пожары с низким содержанием кислорода часто представляют собой пожары с более низкой температурой, и эти более низкие температуры часто приводят к появлению более токсичных химикатов, таких как окись углерода. Другими распространенными токсичными соединениями, образующимися в дыме, являются аммиак, диоксид углерода, цианистый водород, альдегиды, диоксид серы и диоксид азота. Эти различные элементы образуют комбинацию газов, взвешенных в воздухе твердых частиц и паров жидкости, которые смешиваются с окружающим воздухом с образованием дыма. Вдыхание этих компонентов при воздействии дыма вызывает повреждение как верхних, так и нижних дыхательных путей. [6] [7] [8]
Другими распространенными токсичными соединениями, образующимися в дыме, являются аммиак, диоксид углерода, цианистый водород, альдегиды, диоксид серы и диоксид азота. Эти различные элементы образуют комбинацию газов, взвешенных в воздухе твердых частиц и паров жидкости, которые смешиваются с окружающим воздухом с образованием дыма. Вдыхание этих компонентов при воздействии дыма вызывает повреждение как верхних, так и нижних дыхательных путей. [6] [7] [8]
Эпидемиология
Согласно отчетам FEMA, в 2015 году в США произошло 380 940 пожаров в жилых домах, в результате которых погибло 2565 человек и было получено 11 475 травм в результате пожаров.Число смертей не уменьшалось с 2006 года и увеличилось на 2%, несмотря на снижение на 9% количества травм от пожаров за тот же период. Основной причиной смерти от пожаров остается дыхательная недостаточность, а от травм от вдыхания дыма страдает треть всех пострадавших от ожогов.
Патофизиология
Повреждение при вдыхании влияет на дыхательную систему через повреждение дыхательных путей (включая носовые ходы, заднюю часть ротоглотки, гортани, трахеи, бронхов) или повреждение паренхимы (альвеолы). Место, где происходит повреждение, сложное. Термическая травма часто затрагивает только уровень гортани. Химические токсины / раздражители могут вызвать повреждение только дыхательных путей, только альвеол или обоих. В частности, растворимость в воде газов или паров и физические характеристики твердых частиц для паров и аэрозолей важны для определения места повреждения. Более водорастворимые химические вещества часто повреждают влажную слизистую оболочку верхних дыхательных путей, не вызывая повреждения альвеол. Примеры хорошо растворимых в воде химических веществ включают аммиак и диоксид серы.Химические токсины с низкой растворимостью в воде могут достигать паренхимы легких без повреждения дыхательных путей.
Место, где происходит повреждение, сложное. Термическая травма часто затрагивает только уровень гортани. Химические токсины / раздражители могут вызвать повреждение только дыхательных путей, только альвеол или обоих. В частности, растворимость в воде газов или паров и физические характеристики твердых частиц для паров и аэрозолей важны для определения места повреждения. Более водорастворимые химические вещества часто повреждают влажную слизистую оболочку верхних дыхательных путей, не вызывая повреждения альвеол. Примеры хорошо растворимых в воде химических веществ включают аммиак и диоксид серы.Химические токсины с низкой растворимостью в воде могут достигать паренхимы легких без повреждения дыхательных путей.
Повреждение ткани дыхательных путей вызывает повышенное выделение слизи, отек, обнажение эпителия, изъязвление слизистой оболочки и кровоизлияние. Препятствие потоку воздуха часто вызвано отеком тканей, сужающим проходы, и слизью / кровью / жидкостью, препятствующими потоку воздуха. Псевдомембраны также могут образовываться в трахее или бронхах, вызывая облитерирующий бронхиолит и вызывая пневмонию. Повреждение паренхимы легких вызывает повреждение как эпителия, так и эндотелия, что приводит к отеку легких и, возможно, к острому респираторному дистресс-синдрому (ОРДС) из-за широко распространенной альвеолярно-капиллярной утечки.Прямая термическая травма редко проходит через голосовые связки, потому что даже перегретый воздух быстро охлаждается носоглоткой и ротоглоткой, прежде чем вызвать повреждение нижних дыхательных путей. Большинство повреждений нижних дыхательных путей вызвано частицами дыма и содержащимися в них химическими веществами. [9] [10]
Псевдомембраны также могут образовываться в трахее или бронхах, вызывая облитерирующий бронхиолит и вызывая пневмонию. Повреждение паренхимы легких вызывает повреждение как эпителия, так и эндотелия, что приводит к отеку легких и, возможно, к острому респираторному дистресс-синдрому (ОРДС) из-за широко распространенной альвеолярно-капиллярной утечки.Прямая термическая травма редко проходит через голосовые связки, потому что даже перегретый воздух быстро охлаждается носоглоткой и ротоглоткой, прежде чем вызвать повреждение нижних дыхательных путей. Большинство повреждений нижних дыхательных путей вызвано частицами дыма и содержащимися в них химическими веществами. [9] [10]
Гистопатология
Гистопатология ингаляционного повреждения паренхимы представляет собой диффузное альвеолярное повреждение (ДАД): диффузный отек с некрозом эпителия и отслоением клеток. После этой начальной фазы происходит образование гиалиновой мембраны.Наконец, DAD может организовываться, приводя к пролиферации пневмоцитов типа II с резорбцией гиалиновых мембран и экссудатов, а также к пролиферации фибробластов. Долгосрочные эффекты DAD включают как полное выздоровление, так и стойкий интерстициальный фиброз. Многие вдыхаемые химические токсины вызывают DAD.
Долгосрочные эффекты DAD включают как полное выздоровление, так и стойкий интерстициальный фиброз. Многие вдыхаемые химические токсины вызывают DAD.
Анамнез и физические данные
Высокий показатель подозрительности важен для всех клиницистов при оценке пациентов на предмет ингаляционных травм. Важно выяснить, было ли воздействие дымом, пламенем и / или возможными химическими веществами (как промышленными, так и бытовыми).Продолжительность воздействия, место воздействия (например, если оно было в замкнутом пространстве) и любая потеря сознания также важны. Пациенты могут быть без сознания при обращении, и может потребоваться опрос первых респондентов / спасателей. Продолжительность воздействия часто больше для педиатрических и пожилых пациентов, поскольку часто они будут подвергаться более длительному воздействию из-за дезориентации или проблем с подвижностью. Дети также часто прячутся от дыма или огня, тем самым увеличивая время воздействия. Педиатрические пациенты также имеют увеличенную минутную вентиляцию с более высокой частотой дыхания по сравнению со взрослыми, что увеличивает количество воздействия.
Сбор анамнеза должен быть полным и тщательным. Пациенты с ожогами могут иметь обширные внешние травмы, но вдыхание дыма может повлиять на тех, у кого нет внешних признаков ожогов. Пациенты, страдающие от вдыхания дыма, могут иметь симптомы жжения в носу или горле (которое часто вызывается раздражающим химическим токсином), кашель с повышенным выделением мокроты, стридор и одышка с хрипами или хрипами. Симптомы одинофагии после воздействия табачного дыма также должны вызывать подозрение на возможное отравление при вдыхании.Пациенты могут иметь системные симптомы, такие как головная боль, делирий, галлюцинации и даже могут находиться в коме. Различные этиологии могут вызывать изменения психического статуса, включая гипоксию, гиперкарбию или удушье (угарный газ, цианистый водород). В случаях, когда анамнез ограничен, некоторые результаты физикального обследования могут указывать на возможную травму от дыхания.
Медицинский осмотр должен включать поиск ожогов на лице, например, выпадения волос на лице и интраназальных волос, а также углеродистого материала или копоти во рту или мокроты. Могут быть задействованы добавочные мышцы, тахипноэ, цианоз, стридор и хрипы / хрипы / хрипы. Обнаружение стридора или турбулентности / шума верхних дыхательных путей часто является признаком надвигающегося нарушения проходимости дыхательных путей, и следует настоятельно рассмотреть возможность быстрой интубации.
Могут быть задействованы добавочные мышцы, тахипноэ, цианоз, стридор и хрипы / хрипы / хрипы. Обнаружение стридора или турбулентности / шума верхних дыхательных путей часто является признаком надвигающегося нарушения проходимости дыхательных путей, и следует настоятельно рассмотреть возможность быстрой интубации.
Задержка появления симптомов не редкость, и врачи должны информировать пациентов о возможности отсроченного появления симптомов после воздействия. Отсроченные симптомы возникают в нижних дыхательных путях, так как они вызваны воздействием химических токсинов, которые могут проникать в верхние дыхательные пути.Например, оксид азота часто образуется при сжигании определенных тканей или целлюлозы. Он очень нерастворим в воде, и начало повреждения наблюдается через 72 часа после воздействия [11] [12].
Оценка
Обследование травмы от вдыхания дыма может включать следующее:
Визуализация грудной клетки: серийные рентгенограммы грудной клетки (часто отрицательные на ранней стадии травмы от вдыхания дыма), компьютерная томография грудной клетки
Полный анализ крови (CBC), полный метаболизм панель (CMP), лактат
Пульсоксиметрия (может быть ложно повышена при воздействии угарного газа)
Газы артериальной крови (ABG)
Уровень карбоксигемоглобина
Уровень цианида (часто недоступен, поэтому ограниченное использование в острых условиях)
Тестирование функции легких: петля потока-объема — очень чувствительный неинвазивный тест
Бронхоскопия и прямая ларингоскопия
Лечение / лечение
Ограничение воздействия и удаление пациента из зона воздействия, например, при пожаре в доме или на рабочем месте, и основные Обеспечение безопасности дыхательных путей имеет первостепенное значение. Защита дыхательных путей должна включать рассмотрение возможности ранней и упреждающей интубации пациентов с ингаляционной травмой. [13] [14] [15] [16] [17] Отек дыхательных путей может возникать внезапно по мере того, как отек усиливается, и часто в верхних дыхательных путях развиваются травмы и обструкция раньше, чем происходит повреждение паренхимы. Лечение в целом в значительной степени является поддерживающим, включая следующие виды лечения:
Защита дыхательных путей должна включать рассмотрение возможности ранней и упреждающей интубации пациентов с ингаляционной травмой. [13] [14] [15] [16] [17] Отек дыхательных путей может возникать внезапно по мере того, как отек усиливается, и часто в верхних дыхательных путях развиваются травмы и обструкция раньше, чем происходит повреждение паренхимы. Лечение в целом в значительной степени является поддерживающим, включая следующие виды лечения:
Обеспечение безопасности дыхательных путей: интубация, трахеостомия при необходимости
Обструкция часто приводит к отеку, кровотечению и шелушению слизистой оболочки, и агрессивная гигиена легких может помочь справиться с этим. выделения.N-ацетилцистеин (NAC) часто используется в качестве муколитика и может играть роль в инактивации активных форм кислорода (ROS). Распыленный НАК также может раздражать дыхательные пути, вызывая сужение бронхов; поэтому следует рассмотреть возможность предварительной обработки бронходилататорами.

Обструкция может также возникать из-за реактивности дыхательных путей, для чего следует использовать бронходилататоры. Бета-2-адренергические агонисты, включая альбутерол и сальбутамол, а также антагонисты мускариновых рецепторов, такие как тиотропий, показали на животных моделях улучшение легочной функции при травме от вдыхания дыма, как сообщалось Palmieri et al.и Jankam et al.
Использование стероидов в ингаляционной или внутривенной форме не было доказано в ходе клинических исследований.
Раннее / профилактическое использование антибиотиков не рекомендуется. Были изучены пациенты с ингаляционным повреждением легких, и было обнаружено, что у них значительно повышается частота пневмонии. Исследование, проведенное в одном учреждении, показало, что заболеваемость пневмонией у пациентов с ингаляционной травмой увеличилась в 4 раза. Поэтому антибиотики следует начинать незамедлительно при эмпирическом диагнозе пневмонии.
Антикоагулянты: Распыленный гепарин показал некоторые перспективы в качестве лечения, особенно при травмах от вдыхания дыма.
 Механизм действия заключается в уменьшении воспалительной реакции и образования фибриновых слепков, что помогает уменьшить обструкцию дыхательных путей. Лечение часто включает небулайзерный гепарин от 5000 до 10 000 ЕД каждые 4 часа с чередованием доз бронходилататора и НАК.
Механизм действия заключается в уменьшении воспалительной реакции и образования фибриновых слепков, что помогает уменьшить обструкцию дыхательных путей. Лечение часто включает небулайзерный гепарин от 5000 до 10 000 ЕД каждые 4 часа с чередованием доз бронходилататора и НАК.
Конкретные методы лечения могут варьироваться в зависимости от других факторов, так как часто ингаляционное повреждение может проявляться системной токсичностью, например, отравление оксидом углерода (CO) и цианидом при вдыхании дыма.
Лечение угарным газом включает высококислородную терапию. Было показано, что лечение гипербарическим кислородом (ГБО) увеличивает скорость выведения CO из крови, но его ограниченная доступность ограничивает его использование. Большинство медицинских центров вместо этого используют для лечения кислородную терапию со 100% FiO2.
Отравление цианистым водородом во многих случаях трудно определить. Результаты тестирования недоступны.
 Один антидот, гидроксокобаламин, может быть назначен пациентам с высоким подозрением на отравление цианидом.Нетоксичен и выводится почками. Побочные эффекты включают покраснение кожи и мочи.
Один антидот, гидроксокобаламин, может быть назначен пациентам с высоким подозрением на отравление цианидом.Нетоксичен и выводится почками. Побочные эффекты включают покраснение кожи и мочи.
Точное лечение возможных токсических травм при вдыхании достигается путем определения возможных вдыхаемых соединений, продолжительности и относительной концентрации воздействия, а также растворимости в воде любого вдыхаемого токсичного агента.
Дифференциальный диагноз
Острый респираторный дистресс-синдром (ОРДС)
Астма
Аспирационный пневмонит / пневмония
Хроническая обструктивная болезнь легких
9004 Застойная сердечная недостаточность Застойная сердечная недостаточностьТромбоэмболия легочной артерии
Пневмония: вирусная или бактериальная
Пневмоторакс
Прогноз
Пациенты с травмой от вдыхания дыма имеют высокий риск развития осложнений. Большинство смертельных ожогов вызвано дыхательной недостаточностью либо в результате прямой травмы, либо из-за таких осложнений, как пневмония. Тяжелые травмы часто приводят к долгосрочным осложнениям, таким как бронхоэктазы, облитерирующий бронхиолит и потребность в искусственных дыхательных путях; однако у многих пациентов не будет долгосрочных последствий от одного эпизода травмы от вдыхания дыма.
Большинство смертельных ожогов вызвано дыхательной недостаточностью либо в результате прямой травмы, либо из-за таких осложнений, как пневмония. Тяжелые травмы часто приводят к долгосрочным осложнениям, таким как бронхоэктазы, облитерирующий бронхиолит и потребность в искусственных дыхательных путях; однако у многих пациентов не будет долгосрочных последствий от одного эпизода травмы от вдыхания дыма.
Осложнения
В большинстве случаев травмы от вдыхания дыма бывают легкой или средней степени тяжести. Серьезность обычно коррелирует со временем воздействия.Более серьезные травмы возникают при более длительном и интенсивном воздействии. Травма легкой и средней степени тяжести в значительной степени купируется самостоятельно, и у пациентов не возникает осложнений. Симптомы пациента часто проходят в течение 2-3 дней.
Краткосрочные осложнения наблюдаются при более тяжелых травмах в течение 4–5 дней, и наиболее частой проблемой является пневмония. В краткосрочной перспективе также наблюдаются острый респираторный дистресс-синдром и отек легких. Эти пациенты часто демонстрируют изменения в тестах на функцию легких, и им может потребоваться искусственная вентиляция легких.Частота осложнений выше у людей с предшествующими заболеваниями легких, такими как ХОБЛ и астма.
Эти пациенты часто демонстрируют изменения в тестах на функцию легких, и им может потребоваться искусственная вентиляция легких.Частота осложнений выше у людей с предшествующими заболеваниями легких, такими как ХОБЛ и астма.
Долгосрочные осложнения от травм от вдыхания дыма встречаются гораздо реже. К ним относятся стеноз подсвязочного канала, бронхоэктазы и облитерирующий бронхиолит. Известно, что пациенты, подвергшиеся воздействию угарного газа, страдают длительными неврологическими осложнениями. При отравлении угарным газом может произойти серьезное повреждение головного мозга, но это случается редко. Чаще пациенты описывают стойкие или отсроченные неврологические симптомы после отравления угарным газом.Эти симптомы часто субъективны, но включают подавленное настроение, плохую концентрацию внимания и проблемы с кратковременной памятью. Неврологические осложнения после воздействия окиси углерода, по-видимому, чаще встречаются у пациентов, потерявших сознание. Симптомы часто развиваются через 1-3 недели после отравления. Гипербарическая кислородная терапия изучается как возможное лечение этих неврологических осложнений, но в этой области необходимы дополнительные исследования [13].
Гипербарическая кислородная терапия изучается как возможное лечение этих неврологических осложнений, но в этой области необходимы дополнительные исследования [13].
Сдерживание и обучение пациентов
Предотвращение вдыхания дыма достигается за счет предотвращения пожаров.Правильно функционирующая пожарная и дымовая сигнализация — лучшее средство предотвращения травм при вдыхании и пожарах в целом. Детекторы дыма широко распространены в США, 96% семей в США, как сообщается, используют детекторы дыма; однако более 5 миллионов домов до сих пор не оснащены детекторами дыма. В 38% случаев смерти от пожара в домах дымовые извещатели отсутствовали, а в 21% случаев смерти в результате пожара в домах не срабатывали дымовые извещатели, часто из-за того, что они были намеренно отключены или у них отсутствовали батареи.
Жемчуг и другие проблемы
Повреждение от вдыхания дыма возникает в результате прямого термического повреждения, вдыхания раздражителей, повреждающих респираторные ткани, или вдыхания химических веществ с системным действием / удушающих средств.

Большинство смертей жертв ожогов происходит от дыхательной недостаточности.
Отравление от вдыхания дыма значительно увеличивает смертность ожоговых больных.
Более длительное время воздействия связано с более серьезными травмами.
Лечение в основном поддерживающее, и низкий порог интубации важен для выживания пациента.
Гипербарическая оксигенотерапия показала некоторые перспективы лечения ингаляционных травм, включая отравление угарным газом, но не является стандартным лечением и имеет ограниченную доступность.
Первичная профилактика — лучшее средство предотвращения травм от вдыхания.
Улучшение результатов команды здравоохранения
Лечение ингаляционной травмы осуществляется межпрофессиональной командой, состоящей из врача отделения неотложной помощи, практикующей медсестры, пульмонолога, хирурга-травматолога, ожогового специалиста и реанимационного врача. Главное — обеспечить проходимость дыхательных путей и предотвратить ухудшение травмы. Вдыхание дыма не только вызывает прямое тепловое повреждение дыхательных путей, но и пациент может вдыхать продукты сгорания, такие как окись углерода и цианид; таким образом, медицинские работники должны знать об этом.Лечение в основном поддерживающее, и низкий порог интубации важен для выживания пациента. Гипербарическая оксигенотерапия показала некоторые надежды при травмах, вызванных ингаляциями, включая отравление угарным газом, но не является стандартным лечением и имеет ограниченную доступность.
Главное — обеспечить проходимость дыхательных путей и предотвратить ухудшение травмы. Вдыхание дыма не только вызывает прямое тепловое повреждение дыхательных путей, но и пациент может вдыхать продукты сгорания, такие как окись углерода и цианид; таким образом, медицинские работники должны знать об этом.Лечение в основном поддерживающее, и низкий порог интубации важен для выживания пациента. Гипербарическая оксигенотерапия показала некоторые надежды при травмах, вызванных ингаляциями, включая отравление угарным газом, но не является стандартным лечением и имеет ограниченную доступность.
Исходы пациентов с ингаляционной травмой зависят от тяжести ингаляции, потребности в вентиляции, наличия других травм и сопутствующих заболеваний, а также пожилого возраста. [18] [8] (Уровень V)
Дополнительное образование / Контрольные вопросы
Ссылки
- 1.
- Батчинский А.И., Вайкофф Р., Чой Дж. Х., Бурмейстер Д., Джордан Б. С., Нексою К., Буркетт С. Е., Моррис М. Дж., Чанг К. К., Кансио Л. С.. Динамика развития острого респираторного дистресс-синдрома вследствие травмы от вдыхания дыма: значение для длительного ухода в полевых условиях. J Trauma Acute Care Surg. 2019 июль; 87 (1S Suppl 1): S91-S100. [PubMed: 31246912]
- 2.
- Леонард А., Гроуз В., Патон А. В., Патон Дж. К., Юл Д. И., Рахман А., Фазал Ф. Селективная инактивация внутриклеточного BiP / GRP78 снижает воспаление эндотелия и проницаемость при острой травме легких.Научный доклад 14 февраля 2019 г .; 9 (1): 2096. [Бесплатная статья PMC: PMC6376000] [PubMed: 30765717]
- 3.
- Али С., Вайтман Р., Хак Дж. Острая респираторная недостаточность в результате воздействия цемента: отчет о болезни и обзор литературы. R I Med J (2013). 2019 Февраль 01; 102 (1): 55-57. [PubMed: 30709077]
- 4.
- Tan Chor Lip H, Tan JH, Thomas M, Imran FH, Azmah Tuan Mat TN. Анализ выживаемости и предикторы смертности пациентов с тяжелыми ожогами, госпитализированных в малазийское ожоговое отделение интенсивной терапии.Ожоговая травма. 2019; 7: 3. [Бесплатная статья PMC: PMC6348617] [PubMed: 30705904]
- 5.
- Бартли К.Н., Этвелл К., Кэрнс Б., Чарльз А. Расовые и этнические различия при выписке на реабилитацию после ожоговой травмы. J Burn Care Res. 2019 20 февраля; 40 (2): 143-147. [Бесплатная статья PMC: PMC6382405] [PubMed: 30698732]
- 6.
- Slaughter RJ, Watts M, Vale JA, Grieve JR, Schep LJ. Клиническая токсикология гипохлорита натрия. Clin Toxicol (Phila). 2019 Май; 57 (5): 303-311. [PubMed: 30689457]
- 7.
- Gold A, Perera TB. StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 21 ноября 2020 г. EMS удушье и другие газовые и пожарные опасности. [PubMed: 30137771]
- 8.
- Кожух CT. Оценка и лечение острых токсических ингаляций. Curr Opin Pulm Med. 2019 Март; 25 (2): 211-216. [PubMed: 30608256]
- 9.
- Цуй П., Синь Х.М., Чжан Ц., Тан З.П., Дэн С.Дж., Ли ХХ, Лай Й.Х., Ли Р.С., Чен А.Н., Тонг Ю.Л. [Механизм поражения легких крыс при вдыхании белого дыма от горящего дымового котла].Чжунхуа Шао Шан За Чжи. 2018 20 июля; 34 (7): 476-480. [PubMed: 30060350]
- 10.
- Gupta K, Mehrotra M, Kumar P, Gogia AR, Prasad A, Fisher JA. Травма от вдыхания дыма: этиопатогенез, диагностика и лечение. Индийский J Crit Care Med. Март 2018; 22 (3): 180-188. [Бесплатная статья PMC: PMC5879861] [PubMed: 29657376]
- 11.
- Gigengack RK, van Baar ME, Cleffken BI, Dokter J, van der Vlies CH. Лечение ожоговой интенсивной терапии за последние 30 лет: улучшение выживаемости и изменение разных случаев.Бернс. 2019 август; 45 (5): 1057-1065. [PubMed: 30837205]
- 12.
- Rech MA, Mosier MJ, McConkey K, Zelisko S, Netzer G, Kovacs EJ, Afshar M. Исходы у ожоговых пациентов, у которых развивается сепсис. J Burn Care Res. 2019 26 апреля; 40 (3): 269-273. [Бесплатная статья PMC: PMC7185196] [PubMed: 30805641]
- 13.
- Güldoan CE, Kendirci M, Gündodu E, Yastı A. Анализ факторов, связанных со смертностью у пациентов с тяжелыми ожогами. Turk J Surg. 2018 20 ноября;: 1-8. [PubMed: 30475696]
- 14.
- Отделение ожогов и травм Китайского гериатрического общества. Ming J, Lei P, Duan JL, Tan JH, Lou HP, Di DY, Wang DY. [Консенсус национальных экспертов по трахеотомии и интубации ожоговых пациентов (версия 2018 г.)]. Чжунхуа Шао Шан За Чжи. 2018 ноябрь 09; 34 (11): E006. [PubMed: 30440148]
- 15.
- Отделение ожогов и травм Китайского гериатрического общества. Гуо Ф, Чжу Ю.С., Хуан Дж, Ву ЙХ, Сунь З.Ф., Ся ХБ, Фу ХБ. [Консенсус национальных экспертов по клинической диагностике и лечению ингаляционных травм (версия 2018 г.)].Чжунхуа Шао Шан За Чжи. 2018 ноябрь 09; 34 (11): E004. [PubMed: 30440146]
- 16.
- Бадулак Дж. Х., Шурр М., Сауая А., Иващенко А., Пельц Э. Определение критериев интубации пациента с термическими ожогами. Бернс. 2018 Май; 44 (3): 531-538. [PubMed: 29548862]
- 17.
- Deutsch CJ, Tan A, Smailes S, Dziewulski P. Диагностика и лечение ингаляционной травмы: подход, основанный на доказательствах. Бернс. 2018 август; 44 (5): 1040-1051. [PubMed: 29398078]
- 18.
- Newberry JA, Bills CB, Pirrotta EA, Barry M, Ramana Rao GV, Mahadevan SV, Strehlow MC. Своевременный доступ к медицинской помощи для пациентов с критическими ожогами в Индии: догоспитальное проспективное обсервационное исследование. Emerg Med J. 2019 март; 36 (3): 176-182. [Бесплатная статья PMC: PMC6580756] [PubMed: 30635272]
Травмы при вдыхании | Дым при вдыхании
Травмы при вдыхании — это острые травмы дыхательной системы и легких. Они могут произойти, если вы вдыхаете токсичные вещества, такие как дым (от пожаров), химические вещества, частицы загрязнения и газы.Травмы при вдыхании также могут быть вызваны сильной жарой; это разновидность термических повреждений. Более половины смертей от пожаров происходят из-за травм от дыхания.
Симптомы ингаляционных травм могут зависеть от того, чем вы вдохнули. Но они часто включают
- Кашель и мокрота
- Колебание в горле
- Раздражение носовых пазух
- Одышка
- Боль или стеснение в груди
- Головные боли
- Жгучие глаза
- Насморк
Если у вас хроническая проблема с сердцем или легкими, травма от дыхания может усугубить ее.
Чтобы поставить диагноз, ваш лечащий врач может использовать прицел, чтобы осмотреть ваши дыхательные пути и проверить их на предмет повреждений. Другие возможные тесты включают визуализацию легких, анализы крови и функциональные тесты легких.
Если вы получили травму от дыхания, ваш лечащий врач позаботится о том, чтобы ваши дыхательные пути не были заблокированы. Лечение проводится кислородной терапией и, в некоторых случаях, лекарствами. Некоторым пациентам для дыхания требуется вентилятор. Большинству людей становится лучше, но у некоторых возникают постоянные проблемы с легкими или дыханием.Курильщики и люди, получившие тяжелую травму, подвергаются большему риску иметь постоянные проблемы.
Вы можете предпринять меры, чтобы предотвратить травмы от вдыхания:
- Соблюдайте правила пожарной безопасности дома, что включает предотвращение пожаров и наличие плана действий на случай пожара
- Если поблизости дым от лесного пожара или в воздухе много твердых частиц, постарайтесь ограничить время, проведенное на открытом воздухе. Держите воздух в помещении как можно более чистым, закрывая окна и используя воздушный фильтр.Если у вас астма, другое заболевание легких или сердечное заболевание, следуйте советам вашего врача относительно лекарств и плана лечения респираторных заболеваний.
- Если вы работаете с химическими веществами или газами, обращайтесь с ними осторожно и используйте средства защиты
Дыхательная недостаточность | Заболевание легких | Проблемы с легкими
Что такое дыхательная недостаточность?
Дыхательная недостаточность — это состояние, при котором в крови недостаточно кислорода или в ней слишком много углекислого газа.Иногда могут быть обе проблемы.
Когда вы дышите, ваши легкие поглощают кислород. Кислород попадает в вашу кровь, которая переносит его к вашим органам. Ваши органы, такие как сердце и мозг, нуждаются в этой богатой кислородом крови для нормальной работы.
Другая часть дыхания — это удаление углекислого газа из крови и его выдох. Слишком много углекислого газа в крови может нанести вред вашим органам.
Что вызывает дыхательную недостаточность?
Условия, влияющие на ваше дыхание, могут вызвать дыхательную недостаточность.Эти состояния могут повлиять на мышцы, нервы, кости или ткани, поддерживающие дыхание. Или они могут напрямую повлиять на легкие. Эти условия включают
- Заболевания, поражающие легкие, такие как ХОБЛ (хроническая обструктивная болезнь легких), муковисцидоз, пневмония, тромбоэмболия легочной артерии и COVID-19
- Заболевания, влияющие на нервы и мышцы, контролирующие дыхание, такие как боковой амиотрофический склероз (БАС), мышечная дистрофия, травмы спинного мозга и инсульт.
- Проблемы с позвоночником, например сколиоз (искривление позвоночника).Они могут повлиять на кости и мышцы, используемые для дыхания.
- Повреждение тканей и ребер вокруг легких. Это повреждение может вызвать травма груди.
- Передозировка наркотиками или алкоголем
- Травмы при вдыхании, например, от вдыхания дыма (от огня) или вредных паров
Каковы симптомы дыхательной недостаточности?
Симптомы дыхательной недостаточности зависят от причины и уровня кислорода и углекислого газа в крови.
Низкий уровень кислорода в крови может вызвать одышку и воздушный голод (ощущение, что вы не можете дышать достаточным количеством воздуха).Ваша кожа, губы и ногти также могут иметь голубоватый цвет. Высокий уровень углекислого газа может вызвать учащенное дыхание и спутанность сознания.
Некоторые люди с дыхательной недостаточностью могут стать очень сонными или потерять сознание. У них также может быть аритмия (нерегулярное сердцебиение). У вас могут быть эти симптомы, если ваш мозг и сердце не получают достаточно кислорода.
Как диагностируется дыхательная недостаточность?
Ваш лечащий врач диагностирует дыхательную недостаточность на основании
.- Ваша история болезни
- Медицинский осмотр, который часто включает
- Прослушивание легких для выявления аномальных звуков
- Прислушиваться к своему сердцу для проверки на аритмию
- Ищете голубоватый оттенок на коже, губах и ногтях
- Диагностические тесты, например
- Пульсоксиметрия — небольшой датчик, использующий свет для измерения количества кислорода в крови.Датчик идет на кончике пальца или на ухе.
- Анализ газов артериальной крови, тест, который измеряет уровни кислорода и углекислого газа в крови. Образец крови берется из артерии, обычно на запястье.
После того, как вам поставят диагноз дыхательной недостаточности, ваш поставщик медицинских услуг будет искать причину ее возникновения. Для этого часто используется рентген грудной клетки. Если ваш поставщик медицинских услуг считает, что у вас может быть аритмия из-за дыхательной недостаточности, вам может быть сделана ЭКГ (электрокардиограмма).Это простой безболезненный тест, который определяет и записывает электрическую активность вашего сердца.
Какие методы лечения дыхательной недостаточности?
Лечение дыхательной недостаточности зависит от
- Будь то острая (краткосрочная) или хроническая (текущая)
- Насколько это тяжело
- Причина
Острая дыхательная недостаточность может потребовать неотложной медицинской помощи. Возможно, вам понадобится лечение в отделении интенсивной терапии в больнице. Хроническую дыхательную недостаточность часто можно лечить в домашних условиях.Но если у вас тяжелая хроническая дыхательная недостаточность, вам может потребоваться лечение в центре длительного ухода.
Одна из основных целей лечения — доставить кислород в легкие и другие органы и удалить углекислый газ из организма. Другая цель — устранить причину заболевания. Процедуры могут включать
- Кислородная терапия, через назальную канюлю (две маленькие пластиковые трубки, которые входят в ноздри) или через маску, которая надевается на нос и рот
- Трахеостомия, хирургически сделанное отверстие, которое проходит через переднюю часть шеи и попадает в трахею.Дыхательная трубка, также называемая трахеостомией или трахеотомической трубкой, помещается в отверстие, чтобы помочь вам дышать.
- Вентилятор, дыхательный аппарат, который нагнетает воздух в легкие. Он также выводит углекислый газ из легких.
- Другие методы лечения дыхания, , такие как неинвазивная вентиляция с положительным давлением (NPPV), при которой используется умеренное давление воздуха, чтобы ваши дыхательные пути оставались открытыми во время сна. Еще одна процедура — это специальная кровать, которая качается взад и вперед, чтобы помочь вам дышать и выдыхать.
- Жидкости, часто внутривенно (IV) для улучшения кровотока по всему телу. Они также обеспечивают питание.
- Лекарства от дискомфорта
- Лечения причины дыхательной недостаточности. Эти виды лечения могут включать в себя лекарства и процедуры.
Если у вас дыхательная недостаточность, обратитесь к своему врачу для получения постоянной медицинской помощи. Ваш врач может предложить легочную реабилитацию.
Если у вас хроническая дыхательная недостаточность, убедитесь, что вы знаете, когда и где получить помощь при симптомах.Вам потребуется неотложная помощь, если у вас есть серьезные симптомы, например проблемы с дыханием или разговором. Вам следует позвонить своему врачу, если вы заметили, что ваши симптомы ухудшаются или у вас появились новые признаки и симптомы.
Жизнь с дыхательной недостаточностью может вызывать страх, беспокойство, депрессию и стресс. Разговорная терапия, лекарства и группы поддержки могут помочь вам почувствовать себя лучше.
NIH: Национальный институт сердца, легких и крови
Что такое диафрагмальное дыхание? Преимущества и практические рекомендации
Диафрагма — это большая мышца, расположенная под легкими.Это помогает перемещать воздух в легкие и из них.
Нормальное дыхание относительно поверхностное и не использует полную емкость легких. Диафрагмальное дыхание — это упражнение на глубокое дыхание, которое полностью задействует диафрагму и увеличивает эффективность легких.
В этой статье рассказывается, как работает диафрагмальное дыхание, как его выполнять, а также о потенциальной пользе и риске этого для здоровья.
Диафрагма — это большая мышца, расположенная у основания легких.Когда человек вдыхает, его диафрагма сжимается и движется вниз, создавая пространство, в котором легкие расширяются и заполняются воздухом. Когда человек выдыхает, диафрагма расслабляется и движется вверх, помогая вывести воздух из легких.
Диафрагмальное дыхание, или «дыхание животом», предполагает полное задействование желудка, брюшных мышц и диафрагмы при дыхании. Это означает активное опускание диафрагмы вниз при каждом вдохе. Таким образом, диафрагмальное дыхание помогает легким более эффективно наполняться.
Дыхание — это естественный процесс, который обычно происходит без сознательных усилий. Однако в среднем дыхание имеет тенденцию быть неглубоким и не сильно затрагивает диафрагму.
Во время диафрагмального дыхания человек сознательно задействует свою диафрагму, чтобы дышать глубже. Человек заметит, как его живот поднимается и опускается. Они также будут чувствовать расширение или растяжение в животе, а не только в груди и плечах.
Существуют различные формы диафрагмального дыхания.Базовое диафрагмальное дыхание — самая простая форма. Чтобы выполнить базовое диафрагмальное дыхание, следуйте приведенным ниже инструкциям:
- Лягте на ровную поверхность с подушкой под головой и подушками под коленями. Подушки помогут удерживать тело в удобном положении.
- Положите одну руку на середину верхней части груди.
- Положите другую руку на живот сразу под грудной клеткой, но над диафрагмой.
- Чтобы вдохнуть, медленно вдохните через нос, втягивая дыхание вниз к животу.Живот должен подтолкнуть вверх к руке, в то время как грудь остается неподвижной.
- Чтобы выдохнуть, напрягите мышцы живота и позвольте животу опуститься вниз, выдыхая через сжатые губы. Опять же, грудь должна оставаться неподвижной.
Люди должны выполнять это дыхательное упражнение по 5–10 минут за раз, примерно три-четыре раза в день.
Как только человек освоится с диафрагмальным дыханием, он может начать выполнять упражнение сидя или стоя.Практикуя диафрагмальное дыхание в этих положениях, важно держать плечи, голову и шею расслабленными.
Диафрагмальное дыхание помогает человеку полностью задействовать диафрагму во время дыхания. Это может обеспечить ряд преимуществ для здоровья, в том числе:
- укрепление диафрагмы
- улучшение стабильности основных мышц
- снижение частоты дыхания
- снижение частоты сердечных сокращений и артериального давления
- снижение потребности в кислороде
- содействие расслаблению
Диафрагмальное дыхание может быть полезным при ряде состояний.В следующих разделах они описаны более подробно.
Стресс и тревога
Исследование, проведенное в 2017 году, отмечает, что диафрагмальное дыхание снижает уровень гормона стресса кортизола в организме. Из-за этого он может помочь облегчить симптомы стресса и беспокойства.
Хроническая обструктивная болезнь легких
Термин хроническая обструктивная болезнь легких (ХОБЛ) относится к группе заболеваний легких, которые влияют на дыхание человека.
При ХОБЛ дыхательные пути в легких повреждаются и воспаляются, препятствуя потоку воздуха в легкие и из них.Диафрагма также имеет тенденцию быть слабее. Тело пытается компенсировать эту слабость, задействуя мышцы спины, шеи и плеч во время дыхания.
Повторная тренировка тела для задействования диафрагмы во время дыхания может помочь облегчить такие симптомы, как одышка и усталость.
Людям с ХОБЛ следует сначала выполнить диафрагмальное дыхание под руководством медицинского работника. Со временем человек может обнаружить, что эта техника улучшает его дыхание во время действий, которые он считает напряженными, например, подъема по лестнице или пеших прогулок.
Астма
Астма — это хроническое заболевание легких, при котором определенные триггеры вызывают опухание и воспаление дыхательных путей. Это затрудняет попадание и выход воздуха из легких.
Согласно одному обзору 2014 года, люди, принимающие лекарства для контроля астмы, часто продолжают испытывать постоянные симптомы и низкое качество жизни (QOL). В обзоре сделан вывод, что дыхательные упражнения могут быть полезным дополнительным лечением для людей с устойчивой астмой.
В обзоре трех рандомизированных контролируемых испытаний за 2013 год изучалось влияние диафрагмального дыхания на качество жизни людей, страдающих астмой. Было обнаружено умеренное свидетельство краткосрочного и долгосрочного улучшения качества жизни после диафрагмальных дыхательных упражнений.
Диафрагмальное дыхание не всегда полезно как самостоятельное лечение. Людям не следует полагаться только на диафрагмальное дыхание для лечения таких состояний, как тревога, астма или ХОБЛ.
На самом деле диафрагмальное дыхание может усугубить симптомы тревоги, если человек чувствует, что лечение не работает.Человек, страдающий тревогой, может практиковать диафрагмальное дыхание, но он также должен спросить своего врача об эффективных методах лечения тревоги.
Людям с респираторными заболеваниями, такими как астма или ХОБЛ, следует соблюдать осторожность при первом занятиях диафрагмальным дыханием. Первоначально это может вызвать затрудненное дыхание и повышенную утомляемость. Людям нужно будет постепенно наращивать практику, чтобы увидеть преимущества.
Диафрагмальное дыхание может быть полезным наряду с другими методами лечения различных заболеваний.
К лечению тревожности относятся:
К лечению ХОБЛ относятся медикаменты и легочная реабилитация.
Лечения астмы включают лекарства для контроля отека и воспаления дыхательных путей и лекарства быстрого действия, такие как ингаляторы.
Первые попытки диафрагмального дыхания могут показаться человеку странными или требующими усилий. Однако по мере практики упражнение должно становиться легче и более расслабляющим.
Лучше всего практиковать диафрагмальное дыхание в зоне отдыха, например в тихой комнате.Людям также следует избегать отвлекающих факторов, например сотовых телефонов, телевизоров и других людей. Вместо этого людям следует сосредоточиться на технике дыхания и телесных ощущениях, которые они испытывают при ее выполнении.
Подсчет числа при каждом вдохе и выдохе может помочь человеку расслабиться. Это также может помочь человеку отслеживать свое дыхание.
Диафрагмальное дыхание — это глубокое дыхание в живот и полное задействование диафрагмы. Это укрепляет диафрагму и помогает легким работать более эффективно.Это также может способствовать ощущению спокойствия или расслабления.
Диафрагмальное дыхание может быть полезным дополнительным лечением для людей с тревогой или респираторными заболеваниями, такими как ХОБЛ или астма. Однако это не эффективное отдельное лечение этих состояний.
Человек должен поговорить со своим врачом о потенциальных рисках и преимуществах добавления диафрагмального дыхания в свой план лечения.
Процедуры для дыхания — Лечение с помощью небулайзера
Процедуры для дыхания помогают лучше дышать, устраняя хрипы, одышку и другие респираторные проблемы.Дыхательные процедуры включают вдыхание лекарств в виде тумана с помощью небулайзера. Ваш врач может порекомендовать дыхательные процедуры для лечения астмы, пневмонии, муковисцидоза, тяжелых аллергических реакций и хронической обструктивной болезни легких (ХОБЛ).
Дыхательная терапия или небулайзерная терапия — это только один из методов лечения респираторных заболеваний. Другими методами лечения респираторных заболеваний являются респираторные ингаляторы, а также препараты для перорального и внутривенного (IV) введения. Обсудите все варианты лечения со своим врачом, чтобы понять, какой из них лучше всего подходит для вас.
Виды дыхательных процедур
К лечению дыхательных путей относятся лекарства, которые лечат респираторные инфекции, хронические заболевания легких, приступы астмы и респираторные заболевания. Типы лечения дыхания включают:
Противомикробные препараты для лечения респираторных инфекций. Примеры включают пентамидин (Небупент), рибавирин (Виразол) и тобрамицин (TOBI).
Бронходилатирующие препараты для расслабления и открытия дыхательных путей.Примеры включают ипратропий (Атровент) и метапротеренол (Алупент).
Комбинированные препараты включают ипратропий / альбутерол (DuoNeb)
Кортикостероиды (стероиды) для уменьшения воспаления дыхательных путей. Будесонид (Pulmicort Respules) является примером.
Mucolytics для разжижения, разжижения и удаления слизи из легких. Примеры включают ацетилцистеин (мукомист) и дорназу альфа (пульмозим).
Бета-агонисты короткого действия — это бронходилататоры, которые расслабляют и открывают суженные дыхательные пути. Примеры включают сульфат альбутерола (AccuNeb) и левальбутерол HCl (Xopenex).
Бета-агонисты длительного действия — это бронходилататоры, которые вы используете в сочетании с ингаляционными кортикостероидами. Примеры включают арформотерол (Brovana) и формотерол (Perforomist).
Рацемический адреналин для лечения тяжелых приступов астмы, крупа и других аварийных дыхательных ситуаций
Другие процедуры, которые могут быть выполнены
Ваш врач, вероятно, назначит одно или несколько дополнительных методов лечения и процедур для лечения респираторные заболевания и проблемы с дыханием.Они будут варьироваться в зависимости от конкретного заболевания, тяжести заболевания, вашей истории болезни, вашего возраста и других факторов. Лечение и процедуры могут включать:
Тестирование на аллергию и лечение аллергии для людей с аллергической астмой
Анализ газов артериальной крови для измерения уровней кислорода, углекислого газа и других факторов в крови
Рентген грудной клетки и компьютерная томография для диагностики респираторных заболеваний и других состояний, таких как застойная сердечная недостаточность, которые могут возникать при респираторных заболеваниях и усугублять их
Интубация и вентиляция при истощении или остановке дыхания из-за тяжелой респираторной недостаточности болезнь
Внутривенные антибиотики для лечения острой инфекции, такой как бактериальный бронхит или бактериальная пневмония
Тесты функции легких (легких) для оценки дыхания и функции легких, а также для диагностики и лечения респираторных заболеваний.Тесты включают спирометрию и бронхопровокацию.
Пульсоксиметрия для измерения уровня кислорода в крови
Дополнительный кислород для увеличения количества кислорода в крови
Врачи предостерегают от прописывания паровой ингаляции в социальных сетях | Bengaluru News
BENGALURU: Социальные сети рекламируют паровые ингаляции как одно из самых эффективных домашних средств для предотвращения Covid-19, но врачи опровергли эту теорию и выразили обеспокоенность, заявив, что это может принести больше вреда, чем пользы.«Коронавирус, скрывающийся в придаточных пазухах носа в течение 3-4 дней, не может быть уничтожен горячей водой, но пар горячей воды при 40 градусах Цельсия может убить вирус», — заявляет один из многих нападающих, ходящих по социальным сетям.
Это вызвало недовольство пульмонологов, которые утверждают, что вдыхание пара не только дает ложное чувство безопасности, но и может быть вредным для внутренних слоев легких.
«Горячая вода, которую вы пьете, полезна для горла. Но этот коронавирус скрывается за придаточными пазухами носа в течение 3-4 дней.Туда не доходит горячая вода, которую мы пьем. Через 4-5 дней вирус попадает в легкие, после чего начинается нарушение дыхания. Вот почему очень важно делать пар, который достигает задней части придаточных пазух носа. Вы должны убить вирус в носу паром », — говорится в другом сообщении.
Д-р Satyanarayana Mysore, HOD, пульмонология, больницы Manipal, который лечит больных Covid с марта, сказал, что вдыхание пара в течение недели «очень ненаучно». «Мы видели пациентов, которые приходили с респираторными симптомами не из-за Covid, а из-за ожога дыхательных путей.Такие случаи имеют в анамнезе паровые ингаляции. Ненаучное вдыхание пара, вероятно, сожжет дыхательные пути, вызывая проблемы гораздо хуже, чем Covid », — сказал доктор Майсур.
В другом сообщении говорится, что вирус отключен при 40 градусах Цельсия, а при 60 градусах Цельсия он настолько слаб, что с ним может бороться любая система иммунитета человека. «При 70 градусах Цельсия вирус полностью умирает», — говорится в сообщении, добавляя, что вдыхание пара следует делать по пять минут утром и вечером. Сообщение также призывает людей начать кампанию по ингаляции пара, чтобы «искоренить вирус в мире».
Врачи считают такие сообщения ложными и вводящими в заблуждение, и опасаются, что доверчивые будут слепо следовать этим инструкциям.
Доктор Майсур сказал, что у него было больше случаев людей с поврежденными дыхательными путями в марте, апреле и мае, когда страх перед вирусом был на пике. «Я видел случаи ухудшения симптомов астмы из-за увеличения вдыхания пара», — сказал он.
Доктор Томас Мэтью, профессор неврологии больницы медицинского колледжа Святого Иоанна, сказал, что судороги, вызванные эфирными маслами, вызывают серьезную озабоченность.«Люди должны избегать добавления эфирных масел, эвкалиптового масла и болеутоляющего средства в воду при вдыхании пара. Они стимулируют мозг и вызывают судороги. Каждый месяц мы видим как минимум два таких случая », — сказал он.
Д-р Мэтью сказал, что многие люди пробуют методы, не имеющие научной основы. «Вирусологи всего мира работают над предотвращением передачи SARS-CoV-2. Если бы вирус можно было убить путем вдыхания пара, мир не увидел бы смертельных случаев от Covid. Маски, физическое дистанцирование и мытье рук — лучшее оружие против вируса на данный момент, и ничто другое не имеет научной основы », — сказал он.
Д-р К.С. Сатиш, HOD, отделение пульмонологии, больница Викрам, согласился, заявив, что нет никаких доказательств того, что вдыхание пара убивает вирус.
Доктор Майсур сказал, что идеальные шаги, которым нужно следовать, — это отойти от толпы, не проводить собрания в закрытых местах и носить маску, закрывающую нос и рот, особенно во время разговора.
Вопросы и ответы о Ricin
Что такое рицин?
Рицин — это яд, который содержится в клещевине. При пережевывании и проглатывании клещевины выделяющийся рицин может вызвать травму.Рицин можно получить из отходов переработки клещевины. Он может быть в форме порошка, тумана или гранул, или его можно растворить в воде или слабой кислоте.
Насколько токсичен рицин? Как люди от этого заболевают?
Рицин очень токсичен. Он работает, проникая внутрь клеток человеческого тела и не позволяя клеткам вырабатывать необходимые им белки. Без белков клетки умирают. В конечном итоге это вредно для всего тела и может привести к смерти.
Как и в случае с большинством химических веществ, заболевание человека после воздействия рицина зависит от того, сколько рицина подверглось воздействию, как долго длилось воздействие, каков был метод воздействия (вдыхание, проглатывание или инъекция) и другие факторы. В целом, когда доза одинакова, воздействие рицина путем инъекции имеет наибольший риск вызвать заболевание с последующим вдыханием и затем проглатыванием.
Чистота рицина также может существенно повлиять на то, как человек заболевает.Например, рицин имеет больше шансов вызвать заболевание, если он был очищен с помощью специальных, технически сложных процессов, которые недоступны. В дополнение к сложностям, связанным с получением рицина, который является высокоочищенным, также очень трудно производить рицин, который сохранял бы физические свойства, облегчающие его вдыхание. Это лишь некоторые примеры наиболее важных факторов, которые могут помочь предсказать, может ли кто-то заболеть после воздействия рицина.
Как я могу подвергнуться воздействию рицина?
Вы можете подвергнуться воздействию рицина при проглатывании (проглатывании) или вдыхании (вдыхании) материала, содержащего рицин. В нескольких редких случаях в прошлом инъекции рицина приводили к отравлению. Это очень маловероятный метод воздействия, потому что он требует, чтобы кто-то действительно ввел вам материал
Каковы признаки и симптомы отравления рицином?
При проглатывании рицина первые симптомы обычно проявляются менее чем через 6-12 часов.Эти начальные симптомы, скорее всего, влияют на желудочно-кишечный тракт и включают тошноту, рвоту и боль в животе. Затем симптомы отравления рицином могут быстро прогрессировать (обычно в течение 12-24 часов), включая такие проблемы, как сильное обезвоживание, а также проблемы с почками и печенью. Такое быстрое развитие симптомов и болезни заметно отличается от того, что обычно происходит с большинством (но не всеми) инфекционными болезнями пищевого происхождения, которые обычно проходят в течение одного или двух дней.Тем не менее, важно отметить, что рицин не является единственной потенциальной причиной таких симптомов, другие заболевания, вызванные химическими и нехимическими причинами (например, инфекционными), также могут проявляться этими признаками и могут вызывать беспокойство.
При вдыхании рицина начальные симптомы могут проявиться уже через 4-6 часов после воздействия, но серьезные симптомы могут появиться и через 24 часа после воздействия. Первоначальные симптомы, вероятно, влияют на дыхательную систему и могут включать затрудненное дыхание, одышку, стеснение в груди и кашель.Затем симптомы отравления рицином, вероятно, будут быстро прогрессировать (обычно в течение 12-24 часов), включая такие проблемы, как ухудшение респираторных симптомов, отек легких (жидкость в легких) и, в конечном итоге, дыхательная недостаточность. Это быстрое развитие симптомов и болезни заметно отличается от того, что обычно происходит при простудных и кашлевых заболеваниях. Тем не менее, важно отметить, что рицин — не единственная потенциальная причина таких симптомов, других заболеваний, вызванных химическими или нехимическими причинами (например,g., инфекционный) также может проявляться этими признаками и вызывать беспокойство.
Смерть от отравления рицином может наступить в течение 36–72 часов после воздействия, в зависимости от пути воздействия (вдыхание, проглатывание или инъекция) и полученной дозы.
Что мне делать, если я чувствую, что испытываю симптомы воздействия рицина?
Немедленно обратитесь за медицинской помощью.
Правда ли, что от рицина нет лекарства / противоядия? Что можно сделать, чтобы помочь людям, подвергшимся воздействию рицина? Доступны ли методы лечения?
Это правда, что противоядия от рицина не существует.Поскольку антидота не существует, самым важным фактором является, прежде всего, недопущение воздействия рицина. Если невозможно избежать воздействия, наиболее важным фактором является как можно более быстрый вывод рицина из организма. Отравление рицином лечится путем оказания жертвам поддерживающей медицинской помощи, чтобы минимизировать последствия отравления. Типы поддерживающей медицинской помощи будут зависеть от нескольких факторов, таких как путь, которым жертвы были отравлены (то есть было ли отравление путем вдыхания, проглатывания или воздействия на кожу или глаза).Уход может включать такие меры, как помощь жертвам дышать, введение им жидкости внутривенно (жидкости, вводимые через иглу, введенную в вену), предоставление им лекарств для лечения таких состояний, как судороги и низкое кровяное давление, промывание желудка активированным углем (если рицин были недавно проглочены), или промыть глаза водой, если глаза раздражены.
Чем сибирская язва и рицин похожи или отличаются?
Сибирская язва — это споровая форма бактерии (организма), которую можно высушить, очистить и превратить в порошок, который можно вдыхать (вдыхать).После вдыхания спор сибирской язвы они могут активизироваться, размножаться в организме и вызывать заболевание. Этот процесс занимает не менее 24 часов, но обычно несколько дней. Однако спора может оставаться в организме в течение нескольких недель, прежде чем станет активной и вызовет болезнь, поэтому антибиотики для предотвращения сибирской язвы назначаются в течение длительного периода (60 дней) после заражения человека.
Рицин — это яд, который содержится в клещевине. Рицин можно получить из отходов, оставшихся от обработки клещевины, а затем очистить и обработать до порошка, который можно вдыхать, хотя это очень технически трудный и сложный процесс.Большинство отравлений рицином произошло, когда рицин был введен путем инъекции или когда человек проглотил рицин. Симптомы отравления рицином наиболее вероятны в течение 4–12 часов при вдыхании или проглатывании рицина.
Заразно ли отравление рицином?
Нет, отравление рицином не заразно. Он не может передаваться от человека к человеку при случайном контакте.
Может ли рицин распространяться в виде аэрозоля, как сибирская язва?
Да, рицин в виде тонкого порошка можно суспендировать в воздухе.
Кто-нибудь когда-нибудь умирал после воздействия рицина?
Да, несколько человек погибло в результате инъекции рицина жертве. Люди были отравлены рицином после употребления в пищу клещевины, но в большинстве случаев употребление в пищу клещевины не приводит к отравлению, потому что из клещевины трудно высвободить рицин. Кроме того, рицин не так хорошо всасывается через желудочно-кишечный тракт по сравнению с инъекцией или ингаляцией.
Где я могу найти общую информацию о рицине?
См. Информационный бюллетень по рицину.
Есть ли телефонная линия TTY, по которой я могу получить информацию о рицине?
Да, вы можете позвонить по телефону TTY CDC по номеру 888-232-6348.
В какой форме содержится рицин? Это порошок?
Рицин может быть в форме порошка, тумана или гранул, либо он может быть растворен в воде или слабой кислоте (из информационного бюллетеня по рицину).
Будет ли какое-либо воздействие на рицин от оборудования для облучения, используемого почтовой службой?
Почтовое облучение может иметь некоторый эффект, но CDC по-прежнему считает рицин полностью функциональным и столь же опасным даже после облучения.
Где я могу найти информацию о средствах индивидуальной защиты и средствах для очистки от рицина?
См. Карту реагирования на чрезвычайные ситуации Национального института охраны труда и здоровья.
Если бы я присутствовал там, где находился рицин, мог бы я отнести его домой? Мой дом в безопасности?
Если рицин был выпущен в воздух, некоторое количество рицина могло попасть на одежду присутствующих людей и затем попасть на одежду в их дома. В этом случае очень мала вероятность того, что на вашу одежду попадет достаточное количество рицина и он будет доставлен вместе с вами домой, что поставит под угрозу ваше здоровье.Тем не менее, с любой незащищенной одеждой следует обращаться в соответствии с общими инструкциями, приведенными в «Руководстве» «Персональная чистка и утилизация загрязненной одежды».
Как я узнаю, что моя семья в безопасности?
Отравление рицином не заразно. Люди, которые не присутствовали там, где был обнаружен рицин, вряд ли подверглись воздействию на достаточно высоких уровнях, чтобы отрицательно повлиять на их здоровье.
Каковы долгосрочные эффекты воздействия рицина?
Неизвестно о существовании прямых долгосрочных эффектов воздействия рицина, не приводящих к появлению симптомов.После тяжелого отравления рицином жизненно важные органы могут пострадать необратимо или долго.
Являются ли определенные группы населения более уязвимыми к воздействию рицина на здоровье, например дети, беременные женщины, пожилые люди, люди с ослабленным иммунитетом или люди с заболеваниями дыхательных путей или желудочно-кишечного тракта?
Хотя неизвестно, подвергаются ли эти группы повышенному риску, возможность повышенного риска все же существует. Люди, у которых уже есть заболевания дыхательных путей или желудочно-кишечного тракта, могут иметь ранее существовавшее раздражение или повреждение тканей в результате своего заболевания.Если эта поврежденная или раздраженная ткань подвергается воздействию рицина, результатом может быть дальнейшее повреждение и большее всасывание токсина рицина.
Возможно ли, что последствия для здоровья проявятся не ранее, чем через 72 часа после воздействия рицина?
Информация об отравлении людей рицином крайне ограничена. Многое из того, что мы знаем об отравлении рицином, получено из исследований на животных и лишь из нескольких случаев заболевания людей. Тем не менее, существует достаточно информации об отравлении рицином при проглатывании (глотании), чтобы сказать, что появление признаков и симптомов отравления рицином при приеме внутрь крайне маловероятно более чем через 10 часов после контакта.Гораздо меньше информации существует об отравлении рицином при вдыхании (вдыхание рицина), но очень маловероятно, что первые симптомы отравления проявятся более чем через 24 часа после контакта.
Что произойдет с личными вещами, подвергшимися воздействию рицина?
С личными вещами следует обращаться в соответствии с инструкциями »>« Личная чистка и утилизация загрязненной одежды ».
Что, если событие, связанное с рицином, повторится?
Если произойдет другое событие, связанное с рицином, будут повторены необходимые шаги для защиты здоровья населения и оценки загрязнения здания.
Какие тесты используются для обнаружения рицина?
Существует несколько тестов, используемых для обнаружения рицина, включая тесты на образцы подозрительных материалов из окружающей среды, а также на клинические образцы жидкостей человеческого тела. Лаборатории общественного здравоохранения, входящие в Сеть лабораторного реагирования CDC (LRN), используют тесты для быстрого обнаружения проб окружающей среды. Некоторые лаборатории LRN могут тестировать клинические образцы мочи на присутствие рицинина, индикатора воздействия рицина.
О чем говорят нам результаты этих тестов?
Экспресс-тесты показывают, присутствуют ли компоненты клещевины в пробе окружающей среды и присутствует ли токсин рицин.Если оба этих теста дали «положительный результат», то можно подтвердить наличие рицина.
Другой анализ проб окружающей среды измеряет активность токсина рицина, поскольку на токсичность рицина могут влиять несколько факторов, включая температуру. Тест на активность токсина показывает официальным лицам, опасен ли токсин.
Присутствие рицинина в моче помогает установить, имело ли место воздействие рицина, и может помочь оценить степень воздействия, если известно время воздействия.
Сколько времени нужно, чтобы эти тесты дали результаты?
Тесты быстрого обнаружения, используемые LRN, могут быть завершены в течение 6-8 часов после получения образцов. Тест активности токсина занимает около 48 часов, но доступность культивированных клеток, используемых в тесте, может задержать тестирование.
Для клинического образца мочи измерение рицинина может быть завершено в течение нескольких часов после получения образцов.
В чем разница между предварительным тестом и подтверждающим тестом?
Предварительный результат теста — например, положительный результат на компоненты рицина — должен быть подтвержден вторым тестом LRN, который обнаруживает токсин рицина.





 Механизм действия заключается в уменьшении воспалительной реакции и образования фибриновых слепков, что помогает уменьшить обструкцию дыхательных путей. Лечение часто включает небулайзерный гепарин от 5000 до 10 000 ЕД каждые 4 часа с чередованием доз бронходилататора и НАК.
Механизм действия заключается в уменьшении воспалительной реакции и образования фибриновых слепков, что помогает уменьшить обструкцию дыхательных путей. Лечение часто включает небулайзерный гепарин от 5000 до 10 000 ЕД каждые 4 часа с чередованием доз бронходилататора и НАК. Один антидот, гидроксокобаламин, может быть назначен пациентам с высоким подозрением на отравление цианидом.Нетоксичен и выводится почками. Побочные эффекты включают покраснение кожи и мочи.
Один антидот, гидроксокобаламин, может быть назначен пациентам с высоким подозрением на отравление цианидом.Нетоксичен и выводится почками. Побочные эффекты включают покраснение кожи и мочи.
 к. в них присутствует важный для роста аргинин, а при недостатке молока его восполняет витамин Е, при отсутствии которого лактация прекращается. Если замучил затяжной кашель, приготовьте несложное средство в виде молочно-орехового молока.
к. в них присутствует важный для роста аргинин, а при недостатке молока его восполняет витамин Е, при отсутствии которого лактация прекращается. Если замучил затяжной кашель, приготовьте несложное средство в виде молочно-орехового молока.

 Некоторые ошибочно считают, что достаточно заливать молоком ядра орешков. Это ошибочное мнение. Использовать нужно цельную шишку.
Некоторые ошибочно считают, что достаточно заливать молоком ядра орешков. Это ошибочное мнение. Использовать нужно цельную шишку.
 Хочется сразу отметить, что подобных противопоказаний настолько мало, что они встречаются редко.
Хочется сразу отметить, что подобных противопоказаний настолько мало, что они встречаются редко. Пока она спала, нашла одну статью как избавиться от кашля народными средствами. Не все рецепты подойдут ребенку, но может кому-то пригодится. Да и, — будьте здоровы!!!)
Пока она спала, нашла одну статью как избавиться от кашля народными средствами. Не все рецепты подойдут ребенку, но может кому-то пригодится. Да и, — будьте здоровы!!!)
 Вода должна быть комфортной для ребенка температуры. Запустите в кастрюлю игрушки, и пусть малыш возится с ними 20-30 минут. Если раствор соли попадет в глаза ребенку, промойте их теплой проточной водой. Пары морской соли, вдыхаемые ребенком, помогут избавиться от кашля, укрепят иммунную систему.
Вода должна быть комфортной для ребенка температуры. Запустите в кастрюлю игрушки, и пусть малыш возится с ними 20-30 минут. Если раствор соли попадет в глаза ребенку, промойте их теплой проточной водой. Пары морской соли, вдыхаемые ребенком, помогут избавиться от кашля, укрепят иммунную систему. ru/kids/healthfood/kashel-u-rebenka-narodnye-recepty.html/attachment/ot-kashlya-lepeshki
ru/kids/healthfood/kashel-u-rebenka-narodnye-recepty.html/attachment/ot-kashlya-lepeshki Веточки сосны (с хвоей или без нее) залить кипятком, довести до кипения. Накрыть крышкой, дать настояться. Процедить и пить по 1/3 стакана 2-3 раза в день. Уже через сутки заметны улучшения. Конечно, собирать веточки и хвою для приготовления отвара следует подальше от городских улиц.
Веточки сосны (с хвоей или без нее) залить кипятком, довести до кипения. Накрыть крышкой, дать настояться. Процедить и пить по 1/3 стакана 2-3 раза в день. Уже через сутки заметны улучшения. Конечно, собирать веточки и хвою для приготовления отвара следует подальше от городских улиц. Выскребаем ножом сердцевину, получившуюся чашу заполняем медом. Накрываем срезанной верхушкой редьки, настаиваем. Уже через несколько часов получаем сок (мед снимает горечь редьки), который даем ребенку по 1 ч.л. 3 раза в день. (Детям старше 3 лет – по 1 ст.л.)
Выскребаем ножом сердцевину, получившуюся чашу заполняем медом. Накрываем срезанной верхушкой редьки, настаиваем. Уже через несколько часов получаем сок (мед снимает горечь редьки), который даем ребенку по 1 ч.л. 3 раза в день. (Детям старше 3 лет – по 1 ст.л.) Нутряное свиное сало, собачий и барсучий жир, козий жир – в чистом виде и в сочетании с медом. Растопленным жиром натирают спинку и грудь ребенка, прикладывают сверху газету или пеленку, укутывают малыша пуховым платком и укладывают спать. Только помните: все прогревания, равно как и ингаляции, допустимы лишь при отсутствии гипертермии!
Нутряное свиное сало, собачий и барсучий жир, козий жир – в чистом виде и в сочетании с медом. Растопленным жиром натирают спинку и грудь ребенка, прикладывают сверху газету или пеленку, укутывают малыша пуховым платком и укладывают спать. Только помните: все прогревания, равно как и ингаляции, допустимы лишь при отсутствии гипертермии!
 Хорошо, если спирт настоян на травах (зверобой, мята, смородина), мандариновых корочках. Смесью смачиваем слой ваты, выкладываем на полиэтиленовый пакет. Оборачиваем горло, грудь, обматываем сверху теплым платком или пеленкой и укладываем ребенка спать.
Хорошо, если спирт настоян на травах (зверобой, мята, смородина), мандариновых корочках. Смесью смачиваем слой ваты, выкладываем на полиэтиленовый пакет. Оборачиваем горло, грудь, обматываем сверху теплым платком или пеленкой и укладываем ребенка спать. Тщательно перемешиваем и добавляем в чай ребенку. При сильных приступах кашля можно давать по 1 ч.л. несколько раз в день.
Тщательно перемешиваем и добавляем в чай ребенку. При сильных приступах кашля можно давать по 1 ч.л. несколько раз в день. Молока при этом остается совсем немного, цвет его становится светло-коричневым. Процеживаем его через ситечко и даем ребенку теплым по 1-2 ст.л. (Взрослые могут пить его по ½ стакана).
Молока при этом остается совсем немного, цвет его становится светло-коричневым. Процеживаем его через ситечко и даем ребенку теплым по 1-2 ст.л. (Взрослые могут пить его по ½ стакана). 5 мг, ароматизатор мятный (мятная эссенция) — 0.1 мг, ароматизатор ананасовый — 6.25 мг, краситель BQ Supra (смесь красителей бриллиантового голубого — 0.0134 мг и хинолина желтого — 0.0491 мг) — 0.0625 мг.
5 мг, ароматизатор мятный (мятная эссенция) — 0.1 мг, ароматизатор ананасовый — 6.25 мг, краситель BQ Supra (смесь красителей бриллиантового голубого — 0.0134 мг и хинолина желтого — 0.0491 мг) — 0.0625 мг. 5 мг, ароматизатор апельсиновый — 4.07 мг, ароматизатор мятный (мятная эссенция) — 0.012 мг, краситель солнечный закат желтый — 0.125 мг.
5 мг, ароматизатор апельсиновый — 4.07 мг, ароматизатор мятный (мятная эссенция) — 0.012 мг, краситель солнечный закат желтый — 0.125 мг. 5 мг, ароматизатор клубничный — 7.5 мг, краситель пунцовый (Понсо 4R) — 1.25 мг.
5 мг, ароматизатор клубничный — 7.5 мг, краситель пунцовый (Понсо 4R) — 1.25 мг.
 — стрипы алюминиевые (5) — пачки картонные.
— стрипы алюминиевые (5) — пачки картонные.


 Максимальная суточная доза — 10 леденцов.
Максимальная суточная доза — 10 леденцов.
 При сочетанном применении с препаратами, обусловливающими развитие гипокалиемии (тиазидные и петлевые диуретики, адренокортикостероидные и слабительные лекарственные средства), возможно нарушение электролитного баланса, поэтому не следует длительное время применять препарат одновременно с указанными выше лекарственными средствами.
При сочетанном применении с препаратами, обусловливающими развитие гипокалиемии (тиазидные и петлевые диуретики, адренокортикостероидные и слабительные лекарственные средства), возможно нарушение электролитного баланса, поэтому не следует длительное время применять препарат одновременно с указанными выше лекарственными средствами.
 RU
RU А вот если Вы доверяете ароматерапии и знаете, что не склонны к аллергии – тогда смело можете попробовать облегчить свое состояние применением “Звёздочки”.
А вот если Вы доверяете ароматерапии и знаете, что не склонны к аллергии – тогда смело можете попробовать облегчить свое состояние применением “Звёздочки”. После массажа лучше всего укутаться и погреться.
После массажа лучше всего укутаться и погреться.

 А можно заняться и ароматерапией – немного бальзама (размером меньше головки булавки) нужно поместить в аромалампу, залить водой и зажечь свечу.
А можно заняться и ароматерапией – немного бальзама (размером меньше головки булавки) нужно поместить в аромалампу, залить водой и зажечь свечу. Но так ли это? И пускай многие советуют ее использовать, это не так уж безопасно. Об этом сказано и в инструкции к бальзаму. Почему?
Но так ли это? И пускай многие советуют ее использовать, это не так уж безопасно. Об этом сказано и в инструкции к бальзаму. Почему?
 Помимо противовоспалительного действия «Звездочка» оказывает болеутоляющее, антигистаминное и противогрибковое действие.
Помимо противовоспалительного действия «Звездочка» оказывает болеутоляющее, антигистаминное и противогрибковое действие.
 Таким образом, насморк проходит быстрее, не вызывая таких осложнений, как гайморит, тонзиллит, воспаления внутреннего уха и лимфатических узлов. Мазь нельзя наносить на слизистые оболочки носовой полости, так как она будет вызывать очень сильное жжение, слезоточивость, а в некоторых случаях и поражения воспаленных участков с выделением крови.
Таким образом, насморк проходит быстрее, не вызывая таких осложнений, как гайморит, тонзиллит, воспаления внутреннего уха и лимфатических узлов. Мазь нельзя наносить на слизистые оболочки носовой полости, так как она будет вызывать очень сильное жжение, слезоточивость, а в некоторых случаях и поражения воспаленных участков с выделением крови.

 Мята нейтрализует патогенную микрофлору и разрушает вирусы, снижает температуру тела, оказывает смягчающее действие на воспаленные слизистые оболочки носоглотки. Также мятное масло улучшает мозговое кровообращение, снимая спазмы сосудов и расслабляя мышечные ткани.
Мята нейтрализует патогенную микрофлору и разрушает вирусы, снижает температуру тела, оказывает смягчающее действие на воспаленные слизистые оболочки носоглотки. Также мятное масло улучшает мозговое кровообращение, снимая спазмы сосудов и расслабляя мышечные ткани. Компоненты «Звездочки» имеют способность проникать через плаценту, создавая угрозу нежелательного токсического воздействия на эмбрион. В третьем триместре беременности следует применять препарат с осторожностью. Возможно, некоторым женщинам наблюдающий беременность доктор запретит ингаляции со «Звездочкой» во избежание противоречивых воздействий эфирных масел на плод.
Компоненты «Звездочки» имеют способность проникать через плаценту, создавая угрозу нежелательного токсического воздействия на эмбрион. В третьем триместре беременности следует применять препарат с осторожностью. Возможно, некоторым женщинам наблюдающий беременность доктор запретит ингаляции со «Звездочкой» во избежание противоречивых воздействий эфирных масел на плод. 
 Любые действия необходимо согласовывать с сопровождающим беременность доктором.
Любые действия необходимо согласовывать с сопровождающим беременность доктором. Внутри тюбика находится фильтр, пропитанный ингредиентами; запах специфический для эфирных масел.
Внутри тюбика находится фильтр, пропитанный ингредиентами; запах специфический для эфирных масел. 



 Сегодня его популярность немножко упала, и его используют при укусах насекомых, головных болях и насморках. Тем не менее, он является верным помощником от разных бед.
Сегодня его популярность немножко упала, и его используют при укусах насекомых, головных болях и насморках. Тем не менее, он является верным помощником от разных бед. Бальзам этот болеутоляющий и противовоспалительный.
Бальзам этот болеутоляющий и противовоспалительный. Но все-таки выводы некоторые нужно сделать. В бальзам входят ароматические масла: мятное, эвкалиптовое, коричное и гвоздичное. Они у вас могут быть причиной аллергии. Кроме того, в период беременности все эти масла нельзя применять.
Но все-таки выводы некоторые нужно сделать. В бальзам входят ароматические масла: мятное, эвкалиптовое, коричное и гвоздичное. Они у вас могут быть причиной аллергии. Кроме того, в период беременности все эти масла нельзя применять. Глаза от него берегите. Звездочку вовнутрь не принимают.
Глаза от него берегите. Звездочку вовнутрь не принимают.

 Вещество обеспечивает слабый и кратковременный эффект. Концентрация 0,125% предназначена для детей с рождения, 0,25% — с шести лет.
Вещество обеспечивает слабый и кратковременный эффект. Концентрация 0,125% предназначена для детей с рождения, 0,25% — с шести лет.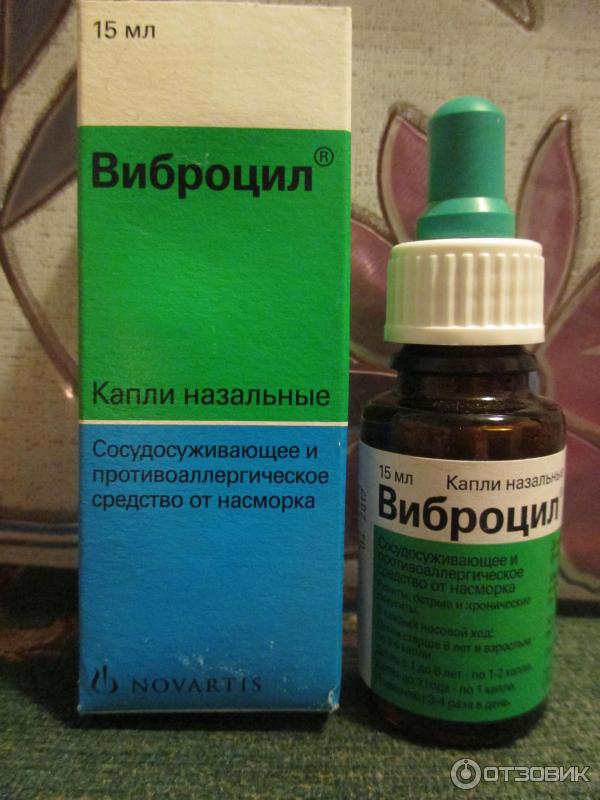
 Благодаря таким препаратам при насморке уменьшается отек слизистой оболочки носа и снижается выработка слизи. Однако со временем естественные механизмы сужения и расширения сосудов начинают нарушаться. Если после длительного применения резко отказаться от лекарства, то вам грозит медикаментозный ринит: состояние, при котором сосуды слизистой расширены даже при отсутствии насморка.
Благодаря таким препаратам при насморке уменьшается отек слизистой оболочки носа и снижается выработка слизи. Однако со временем естественные механизмы сужения и расширения сосудов начинают нарушаться. Если после длительного применения резко отказаться от лекарства, то вам грозит медикаментозный ринит: состояние, при котором сосуды слизистой расширены даже при отсутствии насморка. 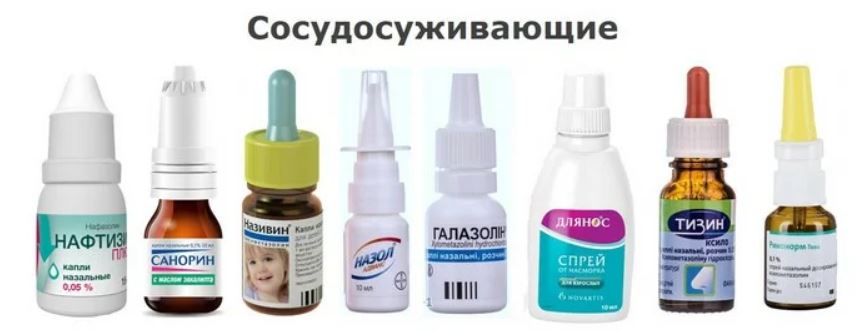
 Отлично борются с инфекциями средства с содержанием серебра («Протаргол»). А масляные капли («Синупрет», «Пиносол») эффективно снимают воспаление и восстанавливают пораженные ткани.
Отлично борются с инфекциями средства с содержанием серебра («Протаргол»). А масляные капли («Синупрет», «Пиносол») эффективно снимают воспаление и восстанавливают пораженные ткани.  И создается впечатление, что это нечто безобидное, вроде как витамины или косметические средства. Более того, зачастую никто даже не читает инструкцию, где четко написано, что применение возможно не более 5 дней. А эта фраза ключевая!
И создается впечатление, что это нечто безобидное, вроде как витамины или косметические средства. Более того, зачастую никто даже не читает инструкцию, где четко написано, что применение возможно не более 5 дней. А эта фраза ключевая!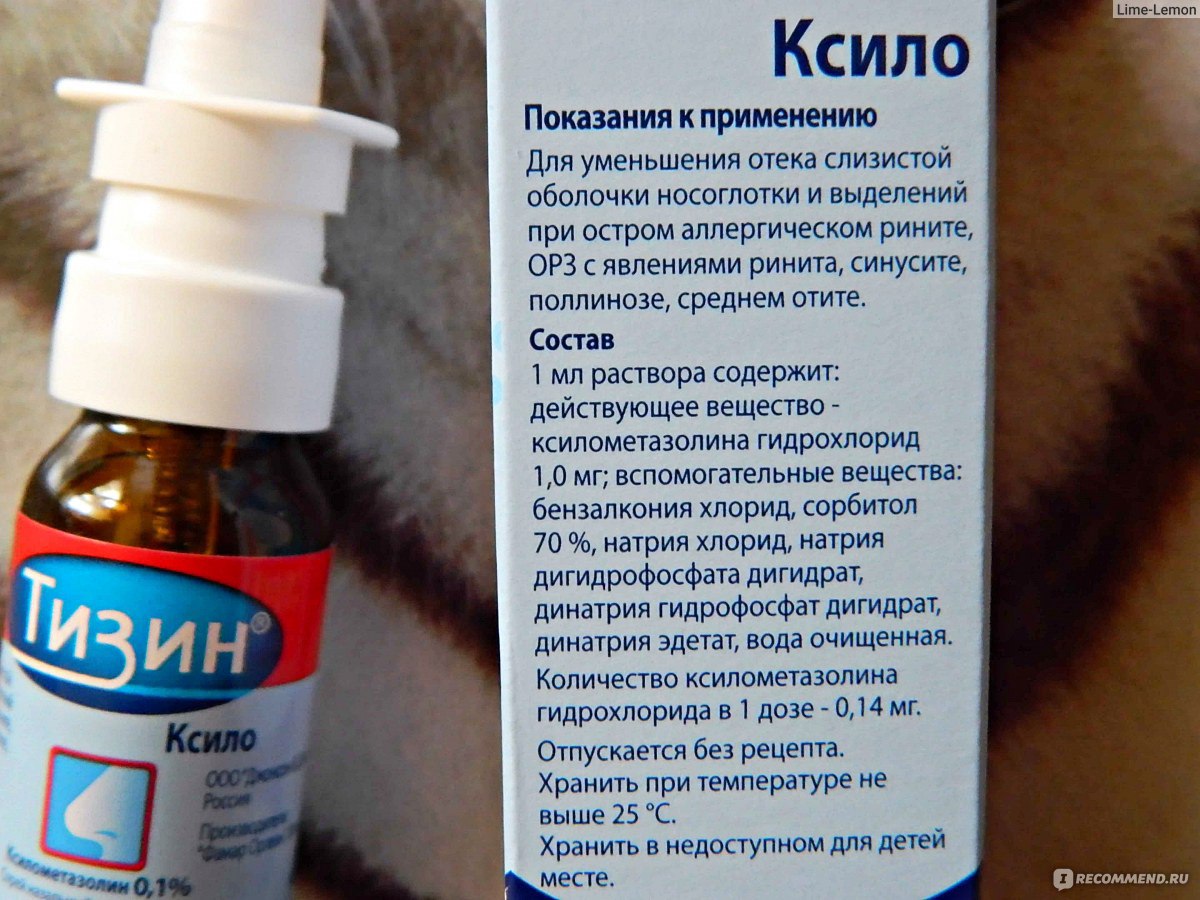 Оказываясь в крови, он усиливает тонус сосудов. При его попадании на слизистую наступает явное облегчение в местах его действия (нос начинает дышать). Но если процесс затянуть, начинают запускаться «нехорошие» процессы. Рецепторы со временем «привыкают» к постоянному их раздражению и перестают адекватно реагировать на лекарство, что ведет к недостаточной сокращаемости сосуда в одном месте и чрезмерном сужении в другом. Вслед за этим слизистая в одном месте «пересыхает», а в другом становится слишком отечной.
Оказываясь в крови, он усиливает тонус сосудов. При его попадании на слизистую наступает явное облегчение в местах его действия (нос начинает дышать). Но если процесс затянуть, начинают запускаться «нехорошие» процессы. Рецепторы со временем «привыкают» к постоянному их раздражению и перестают адекватно реагировать на лекарство, что ведет к недостаточной сокращаемости сосуда в одном месте и чрезмерном сужении в другом. Вслед за этим слизистая в одном месте «пересыхает», а в другом становится слишком отечной.
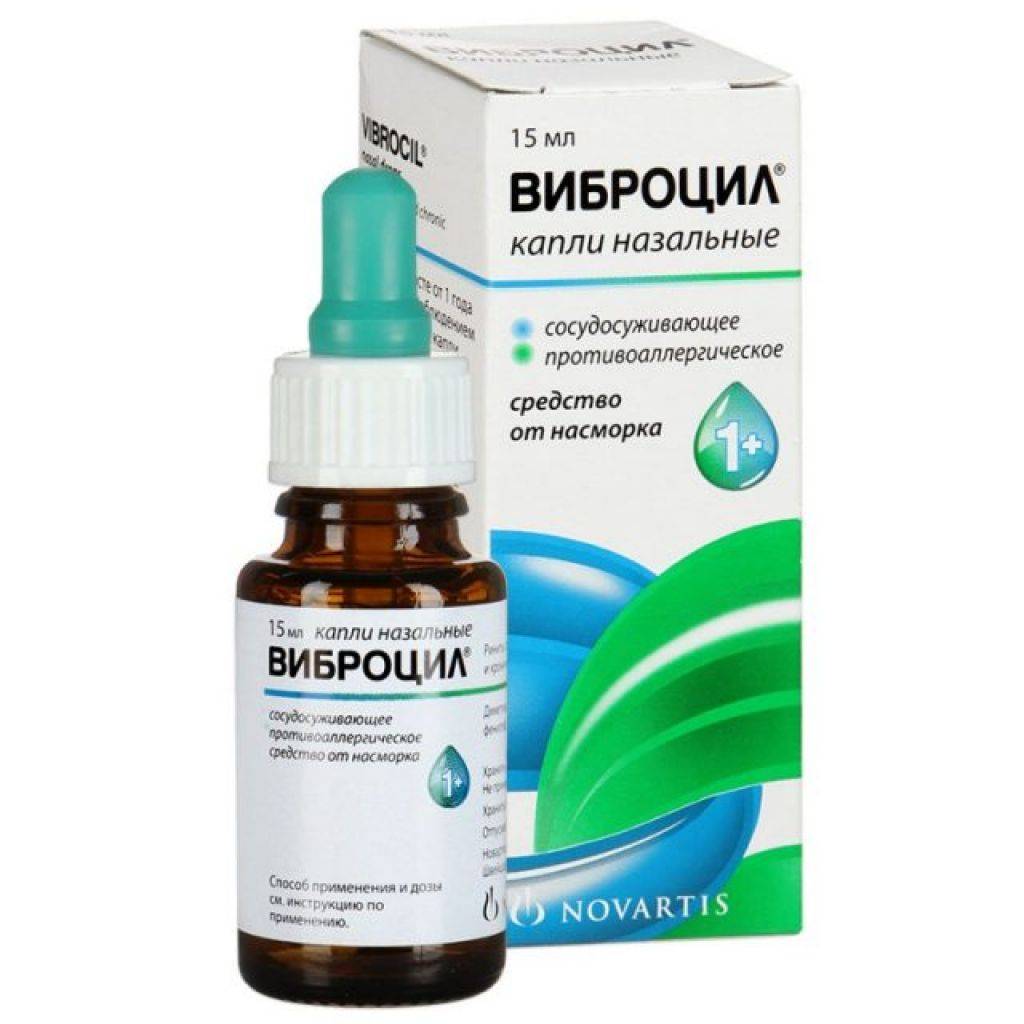 Тогда использование сосудосуживающих капель уместно и возможно при условии четкого соблюдения инструкции: 5-7 дней и не чаще 3-4 раз в сутки.
Тогда использование сосудосуживающих капель уместно и возможно при условии четкого соблюдения инструкции: 5-7 дней и не чаще 3-4 раз в сутки. Деконгестанты не совместимы с рядом некоторых лекарственных средств.
Деконгестанты не совместимы с рядом некоторых лекарственных средств. com
com В группе детей в возрасте от шести до двенадцати лет однозначных выводов сделать не удалось, поэтому учёные рекомендуют рассматривать каждый такой случай в индивидуальном порядке.
В группе детей в возрасте от шести до двенадцати лет однозначных выводов сделать не удалось, поэтому учёные рекомендуют рассматривать каждый такой случай в индивидуальном порядке. Нарушение это проявляется по причине неправильного применения капель, обладающих сосудосуживающим эффектом. С проблемой, находящейся в легкой степени, сталкивался практически каждый хотя бы раз в жизни. Если же ринит на фоне применения лекарственного средства уже сильно запущен, то без врачебной помощи устранить заболевание не удастся.
Нарушение это проявляется по причине неправильного применения капель, обладающих сосудосуживающим эффектом. С проблемой, находящейся в легкой степени, сталкивался практически каждый хотя бы раз в жизни. Если же ринит на фоне применения лекарственного средства уже сильно запущен, то без врачебной помощи устранить заболевание не удастся.
 Согласно врачебной статистике уже после 14 дней регулярного закапывания наблюдаются симптомы привыкания к средству и нарушения в работе сосудов слизистой носовой полости. В результате этого состояние больного ухудшается, а для снятия заложенности носа требуется применение все больших доз препарата. Сокращается на фоне привыкания к лекарству и период его действия, из-за чего для восстановления нормального дыхания препарат закапывают все чаще. В результате этого слизистая начинает серьезно пересыхать, и это вызывает в свою очередь повышенное выделение слизи.
Согласно врачебной статистике уже после 14 дней регулярного закапывания наблюдаются симптомы привыкания к средству и нарушения в работе сосудов слизистой носовой полости. В результате этого состояние больного ухудшается, а для снятия заложенности носа требуется применение все больших доз препарата. Сокращается на фоне привыкания к лекарству и период его действия, из-за чего для восстановления нормального дыхания препарат закапывают все чаще. В результате этого слизистая начинает серьезно пересыхать, и это вызывает в свою очередь повышенное выделение слизи.
 При развитии пересушенности слизистой носовой полости железы для ее увлажнения начинают продуцировать большой объем слизи. Из-за изменения тканей слизистой это не улучшает ее состояния, а только провоцирует усиление заложенности носа и может вызывать синуситы.
При развитии пересушенности слизистой носовой полости железы для ее увлажнения начинают продуцировать большой объем слизи. Из-за изменения тканей слизистой это не улучшает ее состояния, а только провоцирует усиление заложенности носа и может вызывать синуситы. В то же время бесконтрольно использовать их также не рекомендуется. Оптимальным методом вылечить заложенный нос является чередование масляных капель и сосудосуживающих. Это профилактика против появления привыкания.
В то же время бесконтрольно использовать их также не рекомендуется. Оптимальным методом вылечить заложенный нос является чередование масляных капель и сосудосуживающих. Это профилактика против появления привыкания.
 Не считая это опасным, больные часто приходят к тому, что за день многократно превышают суточную дозировку. В результате такого неправильного лечения возникает зависимость, которая будет длиться годами до тех пор, пока не начнется лечение патологии. Дополнительно может усугублять ситуацию вазомоторный ринит.
Не считая это опасным, больные часто приходят к тому, что за день многократно превышают суточную дозировку. В результате такого неправильного лечения возникает зависимость, которая будет длиться годами до тех пор, пока не начнется лечение патологии. Дополнительно может усугублять ситуацию вазомоторный ринит.
 Когда капли заканчиваются, пострадавший от лекарственного ринита готов ехать за покупкой нового пузырька даже на значительное расстояние, если рядом приобрести препарат невозможно. Его постоянное наличие начинает казаться жизненно необходимым, и больной боится, что, не имея при себе лекарства, он обречен на смерть от удушья. Особенно быстро психологическая зависимость формируется у нервных людей, склонных с особым волнением и переживаниями относиться к любым изменениям в своем самочувствии. Им при терапии заболевания не редко требуется привлечение не только отоларинголога, но и психолога для снятия эмоциональной зависимости от лекарства.
Когда капли заканчиваются, пострадавший от лекарственного ринита готов ехать за покупкой нового пузырька даже на значительное расстояние, если рядом приобрести препарат невозможно. Его постоянное наличие начинает казаться жизненно необходимым, и больной боится, что, не имея при себе лекарства, он обречен на смерть от удушья. Особенно быстро психологическая зависимость формируется у нервных людей, склонных с особым волнением и переживаниями относиться к любым изменениям в своем самочувствии. Им при терапии заболевания не редко требуется привлечение не только отоларинголога, но и психолога для снятия эмоциональной зависимости от лекарства.


 «Тут только надеяться на особенности организма. В большинстве случаев оно возвращается самостоятельно в течение двух-трех недель, но может затянуться», – сказал он.
«Тут только надеяться на особенности организма. В большинстве случаев оно возвращается самостоятельно в течение двух-трех недель, но может затянуться», – сказал он. Сюда же относятся люди с хроническим вазомоторным ринитом, хроническим риносинуситом.
Сюда же относятся люди с хроническим вазомоторным ринитом, хроническим риносинуситом.  В разгар эпидемии попасть к врачу сложно, и тогда многие прибегают к поискам способов лечения на просторах интернета. Самостоятельно «назначая» себе препараты, мало кто задумывается о побочных эффектах лечения без консультации с врачом и последствиях бесконтрольного применения медикаментов. Неумеренный прием даже обычного средства от насморка может довести пациента до больничной койки — предупреждают медики, а некоторые татарстанцы убедились в этом на своем горьком опыте. Оториноларингологи и хирурги РКБ бьют тревогу — численность таких пациентов с серьезными осложнениями после самолечения в последнее время возрастает. Подробнее — в материале «Реального времени».
В разгар эпидемии попасть к врачу сложно, и тогда многие прибегают к поискам способов лечения на просторах интернета. Самостоятельно «назначая» себе препараты, мало кто задумывается о побочных эффектах лечения без консультации с врачом и последствиях бесконтрольного применения медикаментов. Неумеренный прием даже обычного средства от насморка может довести пациента до больничной койки — предупреждают медики, а некоторые татарстанцы убедились в этом на своем горьком опыте. Оториноларингологи и хирурги РКБ бьют тревогу — численность таких пациентов с серьезными осложнениями после самолечения в последнее время возрастает. Подробнее — в материале «Реального времени». Дошло до того, что пациентка угодила в лор-отделение РКБ с серьезными проблемами здоровья.
Дошло до того, что пациентка угодила в лор-отделение РКБ с серьезными проблемами здоровья.

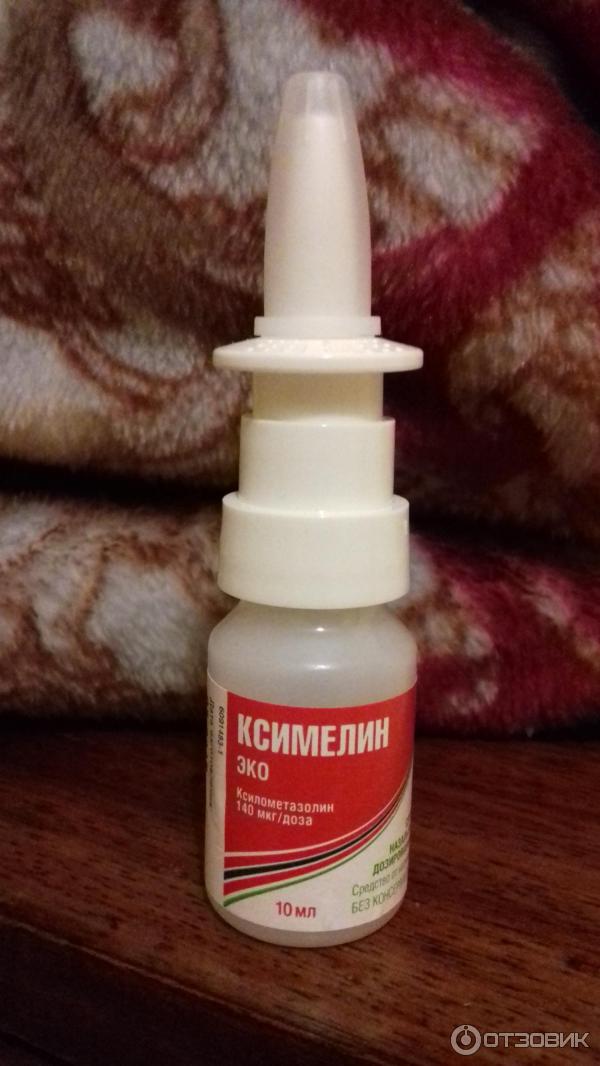 Фото предоставлено РКБ МЗ РТБолезнь легче предупредить
Фото предоставлено РКБ МЗ РТБолезнь легче предупредить
 При местном применении в носовых ходах является сосудосуживающим средством. Это приводит к уменьшению потока жидкости в ткани и кровеносные сосуды носового прохода, а также к открытию дыхательных путей.
При местном применении в носовых ходах является сосудосуживающим средством. Это приводит к уменьшению потока жидкости в ткани и кровеносные сосуды носового прохода, а также к открытию дыхательных путей. Эффект от Flonase нарастает со временем после постоянного использования, и поэтому может потребоваться несколько дней или недель, чтобы полностью реализовать преимущества Flonase. Flonase доступен как по рецепту, так и без рецепта.По рецепту это назальный спрей, содержащий 120 спреев. Безрецептурная версия доступна в виде 60 или 120 бутылочек с распылителем. Флоназ можно применять детям от 4 лет и старше, а также взрослым.
Эффект от Flonase нарастает со временем после постоянного использования, и поэтому может потребоваться несколько дней или недель, чтобы полностью реализовать преимущества Flonase. Flonase доступен как по рецепту, так и без рецепта.По рецепту это назальный спрей, содержащий 120 спреев. Безрецептурная версия доступна в виде 60 или 120 бутылочек с распылителем. Флоназ можно применять детям от 4 лет и старше, а также взрослым.


 д.» в Республике Казахстан
д.» в Республике Казахстан Анкету можна заповнити у такий спосіб : анкету на екрані монітору заповнює провізор від імені особи, що бажає взяти участь в Програмі, згідно поданих нею даних. Після чого роздруковується чек і особа, що бажає взяти участь в Програмі, перевіривши дані, ставить підпис про згоду на участь в Програмі.
Анкету можна заповнити у такий спосіб : анкету на екрані монітору заповнює провізор від імені особи, що бажає взяти участь в Програмі, згідно поданих нею даних. Після чого роздруковується чек і особа, що бажає взяти участь в Програмі, перевіривши дані, ставить підпис про згоду на участь в Програмі. Картку та рекламний флаєр Учасника можна отримати в аптеках на умовах, визначених у п. 3 цих Правил.
Картку та рекламний флаєр Учасника можна отримати в аптеках на умовах, визначених у п. 3 цих Правил.



 Вы можете определить прогнозные заявления по такой терминологии, как «может, «следует», «ожидает», «планирует», «предполагает», «полагает», «оценивает», «прогнозирует», «потенциал», «продолжать» или отрицательные значения этих терминов или другой сопоставимой терминологии.Такие прогнозные заявления основаны на имеющихся в настоящее время конкурентных, финансовых и экономических данных, а также взглядах и предположениях руководства в отношении будущих событий. Такие прогнозные заявления по своей природе неопределенны, и инвесторы должны осознавать, что фактические результаты могут отличаться от тех, которые выражены или подразумеваются в прогнозных заявлениях. Этот релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения в потребительском спросе и реакцию на продукты и услуги, предлагаемые AZZ, включая спрос на рынках производства электроэнергии, рынках передачи и распределения электроэнергии, в промышленности. рынки и рынки металлических покрытий; цены и стоимость сырья, включая цинк и природный газ, которые используются в процессе горячего цинкования; изменения политической стабильности и экономических условий на различных рынках, которые обслуживает AZZ, внешних и внутренних, запросах клиентов о задержках поставок, возможностях приобретения, обменных курсах, достаточности финансирования и наличии опытного руководства и сотрудников для реализации стратегии роста AZZ.AZZ предоставил дополнительную информацию о рисках, связанных с бизнесом, в Годовом отчете AZZ по форме 10-K за финансовый год, закончившийся 28 февраля 2019 года, и в других документах, поданных в SEC, которые доступны для просмотра на веб-сайте AZZ по адресу www.azz.com и веб-сайт SEC www.sec.gov. Мы настоятельно призываем вас тщательно учитывать эти факторы при оценке прогнозных заявлений в настоящем документе и предостерегаем вас не чрезмерно полагаться на такие прогнозные заявления, которые полностью квалифицируются в этом предупреждающем заявлении.
Вы можете определить прогнозные заявления по такой терминологии, как «может, «следует», «ожидает», «планирует», «предполагает», «полагает», «оценивает», «прогнозирует», «потенциал», «продолжать» или отрицательные значения этих терминов или другой сопоставимой терминологии.Такие прогнозные заявления основаны на имеющихся в настоящее время конкурентных, финансовых и экономических данных, а также взглядах и предположениях руководства в отношении будущих событий. Такие прогнозные заявления по своей природе неопределенны, и инвесторы должны осознавать, что фактические результаты могут отличаться от тех, которые выражены или подразумеваются в прогнозных заявлениях. Этот релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения в потребительском спросе и реакцию на продукты и услуги, предлагаемые AZZ, включая спрос на рынках производства электроэнергии, рынках передачи и распределения электроэнергии, в промышленности. рынки и рынки металлических покрытий; цены и стоимость сырья, включая цинк и природный газ, которые используются в процессе горячего цинкования; изменения политической стабильности и экономических условий на различных рынках, которые обслуживает AZZ, внешних и внутренних, запросах клиентов о задержках поставок, возможностях приобретения, обменных курсах, достаточности финансирования и наличии опытного руководства и сотрудников для реализации стратегии роста AZZ.AZZ предоставил дополнительную информацию о рисках, связанных с бизнесом, в Годовом отчете AZZ по форме 10-K за финансовый год, закончившийся 28 февраля 2019 года, и в других документах, поданных в SEC, которые доступны для просмотра на веб-сайте AZZ по адресу www.azz.com и веб-сайт SEC www.sec.gov. Мы настоятельно призываем вас тщательно учитывать эти факторы при оценке прогнозных заявлений в настоящем документе и предостерегаем вас не чрезмерно полагаться на такие прогнозные заявления, которые полностью квалифицируются в этом предупреждающем заявлении. Эти заявления основаны на информации на дату настоящего документа, и AZZ не берет на себя никаких обязательств по обновлению каких-либо прогнозных заявлений, будь то в результате получения новой информации, будущих событий или иным образом.
Эти заявления основаны на информации на дату настоящего документа, и AZZ не берет на себя никаких обязательств по обновлению каких-либо прогнозных заявлений, будь то в результате получения новой информации, будущих событий или иным образом.  поддерживать нашу деятельность, обеспечивать возможности для органического роста и допускать приобретения, которые соответствуют нашему стратегическому плану роста.Мы активно реализуем инициативы, направленные на стимулирование будущего роста и повышение акционерной стоимости, и рады открывающимся возможностям.«
поддерживать нашу деятельность, обеспечивать возможности для органического роста и допускать приобретения, которые соответствуют нашему стратегическому плану роста.Мы активно реализуем инициативы, направленные на стимулирование будущего роста и повышение акционерной стоимости, и рады открывающимся возможностям.« Определенные факторы могут повлиять на исход описанных здесь вопросов. Этот пресс-релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения потребительского спроса на наши продукты и услуги, включая спрос со стороны рынков производства электроэнергии, рынков передачи и распределения электроэнергии, промышленных рынков и рынки металлических покрытий.Кроме того, на каждом из рынков, которые мы обслуживаем, продолжающаяся пандемия COVID-19 потенциально может негативно повлиять на наших клиентов и нашу деятельность. Мы также можем столкнуться с колебаниями цен и стоимости сырья, включая цинк и природный газ, которые используются в процессе горячего цинкования; задержки поставщиков цепочки поставок; заказчик запросил задержку доставки наших продуктов или услуг; задержки в дополнительных возможностях приобретения; курсы обмена валют; адекватность финансирования; наличие опытного руководства и сотрудников для реализации стратегии роста AZZ; спад рыночных условий в любой отрасли, связанной с продуктами, которые мы составляем или продаем, или с услугами, которые мы предоставляем; экономическая нестабильность или изменения политической стабильности в США и других зарубежных рынках, на которых мы работаем; военные действия или террористические акты внутри США или за рубежом; и другие изменения в экономических и финансовых условиях.AZZ предоставил дополнительную информацию о рисках, связанных с бизнесом, в Годовом отчете AZZ по форме 10-K за финансовый год, закончившийся 29 февраля 2020 года, и в других документах, поданных в Комиссию по ценным бумагам и биржам («SEC»), доступных для просмотра на веб-сайте AZZ. по телефону www.azz.com и на сайте Комиссии по ценным бумагам и биржам www.sec.gov . Мы настоятельно призываем вас тщательно учитывать эти факторы при оценке прогнозных заявлений в настоящем документе и предостерегаем вас не чрезмерно полагаться на такие прогнозные заявления, которые полностью квалифицируются в этом предупреждающем заявлении.
Определенные факторы могут повлиять на исход описанных здесь вопросов. Этот пресс-релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения потребительского спроса на наши продукты и услуги, включая спрос со стороны рынков производства электроэнергии, рынков передачи и распределения электроэнергии, промышленных рынков и рынки металлических покрытий.Кроме того, на каждом из рынков, которые мы обслуживаем, продолжающаяся пандемия COVID-19 потенциально может негативно повлиять на наших клиентов и нашу деятельность. Мы также можем столкнуться с колебаниями цен и стоимости сырья, включая цинк и природный газ, которые используются в процессе горячего цинкования; задержки поставщиков цепочки поставок; заказчик запросил задержку доставки наших продуктов или услуг; задержки в дополнительных возможностях приобретения; курсы обмена валют; адекватность финансирования; наличие опытного руководства и сотрудников для реализации стратегии роста AZZ; спад рыночных условий в любой отрасли, связанной с продуктами, которые мы составляем или продаем, или с услугами, которые мы предоставляем; экономическая нестабильность или изменения политической стабильности в США и других зарубежных рынках, на которых мы работаем; военные действия или террористические акты внутри США или за рубежом; и другие изменения в экономических и финансовых условиях.AZZ предоставил дополнительную информацию о рисках, связанных с бизнесом, в Годовом отчете AZZ по форме 10-K за финансовый год, закончившийся 29 февраля 2020 года, и в других документах, поданных в Комиссию по ценным бумагам и биржам («SEC»), доступных для просмотра на веб-сайте AZZ. по телефону www.azz.com и на сайте Комиссии по ценным бумагам и биржам www.sec.gov . Мы настоятельно призываем вас тщательно учитывать эти факторы при оценке прогнозных заявлений в настоящем документе и предостерегаем вас не чрезмерно полагаться на такие прогнозные заявления, которые полностью квалифицируются в этом предупреждающем заявлении. Эти заявления основаны на информации на дату настоящего документа, и AZZ не берет на себя никаких обязательств по обновлению каких-либо прогнозных заявлений, будь то в результате получения новой информации, будущих событий или иным образом.
Эти заявления основаны на информации на дату настоящего документа, и AZZ не берет на себя никаких обязательств по обновлению каких-либо прогнозных заявлений, будь то в результате получения новой информации, будущих событий или иным образом.  Наш сегмент металлических покрытий продолжает укрепляться за счет улучшения спроса и цен, что привело к рекордной квартальной выручке в размере 124,8 млн долларов США при одновременном увеличении объема производства.
маржа 23%. Наш энергетический сегмент, несмотря на типичный медленный летний сезон для оздоровления, внес весомый вклад в консолидированную выручку во втором квартале, которая выросла на 4,5% до 111 долларов.3 миллиона. На
На консолидированной основе чистая прибыль выросла на 38,4% до 15,6 млн долларов во втором квартале этого года по сравнению с 11,2 млн долларов во втором квартале прошлого года. Консолидированная чистая прибыль во втором квартале
в этом году 1,4 миллиона долларов США относятся к единовременной льготе по отложенному налогу на прибыль в результате исправлений, внесенных после обзора практики учета отложенного налога. Пока наши консолидированные
количество заказов снизилось на 6,3% до 238,0 млн долларов по сравнению с 253,9 млн долларов во втором квартале прошлого года. Важно отметить, что за тот же период года мы забронировали крупный заказ на 55 млн долларов в Китае.
тому назад.Имея солидный портфель заказов в размере 301,9 млн долларов, наш энергетический сегмент готов к стабильным результатам в оставшейся части финансового года. Наш бизнес по производству металлических покрытий продолжает набирать обороты благодаря
наши ключевые инициативы по стимулированию роста как органическим путем, так и за счет приобретений. С начала года до настоящего времени наш бизнес по производству металлических покрытий завершил два приобретения в первом квартале, третье во втором квартале.
квартал, и
Наш сегмент металлических покрытий продолжает укрепляться за счет улучшения спроса и цен, что привело к рекордной квартальной выручке в размере 124,8 млн долларов США при одновременном увеличении объема производства.
маржа 23%. Наш энергетический сегмент, несмотря на типичный медленный летний сезон для оздоровления, внес весомый вклад в консолидированную выручку во втором квартале, которая выросла на 4,5% до 111 долларов.3 миллиона. На
На консолидированной основе чистая прибыль выросла на 38,4% до 15,6 млн долларов во втором квартале этого года по сравнению с 11,2 млн долларов во втором квартале прошлого года. Консолидированная чистая прибыль во втором квартале
в этом году 1,4 миллиона долларов США относятся к единовременной льготе по отложенному налогу на прибыль в результате исправлений, внесенных после обзора практики учета отложенного налога. Пока наши консолидированные
количество заказов снизилось на 6,3% до 238,0 млн долларов по сравнению с 253,9 млн долларов во втором квартале прошлого года. Важно отметить, что за тот же период года мы забронировали крупный заказ на 55 млн долларов в Китае.
тому назад.Имея солидный портфель заказов в размере 301,9 млн долларов, наш энергетический сегмент готов к стабильным результатам в оставшейся части финансового года. Наш бизнес по производству металлических покрытий продолжает набирать обороты благодаря
наши ключевые инициативы по стимулированию роста как органическим путем, так и за счет приобретений. С начала года до настоящего времени наш бизнес по производству металлических покрытий завершил два приобретения в первом квартале, третье во втором квартале.
квартал, и Операционная маржа увеличилась до 23,0% по сравнению с 19,0% во втором квартале финансового года.
— в первую очередь за счет снижения затрат на цинк, проходящего через наши котлы, улучшения цен и первых выгод от наших приобретений, сделанных в первой половине года », — сказал г-н.- заявил Фергюсон. «Мы
также довольны нашими постоянными усилиями по повышению производительности труда при одновременном преодолении встречных ветров, связанных с затратами на рабочую силу, и внедрением нашей цифровой системы цинкования («DGS») для повышения
операционная эффективность и производительность на всех наших заводах. AZZ остается лидером отрасли в Северной Америке с 41 заводом по цинкованию. Мы довольны ранним успехом нашего нового
предприятия — Surface Technologies и Galvabar ™, продукт из непрерывной оцинкованной арматуры. Согласно исследованию, недавно завершенному Инженерным колледжем Техасского университета A&M,
Ожидаемый срок службы продукта Galvabar ™ составляет 100 лет, что значительно повысит устойчивость инфраструктуры.В рамках наших планов приобретения и органического роста мы будем
продолжать уделять внимание стратегическим инвестициям в инфраструктуру и технологии, которые позволяют нам, нашим поставщикам и клиентам стать еще более эффективными в производстве и транспортировке
продукты и услуги, снижая при этом риски.
Операционная маржа увеличилась до 23,0% по сравнению с 19,0% во втором квартале финансового года.
— в первую очередь за счет снижения затрат на цинк, проходящего через наши котлы, улучшения цен и первых выгод от наших приобретений, сделанных в первой половине года », — сказал г-н.- заявил Фергюсон. «Мы
также довольны нашими постоянными усилиями по повышению производительности труда при одновременном преодолении встречных ветров, связанных с затратами на рабочую силу, и внедрением нашей цифровой системы цинкования («DGS») для повышения
операционная эффективность и производительность на всех наших заводах. AZZ остается лидером отрасли в Северной Америке с 41 заводом по цинкованию. Мы довольны ранним успехом нашего нового
предприятия — Surface Technologies и Galvabar ™, продукт из непрерывной оцинкованной арматуры. Согласно исследованию, недавно завершенному Инженерным колледжем Техасского университета A&M,
Ожидаемый срок службы продукта Galvabar ™ составляет 100 лет, что значительно повысит устойчивость инфраструктуры.В рамках наших планов приобретения и органического роста мы будем
продолжать уделять внимание стратегическим инвестициям в инфраструктуру и технологии, которые позволяют нам, нашим поставщикам и клиентам стать еще более эффективными в производстве и транспортировке
продукты и услуги, снижая при этом риски. 8 миллионов за тот же квартал прошлого года, увеличившись на 6,0%. Чистая прибыль за второй
за квартал увеличился на 38,4% до 15,6 млн долларов, или 0,59 доллара на разводненную акцию, по сравнению с чистой прибылью в 11,2 млн долларов, или 0,43 доллара на разводненную акцию, во втором квартале 2019 финансового года.
8 миллионов за тот же квартал прошлого года, увеличившись на 6,0%. Чистая прибыль за второй
за квартал увеличился на 38,4% до 15,6 млн долларов, или 0,59 доллара на разводненную акцию, по сравнению с чистой прибылью в 11,2 млн долларов, или 0,43 доллара на разводненную акцию, во втором квартале 2019 финансового года.
 Звонок будет транслироваться в Интернете по адресу http://www.azz.com/investor-relations. Повтор звонка
будет доступен в течение трех дней по телефону (877) 344-7529 или (412) 317-0088 (международный), подтверждение № 10134947, или в течение 30 дней на сайте http://www.azz.com/investor-relations.
Звонок будет транслироваться в Интернете по адресу http://www.azz.com/investor-relations. Повтор звонка
будет доступен в течение трех дней по телефону (877) 344-7529 или (412) 317-0088 (международный), подтверждение № 10134947, или в течение 30 дней на сайте http://www.azz.com/investor-relations. Этот релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения в потребительском спросе и
реакция на продукты и услуги, предлагаемые AZZ, включая спрос со стороны рынков производства электроэнергии, рынков передачи и распределения электроэнергии, промышленных
рынки,
Этот релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения в потребительском спросе и
реакция на продукты и услуги, предлагаемые AZZ, включая спрос со стороны рынков производства электроэнергии, рынков передачи и распределения электроэнергии, промышленных
рынки, azz.com
azz.com

 Этот релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения в потребительском спросе и реакцию на продукты и услуги, предлагаемые AZZ, включая спрос на рынках производства электроэнергии, рынках передачи и распределения электроэнергии, в промышленности. рынки и рынки горячего цинкования; цены и стоимость сырья, включая цинк и природный газ, которые используются в процессе горячего цинкования; изменения политической стабильности и экономических условий на различных рынках, которые обслуживает AZZ, внешних и внутренних, запросах клиентов о задержках поставок, возможностях приобретения, обменных курсах, достаточности финансирования и наличии опытного руководства и сотрудников для реализации стратегии роста AZZ.AZZ предоставил дополнительную информацию о рисках, связанных с бизнесом, в Годовом отчете AZZ по форме 10-K за финансовый год, закончившийся 28 февраля 2017 года, и в других документах, представленных в SEC, которые доступны для просмотра на веб-сайте AZZ по адресу www.azz.com и веб-сайт SEC www.sec.gov. Мы настоятельно призываем вас тщательно учитывать эти факторы при оценке прогнозных заявлений в настоящем документе и предостерегаем вас не чрезмерно полагаться на такие прогнозные заявления, которые полностью квалифицируются в этом предупреждающем заявлении.Эти заявления основаны на информации на дату настоящего документа, и AZZ не берет на себя никаких обязательств по обновлению каких-либо прогнозных заявлений, будь то в результате получения новой информации, будущих событий или иным образом.
Этот релиз может содержать прогнозные заявления, которые связаны с рисками и неопределенностями, включая, помимо прочего, изменения в потребительском спросе и реакцию на продукты и услуги, предлагаемые AZZ, включая спрос на рынках производства электроэнергии, рынках передачи и распределения электроэнергии, в промышленности. рынки и рынки горячего цинкования; цены и стоимость сырья, включая цинк и природный газ, которые используются в процессе горячего цинкования; изменения политической стабильности и экономических условий на различных рынках, которые обслуживает AZZ, внешних и внутренних, запросах клиентов о задержках поставок, возможностях приобретения, обменных курсах, достаточности финансирования и наличии опытного руководства и сотрудников для реализации стратегии роста AZZ.AZZ предоставил дополнительную информацию о рисках, связанных с бизнесом, в Годовом отчете AZZ по форме 10-K за финансовый год, закончившийся 28 февраля 2017 года, и в других документах, представленных в SEC, которые доступны для просмотра на веб-сайте AZZ по адресу www.azz.com и веб-сайт SEC www.sec.gov. Мы настоятельно призываем вас тщательно учитывать эти факторы при оценке прогнозных заявлений в настоящем документе и предостерегаем вас не чрезмерно полагаться на такие прогнозные заявления, которые полностью квалифицируются в этом предупреждающем заявлении.Эти заявления основаны на информации на дату настоящего документа, и AZZ не берет на себя никаких обязательств по обновлению каких-либо прогнозных заявлений, будь то в результате получения новой информации, будущих событий или иным образом.  lythampartners.com
lythampartners.com  составление отчетов; (iv) что его предполагаемые усилия — более двух лет — по оценке стандартов признания выручки оказались очевидным провалом; и что (v) в результате вышеизложенного публично распространяемые финансовые отчеты AZZ были существенно ложными и вводящими в заблуждение.
составление отчетов; (iv) что его предполагаемые усилия — более двух лет — по оценке стандартов признания выручки оказались очевидным провалом; и что (v) в результате вышеизложенного публично распространяемые финансовые отчеты AZZ были существенно ложными и вводящими в заблуждение. Демонстрирует безупречную репутацию, как разработчик новых лекарственных средств на основе современных научных открытиях. Продукция широко распространяется по всей Восточной Европе, России.
Демонстрирует безупречную репутацию, как разработчик новых лекарственных средств на основе современных научных открытиях. Продукция широко распространяется по всей Восточной Европе, России.
 Сегодня фармакологический бренд входит в топ-20 ведущих компаний мира. В 1992 году в России было открыто официальное представительство. Ведет деятельность в 3 направлениях – медикаменты, ветеринария, контрактное биофармацевтическое производство.
Сегодня фармакологический бренд входит в топ-20 ведущих компаний мира. В 1992 году в России было открыто официальное представительство. Ведет деятельность в 3 направлениях – медикаменты, ветеринария, контрактное биофармацевтическое производство.

 Он гарантирует дезинфицирующий, местный анестезирующий эффект. Благодаря этому драже применяют не только против кашля, но и для облегчения самочувствия при зубных заболеваниях.
Он гарантирует дезинфицирующий, местный анестезирующий эффект. Благодаря этому драже применяют не только против кашля, но и для облегчения самочувствия при зубных заболеваниях. Покупателям нравятся минимальные противопоказания, риски, то что таблетки смягчают, успокаивают слизистую горла. Минусом отмечают только специфический вкус и то, что в запущенных случаях медикамент окажется малоэффективным.
Покупателям нравятся минимальные противопоказания, риски, то что таблетки смягчают, успокаивают слизистую горла. Минусом отмечают только специфический вкус и то, что в запущенных случаях медикамент окажется малоэффективным. Способ применения – постепенное рассасывание по 1-2 штуки до 3 раз за день. Длительность курса зависит от тяжести самочувствия и рекомендаций врача.
Способ применения – постепенное рассасывание по 1-2 штуки до 3 раз за день. Длительность курса зависит от тяжести самочувствия и рекомендаций врача. Второй понижает чувствительность рецепторов, расположенных в бронхах, из-за чего устраняется сам симптом. При этом угнетения бронхов не наблюдается.
Второй понижает чувствительность рецепторов, расположенных в бронхах, из-за чего устраняется сам симптом. При этом угнетения бронхов не наблюдается. Минусом отмечают цену выше среднего уровня, вероятность привыкания в случае долгого использования.
Минусом отмечают цену выше среднего уровня, вероятность привыкания в случае долгого использования.

 Остальным, кто не попадает в список противопоказаний, лекарство помогает быстро и эффективно выводить мокроту. Принимать раствор желательно после прием пищи. Минусом считают цену, много противопоказаний.
Остальным, кто не попадает в список противопоказаний, лекарство помогает быстро и эффективно выводить мокроту. Принимать раствор желательно после прием пищи. Минусом считают цену, много противопоказаний. Атипичную пневмонию может распознать только врач и с помощью компьютерной томографии. Эту болезнь нужно диагностировать как можно раньше и лечить не с помощью антибиотиков, а антикоагулянтов.
Атипичную пневмонию может распознать только врач и с помощью компьютерной томографии. Эту болезнь нужно диагностировать как можно раньше и лечить не с помощью антибиотиков, а антикоагулянтов. Это болезнь очень заразная. Сейчас много говорят, что «гуляет» грипп простой. Когда это у нас летом была эпидемия гриппа? Никогда! Очень важно, чтобы население не поддавалось панике. Если вы обнаружили у себя симптомы COVID-19, сразу обращайтесь к семейному врачу, он вас проконсультирует. Если у вас температура, не посещайте общественные места.
Это болезнь очень заразная. Сейчас много говорят, что «гуляет» грипп простой. Когда это у нас летом была эпидемия гриппа? Никогда! Очень важно, чтобы население не поддавалось панике. Если вы обнаружили у себя симптомы COVID-19, сразу обращайтесь к семейному врачу, он вас проконсультирует. Если у вас температура, не посещайте общественные места. Чем нынешняя пневмония, порожденная коронавирусом, отличается от известной нам обычной пневмонии?
Чем нынешняя пневмония, порожденная коронавирусом, отличается от известной нам обычной пневмонии? Некоторые пациенты проходили обследование с помощью компьютерной томографии легких. Обнаружилось, что у 73% больных с лабораторно подтвержденной коронавирусной инфекцией не было абсолютно никаких симптомов. Среди этих же бессимптомных пациентов на компьютерной томографии легких были изменения, говорящие о наличии пневмонии. Они были выявлены у 54% больных. То есть у подавляющего большинства. Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний.
Некоторые пациенты проходили обследование с помощью компьютерной томографии легких. Обнаружилось, что у 73% больных с лабораторно подтвержденной коронавирусной инфекцией не было абсолютно никаких симптомов. Среди этих же бессимптомных пациентов на компьютерной томографии легких были изменения, говорящие о наличии пневмонии. Они были выявлены у 54% больных. То есть у подавляющего большинства. Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний. В том числе и на искусственную вентиляцию легких. Примерно 10% больных от госпитализированных нуждаются в такой процедуре.
В том числе и на искусственную вентиляцию легких. Примерно 10% больных от госпитализированных нуждаются в такой процедуре. Это связано не с качеством реагентов или тестов. Просто существуют определенные условия, которые накладывают отпечаток на результаты. Это время возникновения инфекции, место забора биологического материала, качество забора и так далее. И получается, что с помощью компьютерной томографии сам случай коронавирусной инфекции иногда виден раньше, чем при использовании лабораторных тестов.
Это связано не с качеством реагентов или тестов. Просто существуют определенные условия, которые накладывают отпечаток на результаты. Это время возникновения инфекции, место забора биологического материала, качество забора и так далее. И получается, что с помощью компьютерной томографии сам случай коронавирусной инфекции иногда виден раньше, чем при использовании лабораторных тестов. К сожалению, мы столкнулись с ситуацией, когда настоящих антивирусных препаратов, специально созданных против этого коронавируса, у нас, по сути, и нет. Основаниями для назначения существующих лекарств являются доклинические исследования. А также небольшие работы, изучавшие эти препараты у пациентов с похожими коронавирусными инфекциями (SARS — тяжелый острый респираторный синдром, появившийся в Китае в 2002-2003 гг., и MERS — ближневосточный респираторный синдром, зафиксированный в Саудовской Аравии в 2012 г.). То есть настоящей доказательной базы пока нет.
К сожалению, мы столкнулись с ситуацией, когда настоящих антивирусных препаратов, специально созданных против этого коронавируса, у нас, по сути, и нет. Основаниями для назначения существующих лекарств являются доклинические исследования. А также небольшие работы, изучавшие эти препараты у пациентов с похожими коронавирусными инфекциями (SARS — тяжелый острый респираторный синдром, появившийся в Китае в 2002-2003 гг., и MERS — ближневосточный респираторный синдром, зафиксированный в Саудовской Аравии в 2012 г.). То есть настоящей доказательной базы пока нет.
 Работа медиков в современных условиях может вызывать только восхищение!
Работа медиков в современных условиях может вызывать только восхищение!
 В моей клинике сейчас на лечении 300 пациентов с COVID-19! Практически у всех — вирусная пневмония. Многие нуждаются в терапии кислородом, неинвазивной вентиляции легких и искусственной вентиляции легких. На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек, развернутый в университетских клиниках вуза.
В моей клинике сейчас на лечении 300 пациентов с COVID-19! Практически у всех — вирусная пневмония. Многие нуждаются в терапии кислородом, неинвазивной вентиляции легких и искусственной вентиляции легких. На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек, развернутый в университетских клиниках вуза.
 Внебольничная пневмония является достаточно распространенным заболеванием в нашей стране. За последние 2 года наблюдается рост количества заболеваний во всех регионах России.
Внебольничная пневмония является достаточно распространенным заболеванием в нашей стране. За последние 2 года наблюдается рост количества заболеваний во всех регионах России. Источником заражения при хламидийной пневмонии может быть птица (попугаи, куры, утки). Легионелла может «проживать» в кондиционерах при неправильном уходе за ними. Микоплазмоз дыхательных путей – частое инфекционное заболевание, вызывающееся микробом, распространяющимся в коллективах при тесном контакте с больным человеком. Нередко микоплазма вызывает пневмонию, сходную по течению с гриппом, но не переходящую в тяжелые формы болезни. При респираторной микоплазменной инфекции длительно беспокоит сухой кашель, могут возникать повышение температуры, одышка.
Источником заражения при хламидийной пневмонии может быть птица (попугаи, куры, утки). Легионелла может «проживать» в кондиционерах при неправильном уходе за ними. Микоплазмоз дыхательных путей – частое инфекционное заболевание, вызывающееся микробом, распространяющимся в коллективах при тесном контакте с больным человеком. Нередко микоплазма вызывает пневмонию, сходную по течению с гриппом, но не переходящую в тяжелые формы болезни. При респираторной микоплазменной инфекции длительно беспокоит сухой кашель, могут возникать повышение температуры, одышка. Лечение пневмонии назначает только врач!
Лечение пневмонии назначает только врач!

 Острой пневмонией(воспалением легких) называют инфекционное заболевание, при котором ввоспалительный процесс вовлекаются легкие. В тяжелых случаях пневмония можетпривести к летальному исходу. Внебольничная пневмония является достаточнораспространенным заболеванием в нашей стране. За последние 2 года наблюдается ростколичества заболеваний. Обычно внебольничные пневмонии развиваются в периодподъема заболеваемости ОРВИ и гриппом, но как видно заболеваемость можетрегистрироваться в любое время года, даже летом.
Острой пневмонией(воспалением легких) называют инфекционное заболевание, при котором ввоспалительный процесс вовлекаются легкие. В тяжелых случаях пневмония можетпривести к летальному исходу. Внебольничная пневмония является достаточнораспространенным заболеванием в нашей стране. За последние 2 года наблюдается ростколичества заболеваний. Обычно внебольничные пневмонии развиваются в периодподъема заболеваемости ОРВИ и гриппом, но как видно заболеваемость можетрегистрироваться в любое время года, даже летом.
 Лечение назначает только врач.
Лечение назначает только врач.

 Все это можно объяснить как ухудшающейся экологической обстановкой в стране, загрязнением атмосферы, так и поздним обращением пациентов к врачу и бесконтрольным употреблением антибиотиков, без показаний. Серьезные риски, включая летальный исход, пневмония представляет для детей младше пяти лет и перешагнувших 65-летний рубеж.
Все это можно объяснить как ухудшающейся экологической обстановкой в стране, загрязнением атмосферы, так и поздним обращением пациентов к врачу и бесконтрольным употреблением антибиотиков, без показаний. Серьезные риски, включая летальный исход, пневмония представляет для детей младше пяти лет и перешагнувших 65-летний рубеж. Маймонид, выдающийся еврейский философ и врач, живший в эпоху мрачного средневековья, описал симптомы пневмонии и жалобы пациентов. Это было сделано с такой удивительной точностью и красочностью, что даже в современных учебниках, по которым учатся в XXI веке, найдется немного отличий.
Маймонид, выдающийся еврейский философ и врач, живший в эпоху мрачного средневековья, описал симптомы пневмонии и жалобы пациентов. Это было сделано с такой удивительной точностью и красочностью, что даже в современных учебниках, по которым учатся в XXI веке, найдется немного отличий. Этот год можно по праву считать поворотным в истории столкновения человечества с пневмонией – смертность начала неуклонно снижаться.
Этот год можно по праву считать поворотным в истории столкновения человечества с пневмонией – смертность начала неуклонно снижаться.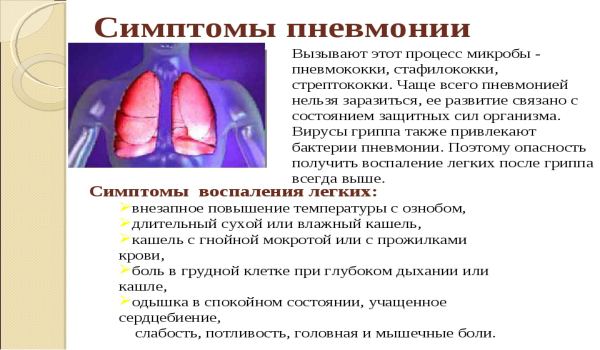 Они протекают без повышения температуры, с сухим кашлем и хорошими анализами крови. В моей практике был пациент, у которого пневмония протекала с высокой температурой, но без кашля. Слабость присутствует почти всегда, но ее могут списывать на утомляемость, усталость.
Они протекают без повышения температуры, с сухим кашлем и хорошими анализами крови. В моей практике был пациент, у которого пневмония протекала с высокой температурой, но без кашля. Слабость присутствует почти всегда, но ее могут списывать на утомляемость, усталость. Это невозможно при обычной рентгенографии, которая часто «пропускает» пневмонию, в то время как компьютерная томография всегда визуализирует изменения, характерные для этого заболевания.
Это невозможно при обычной рентгенографии, которая часто «пропускает» пневмонию, в то время как компьютерная томография всегда визуализирует изменения, характерные для этого заболевания. К сожалению, время было упущено…
К сожалению, время было упущено… И, напротив, при вялотекущем течении заболевания, пневмония может маскироваться долгое время. Иногда она диагностируется только через две-три недели, часто уже после, казалось бы, выздоровления.
И, напротив, при вялотекущем течении заболевания, пневмония может маскироваться долгое время. Иногда она диагностируется только через две-три недели, часто уже после, казалось бы, выздоровления.
 Однако, при атипичных пневмониях иногда очаги инфильтрации удается выявить только с помощью компьютерной томографии. Из лабораторных методов исследования важное значение имеет общий анализ крови, микроскопическое исследования мокроты с окраской по Грамму , посев мокроты на питательные среды,
Однако, при атипичных пневмониях иногда очаги инфильтрации удается выявить только с помощью компьютерной томографии. Из лабораторных методов исследования важное значение имеет общий анализ крови, микроскопическое исследования мокроты с окраской по Грамму , посев мокроты на питательные среды,
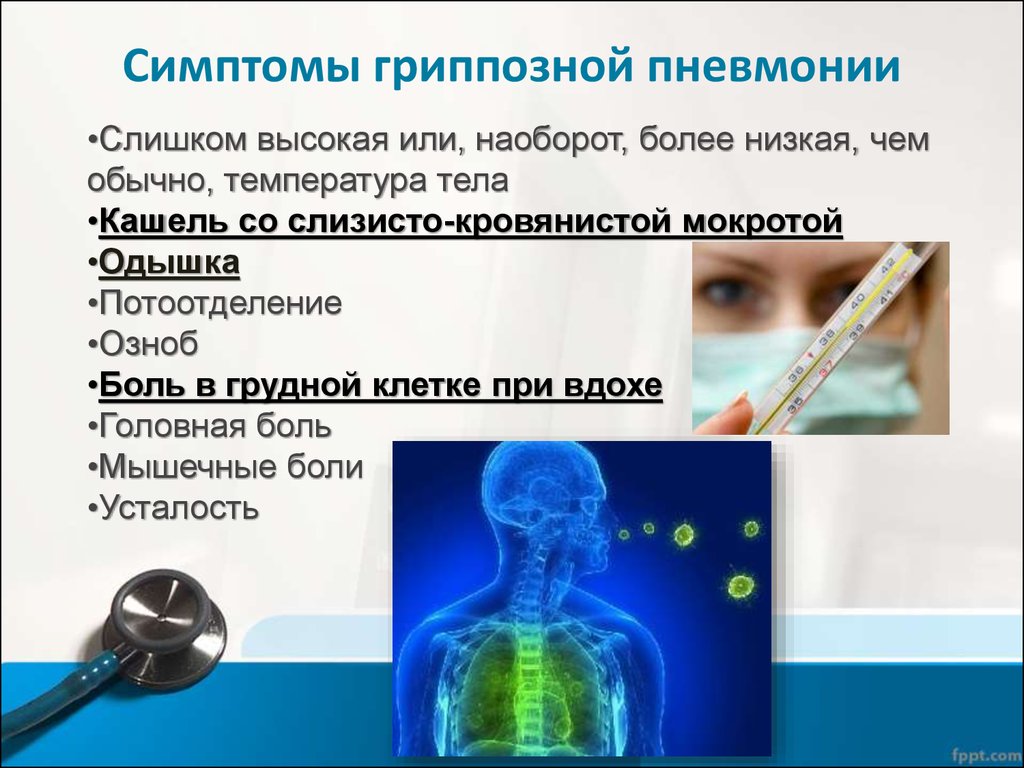 Взяв на вооружение все народные методы, я как-то почувствовал облегчение, но болезнь не отступала, хотя температура и спала, и появился кашель. Поехал в больницу и сдал анализ на коронавирус. Результаты я лично в руки так и не получил, зато кто-то любезно предоставил их скандальному интернет-изданию, где сообщалось, что я со старшим сыном лежу в Коммунарке и это расплата за куршевельское беспутство. (На тот момент я лежал дома… ну хоть так узнал.)
Взяв на вооружение все народные методы, я как-то почувствовал облегчение, но болезнь не отступала, хотя температура и спала, и появился кашель. Поехал в больницу и сдал анализ на коронавирус. Результаты я лично в руки так и не получил, зато кто-то любезно предоставил их скандальному интернет-изданию, где сообщалось, что я со старшим сыном лежу в Коммунарке и это расплата за куршевельское беспутство. (На тот момент я лежал дома… ну хоть так узнал.)
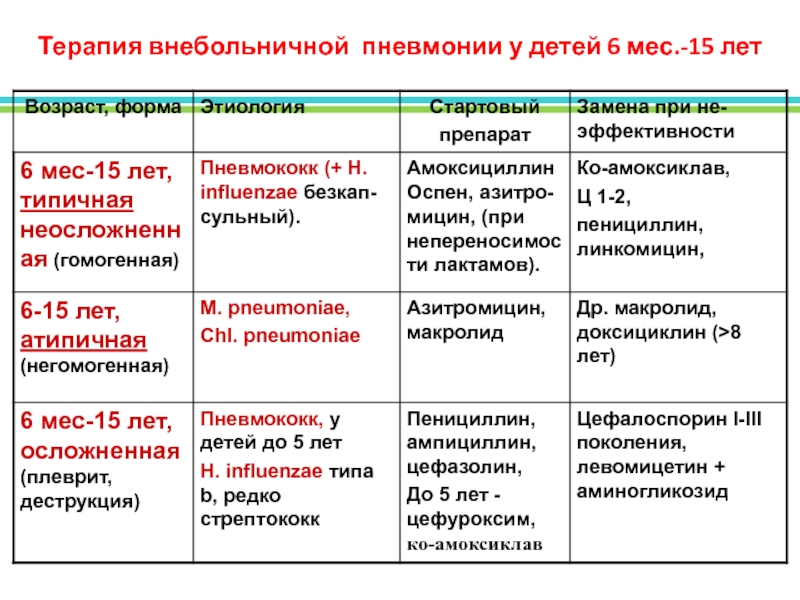
 Через три-четыре месяца лекарство будет найдено, и мы вернемся к обычной жизни.
Через три-четыре месяца лекарство будет найдено, и мы вернемся к обычной жизни.


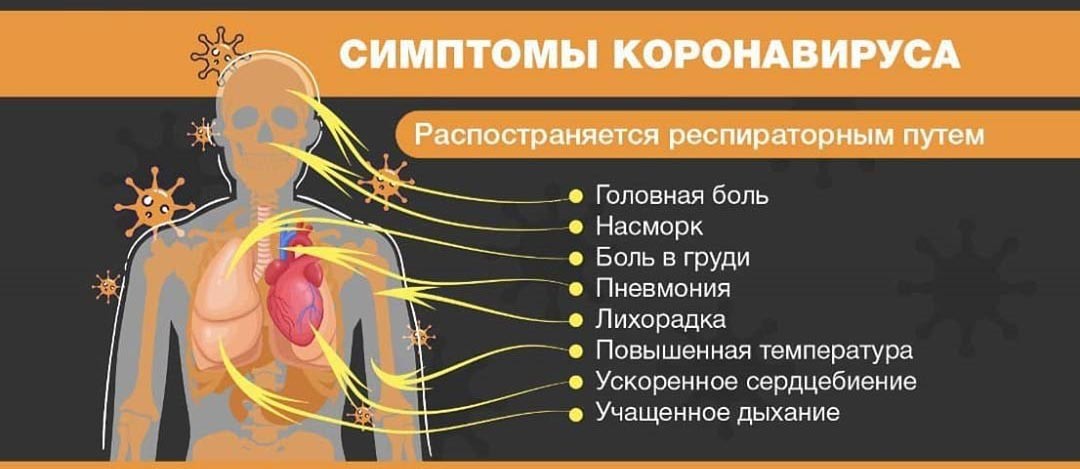
 Если состояние опасно для жизни, хирургу может потребоваться удалить часть легкого с инфекцией.
Если состояние опасно для жизни, хирургу может потребоваться удалить часть легкого с инфекцией. Даже если человек не испытывает кашля, это не исключает возможности того, что у него умеренная или тяжелая пневмония.
Даже если человек не испытывает кашля, это не исключает возможности того, что у него умеренная или тяжелая пневмония. У большинства людей разовьется сухой или влажный кашель, но это не всегда так. Те, у кого нет кашля, могут испытывать другие симптомы, такие как жар, тошнота, рвота или слабость.
У большинства людей разовьется сухой или влажный кашель, но это не всегда так. Те, у кого нет кашля, могут испытывать другие симптомы, такие как жар, тошнота, рвота или слабость. Мы также перечисляем различные типы пневмонии и их причины, а также информацию о лечении, профилактике и о том, когда следует поговорить с врачом.
Мы также перечисляем различные типы пневмонии и их причины, а также информацию о лечении, профилактике и о том, когда следует поговорить с врачом. Картофель можно заменить ментолом или прополисом. Можно даже растворить в горячей
воде немного бальзама «Золотая звезда».
Картофель можно заменить ментолом или прополисом. Можно даже растворить в горячей
воде немного бальзама «Золотая звезда».
 Также пойдет на пользу брусничный и клюквенный
морс.
Также пойдет на пользу брусничный и клюквенный
морс. Повышенное давление, которое создается во время высмаркивания в полости
носа, может забрасывать вирусы и микробы в слуховую трубу, что, в свою очередь,
может привести к воспалению среднего уха. Кроме того, повреждается слизистая оболочка,
которая и так во время заболевания находится в раздраженном состоянии. Высмаркивать
необходимо каждую ноздрю отдельно и очень аккуратно. Чтобы давление в носовой полости
не поднималось полезно во время высмаркивания открывать рот.
Повышенное давление, которое создается во время высмаркивания в полости
носа, может забрасывать вирусы и микробы в слуховую трубу, что, в свою очередь,
может привести к воспалению среднего уха. Кроме того, повреждается слизистая оболочка,
которая и так во время заболевания находится в раздраженном состоянии. Высмаркивать
необходимо каждую ноздрю отдельно и очень аккуратно. Чтобы давление в носовой полости
не поднималось полезно во время высмаркивания открывать рот.
 Многие относятся к нему несерьезно: мол, сам пройдет. О распространенных стереотипах, касающихся насморка, Intex-press рассказала Юлия Койпаш, врач-оториноларинголог городской поликлиники №3.
Многие относятся к нему несерьезно: мол, сам пройдет. О распространенных стереотипах, касающихся насморка, Intex-press рассказала Юлия Койпаш, врач-оториноларинголог городской поликлиники №3. В этом случае сухое тепло помогает снизить отек слизистой и облегчить дыхание.
В этом случае сухое тепло помогает снизить отек слизистой и облегчить дыхание.
 Чтобы насморк прошел быстрее, нужно часто и сильно сморкаться
Чтобы насморк прошел быстрее, нужно часто и сильно сморкаться Многоразовый тканевый платок – это источник инфекции;
Многоразовый тканевый платок – это источник инфекции; Во врачебной среде насморки называются острыми ринитами, которые в принципе можно вылечить в течение пяти дней. А осложнения насморка, так называемые риносинуситы – это гаймориты, фронтиты – могут давать более серьезные последствия вплоть до менингитов, абсцессов мозга, и такие болезни вылечить куда сложнее.
Во врачебной среде насморки называются острыми ринитами, которые в принципе можно вылечить в течение пяти дней. А осложнения насморка, так называемые риносинуситы – это гаймориты, фронтиты – могут давать более серьезные последствия вплоть до менингитов, абсцессов мозга, и такие болезни вылечить куда сложнее. Опять же насморк – это, как правило, сопутствующее состояние, когда человек, например, простыл.
Опять же насморк – это, как правило, сопутствующее состояние, когда человек, например, простыл. Необходимо провести стандартную процедуру — рентенографию придаточных пазух носа. Если там будет отмечен уровень жидкости, то ни о каком нагревании уже речи быть не может. Поэтому чаще всего случается так: человек пытается вылечить насморк компрессами, примочками, а к нам уже приходит с осложнениями, чаще всего это гайморит, фронтит.
Необходимо провести стандартную процедуру — рентенографию придаточных пазух носа. Если там будет отмечен уровень жидкости, то ни о каком нагревании уже речи быть не может. Поэтому чаще всего случается так: человек пытается вылечить насморк компрессами, примочками, а к нам уже приходит с осложнениями, чаще всего это гайморит, фронтит.
 Еще бывают так называемые одонтогенные гаймориты, причиной которых являются проблемы с зубами, несвоевременная санация зубов верхней челюсти, некачественная пломбировка каналов зубов верхней челюсти, несоблюдение стандартных правил при постановке имплантов.
Еще бывают так называемые одонтогенные гаймориты, причиной которых являются проблемы с зубами, несвоевременная санация зубов верхней челюсти, некачественная пломбировка каналов зубов верхней челюсти, несоблюдение стандартных правил при постановке имплантов. 
 Однако медики предупреждают: это плохая практика и делать так при заложенности носа можно далеко не всегда!
Однако медики предупреждают: это плохая практика и делать так при заложенности носа можно далеко не всегда! В таком случае тепло способно спровоцировать размножение патогенных микроорганизмов, увеличение количества которых может привести к распространению инфекции и распространение ее на близлежащие органы.
В таком случае тепло способно спровоцировать размножение патогенных микроорганизмов, увеличение количества которых может привести к распространению инфекции и распространение ее на близлежащие органы.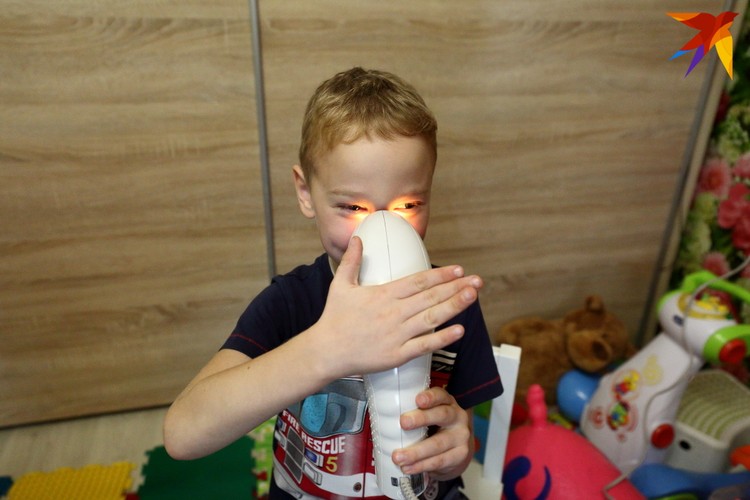 Потому что если причиной заложенности носа является воспаление аденоидов, полипы, воспаление зубных каналов – прогревание запрещено.
Потому что если причиной заложенности носа является воспаление аденоидов, полипы, воспаление зубных каналов – прогревание запрещено.
 Поэтому даже при отсутствии температуры нужно обратиться к врачу и взять больничный. Только специалист может поставить корректный диагноз и назначить правильное лечение.
Поэтому даже при отсутствии температуры нужно обратиться к врачу и взять больничный. Только специалист может поставить корректный диагноз и назначить правильное лечение. Это средство допустимо применять детям, достигшим 10-летнего возраста, и взрослым, маленьким раздражающий сок противопоказан.
Это средство допустимо применять детям, достигшим 10-летнего возраста, и взрослым, маленьким раздражающий сок противопоказан. На стакан кипяченой воды добавь чайную ложечку поваренной соли и хорошо размешай. Вариант – «морская вода»: кроме соли, нужно добавить 3 чайные ложки соды и 4-5 капель йода.
На стакан кипяченой воды добавь чайную ложечку поваренной соли и хорошо размешай. Вариант – «морская вода»: кроме соли, нужно добавить 3 чайные ложки соды и 4-5 капель йода. Только не увлекайся – пить эхинацею можно не дольше 8 недель.
Только не увлекайся – пить эхинацею можно не дольше 8 недель.
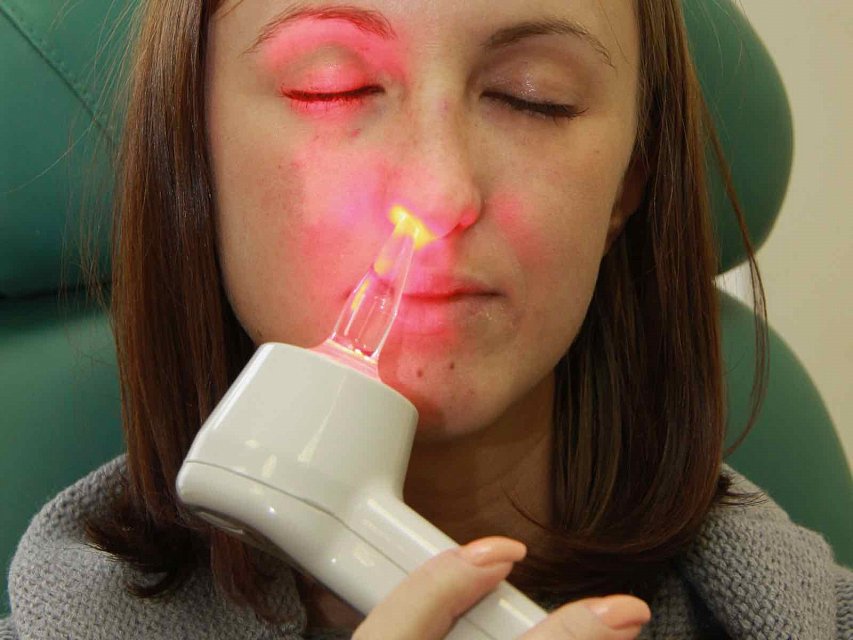
 Таким образом, больной полностью избавляется от этой инфекции. Но, как и у любой народной процедуры, у яйцевого прогревания тоже имеются свои «подводные камни».
Таким образом, больной полностью избавляется от этой инфекции. Но, как и у любой народной процедуры, у яйцевого прогревания тоже имеются свои «подводные камни».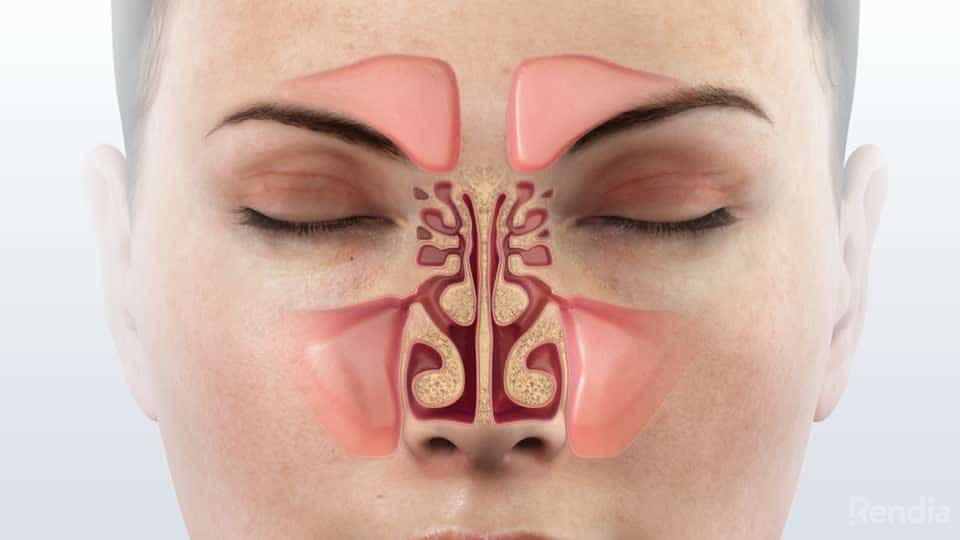 Иначе, например, при возникновении гнойной назальной слизи, яйцевое прогревание не помогает, а только ещё больше ухудшает здоровье пациента.
Иначе, например, при возникновении гнойной назальной слизи, яйцевое прогревание не помогает, а только ещё больше ухудшает здоровье пациента.
 Таким образом, нагревание носа, например, солью эффективно только до образования насморка.
Таким образом, нагревание носа, например, солью эффективно только до образования насморка. Врачи строго запрещают проводить такое лечение.
Врачи строго запрещают проводить такое лечение.
 Если подобную процедуру выполняют в последние дни недуга, то потом у больного долго не появляется ринит.
Если подобную процедуру выполняют в последние дни недуга, то потом у больного долго не появляется ринит. Аллергия, вызванная пыльцой или плесенью в воздухе, риновирусами (также известными как простуда) и раздражением, так же как и воздействие холода, могут вызывать выделение избытка слизи в организме.
Аллергия, вызванная пыльцой или плесенью в воздухе, риновирусами (также известными как простуда) и раздражением, так же как и воздействие холода, могут вызывать выделение избытка слизи в организме. Это защищает слизистые оболочки носа от повреждений сухим холодным воздухом, а также защищает бронхиолы (нежные воздушные мешочки) в легких от повреждений.
Это защищает слизистые оболочки носа от повреждений сухим холодным воздухом, а также защищает бронхиолы (нежные воздушные мешочки) в легких от повреждений. Лучшее лекарство для лечения вазомоторного ринита, особенно при симптомах носа, который «течет как из крана», — это назальный спрей Атровент (ипратропия бромид).
Лучшее лекарство для лечения вазомоторного ринита, особенно при симптомах носа, который «течет как из крана», — это назальный спрей Атровент (ипратропия бромид). Из носа также выделяется лишняя слизь после контакта с аллергеном, будь то пыльца, шерсть животных или что-то еще. Сильный крик также может вызвать стекание лишней жидкости из протока во внутреннем углу века в носовые полости и через нос.
Из носа также выделяется лишняя слизь после контакта с аллергеном, будь то пыльца, шерсть животных или что-то еще. Сильный крик также может вызвать стекание лишней жидкости из протока во внутреннем углу века в носовые полости и через нос.  Холодный воздух также ускоряет выработку слизи.
Холодный воздух также ускоряет выработку слизи. Спреи для носа Ru-Tuss и Atrovent, отпускаемые по рецепту, также оказались эффективными при высушивании мокрых носов.
Спреи для носа Ru-Tuss и Atrovent, отпускаемые по рецепту, также оказались эффективными при высушивании мокрых носов. К ним относятся:
К ним относятся:
 Заболевание обычно поражает пальцы рук и ног, но также может возникать в носу и ушах.
Заболевание обычно поражает пальцы рук и ног, но также может возникать в носу и ушах.

 Присылайте свой вопрос по адресу
Присылайте свой вопрос по адресу  Затем ваш мозг реагирует на этот импульс, увеличивая приток крови к носу, и эти расширенные кровеносные сосуды нагревают проходящий по ним воздух. Во-вторых, через слизистые железы в носу вырабатывается больше выделений, чтобы обеспечить влагу для увлажнения проходящего через них воздуха.
Затем ваш мозг реагирует на этот импульс, увеличивая приток крови к носу, и эти расширенные кровеносные сосуды нагревают проходящий по ним воздух. Во-вторых, через слизистые железы в носу вырабатывается больше выделений, чтобы обеспечить влагу для увлажнения проходящего через них воздуха.
 Хотя использование антихолинергических (блокирующих нервные импульсы) и противовоспалительных назальных спреев, таких как атропин и ипратропий, было успешно опробовано.
Хотя использование антихолинергических (блокирующих нервные импульсы) и противовоспалительных назальных спреев, таких как атропин и ипратропий, было успешно опробовано. Это классическое определение заложенного носа. Иногда выделения из носа возникают при заложенности носа.
Это классическое определение заложенного носа. Иногда выделения из носа возникают при заложенности носа.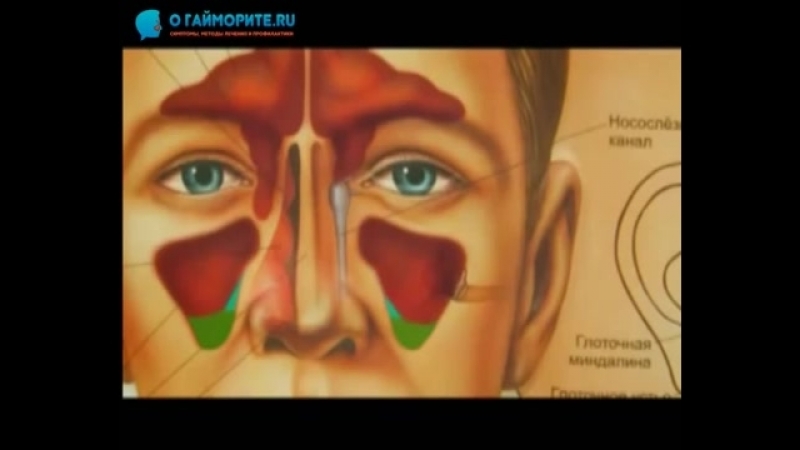 Скорее, духота зимой обычно возникает из-за сильных простуд или более активной аллергии в зимнее время.В холодные зимние месяцы люди проводят больше времени внутри, что означает большее воздействие пыли, аллергенов и микробов простуды. Насморк может быть более распространенным в зимние месяцы, но это слишком частое явление, не связанное напрямую с сезоном.
Скорее, духота зимой обычно возникает из-за сильных простуд или более активной аллергии в зимнее время.В холодные зимние месяцы люди проводят больше времени внутри, что означает большее воздействие пыли, аллергенов и микробов простуды. Насморк может быть более распространенным в зимние месяцы, но это слишком частое явление, не связанное напрямую с сезоном.
 Когда ваши носовые пазухи раздражаются — что может быть связано с воздействием химикатов или загрязняющих веществ, либо из-за вирусной или бактериальной инфекции — эта нежная слизистая оболочка набухает с избытком жидкости. Этот отек вызывает закупорку носовых пазух, что приводит к раздражающему ощущению заложенности носа.
Когда ваши носовые пазухи раздражаются — что может быть связано с воздействием химикатов или загрязняющих веществ, либо из-за вирусной или бактериальной инфекции — эта нежная слизистая оболочка набухает с избытком жидкости. Этот отек вызывает закупорку носовых пазух, что приводит к раздражающему ощущению заложенности носа.

 В следующий раз, когда вы будете страдать от заложенности носа, попробуйте сесть в ванной, чтобы под душем был полный пар, чтобы удалить часть слизи. Вы также можете попробовать вдыхать пар, держа голову над тёплой миской с водой и накрыв её полотенцем.
В следующий раз, когда вы будете страдать от заложенности носа, попробуйте сесть в ванной, чтобы под душем был полный пар, чтобы удалить часть слизи. Вы также можете попробовать вдыхать пар, держа голову над тёплой миской с водой и накрыв её полотенцем.