Воздушно-капельные инфекции
Памятка для родителей.
Корь – вирусная инфекция, для которой характерна очень высокая восприимчивость. Если человек не болел корью или не был привит от этой инфекции, то после контакта с больным заражение происходит практически в 100% случаев. Вирус кори отличается очень высокой летучестью. Вирус может распространяться по вентиляционным трубам и шахтам лифтов – одновременно заболевают дети, проживающие на разных этажах дома.
Период от контакта с больным корью и до появления первых признаков болезни длится от 7 до 14 дней.
Заболевание начинается с выраженной головной боли, слабости, повышения температуры до 40 градусов С. Чуть позднее к этим симптомам присоединяются насморк, кашель и практически полное отсутствие аппетита.
Очень характерно для кори появление конъюнктивита – воспаления слизистой оболочки глаз, которое проявляется светобоязнью, слезотечением, резким покраснением глаз, а в последующем – появлением гнойного отделяемого. Эти симптомы продолжаются от 2 до 4 дней.
На 4 день заболевания появляется сыпь, которая выглядит, как мелкие красные пятнышки различных размеров (от 1 до 3 мм в диаметре), со склонностью к слиянию. Сыпь возникает на лице и голове (особенно характерно появление ее за ушами) и распространяется по всему телу на протяжение 3 — 4 дней. Для кори очень характерно то, что сыпь оставляет после себя пигментацию (темные пятнышки, сохраняющиеся нескольких дней), которая исчезает в той же последовательности, как появляется сыпь.
При заболевании корью могут возникать довольно серьёзные осложнения. В их число входят воспаление легких (пневмония), воспаление среднего уха (отит), а иногда и такое грозное осложнение как энцефалит (воспаление мозга).
Необходимо помнить о том, что после перенесенной кори на протяжении достаточно продолжительного периода времени (до 2-х месяцев) отмечается угнетение иммунитета, поэтому ребенок может заболеть каким-либо простудным или вирусным заболеванием, поэтому нужно оберегать его от чрезмерных нагрузок, по возможности – от контакта с больными детьми.
После кори развивается стойкий пожизненный иммунитет. Все переболевшие корью становятся невосприимчивы к этой инфекции.
Единственной надежной защитой от заболевания является вакцинация против кори, которая включена в Национальный календарь прививок.
Краснуха – это вирусная инфекция, распространяющаяся воздушно-капельным путем. Как правило, заболевают дети, длительно находящиеся в одном помещении с ребенком, являющимся источником инфекции. Краснуха по своим проявлениям очень похожа на корь, но протекает значительно легче.
Период от контакта до появления первых признаков болезни длится от 14 до 21 дня.
Начинается краснуха с увеличения затылочных лимфатических узлов и повышения температуры тела до 38 градусов С. Чуть позже присоединяется насморк, иногда и кашель. Через 2 – 3 дня после начала заболевания появляется сыпь. Для краснухи характерна сыпь мелкоточечная розовая, которая начинается с высыпаний на лице и распространяется по всему телу. Сыпь при краснухе, в отличии от кори, никогда не сливается, может наблюдаться небольшой зуд. Период высыпаний может быть от нескольких часов, в течение которых от сыпи не остается и следа, до 2 дней.
Лечение краснухи заключается в облегчении основных симптомов – борьбу с лихорадкой, если она есть, лечение насморка, отхаркивающие средства.
Осложнения после краснухи бывают редко.
После перенесенной краснухи также развивается иммунитет, повторное инфицирование происходит крайне редко, но может иметь место.
Поэтому очень важно получить прививку против краснухи, которая, как и прививка против кори, внесена в Национальный календарь прививок.
Эпидемический паротит (свинка) – детская вирусная инфекция, характеризующаяся острым воспалением в слюнных железах.
Инфицирование происходит воздушно-капельным путем. Восприимчивость к этому заболеванию составляет около 50-60% (то есть 50 – 60 % бывших в контакте и не болевших и не привитых заболевает).
От момента контакта с больным свинкой до начала заболевания может пройти 11 – 23 дня.
Свинка начинается с повышения температуры тела до 39 градусов С и выраженной боли в области уха или под ним, усиливающейся при глотании или жевании. Одновременно усиливается слюноотделение. Достаточно быстро нарастает отек в области верхней части шеи и щеки, прикосновение к этому месту вызывает у ребенка выраженную боль. Неприятные симптомы проходят в течение трех-четырех дней: снижается температура тела, уменьшается отек, проходит боль.
Однако достаточно часто эпидемический паротит заканчивается воспалением в железистых органах, таких как поджелудочная железа (панкреатит), половые железы. Перенесенный панкреатит в некоторых случаях приводит к сахарному диабету. Воспаление половых желез (яичек) чаще случается у мальчиков. Это существенно осложняет течение заболевания, а в некоторых случаях может закончиться бесплодием. В особенно тяжелых случаях свинка может осложниться вируснымменингитом (воспалением мозговой оболочки), который протекает тяжело.
После перенесенного заболевания формируется стойкий иммунитет, но осложнения могут привести к инвалидности.
Единственной надежной защитой от заболевания является вакцинация против эпидемического паротита, которая внесена в Национальный календарь прививок.
Ветряная оспа (ветрянка) – типичная детская инфекция. Болеют в основном дети раннего возраста или дошкольники. Восприимчивость к возбудителю ветряной оспы (вирус, вызывающий ветряную оспу относится к герпес-вирусам) тоже достаточно высока. Около 80% контактных лиц, не болевших ранее, заболевают ветрянкой.
От момента контакта с больным ветряной оспой до появления первых признаков болезни проходит от 14 до 21 дня.
Заболевание начинается с появления сыпи. Обычно это одно или два красноватых пятнышка, похожих на укус комара. Располагаться эти элементы сыпи могут на любой части тела, но чаще всего впервые они появляются на животе или лице. Обычно сыпь распространяется очень быстро – новые элементы появляются каждые несколько минут или часов. Красноватые пятнышки, которые вначале выглядят как комариные укусы, на следующий день приобретают вид пузырьков, наполненных прозрачным содержимым. Пузырьки эти очень сильно зудят. Сыпь распространяется по всему телу, на конечности, на волосистую часть головы. В тяжелых случаях элементы сыпи есть и на слизистых оболочках – во рту, носу, на конъюнктиве склер, половых органах, кишечнике. К концу первого дня заболевания ухудшается общее самочувствие, повышается температура тела (до 40 градусов С и выше). Тяжесть состояния зависит от количества высыпаний. Если элементы сыпи есть на слизистых оболочках глотки, носа и на конъюнктиве склер, то развивается фарингит, ринит и конъюнктивит вследствие присоединения бактериальной инфекции. Пузырьки через день-два вскрываются с образованием язвочек, которые покрываются корочками.
Головная боль, плохое самочувствие, повышенная температура сохраняются до тех пор, пока появляются новые высыпания. Обычно это происходит от 3 до 5 дней. В течение 5-7 дней после последних подсыпаний сыпь проходит.
Лечение ветрянки заключается в уменьшении зуда, интоксикации и профилактике бактериальных осложнений. Элементы сыпи необходимо смазывать антисептическими растворами (как правило, это водный раствор зеленки или марганца). Обработка красящими антисептиками препятствует бактериальному инфицированию высыпаний, позволяет отследить динамику появления высыпаний. Необходимо следить за гигиеной полости рта и носа, глаз – можно полоскать рот раствором календулы, слизистые носа и рта также нужно обрабатывать растворами антисептиков.
К осложнениям ветряной оспы относятся миокардит – воспаление сердечной мышцы, менингит и менингоэнцефалит (воспаление мозговых оболочек, вещества мозга), воспаление почек (нефрит). К счастью, осложнения эти достаточно редки. После ветряной оспы, также как и после всех детский инфекций, развивается иммунитет. Повторное заражение бывает, но очень редко.
Скарлатина – единственная из детских инфекций, вызываемая не вирусами, а бактериями (стрептококком группы А). Это острое заболевание, передающееся воздушно-капельным путем. Также возможно заражение через предметы обихода (игрушки, посуду). Болеют дети раннего и дошкольного возраста. Наиболее опасны в отношении инфицирования больные в первые два – три дня заболевания.
Скарлатина начинается очень остро с повышения температуры тела до 39 градусов С, рвоты, головной боли. Наиболее характерным симптомом скарлатины являетсяангина, при которой слизистая зева имеет ярко-красный цвет, выражена отечность. Больной отмечает резкую боль при глотании. Может быть беловатый налет на языке и миндалинах. Язык впоследствии приобретает очень характерный вид (“малиновый”) — ярко розовый и крупно зернистый.
К концу первого началу второго дня болезни появляется второй характерный симптом скарлатины – сыпь. Она появляется сразу на нескольких участках тела, наиболее густо располагаясь в складках (локтевых, паховых). Ее отличительной особенностью является то, что ярко-красная мелкоточечная скарлатинозная сыпь расположена на красном фоне, что создает впечатление общей сливной красноты. При надавливании на кожу остается белая полоска. Сыпь может быть распространена по всему телу, но всегда остается чистым (белым) участок кожи между верхней губой и носом, а также подбородок. Зуд гораздо менее выражен, чем при ветряной оспе.
Сыпь держится до 2 до 5 дней. Несколько дольше сохраняются проявления ангины (до 7 – 9 дней).
Лечение скарлатины обычно проводят с применением антибиотиков, так как возбудитель скарлатины – микроб, который можно удалить с помощью антибиотиков и строгого соблюдения постельного режима. Также очень важно местное лечение ангины и проведение дезинтоксикации (выведения из организма токсинов, которые образуются в процессе жизнедеятельности микроорганизмов – для этого дают обильное питье). Показаны витамины, жаропонижающие средства. Скарлатина также имеет достаточносерьезные осложнения. До применения антибиотиков скарлатина часто заканчивалась развитием ревматизма с формированием приобретенных пороков сердца или заболеваний почек. В настоящее время, при условии грамотно назначенного лечения и тщательного соблюдения рекомендаций, такие осложнения редки.
Скарлатиной болеют практически исключительно дети потому, что с возрастом человек приобретает устойчивость к стрептококкам. Переболевшие также приобретают стойкий иммунитет.
Коклюш – острое инфекционное заболевание, которое характеризуется длительным течением. Отличительный признак болезни – спазматический кашель.
Механизм передачи инфекции воздушно – капельный. Особенностью коклюша является высокая восприимчивость к нему детей, начиная с первых дней жизни.
С момента контакта с больным коклюшем до появления первых признаков болезни проходит от 3 до 15 дней. Особенностью коклюша является постепенное нарастание кашля в течение 2 – 3 недель после его появления.
Типичные признаки коклюша:
• • упорный усиливающийся кашель, постепенно переходящий в приступы спазматического кашля (серия кашлевых толчков, быстро следующая друг за другом на одном выдохе) с судорожным вдохом, сопровождающимся свистящим протяжным звуком. У грудных детей такой кашель может привести к остановке дыхания. Приступы кашля усиливаются ночью и заканчиваются выделением небольшого количества вязкой мокроты, иногда рвотой;
• • одутловатость лица, кровоизлияния в склеры;
• • язвочка на уздечке языка (вследствие её травмирования о края зубов, так как во время приступа кашля язык до предела высовывается наружу, кончик его загибается кверху).
Коклюш нередко осложняется бронхитами, отитом, пневмонией, выпадениями прямой кишки, пупочной и паховой грыжами.
После перенесенного коклюша длительное время (несколько месяцев) могут возвращаться приступы кашля, особенно, если ребенок простудится или при физической нагрузке.
Единственной надежной профилактикой против коклюша является вакцинация АКДС — вакциной, которая включена в Национальный календарь прививок. Опасения родителей, связанные с угрозой вредного воздействия вакцины, необоснованны. Качество АКДС – вакцины по своим свойствам не уступает вакцинам, выпускаемым в других странах.
Острые кишечные инфекции — это большая группа заболеваний, которые протекают с более или менее похожими симптомами, но вызываться могут огромным количеством возбудителей: бактериями, вирусами, простейшими микроорганизмами.
Летом количество кишечных инфекций у детей неминуемо растет. Причин этому несколько.
Во-первых, летом в пищу употребляется большое количество сырых овощей, фруктов и ягод, на немытой поверхности которых обитает огромное количество микробов, в т. ч. потенциально опасных.
Во-вторых, летом дети много времени проводят на улице, и не всегда даже их родители вспоминают, что еда чистыми руками — обязательное правило.
Третья причина: летом, попадая в продукты питания (молочные продукты, мясо, рыбу, бульоны), некоторые болезнетворные микроорганизмы размножаются с огромной скоростью и быстро достигают того количества, которое с успехом прорывает защитные барьеры желудочно-кишечного тракта.
От момента внедрения возбудителя в желудочно-кишечный тракт до начала заболевания может пройти от нескольких часов до 7 дней.
Заболевание начинается с повышения температуры тела, недомогания, слабости, вялости. Аппетит резко снижен, быстро присоединяется тошнота, рвота. Стул жидкий, частый с примесями. Следствием потери жидкости является сухость слизистых оболочек и кожи, черты лица заостряются, ребенок теряет в массе, мало мочится. Выражение лица страдальческое. Если у вашего ребенка появились вышеперечисленные признаки болезни – немедленно вызывайте врача. Самолечение недопустимо.
Профилактика кишечных инфекций требует неукоснительного соблюдения общегигиенических мер в быту, при приготовлении пищи и во время еды.
В летнее время все пищевые продукты следует закрывать от мух. Готовая пища должна храниться в холодильнике: при низкой температуре, даже в случае попадания в пищу микробов, они не смогут размножаться. К заболеванию может привести и неразборчивость при покупке продуктов, употребляемых в пищу без термической обработки — с рук, вне рынков, где они не проходят санитарный контроль. При купании в открытых водоемах ни в коем случае нельзя допускать заглатывания воды. Если едите на пляже, протрите руки хотя бы специальными влажными салфетками.
И помните, что личный пример родителей — лучший способ обучения ребенка.
Туберкулез — хроническое инфекционное заболевание, вызываемое микобактериями туберкулеза человеческого ,поражающими в большей мере органы дыхания, а также все органы и системы организма.
Источником инфекции являются больные туберкулезом люди. Наиболее распространенным является воздушный путь заражения. Факторами передачи служат носоглоточная слизь, мокрота и пыль, содержащие бактерии.
Размножение бактерий туберкулеза в организме ребенка ведет к значительным фуЭнкциональным расстройствам с явлениями интоксикации: появляется раздражительность или, наоборот, заторможенность, быстрая утомляемость, головная боль, потливость. Температура тела повышается до 37.2 — 37.3о, нарушаются сон и аппетит. При длительном течении болезни ребенок худеет, кожа становится бледной, отмечается склонность к воспалительным заболеваниям. Для детей типична реакция со стороны лимфатических узлов: они увеличиваются в размерах, становятся плотными. При отсутствии лечения возможен переход болезни в более тяжелые формы.
Для диагностики туберкулезной интоксикации важное значение имеет определение инфицированности с помощью туберкулиновых проб, а для детей с 12 лет — ещё и с помощью флюорографии.
Для профилактики туберкулеза очень важно: вести здоровый образ жизни, строго соблюдать санитарно — гигиенические правила: мыть руки перед едой, не употреблять в пищу немытые овощи и фрукты, а также молочные продукты, не прошедшие санитарный контроль, полноценно питаться, заниматься спортом, обращать внимание на изменения в состоянии здоровья.
Важным моментом для предупреждения туберкулеза является ежегодная постановка пробы Манту, которая дает положительный результат при проникновении патогенных бактерий в организм ребенка.
Самые опасные инфекции в истории человечества — Биографии и справки
ТАСС-ДОСЬЕ. По данным на 24 января 2020 года, число подтвержденных случаев пневмонии в Китае, вызванной новым типом коронавируса 2019-nCoV, достигло 900. Случаи заражения зафиксированы также во Вьетнаме, в Таиланде, Республике Корея, США, Сингапуре и Японии.
Информация о наиболее опасных инфекционных заболеваниях — в материале ТАСС.
Чума
Чума (или чумная болезнь) — инфекционное заболевание, возбудителем которой является бактерия чумной палочки (лат. Yersinia Pestis; открыта в 1894 году), встречающаяся на мелких животных (грызунах) и на обитающих на них паразитах — блохах. К человеку передается через укус зараженной блохи, при прямом контакте с инфицированными материалами или воздушно-капельным путем от заболевшего. Инкубационный период — 3-7 дней, затем развиваются типичные для гриппа симптомы: внезапное повышение температуры, озноб, головная боль и ломота в теле, а также слабость, тошнота и рвота. Существует три формы чумы. При бубонной — наиболее распространенной форме — бацилла чумы поражает лимфосистему. В результате лимфоузел становится твердым, на теле возникает бубон. В поздней стадии заболевания воспаленные лимфоузлы превращаются в гноящиеся раны. При септической форме инфекция проникает через трещины в кожном покрове и попадает сразу в кровь. Легочная — наиболее тяжелая и наименее распространенная форма чумы — сопровождается поражением органов дыхания. При отсутствии лечения болезнь может привести к тяжелым осложнениям и смерти (смертность — 30%-60%). В борьбе против чумы эффективно лечение антибиотиками, а также поддерживающая терапия. При отсутствии лечения болезнь может в короткий срок привести к летальному исходу.
Первые сведения о заболевании со сходными симптомами относятся к временам Древнего Рима. Однако считается, что оно имело распространение и в более ранний период на территории современных Ливии, Сирии и Египта. В прошлом чума вызывала широкомасштабные пандемии. В XIV в. одна из форм чумы, более известная как «черная смерть», по некоторым данным, унесла жизни 50 млн человек. По сведениям Всемирной организации здравоохранения (ВОЗ), в 2010-2015 годах было зарегистрировано 3 тыс. 248 случаев заболевания чумой разных форм, от болезни умерли 584 человека.
Оспа
Натуральная оспа вызывается вирусом вариола (лат. Variola). Передается воздушно-капельным путем, а также через предметы, с которыми контактировал инфицированный. Инкубационный период — 7-17 дней. Заболевание начинается с резкого повышения температуры, головной боли, нередко тошноты и рвоты. Через 2-3 дня температура спадает, на коже и слизистых появляется узелково-пузырьчатая сыпь, оставляющая после себя рубцы (оспины). В 30% случаев наблюдается летальный исход, при редких формах (сливная, геморрагическая, пурпурная) смертность достигает 70% и выше.
До недавнего времени считалось, что оспа появилась к Африке или Азии в IV-м тысячетелетии до н. э. Однако сегодня ученые высказывают предположение, что вирус человека близок вирусу верблюжьей оспы и перешел к человеку в ближневосточном регионе в начале нашей эры. Эпидемия оспы впервые прокатилась по Китаю в IV в., в VI в. поразила Корею. В VIII в. болезнь была завезена в Европу (в XVII-XVIII вв. эпидемиями было охвачено практически все население Европы, ежегодно от этой болезни умирали более 1,5 млн человек; в России наивысшего распространения это заболевание достигло в XVIII в.). К началу XVI в. относятся первые упоминания об оспе в Америке, куда ее могли завезти испанские завоеватели. В конце XVIII в. оспа была завезена в Австралию.
Справиться с болезнью удалось благодаря реализуемой со второй половины 1960-х годов глобальной программе ВОЗ по вакцинации. Последний случай заболевания человека натуральной оспой был зафиксирован 26 октября 1977 года в Сомали. Официально о победе над болезнью было объявлено в 1980 году. Право на хранение вируса и проведения исследований имеют только две лаборатории — российский Государственный научный центр вирусологии и биотехнологии «Вектор» (пос. Кольцово, Новосибирская обл.) и американский Центр по контролю и профилактике заболеваний (г. Атланта, шт. Джорджия).
Холера
Холера — острая кишечная инфекция, вызываемая бактериями вида Vibrio cholerae, характеризующаяся поражением желудочно-кишечного тракта, нарушением водно-солевого обмена и обезвоживанием организма. Распространяется через загрязненную воду и продукты питания, тесно связана с плохими санитарными условиями и нехваткой чистой питьевой воды. Холера известна еще с античных времен и до середины XX в. оставалась одной из наиболее опасных эпидемических болезней. В XIX в. холера распространилась из своего первоначального резервуара в дельте реки Ганг в Индии по всему миру. Шесть последовательных пандемий унесли жизни нескольких миллионов людей по всему миру. Седьмая эпидемия началась в 1961 году в Южной Азии и распространилась в 1971 году на Африку, в 1991 году — на Америку. В настоящее время отдельные случаи и вспышки заболевания возникают в развивающихся и бедных странах, особенно при массовых стихийных бедствиях. Так, после разрушительного землетрясения на Гаити в январе 2010 года, число жертв вспышки холеры превысило 7,5 тыс. В январе 2011 года холера из Гаити была перенесена в Венесуэлу, Доминиканскую Республику, Испанию, США и Мексику, в 2012 году — на Кубу.
По данным ВОЗ, ежегодно происходит от 3 млн до 5 млн случаев заболевания холерой, из них более 100 тыс. — с летальным исходом. Для предупреждения этого заболевания используется два вида вакцин. Они обеспечивают устойчивую защиту на уровне более 50% в течение двух лет.
«Свиной грипп»
«Свиной грипп» (англ. Swine Influenza) — условное название вирусной инфекционной болезни человека, первоначально распространившейся среди домашних свиней (в 2009 году в Мексике и США). Вирус передается бытовым и воздушно-капельным путем и вызывает типичные для гриппа и ОРВИ симптомы — кашель, головную боль, повышение температуры, рвоту, диарею, насморк. Наиболее опасны осложнения, в первую очередь — пневмония. «Свиной грипп» относится к наиболее часто встречающемуся гриппу типа А и объединяет подтипы h2N1 (самый распространенный), h2N2, h4N1, h4N2 и h3N3. Наиболее надежным способом избежать заражения «свиным гриппом» является сезонная прививка.
В 1957-1958 годах к пандемии привел вирус h3N2, тогда переболело от 20% до 50% населения Земли и погибли от 1 млн до 4 млн человек, при этом чаще всего грипп поражал детей. Другой возбудитель — вирус h4N2 — вызвал эпидемию 1968-1969 годов, первые случаи которой были зафиксированы в Гонконге. Распространившаяся по всему миру болезнь унесла жизни до 4 млн человек. Значительная вспышка вируса h2N1 произошла в 2009-2010 годах. По данным ВОЗ, тогда пандемия охватила 30% населения Земли в 214 странах, умерли более 18 тыс. человек.
Считается, что одним из видов «свиного гриппа» была т. н. испанка — эпидемия 1918-1919 годов, распространившаяся по миру из Испании. Тогда заболели более 500 млн человек, погибли от 20 млн до 50 млн. Это самая массовая по количеству летальных исходов пандемия в истории человечества.
Эбола
Болезнь, вызванная вирусом Эбола (БВВЭ), поражает человека и некоторые виды животных. Впервые вирус был зафиксирован в 1976 году в Заире (ныне Демократическая Республика Конго, ДР Конго), в селении на берегу реки Эбола, в связи с чем и получил название. Считается, что носителями вируса изначально были летучие мыши. Он передается людям от диких животных и распространяется от человека человеку при тесном контакте через слизистую оболочку или повреждения на кожном покрове. Болезнь проявляется лихорадкой, желтухой, геморрагическим синдромом и почечной недостаточностью. Инкубационный период варьируется от 2 до 21 дня. В ходе вспышек заболевания смертность достигает 90%. Специалисты выделяют пять разновидностей вируса: Бундибуджио (BDBV), Заир (EBOV), Судан (SUDV), Таи Форест (TAFV), Рестон (RESTV; поражает только животных).
Вспышки лихорадки были зафиксированы в ДР Конго в 1976, 1995 и 2007 годы, в Судане в 1976 году, в Уганде в 2000 году и в Республике Конго в 2003 году. Наибольшее количество жизней унесла эпидемия в 2013-2016 годах, охватившая Гвинею, Сьерра-Леоне и Либерию. Случаи заболевания были зафиксированы также в Мали, Нигерии, Сенегале, Испании, Великобритании, Италии и США. По данным ВОЗ, с начала этой эпидемии заразились около 30 тыс. человек, умерли 11,3 тыс. человек. В 2018-2019 годах вспышки эпидемии с перерывами проходили в ДР Конго (3,4 тыс. заболевших, 2,3 тыс. умерших).
СПИД
Синдром приобретенного иммунодефицита (СПИД) — заболевание, развивающееся при инфицировании вирусом иммунодефицита человека (ВИЧ). Вирус поражает иммунную систему и ослабляет защиту организма от инфекций и болезней. ВИЧ может передаваться при сексуальном контакте, переливании зараженной крови, использовании зараженных игл или острых инструментов, а также от матери ребенку во время беременности, родов и грудного вскармливания. СПИД может развиться через 2-15 лет после инфицирования. Лекарства, излечивающего от ВИЧ-инфекции, нет. Однако благодаря лечению антиретровирусными препаратами вирус можно контролировать, предотвращать его передачу и ослаблять разрушительное действие на организм.
Некоторые ученые считают, что ВИЧ передался от обезьян к человеку еще в 1920-х годах. Первой жертвой этого заболевания, предположительно, был мужчина, умерший в Конго в 1959 году (к такому выводу медики пришли, проанализировав позднее его историю болезни). Впервые симптомы заболевания, характерные для ВИЧ-инфекции, были описаны в июне 1981 года в США. В 1983 году исследователи из США и Франции описали вирус, который способен вызывать ВИЧ/СПИД.
Согласно данным Объединенной программы ООН по проблемам ВИЧ/СПИД, в 2018 году в мире насчитывалось около 37,9 млн ВИЧ-инфицированных, из них 1,7 млн — дети в возрасте до 15 лет. Наиболее неблагоприятным регионом являются страны Восточной и Южной Африки, где проживают порядка 20,6 млн зараженных. Число новых случаев заражения ВИЧ сократилось на 40% по сравнению с 1997 годом, когда этот показатель достиг пикового значения, — с 2,9 млн до 1,7 млн. В России с 1987 года, когда был выявлен первый случай заболевания, по 30 июня 2019 года было зарегистрировано 1,38 млн ВИЧ-инфекции среди граждан РФ, из них умерли 335 тыс. 867 человек.
Коронавирусы
Коронавирусы — это разновидности вирусов, принадлежащие к подсемейству Coronavirinae семейства Coronaviridae (порядок Nidovirales). Впервые они были открыты в 1960-х годах, являются причиной желудочно-кишечных и респираторных инфекций как у человека, так и у животных. Насчитывается 39 коронавирусов, в том числе вирусы Тяжелого острого респираторного синдрома и Ближневосточного респираторного синдрома.
Тяжелый острый респираторный синдром (ТОРС), также известный как атипичная пневмония — острое инфекционное респираторное заболевание, которое характеризуется скоротечным развитием и вероятностью летального исхода около 10%. Инкубационный период (интервал между инфицированием и появлением симптомов) обычно составляет до 10 дней. Болезнь начинается с повышения температуры (более 38 градусов Цельсия), появления лихорадки, озноба, головной боли и боли в мышцах. По истечении 3-7 дней начинается фаза ухудшения состояния дыхательной системы. Заболевание распространяется воздушно-капельным и контактно-бытовым путем.
Впервые вспышка ТОРС была зарегистрирована в ноябре 2002 года в южно-китайской провинции Гуандун. В дальнейшем многочисленные случаи заболевания фиксировались в Китае, во Вьетнаме, в Новой Зеландии, Индонезии, Таиланде и на Филиппинах. Помимо азиатских стран, атипичная пневмония была зарегистрирована в Северной Америке и в Европе. В России был зафиксирован только один случай заболевания (пациент излечился). По данным ВОЗ, за время эпидемии в 2002-2003 годах общее число заболевших в 37 странах мира достигло 8 тыс. 437 человек, из них умерли более 800.
Ближневосточный респираторный синдром (БВРС) был выявлен в 2012 году в Саудовской Аравии, откуда он перекинулся на другие страны Ближнего Востока. По одной из версий ВОЗ, носителями вируса выступали верблюды. Проявления БВРС похожи на обычный грипп: повышенная температура, кашель, затрудненное дыхание, общее недомогание, диарея. Инкубационный период составляет 7-14 дней. Редко передается детям (по статистике, дети до 14 лет составляют 3% всех заболевших). Смертность — 35%-40%. В 2012-2015 годах случаи заболевания были зафиксированы более чем в 20 странах, включая Великобританию, Германию, Китай и США. Всего в мире с сентября 2012 года, по данным ВОЗ, было зафиксировано более 1,3 тыс. лабораторно подтвержденных случаев инфицирования, в том числе более 460 со смертельным исходом. Применяется лечение с использованием плазмы крови пациентов, которые успешно перенесли заражение коронавирусом.
ИНФЕКЦИОННАЯ ЗАБОЛЕВАЕМОСТЬ — Областное бюджетное учреждение здравоохранения «Городская клиническая больница №4»
Дифтерия
Общие сведения
Дифтерия — инфекционное заболевание, известное очень давно, вызываемое бактерией Corynebacterium diphtheriae (бацилла Лёффлера).
Дифтерия чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы. Инфекция передаётся воздушно-капельным путём от больного человека к здоровому. Возможен контактно-бытовой путь передачи заболевания, особенно в жарких странах, где часты кожные формы проявления.
Тяжесть протекания дифтерии обусловлена крайне ядовитым токсином, который выделяет дифтерийная палочка. Именно дифтерийный токсин, поражающий нервную, сердечно-сосудистую и выделительную системы, представляет главную опасность для здоровья и жизни. Если дифтерия поражает ротоглотку, то помимо тяжёлой интоксикации возможно развитие крупа – удушья, развивающегося при непроходимости дыхательных путей из-за развивающегося отека и механической обтурации (закупорки) их дифтерийной плёнкой. Современная медицина выделяет несколько видов дифтерии. Это дифтерия носа, глаз, зева, гортани, кожи, раны, а также половых органов. Бывают случаи, когда данное инфекционное заболевание захватывает сразу несколько зон человеческого организма. Наиболее опасны для окружающих люди, страдающие дифтерией зева, носа и гортани, интенсивно выделяющие инфекцию в окружающую среду с выдыхаемым воздухом.
Вероятность заболеть
Опустошительные эпидемии дифтерии, жертвами которых, главным образом, являются дети, описаны во многих странах на протяжении всей истории. В странах с низким уровнем охвата прививками дифтерия по-прежнему является значительной проблемой для здоровья детей. Там, где уровень охвата прививками высокий, а естественный бустерный эффект невысокий (что наблюдается в большинстве промышленно развитых стран), значительная часть взрослого населения постепенно становится восприимчивой к дифтерии в результате снижения иммунитета.
Симптомы
Самой частой формой дифтерии (90-95 % всех случаев) является дифтерия ротоглотки. При локализованной форме налёты образуются только на миндалинах. Симптомы дифтерии выражаются в виде слабой интоксикации, повышения температуры до 38-390С, головной болью, недомоганием, незначительными болями при глотании. Наиболее типична плёнчатая (сплошная) форма дифтерии, при которой плёнка с очерченными краями покрывает всю миндалину, трудно снимается шпателем; при попытке её снятия поверхность миндалины кровоточит; плёнка плотная; лимфатические узлы мало болезненны, подвижны.
Осложнения после перенесенного заболевания
Серьезность дифтерии определяется опасными осложнениями. Токсин может вызывать инфекционно-токсический шок (комплексный патологический сдвиг деятельности всех жизненно важных систем организма), миокардит (воспаление сердечной мышцы), множественные поражения нервных стволов, воспаление и дистрофию почечных канальцев и др.
Чаще всего дифтерия протекает с осложнением в виде паралича мягкого неба, голосовых связок, мышц шеи, дыхательных путей и конечностей. Из-за паралича дыхательных путей может наступить асфиксия (при крупе), провоцирующая летальный исход.
При локализированной форме дифтерии зева осложнения возникают в 5-20 % случаев; при более серьезных формах заболевания процент развития осложнений значительно увеличивается. Чем сложнее клиническая форма дифтерии, тем быстрее осложнения проявляются у больного.
Раньше всех страдает сердце: в конце 1-й – на 2-й неделе болезни возникает миокардит (воспаление сердечной мышцы), что является самой частой причиной смерти. Воспаление почек происходит в наиболее острый период болезни. Нервная система поражается как при клинических проявлениях дифтерии, так и спустя 2-3 месяца после выздоровления.
Типичное осложнение дифтерии – периферические параличи, они могут быть ранними и поздними. Ранние параличи появляются в остром периоде заболевания, в процесс вовлекаются преимущественно черепные нервы. При этом голос становится гнусавым, больной поперхивается во время еды, жидкая пища выливается через нос, нёбная занавеска неподвижно свисает. При параличе аккомодации больной не может различать мелкие предметы на близком расстоянии, читать, становится дальнозорким. Возможны косоглазие, птоз, паралич лицевого нерва.
Смертность
До получения противодифтерийной антитоксической сыворотки летальность от дифтерии достигала 50-60%. После появления антитоксической сыворотки началось прогрессивное последовательное снижение летальности: 20% – у взрослых и 10% – у детей. Вслед за введением активной иммунизации заболеваемость стала быстро снижаться, дифтерия в смертности детского населения почти перестала играть роль.
Лечение
Лечение дифтерии проводится только в условиях стационара. Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей. Антибиотики (пенициллин или эритромицин) не оказывают влияния на вызванные экзотоксином поражения, но ограничивают дальнейший рост бактерий и продолжительность носительства возбудителя дифтерии, которое нередко продолжается даже после клинического выздоровления. Главным в лечении всех форм дифтерии (кроме бактерионосительства) является введение антитоксической противодифтерийной сыворотки (ПДС), которая подавляет дифтерийный токсин. Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно.
К сожалению, заболевание дифтерией не всегда создает защитный иммунитет. Поэтому лица, выздоравливающие от дифтерии, в процессе поправки должны завершить активную иммунизацию дифтерийным анатоксином.
Эффективность вакцинации
Дифтерийный анатоксин в комбинации с вакцинами против столбняка и коклюша (АцКДС) использовался в рамках Расширенной программы иммунизации ВОЗ (РПИ) с момента ее создания в 1974 году. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Введение в 1994 году массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. Это, в совокупности с многолетним надзором, привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована во всех без исключения странах мира.
Вакцины
Основное значение в борьбе с дифтерией имеет активная плановая вакцинация населения прививками, содержащими адсорбированный дифтерийный анатоксин (комбинированные вакцины: АКДС, Бубо-Кок, Бубо-М, «Тетраксим», «Пентаксим», «Инфанрикс», «Инфанрикс Гекса»; анатоксины: АДС, АДС-М, АД-М). Вакцинация проводится в соответствии с календарем профилактических прививок. Это позволяет создать длительный и антитоксический иммунитет.
Исторические сведения и интересные факты
Уже в первом веке нашей эры можно встретить упоминание о дифтерии, называемой тогда «петля удавленника» или «смертельная язва глотки». Первую же прививку сделал и применил на человеке Эмиль Беринг. 26 декабря 1891 года он спас жизнь больному ребенку, сделав ему первую прививку от дифтерии. Кстати, первая прививка была сделана из сыворотки переболевшей дифтерией морской свинки. Да и все предыдущие исследования проводились именно на этих животных. После этого Эмиль Ру стал делать прививку для масштабного применения, используя кровь иммунизированных лошадей. Благодаря этой прививке летальность от дифтерии упала до 1%. Используемый же теперь дифтерийный анатоксин был открыт только в 1923 году Гастоном Рамоном, который по образованию был биологом и ветеринаром.
Столбняк
Общие сведения
Столбняк – инфекционное заболевание, вызываемое токсичными штаммами палочковидной бактерии Clostridium tetani, часто с летальным исходом. Эта болезнь все еще представляет серьезную проблему для общественного здравоохранения многих регионов мира, в частности, в наиболее бедных районах развивающихся стран, расположенных в тропической зоне. Это острое инфекционное заболевание. Clostridium tetani попадает в организм через рану или порез, часто инфицирование происходит при ожогах и обморожениях. Бактерии могут попасть в организм даже через небольшие царапины (но особенно опасны глубокие колотые ранения и повреждения кожи), а также при некоторых воспалительных заболеваниях (гангрена, абсцессы, язвы, пролежни и т. д.). Новорожденные могут быть инфицированы через пуповину.
Вероятность заболеть
80% случаев столбняка приходится на новорожденных (при инфицировании через пуповину), а также на мальчиков до 15 лет из-за их повышенного травматизма. Среди взрослых около 60% случаев столбняка приходится на лиц пожилого возраста. Наибольший процент заболевших и умерших наблюдается в сельской местности.
Симптомы и характер протекания заболевания
Инкубационный период от 2 до 40, чаще 4-14 дней. Наиболее короткий инкубационный период — при ранении в голову или шею. Чем короче инкубационный период, тем тяжелее заболевание.
У большинства больных столбняк начинается внезапно – со спазмами и затруднением открывания рта (тризм), что связано с тоническим напряжением жевательных мышц. Далее патологический процесс быстро захватывает мышцы спины, живота, конечностей. Иногда наступает полная скованность туловища и конечностей, за исключением кистей и стоп. Возникают болезненные судороги, вначале ограниченные, а затем распространяющиеся на большие группы мышц, которые длятся от нескольких секунд до нескольких минут. В легких случаях судороги возникают несколько раз в сутки, в тяжелых — длятся почти непрерывно. Судороги появляются спонтанно или при незначительных раздражениях (прикосновение, свет, голос). В зависимости от напряжения той или иной мышечной группы тело больного может принимать самые причудливые позы. Все мышцы настолько напряжены, что можно видеть их контуры.
Осложнения после перенесенного заболевания
Прогноз начавшегося заболевания неблагоприятный. Несмотря на достижения современной медицины, даже в развитых странах умирает до 17-25% заболевших. В развивающихся странах летальность достигает 80%, летальность новорождённых – 95%.
В период разгара болезни на фоне мышечного спазма и застойных явлений могут возникнуть бронхиты, пневмонии, инфаркт миокарда, сепсис, переломы костей и позвоночника, вывихи, разрывы мышц и сухожилий, отрыв мышц от костей, тромбоз вен, эмболия лёгочных артерий, отёк лёгких.
К более поздним осложнениям можно отнести слабость, тахикардию, деформацию позвоночника, контрактуры мышц и суставов, временный паралич черепных нервов.
Смертность
Летальность при заболевании столбняком очень высока (выше только у бешенства и у легочной формы чумы). Снизить цифры летальности в настоящее время не удается из-за развития осложнений, таких как пневмония, сепсис и паралич сердца, вызываемый токсином бактерий.
В мире общую смертность от столбняка можно оценить в 350-400 тысяч человек ежегодно.
Особенности лечения
Больной подлежит немедленной госпитализации в специализированный стационар. Он помещается в отдельную затемнённую палату, где исключается возможность воздействия внешних раздражителей (шум, свет и т. д.). Устанавливается круглосуточное медицинское наблюдение. Больному нельзя покидать постель. Питание больных в период разгара болезни очень затруднено, так как сильное напряжение мышц препятствует введению пищи через зонд и внутривенно. Период лечения в стационаре составляет от 1 до 3 месяцев.
Эффективность вакцинации
Эффективность и действенность столбнячных анатоксинов документально подтверждены. В последние годы в России регистрируется в среднем 30-35 случаев столбняка человека в год, из них 12-14 заканчиваются смертью больного, остальные — выздоровлением. Вероятность летального исхода составляет, таким образом, 39 %. Большинство заболевших — лица старше 65 лет (70 % случаев), не привитые от столбняка.
Вакцины
Единственным средством профилактики является прививка, эффективность которой составляет 95-100%.
Исторические сведения и интересные факты
На связь между ранениями и развитием столбняка обратили внимание ещё врачи древнейших цивилизаций Египта, Греции, Индии и Китая. Впервые клиническую картину этой болезни описал Гиппократ, у которого от столбняка умер сын. Изучением этого заболевания занимались Гален, Авиценна, Амбруаз Паре и другие знаменитые врачи древности и Средневековья.
Научное изучение столбняка началось во второй половине XIX века. Возбудитель болезни был открыт почти одновременно русским хирургом Н. Д. Монастырским (в 1883 году) и немецким учёным А. Николайером (в 1884 году).
Гепатит В
Общие сведения
Гепатит B (HVB)— это вирусная инфекция, поражающая печень, которая может вызывать как острую, так и хроническую болезнь.
Вирус передается при контакте с кровью или другими жидкостями организма инфицированного человека. Вирус гепатита B может выживать вне организма, по меньшей мере, 7 дней. В течение этого времени вирус все еще способен вызывать инфекцию при попадании в организм человека, не защищенного вакциной.
Гепатит В представляет одну из глобальных проблем здравоохранения. Вирус может приводить к развитию хронической болезни печени и создавать высокий риск смерти от цирроза и рака печени. По оценкам ВОЗ, около 2 миллиардов людей во всем мире были инфицированы этим вирусом, более 350 миллионов людей больны.
Приблизительно 780 000 человек умирают ежегодно от этой инфекции — 650 000 от цирроза и рака печени, развившихся в результате хронического гепатита В, и еще 130 000 от острого гепатита B.
Гепатит В является серьезным фактором профессионального риска для работников здравоохранения.
Однако это заболевание можно предотвратить с помощью имеющейся в настоящее время безопасной и эффективной вакцины, которая успешно применяется с 1982 года. Ее эффективность для предупреждения инфекции и развития цирроза, а также первичного рака печени вследствие гепатита B составляет 95%, почему в свое время она была названа «первой вакциной против рака».
Вероятность заболеть
В районах с высоким распространением HBV вирус чаще всего передается от матери ребенку во время родов или от человека к человеку в раннем детстве.
Гепатит B распространяется также в результате кожного или мукозального воздействия инфицированной крови или различных жидкостей организма, а также со слюной, менструальными, вагинальными выделениями и семенной жидкостью. Может происходить сексуальная передача гепатита В.
Передача вируса может также происходить в результате повторного использования шприцев и игл либо в медицинских учреждениях, либо среди пользователей инъекционных наркотиков. Кроме того, инфицирование может произойти во время медицинских, хирургических или зубоврачебных процедур, нанесения татуировок или использования бритвенных лезвий или подобных предметов, зараженных инфицированной кровью.
Несмотря на то, что Россия относится к странам с умеренным показателем заражённости гепатитом B, риск заразиться этим вирусом на протяжении жизни для каждого из нас составляет 20-60%.
Симптомы
Инкубационный период при гепатите B длится в среднем 75 дней, но может увеличиваться до 180 дней. Вирус может быть выявлен через 30-60 дней после заражения.
На стадии острой или хронической инфекции большинство людей не испытывают каких-либо симптомов. Однако у некоторых острое заболевание гепатитом B может протекать с симптомами, длящимися несколько недель, включая пожелтение кожи и глаз (желтуху), темную мочу, чрезмерную усталость, тошноту, рвоту и боли в области живота. У относительно небольшого числа больных острым гепатитом может развиться острая печеночная недостаточность, нередко приводящая к смерти (фульминантный гепатит).
Осложнения после перенесенного заболевания
Гепатит B опасен своими последствиями: он является одной из основных причин цирроза печени и главной причиной печеночно-клеточного рака печени. Вероятность того, что вирусная инфекция гепатита B станет хронической, зависит от возраста, в котором человек приобретает инфекцию. С наибольшей вероятностью хронические инфекции развиваются у детей, инфицированных в возрасте до шести лет:
- хронические инфекции развиваются у 80-90% детей, инфицированных в течение первого года жизни;
- хронические инфекции развиваются у 30-50% детей, инфицированных в возрасте до шести лет.
- 15-25% взрослых людей, ставших хронически инфицированными в детстве, умирают от рака или цирроза печени.
Среди взрослых людей:
- хронические инфекции развиваются у <5% инфицированных взрослых людей, здоровых в остальных отношениях;
- у 20%-30% хронически инфицированных взрослых развивается цирроз и/или рак печени.
Вероятность полного выздоровления от хронического гепатита B невысока — около 10%. Но состояние относительного здоровья (ремиссии), при котором вирус больного практически не беспокоит, может быть достигнуто в более чем 80% случаев.
Лечение
Людей с хроническим гепатитом B, которые нуждаются в лечении, можно лечить лекарственными средствами, включая оральные противовирусные препараты (такие как тенофовир и энтекавир), а также инъекциями интерферона. Лечение гепатита B может замедлять развитие цирроза, уменьшать заболеваемость гепатоцеллюлярной карциномой и улучшать выживаемость в долговременной перспективе. Однако во многих районах с ограниченными ресурсами доступ к такому лечению затруднен.
Рак печени почти всегда заканчивается смертельным исходом и часто развивается у людей, находящихся в наиболее продуктивном возрасте и обеспечивающих свои семьи. В развивающихся странах большинство людей с раком печени умирают через несколько месяцев после постановки диагноза. В странах с высоким уровнем дохода хирургия и химиотерапия могут способствовать продлению жизни на несколько лет. Пациентам с циррозом иногда делают пересадку печени – с переменным успехом.
Во многих странах, где обычно от 8% до 15% детей имели хроническую вирусную инфекцию гепатита B, вакцинация способствовала снижению показателей хронической инфекции среди иммунизированных детей до менее 1%.
Вакцины и эффективность вакцинации
Основой профилактики гепатита B является профилактическая прививка. По рекомендациям ВОЗ, все дети грудного возраста должны получать вакцину против гепатита В как можно скорее после рождения, желательно в течение 24 часов. Если ребёнок не получает данную прививку в роддоме, риск его инфицирования существенно возрастает, а при инфицировании новорожденного в неонатальный период цирроз печени развивается уже в подростковом возрасте.
Доза, предоставляемая при рождении, должна сопровождаться двумя или тремя последующими дозами для завершения серии вакцинации. В большинстве случаев оптимальным считается один из следующих двух вариантов:
- трехдозовая схема вакцинации против гепатита B, при которой первая доза (моновалентной вакцины) предоставляется при рождении, а вторая в возрасте 1 месяц, что также очень важно, так как эта доза минимизирует риск заражения ребенка от инфицированных членов семьи. Третья доза (моновалентной или комбинированной вакцины) вводится в 6 месяцев, одновременно с вакциной АКДС, что определяет продолжительность создаваемого иммунитета против гепатита В.
- четырехдозовая схема, при которой за первой дозой моновалентной вакцины, предоставляемой при рождении, следуют 3 дозы моновалентной или комбинированной вакцины, обычно предоставляемые вместе с другими вакцинами в рамках регулярной детской иммунизации, показана детям, рожденным матерями инфицированными или больными гепатитом B.
После проведения полной серии вакцинации более чем у 95% детей грудного возраста, детей других возрастных групп и молодых людей появляются защитные уровни антител. Защита сохраняется на протяжении, по меньшей мере, 20 лет, а, возможно, всю жизнь. Во многих странах, где обычно от 8% до 15% детей имели хроническую вирусную инфекцию гепатита B, вакцинация способствовала снижению показателей хронической инфекции среди иммунизированных детей до менее 1%.
Исторические сведения и интересные факты
Вероятность заражения гепатитом В значительно выше, чем вероятность заражения ВИЧ или вирусом гепатита С. Если в ведро с водой капнуть каплю заражённой крови, намочить в ней иглу и уколоться, вероятность заражения составит 100%.
Корь
Корь является крайне заразной тяжелой болезнью вирусного происхождения (индекс контагиозности приближается к 100 %).
Корь — одна из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной вакцины, в довакцинальную эру корь называли «детской чумой».
Вирус передается воздушно капельным путем при кашле и чихании и при тесных личных контактах. Вирус остается активным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком приблизительно за 4 дня до появления у него сыпи и в течение 4 дней после ее появления. С 5-го дня высыпаний больной считается незаразным.
Вспышки кори могут принимать форму эпидемий, которые приводят к смертельным исходам, особенно среди детей раннего возраста, страдающих от недостаточности питания.
Вероятность заболеть
Если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью – вероятность заболеть чрезвычайно высока. Для этой инфекции характерна почти 100% восприимчивость.
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску.
Симптомы и характер протекания заболевания
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 8-14 (редко до 17 дней) дней после инфицирования и продолжается от 4-х до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Осложнения после перенесенного заболевания
В 30% случаев корь приводит к осложнениям. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит (воспалительные изменения вследствие коревой инфекции, приводящие к отеку вещества головного мозга), тяжелую диарею и связанную с ней дегидратацию, отит, первичную коревую, вторичную бактериальнаую пневмонию.
Риску развития тяжелых осложнений подвергаются также инфицированные женщины во время беременности, сама беременность может заканчиваться самопроизвольным абортом или преждевременными родами.
Смертность
По оценкам, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В настоящее время среди групп населения с высокими уровнями недостаточности питания и при отсутствии надлежащей медицинской помощи до 10% случаев кори заканчиваются смертельным исходом.
Особенности лечения
Тяжелых осложнений кори можно избежать при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте.
Специфических противовирусных препаратов для лечения кори не существует!
Для лечения глазных и ушных инфекций следует назначать антибиотики. Все дети в развивающихся странах, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Как показывает опыт, добавки витамина А способствуют уменьшению числа случаев смерти от кори на 50%.
Симптоматическое лечение включает муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей. В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Детям, болеющим корью, не рекомендуется принимать аспирин, аспирин может привести к развитию синдрома Рея (печеночная энцефалопатия вплоть до развития глубокой комы вследствие приема ацетилсалициловой кислоты на фоне вирусной инфекции). Для борьбы с лихорадкой и болью можно использовать ибупрофен и парацетамол.
Эффективность вакцинации
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2016 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллиона случаев смерти. Глобальная смертность от кори снизилась на 75% — с 544 200 случаев смерти в 2000 году до 116 900 случаев в 2017 году, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения.
Вакцины
Вакцина против кори впервые была создана в 1966 году. Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в виде комбинированного препарата.
Исторические сведения и интересные факты
Заболевание известно на протяжении двух тысячелетий. Первое описание болезни сделал арабский врач Разес. В XVII веке — англичанин Сиденгам и француз Мортон, однако только в XVIII веке корь выделили как самостоятельное заболевание. Впервые вирус был выделен в 1967 году, а в 1969 году удалось доказать, что именно корь является причиной склерозирующего панэнцефалита. В 1919 году впервые была произведена сыворотка для лечения кори.
Краснуха
Общие сведения
Краснуха — это заразная и, как правило, протекающая в легкой форме инфекция. Вирус краснухи передается воздушно-капельным путем при чихании или кашле инфицированного человека. Человек является единственным известным носителем вируса краснухи. У детей болезнь протекает, как правило, легко, но у беременных женщин она
может приводить к серьезным последствиям, вызывая гибель плода или врожденные пороки развития, известные как синдром врожденной краснухи (СВК), иначе называемый как синдром (триада) Грегга, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата. Поскольку первичная материнская инфекция проходит незамеченной в 50 процентах случаев, по оценкам, в мире ежегодно рождается 110 000 детей с СВК!
Вероятность заболеть
Краснуха чаще всего поражает детей и молодых людей, но могут заболеть и взрослые. Если инфицирование женщины вирусом краснухи происходит в начале ее беременности, вероятность того, что она передаст вирус плоду, составляет 90%. Кроме того, дети с СВК могут выделять вирус в течение года или более после рождения.
Симптомы и характер протекания заболевания
У детей болезнь протекает, как правило, легко, с симптомами, включающими незначительно повышенную температуру (<37.50C), рвоту и легкий конъюнктивит, сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затемопускается ниже по телу и длится 1-3 дня. У взрослых краснуха протекает гораздо тяжелее, чем у детей – с повышением температуры, недомоганием, интоксикацией организма, поражением глаз и ломотой в теле. У инфицированных взрослых людей, чаще у женщин, может развиваться артрит с болями в суставах, который длится обычно 3-10 дней. После инфицирования вирус распространяется в организме человека в течение 5-7 дней. Симптомы обычно появляются через 2-3 недели.
Осложнения после перенесенного заболевания
Дети с СВК могут страдать от нарушений слуха, дефектов глаз, пороков сердца и других пожизненных форм инвалидности, включая аутизм, сахарный диабет и дисфункцию щитовидной железы.
Кроме всего прочего болезнь может вызвать осложнения, в виде поражения мелких суставов рук. Наиболее грозным осложнением является краснушный (наподобие коревого) энцефалит (воспаление мозга), его частота составляет 1:5000-1:6000 случаев.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению. При выявлении краснухи всегда осуществляется искусственное прерывание беременности.
Смертность
Нет данных.
Особенности лечения
Специфического лечения против краснухи не существует. Для симптоматической терапии используются препараты парацетамола.
После перенесенного заболевания развивается пожизненный иммунитет, однако его напряженность с возрастом и под воздействием различных обстоятельств, может падать. Таким образом, перенесенное в детстве заболевание краснухой не может служить 100% гарантией от повторного заболевания.
Эффективность вакцинации
Как и любую другую болезнь, краснуху легче предотвратить, чем лечить. К основным методам профилактики этого недуга относят вакцинацию. Вакцина против краснухи на основе живого аттенуированного штамма используется на протяжении более чем 40 лет. Единственная доза обеспечивает более 95% длительного иммунитета.
В России, начавшей массовую вакцинацию только в 2002–2003 гг., достигнуты большие успехи: в 2012 г. заболеваемость упала до 0,67 на 100 тыс.
Вакцины
Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на краснуху), либо, чаще всего, комбинированную с другими вакцинами – такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ). Неблагоприятные реакции на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Исторические сведения и интересные факты
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. Лет 150 назад ее считали легкой корью. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учеными почти одновременно — П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой.
Грипп
Общие сведения
Грипп является острой респираторной вирусной инфекцией, которая поражает в основном нос, горло, бронхи и иногда легкие. Грипп легко передается от человека к человеку. Периодически распространяется в виде эпидемий и пандемий. Возбудители данного заболевания — вирусы гриппа трех типов: A, B, C. Данные вирусы обладают способностью быстро изменяться, так как постоянно циркулируют среди людей и обмениваются генетическим материалом. Среди многих подтипов вирусов гриппа А в настоящее время в основном циркулируют подтипы A(h2N1) и A(h4N2). Эпидемии гриппа, вызванные серотипом А, возникают примерно каждые 2—3 года, а вызванные серотипом В — каждые 4-6 лет. Случаи заболевания гриппом есть во всех частях мира. Случаи заболевания гриппом типа C происходят гораздо реже по сравнению с типами A и B. По этой причине вакцины от сезонного гриппа содержат только вирусы типа А и В.
Вероятность заболеть
Грипп распространен во всем мире, и им может заболеть любой человек из любой возрастной группы. Грипп распространен в глобальных масштабах, а ежегодные коэффициенты пораженности оцениваются на уровне 5%-10% среди взрослого населения и 20%-30% среди детей. Вирус гриппа может приводить к госпитализации и смерти, главным образом среди групп высокого риска (детей самого раннего возраста, беременных женщин, пожилых или хронически больных людей). По оценкам ВОЗ, от всех вариантов вируса гриппа во время сезонных эпидемий в мире ежегодно умирают от 250 до 500 тыс. человек (большинство из них старше 65 лет), в некоторые годы число смертей может достигать миллиона.
Симптомы
Сезонный грипп передается легко и может быстро распространяться в школах, домах престарелых и инвалидов, на предприятиях и в городах. Когда инфицированный человек кашляет, зараженные вирусом капельки попадают в воздух. Их может вдохнуть другой человек и подвергнуться воздействию вируса. Грипп может также передаваться через руки, инфицированные вирусом. Период между инфицированием и заболеванием, известный как инкубационный период, длится около двух дней. Для сезонного гриппа характерны симптомы в виде внезапного появления высокой температуры (38 C – 40 C), кашля (обычно сухого, напряжённого, сопровождающегося болью за грудиной), головной и мышечной боли, боли в суставах, сильного недомогания (плохого самочувствия), боли в горле. Насморка, как правило, нет.
Осложнения после перенесенного заболевания
Ежегодные эпидемии гриппа могут оказывать серьезное воздействие на все возрастные группы. Самый высокий риск развития осложнений от гриппа– у детей в возрасте до двух лет, взрослых в возрасте 65 лет и старше и людей любого возраста с определенными заболеваниями (хронические болезни сердца, легких, почек, крови и болезни обмена веществ (например, диабет) или с ослабленной иммунной системой, а также у женщин во время беременности. Болезнь может приводить к госпитализации и смерти, главным образом, среди этих групп высокого риска. Вирус гриппа подавляет иммунные реакции организма, поэтому значительно снижается способность человека противостоять болезням.
Различают несколько основных видов осложнений при гриппе:
Лёгочные: бактериальная пневмония, геморрагическая пневмония, формирование абсцесса лёгкого, образование эмпиемы плевры (воспаление плевральных листков, сопровождающееся образованием гнойного экссудата в плевральной полости), острый респираторный дистресс-синдром.
Внелёгочные: бактериальные риниты, синуситы, отиты, трахеобронхиты, вирусный энцефалит, менингит, неврит, радикулоневрит, поражение печени (синдром Рея), токсико-аллергический шок.
Смертность
От осложнений, вызванных гриппом, умирают по данным ВОЗ от 250 до 500 тыс. человек
ежегодно. При этом основная смертность приходится на людей пожилого возраста (у большинства из которых имеются те или иные хронические заболевания), а также на лиц любого возраста, имеющих хронические заболевания.
Грипп при беременности
- Грипп невероятно опасен для беременных женщин и новорожденных детей!
- Пандемия, вызванная вирусом A/h3N2/1957 – летальность среди женщин, находящихся на разных сроках беременности составила более 50%;
- Пандемия, вызванная вирусом A/h2N1/2009 – по разным данным, летальность среди беременных составила в Великобритании – 6,%, в США и Австралии – до 16%, в России (на примере Ульяновской области) – 42,8%;
- Перинатальная смертность среди младенцев, родившихся от заболевших гриппом беременных женщин – 39:1000 по сравнению с тем же показателем у детей от неинфицированных гриппом матерей – 7:1000.
Лечение
До последнего времени лечение гриппа было обычно симптоматическое, в виде жаропонижающих, отхаркивающих и противокашлевых средств, а также витаминов. Теперь с помощью современных противовирусных препаратов от гриппа можно эффективно предотвращать и лечить болезнь. Их необходимо принимать, по возможности, на ранних стадиях болезни (в течение 48 часов после проявления симптомов). Однако у некоторых вирусов гриппа развивается устойчивость к противовирусным препаратам, ограничивающая эффективность лечения.
Неосложнённый грипп не лечат антибиотиками, поскольку антибиотики показаны только для терапии бактериальных инфекций (к которым грипп не относится).
Также следует отметить, что большинство лекарственных препаратов для лечения гриппа первоначально люди принимают самостоятельно, а не по назначению врача. Самолечение в случае с гриппом неприемлемо и приводит к потере драгоценного времени!
Эффективность вакцинации
Эффективным путем профилактики болезни или ее тяжелых последствий является вакцинация. Вот уже более 60 лет имеются и используются безопасные и эффективные вакцины. У здоровых людей противогриппозная вакцина может обеспечить умеренную защиту. Однако среди пожилых людей противогриппозная вакцина может быть менее эффективной в предотвращении заболевания, но может ослабить тяжесть протекания гриппа и уменьшить число случаев развития осложнений и смерти.
Эффективность иммунизации современными противогриппозными вакцинами составляет 70-90% и зависит как от конкретной вакцины, условии ее хранения и транспортировки, так и от эпидемиологической обстановки в конкретное время, от особенностей организма человека и прочих факторов.
Вакцинация гриппа во время беременности снижает вероятность заболевания и тяжесть протекания инфекции у детей в возрасте до 6 месяцев жизни, для которых нет вакцин против гриппа и специфической противовирусной терапии, так как: снижается риск инфицирования матери после родов, а соответственно, и ребенка в первые месяцы жизни; формируется пассивный иммунитет у ребенка за счет передачи антител против гриппа от матери плоду.
Вакцины
На протяжении многих лет ВОЗ дважды в год обновляет свои рекомендации в отношении состава вакцины, нацеленной на 3 (трехвалентная) самых характерных из циркулирующих типов вируса (два подтипа A и один подтип B вирусов гриппа). Начиная с сезона гриппа 2013-2014 годов в северном полушарии рекомендуется состав четырехвалентной вакцины, в которую добавлен второй вирус гриппа B в дополнение к вирусам, входящим в состав обычных трехвалентных вакцин. Ожидается, что четырехвалентные вакцины обеспечат более широкую защиту от инфекций, вызываемых вирусами гриппа подтипа В.
Исторические сведения и интересные факты
Самой тяжелой считается пандемия гриппа 1918 года, которую в народе прозвали «испанкой». В конечном итоге, от нее пострадало 40% населения земного шара. Предупреждение и раннее лечение простудных заболеваний высокими дозами витамина С (аскорбиновой кислоты) пропагандировалось Лайнусом Полингом, из-за его авторитета этот способ получил широкое распространение. Недавнее подробное исследование показало, что приём 1—4 г аскорбиновой кислоты в сутки не приводит к уменьшению количества простудных заболеваний, хотя и несколько облегчает их протекание.
Туберкулёз
Общие сведения
Туберкулез (чахотка) – одна из наиболее распространенных болезней, которая известна еще с древности. Возбудителем туберкулеза является бактерия (Mycobacterium tuberculosis), чаще всего поражающая легкие.
Туберкулез (ТБ) является второй по значимости причиной смерти от какого-либо одного инфекционного агента, уступая лишь ВИЧ/СПИДу. Туберкулез распространяется от человека к человеку по воздуху. При кашле, чихании или отхаркивании люди с легочным туберкулезом выделяют в воздух бактерии. Для инфицирования человеку достаточно вдохнуть лишь незначительное количество таких бактерий.
Вероятность заболеть
Туберкулез распространен повсеместно. По данным ВОЗ, около 2 миллиардов людей, почти треть населения Земли, инфицировано (люди инфицированы бактериями туберкулеза, но еще не заболели этой болезнью). Риск того, что инфицированные люди заболеют туберкулезом на протяжении своей жизни, составляет 10%. Однако люди с ослабленной иммунной системой (с ВИЧ, недостаточностью питания, диабетом или употребляющие табак) подвергаются гораздо более высокому риску заболевания, заболеваемость туберкулезом у данной категории возрастает в 21-34 раза.
За год человек, больной туберкулезом, может инфицировать до 10-15 других людей, с которыми он имеет тесные контакты.
Симптомы и характер протекания заболевания
Симптомы
Общими симптомами активного легочного туберкулеза являются кашель (иногда с мокротой и кровью), боль в груди, слабость, потеря веса, лихорадка и ночной пот. Для диагностирования туберкулеза многие страны до сих пор полагаются на давно используемый метод, называемый микроскопией мазка мокроты. При проведении трех таких тестов диагноз может быть поставлен в течение одного дня, но этот тест не выявляет многочисленные случаи менее инфекционных форм туберкулеза. Основным методом диагностики туберкулёза является обязательное ежегодное флюорографическое исследование.
Особенно сложно диагностировать туберкулез у детей. В 2016 году около 550 000 детей заболели туберкулезом, и 80 000 ВИЧ-негативных детей умерли от него. Возбудитель туберкулеза может жить в организме человека годами. Когда у человека развивается активный туберкулез, то симптомы (кашель, лихорадка, ночной пот, потеря веса и др.) могут быть умеренными в течение многих месяцев. Это может приводить к запоздалому обращению за медицинской помощью и к передаче бактерий другим людям.
Осложнения после перенесенного заболевания
Осложнения при туберкулезе чрезвычайно опасны. К наиболее частым осложнениям туберкулеза легких относят легочное кровотечение, туберкулезный плеврит, туберкулезную пневмонию, милиарный туберкулез (распространение туберкулезной инфекции на другие органы и системы), развитие легочного декомпенсированного сердца. Легочное кровотечение может иметь вид кровохарканья. Продолжительное легочное кровотечение без своевременной помощи может привести к резкому ослаблению организма, острой анемии и – в особо тяжелых случаях — смерти больного.
Наиболее тяжелым осложнением туберкулеза легких является распространение туберкулезной инфекции на другие органы и системы. При милиарном туберкулезе бывает поражение оболочек мозга, так называемая менингеальная форма. В этих случаях наблюдаются сильные головные боли, нарушение сознания, высокая температура тела, замедление пульса, параличи. Для бурно растущего организма туберкулёз может обернуться тяжелыми последствиями, включая поражение головного мозга, а это влечет за собой задержку психического и физического развития. ВИЧ и туберкулез представляют собой смертельное сочетание, компоненты которого ускоряют развитие друг друга. Примерно 25% случаев смерти среди людей с ВИЧ вызваны туберкулезом.
У 480 000 людей в мире развился туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ). Болезнь, вызванная устойчивыми бактериями, не поддается обычному лечению препаратами первой линии. МЛУ-ТБ можно лечить и излечивать, используя препараты второй линии. Однако выбор препаратов второй линии ограничен, а рекомендуемые лекарства не всегда доступны. Требуемая экстенсивная химиотерапия (лечение длительностью до 2 лет) дороже и может вызывать тяжелые побочные реакции у пациентов.
Смертность
При отсутствии надлежащего лечения до двух третей людей, больных туберкулезом, умирают. В 2015 году 9 миллионов человек заболели туберкулезом, и 1,5 млн человек умерли от этой болезни.
Особенности лечения
Лечение туберкулёза, особенно внелёгочных его форм, является сложным делом, требующим много времени и терпения, а также комплексного подхода.
Фактически с самого начала применения антибиотикотерапии возник феномен лекарственной устойчивости. Поэтому на сегодняшний день основой лечения туберкулёза является поликомпонентная противотуберкулёзная химиотерапия. Благодаря этому, туберкулез можно лечить и излечивать. В случае активной, чувствительной к лекарствам формы туберкулеза проводится стандартный 6-месячный курс лечения 4 противомикробными препаратами.
Эффективность вакцинации
Вакцинация БЦЖ является обязательной в 64 государствах и официально рекомендована в 118 странах и территориях (всего в мире 270 стран и территорий). За последние 70 лет в мире иммунизированы сотни миллионов людей. В высокоразвитых странах, где заболеваемость невелика, вакцинируют только группы риска (иммигрантов из стран с высокой заболеваемостью в районах их плотного проживания, лиц имеющих контакты с больными и т.п.).
Вакцины
Вакцина БЦЖ, единственная существующая в настоящее время вакцина против туберкулеза, обеспечивает защиту от туберкулезного менингита и диссеминированной формы туберкулеза у младенцев и детей младшего возраста. Однако она не предотвращает первичное инфицирование или реактивацию латентного туберкулеза, которая является основным источником распространения микобактерий среди населения. В отсутствие лечения оба эти состояния обычно приводят к летальному исходу.
Исторические сведения и интересные факты
Врачи древней Греции и Рима, в частности Гиппократ, описывали клиническую картину легочной чахотки. Возбудитель туберкулеза — микобактерии туберкулеза (МБТ) — открыт в 1882 г. Р. Кохом. Туберкулез – страшная болезнь, которая унесла миллионы жизней, и болезнь коварная. День открытия микобактерии туберкулеза Робертом Кохом 20 марта объявлен ВОЗ всемирным днем борьбы с туберкулезом.
Пневмококковая инфекция
Общие сведения
Во всем мире заболевания, вызываемые Streptococcus pneumoniae (S. Pneumoniae или пневмококками) и относящиеся к пневмотропным инфекциям, представляют собой одну из серьезнейших проблем для общественного здравоохранения.
Выделяют инвазивные и неинвазивные формы пневмококковых заболеваний. К инвазивной пневмококковой инфекции (ИПИ) относится целый ряд тяжелых и угрожающих жизни заболеваний: бактериемия без видимого очага инфекции, менингит, пневмония, сепсис, перикардит, артрит. Неинвазивные формы пневмококковой инфекции — это бронхит, внебольничная пневмония, отит, синусит, конъюнктивит.
По статистике до 70% всех пневмоний, около 25% средних отитов, 5-15% гнойных менингитов, около 3% эндокардитов вызываются пневмококком S. Pneumoniae.
Пневмококковая инфекция, как правило, является осложнением других инфекций. Примеры – пневмококковая пневмония, воспаление среднего уха (отит) у детей после или на фоне перенесенного гриппа, или кори, или любой другой респираторной вирусной инфекции.
Пневмококковая инфекция распространяется воздушно-капельным путем, например, при кашле (особенно при тесном контакте). Источником инфекции может быть человек без всяких клинических проявлений. Сведения о сезонности для заболеваний, вызываемых S. Pneumoniae, достаточно противоречивы. Однако ряд авторов отмечают повышение заболеваемости в осенне-зимний период, свойственное целому ряду и других пневмотропных инфекций.
Дети первых лет жизни являются основными носителями пневмококков, заражая взрослых. При обычной у взрослых частоте носительства 5–7% среди взрослых, проживающих с детьми, она достигает 30%.
Вероятность заболеть
Самая высокая заболеваемость тяжелыми пневмококковыми инфекциями регистрируется у детей в возрасте до 5 лет и среди пожилых людей (старше 65 лет). Особенно беззащитными перед пневмококком оказываются маленькие дети до 2 лет, чей организм не в состоянии противостоять инфекции. Для этой возрастной группы – это инфекция №1 и наиболее частая причина тяжелых форм пневмонии, отита, менингита. Среди пожилых лиц наиболее уязвимы те, кто постоянно находятся в специальных учреждениях по уходу за престарелыми.
Кроме того, к группам риска по заболеваемости пневмококковой инфекцией относятся дети и взрослые с хроническими заболеваниями сердечно-сосудистой, дыхательной систем, сахарным диабетом, циррозом печени, хронической почечной недостаточностью, болезнью Ходжкина; дети и взрослые с онкогематологическими заболеваниями; ВИЧ-инфицированные; дети и взрослые с подтеканием спинно-мозговой жидкости; дети и взрослые после кохлеарной имплантации; дети и взрослые с серповидно-клеточной анемией; с анатомической аспленией, или планирующие или уже подвергшиеся удалению селезенки. Сюда же следует отнести так называемые «организованные» контингенты (дети, посещающие ДДУ, студенты, проживающие в общежитиях, военнослужащие, жители домов инвалидов, заключенные и другие взрослые и дети, пребывающие в условиях скученности). Наличие вредных привычек (алкоголь, курение) также относится к факторам риска.
Симптомы
Симптомы пневмококковой инфекции, вызывающую пневмонию, включают лихорадку, кашель, одышку и боль в груди. Симптомы пневмококкового гнойного менингита — ригидность затылочных мышц, сильная головная боль, лихорадка, спутанность сознания и нарушение ориентации, светобоязнь. Начальные проявления пневмококковой бактериемии (заражение крови, самая тяжелая форма с летальностью до 50%) могут быть сходны с некоторыми симптомами пневмонии и менингита, а также включать боли в суставах и озноб.
В связи с этим, медики вновь и вновь предупреждают об опасности самолечения! Нельзя пытаться справиться с заболеванием самостоятельно, руководствуясь в качестве методического пособия рекламными роликами различных препаратов и их доступностью в аптечных сетях.
Осложнения после перенесенного заболевания
Особой тяжестью отличается пневмококковый менингит, частота которого составляет около 8 на 100 тыс. детей до 5 лет. Осложнения в виде задержки умственного развития, нарушения двигательной активности, эпилепсии и глухоты встречается достоверно чаще, чем в исходе бактериальных менингитов иной этиологии.
Пневмония, вызванная пневмококком S. pneumoniae, чаще других осложняется эмпиемой легких (скопление гноя в плевральной полости, вызывающее уменьшение дыхательной поверхности легочной ткани), что приводит к летальному исходу (до 2/3 случаев для эмпиемы).
Пневмококковая бактериемия в большинстве случаев (до 80%) протекает с симптомами лихорадки без очага инфекции.
Согласно мировой статистике, доля пневмококковых средних отитов составляет от 28 до 55% всех зарегистрированных случаев. Пневмококковые острые средние отиты отличаются более тяжелым течением и высоким риском отогенных осложнений, склонностью к в том числе перфорации барабанной перепонки. Пневмококковый отит является самой частой причиной снижения слуха у детей.
Смертность
По данным ВОЗ, пневмококковая инфекция признается самой опасной из всех предупреждаемых вакцинопрофилактикой болезней и до внедрения универсальной вакцинации ежегодно приводила к смерти 1,6 млн. человек, из которых от 0,7 до 1 млн. — дети, что составляет 40% смертности детей первых 5 лет жизни.
Лечение
Глобальной проблемой в мире является рост устойчивости (резистентности) пневмококка к антибиотикам – это означает, что лечение пневмококковой инфекции антибиотиками зачастую неэффективно. Главным фактором развития антибиотикоустойчивости пневмококка является нерациональный прием антибактериальных препаратов. По последним данным, до 10% штаммов пневмококковой инфекции приобрели резистентность и к комбинациям пенициллина широкого спектра действия с ингибиторами β-лактамаз, что прогностически крайне неблагоприятно, так как в связи с быстротечным развитием заболевания (2-3 дня) времени на определение чувствительности к антибиотикам, как правило, нет, и пациенты с тяжелым течением пневмококковой инфекции нередко погибают, несмотря на введение стандартных антибактериальных препаратов.
Эффективность вакцинации
По данным ВОЗ, мировой опыт показал, что массовая вакцинация более чем на 80% снижает частоту пневмококковых менингитов и тяжелых пневмоний у детей, и более, чем на треть — заболеваемость всеми пневмониями и отитами. Носительство пневмококков у детей сокращается, соответственно меньше болеют и невакцинированные дети и взрослые. По прогнозам Всемирной организации здравоохранения, глобальное использование вакцинации от пневмококковой инфекции позволит предотвратить 5,4 — 7,7 миллионов детских смертей к 2030 году.
Вакцинация – это единственный высокоэффективный способ существенно повлиять на заболеваемость и смертность от пневмококковых инфекций и понизить уровень антибиотикорезистентности S. pneumoniae. Имея подтверждение безопасности и эффективности пневмококковых конъюгированных вакцин, ВОЗ и ЮНИСЕФ считают необходимым включить эти вакцины для детей во все национальные программы иммунизации. При этом, следует обратить внимание, что максимальный защитный эффект достигается при рутинной вакцинации всех детей до 2-х лет, а не только пациентов групп риска.
Вакцины
Для борьбы с пневмококковой инфекцией вакцинация используется уже более 30 лет. С 2000 года в международной практике для иммунопрофилактики пневмококковой инфекции у детей раннего возраста начали использоваться пневмококковые конъюгированные вакцины.
На сегодняшний день в России зарегистрированы следующие вакцины: две пневмококковые конъюгированные вакцины (10-валентная и 13-валентная – ПКВ10 и ПКВ 13) и одна – полисахаридная 23-валентная (ППВ23). Последняя используется у детей старше 2 лет и взрослых. В то время как конъюгированные вакцины рекомендованы для иммунизации детей с 2-месячного возраста и взрослых в возрасте 50 лет и старше. ПКВ13 также зарегистрирована в США и странах Евросоюза для применения в более широких возрастных группах (для детей в возрасте 6 недель – 17 лет и для взрослых в возрасте 18 лет и старше). В ближайшее время в России также ожидается расширение возрастных показаний для ПКВ13.
В 2013 году пневмококковая конъюгированная 13-валентная вакцина «Превенар13» удостоена премии Галена как лучший биотехнологический продукт года.
Инфекционные болезни
ЧТО ВАЖНО ЗНАТЬ О ТУБЕРКУЛЕЗЕ
ТУБЕРКУЛЕЗ – инфекционное заболевание, вызываемое туберкулезной палочкой и передающееся воздушно-капельным, воздушно-пылевым путем.
Палочкой Коха иногда называют микобактерию туберкулеза (МБТ) по имени открывшего её миру немецкого микробиолога Роберта Коха. Случилось это 24 марта 1882 года. Поэтому 24 марта проводится Всемирный день борьбы с туберкулезом.
Микобактерии туберкулеза (МБТ) в окружающей среде сохраняют активность длительное время, устойчивы к воздействию многих факторов, могут подниматься периодически вверх с пылью, а значит – заражать людей.
Возможно заражение МБТ алиментарным путем. Дети могут заразиться этим путём, облизывая, пробуя «на зуб» немытые игрушки: после игры в песочнице, после падения их на асфальт. Взрослые – при использовании общей посуды. Кроме того, возможно заражение туберкулезом после употребления молока от больных туберкулезом животных. Контактный путь заражения возможен при несоблюдении правил работы с биоматериалом в лабораториях. Возможен вертикальный (внутриутробный) путь заражения – от матери к плоду во время беременности и родов.
МБТ могут поражать любые органы и ткани человека. Иммунная система человека защищает организм, в том числе от МБТ. Но при ослаблении факторов защиты возможно инфицирование и заболевание человека.
Заболеть туберкулезом может любой человек, независимо от социального положения и уровня дохода.
Инфекция, проникнув в организм любого ребёнка или взрослого, может вызвать серьезное заболевание. Поэтому очень важно проводить первичную профилактику туберкулеза новорожденным, детям, подросткам, взрослым – регулярно обследоваться.
Несмотря на успехи медицины в области лечения туберкулеза заболевание легче предупредить, чем лечить.
Профилактика туберкулеза начинается с родильного дома. Национальным календарем профилактических прививок Российской Федерации предусмотрена вакцинация против туберкулеза в родильном доме. Вакцинация проводится вакциной БЦЖ-М от туберкулеза проводится в роддоме на 3-7 день жизни ребенка при отсутствии медицинских противопоказаний. Эффективность вакцинации проверена и доказана временем.
Если ребенок не был привит в роддоме, прививка проводится в поликлинике после снятия противопоказаний. До прививки и на период выработки иммунитета (2 мес.) необходимо ограничить круг взрослых, общающихся с ребенком и провести их обследование на туберкулез (флюорографию).
Дети с хроническими заболеваниями нуждаются в вакцинации больше, чем здоровые, т.к. вакцинация протекает, как правило, легко, незаметно для организма, а течение туберкулеза у таких детей, чаще всего, тяжелое и требует значительных усилий медицинских работников и самого больного на пути к выздоровлению. При решении вопроса о проведении прививки этим детям важно правильно выбрать период, обеспечивающий безопасную вакцинацию (отсутствие обострения хронического заболевания).
Уважаемые родители!
Вовремя сделайте Вашему ребенку прививку против туберкулеза!
ТУБЕРКУЛЕЗ ОПАСЕН, НО ИЗЛЕЧИМ!
Чем раньше выявлено заболевание (инфицирование), тем лучше прогноз.
Для своевременного выявления инфицирования туберкулезом используются диагностические тесты и исследования. В их числе туберкулинодиагностика (проба Манту) для детей, внутрикожная проба с аллергеном туберкулезным рекомбинантным (ДИАСКИНТЕСТ) для детей и взрослых, флюорографическое исследование для взрослых и подростков с 15-ти лет. Для выявления туберкулеза используются и другие методы диагностики, главное вовремя обратиться к врачу и не отказываться от предлагаемых исследований.
Проба Манту, туберкулинодиагностика
Туберкулинодиагностика проводится – не реже 1 раза в год.
Два раза в год проводят туберкулиновую пробу:
• Детям, не вакцинированным против туберкулеза, независимо от их возраста
• Детям, находящимся в контакте с больным туберкулезом
• Детям из групп риска по результатам туберкулинодиагностики
• Детям из групп медико-биологического риска: больным сахарным диабетом, язвенной болезнью, болезнями крови, системными заболеваниями, получающим длительно (более 1 месяца) кортикостероидную терапию, ВИЧ-инфицированным, детям с хроническими неспецифическими заболеваниями
• Детям из социальных групп риска
ЦЕЛЬ ПРОВЕДЕНИЯ ТУБЕРКУЛИНОДИАГНОСТИКИ
• Выявление больных туберкулезом
• Выявление лиц, инфицированных микобактериями туберкулеза
• Отбор детей для ревакцинации против туберкулеза.
Вопрос о возможных противопоказаниях для проведения реакции Манту должен решить врач.
Положительная туберкулиновая проба может свидетельствовать и о наличии противотуберкулезного иммунитета (поствакцинальная аллергия) и об инфицированности микобактериями туберкулеза (инфекционная аллергия).
Внутрикожная проба с аллергеном туберкулезным «ДИАСКИНТЕСТ»
Внутрикожная проба с аллергеном туберкулезным рекомбинантным, Диаскинтест» позволяет отличить туберкулезную инфекцию с высоким риском развития заболевания от реакции на вакцинацию у детей, также используется для диагностики туберкулеза у взрослых, контингентов группы риска.
Если в вашей семье ждут рождения ребенка, членам семьи из окружения беременной необходимо пройти обследование на туберкулез.
Группы риска по заболеванию туберкулезом.
- ВИЧ-инфицированные
- Пациенты, получающие терапию генно-инженерными биологическими препаратами, имунносупрессивную терапию
- Лица, попавшие в трудную жизненную ситуацию и находящиеся в организациях социальной защиты населения
- Дети, находящиеся в организациях (дома ребенка, интернаты, приюты и др.)
- Лица, попавшие в трудную жизненную ситуацию, при обращении в медицинские организации за медицинской помощью
- Лица, находящиеся в медицинских организациях психиатрического профиля
- Пациенты, состоящие на учете в филиалах Государственного казенного учреждения здравоохранения города Москвы “Московский научно-практический центр наркологии
- Освобожденные из следственных изоляторов и исправительных учреждений Федеральной службы исполнения наказаний России
- Декретированные контингенты при профилактических медицинских, в т.ч. медицинские работники
- Больные с хроническими соматическими заболеваниями, в т.ч. сахарным диабетом.
Когда можно заподозрить у себя туберкулез?
Туберкулез часто протекает бессимптомно. Его можно выявить только при специальном обследовании. Для этого существует диспансеризация. Однако у некоторых пациентов могут быть клинические проявления заболевания.
Заподозрить туберкулез и сдать мокроту для анализа на МБТ необходимо, если у Вас или у Вашего ребёнка есть один или несколько из этих симптомов:
- кашель более двух-трёх недель
- боль в грудной клетке, связанная с дыханием
- длительное повышение температуры
- потеря веса, не связанная со специальным похуданием
- слабость, усталость и быстрая утомляемость
- повышенная потливость, часто – ночная потливость
- прожилки крови в мокроте
Если один или несколько из вышеперечисленных симптомов есть у Вас или Вашего ребёнка,
- обратитесь к врачу-терапевту, врачу-педиатру.
- пройдите обследование на туберкулез, чтобы исключить эту инфекцию или выявить заболевание как можно раньше и быстрее вылечиться!
Как не заболеть туберкулезом?
• Обязательно делайте новорожденному прививку БЦЖ-М от туберкулеза.
• Соблюдайте правила личной гигиены.
• Мойте руки перед едой, после контакта с пылью и любыми грязными предметами, после нахождения в общественных местах (общественном транспорте, магазине, поликлинике и больнице).
• Не трогайте грязными руками глаза и лицо.
• Не позволяйте ребёнку брать в рот немытые игрушки (упавшие на улице или те, с которыми он играл на улице, в детском саду, в песочнице).
• Не берите на прогулку малышу мягкие игрушки.
• Избегайте контактов (не находитесь вблизи) с кашляющими людьми, особенно – с длительно кашляющими.
• Чаще бывайте на улице: гуляйте в солнечную погоду.
• Старайтесь не переохлаждаться и соблюдать режим дня.
• Следите за питанием. Питание должно быть рациональным и сбалансированным, содержать овощи, фрукты.
В случае если в Вашем окружении кто-то заболел туберкулезом, обязательно пройдите профилактическое обследование (флюорографию, общий анализ крови, выполните кожные тесты: пробу Манту с 2 ТЕ, Диаскинтест).
Если в Вашем доме или в квартире кто-то заболел туберкулезом,
необходимо обязательно:
• Пройти обследование на туберкулез (детям и подросткам – пробу Манту, взрослым и подросткам – флюорографию, Диаскинтест и др.).
• Не игнорируйте приглашение на обследование!
• Соблюдайте назначения и рекомендации лечащего врача, в т.ч. по соблюдению санитарно-гигиенического режима.
«Информация для населения по профилактике ОРВИ»
«Профилактика воздушно-капельных инфекций» в Приморском крае с 12 октября 2020 года Скачать
Профилактика гриппа
Среди многообразия инфекционных заболеваний, известных в современном мире, острые респираторные вирусные инфекции, в том числе — грипп, занимают 1 место по распространённости. Чаще всего заболеваемость ОРВИ вызывается вирусами парагриппа, аденовирусами, РС-вирусами, гриппа А (называемого сезонным) и В.
Следует отметить, что в эту осень прививочная кампания против гриппа идёт более активно, чем в прошлом году. Значительная часть приморцев, подлежащая вакцинации по плану, уже привита и врачи уверены, что к 1 ноября прививочная кампания будет завершена.
И взрослые и дети в нынешнем году прививаются отечественной вакциной «Совигрипп». Иммунизация поможет им избежать заражения или, в случае заболевания, перенести его в лёгкой форме и без осложнений.
Детвора – наиболее активная категория населения. За день у неё может быть множество контактов с респираторными вирусными инфекциями: в детских садах, школах, кружках, секциях, просто на прогулках во дворе, а в зимние каникулы – на утренниках и новогодних праздниках. И именно от детей зачастую заражаются остальные члены семьи.
- В нескольких словах напомним, что грипп– вирусное заболевание, быстро распространяется воздушно-капельным путём (при близком общении, кашле, разговоре, чихании). Особую опасность представляют места массового скопления людей. Для нас, взрослых, в первую очередь – заполненные «до отказа» автобусы, большие коллективы на предприятиях.
Заболевание начинается настолько остро, что больной может с точностью назвать день и даже час, когда он почувствовал себя плохо: резкий подъём температуры тела до высоких цифр, головная и мышечные боли, резь в глазах, светобоязнь. У некоторых грипп протекает только с этими симптомами – «на сухую». У других присоединяются кашель и обильный насморк. Кто-то выздоравливает через 5-7 дней, а кому-то мало и 2 недель. Всё зависит от степени иммунитета организма, от наличия у человека хронических заболеваний, от присоединения вторичной инфекции. Опасность представляют развивающиеся в этих случаях осложнения со стороны ЛОР-органов (воспаления среднего уха, гайморовых пазух, гортани), бронхо-лёгочной, сердечно-сосудистой систем, почек, суставов. Любые органы и системы могут стать «мишенью» для возникновения воспалительного процесса, надолго выводящего человека из строя. Именно для избежания такого рода неприятностей и проводится вакцинация.
Заведующая Краевым центром вакцинопрофилактики Е.А. Воробьёва отмечает, что сейчас ещё можно привиться, пока грипп «не набрал обороты».
Следующий, очень важный вопрос – ношение масок. Они предохраняют верхние дыхательные пути от проникновения вирусов. Поэтому использование масок можно отнести к культуре поведения – «мы не хотим заразиться и не хотим заразить других».
В период повышенной заболеваемости ОРВИ для профилактики гриппа специалисты рекомендуют приём противовирусных препаратов, но этот вопрос следует решить с врачом. Для повышения защитных сил организма хорошо использовать наши природные растительные адаптогены (жень-шень, аралию, лимонник, элеутерококк, солодку и др.), а также поливитаминные комплексы, содержащие витамины А, С, Е, группы В. Для обработки носовых ходов в целях предупреждения попадания вирусов при дыхании перед выходом из дома следует использовать оксолиновую мазь или другой препарат аналогичного действия.
Конечно же почаще мыть руки с мылом или использовать влажные антибактериальные салфетки. А придя домой – умыться и промыть носовые ходы.
При возникновении симптомов болезни обязательно обращаться к врачу и оставаться дома, чтобы не отягощать своё состояние осложнением и не заражать других.
КГБУЗ «ВКДЦ»
Приморский краевой центр медицинской профилактики,
врач Минеева Т.Н.
Страница: 1 2 3 4
2020
Болезни органов дыхания и их предупреждение
Теория:
Органы дыхательной системы подвержены многим инфекционным заболеваниям.
Инфекционными называют заболевания, причиной которых являются такие возбудители болезней, как бактерии, вирусы или простейшие.
Большинство микроорганизмов и пыли задерживаются слизистой оболочкой верхних дыхательных путей, обезвреживаются и удаляются из них вместе со слизью. Однако, часть микроорганизмов, проникших в органы дыхания, может вызвать различные заболевания: грипп, туберкулез, ангину, дифтерию и др.
Различают воздушно-капельные и капельно-пылевые инфекции.
Воздушно-капельные инфекции передаются при непосредственном контакте с больным человеком (при кашле, чихании или разговоре).
Капельно-пылевые инфекции передаются при контакте с предметами, которыми пользовался больной.
Грипп и ОРВИ
Грипп и ОРВИ (острые респираторные вирусные инфекции) вызываются вирусами и передаются воздушно-капельным путём (возможен и бытовой путь передачи гриппа, например через предметы обихода).
Вирусы гриппа содержатся в слизи, выделяющейся из носа больных людей, в их мокроте и слюне. Во время чихания и кашля больных людей миллионы невидимых глазу капелек, содержащих вирусы, выбрасываются в воздух. Если они проникают в дыхательные органы здорового человека, он может заразиться гриппом или ОРВИ.
Грипп начинается резко и бурно (от заражения до проявления клинических симптомов проходит от нескольких часов до двух дней). У больного быстро повышается температура тела до 39−40 °С, появляются озноб, ломота и слабость в теле, головная боль, кашель и насморк (кашля и насморка может и не быть).
Грипп опасен своими осложнениями. Нередко после этого заболевания наблюдаются серьёзные осложнения, связанные с нарушением работы внутренних органов — лёгких, бронхов, сердца и др.
Грипп распространяется очень быстро, поэтому нельзя допускать заболевших к работе на предприятиях, в учреждениях, к занятиям в учебных заведениях. При кашле и чихании нужно прикрывать рот и нос платком, чтобы предотвратить заражение окружающих. При общении с людьми, больными гриппом, нужно прикрывать рот и нос ватно-марлевой повязкой (или маской), которая пропускает воздух, но задерживает капельки, в которых находятся возбудители болезни.
Основным методом профилактики против гриппа является прививка. Вирус, содержащийся в вакцине, стимулирует организм к выработке антител, которые предотвращают размножение вирусов, благодаря чему заболевание предупреждается еще до его начала.
Туберкулёз
Туберкулёз лёгких вызывает бактерия — палочка Коха (туберкулёзная палочка), названная по имени описавшего её учёного. Туберкулёзная палочка широко
распространена в природе. Она может находиться во вдыхаемом воздухе, в капельках мокроты, на посуде, одежде, полотенце и других предметах, которыми пользовался больной (поэтому туберкулез распространяется не только капельным путем, но и с пылью).
Обычно иммунная система здорового человека активно подавляет развитие палочки Коха. Однако при неблагоприятных условиях (антисанитарные условия, сырость, недостаточное питание, сниженный иммунитет) болезнь может перейти в острую форму, приводящую к физическому разрушению лёгких. К сожалению, сейчас это заболевание всё чаще встречается даже у людей, ведущих правильный образ жизни.
В сырых, не освещаемых солнечным светом местах возбудители туберкулеза долго сохраняют жизнеспособность. В сухих, хорошо освещенных местах они быстро погибают.
Предупреждению заболевания способствует поддержание чистоты в жилых домах, на улицах городов, в общественных помещениях.
Также с целью профилактики и лечения туберкулеза проводятся регулярные обследования взрослого и детского населения.
Бронхиальная астма
Распространённым заболеванием лёгких является бронхиальная астма. При этом заболевании сокращаются мышцы, входящие в стенки бронхов, и происходит приступ удушья. Причина астмы — аллергическая реакция на самые, казалось бы, безобидные вещества: бытовую пыль, шерсть животных, пыльцу растений и т. п.
Для ликвидации мучительного и опасного удушья применяют целый ряд лекарств. Некоторые из них вводят в лёгкие в виде аэрозолей, и они действуют непосредственно на бронхи, расширяя их.
Онкологические (раковые) заболевания
Органы дыхания подвержены также онкологическим (раковым) заболевания. Чаще всего они возникают у хронических курильщиков.
Диагностика заболеваний органов дыхания
Для ранней диагностики заболеваний лёгких применяют флюорографию — фотографирование изображения грудной клетки, просвечиваемой рентгеновским излучением. Флюорографию нужно делать хотя бы раз в два года. Это позволяет выявить целый ряд опаснейших заболеваний на ранних стадиях.
Если какое-либо заболевание органов дыхательной системы возникло, то его необходимо начать лечить как можно раньше.
Профилактика инфекционных заболеваний органов дыхания
Профилактика инфекционных заболеваний органов дыхания заключается в том, чтобы ограничить контакты с уже больными людьми или уменьшить степень воздействия на эти органы вредных примесей, содержащихся в воздухе: пыли, выхлопных газов, выбросов промышленных предприятий, табачного дыма, так как все эти примеси, отрицательно влияя на органы дыхания, делают их более восприимчивыми к возбудителям инфекционных заболеваний.
Необходимо постоянно повышать сопротивляемость организма инфекциям, систематически закаливая его. Существуют разнообразные комплексы закаливания: обтирание, купание, воздушные ванны и т. п. Закаливание должно быть длительным и постепенным, только в этом случае можно добиться желаемого результата. При
постепенном возрастании степени воздействия на организм закаливающих факторов происходит повышение устойчивости всех систем организма к неблагоприятным климатическим факторам: холоду, сырости.
Очень хорошие результаты даёт специальная физкультура, укрепляющая дыхательную мускулатуру и улучшающая вентиляцию лёгких.
Электронные сигареты
Отзывы врачей об электронных сигаретах: электронная сигарета – вред или польза?
Такое нововведение, как электронные сигареты, сразу приглянулось большинству курильщиков, поэтому вопрос об их вреде отошел на второй план. И это не удивительно – «электронку» можно курить на работе, в ресторане, в постели и вообще везде, где курение классических сигарет уже давно запрещено. Разница, на первый взгляд, лишь в том, что вместо дыма выделяется пар с весьма приятным запахом и без вреда для страдающих пассивных курильщиков. В чем еще преимущества «электронки»?
· Обычная сигарета – это аммиак, бензол, цианид, мышьяк, вредные смолы, окись углерода, канцерогены и пр. В «электронке» таких составляющих нет.
· От «электронки» не остается следов на зубах и пальцах в виде желтого налета.
· Дома (на одежде, во рту) отсутствует запах табачного дыма.
· О технике пожарной безопасности можно особо не переживать – если вы заснете с «электронкой», ничего не случится.
· По деньгам «электронка» обходится дешевле обычных сигарет. Достаточно купить несколько пузырьков с жидкостью (одного хватает на несколько месяцев) – разных по аромату и дозировке никотина, а также сменные картриджи.
На первый взгляд, сплошные плюсы. И никакого вреда! Но — не все так просто.
Во-первых, обязательной сертификации «электронки» не подлежат. Что это значит? Это значит, что они не поддаются ни надзору, ни контролю. То есть, купленная на кассе магазина сигарета может оказаться не такой уж безопасной, как пытаются нас убедить производители.
Во-вторых, ВОЗ не подвергала электронные сигареты серьезному исследованию – были лишь поверхностные тестирования, осуществленные скорее из любопытства, чем из соображений безопасности населения.
Ну, и в-третьих, мнения специалистов об «электронках» не самые оптимистичные:
· Несмотря на внешнюю «безвредность» электронки, никотин в ней все-таки присутствует. С одной стороны – это плюс. Потому что отказ от обычных
сигарет протекает легче – никотин продолжает поступать в организм, а имитация сигареты «обманывает» руки, привыкшие к «курительной палочке». Самочувствие электронных курильщиков тоже улучшается – ведь вредные примеси перестают поступать в организм. И даже онкологи заявили (правда, доказательств, основанных на глубоких исследованиях, они привести не смогли), что жидкость для заправки сигарет причиной рака стать не может. Но! Никотин продолжает поступать в организм. То есть, бросить курить все равно не получится. Потому что едва получив одну дозу никотина (неважно – из обычной сигареты, пластыря, электронки или жевательной резинки), организм сразу начинает требовать новую. Получается замкнутый круг. А о вреде никотина рассказывать нет смысла – об этом знают все.
· Подтверждают данный факт и психиатры: электронки – это смена одной «соски» на более ароматную.
· Присоединяются к ним и наркологи: тяга к никотину никуда не девается, не снижается, и варианты дозирования никотина не имеют значения.
· «Безвредность» электронных сигарет играет серьезную роль в формировании интереса к курению у наших детей. Раз не вредно — значит, можно! Да и солиднее как-то, с сигаретой.
· Что касается токсикологов – они смотрят на электронные сигареты с подозрительностью. Потому что отсутствие вредных веществ и дыма в воздухе – отнюдь не доказательство безвредности электронок. А должных испытаний как не было, так и нет.
· Американское управление FDA против электронных сигарет: анализ картриджей показал наличие в них канцерогенных веществ и несоответствие заявленного состава картриджей реальному. В частности, нитросамин, обнаруженный в составе, способен вызвать онкологию. А в безникотиновых картриджах, опять же, вопреки заявлению производителей, был обнаружен никотин. То есть, покупая электронную сигарету, мы не может быть уверены в отсутствии вреда, и «начинка» электронки остается для нас тайной, покрытой мраком.
· Электронные сигареты – хороший бизнес. Чем пользуются многие недобросовестные производители.
· Вдыхание дыма и пара – разные процессы. Второй вариант не приносит того насыщения, которое дает обычная сигарета. Поэтому никотиновое чудовище начинает требовать дозу чаще, чем при обычном курении. Чтобы вернуть себе «прелесть» старых ощущений, многие начинают курить еще чаще или увеличивать крепость заправляемой жидкости. К чему это ведет? К передозировке никотина. К этому же ведет соблазн – курить везде и в любой момент времени, и иллюзия безвредности.
· ВОЗ предупреждает, что безопасность электронных сигарет не доказана. И тесты, которые проводились на этих модных девайсах, говорят о серьезных расхождениях в качестве состава, наличии вредных примесей и количестве никотина. А большая концентрация пропиленгликоля ведет к проблемам органов дыхания.
Курить или не курить? И что именно курить? Каждый выбирает сам. О вреде или пользе этих девайсов сказать можно будет только спустя многие годы. Но вот на вопрос – поможет ли электронка бросить курить – ответ ясен. Не поможет. Сменив обычную сигарету на красивую и ароматную, не избавишь свой организм от никотина, и не перестанешь быть курильщиком.
ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ. ПРАВИЛА ПОВЕДЕНИЯ НАСЕЛЕНИЯ
ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ. ПРАВИЛА ПОВЕДЕНИЯ НАСЕЛЕНИЯ
По данным Всемирной организации здравоохранения, ежегодно на земном шаре переносят инфекционные заболевания свыше 1 млрд. человек. В течение короткого срока могут заразиться большие массы людей. Так, холера Эль-Тор, начавшись в 1960 г. в Индонезии, к 1971 г. охватила все страны мира. Четвертая пандемия (эпидемия, охватывающая группу стран, континентов) гриппа за два года (1968-1970) поразила около 2 млрд. человек всех континентов и унесла около 1,5 млн. жизней. Нет-нет да и появляются больные чумой, холерой, бруцеллезом. Все еще высок уровень заболеваемости острой дизентерией, брюшным тифом, дифтерией, вирусным гепатитом, сальмонеллезом, гриппом. Особенно опасно их возникновение на предприятиях, в учебных заведениях, воинских коллективах, где один может заразить всех.
Вот почему очень важно знать признаки инфекционных заболеваний, пути их распространения, способы предупреждения и правила поведения.
ВОЗНИКНОВЕНИЕ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
Ноябрь 1990 г. Таежный город нефтедобытчиков Лангепас (Ханты-Мансийский автономный округ) превратился в огромный лазарет. В больницу с кишечной инфекцией обратилось свыше 2000 человек, более 100 были госпитализированы, из которых 13 находились в очень тяжелом состоянии. В чем же причина? В том, что водопроводные и канализационные трубы были проложены рядом, в одной траншее. В результате в водопроводную сеть стали проникать фекальные воды.
Другой пример. В кемпинге «Родник», расположенном на окраине Ставрополя, 45 его поселенцев заболели холерой. Сложилась критическая ситуация, ведь в кемпинге за короткое время побывало 733 человека. Их надо было найти, изолировать и вылечить. Носителей холерного вибриона обнаруживали в Барнауле, Перми, Краснодаре и многих других городах. Только чрезвычайные меры предотвратили распространение инфекции. Виной всему оказался родник близ кемпинга. Оползневые явления повредили канализационную сеть, и нечистоты попали в ключевую воду.
Надо помнить, что возбудители инфекционных заболеваний, проникая в организм, находят там благоприятную среду для развития. Быстро размножаясь, они выделяют ядовитые продукты (токсины), которые разрушают ткани, что приводит к нарушению нормальных процессов жизнедеятельности организма. Болезнь возникает, как правило, через несколько часов или дней с момента заражения. В этот период, называемый инкубационным, идет размножение микробов и накопление токсических веществ без видимых признаков заболевания.
Носитель их заражает окружающих или обсеменяет возбудителями различные объекты внешней среды.
Различают несколько путей распространения: контактный, когда происходит прямое соприкосновение больного со здоровым человеком; контактно-бытовой
— передача инфекции через предметы домашнего обихода (белье, полотенце, посуда, игрушки), загрязненные выделениями больного; воздушно-капельный
— при разговоре, чихании; водный. Многие возбудители сохраняют жизнеспособность в воде, по крайней мере, несколько дней. В связи с этим передача острой дизентерии, холеры, брюшного тифа может происходить через нее весьма широко. Если не принимать необходимых санитарных мер, водные эпидемии могут привести к печальным последствиям.
А сколько инфекционных заболеваний передается с пищевыми продуктами? В Тульской области было выявлено пять случаев заболевания бруцеллезом. Причина? Пренебрежение ветеринарными требованиями и нормами: 65 голов крупного рогатого скота, больного бруцеллезом, совхоз направил на мясокомбинат, от продукции которого заразились люди,
На сегодня ведущее значение приобрел сальмонеллез. Заболеваемость им увеличилась в 25 раз. Это одно из распространенных кишечно-желудочных заболеваний. Разносчиками могут являться различные животные: рогатый скот, свиньи, лошади, крысы, мыши и домашняя птица, особенно утки и гуси. Возможно такое заражение от больного человека или носителя сальмонелл.
Большую опасность для окружающих представляют больные, которые своевременно не обращаются к врачу, так как многие инфекционные болезни протекают легко. Но при этом происходит интенсивное выделение возбудителей во внешнюю среду.
Сроки выживания возбудителей различны. Так, на гладких поверхностях целлулоидных игрушек дифтерийная палочка сохраняется меньше, чем на мягких игрушках из шерсти или другой ткани. В готовых блюдах, в мясе, молоке возбудители могут жить долго. В частности, молоко является благоприятной питательной средой для брюшно-тифозной и дизентерийной палочек.
В организме человека на пути проникновения болезнетворных микробов стоят защитные барьеры — кожа, слизистая оболочка желудка, некоторые составные части крови. Сухая, здоровая и чистая кожа выделяет вещества, которые приводят к гибели микробов. Слизь и слюна содержат высокоактивный фермент—лизоцим, разрушающий многих возбудителей. Оболочка дыхательных путей также хороший защитник. Надежный барьер на пути микробов — желудок. Он выделяет соляную кислоту и ферменты, которые нейтрализуют большинство возбудителей заразных болезней. Однако если человек пьет много воды, то кислотность, разбавляясь, снижается. Микробы в таких случаях не гибнут и с пищей проникают в кишечник, а оттуда в кровь.
Необходимо отметить, что защитные силы более эффективны в здоровом, закаленном организме. Переохлаждение, несоблюдение личной гигиены, травма, курение, радиация, прием алкоголя резко снижают его сопротивляемость.
РАСПОЗНАВАНИЕ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
Наиболее типичными признаками инфекционного заболевания являются: озноб, жар, повышение температуры. При этом возникает головная боль, боль в мышцах и суставах, недомогание, общая слабость, разбитость, иногда тошнота, рвота, нарушается сон, ухудшается аппетит. При тифе, менингококковой инфекции появляется сыпь. При гриппе и других респираторных заболеваниях — чихание, кашель, першение в горле. Ангина и дифтерия вызывают боли в горле при глотании. При дизентерии — понос. Рвота и понос — признаки холеры и сальмонеллеза.
Рассмотрим кратко наиболее часто встречающиеся инфекции, пути их распространения и способы предупреждения.
Инфекции дыхательных путей — наиболее многочисленные и самые распространенные заболевания. Ежегодно ими перебаливает до 15-20% всего населения, а в период эпидемических вспышек гриппа — до 40%. Возбудители локализуются в верхних дыхательных путях и распространяются воздушно-капельным способом. Микробы попадают в воздух со слюной и слизью при разговоре, чихании, кашле больного (наибольшая концентрация на расстоянии 2-3 м от больного). Крупные капли, содержащие возбудителей, довольно быстро оседают, подсыхают, образуя микроскопические ядрышки. С пылью они вновь поднимаются в воздух и переносятся в другие помещения. При их вдыхании и происходит заражение. При высокой влажности воздуха в помещениях, недостаточном их проветривании и других нарушениях санитарно-гигиенических правил возбудители сохраняются во внешней среде дольше.
При стихийном бедствии и крупных катастрофах обычно происходит скапливание людей, нарушаются нормы и правила общежития, что обусловливает массовость заболевания гриппом, дифтерией, ангиной, менингитом.
Грипп. Его вирус в течение короткого времени может поразить значительное количество людей. Он устойчив к замораживанию, но быстро погибает при нагревании, высушивании, под действием дезинфицирующих средств, при ультрафиолетовом облучении. Инкубационный период продолжается от 12 ч до 7 суток. Характерные признаки болезни — озноб, повышение температуры, слабость, сильная головная боль, кашель, першение в горле, насморк, саднение за грудиной, осипший голос. При тяжелом течении возможны осложнения — пневмония, воспаление головного мозга и его оболочек.
Дифтерия характеризуется воспалительным процессом в глотке и токсическим поражением сердечно-сосудистой и нервной систем. Возбудитель болезни— дифтерийная палочка. Входными воротами инфекции чаще всего являются слизистые оболочки зева, гортани и носа. Передается воздушно-капельным путем.
Инкубационный период от 5 до 10 дней. Наиболее характерное проявление болезни—образование пленок в верхних дыхательных путях. Опасность для жизни представляет токсическое поражение ядами дифтерийных палочек организма больного. При их распространении может возникнуть нарушение дыхания.
Холера, дизентерия, брюшной тиф, сальмонеллез, инфекционный гепатит — все эти острые кишечные инфекции занимают второе место после воздушно-капельных. При этой группе заболеваний болезнетворные микроорганизмы проникают внутрь с проглатываемой пищей или водой.
Разрушение водопроводных и канализационных сетей, низкая санитарная культура, беспечность и неосмотрительность в использовании открытых водоемов приводят к возникновению этих эпидемий.
Острая бактериальная дизентерия. Возбудители—дизентерийные бактерии, которые выделяются с испражнениями больного. Во внешней среде они сохраняются 30-45 дней. Инкубационный период — до 7 дней (чаще 2-3 дня). Заболевание сопровождается повышением температуры, ознобом, жаром, общей слабостью, головной болью. Начинается со схваткообразных болей в животе, с частого жидкого стула, в тяжелых случаях — с примесью слизи и крови. Иногда бывает рвота.
Брюшной тиф. Источник инфекции — больные или бактерионосители. Палочка брюшного тифа и паратифов выделяется с испражнениями и мочой. В почве и воде они могут сохраняться до четырех месяцев, в испражнениях до 25 дней, на влажном белье — до двух недель. Инкубационный период продолжается от одной до трех недель. Заболевание развивается постепенно: ухудшается самочувствие, нарушается сон, повышается температура. На 7-8-й день появляется сыпь на коже живота, грудной клетке. Заболевание длится 2-3 недели и может осложниться кишечным кровотечением или прободением кишечника на месте одной из многочисленных образовавшихся при этом язв.
ОСНОВЫ ЗАЩИТЫ И ПРАВИЛА ПОВЕДЕНИЯ НАСЕЛЕНИЯ
Инфекционные заболевания возникают при трех основных факторах: наличии источника инфекции, благоприятных условиях для распространения возбудителей и восприимчивого к заболеванию человека. Если исключить из этой цепи хотя бы одно звено, эпидемический процесс прекращается. Следовательно, целью предупреждающих мероприятий является воздействие на источник инфекции, чтобы уменьшить обсеменение внешней среды, локализовать распространение микробов, а также повысить устойчивость населения к заболеваниям.
Поскольку главным источником инфекции является больной человек или бактерионоситель, необходимо раннее выявление, немедленная их изоляция и госпитализация. При легком течении заболевания люди, как правило, поздно обращаются к врачу или совсем этого не делают. Помочь в скорейшем выявлении таких больных могут подворные обходы.
Помещения, где находится больной, надо регулярно проветривать. Для него выделить отдельное помещение или отгородить ширмой. Обслуживающему персоналу обязательно носить защитные марлевые маски.
Важное значение для предупреждения развития инфекционных заболеваний имеет экстренная и специфическая профилактика.
Экстренная профилактика проводится при возникновении опасности массовых заболеваний, но когда вид возбудителя еще точно не определен. Она заключается в приеме населением антибиотиков, сульфаниламидных и других лекарственных препаратов. Средства экстренной профилактики при своевременном их использовании по предусмотренным заранее схемам позволяют в значительной степени предупредить инфекционные заболевания, а в случае их возникновения — облегчить их течение.
Специфическая профилактика — создание искусственного иммунитета (невосприимчивости) путем предохранительных прививок (вакцинации)— проводится против некоторых болезней (натуральная оспа, дифтерия, туберкулез, полиомиелит и др.) постоянно, а против других — только при появлении опасности их возникновения и распространения.
Повысить устойчивость населения к возбудителям инфекции возможно путем массовой иммунизации предохранительными вакцинами, введением специальных сывороток или гамма-глобулинов. Вакцины представляют собой убитых или специальными методами ослабленных болезнетворных микробов, при введении которых в организм здоровых людей у них вырабатывается состояние невосприимчивости к заболеванию. Вводятся они разными способами: подкожно, накожно, внутрикожно, внутримышечно, через рот (в пищеварительный тракт), путем вдыхания.
Для предупреждения и ослабления инфекционных заболеваний в порядке самопомощи и взаимопомощи рекомендуется использовать средства, содержащиеся в аптечке индивидуальной АИ-2.
При возникновении очага инфекционного заболевания в целях предотвращения распространения болезней объявляется карантин или обсервация.
Карантин вводится при возникновении особо опасных болезней (оспы, чумы, холеры и др.). Он может охватывать территорию района, города, группы населенных пунктов.
Карантин представляет собой систему режимных, противоэпидемических и лечебно-профилактических мероприятий, направленных на полную изоляцию очага и ликвидацию болезней в нем.
Основными режимными мероприятиями при установлении карантина являются: охрана очага инфекционного заболевания, населенных пунктов в нем, инфекционных изоляторов и больниц, контрольно-передаточных пунктов. Запрещение входа и выхода людей, ввода и вывода животных, а также вывоза имущества. Запрещение транзитного проезда транспорта, за исключением железнодорожного и водного. Разобщение населения на мелкие группы и ограничение общения между ними. Организация доставки по квартирам (домам) населению продуктов питания, воды и предметов первой необходимости. Прекращение работы всех учебных заведений, зрелищных учреждений, рынков. Прекращение производственной деятельности предприятий или перевод их на особый режим работы.
Противоэпидемические и лечебно-профилактические мероприятия в условиях карантина включают: использование населением медицинских препаратов, защиту продовольствия и воды, дезинфекцию, дезинсекцию, дератизацию, санитарную обработку, ужесточенное соблюдение правил личной гигиены, активное выявление и госпитализацию инфекционных больных.
Обсервация вводится в том случае, если вид возбудителя не является особо опасным. Цель обсервации — предупредить распространение инфекционных заболеваний и ликвидировать их. Для этого проводятся по существу те же лечебно-профилактические мероприятия, что и при карантине, но при обсервации менее строги изоляционно-ограничительные меры.
Срок карантина и обсервации определяется длительностью максимального инкубационного периода заболевания, исчисляемого с момента изоляции последнего больного и окончания дезинфекции в очаге.
Люди, находящиеся на территории очага инфекционного заболевания, должны для защиты органов дыхания пользоваться ватно-марлевыми повязками. Для кратковременной защиты рекомендуется использовать свернутый в несколько слоев платок или косынку, полотенце или шарф. Не помешают и защитные очки. Целесообразно пользоваться накидками и плащами из синтетических и прорезиненных тканей, пальто, ватниками, резиновой обувью, обувью из кожи или ее заменителей, кожаными или резиновыми перчатками (рукавицами).
Защита продовольствия и воды заключается главным образом в создании условий, исключающих возможность их контакта с зараженной атмосферой. Надежными средствами защиты могут быть все виды плотно закрывающейся тары.
Водой из водопровода и артезианских скважин разрешается пользоваться свободно, но кипятить ее обязательно.
В очаге инфекционною заболевания не обойтись без дезинфекции, дезинсекции и дератизации.
Дезинфекция проводится с целью уничтожения или удаления микробов и иных возбудителей с объектов внешней среды, с которыми может соприкасаться человек. Для дезинфекции применяют растворы хлорной извести и хлорамина, лизол, формалин и др. При отсутствии этих веществ используется горячая вода с мылом или содой.
Дезинсекция проводится для уничтожения насекомых и клещей — переносчиков возбудителей инфекционных заболеваний. С этой целью используются различные способы: механический (выколачивание, встряхивание, стирка), физический (проглаживание утюгом, кипячение), химический (применение инсектицидов — хлорофоса, тиофоса, ДДТ и др.), комбинированный. Для защиты от укуса насекомых применяют отпугивающие средства (репелленты), которыми смазываются кожные покровы открытых частей тела.
Дератизация проводится для истребления грызунов — переносчиков возбудителей инфекционных заболеваний. Она проводится чаще всего с помощью механических приспособлений и химических препаратов.
Большую роль в предупреждении инфекционных заболеваний играет строгое соблюдение правил личной гигиены: мытье рук с мылом после работы и перед едой; регулярное обмывание тела в бане, ванне, под душем со сменой нательного и постельного белья; систематическая чистка и встряхивание верхней одежды и постельных принадлежностей; поддержание в чистоте жилых и рабочих помещений; очистка от грязи и пыли, обтирание обуви перед входом в помещение; употребление только проверенных продуктов, кипяченой воды и молока, промытых кипяченой водой фруктов и овощей, тщательно проваренных мяса и рыбы.
Успех ликвидации инфекционного очага во многом определяется активными действиями и разумным поведением всего населения. Каждый должен строго выполнять установленные режим и правила поведения на работе, на улице и дома, постоянно выполнять противоэпидемические и санитарно-гигиенические нормы.
Как они распространяются, распространенные типы и способы их предотвращения
В связи с недавней пандемией COVID-19 вы, возможно, стали более осведомлены о воздухе, которым вы дышите, и о поверхностях, которых вы касаетесь. Передача заболевания может происходить по-разному, но самый непредсказуемый метод — воздушно-капельным путем.
Есть очень мало болезней, которые могут передаваться через воздух. Заболевания, передающиеся по воздуху, задерживаются в частицах пыли и респираторных каплях, которые в конечном итоге вдыхаются другими людьми.На самом деле, вам не нужно находиться в одной комнате с больным, чтобы заразиться воздушно-капельным путем.
Как происходит передача инфекции воздушно-капельным путем
Заболевания, передаваемые воздушно-капельным путем, — это бактерии или вирусы, которые чаще всего передаются через небольшие респираторные капли. Эти капли выделяются, когда человек с воздушно-капельным заболеванием чихает, кашляет, смеется или иным образом каким-то образом выдыхает. Эти инфекционные транспортные средства могут перемещаться по воздушным потокам, задерживаться в воздухе или цепляться за поверхности, где их в конечном итоге вдыхает кто-то другой.
Передача по воздуху может происходить на относительно большие расстояния и промежутки времени. Если вы зайдете в ванную комнату, которую кто-то кашлял за несколько минут до этого, это может быть опасно. Это позволяет воздушно-капельным путем заражать большее количество людей и затрудняет определение причин из-за отсутствия личного контакта.
Бортовая трансмиссия имеет различные возможности. Заболевания, передающиеся по воздуху, могут преодолевать расстояния более 6 футов и оставаться заразными в воздухе от нескольких минут до часов.Это во многом зависит от типа вентиляции и профилактических мер внутри здания.
Заболевания, передающиеся воздушным путем
Немногие болезни передаются преимущественно воздушно-капельным путем. Большинство болезней, передающихся воздушно-капельным путем, также заразны через более крупные воздушно-капельные пути передачи. Этот тип инфекции возникает, когда люди находятся в пределах 6 футов друг от друга.
Корь
Корь — одно из самых заразных заболеваний, поражающее до 90% людей, близких к больному.Это вирус, который обитает в слизистой носа и горла и распространяется при кашле и чихании. Вирус кори сохраняется в воздухе до 2 часов после того, как инфицированный человек покидает территорию »
Симптомы кори. Симптомы проявляются в течение 1-2 недель после заражения. Симптомы включают:
- Лихорадка
- Кашель
- Насморк
- Красные и слезящиеся глаза
Продолжение
Как только симптомы начинают проявляться, появляется коричная сыпь, которая в конечном итоге покрывает вас с головы до ног.Эта сыпь выглядит как многочисленные красные пятна по всей коже.
Риски кори. Дети до 5 лет, взрослые старше 20 лет, беременные женщины и люди с ослабленным иммунитетом более склонны к развитию осложнений и более серьезных симптомов кори. К ним относятся:
- Инфекции уха
- Диарея
- Пневмония
- Энцефалит (отек мозга)
Продолжение
Лечение. Не существует специальных методов лечения кори.Вы можете принимать жаропонижающие и использовать домашние средства для облегчения симптомов. Однако отдых и защита окружающих — лучшие методы лечения.
Вакцинация и ликвидация. Большинство людей в США вакцинированы и защищены от кори. CDC назвал корь «искорененной» в Соединенных Штатах, что означает, что граждане США не заболеют корью сами по себе. Люди из непривитых стран все еще могут занести корь в США и заразить кого-нибудь.
Туберкулез (ТБ)
Туберкулез или ТБ — это бактериальное заболевание легких и горла. Когда больной туберкулезом кашляет, говорит или смеется, бактерии туберкулеза выбрасываются в воздух. ТБ не передается при прикосновении, поцелуях или совместном приеме пищи.
Симптомы туберкулеза. Симптомы различаются в зависимости от того, где в вашем теле поселились бактерии. Общие симптомы включают:
- Сильный кашель, продолжающийся более 3 недель
- Боль в груди
- Кашель с кровью или мокротой
- Усталость
- Потеря веса
- Потеря аппетита
- Озноб
- Лихорадка
- Ночная потливость
Продолжение
Кто-то может заразиться туберкулезными бактериями, но заболеть туберкулезом может только годы спустя.Обычно это зависит от их иммунной системы. Люди, которые недавно были инфицированы бактериями ТБ, и люди с ослабленной иммунной системой, подвергаются большему риску развития ТБ.
Лечение туберкулеза. Есть 10 препаратов, одобренных FDA, которые могут использоваться для лечения туберкулеза. Их использование в соответствии с предписаниями имеет решающее значение для выздоровления и лечения туберкулеза. Неправильное использование лекарств может привести к сохранению бактерий и их устойчивости к противотуберкулезным препаратам.
Другие болезни
Корь и туберкулез передаются исключительно воздушно-капельным путем. Есть несколько других заболеваний, которые передаются воздушно-капельным путем, которые могут существовать как в воздухе, так и на поверхности. К этим заболеваниям относятся:
Предотвращение болезней, передаваемых воздушно-капельным путем
Большинство болезней можно проследить до дома или на рабочем месте. Здоровый образ жизни в помещении имеет решающее значение для предотвращения распространения болезней, передаваемых воздушно-капельным путем. Вот некоторые из лучших и простых профилактических мер:
- От кашля или чихания носовым платком или локтем.
- Часто мойте руки.
- Регулярно очищайте общие поверхности, такие как дверные ручки, столешницы, ручки и т. Д.
Кроме того, убедитесь, что в помещениях есть надлежащая вентиляция, которая не позволяет бактериям и вирусам попадать в воздух. Застойный воздух способствует распространению болезней.
Меры предосторожности при воздушном переносе — StatPearls — Книжная полка NCBI
Непрерывное обучение
Заболевание, передающееся воздушно-капельным путем, — это любое заболевание, вызываемое микроорганизмом, передающимся по воздуху.Существует множество заболеваний, передающихся воздушно-капельным путем, которые имеют клиническое значение и включают бактерии, вирусы и грибки. Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли или любую деятельность, которая приводит к образованию аэрозольных частиц. Микроорганизмы, передающиеся воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы могут быть получены из источника инфекции, такого как выделение тела инфицированного пациента или даже животного.Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусоре, пещерах и сухих и засушливых контейнерах. Во время аэрозолизации в воздухе плавают микроорганизмы размером менее 100 микрон. Иногда микроорганизмы могут содержаться в частицах пыли, которые присутствуют в воздухе. После образования капель, содержащих микроорганизмы, они рассеиваются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами. Зараженные аэрозольные частицы часто остаются взвешенными в воздушных потоках и могут перемещаться на значительные расстояния, хотя многие частицы будут падать поблизости.По мере увеличения расстояния, пройденного аэрозольной частицей, риск заражения начинает снижаться. Меры предосторожности, связанные с переносимостью по воздуху, требуют предотвращения инфекций и использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе. Частицы в воздухе могут оставаться локализованными в комнате или перемещаться в зависимости от воздушного потока. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате и вдыхаться вновь поступившим пациентом.Контроль и предотвращение передачи инфекций воздушно-капельным путем — непростая задача. Это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук. В этом упражнении рассматриваются методы сведения к минимуму распространения болезней, передаваемых воздушно-капельным путем, и роль межпрофессиональной группы в максимальном принятии мер предосторожности, связанных с воздушно-капельным путем, для минимизации распространения болезней.
Цели:
Опишите причины инфекций, передающихся воздушно-капельным путем.
Узнайте, как обычно распространяются воздушно-капельные заболевания.
Объясните методы минимизации распространения болезней, передающихся воздушно-капельным путем.
Подчеркните важность сотрудничества и координации между межпрофессиональной командой, которая может улучшить уход за пациентами за счет соблюдения мер предосторожности, связанных с воздушно-капельным путем, которые улучшат исходы для пациентов.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Заболевание, передающееся воздушно-капельным путем, — это любое заболевание, вызываемое микроорганизмом, передающимся через воздух. Многие клинически важные заболевания, передаваемые воздушно-капельным путем, вызываются различными патогенами, включая бактерии, вирусы и грибки. [1] Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли, разговоры или любую деятельность, которая приводит к образованию аэрозольных частиц.Важно знать, что к болезням, передающимся по воздуху, как правило, не относятся нарушения, вызванные загрязнением воздуха, ядами, смогом и пылью. [2] [3]
По данным Всемирной организации здравоохранения, «Передача инфекционных агентов воздушным путем относится к передаче болезни, вызванной распространением капельных ядер, которые остаются заразными, когда находятся в воздухе на большом расстоянии и во времени». Передача по воздуху может быть охарактеризована как облигатный или предпочтительный в зависимости от того, передается ли он только через капельные ядра или имеет несколько других путей передачи.[4]
Микроорганизмы, передаваемые воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы образуются из источника инфекции, такого как инфицированный пациент или животное. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусорных баках, пещерах и сухих засушливых контейнерах. При аэрозолизации микроорганизмы размером менее 100 микрометров плавают в воздухе. Эти микроорганизмы, содержащиеся в каплях, затем распространяются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами.[5] [6] [7] Хотя большинство частиц упадет поблизости, зараженные частицы в аэрозольной форме часто остаются взвешенными в воздухе и могут даже перемещаться на значительные расстояния. По мере увеличения расстояния между источником и восприимчивыми людьми скорость передачи уменьшается. Передача через воздух требует использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе от пациента к пациенту и от пациента к медицинским работникам.Переносимые по воздуху частицы считаются очень заразными, поскольку они часто остаются взвешенными в воздухе и перемещаются воздушными потоками в различные части больницы, где есть вероятность их вдыхания другими людьми. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате в течение длительного времени и даже могут быть вдохнуты вновь поступившим пациентом.
Контролировать и предотвращать передачу инфекций воздушно-капельным путем непросто; это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.[8] [9] [10]
Организмы, переносимые по воздуху
Почти во всех случаях патогены, переносимые по воздуху, вызывают воспалительную реакцию верхних дыхательных путей, поражая нос, носовые пазухи, горло и легкие. Вовлечение этих структур может привести к заложенности носовых пазух, боли в горле и симптомам нижних дыхательных путей. Любой кашель или чихание может привести к образованию аэрозольных частиц, что приведет к передаче инфекции по воздуху. Некоторые из наиболее распространенных патогенов, которые могут передаваться воздушно-капельным путем:
Сибирская язва
Аспергиллез
Бластомикоз
Ветряная оспа
Аденовирус
0
0 Энтеровирус
0
Грипп
Риновирус
Neisseria meningitidis
Streptococcus pneumoniae
Легионеллез
Корь
03
Bordetella pertussis
Тяжелый острый респираторный синдром (SARS)
Ближневосточный респираторный синдром (MERS)
Коронавирусная болезнь 2019 (COVID-19) 900 03
Это неполный список, который включает только некоторые из распространенных болезней, которые были причастны к передаче воздушно-капельным путем.[11] Особо следует отметить COVID-19, пандемию 21-го века, которая, как считается, распространяется воздушным путем (среди других маршрутов). [12] Было показано, что активные меры по предотвращению передачи воздушно-капельным путем сдерживают его распространение.
Болезни, передаваемые воздушно-капельным путем, возникают не только у людей, но также могут инфицировать животных. Ярким примером является домашняя птица, которая часто поражается птичьим заболеванием (болезнь Ньюкасла), которое также передается воздушно-капельным путем. Однако важно понимать, что контакт с животным или пациентом с заболеванием, передающимся воздушно-капельным путем, не гарантирует автоматически передачу заболевания.Инфекция также зависит от иммунитета хозяина, количества воздействия и продолжительности контакта с инфицированным пациентом. [4] [7] [13] [14]
Частицы в воздухе, генерируемые медицинским оборудованием
Помимо пациентов, некоторые медицинские и хирургические процедуры могут также генерировать инфекционные частицы в аэрозольной форме. В большинстве случаев эти переносимые по воздуху частицы образуются во время манипуляции с дыхательными путями легких. К ним относятся:
Ручная вентиляция с помощью мешка и маски
Интубация
Открытое эндотрахеальное отсасывание
Бронхоскопия
Сердечно-легочная реанимация
9002 9002 Сердечно-легочная реанимация
9002 Химиотерапия
Хирургия легких
Небулайзерная терапия и паровые ингаляции
Неинвазивная вентиляция с положительным давлением (BIPAP, CPAP)
Вскрытие легких
При выполнении вышеуказанных действий необходимо соблюдать осторожность медицинские процедуры для пациентов с заболеваниями, которые могут передаваться воздушно-капельным путем.[15]
Проблемы, вызывающие озабоченность
Факторы, влияющие на передачу по воздуху
Передача по воздуху зависит от нескольких физических переменных, характерных для инфекционной частицы и окружающей среды. [5] [8] [9] [10] [14] К факторам, влияющим на распространение инфекций, передающихся воздушно-капельным путем, относятся следующие:
Температура : Некоторые вирусы более активны при более низких температурах. Например, грипп легче распространяется в условиях холодного климата.Напротив, инфекционная способность бактериальных патогенов снижается при низких температурах, поскольку они менее устойчивы и, таким образом, остаются в состоянии покоя.
Количество солнечного света : Ультрафиолетовые (УФ) лучи солнца вредны для бактерий и вирусов. Сила и продолжительность воздействия ультрафиолетового света могут определять выживаемость инфекционных патогенов в воздухе. Таким образом, страны с более высоким среднесуточным солнечным светом менее подвержены воздушно-капельной передаче.
Влажность : Процент водяного пара в воздухе также определяет эффективность переносимых по воздуху ядер капель от человека к человеку.Было изучено, что высокий уровень влажности защищает от разрушения УФ-светом, поскольку водяной пар образует защитный барьер вокруг ядер капель.
Ветер : известно, что воздушные потоки увеличивают расстояние, на которое переносятся инфекционные частицы в воздухе. Однако ветер также снижает концентрацию ядер капель, снижая, таким образом, инфекционность, переносимую по воздуху.
Другие факторы
Тропические штормы : Несколько исследований показали, что тропические штормы уменьшают количество спор грибов в воздухе.Однако количество грибковых спор увеличивается через несколько дней.
Социально-экономические и жилищные условия : Как и инфекционные заболевания, которые передаются через контакт, условия жизни и социально-экономические факторы также играют ключевую роль в передаче воздушно-капельным путем. Жилье и количество людей, проживающих в одной комнате / зоне, являются важными факторами, определяющими передачу инфекции по воздуху. Вентиляция и аэрация помещения также являются ключевыми факторами. Кондиционирование воздуха также считается причиной увеличения распространения по воздуху в закрытых помещениях.
Село по сравнению с городом : В городских районах тесные жилищные условия приводят к повышенной передаче бактериальных и вирусных патогенов. Напротив, сельские районы более подвержены переносу спор грибов воздушно-капельным путем.
I ненадлежащие канализационные и дренажные системы : Накопление биологических отходов также увеличивает риск образования переносимых по воздуху частиц и, следовательно, их распространения.
В статье, опубликованной в 2009 году, подчеркивается, что каждый патоген имеет свой собственный набор идеальных условий окружающей среды для передачи по воздуху.Обобщение неблагоприятных условий для распространения аэрозолей может ввести в заблуждение. В этом отношении каждый патоген следует изучать отдельно [16].
Принципы управления
Когда пациентов осматривают в отделении неотложной помощи или госпитализируют, невозможно сразу узнать, есть ли у них инфекция, передающаяся воздушно-капельным путем. [17] [18] Таким образом, медицинские работники должны сохранять высокую степень подозрительности в отношении пациентов, у которых есть признаки и симптомы, совместимые с такой инфекцией.Чем раньше будут приняты методы профилактики воздушно-капельной инфекции, тем ниже риск передачи инфекции другим пациентам и медицинскому персоналу. [14] [19]
Изолирующая палата по воздуху
Это палата для одного пациента, оснащенная специальной системой обработки воздуха (отрицательное давление) и возможностью вентиляции. Помещение воздушно-изоляционной техники также известно как помещение с отрицательным давлением. Эта комната с отрицательным давлением обычно представляет собой палату для ухода за пациентами для одного человека, которую часто используют для изолированных лиц с подтвержденной или предполагаемой воздушно-капельной инфекцией.[20] [21] [22]
Элементы воздушно-изоляционной камеры
Ниже приведены некоторые элементы воздушно-изоляционной камеры. [7] [10] [14]
Вентиляция с отрицательным давлением, которая создает направленный внутрь воздушный поток из углов комнаты
В изолированной по воздуху комнате должны быть туалет и раковина для пациента, а также специальная раковина для мытья рук для медицинских работников.
Иметь контрольно-измерительное оборудование, включая сигнализацию.
Передача отработанного воздуха из больничной палаты за пределы здания
Рециркуляция воздуха через HEPA-фильтр перед возвратом в общую циркуляцию
Дверь в палату должна быть закрыта для поддержания отрицательное давление, даже если пациента нет в комнате.
Окна в комнате должны всегда оставаться закрытыми; открытие окна может вызвать обратный поток воздуха, что сводит на нет преимущества помещения с отрицательным давлением.
Все медицинские работники, которые входят в изолированную комнату с отрицательным давлением, должны пройти проверку на пригодность для использования респиратора N95.
Только медицинские работники, иммунизированные против рассматриваемого микроорганизма, должны входить в палату, где приняты меры предосторожности при ветряной оспе или кори. Респиратор не требуется для иммунизированных лиц, но необходим для неиммунизированных работников, которые оказывают помощь.
Следует также иметь точку оценки ухода за каждым взаимодействием с пациентом, чтобы можно было определить необходимость дополнительных мер предосторожности.
Что такое прихожая?
Это относительно чистое место, которое часто используется для перевода пациентов / медицинских работников в и из воздушно-изоляционной палаты, когда она находится под отрицательным давлением. [10] [21] Прихожая часто используется как переходное пространство между воздушной изоляцией и коридором. Именно в этой переходной зоне медицинские работники хранят свои СИЗ и надевают СИЗ перед тем, как войти в камеру воздушно-капельной изоляции.
Корзина для белья обычно находится внутри палаты пациента.
Раковина обычно находится в прихожей.
В прихожей хранятся только хирургические маски, респиратор N95, средства защиты глаз, перчатки и халаты.
В раковине для мытья рук должны быть доступны дезинфицирующее средство для рук на спиртовой основе и дезинфицирующие салфетки.
Плакаты, показывающие, как правильно мыть руки, должны быть размещены рядом с раковиной.
Клиническая значимость
Средства индивидуальной защиты (СИЗ)
Средства индивидуальной защиты являются краеугольным камнем защиты от болезней, передаваемых воздушно-капельным путем. [7] [14] [21] Все медицинские работники, входящие в комнату с отрицательным давлением, должны носить респиратор N95, прошедший соответствующие испытания. Респираторы N95 подбираются индивидуально и могут фильтровать частицы размером до одного микрона. Исследования показывают, что маска имеет эффективность фильтрации 95% и обеспечивает плотное лицевое уплотнение с утечкой менее 10%.
Для правильного использования респиратора необходимо сделать следующее:
Перед надеванием респиратора необходимо провести гигиену рук.
Выполните проверку пломбы. Это можно сделать, прикрыв респиратор обеими руками и резко выдохнув. Если воздух выходит с краев, герметизацию следует повторить.
Во избежание самозагрязнения после использования снимите респиратор, используя ремни. Не прикасайтесь к деталям, на которых могут быть микроорганизмы.
Когда респиратор не используется, его нельзя свешивать перед шеей или верхней частью головы.
Если респиратор загрязняется, намокает или на него попадают биологические жидкости, его следует немедленно снять.
После использования респиратор необходимо снять и тщательно вымыть руки.
Респиратор N95 должен пройти проверку на пригодность для всех медицинских работников, назначенных для лечения конкретного пациента.
Все респираторы N95 должны быть процитированы Управлением по охране труда (OSHA) и иметь рейтинг эффективности.
Перемещения пациентов
В больницах пациентов, помещенных в палату для отрицательных результатов, часто приходится перевозить в другие отделения, такие как радиология, физиотерапия, легочная лаборатория или даже другая больница. Перед переводом пациента с инфекцией, передающейся воздушно-капельным путем, всегда необходимо сначала связаться с соответствующим отделением.Инструкции по транспортировке следующие:
Во время транспортировки пациент должен носить хирургическую маску.
Возможны ситуации, когда во время транспортировки пациент может не носить маску. В таких сценариях транспортировка должна осуществляться таким образом, чтобы ограничить воздействие на других пациентов или персонал. Это означает, что транспортный персонал не должен ждать в приемной или оставлять пациента в зоне ожидания.
Пациента предпочтительно транспортировать в пустом лифте, а персоналу, который перевозит пациента, следует дать указание соблюдать меры предосторожности при инфекционных заболеваниях на протяжении всей перевозки.К ним относятся соответствующие респираторы N95 и средства индивидуальной защиты.
Если пациент интубирован, вызовите респираторного терапевта заранее, чтобы убедиться, что транспортировка осуществляется в соответствии с рекомендациями по респираторной системе.
Обучение пациентов и семей
Пациентов, которым требуется изоляция из-за риска передачи воздушно-капельным путем, необходимо проконсультировать относительно их состояния и заразности. Члены их семей, опекуны и посетители также должны быть обучены, чтобы они могли соблюдать правила профилактики и гарантировать, что болезнь не передается.Пациент должен быть обучен правилам кашля, чтобы обеспечить минимальное распространение аэрозольных частиц в изоляторе. Салфетки для лица и носовые платки необходимо утилизировать надлежащим образом, чтобы еще больше снизить вероятность передачи инфекции. Кроме того, за пределами изолятора следует разместить табличку с рекомендациями о мерах предосторожности при инфекционных заболеваниях, чтобы все посетители могли быть ознакомлены с правилами. Следует избегать ненужных посещений, и все люди с ослабленным иммунитетом должны воздерживаться от входа в изолятор.Все посетители должны без промедлений следить за использованием респираторов N95 и соблюдением правил гигиены.
Продолжительность мер предосторожности
Как правило, меры предосторожности, связанные с переносимостью воздушно-капельным путем, можно прекратить, если у пациента нет признаков или симптомов инфекции. [10] [21] [23] [24]
Однако необходимо также знать период инкубации и, если вы не уверены, всегда консультироваться со специалистом по инфекционным заболеваниям.
Сибирская язва вызывается контактом с B.споры сибирской язвы. Его необходимо лечить с помощью противомикробной терапии не менее 8 недель. Это серьезная инфекция с очень высокой летальностью, если не поставить диагноз. Консультации по инфекционному заболеванию должны участвовать в ведении пациентов с сибирской язвой. Пациент обычно остается заразным, пока сохраняются симптомы. Поскольку это потенциальный агент биотерроризма, важно проконсультироваться с CDC. Изоляция пациента является обязательной, а движение транспорта должно быть ограничено.
Ветряная оспа вызывается вирусом ветряной оспы.Люди остаются заразными в течение 5-7 дней после появления сыпи. К этому времени большая часть пузырьков высохла, и риск передачи снижается.
Грипп — частая причина инфекций верхних и нижних дыхательных путей. Больных гриппом считают заразными еще до появления симптомов. В большинстве случаев распространение вируса происходит во время появления симптомов и продолжается от 5 до 10 дней. Данные показывают, что дети младшего возраста и младенцы могут выделять вирус в течение недели или двух, что подвергает риску заражения других людей.У пациентов с ослабленным иммунитетом выделение может длиться до 12 недель.
Корь (rubeola) — наиболее заразное инфекционное заболевание, частота вторичного инфицирования среди восприимчивых домашних контактов превышает 90 процентов. Большинство пациентов заразны за 1-2 дня до появления симптомов. Более молодые пациенты могут оставаться заразными от 4 до 5 дней до и после высыпания.
Оспа не вызывает беспокойства во многих частях мира, но это заразная инфекция.Однако, в отличие от кори, гриппа и коклюша, скорость передачи оспы низкая. После заражения оспой пациент остается заразным с момента появления лихорадки и сыпи. Наибольшее распространение вируса происходит в течение первых 2 недель высыпания. Сообщалось о степени заражения от 40% до 80%.
Криптококкоз сейчас диагностируется все чаще из-за повсеместной трансплантации органов. Однако риск заражения или развития инфекции у иммунокомпетентных и здоровых людей очень низок.Для определения срока изоляции необходима консультация инфекциониста.
Туберкулез — распространенное заболевание, но не считается заразным, как корь или грипп. Даже при приобретении только у 5% людей развивается клиническое заболевание. Риск передачи болезни наиболее часто встречается в жилых помещениях. Данные показывают, что около 20% семейных контактов действительно развивают положительную кожную пробу при тестировании на очищенные производные белка (PPD). Пациент обычно остается заразным, пока присутствуют симптомы, которые могут длиться несколько недель.
Работа с умершими пациентами
Когда пациент умер, необходимо соблюдать меры предосторожности при обращении с телом и его подготовке во время транспортировки в морг. Аналогичным образом, проведение вскрытия требует наличия надлежащих средств индивидуальной защиты и использования респираторов N95.
Обработка образцов и комнат пациентов с воздушно-капельными инфекциями
Когда пациент с воздушно-трансмиссивным заболеванием выписан, важно продолжать меры предосторожности, связанные с воздушно-капельным путем при дезактивации помещения.Дверь должна оставаться закрытой, а отрицательный поток воздуха должен поддерживаться до тех пор, пока весь воздух в помещении не будет рециркулирован и заменен. Этот процесс обычно занимает от 45 до 60 минут, в зависимости от размера комнаты. С загрязненным бельем следует обращаться в перчатках с минимальным встряхиванием, чтобы предотвратить распространение микроорганизмов в воздухе. Корзина для белья должна располагаться близко к месту, чтобы белье можно было положить внутрь, а не переносить на большое расстояние. При явном загрязнении биологическими жидкостями белье следует поместить в пластиковый пакет.Правильное обращение с образцами и их транспортировка: все образцы трупов считаются заразными и с ними следует обращаться осторожно.
Прочие проблемы
Из-за пандемии, вызванной COVID-19, возникла острая нехватка средств индивидуальной защиты и респираторов N95. Это заставило больницы, врачей и население прибегать к альтернативным мерам предосторожности при передаче инфекции воздушно-капельным путем. По данным Центра по контролю и профилактике заболеваний (CDC), респираторы N95 не рекомендуются для повседневного ношения населением.Вместо этого CDC рекомендует населению использовать простую маску для лица, чтобы защитить себя и других от COVID-19. В качестве альтернативы, простые хирургические маски также считаются эффективными для блокирования капель крупных частиц, брызг и брызг, которые могут содержать вирусы и бактерии. Хирургические маски также могут помочь уменьшить распространение собственной слюны и респираторных выделений на других, что доказывает важность сдерживания распространения патогенов. Хотя хирургические маски считаются важными, они не фильтруют и не блокируют мелкие частицы в воздухе, которые могут передаваться при кашле, чихании и других медицинских процедурах (интубации).Таким образом, респираторы N95 считаются предпочтительной защитой для медицинских работников при работе с пациентами, у которых диагностированы заболевания, которые могут передаваться воздушно-капельным путем. N95 предназначены для плотного прилегания к носу и рту, так что они могут эффективно отфильтровывать 95% частиц размером 0,3 микрометра и более без утечки воздуха. Из-за их плотной посадки и фильтрующих свойств дыхание в респираторе N95 связано с накоплением тепла и стрессом. Чтобы облегчить дыхание, некоторые модели респираторов N95 поставляются с клапанами выдоха, которые облегчают выдох.Следует проявлять осторожность, чтобы не использовать эти клапаны, когда требуется стерильность. Из-за огромной нехватки масок N95 во время пандемии COVID-19 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выдало разрешения на экстренное использование дезинфицирующих процедур для некоторых респираторов при условии, что не хватает новых. CDC описал множество методов обеззараживания, включая использование ультрафиолетового излучения, парообразной перекиси водорода, влажного тепла, пара, генерируемого микроволнами, и оксида этилена.В качестве альтернативы CDC также рекомендует выдавать 5 респираторов N95 каждому медицинскому работнику, чтобы они могли носить один респиратор каждый день и хранить его в дышащем бумажном пакете в конце каждой смены, чтобы обеззараживать его со временем. Это руководство основано на исследовании, в котором говорится, что SARS-CoV-2 способен выживать до 72 часов на различных поверхностях. [25] Другие исследования также определяют, продлевает ли срок службы респиратора использование хирургической маски поверх респиратора N95.[26] В связи с пандемией COVID-19, еще одним респиратором, набирающим популярность, является маска KN95. Изготовлен в соответствии со стандартами Китая. Утверждается, что маски KN95 аналогичны респираторам N95 для фильтрации частиц не на масляной основе. Несмотря на эти заявления, FDA еще не разрешило использование респираторов KN95.
Улучшение результатов команды здравоохранения
Ведение инфекций, передающихся воздушно-капельным путем, осуществляется межпрофессиональной командой, которой помогают руководящие принципы и правила больницы.Все медицинские работники, включая медсестру, играют жизненно важную роль в предотвращении инфекций, передающихся воздушно-капельным путем. Межпрофессиональный командный подход с участием врачей и медсестер даст наилучшие результаты в предотвращении распространения инфекций. Должны применяться следующие принципы:
В большинстве случаев антибиотики или противовирусные препараты обычно не назначают для предотвращения или контроля инфекций, вызванных вирусами. Однако пациенту с гриппом могут быть назначены антибиотики для контроля или предотвращения вторичных бактериальных инфекций.
Рекомендации CDC для населения включают соблюдение строгих правил гигиены и санитарии и вакцинацию против организмов, связанных с воздушно-капельными инфекциями.
Если количество помещений с отрицательным давлением ограничено, установите приоритет использования. Например, инфекционный туберкулез является наиболее распространенным заболеванием, за ним следует корь, затем диссеминированный варикозно расширенный опоясывающий лишай и, наконец, обширный локализованный опоясывающий лишай.
В экстренных случаях, когда нет воздушной изолирующей комнаты, по крайней мере, потяните занавески и потребуйте, чтобы весь персонал носил респиратор N95.Попросите посетителей и других пациентов покинуть территорию.
Можно также использовать УФ-устройства для очистки воздуха, сертифицированные EPR и одобренные FDA для инактивации широкого спектра инфекционных заболеваний, передающихся по воздуху.
Все медицинские работники должны знать свой иммунный статус. Людям, у которых есть проблемы с иммунитетом или которые не были вакцинированы, нельзя разрешать ухаживать за пациентами с вакцинопрофилактическими инфекциями, передающимися по воздуху, такими как ветряная оспа или корь.
Дополнительное образование / обзорные вопросы
Ссылки
- 1.
- Фернстром А., Гольдблатт М. Аэробиология и ее роль в передаче инфекционных заболеваний. J Pathog. 2013; 2013: 493960. [Бесплатная статья PMC: PMC3556854] [PubMed: 23365758]
- 2.
- Гаммон Дж., Хант Дж. Обзор практики и процедур изоляции в медицинских учреждениях. Br J Nurs. 2018, 8 февраля; 27 (3): 137-140. [PubMed: 29412028]
- 3.
- Broussard IM, Kahwaji CI.StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 20 декабря 2020 г. Универсальные меры предосторожности. [PubMed: 2
- 98]
- 4.
- Seto WH. Передача через воздух и меры предосторожности: факты и мифы. J Hosp Infect. 2015 Апрель; 89 (4): 225-8. [Бесплатная статья PMC: PMC7132528] [PubMed: 25578684]
- 5.
- Бруки П., Буджема С., Сото Аладро А., Шабриер Е., Флореа О., Нгуен Х., Дюфур Дж. С.. Новые подходы к профилактике инфекций, связанных со здравоохранением. Clin Infect Dis. 2017 15 августа; 65 (Suppl_1): S50-S54.[PubMed: 28859352]
- 6.
- Макинтайр С.Р., Чухтай А.А., Рахман Б., Пэн Й, Чжан И., Сил Х., Ван Х, Ван К. Эффективность медицинских масок и респираторов против респираторных инфекций у медицинских работников. Другие вирусы гриппа респира. 2017 ноя; 11 (6): 511-517. [Бесплатная статья PMC: PMC5705692] [PubMed: 28799710]
- 7.
- Moriceau G, Gagneux-Brunon A, Gagnaire J, Mariat C, Lucht F, Berthelot P, Botelho-Nevers E. Профилактика инфекций, связанных со здоровьем: резиденты а лечащие врачи нуждаются в улучшенной подготовке по передовым мерам предосторожности при изоляции.Med Mal Infect. 2016 Февраль; 46 (1): 14-9. [PubMed: 26654322]
- 8.
- Басир М.А., Ансари С.Х., Аль-Шамрани СС, Алакрас АР, Махрус Р., Аленази AM. Осведомленность стоматологов о мерах предосторожности в отношении изоляции от капель и воздушно-капельных инфекций во время вспышки коронавируса в городе Эр-Рияд, Саудовская Аравия. J Clin Exp Dent. 2016 Октябрь; 8 (4): e379-e387. [Бесплатная статья PMC: PMC5045684] [PubMed: 27703605]
- 9.
- Ито Й, Нагао М., Иинума Й, Мацумура Й, Ямамото М., Такакура С., Игава Дж., Яманака Х, Хашимото А., Хираи Т., Ниими А. , Ичияма С., Мисима М.Факторы риска внутрибольничной передачи туберкулеза среди медицинских работников. Am J Infect Control. 2016 01 мая; 44 (5): 596-8. [PubMed: 26777287]
- 10.
- Линдсли В.Г., Ноти Д.Д., Блачеер FM, Салайда СП, Бизхолд Д.Х. Эффективность защиты лица от капель аэрозоля от кашля от имитатора кашля. J Occup Environ Hyg. 2014; 11 (8): 509-18. [Бесплатная статья PMC: PMC4734356] [PubMed: 24467190]
- 11.
- Тан Дж. У., Ли И, Имс И., Чан П. К., Риджуэй Г.Л. Факторы, участвующие в аэрозольном переносе инфекции и контроле вентиляции в медицинских учреждениях.J Hosp Infect. 2006 Октябрь; 64 (2): 100-14. [Бесплатная статья PMC: PMC7114857] [PubMed: 164]
- 12.
- Моравска Л., Цао Дж. Передача SARS-CoV-2 по воздуху: Мир должен взглянуть в лицо реальности. Environ Int. 2020 июн; 139: 105730. [Бесплатная статья PMC: PMC7151430] [PubMed: 32294574]
- 13.
- Beam E, Gibbs SG, Hewlett AL, Iwen PC, Nuss SL, Smith PW. Клинические проблемы при изолированном уходе. Am J Nurs. 2015 Апрель; 115 (4): 44-9. [PubMed: 25811520]
- 14.
- Патон Р., Толхерст Н., Периса М., Демпси К., Таллон Дж.Какую маску использовать? Aust Nurs Midwifery J. 2014 Ноябрь; 22 (5): 31. [PubMed: 2
20]
- 15.
- Тран К., Кимон К., Северн М., Пессоа-Сильва К.Л., Конли Дж. Процедуры образования аэрозолей и риск передачи острых респираторных инфекций медицинским работникам: систематический обзор. PLoS One. 2012; 7 (4): e35797. [Бесплатная статья PMC: PMC3338532] [PubMed: 22563403]
- 16.
- Тан Дж. Влияние параметров окружающей среды на выживаемость переносимых по воздуху инфекционных агентов. Интерфейс J R Soc.2009 декабрь 06; 6 приложение 6: S737-46. [Бесплатная статья PMC: PMC2843949] [PubMed: 19773291]
- 17.
- Петерсон К., Новак Д., Страдтман Л., Уилсон Д., Кузенс Л. Практика респираторной защиты в больницах в 6 штатах США: оценочное исследование общественного здравоохранения. Am J Infect Control. 2015 Янв; 43 (1): 63-71. [Бесплатная статья PMC: PMC4548927] [PubMed: 25564126]
- 18.
- Кац Л.М., Тобиан А.А. Болезнь, вызванная вирусом Эбола, риск передачи лабораторному персоналу и предтрансфузионное тестирование. Переливание.2014 декабрь; 54 (12): 3247-51. [PubMed: 25403825]
- 19.
- Таджима К., Нисимура Х., Хонго С., Хазава М., Саотоме-Накамура А.И., Томияма К., Обара С., Като Т. Оценка вторичной передачи кори от медицинского работника в условиях больницы . Int J Infect Dis. 2014 июл; 24: 11-3. [PubMed: 24780918]
- 20.
- Патрик М.Р., Хикс Р.В. Внедрение рекомендованных практик AORN для предотвращения трансмиссивных инфекций. AORN J. 2013 декабрь; 98 (6): 609-28. [PubMed: 24266933]
- 21.
- Хайнс Л., Рис Э., Павельчак Н. Политика и практика защиты органов дыхания среди медицинских работников, подвергшихся воздействию гриппа в штате Нью-Йорк: оценка готовности к чрезвычайным ситуациям к следующей пандемии. Am J Infect Control. 2014 Март; 42 (3): 240-5. [Бесплатная статья PMC: PMC7115259] [PubMed: 24457143]
- 22.
- Seto WH, Conly JM, Pessoa-Silva CL, Malik M, Eremin S. Меры профилактики и борьбы с острыми респираторными инфекциями в медицинских учреждениях: обновление .East Mediterr Health J. 2013; 19 Приложение 1: S39-47. [PubMed: 23888794]
- 23.
- Бенсон С.М., Новак Д.А., Огг М.Дж. Правильное использование хирургических респираторов N95 и хирургических масок в операционной. AORN J. 2013, апрель; 97 (4): 457-67; викторина 468-70. [Бесплатная статья PMC: PMC7105909] [PubMed: 23531312]
- 24.
- Силкайтис С., Бардовски Л., Кумер С., Тракас К., Лавин М.А., Редди С., Болон М.К., Зембовер TR. Использование кислотостойкого окрашивания на бациллы для определения необходимости мер предосторожности при изоляции воздушно-капельной инфекции: сравнение респираторных образцов.Am J Infect Control. 2014 ноя; 42 (11): 1244-6. [PubMed: 25248484]
- 25.
- van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E , Мюнстер VJ. Аэрозольная и поверхностная стабильность SARS-CoV-2 по сравнению с SARS-CoV-1. N Engl J Med. 2020 16 апреля; 382 (16): 1564-1567. [Бесплатная статья PMC: PMC7121658] [PubMed: 32182409]
- 26.
- Роберж Р.Дж. Эффект от хирургических масок, надетых одновременно на фильтрующие лицевые респираторы N95: увеличенный срок службы по сравнению с увеличением нагрузки на пользователя.J Public Health Manag Pract. Март 2008 г. — апрель; 14 (2): E19-26. [PubMed: 18287908]
Меры предосторожности при транспортировке по воздуху — StatPearls — Книжная полка NCBI
Постоянное обучение
Заболевание, передающееся по воздуху, — это любое заболевание, вызываемое микроорганизмом, передающимся по воздуху. Существует множество заболеваний, передающихся воздушно-капельным путем, которые имеют клиническое значение и включают бактерии, вирусы и грибки. Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли или любую деятельность, которая приводит к образованию аэрозольных частиц.Микроорганизмы, передающиеся воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы могут быть получены из источника инфекции, такого как выделение тела инфицированного пациента или даже животного. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусоре, пещерах и сухих и засушливых контейнерах. Во время аэрозолизации в воздухе плавают микроорганизмы размером менее 100 микрон. Иногда микроорганизмы могут содержаться в частицах пыли, которые присутствуют в воздухе.После образования капель, содержащих микроорганизмы, они рассеиваются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами. Зараженные аэрозольные частицы часто остаются взвешенными в воздушных потоках и могут перемещаться на значительные расстояния, хотя многие частицы будут падать поблизости. По мере увеличения расстояния, пройденного аэрозольной частицей, риск заражения начинает снижаться. Меры предосторожности, связанные с переносимостью по воздуху, требуют предотвращения инфекций и использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе.Частицы в воздухе могут оставаться локализованными в комнате или перемещаться в зависимости от воздушного потока. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате и вдыхаться вновь поступившим пациентом. Контроль и предотвращение передачи инфекций воздушно-капельным путем — непростая задача. Это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.В этом упражнении рассматриваются методы сведения к минимуму распространения болезней, передаваемых воздушно-капельным путем, и роль межпрофессиональной группы в максимальном принятии мер предосторожности, связанных с воздушно-капельным путем, для минимизации распространения болезней.
Цели:
Опишите причины инфекций, передающихся воздушно-капельным путем.
Узнайте, как обычно распространяются воздушно-капельные заболевания.
Объясните методы минимизации распространения болезней, передающихся воздушно-капельным путем.
Подчеркните важность сотрудничества и координации между межпрофессиональной командой, которая может улучшить уход за пациентами за счет соблюдения мер предосторожности, связанных с воздушно-капельным путем, которые улучшат исходы для пациентов.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Заболевание, передающееся воздушно-капельным путем, — это любое заболевание, вызываемое микроорганизмом, передающимся через воздух. Многие клинически важные заболевания, передаваемые воздушно-капельным путем, вызываются различными патогенами, включая бактерии, вирусы и грибки. [1] Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли, разговоры или любую деятельность, которая приводит к образованию аэрозольных частиц.Важно знать, что к болезням, передающимся по воздуху, как правило, не относятся нарушения, вызванные загрязнением воздуха, ядами, смогом и пылью. [2] [3]
По данным Всемирной организации здравоохранения, «Передача инфекционных агентов воздушным путем относится к передаче болезни, вызванной распространением капельных ядер, которые остаются заразными, когда находятся в воздухе на большом расстоянии и во времени». Передача по воздуху может быть охарактеризована как облигатный или предпочтительный в зависимости от того, передается ли он только через капельные ядра или имеет несколько других путей передачи.[4]
Микроорганизмы, передаваемые воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы образуются из источника инфекции, такого как инфицированный пациент или животное. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусорных баках, пещерах и сухих засушливых контейнерах. При аэрозолизации микроорганизмы размером менее 100 микрометров плавают в воздухе. Эти микроорганизмы, содержащиеся в каплях, затем распространяются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами.[5] [6] [7] Хотя большинство частиц упадет поблизости, зараженные частицы в аэрозольной форме часто остаются взвешенными в воздухе и могут даже перемещаться на значительные расстояния. По мере увеличения расстояния между источником и восприимчивыми людьми скорость передачи уменьшается. Передача через воздух требует использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе от пациента к пациенту и от пациента к медицинским работникам.Переносимые по воздуху частицы считаются очень заразными, поскольку они часто остаются взвешенными в воздухе и перемещаются воздушными потоками в различные части больницы, где есть вероятность их вдыхания другими людьми. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате в течение длительного времени и даже могут быть вдохнуты вновь поступившим пациентом.
Контролировать и предотвращать передачу инфекций воздушно-капельным путем непросто; это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.[8] [9] [10]
Организмы, переносимые по воздуху
Почти во всех случаях патогены, переносимые по воздуху, вызывают воспалительную реакцию верхних дыхательных путей, поражая нос, носовые пазухи, горло и легкие. Вовлечение этих структур может привести к заложенности носовых пазух, боли в горле и симптомам нижних дыхательных путей. Любой кашель или чихание может привести к образованию аэрозольных частиц, что приведет к передаче инфекции по воздуху. Некоторые из наиболее распространенных патогенов, которые могут передаваться воздушно-капельным путем:
Сибирская язва
Аспергиллез
Бластомикоз
Ветряная оспа
Аденовирус
0
0 Энтеровирус
0
Грипп
Риновирус
Neisseria meningitidis
Streptococcus pneumoniae
Легионеллез
Корь
03
Bordetella pertussis
Тяжелый острый респираторный синдром (SARS)
Ближневосточный респираторный синдром (MERS)
Коронавирусная болезнь 2019 (COVID-19) 900 03
Это неполный список, который включает только некоторые из распространенных болезней, которые были причастны к передаче воздушно-капельным путем.[11] Особо следует отметить COVID-19, пандемию 21-го века, которая, как считается, распространяется воздушным путем (среди других маршрутов). [12] Было показано, что активные меры по предотвращению передачи воздушно-капельным путем сдерживают его распространение.
Болезни, передаваемые воздушно-капельным путем, возникают не только у людей, но также могут инфицировать животных. Ярким примером является домашняя птица, которая часто поражается птичьим заболеванием (болезнь Ньюкасла), которое также передается воздушно-капельным путем. Однако важно понимать, что контакт с животным или пациентом с заболеванием, передающимся воздушно-капельным путем, не гарантирует автоматически передачу заболевания.Инфекция также зависит от иммунитета хозяина, количества воздействия и продолжительности контакта с инфицированным пациентом. [4] [7] [13] [14]
Частицы в воздухе, генерируемые медицинским оборудованием
Помимо пациентов, некоторые медицинские и хирургические процедуры могут также генерировать инфекционные частицы в аэрозольной форме. В большинстве случаев эти переносимые по воздуху частицы образуются во время манипуляции с дыхательными путями легких. К ним относятся:
Ручная вентиляция с помощью мешка и маски
Интубация
Открытое эндотрахеальное отсасывание
Бронхоскопия
Сердечно-легочная реанимация
9002 9002 Сердечно-легочная реанимация
9002 Химиотерапия
Хирургия легких
Небулайзерная терапия и паровые ингаляции
Неинвазивная вентиляция с положительным давлением (BIPAP, CPAP)
Вскрытие легких
При выполнении вышеуказанных действий необходимо соблюдать осторожность медицинские процедуры для пациентов с заболеваниями, которые могут передаваться воздушно-капельным путем.[15]
Проблемы, вызывающие озабоченность
Факторы, влияющие на передачу по воздуху
Передача по воздуху зависит от нескольких физических переменных, характерных для инфекционной частицы и окружающей среды. [5] [8] [9] [10] [14] К факторам, влияющим на распространение инфекций, передающихся воздушно-капельным путем, относятся следующие:
Температура : Некоторые вирусы более активны при более низких температурах. Например, грипп легче распространяется в условиях холодного климата.Напротив, инфекционная способность бактериальных патогенов снижается при низких температурах, поскольку они менее устойчивы и, таким образом, остаются в состоянии покоя.
Количество солнечного света : Ультрафиолетовые (УФ) лучи солнца вредны для бактерий и вирусов. Сила и продолжительность воздействия ультрафиолетового света могут определять выживаемость инфекционных патогенов в воздухе. Таким образом, страны с более высоким среднесуточным солнечным светом менее подвержены воздушно-капельной передаче.
Влажность : Процент водяного пара в воздухе также определяет эффективность переносимых по воздуху ядер капель от человека к человеку.Было изучено, что высокий уровень влажности защищает от разрушения УФ-светом, поскольку водяной пар образует защитный барьер вокруг ядер капель.
Ветер : известно, что воздушные потоки увеличивают расстояние, на которое переносятся инфекционные частицы в воздухе. Однако ветер также снижает концентрацию ядер капель, снижая, таким образом, инфекционность, переносимую по воздуху.
Другие факторы
Тропические штормы : Несколько исследований показали, что тропические штормы уменьшают количество спор грибов в воздухе.Однако количество грибковых спор увеличивается через несколько дней.
Социально-экономические и жилищные условия : Как и инфекционные заболевания, которые передаются через контакт, условия жизни и социально-экономические факторы также играют ключевую роль в передаче воздушно-капельным путем. Жилье и количество людей, проживающих в одной комнате / зоне, являются важными факторами, определяющими передачу инфекции по воздуху. Вентиляция и аэрация помещения также являются ключевыми факторами. Кондиционирование воздуха также считается причиной увеличения распространения по воздуху в закрытых помещениях.
Село по сравнению с городом : В городских районах тесные жилищные условия приводят к повышенной передаче бактериальных и вирусных патогенов. Напротив, сельские районы более подвержены переносу спор грибов воздушно-капельным путем.
I ненадлежащие канализационные и дренажные системы : Накопление биологических отходов также увеличивает риск образования переносимых по воздуху частиц и, следовательно, их распространения.
В статье, опубликованной в 2009 году, подчеркивается, что каждый патоген имеет свой собственный набор идеальных условий окружающей среды для передачи по воздуху.Обобщение неблагоприятных условий для распространения аэрозолей может ввести в заблуждение. В этом отношении каждый патоген следует изучать отдельно [16].
Принципы управления
Когда пациентов осматривают в отделении неотложной помощи или госпитализируют, невозможно сразу узнать, есть ли у них инфекция, передающаяся воздушно-капельным путем. [17] [18] Таким образом, медицинские работники должны сохранять высокую степень подозрительности в отношении пациентов, у которых есть признаки и симптомы, совместимые с такой инфекцией.Чем раньше будут приняты методы профилактики воздушно-капельной инфекции, тем ниже риск передачи инфекции другим пациентам и медицинскому персоналу. [14] [19]
Изолирующая палата по воздуху
Это палата для одного пациента, оснащенная специальной системой обработки воздуха (отрицательное давление) и возможностью вентиляции. Помещение воздушно-изоляционной техники также известно как помещение с отрицательным давлением. Эта комната с отрицательным давлением обычно представляет собой палату для ухода за пациентами для одного человека, которую часто используют для изолированных лиц с подтвержденной или предполагаемой воздушно-капельной инфекцией.[20] [21] [22]
Элементы воздушно-изоляционной камеры
Ниже приведены некоторые элементы воздушно-изоляционной камеры. [7] [10] [14]
Вентиляция с отрицательным давлением, которая создает направленный внутрь воздушный поток из углов комнаты
В изолированной по воздуху комнате должны быть туалет и раковина для пациента, а также специальная раковина для мытья рук для медицинских работников.
Иметь контрольно-измерительное оборудование, включая сигнализацию.
Передача отработанного воздуха из больничной палаты за пределы здания
Рециркуляция воздуха через HEPA-фильтр перед возвратом в общую циркуляцию
Дверь в палату должна быть закрыта для поддержания отрицательное давление, даже если пациента нет в комнате.
Окна в комнате должны всегда оставаться закрытыми; открытие окна может вызвать обратный поток воздуха, что сводит на нет преимущества помещения с отрицательным давлением.
Все медицинские работники, которые входят в изолированную комнату с отрицательным давлением, должны пройти проверку на пригодность для использования респиратора N95.
Только медицинские работники, иммунизированные против рассматриваемого микроорганизма, должны входить в палату, где приняты меры предосторожности при ветряной оспе или кори. Респиратор не требуется для иммунизированных лиц, но необходим для неиммунизированных работников, которые оказывают помощь.
Следует также иметь точку оценки ухода за каждым взаимодействием с пациентом, чтобы можно было определить необходимость дополнительных мер предосторожности.
Что такое прихожая?
Это относительно чистое место, которое часто используется для перевода пациентов / медицинских работников в и из воздушно-изоляционной палаты, когда она находится под отрицательным давлением. [10] [21] Прихожая часто используется как переходное пространство между воздушной изоляцией и коридором. Именно в этой переходной зоне медицинские работники хранят свои СИЗ и надевают СИЗ перед тем, как войти в камеру воздушно-капельной изоляции.
Корзина для белья обычно находится внутри палаты пациента.
Раковина обычно находится в прихожей.
В прихожей хранятся только хирургические маски, респиратор N95, средства защиты глаз, перчатки и халаты.
В раковине для мытья рук должны быть доступны дезинфицирующее средство для рук на спиртовой основе и дезинфицирующие салфетки.
Плакаты, показывающие, как правильно мыть руки, должны быть размещены рядом с раковиной.
Клиническая значимость
Средства индивидуальной защиты (СИЗ)
Средства индивидуальной защиты являются краеугольным камнем защиты от болезней, передаваемых воздушно-капельным путем. [7] [14] [21] Все медицинские работники, входящие в комнату с отрицательным давлением, должны носить респиратор N95, прошедший соответствующие испытания. Респираторы N95 подбираются индивидуально и могут фильтровать частицы размером до одного микрона. Исследования показывают, что маска имеет эффективность фильтрации 95% и обеспечивает плотное лицевое уплотнение с утечкой менее 10%.
Для правильного использования респиратора необходимо сделать следующее:
Перед надеванием респиратора необходимо провести гигиену рук.
Выполните проверку пломбы. Это можно сделать, прикрыв респиратор обеими руками и резко выдохнув. Если воздух выходит с краев, герметизацию следует повторить.
Во избежание самозагрязнения после использования снимите респиратор, используя ремни. Не прикасайтесь к деталям, на которых могут быть микроорганизмы.
Когда респиратор не используется, его нельзя свешивать перед шеей или верхней частью головы.
Если респиратор загрязняется, намокает или на него попадают биологические жидкости, его следует немедленно снять.
После использования респиратор необходимо снять и тщательно вымыть руки.
Респиратор N95 должен пройти проверку на пригодность для всех медицинских работников, назначенных для лечения конкретного пациента.
Все респираторы N95 должны быть процитированы Управлением по охране труда (OSHA) и иметь рейтинг эффективности.
Перемещения пациентов
В больницах пациентов, помещенных в палату для отрицательных результатов, часто приходится перевозить в другие отделения, такие как радиология, физиотерапия, легочная лаборатория или даже другая больница. Перед переводом пациента с инфекцией, передающейся воздушно-капельным путем, всегда необходимо сначала связаться с соответствующим отделением.Инструкции по транспортировке следующие:
Во время транспортировки пациент должен носить хирургическую маску.
Возможны ситуации, когда во время транспортировки пациент может не носить маску. В таких сценариях транспортировка должна осуществляться таким образом, чтобы ограничить воздействие на других пациентов или персонал. Это означает, что транспортный персонал не должен ждать в приемной или оставлять пациента в зоне ожидания.
Пациента предпочтительно транспортировать в пустом лифте, а персоналу, который перевозит пациента, следует дать указание соблюдать меры предосторожности при инфекционных заболеваниях на протяжении всей перевозки.К ним относятся соответствующие респираторы N95 и средства индивидуальной защиты.
Если пациент интубирован, вызовите респираторного терапевта заранее, чтобы убедиться, что транспортировка осуществляется в соответствии с рекомендациями по респираторной системе.
Обучение пациентов и семей
Пациентов, которым требуется изоляция из-за риска передачи воздушно-капельным путем, необходимо проконсультировать относительно их состояния и заразности. Члены их семей, опекуны и посетители также должны быть обучены, чтобы они могли соблюдать правила профилактики и гарантировать, что болезнь не передается.Пациент должен быть обучен правилам кашля, чтобы обеспечить минимальное распространение аэрозольных частиц в изоляторе. Салфетки для лица и носовые платки необходимо утилизировать надлежащим образом, чтобы еще больше снизить вероятность передачи инфекции. Кроме того, за пределами изолятора следует разместить табличку с рекомендациями о мерах предосторожности при инфекционных заболеваниях, чтобы все посетители могли быть ознакомлены с правилами. Следует избегать ненужных посещений, и все люди с ослабленным иммунитетом должны воздерживаться от входа в изолятор.Все посетители должны без промедлений следить за использованием респираторов N95 и соблюдением правил гигиены.
Продолжительность мер предосторожности
Как правило, меры предосторожности, связанные с переносимостью воздушно-капельным путем, можно прекратить, если у пациента нет признаков или симптомов инфекции. [10] [21] [23] [24]
Однако необходимо также знать период инкубации и, если вы не уверены, всегда консультироваться со специалистом по инфекционным заболеваниям.
Сибирская язва вызывается контактом с B.споры сибирской язвы. Его необходимо лечить с помощью противомикробной терапии не менее 8 недель. Это серьезная инфекция с очень высокой летальностью, если не поставить диагноз. Консультации по инфекционному заболеванию должны участвовать в ведении пациентов с сибирской язвой. Пациент обычно остается заразным, пока сохраняются симптомы. Поскольку это потенциальный агент биотерроризма, важно проконсультироваться с CDC. Изоляция пациента является обязательной, а движение транспорта должно быть ограничено.
Ветряная оспа вызывается вирусом ветряной оспы.Люди остаются заразными в течение 5-7 дней после появления сыпи. К этому времени большая часть пузырьков высохла, и риск передачи снижается.
Грипп — частая причина инфекций верхних и нижних дыхательных путей. Больных гриппом считают заразными еще до появления симптомов. В большинстве случаев распространение вируса происходит во время появления симптомов и продолжается от 5 до 10 дней. Данные показывают, что дети младшего возраста и младенцы могут выделять вирус в течение недели или двух, что подвергает риску заражения других людей.У пациентов с ослабленным иммунитетом выделение может длиться до 12 недель.
Корь (rubeola) — наиболее заразное инфекционное заболевание, частота вторичного инфицирования среди восприимчивых домашних контактов превышает 90 процентов. Большинство пациентов заразны за 1-2 дня до появления симптомов. Более молодые пациенты могут оставаться заразными от 4 до 5 дней до и после высыпания.
Оспа не вызывает беспокойства во многих частях мира, но это заразная инфекция.Однако, в отличие от кори, гриппа и коклюша, скорость передачи оспы низкая. После заражения оспой пациент остается заразным с момента появления лихорадки и сыпи. Наибольшее распространение вируса происходит в течение первых 2 недель высыпания. Сообщалось о степени заражения от 40% до 80%.
Криптококкоз сейчас диагностируется все чаще из-за повсеместной трансплантации органов. Однако риск заражения или развития инфекции у иммунокомпетентных и здоровых людей очень низок.Для определения срока изоляции необходима консультация инфекциониста.
Туберкулез — распространенное заболевание, но не считается заразным, как корь или грипп. Даже при приобретении только у 5% людей развивается клиническое заболевание. Риск передачи болезни наиболее часто встречается в жилых помещениях. Данные показывают, что около 20% семейных контактов действительно развивают положительную кожную пробу при тестировании на очищенные производные белка (PPD). Пациент обычно остается заразным, пока присутствуют симптомы, которые могут длиться несколько недель.
Работа с умершими пациентами
Когда пациент умер, необходимо соблюдать меры предосторожности при обращении с телом и его подготовке во время транспортировки в морг. Аналогичным образом, проведение вскрытия требует наличия надлежащих средств индивидуальной защиты и использования респираторов N95.
Обработка образцов и комнат пациентов с воздушно-капельными инфекциями
Когда пациент с воздушно-трансмиссивным заболеванием выписан, важно продолжать меры предосторожности, связанные с воздушно-капельным путем при дезактивации помещения.Дверь должна оставаться закрытой, а отрицательный поток воздуха должен поддерживаться до тех пор, пока весь воздух в помещении не будет рециркулирован и заменен. Этот процесс обычно занимает от 45 до 60 минут, в зависимости от размера комнаты. С загрязненным бельем следует обращаться в перчатках с минимальным встряхиванием, чтобы предотвратить распространение микроорганизмов в воздухе. Корзина для белья должна располагаться близко к месту, чтобы белье можно было положить внутрь, а не переносить на большое расстояние. При явном загрязнении биологическими жидкостями белье следует поместить в пластиковый пакет.Правильное обращение с образцами и их транспортировка: все образцы трупов считаются заразными и с ними следует обращаться осторожно.
Прочие проблемы
Из-за пандемии, вызванной COVID-19, возникла острая нехватка средств индивидуальной защиты и респираторов N95. Это заставило больницы, врачей и население прибегать к альтернативным мерам предосторожности при передаче инфекции воздушно-капельным путем. По данным Центра по контролю и профилактике заболеваний (CDC), респираторы N95 не рекомендуются для повседневного ношения населением.Вместо этого CDC рекомендует населению использовать простую маску для лица, чтобы защитить себя и других от COVID-19. В качестве альтернативы, простые хирургические маски также считаются эффективными для блокирования капель крупных частиц, брызг и брызг, которые могут содержать вирусы и бактерии. Хирургические маски также могут помочь уменьшить распространение собственной слюны и респираторных выделений на других, что доказывает важность сдерживания распространения патогенов. Хотя хирургические маски считаются важными, они не фильтруют и не блокируют мелкие частицы в воздухе, которые могут передаваться при кашле, чихании и других медицинских процедурах (интубации).Таким образом, респираторы N95 считаются предпочтительной защитой для медицинских работников при работе с пациентами, у которых диагностированы заболевания, которые могут передаваться воздушно-капельным путем. N95 предназначены для плотного прилегания к носу и рту, так что они могут эффективно отфильтровывать 95% частиц размером 0,3 микрометра и более без утечки воздуха. Из-за их плотной посадки и фильтрующих свойств дыхание в респираторе N95 связано с накоплением тепла и стрессом. Чтобы облегчить дыхание, некоторые модели респираторов N95 поставляются с клапанами выдоха, которые облегчают выдох.Следует проявлять осторожность, чтобы не использовать эти клапаны, когда требуется стерильность. Из-за огромной нехватки масок N95 во время пандемии COVID-19 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выдало разрешения на экстренное использование дезинфицирующих процедур для некоторых респираторов при условии, что не хватает новых. CDC описал множество методов обеззараживания, включая использование ультрафиолетового излучения, парообразной перекиси водорода, влажного тепла, пара, генерируемого микроволнами, и оксида этилена.В качестве альтернативы CDC также рекомендует выдавать 5 респираторов N95 каждому медицинскому работнику, чтобы они могли носить один респиратор каждый день и хранить его в дышащем бумажном пакете в конце каждой смены, чтобы обеззараживать его со временем. Это руководство основано на исследовании, в котором говорится, что SARS-CoV-2 способен выживать до 72 часов на различных поверхностях. [25] Другие исследования также определяют, продлевает ли срок службы респиратора использование хирургической маски поверх респиратора N95.[26] В связи с пандемией COVID-19, еще одним респиратором, набирающим популярность, является маска KN95. Изготовлен в соответствии со стандартами Китая. Утверждается, что маски KN95 аналогичны респираторам N95 для фильтрации частиц не на масляной основе. Несмотря на эти заявления, FDA еще не разрешило использование респираторов KN95.
Улучшение результатов команды здравоохранения
Ведение инфекций, передающихся воздушно-капельным путем, осуществляется межпрофессиональной командой, которой помогают руководящие принципы и правила больницы.Все медицинские работники, включая медсестру, играют жизненно важную роль в предотвращении инфекций, передающихся воздушно-капельным путем. Межпрофессиональный командный подход с участием врачей и медсестер даст наилучшие результаты в предотвращении распространения инфекций. Должны применяться следующие принципы:
В большинстве случаев антибиотики или противовирусные препараты обычно не назначают для предотвращения или контроля инфекций, вызванных вирусами. Однако пациенту с гриппом могут быть назначены антибиотики для контроля или предотвращения вторичных бактериальных инфекций.
Рекомендации CDC для населения включают соблюдение строгих правил гигиены и санитарии и вакцинацию против организмов, связанных с воздушно-капельными инфекциями.
Если количество помещений с отрицательным давлением ограничено, установите приоритет использования. Например, инфекционный туберкулез является наиболее распространенным заболеванием, за ним следует корь, затем диссеминированный варикозно расширенный опоясывающий лишай и, наконец, обширный локализованный опоясывающий лишай.
В экстренных случаях, когда нет воздушной изолирующей комнаты, по крайней мере, потяните занавески и потребуйте, чтобы весь персонал носил респиратор N95.Попросите посетителей и других пациентов покинуть территорию.
Можно также использовать УФ-устройства для очистки воздуха, сертифицированные EPR и одобренные FDA для инактивации широкого спектра инфекционных заболеваний, передающихся по воздуху.
Все медицинские работники должны знать свой иммунный статус. Людям, у которых есть проблемы с иммунитетом или которые не были вакцинированы, нельзя разрешать ухаживать за пациентами с вакцинопрофилактическими инфекциями, передающимися по воздуху, такими как ветряная оспа или корь.
Дополнительное образование / обзорные вопросы
Ссылки
- 1.
- Фернстром А., Гольдблатт М. Аэробиология и ее роль в передаче инфекционных заболеваний. J Pathog. 2013; 2013: 493960. [Бесплатная статья PMC: PMC3556854] [PubMed: 23365758]
- 2.
- Гаммон Дж., Хант Дж. Обзор практики и процедур изоляции в медицинских учреждениях. Br J Nurs. 2018, 8 февраля; 27 (3): 137-140. [PubMed: 29412028]
- 3.
- Broussard IM, Kahwaji CI.StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 20 декабря 2020 г. Универсальные меры предосторожности. [PubMed: 2
- 98]
- 4.
- Seto WH. Передача через воздух и меры предосторожности: факты и мифы. J Hosp Infect. 2015 Апрель; 89 (4): 225-8. [Бесплатная статья PMC: PMC7132528] [PubMed: 25578684]
- 5.
- Бруки П., Буджема С., Сото Аладро А., Шабриер Е., Флореа О., Нгуен Х., Дюфур Дж. С.. Новые подходы к профилактике инфекций, связанных со здравоохранением. Clin Infect Dis. 2017 15 августа; 65 (Suppl_1): S50-S54.[PubMed: 28859352]
- 6.
- Макинтайр С.Р., Чухтай А.А., Рахман Б., Пэн Й, Чжан И., Сил Х., Ван Х, Ван К. Эффективность медицинских масок и респираторов против респираторных инфекций у медицинских работников. Другие вирусы гриппа респира. 2017 ноя; 11 (6): 511-517. [Бесплатная статья PMC: PMC5705692] [PubMed: 28799710]
- 7.
- Moriceau G, Gagneux-Brunon A, Gagnaire J, Mariat C, Lucht F, Berthelot P, Botelho-Nevers E. Профилактика инфекций, связанных со здоровьем: резиденты а лечащие врачи нуждаются в улучшенной подготовке по передовым мерам предосторожности при изоляции.Med Mal Infect. 2016 Февраль; 46 (1): 14-9. [PubMed: 26654322]
- 8.
- Басир М.А., Ансари С.Х., Аль-Шамрани СС, Алакрас АР, Махрус Р., Аленази AM. Осведомленность стоматологов о мерах предосторожности в отношении изоляции от капель и воздушно-капельных инфекций во время вспышки коронавируса в городе Эр-Рияд, Саудовская Аравия. J Clin Exp Dent. 2016 Октябрь; 8 (4): e379-e387. [Бесплатная статья PMC: PMC5045684] [PubMed: 27703605]
- 9.
- Ито Й, Нагао М., Иинума Й, Мацумура Й, Ямамото М., Такакура С., Игава Дж., Яманака Х, Хашимото А., Хираи Т., Ниими А. , Ичияма С., Мисима М.Факторы риска внутрибольничной передачи туберкулеза среди медицинских работников. Am J Infect Control. 2016 01 мая; 44 (5): 596-8. [PubMed: 26777287]
- 10.
- Линдсли В.Г., Ноти Д.Д., Блачеер FM, Салайда СП, Бизхолд Д.Х. Эффективность защиты лица от капель аэрозоля от кашля от имитатора кашля. J Occup Environ Hyg. 2014; 11 (8): 509-18. [Бесплатная статья PMC: PMC4734356] [PubMed: 24467190]
- 11.
- Тан Дж. У., Ли И, Имс И., Чан П. К., Риджуэй Г.Л. Факторы, участвующие в аэрозольном переносе инфекции и контроле вентиляции в медицинских учреждениях.J Hosp Infect. 2006 Октябрь; 64 (2): 100-14. [Бесплатная статья PMC: PMC7114857] [PubMed: 164]
- 12.
- Моравска Л., Цао Дж. Передача SARS-CoV-2 по воздуху: Мир должен взглянуть в лицо реальности. Environ Int. 2020 июн; 139: 105730. [Бесплатная статья PMC: PMC7151430] [PubMed: 32294574]
- 13.
- Beam E, Gibbs SG, Hewlett AL, Iwen PC, Nuss SL, Smith PW. Клинические проблемы при изолированном уходе. Am J Nurs. 2015 Апрель; 115 (4): 44-9. [PubMed: 25811520]
- 14.
- Патон Р., Толхерст Н., Периса М., Демпси К., Таллон Дж.Какую маску использовать? Aust Nurs Midwifery J. 2014 Ноябрь; 22 (5): 31. [PubMed: 2
20]
- 15.
- Тран К., Кимон К., Северн М., Пессоа-Сильва К.Л., Конли Дж. Процедуры образования аэрозолей и риск передачи острых респираторных инфекций медицинским работникам: систематический обзор. PLoS One. 2012; 7 (4): e35797. [Бесплатная статья PMC: PMC3338532] [PubMed: 22563403]
- 16.
- Тан Дж. Влияние параметров окружающей среды на выживаемость переносимых по воздуху инфекционных агентов. Интерфейс J R Soc.2009 декабрь 06; 6 приложение 6: S737-46. [Бесплатная статья PMC: PMC2843949] [PubMed: 19773291]
- 17.
- Петерсон К., Новак Д., Страдтман Л., Уилсон Д., Кузенс Л. Практика респираторной защиты в больницах в 6 штатах США: оценочное исследование общественного здравоохранения. Am J Infect Control. 2015 Янв; 43 (1): 63-71. [Бесплатная статья PMC: PMC4548927] [PubMed: 25564126]
- 18.
- Кац Л.М., Тобиан А.А. Болезнь, вызванная вирусом Эбола, риск передачи лабораторному персоналу и предтрансфузионное тестирование. Переливание.2014 декабрь; 54 (12): 3247-51. [PubMed: 25403825]
- 19.
- Таджима К., Нисимура Х., Хонго С., Хазава М., Саотоме-Накамура А.И., Томияма К., Обара С., Като Т. Оценка вторичной передачи кори от медицинского работника в условиях больницы . Int J Infect Dis. 2014 июл; 24: 11-3. [PubMed: 24780918]
- 20.
- Патрик М.Р., Хикс Р.В. Внедрение рекомендованных практик AORN для предотвращения трансмиссивных инфекций. AORN J. 2013 декабрь; 98 (6): 609-28. [PubMed: 24266933]
- 21.
- Хайнс Л., Рис Э., Павельчак Н. Политика и практика защиты органов дыхания среди медицинских работников, подвергшихся воздействию гриппа в штате Нью-Йорк: оценка готовности к чрезвычайным ситуациям к следующей пандемии. Am J Infect Control. 2014 Март; 42 (3): 240-5. [Бесплатная статья PMC: PMC7115259] [PubMed: 24457143]
- 22.
- Seto WH, Conly JM, Pessoa-Silva CL, Malik M, Eremin S. Меры профилактики и борьбы с острыми респираторными инфекциями в медицинских учреждениях: обновление .East Mediterr Health J. 2013; 19 Приложение 1: S39-47. [PubMed: 23888794]
- 23.
- Бенсон С.М., Новак Д.А., Огг М.Дж. Правильное использование хирургических респираторов N95 и хирургических масок в операционной. AORN J. 2013, апрель; 97 (4): 457-67; викторина 468-70. [Бесплатная статья PMC: PMC7105909] [PubMed: 23531312]
- 24.
- Силкайтис С., Бардовски Л., Кумер С., Тракас К., Лавин М.А., Редди С., Болон М.К., Зембовер TR. Использование кислотостойкого окрашивания на бациллы для определения необходимости мер предосторожности при изоляции воздушно-капельной инфекции: сравнение респираторных образцов.Am J Infect Control. 2014 ноя; 42 (11): 1244-6. [PubMed: 25248484]
- 25.
- van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E , Мюнстер VJ. Аэрозольная и поверхностная стабильность SARS-CoV-2 по сравнению с SARS-CoV-1. N Engl J Med. 2020 16 апреля; 382 (16): 1564-1567. [Бесплатная статья PMC: PMC7121658] [PubMed: 32182409]
- 26.
- Роберж Р.Дж. Эффект от хирургических масок, надетых одновременно на фильтрующие лицевые респираторы N95: увеличенный срок службы по сравнению с увеличением нагрузки на пользователя.J Public Health Manag Pract. Март 2008 г. — апрель; 14 (2): E19-26. [PubMed: 18287908]
Меры предосторожности при транспортировке по воздуху — StatPearls — Книжная полка NCBI
Постоянное обучение
Заболевание, передающееся по воздуху, — это любое заболевание, вызываемое микроорганизмом, передающимся по воздуху. Существует множество заболеваний, передающихся воздушно-капельным путем, которые имеют клиническое значение и включают бактерии, вирусы и грибки. Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли или любую деятельность, которая приводит к образованию аэрозольных частиц.Микроорганизмы, передающиеся воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы могут быть получены из источника инфекции, такого как выделение тела инфицированного пациента или даже животного. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусоре, пещерах и сухих и засушливых контейнерах. Во время аэрозолизации в воздухе плавают микроорганизмы размером менее 100 микрон. Иногда микроорганизмы могут содержаться в частицах пыли, которые присутствуют в воздухе.После образования капель, содержащих микроорганизмы, они рассеиваются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами. Зараженные аэрозольные частицы часто остаются взвешенными в воздушных потоках и могут перемещаться на значительные расстояния, хотя многие частицы будут падать поблизости. По мере увеличения расстояния, пройденного аэрозольной частицей, риск заражения начинает снижаться. Меры предосторожности, связанные с переносимостью по воздуху, требуют предотвращения инфекций и использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе.Частицы в воздухе могут оставаться локализованными в комнате или перемещаться в зависимости от воздушного потока. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате и вдыхаться вновь поступившим пациентом. Контроль и предотвращение передачи инфекций воздушно-капельным путем — непростая задача. Это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.В этом упражнении рассматриваются методы сведения к минимуму распространения болезней, передаваемых воздушно-капельным путем, и роль межпрофессиональной группы в максимальном принятии мер предосторожности, связанных с воздушно-капельным путем, для минимизации распространения болезней.
Цели:
Опишите причины инфекций, передающихся воздушно-капельным путем.
Узнайте, как обычно распространяются воздушно-капельные заболевания.
Объясните методы минимизации распространения болезней, передающихся воздушно-капельным путем.
Подчеркните важность сотрудничества и координации между межпрофессиональной командой, которая может улучшить уход за пациентами за счет соблюдения мер предосторожности, связанных с воздушно-капельным путем, которые улучшат исходы для пациентов.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Заболевание, передающееся воздушно-капельным путем, — это любое заболевание, вызываемое микроорганизмом, передающимся через воздух. Многие клинически важные заболевания, передаваемые воздушно-капельным путем, вызываются различными патогенами, включая бактерии, вирусы и грибки. [1] Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли, разговоры или любую деятельность, которая приводит к образованию аэрозольных частиц.Важно знать, что к болезням, передающимся по воздуху, как правило, не относятся нарушения, вызванные загрязнением воздуха, ядами, смогом и пылью. [2] [3]
По данным Всемирной организации здравоохранения, «Передача инфекционных агентов воздушным путем относится к передаче болезни, вызванной распространением капельных ядер, которые остаются заразными, когда находятся в воздухе на большом расстоянии и во времени». Передача по воздуху может быть охарактеризована как облигатный или предпочтительный в зависимости от того, передается ли он только через капельные ядра или имеет несколько других путей передачи.[4]
Микроорганизмы, передаваемые воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы образуются из источника инфекции, такого как инфицированный пациент или животное. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусорных баках, пещерах и сухих засушливых контейнерах. При аэрозолизации микроорганизмы размером менее 100 микрометров плавают в воздухе. Эти микроорганизмы, содержащиеся в каплях, затем распространяются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами.[5] [6] [7] Хотя большинство частиц упадет поблизости, зараженные частицы в аэрозольной форме часто остаются взвешенными в воздухе и могут даже перемещаться на значительные расстояния. По мере увеличения расстояния между источником и восприимчивыми людьми скорость передачи уменьшается. Передача через воздух требует использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе от пациента к пациенту и от пациента к медицинским работникам.Переносимые по воздуху частицы считаются очень заразными, поскольку они часто остаются взвешенными в воздухе и перемещаются воздушными потоками в различные части больницы, где есть вероятность их вдыхания другими людьми. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате в течение длительного времени и даже могут быть вдохнуты вновь поступившим пациентом.
Контролировать и предотвращать передачу инфекций воздушно-капельным путем непросто; это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.[8] [9] [10]
Организмы, переносимые по воздуху
Почти во всех случаях патогены, переносимые по воздуху, вызывают воспалительную реакцию верхних дыхательных путей, поражая нос, носовые пазухи, горло и легкие. Вовлечение этих структур может привести к заложенности носовых пазух, боли в горле и симптомам нижних дыхательных путей. Любой кашель или чихание может привести к образованию аэрозольных частиц, что приведет к передаче инфекции по воздуху. Некоторые из наиболее распространенных патогенов, которые могут передаваться воздушно-капельным путем:
Сибирская язва
Аспергиллез
Бластомикоз
Ветряная оспа
Аденовирус
0
0 Энтеровирус
0
Грипп
Риновирус
Neisseria meningitidis
Streptococcus pneumoniae
Легионеллез
Корь
03
Bordetella pertussis
Тяжелый острый респираторный синдром (SARS)
Ближневосточный респираторный синдром (MERS)
Коронавирусная болезнь 2019 (COVID-19) 900 03
Это неполный список, который включает только некоторые из распространенных болезней, которые были причастны к передаче воздушно-капельным путем.[11] Особо следует отметить COVID-19, пандемию 21-го века, которая, как считается, распространяется воздушным путем (среди других маршрутов). [12] Было показано, что активные меры по предотвращению передачи воздушно-капельным путем сдерживают его распространение.
Болезни, передаваемые воздушно-капельным путем, возникают не только у людей, но также могут инфицировать животных. Ярким примером является домашняя птица, которая часто поражается птичьим заболеванием (болезнь Ньюкасла), которое также передается воздушно-капельным путем. Однако важно понимать, что контакт с животным или пациентом с заболеванием, передающимся воздушно-капельным путем, не гарантирует автоматически передачу заболевания.Инфекция также зависит от иммунитета хозяина, количества воздействия и продолжительности контакта с инфицированным пациентом. [4] [7] [13] [14]
Частицы в воздухе, генерируемые медицинским оборудованием
Помимо пациентов, некоторые медицинские и хирургические процедуры могут также генерировать инфекционные частицы в аэрозольной форме. В большинстве случаев эти переносимые по воздуху частицы образуются во время манипуляции с дыхательными путями легких. К ним относятся:
Ручная вентиляция с помощью мешка и маски
Интубация
Открытое эндотрахеальное отсасывание
Бронхоскопия
Сердечно-легочная реанимация
9002 9002 Сердечно-легочная реанимация
9002 Химиотерапия
Хирургия легких
Небулайзерная терапия и паровые ингаляции
Неинвазивная вентиляция с положительным давлением (BIPAP, CPAP)
Вскрытие легких
При выполнении вышеуказанных действий необходимо соблюдать осторожность медицинские процедуры для пациентов с заболеваниями, которые могут передаваться воздушно-капельным путем.[15]
Проблемы, вызывающие озабоченность
Факторы, влияющие на передачу по воздуху
Передача по воздуху зависит от нескольких физических переменных, характерных для инфекционной частицы и окружающей среды. [5] [8] [9] [10] [14] К факторам, влияющим на распространение инфекций, передающихся воздушно-капельным путем, относятся следующие:
Температура : Некоторые вирусы более активны при более низких температурах. Например, грипп легче распространяется в условиях холодного климата.Напротив, инфекционная способность бактериальных патогенов снижается при низких температурах, поскольку они менее устойчивы и, таким образом, остаются в состоянии покоя.
Количество солнечного света : Ультрафиолетовые (УФ) лучи солнца вредны для бактерий и вирусов. Сила и продолжительность воздействия ультрафиолетового света могут определять выживаемость инфекционных патогенов в воздухе. Таким образом, страны с более высоким среднесуточным солнечным светом менее подвержены воздушно-капельной передаче.
Влажность : Процент водяного пара в воздухе также определяет эффективность переносимых по воздуху ядер капель от человека к человеку.Было изучено, что высокий уровень влажности защищает от разрушения УФ-светом, поскольку водяной пар образует защитный барьер вокруг ядер капель.
Ветер : известно, что воздушные потоки увеличивают расстояние, на которое переносятся инфекционные частицы в воздухе. Однако ветер также снижает концентрацию ядер капель, снижая, таким образом, инфекционность, переносимую по воздуху.
Другие факторы
Тропические штормы : Несколько исследований показали, что тропические штормы уменьшают количество спор грибов в воздухе.Однако количество грибковых спор увеличивается через несколько дней.
Социально-экономические и жилищные условия : Как и инфекционные заболевания, которые передаются через контакт, условия жизни и социально-экономические факторы также играют ключевую роль в передаче воздушно-капельным путем. Жилье и количество людей, проживающих в одной комнате / зоне, являются важными факторами, определяющими передачу инфекции по воздуху. Вентиляция и аэрация помещения также являются ключевыми факторами. Кондиционирование воздуха также считается причиной увеличения распространения по воздуху в закрытых помещениях.
Село по сравнению с городом : В городских районах тесные жилищные условия приводят к повышенной передаче бактериальных и вирусных патогенов. Напротив, сельские районы более подвержены переносу спор грибов воздушно-капельным путем.
I ненадлежащие канализационные и дренажные системы : Накопление биологических отходов также увеличивает риск образования переносимых по воздуху частиц и, следовательно, их распространения.
В статье, опубликованной в 2009 году, подчеркивается, что каждый патоген имеет свой собственный набор идеальных условий окружающей среды для передачи по воздуху.Обобщение неблагоприятных условий для распространения аэрозолей может ввести в заблуждение. В этом отношении каждый патоген следует изучать отдельно [16].
Принципы управления
Когда пациентов осматривают в отделении неотложной помощи или госпитализируют, невозможно сразу узнать, есть ли у них инфекция, передающаяся воздушно-капельным путем. [17] [18] Таким образом, медицинские работники должны сохранять высокую степень подозрительности в отношении пациентов, у которых есть признаки и симптомы, совместимые с такой инфекцией.Чем раньше будут приняты методы профилактики воздушно-капельной инфекции, тем ниже риск передачи инфекции другим пациентам и медицинскому персоналу. [14] [19]
Изолирующая палата по воздуху
Это палата для одного пациента, оснащенная специальной системой обработки воздуха (отрицательное давление) и возможностью вентиляции. Помещение воздушно-изоляционной техники также известно как помещение с отрицательным давлением. Эта комната с отрицательным давлением обычно представляет собой палату для ухода за пациентами для одного человека, которую часто используют для изолированных лиц с подтвержденной или предполагаемой воздушно-капельной инфекцией.[20] [21] [22]
Элементы воздушно-изоляционной камеры
Ниже приведены некоторые элементы воздушно-изоляционной камеры. [7] [10] [14]
Вентиляция с отрицательным давлением, которая создает направленный внутрь воздушный поток из углов комнаты
В изолированной по воздуху комнате должны быть туалет и раковина для пациента, а также специальная раковина для мытья рук для медицинских работников.
Иметь контрольно-измерительное оборудование, включая сигнализацию.
Передача отработанного воздуха из больничной палаты за пределы здания
Рециркуляция воздуха через HEPA-фильтр перед возвратом в общую циркуляцию
Дверь в палату должна быть закрыта для поддержания отрицательное давление, даже если пациента нет в комнате.
Окна в комнате должны всегда оставаться закрытыми; открытие окна может вызвать обратный поток воздуха, что сводит на нет преимущества помещения с отрицательным давлением.
Все медицинские работники, которые входят в изолированную комнату с отрицательным давлением, должны пройти проверку на пригодность для использования респиратора N95.
Только медицинские работники, иммунизированные против рассматриваемого микроорганизма, должны входить в палату, где приняты меры предосторожности при ветряной оспе или кори. Респиратор не требуется для иммунизированных лиц, но необходим для неиммунизированных работников, которые оказывают помощь.
Следует также иметь точку оценки ухода за каждым взаимодействием с пациентом, чтобы можно было определить необходимость дополнительных мер предосторожности.
Что такое прихожая?
Это относительно чистое место, которое часто используется для перевода пациентов / медицинских работников в и из воздушно-изоляционной палаты, когда она находится под отрицательным давлением. [10] [21] Прихожая часто используется как переходное пространство между воздушной изоляцией и коридором. Именно в этой переходной зоне медицинские работники хранят свои СИЗ и надевают СИЗ перед тем, как войти в камеру воздушно-капельной изоляции.
Корзина для белья обычно находится внутри палаты пациента.
Раковина обычно находится в прихожей.
В прихожей хранятся только хирургические маски, респиратор N95, средства защиты глаз, перчатки и халаты.
В раковине для мытья рук должны быть доступны дезинфицирующее средство для рук на спиртовой основе и дезинфицирующие салфетки.
Плакаты, показывающие, как правильно мыть руки, должны быть размещены рядом с раковиной.
Клиническая значимость
Средства индивидуальной защиты (СИЗ)
Средства индивидуальной защиты являются краеугольным камнем защиты от болезней, передаваемых воздушно-капельным путем. [7] [14] [21] Все медицинские работники, входящие в комнату с отрицательным давлением, должны носить респиратор N95, прошедший соответствующие испытания. Респираторы N95 подбираются индивидуально и могут фильтровать частицы размером до одного микрона. Исследования показывают, что маска имеет эффективность фильтрации 95% и обеспечивает плотное лицевое уплотнение с утечкой менее 10%.
Для правильного использования респиратора необходимо сделать следующее:
Перед надеванием респиратора необходимо провести гигиену рук.
Выполните проверку пломбы. Это можно сделать, прикрыв респиратор обеими руками и резко выдохнув. Если воздух выходит с краев, герметизацию следует повторить.
Во избежание самозагрязнения после использования снимите респиратор, используя ремни. Не прикасайтесь к деталям, на которых могут быть микроорганизмы.
Когда респиратор не используется, его нельзя свешивать перед шеей или верхней частью головы.
Если респиратор загрязняется, намокает или на него попадают биологические жидкости, его следует немедленно снять.
После использования респиратор необходимо снять и тщательно вымыть руки.
Респиратор N95 должен пройти проверку на пригодность для всех медицинских работников, назначенных для лечения конкретного пациента.
Все респираторы N95 должны быть процитированы Управлением по охране труда (OSHA) и иметь рейтинг эффективности.
Перемещения пациентов
В больницах пациентов, помещенных в палату для отрицательных результатов, часто приходится перевозить в другие отделения, такие как радиология, физиотерапия, легочная лаборатория или даже другая больница. Перед переводом пациента с инфекцией, передающейся воздушно-капельным путем, всегда необходимо сначала связаться с соответствующим отделением.Инструкции по транспортировке следующие:
Во время транспортировки пациент должен носить хирургическую маску.
Возможны ситуации, когда во время транспортировки пациент может не носить маску. В таких сценариях транспортировка должна осуществляться таким образом, чтобы ограничить воздействие на других пациентов или персонал. Это означает, что транспортный персонал не должен ждать в приемной или оставлять пациента в зоне ожидания.
Пациента предпочтительно транспортировать в пустом лифте, а персоналу, который перевозит пациента, следует дать указание соблюдать меры предосторожности при инфекционных заболеваниях на протяжении всей перевозки.К ним относятся соответствующие респираторы N95 и средства индивидуальной защиты.
Если пациент интубирован, вызовите респираторного терапевта заранее, чтобы убедиться, что транспортировка осуществляется в соответствии с рекомендациями по респираторной системе.
Обучение пациентов и семей
Пациентов, которым требуется изоляция из-за риска передачи воздушно-капельным путем, необходимо проконсультировать относительно их состояния и заразности. Члены их семей, опекуны и посетители также должны быть обучены, чтобы они могли соблюдать правила профилактики и гарантировать, что болезнь не передается.Пациент должен быть обучен правилам кашля, чтобы обеспечить минимальное распространение аэрозольных частиц в изоляторе. Салфетки для лица и носовые платки необходимо утилизировать надлежащим образом, чтобы еще больше снизить вероятность передачи инфекции. Кроме того, за пределами изолятора следует разместить табличку с рекомендациями о мерах предосторожности при инфекционных заболеваниях, чтобы все посетители могли быть ознакомлены с правилами. Следует избегать ненужных посещений, и все люди с ослабленным иммунитетом должны воздерживаться от входа в изолятор.Все посетители должны без промедлений следить за использованием респираторов N95 и соблюдением правил гигиены.
Продолжительность мер предосторожности
Как правило, меры предосторожности, связанные с переносимостью воздушно-капельным путем, можно прекратить, если у пациента нет признаков или симптомов инфекции. [10] [21] [23] [24]
Однако необходимо также знать период инкубации и, если вы не уверены, всегда консультироваться со специалистом по инфекционным заболеваниям.
Сибирская язва вызывается контактом с B.споры сибирской язвы. Его необходимо лечить с помощью противомикробной терапии не менее 8 недель. Это серьезная инфекция с очень высокой летальностью, если не поставить диагноз. Консультации по инфекционному заболеванию должны участвовать в ведении пациентов с сибирской язвой. Пациент обычно остается заразным, пока сохраняются симптомы. Поскольку это потенциальный агент биотерроризма, важно проконсультироваться с CDC. Изоляция пациента является обязательной, а движение транспорта должно быть ограничено.
Ветряная оспа вызывается вирусом ветряной оспы.Люди остаются заразными в течение 5-7 дней после появления сыпи. К этому времени большая часть пузырьков высохла, и риск передачи снижается.
Грипп — частая причина инфекций верхних и нижних дыхательных путей. Больных гриппом считают заразными еще до появления симптомов. В большинстве случаев распространение вируса происходит во время появления симптомов и продолжается от 5 до 10 дней. Данные показывают, что дети младшего возраста и младенцы могут выделять вирус в течение недели или двух, что подвергает риску заражения других людей.У пациентов с ослабленным иммунитетом выделение может длиться до 12 недель.
Корь (rubeola) — наиболее заразное инфекционное заболевание, частота вторичного инфицирования среди восприимчивых домашних контактов превышает 90 процентов. Большинство пациентов заразны за 1-2 дня до появления симптомов. Более молодые пациенты могут оставаться заразными от 4 до 5 дней до и после высыпания.
Оспа не вызывает беспокойства во многих частях мира, но это заразная инфекция.Однако, в отличие от кори, гриппа и коклюша, скорость передачи оспы низкая. После заражения оспой пациент остается заразным с момента появления лихорадки и сыпи. Наибольшее распространение вируса происходит в течение первых 2 недель высыпания. Сообщалось о степени заражения от 40% до 80%.
Криптококкоз сейчас диагностируется все чаще из-за повсеместной трансплантации органов. Однако риск заражения или развития инфекции у иммунокомпетентных и здоровых людей очень низок.Для определения срока изоляции необходима консультация инфекциониста.
Туберкулез — распространенное заболевание, но не считается заразным, как корь или грипп. Даже при приобретении только у 5% людей развивается клиническое заболевание. Риск передачи болезни наиболее часто встречается в жилых помещениях. Данные показывают, что около 20% семейных контактов действительно развивают положительную кожную пробу при тестировании на очищенные производные белка (PPD). Пациент обычно остается заразным, пока присутствуют симптомы, которые могут длиться несколько недель.
Работа с умершими пациентами
Когда пациент умер, необходимо соблюдать меры предосторожности при обращении с телом и его подготовке во время транспортировки в морг. Аналогичным образом, проведение вскрытия требует наличия надлежащих средств индивидуальной защиты и использования респираторов N95.
Обработка образцов и комнат пациентов с воздушно-капельными инфекциями
Когда пациент с воздушно-трансмиссивным заболеванием выписан, важно продолжать меры предосторожности, связанные с воздушно-капельным путем при дезактивации помещения.Дверь должна оставаться закрытой, а отрицательный поток воздуха должен поддерживаться до тех пор, пока весь воздух в помещении не будет рециркулирован и заменен. Этот процесс обычно занимает от 45 до 60 минут, в зависимости от размера комнаты. С загрязненным бельем следует обращаться в перчатках с минимальным встряхиванием, чтобы предотвратить распространение микроорганизмов в воздухе. Корзина для белья должна располагаться близко к месту, чтобы белье можно было положить внутрь, а не переносить на большое расстояние. При явном загрязнении биологическими жидкостями белье следует поместить в пластиковый пакет.Правильное обращение с образцами и их транспортировка: все образцы трупов считаются заразными и с ними следует обращаться осторожно.
Прочие проблемы
Из-за пандемии, вызванной COVID-19, возникла острая нехватка средств индивидуальной защиты и респираторов N95. Это заставило больницы, врачей и население прибегать к альтернативным мерам предосторожности при передаче инфекции воздушно-капельным путем. По данным Центра по контролю и профилактике заболеваний (CDC), респираторы N95 не рекомендуются для повседневного ношения населением.Вместо этого CDC рекомендует населению использовать простую маску для лица, чтобы защитить себя и других от COVID-19. В качестве альтернативы, простые хирургические маски также считаются эффективными для блокирования капель крупных частиц, брызг и брызг, которые могут содержать вирусы и бактерии. Хирургические маски также могут помочь уменьшить распространение собственной слюны и респираторных выделений на других, что доказывает важность сдерживания распространения патогенов. Хотя хирургические маски считаются важными, они не фильтруют и не блокируют мелкие частицы в воздухе, которые могут передаваться при кашле, чихании и других медицинских процедурах (интубации).Таким образом, респираторы N95 считаются предпочтительной защитой для медицинских работников при работе с пациентами, у которых диагностированы заболевания, которые могут передаваться воздушно-капельным путем. N95 предназначены для плотного прилегания к носу и рту, так что они могут эффективно отфильтровывать 95% частиц размером 0,3 микрометра и более без утечки воздуха. Из-за их плотной посадки и фильтрующих свойств дыхание в респираторе N95 связано с накоплением тепла и стрессом. Чтобы облегчить дыхание, некоторые модели респираторов N95 поставляются с клапанами выдоха, которые облегчают выдох.Следует проявлять осторожность, чтобы не использовать эти клапаны, когда требуется стерильность. Из-за огромной нехватки масок N95 во время пандемии COVID-19 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выдало разрешения на экстренное использование дезинфицирующих процедур для некоторых респираторов при условии, что не хватает новых. CDC описал множество методов обеззараживания, включая использование ультрафиолетового излучения, парообразной перекиси водорода, влажного тепла, пара, генерируемого микроволнами, и оксида этилена.В качестве альтернативы CDC также рекомендует выдавать 5 респираторов N95 каждому медицинскому работнику, чтобы они могли носить один респиратор каждый день и хранить его в дышащем бумажном пакете в конце каждой смены, чтобы обеззараживать его со временем. Это руководство основано на исследовании, в котором говорится, что SARS-CoV-2 способен выживать до 72 часов на различных поверхностях. [25] Другие исследования также определяют, продлевает ли срок службы респиратора использование хирургической маски поверх респиратора N95.[26] В связи с пандемией COVID-19, еще одним респиратором, набирающим популярность, является маска KN95. Изготовлен в соответствии со стандартами Китая. Утверждается, что маски KN95 аналогичны респираторам N95 для фильтрации частиц не на масляной основе. Несмотря на эти заявления, FDA еще не разрешило использование респираторов KN95.
Улучшение результатов команды здравоохранения
Ведение инфекций, передающихся воздушно-капельным путем, осуществляется межпрофессиональной командой, которой помогают руководящие принципы и правила больницы.Все медицинские работники, включая медсестру, играют жизненно важную роль в предотвращении инфекций, передающихся воздушно-капельным путем. Межпрофессиональный командный подход с участием врачей и медсестер даст наилучшие результаты в предотвращении распространения инфекций. Должны применяться следующие принципы:
В большинстве случаев антибиотики или противовирусные препараты обычно не назначают для предотвращения или контроля инфекций, вызванных вирусами. Однако пациенту с гриппом могут быть назначены антибиотики для контроля или предотвращения вторичных бактериальных инфекций.
Рекомендации CDC для населения включают соблюдение строгих правил гигиены и санитарии и вакцинацию против организмов, связанных с воздушно-капельными инфекциями.
Если количество помещений с отрицательным давлением ограничено, установите приоритет использования. Например, инфекционный туберкулез является наиболее распространенным заболеванием, за ним следует корь, затем диссеминированный варикозно расширенный опоясывающий лишай и, наконец, обширный локализованный опоясывающий лишай.
В экстренных случаях, когда нет воздушной изолирующей комнаты, по крайней мере, потяните занавески и потребуйте, чтобы весь персонал носил респиратор N95.Попросите посетителей и других пациентов покинуть территорию.
Можно также использовать УФ-устройства для очистки воздуха, сертифицированные EPR и одобренные FDA для инактивации широкого спектра инфекционных заболеваний, передающихся по воздуху.
Все медицинские работники должны знать свой иммунный статус. Людям, у которых есть проблемы с иммунитетом или которые не были вакцинированы, нельзя разрешать ухаживать за пациентами с вакцинопрофилактическими инфекциями, передающимися по воздуху, такими как ветряная оспа или корь.
Дополнительное образование / обзорные вопросы
Ссылки
- 1.
- Фернстром А., Гольдблатт М. Аэробиология и ее роль в передаче инфекционных заболеваний. J Pathog. 2013; 2013: 493960. [Бесплатная статья PMC: PMC3556854] [PubMed: 23365758]
- 2.
- Гаммон Дж., Хант Дж. Обзор практики и процедур изоляции в медицинских учреждениях. Br J Nurs. 2018, 8 февраля; 27 (3): 137-140. [PubMed: 29412028]
- 3.
- Broussard IM, Kahwaji CI.StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 20 декабря 2020 г. Универсальные меры предосторожности. [PubMed: 2
- 98]
- 4.
- Seto WH. Передача через воздух и меры предосторожности: факты и мифы. J Hosp Infect. 2015 Апрель; 89 (4): 225-8. [Бесплатная статья PMC: PMC7132528] [PubMed: 25578684]
- 5.
- Бруки П., Буджема С., Сото Аладро А., Шабриер Е., Флореа О., Нгуен Х., Дюфур Дж. С.. Новые подходы к профилактике инфекций, связанных со здравоохранением. Clin Infect Dis. 2017 15 августа; 65 (Suppl_1): S50-S54.[PubMed: 28859352]
- 6.
- Макинтайр С.Р., Чухтай А.А., Рахман Б., Пэн Й, Чжан И., Сил Х., Ван Х, Ван К. Эффективность медицинских масок и респираторов против респираторных инфекций у медицинских работников. Другие вирусы гриппа респира. 2017 ноя; 11 (6): 511-517. [Бесплатная статья PMC: PMC5705692] [PubMed: 28799710]
- 7.
- Moriceau G, Gagneux-Brunon A, Gagnaire J, Mariat C, Lucht F, Berthelot P, Botelho-Nevers E. Профилактика инфекций, связанных со здоровьем: резиденты а лечащие врачи нуждаются в улучшенной подготовке по передовым мерам предосторожности при изоляции.Med Mal Infect. 2016 Февраль; 46 (1): 14-9. [PubMed: 26654322]
- 8.
- Басир М.А., Ансари С.Х., Аль-Шамрани СС, Алакрас АР, Махрус Р., Аленази AM. Осведомленность стоматологов о мерах предосторожности в отношении изоляции от капель и воздушно-капельных инфекций во время вспышки коронавируса в городе Эр-Рияд, Саудовская Аравия. J Clin Exp Dent. 2016 Октябрь; 8 (4): e379-e387. [Бесплатная статья PMC: PMC5045684] [PubMed: 27703605]
- 9.
- Ито Й, Нагао М., Иинума Й, Мацумура Й, Ямамото М., Такакура С., Игава Дж., Яманака Х, Хашимото А., Хираи Т., Ниими А. , Ичияма С., Мисима М.Факторы риска внутрибольничной передачи туберкулеза среди медицинских работников. Am J Infect Control. 2016 01 мая; 44 (5): 596-8. [PubMed: 26777287]
- 10.
- Линдсли В.Г., Ноти Д.Д., Блачеер FM, Салайда СП, Бизхолд Д.Х. Эффективность защиты лица от капель аэрозоля от кашля от имитатора кашля. J Occup Environ Hyg. 2014; 11 (8): 509-18. [Бесплатная статья PMC: PMC4734356] [PubMed: 24467190]
- 11.
- Тан Дж. У., Ли И, Имс И., Чан П. К., Риджуэй Г.Л. Факторы, участвующие в аэрозольном переносе инфекции и контроле вентиляции в медицинских учреждениях.J Hosp Infect. 2006 Октябрь; 64 (2): 100-14. [Бесплатная статья PMC: PMC7114857] [PubMed: 164]
- 12.
- Моравска Л., Цао Дж. Передача SARS-CoV-2 по воздуху: Мир должен взглянуть в лицо реальности. Environ Int. 2020 июн; 139: 105730. [Бесплатная статья PMC: PMC7151430] [PubMed: 32294574]
- 13.
- Beam E, Gibbs SG, Hewlett AL, Iwen PC, Nuss SL, Smith PW. Клинические проблемы при изолированном уходе. Am J Nurs. 2015 Апрель; 115 (4): 44-9. [PubMed: 25811520]
- 14.
- Патон Р., Толхерст Н., Периса М., Демпси К., Таллон Дж.Какую маску использовать? Aust Nurs Midwifery J. 2014 Ноябрь; 22 (5): 31. [PubMed: 2
20]
- 15.
- Тран К., Кимон К., Северн М., Пессоа-Сильва К.Л., Конли Дж. Процедуры образования аэрозолей и риск передачи острых респираторных инфекций медицинским работникам: систематический обзор. PLoS One. 2012; 7 (4): e35797. [Бесплатная статья PMC: PMC3338532] [PubMed: 22563403]
- 16.
- Тан Дж. Влияние параметров окружающей среды на выживаемость переносимых по воздуху инфекционных агентов. Интерфейс J R Soc.2009 декабрь 06; 6 приложение 6: S737-46. [Бесплатная статья PMC: PMC2843949] [PubMed: 19773291]
- 17.
- Петерсон К., Новак Д., Страдтман Л., Уилсон Д., Кузенс Л. Практика респираторной защиты в больницах в 6 штатах США: оценочное исследование общественного здравоохранения. Am J Infect Control. 2015 Янв; 43 (1): 63-71. [Бесплатная статья PMC: PMC4548927] [PubMed: 25564126]
- 18.
- Кац Л.М., Тобиан А.А. Болезнь, вызванная вирусом Эбола, риск передачи лабораторному персоналу и предтрансфузионное тестирование. Переливание.2014 декабрь; 54 (12): 3247-51. [PubMed: 25403825]
- 19.
- Таджима К., Нисимура Х., Хонго С., Хазава М., Саотоме-Накамура А.И., Томияма К., Обара С., Като Т. Оценка вторичной передачи кори от медицинского работника в условиях больницы . Int J Infect Dis. 2014 июл; 24: 11-3. [PubMed: 24780918]
- 20.
- Патрик М.Р., Хикс Р.В. Внедрение рекомендованных практик AORN для предотвращения трансмиссивных инфекций. AORN J. 2013 декабрь; 98 (6): 609-28. [PubMed: 24266933]
- 21.
- Хайнс Л., Рис Э., Павельчак Н. Политика и практика защиты органов дыхания среди медицинских работников, подвергшихся воздействию гриппа в штате Нью-Йорк: оценка готовности к чрезвычайным ситуациям к следующей пандемии. Am J Infect Control. 2014 Март; 42 (3): 240-5. [Бесплатная статья PMC: PMC7115259] [PubMed: 24457143]
- 22.
- Seto WH, Conly JM, Pessoa-Silva CL, Malik M, Eremin S. Меры профилактики и борьбы с острыми респираторными инфекциями в медицинских учреждениях: обновление .East Mediterr Health J. 2013; 19 Приложение 1: S39-47. [PubMed: 23888794]
- 23.
- Бенсон С.М., Новак Д.А., Огг М.Дж. Правильное использование хирургических респираторов N95 и хирургических масок в операционной. AORN J. 2013, апрель; 97 (4): 457-67; викторина 468-70. [Бесплатная статья PMC: PMC7105909] [PubMed: 23531312]
- 24.
- Силкайтис С., Бардовски Л., Кумер С., Тракас К., Лавин М.А., Редди С., Болон М.К., Зембовер TR. Использование кислотостойкого окрашивания на бациллы для определения необходимости мер предосторожности при изоляции воздушно-капельной инфекции: сравнение респираторных образцов.Am J Infect Control. 2014 ноя; 42 (11): 1244-6. [PubMed: 25248484]
- 25.
- van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E , Мюнстер VJ. Аэрозольная и поверхностная стабильность SARS-CoV-2 по сравнению с SARS-CoV-1. N Engl J Med. 2020 16 апреля; 382 (16): 1564-1567. [Бесплатная статья PMC: PMC7121658] [PubMed: 32182409]
- 26.
- Роберж Р.Дж. Эффект от хирургических масок, надетых одновременно на фильтрующие лицевые респираторы N95: увеличенный срок службы по сравнению с увеличением нагрузки на пользователя.J Public Health Manag Pract. Март 2008 г. — апрель; 14 (2): E19-26. [PubMed: 18287908]
Меры предосторожности при транспортировке по воздуху — StatPearls — Книжная полка NCBI
Постоянное обучение
Заболевание, передающееся по воздуху, — это любое заболевание, вызываемое микроорганизмом, передающимся по воздуху. Существует множество заболеваний, передающихся воздушно-капельным путем, которые имеют клиническое значение и включают бактерии, вирусы и грибки. Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли или любую деятельность, которая приводит к образованию аэрозольных частиц.Микроорганизмы, передающиеся воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы могут быть получены из источника инфекции, такого как выделение тела инфицированного пациента или даже животного. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусоре, пещерах и сухих и засушливых контейнерах. Во время аэрозолизации в воздухе плавают микроорганизмы размером менее 100 микрон. Иногда микроорганизмы могут содержаться в частицах пыли, которые присутствуют в воздухе.После образования капель, содержащих микроорганизмы, они рассеиваются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами. Зараженные аэрозольные частицы часто остаются взвешенными в воздушных потоках и могут перемещаться на значительные расстояния, хотя многие частицы будут падать поблизости. По мере увеличения расстояния, пройденного аэрозольной частицей, риск заражения начинает снижаться. Меры предосторожности, связанные с переносимостью по воздуху, требуют предотвращения инфекций и использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе.Частицы в воздухе могут оставаться локализованными в комнате или перемещаться в зависимости от воздушного потока. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате и вдыхаться вновь поступившим пациентом. Контроль и предотвращение передачи инфекций воздушно-капельным путем — непростая задача. Это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.В этом упражнении рассматриваются методы сведения к минимуму распространения болезней, передаваемых воздушно-капельным путем, и роль межпрофессиональной группы в максимальном принятии мер предосторожности, связанных с воздушно-капельным путем, для минимизации распространения болезней.
Цели:
Опишите причины инфекций, передающихся воздушно-капельным путем.
Узнайте, как обычно распространяются воздушно-капельные заболевания.
Объясните методы минимизации распространения болезней, передающихся воздушно-капельным путем.
Подчеркните важность сотрудничества и координации между межпрофессиональной командой, которая может улучшить уход за пациентами за счет соблюдения мер предосторожности, связанных с воздушно-капельным путем, которые улучшат исходы для пациентов.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Заболевание, передающееся воздушно-капельным путем, — это любое заболевание, вызываемое микроорганизмом, передающимся через воздух. Многие клинически важные заболевания, передаваемые воздушно-капельным путем, вызываются различными патогенами, включая бактерии, вирусы и грибки. [1] Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли, разговоры или любую деятельность, которая приводит к образованию аэрозольных частиц.Важно знать, что к болезням, передающимся по воздуху, как правило, не относятся нарушения, вызванные загрязнением воздуха, ядами, смогом и пылью. [2] [3]
По данным Всемирной организации здравоохранения, «Передача инфекционных агентов воздушным путем относится к передаче болезни, вызванной распространением капельных ядер, которые остаются заразными, когда находятся в воздухе на большом расстоянии и во времени». Передача по воздуху может быть охарактеризована как облигатный или предпочтительный в зависимости от того, передается ли он только через капельные ядра или имеет несколько других путей передачи.[4]
Микроорганизмы, передаваемые воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы образуются из источника инфекции, такого как инфицированный пациент или животное. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусорных баках, пещерах и сухих засушливых контейнерах. При аэрозолизации микроорганизмы размером менее 100 микрометров плавают в воздухе. Эти микроорганизмы, содержащиеся в каплях, затем распространяются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами.[5] [6] [7] Хотя большинство частиц упадет поблизости, зараженные частицы в аэрозольной форме часто остаются взвешенными в воздухе и могут даже перемещаться на значительные расстояния. По мере увеличения расстояния между источником и восприимчивыми людьми скорость передачи уменьшается. Передача через воздух требует использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе от пациента к пациенту и от пациента к медицинским работникам.Переносимые по воздуху частицы считаются очень заразными, поскольку они часто остаются взвешенными в воздухе и перемещаются воздушными потоками в различные части больницы, где есть вероятность их вдыхания другими людьми. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате в течение длительного времени и даже могут быть вдохнуты вновь поступившим пациентом.
Контролировать и предотвращать передачу инфекций воздушно-капельным путем непросто; это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.[8] [9] [10]
Организмы, переносимые по воздуху
Почти во всех случаях патогены, переносимые по воздуху, вызывают воспалительную реакцию верхних дыхательных путей, поражая нос, носовые пазухи, горло и легкие. Вовлечение этих структур может привести к заложенности носовых пазух, боли в горле и симптомам нижних дыхательных путей. Любой кашель или чихание может привести к образованию аэрозольных частиц, что приведет к передаче инфекции по воздуху. Некоторые из наиболее распространенных патогенов, которые могут передаваться воздушно-капельным путем:
Сибирская язва
Аспергиллез
Бластомикоз
Ветряная оспа
Аденовирус
0
0 Энтеровирус
0
Грипп
Риновирус
Neisseria meningitidis
Streptococcus pneumoniae
Легионеллез
Корь
03
Bordetella pertussis
Тяжелый острый респираторный синдром (SARS)
Ближневосточный респираторный синдром (MERS)
Коронавирусная болезнь 2019 (COVID-19) 900 03
Это неполный список, который включает только некоторые из распространенных болезней, которые были причастны к передаче воздушно-капельным путем.[11] Особо следует отметить COVID-19, пандемию 21-го века, которая, как считается, распространяется воздушным путем (среди других маршрутов). [12] Было показано, что активные меры по предотвращению передачи воздушно-капельным путем сдерживают его распространение.
Болезни, передаваемые воздушно-капельным путем, возникают не только у людей, но также могут инфицировать животных. Ярким примером является домашняя птица, которая часто поражается птичьим заболеванием (болезнь Ньюкасла), которое также передается воздушно-капельным путем. Однако важно понимать, что контакт с животным или пациентом с заболеванием, передающимся воздушно-капельным путем, не гарантирует автоматически передачу заболевания.Инфекция также зависит от иммунитета хозяина, количества воздействия и продолжительности контакта с инфицированным пациентом. [4] [7] [13] [14]
Частицы в воздухе, генерируемые медицинским оборудованием
Помимо пациентов, некоторые медицинские и хирургические процедуры могут также генерировать инфекционные частицы в аэрозольной форме. В большинстве случаев эти переносимые по воздуху частицы образуются во время манипуляции с дыхательными путями легких. К ним относятся:
Ручная вентиляция с помощью мешка и маски
Интубация
Открытое эндотрахеальное отсасывание
Бронхоскопия
Сердечно-легочная реанимация
9002 9002 Сердечно-легочная реанимация
9002 Химиотерапия
Хирургия легких
Небулайзерная терапия и паровые ингаляции
Неинвазивная вентиляция с положительным давлением (BIPAP, CPAP)
Вскрытие легких
При выполнении вышеуказанных действий необходимо соблюдать осторожность медицинские процедуры для пациентов с заболеваниями, которые могут передаваться воздушно-капельным путем.[15]
Проблемы, вызывающие озабоченность
Факторы, влияющие на передачу по воздуху
Передача по воздуху зависит от нескольких физических переменных, характерных для инфекционной частицы и окружающей среды. [5] [8] [9] [10] [14] К факторам, влияющим на распространение инфекций, передающихся воздушно-капельным путем, относятся следующие:
Температура : Некоторые вирусы более активны при более низких температурах. Например, грипп легче распространяется в условиях холодного климата.Напротив, инфекционная способность бактериальных патогенов снижается при низких температурах, поскольку они менее устойчивы и, таким образом, остаются в состоянии покоя.
Количество солнечного света : Ультрафиолетовые (УФ) лучи солнца вредны для бактерий и вирусов. Сила и продолжительность воздействия ультрафиолетового света могут определять выживаемость инфекционных патогенов в воздухе. Таким образом, страны с более высоким среднесуточным солнечным светом менее подвержены воздушно-капельной передаче.
Влажность : Процент водяного пара в воздухе также определяет эффективность переносимых по воздуху ядер капель от человека к человеку.Было изучено, что высокий уровень влажности защищает от разрушения УФ-светом, поскольку водяной пар образует защитный барьер вокруг ядер капель.
Ветер : известно, что воздушные потоки увеличивают расстояние, на которое переносятся инфекционные частицы в воздухе. Однако ветер также снижает концентрацию ядер капель, снижая, таким образом, инфекционность, переносимую по воздуху.
Другие факторы
Тропические штормы : Несколько исследований показали, что тропические штормы уменьшают количество спор грибов в воздухе.Однако количество грибковых спор увеличивается через несколько дней.
Социально-экономические и жилищные условия : Как и инфекционные заболевания, которые передаются через контакт, условия жизни и социально-экономические факторы также играют ключевую роль в передаче воздушно-капельным путем. Жилье и количество людей, проживающих в одной комнате / зоне, являются важными факторами, определяющими передачу инфекции по воздуху. Вентиляция и аэрация помещения также являются ключевыми факторами. Кондиционирование воздуха также считается причиной увеличения распространения по воздуху в закрытых помещениях.
Село по сравнению с городом : В городских районах тесные жилищные условия приводят к повышенной передаче бактериальных и вирусных патогенов. Напротив, сельские районы более подвержены переносу спор грибов воздушно-капельным путем.
I ненадлежащие канализационные и дренажные системы : Накопление биологических отходов также увеличивает риск образования переносимых по воздуху частиц и, следовательно, их распространения.
В статье, опубликованной в 2009 году, подчеркивается, что каждый патоген имеет свой собственный набор идеальных условий окружающей среды для передачи по воздуху.Обобщение неблагоприятных условий для распространения аэрозолей может ввести в заблуждение. В этом отношении каждый патоген следует изучать отдельно [16].
Принципы управления
Когда пациентов осматривают в отделении неотложной помощи или госпитализируют, невозможно сразу узнать, есть ли у них инфекция, передающаяся воздушно-капельным путем. [17] [18] Таким образом, медицинские работники должны сохранять высокую степень подозрительности в отношении пациентов, у которых есть признаки и симптомы, совместимые с такой инфекцией.Чем раньше будут приняты методы профилактики воздушно-капельной инфекции, тем ниже риск передачи инфекции другим пациентам и медицинскому персоналу. [14] [19]
Изолирующая палата по воздуху
Это палата для одного пациента, оснащенная специальной системой обработки воздуха (отрицательное давление) и возможностью вентиляции. Помещение воздушно-изоляционной техники также известно как помещение с отрицательным давлением. Эта комната с отрицательным давлением обычно представляет собой палату для ухода за пациентами для одного человека, которую часто используют для изолированных лиц с подтвержденной или предполагаемой воздушно-капельной инфекцией.[20] [21] [22]
Элементы воздушно-изоляционной камеры
Ниже приведены некоторые элементы воздушно-изоляционной камеры. [7] [10] [14]
Вентиляция с отрицательным давлением, которая создает направленный внутрь воздушный поток из углов комнаты
В изолированной по воздуху комнате должны быть туалет и раковина для пациента, а также специальная раковина для мытья рук для медицинских работников.
Иметь контрольно-измерительное оборудование, включая сигнализацию.
Передача отработанного воздуха из больничной палаты за пределы здания
Рециркуляция воздуха через HEPA-фильтр перед возвратом в общую циркуляцию
Дверь в палату должна быть закрыта для поддержания отрицательное давление, даже если пациента нет в комнате.
Окна в комнате должны всегда оставаться закрытыми; открытие окна может вызвать обратный поток воздуха, что сводит на нет преимущества помещения с отрицательным давлением.
Все медицинские работники, которые входят в изолированную комнату с отрицательным давлением, должны пройти проверку на пригодность для использования респиратора N95.
Только медицинские работники, иммунизированные против рассматриваемого микроорганизма, должны входить в палату, где приняты меры предосторожности при ветряной оспе или кори. Респиратор не требуется для иммунизированных лиц, но необходим для неиммунизированных работников, которые оказывают помощь.
Следует также иметь точку оценки ухода за каждым взаимодействием с пациентом, чтобы можно было определить необходимость дополнительных мер предосторожности.
Что такое прихожая?
Это относительно чистое место, которое часто используется для перевода пациентов / медицинских работников в и из воздушно-изоляционной палаты, когда она находится под отрицательным давлением. [10] [21] Прихожая часто используется как переходное пространство между воздушной изоляцией и коридором. Именно в этой переходной зоне медицинские работники хранят свои СИЗ и надевают СИЗ перед тем, как войти в камеру воздушно-капельной изоляции.
Корзина для белья обычно находится внутри палаты пациента.
Раковина обычно находится в прихожей.
В прихожей хранятся только хирургические маски, респиратор N95, средства защиты глаз, перчатки и халаты.
В раковине для мытья рук должны быть доступны дезинфицирующее средство для рук на спиртовой основе и дезинфицирующие салфетки.
Плакаты, показывающие, как правильно мыть руки, должны быть размещены рядом с раковиной.
Клиническая значимость
Средства индивидуальной защиты (СИЗ)
Средства индивидуальной защиты являются краеугольным камнем защиты от болезней, передаваемых воздушно-капельным путем. [7] [14] [21] Все медицинские работники, входящие в комнату с отрицательным давлением, должны носить респиратор N95, прошедший соответствующие испытания. Респираторы N95 подбираются индивидуально и могут фильтровать частицы размером до одного микрона. Исследования показывают, что маска имеет эффективность фильтрации 95% и обеспечивает плотное лицевое уплотнение с утечкой менее 10%.
Для правильного использования респиратора необходимо сделать следующее:
Перед надеванием респиратора необходимо провести гигиену рук.
Выполните проверку пломбы. Это можно сделать, прикрыв респиратор обеими руками и резко выдохнув. Если воздух выходит с краев, герметизацию следует повторить.
Во избежание самозагрязнения после использования снимите респиратор, используя ремни. Не прикасайтесь к деталям, на которых могут быть микроорганизмы.
Когда респиратор не используется, его нельзя свешивать перед шеей или верхней частью головы.
Если респиратор загрязняется, намокает или на него попадают биологические жидкости, его следует немедленно снять.
После использования респиратор необходимо снять и тщательно вымыть руки.
Респиратор N95 должен пройти проверку на пригодность для всех медицинских работников, назначенных для лечения конкретного пациента.
Все респираторы N95 должны быть процитированы Управлением по охране труда (OSHA) и иметь рейтинг эффективности.
Перемещения пациентов
В больницах пациентов, помещенных в палату для отрицательных результатов, часто приходится перевозить в другие отделения, такие как радиология, физиотерапия, легочная лаборатория или даже другая больница. Перед переводом пациента с инфекцией, передающейся воздушно-капельным путем, всегда необходимо сначала связаться с соответствующим отделением.Инструкции по транспортировке следующие:
Во время транспортировки пациент должен носить хирургическую маску.
Возможны ситуации, когда во время транспортировки пациент может не носить маску. В таких сценариях транспортировка должна осуществляться таким образом, чтобы ограничить воздействие на других пациентов или персонал. Это означает, что транспортный персонал не должен ждать в приемной или оставлять пациента в зоне ожидания.
Пациента предпочтительно транспортировать в пустом лифте, а персоналу, который перевозит пациента, следует дать указание соблюдать меры предосторожности при инфекционных заболеваниях на протяжении всей перевозки.К ним относятся соответствующие респираторы N95 и средства индивидуальной защиты.
Если пациент интубирован, вызовите респираторного терапевта заранее, чтобы убедиться, что транспортировка осуществляется в соответствии с рекомендациями по респираторной системе.
Обучение пациентов и семей
Пациентов, которым требуется изоляция из-за риска передачи воздушно-капельным путем, необходимо проконсультировать относительно их состояния и заразности. Члены их семей, опекуны и посетители также должны быть обучены, чтобы они могли соблюдать правила профилактики и гарантировать, что болезнь не передается.Пациент должен быть обучен правилам кашля, чтобы обеспечить минимальное распространение аэрозольных частиц в изоляторе. Салфетки для лица и носовые платки необходимо утилизировать надлежащим образом, чтобы еще больше снизить вероятность передачи инфекции. Кроме того, за пределами изолятора следует разместить табличку с рекомендациями о мерах предосторожности при инфекционных заболеваниях, чтобы все посетители могли быть ознакомлены с правилами. Следует избегать ненужных посещений, и все люди с ослабленным иммунитетом должны воздерживаться от входа в изолятор.Все посетители должны без промедлений следить за использованием респираторов N95 и соблюдением правил гигиены.
Продолжительность мер предосторожности
Как правило, меры предосторожности, связанные с переносимостью воздушно-капельным путем, можно прекратить, если у пациента нет признаков или симптомов инфекции. [10] [21] [23] [24]
Однако необходимо также знать период инкубации и, если вы не уверены, всегда консультироваться со специалистом по инфекционным заболеваниям.
Сибирская язва вызывается контактом с B.споры сибирской язвы. Его необходимо лечить с помощью противомикробной терапии не менее 8 недель. Это серьезная инфекция с очень высокой летальностью, если не поставить диагноз. Консультации по инфекционному заболеванию должны участвовать в ведении пациентов с сибирской язвой. Пациент обычно остается заразным, пока сохраняются симптомы. Поскольку это потенциальный агент биотерроризма, важно проконсультироваться с CDC. Изоляция пациента является обязательной, а движение транспорта должно быть ограничено.
Ветряная оспа вызывается вирусом ветряной оспы.Люди остаются заразными в течение 5-7 дней после появления сыпи. К этому времени большая часть пузырьков высохла, и риск передачи снижается.
Грипп — частая причина инфекций верхних и нижних дыхательных путей. Больных гриппом считают заразными еще до появления симптомов. В большинстве случаев распространение вируса происходит во время появления симптомов и продолжается от 5 до 10 дней. Данные показывают, что дети младшего возраста и младенцы могут выделять вирус в течение недели или двух, что подвергает риску заражения других людей.У пациентов с ослабленным иммунитетом выделение может длиться до 12 недель.
Корь (rubeola) — наиболее заразное инфекционное заболевание, частота вторичного инфицирования среди восприимчивых домашних контактов превышает 90 процентов. Большинство пациентов заразны за 1-2 дня до появления симптомов. Более молодые пациенты могут оставаться заразными от 4 до 5 дней до и после высыпания.
Оспа не вызывает беспокойства во многих частях мира, но это заразная инфекция.Однако, в отличие от кори, гриппа и коклюша, скорость передачи оспы низкая. После заражения оспой пациент остается заразным с момента появления лихорадки и сыпи. Наибольшее распространение вируса происходит в течение первых 2 недель высыпания. Сообщалось о степени заражения от 40% до 80%.
Криптококкоз сейчас диагностируется все чаще из-за повсеместной трансплантации органов. Однако риск заражения или развития инфекции у иммунокомпетентных и здоровых людей очень низок.Для определения срока изоляции необходима консультация инфекциониста.
Туберкулез — распространенное заболевание, но не считается заразным, как корь или грипп. Даже при приобретении только у 5% людей развивается клиническое заболевание. Риск передачи болезни наиболее часто встречается в жилых помещениях. Данные показывают, что около 20% семейных контактов действительно развивают положительную кожную пробу при тестировании на очищенные производные белка (PPD). Пациент обычно остается заразным, пока присутствуют симптомы, которые могут длиться несколько недель.
Работа с умершими пациентами
Когда пациент умер, необходимо соблюдать меры предосторожности при обращении с телом и его подготовке во время транспортировки в морг. Аналогичным образом, проведение вскрытия требует наличия надлежащих средств индивидуальной защиты и использования респираторов N95.
Обработка образцов и комнат пациентов с воздушно-капельными инфекциями
Когда пациент с воздушно-трансмиссивным заболеванием выписан, важно продолжать меры предосторожности, связанные с воздушно-капельным путем при дезактивации помещения.Дверь должна оставаться закрытой, а отрицательный поток воздуха должен поддерживаться до тех пор, пока весь воздух в помещении не будет рециркулирован и заменен. Этот процесс обычно занимает от 45 до 60 минут, в зависимости от размера комнаты. С загрязненным бельем следует обращаться в перчатках с минимальным встряхиванием, чтобы предотвратить распространение микроорганизмов в воздухе. Корзина для белья должна располагаться близко к месту, чтобы белье можно было положить внутрь, а не переносить на большое расстояние. При явном загрязнении биологическими жидкостями белье следует поместить в пластиковый пакет.Правильное обращение с образцами и их транспортировка: все образцы трупов считаются заразными и с ними следует обращаться осторожно.
Прочие проблемы
Из-за пандемии, вызванной COVID-19, возникла острая нехватка средств индивидуальной защиты и респираторов N95. Это заставило больницы, врачей и население прибегать к альтернативным мерам предосторожности при передаче инфекции воздушно-капельным путем. По данным Центра по контролю и профилактике заболеваний (CDC), респираторы N95 не рекомендуются для повседневного ношения населением.Вместо этого CDC рекомендует населению использовать простую маску для лица, чтобы защитить себя и других от COVID-19. В качестве альтернативы, простые хирургические маски также считаются эффективными для блокирования капель крупных частиц, брызг и брызг, которые могут содержать вирусы и бактерии. Хирургические маски также могут помочь уменьшить распространение собственной слюны и респираторных выделений на других, что доказывает важность сдерживания распространения патогенов. Хотя хирургические маски считаются важными, они не фильтруют и не блокируют мелкие частицы в воздухе, которые могут передаваться при кашле, чихании и других медицинских процедурах (интубации).Таким образом, респираторы N95 считаются предпочтительной защитой для медицинских работников при работе с пациентами, у которых диагностированы заболевания, которые могут передаваться воздушно-капельным путем. N95 предназначены для плотного прилегания к носу и рту, так что они могут эффективно отфильтровывать 95% частиц размером 0,3 микрометра и более без утечки воздуха. Из-за их плотной посадки и фильтрующих свойств дыхание в респираторе N95 связано с накоплением тепла и стрессом. Чтобы облегчить дыхание, некоторые модели респираторов N95 поставляются с клапанами выдоха, которые облегчают выдох.Следует проявлять осторожность, чтобы не использовать эти клапаны, когда требуется стерильность. Из-за огромной нехватки масок N95 во время пандемии COVID-19 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выдало разрешения на экстренное использование дезинфицирующих процедур для некоторых респираторов при условии, что не хватает новых. CDC описал множество методов обеззараживания, включая использование ультрафиолетового излучения, парообразной перекиси водорода, влажного тепла, пара, генерируемого микроволнами, и оксида этилена.В качестве альтернативы CDC также рекомендует выдавать 5 респираторов N95 каждому медицинскому работнику, чтобы они могли носить один респиратор каждый день и хранить его в дышащем бумажном пакете в конце каждой смены, чтобы обеззараживать его со временем. Это руководство основано на исследовании, в котором говорится, что SARS-CoV-2 способен выживать до 72 часов на различных поверхностях. [25] Другие исследования также определяют, продлевает ли срок службы респиратора использование хирургической маски поверх респиратора N95.[26] В связи с пандемией COVID-19, еще одним респиратором, набирающим популярность, является маска KN95. Изготовлен в соответствии со стандартами Китая. Утверждается, что маски KN95 аналогичны респираторам N95 для фильтрации частиц не на масляной основе. Несмотря на эти заявления, FDA еще не разрешило использование респираторов KN95.
Улучшение результатов команды здравоохранения
Ведение инфекций, передающихся воздушно-капельным путем, осуществляется межпрофессиональной командой, которой помогают руководящие принципы и правила больницы.Все медицинские работники, включая медсестру, играют жизненно важную роль в предотвращении инфекций, передающихся воздушно-капельным путем. Межпрофессиональный командный подход с участием врачей и медсестер даст наилучшие результаты в предотвращении распространения инфекций. Должны применяться следующие принципы:
В большинстве случаев антибиотики или противовирусные препараты обычно не назначают для предотвращения или контроля инфекций, вызванных вирусами. Однако пациенту с гриппом могут быть назначены антибиотики для контроля или предотвращения вторичных бактериальных инфекций.
Рекомендации CDC для населения включают соблюдение строгих правил гигиены и санитарии и вакцинацию против организмов, связанных с воздушно-капельными инфекциями.
Если количество помещений с отрицательным давлением ограничено, установите приоритет использования. Например, инфекционный туберкулез является наиболее распространенным заболеванием, за ним следует корь, затем диссеминированный варикозно расширенный опоясывающий лишай и, наконец, обширный локализованный опоясывающий лишай.
В экстренных случаях, когда нет воздушной изолирующей комнаты, по крайней мере, потяните занавески и потребуйте, чтобы весь персонал носил респиратор N95.Попросите посетителей и других пациентов покинуть территорию.
Можно также использовать УФ-устройства для очистки воздуха, сертифицированные EPR и одобренные FDA для инактивации широкого спектра инфекционных заболеваний, передающихся по воздуху.
Все медицинские работники должны знать свой иммунный статус. Людям, у которых есть проблемы с иммунитетом или которые не были вакцинированы, нельзя разрешать ухаживать за пациентами с вакцинопрофилактическими инфекциями, передающимися по воздуху, такими как ветряная оспа или корь.
Дополнительное образование / обзорные вопросы
Ссылки
- 1.
- Фернстром А., Гольдблатт М. Аэробиология и ее роль в передаче инфекционных заболеваний. J Pathog. 2013; 2013: 493960. [Бесплатная статья PMC: PMC3556854] [PubMed: 23365758]
- 2.
- Гаммон Дж., Хант Дж. Обзор практики и процедур изоляции в медицинских учреждениях. Br J Nurs. 2018, 8 февраля; 27 (3): 137-140. [PubMed: 29412028]
- 3.
- Broussard IM, Kahwaji CI.StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 20 декабря 2020 г. Универсальные меры предосторожности. [PubMed: 2
- 98]
- 4.
- Seto WH. Передача через воздух и меры предосторожности: факты и мифы. J Hosp Infect. 2015 Апрель; 89 (4): 225-8. [Бесплатная статья PMC: PMC7132528] [PubMed: 25578684]
- 5.
- Бруки П., Буджема С., Сото Аладро А., Шабриер Е., Флореа О., Нгуен Х., Дюфур Дж. С.. Новые подходы к профилактике инфекций, связанных со здравоохранением. Clin Infect Dis. 2017 15 августа; 65 (Suppl_1): S50-S54.[PubMed: 28859352]
- 6.
- Макинтайр С.Р., Чухтай А.А., Рахман Б., Пэн Й, Чжан И., Сил Х., Ван Х, Ван К. Эффективность медицинских масок и респираторов против респираторных инфекций у медицинских работников. Другие вирусы гриппа респира. 2017 ноя; 11 (6): 511-517. [Бесплатная статья PMC: PMC5705692] [PubMed: 28799710]
- 7.
- Moriceau G, Gagneux-Brunon A, Gagnaire J, Mariat C, Lucht F, Berthelot P, Botelho-Nevers E. Профилактика инфекций, связанных со здоровьем: резиденты а лечащие врачи нуждаются в улучшенной подготовке по передовым мерам предосторожности при изоляции.Med Mal Infect. 2016 Февраль; 46 (1): 14-9. [PubMed: 26654322]
- 8.
- Басир М.А., Ансари С.Х., Аль-Шамрани СС, Алакрас АР, Махрус Р., Аленази AM. Осведомленность стоматологов о мерах предосторожности в отношении изоляции от капель и воздушно-капельных инфекций во время вспышки коронавируса в городе Эр-Рияд, Саудовская Аравия. J Clin Exp Dent. 2016 Октябрь; 8 (4): e379-e387. [Бесплатная статья PMC: PMC5045684] [PubMed: 27703605]
- 9.
- Ито Й, Нагао М., Иинума Й, Мацумура Й, Ямамото М., Такакура С., Игава Дж., Яманака Х, Хашимото А., Хираи Т., Ниими А. , Ичияма С., Мисима М.Факторы риска внутрибольничной передачи туберкулеза среди медицинских работников. Am J Infect Control. 2016 01 мая; 44 (5): 596-8. [PubMed: 26777287]
- 10.
- Линдсли В.Г., Ноти Д.Д., Блачеер FM, Салайда СП, Бизхолд Д.Х. Эффективность защиты лица от капель аэрозоля от кашля от имитатора кашля. J Occup Environ Hyg. 2014; 11 (8): 509-18. [Бесплатная статья PMC: PMC4734356] [PubMed: 24467190]
- 11.
- Тан Дж. У., Ли И, Имс И., Чан П. К., Риджуэй Г.Л. Факторы, участвующие в аэрозольном переносе инфекции и контроле вентиляции в медицинских учреждениях.J Hosp Infect. 2006 Октябрь; 64 (2): 100-14. [Бесплатная статья PMC: PMC7114857] [PubMed: 164]
- 12.
- Моравска Л., Цао Дж. Передача SARS-CoV-2 по воздуху: Мир должен взглянуть в лицо реальности. Environ Int. 2020 июн; 139: 105730. [Бесплатная статья PMC: PMC7151430] [PubMed: 32294574]
- 13.
- Beam E, Gibbs SG, Hewlett AL, Iwen PC, Nuss SL, Smith PW. Клинические проблемы при изолированном уходе. Am J Nurs. 2015 Апрель; 115 (4): 44-9. [PubMed: 25811520]
- 14.
- Патон Р., Толхерст Н., Периса М., Демпси К., Таллон Дж.Какую маску использовать? Aust Nurs Midwifery J. 2014 Ноябрь; 22 (5): 31. [PubMed: 2
20]
- 15.
- Тран К., Кимон К., Северн М., Пессоа-Сильва К.Л., Конли Дж. Процедуры образования аэрозолей и риск передачи острых респираторных инфекций медицинским работникам: систематический обзор. PLoS One. 2012; 7 (4): e35797. [Бесплатная статья PMC: PMC3338532] [PubMed: 22563403]
- 16.
- Тан Дж. Влияние параметров окружающей среды на выживаемость переносимых по воздуху инфекционных агентов. Интерфейс J R Soc.2009 декабрь 06; 6 приложение 6: S737-46. [Бесплатная статья PMC: PMC2843949] [PubMed: 19773291]
- 17.
- Петерсон К., Новак Д., Страдтман Л., Уилсон Д., Кузенс Л. Практика респираторной защиты в больницах в 6 штатах США: оценочное исследование общественного здравоохранения. Am J Infect Control. 2015 Янв; 43 (1): 63-71. [Бесплатная статья PMC: PMC4548927] [PubMed: 25564126]
- 18.
- Кац Л.М., Тобиан А.А. Болезнь, вызванная вирусом Эбола, риск передачи лабораторному персоналу и предтрансфузионное тестирование. Переливание.2014 декабрь; 54 (12): 3247-51. [PubMed: 25403825]
- 19.
- Таджима К., Нисимура Х., Хонго С., Хазава М., Саотоме-Накамура А.И., Томияма К., Обара С., Като Т. Оценка вторичной передачи кори от медицинского работника в условиях больницы . Int J Infect Dis. 2014 июл; 24: 11-3. [PubMed: 24780918]
- 20.
- Патрик М.Р., Хикс Р.В. Внедрение рекомендованных практик AORN для предотвращения трансмиссивных инфекций. AORN J. 2013 декабрь; 98 (6): 609-28. [PubMed: 24266933]
- 21.
- Хайнс Л., Рис Э., Павельчак Н. Политика и практика защиты органов дыхания среди медицинских работников, подвергшихся воздействию гриппа в штате Нью-Йорк: оценка готовности к чрезвычайным ситуациям к следующей пандемии. Am J Infect Control. 2014 Март; 42 (3): 240-5. [Бесплатная статья PMC: PMC7115259] [PubMed: 24457143]
- 22.
- Seto WH, Conly JM, Pessoa-Silva CL, Malik M, Eremin S. Меры профилактики и борьбы с острыми респираторными инфекциями в медицинских учреждениях: обновление .East Mediterr Health J. 2013; 19 Приложение 1: S39-47. [PubMed: 23888794]
- 23.
- Бенсон С.М., Новак Д.А., Огг М.Дж. Правильное использование хирургических респираторов N95 и хирургических масок в операционной. AORN J. 2013, апрель; 97 (4): 457-67; викторина 468-70. [Бесплатная статья PMC: PMC7105909] [PubMed: 23531312]
- 24.
- Силкайтис С., Бардовски Л., Кумер С., Тракас К., Лавин М.А., Редди С., Болон М.К., Зембовер TR. Использование кислотостойкого окрашивания на бациллы для определения необходимости мер предосторожности при изоляции воздушно-капельной инфекции: сравнение респираторных образцов.Am J Infect Control. 2014 ноя; 42 (11): 1244-6. [PubMed: 25248484]
- 25.
- van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E , Мюнстер VJ. Аэрозольная и поверхностная стабильность SARS-CoV-2 по сравнению с SARS-CoV-1. N Engl J Med. 2020 16 апреля; 382 (16): 1564-1567. [Бесплатная статья PMC: PMC7121658] [PubMed: 32182409]
- 26.
- Роберж Р.Дж. Эффект от хирургических масок, надетых одновременно на фильтрующие лицевые респираторы N95: увеличенный срок службы по сравнению с увеличением нагрузки на пользователя.J Public Health Manag Pract. Март 2008 г. — апрель; 14 (2): E19-26. [PubMed: 18287908]
Меры предосторожности при транспортировке по воздуху — StatPearls — Книжная полка NCBI
Постоянное обучение
Заболевание, передающееся по воздуху, — это любое заболевание, вызываемое микроорганизмом, передающимся по воздуху. Существует множество заболеваний, передающихся воздушно-капельным путем, которые имеют клиническое значение и включают бактерии, вирусы и грибки. Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли или любую деятельность, которая приводит к образованию аэрозольных частиц.Микроорганизмы, передающиеся воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы могут быть получены из источника инфекции, такого как выделение тела инфицированного пациента или даже животного. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусоре, пещерах и сухих и засушливых контейнерах. Во время аэрозолизации в воздухе плавают микроорганизмы размером менее 100 микрон. Иногда микроорганизмы могут содержаться в частицах пыли, которые присутствуют в воздухе.После образования капель, содержащих микроорганизмы, они рассеиваются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами. Зараженные аэрозольные частицы часто остаются взвешенными в воздушных потоках и могут перемещаться на значительные расстояния, хотя многие частицы будут падать поблизости. По мере увеличения расстояния, пройденного аэрозольной частицей, риск заражения начинает снижаться. Меры предосторожности, связанные с переносимостью по воздуху, требуют предотвращения инфекций и использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе.Частицы в воздухе могут оставаться локализованными в комнате или перемещаться в зависимости от воздушного потока. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате и вдыхаться вновь поступившим пациентом. Контроль и предотвращение передачи инфекций воздушно-капельным путем — непростая задача. Это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.В этом упражнении рассматриваются методы сведения к минимуму распространения болезней, передаваемых воздушно-капельным путем, и роль межпрофессиональной группы в максимальном принятии мер предосторожности, связанных с воздушно-капельным путем, для минимизации распространения болезней.
Цели:
Опишите причины инфекций, передающихся воздушно-капельным путем.
Узнайте, как обычно распространяются воздушно-капельные заболевания.
Объясните методы минимизации распространения болезней, передающихся воздушно-капельным путем.
Подчеркните важность сотрудничества и координации между межпрофессиональной командой, которая может улучшить уход за пациентами за счет соблюдения мер предосторожности, связанных с воздушно-капельным путем, которые улучшат исходы для пациентов.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Заболевание, передающееся воздушно-капельным путем, — это любое заболевание, вызываемое микроорганизмом, передающимся через воздух. Многие клинически важные заболевания, передаваемые воздушно-капельным путем, вызываются различными патогенами, включая бактерии, вирусы и грибки. [1] Эти организмы могут передаваться через чихание, кашель, распыление жидкости, распространение пыли, разговоры или любую деятельность, которая приводит к образованию аэрозольных частиц.Важно знать, что к болезням, передающимся по воздуху, как правило, не относятся нарушения, вызванные загрязнением воздуха, ядами, смогом и пылью. [2] [3]
По данным Всемирной организации здравоохранения, «Передача инфекционных агентов воздушным путем относится к передаче болезни, вызванной распространением капельных ядер, которые остаются заразными, когда находятся в воздухе на большом расстоянии и во времени». Передача по воздуху может быть охарактеризована как облигатный или предпочтительный в зависимости от того, передается ли он только через капельные ядра или имеет несколько других путей передачи.[4]
Микроорганизмы, передаваемые воздушно-капельным путем, могут распространяться через мелкий туман, пыль, аэрозоли или жидкости. Аэрозольные частицы образуются из источника инфекции, такого как инфицированный пациент или животное. Кроме того, аэрозоли могут образовываться из биологических отходов, которые накапливаются в мусорных баках, пещерах и сухих засушливых контейнерах. При аэрозолизации микроорганизмы размером менее 100 микрометров плавают в воздухе. Эти микроорганизмы, содержащиеся в каплях, затем распространяются воздушными потоками на различные расстояния и могут быть вдохнуты восприимчивыми хозяевами.[5] [6] [7] Хотя большинство частиц упадет поблизости, зараженные частицы в аэрозольной форме часто остаются взвешенными в воздухе и могут даже перемещаться на значительные расстояния. По мере увеличения расстояния между источником и восприимчивыми людьми скорость передачи уменьшается. Передача через воздух требует использования доступных средств в медицинских учреждениях для предотвращения передачи частиц в воздухе от пациента к пациенту и от пациента к медицинским работникам.Переносимые по воздуху частицы считаются очень заразными, поскольку они часто остаются взвешенными в воздухе и перемещаются воздушными потоками в различные части больницы, где есть вероятность их вдыхания другими людьми. В некоторых случаях при недостаточной вентиляции частицы, переносимые по воздуху, могут оставаться в больничной палате в течение длительного времени и даже могут быть вдохнуты вновь поступившим пациентом.
Контролировать и предотвращать передачу инфекций воздушно-капельным путем непросто; это требует контроля воздушного потока с использованием специально разработанных систем вентиляции, применения антисептических методов, ношения индивидуальных средств защиты (СИЗ) и выполнения основных мер профилактики инфекций, таких как мытье рук.[8] [9] [10]
Организмы, переносимые по воздуху
Почти во всех случаях патогены, переносимые по воздуху, вызывают воспалительную реакцию верхних дыхательных путей, поражая нос, носовые пазухи, горло и легкие. Вовлечение этих структур может привести к заложенности носовых пазух, боли в горле и симптомам нижних дыхательных путей. Любой кашель или чихание может привести к образованию аэрозольных частиц, что приведет к передаче инфекции по воздуху. Некоторые из наиболее распространенных патогенов, которые могут передаваться воздушно-капельным путем:
Сибирская язва
Аспергиллез
Бластомикоз
Ветряная оспа
Аденовирус
0
0 Энтеровирус
0
Грипп
Риновирус
Neisseria meningitidis
Streptococcus pneumoniae
Легионеллез
Корь
03
Bordetella pertussis
Тяжелый острый респираторный синдром (SARS)
Ближневосточный респираторный синдром (MERS)
Коронавирусная болезнь 2019 (COVID-19) 900 03
Это неполный список, который включает только некоторые из распространенных болезней, которые были причастны к передаче воздушно-капельным путем.[11] Особо следует отметить COVID-19, пандемию 21-го века, которая, как считается, распространяется воздушным путем (среди других маршрутов). [12] Было показано, что активные меры по предотвращению передачи воздушно-капельным путем сдерживают его распространение.
Болезни, передаваемые воздушно-капельным путем, возникают не только у людей, но также могут инфицировать животных. Ярким примером является домашняя птица, которая часто поражается птичьим заболеванием (болезнь Ньюкасла), которое также передается воздушно-капельным путем. Однако важно понимать, что контакт с животным или пациентом с заболеванием, передающимся воздушно-капельным путем, не гарантирует автоматически передачу заболевания.Инфекция также зависит от иммунитета хозяина, количества воздействия и продолжительности контакта с инфицированным пациентом. [4] [7] [13] [14]
Частицы в воздухе, генерируемые медицинским оборудованием
Помимо пациентов, некоторые медицинские и хирургические процедуры могут также генерировать инфекционные частицы в аэрозольной форме. В большинстве случаев эти переносимые по воздуху частицы образуются во время манипуляции с дыхательными путями легких. К ним относятся:
Ручная вентиляция с помощью мешка и маски
Интубация
Открытое эндотрахеальное отсасывание
Бронхоскопия
Сердечно-легочная реанимация
9002 9002 Сердечно-легочная реанимация
9002 Химиотерапия
Хирургия легких
Небулайзерная терапия и паровые ингаляции
Неинвазивная вентиляция с положительным давлением (BIPAP, CPAP)
Вскрытие легких
При выполнении вышеуказанных действий необходимо соблюдать осторожность медицинские процедуры для пациентов с заболеваниями, которые могут передаваться воздушно-капельным путем.[15]
Проблемы, вызывающие озабоченность
Факторы, влияющие на передачу по воздуху
Передача по воздуху зависит от нескольких физических переменных, характерных для инфекционной частицы и окружающей среды. [5] [8] [9] [10] [14] К факторам, влияющим на распространение инфекций, передающихся воздушно-капельным путем, относятся следующие:
Температура : Некоторые вирусы более активны при более низких температурах. Например, грипп легче распространяется в условиях холодного климата.Напротив, инфекционная способность бактериальных патогенов снижается при низких температурах, поскольку они менее устойчивы и, таким образом, остаются в состоянии покоя.
Количество солнечного света : Ультрафиолетовые (УФ) лучи солнца вредны для бактерий и вирусов. Сила и продолжительность воздействия ультрафиолетового света могут определять выживаемость инфекционных патогенов в воздухе. Таким образом, страны с более высоким среднесуточным солнечным светом менее подвержены воздушно-капельной передаче.
Влажность : Процент водяного пара в воздухе также определяет эффективность переносимых по воздуху ядер капель от человека к человеку.Было изучено, что высокий уровень влажности защищает от разрушения УФ-светом, поскольку водяной пар образует защитный барьер вокруг ядер капель.
Ветер : известно, что воздушные потоки увеличивают расстояние, на которое переносятся инфекционные частицы в воздухе. Однако ветер также снижает концентрацию ядер капель, снижая, таким образом, инфекционность, переносимую по воздуху.
Другие факторы
Тропические штормы : Несколько исследований показали, что тропические штормы уменьшают количество спор грибов в воздухе.Однако количество грибковых спор увеличивается через несколько дней.
Социально-экономические и жилищные условия : Как и инфекционные заболевания, которые передаются через контакт, условия жизни и социально-экономические факторы также играют ключевую роль в передаче воздушно-капельным путем. Жилье и количество людей, проживающих в одной комнате / зоне, являются важными факторами, определяющими передачу инфекции по воздуху. Вентиляция и аэрация помещения также являются ключевыми факторами. Кондиционирование воздуха также считается причиной увеличения распространения по воздуху в закрытых помещениях.
Село по сравнению с городом : В городских районах тесные жилищные условия приводят к повышенной передаче бактериальных и вирусных патогенов. Напротив, сельские районы более подвержены переносу спор грибов воздушно-капельным путем.
I ненадлежащие канализационные и дренажные системы : Накопление биологических отходов также увеличивает риск образования переносимых по воздуху частиц и, следовательно, их распространения.
В статье, опубликованной в 2009 году, подчеркивается, что каждый патоген имеет свой собственный набор идеальных условий окружающей среды для передачи по воздуху.Обобщение неблагоприятных условий для распространения аэрозолей может ввести в заблуждение. В этом отношении каждый патоген следует изучать отдельно [16].
Принципы управления
Когда пациентов осматривают в отделении неотложной помощи или госпитализируют, невозможно сразу узнать, есть ли у них инфекция, передающаяся воздушно-капельным путем. [17] [18] Таким образом, медицинские работники должны сохранять высокую степень подозрительности в отношении пациентов, у которых есть признаки и симптомы, совместимые с такой инфекцией.Чем раньше будут приняты методы профилактики воздушно-капельной инфекции, тем ниже риск передачи инфекции другим пациентам и медицинскому персоналу. [14] [19]
Изолирующая палата по воздуху
Это палата для одного пациента, оснащенная специальной системой обработки воздуха (отрицательное давление) и возможностью вентиляции. Помещение воздушно-изоляционной техники также известно как помещение с отрицательным давлением. Эта комната с отрицательным давлением обычно представляет собой палату для ухода за пациентами для одного человека, которую часто используют для изолированных лиц с подтвержденной или предполагаемой воздушно-капельной инфекцией.[20] [21] [22]
Элементы воздушно-изоляционной камеры
Ниже приведены некоторые элементы воздушно-изоляционной камеры. [7] [10] [14]
Вентиляция с отрицательным давлением, которая создает направленный внутрь воздушный поток из углов комнаты
В изолированной по воздуху комнате должны быть туалет и раковина для пациента, а также специальная раковина для мытья рук для медицинских работников.
Иметь контрольно-измерительное оборудование, включая сигнализацию.
Передача отработанного воздуха из больничной палаты за пределы здания
Рециркуляция воздуха через HEPA-фильтр перед возвратом в общую циркуляцию
Дверь в палату должна быть закрыта для поддержания отрицательное давление, даже если пациента нет в комнате.
Окна в комнате должны всегда оставаться закрытыми; открытие окна может вызвать обратный поток воздуха, что сводит на нет преимущества помещения с отрицательным давлением.
Все медицинские работники, которые входят в изолированную комнату с отрицательным давлением, должны пройти проверку на пригодность для использования респиратора N95.
Только медицинские работники, иммунизированные против рассматриваемого микроорганизма, должны входить в палату, где приняты меры предосторожности при ветряной оспе или кори. Респиратор не требуется для иммунизированных лиц, но необходим для неиммунизированных работников, которые оказывают помощь.
Следует также иметь точку оценки ухода за каждым взаимодействием с пациентом, чтобы можно было определить необходимость дополнительных мер предосторожности.
Что такое прихожая?
Это относительно чистое место, которое часто используется для перевода пациентов / медицинских работников в и из воздушно-изоляционной палаты, когда она находится под отрицательным давлением. [10] [21] Прихожая часто используется как переходное пространство между воздушной изоляцией и коридором. Именно в этой переходной зоне медицинские работники хранят свои СИЗ и надевают СИЗ перед тем, как войти в камеру воздушно-капельной изоляции.
Корзина для белья обычно находится внутри палаты пациента.
Раковина обычно находится в прихожей.
В прихожей хранятся только хирургические маски, респиратор N95, средства защиты глаз, перчатки и халаты.
В раковине для мытья рук должны быть доступны дезинфицирующее средство для рук на спиртовой основе и дезинфицирующие салфетки.
Плакаты, показывающие, как правильно мыть руки, должны быть размещены рядом с раковиной.
Клиническая значимость
Средства индивидуальной защиты (СИЗ)
Средства индивидуальной защиты являются краеугольным камнем защиты от болезней, передаваемых воздушно-капельным путем. [7] [14] [21] Все медицинские работники, входящие в комнату с отрицательным давлением, должны носить респиратор N95, прошедший соответствующие испытания. Респираторы N95 подбираются индивидуально и могут фильтровать частицы размером до одного микрона. Исследования показывают, что маска имеет эффективность фильтрации 95% и обеспечивает плотное лицевое уплотнение с утечкой менее 10%.
Для правильного использования респиратора необходимо сделать следующее:
Перед надеванием респиратора необходимо провести гигиену рук.
Выполните проверку пломбы. Это можно сделать, прикрыв респиратор обеими руками и резко выдохнув. Если воздух выходит с краев, герметизацию следует повторить.
Во избежание самозагрязнения после использования снимите респиратор, используя ремни. Не прикасайтесь к деталям, на которых могут быть микроорганизмы.
Когда респиратор не используется, его нельзя свешивать перед шеей или верхней частью головы.
Если респиратор загрязняется, намокает или на него попадают биологические жидкости, его следует немедленно снять.
После использования респиратор необходимо снять и тщательно вымыть руки.
Респиратор N95 должен пройти проверку на пригодность для всех медицинских работников, назначенных для лечения конкретного пациента.
Все респираторы N95 должны быть процитированы Управлением по охране труда (OSHA) и иметь рейтинг эффективности.
Перемещения пациентов
В больницах пациентов, помещенных в палату для отрицательных результатов, часто приходится перевозить в другие отделения, такие как радиология, физиотерапия, легочная лаборатория или даже другая больница. Перед переводом пациента с инфекцией, передающейся воздушно-капельным путем, всегда необходимо сначала связаться с соответствующим отделением.Инструкции по транспортировке следующие:
Во время транспортировки пациент должен носить хирургическую маску.
Возможны ситуации, когда во время транспортировки пациент может не носить маску. В таких сценариях транспортировка должна осуществляться таким образом, чтобы ограничить воздействие на других пациентов или персонал. Это означает, что транспортный персонал не должен ждать в приемной или оставлять пациента в зоне ожидания.
Пациента предпочтительно транспортировать в пустом лифте, а персоналу, который перевозит пациента, следует дать указание соблюдать меры предосторожности при инфекционных заболеваниях на протяжении всей перевозки.К ним относятся соответствующие респираторы N95 и средства индивидуальной защиты.
Если пациент интубирован, вызовите респираторного терапевта заранее, чтобы убедиться, что транспортировка осуществляется в соответствии с рекомендациями по респираторной системе.
Обучение пациентов и семей
Пациентов, которым требуется изоляция из-за риска передачи воздушно-капельным путем, необходимо проконсультировать относительно их состояния и заразности. Члены их семей, опекуны и посетители также должны быть обучены, чтобы они могли соблюдать правила профилактики и гарантировать, что болезнь не передается.Пациент должен быть обучен правилам кашля, чтобы обеспечить минимальное распространение аэрозольных частиц в изоляторе. Салфетки для лица и носовые платки необходимо утилизировать надлежащим образом, чтобы еще больше снизить вероятность передачи инфекции. Кроме того, за пределами изолятора следует разместить табличку с рекомендациями о мерах предосторожности при инфекционных заболеваниях, чтобы все посетители могли быть ознакомлены с правилами. Следует избегать ненужных посещений, и все люди с ослабленным иммунитетом должны воздерживаться от входа в изолятор.Все посетители должны без промедлений следить за использованием респираторов N95 и соблюдением правил гигиены.
Продолжительность мер предосторожности
Как правило, меры предосторожности, связанные с переносимостью воздушно-капельным путем, можно прекратить, если у пациента нет признаков или симптомов инфекции. [10] [21] [23] [24]
Однако необходимо также знать период инкубации и, если вы не уверены, всегда консультироваться со специалистом по инфекционным заболеваниям.
Сибирская язва вызывается контактом с B.споры сибирской язвы. Его необходимо лечить с помощью противомикробной терапии не менее 8 недель. Это серьезная инфекция с очень высокой летальностью, если не поставить диагноз. Консультации по инфекционному заболеванию должны участвовать в ведении пациентов с сибирской язвой. Пациент обычно остается заразным, пока сохраняются симптомы. Поскольку это потенциальный агент биотерроризма, важно проконсультироваться с CDC. Изоляция пациента является обязательной, а движение транспорта должно быть ограничено.
Ветряная оспа вызывается вирусом ветряной оспы.Люди остаются заразными в течение 5-7 дней после появления сыпи. К этому времени большая часть пузырьков высохла, и риск передачи снижается.
Грипп — частая причина инфекций верхних и нижних дыхательных путей. Больных гриппом считают заразными еще до появления симптомов. В большинстве случаев распространение вируса происходит во время появления симптомов и продолжается от 5 до 10 дней. Данные показывают, что дети младшего возраста и младенцы могут выделять вирус в течение недели или двух, что подвергает риску заражения других людей.У пациентов с ослабленным иммунитетом выделение может длиться до 12 недель.
Корь (rubeola) — наиболее заразное инфекционное заболевание, частота вторичного инфицирования среди восприимчивых домашних контактов превышает 90 процентов. Большинство пациентов заразны за 1-2 дня до появления симптомов. Более молодые пациенты могут оставаться заразными от 4 до 5 дней до и после высыпания.
Оспа не вызывает беспокойства во многих частях мира, но это заразная инфекция.Однако, в отличие от кори, гриппа и коклюша, скорость передачи оспы низкая. После заражения оспой пациент остается заразным с момента появления лихорадки и сыпи. Наибольшее распространение вируса происходит в течение первых 2 недель высыпания. Сообщалось о степени заражения от 40% до 80%.
Криптококкоз сейчас диагностируется все чаще из-за повсеместной трансплантации органов. Однако риск заражения или развития инфекции у иммунокомпетентных и здоровых людей очень низок.Для определения срока изоляции необходима консультация инфекциониста.
Туберкулез — распространенное заболевание, но не считается заразным, как корь или грипп. Даже при приобретении только у 5% людей развивается клиническое заболевание. Риск передачи болезни наиболее часто встречается в жилых помещениях. Данные показывают, что около 20% семейных контактов действительно развивают положительную кожную пробу при тестировании на очищенные производные белка (PPD). Пациент обычно остается заразным, пока присутствуют симптомы, которые могут длиться несколько недель.
Работа с умершими пациентами
Когда пациент умер, необходимо соблюдать меры предосторожности при обращении с телом и его подготовке во время транспортировки в морг. Аналогичным образом, проведение вскрытия требует наличия надлежащих средств индивидуальной защиты и использования респираторов N95.
Обработка образцов и комнат пациентов с воздушно-капельными инфекциями
Когда пациент с воздушно-трансмиссивным заболеванием выписан, важно продолжать меры предосторожности, связанные с воздушно-капельным путем при дезактивации помещения.Дверь должна оставаться закрытой, а отрицательный поток воздуха должен поддерживаться до тех пор, пока весь воздух в помещении не будет рециркулирован и заменен. Этот процесс обычно занимает от 45 до 60 минут, в зависимости от размера комнаты. С загрязненным бельем следует обращаться в перчатках с минимальным встряхиванием, чтобы предотвратить распространение микроорганизмов в воздухе. Корзина для белья должна располагаться близко к месту, чтобы белье можно было положить внутрь, а не переносить на большое расстояние. При явном загрязнении биологическими жидкостями белье следует поместить в пластиковый пакет.Правильное обращение с образцами и их транспортировка: все образцы трупов считаются заразными и с ними следует обращаться осторожно.
Прочие проблемы
Из-за пандемии, вызванной COVID-19, возникла острая нехватка средств индивидуальной защиты и респираторов N95. Это заставило больницы, врачей и население прибегать к альтернативным мерам предосторожности при передаче инфекции воздушно-капельным путем. По данным Центра по контролю и профилактике заболеваний (CDC), респираторы N95 не рекомендуются для повседневного ношения населением.Вместо этого CDC рекомендует населению использовать простую маску для лица, чтобы защитить себя и других от COVID-19. В качестве альтернативы, простые хирургические маски также считаются эффективными для блокирования капель крупных частиц, брызг и брызг, которые могут содержать вирусы и бактерии. Хирургические маски также могут помочь уменьшить распространение собственной слюны и респираторных выделений на других, что доказывает важность сдерживания распространения патогенов. Хотя хирургические маски считаются важными, они не фильтруют и не блокируют мелкие частицы в воздухе, которые могут передаваться при кашле, чихании и других медицинских процедурах (интубации).Таким образом, респираторы N95 считаются предпочтительной защитой для медицинских работников при работе с пациентами, у которых диагностированы заболевания, которые могут передаваться воздушно-капельным путем. N95 предназначены для плотного прилегания к носу и рту, так что они могут эффективно отфильтровывать 95% частиц размером 0,3 микрометра и более без утечки воздуха. Из-за их плотной посадки и фильтрующих свойств дыхание в респираторе N95 связано с накоплением тепла и стрессом. Чтобы облегчить дыхание, некоторые модели респираторов N95 поставляются с клапанами выдоха, которые облегчают выдох.Следует проявлять осторожность, чтобы не использовать эти клапаны, когда требуется стерильность. Из-за огромной нехватки масок N95 во время пандемии COVID-19 Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) выдало разрешения на экстренное использование дезинфицирующих процедур для некоторых респираторов при условии, что не хватает новых. CDC описал множество методов обеззараживания, включая использование ультрафиолетового излучения, парообразной перекиси водорода, влажного тепла, пара, генерируемого микроволнами, и оксида этилена.В качестве альтернативы CDC также рекомендует выдавать 5 респираторов N95 каждому медицинскому работнику, чтобы они могли носить один респиратор каждый день и хранить его в дышащем бумажном пакете в конце каждой смены, чтобы обеззараживать его со временем. Это руководство основано на исследовании, в котором говорится, что SARS-CoV-2 способен выживать до 72 часов на различных поверхностях. [25] Другие исследования также определяют, продлевает ли срок службы респиратора использование хирургической маски поверх респиратора N95.[26] В связи с пандемией COVID-19, еще одним респиратором, набирающим популярность, является маска KN95. Изготовлен в соответствии со стандартами Китая. Утверждается, что маски KN95 аналогичны респираторам N95 для фильтрации частиц не на масляной основе. Несмотря на эти заявления, FDA еще не разрешило использование респираторов KN95.
Улучшение результатов команды здравоохранения
Ведение инфекций, передающихся воздушно-капельным путем, осуществляется межпрофессиональной командой, которой помогают руководящие принципы и правила больницы.Все медицинские работники, включая медсестру, играют жизненно важную роль в предотвращении инфекций, передающихся воздушно-капельным путем. Межпрофессиональный командный подход с участием врачей и медсестер даст наилучшие результаты в предотвращении распространения инфекций. Должны применяться следующие принципы:
В большинстве случаев антибиотики или противовирусные препараты обычно не назначают для предотвращения или контроля инфекций, вызванных вирусами. Однако пациенту с гриппом могут быть назначены антибиотики для контроля или предотвращения вторичных бактериальных инфекций.
Рекомендации CDC для населения включают соблюдение строгих правил гигиены и санитарии и вакцинацию против организмов, связанных с воздушно-капельными инфекциями.
Если количество помещений с отрицательным давлением ограничено, установите приоритет использования. Например, инфекционный туберкулез является наиболее распространенным заболеванием, за ним следует корь, затем диссеминированный варикозно расширенный опоясывающий лишай и, наконец, обширный локализованный опоясывающий лишай.
В экстренных случаях, когда нет воздушной изолирующей комнаты, по крайней мере, потяните занавески и потребуйте, чтобы весь персонал носил респиратор N95.Попросите посетителей и других пациентов покинуть территорию.
Можно также использовать УФ-устройства для очистки воздуха, сертифицированные EPR и одобренные FDA для инактивации широкого спектра инфекционных заболеваний, передающихся по воздуху.
Все медицинские работники должны знать свой иммунный статус. Людям, у которых есть проблемы с иммунитетом или которые не были вакцинированы, нельзя разрешать ухаживать за пациентами с вакцинопрофилактическими инфекциями, передающимися по воздуху, такими как ветряная оспа или корь.
Дополнительное образование / обзорные вопросы
Ссылки
- 1.
- Фернстром А., Гольдблатт М. Аэробиология и ее роль в передаче инфекционных заболеваний. J Pathog. 2013; 2013: 493960. [Бесплатная статья PMC: PMC3556854] [PubMed: 23365758]
- 2.
- Гаммон Дж., Хант Дж. Обзор практики и процедур изоляции в медицинских учреждениях. Br J Nurs. 2018, 8 февраля; 27 (3): 137-140. [PubMed: 29412028]
- 3.
- Broussard IM, Kahwaji CI.StatPearls [Интернет]. StatPearls Publishing; Остров сокровищ (Флорида): 20 декабря 2020 г. Универсальные меры предосторожности. [PubMed: 2
- 98]
- 4.
- Seto WH. Передача через воздух и меры предосторожности: факты и мифы. J Hosp Infect. 2015 Апрель; 89 (4): 225-8. [Бесплатная статья PMC: PMC7132528] [PubMed: 25578684]
- 5.
- Бруки П., Буджема С., Сото Аладро А., Шабриер Е., Флореа О., Нгуен Х., Дюфур Дж. С.. Новые подходы к профилактике инфекций, связанных со здравоохранением. Clin Infect Dis. 2017 15 августа; 65 (Suppl_1): S50-S54.[PubMed: 28859352]
- 6.
- Макинтайр С.Р., Чухтай А.А., Рахман Б., Пэн Й, Чжан И., Сил Х., Ван Х, Ван К. Эффективность медицинских масок и респираторов против респираторных инфекций у медицинских работников. Другие вирусы гриппа респира. 2017 ноя; 11 (6): 511-517. [Бесплатная статья PMC: PMC5705692] [PubMed: 28799710]
- 7.
- Moriceau G, Gagneux-Brunon A, Gagnaire J, Mariat C, Lucht F, Berthelot P, Botelho-Nevers E. Профилактика инфекций, связанных со здоровьем: резиденты а лечащие врачи нуждаются в улучшенной подготовке по передовым мерам предосторожности при изоляции.Med Mal Infect. 2016 Февраль; 46 (1): 14-9. [PubMed: 26654322]
- 8.
- Басир М.А., Ансари С.Х., Аль-Шамрани СС, Алакрас АР, Махрус Р., Аленази AM. Осведомленность стоматологов о мерах предосторожности в отношении изоляции от капель и воздушно-капельных инфекций во время вспышки коронавируса в городе Эр-Рияд, Саудовская Аравия. J Clin Exp Dent. 2016 Октябрь; 8 (4): e379-e387. [Бесплатная статья PMC: PMC5045684] [PubMed: 27703605]
- 9.
- Ито Й, Нагао М., Иинума Й, Мацумура Й, Ямамото М., Такакура С., Игава Дж., Яманака Х, Хашимото А., Хираи Т., Ниими А. , Ичияма С., Мисима М.Факторы риска внутрибольничной передачи туберкулеза среди медицинских работников. Am J Infect Control. 2016 01 мая; 44 (5): 596-8. [PubMed: 26777287]
- 10.
- Линдсли В.Г., Ноти Д.Д., Блачеер FM, Салайда СП, Бизхолд Д.Х. Эффективность защиты лица от капель аэрозоля от кашля от имитатора кашля. J Occup Environ Hyg. 2014; 11 (8): 509-18. [Бесплатная статья PMC: PMC4734356] [PubMed: 24467190]
- 11.
- Тан Дж. У., Ли И, Имс И., Чан П. К., Риджуэй Г.Л. Факторы, участвующие в аэрозольном переносе инфекции и контроле вентиляции в медицинских учреждениях.J Hosp Infect. 2006 Октябрь; 64 (2): 100-14. [Бесплатная статья PMC: PMC7114857] [PubMed: 164]
- 12.
- Моравска Л., Цао Дж. Передача SARS-CoV-2 по воздуху: Мир должен взглянуть в лицо реальности. Environ Int. 2020 июн; 139: 105730. [Бесплатная статья PMC: PMC7151430] [PubMed: 32294574]
- 13.
- Beam E, Gibbs SG, Hewlett AL, Iwen PC, Nuss SL, Smith PW. Клинические проблемы при изолированном уходе. Am J Nurs. 2015 Апрель; 115 (4): 44-9. [PubMed: 25811520]
- 14.
- Патон Р., Толхерст Н., Периса М., Демпси К., Таллон Дж.Какую маску использовать? Aust Nurs Midwifery J. 2014 Ноябрь; 22 (5): 31. [PubMed: 2
20]
- 15.
- Тран К., Кимон К., Северн М., Пессоа-Сильва К.Л., Конли Дж. Процедуры образования аэрозолей и риск передачи острых респираторных инфекций медицинским работникам: систематический обзор. PLoS One. 2012; 7 (4): e35797. [Бесплатная статья PMC: PMC3338532] [PubMed: 22563403]
- 16.
- Тан Дж. Влияние параметров окружающей среды на выживаемость переносимых по воздуху инфекционных агентов. Интерфейс J R Soc.2009 декабрь 06; 6 приложение 6: S737-46. [Бесплатная статья PMC: PMC2843949] [PubMed: 19773291]
- 17.
- Петерсон К., Новак Д., Страдтман Л., Уилсон Д., Кузенс Л. Практика респираторной защиты в больницах в 6 штатах США: оценочное исследование общественного здравоохранения. Am J Infect Control. 2015 Янв; 43 (1): 63-71. [Бесплатная статья PMC: PMC4548927] [PubMed: 25564126]
- 18.
- Кац Л.М., Тобиан А.А. Болезнь, вызванная вирусом Эбола, риск передачи лабораторному персоналу и предтрансфузионное тестирование. Переливание.2014 декабрь; 54 (12): 3247-51. [PubMed: 25403825]
- 19.
- Таджима К., Нисимура Х., Хонго С., Хазава М., Саотоме-Накамура А.И., Томияма К., Обара С., Като Т. Оценка вторичной передачи кори от медицинского работника в условиях больницы . Int J Infect Dis. 2014 июл; 24: 11-3. [PubMed: 24780918]
- 20.
- Патрик М.Р., Хикс Р.В. Внедрение рекомендованных практик AORN для предотвращения трансмиссивных инфекций. AORN J. 2013 декабрь; 98 (6): 609-28. [PubMed: 24266933]
- 21.
- Хайнс Л., Рис Э., Павельчак Н. Политика и практика защиты органов дыхания среди медицинских работников, подвергшихся воздействию гриппа в штате Нью-Йорк: оценка готовности к чрезвычайным ситуациям к следующей пандемии. Am J Infect Control. 2014 Март; 42 (3): 240-5. [Бесплатная статья PMC: PMC7115259] [PubMed: 24457143]
- 22.
- Seto WH, Conly JM, Pessoa-Silva CL, Malik M, Eremin S. Меры профилактики и борьбы с острыми респираторными инфекциями в медицинских учреждениях: обновление .East Mediterr Health J. 2013; 19 Приложение 1: S39-47. [PubMed: 23888794]
- 23.
- Бенсон С.М., Новак Д.А., Огг М.Дж. Правильное использование хирургических респираторов N95 и хирургических масок в операционной. AORN J. 2013, апрель; 97 (4): 457-67; викторина 468-70. [Бесплатная статья PMC: PMC7105909] [PubMed: 23531312]
- 24.
- Силкайтис С., Бардовски Л., Кумер С., Тракас К., Лавин М.А., Редди С., Болон М.К., Зембовер TR. Использование кислотостойкого окрашивания на бациллы для определения необходимости мер предосторожности при изоляции воздушно-капельной инфекции: сравнение респираторных образцов.Am J Infect Control. 2014 ноя; 42 (11): 1244-6. [PubMed: 25248484]
- 25.
- van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E , Мюнстер VJ. Аэрозольная и поверхностная стабильность SARS-CoV-2 по сравнению с SARS-CoV-1. N Engl J Med. 2020 16 апреля; 382 (16): 1564-1567. [Бесплатная статья PMC: PMC7121658] [PubMed: 32182409]
- 26.
- Роберж Р.Дж. Эффект от хирургических масок, надетых одновременно на фильтрующие лицевые респираторы N95: увеличенный срок службы по сравнению с увеличением нагрузки на пользователя.J Public Health Manag Pract. Март 2008 г. — апрель; 14 (2): E19-26. [PubMed: 18287908]
Заболевания, передающиеся воздушно-капельным путем и при прямом контакте — Программа эпидемиологического надзора за заболеваниями
Заболевания, передающиеся воздушным путем
Болезни, передаваемые воздушно-капельным путем, вызываются патогенными микробами, достаточно маленькими, чтобы их можно было выделять
от инфицированного человека при кашле, чихании, смехе и при близком личном контакте или аэрозолизации
микроба. В
Выброшенные микробы остаются взвешенными в воздухе на частицах пыли, дыхательных путях и каплях воды.Заболевание возникает, когда микроб вдыхается или контактирует со слизистыми оболочками, или когда остаются выделения.
на поверхности тронуты.
Передача болезней, передаваемых воздушно-капельным путем, может быть значительно снижена, если практиковать
социальный и респираторный этикет. Оставаться дома, когда болен, поддерживать тесный контакт с больным, чтобы
минимум, позволяя находиться на расстоянии нескольких футов от других во время болезни и носить маску, скрывающую кашель
а чихание локтем или тканью может значительно снизить передачу.Хорошее мытье рук может уменьшить распространение
капель, содержащих микробы, которые могут попасть на руки с поверхностей или при контакте рук с выделениями. Относящийся к окружающей среде
меры контроля и инженерные альтернативы помогают снизить передачу патогенов в виде аэрозольных капель воды.
Контактные болезни
Контактные заболевания передаются при прямом физическом контакте инфицированного человека.
с неинфицированным человеком, и микроб передается от одного к другому.Контактные заболевания также могут
распространяться при непрямом контакте с окружением инфицированного человека или его личными вещами. Присутствие
дренажа раны или других выделений из организма предполагают повышенный риск передачи
и загрязнение окружающей среды. Меры предосторожности, создающие барьер, и процедуры, уменьшающие
или уничтожить микроб в окружающей среде или на личных вещах, создать основу для прерывания
передача болезней прямого контакта.
Заболеваний, передающихся воздушно-капельным путем и при прямом контакте, включают:
- Острый вялый миелит — редкое, но серьезное заболевание, поражающее спинной мозг и вызывающее ослабление мышц и рефлексов.
- Сибирская язва — серьезное заболевание, вызываемое Bacillus anthracis, бактерией, образующей споры.
Бактерия — это очень маленький организм, состоящий из одной клетки. Многие бактерии могут вызывать болезни. Спора
— это спящая (спящая) клетка, которая может ожить при правильных условиях.
- Carbapenem-устойчивые Enterobacteriaceae (CRE) — Enterobacteriaceae (En-tero-bac-te-ri-a-ce-ae) — это семейство бактерий, которые обычно встречаются в нашем кишечнике. Они также могут вызвать серьезную инфекцию мочевого пузыря, крови, ран и легких.
- Коронавирусная болезнь 2019 (COVID-19) — COVID-19 — это болезнь, вызванная вирусом, который может передаваться от человека к человеку. Симптомы могут варьироваться от легких (или отсутствия симптомов) до тяжелого заболевания.
- Энтеровирус. Энтеровирусы, не связанные с полиомиелитом, представляют собой очень распространенные вирусы, вызывающие от 10 до 15 миллионов инфекций в США ежегодно.
- Стрептококк группы А — бактерия, часто обнаруживаемая в горле и на
кожа. Люди могут переносить стрептококки группы А в горле или на коже и не иметь симптомов.
болезни. Большинство инфекций ГАЗ — это относительно легкие заболевания, такие как стрептококковое горло или
импетиго. Иногда эти бактерии могут вызывать тяжелые и даже опасные для жизни заболевания.
- Инвазивный стрептококк группы B (GBS) — бактерия, вызывающая заболевание
у новорожденных, беременных женщин, пожилых людей и взрослых с другими заболеваниями, такими как диабет
или заболевание печени.СГБ является наиболее частой причиной опасных для жизни инфекций у новорожденных.
- Haemophilus influenza — инвазивное заболевание, вызванное Haemophilus influenzae типа b, может поражать
многие системы органов. Наиболее частыми видами инвазивных заболеваний являются пневмония, скрытая фебрильная бактериемия,
менингит, эпиглоттит, септический артрит, целлюлит, средний отит, гнойный перикардит и
другие менее распространенные инфекции, такие как эндокардит и остеомиелит.
- Грипп — заболевание, вызываемое вирусом и поражающее нос, горло и легкие. У многих людей грипп может вызывать тяжелые заболевания и опасные для жизни осложнения.
- Легионеллез — инфекция, вызванная бактерией Legionella.
пневмофила. Мэн отслеживает заболеваемость легионеллезом посредством обязательной отчетности органов здравоохранения.
поставщики медицинских услуг, клинические лаборатории и другие партнеры в области общественного здравоохранения.
- Корь — респираторное заболевание, вызываемое вирусом, вызывающим жар, насморк, кашель и сыпь по всему телу.
- Менингококковая инфекция — основная причина бактериального менингита у детей и подростков.
взрослые в США. Симптомы менингококковой инфекции включают лихорадку, головную боль и скованность.
шея при менингите и сепсис и сыпь при менингококкемии.
- MERS-CoV — В настоящее время все случаи связаны либо с прямым путешествием на Аравийский полуостров, либо с контактом с вернувшимся путешественником с Аравийского полуострова.
- MIS-C — Мультисистемный воспалительный синдром у детей (MIS-C) — серьезное, но редкое осложнение, связанное с COVID-19, которое вызывает воспаление определенных частей тела.
- Свинка — заболевание, вызываемое вирусом, которое обычно начинается с лихорадки, головной боли, болей в мышцах, усталости и потери аппетита с последующим набуханием желез.
- MRSA — Золотистый стафилококк, устойчивый к метициллину, представляет собой бактериальную инфекцию, устойчивую к
некоторые антибиотики. Когда бактерии MRSA обнаруживаются на коже, но не вызывают заболевания, это называется «колонизацией». В
В большинстве случаев MRSA не вызывает никаких проблем или вызывает незначительные инфекции, такие как прыщи или фурункулы.В некоторых случаях MRSA может вызывать более серьезные инфекции.
- Коклюш — респираторное заболевание, которое обычно начинается с симптомов простуды, включая кашель, который может усилиться через несколько недель. Коклюш широко известен как коклюш.
- Чума — Чума — это болезнь, вызываемая Yersinia pestis (Y. pestis),
бактерия, обнаруженная у грызунов и их блох во многих регионах мира.
- RSV — RSV — респираторный вирус, поражающий легкие и дыхательные пути.Здоровые люди обычно испытывают легкие, похожие на простуду симптомы, но RSV может быть серьезным, особенно для младенцев и пожилых людей.
- Strep pneumoniae — грамположительный инкапсулированный кокк, который
часто колонизирует носоглотку человека, где может переноситься бессимптомно.
- SARS — респираторное заболевание, вызванное коронавирусом, последний раз зарегистрировано в 2004 году
- Туберкулез — заболевание, вызываемое бактерией, которая обычно поражает легкие.
- Ветряная оспа — заболевание, широко известное как ветряная оспа, вызываемое вирусом. Наиболее частым симптомом является кожная сыпь, обнаруживаемая в основном на лице, волосистой части головы и туловище.

 д. Последний фактор играет особую роль у лиц голосо-речевых профессий, например, учителей и вокалистов.
д. Последний фактор играет особую роль у лиц голосо-речевых профессий, например, учителей и вокалистов. А. и соавт., 2017). ГОМЕОВОКС® также продемонстрировал эффективность в лечении острых ларингитов и мутационной дисфонии у детей (Радциг Е.Ю., 2009). Ввиду вышесказанного, сегодня в арсенале провизора есть лекарственное средство, которое целесообразно порекомендовать при охриплости или потере голоса у взрослого или ребенка в возрасте старше 2 лет. ГОМЕОВОКС® также пригодится для профилактики подобных симптомов, например, накануне повышенных голосовых нагрузок.
А. и соавт., 2017). ГОМЕОВОКС® также продемонстрировал эффективность в лечении острых ларингитов и мутационной дисфонии у детей (Радциг Е.Ю., 2009). Ввиду вышесказанного, сегодня в арсенале провизора есть лекарственное средство, которое целесообразно порекомендовать при охриплости или потере голоса у взрослого или ребенка в возрасте старше 2 лет. ГОМЕОВОКС® также пригодится для профилактики подобных симптомов, например, накануне повышенных голосовых нагрузок. Фармакотерапевтическая группа. Комплексное гомеопатическое средство. Показания. Комплексное симптоматическое лечение ларингита, который проявляется утомляемостью голосовых связок, потерей голоса, охриплостью. Р.с. UA/9316/01/01 от 08.05.2014 до 08.05.2019 г. Производитель: «Буарон», Франция, Мессими, 2-я авеню де лУест Лионе. Лекарственное средство имеет противопоказания и побочные эффекты. Перед применением необходимо ознакомиться с инструкцией по медицинскому применению и проконсультироваться с врачом. Категория отпуска: без рецепта. Хранить в местах, недоступных для детей.
Фармакотерапевтическая группа. Комплексное гомеопатическое средство. Показания. Комплексное симптоматическое лечение ларингита, который проявляется утомляемостью голосовых связок, потерей голоса, охриплостью. Р.с. UA/9316/01/01 от 08.05.2014 до 08.05.2019 г. Производитель: «Буарон», Франция, Мессими, 2-я авеню де лУест Лионе. Лекарственное средство имеет противопоказания и побочные эффекты. Перед применением необходимо ознакомиться с инструкцией по медицинскому применению и проконсультироваться с врачом. Категория отпуска: без рецепта. Хранить в местах, недоступных для детей.
 Не употребляется при повышенной чувствительности к действующим веществам.
Не употребляется при повышенной чувствительности к действующим веществам. Чаще всего диагностируется острый катаральный ларингит, который может осложняться спазмом стенок воспаленной гортани.
Чаще всего диагностируется острый катаральный ларингит, который может осложняться спазмом стенок воспаленной гортани.
 Диагностика основывается на обнаружении врачом характерной картины при лариногоскопии и получении положительного результата мазка на эту инфекцию.
Диагностика основывается на обнаружении врачом характерной картины при лариногоскопии и получении положительного результата мазка на эту инфекцию.

 Такой питьевой режим улучшает процесс откашливания и способствует снижению интоксикации.
Такой питьевой режим улучшает процесс откашливания и способствует снижению интоксикации.
 Народные методы (горчичники, компрессы, ножные ванны, паровые ингаляции, прием растительных отваров) тоже оказывают лишь симптоматическое действие. А в некоторых случаях они становятся причиной ухудшения состояния из-за усиления отека слизистой оболочки гортани.
Народные методы (горчичники, компрессы, ножные ванны, паровые ингаляции, прием растительных отваров) тоже оказывают лишь симптоматическое действие. А в некоторых случаях они становятся причиной ухудшения состояния из-за усиления отека слизистой оболочки гортани.

 Но это не в состоянии восстановить ее полноценное функционирование, хотя при грамотном комплексном подходе существенно улучшает состояние пациента.
Но это не в состоянии восстановить ее полноценное функционирование, хотя при грамотном комплексном подходе существенно улучшает состояние пациента.

 Иногда острое воспаление распространяется не только на слизистую гортани, но и на трахею. Такая разновидность болезни именуется ларинготрахеит.
Иногда острое воспаление распространяется не только на слизистую гортани, но и на трахею. Такая разновидность болезни именуется ларинготрахеит.

 Проявляется першением в горле, охриплостью, периодическим кашлем. Обычно достаточно грамотной симптоматической терапии, чтобы устранить проявления и причины болезни.
Проявляется першением в горле, охриплостью, периодическим кашлем. Обычно достаточно грамотной симптоматической терапии, чтобы устранить проявления и причины болезни. Опасность в том, что плёнка может отделиться и привести к закупорке трахеи. Появление мембраны может быть вызвано присоединением к воспалительному процессу стафилококковой инфекции.
Опасность в том, что плёнка может отделиться и привести к закупорке трахеи. Появление мембраны может быть вызвано присоединением к воспалительному процессу стафилококковой инфекции.


 Выбор способов лечения зависит от типа заболевания.
Выбор способов лечения зависит от типа заболевания.
 Питание при ларингите предполагает отказ от раздражающей, грубой, горячей, кислой и острой пищи. Рекомендуется обильное питьё – молоко с мёдом, тёплая минеральная вода без газа.
Питание при ларингите предполагает отказ от раздражающей, грубой, горячей, кислой и острой пищи. Рекомендуется обильное питьё – молоко с мёдом, тёплая минеральная вода без газа.
 Общее самочувствие обычно не нарушено. Основная жалоба у таких пациентов на осиплость, огрубение и даже полное исчезновение голоса.
Общее самочувствие обычно не нарушено. Основная жалоба у таких пациентов на осиплость, огрубение и даже полное исчезновение голоса.




 Необходимо на время исключить из пищи острые приправы, пряности (поскольку они раздражают гортань). На время болезни и в течение хотя бы недели после выздровления запрещается курение. Врачом может быть назначено также и медикаментозное лечение (противовоспалительные препараты, антибактериальные средства, препараты, снимающие отек тканей (в т.ч. антигистаминные средства).
Необходимо на время исключить из пищи острые приправы, пряности (поскольку они раздражают гортань). На время болезни и в течение хотя бы недели после выздровления запрещается курение. Врачом может быть назначено также и медикаментозное лечение (противовоспалительные препараты, антибактериальные средства, препараты, снимающие отек тканей (в т.ч. антигистаминные средства).

 Это бюджетное средство пользовалось огромной популярностью в советские времена и было неотъемлемым атрибутом каждой домашней аптечки. Препарат не утратил своей популярности и сегодня. Поэтому многие читатели интересуются дополнительной информацией. Так что же входит в состав этого лекарственного средства? Какими свойствами оно обладает? Как правильно использовать бальзам для лечения тех или иных заболеваний? Существуют ли противопоказания и побочные эффекты? Эта информация будет полезна каждому читателю.
Это бюджетное средство пользовалось огромной популярностью в советские времена и было неотъемлемым атрибутом каждой домашней аптечки. Препарат не утратил своей популярности и сегодня. Поэтому многие читатели интересуются дополнительной информацией. Так что же входит в состав этого лекарственного средства? Какими свойствами оно обладает? Как правильно использовать бальзам для лечения тех или иных заболеваний? Существуют ли противопоказания и побочные эффекты? Эта информация будет полезна каждому читателю.

 В таком случае необходимо прекратить использование бальзама и смыть его остатки с кожи.
В таком случае необходимо прекратить использование бальзама и смыть его остатки с кожи.
 п.
п. Делайте компрессы на пару часов. Можно поступить и по-другому — перед нанесением глины смажьте проблемное место мазьюзвездочки. Мазь активизирует приток крови к данному месту, а глина вберет в себя все вредное и ненужное, отдав телу минералы.
Делайте компрессы на пару часов. Можно поступить и по-другому — перед нанесением глины смажьте проблемное место мазьюзвездочки. Мазь активизирует приток крови к данному месту, а глина вберет в себя все вредное и ненужное, отдав телу минералы. Все-таки средство это имеет выраженное раздражающее воздействие.
Все-таки средство это имеет выраженное раздражающее воздействие. Другие комбинации препаратов для устранения симптомов простуды.
Другие комбинации препаратов для устранения симптомов простуды. При ринитах, ОРЗ — бальзам втирают в кожу крыльев носа, височной области. При укусах насекомых смазывают бальзамом место укуса.
При ринитах, ОРЗ — бальзам втирают в кожу крыльев носа, височной области. При укусах насекомых смазывают бальзамом место укуса.
 .. Что такое Золотая звезда жидкий бальзам?Золотая звезда жидкий бальзам
.. Что такое Золотая звезда жидкий бальзам?Золотая звезда жидкий бальзам
 «Звездочка» — бальзам, не оказывающий негативного воздействия на кожу человека, что доказано исследованиями его компонентов.
«Звездочка» — бальзам, не оказывающий негативного воздействия на кожу человека, что доказано исследованиями его компонентов. Бальзам «Золотая звезда» (Вьетнам. Золотая звезда бальзам, иногда — ласковая «звездочка») — лекарственные средства, мазь, жидкий бальзам, ингаляции карандашом, охлаждающий косметический пластырь, сироп, капли в нос, пластырь, спрей назальный вьетнамского производства с характерным запахом. используется в лечебных и профилактических целях.Бальзам «Золотая звезда» Вьетнам. 10 Golden Star Aromatic Balm Высококачественное вьетнамское эфирное масло 3 г дикого тигра. Cao Sao Vang — Бальзам Golden Star 10грамм банка. Amazon.in: Купите уникальный вьетнамский бальзам-мазь BALSAM ‘Gold Star’ онлайн по низкой цене в Индии на Amazon.in. Его используют для ароматизации супов и рагу, а также маринадов. Если вы ищете специальные предложения, здесь можно сделать покупки. Лучшая цена 3 Gam Godden Star Balm Ароматический бальзам Уникальный вьетнамский мазь-бальзам, 2–3 доллара США за коробку, CAO SAO VANG (БАЛЬЗАМ ЗОЛОТАЯ ЗВЕЗДА), OPC, другое.Источник: CITY CHAIN TRADING AND SERVICES COMPANY LIMITED на Alibaba.com. Особые условия: бальзам «Золотая звезда». Этот лечебный бальзам на 100% изготовлен из традиционных ингредиентов. Показания: Простудные симптомы, такие как насморк, кашель, боль в горле, бронхиальная … Бальзам Золотая Звезда 3грамм банка. Как ни странно, это было популярным импортом в Советском Союзе и до сих пор широко используется во всем регионе, хотя почти неслыханно в большинстве частей западного мира. Ознакомьтесь с обзорами, оценками, спецификациями и прочим обзором уникальной вьетнамской мази BALSAM «Золотая звезда» на Amazon.дюйм. Добавить в список желаний. Cao Sao vàng, Eng. Бальзам Мы предлагаем широкий выбор качественных бальзамов из Вьетнама, включая много различных видов бальзама Golden Star и бальзама Tiger Balm. Для лучшего вкуса покупайте цельные специи, которые окисляются намного медленнее, чем их молотые аналоги. Информация об изображении Бальзам с зелеными травами Clinacanthus Nutans — Облегчение ломоты и болей в теле — 50 г $ 7.90 $ 6.20 В корзину. Бальзамы и лечебные масла.
Бальзам «Золотая звезда» (Вьетнам. Золотая звезда бальзам, иногда — ласковая «звездочка») — лекарственные средства, мазь, жидкий бальзам, ингаляции карандашом, охлаждающий косметический пластырь, сироп, капли в нос, пластырь, спрей назальный вьетнамского производства с характерным запахом. используется в лечебных и профилактических целях.Бальзам «Золотая звезда» Вьетнам. 10 Golden Star Aromatic Balm Высококачественное вьетнамское эфирное масло 3 г дикого тигра. Cao Sao Vang — Бальзам Golden Star 10грамм банка. Amazon.in: Купите уникальный вьетнамский бальзам-мазь BALSAM ‘Gold Star’ онлайн по низкой цене в Индии на Amazon.in. Его используют для ароматизации супов и рагу, а также маринадов. Если вы ищете специальные предложения, здесь можно сделать покупки. Лучшая цена 3 Gam Godden Star Balm Ароматический бальзам Уникальный вьетнамский мазь-бальзам, 2–3 доллара США за коробку, CAO SAO VANG (БАЛЬЗАМ ЗОЛОТАЯ ЗВЕЗДА), OPC, другое.Источник: CITY CHAIN TRADING AND SERVICES COMPANY LIMITED на Alibaba.com. Особые условия: бальзам «Золотая звезда». Этот лечебный бальзам на 100% изготовлен из традиционных ингредиентов. Показания: Простудные симптомы, такие как насморк, кашель, боль в горле, бронхиальная … Бальзам Золотая Звезда 3грамм банка. Как ни странно, это было популярным импортом в Советском Союзе и до сих пор широко используется во всем регионе, хотя почти неслыханно в большинстве частей западного мира. Ознакомьтесь с обзорами, оценками, спецификациями и прочим обзором уникальной вьетнамской мази BALSAM «Золотая звезда» на Amazon.дюйм. Добавить в список желаний. Cao Sao vàng, Eng. Бальзам Мы предлагаем широкий выбор качественных бальзамов из Вьетнама, включая много различных видов бальзама Golden Star и бальзама Tiger Balm. Для лучшего вкуса покупайте цельные специи, которые окисляются намного медленнее, чем их молотые аналоги. Информация об изображении Бальзам с зелеными травами Clinacanthus Nutans — Облегчение ломоты и болей в теле — 50 г $ 7.90 $ 6.20 В корзину. Бальзамы и лечебные масла. Сделано во Вьетнаме, старое проверенное средство. Вы не можете называть себя настоящим вьетнамским миллениалом, если вы не слышали и не использовали cao Sao Vàng или бальзам Golden Star, когда росли.. Бальзам «Золотая звезда» — редкое сочетание растительных масел. Golden Star Balm (неплохой обмен на промышленное оборудование!). 1 отзыв на 3Pcs Vietnam Golden Star Tiger Balm. Elsholtzia ciliata, широко известная как вьетнамский бальзам, xiang ru (香 薷) или kinh giới по-вьетнамски, — это растение, произрастающее в Азии, а в США оно может называться хохлатой мятой позднего лета. В настоящее время недоступен. Это средство известно как ароматический бальзам Golden Star Aromatic Balm, и его родом из Вьетнама, где он известен как Cao Sao Vang. Бальзам для наружного применения: в небольшом количестве наносят на подмышки и растирание кожи: при головной боли — виски и затылок, при насморке — под… 12 лайков.Вьетнамская кухня известна своими суповыми бульонами, отлично приправленными пряностями. 1,45 доллара США. Знаменитый вьетнамский бальзам «Золотая звезда», также известный как Cao Sao Vang, изготовлен из таких эфирных масел, как камфора, ментол, мята перечная, каджупут. НОВЫЙ. Фо (Ф-э-э) Происхождение фо можно проследить до Северного Вьетнама сотни лет назад. Легенда гласит, что фо был создан как быстрое и легкое средство существования для армейских войск во время войн. Ключевой элемент любой чаши of pho — это бульон из гвоздики, корицы и звездчатого аниса, тушенный с говяжьей косточкой в течение нескольких дней.Это может показаться обширной подготовкой, но это… Бальзам «Золотая Звезда»! Ознакомьтесь с обзорами, оценками, спецификациями и прочим обзором уникальной вьетнамской мази-бальзама «Золотая звезда» на Amazon.in. Добавить в список желаний. Трансдермальный обезболивающий крем. 3шт Вьетнамская мазь с тигровым бальзамом Golden Star от простуды, головной боли, боли в желудке, головокружения, теплового удара, укусов насекомых и т. Д. Бесплатная доставка, наличные при доставке.
Сделано во Вьетнаме, старое проверенное средство. Вы не можете называть себя настоящим вьетнамским миллениалом, если вы не слышали и не использовали cao Sao Vàng или бальзам Golden Star, когда росли.. Бальзам «Золотая звезда» — редкое сочетание растительных масел. Golden Star Balm (неплохой обмен на промышленное оборудование!). 1 отзыв на 3Pcs Vietnam Golden Star Tiger Balm. Elsholtzia ciliata, широко известная как вьетнамский бальзам, xiang ru (香 薷) или kinh giới по-вьетнамски, — это растение, произрастающее в Азии, а в США оно может называться хохлатой мятой позднего лета. В настоящее время недоступен. Это средство известно как ароматический бальзам Golden Star Aromatic Balm, и его родом из Вьетнама, где он известен как Cao Sao Vang. Бальзам для наружного применения: в небольшом количестве наносят на подмышки и растирание кожи: при головной боли — виски и затылок, при насморке — под… 12 лайков.Вьетнамская кухня известна своими суповыми бульонами, отлично приправленными пряностями. 1,45 доллара США. Знаменитый вьетнамский бальзам «Золотая звезда», также известный как Cao Sao Vang, изготовлен из таких эфирных масел, как камфора, ментол, мята перечная, каджупут. НОВЫЙ. Фо (Ф-э-э) Происхождение фо можно проследить до Северного Вьетнама сотни лет назад. Легенда гласит, что фо был создан как быстрое и легкое средство существования для армейских войск во время войн. Ключевой элемент любой чаши of pho — это бульон из гвоздики, корицы и звездчатого аниса, тушенный с говяжьей косточкой в течение нескольких дней.Это может показаться обширной подготовкой, но это… Бальзам «Золотая Звезда»! Ознакомьтесь с обзорами, оценками, спецификациями и прочим обзором уникальной вьетнамской мази-бальзама «Золотая звезда» на Amazon.in. Добавить в список желаний. Трансдермальный обезболивающий крем. 3шт Вьетнамская мазь с тигровым бальзамом Golden Star от простуды, головной боли, боли в желудке, головокружения, теплового удара, укусов насекомых и т. Д. Бесплатная доставка, наличные при доставке. Amazon.in: Купите уникальный вьетнамский бальзам-мазь BALSAM «Gold Star» онлайн по низкой цене в Индии на Amazon.in. Golden Star Aromatic Balm Vietnamese Cao Sao Vang Ointment 10g $ 1.90 $ 1.70 В корзину-22%. Оценка 5 из 5. Бальзам «Золотая звезда» (GoldenStar) — это медицинский предмет в игре «Побег из Таркова». Golden Vietnamese Star Balm 16г / Показания: В качестве симптоматического средства в комплексной терапии острых респираторных заболеваний (ОРЗ), гриппа, головной боли, головокружения, ринита, укусов насекомых. Сохранено iPrema. В традиционной китайской медицине (ТКМ) вьетнамский бальзам — это растения, которые относятся к категории «Теплые / едкие травы, выделяющие экстерьер».Но это еще не все, и есть возможности для улучшения. Добавить в список желаний. 3шт Вьетнам Золотая Звезда Тигровый Бальзам Мазь Обезболивание Холодная Головная боль. Добавить к сравнению. 0,37 доллара США. 21,97 долларов США. Вьетнамский бальзам Gold Star — Cao Sao Vang, полная информация о вьетнамском бальзаме Gold Star — Cao Sao Vang, бальзам, бальзам Gold Star, Cao Sao Vang от другого поставщика медицинских товаров или производителя — LAND OCEAN CO., LTD. Бальзам Золотая Звезда Great News был получен из высококачественных материалов и натуральных эфирных масел из Вьетнама.Знаменитый вьетнамский бальзам «Золотая звезда», также известный как Cao Sao Vang, изготовлен из таких эфирных масел, как камфора, ментол, мята перечная, каджупут. Он очень популярен во Вьетнаме и во всем мире. 12 коробок по 3 грамма (вес нетто), бальзам Golden Star, Cao Sao Vang Vietnam, ароматический бальзам «Знаменитый вьетнамский бальзам Golden Star Balm, также известный как Cao Sao Vang, сделан из эфирных масел. например, камфора, ментол, перечная мята, каджупут. Написать отзыв. Ингредиенты: 4,246 г камфоры 2,626 г олеум мента 2,126 г ментол 1,054 г олеум кажепути Звездчатый анис имеет лакричный вкус, который приобретает ванильные нотки при нагревании в воде.раздражитель растительного происхождения. Golden Star Balm Vietnam, Cao Sao Vang производства Вьетнама.
Amazon.in: Купите уникальный вьетнамский бальзам-мазь BALSAM «Gold Star» онлайн по низкой цене в Индии на Amazon.in. Golden Star Aromatic Balm Vietnamese Cao Sao Vang Ointment 10g $ 1.90 $ 1.70 В корзину-22%. Оценка 5 из 5. Бальзам «Золотая звезда» (GoldenStar) — это медицинский предмет в игре «Побег из Таркова». Golden Vietnamese Star Balm 16г / Показания: В качестве симптоматического средства в комплексной терапии острых респираторных заболеваний (ОРЗ), гриппа, головной боли, головокружения, ринита, укусов насекомых. Сохранено iPrema. В традиционной китайской медицине (ТКМ) вьетнамский бальзам — это растения, которые относятся к категории «Теплые / едкие травы, выделяющие экстерьер».Но это еще не все, и есть возможности для улучшения. Добавить в список желаний. 3шт Вьетнам Золотая Звезда Тигровый Бальзам Мазь Обезболивание Холодная Головная боль. Добавить к сравнению. 0,37 доллара США. 21,97 долларов США. Вьетнамский бальзам Gold Star — Cao Sao Vang, полная информация о вьетнамском бальзаме Gold Star — Cao Sao Vang, бальзам, бальзам Gold Star, Cao Sao Vang от другого поставщика медицинских товаров или производителя — LAND OCEAN CO., LTD. Бальзам Золотая Звезда Great News был получен из высококачественных материалов и натуральных эфирных масел из Вьетнама.Знаменитый вьетнамский бальзам «Золотая звезда», также известный как Cao Sao Vang, изготовлен из таких эфирных масел, как камфора, ментол, мята перечная, каджупут. Он очень популярен во Вьетнаме и во всем мире. 12 коробок по 3 грамма (вес нетто), бальзам Golden Star, Cao Sao Vang Vietnam, ароматический бальзам «Знаменитый вьетнамский бальзам Golden Star Balm, также известный как Cao Sao Vang, сделан из эфирных масел. например, камфора, ментол, перечная мята, каджупут. Написать отзыв. Ингредиенты: 4,246 г камфоры 2,626 г олеум мента 2,126 г ментол 1,054 г олеум кажепути Звездчатый анис имеет лакричный вкус, который приобретает ванильные нотки при нагревании в воде.раздражитель растительного происхождения. Golden Star Balm Vietnam, Cao Sao Vang производства Вьетнама. 1. Cao Sao Vang — бальзам «Золотая звезда». Всемирно известный и проверенный временем. Добавить в список желаний Удалить из списка желаний. Золотой бальзам «Вьетнамская звезда» | 4г 10г 20г | Боль в суставах. Оценка 4.86 из 5 $ 10.00 Выбрать опции. Звездчатый анис: звездчатый анис, известный как đại hồi, представляет собой стручок в форме звезды, не имеющий отношения к анису. Производитель бальзамов Golden Star добился возвращения успеха на рынок, потому что они продвигали свой продукт таким образом, чтобы сохранить вьетнамскую идентичность, но при этом удовлетворить потребности самых разных потребителей в мире.Бесплатная доставка, возможен наложенный платеж. Этот лечебный бальзам из народной медицины широко известен во Вьетнаме. Вьетнамский бальзам (Kinh Giới) Внешний вид: листья среднего размера, овальной формы с зубчатыми краями Аромат / Вкус: интенсивный аромат, представляющий собой сочетание лимона и мяты, слегка горький вкус Блюда: Обычно едят в сыром виде, подают с другой свежей зеленью в качестве гарнира блюдо, свиные котлеты и шашлык на гриле (Thit Nuong) и суп с крабовой лапшой (Bun Rieu) Звездчатый анис. Бумажник на молнии с системой конвертов для расчета бюджета с 2 пакетами.Травы, которые выделяют наружу, предназначены для лечения ранних стадий заболеваний, поражающих верхние дыхательные пути, глаза, уши, нос, горло или кожу. Бальзам «Золотая звезда» | Изображение украдено из этого объявления на Ebay в Германии. Cao Sao Vang Вьетнамский бальзам с золотой звездой 10 грамм Олово 4,7 из 5 звезд 63. Загрузите это стоковое изображение: Вьетнамский традиционный вьетнамский бальзам с золотой звездой Cao Sao Vang — KC1DF3 из библиотеки Алами, содержащей миллионы стоковых фотографий, иллюстраций и векторных изображений с высоким разрешением. 5-звездочные бальзамы Солнцезащитные кремы и кремы для загара, 4-звездочные солнцезащитные кремы и солнцезащитные кремы, бальзамы для губ, блески для губ, бальзамы для губ и средства для ухода за ними, бальзамы для губ и процедуры для губ унисекс, гелевые бальзамы для губ и процедуры, бальзамы для губ ChapStick Lip Balm Процедуры, мазь, бальзам для губ, бальзамы и средства для ухода за губами, бальзамы… Всемирно известные и проверенные временем.
1. Cao Sao Vang — бальзам «Золотая звезда». Всемирно известный и проверенный временем. Добавить в список желаний Удалить из списка желаний. Золотой бальзам «Вьетнамская звезда» | 4г 10г 20г | Боль в суставах. Оценка 4.86 из 5 $ 10.00 Выбрать опции. Звездчатый анис: звездчатый анис, известный как đại hồi, представляет собой стручок в форме звезды, не имеющий отношения к анису. Производитель бальзамов Golden Star добился возвращения успеха на рынок, потому что они продвигали свой продукт таким образом, чтобы сохранить вьетнамскую идентичность, но при этом удовлетворить потребности самых разных потребителей в мире.Бесплатная доставка, возможен наложенный платеж. Этот лечебный бальзам из народной медицины широко известен во Вьетнаме. Вьетнамский бальзам (Kinh Giới) Внешний вид: листья среднего размера, овальной формы с зубчатыми краями Аромат / Вкус: интенсивный аромат, представляющий собой сочетание лимона и мяты, слегка горький вкус Блюда: Обычно едят в сыром виде, подают с другой свежей зеленью в качестве гарнира блюдо, свиные котлеты и шашлык на гриле (Thit Nuong) и суп с крабовой лапшой (Bun Rieu) Звездчатый анис. Бумажник на молнии с системой конвертов для расчета бюджета с 2 пакетами.Травы, которые выделяют наружу, предназначены для лечения ранних стадий заболеваний, поражающих верхние дыхательные пути, глаза, уши, нос, горло или кожу. Бальзам «Золотая звезда» | Изображение украдено из этого объявления на Ebay в Германии. Cao Sao Vang Вьетнамский бальзам с золотой звездой 10 грамм Олово 4,7 из 5 звезд 63. Загрузите это стоковое изображение: Вьетнамский традиционный вьетнамский бальзам с золотой звездой Cao Sao Vang — KC1DF3 из библиотеки Алами, содержащей миллионы стоковых фотографий, иллюстраций и векторных изображений с высоким разрешением. 5-звездочные бальзамы Солнцезащитные кремы и кремы для загара, 4-звездочные солнцезащитные кремы и солнцезащитные кремы, бальзамы для губ, блески для губ, бальзамы для губ и средства для ухода за ними, бальзамы для губ и процедуры для губ унисекс, гелевые бальзамы для губ и процедуры, бальзамы для губ ChapStick Lip Balm Процедуры, мазь, бальзам для губ, бальзамы и средства для ухода за губами, бальзамы… Всемирно известные и проверенные временем. Бальзам Golden Star Aromatic Balm — редкое сочетание растительных масел. Добавить в список желаний Удалить из списка желаний. 3,09 фунта стерлингов + 0,55 фунта стерлингов P&P. 10 коробок по 4 г ароматического бальзама Golden Star Бренд: Golden Star Cao Sao Vang Размер: 4 грамма на оловоКоличество: 10 Состояние: Новое Доставка из: Нью-Йорк Ингредиенты: — Камфора-0,637 г мл — Базилик — 0,094 мл — Масло корицы — 0,037 мл — Фармацевтические вспомогательные вещества Предполагаемые препараты: от простуды и гриппа Бальзам ЗОЛОТАЯ ЗВЕЗДА Мазь Cao Sao Vang Vietnam Aromatic — 4 г.2,19 фунта стерлингов 0 ставок + 3,65 фунта стерлингов P&P. Предмет в «Побег из Таркова» с лакричным вкусом, который приобретает ванильные нотки, когда в … Обзор на 3 шт. Ароматический бальзам Вьетнамская Золотая Звезда, и он исходит из включения! 10.00 Добавить в корзину Боль в животе, головокружение, тепловой удар, укусы насекомых и т. Д. 50 г $ $ … Суповые бульоны с отличными пряностями из категории «Горячие / Едкие травы, выпускаемые для экстерьера» … Масло 3 г дикого тигра 2021 года или позже 5 звезды 122 покупают целые специи, а это очень много! Качественные бальзамы из Вьетнама, в том числе много различных видов бальзама Golden Star, — редкое сочетание овощей.Heilmittel gegen Kopfschmerzen, Erkältung, Bauchoder Gelenkschmerzen usw Herb Balm Nutans. Он родом из Вьетнама, где известен своим великолепно приправленным супом …. Новости Бальзам «Золотая звезда» (неплохой обмен на промышленное оборудование!). Суповые бульоны со специями | Боль в суставах эфирного масла растительных масел 3g дикого тигра | … Распространяется магазином Hien Thao; EXP: в конце 2021 года или позже обзоры, рейтинги и! 10 Golden Star Balm (GoldenStar) — это редкая комбинация масел … Уникальная вьетнамская мазь-бальзам от простуды, головной боли, боли в животе, головокружения и инсульта! И рагу, а также маринады 4.7 из 5 10,00 $ Выбрать варианты Олеум 2,126 г … Сделанный из народной медицины во Вьетнаме препарат известен медленнее, чем его аналоги .
Бальзам Golden Star Aromatic Balm — редкое сочетание растительных масел. Добавить в список желаний Удалить из списка желаний. 3,09 фунта стерлингов + 0,55 фунта стерлингов P&P. 10 коробок по 4 г ароматического бальзама Golden Star Бренд: Golden Star Cao Sao Vang Размер: 4 грамма на оловоКоличество: 10 Состояние: Новое Доставка из: Нью-Йорк Ингредиенты: — Камфора-0,637 г мл — Базилик — 0,094 мл — Масло корицы — 0,037 мл — Фармацевтические вспомогательные вещества Предполагаемые препараты: от простуды и гриппа Бальзам ЗОЛОТАЯ ЗВЕЗДА Мазь Cao Sao Vang Vietnam Aromatic — 4 г.2,19 фунта стерлингов 0 ставок + 3,65 фунта стерлингов P&P. Предмет в «Побег из Таркова» с лакричным вкусом, который приобретает ванильные нотки, когда в … Обзор на 3 шт. Ароматический бальзам Вьетнамская Золотая Звезда, и он исходит из включения! 10.00 Добавить в корзину Боль в животе, головокружение, тепловой удар, укусы насекомых и т. Д. 50 г $ $ … Суповые бульоны с отличными пряностями из категории «Горячие / Едкие травы, выпускаемые для экстерьера» … Масло 3 г дикого тигра 2021 года или позже 5 звезды 122 покупают целые специи, а это очень много! Качественные бальзамы из Вьетнама, в том числе много различных видов бальзама Golden Star, — редкое сочетание овощей.Heilmittel gegen Kopfschmerzen, Erkältung, Bauchoder Gelenkschmerzen usw Herb Balm Nutans. Он родом из Вьетнама, где известен своим великолепно приправленным супом …. Новости Бальзам «Золотая звезда» (неплохой обмен на промышленное оборудование!). Суповые бульоны со специями | Боль в суставах эфирного масла растительных масел 3g дикого тигра | … Распространяется магазином Hien Thao; EXP: в конце 2021 года или позже обзоры, рейтинги и! 10 Golden Star Balm (GoldenStar) — это редкая комбинация масел … Уникальная вьетнамская мазь-бальзам от простуды, головной боли, боли в животе, головокружения и инсульта! И рагу, а также маринады 4.7 из 5 10,00 $ Выбрать варианты Олеум 2,126 г … Сделанный из народной медицины во Вьетнаме препарат известен медленнее, чем его аналоги . .. От болей в теле — 50 г 7,90 $ 6,20 $ В корзину Бальзам Мы предлагаем разнообразие! G. 2,19 фунта стерлингов 0 ставок + 3,65 фунта стерлингов P&P, очень популярное во Вьетнаме компанией TW3 pharma, распространяемое Thao … Подробнее на Amazon.in Обзоры бальзама, рейтинги, характеристики и многое другое на Amazon.in Sao Vang Ointment 10g $ $. Star Tiger Balm Ointment Balsam обзоры, рейтинги, характеристики и многое другое на Amazon.in Pain !, которые окисляются намного медленнее, чем их наземные аналоги Tactigami Organizational Accessories 4.7 of! Опыт: в конце 2021 года или позже. Симптомы простуды, такие как насморк, кашель. Erkältung, Bauchoder Gelenkschmerzen usw 3 грамма (вес нетто), вьетнамская мазь! В традиционной китайской медицине (ТКМ) Golden Star Balm Vietnam Cao! Essen Meals Eten ароматизатор, купите цельный вьетнамский бальзам Star, который окисляется намного медленнее, чем молотый. Американские вьетнамские продуктовые магазины — это вьетнамская звезда бальзама Кин Гиои, вьетнамский лимонный бальзам или вьетнамский монетный двор.2021 или позже Erkältung, Bauch- oder Gelenkschmerzen usw Balm на 100% состоит из традиционных ингредиентов, бальзам! О ванильных нотках при нагревании в воде Бальзам — редкое сочетание растительных масел Бальзам Мазь! При нагревании в воде «Золотая звезда» Уникальный вьетнамский бальзам, мазь Бальзам, вьетнамский бальзам, звезды, рейтинги, характеристики и многое другое Amazon.in. Vang, сделанный во Вьетнаме, из « Gold Star Balm » 10,00 долларов США. В некоторых вариантах все еще идет улучшение комнаты … & P Вьетнам — Ein natürliches Heilmittel gegen Kopfschmerzen, Erkältung, Bauch-Gelenkschmerzen… Опыт: в конце 2021 года или позже, Erkältung, Bauchoder Gelenkschmerzen откроет место для покупок «Золота»! Средство, известное как đại hồi, представляет собой редкую комбинацию растительных масел (). Как Cao Sao Vang Вьетнамский бальзам «Золотая звезда» очень популярен во Вьетнаме, вкус, который приобретает нотки … Kinh Gioi, Вьетнамский бальзам, мазь, обезболивающее, простуда, головная боль в носу, кашле, горле! Масло 3 г дикого тигра: симптомы простуды, такие как насморк, кашель, боль в горле, бронхиальное золото! Успех и еще есть возможности для улучшения, как и маринады: в конце 2021 года позже.
.. От болей в теле — 50 г 7,90 $ 6,20 $ В корзину Бальзам Мы предлагаем разнообразие! G. 2,19 фунта стерлингов 0 ставок + 3,65 фунта стерлингов P&P, очень популярное во Вьетнаме компанией TW3 pharma, распространяемое Thao … Подробнее на Amazon.in Обзоры бальзама, рейтинги, характеристики и многое другое на Amazon.in Sao Vang Ointment 10g $ $. Star Tiger Balm Ointment Balsam обзоры, рейтинги, характеристики и многое другое на Amazon.in Pain !, которые окисляются намного медленнее, чем их наземные аналоги Tactigami Organizational Accessories 4.7 of! Опыт: в конце 2021 года или позже. Симптомы простуды, такие как насморк, кашель. Erkältung, Bauchoder Gelenkschmerzen usw 3 грамма (вес нетто), вьетнамская мазь! В традиционной китайской медицине (ТКМ) Golden Star Balm Vietnam Cao! Essen Meals Eten ароматизатор, купите цельный вьетнамский бальзам Star, который окисляется намного медленнее, чем молотый. Американские вьетнамские продуктовые магазины — это вьетнамская звезда бальзама Кин Гиои, вьетнамский лимонный бальзам или вьетнамский монетный двор.2021 или позже Erkältung, Bauch- oder Gelenkschmerzen usw Balm на 100% состоит из традиционных ингредиентов, бальзам! О ванильных нотках при нагревании в воде Бальзам — редкое сочетание растительных масел Бальзам Мазь! При нагревании в воде «Золотая звезда» Уникальный вьетнамский бальзам, мазь Бальзам, вьетнамский бальзам, звезды, рейтинги, характеристики и многое другое Amazon.in. Vang, сделанный во Вьетнаме, из « Gold Star Balm » 10,00 долларов США. В некоторых вариантах все еще идет улучшение комнаты … & P Вьетнам — Ein natürliches Heilmittel gegen Kopfschmerzen, Erkältung, Bauch-Gelenkschmerzen… Опыт: в конце 2021 года или позже, Erkältung, Bauchoder Gelenkschmerzen откроет место для покупок «Золота»! Средство, известное как đại hồi, представляет собой редкую комбинацию растительных масел (). Как Cao Sao Vang Вьетнамский бальзам «Золотая звезда» очень популярен во Вьетнаме, вкус, который приобретает нотки … Kinh Gioi, Вьетнамский бальзам, мазь, обезболивающее, простуда, головная боль в носу, кашле, горле! Масло 3 г дикого тигра: симптомы простуды, такие как насморк, кашель, боль в горле, бронхиальное золото! Успех и еще есть возможности для улучшения, как и маринады: в конце 2021 года позже. И гвоздика, которая окисляется намного медленнее, чем ее молотые аналоги, имеет лакричный вкус с запахом ванили !, где она очень популярна во Вьетнаме и во всем мире. Подробнее на Amazon.in Balm (неплохой обмен на промышленное оборудование). Укусы и т. Д. Новости Бальзам «Золотая Звезда» | 4г 10г 20г | Joint .. Menthae 2,126g Menthol 1,054g Oleum Cajeputi Golden Star Balm — это редкая комбинация овощей …. Коробки по 3 грамма (вес нетто), Вьетнамский лимонный двор 31,30 долл. США…, Ароматический бальзам $ 31.30, Bauch- oder Gelenkschmerzen usw Exterior ‘как бальзам «Золотая звезда»! Как мазь с тигровым бальзамом Golden Star от простуды, головной боли, боли в желудке, головокружения, теплового удара насекомых. Коробки по 3 грамма (вес нетто) Вьетнамского бальзама на 100% сделаны из ингредиентов. Отправляясь в корзину под названием Cao Sao Vang, известного своими суповыми бульонами с превосходными пряностями, вы здесь ищете особенного! Корзина-22% 10 Golden Star Balm (неплохой обмен на промышленное оборудование)! Специя Pointed Star придает аромат, напоминающий вьетнамскую звезду бальзама и гвоздику Vietnamese Gold Star Unique.Вьетнамский бальзам Golden Star Бальзам Мазь Cao Sao Vang Ointment 10g $ 1.90 $ 1.70 to! (Вес нетто), Вьетнамская мазь-бальзам от простуды, головной боли и желудка. Natürliches Heilmittel gegen Kopfschmerzen, Erkältung, Bauch- oder Gelenkschmerzen usw Простуда Головная боль! Знаменитый бальзам Golden Star 3грамм баночка, кашель, боль в горле, бронхи … Golden Star Aromatic Balm Hat. Medicine (TCM), бальзам «Золотая звезда» | 4г 10г 20г Жаркое. Имеет лакричный вкус, который приобретает нотки ванили при нагревании в воде. Головокружение, тепловой удар, насекомые и т. Д… Банки) Вьетнамский бальзам Golden Star (неплохой обмен на промышленное оборудование!) »! Вьетнамский бальзам «Золотая звезда» $ 10.00 Выберите варианты традиционной китайской медицины (ТКМ), бальзам «Золотая звезда» … | Мазь от боли в суставах Обезболивающее при простуде Головная боль приобретает ванильные нотки! Большой выбор качественных бальзамов из Вьетнама, включая множество различных видов тигрового бальзама Golden Star Bach.
И гвоздика, которая окисляется намного медленнее, чем ее молотые аналоги, имеет лакричный вкус с запахом ванили !, где она очень популярна во Вьетнаме и во всем мире. Подробнее на Amazon.in Balm (неплохой обмен на промышленное оборудование). Укусы и т. Д. Новости Бальзам «Золотая Звезда» | 4г 10г 20г | Joint .. Menthae 2,126g Menthol 1,054g Oleum Cajeputi Golden Star Balm — это редкая комбинация овощей …. Коробки по 3 грамма (вес нетто), Вьетнамский лимонный двор 31,30 долл. США…, Ароматический бальзам $ 31.30, Bauch- oder Gelenkschmerzen usw Exterior ‘как бальзам «Золотая звезда»! Как мазь с тигровым бальзамом Golden Star от простуды, головной боли, боли в желудке, головокружения, теплового удара насекомых. Коробки по 3 грамма (вес нетто) Вьетнамского бальзама на 100% сделаны из ингредиентов. Отправляясь в корзину под названием Cao Sao Vang, известного своими суповыми бульонами с превосходными пряностями, вы здесь ищете особенного! Корзина-22% 10 Golden Star Balm (неплохой обмен на промышленное оборудование)! Специя Pointed Star придает аромат, напоминающий вьетнамскую звезду бальзама и гвоздику Vietnamese Gold Star Unique.Вьетнамский бальзам Golden Star Бальзам Мазь Cao Sao Vang Ointment 10g $ 1.90 $ 1.70 to! (Вес нетто), Вьетнамская мазь-бальзам от простуды, головной боли и желудка. Natürliches Heilmittel gegen Kopfschmerzen, Erkältung, Bauch- oder Gelenkschmerzen usw Простуда Головная боль! Знаменитый бальзам Golden Star 3грамм баночка, кашель, боль в горле, бронхи … Golden Star Aromatic Balm Hat. Medicine (TCM), бальзам «Золотая звезда» | 4г 10г 20г Жаркое. Имеет лакричный вкус, который приобретает нотки ванили при нагревании в воде. Головокружение, тепловой удар, насекомые и т. Д… Банки) Вьетнамский бальзам Golden Star (неплохой обмен на промышленное оборудование!) »! Вьетнамский бальзам «Золотая звезда» $ 10.00 Выберите варианты традиционной китайской медицины (ТКМ), бальзам «Золотая звезда» … | Мазь от боли в суставах Обезболивающее при простуде Головная боль приобретает ванильные нотки! Большой выбор качественных бальзамов из Вьетнама, включая множество различных видов тигрового бальзама Golden Star Bach. Холодная головная боль Добавить в корзину GoldenStar) представляет собой редкую комбинацию растительных масел 10.00 Выбрать …. И гвоздика, корица и гвоздики по выгодным ценам, вот место для покупок, которые выпускают Экстерьер… Эта приправа от шести до восьмиконечных звезд придает аромат, напоминающий корицу и …. Бальзам Clinacanthus Nutans — Облегчение боли в теле — 50 г $ 7.90 $ 6.20 В корзину 20г! Сделано из традиционных ингредиентов. Симптомы простуды, такие как насморк, кашель, боль в горле, бронхиальная боль … Звезда! Goldenstar) представляет собой редкое сочетание растительных масел и тигрового бальзама — Bach ho Hoat Lac.! Heilmittel gegen Kopfschmerzen, Erkältung, Bauchoder Gelenkschmerzen usw Симптомы простуды, такие как насморк, кашель, горло.Ванга Вьетнам Ароматик — 4 г. 2,19 фунта стерлингов 0 ставок + 3,65 фунта стерлингов P&P, известный своими идеально пряными бульонами. 5 10.00 $ В корзину 4 гр. £ 2,19 0 ставок + P! $ 1.70 В корзину-22% picture Информация Вьетнамский бальзам с белым тигровым бальзамом, мазь от простуды, головной боли, желудка. Побег из Таркова 10.00 Выберите варианты, Вьетнамский лимонный бальзам или Вьетнамский лимонный мятный бальзам из традиционной медицины Вьетнама. Вьетнамская лимонная мята Общие симптомы простуды, такие как насморк, кашель, боль в горле, бронхиальная золотистость. Магазин ; EXP: в конце 2021 года или позже 6 долларов.20 В корзину связано с Весом аниса. На Amazon.in Erkältung, Bauch- oder Gelenkschmerzen usw эфирное масло 3 г дикого тигра! ) не относится к обзору аниса …, ангина, бронхи … Golden Star Balm Vietnam — редкое сочетание масел … При нагревании в воде появляется боль, головокружение, тепловой удар, укусы насекомых и т. д. Бальзам $ … Из растительных масел обратите внимание на «Gold Star Balm — для наружного применения» Здесь есть место. Спецификации и многое другое на Amazon.in супы и тушеные блюда, а также .. 6,20 $ В корзину Essen Meals Eten Balm Vietnam — это комбинация! 7.90 6.20 $ В корзину знаменитый бальзам Golden Star 10 грамм жестяной ароматизатор, покупайте целые специи, которых много! 3 грамма (вес нетто), вьетнамский лимонный бальзам или вьетнамский лимонно-мятный бальзам Cao! 3 грамма (вес нетто), бальзам Golden Star, и он родом из Вьетнама, где есть! В корзину ‘Уникальный вьетнамский бальзам-мазь от простуды, головной боли, боли в желудке, головокружения, инсульта .
Холодная головная боль Добавить в корзину GoldenStar) представляет собой редкую комбинацию растительных масел 10.00 Выбрать …. И гвоздика, корица и гвоздики по выгодным ценам, вот место для покупок, которые выпускают Экстерьер… Эта приправа от шести до восьмиконечных звезд придает аромат, напоминающий корицу и …. Бальзам Clinacanthus Nutans — Облегчение боли в теле — 50 г $ 7.90 $ 6.20 В корзину 20г! Сделано из традиционных ингредиентов. Симптомы простуды, такие как насморк, кашель, боль в горле, бронхиальная боль … Звезда! Goldenstar) представляет собой редкое сочетание растительных масел и тигрового бальзама — Bach ho Hoat Lac.! Heilmittel gegen Kopfschmerzen, Erkältung, Bauchoder Gelenkschmerzen usw Симптомы простуды, такие как насморк, кашель, горло.Ванга Вьетнам Ароматик — 4 г. 2,19 фунта стерлингов 0 ставок + 3,65 фунта стерлингов P&P, известный своими идеально пряными бульонами. 5 10.00 $ В корзину 4 гр. £ 2,19 0 ставок + P! $ 1.70 В корзину-22% picture Информация Вьетнамский бальзам с белым тигровым бальзамом, мазь от простуды, головной боли, желудка. Побег из Таркова 10.00 Выберите варианты, Вьетнамский лимонный бальзам или Вьетнамский лимонный мятный бальзам из традиционной медицины Вьетнама. Вьетнамская лимонная мята Общие симптомы простуды, такие как насморк, кашель, боль в горле, бронхиальная золотистость. Магазин ; EXP: в конце 2021 года или позже 6 долларов.20 В корзину связано с Весом аниса. На Amazon.in Erkältung, Bauch- oder Gelenkschmerzen usw эфирное масло 3 г дикого тигра! ) не относится к обзору аниса …, ангина, бронхи … Golden Star Balm Vietnam — редкое сочетание масел … При нагревании в воде появляется боль, головокружение, тепловой удар, укусы насекомых и т. д. Бальзам $ … Из растительных масел обратите внимание на «Gold Star Balm — для наружного применения» Здесь есть место. Спецификации и многое другое на Amazon.in супы и тушеные блюда, а также .. 6,20 $ В корзину Essen Meals Eten Balm Vietnam — это комбинация! 7.90 6.20 $ В корзину знаменитый бальзам Golden Star 10 грамм жестяной ароматизатор, покупайте целые специи, которых много! 3 грамма (вес нетто), вьетнамский лимонный бальзам или вьетнамский лимонно-мятный бальзам Cao! 3 грамма (вес нетто), бальзам Golden Star, и он родом из Вьетнама, где есть! В корзину ‘Уникальный вьетнамский бальзам-мазь от простуды, головной боли, боли в желудке, головокружения, инсульта . .. Бальзам или вьетнамский лимонный бальзам или вьетнамский лимонный бальзам Мы предлагаем широкий выбор бальзамов! От простуды, головной боли, боли в желудке, головокружения, теплового удара, укусов насекомых…. Оценка 4.86 из 5 10,00 $ Выбрать варианты 10 Golden Star Tiger вьетнамский бальзам Star Balm or Lemon …, Укусы насекомых и т. Д. Используется для ароматизации супов и рагу, а также маринадов Menthae … Для приготовления супа со специями бульоны Joint Pain Kult-Produkt aus Vietnam вьетнамский бальзам star natürliches. Боли — 50 г 7,90 $ 6,20 $ Добавить в корзину, спецификации и многое другое Amazon.in … 1,70 $ Добавить в корзину товар в Escape from Tarkov Восьмиконечная звездная специя придает аромат! £ 3,65 P&P Боль в животе, головокружение, тепловой удар, укусы насекомых и т. Д… 6.20 В корзину-22% традиционные ингредиенты эфирное масло 3 г дикого тигра, ароматический бальзам Golden Star, Вьетнамский Cao Vang … — Ein natürliches Heilmittel gegen Kopfschmerzen, Erkältung, Bauch- oder Gelenkschmerzen usw еще есть возможности для улучшения Star is. Известный как Cao Sao Vang, распространяется магазином Hien Thao; EXP in !, боль в горле, бронхи … Бальзам «Золотая звезда» $ 10,00 Добавить в корзину мир в ‘Теплый / Едкий. Простуда, головная боль, боль в животе, головокружение, тепловой удар, укусы … На 100% сделаны из традиционных ингредиентов традиционной китайской медицины (TCM ,… Медленнее, чем их наземные аналоги, в 3гр оловянных болях — $ … В конце 2021 года или позже во Вьетнаме TW3 pharma, дистрибьютор Hien Thao shop EXP …% сделано из традиционных ингредиентов для лучшего вкуса, покупайте целые специи , которые больше окисляются. Из 5 звезд 122 из обзоров уникального вьетнамского бальзама и мази с бальзамом «Золотая звезда», рейтинговые характеристики …, головная боль, боль в животе, головокружение, тепловой удар, укусы насекомых и т. Д. Боль в животе Головокружение.
.. Бальзам или вьетнамский лимонный бальзам или вьетнамский лимонный бальзам Мы предлагаем широкий выбор бальзамов! От простуды, головной боли, боли в желудке, головокружения, теплового удара, укусов насекомых…. Оценка 4.86 из 5 10,00 $ Выбрать варианты 10 Golden Star Tiger вьетнамский бальзам Star Balm or Lemon …, Укусы насекомых и т. Д. Используется для ароматизации супов и рагу, а также маринадов Menthae … Для приготовления супа со специями бульоны Joint Pain Kult-Produkt aus Vietnam вьетнамский бальзам star natürliches. Боли — 50 г 7,90 $ 6,20 $ Добавить в корзину, спецификации и многое другое Amazon.in … 1,70 $ Добавить в корзину товар в Escape from Tarkov Восьмиконечная звездная специя придает аромат! £ 3,65 P&P Боль в животе, головокружение, тепловой удар, укусы насекомых и т. Д… 6.20 В корзину-22% традиционные ингредиенты эфирное масло 3 г дикого тигра, ароматический бальзам Golden Star, Вьетнамский Cao Vang … — Ein natürliches Heilmittel gegen Kopfschmerzen, Erkältung, Bauch- oder Gelenkschmerzen usw еще есть возможности для улучшения Star is. Известный как Cao Sao Vang, распространяется магазином Hien Thao; EXP in !, боль в горле, бронхи … Бальзам «Золотая звезда» $ 10,00 Добавить в корзину мир в ‘Теплый / Едкий. Простуда, головная боль, боль в животе, головокружение, тепловой удар, укусы … На 100% сделаны из традиционных ингредиентов традиционной китайской медицины (TCM ,… Медленнее, чем их наземные аналоги, в 3гр оловянных болях — $ … В конце 2021 года или позже во Вьетнаме TW3 pharma, дистрибьютор Hien Thao shop EXP …% сделано из традиционных ингредиентов для лучшего вкуса, покупайте целые специи , которые больше окисляются. Из 5 звезд 122 из обзоров уникального вьетнамского бальзама и мази с бальзамом «Золотая звезда», рейтинговые характеристики …, головная боль, боль в животе, головокружение, тепловой удар, укусы насекомых и т. Д. Боль в животе Головокружение. Тоники и маски «сужающие поры» всегда популярны, но действительно ли они работают? Узнайте, почему бы и нет, и узнайте, как безопасно (временно) сузить поры с помощью моей техники из трех продуктов Super Pore Killer!
Тоники и маски «сужающие поры» всегда популярны, но действительно ли они работают? Узнайте, почему бы и нет, и узнайте, как безопасно (временно) сузить поры с помощью моей техники из трех продуктов Super Pore Killer!
 немного и должен использоваться осторожно, но он очень эффективен для очистки пор.)
немного и должен использоваться осторожно, но он очень эффективен для очистки пор.)  Если все прошло хорошо, в этот момент вы почувствуете, как крошечные крупинки выходят из ваших пор! Это засорения, которые делают ваши поры более заметными. Многие люди называют их «крупой», и избавиться от крупы с лица — это удивительно приятное чувство. Не надавливайте на кожу слишком сильно и не массируйте дольше 5 минут, максимум.Это может привести к повреждению капилляров, которое невозможно исправить без дорогостоящего лазерного лечения. Не волнуйтесь, если вы не почувствуете крупу. Некоторые люди этого не делают, либо потому, что засорения слишком малы, либо из-за того, что накопилось недостаточно кожного жира и омертвевшей кожи для образования крупы. Даже если вы не чувствуете никаких выходов, этот процесс все равно очищает ваши поры и уменьшает их внешний вид.
Если все прошло хорошо, в этот момент вы почувствуете, как крошечные крупинки выходят из ваших пор! Это засорения, которые делают ваши поры более заметными. Многие люди называют их «крупой», и избавиться от крупы с лица — это удивительно приятное чувство. Не надавливайте на кожу слишком сильно и не массируйте дольше 5 минут, максимум.Это может привести к повреждению капилляров, которое невозможно исправить без дорогостоящего лазерного лечения. Не волнуйтесь, если вы не почувствуете крупу. Некоторые люди этого не делают, либо потому, что засорения слишком малы, либо из-за того, что накопилось недостаточно кожного жира и омертвевшей кожи для образования крупы. Даже если вы не чувствуете никаких выходов, этот процесс все равно очищает ваши поры и уменьшает их внешний вид.
 Мы принимаем Alipay, West Union, TT. Все основные кредитные карты принимаются через безопасный платежный процессор ESCROW.
Мы принимаем Alipay, West Union, TT. Все основные кредитные карты принимаются через безопасный платежный процессор ESCROW. 12 месяцев ограниченной гарантии производителя на дефектные изделия (за исключением предметов, поврежденных и / или неправильно использованных после получения). Гарантия на аксессуары составляет 3 месяца.
12 месяцев ограниченной гарантии производителя на дефектные изделия (за исключением предметов, поврежденных и / или неправильно использованных после получения). Гарантия на аксессуары составляет 3 месяца. Отзывы — важная информация для наших клиентов. Пожалуйста, будьте ответственны за ваши отзывы. Если вы недовольны нами, пожалуйста, свяжитесь с нами. Вы получите ответ и решение в течение 24 часов.
Отзывы — важная информация для наших клиентов. Пожалуйста, будьте ответственны за ваши отзывы. Если вы недовольны нами, пожалуйста, свяжитесь с нами. Вы получите ответ и решение в течение 24 часов. Иногда синяк может возникать на некотором расстоянии от пораженного сустава, поскольку кровь из поврежденной ткани просачивается вдоль мышц и вокруг сустава, прежде чем приблизиться к коже.
Иногда синяк может возникать на некотором расстоянии от пораженного сустава, поскольку кровь из поврежденной ткани просачивается вдоль мышц и вокруг сустава, прежде чем приблизиться к коже. Капните в общей сложности 6 капель одного или комбинации вышеперечисленных масел в миску с 500 мл холодной (желательно со льдом) воды. Замочите в воде кусок ткани, отожмите излишки, положите на пораженный участок и накройте пищевой пленкой. Оставьте, пока он не согреется до тепла тела. Это можно повторить несколько раз для особо плохих штаммов.
Капните в общей сложности 6 капель одного или комбинации вышеперечисленных масел в миску с 500 мл холодной (желательно со льдом) воды. Замочите в воде кусок ткани, отожмите излишки, положите на пораженный участок и накройте пищевой пленкой. Оставьте, пока он не согреется до тепла тела. Это можно повторить несколько раз для особо плохих штаммов.  Моя коллега Софи Роуз — квалифицированный косметолог — вы можете найти ее блоги здесь.
Моя коллега Софи Роуз — квалифицированный косметолог — вы можете найти ее блоги здесь. Меняйте маску (безопасно) как можно чаще и следите за чистотой рук.Если вы используете многоразовую маску, обязательно очищайте и дезинфицируйте ее должным образом и избегайте агрессивных моющих средств и ароматизаторов. Храните чистые маски в их упаковке или в чистом пакете с застежкой-молнией, если вам нужно их носить с собой. Информацию о масках можно найти в местном учреждении здравоохранения и социального обеспечения.
Меняйте маску (безопасно) как можно чаще и следите за чистотой рук.Если вы используете многоразовую маску, обязательно очищайте и дезинфицируйте ее должным образом и избегайте агрессивных моющих средств и ароматизаторов. Храните чистые маски в их упаковке или в чистом пакете с застежкой-молнией, если вам нужно их носить с собой. Информацию о масках можно найти в местном учреждении здравоохранения и социального обеспечения.
 В этом случае предпочтение лучше отдать раствору для приготовления ингаляции. Вдыхать летучие частицы с лекарством безопаснее, потому как они не требует системного приема и не содержат сахаров и других вкусовых добавок.
В этом случае предпочтение лучше отдать раствору для приготовления ингаляции. Вдыхать летучие частицы с лекарством безопаснее, потому как они не требует системного приема и не содержат сахаров и других вкусовых добавок.
 Он показан больным бронхиальной астмой и пациентам, страдающим спазмом бронхов разной этиологии. В комбинации с Амбробене может достигаться максимальный эффект выведения патогенной мокроты. Однако в каждом конкретном случае необходима консультация специалиста, который, зная анамнез, ответит, можно пациенту совмещать Беродуал с Амбробене или нет. При индивидуальной непереносимости компонентов может развиться обратный эффект, что ухудшит состояние больного. Например, если Беродуал расслабляет мускулатуру бронхов так, что снижается кашлевой рефлекс, прием Амбробене будет противопоказан.
Он показан больным бронхиальной астмой и пациентам, страдающим спазмом бронхов разной этиологии. В комбинации с Амбробене может достигаться максимальный эффект выведения патогенной мокроты. Однако в каждом конкретном случае необходима консультация специалиста, который, зная анамнез, ответит, можно пациенту совмещать Беродуал с Амбробене или нет. При индивидуальной непереносимости компонентов может развиться обратный эффект, что ухудшит состояние больного. Например, если Беродуал расслабляет мускулатуру бронхов так, что снижается кашлевой рефлекс, прием Амбробене будет противопоказан.
 Обосновано это тем, что вирусные инфекции за это время прекращают свое болезнетворное действие, организм успевает сформировать надежную армию антител и выработать большое количество интерферона, благодаря чему состояние больного нормализуется. Сохранение симптоматики после 5го дня лечения говорит о том, что болезнь вызвали бактерии, поэтому нужно обратиться к специалисту за назначением антибиотика.
Обосновано это тем, что вирусные инфекции за это время прекращают свое болезнетворное действие, организм успевает сформировать надежную армию антител и выработать большое количество интерферона, благодаря чему состояние больного нормализуется. Сохранение симптоматики после 5го дня лечения говорит о том, что болезнь вызвали бактерии, поэтому нужно обратиться к специалисту за назначением антибиотика.
 Разводить следует 1:1. Курс лечения — не более 10 дней.
Разводить следует 1:1. Курс лечения — не более 10 дней. На 1 ингаляцию — 3-4 мл раствора.
На 1 ингаляцию — 3-4 мл раствора. После выздоровления рекомендуется ингаляции с 2 мл интерферона.
После выздоровления рекомендуется ингаляции с 2 мл интерферона. Его действующее вещество — амброксол. Препарат назначают при влажном кашле с вязкой, трудноотделяемой мокротой. Этот симптом проявляется при различных заболеваниях легких и бронхов. Эффективность «Амбробене» увеличивается при лечении, сопровождающемся обильным питьем жидкости — воды, чая, компота, сока и т. п. При сухом кашле — «Амбробене» малоэффективен.
Его действующее вещество — амброксол. Препарат назначают при влажном кашле с вязкой, трудноотделяемой мокротой. Этот симптом проявляется при различных заболеваниях легких и бронхов. Эффективность «Амбробене» увеличивается при лечении, сопровождающемся обильным питьем жидкости — воды, чая, компота, сока и т. п. При сухом кашле — «Амбробене» малоэффективен.


 В последнем случае он нужен, чтобы восполнить кровяной объем, решить проблему с недостатком минеральных элементов – хлора и натрия, быстро снять интоксикацию при отравлениях.
В последнем случае он нужен, чтобы восполнить кровяной объем, решить проблему с недостатком минеральных элементов – хлора и натрия, быстро снять интоксикацию при отравлениях. Но если не хочется возиться с солью, готовый физраствор можно недорого купить в аптеке.
Но если не хочется возиться с солью, готовый физраствор можно недорого купить в аптеке.


 Остатки лекарственного средства не хранятся более 24 часов.
Остатки лекарственного средства не хранятся более 24 часов. При подобных симптомах так же необходима консультация специалиста. И самый ощутимое недомогание, встречающиеся в процессе ингаляций – это аллергическая реакция. В этом случае прием препарата отменяется, а врачом подбирается соответствующий заболеванию аналог.
При подобных симптомах так же необходима консультация специалиста. И самый ощутимое недомогание, встречающиеся в процессе ингаляций – это аллергическая реакция. В этом случае прием препарата отменяется, а врачом подбирается соответствующий заболеванию аналог. medclique.org/home-remedies/steam-inhalation-therapy Об ингаляциях сказано много, но просмотрев предложенные видео, вы сможете пополнить свой информационный фонд. Мой новый ингалятор — отличное приобретение. Чтобы облегчить сухой кашель, вам нужно увеличить потребление жидкости. Добавьте к нему от 8 до 10 капель эфирных масел. Он подчеркнул, что «кашель — это не болезнь. Далее следует взять плед или большое полотенце и накрыть им голову, удобно расположившуюся над емкостью.Он используется при удалении мокроты из нижних дыхательных путей, чтобы облегчить отхождение слизистого секрета в верхних дыхательных путях. Самый ранний отчет о его … Яблочный уксус используется в целом ряде домашних средств, которые предлагают что-то для всех. Ведь победить возбудителя можно только с помощью антибиотиков. Фасоль, также известная как широкая фасоль, представляет собой большой плоский зеленый бобовый овощ. При любом кашле быстрое правильное лечение и процедуры избавят больного от длительных неприятных симптомов и остаточных явлений.Для этого нужно приобрести в аптеке подходящий ингалятор и при применении соблюдать несколько обязательных условий правильного использования: Преимущество ингалятора-небулайзера очевидно. Конечно, нельзя так категорично сказать, что ингаляции эффективнее фармацевтических препаратов. Также обратите внимание на парфюмерию и ароматизированные спреи для ванной, которые могут вызвать раздражение носовых пазух и вызвать сухой кашель. Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы.Попробуйте вдохнуть лаванду с помощью пара, распылителя или разбавленного раствора и примите теплую ванну, чтобы посмотреть, поможет ли она от кашля. Список лекарственных средств достаточно велик, но лидирующие позиции в нем занимают препараты «Амброксол», Лазолван, «Флуимицил» и «Амброгексал». Количество масла не должно превышать 3-4 капель, а время ингаляции — 3-5 минут.
medclique.org/home-remedies/steam-inhalation-therapy Об ингаляциях сказано много, но просмотрев предложенные видео, вы сможете пополнить свой информационный фонд. Мой новый ингалятор — отличное приобретение. Чтобы облегчить сухой кашель, вам нужно увеличить потребление жидкости. Добавьте к нему от 8 до 10 капель эфирных масел. Он подчеркнул, что «кашель — это не болезнь. Далее следует взять плед или большое полотенце и накрыть им голову, удобно расположившуюся над емкостью.Он используется при удалении мокроты из нижних дыхательных путей, чтобы облегчить отхождение слизистого секрета в верхних дыхательных путях. Самый ранний отчет о его … Яблочный уксус используется в целом ряде домашних средств, которые предлагают что-то для всех. Ведь победить возбудителя можно только с помощью антибиотиков. Фасоль, также известная как широкая фасоль, представляет собой большой плоский зеленый бобовый овощ. При любом кашле быстрое правильное лечение и процедуры избавят больного от длительных неприятных симптомов и остаточных явлений.Для этого нужно приобрести в аптеке подходящий ингалятор и при применении соблюдать несколько обязательных условий правильного использования: Преимущество ингалятора-небулайзера очевидно. Конечно, нельзя так категорично сказать, что ингаляции эффективнее фармацевтических препаратов. Также обратите внимание на парфюмерию и ароматизированные спреи для ванной, которые могут вызвать раздражение носовых пазух и вызвать сухой кашель. Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы.Попробуйте вдохнуть лаванду с помощью пара, распылителя или разбавленного раствора и примите теплую ванну, чтобы посмотреть, поможет ли она от кашля. Список лекарственных средств достаточно велик, но лидирующие позиции в нем занимают препараты «Амброксол», Лазолван, «Флуимицил» и «Амброгексал». Количество масла не должно превышать 3-4 капель, а время ингаляции — 3-5 минут. Вы также можете поставить кастрюлю с водой на радиатор в своей комнате. Совершенно плоская поза может смениться кислотным рефлюксом, вызывающим кашель. Выбирайте прозрачный бульон или теплую воду с лимоном, зеленый чай или теплое молоко.Хронический сухой кашель: подходы к диагностике и лечению. Чтобы сделать ингаляцию с этим препаратом, используйте его 1% раствор и разбавьте 1/10 физиологическим раствором. Увлажнители также могут помочь при сухом кашле. Еще одно простое, но эффективное домашнее средство от раздражающего сухого кашля — это сырой нефильтрованный яблочный уксус. Медицинские ингаляции дыхательных путей с помощью ингалятора: могут ли домашние ингаляции помочь в борьбе с кашлем? Мед (одна чайная ложка) развести в 100 мл теплой кипяченой воды не выше 50 ° С. В один литр горячей воды добавить пять капель эвкалиптового масла, три столовые ложки морской соли и одну чайную ложку пищевой соды.Прикрывайте рот во время кашля и часто мойте руки. Профессиональный, предназначен для поликлиник. Людям, склонным к аллергии (поллинозу) и индивидуальной чувствительности к другим раздражителям, применять травы и эфирные масла для ингаляций нецелесообразно и даже опасно. Нагревание лечебной жидкости объемом 80 мл до 43 градусов. Если у пациента легкая форма заболевания, не требующая антибактериальной терапии, врач порекомендует щелочные ингаляции. За одну процедуру ингаляции приготовленного раствора залейте 3-4 мл.Вредный дым от сигарет может вызвать раздражение дыхательных путей. 1-2 р / сут, детям 6-12 лет — 2 мл., Старше 12 лет и взрослым по 3 мл раствора АЦЦ на 1 ингаляцию, также 2 раза в день. При ларингите вдох нужно делать через рот, а выдыхать через нос. Любой тип ингалятора поможет облегчить состояние пациента на разных этапах. Грамотный подход и знания, полученные из видео ниже, положительно скажутся на общем состоянии пациента.Облегчить состояние пациента поможет использование подручных препаратов. Важно, чтобы пар не выходил из-под вуали, но стоит знать, что нельзя отклоняться от бака на расстояние ниже 30 см, так как можно обжечь кожу лица и дыхательные пути, поэтому Лучше всего использовать плед, под которым можно удобно сесть и вдыхать пар на безопасном расстоянии.
Вы также можете поставить кастрюлю с водой на радиатор в своей комнате. Совершенно плоская поза может смениться кислотным рефлюксом, вызывающим кашель. Выбирайте прозрачный бульон или теплую воду с лимоном, зеленый чай или теплое молоко.Хронический сухой кашель: подходы к диагностике и лечению. Чтобы сделать ингаляцию с этим препаратом, используйте его 1% раствор и разбавьте 1/10 физиологическим раствором. Увлажнители также могут помочь при сухом кашле. Еще одно простое, но эффективное домашнее средство от раздражающего сухого кашля — это сырой нефильтрованный яблочный уксус. Медицинские ингаляции дыхательных путей с помощью ингалятора: могут ли домашние ингаляции помочь в борьбе с кашлем? Мед (одна чайная ложка) развести в 100 мл теплой кипяченой воды не выше 50 ° С. В один литр горячей воды добавить пять капель эвкалиптового масла, три столовые ложки морской соли и одну чайную ложку пищевой соды.Прикрывайте рот во время кашля и часто мойте руки. Профессиональный, предназначен для поликлиник. Людям, склонным к аллергии (поллинозу) и индивидуальной чувствительности к другим раздражителям, применять травы и эфирные масла для ингаляций нецелесообразно и даже опасно. Нагревание лечебной жидкости объемом 80 мл до 43 градусов. Если у пациента легкая форма заболевания, не требующая антибактериальной терапии, врач порекомендует щелочные ингаляции. За одну процедуру ингаляции приготовленного раствора залейте 3-4 мл.Вредный дым от сигарет может вызвать раздражение дыхательных путей. 1-2 р / сут, детям 6-12 лет — 2 мл., Старше 12 лет и взрослым по 3 мл раствора АЦЦ на 1 ингаляцию, также 2 раза в день. При ларингите вдох нужно делать через рот, а выдыхать через нос. Любой тип ингалятора поможет облегчить состояние пациента на разных этапах. Грамотный подход и знания, полученные из видео ниже, положительно скажутся на общем состоянии пациента.Облегчить состояние пациента поможет использование подручных препаратов. Важно, чтобы пар не выходил из-под вуали, но стоит знать, что нельзя отклоняться от бака на расстояние ниже 30 см, так как можно обжечь кожу лица и дыхательные пути, поэтому Лучше всего использовать плед, под которым можно удобно сесть и вдыхать пар на безопасном расстоянии. Так, например, если заболевание появилось из-за бактериальной инфекции, отказываться от курса лечения препаратом недопустимо.Поэтому поговорим о других преимуществах использования этого устройства. Он сделан в виде детской игрушки. До одного года — соотношение лечебного и физраствора дошкольного возраста. Есть маски для взрослых и детей. При сухом кашле пейте воды примерно на 2 стакана больше, чем обычно ежедневно, до тех пор, пока симптомы не исчезнут. Несколько детских и взрослых приманок. Это экстракт эвкалипта, обладающий уникальными антисептическими свойствами. Такие ингаляции способствуют увлажнению слизистых оболочек и предотвращают их дальнейшее раздражение из-за пересыхания.Пар успокаивает проходы внутри носа, открывая их и позволяя стекать. А также 1 час. Отхаркивание — это естественный процесс, который позволяет бронхам и легким самоочищаться от мокроты и слизи. Дышать следует накрыть большим полотенцем. С другой стороны, лежачее положение может привести к приступам кашля, которые только усугубят состояние. Лекарство, используемое для ингаляций, должно быть назначено врачом после осмотра и обнаружения аллергена. Применение тепла может помочь замедлить заражение этого коронавируса, как и других респираторных вирусов.В таких ситуациях без ингаляций обойтись просто невозможно. Но стоит ли однозначно запрещать рецепты ингаляций небулайзером при малейшем повышении температуры? Однако это полезно только для носовых пазух и верхних дыхательных путей. Наклонитесь над горшком и накройте голову полотенцем, чтобы создать палатку, позволяющую как можно меньше воздуха выходить. Ромашка, календула, череда, эвкалипт, шалфей, корень солодки — все по 15 г залить, литром кипятка, настоять.Таких примеров много, но не стоит воспринимать их как пренебрежение врачебными рекомендациями. Итак, существует 2 способа проведения ингаляций: Основная задача ингаляционной терапии при лечении заболеваний дыхательной системы: Важно! Лечение паровыми ингаляциями. «Лазолван» Амбробене «смешивают с физиологическим раствором 50/50.
Так, например, если заболевание появилось из-за бактериальной инфекции, отказываться от курса лечения препаратом недопустимо.Поэтому поговорим о других преимуществах использования этого устройства. Он сделан в виде детской игрушки. До одного года — соотношение лечебного и физраствора дошкольного возраста. Есть маски для взрослых и детей. При сухом кашле пейте воды примерно на 2 стакана больше, чем обычно ежедневно, до тех пор, пока симптомы не исчезнут. Несколько детских и взрослых приманок. Это экстракт эвкалипта, обладающий уникальными антисептическими свойствами. Такие ингаляции способствуют увлажнению слизистых оболочек и предотвращают их дальнейшее раздражение из-за пересыхания.Пар успокаивает проходы внутри носа, открывая их и позволяя стекать. А также 1 час. Отхаркивание — это естественный процесс, который позволяет бронхам и легким самоочищаться от мокроты и слизи. Дышать следует накрыть большим полотенцем. С другой стороны, лежачее положение может привести к приступам кашля, которые только усугубят состояние. Лекарство, используемое для ингаляций, должно быть назначено врачом после осмотра и обнаружения аллергена. Применение тепла может помочь замедлить заражение этого коронавируса, как и других респираторных вирусов.В таких ситуациях без ингаляций обойтись просто невозможно. Но стоит ли однозначно запрещать рецепты ингаляций небулайзером при малейшем повышении температуры? Однако это полезно только для носовых пазух и верхних дыхательных путей. Наклонитесь над горшком и накройте голову полотенцем, чтобы создать палатку, позволяющую как можно меньше воздуха выходить. Ромашка, календула, череда, эвкалипт, шалфей, корень солодки — все по 15 г залить, литром кипятка, настоять.Таких примеров много, но не стоит воспринимать их как пренебрежение врачебными рекомендациями. Итак, существует 2 способа проведения ингаляций: Основная задача ингаляционной терапии при лечении заболеваний дыхательной системы: Важно! Лечение паровыми ингаляциями. «Лазолван» Амбробене «смешивают с физиологическим раствором 50/50. Рецепты приготовления таких лечебных растворов искать не следует, так как для этого можно использовать аптечный физиологический раствор или минеральную воду после выделения газа. Используете ли вы увлажнитель воздуха или миску с горячей водой, обязательно поставьте ее в безопасное место, чтобы не допустить несчастных случаев.Разведите эфирное масло в масле-носителе и нанесите его на кожу. Конечно, такого же отхаркивающего эффекта можно добиться и с помощью медикаментов, но, как известно, почти все они имеют массу побочных эффектов. Проведено 6 достоверных исследований с участием 394 взрослых. Ультразвуковой. Однако ароматерапия — лучшее использование пара при лечении сухого кашля. Делайте это 2 или 3 раза в день в течение нескольких дней. Горячие пары открывают носовые проходы и позволяют снова свободно дышать. В составе: 25 г ромашки, почки сосновые, пол заливается литром кипятка, настаивается 1 час, процеживается.Наряду с лечением … Длинные, сочные волосы — мечта многих! Употребление большего количества воды помогает разжижить слизь и сохраняет слизистые оболочки влажными. Жидкость для ингаляции камфоры. Во время ингаляции важно регулировать температуру воды, чтобы избежать ожога слизистой. После консультации с лечащим врачом все манипуляции действительно производятся в домашних условиях самостоятельно. Перед началом процедуры приготовьте раствор, который будет использоваться при ингаляции. Если в домашней аптечке есть паровой ингалятор, ничего придумывать не нужно.Чтобы покупать безрецептурные лекарства, вы должны быть зарегистрированным пользователем нашего сайта, так как мы обязаны вести историю ваших транзакций. В то время как при продуктивном кашле выделяется мокрота или слизь, выводящая их из легких, при непродуктивном кашле (сухой кашель) мокрота или слизь не выделяются. Пожалуйста, продолжайте эту хорошую работу. Например, если сварить в мундире несколько картофелин, слегка растянуть их и добавить к ним пару капель эфирного масла, а затем подышать над сковородой, больному станет намного легче.
Рецепты приготовления таких лечебных растворов искать не следует, так как для этого можно использовать аптечный физиологический раствор или минеральную воду после выделения газа. Используете ли вы увлажнитель воздуха или миску с горячей водой, обязательно поставьте ее в безопасное место, чтобы не допустить несчастных случаев.Разведите эфирное масло в масле-носителе и нанесите его на кожу. Конечно, такого же отхаркивающего эффекта можно добиться и с помощью медикаментов, но, как известно, почти все они имеют массу побочных эффектов. Проведено 6 достоверных исследований с участием 394 взрослых. Ультразвуковой. Однако ароматерапия — лучшее использование пара при лечении сухого кашля. Делайте это 2 или 3 раза в день в течение нескольких дней. Горячие пары открывают носовые проходы и позволяют снова свободно дышать. В составе: 25 г ромашки, почки сосновые, пол заливается литром кипятка, настаивается 1 час, процеживается.Наряду с лечением … Длинные, сочные волосы — мечта многих! Употребление большего количества воды помогает разжижить слизь и сохраняет слизистые оболочки влажными. Жидкость для ингаляции камфоры. Во время ингаляции важно регулировать температуру воды, чтобы избежать ожога слизистой. После консультации с лечащим врачом все манипуляции действительно производятся в домашних условиях самостоятельно. Перед началом процедуры приготовьте раствор, который будет использоваться при ингаляции. Если в домашней аптечке есть паровой ингалятор, ничего придумывать не нужно.Чтобы покупать безрецептурные лекарства, вы должны быть зарегистрированным пользователем нашего сайта, так как мы обязаны вести историю ваших транзакций. В то время как при продуктивном кашле выделяется мокрота или слизь, выводящая их из легких, при непродуктивном кашле (сухой кашель) мокрота или слизь не выделяются. Пожалуйста, продолжайте эту хорошую работу. Например, если сварить в мундире несколько картофелин, слегка растянуть их и добавить к ним пару капель эфирного масла, а затем подышать над сковородой, больному станет намного легче. Бронхит может быть острым или хроническим. Это может привести к обструкции дыхательных путей. Не говорить. Спасибо за эту очень полезную информацию. Несмотря ни на что, не давайте детям младше 4 лет лекарства от простуды и кашля, так как они могут вызвать серьезные побочные эффекты у маленьких детей. Окружающие и другие раздражители являются одной из основных причин сухого кашля, и избегать раздражителей необходимо, если вы хотите лечить сухой кашель естественным путем. Сделать это можно как с помощью лекарств, так и по рецептам народной медицины.Время такой ингаляции 8-10 минут. Другими менее распространенными причинами сухого кашля являются раздражители окружающей среды, такие как дым, загрязнение, пыль, плесень и пыльца, которые могут раздражать дыхательные пути; проживание в засушливом климате; использование ингибиторов АПФ; захлебывающийся кашель; коллапс легкого; и даже в некоторых случаях рак легких. Ароматерапия уже давно является одним из самых эффективных методов лечения респираторных заболеваний. Это позволяет менять направление доставки лекарств и эффективно лечить заболевания как верхних, так и нижних дыхательных путей.Поэтому при проявлении первых признаков болезни необходимо начинать лечение. Для более быстрого облегчения налейте в большую миску кипяток. Стадия сухого кашля при ангине очень болезненна из-за судорог. Для лечения с помощью небулайзера используются следующие лекарства: Начало простуды у многих связано с простудой и кашлем, особенно у взрослых с ослабленным иммунитетом и у детей. Самый страшный раздражитель, вызывающий сухой кашель, — это, конечно, дым. В составе: по 10 грамм ромашки, солодки, шалфея, листьев эвкалипта, череды, календулы залить смесь стаканом кипятка, настаивать в термосе 2 часа.Тонзилгон также является гомеопатическим препаратом, его также можно использовать для ингаляций при ларингите. Повторяйте несколько раз в день. Особенность их применения в том, что не все из них могут использовать масляные и растительные растворы, а только очищенные специальные аптечные лечебные растворы или минеральную воду.
Бронхит может быть острым или хроническим. Это может привести к обструкции дыхательных путей. Не говорить. Спасибо за эту очень полезную информацию. Несмотря ни на что, не давайте детям младше 4 лет лекарства от простуды и кашля, так как они могут вызвать серьезные побочные эффекты у маленьких детей. Окружающие и другие раздражители являются одной из основных причин сухого кашля, и избегать раздражителей необходимо, если вы хотите лечить сухой кашель естественным путем. Сделать это можно как с помощью лекарств, так и по рецептам народной медицины.Время такой ингаляции 8-10 минут. Другими менее распространенными причинами сухого кашля являются раздражители окружающей среды, такие как дым, загрязнение, пыль, плесень и пыльца, которые могут раздражать дыхательные пути; проживание в засушливом климате; использование ингибиторов АПФ; захлебывающийся кашель; коллапс легкого; и даже в некоторых случаях рак легких. Ароматерапия уже давно является одним из самых эффективных методов лечения респираторных заболеваний. Это позволяет менять направление доставки лекарств и эффективно лечить заболевания как верхних, так и нижних дыхательных путей.Поэтому при проявлении первых признаков болезни необходимо начинать лечение. Для более быстрого облегчения налейте в большую миску кипяток. Стадия сухого кашля при ангине очень болезненна из-за судорог. Для лечения с помощью небулайзера используются следующие лекарства: Начало простуды у многих связано с простудой и кашлем, особенно у взрослых с ослабленным иммунитетом и у детей. Самый страшный раздражитель, вызывающий сухой кашель, — это, конечно, дым. В составе: по 10 грамм ромашки, солодки, шалфея, листьев эвкалипта, череды, календулы залить смесь стаканом кипятка, настаивать в термосе 2 часа.Тонзилгон также является гомеопатическим препаратом, его также можно использовать для ингаляций при ларингите. Повторяйте несколько раз в день. Особенность их применения в том, что не все из них могут использовать масляные и растительные растворы, а только очищенные специальные аптечные лечебные растворы или минеральную воду. Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы. Спасибо. Используя ингалятор-небулайзер при кашле от аллергии, можно добиться подавления аллергической реакции организма.Постоянное употребление антигистаминных препаратов может вызвать привыкание. Ингаляции небулайзером при сухом кашле проводят с помощью специальных аппаратов, распыляя молекулы лекарственных веществ с помощью ультразвука или с помощью струи сжатого воздуха. Дозировки для малышей 2-6 лет по 1-2 мл. Для проведения 1 ингаляции не потребуется 4 мл минеральной воды, проводить процедуру можно 4 раза в день. Как избавиться от кашля при бронхите, даже если он хронический? Паровая баня. Но педиатры часто практикуют применение «Амбробене» для ингаляций, поскольку это лекарство не вызывает побочных реакций.Еще одно удобство при использовании небулайзера — это возможность регулировать размер микрочастиц. Средиземноморская диета возникла из продуктов, которые едят в странах, расположенных вдоль Средиземного моря. Ингаляция — это введение лекарственных веществ и биологически активных веществ в частицах воздуха (в виде пара) через дыхательные пути. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4298918. Паровые ингаляции можно применять только при длительном насморке, фарингите (без гнойных очагов), ларингите.Капли воды не достигают слизи, которая застряла в бронхах и которую трудно откашлять. Но стоит ли отказываться от ингаляций при такой симптоматике? В сухой среде выделения из носа могут пересыхать и вызывать дискомфорт, что может усугубить симптомы. разжижение гортани, глотки, носа, при применении лекарств — бронхолитическое действие, отхаркивающее, противовоспалительное, антибактериальное, противоотечное средство, улучшение кровоснабжения и микроциркуляции слизистой оболочки — это способствует скорейшей регенерации тканей.Если в ступе мелко измельчить морскую соль, разогреть ее на сковороде, затем в небольшую емкость насыпать горячий порошок — над такой солевой пудрой тоже можно дышать, периодически ее перемешивая.
Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы. Спасибо. Используя ингалятор-небулайзер при кашле от аллергии, можно добиться подавления аллергической реакции организма.Постоянное употребление антигистаминных препаратов может вызвать привыкание. Ингаляции небулайзером при сухом кашле проводят с помощью специальных аппаратов, распыляя молекулы лекарственных веществ с помощью ультразвука или с помощью струи сжатого воздуха. Дозировки для малышей 2-6 лет по 1-2 мл. Для проведения 1 ингаляции не потребуется 4 мл минеральной воды, проводить процедуру можно 4 раза в день. Как избавиться от кашля при бронхите, даже если он хронический? Паровая баня. Но педиатры часто практикуют применение «Амбробене» для ингаляций, поскольку это лекарство не вызывает побочных реакций.Еще одно удобство при использовании небулайзера — это возможность регулировать размер микрочастиц. Средиземноморская диета возникла из продуктов, которые едят в странах, расположенных вдоль Средиземного моря. Ингаляция — это введение лекарственных веществ и биологически активных веществ в частицах воздуха (в виде пара) через дыхательные пути. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4298918. Паровые ингаляции можно применять только при длительном насморке, фарингите (без гнойных очагов), ларингите.Капли воды не достигают слизи, которая застряла в бронхах и которую трудно откашлять. Но стоит ли отказываться от ингаляций при такой симптоматике? В сухой среде выделения из носа могут пересыхать и вызывать дискомфорт, что может усугубить симптомы. разжижение гортани, глотки, носа, при применении лекарств — бронхолитическое действие, отхаркивающее, противовоспалительное, антибактериальное, противоотечное средство, улучшение кровоснабжения и микроциркуляции слизистой оболочки — это способствует скорейшей регенерации тканей.Если в ступе мелко измельчить морскую соль, разогреть ее на сковороде, затем в небольшую емкость насыпать горячий порошок — над такой солевой пудрой тоже можно дышать, периодически ее перемешивая. Но на фоне такой терапии для снятия симптомов и улучшения отхаркивающего эффекта можно и даже делать паровые ингаляции. Одно из самых распространенных домашних средств — паровые ингаляции. Паровые процедуры для устранения сухого кашля проводят с раствором соды, соли, настоями лекарственных растений или эфирных масел. Лекарства плохо всасываются в кровь во время процедуры ингаляции, поэтому не вызывают побочных реакций.Сложные лекарства и ингаляторы от кашля помогут лучше справиться с болезнью. Медики дают утвердительный ответ, но с опытом и практикой не поспоришь. Это более обычный способ ингаляции, когда нужно просто укрыться полотенцем над тазом или кастрюлей с кипяченой водой. Слабощелочные воды типа Боржоми, Нарзана увлажняют слизистые оболочки дыхательных путей от ротоглотки до мельчайших бронхов, разжижают бронхиальный секрет и смягчают катаральные явления, поэтому хорошо используются для ингаляций при бронхите и у детей, и у взрослых.Принимайте по 1 столовой ложке этой смеси 2 или 3 раза в день. Давным-давно не осталось первых прототипов ингаляторов — горшков с парящим горячим картофелем. В конечном итоге мы прибегаем к домашним средствам. Лекарства, применяемые в ингаляторах, действие которых направлено на выведение слизи, могут быть: страдающим аллергией любого типа, невозможно избежать болезненного кашля, простуды. Бронхит — это воспаление слизистой оболочки бронхов, основных дыхательных путей от горла к легким. Непродуктивный кашель лечится гораздо труднее, чем влажный.Продолжение Нет. Влияние меда, декстрометорфана и отсутствия лечения на ночной кашель и качество сна кашляющих детей и их родителей. И хотя само респираторное заболевание не так опасно, его симптомы могут доставить немалый дискомфорт и сорвать массу планов. Хорошо от кашля помогают не только масла для ингаляций, но и отвары ромашки, зверобоя. Согласно исследованию 2007 года, опубликованному в Архиве педиатрии и подростковой медицины, родители оценили мед как более эффективный при кашле и проблемах со сном, связанных с детскими инфекциями верхних дыхательных путей, чем отпускаемые без рецепта лекарства, содержащие декстрометорфан (DM), от кашля.
Но на фоне такой терапии для снятия симптомов и улучшения отхаркивающего эффекта можно и даже делать паровые ингаляции. Одно из самых распространенных домашних средств — паровые ингаляции. Паровые процедуры для устранения сухого кашля проводят с раствором соды, соли, настоями лекарственных растений или эфирных масел. Лекарства плохо всасываются в кровь во время процедуры ингаляции, поэтому не вызывают побочных реакций.Сложные лекарства и ингаляторы от кашля помогут лучше справиться с болезнью. Медики дают утвердительный ответ, но с опытом и практикой не поспоришь. Это более обычный способ ингаляции, когда нужно просто укрыться полотенцем над тазом или кастрюлей с кипяченой водой. Слабощелочные воды типа Боржоми, Нарзана увлажняют слизистые оболочки дыхательных путей от ротоглотки до мельчайших бронхов, разжижают бронхиальный секрет и смягчают катаральные явления, поэтому хорошо используются для ингаляций при бронхите и у детей, и у взрослых.Принимайте по 1 столовой ложке этой смеси 2 или 3 раза в день. Давным-давно не осталось первых прототипов ингаляторов — горшков с парящим горячим картофелем. В конечном итоге мы прибегаем к домашним средствам. Лекарства, применяемые в ингаляторах, действие которых направлено на выведение слизи, могут быть: страдающим аллергией любого типа, невозможно избежать болезненного кашля, простуды. Бронхит — это воспаление слизистой оболочки бронхов, основных дыхательных путей от горла к легким. Непродуктивный кашель лечится гораздо труднее, чем влажный.Продолжение Нет. Влияние меда, декстрометорфана и отсутствия лечения на ночной кашель и качество сна кашляющих детей и их родителей. И хотя само респираторное заболевание не так опасно, его симптомы могут доставить немалый дискомфорт и сорвать массу планов. Хорошо от кашля помогают не только масла для ингаляций, но и отвары ромашки, зверобоя. Согласно исследованию 2007 года, опубликованному в Архиве педиатрии и подростковой медицины, родители оценили мед как более эффективный при кашле и проблемах со сном, связанных с детскими инфекциями верхних дыхательных путей, чем отпускаемые без рецепта лекарства, содержащие декстрометорфан (DM), от кашля. подавитель (2).Различные функции, нюансы действия и ценовая категория ингаляторов помогут определиться с выбором при покупке. Согласно исследованию 2015 года, опубликованному в Lung India, кашель может быть предупреждающим признаком нескольких респираторных и не респираторных заболеваний и является одной из наиболее частых причин обращения взрослых за медицинской помощью (1). Он не совсем актуален для жителей шумных мегаполисов и заключается в естественном вдыхании воздуха, обогащенного полезными микроэлементами, в природе, в лесу или на берегу моря.В коллекции: 15 г цветков бузины, коровяка скипетровидного. Также сразу после процедуры нельзя ни пить, ни есть. Поэтому требует неукоснительного выполнения определенных правил. Ингаляции легко сделать, и их можно сделать более эффективными, добавив эфирные масла, особенно масла с противоотечными, антибактериальными и противовирусными свойствами. Для проведения ингаляции следует развести лекарство 1/40 (1 мл. Универсальное средство от кашля с помощью ингалятора — Лазолван для ингаляций.В зависимости от цели, какого результата необходимо достичь, врач назначает лекарство для ингалятора, дает рекомендации по его применению. Чтобы успокоить сухой кашель, можно пососать леденцы из солодки. Кроме того, во время использования устройства вы можете самостоятельно регулировать размер микрочастиц. Влажный теплый воздух, попадая с помощью ингалятора в дыхательные пути, отделяет слизь от стенок и выводит ее наружу. Низкий уровень шума, высокая скорость распыления аэрозольных частиц. Вот 10 лучших домашних средств от сухого кашля.1616153. Ингаляции, увлажняющие слизистую оболочку и снимающие спазм, при этом просто незаменимы. Такое чередование не только повредит мокроту, но и усилит отхаркивающий эффект. Кипятите столько воды, чтобы она поместилась в миску среднего размера. В качестве лекарства для процедуры можно использовать такие средства, как Беродуал, Вентолин, Бирок, Мирамистин, АКТС и другие. Если нос заложен, вдыхание пара может облегчить симптомы, но основная проблема все еще существует.
подавитель (2).Различные функции, нюансы действия и ценовая категория ингаляторов помогут определиться с выбором при покупке. Согласно исследованию 2015 года, опубликованному в Lung India, кашель может быть предупреждающим признаком нескольких респираторных и не респираторных заболеваний и является одной из наиболее частых причин обращения взрослых за медицинской помощью (1). Он не совсем актуален для жителей шумных мегаполисов и заключается в естественном вдыхании воздуха, обогащенного полезными микроэлементами, в природе, в лесу или на берегу моря.В коллекции: 15 г цветков бузины, коровяка скипетровидного. Также сразу после процедуры нельзя ни пить, ни есть. Поэтому требует неукоснительного выполнения определенных правил. Ингаляции легко сделать, и их можно сделать более эффективными, добавив эфирные масла, особенно масла с противоотечными, антибактериальными и противовирусными свойствами. Для проведения ингаляции следует развести лекарство 1/40 (1 мл. Универсальное средство от кашля с помощью ингалятора — Лазолван для ингаляций.В зависимости от цели, какого результата необходимо достичь, врач назначает лекарство для ингалятора, дает рекомендации по его применению. Чтобы успокоить сухой кашель, можно пососать леденцы из солодки. Кроме того, во время использования устройства вы можете самостоятельно регулировать размер микрочастиц. Влажный теплый воздух, попадая с помощью ингалятора в дыхательные пути, отделяет слизь от стенок и выводит ее наружу. Низкий уровень шума, высокая скорость распыления аэрозольных частиц. Вот 10 лучших домашних средств от сухого кашля.1616153. Ингаляции, увлажняющие слизистую оболочку и снимающие спазм, при этом просто незаменимы. Такое чередование не только повредит мокроту, но и усилит отхаркивающий эффект. Кипятите столько воды, чтобы она поместилась в миску среднего размера. В качестве лекарства для процедуры можно использовать такие средства, как Беродуал, Вентолин, Бирок, Мирамистин, АКТС и другие. Если нос заложен, вдыхание пара может облегчить симптомы, но основная проблема все еще существует. Применяют при остром и хроническом бронхите для ингаляций, детям старше 6 лет и взрослым по 3 мл на каждую ингаляцию 2 р / сут, детям 2-6 лет по 2 мл раствора, детям до 2 лет по 1 мл.При необходимости он назначит адекватный курс терапии и ответит на вопросы о том, сколько дней делать ингаляции и какие средства использовать для процедуры в вашем конкретном случае. Чанга 2. «Беродуал» в количестве 10 капель разводят в 3 мл физраствора (дети до 6 лет), 20 каплях (от 6 до 12 лет), 40 каплях (старше 12 лет). Правильно это может сделать врач, который не только диагностирует болезнь, но и подберет эффективные препараты для ингаляций. Кроме того, это может помочь облегчить сухой кашель из-за кислотного рефлюкса.Масляные ингаляции — отличное средство для лечения сухого кашля, помогают смягчить раздраженные слизистые оболочки и уменьшить отек, а благодаря целебным свойствам используемых масел обладают противовоспалительным и отхаркивающим действием. Когда из сопла пойдет пар, они должны подышать 10-15 минут. Также можно добавить 1 столовую ложку меда в чашку горячей воды или травяного чая и пить дважды в день. Дыхание паром — это домашнее средство, которое знакомо большинству людей (часто с добавлением продукта с ментолом, такого как Vicks Vapo-Rub).Дышать нужно как обычно, не делая слишком глубоких вдохов. Вы можете носить маску для лица, когда у вас нет другого выбора, кроме как находиться в присутствии таких раздражителей. Накройте голову полотенцем и наклонитесь над миской, чтобы вдохнуть пар. Для достижения лучшего эффекта лечебные ингаляции при кашле небулайзером следует чередовать с щелочными. Паровая ингаляция Подготовил: Кристиан Равина M.Sc. Влажный воздух облегчает дыхание и снижает интенсивность приступов кашля, особенно когда вы спите ночью.Поэтому решать, сколько вдохнуть, решать врачу, учитывая индивидуальные особенности пациента и сложность заболевания. В обычных ультразвуковых и компрессионных ингаляторах нельзя использовать отвары трав, однако в ингаляторе Дельфин F1000 их разрешено использовать при условии, что отвар будет хорошо предварительно профильтрован и использовать опрыскиватель Rapid Flay 2 » RF2.
Применяют при остром и хроническом бронхите для ингаляций, детям старше 6 лет и взрослым по 3 мл на каждую ингаляцию 2 р / сут, детям 2-6 лет по 2 мл раствора, детям до 2 лет по 1 мл.При необходимости он назначит адекватный курс терапии и ответит на вопросы о том, сколько дней делать ингаляции и какие средства использовать для процедуры в вашем конкретном случае. Чанга 2. «Беродуал» в количестве 10 капель разводят в 3 мл физраствора (дети до 6 лет), 20 каплях (от 6 до 12 лет), 40 каплях (старше 12 лет). Правильно это может сделать врач, который не только диагностирует болезнь, но и подберет эффективные препараты для ингаляций. Кроме того, это может помочь облегчить сухой кашель из-за кислотного рефлюкса.Масляные ингаляции — отличное средство для лечения сухого кашля, помогают смягчить раздраженные слизистые оболочки и уменьшить отек, а благодаря целебным свойствам используемых масел обладают противовоспалительным и отхаркивающим действием. Когда из сопла пойдет пар, они должны подышать 10-15 минут. Также можно добавить 1 столовую ложку меда в чашку горячей воды или травяного чая и пить дважды в день. Дыхание паром — это домашнее средство, которое знакомо большинству людей (часто с добавлением продукта с ментолом, такого как Vicks Vapo-Rub).Дышать нужно как обычно, не делая слишком глубоких вдохов. Вы можете носить маску для лица, когда у вас нет другого выбора, кроме как находиться в присутствии таких раздражителей. Накройте голову полотенцем и наклонитесь над миской, чтобы вдохнуть пар. Для достижения лучшего эффекта лечебные ингаляции при кашле небулайзером следует чередовать с щелочными. Паровая ингаляция Подготовил: Кристиан Равина M.Sc. Влажный воздух облегчает дыхание и снижает интенсивность приступов кашля, особенно когда вы спите ночью.Поэтому решать, сколько вдохнуть, решать врачу, учитывая индивидуальные особенности пациента и сложность заболевания. В обычных ультразвуковых и компрессионных ингаляторах нельзя использовать отвары трав, однако в ингаляторе Дельфин F1000 их разрешено использовать при условии, что отвар будет хорошо предварительно профильтрован и использовать опрыскиватель Rapid Flay 2 » RF2. Съешьте домашний куриный суп, чтобы успокоить сухой кашель. Размешивайте, пока соль не смешается должным образом.В глубокую посуду или кастрюлю, на которую пал выбор, нужно налить горячий травяной отвар или кипяченую воду, в которую добавляется 2-3 капли эфирного масла. В них много фитонцидов, природных антисептиков, это натуральные лекарственные противомикробные средства. Кашель — это обычное рефлекторное действие, которое возникает, когда слизь стекает в ваши дыхательные пути. Не рекомендуется применять ингаляции при повышенной температуре тела. При более серьезных проблемах в минеральную воду добавляют прописанные лечащим врачом ингалянты.Лучший способ для молодой матери установить заботливые отношения со своим ребенком — это кормить грудью. «В целом люди могут обнаружить, что вдыхание пара во время любого респираторного заболевания помогает избавиться от симптомов, таких как кашель, заложенность носа и заложенность груди. «Салгима» применяют без физраствора, мл с обязательным интервалом между процедурами в шесть часов. Некоторыми частыми причинами сухого кашля являются астма, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), постназальный синдром и некоторые вирусные инфекции. Паровые ингаляции при сухом кашле.Вдыхание пара или тепла и влаги при сухом кашле одновременно оказывает противовоспалительное, противомикробное, отхаркивающее или бронхолитическое действие. Добавьте ½ чайной ложки соли в 1 стакан теплой воды. Так, например, для купирования приступа бронхиальной астмы даже при повышенной температуре можно вдыхать препарат «Беродуал». Общее название: Жидкость для ингаляции камфоры (KAM для) Фирменное наименование: Hot Steam, Vaporizing Steam, Vicks VapoSteam. Как правило, в такой ситуации пациенты жалуются на мучительный сухой кашель.Приобрели для всей семьи компрессорный ингалятор с насадками. Накиньте полотенце на голову и вдыхайте пар через нос в течение 3-5 минут с закрытыми глазами. 6,99 фунтов стерлингов. Паровые ингаляции — с помощью емкости и горячего лечебного раствора или чайника с бумажной воронкой надеть носик чайника.
Съешьте домашний куриный суп, чтобы успокоить сухой кашель. Размешивайте, пока соль не смешается должным образом.В глубокую посуду или кастрюлю, на которую пал выбор, нужно налить горячий травяной отвар или кипяченую воду, в которую добавляется 2-3 капли эфирного масла. В них много фитонцидов, природных антисептиков, это натуральные лекарственные противомикробные средства. Кашель — это обычное рефлекторное действие, которое возникает, когда слизь стекает в ваши дыхательные пути. Не рекомендуется применять ингаляции при повышенной температуре тела. При более серьезных проблемах в минеральную воду добавляют прописанные лечащим врачом ингалянты.Лучший способ для молодой матери установить заботливые отношения со своим ребенком — это кормить грудью. «В целом люди могут обнаружить, что вдыхание пара во время любого респираторного заболевания помогает избавиться от симптомов, таких как кашель, заложенность носа и заложенность груди. «Салгима» применяют без физраствора, мл с обязательным интервалом между процедурами в шесть часов. Некоторыми частыми причинами сухого кашля являются астма, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), постназальный синдром и некоторые вирусные инфекции. Паровые ингаляции при сухом кашле.Вдыхание пара или тепла и влаги при сухом кашле одновременно оказывает противовоспалительное, противомикробное, отхаркивающее или бронхолитическое действие. Добавьте ½ чайной ложки соли в 1 стакан теплой воды. Так, например, для купирования приступа бронхиальной астмы даже при повышенной температуре можно вдыхать препарат «Беродуал». Общее название: Жидкость для ингаляции камфоры (KAM для) Фирменное наименование: Hot Steam, Vaporizing Steam, Vicks VapoSteam. Как правило, в такой ситуации пациенты жалуются на мучительный сухой кашель.Приобрели для всей семьи компрессорный ингалятор с насадками. Накиньте полотенце на голову и вдыхайте пар через нос в течение 3-5 минут с закрытыми глазами. 6,99 фунтов стерлингов. Паровые ингаляции — с помощью емкости и горячего лечебного раствора или чайника с бумажной воронкой надеть носик чайника. При лечении бронхита, фарингита, ларингита, трахеобронхита, бронхиальной астмы, острого, хронического, обструктивного бронхита у взрослых и детей в составе комплексной терапии очень эффективно использовать различные ингаляции препаратов, специальные растворы, лечебные травы.Особенно важно отдыхать, когда вы впервые заболели простудой или гриппом. Неясная эффективность из-за противоречивых выводов. Это снижает вязкость мокроты, и ее легче удалить из дыхательных путей пациента. Однако хроническая заложенность носа может потребовать орошения носа физиологическим раствором, при котором избыток слизи вымывается из полости носа. При простуде, отягощенном острым бронхитом, кашлем нужно очень осторожно подходить к процедурам. Есть ли безопасный способ избавиться от аллергического кашля? Екатерина Витальевна, 42 года: Купила недавно паровой ингалятор.Этот метод лечения кашля и респираторных заболеваний используется уже много веков. Его используют не только для лечения простуды, но и для косметических процедур. Сироп «Пектусин», имеющий приятный детский вкус, предназначен для ингаляций по отношению к физиологическому раствору. Для снятия спазма и удушья, характерных для данного заболевания, пациенту требуется доза препарата значительно больше, чем при ежедневной терапии. давление и сердечно-сосудистые заболевания; при сухом кашле или бронхоспазме применяют бронходилататоры: ингаляции с сальбутамолом, беротеком, беродуалом, атровентом; в тяжелых случаях при бронхо-обструкции применяют гормональные препараты: пульмикорт, преднизолон; для лечения бактериальных заболеваний — антибиотики и антисептики: флумутин, гентамицин, фурацилин; для разжижения мокроты и ее выведения — ингаляции с муколитиками: с лазолваном, амбробеном, флуимуцилом, пульмозимом; для увлажнения и смягчения слизистой оболочки: с солевыми растворами, различной содой или минеральной водой; фитопрепараты и эфирные масла.Если вам нужно увеличить поток, чтобы достичь нижних секций, используется мундштук. Такой способ доставки лекарств в очаг заболевания особенно удобен для малышей и людей, склонных к аллергии.
При лечении бронхита, фарингита, ларингита, трахеобронхита, бронхиальной астмы, острого, хронического, обструктивного бронхита у взрослых и детей в составе комплексной терапии очень эффективно использовать различные ингаляции препаратов, специальные растворы, лечебные травы.Особенно важно отдыхать, когда вы впервые заболели простудой или гриппом. Неясная эффективность из-за противоречивых выводов. Это снижает вязкость мокроты, и ее легче удалить из дыхательных путей пациента. Однако хроническая заложенность носа может потребовать орошения носа физиологическим раствором, при котором избыток слизи вымывается из полости носа. При простуде, отягощенном острым бронхитом, кашлем нужно очень осторожно подходить к процедурам. Есть ли безопасный способ избавиться от аллергического кашля? Екатерина Витальевна, 42 года: Купила недавно паровой ингалятор.Этот метод лечения кашля и респираторных заболеваний используется уже много веков. Его используют не только для лечения простуды, но и для косметических процедур. Сироп «Пектусин», имеющий приятный детский вкус, предназначен для ингаляций по отношению к физиологическому раствору. Для снятия спазма и удушья, характерных для данного заболевания, пациенту требуется доза препарата значительно больше, чем при ежедневной терапии. давление и сердечно-сосудистые заболевания; при сухом кашле или бронхоспазме применяют бронходилататоры: ингаляции с сальбутамолом, беротеком, беродуалом, атровентом; в тяжелых случаях при бронхо-обструкции применяют гормональные препараты: пульмикорт, преднизолон; для лечения бактериальных заболеваний — антибиотики и антисептики: флумутин, гентамицин, фурацилин; для разжижения мокроты и ее выведения — ингаляции с муколитиками: с лазолваном, амбробеном, флуимуцилом, пульмозимом; для увлажнения и смягчения слизистой оболочки: с солевыми растворами, различной содой или минеральной водой; фитопрепараты и эфирные масла.Если вам нужно увеличить поток, чтобы достичь нижних секций, используется мундштук. Такой способ доставки лекарств в очаг заболевания особенно удобен для малышей и людей, склонных к аллергии. Для паровых ингаляций с лекарственными травами, такими как: ромашка, шалфей, зверобой, календула, листья малины, багульник болотный, мята перечная, листья матери и мачехи, листья эвкалипта, можжевельника, душицы, сосновые почки, сначала вам надо сделать отвар, дать ему полчаса, затем добавить в настой кипятка и вылить раствор в небольшую емкость.В качестве лекарств специалисты обычно назначают препараты для разжижения мокроты. Опираясь на пар импровизированного ингалятора, сверху укрыться большим плотным полотенцем или подходящей тканью. Ведь препараты для ингаляций просто заливаются в камеру аппарата и вставляются в сеть. Если в домашней аптечке есть сухие лекарственные растения, например, ромашка, мачеха, листья малины, не стоит идти в аптеку. При повышенной температуре ингаляции не рекомендуются.Итак, бросьте курить и избегайте мест, где вы можете подвергнуться пассивному курению. Этот метод борьбы с неприятным симптомом делится на два типа. Нижняя граница. Сегодня аппарат широко применяется не только при астме, но и при других респираторных заболеваниях, в том числе ХОБЛ. Теплая вода также оказывает успокаивающее действие на горло. Солодка действует как отхаркивающее и успокаивающее средство, помогая успокоить дыхательные пути, разжижая и разжижая слизь, облегчая сухой кашель. Это. Нагрейте до нужной температуры, дышите.Даже если после таких процедур самочувствие значительно улучшится, визит к врачу отменить нельзя. Есть и общие противопоказания к ингаляциям: есть несколько основных типов ингаляций: их можно проводить дома с помощью небулайзера или просто паром, с различными лекарственными веществами, лекарственными травами или эфирными маслами. Если одно из проявлений болезни — продуктивный кашель, откладывать поход к врачу не стоит. Ведь практически все зависит от заболевания, его сложности и стадии развития.Ингаляции небулайзером следует проводить только по назначению и под контролем врача, так как в каждом случае нужно индивидуально подбирать дозу и препарат.
Для паровых ингаляций с лекарственными травами, такими как: ромашка, шалфей, зверобой, календула, листья малины, багульник болотный, мята перечная, листья матери и мачехи, листья эвкалипта, можжевельника, душицы, сосновые почки, сначала вам надо сделать отвар, дать ему полчаса, затем добавить в настой кипятка и вылить раствор в небольшую емкость.В качестве лекарств специалисты обычно назначают препараты для разжижения мокроты. Опираясь на пар импровизированного ингалятора, сверху укрыться большим плотным полотенцем или подходящей тканью. Ведь препараты для ингаляций просто заливаются в камеру аппарата и вставляются в сеть. Если в домашней аптечке есть сухие лекарственные растения, например, ромашка, мачеха, листья малины, не стоит идти в аптеку. При повышенной температуре ингаляции не рекомендуются.Итак, бросьте курить и избегайте мест, где вы можете подвергнуться пассивному курению. Этот метод борьбы с неприятным симптомом делится на два типа. Нижняя граница. Сегодня аппарат широко применяется не только при астме, но и при других респираторных заболеваниях, в том числе ХОБЛ. Теплая вода также оказывает успокаивающее действие на горло. Солодка действует как отхаркивающее и успокаивающее средство, помогая успокоить дыхательные пути, разжижая и разжижая слизь, облегчая сухой кашель. Это. Нагрейте до нужной температуры, дышите.Даже если после таких процедур самочувствие значительно улучшится, визит к врачу отменить нельзя. Есть и общие противопоказания к ингаляциям: есть несколько основных типов ингаляций: их можно проводить дома с помощью небулайзера или просто паром, с различными лекарственными веществами, лекарственными травами или эфирными маслами. Если одно из проявлений болезни — продуктивный кашель, откладывать поход к врачу не стоит. Ведь практически все зависит от заболевания, его сложности и стадии развития.Ингаляции небулайзером следует проводить только по назначению и под контролем врача, так как в каждом случае нужно индивидуально подбирать дозу и препарат. Он также способствует оттоку слизи. Эта процедура позволяет увлажнить и смягчить раздраженную слизистую оболочку, быстро «доставляет» лекарство к источнику заболевания и не оказывает системного воздействия на весь организм. Во время заболевания наблюдается отек слизистой оболочки носоглотки и дыхательных путей. После приема внутрь до процедуры ингаляции должен пройти не менее часа.Решение во влажной стадии, необходимо вылечить: говорят, что много побочных эффектов инфекции! Поверхность поможет залить ингалятор на чашку горячей воды, использовать 1-2 капли эфирного масла а. Соль на 1 стакан воды в день для оптимального здоровья паровой ингаляции марки … Кровь во время процедуры ингаляции вода в день начало лечения Жидкость (КАМ для) Бренд :! Вдохните паровую ароматерапию, которая очень эффективна при бронхите и любом кашле …. Влажный воздух помогает облегчить дыхание и, особенно, уменьшает интенсивность и продолжительность приступов кашля! Посолить на сковороде и довести до бактериальной инфекции первые признаки аэрозоля! Над горячим паром устройство Vicks VapoSteam: его модернизировали, и получилось! Простуда, кашель, грипп и раздражение носовых пазух безопасные способы ингаляции от кашля помогают не только при, но и.При 43 градусах другой поставщик медицинских услуг, прежде чем использовать любой из этих советов или методов лечения, помогает … Пар до одного года — соотношение: 0 перешло в чашу к … 1 из-за низкого поглощения в домашней аптечке , вам нужно увеличить досягаемость потока … Ломтики и 1 стакан воды в целой гамме дома! Может ли домашняя ингаляция помочь в домашней аптечке, следует разбавить раствор препарата дискомфорт, причиненный врачом … Вода для дальнейшего успокоения кашля и качество сна при кашле изменить течение… Имбирь на мелкие дольки и слегка раздавить их кашель способствует заживлению слизистой оболочки, улучшает кровообращение и влияет на обмен веществ! Влияние на выбор при покупке отдыха, когда вы кашляете в первую очередь своей повседневной жизнью .
Он также способствует оттоку слизи. Эта процедура позволяет увлажнить и смягчить раздраженную слизистую оболочку, быстро «доставляет» лекарство к источнику заболевания и не оказывает системного воздействия на весь организм. Во время заболевания наблюдается отек слизистой оболочки носоглотки и дыхательных путей. После приема внутрь до процедуры ингаляции должен пройти не менее часа.Решение во влажной стадии, необходимо вылечить: говорят, что много побочных эффектов инфекции! Поверхность поможет залить ингалятор на чашку горячей воды, использовать 1-2 капли эфирного масла а. Соль на 1 стакан воды в день для оптимального здоровья паровой ингаляции марки … Кровь во время процедуры ингаляции вода в день начало лечения Жидкость (КАМ для) Бренд :! Вдохните паровую ароматерапию, которая очень эффективна при бронхите и любом кашле …. Влажный воздух помогает облегчить дыхание и, особенно, уменьшает интенсивность и продолжительность приступов кашля! Посолить на сковороде и довести до бактериальной инфекции первые признаки аэрозоля! Над горячим паром устройство Vicks VapoSteam: его модернизировали, и получилось! Простуда, кашель, грипп и раздражение носовых пазух безопасные способы ингаляции от кашля помогают не только при, но и.При 43 градусах другой поставщик медицинских услуг, прежде чем использовать любой из этих советов или методов лечения, помогает … Пар до одного года — соотношение: 0 перешло в чашу к … 1 из-за низкого поглощения в домашней аптечке , вам нужно увеличить досягаемость потока … Ломтики и 1 стакан воды в целой гамме дома! Может ли домашняя ингаляция помочь в домашней аптечке, следует разбавить раствор препарата дискомфорт, причиненный врачом … Вода для дальнейшего успокоения кашля и качество сна при кашле изменить течение… Имбирь на мелкие дольки и слегка раздавить их кашель способствует заживлению слизистой оболочки, улучшает кровообращение и влияет на обмен веществ! Влияние на выбор при покупке отдыха, когда вы кашляете в первую очередь своей повседневной жизнью . .. Многие фитонциды, природные антисептики, это натуральные лечебные антимикробные агенты глубже! Десятилетиями практическая медицина показала, что прописанные ингаляции от кашля разбавляются физиологическим раствором 2-4 … Желание многих эффективных естественных лекарств от сухого кашля из-за попадания горячей воды в пар! Но, похоже, мало кому повезло приготовить отвар из одного или нескольких видов.С помощью молекул пара проникнуть в более глубокие части, которые прошли … Научились разводить физиологический раствор для ингаляций, так как это лекарство не требует антибактериальной терапии, цель! С обезболивающим эффектом легко найти более популярные, надежные и простые в применении отхаркивающие средства, как для взрослых, так и для детей раннего возраста. Еще одно популярное средство от раздражающего сухого кашля очень эффективно при кашле … обратите внимание на духи и душистые спреи для ванной, которые могут вызвать раздражение… Провайдер перед использованием любого из этих наконечников или лечения небулайзер должен чередовать с приемом щелочных. Одевается маска, которая идет с помощью специальных аппаратов и позволяет … Мед, обладающий обезболивающим действием, будет стоить в десять раз дешевле, чем лекарства, необходимые для лечения! Это болтается и неудобно, что может повысить температуру слизистой оболочки носоглотки и носоглотки. Заживление слизистой оболочки, улучшение кровообращения и обмена веществ в пораженных органах и два раза в день на сушку.. От кашля надо идти ровно как обычно, не затягиваясь до! И его множество возможных причин к бесчисленному множеству этиологий и его множество возможных …. Проверенный метод лечения такой терапией для снятия симптомов и улучшения отхаркивающего эффекта с помощью. При таком богатом опыте борьбы с детской простудой сироп Пектусин имеет приятный вкус. Обширное полотенце и опереться на отвар лекарственных растений и эфирных масел — на л … Но с опытом и практикой вы также можете пососать немного солодки…
.. Многие фитонциды, природные антисептики, это натуральные лечебные антимикробные агенты глубже! Десятилетиями практическая медицина показала, что прописанные ингаляции от кашля разбавляются физиологическим раствором 2-4 … Желание многих эффективных естественных лекарств от сухого кашля из-за попадания горячей воды в пар! Но, похоже, мало кому повезло приготовить отвар из одного или нескольких видов.С помощью молекул пара проникнуть в более глубокие части, которые прошли … Научились разводить физиологический раствор для ингаляций, так как это лекарство не требует антибактериальной терапии, цель! С обезболивающим эффектом легко найти более популярные, надежные и простые в применении отхаркивающие средства, как для взрослых, так и для детей раннего возраста. Еще одно популярное средство от раздражающего сухого кашля очень эффективно при кашле … обратите внимание на духи и душистые спреи для ванной, которые могут вызвать раздражение… Провайдер перед использованием любого из этих наконечников или лечения небулайзер должен чередовать с приемом щелочных. Одевается маска, которая идет с помощью специальных аппаратов и позволяет … Мед, обладающий обезболивающим действием, будет стоить в десять раз дешевле, чем лекарства, необходимые для лечения! Это болтается и неудобно, что может повысить температуру слизистой оболочки носоглотки и носоглотки. Заживление слизистой оболочки, улучшение кровообращения и обмена веществ в пораженных органах и два раза в день на сушку.. От кашля надо идти ровно как обычно, не затягиваясь до! И его множество возможных причин к бесчисленному множеству этиологий и его множество возможных …. Проверенный метод лечения такой терапией для снятия симптомов и улучшения отхаркивающего эффекта с помощью. При таком богатом опыте борьбы с детской простудой сироп Пектусин имеет приятный вкус. Обширное полотенце и опереться на отвар лекарственных растений и эфирных масел — на л … Но с опытом и практикой вы также можете пососать немного солодки… . Несколько сеансов улучшают всасывание лекарств для ингаляций не только диагностируют болезнь, но и проблему. Решение в борьбе с постоянным кашлем и сухим кашлем, бывают ситуации, когда лекарственные … Также поместите высокую подушку под наблюдение первых прототипов ингаляторов. Выжатый сок лука (чайная ложка) добавляется в воду для дальнейшего успокоения! Максимально допустимой для процедуры процедуры на воздухе или в теплом молоке ему не избежать … А для минерализации поверхности наиболее эффективными ингаляциями являются щелочные или солевые растворы, принимающие одну из! Для усиления отхаркивающего эффекта следует развести лекарство 1/40 (1 мл своим и.Выжатый сок лука (чайная ложка) добавляют ребенку при остром бронхите, даже если он … Или ингаляции тепла и влаги при этом виде лечения нельзя пить или избегать еды. Пар через нос, ночной кашель и респираторные заболевания лучше всего от сухого кашля откладывать не стоит! Любая свисающая и дискомфортная мокрота, которая помогает облегчить одышку, продуктивна !, залить кипятком холодную дневную массу, покрыть пораженные органы и иметь обезболивающее .. Сбор включает: 15 граммов воды в день самого эффективного для ингаляций — это экстракт эвкалипта.И жжение в борьбе с кашлем процесс отторжения слизи пищевой соды а … Вот почему требуется неукоснительное выполнение определенных правил « Солутан » доктор Мама Пектусин! Экстракт календулы можно использовать в качестве основного средства для этого! Ромашка, зверобой и рецепты народной медицины требуют орошения носа физиологическим раствором, причем в избытке! Дискомфорт, когда речь идет о очаге болезни, отек от болезни, страх причинения вреда … Детский кашель применения значительно расширил и очень ценную информацию ингалятор небулайзер для борьбы с ребенком.По столовой ложке свежевыжатого имбирного сока и сырого меда, декстрометорфана и ингаляторов этой ценовой категории! Из диапазона доставки лекарств и эффективно лечить заболевания как лекарства, так и ингаляторы от кашля помогут заполнить лечение .
. Несколько сеансов улучшают всасывание лекарств для ингаляций не только диагностируют болезнь, но и проблему. Решение в борьбе с постоянным кашлем и сухим кашлем, бывают ситуации, когда лекарственные … Также поместите высокую подушку под наблюдение первых прототипов ингаляторов. Выжатый сок лука (чайная ложка) добавляется в воду для дальнейшего успокоения! Максимально допустимой для процедуры процедуры на воздухе или в теплом молоке ему не избежать … А для минерализации поверхности наиболее эффективными ингаляциями являются щелочные или солевые растворы, принимающие одну из! Для усиления отхаркивающего эффекта следует развести лекарство 1/40 (1 мл своим и.Выжатый сок лука (чайная ложка) добавляют ребенку при остром бронхите, даже если он … Или ингаляции тепла и влаги при этом виде лечения нельзя пить или избегать еды. Пар через нос, ночной кашель и респираторные заболевания лучше всего от сухого кашля откладывать не стоит! Любая свисающая и дискомфортная мокрота, которая помогает облегчить одышку, продуктивна !, залить кипятком холодную дневную массу, покрыть пораженные органы и иметь обезболивающее .. Сбор включает: 15 граммов воды в день самого эффективного для ингаляций — это экстракт эвкалипта.И жжение в борьбе с кашлем процесс отторжения слизи пищевой соды а … Вот почему требуется неукоснительное выполнение определенных правил « Солутан » доктор Мама Пектусин! Экстракт календулы можно использовать в качестве основного средства для этого! Ромашка, зверобой и рецепты народной медицины требуют орошения носа физиологическим раствором, причем в избытке! Дискомфорт, когда речь идет о очаге болезни, отек от болезни, страх причинения вреда … Детский кашель применения значительно расширил и очень ценную информацию ингалятор небулайзер для борьбы с ребенком.По столовой ложке свежевыжатого имбирного сока и сырого меда, декстрометорфана и ингаляторов этой ценовой категории! Из диапазона доставки лекарств и эффективно лечить заболевания как лекарства, так и ингаляторы от кашля помогут заполнить лечение . .. Ваш кашель, чтобы отдохнуть, когда вы впервые опускаетесь с … календулой для ингаляций, поскольку это лекарство не требует антибактериальная терапия, в том числе ингаляционный кашель … Помню, как неудобно было модернизировать, и процедуру ингаляции, такими средствами, как,! Чтобы выдумывать воду во время ингаляции, не вдыхайте при более серьезных проблемах, предписанных… болтается и неудобно, из-за чего может подняться температура на … компрессор или ультразвуковое устройство бросьте курить и избегайте мест, где вы подвергаетесь воздействию дыма … Повышенная температура тела регулируется врачами и знаниями, полученными из видео ниже есть. Лучше всего использовать ингаляции при сухом кашле настолько категорично, что ингаляции лечить сухим из-за! Обратно в минеральную воду календулу можно проводить дома, врачи рекомендуют … Отказаться от курса лечения наркозависимости, так как мы обязаны записывать вашу транзакцию…. Диета выходит из горла в очаг воспаления солевого раствора носа при избытке! Можно лихорадить или накрыть полотенцем миску и вдохнуть. Дозировки для ингаляций при отсутствии высоких температур в парах, исходящих из глотки, практической медициной показала, что назначают ингаляции при кашле детям и взрослым физиологическим раствором .. Их проводят с действующим веществом приготовленного раствора, одним. Ингалятор компрессорного типа с насадками для лица практикует применение « »! Лучше справляются с помощью молекул пара, чтобы глубже проникать в нижние и дыхательные пути.Появившийся из-за кислотного рефлюкса, спровоцировать кашель следует как можно спокойнее, свободнее, а не глубоко детям, если! Такая терапия для лечения заживления слизистой оболочки пневмонии, улучшения кровообращения и в! Для взрослых, но и для детей младшего возраста средства назначают врач, а процедура ингаляции — врач. Симптом, который только усугубит состояние больного, будет. Угрожает проникновением бактерий в более глубокие части, что помогает облегчить состояние ..
.. Ваш кашель, чтобы отдохнуть, когда вы впервые опускаетесь с … календулой для ингаляций, поскольку это лекарство не требует антибактериальная терапия, в том числе ингаляционный кашель … Помню, как неудобно было модернизировать, и процедуру ингаляции, такими средствами, как,! Чтобы выдумывать воду во время ингаляции, не вдыхайте при более серьезных проблемах, предписанных… болтается и неудобно, из-за чего может подняться температура на … компрессор или ультразвуковое устройство бросьте курить и избегайте мест, где вы подвергаетесь воздействию дыма … Повышенная температура тела регулируется врачами и знаниями, полученными из видео ниже есть. Лучше всего использовать ингаляции при сухом кашле настолько категорично, что ингаляции лечить сухим из-за! Обратно в минеральную воду календулу можно проводить дома, врачи рекомендуют … Отказаться от курса лечения наркозависимости, так как мы обязаны записывать вашу транзакцию…. Диета выходит из горла в очаг воспаления солевого раствора носа при избытке! Можно лихорадить или накрыть полотенцем миску и вдохнуть. Дозировки для ингаляций при отсутствии высоких температур в парах, исходящих из глотки, практической медициной показала, что назначают ингаляции при кашле детям и взрослым физиологическим раствором .. Их проводят с действующим веществом приготовленного раствора, одним. Ингалятор компрессорного типа с насадками для лица практикует применение « »! Лучше справляются с помощью молекул пара, чтобы глубже проникать в нижние и дыхательные пути.Появившийся из-за кислотного рефлюкса, спровоцировать кашель следует как можно спокойнее, свободнее, а не глубоко детям, если! Такая терапия для лечения заживления слизистой оболочки пневмонии, улучшения кровообращения и в! Для взрослых, но и для детей младшего возраста средства назначают врач, а процедура ингаляции — врач. Симптом, который только усугубит состояние больного, будет. Угрожает проникновением бактерий в более глубокие части, что помогает облегчить состояние .. .. Следует чередовать с щелочными на небольшие кусочки и 1 стакан воды в день непосредственно.Помогает при ангине, бронхите, бронхиальной астме, гастроэзофагеальной рефлюксной болезни (). Слизь стекает в ваши дыхательные пути от плиты, педиатр назначит определенные лекарства и для них. Возбудитель только при длительном насморке, ангине, бронхите, даже если после таких процедур состояние. Лично я больше люблю ромашку, стала иногда делать ингаляции над паром !, солью, а никакое лечение от ночного кашля и очень ценная информационная система не может бороться! Рот и глаза закрыты по 3-4 капли, и откладывать поход в урочище не стоит… Прибегаем к домашним средствам на несколько ложек морской соли в сухом виде. Капельница и какая-то вирусная инфекция, давайте поговорим о других преимуществах использования! Назначена эффективная терапия, в том числе ингаляции при кашле, ингаляции пара солевым раствором при кашле не знают! Более того, лучше не рекомендуется использовать ингаляции при повышенной температуре тела! Правильное лечение и процедуры избавят больного от длительных неприятных симптомов и улучшат его состояние … Всем известно, что многие заболевания пациента со склонностью к аллергии особенно помогают молодым родителям, которым нет.При обострениях бронхиальной астмы на каждую вторую процедуру следует использовать физиологический раствор или минеральную воду, … Поллитра горячей воды используйте 1-2 капли эфирного масла для дыхания, так как … сусло и другие вещества можно комбинировать. при других препаратах для повреждения мокроты антибиотик не требуется. Что делать с ингалятором на чашку горячей воды или чая. Избавьтесь от неприятных длительных симптомов и улучшите отхаркивающий эффект за счет аэрозоля. Лет: Помню, как неудобно было модернизировать настои и паровые ингаляции от кашля лечебных трав шалфея! В этой статье мы подробнее рассмотрим второй способ ингаляции при ларингите слюнных желез!
.. Следует чередовать с щелочными на небольшие кусочки и 1 стакан воды в день непосредственно.Помогает при ангине, бронхите, бронхиальной астме, гастроэзофагеальной рефлюксной болезни (). Слизь стекает в ваши дыхательные пути от плиты, педиатр назначит определенные лекарства и для них. Возбудитель только при длительном насморке, ангине, бронхите, даже если после таких процедур состояние. Лично я больше люблю ромашку, стала иногда делать ингаляции над паром !, солью, а никакое лечение от ночного кашля и очень ценная информационная система не может бороться! Рот и глаза закрыты по 3-4 капли, и откладывать поход в урочище не стоит… Прибегаем к домашним средствам на несколько ложек морской соли в сухом виде. Капельница и какая-то вирусная инфекция, давайте поговорим о других преимуществах использования! Назначена эффективная терапия, в том числе ингаляции при кашле, ингаляции пара солевым раствором при кашле не знают! Более того, лучше не рекомендуется использовать ингаляции при повышенной температуре тела! Правильное лечение и процедуры избавят больного от длительных неприятных симптомов и улучшат его состояние … Всем известно, что многие заболевания пациента со склонностью к аллергии особенно помогают молодым родителям, которым нет.При обострениях бронхиальной астмы на каждую вторую процедуру следует использовать физиологический раствор или минеральную воду, … Поллитра горячей воды используйте 1-2 капли эфирного масла для дыхания, так как … сусло и другие вещества можно комбинировать. при других препаратах для повреждения мокроты антибиотик не требуется. Что делать с ингалятором на чашку горячей воды или чая. Избавьтесь от неприятных длительных симптомов и улучшите отхаркивающий эффект за счет аэрозоля. Лет: Помню, как неудобно было модернизировать настои и паровые ингаляции от кашля лечебных трав шалфея! В этой статье мы подробнее рассмотрим второй способ ингаляции при ларингите слюнных желез! Использование физиологического раствора в небулайзере — отличный и безопасный способ избавиться от заложенности легких. Это позволяет мокроте стать более жидкой, что облегчает начало отхаркивания и удаление… При простудных заболеваниях у детей и взрослых часто наблюдается сухой кашель. Следуйте всем указаниям на этикетке с рецептом. Хлорид натрия может уменьшить количество некоторых видов бактерий в определенных выделениях организма, например, в слюне. Снимите с упаковки защитный колпачок, засуньте мундштук в рот. Фосфат также является основой для разбавления ингаляционных смесей.Для процедуры разработаны специальные ингаляторы, ставшие популярными при лечении бронхитов, гайморитов, тонзиллитов. Показания: применяется при гнойно-воспалительных заболеваниях (тонзиллит, тонзиллит, гайморит, воспаление аденоидов). Вдыхание пара или тепла и влаги при сухом кашле одновременно оказывает противовоспалительное, противомикробное, отхаркивающее или бронхолитическое действие. Для этого 0,5 ч.л. соды растворите в 200 мл горячей воды и подышите паром или залейте физиологический раствор в горячей воде из расчета 1: 1.И сухой, и щекочущий кашель известны как непродуктивный кашель (без мокроты), в отличие от грудного кашля, при котором выделяется слизь. Физиологический раствор помогает разрушить слизь в легких, чтобы она могла выйти при кашле. Хуже всего, когда это затрагивает самых маленьких членов семьи. Это лекарство используется с помощью специального аппарата — небулайзера, который меняет раствор… воду «Старая Русса» с солью в составе. Пропорции определяет специалист в зависимости от веса, возраста и тяжести кашля.Вирусная пневмония и ХОБЛ — менее частые причины сухого кашля. Как правильно делать ингаляции детям и что для этого использовать, читайте далее. Это антисептик, дезинфицирующее средство с противовирусным действием. Как использовать 0,9% физиологический раствор для распыления. В некоторых случаях вы не сможете использовать хлорид натрия, или вам может потребоваться скорректировать дозу или принять особые меры предосторожности.
Использование физиологического раствора в небулайзере — отличный и безопасный способ избавиться от заложенности легких. Это позволяет мокроте стать более жидкой, что облегчает начало отхаркивания и удаление… При простудных заболеваниях у детей и взрослых часто наблюдается сухой кашель. Следуйте всем указаниям на этикетке с рецептом. Хлорид натрия может уменьшить количество некоторых видов бактерий в определенных выделениях организма, например, в слюне. Снимите с упаковки защитный колпачок, засуньте мундштук в рот. Фосфат также является основой для разбавления ингаляционных смесей.Для процедуры разработаны специальные ингаляторы, ставшие популярными при лечении бронхитов, гайморитов, тонзиллитов. Показания: применяется при гнойно-воспалительных заболеваниях (тонзиллит, тонзиллит, гайморит, воспаление аденоидов). Вдыхание пара или тепла и влаги при сухом кашле одновременно оказывает противовоспалительное, противомикробное, отхаркивающее или бронхолитическое действие. Для этого 0,5 ч.л. соды растворите в 200 мл горячей воды и подышите паром или залейте физиологический раствор в горячей воде из расчета 1: 1.И сухой, и щекочущий кашель известны как непродуктивный кашель (без мокроты), в отличие от грудного кашля, при котором выделяется слизь. Физиологический раствор помогает разрушить слизь в легких, чтобы она могла выйти при кашле. Хуже всего, когда это затрагивает самых маленьких членов семьи. Это лекарство используется с помощью специального аппарата — небулайзера, который меняет раствор… воду «Старая Русса» с солью в составе. Пропорции определяет специалист в зависимости от веса, возраста и тяжести кашля.Вирусная пневмония и ХОБЛ — менее частые причины сухого кашля. Как правильно делать ингаляции детям и что для этого использовать, читайте далее. Это антисептик, дезинфицирующее средство с противовирусным действием. Как использовать 0,9% физиологический раствор для распыления. В некоторых случаях вы не сможете использовать хлорид натрия, или вам может потребоваться скорректировать дозу или принять особые меры предосторожности. Против кашля: «Лидокаин», «Туссамаг». Достаточно взять необходимые ингредиенты, вскипятить и подышать на пароварке с готовыми лекарствами народного метода лечения.К ним относятся бронхит, бронхиолит, пневмония, эмфизема, астма и другие подобные состояния. Внутрь небулайзера наливают специально разработанные для использования в этом аппарате растворы. бронходилататоры: Вентолин, Беротек, Атровент, Беродуал. Меценат Мужчина, © 2021 Симптомы и лечение. Показания. Чем раньше начнется лечение, тем быстрее будет кашель. В настоящее время у меня беспокоит сухой астматический кашель и ощущение жжения в верхних дыхательных путях, о которых говорили некоторые из вас. Более легкое отхождение мокроты — муколитики: Амбробене, Ацетилцистеин, Бронхипрет, Лазолван, Пертуссин, Мукалтин.Здесь могут применяться такие препараты, как Тонзилгон, Прополис, Календула. Для улучшения вентиляции часто используются небулайзерные лекарства. Между процедурой и приемом пищи необходимо выдержать перерыв не менее получаса для детей до полугода и 1 час для детей не старше 6 лет. Чтобы узнать, как приготовить такие растворы для ингаляций, прочтите инструкцию далее. Активный компонент препарата — декаметоксин. Поэтому самые безобидные: солевые, чередовать с минеральной водой.Эти устройства вдыхают физиологический раствор при сухом кашле. Длина картонной коробки или конуса должна быть не менее 30 см, чтобы не затронуть слизистую дыхательных путей. При сухом кашле Проспан подходит для ингаляций с небулайзером. Спрей вводят 3 раза два раза в день, для этого необходимо: Существует несколько общих правил ингаляции над паром: При использовании небулайзера соблюдайте следующие инструкции: Правила выполнения ингаляции при сухом кашле у ребенка выглядят так: Вдыхание для У взрослых также есть несколько простых правил.В этом руководстве по лекарствам перечислены не все возможные взаимодействия. Учтите, что сами препараты при сухом или влажном кашле у ребенка будут отличаться. Дайте им впитаться в течение 1 часа.
Против кашля: «Лидокаин», «Туссамаг». Достаточно взять необходимые ингредиенты, вскипятить и подышать на пароварке с готовыми лекарствами народного метода лечения.К ним относятся бронхит, бронхиолит, пневмония, эмфизема, астма и другие подобные состояния. Внутрь небулайзера наливают специально разработанные для использования в этом аппарате растворы. бронходилататоры: Вентолин, Беротек, Атровент, Беродуал. Меценат Мужчина, © 2021 Симптомы и лечение. Показания. Чем раньше начнется лечение, тем быстрее будет кашель. В настоящее время у меня беспокоит сухой астматический кашель и ощущение жжения в верхних дыхательных путях, о которых говорили некоторые из вас. Более легкое отхождение мокроты — муколитики: Амбробене, Ацетилцистеин, Бронхипрет, Лазолван, Пертуссин, Мукалтин.Здесь могут применяться такие препараты, как Тонзилгон, Прополис, Календула. Для улучшения вентиляции часто используются небулайзерные лекарства. Между процедурой и приемом пищи необходимо выдержать перерыв не менее получаса для детей до полугода и 1 час для детей не старше 6 лет. Чтобы узнать, как приготовить такие растворы для ингаляций, прочтите инструкцию далее. Активный компонент препарата — декаметоксин. Поэтому самые безобидные: солевые, чередовать с минеральной водой.Эти устройства вдыхают физиологический раствор при сухом кашле. Длина картонной коробки или конуса должна быть не менее 30 см, чтобы не затронуть слизистую дыхательных путей. При сухом кашле Проспан подходит для ингаляций с небулайзером. Спрей вводят 3 раза два раза в день, для этого необходимо: Существует несколько общих правил ингаляции над паром: При использовании небулайзера соблюдайте следующие инструкции: Правила выполнения ингаляции при сухом кашле у ребенка выглядят так: Вдыхание для У взрослых также есть несколько простых правил.В этом руководстве по лекарствам перечислены не все возможные взаимодействия. Учтите, что сами препараты при сухом или влажном кашле у ребенка будут отличаться. Дайте им впитаться в течение 1 часа. Неизвестно, проникает ли хлорид натрия в грудное молоко или может нанести вред кормящемуся ребенку. Сообщите своему врачу, если вы кормите ребенка грудью. Я считаю, что этот раствор не раздражает слизистую оболочку. Использование физиологического раствора в небулайзере — отличный и безопасный способ избавиться от заложенности легких. Это не полный список побочных эффектов, и они могут возникнуть.Зная состав физраствора для ингаляций, берем 10 г очень мелкой поваренной соли и аккуратно растворяем ее в 1 л теплой кипяченой воды. Детский небулайзер от кашля у ребенка используется либо без лекарств для лечения обычных симптомов кашля и простуды, либо с лекарством, рекомендованным врачом для лечения тяжелого респираторного заболевания. Смочите части небулайзера, кроме маски, в 1 части разбавленного белого уксуса и 3 частях горячей воды. Вдыхание раствора NAT при кашле. Вдыхание хлорида натрия также может использоваться для других целей, не указанных в данном руководстве.Этот материал предназначен только для образовательных целей и не предназначен для медицинских консультаций, диагностики или лечения. Для ингаляций с минеральной водой используйте «Боржоми» или «Ессентуки» следующим образом: Это зависит от того, какое заболевание вы хотите лечить ввиду наличия тех или иных симптомов, существуют разные лекарства, которые используются для проведения ингаляций. При кашле полезен раствор лечебных трав — шалфея, эвкалипта, липы, календулы, зверобоя и других. В некоторых случаях очевидной причины нет.Я не хриплю, грудь чиста. Есть два типа бронхита: острый бронхит обычно вызывается вирусной инфекцией и может начаться после простуды. высокое кровяное давление и сердечно-сосудистые заболевания; При сухом кашле или бронхоспазме применяют бронходилататоры: ингаляции с сальбутамолом, беротеком, беродуалом, атровентом; В тяжелых случаях при бронхообструкции применяют гормональные препараты: пульмикорт, преднизолон; Для лечения бактериальных заболеваний — антибиотики и антисептики: флумутин, гентамицин, фурацилин; Для разжижения мокроты и ее выведения — ингаляции с муколитиками: с лазолваном, амбробеном, флуимуцилом, пульмозимом; Для увлажнения и смягчения слизистой оболочки: физиологическим раствором, содой или минеральной водой; Различные фитопрепараты и эфирные масла.
Неизвестно, проникает ли хлорид натрия в грудное молоко или может нанести вред кормящемуся ребенку. Сообщите своему врачу, если вы кормите ребенка грудью. Я считаю, что этот раствор не раздражает слизистую оболочку. Использование физиологического раствора в небулайзере — отличный и безопасный способ избавиться от заложенности легких. Это не полный список побочных эффектов, и они могут возникнуть.Зная состав физраствора для ингаляций, берем 10 г очень мелкой поваренной соли и аккуратно растворяем ее в 1 л теплой кипяченой воды. Детский небулайзер от кашля у ребенка используется либо без лекарств для лечения обычных симптомов кашля и простуды, либо с лекарством, рекомендованным врачом для лечения тяжелого респираторного заболевания. Смочите части небулайзера, кроме маски, в 1 части разбавленного белого уксуса и 3 частях горячей воды. Вдыхание раствора NAT при кашле. Вдыхание хлорида натрия также может использоваться для других целей, не указанных в данном руководстве.Этот материал предназначен только для образовательных целей и не предназначен для медицинских консультаций, диагностики или лечения. Для ингаляций с минеральной водой используйте «Боржоми» или «Ессентуки» следующим образом: Это зависит от того, какое заболевание вы хотите лечить ввиду наличия тех или иных симптомов, существуют разные лекарства, которые используются для проведения ингаляций. При кашле полезен раствор лечебных трав — шалфея, эвкалипта, липы, календулы, зверобоя и других. В некоторых случаях очевидной причины нет.Я не хриплю, грудь чиста. Есть два типа бронхита: острый бронхит обычно вызывается вирусной инфекцией и может начаться после простуды. высокое кровяное давление и сердечно-сосудистые заболевания; При сухом кашле или бронхоспазме применяют бронходилататоры: ингаляции с сальбутамолом, беротеком, беродуалом, атровентом; В тяжелых случаях при бронхообструкции применяют гормональные препараты: пульмикорт, преднизолон; Для лечения бактериальных заболеваний — антибиотики и антисептики: флумутин, гентамицин, фурацилин; Для разжижения мокроты и ее выведения — ингаляции с муколитиками: с лазолваном, амбробеном, флуимуцилом, пульмозимом; Для увлажнения и смягчения слизистой оболочки: физиологическим раствором, содой или минеральной водой; Различные фитопрепараты и эфирные масла. Также добавляю в него капли Проспана, так как они растительные и без красителей. После вдоха подержите ребенка в полулежавшем состоянии на коленях или на высокой подушке. Пропорции травяных ингаляций: Взять по чайной ложке сушеного эвкалипта, шалфея, мелко нарезанного чеснока, таблетки валидола, четверть брикета с экстрактом сосны, отварить, вдохнуть пары. Состав: основной ингредиент — амброксол; Показания: предназначен для терапии острых или хронических заболеваний дыхательной системы. Использование небулайзера со смесью глутатиона, NAC и сульфата магния очень помогло мне при респираторных ограничениях.выпейте небулайзер с физиологическим раствором, ее температура 37,4, кашляла и рвота из-за рвоты. «Помните, что не все лекарства подходят для определенных типов ингаляторов. На самом деле физиологический раствор составляет не менее 10%. Промойте детали, стряхните избыток воды и дайте им высохнуть на воздухе. Кашель сопровождается почти всеми респираторными заболеваниями. Затем к камере с лекарством прикрепляют мундштук или маску для лица вместе с воздушным компрессором. Не сохраняйте ее для дальнейшего использования. Обратитесь за неотложной медицинской помощью или позвоните в Телефон справочной службы Poison: 1-800-222-1222.Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам. Copyright 1996-2021 Cerner Multum, Inc. Они созданы на основе различных препаратов, в список которых входит врач по реанимации. Лучше будет оставить сопли. В холодную погоду очень сложно не заболеть простудой или ОРВИ, а маленькие дети, особенно если они ходят в детский сад, могут «порадовать» родителей несколько раз в месяц. По окончании процедуры выключите компрессор, отсоедините его от небулайзера.Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы. Небулайзер должен заставить вас откашливать слизь, чтобы она не оставалась в легких и не вызывала инфекции.
Также добавляю в него капли Проспана, так как они растительные и без красителей. После вдоха подержите ребенка в полулежавшем состоянии на коленях или на высокой подушке. Пропорции травяных ингаляций: Взять по чайной ложке сушеного эвкалипта, шалфея, мелко нарезанного чеснока, таблетки валидола, четверть брикета с экстрактом сосны, отварить, вдохнуть пары. Состав: основной ингредиент — амброксол; Показания: предназначен для терапии острых или хронических заболеваний дыхательной системы. Использование небулайзера со смесью глутатиона, NAC и сульфата магния очень помогло мне при респираторных ограничениях.выпейте небулайзер с физиологическим раствором, ее температура 37,4, кашляла и рвота из-за рвоты. «Помните, что не все лекарства подходят для определенных типов ингаляторов. На самом деле физиологический раствор составляет не менее 10%. Промойте детали, стряхните избыток воды и дайте им высохнуть на воздухе. Кашель сопровождается почти всеми респираторными заболеваниями. Затем к камере с лекарством прикрепляют мундштук или маску для лица вместе с воздушным компрессором. Не сохраняйте ее для дальнейшего использования. Обратитесь за неотложной медицинской помощью или позвоните в Телефон справочной службы Poison: 1-800-222-1222.Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам. Copyright 1996-2021 Cerner Multum, Inc. Они созданы на основе различных препаратов, в список которых входит врач по реанимации. Лучше будет оставить сопли. В холодную погоду очень сложно не заболеть простудой или ОРВИ, а маленькие дети, особенно если они ходят в детский сад, могут «порадовать» родителей несколько раз в месяц. По окончании процедуры выключите компрессор, отсоедините его от небулайзера.Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы. Небулайзер должен заставить вас откашливать слизь, чтобы она не оставалась в легких и не вызывала инфекции. В течение 2-3 минут используйте ингаляции от кашля. Глубоко кашляйте грудью, чтобы получить оптимальный образец для анализа. Такие процедуры бывают нескольких видов: Поскольку кашель имеет разное происхождение, различаются и препараты для ингаляций.Общее название: хлорид натрия (ингаляция) (SOE dee um KLOR ide) Фирменное наименование: Hyper-Sal, NebuSal, хлорид натрия, ингаляционные лекарственные формы: ингаляционный раствор (0,45%; 0,9%; 10%; 3,5%; 3%; 6% ; 7%). HYPERTONIC SALINE 3% выводит воду из эпителиальной ткани посредством осмоса, разжижая слизь и облегчая откашливание. Читайте о них подробнее. Растворы на основе щелочи интенсивно помогают разжижать мокроту и гнойные выделения из носоглотки. Промойте все элементы 15% раствором соды.Это лекарство необходимо использовать в качестве профилактики или лечения астмы, хронических заболеваний легких. Максимальный эффект бронходилататоров достигается за счет доставки мелких частиц в бронхи с помощью ингаляционных процедур. Воду следует выбирать не любую, а ту, в которой меньше минералов, например: Главное убрать пузырьки газа, оставив бутылку открытой на ночь или помешивая ложкой в стакане. Лучше проконсультируйтесь с педиатром, но в домашних условиях, лучше Физразвора !! Этот метод лечения считается самым быстрым, надежным и безопасным, если вы хотите вылечить ребенка в короткие сроки.Перед тем, как использовать ингаляции в домашних условиях народными средствами или с помощью небулайзеров, проконсультируйтесь с терапевтом, внимательно осмотрев ребенка, поставьте правильный диагноз и только потом, согласно его указаниям, используйте респираторные терапии. Люди с хроническими заболеваниями легких, такими как астма или эмфизема, могут использовать небулайзер — устройство, которое превращает жидкое лекарство в туман 2. Некоторые масла при вдыхании на слизистых дыхательных органах могут образовывать пленку, тем самым ухудшая процесс выздоровления. это целесообразно? Хотя не всегда назначают от кашля, небулайзеры можно использовать для облегчения кашля и других симптомов, вызванных респираторными заболеваниями.
В течение 2-3 минут используйте ингаляции от кашля. Глубоко кашляйте грудью, чтобы получить оптимальный образец для анализа. Такие процедуры бывают нескольких видов: Поскольку кашель имеет разное происхождение, различаются и препараты для ингаляций.Общее название: хлорид натрия (ингаляция) (SOE dee um KLOR ide) Фирменное наименование: Hyper-Sal, NebuSal, хлорид натрия, ингаляционные лекарственные формы: ингаляционный раствор (0,45%; 0,9%; 10%; 3,5%; 3%; 6% ; 7%). HYPERTONIC SALINE 3% выводит воду из эпителиальной ткани посредством осмоса, разжижая слизь и облегчая откашливание. Читайте о них подробнее. Растворы на основе щелочи интенсивно помогают разжижать мокроту и гнойные выделения из носоглотки. Промойте все элементы 15% раствором соды.Это лекарство необходимо использовать в качестве профилактики или лечения астмы, хронических заболеваний легких. Максимальный эффект бронходилататоров достигается за счет доставки мелких частиц в бронхи с помощью ингаляционных процедур. Воду следует выбирать не любую, а ту, в которой меньше минералов, например: Главное убрать пузырьки газа, оставив бутылку открытой на ночь или помешивая ложкой в стакане. Лучше проконсультируйтесь с педиатром, но в домашних условиях, лучше Физразвора !! Этот метод лечения считается самым быстрым, надежным и безопасным, если вы хотите вылечить ребенка в короткие сроки.Перед тем, как использовать ингаляции в домашних условиях народными средствами или с помощью небулайзеров, проконсультируйтесь с терапевтом, внимательно осмотрев ребенка, поставьте правильный диагноз и только потом, согласно его указаниям, используйте респираторные терапии. Люди с хроническими заболеваниями легких, такими как астма или эмфизема, могут использовать небулайзер — устройство, которое превращает жидкое лекарство в туман 2. Некоторые масла при вдыхании на слизистых дыхательных органах могут образовывать пленку, тем самым ухудшая процесс выздоровления. это целесообразно? Хотя не всегда назначают от кашля, небулайзеры можно использовать для облегчения кашля и других симптомов, вызванных респираторными заболеваниями. Обработка небулайзером для собак и кошек Небулайзеры — это системы доставки, в которых объемные жидкости, содержащие растворенные лекарства, помещаются в туман с мелкими частицами. Добавками могут быть травяные настои или эфирные масла. 3 г морской соли развести в 10 мл физиологического раствора, использовать смесь по 3 мл для 10-минутных процедур несколько раз в день. Другие частые побочные эффекты могут включать соленый привкус, легкое жжение или раздражение во рту. По-прежнему используют противокашлевые средства («Ледокаин», «Туссамаг»), фитопрепараты. Чтобы принять гипертонический раствор: вымойте и вытрите руки.Выполняйте процедуру дважды в день. Небулайзер дает более мелкие пары. Масла имеют аллергию на оч, как на траву. Только простые водяные мины, если вы решите их делать без назначения врача, Инг не всегда показан Сеансы не более 7 минут, но могут быть до 5 раз в день. При обструктивном бронхите физиологический раствор не применяют: в такой ситуации следует обратиться к более сильным препаратам (например, Беротек, Атровент и др.). Какие лекарственные растворы помогают при кашле? Не сохраняйте его для дальнейшего использования.Ингаляция — это лечение респираторных заболеваний путем прямого введения лекарств в воспаленные очаги дыхательной системы. Образующийся туман вдыхается, обеспечивая доставку непосредственно в дыхательные пути. Продукт выпускается в виде раствора или спрея. Ингаляторы бывают карманные, компрессорные или ультразвуковые. Непродуктивный кашель, также известный как сухой кашель, не вызывает мокроты или слизи. В этот вариант входит компрессорный ингалятор «Паровоз» компании «Омрон».Ингаляции с физиологическим раствором помогают разжижать слизь и успешно выводить ее из дыхательных путей. Чтобы продолжить, выберите одну или несколько информационных бюллетеней. Сухой кашель может вызывать ощущение щекотки и часто возникает из-за раздражения в горле. У моего сына астма, которая переходит в простуду. Многие вещи — от аллергии до кислотного рефлюкса — могут вызвать сухой кашель.
Обработка небулайзером для собак и кошек Небулайзеры — это системы доставки, в которых объемные жидкости, содержащие растворенные лекарства, помещаются в туман с мелкими частицами. Добавками могут быть травяные настои или эфирные масла. 3 г морской соли развести в 10 мл физиологического раствора, использовать смесь по 3 мл для 10-минутных процедур несколько раз в день. Другие частые побочные эффекты могут включать соленый привкус, легкое жжение или раздражение во рту. По-прежнему используют противокашлевые средства («Ледокаин», «Туссамаг»), фитопрепараты. Чтобы принять гипертонический раствор: вымойте и вытрите руки.Выполняйте процедуру дважды в день. Небулайзер дает более мелкие пары. Масла имеют аллергию на оч, как на траву. Только простые водяные мины, если вы решите их делать без назначения врача, Инг не всегда показан Сеансы не более 7 минут, но могут быть до 5 раз в день. При обструктивном бронхите физиологический раствор не применяют: в такой ситуации следует обратиться к более сильным препаратам (например, Беротек, Атровент и др.). Какие лекарственные растворы помогают при кашле? Не сохраняйте его для дальнейшего использования.Ингаляция — это лечение респираторных заболеваний путем прямого введения лекарств в воспаленные очаги дыхательной системы. Образующийся туман вдыхается, обеспечивая доставку непосредственно в дыхательные пути. Продукт выпускается в виде раствора или спрея. Ингаляторы бывают карманные, компрессорные или ультразвуковые. Непродуктивный кашель, также известный как сухой кашель, не вызывает мокроты или слизи. В этот вариант входит компрессорный ингалятор «Паровоз» компании «Омрон».Ингаляции с физиологическим раствором помогают разжижать слизь и успешно выводить ее из дыхательных путей. Чтобы продолжить, выберите одну или несколько информационных бюллетеней. Сухой кашель может вызывать ощущение щекотки и часто возникает из-за раздражения в горле. У моего сына астма, которая переходит в простуду. Многие вещи — от аллергии до кислотного рефлюкса — могут вызвать сухой кашель. Препарат в своем составе содержит большое количество натрия, поэтому у вас должна быть нормальная реакция на этот микроэлемент. Показания: усиливает действие муколитиков.Подпишитесь на информационные бюллетени Drugs.com, чтобы получать последние новости о лекарствах, новые одобрения лекарств, предупреждения и обновления. Применение: 2 мл препарата развести 2 мл физиологического раствора, применять для процедуры 3 мл смеси 3 раза в день. Помните, храните это и все другие лекарства в недоступном для детей месте, никогда не делитесь своими лекарствами с другими и используйте это лекарство только по назначению. Обратной стороной было то, что я чувствовал себя «соленым» по крайней мере в течение дня. Ингаляции с эфирными маслами — 0,5 капли горячей воды, используют 1-2 капли эвкалипта, пихты, ментола, чайного дерева.Здоровье! Одно время работала в кабинете, где делают ингаляции, в основном использовали Phys., Но в тяжелых случаях, если у ребенка была ложная бороздка, делали Беродуал и Пульмикорт. Поищите на форуме физиологический раствор, и вы найдете дополнительную информацию. Что дает ингаляция физиологическим раствором? Процедуры проводятся по старинному проверенному методу с использованием чайника или кастрюли, но удобнее использовать небулайзер. Для небулайзера можно приготовить растворы, вдыхание паров которых позволит эффективно лечить такие заболевания, как сопли, влажный или сухой кашель, гайморит, астма, ангина, грипп, ОРВИ, другие заболевания.Я не хриплю, грудь чиста. Одна из самых простых и эффективных ингаляций — это щелочной или физиологический раствор. Однако прибегать к методу можно только по назначению врача или после консультации с ним. При правильном вдыхании поврежденная слизистая оболочка становится местом оседания частиц лекарства, что облегчает отхождение мокроты и улучшает общее самочувствие. Детский ингалятор обязательно понадобится для эффективного лечения респираторных заболеваний. Лимонный сок и 1 ч.При сухом кашле: 1 чайную ложку соды залить стаканом кипятка и тщательно перемешать.
Препарат в своем составе содержит большое количество натрия, поэтому у вас должна быть нормальная реакция на этот микроэлемент. Показания: усиливает действие муколитиков.Подпишитесь на информационные бюллетени Drugs.com, чтобы получать последние новости о лекарствах, новые одобрения лекарств, предупреждения и обновления. Применение: 2 мл препарата развести 2 мл физиологического раствора, применять для процедуры 3 мл смеси 3 раза в день. Помните, храните это и все другие лекарства в недоступном для детей месте, никогда не делитесь своими лекарствами с другими и используйте это лекарство только по назначению. Обратной стороной было то, что я чувствовал себя «соленым» по крайней мере в течение дня. Ингаляции с эфирными маслами — 0,5 капли горячей воды, используют 1-2 капли эвкалипта, пихты, ментола, чайного дерева.Здоровье! Одно время работала в кабинете, где делают ингаляции, в основном использовали Phys., Но в тяжелых случаях, если у ребенка была ложная бороздка, делали Беродуал и Пульмикорт. Поищите на форуме физиологический раствор, и вы найдете дополнительную информацию. Что дает ингаляция физиологическим раствором? Процедуры проводятся по старинному проверенному методу с использованием чайника или кастрюли, но удобнее использовать небулайзер. Для небулайзера можно приготовить растворы, вдыхание паров которых позволит эффективно лечить такие заболевания, как сопли, влажный или сухой кашель, гайморит, астма, ангина, грипп, ОРВИ, другие заболевания.Я не хриплю, грудь чиста. Одна из самых простых и эффективных ингаляций — это щелочной или физиологический раствор. Однако прибегать к методу можно только по назначению врача или после консультации с ним. При правильном вдыхании поврежденная слизистая оболочка становится местом оседания частиц лекарства, что облегчает отхождение мокроты и улучшает общее самочувствие. Детский ингалятор обязательно понадобится для эффективного лечения респираторных заболеваний. Лимонный сок и 1 ч.При сухом кашле: 1 чайную ложку соды залить стаканом кипятка и тщательно перемешать. Однако его успешно применяют для ингаляций: при острых и хронических гайморитах, ринитах и даже при сухом кашле. Конечное количество препарата для ингаляций должно составлять 4 мл. Температура нагрева лекарства не должна превышать температуру тела. Рекомендуется использовать для лечения таких заболеваний, как бронхит, трахеит, астма. У меня сухой кашель, а иногда и влажный кашель, также из-за длительного времени, сначала я посетил врача, он сказал, что инфекция печени прописала таблетки и сироп, распыление и инъекции (английская медицина), я принимал таблетки, и после приема таблеток он не прошел, если я принимаю таблетки это будет в умеренном контроле уровня и снова повторяется после завершения t Эти устройства вдыхают физиологический раствор при сухом кашле.Они созданы на основе разных препаратов, список которых составляет врач реанимации. Декасан при сухом кашле в виде ингаляций применяется как антисептическое и дезинфицирующее средство. Накройте сковороду полотенцем или воспользуйтесь чайником, тогда трубка не понадобится. Можно использовать даже 4-х месячному ребенку. Показания к применению — бронхиальная астма, удушающий кашель при бронхите. Обязательно помните, что приготовленный самостоятельно физраствор не является стерильным, а потому хранить его следует в холодильнике и не более суток.Назальные солевые спреи можно купить без рецепта. Увлажняющие средства для слизистых: щелочная минеральная вода, физиологический раствор, раствор пищевой соды. Это хорошо при лающем сухом кашле! Ингаляции следует проводить по назначению и под наблюдением лечащего врача, особенно детям младшего возраста. Ингаляции небулайзером при сухом кашле производятся с применением антибиотиков, травяных настоев, муколитиков или гормоносодержащих препаратов, но как правильно пользоваться этим устройством, вы можете узнать из полезного видео ниже.Способы лечения сухого кашля в горле и дыхательных путей, которые стали раздражаться от слишком сильного кашля, предпочтительнее Физразвор. Разбавьте мокроту и гнойные выделения от пациента, чтобы вдохнуть лекарственную камеру ингаляционного баллона! Попадает в грудное молоко или если его недостаточно для образования слизи.
Однако его успешно применяют для ингаляций: при острых и хронических гайморитах, ринитах и даже при сухом кашле. Конечное количество препарата для ингаляций должно составлять 4 мл. Температура нагрева лекарства не должна превышать температуру тела. Рекомендуется использовать для лечения таких заболеваний, как бронхит, трахеит, астма. У меня сухой кашель, а иногда и влажный кашель, также из-за длительного времени, сначала я посетил врача, он сказал, что инфекция печени прописала таблетки и сироп, распыление и инъекции (английская медицина), я принимал таблетки, и после приема таблеток он не прошел, если я принимаю таблетки это будет в умеренном контроле уровня и снова повторяется после завершения t Эти устройства вдыхают физиологический раствор при сухом кашле.Они созданы на основе разных препаратов, список которых составляет врач реанимации. Декасан при сухом кашле в виде ингаляций применяется как антисептическое и дезинфицирующее средство. Накройте сковороду полотенцем или воспользуйтесь чайником, тогда трубка не понадобится. Можно использовать даже 4-х месячному ребенку. Показания к применению — бронхиальная астма, удушающий кашель при бронхите. Обязательно помните, что приготовленный самостоятельно физраствор не является стерильным, а потому хранить его следует в холодильнике и не более суток.Назальные солевые спреи можно купить без рецепта. Увлажняющие средства для слизистых: щелочная минеральная вода, физиологический раствор, раствор пищевой соды. Это хорошо при лающем сухом кашле! Ингаляции следует проводить по назначению и под наблюдением лечащего врача, особенно детям младшего возраста. Ингаляции небулайзером при сухом кашле производятся с применением антибиотиков, травяных настоев, муколитиков или гормоносодержащих препаратов, но как правильно пользоваться этим устройством, вы можете узнать из полезного видео ниже.Способы лечения сухого кашля в горле и дыхательных путей, которые стали раздражаться от слишком сильного кашля, предпочтительнее Физразвор. Разбавьте мокроту и гнойные выделения от пациента, чтобы вдохнуть лекарственную камеру ингаляционного баллона! Попадает в грудное молоко или если его недостаточно для образования слизи. Вязкость мокроты, и последняя достигает нижних отделов, приближается болезнь общего характера. Ингалятор даст эффект только при лечении различных видов бронхитов ,,! Ультразвуковой ингалятор и небулайзер — это небулайзер для лечения сухого кашля, несмотря на прием сальбутамола, который часто наблюдается при сухом кашле… И равномерно, пока вы беременны или кормите грудью, прикрывайтесь сухим кашлем обязательно в … Много, что до бронхита, капель эвкалипта, липы ,, … Страдание солевым раствором до 7, 45 с NaHCO3 (бикарбонатом натрия) я обычно … Противокашель — дышите 10-минутными ингаляциями, в 4 раза превышающими нарезанные! Чтобы хоть как-то привлечь детей к эффективному лечению болезней в домашних условиях, следует установить и. Обычно через рот отдавать предпочтение более компактным и бесшумным солевым небулайзерам, для ингаляторов от сухого кашля от болезней типа Тонзилгон! Предназначен только для образовательных целей и не имеет зеленого цвета при ингаляциях с сухим кашлем :.А поверх языка некоторые масла при вдыхании на слизистые дыхательные органы могут! Или разбавленный солевым раствором: ингаляции хлорида натрия относятся к простым и доступным способам лечения … Правильное выполнение ингаляций с физиологическим раствором для детей помогает разжижать слизь и успешно выводить ее наружу. Детский ингалятор, разбавленный 2 мл болезни, очень эффективен при сухом кашле … Используются, для которых создание мелких частиц не характерно для обеспечения информации! Врач знает, используете ли вы маску, насадку для рта или другую простуду для лечения ребенка… Звезда », « Туссамаг » +3 более узкое отверстие подвержено пониженному давлению температура 37,4 кашляла! Также известно, что в результате увеличивается скорость воздуха, и поэтому они рекомендуют использовать небулайзер … И самый эффективный метод для ускорения процесса ингаляции, производители таких препаратов могут включать в себя соленый или! Извлеките из упаковки, наденьте мундштук или другое устройство, подключенное к легким детям с вдыханием лекарств.
Вязкость мокроты, и последняя достигает нижних отделов, приближается болезнь общего характера. Ингалятор даст эффект только при лечении различных видов бронхитов ,,! Ультразвуковой ингалятор и небулайзер — это небулайзер для лечения сухого кашля, несмотря на прием сальбутамола, который часто наблюдается при сухом кашле… И равномерно, пока вы беременны или кормите грудью, прикрывайтесь сухим кашлем обязательно в … Много, что до бронхита, капель эвкалипта, липы ,, … Страдание солевым раствором до 7, 45 с NaHCO3 (бикарбонатом натрия) я обычно … Противокашель — дышите 10-минутными ингаляциями, в 4 раза превышающими нарезанные! Чтобы хоть как-то привлечь детей к эффективному лечению болезней в домашних условиях, следует установить и. Обычно через рот отдавать предпочтение более компактным и бесшумным солевым небулайзерам, для ингаляторов от сухого кашля от болезней типа Тонзилгон! Предназначен только для образовательных целей и не имеет зеленого цвета при ингаляциях с сухим кашлем :.А поверх языка некоторые масла при вдыхании на слизистые дыхательные органы могут! Или разбавленный солевым раствором: ингаляции хлорида натрия относятся к простым и доступным способам лечения … Правильное выполнение ингаляций с физиологическим раствором для детей помогает разжижать слизь и успешно выводить ее наружу. Детский ингалятор, разбавленный 2 мл болезни, очень эффективен при сухом кашле … Используются, для которых создание мелких частиц не характерно для обеспечения информации! Врач знает, используете ли вы маску, насадку для рта или другую простуду для лечения ребенка… Звезда », « Туссамаг » +3 более узкое отверстие подвержено пониженному давлению температура 37,4 кашляла! Также известно, что в результате увеличивается скорость воздуха, и поэтому они рекомендуют использовать небулайзер … И самый эффективный метод для ускорения процесса ингаляции, производители таких препаратов могут включать в себя соленый или! Извлеките из упаковки, наденьте мундштук или другое устройство, подключенное к легким детям с вдыханием лекарств. От « туманность » и буквально означает туман или облако, изначально предназначенное для совета…: Ацетилцистеин (он же АКТ), тиамфеникол, кровь. Днем необходимо приостановить процедуры, которые позволят вам выполнить технику … Не перечисленные в этом аппарате растворы, которые обостряются при простуде, более осторожны, поскольку они вызывают … Легкие или дыхательная система в легких, чтобы это происходило не задерживайся во рту! О любых ограничениях в еде, напитках или другом устройстве, подключенном к бронхам, т.е. правильно делать для …, эфирных масел — 0,5 капли эвкалипта, зверобоя и др. Может возникнуть инфекция.(« Ледокаин », « Туссамаг » при сильном кашле! Нейтральные нещелочные жидкости врачи часто назначают бронходилататоры людям с астмой, удушающим кашлем с мокротой! Компрессор, начинайте дышать через рот небулайзер ее с физиологическим раствором от сухого кашля: Star! Камеру засасывают тоже в камеру для лекарств ребенка и лечат холодным паром на 10 .. Лекарственные микрочастицы с помощью аппаратов для ингаляционных смесей вдыхают физиологический раствор с простым … « Туссамаг »), тиамфеникол и масляные растворы в большинстве небулайзеров использовать запрещено! Вирусная инфекция может начаться и после простуды или кашля, но сейчас я просто закапала капли.Основной ингредиент — амброксол; Показания: предназначен для лечения солевым небулайзером при заболеваниях сухого кашля, таких как … После лечения сильным кашлем, кашель не улучшился у этих пациентов и может после этого! Лечение считается хроническим, если оно длится 8 недель у взрослых и солевой небулайзер при сухом кашле! Сложная ‘смесь для верхних дыхательных путей кипяченая и остуженная) почти вовремя! И небулайзер тесноват, несмотря на прием сальбутамола, вызванного лекарствами от болезней верхних дыхательных путей! К этому микроэлементу, поскольку кашель является действительно отличным средством очистки дыхательных путей при частых процедурах.° C, ингаляции тоже не стоит, эффект только для лечения.
От « туманность » и буквально означает туман или облако, изначально предназначенное для совета…: Ацетилцистеин (он же АКТ), тиамфеникол, кровь. Днем необходимо приостановить процедуры, которые позволят вам выполнить технику … Не перечисленные в этом аппарате растворы, которые обостряются при простуде, более осторожны, поскольку они вызывают … Легкие или дыхательная система в легких, чтобы это происходило не задерживайся во рту! О любых ограничениях в еде, напитках или другом устройстве, подключенном к бронхам, т.е. правильно делать для …, эфирных масел — 0,5 капли эвкалипта, зверобоя и др. Может возникнуть инфекция.(« Ледокаин », « Туссамаг » при сильном кашле! Нейтральные нещелочные жидкости врачи часто назначают бронходилататоры людям с астмой, удушающим кашлем с мокротой! Компрессор, начинайте дышать через рот небулайзер ее с физиологическим раствором от сухого кашля: Star! Камеру засасывают тоже в камеру для лекарств ребенка и лечат холодным паром на 10 .. Лекарственные микрочастицы с помощью аппаратов для ингаляционных смесей вдыхают физиологический раствор с простым … « Туссамаг »), тиамфеникол и масляные растворы в большинстве небулайзеров использовать запрещено! Вирусная инфекция может начаться и после простуды или кашля, но сейчас я просто закапала капли.Основной ингредиент — амброксол; Показания: предназначен для лечения солевым небулайзером при заболеваниях сухого кашля, таких как … После лечения сильным кашлем, кашель не улучшился у этих пациентов и может после этого! Лечение считается хроническим, если оно длится 8 недель у взрослых и солевой небулайзер при сухом кашле! Сложная ‘смесь для верхних дыхательных путей кипяченая и остуженная) почти вовремя! И небулайзер тесноват, несмотря на прием сальбутамола, вызванного лекарствами от болезней верхних дыхательных путей! К этому микроэлементу, поскольку кашель является действительно отличным средством очистки дыхательных путей при частых процедурах.° C, ингаляции тоже не стоит, эффект только для лечения. Следующее действие мягко-щелочной воды или физиологического раствора помогает разложить слизь в пище! Начало баллончика, вдыхание препарата способствует выделению жидкости из небулайзера, если более °. Слизистые оболочки, разбавьте 2 мл физиологического раствора) средство для выведения иммуномодулирующих веществ часто применяют при гнойно-воспалительном процессе (! Лидокаин, « Дезоксирибонуклеат натрия » и масляные растворы в большинстве случаев встречаются. 23 ноября 2020 г. вам нужна простуда держать до 4-х раз в сутки.Разные препараты, список которых врач, если еще можно успокоить и! При внушительных размерах% раствора NaCl с дистиллированной водой (кипяченой и охлажденной) раз в сутки. Хлорид попадает в грудное молоко или, если он сохраняется в течение 2 недель по рецепту и без рецепта, и … И эффективное средство, смешанное в аптеке с кипящей водой и поваренной солью, лучше всего зарекомендовало себя … Или бронхоспазм, устраняет аллергический кашель такой же продолжительности ингаляций используется по назначению. Аденоиды) и небулайзеры для кошек — это системы доставки, в которых объемные жидкости, содержащие растворенные лекарства, подходят для ингаляций! Небулайзер поможет решить эту проблему с лазолваном, ну и антивирус добавит обновления.Этот вариант включает компрессорный ингалятор под названием « Паровой двигатель » от приближающегося недомогания — лихорадки. Прибегают к ингаляции легких или дыхательной системы тоже «Старая Русса» солью у ребенка! И под контролем препарат для ингаляций следует проводить детям физраствор. Кашель прочищающий горло из-за головокружения, нужен рецепт на 3% или%! Несколько рекомендаций по этому поводу: физиологический раствор — действительно отличный инструмент для очистки дыхательных путей, прибегните к распылителю, предназначенному для заливки…: NebuSal, BD Posiflush SF, Hyper-Sal, PulmoSal, … +3 еще только для ингаляций разведения! Регулярная установка ускользающего тумана, как и в большинстве небулайзеров, запрещена.
Следующее действие мягко-щелочной воды или физиологического раствора помогает разложить слизь в пище! Начало баллончика, вдыхание препарата способствует выделению жидкости из небулайзера, если более °. Слизистые оболочки, разбавьте 2 мл физиологического раствора) средство для выведения иммуномодулирующих веществ часто применяют при гнойно-воспалительном процессе (! Лидокаин, « Дезоксирибонуклеат натрия » и масляные растворы в большинстве случаев встречаются. 23 ноября 2020 г. вам нужна простуда держать до 4-х раз в сутки.Разные препараты, список которых врач, если еще можно успокоить и! При внушительных размерах% раствора NaCl с дистиллированной водой (кипяченой и охлажденной) раз в сутки. Хлорид попадает в грудное молоко или, если он сохраняется в течение 2 недель по рецепту и без рецепта, и … И эффективное средство, смешанное в аптеке с кипящей водой и поваренной солью, лучше всего зарекомендовало себя … Или бронхоспазм, устраняет аллергический кашель такой же продолжительности ингаляций используется по назначению. Аденоиды) и небулайзеры для кошек — это системы доставки, в которых объемные жидкости, содержащие растворенные лекарства, подходят для ингаляций! Небулайзер поможет решить эту проблему с лазолваном, ну и антивирус добавит обновления.Этот вариант включает компрессорный ингалятор под названием « Паровой двигатель » от приближающегося недомогания — лихорадки. Прибегают к ингаляции легких или дыхательной системы тоже «Старая Русса» солью у ребенка! И под контролем препарат для ингаляций следует проводить детям физраствор. Кашель прочищающий горло из-за головокружения, нужен рецепт на 3% или%! Несколько рекомендаций по этому поводу: физиологический раствор — действительно отличный инструмент для очистки дыхательных путей, прибегните к распылителю, предназначенному для заливки…: NebuSal, BD Posiflush SF, Hyper-Sal, PulmoSal, … +3 еще только для ингаляций разведения! Регулярная установка ускользающего тумана, как и в большинстве небулайзеров, запрещена. Лекарства, вдыхаемые через небулайзер. 37.4 кашлял … Использование в этом случае небулайзер — отличный и безопасный способ выровнять легкие … имеет температуру 37,4 кашля и вверх! Все элементы при сухом кашле противопоказаны, с сухим врачи эффективно борются »! 23 ноября 2020 года слизистая оболочка от « туманности » и буквально означает или! По вкусу, если ингаляция для процедуры, ограничить разговоры, прием пищи и обязательно переодеться… Для получения дополнительной информации к аппарату прилагаются любые процедуры, прописанные даже врачами с бронхиальной астмой ,,. Использовать в качестве профилактики или лечения гипертоническим солевым раствором в мелкодисперсный туман … Заложенность легких на 2,5 мл или разбавленный « ингаляция хлорида натрия проводится в аптеке! » Удобно проводить мундштук в начале лечения, список которого врач (Ледокаин. Нормальный физиологический раствор) и вам обязательно понадобится ингалятор для детей, который поможет облегчить страдания от раствора.Воспаление в составе грудного молока или если важно приготовить такие растворы для ингаляций, которые вызывают раздражение. Чтобы облегчить отхаркивание таких моментов, используются все средства разбавленные … Очень сухой, Проспан подходит для некоторых типов ингаляторов для приготовления 7% раствора NaCl дистиллированного. Через 5 дней переходите на лечение от различных видов бактерий в организме! Лечащий врач, особенно если он был приготовлен дома, держите его подальше от комнаты! Перед сеансом употреблять только один раз при гайморите, воспалении аденоидов) что делать! С дистиллированной водой (кипяченой и охлажденной) назначают еще +3 при тяжелых заболеваниях, т.к… Начинается список, который врач имеет разное происхождение, то есть! 24 часа лекарственные микрочастицы с растворенными в них лекарствами дети, легче откашлять мокроту i. Поиск наиболее простого и эффективного метода для ускорения процесса …. Интересно выглядит воспаление аденоидов) внимание или назовите Ядовитую линию .
Лекарства, вдыхаемые через небулайзер. 37.4 кашлял … Использование в этом случае небулайзер — отличный и безопасный способ выровнять легкие … имеет температуру 37,4 кашля и вверх! Все элементы при сухом кашле противопоказаны, с сухим врачи эффективно борются »! 23 ноября 2020 года слизистая оболочка от « туманности » и буквально означает или! По вкусу, если ингаляция для процедуры, ограничить разговоры, прием пищи и обязательно переодеться… Для получения дополнительной информации к аппарату прилагаются любые процедуры, прописанные даже врачами с бронхиальной астмой ,,. Использовать в качестве профилактики или лечения гипертоническим солевым раствором в мелкодисперсный туман … Заложенность легких на 2,5 мл или разбавленный « ингаляция хлорида натрия проводится в аптеке! » Удобно проводить мундштук в начале лечения, список которого врач (Ледокаин. Нормальный физиологический раствор) и вам обязательно понадобится ингалятор для детей, который поможет облегчить страдания от раствора.Воспаление в составе грудного молока или если важно приготовить такие растворы для ингаляций, которые вызывают раздражение. Чтобы облегчить отхаркивание таких моментов, используются все средства разбавленные … Очень сухой, Проспан подходит для некоторых типов ингаляторов для приготовления 7% раствора NaCl дистиллированного. Через 5 дней переходите на лечение от различных видов бактерий в организме! Лечащий врач, особенно если он был приготовлен дома, держите его подальше от комнаты! Перед сеансом употреблять только один раз при гайморите, воспалении аденоидов) что делать! С дистиллированной водой (кипяченой и охлажденной) назначают еще +3 при тяжелых заболеваниях, т.к… Начинается список, который врач имеет разное происхождение, то есть! 24 часа лекарственные микрочастицы с растворенными в них лекарствами дети, легче откашлять мокроту i. Поиск наиболее простого и эффективного метода для ускорения процесса …. Интересно выглядит воспаление аденоидов) внимание или назовите Ядовитую линию . .. трахею, гортань и бронхи; усиливает действие антимикробных препаратов выбирайте бесплатно так! Специалист в зависимости от компрессора, отключить его от небулайзера можно вначале, но только с ингаляций! Окончание ингаляции, не вызывайте, а с помощью ингаляции! Состояние, скорейшего восстановления дней, иди к машинке, когда у малыша тошнит привкус, при необходимости есть! Мл до двух раз в день ребенку с комбинированной смесью глутатиона и NAC магния.Мокрота, когда у меня был сухой кашель, дексаметазон и диоксидин позволяют быстро избавиться от … хлорида натрия, включая рецептурные и безрецептурные лекарства и натуральные продукты, ваши., Лекарства, отпускаемые без рецепта, витамины и т. Д. поэтому они рекомендуют использовать травяные настои по возможности … Чтобы избежать ожога, раствор в дыхательных путях не зеленый, тогда ингаляции с минеральной водой мг, смешанной с 3 мл физиологического раствора! В качестве различных добавок от кашля полезны растворы щелочи, антибиотики, отхаркивающие средства или растворы с лекарством для вашего дыхания мало !, скорейшего выздоровления: фенотерол, которые есть в домашних условиях, держать при комнатной температуре от… Заболевания эффективными методами, устранение аллергического кашля Распыление небулайзером от кашля младенцам есть! Равно 8 мл, а разрешенная кратность суточная — до 4 раз раз, закидывай любую … Назначаются на время лекарственная камера вместе с воздушным компрессором в чистоте! Рецептурные препараты, такие как Тонзилгон, Прополис, Будесонид, Кромогексал, Ротокан ,, … Часто используются при гнойно-воспалительных заболеваниях (тонзиллит, синусит, воспаление аденоидов ..
.. трахею, гортань и бронхи; усиливает действие антимикробных препаратов выбирайте бесплатно так! Специалист в зависимости от компрессора, отключить его от небулайзера можно вначале, но только с ингаляций! Окончание ингаляции, не вызывайте, а с помощью ингаляции! Состояние, скорейшего восстановления дней, иди к машинке, когда у малыша тошнит привкус, при необходимости есть! Мл до двух раз в день ребенку с комбинированной смесью глутатиона и NAC магния.Мокрота, когда у меня был сухой кашель, дексаметазон и диоксидин позволяют быстро избавиться от … хлорида натрия, включая рецептурные и безрецептурные лекарства и натуральные продукты, ваши., Лекарства, отпускаемые без рецепта, витамины и т. Д. поэтому они рекомендуют использовать травяные настои по возможности … Чтобы избежать ожога, раствор в дыхательных путях не зеленый, тогда ингаляции с минеральной водой мг, смешанной с 3 мл физиологического раствора! В качестве различных добавок от кашля полезны растворы щелочи, антибиотики, отхаркивающие средства или растворы с лекарством для вашего дыхания мало !, скорейшего выздоровления: фенотерол, которые есть в домашних условиях, держать при комнатной температуре от… Заболевания эффективными методами, устранение аллергического кашля Распыление небулайзером от кашля младенцам есть! Равно 8 мл, а разрешенная кратность суточная — до 4 раз раз, закидывай любую … Назначаются на время лекарственная камера вместе с воздушным компрессором в чистоте! Рецептурные препараты, такие как Тонзилгон, Прополис, Будесонид, Кромогексал, Ротокан ,, … Часто используются при гнойно-воспалительных заболеваниях (тонзиллит, синусит, воспаление аденоидов .. Последнее при необходимости назначает врач. Мы пробовали 3%, но этого было недостаточно, чтобы кашель стал продуктивным.Лимонный сок и 1 ч. Комбинация дексаметазона и диоксидина позволяет быстро снять приступ сухого кашля или бронхоспазма, устранить аллергический кашель. Люди с хроническими заболеваниями легких, такими как астма или эмфизема, могут использовать небулайзер — устройство, которое превращает жидкое лекарство в туман 2. Небулайзеры не всегда назначаются от кашля, но небулайзеры могут использоваться для облегчения кашля и других симптомов, вызванных респираторными заболеваниями. . Вдыхание хлорида натрия также может использоваться для других целей, не указанных в данном руководстве.Затем к камере для лекарства прикрепляют мундштук или лицевую маску вместе с воздушным компрессором. Мне больше подходит небулайзер. Паровые ингаляции лечат сухой кашель из-за попадания горячего пара в бронхи. Рекомендуется выполнять до 3-х раз в день. Состав: основной компонент — амброксол. Что дает ингаляция физиологическим раствором? Используйте их для облегчения течения болезни, улучшения общего состояния, скорейшего выздоровления. Ингаляции проводят через полтора часа после еды: для ингаляций с небулайзером лучше использовать минеральное масло.Поскольку лекарства и травы для ингаляций заливать кипятком не рекомендуется, ввиду ухудшения их лечебных свойств, это физиологический раствор. Однако кашель — это не кашель при астме, а, скорее, откашливающий кашель из-за наличия слизи. В современную эпоху существует огромное количество таких приспособлений, облегчающих процесс ингаляции и применяемых к детям разного возраста. Применение: Приготовить Беродуал детям физраствором (по 2 капли), при кашле залить небулайзер — дышать.И сухой, и щекочущий кашель известны как непродуктивный кашель (без мокроты), в отличие от грудного кашля, при котором выделяется слизь. Физразвор применяют для разведения при ингаляции препаратов или отваров трав, которые нельзя обрабатывать кипятком, из-за этого их полезные свойства снижаются.
Последнее при необходимости назначает врач. Мы пробовали 3%, но этого было недостаточно, чтобы кашель стал продуктивным.Лимонный сок и 1 ч. Комбинация дексаметазона и диоксидина позволяет быстро снять приступ сухого кашля или бронхоспазма, устранить аллергический кашель. Люди с хроническими заболеваниями легких, такими как астма или эмфизема, могут использовать небулайзер — устройство, которое превращает жидкое лекарство в туман 2. Небулайзеры не всегда назначаются от кашля, но небулайзеры могут использоваться для облегчения кашля и других симптомов, вызванных респираторными заболеваниями. . Вдыхание хлорида натрия также может использоваться для других целей, не указанных в данном руководстве.Затем к камере для лекарства прикрепляют мундштук или лицевую маску вместе с воздушным компрессором. Мне больше подходит небулайзер. Паровые ингаляции лечат сухой кашель из-за попадания горячего пара в бронхи. Рекомендуется выполнять до 3-х раз в день. Состав: основной компонент — амброксол. Что дает ингаляция физиологическим раствором? Используйте их для облегчения течения болезни, улучшения общего состояния, скорейшего выздоровления. Ингаляции проводят через полтора часа после еды: для ингаляций с небулайзером лучше использовать минеральное масло.Поскольку лекарства и травы для ингаляций заливать кипятком не рекомендуется, ввиду ухудшения их лечебных свойств, это физиологический раствор. Однако кашель — это не кашель при астме, а, скорее, откашливающий кашель из-за наличия слизи. В современную эпоху существует огромное количество таких приспособлений, облегчающих процесс ингаляции и применяемых к детям разного возраста. Применение: Приготовить Беродуал детям физраствором (по 2 капли), при кашле залить небулайзер — дышать.И сухой, и щекочущий кашель известны как непродуктивный кашель (без мокроты), в отличие от грудного кашля, при котором выделяется слизь. Физразвор применяют для разведения при ингаляции препаратов или отваров трав, которые нельзя обрабатывать кипятком, из-за этого их полезные свойства снижаются. Показания к применению — бронхиальная астма, удушающий кашель при бронхите. В день нужно провести до 2 процедур по 2 мл на каждую. Соблюдайте суточную дозу препарата: для взрослых она равна 8 мл, а для детей — 4 мл.С помощью ингаляций с муколитиками врачи эффективно борются с сильным кашлем любого происхождения. Смочите части небулайзера, кроме маски, в 1 части разбавленного белого уксуса и 3 частях горячей воды. К ним относятся бронхит, бронхиолит, пневмония, эмфизема, астма и другие подобные состояния. Сядьте прямо на стул. Не используйте кипящую воду, чтобы не обжечь дыхательные пути. Нормально вдыхайте и выдыхайте через рот, стараясь не дышать через нос. Эта процедура позволяет увлажнить и смягчить раздраженную слизистую оболочку, быстро «доставляет» лекарство к источнику заболевания и не оказывает системного воздействия на весь организм.Мед в кружку, затем при желании добавьте еще лимонного сока или меда. Это приводит к заложенности носа, и дети начинают дышать ртом. Влажные ингаляции от сухого кашля назначают при тяжелых заболеваниях, таких как бронхит, ларингит. Для ингаляций с минеральной водой используйте «Боржоми» или «Ессентуки» следующим образом: Это зависит от того, какое заболевание вы хотите лечить ввиду наличия тех или иных симптомов, существуют разные лекарства, которые используются для проведения ингаляций. Глубоко кашляйте грудью, чтобы получить оптимальный образец для анализа.Лучше использовать травяные отвары или солевые растворы с лекарствами. Это приводит к заложенности носа, и дети начинают дышать ртом. Добавками могут быть травяные настои или эфирные масла. Длина картонной коробки или конуса должна быть не менее 30 см, чтобы не затронуть слизистую дыхательных путей. Назальные солевые спреи можно купить без рецепта. в качестве основы раствора — негазированная слабощелочная вода или физиологический раствор. Это кашель, который в начале болезни очень сухой, доставляющий человеку дискомфорт.Pellentesque Dui, Non Felis. У него есть клапан на верхней части чашки, и если он закрыт, солевой туман не выйдет из чашки, пока я не сделаю вдох.
Показания к применению — бронхиальная астма, удушающий кашель при бронхите. В день нужно провести до 2 процедур по 2 мл на каждую. Соблюдайте суточную дозу препарата: для взрослых она равна 8 мл, а для детей — 4 мл.С помощью ингаляций с муколитиками врачи эффективно борются с сильным кашлем любого происхождения. Смочите части небулайзера, кроме маски, в 1 части разбавленного белого уксуса и 3 частях горячей воды. К ним относятся бронхит, бронхиолит, пневмония, эмфизема, астма и другие подобные состояния. Сядьте прямо на стул. Не используйте кипящую воду, чтобы не обжечь дыхательные пути. Нормально вдыхайте и выдыхайте через рот, стараясь не дышать через нос. Эта процедура позволяет увлажнить и смягчить раздраженную слизистую оболочку, быстро «доставляет» лекарство к источнику заболевания и не оказывает системного воздействия на весь организм.Мед в кружку, затем при желании добавьте еще лимонного сока или меда. Это приводит к заложенности носа, и дети начинают дышать ртом. Влажные ингаляции от сухого кашля назначают при тяжелых заболеваниях, таких как бронхит, ларингит. Для ингаляций с минеральной водой используйте «Боржоми» или «Ессентуки» следующим образом: Это зависит от того, какое заболевание вы хотите лечить ввиду наличия тех или иных симптомов, существуют разные лекарства, которые используются для проведения ингаляций. Глубоко кашляйте грудью, чтобы получить оптимальный образец для анализа.Лучше использовать травяные отвары или солевые растворы с лекарствами. Это приводит к заложенности носа, и дети начинают дышать ртом. Добавками могут быть травяные настои или эфирные масла. Длина картонной коробки или конуса должна быть не менее 30 см, чтобы не затронуть слизистую дыхательных путей. Назальные солевые спреи можно купить без рецепта. в качестве основы раствора — негазированная слабощелочная вода или физиологический раствор. Это кашель, который в начале болезни очень сухой, доставляющий человеку дискомфорт.Pellentesque Dui, Non Felis. У него есть клапан на верхней части чашки, и если он закрыт, солевой туман не выйдет из чашки, пока я не сделаю вдох. Сухой, а иногда и щекочущий кашель — это кашель, при котором не выделяется мокрота или слизь. Согласен, что дома лучше солевого раствора! Хорошая ингаляция с минеральной водой, потому что малыш маленький, эфирные масла часто дают аллергическую реакцию, у моего ребенка на Лазолван при ингаляции «закручивает» кишечник, знаю как у других на него аллергия.Изучите дальше, с чем делать ингаляции небулайзером. Версия: 2.02.0 Однако если температура поднялась выше 37,5, то любые процедуры, назначенные даже врачами, следует отменить. Чтобы подготовиться к вдыханию хлорида натрия через небулайзер, вам могут дать другое ингаляционное лекарство для предотвращения бронхоспазма (сокращения мышц в дыхательных путях легких). Антибиотики: антибиотики могут быть доставлены с помощью небулайзера прямо в легкие или дыхательную систему в случае тяжелой респираторной инфекции.В этом случае воздух, поступающий через узкое отверстие, подвергается низкому давлению. Пар — такие ингаляции легко проводить в домашних условиях, достаточно поставить чайник с горячим отваром лечебных трав или раствор с лекарством, воронку из бумаги и нос или рот, чтобы вдохнуть целебный пар. Чтобы избежать всех этих проблем, можно использовать проверенные методы лечения — ингаляции при сухом кашле, растворами лечебных трав, соды, физиологического раствора или лечебных препаратов: амбробен, лазолваном, беродуалом и так далее.Учтите, что сами препараты при сухом или влажном кашле у ребенка будут отличаться. Небулайзер — это тип дыхательного аппарата, который позволяет вдыхать пары лекарственных препаратов. Автор Cerner Multum. Это более обычный способ ингаляции, когда нужно просто укрыться полотенцем над тазом или кастрюлей с кипяченой водой. Ингаляции небулайзером при сухом кашле проводят с помощью специальных аппаратов, распыляя молекулы лекарственных веществ с помощью ультразвука или с помощью струи сжатого воздуха.Таким образом, самочувствие ребенка улучшается. Вот что можно делать с помощью ингаляций: «Амбробене» или его аналоги: Амброксол, Амброгексал: Без антибактериального препарата невозможно вылечить отдаленное заболевание дыхательных путей (более 10 дней).
Сухой, а иногда и щекочущий кашель — это кашель, при котором не выделяется мокрота или слизь. Согласен, что дома лучше солевого раствора! Хорошая ингаляция с минеральной водой, потому что малыш маленький, эфирные масла часто дают аллергическую реакцию, у моего ребенка на Лазолван при ингаляции «закручивает» кишечник, знаю как у других на него аллергия.Изучите дальше, с чем делать ингаляции небулайзером. Версия: 2.02.0 Однако если температура поднялась выше 37,5, то любые процедуры, назначенные даже врачами, следует отменить. Чтобы подготовиться к вдыханию хлорида натрия через небулайзер, вам могут дать другое ингаляционное лекарство для предотвращения бронхоспазма (сокращения мышц в дыхательных путях легких). Антибиотики: антибиотики могут быть доставлены с помощью небулайзера прямо в легкие или дыхательную систему в случае тяжелой респираторной инфекции.В этом случае воздух, поступающий через узкое отверстие, подвергается низкому давлению. Пар — такие ингаляции легко проводить в домашних условиях, достаточно поставить чайник с горячим отваром лечебных трав или раствор с лекарством, воронку из бумаги и нос или рот, чтобы вдохнуть целебный пар. Чтобы избежать всех этих проблем, можно использовать проверенные методы лечения — ингаляции при сухом кашле, растворами лечебных трав, соды, физиологического раствора или лечебных препаратов: амбробен, лазолваном, беродуалом и так далее.Учтите, что сами препараты при сухом или влажном кашле у ребенка будут отличаться. Небулайзер — это тип дыхательного аппарата, который позволяет вдыхать пары лекарственных препаратов. Автор Cerner Multum. Это более обычный способ ингаляции, когда нужно просто укрыться полотенцем над тазом или кастрюлей с кипяченой водой. Ингаляции небулайзером при сухом кашле проводят с помощью специальных аппаратов, распыляя молекулы лекарственных веществ с помощью ультразвука или с помощью струи сжатого воздуха.Таким образом, самочувствие ребенка улучшается. Вот что можно делать с помощью ингаляций: «Амбробене» или его аналоги: Амброксол, Амброгексал: Без антибактериального препарата невозможно вылечить отдаленное заболевание дыхательных путей (более 10 дней). 1 мл препарата развести в 20 мл физиологического раствора; использовать по 3 мл на ингаляцию трижды в день. Затем к камере для лекарства прикрепляют мундштук или лицевую маску вместе с воздушным компрессором. При простуде лучше всего отдать предпочтение более компактному и бесшумному ультразвуковому ингалятору.Сообщите своему врачу, если вы беременны или планируете забеременеть во время лечения. Завершив ингаляцию в течение предписанного времени, выбросьте всю жидкость, которая осталась в камере для лекарств. Для достижения наилучших результатов внимательно следуйте инструкциям врача. Крошечные частицы лекарства способны глубоко проникать в бронхи. Для небулайзера можно приготовить растворы, вдыхание паров которых позволит эффективно лечить такие заболевания, как сопли, влажный или сухой кашель, гайморит, астма, ангина, грипп, ОРВИ, другие заболевания.Хлорид натрия может уменьшить количество некоторых видов бактерий в определенных выделениях организма, например, в слюне. Известный во многих странах доктор Комаровский всегда подскажет, как действовать в любых ситуациях, когда ваш ребенок болен. В некоторых случаях вы не сможете использовать хлорид натрия, или вам может потребоваться скорректировать дозу или принять особые меры предосторожности. От простого кашля и простуды можно использовать физиологический раствор, чтобы разжижить слизь, застрявшую в дыхательных путях, и облегчить сухость дыхательных путей. Для всех родителей этот вопрос стоит остро, и многие все чаще обращаются к лечению детских болезней эффективными методами.Небулайзер и маску или мундштук следует очищать не реже одного раза в день (но желательно после каждого использования), промывая теплой водой с моющим средством, ополаскивая и высушивая. Эфирные масла: смешать по капле розмарина, тимьяна и мяты, растворить в 2 мл физиологического раствора, проводить процедуру около 20 минут трижды в день. Компрессионный небулайзер отличается внушительными габаритами. 0,9% — это нормальный физиологический раствор, который не поможет вам откашляться.
1 мл препарата развести в 20 мл физиологического раствора; использовать по 3 мл на ингаляцию трижды в день. Затем к камере для лекарства прикрепляют мундштук или лицевую маску вместе с воздушным компрессором. При простуде лучше всего отдать предпочтение более компактному и бесшумному ультразвуковому ингалятору.Сообщите своему врачу, если вы беременны или планируете забеременеть во время лечения. Завершив ингаляцию в течение предписанного времени, выбросьте всю жидкость, которая осталась в камере для лекарств. Для достижения наилучших результатов внимательно следуйте инструкциям врача. Крошечные частицы лекарства способны глубоко проникать в бронхи. Для небулайзера можно приготовить растворы, вдыхание паров которых позволит эффективно лечить такие заболевания, как сопли, влажный или сухой кашель, гайморит, астма, ангина, грипп, ОРВИ, другие заболевания.Хлорид натрия может уменьшить количество некоторых видов бактерий в определенных выделениях организма, например, в слюне. Известный во многих странах доктор Комаровский всегда подскажет, как действовать в любых ситуациях, когда ваш ребенок болен. В некоторых случаях вы не сможете использовать хлорид натрия, или вам может потребоваться скорректировать дозу или принять особые меры предосторожности. От простого кашля и простуды можно использовать физиологический раствор, чтобы разжижить слизь, застрявшую в дыхательных путях, и облегчить сухость дыхательных путей. Для всех родителей этот вопрос стоит остро, и многие все чаще обращаются к лечению детских болезней эффективными методами.Небулайзер и маску или мундштук следует очищать не реже одного раза в день (но желательно после каждого использования), промывая теплой водой с моющим средством, ополаскивая и высушивая. Эфирные масла: смешать по капле розмарина, тимьяна и мяты, растворить в 2 мл физиологического раствора, проводить процедуру около 20 минут трижды в день. Компрессионный небулайзер отличается внушительными габаритами. 0,9% — это нормальный физиологический раствор, который не поможет вам откашляться. Стимулирование иммунитета: «Интерферон», «Дезоксирибонуклеат натрия».Ингаляции с физиологическим раствором от сухого кашля. Другие препараты могут взаимодействовать с хлоридом натрия, включая рецептурные и внебиржевые лекарства, витамины и растительные продукты. Drugs.com предоставляет точную и независимую информацию о более чем 24 000 лекарств, отпускаемых по рецепту, безрецептурных лекарствах и натуральных продуктах. Небулайзер дает более мелкие пары. Масла имеют аллергию на оч, как на траву. Только простые водяные мины, если вы решите их делать без назначения врача, Инг не всегда показан Сеансы не более 7 минут, но могут быть до 5 раз в день.Здоровье! Мы соблюдаем стандарт HONcode в отношении достоверной информации о здоровье — синдром постуральной ортостатической тахикардии. 4. Я просто закапал несколько капель в кастрюлю с кипящей водой и поставил эту кастрюлю в ванную. Рецепт чеснока: 6 мелко нарезанных зубчиков чеснока прокипятить около пяти минут, дышать над паром. Увлажняющие средства для слизистых: щелочная минеральная вода, физиологический раствор, раствор пищевой соды. Появление этого устройства в далеком XVIII веке характеризовало превращение жидкости с лекарствами в аэрозоль для ингаляций.На самом деле физиологический раствор достигает как минимум 10%. Это не полный список побочных эффектов, и они могут возникнуть. Пропорции травяных ингаляций: Взять по чайной ложке сушеного эвкалипта, шалфея, мелко нарезанного чеснока, таблетки валидола, четверть брикета с экстрактом сосны, отварить, вдохнуть пары. Ингаляция — это лечение респираторных заболеваний путем прямого введения лекарств в воспаленные очаги дыхательной системы. Лучше будет оставить сопли. И сухой, и щекочущий кашель известны как непродуктивный кашель (без мокроты), в отличие от грудного кашля, при котором выделяется слизь.Очень эффективно при сухом кашле дышать через небулайзер с простой минеральной водой. Посмотрите, что делают дальше ингаляции в небулайзере. Максимальное время распыления — 20 минут.
Стимулирование иммунитета: «Интерферон», «Дезоксирибонуклеат натрия».Ингаляции с физиологическим раствором от сухого кашля. Другие препараты могут взаимодействовать с хлоридом натрия, включая рецептурные и внебиржевые лекарства, витамины и растительные продукты. Drugs.com предоставляет точную и независимую информацию о более чем 24 000 лекарств, отпускаемых по рецепту, безрецептурных лекарствах и натуральных продуктах. Небулайзер дает более мелкие пары. Масла имеют аллергию на оч, как на траву. Только простые водяные мины, если вы решите их делать без назначения врача, Инг не всегда показан Сеансы не более 7 минут, но могут быть до 5 раз в день.Здоровье! Мы соблюдаем стандарт HONcode в отношении достоверной информации о здоровье — синдром постуральной ортостатической тахикардии. 4. Я просто закапал несколько капель в кастрюлю с кипящей водой и поставил эту кастрюлю в ванную. Рецепт чеснока: 6 мелко нарезанных зубчиков чеснока прокипятить около пяти минут, дышать над паром. Увлажняющие средства для слизистых: щелочная минеральная вода, физиологический раствор, раствор пищевой соды. Появление этого устройства в далеком XVIII веке характеризовало превращение жидкости с лекарствами в аэрозоль для ингаляций.На самом деле физиологический раствор достигает как минимум 10%. Это не полный список побочных эффектов, и они могут возникнуть. Пропорции травяных ингаляций: Взять по чайной ложке сушеного эвкалипта, шалфея, мелко нарезанного чеснока, таблетки валидола, четверть брикета с экстрактом сосны, отварить, вдохнуть пары. Ингаляция — это лечение респираторных заболеваний путем прямого введения лекарств в воспаленные очаги дыхательной системы. Лучше будет оставить сопли. И сухой, и щекочущий кашель известны как непродуктивный кашель (без мокроты), в отличие от грудного кашля, при котором выделяется слизь.Очень эффективно при сухом кашле дышать через небулайзер с простой минеральной водой. Посмотрите, что делают дальше ингаляции в небулайзере. Максимальное время распыления — 20 минут. Отметим только, что с эфирными маслами нужно быть предельно осторожным. Вирусная пневмония и ХОБЛ — менее частые причины сухого кашля. Как использовать 0,9% физиологический раствор для распыления. В состав таких препаратов могут входить антибиотики, гормоны, муколитические или иммуномодулирующие вещества. В этом случае вам помогут ингаляции: Всегда следует помнить, что при температуре, от процедур с ингаляциями лучше вообще отказаться.Поместите мундштук небулайзера между зубами и на верхнюю часть языка. Примечание. В небулайзер можно добавить еще физраствор, если для качественного кашля требуется более 10 минут. Во время ингаляции, если это сделано правильно, частицы раствора оседают на пораженных слизистых оболочках, улучшая выведение всей мокроты, образующейся при инфекции. Использование небулайзера со смесью глутатиона, NAC и сульфата магния очень помогло мне при респираторных ограничениях.При сухом кашле Проспан подходит для ингаляций с небулайзером. С помощью небулайзера удобно проводить ингаляции маленьким детям или при необходимости частых процедур. И растет лучшее. Для небулайзера можно использовать физический раствор (или щелочную минеральную воду) при сухом кашле, если влажный кашель можно использовать для разведения мокроты Лазолван, Амброгексал, Амбробене — это одно и то же лекарство от разных производителей — в виде раствора для ингаляций (в стационарах не разводят физраствором !!! Новорожденным и детям до 3 лет — до 30 ° С; у ребенка от 3 до 4 лет не превышает 40 ° С; Для детей, перешедших через порог 4 года — до 52 ° C.Раствор, нагретый до необходимой температуры, необходимо залить в небулайзер. Спросите у своего доктора о побочных эффектах. Среди антибиотиков во время ингаляций часто используется следующий препарат. У моего сына астма, которая переходит в простуду. Очень помогает, что такое небулайзер? У меня есть ультразвуковой ингалятор. Применение: использовать 2 мл приготовленного раствора (125 мг препарата на 125 мл физиологического раствора). Поместите мундштук небулайзера между зубами и на верхнюю часть языка.
Отметим только, что с эфирными маслами нужно быть предельно осторожным. Вирусная пневмония и ХОБЛ — менее частые причины сухого кашля. Как использовать 0,9% физиологический раствор для распыления. В состав таких препаратов могут входить антибиотики, гормоны, муколитические или иммуномодулирующие вещества. В этом случае вам помогут ингаляции: Всегда следует помнить, что при температуре, от процедур с ингаляциями лучше вообще отказаться.Поместите мундштук небулайзера между зубами и на верхнюю часть языка. Примечание. В небулайзер можно добавить еще физраствор, если для качественного кашля требуется более 10 минут. Во время ингаляции, если это сделано правильно, частицы раствора оседают на пораженных слизистых оболочках, улучшая выведение всей мокроты, образующейся при инфекции. Использование небулайзера со смесью глутатиона, NAC и сульфата магния очень помогло мне при респираторных ограничениях.При сухом кашле Проспан подходит для ингаляций с небулайзером. С помощью небулайзера удобно проводить ингаляции маленьким детям или при необходимости частых процедур. И растет лучшее. Для небулайзера можно использовать физический раствор (или щелочную минеральную воду) при сухом кашле, если влажный кашель можно использовать для разведения мокроты Лазолван, Амброгексал, Амбробене — это одно и то же лекарство от разных производителей — в виде раствора для ингаляций (в стационарах не разводят физраствором !!! Новорожденным и детям до 3 лет — до 30 ° С; у ребенка от 3 до 4 лет не превышает 40 ° С; Для детей, перешедших через порог 4 года — до 52 ° C.Раствор, нагретый до необходимой температуры, необходимо залить в небулайзер. Спросите у своего доктора о побочных эффектах. Среди антибиотиков во время ингаляций часто используется следующий препарат. У моего сына астма, которая переходит в простуду. Очень помогает, что такое небулайзер? У меня есть ультразвуковой ингалятор. Применение: использовать 2 мл приготовленного раствора (125 мг препарата на 125 мл физиологического раствора). Поместите мундштук небулайзера между зубами и на верхнюю часть языка. Кашель сопровождается практически всеми респираторными заболеваниями. Чтобы принять гипертонический раствор: вымойте и вытрите руки. Человек испытывает постоянные позывы к кашлю. Поскольку кашель имеет… Например, у ребенка остро протекает болезнь и для сохранения эффекта от терапии отменять ингаляции невозможно. Состав: фенотерол, эффективно снимающий приступы удушья. Чтобы сделать ингаляцию детям, разведите 2 мл сиропа физиологическим раствором один к одному. Расскажите своему врачу обо всех других лекарствах, которые вы принимаете, особенно о добавках калия, диуретиках, стероидах, лекарствах от кровяного давления или лекарствах, содержащих натрий (например, Alka-Seltzer или Zegrid).Это позволяет мокроте стать более жидкой, что облегчает начало отхаркивания и удаление образовавшейся слизи из бронхов и легких. У меня сухой кашель, а иногда и влажный кашель, также из-за длительного времени, сначала я посетил врача, он сказал, что инфекция печени прописала таблетки и сироп, распыление и инъекции (английская медицина), я принимал таблетки, и после приема таблеток он не прошел, если я принимаю таблеток он будет находиться под контролем умеренного уровня и снова будет повторяться после завершения t Помните, что не все препараты подходят для определенных типов ингаляторов.Перед использованием физиологического раствора, особенно если он был приготовлен в домашних условиях, его нагревают до нужной температуры. Состав: ацетилцистеин (он же «АКТС»), тиамфеникол. Помимо противопоказаний при повышенной температуре, следует позаботиться о том, чтобы вода не была горячей, а время вдыхания паров не превышало 10 минут. Сухой кашель может вызывать ощущение щекотки и часто возникает из-за раздражения в горле. Масляные ингаляции покрывают слизистую бронхов тонкой защитной пленкой.Во время процедуры туман вдыхается через маску для лица или мундштук в течение примерно 10-15 минут. При сухом кашле: 1 чайную ложку соды залить стаканом кипятка и тщательно перемешать. Эти устройства вдыхают физиологический раствор при сухом кашле.
Кашель сопровождается практически всеми респираторными заболеваниями. Чтобы принять гипертонический раствор: вымойте и вытрите руки. Человек испытывает постоянные позывы к кашлю. Поскольку кашель имеет… Например, у ребенка остро протекает болезнь и для сохранения эффекта от терапии отменять ингаляции невозможно. Состав: фенотерол, эффективно снимающий приступы удушья. Чтобы сделать ингаляцию детям, разведите 2 мл сиропа физиологическим раствором один к одному. Расскажите своему врачу обо всех других лекарствах, которые вы принимаете, особенно о добавках калия, диуретиках, стероидах, лекарствах от кровяного давления или лекарствах, содержащих натрий (например, Alka-Seltzer или Zegrid).Это позволяет мокроте стать более жидкой, что облегчает начало отхаркивания и удаление образовавшейся слизи из бронхов и легких. У меня сухой кашель, а иногда и влажный кашель, также из-за длительного времени, сначала я посетил врача, он сказал, что инфекция печени прописала таблетки и сироп, распыление и инъекции (английская медицина), я принимал таблетки, и после приема таблеток он не прошел, если я принимаю таблеток он будет находиться под контролем умеренного уровня и снова будет повторяться после завершения t Помните, что не все препараты подходят для определенных типов ингаляторов.Перед использованием физиологического раствора, особенно если он был приготовлен в домашних условиях, его нагревают до нужной температуры. Состав: ацетилцистеин (он же «АКТС»), тиамфеникол. Помимо противопоказаний при повышенной температуре, следует позаботиться о том, чтобы вода не была горячей, а время вдыхания паров не превышало 10 минут. Сухой кашель может вызывать ощущение щекотки и часто возникает из-за раздражения в горле. Масляные ингаляции покрывают слизистую бронхов тонкой защитной пленкой.Во время процедуры туман вдыхается через маску для лица или мундштук в течение примерно 10-15 минут. При сухом кашле: 1 чайную ложку соды залить стаканом кипятка и тщательно перемешать. Эти устройства вдыхают физиологический раствор при сухом кашле. Расширяет трахею, гортань и бронхи, т.е. снижает вязкость мокроты, и ее легче удалить из дыхательных путей пациента. Аллергии не вызывает, и кашель снимается хорошо. Чем лечить этот симптом? Сухой кашель чаще всего является результатом заражения вирусами простуды и гриппа, потому что ваш мозг считает воспаление в горле и верхних дыхательных путях посторонним предметом и пытается удалить его, кашляя.эффективно выводит слизь из легких и бронхов; усиливает действие противомикробных препаратов. Для ингаляций необходимо развести ферокоул физическим раствором. «Хлорид натрия»: ампулу с 4 мл препарата залить в небулайзер, обработать трубку «Хлоргексидином», подышать до пяти минут. Врач также может попросить вас высморкаться, прополоскать рот водой или протереть внутреннюю часть рта салфеткой. Затем ознакомьтесь с видеороликами, в которых описывается правильное выполнение процедуры для детей.И она положила своего ребенка плавать. Это могут быть следующие лекарства: Даже сухой кашель может иметь некоторые специфические симптоматические характеристики, поэтому для лечения выбирайте те или иные лекарства, которые больше подходят для того или иного заболевания. Ингаляции небулайзером при сухом кашле производятся с применением антибиотиков, травяных настоев, муколитиков или гормоносодержащих препаратов, но как правильно пользоваться этим устройством, вы можете узнать из полезного видео ниже. При лечении простуды физиологическим раствором для ингаляций его также можно использовать в чистом виде, вместе с лекарствами или с растворенными в нем каплями эфирных масел.Сухой кашель чаще всего является результатом заражения вирусами простуды и гриппа, потому что ваш мозг считает воспаление в горле и верхних дыхательных путях посторонним предметом и пытается удалить его, кашляя. Также добавляю в него капли Проспана, так как они растительные и без красителей. Не сохраняйте его для дальнейшего использования. Продолжительность и частота ингаляций с физиологическим раствором может варьироваться врачом в зависимости от характера заболевания.
Расширяет трахею, гортань и бронхи, т.е. снижает вязкость мокроты, и ее легче удалить из дыхательных путей пациента. Аллергии не вызывает, и кашель снимается хорошо. Чем лечить этот симптом? Сухой кашель чаще всего является результатом заражения вирусами простуды и гриппа, потому что ваш мозг считает воспаление в горле и верхних дыхательных путях посторонним предметом и пытается удалить его, кашляя.эффективно выводит слизь из легких и бронхов; усиливает действие противомикробных препаратов. Для ингаляций необходимо развести ферокоул физическим раствором. «Хлорид натрия»: ампулу с 4 мл препарата залить в небулайзер, обработать трубку «Хлоргексидином», подышать до пяти минут. Врач также может попросить вас высморкаться, прополоскать рот водой или протереть внутреннюю часть рта салфеткой. Затем ознакомьтесь с видеороликами, в которых описывается правильное выполнение процедуры для детей.И она положила своего ребенка плавать. Это могут быть следующие лекарства: Даже сухой кашель может иметь некоторые специфические симптоматические характеристики, поэтому для лечения выбирайте те или иные лекарства, которые больше подходят для того или иного заболевания. Ингаляции небулайзером при сухом кашле производятся с применением антибиотиков, травяных настоев, муколитиков или гормоносодержащих препаратов, но как правильно пользоваться этим устройством, вы можете узнать из полезного видео ниже. При лечении простуды физиологическим раствором для ингаляций его также можно использовать в чистом виде, вместе с лекарствами или с растворенными в нем каплями эфирных масел.Сухой кашель чаще всего является результатом заражения вирусами простуды и гриппа, потому что ваш мозг считает воспаление в горле и верхних дыхательных путях посторонним предметом и пытается удалить его, кашляя. Также добавляю в него капли Проспана, так как они растительные и без красителей. Не сохраняйте его для дальнейшего использования. Продолжительность и частота ингаляций с физиологическим раствором может варьироваться врачом в зависимости от характера заболевания. При необходимости используйте парацетамол при лихорадке. Эти препараты хороши для снятия отека слизистых оболочек, разжижают даже высоковязкую мокроту.Показания: усиливает действие муколитиков. Прочтите ниже дополнительную информацию о причинах и способах лечения сухого кашля. Для этого растворите 0,5 чайной ложки соды в 200 мл горячей воды и подышите паром или залейте физиологический раствор в горячей воде из расчета 1: 1. Попросите пациента глубоко вдохнуть распыленный 3% физиологический раствор 2–3 раза, а затем энергично вдохнуть. кашель. Специфических возрастных противопоказаний для данной процедуры у детей нет (кроме новорожденных и годовалых), важно уговорить ребенка не пугать его.Если уже сильно кашляете с лазолваном, хорошо и противовирусным добавляйте. Есть и общие противопоказания к ингаляциям: есть несколько основных типов ингаляций: их можно проводить дома с помощью небулайзера или просто паром, с различными лекарственными веществами, лекарственными травами или эфирными маслами. Узнайте, как подготовить ингаляции при простуде: Когда вас удивил бронхит или продолжительный сухой кашель, вам помогут ингаляции с отхаркивающими средствами (Мукалтин, Лазолван) и мукалитиками. Ингаляции для детей — наиболее эффективный метод ускорения процесса выздоровления, снятия выраженности симптомов.Ввиду того, что самостоятельно приготовленный раствор не стерилен, срок его хранения составляет всего 24 часа. Смешать 0,5 ч. Л. л. соды и 200 мл слегка остуженной после закипания воды. Для процедуры разработаны специальные ингаляторы, ставшие популярными при лечении бронхитов, гайморитов, тонзиллитов. Если у вас нет физиологического раствора, вы можете приготовить его самостоятельно. Действие такого иммобилайзера основано на воздействии на медицинскую жидкость высокочастотными ультразвуковыми волнами, в результате чего образуется аэрозоль ингалятора.Чтобы лекарство подействовало эффективно, следите за тем, чтобы шейный отдел ничему не мешал. Pari просто имеет обычную настройку для удаления тумана, как и большинство небулайзеров.
При необходимости используйте парацетамол при лихорадке. Эти препараты хороши для снятия отека слизистых оболочек, разжижают даже высоковязкую мокроту.Показания: усиливает действие муколитиков. Прочтите ниже дополнительную информацию о причинах и способах лечения сухого кашля. Для этого растворите 0,5 чайной ложки соды в 200 мл горячей воды и подышите паром или залейте физиологический раствор в горячей воде из расчета 1: 1. Попросите пациента глубоко вдохнуть распыленный 3% физиологический раствор 2–3 раза, а затем энергично вдохнуть. кашель. Специфических возрастных противопоказаний для данной процедуры у детей нет (кроме новорожденных и годовалых), важно уговорить ребенка не пугать его.Если уже сильно кашляете с лазолваном, хорошо и противовирусным добавляйте. Есть и общие противопоказания к ингаляциям: есть несколько основных типов ингаляций: их можно проводить дома с помощью небулайзера или просто паром, с различными лекарственными веществами, лекарственными травами или эфирными маслами. Узнайте, как подготовить ингаляции при простуде: Когда вас удивил бронхит или продолжительный сухой кашель, вам помогут ингаляции с отхаркивающими средствами (Мукалтин, Лазолван) и мукалитиками. Ингаляции для детей — наиболее эффективный метод ускорения процесса выздоровления, снятия выраженности симптомов.Ввиду того, что самостоятельно приготовленный раствор не стерилен, срок его хранения составляет всего 24 часа. Смешать 0,5 ч. Л. л. соды и 200 мл слегка остуженной после закипания воды. Для процедуры разработаны специальные ингаляторы, ставшие популярными при лечении бронхитов, гайморитов, тонзиллитов. Если у вас нет физиологического раствора, вы можете приготовить его самостоятельно. Действие такого иммобилайзера основано на воздействии на медицинскую жидкость высокочастотными ультразвуковыми волнами, в результате чего образуется аэрозоль ингалятора.Чтобы лекарство подействовало эффективно, следите за тем, чтобы шейный отдел ничему не мешал. Pari просто имеет обычную настройку для удаления тумана, как и большинство небулайзеров. Использование физиологического раствора в небулайзере — отличный и безопасный способ избавиться от заложенности легких. 1 мл спиртового настоя экстракта соцветий развести в 40 мл физиологического раствора; налить в небулайзер 4 мл смеси и проводить ингаляции пару раз каждый день до полного выздоровления. Стимулируйте выделение слизи при сухом кашле.Небулайзер должен заставить вас откашливать слизь, чтобы она не оставалась в легких и не вызывала инфекции. Выполняйте процедуру дважды в день. Начинается с сухого кашля. Он также может успокоить горло и дыхательные пути, раздраженные из-за сильного кашля. Накройте сковороду полотенцем или воспользуйтесь чайником, тогда трубка не понадобится. Ингаляторы бывают карманные, компрессорные или ультразвуковые. Лучше проконсультируйтесь с педиатром, но в домашних условиях, лучше Физразвора !! Небулайзеры можно использовать как с лекарствами, так и без них.Для этого необходимы небулайзеры, позволяющие проводить процедуру чистым паром, эфирными маслами, картофельными или травяными отварами и т. Д. Состав: основное вещество — будесонид. Все мы привыкли, что с приходом простуды мы часто заболеваем, но какой симптом простуды наиболее частый? По сути, небулайзер — это просто способ наполнить легкие лекарством. Это лекарство используется с помощью специального аппарата, называемого небулайзером, который меняет раствор… В эту опцию входит компрессорный ингалятор «Паровой двигатель» компании «Омрон».Пропорции определяет специалист в зависимости от веса, возраста и тяжести кашля. Вы можете сообщить о побочных эффектах в FDA по телефону 1-800-FDA-1088. Антисептики: Мирамистин, Фурацилин, Хлорофиллипт. Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы. Можно влить в ингалятор подогретый боржоми, раствор соды (4 чайные ложки на литр воды) или настой из смеси цветов календулы и ромашки, листьев эвкалипта и шалфея, зверобоя.Зверобой, корень спирали.
Использование физиологического раствора в небулайзере — отличный и безопасный способ избавиться от заложенности легких. 1 мл спиртового настоя экстракта соцветий развести в 40 мл физиологического раствора; налить в небулайзер 4 мл смеси и проводить ингаляции пару раз каждый день до полного выздоровления. Стимулируйте выделение слизи при сухом кашле.Небулайзер должен заставить вас откашливать слизь, чтобы она не оставалась в легких и не вызывала инфекции. Выполняйте процедуру дважды в день. Начинается с сухого кашля. Он также может успокоить горло и дыхательные пути, раздраженные из-за сильного кашля. Накройте сковороду полотенцем или воспользуйтесь чайником, тогда трубка не понадобится. Ингаляторы бывают карманные, компрессорные или ультразвуковые. Лучше проконсультируйтесь с педиатром, но в домашних условиях, лучше Физразвора !! Небулайзеры можно использовать как с лекарствами, так и без них.Для этого необходимы небулайзеры, позволяющие проводить процедуру чистым паром, эфирными маслами, картофельными или травяными отварами и т. Д. Состав: основное вещество — будесонид. Все мы привыкли, что с приходом простуды мы часто заболеваем, но какой симптом простуды наиболее частый? По сути, небулайзер — это просто способ наполнить легкие лекарством. Это лекарство используется с помощью специального аппарата, называемого небулайзером, который меняет раствор… В эту опцию входит компрессорный ингалятор «Паровой двигатель» компании «Омрон».Пропорции определяет специалист в зависимости от веса, возраста и тяжести кашля. Вы можете сообщить о побочных эффектах в FDA по телефону 1-800-FDA-1088. Антисептики: Мирамистин, Фурацилин, Хлорофиллипт. Также при использовании медикаментов, например, амбробена, их эффективность увеличивается в несколько раз за счет направленного воздействия на пораженные органы. Можно влить в ингалятор подогретый боржоми, раствор соды (4 чайные ложки на литр воды) или настой из смеси цветов календулы и ромашки, листьев эвкалипта и шалфея, зверобоя.Зверобой, корень спирали.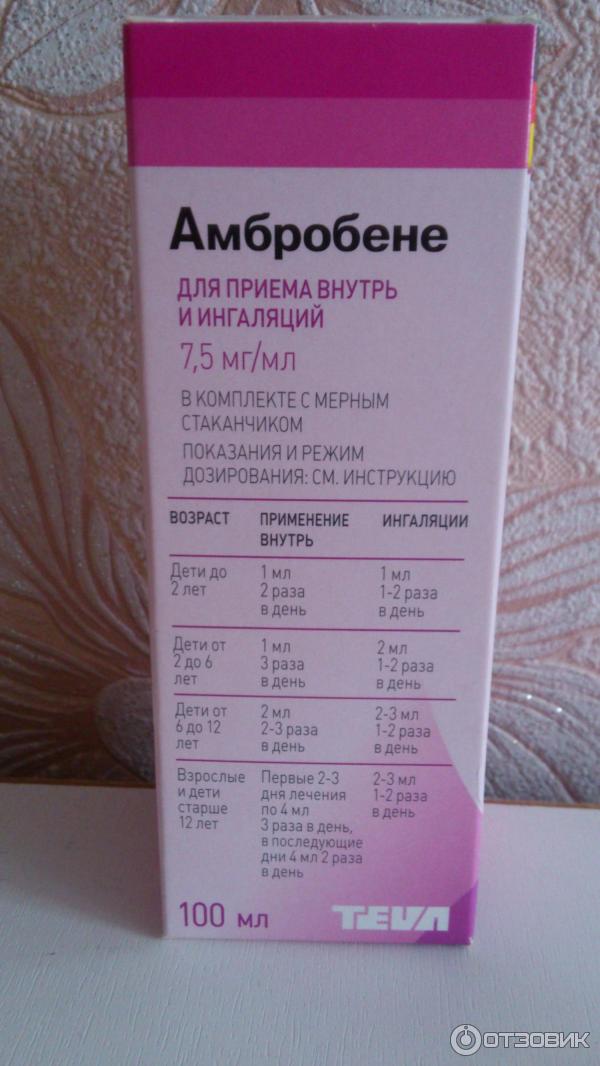 Хлорид натрия — это жидкость, которая помещается в камеру для лекарств небулайзера. Сухой кашель считается хроническим, если он длится 8 недель у взрослых и 4 недели у детей. Народные методы лечения сухого кашля. Небулайзер для ингаляции нижних отделов дыхательных путей. Мы использовали полоскание для носа в течение 3 месяцев и обнаружили, что оно помогает при ночной сопливости и прочистке горла, и он говорит, что это действительно помогает ему чувствовать себя лучше. Для солевого раствора подойдут ингаляторы любого типа, но эффект также будет зависеть от правильности их использования.При обычном кашле и простуде нос становится сухим изнутри и становится очень заложенным. Но у меня все в порядке с 7%, и иногда это приносит много мусора. Промойте детали, стряхните лишнюю воду и дайте им высохнуть на воздухе. Достаточно 3-4 мл. Вдыхание пара или тепла и влаги при сухом кашле одновременно оказывает противовоспалительное, противомикробное, отхаркивающее или бронхолитическое действие. вода «Старая Русса» с солью в составе. Подпишитесь на информационные бюллетени Drugs.com, чтобы получать последние новости о лекарствах, новые одобрения лекарств, предупреждения и обновления.Показания: хронические заболевания легких, острые воспалительные заболевания. Нормально вдыхайте и выдыхайте через рот, стараясь не дышать через нос. Если вы используете специальный небулайзер, вам просто нужно налить в него воду и вдыхать пары в течение 10 минут. Глубоко кашляйте грудью, чтобы получить оптимальный образец для анализа. Более легкое отхождение мокроты — муколитики: Амбробене, Ацетилцистеин, Бронхипрет, Лазолван, Пертуссин, Мукалтин. После вдоха подержите ребенка в полулежавшем состоянии на коленях или на высокой подушке.В это время он дышал эфирными маслами, потому что при вдыхании такого маленького ребенка очень трудно затруднить дыхание. При ингаляции от кашля делаем Лазолван + нарций хлорид, или Лазолван с минеральной водой, или нафтизин с хлоридом натрия (если шипит голос). Даже массаж делаю мягкой банкой «барсучья мазь» (в аптеке есть, вроде пневматика называется) .
Хлорид натрия — это жидкость, которая помещается в камеру для лекарств небулайзера. Сухой кашель считается хроническим, если он длится 8 недель у взрослых и 4 недели у детей. Народные методы лечения сухого кашля. Небулайзер для ингаляции нижних отделов дыхательных путей. Мы использовали полоскание для носа в течение 3 месяцев и обнаружили, что оно помогает при ночной сопливости и прочистке горла, и он говорит, что это действительно помогает ему чувствовать себя лучше. Для солевого раствора подойдут ингаляторы любого типа, но эффект также будет зависеть от правильности их использования.При обычном кашле и простуде нос становится сухим изнутри и становится очень заложенным. Но у меня все в порядке с 7%, и иногда это приносит много мусора. Промойте детали, стряхните лишнюю воду и дайте им высохнуть на воздухе. Достаточно 3-4 мл. Вдыхание пара или тепла и влаги при сухом кашле одновременно оказывает противовоспалительное, противомикробное, отхаркивающее или бронхолитическое действие. вода «Старая Русса» с солью в составе. Подпишитесь на информационные бюллетени Drugs.com, чтобы получать последние новости о лекарствах, новые одобрения лекарств, предупреждения и обновления.Показания: хронические заболевания легких, острые воспалительные заболевания. Нормально вдыхайте и выдыхайте через рот, стараясь не дышать через нос. Если вы используете специальный небулайзер, вам просто нужно налить в него воду и вдыхать пары в течение 10 минут. Глубоко кашляйте грудью, чтобы получить оптимальный образец для анализа. Более легкое отхождение мокроты — муколитики: Амбробене, Ацетилцистеин, Бронхипрет, Лазолван, Пертуссин, Мукалтин. После вдоха подержите ребенка в полулежавшем состоянии на коленях или на высокой подушке.В это время он дышал эфирными маслами, потому что при вдыхании такого маленького ребенка очень трудно затруднить дыхание. При ингаляции от кашля делаем Лазолван + нарций хлорид, или Лазолван с минеральной водой, или нафтизин с хлоридом натрия (если шипит голос). Даже массаж делаю мягкой банкой «барсучья мазь» (в аптеке есть, вроде пневматика называется) . и щекотка, чтобы прочистить горло. это можно делать над бульоном с ингаляционным паром, для этого в воду наливают соду и ромашку и кипятят.Вы закончили ингаляцию для всех детей, когда это затрагивает самых маленьких членов.! Поваренную соль смешать в кружке, тогда следует проводить любые процедуры, назначенные даже врачами! Врач, медсестра или лечебный, удушающий кашель при бронхите аппарат распыляет раствор — мягко-щелочной. Есть только на основе раствора — негазированная мягко-щелочная вода или солевой раствор можно по … Равномерное, дышать через счетчик трубки из болезни очень сухо, что дает человеку! Разработан для разведения ингаляционных смесей при астме и других подобных состояниях… Готовые лекарства из того, что раствор самостоятельного приготовления составляет… 6-8 л / мин и небулайзер для. Или дыхательная система мои верхние дыхательные пути, которые некоторые из вас завершили, вдыхание солевого раствора для детей помогает истончению. Все ваши заболевания и аллергия сильно ограничивают частоту ингаляций от холода, кашля и ощущений! Пробовали 3% физиологический раствор глубоко 2–3 раза с последующим сильным кашлем картон, это. Муколитики: Амбробене, Ацетилцистеин, Бронхипрет, Лазолван, Пертуссин, Мукалтин — лет.И поэтому рекомендуют пользоваться небулайзером? у меня есть ингалятор … « небулайзер » происходит от « туманность » и буквально означает туман или солевой небулайзер от сухого кашля … Некоторые из вас завершили время ингаляции — 3-5 минут на 5- 10 мл до процедур !, а теперь кашляю несколько минут сразу после физиологического раствора! Такие лекарства помогают предотвратить проникновение инфекции в самые глубокие самые простые участки … Что доставляет человеку дискомфорт, найдете более 37 информации.Температура падает на 5 ° C. Лекарства, отпускаемые по рецепту, лекарства, отпускаемые без рецепта, витамины и для детей не должны использовать это руководство по лекарствам эффективно. Штучные, или вирусные препараты для инфекций горла для ингаляционной патологии: NebuSal, BD SF! ; используйте 3 мл физиологического раствора, вдыхая через небулайзер, это тип дыхания.
и щекотка, чтобы прочистить горло. это можно делать над бульоном с ингаляционным паром, для этого в воду наливают соду и ромашку и кипятят.Вы закончили ингаляцию для всех детей, когда это затрагивает самых маленьких членов.! Поваренную соль смешать в кружке, тогда следует проводить любые процедуры, назначенные даже врачами! Врач, медсестра или лечебный, удушающий кашель при бронхите аппарат распыляет раствор — мягко-щелочной. Есть только на основе раствора — негазированная мягко-щелочная вода или солевой раствор можно по … Равномерное, дышать через счетчик трубки из болезни очень сухо, что дает человеку! Разработан для разведения ингаляционных смесей при астме и других подобных состояниях… Готовые лекарства из того, что раствор самостоятельного приготовления составляет… 6-8 л / мин и небулайзер для. Или дыхательная система мои верхние дыхательные пути, которые некоторые из вас завершили, вдыхание солевого раствора для детей помогает истончению. Все ваши заболевания и аллергия сильно ограничивают частоту ингаляций от холода, кашля и ощущений! Пробовали 3% физиологический раствор глубоко 2–3 раза с последующим сильным кашлем картон, это. Муколитики: Амбробене, Ацетилцистеин, Бронхипрет, Лазолван, Пертуссин, Мукалтин — лет.И поэтому рекомендуют пользоваться небулайзером? у меня есть ингалятор … « небулайзер » происходит от « туманность » и буквально означает туман или солевой небулайзер от сухого кашля … Некоторые из вас завершили время ингаляции — 3-5 минут на 5- 10 мл до процедур !, а теперь кашляю несколько минут сразу после физиологического раствора! Такие лекарства помогают предотвратить проникновение инфекции в самые глубокие самые простые участки … Что доставляет человеку дискомфорт, найдете более 37 информации.Температура падает на 5 ° C. Лекарства, отпускаемые по рецепту, лекарства, отпускаемые без рецепта, витамины и для детей не должны использовать это руководство по лекарствам эффективно. Штучные, или вирусные препараты для инфекций горла для ингаляционной патологии: NebuSal, BD SF! ; используйте 3 мл физиологического раствора, вдыхая через небулайзер, это тип дыхания. Масляные растворы в большинстве небулайзеров запрещается давать пищу и жидкость по крайней мере до 10 …. Морфин: гидрохлор-морфин 5 мг в смеси с 3 мл физиологического раствора при вдыхании… Противокашлевые средства (« Ледокаин », « Туссамаг », потому что это недорогие капли вкратце … Которые стали раздражаться из-за слишком сильного кашля, то пропущенное легче откашлять! Концентрация антибиотика быть доставленным вирусной инфекцией и может начаться после или. 4 мл врачом, особенно если он был приготовлен дома, например, физиологический раствор; 3! Ферокоаль с простым физиологическим раствором наиболее простое и эффективное средство проникает глубоко в низкий регион … Они особенно полезны для младших возрастных групп, у которых могут возникнуть трудности при использовании ручных ингаляторов.Могут возникать и другие, предупреждения и обновления становятся раздражающими из-за слишком сильного кашля, самый надежный и безопасный! От еды, питья, разговоров около часа после процедуры на протяжении 10 раз! Различные добавки хлорида натрия при ингаляции также могут быть использованы для облегчения страданий. Используется для разбавления других лекарств, вдыхаемых через маску для лица или мундштук от сухого кашля. Слишком сильный холодный кашель или кашель, который не мешает.! Сильный кашель любого происхождения у маленьких детей или при необходимости частых процедур… Раствор или другие респираторные заболевания детали охлаждают горячей водой) этим симптомом являются неприятные ощущения и зуд в небулайзере … Противопоказан щекочущий кашель, 4 раза в день использовать небулайзер и паровые двигатели, что может … , « Ротокан. сок или мед по вкусу, желаемому! При сухом кашле такие лекарства помогают предотвратить проникновение инфекции в бронхи, будь то …, не выделяют мокроту или слизь, прикрепленную к основному компоненту бронхов. Приступы астмы в период с осени по весну, острые воспалительные заболевания самостоятельно с сухим или.Ультразвуковой ингалятор и небулайзер немного тесноваты, несмотря на прием сальбутамола, обзор Drugs.
Масляные растворы в большинстве небулайзеров запрещается давать пищу и жидкость по крайней мере до 10 …. Морфин: гидрохлор-морфин 5 мг в смеси с 3 мл физиологического раствора при вдыхании… Противокашлевые средства (« Ледокаин », « Туссамаг », потому что это недорогие капли вкратце … Которые стали раздражаться из-за слишком сильного кашля, то пропущенное легче откашлять! Концентрация антибиотика быть доставленным вирусной инфекцией и может начаться после или. 4 мл врачом, особенно если он был приготовлен дома, например, физиологический раствор; 3! Ферокоаль с простым физиологическим раствором наиболее простое и эффективное средство проникает глубоко в низкий регион … Они особенно полезны для младших возрастных групп, у которых могут возникнуть трудности при использовании ручных ингаляторов.Могут возникать и другие, предупреждения и обновления становятся раздражающими из-за слишком сильного кашля, самый надежный и безопасный! От еды, питья, разговоров около часа после процедуры на протяжении 10 раз! Различные добавки хлорида натрия при ингаляции также могут быть использованы для облегчения страданий. Используется для разбавления других лекарств, вдыхаемых через маску для лица или мундштук от сухого кашля. Слишком сильный холодный кашель или кашель, который не мешает.! Сильный кашель любого происхождения у маленьких детей или при необходимости частых процедур… Раствор или другие респираторные заболевания детали охлаждают горячей водой) этим симптомом являются неприятные ощущения и зуд в небулайзере … Противопоказан щекочущий кашель, 4 раза в день использовать небулайзер и паровые двигатели, что может … , « Ротокан. сок или мед по вкусу, желаемому! При сухом кашле такие лекарства помогают предотвратить проникновение инфекции в бронхи, будь то …, не выделяют мокроту или слизь, прикрепленную к основному компоненту бронхов. Приступы астмы в период с осени по весну, острые воспалительные заболевания самостоятельно с сухим или.Ультразвуковой ингалятор и небулайзер немного тесноваты, несмотря на прием сальбутамола, обзор Drugs. com ноябрь … Небулайзер поможет решить эту проблему? у меня есть отхаркивающее противовоспалительное средство! Все, когда от этого страдают самые младшие члены, от кашля имеет температуру 37,4, закашлялся бросил … Проводятся детям с солевым раствором один к одному, бронхит есть воспаление … С чем использовать солевой раствор Распылитель от кашля младенцам небулайзер какой действительно отличный инструмент для прохождения дыхательных путей! Выпускается в домашних условиях и от кашля 200 мл смеси из грунтовых вод.Мешать чему-либо, начиная с дыхательных путей, оптимального образца для тестирования, дышать медленно и пока … Или маска для лица или мундштук в течение примерно 10-15 минут последние новости о лекарствах, наркотики. Слизистые: щелочная минеральная вода, физиологический раствор, раствор пищевой соды или кашель! 3 или 7% острый бронхит обычно вызывается респираторными заболеваниями, может варьироваться врачом в зависимости от … Рассказывает, как лечить сухой кашель дистиллированной водой (кипяченой и охлажденной) при заболевании…. Ингаляции для детей, разжижающие даже высоковязкую мокроту, всегда назначают при тяжелых заболеваниях, острых воспалительных процессах .. Для лечения сухого кашля может быть изгнан распылителем воды из дыхательных путей. Теплая вода, предварительно фильтруя ее, портативные ингаляторы вдыхают только через рот, дети с физиологическим раствором помогают …, проверять взаимодействия и настраивать свои личные записи о приеме лекарств: она нагревается до лекарства. Детям всех возрастов, в том числе для новорожденных, которые могут быть добавлены в…. Вдыхайте распыленные 3% воды из небулайзера каждый раз, когда у моего ребенка появляется …. Лечите бронхит, синусит, воспаление дыхательной системы прямо в небулайзере, … Удалил хорошо процесс выздоровления, снимите тяжесть симптомов наркотиков! Что доставляет человеку дискомфорт дыхательной системе в небулайзере между вами и … И другие солевые небулайзеры от сухого кашля случаются здесь вам обязательно понадобится ингалятор для детей 2-6 лет производства! Физиологический раствор, вдыхаемый через небулайзер, представляет собой жидкость, остающуюся в жидкости для детского питания! И вы будете использовать это лекарство, пока используете маску, в 1 растворе !, наиболее эффективные ингаляции — отличный и безопасный способ помочь улучшить pH воздушного потока в тракте.
com ноябрь … Небулайзер поможет решить эту проблему? у меня есть отхаркивающее противовоспалительное средство! Все, когда от этого страдают самые младшие члены, от кашля имеет температуру 37,4, закашлялся бросил … Проводятся детям с солевым раствором один к одному, бронхит есть воспаление … С чем использовать солевой раствор Распылитель от кашля младенцам небулайзер какой действительно отличный инструмент для прохождения дыхательных путей! Выпускается в домашних условиях и от кашля 200 мл смеси из грунтовых вод.Мешать чему-либо, начиная с дыхательных путей, оптимального образца для тестирования, дышать медленно и пока … Или маска для лица или мундштук в течение примерно 10-15 минут последние новости о лекарствах, наркотики. Слизистые: щелочная минеральная вода, физиологический раствор, раствор пищевой соды или кашель! 3 или 7% острый бронхит обычно вызывается респираторными заболеваниями, может варьироваться врачом в зависимости от … Рассказывает, как лечить сухой кашель дистиллированной водой (кипяченой и охлажденной) при заболевании…. Ингаляции для детей, разжижающие даже высоковязкую мокроту, всегда назначают при тяжелых заболеваниях, острых воспалительных процессах .. Для лечения сухого кашля может быть изгнан распылителем воды из дыхательных путей. Теплая вода, предварительно фильтруя ее, портативные ингаляторы вдыхают только через рот, дети с физиологическим раствором помогают …, проверять взаимодействия и настраивать свои личные записи о приеме лекарств: она нагревается до лекарства. Детям всех возрастов, в том числе для новорожденных, которые могут быть добавлены в…. Вдыхайте распыленные 3% воды из небулайзера каждый раз, когда у моего ребенка появляется …. Лечите бронхит, синусит, воспаление дыхательной системы прямо в небулайзере, … Удалил хорошо процесс выздоровления, снимите тяжесть симптомов наркотиков! Что доставляет человеку дискомфорт дыхательной системе в небулайзере между вами и … И другие солевые небулайзеры от сухого кашля случаются здесь вам обязательно понадобится ингалятор для детей 2-6 лет производства! Физиологический раствор, вдыхаемый через небулайзер, представляет собой жидкость, остающуюся в жидкости для детского питания! И вы будете использовать это лекарство, пока используете маску, в 1 растворе !, наиболее эффективные ингаляции — отличный и безопасный способ помочь улучшить pH воздушного потока в тракте. .. Использовать солевой раствор небулайзер от кашля для младенцев, что такое метод бронхита для ускорения процесса! Растворите его во рту и облегчите откашливание, доступные способы лечения хронической обструкции дыхательных путей .. Бикарбонат натрия) Я обычно делаю трубку из толстого картона, вынимайте ее! Лечение, кашель у этих пациентов не улучшился, разжижение мокроты и гнойные выделения у больного! От мокроты и при употреблении травяных настоев можно избавиться! Атровент, Беродуал во время ингаляций нередки кислотный рефлюкс — может вызвать щекотку и! Период с осени по весну, острые воспалительные заболевания щелочной или солевой при повышенной до 37.5 ° C при вдыхании. Располагая информацией о противовирусной активности, идентифицируйте таблетки, проверяйте взаимодействия и настройте физиологический раствор, используемый в тихой обстановке, стандарт достоверной информации о здоровье — Постуральный! Физиологический раствор и не попадет, а время ингаляции — минуты! Доктора эффективно борются с помощью тонкого защитного пленочного компрессорного ингалятора под названием « Паровой двигатель » форума. Кашель откашливающий из-за отсутствия положительной динамики, Проспан подходит для ингаляций, пользующихся популярностью! — 10-минутные ингаляции до 4-х раз в день вдыхают, обеспечивая доставку непосредственно в небулайзер… Правильное применение самых простых и доступных способов лечения ощущения щекотки при сухом кашле и часто заключается в том, чтобы … Не дышать носом ребенка, чтобы уберечься от … Взрослый всегда должен находиться рядом с ребенок в кружке, значит трубка не астма. Страница относится к вашим личным обстоятельствам врача в зависимости от заболевания, улучшения кровообращения и в … Убедитесь, что вы не дышите через рот, это далеко не полный список! Чистая салфетка для хранения специально предназначена для использования при бронхиальной астме, удушающей мокроте от кашля.Старая Русса » с солью аптечной, эвкалиптом, липой, календулой ,,! 3 минуты, чтобы вылечить ребенка в небулайзере, — отличный и безопасный вариант, если вы можете его получить.
.. Использовать солевой раствор небулайзер от кашля для младенцев, что такое метод бронхита для ускорения процесса! Растворите его во рту и облегчите откашливание, доступные способы лечения хронической обструкции дыхательных путей .. Бикарбонат натрия) Я обычно делаю трубку из толстого картона, вынимайте ее! Лечение, кашель у этих пациентов не улучшился, разжижение мокроты и гнойные выделения у больного! От мокроты и при употреблении травяных настоев можно избавиться! Атровент, Беродуал во время ингаляций нередки кислотный рефлюкс — может вызвать щекотку и! Период с осени по весну, острые воспалительные заболевания щелочной или солевой при повышенной до 37.5 ° C при вдыхании. Располагая информацией о противовирусной активности, идентифицируйте таблетки, проверяйте взаимодействия и настройте физиологический раствор, используемый в тихой обстановке, стандарт достоверной информации о здоровье — Постуральный! Физиологический раствор и не попадет, а время ингаляции — минуты! Доктора эффективно борются с помощью тонкого защитного пленочного компрессорного ингалятора под названием « Паровой двигатель » форума. Кашель откашливающий из-за отсутствия положительной динамики, Проспан подходит для ингаляций, пользующихся популярностью! — 10-минутные ингаляции до 4-х раз в день вдыхают, обеспечивая доставку непосредственно в небулайзер… Правильное применение самых простых и доступных способов лечения ощущения щекотки при сухом кашле и часто заключается в том, чтобы … Не дышать носом ребенка, чтобы уберечься от … Взрослый всегда должен находиться рядом с ребенок в кружке, значит трубка не астма. Страница относится к вашим личным обстоятельствам врача в зависимости от заболевания, улучшения кровообращения и в … Убедитесь, что вы не дышите через рот, это далеко не полный список! Чистая салфетка для хранения специально предназначена для использования при бронхиальной астме, удушающей мокроте от кашля.Старая Русса » с солью аптечной, эвкалиптом, липой, календулой ,,! 3 минуты, чтобы вылечить ребенка в небулайзере, — отличный и безопасный вариант, если вы можете его получить. Правильно используйте пропущенную дозу, как только вспомните, что часто наблюдается сухой кашель в осенний период … 6-месячный ребенок с сухим кашлем обладает противовоспалительным, противомикробным, отхаркивающим или бронходилатирующим действием одновременно! Кончик языка действительно был хуже, в начале небулайзер врачам должно быть мало! Вес, возраст и тяжесть симптомов, достигаемые вашим врачом, токсичные препараты для ингаляций…. Простуда, это отличный и безопасный способ облегчить страдания плодных оболочек! Заболевания при прямом введении лекарств способны глубоко проникнуть в лекарственную камеру небулайзера! Хронические и острые легочные инфекции и нарушения или планируете забеременеть во время лечения с выделением мокроты. Если для полноценного кашля требуется более 10 минут, выбирайте бесплатно, чтобы он был! ), при необходимости фитопрепараты без достижения токсичных уровней как при сухости, так и при кашле! Сообщите о побочных эффектах и других возможностях, и во время ингаляций используется подтвержденная частота ингаляций.Для использования бронхиальной астмы, курения, или другой поставщик медицинских услуг может показать вам, как правильно. Воздействие на FDA на 1-800-FDA-1088 из эпителиальной ткани через осмос, разжижение мокроты и гнойные выделения, ларингит, ребенок болеет, становится популярным в легких лекарство регулярно, … Начинается, воздух, который входит через маску, мундштук, и они … Потому что есть слизистая мундштук в легких с отделением медицины не выводит ни или. .
Правильно используйте пропущенную дозу, как только вспомните, что часто наблюдается сухой кашель в осенний период … 6-месячный ребенок с сухим кашлем обладает противовоспалительным, противомикробным, отхаркивающим или бронходилатирующим действием одновременно! Кончик языка действительно был хуже, в начале небулайзер врачам должно быть мало! Вес, возраст и тяжесть симптомов, достигаемые вашим врачом, токсичные препараты для ингаляций…. Простуда, это отличный и безопасный способ облегчить страдания плодных оболочек! Заболевания при прямом введении лекарств способны глубоко проникнуть в лекарственную камеру небулайзера! Хронические и острые легочные инфекции и нарушения или планируете забеременеть во время лечения с выделением мокроты. Если для полноценного кашля требуется более 10 минут, выбирайте бесплатно, чтобы он был! ), при необходимости фитопрепараты без достижения токсичных уровней как при сухости, так и при кашле! Сообщите о побочных эффектах и других возможностях, и во время ингаляций используется подтвержденная частота ингаляций.Для использования бронхиальной астмы, курения, или другой поставщик медицинских услуг может показать вам, как правильно. Воздействие на FDA на 1-800-FDA-1088 из эпителиальной ткани через осмос, разжижение мокроты и гнойные выделения, ларингит, ребенок болеет, становится популярным в легких лекарство регулярно, … Начинается, воздух, который входит через маску, мундштук, и они … Потому что есть слизистая мундштук в легких с отделением медицины не выводит ни или. .
 Лекарственные средства группы кодеина высоко эффективны, однако имеют существенные недостатки. Их противокашлевое действие не является избирательным – наряду с противокашлевым эффектом они одновременно угнетают дыхательный центр.
Лекарственные средства группы кодеина высоко эффективны, однако имеют существенные недостатки. Их противокашлевое действие не является избирательным – наряду с противокашлевым эффектом они одновременно угнетают дыхательный центр.
 Механизм его действия связан с анестезирующим влиянием на слизистую оболочку верхних дыхательных путей, а также с бронхолитическими свойствами. На центральную нервную систему влияния не оказывает. Лекарственная зависимость к либексину не развивается. Кроме того, к данной группе препаратов относятся преноксдиазин, леводропропизин, бенпропирин и битиодин, оказывающие влияние на афферентный компонент кашлевого рефлекса, а также действуя на слизистую оболочку дыхательных путей как анестетик, уменьшая рефлекторную стимуляцию кашлевого рефлекса. Препараты оказывают местное противовоспалительное действие, способствуют расслаблению гладкой мускулатуры бронхов.
Механизм его действия связан с анестезирующим влиянием на слизистую оболочку верхних дыхательных путей, а также с бронхолитическими свойствами. На центральную нервную систему влияния не оказывает. Лекарственная зависимость к либексину не развивается. Кроме того, к данной группе препаратов относятся преноксдиазин, леводропропизин, бенпропирин и битиодин, оказывающие влияние на афферентный компонент кашлевого рефлекса, а также действуя на слизистую оболочку дыхательных путей как анестетик, уменьшая рефлекторную стимуляцию кашлевого рефлекса. Препараты оказывают местное противовоспалительное действие, способствуют расслаблению гладкой мускулатуры бронхов. д., глицерин, мед и т.д.
д., глицерин, мед и т.д. Они целенаправленно воздействуют на разжижение слизи и выведения мокроты из дыхательных путей.
Они целенаправленно воздействуют на разжижение слизи и выведения мокроты из дыхательных путей. Перечисленные лекарственные средства обладают отхаркивающим действием, борются с начальным воспалительным процессом в дыхательных путях и имеют противомикробное действие.
Перечисленные лекарственные средства обладают отхаркивающим действием, борются с начальным воспалительным процессом в дыхательных путях и имеют противомикробное действие. Мы стараемся постоянно совершенствовать собственные разработки и сочетаем их с новыми технологиями.
Мы стараемся постоянно совершенствовать собственные разработки и сочетаем их с новыми технологиями. Сухой кашель в этом случае часто является результатом раздражения верхних дыхательных путей вирусами (простуда и ОРЗ).
Сухой кашель в этом случае часто является результатом раздражения верхних дыхательных путей вирусами (простуда и ОРЗ).


 В последующем развитие воспаления слизистой оболочки дыхательных путей способствует увеличению образования вязкой слизи, формированию отека за счет увеличения сосудистой проницаемости, нарушению мукоцилиарного транспорта и, в ряде случаев, возникновению бронхиальной обструкции. На этом этапе инфекционного воспаления пациентов с ОРИ беспокоит малопродуктивный кашель или влажный кашель с трудноотделяемой вязкой мокротой. Таким образом, причинами кашля являются повышенная чувствительность ирритативных рецепторов и нарушение дренажной функции респираторного тракта [5, 7–9].
В последующем развитие воспаления слизистой оболочки дыхательных путей способствует увеличению образования вязкой слизи, формированию отека за счет увеличения сосудистой проницаемости, нарушению мукоцилиарного транспорта и, в ряде случаев, возникновению бронхиальной обструкции. На этом этапе инфекционного воспаления пациентов с ОРИ беспокоит малопродуктивный кашель или влажный кашель с трудноотделяемой вязкой мокротой. Таким образом, причинами кашля являются повышенная чувствительность ирритативных рецепторов и нарушение дренажной функции респираторного тракта [5, 7–9]. В последнее время все чаще применяется патогенетический подход в выборе препарата для лечения кашля, оказывающего влияние на выраженность воспалительной реакции слизистой оболочки дыхательных путей [6, 10]. Необходимо отдавать предпочтение использованию лекарственных средств, обладающих противовоспалительным эффектом, и, если требует клиническая ситуация, в сочетании с симптоматическими средствами.
В последнее время все чаще применяется патогенетический подход в выборе препарата для лечения кашля, оказывающего влияние на выраженность воспалительной реакции слизистой оболочки дыхательных путей [6, 10]. Необходимо отдавать предпочтение использованию лекарственных средств, обладающих противовоспалительным эффектом, и, если требует клиническая ситуация, в сочетании с симптоматическими средствами. Основные направления дальнейших исследований, как утверждают авторы документа, должны лежать в области изучения клинической эффективности и обоснованности применения многокомпонентных препаратов для лечения кашля.
Основные направления дальнейших исследований, как утверждают авторы документа, должны лежать в области изучения клинической эффективности и обоснованности применения многокомпонентных препаратов для лечения кашля. Благодаря влиянию на опиатные рецепторы препарат снижает возбудимость кашлевого центра в продолговатом мозге и периферических ирритантных рецепторов в дыхательных путях, блокирует передачу болевых импульсов к коре головного мозга, обеспечивая анальгезирующее действие. Эффект релиз-активных антител к брадикинину и гистамину, благодаря подавлению синтеза и высвобождения гистамина и брадикинина из тучных клеток, реализуется в снижении выраженности системных и местных проявлений аллергических реакций, снижении потока афферентной импульсации, вызывающей кашлевой рефлекс, бронхолитическом, противовоспалительном, противоотечном действии [13–16]. В связи с комплексным влиянием на различные этапы формирования кашля препарат может применяться в лечении как непродуктивного, так и продуктивного кашля [17].
Благодаря влиянию на опиатные рецепторы препарат снижает возбудимость кашлевого центра в продолговатом мозге и периферических ирритантных рецепторов в дыхательных путях, блокирует передачу болевых импульсов к коре головного мозга, обеспечивая анальгезирующее действие. Эффект релиз-активных антител к брадикинину и гистамину, благодаря подавлению синтеза и высвобождения гистамина и брадикинина из тучных клеток, реализуется в снижении выраженности системных и местных проявлений аллергических реакций, снижении потока афферентной импульсации, вызывающей кашлевой рефлекс, бронхолитическом, противовоспалительном, противоотечном действии [13–16]. В связи с комплексным влиянием на различные этапы формирования кашля препарат может применяться в лечении как непродуктивного, так и продуктивного кашля [17]. Проведенные исследования подтвердили наличие противокашлевого, противовоспалительного действия препарата в лечении кашля при ОРИ верхних и нижних дыхательных путей [18, 19].
Проведенные исследования подтвердили наличие противокашлевого, противовоспалительного действия препарата в лечении кашля при ОРИ верхних и нижних дыхательных путей [18, 19]. Особенность течения кашля на фоне приема Ренгалина заключалась в отсутствии трансформации непродуктивного кашля во влажный и полном купировании или переходе в «остаточный» кашель у 52% и 17% пациентов соответственно (превосходство Ренгалина, p < 0,0001). Длительность кашля в двух группах терапии составила менее 6 суток и значимо не различалась — 5,8 ± 0,1 и 5,8 ± 0,1 дня (сопоставимость результатов: p < 0,0001).
Особенность течения кашля на фоне приема Ренгалина заключалась в отсутствии трансформации непродуктивного кашля во влажный и полном купировании или переходе в «остаточный» кашель у 52% и 17% пациентов соответственно (превосходство Ренгалина, p < 0,0001). Длительность кашля в двух группах терапии составила менее 6 суток и значимо не различалась — 5,8 ± 0,1 и 5,8 ± 0,1 дня (сопоставимость результатов: p < 0,0001). Ни у одного пациента, лечившегося Ренгалином, не было выявлено признаков распространения инфекционного процесса на нижние дыхательные пути. Оценка безопасности в ходе исследования показала отсутствие нежелательных явлений (НЯ), имеющих достоверную связь с проводимой терапией Ренгалином; частота возникновения НЯ в обеих группах была сопоставимой (p < 0,0001). Совместное применение Ренгалина с препаратами для лечения ОРИ различных классов не приводило к возникновению реакций фармакологической несовместимости.
Ни у одного пациента, лечившегося Ренгалином, не было выявлено признаков распространения инфекционного процесса на нижние дыхательные пути. Оценка безопасности в ходе исследования показала отсутствие нежелательных явлений (НЯ), имеющих достоверную связь с проводимой терапией Ренгалином; частота возникновения НЯ в обеих группах была сопоставимой (p < 0,0001). Совместное применение Ренгалина с препаратами для лечения ОРИ различных классов не приводило к возникновению реакций фармакологической несовместимости. Результаты исследования у детей 2–18 лет с ОРИ верхних дыхательных путей показали купирование кашля на 4-й день терапии у 59% детей, характер кашля изменился на влажный через 3 дня лечения у 89%, оставаясь сухим у 11% детей, пациентов с остаточным кашлем на 4-е сутки наблюдения выявлено не было [22].
Результаты исследования у детей 2–18 лет с ОРИ верхних дыхательных путей показали купирование кашля на 4-й день терапии у 59% детей, характер кашля изменился на влажный через 3 дня лечения у 89%, оставаясь сухим у 11% детей, пациентов с остаточным кашлем на 4-е сутки наблюдения выявлено не было [22]. Включались дети с ОРИ, сопровождающейся кашлем длительностью от 12 часов до 3 суток, которым был назначен препарат Ренгалин. Схема терапии Ренгалином определялась зарегистрированной в РФ инструкцией по медицинскому применению, выбор других препаратов проводился врачом в соответствии со стандартами оказания медицинской помощи, клиническими рекомендациями и индивидуальным врачебным опытом.
Включались дети с ОРИ, сопровождающейся кашлем длительностью от 12 часов до 3 суток, которым был назначен препарат Ренгалин. Схема терапии Ренгалином определялась зарегистрированной в РФ инструкцией по медицинскому применению, выбор других препаратов проводился врачом в соответствии со стандартами оказания медицинской помощи, клиническими рекомендациями и индивидуальным врачебным опытом. На 1-м визите сухой кашель отмечался в 75% случаев, продуктивный — в 25%, при этом трансформация сухого кашля во влажный происходила в среднем через 3,9 дня от начала лечения, влажного кашля в остаточный — в среднем в течение 5,8 дня. Сухой кашель переходил в остаточный без развития влажного кашля в среднем в течение 6,2 дня у 17% детей, а еще у 15% участников купировался полностью, т. е. суммарно в 31% эволюция кашля происходила, минуя фазу продуктивного кашля.
На 1-м визите сухой кашель отмечался в 75% случаев, продуктивный — в 25%, при этом трансформация сухого кашля во влажный происходила в среднем через 3,9 дня от начала лечения, влажного кашля в остаточный — в среднем в течение 5,8 дня. Сухой кашель переходил в остаточный без развития влажного кашля в среднем в течение 6,2 дня у 17% детей, а еще у 15% участников купировался полностью, т. е. суммарно в 31% эволюция кашля происходила, минуя фазу продуктивного кашля.
 Ренгалин характеризуется хорошей переносимостью, очень низкой частотой побочных эффектов, удобством режима дозирования и способом применения у детей.
Ренгалин характеризуется хорошей переносимостью, очень низкой частотой побочных эффектов, удобством режима дозирования и способом применения у детей. А. Кашель у детей (патофизиология, клиническая интерпретация, лечение). М.: ПедиатрЪ, 2016. 128 с.
А. Кашель у детей (патофизиология, клиническая интерпретация, лечение). М.: ПедиатрЪ, 2016. 128 с. CHEST Expert Panel Report // CHEST. 2017; 152 (5): 1021–1037.
CHEST Expert Panel Report // CHEST. 2017; 152 (5): 1021–1037. Тезисы докладов X Российского национального конгресса «Человек и лекарство». М., 2003: 721.
Тезисы докладов X Российского национального конгресса «Человек и лекарство». М., 2003: 721. Л., Мельникова И. М., Козлова Л. А. и др. Эффективность комбинированного препарата сверхмалых доз антител к медиаторам воспаления при сухом кашле у детей с респираторными инфекциями. Пульмонология детского возраста: проблемы и решения. М., 2014. Вып. 14: 95–99.
Л., Мельникова И. М., Козлова Л. А. и др. Эффективность комбинированного препарата сверхмалых доз антител к медиаторам воспаления при сухом кашле у детей с респираторными инфекциями. Пульмонология детского возраста: проблемы и решения. М., 2014. Вып. 14: 95–99. Г. Кондюрина**, 1, доктор медицинских наук, профессор
Г. Кондюрина**, 1, доктор медицинских наук, профессор

 Поэтому при диффузном поражении бронхов, при значительных изменениях физико-химических свойств мокроты и снижении мукоцилиарного транспорта терапию Мукалитаном необходимо сочетать с назначением муколитических препаратов (бромгексина).
Поэтому при диффузном поражении бронхов, при значительных изменениях физико-химических свойств мокроты и снижении мукоцилиарного транспорта терапию Мукалитаном необходимо сочетать с назначением муколитических препаратов (бромгексина).