Ангина при беременности
- Подробности
Опубликовано 08 Декабрь 2016
Просмотров: 3236
Врач неонатолог (заведующий 2 педиатрическим отделением) Ерохина И.А.
Ангина при беременности
Сорок недель беременности – срок весьма серьезный, и спастись от болезней получается не всегда. Сегодня сделаем акцент на одну из нередких, но довольно опасных болезней при беременности — ангину.
Ангина – инфекция, передается по воздуху и вызывается микробами – стрептококками и стафилококками. Ангина – это болезнь воспаленных миндалин (гланд), когда появляется налет или даже гной. Часто ангина бывает результатом простуды, хронического насморка, кариеса, обострением ОРВИ.
Подозреваете у себя ангину? Не медлите, вызывайте врача!
Как распознать ангину при беременности?
Ангина начинается всегда остро: температура тела растет до 38 – 39 градусов, вас начинает бить озноб, болит голова, очень сильно распухает и болит горло, увеличиваются лимфоузлы на шее.
Надо отметить, что ангина – это болезнь горла, болезнь верхних дыхательных путей, врачи ее называют «острый тонзиллит» или «гнойный тонзиллит». То есть ангина – это всегда гнойная болезнь.
Чем же опасна гнойная ангина при беременности?
Ангина — заболевание очень опасное, а при беременности — опасное вдвойне. Так как ангина — это вирусное заболевание, сопровождаемое гнойным налетом, она очень часто дает различные осложнения.
Будущая мамочка, если не начнет вовремя лечить гнойную ангину, может заработать проблемы с сердцем и легкими. Среди прочих осложнений после перенесенной гнойной ангины бывают ячмени и фурункулы, болезнь суставов и мышц, воспаление почек. Как видите, все крайне серьезно.
Огромную опасность гнойная ангина при беременности несет и для самого малыша. Высокая температура, гиповитаминоз и отравление организма – причины выкидыша и гибели ребенка. Особенно опасна ангина в начале беременности — в первом триместре, когда формируется плацента и органы ребенка.
Иногда случается, что ангина при беременности протекает без температуры. Однако отсутствие температуры при появлении всех остальных симптомов не должно вас смущать. Нанесите визит врачу.
Чем опасен тонзиллит при беременности: рассмотрим подробно
В период вынашивания ребенка крайне важно, чтобы мама была здорова. Сама по себе беременность является огромной нагрузкой для женщины – в этот период все системы ее организма работают «за двоих», поэтому и иммунная система ослабевает, в результате чего беременная легко заболевает.
Одним из самых часто встречающихся заболеваний во время вынашивания ребенка является воспаление миндалин или тонзиллит. Чем опасен тонзиллит при беременности, как болезнь может отразиться на развитии плода и стоит ли лечить обострение хронической формы заболевания – обо всем этом подробно в данной статье.
Содержание статьи
Тонзиллит или все же ангина?
Болит горло у женщины
На начальном этапе развития заболевания ангина и тонзиллит очень похожи клиническими симптомами, но отличия все же есть, это наглядно представлено в таблице.
| Клинический симптом | Ангина | Тонзиллит |
| Боль в горле | Сразу сильная, со временем только прогрессирует, заставляет больного отказываться от еды и питья | Умеренная сначала, по мере прогрессирования заболевания нарастает, однако от еды и питья больной в большинстве случаев не отказывается |
| Покраснение миндалин и глотки | Миндалины и глотка резко гиперемированы, отечны, в лакунах миндалин могут скапливаться гнойные белые или желтые пробки | Покраснение ограничивается в основном только миндалинами, на поверхности их хорошо заметен сосудистый рисунок, сами миндалины увеличены и рыхлые по виду |
| Температура тела | Повышается резко до 39,0-39,5 градусов (см. При ангине какая температура: все о серьезном симптоме), плохо сбивается жаропонижающими препаратами, особенно, если на поверхности миндалин есть гнойные пробки | Может оставаться в пределах нормы или повышаться до субфебрильных отметок |
| Признаки интоксикации (слабость, ломота в мышцах, вялость, тошнота) | Выражены ярко, больной вялый, жалуется на озноб, тошноту, слабость, потемнение в глазах | Общее состояние практически не нарушено, больной жалуется только на боль в горле при глотании и разговоре |
Важно! при появлении даже незначительной боли в горле будущая мама должна обязательно обратиться к врачу, так как прогрессирование заболевания, особенно на ранних сроках беременности, может привести к формированию аномалий развития у плода.
Ангина во время беременности: есть ли повод для беспокойства?
Беременная у врача
Любой гинеколог подтвердит женщине, планирующей ребенка, что болеть даже ОРВИ во время беременности крайне нежелательно, но от вирусов и микробов, увы, никто не застрахован, а будущая мама и подавно. При возникновении ангины женщину в положении, конечно, волнует вопрос – как ангина может отразиться на беременности? Рассмотрим отдельно каждый триместр.
При возникновении ангины женщину в положении, конечно, волнует вопрос – как ангина может отразиться на беременности? Рассмотрим отдельно каждый триместр.
Ангина в первом триместре беременности
Первый триместр беременности является самым опасным с точки зрения здоровья будущего ребенка. Именно в первые 12 недель закладываются все органы и системы плода, а прием лекарств, чтобы вылечить заболевание, может негативно отразиться на этом тонком процессе.
Конечно, если ангина все же возникла, то будущей маме подбирается наиболее лояльная схема лечения. Опытный врач назначит лекарство, которое губительно воздействует на возбудителя инфекции, но при этом несет минимальные риски для будущего малыша.
Внимание! Не нужно опасаться принимать лекарственные препараты для лечения ангины, так как осложнения данного заболевания представляют для организма матери и плода, куда большую опасность. Разумеется, речь не идет о самолечении, все препараты должен подбирать только лечащий врач согласно сроку беременности.
Ангина во втором триместре
Врач прослушивает живот беременной
К началу второго триместра все органы плода уже сформированы и далее усовершенствуются и растут. Случившаяся ангина у будущей мамы на этом сроке менее опасна для ребенка, чем в первом триместре, так как воздействие лекарственных препаратов, которые будет принимать женщина, уже не является таким губительным для формирующихся внутренних органов плода, а значит, риск развития врожденных аномалий значительно ниже.
Как ангина может отразиться на беременность во втором триместре специалист подробно рассказывает на видео в статье, однако если будущая мама добросовестно выполняет все рекомендации врача и соблюдает прописанный ей режим, то риск развития осложнений минимален.
Ангина в третьем триместре
Как ангина отражается на беременность в третьем триместре? Все зависит от срока беременности и общего состояния будущей мамы. Перенесенные инфекционные заболевания на последних неделях вынашивания опасны тем, что увеличивают риск начала преждевременных родов и инфицирования ребенка в процессе родоразрешения.
В связи с этим при диагностировании ангины на поздних сроках беременности будущую маму обязательно госпитализируют в обсервационное отделение родильного дома, где она будет находиться под постоянным наблюдением и контролем врачей.
Взятие мазка из горла
Важно! если лечащий врач настаивает на госпитализации, то не стоит отказываться. Помните, что самое главное сейчас – это доносить ребенка до положенного срока и родить его здоровым, а сделать это можно только при условии, что сама мать на момент родов не будет больна.
Опасна ли ангина при беременности? На первый взгляд, кажется, что большую опасность представляют лекарства, которые женщина принимает, чтобы вылечить заболевание (см. Эффективные и безопасные средства при беременности от горла), поэтому многие будущие мамы отказываются от медикаментозной терапии в пользу полосканий и народной медицины.
Такими действиями женщина подвергает жизнь ребенка и свое здоровье неоправданному риску, ведь чем опасна ангина при беременности, так это своими осложнениями, самыми частыми из которых являются:
- порок сердца;
- пиелонефрит;
- гломерулонефрит;
- развитие почечной недостаточности;
- поражение органов эндокринной системы.
Важно! ангина представляет собой инфекционное заболевание, которое можно вылечить только правильно подобранным антибиотиком, лечение травами и различными полосканиями можно проводить только в комплексе с антибактериальными препаратами, но не вместо лекарственной терапии.
Последствия ангины, перенесенной во время беременности
Осмотр горла женщине
Как отражается ангина на беременности и дальнейшем ее течении?
Этот вопрос, конечно, волнует каждую будущую маму, которой пришлось столкнуться с данным заболеванием в процессе вынашивания ребенка. В случае если женщина сразу обратилась к врачу, соблюдала постельный режим и регулярно принимала назначенные врачом препараты, то никаких серьезных последствий не будет.
После перенесенной ангины будущая мама до самых родов будет под повышенным контролем врача-гинеколога. Регулярно беременной нужно будет сдавать анализы мочи, чтобы оценить работу почек, а также не менее 2 раз после заболевания до родов необходимо пройти электрокардиограмму. Такие исследования позволят врачу вовремя диагностировать малейшие нарушениями в работе сердца и почек (см. Почему болят почки после ангины: последствия болезни), которые могут быть последствиями перенесенной ангины.
Опасна ли ангина при беременности?
Опасность для матери и плода представляет скорее не само заболевание, а осложнения, которые могут возникнуть позже, однако не стоит волноваться – негативные последствия дают о себе знать только в нескольких случаях:
- Диагноз был поставлен неверно и болезнь изначально лечили неправильно – как уже было сказано ранее, ангина чрезвычайно схожа с острым тонзиллитом или фарингитом клиническими симптомами, поэтому крайне важно обратиться к терапевту и пройти обследование, которое поможет выявить возбудителя. Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения.
- Лечение проводится неправильно или в неполной мере – многие будущие мамы, боясь причинить вред ребенку лекарственными препаратами, лечатся от ангины выборочно – антибиотики они принимать отказываются, а ограничиваются лишь полосканиями и рассасывание таблеток от горла. Помните, что ангина – это не фарингит и вылечить заболевание без применения антибактериальных препаратов не удастся.

- Прием таблеток, противопоказанных будущим мамам – даже если у вас ранее была ангина, и вы точно знаете, какими препаратами она лечится, не занимайтесь самолечением! То, что подходит обычной не беременной женщине для лечения ангины может быть токсичным для плода и вызывать у него аномалии развитии и даже внутриутробную гибель. Большинство лекарственных препаратов легко проникают через плаценты и губительно влияют на сердце, почки и мозговые оболочки плода, поэтому антибиотик можно принимать только тот, который рекомендовал врач!
Хронический тонзиллит во время беременности
Не зря врачи рекомендуют женщинам планировать беременность заранее. На этапе планирования супружеская пара проходит ряд исследований, сдает анализы, лечит хронические заболевания и принимает витаминные комплексы. Эти действия позволяют максимально оградить будущего ребенка от возможных осложнений во время беременности.
Зачастую женщины обращаются в женскую консультацию уже по факту наступления беременности и только при постановке на учет начинают сдавать анализы и проходить необходимые обследования. Важно понимать, что беременность для женского организма является своеобразным катализатором для обострения хронических инфекций, поэтому если на этапе планирования и подготовки к зачатию не были приняты профилактические меры, то заболевание обязательно даст о себе знать.
Обострение тонзиллита при беременности представляет угрозу для дальнейшего ее течения, ведь наличие хронического очага инфекции в организме провоцирует ряд осложнений:
- снижает иммунитет будущей мамы, в результате чего ее организм не может сопротивляться вирусам и инфекциям;
- ухудшает общее самочувствие беременной, так как ее постоянно беспокоит боль в горле, недомогание, слабость;
- болезнетворные микроорганизмы активно размножаются, а продукты их жизнедеятельности и токсины с током крови попадают через плаценту к плоду.
Внимание! Обострение хронического тонзиллита при беременности увеличивает риск преждевременных родов и рождения ребенка с низким весом и ослабленным иммунитетом.
Профилактика обострений тонзиллита при беременности
Снизить риск обострений хронической формы тонзиллита поможет соблюдение будущей мамой простых правил:
- избегать мест скопления большого количества людей, таким образом, риск инфицирования вирусами сводится к минимуму;
- не переохлаждаться, в том числе не употреблять холодные напитки;
- сбалансировано питаться и больше бывать на свежем воздухе;
- не контактировать с больными людьми;
- после возвращения с прогулки или людных мест полоскать горло слабым солевым раствором – его можно приготовить своими руками (инструкция приготовления – на 1 л кипяченой воды 1 чайную ложку соли) или приобрести уже готовый в аптеке (для будущих мам подходит спрей Аквалор, цена его может отличаться в зависимости от производителя).
Помните о том, что здоровье еще не родившегося малыша полностью зависит от сознательности его матери, поэтому не занимайтесь самолечением и вовремя обращайтесь к врачу.
Боль в спине при беременности
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в спине при беременности: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.Определение
Боль в спине является одной из самых частых жалоб беременных женщин на приеме в женской консультации, особенно на поздних сроках.
Несмотря на то, что беременность – естественный процесс, для организма женщины она является сильным стрессом и привносит в жизнь будущей мамы некоторый дискомфорт, связанный с изменениями в ее теле и ростом ребенка.
Разновидности болей в спине при беременности
Можно выделить виды боли в спине в зависимости от срока беременности: боли на ранних сроках и боли на поздних сроках.
По своим характеристикам боли могут быть ноющими, тянущими, стреляющими.
Боли в спине при беременности чаще возникают в поясничном отделе, однако могут локализоваться и в других отделах позвоночника: шейном, грудном, крестцово-копчиковом.
Возможные причины возникновения боли в спине у беременныхБоли в спине во время беременности возникают по различным причинам. Условно можно говорить о физиологичных причинах болей в спине, хотя стоит отметить, что в норме беременность протекает без боли до поздних сроков, и о появлении болевых ощущений необходимо сообщать своему врачу. Пояснично-крестцовый отдел позвоночника у женщин во время беременности испытывает возрастающие нагрузки. Так называемые физиологичные боли могут возникать на поздних сроках беременности при смещении центра тяжести тела, перегрузке поясничных мышц и сдавливании органов и нервных сплетений увеличенной маткой.
Часто подобные боли возникают при многоплодной беременности и при большом размере плода.
Гормональный фон женщины претерпевает значительные изменения во время беременности. В большом количестве вырабатывается гормон релаксин, который способствует расслаблению мышц, растяжению связок, что, в свою очередь, ведет к нестабильности суставов и болевым ощущениям.В конце беременности возможны так называемые прелиминарные боли – нерегулярные тянущие боли внизу живота, пояснице, крестце.
Такие боли являются предвестниками родов.
Их еще называют «тренировочными схватками», при этом общее состояние будущей мамы не нарушено, сон сохранен.
Патологические боли в спине во время беременности, причиной которых могут быть угроза выкидыша и преждевременных родов, — это опасные состояния для жизни женщины и будущего ребенка. Они сопровождаются болями в животе, особенно в нижней его части, чувством распирания во влагалище (они могут напоминать схватки или выраженные боли при менструациях), кровянистыми выделениями из половых путей.
При появлении этих симптомов следует немедленно обратиться за медицинской помощью!
Любые боли в спине у беременной женщины необходимо дифференцировать с гестационным пиелонефритом (воспалением лоханок почек в период беременности). Заболевание начинается с подъема температуры до высоких значений, озноба, боли в поясничной области, тошноты, иногда рвоты.Женщины с мочекаменной болезнью могут столкнуться с приступом почечной колики – интенсивной боли в пояснице, отдающей в промежность, в моче может появиться кровь. Однако возможны и безболезненные спонтанные отхождения камней. В результате нарушения оттока мочи возникает нарушение работы почек, и при длительной закупорке камнем могут произойти необратимые изменения в структуре почки с постепенным ее сморщиванием или присоединением воспалительного процесса.
Боль опоясывающего характера характерна для панкреатита. Подобные боли сопровождаются потерей аппетита, отвращением к жирной пище, приступами тошноты и рвоты, урчанием в животе, диареей.
Хронический холецистит может привнести в жизнь беременной женщины немалый дискомфорт: горький привкус во рту, боли в правом подреберье и пояснице, чувство тяжести. Обострение заболевания сопровождается небольшим подъемом температуры.
Аномалии позвоночника также могут приводить к возникновению болевого синдрома в условиях возрастающей нагрузки на позвоночник.
Сколиоз, плоскостопие, грыжи и протрузии позвоночника могут напоминать о себе во время беременности внезапной болью при движении.
Так, например, дефицит магния может стать причиной боли в пояснице и тазовой области, подергиваний икроножных мышц, угрозы прерывания беременности.
К каким врачам обращаться при появлении боли в спине при беременности?Если появились внезапные резкие боли в спине, особенно сопровождающиеся кровотечением из половых путей, подъемом температуры на фоне полного благополучия, следует обратиться за медицинской помощью как можно скорее.
В остальных случаях необходимо обратиться к гинекологу за консультацией и необходимыми назначениями. Возможно, потребуется консультация других специалистов: невролога, хирурга, уролога.Диагностика и обследования при болях в спине при беременности
После осмотра врач назначит дополнительные исследования, которые помогут установить причину появления боли в спине. Перечень исследований может быть разным в зависимости от предполагаемой причины возникновения неприятных ощущений и сопутствующих симптомов. В список исследований могут быть включены:
- ультразвуковое исследование органов малого таза;
Вопросы про УЗИ при беременности
На вопросы отвечает Заведующая женской консультацией, врач акушер – гинеколог высшей категории Сафонова Вера Александровна
Что такое УЗИ и зачем оно нужно?
Ультразвуковое исследование плода проводится с целью диагностики отклонений в его развитии (пороки развития, совместимые и несовместимые с жизнью, аномалий пуповины, осложнения функции плаценты, отклонения в структуре и характере прикрепления плаценты). Цель УЗИ – своевременное выявление отклонений и определение тактики последующего ведения беременности. УЗИ основано на эффекте ДОППЛЕРА- отражение звука от границы раздела двух сред разной плотности .
Как часто можно делать УЗИ?
УЗИ производится три раза : в 11,2 -13,6 недель, 18-21 недели, 32-34 недели .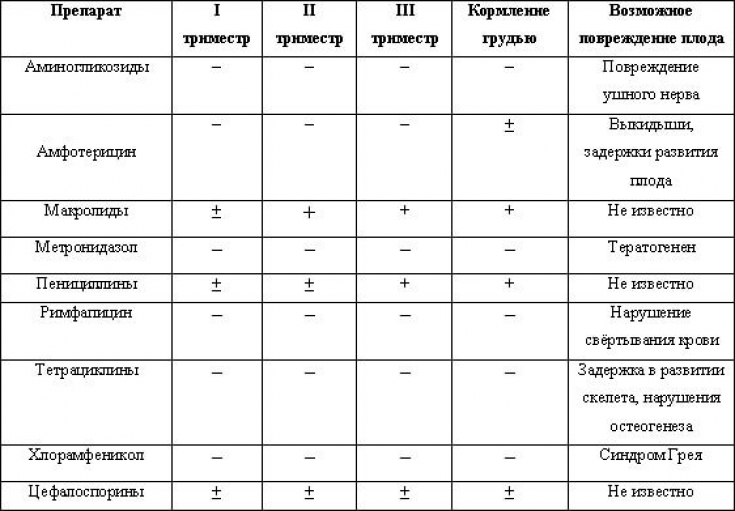 При наличии медицинских показаний чаще.
При наличии медицинских показаний чаще.
Какие бывают виды предлежания ,чем они опасны и чем характеризуются?
Предлежащей частью может быть головка плода, ягодицы, ножки, ягодицы с одной или двумя ножками. Предлежащая часть-это часть плода, опредяющаяся над входом в малый таз. Нормальное предлежание — головное. При других предлежаниях за счет отсутствия разделения вод на передние и задние, высока опасность преждевременного излития вод, выпадения петель пуповины, преждевременных родов , внутриутробной гибели плода. При поперечном положении плода предлежащая часть отсутствует. Матка перетянута в поперечном направлении, высока опасность преждевременного прерывания беременности при сроке с 28 и более недель.
Что такое бипариетальный размер головы (БПР) ? Норма и отклонения.
БПР измеряется во время УЗИ. Существуют нормативы для каждого срока беременности. Уменьшение размеров менее минимальных значений норматива может трактоваться как задержка развития плода. Увеличение более максимального значения норматива может являться следствием крупного плода или при сочетании с аномальной картиной структур мозга — порок развития . Клубникообразная или лимонообразная форма головки настораживает врача на возможную хромосомную аномалию. Абсолютным показанием для прерывания беременности является отсутствие костей свода черепа, отсутствие мозговой ткани головного мозга у плода.
Окружность живота ОЖ .
Окружность живота оценивается в комплексе с другими размерами плода. Увеличение ОЖ может сочетаться с водянкой плода, гепатоспленомегалией, внутрибрюшными кистами и др.аномалиями плода.
Длинные трубчатые кости плода.
Длинные трубчатые кости плода могут иметь отклонения в развитии (укорочения, деформации, полное отсутствие). Беременная с выявленными пороками костей внутриутробного плода консультируется на предмет исключения хромосомных аномалий. Наиболее частые находки при обследовании позвоночника – спинно мозговые грыжи. Наиболее частая локализация в шейном и крестцово- копчиковых отделах. При локализации : в шейном отделе – 100% прерывание беременности ; в крестцокопчиковом отделе – при отсутствии поражения вещества мозга беременной можно продлить после консультации нейрохирургов.
Наиболее частая локализация в шейном и крестцово- копчиковых отделах. При локализации : в шейном отделе – 100% прерывание беременности ; в крестцокопчиковом отделе – при отсутствии поражения вещества мозга беременной можно продлить после консультации нейрохирургов.
Носовая косточка. Длина в норме и отклонения .
Определение длины носовой косточки имеет значение при диагностике синдрома Дауна ( укорочение после 12 нед ) симптом используется в сочетании с другими обследованиями.
Легкие .
Легкие должны иметь однородную структуру и различную степень зрелости для разного срока беременности. При выявлении отклонений вопрос о продлении беременности решается совместно с генетиком .
Строение сердца. На каких сроках можно выявить отклонения? Насколько они опасны?
Закладка сердца внутриутробного плода происходит в сроке до 5 недель беременности. Влияние всевозможных вредных факторов в эти сроки на организм беременной ( курение, алкоголь, наркотики, прием лекарственных препаратов, экология и другие) могут приводить к нарушению нормального органогенеза. После 11-12 недель производиться обследование сердца плода. Возможно выявление врожденных пороков и в ранние сроки беременности (расположение сердца за пределами грудной клетки, в правом отделе грудной клетки, аномальное смещение сердца). Существуют пороки сердца совместимые с жизнью плода после его рождения с несовместимые с жизнью, требующие прерывания беременности после решения консилиума. Среди врожденных пороков сердца встречаются такие, как дефект межпредсердной и межжелудочковой перегородок, аномальное отхождение магистральных сосудов (аорта, легочная артерия), стенозы, клапанные пороки, сочетанные комбинированные пороки .
ЧСС что такое? Какие нормы?
Сердечный ритм внутриутробного плода в норме от 120-160 ударов/мин. Меньше 120 встречается при врожденных аномалиях сердца, но может быть и вариантом нормы, если при динамичном наблюдении нет прогрессирования в брадикардии до 90 ударов/мин . Учащение сердцебиения выше 160 уд/мин может наблюдаться при волнении матери, в родах, как реакция на схватку кратковременно. Длительная тахикардия может рассматриваться как угрожающий для плода симптом.
Учащение сердцебиения выше 160 уд/мин может наблюдаться при волнении матери, в родах, как реакция на схватку кратковременно. Длительная тахикардия может рассматриваться как угрожающий для плода симптом.
Желудок.
Определение желудка при УЗИ — важный диагностический, отсутствие эхотени может указывать на хромосомную аномалию плода или быть вариантом нормы после его сокращения. Возможно наличие аномалий ЖКТ даже при определении эхотени желудка.
Печень .
При определении гиперэхогенных включений в печени плода необходимо исключить наличие внутриутробной инфекции.
Почки.
Почки не должны занимать более 1/3 объема брюшной полости плода и иметь характерную анатомическую структуру. При отклонении в развитии ( расширение чашечек, лоханок) беременность продлевается под динамичном наблюдением акушера, генетика и врача ультразвуковой диагностики ( УЗД ). При прогрессировании процесса вопрос о продлении беременности решается на комиссии . Возможно полное отсутствие почек , что требует в 100% прерывание беременности . Возможно отсутствие эхотени мочевого пузыря в зоне его анатомического расположения. Причины — расположение в другом в нехарактерном месте, нарушения развития мочеточников или как вариант нормы после его физиологического сокращения.
Кишечник. Что означает расширенный кишечник?
Существуют нормативные показатели размеров (поперечных) в разные сроки. Увеличение размеров более нормативных данному сроку беременности может свидетельствовать о врожденном пороке ануса.
Место впадения пуповины.
Внутриутробный плод связан с организмом матери пуповиной. Место впадения пуповины у плода оценивается врачом при УЗИ: не должно быть грыжевых образований и аномального количества сосудов пуповины ( в норме – 3 сосуда). При обнаружении 2х сосудов в пуповине необходима консультация генетика. При обнаружении грыжевых образований – тактика ведения зависит от срока, величины дефекта, состава грыжевого содержимого.
Масса плода на различных сроках беременности, норма и отклонения.
Разработаны табличные показатели массы плода для разных сроков беременности. Отклонения допускаются не более чем на 1 неделю, при большем отклонении веса вопрос решается индивидуально (конституциональный фактор, маловесный плод, недостаток питания женщины, истиная задержка развития плода от 1 до 3 степени). Задержка развития плода развивается как следствие имеющейся патологии у матери ( анемия, гипертоническая болезнь, хронический пиелонефрит, сахарный диабет, вредные привычки у матери, осложненное течение беременности- гестоз и др.)
Плацента. Что такое и какие есть стадии зрелости и что они означают?
Плацента прикреплена к матке якорными ворсинами, очень не плотно. Содержит большое количество сосудов. Выполняет функции : секреторную, дыхательную, обменную, гормональную, питательную и др. При нарушении функций плаценты изменяется состояние внутриутробного плода вплоть до его внутриутробной гибели ( бактериальное поражение плаценты, вирусное поражение, нарушения кровотока, нарушения характера прикрепления и плацентации). Изменения в структуре плаценты происходит в соответствии с ее ростом и созреванием, что характеризует различные степени созревания. Появления признаков преждевременного созревания данному сроку беременности свидетельствует о наличии функциональных изменений плацента.
Толщина стенок матки.
При обследовании стенок матки возможно выявление опухолевидных образований(миома). Миометрий – мышечный слой матки , состоит из 3 слоев ( внутренний , средний и наружный).
Околоплодные воды. Функция и их количество. Что бывает при отклонениях от норма количества вод.
Околоплодные воды – составная и неотъемленная часть внутриутробного существования плода. Определяется визуально на УЗИ и при акушерском обследовании беременной. Многоводие приводит к перерастяжению матки, риску преждевременного излития околоплодных вод и преждевременных родов, является маркером внутриутробного инфицирования плода, врожденных пороков развития плода или вариантом нормы в сроке 23-24 недели. При реализации инфекционного фактора возможна внутриутробная гибель плода. Маловодие возможно при хромосомных аномалиях плода, аномалиях мочевыделительной системы плода и других состояниях. Требуется консультация генетика. Изменение структуры околоплодных вод- множественные подвижные хлопьевидные включения могут быть следствием инфекции или вариантом нормы при доношенной беременности .
При реализации инфекционного фактора возможна внутриутробная гибель плода. Маловодие возможно при хромосомных аномалиях плода, аномалиях мочевыделительной системы плода и других состояниях. Требуется консультация генетика. Изменение структуры околоплодных вод- множественные подвижные хлопьевидные включения могут быть следствием инфекции или вариантом нормы при доношенной беременности .
Каков нормальный цвет околоплодных вод?
В норме воды светломолочного или светложелтого цвета . При зеленом цвете вод (мекониальные воды) имеются признаки длительного внутриутробного страдания плода (анемия, инфекция почек, гестоз, водянка беременной, вредные привычки у женщины, угроза прерывания беременности и другие эстрагенитальные заболевания).
Шейка матки. Норма и отклонения.
Шейка матки во время беременности имеет различный норматив по длине перво – и повторобеременных. Укорочение шейки является угрожающим симптомом для последующего вынашивания беременности . Критичным является длина шейки 25-30 мм.
Условия визуализации какие бывают и от чего зависят?
Визуализация может быть удовлетворительной и неудовлетворительной , зависят от срока беременности, положения и предлежания плода, свойств ткани самой женщины, что сказывается на отражение ультразвуковой волны.
Почему даже УЗИ не может выявить грубые пороки плода?
100 % диагностики на сегодняшнем этапе не дает ни один метод обследования, даже на машинах экспертного класса. Существующий порок может «расти и развиваться» вместе с плодом и быть обнаруженным в более поздние сроки. Пропуск пороков можно объяснить удовлетворительными условиями визуализации ( в т.ч.маловодие), сроком, положением и предлежанием плода, а также от опыта врача и оборудованием.
Не опасно ли УЗИ для матери и плода?
За весь многолетний опыт обследования женщин на УЗИ отрицательного влияния на мать и плод не описано. Существует миф о том, что после УЗИ плод задерживается в развитии или погибает. Беременные обследуются специальными датчиками с определенной длиной ультразвуковой волны. Всегда имеются медицинские показания для обследования плода при аномальном течении беременности.
Существует миф о том, что после УЗИ плод задерживается в развитии или погибает. Беременные обследуются специальными датчиками с определенной длиной ультразвуковой волны. Всегда имеются медицинские показания для обследования плода при аномальном течении беременности.
Какие ограничения есть при прохождении УЗИ. Можно ли его делать всем ?
Ограничения для прохождения УЗИ: ситуации при которых существует угроза жизни плода , а время потраченное на УЗИ откладывает мероприятие по спасению его жизни( подозрение и отслойка плаценты, острая гипоксия плода) . УЗИ дело добровольное. Если имеется религиозный мотив или другие причины отказа от обследования, оформляется информированный отказ от обследования в соответствии с «Основами законодательства РФ об охране здоровья граждан». ( ст. 31,32,33) .
Что такое индекс амниотической жидкости?
Объем околоплодных вод, измеренных в 4 квадратах полости матки. Имеется норматив для каждого срока беременности .
Области придатков. Норма и отклонения.
Это зона проекции труб и яичников справа и слева от матки. В норме патологических образований не должно определяться. Отклонения от нормы : определение кистозных и плотных образований.
Причины :
• вариант нормы при имеющейся кисте желтого тела, поддерживающей развитие беременности и исчезающей после 16 недель.
• истинная киста яичника или опуховидное образование, требующие хирургического лечения.
Что такое 3D, 4D, 5D УЗИ ? Какие виды бывают и чем отличаются друг от друга?
Это объемное изображение условий визуализации. Обычное УЗИ — двухмерное 2D.
Что такое УЗИ доплеровское?
Допплеровское исследование – исследование кровотока в сосудах пуповины, маточных артериях, мозговых артериях плода и других сосудах с целью выявления нарушений кровообращения .
Что такое скрининг?
Скрининг- «просеивание». 100% охват каким либо методом обследования.
100% охват каким либо методом обследования.
Критерии при определении срока беременности?
Акушеры гинекологи во всем мире пользуются следующим способом определения срока : первый день менструации , которая была в последний раз и ходила регулярно, минус 3 месяца плюс 7 дней. Можно использовать дату зачатия ( если он известен женщине). Или результаты раннего УЗИ обследования до 12 недель. Существуют сроки беременности : по началу шевеления плода, но они малодостоверны ( первобеременная — с 20 недель, повторнобеременая – с 18 недель )
Как по диаметру плодного яйца определить срок беременности?
Определяется по среднему диаметру плодного яйца, которые имеют свои нормативы для разного срока .
Что такое фетометрия?
Измерение плода.
Что такое задержка внутриутробного развития?
Отставание фетометрических показателей на 2 недели и более или при определении высоты стояния дна матки уменьшение более чем на 2 см для данного срока беременности. Всегда является следствием влияния неблагоприятных факторов на течение беременности (анемия, инфекция почек, водянка беременной, гестоз, вредные привычки у женщины , угроза прерывания беременности и другие эстрагенитальные заболевания).
Что такое синдром задержки развития плода?
Старое определение задержки внутриутробного плода. В настоящее время использование данной формулировки некорректно.
Равномерно ли развивается плод?
Для разных сроков имеются свои закономерности развития плода.
Что такое воротниковое пространство и на что влияют его размеры?
Это пространство между внутренней поверхностью кожи шейного отдела плода и мягких тканей прилежащих к позвонкам шейного отдела. Увеличение размеров больше нормативных является поводом посещения генетика, т.к. высок риск хромосомных аномалий. ТВП ( трансворотниковое пространство )– маркер возможных сердечно- сосудистых аномалий.
Обвитие пуповиной. Опасно или нет. Как избавиться от него. К чему может привести?
Во время беременности обвитие пуповиной не влияет на состояние плода. Риск имеется при родоразрешении. В схватку может нарушаться кровоток, при потугах — может нарушаться частота сердцебиения плода. Применяются медикаментозное лечение, в случае его отсутствия – оперативное пособие (операция кесарева сечение или рассечение промежности). Избавиться внутриутробно нельзя. Больше 50 % родов протекают с обвитием пуповины вокруг шеи плода. В родах ведется наблюдение частоты сердечных сокращений плода. В зависимости от акушерской ситуации определяется тактика дальнейшего ведения родов.
Что такое акушерская неделя?
7 дней.
На каком сроке отчетливо можно услышать сердцебиение ?
Сердцебиение плода лоцируется с 7 недель беремен на УЗИ, допплеровским аппаратом зарегистрировать сердечные сокращения — с 10 недель, ухом акушерским фонендоскопом -с 23 недель .
С какого срока можно установить пол?
Окончательное формирование пола можно установить к исходу 24 недели.
На каком сроке при УЗИ можно разглядеть беременность?
В 2- 3 недели, если она маточная.
Какое УЗИ лучше внутренне или внешнее?
Существуют разные показания для обследования влагалищным и трансвезикальным датчиком. Возможно совмещение разных методов. Характер обследования зависит от целей и имеющейся патологии.
Помогает ли УЗИ выявить внематочную беременность?
Помогает, но не в 100 % случаях. Трудности возникают при сочетании маточной и внематочной беременности.
Может ли женщина отказаться от УЗИ совсем?
Да, имеет такое право. Но стандарт обследования беременных обязывает врача назначать УЗИ, но право выбора остается за вами . Требуется информированный отказ от обследования в соответствии с «Основами законодательства РФ об охране здоровья граждан». ( ст.31,32,33) . Ст. 33 « Отказ от медицинского вмешательства с указанием возможных последствий оформляется записью в медицинской документации и подписывается гражданином и медицинским работником)
( ст.31,32,33) . Ст. 33 « Отказ от медицинского вмешательства с указанием возможных последствий оформляется записью в медицинской документации и подписывается гражданином и медицинским работником)
Показания УЗИ для прерывания беременности. По каким показаниям и отклонениям принимается решение о прерывании беременности ? Если первое УЗИ выявило отклонения от нормы, то какова дальнейшая процедура принятия решения?
При обнаружении отклонений в развитии плода вопрос о дальнейшем продлении беременности решается с привлечением врачей смежных с специальностей ( хирург, ортопед, генетик.) Существуют медицинские показания для прерывания беременности в любом сроке в случае подтверждения порока развития, несовместимого с жизнью. Медицинские показания определяет главный генетик области комиссионно. Существуют такие отклонения от нормы, которые требуют динамичного наблюдения врачом УЗИ разных уровней (расширение лоханки почек, гиперэхогенные фокусы в полости сердца, гиперэхогеный кишечник , вентрикуломегалия, отсутствие эхотени желудка и мочевого пузыря и др . При отсутствии отрицательной динамики или неподтвержденные ранее подозрения в ходе динамичного наблюдения позволяют беременность пролонгировать дальше.
Вопросы по ведению беременности в женской консультации
Обязательно вставать на учет по беременности?
Для благополучного исхода любых родов важное значение имеет обязательное и правильное медицинское ведение беременности в женской консультации:
- своевременная постановка на диспансерный учет по беременности в женской консультации
- регулярное посещение врача акушера–гинеколога
- выполнение назначений, обследований и всех рекомендаций врачей акушеров-гинекологов, терапевта и других врачей специалистов
- выполнение режима сохранения беременности
- посещение «Школы материнства»
- постановка на учет в детскую поликлинику в 30 недель беременности
- стабильное психологическое состояние женщины на протяжении всей беременности
- своевременное обсуждение возникающих вопросов совместно с врачом и акушеркой.
 Тесный контакт «беременная — врач- акушерка — беременная» за период наблюдения повышает самоорганизацию женщины, повышает её ответственность за исход беременности.
Тесный контакт «беременная — врач- акушерка — беременная» за период наблюдения повышает самоорганизацию женщины, повышает её ответственность за исход беременности.
В какой срок надо вставать на учет по беременности?
Постановка на учет по беременности осуществляет врач женской консультации при осмотре женщины до 12 недель. При обращении в ранние сроки 5-6 недель, допускается осмотр в динамике с целью подтверждения развивающейся беременности.
На основании каких приказов, стандартов ведется ведение беременных на диспансерном учете?
Ведение беременности у женщин различной степени риска осуществляется согласно «Порядка оказания медицинской помощи по профилю «акушерство и гинекология»(за исключением использования репродуктивных технологий), утвержденному приказом № 572н Министерства здравоохранения Российской Федерации от 01 ноября 2012 г.
Существует обязательное базовое обследование, по показаниям — расширение обследования и лечения согласно уровню ЛПУ.
Как часто надо посещать женскую консультацию при беременности?
Ведение беременных осуществляется в строгом соответствии «Порядка оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования репродуктивных технологий)», утвержденному приказом Министерства здравоохранения РФ от 01.11.2012 г.
Обязательно ли посещения других врачей специалистов?
Обязательно посетить терапевта и окулиста в 1, 2, 3 триместр беременности, стоматолога в 1 и 2 триместрах беременности.
В зависимости от имеющейся патологии консультация смежных специалистов: кардиолога, нефролога, невропатолога, хирурга, психиатра, нарколога и др.
Справка о ранней постановке на учет для чего выдается?
Пособие по этой справке выплачивается по месту работы или месту учебы. Если пособие Вам не нужно, Ваше право не предоставлять документы для платы. Пособие — как поощрение женщины за раннее обращение, соблюдение режима сохранения беременности.
Обменная карта. Когда выдается обменная карта? Примут на роды, если на момент поступления у беременной не окажется обменной карты?
Обменная карта – единая форма, действующая на всей территории РФ. В ней содержатся сведения о беременной, течении её беременности, результатах дополнительных и обязательных обследований, листе нетрудоспособности, родовом сертификате. Обменная карта выдается на руки беременным в сроке 18 недель, которая должна находиться при женщине всегда, где бы она не находилась.
Иностранным гражданам экстренная помощь оказывается бесплатно, плановая медицинская — без наличия полиса обязательного медицинского страхования за счет средств гражданина.
Важно отметить, что при поступлении на роды обязательно наличие полиса обязательного медицинского страхования.
Ангина в первом и втором триместре беременности: лечение и последствия
Ангина является серьезным испытанием для организма беременной женщины и будущего ребенка, так как сопровождается выраженной интоксикацией, в результате чего плод испытывает гипоксию (кислородное голодание). В редких случаях ангина может привести к угрозе прерывания беременности. Основу лечения данного инфекционного заболевания составляет антибиотикотерапия. Однако при беременности, особенно на ранних сроках, многие антибактериальные препараты противопоказаны, так как они могут нанести большой вред формирующемуся организму ребенка. Поэтому при выборе антимикробного средства для лечения ангины у беременной, лечащий врач руководствуется данными о безопасности того или иного препарата для плода, индивидуально выбирая способ введения, курс и дозу препарата.
Вопрос: У меня беременность 12 недель. Вчера начало сильно болеть горло, появилось першение, повысилась температура тела (до 37,5 градусов). Это ангина?
Ответ: Ангина это острое бактериальное заболевание, вызванное стрептококком и проявляющееся воспалением в лимфоидной ткани глотки. Обычно основными симптомами ангины являются острые боли в горле, затруднение при глотании и дыхание, повышение температуры тела до 38?С и выше. Не каждое заболевание, проявляющееся болями в горле и повышением температуры тела, является ангиной. Эти симптомы могут возникать при целом ряде заболеваний вирусной и бактериальной природы, например, при ОРЗ (острые респираторные заболевания, включая грипп). Для обследования и установки достоверного диагноза Вам необходимо обратится к лечащему врачу.
Обычно основными симптомами ангины являются острые боли в горле, затруднение при глотании и дыхание, повышение температуры тела до 38?С и выше. Не каждое заболевание, проявляющееся болями в горле и повышением температуры тела, является ангиной. Эти симптомы могут возникать при целом ряде заболеваний вирусной и бактериальной природы, например, при ОРЗ (острые респираторные заболевания, включая грипп). Для обследования и установки достоверного диагноза Вам необходимо обратится к лечащему врачу.
Вопрос: У меня беременность 26 недель. Два дня назад появились боли в горле, першение, дискофорт, температура нормальная (около 37 градусов). Боюсь вызывать врача, так как опасаюсь, что у меня ангина и назначат антибиотики. Что мне делать?
Ответ: Точно выявить заболевание после осмотра и проведения необходимых анализов. Нелеченая ангина может привести к целому ряду осложнений, поэтому нельзя откладывать обращение к врачу. Кроме того, действительно, при беременности врачи очень осторожно относятся к подбору препаратов, так как многие средства при вынашивании ребенка противопоказаны. Однако среди современных препаратов есть немало таких, которые могут быть использованы во время беременности без непосредственной опасности для жизни и здоровья матери и плода. Не следует самостоятельно применять препараты во избежание негативного воздействия лекарственных средств.
Вопрос: Я жду ребенка 20 недель. Вчера заболело горло, повысилась температура до 38 градусов. Вызвала врача, он сказал ангина и назначил антибиотики. Мама говорит, что не стоило вызывать врача и лечить необходимо горло только народными средствами (полоскать горло содой, пить молоко с медом, сок черной редьки с медом, паровые ингаляции с календулой).
Ответ: Народные средства для лечения ангины при беременности не являются наиболее предпочтительным выбором, так как имеют низкую эффективность и часто вызывают аллергические реакции, которые нежелательны в период вынашивания. Ангина это серьезное заболевание, которое нуждается в полноценном лечении противовоспалительными, дезинфицирующими, антибактериальными средствами. Если терапия этими средствами не проводится, возможно развитие серьезных осложнений, угрожающих здоровью матери и плода. В качестве вспомогательных методов можно использовать обильное питье (за исключением кислых и раздражающих напитков, а также при отсутствии склонности к отекам), постельный режим, полоскание горла антисептиками, применение жаропонижающих препаратов при повышение температуры 38?С и выше (за исключением аспирина). Паровые ингаляции противопоказаны при температуре свыше 37,2?С.
Ангина это серьезное заболевание, которое нуждается в полноценном лечении противовоспалительными, дезинфицирующими, антибактериальными средствами. Если терапия этими средствами не проводится, возможно развитие серьезных осложнений, угрожающих здоровью матери и плода. В качестве вспомогательных методов можно использовать обильное питье (за исключением кислых и раздражающих напитков, а также при отсутствии склонности к отекам), постельный режим, полоскание горла антисептиками, применение жаропонижающих препаратов при повышение температуры 38?С и выше (за исключением аспирина). Паровые ингаляции противопоказаны при температуре свыше 37,2?С.
Вопрос: У меня беременность 20 недель. Сегодня на приеме у врача мне поставили диагноз «ангина», назначили антибиотики и виферон. Насколько это заболевание опасно? Чем поможет виферон?
Ответ: Повышенная температура тела, интоксикация, кислородное голодание могут приводить к внутриутробному поражению плода с развитием патологии внутренних органов, а также к преждевременному прерыванию беременности. Но адекватное лечение значительно снижает риск возникновения осложнений, в большинстве случаев сводя их к нулю. Использование препарата Виферон Суппозитории наряду с антибиотиками в комплексной терапии ангины у беременных оказывает не только положительное влияние на клинические проявления и продолжительность заболевания, улучшая результаты лечения, но и позволяет уменьшить негативное влияние антибиотиков. Ангина при беременности это опасное и коварное заболевание, которое нуждается в последовательной и эффективной терапии, безопасной для матери и ребенка.
Справочно-информационный материал
Автор статьи
Торозова Ольга Александровна
Гастроэнтеролог, терапевт, диетолог
Ангина При Беременности: Возможные Осложнения + Профилактика
Ангина при беременности – это острое инфекционное заболевание горла, которое способно нанести вред, как будущей маме, так и ее малышу.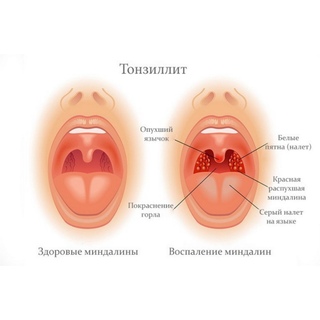 Воспалительный процесс пагубно воздействует на развитие органов и систем органов плода. Иммунитет беременной женщины очень ослаблен, поэтому ангина во время беременности – одно из нередких заболеваний, которое угрожает здоровью мамы и ребенка.
Воспалительный процесс пагубно воздействует на развитие органов и систем органов плода. Иммунитет беременной женщины очень ослаблен, поэтому ангина во время беременности – одно из нередких заболеваний, которое угрожает здоровью мамы и ребенка.
В каких случаях ангина может нанести вред
Заболевание оказывает серьезное воздействие на плод. Своевременное обращение к врачу, назначение адекватного лечения не позволят развиться осложнениям.
Ангина становится опасной в следующих случаях:
- Неправильная постановка диагноза. Неверно проведенный осмотр может показать другое заболевание. И уже запущенная ангина с большой вероятностью образует осложнения.
- Некорректное лечение. Часто это случается при самостоятельном назначении медикаментов. Каждый вид ангины требует особенной терапии, поэтому без помощи специалиста не рекомендуется принимать лекарства.
Внимание! Согласно статистике, именно самолечение ангины приводит к осложнениям и последствиям. Многие препараты строго противопоказаны при беременности. Третий триместр позволяет увеличить спектр разрешенных к приему медикаментов.
- Прием опасных препаратов. В этот список входят антибиотики с повышенным уровнем токсичности. Вредные вещества, входящие в состав, способны привести к необратимым последствиям в развитии плода, здоровье беременной женщины. Назначение токсичных препаратов чаще всего происходит на ранних сроках беременности, когда женщина не подозревает о своем положении.
- Отсутствие лечения более 3х дней. Примерно столько времени требуется бактериям, чтобы полноценно проникнуть через плаценту и воздействовать на плод.
В каждом случае существует разный уровень опасности. В зависимости от срока беременности и иммунитета женщины создается индивидуальная вероятность осложнений.
Влияние ангины на беременность
Основным возбудителем заболевания является бактерия стрептококк (Streptococcus pyogenes). Существует мнение, что прямого проникновения бактерий и их токсинов через плаценту не происходит.
Существует мнение, что прямого проникновения бактерий и их токсинов через плаценту не происходит.
Это ложная версия. В период развития недуга происходит непродолжительная интоксикация организма, которая проявляется не только на самочувствии женщины.
Как ангина влияет на беременность в острой фазе:
- Малое количество поступающего кислорода. Жизнедеятельность болезнетворных бактерий способна нарушить поток кислорода через плаценту.
- Малое количество поступающей жидкости. Во время заболевания необходимо увеличить количество жидкости в рационе.
На фоне осложнений, которые получает сама женщина, появляется большая вероятность выкидыша или преждевременных родов.
Осложнения в 1 триместр
Во время первого триместра беременности значительно повышается риск заболеть ангиной. Это объясняется тем, что в организме происходят глобальные гормональные перестройки, изменения, ослабление иммунитета. Регулярное посещение медицинских учреждений также может привести к заражению заболеванием.
Возможны следующие нарушения в развитии плода:
- Неправильное формирование плаценты. Диагностируется плацентарная недостаточность первого типа. При серьезных осложнениях она переходит во второй тип, и беременность может осложниться.
Внимание! Ангина на ранних сроках очень опасна. Следует быть внимательней к своему самочувствию. Заболевание способно нанести серьезный вред плоду.
- Гипоксия плода. Возникает как на фоне жизнедеятельности бактерий, плохого самочувствия женщины, так и после развития плацентарной недостаточности.
- Задержка физического развития. Ангина при беременности в 1 триместр серьезно влияет на закладку, развитие органов малыша (мозга, черепа, сердца). Запущенное заболевание может привести к порокам развития различной степени тяжести, аборту по рекомендациям врача.
- Выкидыш. Является последствием сильнейшей интоксикации болезнетворных бактерий, которая влияет на плод.

В зависимости от того, как быстро обнаружилась ангина при беременности в первом триместре, последствия для ребенка сводятся к минимуму. Серьезные последствия грозят при запущенных формах заболевания, без должного лечения.
Осложнения во 2 триместре
Во втором триместре опасность ангины не снижается. В этот период продолжают развиваться жизненно важные органы малыша. Иммунитет женщины становится более ослабленным и не способным полноценно сопротивляться заболеваниям.
Чем опасна ангина во 2 триместр:
- Недостаточность развития плаценты 1 и 2 типа. В зависимости от степени тяжести заболевания.
- Кислородное голодание. Возникает на фоне плацентарной недостаточности.
- Недоразвитость глазных яблок. Возможна полная слепота ребенка после рождения.
- Поражение печени. Орган продолжает развиваться и подвергается болезнетворным бактериям, инфекциям.
- Увеличение селезенки.
- Выкидыш. Чаще всего происходит, если попутно присутствуют еще несколько источников интоксикации (например, TORCH – инфекции).
Подбор препаратов во 2 триместре проходит проще. Вероятность того, что препараты в этот период вызовут осложнения, минимальна.
Осложнения в 3 триместр
Во время третьего триместра ангина при беременности почти не несет угрозы для здоровья будущего малыша. Этому способствуют несколько причин: все органы плода и плацента хорошо сформированы (как изображено на фото), ребенок на данном этапе развития имеет свои защитные факторы.
Однако некоторая опасность еще остается:
- Фетоплацентарная недостаточность (нарушение кровотока между мамой и малышом).
- Преждевременная отслойка плаценты.
- Преждевременные роды.
Осложнений на органы не происходит, так как произошло их полное развитие. В третьем триместре беременности завершается усовершенствование мозга, нервной системы.
Профилактика ангины при беременности
Профилактические мероприятия против ангины при беременности нужны для: своевременного предупреждения заболевания, укрепления иммунитета до и после наступления беременности. Нередко женщина, которая ждет малыша, сталкивается с инфекционными заболеваниями.
Нередко женщина, которая ждет малыша, сталкивается с инфекционными заболеваниями.
Инструкция при тщательном соблюдении позволяет снизить вероятность появления недуга, повысит сопротивляемость организма к болезнетворным бактериям.
Для того чтобы предупредить развитие ангины, необходимо придерживаться следующих рекомендаций:
- Избегать места большого скопления людей в сезонные вспышки вирусных, инфекционных заболеваний.
- Принимать курсы поливитаминов, которые назначил лечащий врач.
- Проветривать жилое помещение утром и вечером.
- Проводить в доме влажную уборку не менее 3х раз в 7 дней.
- Регулярно увлажнять воздух, используя специальные приборы.
- Пользоваться эфирными маслами для дезинфекции воздуха в комнате.
- Не контактировать с болеющими людьми до полного их выздоровления.
- Соблюдать полноценный режим дня, правильное питание, умеренную физическую активность.
- Исключение хронических инфекционных заболеваний на этапе планирования беременности.
Регулярные плановые осмотры у врача помогут вовремя определить развитие ангины, начать правильное и полноценное лечение. Чем раньше купировано заболевание, тем меньше вероятности осложнений.
Видео в этой статье рассказывает о том, чем можно лечить горло во время беременности.
Прием рыбьего жира для улучшения исхода беременности
Биологические, поведенческие и контекстуальные обоснования
Омега-3 жирные кислоты относятся к длинноцепочным полиненасыщенным незаменимым жирным кислотам, необходимым для хорошего состояния здоровья и развития. В отличие от омега-3 жирных кислот растительного происхождения, например, полученных из льняного семени и канолового масла, рыбий жир, получаемый из рыб и водорослей, содержит докозагексаеновую (ДГК) и эйкозапентаеновую (ЭПК) кислоты, которые отличаются большей длиной цепи. Их называют незаменимыми жирными кислотами, поскольку организм не способен вырабатывать их самостоятельно и поэтому их необходимо употреблять в надлежащих количествах.
Их называют незаменимыми жирными кислотами, поскольку организм не способен вырабатывать их самостоятельно и поэтому их необходимо употреблять в надлежащих количествах.
Предродовой период – это время, связанное с повышенным риском дефицита омега-3 кислот, поскольку их запасы в тканях материнского организма истощаются 1 по мере их расходования на развитие плода 2, 3. Беременным женщинам часто рекомендуют принимать рыбий жир для восполнения запасов омега-3 кислот.
Применение рыбьего жира при беременности является предметом исследований в качестве потенциальной стратегии предотвращения преждевременных родов (или увеличения внутриутробного возраста) и профилактики эклампсии, а также увеличения массы тела при рождении совместно с другими возможными преимуществами, например, такими как улучшение развития мозга плода и снижение риска коркового паралича и послеродовой депрессии 4–7. Теории в поддержку исследований исходов родов изначально возникли на основе наблюдаемой высокой массы тела при рождении и длительных сроков внутриутробного развития в общинах с высоким уровнем употребления в пищу рыбы 8–10.
Жирные кислоты ДГК и ЭПК, содержащиеся в рыбьем жире, являются исходным продуктом простагландинов, которые оказывают влияние на сжатие кровеносных сосудов. Рыбий жир считается средством от гипертонии, или повышенного кровяного давления, которое рекомендуют беременным женщинам и небеременным взрослым 11. Эти же компоненты рыбьего жира также могут отсрочивать роды и, таким образом, увеличивать срок беременности и повышать массу тела при рождении, предотвращая образование простагландинов, которые стимулируют зрелость шейки матки 12.
Однако результаты исследований этих механизмов и их потенциальных преимуществ для матерей и детей неоднозначны 4, 5, 10, 13, 14. Наиболее оптимистичные из выводов, сделанных на основе недавно проведенного систематического обзора, заключаются в том, что, несмотря на отсутствие достаточных свидетельств в поддержку постоянного приема рыбьего жира во время беременности для снижения риска преэклампсии, преждевременных родов или низкой массы тела ребенка при рождении, беременные женщины могут получить пользу от приема рыбьего жира в результате увеличения срока внутриутробного развития 12.
Рекомендации относительно приема рыбьего жира беременными женщинами могут дополняться предупреждениями о необходимости ограничить общее употребление рыбы. Рыба является важным источником омега-3 жирных кислот, однако многие виды рыбы могут быть потенциально загрязненными метилртутью или многохлористыми дифенилами (МХД), которые вредны для развития плода 15, 16. Эти опасные загрязняющие вещества способны в большей степени накапливаться в мясе рыбы, чем в рыбьем жире. Тем не менее, употребление нерафинированного рыбьего жира также может вызывать беспокойство, поскольку он может содержать пестициды и остатки МХД 17.
Дозы ДГК и ЭПК, содержащиеся в рыбьих жирах, также могут различаться в плане их количества, необходимого для получения какой-либо потенциальной пользы матерью и ребенком. В ходе исследований использовали дозировки от 133 миллиграмм до 3 грамм в день, при этом большинство женщин получали около 2,7 грамм ЭПК и ДГК в день 12. Чтобы получить такое же количество ЭПК и ДГК из пищи, женщинам потребовалось бы употребить в пищу 300 грамм жареного лосося, что может не удовлетворять возможным ограничениям на употребление рыбы при беременности по причине загрязнения. Тем не менее, предполагается, что прием рыбьего жира не приводит к появлению каких-либо серьезных побочных эффектов, таких как кровотечение, осложнения или дискомфорт, которые могли бы повлиять на соблюдение режима его приема, за исключением немногочисленных жалоб на его неприятный вкус 12, 18, 19.
Библиография
1 Makrides M, Gibson R.S. Long-chain polyunsaturated fatty acid requirements during pregnancy and lactation. American Journal of Clinical Nutrition, 2000, 71:307S–311S.
2 Al MD et al. Maternal essential fatty acid patterns during normal pregnancy and their relationship to the neonatal essential fatty acid status. British Journal of Nutrition, 1995, 74:55–68.
3 Otto SJ et al. Maternal and neonatal fatty acid status in phospholipids: an international comparative study. European Journal of Clinical Nutrition, 1997, 51:232–242.
4 Olafsdottir AS et al. Relationship between dietary intake of cod liver oil in early pregnancy and birthweight. British Journal of Obstetrics and Gynaecology, 2005, 112:424–429.
5 Ramakrishnan U et al. Effects of docosahexaenoic acid supplementation during pregnancy on gestational age and size at birth: randomized, double-blind, placebo-controlled trial in Mexico. Food and Nutrition Bulletin, 2010, 31:S108–S116.
6 Petridou E et al. Diet during pregnancy and the risk of cerebral palsy. British Journal of Nutrition, 1998, 79:407–412.
7 Borja-Hart NL, Marino J. Role of omega-3 fatty acids for prevention or treatment of perinatal depression. Pharmacotherapy, 2010, 30:210–216.
8 Olsen SF, Joensen HD. High liveborn birth weights in the Faroes: a comparison between birth weights in the Faroes and in Denmark. Journal of Epidemiology and Community Health, 1985, 39:27–32.
9 Olsen SF, Hansen HS. Marine fat, birthweight, and gestational age: a case report. Agents Actions, 1987, 22:373–374.
10 Olsen SF et al. Randomized controlled trial of effect of fish-oil supplementation on pregnancy duration. The Lancet, 1992, 339:1003–1007.
11 Morris MC et al. Does fish oil lower blood pressure? A meta-analysis of controlled trials. Circulation, 1993, 88:523–533.
12 Makrides M et al. Marine oil, and other prostaglandin precursor, supplementation for pregnancy uncomplicated by pre-eclampsia or intrauterine growth restriction. Cochrane Database of Systematic Reviews, 2006, Issue 3, Art. No.: CD003402.
No.: CD003402.
13 Harper M et al. Omega-3 fatty acid supplementation to prevent recurrent preterm birth. Obstetrics and Gynecology, 2010, 115:234–242.
14 Williams MA et al. Omega-3 fatty acids in maternal erythrocytes and risk of preeclampsia. Epidemiology, 1995, 6:232–237.
15Nutrition in pregnancy: Scientific Advisory Committee Opinion Paper 18. London, Royal College of Obstetricians and Gynaecologists, 2010.
16 Buck GM et al. Maternal fish consumption and infant birth size and gestation: New York State angler cohort study. Environmental Health, 2003, 2:7–16.
17 Rawn DFK et al. Persistent organic pollutants in fish oil supplements on the Canadian market: polychorinated biphenyls and organochlorine insecticides. Journal of Food Science, 2008, 74:T14–T19.
18 Makrides M. Is there a dietary requirement for DHA in pregnancy? Prostaglandins, Leukotrienes and Essential Fatty Acids, 2009, 81:171–174.
19 Akabas SR, Deckelbaum RJ. Summary of a workshop on n-3 fatty acids: current status of recommendations and future directions. American Journal of Clinical Nutrition, 2006, 83:1536S–1538S.
Причины и когда обращаться за помощью
Беременность может вызывать дискомфорт и боль во многих частях тела. Когда эти ощущения возникают в груди, причиной часто является давление растущего плода, кислотный рефлюкс или другие относительно безвредные проблемы.
В редких случаях эта боль в груди может быть результатом сердечно-сосудистых заболеваний или осложнений беременности.
Продолжайте читать, чтобы получить дополнительную информацию о причинах боли в груди во время беременности и о том, когда следует обратиться к врачу.
Многие женщины испытывают боль или дискомфорт во время беременности, и некоторые из этих ощущений могут отражать симптомы сердечных заболеваний. Эти проблемы включают:
Эти проблемы включают:
Они могут вызывать беспокойство, но часто они не являются следствием серьезных проблем со здоровьем.
Некоторые относительно безвредные проблемы, которые могут вызвать боль в груди во время беременности, описаны ниже.
Изжога
Когда человек ест, открывается клапан между пищеводом и желудком, пропуская пищу в желудок. Этот клапан называется сфинктером пищевода.
Когда человек не ест, сфинктер пищевода обычно закрывается, чтобы не дать частично переваренной пище и желудочной кислоте подняться обратно в пищевод.Если это происходит, проблема называется кислотным рефлюксом.
Во время беременности повышение уровня гормона прогестерона вызывает расслабление сфинктера пищевода, повышая риск кислотного рефлюкса.
Кислотный рефлюкс может вызвать изжогу, жжение в горле или во рту, которое часто возникает после еды, особенно когда человек лежит после еды.
Следующие стратегии могут помочь предотвратить изжогу:
- избегать острой или жирной пищи
- есть небольшими порциями
- оставаться в вертикальном положении дольше после еды
Врач или фармацевт могут порекомендовать прием антацида при стойкой изжоге во время беременности.Этот вид лекарств нейтрализует желудочную кислоту, снимая боль.
Растущая матка и плод
По мере роста плода и матки увеличивается давление на окружающие органы, включая легкие и желудок.
Это давление может вызывать дискомфорт и боль в груди, обычно во втором и третьем триместрах. Повышение давления в грудной полости также может вызвать:
- женщина быстрее чувствует сытость во время еды
- учащенное сердцебиение
- кислотный рефлюкс
- одышка
Беременная женщина, у которой наблюдаются вышеперечисленные симптомы, должна видеть врач, чтобы убедиться в причине.
Причиной боли в груди во время беременности может быть серьезная проблема со здоровьем, например преэклампсия, сердечный приступ или другое сердечное заболевание.
Преэклампсия
Боль в груди и плече во время беременности может указывать на серьезное осложнение, называемое преэклампсией. Иногда это может быть фатальным для матери и плода.
Общие признаки и симптомы преэклампсии включают:
Преэклампсия обычно проходит после рождения ребенка. Однако у некоторых женщин преэклампсия продолжается после беременности или начинается после родов.
Женщины с преэклампсией могут также испытывать связанные с этим осложнения, такие как эклампсия или синдром, который включает разрыв красных кровяных телец, низкое количество тромбоцитов и повышение уровня печеночных ферментов — обычно называемый синдромом HELLP.
Женщина может не знать, что у нее преэклампсия или связанные с ней осложнения. Регулярные медицинские осмотры и тесты помогают врачам выявлять эти проблемы.
Болезнь сердца или сердечный приступ
Относительно редкой причиной боли в груди во время беременности является сердечный приступ.
Во время беременности объем крови в организме увеличивается, чтобы вместить растущий плод. Чтобы эффективно перекачивать дополнительную кровь, частота сердечных сокращений женщины увеличивается, и это дополнительное напряжение приводит к более высокому риску сердечного приступа.
В исследовании 2018 года изучалась частота сердечных приступов среди женщин в Соединенных Штатах, которые оставались в больнице из-за осложнений беременности или в последующий период адаптации. Сердечные приступы произошли у 8,1 из 100 000 этих женщин.
Женщины с сердечными заболеваниями или другими ранее существовавшими сердечными заболеваниями имеют повышенный риск сердечного приступа во время беременности.
Следующие симптомы могут указывать на болезнь сердца:
- боль в груди
- учащенное сердцебиение
- хронический кашель
- сильное затруднение дыхания
- крайняя усталость
- сильное опухание или увеличение веса
- обморок
беременная женщина при появлении любого из вышеперечисленных симптомов следует немедленно обратиться к врачу.
Во многих случаях боль и дискомфорт в груди возникают в результате относительно безвредных проблем. Однако женщине следует обратиться к врачу, если у нее есть какие-либо опасения по поводу своего здоровья или здоровья плода.
Важно посещать каждый прием к врачу или акушерке и проходить все рекомендованные анализы. Они могут указать, развились ли какие-либо осложнения, и гарантировать здоровье матери и ребенка.
Женщины, у которых наблюдаются какие-либо симптомы сердечных заболеваний или преэклампсии во время или после беременности, должны получить немедленную медицинскую помощь.
Также важно, чтобы беременные женщины знали о симптомах сердечного приступа. По данным Американской кардиологической ассоциации (AHA), к ним относятся:
- боль или дискомфорт в груди
- боль, давление или ощущение сдавливания в центре груди, которое длится более нескольких минут или проходит и возвращается.
- одышка, которая может сопровождаться дискомфортом в груди
- холодный пот
- головокружение
- тошнота
- дискомфорт или боль в челюсти, шее, животе, спине или в одной или обеих руках
Беременная женщина кто испытывает любой из этих симптомов и считает, что причиной может быть сердечный приступ, следует немедленно позвонить в службу 911 или иным образом обратиться за неотложной медицинской помощью.
Боль в груди может быть безобидным симптомом беременности. Причиной часто является изжога или давление, поскольку растущая матка давит на органы в грудной полости.
Однако боль в груди во время беременности может указывать на более серьезное заболевание, такое как сердечный приступ или преэклампсия. Они требуют немедленной медицинской помощи.
Беременность может быть тяжелым временем для физических упражнений. Любой, кто беспокоится о своем здоровье или здоровье ребенка, должен проконсультироваться с врачом.
Причины и время обращения за помощью
Беременность может вызывать дискомфорт и боль во многих частях тела.Когда эти ощущения возникают в груди, причиной часто является давление растущего плода, кислотный рефлюкс или другие относительно безвредные проблемы.
В редких случаях эта боль в груди может быть результатом сердечно-сосудистых заболеваний или осложнений беременности.
Продолжайте читать, чтобы получить дополнительную информацию о причинах боли в груди во время беременности и о том, когда следует обратиться к врачу.
Многие женщины испытывают боль или дискомфорт во время беременности, и некоторые из этих ощущений могут отражать симптомы сердечных заболеваний.Эти проблемы включают:
Они могут вызывать беспокойство, но часто они не являются следствием серьезных проблем со здоровьем.
Некоторые относительно безвредные проблемы, которые могут вызвать боль в груди во время беременности, описаны ниже.
Изжога
Когда человек ест, открывается клапан между пищеводом и желудком, пропуская пищу в желудок. Этот клапан называется сфинктером пищевода.
Когда человек не ест, сфинктер пищевода обычно закрывается, чтобы не дать частично переваренной пище и желудочной кислоте подняться обратно в пищевод.Если это происходит, проблема называется кислотным рефлюксом.
Во время беременности повышение уровня гормона прогестерона вызывает расслабление сфинктера пищевода, повышая риск кислотного рефлюкса.
Кислотный рефлюкс может вызвать изжогу, жжение в горле или во рту, которое часто возникает после еды, особенно когда человек лежит после еды.
Следующие стратегии могут помочь предотвратить изжогу:
- избегать острой или жирной пищи
- есть небольшими порциями
- оставаться в вертикальном положении дольше после еды
Врач или фармацевт могут порекомендовать прием антацида при стойкой изжоге во время беременности.Этот вид лекарств нейтрализует желудочную кислоту, снимая боль.
Растущая матка и плод
По мере роста плода и матки увеличивается давление на окружающие органы, включая легкие и желудок.
Это давление может вызывать дискомфорт и боль в груди, обычно во втором и третьем триместрах. Повышение давления в грудной полости также может вызвать:
- женщина быстрее чувствует сытость во время еды
- учащенное сердцебиение
- кислотный рефлюкс
- одышка
Беременная женщина, у которой наблюдаются вышеперечисленные симптомы, должна видеть врач, чтобы убедиться в причине.
Причиной боли в груди во время беременности может быть серьезная проблема со здоровьем, например преэклампсия, сердечный приступ или другое сердечное заболевание.
Преэклампсия
Боль в груди и плече во время беременности может указывать на серьезное осложнение, называемое преэклампсией. Иногда это может быть фатальным для матери и плода.
Общие признаки и симптомы преэклампсии включают:
Преэклампсия обычно проходит после рождения ребенка. Однако у некоторых женщин преэклампсия продолжается после беременности или начинается после родов.
Женщины с преэклампсией могут также испытывать связанные с этим осложнения, такие как эклампсия или синдром, который включает разрыв красных кровяных телец, низкое количество тромбоцитов и повышение уровня печеночных ферментов — обычно называемый синдромом HELLP.
Женщина может не знать, что у нее преэклампсия или связанные с ней осложнения. Регулярные медицинские осмотры и тесты помогают врачам выявлять эти проблемы.
Болезнь сердца или сердечный приступ
Относительно редкой причиной боли в груди во время беременности является сердечный приступ.
Во время беременности объем крови в организме увеличивается, чтобы вместить растущий плод. Чтобы эффективно перекачивать дополнительную кровь, частота сердечных сокращений женщины увеличивается, и это дополнительное напряжение приводит к более высокому риску сердечного приступа.
В исследовании 2018 года изучалась частота сердечных приступов среди женщин в Соединенных Штатах, которые оставались в больнице из-за осложнений беременности или в последующий период адаптации. Сердечные приступы произошли у 8,1 из 100 000 этих женщин.
Женщины с сердечными заболеваниями или другими ранее существовавшими сердечными заболеваниями имеют повышенный риск сердечного приступа во время беременности.
Следующие симптомы могут указывать на болезнь сердца:
- боль в груди
- учащенное сердцебиение
- хронический кашель
- сильное затруднение дыхания
- крайняя усталость
- сильное опухание или увеличение веса
- обморок
беременная женщина при появлении любого из вышеперечисленных симптомов следует немедленно обратиться к врачу.
Во многих случаях боль и дискомфорт в груди возникают в результате относительно безвредных проблем. Однако женщине следует обратиться к врачу, если у нее есть какие-либо опасения по поводу своего здоровья или здоровья плода.
Важно посещать каждый прием к врачу или акушерке и проходить все рекомендованные анализы. Они могут указать, развились ли какие-либо осложнения, и гарантировать здоровье матери и ребенка.
Женщины, у которых наблюдаются какие-либо симптомы сердечных заболеваний или преэклампсии во время или после беременности, должны получить немедленную медицинскую помощь.
Также важно, чтобы беременные женщины знали о симптомах сердечного приступа. По данным Американской кардиологической ассоциации (AHA), к ним относятся:
- боль или дискомфорт в груди
- боль, давление или ощущение сдавливания в центре груди, которое длится более нескольких минут или проходит и возвращается.
- одышка, которая может сопровождаться дискомфортом в груди
- холодный пот
- головокружение
- тошнота
- дискомфорт или боль в челюсти, шее, животе, спине или в одной или обеих руках
Беременная женщина кто испытывает любой из этих симптомов и считает, что причиной может быть сердечный приступ, следует немедленно позвонить в службу 911 или иным образом обратиться за неотложной медицинской помощью.
Боль в груди может быть безобидным симптомом беременности. Причиной часто является изжога или давление, поскольку растущая матка давит на органы в грудной полости.
Однако боль в груди во время беременности может указывать на более серьезное заболевание, такое как сердечный приступ или преэклампсия. Они требуют немедленной медицинской помощи.
Беременность может быть тяжелым временем для физических упражнений. Любой, кто беспокоится о своем здоровье или здоровье ребенка, должен проконсультироваться с врачом.
Почему у вас может быть боль в груди во время беременности
Несмотря на боли в ногах и спине, подавляющее большинство беременных женщин будут тяжело переносить свой день, принимая, что дискомфорт является нормальным явлением, когда вы носите внутри себя человека .Но когда возникает боль в груди, она, тем не менее, может нервировать. Поэтому мы поговорили с экспертами, чтобы выяснить, что его вызывает и является ли это чем-то опасным. (Внимание, спойлер: в подавляющем большинстве случаев это нормально, хотя в редких случаях это может вызвать проблемы.) Вот что вам нужно знать о боли в груди во время беременности.
Является ли боль в груди симптомом беременности?
Хотите верьте, хотите нет, но да — боль в груди во время беременности обычна для большинства женщин, хотя обычно она «периодическая и легкая», — объясняет Шерри А.Росс, доктор медицины, акушер-гинеколог в Центре здоровья Провиденс Сент-Джонс в Санта-Монике, Калифорния. На самом деле, по ее словам, «беременность — наиболее частая причина неспецифической боли в груди, особенно во втором и третьем триместре».
Это потому, что ваше тело меняется, и ваши гормоны меняются, и вы почувствуете это в областях своего тела, о которых вы не ожидали, — говорит Росс, который также является автором She-ology и She-ology. Шекель . Так что в некотором смысле вы можете считать боль в груди симптомом беременности.Однако обратите внимание, что сильная боль в груди во время беременности — это , а не нормальная и требует немедленной медицинской помощи (см. Ниже).
Причины боли в груди во время беременности (и способы ее лечения)
Причина боли в груди во время беременности может зависеть от того, когда она возникает.
Боль в груди на ранних сроках беременности часто связана с изжогой. Это связано с тем, что желудку труднее опорожнять его содержимое в кишечник, и кислота остается в желудке на более длительные периоды времени.Для лечения изжоги Росс рекомендует принимать антациды, такие как Tums, и избегать виновников изжоги, таких как острая пища и цитрусовые.
Видео по теме
Боль в груди на средних или поздних сроках беременности обычно возникает из-за изменений, связанных с беременностью. «Растущий ребенок заставляет матку оказывать дополнительное давление на кишечник, легкие и желудок, которые затем толкаются вверх и попадают в грудную полость», — говорит Росс. Боль в области печени и живота также может отдавать в грудную клетку, вызывая периодическую боль.Эта боль обычно сопровождается снижением аппетита (из-за давления на живот) и одышкой (из-за давления на легкие).
Кроме того, боль в груди во время беременности может возникать из-за того, что мышцы между ребрами растягиваются и расширяются, чтобы приспособиться к растущей матке и грудной полости. Этот тип боли может ощущаться более мускулистой и распространяться на грудную клетку.
Независимо от того, вызван ли ваш дискомфорт растущим ребенком или растягивающимися мышцами, в каждом из этих случаев боль в груди утихнет сама по себе, когда матка будет расти, и ребенок начинает менять положение.А пока грелка и сокращение физической активности могут облегчить боль.
Вы также можете почувствовать некоторый дискомфорт в груди во время беременности, когда лежите на спине. В этом случае может возникнуть одышка, потливость и головокружение. Причина? «Ваша матка сдавливает полую вену и аорту», - говорит Дж. Томас Руис, доктор медицины, ведущий гинеколог в Медицинском центре MemorialCare Orange Coast в Фаунтин-Вэлли, Калифорния. Для облегчения спите на левом боку.
Гораздо реже боль в груди во время беременности может быть связана с определенными заболеваниями, такими как высокое кровяное давление (также известное как гестационная гипертензия), преэклампсия) или потенциальный сердечный приступ.В этом случае ваш врач будет внимательно следить за вашим артериальным давлением, анализом крови и состоянием плода. Они могут предложить постельный режим и (если это проблема с сердцем) контролировать ваше сердце. В тяжелых случаях врач может порекомендовать рожать ребенка раньше срока.
Понятно, что боль в груди во время беременности или даже затрудненное дыхание — это моментальный повод для беспокойства. Но правда в том, что это не всегда так — до 70 процентов беременных женщин испытывают затруднения с дыханием просто из-за физических изменений, которые они испытывают по мере роста ребенка.«Это затрудняет диагностику неотложных состояний, таких как тромбоэмболия легочной артерии или сердечный приступ», — говорит Руис.
Доверяйте своей интуиции. В большинстве случаев боль в груди во время беременности имеет доброкачественный характер, но если что-то не так, позвоните своему врачу, особенно если вы испытываете боль без предупреждения или если она очень сильная. Внезапная резкая боль в груди при дыхании, сопровождающаяся одышкой и тошнотой, может быть признаком сгустка крови в легком. Боль в груди, которая иррадирует в левую руку или челюсть, потливость, головокружение, визуальные изменения и / или тошнота могут быть признаком сердечного приступа.Немедленно обратитесь к врачу.
Г. Томас Руис, доктор медицинских наук, ведущий акушер-гинеколог в Медицинском центре MemorialCare Orange Coast в Фаунтин-Вэлли, Калифорния. Он получил медицинскую степень в Медицинской школе Калифорнийского университета в Ирвине и занимается медицинской практикой в округе Ориндж с 1993 года.
Обратите внимание: Bump, а также материалы и информация, которые он содержит, не предназначены и не являются медицинскими или другими рекомендациями или диагнозом для здоровья и не должны использоваться как таковые.Вы всегда должны проконсультироваться с квалифицированным врачом или медицинским работником о ваших конкретных обстоятельствах.
Plus, еще из The Bump:
Как справиться с болями в теле во время беременности
Что происходит с младенцем, когда вы спите на спине на поздних сроках беременности
Почему у вас одышка во время беременности
Беременные женщины должны знать о симптомах болезней сердца
Число женщин, у которых развиваются сердечные заболевания во время беременности или вскоре после родов, резко возросло с 80-х годов.Состояние часто остается незамеченным мамами, так как многие не знают о симптомах.
Беременность и роды создают нагрузку на все тело. Увеличение среднего возраста мам в сочетании с такими факторами, как ожирение и семейный анамнез, означает, что многие женщины могут подвергаться риску сердечных заболеваний, даже не подозревая об этом.
Исследование показало, что в нескольких случаях мамы не сообщали о таких симптомах, как сильная боль в груди, потому что они не знали, что они могут указывать на сердечный приступ.
Порок сердца при беременности
Хотя смерть от сердечных заболеваний во время беременности или после родов по-прежнему является редкостью, важно, чтобы врачи и акушерки информировали женщин о симптомах, особенно если они относятся к группе высокого риска.
Наша акушерка Никки подробнее рассказывает о сердечных заболеваниях во время беременности:
«Увеличение среднего возраста мам, а также рост числа мам с избыточным весом повлияют на количество случаев сердечных заболеваний у беременных женщин, которые мы наблюдаем в настоящее время. Важно убедиться, что мамы осведомлены о симптомах сердечных заболеваний и выявляют тех, кто находится в группе риска, отмечая такие вещи, как высокое кровяное давление и семейный анамнез на ранних сроках беременности.Мамам из группы риска следует посоветовать остерегаться таких симптомов, как одышка и боль в груди, и немедленно связаться со своим врачом или акушеркой, если они у них возникнут ».
Узнайте больше о сердечных заболеваниях во время беременности, включая симптомы, на которые следует обратить внимание, на веб-сайте NHS Choices
Изжога при беременности
Гормоны, а на более поздних сроках беременности давление матки на живот иногда может вызвать вздутие живота, отрыжку, тошноту или неприятное ощущение жжения в сердце.Это крайне неприятно и болезненно, но не о чем беспокоиться.
Запишите, что его отталкивает. Старайтесь избегать этих продуктов (часто виноваты острая пища, шоколад и фруктовые соки), особенно по вечерам
- Старайтесь есть небольшими порциями чаще
- Сядьте прямо во время еды, чтобы снять давление в желудке
- Закончите есть за три часа до сна
- Попробуйте пить молоко при изжоге (и держите под рукой стакан на ночь)
- Подоприте себя подушками в постели
- Спросите у акушерки или терапевта об антацидах и альгатах.
Если ваша изжога сильная и не проходит с помощью вышеперечисленных методов лечения, вам следует поговорить с вашей акушеркой или терапевтом.
Ознакомьтесь с более частыми жалобами на беременность.
Генетические болезни и беременность
Прочтите наши ответы на часто задаваемые вопросы о генетических заболеваниях и беременности здесь.
Боль в груди во время беременности — причины и лечение
Последнее обновление
9-месячный путь беременности, несомненно, самый красивый опыт для женщины.Во время беременности в организме также происходят постоянные изменения, которые приводят к дискомфорту, болям в теле и головокружению. Одна из самых частых проблем, с которыми сталкиваются беременные, — боль в груди. Продолжайте читать, чтобы понять причины боли в груди во время беременности и средства, которые могут помочь облегчить боль.
Нормально ли испытывать боль в груди во время беременности?
Боль в груди во время беременности — не редкость. Боль в груди на ранних сроках беременности — это отражение быстрых изменений, происходящих в организме.Изменения в образе жизни, помимо изменений тела, также могут вызвать боль в груди во время ожидания.
Причины боли в груди во время беременности
Вы можете испытывать боль в груди по любой из следующих причин:
1. Расстройство желудка
Самая частая причина боли в груди — несварение желудка. Несварение вызывает повреждение пищевода путем прямого повреждения или рефлюкса пищевода, что приводит к спазму пищевода и, в свою очередь, к боли в груди.
2. Изжога
Изжога при беременности возникает из-за гормона прогестерона.Этот гормон позволяет сфинктеру пищевода расслабляться и повышать кислотность желудка, что приводит к сильной изжоге и боли в груди.
3. Мышечное напряжение
Растущий ребенок (а также живот и грудная клетка) сильно нагружает мышцы и связки в области груди, вызывая боль.
4. Психический стресс
Помимо мышечного напряжения, эмоциональный стресс является одним из факторов, вызывающих это состояние.
5. Изменение размера груди
По мере того, как грудь меняет размер и форму, они создают нагрузку на мышцы и суставы грудной стенки.Это приводит к боли и одышке.
6. Астма / проблемы с дыханием
Астма приводит к одышке и боли в груди во время беременности.
7. Тромбоз глубоких вен (ТГВ)
ТГВ относится к образованию сгустка крови в вене или артерии и обычно происходит в ноге или тазу. Сгусток крови имеет тенденцию перемещаться вверх по вашему телу в легкие, что приводит к тромбоэмболии легочной артерии, которая является опасным для жизни состоянием и может вызвать сильную боль в груди у беременных женщин, а иногда и привести к смерти.Курильщики, женщины старше 35 лет, женщины с ожирением или женщины с заболеваниями сердца или легких в анамнезе подвергаются большему риску.
8. Врожденный порок сердца
Если вы испытываете боль в левой груди во время беременности или сильный дискомфорт, это может быть симптомом сердечного приступа. Другие симптомы включают онемение конечностей, холодный пот на коже и головокружение. Если вы столкнулись с этими симптомами, обратитесь к врачу.
9. Ишемическая болезнь сердца
Наращивание бляшек (отложение жира) в артериях ограничивает приток крови к сердцу и приводит к боли в груди.Это также подвергает вас риску сердечного приступа.
10. Расслоение аорты
В результате разрыва стенки аорты скопление крови между слоями аорты может привести к разрыву аорты, вызывающему сильную боль в груди во время беременности. Беременность увеличивает риск этого состояния.
11. Послеродовая кардиомиопатия
Это состояние здоровья характеризуется слабостью и поражением сердечных мышц. Один из его симптомов — боль в груди.Он начинается в последний месяц беременности и может продолжаться до пяти месяцев после родов.
12. Камни в желчном пузыре
Если вы в последнее время испытываете боль в груди и правой верхней части живота, это может быть связано с камнями в желчном пузыре. Повышенная выработка гормона эстрогена во время беременности делает беременных женщин восприимчивыми к этому состоянию.
Лечение боли в груди во время беременности
Теперь, когда вы знаете основные причины боли в груди во время беременности, вот несколько советов по ее облегчению:
- Сохраняйте правильную осанку сидя или стоя, чтобы кислород свободно поступал в легкие.
- Используйте подушку в положении лежа, чтобы грудь была выше нижней части тела.
- Придерживайтесь диеты, богатой магнием, кальцием, витаминами и железом.
- Избегайте жирной или острой пищи и ограничьте потребление алкоголя и кофеина.
- Ешьте небольшими порциями через короткие промежутки времени и не ложитесь сразу после еды.
- Спите на левом боку, чтобы не допустить попадания в матку и не давить на кровеносные сосуды и грудь.
- Практикуйте медитацию и йогу, чтобы снять стресс.
Домашние средства от боли в груди
Хотя безрецептурные лекарства всегда доступны, всегда лучше попробовать домашние средства, чтобы быть в безопасности. Вот несколько:
- Выпивайте ложку меда вместе со стаканом теплого молока каждый день.
- Выпейте ромашковый или имбирный чай.
- Употребление миндаля помогает улучшить пищеварение.
- Регулярно пейте кокосовую воду из-за ее естественных свойств нейтрализации кислоты.
Когда обращаться за помощью
Важно знать, когда следует обращаться за помощью.Если вы заметили эти красные флажки, как можно скорее обратитесь за медицинской помощью.
- Сильная боль в груди в положении лежа в ночное время
- Колющая, невыносимая боль в левой половине сердца
- Боль в груди с онемением рук, головокружение, одышка, холодное потоотделение, непрерывная рвота и затрудненное дыхание
- Боль в груди при глубоком дыхании, чихании или кашле
- Сильное жжение в верхней части грудной клетки, которое усиливается при наклоне.
- Отек одной или обеих ног, сопровождающийся острой болью в груди, а также внезапной болью в ногах, особенно в икрах.
- Острая боль в средней части грудной клетки, которая длится каждый раз несколько минут, а затем проходит. Это также может быть признаком сердечного приступа
Хотя в любой день профилактика лучше лечения, при проблемах со здоровьем во время беременности лучше обратиться к квалифицированному медицинскому работнику. Независимо от степени боли в груди всегда рекомендуется проконсультироваться с врачом.
Также читайте: Боль в желудке во время беременности
упражнений во время беременности | ACOG
Анемия: Аномально низкий уровень эритроцитов в кровотоке.Большинство случаев вызвано дефицитом железа (недостатком железа).
Cerclage : процедура, при которой шейное отверстие закрывается швами для предотвращения или задержки преждевременных родов.
Цервикальная недостаточность: Состояние, при котором шейка матки не может удерживать беременность во втором триместре.
Кесарево сечение: Доставка плода из матки через разрез, сделанный в брюшной полости женщины.
Осложнения: Заболевания или состояния, возникшие в результате другого заболевания или состояния.Примером может служить пневмония, возникшая в результате гриппа. Осложнение также может возникнуть в результате такого состояния, как беременность. Примером осложнения беременности являются преждевременные роды.
Тромбоз глубоких вен (ТГВ): Состояние, при котором в венах ног или других частях тела образуется сгусток крови.
Обезвоживание: Состояние, которое возникает, когда в организме не хватает воды в необходимом количестве.
Гестационный диабет: Диабет, начавшийся во время беременности.
Гормоны: Вещества, вырабатываемые в организме и контролирующие функции клеток или органов.
Акушер: Врач, который ухаживает за женщинами во время беременности и родов.
Кислород: Элемент, которым мы вдыхаем, чтобы поддерживать жизнь.
Превия плаценты: Состояние, при котором плацента закрывает отверстие матки.
Преэклампсия: Заболевание, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов.Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких или сильную головную боль или изменения зрения.
Недоношенные: Беременность менее 37 недель.
Матка: Мышечный орган женского таза. Во время беременности этот орган удерживает и питает плод.
Перипартальная кардиомиопатия (PPCM) | Американская кардиологическая ассоциация
Что такое послеродовая кардиомиопатия?
Послеродовая кардиомиопатия (ППКМ), также известная как послеродовая кардиомиопатия, представляет собой необычную форму сердечной недостаточности, которая возникает в течение последнего месяца беременности или до пяти месяцев после родов.Кардиомиопатия буквально означает заболевание сердечной мышцы.
PPCM — это расширенная форма заболевания, при которой камеры сердца увеличиваются, а мышцы слабеют. Это вызывает уменьшение процента крови, выбрасываемой из левого желудочка сердца при каждом сокращении. Это приводит к уменьшению кровотока, и сердце больше не может удовлетворять потребности органов тела в кислороде, что влияет на легкие, печень и другие системы организма.
PPCM редко встречается в США, Канаде и Европе.Ежегодно в США от 1000 до 1300 женщин заболевают этим заболеванием. В некоторых странах ПКМ встречается гораздо чаще и может быть связан с различиями в диете, образе жизни, другими заболеваниями или генетикой.
Как это диагностируется?
PPCM может быть трудно обнаружить, потому что симптомы сердечной недостаточности могут имитировать симптомы беременности в третьем триместре, такие как отеки в ступнях и ногах и некоторая одышка. Более крайние случаи включают сильную одышку и продолжительный отек после родов.
Во время медицинского осмотра врачи будут искать признаки жидкости в легких. Стетоскоп будет использоваться для выявления потрескивания легких, учащенного сердцебиения или аномальных звуков сердца. Эхокардиограмма может обнаружить кардиомиопатию, показывая снижение работы сердца.
PPCM диагностируется при соблюдении следующих трех критериев:
- Сердечная недостаточность развивается на последнем месяце беременности или в течение 5 месяцев после родов.
- Насосная функция сердца снижена, фракция выброса (ФВ) менее 45% (обычно измеряется с помощью эхокардиограммы).EF — это количество крови, которое левый желудочек откачивает при каждом сокращении. Нормальный EF может быть от 55 до 70.
- Других причин сердечной недостаточности со сниженным ФВ не обнаружено.
Лабораторные анализы крови являются стандартной частью обследования. Сюда входят тесты для оценки функции почек, печени и щитовидной железы; тесты для оценки электролитов, в том числе натрия и калия; и общий анализ крови для выявления анемии или признаков инфекции. Кроме того, для оценки уровня риска можно использовать маркеры сердечного повреждения и стресса.
Симптомы этого состояния включают:
- Усталость
- Чувство учащенного сердцебиения или пропускания ударов (учащенное сердцебиение)
- Повышенное ночное мочеиспускание (никтурия)
- Одышка при активности и в положении лежа
- Отек лодыжек
- Набухшие вены шеи
- Низкое кровяное давление, оно может упасть при вставании.
Степень тяжести симптомов у пациентов с PPCM может быть классифицирована по системе New York Heart Association:
- Класс I — бессимптомное заболевание
- Класс II — Легкие симптомы / влияние на функцию или симптомы только при чрезмерном напряжении
- Класс III — Симптомы при минимальном напряжении
- Класс IV — Симптомы в состоянии покоя
Каковы причины?
Основная причина неясна.Биопсия сердца в некоторых случаях показывает у женщин воспаление сердечной мышцы. Это может быть из-за перенесенного вирусного заболевания или аномального иммунного ответа. Другие потенциальные причины включают плохое питание, спазм коронарной артерии, заболевание мелких сосудов и нарушение антиоксидантной защиты. Генетика также может сыграть свою роль.
Первоначально считалось, что ППКМ чаще встречается у женщин старше 30 лет, но с тех пор о нем сообщили в широком диапазоне возрастных групп. К факторам риска относятся:
- Ожирение
- История сердечных заболеваний, таких как миокардит (воспаление сердечной мышцы)
- Употребление некоторых лекарств
- Курение
- Алкоголизм
- Многоплодие
- Афроамериканское происхождение
- Плохое питание
Как лечить ППКМ?
Цель лечения послеродовой кардиомиопатии — предотвратить скопление лишней жидкости в легких и помочь сердцу восстановиться в максимально возможной степени.Многие женщины восстанавливают нормальную сердечную функцию или стабилизируются на лекарствах. Некоторое прогрессирование до тяжелой сердечной недостаточности, требующей механической поддержки или трансплантации сердца.
Существует несколько классов лекарств, которые врач может прописать для лечения симптомов, с вариациями, более безопасными для кормящих женщин.
- Ингибиторы ангиотензинпревращающего фермента или АПФ — помогают сердцу работать более эффективно
- Бета-блокаторы — заставляют сердце биться медленнее, поэтому у него есть время на восстановление
- Диуретики — Уменьшают задержку жидкости
- Дигиталис — полученный из наперстянки, он более 200 лет используется для лечения сердечной недостаточности.Дигиталис усиливает насосную способность сердца
- Антикоагулянты — Для разжижения крови. Пациенты с PPCM подвержены повышенному риску развития тромбов, особенно если EF очень низкий.
Врачи могут порекомендовать диету с низким содержанием соли, ограничение жидкости или ежедневное взвешивание. Увеличение веса от 3 до 4 фунтов или более за день или два может сигнализировать о скоплении жидкости.
Женщинам, которые курят и употребляют алкоголь, рекомендуется бросить курить, поскольку эти привычки могут ухудшить симптомы.
Биопсия сердца может помочь определить, является ли основная причина кардиомиопатии инфекцией сердечной мышцы (миокардитом).



 Тесный контакт «беременная — врач- акушерка — беременная» за период наблюдения повышает самоорганизацию женщины, повышает её ответственность за исход беременности.
Тесный контакт «беременная — врач- акушерка — беременная» за период наблюдения повышает самоорганизацию женщины, повышает её ответственность за исход беременности.