Простуда: как вылечить простуду без таблеток
Пока предстоящие в ближайшее время холода не наступили, рекомендуем постепенно переходить на «зимний режим» — приобрести яркий объемный пуховик, поменять содержимое косметички на более питательные и увлажняющие средства и, главное, начать укреплять иммунитет, чтобы не простудиться от порывистого ветра и минусовых температур. Если вы уже чувствуете подступающие неприятные симптомы — заложенный нос, насморк, боль в горле, — поторопитесь приступить к лечению. Но чтобы быстро выздороветь, отложите в сторону таблетки и антибиотики — натуральные природные средства помогут куда лучше. А какие именно выбрать и как правильно бороться с простудой, рассказываем ниже.
«Стандартные лекарства против простуды, выпускаемые без рецепта, как правило, направлены на устранение таких симптомов, как кашель и головная боль. Да, после принятия таблетки вы чувствуете себя лучше, но обычно такие препараты не борются с источником заболевания. Более того, они могут облегчить одни симптомы и вызвать другие», — объясняет доктор медицинских наук и врач интегративной медицины Таз Бхатия, приводя в пример антигистаминные препараты, которые могут привести к высыханию пазух носа и ушным инфекциям. «Натуральные средства имеют меньше побочных эффектов, поскольку не содержат агрессивных химических веществ. Также они воздействуют на корень проблемы, укрепляя иммунитет и здоровье на долгосрочную перспективу», — добавляет доктор.
Конечно, организм каждого человека индивидуален, поэтому важно подобрать средства, подходящие именно вам. Тем не менее существуют и универсальные правила, соблюдение которых полезно для каждого. Чтобы укрепить иммунитет во время предстоящих холодов с помощью натуральных препаратов, Таз Бхатия рекомендует следующее:
Боритесь с первыми симптомами
«Как вирусная инфекция будет развиваться в течение следующих нескольких дней или даже недель, во многом зависит от того, насколько быстро и эффективно вы начали с ней бороться в первые 24 часа. Очень важно успокоиться и повысить водный баланс в организме», — говорит врач. Таз Бахтия также рекомендует включить в свое лечение астрагал — традиционное китайское растение, бузину, богатую флавоноидами, лечебный гриб рейши и насыщенный антиоксидантами и повышающий иммунитет витамин С — его рекомендуется употреблять в диапазоне от одного до двух граммов. «Когда вы чувствуете, что начинаете заболевать, принимайте любое из перечисленных средств каждые пару часов», — объясняет доктор.
Прочищайте нос
Чтобы прочистить пазухи носа, врач рекомендует раствор из соленой воды. Еще одно популярное средство, чтобы побороть простуду или просто улучшить качество дыхания, — использовать специальное средство для промывания носа, наподобие чайника нети-пот. Также вы можете сделать ингаляцию и подышать над паром с противовоспалительными маслами, такими как лимонник, эвкалипт, розмарин и орегано. «Это натуральные антигистаминные препараты, которые не сильно высушивают носовые пазухи», — говорит Таз Бахтия.
Смягчите боль в горле
Попробуйте кору скользкого вяза, как правило, продаваемую в виде порошка. Разведите не более одной столовой ложки с водой или чаем. Такой напиток помогает пищеварению и улучшает работу желудочно-кишечного тракта. «Кора скользкого вяза обволакивает горло и помогает облегчить боль», — говорит доктор, добавляя, что растение алтей и сироп умчка могут также оказать лечебное воздействие.
Вылечитесь до конца
«От простуды важно вылечиться до конца. Даже у меня были случаи, когда я слишком быстро приступала к работе или отправлялась в путешествие после простуды и после этого заболевала еще больше», — признается Таз Бахтия. Доктор также добавляет: «Заболевание и так проходит достаточно быстро, и не следует торопить выздоровление. Все, что вам нужно — это пить достаточное количество воды — около двух литров в день, добавляя 200–250 миллилитров за каждый обезвоживающий напиток — кофе, алкоголь или газировку. Кроме того, во время болезни больше спите и придерживайтесь правильного здорового питания».
Принимайте антибиотики как можно реже
Даже если у вас грипп, от антибиотиков лучше отказаться. «Антибиотики не лечат грипп. Их следует принимать, только если простуда дала осложнения и появились такие последствия, как пневмония или отит. В противном случае антибиотики могут ухудшить иммунную систему, увеличить нагрузку на кишечник и желудок, усилить риск возникновения кандидоза и грибковой инфекции, вызванной чрезмерным ростом дрожжей», — настаивает Таз Бахтия. Если у вас есть такие симптомы, как рвота, сильные головные боли и болезненное дыхание, обратитесь к врачу для назначения лечения и соответствующих препаратов.
Не забывайте о профилактике
Самый лучший способ справиться с простудой — не допустить ее появления с помощью мер предосторожности. Часто мойте руки с мылом, очищаете поверхности, к которым вы чаще всего прикасаетесь, например экран телефона и клавиатуру, и ведите здоровой образ жизни в целом — делайте ежедневные физические упражнения, придерживайтесь здорового питания и больше спите.
Lauren Valenti/vogue.com
Подпишитесь и станьте на шаг ближе к профессионалам мира моды.
какие лекарства помогают при простуде и сколько стоит лечение
По данным ФОМ, в 2014 году 61% россиян предпочитал самостоятельно лечить простуду.
Даниил Давыдов
медицинский журналист
При этом сторонники самолечения, как правило, не надеются на народную медицину, а покупают безрецептурные лекарства в аптеке. Противопростудные средства «Кагоцел», «Терафлю» и «Ингавирин» стабильно входят в топ-20 самых продаваемых в России лекарств.
В этой статье мы расскажем, как правильно лечить простуду — и заодно заметно сэкономить на этом процессе.
Будьте осторожны
ОРВИ существует много, симптомы у них похожи, а последствия для здоровья могут быть разными, в том числе тяжелыми. Если простудились, внимательно следите за самочувствием. Мы расскажем о симптомах, при появлении которых нужно прекратить самолечение и вызвать врача.
Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Какие болезни считаются простудными
Простудными заболеваниями называют вирусные инфекции, которые поражают нос и его пазухи, глотку и гортань. Простуда длится 7—10 дней, но иногда симптомы сохраняются до трех недель.
Проявления всех простудных болезней очень похожи. Чаще всего это кашель, боль в горле, насморк, плохое самочувствие и температура в пределах 38—39,4 °C. Проходит простуда сама, без специального лечения.
Как правило, простудные заболевания заканчиваются без последствий для здоровья. Но иногда возникают осложнения — чаще всего это происходит, когда к вирусной инфекции присоединяется бактериальная. Самое частое осложнение — воспаление легких, или пневмония.
Вирусные инфекции вроде гриппа и коронавирусной болезни могут протекать тяжелее и чаще приводят к осложнениям — однако их все равно можно перепутать с обычной простудой. Именно поэтому в разгар эпидемии врачи призывали всех людей при первых признаках вирусной инфекции сразу звонить в скорую — чтобы ставить на учет людей, у которых могла быть коронавирусная болезнь.
Ну и что? 27.03.20Самые важные вопросы про коронавирус
Сейчас, когда случаи заражения COVID-19 стали более редкими, человек с симптомами простуды может либо обратиться к врачу из поликлиники, либо подождать три дня и понаблюдать за самочувствием.
Если через три дня вы почувствуете себя лучше, имеет смысл подождать еще 4—7 дней: за это время обычная простуда должна полностью пройти. Если же день ото дня становится тяжелее дышать, головная боль усиливается, а температура повышается — отправляйтесь в поликлинику или вызывайте доктора на дом.
При простуде бывают ситуации, когда ждать нельзя. При определенных симптомах нужно как можно скорее позвонить врачу.
Это может быть грипп, если:
- температура 40 °C и выше;
- болит голова, мышцы и суставы.
Это может быть коронавирусная болезнь, если помимо других симптомов простуды у вас возникла одышка. У коронавирусной болезни есть и другие, более редкие симптомы: в 10—20% случаев в дополнение к обычным симптомам простуды пропадает обоняние или ощущение вкуса, болит живот или появляется понос.
Как лечиться экономно
Или не платить за лечение вообще. Расскажем в нашей рассылке вместе с другими материалами о деньгах
Какие средства помогают при простуде
Лекарств от простудных болезней, вызванных вирусами, за исключением рецептурных препаратов от гриппа, не существует. Но, хотя человечество пока толком не научилось побеждать уже проникшие в организм вирусы, мы вполне можем уменьшить неприятные ощущения, связанные с простудой, и болеть с максимальным комфортом.
Вот лекарственные препараты, которые есть в большинстве авторитетных международных рекомендаций по лечению простуды и гриппа.
Средства для промывания носа. Когда в носу уже накопились сопли, дышать тяжело. Если сопли убрать, станет полегче. Промывать нос удобнее соляным раствором — он не так сушит слизистую, как простая вода. У всех средств для промывания носа действующее вещество одно и то же — соленая вода. Выбрать можно любое, которое подойдет по цене и покажется удобнее.
Сделать соляной раствор можно самостоятельно: половину чайной ложки поваренной соли растворяем в стакане теплой воды. Можно купить готовый в аптеке. Аптечные средства бывают двух видов: готовый дешевый соляной раствор для инъекций во флаконе и более дорогие средства, подающие раствор под давлением.
Покупные и самодельные соляные растворы работают одинаково. Но чтобы использовать самодельный раствор или средство для инъекций, потребуется шприц без иголки, спринцовка или назальный ирригатор — бутылка с клапаном, которую можно купить в аптеке или заказать в интернет-магазине.
Сосудосуживающие капли. Нос закладывает из-за отека, а отек возникает, потому что при воспалении кровеносные сосуды в носу расширяются. Если сосуды сузить, отек пройдет и дышать станет легче.
Подойдут любые сосудосуживающие капли: чаще всего применяют препараты на основе нафазолина (действуют 4—6 часов), фенилэфрина (3—4 часа), оксиметазолина и ксилометазолина. Два последних препарата сильнее, действуют 8—12 часов и вызывают побочные эффекты реже, чем фенилэфрин.
Список сосудосуживающих средств на сайте drugs.com
Препараты на основе нафазолина самые дешевые, однако их действие прекращается в два раза быстрее, чем средств с оксиметазолином и ксилометазолином — это стоит учесть при выборе.
МНН — международное непатентованное наименование
Средство подействует лучше, если перед употреблением промыть нос соляным раствором. Сосудосуживающие капли вызывают привыкание и перестают действовать, поэтому применять их можно не дольше 3—4 дней.
Леденцы от боли в горле. Пастилки и леденцы от вирусов не избавляют, но уменьшают неприятные ощущения в горле. Подойдут как обычные пастилки, так и таблетки с бензамидином — этот нестероидный противовоспалительный препарат уменьшает отек и боль в горле.
Все пастилки смягчают боль в горле примерно одинаково эффективно, вне зависимости от состава. Цена зависит в основном от бренда компании-производителя и количества пастилок в пачке. Выбирайте те, которые лично вам кажутся вкуснее.
Если выбрали таблетки с бензамидином, используйте их строго по инструкции — взрослым и детям старше шести лет рассасывать можно не больше 3—4 таблеток в сутки. Детям младше шести лет давать их нельзя.
Можно использовать любые пастилки и леденцы — главное, чтобы в них не было антибиотиков. Покупать пастилки с антибиотиками бессмысленно — антибиотики на вирусы не действуют.
Жаропонижающие. Лихорадка — временное повышение температуры тела более 38 °C. При этом большинство взрослых людей без проблем переносят состояние, когда температура повышена в пределах 38—39,4 °C.
Самые безопасные жаропонижающие препараты делают на основе парацетамола и ибупрофена. Люди со здоровым желудком старше 16 лет могут принять таблетку «Аспирина» (МНН: ацетилсалициловая кислота).
«Аспирин» и другие препараты с ацетилсалициловой кислотой не подходят детям и подросткам. У лихорадящих детей это лекарство может спровоцировать смертельно опасное осложнение — синдром Рея.
Комбинированные средства, уменьшающие симптомы простуды. Это порошки для приготовления теплых напитков, в состав которых входит несколько лекарств, снимающих разные симптомы простуды. В нашей стране чаще всего продают комбинированные лекарства с парацетамолом — жаропонижающим средством, фенилэфрином — сосудосуживающим средством, и фенирамином — противоотечным средством. Такие лекарства одновременно уменьшают температуру, снижают отек в носу и облегчают неприятные ощущения.
Комбинированные средства способны снимать симптомы простуды. Однако эксперты считают, что такие препараты не всегда лучший выбор. Если у вас просто заложен нос, а температура лишь чуть-чуть повышена, получится, что вместе с комбинированным препаратом вы выпили ненужное жаропонижающее лекарство, которое не поможет, а помешает организму бороться с болезнью.
Факты о лекарствах от простуды и гриппа — Национальный центр исследований здоровья
В комбинированном препарате уже есть сосудосуживающее и жаропонижающее средство. Если вы его выпили, не используйте сосудосуживающие капли в нос и жаропонижающие таблетки — иначе возможна передозировка.
Некоторые комбинированные лекарства содержат дополнительные компоненты вроде бодрящего кофеина и витамина С. Особого смысла переплачивать за них нет.
Сколько стоит вылечить простуду по докмеду
Мы собрали две «доказательные» противопростудные аптечки, выбирая для них самые дешевые, но при этом приносящие облегчение препараты.
Аптечка № 1 — без комбинированного лекарства:
- солевой раствор для промывания носа — 322 Р;
- сосудосуживающие капли — 40 Р;
- жаропонижающий препарат — 25,5 Р;
- пачка леденцов — 25 Р.
цена противопростудной аптечки без комбинированного лекарства
Итого: 412,5 Р. Если сделать солевой раствор самостоятельно, цена снизится до 90,5 Р.
Аптечка № 2 — с комбинированным лекарством:
- солевой раствор для промывания носа — 322 Р;
- комбинированный препарат — 178 Р;
- пачка леденцов — 25 Р.
Итого: 525 Р. Если сделать солевой раствор самостоятельно, цена снизится до 203 Р.
Какие средства не работают при простуде
Эффективность многих противопростудных препаратов, о которых мы расскажем в этом разделе, уже опровергнута. Эффективность других препаратов, напротив, до сих пор не доказана.
Противовирусные. Препараты на основе римантадина, предназначенные для лечения гриппа.
Когда-то римантадин был эффективным лекарственным препаратом против гриппа, но со временем вирусы адаптировались к нему, и препарат утратил силу. При этом у лекарства куча побочных эффектов — от бессонницы и тошноты до депрессии и судорог. В 2007 году Формулярный комитет РАМН рекомендовал изъять из перечня лекарственных средств римантадин и другие устаревшие препараты с недоказанной эффективностью.
Rxlist.com о противовирусных препаратах
Drugs.com о римантадине
Резолюция открытого заседания президиума Формулярного комитета РАМН от 05.12.2007DOC, 39,5 КБ
Иммуномодуляторы. По заявлению производителей, иммуномодуляторы способны оказывать модулирующее действие на функциональную активность системы интерферона. То есть они усиливают синтез интерферона, который должен влиять на активность иммунных клеток. Примерно так работает препарат «Кагоцел». Препарат «Ингавирин», если верить рекламе, не только укрепляет иммунитет, но и способен побеждать уже попавшие в организм вирусы гриппа типа A и B, парагриппа и респираторно-синцитиальной инфекции.
В международном англоязычном справочнике лекарственных препаратов drugs.com сказано, что «Кагоцел» применяется на территории России и Грузии — и это все. Ни одна другая авторитетная международная организация ни о «Кагоцеле», ни об «Ингавирине» ничего не знает. Научные работы, подтверждающие эффективность, публикуются преимущественно русскоязычными авторами. В международные рекомендации по лечению простуды эти препараты не входят.
Отхаркивающие препараты — муколитики. Разжижают мокроту в легких — считается, что так она легче откашливается. Тем не менее эффективность муколитиков при простуде не доказана. При вирусных инфекциях мокрота и так достаточно жидкая и отходит без особых проблем.
Разжижающие мокроту средства могут быть полезны, когда в легких образуется густая вязкая мокрота, например при астме и бронхите. Но в этой ситуации назначать препарат должен врач.
Лекарства, подавляющие кашель. Угнетающе воздействуют на центр в головном мозге, который отвечает за кашель. При простуде работают не лучше плацебо. Кроме того, подавлять кашель вредно, ведь он нужен, чтобы выбросить из организма мокроту, в которой увязли вирусные частицы.
Среди безрецептурных лекарств способностью блокировать центр кашля обладают препараты на основе бутамирата.
Блокирующие кашель препараты тоже могут быть полезными, например перед операцией или бронхоскопией. Но при простуде они ни к чему.
Витамин C в добавках. В начале 1970-х нобелевский лауреат Лайнус Полинг поверил, что витамин C может быть полезен при простуде, и превратился в его активного сторонника. Ученый советовал принимать огромные, до двух граммов, дозы аскорбиновой кислоты для скорейшего выздоровления. Авторитет Полинга был настолько высок, что витамин C даже на время вошел в некоторые клинические рекомендации по лечению простуды.
Однако уже после смерти ученого тщательная проверка показала, что он ошибался. Принимать аскорбинку при простуде бессмысленно почти всем — за исключением спортсменов. У них витамин C способен немного сократить длительность болезни.
Витамин C, который предполагается применять при простуде, обычно продается в виде шипучих таблеток аскорбиновой кислоты. Стоимость витамина C в шипучих таблетках зависит от дозы лекарства — чем ближе доза к «полинговской», тем дороже.
Гомеопатия: «стыдливая» и обыкновенная. Гомеопатическими называются препараты, которые содержат сверхмалые дозы действующего вещества. Причем чем меньше активного компонента, тем сильнее должно действовать лекарство.
С точки зрения науки это объяснить невозможно — особенно если учесть, что при самом популярном гомеопатическом разведении в 30С лекарство гарантированно не содержит действующего вещества. Буква С в 30С означает, что к одной порции действующего вещества добавили 100 порций растворителя, а цифра 30 — что эту процедуру повторили 30 раз.
«Стыдливой» гомеопатией ученые и врачи называют гомеопатические лекарства, которые прикидываются противовирусными препаратами. Как и у «классической» гомеопатии, у таких лекарств не может быть доказательств эффективности — ведь таблетки без активного компонента болезни не лечат.
В нашей стране в качестве противопростудного лекарства зарегистрирован препарат «Анаферон», действующие вещества в котором — «антитела к гамма-интерферону человека, аффинно очищенные», концентрация которых в одной таблетке не превышает 10−5 нг/г. Антитела — защитные иммунные белки, которые в реальности действительно помогают бороться с инфекцией. Но при такой концентрации антител в препарате, как в «Анафероне», в целой таблетке может вообще не оказаться ни одного антитела.
Сколько стоит вылечить простуду не по докмеду
Мы собрали аптечку, которая могла бы получиться у простуженного человека, поверившего рекламе. Выбирали самые дешевые средства.
Аптечка:
- иммуномодулятор — 278 Р;
- противовирусный препарат «Анаферон» — 254 Р;
- витамин C — 190 Р;
- муколитик — 132 Р;
- «Римантадин» — 84,5 Р.
стоит аптечка, если собирать ее, доверившись рекламе
Итого: 938,5 Р. Почти в два раза дороже, чем «доказательная» аптечка — и это при том, что ни один препарат из перечисленных не помогает.
Как вылечить простуду быстро — самые действенные методы
18 ноября 2019, 16:51
Справиться с простудой можно и без постельного режима
Силы куда-то делись, резко снизилась продуктивность, настроение на нуле. Тело ломит, в горле першит, нос забит. Все это — ненавистные симптомы простуды. Каждый раз мы надеемся, что уж в этом году точно будем следить за здоровьем лучше и обойдемся без капель и салфеток. Но поездки в общественном транспорте, заболевшие коллеги и домочадцы просто не оставляют нам шансов. Пить таблетки не хочется, а постельный режим — это вообще невозможно и ужас как не вовремя. Вылечить простуду нужно как можно скорее, желательно за один день, максимум два.
Мы в “Вести.ua” собрали для вас самые эффективные средства и методы лечения, при которых можно обойтись без таблеток.
Какие симптомы у простуды?
Болезнетворные микроорганизмы атакуют нас ежедневно, и организм обычно справляется с ними так, что мы даже не замечаем. Но иногда моментально справиться с инфекцией не получается, и появляются следующие симптомы:
озноб;
головная боль;
кашель;
заложенность носа;
насморк;
боль в горле;
першение;
температура;
боль в мышцах;
недомогание;
- головокружение.
Обратите внимание, что голова может кружиться не из-за простуды. Иногда это знак, что пора вызывать скорую. Внимательно посмотрите и на состояние кожи: она по-своему сигнализирует о серьезных заболеваниях, которые к простуде не имеют никакого отношения.
Врачи стандартно рекомендуют пить больше жидкости, придерживаться постельного режима и принимать жаропонижающие средства, если температура перевалила за 38 градусов. Обычно эта свадьба растягивается на неделю, а то и больше. А ведь вылечить простуду можно гораздо быстрее.
Увеличивайте порцию витамина СКак только болезнь начала проявляться, начинайте принимать витамин С. Важно продолжать прием, даже если вы уже чувствуете себя лучше: дополнительные два-три дня очень помогут организму закрепить результат. Высокая доза витамина С (2000 мг в день) серьезно усиливает иммунитет. Если от переизбытка витаминов началась диарея, сократите дозу до 1000 мг в день.
Готовьте супыДомашний горячий суп, особенно куриный и чесночный, в сжатые сроки поставят вас на ноги. Можете приготовить любой суп, который вам нравится, но чесночный и куриный работают лучше всего.
Имбирь, настало твое времяОтличное противопростудное средство. Незаменимый помощник в борьбе с кашлем, болью в горле и ознобом. Нарежьте немного корня имбиря и залейте горячей водой. Чтобы подсластить лекарство, можно добавить немного меда, кленового сиропа или стевии. Почему лучше отказаться от сахара, мы рассказывали раньше. Подождите, пока напиток станет теплым и пейте по чашке 3-4 раза в сутки. Кроме простуды, имбирь отлично справляется с застоями в организме и расстройством желудка.
Ну правда, больше жидкостиТело использует немало воды, чтобы бороться с инфекцией. Восполняйте запасы вовремя, чтобы вирусы и бактерии свободно выходили через пот и мочу. Фруктовые соки и сладкие газированные напитки положению не помогут, а наоборот, усугубят: чтобы справиться с сахаром, организм еще больше истощит драгоценные запасы воды. К тому же, сахар здорово ослабляет иммунитет.
Делайте ингаляцииВряд ли существует способ, который справится с заложенностью носа лучше, чем паровая ингаляция. Добавьте в кипяток 2-3 капли эвкалиптового масла (можжевельник, сосна тоже подойдут), поднесите голову к кастрюле с водой и накройте голову полотенцем. Вдыхайте горячие пары на протяжении минут десяти. Процедуру можно повторить утром и вечером.
Приготовьте соляной растворПолоскания — лучший способ ослабить боль в горле. Вскипятите немного воды, добавьте чайную ложку морской соли. Разбавьте холодной водой, чтобы раствор стал комфортно теплым. Полощите горло три раза в день. Это поможет снять воспаление, убрать мокроту и уменьшить болевые ощущения. Правда, это работает только на начальных стадиях. Если инфекция уже пропитала ткани миндалин, придется использовать средства посильнее.
Спите, приподняв головуСон с приподнятой головой облегчает дыхание, и слизь выходит легче и быстрее. Полезным будет поставить в спальне увлажнитель воздуха: так носовые проходы будут меньше сохнуть, а вы — меньше страдать от этого.
Используйте эфирные маслаРастирания маслами с камфорой, ментолом и эвкалиптом помогут быстрее избавиться от мокроты. Это природные средства против отеков, которые особенно помогут тем, кто страдает от хронических простуд. Если масла очень концентрированы, их лучше разбавить базовым маслом — кокосовым, миндальным или кукурузным. Наносите их на грудь, виски, под нос и шею.
Используйте эти методы в комплексе, чтобы вылечить простуду. Усилить эффект помогут специальные продукты, которые укрепляют защитный барьер организма и влияют на общую продолжительность жизнь. Будьте здоровы!
Как быстро вылечить простуду | Клиника МЕДЕЛ
Есть заболевания, которые мы давно привыкли воспринимать как нечто несущественное и даже привычное, например, простуда, ОРЗ или ОРВИ. Но, несмотря на кажущуюся простоту этих заболеваний, последствия при отложенном лечении могут быть весьма неприятными, поэтому бороться с ними надо последовательно и безотлагательно.
Утро
Если утро Вас встречает красным, как знамя горлом и забаррикадированным носом, знайте – война против Вашего здоровья уже началась. Чтобы облегчить симптомы и не дать инфекции проникнуть дальше, обязательно прополощите горло, эта простая процедура поможет удалить налет. За 30 минут до еды выпейте настой прополиса( 1 столовая ложка настоя на 5 столовых ложек воды), для носа хороши промывания соляным раствором.
Съешьте вкусный теплый завтрак, запивая его чаем с лимоном и ложкой сиропа из шиповника. Противовоспалительные лекарства помогут в борьбе с болезнью.
При простуде ешьте больше овощей, таких как шпинат, морковь, болгарский перец, фруктов, ягод, в особенности черную смородину, мясо, рыбу, пшеницу.
В случае, когда болезнь начинает свою атаку прямо у Вас на работе, не ждите вечера, наносите ответный удар. Аскорбиновая кислота окажется лучшим союзником, особенно, если ее применять не в виде таблеток, а порошкообразную. Порошок кислоты аскорбиновой можно найти в аптеке, отмерьте чайной ложкой 1 грамм этого чудо средства, запейте его чаем или водой.
Вечер
Вечер – идеально время для борьбы с простудой. Вот тут-то можно разгуляться. Пейте напитки на основе трав, шиповника, облепихи, лимона, меда, имбиря, черной смородины. Не в коем случае не принимайте горячие ванны! При простуде только сухое тепло! Лучше выпейте теплого молока с медом и укутайтесь в одеяло. Этот весьма результативный способ «пропотеть» любили еще наши бабушки. Перед сном проветрите помещение, естественно прячась от сквозняка или холодного воздуха в другой комнате, это выветрит все микробы и поможет легче уснуть. Не забывайте и о таком замечательном растении как чеснок и лук, пол дольки вечером производят хороший антимикробный эффект.
Лекарства при простуде
Конечно же, самым лучшим вариантом будет обращение к врачу, он назначит Вам правильные лекарства, и Вы быстрее выздоровеете. Не стоит пробовать на себе неизвестные чудодейственные препараты, побочных эффектов которых Вы не знаете.
Как избавиться от простуды: 8 эффективных методов
Если тебе не повезло, и этой осенью тебя уже угораздило простудиться, а плотный рабочий график и повседневные дела не дают возможности долго лежать под одеялом с градусником, не переживай. Мы собрали самые простые и эффективные методы, чтобы быстро вылечить простуду в домашних условиях.
Не пропустите
Чтобы ответить на вопрос, как быстро вылечить простуду, для начала разберемся, какие именно манипуляции могут помочь. Организм человека использует жидкости для борьбы с инфекциями. Бактерии и вирусы выходят из организма особенно сильно через пот и мочу, соответственно, для борьбы с простудой просто необходимо частое питье и усиленное потоотделение.
Как быстро вылечить простуду
- Пей чаи с добавление трав и плодов: солодка, чабрец, мята, шалфей, листья смородины, земляники, плоды шиповника, малины, калины, имбиря. Побольше спи, а во время бодрствования выпивай не менее одного стакана чая в час, а также не забывай про воду: 2 литра буквальном смысле «прочистят» твой организм от микробов и инфекции.
- Увеличь в разы потребление витамина С. Это антиоксидантный витамин, который повышает иммунитет и борется с повреждением, наносимым свободными радикалами, вызванными токсинами и загрязняющими веществами. Регулярное его потребление может помочь бороться с простудой, гриппом и другими хроническими инфекциями.
- Если чувствуешь приближение недуга, на большой стакан кипятка заваривай немного корня имбиря, добавляй сок целого лимона и немного меда и пей этот «коктейль» несколько раз в день. Также можно принимать аптечную аскорбиновую кислоту 2-3 раза в день.
- Снять воспаление в горле поможет пищевая сода. Вирусы не выносят щелочной среды, а именно такой она и бывает в норме на поверхности слизистых оболочек. Полощи горло и капай в нос из маленькой резиновой груши теплым содовым раствором (1 чайную ложку на 100 мл воды), как только запершит в горле или зачешется в носу, но не реже 5–6 раз в день.
- Если нет температуры, полечи горло водочным компрессом. Пропитай водкой полоску сложенной в 5–6 раз марли, приложи к шее, прикрой компрессной бумагой, обмотай шерстяным шарфом, а сверху закрепи пуховым платком на 2 часа.
Не пропустите
Как быстро восстановиться за 1 день
Приготовь глинтвейн:
- Вылей в кастрюлю одну бутылку красного сухого вина.
- Разбавь водой (около 250 мл).
- Выжми и добавь сок половины апельсина, а другую половину нарежь на небольшие кусочки и тоже положи в кастрюлю.
- Также можно добавить нарезанное кусочками яблоко (желательно зеленое), немного лимона и т. п.
- Обязательно добавь 1-2 палочки корицы, а также при желании гвоздику, бадьян, имбирь.
- Подогрей смесь, не доводя до кипения, а когда глинтвейн слегка остынет, положи 2-3 столовые ложки меда (по вкусу) и хорошо размешай.
Пить глинтвейн следует горячим, а после лучше лечь спать в шерстяных носках и под теплым одеялом.
Не пропустите
Если ты чувствуешь приближение простуды, но повышенная температура еще не дала о себе знать, попробуй парить ноги с горчицей в течение 20-30 минут или сделай горчичники на ночь. Этот способ отлично избавляет от таких симптомов простуды, как насморк и боль в горле, однако врачи запрещают использовать его при высокой температуре (более 37 градусов).
Как вылечить простуду на губе
Избавиться от воспаления, жжения и зуда на губе можно с помощью эффективных народных средств:
- Те, кто часто страдает от простуды и герпеса, советуют использовать зубную пасту. Главное, чтобы она была без цветных гелей и различных синтетических добавок. Лучше отдать предпочтение мятной или с прополисом. Перед сном намажь простуду тонким слоем зубной пасты. Это поможет избавиться от неприятных симптомов в виде зуда и жжения, а также подсушит болячку и сделает ее менее заметной.
- Облепиховое, пихтовое и миндальное масло обладает выраженным заживляющим действием. Эти масла также смягчают корочку раны, что способствует скорейшему заживлению кожи губ.
Автор
Полина ЕремецАвтор Lisa.ru
5 необычных способов борьбы с простудой | Культура и стиль жизни в Германии и Европе | DW
В горле першит, голова чугунная, начинает ломить в суставах… Все ясно: начинается серьезная простуда или грипп. «Настоящий грипп приходит внезапно: еще полчаса назад человек работал или занимался спортом и вдруг свалился с высокой температурой, болью в горле и кашлем», — говорит профессор вирусологии Технического Университета Мюнхена Ульрике Процер (Ulrike Protzer). Все зависит от того, насколько снижен иммунитет, подчеркивает профессор. Чем он ниже, тем опаснее любое переохлаждение.
Травы от Хильдегарды Бингенской
Впрочем, с коварными вирусами, даже когда они оккупировали ваш организм, можно вполне успешно бороться. И вовсе не обязательно сразу же обращаться к врачу и глотать таблетки. Движение, оптимальное питание и душевное равновесие способствуют скорейшему выздоровлению, утверждает профессор Процер. «Плюс свежий воздух и лечебные травы», — уточняет известный немецкий эксперт по монастырской медицине и фитотерапии Йоханнес Готфрид Майер (Johannes Gottfried Mayer). Около 85 процентов жителей Германии при лечении простудных заболеваний обращаются к народной медицине.
Хильдегард Бингенская
Рецепты знаменитой целительницы Средневековья Хильдегарды Бингенской (Hildegard von Bingen) не утратили своей актуальности и по сей день. Она настоятельно рекомендовала траволечение. «В рекомендованных ею чаях из целебных трав содержатся сапонины, разжижающих мокроту в бронхах и оказывающих отхаркивающее действие, а также эфирные масла, антибактериальные и антивирусные свойства которых сегодня известны многим», — поясняет Майер. Шиповник, шалфей, ромашка, липа – вот самые распространенные компоненты «травяной» медицины.
Не менее популярны сироп из лука, чесночные капли, сок редьки и корень солодки. Они гармонично сочетаются с лимоном и имбирем. Имбирный чай с лимоном и медом — универсальное жаропонижающее и противовоспалительное средство. Известный «противоангинный» рецепт великой травницы Хильдегарды Бингенской — вино из шандры обыкновенной(или конской мяты, по-латыни Marrubium vulgare).Его следует пить по глотку несколько раз в день, и боли в горле исчезнут, обещала монахиня своим современникам и их потомкам.
Избавляться от кашля «натуропаты» предлагают, например, с помощью сена. Мешочек с сеном и луговыми цветами, нагретый над кастрюлей с кипящей водой, надо положить на грудь и накрыть шерстяным платком. И постараться заснуть, чтобы основательно пропотеть. А для приятных сновидений можно предварительно смазать виски и лоб мятным маслом.
По мнению Йоханнеса Готфрида Майера и его коллег из научного центра в Вюрцбурге по исследованию монастырской медицины, наиболее эффективным средством против насморка считается лук — благодаря содержащимся в нем «противовоспалительным» сульфидам. Мелко нарезанный лук лучше всего насыпать в носки, надеть их и отправиться в кровать. А перед этим хорошо выпить чаю с медом. Причем, как показали исследования в Германии, лучше всего — с гречишным!
Осторожней с ваннами
Движение (спорт, прогулки, походы) укрепляет здоровье – в этом уверены и адепты «школьной» медицины, и сторонники «природного» лечения. Ножные ванны, контрастные души, обливания (водолечение по Кнейппу), да даже просто прогулки по морскому берегу укрепляют нашу иммунную систему, что позволяет ей успешно отбивать вирусные «атаки».
«Горячие ванны с добавлением эфирных масел рекомендуется принимать в целях профилактики или при начинающемся заболевании. Но ни в коем случае, если поднимается температура», — предупреждает профессор Процер.
Серьезный смех
Есть еще один эффективный способ привести свои эмоции в «парящее» состояние: это так называемая «смехойога».
В Мюнхене даже работает специальная школа, где люди собираются вместе, чтобы, смеясь, укреплять тело и душу. Все вполне серьезно и научно. На занятиях присутствующие обучаются особой технике дыхания. При смехе дыхание становится более глубоким, позволяя легче откашливаться. То есть простуда переносится легче. Кроме того, как подчеркивает профессор Процер, когда вырабатываются «гормоны счастья», вирусам приходится отступать и в физиологическом смысле.
Простудное меню
Здоровый дух, как известно, — в здоровом теле. А здоровому телу требуются витамины, микроэлементы и так далее – короче, правильное питание. Очень важен, например, цинк, который необходим, в частности, для метаболизма витамина Е. Больше всего цинка в устрицах, но если устрицы не входят в ваш ежедневный рацион питания, их вполне могут заменить тыквенные семечки, цельное зерно, говяжья печенка… «Часто говорят, что при простудных заболеваниях и гриппозных инфекциях лучше поголодать. Но вопреки расхожему мнению, упомянутые продукты отлично поддержат ваш организм», — говорит Ульрике Процер. Разумеется, можно принимать и препараты цинка из аптеки, но не все хорошо их переносят.
Лук — от семи недуг и в Германии. Только здесь лучше всего в носках…
Если говорить о еде при тяжелых простудных заболеваниях, то в Германии (как, наверное, и во многих других странах) список «целительных» блюд возглавляет куриный бульон. В бульон добавляются пряности: перец горошком, лавровый лист, коренья петрушки, луковица, гвоздика, по желанию — небольшой кусочек имбиря. Излюбленный немецкий суп на курином бульоне — с тонкой домашней лапшой.
В разряд особенно полезных «лекарственных» овощей попала, в частности, свекла: ученые признали ее отличным борцом с вирусами и бактериями. Употреблять свеклу рекомендуется в любом виде, но лучше запекать в духовке.
Сон регенерирует
Впрочем, на ночь лучше не есть слишком много. Это не слишком хорошо для здорового человека, а для больного – тем более. Вечером можно принять ароматную ванну, съесть куриный супчик, надеть «луковые носочки» — и на покой. От того, хорошо и достаточно ли вы спите, зависит устойчивость вашей иммунной системы. Семь-восемь часов сна, во время которых наш организм усердно регенерируется, творят настоящие чудеса, подчеркивают эксперты.
В общем, приятного сна, вкусного лечения и быстрого выздоровления!
Как можно быстро избавиться от герпеса на губе
Герпес, или «простуда/лихорадка» — это болезненные скопления пузырьков на губах или вокруг них. Такие высыпания встречаются очень часто и проходят сами по себе. Но что делать, если предстоит важное событие, например, свадьба или собеседование? Вот как быстро избавиться от герпеса:
1. Приложите холодный компресс
Чтобы высыпания заживали быстрее, приложите к ним прохладный, влажный тканевый компресс. Краснота и раздражение уменьшатся, и выздоровление наступит быстрее.
Если накануне важного события вы почувствуете признаки появления герпеса, то приложите к этому месту лед. Холод препятствует распространению воспаления, а если сыпь все же проявится, то исчезнет быстрее. Попробуйте пососать кубик льда, это увлажнит пораженный участок, и тогда он не высохнет, не потрескается, на нем не появится вторичная инфекция.
2. Мази от герпеса
Мазь от герпеса продается без рецепта. Лечение следует начинать как можно раньше, но даже если часто наносить мазь на уже появившиеся высыпания, заживление произойдет быстрее. Не забудьте внимательно прочитать инструкцию на упаковке мази, и вы получите наилучший результат.
3. Лекарства по рецепту
Противовирусные препараты в таблетках ускоряют процесс заживления. К этим препаратам относятся ацикловир, фамцикловир и валацикловир. Они продаются по рецепту стоматолога или терапевта.
Наиболее эффективны эти лекарства, если принять их до появления пузырьков. Раннее начало лечения герпеса – залог успеха. Если вы почувствуете на губах жжение, покалывание, зуд, напряжение, то есть предпосылки появления «простуды», примите лекарство. Оно остановит развитие симптомов, или сократит длительность заболевания.
Профилактика рецидивов герпеса
Вирус герпеса остается в организме навсегда, но вы можете принять профилактические меры для предотвращения высыпаний. Когда высыпания пройдут, смените зубную щетку. Вирус, вызвавший герпес, может жить на зубной щетке несколько дней. Если вы продолжаете чистить зубы той же зубной щеткой, воспаление может появиться снова. Чтобы избежать рецидива, выбросьте старую зубную щетку.
Если рецидивы герпеса происходят часто, стоматолог может рекомендовать регулярно принимать для профилактики противовирусные препараты. Кроме того, врач порекомендует вам избегать факторов, которые провоцируют высыпания, такие как стресс или воздействие солнца.
Когда вам предстоит важное событие, воспользуйтесь методами быстрого избавления от герпеса.
Почему мы еще не вылечили простуду?
Полиомиелит, оспа, гепатит A и B — все это серьезные вирусы, которые человечество научилось подавлять с помощью эффективных решений. Даже от гриппа, который может меняться и видоизменяться каждый год, есть вакцина. И все же от простой простуды нет лекарства.
Но это не из-за отсутствия попыток. Поиски лекарства от простуды начались в 1950-х годах, вскоре после того, как ученые обнаружили основную группу патогенов, известных как риновирусы, стоящие за насморком.В совокупности на него приходится до 75 процентов простудных заболеваний у взрослых. Но ученые быстро столкнулись с проблемой, которая до сих пор мешает исследователям, говорит Питер Барлоу, иммунолог из Эдинбургского университета Нэпиера в Шотландии, который работает над лекарством от простуды. «Основная проблема с риновирусом — это количество циркулирующих штаммов», — говорит он.
По словам Барлоу, существует не менее 160 различных штаммов или серотипов риновируса. Это означает, что для взлома холода требуется не столько поиск одного решения одной проблемы, сколько попытка разработать мастер-ключ для одновременного открытия сотен различных замков.«Невероятно сложно создать вакцину или лекарство, которые будут нацелены на все эти 160 [штаммов]», — говорит Барлоу.
Открытие этих штаммов, сделанное в 1990-х годах, стало ударом по разработке вакцины, говорит вирусолог Мартин Мур из Meissa Vaccines, компании, которая в настоящее время разрабатывает вакцину против риновируса. «У вас огромное количество серотипов, которые постоянно циркулируют, и это действительно отговаривает многих людей от серьезной работы над вакцинами». Ранняя работа, выполненная в середине 20-го века, показала, что простые вакцины могут иммунизировать людей против одного штамма, но идея разработки десятков или даже сотен вакцин от одной болезни — не говоря уже об одном человеке, требующем такого количества прививок, — непрактична и требует больших затрат.
Тем не менее, по словам Мура, исследователи работают над некоторыми умными обходными путями. Один из способов, который в настоящее время изучает группа из Имперского колледжа Лондона, — это обнаружение некоторой части вирусной структуры, которая является общей для всех 160 серотипов. Если они смогут успешно нацелить иммунный ответ на эту общую структуру, то они смогут разработать единую вакцину, которая обеспечит защиту от каждого штамма риновируса.
По его словам, компанияМура придерживается более традиционного подхода.Вакцины могут быть инокулированы против одного штамма, но штаммы также могут быть смешаны вместе в своего рода коктейль вакцин. Вакцина против полиомиелита состояла из всех трех серотипов вируса полиомиелита, а вакцина, созданная против пневмонии, состоит из компонентов 23 различных штаммов бактерий. «На протяжении многих лет люди неуклонно увеличивали количество компонентов в вакцинах, — говорит Мур. «Это просто добавление новых вещей. Мы применяем, я бы сказал, наименее захватывающий подход, но да, проверенный и проверенный метод.”
Цель Мура — создать смесь вакцин, по крайней мере, из 80 штаммов, охватывающих группу серотипов риновирусов, которые являются наиболее распространенными и вирулентными. В отличие от вируса гриппа, Мур говорит, что риновирус вряд ли мутирует в новые формы — сыворотки, созданные несколько десятилетий назад, все еще эффективны против конкретных штаммов риновирусов и сегодня. После того, как вакцина будет завершена, ее не потребуется много обновлять. Недавно Мур смог создать эффективную инокуляцию с 50 серотипами риновируса, но он не ожидает, что остальные 30 появятся легко.По его словам, каждый новый серотип, добавляемый в смесь, стоит значительных денег и усложняет формулу.
Другие исследователи, такие как Барлоу, ищут соединения для лечения простуды после инфекции. В поисках вдохновения исследователи обращаются к собственной защите человеческого тела. «Нас интересует семейство очень крошечных молекул, обнаруженных в иммунной системе [человека], известных как пептиды защиты хозяина», — говорит Барлоу. Наша иммунная система выделяет эти соединения после заражения, и он думает, что они могут атаковать вирус или предотвратить его репликацию.На данный момент эти пептиды довольно быстро разлагаются, поэтому он пытается найти способ стабилизировать их, чтобы их можно было принимать в качестве лекарства.
Тем не менее, по словам Барлоу, некоторые проблемы заключаются не в разнообразной биологии риновирусов. «Я думаю, что есть много социальных проблем, — говорит он. «Даже если мы найдем лекарство от простуды, оно, вероятно, не станет доступным для здоровых людей, которые избавятся от холода в течение трех-четырех дней». Лекарство может оказаться даже не таким полезным, потому что большинство людей уже выздоравливают к тому времени, когда они смогут обратиться к врачу.Кроме того, вам нужно будет проверить, есть ли у вас риновирус, а не какой-либо неродственный вирус, который вызывает идентичные симптомы, такие как коронавирус человека или аденовирус. «Я не думаю, что у нас был особый интерес к разработке лекарства, которое действует на ранних стадиях простуды», — говорит он.
Но лекарство все же стоит найти, — говорит Барлоу. Простуда может быть неприятностью, которая заставляет большинство людей лежать в постели в течение нескольких дней, но она может серьезно обострить хронические респираторные заболевания, такие как хроническая обструктивная болезнь легких (ХОБЛ) или муковисцидоз.«Если кто-то уже находится в больнице и у него обострение существующего заболевания [от риновируса], лекарство может быть доставлено быстро», — отмечает он. В этом случае такое лекарство могло спасти жизни.
Как долго длится простуда? Продолжительность и время обращения к врачу
Простуда — распространенный тип вирусной инфекции верхних дыхательных путей. Все время от времени простужаются. Обычно это вызывает знакомые симптомы в носу, носовых пазухах и горле.
Большинство простуд длятся недолго.Фактически, Центры по контролю и профилактике заболеваний (CDC) заявляют, что большинство людей выздоравливают от простуды в течение 7–10 дней.
Во многих случаях организм избавляется от инфекции без необходимости лечения. Однако есть несколько способов помочь справиться с тревожными симптомами.
Из этой статьи вы узнаете больше о том, как долго длится простуда, чего ожидать во время выздоровления и когда обратиться к врачу.
Типичная простуда длится в среднем 7–10 дней. Однако это может отличаться в зависимости от человека.
У некоторых людей симптомы простуды проявляются всего пару дней, тогда как другие могут регулярно испытывать симптомы простуды в течение 2 недель. Иммунная система у всех разная.
Факторы образа жизни, например, достаточно ли человек отдыхает или курит ли он сигареты, также могут помочь ускорить или замедлить выздоровление.
Даже после выхода вируса из организма некоторые симптомы могут сохраняться. Например, стойкая слизь или кашель могут длиться еще неделю или больше после того, как инфекция пройдет.
У некоторых детей симптомы могут длиться дольше. Однако в большинстве случаев их хватит на 7–10 дней. Детям может быть труднее справиться с симптомами, так как им может быть трудно определить причину своих симптомов или справиться с ними самостоятельно.
Дети чаще простужаются. Иммунная система детей не сформировала иммунитет против такого количества вирусов, как иммунная система взрослого взрослого.
Дети также имеют более высокий риск простуды, потому что они менее осведомлены о профилактических привычках, таких как чихание в локоть или регулярное мытье рук.
Тесный контакт с другими людьми, например, во время посещения дошкольного учреждения, также увеличивает риск простуды.
Поделиться на PinterestЧеловек обычно наиболее заразен за день до появления симптомов и в течение первых 5 дней после болезни.Симптомы простуды не проявляются сразу после заражения человека вирусом. Это инкубационный период вируса.
Инкубационный период простуды составляет около 1–3 дней. В это время человек может передать вирус другому человеку, даже если у него нет симптомов.
Строго говоря, каждый раз, когда у человека появляются симптомы простуды, они могут передать их другому человеку. Однако человек может быть наиболее заразным за день до появления симптомов и в течение первых 5 дней болезни.
Простуда обычно распространяется через капли или пары, когда больной кашляет, чихает или сморкается. Их слизь и слюна могут пройти через дыхательные пути другого человека и вызвать там инфекцию.
Вирус простуды может жить вне организма в течение нескольких часов, что означает, что человек может передавать простуду другим, делясь такими предметами, как тряпки для лица, посуда или столовые приборы.
В то время как взрослые обычно болеют от двух до трех простуд в год, авторы обзора 2014 года отмечают, что дети в возрасте до 2 лет болеют до шести простуд в год.
Простуды — основная причина пропусков занятий и занятий.
Если симптомы простуды не проходят или усиливаются через 10 дней, лучше обратиться к врачу.
Врач также может помочь в лечении серьезных или необычных симптомов.
Некоторые люди, в том числе младенцы, получающие лечение от рака, люди с ВИЧ и люди старше 65 лет, имеют более высокий риск осложнений от простуды и гриппа.
Любой человек из этих групп, у которого наблюдаются гриппоподобные симптомы, такие как лихорадка, озноб и ломота в теле, должен обратиться к врачу.
Нет лекарства от простуды, и организм обычно может бороться с инфекцией без необходимости лечения.
Простуда — это вирусная инфекция, поэтому антибиотики не действуют. Не принимайте антибиотики при простуде. Как отмечают в CDC, антибиотики не только не помогут в лечении вирусных инфекций, но и могут нанести вред как детям, так и взрослым, усложняя организму борьбу с бактериальными инфекциями в будущем.
Однако симптомы простуды могут раздражать и мешать. Существует много простых способов справиться с этими симптомами по мере того, как организм избавляется от основной инфекции, в том числе:
Обильное питье: Пейте много воды и других прозрачных жидкостей, чтобы сохранить здоровье клеток и вывести токсины.
Отдых: Продолжительный отдых может помочь организму сосредоточиться на борьбе с инфекцией.
Прием безрецептурных лекарств от простуды: Многие безрецептурные лекарства могут помочь облегчить определенные симптомы простуды, такие как заложенность носа или насморк.Всегда следуйте инструкциям и проконсультируйтесь с врачом, прежде чем давать детям безрецептурные препараты.
Принятие обезболивающих: Безрецептурные обезболивающие, такие как ибупрофен (Адвил) и ацетаминофен (Тайленол), могут помочь уменьшить некоторые симптомы.
Питье теплых жидкостей: Потягивание теплых жидкостей, таких как травяные чаи или суп, может помочь успокоить першение и боль в горле. Это также может помочь разрушить слизь и облегчить заложенность носа.
Полоскание горла соленой водой: Полоскание горла теплой соленой водой также может облегчить зуд и боль в горле.Не просите маленьких детей попробовать это, поскольку они не могут полоскать горло.
Использование увлажнителя: Испаритель или увлажнитель могут увлажнять воздух, помогая уменьшить скопление и облегчая отхаркивание слизи.
Простуда — очень распространенное явление. Хотя это трудно предотвратить, это также не должно длиться очень долго. Большинство простуд проходят через 7–10 дней, а спустя несколько дней остаются лишь легкие симптомы.
В большинстве случаев лучшим решением является помощь организму в борьбе с простудой.Прием некоторых безрецептурных препаратов или использование домашних средств может помочь человеку справиться с симптомами.
Любому, кто замечает длительные, тяжелые или ухудшающиеся симптомы, следует обратиться к врачу.
Что такое простуда и почему от нее нет лекарства? | The Independent
Несмотря на то, что простудная болезнь используется в качестве общего термина для описания более 200 различных типов вирусов, она по-прежнему считается «неизлечимой». Но почему так?
Вот все, что вам нужно знать о насморке.
Что это?
Простуда, также известная как простуда, представляет собой вирусную инфекцию, поражающую верхние дыхательные пути.
Включает носовую полость, глотку (заднюю часть рта) и гортань (голосовой ящик).
Рекомендуется
По данным Национальной службы здравоохранения, ребенок часто болеет не менее восьми простуд в год.
Взрослые, с другой стороны, могут простудиться два или три раза в год, заявляют Центры по контролю и профилактике заболеваний (CDC).
Каковы симптомы?
Признаки простуды, по данным NHS, могут включать заложенность носа или насморк, боли в мышцах, боль в горле, кашель, чихание, повышение температуры и головные боли.
Хотя симптомы у взрослых и детей схожи, дети могут испытывать их в течение более длительного времени.
(Как это работает)
Если человек болен простудой, он будет заразным для других людей до того, как у них начнут проявляться симптомы, до тех пор, пока их симптомы не исчезнут, поясняет Национальная служба здравоохранения.
«Симптомы обычно усиливаются в течение первых двух-трех дней, и именно тогда вы наиболее вероятно распространите вирус», — заявляет служба здравоохранения.
Почему нет лекарства от простуды?
Риновирусы, коронавирусы, вирусы Коксаки и аденовирусы — это лишь некоторые из множества различных типов вирусов простуды.
Рекомендуется
Эти вирусы прикрепляются к клеткам аденоидов в задней части горла.
Они быстро размножаются и разрываются из клеток, чтобы распространяться на клетки остальных верхних дыхательных путей.
Хотя мы можем лечить симптомы простуды, мы не можем найти единого лекарства, поскольку существует очень много типов вирусов, и они быстро мутируют.
Следовательно, время, необходимое для разработки вакцины, больше бесполезно.
Как лечить простуду?
Хотя нет однозначного лекарства от простуды, есть определенные средства, которые вы можете попробовать облегчить свои симптомы.
К ним относятся употребление воды, супов и бульонов, отдых, успокоение боли в горле леденцами, выполнение упражнений (если у вас легкие симптомы) и облегчение заложенности.
Симптомы, Простуда против гриппа, Как долго это длится, Лечение
Обзор
Что такое насморк?
Простуда — это заразная инфекция верхних дыхательных путей, поражающая нос, горло, носовые пазухи и трахею (дыхательное горло). Более 200 различных вирусов могут вызывать простуду, но большинство простудных заболеваний вызывается риновирусом.
Насколько распространены простуды?
Как следует из названия, простуда широко распространена. Вероятно, за всю жизнь у вас будет больше простудных заболеваний, чем от любой другой болезни. Взрослые простужаются от двух до трех раз в год, а маленькие дети простужаются четыре и более раз в год.
Простуда заразна?
Простуда передается от человека к человеку. Чтобы вы заразились, вирус должен попасть на одну из ваших слизистых оболочек — на влажную подкладку ноздрей, глаз или рта.Это происходит, когда вы касаетесь поверхности или вдыхаете влажный воздух, содержащий вирус простуды.
Например, когда больной чихает или кашляет, в воздух выбрасываются капли жидкости, содержащей вирус простуды. Если вы вдохнете эти капли, вирус простуды пустит корни в нос. Вы также можете оставлять вирусные частицы на поверхностях, к которым прикасаетесь, когда болеете. Если кто-то прикоснется к этим поверхностям, а затем коснется их ноздрей, глаз или рта, вирус может проникнуть внутрь.
Почему зимой бывают простуды?
Простудиться можно в любое время года, но это более вероятно в более холодные месяцы.Зимой люди остаются дома и находятся в более тесном контакте друг с другом.
Недавнее исследование на мышах показало, что низкие температуры также могут влиять на реакцию вашей иммунной системы. Исследователи обнаружили, что когда более прохладный воздух снижает температуру носа, иммунной системе мыши становится труднее остановить размножение риновируса. То же самое можно сказать и о людях.
Почему дети чаще простужаются?
Поскольку маленькие дети раньше не подвергались воздействию вирусов, они простужаются чаще, чем взрослые.Их иммунная система должна научиться распознавать эти новые микробы и бороться с ними. К тому времени, когда вы станете взрослым, вы переболели множеством простуд. Вашей иммунной системе легче выявлять похожие вирусы и атаковать их.
Дети также находятся в тесном контакте с другими детьми. Дети обычно не закрывают глаза при кашле и чихании и не моют руки, прежде чем дотронуться до лица — шаги, которые предотвращают распространение вируса.
Симптомы и причины
Что вызывает простуду?
Риновирусы вызывают до 50% простудных заболеваний.Существует более 100 различных риновирусов. Но другие типы вирусов также могут вызывать симптомы простуды.
Каковы симптомы простуды?
В течение одного-трех дней после заражения вирусом простуды у вас появятся такие симптомы, как:
Как отличить простуду от гриппа?
Может быть трудно сказать, простуда у вас или грипп, поскольку многие симптомы одинаковы. Оба заболевания широко распространены в холодное время года и влияют на верхние дыхательные пути (нос, горло и трахею).Но разные вирусы вызывают простуду и грипп. Грипп возникает от вируса гриппа, в то время как многие другие типы вирусов вызывают простуду.
Основное различие между простудой и гриппом состоит в том, что при гриппе у вас повышается температура и озноб. Взрослые обычно не заболевают простудой, хотя у детей бывает.
Грипп также вызывает боли в теле и более серьезные симптомы, чем простуда. Хотя и простуда, и грипп могут привести к осложнениям, осложнения от гриппа могут быть опасными для жизни.
В чем разница между простудой и COVID-19 (новым коронавирусом)?
Вы, наверное, слышали, что простуда — это коронавирус. Коронавирусы — это группа вирусов, которые могут вызывать инфекции верхних дыхательных путей. Хотя риновирусы вызывают большинство видов простуды, некоторые из них вызваны различными коронавирусами. Большинство людей быстро выздоравливают от этих простудных заболеваний.
Коронавирусы также могут попадать в легкие и вызывать пневмонию и другие осложнения, которые могут быть фатальными.Новый (новый) тип коронавируса, обнаруженный в конце 2019 года, вызывает конкретное заболевание, известное как COVID-19. Ранние симптомы, которые отличают COVID-19 от простуды, включают:
- Лихорадка.
- Озноб и тряска.
- Одышка.
- Потеря вкуса или запаха (аносмия).
- Диарея.
В чем разница между простудой и простудой?
Простуда в груди или острый (кратковременный) бронхит вызывает раздражение и накопление слизи (соплей) в легких.Простуда превращается в простуду грудной клетки, когда вирус попадает из носа и горла в легкие. Иногда бактерии вызывают простуду в груди.
У вас может быть кашель при простуде или простуде в груди. Но при простуде грудной клетки возникает влажный кашель, что означает, что вы можете почувствовать или откашлять мокроту. У вас также может быть:
- Кашель, от которого не спишь всю ночь.
- Одышка.
- Больная грудь.
Влияет ли простуда на беременность?
Простуда во время беременности обычно не опасна.Но вам нужно быть осторожным с лекарствами от простуды, которые вы принимаете для лечения симптомов. Ваш лечащий врач может сообщить вам, какие из них безопасно использовать во время беременности.
Если вы подозреваете, что у вас грипп или у вас поднялась температура, вам следует немедленно связаться с вашим лечащим врачом. Вам может потребоваться немедленное лечение. Повышение температуры тела на ранних сроках беременности связано с врожденными дефектами.
Диагностика и тесты
Как диагностировать простуду?
Как правило, достаточно пройти осмотр, чтобы определить, простудились ли вы.Во время медицинского осмотра ваш лечащий врач проверит наличие таких признаков, как:
- Отек в ноздрях.
- Заложенный нос.
- Красное раздраженное горло.
- Увеличение лимфатических узлов (шишек) на шее.
- Чистые легкие.
Вам могут потребоваться анализы, если ваш поставщик медицинских услуг подозревает, что у вас грипп или другое заболевание. Ваш врач может сделать вам мазок из носа (ватный тампон, который вытирают внутри носа), чтобы проверить наличие вируса гриппа. Рентген грудной клетки исключает бронхит или пневмонию.
Ведение и лечение
Как лечат простуду?
От простуды нет лекарства. Вы должны позволить этому идти своим чередом. Лекарства, отпускаемые без рецепта, могут уменьшить симптомы, чтобы вы чувствовали себя комфортнее до выздоровления.
Почему антибиотики не вылечивают простуду?
Антибиотики — это лекарства, которые борются с инфекциями, вызванными бактериями.Поскольку вирусы вызывают простуду, антибиотики не помогают при простуде.
Какие лекарства от простуды облегчают симптомы?
Лекарства для лечения симптомов простуды, отпускаемые без рецепта, широко доступны. Но некоторые из этих лекарств небезопасны для детей. Перед тем, как давать ребенку лекарства, отпускаемые без рецепта, проконсультируйтесь с вашим лечащим врачом. Будьте осторожны, не комбинируйте лекарства, которые лечат несколько симптомов. Если вы это сделаете, вы можете закончить передозировку (прием слишком большого количества) некоторых ингредиентов, что может вызвать другие проблемы со здоровьем, включая повреждение органов.
К лекарствам, облегчающим симптомы простуды, относятся:
- Обезболивающие: Ацетаминофен (Тайленол®) и НПВП, такие как ибупрофен (Адвил®), снимают головную боль и жар.
- Противоотечные средства: Такие препараты, как псевдоэфедрин (Contac Cold 12 Hour® и Sudafed®) и фенилэфрин (Sudafed PE®), предназначены для уменьшения заложенности носа.
- Антигистаминные препараты: Дифенгидрамин (Бенадрил®) и другие антигистаминные препараты останавливают чихание и насморк.
- Средства для подавления кашля: Лекарства, такие как декстрометорфан (Робитуссин® и Викс DayQuil Cough®) и кодеин уменьшают кашель.
- Отхаркивающие средства: Гвайфенезин (Муцинекс®) и другие отхаркивающие средства разжижают и разжижают слизь.
Какие самые лучшие средства от простуды?
Возможно, вы слышали, что добавки и лечебные травы, такие как цинк, витамин С и эхинацея, могут лечить и предотвращать простуду.
Исследователи не обнаружили, что какое-либо из этих средств может предотвратить простуду.Но цинк может сократить продолжительность болезни и уменьшить симптомы. Однако он может вызвать необратимую потерю запаха, особенно когда вы используете его в спреях для носа.
Самый лучший и безопасный способ быстро выздороветь — это много отдыхать. Подумайте о том, чтобы взять отпуск на работе или в школе хотя бы в первые несколько дней болезни. У вас не только будет больше времени для отдыха, но и вы избежите распространения микробов среди других.
Также убедитесь, что вы пьете много жидкости, чтобы нос и горло оставались влажными.Избегайте алкоголя и кофеина, потому что они сушат.
Профилактика
Как не простудиться?
Есть несколько шагов, которые можно предпринять, чтобы предотвратить простуду, в том числе:
- Мойте руки , особенно перед едой или приготовлением пищи.Вы также должны мыть руки после посещения туалета, вытирания носа или контакта с человеком, у которого есть простуда.
- Не прикасайтесь к лицу . Вирусы простуды распространяются от рук к глазам, носу и рту.
- Очищайте часто используемые поверхности. Вирусы могут жить на дверных ручках и других местах, к которым люди часто прикасаются.
- Используйте дезинфицирующее средство для рук , если вы не можете мыть руки с мылом.
- Укрепите свою иммунную систему , чтобы ваше тело было готово бороться с микробами.Высыпайтесь, соблюдайте здоровую диету и занимайтесь спортом.
- Оставайтесь дома во время болезни , чтобы не передать простуду другим людям.
Перспективы / Прогноз
Как долго длится простуда?
Простуда обычно проходит в течение семи-десяти дней.
Когда вы можете вернуться на работу или в школу?
Вы можете быть заразным в течение двух недель, даже распространяя простуду за день или два до появления симптомов.Но вы наиболее заразны, когда ваши симптомы наихудшие — обычно в первые три дня вы чувствуете себя плохо.
Может ли холод убить вас?
Простуда не смертельна. У некоторых людей, особенно с ослабленной иммунной системой, простуда может привести к другим состояниям, которые могут вызвать серьезные проблемы со здоровьем. Эти осложнения могут включать:
Жить с
Когда при простуде требуется помощь врача?
Обратитесь к своему врачу, если у вас есть что-либо из следующего:
- Высокая температура.
- Боль в груди.
- Боль в ухе.
- Вспышка астмы.
- Симптомы длятся более 10 дней или ухудшаются.
Обратитесь за медицинской помощью, если ваш ребенок:
- Развивается высокая температура.
- Прекращает есть.
- Плачет больше обычного.
- Имеет боль в ухе или животе.
- Начинает хрипеть.
- Сон больше обычного.
Резюме
Простуда, хотя и причиняет дискомфорт, обычно безвредна.Вы можете управлять симптомами с помощью лекарств. Ускорьте выздоровление, много отдыхайте и пейте, и избегайте других. Если через 10 дней вы не почувствуете себя лучше, обратитесь к врачу.
Почему мы не можем вылечить простуду? | Простуда
Простуда имеет два отличительных признака: это и самая распространенная инфекционная болезнь в мире, и одна из самых трудноуловимых. Для начала, название — проблема. Почти во всех индоевропейских языках одно из слов, обозначающих болезнь, относится к низкой температуре, однако эксперименты показали, что низкая температура не увеличивает ни вероятность простуды, ни тяжесть симптомов.Затем есть «общая» часть, которая, кажется, подразумевает, что существует единственный неизбирательный патоген в целом. На самом деле более 200 вирусов вызывают болезнь, похожую на простуду, каждый из которых использует свою особую химическую и генетическую стратегию, чтобы уклониться от защитных сил организма.
Трудно представить себе другую болезнь, которая вызывает такой же уровень коллективного увольнения. Простуда пробирается по домам и школам, городкам и городам, делая людей несчастными в течение нескольких дней, не требуя особого внимания.Взрослые в год простужаются в среднем от двух до четырех, а дети — до 10 лет, и мы пришли к выводу, что это неизбежная часть жизни.
Общественное понимание остается мешаниной фольклора и ложных предположений. В 1984 году исследователи из Университета Висконсин-Мэдисон решили исследовать один из самых известных способов простудиться. Они заразили добровольцев вирусом простуды и попросили их целовать в рот здоровых испытуемых не менее одной минуты. (Инструкцией для участников было использовать тот метод, который был «наиболее естественным».) Шестнадцать здоровых добровольцев поцеловались простуженными людьми. Результат: всего одна подтвержденная инфекция.
Самые распространенные представления о том, как лечить болезнь, оказались ложными. Сомнительная эффективность мало что помешало человечеству разрабатывать лекарства. Папирус Эберса, медицинский документ из Древнего Египта, датированный 1550 г. до н.э., советует больному простудой читать заклинание «в сочетании с введением молока родившему ребенка мужского пола и ароматной жевательной резинки».В 1924 году президент США Кэлвин Кулидж сел в герметичную хлорную камеру и почти час вдыхал едкий, ядовитый газ по совету своих врачей, которые были уверены, что его простуда быстро вылечится. (Это не так.)
Сегодня продажи «зимних лекарств» в Великобритании достигают 300 миллионов фунтов стерлингов ежегодно, хотя эффективность большинства безрецептурных продуктов на самом деле не доказана. Некоторые из них содержат парацетамол, эффективный анальгетик, но его дозировка часто оказывается неоптимальной. Прием витамина С в обычных дозах мало помогает от болезней.Горячие малыши, пропитанные лекарствами ткани и «стимулы» иммунной системы с помощью эхинацеи или имбиря неэффективны. Антибиотики ничего не делают при простуде. Единственный надежный способ избежать простуды — это жить в полной изоляции от остального человечества.
Хотя современная наука изменила методы лечения почти во всех областях медицины, до сих пор не удалось создать каких-либо радикально новых методов лечения простуды. Сложность состоит в том, что, хотя все простуды ощущаются примерно одинаково, с биологической точки зрения единственной общей чертой различных вирусов, вызывающих простуду, является то, что они адаптировались для проникновения и повреждения клеток, выстилающих дыхательные пути.В остальном они принадлежат к совершенно разным категориям организмов, каждая из которых имеет свой способ заражения наших клеток. Из-за этого очень сложно сформулировать комплексное лечение.
Сегодня ученые идентифицируют семь семейств вирусов, вызывающих большинство простудных заболеваний: риновирус, коронавирус, вирус гриппа и парагриппа, аденовирус, респираторно-синцитиальный вирус (РСВ) и, наконец, метапневмовирус, который был впервые выделен в 2001 году. субвирусы, известные как серотипы, которых насчитывается около 200.Риновирус, наименьший по размеру возбудитель простуды, является наиболее распространенным, вызывая до трех четвертей случаев простуды у взрослых. Чтобы победить холод, нам нужно будет на определенном этапе бороться со всеми этими различными семействами вирусов. Но на данный момент риновирус — самый крупный игрок.
Впервые ученые попытались создать вакцину против риновируса в 1950-х годах. Они использовали надежный метод, впервые предложенный французским биологом Луи Пастером в 1880-х годах, при котором небольшое количество вируса вводится хозяину, чтобы вызвать защитную иммунологическую реакцию, которая затем защищает организм от последующей инфекции.Тем не менее, те, кто был вакцинирован, простудились так же легко, как и те, кто этого не сделал.
В течение следующего десятилетия, когда методы выделения вирусов простуды были усовершенствованы, стало ясно, что риновирусов гораздо больше, чем предполагалось вначале. Исследователи поняли, что сделать вакцину традиционным способом невозможно. Производство десятков вакцин с одним серотипом, каждая из которых нацелена на другой штамм, было бы непрактичным. Консенсус в отношении невозможности создания вакцины против риновируса углубился.Последнее клиническое испытание на людях было проведено в 1975 году.
Затем, в январе прошлого года, в «Экспертном обзоре вакцин» появилась передовая статья, которая еще раз подняла вопрос о перспективах вакцины. Соавтором статьи является группа ведущих мировых специалистов по респираторным заболеваниям, базирующаяся в Имперском колледже Лондона. Он был сформулирован осторожно, но заявление было поразительным. «Возможно, поиск вакцины против RV [риновируса] был отклонен как слишком сложный или даже невозможный, — говорится в сообщении, — но новые разработки предполагают, что это может быть осуществимо для создания значительной степени иммунной защиты.«Ученые утверждали, что находятся на пути к разгадке загадки, которая ставила вирусологов в тупик на протяжении десятилетий. Один вирусолог сказал мне, что это было так, как если бы дверь, которая была закрыта много-много лет, снова открылась.
Частью мотивации имперских ученых было представление о том, что, поскольку теперь у нас есть вакцины от многих наиболее опасных вирусов (кори, полиомиелита, желтой лихорадки, холеры, гриппа и т. Д.), Пришло время заняться этой болезнью. поражает нас чаще всего. «Риновирус — самая частая причина болезней», — говорит Себастьян Джонстон, профессор Imperial и один из авторов редакционной статьи.«Посмотрите, сколько люди тратят на неэффективные безрецептурные лекарства. Если бы у вас было безопасное и эффективное лечение, вы бы его приняли ».
Я спросил Джонстона, оптимистичен ли он. Он отметил, что, поскольку их исследования до сих пор проводились только на мышах, они не уверены, что вакцина будет работать на людях. «Данные ограничены, — говорит он. «Но это обнадеживает». Это не было громким триумфализмом, которого я ожидал, но тогда холодные ученые давно научились быть осторожными при громких провозглашениях.Их задача, прежде всего, характеризовалась постоянным разочарованием.
Первый ученый, который безуспешно попытался создать вакцину против риновируса, был также первым ученым, который отличил ее от множества других вирусов простуды. В 1953 году эпидемиолог Уинстон Прайс работал в Университете Джона Хопкинса в Балтиморе, когда группа медсестер в его отделении заболела легкой лихорадкой, кашлем, болью в горле и насморком — симптомами, указывающими на грипп.Прайс взял у медсестер промывание носа и вырастил их вирус в клеточной культуре. То, что он обнаружил, было слишком маленьким, чтобы быть вирусом гриппа. В статье 1957 года «Выделение нового вируса, ассоциированного с клиническими респираторными заболеваниями у людей», Прайс первоначально назвал свое открытие «вирусом JH» в честь своего работодателя.
Прайс решил попробовать разработать вакцину, используя немного мертвого риновируса. Когда иммунная система сталкивается с вторгающимся вирусом — даже с мертвым или ослабленным вирусом — она намеревается изгнать его.Одна защита — это выработка антител, небольших белков, которые остаются в системе крови еще долгое время после того, как вирус исчез. Если вирус встречается во второй раз, антитела быстро распознают его и поднимают тревогу, давая преимущество иммунной системе.
Сначала цена поощрялась. В испытании, в котором участвовало несколько сотен человек, вакцинированные вирусом JH заболели простудными заболеваниями в восемь раз меньше, чем непривитые. Газеты по всей Америке интересовались: можно ли вылечить простуду? «Телефон у моей кровати звонил до трех часов ночи», — сказал Прайс New York Times в ноябре 1957 года.Празднование было недолгим. Хотя вакцина Прайса была эффективна против его особого штамма риновируса «JH», в последующих экспериментах она ничего не дала. Это указывало на наличие более чем одного риновируса.
К концу 1960-х годов были обнаружены десятки риновирусов. Даже в чуждом зверинце респираторных заболеваний такой уровень изменчивости у одного вида был необычным; одновременно циркулируют всего три или четыре вируса гриппа. Ученые из Университета Вирджинии решили попробовать другую тактику.Вместо того, чтобы прививать пациентов одним штаммом риновируса, они объединили 10 разных серотипов за одну инъекцию. Но и после этого участников не удалось оградить от заражения, у них не было идей.
Когда надежда на вакцину отступила, ученые начали исследовать другие способы борьбы с простудой. С 1946 года и до закрытия в 1990 году большинство исследований респираторных вирусов в Великобритании проводилось в отделении общей простуды (CCU), учреждении, поддерживаемом Советом медицинских исследований, которое занимало бывший военный госпиталь в сельской местности недалеко от Солсбери.За четыре десятилетия работы около 20 000 добровольцев прошли через двери CCU, многие из них добровольно заразились вирусом простуды во имя научного прогресса.
Ранний эксперимент в CCU включал группу добровольцев, которых заставляли принимать ванну, а затем 30 минут стояли мокрые и дрожали в коридоре. После того, как им разрешили одеться, им пришлось несколько часов носить мокрые носки. Несмотря на понижение температуры тела, в группе не было больше простуд, чем в контрольной группе добровольцев, которым было уютно.
Иллюстрация: Натали ЛисCCU начал уделять внимание лечению простуды в 1960-х и 1970-х годах, когда набирали обороты исследования вещества, вырабатываемого человеческим телом, под названием интерферон. Интерфероны — это белки, которые секретируются клетками при атаке вируса. Они действуют как посланники, предупреждая соседние клетки о захватчике. Эти клетки, в свою очередь, производят противовирусный белок, который подавляет или препятствует способности вируса распространяться, отсюда и название.
В 1972 году исследователи CCU решили выяснить, можно ли использовать интерферон для лечения простуды.Они заразили риновирусом 32 добровольцев, а затем распылили им в нос интерферон или плацебо. Из 16 человек, получавших плацебо, 13 простудились. Но из 16 введенных интерфероном заболели только трое. Результаты, опубликованные в The Lancet, попали на первую полосу New York Times (под статьей об Уотергейте). Начались исследования интерферона. Но, опять же, волнение было преждевременным. Обзор, проведенный CCU в 1980-х годах, выявил фатальный недостаток: интерферон работал только тогда, когда его давали пациенту одновременно с вирусом.Но в реальной жизни, то есть вне лаборатории, риновирус попадает в нос за восемь- 48 часов до появления симптомов простуды. К тому времени, когда вы почувствуете приближение простуды, будет уже слишком поздно.
По мере того, как ХХ век подходил к концу, попытки найти лекарство становились все более безнадежными. В CCU были серьезно исследованы молекулы, которые были обнаружены в традиционной китайской медицине, японском чае и апельсинах. В 1990 году ЦКУ закрылся. Центр многое сделал для углубления нашего понимания вирусологии простуды, но он также выявил огромные масштабы задачи победить его.
В 1990-е годы, когда многие вирусологи сосредоточили свое внимание на ВИЧ и СПИДе, исследования «холодных» методов прекратились. «Общие острые респираторные инфекции рассматривались как менее важные по сравнению с этой угрозой всемирной смертельной чумы», — пишет Дэвид Тиррелл, бывший директор CCU, в своей книге 2002 года «Холодные войны». Исцеление казалось более отдаленным, чем когда-либо.
Лаборатория Себастьяна Джонстона находится на третьем этаже медицинской школы, входящей в кампус госпиталя Святой Марии Имперского колледжа в Паддингтоне, западный Лондон.Первоначальное здание больницы, открытое в 1851 году, построено из красного кирпича с высокими потолками, арочными колоннадами и башенками, но теперь оно обрамлено многочисленными пристройками, каждое из которых становится все более коробчатым. На круглой синей табличке на фасаде указано, что сэр Александр Флеминг (1881-1955) открыл пенициллин в комнате второго этажа. Вход в лабораторию Флеминга стоит 4 фунта стерлингов.
Джонстону, профессору респираторной медицины и специалисту по астме, 58 лет, он в очках, с копной седых кудрей, образующих пик на лбу.Будучи аспирантом в 1989 году, он был направлен в CCU незадолго до его закрытия для изучения методов обнаружения вирусов. «Я провел там шесть месяцев, — сказал Джонстон. «Это было странное место, в основном группа ниссеновских хижин, соединенных деревянными взлетно-посадочными полосами, с множеством кроликов».
Для получения докторской степени по астме Джонстон разработал метод, называемый полимеразной цепной реакцией, который увеличивает ДНК, чтобы можно было более точно идентифицировать вирусы. К своему удивлению, Джонстон обнаружил, что вирусы являются причиной 85% приступов астмы у детей; около половины из них были риновирусами.Ранее большинство исследований выявляли вирусы менее чем в 20% приступов астмы. Джонстон обнаружил, что риновирус также усугубляет симптомы в 95% случаев кашля курильщиков (официально известного как хроническая обструктивная болезнь легких или ХОБЛ).
Только в 1990-х годах ученые, борющиеся с риновирусом, правильно поняли, с чем они борются. К тому времени электронная микроскопия была продвинута, и можно было увидеть организм вблизи. Для патогена, который так поразительно хорошо заражает наши носовые ходы — «rhin» в названии происходит от греческого «нос» — риновирусы удивительно просты, представляя собой не что иное, как цепочки рибонуклеиновой кислоты (РНК), окруженные оболочкой: « кусочек плохих новостей, завернутый в протеиновую оболочку », — как однажды заметил биолог Питер Медавар, лауреат Нобелевской премии.Под электронным микроскопом они имеют сферическую форму с мохнатой поверхностью, как бабочка на вязаной шапке.
Хотя все риновирусы почти одинаковы внутри, небольшое изменение структуры белков на их внешней оболочке означает, что для иммунной системы все они выглядят по-разному. Это стратегия маскировки и кинжала, и это причина того, почему первые вакцины, такие как вакцина Уинстона Прайса, потерпели неудачу. Антитела, продуцируемые для одного серотипа риновируса, не обнаруживают остальных. До недавнего времени считалось, что существует около 100 различных штаммов, и они были сгруппированы в семейства «A» и «B».Затем, в 2007 году, был обнаружен новый кэш вирусов, группа «C», в результате чего общее количество вирусов увеличилось до 160.
Компьютерное изображение риновируса человека. Фотография: AlamyВ 2003 году Джонстон, который тогда работал в Imperial, связался с Джеффри Алмондом, бывшим профессором вирусологии в Университете Рединга, который недавно был назначен главой по разработке вакцины в фармацевтическом гиганте Sanofi. Компания уже производила укол от гриппа и была заинтересована в борьбе с простудой.Столкнувшись с Джонстоном на научных конференциях, Алмонд почувствовал, что их амбиции совпадают. «Я сказал:« Давай подумаем, сможем ли мы сделать что-нибудь драматическое », — сказал мне Алмонд. «Давайте подумаем, как сделать вакцину от носорога».
Для врачей вакцины предпочтительнее лекарств, потому что они защищают хозяина от инвазивных организмов, прежде чем они нанесут какой-либо ущерб. Для фармацевтических компаний вакцины значительно менее привлекательны. Мало того, что на их развитие уйдут годы и сотни миллионов долларов, даже если этот процесс окажется успешным — а зачастую это не так, — все еще может быть трудно заработать много денег.Вакцины обычно вводятся однократно, а лекарства — в течение длительного времени. И люди не хотят много платить за вакцины. «Всем нужны вакцины за гроши, а не за фунты, потому что вы получаете их, когда здоровы», — сказал Алмонд. «Никто не хочет ничего платить, пока здоров. Это как автострахование, правда? Но когда вы заболеете, вы опустошите свой кошелек, чего бы это ни стоило.
Тем не менее, Алмонд подумал, что у вакцины против риновируса может быть коммерческий аргумент.Суммируя выходные дни в школе и на работе, а также вторичные инфекции, такие как синусит, которые требуют дополнительного лечения и даже госпитализации, риновирус ложится огромным бременем на системы здравоохранения. В прошлом году в Великобритании на кашель и простуду приходилось почти четверть от общего числа дней, потерянных из-за болезней, около 34 миллионов. В США исследование, проведенное в 2002 году, показало, что каждая простуда, которую испытывает взрослый, приводит к потере в среднем 8,7 рабочих часов, в то время как еще 1,2 часа теряются на лечение замороженных детей, в результате чего общая стоимость потери производительности составляет почти 25 долларов. млрд (19 млрд фунтов) ежегодно.Алмонд убедил своих боссов, что, если бы это было возможно, вакцинация от риновируса была бы финансово жизнеспособной. «Наши предварительные расчеты относительно того, сколько мы можем взимать и каковы могут быть цифры продаж, означают, что это, вероятно, будет довольно прибыльным и довольно интересным для развития компании», — говорит Алмонд.
Рассматривая подходы, применявшиеся в 1960-х и 1970-х годах, Алмонд и Джонстон отвергли идею создания мега-вакцины из всех 160 серотипов риновирусов, полагая, что она будет слишком тяжелой, сложной и слишком дорогой для производства.Вместо этого они задавались вопросом, есть ли крошечная часть структуры вирусов, идентичная или «сохраненная» для всех видов, которая могла бы лечь в основу так называемой субъединичной вакцины, подхода, который имел успех в отношении гепатита B и вирус папилломы человека или ВПЧ.
После сравнения генетических последовательностей различных серотипов риновирусов исследователи отточили конкретный белок на оболочке вируса, который, казалось, повторяется во многих серотипах. Они взяли кусок консервированной оболочки одного риновируса, номер 16, смешали его с адъювантом — стимулом, имитирующим сигналы опасности, запускающие иммунный ответ — и ввели его мышам в качестве вакцины.Надежда заключалась в том, что иммунная система будет побуждена распознавать белок оболочки как инвазивный патоген, обеспечивающий иммунитет против всего семейства риновирусов.
В чашках Петри ученые смешали кровь иммунизированных мышей с тремя другими серотипами риновирусов, номерами 1, 14 и 29. Иммунологический ответ на риновирус 1 был вероятен, потому что его генетическая последовательность аналогична 16, но серотипы 14 и 29 не похожи. . Лейкоциты мышей энергично ответили на все три штамма.«Наблюдение за реакциями против этих двух [разных серотипов] было очень обнадеживающим», — сказал Джонстон. Это давало надежду на то, что вакцина сможет защитить от всего спектра риновирусов.
Ученые собрали группу специалистов по респираторной медицине для обзора результатов. Рецензенты согласились, что результаты выглядят многообещающими. Но как только ученые были готовы продвигать вакцину, Санофи потерпела неудачу. «Произошла смена направления, смена парней наверху», — сказал Алмонд.«Я вышел на пенсию досрочно по разным причинам. Мой босс тоже ушел на пенсию ».
В 2013 году новое руководство решило, что приоритеты компании лежат в другом месте, вернув Имперскому колледжу патент, который защищает идею вакцины от разработки другими группами. У Imperial не было ресурсов для разработки вакцины без внешних инвестиций. Для Джонстона это было разочарованием — годы исследований и тяжелого труда в лаборатории, казалось, наконец принесли результаты. Но он мало что мог сделать.Вакцина была отложена.
По другую сторону Атлантики, когда Imperial начала искать новых покровителей, Мартин Мур, педиатр из Университета Эмори в Атланте, работал над конкурирующим подходом к той же проблеме. Специалист по детским респираторным заболеваниям, последние три года Мур работал над решением, настолько простым, что, когда он представил результаты своей статьи, опубликованной в Nature Communications в прошлом году, его коллеги изо всех сил пытались их принять. «Но если бы я их подтолкнул, у меня не было бы для этого веской причины, кроме как: этого не было раньше», — говорит он.
Мур впервые решил что-то сделать с простудой в 2014 году, когда отдыхал со своей семьей во Флориде. Вскоре после того, как они приехали, его сын, тогда еще совсем маленький, заболел. «Он хотел, чтобы я обнимал его днем и ночью», — сказал Мур. Пара сидела на корточках в гостиничном номере и смотрела фильмы, в то время как остальная часть семьи отправлялась на пляж. «Это было неприятно, потому что, как вирусолог, мы можем пойти в лабораторию и разрезать эти вирусы. Но что мы на самом деле с ними делаем? »
Мур проанализировал статьи 1960-х и 1970-х годов, в которых описывались первые попытки создания вакцины.Он увидел, что ученые продемонстрировали, что если они возьмут один риновирус, убьют его, а затем введут инъекцию, он защитит людей от того же штамма. «Люди действительно сделали достойные вакцины против риновируса в 1960-х годах», — сказал мне Мур. В то время ученые не учли того, что существует так много разных серотипов. Но там, где ученые прошлого видели поражение, Мур видел многообещающие. Почему бы просто не сделать вакцину из всех риновирусов? Ничего не было, чтобы предположить, что это не сработает.Проблема была не в науке, а в логистике. «Я думал, что единственное, чем мы занимаемся — это производство и экономика».
Мур получил финансирование от Национальных институтов здравоохранения (NIH) и подал заявку на получение образцов различных серотипов из Центров по контролю заболеваний и Американской коллекции типовых культур, хранилища биологических материалов со штаб-квартирой в Вирджинии. Он не стал называть все 160 серотипов, рассуждая, что 50 будет достаточно для подтверждения его гипотезы.
После разработки вакцины, состоящей из этих 50 серотипов, Мур протестировал ее на нескольких макаках-резусах. Когда их кровь позже была смешана с вирусами в чашках Петри, был выявлен сильный антительный ответ на 49 из 50 серотипов. Было невозможно увидеть, будут ли сами вакцинированные обезьяны защищены от простуды, поскольку человеческие риновирусы не заражают обезьян. Но способность индуцировать антитела в крови обезьян действительно коррелирует с защитой у людей.
«Может, мне не стоит этого говорить, но я никогда не сомневался, что это приведет к выработке антител», — сказал мне Мур.«Наша статья была о том, чтобы показать, что это возможно». Еще предстоит пройти долгий путь, прежде чем мечта Мура станет реальностью. Чтобы вакцина была протестирована в клинических испытаниях, она должна быть проведена в соответствии с условиями надлежащей производственной практики (GMP) — правилами, которых компании должны придерживаться при лицензировании. Согласно этим правилам, вещества должны храниться отдельно, чтобы избежать перекрестного заражения — серьезная проблема для вакцины, которая потенциально охватывает 160 серотипов (в настоящее время наибольшее количество серотипов в одной вакцине от пневмонии составляет 23).
В качестве производственной модели Мур ищет вакцину против полиомиелита, поскольку полиомиелит и риновирус биологически связаны. Масштабы производства были бы во много раз больше, но основные процессы были бы одинаковыми. В мае стартап Мура, Meissa Vaccines, получил от Национального института здравоохранения грант в размере 225 000 долларов (170 000 фунтов стерлингов) на работу с риновирусом. Он уходит из академических кругов, чтобы работать над вакцинами.
На данный момент, возможно, самым большим препятствием для нашего лечения простуды является коммерческое использование.Исследователи в университетах могут только зайти так далеко; самые щедрые гранты от таких организаций, как Совет медицинских исследований Великобритании, составляют около 2 миллионов фунтов стерлингов. На долю фармацевтических компаний ложится разработка, выходящая за рамки первоначального подтверждения концепции. «Вы смотрите на 10-15 лет работы минимум с командами людей и собираетесь потратить как минимум 1 миллиард долларов (760 миллионов фунтов стерлингов)», — сказал мне Алмонд.
Успехи были редкостью, и были впечатляющие провалы. В прошлом году акции американской компании Novavax упали на 83% после того, как ее вакцина от RSV, одного из семейств вирусов, вызывающих простуду, не прошла клинические испытания на поздней стадии.Хотя он менее распространен, чем риновирус, RSV может причинить большой вред и даже смерть людям с ослабленным иммунитетом, включая младенцев и пожилых людей. Эффективная вакцина только в США открыла для Novavax возможность на $ 1 млрд. Еще до того, как появились результаты, исполнительный директор Стэнли Эрк сказал, что это может быть «самая продаваемая вакцина в истории вакцин». Но в исследовании III фазы с участием пожилых пациентов это мало помогло в защите от инфекции. Через несколько часов после появления новостей цена акций Novavax упала с 8 долларов.34 до 1,40 доллара.
Подобные эпизоды заставили фармацевтические компании насторожиться. Сегодня вакцины составляют менее 5% от общего фармацевтического рынка, и разработка ведется несколькими компаниями: Sanofi Pasteur, GlaxoSmithKline, Pfizer, AstraZeneca, Merck и Johnson & Johnson, а также несколькими другими более мелкими игроками.
После того, как на разработку было потрачено около 1 миллиарда долларов, необходимо также учитывать затраты на производство и распространение. Требуется возврат первоначальных инвестиций.«Вы, черт возьми, не сможете этого сделать, если в конце концов не будет рынка, вы зря тратите деньги компании, а если будете делать это слишком часто, то обанкротите компанию», — говорит Алмонд. «Не существует заговора, который гласит:« Давайте не будем делать вакцины, чтобы люди могли заболеть, и мы берем с них большие деньги », — ничего подобного. Это действительно непросто ».
В августе я позвонил Себастьяну Джонстону, чтобы узнать, есть ли какие-нибудь новости о его вакцине. Он сказал мне, что только что получил подтверждение о дальнейшем финансировании от Apollo Therapeutics, стартапа, поддерживаемого AstraZeneca, GSK и Johnson & Johnson.Это позволит его лаборатории протестировать вакцину на большем количестве штаммов риновируса. Джонстон считает, что если вакцина окажется защищающей, скажем, от 20 серотипов, есть хороший шанс, что она защитит от всех риновирусов. Начиная с октября, исследования должны занять около полутора лет. «На этом этапе, я думаю, мы будем на этапе, когда мы сможем обратиться к крупным компаниям, производящим вакцины».
Если бы вакцина прошла клинические испытания и была одобрена регулирующими органами, она сначала была бы распространена среди групп высокого риска — людей с астмой и ХОБЛ и, возможно, пожилых людей, поскольку прививка от гриппа находится в стадии разработки. Великобритания — а затем и остальному населению.Со временем, когда доля вакцинированных лиц достигнет критической массы, вирусы прекратят циркуляцию, потому что цепь заражения будет разорвана — явление, называемое коллективным иммунитетом.
От того места, где мы находимся сегодня, этот сценарий все еще далек: около 80% лекарств, которые проходят клинические испытания, потому что они работали на мышах, не работают на людях. Тем не менее, впервые за десятилетия появились крупные фармацевтические компании с программами вакцинации против риновируса, а также небольшие исследовательские группы в университетах, такие как Johnston, которые, используя разные подходы, преследуют одну и ту же цель излечения.И снова Джонстон сказал: «Люди начинают верить, что это возможно».
Иллюстрации Натали Лис
Следите за долгим чтением в Твиттере по адресу @gdnlongread или подпишитесь на длинное еженедельное электронное письмо здесь.
В эту статью были внесены поправки 10 октября 2017 г. В предыдущей версии говорилось, что риновирусы являются причиной 85% приступов астмы у детей; на самом деле это были вирусы, половина из которых была риновирусами.
Как долго мне следует оставаться дома при простуде или гриппе?
Вы пролежали дома пару дней по болезни, а дневного телевидения вы не можете смотреть.Вы готовы вернуться к работе.
Но простуда и грипп очень заразны. Ежегодно регистрируются миллионы случаев этих инфекций верхних дыхательных путей. А простуда — самая большая причина, по которой дети пропускают школу, а взрослые пропускают работу.
Если вы заболели простудой или гриппом, как долго вы должны оставаться дома и когда вам следует вернуться к своим повседневным делам?
Как долго оставаться дома
Эксперты в целом согласны с тем, что лучше оставаться дома, если у вас есть серьезные симптомы, такие как кашель со слизью, рвота, диарея, лихорадка или усталость, потому что вы можете быть заразными.И CDC рекомендует оставаться дома как минимум через 24 часа после того, как у вас спадет температура, если вам не нужно выходить из дома по медицинским или другим неотложным причинам.
Кроме того, отдых — важная часть преодоления любой болезни, поэтому есть еще одна причина расслабиться, когда вы чувствуете себя больным.
Продолжение
Как быстро вы вылечитесь от простуды или гриппа, зависит от того, насколько вы здоровы. В целом здоровые люди обычно переносят простуду за 7-10 дней. Симптомы гриппа, включая лихорадку, должны исчезнуть примерно через 5 дней, но вы все равно можете кашлять и чувствовать слабость еще несколько дней.Все симптомы исчезнут в течение 1-2 недель.
Возвращаясь на работу или в школу, обязательно прикрывайте рот, когда кашляете, и часто мойте руки, чтобы не передать болезнь другим людям.
Эти вирусы могут перерасти в серьезные заболевания, такие как пневмония, у людей со слабой иммунной системой, астмой или другими респираторными заболеваниями. Поэтому, если у вас хроническое заболевание, время выздоровления может быть другим.
Как передаются простуда и грипп
Простуда наиболее заразна в первые 2–4 дня после появления симптомов.Но после этого они могут распространяться через несколько недель. Ваши симптомы обычно проявляются через 2–3 дня после заражения, поэтому вы можете не знать, что заболели, когда впервые заразились вирусом.
Продолжение
Вы можете простудиться другим людям, просто находясь рядом с ними. При чихании и кашле вирусные частицы могут разноситься по воздуху на расстояние до 12 футов, где они могут попасть в рот или нос или попасть в легкие. Другие также могут простудиться, если дотронутся до вас или чего-то, с чем вы соприкасаетесь, а затем коснутся своего рта или носа.
Как и обычная простуда, грипп вызывается вирусом и может распространяться через кашель, чихание или даже при разговоре. Эти действия могут отправить капли на расстояние до 6 футов. Также можно заразиться гриппом, прикоснувшись к чему-то с вирусом, а затем коснувшись рта или носа, но это менее вероятно.
Вы можете заразиться еще до того, как узнаете, что заболели. Вирус обычно проникает в ваш организм за 1–4 дня до появления каких-либо симптомов, и вы можете передать его кому-нибудь за день до того, как почувствуете что-либо, через 5–7 дней после этого.А дети заразны еще дольше. Они могут распространять вирус еще на неделю.
Некоторые люди никогда не проявляют симптомов, но все же могут передать их другим.
Каждый раз, когда ваш ребенок болеет
Если ваш ребенок заболел, ему лучше остаться дома, пока он не почувствует себя снова. Если у них жар, тошнота, рвота, диарея или другая боль, они не голодны или кажутся очень усталыми или прилипчивыми, им следует оставаться дома.
Как узнать, когда не пускать ребенка в школу? Американская академия педиатрии рекомендует вам ответить на несколько ключевых вопросов:
- У вашего ребенка высокая температура? Повышение температуры тела до 101 F и выше обычно является признаком болезни, поэтому детям следует оставаться дома.
- Достаточно ли хорошо ваш ребенок учится в классе? Если они кажутся слишком измученными, чтобы извлечь из уроков много пользы, оставьте их дома.
- Они болеют гриппом или конъюнктивитом? Если вы думаете, что они могут, не позволяйте им возвращаться в школу, пока не убедитесь, что они больше не заразны. Если возможно, попросите их посетить онлайн-классы.
Продолжение
Обратитесь в детский сад или школу вашего ребенка, прежде чем отправлять его обратно к обычному графику. Во многих местах действуют правила о том, как долго детям нужно оставаться дома.Обычно проходит как минимум целый день после того, как у них нет температуры без лекарств.
Продолжение
Вот на что нужно обращать внимание:
Лихорадка — это признак того, что ваше тело борется с микробами, вызывающими болезнь. Это частый симптом таких инфекций, как грипп. Если температура составляет 101 F или выше, подождите, пока у вашего ребенка не исчезнет температура, по крайней мере, в течение 24 часов, прежде чем отправлять его обратно в школу.
Диарея возникает из-за инфекции, пищевого отравления или приема лекарств, таких как антибиотики.Это может привести к обезвоживанию, поэтому дайте им выпить много жидкости. Держите ребенка дома до тех пор, пока его стул не станет твердым и врач не разрешит.
Рвота — еще один способ избавления нашего организма от микробов. Обычно это вызвано желудочным вирусом или инфекцией. Оставьте ребенка дома, если за последние 24 часа его рвало дважды или чаще. Они могут вернуться в школу после того, как их симптомы исчезнут или врач скажет, что они больше не заразны.
Симптомы сильного кашля и простуды : Ваш ребенок должен оставаться дома.Серьезный кашель может быть признаком заразных состояний, таких как коклюш, вирусный бронхит или круп. Это также может быть предупреждающим признаком астмы или аллергии.
Продолжение
Боль в горле может быть симптомом простуды или стрептококка. Если они простудились, они могут пойти в школу. Если вашему ребенку был поставлен диагноз фарингит, оставьте его дома не менее 24 часов после начала приема антибиотиков.
Конъюнктивит заразен, и ребенок должен оставаться дома в течение первых 24 часов после начала лечения.Симптомы включают покраснение глаз, раздражение, отек и гной.
Головные боли могут быть симптомом заразных болезней, таких как желудочный грипп, грипп, менингит и ангина. Эксперты расходятся во мнениях относительно того, нужно ли держать ребенка дома. Если у них нет других признаков болезни и они чувствуют себя хорошо, они могут ходить в школу.
Продолжение
Сыпь может быть признаком заразных болезней, таких как ветряная оспа, бактериальный менингит или импетиго (кожная инфекция).Держите ребенка дома, пока ему не поставят диагноз. Они могут вернуться в класс после того, как их симптомы исчезнут и врач даст согласие.
Продолжение
Ушные инфекции не заразны. Нет необходимости держать дома ребенка с легкой болью в ухе, если он чувствует себя достаточно хорошо, чтобы сосредоточиться.
Легкие симптомы простуды или респираторных заболеваний не обязательно отвлекать вашего ребенка, но имейте в виду, что даже если у него прочистится из носа и у него легкий кашель, он может передать вирус кому-то другому.
Ученые пытаются найти лекарство от простуды
«Наши бабушки всегда спрашивали нас:« Если ты такой умный, почему ты не придумал лекарство от простуды? », — сказал мне пару недель назад вирусолог из Стэнфорда Ян Каретт, доктор философии. «Теперь у нас есть новый способ сделать это».
КомментарийКаретта пришел в ходе ознакомления с недавними открытиями в его лаборатории, сделанными в сотрудничестве с исследователями Калифорнийского университета в Сан-Франциско, которые подробно описаны в новом исследовании, опубликованном в Nature Microbiology .
Простуда или инфекции верхних дыхательных путей, не связанные с гриппом, по большей части доставляют неудобства, длившиеся неделю. Это также самое распространенное инфекционное заболевание в мире, которое обходится экономике США примерно в 40 миллиардов долларов в год.
Простудились? Во всем виноват хилый, надоедливый, всепроникающий элемент генетической дьявольщины (также известный как вирус), известный под названием риновирус. Из моего пресс-релиза об исследовании:
По крайней мере половина всех простудных заболеваний вызвана риновирусными инфекциями.Существует около 160 известных типов риновирусов, что помогает объяснить, почему простуда не мешает вам получить еще один через месяц. Что еще хуже, риновирусы очень подвержены мутациям и, как следствие, быстро развивают лекарственную устойчивость, а также уклоняются от иммунного надзора, вызванного предыдущим контактом или вакциной.
Риновирусы относятся к роду энтеровирусов. Как и все вирусы, энтеровирусы очень легко переносятся. Эти хитрые инфекторы, упаковывающие только самое необходимое в окружающие их твердые белковые капсиды, используют протеины, присутствующие в клетках, в которые они зарегистрировались, с целью продолжения рода.
Энтеровирусы не только заставляют нас разбегаться по носу. Один из самых известных и вызывающих опасение энтеровирусов — это полиовирус. До появления эффективной вакцины в 1950-х годах вирус уносил паралич и смерть многих тысяч детей каждый год только в Соединенных Штатах. С 2014 года другой тип энтеровируса, EV-D68, был причастен к загадочным двухгодичным вспышкам полиомиелитоподобного заболевания, острого вялого миелита (ОМЛ), в Соединенных Штатах и Европе. Другие энтеровирусы могут вызывать энцефалит и миокардит — воспаление мозга и сердца соответственно.
Каретт и его соратники нашли хитрый способ остановить репликацию широкого спектра энтеровирусов, включая риновирусы, внутри клеток человека в культуре, а также у мышей. Они добились этого, отключив белок в клетках млекопитающих, который, по-видимому, необходим всем энтеровирусам для репликации. Этот белок кажется нам, людям, несущественным, по крайней мере, в краткосрочной перспективе; так что идея состоит в том, чтобы отключить его на неделю или около того — достаточно, чтобы отправить Rhinovirus, Inc.

 Запомните: первым делом следует разобраться именно в природе провоцирующих факторов, и только потом в тактике лечения.
Запомните: первым делом следует разобраться именно в природе провоцирующих факторов, и только потом в тактике лечения. Он затрудняет доступ кислорода, в результате чего человек просто начинает задыхаться и сильно кашлять. Но в таком случае обойтись без посторонней помощи просто невозможно.
Он затрудняет доступ кислорода, в результате чего человек просто начинает задыхаться и сильно кашлять. Но в таком случае обойтись без посторонней помощи просто невозможно. Вдобавок, при этой патологии нередко встречается осиплость голоса и сильная боль в глотке.
Вдобавок, при этой патологии нередко встречается осиплость голоса и сильная боль в глотке.



 Но врачи советуют всегда выбирать препараты, проверенные годами, с доказанной эффективностью. Для лечения удушающего кашля у взрослого медики чаще всего рекомендуют несколько популярных средств.
Но врачи советуют всегда выбирать препараты, проверенные годами, с доказанной эффективностью. Для лечения удушающего кашля у взрослого медики чаще всего рекомендуют несколько популярных средств. Примечательно, что в состав средства не входит сахар и спирт, что позволяет назначать его людям, страдающим от сахарного диабета и аллергии.
Примечательно, что в состав средства не входит сахар и спирт, что позволяет назначать его людям, страдающим от сахарного диабета и аллергии.





 При отсутствии аллергии в теплый коктейль рекомендуется положить ложку пчелиного меда.
При отсутствии аллергии в теплый коктейль рекомендуется положить ложку пчелиного меда.

 Кашель возникает из-за нехватки кислорода. Об этом говорит и синюшность носогубного треугольника.
Кашель возникает из-за нехватки кислорода. Об этом говорит и синюшность носогубного треугольника.

 Это вызовет расширение сосудов и бронхов, благодаря этому начнет лучше поступать кислород, наступит облегчение состояния.
Это вызовет расширение сосудов и бронхов, благодаря этому начнет лучше поступать кислород, наступит облегчение состояния.


 Но если сухой удушающий кашель не исчезает со временем, важно выявить заболевание, которое его вызвало.
Но если сухой удушающий кашель не исчезает со временем, важно выявить заболевание, которое его вызвало.

 Часто бывает болезненным, приступообразным, а по окончании приступа комочек отходит от плотной слизи.
Часто бывает болезненным, приступообразным, а по окончании приступа комочек отходит от плотной слизи. Среди противокашлевых препаратов различают: средства центрального и периферийного воздействия.
Среди противокашлевых препаратов различают: средства центрального и периферийного воздействия. Сейчас для лечения всех форм сложности респираторной инфекции у детей малышей различных возрастных категорий благополучно применяют фенспирид (ЭРЕСПАЛ), улучшающего отделение мокроты.
Сейчас для лечения всех форм сложности респираторной инфекции у детей малышей различных возрастных категорий благополучно применяют фенспирид (ЭРЕСПАЛ), улучшающего отделение мокроты.
 Пусть малыш рассосет 1 чайную ложку этой консистенции.
Пусть малыш рассосет 1 чайную ложку этой консистенции. При сухом кашле не выводится мокрота, бронхи и другие дыхательные пути не очищаются от слизи и патогенных микроорганизмов. В результате, секреторная жидкость скапливается и усиливает воспалительные процессы. Очень часто возникает проблема, как остановить приступ сухого кашля и прекратить мучения больного, испытывающего неприятные болезненные ощущения, вплоть до рвотного рефлекса.
При сухом кашле не выводится мокрота, бронхи и другие дыхательные пути не очищаются от слизи и патогенных микроорганизмов. В результате, секреторная жидкость скапливается и усиливает воспалительные процессы. Очень часто возникает проблема, как остановить приступ сухого кашля и прекратить мучения больного, испытывающего неприятные болезненные ощущения, вплоть до рвотного рефлекса. В группе детей с хроническими заболеваниями ЛОР-органов хронический тонзиллит составляет от 54% до 79% случаев [4]. Среди осложнений рецидивирующего тонзиллита встречаются такие грозные, как боковой и заглоточные абсцессы, а из системных осложнений угрозу представляют ревматизм, гломерулонефрит, васкулиты. Наибольшее неблагоприятное влияние на растущий организм оказывает хроническое воспаление небных миндалин (или хронический тонзиллит), так как оно способствует формированию около 80 видов различных осложнений со стороны внутренних органов. Миндалины служат «входными воротами» для инфекции, которая проникает в организм по кровеносным лимфатическим сосудам [5, 6]. В большинстве случаев для лечения инфекционно-воспалительных заболеваний гортаноглотки в качестве этиотропной терапии предпочтительнее использовать антисептики местного действия [7]. Мирамистин® — это современный российский антисептический препарат. Он обладает широким спектром действия и эффективно используется для предупреждения и лечения инфекций — бактериальных (включая госпитальные штаммы с полирезистентностью к антибиотикам), грибковых и вирусных.
В группе детей с хроническими заболеваниями ЛОР-органов хронический тонзиллит составляет от 54% до 79% случаев [4]. Среди осложнений рецидивирующего тонзиллита встречаются такие грозные, как боковой и заглоточные абсцессы, а из системных осложнений угрозу представляют ревматизм, гломерулонефрит, васкулиты. Наибольшее неблагоприятное влияние на растущий организм оказывает хроническое воспаление небных миндалин (или хронический тонзиллит), так как оно способствует формированию около 80 видов различных осложнений со стороны внутренних органов. Миндалины служат «входными воротами» для инфекции, которая проникает в организм по кровеносным лимфатическим сосудам [5, 6]. В большинстве случаев для лечения инфекционно-воспалительных заболеваний гортаноглотки в качестве этиотропной терапии предпочтительнее использовать антисептики местного действия [7]. Мирамистин® — это современный российский антисептический препарат. Он обладает широким спектром действия и эффективно используется для предупреждения и лечения инфекций — бактериальных (включая госпитальные штаммы с полирезистентностью к антибиотикам), грибковых и вирусных. В отличие от других антисептиков, применяемых в лечебной практике, Мирамистин® обладает местным иммуномодулирующим действием, то есть усиливает местные защитные реакции. Под действием Мирамистина® снижается устойчивость бактерий и грибов к антибиотикам. Мирамистин® не оказывает местно-раздражающего действия и не обладает аллергизирующими свойствами. Мирамистин® подтвердил свою высокую эффективность и безопасность в многочисленных доклинических и клинических исследованиях.
В отличие от других антисептиков, применяемых в лечебной практике, Мирамистин® обладает местным иммуномодулирующим действием, то есть усиливает местные защитные реакции. Под действием Мирамистина® снижается устойчивость бактерий и грибов к антибиотикам. Мирамистин® не оказывает местно-раздражающего действия и не обладает аллергизирующими свойствами. Мирамистин® подтвердил свою высокую эффективность и безопасность в многочисленных доклинических и клинических исследованиях. Длительность терапии составляла от 4 до 10 дней в зависимости от сроков наступления ремиссии. Заключительная оценка эффективности терапии проводилась на 7?й или 10?й день в зависимости от сроков наступления ремиссии на основании клинических параметров и лабораторных данных. В исследовании приняли участие 80 детей (29 девочек — 36% и 51 мальчик — 64%). Из них в возрасте до 6 лет включительно — 32 ребенка (40%), до 12 включительно — 64 (80%). В связи с различиями в клинической картине двух исследуемых нозологий: острого фарингита и обострения хронического тонзиллита при статистической обработке данных решено было подразделить детей на подгруппы в зависимости от основного заболевания. Таким образом, в подгруппу детей с острым фарингитом вошло 50 пациентов (7,5 ± 3,9 года), в подгруппу с обострением хронического тонзиллита — 30 пациентов (9,6 ± 4,8 года). У 42 пациентов наблюдались сопутствующие заболевания. Из них 20 детей страдали различными аллергическимии атопическими заболеваниями (атопический бронхит, атопический дерматит, аллергический ринит, хроническая крапивница, бронхиальная астма), а также вегетососудистой дистонией.
Длительность терапии составляла от 4 до 10 дней в зависимости от сроков наступления ремиссии. Заключительная оценка эффективности терапии проводилась на 7?й или 10?й день в зависимости от сроков наступления ремиссии на основании клинических параметров и лабораторных данных. В исследовании приняли участие 80 детей (29 девочек — 36% и 51 мальчик — 64%). Из них в возрасте до 6 лет включительно — 32 ребенка (40%), до 12 включительно — 64 (80%). В связи с различиями в клинической картине двух исследуемых нозологий: острого фарингита и обострения хронического тонзиллита при статистической обработке данных решено было подразделить детей на подгруппы в зависимости от основного заболевания. Таким образом, в подгруппу детей с острым фарингитом вошло 50 пациентов (7,5 ± 3,9 года), в подгруппу с обострением хронического тонзиллита — 30 пациентов (9,6 ± 4,8 года). У 42 пациентов наблюдались сопутствующие заболевания. Из них 20 детей страдали различными аллергическимии атопическими заболеваниями (атопический бронхит, атопический дерматит, аллергический ринит, хроническая крапивница, бронхиальная астма), а также вегетососудистой дистонией. При необходимости в ходе исследования пациентам обеих групп по поводу сопутствующих заболеваний назначались антигистаминные препараты. Аллергических реакций на препарат Мирамистин® ни у одного пациента отмечено не было. Проведенное клиническое исследование показало, что применение препарата Мирамистин® раствор для местного применения 0,01% («Инфамед») в качестве основного средства в терапии детей, страдающих обострением хронического тонзиллита и/или острым фарингитом, приводит к клиническому выздоровлению, уменьшая выраженность признаков воспаления до клинически незначимого уровня, устраняя жалобы пациентов на слабость и боли в горле, нормализуя температуру тела. Отмечено уменьшение выраженности признаков воспаления, нормализация температуры тела, уменьшение количества предъявляемых пациентами жалоб уже ко второму визиту к врачу (4?й день терапии). Отсутствие нежелательных явлений, аллергических реакций и статистически достоверных изменений в анализах крови и мочи у пациентов обеих групп за время наблюдения свидетельствует о хорошей переносимости и безопасности препарата.
При необходимости в ходе исследования пациентам обеих групп по поводу сопутствующих заболеваний назначались антигистаминные препараты. Аллергических реакций на препарат Мирамистин® ни у одного пациента отмечено не было. Проведенное клиническое исследование показало, что применение препарата Мирамистин® раствор для местного применения 0,01% («Инфамед») в качестве основного средства в терапии детей, страдающих обострением хронического тонзиллита и/или острым фарингитом, приводит к клиническому выздоровлению, уменьшая выраженность признаков воспаления до клинически незначимого уровня, устраняя жалобы пациентов на слабость и боли в горле, нормализуя температуру тела. Отмечено уменьшение выраженности признаков воспаления, нормализация температуры тела, уменьшение количества предъявляемых пациентами жалоб уже ко второму визиту к врачу (4?й день терапии). Отсутствие нежелательных явлений, аллергических реакций и статистически достоверных изменений в анализах крови и мочи у пациентов обеих групп за время наблюдения свидетельствует о хорошей переносимости и безопасности препарата. Таким образом, препарат Мирамистин® раствор для местного применения 0,01% по степени и динамике влияния на субъективные симптомы и объективные признаки воспаления у пациентов, страдающих обострением хронического тонзиллита и/или острым фарингитом, оказался высокоэффективным препаратов. Все вышеизложенное позволяет рекомендовать к применению препарат Мирамистин® у детей в качестве основного средства терапии при остром фарингите и обострениях хронического тонзиллита.
Таким образом, препарат Мирамистин® раствор для местного применения 0,01% по степени и динамике влияния на субъективные симптомы и объективные признаки воспаления у пациентов, страдающих обострением хронического тонзиллита и/или острым фарингитом, оказался высокоэффективным препаратов. Все вышеизложенное позволяет рекомендовать к применению препарат Мирамистин® у детей в качестве основного средства терапии при остром фарингите и обострениях хронического тонзиллита. Нижний Новгород, 2006. С. 201–202.
Нижний Новгород, 2006. С. 201–202. 00.04 — болезни уха, горла и носа 14.00.02 — анатомия человека
00.04 — болезни уха, горла и носа 14.00.02 — анатомия человека
 208 091 01 при
208 091 01 при
 П, Шики-на Л А., 2000), острый и хронический гайморит (Пискунов С 3., Завалий М А, 1998), гнойный мезотимпанит (Николаев Н П, Зайцев В М., Никитина Ю М., 2003). Данные о клинической эффективности мирамистина при лечении хронического тонзиллита и о его воздействии на лимфоидную ткань отсучствуют
П, Шики-на Л А., 2000), острый и хронический гайморит (Пискунов С 3., Завалий М А, 1998), гнойный мезотимпанит (Николаев Н П, Зайцев В М., Никитина Ю М., 2003). Данные о клинической эффективности мирамистина при лечении хронического тонзиллита и о его воздействии на лимфоидную ткань отсучствуют
 П, 1995; Сапин М Р, 1996, Хмельницкая Н М , Власова В В , Косенко В А , 2000) Последнее обстоятельство обусловливает необходимость проведения комплексных, клинико-морфологических исследований небных миндалин при хроническом тонзиллите
П, 1995; Сапин М Р, 1996, Хмельницкая Н М , Власова В В , Косенко В А , 2000) Последнее обстоятельство обусловливает необходимость проведения комплексных, клинико-морфологических исследований небных миндалин при хроническом тонзиллите
 После обработки небных миндалин растворами мирамистина в герминативных центрах лимфоидных узелков наблюдается увеличение числа лимфоцитов, макрофагов, митозов, уменьшение числа дегенерирующих клеток
После обработки небных миндалин растворами мирамистина в герминативных центрах лимфоидных узелков наблюдается увеличение числа лимфоцитов, макрофагов, митозов, уменьшение числа дегенерирующих клеток

 медленные волны малого периода (МВ2), медленные волны большого периода (МВ1) Функциональное состояние вегетативной нервной системы изучали с помощью комплексного анализа вегетативного тонуса (ВТ) и вегетативной реактивности (ВР)
медленные волны малого периода (МВ2), медленные волны большого периода (МВ1) Функциональное состояние вегетативной нервной системы изучали с помощью комплексного анализа вегетативного тонуса (ВТ) и вегетативной реактивности (ВР)
 что соответствовало повышенному бактериальному обсеменению (4,8×1,4, тыс) Это расценивалось как напряженная реакция лимфоидной ткани, направленная на элиминацию избыточного количества микроорганизмов При значениях «К» меньше 10 число лимфоцитов в смывах было меньшим (24,3±3,1), а число колоний на поверхности питательной среды большим (8.36±4,1 тыс) Видовой состав микрофлоры, выросшей при посеве содержимого крипт миндалин. представлен патогенной и условно патогенной кокковой флорой стрептококки, стафилококки и др Была выделена при посеве и грибковая флора При исследовании содержимого лакун небных миндалин монокультура определялась в 38,9 % случаев, два вида микроорганизмов — в 31,1 % случаев, 3 и более микроорганизма у 5,6 % обследуемых Обращает на себя внимание достаточно высокий процент выделения золотистого стафилококка (47,0 %) и дрожжеподобных грибов рода Candida (23,0 %), наряду с высеваемостью бета-гемотитического стрептококка (57,6 %) Пневмококк и гемофильная палочка выделены в 13,3 % и 7,7 % случаев, соответственно
что соответствовало повышенному бактериальному обсеменению (4,8×1,4, тыс) Это расценивалось как напряженная реакция лимфоидной ткани, направленная на элиминацию избыточного количества микроорганизмов При значениях «К» меньше 10 число лимфоцитов в смывах было меньшим (24,3±3,1), а число колоний на поверхности питательной среды большим (8.36±4,1 тыс) Видовой состав микрофлоры, выросшей при посеве содержимого крипт миндалин. представлен патогенной и условно патогенной кокковой флорой стрептококки, стафилококки и др Была выделена при посеве и грибковая флора При исследовании содержимого лакун небных миндалин монокультура определялась в 38,9 % случаев, два вида микроорганизмов — в 31,1 % случаев, 3 и более микроорганизма у 5,6 % обследуемых Обращает на себя внимание достаточно высокий процент выделения золотистого стафилококка (47,0 %) и дрожжеподобных грибов рода Candida (23,0 %), наряду с высеваемостью бета-гемотитического стрептококка (57,6 %) Пневмококк и гемофильная палочка выделены в 13,3 % и 7,7 % случаев, соответственно
 При этом применение 0,01 %-го раствора мирамистина позволило достичь улучшения в среднем на 2 дня раньше, чем при лечении 0,05 %-м раствором мирамистина, и на 3-4 дня раньше, чем при лечении раствором фурацшшна (1:5000).
При этом применение 0,01 %-го раствора мирамистина позволило достичь улучшения в среднем на 2 дня раньше, чем при лечении 0,05 %-м раствором мирамистина, и на 3-4 дня раньше, чем при лечении раствором фурацшшна (1:5000).
 1. Динамика уровня бактериального обсеменения лакун небных миндалин в результате лечения
1. Динамика уровня бактериального обсеменения лакун небных миндалин в результате лечения
 У пациентов с изначально низким числом лимфоцитов в смывах наблюдался значительный прирост их количества в группе I, получавшей лечение 0,01 % раствором мирамистина, во И-й и Ш-й группах прирост числа лимфоцитов был незначительным (см. рис. 3).
У пациентов с изначально низким числом лимфоцитов в смывах наблюдался значительный прирост их количества в группе I, получавшей лечение 0,01 % раствором мирамистина, во И-й и Ш-й группах прирост числа лимфоцитов был незначительным (см. рис. 3).
 М., 1983; Попа В.А., 1984; Пальчун В Т., 2006: Староха A.B., 2007) о характерных изменениях вещества миндалин — утолщение и уплотнение капсулы и трабекуп, разрастание соединительной ткани вокруг крипт и по ходу сосудов (фиброз), полиморфизм лимфоидных узелков, увеличение их количества (они нередко размещаются в два ряда), размеров (в 2 раза и более — гиперплазия 10 % узелков), деформация (изменение округлой формы на овальную) с одновременным уменьшением числа лимфоидных элементов и пролиферации (угнетением иммунопоэза), особенно в крупных узелках с разрыхленными герминативными центрами. После курсовой обработки небной миндалины 0.01 % раствором мирамистина изменения в ее паренхиме оказались незначительными, особенно это касается межузелковой лимфоидной ткани. Более заметными оказались сдвиги в клеточном составе герминативных ценгров лимфоидных узелков. После применения 0.05 % раствора мирамистина в
М., 1983; Попа В.А., 1984; Пальчун В Т., 2006: Староха A.B., 2007) о характерных изменениях вещества миндалин — утолщение и уплотнение капсулы и трабекуп, разрастание соединительной ткани вокруг крипт и по ходу сосудов (фиброз), полиморфизм лимфоидных узелков, увеличение их количества (они нередко размещаются в два ряда), размеров (в 2 раза и более — гиперплазия 10 % узелков), деформация (изменение округлой формы на овальную) с одновременным уменьшением числа лимфоидных элементов и пролиферации (угнетением иммунопоэза), особенно в крупных узелках с разрыхленными герминативными центрами. После курсовой обработки небной миндалины 0.01 % раствором мирамистина изменения в ее паренхиме оказались незначительными, особенно это касается межузелковой лимфоидной ткани. Более заметными оказались сдвиги в клеточном составе герминативных ценгров лимфоидных узелков. После применения 0.05 % раствора мирамистина в
 рис. 4).
рис. 4).

 Наибольший процент лиц с повышенным вегетативным тонусом и повышенной вегетативной реактивностью был выявлен в группе пациентов с ХНДТ
Наибольший процент лиц с повышенным вегетативным тонусом и повышенной вегетативной реактивностью был выявлен в группе пациентов с ХНДТ
 Изменение других показателей кардиоритмограмм было статистически недостоверным Таким образом, наиболее чувствительными параметрами РКГ для оценки эффективности лечения ХТ являются ИН, динамика мощности БВ и МВ2, вариабельность сердечного ритма
Изменение других показателей кардиоритмограмм было статистически недостоверным Таким образом, наиболее чувствительными параметрами РКГ для оценки эффективности лечения ХТ являются ИН, динамика мощности БВ и МВ2, вариабельность сердечного ритма
 0,01 % раствор мирамистина оптимально сочетает иммуно-модулирующие и санирующие свойства, в отличие от 0,05 % раствора не вызывает повреждения эпителиального покрова небной миндалины — важного компонента иммунной защиты организма
0,01 % раствор мирамистина оптимально сочетает иммуно-модулирующие и санирующие свойства, в отличие от 0,05 % раствора не вызывает повреждения эпителиального покрова небной миндалины — важного компонента иммунной защиты организма
 А.В Шаброва, проф В Г. Маймулова- СПб СПбГМА им И И Мечникова — 2006 — С. 140. (соавт. А.Н. Пащинин, О.О. Котик)
А.В Шаброва, проф В Г. Маймулова- СПб СПбГМА им И И Мечникова — 2006 — С. 140. (соавт. А.Н. Пащинин, О.О. Котик)
 Petrenko, Yu Krivoshein,V Svistov and I. Smirnov).
Petrenko, Yu Krivoshein,V Svistov and I. Smirnov).
 Этот раствор применяют в случае устойчивости возбудителей заболевания к антибиотикам.
Этот раствор применяют в случае устойчивости возбудителей заболевания к антибиотикам.
 Он позволяет вывести хронический тонзиллит в длительную стойкую ремиссию.
Он позволяет вывести хронический тонзиллит в длительную стойкую ремиссию.
 Чаще всего в их качестве выступает не слишком выраженное жжение в обработанной области. Это распространенная реакция, которая продолжается не более 20 секунд и не указывает на необходимость прекращения лечения.
Чаще всего в их качестве выступает не слишком выраженное жжение в обработанной области. Это распространенная реакция, которая продолжается не более 20 секунд и не указывает на необходимость прекращения лечения. Перед тем, как начать промывания, стоит посетить врача. Опытный и грамотный ЛОР-врач всегда сможет подсказать, насколько актуально промывание миндалин в данный момент времени, есть ли смысл сочетать его с системным приемом антибиотиков.
Перед тем, как начать промывания, стоит посетить врача. Опытный и грамотный ЛОР-врач всегда сможет подсказать, насколько актуально промывание миндалин в данный момент времени, есть ли смысл сочетать его с системным приемом антибиотиков.
 Взрослым рекомендуется совершить 3-4 орошения горла и миндалин (расходуется 10-15 мл раствора).
Взрослым рекомендуется совершить 3-4 орошения горла и миндалин (расходуется 10-15 мл раствора). Клинические многочисленные исследования показывают, что если больное горло ополаскивать раствором описываемого антисептика, наступит быстрое выздоровление, а негативные проявления тонзиллита резко снизятся (боль в горле, высокая температура).
Клинические многочисленные исследования показывают, что если больное горло ополаскивать раствором описываемого антисептика, наступит быстрое выздоровление, а негативные проявления тонзиллита резко снизятся (боль в горле, высокая температура).
 Если же лечение тонзиллита происходит у детей, то концентрированный раствор медикаментозного препарата разбавляется остывшей прокипяченной водой пополам.
Если же лечение тонзиллита происходит у детей, то концентрированный раствор медикаментозного препарата разбавляется остывшей прокипяченной водой пополам. То же касается и мерного стаканчика для определения дозировки раствора. Стаканчиком и насадкой должен пользоваться только один больной;
То же касается и мерного стаканчика для определения дозировки раствора. Стаканчиком и насадкой должен пользоваться только один больной;
 Этот антисептический раствор эффективно борется с воспалительными процессами, которые возникают при проникновении в организм бактерий. В отоларингологии Мирамистин особенно часто используется для лечения тонзиллита.
Этот антисептический раствор эффективно борется с воспалительными процессами, которые возникают при проникновении в организм бактерий. В отоларингологии Мирамистин особенно часто используется для лечения тонзиллита.
 Лечебная процедура повторяется 2-3 раза/сут в течение 3-5 дней. Высокоэффективен метод активного дренирования ран и полостей с суточным расходом до 1 л препарата.
Лечебная процедура повторяется 2-3 раза/сут в течение 3-5 дней. Высокоэффективен метод активного дренирования ран и полостей с суточным расходом до 1 л препарата.
 Если получилось больше, чем надо, допускается хранение в холодильнике в течение суток. Ингаляцию делают до 4-х раз на день. После процедуры рекомендуется опрыскать горло спреем Хлорофиллипта, рассосать таблетку, в нос закапать масляный раствор.
Если получилось больше, чем надо, допускается хранение в холодильнике в течение суток. Ингаляцию делают до 4-х раз на день. После процедуры рекомендуется опрыскать горло спреем Хлорофиллипта, рассосать таблетку, в нос закапать масляный раствор.

 В те дни, что я делала ингаляции своему сыну, он плохо засыпал в обед. Я думала, что это все из-за болезни. Но, когда я перестала делать ингаляции, малыш стал спать как раньше без проблем. Я склоняюсь к мысли, что виной плохого засыпания был именно раствор хлорофиллипта. Особых улучшений у ребенка я не заметила, насморк не прошел (кашля изначально не было), и долечивала я его физраствором и аминокапроновой кислотой.
В те дни, что я делала ингаляции своему сыну, он плохо засыпал в обед. Я думала, что это все из-за болезни. Но, когда я перестала делать ингаляции, малыш стал спать как раньше без проблем. Я склоняюсь к мысли, что виной плохого засыпания был именно раствор хлорофиллипта. Особых улучшений у ребенка я не заметила, насморк не прошел (кашля изначально не было), и долечивала я его физраствором и аминокапроновой кислотой. Ингаляции с хлорофиллиптом незаменимы при лечении бронхитов, фарингитов и насморка.
Ингаляции с хлорофиллиптом незаменимы при лечении бронхитов, фарингитов и насморка. Вещество образуется в листьях растений во время реакции фотосинтеза. Хлорофиллипт получают из листьев молодого эвкалипта, по сравнению с синтетическими аналогами природный хлорофилл проявляет куда большую противомикробную активность.
Вещество образуется в листьях растений во время реакции фотосинтеза. Хлорофиллипт получают из листьев молодого эвкалипта, по сравнению с синтетическими аналогами природный хлорофилл проявляет куда большую противомикробную активность. Ингаляции в небулайзере позволяют доставить лекарство к более глубоким очагам воспаления, чем и обусловлено применение прибора при бронхите.
Ингаляции в небулайзере позволяют доставить лекарство к более глубоким очагам воспаления, чем и обусловлено применение прибора при бронхите. Ингаляция небулайзером с хлрофиллиптом возможна только при использовании спиртового раствора. Спиртовой раствор можно разводить и применять при обработке пупочных ранок у новорожденных, царапин и ссадин у детей постарше. Сильно разведённые растворы – 1:10, применяют при эрозии шейки матки;
Ингаляция небулайзером с хлрофиллиптом возможна только при использовании спиртового раствора. Спиртовой раствор можно разводить и применять при обработке пупочных ранок у новорожденных, царапин и ссадин у детей постарше. Сильно разведённые растворы – 1:10, применяют при эрозии шейки матки; Во-вторых, препарат перед использованием нужно развести физиологическим раствором – не водой, в пропорции 1:10.
Во-вторых, препарат перед использованием нужно развести физиологическим раствором – не водой, в пропорции 1:10.



 Примечательно, что больше всего полезных веществ в масляном растворе лекарства, который так же, как и спиртовая форма лекарства широко применяется для процедур «с кастрюлькой».
Примечательно, что больше всего полезных веществ в масляном растворе лекарства, который так же, как и спиртовая форма лекарства широко применяется для процедур «с кастрюлькой». лекарства разводят в 10 мл. физраствора.
лекарства разводят в 10 мл. физраствора.

 Показаниями к проведению подобных процедур считают:
Показаниями к проведению подобных процедур считают:

 Это поможет понять, можно ли проводить подобные процедуры с использованием Хлорофиллипта или лучше воспользоваться другим медикаментом.
Это поможет понять, можно ли проводить подобные процедуры с использованием Хлорофиллипта или лучше воспользоваться другим медикаментом. Если аллергии выявлено не будет, то можно приготовить другой, более концентрированный раствор.
Если аллергии выявлено не будет, то можно приготовить другой, более концентрированный раствор.
 Подумала, что и эффект будет пропорциональным стоимости. Но нет, все оказалось иначе. Я использовала масляной раствор, но ингаляции с ним делать не додумалась, просто смазывала горло и надеялась на «чудо». И оно случилось через 3 дня, у меня голос полностью восстановился, прошла сиплость и боль. Теперь буду иметь в виду, что можно делать с ним ингаляции.”
Подумала, что и эффект будет пропорциональным стоимости. Но нет, все оказалось иначе. Я использовала масляной раствор, но ингаляции с ним делать не додумалась, просто смазывала горло и надеялась на «чудо». И оно случилось через 3 дня, у меня голос полностью восстановился, прошла сиплость и боль. Теперь буду иметь в виду, что можно делать с ним ингаляции.”
 Например, стрептококк, пневмококк, стафилококк не просто там живут, а конкурируют друг с другом.
Например, стрептококк, пневмококк, стафилококк не просто там живут, а конкурируют друг с другом.
 Спросить совершенно нормального вменяемого врача — зачем назначил два антибиотика? Он ответит: «А что я могу сделать? Если сейчас не назначу, он потом будет госпитализирован, станет хуже, и меня обвинят, что я вовремя не назначил».
Спросить совершенно нормального вменяемого врача — зачем назначил два антибиотика? Он ответит: «А что я могу сделать? Если сейчас не назначу, он потом будет госпитализирован, станет хуже, и меня обвинят, что я вовремя не назначил». На сегодня доказано, что есть фактически два варианта коронавирусной инфекции: до того, как вы начнете задыхаться, и после. Если чувствуете себя нормально — есть температура, но нет дефицита кислорода, общее состояние терпимое — фактически любое лечение, кроме жаропонижающих средств, ухудшает ваши перспективы. Мы лечимся, потому что нам страшно не лечиться, лечатся все вокруг, нас страшно запугали. Потому что президент Америки кричит, что надо лечиться азитромицином, хотя азитромицин применяется, когда пациента практически теряют. Был прекрасный антибиотик, нетоксичный, удобный, можно пить раз в день или принимать три дня — действует после этого еще десять дней. Сейчас его жрут все подряд, практически все бактерии будут к нему устойчивы — скоро забудем про этот препарат. Беда в том, что мы жрем антибиотики резерва, как фторхинолон третьего поколения, и другие дорогущие препараты.
На сегодня доказано, что есть фактически два варианта коронавирусной инфекции: до того, как вы начнете задыхаться, и после. Если чувствуете себя нормально — есть температура, но нет дефицита кислорода, общее состояние терпимое — фактически любое лечение, кроме жаропонижающих средств, ухудшает ваши перспективы. Мы лечимся, потому что нам страшно не лечиться, лечатся все вокруг, нас страшно запугали. Потому что президент Америки кричит, что надо лечиться азитромицином, хотя азитромицин применяется, когда пациента практически теряют. Был прекрасный антибиотик, нетоксичный, удобный, можно пить раз в день или принимать три дня — действует после этого еще десять дней. Сейчас его жрут все подряд, практически все бактерии будут к нему устойчивы — скоро забудем про этот препарат. Беда в том, что мы жрем антибиотики резерва, как фторхинолон третьего поколения, и другие дорогущие препараты. Ребята, если не доказана бактериальная инфекция, бактериальное осложнение — антибиотики противопоказаны на любом этапе: хоть в больнице, хоть дома.
Ребята, если не доказана бактериальная инфекция, бактериальное осложнение — антибиотики противопоказаны на любом этапе: хоть в больнице, хоть дома. Это тоже не так. Бывают такие бактериальные инфекции, как пневмококк, который может вызвать крупозную пневмонию, когда есть температура, дыхательная недостаточность — тогда надо лечить немедленно. И, наоборот, когда у ребенка сопли, температура 39, и какой-то очажок в легких, и непонятно, пневмония это или нет — необязательно назначать антибиотики, если нет дыхательной недостаточности. Можно день-два дня понаблюдать, сделать анализ крови.
Это тоже не так. Бывают такие бактериальные инфекции, как пневмококк, который может вызвать крупозную пневмонию, когда есть температура, дыхательная недостаточность — тогда надо лечить немедленно. И, наоборот, когда у ребенка сопли, температура 39, и какой-то очажок в легких, и непонятно, пневмония это или нет — необязательно назначать антибиотики, если нет дыхательной недостаточности. Можно день-два дня понаблюдать, сделать анализ крови. Подумайте об этом, делайте правильные выводы и учитесь».
Подумайте об этом, делайте правильные выводы и учитесь».
 В педиатрической практике имеют значение органолептические свойства препарата. Для повышения исполняемости пациентом врачебных назначений режим дозирования антибиотика должен быть максимально простым, т. е. предпочтительнее препараты с минимальной кратностью приема и коротким курсом лечения.
В педиатрической практике имеют значение органолептические свойства препарата. Для повышения исполняемости пациентом врачебных назначений режим дозирования антибиотика должен быть максимально простым, т. е. предпочтительнее препараты с минимальной кратностью приема и коротким курсом лечения.

 У лиц молодого возраста пневмонии чаще вызываются монокультурой возбудителя (обычно S. pneumoniae), а у пожилых людей или больных с факторами риска — ассоциациями бактерий, зачастую представленными сочетанием грамположительных и грамотрицательных микроорганизмов (21% — C. pneumoniae, 16% — M. pneumoniae, 6% — Legionella pneumophila, до 11% — H. influenzae). Крупозная (долевая) пневмония в 100% случаев вызывается пневмококком. M. pneumoniae или C. pneumoniae часто встречаются у людей в возрасте до 35 лет (до 20–30%), а их этиологическая роль у пациентов старших возрастных групп менее значительна (1–9%). H. influenzae (4,5–18% случаев) чаще вызывает пневмонию у курильщиков, а также на фоне хронического обструктивного бронхита. У них же в 1–2% случаев этиологическим агентом является M. catarrhalis. L. pneumophila — редкий возбудитель внебольничной пневмонии (2–10%, в среднем 4,8% случаев), однако легионелезная пневмония занимает второе место (после пневмококковой) по летальности. Enterobacteriaceae (3–5% случаев), такие как K.
У лиц молодого возраста пневмонии чаще вызываются монокультурой возбудителя (обычно S. pneumoniae), а у пожилых людей или больных с факторами риска — ассоциациями бактерий, зачастую представленными сочетанием грамположительных и грамотрицательных микроорганизмов (21% — C. pneumoniae, 16% — M. pneumoniae, 6% — Legionella pneumophila, до 11% — H. influenzae). Крупозная (долевая) пневмония в 100% случаев вызывается пневмококком. M. pneumoniae или C. pneumoniae часто встречаются у людей в возрасте до 35 лет (до 20–30%), а их этиологическая роль у пациентов старших возрастных групп менее значительна (1–9%). H. influenzae (4,5–18% случаев) чаще вызывает пневмонию у курильщиков, а также на фоне хронического обструктивного бронхита. У них же в 1–2% случаев этиологическим агентом является M. catarrhalis. L. pneumophila — редкий возбудитель внебольничной пневмонии (2–10%, в среднем 4,8% случаев), однако легионелезная пневмония занимает второе место (после пневмококковой) по летальности. Enterobacteriaceae (3–5% случаев), такие как K. pneumoniae, Escherichia сoli, крайне редко другие энтеробактерии, встречаются у пациентов с факторами риска (возраст старше 65 лет, иммунодефицитные состояния, сахарный диабет, алкоголизм, почечная, печеночная или застойная сердечная недостаточность, хронические обструктивные заболевания легких, применение антибиотиков в течение предшествующих трех месяцев и др.). S. aureus является редким возбудителем «домашней» пневмонии (менее 5%). Вероятность стафилококковой пневмонии возрастает у больных пожилого возраста, при наркомании или алкоголизме, у больных на гемодиализе или у людей, переносящих грипп. Другие возбудители обнаруживаются не более чем в 2% случаев. В 39,5% случаях возбудителя выделить не удается. При этом следует учитывать увеличившуюся роль атипичных возбудителей (хламидий и микоплазм), бактериологическое выделение которых требует специальных условий [1, 6, 8, 11, 14].
pneumoniae, Escherichia сoli, крайне редко другие энтеробактерии, встречаются у пациентов с факторами риска (возраст старше 65 лет, иммунодефицитные состояния, сахарный диабет, алкоголизм, почечная, печеночная или застойная сердечная недостаточность, хронические обструктивные заболевания легких, применение антибиотиков в течение предшествующих трех месяцев и др.). S. aureus является редким возбудителем «домашней» пневмонии (менее 5%). Вероятность стафилококковой пневмонии возрастает у больных пожилого возраста, при наркомании или алкоголизме, у больных на гемодиализе или у людей, переносящих грипп. Другие возбудители обнаруживаются не более чем в 2% случаев. В 39,5% случаях возбудителя выделить не удается. При этом следует учитывать увеличившуюся роль атипичных возбудителей (хламидий и микоплазм), бактериологическое выделение которых требует специальных условий [1, 6, 8, 11, 14].
 1). Хотя характер действия макролидов в основном бактериостатический, азитромицин, создающий высокие концентрации в тканях, проявляет бактерицидную активность в отношении ряда возбудителей: H. influenzae, M. catarrhalis, N. gonorrhoeae, S. pneumoniae, S. pyogenes, S. agalactiae, Campylobacter spp., H. pylori, B. pertussis, C. diphtheriae.
1). Хотя характер действия макролидов в основном бактериостатический, азитромицин, создающий высокие концентрации в тканях, проявляет бактерицидную активность в отношении ряда возбудителей: H. influenzae, M. catarrhalis, N. gonorrhoeae, S. pneumoniae, S. pyogenes, S. agalactiae, Campylobacter spp., H. pylori, B. pertussis, C. diphtheriae.
 При концентрации 1 мкг/мл азитромицин подавляет рост 100%, эритромицин — 16%, а рокситромицин — 5% штаммов H. influenzae. Минимальная бактерицидная концентрация (МБК), приводящая к гибели 99,9% штаммов гемофильной палочки, для азитромицина составляет 4 мкг/мл, для эритромицина — 16 мкг/мл, для рокситромицина — 64 мкг/мл.
При концентрации 1 мкг/мл азитромицин подавляет рост 100%, эритромицин — 16%, а рокситромицин — 5% штаммов H. influenzae. Минимальная бактерицидная концентрация (МБК), приводящая к гибели 99,9% штаммов гемофильной палочки, для азитромицина составляет 4 мкг/мл, для эритромицина — 16 мкг/мл, для рокситромицина — 64 мкг/мл.
 е. сохранение антимикробного действия препарата после его удаления из среды [1, 7, 9, 11, 14]. Это обусловлено необратимыми изменениями рибосом возбудителя, ведущими к блокированию транслокации. Азитромицин (в меньшей степени эритромицин и кларитромицин) обладает и суб-МПК-постантибиотическим эффектом — влиянием на микроорганизмы после воздействия субингибирующих концентраций антибиотика. Под влиянием концентраций этих препаратов даже ниже МПК микроорганизмы, в том числе обычно резистентные к ним (синегнойная палочка), становятся более чувствительными к факторам иммунной защиты. Азитромицин проявляет постантибиотический и суб-МПК-постантибиотический эффект в отношении S. pyogenes, S. pneumoniae, H. influenzae, L. pneumophila, по продолжительности которого превосходит кларитромицин.
е. сохранение антимикробного действия препарата после его удаления из среды [1, 7, 9, 11, 14]. Это обусловлено необратимыми изменениями рибосом возбудителя, ведущими к блокированию транслокации. Азитромицин (в меньшей степени эритромицин и кларитромицин) обладает и суб-МПК-постантибиотическим эффектом — влиянием на микроорганизмы после воздействия субингибирующих концентраций антибиотика. Под влиянием концентраций этих препаратов даже ниже МПК микроорганизмы, в том числе обычно резистентные к ним (синегнойная палочка), становятся более чувствительными к факторам иммунной защиты. Азитромицин проявляет постантибиотический и суб-МПК-постантибиотический эффект в отношении S. pyogenes, S. pneumoniae, H. influenzae, L. pneumophila, по продолжительности которого превосходит кларитромицин.
 Макролиды накапливаются в нейтрофилах, моноцитах и макрофагах, усиливают их миграцию в очаг воспаления, повышают их фагоцитарную активность, стимулируют секрецию интерлейкинов IL-1, IL-2, IL-4. Макролиды влияют на окислительные реакции в фагоцитах (повышают продукцию супероксида нейтрофилами) и способствуют их дегрануляции. Азитромицин, кроме того, ускоряет апоптоз нейтрофилов после ликвидации патогена. После санации очага инфекции макролиды повышают продукцию противовоспалительного цитокина (интерлейкина IL-10) моноцитами, уменьшают выработку провоспалительных цитокинов (интерлейкинов IL-1, IL-2, IL-6, IL-8, TNF-альфа) моноцитами и лимфоцитами, снижают образование высокоактивных соединений кислорода (NO) и медиаторов воспаления — простагландинов, лейкотриенов и тромбоксанов, что способствует прекращению воспалительной реакции. Противовоспалительное действие проявляется даже при субтерапевтических концентрациях макролидов и сравнимо с эффектом нестероидных противовоспалительных средств.
Макролиды накапливаются в нейтрофилах, моноцитах и макрофагах, усиливают их миграцию в очаг воспаления, повышают их фагоцитарную активность, стимулируют секрецию интерлейкинов IL-1, IL-2, IL-4. Макролиды влияют на окислительные реакции в фагоцитах (повышают продукцию супероксида нейтрофилами) и способствуют их дегрануляции. Азитромицин, кроме того, ускоряет апоптоз нейтрофилов после ликвидации патогена. После санации очага инфекции макролиды повышают продукцию противовоспалительного цитокина (интерлейкина IL-10) моноцитами, уменьшают выработку провоспалительных цитокинов (интерлейкинов IL-1, IL-2, IL-6, IL-8, TNF-альфа) моноцитами и лимфоцитами, снижают образование высокоактивных соединений кислорода (NO) и медиаторов воспаления — простагландинов, лейкотриенов и тромбоксанов, что способствует прекращению воспалительной реакции. Противовоспалительное действие проявляется даже при субтерапевтических концентрациях макролидов и сравнимо с эффектом нестероидных противовоспалительных средств. С ним связано уменьшение под действием макролидов гиперреактивности дыхательных путей, всегда сопровождающей бронхолегочные инфекции [1, 2, 7, 9, 11, 14].
С ним связано уменьшение под действием макролидов гиперреактивности дыхательных путей, всегда сопровождающей бронхолегочные инфекции [1, 2, 7, 9, 11, 14].
 В Гонконге и Сингапуре она достигает 80%. Резистентность пневмококка к пенициллину и макролидам в нашей стране невысока, но отмечается значительная устойчивость его к тетрациклину и ко-тримоксазолу (табл. 2). Резистентность пневмококка к доксициклину в России превышает 25% [5]. Метициллин-резистентные штаммы стафилококка устойчивы ко всем макролидам. В отличие от грамположительных микроорганизмов, не выявлено развития приобретенной устойчивости к макролидам у H. influenzae, M. catarrhalis и внутриклеточных возбудителей (микоплазм, хламидий, легионелл).
В Гонконге и Сингапуре она достигает 80%. Резистентность пневмококка к пенициллину и макролидам в нашей стране невысока, но отмечается значительная устойчивость его к тетрациклину и ко-тримоксазолу (табл. 2). Резистентность пневмококка к доксициклину в России превышает 25% [5]. Метициллин-резистентные штаммы стафилококка устойчивы ко всем макролидам. В отличие от грамположительных микроорганизмов, не выявлено развития приобретенной устойчивости к макролидам у H. influenzae, M. catarrhalis и внутриклеточных возбудителей (микоплазм, хламидий, легионелл).
 Биодоступность азитромицина 37%, у других препаратов этой группы она колеблется от 10 до 68%. Максимальная концентрация азитромицина в плазме крови после приема внутрь составляет 0,3–0,62 мкг/мл и достигается через 2,5–2,9 ч (после приема 500 мг максимальная концентрация 0,41–0,5 мкг/мл создается через 2,2 ч). После однократного приема регистрируются два пика максимальной концентрации. Второй пик (нередко превышающий первый) обусловлен способностью макролидов накапливаться в желчи с последующим повторным всасыванием из кишечника. После внутривенной капельной инфузии в течение 1 ч концентрация азитромицина в крови достигает 3,6 мкг/мл, снижаясь через 24 ч до 0,2 мкг/мл.
Биодоступность азитромицина 37%, у других препаратов этой группы она колеблется от 10 до 68%. Максимальная концентрация азитромицина в плазме крови после приема внутрь составляет 0,3–0,62 мкг/мл и достигается через 2,5–2,9 ч (после приема 500 мг максимальная концентрация 0,41–0,5 мкг/мл создается через 2,2 ч). После однократного приема регистрируются два пика максимальной концентрации. Второй пик (нередко превышающий первый) обусловлен способностью макролидов накапливаться в желчи с последующим повторным всасыванием из кишечника. После внутривенной капельной инфузии в течение 1 ч концентрация азитромицина в крови достигает 3,6 мкг/мл, снижаясь через 24 ч до 0,2 мкг/мл.
 Для сравнения, среди макролидов в наибольшей степени с сывороточными белками связывается рокситромицин (на 92–96%). Благодаря хорошей растворимости в липидах азитромицин легко проникает в ткани, накапливаясь в них, о чем свидетельствует большой объем распределения — 31,1 л/кг. AUC0–24 азитромицина 4,3 мкг´ч/мл. По способности проникать через гистогематические барьеры (кроме гематоэнцефалического) азитромицин превосходит бета-лактамы и аминогликозиды. Среди макролидов азитромицин создает самую высокую тканевую концентрацию (в десятки и сотни раз превышающую сывороточную, в большинстве тканей от 1 до 9 мкг/г), поэтому уровень его в плазме крови низкий. Наибольшая сывороточная концентрация отмечается при приеме рокситромицина, вследствие его меньшего проникновения в ткани. Азитромицин обнаруживается в высоких концентрациях в лeгких, мокроте, альвеолярной жидкости. Через 48–96 ч после однократного приeма 500 мг азитромицина его концентрация в слизистой оболочке бронхов в 195–240 раз, в лeгочной ткани — более чем в 100 раз, а в бронхиальном секрете — в 80–82 раза превышает сывороточную [14].
Для сравнения, среди макролидов в наибольшей степени с сывороточными белками связывается рокситромицин (на 92–96%). Благодаря хорошей растворимости в липидах азитромицин легко проникает в ткани, накапливаясь в них, о чем свидетельствует большой объем распределения — 31,1 л/кг. AUC0–24 азитромицина 4,3 мкг´ч/мл. По способности проникать через гистогематические барьеры (кроме гематоэнцефалического) азитромицин превосходит бета-лактамы и аминогликозиды. Среди макролидов азитромицин создает самую высокую тканевую концентрацию (в десятки и сотни раз превышающую сывороточную, в большинстве тканей от 1 до 9 мкг/г), поэтому уровень его в плазме крови низкий. Наибольшая сывороточная концентрация отмечается при приеме рокситромицина, вследствие его меньшего проникновения в ткани. Азитромицин обнаруживается в высоких концентрациях в лeгких, мокроте, альвеолярной жидкости. Через 48–96 ч после однократного приeма 500 мг азитромицина его концентрация в слизистой оболочке бронхов в 195–240 раз, в лeгочной ткани — более чем в 100 раз, а в бронхиальном секрете — в 80–82 раза превышает сывороточную [14].
 Макролиды высвобождаются из макрофагов, нейтрофилов и моноцитов в процессе фагоцитоза под действием бактериальных стимулов. Часть абсорбируется ими вновь, часть поступивших внутрь макрофагов макролидов необратимо связывается с белками лизосом. Направленная доставка антибиотика имеет особое значение в случае инфекции в ограниченных локусах.
Макролиды высвобождаются из макрофагов, нейтрофилов и моноцитов в процессе фагоцитоза под действием бактериальных стимулов. Часть абсорбируется ими вновь, часть поступивших внутрь макрофагов макролидов необратимо связывается с белками лизосом. Направленная доставка антибиотика имеет особое значение в случае инфекции в ограниченных локусах.
 Азитромицин частично подвергается биотрансформации в печени (известно 10 его метаболитов), а 50% дозы выводится с желчью в неизменeнном виде. Небольшая часть дозы (у азитромицина — 6% пероральной и 11–14% внутривенной дозы) выделяется с мочой.
Азитромицин частично подвергается биотрансформации в печени (известно 10 его метаболитов), а 50% дозы выводится с желчью в неизменeнном виде. Небольшая часть дозы (у азитромицина — 6% пероральной и 11–14% внутривенной дозы) выделяется с мочой.

 Досрочное прекращение лечения потребовалось у 0,09% взрослых и 0,4% детей, получавших азитромицин, и у 2,3% взрослых и 2,1% детей, получавших другие антибиотики.
Досрочное прекращение лечения потребовалось у 0,09% взрослых и 0,4% детей, получавших азитромицин, и у 2,3% взрослых и 2,1% детей, получавших другие антибиотики.


 ВКБ определяется не нозологической единицей, а личностью человека, она также индивидуальна и динамична, как и внутренний мир каждого из нас. При этом существует ряд исследований, обнаруживающих характерные особенности переживания больным своего состояния.
ВКБ определяется не нозологической единицей, а личностью человека, она также индивидуальна и динамична, как и внутренний мир каждого из нас. При этом существует ряд исследований, обнаруживающих характерные особенности переживания больным своего состояния.

 Стремление во всем активно содействовать успеху лечения. Нежелание обременять других тяготами ухода за собой. В случае неблагоприятного прогноза в смысле инвалидизации – переключение интересов на те области жизни, которые останутся доступными больному. При неблагоприятном прогнозе происходит сосредоточение внимания, забот, интересов на судьбе близких, своего дела.
Стремление во всем активно содействовать успеху лечения. Нежелание обременять других тяготами ухода за собой. В случае неблагоприятного прогноза в смысле инвалидизации – переключение интересов на те области жизни, которые останутся доступными больному. При неблагоприятном прогнозе происходит сосредоточение внимания, забот, интересов на судьбе близких, своего дела.
 Преувеличение побочного действия лекарств. Сочетание желания лечиться и неверия в успех, требований тщательного обследования и боязни вреда и болезненности процедур).
Преувеличение побочного действия лекарств. Сочетание желания лечиться и неверия в успех, требований тщательного обследования и боязни вреда и болезненности процедур). Пренебрежение, легкомысленное отношение к болезни и лечению. Надежда на то, что «само все обойдется». Желание получать от жизни все, несмотря на болезнь. Легкость нарушения режима, хотя эти нарушения могут неблагоприятно сказываться на течении болезни.
Пренебрежение, легкомысленное отношение к болезни и лечению. Надежда на то, что «само все обойдется». Желание получать от жизни все, несмотря на болезнь. Легкость нарушения режима, хотя эти нарушения могут неблагоприятно сказываться на течении болезни. Опасения, что окружающие станут избегать, считать неполноценным, пренебрежительно или с опаской относиться, распускать сплетни или неблагоприятные сведения о причине и природе болезни. Боязнь стать обузой для близких из-за болезни и неблагожелательность отношения с их стороны в связи с этим.
Опасения, что окружающие станут избегать, считать неполноценным, пренебрежительно или с опаской относиться, распускать сплетни или неблагоприятные сведения о причине и природе болезни. Боязнь стать обузой для близких из-за болезни и неблагожелательность отношения с их стороны в связи с этим. Обвинения и требования наказаний в связи с этим.
Обвинения и требования наказаний в связи с этим.
 Клетки теряют связь между собой в результате разрушения межклеточного вещества (мацерации). В частности, при заболевании питиозная корневая гниль пшеницы[3][2].
Клетки теряют связь между собой в результате разрушения межклеточного вещества (мацерации). В частности, при заболевании питиозная корневая гниль пшеницы[3][2]. Частный случай налета – пустулы. Пример типа заболевания – мучнистая роса крыжовника и смородины[1].
Частный случай налета – пустулы. Пример типа заболевания – мучнистая роса крыжовника и смородины[1]. Может быть обратимым и необратимым. Вызывается потерей тургора вследствие нарушения поступления воды в растения из-за ее нехватки, или закупорки сосудистой системы, отравления токсинами. Частные случаи увязания – трахеомикоз, вертициллез. Например – фузариозное увядание огурца[1].
Может быть обратимым и необратимым. Вызывается потерей тургора вследствие нарушения поступления воды в растения из-за ее нехватки, или закупорки сосудистой системы, отравления токсинами. Частные случаи увязания – трахеомикоз, вертициллез. Например – фузариозное увядание огурца[1].

 betulina), вяза (T. ulmi), клена татарского (T. polyspora). Значительно реже встречается деформация листьев, вызванная вирусами, например, на малине и хмеле.
betulina), вяза (T. ulmi), клена татарского (T. polyspora). Значительно реже встречается деформация листьев, вызванная вирусами, например, на малине и хмеле.

 abietis и Hormiscium gelatinosum. Чернь нарушает процесс ассимиляции, затрудняет доступ воздуха и цвета к листьям и хвое, приводит к значительной потере декоративности деревьев и кустарников.
abietis и Hormiscium gelatinosum. Чернь нарушает процесс ассимиляции, затрудняет доступ воздуха и цвета к листьям и хвое, приводит к значительной потере декоративности деревьев и кустарников.
 Их список можно найти здесь
Их список можно найти здесь Инфекции передаются между людьми, домашними и дикими животными.
Инфекции передаются между людьми, домашними и дикими животными.
 К 2014 году ученые испытали этот препарат на группе шимпанзе в неволе, и он оказался безопасным и эффективным.
К 2014 году ученые испытали этот препарат на группе шимпанзе в неволе, и он оказался безопасным и эффективным.
 Во всех этих случаях виновником был вирус энцефалита Западного Нила, в то время встречавшийся в основном на территории Африки и Азии.
Во всех этих случаях виновником был вирус энцефалита Западного Нила, в то время встречавшийся в основном на территории Африки и Азии.
 Он нарушает зимнюю спячку летучих мышей. Вместо того, чтобы спать в своих пещерах, рукокрылые улетают слишком далеко от логова, причем даже в дневное время. Они быстро истощают свои запасы подкожного жира и гибнут от голода.
Он нарушает зимнюю спячку летучих мышей. Вместо того, чтобы спать в своих пещерах, рукокрылые улетают слишком далеко от логова, причем даже в дневное время. Они быстро истощают свои запасы подкожного жира и гибнут от голода.
 Лицевая опухоль тасманийского дьявола
Лицевая опухоль тасманийского дьявола
 Потом, в начале 1990-х, от нее погибло много гиеновидных собак в Африке, а также около 1000 львов. А в конце 2000-х годов вирус уничтожил 49 из 52 содержавшихся в неволе в Танзании гиеновидных собак — всего за два месяца.
Потом, в начале 1990-х, от нее погибло много гиеновидных собак в Африке, а также около 1000 львов. А в конце 2000-х годов вирус уничтожил 49 из 52 содержавшихся в неволе в Танзании гиеновидных собак — всего за два месяца. Эта болезнь может лишить зараженного коалу способности к размножению, привести к инфекциям мочеполовой и дыхательной систем, ослепить или даже убить животное.
Эта болезнь может лишить зараженного коалу способности к размножению, привести к инфекциям мочеполовой и дыхательной систем, ослепить или даже убить животное. ) или вирусы. Оно может начаться при вдыхании отравляющих веществ, слишком горячего или слишком холодного воздуха, а также в результате травмы. К первичным острым пневмониям относят пневмонии как самостоятельное заболевание и как проявление другой болезни, имеющее нозологическую специфику (например, гриппозная, чумная пневмонии). Вторичные острые пневмонии являются чаще всего осложнением многих заболеваний, например, коклюша, кори, малярии, рака, а также при ослабленной иммунной системе.
) или вирусы. Оно может начаться при вдыхании отравляющих веществ, слишком горячего или слишком холодного воздуха, а также в результате травмы. К первичным острым пневмониям относят пневмонии как самостоятельное заболевание и как проявление другой болезни, имеющее нозологическую специфику (например, гриппозная, чумная пневмонии). Вторичные острые пневмонии являются чаще всего осложнением многих заболеваний, например, коклюша, кори, малярии, рака, а также при ослабленной иммунной системе. Помещение требуется регулярно проветривать, воздух должен быть свежим и влажным. Назначаются болеутоляющие лекарства и лекарства, подавляющие сухой, мучительный кашель, разжижающие мокроту и облегчающие отхаркивание. При нехватке кислорода появляется одышка, нарушается кровообращение, возникает цианоз. В таком случае пациенту дают кислород. Причинное лечение зависит от возбудителя заболевания, который определяется с помощью лабораторных исследований крови. Бактериальную инфекцию лечат антибиотиками, например, при пневмококковой пневмонии обычно назначают пенициллин.
Помещение требуется регулярно проветривать, воздух должен быть свежим и влажным. Назначаются болеутоляющие лекарства и лекарства, подавляющие сухой, мучительный кашель, разжижающие мокроту и облегчающие отхаркивание. При нехватке кислорода появляется одышка, нарушается кровообращение, возникает цианоз. В таком случае пациенту дают кислород. Причинное лечение зависит от возбудителя заболевания, который определяется с помощью лабораторных исследований крови. Бактериальную инфекцию лечат антибиотиками, например, при пневмококковой пневмонии обычно назначают пенициллин. Возбудители заболевания выявляются с помощью лабораторных исследований. Иногда выполняют пункционную биопсию легкого, анализ газов крови для определения степени нарушения механики дыхания и газообмена в легких, вызванных воспалением.
Возбудители заболевания выявляются с помощью лабораторных исследований. Иногда выполняют пункционную биопсию легкого, анализ газов крови для определения степени нарушения механики дыхания и газообмена в легких, вызванных воспалением.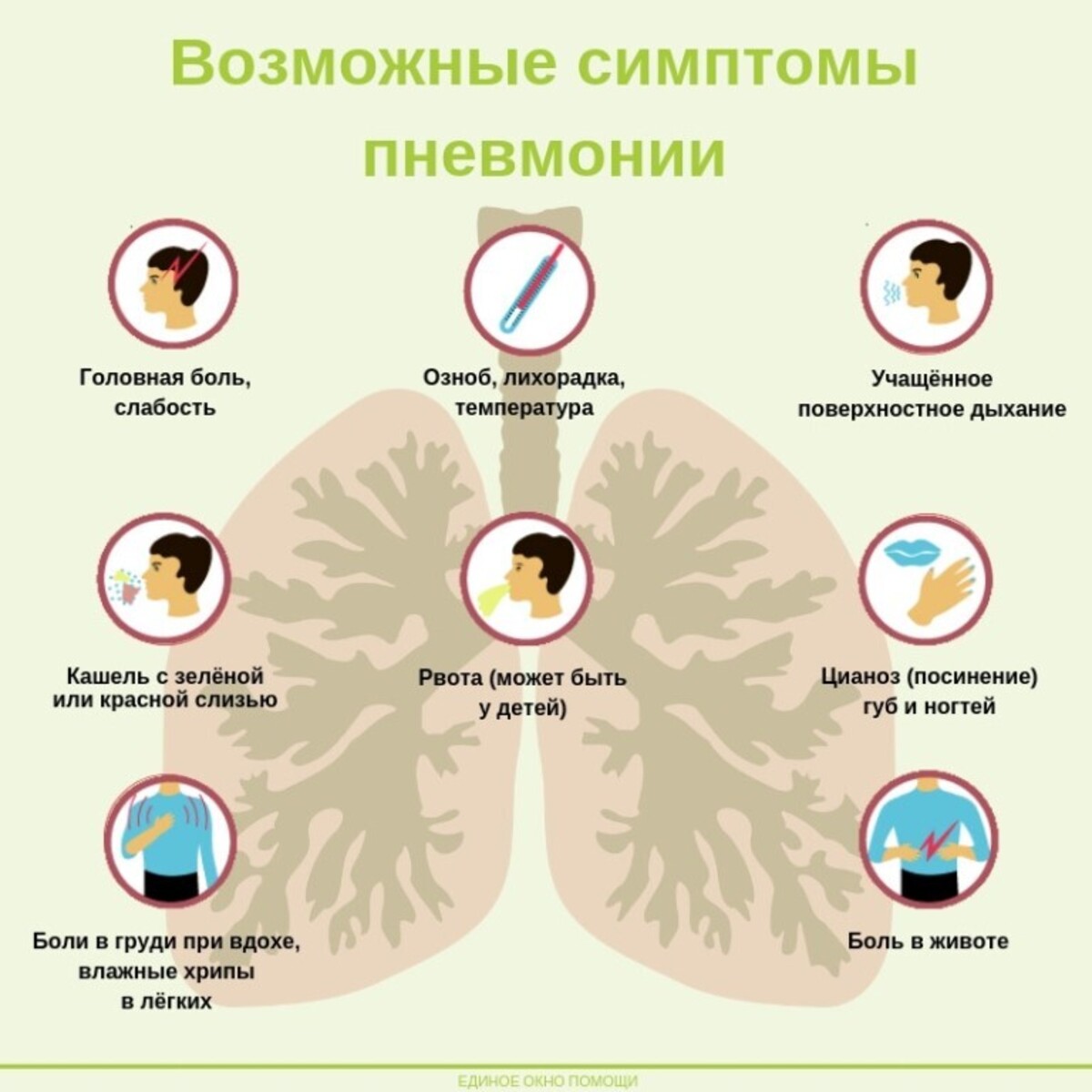
 В животе могут возникнуть боли, больной становится беспокойным, у него снижается аппетит, краснеет лицо, может появиться сыпь, тошнота.
В животе могут возникнуть боли, больной становится беспокойным, у него снижается аппетит, краснеет лицо, может появиться сыпь, тошнота. Haemophilus influenzae вызывает и другие болезни, например, менингит. В подавляющем большинстве случаев предвестником этого воспаления легких является насморк. Воспаление мозговых оболочек, вызванное этой бактерией, крайне опасно. В последнее время воспаление, вызванное Haemophilus influenzae, встречается очень редко.
Haemophilus influenzae вызывает и другие болезни, например, менингит. В подавляющем большинстве случаев предвестником этого воспаления легких является насморк. Воспаление мозговых оболочек, вызванное этой бактерией, крайне опасно. В последнее время воспаление, вызванное Haemophilus influenzae, встречается очень редко.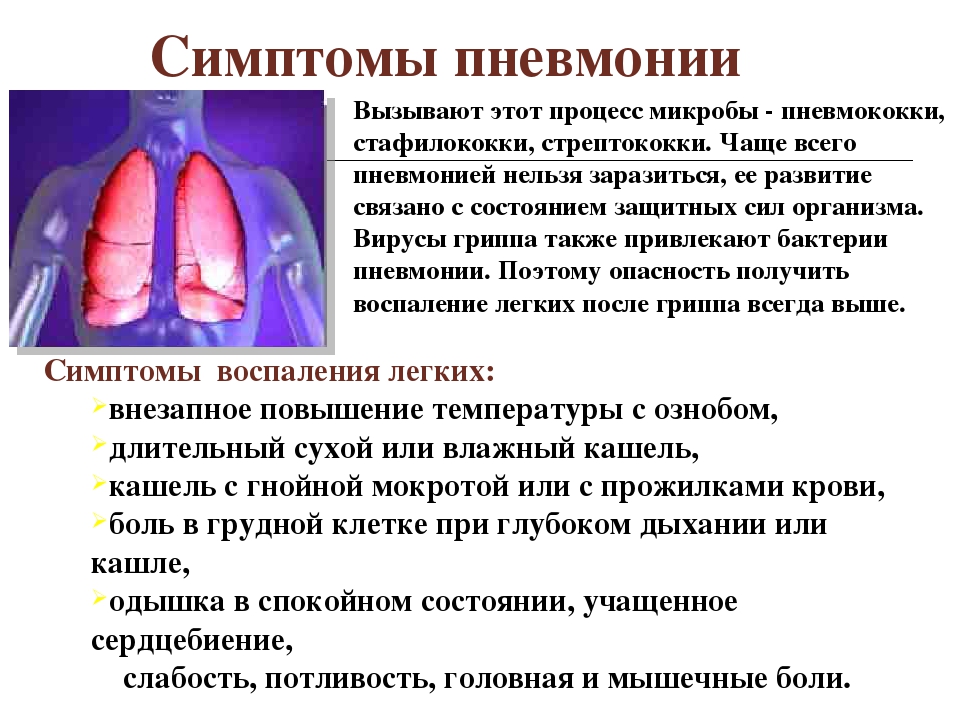
 С ними не сравнится ни один из известных вирусов (пока). Сегодня мы вспомним о некоторых распространенных опасных неинфекционных заболеваниях у женщин, поговорим об их факторах риска и о том, как от них защититься.
С ними не сравнится ни один из известных вирусов (пока). Сегодня мы вспомним о некоторых распространенных опасных неинфекционных заболеваниях у женщин, поговорим об их факторах риска и о том, как от них защититься. И действительно, мужчины погибают от инфарктов и инсультов намного чаще. Но среди женщин эти патологии тоже очень распространены.
И действительно, мужчины погибают от инфарктов и инсультов намного чаще. Но среди женщин эти патологии тоже очень распространены.
 Параллельно понемногу снижается количество смертей от рака груди – благодаря совершенствованию лечения и масштабным скринингам.
Параллельно понемногу снижается количество смертей от рака груди – благодаря совершенствованию лечения и масштабным скринингам.
 В данном случае инсулин вырабатывается, но организм «разучился» его правильно использовать. Коварство болезни в том, что она может долго протекать почти без симптомов. Поэтому сахарный диабет второго типа часто диагностируют спустя много лет после начала, когда уже есть осложнения. Главные факторы риска: нездоровое питание, низкая физическая активность, лишний вес.
В данном случае инсулин вырабатывается, но организм «разучился» его правильно использовать. Коварство болезни в том, что она может долго протекать почти без симптомов. Поэтому сахарный диабет второго типа часто диагностируют спустя много лет после начала, когда уже есть осложнения. Главные факторы риска: нездоровое питание, низкая физическая активность, лишний вес. В старшем возрасте стоит периодически проверять уровень сахара в крови. Гестационный диабет у беременных женщин выявляют во время пренатального скрининга.
В старшем возрасте стоит периодически проверять уровень сахара в крови. Гестационный диабет у беременных женщин выявляют во время пренатального скрининга.  В тяжелых случаях депрессия может стать причиной суицида. Ежегодно более 800 тысяч депрессий заканчиваются именно так. Как правило, это люди из возрастной группы 15–29 лет.
В тяжелых случаях депрессия может стать причиной суицида. Ежегодно более 800 тысяч депрессий заканчиваются именно так. Как правило, это люди из возрастной группы 15–29 лет. Когда пожилые родственники начинают вести себя чудаковато и забывать все подряд, это воспринимают как естественное явление. На Земле сейчас живет примерно 50 миллионов людей с деменцией, и каждый год выявляется больше 10 миллионов новых случаев. Чаще всего болезнь начинается после 60 лет.
Когда пожилые родственники начинают вести себя чудаковато и забывать все подряд, это воспринимают как естественное явление. На Земле сейчас живет примерно 50 миллионов людей с деменцией, и каждый год выявляется больше 10 миллионов новых случаев. Чаще всего болезнь начинается после 60 лет. Фактором риска деменции является социальная изоляция, поэтому пожилым людям нужно регулярное общение.
Фактором риска деменции является социальная изоляция, поэтому пожилым людям нужно регулярное общение.


 Не нужно недооценивать их опасность, так как они продолжают угрожать здоровью и жизни человека, — пояснила генеральный директор оздоровительного центра „Терра Вита“ Ксения Гагарина. — Очень важно, чтобы на этапе долечивания, уже дома, пациент активно занимался легочной реабилитацией».
Не нужно недооценивать их опасность, так как они продолжают угрожать здоровью и жизни человека, — пояснила генеральный директор оздоровительного центра „Терра Вита“ Ксения Гагарина. — Очень важно, чтобы на этапе долечивания, уже дома, пациент активно занимался легочной реабилитацией». Над каждым случаем работает целая междисциплинарная бригада врачей, которые используют комплекс восстанавливающих процедур и профессиональные аппараты физиотерапии.
Над каждым случаем работает целая междисциплинарная бригада врачей, которые используют комплекс восстанавливающих процедур и профессиональные аппараты физиотерапии. Специалист в составе физиопроцедур дает рекомендации по питанию и приему препаратов, помогающих восполнить дефициты витаминов, аминокислот и ускорить процесс восстановления.
Специалист в составе физиопроцедур дает рекомендации по питанию и приему препаратов, помогающих восполнить дефициты витаминов, аминокислот и ускорить процесс восстановления.
 А занятия лечебной физической культурой тренируют дыхательные мышцы, тем самым способствуя насыщению легких кислородом.
А занятия лечебной физической культурой тренируют дыхательные мышцы, тем самым способствуя насыщению легких кислородом.
 При равномерном глубоком дыхании частицы сухого галоаэрозоля проникают в самые отдаленные участки бронхов, что является уникальным лечебно-профилактическим воздействием.
При равномерном глубоком дыхании частицы сухого галоаэрозоля проникают в самые отдаленные участки бронхов, что является уникальным лечебно-профилактическим воздействием.
 Также могут использовать кислородные концентраторы — аппараты для выделения молекул кислорода из окружающей атмосферы, их концентрации и выдачи в виде потока чистого кислорода. Такие приборы можно использовать в любом помещении, кислородная разводка не нужна.
Также могут использовать кислородные концентраторы — аппараты для выделения молекул кислорода из окружающей атмосферы, их концентрации и выдачи в виде потока чистого кислорода. Такие приборы можно использовать в любом помещении, кислородная разводка не нужна.

 Чаще всего возбудителями пневмонии являются бактерии. При этом определение типа микроба, вызвавшего пневмонию, имеет большое значение для назначения правильного лечения воспаления легких. Достоверно известно, что различные виды микробов вызывают различные виды пневмонии, которые значительно отличаются друг от друга с точки зрения симптомов, эволюции болезни, риска для жизни больного и тактики лечения. У взрослых пневмония может быть вызвана такими микробами как стафилококк, пневмококк, гемофильная палочка, кишечная палочка, синегнойная палочка и др. Одним из примеров вирусной пневмонии может быть пневмония, возникающая на фоне гриппа. Обычно, к вирусной пневмонии быстро присоединяется и бактериальная инфекция. Течение такого вида воспаления легких, как правило, тяжелое.
Чаще всего возбудителями пневмонии являются бактерии. При этом определение типа микроба, вызвавшего пневмонию, имеет большое значение для назначения правильного лечения воспаления легких. Достоверно известно, что различные виды микробов вызывают различные виды пневмонии, которые значительно отличаются друг от друга с точки зрения симптомов, эволюции болезни, риска для жизни больного и тактики лечения. У взрослых пневмония может быть вызвана такими микробами как стафилококк, пневмококк, гемофильная палочка, кишечная палочка, синегнойная палочка и др. Одним из примеров вирусной пневмонии может быть пневмония, возникающая на фоне гриппа. Обычно, к вирусной пневмонии быстро присоединяется и бактериальная инфекция. Течение такого вида воспаления легких, как правило, тяжелое.

 Чем больше объём поражения лёгких — тем тяжелее протекает процесс. На 3-4 день болезни появляется характерная ржавая мокрота и кашель. При кашле больной жалуется на сильные «колющие» боли в груди со стороны лёгкого, захваченного пневмонией. При очаговой пневмонии боли в груди, напротив, наблюдаются очень редко. Температура, кашель и выделение мокроты при крупозной пневмонии могут продержаться более 10 дней. На фоне крупозной пневмонии может развиться абсцесс лёгкого, сердечно-лёгочная недостаточность.
Чем больше объём поражения лёгких — тем тяжелее протекает процесс. На 3-4 день болезни появляется характерная ржавая мокрота и кашель. При кашле больной жалуется на сильные «колющие» боли в груди со стороны лёгкого, захваченного пневмонией. При очаговой пневмонии боли в груди, напротив, наблюдаются очень редко. Температура, кашель и выделение мокроты при крупозной пневмонии могут продержаться более 10 дней. На фоне крупозной пневмонии может развиться абсцесс лёгкого, сердечно-лёгочная недостаточность.  А. Петрович
А. Петрович Если лихорадка длится больше 4-5 дней, то существует риск, что всё-таки это воспаление лёгких. Если человек вроде бы заболел чем-то вирусным, но высокая температура продолжает держаться, на 4-5-й день она ещё стабильно высокая, это повод серьёзно к этому отнестись и обратиться к врачу. Второй признак, который может человек, не врач, для себя зарегистрировать: началось всё как респираторная вирусная инфекция, несколько дней высокой температуры, потом она начала снижаться и вдруг она опять повысилась до высоких цифр. Такой второй пик предполагает всегда возникновение осложнений, в первую очередь, пневмонии. Это в качестве ориентиров для не врачей».
Если лихорадка длится больше 4-5 дней, то существует риск, что всё-таки это воспаление лёгких. Если человек вроде бы заболел чем-то вирусным, но высокая температура продолжает держаться, на 4-5-й день она ещё стабильно высокая, это повод серьёзно к этому отнестись и обратиться к врачу. Второй признак, который может человек, не врач, для себя зарегистрировать: началось всё как респираторная вирусная инфекция, несколько дней высокой температуры, потом она начала снижаться и вдруг она опять повысилась до высоких цифр. Такой второй пик предполагает всегда возникновение осложнений, в первую очередь, пневмонии. Это в качестве ориентиров для не врачей». Должна быть разумная насторожённость, своевременное обращение к врачам. Любая тяжёлая пневмония может приводить к повреждению лёгких и последующему их худшему функционированию. В данном случае это зависит не только и не столько от самой по себе коронавирусной инфекции, сколько, если у человека возникает тяжёлая пневмония, а я так предполагаю, что у тех пациентов, которые болеют наиболее тяжело и требуют вентиляционной поддержки, там вероятно не только тяжёлая пневмония, но и осложняющий её так называемый респираторный дистресс-синдром — это универсальная реакция, типа «шок лёгких». Это может осложнить любую очень тяжёлую лёгочную инфекцию».
Должна быть разумная насторожённость, своевременное обращение к врачам. Любая тяжёлая пневмония может приводить к повреждению лёгких и последующему их худшему функционированию. В данном случае это зависит не только и не столько от самой по себе коронавирусной инфекции, сколько, если у человека возникает тяжёлая пневмония, а я так предполагаю, что у тех пациентов, которые болеют наиболее тяжело и требуют вентиляционной поддержки, там вероятно не только тяжёлая пневмония, но и осложняющий её так называемый респираторный дистресс-синдром — это универсальная реакция, типа «шок лёгких». Это может осложнить любую очень тяжёлую лёгочную инфекцию». Может случиться так, что снизится лёгочная функция у пациента, перенёсшего любую крайне тяжёлую пневмонию, требующую вентиляции».
Может случиться так, что снизится лёгочная функция у пациента, перенёсшего любую крайне тяжёлую пневмонию, требующую вентиляции». Примерно один миллион взрослых американцев каждый раз обращаются за помощью в больницу.
год из-за пневмонии. Своевременное лечение пневмонии может означать разницу
между необходимостью госпитализации или выздоровлением дома.
Примерно один миллион взрослых американцев каждый раз обращаются за помощью в больницу.
год из-за пневмонии. Своевременное лечение пневмонии может означать разницу
между необходимостью госпитализации или выздоровлением дома.
 Если у ребенка «ходьба
пневмония «их симптомы могут быть более легкими и выглядеть как простуда. Некоторые
младенцы могут не иметь никаких симптомов, кроме беспокойства и
снижение аппетита.В крайних случаях пневмонии младенцы и маленькие дети
могут быть синеватые ногти на руках, ногах, губах и во рту.
Если у ребенка «ходьба
пневмония «их симптомы могут быть более легкими и выглядеть как простуда. Некоторые
младенцы могут не иметь никаких симптомов, кроме беспокойства и
снижение аппетита.В крайних случаях пневмонии младенцы и маленькие дети
могут быть синеватые ногти на руках, ногах, губах и во рту. Грудная боль
вызвано заполнением оболочек легких жидкостью. Это создает боль
которые могут ощущаться как тяжесть или колющие ощущения и обычно ухудшаются при
кашель, дыхание или смех.
Грудная боль
вызвано заполнением оболочек легких жидкостью. Это создает боль
которые могут ощущаться как тяжесть или колющие ощущения и обычно ухудшаются при
кашель, дыхание или смех. Следование тем же рекомендациям по снижению риска гриппа также может
снизить риск развития пневмонии.
Следование тем же рекомендациям по снижению риска гриппа также может
снизить риск развития пневмонии. Своевременное лечение пневмонии — это
важно для выздоровления. Запрос
запись на прием к врачу семейной медицины, чтобы заболеть гриппом и
пневмококковые вакцины.
Своевременное лечение пневмонии — это
важно для выздоровления. Запрос
запись на прием к врачу семейной медицины, чтобы заболеть гриппом и
пневмококковые вакцины.
 Хотя эти инфекции называют «атипичными», они не редкость.
Хотя эти инфекции называют «атипичными», они не редкость.
 Изучите признаки этих осложнений и сразу же обратитесь за лечением, чтобы держать под контролем любые проблемы со здоровьем.
Изучите признаки этих осложнений и сразу же обратитесь за лечением, чтобы держать под контролем любые проблемы со здоровьем. Это более вероятно, если вы:
Это более вероятно, если вы: Сообщите своему врачу, если у вас есть какие-либо из этих симптомов:
Сообщите своему врачу, если у вас есть какие-либо из этих симптомов: Это серьезное заболевание, потому что вашим органам для работы необходим кислород.
Это серьезное заболевание, потому что вашим органам для работы необходим кислород. Лучший способ вылечить это — получить больше кислорода через трубку в носу или маску, которую врач надевает вам на рот и нос. Вы также можете получить лекарства для лечения любой инфекции, вызывающей проблему.
Лучший способ вылечить это — получить больше кислорода через трубку в носу или маску, которую врач надевает вам на рот и нос. Вы также можете получить лекарства для лечения любой инфекции, вызывающей проблему.
 Вы можете подумать, что это просто простуда или грипп. Как отличить? Другие симптомы могут дать вам некоторые подсказки.
Вы можете подумать, что это просто простуда или грипп. Как отличить? Другие симптомы могут дать вам некоторые подсказки. Иногда это могут быть грибы и паразиты.
Иногда это могут быть грибы и паразиты.
 При значительной давности заболевания, глухоте и тяжелой двухсторонней нейросенсорной тугоухости единственным способом компенсации является слухопротезирование. Помощь оказывается врачом-сурдологом, сурдоакустиком.
При значительной давности заболевания, глухоте и тяжелой двухсторонней нейросенсорной тугоухости единственным способом компенсации является слухопротезирование. Помощь оказывается врачом-сурдологом, сурдоакустиком.
 Их принцип работы лежит не в усилении звука, а в «обходе» нерабочего участка слуховой системы, поставляя импульсы напрямую на нервные окончания. Он трансформирует звуковые сигналы в импульсы, а затем передает их по тонкому электроду, который и стимулирует нервные окончания. В итоге мозг обрабатывает импульсы, не понимая, что они поступают не естественным путем, а с помощью цифрового устройства.
Их принцип работы лежит не в усилении звука, а в «обходе» нерабочего участка слуховой системы, поставляя импульсы напрямую на нервные окончания. Он трансформирует звуковые сигналы в импульсы, а затем передает их по тонкому электроду, который и стимулирует нервные окончания. В итоге мозг обрабатывает импульсы, не понимая, что они поступают не естественным путем, а с помощью цифрового устройства. Определив этиологию тугоухости, оториноларингологи проводят эффективное целенаправленное лечение, зачастую позволяющее улучшить или восстановить слух даже при полной глухоте. Используемые за границей операции (протезирование слуховых косточек, мирингопластика, тимпанопластика и так далее) успешно применяются для лечения тугоухости и в Белоруссии.
Определив этиологию тугоухости, оториноларингологи проводят эффективное целенаправленное лечение, зачастую позволяющее улучшить или восстановить слух даже при полной глухоте. Используемые за границей операции (протезирование слуховых косточек, мирингопластика, тимпанопластика и так далее) успешно применяются для лечения тугоухости и в Белоруссии. Хронические — требуют проведения операции.
Хронические — требуют проведения операции. В этом случае эффективна медикаментозная терапия с использованием кортикостероидов, уменьшающих отек и воспаление клеток во внутреннем ухе.
В этом случае эффективна медикаментозная терапия с использованием кортикостероидов, уменьшающих отек и воспаление клеток во внутреннем ухе.
 В зависимости от степени нарушения слуха человек перестает слышать некоторые части речевого сигнала, в результате чего нарушается разборчивость речи. Тугоухость может возникнуть неожиданно или развиваться постепенно. Она может появиться в результате нарушений в слуховой системе и отразиться на различных участках частотного диапазона.
В зависимости от степени нарушения слуха человек перестает слышать некоторые части речевого сигнала, в результате чего нарушается разборчивость речи. Тугоухость может возникнуть неожиданно или развиваться постепенно. Она может появиться в результате нарушений в слуховой системе и отразиться на различных участках частотного диапазона. Сначала происходит повреждение наружных волосковых клеток, что значительно затрудняет восприятие тихих звуков. В результате чего человеку, страдающему нейросенсорной тугоухостью, кажется, что звук в 50 дБ звучит тихо, в то время как нормально слышащий человек воспринимает этот звук вполне комфортно.
Сначала происходит повреждение наружных волосковых клеток, что значительно затрудняет восприятие тихих звуков. В результате чего человеку, страдающему нейросенсорной тугоухостью, кажется, что звук в 50 дБ звучит тихо, в то время как нормально слышащий человек воспринимает этот звук вполне комфортно. Кондуктивная тугоухость возникает на уровне наружного слухового прохода или среднего уха. Среди причин возникновения кондуктивной тугоухости выделяют:
Кондуктивная тугоухость возникает на уровне наружного слухового прохода или среднего уха. Среди причин возникновения кондуктивной тугоухости выделяют: Однако при проведении нервных импульсов по слуховому нерву в головной мозг звуковая информация декодируется и искажается. Именно поэтому обнаружение и коррекция данного типа снижения слуха настолько сложны.
Однако при проведении нервных импульсов по слуховому нерву в головной мозг звуковая информация декодируется и искажается. Именно поэтому обнаружение и коррекция данного типа снижения слуха настолько сложны.


 При второй степени слух снижен от 41 до 55 дБ, снижено восприятие шепотной речи. Третья степень тугоухости диагностируется при пороге слышимости от 56 до 70 дБ, существенно страдает восприятие разговорной речи. При звуковом пороге от 71 до 90 дБ диагностируется четвертая степень тугоухости. При пороге слуха выше 90 дБ ставится диагноз глухота.
При второй степени слух снижен от 41 до 55 дБ, снижено восприятие шепотной речи. Третья степень тугоухости диагностируется при пороге слышимости от 56 до 70 дБ, существенно страдает восприятие разговорной речи. При звуковом пороге от 71 до 90 дБ диагностируется четвертая степень тугоухости. При пороге слуха выше 90 дБ ставится диагноз глухота.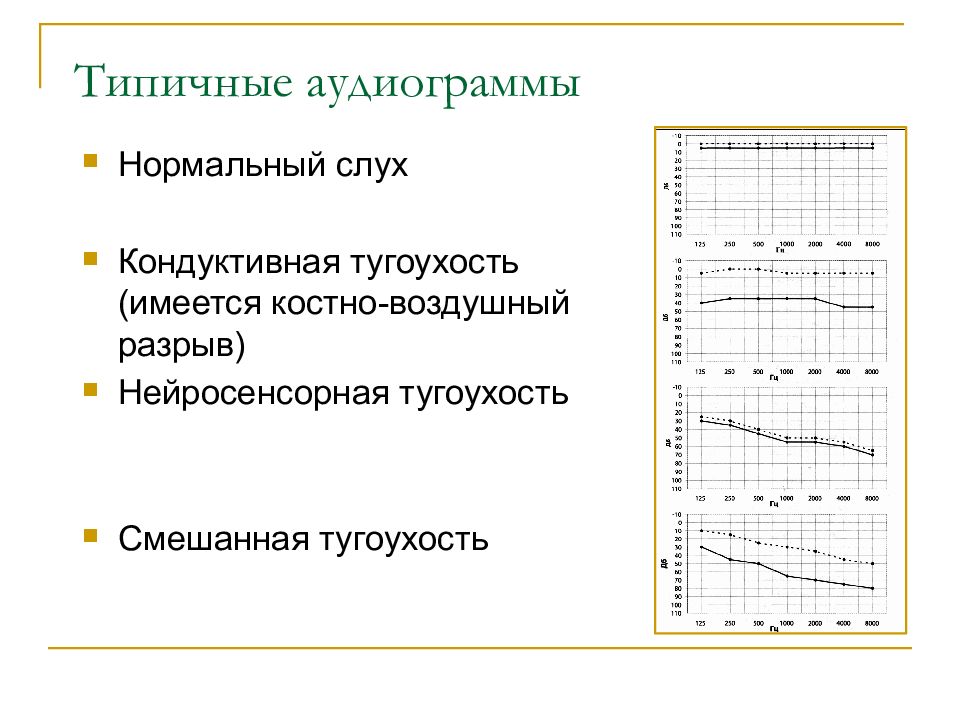 В ряде случаев может понадобиться лечение у смежных специалистов (кардиолог, невролог, нейрохирург). Иногда пациенту рекомендуется слухопротезирование. Детям с врожденной тугоухостью показана консультация генетика.
В ряде случаев может понадобиться лечение у смежных специалистов (кардиолог, невролог, нейрохирург). Иногда пациенту рекомендуется слухопротезирование. Детям с врожденной тугоухостью показана консультация генетика. е. с глухотой.
е. с глухотой. е. закрытия слуховой трубы;
е. закрытия слуховой трубы; д.
д. Термин «сенсоневральная или нейросенсорная тугоухость» обозначает нарушение восприятия звука слуховыми рецепторами внутреннего уха и проведения импульса по слуховому нерву.
Термин «сенсоневральная или нейросенсорная тугоухость» обозначает нарушение восприятия звука слуховыми рецепторами внутреннего уха и проведения импульса по слуховому нерву. Зачастую применяется процедура отоскопии с целью проверки барабанной перепонки на наличие в ней изменений и дефектов. С помощью различных тестов осуществляется контроль способности пациента распознавать силу и частоту звуков, анализ его речевой и слуховой деятельности. Измерения импеданса дают информацию о давлении внутри слуховой трубы и функционировании слуховых косточек.
Зачастую применяется процедура отоскопии с целью проверки барабанной перепонки на наличие в ней изменений и дефектов. С помощью различных тестов осуществляется контроль способности пациента распознавать силу и частоту звуков, анализ его речевой и слуховой деятельности. Измерения импеданса дают информацию о давлении внутри слуховой трубы и функционировании слуховых косточек.
 Кроме того, для слабослышащих и глухих людей разработаны методики чтения по губам, способы обучения языку жестов, слуховые аутотренинги, логопедические занятия; имеются специальные системы воспитания и обучения для детей с нарушениями слуха, психотерапевтические мероприятия по преодолению депрессивного состояния, тревоги, или выходу из экстремальных эмоциональных ситуаций.
Кроме того, для слабослышащих и глухих людей разработаны методики чтения по губам, способы обучения языку жестов, слуховые аутотренинги, логопедические занятия; имеются специальные системы воспитания и обучения для детей с нарушениями слуха, психотерапевтические мероприятия по преодолению депрессивного состояния, тревоги, или выходу из экстремальных эмоциональных ситуаций.
 Это касается также и взрослых, у которых тугоухость наступила в результате заболевания менингитом. В данном случае, слуховая улитка может в кратчайшие сроки окостенеть и кохлеарная имплантация уже будет невозможна
Это касается также и взрослых, у которых тугоухость наступила в результате заболевания менингитом. В данном случае, слуховая улитка может в кратчайшие сроки окостенеть и кохлеарная имплантация уже будет невозможна .
.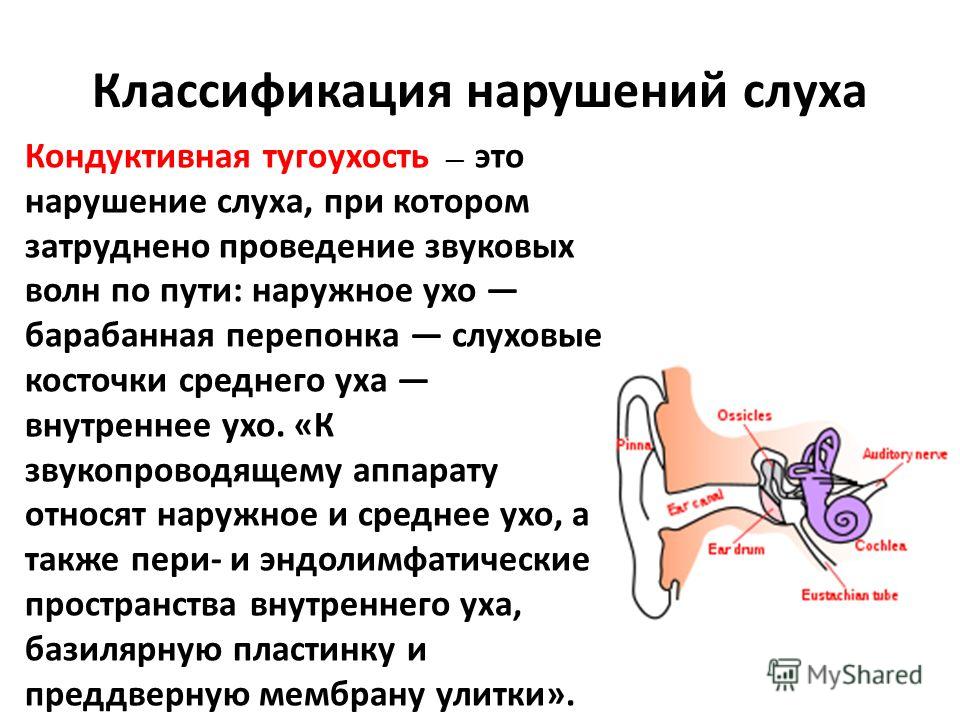 Кондуктивная тугоухость – главной проблемой является плохая проводимость звука наружным и средним ухом. При этом такой вид не как не влияет на распознание речи. Лечение такой разновидности тугоухости возможно только при помощи хирургического вмешательства. Улучшение слуха происходит за счет исправления слуховых косточек, либо за счет мирингопластинки.
Кондуктивная тугоухость – главной проблемой является плохая проводимость звука наружным и средним ухом. При этом такой вид не как не влияет на распознание речи. Лечение такой разновидности тугоухости возможно только при помощи хирургического вмешательства. Улучшение слуха происходит за счет исправления слуховых косточек, либо за счет мирингопластинки.
 Данная степень не позволяет различать шепот. Что бы определить степень тугоухости, нужно обратиться в кабинет к отоларингологу.
Данная степень не позволяет различать шепот. Что бы определить степень тугоухости, нужно обратиться в кабинет к отоларингологу.
 Лечение нейросенсорной тугоухости в этих случаях очень сложное и необходимо применение слуховых аппаратов.
Лечение нейросенсорной тугоухости в этих случаях очень сложное и необходимо применение слуховых аппаратов.



 У вас может быть скрытая потеря слуха, если вы испытываете проблемы со слухом в условиях фонового шума.
У вас может быть скрытая потеря слуха, если вы испытываете проблемы со слухом в условиях фонового шума.

 Например, когда мы пользуемся наушниками, когда мы в пробке, в спортзале, кинотеатре, стадионах, кафе или на работе. Если уровень шума слишком высок, рекомендуется использовать беруши. Узнайте больше о предотвращении потери слуха.
Например, когда мы пользуемся наушниками, когда мы в пробке, в спортзале, кинотеатре, стадионах, кафе или на работе. Если уровень шума слишком высок, рекомендуется использовать беруши. Узнайте больше о предотвращении потери слуха.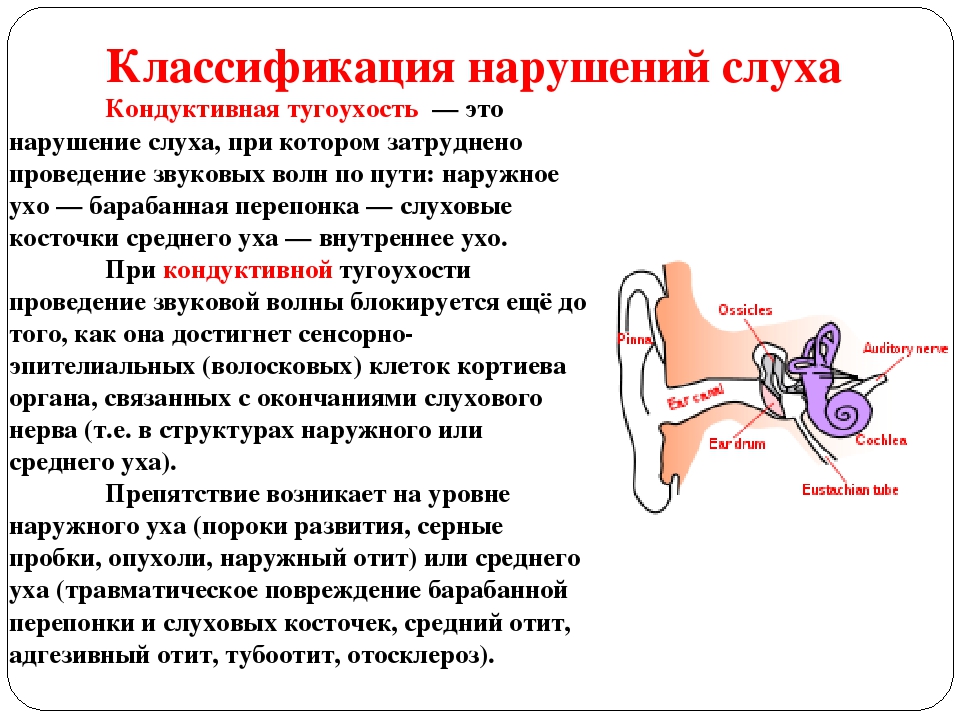 В большинстве случаев потеря слуха лечится с помощью слуховых аппаратов. Некоторым лечат различные типы имплантатов, а хирургическое вмешательство может вылечить некоторые типы кондуктивной тугоухости.
В большинстве случаев потеря слуха лечится с помощью слуховых аппаратов. Некоторым лечат различные типы имплантатов, а хирургическое вмешательство может вылечить некоторые типы кондуктивной тугоухости.
 Возможно, вам кажется, что окружающие начали что-то бормотать, или вы не слышите, как дети играют на заднем дворе. Борясь с потерей слуха, вы можете задаться вопросом, можно ли вылечить потерю слуха.
Возможно, вам кажется, что окружающие начали что-то бормотать, или вы не слышите, как дети играют на заднем дворе. Борясь с потерей слуха, вы можете задаться вопросом, можно ли вылечить потерю слуха. Нейросенсорная тугоухость неизлечима.
Нейросенсорная тугоухость неизлечима. Есть надежда на разработку лечения регенерации волосковых клеток, основанное на выводах о том, что многие птицы и рептилии с поврежденным слухом могут восстанавливать поврежденные клетки в ушах. Доктор Эдж надеется, что в будущем его исследования на мышах могут быть применены и к людям.
Есть надежда на разработку лечения регенерации волосковых клеток, основанное на выводах о том, что многие птицы и рептилии с поврежденным слухом могут восстанавливать поврежденные клетки в ушах. Доктор Эдж надеется, что в будущем его исследования на мышах могут быть применены и к людям. Вскоре может появиться несколько вариантов лечения потери слуха!
Вскоре может появиться несколько вариантов лечения потери слуха!