Болезнь Меньера: симптомы, лечение, диагностика, видео
Болезнь Меньера является достаточно редкой патологией, которая характеризуется приступами рецидивирующего головокружения системного характера, зачастую в сочетании с кохлеарными симптомами, её встречаемость равна порядка 20-200 случаев на 100000 населения (что даже меньше головокружения при мигрени, достигающего 1000 случаев на сто тысяч населения), однако зачастую имеет место гипердиагностика данного заболевания.
Различий по частоте среди лиц различного пола нет. Заболевание начинается в 30-50 лет, до двадцати или после 70 лет дебют болезни Меньера крайне редок. Прослеживается наследственная предрасположенность, приблизительно каждый десятый указывает на семейный анамнез.
Информация для врачей. Код диагноза по классификации МКБ-10 H81.0, согласно данному шифру, относится к ЛОР-патологии.

Содержание:
- Причины
- Симптомы и диагностика
- Лечение
- Прогноз
- Видеоматериал автора
- Источники литературы
Причины
Если сказать простым и доступным для обывателя языком — однозначных представлений о причинах заболевания нет. Механизмы развития достаточно сложны и представляют собой совокупность ряда факторов.
Если же углубляться в нюансы, то перед тем как говорить о причинах и патогенезе заболевания, следует обратить внимание на ассоциированное с болезнью Меньера состояние – эндолимфатический гидропс – расширение пространства эндолимфы улитки и лабиринта. Данная эндолимфатическая водянка иногда имеет место сама по себе, а также может быть вторичной, например, развиваясь после травмы внутреннего уха, метаболических расстройств, инфекции и т.д. Только наличие идиопатического состояния имеет место при болезни, в иных случаях идет речь о синдроме Меньера, несмотря на очень схожую клиническую картину. Это является главным различием между этими терминами.
Эндолимфатический гидропс обнаруживается практически у всех пациентов с болезнью Меньера, при проведении патоморфологического исследования. При этом причины остаются не ясными, как не ясны и механизмы, которые приводят к имеющемуся симптомокомлексы, пароксизмальности состояния и прогрессировании. При этом сама водянка улитки может быть связана и с увеличением, и с уменьшением резорбции жидкости. Имеется гипотеза о наличии обструктивного процесса в протоках или мешке (придатки пространства для эндолимфы лабиринта и улитки). Данная теория находила свое подтверждение у морских свинок, после проведение эксперимента, при этом водянка не формировалась в тех же условиях у обезьян. Имеются также данные о нарушении ионного обмена.

Объяснение же рецидивирующих причин, как принято считать, заключается в разрыве мембран, отгораживающих эндолимфу от перилимфы и изменении концентрации калия и нарушении из-за этого работы волосковых клеток. При этом быстрое восстановление разрыва мембраны приводит к нормализациии содержания ионов. Также выдвигается гипотеза, что волосковые клетки банально «сдавливаются» повышенным давлением эндолимфы лабиринта.
Симптомы и диагностика
Основными проявлениями болезни Меньера являются приступы системного головокружения, которое сопровождается снижением слуха, наличием кохлеарных симптомов (низкочастотный шум в ухе, ощущение заложенности уха). Головокружение быстро достигает максимума, может сопровождаться тошнотой вплоть до рвоты, потоотделением, неустойчивостью при ходьбе, иногда возникает диарея (в тяжелых случаях). Часто любое движение усугубляет страдания больного. Приступ длится до нескольких часов, однако ряд симптомов (например, неустойчивость), могут сохраняться до нескольких суток после приступа. В начале приступа возникает нистагм возбуждения, направленный в сторону поврежденного лабиринта, который далее меняется на нистагм угнетения, который направлен в другую сторону и сохраняется несколько часов. Далее возможно развития нистагма восстановления (направление такое же, что и у нистагма возбуждения).
В начале заболевания головокружение или нарушение слуха может возникать изолированно, спустя 2-3 года после дебюта наблюдают все симптомы в совокупности. Это помогает в случае длительно рецидивирующего головокружения, когда диагноз болезнь Меньера маловероятен.
Частота приступов может быть совершенно разной (от 2 раз в неделю до 1 раза в год). Изначально после приступа нарушения слуха непредсказуемо меняются. При аудиометрии как раз-таки флюктуации нарушения слуха на низкие частоты позволяет уточнить и поставить диагноз. В поздних стадиях снижается слух на весь спектр частот, также как становится постоянным и выраженным шум в ушах. Через 10-15 лет (конечные стадии) головокружение проходит, при этом сохраняются постоянные нарушения равновесия (легко и умеренно выраженные), тугоухость (не до глухоты) и шум на пораженной стороне. При этом важно знать, что двустороннее наличие симптомов отмечается примерно у 40% пациентов с болезнью Меньера. Вовлечение же второго уха может наступить на любом этапе заболевания.
Внезапные падения без головокружения и потери сознания (отолтические катастрофы Тумаркина) могут осложнять течение заболевания. При этом пациент отмечает, что его некая сила толкает, после падения же они достаточно легко встают. Иногда на фоне болезни Меньера (по данным некоторых авторов) может развиться ДППГ.
Для постановки диагноза важно четко собрать жалобы, анамнез, выявить характерные вестибулярные и кохлеарные симптомы. Аудиометрия важна для подтверждения снижения слуха на низкие частоты и вариация симптомов в ранних стадиях. Иногда используются электрокохлеографию. Однако данный метод не оптимален, часты ложноотрицательные результаты. Слуховые вызванные потенциалы остаются в норме. Калорическая проба в половине случаев выявляет одностороннюю гипофункцию лабиринта на пораженной стороне, но в 20% – на противоположной. Более специфична вариация ответов при повторяющихся калорических пробах, что имеет место у 40% людей. МРТ не показывает каких-либо изменений со стороны головного мозга, и проводится в обязательном порядке лишь в сомнительных случаях (подозрение на опухоль, постоянное прогрессирование и т.п.), при двустороннем процессе важно исключить сифилис внутреннего уха и аутоиммунные поражения.
Болезнь Меньера должна быть дифференцирована от водянки лабиринта после травмы, лабиринтитах различного генеза. Также следует подходить к полноценной дифференциальной диагностике с вестибулярной мигренью. Также важно исключить ТИА, перилимфатическую фистулу, сифилитическое поражение, невриному слухового нерва, отосклероз.
Лечение
Не имеется методов лечения, которые предотвращают прогрессирование заболевания при болезни Меньера. Симптоматическое лечение включает назначение лекарственных средств, психологической коррекции, оперативные методики. Как показывает практика положительные эффекты дают препараты бетагистина (Бетасерк, Вестибо, Тагиста и т.д.), некоторые специфические мочегонные препараты (бензофлуазид, Диакарб). Некоторые врачи считают важной низкосолевую диету, хотя данных о достоверной эффективности не получено. При приступе можно прибегать к вестибулолитикам, симптоматическим средствам. Важно объяснить пациенту, что не затронутое ухо, чаще остается таковым, тогда как коррекция слуха возможна при помощи слухового аппарата. Повышенная тревожность в силу наличия диагноза может потребовать коррекцию тревоги (и вероятного психогенного головокружения) антидепрессантами, противотревожными препаратами. Важно помнить о плохой сочетаемости ряда противотревожных средств с препаратами с действующим веществом бетагистина гидрохлорид, поэтому курсы лечения должны быть раздельными.
Оценка эффективности проводится не ранее, чем через 2-3 месяца терапии. Качественным и объективным методом оценки эффекта от лечения является ведение дневника самочувствия, в которых стоит указывать частоту, длительность, выраженность головокружения и других проявлений. Следует учитывать, что лечение не дает предотвратить прогрессирование снижения слуха.
При выраженных, частых приступах, а также неэффективности консервативного лечения возможно оперативное вмешательство. Чаще всего прибегают к рассечению вестибулярного нерва, при котором у 90% пациентов возможно достижения ремиссии симптомов головокружения, не влияя при этом на слуховую функцию. Менее инвазивное вмешательство – введение ототоксичного антибиотика – гентамицина в среднее ухо. Данный препарат можно вводить даже в амбулаторной практике, действует он преимущественно на вестибулярные волосковые клетки, что позволяет сохранять слух у большинства пациентов. Вмешательство на эндолимфатический мешок сомнительно, исследования не показывают статистически значимую эффективность на сегодняшний день.
Прогноз
Общий прогноз неблагоприятный для выздоровления и благоприятен для жизни. Заболевание неизлечимо, несмотря на вероятность развития ремиссии, никто не застрахован от обострения процесса. Однозначно эффективной, патогенетически обоснованной терапии или идеального оперативного вмешательства не существует. Болезнь Меньера приводит к выраженной тугоухости и стойким нарушениям равновесия на конечных этапах (пусть и в легкой степени).
Видеоматериал автора
Источники литературы
Алексеева Н.С. Головокружение. Отоневрологические аспекты. Москва: МедПресс-информ, 2014. 184 с.
Аптикеева Н.В., Долгов А.М. Вестибулярное головокружение и атаксия в неотложной неврологии. // Неврология, нейропсихиатрия, психосоматика. 2013. (4). 34–38.
Вейс Г. Головокружение// Неврология. Под ред. М. Самуэльса. // М.: Практика, 1997 – С. 9-120
Веселаго О.В. Алгоритмы диагностики и лечения головокружения. // Русский медицинский журнал. 2012. 20. (10). 489-492.
Гусев Е.И, Никифоров А.С., Камчатнов П.Р. Неврологические симптомы, синдромы и болезни. Москва: ГЭОТАР Медиа, 2014. 1038 с.
Замерград М.В. Головокружение: роль сосудистых факторов. // Эффективная фармакотерапия. 2013. (45). 34-38.
Замерград М.В., Парфенов В.А., Яхно Н.Н. и др. Диагностика системного головокружения в амбулаторной практике. // Неврологический журнал. 2014. 19. (2). 23-29.
Замерград М.В. Пять принципов вестибулярной реабилитации. // Эффективная фармакотерапия. 2017. (1). 4-9.
Исакова Е.В., Романова М.В., Котов С.В. Дифференциальная диагностика симптома «головокружения» у больных с церебральным инсультом. // Русский медицинский журнал. 2014. 22. (16). 1200-1205.
Левин О.С., Штульман Д.Р. Неврология: справочник практического врача. Москва: Медпресс-информ, 2013. 1016 с.
Тардова И.М. Базилярная мигрень: клинические особенности и дифференциальный диагноз. // Журнал неврологии и психиатрии им. C.C. Корсакова. 2014. 114. (2). 4-8.
Штульман Д.Р. Головокружение и нарушение равновесия // Болезни нервной системы / Под ред. Н.Н. Яхно. // Москва: Медицина, 2005. С. 125-130.
Bisdorff A, Bosser G, Gueguen R, Perrin P. The epidemiology of vertigo, dizziness, and unsteadiness and its links to co-morbidities. // Front Neurol. 2013. 22. (4). 29.
Brandt T. Phobic postural vertigo. // Neurology. 1996. 46. (6). 1515-1519.
Brandt T. Vertigo. Its Multisensory Syndromes. London: Springer, 2000. 503 p.
Brandt T., Dieterich M. Vertigo and dizziness: common complains. London: Springer, 2004. 208 p.
строение, симптомы болезней, способы лечения
Слуховой аппарат человека имеет достаточно сложную структуру, из-за близости к другим ЛОР-органам и дыхательным путям он часто страдает от различных инфекций.
Речь идет не только об отите, но и о других заболеваниях, вызванных патогенной микрофлорой или травмами. Особенно опасны недуги, поражающие внутреннее ухо.
Этот удаленный отдел отвечает за важные функции, нарушение которых чревато вестибулярными расстройствами и полной глухотой. Разберемся, каким болезням подвержено внутреннее ухо, как их предупредить и лечить.

Как устроены отделы органа
Ухо состоит из трех отделов: наружного, среднего и внутреннего. Последний отвечает за восприятие и передачу звуковых импульсов, а также равновесие. Обладает наиболее сложной формой и строением, из-за чего носит название лабиринта. Располагается в толще височной кости черепа.
Структура внутреннего уха человека разделена на три основные части:
- преддверие – средний отдел, отвечающий за положение тела в пространстве и равновесие;
- улитка – передний отдел, предназначенный для восприятия и распознавания звуков;
- полукружные каналы – задний отдел, который вместе с преддверием передает импульсы в мозг об изменениях в положении тела.
Внутренний участок уха полностью отвечает за вестибулярный аппарат, передает важные сигналы в центральную нервную систему.
Проблемы с ухом чаще затрагивают наружные и средние структуры, внутренние страдают реже. Но и патологии носят обычно более серьезный характер, ведь для заражения требуется глубокое проникновение вредных микроорганизмов в ткани органа.

По статистике болезни внутреннего уха встречаются в 5% клинических случаев. Носят при этом достаточно агрессивный характер с последующими осложнениями.
«Инфицирование внутренних участков уха происходит через другие очаги воспаления. Патология носит преимущественно вторичный характер, что осложняет диагностику. Лечение при раннем обращении к врачу обычно консервативное. В некоторых случаях требуется хирургическое вмешательство для восстановления слуха».
Семен Комаров, отоларинголог

Виды заболеваний и их последствия
Список болезней внутреннего уха не такой большой, но все они достаточно серьезные и коварные. К основным патологиям, затрагивающим внутренние структуры, относятся:
- лабиринтит – воспалительный процесс в тканях с поражением слуховых и вестибулярных рецепторов, возбудителями обычно выступают бактерии и вирусы гриппа;
- синдром Меньера – патологическая отечность эндолимфатического канала негнойного характера, называется еще водянкой лабиринта уха;
- нейросенсорная тугоухость – нарушение слуховых функций вследствие поражения нервных окончаний, звуковые волны воспринимаются плохо или искаженно;
- отосклероз – дистрофия костной ткани внутреннего ушного отдела с постепенным изменением структуры и разрастанием.
Перечисленные заболевания могут носить как инфекционный, так и неинфекционный характер. Патологические изменения происходят из-за наличия возбудителя в среднем или наружном ухе, в результате повреждения или травмирования.
Вредные микроорганизмы могут заноситься в слуховой орган с током крови. Независимо от первопричины нарушений, требуется комплексное лечение.
Несвоевременная терапия чревата серьезными осложнениями:
- полной потерей слуха;
- нагноением и некрозом тканей;
- тяжелой сенсоневральной тугоухостью;
- абсцессом мозга;
- параличом лицевого нерва;
- необратимыми вестибулярными нарушениями.
«Патологии внутреннего отдела уха чаще диагностируются у взрослых, реже встречаются у детей. Для предупреждения проблем со слухом рекомендуется проверять ушки ребенка раз в год».
Людмила Немова, детский ЛОР
Симптомы и причины возникновения
Симптомы заболеваний внутреннего уха, как и причины заражения, разнятся в зависимости от патологии. Для правильной и своевременной диагностики важно знать характерные проявления. А во избежание тяжелых последствий следует выяснить первопричину недуга.
| Болезнь | Возможные причины | Основная симптоматика |
| Лабиринтит |
|
|
| Синдром Меньера |
|
|
| Нейросенсорная тугоухость |
|
|
| Отосклероз |
|
|

По мере прогрессирования болезней клиническая картина нарастает, добавляются новые вестибулярные и неврологические расстройства.
Отосклероз и тугоухость могут развиваться медленно и выявляться только на последней стадии, когда без хирургии и слуховых приспособлений не обойтись.
Важно обращать внимание на перечисленные признаки и не затягивать с визитом к отоларингологу.
Лечение и профилактика
Лечение болезней внутреннего уха на ранней стадии проводится консервативными методами. Применяются системные лекарства, средства местного действия, физиопроцедуры. В запущенных случаях, при хронизации процесса и значительном нарушении слуха, не обойтись без хирургического вмешательства.
| Заболевание внутреннего уха | Медикаментозная терапия | Хирургические методики |
| Лабиринтит | 1. Антибактериальные препараты – пенициллины, цефалоспорины. 2. Мочегонные средства. 3. Антигистамины – Супрастин, Фенистил. 4. Седативные – Диазепам, Лоразепам. 5. Витаминные комплексы. | 1. Полосная трепанация для удаления гноя. 2. Лабиринтэктомия.
|
| Синдром Миньера | 1. Противоотечные, антигистаминные средства. 2. Холинолитические препараты – Амитриптилин, Атропин. 3. Таблетки от вестибулярных расстройств – Бетасерк, Сермион. 4. Диуретики. | 1. Эндолимфатическое шунтирование. 2. Рассечение вестибулярного нерва. 3. Лабиринтэктомия. |
| Нейросенсорная тугоухость | 1. Вазодилататоры – Пентоксифиллин, Церебролизин. 2. Электростимуляция. 3. Лазеро- и акупунктура. | Слухопротезирование – кохлеарный имплантат |
| Отосклероз | Медикаменты для снижения шума и облегчения дискомфорта | Стапедопластика |

Лучшая терапия болезней внутреннего уха – профилактика. Забота об остром слухе и хорошем самочувствии включает простые рекомендации:
- не допускать переохлаждения, носить шапку, шарф в холодное время года;
- надевать звукоизолирующую гарнитуру на вредном производстве;
- соблюдать гигиену ушной раковины без применения ватных палочек и острых предметов;
- своевременно лечить инфекции ЛОР-органов и хронические заболевания;
- отказаться от алкоголя, курения, неполезной пищи.
Важно также регулярно посещать отоларинголога. Особенно нужны периодические осмотры для маленьких детей, орган слуха которых более подвержен различным патологиям.
Вместо заключения
Хороший слух – важная и очень хрупкая функция человеческого организма. Уши часто страдают от инфекций верхних дыхательных путей, различных травм и повреждений.
Проникновение патогенной микрофлоры во внутренний отдел особенно опасно из-за возможных осложнений в виде полной глухоты и вестибулярных нарушений. Главное, не игнорировать тревожные симптомы и своевременно обращаться за медицинской помощью.
Болезнь Меньера – скопление жидкости во внутреннем ухе
Болезнь Меньера – это заболевание внутреннего уха, связанное с чрезмерным скоплением жидкости – эндолимфы – в результате чего происходят нарушения слуха и равновесия.
Болезнь может возникнуть в любом возрасте, но больше всего случаев наблюдается между 40 и 60 годами. Болезнь Меньера развивается в одном ухе, может касаться как женщин, так и мужчин.
Причины болезни Меньера
Внутреннее ухо состоит из костного лабиринта, внутри которого находится мембранный лабиринт, наполненный жидкостью – эндолимфой. Часть лабиринта прилегает к среднему уху. Улитка (орган слуха) и полукруглый канал используются для регистрации изменений положения тела. Эндолимфа стимулирует рецепторы, которые передают информацию о положении тела и движении в виде импульса в мозг.
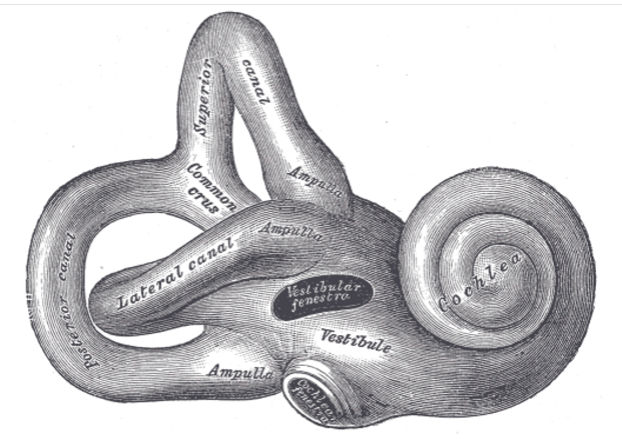
Лабиринт уха…
Чрезмерное скопление эндолимфы нарушает передачу импульсов из внутреннего уха к мозгу, в результате чего появляются симптомы заболевания. Ученые не согласны с тем, что эта болезнь возникает из-за чрезмерного производства эндолимфы, и скорее связана с нарушением потока.
Когда давление эндолимфы растет, появляются головокружение и ослабление слуха. Существует много теорий относительно точной причины возникновения болезни Меньера. Одна из них предполагает, что болезнь связана с сужением кровеносных сосудов. Другая же, что возникает из-за вирусной инфекции, аллергии или аутоиммунной реакции. Важным фактором, влияющим на появление болезни, является генетическая предрасположенность.
Симптомы болезни Меньера
Симптомы заболевания включают внезапные головные боли, головокружение в сочетании с приступом тошноты, а иногда даже рвоты и нарушения равновесия, шум в ушах, ощущение заложенности уха.
Шум и ощущение заложенности уха могут происходить вместе с нарушениями слуха. Первоначально нарушения слуха могут быть переходные и должны касаться только низких частот. С развитием болезни усиливаются. Сразу после приступа больной может испытывать сильную сонливость.
В некоторых случаях болезни Меньера, головокружения настолько сильны, что могут привести к потере равновесия и падению. Нарушение равновесия может сохраняться в течение нескольких следующих дней.
Диагностика и лечение болезни Меньера
Диагностические исследования проводятся в отделении отоларингологии.
Подтверждение болезни Меньера у пациента происходит, когда встречаются:
- два или более эпизодов головокружения, длительностью не менее 20 минут;
- шум в ушах;
- чувство полноты в ухе;
- временная потеря слуха.
Для того, чтобы исключить другие заболевания, врач может рекомендовать магнитный резонанс (МРТ) или компьютерную томографию (КТ) головного мозга. При диагностике болезни Меньера используют также исследование слухового потенциала ствола мозга (ABR).
При болезни Меньера применяется симптоматическое лечение. Для сокращения и облегчения приступов головокружения применяются антигистаминные, седативные, холинолитики. Ограничение потребление соли и применении диуретиков также влияет на снижение давления во внутреннем ухе. Отказ от курения, исключение кофеина и алкоголя способствуют смягчению симптомов.
Когда все другие методы лечения исчерпаны, можно применить хирургическое лечение. Некоторые пациенты используют нетрадиционные методы лечения, такие как акупунктура, тай-чи, добавки растительного происхождения, содержащие экстракт из листьев гинкго билоба, никотинамид или имбирь. Их эффективность в лечении, однако это не подтверждена.
причины, симптомы, диагностика и лечение
Лабиринтит — воспалительное поражение структур внутреннего уха, возникающее в результате проникновения в него инфекции или являющееся следствием травмы. Клиника лабиринтита включает вестибулярные нарушения (головокружение, расстройство равновесия и координации) и симптомы поражения органа слуха (шум в ухе, снижение слуха). Диагностические мероприятия при подозрении на лабиринтит заключаются в проведении отоскопии, рентгенологического исследования, КТ, аудиометрии, электрокохлеографии, импедансометрии, вестибулометрии, электронистагмографии, калорической и прессорной пробы, лабораторных исследований для выявления возбудителя. Лечение лабиринтита может быть медикаментозным и хирургическим. В дальнейшем многим перенесшим лабиринтит пациентам необходима слуховая реабилитация: кохлеарная имплантация или слухопротезирование.
Общие сведения
Внутреннее ухо представляет собой заполненный эндолимфой костный лабиринт, состоящий из улитки, преддверия и полукружных канальцев. В улитке находятся звуковоспринимающие клетки слухового анализатора. Преддверие и три полукружных канальца снабжены рецепторами вестибулярного анализатора, отвечающего за равновесие и ощущение расположения собственного тела в пространстве. Воспалительные изменения внутреннего уха при лабиринтите приводят к поражению рецепторного аппарата обоих анализаторов, что клинически проявляется сочетанием слуховых и вестибулярных нарушений.
Лабиринтит
Причины и патогенез возникновения лабиринтита
Вследствие внутреннего расположения лабиринта его инфицирование с развитием лабиринтита возможно только при распространении микроорганизмов или их токсинов из других инфекционных очагов. Наиболее часто причиной лабиринтита бывает средний отит. В костных структурах улитки и преддверия имеются окна, которые закрыты соединительнотканными мембранами. Таким образом внутреннее ухо отделено от барабанной полости среднего уха. При воспалении среднего уха происходит набухание и инфильтрация мембран, в результате чего они становятся проницаемы для микробных токсинов, проникающих из барабанной полости и обуславливающих серозное воспаление внутреннего уха. Развивающийся серозный лабиринтит приводит к повышению давления внутри лабиринта, что может сопровождаться прорывом соединительнотканных мембран окон в барабанную полость. Через возникшие отверстия во внутреннее ухо попадают патогенные микроорганизмы, вызывающие развитие гнойного лабиринтита.
Инфекционные агенты и их токсины через внутренний слуховой проход могут проникнуть во внутреннее ухо из полости черепа. Причиной лабиринтита в таких случаях является менингит, который в свою очередь может быть обусловлен менингококковой и пневмококковой инфекцией, гриппом, корью, туберкулезом, скарлатиной, сыпным тифом. Общие инфекционные заболевания (эпидемический паротит, простой и опоясывающий герпес, сифилис) могут стать причиной лабиринтита вследствие гематогенного заноса инфекции.
Возникновение лабиринтита возможно в результате проникновения инфекции через поврежденную барабанную перепонку при травмах уха. Лабиринтит может наблюдаться не только при прямых повреждениях — ранениях острыми предметами или травмировании перепонки инородным телом уха. Тупые черепно-мозговые травмы височно-теменной области, приводящие к переломам пирамиды височной кости и разрыву барабанной перепонки, также могут стать причиной лабиринтита.
Классификация лабиринтита
Клиническая отоларингология использует расширенную классификацию лабиринтита, основанную на нескольких критериях. По характеру возбудителя лабиринтит подразделяют на вирусный, бактериальный (специфический и неспецифический), грибковый.
В зависимости от механизма возникновения выделяют: тимпаногенный лабиринтит — вызван проникновением инфекции из среднего уха; менингогенный лабиринтит — возникает в следствие распространения инфекции с оболочек головного мозга при менингите; гематогенный лабиринтит — является результатом заноса инфекции в сосуды лабиринта с током крови; травматический лабиринтит — представляет собой инфекционное осложнение травмы уха или черепа.
По типу развившегося во внутреннем ухе воспаления лабиринтит классифицируют как серозный, гнойный и некротический. Серозный лабиринтит характеризуется выраженными экссудативными изменениями с увеличением количества эндолимфы, появлением в ней фибрина и клеток крови. При гнойном лабиринтите происходит лейкоцитарная инфильтрация, стихание воспаления сопровождается образованием грануляций. Некротический лабиринтит возникает, когда происходит нарушение кровоснабжения того или иного участка лабиринта за счет тромбоза или сдавления ветвей слуховой артерии. Некротический лабиринтит может наблюдаться в результате травмы с повреждением артерии или при сдавлении сосудов из-за выраженной отечности.
По распространенности воспалительного процесса различают диффузный и ограниченный лабиринтит.
По характеру течения лабиринтит бывает острый и хронический. Острый серозный лабиринтит характеризуется стиханием воспаления через 2-3 недели. Острый гнойный лабиринтит может иметь затяжное течение или перейти в хроническую форму. Хронический лабиринтит отличается постепенным развитием симптоматики; возможно его латентное, практически бессимптомное, течение.
Симптомы лабиринтита
Вестибулярные нарушения проявляются головокружением, возникновением спонтанного нистагма, расстройством координации движений и равновесия (вестибулярная атаксия), вегетативными нарушениями. Головокружение при лабиринтите носит системный характер. Пациенты жалуются на чувство вращения окружающих предметов или своего собственного тела в определенном направлении. В некоторых случаях лабиринтита системное головокружение сочетается с несистемным, при котором пациент отмечает неустойчивость и неуверенность при ходьбе, но не может определить направление падения.
При остром лабиринтите или обострении хронического лабиринтита головокружение возникает в виде приступов, продолжительность которых варьирует от 2-3 минут до нескольких часов. Во время приступа интенсивное головокружение сопровождается тошнотой и рвотой, усиливающимися при движении; отмечается повышенное потоотделение, бедность или гиперемия лица. Хронический лабиринтит вне обострения характеризуется периодически возникающим головокружением длительностью до нескольких минут. Характерный для лабиринтита спонтанный нистагм отличается тем, что изменяет свое направление в течение заболевания.
Расстройство равновесия у пациентов с лабиринтитом проявляется в различной степени от незначительного отклонения тела в положении стоя или при ходьбе, до падений и невозможности самостоятельного передвижения. Характерна неустойчивость в позе Ромберга. При этом отклонение или падение возможно в разные стороны в зависимости от поворотов головы. Нарушения координации выявляются при проведении пальце-носовой пробы, в ходе которой промахивание происходит в направлении медленного компонента нистагма.
Вегетативные нарушения, отмечающиеся при лабиринтите, включают изменение цвета кожных покровов (бледность или покраснение), рвоту, тошноту, брадикардию или тахикардию, дискомфорт в сердечной области. Выраженные вегетативные симптомы могут наблюдаться в период между обострениями хронического лабиринтита.
Нарушения слуха связаны с раздражением и гибелью звуковоспринимающих рецепторов. В первом случае отмечается шум в ухе, во втором — снижение или потеря слуха. При серозном лабиринтите тугоухость носит обратимый характер. При гнойном лабиринтите массовая гибель слуховых рецепторов приводит к стойким нарушениям слуха вплоть до глухоты.
Осложнения лабиринтита
Основные осложнения лабиринтита связаны с переходом воспаления на расположенные вблизи лабиринта структуры. Распространение воспалительного процесса из внутреннего уха в фаллопиев канал, где проходит лицевой нерв, приводит к возникновению периферического неврита лицевого нерва. Инфицирование сосцевидного отростка вызывает развитие мастоидита, распространением гнойного воспаления на височную кость — петрозита. Проникновение инфекции в полость черепа при гнойном лабиринтите вызывает появление отогенных осложнений: менингита, энцефалита, абсцесса головного мозга.
Диагностика лабиринтита
В зависимости от этиологии лабиринтита его диагностику отоларинголог осуществляет совместно с отоневрологом, неврологом, инфекционистом, травматологом или венерологом. Проводится отоскопия и микроотоскопия, в ходе которых могут быть выявлены характерные для среднего отита изменения барабанной перепонки или ее травматическая перфорация. Выполняется прицельная рентгенография или КТ височной кости. Травмы являются показанием для рентгенографии и КТ черепа. При подозрении на инфекционный процесс в полости черепа проводится МРТ головного мозга, при необходимости — люмбальная пункция.
Исследование слуха при лабиринтите включает: аудиометрию, исследование с камертоном, пороговую аудиометрию, акустическую импедансометрию, электрокохлеографию, исследование слуховых ВП, отоакустическую эмиссию, промонториальный тест. Исследование вестибулярной функции у пациентов с лабиринтитом осуществляется отоларингологом или вестибулологом. Оно заключается в проведении вестибулометрии, прессорной (фистульной) пробы, стабилографии, калорической пробы. С целью выявления скрытого, не заметного при визуальном осмотре, нистагма используется видеоокулография и электронистагмография.
Установление специфического возбудителя инфекции, ставшей причиной лабиринтита, осуществляется при помощи ИФА, РИФ и ПЦР-диагностики. При наличие выделений из уха производится и бактериологическое исследование. Для диагностики врожденного сифилиса проводят RPR-тест. В ходе диагностики лабиринтит необходимо дифференцировать с абсцессом мозжечка, атаксией, болезнью Меньера, кохлеарным невритом, невриномой слухового нерва, отосклерозом.
Лечение лабиринтита
Медикаментозная терапия лабиринтита требует комплексного подхода. Она включает назначение антибактериальных и противовоспалительных препаратов, медикаментов, улучшающих кровообращение внутреннего уха, нейропротекторов, гипосенсибилизирующих средств. Купирование приступов головокружения при лабиринтите производится вестибулолитиками.
Тимпаногенный гнойный лабиринтит подлежит хирургическому лечению, которое заключается в проведении санирующей операции на среднем ухе, лабиринтотомии или пластики фистулы лабиринта. Если лабиринтит сопровождается мастоидитом или петрозитом, соответственно производится мастоидотомия или вскрытие пирамиды височной кости. При наличие внутричерепных осложнений лабиринтита показана лабиринтэктомия (удаление лабиринта) с дренированием полости черепа.
Стойкие нарушения слуха в результате перенесенного лабиринтита нуждаются в коррекции с помощью слухопротезирования или путем проведения слуховосстанавливающей операции (кохлеарной имплантации). С целью выбора оптимальной для пациента методики слуховой реабилитации необходима консультация сурдолога и слухопротезиста.
Прогноз лабиринтита
Острый серозный лабиринтит при своевременном лечении оканчивается полным выздоровлением пациента с восстановлением как вестибулярной, так и слуховой функции. Гнойный лабиринтит приводит к стойким вестибулярными и слуховыми нарушениям. Со временем после перенесенного лабиринтита происходит адаптация механизмов равновесия за счет здорового лабиринта второго уха, функций коры головного мозга, работы зрительного анализатора, проприоцептивной и тактильной чувствительности. Однако утраченные в результате лабиринтита функции слухового анализатора не восстанавливаются, пациент теряет слух на пораженное ухо.
Некоторые аспекты диагностики и лечения вестибулярных расстройств в неврологической практике | #09/00
О. А. Мельников, кандидат медицинских наук, АНО «ГУТА-Клиник», Москва
- Каковы основные причины возникновения вестибулярных расстройств?
- Какие методы диагностики позволяют выявить эти причины?
- Как лечить вестибулярные расстройства?
В последние годы все больше пациентов с различными заболеваниями обращаются с жалобами на головокружение и расстройства равновесия. Объяснение этому можно дать, если представить основные причины возникновения этих симптомов (см. рис. 1.). Среди жалоб пациентов амбулаторно-поликлинического приема симптомы головокружения и расстройства равновесия занимают второе место по частоте встречаемости после головной боли. Вероятность головокружения увеличивается с возрастом. Так, после 45 лет этот симптом обнаруживается примерно у 7-10% пациентов.
| Рисунок 1. Заболевания и состояния, сопровождающиеся головокружением |
Определенные сложности представляет диагностика таких заболеваний, особенно если имеется несколько причин для их развития. По данным статистики США, корректный диагноз у пациентов на амбулаторном приеме был установлен лишь в 20% случаев.
Основополагающим в диагностике и лечении должен быть подход к головокружению как мультисенсорному симптому, возникающему от комплекса причин. Причем этот принцип должен быть реализован как на стадии диагностики, так как и в тактике лечения. От этого будет зависеть конечный результат лечения заболевания. Нередко, например, недооценивается вклад психофизиологического компонента — особенно у пациентов, страдающих этим недугом несколько лет. Или, наоборот, этот компонент переоценивается, и основной акцент в лечении делается на терапию антидепрессантами и другими препаратами. В таких случаях терапия головокружения и расстройства равновесия может оказаться неэффективной и даже более того — вызвать негативное отношение пациента и его заключение о безысходности своего состояния. Практически все пациенты, страдающие головокружением, подчеркивают, что привыкнуть к этому симптому невозможно, даже если он беспокоит много лет.
В зависимости от основных причин, вызывающих головокружение, испытываемые пациентом ощущения могут отмечаться большим разнообразием. Это не удивительно, так при возникновении головокружения из-за сложности строения вестибулярной системы, а тем более структур, поддерживающих функцию равновесия, и вовлечения вегетативных центров возникают различные содружественные реакции, генерирующие большую палитру ощущений. Предположение о месте вестибулярной патологии, устанавливаемое по характеру ощущений головокружения, имеет весьма относительную достоверность. Так, до сих пор дискутируется, что именно отражает ощущение вращения предметов вокруг пациента — периферическую вестибулярную патологию или степень патологии вестибулярных структур.
Главным источником информации о положении головы и тела в пространстве являются зрительный, проприорецепторный и вестибулярный сигналы. Нарушение любой из этих афферентных систем может привести к головокружению. Ощущение головокружения могут вызвать изменения в мозговых центрах, где интегрируются эти ориентационные сигналы.
Более половины пациентов, с которыми сталкивается на приеме невропатолог, имеют головокружения и расстройства равновесия, связанные с патологией вестибулярной системы.
Одной из частых причин (независимо от этиологии), вызывающих головокружение и расстройство равновесия, является гидропс, или водянка внутреннего уха. Она заключается в изменении физико-химических характеристик внутренних сред уха и как следствие — повышении давления. Известно, что подобное состояние характерно для болезни Меньера, имеющей достаточно четкую клиническую картину.
Однако исследования, проведенные в последние годы по изучению состояния внутреннего уха, подчеркивают, что гидропс встречается достаточно часто при различной патологии (травмы головы, сосудистые заболевания головного мозга, различные варианты биомеханических нарушений позвоночника и т. п.). В этом случае при возникновении головокружения и расстройства равновесия патогенез следует искать именно в нарушениях и реакции со стороны внутреннего уха. Нужно отметить, что у пациентов в этой группе практически отсутствуют изменения со стороны слуха. Подробный опрос пациента может выявить лишь периодически возникающие ощущения заложенности ушей, давления в ушах или изредка преходящий ушной шум без существенного изменения слуха, в отличие от больных, страдающих болезнью Меньера. Приступы системных головокружений практически не характерны, хотя единичные эпизоды могут встречаться. В вестибулярной симптоматике преимущественно беспокоит пошатывание и неуверенность при ходьбе, легкие головокружения с ощущением вращения внутри головы. Как правило, подобная патология возникает вследствие цервикогенных и сосудистых расстройств, зачастую генерируемых хроническим стрессом, дисгармональными нарушениями и выраженным остеохондрозом с мышечно-тоническим синдромом.
В диагностике подобного заболевания решающая роль принадлежит скоординированной работе невропатолога и отоневролога, а также проведению среди прочего электрокохлеографии — неинвазивного метода регистрации вызванной электрической активности улитки и слухового нерва, возникающей во временном окне 10 мсек, после предъявления акустического стимула.
| Рисунок 2. Распределение больных по полу |
Таблица 1. Симптомы, выявленные у больных с гидропсом лабиринта
| Симптом | Количество пациентов | % встречаемости в группе |
| Головокружение несистемное | 53 | 77,9 |
| Головокружение системное | 20 | 29,4 |
| Головная боль | 17 | 25 |
| Тяжесть в голове | 17 | 25 |
| Шум в ушах | 25 | 36,8 |
| Закладывание ушей | 26 | 38,2 |
| Снижение слуха | 11 | 16,2 |
| Боль в области шеи | 9 | 13,2 |
| Укачивание в транспорте | 5 | 7,4 |
Патологический процесс, связанный с формированием гидропса лабиринта, прежде всего характеризуется наличием кохлеарных и вестибулярных симптомов. Однако, по-видимому, меньшая степень, чем при болезни Меньера, повышения внутриушного давления приводит к большему проявлению вестибулярной симптоматики, чем к изменению слуха. Следует отметить обратимость этих изменений — отсутствие признаков дисфункции после эффективного курса лечения со стороны вестибулярных и слуховых структур, что свидетельствует скорее о функциональных, чем о деструктивных изменениях во внутреннем ухе при этой форме гидропса лабиринта. Присутствие у ряда пациентов единичных приступов системного головокружения, как правило, в начале развития заболевания и дальнейшее превалирование несистемных головокружений свидетельствует о периодическом волнообразном течении заболевания и некоторой пластичности вестибулярной системы. Наличие в клинической картине заболевания такого набора симптомов предполагает проведение комплексного обследования пациента. Нами было проведено в этой группе обследование с участием отоневролога и невропатолога, после чего состоялся окончательный консилиум по тактике лечения. Дополнительно выполнялись исследования слуховой и вестибулярной функции, функции равновесия, рентгенологическое исследование, компьютерная томография, магнитно-резонансная томография, ультразвуковое сканирование магистральных сосудов головы и шеи, включая функциональные пробы и исследование венозного кровотока, консультации психотерапевта, терапевта-кардиолога, эндокринолога, офтальмолога или офтальмоневролога и др. Значительное превалирование вестибулярной симптоматики в этой группе обследованных над изменениями слуха определило первичное обращение пациентов прежде всего к невропатологу, хотя они имели патологию внутреннего уха. Результаты комплексного исследования у пациентов с гидропсом лабиринта представлены в табл. 2.
Таблица 2. Заболевания, сопровождающие гидропс лабиринта
| Сопряженные заболевания | Количество пациентов | % встречаемости в группе |
| Биохимические нарушения в шейном отделе позвоночника | 58 | 85,3 |
| Вегетативная дистония | 24 | 35,3 |
| Венозная дисциркуляция в вертебробазилярном бассейне | 35 | 51,5 |
| Психогенные нарушения | 20 | 29,4 |
| Отолитиаз | 15 | 22,1 |
| Атеросклероз сосудов головного мозга | 10 | 14,7 |
| Хроническая цереброваскулярная недостаточность | 2,9 | |
| Отосклероз | 2 | 2,9 |
Анализируя сопряженные заболевания, прежде всего мы рассматривали гидропс как процесс формирования ушной водянки вследствие нарушения регулирования гидродинамики жидкостей — продукции и реабсорбции, в котором активно участвует элемент микроциркулярного кровотока, регулируемый внешними факторами. Прежде всего цервикогенный механизм, обусловленный биомеханическими изменениями в шейном отделе позвоночника и сочетающийся с мышечно-тоническим синдромом. Изменения кровообращения рассматривались нами как вторичные, что впоследствии и подтверждалось корреляцией симптомов и улучшением венозного оттока на фоне комплексной терапии, включающей медикаментозную и мануальную терапию, массаж и использование мобилизационных воротников по особой программе. В терапии подобного заболевания должны обязательно учитываться психогенные изменения. В исследованной группе пациентов можно выделить 17 больных с первичной патологией внутреннего уха, сочетающейся с гидропсом лабиринта. Возможно, что в механизме развития отолитиаза, связанного с дегенерацией отолитовой мембраны, и в последующем развитии позиционного головокружения возникают процессы дезорганизации электролитного баланса внутреннего уха, что и является причиной развития гидропса лабиринта.
Комплексная терапия гидропса лабиринта предполагает использование препаратов из группы вестибулярных супрессантов. В клинической практике используется беталистина дигидрохлорид (бетасерк), гистаминэргический препарат, действие которого направлено на увеличение скорости кровотока через улитку и одновременно на оптимизацию процессов нейротрансмиссии в подкорковых вестибулярных ядрах, что может способствовать улучшению состояния больного. Меклизин (блокатор Н1-гистаминовых рецепторов) широко используется для лечения приступов головокружения, характерных для болезни Меньера. Меклизин назначают в течение длительного времени, чтобы уменьшить тошноту и рвоту. Из других лекарств используют скополамин. Преимущество скополамина перед другими препаратами заключается в том, что его можно вводить трансдермально (через накожную повязку или пластырь), в то время как меклизин применяют только через рот. Это хороший способ избавить пациента от рвоты. В Европе бетагистин (бетасерк) вытесняет меклизин в качестве средства против головокружения. Учитывая двойное действие бетасерка, его избирательное действие в отношении вестибулярной системы и гидропса лабиринта, необходимо подробнее остановиться на особенностях этого препарата.
Бетасерк был разработан с учетом имевшихся клинических наблюдений за больными, которым для устранения головокружения при болезни Меньера было назначено внутривенное введение гистамина. Однако гистамин вызывал значительное число побочных эффектов, таких как сильная головная боль, гиперемия лица, диплопия и рвота. Бетасерк лишен недостатков гистамина, поскольку он не имеет серьезных побочных эффектов и может применяться внутрь. В течение многих лет основным механизмом действия бетасерка считался прямой стимулирующий (агонистический) эффект в отношении Н1-рецепторов, локализующихся в кровеносных сосудах внутреннего уха. Воздействие бетагистина на Н1-рецепторы приводит к местной вазодилятации и увеличению проницаемости сосудов, что способствует устранению причин эндолимфатической водянки. В последние годы с расширением знаний в области нейромедиаторных систем мозга значительное внимание было уделено взаимодействию бетагистина с Н3-рецепторами в головном мозге. Н3-рецепторы находятся на пресинаптических мембранах гистаминергических и других нейронов мозга, где они регулируют высвобождение гистамина и некоторых других нейромедиаторов, таких как серотонин, который снижает активность вестибулярных ядер. Таким образом, действие бетасерка (бетагистина) в целом несомненно более сложное, чем предполагалось первоначально, и, по-видимому, включает:
- Ингибирующие эффекты в отношении вестибулярных ядер, которые реализуются непосредственно через Н3-рецепторы.
- Вазодилятацию во внутреннем ухе, которая реализуется непосредственно через Н1-рецепторы.
- Вазодилятацию во внутреннем ухе, которая реализуется опосредованно через Н1-, Н3-рецепторы.
В представленной группе пациентов нами использовался бетасерк, как наиболее эффективный препарат для лечения этой патологии. Курс лечения предполагал назначение бетасерка в дозировке по 1-2 таблетки три раза в день длительностью от двух месяцев и более. Одновременно нами проводилась антигидропическая терапия с рекомендациями малосолевой диеты, венотонизирующие препараты и другая вестибулярная реабилитация. В среднем улучшение состояния пациента наблюдалось через 2-4 месяца на фоне комплексного лечения. Контроль состояния гидропса лабиринта проводился с использованием экстратимпанальной электрокохлеографии. А затем принималось решение о повторении дегидратационной терапии.
В клинической практике невропатолога пациенты с гидропсом внутреннего уха на фоне различной, прежде всего цервикогенной, патологии встречаются достаточно часто, и только комплексная и современная диагностика позволяет определить причину головокружения и расстройства равновесия и эффективно проводить терапию.
Болезнь Меньера: симптомы, лечение, диагностика, причины
Болезнь Меньера – достаточно тяжелое заболевание, поражающее преимущественно людей трудоспособного возраста от 20 до 50 лет и проявляющееся эпизодами выраженного системного головокружения продолжительностью до 2-24 часов, потери равновесия и шума в одном, а потом и в обоих ушах. Постепенно болезнь приводит к снижению слуха, развитию стойкого шума с одной или обеих сторон.
Содержание:
Информация для врачей. По международной классификации болезней болезнь Меньера шифруется под кодом H81.0. При постановке диагноза необходимо указывать частоту приступов, выраженность тугоухости с указанием локализации (левосторонняя, правосторонняя, двухсторонняя).
Причины
Причиной истинной болезни Меньера является так называемая эндолимфатическая водянка (повышение количество жидкости в структурах внутреннего уха, иногда применяется термин гидропс). К данному состоянию приводит нарушение вегетативной иннервации сосудов, нарушение обратного всасывания эндолимфатической жидкости. Существует также точка зрения, что к данным нарушениям приводит изменение в работе клеток ушного лабиринта и нарушение регуляции систем нейромедиаторов.

Симптомы
Симптомы болезни Меньера складываются из четырех составляющих: головокружение, нарушение равновесия, шум в ушах, снижение слуха.
Головокружение при болезни Меньера обычно системное (предметы кружатся у больного перед глазами), приступообразное. Такие приступы провоцируются приемом алкоголя, изменением погодных условий, психоэмоциональными стрессами. Приступ длится разное количество времени у каждого больного и в среднем продолжается от 2 до 10 часов. Частота приступов также значительно варьирует, при тяжелом течении они могут быть ежедневными, тогда как при благоприятной картине развиваются один раз в год или даже реже. Во время приступа характерным является появление тошноты вплоть до многократной рвоты.
Приступ головокружения практически всегда сопровождается нарушением равновесия. У больных могут развиваться спонтанные падения, нередко при приступе человек не может даже сидеть. При прогрессировании заболевания даже в межприступный период может развиться шаткость походки, неуверенность при выполнении действий, требующих вовлечения вестибулярных структур (езда на велосипеде и т.п.).
Шум в ушах при данном заболевании характерен в межприступный период. Он имеет низкочастотную тональность, начинается, как правило, с одной стороны, переходя на оба уха и далее становится диффузным шумом в голове и ушах одновременно.
Снижение слуха также у большей части больных развивается с одной стороны, при прогрессировании заболевании развивается двухсторонняя тугоухость.
Диагностика
 Большинство исследователей выделяют две стадии заболевания – обратимую и необратимую. При необратимой стадии у пациента характерно наличие светлых промежутков в межприступный период во время которых нет стойких вестибулярных нарушений. При необратимой стадии частота и длительность каждого приступа увеличиваются, светлые промежутки укорачиваются со временем развиваются и стойкие нарушения: глухота, нарушение походки, шум в ушах.
Большинство исследователей выделяют две стадии заболевания – обратимую и необратимую. При необратимой стадии у пациента характерно наличие светлых промежутков в межприступный период во время которых нет стойких вестибулярных нарушений. При необратимой стадии частота и длительность каждого приступа увеличиваются, светлые промежутки укорачиваются со временем развиваются и стойкие нарушения: глухота, нарушение походки, шум в ушах.
В диагностике болезни Меньера немалую роль играет проба с глицерином. 1,5 грамма глицерина на каждый килограмм массы тела пациента разводится в равной пропорции с водой и выпивается. Улучшение со стороны слуха и других проявлений заболевания говорит о положительном результате пробы и наличия обратимого гидропса внутреннего уха, тогда как ухудшение состояния указывает на необратимость патологического процесса.
Важную роль в диагностике также играет совместный осмотр ЛОР-врача и невролога. Также при подозрении на заболевание целесообразно проводить нейрофизуализацоионные методы исследования (МРТ, МСКТ структур внутреннего уха с целью выявления эндолимфатического гидропса).
Лечение
Лечение болезни Меньера, как правило, симптоматическое. Практически всем больным показано назначение бетагистина (оригинальный препарат Бетасерк) в адекватных дозах на длительный срок (не менее 6 месяцев). Также широко используются нейропротективные препараты. Все лекарственные препараты больными применяются длительное время. В начальных стадиях может быть назначена диуритическая терапия (маннитол, диакарб). Во время приступа возможно назначение противорвотных средств (церукал). Также всем больным рекомендовано избегать факторов, которые могут вызывать приступ заболевания (курение, прием алкоголя, высоких доз кофеина и т.д.).
В случае тяжелого течения болезни возможно проведение хирургических вмешательств. Данный способ лечения является крайней мерой, ведь разрушение лабиринта механическим или химическим путем приводит к глухоте и служит лишь облегчением проявлений заболевания (звон, головокружение, рвота).
Практически во всех случаях болезнь Меньера рано или поздно приводит к инвалидности. Однако своевременное лечение приступов, соблюдение диеты с ограничением алкоголя и кофеина, прием нейропротективных препаратов может значимо удлинить «светлый» период жизни больных.
В последнее время набирает популярность лечение болезни Меньера народными средствами. При этом предлагаются различные травяные сборы, слабительные средства, сухофрукты, жесткие диеты и другие методики. К сожалению, эффективность этих способов не доказана и, скорее всего, люди, гарантирующие стопроцентное излечение при помощи данных методов являются шарлатанами.
В настоящий момент не существует гарантированного способа излечения данного заболевания, также как и гарантированного метода отсрочки наступления глухоты и инвалидизации человека.
Видеоматериал автора
Автор статьи: Алексей Борисов (врач-невролог)
Практикующий врач-невролог. Окончил Иркутский государственный медицинский университет. Работает в факультетской клинике нервных болезней. Подробнее…симптомы и лечение, диета и как отличить от ВСД
Болезнью Меньера называется патология, протекающая в самом сложном отделе органа слуха — внутреннем ухе. Развитие происходит после повышенной выработки жидкости, заполняющей полость внутреннего уха. Данная область слухового аппарата отвечает за способность удерживать равновесие. Основными признаками, сопровождающими патологию, являются приступы головокружения, человек не может контролировать свое положение в пространстве.
Причины возникновения болезни Меньера
Самой распространенной причиной, по которой развивается болезнь внутреннего уха, считается водянка лабиринта. Полость внутреннего уха заполнена специальной жидкостью — эндолимфой. Под воздействием различных факторов ее выработка увеличивается. В свою очередь, это приводит к повышению давления внутри лабиринта. Патология прогрессирует, человек сталкивается с неприятной симптоматикой, а его слух ухудшается.
Резкое изменение показателей давления в лабиринте в большую сторону провоцирует приступ заболевания.
Болезнь Меньера на сегодняшний день изучена не до конца. Специалисты продолжают искать новые факторы, провоцирующие заболевание. Второй причиной возникновения заболевания служит инфекция, попадающая в организм. На третьем месте находится наследственная теория. В медицине зафиксированы случаи заболевания, которые происходили у членов одной и той же семьи.
Некоторые работники медицины подчеркивают, что заболевание Меньера может носить аллергический характер. Из числа других факторов выделяют:
- ушные повреждения;
- нарушение распределения солей и воды в организме, их всасывания и выведения;
- низкий уровень эстрогенов;
- нарушение функционирования сосудистой системы.


В зависимости от индивидуальных особенностей организма, выделяют различные причины, приводящие к появлению болезни Меньера. Человек может даже не догадываться о состоянии слухового аппарата. Часто плохие привычки и недостаточная гигиена ушей становятся хорошей базой для дальнейшего ухудшения состояния при заболевании. В результате, под воздействием благоприятных факторов, диагностируют болезнь Меньера.
Классификация заболевания
На начальных этапах заболевания наблюдают особые клинические симптомы, благодаря которым патологию разделяют на 3 формы:
- Кохлеарную. Диагностируется у половины пациентов, которые обратились за медицинской помощью. Основные жалобы — слуховые расстройства.
- Вестибулярную. От заболевания страдает четвертая часть всех пациентов. Форма болезни характеризуется вестибулярными нарушениями.
- Классическую. 3 больных из 10 страдают от данной формы заболевания. С развитием болезни выделяют как вестибулярные, так и слуховые нарушения.


Течение патологии сопровождается улучшением состояния и острыми приступами. Поэтому различают фазу исчезновения симптомов и фазу обострения. Классификация заболевания происходит также по степени тяжести. При этом учитывают длительность приступа и промежутки времени между симптомами.
Если пациента беспокоят короткие приступы, которые имеют частый характер и длительные перерывы, это легкая степень. Человек может забыть о болезни на 2-3 месяца или даже 3-4 года. Больной, хотя и испытывает неудобства в связи с заболеванием, но способен выполнять ежедневные обязанности.
Длительность периода ремиссии зависит от человека и его заботы о собственном здоровье.
При средней степени тяжести частота приступов повышается. Головокружение может не проходить в течение 4 часов. После подобных проявлений болезни человек не в силах заниматься даже самыми элементарными делами. Чтобы прийти в себя, ему необходимо 4-5 дней отдыха и лечения. При этом во внутреннем ухе наблюдается повышенное выделение эндолимфы.


Самой опасной считается тяжелая степень заболевания. Она характеризуется частыми приступами, длительность которых превышает 4 часа. Частота возникновения — ежедневно или раз в неделю. Это сильно отражается на организме больного, так как он не в силах выполнять привычную работу. От этого страдает трудоспособность пациента.
Симптомы
Главный симптом болезни Меньера — приступ, который начинается резко и неожиданно. Его длительность может варьироваться от 1 часа до целых суток. При этом человека тошнит, а иногда начинается рвота. В ходе течения заболевания отмечают неустойчивую походку, повышенную выработку пота и расстройство кишечника в виде диареи.

В ушах появляется шум, напоминающий жужжание, а временами свист. Создаваемый звук зависит от того, в каком положении находится тело человека или скорость движения. На низких частотах присутствует снижение слуха.
Перед самым приступом заболевания больные отмечают заложенность в ухе и повышение давления в полости слухового аппарата.
Чаще всего диагностируют поражение одного уха. Если заболевание находится в запущенной форме, отклонения распространяются и на здоровое ухо. Ранняя стадия патологии характеризуется длительным межприступным периодом. В течение года человек не сталкивается с повторным проявлением симптомов болезни. В результате прогрессирования патологии повышается тугоухость, при этом выраженность тиннитуса остается такой же.
Диагностика
Методы диагностики подбираются согласно клиническим проявлениям заболевания. На приеме отоларинголог осматривает пациента и берет необходимые анализы. Выделяют такие дополнительные методы, как аудиометрия, отоскопия, МРТ головного мозга и КТ. В результате проведения подобных исследований определяют наличие органических патологий внутреннего уха.


Дегидратационный тест
В основе метода исследования лежит глицерол-тест, позволяющий определить уровень эндолимфатического давления. Проводится следующим образом. Человеку дают принять внутрь смесь из глицерина, воды и сока из фруктов. При этом придерживаются пропорции 1,5 грамма глицерола на 1 килограмм веса.
Через 3 часа проводят пороговую аудиометрию. Если произошло снижение слуховых порогов на 10 децибел, тест считается положительным. Патологическое состояние можно лечить, так как повышаются шансы на выздоровление. Отрицательный результат исследования говорит об увеличении слуховых порогов. В таком случае патологический процесс уже невозможно остановить, и заболевание прогрессирует.
Газовый тест
Данный метод исследования играет не только диагностическую роль, но также оказывает лечебный эффект. Во время течения заболевания важную роль играет вегетативно-сосудистый фактор. На тонус сосудов головного мозга влияет соотношение растворенных в плазме крови кислорода и углекислого газа. Если во вдыхаемом воздухе повышено содержание кислорода — в сосудах головного мозга происходит спазм. При высокой концентрации углекислого газа они расслабляются.


На результат теста влияет степень тяжести патологии. На начальных этапах заболевания клиническая картина болезни исчезает и человек чувствует себя лучше. Если болезнь Меньера давно мучает пациента, после проведения теста признаки заболевания усугубляются.
Методы лечения
Стандартная схема лечения включает прием препаратом с целью устранения симптомов болезни и улучшения состояния. Перед лечением выявляют наличие других патологий, которые могут быть связаны с заболеванием лабиринта внутреннего уха. Чаще всего выявляют:
- аллергию;
- плохое кровообращение головного мозга;
- болезни эндокринной системы.


Любые изменения в структуре слухового аппарата рассматривают комплексно. При этом подход к лечению должен быть особым, и основываться на жалобах пациента и результате анализов. Лечение болезни может иметь как не оперативный, так и оперативный характер. Помимо медикаментозных средств, при заболевании включают народные средства терапии и физиотерапевтические процедуры.
Препараты для длительного применения
Лекарственные препараты, как правило, назначаются между приступами, когда миновал кризис заболевания. Человеку необходимо пройти курс приема дегидратационных средств и обезболивающих препаратов. Для поддержания всего организма назначают витаминные комплексы. Чтобы успокоить нервную систему пациента при болезни, применяют снотворные и седативные препараты.
Хирургическое лечение
Если пациента часто мучают приступы при заболевании, проводят оперативное лечение. Выделяют различные подходы к операции. Проводят шунтирование улитки в области окна. При необходимости создают дренажные отверстия в улитке в районе завитка, а также блокируют передачу нервного сигнала к головному мозгу от лабиринта. В отдельных случаях проводят операцию на вестибулярном нерве.
Инъекции препаратов в среднее ухо
Для избавления пациентов от дезориентации в пространстве при заболевании проводят инъекции стероидов в ушную полость. Данный метод терапии считается наиболее эффективным. Если случай особенно тяжелый, применяют Гентамицин. Уколы способны разрушать клетки, отвечающие за баланс, и избавляют от признаков головокружения.
Лечение болезни Меньера при помощи Гентамицина проводят с особой осторожностью, так как он способен разрушать слуховые клетки, приводя к полной потере слуха.
Отдельного внимания заслуживают инъекции стероидов. Характеризуются высокой эффективностью, не вызывая при этом побочных явлений, в отличие от Гентамицина. Больные, которым вводили стероиды, отмечают улучшение слуха и возобновление способности различать речь собеседника. Таких результатов не наблюдается при инъекциях Гентамицина во время лечения заболевания. Остановить головокружение во время течения патологии поможет также Метилпреднизолон.


Физиолечение
Чтобы повысить шансы на выздоровление и увеличить длительность ремиссии, посещают физиотерапевтические процедуры. Представляют собой комплексное лечение заболевания, включающее традиционную и нетрадиционную медицину. Физиотерапия останавливает прогрессирование болезни Меньера. После прохождения процедур острота и продолжительность приступов снижается.
В этом направлении выделяют наиболее действенные процедуры:
- Точечный массаж. Помогает нормализовать работу слухового аппарата, устраняя застой крови.
- Облучение воротниковой зоны при помощи ультрафиолета. Первая процедура начинается с двух биодоз. С каждым новым облучением добавляют еще одну дозу. Курс состоит из 5 процедур, проводимых через день.
- Электрофорез. Обладает успокаивающим, обезболивающим и расслабляющим действием. Используют такие препараты, как сульфат магния, бромид натрия и новокаин. Пациент должен пройти 10 процедур по 15 минут.
- Дарсонваль. Место воздействия аппарата — воротниковая зона. Сама процедура длится всего 3-4 минуты. Курс при заболевании стандартный — 10 сеансов.
- Ванны. Температура воды должна быть такой же, как температура тела человека. В качестве лекарственного компонента используют морскую соль или хвою. Высокой эффективностью обладают йодобромные ванны. Минимальное количество сеансов — 10, максимальное — 15.


Для общего укрепления организма назначают фитотерапию. Прием возобновляет процессы обмена в организме, восстанавливает кровоснабжение внутренних органов, устраняя патологические процессы. Кроме этого, восстанавливается работа нервной системы. Человек чувствует себя лучше, забывает о болезни и может заниматься бытовыми делами.
Для достижения максимального терапевтического эффекта рекомендуется проходить курсы физиотерапии хотя бы раз в год. Идеальный вариант — весной и осенью.
Народные средства
Хороший результат при лечении болезни Меньера показывают средства растительного происхождения. Выбирают те, которые обладают потогонным и мочегонным действием.
Травяной сбор
Для приготовления берут зверобой, листья земляники, цветы ромашки и березовые почки. Все компоненты должны быть в равном количестве. На 1 столовую ложку берут стакан воды. Смесь засыпают в термос и заливают кипятком, оставляют на ночь для настаивания. Выпивают после каждого приема пищи — утром, в обед и вечером, не зависимо от течения заболевания.


Для выведения лишней жидкости
Организм человека имеет свойство накапливать различные вещества, в том числе и негативные. Чтобы избавиться от них, необходимо выпивать много жидкости. Есть и другой вариант — прием некоторых растений в виде чая. Вывести лишнюю жидкость помогут отвары из тыквы, петрушки, чабреца и лопуха.
Другие настои, отвары и чаи
При болезни Меньера рекомендуется пить имбирные чаи. Также из корня готовят спиртовые настойки. Полезно пить ржаной кофе и ромашковый чай. Мелисса или мята с лимоном снимет симптомы интоксикации организма и устранит тошноту.
Возможные осложнения
Протекание патологии сказывается на организме человека — у больного кардинально меняется качество жизни. Постоянные приступы головокружения приводят к угнетенному состоянию. Из-за сокращения социального общения у пациентов развивается депрессия. Человек утрачивает работоспособность, так как приступы болезни дают о себе знать довольно часто. Со временем развивается глухота, это является самым тяжелым осложнением болезни.


Прогноз
Хотя заболевание сопровождается неприятной симптоматикой, не представляет угрозы для жизни пациента. Нередко, помимо заболевания, выделяют синдром Меньера. Вестибулярный аппарат не выполняет свои функции, так как раньше, поэтому это накладывает определенные ограничения на профессиональную деятельность человека. Если не проводилось лечение, больной может стать инвалидом.
Опытные врачи отмечают важность оперативного вмешательства на ранних этапах заболевания. Подобный подход улучшает прогноз у большей половины пациентов.
Своевременное лечение останавливает развитие патологического процесса. Но даже такое лечение не способно полностью восстановить слух и избавить от болезни.
Профилактика
На сегодняшний день не существует специально разработанных методов профилактики. Если у человека есть заболевания слухового аппарата, рекомендуется избегать травм ушей, которые могут привести к осложнениям. Высокий риск получить травму головы при занятии спортом, поэтому его нужно исключить полностью. В зимнее время защищать уши и голову от холода, даже если заболевание находится в стадии ремиссии.
Чтобы не возникало рецидивов, следует вести здоровый образ жизни. Регулярно делать гимнастические упражнения, которые улучшают работу вестибулярного аппарата. Питаться правильно и регулярно. Как можно меньше употреблять соли и сахара. По возможности избегать вредных привычек — курения и употребления алкогольных напитков.
