Дыхание — Википедия
Дыха́ние (лат. respiratio) — основная форма диссимиляции у животных, растений и многих микроорганизмов. Дыхание — это физиологический процесс, обеспечивающий нормальное течение метаболизма (обмена веществ и энергии) живых организмов и способствующий поддержанию гомеостаза (постоянства внутренней среды), получая из окружающей среды кислород (О2) и отводя в окружающую среду в газообразном состоянии некоторую часть продуктов метаболизма организма (СО2, H2O и другие). В зависимости от интенсивности обмена веществ человек выделяет через лёгкие в среднем около 5 — 18[цитата не приведена 413 дней (обс.)]литров углекислого газа (СО2), и 50 граммов воды в час. А с ними — около 400 других примесей летучих соединений, в том числе и ацетон. В процессе дыхания богатые химической энергией вещества, принадлежащие организму, окисляются до бедных энергией конечных продуктов (диоксида углерода и воды), используя для этого молекулярный кислород.
Под внешним дыханием понимают газообмен между организмом и окружающей средой, включающий поглощение кислорода и выделение углекислого газа, а также транспорт этих газов внутри организма по системе дыхательных трубочек (трахейнодышащие насекомые) или в системе кровообращения.
Клеточное дыхание включает биохимические процессы транспортировки белков через клеточные мембраны; а также собственно окисление в митохондриях, приводящее к преобразованию химической энергии пищи.
У организмов, имеющих большие площади поверхности, контактирующие с внешней средой, дыхание может происходить за счёт диффузии газов непосредственно к клеткам через поры (например, в листьях растений, у полостных животных). При небольшой относительной площади поверхности транспорт газов осуществляется за счёт циркуляции крови (у позвоночных и других) либо в трахеях (у насекомых).
Все растения в светлое время суток поглощают углекислый газ, а вырабатывают кислород — это фаза роста. Ночью фаза сна, происходит обратный процесс: кислород поглощается в процессе дыхания, выделяется углекислый газ, количество выделяемого СО2 ничтожно[источник не указан 787 дней] и не обсуждается учеными.
Общие принципы организации процесса дыхания на молекулярном уровне у растений и животных схожи. Однако в связи с тем, что растения ведут прикрепленный образ жизни, их метаболизм постоянно должен подстраиваться к изменяющимся внешним условиям, поэтому и их клеточное дыхание имеет некоторые особенности (дополнительные пути окисления, альтернативные ферменты).
Газообмен с внешней средой осуществляется через устьица и чечевички, трещины в коре (у деревьев).
Взрослый человек, находясь в состоянии покоя, совершает в среднем 14 дыхательных движений в минуту[1]. Вместе с тем частота дыхания может претерпевать значительные колебания (от 10 до 18 за минуту)[1]. У детей частота дыхания составляет 20—30 дыхательных движений в минуту; у грудных детей — 30—40; у новорождённых — 40—60
В течение одного вдоха (в спокойном состоянии) в лёгкие поступает 400—500 мл воздуха. Этот объём воздуха называется дыхательным объёмом (ДО). Такое же количество воздуха поступает из лёгких в атмосферу в течение спокойного выдоха. Максимально глубокий вдох составляет около 2000 мл воздуха. Максимальный выдох также составляет около 2000 мл.
После максимального выдоха в лёгких остаётся воздух в количестве около 1500 мл, называемый остаточным объёмом лёгких. После спокойного выдоха в лёгких остаётся примерно 3000 мл. Этот объём воздуха называется функциональной остаточной ёмкостью
Благодаря ФОЁ в альвеолярном воздухе поддерживается относительно постоянное соотношение содержания кислорода и углекислого газа, так как ФОЁ в несколько раз больше ДО. Только 2/3 ДО достигает альвеол, который называется объёмом альвеолярной вентиляции.
Взрослый человек (при дыхательном объёме 0,5 литра и частоте 14 дыхательных движений в минуту) пропускает через лёгкие 7 литров воздуха в минуту[1]. В состоянии физической нагрузки минутный объём дыхания может достигать 120 литров в минуту[1].
При спокойном дыхании соотношение вдоха и выдоха по времени составляет 1:1,3[2].
Без дыхания человек обычно может прожить до 5—7 минут, после чего наступают потеря сознания, необратимые изменения в мозге и смерть.
Дыхание — одна из немногих способностей организма, которая может контролироваться сознательно и неосознанно. При частом и поверхностном дыхании возбудимость нервных центров повышается, а при глубоком — наоборот, снижается.
Виды дыхания: глубокое и поверхностное, частое и редкое, верхнее, среднее (грудное) и нижнее (брюшное).
Особые виды дыхательных движений наблюдаются при икоте и смехе.
Внешнее дыхание[править | править код]

Дыхание у человека включает внешнее дыхание и тканевое дыхание
Функция внешнего дыхания обеспечивается как дыхательной системой, так и системой кровообращения. Атмосферный воздух попадает в лёгкие из носоглотки (где предварительно очищается от механических примесей, увлажняется и согревается) через гортань и трахеобронхиальное дерево (трахею, главные бронхи, долевые бронхи, сегментарные бронхи, дольковые бронхи, бронхиолы и альвеолярные ходы) попадает в лёгочные альвеолы. Дыхательные бронхиолы, альвеолярные ходы и альвеолярные мешочки с альвеолами составляют единое альвеолярное дерево, а вышеуказанные структуры, отходящие от одной конечной бронхиолы, образуют функционально-анатомическую единицу дыхательной паренхимы лёгкого — а́цинус (лат. ácinus —
Внешнее дыхание человека включает две стадии:
- вентиляция альвеол,
- диффузия газов из альвеол в кровь и обратно.
Вентиляция альвеол осуществляется чередованием вдоха (инспирация) и выдоха (экспирация). При вдохе в альвеолы поступает атмосферный воздух, а при выдохе из альвеол удаляется воздух, насыщенный углекислым газом. Вдох и выдох осуществляется путём изменения размеров грудной клетки с помощью дыхательных мышц.
Выделяют два типа дыхания по способу расширения грудной клетки:
- грудной тип дыхания (расширение грудной клетки производится путём поднятия рёбер),
- брюшной тип дыхания (расширение грудной клетки производится путём уплощения диафрагмы).
Тип дыхания зависит от двух факторов:
- возраст человека (подвижность грудной клетки уменьшается с возрастом),
- профессия человека (при физическом труде преобладает брюшной тип дыхания).
Патология внешнего дыхания[править | править код]
Основная форма патологии внешнего дыхания — дыхательная недостаточность. В зависимости от характера течения патологического процесса различают острую и хроническую дыхательную недостаточность. Кроме того, выделяют три типа дыхательной недостаточности:
- обструктивый тип;
- рестриктивный тип;
- смешанный тип.
Тахипно́э или «дыхание загнанного зверя» — учащённое поверхностное дыхание (ЧД свыше 20 дыхательных движений в минуту). Учащённое дыхание возникает обычно при раздражении дыхательного центра продуктами жизнедеятельности организма (углекислый газ). Наблюдается при анемии, лихорадке, заболеваниях крови. При желании может вызываться усилием воли (
Брадипно́э — патологическое урежение дыхания — развивается при понижении возбудимости дыхательного центра, либо при угнетении его функции, которое может быть вызвано повышением внутричерепного давления (опухоль головного мозга, менингит, кровоизлияние в мозг, отёк мозга) или воздействием на дыхательный центр накопившихся в значительных количествах в крови токсических продуктов метаболизма (уремия, печёночная или диабетическая кома, некоторые острые инфекционные заболевания и отравления)
Апно́э (др.-греч. ἄπνοια, дословно «безветрие»; отсутствие дыхания) — отсутствие или остановка дыхательных движений. Патологический процесс, связанный с патологией дыхательной мускулатуры, например, отравление ядом, действующим подобно кураре либо параличом дыхательного центра, например, в результате отёка мозга или черепно-мозговой травмы. Отдельно выделяют синдром обструктивного апноэ сна[5], вызываемый провисанием верхних дыхательных путей. Этот вид апноэ обычно встречается у людей, которые храпят во сне и является плохим прогностическим признаком в плане риска развития острой сердечно-сосудистой недостаточности.
Так называемое рефлекторное или «ложное апноэ» иногда наступает при сильном раздражении кожи (например, при погружении тела в холодную воду). Апноэ (как патологическое состояние) также следует отличать от искусственно вызванной задержки дыхания (например, при погружении в жидкость) — в результате развившегося кислородного голодания (на фоне прекращения поступления кислорода из атмосферного воздуха в альвеолы) происходит отключение коры головного мозга (потеря сознания или прекращение процессов высшей нервной деятельности), после чего подкорковые и стволовые структуры (дыхательный центр) дают команду на вдох. Если при этом атмосферный воздух проникает в лёгкие, то по мере достижения кислородом тканей и органов (в том числе и ЦНС) происходит спонтанное восстановление сознания. Если тело находится в жидкой среде, то происходит проникновение жидкости в дыхательные пути и развивается утопление (обычное или «сухое», связанное с ларингоспазмом).
Одышка или диспно́э — нарушение частоты и глубины дыхания, сопровождающееся ощущением нехватки воздуха. В случае патологических изменений сердечной мышцы одышка поначалу появляется при физической нагрузке, а затем возникает и в покое, особенно в горизонтальном положении (в связи с увеличением венозного возврата крови к сердцу), заставляя пациента принимать вынужденное положение сидя, способствующее депонированию венозной крови системы нижней полой вены в ногах (ортопное). Приступы резкой одышки (чаще ночные) при заболеваниях сердца — проявление сердечной астмы: одышка в этих случаях инспираторная (затруднён вдох). Экспираторная одышка (затруднён выдох) возникает при сужении просвета мелких бронхов и бронхиол (например, при бронхиальной астме) или при потере эластичности лёгочной ткани (например, при развитии хронической эмфиземе лёгких). «Мозговая» одышка возникает при непосредственном раздражении дыхательного центра (опухоли, кровоизлияния и другие этиологические факторы).
Патологические типы внешнего дыхания:
- периодическое дыхание по типу Чейна — Стокса — дыхание, при котором поверхностные и редкие дыхательные движения постепенно учащаются и углубляются и, достигнув максимума на пятый — седьмой вдох, вновь ослабляются и урежаются, после чего наступает пауза. Затем цикл дыхания повторяется в той же последовательности и переходит в очередную дыхательную паузу. Название дано по именам медиков Джона Чейна и Уильяма Стокса, в чьих работах начала XIX века этот симптом был впервые описан. Механизм патологического дыхания Чейна — Стокса объясняется снижением чувствительности дыхательного центра к СО2: во время фазы апноэ снижается парциальное напряжение кислорода в артериальной крови (РаО2) и нарастает парциальное напряжение углекислого газа (гиперкапния), что приводит к возбуждению дыхательного центра, и вызывает фазу гипервентиляции и гипокапнии (снижение PaCO2). Дыхание Чейна — Стокса встречается в норме у детей младшего возраста, иногда у взрослых во время сна; патологическое дыхание Чейна — Стокса может быть обусловлено черепно-мозговой травмой, гидроцефалией, интоксикацией, выраженным атеросклерозом сосудов головного мозга, при сердечной недостаточности (за счёт увеличения времени кровотока от лёгких к мозгу).
- большое и шумное дыха́ние Куссма́уля — глубокое, редкое, шумное дыхание[6], является одной из форм проявления гипервентиляции, часто ассоциируется с тяжёлым метаболическим ацидозом, в частности, диабетическим кетоацидозом, ацетонемическим синдромом (недиабетическим кетоацидозом) и терминальной стадии почечной недостаточности. Данный тип патологического дыхания носит имя Адольфа Куссмауля — немецкого врача, опубликовавшего своё исследование в 1874 году[7] и описавшего появление этого типа дыхания как знак комы и неминуемой смерти лиц с сахарным диабетом. В настоящее время в научной литературе упоминается как симптом Куссмауля — глубокое шумное ритмичное дыхание пациента, находящегося в бессознательном состоянии, вызываемое раздражением дыхательного центра ацетоуксусной и бета-оксимасляной кислотами. Указывает на наличие метаболического ацидоза[8].
Основные типы нарушений внешнего дыхания:
- альвеолярная гиповентиляция,
- альвеолярная гипервентиляция,
- нарушения лёгочной перфузии,
- нарушения вентиляционно-перфузионных отношений,
- нарушения диффузии.
Часто наблюдается сочетание типов нарушений.
Альвеолярная гиповентиляция[править | править код]
Альвеолярная гиповентиляция характеризуется недостаточной альвеолярной вентиляцией, в результате чего в кровь поступает меньше кислорода и обычно происходит недостаточный вывод из крови углекислого газа. Гиповентиляция приводит к снижению количества кислорода в крови (гипоксемия) и к увеличению количества углекислого газа в крови (гиперкапния).
Причины альвеолярной гиповентиляции:
- нарушения проходимости дыхательных путей,
- уменьшение дыхательной поверхности лёгких,
- нарушение расправления и спадения альвеол,
- патологические изменения грудной клетки,
- механические препятствия экскурсиям грудной клетки,
- расстройства деятельности дыхательной мускулатуры,
- расстройства центральной регуляции дыхания.
Нарушения проходимости дыхательных путей:
- спазм мелких бронхов (обструктивный бронхит, бронхиальная астма),
- западение языка;
- попадание в трахею или бронхи пищи, рвотных масс, инородных тел;
- закупорка дыхательных путей новорождённых слизью, мокротой или меконием;
- воспаление или отёк гортани;
- обтурация или компрессия опухолью или абсцессом.
Тканевое дыхание[править | править код]
Тканево́е или кле́точное дыхание — совокупность биохимических реакций, протекающих в клетках живых организмов, в процессе которых происходит окисление углеводов, липидов и аминокислот до углекислого газа и воды. Высвобожденная энергия запасается в химических связях макроэргических соединений (молекул аденозинтрифосфорной кислоты и других макроэргов) и может быть использована организмом по мере необходимости. Входит в группу процессов катаболизма. На клеточном уровне рассматривают два основных вида дыхания: аэробное (с участием окислителя-кислорода) и анаэробное. При этом физиологические процессы транспортировки к клеткам многоклеточных организмов кислорода и удалению из них углекислого газа рассматриваются как функция внешнего дыхания.
Аэро́бное дыха́ние. В цикле Кребса основное количество молекул АТФ вырабатывается по способу окислительного фосфорилирования на последней стадии клеточного дыхания: в электронтранспортной цепи. Здесь происходит окисление НАД∙Н и ФАДН2, восстановленных в процессах гликолиза, β-окисления, цикла Кребса и т. д. Энергия, выделяющаяся в ходе этих реакций, благодаря цепи переносчиков электронов, локализованной во внутренней мембране митохондрий (у прокариот — в цитоплазматической мембране), трансформируется в трансмембранный протонный потенциал. Фермент АТФ-синтаза использует этот градиент для синтеза АТФ, преобразуя его энергию в энергию химических связей. Подсчитано, что молекула НАД∙Н может дать в ходе этого процесса 2,5 молекулы АТФ, ФАДН2 — 1,5 молекулы. Конечным акцептором электрона в дыхательной цепи аэробов является кислород.
Анаэро́бное дыха́ние — биохимический процесс окисления органических субстратов или молекулярного водорода с использованием в дыхательной ЭТЦ в качестве конечного акцептора электронов вместо O2 других окислителей неорганической или органической природы. Как и в случае аэробного дыхания, выделяющаяся в ходе реакции свободная энергия запасается в виде трансмембранного протонного потенциала, использующегося АТФ-синтазой для синтеза АТФ.
При физических нагрузках дыхание, как правило, усиливается. Обмен веществ ускоряется, мышцам требуется больше кислорода.
Приборы для исследования параметров дыхания[править | править код]
- Капнограф — прибор для измерения и графического отображения содержания углекислоты в воздухе, выдыхаемом пациентом, в течение определённого периода времени.
- Пневмограф — прибор для измерения и графического отображения частоты, амплитуды и формы дыхательных движений, в течение определённого периода времени.
- Спирограф — прибор для измерения и графического отображения динамических характеристик дыхания.
- Спирометр — прибор для измерения ЖЁЛ (жизненной ёмкости лёгких).
- ↑ 1 2 3 4 5 Физиология человека. В 3-х т. Т. 2. Пер с англ. / Под ред. Р. Шмидта и Г. Тевса. — М.: Мир, 1996. — 313 с.: ил. — ISBN 5-03-002544-8.
- ↑ Нормальная физиология человека / под ред. Б. И. Ткаченко. — 2-е изд. — М.: Медицина, 2005. — С. 474. — 928 с. — ISBN 5-225-04240-6.
- ↑ Анатомия человека / Привес М. Г., Лысенков Н. К.. — 9-е изд., перераб. и доп. — М.: Медицина, 1985. — С. 300—314. — 672 с. — (Учебная литература для студентов медицинских институтов). — 110 000 экз.
- ↑ Пропедевтика внутренних болезней / В. Х. Василенко. — 3-е изд., перераб. и доп. — М.: Медицина, 1989. — С. 93. — 512 с. — (Учебная литература для студентов медицинских институтов). — 100 000 экз. — ISBN 5-225-01540-9.
- ↑ Синдром обструктивного апноэ сна.
- ↑ Клиническая эндокринология. Руководство / Старкова Н. Т. — 3-е изд., перераб. и доп. — СПб: Питер, 2002. — С. 244. — 576 с. — («Спутник Врача»). — 4000 экз. — ISBN 5-272-00314-4.
- ↑ Kussmaul A. Zur Lehre vom Diabetes mellitus. Über eine eigenthümliche Todesart bei Diabetischen, über Acetonämie, Glycerin-Behandlung des Diabetes und Einspritzungen von Diastase in’s Blut bei dieser Krankheit// Deutsches Archiv für klinische Medicin, Leipzig. — 1874, 14. — P. 1-46. // English translation in Ralph Hermon Major (1884—1970), Classic Descriptions of Disease. Springfield, C. C. Thomas, 1932. 2nd edition, 1939, 3rd edition, 1945.
- ↑ Симптомы и синдромы в эндокринологии / Под ред. Ю. И. Караченцева. — 1-е изд. — Х.: ООО «С.А.М.», Харьков, 2006. — С. 15-16. — 227 с. — (Справочное пособие). — 1000 экз. — ISBN 978-966-8591-14-3.
- Дыхание // Малая медицинская энциклопедия. — Т. 2. — С. 146.
Одышки, их виды, характеристика и патогенез. Типы патологического дыхания, их патогенез. Экспериментальные модели патологии дыхания, их характеристика и патогенез.
Одышка (dyspnoë) — нарушение частоты, глубины и ритма дыхания, сопровождающееся субъективным ощущением недостатка кислорода. Причины и механизмы одышки:
1. Гиперкапния — повышение содержания CO2 в артериальной крови. В норме парциальное давление (pCO2) составляет 38-40 мм рт. ст. и является очень постоянной величиной, как и pH крови. Повышение pCO2 артериальной крови всего на 2 мм рт. ст. ведет к увеличению легочной вентиляции на 10 л/мин, и нормализации pCO2.
2. Снижение pO2 в крови ведет к гипоксии и возбуждению дыхательного центра — гипервентиляции и вымыванию CO2 из крови. При этом чувствительность дыхательного центра к CO2 резко повышается. В результате при возвращении к условиям нормального атмосферного давления возникает стадия одышки. Такое явление может быть после искусственной гипервентиляции на ИВЛ при реанимации. Еще более важным этиологическим фактором в механизме одышки является гипоксемия, вызывающая резкое возбуждение дыхательного центра. Одновременно возникает нарушение функции коры головного мозга. В результате поступающая в кору головного мозга импульсация из дыхательного центра оценивается неадекватно, извращенно.
Виды одышки:
1) полипноэ — частое и глубокое дыхание при болевом раздражении, мышечной работе. Имеет компенсаторное значение.
2) тахипное — частое, но поверхностное дыхание при раздражении альвеол легких, при пневмонии, отеке и застойных явлениях.
3) брадипноэ — глубокое и редкое дыхание (стенотическое) при затруднении прохождения воздуха через верхние дыхательные пути, трахею, бронхи. Альвеолы заполняются медленно, раздражение их слабое и медленно наступает смена вдоха на выдох (замедление рефлекса Геринга-Брейера).
4) апноэ — остановка дыхания.
Если при одышке затруднен вдох — инспираторная — при затруднении прохождения воздуха через ВДП (истинный круп при дифтерии, закупорка бронха).
При затруднении выдоха — экспираторная — характерна при поражении легочной ткани, особенно при потере ее эластичности (эмфизема легких).
Нередко одышка бывает смешанная — когда затруднен вдох и выдох.
Патологические типы дыхания:
I. Чейн-Стокса характеризуется постепенным нарастанием частоты и глубины дыхания, которое, достигая максимума, постепенно уменьшается и полностью исчезает.
Наступает полная, иногда длительная до (0.5 мин) пауза — апноэ, и затем новая волна дыхательных движений. Дыхание Чейн-Стокса может возникнуть во время глубокого сна, когда затормаживается не только КГМ и близлежащая подкорка, но и снижается возбудимость ДЦ. Это может быть при опьянении, у стариков, у альпинистов на большой высоте. Кора головного мозга при пробуждении растормаживается, возбудимость дыхательного центра повышается и дыхание восстанавливается. В патологии дыхание Чейн-Стокса может быть при:
1) хроническом нефрите, 2) нефросклерозе, 3) уремии, 4) декомпенсации сердца, 5) тяжелой легочной недостаточности, 6) поражениях головного мозга — опухолях, кровоизлияниях, травме, отеке мозга,
7) печеночной недостаточности, 8) диабетической коме.
Патогенез: в результате снижения возбудимости и лабильности дыхательного центра для возбуждения его обычной концентрации CO2 в крови становится недостаточно. Дыхательный центр не возбуждается, дыхание прекращается и накапливается CO2. Его концентрация достигает столь значительного уровня, что начинает действовать на дыхательный центр, несмотря на снижение его возбудимости и ведет к появлению дыхания. Но поскольку лабильность снижена — дыхание нарастает медленно. По мере нарастания дыхания CO2 из крови выводится и его влияние на дыхательный центр ослабевает. Дыхание становится все меньше и меньше и наконец полностью прекращается — вновь пауза.
II. Дыхание Биота — возникает при более глубоком поражении дыхательного центра — поражениях морфологических, особенно воспалительных и дегенеративных в нервных клетках. Характеризуется тем, что пауза возникает после 2-5 дыхательных движений. Пауза длительная, т.е. малейшее уменьшение pCO2 ведет к паузе. Такое дыхание наблюдается при:
1) менингитах, 2) энцефалитах, 3) тяжелых отравлениях, 4) тепловом ударе и др.
Это результат потери связи дыхательного центра с другими отделами центральной нервной системы и нарушение его регуляции вышележащими отделами.
III. Диссоциированное дыхание — при различных отравлениях и интоксикациях, например, ботулизме. Может быть избирательное поражение регуляции отдельных дыхательных мышц. Наиболее тяжело протекает т.н. феномен Черни — волнообразное дыхание в результате нарушения синхронной деятельности грудных дыхательных мышц и диафрагмы. Объем грудной клетки изменяется незначительно: при вдохе диафрагма не опускается,а наоборот втягивается в грудную полость и препятствует расширению легких. Особенно тяжело эта патология протекает у детей и спасти их удается только путем перевода на искусственную вентиляцию легких.
IV. Дыхание Куссмауля — предсмертное, предагональное или спинномозговое, cвидетельствует об очень глубоком угнетении дыхательного центра, когда вышележащие отделы его полностью заторможены и дыхание осуществляется главным образом за счет еще сохранившейся активности спинномозговых отделов. Оно развивается перед полной остановкой дыхания и характеризуется редкими дыхательными движениями с длинными паузами до нескольких минут, затяжной фазой вдоха и выдоха, с вовлечением в дыхание вспомогательных мышц (musculi sternocleidomastoidei). Вдох сопровождается открыванием рта и больной как бы захватывает воздух. В первую очередь отказывает:
а) диафрагма, б) затем дыхательные мышцы груди, в) шеи, г) запрокидывается голова, наступает последний судорожный вдох и дыхание прекращается. Развивается паралич дыхательного центра и смерть. Дыханием Куссмауля заканчиваются такие тяжелые состояния, ведущие к гибели организм, как комы: уремическая, диабетическая, эклампсическая, тяжелые явления гипоксемии и гипоксии.
V. Агональное Дыхание — возникает в период агонии организма. Ему предшествует т.н.терминальная пауза — когда после некоторого учащения дыхания оно полностью прекращается. В период этой паузы в результате гипоксии
1) исчезает электрическая активность коры головного мозга,
2) расширяются зрачки,
3) исчезают роговичные рефлексы.
Терминальная пауза может длиться от 5-10 сек до 3-4 мин. После нее начинается агональное дыхание — вначале возникает слабый вдох, затем вдохи несколько усиливаются и достигнув определенного максимума, вновь ослабевают и дыхание полностью прекращается. Агональные вдохи отличаются от нормальных тем, что они осуществляются за счет напряжения дополнительных мышц — рта и шеи. Умирающий запрокидывает голову назад, широко раскрывает рот и как бы глотает воздух. Это последние импульсы из бульбарного и спинно-мозгового отделов дыхательного центра.
Билет № 24
Патологические типы дыхания. Виды и патогенез : Farmf
Патологические типы дыхания. Виды и патогенез
Периодические типы дыхания являются наиболее тяжелым проявлянием патологии дыхания, которая может быстро закончиться гибелью организма. Они обусловлены поражением дыхательного центра, нарушением состояния основных его функциональных свойств:возбудимости и лабильности. Патологические типы дыхания могут возникнуть при глубоком снижение возбудимости и лабильности дыхательного центра, это очень тяжелое, угрожающее состояние. Как говорят клиницисты – это крик дыхательного центра о помощи, т.к. это состояние может привести к его параличу и гибели организма. Т.е. могут быть здоровые легкие, грудная клетка, плевра, дыхательные мышцы, а человек погибает от нарушения регуляции дыхания.
Патологические типы дыхания. Дыхание Чейн-Стокса
Характеризуется постепенным нарастанием частоты и глубины дыхания, которое, достигая максимума, постепенно уменьшается и полностью исчезает.
Наступает полная, иногда длительная до (0.5 мин) пауза – апноэ, и затем новая волна дыхательных движений. Дыхание Чейн-Стокса может возникнуть во время глубокого сна, когда затормаживается не только КГМ и близлежащая подкорка, но и снижается возбудимость ДЦ. Это может быть при опьянении, у стариков, у альпинистов на большой высоте. Кора головного мозга при пробуждении растормаживается, возбудимость дыхательного центра повышается и дыхание восстанавливается.
В патологии дыхание Чейн-Стокса может быть при:
- хроническом нефрите,
- нефросклерозе,
- уремии,
- декомпенсации сердца,
- тяжелой легочной недостаточности,
- поражениях головного мозга – опухолях, кровоизлияниях, травме, отеке мозга,
- печеночной недостаточности,
- диабетической коме.
Патогенез: в результате снижения возбудимости и лабильности дыхательного центра для возбуждения его обычной концентрации CO2 в крови становится недостаточно. Дыхательный центр не возбуждается, дыхание прекращается и накапливается CO2. Его концентрация достигает столь значительного уровня, что начинает действовать на дыхательный центр, несмотря на снижение его возбудимости и ведет к появлению дыхания. Но поскольку лабильность снижена – дыхание нарастает медленно. По мере нарастания дыхания CO2 из крови выводится и его влияние на дыхательный центр ослабевает. Дыхание становится все меньше и меньше и наконец полностью прекращается – вновь пауза.
Патологические типы дыхания. Дыхание Биота
Возникает при более глубоком поражении дыхательного центра – поражениях морфологических, особенно воспалительных и дегенеративных в нервных клетках. Характеризуется тем, что пауза возникает после 2-5 дыхательных движений. Пауза длительная, т.е. малейшее уменьшение pCO2 ведет к паузе.
Такое дыхание наблюдается при:
- менингитах,
- энцефалитах,
- тяжелых отравлениях,
- тепловом ударе и др.
Это результат потери связи дыхательного центра с другими отделами центральной нервной системы и нарушение его регуляции вышележащими отделами.
Патологические типы дыхания. Диссоциированное дыхание
Возникает при различных отравлениях и интоксикациях, например, ботулизме. Может быть избирательное поражение регуляции отдельных дыхательных мышц. Наиболее тяжело протекает т.н. феномен Черни – волнообразное дыхание в результате нарушения синхронной деятельности грудных дыхательных мышц и диафрагмы. Объем грудной клетки изменяется незначительно: при вдохе диафрагма не опускается,а наоборот втягивается в грудную полость и препятствует расширению легких. Особенно тяжело эта патология протекает у детей и спасти их удается только путем перевода на искусственную вентиляцию легких.
Патологические типы дыхания. Дыхание Куссмауля
Предсмертное, предагональное или спинномозговое, cвидетельствует об очень глубоком угнетении дыхательного центра, когда вышележащие отделы его полностью заторможены и дыхание осуществляется главным образом за счет еще сохранившейся активности спинномозговых отделов. Оно развивается перед полной остановкой дыхания и характеризуется редкими дыхательными движениями с длинными паузами до нескольких минут, затяжной фазой вдоха и выдоха, с вовлечением в дыхание вспомогательных мышц (musculi sternocleidomastoidei). Вдох сопровождается открыванием рта и больной как бы захватывает воздух.
При данной патологии отказывают органы в следующем порядке:
- в первую очередь отказывает диафрагма
- затем дыхательные мышцы груди, шеи
- далее запрокидывается голова, наступает последний судорожный вдох и дыхание прекращается
- развивается паралич дыхательного центра и смерть.
Дыханием Куссмауля заканчиваются такие тяжелые состояния, ведущие к гибели организм, как комы: уремическая, диабетическая, эклампсическая, тяжелые явления гипоксемии и гипоксии.
Патологические типы дыхания. Агональное дыхание
Возникает в период агонии организма. Ему предшествует т.н.терминальная пауза – когда после некоторого учащения дыхания оно полностью прекращается. В период этой паузы в результате гипоксии
- исчезает электрическая активность коры головного мозга,
- расширяются зрачки,
- исчезают роговичные рефлексы.
Терминальная пауза может длиться от 5-10 сек до 3-4 мин. После нее начинается агональное дыхание – вначале возникает слабый вдох, затем вдохи несколько усиливаются и достигнув определенного максимума, вновь ослабевают и дыхание полностью прекращается. Агональные вдохи отличаются от нормальных тем, что они осуществляются за счет напряжения дополнительных мышц – рта и шеи. Умирающий запрокидывает голову назад, широко раскрывает рот и как бы глотает воздух. Это последние импульсы из бульбарного и спинно-мозгового отделов дыхательного центра.
Патологические типы дыхания
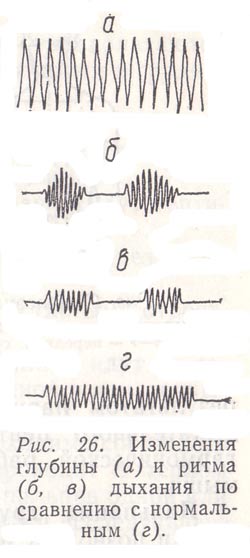
Паттерн дыхания существенно меняется при нарушении функции структур мозга, участвующих в регуляции процесса дыхания, а также в условиях гипоксии, гиперкапнии и при их сочетании (рис. 24).

Рис. 24. Различные формы дыхания в норме (/, 2, 3) и патологии (4, 5, 6. 7) (по В.Ефимову и В.Сафонову с изм.)
Различают несколько типов патологического дыхания.
Гаспинг, или терминальное редкое дыхание, которое проявляется судорожными вдохами-выдохами. Оно возникает при резкой гипоксии мозга или в период агонии.
Атактическое дыхание, т.е. неравномерное, хаотическое, нерегулярное дыхание. Наблюдается при сохранении дыхательных нейронов продолговатого мозга, но при нарушении связи с дыхательными нейронами варолиева моста.
Апнейстическое дыхание. Апнейзис —нарушение процесса смены вдоха на выдох: длительный вдох, короткий выдох и снова —длительный вдох.
Дыхание типа Чейна -Стокса: постепенно возрастает амплитуда дыхательных движений, потом сходит на нет и после паузы (апноэ) вновь постепенно возрастает. Возникает при нарушении работы дыхательных нейронов продолговатого мозга, часто наблюдается во время сна, а также при гипокапнии.
Дыхание Биота проявляется в том, что между нормальными дыхательными циклами «вдох-выдох» возникают длительные паузы -до 30с. Такое дыхание развивается при повреждении дыхательных нейронов варолиева моста, но может появиться в горных условиях во время сна в период адаптации.
При дыхательной апраксии больной не способен произвольно менять ритм и глубину дыхания, но обычный паттерн дыхания у него не нарушен. Это наблюдается при поражении нейронов лобных долей мозга.
При нейрогенной гипервентиляции дыхание частое и глубокое. Возникает при стрессе, физической работе, а также при нарушениях структур среднего мозга.
Все виды паттернов дыхания, в том числе и патологические, возникают при изменении работы дыхательных нейронов продолговатого мозга и варолиева моста. Наряду с этим могут развиваться вторичные изменения дыхания, связанные с различной патологией или воздействием на организм экстремальных факторов внешней среды. Например, застой крови в малом круге кровообращения, гипертензия малого крута или амнезия вызывают учащение дыхания (тахипноэ).Дыхание типа Чейна—Стокса часто развивается при сердечной недостаточности. Метаболический ацидоз, как правило, вызываетбрадипноэ.
Негазообменные функции воздухоносных путей и легких
Воздухоносные пути: полость носа, носоглотка, гортань, трахея, бронхи помимо газотранспортной выполняют целый ряд других функций. В них происходит согревание, увлажнение, очищение воздуха, регуляция его объемаза счет способности мелких бронхов изменять свой просвет, а также рецепциявкусовыхиобонятельных раздражителей.
Эндотелиальные клетки слизистой оболочки полости носа выбрасывают за сутки до 500 — 600мл секрета. Этот секрет участвует в выведении из дыхательных путей инородных частиц и способствует увлажнению вдыхаемого воздуха. Слизистая оболочка трахеи и бронхов продуцирует в сутки до 100—150мл секрета. Их выведение осуществляется реснитчатым эпителием трахеи и бронхов. Каждая клетка мерцательного эпителия имеет около 200ресничек, которые совершают координированные колебательные движения частотой 800— 1000в 1минуту. Наибольшая частота колебаний ресничек наблюдается при температуре 37°С, снижение температуры вызывает угнетение их двигательной активности. Вдыхание табачного дыма и других газообразных наркотических и токсических веществ вызывает торможение активности мерцательного эпителия.
Слизистая оболочка трахеи выделяет такие биологически ак-тивные вещества,как пептиды, серотонин, дофамин, норадреналин. Альвеолоциты 1-го порядка вырабатывают поверхностно-активное стабилизирующее веществосурфактант, окотором упоминалось выше. Снижение продукции сурфактанта приводит кателектазу —спадению стенок альвеол и выключению определенной доли легкого из газообмена. Подобные нарушения системы дыхания возникают при изменении микроциркуляции и питания легкого, курении, воспалении и отеке, при гипероксии, длительном применении жирорастворимых анестетиков, продолжительной искусственной вентиляции легких и ингаляции чистого кислорода. Нарушения секреторной функции бронхиальных желез и М-холинорецепторов бронхиальной мускулатуры приводит кбронхоспазму,связанному с повышением тонуса кольцевой мускулатуры бронхов и активным выделением жидкого секрета бронхиальных желез, затрудняющему поступление воздуха в легкие. При раздражении (β-адренорецепторов, например, адреналином, а не норадреналином, взаимодействующим с отсутствующими в мускулатуре бронхов а-адренорецепторами, возникает снижение тонуса бронхов и их расширение.
Легкие выполняют фильтрационно-защитную функцию.Альвеолярные макрофаги фагоцитируют попавшие к ним пылевые частицы, микроорганизмы и вирусы. В бронхиальной слизи содержатся также лизоцим, интерферон, протеазы, иммуноглобулин и другие компоненты. Легкие являются не только механическим фильтром, очищающим кровь от разрушенных клеток, сгустков фибрина и других частиц, но и метаболизируют их с помощью своей ферментативной системы.
Легочная ткань принимает участие в липидномибелковом обмене,синтезируя фосфолипиды и глицерин и окисляя своими липопротеазами эмульгированные жиры, жирные кислоты и глицериды до углекислого газа с выделением большого количества энергии. Легкие синтезируют белки, входящие в состав сурфактанта.
В легких синтезируются вещества, относящиеся к свертывающей (тромбопластин)ипротивосвертывающей (гепарин) системам.Гепарин, растворяя тромбы, способствует свободному кровообращению в легких.
Легкие принимают участие в водно-солевом обмене,удаляя за сутки 500мл воды. В то же время легкие могут поглощать воду, которая поступает из альвеол в легочные капилляры. Вместе с водой легкие способны пропускать крупномолекулярные вещества, например, лекарственные препараты, которые вводятся непосредственно в легкие в виде аэрозолей или жидкостей через интубационную трубку.
В легких подвергаются биотрансформации, инактивации, де-токсикации, ферментативному расщеплению и концентрации различные биологически активные вещества и лекарственные препараты, которые затем выводятся из организма. Так, в легких подвергаются инактивации: ацетилхолин, норадреналин, серотонин, брадикинин, простагландины Е1,Е2F. Ангиотензин Iпревращается в легких в ангиотензин II.
Патологические типы дыхания.
1.Дыхание Чейна—Стокса характеризуется постепенным нарастанием амплитуды дыхательных движений вплоть до гиперпноэ, а затем ее снижением и возникновением апноэ. Весь цикл занимает 30-60 сек., а затем повторяется вновь. Этот тип дыхания может наблюдаться даже у здоровых людей во сне, особенно в условиях высокогорья, после приема наркотиков, барбитуратов, алкоголя, но впервые был описан у больных с сердечной недостаточностью. В большинстве случаев дыхание Чейна –Стокса является следствием гипоксии головного мозга. Особенно часто данный тип дыхания наблюдается при уремии.
2. Дыхание Биота. Этот тип периодического дыхания характеризуется внезапной сменой дыхательных циклов и апноэ. Развивается при непосредственном поражении нейронов головного мозга, особенно продолговатого, в результате энцефалита, менингита, повышения внутричерепного давления, вызывающих глубокую гипоксию ствола мозга.
3. Дыхание Куссмауля(«большое дыхание») – патологическая форма дыхания, которая встречается при тяжелых патологических процессах (предтерминальные стадии жизни). Периоды остановки дыхательных движений чередуются с редкими, глубокими, судорожными, шумными вдохами. Относится к терминальным типам дыхания, является крайне неблагоприятным прогностическим признаком. Дыхание Куссмауля своеобразное, шумное, учащенное без субъективного ощущения удушья. Наблюдается при крайне тяжелом состоянии (печеночная, уремическая, диабетическая кома), при отравлении метиловым спиртом или при других заболеваниях, приводящих к ацидозу. Как правило, больные с дыханием Куссмауля находятся в коматозном состоянии.
Также к терминальным типам относятся гаспинг и апнейстическое дыхание. Характерной особенностью этих типов дыхания является изменение структуры отдельной дыхательной волны.
Гаспинг – возникает в терминальной стадии асфиксии – глубокие, резкие, убывающие по силе вздохи. Апнейстическое дыхание характеризуется медленным расширение грудной клетки, которая длительное время пребывала в состоянии вдоха. При этом наблюдается непрекращающееся инспираторное усилие и дыхание останавливается на высоте вдоха. Развивается при поражении пневмотаксического комплекса.
2. Механизмы теплообразования и пути теплоотдачи.
У взрослого здорового человека температура тела постоянна и при измерении в подмышечной ямке она колеблется в пределах 36,4—36,9°.
Тепло образуется во всех клетках и тканях организма вследствие происходящего в них обмена веществ, т. е. окислительных процессов, распада питательных веществ, главным образом углеводов и жиров. Постоянство температуры тела регулируется соотношением между образованием тепла и его отдачей: чем больше в организме образуется тепла, тем больше его выделяется. Если при мышечной работе количество тепла в организме значительно увеличивается, то его избыток выделяется в окружающую среду.
При повышенном образовании тепла или повышенной теплоотдаче происходит расширение кожных капилляров и затем начинается потоотделение.
Благодаря расширению кожных капилляров происходит прилив крови к поверхности кожи, она краснеет, становится более теплой, «горячей», и вследствие увеличенной разности температур между кожей и окружающим воздухом теплоотдача усиливается. При потоотделении теплоотдача увеличивается потому, что при испарении пота с поверхности тела теряется много тепла. Вот почему, если человек усиленно работает, особенно при высокой температуре воздуха (в горячих цехах, бане, под палящими лучами солнца и т. д.) он краснеет, ему становится жарко, и затем он начинает потеть.
Теплоотдача, хотя и в меньшей степени, происходит и с поверхности легких — легочных альвеол.
Человек выдыхает теплый воздух, насыщенный водяными парами. Когда человеку жарко, он дышит более глубоко и часто.
Небольшое количество тепла теряется с мочой и калом.
При усиленном теплообразовании и уменьшенной теплоотдаче температура тела повышается, человек быстрее устает, движения его становятся более медленными, вялыми, что несколько уменьшает теплообразование.
Понижение теплообразования или понижение теплоотдачи, наоборот, характеризуется сужением кожных сосудов, побледнением и похолоданием кожи, благодаря чему теплоотдача уменьшается. Когда человеку холодно, он непроизвольно начинает дрожать, т. е. у него начинают сокращаться мускулы, как заложенные в толще кожи («дрожь кожи»), так и скелетные, вследствие чего увеличивается теплообразование. По той же причине он начинает производить быстрые движения и растирать кожу, чтобы увеличить теплообразование и вызвать гиперемию кожи.
Теплообразование и теплоотдача регулируются центральной нервной системой.
Центры, регулирующие тепловой обмен, находятся в межуточном мозге, в субталамической области под контролирующим влиянием головного мозга, откуда соответствующие импульсы через вегетативную нервную систему распространяются по периферии.
Физиологическая приспособляемость к изменениям внешней температуры, как и всякая реакция, может происходить только до известных пределов.
При чрезмерном перегревании организма, когда температура тела доходит до 42—43°, наступает так называемый тепловой удар, от которого человек может погибнуть, если не будут приняты соответствующие меры.
При чрезмерном и продолжительном охлаждении организма температура тела начинает постепенно снижаться и может наступить смерть от замерзания.
Температура тела — это не постоянная величина. Значение температуры зависит от:
— времени суток. Минимальная температура бывает утром (3-6 часов), максимальная — во второй половине дня (14-16 и 18-22 часа). У работающих в ночное время могут быть обратные отношения. Разница между утренней и вечерней температурой у здоровых людей не превышает 10С;
— двигательной активности. Покой и сон способствуют снижению температуры. Сразу после еды также наблюдается небольшое повышение температуры тела. Значительное физическое и эмоциональное напряжение может вызвать повышение температуры на 1 градус;
— гормонального фона. У женщин в период беременности и менструальном периоде тела несколько повышается.
— возраста. У детей она выше в среднем, чем у взрослых на 0,3—0,4°С, в преклонном возрасте может быть несколько ниже.
Понятие о лихорадке.
Лихорадкой называется общая реакция организма на какое-либо раздражение, характеризующаяся повышением температуры тела вследствие нарушения теплорегуляции.
Лихорадка(лат. «febris») — это повышение температуры тела, возникающее как активная защитно-приспособительная реакция организма в ответ на разнообразные патогенные раздражители.
Итак, лихорадка представляет собой повышение температуры тела, обусловленное нарушением и перестройкой процессов терморегуляции. Лихорадка является ведущим симптомом многих инфекционных заболеваний.
При лихорадке теплообразование преобладает над теплоотдачей.
Главной причиной лихорадки является инфекция. Бактерии или их токсины, циркулируя в крови, вызывают нарушение теплорегуляции. Можно предположить, что это нарушение происходит и рефлекторным путем с места проникновения инфекции.
Различные белковые вещества, так называемые чужеродные белки, также могут обусловить повышение температуры тела. Поэтому вливание крови, сывороток и вакцин иногда вызывает подъем температуры.
При повышенной температуре тела обмен веществ усиливается, часто увеличивается количество лейкоцитов. Надо полагать, что лихорадочное состояние способствует образованию иммунитета при многих инфекционных болезнях, создаются условия для более благоприятной ликвидации инфекции.
Таким образом, лихорадочную реакцию, подобно воспалительной, следует рассматривать как реакцию приспособления организма к новым патологическим условиям.
В зависимости от рода заболеваний, от силы инфекции и реактивной способности организма, повышения температуры тела могут быть самыми разнообразными.
Виды лихорадки по степени подъёма температуры тела:
•Субфебрильная— температура тела 37-38°С
•Фебрильная (умеренная) — температура тела 38-39°С
•Пиретическая (высокая) — температура тела 39-41°С
•Гиперпиретическая (чрезмерная) — температура тела более 41°С — опасна для жизни, особенно у детей
Гипотермией называют температуру ниже 36°С.
Характер лихорадочной реакции зависит не только от вызвавшего ее заболевания, но и в немалой степени от реактивности организма. Так, у пожилых людей и ослабленных пациентов некоторые воспалительные заболевания, например острая пневмония, могут протекать без выраженной лихорадки. Кроме того, пациенты и субъективно по-разному переносят повышение температуры. Некоторые пациенты испытывают тяжелое недомогание уже при субфебрильной температуре, другие вполне удовлетворительно переносят даже значительную лихорадку.
При длительном течении лихорадочного заболевания можно наблюдать различные виды лихорадки по характеру колебаний температуры тела в течение суток или типы температурных кривых. Эти типы температурных кривых, предложенные еще в прошлом веке, сохраняют определенное диагностическое значение и в настоящее время, однако далеко не во всех случаях лихорадочных заболеваний. Широкое применение антибактериальных и жаропонижающих лекарственных средств, начиная уже с первых дней заболевания, приводит к тому, что температурная кривая быстро утрачивает ту форму, которую она сохраняла бы при естественном течении болезни.
Виды лихорадки по характеру колебаний температуры тела в течение суток:
1. Постоянная лихорадка — колебания температуры тела в течение суток не превышают 1°С, обычно в пределах 38-39 °С. Такая лихорадка характерна для острых инфекционных болезней. При пневмонии, острых респираторных вирусных инфекциях температура тела достигает высоких значений быстро — за несколько часов, при тифах — постепенно, за несколько дней.
2. Ремитирующая, или послабляющая, лихорадка — длительная лихорадка с суточными колебаниями температуры тела, превышающими 1°С (до 2°С), без снижения до нормального уровня. Она характерна для многих инфекций, очаговой пневмонии, плеврита, гнойных заболеваний.
3. Гектическая, или истощающая, лихорадка — суточные колебания температуры тела очень выражены (3-5 °С) с падением до нормальных или субнормальных значений. Подобные колебания температуры тела могут происходить несколько раз в сутки. Гектическая лихорадка характерна для сепсиса, абсцессов — гнойников (например, лёгких и других органов), милиарного туберкулёза.
4. Интермитирующая, или перемежающаяся, лихорадка — температура тела быстро повышается до 39-40°С и в течение нескольких часов (т.е. быстро) снижается до нормы. Через 1 или 3 дня подъём температуры тела повторяется. Таким образом, происходит более или менее правильная смена высокой и нормальной температуры тела в течение нескольких дней. Этот тип температурной кривой характерен для малярии и так называемой средиземноморской лихорадки.
5. Возвратная лихорадка — в отличие от перемежающейся лихорадки, быстро повысившаяся температура тела сохраняется на повышенном уровне в течение нескольких дней, потом временно снижается до нормы с последующим новым повышением, и так многократно. Такая лихорадка характерна для возвратного тифа.
6. Извращённая лихорадка — при такой лихорадке утренняя температура тела выше вечерней. Эта разновидность температурной кривой характерна для туберкулёза.
7.Неправильная лихорадка — лихорадка неопределённой длительности с неправильными и разнообразными суточными колебаниями. Она характерна для гриппа, ревматизма.
8.Волнообразная лихорадка — отмечают смену периодов постепенного (за несколько дней) нарастания температуры тела и постепенного же её снижения. Такая лихорадка характерна для бруцеллёза.
Виды лихорадки во время болезни могут чередоваться или переходить один в другой. Наиболее тяжелые токсические формы некоторых инфекционных болезней, а также инфекционные болезни у пациентов пожилого возраста, ослабленных людей, детей раннего возраста часто протекают почти без лихорадки или даже с гипотермией, что является неблагоприятным прогностическим признаком.
Виды лихорадки по длительности:
1. Мимолётная — до 2 часов
2. Острая — до 15 суток
3. Подострая — до 45 суток
4. Хроническая — свыше 45 суток
Периоды лихорадки
Лихорадка в своем развитии проходит три периода:
I — период подъема температуры тела;
II – период относительного постоянства температуры тела;
III – период снижения температуры тела.
§ В первом периоде лихорадки наблюдается ограничение теплоотдачи, на что указывает сужение кровеносных сосудов кожи и в связи с этим ограничение кровотока, понижение температуры кожи, уменьшение или прекращение потоотделения. Одновременно с этим возрастает теплообразование, увеличивается газообмен. Обычно эти явления сопровождаются общим недомоганием, ознобом, тянущими болями в мышцах, головной болью.
С прекращением подъема температуры тела и переходом лихорадки во второй период теплоотдача возрастает и уравновешивается с теплопродукцией на новом уровне. Кровообращение в коже становится интенсивным, бледность кожи сменяется гиперемией, температура кожи повышается. Чувство холода и озноб проходят, усиливается потоотделение. Пациент жалуется на чувство жара, головную боль, сухость во рту, беспокоен. Нередко развиваются учащение дыхания (тахипноэ), частое сердцебиение (тахикардия) и понижение АД (артериальная гипотензия). На высоте лихорадки иногда наблюдаются спутанность сознания, бред, галлюцинации, в дальнейшем потеря сознания.
Третий период лихорадки характеризуется преобладанием теплоотдачи над теплопродукцией. Кровеносные сосуды кожи продолжают расширяться, потоотделение усиливается. В зависимости от характера снижения температуры тела различают лизис(греч. «lysis» — растворение) — медленное падение температуры тела в течение нескольких суток и кризис (греч. «krisis» — переломный момент) — быстрое падение температуры тела в течение 5-8 часов. Критическое падение температуры тела сопровождается обильным потоотделением, общей слабостью, бледностью кожных покровов, может развиться коллапс (острая сосудистая недостаточность). Важнейшим диагностическим признаком коллапса выступает падение АД. Снижается систолическое, диастолическое и пульсовое (разница между систолическим и диастолическим) давление. О коллапсе можно говорить при снижении систолического АД до 80 мм рт. ст. и менее. Прогрессирующее снижение систолического АД свидетельствует о нарастании тяжести коллапса. При литическом снижении температуры состояние пациента постепенно улучшается, он много спит, у него появляется аппетит.
Читайте также:
Рекомендуемые страницы:
Поиск по сайту
Патологические типы дыхания. Нормальная физиология
Патологические типы дыхания
Паттерн дыхания существенно меняется при нарушении функции структур мозга, участвующих в регуляции процесса дыхания, а также в условиях гипоксии, гиперкапнии и при их сочетании (рис. 24).
1. Эйпноэ.
2. Гиперпноэ
3. Апноэ
4. Дыхание Чейна-Стокса
5. Дыхание Биота
6. Апнейзис
7. Гаспинг
Различают несколько типов патологического дыхания.
Гаспинг, или терминальное редкое дыхание, которое проявляется судорожными вдохами-выдохами. Оно возникает при резкой гипоксии мозга или в период агонии.

Атактическое дыхание, т. е. неравномерное, хаотическое, нерегулярное дыхание. Наблюдается при сохранении дыхательных нейронов продолговатого мозга, но при нарушении связи с дыхательными нейронами варолиева моста.
Апнейстическое дыхание. Апнейзис – нарушение процесса смены вдоха на выдох: длительный вдох, короткий выдох и снова – длительный вдох.
Дыхание типа Чейна – Стокса: постепенно возрастает амплитуда дыхательных движений, потом сходит на нет и после паузы (апноэ) вновь постепенно возрастает. Возникает при нарушении работы дыхательных нейронов продолговатого мозга, часто наблюдается во время сна, а также при гипокапнии.
Дыхание Биота проявляется в том, что между нормальными дыхательными циклами «вдох-выдох» возникают длительные паузы – до 30 с. Такое дыхание развивается при повреждении дыхательных нейронов варолиева моста, но может появиться в горных условиях во время сна в период адаптации.
При дыхательной апраксии больной не способен произвольно менять ритм и глубину дыхания, но обычный паттерн дыхания у него не нарушен. Это наблюдается при поражении нейронов лобных долей мозга.
При нейрогенной гипервентиляции дыхание частое и глубокое. Возникает при стрессе, физической работе, а также при нарушениях структур среднего мозга.
Все виды паттернов дыхания, в том числе и патологические, возникают при изменении работы дыхательных нейронов продолговатого мозга и варолиева моста. Наряду с этим могут развиваться вторичные изменения дыхания, связанные с различной патологией или воздействием на организм экстремальных факторов внешней среды. Например, застой крови в малом круге кровообращения, гипертензия малого круга или амнезия вызывают учащение дыхания (тахипноэ). Дыхание типа Чейна -Стокса часто развивается при сердечной недостаточности. Метаболический ацидоз, как правило, вызывает брадипноэ.
Поделитесь на страничкеСледующая глава >
Типы дыхания, частота и глубина, характер дыхательных движений
Для определения величины дыхательной экскурсии грудной клетки измеряют окружность ее на уровне сосков во время спокойного дыхания на высоте вдоха и выдоха (рис. 24).
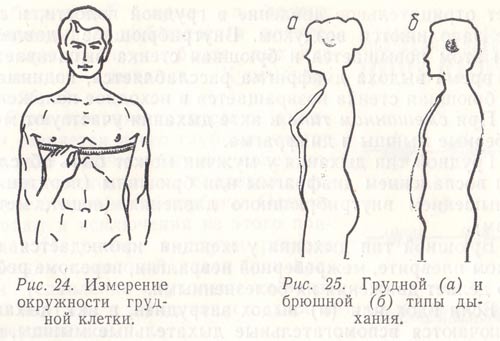
Рис. 24. Измерение окружности грудной клетки.
Рис. 25. Грудной (а) и брюшной (б) типы дыхания.
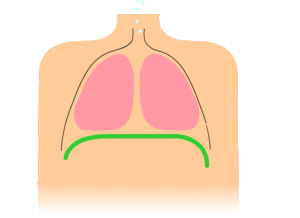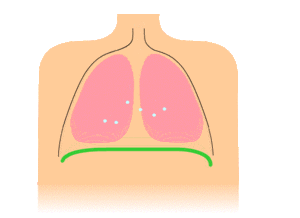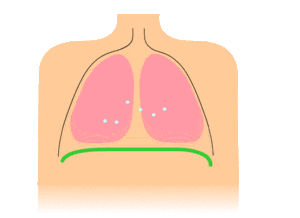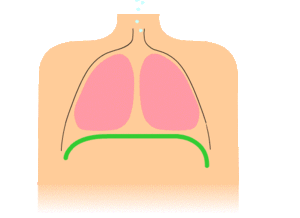
Особое внимание обращают на характер дыхательных движений, которые у здорового человека совершаются за счет сокращения дыхательных мышц: межреберных, диафрагмальных и частично мышц брюшной стенки. Различают грудной, брюшной (рис. 25) и смешанный типы дыхания.
При грудном (реберном) типе дыхания, который чаще встречается у женщин, дыхательные движения осуществляются за счет сокращения межреберных мышц. При этом грудная клетка расширяется и слегка приподнимается во время вдоха, суживается и несколько опускается при выдохе.
При брюшном (диафрагмальном) типе дыхания, чаще встречающемся у мужчин, дыхательные движения осуществляются преимущественно диафрагмой. Во время вдоха диафрагма сокращается и опускается, что увеличивает отрицательное давление в грудной полости, и легкие заполняются воздухом. Внутрибрюшное давление при этом повышается и брюшная стенка выпячивается. Во время выдоха диафрагма расслабляется, поднимается, брюшная стенка возвращается в исходное положение.
При смешанном типе в акте дыхания участвуют межреберные мышцы и диафрагма.
Грудной тип дыхания у мужчин может быть обусловлен воспалением диафрагмы или брюшины (перитонит), повышением внутрибрюшного давления (асцит, метеоризм).
Брюшной тип дыхания у женщин наблюдается при сухом плеврите, межреберной невралгии, переломе ребер, что делает движения их болезненными.
Если вдох или (и) выдох затруднен, в акт дыхания включаются вспомогательные дыхательные мышцы, что не отмечается у здоровых людей. В случае хронического затруднения дыхания грудинно-ключично-сосковые мышцы гипертрофируются и выступают в виде плотных тяжей. При частом, длительном кашле гипертрофируются и уплотняются прямые мышцы живота, особенно в верхней части.
Дыхание здорового человека ритмичное, отличается одинаковой частотой вдоха и выдоха (16—20 дыханий в минуту). Частоту дыхания определяют по движению грудной или брюшной стенки. При физической нагрузке, после обильной еды дыхание учащается, во время сна — урежается. Однако учащение или урежение дыхания может быть обусловлено и патологическими состояниями.
Учащение дыхания наблюдается, например, при сухом плеврите (в этом случае оно из-за болевого синдрома носит одновременно и поверхностный характер), при воспалении легких, ателектазах (спадение легкого) различного происхождения, эмфиземе, пневмосклерозе, вызывающих уменьшение дыхательной поверхности, при высокой температуре тела, приводящей к раздражению дыхательного центра. Иногда учащенное дыхание обусловливается сразу несколькими причинами.
Урежение дыхания бывает в случае угнетения функции дыхательного центра, что встречается при заболеваниях головного мозга и его оболочек (кровоизлияние, менингит, травма). При воздействии на дыхательный центр токсических продуктов, накапливающихся в организме, при почечной и печеночной недостаточности, диабетической коме и других заболеваниях наблюдается редкое, но шумное и глубокое дыхание (большое дыхание Куссмауля; рис. 26, а).