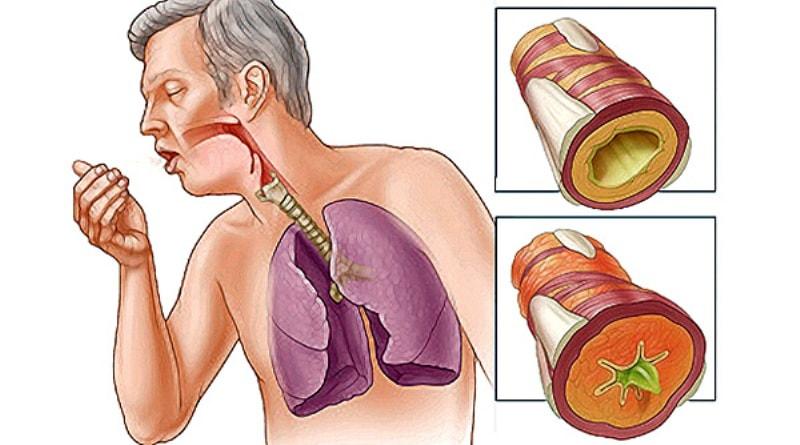
Кровь в мокроте | ЛРЦ. Лечебно-реабилитационный центр Минэкономразвития России
Кровохарканье — это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования, которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки. Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Определить источник кровохарканья позволяет бронхофиброскопия — исследование, при котором в трахею и бронхи вводят бронхоскоп и осматривают трахею, крупные и средние бронхи.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30–40% случаев.
Кровь в мокроте | ФБУЗ Лечебно-реабилитационный центр Минэкономразвития России. Официальный сайт
Кровохарканье – это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа.

- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования , которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки. Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30-40% случаев.
13 причин кашля с кровью: от безобидных до смертельно опасных
Этот симптом — из тех, которые не стоит игнорировать.
Если, прикрыв рот рукой при кашле, вы обнаружили на ладони кровь, и тем более если такие эпизоды повторяются, консультация с врачом обязательна!
А в некоторых случаях медицинская помощь потребуется срочно.
Когда надо немедленно обратиться за помощью
Набирайте 103, 112 или обращайтесь в ближайшее отделение неотложной помощи, если :
- кашель с кровью начался после падения или травмы грудной клетки;
- крови при кашле много — 2 и более чайных ложек;
- кроме мокроты, кровь появилась в стуле или моче;
- кровохарканье (так называется процесс выделения крови с мокротой) сопровождается другими симптомами — болью в груди, сильным головокружением, лихорадкой, одышкой.
Такие признаки говорят о серьёзных нарушениях в верхних дыхательных путях, лёгких или сердечно‑сосудистой системе. Если немедленно не обратиться за помощью, можно умереть.
К счастью, кровохарканье сигнализирует об опасных состояниях далеко не всегда.
Сейчас читают 🔥
Откуда берётся кровь в мокроте
Вот несколько наиболее распространённых причин , из‑за которых могут возникнуть сгустки крови при откашливании.
- Бронхит. Это самая популярная причина кашля с кровью. И она же — одна из наиболее безопасных. Кровохарканье, вызванное бронхитом, не угрожает здоровью и быстро проходит по мере лечения основного заболевания.
- Слишком сильный и затянувшийся кашель, который раздражает горло. Напряжённые попытки прокашляться могут привести к разрыву мелких кровеносных сосудов в слизистой гортани. Это неприятно, но не опасно.
- Воспаления придаточных пазух носа. Гайморит, фронтит способны спровоцировать небольшое кровотечение. Кровь стекает в носоглотку и может стать заметна при откашливании.
- Приём лекарств, разжижающих кровь. К ним относится в том числе популярный аспирин.
- Инородный предмет, попавший в дыхательные пути.
- Пневмония или другие лёгочные инфекции.
- Туберкулёз.
- Хроническая обструктивная болезнь лёгких.
 Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них. - Рак лёгких. Он, а также другие опухоли бронхолёгочной системы становятся причиной кровохаркания в 20% случаев.
- Травмы лёгкого или бронхов.
- Тромбоэмболия лёгочных артерий. Так называют повреждение лёгочной ткани, которое происходит из‑за закупорки одной из артерий тромбом.
- Васкулит (воспаление стенок кровеносных сосудов) в лёгких.
- Тяжёлые болезни сердечно‑сосудистой системы. К ним относятся инфаркт миокарда, кардиомиопатии, пороки сердца. При проблемах с сердцем в лёгочных кровеносных сосудах резко повышается давление, что может вызвать разрыв сосудистых стенок.
Что делать, если у вас мокрота с кровью
Если кровь впервые появилась после приступа сильного кашля на фоне простуды, не переживайте. Скорее всего, речь идёт максимум о бронхите или гайморите. Однако навестить терапевта или лора всё-таки стоит: специалист поставит точный диагноз и пропишет необходимые лекарства. Заодно он предложит вам сделать рентген органов грудной клетки, чтобы наверняка убедиться в отсутствии причин для беспокойства.
Скорее всего, речь идёт максимум о бронхите или гайморите. Однако навестить терапевта или лора всё-таки стоит: специалист поставит точный диагноз и пропишет необходимые лекарства. Заодно он предложит вам сделать рентген органов грудной клетки, чтобы наверняка убедиться в отсутствии причин для беспокойства.
Если же с простудой вы справились или её не было вовсе, а кровь в мокроте продолжает появляться, придётся пройти дополнительные исследования. Их назначит всё тот же терапевт или отоларинголог — после того, как расспросит вас о самочувствии, образе жизни, вредных привычках (например, курении).
Постарайтесь рассказывать о симптомах максимально подробно. Это важно для постановки предварительного диагноза. Например, если у вас, кроме кровохарканья, появилась одышка, специалист заподозрит сердечно‑сосудистые проблемы — ту же сердечную недостаточность или стеноз митрального клапана. Если вы отметили, что у вас в последнее время снизился вес, речь может идти о туберкулёзе или опухолях бронхолёгочной системы.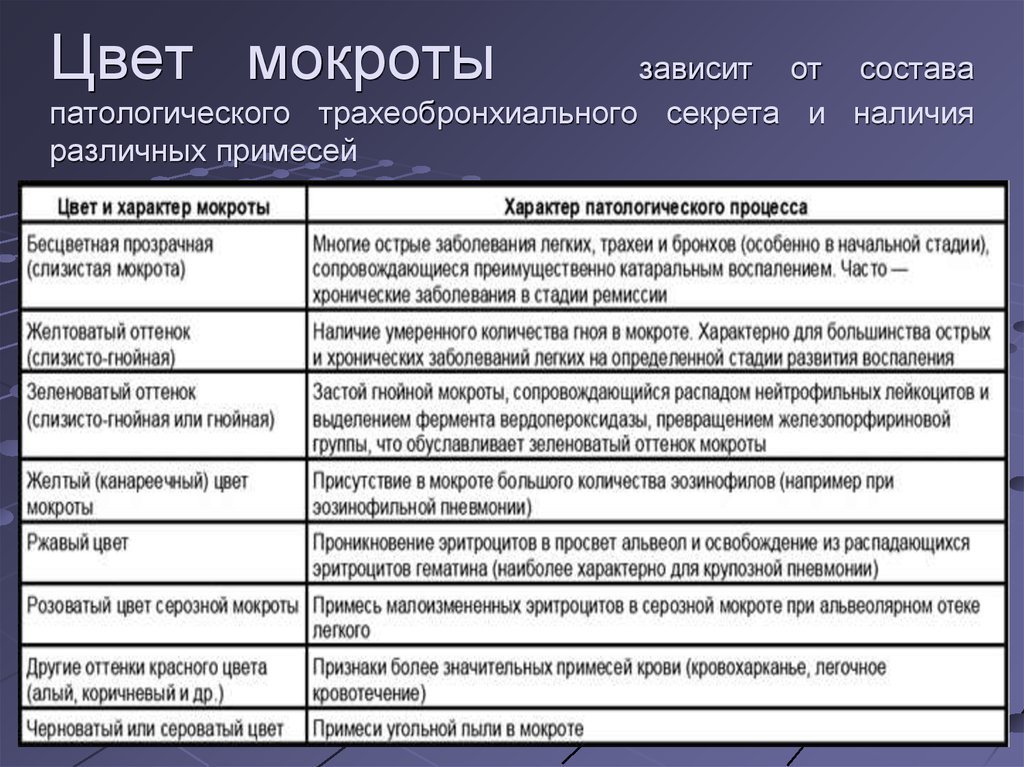
Чтобы подтвердить или опровергнуть тот или иной предварительный диагноз, врач даст вам направление на одно из исследований :
- Компьютерную томографию (КТ) грудной клетки. В рамках этого анализа медик увидит, в каком состоянии находятся органы дыхательной системы и сердце.
- Бронхоскопию. Врач пропустит бронхоскоп (тонкую гибкую трубку с камерой на конце) через нос или рот в дыхательные пути, чтобы обнаружить кровоточащие участки.
- Клинический анализ крови. Прежде всего он нужен для определения количества белых и красных кровяных телец в вашей крови — они являются маркерами всевозможных воспалений. Кроме того, врача заинтересует уровень тромбоцитов — частиц, которые говорят о том, как быстро кровь сворачивается при повреждениях сосудов, то есть с какой скоростью образуются тромбы.
- Общий анализ мочи.
- Посев мокроты. Этот анализ позволяет обнаружить в мокроте инфекционные микроорганизмы.
- Лёгочную ангиографию. Это тест для оценки кровотока в лёгких.

- Пульсоксиметрию. Вам наденут на палец зонд, который измерит уровень кислорода в крови.
Как только медик определит наиболее вероятную причину кровохарканья, вам назначат лечение. Каким оно будет, зависит от основного заболевания. Например, при пневмонии или туберкулёзе помогут антибиотики. Если кровотечение вызвано воспалением, вам пропишут препараты‑стероиды. Если речь об опухоли, могут потребоваться химиотерапия или хирургическое вмешательство.
Читайте также 😷💉🦠
Кровь в мокроте при кашле
Кровохаркание

Причины появления крови в мокроте при кашле
Любые отклонения от нормы – сигнал для человека более внимательно присмотреться к своему организму. Кровь в мокроте при кашле
- Спровоцировать выделение эритроцитов из легких или бронхов способно повреждение мелких кровеносных сосудов вследствие резкого повышения артериального давления, которое может случиться в момент напряжения при откашливании.
- Кровь в мокроте при кашле способна возникнуть и при бронхоэктатической болезни. Около 60 -70 % подобной симптоматики провоцируются именно этими заболеваниями.
- Темно — бордовый оттенок может свидетельствовать о туберкулезе.
 Достаточно продолжительное время у больного с данной патологией в анамнезе может наблюдаться отхождение небольших объемов пенистых мокрот, испещренных кровяными вкраплениями. Приступы усиливаются обычно в утреннее время. Сопутствующей симптоматикой обычно бывает повышенная работа потовых желез, общее понижение тонуса всего организма и ощущение озноба.
Достаточно продолжительное время у больного с данной патологией в анамнезе может наблюдаться отхождение небольших объемов пенистых мокрот, испещренных кровяными вкраплениями. Приступы усиливаются обычно в утреннее время. Сопутствующей симптоматикой обычно бывает повышенная работа потовых желез, общее понижение тонуса всего организма и ощущение озноба. - Похожая картина при кашле получается и вследствие онкологического заболевания, поражающего органы дыхания. Достаточно длительное время данное заболевание никак себя не проявляет и его можно обнаружить только случайно при очередном профилактическом обследовании, или в связи с обследованием другой патологии. Со временем начинают появляться незначительные приступы кашля, которые со временем становятся все интенсивнее. В выделяющихся мокротах через время начинают появляться сгустки и прожилки крови. Состояние больного постепенно ухудшаться, особенно по утрам. Порой очень сложно бывает откашляться, что не придает аппетита и ведет к снижению веса пациента.

- Причиной появления крови в мокроте при кашле может быть острая форма пневмонии, а так же абсцессы в легочных тканях. Симптомами данных патологий могут быть коричневые мокроты (признак присутствия гнойного процесса) со свежими, ярко-алыми прожилками, а так же в грудной клетке ощущается «накашлянная» боль, высокие температурные показатели тела, общая слабость. Весь этот комплекс симптомов свидетельствует о наличии в легочной системе воспалительного процесса. В силу угнетения защитных сил организма больного, на фоне воспаления может начать развиваться другое, более тяжелое, осложнение — абсцесс легкого. На этой стадии заболевания полости легочных тканей, до этого принимающие участие в дыхательном процессе, начинают заполняться густой и вязкой мокротой, а так же гноем. В стадии абсцесса наблюдается резкий рост температурных показателей тела больного (цифры на градуснике могут доходить до 40 оС и выше). Боли в грудной клетке усиливаются.

- Внезапно возникшая острая боль в области груди может свидетельствовать об открывшемся внутреннем легочном кровотечении. Проблемы с дыханием, кровь в мокроте при кашле, проявляющаяся большими объемами. При возникновении такой симптоматики необходима срочная госпитализация пострадавшего лица.
- Спровоцировать кровохаркание способен и бронхит. При острой или хронической форме течения заболевания, больной страдает на достаточно частые и интенсивные спазмирующие приступы, вызывающие болевую симптоматику, выход больших объемов вязкой слизи, иногда с прожилками крови.
 Преимущественно, усиление кашля наблюдается в утреннее время.
Преимущественно, усиление кашля наблюдается в утреннее время. - Незначительные кровяные выделения способны спровоцировать и некоторые ЛОР – заболевания: тонзиллиты, ларингиты, трахеиты.
- В процессе декомпенсации сердечно-сосудистых патологий у заболевшего лица зарождается и начинает прогрессировать легочная гипертензия. Больной сталкивается с проблемой нехватки воздуха в легких, появляется желание вздохнуть глубже, появляется отдышка, наблюдаются застойные явления в легких и кровь в мокроте при кашле.
- Спровоцировать кровотечение способно перекрытие просвета легочной артерии. Такое проявление может быть последствием оперативного вмешательства, а также данной патологии подвержены больные, страдающие на болезнь вен. Такая картина заболевания в медицинских кругах обозначается термином эмболия легочной артерии. Сопутствующей симптоматикой, кроме кровяных выделений, бывает отдышка и сильная острая боль за грудиной.
- Кровохарканье могут вызвать и другие заболевания, например, эхинококкоз легкого (гельминтоз из группы цестодозов, характеризующийся образованием в печени, легких или других органах и тканях паразитарных кист), геморрагическая пурпура (мелкопятнистые капиллярные кровоизлияния в кожу, под кожу или в слизистые оболочки).

- Спровоцировать подобную симптоматику могут и такие патологические нарушения как легочный васкулит (нарушениями дыхательной функции), а так же идиопатический гемосидероз легкого (повторное кровоизлияние в альвеолы с волнообразным рецидивирующим течением).
- Причиной появления крови в мокроте при кашле может быть травма или перелом ребер.
- Появление кровяных выделений может быть следствием и такой наследственной патологии, как респираторный муковисцидоз, обусловленный нарушениями в нормальном функционировании желез. Такой сбой провоцирует продолжительные и частые воспалительные и простудные заболевания.
- Дифференцироваться кровь при рвоте способна и в случае язвенных проявлений, варикозного расширения вен или перфорации некоторых органов системы пищеварения: пищевода, двенадцатиперстной кишки, желудка. При одном из этих нарушений наблюдается обильное кровотечение со сгустками темно – бардового оттенка.
- Спровоцировать кровотечение может и попавший в дыхательные пути инородный предмет.

При появлении подобной симптоматики следуя, не откладывая в долгий ящик, обратиться на консультацию и за помощью к дипломированному специалисту, а в случае интенсивного кровотечения вызвать скорую помощь. Кровохарканья – это серьезно, и, часто, очень опасно для здоровья человека. Промедление в диагностике и терапии, в некоторых случаях, могут стоить больному даже жизни!
Диагностика крови в мокроте при кашле
Прежде чем приступить к комплексному обследованию, на основании жалоб пациента и визуального осмотра, необходимо определиться с локализацией очага кровотечения – это позволит сократить время постановки правильного диагноза, а, следовательно, позволит быстрее приступить к терапии. Потеря даже незначительного количества времени, в некоторых случаях, может стоить больному жизни. Но бывают случаи, когда определить место кровотечения очень сложно.
Диагностика крови в мокроте при кашле проходит с использованием следующих методик.
- Первое, что назначается – это лабораторные исследования выходящих мокрот. Данный анализ позволяет подтвердить или опровергнуть диагнозы, связанные с инфицированием организма патогенными микроорганизмами, например, туберкулезной палочкой или стафилококками. Показывает и наличие протекающего в организме внутреннего воспалительного процесса.
- Обязательны клинические исследования крови. По содержанию лейкоцитов в сыворотке и уровню скорости оседания эритроцитов (СОЭ), опытный специалист может судить о характере протекания процессов воспаления. Уже на этом этапе можно сузить диагностику до пневмонии, легочного абсцесса, а так же опытный пульмонолог может сказать, что это бронхит, находящийся в хронической или острой фазе.
- Чтобы диагностировать муковисцидоз (сбой хлорного обмена) проводится анализ выделений потовых желез. Данные изменения отражаются в химическом составе пота.
- Проводится и бронхоскопия, позволяющая обследовать просветы в бронховых протоках.
 Дается оценка состояния протоковых стенок, равномерности диаметра проходного сечения (исключение или подтверждение блокирования просвета). Данная методика позволяет диагностировать бронхоэктатические заболевания и рак легкого.
Дается оценка состояния протоковых стенок, равномерности диаметра проходного сечения (исключение или подтверждение блокирования просвета). Данная методика позволяет диагностировать бронхоэктатические заболевания и рак легкого. - Информативным методом обследования при подозрении на одно из заболеваний органов дыхательной системы является рентгенография (слабее – флюорография). С помощью рентгеновских лучей делается снимок, на котором, благодаря затемнениям, можно распознать пневмонию, наличие опухолевого новообразования, эмболии или абсцесса.
- В обязательном порядке кровь проверяется на свертываемость, для этого проводится коагулограмма.
- Одним из наиболее информативных на сегодняшний день методов является компьютерная томография. Это исследование дает возможность получить полную картину изменений, которые затронули интересующую доктора область. С помощью него диагностируется абсцесс, злокачественная опухоль, туберкулез, бронхоэктатическое заболевание.

- При подозрении на нарушения в работе сердца назначается похождение электрокардиограммы и проведение эхокардиографии (метода ультразвукового исследования, позволяющего получить картину функциональных и морфологических нарушений в сердечных мышцах, анатомической структуре и клапанном аппарате сердца).
- При подозрении на кровотечение, очаг которого локализуется в желудочно-кишечном тракте, обязательно назначается фиброэзофагогастродуоденоскопия (ФЭГДС).
- Не лишним будет сделать анализ крови на биохимию.
- Проба Манту.
Только получив полную картину состояния здоровья больного, определившись с локализацией очага кровотечения и провоцирующего его заболевания, можно говорить о полноценном лечении.
Предопределить заболевание возможно и по цветовой принадлежности выходящих мокрот. Но следует учитывать, что ее цвет может меняться и на фоне принятых в питание некоторых продуктов, например, красного вина, ягод черники, салата из свеклы или кофе.
- При пневмонии оттенок выделений обычно от желтоватого, до зеленовато – желтого.
- В случае с астмой, мокрота, имея высокую вязкость, отходит тяжело и имеет прозрачный вид.
- В случае прогрессирующего отека легких наблюдаются пенистые выделения с кровяными прожилками.
- Крупозную пневмонию можно диагностировать по выделениям ржавого оттенка.
- При бронхите и инфекционном гриппе выделения гнойные, зеленовато – желтого оттенка, часто с кровяными прожилками.
- При бронхоэктатической болезни и легочном абсцессе можно наблюдать мокроту с зеленоватым оттенком.
- Абсцесс легких дифференцируется мокротами коричневато – желтого цвета.
- Характерным признаком бронхогенной формы злокачественной опухоли легочной локализации являются выделения с кровяными волокнами.
- В случае инфаркте легких наблюдаются ярко — алые выделения.
- Если легкие поражены грибком, можно констатировать белую мокроту, выходящую при кашле хлопьями.

Лечение крови в мокроте при кашле
Прежде чем приступать к лечению, необходимо определиться с диагнозом. В противном случае неправильная терапия способна не только не помочь, а усугубить ситуацию, при этом драгоценное время буде утеряно безвозвратно. Лечение крови в мокроте при кашле обуславливается заболеванием, которое его вызывает, лечить симптоматику в этом случае не имеет смысла.
Если диагностирован туберкулез, то расписывается противотуберкулезная терапия. Преимущественно применяются комбинированные формы, включающие в себя несколько совместно работающих препаратов. Стартует лечебный процесс с назначения четырех различных препаратов первого эшелона. Это может быть изониазид, стрептомицин, пиразинамид, рифампицин или этамбутол.
Стрептомицин вводится в организм больного внутримышечно. Взрослым пациента в один прием назначается разовая доза от 0,5 до 1 г. В течение суток больной может получить не более 2 г препарата.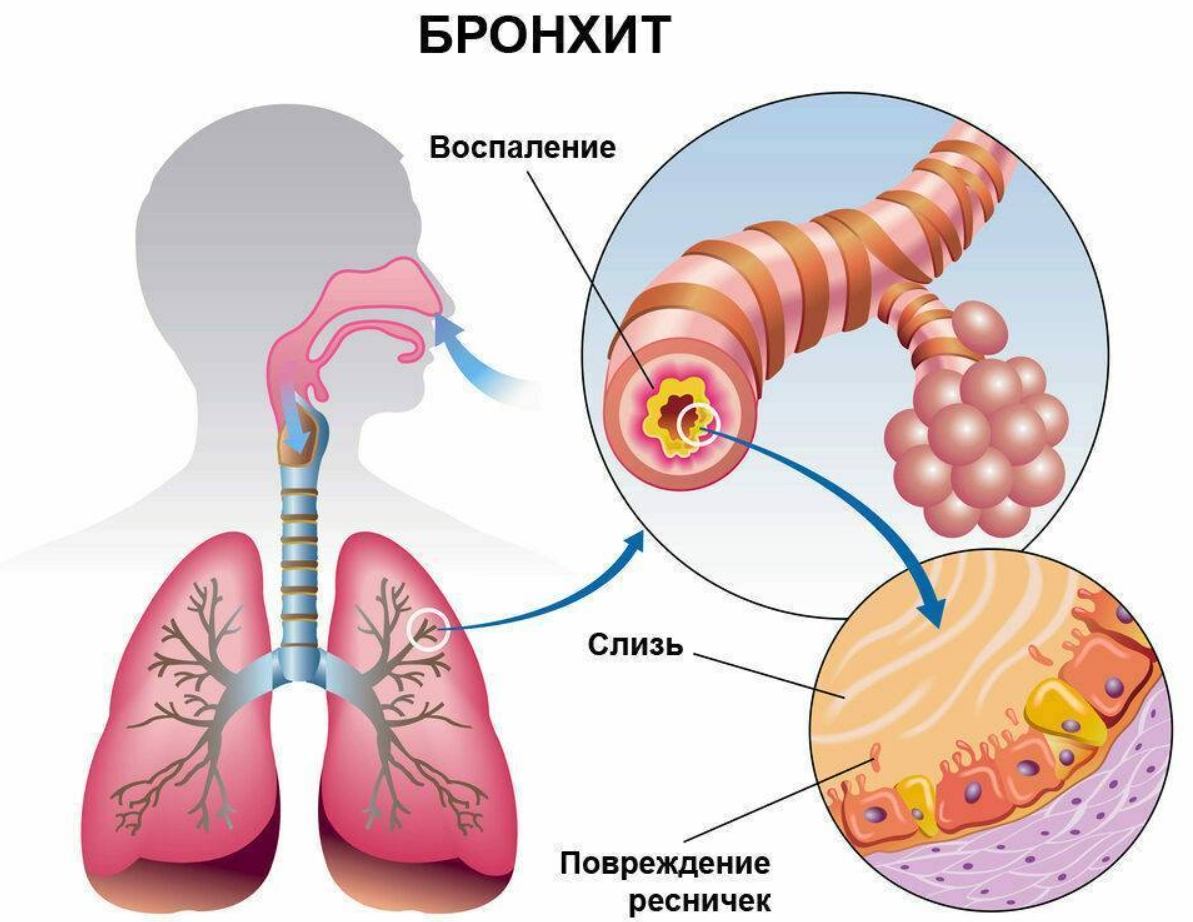 Если организм пациента плохо переносить лекарственное средство, или масса его тела меньше 50 кг, или возраст больного более 60 лет, количество водимого лекарства в сутки составляет 0,75 г, разделенных на два приема.
Если организм пациента плохо переносить лекарственное средство, или масса его тела меньше 50 кг, или возраст больного более 60 лет, количество водимого лекарства в сутки составляет 0,75 г, разделенных на два приема.
Маленьким пациентам, возраст которых не достиг трех месяцев – суточное количество препарата рассчитывается как 10 мг на килограмм веса новорожденного. Малышам от трех до шести месяцев суточное количество лекарства рассчитывается как 15 мг на килограмм веса карапуза. Деткам от полугода до двух лет суточная доза составляет 20 мг на килограмм веса ребенка. Если ребенку не исполнилось еще 13 лет и для подростков, суточная доза составляет от 15 до 20 мг на килограмм веса маленького пациента, но она не должна превышать цифру в 0,5 г в сутки (детям до 13) и 1 г (подросткам).
При туберкулезе лекарственное средство вводится в организм больного один раз в сутки, при плохой переносимости разбивается на два приема. Продолжительность лекарственного курса от трех месяцев и далее. Длительность терапии устанавливает лечащий врач, ориентируясь на состояние здоровья пациента.
Длительность терапии устанавливает лечащий врач, ориентируясь на состояние здоровья пациента.
Противопоказан стрептомицин при индивидуальной непереносимости препарата и его составляющих, тяжелой форме хронической дисфункции почек, отягощенной уремией и азотемией, при поражении нервов черепно-мозговой локализации, а так же в случае беременности. С особой осторожностью следует назначать, если в анамнезе больного присутствует миастения, болезнь Паркинсона, склонность к кровотечениям, сердечная дисфункция, ботулизм, нарушение мозгового кровообращения и некоторые другие патологии.
Если терапия препаратов первого ряда неэффективна или у больного наблюдается высокая непереносимость лекарственных средств первого эшелона, тогда лечение корректируется отменой первых противотуберкулезных средств и назначением препаратов второго ряда. К ним относят рифабутин, этионамид, парааминосалициловая кислота, протионамид, офлоксацин, канамицин, циклосерин, тиоацетазон, капреомицин и ципрофлоксацин.
Действующее вещество этионамид (aethionamidum) назначается для ввода внутрь. Для взрослого пациента средняя суточная дозировка составляет от 500 до 1000 мг, разделенных на два — три приема, количество вводимого лекарства для маленьких пациентов рассчитывается как 20 или 40 мг на килограмм веса пациента, разбитых на два приема (вводится утром и перед сном).
Не рекомендуется этионамид к приему, если в анамнезе пациента присутствует тяжелая форма нарушений работы печени и в случае беременности.
Леченая терапия при пневмонии и бронхите не обходится без подключения антибиотиков. К первой линии лекарственных препаратов медики относят амоксициллин, цефтазидим, пенициллин, цефоперазон и цефепим.
Амоксициллин (Amoxycillinum) предназначен для ввода внутрь. Количественная составляющая подбирается сугубо индивидуально в зависимости от возбудителя, тяжести протекания патологии, состоятельности функционирования почек, возраста пациента и его массы тела.
Пациентам старше десяти лет и взрослым назначается по 0,5 г три раза в день, при тяжелой степени протекания заболевания дозу вводимого лекарства можно довести, при необходимости, до 1,0 г трижды в сутки. Деткам, которым еще не исполнилось двух лет, препарат назначается в форме суспензии из расчета 20 мг на килограмм массы тела малыша, разбитые на три ввода (это соответствует четверти чайной ложки). В возрасте от двух до пяти – 0,125 г (что равноценно половине чайной ложки), разнесенных на три приема. С пяти до десяти – 0,25 г (по одной чайной ложке), разбитых на три ввода.
Суспензия готовится самостоятельно, в сухой препарат вводят чистую предварительно закипевшую и остуженную до комнатной температуры воду в количестве 100 мл. Перед употреблением хорошенько взболтать.
Препарат противопоказан к использованию в случае инфекционного мононуклеоза, при повышенной непереносимости организмом больного составляющих компонентов амоксициллина, а так же в период беременности.
Если организм больного показывает высокую непереносимость лекарственных средств первой линии, возникла аллергическая реакция на препарат или данная терапия неэффективна, лечащий доктор меняет тактику, заменяя первые лекарства препаратами второй линии. К ним относят: тикарциллин, цефтриаксон, цефотаксим, ципрофлоксацин и пиперациллин.
Ципрофлоксацин (Ciprofloxacinum) необходимо принимать натощак. Для более легкого ввода стоит запить необходимым объемом жидкости. Больным, в анамнезе которого присутствует сбой в функционировании почек, доза рекомендованного препарата уменьшается вдвое.
Количество лекарства, необходимого для получения терапевтического эффекта, подбираются индивидуально каждому пациенту, опираясь на тяжесть заболевания, возраст пациента и его общее состояние здоровья, тип инвазивного микроорганизма, массу тела и почечную функцию.
Лекарственное средство в случае заболевания нижних отделов дыхательных путей средней тяжести вводится больному в размере по 0,25 г, разнесенных на два ввода. В случае тяжелого течения патологии дозировка может возрасти вдвое и соответствовать по 0,5 г, дважды на протяжении суток.
В случае тяжелого течения патологии дозировка может возрасти вдвое и соответствовать по 0,5 г, дважды на протяжении суток.
Длительность курса терапии контролируется лечащим доктором. После исчезновения дискомфортной, опасной симптоматики, для закрепления достигнутого результата, препарат необходимо принимать еще двое суток. Обычно лечебный курс составляет в среднем от семи до десяти суток.
К противопоказаниям ципрофлоксацина относят дефицит глюкозо-6-фосфатдегидрогеназы, вирусный кератит, индивидуальную непереносимость одного или нескольких составляющих препарата или возраст пациента до 18 лет.
Если лечащий врач диагностирует бронхоэктатическую болезнь или абсцесс легкого – в этом случае не обойтись без хирургического вмешательства. При раковой патологии проводится противораковая терапия, с использованием необходимых лекарственных средств, может быть показана и операция.
Существует и ряд других рекомендаций, которые желательно выполнять в тот период, когда человека беспокоит кашель.
- Необходимо обильное питье.
- Убрать вредные привычки, особенно это касается курения.
- Стабилизировать питание, удалив из рациона продукты – раздражители (например, острые специи).
- Продуктивный сон.
- Регулярное проветривание, влажная уборка жилого и рабочего помещения.
Параллельно со специфическими медикаментами в протокол лечения могут быть введены отхаркивающее препараты, лекарственные средства бронхолитического, обволакивающего, противовоспалительного действия.
В данной ситуации подойдут как лекарственные формы, производимые на базе растительного сырья, а так же синтетические и полусинтетические препараты.
Стоит лишь учитывать, что больным, в анамнезе которых имеется поражение центральной нервной системы, например, нельзя вводить термопсис или ипекакуан. Это может только усугубить ситуацию, спровоцировав приступы сильного кашля и рвоту. У маленьких пациентов данные препараты могут вызвать остановку дыхания, что приводит к асфиксии, аспирации.
Мукорегулирующие препараты способствуют лучшему выводу выделений, при этом многие из них, в паре с антибиотиками, дают возможность вторым легче проникать в секрет бронхиального дерева. Особенно активно на сегодняшний день используют такие лекарственные средства как карбоцистеин, амброксол, бромгексин или ацетилцистеин. Не следует их использовать в случае бронхиальной астмы у больного.
Карбоцистеин назначается для ввода в организм больного перорально. Стартовая дозировка для взрослого пациента – 0,375 г, что соответствует двум капсулам препарата или полторы столовые ложки лекарства в форме сиропа – это идентично трем чайным ложкам (0,25 г/ 5 мл). Лекарство принимается трижды на протяжении дня.
Малышам, которым еще нет пяти лет – по половине чайной ложки сиропа (дозировка 0,125 г/ 5 мг), вводимых в организм четыре раза в сутки. Деткам, возраст которых попадает в интервал от пяти до двенадцати – одна чайная ложка (0,25 г/ 5 мл) или одна столовая ложка сиропа (0,125 г/ 5 мг), принимаемых три раза на протяжении дня. Если ожидаемый эффект наблюдается, дозировку вводимого лекарственного средства желательно уменьшить вдвое.
Противопоказанием к назначению карбоцистеина может служить индивидуальная непереносимость организма больного к составляющим препарата, а так же при активной пептической язве в его анамнезе, в случае острой фазы таких заболеваний как цистит и гломерулонефрит.
Отхаркивающие лекарства назначаются, чтобы уменьшить вязкость мокрот, ее объемы при этом увеличиваются, выводить ее становится легче. К таковым препаратам относят аммония хлорид, гидрокарбонат натрия, калия йодид и натрия йодид.
Гидрокарбонат натрия назначается лечащим врачом внутрь. Дозировка лекарственного средства соответствует цифрам от 0,5 до 1,5 г. Количество принимаемого лекарственного средства зависит от уровня рН кислотности желудочного сока.
Как отхаркивающее средство гидрокарбонат натрия применяют и для промывания носовых ходов, в роли раствора для полосканий ротовой полости и глотки. Эффективен он и в роли средства для ингаляций (применяются растворы концентрацией от 0,5 до 2%) Противопоказаний к использованию данное химическое соединение практически не имеет, единым ограничением к использованию может служить отравление сильными кислотами. В этом случае гидрокарбонат натрия нельзя принимать внутрь.
Муколитические препараты стабилизируют процесс утилизации секрета бронхов, делая эффективнее его выход. Преимущественно применяется в детской терапии. Например, лекарственное средство АЦЦ. Терапия заболеваний, таких как трахеиты, бронхиты, пневмония.
В случае крови в мокроте при кашле не следует особо рассчитывать на методы народной медицины. Не лишним будет лишь прием природных иммуностимуляторов. Они выступят поддержкой организма в «борьбе» с заболеванием и не позволят развиться вторичной инфекции, что может только усугубить и так непростую ситуацию.
Профилактика крови в мокроте при кашле
Как гласит пословица, «от тюрьмы и от сумы не зарекайся». Точно так же абсолютно застраховать себя от рассматриваемой патологии не получится, но принять меры к уменьшению вероятность возникновения заболевания, симптомом которого является кровь в мокроте при кашле вполне реально. Профилактика крови в мокроте при кашле включает в себя методы, позволяющие держать планку иммунной защиты собственного организма на высоком уровне.
- Следует убрать из своей жизни вредные привычки, особенно это касается никотина.
- Избегать контакта с летучими химическими веществами, отличающимися повышенной токсичностью. Если сделать этого не удается, пользоваться специальным защитным костюмом и маской.
- Минимизировать воздействие жесткого рентгеновского и ультрафиолетового излучения.
- Необходимы частые, не реже четырех – шести раз в сутки проветривания жилых и рабочих помещений.
- Можно хотя бы раз в день кварцевать помещение.
- Полезны и прогулки на свежем воздухе.
- Сбалансированное питание, в рацион должны входить продукты, богатые витаминами и микроэлементами. Больше потреблять овощей и фруктов.
- Не лишним будет практиковать закаливающие процедуры.
- Придерживаться правил личной гигиены.
- Умеренные физические нагрузки.
- Эмоциональная стабильность. Побольше позитивных эмоций. Жизнерадостный настрой.
Прогноз появления крови в мокроте при кашле
Достаточно тяжело дать однозначный прогноз крови в мокроте при кашле. Слишком уж разноплановые заболевания способны вызвать подобную симптоматику. И если, например, говорить о нарушении целостности мелких сосудов вследствие высокого давления, то будет достаточным следить за его параметрами и симптоматика уйдет сама собой, то же можно сказать о пневмонии или бронхите. Своевременная диагностика и адекватное комплексное лечение, и прогноз крови в мокроте при кашле достаточно благоприятный.
Гораздо сложнее обстоит дело, если причиной крови в мокроте при кашле является рак легких или патология, по тяжести сравнивая с онкологией. Но и в этом случае опускать руки не стоит. Чем раньше поставлен диагноз и приняты необходимые терапевтические меры, тем вероятность благоприятного исхода лечения выше.
Кашель – один из многочисленных симптомов, которыми наш организм подает сигнал о поражающих его патологических изменениях. Кровь в мокроте при кашле – более серьезный звоночек. Но подводя итоги вышесказанному, следует сделать вывод, что если у Вас, или у кого — то из Ваших близких, наблюдается данная симптоматика, ни в коем случае не занимайтесь самолечением – это может быть просто опасно для жизни. По этим же причинам не назначается комплексная терапия и до установления патологии, которая явилась причиной кровохарканья. Только установив правильный диагноз можно защитить организм больного от осложнений и расписать действительно эффективную терапию. Будьте более внимательны к себе, своему здоровью и здоровью Ваших близких! Ведь ранняя диагностика – это залог быстрого выздоровления с минимальными последствиями!
Все новости Предыдущая Следующая
Клиники Чайка — Chaika.com
Кровохарканье — это выделение крови вместе с кашлем. Может проявляться в виде кровавого окраса мокроты, наличия прожилок или сгустков крови в мокроте, откашливания сгустков мокроты или свежей крови при кашле. Массивным кровохарканьем называется выделение более 500 мл крови за одни сутки или более 100 мл за один час. Кровохарканье может быть ситуационным и постоянным. Причины кровохарканья можно разделить на легочные и внелегочные. Причинами легочного кровохарканья могут быть пневмония (в определенной стадии болезни), разрыв мелкого сосуда бронха при остром или хроническом кашле, изъязвление и разрыв крупного сосуда в области бронхоэктаза, распад туберкулезного инфильтрата и формирование туберкулезной каверны, распад или кровотечение из раковой опухоли. Легочное кровохарканье также встречается у пациентов с врожденными пороками развития легких и сердца. Кровохарканье может наблюдаться после проведения биопсии легких, после тупого или проникающего ранения легкого, при попадании инородного тела в легкое. Кровохарканье встречается в рамках системных заболеваний (например, при системной красной волчанке), наконец, кровохарканье может быть признаком тромбоэмболии легочной артерии или встречаться у пациентов с выраженной легочной гипертензией.
Внелегочное кровохарканье может быть связано с кровотечением из других органов — например, у пациентов с острой язвой желудка и желудочным кровотечением, у пациентов с патологией ЛОР-органов и носовыми кровотечениями, или у пациентов со стоматологическими проблемами и кровотечением из десен. Кровохарканье может встречаться у пациентов с тяжелым нарушением свертывающей системы крови: у пациентов с печеночной недостаточностью, онкогематологическими заболеваниями или на фоне приема препаратов, которые угнетают свертывающую систему крови. Среди редких причин выделяют кровохарканье у пациентов с системным эндометриозом, когда поражаются легкие. Также кровохарканье бывает у людей, которые употребляют наркотические вещества на основе кокаина. В 30% случаев причину установить невозможно.
Обследование при кровохарканье сложное и должно включать посещение пульмонолога, исследование мокроты, проведение рентгенологического или КТ-исследования легких с внутривенным контрастированием, обязательное проведение бронхоскопии и гастроскопии, ЭХО-КГ, ЭКГ и целого ряда анализов, способных оценить свертывающую систему крови и наличие системных заболеваний.
Мокрота с кровью: причины и лечение
Наличие капель крови в слюне и при отхаркивании – симптом, требующий незамедлительной диагностики и врачебного вмешательства. Часто подобный симптом проявляется при простудных заболеваниях, однако он сигнализирует о том, что обычный кашель перешел в более тяжелую форму.
Кровь в мокроте: причины возникновения
Если вы болеете простудой, то мокрота во время отхаркивания — дело обычное. Но наличие кровавых прожилок в слюне – симптом более серьезных нарушений в организме.
Если кашель сильный, а простуда затяжная, то мокрота с кровью по утрам означает, что кровеносные сосуды в дыхательных путях или горле повреждены. За ночь кровь из лопнувших сосудов скапливается в слюне, а утром выделятся при отхаркивании.
Кратковременное наличие красных прожилок симптом, который не несет зловещего сигнала. Однако если подобное явление наблюдается в течение относительно длительного времени, то причины кроются далеко не в лопнувших сосудах.
Очаг болезни может крыться в заболеваниях внутренних органов, никак не связанных с дыхательной системой. Если обобщить, кровянистыми выделениями сопровождаются следующие недомогания:
- болезни сердечно-сосудистой системы;
- серьезные нарушения работы желудочно-кишечного тракта;
- язва органов ЖКТ;
- онко-заболевания;
- трахеит;
- ангина;
- ларингит;
- грипп и простуда;
- бронхит и другие заболевания бронхов;
- тонзиллит;
- травмы внутренних органов, особенно дыхательной системы, возможно посредством недавнего хирургического вмешательства.
Если причина кроется в болезни ЖКТ, то из горла отхаркивается слизь с кровью бордового, мутного цвета. Также харканье сопровождается спазмами в желудке, рвотным рефлексом, а мокрота содержит примеси остатков пищи.
Однако, согласно статистике, именно нарушения в работе бронхов и легких являются наиболее частой причиной кровохарканья. Остановимся на них подробнее.
Мокрота с кровью при заболеваниях нижних дыхательных путей
Если заболевание касается нижних путей дыхательной системы, то внешний вид кровавых выделений при отхаркивании может дать подробную картину недуга.
- При воспалении легких слизистые выделения имеют мутно-красный цвет. Кроме того, при кашле слюна будет ярко-красного оттенка. При воспалении легких у пациентов болит грудная клетка. Возникает ощущение, что болят легкие. Кашель сопровождается болезненными ощущениями, отмечаются повышенная температура тела, общее слабое состояние организма.
- Воспаление легких, которое переросло в абсцесс легкого, сопровождается гнойной мокротой серо-зеленого оттенка. В слизи прослеживаются кровянистые сгустки. Выделения имеют отталкивающий запах. Также присутствуют болезненные ощущения в грудной клетке.
- При бронхите кровные прожилки практически не наблюдаются. Температура выше, чем при пневмонии, болезненные ощущения в грудной клетке непродолжительные.
- Однородная розовая слизь во время кашля свидетельствует о туберкулезе. При этом слизь имеет пенистый характер, но присутствует в небольших количествах. Стоит отметить, что кровяное отхаркивание – еще не свидетельствует само по себе о туберкулезе. Во время заболевания тело постоянно знобит, наблюдаются скачки температуры, повышается потоотделение, а общее состояние пациента – ниже среднего. Болеющий сильно устает, постоянно хочет спать из-за слабости организма.
- При раке легких отхаркивание содержит капли крови, похожие на тонкие волокна или сгустки. При этом пациент отказывается есть или ест без аппетита. В области грудной клетки жжет при кашле.
- Страдающие сердечно-сосудистыми заболеваниями также могут наблюдать кровохарканье. Сопутствующие симптомы: одышка, ощущение недостачи воздуха. Мокрота с кровью необязательный симптом при сердечных заболеваниях. Дело в том, что порой у таких пациентов скапливаются кровные прожилки в легких, поэтому и наблюдается кровь при отхаркивании.
- Если у больного имеется генетическое нарушение в работе внутренней секреции, то симптомом будет гнойное кровохарканье, слизь будет густая и вязкая. При этом пациент часто и долго болеет простудой.
Наименьшую угрозу несет кровохарканье, обусловленное простудой. При этом количество крови в слюне небольшое. Но халатно относиться к симптому не стоит – осуществить осмотр у врача на предмет более серьезных заболеваний следует как можно скорее.
Мокрота с кровью при заболеваниях верхних дыхательных путей
Если очаг недуга расположен в верхней части дыхательной системы, то харканье кровью из горла при кашле осуществляется в малых количествах, а мокрота имеет обычный цвет и запах.
При этом голос садится и хрипнет, горло болит, особенно при кашле.
При ангине кровохарканье непостоянное и в малых количествах. Наличие металлического привкуса и крови в слюне или во рту после сна может сигнализировать о болезни или повреждениях в носоглотке или в ротовой полости.
Кровь в слюне при отхаркивании: как лечить
Чтобы убедиться точно, что причины появления красных выделений при кашле или по утрам кроются не в патологии легких или ЖКТ, а в обычной простуде, необходимо обратиться к врачу для обследования. Но какой бы ни была причина, первое, что необходимо обеспечить больному – это покой и отдых, свободное дыхание.
Для определения причины недуга назначают анализ крови – он поможет определить стадию воспалительного процесса. Если есть подозрение на серьезный недуг, то назначают анализ пота и мокроты, рентген и томографию. Лечение осложненных типов болезни осуществляет только врач – самолечением заниматься запрещено.
Если же причины кроются в ангине или другом простудном заболевании, то выделения лечат вместе с кашлем. Основные силы направляются на поддержание иммунной системы. Лечащий врач прописывает противопростудные и противовоспалительные препараты. Основные из них:
- Синупрет;
- Бронхолитин;
- Амброксол.
Если нет аллергии или же других противопоказаний, то пациенту прописывают горчичники. Но воздержитесь от прикладывания горчичников во время температуры.
Затяжной бронхит лечат антибиотиками, но по указанию врача.
В домашних условиях кашель с кровяными выделениями при простудных заболеваниях лечат проверенными народными методами.
- Мед и алоэ. Мед жидких сортов смешиваете в пропорции 1:1 со свежей мякотью алоэ. Выпиваете по чайной ложке выделившегося сока. Можно просто выдавить из алоэ сок. В таком случае его выпивают и заедают медом.
- Подогретое молоко смешивают с ложкой меда и пьют перед сном. Это средство прогревает носоглотку и дыхательные пути, выводя мокроту из организма.
- Чай из натертого имбиря, лимона и меда. Важно помнить, что чай должен быть крепким и немного печь горло.
При всех видах кашля помогают травяные отвары и ингаляции. Комбинировать домашнее лечение рекомендуется с сиропами против кашля, а также с муколитическими препаратами. Главное, вовремя обратиться к врачу, чтобы диагностировать недуг и начать своевременное лечение.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Кровохарканье при раке — описание и причины
Возможные осложнения
Игнорирование симптомов незначительного кровохарканья может привести к развитию массивного кровотечения. Оно вызывает заполнение дыхательных путей кровью, которая перекрывает доступ к воздуху. В результате может наступить смерть от асфиксии (удушья). Летальный исход также возможен при обильной кровопотере, составляющей около 4–4,5% от общей массы тела.
При отсутствии лечения болезнь, вызвавшая кровохарканье, продолжает прогрессировать и вызывать осложнения. При раке появляются метастазы, при пневмонии и туберкулезе — фиброз легочной ткани, при бронхоэктазе — кровотечение, абсцесс, инфаркт и некроз легкого.
Из-за чего при раке развивается кровохарканье
95% крови попадает в легкие по легочным артериям, имеющим низкое давление. Достигнув капиллярного русла, она отдает углекислый газ и насыщается кислородом. Оставшаяся часть крови (5%) попадает к легким по бронхиальным артериям, имеющим высокое давление. Она питает органы дыхания и дыхательные пути. Кровохарканье характеризуется кровотечением из бронхиальных артерий. Исключение составляют лишь случаи, когда легочные артерии получают механическое повреждение.
Кровохарканье при раке легких развивается на фоне злокачественной трансформации эпителия дыхательных путей. Кровопотеря обычно минимальная. Массивное кровотечение развивается только при прорастании опухоли в крупную артерию. Это опасное состояние, которое может привести к смерти в результате асфиксии или обильной кровопотери.
Методы диагностики в Медскан
Диагностика при кровохаркании включает в себя:
- Сбор анамнеза — важно установить историю возникновения симптома и наличие хронических заболеваний, которые могли вызвать его.
- Физикальный осмотр — позволяет обнаружить сопутствующие симптомы.
- Лабораторные анализы — отклонение показателей крови и мочи может иметь клиническое значение.
- Компьютерную томографию — в Медскан КТ позволяет выявлять воспалительные процессы, легочные новообразования, устанавливать их характер, стадию развития и наличие метастаз.
- Бронхоскопию – метод дает возможность оценить состояние бронхов и взять образец легочной ткани для проведения гистологического исследования. На его основании врач судит о наличии опухоли, ее доброкачественности или злокачественности.
Методы лечения в Медскан
Выбор методов лечения зависит от заболевания, вызвавшего кровохарканье, и этапа его развития. При злокачественных новообразованиях в легких назначаются:
- ранняя резекция;
- химиотерапия;
- лучевая терапия;
- иммунотерапия;
- таргетная терапия;
- стереотаксическая радиотерапия.
При массивном кровотечении специалисты Медскан проводят эмболизацию бронхиальной артерии. Это малоинвазивный метод, заключающийся в закупорке кровоточащего сосуда. Он позволяет остановить кровопотерю в 90% случаев. При отсутствии эффекта проводится экстренная операция.
Кашель с кровью (кровь в мокроте)
Кашель с кровью может вызывать тревогу, но обычно не является признаком серьезной проблемы, если вы молоды и в остальном здоровы. Это больше повод для беспокойства у пожилых людей, особенно у тех, кто курит.
Медицинский термин для обозначения кашля с кровью — кровохарканье.
Вы можете откашливать небольшое количество ярко-красной крови или пенистой мокроты с прожилками крови (мокроты). Кровь обычно поступает из легких и часто возникает в результате длительного кашля или инфекции грудной клетки.
Если кровь темная и содержит кусочки пищи или что-то похожее на кофейную гущу, это может быть из вашей пищеварительной системы. Это более серьезная проблема, и вам следует немедленно лечь в больницу. Подробнее о рвоте с кровью.
Что делать, если вы кашляете кровью
Как можно скорее позвоните своему терапевту, если вы кашляете кровью, даже если это всего лишь несколько пятен или пятнышек.
Ваш терапевт проверит, есть ли у вас серьезное заболевание, требующее обследования и лечения.
Позвоните в NHS 111 или в местную службу в нерабочее время, если вы не можете поговорить со своим терапевтом.
Позвоните 999, чтобы вызвать скорую помощь, или обратитесь в ближайшее отделение неотложной и неотложной помощи (A&E) , если вы кашляете с большим количеством крови или испытываете затруднения при дыхании.
Тесты, которые могут потребоваться
Ваш терапевт может решить направить вас к специалисту в вашей местной больнице для рентгена грудной клетки или более подробного сканирования, такого как компьютерная томография (КТ).
Вас могут попросить сдать образец мокроты для проверки на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
В некоторых случаях могут потребоваться дополнительные анализы, чтобы выяснить, откуда берется кровь. Например, вас могут направить к специалисту, который может решить организовать тест, называемый бронхоскопией (при котором основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце).
Эта страница поможет вам лучше понять, в чем может быть причина, но не используйте ее для самостоятельной диагностики.Всегда оставляйте это врачу.
Распространенные причины кашля с кровью
Наиболее частыми причинами кровохарканья являются:
- длительный сильный кашель
- инфекция грудной клетки — это более вероятно, если ваша мокрота обесцвечена или содержит гной, у вас жар , или у вас ощущение стеснения в груди
- бронхоэктазия — это более вероятно, если у вас также хрипы или одышка
Иногда сильное носовое кровотечение или кровотечение изо рта или горла может вызвать кровотечение из вашего слюна при кашле.
Менее распространенные причины кашля с кровью
Реже кашель с кровью может быть результатом:
- тромбоэмболии легочной артерии (сгусток крови в легких) — обычно это вызывает внезапную одышку и боль в груди
- отек легких (жидкость в легких) — ваша мокрота будет розовой и пенистой, и это обычно происходит у людей с уже существующими проблемами с сердцем
- рак легких — это более вероятно, если вам больше 40 лет и вы курите
- туберкулез (ТБ) — тяжелая инфекция легких, связанная с лихорадкой и потоотделением; это становится все более распространенным в Великобритании, но его можно лечить с помощью антибиотиков длительного действия
- Рак горла или трахеи
- прием антикоагулянтов — лекарств, которые помогают остановить свертывание крови, например варфарин, ривароксабан или дабигатран
не может быть найдено никакой причины, и это никогда не повторится
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Кашель с кровью (кровь в мокроте)
Кашель с кровью может вызывать тревогу, но не обязательно является признаком серьезной проблемы. Чем старше вы станете, тем больше поводов для беспокойства, особенно если вы курите. Вам следует как можно скорее обратиться к терапевту, если вы кашляете с кровью.
О кашле с кровью
Примерно в каждом пятом расследованном случае причина кровохарканья не обнаруживается.
Если вы кашляете кровью, вы можете кашлять:
- небольшое количество ярко-красной крови
- Пенистая мокрота с прожилками крови — мокрота — это слюна (жидкость, выделяемая во рту) и мокрота (выделяющаяся густая жидкость, особенно когда человек простужен)
Кровь обычно из легких. Часто это результат продолжительного кашля или инфекции грудной клетки.
В основном, если вы откашляете кровь, кровотечение остановится само. Примерно у пяти процентов людей (впервые откашляющихся от крови) кровотечение будет сильным.
Это кровотечение может быть опасным для жизни — звоните 999, если это происходит.
Если кровь темная и содержит кусочки пищи или что-то похожее на кофейную гущу, это может быть из вашей пищеварительной системы.
Это тоже может быть серьезной проблемой. Вам следует немедленно обратиться в больницу, если вас рвет кровью.
Что делать при кашле с кровью
Если вы кашляете кровью, как можно скорее обратитесь к терапевту. Особенно важно обратиться к терапевту, если:
Ваш терапевт сможет определить, есть ли у вас серьезное заболевание, требующее обследования и лечения.Если вы не видите своего терапевта, позвоните в нерабочее время.
Позвоните в службу 999, чтобы вызвать скорую помощь, или немедленно обратитесь в ближайшее отделение неотложной помощи, если вы кашляете с большим количеством крови или испытываете затруднения при дыхании.
Тесты, которые могут потребоваться
Вас могут попросить взять образец мокроты для проверки на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
Ваш терапевт может решить направить вас к специалисту в вашей местной больнице.Тесты, которые могут быть выполнены, включают:
- Рентген грудной клетки
- более подробное сканирование, такое как компьютерная томография (КТ)
В некоторых случаях могут потребоваться дополнительные анализы, чтобы выяснить, откуда берется кровь. Например, вам может быть назначен тест под названием бронхоскопия. Здесь основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце.
Распространенные причины кашля с кровью
Приведенная ниже информация поможет вам лучше понять, что может быть причиной кровохарканья.
Не используйте его для постановки диагноза — всегда доверьте это врачу.
Самая частая причина кашля с кровью — инфекция грудной клетки.
При обнаружении конкретной причины наиболее частыми причинами являются:
- пневмония — опухоль (воспаление) ткани одного или обоих легких, обычно вызванная инфекцией, вызванной микробом (бактерией или вирусом)
- бронхит — инфекция основных дыхательных путей легких (бронхов), вызывающая их раздражение и воспаление (это может быть вызвано вирусом или бактериями, хотя вирусный бронхит встречается гораздо чаще)
- Туберкулез (ТБ) — тяжелая инфекция легких, связанная с лихорадкой и потоотделением, которую можно лечить антибиотиками
Иногда сильное кровотечение из носа или изо рта или горла может вызвать выделение крови в слюне при кашле.
Менее распространенные причины кашля с кровью
Реже кашель с кровью может быть результатом:
Иногда от 15 до 20 процентов случаев не удается найти причину, и это никогда не повторяется.
Кашель с кровью: причины, лечение и многое другое
Люди могут опасаться самого худшего, если они откашливаются кровью. Однако существует множество потенциальных причин, от незначительных до серьезных.
Медицинский термин для описания кашля с кровью из дыхательных путей — кровохарканье.Данную жалобу может вызывать ряд состояний, от незначительного раздражения горла до определенных заболеваний легких.
Если человек кашляет кровью, он может сначала проверить, идет ли кровь из его десен или из-за незначительной травмы рта.
В этой статье будут рассмотрены некоторые возможные причины кашля с кровью, варианты лечения и время обращения к врачу.
Если у кого-то идет кровотечение из носа, когда он лежит на спине во время сна, кровь может течь в заднюю часть носа и верхнюю часть горла.Человек может проглотить кровь и позже ее откашлять.
Человек может заметить, что из носа течет кровь, когда он сидит. Если у кого-то сильное кровотечение из носа, он может также откашляться от крови, которая текла в горло.
Носовые кровотечения обычно не являются серьезными и должны прекратиться сами по себе. Однако сильное кровотечение, которое не прекращается примерно через 30 минут, может потребовать лечения.
Многочисленные респираторные инфекции, включая ларингит, бронхит и пневмонию, могут вызывать у человека кровохарканье.
За пределами больницы эти инфекции являются наиболее частой причиной кровохарканья. Один анализ показал, что инфекции вызывали 64% случаев кровохарканья в амбулаторных условиях.
Люди с инфекциями дыхательных путей, возможно, недавно переболели простудой или лихорадкой и могут иметь другие признаки болезни, например истощение. Другие члены их семьи тоже могут быть больны.
Иногда человек может выздороветь после лечения в домашних условиях, и ему могут не потребоваться лекарства. Например, вирусный бронхит обычно проходит самостоятельно.С другой стороны, бактериальный бронхит может потребовать лечения антибиотиками.
В более тяжелых случаях, особенно если у человека тяжелая пневмония, ему может потребоваться остаться в больнице для внутривенного введения жидкости, антибиотиков, лечения дыхательных путей и наблюдения.
Больные астмой могут кашлять кровью во время или после приступа астмы. Фактически, в одном амбулаторном исследовании астма была второй ведущей причиной кровохарканья, составляя 10% случаев.
Люди, страдающие астмой, могут замечать хрипы, затрудненное дыхание и кашель по утрам.У них также могут быть эпизоды астмы, во время которых эти симптомы становятся серьезными.
Хотя врачи обычно диагностируют астму у детей, она может появиться и во взрослом возрасте.
В настоящее время нет лекарства от астмы, но широкий спектр методов лечения может помочь облегчить симптомы. Для некоторых людей аллергия является триггером приступов астмы, поэтому лечение от аллергии и изменение образа жизни могут помочь.
Физические упражнения, прием стероидов через ингалятор для лечения астмы и прием некоторых лекарств могут помочь облегчить симптомы астмы.
Хроническая обструктивная болезнь легких (ХОБЛ) — это группа состояний, при которых поражаются альвеолы в легких. ХОБЛ затрудняет газообмен в легких.
Это четвертая по значимости причина смерти в США. У курящих людей больше шансов заболеть ХОБЛ, особенно с возрастом.
Симптомы развиваются медленно с течением времени и, как правило, включают:
- хронический кашель
- одышку
- стеснение в груди
В настоящее время нет лекарства от ХОБЛ, и со временем симптомы могут ухудшиться.
Однако лечение может помочь улучшить качество жизни и замедлить прогрессирование заболевания. К ним относятся:
- получение дыхательных процедур
- упражнения, если возможно
- изменение образа жизни, например отказ от курения
- прием некоторых лекарств
Кровь в слизи или кровавый кашель могут сигнализировать об определенных типах рака, в том числе легких. рак.
В выборке амбулаторных больных с кровавым кашлем на рак легких приходилось 6% случаев.Люди старше 40 лет и люди, которые много курят, более склонны к развитию рака легких.
Некоторые симптомы рака легких включают:
- необъяснимую потерю веса
- свистящее дыхание
- одышку
- хронический кашель
- кашель с кровью
- хроническая усталость
Лечение зависит от типа рака легких у человека и как далеко он продвинулся. Однако он может включать в себя операцию по удалению опухолей, химиотерапию и лучевую терапию.
Туберкулез (ТБ) — тяжелая и потенциально опасная для жизни инфекция легких, которая может распространяться на другие части тела.
Если человек замечает большое количество крови, а не несколько капель, вероятность туберкулеза выше. Во всем мире на него приходится значительная часть случаев кашля с кровью, но в богатых странах этот показатель ниже.
Больные туберкулезом заражаются от других людей, поэтому люди, живущие или работающие в непосредственной близости от лиц с высоким риском заболевания туберкулезом, сами более уязвимы.
Симптомы включают:
- хронический кашель
- кровотечение при кашле
- потеря веса
- ночная потливость
ВИЧ-инфицированные люди с большей вероятностью заболеют туберкулезом.
Врачи обычно лечат туберкулез антибиотиком изониазидом. Человеку также может потребоваться кислород и другие методы лечения, в зависимости от степени тяжести его заболевания.
Редко проблемы с кровеносными сосудами в легких или других частях тела могут вызвать у человека кровохарканье.
Эмболия, которая возникает, когда сгусток крови попадает в легкие, может вызвать у человека кровохарканье.
Люди с тромбами в анамнезе, те, кто вынужден сидеть длительное время или недавно перенесшие операцию, а также курящие, более уязвимы.
Артериовенозная мальформация (АВМ) означает, что большая вена имеет аномалию. Например, он может быть перекручен или иметь другие проблемы.
Когда легочная АВМ разрывается в легких или около них, это может вызвать у человека кровохарканье.
Проблемы с кровеносными сосудами требуют неотложной медицинской помощи и могут быть опасны для жизни. Внезапное кровотечение или другие симптомы, такие как спутанность сознания или затрудненное дыхание, требуют звонка в службу 911.
Лечение зависит от локализации проблемы, но может включать хирургическое вмешательство, прием антикоагулянтов и получение неотложной поддерживающей помощи.
Откашливание минимального количества крови не является экстренной ситуацией, но предполагает, что у человека может быть инфекция или другое невылеченное заболевание.
Итак, человек должен вызывать врача каждый раз, когда он кашляет кровью.
Позвоните в службу 911 или обратитесь в отделение неотложной помощи, если:
- человек имеет проблемы с дыханием
- человек имеет в анамнезе тромбы или проходит курс лечения от тромбов
- человек испытывает сильную боль в груди
- человек чувствует себя сбитым с толку или теряет сознание
- младенец или маленький ребенок испытывает затрудненное дыхание
Кашель с кровью может быть вызван целым рядом состояний, многие из которых хорошо поддаются лечению.
Людям необходимо будет связаться с врачом для постановки диагноза, чтобы выяснить основную причину.
Кровохарканье (кровохарканье) | Причины, диагностика и лечение
Почему я кашляю кровью?
Медицинское название кровохарканья — кровохарканье. Этот симптом обычно возникает из-за проблем с дыхательными путями или легкими. Существует ряд различных причин, обсуждаемых ниже.
Количество крови (степень тяжести) может варьироваться:
Если вы кашляете большим количеством крови
Это чрезвычайная ситуация, особенно если кровотечение не останавливается и вы теряете много крови.Вам следует срочно вызвать скорую помощь. Однако такая ситуация встречается очень редко.
Если вы кашляете с небольшим количеством крови
Часто кровь примешивается к слюне (мокроте). Это обычное дело. Иногда при каждом кашле к мокроте примешивается небольшое количество крови. Иногда это разовое небольшое количество крови. Однако, если вы когда-нибудь кашляете кровью и не знаете причину этого, независимо от того, насколько мало крови, вам следует в ближайшее время обратиться к врачу. Кашель с кровью — симптом, который может указывать на серьезное заболевание.Как правило, чем раньше будет диагностирована серьезная проблема, тем больше шансов, что лечение может улучшить прогноз (прогноз).
Другие симптомы могут возникать одновременно с кашлем с кровью. Например, кашель, боль в груди, одышка, высокая температура (жар), плохое самочувствие, хрипы или другие легочные симптомы. Наличие и тип других симптомов могут помочь указать причину кровотечения. Иногда сначала нет никаких других симптомов.
Что такое дыхательные пути и легкие
В грудной клетке находятся два легких — одно с правой стороны, а другое — с левой.Их разделяет сердце, которое находится между ними.
Воздух, которым мы дышим, попадает в нос, проходит через горло (глотку) и голосовой ящик (гортань) и попадает в дыхательное горло (трахею). В конечном итоге трахея делится на две части, называемые бронхами. Правый главный бронх («бронх» — это один из бронхов) снабжает правое легкое; левый главный бронх снабжает левое легкое. Затем эти бронхи делятся на более мелкие бронхи. Со временем бронхи стали называть бронхиолами — самыми маленькими воздушными трубками в легких.Эту систему воздушных трубок можно представить как перевернутое дерево, в котором трахея является основным стволом, а бронхи и бронхиолы — ветвями. Медицинский термин для всех воздушных трубок — дыхательные пути.
На конце мельчайших бронхиол находятся альвеолы. Альвеолы - это крошечные мешочки, выстланные очень тонким слоем клеток. Также у них отличное кровоснабжение. Крошечные альвеолы - это место, где кислород попадает в кровь и где углекислый газ (CO 2 ) покидает кровь.
Каковы причины кровохарканья?
Кровохарканье (кровохарканье) имеет множество возможных причин. Ниже приводится краткий обзор наиболее распространенных и важных причин:
Инфекция
Инфекция дыхательных путей (бронхов), называемая острым бронхитом, и инфекция легочной ткани, называемая пневмонией, возможно, являются наиболее частыми причинами легких приступов кашель с кровью. Однако инфекция в любом месте дыхательных путей может потенциально вызвать кровохарканье. Обычно кровь смешивается со слюной (мокротой).Также обычно присутствуют другие симптомы, связанные с инфекцией, такие как высокая температура (жар) и кашель. Обычно кровохарканье проходит, когда инфекция проходит. Часто дополнительные анализы не требуются, если кровохарканье явно связано с инфекцией, а затем прошло.
Туберкулез (ТБ) легких раньше был очень частой причиной кровохарканья. Однако сейчас туберкулез в Великобритании встречается нечасто.
Рак
Большинство видов рака легких возникает из клеток, выстилающих бронхи.Одним из самых ранних симптомов рака легких может быть кашель с кровью или окровавленной мокротой. Это может быть даже первым симптомом до появления других симптомов. Большинство случаев рака легких развивается у людей старше 50 лет, чаще всего у курильщиков. Однако иногда у некурящих молодых людей могут развиться необычные виды рака легких. Обычно также развиваются различные другие симптомы. Эти симптомы описаны в отдельной брошюре «Рак легких».
Бронхоэктазия
Бронхоэктазия — аномальное расширение одного или нескольких дыхательных путей.В патологических дыхательных путях вырабатывается лишняя слизь, которая подвержена инфекциям. Главный симптом — кашель с выделением большого количества мокроты. Вы также можете кашлять кровью из ненормально воспаленных дыхательных путей. Обычно это просто небольшое количество крови, которое иногда бывает. Иногда можно кашлять большим количеством крови. Существуют различные основные причины бронхоэктазов. Например, перенесенная ранее тяжелая инфекция легких, некоторые наследственные состояния и некоторые другие состояния, которые могут повредить часть дыхательных путей.
Вдыхаемые предметы (вдыхание) и травмы (травмы)
Вдыхаемые предметы могут вызвать повреждение дыхательных путей и привести к кровохарканью. Например, вдыхание арахиса или маленькой игрушки иногда может быть причиной у маленьких детей. Другие виды травм легких или дыхательных путей могут вызвать кровохарканье.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии — серьезное, потенциально опасное для жизни состояние. Это происходит из-за закупорки кровеносного сосуда в легких. Основными симптомами обычно являются боль в груди и одышка, но также может наблюдаться кровохарканье.
Проблемы с сердцем и кровеносными сосудами
Тяжелая сердечная недостаточность может вызвать скопление жидкости в легких. Основным симптомом обычно является одышка, но мокрота может стать пенистой и окрашенной в кровь. Различные редкие проблемы с кровеносными сосудами также могут вызывать кровотечение в легкие или дыхательные пути.
Воспаление и аномальные тканевые отложения
Существует ряд состояний, которые могут вызывать воспаление или вызывать аномальные тканевые отложения в различных частях тела. Иногда эти состояния влияют на легочную ткань или дыхательные пути.Воспаленные или ненормальные ткани дыхательных путей или легких могут время от времени кровоточить и вызывать кровохарканье. Состояния, которые могут вызвать это, включают синдром Гудпасчера, легочный гемосидероз, гранулематоз с полиангиитом, волчаночный пневмонит, легочный эндометриоз и бронхолитиаз. Примечание : эти состояния очень редки, и у вас обычно наблюдаются другие симптомы, помимо кровохарканья.
Причина не установлена
Несмотря на тесты, примерно у каждого восьмого человека с кровохарканьем причина не может быть обнаружена.Это называется идиопатическим кровохарканьем. (Слово «идиопатический» означает неизвестную причину.)
Итак, у некоторых людей причина кровотечения остается загадкой. Возможно, в этих случаях это просто небольшой кровеносный сосуд, который на время лопается и кровоточит — что-то вроде кровотечения из носа. Однако никогда не предполагайте, что причина не будет найдена. Всегда обращайтесь к врачу, если вы кашляете кровью и причина этого не известна. Диагноз идиопатического кровохарканья может быть поставлен только после того, как будут исключены другие более серьезные причины.
Что делать, если я кашляю кровью?
Как упоминалось ранее:
- Если вы кашляете с большим количеством крови, вам следует вызвать скорую помощь, так как это неотложная медицинская помощь.
- Если вы кашляете одним или несколькими небольшими количествами крови и не знаете причину, немедленно обратитесь к врачу.
Какую оценку и тесты можно провести?
Осмотр врача
Ваш врач, скорее всего, задаст различные вопросы о природе кровотечения и спросит, есть ли у вас какие-либо другие симптомы.Он или она также осмотрит вас. Одна из первых вещей, которую врач попытается выяснить, это: «Действительно ли эта кровь идет из дыхательных путей или из легких?» Иногда трудно быть уверенным. Истинное кровохарканье — это откашливание крови, которая поступает откуда-то из легких или дыхательных путей ниже уровня гортани. Но иногда бывает трудно сказать, является ли кровь:
- Гематемезис — то есть, когда кровь вырывается (рвота) кровью, но рвота может вызвать кашель во время рвоты.
- Псевдохемоптизм — это когда кровь течет откуда-то изо рта или носа и попадает в заднюю часть горла, что затем вызывает кашель. Например, от кровотечения из носа или воспаленного горла.
После оценки врача вероятная причина может быть выяснена, и ваш врач посоветует, что делать дальше. Тесты могут быть подходящими, а могут и не подходить.
Однако после выяснения того, что кровь является истинным кровохарканьем, а причина не ясна, ваш врач может направить вас на один или несколько анализов.Сделанные тесты могут различаться в зависимости от предполагаемой причины (которая часто основана на других ваших симптомах). Тесты, которые обычно проводятся после необъяснимого кровохарканья, включают одно или несколько из следующих.
Рентген грудной клетки
Обычный рентген — это быстрое и легкое обследование. Это может быть все, что нужно для диагностики или оценки различных проблем. Однако обычный рентгеновский снимок имеет ограниченное применение. Другие анализы могут потребоваться, если диагноз неясен на обычном рентгеновском снимке.
КТ
КТ — это специализированный рентгеновский тест.Он может дать довольно четкое изображение внутренней части вашего тела. В частности, он может давать хорошие снимки мягких тканей тела, которые плохо видны на обычных рентгеновских снимках.
Бронхоскопия
Бронхоскопия — это процедура, при которой врач осматривает ваши большие дыхательные пути (трахею и бронхи). Обычно используется волоконно-оптический бронхоскоп. Это тонкий гибкий телескоп. Он толщиной с карандаш. Бронхоскоп вводится через нос или рот по задней стенке глотки в трахею (трахею) и далее в бронхи.Волоконная оптика позволяет свету светить вокруг изгибов бронхоскопа, и врач может четко видеть ваши дыхательные пути.
Анализы крови
Ряд анализов крови может помочь диагностировать различные заболевания.
Другие тесты
Различные более сложные тесты и сканирование могут быть рекомендованы, если диагноз или степень проблемы остаются неясными, несмотря на вышеуказанные тесты.
Лечение кровохарканья
Лечение зависит от причины. См. Отдельные информационные листки о различных заболеваниях, которые могут вызывать кровохарканье.
Кровь в мокроте — причины и советы от Healthily
Кашель с кровью может вызывать тревогу, но обычно не является признаком серьезной проблемы, если вы молоды и здоровы. Это больше повод для беспокойства у пожилых людей, особенно у тех, кто курит.
Медицинский термин для обозначения кашля с кровью — кровохарканье.
Вы можете откашливать небольшое количество ярко-красной крови или пенистой мокроты с прожилками крови (слюна и мокрота). Кровь обычно поступает из легких и часто возникает в результате длительного кашля или инфекции грудной клетки.
Если кровь темная и содержит кусочки пищи или что-то вроде кофейной гущи, это может быть из вашей пищеварительной системы. Это более серьезная проблема, и вам следует немедленно лечь в больницу. Подробнее о рвоте с кровью.
Что делать при кашле с кровью
Обратитесь к врачу как можно скорее, если вы кашляете с кровью. Обратиться к врачу особенно важно, если:
Ваш врач сможет определить, есть ли у вас серьезное заболевание, требующее обследования и лечения.Если вы не можете обратиться к врачу, позвоните в местную службу поддержки в нерабочее время.
Вызовите скорую помощь или немедленно обратитесь в ближайшее отделение неотложной помощи, если вы кашляете с большим количеством крови или испытываете затруднения при дыхании.
Тесты, которые могут потребоваться
Вас могут попросить взять образец мокроты для проверки на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
Ваш врач может решить направить вас к специалисту в вашу местную больницу для рентгена грудной клетки или более подробного сканирования, такого как компьютерная томография (КТ).
В некоторых случаях могут потребоваться дополнительные анализы, чтобы выяснить, откуда берется кровь. Например, вас могут направить к специалисту, который может решить организовать тест, называемый бронхоскопией (при котором основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце).
Эта страница поможет вам лучше понять, в чем может быть причина, но не используйте ее для самостоятельной диагностики. Всегда оставляйте это доктору .
Распространенные причины кашля с кровью
Наиболее частые причины кровохарканья:
- длительный сильный кашель
- Инфекция грудной клетки — это более вероятно, если ваша мокрота обесцвечена или содержит гной, у вас жар или ощущение стеснения в груди
- бронхоэктатическая болезнь — это более вероятно, если у вас также есть свистящее дыхание или одышка
Иногда сильное кровотечение из носа или изо рта или горла может вызвать выделение крови в слюне при кашле.
Менее распространенные причины кашля с кровью
Реже кашель с кровью может быть результатом:
- тромбоэмболия легочной артерии (сгусток крови в легких) — обычно вызывает внезапную одышку и боль в груди
- Отек легких (жидкость в легких) — ваша мокрота будет розовой и пенистой, и это обычно происходит у людей с уже существующими проблемами с сердцем
- рак легких — это более вероятно, если вам больше 40 лет и вы курите
- Туберкулез (ТБ) — тяжелая инфекция легких, связанная с лихорадкой и потоотделением
- Рак горла или трахеи
- принимает антикоагулянты — лекарства, которые помогают остановить свертывание крови, такие как варфарин, ривароксабан или дабигатран
Иногда не удается найти причину, и это никогда не повторится.
Откашливается кровью | Симптомы и причины
Что означает кашель с кровью?
Кашель с кровью или кровянистый кашель со слизью обычно не является серьезным или необычным явлением, но может вызывать тревогу. Однако, если вы кашляете кровью, даже небольшим, вам следует обратиться к своему терапевту, чтобы выяснить, что его вызывает, поскольку это может означать, что у вас серьезное заболевание, требующее лечения.
Часто кровяной кашель возникает из-за сильного, непрекращающегося кашля, который может означать, что у вас бронхит, инфекция дыхательных путей или легких.К другим частым причинам кашля с кровью относятся:
- Сильное кровотечение из носа или кровотечение изо рта или горла
- Пневмония — легочная инфекция с другими симптомами, включая одышку, боль в груди, гриппоподобные симптомы и учащенное сердцебиение
Менее распространенные причины кашля с кровью включают повреждение легких и побочные эффекты некоторых лекарств, например антикоагулянтов. Кашель с кровью также могут вызывать другие заболевания, такие как рак легких, тромбоэмболия легочной артерии, отек легких и туберкулез.
Если вы кашляете с большим количеством крови, немедленно обратитесь в больницу.
Стоит ли мне обращаться к врачу, если я кашляю кровью?
Да, вам всегда следует обращаться к врачу, если вы кашляете кровью, даже если это небольшое количество, поскольку у вас может быть серьезное заболевание. Если вы кашляете с небольшим количеством крови, обратитесь к терапевту. Если вы кашляете с большим количеством крови, немедленно обратитесь в больницу.
Кашель с кровью — признак туберкулеза?
Да, кашель с кровью — признак туберкулеза легких.Другие симптомы включают:
- Непрекращающийся кашель продолжительностью более трех недель
- Усталость
- Лихорадка
- Потеря аппетита
- Ночные поты
- Боль при кашле или дыхании
- Неожиданная потеря веса
Нормально ли небольшое количество крови в мокроте?
Иногда при кашле к мокроте примешивается небольшое количество крови. Тем не менее, при кашле любого количества крови, даже нескольких пятнышек, всегда необходимо проконсультироваться у терапевта, так как это может быть признаком чего-то серьезного.
Можно ли кашлять кровью при простуде?
Простуда может вызвать постоянный кашель. Иногда это может привести к откашливанию крови с мокротой. Простуда также может привести к более серьезной инфекции дыхательных путей или легких, такой как бронхит или пневмония. Оба эти состояния могут вызвать кровохарканье.
Что произойдет, если из вашего горла потечет кровь?
Кровь из горла не всегда означает кровотечение из горла.Кровотечение изо рта или носа может вернуться к горлу и вызвать кровохарканье. Кровь также может поступать из дыхательных путей, кишечника или легких. Важно обратиться к своему терапевту, чтобы выяснить, откуда берется кровь и какова основная причина.
Хронический кашель — Симптомы и причины
Обзор
Хронический кашель — это кашель, который продолжается восемь недель или дольше у взрослых или четыре недели у детей.
Хронический кашель — это больше, чем просто раздражение. Хронический кашель может нарушить ваш сон и вызвать у вас чувство истощения. В тяжелых случаях хронический кашель может вызвать рвоту, головокружение и даже переломы ребер.
Хотя иногда бывает трудно точно определить причину хронического кашля, наиболее частыми причинами являются употребление табака, постназальное выделение жидкости, астма и кислотный рефлюкс. К счастью, хронический кашель обычно исчезает после лечения основной проблемы.
Продукты и услуги
Показать больше товаров от Mayo ClinicСимптомы
Хронический кашель может сопровождаться другими признаками и симптомами, которые могут включать:
- Насморк или заложенность носа
- Ощущение жидкости, стекающей по задней стенке горла (постназальное выделение)
- Частое откашливание и боль в горле
- Охриплость
- Свистящее дыхание и одышка
- Изжога или кислый привкус во рту
- В редких случаях при кашле с кровью
Когда обращаться к врачу
Обратитесь к врачу, если у вас кашель, который длится несколько недель, особенно такой, при котором выделяется мокрота или кровь, нарушается ваш сон или мешает учеба или работа.
Причины
Случайный кашель — это нормально — он помогает выводить раздражители и выделения из легких и предотвращает инфицирование.
Однако кашель, который не проходит в течение нескольких недель, обычно является результатом медицинской проблемы. Во многих случаях речь идет о нескольких причинах.
Следующие причины, по отдельности или в сочетании, вызывают большинство случаев хронического кашля:
- Постназальный капельница. Когда из носа или носовых пазух выделяется лишняя слизь, она может стекать по задней стенке горла и вызывать кашлевой рефлекс. Это состояние также называется синдромом кашля верхних дыхательных путей (UACS).
- Астма. Кашель, связанный с астмой, может приходить и уходить в зависимости от сезона, появляться после инфекции верхних дыхательных путей или усиливаться при воздействии холодного воздуха, определенных химикатов или ароматизаторов. При одном типе астмы (кашлевой астмы) кашель является основным симптомом.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ). При этом распространенном состоянии желудочная кислота возвращается в трубку, соединяющую желудок и горло (пищевод). Постоянное раздражение может привести к хроническому кашлю. Кашель, в свою очередь, усугубляет ГЭРБ — порочный круг.
- Инфекции. Кашель может длиться еще долго после того, как исчезли другие симптомы пневмонии, гриппа, простуды или другой инфекции верхних дыхательных путей. Распространенной, но недостаточно известной причиной хронического кашля у взрослых является коклюш, также известный как коклюш.Хронический кашель также может возникать при грибковых инфекциях легких, туберкулезе (ТБ) или инфекции легких, вызванных нетуберкулезными микобактериальными организмами.
- Хроническая обструктивная болезнь легких (ХОБЛ). ХОБЛ, хроническое воспалительное заболевание легких, которое вызывает затруднение оттока воздуха из легких, включает хронический бронхит и эмфизему. Хронический бронхит может вызвать кашель с выделением цветной мокроты. Эмфизема вызывает одышку и повреждает воздушные мешочки в легких (альвеолы).Большинство людей с ХОБЛ являются курильщиками в настоящее время или в прошлом.
- Лекарства от кровяного давления. Ингибиторы ангиотензинпревращающего фермента (АПФ), которые обычно назначают при высоком кровяном давлении и сердечной недостаточности, у некоторых людей вызывают хронический кашель.
Реже хронический кашель может быть вызван:
- Аспирация (пища у взрослых; инородные тела у детей)
- Бронхоэктазия (повреждение, расширение дыхательных путей)
- Бронхиолит (воспаление очень мелких дыхательных путей легкого)
- Муковисцидоз
- Ларингофарингеальный рефлюкс (желудочная кислота перетекает в горло)
- Рак легкого
- Неастматический эозинофильный бронхит (воспаление дыхательных путей, не вызванное астмой)
- Саркоидоз (скопление воспалительных клеток в разных частях тела, чаще всего в легких)
- Идиопатический фиброз легких (хроническое рубцевание легких по неизвестной причине)
Факторы риска
Быть курильщиком или бывшим курильщиком — один из основных факторов риска хронического кашля.Частое воздействие пассивного курения также может привести к кашлю и повреждению легких.
Осложнения
Постоянный кашель может утомлять. Кашель может вызвать множество проблем, в том числе:
- Нарушение сна
- Головная боль
- Головокружение
- Рвота
- Чрезмерное потоотделение
- Потеря контроля над мочевым пузырем (недержание мочи)
- Переломы ребер
- Обморок (обморок)
9 июля 2019 г.
Показать ссылки- Кашель.Национальный институт сердца, легких и крови. https://www.nhlbi.nih.gov/health-topics/cough. По состоянию на 8 мая 2019 г.
- Kasi AS, et al. Кашель. Педиатрия в обзоре. 2019; 40: 157.
- Кашель у взрослых. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/pulmonary-disorders/symptoms-of-pulmonary-disorders/cough-in-adults?query=cough. По состоянию на 8 мая 2019 г.
- Кашель у детей. Руководство Merck Professional Version. https: //www.merckmanuals.ru / профессиональный / педиатрия / симптомы-у младенцев и детей / кашель у детей? query = cough. По состоянию на 8 мая 2019 г.
- Когда давать детям лекарства от кашля и простуды. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. https://www.fda.gov/consumers/consumer-updates/when-give-kids-medicine-coughs-and-colds. По состоянию на 8 мая 2019 г.
- Kellerman RD, et al. Кашель. В: Текущая терапия Конна 2019. Филадельфия, Пенсильвания: Эльзевир; 2019. https://www.clinicalkey.com. По состоянию на 8 мая 2019 г.
- Broaddus VC, et al., ред. Кашель. В: Учебник респираторной медицины Мюррея и Наделя. 6-е изд. Филадельфия, Пенсильвания: Сондерс Эльзевир; 2016 г. https://www.clinicalkey.com. По состоянию на 8 мая 2019 г.
- AskMayoExpert. Хронический кашель. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2017.
- Соблюдайте осторожность, давая детям продукты от кашля и простуды. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. https://www.fda.gov/drugs/special-features/use-caution-when-giving-cough-and-cold-products-kids.По состоянию на 8 мая 2019 г.
- Томпсон Д.А. Кашель. В кн .: Телефонные протоколы для взрослых. 4-е изд. Итаска, штат Иллинойс: Американская академия педиатрии; 2018.
- Schmitt BD. Кашель. В кн .: Педиатрические телефонные протоколы. 16-е изд. Итаска, штат Иллинойс: Американская академия педиатрии; 2018.
- Pappas DE. Простуда у детей: лечение и профилактика. https://www.uptodate.com/contents/search. По состоянию на 20 мая 2019 г.
- Green JL, et al. Профиль безопасности применения лекарств от кашля и простуды в педиатрии.Педиатрия. 2017; 139: 1.
- ХОБЛ. Национальный институт сердца, легких и крови. https://www.nhlbi.nih.gov/health-topics/copd. По состоянию на 28 мая 2019 г.
- Ботулизм: Профилактика. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/botulism/prevention.html. По состоянию на 4 июня 2019 г.
- Олсон Э.Дж. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 5 июня 2019 г.

 Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
 Достаточно продолжительное время у больного с данной патологией в анамнезе может наблюдаться отхождение небольших объемов пенистых мокрот, испещренных кровяными вкраплениями. Приступы усиливаются обычно в утреннее время. Сопутствующей симптоматикой обычно бывает повышенная работа потовых желез, общее понижение тонуса всего организма и ощущение озноба.
Достаточно продолжительное время у больного с данной патологией в анамнезе может наблюдаться отхождение небольших объемов пенистых мокрот, испещренных кровяными вкраплениями. Приступы усиливаются обычно в утреннее время. Сопутствующей симптоматикой обычно бывает повышенная работа потовых желез, общее понижение тонуса всего организма и ощущение озноба.

 Преимущественно, усиление кашля наблюдается в утреннее время.
Преимущественно, усиление кашля наблюдается в утреннее время.

 Дается оценка состояния протоковых стенок, равномерности диаметра проходного сечения (исключение или подтверждение блокирования просвета). Данная методика позволяет диагностировать бронхоэктатические заболевания и рак легкого.
Дается оценка состояния протоковых стенок, равномерности диаметра проходного сечения (исключение или подтверждение блокирования просвета). Данная методика позволяет диагностировать бронхоэктатические заболевания и рак легкого.