Лечение астмы у взрослых на первичном уровне
В основе данного руководства для пациентов лежит одобренное в 2014 году эстонское руководство «Лечение астмы у взрослых на первичном уровне» и рассмотренные там темы вместе с рекомендациями. Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.
Руководство для пациентов помогает справиться с болезнью, выяснить характер тревожного расстройства, разные факторы риска, возможные причины обострения астмы, дает рекомендации по образу жизни и самопомощи, которые помогут облегчить болезнь, объясняет особенность лечения астмы, действие разных групп лекарств, а также важность постоянного лечения. Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
В руководстве для пациентов рассмотрена характер заболевания астма, разные факторы риска, каждодневные проблемы, связанные с заболеванием, возможности лечения и виды лечения, исходя из точки зрения пациента.

Врачу рекомендовано выдать пациенту письменные предписания для лечения астмы, это поможет лучше запомнить схему лечения. Данное руководство хорошо использовать как материал, дающий индивидуальные рекомендации и в качестве письменного источника информации для пациента.
Главные рекомендации
|
Астма – это хроническое воспалительное заболевание дыхательных путей, распространенность которого во всем мире за последние годы сильно выросла (Braman 2006), и при котором время от времени наступают периоды затруднения дыхания из-за сужения нижних дыхательных путей. Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
Движение воздуха в организме начинается через нос или рот. Если Вы вдыхаете, то воздух движется в легкие через трахею и легочные трубки (бронхи). Бронхи заканчиваются небольшими пузырькообразными образованиями (альвеолами), где происходит обмен кислорода и углекислого газа.
Что происходит в дыхательных путях при астме?
При астме в дыхательных путях происходит воспаление, они раздражены и сужены, и движение воздуха в них затруднено. Это обусловлено астматическим воспалением, что создает в слизистой отек и увеличение выделения слизи. Воспаление слизистой и вызываемое им сужение бронхов является защитной реакцией против разных внешних раздражителей. При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
- чувство удушья
- нехватка воздуха (которая может быть произойти и в ночное время)
- свистящее дыхание и хрипы, особенно в глубоком выдохе
- кашель, который происходят чаще в течение ночи и/или ранним утром
- напряжение или тяжесть в грудной клетке (Систек и др, 2006).

Симптомы астмы могут проявляться в более легкой или тяжелой форме, и длиться от нескольких часов до нескольких дней, если не диагностировать астму и не лечить симптомы. Приступом астмы называется такое состояние, когда все симптомы астмы – нарушение дыхания, свистящее дыхание, кашель, нехватка воздуха и чувство тяжести в груди – развиваются очень быстро. Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
В Эстонии астмой болеют 5-8% взрослого населения или 70 000-112 000 человек (Merenet al 2005). Заболеваемости астмой у взрослых способствует как генетические (неизменяемые) факторы риска, так и факторы риска окружающей среды (изменяемые). Астма, проявляющаяся во взрослом возрасте, чаще всего возникает у женщин. На заболевание астмой влияют следующие факторы:
На заболевание астмой влияют следующие факторы:
- генетическая предрасположенность, которая больше у тех людей, родс- твенники которых уже болеют/болели астмой, аллергическим насморком и атопическим дерматитом.
- инфекции дыхательных путей, перенесенные в раннем детском возрасте, которые в старшем возрасте могут способствовать возникновению астмы
- контакт с аллергенами, находящимися в окружающей среде, а также с химикатами, используемыми в быту и на работе (Tarlo et al 2008).
- курение и лишний вес (Lim et al 2010).
Важно помнить:
|
Если у Вас появились или были в прошлом эпизоды хрипов и свистящего дыхания, особенно при глубоком выдохе, а также эпизоды затрудненного дыхания (одышки), нехватки воздуха и тяжести в груди, приступов кашля, которые начинаются чаще ночью и/или рано утром, то сообщите о них своему врачу. Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Для диагностики астмы врач должен основательно ознакомиться с данными о Вашем здоровье. Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Для диагностики астмы нет единственного и конкретного способа, и ее нельзя диагностировать только на основании опросника. Обычно врач начинает с прослушивания легких с помощью стетоскопа, что помогает установить, если ли в дыхательных путях воспаление. В случае астмы при прослушивании в легких слышны свисты, хрипы и/или затяжные выдохи. Если при прослушивании не обнаружились вышеперечисленные симптомы, то это еще не значит, что диагноз астмы исключен.
Если врач подозревает у Вас астму, то он может назначить Вам спирографическое обследование. Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.
Спирография является обследованием дыхательных путей, во время которого оценивается объем и скорость передвижения вдыхаемого и выдыхаемого воздуха, а также заполняемость легочных путей. Таким образом мы имеем дело с исследованием легочной функции.
Спирография безболезненна и не наносит какой-либо значительный вред Вашему самочувствию. В некоторых случаях частое сильное вдыхание/ выдыхание может поднять давление в грудной клетке, животе и внутриглазное давление и доставить таким образом неприятные ощущения. Для спирографии есть противопоказания, о которых Вас обязательно проинформируют перед обследованием врач или медсестра. Врач и медсестра дадут Вам точные указания, за чем нужно следить перед приходом на обследование:
- Если Вы используете вспомогательное средство с бронхорасширяющими веществами (бронходилятаторами), или так называемый ингаляторпитчер, то в зависимости от времени действия лекарства врач даст Вам рекомендацию не использовать его от 4 до 24 часов перед обследованием.

- Избегайте физической нагрузки
- Не курите
- Не приходите на обследование с полным желудком, но за два часа перед началом обследования можно немного перекусить.
Проведение спирографического обследования
- До обследования Вас взвесят и измерят, данные будут занесены в компьютер
- При проведении обследования Ваш нос закроют прищепкой, чтобы ис- ключить дыхание через нос и в рот поместят специальный мундштук. Мундштук держат во рту и Вы будете дышать через него в течение всего обследования, спина и шея должны быть прямыми (см. рисунки 1 и 2).
- Сначала врач или медсестра попросит Вас несколько раз вдохнуть и выдохнуть через мундштук в спокойном темпе.
- Далее нужно будет максимально глубоко вдохнуть и затем выдохнуть так быстро как сможете, пока легкие полностью не очистятся. Это может длится несколько секунд. Медсестра расскажет Вам, как долго Вы должны будете дышать в таком темпе.

- Вас могут попросить максимально глубоко вдохнуть и затем выдохнуть как можно дольше, пока легкие не очистятся.
- Такие циклы дыхания проводят обычно несколько раз — по крайней мере три раза, но обычно не больше восьми раз. Если функция легких нарушена, то Вы должны будете принять бронходилятаторы быстрого действия и по прошествии 15 минут будет проведено новое спирографическое обследование.
Спирография измеряет объем и/или скорость движения воздуха, который человек может вдохнуть и выдохнуть. Чаще всего измеряются:
- Количество воздуха, которое Вы можете с силой выдохнуть в течение одной секунды после максимального вдоха. Это называют объёмом форсированного выдоха за 1 секунду (FEV1). Если дыхательные пути в порядке, человек может в течение одной секунды выдохнуть большинство находящегося в легких воздуха.

- Максимальный объем воздуха, который Вы можете с силой выдохнуть после максимального вдоха. Этот объем называют форсированной жизненной ёмкостью легких (FVC).
В результате расчета результатов спирографии вышеприведенные два показателя сравниваются с контрольными показателями. Ваш возраст, рост и пол влияют на объем легких и их учитывают при расчете результатов. Об астме могут сигнализировать то, что отношение FEV1/FVC меньше чем контрольный показатель. Низкие значения говорят о том, что Ваши дыхательные пути сузились, а это типичный признак астмы. Обычно спирографию повторяют еще раз после того, как Вы принимаете расслабляющее дыхание лекарство. Если у Вас астма, то в ходе обследования, проведенного после приема лекарства, будет увеличен максимально выдыхаемый объем воздуха. Если спирографическое обследование не дает результатов, которые бы четко указывали на астму, то врач может назначить Вам пробное лечение ингаляционными глюкокортикоидами.
 Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.Может случиться, что Вам противопоказано проведение спирографии. В таком случае в исключительном порядке для диагностики используют PEF- метрию или измерение пиковой скорости экспираторного (выдыхаемого) воздуха, на фоне пробного лечения. Пиковую скорость выдоха измеряют с помощью трех измерений подряд с помощью PEF-метра, из результатов которых берется самое большое значение (Quanjer et al 1997). Во время измерения пациент может стоять или сидеть и его спина и шея должны быть прямыми (McCoy et al 2010). С помощью PEF-метра определяется максимальная скорость выдыхаемого воздуха (см. также главу «Контроль за астмой»).
Если Ваши жалобы и клинические симптомы дают возможность врачу подозревать у Вас астму, но результаты спирографии и пробного лечения не подтверждают диагноза, то врач направит Вас к пульмонологу.
Если Ваш кашель длится дольше, чем восемь недель, то Вам могут сделать и рентгеновское обследование, хотя в общих случаях его не делают для диагностики астмы («Лабораторная диагностика и лечение наиболее частых внебольничных инфекционных заболеваний и диагностические алгоритмы для семейных врачей 2015»).
Для диагностики не нужно определять аллергены («Лечение астмы у взрослых на первичном медицинском уровне», Эстонское руководство для лечения 2014). Если врач все-таки подозревает, что Ваши симптомы астмы вызваны аллергией, то есть имеет место аллергическая астма, то нужно сделать кожные тесты или пробу крови для уточнения возможных аллергенов.
Важно помнить:
|
Для лечения астмы используются разные возможности. Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Целью лечения является достижение и поддержание хорошего контроля над астмой, а также улучшение качества жизни заболевшего астмой. Этот результат желательно достичь при наименьшей дозе лекарства/лекарств и с наименьшими побочными эффектами.
Астма хорошо контролируется, если:
- Симптомы не появляются в дневное время, или они появляются только кратковременно и не чаще двух дней в неделю
- В ночное время симптомы не появляются, или они появляются не чаще двух эпизодов в месяц
- Астма не ограничивает физическую активность
- Пациент не нуждается в лечении приступов (в быстродействующих бронхо- дилятаторах) или использует эти лекарства не чаще двух раз в неделю.

- Показатели легочных функций остаются в пределах нормы (по крайней мере 80% от показателей за последние пять лет).
- Серьезных обострений больше нет, или они появляются не чаще, чем раз в году.
Если у Вас подозревают астму, или она уже диагностирована, то очень важно, чтобы Вы рассказывали о своем самочувствии врачу. Вместе с врачом Вы найдете план лечения, подходящий Вам наилучшим образом.
До визита к врачу отследите:
- Свое дыхание
- Могут ли некоторые виды деятельности спровоцировать приступ астмы или нарушение дыхания
- Происходят ли у Вас нарушения дыхания на работе, в то время как дома
- Вы чувствуете себя лучше
 Приложение 1 руководства для пациентов).
Приложение 1 руководства для пациентов).
Врач может спросить Вас о том, какие симптомы у Вас присутствуют, когда они начинаются и как часто они случаются. Вас спросят о других данных о здоровье, и могут спросить, есть ли астма у кого-либо из Ваших родственников. Информация о том, были ли у Ваших родственников какие-либо проблемы с дыханием, легочные заболевания или аллергии.
Для врача можно составить список из лекарств, пищевых добавок и витаминов, которые Вы употребляете.
Самым важным раздражителем дыхательных путей является табачный дым. Курение является одним из самых важных рисков, угрожающих Вашему здоровью. Отказ от курения поможет Вам значительно улучшить контроль над астмой.
Важным фактором риска является недостаточность физической активности (Lim et al 2012).
 Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).Для больных астмой не противопоказана вакцинация от гриппа («Лечение астмы у взрослых на первичном уровне», Эстонское руководство по лечению 2014).
|
Важно помнить:
|
Медикаментозное лечение
Целью фармакологического лечения астмы является не только облегчение симптомов, но и достижение необходимого контроля над астмой с как можно меньшими побочными эффектами.
Лечение астмы разделяется на базовое лечение, которое используется регулярно для держания астмы под контролем, и лечение приступов, которое согласно потребностям используется для быстрого облегчения приступов астмы. Для пациентов с легкой эпизодической астмой врачи рекомендуют лечение приступов β2—агонистами короткого действия, для пациентов с постоянной астмой врачи назначают постоянное базовое лечение и при необходимости лечение приступов.
Базовое лечение
В качестве базового лечения используются ингаляционные или вдыхаемые лекарства, целью которых является как облегчение симптомов, так и профи- лактика обострений астмы и сохранение легочной функции. Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
В базовом лечении используют поэтапный подход: начинают с приема дозы лекарств самого низкого уровня, по возможности с лекарств первичного выбора. Если лекарства первичного выбора не могут справиться с контролем над астмой, то врач выписывает дозу лекарства следующего уровня базового лечения. Если астму удается контролировать по крайней мере три месяца, то врач может вернуть дозу лекарства на прежний уровень. Врач регулярно отслеживает действие лекарств и при необходимости может изменить дозу лекарств. Если одно лекарство не дает нужного эффекта контроля над астмой, то врач может посоветовать дополнительно другое лекарство. Обычно для этого используют β2 –агонисты длительного действия. Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
β2–агонисты длительного действия (бронходилятаторы) помогают открыть дыхательные пути, облегчая дыхание. Препараты, расслабляющие бронхи, помогают избежать одышку и свистящее дыхание. Данные лекарства не помогают при обострении астмы.
Существует также группа реже используемых лекарств, которые можно принимать через рот в виде таблеток.
Если в течение одного месяца использования базового лечения желаемый результат не был достигнут, то врач должен оценить прежде всего Вашу технику ингаляции и то, насколько Вы придерживаетесь плана лечения и рекомендуемого образа жизни. При необходимости схему лечения меняют – например, дозы лекарства, сами лекарства или частоту их приема. Если надлежащий контроль над астмой держался по крайней мере три месяца, врач может порекомендовать уменьшение базового лечения. Если же контроль не достигается и комбинацией двух лекарств в увеличенных дозах, то семейный врач направит Вас на консультацию к пульмонологу.
Лечение приступов
Лечение приступов бронходилятаторами эффективно помогает облегчить уже имеющиеся симптомы астмы, но данные лекарства против приступов не помогают предупреждать обострения астмы.
β2–агонисты короткого действия, которые называют также бронхо- дилятаторами быстрого действия, помогают облегчить симптомы астмы. Они расслабляют мышцы в стенках дыхательных путей, помогают открыть дыхательные пути и облегчают дыхание. Таким образом, снижается напряжение в грудной клетке, связанное с астмой, свистящее дыхание и кашель. Их действие краткосрочно и иногда, в случае обострения симптомов, их нужно использовать повторно. Попросите врача записать для Вас, какое точное максимальное количество доз за какое время можно использовать без опасности для здоровья. В случае обострения астмы используются таблетки глюкокортикостероидов. Схему лечения назначает Вам лечащий врач. Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
До начала лечения астмы врач должен оценить степень тяжести астмы. От этого зависит доза лекарства и частота его применения. Далее Вам необходимо вместе с врачом и медсестрой найти подходящий ингалятор и выучить ингаляционную технику. Ингаляторы удобны в использовании, их легко носить с собой и с ними легко иметь дело.
В случае фармокологического лечения очень важна ингаляционная техника, лечащий врач или медсестра познакомят Вас с нею. Также очень важен выбор подходящего для Вас ингаляционного средства.
Существует несколько видов ингаляторов, поэтому очень важно при получении первого лекарства или при его смене выучить новую технику. Лучшим способом является наглядная проба, которую можно провести, например, во время приема семейной медсестры.
Правильной ингаляционной технике обучает семейный врач или медсестра
Используются как порошковые ингаляторы, так и ингаляторы с дозатором.
 Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.NB! К сожалению многие пациенты с астмой используют ингалятор не- правильно. В случае неправильного использования ингалятора от лекарства пользы не будет.
1. Ингаляторы с дозаторами
Из данных ингаляторов лекарства освобождается при нажатии канистры и непосредственном вдохе (см. Приложение 2 руководства для пациентов).
Ингаляторы с дозаторами используются как для лечения приступов, так и в приеме базовых лекарств.
- Удалите крышку с ингалятора.
- Встряхните ингалятор.
- Держите ингалятор вертикально, безымянный палец поможет Вам освободить лекарство из ингалятора.
- Держите мундштук ингалятора возле рта и глубоко выдыхайте.

- Поместите мундштук в рот, крепко захватив его губами, поднимите подбородок слегка вверх. В то же время, когда Вы глубоко и равномерно вдыхаете, нажмите канистру, чтобы освободить дозу лекарства.
- Вдохните долго и глубоко, чтобы лекарство поступило глубоко в легкие.
- Удалите мундштук изо рта, закройте рот и задержите на 10 секунд дыхание.
- Выдыхайте через нос и при необходимости повторите процедуру.
- После ингаляции лекарства прополоскайте рот.
- Избегайте попадания лекарства в глаз.
Если Вы прочитали руководство по технике, попробуйте использовать лекарство самостоятельно на глазах у врача или медсестры. Первый раз используя лекарство дома, делайте это перед зеркалом.
Если у Вас возникли вопросы по поводу использования лекарства, то обязательно задайте их врачу или медсестре, поскольку правильный прием лекарства поможет Вам держать контроль над астмой.
Если использование ингалятора осложнено или Вы не можете его использовать из-за состояния своего здоровья, то обязательно проинформируйте об этом своего врача, который назначит подходящий Вам вид лечения.
Чистка ингалятора
Ингалятор нужно очищать по крайней мере раз в неделю. Это нужно для того, чтобы лекарство не закупоривало сеточки мундштука ингалятора.
Промежуточный резервуар для использования лекарства
Промежуточный резервуар (или спейсер) является ёмкостью, в которой собирается лекарство и позволяет Вам медленно и глубоко вдыхать лекарство один или два раза. Промежуточный резервуар уменьшает вероятность оседания лекарства на язык или на слизистую рта, и помогает большему количеству лекарства попасть в легкие. Промежуточный резервуар подходит для тех, кому трудно одновременно проводить вдох и впрыскивание лекарства.
Несмотря на то, что остаток лекарства, остающийся в промежуточном резервуаре, безвреден, его все-таки нужно регулярно промывать после каждой 1-2 недель. Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Порошковые ингаляторы содержат дозы лекарства в виде мелкого порошка, который при вдохе поступает в легкие. При использовании порошкового ингалятора не нужно одновременно вдыхать и освобождать лекарство, но вход должен быть более интенсивным. Таким образом порошковый ингалятор может не подходить для пожилых пациентов или людям, у которых ослаблена работа нервов или мышц.
Порошковые ингаляторы (см. Приложение 2 руководства для лечения) также используются как в лечении приступов, так и в качестве базового лечения, в зависимости от лекарства, которое в них содержится.
Преимущественно используется 2 типа порошковых ингаляторов:
- Ингаляторы с несколькими дозами, которые включают в себя до 200 доз.
- Ингаляторы в одной дозой — при их использовании перед каждым использованием необходимо заменить капсулу с лекарством.
 Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Использование порошкового ингалятора зависит от конкретного типа и марки производства. Далее приведены общие принципы использования таких ингаляторов. При приеме назначенных Вам лекарств очень важно, чтобы Вы прочитали информационный листок и проконсультировались бы по поводу приема со своим врачом или медсестрой.
Как использовать порошковый ингалятор?
- Удалите пробку ингалятора и освободите дозу лекарства.Если у Вас ингалятор, к которому нужно присоединить капсулу, действуйте соответственно инструкции
- Держа мундштук в стороне, глубоко выдохните (не в мундштук).
- Поместите передние зубы вокруг мундштука и плотно сомкните губы вокруг него.
- Быстро, интенсивно и глубоко вдохните через рот в течение 2-3 секунд.
- Удалите мундштук ингалятора изо рта. Задержите дыхание еще на 2-19 секунды.

- Медленно и спокойно выдхните через нос.
Будьте осторожны при очистке порошкового ингалятора. Большую часть порошковых ингаляторов нельзя мыть ни водой, ни мылом. Мундштук можно чистить только сухой тканью.
Обязательно проинформируйте своего врача о других своих заболеваниях (например, повышенное кровяное давление, диабет и др.), так как от этого может зависеть назначенное Вам лечение.
В случае сердечно-сосудистых заболеваний используются лекарства, которые не подходят для больных астмой. Обязательно дайте знать своему врачу обо всех лекарствах, которые Вы принимаете, в том числе и о болеутоляющих. В редких случаях у некоторых пациентов может быть аллергия на аспирин. В таком случае в качестве болеутоляющего можно использовать только парацетомол.
Важно помнить:
|
При астме очень важно ежедневное самостоятельное отслеживание своего самочувствия. Одним из способов является уже упомянутый тест контроля за астмой, а также PEF- метрия. PEF-метр представляет из себя прибор, с помощью которого оценивается максимальная скорость выдоха. С помощью него можно оценить движение воздуха в дыхательных путях и силу мышц, обеспечивающих это действие. В основном на приборе стоит шкала литр/в минуту (l/min).
PEF-метрия не заменяет спирографических обследований у врача. PEF- метр – это небольшой, умещающийся в руках прибор, преимуществом которого является то, что с ним можно быстро провести обследование, и его результаты легко интерпретировать.
 Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.
Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.Как использовать PEF- метр?
• тест нужно проводить стоя, при этом следите, чтобы шея и спина были бы прямыми
• убедитесь, чтобы прибор показывал ноль
• перед началом теста глубоко вдохните
• поместите мундштук прибора в рот и плотно сомкните губы вокруг него
• выдохните в мундштук с максимальной скоростью и силой.
• запишите полученное показание прибора (литр/в минуту)
• повторите тест еще два раза
• в итоге запишите самый максимальный показатель из проведенных трех тестов
• самый большой показатель означает максимальную скорость движения воздуха
• сохраняйте результаты тестов, проведенных в разное время, чтобы при необходимости их можно было бы показать врачу
Для того чтобы держать астму под контролем, нужно строго придерживаться плану лечения. Главные симптомы того, что астма не находится под контролем:
• Вы просыпаетесь ночью из-за приступов астмы
• Вы используете в больших количествах бронходилятаторы
• физическая активность уменьшилась
Врач оценивает состояние астмы с помощью спирографического обследования, которое проводится по необходимости, но в случае постоянной (персистирующей) астмы средней и тяжелой степени тяжести не менее двух раз в год.
Попросите у своего врача письменный план лечения и обсудите с ним, какая схема лечения лучше всего Вам подходит.
|
Важно помнить:
|
Приступ астмы – это резкое ухудшение состояния. Причиной возникновения приступа может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс и контакт с аллергенами. Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Симптомы, которые могут проявиться при приступе астмы:
- тяжелое свистящее дыхание как во время вдоха, так и выдоха
- непрекращающийся кашель
- учащенное дыхание
- чувство напряжения и боль в груди
- сокращения мышц шеи и груди
- трудности с речью
- возникновение чувства тревоги или паники
- бледность, потливость
- посинение губ
Легкие приступы астмы случаются с большой частотой и обычно продолжаются от нескольких минут до нескольких часов.
При возникновении тяжелого приступа астмы иногда нужно немедленное медицинское вмешательство.
 Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.
Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.Для получения рекомендаций Вы можете связаться с круглосуточной информационной службой семейных врачей по короткому телефонному номеру 1220* или же по телефону (+372) 6346 630. B случае потребности получения скорой помощи по телефону экстренной помощи 112. Если Ваше состояние ухудшается, обратитесь напрямую в отделение неотложной помощи больницы.

Если при возникновении/во время протекания приступа астмы Вы не приняли сразу лекарства против приступа, Ваше дыхание станет затрудненным. Если Вы используете во время приступа астмы PEF-метр, чтобы проконтролировать свою максимальную скорость выдоха, то скорее всего его показатель будет самым меньшим из все Ваших лучших результатов. Это тоже поможет подтвердить ухудшение состояния.
Если Вы не получите лечения, достаточного для облегчения приступа астмы, то может случится, что Ваша речь будет затруднена или вовсе невозможна. Причиной этого является снижение уровня кислорода в крови, которое вызывает изменение цвета кожи и губ – они становятся посиневшими. В такой ситуации Вы должны как можно быстрее найти помощь.
Важно помнить:
|
Жизнь больного астмой не должна отличаться от жизни людей, не страдающих данным заболеванием. Вы чувствуете свое тело лучше, чем кто-либо другой, поэтому Вы сможете сами сделать многое для улучшения своего самочувствия. Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Кроме этого дыхательные пути могут раздражать сильные запахи (например краски или домашняя химия). Приступ астмы могут вызвать и сильные эмоциональные переживания как смех, плач или, наоборот, стресс, некоторые лекарства. Нужно знать, какие лекарства Вы принимали раньше и как они на Вас влияли. Следите за тем, чем Вы питаетесь. Если некоторые продукты вызывают у Вас аллергию, то от них нужно отказаться. Течение астмы можно зависеть от других сопутствующих заболеваний. Например, обратный заброс содержимого желудка в пищевод (болезнь гастроэзофагального рефлюкса) может быть причиной изжоги, и вызвать симптомы астмы, особенно ночью.
Рекомендуется вести дневник наблюдения за самочувствием, куда нужно отметить информацию о каждодневной деятельности (например, о составе еды, сколько двигались, были ли изменения в самочувствии в связи со сменой окружающей среды, напряженные ситуации и т.д.), для того, чтобы отследить, в ответ на какой фактор обостряет приступ астмы, и что помогает держать приступ астмы под контролем.
Ниже приведены главные раздражители и аллергены, контакт с которыми надо избегать. Эти раздражители могут вызвать изменение самочувствия и спровоцировать возникновение приступа астмы.
• Холодный воздух
В случае контакта с очень холодным воздухом, дыхательные пути могут раздражаться, что в свою очередь может вызвать приступ астмы. Если Вы находитесь в зимнее время на улице, закройте шарфом рот и нос.
• Тренировка
Вы не должны избегать тренировок, если у Вас диагностирована астма. Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
• Инфекционные заболевания
Легочные инфекции – такие как бронхит или воспаление легких – могут быть опасны для больного астмой. Увеличенное количество слизи и воспаление в дыхательных путях создают трудности с дыханием.
Если у Вас астма, то Вы можете вакцинировать себя от гриппа – обсудите эту тему с Вашим врачом.
• Цветочная пыльца
Цветочная пыльца в большинстве своем является основным аллергеном, которые вызывает у многих людей как аллергические реакции, так и обострение аллергической астмы.
• Лишний вес
Астма больше всего распространена среди людей с лишним весом – как у взрослых, так и детей. У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
• Плесневые грибки во внутренних помещениях
Плесень обычно возникает во влажных помещениях. Вдыхание спор грибков может вызвать аллергические реакции. Держите свою ванную комнату, кухню и подвал чистыми и сухими
• Тараканы
Тараканы и их выделения могут быть причиной аллергических реакций у многих людей. Тараканов привлекают остатки еды, мусор и сухие продукты.
 Не держите мусор в открытом виде.
Не держите мусор в открытом виде.• Перхоть домашних животных
Перхоть домашних животных происходит из кожи, шерсти и перьев. Перхоть выделяют большинство домашних животных – собаки, кошки, птицы и грызуны. Если у Вас диагностирована астма, то не рекомендуется заводить домашних животных. Если у Вас уже есть домашнее животное, то его нельзя держать в спальне. Домашнее животное нужно регулярно мыть.
Важно помнить:
|
Тест контроля над астмой (Asthma Control Test — ACT) поможет Вам оценить то, как Вы контролируете заболевание. Выберите подходящий ответ на каждый вопрос и запишите численное значение (от одного до пяти) в квадратную ячейку, расположенную справа.
Для получения результата сложите все значения ответов.
1 вопрос
Насколько часто в последние 4 недели астма мешала Вашей деятельности на работе, учебе, или дома?
| Все время | Очень часто | Иногда | Редко | Никогда | Баллы |
| 1 | 2 | 3 | 4 | 5 |
2 вопрос
Как часто за последние 4 недели Вы отмечали у себя нехватку воздуха?
| Чаще, чем раз в день | Раз в день | От 3 до 6 раз в неделю | Один или два раза в неделю | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
3 вопрос
Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов астмы (свистящего дыхания, кашля, нехватку воздуха, стеснения в груди или боли в груди)?
| 4 и более ночей в неделю | 2 или 3 ночи в неделю | Один раз в неделю | Один или два раза за последние 4 недели | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
4 вопрос
Как часто за последние 4 недели Вы использовали свой ингалятор (например с сальбутамолом)?
| 3 раза в день или чаще | 1 или 2 раза в день | 2 или 3 раза в неделю | Один раз в неделю или реже | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
5 вопрос
Как бы Вы оценили, насколько Вам удавалось контролировать астму за последние 4 недели?
| Совсем не удавалось контролировать | Редко удавалось контролировать | В некоторой степени удавалось контролировать | Хорошо удавалось контролировать | Полностью удавалось контролировать | Баллы |
| 1 | 2 | 3 | 4 | 5 |
ИТОГО:
. ……………………. ……………………. |
Объяснение результатов
| 25 баллов – Поздравляем с прекрасным результатом! | от 20 до 24 – Удовлетворительный результат | менее 20 – Плохой результат |
| Вы полностью контролировали астму за последние 4 недели. У Вас не было симптомов астмы и связанных с ней ограничений. Если Ваше состояние ухудшится, проконсультируйтесь с врачом или медсестрой. |
Возможно, что за последние 4 недели Вы хорошо контролировали астму, но не полностью. Ваш врач или медсестра могут помочь вам добиться полного контроля над астмой. |
Возможно, что за последние 4 недели Вам не удавалось контролировать астму. Ваш врач и медсестра могут посоветовать Вам, какие план действий нужно принять, чтобы добиться улучшения контроля над астмой. 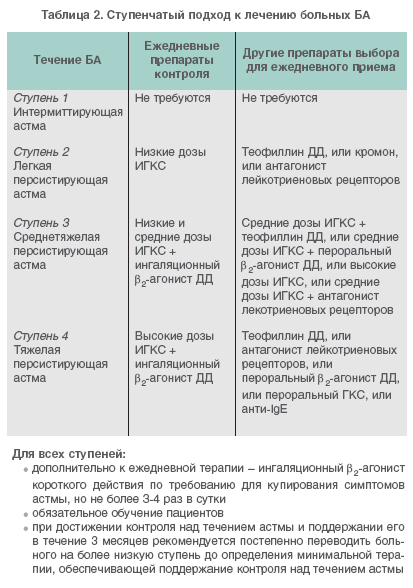 |
Просмотрите результаты теста вместе с Вашим семейным врачом или медсестрой.
Braman, S. S. 2006. The global burden of asthma. Chest, 130, 4s–12s.
Carson, K. V., Chandratilleke, M. G., Picot, J., Brinn, M. P., Esterman, A. J. & Smith, B. J. 2013. Physical training for asthma. Cochrane Database Syst Rev, 9, Cd001116
Heikkinen, S. A., Quansah, R., Jaakkola, J. J. & Jaakkola, M. S. 2012. Effects of regular exercise on adult asthma. Eur J Epidemiol, 27, 397–407.
Jia, C. E., Zhang, H. P., LV, Y., Liang, R., Jiang, Y. Q., Powell, H., Fu, J. J., Wang, L., Gibson, P. G. & Wang, G. 2013. The Asthma Control Test and Asthma Control Questionnaire for assessing asthma control: Systematic review and meta-analy- sis. J Allergy Clin Immunol, 131, 695–703.
Lim, S. S., Vos, T., Flaxman, A. D., Danaei, G., Shibuya, K., Adair-Rohani, H., et al. 2012. A comparative risk assessment of burden of disease and injury at- tributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet, 380, 2224–60.
Meren, M., Raukas-Kivioja, A., Jannus-Pruljan, L., Loit, H. M., Ronmark, E. & Lundback, B. 2005. Low prevalence of asthma in westernizing countries-myth or reality? Prevalence of asthma in Estonia – a report from the “FinEsS” study. J Asthma, 42, 357–65
McCoy, E. K., Thomas, J. L., Sowell, R. S., George, C., Finch, C. K., Tolley, E. A.
& SELF, T. H. 2010. An evaluation of peak expiratory flow monitoring: a compa- rison of sitting versus standing measurements. J Am Board Fam Med, 23, 166–70.
Quanjer, P. H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
Sagedasemate haiglaväliste infektsioonhaiguste laboratoorse diagnostika ja ravi ja diagnostika algoritmid perearstidele 2005
Sistek, D., Wickens, K., Amstrong, R., D’souza, W., Town, I. & Crane, J. 2006. Predictive value of respiratory symptoms and bronchial hyperresponsiveness to diagnose asthma in New Zealand. Respir Med, 100, 2107–11.
Tarlo, S. M., Balmes, J., Balkissoon, R., Beach, J., Beckett, W., Bernstein, D., Blanc, P. D., Brooks, S. M., Cowl, C. T., Daroowalla, F., Harber, P., Lemiere, C., Liss, G. M., Pacheco, K. A., Redlich, C. A., Rowe, B. & Heitzer, J. 2008. Diagnosis and management of work-related asthma: American College Of Chest Physicians Consensus Statement. Chest, 134, 1s–41s.
Täiskasvanute astma käsitlus esmatasandil RJ_J/3.1–2014. Eesti ravijuhend.
Лечение бронхиальной астмы
Бронхиальная астма – это хроническое инфекционно-аллергическое заболевание бронхов, проявляющееся воспалением бронхов и появлением приступов одышки.
Основной механизм бронхиальной астмы – сужение бронхов, вызванное спазмом мышц бронхов, отеком слизистой бронхов и скоплением густой мокроты. Кроме того, болезнь имеет выраженную связь с аллергией и приступы провоцируются контактом с различными аллергенами – пыльцой растений, пылью, химическими реагентами и др. Также бронхиальная астма считается психосоматическим заболеванием, существует связь между стрессом и обострением приступов.
Все вышесказанное определяет основные направления в лечении бронхиальной астмы.
Для быстрого устранения приступа используются ингаляторы: сальбутамол, фенотерол (беротек), тербуталин. Иногда применяется внутривенное введение эуфиллина.
Лечение астмы (а не только снятие приступа) требует комплексного подхода, сочетающего медикаментозные и немедикаментозные методы.
Во-первых (и это не назначение лекарств), изменение образа жизни. Это гипоаллергенная диета и гипоаллергенный быт. Это означает уменьшение (в идеале, исключение) контактов с аллергенами: вдыхаемыми, употребляемыми с пищей, попадающими на кожу. Иногда для этого приходится менять место жительства. Также желательна санация (очищение) очагов хронических заболеваний (пазухи носа, зубы, миндалины, носо- и ротоглотка). Рекомендуется психотерапия для адаптации (повышению устойчивости) к стрессовым нагрузкам.
Медикаментозные средства должны подбираться врачом-пульмонологом после осмотра и обследований (пикфлуометрии, спирометрии, рентгенографии, пульсоксиметрии). Лекарственные препараты отличаются по механизму действия и показаниям к назначению:
— антиаллергические,
— бронхоспазмолитики,
— негормональные ингаляционные препараты,
— адреномиметики и антилейкотриеновые средства,
— кромоны,
— антихолинергетики,
— отхаркивающие средства,
— ингаляционные гормональные средства,
— глюкокортикостероиды,
— бикарбонат натрия,
— комбинированные препараты.
Таким образом, лечение при бронхиальной астме – подбор наиболее эффективных препаратов для снятия приступов и профилактика приступов.
При лечении применяется ступенчатый подход в зависимости от тяжести состояния. Если состояние ухудшается – переход на более высокую ступень в лечении. Если состояние улучшается – наоборот. Для соблюдения ступенчатого подхода необходим постоянный мониторинг состояния пациента, что означает регулярные встречи пациента и врача-пульмонолога.
В лечении бронхиальной астмы активно применяется физиотерапия: аэрозольтерапия (через ультразвуковой небулайзер), аэроионотерапия, магнитотерапия, лазеротерапия, электролечение, фонофорез, массаж, водолечение, закаливание, электросон, галотерапия (соляная пещера), солнечные ванны.
Для профилактики и улучшения жизненного тонуса показано санаторно-курортное лечение. Чтобы лечение астмы принесло наибольшую пользу, необходимо внимательно подойти к выбору курорта – это поможет не только улучшить состояние здоровья, но и получить хорошие впечатления.
Следует учитывать множество факторов, одним из которых является акклиматизация. При переезде в другие климатические условия организм человека проходит так называемый период адаптации. В адаптационное время наблюдается ухудшение самочувствия, и чем резче отличается климат, тем хуже человек переносит переезд. Поэтому рекомендуем выбирать санаторий, располагающийся в таком месте, где климат мало отличается от привычного для Вас.
Больным с бронхиальной астмой курорт лучше всего посещать в то время, когда не цветет амброзия и другие растения, которые могут стать причиной выраженной аллергической реакции. Пыльца растений чаще всего провоцирует обострение болезни. Лучше предпочесть пансионаты, располагающиеся в высокогорных районах или на территории хвойных лесов.
В случае отдыха в санаторной зоне в другой части страны или за рубежом отдыхающего ожидает изменение привычного часового режима. Это также негативно сказывается на здоровье, особенно если путешествие осуществляется самолетом. За короткий период организм не успевает перестроиться. Длительные поездки лучше совершать поездом, в том числе и с детьми.
За короткий период организм не успевает перестроиться. Длительные поездки лучше совершать поездом, в том числе и с детьми.
При сомнении в правильности применения того или иного метода, или лекарства консультируйтесь с лечащим врачом (пульмонологом, терапевтом).
Запись на прием к врачу-пульмонологу по телефону: (8332) 22-03-03
Как правильно лечить астму. Ответы пульмонолога на вопросы пациентов
«Комсомолка» поговорила с врачом-пульмонологом медицинского центра «ЛадаМед» Зоновой Юлией Александровной о причинах возникновения, диагностике и лечении бронхиальной астмы.
1. Может ли заболеть астмой взрослый человек, если в детстве не было проблем с дыханием и подозрений на это заболевание?
Астмой можно заболеть в любом возрасте. Существуют, так называемые внутренние факторы риска возникновения бронхиальной астмы (БА), например, повышенная чувствительность бронхов к разным раздражителям (холодный воздух, запахи и т. п.), ожирение. Наиболее важную роль играет генетическая предрасположенность, о которой человек не был осведомлён. Известно, что наличие бронхиальной астмы у одного из родителей удваивает риск заболевания, а у обоих родителей — увеличивает риск вчетверо. Предрасполагающие гены можно сравнить с кодовым замком заболевания, которое остаётся скрытым, пока не будет введён определённый код. Таким кодом являются внешние факторы-провокаторы бронхиальной астмы (аллергены, респираторные инфекции, различные профессиональные вредности, табачный дым, лекарства, стресс, гормональная перестройка организма), которые могут появиться в любом возрасте.
п.), ожирение. Наиболее важную роль играет генетическая предрасположенность, о которой человек не был осведомлён. Известно, что наличие бронхиальной астмы у одного из родителей удваивает риск заболевания, а у обоих родителей — увеличивает риск вчетверо. Предрасполагающие гены можно сравнить с кодовым замком заболевания, которое остаётся скрытым, пока не будет введён определённый код. Таким кодом являются внешние факторы-провокаторы бронхиальной астмы (аллергены, респираторные инфекции, различные профессиональные вредности, табачный дым, лекарства, стресс, гормональная перестройка организма), которые могут появиться в любом возрасте.
2. Зачем лечить астму ежедневно, если симптомы возникают не каждый день и быстро прекращаются после ингаляции сальбутамола?
Для лечения бронхиальной астмы используются две категории лекарств: препараты для быстрого купирования симптомов (препараты скорой помощи) и лечебные средства (базисная, плановая терапия). Первая категория включает в себя короткодействующие вещества с бронхорасширяющими свойствами, которые, как правило, доставляются в бронхи при помощи ингалятора. К ним относятся сальбутамол, фенотерол, беротек, беродуал, ипратерол и т.п. Эти лекарства только снимают симптомы астмы, но не лечат заболевание. Лекарства второй группы не предназначены (за некоторым исключением) для быстрого «снятия» симптомов, не используются «по потребности», целью их применения является воздействие на воспаление, то есть лечение бронхиальной астмы. Эти препараты используются ежедневно, длительно в тех дозировках и с той кратностью, которые указаны лечащим врачом. Решение об изменении дозировки или отмене этих препаратов может принимать только доктор.
К ним относятся сальбутамол, фенотерол, беротек, беродуал, ипратерол и т.п. Эти лекарства только снимают симптомы астмы, но не лечат заболевание. Лекарства второй группы не предназначены (за некоторым исключением) для быстрого «снятия» симптомов, не используются «по потребности», целью их применения является воздействие на воспаление, то есть лечение бронхиальной астмы. Эти препараты используются ежедневно, длительно в тех дозировках и с той кратностью, которые указаны лечащим врачом. Решение об изменении дозировки или отмене этих препаратов может принимать только доктор.
3. Если есть аллергия на домашнего питомца, проявляющаяся приступами астмы, но ежедневно используются противовоспалительные препараты для лечения заболевания, можно ли оставить питомца дома?
К сожалению, нет. Основным правилом при лечении бронхиальной астмы является устранение контакта с фактором, провоцирующим симптомы. Симптомы и обострения бронхиальной астмы могут возникать даже на фоне правильно подобранной противоастматической терапии. Кроме того, постоянный контакт с фактором-провокатором, не позволит достичь основной цели терапии — контролируемости заболевания.
Кроме того, постоянный контакт с фактором-провокатором, не позволит достичь основной цели терапии — контролируемости заболевания.
4. Почему доктор назначил гормональный ингалятор, неужели нет других лекарств для плановой терапии астмы, ведь постоянное применение гормонов опасно?
К препаратам для плановой терапии астмы относятся и ингаляционные гормоны (ИГКС), и негормональные препараты (антилейкотриены, теофиллин, бронхорасширяющие препараты длительного действия, различные классы антител). ИГКС (гормональные препараты) в настоящее время являются наиболее эффективными препаратами, составляют первую линию терапии. При регулярном применении облегчают симптомы, улучшают функцию лёгких, уменьшают потребность в препаратах скорой помощи и риск обострений, улучшают качество жизни. При применении ИГКС в рекомендованных дозировках происходит местное воздействие на бронхи, препараты не всасываются, не оказывают системных эффектов, как гормональные таблетки или инъекции. Все прочие препараты – средства второй линии плановой терапии БА, обладающие либо меньшей эффективностью и влиянием на прогноз, либо выраженными побочными эффектами, или используемые только при тяжёлой неконтролируемой БА по строгим показаниям.
Все прочие препараты – средства второй линии плановой терапии БА, обладающие либо меньшей эффективностью и влиянием на прогноз, либо выраженными побочными эффектами, или используемые только при тяжёлой неконтролируемой БА по строгим показаниям.
5. После назначения лекарственной терапии астмы использовать ингаляторы мне придётся всю жизнь?
В действительности, это частично зависит от Вас. При строгом соблюдении всех врачебных рекомендаций и достижении контролируемости бронхиальной астмы в большинстве случаев удаётся постепенно снизить объём плановой терапии или полностью её отменить. Современные рекомендации предусматривают управление заболеванием с наименьшим количеством лекарственных средств, которое возможно для поддержания контроля бронхиальной астмы. Если контролируемость бронхиальной астмы будет сохраняться на минимальной терапии, доктор может предпринять попытку её отмены.
О специалисте: Зонова Юлия Александровна, врач-пульмонолог, кандидат медицинских наук, доцент кафедры госпитальной терапии ГБОУ ВПО Кировский медицинский университет, член Российского респираторного общества, член Европейского респираторного общества.
Записаться на прием к врачу-пульмонологу можно по телефонам: (8332) 52-53-53; 22-03-03
Российские ученые разработали препарат, подавляющий гены астмы | Статьи
Ученые разработали новый препарат от бронхиальной астмы. Он блокирует формирование генов, провоцирующих это заболевание. Похожие препараты разрабатываются за рубежом, но они очень дорого стоят. В лаборатории Института иммунологии ФМБА России получили недорогое и эффективное лекарство. Бронхиальная астма — одно из самых распространенных заболеваний дыхательных путей. Ею страдают до 7,3% взрослых россиян и 11% детей.
Российские ученые решили применить новый механизм для лечения бронхиальной астмы. С помощью малых молекул рибонуклеиновой кислоты (РНК — это одна из трех основных молекул клетки) они подавили выработку провоспалительных цитокинов. То есть генов, способствующих развитию воспалительного процесса в легких и появлению одышки.
Это новое слово в терапии бронхиальной астмы. Сейчас лечение в основном симптоматическое, эффект достигается в 40–60% случаев, пояснили «Известиям» в Институте иммунологии. В мире разрабатываются препараты, которые подавляют активность цитокинов. Подавление идет с помощью моноклональных антител.
Сейчас лечение в основном симптоматическое, эффект достигается в 40–60% случаев, пояснили «Известиям» в Институте иммунологии. В мире разрабатываются препараты, которые подавляют активность цитокинов. Подавление идет с помощью моноклональных антител.
— Моноклональное антитело связывается с тем белком, против которого оно разрабатывалось. В нашем случае — с цитокином. И не дает ему проявить свой негативный биологический эффект, — рассказал «Известиям» завлабораторией противовирусного иммунитета Института иммунологии Игорь Шиловский.
Несколько таких препаратов уже применяются или вышли на стадию клинических испытаний. Все они разработаны за рубежом. Доказана их высокая эффективность. Но все эти лекарства очень сложны в производстве и дорогостоящи. Стоимость курса лечения может достигать десятков тысяч долларов США в год.
— Моноклональные антитела производятся биотехнологическим способом в культуре клеток. А потом их оптимизируют для человека. Это очень дорогая процедура, — пояснил Игорь Шиловский.
Путь создания нового лекарства на основе интерференции РНК, которым решили пойти в Институте иммунологии, тоже в стадии разработки. Он обещает привести к столь же эффективному, но более демократичному по цене результату.
— Главное преимущество использования препаратов на основе молекул малых интерферирующих РНК — их высокая эффективность (до 90%). Кроме того, привлекательна сравнительная дешевизна методики. РНК синтезируются химически. Курс лечения получается примерно в 100 раз дешевле, чем с использованием биопрепаратов, и лекарство вполне простое в масштабировании, — пояснил «Известиям» директор Института иммунологии, член-корреспондент РАН Муса Хаитов.
Препарат для лечения бронхиальной астмы не имеет аналогов в мире. Он успешно прошел все этапы доклинических испытаний и готов к клиническим. Исследования безопасности позволили отнести созданный препарат к классу малотоксичных соединений.
Современные лекарства в большинстве случаев позволяют контролировать астму, не допуская серьезных обострений, пояснил «Известиям» завкафедрой пульмонологии лечебного факультета Первого медицинского государственного университета им.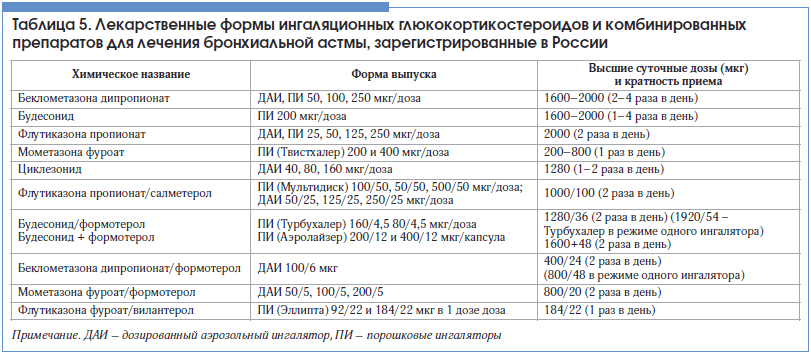 И.М. Сеченова Сергей Авдеев.
И.М. Сеченова Сергей Авдеев.
— Сейчас летальность примерно в 20 раз меньше, чем в середине 1990-х. Основная терапия — ингаляторы, у большинства из которых действующее вещество — глюкокортикостероиды. Такая терапия эффективна для девяти из 10 больных астмой. Но есть пациенты с тяжелой формой заболевания. Им не хватает существующей терапии. Мы до сих пор лечим их системными глюкокортикостероидами в форме таблеток, которые дают много побочных эффектов. Поэтому новые эффективные лекарства от бронхиальной астмы, конечно, нужны, — пояснил эксперт.
По оценке Всемирной организации здравоохранения (ВОЗ), в отдельных регионах мира заболеваемость бронхиальной астмой может достигать 18%. В России, по экспертным оценкам, 5,6–7,3% взрослых и 6–11% детей страдают этим недугом.
Механизм лечения различных заболеваний с помощью препаратов на основе рибонуклеиновой кислоты (РНК) сейчас в мире широко исследуется и внедряется. В разных странах на стадии клинических испытаний находится более 13 медикаментов: против респираторно-синцитиального вируса (вызывает ОРВИ), вируса Эбола, для лечения макулодистрофии глаза, онкозаболеваний, гепатита С.
ЧИТАЙТЕ ТАКЖЕ
Глюкокортикостероидная терапия бронхиальной астмы. — БУ «Центральная городская больница» Минздрава Чувашии
Занятие № 6
План занятия:
1. Необходимость и обоснованность глюкокортикостероидов при бронхиальной астме.
2. Показания для использования таблетированных и в/в стероидов.
3. Показания и необходимость использования ингаляционных стероидных препаратов.
Занятие, посвященное глюкокортикостероидам является наиболее трудным во всем курсе астма-школы. Всегда возникает много вопросов по обсуждаемой теме у больных, и это понятно, т.к. даже слово гормоны порождает страх у пациентов бронхиальной астмой. Поэтому, начиная занятие по терапии бронхиальной астмы стероидами, напомните больным, что в основе терапии бронхиальной астмы лежит воспаление. Используйте плакат 1-го занятия. Еще раз покажите, что происходит с бронхами во время приступов удушья. В основе бронхиальной астмы лежит сужение бронхов вследствие спазма, отека и отделения слизи. Наконец, напомните, что долгосрочный прогноз при бронхиальной астме в целом благоприятный, поскольку это заболевание как таковое не ведет к развитию эмфиземы легких или хронической деструкции легочной ткани.
Наконец, напомните, что долгосрочный прогноз при бронхиальной астме в целом благоприятный, поскольку это заболевание как таковое не ведет к развитию эмфиземы легких или хронической деструкции легочной ткани.
Поэтому, глюкокортикостероиды являются важным средством лечения бронхиальной астмы, так как обладают мощным противовоспалительным эффектом. В настоящее время рекомендуют использовать ГКС ингаляционно уже на ранних стадиях заболевания, т.к. на поздних стадиях несмотря на высокие дозы препаратов иногда не удается достичь желаемого эффекта. Причиной этому является гипертрофия стенки бронхов на более поздних стадиях течения бронхиальной астмы. Следовательно, целью лечения является предупреждение развития этих процессов путем длительного и эффективного снижения интенсивности воспаления в бронхах.
Страх перед приемом стероидных препаратов связан с тем, что длительное применение системных стероидов чревато серьезными осложнениями. Однако, в некоторых случаях бронхиальной астмы состояние может быть настолько тяжелым, что у врача не остается другого выхода кроме как начать терапию стероидными препаратами. Причем важно заметить, что тяжесть состояния определяет не пациент, а лечащий врач. При обострении бронхиальной астмы, курс приема системных стероидов не должен превышать 7-10 дней при постоянном уменьшении дозы. В первые 2-3 дня принимается максимальная доза препарата, что дает возможность уже с 3-4 дня сокращать дозировку. Обычно этого курса бывает вполне достаточно. После непродолжительного курса лечения стероидами в виде таблеток, необходимо продолжить применение стероидов в виде аэрозоля. Последний воздействует на стенки бронхов, не проникая в кровоток.
Причем важно заметить, что тяжесть состояния определяет не пациент, а лечащий врач. При обострении бронхиальной астмы, курс приема системных стероидов не должен превышать 7-10 дней при постоянном уменьшении дозы. В первые 2-3 дня принимается максимальная доза препарата, что дает возможность уже с 3-4 дня сокращать дозировку. Обычно этого курса бывает вполне достаточно. После непродолжительного курса лечения стероидами в виде таблеток, необходимо продолжить применение стероидов в виде аэрозоля. Последний воздействует на стенки бронхов, не проникая в кровоток.
На занятии покажите больным ингаляционные стероидные препараты: бекотид, бекломет, ингакорт. Объясните, что эти препараты не купируют приступ удушья как ингаляционный симпатомиметик (беротек). Еще раз обратите внимание аудитории, что ингаляционные стероиды можно применять как для купирования обострения так и в качестве профилактического средства. Сочетание ингаляционного стероидного препарата и симпатомиметика является идеальным для большинства больных бронхиальной астмой. Отдельно разберите вопрос о назначении в/в гормональных препаратов, т.к. многие больные ошибочно думают, что назначение этих форм наиболее безопасно. Не рекомендуйте больным использование пролонгированных стероидных препаратов.
Отдельно разберите вопрос о назначении в/в гормональных препаратов, т.к. многие больные ошибочно думают, что назначение этих форм наиболее безопасно. Не рекомендуйте больным использование пролонгированных стероидных препаратов.
Если в группе есть больные, постоянно принимающие пероральные стероиды, но не использующие ингаляционные препараты, назначьте им индивидуальную консультацию и постарайтесь решить вопрос о дозировке.
Учитывая большой объем информации, желательно вместо одного занятия по этой теме провести два. На первом занятии основной упор сделайте на механизме действия стероидов, а на втором – на базисной противоастматической терапии ингаляционными стероидами.
Вопросы по теме:
1. Что происходит в бронхах при приступе бронхиальной астме?
2. На каких стадиях заболевания следует начать прием стероидов?
3. Опасно ли использование таблетированных гормонов?
4. Как правильно использовать ингаляционные стероиды?
Глюкокортикостероиды в лечении бронхиальной астмы
Т. А. Перцева, Т.С. Онищенко, кафедра факультетской терапиии и эндокринологии Днепропетровской государственной медицинской академии
А. Перцева, Т.С. Онищенко, кафедра факультетской терапиии и эндокринологии Днепропетровской государственной медицинской академии
В настоящее время целесообразность использования глюкокортикостероидов (ГКС) в лечении больных бронхиальной астмой (БА) не вызывает сомнений и базируется на доказательствах эффективного подавления основных патогенетических механизмов воспалительного процесса в дыхательных путях (ДП), лежащих в основе астмы [26].
Первые сообщения о результатах применения ГКС при БА появились в начале 50-х годов прошлого столетия. Так, в 1952 г. McCombs сообщал о значительном влиянии системной терапии ГКС на резистентную астму. Он писал: «Несомненно, в пяти описываемых случаях кортикотропин и кортизон приводили к таким изменениям, которые не наблюдались при использовании любого другого известного доныне метода лечения» [25]. С тех пор в течение почти 20 лет системные ГКС оставались стандартом в лечении и профилактике астмы. Большинство ранних публикаций были посвящены тактике назначения кортикостероидной терапии у больных БА, но в них не находила отражения проблема развития тяжелых побочных эффектов на фоне ежедневного приема системных ГКС [7].
Решением этого вопроса стало создание и внедрение в клиническую практику ингаляционных ГКС (ИГКС). Первые аэрозоли водорастворимого гидрокортизона и преднизолона оказались малоэффективными в связи со слабым противовоспалительным и выраженным системным действием, сравнимым с эффектом таблетированных ГКС [2]. Позднее, в начале 70-х годов, были синтезированы липофильные ГКС для ингаляционного применения со свойственной им высокой местной противовоспалительной активностью при сравнительно незначительных системных побочных действиях. Brown и соавт. (1972) сообщали о возможности перевода стероидозависимых пациентов с пероральной терапии на ингаляционную [4]. Результаты исследования (1975), организованного Британским торакальным обществом, показали, что контроль над течением астмы средней степени тяжести должен осуществляться с помощью ИГКС [1]. Несмотря на эти рекомендации, врачи и пациенты медленно адаптировались к использованию ингаляционной терапии, по-видимому, из-за более отсроченных влияний ГКС на ДП по сравнению с бронходилататорами [13, 32]. В сравнительном исследовании Haahtela и соавт. у пациентов с впервые выявленной БА были установлены большая эффективность длительной терапии и преимущество раннего назначения ИГКС по сравнению с β2-агонистом [6]. Результаты этих испытаний послужили толчком к более широкому использованию ИГКС при астме [7]. Дальнейшие клинические исследования предоставили убедительные доказательства большей эффективности противовоспалительной терапии по сравнению с бронхолитической в установлении долгосрочного контроля симптомов БА, улучшении легочной функции и снижении гиперреактивности ДП [6, 31].
В сравнительном исследовании Haahtela и соавт. у пациентов с впервые выявленной БА были установлены большая эффективность длительной терапии и преимущество раннего назначения ИГКС по сравнению с β2-агонистом [6]. Результаты этих испытаний послужили толчком к более широкому использованию ИГКС при астме [7]. Дальнейшие клинические исследования предоставили убедительные доказательства большей эффективности противовоспалительной терапии по сравнению с бронхолитической в установлении долгосрочного контроля симптомов БА, улучшении легочной функции и снижении гиперреактивности ДП [6, 31].
В современной медицинской практике при выборе индивидуального лечения для конкретного больного врач руководствуется рекомендательными документами, составленными на основании доказательной медицины.
Основанная в 1993 г. Глобальная инициатива по астме (Global Initiative for Asthma, GINA) и впервые опубликованная в 1995 г. «Глобальная стратегия лечения и профилактики бронхиальной астмы» приобрели неоспоримый авторитет и лежат в основе национальных программ различных стран мира. Исполнительный комитет, руководящий программой GINA, принял решение о создании Научного комитета, в обязанности которого входит ежегодный пересмотр документа с внесением данных о новых научных достижениях. В начале 90-х годов была предложена рейтинговая система оценки клинических исследований и введено понятие «уровень доказательности». В документах GINA используются четыре уровня доказательности (А, В, С, D). Для уровня А (высокая достоверность) источником служат результаты хорошо разработанных крупных рандомизированных контролируемых исследований и данные их метаанализа; для уровня В (умеренная достоверность) – результаты небольших рандомизированных контролируемых исследований и данные метаанализа нескольких таких испытаний. Сведения нерандомизированных или неконтролируемых клинических исследований и заключения экспертных групп или консенсусов специалистов принято относить соответственно к уровням доказательности С (ограниченная достоверность) и D (неопределенная достоверность) [26].
Исполнительный комитет, руководящий программой GINA, принял решение о создании Научного комитета, в обязанности которого входит ежегодный пересмотр документа с внесением данных о новых научных достижениях. В начале 90-х годов была предложена рейтинговая система оценки клинических исследований и введено понятие «уровень доказательности». В документах GINA используются четыре уровня доказательности (А, В, С, D). Для уровня А (высокая достоверность) источником служат результаты хорошо разработанных крупных рандомизированных контролируемых исследований и данные их метаанализа; для уровня В (умеренная достоверность) – результаты небольших рандомизированных контролируемых исследований и данные метаанализа нескольких таких испытаний. Сведения нерандомизированных или неконтролируемых клинических исследований и заключения экспертных групп или консенсусов специалистов принято относить соответственно к уровням доказательности С (ограниченная достоверность) и D (неопределенная достоверность) [26].
В соответствии с рекомендациями GINA последнего пересмотра (2005), медикаментозная терапия БА включает две стратегические группы – препараты контроля и средства неотложной помощи.
Препараты контроля относятся к средствам одновременно профилактической и поддерживающей длительной терапии, включающей противовоспалительные агенты и β2-агонисты длительного действия (ДД).
Препараты неотложной помощи – средства, быстрое действие которых направлено на устранение бронхоконстрикции и связанных с ней острых симптомов (β2-агонисты и теофиллин короткого действия, антихолинергические препараты, системные ГКС) [26].
ИГКС признаны сегодня наиболее эффективными препаратами контроля.
Результаты лечения ИГКС, по данным многих исследований, демонстрируют значительное уменьшение патологических признаков воспаления в ДП [18, 20], улучшение легочной функции, снижение гиперреактивности ДП, уменьшение симптомов, частоты и тяжести обострений, улучшение качества жизни пациентов (уровень доказательности А) [6, 23]. При лечении больных персистирующей БА всех степеней тяжести рекомендуется отдавать предпочтение ИГКС [12].
При лечении больных персистирующей БА всех степеней тяжести рекомендуется отдавать предпочтение ИГКС [12].
Современные ИГКС выпускаются в виде дозированных аэрозольных ингаляторов (MDI), содержащих хлорофторуглероды (CFC) или гидрофторалканы (НFА), сухих порошковых ингаляторов (DPI) и растворов для небулизации (Neb). Отличия в молекулярной структуре ИГКС обусловливают различия в фармакокинетике и фармакодинамике препаратов. Содержание НFА в ингаляторе способствует увеличению легочной фракции лекарственного вещества, что может быть причиной как большей эффективности препарата, так и высокой вероятности развития побочных системных эффектов [28]. Все это необходимо учитывать при выборе эффективной дозы и особенно при замене доставочных устройств [9]. Использование спейсера улучшает доставку лекарственного средства в ДП, уменьшает его депозицию на слизистой оболочке полости рта и вероятность развития кандидоза (уровень доказательности А) [16], а также снижает системную биодоступность ИГКС и риск возникновения побочных эффектов (уровень доказательности В) [3, 29].
В настоящее время в клинической практике рекомендуется использовать низкие, средние и высокие суточные дозы ИГКС [26] (табл. 1).
Согласно рекомендациям GINA, программа лечения больного БА должна строиться в соответствии с тяжестью заболевания.
Ступенчатый терапевтический подход предусматривает повышение дозы и частоты приема препаратов по мере утяжеления течения астмы [26] (табл. 2).
Большинство пациентов, страдающих интермиттирующей БА, не нуждаются в ежедневной терапии противовоспалительными препаратами. Им рекомендуется использовать ингаляционные β2-агонисты короткого действия по требованию для облегчения симптомов заболевания (уровень доказательности А) [26].
Для больных легкой персистирующей БА более предпочтительно лечение ИГКС (уровень доказательности А). Рекомендуемая начальная доза ИГКС – 200-500 мкг/сут беклометазона или будесонида (100-250 мкг/сут флутиказона или эквивалентные им дозы других ИГКС) в 1-2 приема (уровень доказательности В). Альтернативные препараты контроля (теофиллин ДД, кромоны и антагонисты лейкотриеновых рецепторов) менее эффективны, чем ИГКС (уровень доказательности А), или эффективны лишь у некоторых пациентов, что не подтверждается рандомизированными клиническими исследованиями [26].
Альтернативные препараты контроля (теофиллин ДД, кромоны и антагонисты лейкотриеновых рецепторов) менее эффективны, чем ИГКС (уровень доказательности А), или эффективны лишь у некоторых пациентов, что не подтверждается рандомизированными клиническими исследованиями [26].
При лечении больных персистирующей БА средней степени тяжести наиболее эффективна и предпочтительна комбинированная терапия ИГКС (200-1000 мкг/сут беклометазона; 400-1000 мкг/сут будесонида; 250-500 мкг/сут флутиказона или эквивалентные дозы) и ингаляционным #946;2-агонистом ДД 2 раза в сутки (уровень доказательности А). Если начальный прием ИГКС в дозе до 500 мкг/сут в пересчете на беклометазон не позволяет контролировать течение астмы, постоянную терапию необходимо дополнить ингаляционным β2-агонистом ДД. При неэффективности этого лечения рекомендуется повышать дозу ИГКС [26].
На начальном этапе лечения больных тяжелой персистирующей БА рекомендуется комбинация высоких доз ИГКС (1000 мкг/сут беклометазона или эквивалентные дозы других препаратов) и ингаляционного β2-агониста ДД 2 раза в день (уровень доказательности А).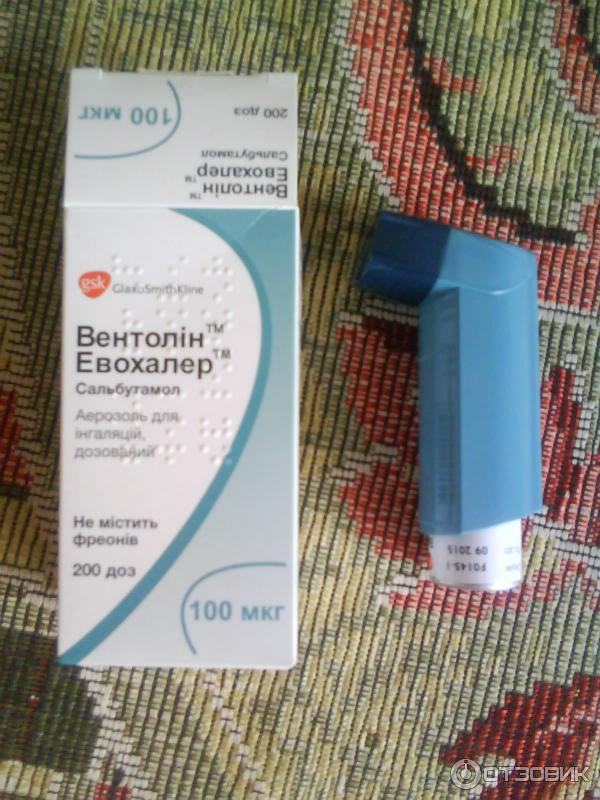 Иногда лучший контроль над течением астмы может быть установлен при приеме ИГКС 4 раза в сутки [15, 17] (уровень доказательности А). На данный момент отсутствуют результаты контролируемых исследований, позволяющие рекомендовать небулайзерную терапию ИГКС у взрослых пациентов со стабильной астмой. Если существует необходимость использования длительной пероральной гормональной терапии у больных тяжелой персистирующей БА, ГКС следует назначать в минимальных дозах однократно утром [24].
Иногда лучший контроль над течением астмы может быть установлен при приеме ИГКС 4 раза в сутки [15, 17] (уровень доказательности А). На данный момент отсутствуют результаты контролируемых исследований, позволяющие рекомендовать небулайзерную терапию ИГКС у взрослых пациентов со стабильной астмой. Если существует необходимость использования длительной пероральной гормональной терапии у больных тяжелой персистирующей БА, ГКС следует назначать в минимальных дозах однократно утром [24].
Доза 500 мкг/сут беклометазона (или эквивалентные ей) у большинства пациентов позволяет контролировать течение астмы [26]. Данные о дозозависимых влияниях ИГКС противоречивы. Известно, что дозозависимая кривая ИГКС, относительно горизонтальная для некоторых результирующих параметров при БА (симптомов, показателей легочной функции, чувствительности ДП), и стремление к увеличению дозы ИГКС обеспечивают небольшие преимущества в сроках установления контроля над течением заболевания, однако повышают риск развития побочных эффектов [5, 30]. В метаанализе восьми клинических исследований, включавших 2324 пациента, установлено, что дозозависимая кривая при приеме флутиказона начинает приближаться к плато при дозе 100-200 мкг/сут и достигает пика при 500 мкг/сут. Положительное влияние этих доз соответствовало 90% эффективности 1000 мкг/сут флутиказона [11]. G.P. Currie и соавт. в результате метаанализа 25 исследований обнаружили, что при приеме высоких доз ИГКС (1000 мкг/сут) наблюдается максимальное снижение бронхиальной гиперреактивности по сравнению с терапией низкими дозами [8]. S.J. Szefler и соавт. показали, что низкие дозы флутиказона (88 мкг/сут) и средние дозы беклометазона (672 мкг/сут) вызывали увеличение объема форсированного выдоха на 1-й секунде (ОФВ1) и снижение гиперреактивности ДП, высокие дозы ИГКС (704 мкг/сут флутиказона или 1344 мкг/сут беклометазона) не влияли на ОФВ1 и результаты провокационного теста с метахолином, но и не повышали частоту развития системных побочных эффектов [30].
В метаанализе восьми клинических исследований, включавших 2324 пациента, установлено, что дозозависимая кривая при приеме флутиказона начинает приближаться к плато при дозе 100-200 мкг/сут и достигает пика при 500 мкг/сут. Положительное влияние этих доз соответствовало 90% эффективности 1000 мкг/сут флутиказона [11]. G.P. Currie и соавт. в результате метаанализа 25 исследований обнаружили, что при приеме высоких доз ИГКС (1000 мкг/сут) наблюдается максимальное снижение бронхиальной гиперреактивности по сравнению с терапией низкими дозами [8]. S.J. Szefler и соавт. показали, что низкие дозы флутиказона (88 мкг/сут) и средние дозы беклометазона (672 мкг/сут) вызывали увеличение объема форсированного выдоха на 1-й секунде (ОФВ1) и снижение гиперреактивности ДП, высокие дозы ИГКС (704 мкг/сут флутиказона или 1344 мкг/сут беклометазона) не влияли на ОФВ1 и результаты провокационного теста с метахолином, но и не повышали частоту развития системных побочных эффектов [30]. В то же время Martin и соавт., сравнивая системные влияния шести ИГКС, установили дозозависимую супрессию кортизола [33].
В то же время Martin и соавт., сравнивая системные влияния шести ИГКС, установили дозозависимую супрессию кортизола [33].
Таким образом, несмотря на отсутствие корреляционной связи между дозой ИГКС и уровнем ОФВ1, отмечается
дозозависимое влияние ИГКС на гиперреактивность ДП, величину дозы системных ГКС, выраженность побочных эффектов [10]. Выявлена четкая взаимосвязь дозы ИГКС и профилактики развития тяжелых обострений БА [14]. У некоторых пациентов с тяжелой астмой длительная терапия высокими дозами ИГКС позволяет уменьшить или даже прекратить пероральный прием ГКС. Безусловно, безопасность высоких доз ингаляционных ГКС существенно выше, чем системных [24].
Побочные эффекты ИГКС можно разделить на местные и системные. Местные эффекты наблюдаются в виде орофарингеального кандидоза, дисфонии и покашливания вследствие раздражения верхних ДП, для профилактики развития которых рекомендуется использовать спейсер [16], полоскание полости рта водой или раствором 1:50 амфотерицина В [27].
Риск развития системных побочных эффектов при лечении ИГКС зависит от дозы и силы препарата, биодоступности, абсорбции в желудочно-кишечном тракте, метаболизма первого прохождения в печени, периода полужизни при легочной и кишечной абсорбции [21]. Сегодня имеются доказательства того, что системные побочные эффекты у взрослых при ингалировании ГКС в дозе 500 мкг/сут и менее в пересчете на беклометазон не являются проблемой, но некоторые пациенты чувствительны и к более низким дозам [26]. Кроме того, системные эффекты отличаются среди различных ИГКС.
Соотношение клинической эффективности и системных эффектов принимаемого препарата определяет терапевтический индекс. Чем он выше, тем больше соотношение польза/риск [26]. Результаты сравнительных исследований свидетельствуют о том, что будесонид и флутиказон имеют наиболее благоприятный терапевтический индекс и соответственно менее выраженные системные эффекты, чем беклометазон и триамцинолон [19, 21].
В контролируемых клинических исследованиях установлено, что длительная терапия высокими дозами ИГКС может вызывать системные эффекты, включающие истончение кожи и легкие кровоизлияния [22], подавление функции надпочечников и снижение минеральной плотности кости, а также катаракту и глаукому [3, 21]. Пока неизвестно клиническое значение подавления функции надпочечников или снижения остеобластной активности при лечении ИГКС. Трудности в установлении связи этих побочных явлений с проводимой терапией обусловлены проблемой разобщения возможного влияния высоких доз ИГКС и курсов терапии системными ГКС у больных тяжелой БА [26].
Пока неизвестно клиническое значение подавления функции надпочечников или снижения остеобластной активности при лечении ИГКС. Трудности в установлении связи этих побочных явлений с проводимой терапией обусловлены проблемой разобщения возможного влияния высоких доз ИГКС и курсов терапии системными ГКС у больных тяжелой БА [26].
В соответствии с рекомендациями GINA некоторым пациентам для установления и поддержания контроля над течением тяжелой персистирующей БА требуется назначение длительной терапии системными ГКС. Однако использование этой терапии ограничивается высоким риском развития побочных системных эффектов. Следует подчеркнуть, что терапевтический индекс всегда лучше при длительной ингаляционной терапии ГКС, чем при лечении пероральными или парентеральными формами ГКС [24].
Из системных ГКС предпочтение следует отдавать пероральным препаратам (преднизолону, метилпреднизолону), обладающим минимальной минералокортикоидной активностью, относительно коротким периодом полураспада и ограниченным влиянием на поперечно-полосатую мускулатуру. Пероральные ГКС в течение длительного времени рекомендуется принимать в наименьшей эффективной дозе однократно утром каждый день или через день [24]. Такой режим позволяет контролировать течение астмы и снизить риск побочных эффектов, включающих остеопороз, артериальную гипертензию, диабет, гипоталамо-гипофизарно-надпочечниковую супрессию, катаракту, глаукому, ожирение, стрии и кровоизлияния, мышечную слабость [26].
Пероральные ГКС в течение длительного времени рекомендуется принимать в наименьшей эффективной дозе однократно утром каждый день или через день [24]. Такой режим позволяет контролировать течение астмы и снизить риск побочных эффектов, включающих остеопороз, артериальную гипертензию, диабет, гипоталамо-гипофизарно-надпочечниковую супрессию, катаракту, глаукому, ожирение, стрии и кровоизлияния, мышечную слабость [26].
Таким образом, ГКС являются наиболее эффективными современными препаратами противовоспалительной терапии БА, позволяющими контролировать течение заболевания. При длительном лечении больных астмой следует отдавать предпочтение ингаляционным формам ГКС, обеспечивающим максимальную концентрацию лекарственного средства в ДП и позволяющим минимизировать системные побочные эффекты. Дозу препарата следует подбирать индивидуально в соответствии со степенью тяжести течения БА.
Критерии эффективности проводимой терапии:
• минимальная выраженность или отсутствие хронических симптомов, в том числе ночных;
• редкие обострения минимальной тяжести;
• отсутствие обращений за неотложной помощью;
• минимальная (идеально – отсутствие) необходимость в использовании β2-агонистов по требованию;
• отсутствие ограничений физической активности;
• суточные колебания пиковой объемной скорости выдоха (ПОСвыд) менее 20%;
• нормальный уровень (близкий к нему) ПОСвыд;
• минимальные (отсутствие) нежелательные эффекты принимаемых препаратов.
Необходимо помнить, что постоянное наблюдение за больными БА, использующими глюкокортикостероидную терапию, обеспечивает эффективность и безопасность проводимого лечения.
Литература
1. British Thoracic and Tuberculosis Association. Inhaled corticosteroids compared with oral prednisone in patients starting long-term corticosteroid therapy for asthma. Lancet 1975: 469-473.
2. Brokbank W., Brebner H., Pengelly C. Chronic asthma treated with aerosol hydrocortisone. Lancet 1956: 807.
3. Brown P.H., Greening A.P., Crompton G.K. Large volume spacer devices and the influence of high dose beclomethasone dipropionate on hypothalamo-pituitary-adrenal axis function. Thorax 1993; 48: 233-238.
4. Brown H., Storey G., George W. Beclomethasone diproprionate: a new steroid aerosol for the treatment of allergic asthma. BMJ 1972: 585-590.
5. Budesonide delivered by Turbuhaler is effective in a dose-dependent fashion when used in the treatment of adult patients with chronic asthma / Busse W.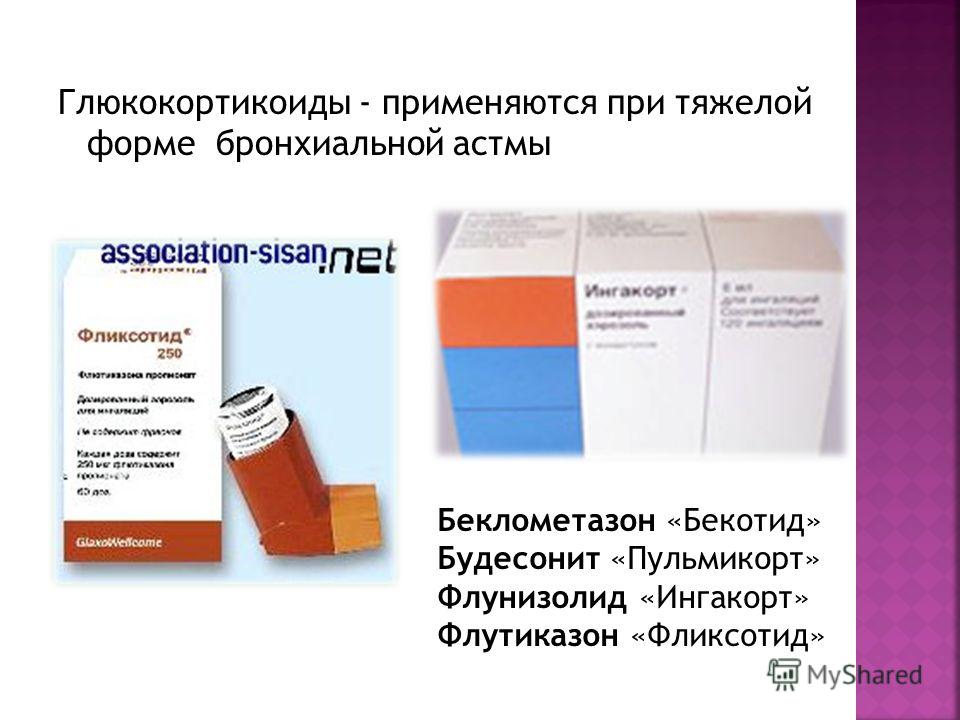 W., Chervinsky P., Condemi J. et al. J Allergy Clin Immunol 1998; 101: 457-463.
W., Chervinsky P., Condemi J. et al. J Allergy Clin Immunol 1998; 101: 457-463.
6. Comparison of a beta2-agonist, terbutaline, with an inhaled corticosteroid, budesonide, in newly detected asthma / Haahtela T., Jarvinen M., Kava T. et al. N Engl J Med 1991; 325: 388-392.
7. Chu E.K., Drazen J.M. Asthma. One Hundred Years of Treatment and Onward. Am J Respir Crit Care Med 2005; 171: 1202-1208.
8. Currie G.P., Fowler S.J., Lipworth B.J. Dose response of inhaled corticosteroids on bronchial hyperresponsiveness: a meta-analysis. Ann Allergy Asthma Immunol 2003; 90: 194-198.
9. Dolovich M. New delivery systems and propellants. Can Respir J 1999; 6: 290-295.
10. Donohue J.F., Ohar J.A. Effects of Corticosteroids on Lung Function in Asthma and Chronic Obstructive Pulmonary Disease. The Proceedings of the American Thoracic Society 2004; 1: 152-160.
11. Dose-response relation of inhaled fluticasone propionate in adolescents and adults with asthma: meta-analysis / Holt S. , Suder A., Weatherall M. et al. BMJ 2001; 323: 1-8.
, Suder A., Weatherall M. et al. BMJ 2001; 323: 1-8.
12. Early intervention with budesonide in mild persistent asthma: a randomised, double-blind trial / Pauwels R.A., Pedersen S., Busse W.W. et al. Lancet 2003; 361: 1071-1076.
13. Effects of inhaled beclomethasone dipropionate and alternate-day prednisone on pituitary-adrenal function in children with chronic asthma / Wyatt R., Waschek J., Weinberger M., Sherman B. N Engl J Med 1978; 299: 1387-1392.
14. Effect of inhaled formoterol and budesonide on exacerbations of asthma. Formoterol and Corticosteroids Establishing Therapy (FACET) International Study Group / Pauwels R.A., Lofdahl C.G., Postma D.S. et al. N Engl J Med 1997; 337: 1405-1411.
15. Four-times-a-day dosing frequency is better than a twice-a-day regimen in subjects requiring a high-dose inhaled steroid, budesonide, to control moderate to severe asthma / Malo J.L., Cartier A., Merland N. et al. Am Rev Respir Dis 1989; 140: 624-628.
16.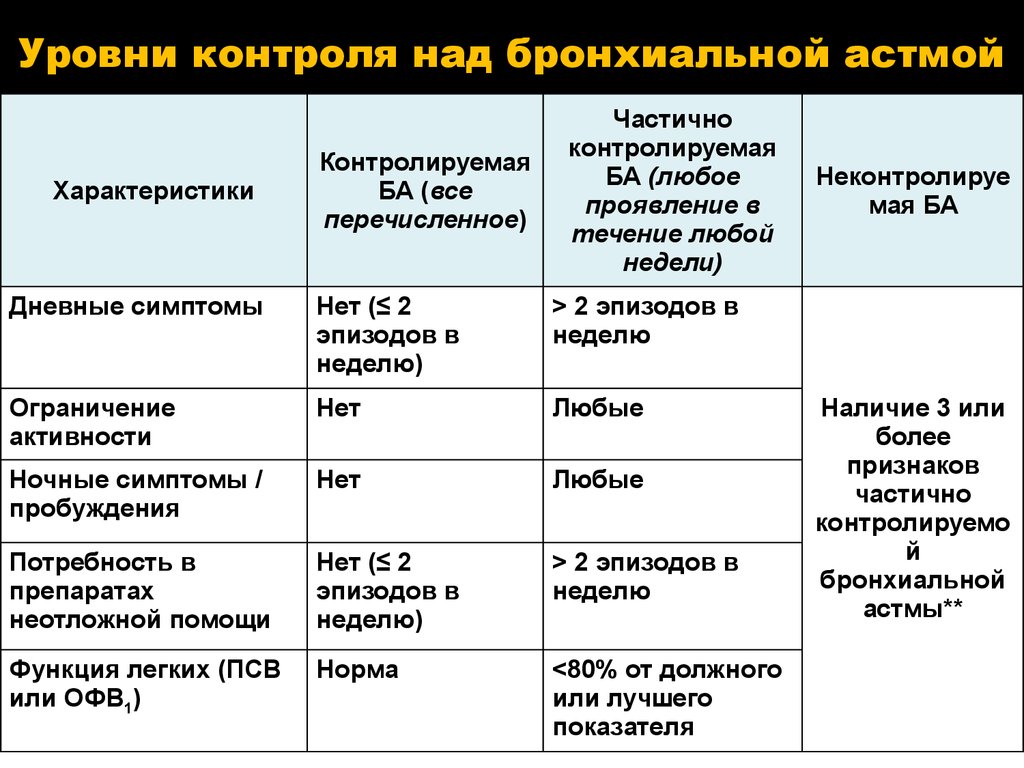 Frequency of voice problems and cough in patients using pressurized aerosol inhaled steroid preparations / Williamson I.J., Matusiewicz S.P., Brown P.H. et al. Eur Respir J 1995; 8: 590-592.
Frequency of voice problems and cough in patients using pressurized aerosol inhaled steroid preparations / Williamson I.J., Matusiewicz S.P., Brown P.H. et al. Eur Respir J 1995; 8: 590-592.
17. Influence of dosing frequency and schedule on the response of chronic asthmatics to the aerosol steroid, budesonide / Toogood J.H., Baskerville J.C., Jennings B. et al. J Allergy Clin Immunol 1982; 70: 288-298.
18. Inhaled beclomethasone dipropionate downregulates airway lymphocyte activation in atopic asthma / Wilson J.W., Djukanovic R., Howarth P.H., Holgate S.T. Am J Respir Crit Care Med 1994; 149: 86-90.
19. Issues in the use of inhaled glucocorticoids. The Asthma Clinical Research Network / Kamada A.K., Szefler S.J., Martin R.J. et al. Am J Respir Crit Care Med 1996; 153: 1739-1748.
20. Laitinen L.A., Laitinen A., Haahtela T. A comparative study of the effects of an inhaled corticosteroid, budesonide, and a beta2-agonist, terbutaline, on airway inflammation in newly diagnosed asthma: a randomized, double-blind, parallel-group controlled trial. J Allergy Clin Immunol 1992; 90: 32-42.
J Allergy Clin Immunol 1992; 90: 32-42.
21. Lipworth B.J. Systemic adverse effects of inhaled corticosteroid therapy: A systematic review and meta-analysis. Arch Intern Med 1999; 159: 941-955.
22. Long-term treatment with inhaled budesonide in persons with mild chronic obstructive pulmonary disease who continue smoking. European Respiratory Society Study on Chronic Obstructive Pulmonary Disease / Pauwels R.A., Lofdahl C.G., Laitinen L.A. et al. N Engl J Med 1999; 340: 1948-1953.
23. Low-dose inhaled corticosteroids and the prevention of death from asthma / Suissa S., Ernst P., Benayoun S. et al. N Engl J Med 2000; 343: 332-336.
24. Mash B., Bheekie A., Jones P.W. Inhaled vs oral steroids for adults with chronic asthma // Cochrane Database Syst Rev. – 2000. – P. 2.
25. McCombs R.P. Serial courses of corticotrophin or cortisone in chronic bronchial asthma. N Eng J Med 1952; 247: 1-6.
26. NHLBI/WHO Workshop Report: Global Strategy for Asthma Management and Prevention. NIH Publication No. 02-3659. Updated 2005 from the 2004 document. – P. 1-186.
NIH Publication No. 02-3659. Updated 2005 from the 2004 document. – P. 1-186.
27. Oral candidiasis associated with inhaled corticosteroid use: comparison of fluticasone and beclomethasone / Fukushima C., Matsuse H., Tomari S. et al. Ann. Allergy Asthma Immunol 2003; 90 (6): 646-651.
28. Pharmacokinetic differences between chlorofluorocarbon and chlorofluorocarbon-free metered dose inhalers of beclomethasone dipropionate in adult asthmatics / Harrison L.I., Soria I., Cline A.C., Ekholm B.P. J Pharm Pharmacol 1999; 51: 1235-1240.
29. Selroos O., Halme M. Effect of a volumatic spacer and mouth rinsing on systemic absorption of inhaled corticosteroids from a metered dose inhaler and dry powder inhaler. Thorax 1991; 46: 891-894.
30. Significant variability in response to inhaled corticosteroids for persistent asthma / Szefler S.J., Martin R.J., King T.S. et al. J Allergy Clin Immunol 2002; 109 (3): 410-418.
31. Simons F.E. A comparison of beclomethasone, salmeterol, and placebo in children with asthma. Canadian Beclomethasone Dipropionate-Salmeterol Xinafoate Study Group. N Engl J Med 1997; 337: 1659-1665.
Canadian Beclomethasone Dipropionate-Salmeterol Xinafoate Study Group. N Engl J Med 1997; 337: 1659-1665.
32. Steroid-dependent asthma treated with inhaled beclomethasone diproprionate / Davies G., Thomas P., Broder I. et al. Ann Intern Med 1977; 86: 549-553.
33. Systemic effect comparisons of six inhaled corticosteroid preparations / Martin R.J., Szefler S.J., Chinchilli V.M. et al. Am J Respir Crit Care Med 2002; 165: 1377-1383.
Эффективность и переносимость нимесулида у пациентов с аспириновой бронхиальной астмой | Бьянко С., Робуши M., Петриньи Дж., Скури M., Пьерони M.Дж., Рефини Р.M., Ваджи A., Сестини П.С.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, при котором взаимодействие провоспалительных клеток и медиаторов воспаления вызывает гиперреактивность бронхов и бронхоспазм. В свете того, что центральным звеном патогенеза бронхиальной астмы является воспаление [Djukanovic и др., 1990 г.; Laitinen и др., 1985 г. ], основой медикаментозной терапии заболевания является регулярный прием противовоспалительных препаратов. Бронходилататоры следует назначать только при выраженном бронхоспазме.
], основой медикаментозной терапии заболевания является регулярный прием противовоспалительных препаратов. Бронходилататоры следует назначать только при выраженном бронхоспазме.
Наиболее эффективными противовоспалительными препаратами для лечения бронхиальной астмы являются кортикостероиды и, в меньшей степени, кромогликат натрия и недокромил натрия. Другие противовоспалительные препараты, в т.ч. тролеандомицин, метотрексат, золото, гидроксихлорохин, дапсон и циклоспорин, обладают стероидсберегающим эффектом. Однако эффективность этих препаратов изучена недостаточно, хотя некоторые из них пациенты переносят лучше, чем высокие дозы пероральных кортикостероидов [Szefler, 1992 г.; Thomson и др., 1992 г.; Van Bever и Stevens, 1992].
Нестероидные противовоспалительные препараты (НПВП), являющиеся ингибиторами циклооксигеназы, такие как аспирин (ацетилсалициловая кислота (АСК)) или индометацин, никогда не рассматривались в качестве средств для лечения бронхиальной астмы по двум причинам.
Во–первых, в нескольких исследованиях, направленных на изучение острых и подострых состояний (в основном с использованием индометацина), протективный эффект в отношении различных стимулов, в т.ч. метахолина, гистамина, лейкотриена (ЛТ) D4, физической нагрузки, гипервентиляции, воды (распыление с помощью ультразвука), гипертонического раствора хлорида натрия, аденозина и аллергенов (немедленные и отсроченные аллергические реакции) не наблюдался или был умеренно выражен [Bianco и др, 1991 г. a,b]. Вторая, более важная причина заключается в том, что АСК и другие НПВП могут вызвать у пациентов с бронхиальной астмой бронхообструкцию тяжелой степени тяжести, которая в некоторых случаях угрожает жизни больного [Bianco, 1986 г.; Samter и Beers, 1968 г.; Szczeklik, 1986 г.]. Такая непереносимость создает большое количество трудностей, поскольку НПВП назначают не только в качестве противовоспалительных, но и в качестве жаропонижающих и обезболивающих средств.
Аспириновая бронхиальная астма
Частота встречаемости и распространенность
Частота встречаемости непереносимости АСК среди взрослых, страдающих бронхиальной астмой, колеблется в пределах от 5 до 30 % (более точные данные Bianco 1986 г. ~ 10 %). Аспириновая бронхиальная астма – это приобретенное заболевание, которое не развивается у детей до 10 лет; в возрастной группе от 10 до 40 – 50 лет частота встречаемости заболевания увеличивается, а после 50 лет – постепенно уменьшается. Аспириновой бронхиальной астмой чаще болеют женщины, чем мужчины. Кроме того, у пациентов, страдающих аспириновой бронхиальной астмой, кожные аллергологические пробы со стандартными аллергенами часто бывают отрицательными, тогда как достаточно часто (~ 60 %) встречается полипоз носа (при тщательном осмотре оториноларинголога).
Теории патогенеза
Хотя механизм развития аспириновой бронхиальной астмы до конца не выяснен, существует несколько теорий патогенеза заболевания. Многие теории, в основу которых положены, например, реакции антиген–антитело, окисление белков, стимуляция рецепторов брадикинина, активация комплемента, имеют только исторический интерес. В основу наиболее достоверной современной теории положено воздействие на циклооксигеназу. Согласно этой теории АСК и другие НПВП вызывают угнетение синтеза простагландинов, что, в свою очередь, запускает серию биохимических реакций, приводящих к развитию приступа бронхиальной астмы [Szczeklik, 1986 г.]. Главную роль в этом процессе играет активация синтеза ЛТB4, ЛТC4 и ЛТE4, которая является результатом прекращения ингибирующего воздействия простагландина (ПГ) E2/ПГI2 и/или гиперпродукции 12–гидропероксиэйкозатетраеновой кислоты [Szczeklik, 1990 г.].
Поскольку аспириновая бронхиальная астма, по всей видимости, является приобретенным заболеванием, она может развиваться на фоне латентной хронической вирусной инфекции, при которой происходит синтез специфических цитотоксических лимфоцитов [Szczeklik, 1990 г.]. Активность этих лимфоцитов ингибирует ПГE2, которые, возможно, синтезируют макрофаги легких. НПВП блокируют ингибирующий эффект ПГE2, и лимфоциты атакуют и убивают клетки, зараженные вирусом, в результате чего происходит высвобождение токсичных соединений кислорода, лизосомальных ферментов и различных медиаторов воспаления, приводящих к развитию приступов бронхиальной астмы.
В развитии аспириновой бронхиальной астмы также принимают участие тромбоциты. В отличие от тромбоцитов здоровых людей и пациентов, страдающих бронхиальной астмой, но переносящих АСК, тромбоциты пациентов, страдающих аспириновой бронхиальной астмой, после приема АСК и других НПВП синтезируют молекулы, разрушающие клетку [Ameisen и др., 1985 г.]. Однако другие исследователи эти данные не подтвердили [Szczeklik, 1990 г.].
Несмотря на то, что точный механизм развития аспириновой бронхиальной астмы до конца не установлен, по некоторым данным, представленным ниже, ключевую роль в ее развитии играют метаболиты арахидоновой кислоты:
1. Астмогенная активность НПВП напрямую связана с их способностью ингибировать циклооксигеназу. Анальгетики, не воздействующие на этот фермент, у пациентов с аспириновой астмой бронхоконстрикцию не вызывают [Szczeklik, 1990 г.].
2. Исходные концентрации ЛТE4 в моче пациентов с непереносимостью АСК статистически достоверно выше, чем у пациентов, переносящих АСК. После провокационной аспириновой пробы разница становится более заметной, хотя концентрация тромбоксана B2 в моче не меняется [Christie и др., 1991 г. b; Kumlin и др., 1992 г.; Smith и др., 1992 г.].
3. По сравнению с людьми, переносящими АСК, пациенты с аспириновой бронхиальной астмой чрезвычайно чувствительны к ингаляционным ЛТE4, что не наблюдается при ингаляции ЛТC4 [Arm и др., 1989 г.; Vaghi и др., 1985 г.].
4. После проведения десенсибилизирующей терапии возрастающими дозами АСК у пациентов отсутствуют реакции на другие НПВП [Bianco и др., 1977 и 1981 г.].
5. Антагонисты рецепторов сульфидопептидных лейкотриенов позволяют предотвратить развитие бронхоконстрикции, вызванной АСК [Christie и др., 1991 г.; Dahlen и др., 1992 г.].
6. Пациенты с непереносимостью АСК хорошо переносят ингибиторы синтеза тромбоксана A2; они несколько уменьшают бронхоконстрикцию, вызванную АСК [Robushi и др., 1989 г.; Szczeklik и др., 1987 г.].
7. Местное введение АСК вызывает статистически достоверное увеличение концентрации пептидных лейкотриенов в назальном секрете, уменьшение концентрации ПГE2 и ПГF2 и не вызывает изменения концентрации ПГD2 [Ferreri и др., 1988 г.; Ortolani и др., 1987 г.; Picado и др., 1992 г.].
Диагностика
В большинстве случаев для постановки диагноза аспириновой бронхиальной астмы достаточно только анамнеза. Если у врача возникают сомнения, проводится пероральная проба с АСК или ингаляционная проба с лизин–аспирином [Bianco и др., 1977, 1981 г.]. Предпочтение отдают ингаляционной пробе, поскольку она является более безопасной и требует меньше времени; в частности, реакции на ингаляцию препарата ограничены бронхиальным деревом и легко купируются ингаляционными β2–адреномиметиками. Кожные провокационные пробы для диагностики аспириновой бронхиальной астмы непригодны, а достоверность хемилюминисцентной пробы с тромбоцитами in vitro, предложенной Ameisen и др. (1985 г.), сомнительна.
НПВП, дающие перекрестную реакцию с АСК
Перечень НПВП, дающих перекрестную реакцию с АСК и провоцирующих развитие симптомов со стороны дыхательной системы у пациентов с аспириновой бронхиальной астмой, представлен в таблице 1. Все эти препараты являются ингибиторами циклооксигеназы; между их ингибирующими свойствами и способностью вызывать развитие бронхиальной астмы имеется прямая, но, тем не менее, гипотетическая связь. Наиболее выраженной способностью к индуцированию бронхиальной астмы обладают ацетилированные салицилаты, индол– и инденуксусная кислоты и арилпропионовые кислоты. Фенаматы, оксикамы и производные пиразолона (пиразолоны, пиразолидиндионы) пациенты переносят лучше. При наличии специфической чувствительности к НПВП чем ярче выражена неспецифическая реактивность бронхов (что наблюдается при отсутствии должного контроля бронхиальной астмы), тем мощнее астматический ответ на НПВП.
Неацетилированные салицилаты, например, салицилат натрия, салициламид и трисалицилат магния холина, а также декстропропоксифен, бензидамин, хлорокин и имидазол–гидроксибензоат пациенты переносят хорошо.
У пациентов с аспириновой бронхиальной астмой фенбуфен может вызывать отсроченную бронхообструкцию. Как правило, она развивается через 3 – 4 ч после приема препарата и сохраняется в течение нескольких часов [Bianco, 1986]. Интересен тот факт, что фенбуфен (3–4–бифенилкарбонил пропионовая кислота) является пролекарством, лишенным антициклооксигеназной активности; такой активностью обладает его основной метаболит – p–бифенилуксусная кислота. Вероятно, реакция начинается, когда активный метаболит накапливается в бронхах в достаточной концентрации. Подлинность механизма, лежащего в основе двух типов реакций, также подтверждает тот факт, что у пациентов, которым проведена десенсибилизация фенбуфеном, больше не развиваются реакции на АСК и наоборот (наши неопубликованные данные).
Парацетамол является относительно безопасным препаратом: он вызывает астматические реакции только у 5% пациентов, страдающих аспириновой бронхиальной астмой.
Нимесулид
Безопасность другого анилидного производного, нимесулида (4’–нитро–2–феноксиметан сульфонанилид) выше, чем парацетамола (4’–гидрокси ацетанилид). In vitro нимесулид проявляет достаточно низкую антициклооксигеназную активность, однако в связи с наличием выраженного антиоксидантного, антианафилактического и антигистаминного действия [Berti и др., 1991 г.; Magni, 1991] нимесулид является мощным противоспалительным средством.
Целью двойного слепого перекрестного исследования, в котором приняли участие 20 взрослых, страдающих аспириновой бронхиальной астмой, было сравнение эффектов нимесулида и плацебо. Все пациенты хорошо перенесли однократную дозу нимесулида 100 мг (отсутствие изменений вентиляции, причиной которых мог стать нимесулид (рис. 1) [Bianco и др., 1991 г.].
В ходе проведения более позднего исследования 3 пациента с непереносимостью АСК получили препарат в дозе 400 мг (в 4 раза больше рекомендуемой), после чего у них развилась бронхообструкция легкой степени тяжести (легко купирована ингаляционными бронходилататорами). Результаты различных провокационных проб у одного из этих пациентов представлены на рисунке 2. Стоит отметить, что после приема терапевтических доз парацетамола и дипирона у этой женщины, страдающей эндогенной бронхиальной астмой, наблюдалась более выраженная реакция, чем после приема нимесулида.
Таким образом, даже если переносимость нимесулида у пациентов с аспириновой бронхиальной астмой не является 100%–й, нимесулид – это наиболее безопасный препарат среди самых эффективных НПВП.
Действительно, в рекомендуемых дозах нимесулид практически не вызывает нежелательных явлений со стороны дыхательной системы у таких пациентов и может рассматриваться, как новый подход к лечению бронхиальной астмы.
Реферат подготовлен к.м.н. Н.А. Лютовым
по материалам статьи S. Bianco, M. Robuschi,
G. Petrigni et al. «Efficacy and Tolerability of Nimesulide
in Asthmatic Patients Intolerant to Aspirin».
Drugs 1993, 46 (Suppl. 1): 115-120
Литература
1. Ameisen JC, Joseph M, Tonnel AB, Fournier H, Wallaert B, et al. Specific abnormal platelet activation in aspirin–sensitive asthma: a basis for an in vitro diagnostic test. Journal of Allergy and Clinical Immunology 75: 123, 1985
2. Arm JP, O’Hickey SB. Spur BW, Lee TH. Airway responsiveness to histamine and leukotriene E4 in subjects with aspirin–induced asthma. American Review of Respiratory Disease 140: 148–153, 1989
3. Berti F, Rossoni G. Buschi A, Robuschi M, Villa LM. Antiana–phylactic and antihistaminic activity of the nonsteroidal anti–inflammatory compound nimesulide in guinea pig. Arznrim–ittel–Forschung 40: 1011–1016, 1990
4. Bianco S. Asthme et medicaments antiinflammatoires non steroidiens. In S. Charpin (Ed.) Atlergologie, 2nd ed. pp. 683–693, Flammarion, Paris, 1986
5. Bianco S, Robuschi M, Gambaro G. Spagnotto S, Pctrigni G. Bronchial inflammation and NSAIDs. Drug Investigation 3 (Suppl. 2): 33–33, 1991a
6. Bianco S, Robuschi M, Petrigni G. Aspirin–induced tolerance in aspirin asthma detected by a new challenge test, IRCS Journal of Medical Science 5: 129, 1977
7. Bianco S, Robuschi M, Petrigni G. Aspirin sensitivity in asthmatics. British Medical Journal 282: 116, 1981
8. Bianco S, Robuschi M, Vaghi A, Pieroni MG, Refini RM, el al. ASA e patologia respiratoria. In E. Ohnmeiss & U. Garagiola (Eds) Acide Acetilsalicilico. Stato attuale e prospettive future, pp. 115–126, Masson, Milano, 1991b
9. Christie PE, Smith CM, Lee TH, The potent and selective sul–fidopeptide leukotriene antagonist SKF104353 inhibits aspirin–induced asthma. American Review of Respiratory Disease 144; 957–958, 1991a
10. Christie PE, Tagari P, Ford–Hutchinson AW, Charlesson S, Chee Ph, et al. Urinary leukotriene E4 concentration increase after aspirin challenge in aspirin–sensitive asthmatic subjects, American Review of Respiratory Disease 143: 1025–1029, 1991b
11. Dahlen B, Kumlin M. Johansson H, Larsson C, Zetterstrom O, et al. The leukoiriene antagonist MK.–0679 improves pulmonary function and blocks airway obstruction in aspirin–sensitive asthmatics. American Review of Respiratory Disease 145: A15, 1992
12. Djukanovic R, Roche WR, Wibon JW, Beasley CRW. Tweniy–man OP, et al. Mucosal inflammation in asthma. American Review of Respiratory Disease 142: 434–457, 1990
13. Ferreri NR, Howland WC, Stevenson DD, Spiegerberg HL. Release of.leukoirienes, prostaglandins and hisiamine inlu nasal secretions of aspirin–sensitive asthmatics during reaction to aspirin. American Review of Respiratory Disease 137: 847–854. 1988
14. Kumlin M. Dahlen B. Bjorck T. Zetierstrom O. Granstrom E. ei al. Urinary excretion ofleukotriene E4 and 11 –dehydro– thromboxane B2 in response 10 bionuhial provocation with allergen, aspirin, leukotriene D4 and histamine in asthmatics. American Review of Respiratory Disease 146: 96–103, 1992
15. Laitinen LA. Heine M, Laitinen A, Kava T, Haahtela T. Damage of airway epithelium and bronchial reactivity in раисть with asthma. American Review of Respiratory Disease 131: 599606, 1985
16. Magni F. Nimesulide. An overview. Drug Investigation 3 (Suppl. 2): 1–3, 1991
17. Ortolani C, Mirone C, Fontana A. Fo’co GC, Miadonna A, et al. Study of mediators of anaphylaxis in nasal wash fluids after aspirin and sodium metabisulfite nasal provocation in intolerant rhinitic patients. Annals of Allergy 59: 106–112, 1987
18. Picado C, Ramis I, Rosello J. Prat J. Bulbena O. et al. Release of peptide leukotriene into nasal secretions after local instillation of aspirin in aspirin–sensitive patients. American Review of Respiratory Disease 145: 65–69. 1992
19. Robuschi M, Spagnotto S, Gambaro G, Negretto G, Petrigni G et al. Trombossano A2 e reatlivita bronchiate alt’aspirina. Fed erazione Italiana contro la Tubercolosi e le Malattic Polmonari Sociali 59: 81–85, 1989
20. Samter M. Beers Jr RF. Intolerance to aspirin. Clinical studies and consideration on its pathogenesis. Annals of Internal Med. icine 68: 957–983, 1968
21. Smith CM, Hawksworlh RJ. Thien FCK, Christie PE, Lee TH. Urinary leukoiriene E4 in bronchial asthma. European Respiratory Journal 5: 693–699, 1992
22. Szczeklik A. Analgesics, allergy and asthma. Drugs 32 (Suppl. 4): 148–163. 1986
Szczeklik A. The cyclooxygenase theory of aspirin–induced asthma. European Respiratory Journal 3: 588–593, 1990
23. Szczeklik A. Nwankowska E, Dworski R, Splawinski J, Cajewski P, et al. Effects of inhibition of thromboxane A2 synthesis in aspirin–induced asthma. Journal of Allergy and Clinical Immunology 80: 839–843, 1987
24. SzeflerS. Antiinflammatory drugs in the treatment of allergic disease. Medical Clinics of North America 76: 953–975, 1992
25. Thomson NC. Antiinflammatory therapies. British Medical Bulletin 48: 205–220, 1992
26. Vaghi A, Robuschi M, Simone P, Bianco S. Bronchial responseto leukoiriene C4 in aspirin–asthma. Book of abstracts, p. 171, Sep 4th Congress, Milano–Stresa, 1985
26. Van Bever HP, Sievcns WJ. Pharmacotherapy of childhood1 asthma: an inflammatory disease. Drugs 44: 36–46. 1992
.
лекарств от астмы: знайте свои варианты
Лекарства от астмы: знайте, что у вас есть
Не знаете, какие лекарства вы принимаете от астмы? Вот что вам нужно знать, чтобы разобраться в основных классах и многочисленных подтипах лекарств от астмы.
Персонал клиники МэйоТипы и дозы необходимых вам лекарств от астмы зависят от вашего возраста, симптомов, тяжести астмы и побочных эффектов лекарств.
Поскольку ваша астма со временем может измениться, тесно сотрудничайте с врачом, чтобы отслеживать симптомы и при необходимости корректировать лекарства от астмы.
Виды лекарств от астмы
| Категория | Назначение | Типы |
|---|---|---|
| Лекарства для длительного лечения астмы | Принимается регулярно для контроля хронических симптомов и предотвращения приступов астмы — наиболее важного метода лечения для большинства людей с астмой. |
|
| Лекарства быстрого облегчения (спасательные препараты) | Принимается по мере необходимости для быстрого и кратковременного облегчения симптомов — используется для предотвращения или лечения приступа астмы |
|
| Лекарства от астмы, вызванной аллергией | Принимается регулярно или по мере необходимости для снижения чувствительности вашего организма к определенному веществу, вызывающему аллергию (аллергену) |
|
| Биологические препараты | Принимается вместе с контрольными препаратами для остановки основных биологических реакций, вызывающих воспаление в легких — используется для лучшего лечения тяжелых симптомов астмы |
|
Лекарства длительного действия
Многим людям, страдающим астмой, необходимо ежедневно принимать препараты длительного действия, даже если у них нет симптомов.Есть несколько типов препаратов длительного контроля, включая следующие.
Кортикостероиды ингаляционные
Эти противовоспалительные препараты являются наиболее эффективными и часто используемыми препаратами длительного контроля при астме. Они уменьшают отек и сжатие дыхательных путей. Возможно, вам придется принимать эти лекарства в течение нескольких месяцев, прежде чем вы получите от них максимальную пользу.
Ингаляционные кортикостероиды включают:
- Флутиказон (Flovent HFA)
- Будесонид (Pulmicort Flexhaler)
- Мометазон (Asmanex Twisthaler)
- Беклометазон (Квар РедиХалер)
- Циклезонид (Альвеско)
У детей длительное применение ингаляционных кортикостероидов может немного замедлить рост, но преимущества использования этих препаратов для поддержания хорошего контроля астмы обычно перевешивают риски.Регулярное использование ингаляционных кортикостероидов помогает контролировать приступы астмы и другие проблемы, связанные с плохо контролируемой астмой.
Ингаляционные кортикостероиды обычно не вызывают серьезных побочных эффектов. Когда возникают побочные эффекты, они могут включать раздражение рта и горла и оральные дрожжевые инфекции. Если вы используете дозирующий ингалятор, используйте спейсер и прополощите рот водой после каждого использования, чтобы уменьшить количество препарата, остающегося во рту.
Модификаторы лейкотриенов
Эти препараты блокируют действие лейкотриенов, химических веществ иммунной системы, вызывающих симптомы астмы.Модификаторы лейкотриенов могут помочь предотвратить симптомы на срок до 24 часов. Примеры включают:
- Монтелукаст (Сингулар)
- Зафирлукаст (Accolate)
- Зилеутон (Зифло)
В редких случаях монтелукаст может вызывать психологические реакции, такие как возбуждение, агрессия, галлюцинации, депрессия и суицидальные мысли. Немедленно обратитесь к врачу, если у вас возникнут необычные реакции.
Бета-агонисты длительного действия (LABA)
Эти бронходилататоры (бронх-ко-ди-лей-тур) открывают дыхательные пути и уменьшают отек как минимум на 12 часов.Их используют по регулярному графику для контроля умеренной и тяжелой астмы и предотвращения ночных симптомов. Хотя они эффективны, их связывают с серьезными приступами астмы. По этой причине LABA принимают только в сочетании с ингаляционными кортикостероидами.
Наиболее часто применяемым при астме LABA является салметерол (Serevent).
Теофиллин
Вы принимаете этот бронходилататор ежедневно в форме таблеток для лечения легкой формы астмы. Теофиллин (Тео-24 и др.) Расслабляет дыхательные пути и снижает реакцию легких на раздражители.Это может быть полезно при симптомах ночной астмы. Вам могут потребоваться регулярные анализы крови, чтобы убедиться, что вы получаете правильную дозу. Возможные побочные эффекты теофиллина включают бессонницу и гастроэзофагеальный рефлюкс.
Комбинированные ингаляторы: кортикостероиды и бета-агонисты длительного действия
Некоторые комбинации ингаляционных лекарств от астмы содержат как кортикостероид, так и бронходилататор:
- Флутиказон и салметерол (Advair Diskus)
- Будесонид и формотерол (Симбикорт)
- Мометазон и формотерол (Дулера)
- Флутиказон и вилантерол (Breo)
Лекарства быстрого действия
Эти лекарства от астмы открывают легкие, расслабляя мышцы дыхательных путей.Их часто называют спасательными препаратами, они могут облегчить ухудшение симптомов или остановить приступ астмы. Они начинают работать через несколько минут и действуют от четырех до шести часов. Они не предназначены для повседневного использования.
Некоторые люди перед тренировкой используют быстродействующий ингалятор, чтобы предотвратить одышку и другие симптомы астмы. Возможные побочные эффекты включают нервозность и сердцебиение.
Лекарства быстрого облегчения включают:
- Альбутерол (ProAir HFA, Ventolin HFA, другие)
- Левальбутерол (Xopenex HFA)
Если ваши симптомы незначительны и нечасты, или если у вас астма, вызванная физической нагрузкой, вы можете управлять своими симптомами с помощью одного из этих препаратов.Однако большинству людей с устойчивой астмой также необходимы ингаляционные кортикостероиды или другие лекарства длительного контроля.
Если вам нужно использовать ингалятор чаще, чем рекомендует врач, ваша астма не находится под контролем — и вы можете увеличить риск серьезного приступа астмы.
Ипратропий
Ипратропиум (Атровент HFA) — бронходилататор короткого действия, который обычно назначают при эмфиземе или хроническом бронхите, но иногда его применяют для лечения приступов астмы.Он может использоваться как с бета-агонистами короткого действия, так и в качестве альтернативы им.
Пероральные кортикостероиды при серьезных приступах астмы
Эти препараты можно принимать для лечения тяжелых приступов астмы. Они могут вызвать неприятные краткосрочные побочные эффекты и более серьезные побочные эффекты, если принимать их в течение длительного периода. Примеры включают:
- Преднизон
- Метилпреднизолон
Длительное использование этих препаратов может вызвать побочные эффекты, включая катаракту, истончение костей (остеопороз), мышечную слабость, снижение сопротивляемости инфекциям, высокое кровяное давление и замедление роста у детей.
Лекарства от астмы, вызванной аллергией
Лекарства, предназначенные для лечения триггеров аллергии, включают:
Уколы от аллергии. Уколы от аллергии (иммунотерапия) могут быть вариантом, если у вас аллергическая астма, которую нельзя контролировать, избегая триггеров. Вы начнете с кожных проб, чтобы определить, какие аллергены вызывают симптомы астмы. Затем вам сделают серию инъекций, содержащих небольшие дозы этих аллергенов.
Обычно вам делают инъекции один раз в неделю в течение нескольких месяцев, а затем один раз в месяц в течение трех-пяти лет.В некоторых случаях иммунотерапия может быть проведена быстрее. Со временем вы потеряете чувствительность к аллергенам.
Лекарства от аллергии. К ним относятся антигистаминные и противоотечные средства в виде оральных и назальных спреев, а также назальные спреи с кортикостероидами и кромолином. Лекарства от аллергии можно приобрести без рецепта и по рецепту. Они могут помочь при аллергическом рините, но не заменяют лекарства от астмы.
Спрей для носа с кортикостероидами помогает уменьшить воспаление, не вызывая эффекта отскока, иногда вызываемого спреями, отпускаемыми без рецепта.Поскольку у кромолина практически нет побочных эффектов, его можно безопасно использовать в течение длительных периодов времени.
Биологические препараты
Ваш врач может порекомендовать лечение биопрепаратами, если у вас тяжелая форма астмы с симптомами, с которыми трудно справиться с помощью контрольных препаратов.
Омализумаб. Омализумаб (Xolair) иногда используется для лечения астмы, вызванной переносимыми по воздуху аллергенами. Если у вас аллергия, ваша иммунная система вырабатывает вызывающие аллергию антитела, которые атакуют вещества, которые обычно не причиняют вреда, такие как пыльца, пылевые клещи и перхоть домашних животных.Омализумаб блокирует действие этих антител, уменьшая реакцию иммунной системы, которая вызывает симптомы аллергии и астмы.
Омализумаб вводят в виде инъекций каждые две-четыре недели. Обычно это не рекомендуется детям младше 12 лет. В редких случаях это лекарство вызывает опасную для жизни аллергическую реакцию (анафилаксию). Кроме того, FDA выпустило предупреждение о несколько повышенном риске проблем с сердцем и кровеносными сосудами головного мозга при приеме этого препарата.
Любой, кто получает инъекцию этого препарата, должен находиться под пристальным наблюдением медицинских работников в случае серьезной реакции.
Был разработан новый класс биологических препаратов для воздействия на определенные вещества, секретируемые определенными клетками иммунной системы. У некоторых людей в тканях тела накапливаются определенные белые кровяные тельца, называемые эозинофилами. Эозинофилы выделяют вещества, называемые цитокинами, которые вызывают воспаление. Эти биологические препараты нацелены на эозинофилы и цитокины, уменьшая их количество в организме и снимая воспаление. В сочетании с другими лекарствами от астмы биопрепараты помогают людям с более тяжелыми формами астмы лучше контролировать симптомы.Эти лекарства включают:
- Меполизумаб (Нукала)
- Бенрализумаб (Фасенра)
- Reslizumab (Cinqair)
Получите максимум от лекарств от астмы
Отслеживание симптомов и побочных эффектов и соответствующая корректировка лечения — ключ к контролю над симптомами астмы. Вместе со своим врачом или другим медицинским работником составьте подробный план приема долгосрочных контрольных лекарств и управления приступом астмы. Тогда следуйте своему плану.
Знайте, когда следует изменить прием лекарств, когда следует обратиться к врачу и как распознать приступ астмы. Если ваш врач прописал измеритель пикового потока, чтобы измерить, насколько хорошо работают ваши легкие, используйте его в соответствии с вашим планом. Даже если вы чувствуете себя хорошо, принимайте назначенные лекарства и отслеживайте симптомы, пока не поговорите с врачом.
19 июня 2020 г. Показать ссылки- Fanta C, et al. Лечение перемежающейся и стойкой астмы легкой степени у подростков и взрослых.https://www.uptodate.com/contents/search. Доступ 7 августа 2018 г.
- Peters S, et al. Лечение хронической астмы средней степени тяжести у подростков и взрослых. https://www.uptodate.com/contents/search. Доступ 7 августа 2018 г.
- McPherson RA, et al., Eds. Токсикология и терапевтический мониторинг лекарственных средств. В: Клиническая диагностика и лечение Генри лабораторными методами. 23-е изд. Сент-Луис, Миссури: Эльзевир; 2017. https://www.clinicalkey.com. Доступ 7 августа 2018 г.
- AAAAI Руководство по лекарствам от аллергии и астмы.Американская академия аллергии, астмы и иммунологии. https://www.aaaai.org/conditions-and-treatments/drug-guide. Доступ 7 августа 2018 г.
- Asthma. Национальный институт сердца, легких и крови. https://www.nhlbi.nih.gov/print/4896. Доступ 7 августа 2018 г.
- McCracken J, et al. Биологическая терапия в лечении астмы. Современное мнение в области аллергии и клинической иммунологии. 2016; 16: 375. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5405559/. Доступ 4 сентября 2018 г.
Продукты и услуги
- Книга: Книга домашних средств лечения Мэйо
.
Лекарства от астмы
Обзор
Первый шаг в управлении симптомами астмы — это знать и избегать ваших личных триггеров астмы. Тем не менее, избегание заходит так далеко, поэтому вам может потребоваться лекарство от астмы, чтобы помочь контролировать свои симптомы.
Выбор правильного лекарства будет зависеть от ряда факторов, включая ваш возраст, симптомы, триггеры и реакцию на лекарства. Эффективные лекарства от астмы, в том числе рекомендованные Американской ассоциацией легких, не продаются без рецепта.Фактически, безрецептурные лекарства от астмы обычно не рекомендуются. Ваш врач может назначить вам лекарство, которое лучше всего подходит для вас.
Информация о доступных лекарствах поможет вам совместно с врачом составить план лечения. Читайте дальше, чтобы узнать о типах лекарств от астмы, доступных сегодня, о том, что они лечат и какие побочные эффекты могут вызвать.
Лекарства от астмы выпускаются в различных формах, включая таблетки, жидкости, инъекции и ингаляторы. Многие лекарства выпускаются в виде спреев или порошков, которые необходимо вдыхать глубоко в легкие.Вы можете принимать их с помощью ингалятора или небулайзера. Оба могут доставлять лекарства быстрого или длительного действия. Устройство, которое вы используете, не повлияет на эффективность препарата. Это вопрос личных предпочтений, и у каждого метода есть свои плюсы и минусы.
Ингаляторы
Эти портативные устройства используются для закачки лекарств в легкие. Они требуют некоторой координации со стороны пользователя, потому что вы должны нажать на аппарат, а затем вдохнуть лекарство. Ингаляторы маленькие, легкие и портативные, но это означает, что их также легко потерять.Если вы или ваш ребенок пользуетесь ингалятором, обязательно имейте резервные копии. Вы же не хотите обнаруживать, что потеряли ингалятор, когда у вас обострение.
Ингаляторы бывают двух типов: ингаляторы с дозированной дозой (MDI) и ингаляторы для сухого порошка (DPI).
MDI доставляет отмеренную струю лекарства, когда вы нажимаете на ингалятор. Некоторые ингаляторы MDI считают использованные дозы, поэтому вы знаете, когда лекарство скоро закончится. Вы также можете использовать спейсер с ингалятором MDI, чтобы упростить его использование. К ингалятору прикрепляется прокладка, которая «удерживает» лекарство в небольшой камере, чтобы вы могли вдохнуть его, когда будете готовы.Это хорошо подходит для маленьких детей и младенцев. Вы можете прикрепить к распорке мундштук или маску для облегчения вдоха.
Ингалятор для сухого порошка выпускает лекарство в форме порошка. Чтобы использовать его, вы принудительно вдыхаете порошок из ингалятора. Этот метод требует немного большей работы со стороны пользователя и, как правило, не лучший выбор для маленьких детей.
Небулайзеры
Небулайзеры — это подключаемые к электросети устройства или устройства с батарейным питанием, которые превращают жидкие лекарства от астмы в туман, который легко вдыхать.Они особенно хороши для детей, потому что работают автоматически. Чтобы получить лекарство, вы надеваете мундштук или маску небулайзера, а затем медленно вдыхаете туман. Обычно для вдоха лекарства из небулайзера требуется от 5 до 10 минут. Обратной стороной является то, что машинам требуется источник питания, и они менее портативны, чем ингаляторы. Они могут быть громоздкими и громкими.
Лекарства от астмы обычно делятся на две группы: бронходилататоры и противовоспалительные средства. Они работают, нацеливая на два основных симптома астмы.
Бронходилататоры нацелены на напряженные мышцы легких, которые ограничивают дыхательные пути. Эти препараты помогают расслабить мышцы легких. Это расширяет дыхательные пути и облегчает дыхание. Бронходилататоры используются для быстрого облегчения симптомов астмы.
Противовоспалительные средства воздействуют на воспаление в легких. Они уменьшают отек и раздражение легких, что помогает улучшить ваше дыхание. Противовоспалительные препараты используются для ежедневного ухода, чтобы предотвратить симптомы астмы.
Лекарства от астмы подразделяются на препараты быстрого и длительного действия. Все быстродействующие препараты являются бронходилататорами.
Лекарства быстрого действия также называют терапией спасения. Они используются для быстрого избавления от приступов астмы или более серьезных приступов.
Бета-агонисты короткого действия
Эти вдыхаемые лекарства обеспечивают почти мгновенное облегчение во время приступа астмы, которое может длиться несколько часов. Бета-агонисты короткого действия являются препаратами выбора для лечения приступов, вызванных физической нагрузкой.Примеры включают:
- альбутерол (ProAir HFA, вентолин HFA)
- левальбутерол (Xopenex HFA)
Наиболее частые побочные эффекты этих препаратов включают:
- дрожь
- возбудимость
- головная боль
- раздражение горла
- учащенное сердцебиение
В редких и серьезных случаях эти препараты могут вызывать сердечную аритмию.
Антихолинергические средства
Антихолинергические средства — еще один класс быстродействующих ингаляционных бронходилататоров, которые могут обеспечить быстрое облегчение при приступе астмы.Одним из примеров является бромид ипратропия (Атровент HFA).
Наиболее частые побочные эффекты холинолитиков включают:
- затрудненное дыхание
- кровотечение из носа
- сухость в носу
- раздражение носа
- сухость во рту
Редкие, но серьезные побочные эффекты включают бронхоспазмы, которые представляют собой спазмы мышц в легких, сужайте дыхательные пути. Редкие побочные эффекты также включают ухудшение ранее существовавшей сердечной аритмии.
Лекарства для длительного лечения астмы принимаются ежедневно.Они используются для предотвращения симптомов астмы, а не для лечения внезапных приступов астмы. Для длительного лечения ваш врач может назначить противовоспалительное средство, бронходилататор или их комбинацию.
Лекарства для длительного лечения астмы делятся на следующие группы.
Ингаляционные кортикостероиды
Эти противовоспалительные препараты являются наиболее сильными и наиболее часто назначаемыми препаратами для длительного лечения астмы. Примеры этих препаратов включают:
- беклометазон (QVAR)
- будесонид (Pulmicort Flexhaler)
- флунизолид (Aerospan)
- флутиказон (Flovent Diskus, Flovent HFA)
- мометазон (Asmanex)
Более частые побочные эффекты Среди ингаляционных кортикостероидов:
- раздражение горла
- кровотечение из носа
- головная боль
- раздражение носа
Редкие, но серьезные побочные эффекты могут включать:
- бронхоспазм
- проблемы со зрением
- повышение артериального давления в глазах
- снижение Рост у детей
Пероральные кортикостероиды
Кортикостероиды являются лекарствами системного действия, что означает, что они влияют на все ваше тело.Их можно использовать для лечения тяжелых симптомов астмы. Эти препараты являются противовоспалительными и снимают отек и воспаление в дыхательных путях. Пероральные кортикостероиды принимают внутрь.
Примеры этих препаратов включают:
- преднизон
- метилпреднизолон
- гидрокортизон
Наиболее частые побочные эффекты этих препаратов включают:
- увеличение веса
- высокий уровень сахара в крови
- проблемы со сном
- медленное ранение исцеление
Длительный прием кортикостероидов может вызвать серьезные побочные эффекты.Поэтому эти препараты следует использовать только для краткосрочного лечения. Примеры серьезных побочных эффектов включают:
- пептические язвы
- остеопороз
- непереносимость глюкозы
- прибавка в весе
бета-агонисты длительного действия
бета-агонисты длительного действия (LABA) являются бронходилататорами. Они используются для предотвращения приступов астмы и обычно принимаются дважды в день с помощью ингалятора. Их всегда используют вместе с ингаляционными кортикостероидами.Эти препараты быстродействующие и могут оказывать облегчение на срок до 12 часов.
Примеры этих препаратов включают:
- формотерол (Perforomist)
- салметерол (Serevent Diskus)
Более частые побочные эффекты этих препаратов включают головную и мышечную боль. Редкие, но серьезные побочные эффекты могут включать бронхоспазм и спазм горла.
Комбинированные ингаляторы
Комбинированные ингаляторы обычно назначают при астме. Они включают комбинацию кортикостероида и LABA.Комбинации, доступные в Соединенных Штатах, включают:
- будесонид и формотерол (симбикорт)
- флутиказон и салметерол (Advair Diskus)
Наиболее частые побочные эффекты этих препаратов включают головную боль и инфекцию горла. Редкие, но серьезные побочные эффекты могут включать аритмию сердца, повышение артериального давления и бронхоспазм.
Модификаторы лейкотриенов
Модификаторы лейкотриенов считаются противовоспалительными препаратами, но действуют иначе, чем кортикостероиды.Они выпускаются в форме таблеток и действуют, блокируя действие лейкотриенов. Лейкотриены — это вещества в легких, которые вызывают сужение дыхательных путей. Они также заставляют ваши легкие вырабатывать лишнюю слизь.
Примеры модификаторов лейкотриена включают:
- монтелукаст (Singulair)
- зафирлукаст (Accolate)
- зилеутон (Zyflo, Zyflo CR)
Более частые побочные эффекты этих препаратов включают головную боль, боль в желудке и мышечную боль. . Более серьезные побочные эффекты могут включать повреждение печени, заболевания крови и судороги.В частности, Монтелукаст также может увеличить риск изменений поведения и настроения, таких как суицидальные мысли и действия.
Метилксантины
Метилксантины — это бронходилататоры, которые, как считается, также обладают некоторым противовоспалительным действием. Эти препараты выпускаются в виде таблеток. Одним из примеров метилксантина является теофиллин (Теохрон, Тео-24, Эликсофиллин).
Эти препараты назначают редко. Это потому, что они требуют тщательного наблюдения, чтобы убедиться, что количество препарата в вашем организме остается в узком диапазоне.Если количество превышает этот диапазон, это подвергает вас риску серьезных побочных эффектов, таких как сердечная аритмия и судороги.
Наиболее частые побочные эффекты этих препаратов включают:
- головную боль
- проблемы со сном
- тошноту
- рвоту
иммуномодуляторы
Иммуномодуляторы также называют биологическими препаратами. Они влияют на вашу иммунную систему, блокируя вещества, вызывающие приступы астмы. Эти препараты обычно назначают только людям, которые не могут контролировать свои симптомы астмы с помощью других типов лекарств от астмы.Примеры этих препаратов включают:
- меполизумаб (Nucala)
- омализумаб (Xolair)
- reslizumab (Cinqair)
Каждый из этих препаратов может вызывать различные побочные эффекты, но наиболее распространенными из них являются:
- головная боль
- усталость
- реакции в месте инъекции
- боль в мышцах и суставах
- инфекции
Более серьезные побочные эффекты могут включать:
- реакции гиперчувствительности, которые могут включать анафилаксию
- бронхоспазм
- сердечный приступ
- инсульт
Есть множество вариантов лекарств для лечения симптомов астмы.Тип лекарств, которые вы принимаете, и то, как вы их принимаете, зависит от таких факторов, как ваш возраст, тяжесть симптомов, триггеры и образ жизни.
Информация о доступных лекарствах поможет вам лучше контролировать астму. Регулярно говорите со своим врачом о своих симптомах и о том, как каждое лекарство действует на вас. Они могут продолжать помогать вам составлять план лечения.
Как лечится астма? | AAFA.org
Лечение астмы
Хотя мы не можем вылечить астму, мы можем ее контролировать.Каждый случай астмы индивидуален, поэтому вы и ваш врач должны составить план лечения астмы специально для вас. В этом плане будет информация о ваших триггерах астмы и инструкции по приему ваших лекарств.
Посмотреть видео на YouTube
Что мне нужно знать о лекарствах от астмы?
Вы принимаете большинство лекарств от астмы, вдыхая их с помощью ингалятора или небулайзера. Но некоторые лекарства от астмы выпускаются в форме таблеток. Ингалятор или небулайзер позволяет лекарству попадать прямо в легкие.
Ингаляторы (также называемые буферами)
Есть два типа ингаляторов: дозирующий ингалятор (MDI) и ингалятор сухого порошка (DPI).
- Ингаляторы с отмеренной дозой: используйте баллончик с аэрозолем, вставленный в пластиковый мундштук, чтобы доставить короткий поток лекарства
- Ингаляторы сухого порошка: доставляют лекарство в виде сухого порошка с помощью специального ингалятора.
Ингаляторы от астмы по всей стране
Ингаляторы разные
Чтобы ингаляторы работали хорошо, нужно их правильно использовать.Но более половины всех людей, использующих ингаляторы, не используют их должным образом. Попросите врача или медсестру присмотреть за вами и проверить вашу технику. Если его все еще сложно использовать, у вас есть два варианта. Попросите их порекомендовать распорку или камеру выдержки . Это устройство прикрепляется к ингалятору, чтобы облегчить его использование и помочь большему количеству лекарства попасть в легкие. Каждый может извлечь выгоду из использования распорки или удерживающей камеры, особенно дети. Или спросите об использовании ингалятора, активируемого дыханием, который автоматически высвобождает лекарство при вдохе.
Ингалятор вставлен в распорку или камеру
Небулайзеры
Небулайзер — это устройство с трубкой, которое принимает жидкое лекарство и превращает его в туман, который вы вдыхаете. Небулайзеры — это вариант для тех, кто испытывает трудности с использованием ингалятора от астмы.
Какие существуют виды лекарств от астмы?
Есть два типа лекарств от астмы: препараты длительного действия и препараты быстрого действия. Разница между ними может сбивать с толку.Вот почему вам нужно понимать, что делает каждый вид лекарств и как они помогают при астме. Также важно научиться правильно использовать каждое лекарство. Всегда принимайте лекарства и следуйте инструкциям врача.
Лекарства длительного контроля
Лекарства длительного действия помогают предотвратить симптомы астмы и контролировать их. Для достижения наилучших результатов вам может потребоваться принимать этот вид лекарства каждый день. Существует несколько видов препаратов длительного контроля:
- Ингаляционные кортикостероиды предотвращают и уменьшают отек дыхательных путей.Они также уменьшают количество слизи в легких. Это самые эффективные доступные лекарственные средства длительного контроля. Кортикостероиды — это не то же самое, что анаболические стероиды, которые принимаются некоторыми спортсменами и запрещены во многих спортивных мероприятиях.
- Вдыхаемые бета-агонисты длительного действия открывают дыхательные пути, расслабляя гладкие мышцы вокруг дыхательных путей. Если используется, этот тип лекарства всегда следует принимать в сочетании с ингаляционными кортикостероидами.
- Комбинированные ингаляционные лекарственные средства содержат как ингаляционный кортикостероид, так и бета-агонист длительного действия.Если вам нужны оба этих лекарства, это удобный способ принимать их вместе.
- Биологические препараты — это уколы или вливания, вводимые каждые несколько недель. Они работают, воздействуя на клетку или белок в вашем теле, чтобы предотвратить воспаление дыхательных путей. Они могут быть очень дорогостоящими и обычно назначаются только в том случае, если другие лекарства от астмы не помогли справиться с ней.
- Модификаторы лейкотриенов принимают в виде таблеток или жидкости. Этот тип лекарства уменьшает отек дыхательных путей и расслабляет гладкие мышцы.
- Кромолин натрия — это ингаляционный нестероидный препарат. Он предотвращает отек дыхательных путей при контакте с возбудителем астмы.
- Теофиллин выпускается в виде таблеток, капсул, раствора и сиропа для приема внутрь. Это лекарство помогает открыть дыхательные пути, расслабляя гладкие мышцы.
- Устные кортикостероиды принимают в таблетках или жидкой форме. Это лекарство может быть назначено для лечения приступов астмы, которые не поддаются лечению другими лекарствами от астмы.Они также используются в качестве долгосрочной терапии для некоторых людей с тяжелой астмой. Кортикостероиды — это не то же самое, что анаболические стероиды, принимаемые некоторыми спортсменами и запрещенные во многих спортивных мероприятиях.
Лекарства быстрой помощи
Вы используете лекарства быстрого действия, чтобы облегчить симптомы астмы, когда они случаются. Эти лекарства действуют быстро, расслабляя напряженные мышцы дыхательных путей. Это позволяет дыхательным путям открываться, чтобы воздух мог проходить через них. При симптомах астмы следует принимать лекарство быстрого облегчения.Если вы принимаете это лекарство более двух дней в неделю, поговорите со своим врачом о том, как контролировать астму. Возможно, вам придется внести изменения в свой план лечения.
- Бета-агонисты короткого действия вдыхаются и действуют быстро, чтобы облегчить симптомы астмы. Эти лекарства расслабляют гладкие мышцы дыхательных путей. Эти лекарства — лучший выбор для быстрого облегчения симптомов астмы.
- Мускариновые антагонисты длительного действия (LAMA) или холинолитики вдыхаются, но действуют медленнее, чем бета-агонисты короткого действия.Они используются как для контроля, так и для облегчения симптомов. Эти лекарства открывают дыхательные пути, расслабляя гладкую мускулатуру дыхательных путей. Они также уменьшают выработку слизи.
- Комбинированные препараты быстрого действия содержат как холинолитики, так и бета-агонисты короткого действия. Эта комбинация выпускается в виде ингалятора или небулайзера для ингаляций.
Может ли лекарство
в одиночку помочь моей астме?Обычно нет. Хотя лекарства очень помогают, в одиночку они не справятся.Вы должны по возможности избегать вещей, которые вызывают или провоцируют симптомы астмы. Триггеры астмы можно найти снаружи или внутри дома, в школе или на работе.
Придется ли мне всегда принимать одинаковое количество лекарства?
Не всегда. Вы, вероятно, примете больше лекарств, когда начнете лечение, чтобы контролировать свою астму. Через некоторое время вы и ваш врач узнаете, какое лекарство (а) лучше всего контролирует вашу астму и сколько вам нужно. Как только ваша астма будет под контролем, можно будет уменьшить количество принимаемых лекарств.Цель этого пошагового метода — как можно скорее получить контроль над астмой, а затем контролировать ее с помощью как можно меньшего количества лекарств. Когда начнется длительная противовоспалительная терапия, ваш врач захочет наблюдать за вами каждые 1-6 месяцев.
Придется ли мне все время принимать лекарства?
Может и нет. Астма — это хроническое заболевание, которое можно контролировать, но не излечить. По этой причине у вас, вероятно, появятся симптомы астмы при длительном воздействии триггеров. Это так, даже если симптомы возникают нечасто.Ваше лечение будет зависеть от тяжести и частоты ваших симптомов. Если ваша астма находится под контролем, ваше лечение будет сосредоточено на быстром облегчении острых симптомов и лечении эпизодов, когда они возникают.
Если ваши симптомы возникают в определенное время и вы знаете, что их вызвало, вы и ваш врач можете использовать эту информацию, чтобы выбрать лучшее лечение. Если, например, у вас сезонная астма из-за определенной аллергии на пыльцу, вы можете принимать лекарства только тогда, когда эта пыльца находится в воздухе.Но такая специфическая астма встречается нечасто. Многие люди, страдающие астмой, принимают какие-либо лекарства почти или все время.
Поможет ли медицина лучше спать?
Да. Симптомы астмы часто возникают ночью. Многие люди просыпаются с такими симптомами астмы, как кашель или хрипы. Вы можете контролировать ночные симптомы, регулярно принимая лекарства от астмы.
Многие люди страдают аллергией на пылевых клещей и плесень в постельных принадлежностях. Использование матраса или наволочек может помочь сдержать эти аллергены.Осушители также могут помочь снизить влажность в вашем доме, необходимую для существования пылевых клещей и плесени. Использование воздушных фильтров в спальне также может помочь уменьшить ночные симптомы, вызванные другими аллергенами, такими как домашние животные.
Поможет ли лекарство лучше дышать, когда я тренируюсь?
Да. Физические упражнения, особенно на холодном воздухе, могут вызвать воспаление дыхательных путей или бронхоспазм, вызванный физической нагрузкой. Обычно это контролируют быстродействующие лекарства от астмы, принимаемые до и во время тренировки.Благодаря этим лекарствам многие олимпийские и профессиональные спортсмены делают успешную спортивную карьеру даже при астме.
Есть ли побочные эффекты у лекарств от астмы?
Да. Все лекарства имеют побочные эффекты. Вы должны сообщить своему врачу всю историю своего здоровья, а не только симптомы астмы. Сообщите врачу, как вы реагируете на лечение и есть ли у вас какие-либо побочные эффекты. Часто наблюдайте за своим врачом, чтобы вы могли контролировать астму с наименьшим количеством лекарств и с наименьшими побочными эффектами.
Что делать, если лекарства не помогают при симптомах астмы?
Бронхиальная термопластика — это вариант лечения для людей, симптомы астмы которых не купируются лекарствами. Это серия процедур, в которых используется нагревательное устройство для уменьшения избытка гладких мышц в дыхательных путях. Это может уменьшить количество эпизодов или приступов астмы у людей с тяжелой астмой. AAFA выступила с заявлением в поддержку бронхиальной термопластики как варианта без лекарств для людей с тяжелой неконтролируемой астмой.
Медицинский обзор, сентябрь 2015 г.
Какое лучшее лекарство от астмы?
| Обычные комбинированные ингаляторы | ||
|---|---|---|
| Лекарства | Ингалятор для аэрозолей | Порошковый ингалятор |
| Адваир (флутиказон и салметерол) | √ (HFA) | √ (Диск) |
| Airduo Respiclick (флутиказон и сальметерол) | √ | |
| Дулера (мометазон и формотерол) | √ | |
| Симбикорт (будесонид и формотерол) | √ | |
Вдыхаемые мускариновые антагонисты длительного действия (LAMA)
Ингаляционные мускариновые антагонисты длительного действия (LAMA) представляют собой антихоллергенные препараты, которые обычно назначают при хронической обструктивной болезни легких (ХОБЛ).Это еще один тип бронходилататоров, нацеленных на мускариновые рецепторы, которые могут перестать функционировать при аллергической астме.
LAMA иногда назначают в качестве дополнительного лечения, если астма плохо контролируется с помощью комбинированной терапии ингаляционными кортикостероидами и LABA. Основная марка этого лекарства, используемого при астме, — это ингаляционный спрей Spiriva Respimat (тиотропия бромид).
Исследования показывают, что когда LAMA используются в сочетании с ингаляционными кортикостероидами и LABA, они могут еще больше снизить потребность в пероральных стероидах для экстренной помощи по сравнению с использованием только LABA и ингаляционных кортикостероидов, но необходимы дополнительные исследования.Взаимодействие с другими людьми
Общие побочные эффекты LAMA включают боль в горле, кашель, сухость во рту и инфекции носовых пазух. Серьезные побочные эффекты включают риск глаукомы (повышенное давление в глазах) или новой или ухудшающейся задержки мочи.
Если вы комбинируете Спириву с другими холинолитиками, могут усилиться побочные эффекты.
Исследования также обнаружили связь между долгосрочным использованием сильных антихолергенных средств — трициклических антидепрессантов, антигистаминных препаратов первого поколения, антимускариновых средств мочевого пузыря — и повышенным риском деменции и болезни Альцгеймера.Вдыхаемые антихоллергенные средства не были частью исследования, поэтому неясно, повышают ли эти препараты также риск.
Важный вывод
Сообщите своему врачу, если у вас есть проблемы с почками, глаукома, увеличенная простата, проблемы с мочеиспусканием или закупорка мочевого пузыря, поскольку это может увеличить риск негативных эффектов при использовании LAMA, и может потребоваться тщательный мониторинг.
Стабилизаторы тучных клеток
Тучные клетки — это иммунные клетки в соединительной ткани.Когда вы подвергаетесь воздействию аллергена, они играют важную роль в запуске высвобождения медиаторов иммунной системы (таких как гистамин) и сигнальных белков (таких как цитокины), которые вызывают воспалительные реакции и могут вызвать астму.
Стабилизаторы тучных клеток — еще один вариант лечения аллергической астмы, поскольку они могут помочь остановить эти сигналы иммунной системы.
В качестве основного стабилизатора тучных клеток используется кромолин натрия, который доступен в виде универсального лекарства. Как и все подобные препараты, это раствор, который вдыхают с помощью небулайзера (в данном случае примерно четыре раза в день), чтобы предотвратить симптомы.
Общие побочные эффекты кромолина натрия включают сонливость, охриплость голоса или расстройство желудка и могут исчезнуть после того, как вы привыкнете к лекарству.
Пероральные препараты
Существуют пероральные препараты, которые могут быть назначены в качестве контролирующих, и другие, которые могут использоваться либо в качестве долгосрочного лечения, либо для устранения острых симптомов.
Модификаторы лейкотриена
Модификаторы лейкотриена — это лекарства, контролирующие астму, которые иногда используются в сочетании с ингаляционными стероидами или в качестве альтернативы для взрослых и детей, которые не могут принимать ингаляционные кортикостероиды, не хотят их принимать или склонны забывать о дозах.Взаимодействие с другими людьми
Модификаторы лейкотриенов часто выпускаются в виде таблеток для приема внутрь, которые принимают один раз в день. Они нацелены на молекулы, называемые лейкотриенами, которые способствуют сужению дыхательных путей и воспалению при астме.
Общие модификаторы лейкотреина, используемые при аллергии и астме, включают:
- Accolate (зафирлукаст)
- Singulair (монтелукаст)
- Zyflo (zileuton)
Singulair для детей также доступен в виде жевательных таблеток или гранул для перорального применения.
Zyflo может увеличить количество определенных ферментов печени, и ваш врач может захотеть проводить периодические тесты, чтобы контролировать вашу функцию печени. Его не следует использовать людям с нарушением функции печени.
Важный вывод
Singulair может вызывать изменения в поведении или настроении, в том числе мысли о самоубийстве, у некоторых людей. Немедленно обратитесь к врачу, если вы заметили какие-либо изменения психического здоровья при приеме монтелукаста.
Кортикостероиды пероральные
Пероральные кортикостероиды можно принимать коротким курсом во время приступа астмы для быстрого купирования симптомов и уменьшения воспаления, или они могут быть назначены для длительного лечения.
Общие пероральные кортикостероиды включают:
- Преднизон Интенсол, Стерапред (преднизон)
- Фло-Пред, Орапред, Педиапред (преднизолон)
- Медрол (метилпреднизолон)
- Декадрон (дексаметазон)
Поскольку пероральные кортикостероиды являются системным лечением (т. Е. Воздействуют на все тело, а не только на ушки), эти препараты могут иметь более серьезные побочные эффекты, чем ингаляционные кортикостероиды. Из-за повышенного риска побочных эффектов они обычно используются только в том случае, если астма бывает средней или тяжелой степени, а другие лекарства неэффективны.
Общие побочные эффекты включают возбуждение, головную боль, задержку жидкости, повышенный аппетит и увеличение веса. К серьезным побочным эффектам относятся потеря костной массы, нарушение выработки гормонов, расстройства поведения или настроения (перепады настроения, изменения личности, эйфория, психоз) и повышенный риск сердечных заболеваний.
Пероральные кортикостероиды также подавляют иммунную систему, что может сделать вас более восприимчивыми к инфекциям. Если у вас активная бактериальная, грибковая, вирусная или паразитарная инфекция, возможно, вам придется отложить лечение пероральными кортикостероидами.Взаимодействие с другими людьми
Важный вывод
Детей, принимающих пероральные кортикостероиды, необходимо будет контролировать, поскольку эти препараты могут подавлять рост.
Метилксантины
Метилксантины — мягкие стимуляторы. Теофиллин, первоначально полученный из растительных соединений в чае, а также обнаруженный в какао, обычно используется в качестве дополнительного лечения астмы.
Теофиллин помогает расслабить ветви дыхательных путей и может изменить резистентность к кортикостероидам, когда функция легких не улучшается, несмотря на высокие дозы кортикостероидов.Теофиллин выпускается в таблетках и капсулах с замедленным высвобождением, а также в виде раствора, который вы пьете. Его также можно вводить во время тяжелых приступов астмы.
Распространенные марки теофиллина включают:
- Эликсофиллин
- Quibron-T
- Theo-24
- Theolair
- Uniphyl
Теофиллин наиболее эффективен при определенных концентрациях в крови, на которые может повлиять метаболизм в печени, поэтому врач может провести анализы крови, чтобы убедиться, что вы принимаете оптимальную дозу.Взаимодействие с другими людьми
Общие побочные эффекты, которые часто проходят по мере того, как ваше тело приспосабливается к лекарствам, включают головные боли, раздражительность и проблемы со сном.
Лекарства, которые могут усугублять астму
Некоторые лекарства могут вызывать обострения астмы или вызывать / усугублять другие респираторные симптомы, такие как кашель. Сообщите каждому лечащему вас врачу о вашей астме и обратите внимание на симптомы астмы, если вы принимаете какие-либо из этих лекарств:
- Бета-адреноблокаторы: в то время как кардиоспецифические бета-блокаторы должны действовать только на сердце, старые бета-блокаторы , как известно, ухудшают симптомы астмы.
- Аспирин
- Нестероидные противовоспалительные препараты (НПВП) у лиц с аллергией на НПВП
- Ингибиторы ангиотензинпревращающего фермента (АПФ)
Инъекции
Для людей с круглогодичной аллергией и умеренной или тяжелой аллергической астмой существуют биологические методы лечения, которые могут помочь устранить основную аллергию, чтобы попытаться предотвратить проблемы с дыханием.
Иммуномодуляторы
Иммуномодуляторы — это биологические препараты от тяжелой астмы, которые нацелены на определенные части иммунного ответа на аллергены, такие как антитела к иммуноглобулину E (IgE) и лейкоциты, называемые эозинофилами, которые могут усиливать воспаление легких.Обычно они используются в качестве дополнительной терапии астмы. Взаимодействие с другими людьми
Инъекции, нацеленные на антитела IgE, включают:
- Xolair (омализумаб): Это инъекция, вводимая под кожу каждые две-четыре недели. Он связывается с антителами IgE, блокируя их активность. Xolair назначают в кабинетах врачей в случае аллергической реакции на препарат, которая может возникнуть в любой момент во время терапии, а не только при первой дозе.
Инъекции, которые помогают уменьшить количество эозинофилов, используются только людям с тяжелой эозинофильной астмой.Эти лекарства нацелены на цитокины и включают:
- Cinqair (реслизумаб): Инфузионная терапия в вену в медицинских учреждениях каждые четыре недели; каждая инфузия занимает от 20 до 50 минут
- Fasenra (бенрализумаб): Подкожная инъекция, которую делают дома или в кабинете врача каждые четыре недели в течение первых трех месяцев, а затем каждые восемь недель
- Dupixent (дупилумаб): Устройство в форме ручки, используемое дома для введения лекарства под кожу каждые две недели
- Нукала (меполизумаб): Подкожная инъекция, которую можно делать дома или в кабинете врача. используется каждые четыре недели
Cinqair, Fasenra и Nucala взаимодействуют с интерлейкеном-5 (IL-5), цитокином, который контролирует уровень эозинофилов в крови.Дюпиксент препятствует действию интерлейкена-4 (IL-4), который играет роль в перемещении эозинофилов и активации антител IgE.
Чтобы определить, есть ли у вас тяжелая эозинофильная астма, ваш врач может дать вам анализ крови, который измеряет уровень эозинофилов.
Общие побочные эффекты иммуномодуляторов включают боль, усталость, зуд (кожный зуд) и дерматит (раздражение или воспаление кожи).
Иммунотерапия
Иммунотерапия со временем подвергает вас воздействию небольшого количества аллергена, чтобы снизить реактивность вашего организма.Это долгосрочное лечение, и на улучшение симптомов аллергии и аллергической астмы может уйти больше года.
Тип используемой иммунотерапии зависит от аллергенов, на которые вы реагируете, и ваш врач захочет провести кожный тест или анализ крови, чтобы подтвердить вашу аллергию, прежде чем начинать иммунотерапию.
Большинству людей известно о подкожной (подкожной) форме инъекции, более известной как прививки от аллергии. Если ваш врач вводит эти инъекции, вас могут попросить подождать около 30 минут после введения, чтобы вы могли наблюдать за аллергической реакцией.
Если инъекция нежелательна или нецелесообразна, иммунотерапия также может проводиться с помощью сублингвальных (под языком) растворяющих таблеток.
Таблетки для иммунотерапии по рецепту включают:
- Grastek (экстракт аллергии на пыльцу тимофеевки)
- Odactra (экстракт клещей домашней пыли)
- Oralair (смесь аллергенов пыльцы сладкой весенней, фруктовой, многолетней ржи, тимофеевки и синей травы Кентукки)
- Palforzia (порошок аллергена арахиса — dnfp)
- Ragwitek (экстракт от аллергии на пыльцу амброзии)
Если вам прописали таблетки, ваш врач захочет наблюдать за вами во время первых доз, чтобы убедиться, что они не вызывают серьезной аллергической реакции.После этого вы можете принимать таблетки дома; Вам, скорее всего, пропишут автоинъектор адреналина в случае развития серьезной реакции.
Аллергические реакции на лекарства от астмы
Большинство лекарств от астмы несут в себе риск тяжелых аллергических реакций. Обратитесь за неотложной медицинской помощью, если после приема лекарств от астмы развиваются или ухудшаются какие-либо из следующих симптомов:
- Свистящее дыхание
- Кашель
- Одышка
- Стеснение в груди
- Головокружение / обморок
- Учащенное или слабое сердцебиение
- Покраснение лица
- Зуд
- Крапивница
- Отек горла или языка; Проблемы с глотанием
Слово от Verywell
Астма может расстраивать, но существует множество методов лечения, которые могут принести облегчение и предотвратить обострения.Просто убедитесь, что вы принимаете лучшее для вашего случая лекарство от астмы.
Если вы заметили какие-либо изменения в частоте или тяжести симптомов, обратитесь к врачу; планы лечения часто необходимо корректировать с течением времени. Это может означать увеличение доз или добавление лекарств или, если ваша астма хорошо контролируется более трех месяцев, сокращение приема лекарств при тщательном контроле.
| Посмотреть информацию о Singulair Singulair | 6.3 | 54 отзыва | Rx | B | N | ||
Общее название: монтелукаст системный Класс препарата: модификаторы лейкотриенов Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию о монтелукасте монтелукаст | 5.3 | 162 отзыва | Rx | B | N | ||
Общее название: монтелукаст системный Брендовое название: Singulair Класс препарата: модификаторы лейкотриенов Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Просмотр информации о преднизоне преднизон | 7.2 | 58 отзывов | Rx | C | N | ||
Общее название: преднизон системный Брендовое название: Rayos Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Посмотреть информацию о Fasenra Fasenra | 7.2 | 26 отзывов | Rx | N | |||
Общее название: бенрализумаб системный Класс препарата: ингибиторы интерлейкина Для потребителей: дозировка, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию о Нукала Nucala | 7.3 | 44 отзыва | Rx | N | N | ||
Общее название: меполизумаб системный Класс препарата: ингибиторы интерлейкина Для потребителей: дозировка, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Просмотр информации о Trelegy Ellipta Trelegy Ellipta | 5.7 | 3 отзыва | Rx | N | |||
Общее название: флутиказон / умеклидиний / вилантерол системный Класс препарата: комбинации бронходилататоров Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию о Dulera Дулера | 5.9 | 35 отзывов | Rx | C | N | ||
Общее название: формотерол / мометазон системный Класс препарата: комбинации бронходилататоров Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию об Атровент Атровент | 9.0 | 5 отзывов | Rx | B | N | ||
Общее название: ипратропий системный Класс препарата: антихолинергические бронходилататоры Для потребителей: дозировка, взаимодействия, побочные эффекты | |||||||
| Посмотреть информацию о Breo Ellipta Брео Эллипта | 5.8 | 102 отзыва | Rx | C | N | ||
Общее название: флутиказон / вилантерол системный Класс препарата: комбинации бронходилататоров Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию об ипратропиуме ипратропий | 7.3 | 9 отзывов | Rx | B | N | ||
Общее название: ипратропий системный Бренды: Атровент, Атровент HFA, Раствор для ингаляции ипратропия, Ипратропий ингаляционный аэрозоль …показать все Класс препарата: антихолинергические бронходилататоры Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Просмотр информации о метилпреднизолоне метилпреднизолон | 7.6 | 8 отзывов | Rx | C | N | ||
Общее название: метилпреднизолон системный Бренды: МетилПРЕДНИЗолон Дозовая упаковка, Медрол, Депо-Медрол, Медрол Дозепак, Солю-Медрол …показать все Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Посмотреть информацию о Альвеско Альвеско | 6.9 | 7 отзывов | Rx | C | N | ||
Общее название: циклесонид системный Класс препарата: ингаляционные кортикостероиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию об Атровент HFA Атровент HFA | Ставка | Добавить отзыв | Rx | B | N | ||
Общее название: ипратропий системный Класс препарата: антихолинергические бронходилататоры Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Просмотр информации о дексаметазоне дексаметазон | 7.5 | 4 отзыва | Rx | C | N | ||
Общее название: дексаметазон системный Бренды: Дексаметазон Интенсол, Де-Сон Л.А., Дксево Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Просмотр информации о формотероле / мометазоне формотерол / мометазон | 5.9 | 35 отзывов | Rx | C | N | ||
Общее название: формотерол / мометазон системный Брендовое название: Дулера Класс препарата: комбинации бронходилататоров Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я | |||||||
| Просмотреть информацию о Ipratropium Inhalation Solution Ипратропий раствор для ингаляции | 10 | 1 отзыв | Rx | B | N | ||
Общее название: ипратропий системный Класс препарата: антихолинергические бронходилататоры Для потребителей: дозировка, взаимодействия, побочные эффекты | |||||||
| Посмотреть информацию о Rayos Rayos | Ставка | Добавить отзыв | Rx | C | N | ||
Общее название: преднизон системный Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Просмотр информации о флутиказоне / вилантероле флутиказон / вилантерол | 5.8 | 102 отзыва | Rx | C | N | ||
Общее название: флутиказон / вилантерол системный Брендовое название: Брео Эллипта Класс препарата: комбинации бронходилататоров Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я | |||||||
| Просмотр информации о Кеналог-40 Кеналог-40 | 8.0 | 1 отзыв | Rx | C | N | ||
Общее название: триамцинолон системный Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Просмотр информации о левалбутероле левальбутерол | 9.5 | 3 отзыва | Rx | C | N | ||
Общее название: левалбутерол системный Бренды: Xopenex HFA, Xopenex, Xopenex Концентрат Класс препарата: адренергические бронходилататоры Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках, информация о назначении | |||||||
| Просмотреть информацию о MethylPREDNISolone Dose Pack МетилПРЕДНИЗолон Дозовый пакет | 9.5 | 3 отзыва | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты | |||||||
| Просмотр информации о триамцинолоне триамцинолон | 9.4 | 5 отзывов | Rx | C | N | ||
Общее название: триамцинолон системный Брендовое название: Кеналог-40 Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Факты о наркотиках от А до Я, Монография AHFS DI, Информация о назначении | |||||||
| Посмотреть информацию о Medrol Медрол | Ставка | Добавить отзыв | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию о Xopenex HFA Xopenex HFA | 0.0 | 1 отзыв | Rx | C | N | ||
Общее название: левалбутерол системный Класс препарата: адренергические бронходилататоры Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
| Посмотреть информацию о Депо-Медрол Депо-Медрол | Ставка | Добавить отзыв | Rx | C | N | ||
Общее название: метилпреднизолон системный Класс препарата: глюкокортикоиды Для потребителей: дозировка, взаимодействия, побочные эффекты Для профессионалов: Назначение информации | |||||||
Лекарства длительного действия, используемые для лечения астмы
Препараты длительного контроля принимаются ежедневно на долгосрочной основе для достижения и поддерживать контроль над стойкой астмой.
Примеры К лекарствам длительного действия относятся: Сингулар, Фловент, Адваир, Пульмикорт, Симбикорт и QVAR.
Перейти к полному списку лекарств от астмы.
Препараты длительного действия (перечислены в алфавитном порядке) (EPR-3, стр. 214):
Кортикостероиды
Блокирует позднюю фазу реакции на аллерген, снижает гиперреактивность дыхательных путей и подавляет миграцию и активацию воспалительных клеток.Это самые мощные и эффективные противовоспалительные препараты, доступные в настоящее время. Ингаляционные кортикостероиды (ИКС) используются для длительного контроля астмы. Короткие курсы пероральных системных кортикостероидов часто используются для быстрого контроля над заболеванием при начале долгосрочной терапии; Пероральные системные кортикостероиды длительно используются при тяжелой персистирующей астме.
Иммуномодуляторы
Омализумаб (анти-IgE) представляет собой моноклональное антитело, которое предотвращает связывание IgE с высокоаффинными рецепторами на базофилах и тучных клетках.Омализумаб используется в качестве дополнительной терапии для пациентов старше 12 лет, страдающих аллергией и тяжелой персистирующей астмой. Клиницисты, которые вводят омализумаб, должны быть готовы к выявлению и лечению анафилаксии, которая может возникнуть.
Модификаторы лейкотриенов
Включая антагонисты лейкотриеновых рецепторов (LTRA) и ингибитор 5-липоксигеназы. Доступны два LTRA — монтелукаст (для пациентов старше 1 года) и зафирлукаст (для пациентов старше 7 лет). Ингибитор пути 5-липоксигеназы зилеутон доступен для пациентов старше 12 лет; Важное значение имеет мониторинг функции печени.LTRA являются альтернативной, но не предпочтительной терапией для лечения персистирующей астмы легкой степени (Шаг 2). LTRA также можно использовать в качестве дополнительной терапии с ICS, но для подростков старше 12 лет и взрослых они не являются предпочтительной дополнительной терапией по сравнению с добавлением бета-агонистов длительного действия (LABA). Зилеутон можно использовать в качестве альтернативной, но не предпочтительной дополнительной терапии у взрослых.
Бета-агонисты длительного действия (LABA)
Салметерол и формотерол являются бронходилататорами, длительность бронходилатации которых составляет не менее 12 часов после однократного приема.
- LABA не следует использовать в качестве монотерапии для длительного контроля астмы.
- LABA используются в сочетании с ICS для долгосрочного контроля и предотвращения симптомов персистирующей астмы средней или тяжелой степени (уровень 3 или выше для детей старше 5 лет и взрослых) (уровень доказательности А для детей старше 12 лет, доказательства B для 5–11 лет).
- Из доступных дополнительных методов лечения LABA является предпочтительной терапией в сочетании с ICS у подростков старше 12 лет и взрослых.
- По мнению Экспертной группы, следует взвесить положительные эффекты LABA в комбинированной терапии для подавляющего большинства пациентов, которым для контроля астмы требуется больше терапии, чем только низкие дозы ICS (т. Е. Требуется лечение ступени 3 или выше). против повышенного риска тяжелых обострений, хотя и редко, связанных с ежедневным использованием LABA. Для пациентов старше 5 лет с умеренной персистирующей астмой или астмой, недостаточно контролируемой низкими дозами ICS, возможность увеличения дозы ICS должна иметь такой же вес, как и возможность добавления LABA.Для пациентов старше 5 лет с тяжелой персистирующей астмой или астмой, недостаточно контролируемой на этапе 3 лечения, комбинация LABA и ICS является предпочтительной терапией.
- LABA можно использовать перед тренировкой для предотвращения бронхоспазма, вызванного физической нагрузкой (EIB), но продолжительность действия не превышает 5 часов при постоянном регулярном применении. Не рекомендуется частое и хроническое использование LABA для EIB, поскольку такое использование может скрыть плохо контролируемую стойкую астму.
- По мнению Экспертной группы, использование LABA для лечения острых симптомов или обострений в настоящее время не рекомендуется.
Экспертная комиссия пришла к следующему выводу относительно использования LABA (EPR-3, стр. 230):
- LABA используются в качестве дополнения к терапии ICS для обеспечения длительного контроля симптомов. Из доступных дополнительных методов лечения LABA является предпочтительным лечением в сочетании с ICS у подростков старше 12 лет и взрослых. LABA не рекомендуются для использования в качестве монотерапии для длительного контроля стойкой астмы.
- В настоящее время LABA не рекомендуется для лечения острых симптомов или обострений астмы.В настоящее время проводятся исследования по изучению возможности использования формотерола при обострениях и в терапии с регулируемыми дозами в сочетании с ИКС.
- LABA можно использовать перед тренировкой для предотвращения EIB, но частое и хроническое использование LABA для EIB может указывать на плохо контролируемую астму, которую следует контролировать с помощью ежедневной противовоспалительной терапии.
- Вопросы безопасности были подняты в отношении LABA. Группа экспертов рассмотрела данные о безопасности, предоставленные Консультативному комитету FDA по легочным и аллергическим препаратам, а также обширное скопление клинических испытаний и метаанализов по использованию LABA как в качестве монотерапии, так и в сочетании с ICS.Группа экспертов пришла к выводу, что LABA не следует использовать в качестве монотерапии в качестве долгосрочного контрольного препарата при персистирующей астме, но что LABA следует продолжать рассматривать в качестве дополнительной терапии у пациентов старше 5 лет, страдающих астмой, требующей более низких доз ICS . Для пациентов с недостаточным контролем низких доз ICS возможность увеличения дозы ICS должна иметь такой же вес, как и добавление LABA. Для пациентов с более тяжелой персистирующей астмой (т. Е. Тех, кому требуется лечение ступени 4 или выше), группа экспертов продолжает рекомендовать использование комбинации LABA и ICS как наиболее эффективной терапии.
Метилксантины
Теофиллин с замедленным высвобождением — бронходилататор от слабой до умеренной, используемый в качестве альтернативной, а не предпочтительной дополнительной терапии с ИКС. Теофиллин может оказывать легкое противовоспалительное действие. Важно контролировать концентрацию теофиллина в сыворотке.
Кортикостероиды ингаляционные
Наиболее мощное и неизменно эффективное противовоспалительное средство длительного действия лекарства от астмы , с меньшим количеством побочных эффектов, чем пероральные кортикостероиды.Используется для лечения постоянной астмы. уровни тяжести для улучшения симптомов и легочной функции.
Когда это используется?
- Долгосрочная профилактика симптомов; контролирует, переворачивает и сохраняет воспаление вниз.
- Уменьшите потребность в лекарствах быстрого облегчения.
Как это работает?
- Противовоспалительное.Блокирует позднюю реакцию на аллерген и уменьшает проходимость дыхательных путей чувствительность. Подавляет выработку цитокинов, адгезию активация белков и миграция воспалительных клеток и активация на клеточном уровне.
- Обратное бета 2 -рецепторное подавление. Тормозит микроваскулярную утечку.
Возможные побочные эффекты
- Кашель, изменение голоса (охриплость), молочница во рту (кандидоз)
- В высоких дозах могут возникать системные эффекты, хотя исследования не доказали этого, и клиническое значение этих эффектов имеет не установлено (e.g., подавление надпочечников, остеопороз, подавление роста, истончение кожи и легкие синяки).
- Некоторые исследования ингаляционных кортикостероидов для лечения астмы у у детей препубертатного возраста выявлена задержка роста или подавление, которое, по-видимому, зависит от дозы; у других есть нет. Потенциально небольшой риск неблагоприятного воздействия на линейные рост хорошо сбалансирован по эффективности.Клиническое значение выводов в настоящее время неясно. Рекомендуется контролировать рост.
Другая информация об использовании этого лекарства:
- Доступен в виде MDI, ингалятора сухого действия (DPI) и раствора небулайзера.
- Устройства со спейсерами и удерживающими камерами с ДИ и полосканием рта после ингаляции снижает риск оральных побочных эффектов и системной абсорбции.
- Препараты не являются абсолютно взаимозаменяемыми на основе мкг или затяжки. Новые устройства доставки могут обеспечить большую доставку в дыхательные пути, что может повлиять на дозу.
- Риск неконтролируемой астмы следует сравнивать с ограниченный риск ингаляционных кортикостероидов. Возможное но небольшой риск вредного воздействия хорошо сбалансирован их значение в борьбе с астмой.
Кортикостероиды пероральные
Часто используется для быстрого контроля плохо контролируемых постоянных астма, или при начале длительной терапии.
Когда это используется?
- Для кратковременного (3-10 дней) «всплеска», широкого противовоспалительного действия.
- Для долговременной профилактики симптомов тяжелой постоянной или плохо контролируемой астмы; контролирует, обращает вспять и подавляет воспаление.
Как это работает?
- Противовоспалительное. Блокирует позднюю реакцию на аллерген и сокращает дыхательные пути чувствительность. Подавляет выработку цитокинов, активацию адгезионных белков, а также миграцию и активацию воспалительных клеток на клеточном уровне.
- Обратное бета 2 -рецепторное подавление. Тормозит микроваскулярную утечку.
Возможные побочные эффекты
- Кратковременное применение: обратимое, нарушение метаболизма сахара, повышенный аппетит, задержка жидкости, увеличение веса, настроение изменение, высокое кровяное давление, язвенная болезнь и редко асептическое некроз бедренной кости.
- Длительное применение связано с системными эффектами: ось надпочечников подавление, подавление роста, истончение кожи, гипертония, диабет, синдром Кушинга, катаракта, мышечная слабость и — в редких случаях — нарушение иммунитета функция.
- Следует учитывать сосуществующие условия, которые могут усугубляется системными кортикостероидами, такими как вирус герпеса инфекции, ветряная оспа, туберкулез, гипертония, язвенная болезнь язва и Strongyloides.
Прочая информация об использовании этого лекарства
- Используйте самую низкую эффективную дозу.
- Для длительного использования при тяжелой стойкой или плохо контролируемой астме, с меньшим количеством вредных веществ Эффекты были замечены при приеме через день утром.
Модификаторы лейкотриенов
Может рассматриваться как альтернатива малым дозам ингаляционного кортикостероиды для пациентов старше 12 лет лет с легкой устойчивой астмой, хотя необходимы дальнейший клинический опыт и исследования, чтобы установить их роль в терапии астмы.
Когда это используется?
- Может рассматриваться как альтернатива терапии низкими дозами ингаляционных кортикостероидов для детей с легкой персистирующей астмой, но роль модификаторов лейкотриена в терапии полностью не установлена. Некоторые исследования показывают, что модификаторы лейкотриена могут быть эффективными при добавлении к ингаляционным кортикостероидам при лечении хронической астмы средней степени тяжести (шаг 3) и при приеме вечером перед тренировкой для предотвращения бронхоспазма, вызванного физической нагрузкой.
- Улучшение симптомов и легочной функции.
- Уменьшите потребность в лекарствах быстрого облегчения.
Как это работает?
- Блокировка антагонистов лейкотриеновых рецепторов (например, монтелукаст, зафирлукаст) Рецепторы LTD4; Ингибиторы 5-липоксигеназы (например, зилеутон) блокируют синтез всех лейкотриенов на клеточном уровне.
Возможные побочные эффекты
- Сообщалось о повышении активности печеночных ферментов при приеме зилеутона в некоторых пациенты.Рекомендуется мониторинг.
- В редких случаях у взрослых пациентов наблюдаются системные эозинофилия и васкулит с соответствующими клиническими признаками с синдромом Чурга Штрауса. Эти события обычно были связано с сокращением терапии пероральными кортикостероидами при начало терапии модификатором лейкотриена. Нет причинной отношения были установлены.
Прочая информация об использовании этого лекарства
- Выпускается в виде таблеток. Таблетки следует принимать не менее чем за 1 час до или Через 2 часа после еды для оптимального эффекта зафирлукаста и зилеутона.
- Зафирлукаст подавляет метаболизм варфарина и увеличивает протромбин время; это конкурентный ингибитор печеночного CYP2C9 микросомальные изоферменты.(Это не повлияло на устранение препараты терфенадина, теофиллина или этинилэстрадиола метаболизируется изоферментами CYP3A4.)
- Зилеутон — микросомальный ингибитор фермента CYP3A4, который может ингибировать метаболизм терфенадина, теофиллина и варфарина. Дозы этих препаратов следует контролировать соответственно. Печеночный ферменты (АЛТ) также следует контролировать.
Бета длительного действия
2 -агонистовИспользуется вместе с противовоспалительными препаратами в течение длительного времени. контроль симптомов астмы. Не следует заменять противовоспалительные препараты. Никогда не следует использовать отдельно, без ингаляционных кортикостероидов. Не использовать для лечения острых симптомов или обострений.
Когда это используется?
- Для улучшения симптомов и уменьшения потребности в быстродействующих лекарствах.
- Для длительного контроля симптомов, особенно ночных.
- Для предотвращения бронхоспазма, вызванного физической нагрузкой. Однако у некоторых пациентов этот эффект может уменьшаться при ежедневном применении в качестве непрерывной терапии. Клиническое значение этого находка неясна.
Как это работает?
- Начинает работать медленнее, но длится дольше, чем бета 2 -агонистов короткого действия.
- Может улучшить контроль симптомов при добавлении в стандарт дозы ингаляционных кортикостероидов вместо простого увеличения дозы кортикостероидов.
- Расширение бронхов: расслабляет гладкие мышцы бронхов после аденилатциклазы. активации и увеличения циклического АМФ, продуцирующего функциональную антагонизм бронхоспазма на клеточном уровне.
- In vitro, подавляет высвобождение медиатора тучных клеток, уменьшает сосудистую проницаемость и увеличивает мукоцилиарный клиренс.
Возможные побочные эффекты
- Учащение пульса, дрожь, гипокалиемия, удлинение интервала QTc при передозировке.
- Уменьшение бронхозащитного эффекта может произойти в течение 1 недели после хроническая терапия. Клиническое значение не установлено.
Другая информация об использовании этого лекарства:
- Доступен в форматах MDI, DPI и в таблетках.Ингаляционные бета 2 длительного действия предпочтительны, потому что они действуют дольше и имеют меньше побочные эффекты, чем у таблеток с замедленным высвобождением.
- Не заменяет противовоспалительные препараты.
- Не использовать для лечения острых симптомов или обострений.
- Клиническое значение потенциально развивающейся толерантности неясно, поскольку исследования показать контроль симптомов и поддерживать бронходилатацию.
- Может обеспечить лучший контроль симптомов при добавлении к стандартным дозам при вдыхании. кортикостероид вместо увеличения дозировки кортикостероидов.
Мускариновые антагонисты длительного действия
Подобно LABA, ингаляторы мускариновых антагонистов длительного действия, или LAMA, расслабляют мышцы дыхательных путей, помогая контролировать симптомы астмы.
Метилксантины (теофиллин)
Используется в качестве дополнительной терапии к противовоспалительным препаратам в течение длительного времени контроль симптомов астмы, особенно ночных.
Когда это используется?
- Долгосрочный контроль и профилактика симптомов, особенно ночных.
- Вызывает легкое или умеренное расширение бронхов.
- Теофиллин — альтернативная, но не предпочтительная терапия стойкой астмы.
Как это работает?
- Бронходилатация: расслабление гладких мышц за счет ингибирования фосфодиэстеразы и возможно, антагонизм аденозина (для открытия дыхательных путей).
- Может также повлиять на эозинофильную инфильтрацию слизистой оболочки бронхов как уменьшение количества Т-лимфоцитов в эпителии (для замедления выработки слизи).
- Повышает сократимость диафрагмы и мукоцилиарный клиренс (для очистки слизь из дыхательных путей).
Возможные побочные эффекты
- Побочные эффекты при обычных терапевтических дозах включают расстройство желудка, затрудненное мочеиспускание у пожилых мужчин с заболеваниями простаты, бессонницей и гиперактивность у некоторых детей.
- Острая токсичность, связанная с дозой, включает учащенное сердцебиение, тошноту и рвоту, нерегулярные сердечные сокращения (СВТ), стимуляция центральной нервной системы, головная боль, судороги, рвота кровью, высокий уровень сахара в крови и гипокалиемия.
- Побочные эффекты усиливаются с увеличением уровня препарата в тело. У некоторых детей побочные эффекты могут возникать при более низких уровнях лекарства в организме.
Другая информация об использовании этого лекарства:
- Выпускается в виде таблеток и капсул с замедленным высвобождением.
- Мониторинг необходим для поддержания уровней в сыворотке от 5 до 15 мкг / мл. Вирусные заболевания с лихорадкой, возрастом, приемом некоторых лекарств (например, эритромицин), а диета может увеличить абсорбцию и биодоступность, которая может увеличить уровень лекарства в организме.
- Обычно не рекомендуется при обострениях астмы. Есть немного доказательство дополнительной пользы от оптимальных доз вдыхаемых бета- 2 -агонистов. Необходимо внимательно следить за концентрацией этого препарата в крови.
Иммуномодуляторы — Xolair (омализумаб):
Омализумаб (анти-IgE) представляет собой моноклональное антитело, которое предотвращает связывание IgE с высокоаффинными рецепторами на базофилах и тучных клетках.Омализумаб используется в качестве дополнительной терапии для пациентов старше 12 лет, страдающих аллергией и тяжелой персистирующей астмой. Клиницисты, которые вводят омализумаб, должны быть готовы к выявлению и лечению анафилаксии, которая может возникнуть.
Добавление омализумаба в банку ICS:
- Уменьшение обострений и последующего использования системных стероидных всплесков
- Уменьшение дневных симптомов аллергической астмы и ночных пробуждений
- Снижение нарушений повседневной рутинной деятельности
Омализумаб показан пациентам в возрасте 12 лет и старше с:
- Уровни IgE от 30 до 700 МЕ / мл
- Положительная кожная проба или реактивность in vitro на многолетний аэроаллерген
- Симптомы аллергической астмы, недостаточно контролируемые с помощью ICS
Омализумаб вводят путем подкожной инъекции, а дозировка зависит от массы тела и исходной концентрации общего IgE в сыворотке.Все пациенты должны иметь исходный уровень IgE от 30 до 700 МЕ / мл и массу тела не более 150 кг.
ингаляционных лекарств от астмы | AAAAI
Если вы страдаете астмой, вы знаете, каково это — хватать ртом воздух или стеснение в груди. Назначение лекарств от астмы — предотвратить появление подобных симптомов.
Существует два основных класса лекарств от астмы: лекарства быстрого облегчения и лекарства длительного действия / контролирующие лечение.Многие ингаляционные лекарства от астмы предназначены для ежедневного использования, чтобы поддерживать здоровье дыхательных путей, даже если вы не испытываете симптомов.
При вдыхании лекарств лекарство доставляется прямо в бронхи, помогая открыть дыхательные пути. Кроме того, эти лекарства имеют меньше побочных эффектов по сравнению с другими лекарствами, принимаемыми внутрь или путем инъекций.
Лекарства для ингаляций
Есть несколько лекарств от астмы, доступных в ингаляционной форме. Ваш аллерголог / иммунолог, которого часто называют аллергологом, лучше всех сможет определить, какой из них вам подходит.
Ингаляционные кортикостероиды, также называемые местными кортикостероидами или глюкокортикостероидами, представляют собой противовоспалительные препараты, которые успешно используются для лечения астмы более 50 лет. Эти типы стероидов сильно отличаются от тех, которые неправильно используют некоторые спортсмены для улучшения своих результатов. Эти лекарства от астмы уменьшают многие формы воспаления дыхательных путей, что помогает нормализовать количество выделяемой слизи, гиперчувствительность дыхательных путей, отек и сужение бронхов.
Ваш план лечения астмы может включать прием ингаляционных кортикостероидов, даже если вы чувствуете себя хорошо. Это потому, что лекарства могут предотвратить обострение астмы или предотвратить ухудшение ваших симптомов.
Примерами ингаляционных кортикостероидов являются беклометазон, будесонид, циклесонид, флунизолид, флутиказон и триамцинолон. Важно ополаскивать водой и сплевывать после каждой дозы ингаляционных стероидов.
Бронходилататоры — это нестероидные препараты, которые помогают открыть дыхательные пути, расслабляя мелкие мышцы, которые их напрягают.Некоторые бронходилататоры быстродействующие, а некоторые — длительного действия. Бронходилататоры быстрого действия используются как «спасательные» или быстродействующие лекарства, чтобы немедленно облегчить симптомы астмы, и включают альбутерол, левальбутерол, тербуталин и ипратропий. Хотя они заставляют вас чувствовать себя лучше и легче дышать в краткосрочной перспективе, эти препараты обычно не решают основных проблем, которые приводят к появлению симптомов астмы.
Если вам регулярно нужны эти спасательные препараты более двух раз в неделю, ваша астма не контролируется должным образом или происходит что-то еще, что вызывает закупорку дыхательных путей.Обратитесь к аллергологу, чтобы изменить лечение.
Бронходилататоры длительного действия используются для контроля астмы вместо быстрого облегчения симптомов астмы. Их следует использовать только в сочетании с ингаляционными стероидами для длительного контроля симптомов астмы. Эти лекарства включают салметерол и формотерол.
Салметерол и формотерол — это бета-2-агонисты длительного действия, бронходилататоры с противовоспалительным лечением на регулярной (ежедневной) основе, а не по мере необходимости. Каждый из этих бронходилататоров длительного действия доступен в комбинации с кортикостероидом в одном ингаляторе.
Наконец, тиотропий является примером ингаляционного холинолитика длительного действия, который иногда используется в качестве дополнительной терапии для улучшения контроля над астмой и предотвращения ее симптомов как у детей, так и у взрослых.
Типы ингаляционных устройств — ингаляторы для астмы
Есть три основных типа устройств, которые доставляют ингаляционные лекарства. Наиболее распространенным является дозирующий ингалятор (MDI), в котором для выталкивания лекарства из ингалятора используется химический пропеллент.Небулайзеры доставляют тонкие жидкие туманы лекарства через трубку или «маску», которая надевается на нос и рот, используя воздух или кислород под давлением. Ингаляторы сухого порошка (DPI) доставляют лекарства без использования химических пропеллентов, но они требуют сильной и быстрой ингаляции.
Независимо от того, что вы принимаете, для того, чтобы лекарство подействовало, необходимо, чтобы лекарство попало в нижние дыхательные пути. Для всех устройств очень важно обучение и обучение тому, как правильно ими пользоваться.
Устройство, называемое спейсером, может быть назначено, если у вас возникли проблемы с доставкой лекарства в дыхательные пути с помощью MDI.Прокладки помогают координировать вдох с выходом лекарства из канистры с MDI. Во многих ДИ прокладка также делает капли лекарства меньше, поэтому они могут легче попасть в нижние дыхательные пути там, где они необходимы. Также существуют ДИ со встроенными распорками.
Использование ингалятора для сухого порошка сильно отличается от использования MDI. Перед вдохом может потребоваться нажать рычаг, кнопку, снять колпачок или повернуть диск. Ингаляторы с сухим порошком требуют более сильного и быстрого вдыхания и не используются со спейсерами.
Небулайзеры
Небулайзеры доставляют лекарства от астмы в виде мелкого тумана через мундштуки или маски. Вы можете дышать нормально, особой координации не требуется. Небулайзеры полезны для маленьких детей и некоторых пациентов с более тяжелой или острой астмой, которые не могут использовать MDI или DPI. Использование небулайзера может занять больше времени, и лечение может занять от пяти до 15 минут.
Полезные советы
• Многие ингаляционные лекарства от астмы предназначены для ежедневного использования, чтобы поддерживать здоровье дыхательных путей, даже если у вас нет симптомов.
• Существует несколько типов ингаляционных лекарств от астмы, и ваш аллерголог может назначить вам подходящее.
• Ингаляторы с дозировкой, ингаляторы для сухого порошка и небулайзеры — это все типы устройств, которые используются для выдачи ингаляционных лекарств. Каждый используется по-своему.
• Независимо от того, какое устройство вы используете, убедитесь, что вы умеете пользоваться им правильно, чтобы лекарство подействовало и ваша астма находилась под контролем.
Служба AAAAI по поиску аллерголога / иммунолога — это надежный ресурс, который поможет вам найти специалиста поблизости от дома.
Узнайте больше об астме.
Узнайте, как пользоваться ингалятором.
Эта статья была рецензирована Эндрю Мур, MD, FAAAAI
Проверено: 28.09.20
.







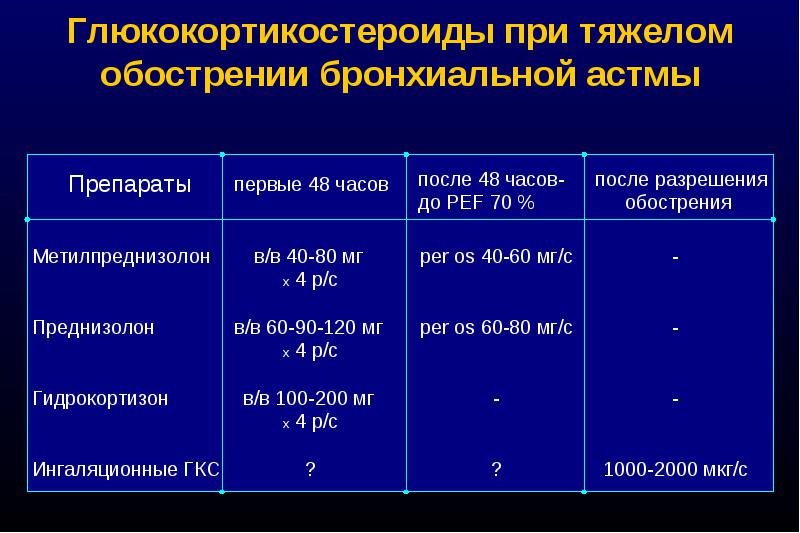

 Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
 Попросите выписать Вам рецепт заранее, еще до того, как ингалятор опустеет.
Попросите выписать Вам рецепт заранее, еще до того, как ингалятор опустеет.
 Попросите врача выписать Вам рецепт заранее, до того как опустеет ингалятор.
Попросите врача выписать Вам рецепт заранее, до того как опустеет ингалятор.