Заболевания придаточных пазух носа: виды, диагностика
МРТ при заболеваниях придаточных околоносовых пазух
Существует множество клинических состояний, уточнить характер и распространение которых помогает МРТ.
Для начала стоит сказать несколько слов о вариантах развития, из которых наиболее распространенными являются гипоплазии и аплазии пазух.
Гипоплазия лобной пазухи
Особого внимания заслуживает такой вариант развития, как избыточная пневматизация клиновидной пазухи и задних решетчатых клеток в виде развитых верхних латеральных карманов, при наличии которых внутренние сонные артерии и каналы зрительных нервов могут вдаваться в их просвет. В результате при воспалительных процессах слизистых оболочек этих отделов /в том числе подострых и хронических/ может развиваться клиническая картина прогрессирующей атрофии зрительных нервов. Кроме этого при проведении оперативных вмешательств в данной анатомической области во много раз повышается опасность повреждения сонных артерий и зрительных нервов.
Развитые верхнелатеральные карманы, на фоне которых определяются зрительные нервы
Воспалительные изменения околоносовых синусов являются наиболее распространенными заболеваними верхних дыхательных путей. От 5 до 15 % населения в мире страдает различными видами синуситов. Кроме того отмечается тенденция увеличения хронических форм.
Лицевая боль при синусите локализуется в проекции пораженной пазухи. При фронтите и гайморите помимо боли отмечается болезненность при пальпации. Этмоидит и сфеноидит характеризуются постоянной болью в глазу и носу и заложенностью носа. Особенно трудна диагностика хронического синусита. При мукоцеле и опухолях наблюдаются отек и смещение глазного яблока: вверх – при поражении верхнечелюстной пазухи, наружу — при поражении решетчатого лабиринта и вниз – при поражении лобной пазухи.
Рассмотрим примеры патологии придаточных пазух носа, выявляемые при МР-исследовании.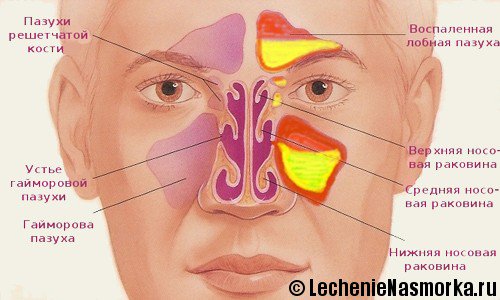
Отек слизистой оболочки правой верхнечелюстной пазухи с уровнем жидкости
МР картина полисинусита с тотальным нарушением пневматизации ячеек решетчатой кости, умеренным, местами неравномерным, локальным нарушение пневматизации правой половины основной пазухи и верхних отделов левой верхнечелюстной пазухи, без экссудативного компонента.
Хронический риносинусит
характеризуется пристеночными утолщениями, обусловленными гиперплазией слизистой и частичными фиброзными изменениями в ней. Толщина слизистой оболочки колеблется в пределах 4-5 мм.
Синоназальный полипоз, гипертрофический синоназальный риносинусит. Неопухолевый воспалительный отек слизистой.
В последнее время отмечается рост количества грибковых синуситов.
Хронические формы протекают под маской полипозного рецидивирующего синусита, МР-картина неспецифична, лабораторная диагностика затруднена.
Может отмечаться изменение костных стенок пазух за счет гиперостоза или разрушения стенки пазухи как результат длительного давления грибкового тела.
Мицетома
неинвазивный грибковый синусит левой верхнечелюстной пазухи
Гипоинтенсивный МР-сигнал мицетомы можно ошибочно принять за воздух в околоносовой пазухе; неинвазивный грибковый синусит не выглядит одинаково в разных последовательностях.
При больших размерах вызывают головную боль из-за давления оболочки кисты на стенки пазухи.
Часто сочетаются с аллергическим ринитом, гипертрофией носовых раковин и искривлением носовой перегородки
Бессимптомными могут быть крупные кисты, находящиеся в нижних отделах верхнечелюстной пазухи, тогда как небольшая киста, расположенная на верхней стенке, в области прохождения 2-й ветви тройничного нерва, может вызывать головную боль.
Мукоцеле решетчатого лабиринта и лобной пазухи справа
Это объемное образование околоносовой пазухи, выстланное эпителием и заполненное слизью, которое формируется в результате обструкции основного канала пазухи.
Наиболее типичный симптом: расширение околоносовой пазухи с ровными четкими контурами с истончением и ремоделированием прилежащей костной пластинки.
Ангиофиброма
Доброкачественное сосудистое объемное образование с медленно агрессивным ростом; локализуется в полости носа; растет вокруг задней стенки полости носа, по краям крыловидно-нёбного отверстия; на ранних стадиях пенетрирует в крыловидно-нёбную ямку (стрелки), прорастает медиальную крыловидную пластинку
редкая, но характерная для полости носа и его синусов доброкачественная опухоль. Чаще встречается у мужчин. Как правило, она возникает на боковой стенке полости носа, а также в околоносовых пазухах. Из полости носа опухоль может врастать в околоносовую пазуху и наоборот. Пациенты обычно жалуются на заложенность носа, выделения, носовые кровотечения, боль в области лицевого нерва. Иногда в зоне опухолевого роста происходит разрушение костной ткани.
Переходно-клеточная папиллома с ремоделированием костных стенок
Образование в центре среднего носового хода, накапливающее контрастное вещество, распространяется в верхнечелюстную пазуху и/или ячейки лабиринта решетчатой кости
Наиболее часто (58-90%) встречается плоскоклеточный рак.
1. протекают длительно бессимптомно, под видом воспалительных изменений, особенно при отсутствии деструкции стенок
2. быстро распространяются на соседние структуры и к моменту распознавания, инфильтрируют несколько областей
3. трудно или невозможно установить исходное место возникновения опухоли
4. крайне редко метастазируют в отдаленные органы и ткани
5. не удается четко обозначить границы поражения
6. МР-семиотика: тканевое образование, распространение на окружающие ткани, костная деструкция
При поражении костных структур — твердого неба и альвеолярного отростка верхней челюсти необходимо пройти дополнительное лучевое исследование — РКТ, уточняющее наличие или отсутствие костной деструкции.
Выявление ткани опухоли на фоне мягкотканых структур — крылонебной и подвисочной ямок, жевательных мышц, мягких тканей щеки, а также распространение опухоли на лобную и клиновидную пазухи, решетчатый лабиринт интракраниально требует выполнения МРТ (с контрастным усилением). Кроме того, МР-томография незаменима в дифференциальной диагностике послеоперационных или постлучевых изменений с рецидивом или продолженным ростом.
Таким образом, чтобы исключить патологический процесс и вовремя начать лечение, необходимо пройти полное лучевое обследование.
Заболевания придаточных пазух носа (синуситы)
Библиотека ОРТО >Ермакович О.В., врач-оториноларинголог,
Минская городская поликлиника №29, Беларусь
Классификация:
1. Острые синуситы;
2. Хронические синуситы:
- экссудативные;
- продуктивные.
По статистике первое место среди синуситов занимают верхнечелюстные (гаймориты), затем решетчатые (этмоидиты), лобные (фронтиты), клиновидные (сфенаидиты). Характерно выражение — воспаление «любит» большие пазухи, т.к. воспалительному процессу чаще подвержены крупные околоносовые пазухи. Считается, что предрасположенность к синуситам обусловлена анатомическими особенностями лицевого черепа (низкое расположение верхнечелюстных пазух, узкое выводное отверстие пазух, врожденное искривление носовой перегородки), а также дефицит секреторных иммуноглобулинов А в слизистой оболочке носа.
Острые синуситы
Наиболее частой причиной развития острых синуситов являются острые респираторные и вирусные заболевания. Существенное значение придается вирусам гриппа, риновирусам, аденовирусам, стафиллококкам и палочкам. В патогенезе острых синуситов имеет значение закрытие выводного отверстия пазухи отечной слизистой и задержка инфекционного начала в полости носа.
Лечение острых синуситов
Дифференцированный подход к лечению определяется рентгенологической картиной. Если на снимке имеется тотальное снижение пневматизации верхнечелюстных пазух и возможно лобных, необходимо назначение пациентам антибактериальных препаратов. Если же имеется нечеткое «нежное» затемнение пазух, возможно использование схемы лечения с помощью БАД.
1. В качестве бактерицидного средства используем Коллоидное серебро. Препарат необходимо закапывать в нос 3 раза в день и употреблять внутрь по 1 чайной ложке 3 раза в день. Масло чайного дерева в данном случае не имеет должного эффекта, т.к. увеличивает кровенаполнение слизистой, может создать отечность и блокировать выводное отверстие пазухи. Поэтому данный препарат применим лишь в подострой стадии синусита в разведении 1:10.
2. В качестве иммунностимулятора эффективней всего использование Эхинацеи по 2 капсулы 3-4 раза в день в течение недели. Эхинацея обладает антибактериальным действием и улучшает эффективность использования антибиотиков в несколько раз. Если острый синусит возник на фоне ОРВИ обоснованно применение Чеснока по 2 капсулы 2 раза в день в течение недели. Из традиционных методов очень эффективно промывание придаточных пазух носа методом перемещения по Зондерману с использованием дезинфицирующих растворов. При неярко выраженном синусите пункции верхнечелюстных пазух малоэффективны. Их необходимость возникает при фронтитах и осложненных синуситах.
Из физиотерапевтического лечения в подострой стадии применяется УВЧ, Луч-2, парафиновые аппликации на области верхнечелюстных пазух, УФО носовых ходов.
Хронические синуситы
В отличие от острых синуситов при хронических синуситах в пазухах «цветет» полифлора, а в последние годы актуальным стало грибковое поражение околоносовых пазух. Эта грибковая флора вследствие дисбактериоза (на фоне нерациональной антибактериальной терапии) может упорно поддерживать хронический воспалительный процесс. Большое значение имеют гнойные очаги зубо-челюстной системы (особенно верхние 4,5,6). Часто в пазухи проникает пломбировочный материал, провалившиеся корни зубов, стоматологический инструментарий. В патогенезе хронических синуситов играет роль значительное снижение вентиляции пазух. В результате этого резко падает содержание кислорода, а количество углекислого газа возрастает. Это способствует развитию анаэробной инфекции. Клиника вне обострения синусита может быть неярко выраженной. Обычно беспокоит тяжесть в голове (а не головная боль), заложенность носа, постоянные выделения слизисто-гнойного характера и неприятный запах из носа.
Лечение хронических синуситов
При обострениях хронических синуситов тактика соответствует лечению острого синусита с той лишь разницей, что чаще приходится использовать пункции верхнечелюстных пазух, особенно на фоне кариозных зубов.
Экссудативные синуситы (гнойные)
Для успешного лечения хронического синусита необходимо убрать очаг воспаления — санация или удаление кариозных зубов, оперативное лечение искривленной носовой перегородки, лечение хронического ринита. Из БАД лучше зарекомендовали:
1. Коллоидное серебро закапывать в нос по схеме. Этот препарат возможно вводить в пазуху при пункции. Масло чайного дерева — для закапывания в нос, а также для промывания носа 3-5 капель на стакан воды.
2. Так как большое значение в этиологии синуситов играет грибковая флора обоснованно применение По Д’арко по одной капсуле 3 раза в день в течение месяца. Если пациент употреблял антибиотики, то после курса лечения необходимо назначить Хлорофилл по 1 чайной ложке 3 раза в день с Бифидофилус Флора в течение 1-2 месяцев.
Если пациент употреблял антибиотики, то после курса лечения необходимо назначить Хлорофилл по 1 чайной ложке 3 раза в день с Бифидофилус Флора в течение 1-2 месяцев.
Продуктивный синусит (кистозно-полипозный)
В данном случае наиболее приоритетным методом является хирургический-радикальная операция на верхнечелюстной пазухе и удаление полипов. В послеоперационном периоде применяется Хлорофилл по схеме внутрь и для промывания пазух. Если хронический синусит развился на фоне аллергии, применяем схему лечения аллергического ринита в комплексе с хирургическими методами лечения.
★ Пневматизация — остеология .. Информация
Пользователи также искали:
гиперпневматизация лобных пазух,
пневматизация клиновидной пазухи,
пневматизация костей у птиц,
пневматизация легких,
пневматизация лобных пазух снижена,
пневматизация придаточных пазух носа достаточная,
пневматизация ячеек решетчатого лабиринта,
снижение пневматизации на рентгенограмме,
Пневматизация,
пневматизация,
пазухи,
пазух,
лобных,
птиц,
пневматизация легких,
пневматизация клиновидной пазухи,
гиперпневматизация лобных пазух,
пневматизация костей у птиц,
снижена,
снижение,
пневматизации,
рентгенограмме,
придаточных,
носа,
достаточная,
легких,
клиновидной,
ячеек,
решетчатого,
лабиринта,
гиперпневматизация,
костей,
снижение пневматизации на рентгенограмме,
пневматизация придаточных пазух носа достаточная,
пневматизация ячеек решетчатого лабиринта,
пневматизация лобных пазух снижена,
остеология. пневматизация,
пневматизация,
Рентген-компьютерная томография придаточных пазух носа
Роль рентгеновской компьютерной и магнитно-резонансной томографии (РКТ, МРТ) в диагностике опухолевых поражений придаточных пазух носа (ППН) переоценить трудно, диагностическая эффективность РКТ и МРТ намного превышает таковую традиционных рентгенологических методов.
Нередки ситуации, по нашим наблюдениям порядка 30%, когда пациентов с мигренозными болями направляют на томографию для исключения органической патологии головного мозга и гидроцефалии. После обследования выясняется, что причина тому – воспалительный процесс в ППН, не заметный пр обычной рентгенографии придаточных пазух носа. Наиболее часто «скрытое» воспаление наблюдается в клетках решетчатой кости, основной и лобных пазухах, визуализируемое как утолщение пристеночной слизистой. До 60 % из этих больных выполнялось рентгенографическое обследование ППН, по которым было дано отрицательное заключение о наличии изменений. При ретроспективном анализе рентгенограмм выявлялось слабо выраженное снижение пневматизации пазух – асимметричная «завуалированность».
Причиной «случайного» выявления воспаления ППН методами РКТ и МРТ, как правило, служат: скудность клинической картины, невыраженное утолщение пристеночной слизистой, неполное рентгенологическое обследование. При оценке состояния слизистой ППН необходимо учитывать локализацию, изменение толщины слизистой во времени, на фоне проводимого лечения. Так наличие отёка слизистой ППН в области соустьев околоносовых пазух, даже до 3 мм, может приводить к нарушению взаимосвязи пазух, снижению их «аэрации» и затруднению эвакуации слизи, производимой слизистой оболочкой в норме. Для гайморитов характерным являлось не только неравномерность утолщения слизистой, но и отсутствие его уменьшения длительное время с сохранением однородности структуры, более двух месяцев, на фоне проводимой противовоспалительной терапии.
Показаниями к РКТ придаточных пазух носа можно считать следующее. Несвоевременно диагностированный и вылеченный острый синусит, при стёртости клинической картины, который может трансформироваться в хронический, в том числе гипертрофический процесс. Хронические воспаления придаточных пазух носа (фронтиты, синуситы, гаймориты). Головные боли невыясненной этиологии. Искривление перегородки носа, гипертрофия носовых раковин (для уточнения обьема хирургической коррекции).
Применение РКТ при воспалительных процессах ППН способствует ранней и достоверной диагностике, а следовательно — благополучному прогнозу лечения. В случае затяжного течения синусита на фоне адекватного лечения, при доступности, необходимо проведение РКТ — обследования придаточных пазух носа с целью уточнения выраженности и характера изменений.
Таким образом, РКТ (рентген-компьютерная томография) имеет ведущую роль в диагностике патологических процессов ППН.
Двусторонняя аплазия верхнечелюстных пазух и крючковидных отростков решетчатой кости
Существование вариантов развития околоносовых пазух значительно затрудняет диагностику и лечение пациентов с данной патологией [1]. Протокол обследования пациентов в амбулаторной практике врача-оториноларинголога должен включать эндоскопическое исследование полости носа после предварительной анемизации слизистой оболочки, а также современные неинвазивные методы диагностики: компьютерную (КТ) и магнитно-резонансную томографию (МРТ) [2]. Важно отметить, что для рутинной оценки состояния полости и придаточных пазух носа не достаточно выполнения томографии в скрининговом режиме, поэтому необходимо и в дальнейшем разрабатывать методы и режимы неинвазивного исследования полости носа и околоносовых пазух.
Известны различные проявления вариантной анатомии полости носа и околоносовых пазух. Наиболее изучены из них искривления носовой перегородки, дополнительные клетки решетчатого лабиринта в нижних и средних носовых раковинах (concha bullosa), прохождение нервов и артерий в просвете околоносовых пазух и др. [1, 3].
[1, 3].
Своевременная диагностика различных аномалий и пороков развития носа и околоносовых пазух играет важную роль в уточнении патологических процессов этой локализации и выборе соответствующих методов лечения. В качестве примера приводим описание клинического случая.
Пациент Х., 12 лет, был направлен в клинику Всероссийского центра глазной и пластической хирургии с диагнозом «правосторонний хронический одонтогенный верхнечелюстной синусит, инородное тело верхнечелюстной пазухи справа».
При обследовании субъективные проявления, характерные для одонтогенного верхнечелюстного синусита (выделения из носа гнойного характера, неприятный запах в носу и т.п.), отсутствуют.
При внешнем осмотре обращает на себя внимание отставание в росте пациента. Осмотр полости рта показал отклонения от нормальной зубной формулы — отсутствие клыков.
Выполнена анемизация полости носа с последующим эндоскопическим исследованием. При эндоскопии полости носа отделяемое не выявлено.
С обеих сторон определяются нижние, средние и верхние носовые раковины, передние концы средних утолщены. В средних носовых ходах с двух сторон обнаружены углубления (карманы), вдающиеся в тело верхней челюсти из полости носа, крючковидные отростки не верифицируются, соустья верхнечелюстных пазух не обнаружены. Верхние носовые ходы глубокие, несколько повторяющие очертания средних носовых ходов. Соустья основных пазух с обеих сторон в типичном месте.
По данным орофарингоскопии, имеется отклонение от нормальной зубной формулы — отсутствие клыков. Глотка и другие оториноларингологические органы без особенностей.
Из заключения: по данным КТ, верхнечелюстные пазухи с двух сторон тотально заполнены содержимым плотностью 30-50 HU.
Ввиду ограниченного количества срезов на пленке КТ для уточнения диагноза была выполнена конусно-лучевая КТ на аппарате Promax («Planmeca», Финляндия). На серии срезов выявлены непрорезавшиеся клыки с обеих сторон. Важно отметить отсутствие зачатков третьих моляров с двух сторон. В обеих средних носовых раковинах имеются полости (concha bullosa) (рис. 1, а). С правой стороны в области верхнечелюстной пазухи определяется пломбировочный материал, выведенный за верхушки трех корней 1-го моляра, в проекции верхнечелюстных пазух — с двух сторон содержимое мягкотканной плотности, по-видимому, соединительная ткань (см. рис. 1, б). Лобные пазухи так же, как и основные, хорошо пневматизированы (рис. 2, а, б).
Важно отметить отсутствие зачатков третьих моляров с двух сторон. В обеих средних носовых раковинах имеются полости (concha bullosa) (рис. 1, а). С правой стороны в области верхнечелюстной пазухи определяется пломбировочный материал, выведенный за верхушки трех корней 1-го моляра, в проекции верхнечелюстных пазух — с двух сторон содержимое мягкотканной плотности, по-видимому, соединительная ткань (см. рис. 1, б). Лобные пазухи так же, как и основные, хорошо пневматизированы (рис. 2, а, б).
Объемное изображение черепа, полученное в программе Romexis Viewer («Planmeca», Финляндия), показало наличие глубоких и широких клыковых ямок у данного пациента (рис. 3, а): справа — 10,3 мм, а слева — 11,2 мм, что значительно превышает средние возрастные показатели. По данным Н.А. Галактионовой и В.Н. Николенко [4], максимальная глубина клыковой ямки у взрослого человека составляет 9-10 мм.
В средних носовых ходах с двух сторон определяются углубления, соответствующие проекции верхнечелюстных пазух. Подобное явление в литературе описано как назомаксиллярная полость [5].
В верхних носовых ходах выявлены такие же углубления, не характерные для анатомии данной области (см. рис. 3, б).
Пациент направлен на консультацию к хирургу-стоматологу, где диагностирован гранулематозный периодонтит в области первого верхнего моляра справа. Зуб удален, в послеоперационный период особенностей не отмечено.
Таким образом, постановка диагноза у данного пациента определила правильную тактику и объем хирургического лечения.
Как известно, верхнечелюстная пазуха — наиболее постоянное анатомическое образование в полости носа, и случаи ее двусторонней аплазии в зарубежной и отечественной литературе описаны как крайне редкое явление [5, 6-9]. Крючковидный отросток также является относительно постоянным образованием в полости носа и служит ориентиром при выполнении большинства эндоскопических хирургических операций на передней группе околоносовых пазух [10]. Поэтому знание о наличии крайних вариантов анатомического строения полости носа и околоносовых пазух нередко является решающим в постановке диагноза и определении дальнейшей тактики ведения пациента. Важную роль в диагностике таких состояний играет мультиспиральная и конусно-лучевая компьютерные томография с шагом сканирования 0,1-
Поэтому знание о наличии крайних вариантов анатомического строения полости носа и околоносовых пазух нередко является решающим в постановке диагноза и определении дальнейшей тактики ведения пациента. Важную роль в диагностике таких состояний играет мультиспиральная и конусно-лучевая компьютерные томография с шагом сканирования 0,1-
0,2 мм и возможностью построения объемных изображений.
Описанное наблюдение представлено сочетанием редких вариантов анатомического развития носа и околоносовых пазух, правильная оценка которых позволила определить адекватную тактику и объем хирургического лечения.
Конфликт интересов отсутствует.
Атлас термограмм
Примеры термограмм с выявленными признаками заболеваний, подтвержденными референтными методами инструментальной диагностики и клиническими анализами.
Пациент М., 21 год. Пансинусит, 7-й день.
Р-графия: Лобные пазухи развиты удовлетворительно. Прозрачность их неравномерно снижена. В обеих верхнечелюстных пазухах тотальное затемнение. Отек слизистой полости носа.
Диагноз: Пансинусит.
Пациент С., 20 лет. Острый гнойный полисинусит, 9-й день.
Р-графия: Лобные пазухи развиты удовлетворительно, в правой пазухе — горизонтальный уровень жидкости, левая пазуха затенена. В правой верхнечелюстной пазухе тотальное снижение пневматизации. В левой верхнечелюстной пазухе пристеночное снижение прозрачности шириной до 1,2 см за счет отека слизистой оболочки.
Диагноз: Острый гнойный полисинусит.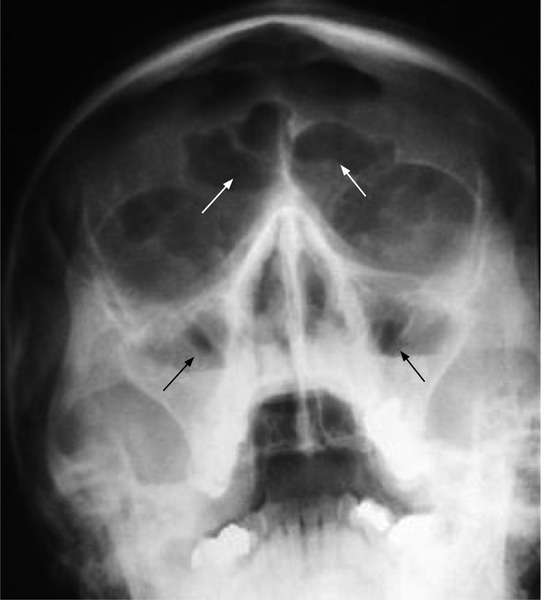
Пациент 20 лет, пол: М. (1 — тыльная проекция, 2 — ладонная проекция)
Диагноз: Травма срединного нерва на уровне предплечья [S54.1] (Полный анатомический перерыв правого срединного нерва, уровень н\3 предплечья).
Пациент 83 года, пол: Ж. (1 – лучезапястные суставы, мелкие суставы кисти, пястно-фаланговые, межфаланговые суставы, 2 – коленные суставы, 3 – голеностопные суставы)
Диагноз: Серопозитивный ревматоидный артрит [M05]
Пациент Н., 19 лет. 3-й день.
Диагноз: Внебольничная пневмония в S7-9 левого легкого.
Пациент К., Жен. 42 года.
Диагноз: Варикозное расширение вен нижних конечностей.
Пациент Н., Муж. 48 лет.
Диагноз: Варикозное расширение вен нижних конечностей.
Пациент П-08622, Жен. 45 лет.
Диагноз: Вертеброгенная люмбалгия.
Пациент П-11311, Жен. 64 года.
64 года.
Диагноз: Вертеброгенная люмбалгия.
Примеры заключений по результатам термографических обследований.
На термограмме лица во фронтальной проекции определяется термоасимметрия 1,2°С в проекции гайморовых пазух за счет преобладания справа; дополнительно имеется термоасимметрия областей носогубных складок 0,6°С, также преобладание справа.
Заключение: тепловизионная картина соответствует клиническому диагнозу правостороннего гайморита (верхнечелюстного синусита).
Референтный метод обследования — рентгенография.
Пациентка К., 20 лет. При р-графии придаточных пазух носа выявляется снижение пневматизации правой верхнечелюстной пазухи, горизонтального уровня жидкости нет. Левая верхнечелюстная пазуха воздушна, но стенка ее умеренно утолщена. Носовые ходы сужены за счет отека слизистой. Ячейки решетчатого лабиринта и зачатки лобной пазухи воздушны.
Заключение: признаки правостороннего верхнечелюстного синусита, ринита.
J01.0 Острый верхнечелюстной синусит.
На термограмме тыльной поверхности предплечий и кистей рук имеется двустороннее нарушение проксимально-дистального градиента температур, нарастающее на пальцах, особенно на дистальных фалангах. Повышение интенсивности ИК излучения, в основном, симметрично, локализуется в проекции лучезапястных суставов и межфаланговых суставов пальцев
Заключение по диагнозу: реактивная артропатия. Тепловизионные признаки воспаления мелких суставов верхних конечностей, соответствующие клиническим проявлениям реактивного артрита.
Что такое синус-лифтинг при имплантации?
Строение верхней челюсти отличается от строения других элементов костной системы наличием полости, а именно гайморовых пазух (sinus maxillaris). Это придаточные носовые пазухи, которые занимает практически всю площадь верхней челюсти. Изнутри ее покрывает слизистая, в нормальном состоянии гайморова пазуха заполнена воздухом. Нижняя стенка гайморовой пазухи тонкая, находится на границе с корнями верхних жевательных зубов. При повреждении или утрате зубных корней, она становится тоньше, что осложняет установку имплантатов. Частота подобных случаев составляет 60%. Дефицит костей происходит по двум причинам:
- Анатомические особенности,
- Атрофия ткани в районе утраченных зубов.
Без нагрузки, которую обеспечивают зубные корни, челюсть перестает получать питательные вещества в прежнем количестве, перестает участвовать в пережевывании еды, происходит атрофия. Пневматизация пазух увеличивается, а материала для установки импланта становится меньше.
В таких случаях применяется синус-лифтинг (от лат. sinus – гайморова пазуха и англ. to lift – поднимать). Мы подробно расскажем о вариантах, преимуществах и недостатках процедуры, а также осложнениях.
Синус-лифтинг челюсти
Это один из методов увеличения костного объема для последующей установки имплантатов. Благодаря этой методике возможно использование длинных имплантов (от 12 мм), которые способствуют адекватному сопротивлению окклюзионной нагрузке в боковых отделах челюсти. Выбирается участок дна гайморовой пазухи, результате образуется свободное пространство, которое заполняют костным материалом. Существуют три техники:
- открытая,
- закрытая,
- балонная.
По месту проведения:
- односторонний,
- двусторонний.
Открытый синус-лифтинг в стоматологии проводится в четыре этапа:
- Стоматолог отслаивает десну и отодвигает кость, вызывая небольшое отслоение слизистой надкостницы.

- Участок пазухи поднимается с помощью специальных инструментов.
- В освободившееся место через проделанное отверстие вводится костный материал.
- Врач возвращает в исходное положение отслоенную часть кости и десны, накладывает швы.
Открытый синус-лифтинг назначают людям, у которых толщина костной ткани меньше 7 мм. Длится операция 1-2 часа.
ЗакрытыйЗакрытый синус-лифтинг в стоматологии обычно показан, когда объем верхнечелюстной кости не менее 8 мм.Закрытый вариант менее травматичен; с помощью остеотома дно пазухи поднимается через ложе импланта, а не через отверстие в боковой стенке. Длительность процедуры – 1 час.
БаллонныйЭтот вид операции подходит пациентамс минимальной высотой кости в 4 мм. Импланты ставятся сразу после вживления остеопластического материала. Процедура проводится аналогичным способом с закрытым типом, главное отличие – слизистая оболочка отслаивается с помощью катетера с баллоном, в который после установки поступает рентгеноконтрастная жидкость. Костный заменитель внедряется в появившееся пространство, куда сразу вживляется имплант.
Показания- Толщина участка верхней челюсти, в который будет вводиться имплант, меньше 9 мм;
- Отсутствие патологий;
- Отсутствие осложнений, которые могут проявиться во время операции.
В большинстве случаев односторонний и двухсторонний синус-лифтинг идет с одновременной нагрузкой, т. е. установка импланта после открытого синус-лифтинга идет в тот же день. В тех случаях, когда одномоментность процедур невозможна, имплантация переносится на 4 месяца. Постепенная нагрузка на искусственные корни происходит через полгода со дня операции. Этого срока достаточно для адаптации костного материала, начала интеграции с естественными волокнами челюсти. Кость сможет окрепнуть, а стоматолог – оценить, как тело реагирует на изменения.
- синусит;
- полипы;
- хронический ринит;
- множественные перегородки в придаточных пазухах носа.
Стоматолог может отказать в проведении операции, если ранее пациент перенес хирургическое вмешательство в районе носовых пазух, либо продолжительное время курит, потому что влияние никотина серьезно осложняет восстановительный этап.
Подготовка к операцииПеред началом процедуры, стоматолог должен убедиться, что предыдущие хирургические операции в области синуса не противоречат поднятию гайморового дна. Оценка архитектуры придаточных носовых пазух проводится с помощью рентгена.
Перед операцией имплантолог может назначить курс антибиотиков для предотвращения стаза секрета и бактериальной контаминации. К другим лекарственным препаратам относятся стероиды, которые снижают воспаление, отечность, а также ускоряют заживление.
Осложнения- Развитие синусита;
- Отек гайморовой пазухи;
- Гайморит;
- Разрыв слизистой надкостницы;
- Хронический насморк;
- Кровотечение;
- Западание импланта в отверстие гайморовой пазухи;
- Воспаление.
Синус-лифтинг и имплантация верхних зубов: плюсы и минусы
Помимо возможных осложнений, синус-лифтинг занимает до 6 месяцев на заживление и срастание с костной тканью. К тому же реабилитационный период обязывает пациентов к изменению образа жизни. После процедуры не рекомендуется:
- летать на самолетах,
- плавать на большой глубине,
- есть горячую или холодную пищу;
- много чихать или кашлять;
- пренебрегать гигиеной рта.
Несмотря на сложность, меры предосторожности и возможные осложнения, синус-лифтинг обладает многочисленными преимуществами:
- восстановление костного объема в необходимом количестве;
- низкая травматичность;
- одновременная установка имплантов с синус-лифтингом.

Да, проведение данной операции после гайморотомии возможно, однако для этого потребуется еще более аккуратный подход, чем при стандартной процедуре. Прежде всего, пациенту будет необходимо пройти объемное рентгенологическое обследование, которое позволит детальнее разобраться в уже существующем состоянии гайморовых пазух, а также правильно спланировать функциональную методику предстоящего хирургического вмешательства и избежать осложнений.
Гайморит — еще одна причина обратиться за помощью в клинику с собственной диагностикой высокого уровня. Вы не поверите, но в серьезных стоматологиях ЛОР-врач — это штатный сотрудник! Глубокая диагностика + осмотр ЛОР-врача + консультация челюстно-лицевого хирурга — залог спокойствия, если предстоит синус-лифтинг. По статистике, в анамнезе каждого 5-ого пациента с осложнениями после имплантации зубов верхней челюсти симптомы гайморита!
Синус-лифтинг или базальная имплантацияНаряду с операцией по наращиванию костного объема существуют методики, которые позволяют проводить имплантацию без синус-лифтинга — применение мини-имплантов и базальная имплантация. О последней поговорим подробнее.
Базальная имплантацияБазальный метод имплантации — это операция, позволяющая вживлять специальные зубные имплантаты с моментальной нагрузкой протеза при атрофированной костной ткани челюсти. И хотя данная процедура была разработана более 30-ти лет назад, сегодня ее применение только набирает популярность. Связано это, прежде всего, с высокими требованиями базальной имплантации к квалификации врача, что в значительной степени сужает круг специалистов, способных провести такую операцию правильно.
По форме базальные импланты напоминают перевернутую букву «Т», и вживляются в костную ткань челюсти сбоку. Благодаря этому, вся жевательная нагрузка переходит на базисную пластинку имплантата в районе кортикальной костной пластины, которая может выдерживать большие нагрузки, и наделена значительными регенеративными способностями. Именно поэтому такой подход полностью исключает потерю костной ткани в дальнейшем.
Именно поэтому такой подход полностью исключает потерю костной ткани в дальнейшем.
Основным удобством базальной имплантации по сравнению с классическим синус-лифтингом является возможность удаления зубов и вживления имплантатов за одну операцию, а также последующая установка несъемных протезов спустя 2-3 дня после проведения процедуры. К тому же, при таком подходе полное восстановление жевательной функции и возвращение эстетической привлекательности улыбки происходит всего за 4-7 дней.
Тем не менее, выбор в пользу базальной имплантации вместо синус-лифтинга может быть сделан только при определенных условиях:
- если пациент является курильщиком;
- при потребности комплексно реконструировать всю челюсть;
- в случае наличия пародонтологических заболеваний различной степени сложности;
- при существенном снижении объема костной ткани
Базальная имплантация не может быть проведена, если:
- необходимо исправить единичный дефект в зубном ряду;
- пациент имеет абсолютные противопоказания.
Обзор верхнечелюстной пазухи
Синус означает «карман» на латыни. У людей есть заполненные воздухом пространства, окружающие носовую полость, которые называются придаточными пазухами носа . Четыре пары придаточных пазух носа включают лобные и решетчатые пазухи между глазами, клиновидные пазухи позади решетчатой кости и верхнечелюстные пазухи, окружающие носовую полость. Верхнечелюстные пазухи — самые большие из придаточных пазух носа. Хотя это и не доказано, биологические функции носовых пазух включают уменьшение относительного веса черепа, усиление резонанса голоса, защиту от ударов по лицу, изоляцию структур и увлажнение / нагревание вдыхаемого воздуха.(1)
Верхнечелюстная пазуха пирамидальной формы. Основание пирамиды — это медиальная стенка пазухи, которая также является боковой стенкой носовой полости, а ее вершина направлена в сторону скуловой кости. Крыша пазухи также является дном орбиты. Средний объем пазухи составляет около 15 мл (диапазон от 4,5 до 35,2 мл). Верхнечелюстная пазуха сохраняет свой общий размер, в то время как задние зубы продолжают функционировать, поскольку размер увеличивается с возрастом, особенно при потере боковых зубов.Этот процесс называется пневматизация и, возможно, является результатом атрофии, вызванной снижением напряжения окклюзионной функции.
Крыша пазухи также является дном орбиты. Средний объем пазухи составляет около 15 мл (диапазон от 4,5 до 35,2 мл). Верхнечелюстная пазуха сохраняет свой общий размер, в то время как задние зубы продолжают функционировать, поскольку размер увеличивается с возрастом, особенно при потере боковых зубов.Этот процесс называется пневматизация и, возможно, является результатом атрофии, вызванной снижением напряжения окклюзионной функции.
Мембрана, выстилающая стенки верхнечелюстной пазухи, называется мембрана Шнайдера . Он многослойный и имеет толщину от 0,13 мм до 0,5 мм. Слои включают респираторный эпителий (псевдослоистый реснитчатый столбчатый эпителий), который покрывает рыхлую, сильно сосудистую соединительную ткань и надкостницу. Здоровая верхнечелюстная пазуха самоподдерживается за счет постурального дренажа и действия мерцательной эпителиальной выстилки, которая продвигает бактерии к устью.Устье представляет собой нефизиологический дренажный порт, расположенный высоко на медиальной стенке, который открывается в носовую полость между средней и нижней носовыми раковинами ( hiatus semilunaris ).
В самой высокой точке устье расположено на 30 мм над полом и служит анатомическим обоснованием процедуры подъема дна пазухи. Поднятие пазухи может улучшить симптомы синусита и заложенности пазух, приблизив дно пазухи к дренажному отверстию, а процедура пересадки не нарушает нормальную функцию пазух.(1)
Кровоснабжение верхнечелюстной пазухи происходит в основном из верхнечелюстной артерии. Задняя верхняя альвеолярная и подглазничная артерии анастомозируют в костной боковой стенке. (2) В среднем внутрикостной анастомоз (IA) возникает в 100% случаев и в 19 мм от гребня альвеолярной кости, тогда как внекостной анастомоз (EA) возникает примерно в 40% случаев и в 23 мм от альвеолярной кости. гребень. Может быть одна или несколько перегородок, разделяющих верхнечелюстные пазухи, называемые перегородками Андервуда.(3,4,5) Это происходит примерно в 30% случаев и в передней области (чаще всего между вторым премоляром и первым моляром) примерно в 77% случаев.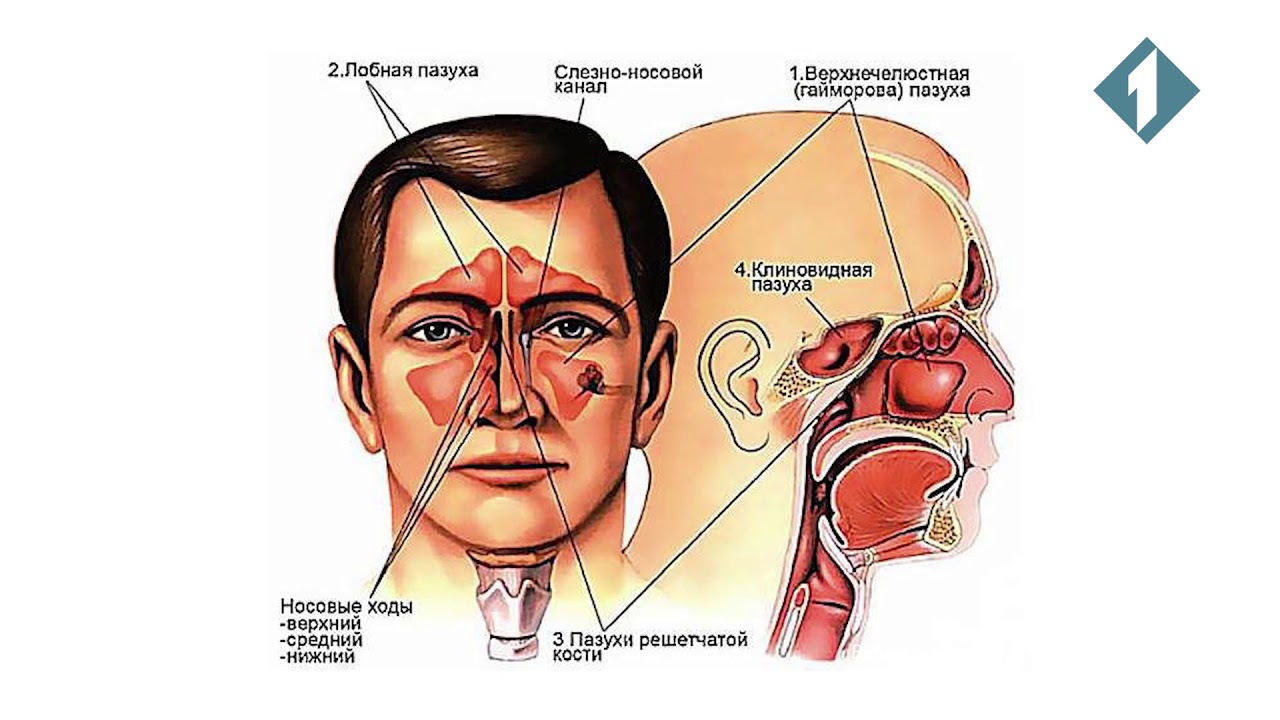 Средняя высота перегородок составляет 7,9 мм (от 0 до 17 мм). (3,4,5)
Средняя высота перегородок составляет 7,9 мм (от 0 до 17 мм). (3,4,5)
Как упоминалось выше, верхнечелюстная пазуха представляет собой проблему в имплантологии из-за уменьшения объема кости, что связано с резорбцией альвеолярной кости и пневматизацией полости пазухи. Несколько способов избежать образования полости пазухи — это использование короткого имплантата, наклон имплантата мезиально или дистально, использование длинного скулового имплантата и / или укорочение зубной дуги с окклюзией премоляра.При окклюзии премоляра сохраняется от 50% до 80% жевательной способности. (6) Однако с годами были разработаны методы увеличения дна пазухи.
Филип Бойн первым сообщил о подъеме дна верхнечелюстной пазухи для предпротезных операций. Перед уменьшением бугристости верхнечелюстная пазуха была увеличена, чтобы увеличить расстояние между дугами и создать более симметричную верхнечелюстную дугу для протезирования зубного протеза. (7) Бойн также сообщил о двухэтапном подъеме дна гайморовой пазухи в качестве подготовки к установке имплантатов лезвия.Он пересадил в верхнечелюстную пазуху аутогенную подвздошную кость, а затем через три месяца установил имплантаты-лезвия. (8)
Хилт Татум предложил гребневой доступ для подъема дна пазухи с последующей установкой имплантата. Для подготовки ложа имплантата и создания перелома дна пазухи использовался «формирователь лунок». Был установлен имплант в форме корня, и он зажил погруженным способом. (9)
Роберт Саммерс описал еще один гребневой подход — BAOSFE (Bone-Added Osteome Sinus Elevation) — с использованием конических остеотомов с увеличивающимся диаметром.Соседняя кость была сдавлена толканием и постукиванием по мере подъема мембраны пазухи. Были добавлены аутогенные, аллогенные или ксеногенные костные трансплантаты для увеличения объема под приподнятой мембраной пазухи. Используя этот подход, Саммерс сообщил о 96% успешности операции через 18 месяцев после установки 173 погруженных имплантатов с прессовой посадкой. (10)
(10)
Существует два основных подхода для поднятия дна пазухи: боковое окно и трансальвеолярный доступ. Доступ с боковым окном может быть одно- или двухэтапным методом установки имплантата; Трансальвеолярный доступ — это одноэтапная методика, в основном основанная на доступной остаточной кости и возможности достижения первичной стабильности имплантата.
Биография автора
Доктор Джу Х. Ким получил степень доктора стоматологии в стоматологическом колледже Нью-Йоркского университета, где он был избран членом Омикрон Каппа ипсилон (OKU), Национальное стоматологическое общество чести. Д-р Ким в настоящее время является главным резидентом аспирантуры по пародонтологии в Школе стоматологической медицины SUNY Stony Brook.
Ссылки
1. Линдхе Дж., Ланг Н., Карринг Т. Ч. 50: Высота дна гайморовой пазухи . Клиническая пародонтология и имплантология, пятое издание 2008 г.
2. Solar P, Geyerhofer U, Traxler H, Windisch A, Ulm C, Watzek G. (1999). Кровоснабжение верхнечелюстной пазухи, связанное с процедурами подъема дна пазухи. Клинические исследования оральных имплантатов 1999; 10 (1), 34-44.
3. Underwood AS. Исследование анатомии и патологии гайморовой пазухи. Журнал анатомии и физиологии 1910; 44: 354-369.
4. Ulm CW, Solar P, Gsellmann B, Matejka M, Watzek G. Беззубый альвеолярный отросток верхней челюсти в области гайморовой пазухи — исследование физических размеров.Журнал оральной и челюстно-лицевой хирургии 1995; 24: 279-282.
5. Ким М.Дж., Юнг Ю.В., Ким С.С., Ким К.Д., Чой С.Х., Ким С.К., Чо К.С. Перегородки гайморовых пазух: распространенность, высота, расположение и морфология. Переформатированный анализ компьютерной томографии. Журнал пародонтологии 2006; 77 (5): 903-908.
6. Кайзер А.Ф. Укороченные зубные дуги и функция ротовой полости. Журнал оральной реабилитации 1981; 8 (5): 457-462.
7. Boyne PJ. Восстановление костных дефектов челюстно-лицевой патологии. Журнал Американской стоматологической ассоциации 1969 г .; 78: 767-776.
Журнал Американской стоматологической ассоциации 1969 г .; 78: 767-776.
8. Boyne PJ, James R. Трансплантация дна гайморовой пазухи аутогенным костным мозгом и костью. Журнал оральной хирургии 1980 г .; 38: 613-618.
9. Татум Х. Реконструкции на имплантатах верхней челюсти и пазух. Стоматологические клиники Северной Америки 1986; 30 (2): 207-229.
10. Саммерс РБ. (1994). Новая концепция в хирургии имплантатов верхней челюсти: техника остеотома. Сборник непрерывного образования в области стоматологии 1994; 15 (2): 152-162.
Фронтальная пазуха — обзор
Обсуждение
Переломы лобной пазухи составляют от 5% до 12% всех переломов лица и чаще всего встречаются у взрослых. Эти травмы обычно возникают в результате тупой травмы передней части черепа в области глабели. Самый распространенный механизм — автомобильные аварии, следующим по распространенности является нападение. Сила, необходимая для перелома передней стенки лобной пазухи (от 800 до 1600 Н), в два-три раза больше, чем сила, необходимая для перелома скуловой железы, нижней челюсти или верхней челюсти.Существенное внутричерепное повреждение чаще возникает при повреждении лобной пазухи, чем при повреждении верхней или нижней челюсти вследствие близости к мозгу и силы, необходимой для перелома лобной кости.
Первичная пневматизация лобной пазухи происходит примерно на шестнадцатой неделе беременности. Лобная пазуха развивается как гладкий карман слизистой оболочки из одного или нескольких расширений лобной ниши или решетчатой воронки в среднем проходе. Вторичная пневматизация лобной кости начинается в возрасте от 6 месяцев до 2 лет.Лобная пазуха выявляется рентгенологически к 7 годам и достигает полного развития в подростковом возрасте. Пазухи могут быть одиночными или парными, с одной или несколькими вертикальными перегородками. Пазухи взрослого человека редко бывают симметричными и различаются по размеру, в среднем 24,3 мм в высоту, 29 мм в ширину и 20,5 мм в глубину. Лобная пазуха может отсутствовать у 4% населения и может быть рудиментарной или полностью отсутствовать пневматизация с одной стороны примерно у 12%.
Лобная пазуха может отсутствовать у 4% населения и может быть рудиментарной или полностью отсутствовать пневматизация с одной стороны примерно у 12%.
Назофронтальный оттокящий тракт часто ошибочно называют нософронтальным протоком.Это неправильное название, потому что NFOT — это пассивное пространство со стенами, образованными окружающими конструкциями, и, следовательно, не является настоящим каналом. Международная конференция по заболеваниям носовых пазух 1995 г. установила текущую предпочтительную номенклатуру и четкое описание функциональных единиц оттока, которые, от верхнего до нижнего, включают воронку лобной пазухи (находящуюся заднемедиально в пазухе), костную ткань лобной пазухи и лобное углубление (в среднем проходе). Дренирование лобной пазухи в полости носа очень вариабельно.В большинстве случаев он дренирует выше и медиальнее решетчатой воронки; в некоторых случаях он стекает прямо в воронку решетчатой кости; и в некоторых случаях он стекает в супрабульбарную выемку (выше и медиальнее решетчатой буллы).
Основное кровоснабжение лобной пазухи осуществляется через переднюю решетчатую ветвь и, реже, надглазничную ветвь глазной артерии. Надглазничная и надхлеарная артерии также могут проникать в лобную пазуху. Венозный отток происходит по диплоическим венам Бреше, которые сливаются в передней части и перетекают в лицевые и верхние офтальмологические вены.Сзади диплоические вены сообщаются напрямую с дуральными синусами и костным мозгом лобной кости через отверстие Бреше (внутричерепная инфекция может происходить таким путем).
Обнаружение утечки спинномозговой жидкости имеет решающее значение для определения лечения перелома лобной пазухи. В прошлом предлагалось измерение уровней электролитов, поскольку в спинномозговой жидкости более высокий уровень глюкозы и более низкие уровни белка, натрия и калия, чем в носовых выделениях (по сравнению с сывороткой, в спинномозговой жидкости более низкий уровень глюкозы и более высокий уровень хлоридов). Однако эти уровни различны и не являются надежными для определения спинномозговой жидкости. Тест «ореол» выполняется путем помещения капли жидкости на чистый лист или фильтровальную бумагу. Положительный результат теста — образование четкого ореола вокруг центрального пятна.
Однако эти уровни различны и не являются надежными для определения спинномозговой жидкости. Тест «ореол» выполняется путем помещения капли жидкости на чистый лист или фильтровальную бумагу. Положительный результат теста — образование четкого ореола вокруг центрального пятна.
Лучшим тестом для определения спинномозговой жидкости в сыворотке или секрете является тест трансферрина β 2 с использованием иммунофиксационного электрофореза. Однако β 2 трансферрин также присутствует в водянистой влаге и перилимфической жидкости, и ложноположительные результаты тестов могут возникать у пациентов с врожденными ошибками метаболизма гликопротеинов, хроническим заболеванием печени или генетическими вариантами трансферрина.Тем не менее, заявленная чувствительность этого теста составляет от 94% до 100%, а специфичность — от 98% до 100%; Таким образом, тест с трансферином β 2 в настоящее время является золотым стандартом для обнаружения спинномозговой жидкости при оторее или ринорее.
Чрезмерная аэрация придаточных пазух носа и аэрация сосцевидного отростка как возможная причина хронической головной боли
Цель этого клинического случая — представить пациента с хронической головной болью, у которого с помощью компьютерной томографии диагностирована чрезмерная аэрация всех придаточных пазух носа и сосцевидных отростков.Объемные и линейные измерения всех полостей показали значения, превышающие наибольшие значения, указанные в литературе. На сегодняшний день это второй зарегистрированный случай чрезмерного увеличения всех придаточных пазух носа и первый, который включает увеличение воздушных ячеек сосцевидного отростка. Пациенту не требовалось хирургического вмешательства, но в аналогичных случаях с более серьезными симптомами хирургическое лечение является проблемой для хирурга и может требовать междисциплинарного подхода.
1.Введение
Чрезмерное увеличение придаточных пазух носа — редкое заболевание с неясной этиологией.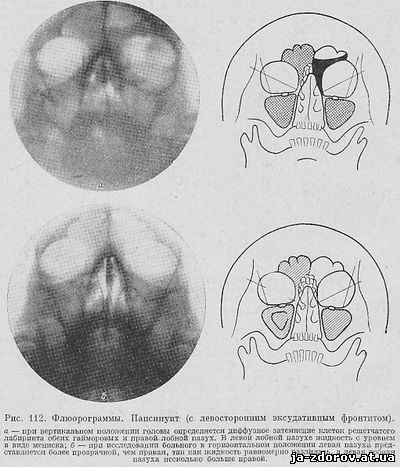 В медицинской литературе он описан множеством терминов, включая гиперсинус, пневмоцеле, пневмоцеле, эктазию синуса, гиперпневматизацию и дилатансный пневмозин. Обычно поражается лобная пазуха, хотя любая пазуха может быть увеличена патологически. Мы представляем случай пациента с хронической головной болью, у которого диагностирована чрезмерная аэрация всех придаточных пазух носа вместе с атипичной пневматизацией сосцевидного отростка.Насколько известно авторам, об этом ранее не сообщалось в литературе.
В медицинской литературе он описан множеством терминов, включая гиперсинус, пневмоцеле, пневмоцеле, эктазию синуса, гиперпневматизацию и дилатансный пневмозин. Обычно поражается лобная пазуха, хотя любая пазуха может быть увеличена патологически. Мы представляем случай пациента с хронической головной болью, у которого диагностирована чрезмерная аэрация всех придаточных пазух носа вместе с атипичной пневматизацией сосцевидного отростка.Насколько известно авторам, об этом ранее не сообщалось в литературе.
2. Изучение клинического случая
Женщина 38 лет направлена на обследование в амбулаторную клинику оториноларингологии неврологическим отделением. Пациент жаловался на периодические эпизоды умеренной, не пульсирующей и сильной головной боли, похожей на давление, с раннего взросления. Головная боль обычно локализовалась в передней части черепа, в основном над лобной, передней теменной и височной областями.Симптомы обычно продолжались в течение нескольких часов и в достаточной мере ослаблялись обычными анальгетиками, такими как парацетамол и нестероидные противовоспалительные препараты. Боль не сопровождалась отеком лица и не была связана с положением головы (наклон вперед, лежа или сидя). При пальпации лица и передней части черепа симптомы не воспроизводились, пальпаторных или визуально очевидных анатомических деформаций не было.
Неврологические и офтальмологические обследования без особенностей. Стандартные лабораторные параметры были в пределах нормы.При эндоскопическом исследовании носа патологии не выявлено. Носовая перегородка была слегка искривлена, а устья верхней челюсти и клиновидной кости оказались открытыми. Хотя устье лобной пазухи не могло быть визуализировано эндоскопически ни с одной стороны, никаких аномалий слизистой оболочки в области оттока лобной пазухи выявлено не было.
Компьютерная томография высокого разрешения показала, что все придаточные пазухи носа и особенно лобные пазухи чрезмерно увеличены. Точно так же воздушные клетки сосцевидного отростка продемонстрировали двустороннюю избыточную пневматизацию. На КТ не было обнаружено никаких признаков эрозии или истончения костей. Лобная пазуха расширяется кзади и сбоку, заходя на глазничную луковицу. Лобная доля оказалась меньше в размерах из-за увеличения лобной пазухи кзади. Никаких других аномалий не было обнаружено, кроме ретенционной кисты в правой гайморовой пазухе (рис. 1–4).
На КТ не было обнаружено никаких признаков эрозии или истончения костей. Лобная пазуха расширяется кзади и сбоку, заходя на глазничную луковицу. Лобная доля оказалась меньше в размерах из-за увеличения лобной пазухи кзади. Никаких других аномалий не было обнаружено, кроме ретенционной кисты в правой гайморовой пазухе (рис. 1–4).
Измерения линейных размеров лобных пазух выполняли согласно методике, описанной Tatlisumak et al.[1]. Были рассчитаны ширина, высота и переднезадняя длина каждой лобной пазухи, а также общая ширина обеих пазух (рисунки 1 и 2).
Объемы лобных, клиновидных и верхнечелюстных пазух и сосцевидных наддувных ячеек были рассчитаны в соответствии с методом, используемым Karakas и Kavakli [2] и Pondé et al. [3]. Площадь каждой пазухи измеряли на каждом аксиальном КТ-изображении (рис. 2) и умножали на толщину среза. Сумма всех измерений равнялась объему пазухи.
Тип обширной пневматизации верхнечелюстной пазухи (EMSP) определяли в соответствии с классификацией Kalavagunta и Reddy [4], сравнивая высоту и ширину верхнечелюстной пазухи с диаметром ипсилатеральной глазной луковицы (рис. 4).
3. Обсуждение
Такие термины, как pneumosinus dilatans, пневматоцеле, гиперпневматизация, эктазия пазух, гипертрофия пазух и аэроцеле, использовались в литературе для описания гиперпневматизированных околоносовых пазух.Интуитивно понятная и упрощенная классификация была предложена Urken et al. описываются всего три типа гиперпневматизации пазух [5]. Гиперсинус означает увеличение хорошо вентилируемой лобной пазухи, которое развивается в пределах нормальных границ лобной кости. Pneumosinus dilatans отличается от Hypersinus, потому что пазухи аномально расширяются либо кпереди, вызывая выступ вперед, либо кзади и латерально, смещая соседние анатомические структуры, такие как глазная луковица и лобная доля.Пневматоцеле — это третий тип гиперпневматизации, который характеризуется очаговой эрозией или генерализованным истончением костных стенок, тогда как при первых двух типах стенки пазух остаются нормальными.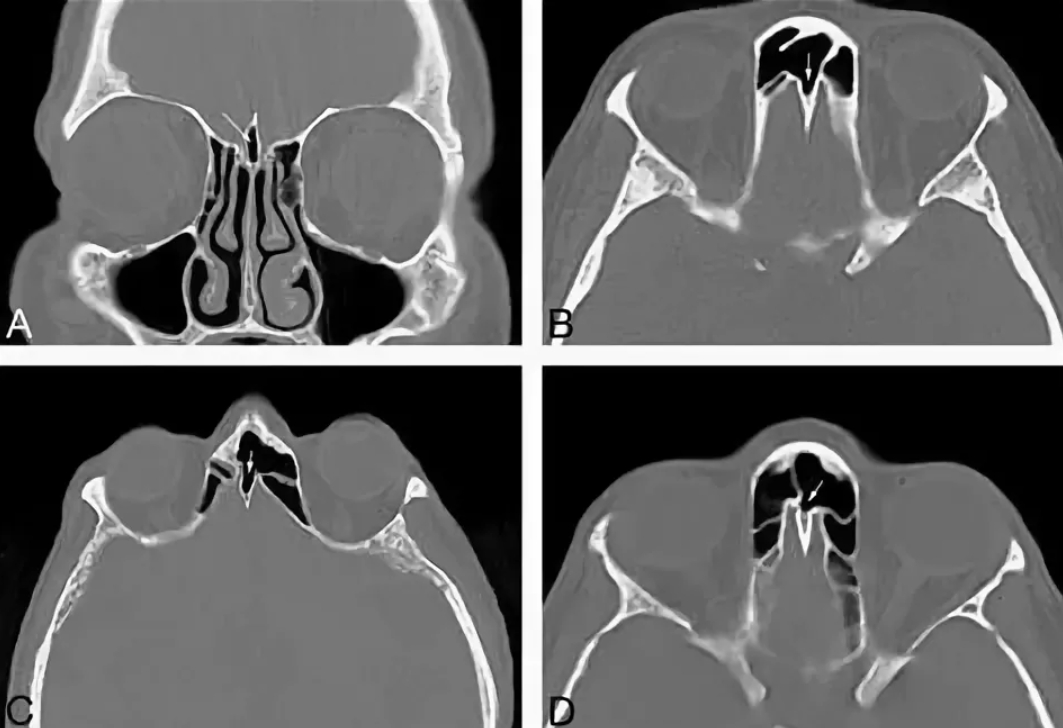 Хотя эта классификация была разработана для описания анатомических вариаций лобной пазухи, в литературе она использовалась для всех придаточных пазух носа. В соответствии с этой классификацией настоящий случай описывается как «расширенный пневмозуб лобных пазух», поскольку костные стенки были неповрежденными, а лобная пазуха расширялась кзади и сбоку, вызывая увеличение лобной кости и уменьшение размера лобной доли.Кроме того, пациенту поставили диагноз «гиперсинус» клиновидной и гайморовой пазух и «гипераграция» воздушных ячеек сосцевидного отростка.
Хотя эта классификация была разработана для описания анатомических вариаций лобной пазухи, в литературе она использовалась для всех придаточных пазух носа. В соответствии с этой классификацией настоящий случай описывается как «расширенный пневмозуб лобных пазух», поскольку костные стенки были неповрежденными, а лобная пазуха расширялась кзади и сбоку, вызывая увеличение лобной кости и уменьшение размера лобной доли.Кроме того, пациенту поставили диагноз «гиперсинус» клиновидной и гайморовой пазух и «гипераграция» воздушных ячеек сосцевидного отростка.
Принято считать, что головная боль является одним из симптомов заболеваний носовых пазух. Термин «синусовая головная боль» относится к вторичной головной боли, связанной с синуситом, которая возникает, когда синусы становятся перегруженными и закупоренными из-за патологии придаточных пазух носа. «Синусовая головная боль» характеризуется приступами боли в области носовых пазух лица или вокруг глаз и обычно сопровождается заложенностью носа и ринореей.В литературе описаны случаи пневмозинуса дилатанса, осложненного патологией носовых пазух и сопровождающегося головной болью [6]. Настоящий случай, в котором головная боль была первым и единственным симптомом пациента, не подпадает под диагностический критерий «головной боли в пазухах» из-за отсутствия обструкции пазух и патологии слизистой оболочки. Насколько известно авторам, это второй зарегистрированный случай чрезмерной аэрации лобной пазухи с симптомами головной боли, но без признаков и симптомов заболевания пазух [7].
Характеристики головной боли в данном случае соответствуют головной боли напряжения. Облегчение симптомов путем лечения пациента пероральными анальгетиками подтверждает диагноз «головная боль напряжения». При такой мысли можно утверждать, что гиперакция придаточных пазух носа — случайная находка, а не причина симптомов пациента. Тем не менее, было высказано предположение, что гиперакция сама по себе может играть роль в развитии симптомов головной боли (мигрень, скопление напряжения), либо влияя на мукоцилиарный клиренс, либо из-за нарушения вентиляции, что, в свою очередь, вызывает вакуумную головную боль [4]. .
.
В литературе можно найти несколько статей, посвященных проблеме морфологии и размеров пазух. Однако разные исследователи использовали разные методики измерения. В настоящем исследовании линейные размеры лобной пазухи были измерены согласно Татлисумак и соавт. [1] и объемные измерения надсадных ячеек сосцевидного отростка и придаточных пазух носа по Karakas и Kavakli [2] и Pondé et al. [3]. Чтобы сравнить результаты настоящего дела, результаты Pondé et al.[3], Kim et al. [8], Ли и др. [9], а также Калавагунта и Редди [4]. Несмотря на различия в методологии, все вышеупомянутые исследования использовали компьютерную томографию головы и придаточных пазух носа для измерения размеров и объемов. Интересно отметить, что все линейные (Таблица 1) и объемные измерения (Таблица 2) во всех пазухах и наддувных ячейках сосцевидного отростка в данном случае были выше, чем самые высокие из опубликованных в литературе. Картина обширной пневматизации гайморовой пазухи (EMSP) была «умеренной — тип II» по классификации Kalavagunta [4], при этом ширина и высота гайморовой пазухи более чем на 90% превышали диаметр ипсилатеральной глазной луковицы ( Таблица 3).Настоящий случай является вторым зарегистрированным случаем чрезмерного увеличения всех придаточных пазух носа [10] и первым, который включает также увеличение надсадных ячеек сосцевидного отростка.
| Каракас и Каваклы [2] 90 130 | Pondé et al. [3] [3] | Kim et al. [8] | ||||||||||||||||||||||||||||||||||||||||||||||
| Фронтальная пазуха | |||||||||||||||||||||||||||||||||||||||||||||||||
| Правая | 36338 | 9013 9013 9013 901 301 | 901|||||||||||||||||||||||||||||||||||||||||||||||
| Итого | 75240 | 4430 | |||||||||||||||||||||||||||||||||||||||||||||||
| Верхнечелюстная пазуха | 9013 9030 9013 9013 | 9013 9013 9013 901||||||||||||||||||||||||||||||||||||||||||||||||
| Левый | 24240 | 17415 | |||||||||||||||||||||||||||||||||||||||||||||||
| Всего | 48228 | 34675 9013 9013 sinoid 9030 | 34675 9013 30 | ||||||||||||||||||||||||||||||||||||||||||||||
| Правый | 9962 | ||||||||||||||||||||||||||||||||||||||||||||||||
| Левый | 11396 | 9013 9013 9030 9013 9030 9013 9030 10671 | |||||||||||||||||||||||||||||||||||||||||||||||
| Надувные ячейки сосцевидного отростка | |||||||||||||||||||||||||||||||||||||||||||||||||
| Правый | 24986 | 24986 | 5463 9013 901 9013 | 9030 | |||||||||||||||||||||||||||||||||||||||||||||
| Всего | 56146 | 11374 | |||||||||||||||||||||||||||||||||||||||||||||||
| Процент диаметра офтальмологической луковицы | ||||
| Ширина правого синуса | 31,8 | 126% | ||
| Высота правого синуса | 9013 905 47,1 901% | |||
| Глазная груша правая | 25,2 | |||
| Ширина левой пазухи | 33,1 | 136% | ||
| Высота левой пазухи | 45,2 | 186% | Глазная луковица слева24,3 | |
В данном случае симптомы не были серьезными и могли быть облегчены с помощью лечения. Это не всегда так в других подобных случаях расширения пазухи. Осложнения пневмосинуса включают косметические деформации из-за выступов лицевых костей [11], рецидивирующий синусит из-за непроходимости выходного тракта придаточных пазух носа [6], проптоз, диплопию или прогрессирующую слепоту из-за расширения к орбите [12] . Мы считаем, что в подобных редких случаях аномального расширения пазух или сосцевидных воздушных ячеек лечение должно быть индивидуальным и учитывать основные симптомы пациента.Алгоритм хирургического лечения расширенного пневмозинуса лобной пазухи был описан Patel et al. [11], но может быть обобщен для всех вентилируемых полостей. Если основные симптомы вызваны закупоркой устья носовых пазух, функциональная эндоскопическая хирургия носовых пазух (FESS) может восстановить нормальный дренаж. Однако хирург должен знать, что анатомические ориентиры могут быть изменены в аналогичных случаях. Если бы у настоящего пациента была проведена процедура FESS, доступ к лобной пазухе был бы чрезвычайно затруднен из-за наличия многочисленных лобно-этмоидальных воздушных ячеек (рис. 4).Операция на клиновидной кости также будет сложной задачей, поскольку зрительные нервы обнажены с двух сторон в верхней части пазухи (рис. 3). Если выпуклость лобной или верхней челюсти вызывает косметическую деформацию, может быть проведена открытая процедура с удалением кости, изменением формы и репозиции, с облитерацией нижележащей пазухи или без нее. Точно так же декомпрессия глазничного и зрительного нервов может быть достигнута с помощью эндоскопической, открытой или комбинированной процедуры [6].
Это не всегда так в других подобных случаях расширения пазухи. Осложнения пневмосинуса включают косметические деформации из-за выступов лицевых костей [11], рецидивирующий синусит из-за непроходимости выходного тракта придаточных пазух носа [6], проптоз, диплопию или прогрессирующую слепоту из-за расширения к орбите [12] . Мы считаем, что в подобных редких случаях аномального расширения пазух или сосцевидных воздушных ячеек лечение должно быть индивидуальным и учитывать основные симптомы пациента.Алгоритм хирургического лечения расширенного пневмозинуса лобной пазухи был описан Patel et al. [11], но может быть обобщен для всех вентилируемых полостей. Если основные симптомы вызваны закупоркой устья носовых пазух, функциональная эндоскопическая хирургия носовых пазух (FESS) может восстановить нормальный дренаж. Однако хирург должен знать, что анатомические ориентиры могут быть изменены в аналогичных случаях. Если бы у настоящего пациента была проведена процедура FESS, доступ к лобной пазухе был бы чрезвычайно затруднен из-за наличия многочисленных лобно-этмоидальных воздушных ячеек (рис. 4).Операция на клиновидной кости также будет сложной задачей, поскольку зрительные нервы обнажены с двух сторон в верхней части пазухи (рис. 3). Если выпуклость лобной или верхней челюсти вызывает косметическую деформацию, может быть проведена открытая процедура с удалением кости, изменением формы и репозиции, с облитерацией нижележащей пазухи или без нее. Точно так же декомпрессия глазничного и зрительного нервов может быть достигнута с помощью эндоскопической, открытой или комбинированной процедуры [6].
4. Заключение
Мы представляем в литературе редкий случай чрезмерной аэрации всех придаточных пазух носа наряду с чрезмерной пневматизацией сосцевидного отростка.Хотя этому пациенту не потребовалось хирургического вмешательства, в аналогичных случаях с более тяжелыми симптомами хирургическое лечение является проблемой для хирурга и может требовать междисциплинарного подхода.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Вклад авторов
Все авторы внесли значительный вклад в результаты и методы, представленные в статье. Все авторы прочитали и одобрили окончательный вариант.
Что такое буллезная конча и как ее диагностируют?
Вы когда-нибудь слышали фразу «вдохните носом и выдохните через рот»? Эта фраза на самом деле основана на науке. Когда вы вдыхаете через нос, происходит множество вещей, включая увлажнение воздуха. Увлажнение происходит, когда воздух проходит через 3–4 раковины. Раньше раковины назывались носовыми раковинами.
BSIP / UIG / Getty ImagesРаковины — это костные структуры в форме раковин на противоположной стороне носовой перегородки, разделяющей левую и правую стороны носа.Раковины покрыты множеством крошечных кровеносных сосудов на слизистой оболочке. Самая нижняя раковина, или нижняя раковина, представляет собой независимую костную структуру, в то время как средняя и верхняя (верхняя) раковины фактически являются частью большой решетчатой кости. Эти раковины образуют три носовых прохода, через которые проходит воздух.
Каждый из этих проходов, разделенных раковинами, имеет отверстия в полости носовых пазух. Между нижней раковиной и дном носовой полости находится носослезный канал или слезный проток.В среднем проходе есть вход как в верхнечелюстные, так и в лобные пазухи. При этом верхний проход имеет выход в клиновидную пазуху.
Обзор
Буллезная раковина также известна как пневматизация средней носовой раковины. Это означает, что в средней раковине есть воздушный карман. Буллезная раковина — очень распространенное анатомическое отклонение, которое не всегда приводит к проблемам с носовыми пазухами. Однако увеличенные носовые раковины и буллезные раковины могут вызвать закупорку, которая может помешать правильному дренированию носовых пазух.Пазухи без адекватного дренажа могут привести к частым инфекциям носовых пазух. Буллезная раковина также может предрасполагать к искривлению перегородки.
Симптомы
Симптомы буллезной раковины связаны с количеством воздуха в средней носовой раковине. Чем больше объем, тем больше вероятность появления симптомов и тем серьезнее они будут. Симптомы могут включать:
- Боль вокруг глаз, которая может длиться от нескольких часов до нескольких дней
- Обструкция носа
Диагностика
Буллезную раковину лучше всего диагностировать с помощью компьютерной томографии, и, по оценкам, она выявляется в 16–53 случаях из 100.Носовые раковины обычно имеют светло-серый цвет, однако в случае буллезных раковин в середине серых носовых раковин будет черный воздушный карман. Виды сканирования также позволят вашему врачу определить, возникает ли буллезная раковина только на одной стороне носа или на обеих сторонах. Ваш врач также сможет определить с помощью компьютерной томографии, есть ли у вас искривление перегородки.
Процедуры
В большинстве случаев симптомы буллезной раковины не настолько серьезны, чтобы требовать лечения.Однако, если лечение необходимо, хирургическое вмешательство — единственный способ удалить воздушный карман. Три хирургических метода включают дробление, резекцию и турбинопластику.
Раздавливание — широко используемый метод лечения буллезной раковины, который проводится под общим наркозом с помощью эндоскопа. Ваш врач введет в раковину адреналин, чтобы сузить сосуды или уменьшить кровеносные сосуды. Это поможет ограничить воспаление и уменьшить кровотечение. Если также необходима операция на носовых пазухах, сначала будут прооперированы носовые пазухи.После завершения операции на носовых пазухах будут использоваться щипцы, чтобы сдавить буллезную раковину сверху вниз, а затем сжимать ее по направлению к спине, чтобы минимизировать повреждение носовой раковины.
Метод раздавливания очень успешен с минимальными осложнениями, хотя кровотечение после операции возможно. Раздавливание также несет наименьший риск нарушения обоняния.
Турбинатная резекция — это хирургическое удаление части раковины или полное удаление раковины.Это позволяет улучшить воздушный поток и удаляет буллезную раковину. Затем оставшуюся ткань прижигают и вводят тампон в нос, чтобы уменьшить кровотечение.
Турбинопластика включает разрезание носовой раковины и удаление ткани и небольшого количества кости. После того, как ткань удалена в достаточной степени, разрез закрывается.
Crista Galli Пневматизация является продолжением прилегающих лобных пазух
Abstract
ИСТОРИЯ И НАЗНАЧЕНИЕ: Crista galli является частью решетчатой кости, и поэтому можно было ожидать, что аэрация кристы будет происходить из решетчатой кости. клетки.После наблюдения за пневматизацией crista из лобных пазух в нескольких случаях, мы предприняли это исследование, чтобы установить, как часто пневматизация crista galli происходила из лобных пазух, а не из решетчатого комплекса.
МАТЕРИАЛЫ И МЕТОДЫ: Было изучено двести последовательных компьютерных томограмм придаточных пазух носа у взрослых пациентов, чтобы определить частоту пневматизации crista galli и клетку, из которой это явление вызвано. Вторая группа из 132 детей в возрасте 0–7 лет была изучена, чтобы выяснить, произошла ли пневматизация crista galli до развития лобной пазухи.Третья группа из 79 детей в возрасте от 7 до 12 лет также была изучена, чтобы увидеть, когда пневматизация кристы произошла у детей, лобные пазухи которых уже распространились на чешуйчатую часть лобной кости.
РЕЗУЛЬТАТЫ: Из 200 взрослых случаев было 26 пациентов (13%) с пневматизацией crista galli, все из левых или правых лобных пазух. Во второй группе детей 0–7 лет случаев пневматизации крист не было. В третьей группе детей 7–12 лет было 4 случая пневматизации crista galli, причем все из хорошо развитых лобных пазух.
ВЫВОДЫ: Наше исследование показывает, что пневматизация crista galli происходит практически исключительно из левых или правых лобных пазух, а не за счет смещения клеток решетчатого комплекса в лобной нише. Это открытие может иметь хирургическое значение, если болезнь присутствует в crista galli.
Crista galli находится по средней линии над решетчатой пластиной. Falx cerebri прикрепляется к своему тонкому и слегка изогнутому заднему краю, тогда как его более короткий и толстый передний край присоединяется к лобной кости двумя маленькими крылышками, завершая края слепого отверстия.Эмбриологически crista galli происходит от решетчатой кости, и поэтому кажется разумным, что любая возможная пневматизация crista galli будет происходить из решетчатого комплекса. Фактически, общепринятое мнение заключалось в том, что пневматизация происходит из-за смещения решетчатых клеток из области лобной выемки. 1,2 Однако известно, что надглазничные клетки решетчатой кости простираются от комплекса решетчатой кости до лобной кости, таким образом переходя от одной кости к другой. Поскольку известно, что пневматизация пазухи передается от одной кости к другой, и недавнее наблюдение, что большинство интерсептальных клеток лобной пазухи (непосредственно примыкающих к crista galli) происходит из лобных пазух, а не из решетчатого комплекса, как считалось ранее, существует возможность, что Пневматизация crista galli также могла происходить в основном из соседних лобных пазух. 3 Чтобы изучить путь пневматизации crista galli, мы изучили аксиальную и корональную компьютерную томографию придаточных пазух носа у 200 последовательных взрослых пациентов, чтобы получить частоту пневматизации crista galli, а затем, если возможно, происхождение пневматизирующей клетки. Кроме того, 211 компьютерных томографов головного мозга, орбит и / или носовых пазух были изучены у детей в возрасте 0–12 лет, чтобы выяснить, произошла ли пневматизация crista galli до пневматизации основной полости лобной пазухи в плоскоклеточную часть лобной кости. .
Материалы и методы
Проспективное исследование 200 последовательных аксиальных и коронарных компьютерных томографов придаточных пазух носа у взрослых пациентов было проведено для конкретной оценки того, была ли пневматизация crista galli. Если он был пневматическим, оценивали, были ли костные края crista galli полностью неповрежденными, за исключением его каудального края, или было ли расширение лобной пазухи в crista galli. В первом случае говорилось, что пневматизирующая клетка происходит из решетчатого комплекса.В последнем случае говорят, что пневматизирующая ячейка происходит из лобной пазухи. Возраст пациентов составил от 21 до 74 лет, из них 127 женщин и 73 мужчины. Изображения были просмотрены рентгенологом головы и шеи, нейрорадиологом и отоларингологом. Любые разногласия разрешались консенсусом.
Также была изучена вторая группа из 132 компьютерных томографов. К ним относятся компьютерная томография головного мозга, придаточных пазух носа и орбиты пациентов в возрасте 0–7 лет, выполненная в прошлом году в нашем учреждении.Эти компьютерные томограммы оценивали на предмет пневматизации crista galli. Количество детей на каждый год жизни в этом исследовании показано в таблице. Было 79 мальчиков и 53 девочки.
Возрастной диапазон детей, КТ-исследования которых были обследованы на наличие пневматизации crista galli
Третья группа из 79 КТ-сканирований была изучена у пациентов в возрасте от 7 до 12 лет. К ним относятся компьютерная томография головного мозга, придаточных пазух носа и орбиты, полученные в нашем учреждении в прошлом году.Количество детей на каждом году жизни в этом исследовании показано в таблице, как и количество случаев аэрации crista galli. У 1 девочки 8 лет, 1 мальчика 10 лет и 2 мальчиков 11 лет была пневматизация crista galli, все из лобных пазух.
Исследование было проведено с одобрения внутреннего наблюдательного совета (номер 06-0254).
Результаты
Из 200 КТ у взрослых 26 с некоторой степенью пневматизации crista galli (13%).Было 4 случая с минимальной пневматизацией и 22 случая с обширной пневматизацией (рис. 1). Во всех случаях пневматическая ячейка с воздухом представляла собой левую (11 случаев) или правую (15 случаев) лобную пазуху, а crista galli пневматизировалась с ее передней поверхности. В 2 случаях воспалительное заболевание лобной пазухи распространилось непосредственно на пневматизированный crista galli (рис. 2).
Рис. 1.A , КТ-сканирование околоносовых пазух у 45-летней женщины с затрудненным дыханием показывает типичный вид пневматизации crista galli ( стрелка ). B , Осевая компьютерная томография придаточных пазух носа у мужчины 51 года с болью в пазухах показывает обширную пневматизацию crista galli из правой лобной пазухи ( стрелка ). C , Осевая компьютерная томография придаточных пазух носа у 63-летнего мужчины с затрудненным дыханием показывает обширную пневматизацию crista galli из левого лобного синуса ( стрелка ). D , Осевая компьютерная томография придаточных пазух носа у 33-летней женщины с затрудненным дыханием показывает минимальную пневматизацию передней crista galli от левого лобного синуса ( стрелка ).
Рис. 2.A , Осевая компьютерная томография придаточных пазух носа у 27-летнего мужчины с болью в носовых пазухах показывает полиповидное утолщение слизистой оболочки, простирающееся от правого лобного синуса до хорошо пневматизированного crista galli ( стрелка ). ). B , Осевая компьютерная томография придаточных пазух носа у 49-летней женщины с болью в носовых пазухах показывает обширное утолщение слизистой оболочки, простирающееся от правого лобного синуса до хорошо пневматизированной crista galli ( стрелка ). Также наблюдается поражение слизистой оболочки левой лобной пазухи.
Из 132 КТ пациентов в возрасте до 7 лет ни у одного не было обнаружено пневматизации crista galli. В 13 случаях с началом пневматизации лобной пазухи все развивающиеся лобные пазухи располагались кпереди и латеральнее crista galli, без расширения к crista galli.
Из 79 КТ у детей 7–12 лет было 4 случая пневматизации crista galli. У этих 4 детей у всех были хорошо развитые лобные пазухи, а аэрирующая ячейка была из лобных пазух.
Расхождений в интерпретации изображений наблюдателями не было.
Обсуждение
У эмбриона решетчатый хрящ состоит как из мезиальной массы (мезетмоид), которая простирается от клиновидной кости до кончика носового отростка, так и из пары латеральных образований, образовавшихся от латеральных отростков носа ( эктетмоид), латеральнее обонятельных мешков. Конечная часть мезиальной массы сохраняется как хрящевая перегородка носа, тогда как окостенение верхней части становится перпендикулярной пластинкой и crista galli. 4,5 Хотя к 12-й неделе у плода было зарегистрировано некоторое окостенение, большая часть окостенения хрящевой crista galli начинается примерно через 2 месяца постнатальной жизни, постепенно увеличивается до 14 месяцев, а затем медленно прогрессирует до заканчивается к 24-месячному возрасту. 6,7
По данным Додда и Джинга 8 и Неттера 9 , лобные пазухи в среднем достигают уровня верхних орбитальных венцов к 6–7 годам.Именно из-за этого наблюдения мы исследовали компьютерную томографию у детей младше 7 лет, чтобы увидеть, можно ли обнаружить какую-либо пневматизацию crista galli. Поскольку криста происходит из решетчатой кости, а решетчатые комплексы пневматизируются при рождении, кажется разумным, что некоторая пневматизация crista galli присутствовала бы, если бы пневматизирующие клетки были из решетчатого комплекса. Фактически мы не обнаружили пневматизации crista в этой группе детей.
Затем мы исследовали компьютерную томографию у детей 7–12 лет, чтобы увидеть, можно ли обнаружить какую-либо пневматизацию крист.В этой группе из 79 пациентов было 4 ребенка (5% от этой группы) с пневматизацией крист, и у всех 4 детей были хорошо развитые лобные пазухи, которые были источником аэрации крист.
Используя компьютерную томографию, Basic et al. 10 в серии из 212 пациентов отметили пневматизацию crista galli у 2,4%. Эти авторы также обнаружили, что пневматизация криста происходила в основном из лобных пазух, хотя они не раскрыли, сколько из их 5 пациентов предполагали пневматизацию из пазух решетчатой кости.
Используя анатомический материал, McLaughlin et al 11 также отметили, что при пневматизации crista galli может стекать либо в решетчатый комплекс, либо в лобные пазухи, но эти авторы не привели статистических данных или количества случаев. Традиционно считалось, что аэрация crista galli происходит из лобной ниши и мигрирующих клеток решетчатой кости. 1,2,12 Наша серия поддерживает концепцию, согласно которой пневматизация crista galli осуществляется практически исключительно из лобной пазухи в виде дивертикулярного расширения в кристу из левой или правой полости лобной пазухи.В нашей серии у нас было 13% взрослых с пневматизацией crista galli.
Наши результаты не удивительны в свете наших более ранних наблюдений, что клетки лобной межсинусной перегородки также происходят в основном из соседних лобных пазух, а не из клеток решетчатой кости, как считалось ранее.
Выводы
Как отмечалось ранее, происхождение crista galli из решетчатой кости в прошлом привело к убеждению, что ее пневматизация будет происходить из решетчатого лабиринта.Соответственно, заболевание в клетке crista galli будет представлять собой расширение патологии решетчатой пазухи, и хирургическое лечение должно быть направлено на решетчатый лабиринт. Однако доказательства того, что первичное происхождение пневматизации crista galli происходит из лобной пазухи, и демонстрация постоянной связи с ней теперь должны побудить клинициста сосредоточить терапию на лобной пазухе как источнике заболевания.
Ссылки
- ↵
Zinreich S, Albayram S, Benson M, et al. Остиомеатальный комплекс и функциональная эндоскопическая хирургия. В: Som P, Curtin H, eds. Визуализация головы и шеи. Том 1. 4-е изд. Сент-Луис: Мосби; 2003: 165
- ↵
Стандринг С., Берковиц Б., Хакни С. и др. Голова и шея. In: Standring S, ed. Анатомия Грея: анатомические основы клинической практики. 39-е изд. Эдинбург, Великобритания: Elsevier; 2005: 474
- ↵
Som P, Lawson W. Лобная межсинусная перегородка: новая гипотеза ее происхождения. AJNR Am J Neuroradiol 2008; 29: 1215–17. Epub 2008 3 апр
- ↵
Мосс-Салентийн Л. Анатомия и эмбриология. В: Блитцер А., Лоусон В., Фридман В., ред. Хирургия околоносовых пазух. Филадельфия: У. Б. Сондерс; 1985: 1–22
- ↵
Арей Л. Анатомия развития. 6-е изд. Филадельфия: WB Saunders; 1962: 411–19
- ↵
Kier E. Череп плода. В: Newton T, Potts D, eds. Радиология черепа и мозга: Череп.Том 1. Сент-Луис: Мосби; 1971: 100
- ↵
Belden CJ, Mancuso AA, Kotzur IM. Развивающееся переднее основание черепа: вид КТ от рождения до 2 лет. AJNR Am J Neuroradiol 1997; 18: 811–18
- ↵
Dodd G, Jing B. Радиология носа, околоносовых пазух и носоглотки. Балтимор: Уильямс и Уилкинс; 1977: 60
- ↵
Неттер Ф. Атлас анатомии человека. Саммит, Нью-Джерси: Ciba-Geigy; 1989: 44
- ↵
Basic N, Basic V, Jukic T и др. Компьютерная томография для определения частоты анатомических изменений пневматизации решетчатой кости. Eur Arch Otorhinolaryngol 1999; 256: 69–71
- ↵
McLaughlin RB Jr, Rehl RM, Lanza DC. Анатомия и физиология лобной пазухи, имеющая клиническое значение. Otolaryngol Clin North Am 2001; 34: 1–22
- ↵
Найдич Т., Циммерман Р., Бауэр Б. и др. Средняя часть лица: эмбриология и врожденные поражения. В: Som P, Curtin H, eds.Визуализация головы и шеи. Том 1. 3-е изд. Сент-Луис: Мосби; 1996: 3–60
- Получено 9 мая 2008 г.
- Принято после пересмотра 14 июля 2008 г.
- Авторское право © Американское общество нейрорадиологии
Pneumosinus Dilatans: Rare Причина медленного изменения контуров лобной части | Журнал эстетической хирургии
Аннотация
Frontal pneumosinus dilatans — редкое заболевание, зарегистрированное лишь в нескольких отчетах.Это аномальное расширение аэрированной лобной пазухи со стенками пазухи нормальной толщины. Расширение кости может быть генерализованным или очаговым. Это не только эстетическая проблема, но также может иметь функциональные последствия. Здесь мы представляем случай 23-летней женщины, которую направили в челюстно-лицевое и пластическое отделение в Сусс (Тунис) с жалобой на выпуклость в правой надглазничной области и на лбу. Причина неизвестна, функциональных проблем не было. Компьютерная томография показала большую пневматизированную лобную пазуху и подтвердила образование костной ткани.Пациента доставили в операционную, где через бикоронарный разрез обнажили лобную и надглазничную области. Передняя стенка правой лобной пазухи была удалена и разделена на сегменты, которые затем фиксировались в желаемом положении с помощью титановой сетчатой пластины. Получены отличные результаты, пациентка не предъявляла жалоб и осталась довольна своим внешним видом. Через два года после операции она осталась здоровой. Pneumosinus dilatans — это то, о чем должен знать каждый пластический хирург, потому что его лечение относится к области черепно-лицевой хирургии.Этиология остается неясной, и хирургическое лечение направлено на хирургическое исследование пазухи, чтобы обеспечить реконтурирование передней поверхности лобной пазухи для коррекции любой косметической деформации. Несколько авторов опубликовали различные хирургические методы.
Уровень доказательности
5 Терапевтический
Pneumosinus dilatans (PD) — редкое, обычно доброкачественное и бессимптомное заболевание неизвестной этиологии, характеризующееся расширением одного или нескольких придаточных пазух носа без признаков разрушения кости или патологических изменений подлежащей слизистой оболочки.Первое описание болезни было дано Мейесом в 1898 году, а Benjamins 1,2 впервые присвоил название pneumosinus dilatans в 1918 году.
Мы сообщаем об одном новом случае лобной БП и обсуждаем этиологию, клинические и радиологические особенности, давая особое внимание к лечению.
ОТЧЕТ О ДЕЛУ
Эта 23-летняя женщина была направлена в челюстно-лицевое и пластическое отделение больницы Сахлул (Сусс, Тунис) с жалобами на выпуклость в правой надглазничной области и на лбу, которая медленно увеличивалась в течение последних семи лет.В анамнезе не было замечаний, ринита, симптомов синусита или аллергии обнаружено не было.
При клиническом обследовании выявлено неподвижное твердое, безболезненное 3 × 2 . припухлость 5 см в правой надглазничной области. Вышеуказанная кожа в норме. Левая сторона лица была нормальной, других признаков не было (рис. 1A, C, E). Причина неизвестна, функциональных проблем не было. Лабораторные результаты были в пределах нормы.
Рисунок 1.
Предоперационный вид этой 23-летней женщины с лобной (A), нижней (C) и боковой (E) проекцией перед операцией перед черепно-лицевой операцией. Послеоперационный вид спереди (B), снизу (D) и сбоку (F) демонстрирует улучшение контура через 2 года после черепно-лицевой хирургии.
Рисунок 1.
Предоперационный вид этой 23-летней женщины с лобной (A), нижней (C) и боковой (E) проекцией перед черепно-лицевой операцией. Послеоперационный вид спереди (B), снизу (D) и сбоку (F) демонстрирует улучшение контура через 2 года после черепно-лицевой хирургии.
Компьютерная томография (КТ) показала большую пневматизированную лобную пазуху и подтвердила образовавшуюся костную выпуклость без признаков эрозии костей, истончения стенок или аномалий слизистой оболочки (рис. 2).
Рисунок 2.
(A) Компьютерная томография придаточных пазух носа (осевой вид) этой 23-летней женщины показала расширение лобной пазухи в том месте, где передний стол лобной пазухи выдвинут вперед без какой-либо костной эрозии. (B) Компьютерная томография околоносовых пазух (нижний осевой вид) 23-летней женщины.(C) Компьютерная томография (3D вид слева) этой 23-летней женщины, показывающая обширную пневматизацию и расширение правой лобной пазухи. (D) Компьютерная томография (3D вид спереди) 23-летней женщины. (E) Компьютерная томография (трехмерный вид сверху) этой 23-летней женщины.
Рисунок 2.
(A) Компьютерная томография придаточных пазух носа (осевой вид) этой 23-летней женщины показала расширение лобной пазухи в том месте, где передняя часть лобной пазухи выдвинута вперед без какой-либо костной эрозии.(B) Компьютерная томография околоносовых пазух (нижний осевой вид) 23-летней женщины. (C) Компьютерная томография (3D вид слева) этой 23-летней женщины, показывающая обширную пневматизацию и расширение правой лобной пазухи. (D) Компьютерная томография (3D вид спереди) 23-летней женщины. (E) Компьютерная томография (трехмерный вид сверху) этой 23-летней женщины.
Ввиду косметического вида и увеличенного размера припухлости на правой стороне лица пациенту была проведена операция из бикоронального доступа с обнажением лобной и надглазничной областей.Выявлен и сохранен надглазничный сосудисто-нервный пучок. Передняя стенка правой лобной пазухи была удалена и разделена на сегменты, которые затем реконструированы и зафиксированы в новом положении с помощью титановой сетчатой пластины достаточного размера для гармоничной реконструкции (рис. 3 и 4). Слизистая оболочка лобной пазухи в норме. При осмотре устье было установлено, что оно макроскопически нормальное. Рана послойно ушита, швы сняты на 10-е сутки после операции.
Рисунок 3.
Периоперационный вид этой 23-летней женщины, показывающий, что передняя стенка правой лобной пазухи была удалена и разделена на сегменты, которые затем были зафиксированы в желаемом положении с помощью титановой сетчатой пластины.
Рис. 3.
Периоперационный вид этой 23-летней женщины, показывающий, что передняя стенка правой лобной пазухи была удалена и разделена на сегменты, которые затем были зафиксированы в желаемом положении с помощью титановой сетчатой пластины.
Рисунок 4.
Схема, показывающая этапы реконструкции.
Рисунок 4.
Диаграмма, показывающая этапы реконструкции.
Получены отличные результаты, у пациентки не было жалоб и симптомов синусита, она была довольна своим внешним видом (рис. 1B, D, F). Через два года после операции она осталась здоровой. Через 24 месяца рецидивов не выявлено.
ОБСУЖДЕНИЕ
Определение и терминология
PD характеризуется идиопатическим прогрессирующим расширением одного или нескольких придаточных пазух носа за пределы нормальных границ без признаков изменений слизистой оболочки.Расширение может охватывать всю пазуху или ее часть. 3
В медицинской литературе есть различные обозначения для описания увеличения пазухи воздухом, включая гипертрофию лобной пазухи, PD, пневмозинус лобную, аэроцеле, пневмоцеле, эктазию синуса, гиперпневматизацию, пневматоцеле, воздушную кисту и другие. 1,4,5
Различная терминология, используемая для описания аномального расширения лобной пазухи, вызвала некоторую путаницу в этиологии и диагностике этого состояния. 1 Уркен и др. 4 классифицировали деформацию на три группы — гиперсинус, пневмоцеле и БП — следующим образом:
Гиперсинус или гиперпневматизация определяли как увеличенную лобную пазуху, которая развивалась за верхние пределы нормы. Стенки в норме, гиперактивная пазуха не выходит за нормальные пределы лобной кости. Пациент протекает бессимптомно, и состояние не требует вмешательства. 1
Пневмоцеле относится к аэрированной пазухе с переменным истончением стенок пазухи.Истончение, очаговое или генерализованное, отличает пневмоцеле от БП. Это патологическое отклонение. 1
PD — это состояние, при котором синус аномально расширяется за пределы нормальных границ лобной кости. Костные стенки пазухи нормальной толщины, но смещены, вызывая бугорки во фронтальной части. Признаков эрозии нет, слизистая оболочка имеет нормальный вид. Чаще всего поражается лобная пазуха, а также решетчатая, клиновидная или односторонняя верхнечелюстная пазуха. 6,7
Этиология
Этиология первичной болезни Паркинсона уже много лет является источником больших споров. Это все еще неизвестно, но было предложено восемь возможных механизмов, а именно: спонтанное дренирование мукоцеле, наличие газообразующего микроорганизма, наличие одностороннего клапана, врожденная аномалия, гормональные изменения, локальные нарушения роста, остеокластический и др. остеобластическая активность и травма. 1,7-9
Как правило, непроходимость лобно-носового протока по любой причине и последующее повышение давления в пазухах являются наиболее важными факторами в патогенезе БП. 1,3,4 В этом случае устье было осмотрено и обнаружено, что оно макроскопически нормальное, и мы не обнаружили четкой этиологии.
Обзор литературы показывает, что возраст обращения варьируется от полового созревания до пожилых людей, но у детей не было зарегистрировано случаев болезни Паркинсона. Это может быть связано с возрастом, в котором развиваются нормальные околоносовые пазухи, а также с постепенным началом болезни Паркинсона. 5,6
Диагностика
Диагноз ставится на основании клинического обследования и подтверждения рентгенографией (обычная пленка или компьютерная томография), когда видно характерное увеличение пазухи. 7,8
Клинические симптомы обычно связаны со смещением структур. В случае расширения наружу типичными признаками являются выпуклость лобной части и выступ надглазничного гребня. Расширение может быть направлено внутричерепно или к глазнице, носу и другим пазухам. Сопутствующие симптомы включают давление в пазухах, диплопию, глазные изменения, аносмию и головную боль. 1,4,5,9,10
PD также был связан с другими заболеваниями, такими как менингиома, фиброзно-костная болезнь, церебральная гемиатрофия, синдром Клиппеля-Тренауне-Вебера, винные пятна и арахноидальные кисты. 1,9-12
КТ-сканирование обеспечивает наиболее целесообразную дифференциацию от множества других причин лобной припухлости, в частности, твердых образований. Истончение стенки кисты может даже прогрессировать в области расхождения, и в этом случае образуется пневматоцеле.
Дифференциальный диагноз лобной массы может включать доброкачественные и злокачественные новообразования кожи или мезенхимальной ткани, кисты развития, обширные воспалительные процессы, мукоцеле и фиброзную дисплазию. 7,13,14
Лечение
Целью лечения является восстановление нормальной формы и функций, хотя трудно провести границу между ними. 1
Чтобы снизить риск внутричерепной травмы, Galiè et al. 1 поместили маленькое окошко внизу около периферии пазухи в безопасное положение, и после того, как они пропустили оптоволоконный свет через окно, лобная пазуха просвечивалась, границы увеличенной пазухи очерчивались и отмечались на кости. Операция также может быть выполнена с использованием стереотаксических инструментов.
Для лечения деформации, связанной с БП, были предложены различные терапевтические варианты, 15 и были описаны различные эффективные открытые процедуры 16 следующим образом:
Черепно-лицевой доступ с изменением формы лобно-орбитального выступа и восстановлением с костным цементом. 5 Использование кальций-фосфатного цемента для облитерации лобной пазухи после остеотомии описано в литературе 1,9 ; как ни странно, это привело к высокому уровню проблем. Использование аллопластического материала в потенциально загрязненном пространстве, скорее всего, вызовет проблемы. 1
Репозиция передней стенки лобной пазухи без заполнения образовавшейся полости костью или гидроксиапатитом. 15 При этой методике остаточная выпуклость кости не лечится, а косметический результат неудовлетворителен.
Удаление передней стенки лобной пазухи. Соответствующее количество кости отрезается от этой передней костной пластины, а затем оставшаяся часть пластины заменяется и закрепляется на месте. 17 Это дает нестабильную фиксацию, в то время как в лобной области необходим прочный остеосинтез. Основное отличие этой техники от нашей — стабильность.
Удаление передней стенки лобной пазухи и разделение ее на сегменты, которые затем фиксируются в желаемом положении с помощью мини-пластин 18 или титановой сетчатой пластины, как в нашем случае.Из исходной передней стенки лобной пазухи, которая была удалена, мы использовали соответствующее количество кости, равное поверхности лобного дефекта, что позволило максимально перекрыть костный дефект ниже титановой сетки. Этот метод, описанный в этой статье, является хорошим вариантом лечения БП и дает отличный косметический результат без дополнительных костных трансплантатов. Поскольку проток открыт и слизистая пазухи в норме без патологии пазух, лечение передней стенки лобной пазухи должно быть адекватным и упростить процедуру.Это было бы аналогично лечению передней стенки перелома лобной пазухи. Прочная фиксация и гармоничная реконструкция были получены с помощью титановой сетчатой пластины. Пациентка не предъявляла жалоб и осталась довольна своим внешним видом.
Хирургическое лечение PD frontalis направлено не только на исправление костной деформации, но и на восстановление надлежащего дренажа при поражении нософронтального протока. 1 В представленном здесь случае пазуха не была облитерирована, и после интраоперационной оценки устья было обнаружено широко открытое нософронтальное углубление и нормальная слизистая оболочка.
ВЫВОДЫ
Фронтальная БП — редкое заболевание с неясной этиологией. Диагностируется при стандартной рентгенографии; то есть, компьютерная томография. Диагностические критерии включают увеличение воздушной камеры или всей пазухи и наличие только воздуха в стенках пазухи. Были предложены различные терапевтические варианты лечения деформации, связанной с БП. Мы вылечили нашего пациента, удалив переднюю стенку лобной пазухи, и провели реконструкцию с использованием титановой сетчатой пластины достаточного размера для гармоничной и прочной реконструкции.
Раскрытие информации
Авторы заявили об отсутствии потенциальных конфликтов интересов в отношении исследования, авторства и публикации этой статьи.
Финансирование
Авторы не получили финансовой поддержки за исследование, авторство и публикацию этой статьи.
ССЫЛКИ
1.
Черепно-лицевые хирургические стратегии коррекции дилатантной пневмозинуса Frontalis
.J Craniomaxillofac Surg
.2013
;41
:28
—33
,2.
Pneumosinus frontalis dilatans
.Acta Otolaryngologica
.1918
;1
:412
—422
,3.
Pneumosinus dilatans лобных пазух: два случая и обсуждение их этиологии
.Дж Ларингол Отол
.2002
;116
:382
—385
,4.
Аномально большая лобная пазуха.II. Номенклатура, патология и симптомы
.Ларингоскоп
.1987
;97
:606
—611
.5и другие.
Pneumosinus dilatans лобной и решетчатой пазух: клинический случай
.J Craniomaxillofac Surg
.2002
;30
:62
—64
,6.
Pneumosinus dilatans верхнечелюстной пазухи: отчет о двух случаях
.Br J Plast Surg
.1997
;50
:33
—39
,7.
Двусторонний пневмозинус дилатанс верхнечелюстных пазух
.Br J Oral Maxillofac Surg
.2003
;41
:122
—123
,8.
Pneumosinus dilatans
.Ухо-носовое горло J
.2007
;86
:290
–291
,9.
Pneumosinus Dilatans: редкая причина расширения лобных пазух — клинический случай и обзор литературы
.J Oral Maxillofac Surg
.2008
;66
:2380
—2386
.10.
Pneumosinus dilatans как этиология прогрессирующей двусторонней слепоты
.Br J Plast Surg
.1992
;45
:469
—473
.11.
Pneumosinus dilatans: признак внутричерепной менингиомы
.Surg Neurol
.1996
;46
:471
—474
.12.
Orbital pneumosinus dilatans
.Клин Радиол
.1985
;36
:381
—386
,13.
Ectopic Pneumosinus Maxillaris Dilatans — История болезни
.Дж. Cranio-Max-Fac-Surg
.1988
;16
:240
–242
,14.
Pneumosinus Dilatans
.MJAFI
.2007
;63
:300
—301
,15.
Pneumosinus dilatans frontalis: два клинических случая
.J Cranio- Max-Fac Surg
.2005
;33
:130
—134
,16.
Феминизация лба: изменение контура для улучшения женской эстетики
.Пласт Реконстр Сург
.1987
;79
:701
—713
,17.
Pneumosinus dilatans
.Br J Oral Maxillofac Surg
.1988
;26
:375
—380
,18.
Лечение гигантской лобной пазухи — простой метод улучшения косметического состояния
.Br J Oral Maxillofac Surg
.2009
;47
:54
—55
.© Американское общество эстетической пластической хирургии, 2015 г. Перепечатка и разрешение: [email protected]
Решетчатая кость — подробное руководство
Определение
Решетчатая кость или решетчатая кость — это единственная (непарная), неправильная, сильно перфорированная кость черепа, расположенная между глазницами и идущая обратно к лобной доле мозга.Этмос в переводе с греческого означает сито, что указывает на многочисленные отверстия в кости. Канавки позволяют нервным ветвям проходить от мозга к носовому проходу; воздушные камеры делают эту кость частью придаточных пазух носа.
Расположение решетчатой кости
Решетчатая кость расположена между глазничными костями глаз, в верхней части передней черепной ямки. Он находится над клиновидной костью и за носовой костью. Губчатая, легкая кость кубической формы, она входит в придаточные пазухи носа и имеет характерные каналы и бороздки.
Легкая форма и множество перфораций означают, что эта кость относительно хрупкая. Расположение решетчатой кости, расположенной между множеством других костей лица, означает, что повреждение отдельной структуры является редкостью. Удары в лицо (нападение) или падение прямо на лицо могут привести к назоорбито-этмоидальным переломам — сочетанию переломов носовой кости, глазничных костей и решетчатой кости; Самая частая причина этого сложного перелома — автомобильная авария, когда пострадавший лоб ударяется о приборную панель.
На изображении ниже показана маркированная решетчатая кость, окруженная множеством других костных структур. Он очень хорошо спрятан.
Лицевые костиАнатомия решетчатой кости
Анатомия решетчатой кости довольно сложна. Это одна из восьми черепных костей, две из которых — теменная и височная кости — парные; остальные — лобная, затылочная, клиновидная и решетчатая кости — непарные.
Есть четыре основных части решетчатой кости. Это решетчатая пластина, два решетчатых лабиринта и перпендикулярная пластина.Каждая часть имеет свой набор функций.
Если мы посмотрим на анатомию решетчатой кости спереди (вид спереди), большая часть кости скрыта глазничными полостями глаз, лобной костью и короткой носовой костью. Если мы удалим их, мы увидим узкий кусок кости с центральным выступом, называемым lamina perpendicularis, вертикальной пластиной или перпендикулярной пластиной (см. Вид спереди спереди на решетчатой кости с меткой).
Перпендикулярная пластина решетчатой кости
Перпендикулярная пластина решетчатой кости проходит вертикально и заканчивается, образуя первые две трети носовой перегородки.Он обеспечивает точку прикрепления перегородочного хряща, которое мы чувствуем между нашими ноздрями. Перпендикулярная пластина начинается сразу под решетчатой пластиной.
В верхней части перпендикулярной пластинки решетчатой кости имеется множество бороздок и каналов (каналов). Они также проходят от решетчатой пластинки в носовые ходы и обеспечивают защищенную поверхность для обонятельных нервов.
Передний вид решетчатой костиРешетчатая пластина решетчатой кости
Решетчатая пластина или горизонтальная пластинка входит в выемку на нижней стороне лобной кости.Эта часть решетчатой кости обеспечивает крышу носовой полости и дно обонятельной луковицы. Решетчатая пластинка решетчатой кости также перфорирована, чтобы обонятельные нервы могли проходить по вертикальной перпендикулярной пластине и слизистым оболочкам носовой полости. Другой нерв, который проходит через решетчатую пластинку, — это носоцилиарный нерв.
Если решетчатая пластина решетчатой кости — это плоская крыша дома, то перпендикулярная пластина — это очень узкий передний фасад этого дома.Сзади у крыши есть дымоход — crista galli решетчатой кости. Crista galli в переводе с латыни означает петушиный гребень; он поднимается вертикально над решетчатой пластиной. Задняя часть этого выступа служит местом прикрепления Falx cerebri — основной складки в твердой мозговой оболочке головного мозга, разделяющей оба полушария мозга. Передняя часть «дымохода» crista galli — это точка сочленения с лобной костью.
Задний вид решетчатой костиРешетчатые лабиринты
Задний вид решетчатой кости, отмеченной выше, показывает плоскую крышу решетчатой пластины.По бокам два «крыла» — боковые стены дома. Если вы сравните задний вид крыльев с видом спереди, вы увидите, что на передних сторонах обеих костей имеются бороздки. Эти двойные кости представляют собой решетчатые лабиринты или боковые образования.
Решетчатые лабиринты имеют две важные структуры. Первая — это их внутренние поверхности, образующие верхнюю и среднюю раковины. Нижняя раковина — это отдельная структура, а не часть решетчатой кости.
Раковины или носовые раковины покрыты мерцательным эпителием и образуют спиралевидную форму по обе стороны от носового прохода.Они увеличивают общий объем воздуха в костных структурах вокруг носа. Это означает, что воздух, которым мы вдыхаем, будет немного теплым и немного влажным.
Раковины относительно глазницыСамая интересная часть анатомии решетчатой кости — это воздушная ячейка решетчатой кости. В обоих лабиринтах находятся множественные воздушные ячейки, которые также называются решетчатыми пазухами. Решетчатые воздушные клетки — это не эукариотические клетки, а воздушные камеры и часть сети придаточных пазух носа. По мере взросления появляется больше решетчатых воздушных ячеек.У маленьких детей — до четырех человек; у взрослого может быть больше десяти; они тоже будут больше.
Этмоидальные воздушные ячейки со временем становятся больше. Этот процесс известен как пневматизация. Пневматизация придаточных пазух носа — это непрерывный процесс, который приводит к увеличению объема придаточных пазух носа. Решетчатая пазуха — первая из придаточных пазух носа, которая инициирует пневматизацию. В одном исследовании решетчатые воздушные клетки всех 46 новорожденных испытуемых уже показали признаки ранней пневматизации решетчатых пазух.Для начала пневматизации трех других пазух могут потребоваться месяцы или годы. Почему это происходит в первую очередь в пазухе решетчатой кости, пока не понятно.
Воздушная ячейка (вверху справа)Есть три решетчатых пазухи — передняя, средняя и задняя. Сеть полостей решетчатой кости часто описывается как сотовидная. Эти сети воздушных камер открываются, как и все придаточные пазухи носа, в полость носа. Отверстия носовой пазухи называются устьем (единственное число: устье).
Все придаточные пазухи носа — лобная, клиновидная, верхнечелюстная и решетчатая — увеличивают объем носовой полости.Эти аэрированные каналы выстланы мерцательным псевдостратифицированным эпителием и бокаловидными клетками.
Четыре придаточных пазухи носаФункция решетчатой кости
Функции решетчатой кости довольно легко определить, если посмотреть на анатомию, хотя некоторые функции могут показаться неожиданными. С перфорацией и бороздками для обонятельных нервов и близостью решетчатой кости к органам обоняния, очевидно, что она играет роль в нашем обонянии. Однако у этой маленькой черепной кости есть и другое применение.
Стабилизатор лица
Решетчатая кость — одна из самых сложных костей в организме человека. Его небольшой размер и легкий вес могут сделать его маловероятным кандидатом на повышение устойчивости лица; однако решетчатая кость образует прочную поддерживающую границу с полостями глазницы и полостью носа. Форма решетчатых воздушных ячеек также обеспечивает более высокий уровень структурной устойчивости.
Естественно, любая кость защищает лежащие под ней мягкие ткани. Решетка защищает часть лобной доли мозга.Назоорбито-этмоидальные переломы носовой, орбитальной и решетчатой костей соответственно являются чрезвычайно сложными и опасными переломами, но даже в этом случае их наличие может предотвратить тяжелое повреждение лобного мозга в автомобильной аварии или при высокоэнергетической тупой травме. Близость мозга к решетчатой кости делает эту кость основной причиной ринореи спинномозговой жидкости (утечка спинномозговой жидкости через нос) при переломах.
Crista galli решетчатой кости также служит местом прикрепления Falx cerebri.
Респираторный иммунитет
Решетчатые пазухи выполняют множество функций, но их основная роль связана с нашим врожденным иммунитетом. Клетки, производящие слизь, называемые бокаловидными клетками, находятся в эпителии всех придаточных пазух носа. Эта слизь попадает в носовую полость, улавливая бактерии, попадающие на эту раннюю стадию дыхательной системы.
Бокаловидная клетка, производящая слизь.Лабиринты лежат рядом с верхними раковинами или носовыми раковинами. Эти закрученные отверстия увеличивают объем воздуха и, возможно, помогают сделать череп немного легче; эту теорию не всегда воспринимают всерьез.Все носовые пазухи очень мало влияют на общий вес черепа; Сама по себе структура решетчатой кости не имеет большого значения.
Решетчатые воздушные ячейки и верхние и средние раковины увеличивают объем воздуха — вдыхаемый воздух можно согреть и увлажнить перед попаданием в легкие, дополнительно защищая дыхательные пути. Слизь бокаловидных клеток и волосы в носу также задерживают многие патогены.
Назальные дендритные клетки защищают дыхательную систему и обеспечивают врожденный иммунитет в виде фагоцитов и приобретенный иммунитет в виде антигенпрезентирующих клеток.Дендритные клетки обнаруживаются во множестве тканей, включая эпителиальную выстилку решетчатых воздушных клеток.
Носовые нервные пути
Множество бороздок, перфораций и каналов решетчатой кости позволяют важным ветвям двух черепных нервов (обонятельные нервы и носоцилиарный нерв) добраться до места назначения. Перфорации, через которые проходят эти нервы, называются отверстиями — решетчатая пластинка решетчатой кости имеет около двадцати отверстий.
Обонятельный нерв (CN I) — сенсорный нерв.Обонятельный путь начинается с рецепторов в носовом эпителии и заканчивается в головном мозге. Чтобы пройти из носовой полости в мозг, обонятельный нерв должен пройти через решетчатую кость.
Обонятельный путь — вы видите отверстия?Носоцилиарный нерв — меньшая ветвь тройничного нерва (CN V). В решетчатой кости он далее расщепляется, образуя передний решетчатый нерв. Этот сенсорный нерв обеспечивает чувствительность в носу и части глаза. На рисунке ветвь тройничного нерва V 1 разделяется на другие ветви; можно проследить носоцилиарный нерв через глазницу до кончика носа.


