симптомы, лечение, профилактика и осложнения
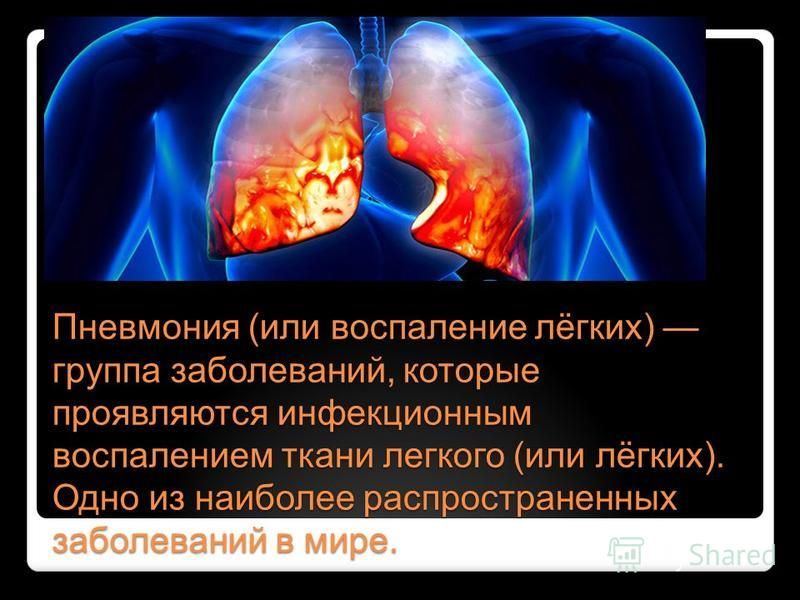
Пневмония или воспаление легких — это острое, преимущественно инфекционное заболевание, при котором происходит поражение альвеол и легочной ткани различной степени тяжести.
Причины
Чаще всего возбудителями пневмонии становятся бактерии и вирусы. В отдельных случаях триггером для развития воспаления легких служат грибы и паразиты.
Инфекционную пневмонию провоцируют в основном пневмококки, стафилококки и стрептококки.
Вирусное воспаление легких зачастую является следствием поражения организма вирусами гриппа или герпеса, риновирусом, аденовирусом и др.
Пневмония грибкового генеза возникает на фоне поражения легочной ткани грибами рода Candida и Aspergillus.
В некоторых случаях воспаление легких возникает вследствие присутствия в организме человека двух или более возбудителей заболевания.
Виды пневмонии
По характеру распространения выделяют:
- очаговую пневмонию, при которой происходит поражение небольшого участка легких;
- сегментарную — распространяется на одну или несколько секций легких;
- долевую, поражающую только одну долю легкого;
- сливную, характеризующуюся слиянием пораженных участков легочной ткани;
- тотальную пневмонию, при которой происходит поражение всего легкого.
В зависимости от локализации воспаление легких подразделяют на одностороннее (поражено одно из легких) и двустороннее (патологические изменения наблюдаются в обоих легких).
Первичная пневмония возникает как самостоятельное заболевание, триггером которого служат обозначенные выше вирусы или бактерии.
Вторичная пневмония возникает как осложнение на фоне уже имеющегося в организме пациента заболевания (бронхит, грипп и т.д.).
Посттравматическое воспаление легких является следствием перенесенных травм грудной клетки, в результате которых происходит паталогический сбой в вентиляции легких, что приводит к осложнению в виде пневмонии.
Рентгеновское облучение, используемое для лечения онкологических заболеваний, может привести к развитию радиационной пневмонии.
В зависимости от тяжести течения пневмонию разделяют на:
- острую с периодом течения от 3 недель до 2 месяцев;
- подострую, лечение которой занимает, как правило от 3 до 6 недель.
Также в медицине выделяют больничную пневмонию, возникшую через 48–72 часа после поступления пациента в стационар; внебольничную — развившуюся вне лечебного учреждения или в первые 48 часов после поступления больного в стационар.
Типовые возбудители воспаления легких, такие как пневмококки, стрептококки и вирусы, провоцируют развитие типичной пневмонии. Нестандартные возбудители — грибы, хламидии, микоплазмы — являются триггером для развития атипичной пневмонии.
Как происходит заражение пневмонией?
Воспаление легких передается воздушно-капельным путем (при чихании, кашле) от больного человека. В некоторых случаях пневмония может стать следствием миграции инфекции из верхних дыхательных путей (при наличии у больного хронических тонзиллитов, синуситов, аденоидитов).
В группе повышенного риска развития пневмонии находятся:
- младенцы, испытавшие внутриутробную гипоксию либо асфиксию, родовую травму, с врожденными иммунодефицитом и патологиями легких;
- дети младшего и школьного возраста с хроническими инфекционными заболеваниями носоглотки или приобретенным иммунодефицитом;
- взрослые с хроническими заболеваниями легких, нарушениями в работе эндокринной системы, страдающие сердечной недостаточностью.

Кроме того, люди, злоупотребляющие алкоголем и курением табака, имеют более высокий шанс заражения воспалением легких.
Симптомы пневмонии
В зависимости от типа возбудителя, общего состояния здоровья человека, а также наличия хронических заболеваний и/или иммунодефицита, воспаление легких может протекать по-разному.
Наиболее распространенные признаки типичной пневмонии:
- резкое повышение температуры тела до 38–40 градусов;
- сильный кашель чаще с обильным выделением гнойной мокроты, реже — сухой и непродуктивный;
- боль в груди, одышка;
- общая слабость, быстрая утомляемость.
Для атипичной пневмонии характерны: сухой, непродуктивный кашель, головная боль, быстрая утомляемость, сопутствующие симптомы простудных заболеваний (ринит, синусит, воспаление в горле).
Вирусная пневмония в начале своего течения маскируется под респираторное заболевание — наблюдается небольшое повышение температуры тела, признаки простуды. Кашель, одышка и плевральные боли могут появиться на второй–третий день заболевания.
Диагностика пневмонии
Диагноз ставится на основании данных осмотра и обследования больного. Первичный осмотр может выявить ослабление дыхания и наличие характерных хрипов.
Дальнейшие лабораторные и аппаратные обследования необходимы для определения степени тяжести и распространенности воспаления, а также характера возбудителя.
В качестве лабораторных методов диагностики, как правило, используются:
- общий и биохимический анализ крови;
- общий анализ мокроты;
- бактериальный посев мокроты — для диагностирования возбудителя заболевания и определения его чувствительности к антибиотикам.
Для аппаратной диагностики применяют:
- рентгенографическое исследование;
- компьютерная или магнитно-резонансная томографию;
- пульсоксиметрию (неинвазивный метод проверки насыщения крови кислородом, проводится с помощью специального прибора).

Лечение пневмонии
Основным методом терапии воспаления легких был и остается прием антибиотиков.
Антибиотик подбирается индивидуально, в зависимости от степени тяжести течения болезни и характера возбудителя.
В качестве поддерживающего лечения нередко назначаются препараты, разжижающие мокроту и расширяющие бронхи — в виде сиропов или ингаляций с помощью небулайзера.
Скорейшему выздоровлению способствует также прохождение физиотерапевтических процедур — электрофорез, УФО, вибрационный массаж.
Легкие формы пневмонии не требуют госпитализации — больной лечится амбулаторно, антибиотики принимаются перорально.
Воспаление средней и тяжелой степени подлежат терапии в стационаре с помощью внутривенного введения лекарств.
Курс приема антибиотиков при легкой форме пневмонии составляет 7–10 дней. Атипичная пневмония лечится в течение 14–21 дня.
После окончания терапии и полного выздоровления пациент подлежит диспансерному наблюдению в течение одного года.
Осложнения при пневмонии
В случае несвоевременного начала лечения такого серьезного заболевания, как воспаление легких, могут возникнуть тяжелые осложнения:
- абсцесс легкого;
- плеврит;
- острая дыхательная недостаточность;
- отек легких;
- сепсис;
- менингит и др.
Профилактика пневмонии
Основным средством профилактики воспаления легких считается вакцинация.
Статистика показывает, что люди, привитые от гемофильной палочки, пневмококка, кори и коклюша менее подвержены развитию воспаления легких.
Кроме того, многочисленные российские и международные исследования доказали высокую эффективность полисахаридной пневмококковой вакцины в деле профилактики воспаления легких.
Чтобы избежать заражения пневмонией, необходимо также:
- следить за температурным режимом;
- вести здоровый образ жизни;
- исключить хронические воспаления и заболевания;
- заботиться о поднятии и поддержании иммунитета;
- ограничить употребление алкоголя и табака;
- закаляться и регулярно заниматься спортом.

«КОВИДНАЯ» ПНЕВМОНИЯ — Академия здоровья, г. Нижний Тагил
Любую пневмонию вызывают вирусы, бактерии или грибковая инфекция. Обычная пневмония чаще возникает в качестве осложнения при бронхите. Воспаление отдельных очагов легочнойткани появляется после того, как человек не может откашлять мокроту. Эта жидкость препятствует газообмену и является благоприятной средой для размножения бактерий.
При обычной пневмонии мы наблюдаем признаки воспаления уже в первые дни. Видим лихорадку, ярко выраженную интоксикацию, одышку, гнойную мокроту, кашель, ознобы, боль в грудной клетке. На рентгене – очаговая пневмония, чаще односторонняя.
При «ковидной» пневмонии у больных симптомы могут быть не ярко выраженным: нет кашля, одышки, лихорадки. Они появляются постепенно, могут нарастать. При поражении оронавирусом, нарушается работа альвеол, легочных пузырьков. Возникает отек, появляется воспаление, разрушается суфрактант. В результате происходит нарушение газообмена и возникает двусторонняя пневмония.
Рентген неинформативен, более чувствительным методом является компьютерная томография. Однако, КТ показано не всем! С легким течением – только тем, кто находится в группах риска:больным диабетом, артериальной гипертензией, сердечно-сосудистыми заболеваниями, хроническими заболеваниями почек и легких. Результаты КТ не влияют на лечение заболевания и прогноз. Показанием для КТ могут являться средне-тяжелое и тяжелое течение болезни: температура тела выше 38, одышка, сатурация ниже 95.
Важно! Вовремя обратиться к врачу, наблюдать за динамикой своего состояния, при легком течении выполнять те же рекомендации, как и при обычном ОРВИ, успокоиться и не заниматься самолечением. Организм большинства заболевших успешно справляется с вирусом самостоятельно. Иногда, примерно в 5% случаев, вирус вызывает очень сильное воспаление, в результате которого образуются тромбы и кровоизлияния – геморрагические инфаркты.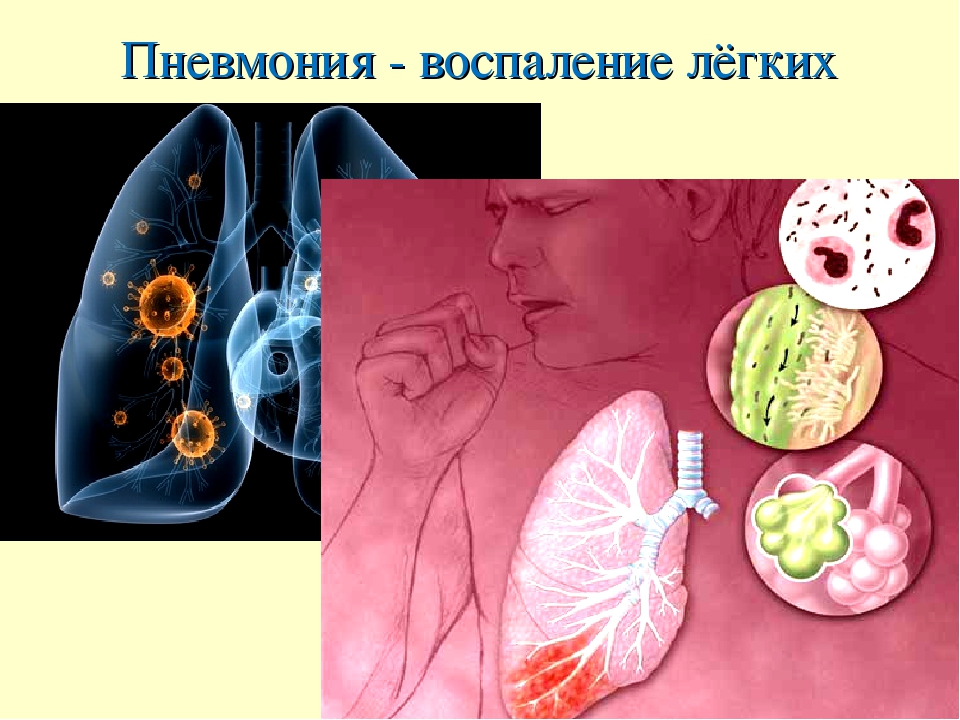 К органам не поступает кислород и развивается полиорганная недостаточность. Поэтому так важно следить за течением заболевания и в случае ухудшения обращаться к врачу.
К органам не поступает кислород и развивается полиорганная недостаточность. Поэтому так важно следить за течением заболевания и в случае ухудшения обращаться к врачу.
Еще одним настораживающим моментом является рубцевание легочной ткани – фиброз. В настоящее время не существует способа предотвратить этот процесс или повернуть его вспять.Фиброз может стабилизироваться, но у ряда пациентов наблюдаются случаи прогрессирующего фиброза, а это состояние по-настоящему опасно. Поэтому важно проводить мониторинг пациентов, переболевших коронавирусом, на предмет оценки долгосрочного повреждения
Микоплазменная пневмония — mon-crb
– атипичная легочная инфекция, возбудителем которой является Мycoplasma pneumoniae. Заболевание сопровождается катаральными и респираторными проявлениями (заложенностью носа, першением в горле, приступами навязчивого малопродуктивного кашля), интоксикационным синдромом (субфебрилитетом, слабостью, головной болью, миалгией), явлениями диспепсии (дискомфортом в ЖКТ). Микоплазменная этиология пневмонии подтверждается данными рентгенографии и КТ легких, серологического и ПЦР исследований. При микоплазменной пневмонии показаны макролиды, фторхинолоны, бронходилататоры, отхаркивающие средства, иммуномодуляторы, физиолечение, массаж.
Причины микоплазменной пневмонии
Микоплазменную пневмонию вызывают высоковирулентные штаммы анаэробных микроорганизмов рода Мycoplasma – M. pneumoniae. Возбудитель представлен мелкими (по размеру сравнимыми с вирусными частицами), не имеющими клеточной стенки (аналогично L-формам бактерий), прокариотическими организмами. Микоплазмы легко адсорбируются на поверхностных рецепторах клеток-мишеней (эпителиоцитов трахеи и бронхов, альвеолоцитов, эритроцитов и др.) и паразитируют на мембране или внутри клетки-хозяина. Интеграция микоплазмы в клеточную мембрану или ее проникновение внутрь клетки превращает последнюю в иммунологически инородную, что провоцирует развитие аутоиммунных реакций.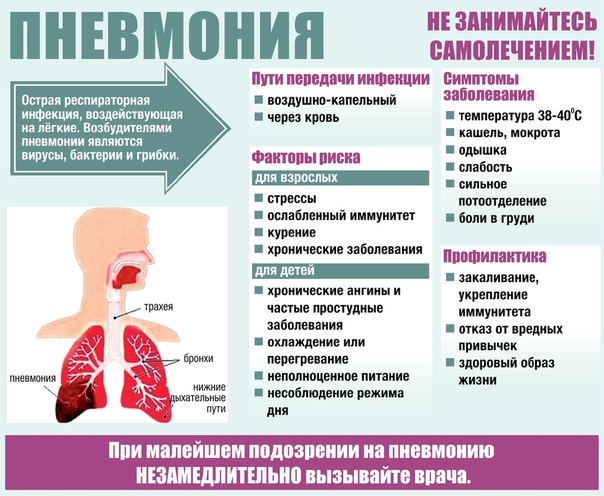 Именно аутоантителообразование служит причиной нереспираторных проявлений микоплазменной инфекции.
Именно аутоантителообразование служит причиной нереспираторных проявлений микоплазменной инфекции.
Микоплазмы способны длительно персистировать в эпителиальных клетках и лимфоглоточном кольце; легко передаются воздушно-капельным путем от больных и бессимптомных носителей со слизью из носоглотки и респираторного тракта. Микоплазмы малоустойчивы во внешних условиях: чувствительны к перепаду pH, нагреванию и высушиванию, ультразвуку и УФО, не растут на недостаточно влажных питательных средах.
Кроме микоплазменной пневмонии, микроорганизмы также могут стать причиной острого воспаления верхних дыхательных путей (фарингита), бронхиальной астмы, обострений хронического обструктивного бронхита и развития нераспираторной патологии (перикардита, отита, энцефалита, менингита, гемолитической анемии) у практически здоровых людей.
Отсутствие клеточной оболочки обеспечивает микоплазмам резистентность к β-лактамным антибиотикам – пенициллинам, цефалоспоринам. При микоплазменной инфекции отмечается развитие локального воспаления с выраженной иммуноморфологической реакцией, местным антителогенезом (всех классов иммуноглобулинов — IgM, IgA, IgG), активацией клеточного иммунитета. Симптомы микоплазменной пневмонии обусловлены преимущественно агрессивной ответной воспалительной реакцией макроорганизма (постинфекционной гиперсенситивностью, опосредованной Т-лимфоцитами).
Симптомы микоплазменной пневмонии
Инкубационный период при микоплазменной пневмонии может длиться 1-4 недели (обычно 12-14 дней). Начало заболевания, как правило, постепенное, но может быть подострым или острым. Выделяют респираторные, нереспираторные и генерализованные проявления микоплазменной пневмонии.
В начальном периоде возникает поражение верхних дыхательных путей, которое протекает в виде катарального назофарингита, ларингита, реже острого трахеобронхита. Отмечается заложенность носа, сухость в носоглотке, першение в горле, осиплость голоса. Ухудшается общее состояние, постепенно нарастает температура до субфебрильных значений, появляется слабость, потливость. В острых случаях симптомы интоксикации возникают в первые сутки заболевания, при постепенном развитии — только на 7-12 день.
В острых случаях симптомы интоксикации возникают в первые сутки заболевания, при постепенном развитии — только на 7-12 день.
Характерен продолжительный (не менее 10-15 дней) малопродуктивный пароксизмальный кашель. Во время приступа кашель очень сильный, изнурительный с выделением незначительного количества вязкой слизистой мокроты. Кашель может приобретать хронический характер, сохраняясь на протяжении 4-6 недель из-за обструкции дыхательных путей и гиперреактивности бронхов. Спектр проявлений микоплазменной пневмонии может включать признаки острой интерстициальной пневмонии.
Из внелегочной симптоматики для микоплазменной пневмонии наиболее характерны высыпания на коже и барабанных перепонках (по типу острого мирингита), миалгия, дискомфорт в ЖКТ, нарушение сна, умеренная головная боль, парестезии. Присоединение нереспираторных проявлений утяжеляет течение микоплазменной пневмонии.
Может возникать умеренный фибринозный или экссудативный плеврит, иногда — плевритическая боль. При наличии сопутствующей хронической обструкции микоплазменная пневмония способствует обострению обструктивного синдрома. Для детей младше 3-летнего возраста характерно малосимптомное течение.
В неосложненных случаях симптомы микоплазменной пневмонии в течение 7-10 дней постепенно исчезают, заболевание разрешается самостоятельно. Имеется риск перехода в смешанную (микоплазменно-бактериальную) форму пневмонии вследствие присоединения вторичной инфекции (обычно, пневмококка). Осложнениями микоплазменной пневмонии выступают синдром Стивенса-Джонсона, синдром Гийена-Барре, миелит, энцефалит, менингит.Немилосердная пневмония
Недавно пришло горестное известие: от повторной пневмонии скончался известный режиссер Марк Захаров. Почему это заболевание так немилосердно к старикам? Что нужно знать о нем родственникам пожилых людей? Почему возникает пневмония, как диагностировать и лечить, каким образом защититься?
На вопросы наших читателей о пневмонии отвечает пульмонолог 17-й городской больницы (Москва) Елена Владимировна Семенова
Мужу поставили диагноз «пневмония». Но я всегда думала, что это болезнь, которая случается зимой. Почему вдруг он заболел в сентябре, после поездки к морю?
Но я всегда думала, что это болезнь, которая случается зимой. Почему вдруг он заболел в сентябре, после поездки к морю?
Люди страдают от пневмонии круглый год. Очень серьезная и частая проблема – пневмония летом. Казалось бы, в теплое время года пневмония должна отступить. Но многие люди возвращаются из отпуска, проведенного в теплых краях, и заболевают, не выдержав адаптации или реадаптации к другому климату. Именно поэтому пребывание на юге для северных детишек и пожилых людей не идет им на пользу. Но, конечно, в разные времена года циркулируют разные возбудители, поэтому тактика лечения будет отличаться.
Что вызывает пневмонию?
Причиной могут стать и пневмококк, и стрептококк, и стафилококк, и респираторные вирусы (вирусы гриппа А и В, аденовирус, респираторно-синцитиальный вирус – РСВ, вирус парагриппа), и микоплазма, и хламидия, и грибковая инфекция… Они и обусловливают различные проявления заболевания, степень его тяжести и выбор тактики лечения. Но самый распространенный возбудитель – пневмококк. Он вызывает более половины всех воспалений легкого.
Какой анализ надо сдавать при подозрении на пневмонию?
Для постановки диагноза нужны анализы крови (при пневмонии всегда наблюдается повышенное содержание лейкоцитов и увеличенная СОЭ) и мокроты. Последнее исследование позволит определить возбудителя и выбрать именно тот антибиотик, который будет бить точно в цель. Но самое важное исследование при подозрении на воспаление легких – рентгенография. В некоторых случаях, когда пораженный локус легких располагается ближе к диафрагме, потребуется КТ.
Почему высок риск заболеть пневмонией в больницах?
Здесь много ослабленных больных. Они заражают друг друга так называемой госпитальной инфекцией. Виной тому не халатность медицинского персонала, а особая больничная флора. По-прежнему часто болеют пожилые люди дома, особенно если плохо ведется уход за ними.
Бабушка пережила инсульт.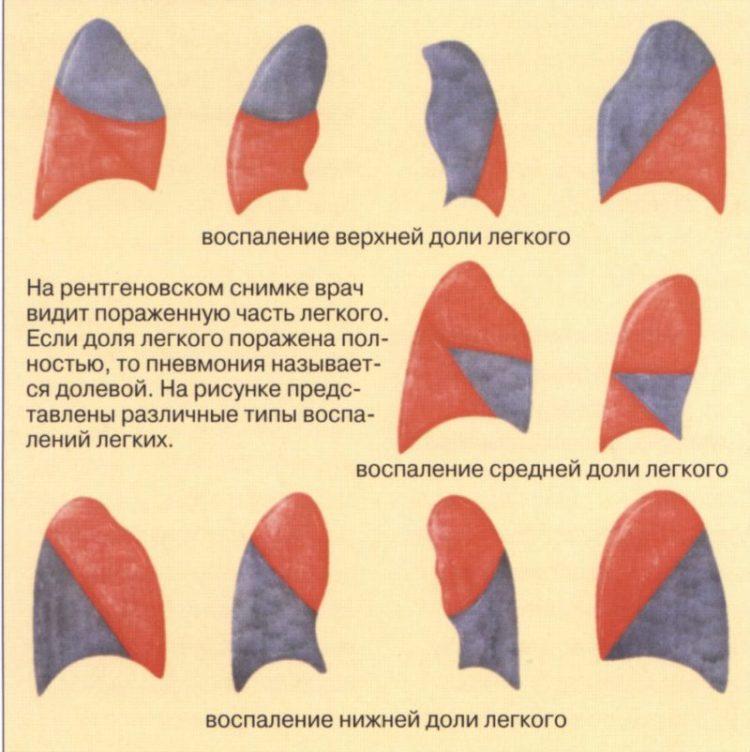 Врач предупредил, чтобы мы регулярно делали с ней дыхательную гимнастику, чтобы уберечься от пневмонии. Поможет?
Врач предупредил, чтобы мы регулярно делали с ней дыхательную гимнастику, чтобы уберечься от пневмонии. Поможет?
Статистика говорит: из 10 человек с инфарктом мозга, нарушениями мозгового кровообращения, мозговой травмой, опухолью мозга у троих развивается пневмония. Механизм этого воспаления таков. У лежачих неврологических больных в так называемой орофарингеальной области (в полости рта и ниже) образуются комочки слизи, которые попадают в дыхательные пути. Там возникает пневмония. Поэтому так важен для лежачих больных правильный уход, который не позволит образовываться густой слизи и попасть ей в дыхательные пути. Врачи просят больных интенсивно дышать, дают нагрузку на дыхательные пути, следят, чтобы у больного был хороший кашлевой рефлекс.
Недавно мой пожилой отец делал флюорограмму и только после рентгена узнал от врача, что перенес воспаление легких. Такое возможно?
Да, просто болезнь протекала стерто, незаметно. Более 1 млн человек в России переносит пневмонию ежегодно, но диагноз ставится у 500-600 тысяч. А смертность от воспаления легких превышает 12 процентов у заболевших. Часто к печальному исходу приводит не сама пневмония, а те осложнения, что возникают от нее. Тогда спасти человека можно лишь в условиях больницы, где врачи могут оказать квалифицированную помощь таким пациентам.
Прежде – до эры антибиотиков (а она началась с конца 30-х годов прошлого века) – от крупозного воспаления легких (так тогда называли болезнь) умирали 85 из 100 заболевших. Воспалением легких закончил жизнь Лев Толстой. От пневмонии умер и царь Николай Первым. От воспаления легких скончался физиолог Иван Павлов. яСклонен к болезни был и писатель Антон Чехов, который страдал туберкулезом, легочными кровотечениями.
Мне один доктор сказал, что можно вылечить за 3 дня – назначить антибиотик. Это правда?
На самом деле, все не так просто. Сначала о сроках. О первом шаге выздоровления от пневмонии можно говорить лишь спустя месяц. Но остатки воспаления легких врачи отмечают у больных и через 3 месяца, и через 6 месяцев, и даже спустя год.
Но остатки воспаления легких врачи отмечают у больных и через 3 месяца, и через 6 месяцев, и даже спустя год.
Теперь об антибиотиках. Сегодня самый частый возбудитель воспаления легких пневмококк резистентен – то есть уже не поддается лечению многими антибиотиками. Высокую устойчивость к различным антибактериальным препаратам показывает и энтерококк. Человечество переело антибиотиков. Поэтому внимательно относитесь к своему здоровью – не занимайтесь самолечением, не назначайте сами себе антибиотики. Неправильное лечение этими препаратами приводит к тому, что в серьезной ситуации, когда антибактериальная терапия жизненно необходимо, лекарства уже не помогают.
Пневмония у кошек — симптомы и лечение / БИО-ВЕТ
Пневмония кошек, как и людей, достаточно серьезное заболевание. При своевременном лечении и недопущении осложнений чаще исход благоприятный.
Пневмония — это воспаление легких. Причиной возникновения пневмонии у кошки чаще всего становится инфекция. Заболевание возникает в случае переохлаждения животного, при поедании замороженной пищи.
В зоне риска находятся кошки с острой или хронической формой бронхита. При содержании кошек в сырых, холодных помещениях создается благоприятная среда для возникновения болезней легких.
Пневмония классифицируется:
- Вирусная пневмония. Развивается как осложнение, на фоне вирусной инфекции кошки.
- Бактериальная пневмония. Развивается как осложнение на фоне бактериальной инфекции.
- Грибковая пневмония. Вызвана грибковой микрофлорой.
- Паразитарная пневмония. Развивается при паразитирование гельминтов, развитие которых происходит в легких. Например, аскариды.
youtube.com/embed/4zLd6m55CYE» frameborder=»0″ allowfullscreen=»allowfullscreen»/>Паразитарная и грибковая пневмонии наиболее труднодиагностируемые и чаще заканчиваются летальным исходом.
Основные симптомы пневмонии у кошки
Симптомы пневмонии у кошек весьма не специфичны. На первых стадиях у кошки наблюдаются хрипы, гулкий кашель, затем может резко подняться температура тела, появляется заметная слабость, дыхание становится тяжелым, частым. Иногда у кошки может начаться насморк.
На протяжении всего периода болезни кошка отказывается от еды, при этом жажда заметно усиливается. Животное постоянно подавлено, не проявляет интереса к жизни. При сильно сложных формах пневмонии у питомца может начаться лихорадка. В таких случаях медлить уж точно нельзя и самым правильным будет — везти животное в ветеринарную клинику.
Лечение пневмонии у кошки
Благоприятный исход лечения прежде всего зависит от правильно поставленного диагноза и от определения формы пневмонии. Лечение в каждом случае индивидуально.
В каких то случаях будет достаточно антибиотикотерапии, в каких — то случаях необходимо назначение противовирусных препаратов, отхаркивающих средств, антипаразитарных препаратов. Некоторым животным необходимо назначение препаратов для поддержания сердечной деятельности. Кому то понадобится кислородная терапия. Возможно даже назначение гормональных препаратов.
В лечении пневмонии недопустимо самолечение. Все лечение должно быть под контролем ветеринарного врача.
Обращаясь к нашим специалистам клиники Био-вет, Вы можете рассчитывать на то, что наши врачи сделают все возможное, что бы спасти Ваше животное.
Цены на приём в наших клиниках
| Наименование ветеринарных услуг | Единица измерения | Цена, руб |
|---|---|---|
| ⭐ Первичный приём | 1 животное | 400 |
| ⭐ Повторный прием | 1 животное | 200 |
| Первичный прием декоративных, экзотических животных, птиц и рептилий | 1 животное | 1000 |
| Консультация без животного | — | 500 |
| Консультация врача по результатам анализов | 1 шт. | 400 |
| Консультация узкого специалиста без животного | 1 шт. | 1000 |
Все наши Ветклиники:
| 🏥 Клиника | 🗺️ Адрес | 🕔 |
|---|---|---|
| 🏥 Алтуфьево | Алтуфьевское шоссе д 56 | 24/7 |
| 🏥 Бабушкинская | Менжинского 29 | 24/7 |
| 🏥 Беляево | Миклухо Маклая, д 18 к1 | 24/7 |
| 🏥 Бутово Северное | Куликовская, 3Д | 24/7 |
| 🏥 Бутово Южное | Адмирала Лазарева, д. 35 | 24/7 |
| 🏥 Домодедовская | Ясеневая 28 | 24/7 |
| 🏥 Калужская | Воронцовские пруды д. 3 | 24/7 |
| 🏥 Каховская | Болотниковская, 21с8 | 24/7 |
| 🏥 Киевская | Большая Дорогомиловская, 5 | 24/7 |
| 🏥 Люберцы | Люберцы, Октябрьский проспект д.5 | 24/7 |
| 🏥 Марьино | Перервинский Бульвар д. 21/1 | 24/7 |
| 🏥 Медведково | Малыгина 9 стр.2 | 24/7 |
| 🏥 Митино | Генерала Белобородова, 30 | 24/7 |
| 🏥 Новогиреево | Новогиреевская д 53 | 24/7 |
| 🏥 Первомайская | Нижняя Первомайская улица, 12А | 24/7 |
| 🏥 Перово | 1-я Владимирская, 4 | 24/7 |
| 🏥 Печатники | Гурьянова д. 4 к.1 | 24/7 |
| 🏥 Реутов | Реутов, Калинина, 12 | 24/7 |
| 🏥 Саперный | Саперный проезд д6 к1 | 24/7 |
| 🏥 Солнцево | Главмосстроя дом 7 | 24/7 |
| 🏥 Спортивная | Доватора, д.3 | 24/7 |
| 🏥 Тёплый стан | Теплый Стан 5, к4 | 24/7 |
| 🏥 Хорошево-Мневники | Народного Ополчения 29к1 | 24/7 |
| 🏥 Шипиловская | Мусы Джалиля д 38 к1 | 24/7 |
| 🏥 Щелковская | Алтайская 17А | 24/7 |
Специальность: Дерматолог / Онколог / Рентгенолог / Репродуктолог / Терапевт / УЗИ / Хирург / Хирург-Ортопед
Пневмония
Пневмонии представляют собой группу отличающихся друг от друга воспалительных заболеваний легких. Пневмонии относятся к числу наиболее распространенных заболеваний внутренних органов. Значение пневмоний определяется еще и тем обстоятельством, что они нередко выступают в качестве непосредственной причины смерти больных, страдающих онкологическими заболеваниями, пациентов с тяжелой сердечной недостаточностью, нарушением мозгового кровообращения и вообще лиц пожилого возраста. Пневмония, вызванная простейшими, является одной из основных непосредственных, причин смерти больных со СПИДом.
Пневмонии относятся к числу наиболее распространенных заболеваний внутренних органов. Значение пневмоний определяется еще и тем обстоятельством, что они нередко выступают в качестве непосредственной причины смерти больных, страдающих онкологическими заболеваниями, пациентов с тяжелой сердечной недостаточностью, нарушением мозгового кровообращения и вообще лиц пожилого возраста. Пневмония, вызванная простейшими, является одной из основных непосредственных, причин смерти больных со СПИДом.
Выделяют бактериальные (пневмококковые, стафилококковые и т. д.), вирусные, микоплазменные и другие пневмонии. Также первичные пневмонии, возникающие и протекающие как самостоятельное заболевание, и вторичные пневмонии, осложняющие течение других заболеваний. Наконец, по выделяют паренхиматозные (крупозную и очаговую) и интерстициальные пневмонии.
Крупозная пневмония
Крупозная пневмония характеризует себя тем, что проявляется остротой и цикличностью заболевания, поражением доли или сегмента легкого, обязательным вовлечением в процесс плевры. Еще не так давно полагали, что крупозная пневмония в ее типичной форме встречается в современных условиях очень редко. Однако последние данные показали, что крупозная пневмония отнюдь не является редким заболеванием и ее доля в общей структуре острых пневмоний составляет в настоящее время 12-24%.
Причины.
Крупозная пневмония чаще всего вызывается пневмококками , реже диплобациллами Фридлендера, стафилококками и другими микроорганизмами. Предрасполагающими к развитию заболевания факторами могут служить врожденные и приобретенные изменения, ослабление общего и местного иммунитета, а также переохлаждение организма, раздражение дыхательных путей газами и пылью, опьянение и т. д.
Клинические проявления.
В течении крупозной пневмонии можно выделить три стадии. Стадия начала болезни обычно бывает выражена очень отчетливо. Заболевание возникает остро. Среди полного здоровья внезапно появляется озноб, отмечается повышение температуры тела до 39—40 °С. Быстро присоединяются колющие боли в грудной клетке, головная боль, небольшой сухой кашель, общая слабость. При поражении диафрагмальной плевры боли могут иррадиировать в различные области живота, имитируя картину острого аппендицита, острого холецистита, прободной язвы желудка или острого панкреатита .К концу первых суток болезни или на второй день кашель усиливается, появляется мокрота с примесью крови («ржавая»). Общее состояние больных становится тяжелым. При осмотре часто обнаруживается румянец на щеках, больше выраженный на стороне поражения, отмечаются герпетические высыпания на губах и в области носа, участие в дыхании крыльев носа, цианоз носогубного треугольника.Дыхание становится поверхностным, его частота достигает 30—40 в минуту, определяется тахикардия до 100—120 в минуту.
Среди полного здоровья внезапно появляется озноб, отмечается повышение температуры тела до 39—40 °С. Быстро присоединяются колющие боли в грудной клетке, головная боль, небольшой сухой кашель, общая слабость. При поражении диафрагмальной плевры боли могут иррадиировать в различные области живота, имитируя картину острого аппендицита, острого холецистита, прободной язвы желудка или острого панкреатита .К концу первых суток болезни или на второй день кашель усиливается, появляется мокрота с примесью крови («ржавая»). Общее состояние больных становится тяжелым. При осмотре часто обнаруживается румянец на щеках, больше выраженный на стороне поражения, отмечаются герпетические высыпания на губах и в области носа, участие в дыхании крыльев носа, цианоз носогубного треугольника.Дыхание становится поверхностным, его частота достигает 30—40 в минуту, определяется тахикардия до 100—120 в минуту.
До широкого применения антибиотиков лихорадочный период при крупозной пневмонии продолжался в течение 9—11 дней. В настоящее время в случаях своевременного назначения антибиотикотерапии продолжительность лихорадочного периода может значительно сокращаться в отдельных случаях до 2—4 дней, в связи с чем описанная стадийность течения крупозной пневмонии может быть очерчена не столь резко. В неосложненных случаях крупозная пневмония заканчивается полным выздоровлением в сроки до 4 нед. Летальность, достигавшая в 30-е годы 20-25%, в настоящее время в результате применения антибиотиков значительно снизилась, но все же остается достаточно высокой у больных пожилого возраста (до 17%) и детей первого года жизни (до 5%).
При тяжелом течении крупозной пневмонии могут возникать различные осложнения. К ним от-носится прежде всего острая сердечно-сосудистая недостаточность. При крупозной пневмонии может возникнуть и отек легких.
У некоторых пациентов, в частности, страдающих хроническим алкоголизмом, в разгар заболевания могут возникнуть острые психозы, проявляющиеся бредом, галлюцинациями, расстройствами сна.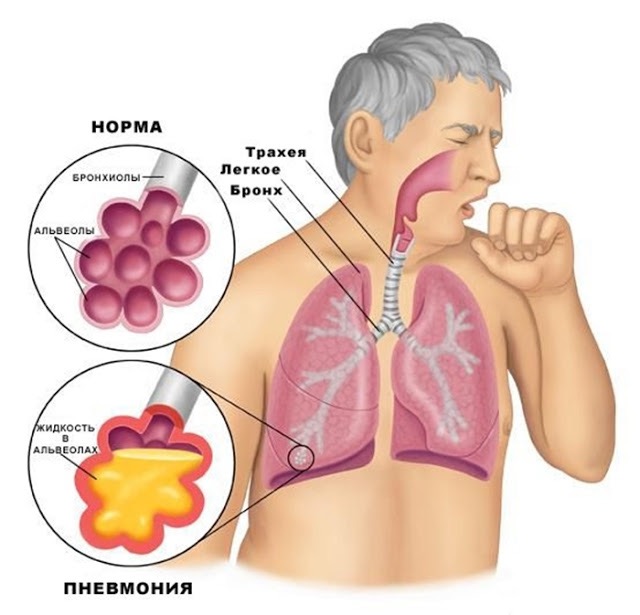
Очаговая пневмония
При очаговой пневмонии чаще всего отмечается переход воспалительного процесса со слизистой оболочки бронхов на легочную ткань.
Причины.
В развитии очаговой пневмонии важная роль придается пневмококкам, кишечной палочке, протею.
Пути инфицирования через кровь и лимфу возможны у больных с вторичными пневмониями, возникающими, например, при сепсисе, после операций. Предрасполагающими факторами очаговой пневмонии служат переохлаждение, переутомление, вирусные инфекции, хронические заболевания органов дыхания (хронический бронхит, бронхоэктатическая болезнь).
Не запускайте свое здоровье и обращайтесь к нам! Для подтверждения диагноза, специалисты медицинского центра «Мед плюс Тест» проведут ряд необходимых обследований, назначат антибиотикотерапию, специально подобранную для вашего организма с учетом его особенностей, а в тяжелых случаях направят пациента в больницу.
Многопрофильный медицинский центр «Мед плюс Тест» располагается по адресу: Москва, п. Кокошкино, ул. Ленина, д. 4, телефон: +7 (495) 847 99 97.
Воспаление лёгких
Воспаление лёгких
Что такое воспаление лёгких?
Воспаление легких (пневмония) — группа заболеваний легких у человека и животных; характеризующихся воспалительным процессом в альвеолах, в ткани легкого и бронхиолах. У человека вызывается вирусами, пневмо- или стафилококками и другими микроорганизмами. В зависимости от объема поражения выделяют пневмонии крупозные (плевропневмонии, с поражением доли легкого), очаговые (бронхопневмонии, с поражением прилежащих к бронхам альвеол) и интерстициальные.
Симптомы воспаления легких
- Ухудшение общего самочувствия. Озноб.
- Кашель, отхаркивание мокроты.
- Высокая температура.
- Учащенное дыхание.

- Частый пульс.
- Боли в груди.
Причины воспаления легких
Обычно воспаление легких вызывают бактерии (пневмококки, стафилококки, стрептококки и др.) или вирусы. Оно может начаться при вдыхании отравляющих веществ, слишком горячего или слишком холодного воздуха, а также в результате травмы. К первичным острым пневмониям относят пневмонии как самостоятельное заболевание и как проявление другой болезни, имеющее нозологическую специфику (например, гриппозная, чумная пневмонии). Вторичные острые пневмонии являются чаще всего осложнением многих заболеваний, например, коклюша, кори, малярии, рака, а также при ослабленной иммунной системе.
Не всегда причиной воспаления легких является инфекция. Встречаются неинфекционные пневмонии, причиной которых является аллергическая реакция организма, например, на токсичные вещества, пары металла, радиоактивное излучение, некоторые лекарственные препараты и пыль.
Лечение воспаления легких
Лечение воспаления легких в основном проводится в стационаре. Иногда, если течение заболевания не очень тяжелое, лечение возможно и на дому.
Независимо от вида пневмонии необходим постельный режим и обильное питье (чай, сок), полноценная диета, витаминизированная легкоусваиваемая пища. Помещение требуется регулярно проветривать, воздух должен быть свежим и влажным. Назначаются болеутоляющие лекарства и лекарства, подавляющие сухой, мучительный кашель, разжижающие мокроту и облегчающие отхаркивание. При нехватке кислорода появляется одышка, нарушается кровообращение, возникает цианоз. В таком случае пациенту дают кислород. Причинное лечение зависит от возбудителя заболевания, который определяется с помощью лабораторных исследований крови. Бактериальную инфекцию лечат антибиотиками, например, при пневмококковой пневмонии обычно назначают пенициллин.
При бактериальной пневмонии и ярко выраженных симптомах заболевания обычно вызывают врача на дом. При других видах пневмонии симптомы могут быть менее выраженными. При сухом раздражающем кашле, головной боли, мышечных болях, высокой температуре следует обратиться к врачу.
При других видах пневмонии симптомы могут быть менее выраженными. При сухом раздражающем кашле, головной боли, мышечных болях, высокой температуре следует обратиться к врачу.
При температуре, ознобе, боли в груди, кашле врач может предположить наличие пневмонии. Для подтверждения диагноза выполняют рентгенографию и анализ крови. Возбудители заболевания выявляются с помощью лабораторных исследований. Иногда выполняют пункционную биопсию легкого, анализ газов крови для определения степени нарушения механики дыхания и газообмена в легких, вызванных воспалением.
Человек, ведущий здоровый образ жизни, в меньшей степени подвержен пневмонии. Однако любое заболевание может обусловить возникновение воспаления легких, поэтому во избежание осложнений следует доводить лечение до полного выздоровления. При ослабленной иммунной системе рекомендуется сделать прививку от пневмонии.
Течение воспаления легких
Течение пневмонии зависит от возбудителя заболевания и тяжести воспалительного процесса. Обычно бактериальные пневмонии протекают более тяжело, чем вызванные микоплазмами или вирусами. Правда, осложнения (например, экссудативный плеврит или абсцесс легкого) встречаются редко. Несмотря на успехи современной медицины, пневмония может привести к летальному исходу. Если поражение легких сохраняется более 6 или 8 недель (что видно на рентгеновском снимке), то воспаление считается хроническим.
Кто чаще всего болеет воспалением легких?
Воспалением легких (пневмонией) можно заболеть в любом возрасте. Воспалением легких чаще страдают дети на первом году жизни и пожилые люди старше 60 лет. Предрасполагающие факторы — алкоголизм, ослабление защитных реакций организма, расстройства сознания, нервные болезни, при которых поражаются дыхательные мышцы, а также снижение сопротивляемости к различным возбудителям болезней и простуда. Воспаление легких может быть как самостоятельным заболеванием, так и осложнением. Оно развивается на фоне инфекционных заболевании дыхательных путей и легких (например, коклюша, кори, гриппа), а также онкологических заболеваний (например, лейкоза).
Оно развивается на фоне инфекционных заболевании дыхательных путей и легких (например, коклюша, кори, гриппа), а также онкологических заболеваний (например, лейкоза).
Сегодня самым распространенным возбудителем воспаления легких является микоплазма. Однако его могут вызвать и многие другие бактерии, а также вирусы и грибы. Болезнь характеризуется острым началом. Появляется озноб, лихорадка, головные боли, раздражающий кашель, боль при вдохе, дыхание становится учащенным, поверхностным. В животе могут возникнуть боли, больной становится беспокойным, у него снижается аппетит, краснеет лицо, может появиться сыпь, тошнота.
Пневмококковая пневмония
Наиболее распространенный возбудитель — пневмококк или Streptococcus pneumoniae. Возбудители через верхние дыхательные пути попадают в легкие и укрепляются в бронхиолах. Обычно воспаление легких начинается внезапно — с приступа озноба. Затем отмечается лихорадка, боль при кашле, одышка, кашель с мокротой. Это воспаление лечат пенициллином.
Стафилококковая пневмония
Возбудитель — золотой стафилококк. Симптомы аналогичны тем, которые наблюдаются при пневмококковой пневмонии. Эту болезнь лечат антибиотиками. В связи с тем, что бывают очень тяжелые осложнения, смертность составляет 30-40%.
Пневмония, вызванная Haemophilus influenzae
Воспалением легких, вызванным этими бактериями, страдают преимущественно дети. Это воспаления легких лечат антибиотиками. Haemophilus influenzae вызывает и другие болезни, например, менингит. В подавляющем большинстве случаев предвестником этого воспаления легких является насморк. Воспаление мозговых оболочек, вызванное этой бактерией, крайне опасно. В последнее время воспаление, вызванное Haemophilus influenzae, встречается очень редко.
Вирусная пневмония
Воспаление легких могут вызвать разные вирусы, но чаще всего RS-вирус, аденовирусы, вирусы парагриппа и гриппа. Сначала вирусы проникают в эпителий и вызывают бронхиолит. Распространение инфекции приводит к развитию пневмонии. Симптомы — головная боль, лихорадка, боль в мышцах, кашель с мокротой. С вирусной пневмонией госпитализируют пожилых людей старше 65 лет и детей до 4 месяцев. При лечении применяются антибиотики и противовирусные лекарственные препараты.
Распространение инфекции приводит к развитию пневмонии. Симптомы — головная боль, лихорадка, боль в мышцах, кашель с мокротой. С вирусной пневмонией госпитализируют пожилых людей старше 65 лет и детей до 4 месяцев. При лечении применяются антибиотики и противовирусные лекарственные препараты.
Другие пневмонии
Воспаление легких вызывают также грибы и паразиты. В таких случаях назначают антибиотики. Возникновению пневмонии способствует смешанная флора, попадание в дыхательные пути инородного тела (часто случается у маленьких детей и больных неврологическими заболеваниями), химических веществ или секрета.
Если болезнь легионеров (легионеллез) осложняется воспалением легких, то это очень опасно для здоровья. В дыхательные пути бактерия попадает с мельчайшими капельками воды. Чаще всего от этой болезни умирают люди пожилого возраста.
Как защититься от воспаления легких?
Во избежание возникновения у больного осложнения в виде воспаления легких необходимо:
- Делать дыхательные упражнения и зарядку.
- Соблюдать гигиену полости рта.
- Необходимо приподнять верхнюю часть тела больного.
- Увлажнять воздух в комнате.
Симптомы инфекции легких: бактериальные, грибковые и др.
Инфекция легких возникает, когда опасный микроб, такой как бактерия или вирус, попадает в легкие и вызывает повреждение. Тяжесть легочной инфекции может варьироваться от легкой до опасной для жизни.
Хотя большинство типов легочных инфекций поддаются лечению и большинство людей выздоравливают, эти инфекции также очень опасны. Это особенно актуально для младенцев, пожилых людей и людей с заболеваниями легких или слабой иммунной системой.
Определение типа легочной инфекции имеет важное значение для ее лечения. Хотя их симптомы могут помочь в этом, человек не может самостоятельно диагностировать собственную легочную инфекцию.
Кроме того, опасные для жизни заболевания, такие как рак легких, могут имитировать симптомы некоторых инфекций легких, поэтому важно обратиться к врачу.
Пневмония — это легочная инфекция, вызывающая воспаление легких. Это одна из самых распространенных инфекций легких.
При пневмонии набухают альвеолы легких, задерживающие воздух.Это может затруднить дыхание. В тяжелых случаях это может привести к летальному исходу.
Бактерии, грибки и вирусы могут вызывать пневмонию. Например, вирус гриппа может распространяться глубоко в легкие, вызывая пневмонию. Бактерия Streptococcus pneumoniae может вызывать бактериальную пневмококковую пневмонию.
COVID-19, вызвавший всемирную пандемию коронавируса, представляет собой респираторное заболевание, вызывающее пневмонию. Тяжелая форма COVID-19 может вызвать опасную для жизни пневмонию, которая приводит к органной недостаточности, образованию тромбов и другим проблемам со здоровьем.
Некоторые признаки и симптомы пневмонии включают:
- одышку
- затрудненное дыхание
- спутанность сознания
- слабость
- лихорадка
- боль в груди
- низкий уровень кислорода в крови
Лечение пневмонии зависит от причины. Например, бактериальная пневмония может реагировать на антибиотики. Лечение вирусной пневмонии является поддерживающим, что означает, что врач будет наблюдать за человеком и лечить его симптомы, пока его организм не избавится от инфекции.
Тяжелая пневмония может означать, что человек должен оставаться в больнице или получать кислородную терапию с использованием маски или вентилятора.
Вакцины могут предотвратить некоторые формы пневмонии, например пневмококковую пневмонию. Они также могут снизить риск некоторых видов пневмонии. Например, прививка от гриппа снижает риск заболевания гриппом и пневмонией, которую она может вызвать.
Инфекционная бактерия под названием Mycobacterium tuberculosis вызывает туберкулез (ТБ).
У некоторых людей бактерии туберкулеза живут в организме, не вызывая болезней. Однако во многих случаях туберкулез поражает легкие, а также может поражать другие части тела.
Некоторые симптомы ТБ включают:
- кашель, который продолжается более 3 недель
- кашель с кровью
- боль в груди
- слабость
- лихорадка или озноб
Если ТБ распространяется на другие части тела, это может вызвать дополнительные симптомы.
Чем раньше человек обратится за лечением от туберкулеза, тем меньше вероятность того, что он передаст болезнь другим или испытает серьезные осложнения.
Антибиотики могут избавить от инфекции. Однако, если у человека есть серьезные осложнения, ему могут потребоваться другие формы лечения, такие как кислород или внутривенное введение жидкости.
Грипп — это инфекция дыхательных путей, поражающая как верхние дыхательные пути, включая горло и нос, так и легкие. В тяжелых случаях грипп может вызвать воспаление и повреждение воздушных мешков легких, вызывая пневмонию и затрудняя дыхание.
Хотя грипп обычно проходит сам по себе, у людей со слабой иммунной системой, младенцев, маленьких детей и пожилых людей чаще возникают серьезные проблемы с дыханием.У новорожденного грипп может быстро вызвать неотложную медицинскую помощь.
Некоторые симптомы гриппа включают:
- тяжелые симптомы, похожие на простуду, которые появляются внезапно
- высокая температура
- сильная усталость
- головная боль
- мышечная боль
- рвота
- диарея
Большинство людей не нуждаются в гриппе лечение. Однако врач может назначить лекарства от гриппа, такие как Тамифлю, в течение первых нескольких дней после появления симптомов. Это может помочь быстрее уйти от гриппа и снизить риск таких осложнений, как пневмония.
Людям с гриппом также следует:
- Как можно больше отдыхать.
- Пейте много жидкости.
- Принимайте лекарства для снятия таких симптомов, как лихорадка.
Антибиотики не лечат грипп. Однако у некоторых людей развиваются вторичные инфекции, например, ушные инфекции.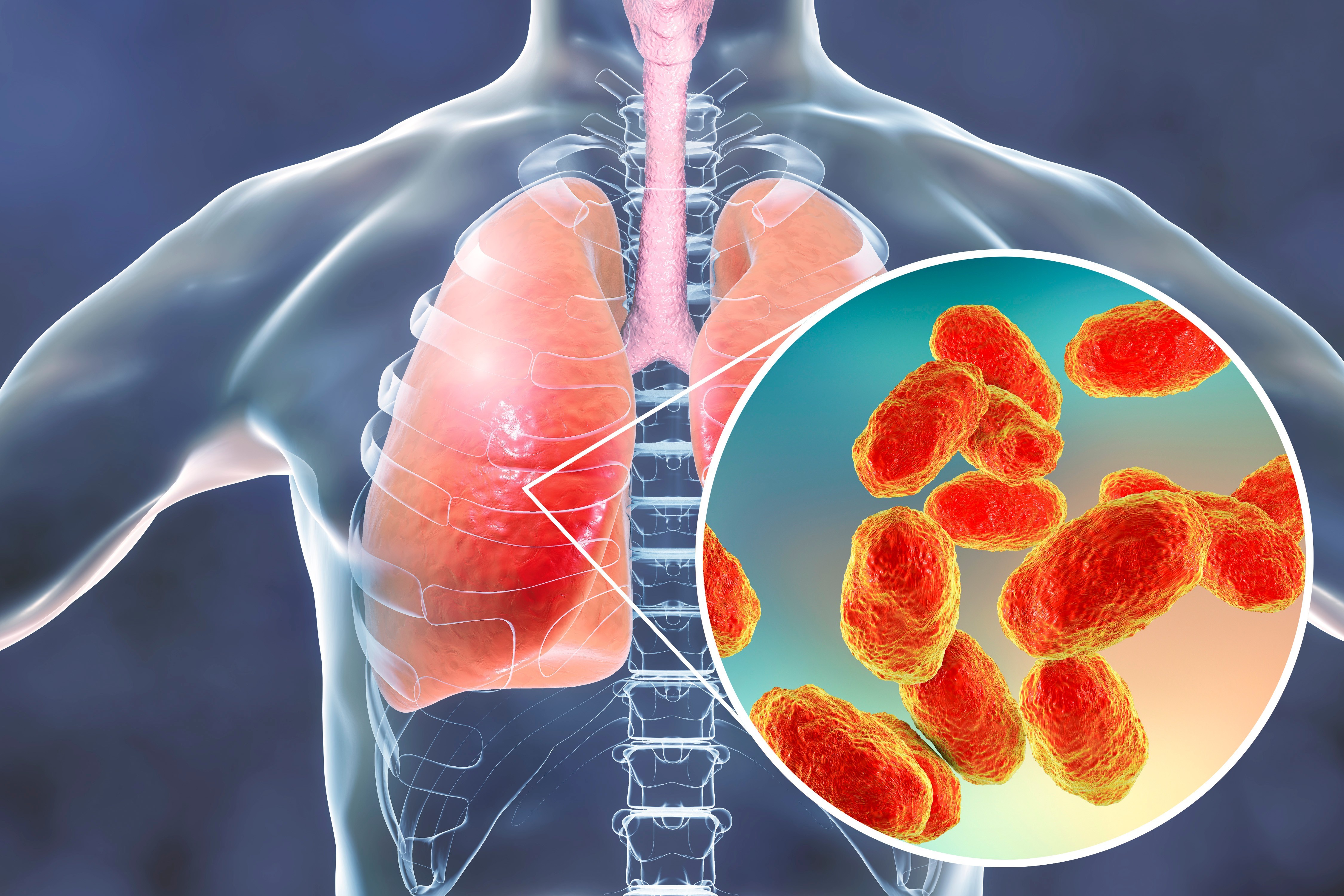 Им следует обратиться к врачу, если у них появятся какие-либо новые или ухудшающиеся симптомы, чтобы узнать, можно ли применять антибиотики.
Им следует обратиться к врачу, если у них появятся какие-либо новые или ухудшающиеся симптомы, чтобы узнать, можно ли применять антибиотики.
Бронхит — это инфекция бронхов, которые помогают легким поглощать кислород.Как и пневмония, инфекция может быть вирусной или бактериальной.
В некоторых случаях у человека развивается бронхит после перенесенной другой инфекции, например гриппа или простуды.
Некоторые симптомы бронхита включают:
- свистящее дыхание или кашель
- кашель в течение нескольких недель после простуды
- боль в груди
- лихорадка
- усталость
Бронхит также может проявляться как хроническая проблема. Однако хронический бронхит не является инфекцией.
Лечение зависит от симптомов человека и от того, является ли бронхит вирусным или бактериальным. Антибиотики лечат только бактериальный бронхит. Однако здоровым взрослым антибиотики могут не потребоваться, даже если инфекция бактериальная.
Вирусный бронхит обычно проходит сам по себе. Человеку могут потребоваться лекарства от кашля или, в более серьезных случаях, стероиды. В редких случаях человеку может потребоваться поддерживающая помощь в больнице.
Коклюш или коклюш — очень заразная бактериальная инфекция, которая часто встречается у младенцев и детей младшего возраста.
Вакцина может предотвратить инфекцию, но снижение количества вакцинаций привело к увеличению случаев коклюша.
Некоторые симптомы коклюша включают:
- сильный кашель, издающий «коклюш»
- продолжительный кашель
- затрудненное дыхание
- затрудненное дыхание
Антибиотики могут лечить коклюш во многих случаях. Однако инфекция может быстро распространяться среди младенцев и детей, поэтому важно немедленно обратиться за лечением.Даже после лечения некоторые младенцы все равно умирают.
Лекарства от кашля обычно не помогают при симптомах коклюша.
Чтобы предотвратить коклюш, беременным следует подумать о вакцинации от коклюша.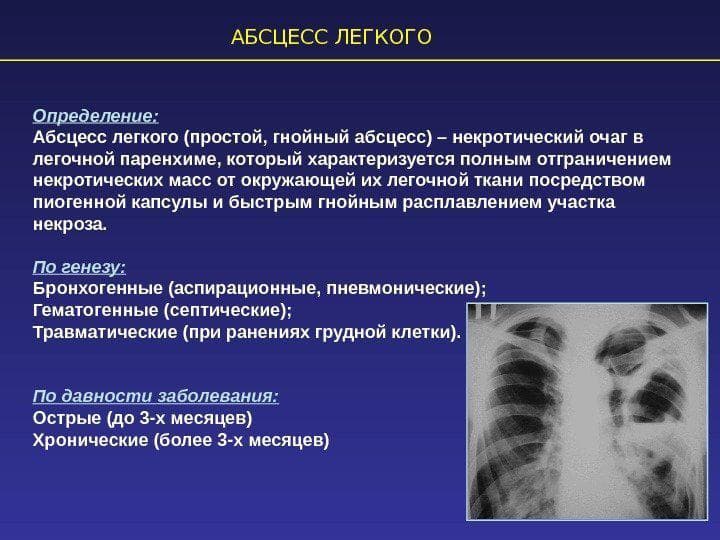 Родители и опекуны должны вакцинировать своих детей и подумать о том, чтобы попросить посетителей к непривитым детям сделать прививку от коклюша.
Родители и опекуны должны вакцинировать своих детей и подумать о том, чтобы попросить посетителей к непривитым детям сделать прививку от коклюша.
Инфекции легких могут быть серьезными, особенно если они распространяются глубоко в легкие или попадают в кровоток. Когда происходит последнее, они могут повредить другие органы, например, почки или сердце.
Хотя поводов для паники нет, получение своевременной медицинской помощи может спасти жизнь. Если человек подозревает, что у него легочная инфекция, ему следует вызвать врача.
Причины и факторы риска пневмонии
Пневмония — это инфекция легких, которая вызывает воспаление воздушных мешков, иногда наполняя их жидкостью или гноем. Это может быть вызвано рядом различных организмов, включая бактерии, вирусы и грибки, а также при вдыхании (вдыхании) постороннего предмета.Пневмония ежегодно поражает миллионы людей, особенно детей в возрасте до 5 лет и взрослых старше 65 лет, а также людей, которые госпитализированы или страдают хроническими заболеваниями или иммуносупрессией. Симптомы могут варьироваться от легких до тяжелых и включают продуктивный кашель, лихорадку. , озноб и затрудненное дыхание.
© Verywell, 2018Общие причины
Пневмония — это не одно заболевание, и от ее причины зависит, какое лечение необходимо.
Бактерии
Бактериальная пневмония — наиболее распространенный тип пневмонии, часто поражающий только одну область легкого.Иногда это происходит после того, как у вас есть какой-либо другой тип инфекции, ослабляющий вашу иммунную систему, например, простуда или грипп, но это состояние также может возникать само по себе без предшествующей инфекции.
Бактериальная пневмония обычно лечится антибиотиками.
Примеры бактерий, которые могут вызвать бактериальную пневмонию, включают:
- Streptococcus pneumoniae : Это, безусловно, наиболее распространенный тип бактерий, вызывающих внебольничную бактериальную пневмонию в США.

- Haemophilus influenzae : Эти бактерии часто вызывают пневмонию у пожилых людей и людей с легочными заболеваниями, такими как муковисцидоз и хроническая обструктивная болезнь легких (ХОБЛ).
- Mycobacterium tuberculosis : Это частая причина пневмонии у людей в развивающихся странах, а также в некоторых частях США.
- Грамотрицательные бациллы: Эта группа бактерий обычно не вызывает пневмонию среди населения в целом, но это второй наиболее распространенный тип, связанный с пневмонией, которая достаточно серьезна, чтобы потребовать госпитализации в отделение интенсивной терапии (ICU), после Стрептококк пневмонии .Примеры грамотрицательных бацилл включают Klebsiella pneumoniae , Pseudomonas aeruginosa , Acinetobacter , Escherichia coli , Enterobacter , Serratia и Proteus .
- Анаэробы: Эти бактерии связаны с пневмонией, вызванной вдыханием (вдыханием) пищи, питья, слюны или рвоты в легкие.
Атипичные бактерии
Атипичные бактерии — это бактерии, которые невозможно культивировать стандартными методами.К атипичным бактериям, вызывающим пневмонию, относятся:
- Mycoplasma pneumoniae : Эта бактерия вызывает тип пневмонии, называемой «ходячей пневмонией», которая обычно имеет легкие симптомы и поддается лечению антибиотиками. Поскольку она заразна, живет или работает в людных местах. например, общежития, школы или тюрьмы, повышают риск заражения этим типом пневмонии.
- Chlamydia pneumoniae : Эта бактерия также обычно вызывает инфекцию с легкими симптомами и в основном поражает взрослых в возрасте от 40 до 59 лет.
- Legionella pneumophila : Пневмония, связанная с этим типом бактерий, также известна как болезнь легионеров.
 Обычно он передается при вдыхании аэрозолей, которые его содержат, и вспышки болезни связаны с воздействием гидромассажных ванн, душевых, фонтанов и градирен.
Обычно он передается при вдыхании аэрозолей, которые его содержат, и вспышки болезни связаны с воздействием гидромассажных ванн, душевых, фонтанов и градирен.
Вирусы
Вирусная пневмония по определению вызывается вирусом и является наиболее частой причиной пневмонии у детей в возрасте до 5 лет. Обычно она не так серьезна, как бактериальная пневмония, хотя повышает риск ее развития.
Большинство людей с вирусной пневмонией выздоравливают в течение одной-трех недель без лечения, хотя некоторые случаи становятся тяжелыми и требуют госпитализации.
Примеры вирусов, которые могут вызвать вирусную пневмонию, включают:
- Вирусы гриппа: Вирусы гриппа A, B и птичьего гриппа могут вызывать пневмонию, особенно у взрослых.
- Респираторно-синцитиальный вирус (RSV): RSV является наиболее частой причиной вирусной пневмонии у младенцев до года, но он также может вызывать пневмонию в любой возрастной группе и может быть особенно тяжелым у взрослых старше 65 лет и у людей. чья иммунная система скомпрометирована.
- Вирусы парагриппа человека: Эти вирусы вызывают респираторные инфекции, включая пневмонию, у людей всех возрастов, особенно у маленьких детей, пожилых людей и людей с подавленной иммунной системой.
- Аденовирус: Этот тип вируса может вызывать все, от простуды до боли в горле, от бронхита до пневмонии.
- Риновирус: Это вирус, вызывающий простуду, которая может привести к пневмонии.
- Метапневмовирус человека (HMPV): Это еще один респираторный вирус, который может вызывать пневмонию, особенно у маленьких детей и пожилых людей.
Грибки
Грибковая пневмония возникает, когда споры попадают в легкие и размножаются. Обычно это происходит у людей с ослабленной иммунной системой или хроническими проблемами со здоровьем. Однако это может происходить и у здоровых взрослых людей.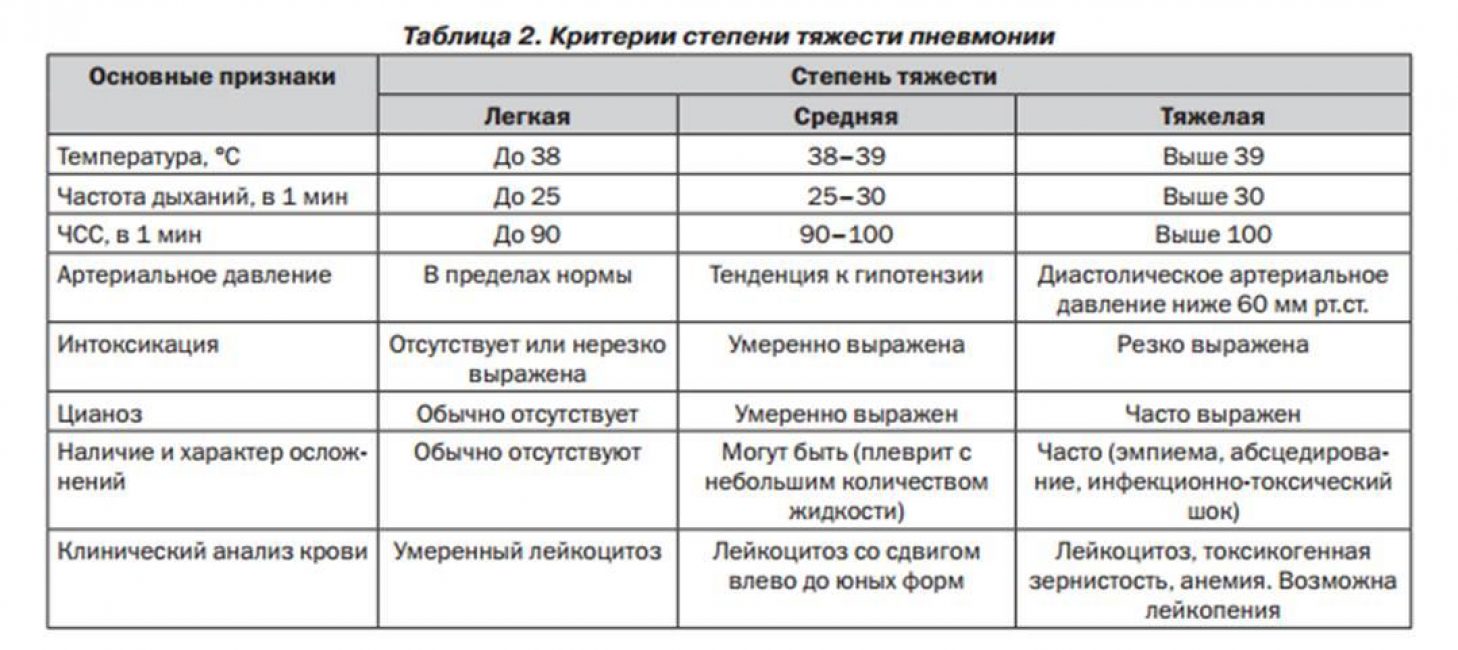
Грибковые инфекции, которые переносятся из почвы в определенных районах США, могут привести к грибковой пневмонии, в том числе:
- Pneumocystis pneumonia: Эта инфекция, вызванная грибком Pneumocystis jirovecii , часто вызывает серьезную пневмонию и обычно возникает у людей с подавленной иммунной системой, например у людей с вирусом иммунодефицита человека (ВИЧ) или синдромом приобретенного иммунодефицита (СПИД). ), людям, проходящим курс лечения рака, и тем, кто перенёс трансплантацию органов.
- Кокцидиоидомикоз: Также известный как «лихорадка долины», грибок, вызывающий эту инфекцию, Coccidioides , обнаружен в южной части Аризоны, центральной Калифорнии, юго-западе Нью-Мексико и западном Техасе.
- Histoplasmosis: Грибок Histoplasma capsulatum встречается в долинах рек Огайо и Миссисипи и распространяется через почву, загрязненную пометом птиц и летучих мышей. Длительное пребывание в сильно загрязненных районах вызывает у людей пневмонию.
- Cryptococcus: Грибок Cryptococcus встречается в почве по всему миру, но пневмония обычно возникает только у людей с ослабленной иммунной системой.
Стремление
Аспирация происходит при вдыхании постороннего предмета, например, кусочка пищи, жевательной резинки, жидкости или рвоты. Затем объект застревает в одном или обоих легких, где он застрял, если вы не можете его откашлять. Когда вы всасываете инородный объект или жидкость, это увеличивает присутствие бактерий, поскольку объект начинает гнить, что приводит к инфекции.
Аспирационная пневмония или скопление инфекционного материала в легких из-за наличия постороннего предмета может затруднить дыхание.
У некоторых людей может быть постоянное состояние, при котором они случайно проглатывают пищу в легкие, а не в пищевод, трубку, по которой пища поступает в желудок.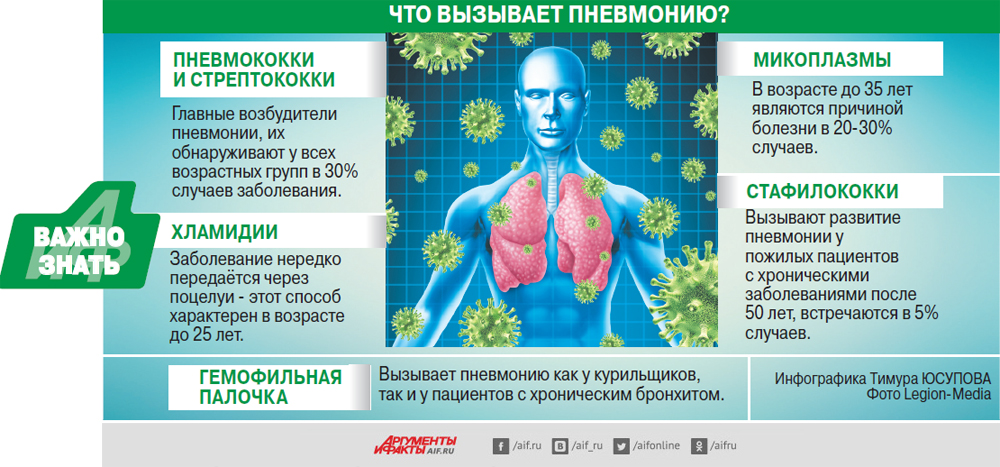 Многие люди даже не догадываются, что кусок еды попал «не по той трубе». Эта проблема чаще встречается у пожилых людей, у которых чаще возникают проблемы с глотанием.Риск пневмонии из-за аспирации под наркозом также является причиной того, что пациентов просят не есть и не пить перед операцией.
Многие люди даже не догадываются, что кусок еды попал «не по той трубе». Эта проблема чаще встречается у пожилых людей, у которых чаще возникают проблемы с глотанием.Риск пневмонии из-за аспирации под наркозом также является причиной того, что пациентов просят не есть и не пить перед операцией.
Факторы риска для здоровья
Пневмония может поразить любого человека в любом возрасте, но две возрастные группы с самым высоким риском как для заражения, так и для более тяжелых случаев — это дети в возрасте до 2 лет и взрослые старше 65 лет.
К другим факторам риска относятся:
- Находиться в больнице: Поскольку ваша иммунная система уже ослаблена, риск развития пневмонии выше, если вы госпитализированы в отделение интенсивной терапии.Ваш риск еще выше, если вы используете аппарат искусственной вентиляции легких, чтобы помочь вам дышать.
- Имеете хроническое заболевание: Если у вас ХОБЛ, астма, сердечные заболевания, бронхоэктазы, муковисцидоз, диабет, целиакия или серповидно-клеточная анемия, ваш риск заражения пневмонией выше, чем у населения в целом.
- Имея подавленную иммунную систему: Если у вас есть ВИЧ или СПИД, вы перенесли трансплантацию органа или костного мозга, получаете химиотерапию или длительные стероиды или страдаете аутоиммунным заболеванием, вы подвержены более высокому риску пневмонии.
- Затруднения при глотании: Если вам трудно глотать из-за такого состояния, как болезнь Паркинсона или из-за инсульта, вы подвержены более высокому риску аспирации пищи, питья, слюны или рвоты и, таким образом, развития аспирационной пневмонии
- Пониженное сознание: Независимо от того, находитесь ли вы под седативным действием, склонны к генерализованным припадкам или проходили анестезию, эти эпизоды снижения сознания могут способствовать аспирационной пневмонии.
- Затруднение при кашле: Неспособность кашлять должным образом или достаточно часто может привести к пневмонии.

Факторы риска, связанные с образом жизни
Факторы риска, которые могут быть связаны с вашим образом жизни, повышают вероятность развития пневмонии и включают:
- Курение: Если вы курите, ваш риск заболеть пневмонией выше, чем у населения в целом, потому что курение подрывает способность вашей иммунной системы защищаться от организмов, которые вызывают у вас заболевание.
- Наркотики или чрезмерное употребление алкоголя: Слишком много алкоголя или употребление наркотиков — еще один фактор риска пневмонии, потому что вы можете аспирать пищу, питье или рвоту в легкие, пока находитесь под воздействием алкоголя.
- Недоедание: Недоедание способствует более высокому риску развития пневмонии, особенно у маленьких детей и пожилых людей. По оценкам, недоедание является основной причиной смерти 45 процентов детей в возрасте до 5 лет во всем мире.
- Плохое состояние зубов: Плохая гигиена полости рта может способствовать развитию пневмонии, особенно если у вас есть зубные протезы.
- Воздействие животных, химикатов или токсинов окружающей среды: Находясь рядом с животными, вы можете подвергнуться воздействию инфицированного помета, попадающего в почву.Некоторые химические вещества и загрязнители также могут увеличить риск пневмонии.
Важно знать, что риск пневмонии увеличивается с каждым дополнительным фактором риска для здоровья или образа жизни.
Пневмония: симптомы, причины и эффективное лечение
Пневмония начинается, когда вирус, грибок или бактерия попадают в одно из ваших легких. (Если это заболевание в обоих легких, это называется двойной пневмонией.) В результате крошечные мешочки внутри воспаляются и наполняются жидкостью или гноем.Если вы здоровы и сразу же приступите к лечению, это обычно несерьезно. Но это может быть опасно для пожилых людей, маленьких детей и людей, у которых есть другие проблемы со здоровьем или слабая иммунная система.
Пнемония: как это происходит
В большинстве случаев ваше тело фильтрует микробы из воздуха, чтобы защитить ваши легкие. Кашель также помогает им избежать. Если они попадают внутрь, ваша иммунная система обычно отбивается от них до того, как они вызывают у вас болезнь.Но если микроб действительно сильный или ваше тело не может делать свою часть, ваши легкие могут заразиться. Когда ваша иммунная система посылает клетки, чтобы атаковать микробы, ваши легкие воспаляются, что приводит к пневмонии.
Пневмония: симптомы
У вас может быть высокая температура, озноб, одышка и боль в груди при дыхании. У вас также, вероятно, будет глубокий кашель, который не проходит и выделяет густую жидкость, называемую мокротой. Если вы можете заниматься повседневными делами с этими симптомами, у вас может быть «ходячая пневмония», которая часто вызывается определенным видом бактерий, называемых Mycoplasma pneumoniae .Но если ваши симптомы хуже, вам следует немедленно обратиться к врачу.
Пневмония: причины бактерий
Некоторые из этих крошечных организмов являются естественной и здоровой частью вашего тела, например, кишечника, где они помогают переваривать пищу. Другие могут вызвать у вас тошноту. Большинство случаев пневмонии у взрослых в США вызываются бактериями. Антибиотики могут убить их и помочь вам поправиться.
Пневмония: болезнь легионеров
Да, это форма пневмонии.Эта менее распространенная форма вызывается бактериями Legionella . У вас может возникнуть головная боль, боль в мышцах, озноб и очень высокая температура. Вы также можете кашлять с кровью и испытывать тошноту, рвоту и диарею. Он распространяется через воду и может попасть в кондиционеры, гидромассажные ванны и распылители тумана в продуктовых магазинах. Его также лечат антибиотиками.
Пневмония: вирусные причины
Вирус гриппа — наиболее частая причина вирусной пневмонии у взрослых, но любой вирус, поражающий ваш рот, нос, горло или легкие, может вызвать его. Симптомы обычно более легкие, чем при бактериальной пневмонии, и организм обычно может бороться с ними в течение 1–3 недель.
Симптомы обычно более легкие, чем при бактериальной пневмонии, и организм обычно может бороться с ними в течение 1–3 недель.
Пневмония: грибковые причины
Некоторые из них полезны: грибы — это разновидность грибов, а плесень делает сыр с голубой плесенью синим. Но некоторые могут вызвать пневмонию. Для лечения обычно используются противогрибковые препараты, но люди, которые принимают лекарства, ослабляющие их иммунную систему, например, некоторые лекарства от рака, могут получить пневмоцистную пневмонию. Это более серьезно, и от него трудно избавиться.
Пневмония: ДиагнозВы можете не знать, что у вас пневмония. Это может сильно походить на простуду или грипп, пока не пройдет. Ваш врач спросит о ваших симптомах и о том, когда они появились, и послушает ваши легкие на предмет хрипов или хрипов. Он может захотеть сделать рентген грудной клетки, чтобы получить изображение ваших легких. Он может точно сказать, есть ли у вас пневмония, но не покажет, что ее вызывает.
Пневмония: бактерии, вирус или грибок?
Не всегда легко выяснить, что вызвало пневмонию.Мокроту от кашля можно проверить на наличие бактерий, а анализ мочи иногда может сказать врачу, что ее вызывает. Она также может спросить о недавних поездках, хобби, животных, больных людях, с которыми вы были рядом, о вакцинах и лекарствах, которые вы принимаете.
Пневмония: абсцесс легкого
Это язва в легком, наполненная жидкостью или гноем. В большинстве случаев антибиотиков достаточно, чтобы избавиться от него, но ваш врач может порекомендовать дренировать его с помощью длинной иглы или, возможно, хирургического вмешательства. КТ может помочь вашему врачу лучше увидеть это.Это когда несколько рентгеновских снимков собираются вместе, чтобы сделать более детальное изображение вашей груди.
Пнемония: бактериемия
Это когда бактерии из легких попадают в кровь. Это более вероятно, если у вас есть другие проблемы со здоровьем, такие как заболевание печени или высокое кровяное давление. Он может распространиться на другие органы, что может привести к их отключению. Анализ крови может определить, есть ли он у вас, и обычно его лечат сильнодействующими антибиотиками, которые вводятся прямо в вену на руке или руке.
Это более вероятно, если у вас есть другие проблемы со здоровьем, такие как заболевание печени или высокое кровяное давление. Он может распространиться на другие органы, что может привести к их отключению. Анализ крови может определить, есть ли он у вас, и обычно его лечат сильнодействующими антибиотиками, которые вводятся прямо в вену на руке или руке.
Пневмония: проблемы с дыханием
Если вы старше, имеете другие проблемы со здоровьем или у вас серьезная пневмония, ваши легкие могут работать не так, как должны. В противном случае у вас может не хватить кислорода в крови, который необходим вашему мозгу, мышцам и другим органам. Ваш врач может выяснить, так ли это, с помощью анализа крови или датчика на вашем пальце. Возможно, вам понадобится получить больше кислорода через дыхательную маску или, возможно, использовать аппарат, который поможет вам дышать, называемый вентилятором, до тех пор, пока ваше легкое не заживет.
Пневмония: плевральный выпот
Пневмония, которую иногда называют водой для легких, может вызвать накопление жидкости в тканях вокруг легких. Если жидкость инфицирована или вам становится трудно дышать, вашему врачу может потребоваться вставить трубку в вашу грудную клетку или провести операцию по ее откачиванию.
Пневмония: профилактика
Вакцины могут защитить вас от определенных видов болезней, но полезные привычки также помогают. Держите руки и лицо в чистоте с мылом или дезинфицирующим средством для рук, чтобы убить микробы, вызывающие это.Соблюдайте здоровую диету и регулярно занимайтесь спортом, чтобы ваша иммунная система оставалась сильной. И не курите, это затрудняет борьбу с микробами вашим легким и может привести к еще большим проблемам со здоровьем, если вы действительно заболеете пневмонией.
Пневмония у собак — Владельцы собак
Грибковая пневмония (также называемая грибковой пневмонией) — это грибковая инфекция легких, которая приводит к развитию пневмонии. Было показано, что ряд грибов вызывают грибковую пневмонию у домашних животных.
Часто эти грибы обнаруживаются у животных с ослабленной иммунной системой, но они также могут вызывать заболевания у здоровых животных. Инфекция обычно вызывается вдыханием спор, которые могут распространяться через кровеносную и лимфатическую системы. Считается, что источник большинства грибковых инфекций связан с почвой, а не передается от одного животного к другому.
Хотя случаи грибковой пневмонии с внезапным тяжелым началом случаются редко, наиболее частым течением болезни является длительное развитие.Для заболевания характерен короткий влажный кашель, могут наблюдаться густые выделения слизи из носа. По мере прогрессирования болезни развивается затрудненное дыхание, потеря веса и общая слабость. Во время осмотра ветеринар может обнаружить резкие дыхательные шумы. В запущенных случаях звуки дыхания уменьшаются или их почти невозможно услышать. Воспаление лимфатических узлов может вызвать сжатие дыхательных путей, что затрудняет дыхание животного. Может возникать периодическая лихорадка. Некоторые грибковые инфекции могут вызывать симптомы и в других частях тела, например, на коже, костях и глазах.
Предварительный диагноз грибковой пневмонии может быть поставлен, если животное с длительным респираторным заболеванием проявляет типичные признаки и не реагирует на терапию антибиотиками. (Антибиотики эффективны против бактерий, но не против грибков или других организмов.) Однако для постановки точного диагноза требуется идентификация грибка с помощью соответствующих лабораторных тестов. Могут быть полезны рентгеновские снимки и анализы крови.
Противогрибковые препараты используются для лечения грибковой пневмонии. Для эффективного лечения инфекции обычно требуется длительная медикаментозная терапия, которая может потребоваться в течение нескольких месяцев после исчезновения симптомов.
Пневмония у пожилых людей: причины, лечение и профилактика
Для пожилых людей в США госпитализация по поводу пневмонии имеет более высокий риск смерти по сравнению с любой из других 10 основных причин госпитализации.
Старение дает много преимуществ, но есть также факторы, о которых следует знать, когда речь идет о нашем здоровье и благополучии. С возрастом естественная защита нашего организма становится менее надежной, и в результате пожилые люди становятся более восприимчивыми к инфекциям, включая пневмонию. Пневмония — это инфекция, которая поражает одно или оба легких и может варьироваться от легкой до тяжелой. Для некоторых пневмония может быть смертельной. |
Пожилые люди имеют более высокий риск заболеть пневмонией и с большей вероятностью умрут от нее, если они это сделают. Для пожилых людей в США госпитализация по поводу пневмонии имеет больший риск смерти по сравнению с любой из других 10 основных причин госпитализации.
Дополнительные меры, предпринимаемые пожилыми людьми для защиты своего здоровья, могут иметь долгосрочные физические и психические последствия.И оставаться здоровым — это лучший способ для пожилых людей продолжать жить на высшем уровне.
Почему пневмония чаще встречается у пожилых людей
Изменения в легких с возрастом: из-за изменений в дыхательной системе, которые происходят с возрастом, пожилые люди не всегда могут эффективно очищать выделения из легких. Эти выделения могут попасть в бронхи и вызвать инфекцию.
Ослабленная иммунная система. Иммунной системе пожилого человека труднее бороться с инфекцией.А некоторые проблемы со здоровьем могут еще более негативно повлиять на способность пожилого человека бороться с инфекцией — такие проблемы, как трансплантация органа или костного мозга, химиотерапия (лечение рака) или длительное употребление стероидов.
Состояние здоровья пожилых людей: диабет, болезнь Паркинсона, химиотерапия и ВИЧ подвергают пожилых людей более высокому риску пневмонии, а также муковисцидоза, астмы, ХОБЛ (хронической обструктивной болезни легких) и бронхоэктазов. Хирургия также может подвергнуть пожилых людей инфекциям, которые могут привести к пневмонии.
Признаки пневмонии
Симптомы могут включать кашель, лихорадку, озноб, одышку, боль в груди, зеленую или желтую мокроту, выделяющуюся при кашле, усталость и внезапное обострение простуды или гриппа.
Лечение пневмонии
Обычно врач делает рентген грудной клетки и / или анализ крови, чтобы определить, есть ли у пожилого человека пневмония. Бактериальная пневмония, ее обычно лечат антибиотиками. Если инфекция вирусная, может быть назначено противовирусное лекарство.В дополнение к лекарствам врачи могут дать пациенту жидкости, кислород, обезболивающее и медицинскую поддержку.
Снижение риска пневмонии у пожилых людей
Пожилым людям следует обсудить профилактику пневмонии со своим врачом, чтобы определить лучший план. Вот некоторые варианты, которые помогут снизить риск пневмонии:
Пройдите вакцинацию. Все люди старше 65 лет должны делать ежегодную прививку от гриппа, а также вакцину от пневмококка, одноразовую прививку от пневмококка или бактерий пневмонии.
Соблюдайте правила гигиены: регулярно мойте руки или используйте дезинфицирующее средство для рук на спиртовой основе.
Не курите и не предпринимайте шагов, чтобы бросить курить: Курение отрицательно влияет практически на все в нашем организме, но легкие, очевидно, получают значительный ущерб. Те, кто курит, в целом подвергаются большему риску пневмонии, потому что защитные механизмы легких оказываются под угрозой.
Ведите здоровый образ жизни: пожилые люди должны придерживаться утвержденной врачом диеты и режима физических упражнений.Это поможет укрепить их иммунную систему и снизить риск пневмонии.
Comfort Keepers® может помочь
Если пожилые клиенты выздоравливают от пневмонии или хотят защитить себя, команда доверенных специалистов Comfort Keepers® может помочь. Наши опекуны напоминают клиентам о необходимости приема лекарств, обеспечивают транспорт до назначенных приемов и поддерживают предписанные врачом режимы физических упражнений и диету. Прежде всего, наша цель — сделать так, чтобы у клиентов были средства для обретения радости и счастья в каждом дне, независимо от возраста и остроты зрения.
Чтобы узнать больше о наших услугах по уходу на дому, свяжитесь с вашим местным офисом Comfort Keepers сегодня.
Ссылки:
Американское торакальное общество. «Топ-20 фактов о пневмонии». Интернет. 2018
Клиника Мэйо. «Пневмония — симптомы и причины». Интернет.
Web MD. «Что такое бактериальная пневмония». Интернет. 2016.
Aging.com. «Что вызывает пневмонию у пожилых людей?» Интернет. 2018.
Американская ассоциация легких. «Здоровье и болезни легких: узнайте о пневмонии». Интернет. 2018.
Здоровье на каждый день. «Пневмония 101: что нужно знать». Интернет. 2019.
Что такое пневмония? | Биология пневмонии
Пневмония — это острая воспалительная реакция глубоко в легких, в альвеолах. Когда ткань инфицирована или повреждена, возникает воспалительная реакция, которая в простейшем смысле представляет собой скопление гноя. Когда глубокие легкие повреждены или инфицированы, там скапливается гной. Гной в альвеолах — это пневмония.
Пневмония вызывается инфекцией, и самые разные микробы могут заразить легкие. В большинстве случаев пневмония вызывается вирусами или бактериями, но это могут быть грибы и другие микробы. SARS-CoV-2 возник в 2019 году и стал пандемией в 2020 году и в настоящее время является особенно серьезной причиной пневмонии, COVID-19. Другие вирусные причины включают вирусы гриппа, респираторно-синцитиальные вирусы и другие. Наиболее частой причиной внебольничной бактериальной пневмонии является пневмококк ( Streptococcus pneumoniae ).Внутрибольничная пневмония часто вызывается другими бактериями, включая Klebsiella pneumoniae , Pseudomonas aeruginosa , E. coli или Staphylococcus aureus .
В здоровом легком вдыхаемый воздух проходит через дыхательные пути и альвеолярные протоки к альвеолам. Альвеолы - это воздушные мешочки, окруженные очень тонкими стенками, содержащими кровь. В этом месте происходит обмен газов (кислорода и углекислого газа) между воздухом и кровью.
Реакция на инфекцию — скопление гноя в легких — имеет решающее значение для результата.Этот гной содержит элементы крови, лейкоциты (особенно группу клеток, называемых нейтрофилами) и белки плазмы (особенно группу белков, называемых опсонинами). Эти клетки и белки необходимы для уничтожения микробов и преодоления инфекции. Поэтому, когда у нас пневмония, мы должны доставить эти клетки и белки туда, где находятся микробы, в легкие, иначе мы можем погибнуть от инфекции. Однако опасен этот самый гной. Нейтрофилы производят токсичные продукты разложения, которые полезны для уничтожения микробов, но они также могут повредить легкие.Примером может служить гипохлорит, активное химическое вещество в отбеливателе, которое синтезируется нейтрофилами в легочных легких — он хорош для уничтожения бактерий, но не так хорош для клеток легких. Кроме того, накопление белков плазмы приводит к скоплению жидкости в легких, что называется отеком легких. Отек легких затрудняет дыхание и затрудняет прохождение кислорода и углекислого газа между кровью в легких и вдыхаемым воздухом, поскольку эти газы необходимы для функционирования организма. Следовательно, регулирование накопления гноя имеет решающее значение; нам нужно достаточно, чтобы бороться с микробами, но не настолько, чтобы наши легкие плохо работали.
Может ли простуда или грипп вызвать пневмонию?
Некоторые сезоны гриппа поражают сильнее, чем другие. Вакцинация и хорошая гигиена являются ключевыми факторами в предотвращении распространения простуды и гриппа, но иногда вы ничего не можете сделать, чтобы остановить распространение болезни. Хотя простуду или грипп часто можно лечить дома с помощью безрецептурных лекарств, которые вам не следует принимать. эти болезни легко. Эти заболевания могут привести к серьезным осложнениям, включая пневмонию.
Может ли простуда или грипп перерасти в пневмонию?
Мы часто слышим, что простуда или грипп превратились в пневмонию.Это не совсем так. Однако пневмония может развиться как вторичная бактериальная инфекция после гриппа или простуды. Пневмония, ушные инфекции и бронхит могут быть результатом гриппа или простуды.
Бактериальные инфекции — наиболее частая причина пневмонии у взрослых. При бактериальной пневмонии альвеолы легких воспаляются и наполняются жидкостью. Пневмония может поражать одно или оба легких.
Каковы симптомы пневмонии?
Симптомы пневмонии могут быть разными.Они могут напоминать симптомы простуды и гриппа, включая жар, затрудненное дыхание, боль в груди и отхаркивание мокроты или слизи.
Симптомы пневмонии могут быть легкими или тяжелыми. Пневмонию легко принять за стойкую простуду или грипп, который не пройдет. Однако невероятно важно заболеть пневмонией на ранней стадии, чтобы предотвратить серьезные осложнения.
Поговорите с врачом, если у вас затрудненное дыхание, у вас постоянная лихорадка или если у вас есть симптомы, которые не проходят через несколько дней.
Как можно предотвратить пневмонию?
Многие случаи пневмонии возникают в результате осложнений простуды или гриппа. Это означает, что предотвращение этих заболеваний может помочь предотвратить пневмонию.
- Делайте прививку от гриппа каждый год, чтобы предотвратить распространение гриппа и уменьшить симптомы гриппа.
- Часто мойте руки и хорошо мойте их. В сезон простуды и гриппа нельзя слишком много мыть руки.
- Обычно простуду можно лечить дома, но вам следует посетить врача, если вы подозреваете, что у вас или у кого-то в вашем доме грипп.Врач может предоставить вам лекарства, которые помогут сократить продолжительность вашего заболевания и предотвратить такие осложнения, как пневмония.
Посетите клинику MANA сегодня
Даже здоровые люди могут заболеть гриппом и страдать от гриппа.




 Обычно он передается при вдыхании аэрозолей, которые его содержат, и вспышки болезни связаны с воздействием гидромассажных ванн, душевых, фонтанов и градирен.
Обычно он передается при вдыхании аэрозолей, которые его содержат, и вспышки болезни связаны с воздействием гидромассажных ванн, душевых, фонтанов и градирен.