Последствия отита у детей.
- Последствия отита у детей
В случае неправильной диагностики заболевания, а также при несоблюдении назначений лечащего врача отит, в том числе хронический, грозит тяжелыми последствиями для детей, связанными с нарушением слуха.
Давайте разберемся, какие бывают осложнения после отита у детей и как их предотвратить.
Причины осложнений после отита у детей
К наиболее частым причинам, в результате которых у детей возникают осложнения различной степени тяжести после перенесенного отита, можно отнести:
- неверно поставленный диагноз в результате неточных диагностических данных;
- несвоевременно начатое лечение отита у ребенка в начальном и остром периодах;
- неправильно подобранное лечение;
- несоблюдение предписаний лечащего врача.

Последствия перенесенного отита у детей очень часто приводят к пожизненному дефекту слуха, вплоть до полной глухоты.
К примеру, при длительном гноетечении во время гнойного отита поражается сама структура барабанной перепонки из-за чего возникает ее прободение (нарушение целостности). В результате этого развивается стойкое и резкое снижение слуха, а порой и полная глухота на одно или оба уха.
Также отит может дать осложнения на соседствующие органы и привести к еще более серьезным последствиям.
Наиболее часто после неправильного лечения отита возникает лабиринтит – воспаление внутреннего уха, которое сопровождается головокружением, тошнотой, рвотой, потерей слуха и другими тяжелыми симптомами.
Как предотвратить осложнения после отита у детей
Следует очень внимательно контролировать общее состояние ребенка после перенесенного отита и, в частности, обращать внимание на остроту его слуха.
Если же обнаруживается, что ребенок плохо слышит на одно или на оба уха после перенесенного отита, – следует немедленно обратиться к детскому врачу-отоларингологу для проведения комплексного обследования и реабилитационных мероприятий.
При малейшем подозрении на появление признаков или осложнений отита обращайтесь к детским врачам-отоларингологам ОН КЛИНИК Бейби!
- Последствия отита у детей
Воспаление уха у ребенка: как не допустить осложнений
Отит — одно из самых распространенных заболеваний в детском возрасте. По международной статистике, 98% детей переносят воспаление уха как минимум один раз, 60% — сталкиваются с болезнью дважды. Что является эффективной профилактикой и, как лечится отит, рассказал врач-оториноларинголог Морозовской детской больницы, кандидат медицинских наук, обладатель статуса «Московский врач» Александр Михайлович Иваненко.
Почему возникает отит?
В зависимости от локализации воспалительного процесса отит может быть наружным, средним или внутренним. Наружный отит вызывается микробами, чаще всего проявляется поражением кожи слухового прохода и фурункулами в области ушной раковины. Внутренний отит в большинстве случаев наступает при запущенной форме среднего отита.
Острый средний отит — острое воспаление слизистой оболочки полости среднего уха. Развивается на фоне респираторных инфекций. Инфицирование уха происходит через слуховую трубу, когда слизь из носоглотки попадает в среднее ухо и вирусы, бактерии, грибковая флора беспрепятственно проникают из носоглотки через устье слуховой трубы в барабанную полость.
В силу анатомических особенностей, чем меньше ребенок — тем короче и шире слуховая труба, соединяющая полость уха с носоглоткой. Поэтому у грудного ребенка, который большую часть времени проводит лежа, и у ребенка младшего возраста, который не умеет чистить нос, затекание слизи возможно в любой момент. У детей подросткового возраста слуховая труба представляет извилистую узкую трубочку, поэтому заброс инфекции из носоглотки в среднее ухо менее возможен.
У детей подросткового возраста слуховая труба представляет извилистую узкую трубочку, поэтому заброс инфекции из носоглотки в среднее ухо менее возможен.
Развитию воспаления уха способствуют также аденоидные вегетации. Это разрастание носоглоточной миндалины, являющейся основным очагом бактериальной инфекции в носоглотке.
Как проявляется заболевание?
Основной симптом отита — боль в ухе. Дети до года, как правило, отказываются от еды, ведь сосательные движения вызывают боль. Малыши часто трогают ухо, трут его, плачут. Заподозрить отит можно, нажав на козелок ушной раковины ребенка.
Ключевым методом диагностики среднего отита является отоскопия — осмотр врачом наружного слухового прохода и барабанной перепонки с применением специального инструмента.
Как лечить отит?
Если воспалительный процесс находится на первоначальном этапе, проводится амбулаторное лечение. Терапия подбирается педиатром или оториноларингологом в зависимости от состояния ребенка.
Если своевременно не оказать медицинскую помощь, воспалительный процесс переходит в острый средний катаральный отит, а затем в острый средний гнойный отит, характеризующийся появлением гнойных выделений из уха. В некоторых случаях при неадекватном оттоке содержимого или его отсутствии ребенку в стационаре проводится парацентез — разрез барабанной перепонки. Вмешательство выполняется под анестезией. Затем продолжается медикаментозное консервативное лечение.
Какие меры профилактики наиболее эффективны?
Среди многих родителей бытует мнение, что предупредить отит можно, если «закрывать ваткой ухо на улице» или «надевать ребенку несколько шапок». Подобные рекомендации не застрахуют от отита.
В связи с тем, что инфицирование уха происходит через слуховую трубу, сообщающуюся с носоглоткой, необходимо тщательно ухаживать за полостью носа, если у ребенка появился насморк. Иначе происходит затекание слизи из носоглотки в среднее ухо, что приводит к воспалительному процессу в ухе.
При чрезмерном разрастании носоглоточной миндалины, рекомендовано ее удаление.
Отит уха у ребенка — симптомы и лечение отита 2019.
Средний отит — это медицинское название воспаления среднего уха, вызванного инфекцией Заболевание наиболее часто встречаются именно у маленьких детей, это связано с особенностью строения лор-органов у малышей (более короткий и широкий слуховой проход, чем у детей старшего возраста или взрослых). Острый средний отит — это инфекция, которая как правило развивается из-за скопления жидкости в среднем ухе. Отит может быть вызван вирусами или бактериями. У большинства детей, страдающих отитом, сначала развивается ОРВИ или ОРЗ, которые затем переходят в отит, вызывает воспаление и отек в носовых проходах и евстахиевой трубе. Риск рецидивирующих инфекций среднего уха повышается у детей, которые:
- Посещают ясли или детский сад
- Подвергаются воздействию сигаретного или печного дыма в домашних условиях
- Имеют увеличенные аденоиды, которые могут воспрепятствовать дренажу евстахиевой трубы
Симптомы острого среднего отита обычно включают боль в ухе и лихорадку. Средний отит с выпотом (выделением жидкости или гноя), также известный как слипчивый отит, возникает при наличии жидкости в среднем ухе после того, как инфекция прошла. Обычно это состояние не вызывает боли, но может вызвать снижение слуха у ребенка.
Средний отит с выпотом (выделением жидкости или гноя), также известный как слипчивый отит, возникает при наличии жидкости в среднем ухе после того, как инфекция прошла. Обычно это состояние не вызывает боли, но может вызвать снижение слуха у ребенка.
Дети с острым средним отитом обычно быстро поправляются при лечении противовоспалительными средствами и при надлежащем уходе. Иногда, если врач уверен, что заболевание вызвано бактериями, ребенку могут назначаться антибиотики. Дети, у которых развивается слипчивый отит и другие осложнения, могут нуждаться в дополнительном лечении методами физиотерапии.
Симптомы отита у детей
Большинство детей с острым средним отитом будут жаловаться на боль в ушах. Если ребенок еще маленький и не умеет говорить, об отите может свидетельствовать долгий ноющий плач, отказ ребенка от груди. Другие симптомы могут включать в себя:
- Раздражительность, капризность
- «вынужденное» положение (если боль с одной стороны, ребенок может прикладывать руку к уху или стараться лечь на больное ухо)
- Вялость, слабость
- нарушения сна
- лихорадка
- снижение или отсутствие аппетита
- рвота
Поскольку многие случаи среднего отита вызваны вирусной инфекцией, часто могут присутствовать и другие симптомы, связанные с инфекцией, такие как насморк, слезотечение или кашель.
Остались вопросы?
Получите онлайн-консультацию у ведущих ЛОР-врачей Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.
Диагностика отитаЕсли у ребенка болит ухо больше 2-х дней или если вашему ребенку менее 2-х лет и вы подозреваете, что у него болит ухо, необходимо срочно обратиться за помощью к отоларингологу, педиатру или врачу общей практики. Промедление может грозить тем, что ребенок потеряет слух или совсем оглохнет.
Врач осмотрит уши и барабанные перепонки ребенка с помощью инструмента, который называется отоскоп. При остром среднем отите барабанная перепонка будет воспаленной и выпуклой из-за скопления жидкости в среднем ухе. Врач измерит температуру и осмотрит ребенка на предмет наличия других инфекций (например, бронхита). Специальных анализов для диагностики отита не существует. Одним из эффективных методов диагностики является ЛОР-эндоскопия при помощи гибкого ЛОР-эндоскопа, которую с успехом проводят в нашем медицинском центре опытные ЛОР-врачи. Такая диагностика является абсолютно безболезненной и может быть выполнена по показаниям врача у самых маленьких детей, в возрасте с 9 месяцев.
Одним из эффективных методов диагностики является ЛОР-эндоскопия при помощи гибкого ЛОР-эндоскопа, которую с успехом проводят в нашем медицинском центре опытные ЛОР-врачи. Такая диагностика является абсолютно безболезненной и может быть выполнена по показаниям врача у самых маленьких детей, в возрасте с 9 месяцев.
Лечение отита
Лечение ребенка будет зависеть от его возраста и состояния здоровья.
Обычно предполагается, что дети старше 6 месяцев, у которых отит протекает в легкой форме, сначала получают только противовоспалительные препараты. Если симптомы сохраняются в течение более 48 часов или если они ухудшаются, то могут понадобиться антибиотики широкого спектра действия, Детям с острым средним отитом младше 6 месяцев обычно сразу назначают антибиотики т.к. крайне важно любым способом не допустить осложнений заболевания. Первым антибиотиком выбора для лечения острого среднего отита у детей является амоксициллин. Альтернативный антибиотик будет назначен, если у ребенка аллергия на пенициллин.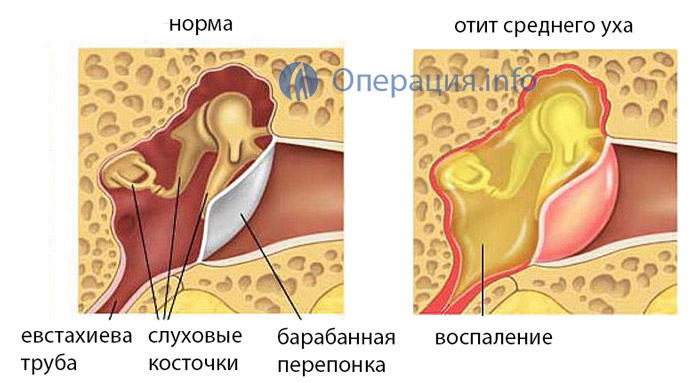 Доказано, что антигистаминные и кортикостероидные препараты не приносят никакой пользы при лечении острого среднего отита.
Доказано, что антигистаминные и кортикостероидные препараты не приносят никакой пользы при лечении острого среднего отита.
Возможные осложнения
Перфорация (разрыв) барабанной перепонки является частым осложнением острого среднего отита у детей. Это может привести к вытеканию жидкости из уха, при этом из полости среднего уха начинает вытекать жидкость или гной, что облегчает состояние ребенка: уменьшается боль в ухе из-за уменьшения давления на барабанную перепонку. Сам по себе разрыв барабанной перепонки не приводит к глухоте, в процессе лечения отита целостность перепонки достаточно быстро восстанавливается. Лечение такое же, как и при остром среднем отите. Ребенок не должен погружаться в воду или посещать бассейн до тех пор, пока барабанная перепонка не заживает.
Слипчивый отит иногда развивается после острой ушной инфекции. Это означает, что в среднем ухе имеется жидкость (средний отит с выпотом), что может вызвать временное нарушение слуха. Большинство детей с этим осложнением выздоравливают в течение 3 месяцев без необходимости проведения специального лечения. При хронической форме заболевания может потребоваться лечение тимпаностомии – ведение маленькой дренажной трубки в барабанную перепонку, чтобы слить жидкость и позволить воздуху попасть в среднее ухо, для восстановления слуха.
Большинство детей с этим осложнением выздоравливают в течение 3 месяцев без необходимости проведения специального лечения. При хронической форме заболевания может потребоваться лечение тимпаностомии – ведение маленькой дренажной трубки в барабанную перепонку, чтобы слить жидкость и позволить воздуху попасть в среднее ухо, для восстановления слуха.
Хронический гнойный средний отит — это инфекция среднего уха с перфорацией барабанной перепонки и выделением жидкости из уха, которая продолжается не менее 6 недель. Ушной канал в этом случае необходимо санировать несколько раз в день, а в ухо капать антибиотик (например – препарат «отипакс»). Также может быть необходимо принимать антибиотики внутрь.
Острый мастоидит – это инфекционное воспаление кости за ухом (сосцевидного отростка височной кости), которое лечится антибиотикотерапией.
Своевременное обращение к детскому ЛОР-врачу позволит быстро определить наличие отита у ребенка и начать лечение. Отоскопия и ЛОР-эндоскопия – отличные методы для точной диагностики данного заболевания.
Отоскопия и ЛОР-эндоскопия – отличные методы для точной диагностики данного заболевания.
Читайте также:
Почему болят уши у ребенка?
Отит у детей
Воспалительные заболевания уха (отиты у детей) – наиболее частая патология в педиатрии и детской отоларингологии. В раннем детском возрасте отит переносят около 80% детей, а 7 годам – 90-95%. Течение и исход отита у детей может быть различным; довольно часто заболевание приобретает рецидивирующее течение, а в тяжелых случаях приводит к опасным отогенным осложнениям (отоантриту, параличу лицевого нерва, экстра- и субдуральным абсцессам, менингиту, энцефалиту, сепсису и др.). В четверти случаев отит, перенесенный ребенком в детском возрасте, служит причиной развития тугоухости у взрослых.
Причины
Причиной наружного отита у детей является инфицирование волосяных фолликулов хрящевого отдела наружного слухового прохода. К развитию инфекции предрасполагают ссадины и царапины наружного уха, сахарный диабет, гноетечение, сопровождающее средний отит у детей. Возбудителями наружного отита у детей чаще всего служат синегнойная палочка, кишечная палочка, протей, стафилококк; в 20% случаях – грибки.
Возбудителями наружного отита у детей чаще всего служат синегнойная палочка, кишечная палочка, протей, стафилококк; в 20% случаях – грибки.
Средний отит обычно выступает осложнением ОРВИ у детей (аденовирусной инфекции, гриппа), детских инфекций (кори, скарлатины, дифтерии). Нередко средний отит является спутником другой ЛОР-патологии детского возраста: аденоидов и аденоидитов, ринитов, синуситов, ангин, фарингитов, инородных тел уха, атрезии хоан и т. д. Со стороны наружного слухового прохода внедрение инфекции в среднее ухо возможно при травме барабанной перепонки. Средний отит может развиваться даже у новорожденных детей при инфицировании от матери, больной маститом, пиелонефритом, эндометритом и др. При микробиологическом исследовании отделяемого из уха чаще высевается пневмококк, гемофильная палочка, моракселла, гемолитический стрептококк, грибковые возбудители.
Внутренний отит у детей чаще всего возникает как осложнение гнойного воспаления среднего уха или других бактериальных инфекций – гайморита, менингита и пр.
Частому возникновению отитов у детей способствует незрелость естественного иммунитета, недоношенность, гипотрофия, экссудативный диатез, аллергии, бронхолегочная патология, авитаминозы, рахит. Особую роль играют местные анатомические факторы: слуховая труба у детей более короткая и широкая, чем у взрослых, практически не имеет изгибов, расположена горизонтально по отношению к носоглотке.
Классификация
В зависимости от уровня воспаления различают наружный отит, средний отит и внутренний отит (лабиринтит) у детей. Нередко, начавшись в наружном ухе, воспалительный процесс распространяется на более глубокие отделы, т. е. наружный отит переходит в средний, а средний – во внутренний.
При наружном отите у детей поражается ушная раковина и наружный слуховой проход. Наружный отит у детей может протекать в двух формах – ограниченной (фурункул наружного слухового прохода) и диффузной (воспаление наружного уха на всем протяжении).
Течение среднего отита у детей может быть острым, рецидивирующим и хроническим.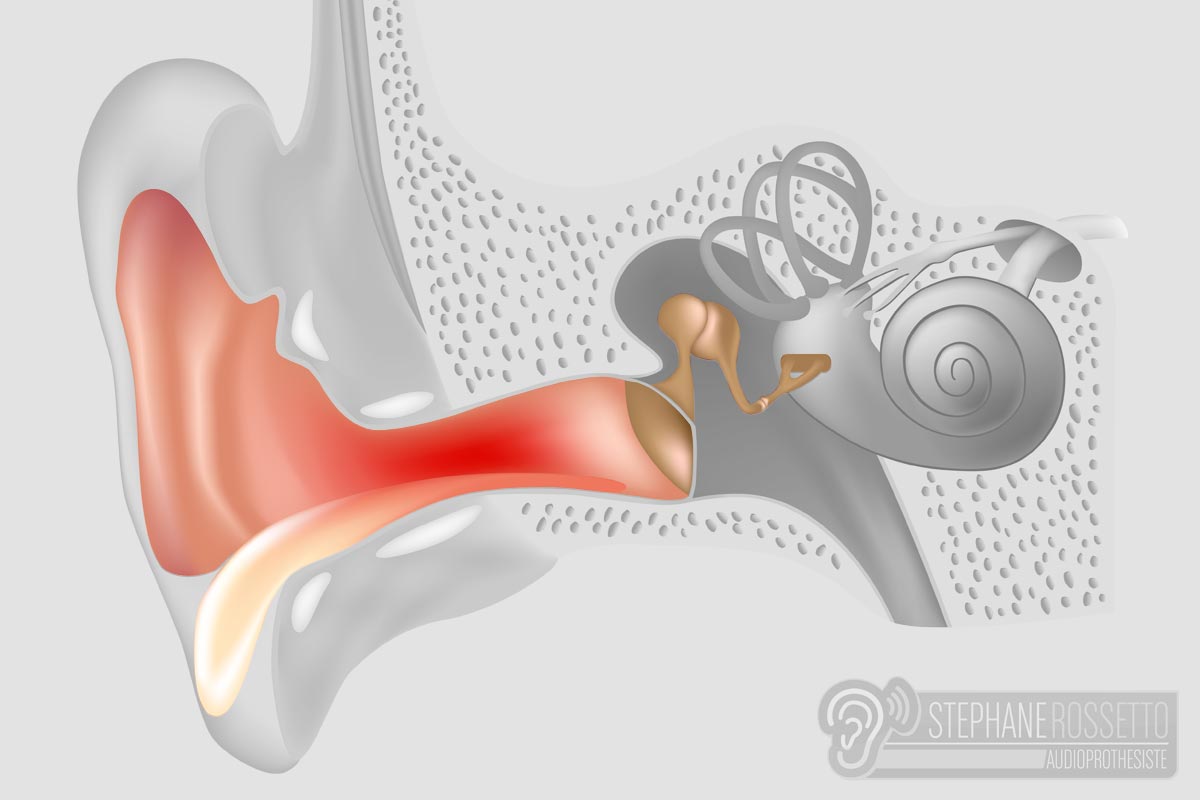 По характеру образующегося воспалительного экссудата острый средний отит у детей может быть катаральным или гнойным. Острый средний отит у детей проходит 5 стадий: острого евстахиита, острого катарального воспаления, доперфоративную стадию гнойного воспаления, постперфоративную стадию гнойного воспаления и репаративную стадию.
По характеру образующегося воспалительного экссудата острый средний отит у детей может быть катаральным или гнойным. Острый средний отит у детей проходит 5 стадий: острого евстахиита, острого катарального воспаления, доперфоративную стадию гнойного воспаления, постперфоративную стадию гнойного воспаления и репаративную стадию.
Формами хронического воспаления среднего уха у детей служат экссудативный средний отит, гнойный средний отит и адгезивный средний отит.
Лабиринтит может протекать остро или хронически; в форме серозного, гнойного или некротического воспаления; носить ограниченный или диффузный характер.
Симптомы отита у детей
Фурункул уха и диффузный наружный отит у детей проявляется повышением температуры тела и сильной локальной болью, которая усиливается при разговоре, пережевывании пищи, при надавливании на козелок. При осмотре обнаруживается покраснение слухового прохода, который за счет отека становится щелевидно суженным, регионарный лимфаденит.
Начало острого среднего отита у детей сопровождается резкой болью в ухе, высокой температурой тела (до 38-40 °С), снижением слуха, общей интоксикацией. Грудные дети становятся беспокойными, беспрерывно плачут, качают головой, прижимаются больным ухом к подушке, трут ушко рукой. Часто малыши отказываются от еды, поскольку сосание и глотание усиливают болевые ощущения. Периоды беспокойства у ребенка могут сменяться угнетенным состоянием; у детей младшего возраста часто возникают понос, срыгивания и рвота.
После перфорации барабанной перепонки уменьшается боль, спадает температура, снижается интоксикация, но понижение слуха сохраняется. На данной стадии среднего отита у детей появляются гнойные выделения из уха (оторея). Вслед за прекращением экссудации все симптомы острого среднего отита у детей исчезают, происходит рубцевание перфорации и восстановление слуха. Острый средний отит у детей длится около 2-3-х недель. В детском возрасте нередко встречаются бурно протекающие и латентные средние отиты.
Рецидивирующие средние отиты у детей повторяются несколько раз в течение одного года после полного клинического выздоровления. Чаще всего новый эпизод заболевания возникает на фоне рецидивирующей пневмонии, вирусной инфекции, расстройств пищеварения, снижение иммунитета. Течение рецидивирующего отита у детей более легкое; сопровождается легкой болью, ощущением заложенности в ухе, слизистыми или слизисто-гнойными выделениями из уха.
Экссудативный средний и адгезивный отит у детей протекают со слабовыраженной симптоматикой: шумом в ухе и прогрессирующим снижением слуха.
Хронический гнойный средний отит у детей характеризуется наличием стойкой перфорации барабанной перепонки, периодическим или постоянным гноетечением и прогрессирующей тугоухостью. При обострении отита у ребенка происходит повышение температуры, появление признаков интоксикации, усиление выделений из уха и болевых ощущений. Заболевание встречается у половины взрослых, часто болевших отитом в детстве.
Осложнения
Осложнения отита у детей развиваются при поздно начатом или неправильном лечении, либо в случае крайне тяжелого течения инфекции. При этом наиболее часто развивается воспаление внутреннего уха (лабиринтит), который сопровождается головокружением, шумом в ушах, снижением или полной потерей слуха, нарушением равновесия, тошнотой и рвотой, нистагмом.
К числу осложнений среднего отита у детей относятся поражения височной кости (зигоматицит, мастоидит), паралич лицевого нерва. При распространении инфекции вглубь черепа возможно возникновение внутричерепных осложнений — менингита, энцефалита, абсцессов мозга, сепсиса.
На фоне хронического течения среднего отита уже через несколько лет у детей может развиться стойкая тугоухость, связанная с рубцовыми процессами в барабанной перепонке и звуковоспринимающем аппарате. Это в свою очередь неблагоприятно влияет на формировании речи и интеллектуальное развитие ребенка.
Диагностика
Дети с начальными проявлениями отита часто попадают на прием к педиатру, поэтому крайне важно своевременно выявить ушную инфекцию и перенаправить ребенка на консультацию к детскому отоларингологу. Поскольку отиту часто сопутствует другая ЛОР-патология, дети нуждаются в полном отоларингологическом обследовании. В ряду инструментальных методов диагностики главное место принадлежит отоскопии, которая позволяет осмотреть барабанную перепонку, увидеть ее утолщение, инъекцию, гиперемию, выпячивание либо перфорацию и гноетечение. При перфоративном среднем отите у детей берется экссудат для бактериологического исследования.
При рентгенографии височных костей может обнаруживаться снижение пневматизации полостей среднего уха. В диагностически неясных случаях проводится КТ височных костей. В случае рецидивирующего или хронического отита у детей важное значение приобретает исследование слуховой функции с помощью аудиометрии или акустической импедансометрии, определение проходимости слуховой трубы. При подозрении на развитие внутричерепных осложнений дети с отитом должны быть осмотрены детским неврологом.
Лечение отита у детей
При наружном отите у детей, как правило, ограничиваются консервативным лечением: тщательным туалетом уха, введением турунд со спиртовыми растворами, локальным инфракрасным облучением. Если в течение 2-3 дней воспаление не стихает, прибегают к вскрытию фурункула слухового прохода.
При среднем отите детям назначаются осмотически активные (феназон+лидокаин) и антибактериальные (содержащие рифампицин, норфлоксацин, ципрофлоксацин) ушные капли. Для уменьшения воспаления и снятия болевого синдрома используются анальгетики и НПВС. С целью купирования аллергического компонента показаны антигистаминные препараты. При затруднении носового дыхания необходимо проведение анемизации полости носа, закапывание сосудосуживающих капель в нос. Системная антимикробная терапия при отитах у детей чаще всего проводится пенициллинами, фторхинолонами, цефалоспоринами, макролидами.
При неперфоративном гнойном отите у детей возникает необходимость проведения парацентеза барабанной перепонки для обеспечения оттока гнойного секрета из барабанной полости наружу. Ведение отита у детей в постперфоративной стадии предполагает очищение наружного слухового прохода от гноя турундами, промывание среднего уха лекарственными препаратами.
После стихания острых явлений с целью улучшения функции слуховой трубы проводится продувание ушей по Политцеру, пневмомассаж барабанной перепонки. В комплекс лечебных мероприятий включают различные физиопроцедуры: УВЧ, УФО, СВЧ-терапию, лазеротерапию, электрофорез, ультрафонофорез.
При экссудативном отите у детей для удаления секрета может потребоваться проведение тимпанопункции, миринготомии, шунтирования барабанной полости, ревизионной тимпанотомии. Если консервативное лечение адгезивного среднего отита у детей оказывается неэффективным, а тугоухость прогрессирует, возможно выполнение тимпанопластики с протезированием разрушенной слуховой косточки.
Острый средний отит у детей
Под острым средним отитом понимают воспалительный процесс, локализованный в полостях среднего уха. Заболевание проявляет себя одним или несколькими характерными симптомами: боль в ухе, повышение температуры, выделения из уха, снижение слуха, у детей — возбуждение, раздражительность, рвота, понос. Согласно данным статистики острый средний отит (ОСО) является одной из наиболее частых причин обращения к врачу и назначения антибиотиков у детей.
В 2/3 случаев ОСО вызван комбинированной бактериально-вирусной инфекцией. К наиболее частым бактериальным возбудителям инфекции относят S. pneumoniae, nontypeable, H. influenzae, и Moraxellacatarrhalis, Использование техники ПЦР позволило выявить вирусных патогенов заболевания: респираторный синцитиальный вирус, пикорновирусы, коронавирусы и вирус гриппа.
Диагностика острого среднего отита у детей порой представляет нелегкую задачу, что связано неспецифичностью жалоб и данных осмотра.
У детей младшего возраста наблюдаются такие симптомы, как лихорадка, беспокойство, головная боль, апатия, нарушение сна, тошнота, диарея, отказ от еды. Жар отмечается примерно в половине случаев, при этом повышение температуры тела выше 40С нетипично для неосложненного течения заболевания.
Ушная боль — частый, но не обязательный симптом отита, более характерный для детей старшего возраста.
Осмотр — важнейший этап в диагностике острого среднего отита. Перед выполнением осмотра оценивают состояние наружного слухового прохода и ушной раковины. Часто барабанная перепонка визуализируется лишь частично вследствие обструкции наружного слухового прохода серными массами. Выбухание барабанной перепонки- важный признак острого среднего отита. В случае тяжелого течения заболевания барабанная перепонка может напоминать пончик: выраженное выбухание по краям вследствие скопления гноя с втянутым центром.
Изменение цвета и прозрачности барабанной перепонки должны также оцениваться врачом при выполнении отоскопии. Покраснение барабанной перепонки может быть интерпретировано не только как признак воспаления, но и как реактивное явление вследствие плача ребенка или повышения температуры тела. К другим признакам, которые могут быть выявлены в ходе отоскопии, относят уровень жидкости, пузырьки воздуха или снижение прозрачности барабанной перепонки. Данные признаки неспецифичны и могут наблюдаться при некоторых других заболеваниях.
Интерпретация результатов осмотра пациента во многом зависит от опыта врача и технических особенностей используемой оптической техники.
Инструментальные методы обследования
К инструментальным методам диагностики острого среднего отита относят пневматическую отоскопию и тимпанометрию. В амбулаторных условиях одинаково часто используют оба указанных метода. Выполнение инструментальных обследований необязательно для пациентов с выбуханием барабанной перепонки, в частности у детей, когда манипуляция может быть весьма болезненной.
Лечение
Боль в ухе у детей с острым средним отитом может быть достаточно интенсивной, в связи с чем необходимо назначение обезболивающих препаратов. Рекомендовано использовать анальгетики из группы НПВС, в частности ибупрофен и ацетоминофен. Местные анестетики, такие как лидокаин, прокаин ибензокаин могут применяться у детей старше 2 лет. Для пациентов младшего возраста данные препараты не рекомендованы в связи с возможными побочными эффектами.
Стоит отметить, что аппликации согревающих и охлаждающих веществ, масел и растительных экстрактов не рекомендовано для лечения острого среднего отита.
В литературе встречаются две основных концепции относительно антибиотикотерапии острого среднего отита:
1) немедленное назначение лечения;
2) динамическое наблюдение в течение 48–72 часов.
Выбор тактики зависит от возраста пациента и тяжести течения заболевания и должен быть выбран совместно с лечащим врачом.
Препаратом выбора для терапии острого среднего отита у детей, не применявших в течение последнего месяца антибиотики, является амоксициллин. Рекомендованная доза амоксициллина составляет 90 мг/кг массы тела, разделенная на 2 приема. Длительности терапии варьируют от 5 до 10 дней. Десятидневный курс рекомендован для детей младше 2 лет, с перфорацией барабанной перепонки, рецидивирующим средним отитом. Для детей старше 2 лет с нормальным иммунным статусом, без перфорации барабанной перепонки и легким течением заболевания, лечение может начаться с динамического наблюдения. Стоит отметить, что динамическое наблюдение предполагает необходимость антибактериальной терапии в случае отсутствия положительной динамики или ухудшения состояния пациента в течение 48–72 часов. Сосудосуживающие капли в нос в терапии ОСО не рекомендованы с связи с отсутствием эффективности.
Профилактика
Согласно некоторым исследованиям, отказ от грудного вскармливания ассоциирован с риском острого среднего отита у детей. Возможно, ГВ препятствует колонизации носоглотки патогенной флорой. Исследования подтвердили, что микрофлора носоглотки детей, находящихся на искусственном вскармливании заселена колониями патогенных микроорганизмов. Дополнительную роль могут играть секреторные иммуноглобулины, присутствующие в молоке, а также активная работы мускулатуры во время сосания.
Вакцинация.
В некоторых случаях пациентам может быть рекомендована вакцинация для профилактики рецидивирующего среднего отита. Данная тактика обсуждается совместно с лечащим врачом. Но необходимо отметить, что использование вакцин к вирусу гриппа и пневмококку ассоциировано лишь с незначительным снижением заболеваемости острого среднего отита.
Антибиотикопрофилактика.
Решение об антибиотикопрофилактике должно приниматься на основании анализа комплекса факторов в каждом конкретном случае. Профилактическое применение антибиотиков способствует сокращению эпизодов отита на срок ее применения. К показаниям к терапии относят рецивирующий средний отит, ранний дебют заболевания (до 6 месяцев), отягощенный семейный анамнез. К негативным последствиям антибиотикопрофилактики относят колонизацию носоглотки антибиотико-резистентными штаммами.
Шунтирование.
Решение о необходимости шунтирования должно приниматься с учетом индивидуальных особенностей конкретного пациента, а также возможных рисков данной процедуры. Принимая решение о необходимости выполнения данного хирургического вмешательства, следует учитывать что шунтирование не рекомендовано в случае наличия экссудата в барабанной полости менее 3 месяцев с момента установления диагноза.
Меры по избеганию попадания воды в слуховой проход- использование ушных вкладышей, отказ от водных видов спорта могут не применяться у детей с выполненным шунтированием.
Заключение
В большинстве случаев острый средний отит проходит самостоятельно, но возможные осложнения, связанные со стойким снижением слуха, представляют большую социальную значимость. На фоне терапии общие и местные симптомы заболевания нивелируются в течение 48–72 часов. Внимательный осмотр, использование необходимых инструментальных методов обследования и клинических рекомендаций, основанных на принципах доказательной медицины, позволят избежать неправильной диагностики острого среднего отита, и связанного с этим необоснованного назначения антибиотиков и некоторых других препаратов и манипуляций.
Отит у ребенка: симптомы, первая помощь
Дети часто болеют ОРВИ. Большинство инфекций быстро проходит благодаря защитным функциям организма малыша, правильному уходу, а также адекватному лечению. Однако в некоторых случаях ОРВИ протекают с осложнениями. Отит относится к наиболее распространенным осложнениям вирусных респираторных инфекций у детей. Этому способствуют особенности анатомического строения у маленьких детей короткая, широкая и более горизонтальная слуховая труба, которая соединяет полость носоглотки и среднее ухо, а значит, инфекция может легко проникать из носоглотки. Отит могут вызывать инфекционные болезни, такие, как корь, краснуха. Иногда бывает, что причиной отита становятся частые обильные срыгивания малыша, при этом остатки еды могут попадать в среднее ухо через слуховую трубу и вызывать воспаление. Причиной повторных отитов часто становится аденоидит.
Как проявляется отит
У маленьких детей обычно начинается внезапно, появляется резкая боль в ухе. Более старшие дети могут жаловаться на снижение слуха. Боль в ухе может сопровождаться подъемом температуры до 400С. заподозрить отит у младенцев сложнее, т.к. они не могут пожаловаться на боль. Родители могут заподозрить отит у малыша по следующим признакам:
- Крик, плач.
- Беспокойство, капризность, нарушения сна, отказ от груди.
- Попытки теребить ухо, перекатывание головой по подушке.
- Усиление крика и плача при надавливании на козелок уха.
Выделение из уха – еще один признак отита. Они могут быть серозными или гнойными, иметь примесь крови. Выделения из ушей при отитах происходят в результате перфорации (разрыва) барабанной перепонки. Отсутствие лечения данного состояния может привести к стойкому нарушению остроты слуха у малыша, что еще раз подтверждает необходимость немедленного обращения к врачу при первых признаках отита.
Лечение отита и первая помощь
Лечение отита должен назначать врач. Не нужно увлекаться лечением без осмотра оториноларинголога. Обычно отиты лечат антибиотиками, курс лечения составляет 7-10 дней. Туалет наружного слухового прохода, восстановление проходимости евстахиевой трубы и норматизация давления в барабанной полости, местная и общая противовоспалительная терапия, антибиотикотерапия относятся к основным направлениям лечения отита. В некоторых случаях пациенту показано проведение парацентеза – лечебного прокола барабанной перепонки. Еще раз обратите внимание, конкретные препараты вашему ребенку может назначить только врач.
Чем можно помочь дома:
Использование сосудосуживающих капель в нос – важнейший компонент терапии среднего отита. Эти препараты восстанавливают проходимость слуховой трубы, что способствует нормализации давления в барабанной полости.
- Закапайте ребенку в нос сосудосуживающие капли. Предпочтите лекарственный препарат, которым вы уже пользовались.
- При повышенной температуре и/или выраженной боли дайте малышу жаропонижающее средство в возрастной дозировке. Препараты парацетамола и ибупрофена эффективно купируют болевые ощущения при отитах.
- Место при отите показано сухое тепло. Достаточно надеть на ребенка шапочку или платок, прикрывающий уши. Не используйте горячие компрессы и грелки без назначения врача. Помните! Любые тепловые процедуры ПРОТИВОПОКАЗАНЫ при гноетечении и повышенной температуре.
- если из уха выделяется гнойная или серозная жидкость, удаляйте ее ватной турундой, смоченной в 3% растворе перекиси водорода.
Профилактика
Необходимо своевременно лечить нос, носоглотку и глотку у детей. Особенно это касается увеличения аденоидов. Если ребенок тяжело дышит носом, спит с открытым ртом, храпит, нужно обратиться к ЛОР-врачу. Если врач настаивает на удалении аденоидов, обдумайте и согласитесь на эту процедуру. Своевременно лечите другие вирусные и бактериальные заболевания. Для грудничков лучшей профилактикой отита является грудное вскармливание.
Следующие рекомендации по уходу за ребенком с ОРВИ помогут вам уменьшить вероятность развития отита:
- Никогда не заставляйте ребенка сморкаться с усилием. При сморкании слизь попадает в евстахиевы трубы, что прямо способствует развитию отита.
- Проходимость евстахиевой трубы обычно нарушается в результате попадания в нее густой слизи. Поэтому постарайтесь, чтобы слизь ребенка оставалась жидкой при ОРВИ. Для этого как можно больше его, а также поддерживайте в квартире оптимальную температуру (не выше 210С) и влажность (60%).
- используйте жаропонижающие средства в возрастной дозировке при повышении температуры тела малыша выше 38,50С. Лихорадка увеличивает потери жидкости и способствует пересыханию слизистых оболочек. Поэтому ее своевременное купирование также является профилактикой отита.
Врач-оториноларинголог Корзун Ирина Валерьевна
Лёгкое дыхание — Евромед клиника
— Какие лор-заболевания наиболее часто встречаются у детей?
— Для детского возраста есть более характерные состояния, с которыми мы у взрослых либо не встречаемся вообще или встречаемся крайне редко.Яркий пример этому — гипертрофия небных миндалин, аденоиды и все, что с ними связано: аденоидиты, рецидивирующие отиты и воспаление околоносовых пазух (синуситы), затяжной насморк и кашель. Эпизоды повторяющихся отитов — ситуация чаще встречающаяся у детей, нежели чем у взрослых. По статистике около 80% детей первого года жизни переносят острый средний отит.
В принципе, частые респираторные заболевания у детей — это признак возраста. Мамы переживают, когда их ребенок слишком часто болеет ОРВИ. Однако, ничего особенного или страшного, в большинстве случаев, в этом нет. Существуют физиологические периоды становления иммунной системы, причем этот процесс возможен только при столкновении с новой микрофлорой — вирусными и/или бактериальными агентами, попадающими в организм ребенка. Ответом и является заболевание. Не нужно бояться, если болезнь заключается в насморке, боли в горле, кашле и не перерастает каждый раз в бронхит, пневмонию и другие гнойные процессы. На сегодняшний день ребенок, болеющий респираторными заболеваниями до 8 раз в год, даже не считается часто болеющим. Это норма.
У детей более часто, чем у взрослых, встречаются ангины — острый стрептококковый тонзиллит (ангина), который проявляется интенсивными болями в горле, характерным налетом на миндалинах, температурой выше 38 °С. Детский возраст даже является одним из критериев постановки этого диагноза. Это та самая ангина, которая дает осложнения на сердце, на суставы, на почки. Это состояние в обязательном порядке требует назначения антибиотиков, причем не на 5–7 дней, а курсом — не меньше 10 дней. В случаях рецидивов это заболевание становится причиной развития хронического тонзиллита.
Хронический тонзиллит — это инфекционное заболевание с локализацией хронического очага инфекции в небных миндалинах с периодическими обострениями в виде ангин. Характеризуется нарушением общей реактивности организма, снижением общего иммунитета, обусловленным поступлением из миндалин в организм токсических и инфекционных агентов, а также продуктов воспаления.
— Что не является нормой? Какие состояния требуют вмешательства лор-врача?
— Проблемы, достаточно характерные для детского возраста, при которых ребенка надо показать лору:Когда ребенок постоянно плохо дышит носом.
Когда на фоне затруднения носового дыхания рецидивируют головные боли.
Когда у ребенка повторяются отиты, причем не просто раз в год, а по несколько раз за год.
Когда у ребенка снижается слух (и не в результате серной пробки).
— Вышеперечисленные симптомы обычно появляются при аденоидах?
— Да, в том числе. Аденоидами называется разрастание глоточной миндалины, расположенной в куполе носоглотки. Это одна из десяти структур лимфоидно-глоточного кольца Пирогова — Вальдейера. Разросшаяся или гиперплазированная миндалина носит название аденоиды. Это состояние наиболее часто встречается у детей 3–7 лет, хотя может диагностироваться и в более раннем и более позднем возрасте.Разрастание глоточной миндалины провоцируется ее активной работой по защите организма от инфекций, передающихся через дыхательные пути. Чем чаще ребенок переносит респираторные заболевания, тем больше приходится работать этой миндалине. Таким образом, ее разрастание (гипертрофия) оказывается абсолютно физиологически обоснованным моментом.
— Всегда ли надо удалять аденоиды?
— Показаниями к удалению аденоидов является появление серьезных проблем со здоровьем ребенка – когда от разросшейся лимфоидной ткани становится больше вреда, чем пользы. Абсолютное показание к удалению аденоидов: стойкое затруднение носового дыхания, сопровождающаяся храпом во сне, синдромом обструктивного апноэ сна (остановкой дыхания во сне).Отсутствие нормального носового дыхания приводит к гипоксии — состоянию хронического недостатка кислорода, следствием этого могут быть: быстрая утомляемость ребенка, нарушение когнитивных функций головного мозга, задержка психоэмоционального, а порой и физического развития, нарушение анатомического формирования лицевого скелета и прикуса, готическое нёбо, в отдельных случаях даже развитие энуреза является следствием выраженной гипертрофии глоточной миндалины.
Существуют и относительные показания к удалению аденоидов. Это рецидивы отитов у ребенка, развитие тугоухости, рецидивы синусита, неэффективность лечения хронического аденоидита (воспаление увеличенной миндалины) в течение полугода. Разросшаяся аденоидная ткань создает постоянно существующее препятствие движению воздушного потока, что является причиной недостаточной вентиляции околоносовых пазух и полостей среднего уха, это приводит к вышеперечисленным проблемам.
Бояться операции по удалению аденоидов не стоит — современные щадящие эндоскопические методики, адекватное анестезиологическое пособие позволяют минимизировать риски вмешательства, провести его с минимальной травматичностью для пациента, а в результате значительно повышается качество жизни вашего малыша.
Если же ткань глоточной миндалины не создает помех нормальному носовому дыханию, то аденоиды удалять не надо. Во-первых, в пубертатном возрасте (после 12 лет) начинается склерозирование лимфоидной ткани, она начинает уплотняться и постепенно перерастает в фиброзную – это, в основном, соединительная ткань, во-вторых растет череп и по отношению к нему размер лимфоидной ткани нивелируется, занимая все меньше пространства в носоглотке.
— Как можно профилактировать появление аденоидов?
— Профилактировать появление аденоидов нельзя, ведь это понятие по сути сопутствует взрослению, однако, как уже было сказано, к прогрессированию аденоидов приводят рецидивирующие воспалительные процессы. Кроме понятия «аденоиды», есть понятие «аденоидит», описывающее воспаление глоточной миндалины, и вот здесь есть целый ряд схем системного и местного лечения, позволяющих эффективно контролировать воспалительный процесс. Безусловно, системное лечение должно подбираться индивидуально и только лечащим врачом. Большое значение при этом принадлежит схемам местного лечения, составляющие которых должны подбираться с учетом механизмов развития болезни.Первым этапом необходимо снять отек слизистой оболочки полости носа, который возникает как реакция на воспалительный процесс в носоглотке. С этой целью используются возрастные концентрации сосудосуживающих препаратов, которые подбирает врач в зависимости от возраста ребенка и степени выраженности отека. Через несколько минут, по достижении сосудосуживающего эффекта, применяются средства элиминационной терапии, причем интенсивность струи применяемого средства должна быть достаточной, чтобы смыть слизисто-гнойное отделяемое, покрывающее миндалину, но в то же время щадящей, чтобы раствор не попадал в слуховую трубу ребенка. После этого на чистую лимфоидную ткань носоглотки воздействуют антибактериальными, противовоспалительными препаратами местного действия или вяжущими растворами. Длительность подобного курса составляет 7–10 дней. При необходимости продолжения лечения составляющие схемы меняются.
Так что главный совет – не затягивайте с обращением к лор-врачу, если ваш малыш часто болеет респираторными заболеваниями.
— Одно из самых неприятных и пугающих всех мам заболеваний — отит. Какие они бывают, как их лечат и как можно их избежать?
— Отиты — достаточно широкое понятие. Выделяют наружные отиты – заболевания наружного слухового прохода и ушной раковины, и средние отиты – воспалительные процессы в среднем ухе, последние бывают гнойные и негнойные.Боль в ухе при среднем отите бывает не всегда, но обязательно он сопровождается снижением слуха.
Острый гнойный средний отит, чаще всего, встречается у детей первого года жизни, во многом, вследствие анатомических особенностей строения слухового анализатора — евстахиева труба очень короткая, широкая, расположена практически горизонтально, и в нее легко затекают слизь и пища при срыгивании ребенка, а также развивается отек, приводящий к сужению просвета и, как следствие, к нарушению вентиляции и оттока слизи. (евстахиева труба соединяет полость среднего уха с носоглоткой, и через нее осуществляется доступ воздуха в барабанную полость), при прекращении свободного доступа воздуха возникает эффект термостата, что способствует развитию патогенной флоры и воспалительного процесса.
Гнойный отит протекает в три стадии
Первая стадия – катаральная, доперфоративная стадия. Симптомы: интенсивная боль в ушах, повышение температуры, снижение слуха.На второй стадии происходит перфорация (разрыв) барабанной перепонки, и гной, который скопился в среднем ухе, выходит в наружный слуховой проход. Это, как правило, сразу облегчает состояние больного, болевые ощущения резко уменьшаются. Эта стадия длится несколько дней.
Репаративная стадия. Гной вышел, воспаление купируется, барабанная перепонка должна зарубцеваться, чтобы восстановить свою целостность.
Если нам очень повезло, родители вовремя обратились к оториноларингологу, лечение было назначено оперативно и правильно, отит можно остановить на первой стадии и не допустить перфорации барабанной перепонки. Это идеальный вариант развития событий. Если перфорация все же произошла, то важно, чтобы она не стала стойкой, чтобы барабанная перепонка точно восстановила свою целостность. Иначе разовьется хронический средний гнойный отит. Понятно, что ничего хорошего в этом заболевании нет, оно дает массу осложнений, в том числе — стойкую тугоухость, и требует уже хирургического восстановления барабанной перепонки.
— Как лечат отит?
— Один из распространенных мифов: в больное ухо надо закапать капли. В то время как в большинстве случаев при отите, в первую очередь, надо капать в нос!Патогенез или развитие острого отита связано с проблемами нормальной вентиляции среднего уха из-за нарушения нормального носового дыхания. Как только мы теряем нормальное носовое дыхание, возникает отек в слуховой трубе, запускается механизм воспаления. То есть отит – это всегда Последствие выраженной назальной обструкции (затруднения носового дыхания). Кстати, аналогично развиваются синусит и гайморит.
Еще раз подчеркнем: просто так гнойный средний отит не возникнет. Он не разовьется от того, что от того что ребенка продуло, от того, что он гулял без шапки, и даже включенный кондиционер дует не в ухо, а действует опосредованно, через внезапно возникший насморк.
Что делать при отите? Если у ребенка заболело ухо, первое, что может сделать любая мама – закапать в нос сосудосуживающие капли, соблюдая правила: наклонив голову к плечу, капать в ниже расположенную половину носа, потом повторить в другую сторону; дать антигистаминный препарат – потому что он снимает отек; дать любое НПВС (нестероидное противовоспалительное средство) – например, «Нурофен». Это то, что можно сделать, не заглянув ребенку в ухо. После этого срочно записываетесь к лору, и врач назначает лечение, исходя из стадии развития заболевания, из вида отита и пр.
Базовое лечение при отите – это назначение сосудосуживающих капель (у детей старше двух лет – предпочтительно в виде спрея), антигистаминных препаратов, противовоспалительных. При отсутствии перфорации назначают также ушные капли на спиртовой основе.
Антибиотики назначают не всегда, только при наличии строгих показаний. К ним относятся: возраст до двух лет, интенсивная боль в ухе, снижение слуха, высокая температура. У детей старше двух лет с нормальным иммунитетом сначала назначается противовоспалительная и противоотечная терапия, эффект от которой оценивается в течение 72 часов, и только если она окажется неэффективна, назначаются антибиотики. При лор-патологии антибиотики назначаются курсом минимум 7 дней (за редким исключением). При более коротком курсе не подавляется та флора, на которую направлено действие препарата, более того – вырабатывается антибиотикорезистентность, то есть устойчивость микрофлоры (бактерий) к действующему веществу, в результате чего снижается эффективность от его последующего применения.
В любом случае назначить антибиотик и подобрать лечение может только врач! Выбор препаратов для применения в детском возрасте достаточно ограничен и сложен, потому что они могут иметь массу противопоказаний, например, некоторые капли могут замедлять развитие костной ткани. Поэтому не занимайтесь самолечением!
— Как мама может заподозрить, что у малыша отит? Маленькие дети же не могут пожаловаться?
— Они жалуются: ушная боль она очень интенсивная, сравнима с зубной. Как правило, ребенок держится за ухо, часто повышается температура. Боль усиливается при глотании – особенно у грудных детей, это очень ярко проявляется при кормлении: малыш начинает глотать, отечная слуховая труба слипается–разлипается, вызывая боль, ребенок прерывается, плачет.Если у ребенка длительный насморк, повысилась температура, он плачет, держится за ухо, плохо спит — сразу покажите его лору.
Еще одна группа отитов — экссудативные отиты. Они чаще возникают у детей более старшего возраста, страдающих гипертрофией глоточной миндалины или аденоидами, которые провоцируют стойкий блок слуховой трубы. При экссудативном отите в барабанной полости скапливается жидкость (но не гной, как при гнойном отите). Это заболевание несколько сложнее заподозрить, потому что боли нет, температуры нет. По сути, единственное, на что мама может обратить внимание, — снижение слуха: ребенок переспрашивает. Иногда дети жалуются, что у них в ухе «трещит» или «пукает» – я слышала много разных определений. Это действительно так: пузырьки воздуха лопаются в жидкости в среднем ухе с характерным треском – и детишки на это обращают внимание.
— Какая существует профилактика отитов?
— Наиболее частыми возбудителями средних отитов Является кокковая флора (пневмококки, стафилококки), гемофильная палочка, а также другие патогенные и условно-патогенные бактерии, активизирующиеся при вирусном или бактериальном воспалении слизистой оболочки носа.Частично от этих возбудителей можно защититься при помощи вакцинации. От пневмококковых инфекций защищают вакцины «Превенар 13», «Пневмо-23», «Синфлорикс». Против гемофильной палочки существуют моновакцины («Акт-ХИБ», «Хиберикс»), также она входит в состав комбинированных вакцин («Пентаксим», «Инфанрикс Гекса»).
К сожалению, прививки не дадут стопроцентной защиты от отитов (потому что возбудителей заболевания намного больше), но значительно снизят риск его появления, а также – развития осложнений. Кроме того, привитый ребенок, в принципе, будет реже болеть, что также уменьшает риск отитов как осложнения ОРВИ.
— Почему не рекомендуется использовать ватные палочки для гигиены уха?
— Ватные палочки — это косметическое средство, они не предназначены для ушей. Наружный слуховой проход — это самоочищающаяся система. Как и кожный покров по всему нашему телу, кожный покров в наружном слуховом проходе регулярно обновляется. Эпидермис слущивается с кожи постепенно (причем есть определенное направление слущивания — от ближайшего конца наружного слухового прохода к его дальнему концу – переходу на барабанную перепонку) и со всем, что есть на его поверхности: серой, кожным салом и пр. Большинство взрослых сибиряков имеют широкие и довольно прямые слуховые проходы, и при обычном мытье головы попадающая в уши вода все эти массы вымывает.У детей, особенно – у детей первого года жизни – с этим сложнее, так как у них анатомически другое строение слухового прохода, он более узкий, под другим углом расположен, и соответственно, очищается хуже. Если же мама решает почистить ухо ребенку ватной палочкой, что происходит? Она утрамбовывает все эти эпидермальные массы, которые и так скапливаются в наружном слуховом проходе. И в результате мы получаем серно-эпидермальные пробки. В результате требуется помощь отоларинголога для того, чтобы прочистить ухо. И сами представляете реакцию ребенка, которому промывают ухо или пытаются удалить серу механически.
— Что же делать для того, чтобы очистить уши ребенку?
— Для начала важно понимать, что это не грязь! Сера — это нормальный секрет человеческого организма, продукт работы серных желез, она необходима для защиты наружного слухового прохода от инфицирования и наружного отита. У нас в наружном ухе идеальные условия для возникновения грибковой флоры: тепло, темно и сыро. Сера же содержит целый ряд антисептиков, обладает даже фунгицидными свойствами – защищает от грибковой и бактериальной инфекции.Для туалета слухового прохода – если недостаточно обычного мытья ушей – можно использовать специальные средства «Ремо-Вакс», «А-Церумен») – их формула позволяет использовать их с рождения ребенка. Для профилактики образования серной пробки эти препараты рекомендуется применять раз в месяц, в случае образования серных масс – по рекомендации врача – может быть назначен курс более интенсивного использования.
— Какие существуют способы профилактики лор-заболеваний у детей?
— Как мы уже сказали выше, частично снижению частоты заболеваемости способствует вакцинация от пневмококковой инфекции и гемофильной палочки.Другим очень важным моментом является элиминационная терапия. Элиминация — это удаление частиц (вирусов, бактерий, аллергенов, токсинов и пр.), попадающих на слизистую оболочку и вызывающих воспаление, путем промывания полости носа. Таким образом мы механически избавляемся от антигенов, которые могут спровоцировать развитие заболевания.
Маленький ребенок не может сам высморкаться, в его носовых проходах скапливается слизь, которую надо убирать. Поэтому ежедневно необходимо осуществлять гигиенические процедуры: у младенцев — закапать нос физраствором или солевым раствором (продаются в аптеках) и удалить содержимое при помощи аспиратора. Также промывать таким образом нос рекомендуется ребенку при возвращении из любых общественных мест – из поликлиники, магазина и пр. Ребенку старше двух лет, а также взрослым рекомендуется ежедневно – утром и по возвращении домой, а также перед сном для профилактики ОРВИ использовать спреи, орошающие полость носа, так называемые носовые души, смывающие слизь и частицы вирусов и бактерий. Обращайте внимание, что у них есть градация по интенсивности поступления струи в полость носа. Во время профилактического промывания особо сильно вымывать не надо. Для этого можно использовать назальные спреи и души, мягко очищающие слизистую. При большом количестве отделяемого стоит выбрать средства с более интенсивной подачей жидкости вплоть до полного объемного промывания полости носа.
Еще одним банальным, но действенным средством профилактики сезонных респираторных инфекций является частое тщательное мытье рук. Если нет возможности помыть руки – используйте влажные салфетки, антибактериальные растворы.
Если в детском саду или школе – вспышка ОРВИ, можно использовать профилактически противовирусные препараты — индукторы интерферонов.
Для того, чтобы у организма ребенка (да и взрослого тоже) были силы сопротивляться инфекции, важно, чтобы он не был ослаблен неправильным питанием, нездоровым образом жизни. Соответственно, обращаем внимание на сбалансированность рациона питания, режим дня, закаливание. При отсутствии противопоказаний – принимайте курсами мультивитаминные препараты.
— По статистике при ОРВИ примерно треть детей младше трех лет страдают от стеноза – отека гортани. С чем это связано?
— Действительно, стеноз встречается очень часто.Стенозирующий ларингит/ларинготрахеит (или ложный круп — в педиатрии это синонимы) — нарушение нормального дыхания за счет сужения просвета гортани.
Ложный круп или стеноз гортани, который развивается у детей на фоне ОРВИ, возникает потому, что у малышей в подскладочном отделе гортани очень рыхлая слизистая оболочка, и подслизистый слой очень легко отекает. При вирусной инфекции развивается отек слизистой оболочки верхних дыхательных путей, и в случае возникновения отека в гортани резко сужается свободное пространство в ее просвете, нарушается прохождение воздуха, затрудняется, становится шумным вдох, развивается, так называемая, инспираторная (затруднение вдоха) одышка. У детей до 3-4-летнего возраста особенности анатомического строения таковы, что создают предпосылки для легкого развития стеноза гортани, поэтому и встречается это состояние чаще именно в этом возрасте. Дополнительный риск создает предрасположенность ребенка к развитию аллергических реакций. В этом случае частота развития стеноза гортани выше.
Стеноз можно классифицировать по скорости возникновения: молниеносный, острый, подострый и хронический.
Молниеносный стеноз, как правило, возникает при аллергии или из-за инородного тела.
При ложном крупе, чаще всего, возникает острый стеноз. Снять его проявления можно противоотечными средствами. Звук стеноза ни с чем на спутаешь — любая мама его услышит: затруднение вдоха, хриплый, сипящий звук. Как только вы обнаружили, что у ребенка затруднен вдох, надо дать ребенку антигистаминное (снимает отек) и сделать ингаляцию небулайзером гормональными препаратами и горячую ножную ванну (при условии отсутствия высокой температуры). Если ребенок задыхается и ингаляции не помогают, срочно вызывайте Скорую помощь! Врач введет гормон, если и это не поможет, тогда стеноз является показанием к госпитализации. Ребенка укладывают в стационар, в реанимацию, обеспечивают подачу кислорода, назначают лечение гормонами, антигистаминными препаратами, при необходимости — антибиотиками, добиваясь постепенного снижения отека во всех отделах верхних дыхательных путей.
После впервыевозникшего эпизода стеноза ребенка рекомендуется обследовать на предмет возможной аллергии — сдать аллергопробы, чтобы исключить или подтвердить диагноз. К сожалению, у маленьких детей аллергопробы могут быть ложноотрицательными. Если же стенозы рецидивирующие и продолжаются у ребенка старше трех лет надо обязательно Повторить обследование.
— Что может спровоцировать кровотечение из носа и как его остановить?
— Кровотечение из носа могут возникнуть результате травмы, особенностей строения полости носа, близкого расположения кровеносных сосудов к поверхности слизистой, заболеваний крови, повышенной сухости и истончения слизистой оболочки, формирования на ней грубых корок (что нередко бывает из-за центрального отопления), при удалении которых легко травмируется слизистая.Бывают достаточно безобидные по своей интенсивности носовые кровотечения, но настораживающие по своей частоте. Нередко они носят наследственный характер. Здесь я всегда советую пройти обследование. Да, возможно, ребенку по наследству от родителей просто передалось строение полости носа, близкое расположение сосудов к поверхности слизистой. Но по наследству могут передаваться и, например, нарушение свертывающей системы крови (тромбоцитопатии, тромбоцитопении и др.). С этим надо всегда разбираться.
Как остановить кровотечение из носа?
Правила остановки очень просты. Первое и главное: никогда не запрокидывать голову назад, голова держите прямо, слегка наклонив вниз. Возьмите вату, нанесите на нее 3% раствор перекиси водорода или любой сосудосуживающий препарат, который есть дома. Эта ватка вводится в преддверие полости носа с той стороны, где кровотечение, и прижимается крылом носа к перегородке.Это поможет, если кровотечение не интенсивное. Если же кровотечение интенсивное — кровь скатывается не только наружу из носа, но и в глотку, – вызывайте Скорую помощь, с большой долей вероятности вы сами уже не справитесь и потребуется госпитализация.
Внезапные, спонтанные, интенсивные кровотечения из носа у мальчиков 7–11 лет могут являться симптомов такого неприятного заболевания, как юношеская или ювенильная ангиофиброма основания черепа. Это доброкачественное новообразование, очень богатое сосудами. Эта опухоль весьма агрессивная по своему характеру роста, поэтому очень важно выявить ее как можно раньше. Так что, если мальчик страдает рецидивирующими интенсивными кровотечениями из носа на фоне нормального здоровья, рекомендую срочно обратиться к лору.
осложнений среднего отита перед установкой тимпаностомических трубок у детей | Медицинские приборы и оборудование | JAMA Отоларингология — хирургия головы и шеи
Цели Сообщать о частоте краткосрочных осложнений среднего отита у детей до установки тимпаностомических трубок (ТТ) и сравнивать детей, получавших лечение в соответствии с рекомендациями Агентства по политике и исследованиям в области здравоохранения, с теми, кто лечился раньше или позже, чем рекомендовано.
Дизайн Обзор ретроспективных результатов.
Пациенты Субъектами были дети в возрасте 10 лет и младше, которым в период с 1 января 1999 г. по 31 декабря 2000 г. были вставлены ТТ в окружной больнице третичного уровня. Критерии исключения включали предварительную установку ТТ, любые сопутствующие процедуры на голове и шее и черепно-лицевые дефекты.
Вмешательство Размещение тимпаностомической трубки.
Основные показатели результатов Любые случаи отореи, перфорации барабанной перепонки, шума в ушах, реакции на антибиотики, задержки речи или речи, фебрильных судорог или менингита до установки TT, задокументированные в записях окружной больницы, регистрировались как осложнения.Отдельно рассматривали потерю слуха.
Результаты Из 147 детей, соответствующих нашим критериям, у 81 (55,1%) было 1 или более осложнений среднего отита до установки ТТ. У пятидесяти пяти (37,4%) было зарегистрировано от 2 до 6 осложнений. Нежелательные реакции на антибиотики были наиболее частым осложнением, зарегистрированным у 34 (23,1%).
Выводы У большинства детей в этой окружной больнице были краткосрочные осложнения среднего отита до того, как они получили TT.Даже у детей, которых лечили «вовремя» в соответствии с инструкциями Агентства по политике и исследованиям в области здравоохранения, возникали осложнения; однако соблюдение рекомендаций не оказало значительного влияния на осложнения.
Средний отит (ОМ) — наиболее распространенное детское заболевание, и его лечение является спорной темой. Серьезные осложнения острого среднего отита (ОСО) включают менингит, абсцессы головного мозга, эпидуральные абсцессы, мастоидит, стойкую нейросенсорную тугоухость и смерть.Другие тяжелые осложнения отита с выпотом (OME) включают образование ретракционного кармана, холестеатому, эрозию слуховых косточек и мирингостапедиопексию. Серьезные осложнения ОМ у детей не так распространены в Соединенных Штатах, как в прошлом. Последствия ОМ по-прежнему являются частью жизни детей, наиболее распространенным из которых является снижение качества жизни из-за оталгии, особенно при АОМ. Другие распространенные эффекты AOM и OME включают оторею, перфорацию, лихорадочные судороги, наружный отит, потерю слуха, побочные эффекты, связанные с приемом антибиотиков, задержку речи и речи и потерю времени в школе.
Целью этого исследования было оценить краткосрочные осложнения ОМЭ перед установкой ТТ. Первоначально мы предприняли это исследование для проверки соблюдения рекомендаций Агентства по политике и исследованиям в области здравоохранения (AHCPR) в окружной больнице. Мы собрали данные для этого дополнительного исследования, чтобы определить, с какими осложнениями сталкиваются дети до установки тимпаностомической трубки (ТТ) и снижает ли соблюдение протокола AHCPR количество осложнений. Мы также сравнили осложнения у детей, которым была проведена установка TT в соответствии с рекомендованным временем AHCPR, с осложнениями у детей, которым была проведена установка TT раньше или позже, чем рекомендовано. 1
Рекомендации AHCPR разработаны для рассмотрения показаний к установке TT у детей с OME. Изученная нами популяция включала детей с ОМЕ, рецидивирующим АОМ или и тем, и другим. Теоретически две классификации болезней имеют разные причины, методы лечения и осложнения. Фактически, немногие дети имели чистый OME без какого-либо AOM, и трудности с различением групп привели нас к тому, что лечение всех детей соответствовало критериям AHCPR. Анализ в этой статье не разграничивает эффекты AOM от OME.
Рекомендации AHCPR включают первоначальное тестирование с помощью отоскопии с пневматоскопией и дополнительной тимпанометрии. Контрольные визиты для оценки избавления от OME рекомендуются через 6 и 12 недель. На 12 неделе рекомендуется аудиологическое обследование. Если наблюдается двусторонняя потеря слуха на 20 дБ или больше, направление к отоларингологу не является обязательным для установки TT через 3 месяца непрерывной ОМЕ. Если OME продолжается без потери слуха, рекомендуется направление к отоларингологу через 4-6 месяцев для установки TT.
Исследуемая популяция включала всех детей в возрасте 10 лет и младше, получивших первый набор TT для OM в окружной больнице третичного уровня с 1 января 1999 г. по 31 декабря 2000 г. Данные были собраны путем ретроспективного обзора медицинских карт с момента рождения или самого раннего свидетельства. до размещения ТТ. Исключения включали любые одновременные операции на голове и шее, выполненные во время первой установки ТТ, любую черепно-лицевую деформацию и любую предшествующую установку ТТ или любую другую предшествующую операцию на ухе.Слух оценивался с помощью аудиометрии с визуальным подкреплением или аудиометрии в чистом тоне. В некоторых случаях результаты проверки слуха в школе или клинике использовались в отсутствие других тестов. Двусторонний непарный тест t использовался для сравнения частоты осложнений в группах детей в соответствии с рекомендациями AHCPR.
Тактика лечения ОМ у этих детей сравнивалась с моделью, взятой из рекомендаций AHCPR. 2 Дети были классифицированы как «рано», «вовремя» или «поздно» на основании непрерывной продолжительности ОМЕ и результатов аудиометрического тестирования, если оно проводилось до установки ТТ (Таблица 1).Строго говоря, каждый ребенок должен был пройти аудиометрическое тестирование по протоколу AHCPR. Однако многие дети не прошли тестирование, и было сделано приближение к протоколу, чтобы классифицировать это лечение как раннее, своевременное или позднее. Лечение ОМЭ, в частности установка ТТ, рассматривалось вовремя у детей с потерей слуха более 20 дБ и непрерывным ОМЕ в течение 3-6 месяцев или у детей без потери слуха (или без аудиометрии) и непрерывного ОМО в течение 4-6 месяцев. 6 месяцев.Установление тимпаностомической трубки считалось ранним у детей с потерей слуха более 20 дБ и непрерывным ОМЕ менее 3 месяцев или у детей без потери слуха (или без аудиометрии) и непрерывным ОМЕ менее 4 месяцев. Дети без задокументированного ОМЭ, в том числе дети с в основном рецидивирующим АОМ, также были помещены в категорию раннего ведения. У детей с потерей слуха или без него с непрерывной ОМЕ в течение более 6 месяцев лечение считалось поздним.
Краткосрочные осложнения и побочные эффекты ОМ, которые были зарегистрированы у этих детей до установки ТТ, суммированы в Таблице 2.Наиболее частым краткосрочным осложнением ОМ (помимо потери слуха) были побочные эффекты антибактериальной терапии; это произошло у 34 детей (23,1%). Следующим по частоте осложнением была задержка речи или языка, отмеченная у 31 ребенка (21,1%). Следующим по частоте побочным эффектом была оторея, зафиксированная у 24 детей (16,3%). Стойкая перфорация отмечена у 12 детей (8,2%). Перед установкой ТТ у 3 детей (2,0%) были зарегистрированы лихорадочные припадки. Менингит развился у 2 детей, у одного был вирусный менингит с АОМ, а у второго — Neisseria meningitides и сопутствующий АОМ.Наружный отит возник у 2 детей, а шум в ушах и нарушение равновесия — у 1 ребенка.
Из 147 детей, соответствующих критериям включения, у 81 (55,1%) было 1 или более краткосрочных осложнений от ОМ до установки ТТ. Это число увеличилось до 105 (71,4%), когда была включена потеря слуха более 20 дБ. У 53 детей (36,1%) было зарегистрировано от 2 до 6 осложнений (рис. 1). Потеря слуха на 20 дБ и более была обнаружена у 67 детей (45,6% из 147 детей и 78 детей.8% из 85 детей с документально подтвержденными тестами слуха). Шестьдесят два ребенка (42,2%) не прошли документально подтвержденный тест слуха.
Среднее количество краткосрочных осложнений до операции во всей группе детей составило 1,2. Дети в группе раннего лечения имели среднее осложнение 1,0. У детей из группы своевременного лечения в среднем было 1,3 осложнения. У детей из группы позднего лечения в среднем было 1,3 осложнения. Не было статистически значимых различий между этими средними значениями при использовании двустороннего непарного критерия t среди подгрупп, сравниваемых индивидуально или по сравнению с остальной частью населения.
Количество осложнений увеличивается с возрастом на 0,1 осложнения в год по сравнению с 1,0 осложнениями в возрасте 1 года (рис. 2). Данная тенденция увеличения количества осложнений с возрастом в общей группе детей не была статистически значимой. Средний возраст детей увеличился в управляющих группах с 2,2 года в ранней группе до 2,7 лет в группе своевременного лечения до 3,4 года в поздней группе. Таким образом, переменную возраста путают с управлением ОМЕ при прогнозировании увеличения осложнений.
Переменные этнической принадлежности и пола сравнивались с частотой осложнений и не имели значимой связи. В составе населения 87 мальчиков и 60 девочек. Среди детей были 58 пациентов-афроамериканцев (в том числе 16 с родителями-африканцами-иммигрантами), 35 пациентов-латиноамериканцев, 12 пациентов из числа коренных американцев, 2 пациента из Юго-Восточной Азии и 40 белых пациентов.
При анализе осложнений потеря слуха рассматривалась отдельно, так как она оказывает значительное неблагоприятное воздействие на детей.Однако отбор тех, кто прошел первую установку TT, затрудняется отбором детей с потерей слуха, потому что потеря слуха является фактором в рекомендованном протоколе для определения необходимости установки TT.
Несмотря на доступность аудиологических услуг во всех клиниках, у 42% детей ранее не было аудиограммы. Все процедуры выполнял отоларинголог в дидактической службе уездной больницы. Ни один пациент не был прооперирован без осмотра штатным отоларингологом пациента в клинике, изучения истории болезни и согласия на выполнение процедуры.Все сотрудники были знакомы с рекомендациями AHCPR. Поскольку это было ретроспективное исследование, протокола для определения точных показаний к установке ТТ не существовало. Каждый отоларинголог в клинике руководствовался своим здравым смыслом при принятии решений по ведению пациентов. Отклонения от рекомендаций AHCPR произошли из-за многих факторов, включая решения, принятые отоларингологами, терапевтами, родителями и детьми. Не все сотрудники считали, что рекомендации AHCPR лучше всего подходят для каждого ребенка.Частные обсуждения после этого исследования показали, что некоторые отоларингологи считали, что аудиограмма не нужна, потому что решение о размещении TT было принято на основании анамнеза и физического обследования; следовательно, аудиограмма не повлияет на решение руководства.
Нежелательные явления от антибиотиков, используемых для лечения AOM и OME, были обычными проблемами в этой детской популяции. Эти эффекты включали рвоту, диарею, дрожжевые инфекции, сыпь, крапивницу и анафилактические реакции.Самым распространенным антибиотиком был амоксициллин, который также был наиболее частой причиной побочных эффектов. Специфические побочные эффекты антибиотиков не всегда были хорошо задокументированы и, следовательно, о них не сообщалось.
Задержка речи и языка была записана, когда родитель или медицинская карта задокументировали задержку. Было упомянуто много детей с такими задержками, но польза ТТ в предотвращении задержки речи и речевого развития не ясна. Некоторые исследования показали связь между OME и задержкой речевого развития с улучшением с размещением TT у детей дошкольного возраста. 3 Другие не показали положительных результатов, например недавнее контролируемое испытание, в котором изучалось влияние размещения TT на развитие речи у детей 1-2 лет с ОМЕ. 4
Перфорация и оторея — частые осложнения после установки ТТ. Однако в этом исследовании эти проблемы возникали до установки ТТ в значительном количестве: оторея у 1 из 6 детей и перфорация у 1 из 16 детей. Наружный отит развился у 2 детей: у 1 была кандидозная инфекция, а у 1 — после отореи.Лихорадочные припадки возникают у 2–5% детей и были зарегистрированы у 2% нашей популяции, что представляет собой нормальную распространенность в этой популяции. Эти осложнения чаще возникают из-за AOM, чем из-за OME. Тиннитус и проблемы с равновесием являются менее частыми осложнениями ОМЕ у детей и наблюдались только у 1 ребенка.
Менингит, связанный с АОМ, развился у 2 детей. Однако возбудителями были вирусный менингит N и менингит . Не удалось идентифицировать организм, вызывающий одновременный АОМ.Эти случаи менингита не могут рассматриваться как отогенный источник. Обычный путь инвазии менингита от АОМ — бактериемия; однако прямое распространение преформированными путями или тромбофлебит может произойти редко. 5 Неясно, как в этих случаях связаны ОМ и менингит.
Серьезные осложнения также могут возникать при АОМ и хроническом ОМЕ. Эти осложнения не были бы замечены в этом исследовании, если бы они действительно произошли в популяции из-за критериев исключения предыдущих или одновременных операций на ушах, отсутствия послеоперационных данных и отсутствия контрольной группы, которая не получала ТТ.Полный список осложнений ОМ доступен в учебнике отологии. 6 , 7 Эти более серьезные осложнения не так часто наблюдаются в развитых странах, как в прошлом, по-видимому, из-за использования антибактериальной терапии. Курвиль 7 показал, что смерть от серьезных осложнений ОМ была более распространенной до введения пенициллина. По-прежнему существует вероятность возникновения этих осложнений при нелеченом ОМ. В исследовании 1986 года 8 из Южной Африки, посвященном нелеченым заболеваниям среднего уха у чернокожих пациентов, в течение 6 лет было пролечено 335 случаев серьезных отогенных осложнений.Сто шестьдесят семь из этих осложнений возникли у пациентов в возрасте 10 лет и младше: 50 случаев менингита, 28 абсцессов головного мозга, 26 экстрадуральных абсцессов и 23 случая тромбоза бокового синуса (другие редкие осложнения здесь не перечислены).
Критерии AHCPR были введены более 9 лет назад, но они не достигли всеобщего соблюдения. Критерии представляли собой лучшую практику в то время. Считалось, что введение и использование критериев уменьшит зависимость от ТТ при лечении сложных случаев ОМЕ.Настоящее исследование показывает, что независимо от того, является ли время установки ТТ ранним, своевременным или поздним, частота краткосрочных осложнений ОМЕ практически одинакова. Статистических различий между определенными нами группами не обнаружено. Хотя это исследование ограничено из-за ретроспективного характера данных, оно не поддерживает использование рекомендаций AHCPR, чтобы избежать этих осложнений ОМ. Для оценки эффективности рекомендаций необходимо провести более крупное долгосрочное контролируемое проспективное исследование.Контрольная группа детей, которым не проводилась установка ТТ, предоставила бы полезную информацию. Если соблюдение рекомендаций не свидетельствует о снижении частоты осложнений, их дальнейшее использование может быть поставлено под сомнение.
Тимпаностомические трубки рекомендованы для OME для уменьшения многих побочных эффектов и осложнений этого распространенного детского заболевания. К ним относятся общие раздражающие эффекты, такие как боль и потеря слуха, потенциально долгосрочные негативные эффекты, такие как задержка речи и языкового развития, и более серьезные осложнения, такие как холестеатома, внутривременные и внутричерепные инфекции и тромбоз.В этом исследовании участвовало 147 детей с ТТ, у которых многие побочные эффекты ОМ были задокументированы до операции. Время установки ТТ существенно не повлияло на частоту краткосрочных осложнений в этом исследовании.
Автор для переписки и оттиски: Сэмюэл К. Левин, доктор медицины, отделение отологии, отделение отоларингологии, Университет Миннесоты, 420 Delaware St SE, почтовый код 396, Миннеаполис, Миннесота 55455 (электронная почта: levin001 @ tc.умн.еду).
Представлено к публикации 14 января 2003 г .; окончательная редакция получена 25 июня 2003 г .; принята к печати 12 августа 2003 г.
Это исследование было частично представлено в виде плаката на весеннем собрании Комбинированной отоларингологии Американского общества детской отоларингологии; 12-14 мая 2002 г .; Бока-Ратон, Флорида,
Мы благодарим Джули Галлант за ее помощь в исследовании рукописи.
1.Табурет SEBerg AOBerman S и др. Управление средним отитом с выпотом у детей раннего возраста: Краткое справочное руководство для врачей . Роквилл, Мэриленд: Агентство политики и исследований в области здравоохранения, Департамент здравоохранения и социальных служб США; 1994. Публикация AHCPR 94-0623.
2.Hsu GSLevine SCGiebink GS Управление средним отитом с использованием руководящих принципов Агентства по политике и исследованиям в области здравоохранения. Otolaryngol Head Neck Surg. 1998; 118: 437-443.PubMedGoogle Scholar3.Maw ARWilks Дж. Харви я и др. Раннее хирургическое вмешательство по сравнению с бдительным ожиданием появления клеевого уха и влияние на развитие речи у детей дошкольного возраста: рандомизированное исследование. Ланцет. 1999; 353: 960-963.PubMedGoogle Scholar5.Haddad Jr. J Лечение острого среднего отита и его осложнений. Otolaryngol Clin North Am. 1994; 27: 431-441.PubMedGoogle Scholar6.Neely JG Внутривисочные и внутричерепные осложнения среднего отита. В: Бейли BJ, изд. Хирургия головы и шеи — отоларингология . Филадельфия, Пенсильвания: JB Lippincott Co; 1993: 1607-1622. Google Scholar7.Courville CB Внутричерепные осложнения среднего отита и мастоидита в эру антибиотиков, I: модификация патологии отитовых внутричерепных поражений препаратами антибиотиков. Ларингоскоп. 1955; 65: 31-46.Samuel. JFernandes CMSteinberg JL Внутричерепные отогенные осложнения: постоянная проблема. Ларингоскоп. 1986; 96: 272-278. PubMedGoogle ScholarОтитус (ушные инфекции) и осложнения
Что такое отит?
Отит — это инфекция уха. Есть два типа: наружный отит (инфекция наружного уха) и средний отит (инфекция среднего уха).
Что такое наружный отит?
Наружный отит — это инфекция наружного слухового прохода. Другое название этой инфекции — «ухо пловца», поскольку эта инфекция может быть связана с воздействием воды.Это может сделать кожу более восприимчивой к заражению бактериями, дрожжами и грибками. Симптомы включают покраснение и отек кожи в слуховом проходе, сильную боль в ушном канале и дренаж. Лечение этой инфекции включает введение антибиотиков или противогрибковых ушных капель и, возможно, пероральных (внутрь) антибиотиков. Профилактика рекомендуется в повторяющихся случаях. Профилактические процедуры могут включать полоскание ушей водой и белым уксусом, смешанным в соотношении 50/50, после купания. Готовые ушные капли для этой цели также продаются в различных аптеках, хотя они могут содержать спирт, который может вызвать дополнительное раздражение.
Что такое средний отит?
Средний отит также известен как инфекция среднего уха (инфекция в пространстве за барабанной перепонкой). У детей отит — одна из самых распространенных инфекций. Более 90% всех детей будут иметь хотя бы одну инфекцию к двухлетнему возрасту. Есть две распространенные формы: 1) повторяющиеся «острые» инфекции или 2) длительные «хронические» инфекции. Постоянная жидкость за барабанной перепонкой известна как средний отит с выпотом.
Что вызывает средний отит?
Инфекции уха могут быть вызваны бактериями или вирусами.Факторы риска включают дневной уход (обычно с более чем десятью детьми) и курение дома. Аллергия может способствовать заболеванию ушей, но обычно не является прямой причиной инфекций. Врожденные синдромы, такие как синдром Дауна, Тричера-Коллинза и пациенты с расщелиной неба (Пьер-Робен), также имеют больше инфекций из-за трудностей с выравниванием давления за барабанной перепонкой.
Насколько распространен средний отит?
Инфекции среднего уха — самая частая причина, по которой дети обращаются к врачу.К трем годам у большинства детей была по крайней мере одна ушная инфекция, а у 30% детей было три или более эпизода. Если инфекции уха начинаются в возрасте до 6 месяцев, ваш ребенок может быть «предрасположенным к отиту» и в первые три года жизни перенесет больше инфекций, чем обычно. Кроме того, инфекции у новорожденных могут привести к более серьезным осложнениям среднего отита по сравнению с детьми более старшего возраста. (См. Ниже дополнительную информацию об осложнениях отита)
Как мне узнать, есть ли у моего ребенка ушные инфекции?
Ушные инфекции у некоторых детей очень болезненны.Обычно сопутствующие симптомы включают в себя тянущие за уши, повышенную раздражительность или изменения поведения, пробуждение ночью, лихорадку, снижение аппетита, нежелание лежать ровно или потерю равновесия. Некоторые дети не испытывают дискомфорта или почти не испытывают дискомфорта, и ушные инфекции у этих детей могут быть выявлены только при обычных посещениях врача или в рамках обследования при другой жалобе.
Когда мне следует обратиться к врачу?
Если у вашего ребенка есть признаки и симптомы ушной инфекции, немедленно обратитесь к педиатру.Хотя врачи могут расходиться во мнениях о том, как лечить ушные инфекции, важно, чтобы за вашим ребенком внимательно наблюдали, пока инфекция уха полностью не исчезнет. Это означает, что инфекция, а также любая оставшаяся жидкость в среднем ухе исчезли.
Какие осложнения возникают при нелеченном среднем отите?
Средний отит часто проходит без лечения. Однако возможные осложнения нелеченого среднего отита включают отверстие (перфорацию) барабанной перепонки, потерю слуха и мастоидит (см. Раздел ниже).Еще более опасные для жизни осложнения, такие как менингит (инфекция в жидкости, окружающей мозг), абсцесс мозга (гнойный карман в головном мозге) и / или сгустки крови в венах головного мозга, встречаются редко, но могут возникать.
Из-за серьезности этих возможных осложнений многие врачи рекомендуют лечение большинства ушных инфекций антибиотиками.
Что такое мастоидит?
Мастоидит — это инфекция или воспаление сосцевидного отростка (большая твердая шишка за ухом).Внутри сосцевидного отростка находится область «соты» (как в пчелином улье), заполненная воздухом. Мастоидит возникает, когда средний отит распространяется на эту заполненную воздухом область внутри сосцевидного отростка. Это осложнение среднего отита сегодня встречается редко; из-за успеха антибиотиков в лечении ушных инфекций. Подозрение на мастоидит возникает, когда у пациента появляется покраснение, болезненность и припухлость за ухом. Для лечения этой инфекции используются антибиотики (обычно в вену). Если антибиотики неэффективны, рассматривается мастоидэктомия.
Какие существуют варианты лечения ушных инфекций?
Поскольку большинство ушных инфекций болезненны или могут привести к осложнениям, наиболее распространенным лечением являются антибиотики и обезболивающие (тайленол, ибупрофен или обезболивающие ушные капли). Если инфекция тяжелая, может потребоваться укол, чтобы быстрее уменьшить симптомы.
Противоотечные средства и антигистаминные препараты не помогли избавиться от инфекций уха, если только у ребенка нет значительной аллергии, способствующей развитию инфекции уха.
Если ушные инфекции продолжают повторяться, но полностью исчезают между ними, ваш педиатр или семейный врач может порекомендовать профилактическую (превентивную) терапию. Это включает ежедневные низкие дозы антибиотиков (амоксициллин или гантризин) в течение 4-6 недель. Это не рекомендуется детям в дневных учреждениях.
Если у вашего ребенка непроницаемая жидкость, длительная антибактериальная терапия не требуется. У девяноста процентов детей из среднего уха выделяется стойкая жидкость в течение 3 месяцев после заражения.
Когда мне следует обратиться к специалисту по уху, носу и горлу?
Если вам интересно, когда ваш ребенок должен быть осмотрен специалистом, ниже приведены рекомендации, которые были совместно приняты Американской академией педиатрии и Американской академией отоларингологии (врачи уха, носа и горла):
- Если у вашего ребенка три или более инфекций в возрасте до шести месяцев.
- Если у вашего ребенка четыре инфекции за шесть месяцев или
- Если у вашего ребенка шесть или более инфекций в год.
- Если у вашего ребенка жидкость на протяжении более трех месяцев с сопутствующей потерей слуха.
- Если у вашего ребенка признаки значительной потери слуха.
Когда следует учитывать пробирки?
Тимпаностомические трубки (трубки) могут быть предложены, если вашему ребенку не удалось поправиться с помощью антибиотиков или если у вашего ребенка нет жидкости, которая не выводится через соответствующий промежуток времени. Трубки особенно полезны для устранения потери слуха из-за скопления жидкости за барабанной перепонкой.
Тимпаностомические трубки — это небольшие пластиковые или силастиковые трубки, которые обеспечивают более нормальное движение воздуха за барабанной перепонкой (рис. 2). Трубки обычно выпадают из уха (по мере роста барабанной перепонки) в течение одного-двух лет, если врач не назвал их «постоянными».
Установка трубок происходит через слуховой проход под кратковременным (от пяти до десяти минут) общим наркозом и редко требует анализа крови или внутривенного вливания. Процедура безболезненна и позволяет вашему ребенку вернуться к нормальной деятельности после выписки из больницы.
Хотя вы можете услышать много «советов» о трубках от семьи, друзей и соседей, поговорите со своим врачом о плане лечения, который лучше всего подходит для вашего ребенка.
Для получения дополнительной информации см. Часто задаваемые вопросы о тимпаностомических трубках.
Что будет делать специалист по ушам, носу и горлу?
Специалист по ушам, носу и горлу поможет определить, может ли хирургическая процедура быть полезной для вашего ребенка.
ТИМПАНОСТОМИЧЕСКИЕ ТРУБКИ могут быть предложены, когда вашему ребенку не удалось поправиться с помощью антибиотиков, или если у вашего ребенка нет жидкости, которая не выводится по прошествии определенного времени.Трубки особенно полезны для устранения потери слуха из-за скопления жидкости за барабанной перепонкой.
Специалист по уху, носу и горлу также может быть проконсультирован для выполнения миринготомии (отвода жидкости из среднего уха через барабанную перепонку). Это может быть использовано для определения конкретного типа бактерий, вызывающих инфекцию. Также он полезен при остром (гнойном) среднем отите, при котором воспаляется ЛИЦЕВОЙ НЕРВ.
Иногда может быть рекомендована АДЕНОИДЭКТОМИЯ, если инфекции уха тесно связаны с насморком, кашлем, заложенностью носа и другими симптомами носовых пазух.
АДЕНОИДЭКТОМИЯ также обычно рекомендуется, когда детям требуется второй набор тимпаностомических трубок.
При тяжелых инфекциях, когда также поражен сосцевидный отросток, может быть показана мастоидэктомия.
Средний отит у детей — MyDr.com.au
Средний отит — это медицинское название инфекций среднего уха , которые очень часто встречаются у маленьких детей.
Острый средний отит — это недавно начавшаяся инфекция, связанная с скоплением жидкости в среднем ухе.Симптомы острого среднего отита обычно включают боль в ухе и лихорадку. Средний отит с выпотом , также известный как « клеевого уха », описывает жидкость, которая остается в среднем ухе после того, как инфекция прошла. Обычно это безболезненно, но может повлиять на слух ребенка.
Дети с острым средним отитом обычно быстро поправляются с помощью болеутоляющих средств и средств ухода за собой. Иногда также необходимы антибиотики. Детям, у которых развивается клейкое ухо и другие осложнения, может потребоваться дополнительное лечение.
Симптомы ушной инфекции
Большинство детей с острым средним отитом жалуются на боль в ушах . Другие симптомы могут включать:
- раздражительность и плач у маленьких детей, которые не могут сказать вам, что у них болит ухо;
- усталость;
- нарушение сна;
- лихорадка;
- снижение аппетита; и
- рвота.
Поскольку во многих случаях средний отит вызван вирусной инфекцией, часто возникают другие симптомы, связанные с инфекцией, такие как боль в горле, насморк или кашель.
Что вызывает средний отит?
Инфекции среднего уха могут быть вызваны вирусами или бактериями.
Большинство детей, у которых развивается инфекция среднего уха, имеют вирусную инфекцию (например, простуду), которая вызывает воспаление и отек носовых ходов и евстахиевой трубы.
Евстахиева труба соединяет среднее ухо с задней частью глотки, и если она заблокируется, в среднем ухе может скапливаться жидкость. Инфекция среднего уха (острый средний отит) может возникнуть при инфицировании жидкости.
Средний отит чаще встречается у детей, посещающих детские сады или живущих с братьями или сестрами, потому что они подвергаются большему воздействию вирусов простуды. Риск также повышается у детей, подвергающихся воздействию табачного дыма дома.
Риск повторных бактериальных инфекций среднего уха повышается у детей, которые:
- посещают групповые детские сады;
- подвергаются воздействию дыма сигарет или дров в домашних условиях;
- страдают сенной лихорадкой; или
- имеют увеличенные аденоиды (участки лимфоидной ткани в задней части носа, которые могут блокировать евстахиеву трубу при отеке).
Кто болеет средним отитом?
Средний отит — распространенное детское заболевание. Было подсчитано, что около 75 процентов детей хотя бы раз болеют отитом к моменту поступления в школу. Острый средний отит чаще всего возникает у детей в возрасте от 6 до 18 месяцев, но часто встречается до 4 лет.
Инфекции среднего уха: анализы и диагностика
Если вы подозреваете, что у вашего ребенка инфекция среднего уха, обратитесь к своему терапевту GP (терапевт).
Ваш врач спросит о симптомах вашего ребенка и о том, были ли у него проблемы с ушными инфекциями в прошлом. Они захотят исследовать уши вашего ребенка с помощью инструмента под названием отоскоп , который можно использовать для осмотра барабанной перепонки (барабанной перепонки). При остром среднем отите барабанная перепонка кажется воспаленной и выпуклой из-за скопления жидкости в среднем ухе за барабанной перепонкой.
Ваш врач также измерит температуру вашего ребенка и будет искать другие признаки инфекции (например, бронхита или инфекции грудной клетки).Тесты нужны редко.
Средний отит: какое лечение лучше?
Лучшее лечение для вашего ребенка будет зависеть от его возраста и степени недомогания.
Обычно предполагается, что детям старше 6 месяцев, которые плохо себя чувствуют, вначале назначают обезболивающие и меры по уходу за собой. Если симптомы вашего ребенка сохраняются более 48 часов или если они ухудшаются в любой момент, ему могут потребоваться антибиотики.
Обезболивающие , такие как парацетамол или ибупрофен, всегда следует использовать в дозировке, соответствующей возрасту и весу вашего ребенка.Не давайте аспирин детям и подросткам. Не забудьте обратиться к врачу, если вы беспокоитесь, что состояние вашего ребенка не улучшается или ему становится хуже.
Меры по уходу за собой для детей с ушными инфекциями включают:
- остальное;
- прикладывает к уху теплый компресс для облегчения боли;
- прикладывает ко лбу прохладный компресс для снятия температуры; и
- продолжают потребление жидкости, чтобы избежать обезвоживания.
Когда нужны антибиотики?
Большинство детей с острым средним отитом поправляются независимо от того, принимают они антибиотики или нет.Однако при определенных обстоятельствах рекомендуются антибиотики.
Детям с острым средним отитом обычно назначают антибиотики сразу, если:
- моложе 6 месяцев лет; или
- они заболели .
Детям также могут понадобиться антибиотики:
- , которые лечились обезболивающими и принимали меры самопомощи, и состояние ухудшается или не улучшается через 2 дня .
Антибиотиком первого выбора при остром среднем отите у детей в Австралии является амоксициллин. Если у вашего ребенка аллергия на пенициллин, вам будет назначен альтернативный антибиотик. Убедитесь, что ваш ребенок прошел весь курс, и сообщите своему врачу, если он не начнет быстро улучшаться — может потребоваться другой антибиотик.
Какие лекарства не помогают при ушных инфекциях?
Эффективность антигистаминных, противоотечных и кортикостероидных препаратов при лечении острого среднего отита или клещевого уха не доказана.
Лечение осложнений инфекции среднего уха
Перфорированная барабанная перепонка — частое осложнение острого среднего отита у детей. Это может вызвать вытекание жидкости из уха вашего ребенка, что часто связано с облегчением боли в ушах, поскольку давление на барабанную перепонку снижается. Лечение такое же, как и при остром среднем отите. Ваш ребенок не должен плавать, пока заживает барабанная перепонка.
Клей уха иногда образуется после острой ушной инфекции.Это означает, что в среднем ухе имеется постоянная жидкость (средний отит с выпотом). Часто это не вызывает никаких симптомов, но может вызвать временное ухудшение слуха. Большинство детей с клещевым ухом выздоравливают в течение 3 месяцев без лечения и не имеют проблем со слухом или речевым развитием.
Дети со стойким клещевым ухом и проблемами, связанными с развитием слуха или речи, нуждаются в дополнительном обследовании. Ваш врач может порекомендовать вам пройти проверку слуха и направить к специалисту по ушам, носу и горлу (ЛОР) или педиатру .Вашему ребенку может потребоваться лечение с помощью тимпаностомических трубок (люверсов) — небольших трубок, которые вставляются в барабанную перепонку, чтобы помочь слить жидкость и позволить воздуху проникать в среднее ухо, чтобы ваш ребенок мог нормально слышать.
Хронический гнойный средний отит — это инфекция среднего уха с перфорацией барабанной перепонки и выделением жидкости из уха, продолжающаяся не менее 6 недель. Ушной канал необходимо очищать несколько раз в день и вводить в ухо капли с антибиотиком.Иногда также необходимы пероральные антибиотики.
Другие осложнения редко встречаются у большинства детей, живущих в Австралии. Дети в некоторых общинах аборигенов и жителей островов Торресова пролива могут подвергаться повышенному риску среднего отита и его осложнений, включая острый мастоидит (инфекция кости за ухом). Детям коренных народов с острым средним отитом может потребоваться немедленное лечение антибиотиками и более длительный курс антибиотиков для предотвращения осложнений.
Ухудшают ли воздушные путешествия инфекции уха?
Путешествие на самолете может усилить боль в ушах у детей с острым средним отитом. Если у вашего ребенка инфекция среднего уха, лучше избегать авиаперелетов. Если поездку нельзя отложить, убедитесь, что у них есть болеутоляющие (парацетамол или ибупрофен) до и во время поездки.
Вырастают ли дети из ушных инфекций?
По мере взросления дети, как правило, реже болеют простудными заболеваниями, поэтому вероятность развития ушных инфекций у них снижается.
Кроме того, евстахиева труба (которая соединяет среднее ухо с задней частью горла) становится больше по мере роста детей. Это означает, что трубка не так легко закупоривается, когда она воспаляется во время простуды, поэтому меньше вероятность попадания жидкости в среднее ухо, что снижает распространенность ушных инфекций.
Когда обращаться к врачу по поводу ушной инфекции
Многие инфекции среднего уха у детей проходят через день или около того, если вы сможете лечить их дома. Вам следует обратиться к врачу, если:
- ваш ребенок младше 6 месяцев;
- у вашего ребенка очень высокая или стойкая лихорадка;
- ваш ребенок кажется очень нездоровым;
- вашему ребенку не становится лучше или становится хуже;
- из уха ребенка выходит жидкость;
- при появлении боли, отека или покраснения за ухом; или
- вы обеспокоены по любой причине.
1. Королевская детская больница Мельбурна. Рекомендации по клинической практике: острый средний отит (обновлено в апреле 2018 г.). http://www.rch.org.au/clinicalguide/guideline_index/Acute_Otitis_Media/ (по состоянию на ноябрь 2018 г.).
2. Инфекции уха, носа и горла (пересмотрено в ноябре 2014 г.). В: eTG Complete. Мельбурн: ограниченные терапевтические рекомендации; 2018 июл. Https://tgldcdp.tg.org.au/ (по состоянию на ноябрь 2018 г.).
3. Передовая практика BMJ. Острый средний отит (обновлено в июле 2018 г .; пересмотрено в октябре 2018 г.). https: // bestpractice.bmj.com (по состоянию на ноябрь 2018 г.).
4. Королевская детская больница Мельбурна. Информация о здоровье детей: инфекции уха и клей уха (обновлено в марте 2018 г.). https://www.rch.org.au/kidsinfo/fact_sheets/Ear_infections_and_Otitis_media/ (по состоянию на ноябрь 2018 г.).
Острый средний отит у детей. Информация об ушной инфекции. Пациент
Средний отит (ОМ) — очень частая проблема в общей врачебной практике. Он описывает два состояния, которые являются частью континуума заболевания: острый средний отит (AOM) и средний отит с выпотом (OME).Оба заболевания возникают в основном в детстве, и оба могут быть вызваны бактериальной или вирусной инфекцией.
Спектр среднего отита
[1]Средний отит (ОМ) — это общий термин для группы сложных инфекционных и воспалительных состояний, поражающих среднее ухо. Все ОМ связаны с патологией среднего уха и слизистой оболочки среднего уха. ОМ является ведущей причиной обращений за медицинской помощью во всем мире, а его осложнения — важные причины предотвратимой потери слуха, особенно в развивающихся странах. [2] .
Существуют различные подтипы ОМ. К ним относятся AOM, OME, хронический гнойный средний отит (CSOM), мастоидит и холестеатома. Обычно их описывают как отдельные заболевания, но на самом деле между различными типами существует большая степень совпадения. ОМ можно рассматривать как континуум / спектр заболеваний:
- ОМ — это острое воспаление среднего уха, которое может быть вызвано бактериями или вирусами. Подтип АОМ — острый гнойный ОМ, характеризующийся наличием гноя в среднем ухе.Примерно в 5% случаев перфорируется барабанная перепонка.
- OME — это хроническое воспалительное состояние без острого воспаления, которое часто следует за медленно проходящим AOM. При отсутствии признаков и симптомов острого воспаления за интактной барабанной перепонкой происходит излияние клейкой жидкости.
- CSOM — это давнее гнойное воспаление среднего уха, обычно с постоянно перфорированной барабанной перепонкой.
- Мастоидит — это острое воспаление надкостницы сосцевидного отростка и воздушных клеток, возникающее, когда инфекция АОМ распространяется из среднего уха.
- Холестеатома возникает, когда ороговевший плоский эпителий (кожа) присутствует в среднем ухе в результате ретракции барабанной перепонки.
Большинство детей с АОМ страдают самоизлечивающимся заболеванием, и многие не обращаются к врачу. У некоторых из них будут повторяющиеся или хронические проблемы, и им может потребоваться направление.
Патофизиология
Инфекционные организмы достигают среднего уха через носоглотку. Дети особенно уязвимы для переноса организмов из носоглотки в ухо.По мере того как дети становятся больше, угол между евстахиевой трубой и стенкой глотки становится более острым, так что кашель или чихание имеют тенденцию закрывать ее. У маленьких детей менее острый угол способствует передаче инфицированного материала через трубку к среднему уху. В некоторых исследованиях было обнаружено, что лучшая функция евстахиевой трубы (с точки зрения активного раскрытия мышц) является защитной [3, 4] .
- В большинстве случаев АОМ можно рассматривать как осложнение предшествующей или сопутствующей инфекции верхних дыхательных путей [5] .
- Наиболее распространенными бактериальными патогенами являются Haemophilus influenzae , Streptococcus pneumoniae , Moraxella catarrhalis и Streptococcus pyogenes .
- Культура жидкости, полученной из среднего уха, выявляет болезнетворные бактерии до 70% случаев. S. pneumoniae и H. influenzae вместе составляют 60-80% из них.
- С момента внедрения пневмококковой вакцины наиболее распространенный патоген может измениться с S.pneumoniae с по H. influenzae .
- Бактериальные патогены не могут быть изолированы из жидкости среднего уха примерно в 30% случаев АОМ [5] .
- Наиболее распространенными вирусными патогенами являются респираторно-синцитиальный вирус (RSV) и риновирус.
Эпидемиология
- Более двух третей детей испытают один или несколько приступов АОМ к 3 годам, а около половины — более трех эпизодов [6] :
- Пик заболеваемости — 6 лет. -15 месяцев и уменьшается с возрастом.В школьном возрасте встречается реже.
- Более 75% эпизодов возникают у детей в возрасте до 10 лет.
- Средний отит чаще возникает зимой, чем летом, так как обычно ассоциируется с простудой [7] .
- У мальчиков встречается немного чаще, чем у девочек.
- AOM — особая проблема в развивающихся странах. Обзор литературы 2012 года показал, что ежегодная глобальная заболеваемость АОМ составляет около 10% — более 700 миллионов случаев в год и около половины среди детей младше 5 лет [8] .
- Заболеваемость варьируется более чем в десять раз между странами с высоким и низким доходом. Из них хронический гнойный средний отит развивается примерно у 5% [8] .
- По оценкам авторов, 33 на 10 миллионов умирают от осложнений ОМ, большинство из них — младенцы в возрасте до 12 месяцев в развивающихся странах. [8] .
Факторы риска
К факторам риска относятся:
- Младший возраст.
- Мужской пол.
- Курение в домашнем хозяйстве.
- Ясли / уход за детьми.
- Смесь для кормления — грудное вскармливание в течение трех месяцев и старше оказывает защитное действие.
- Черепно-лицевые аномалии — например, синдром Дауна, волчья пасть.
Кроме того, повторяющийся АОМ связан с:
- Ранний первый эпизод.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Использование манекена.
- Зимний сезон.
- Кормление лежа на спине.
Презентация
Симптомы
АОМ обычно проявляется острым началом симптомов:
- Боль (дети младшего возраста могут тянуть за ухо).
- Недомогание.
- Раздражительность, плач, плохое питание, возбужденное состояние.
- Лихорадка.
- Насморк / ринорея.
- Рвота.
Признаки
При осмотре можно выявить:
- Высокая температура (фебрильные судороги могут быть связаны с повышением температуры при АОМ).
- Красная, желтая или мутная барабанная перепонка.
- Выбухание барабанной перепонки.
- Уровень жидкости и воздуха за барабанной перепонкой.
- Выделение из слухового прохода, вторичное по причине перфорации барабанной перепонки — это может полностью скрыть обзор.
- Ушная раковина может быть красной.
У детей младше 6 месяцев могут проявляться неспецифические симптомы. У них также может быть сопутствующее заболевание, такое как бронхиолит, и барабанная перепонка может быть трудно увидеть: она часто находится в наклонном положении, и слуховой проход имеет тенденцию сжиматься.
Перфорация барабанной перепонки часто снимает боль.Кричащий и расстроенный ребенок может очень быстро успокоиться, и тогда из уха начнет выделяться зеленый гной.
Дифференциальный диагноз
Список дифференциальных диагнозов довольно длинный; однако тщательный сбор анамнеза и осмотр должны четко различать их.
- Наружный отит (OE).
- ОМЕ — жидкость в среднем ухе без воспаления.
- Только инфекция дыхательных путей (может наблюдаться легкое покраснение барабанной перепонки)
- Признаковая боль (особенно от зубов).
- Герпетическая инфекция уха.
- Инородное тело во внешнем канале.
- Боль в височно-нижнечелюстном суставе.
- Травма.
- Хронический гнойный средний отит (стойкое воспаление и выделения через перфорированную барабанную перепонку более двух недель).
- Холестеатома.
- Буллезный мирингит (редко — вызывается микоплазменной пневмонией, вызывающей буллезные красные пузыри на барабанной перепонке. Обычно проходит в течение нескольких дней).
Часто у нездоровых детей барабанная перепонка слегка красная, но при АОМ она очень красная.
Расследования
- Обычно расследования не требуется.
- Посев выделений из уха может быть показан при хронической или рецидивирующей перфорации или при наличии люверсов.
- При подозрении на хроническую потерю слуха следует проводить аудиометрию; однако не во время острой инфекции.
- При подозрении на осложнения может потребоваться КТ или МРТ.
Управление
[9]Примечание редактора
Май 2018 г. — Д-р Хейли Уилласи рекомендует последнее руководство Национального института здравоохранения и медицинского обслуживания (NICE), касающееся назначения противомикробных препаратов при среднем отите [10] .Это рекомендует, чтобы детям, которые системно очень плохо себя чувствуют, имеют симптомы и признаки более серьезного заболевания или подвержены более высокому риску осложнений, следует немедленно предложить рецепт и совет антибиотиков. Детей и молодых людей следует направлять в больницу, если у них острый средний отит, связанный с тяжелой системной инфекцией, или есть острые осложнения, включая мастоидит, менингит, внутричерепной абсцесс, тромбоз синуса или паралич лицевого нерва.
Большинство случаев АОМ разрешается спонтанно.Без специального лечения симптомы улучшаются в течение 24 часов у 60% детей и исчезают в течение трех дней у 80% детей. В то время как во всех случаях следует назначать адекватную анальгезию, следует избегать применения антибиотиков в случаях легкой и средней степени тяжести, а также при наличии диагностической неопределенности у пациентов в возрасте 2 лет и младше [11] .
Принять для немедленного обследования
- Дети до 3 месяцев с температурой 38 ° C и выше.
- Дети с подозрением на острые осложнения АОМ, такие как менингит, мастоидит или паралич лицевого нерва.
Рассмотрите возможность приема
- Детей, которые системно очень плохо себя чувствуют.
- Детский возраст до 3-х месяцев.
- Детский возраст 3-6 месяцев с температурой 39 ° С и выше.
Для всех остальных людей с АОМ
- Для лечения боли и лихорадки используйте парацетамол или нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен. Если ребенок по-прежнему обеспокоен, подумайте о переключении на другого агента. Не давайте оба агента одновременно.
- Рассмотрите возможность чередования парацетамола и ибупрофена только в том случае, если дистресс сохраняется или рецидивирует до того, как назначена следующая доза.
- Для большинства детей следует придерживаться стратегии отказа от назначения антибиотиков или отсроченного назначения антибиотиков:
- Стратегия без назначения антибиотиков — убедить в том, что антибиотики, скорее всего, мало повлияют на симптомы, но могут иметь побочные эффекты и способствовать устойчивости к антибиотикам .
- Стратегия отсроченного назначения антибиотиков — предоставление отсроченного назначения антибиотиков.Сообщите, что следует начать прием антибиотиков, если симптомы не улучшаются в течение четырех дней с момента появления симптомов или если в любое время наблюдается значительное ухудшение.
- Для обеих стратегий рекомендуется пересмотреть, если состояние ухудшается или симптомы не улучшаются в течение четырех дней с момента появления симптомов.
Предложите немедленный рецепт на антибиотики.
- Детям с системным недомоганием, которые не нуждаются в госпитализации.
- Для лиц с высоким риском осложнений из-за серьезных заболеваний сердца, легких, почек, печени или нервно-мышечных заболеваний; или с ослабленным иммунитетом.
- Для тех, у кого симптомы сохраняются четыре дня и более и не улучшаются.
В зависимости от степени тяжести, рассмотрите возможность предложения немедленного назначения антибиотиков.
- Детям младше 2 лет с двусторонним АОМ.
- Для детей любого возраста с перфорацией и / или выделениями из слухового прохода.
Если требуется антибиотик
- Назначить пятидневный курс амоксициллина.
- Детям с аллергией на пенициллин назначают пятидневный курс эритромицина или кларитромицина [9] .
Другие методы лечения
- Антигистаминные препараты, противоотечные средства и эхинацея бесполезны [12] .
- Теплый компресс на пораженное ухо может помочь уменьшить боль.
Если эпизод АОМ не улучшается или ухудшается
- Пересмотреть и повторно обследовать
- Допустить для немедленного педиатрического обследования детей младше 3 месяцев с температурой 38 ° C или выше.
- Принять для немедленного обследования детей с подозрением на острые осложнения АОМ (например, менингит, мастоидит).
- Рассмотрите возможность приема детей с системным очень плохим самочувствием и детей в возрасте 3–6 месяцев с температурой 39 ° C и выше.
- Исключите другие причины воспаления среднего уха.
- Если госпитализация или направление не требуются и человек не принимал антибиотик:
- Назначьте пятидневный курс амоксициллина.
- Детям, страдающим аллергией на пенициллин, назначают пятидневный курс кларитромицина или эритромицина.
- Если госпитализация или направление не требуются и ребенок принимал антибиотики первой линии, предложите антибиотики второй линии:
- Назначьте пятидневный курс коамоксиклава.
- Если у вас аллергия на пенициллин, ознакомьтесь с местными правилами.
- Если симптомы не исчезнут, несмотря на два курса антибиотиков, обратитесь за консультацией к ЛОР-специалисту.
Лечение рецидивирующего АОМ
- Рассмотрите возможность направления к ЛОР-специалисту, особенно если:
- У ребенка черепно-лицевая аномалия.
- Рецидивирующие эпизоды очень тревожны или связаны с осложнениями.
- У детей с выделениями или перфорацией симптомы не исчезли в течение трех недель.
- У детей был рецидив АОМ (более трех эпизодов за шесть месяцев или более четырех за один год).
- У детей нарушение слуха после АОМ. Если в возрасте до 3 лет с ОМЕ, двусторонним выпотом и легкой потерей слуха без проблем с речью, языком или развитием, сначала наблюдайте.В противном случае обратитесь к рассмотрению прокладок.
- Дети старше 3 лет, у них развились ОМЕ, или у них есть языковые или поведенческие проблемы. Им может помочь хирургическое вмешательство, такое как установка втулок, и их следует направить для получения заключения специалиста [13] .
- Если направление не требуется:
- Управляйте острыми эпизодами так же, как и при первичном обращении.
- У людей с люверсами и острыми выделениями:
- Рассмотрите возможность взятия мазка из уха для посева и чувствительности.
- Лечите как при первичном обращении или обратитесь за советом к ЛОР-специалисту.
Не начинайте длительную профилактическую антибиотикотерапию в учреждениях первичной медико-санитарной помощи.
Осложнения
- В большинстве случаев АОМ разрешается спонтанно без последствий.
- Перфорация барабанной перепонки встречается довольно часто: может развиться хронический гнойный средний отит.
- Лабиринтит, менингит, внутричерепной сепсис или паралич лицевого нерва очень редки и встречаются менее чем у 1 из 1000.
- Рецидивирующие эпизоды могут привести к рубцеванию барабанной перепонки с постоянным нарушением слуха, хронической перфорацией и отореей, холестеатомой или мастоидитом.
- У маленького ребенка с высокой температурой существует риск фебрильных судорог. Более подробно это обсуждается в отдельной статье.
- К редким осложнениям относятся
- Петрозит.
- Острый некротический отит,
- Отитическая гидроцефалия (гидроцефалия, связанная с АОМ, обычно сопровождается тромбозом бокового синуса, но точная патофизиология неясна).
- Субарахноидальный абсцесс.
- Субдуральный абсцесс.
- Тромбоз сигмовидного синуса.
- Редко могут возникнуть системные осложнения, в том числе:
Прогноз
За исключением нескольких вышеперечисленных осложнений, обычно полное излечение проходит через несколько дней.
Профилактика
При рецидиве (три или более острых инфекций расщелины среднего уха в течение шести месяцев или не менее четырех эпизодов в год) стратегии управления состоянием включают оценку и изменение факторов риска, где это возможно , повторные курсы антибиотиков при каждой новой инфекции и антибиотикопрофилактика.Последнее не следует начинать без консультации специалиста (из-за опасений по поводу устойчивости к антибиотикам).
Советовать взрослым пациентам и родителям детей-пациентов избегать пассивного курения. Маленьким детям не рекомендуется использовать пустышки и кормить их на спине. Убедитесь, что дети прошли полный курс вакцинации от пневмококка в рамках календаря плановой иммунизации детей [6] .
Ограниченные данные свидетельствуют о том, что введение втулок приводит к меньшему количеству эпизодов АОМ в первые шесть месяцев.Превалирующий совет — обратиться за этой опцией, если этого потребуют родители.
% PDF-1.4 % 302 0 объект > эндобдж xref 302 72 0000000016 00000 н. 0000002537 00000 н. 0000002714 00000 н. 0000003282 00000 н. 0000003414 00000 н. 0000003733 00000 н. 0000003926 00000 н. 0000004631 00000 н. 0000004716 00000 н. 0000004968 00000 н. 0000005384 00000 п. 0000005817 00000 н. 0000005991 00000 н. 0000006507 00000 н. 0000006621 00000 н. 0000006733 00000 н. 0000007119 00000 н. 0000007410 00000 н. 0000008435 00000 н. 0000009109 00000 п. 0000009896 00000 н. 0000010006 00000 п. 0000010604 00000 п. 0000011504 00000 п. 0000012409 00000 п. 0000013278 00000 п. 0000014045 00000 п. 0000014178 00000 п. 0000014357 00000 п. 0000015257 00000 п. 0000015946 00000 п. 0000017045 00000 п. 0000017789 00000 п. 0000018467 00000 п. 0000026999 00000 н. 0000032383 00000 п. 0000033084 00000 п. 0000059177 00000 п. 0000074060 00000 п. 0000074321 00000 п. 0000074625 00000 п. 0000074810 00000 п. 0000075321 00000 п. 0000075671 00000 п. 0000076029 00000 п. 0000076470 00000 п. 0000076776 00000 п. 0000077125 00000 п. 0000077195 00000 п. 0000077293 00000 п. 0000097866 00000 п. 0000098132 00000 п. 0000098517 00000 п. 0000098544 00000 п. 0000099048 00000 н. 0000099118 00000 н. 0000099203 00000 п. 0000103030 00000 н. 0000103292 00000 н. 0000103462 00000 н. 0000103489 00000 н. 0000103798 00000 п. 0000103906 00000 н. 0000108895 00000 н. 0000109285 00000 н. 0000109759 00000 п. 0000127814 00000 н. 0000128080 00000 н. 0000128500 00000 н. 0000128981 00000 н. 0000002356 00000 п. 0000001770 00000 н. трейлер ] / Назад 928576 / XRefStm 2356 >> startxref 0 %% EOF 373 0 объект > поток hb«a«g`x ̀
Клинические рекомендации: Острый средний отит
Причины острого среднего отита часто бывают многофакторными.Воздействие сигаретного дыма от домашних контактов является известным изменяемым фактором риска
- Признаки острого воспаления барабанной перепонки (ТМ): выпуклая, красная, непрозрачная TM
- Одна только красная TM не является AOM. Наиболее частая причина — вирусная инфекция верхних дыхательных путей (ИВДП)
Отоскопические изображения барабанной перепонки (TM):
Нормальная барабанная перепонка
| |
Барабанная перепонка с инъекцией
| |
Выпуклость и красная барабанная перепонка в АОМ
| |
Средний отит с выпотом (OME) «клеевое ухо»
| |
Перфорированная барабанная перепонка с отореей | |
Наружный отит
|
Менеджмент
У младенцев, особенно Младше 6 месяцев диагноз АОМ и ОМЕ может быть неточным.Следует полностью рассмотреть другие диагнозы (см. Лихорадочный ребенок).
Расследования
- Обычное диагностическое исследование AOM не играет роли
- Диагностическая визуализация, такая как КТ и МРТ, обычно требуется только у детей с подозрением на внутричерепные осложнения
Лечение
- Большинство случаев АОМ у детей разрешается спонтанно, и антибиотики не рекомендуются
- Лечите боль адекватной и регулярной простой анальгезией.Видеть Обезболивание
- В качестве дополнения, краткосрочное применение местной анальгезии, например 2% лигнокаина, 1-2 капли, нанесенные на неповрежденную барабанную перепонку , может быть эффективным при сильной острой ушной боли
- Противоотечные средства, антигистаминные препараты и кортикостероиды не эффективны при AOM
Осложнения
Перфорация барабанной перепонки
- АОМ с перфорацией ТМ является обычным явлением и приводит к оторее и часто к облегчению боли
- Оторею из-за перфорации ТМ следует отличать от наружного отита
Острый мастоидит (AM)
Острый мастоидит, хотя и встречается редко, является наиболее частым гнойным осложнением АОМ и может быть связан с внутричерепными осложнениями
- Диагноз AM основывается на постурикулярных воспалительных признаках (эритема, отек, болезненность или флюктуация), выступающей ушной раковине, часто с отеком наружного слухового прохода и признаках АОМ (см. Изображение ниже)
- Требуется немедленное лечение соответствующими внутривенные антибиотики (например, флуклоксациллин плюс цефалоспорин 3-го поколения)
- Проконсультируйтесь с ЛОРом, если может потребоваться хирургическое лечение
Острый мастоидит
Прочие осложнения
- Другие гнойные осложнения, включая внутричерепное распространение инфекции, встречаются редко
- Паралич лицевого нерва вторичный по отношению к АОМ следует обсудить с ЛОР
- Долговременные негнойные осложнения включают ателектаз TM и холестеатому
Средний отит с выпотом (OME)
- ОМЕ, ранее называвшееся серозным отитом или клеевым ухом, представляет собой жидкость в среднем ухе без признаков и симптомов инфекции, за исключением преходящего нарушения слуха
- Наличие выпота в среднем ухе не является диагностическим признаком АОМ (выпот может не исчезнуть в течение 12 недель после АОМ)
- Антибиотики и направление к специалисту от ЛОР обычно не требуется для ОМЕ, поскольку большинство случаев возникает после эпизода АОМ и разрешается спонтанно без долгосрочного воздействия на язык, грамотность или когнитивное развитие
- Устойчивый выпот более 3 месяцев должен вызывать оценку слуха и вовлечение / направление ЛОР
Рассмотрите возможность консультации с местной педиатрической бригадой, когда
- Системно нездоровые дети
- Новорожденные
- Детей с признаками острого мастоидита или имеющих кохлеарный имплант необходимо обсудить с ЛОР
Учитывать передачу при
Дети, нуждающиеся в уходе, превышающем уровень комфорта местной больницы
Для получения информации о неотложной помощи и переводах в педиатрическое или неонатальное отделение интенсивной терапии см. Службу поиска
.Учитывать разряд при
Признаков осложнений нет
Информация для родителей
Инфекции ушей и клей уха
Последнее обновление ноябрь 2020
Тромбоз боковых синусов как осложнение среднего отита: 10-летний опыт работы в Детской больнице Филадельфии
Реферат
ЦЕЛИ.Тромбоз бокового синуса — редкое внутричерепное осложнение среднего отита, которое традиционно описывается в странах с ограниченным доступом к медицинской помощи. Наша цель состояла в том, чтобы описать клиническую картину, ведение и исход пациентов с диагнозом тромбоз бокового синуса в центре третичной медицинской помощи в США и выделить клинически значимые различия в представлении этих пациентов и пациентов, описанных в предыдущих отчетах.
ПАЦИЕНТЫ И МЕТОДЫ. Были проанализированы медицинские карты 13 пациентов с диагнозом отогенный тромбоз боковых синусов.Эти пациенты были идентифицированы путем ручного поиска 156 субъектов с кодами Международной классификации болезней девятой редакции , соответствующих диагнозу мастоидита или тромбоэмболии за 10-летний период (1997–2007 гг.) В Детской больнице Филадельфии.
РЕЗУЛЬТАТЫ. В отличие от предыдущих сообщений в литературе, у большинства пациентов в этой серии наблюдались черепные невропатии и признаки повышенного внутричерепного давления. Почти все пациенты имели в анамнезе острый средний отит, лечившийся антибиотиками за несколько недель до госпитализации.Однако многие пациенты отрицали высокую температуру или активные отомастоидные симптомы, которые классически связаны с тромбозом бокового синуса. Всем детям диагноз был поставлен с помощью компьютерной томографии и МРТ / венографии. Стратегии лечения включали установку миринготомической трубки, простую мастоидэктомию, внутривенное введение антибиотиков и антикоагулянт. Данные постбольничного наблюдения не выявили значимых отдаленных осложнений.

