возникновение, норма и патология, как выводить и лечить
Мокрота в легких – клинический признак заболеваний респираторного тракта инфекционной или аллергической этиологии. Это продукт секреции железистых структур, расположенных в слизистой оболочке бронхолегочной системы. При наличии местного воспаления функциональная активность желез повышается, кашлевые рецепторы раздражаются, мокрота выводится из организма.
В респираторной трубке здорового человека всегда имеется незначительное количество слизистого секрета, который не вызывает кашля, дискомфорта и прочих неприятных ощущений. В сутки вырабатывается 25-100 мл прозрачной слизи, выполняющей важные для организма функции: увлажнение дыхательных путей, уничтожение инфекционных агентов, выведение чужеродных веществ, участие в метаболических процессах. Это своего рода фильтр, задерживающий инородные частицы, которые попадают в дыхательную систему извне. Благодаря скоординированной работе ресничек мерцательного эпителия секрет поднимается к глотке и непроизвольно проглатывается. В норме человек не замечает происходящих явлений.
Под воздействием неблагоприятных факторов в органах дыхания развивается инфекционное или асептическое воспаление, которое сопровождается гиперпродукцией мокроты. Когда суточный объем вырабатываемого секрета достигает 500 мл, она не успевает перемещаться вверх, застаивается в легких и перестает удаляться естественным путем. При некоторых болезнях может скапливаться до 3-4 литров мокроты, в которой нередко обнаруживаются патологические включения: кровь, бактериальные клетки, частицы пыли, микролиты. Она заполняет просвет трахеи и бронхов. Дыхательные пути забиваются избытком слизи. Воздух с трудом поступает в легкие. У больных нарушаются процессы дыхания, питания, сна. Начинается кашель — защитный механизм, выводящий мокроту из организма. Обычно он сопровождается лихорадкой, болью в горле, ринореей.
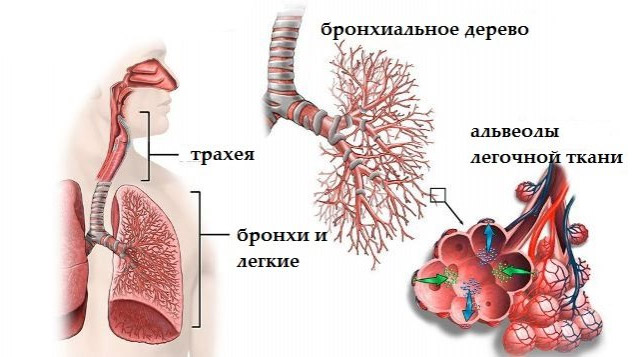
Секрет трахеобронхиального дерева у здоровых людей состоит из воды, в которой растворены углеводы, протеины, соли, а также клеточных элементов — макрофагов и лимфоцитов. При патологии в мокроте появляются болезнетворные микроорганизмы: бактерии, вирусы, грибы. Это позволяет лабораторным путем определить этиологию заболевания и выявить возбудителя инфекционного процесса. По характеру мокроты можно установить стадию патологии и выбрать подходящую тактику лечения.
Диагностика заболеваний, при которых появляется мокрота в легких, заключается в проведении рентгенографического, бронхоскопического и томографического исследований, а также лабораторных тестов. Мокрота в легких – весомый показатель при проведении диагностических мероприятий. Лечение комплексное, включающее этиотропное, патогенетическое и симптоматическое воздействие. Выбор тактики определяется характером причинной патологии и результатами микробиологических исследований.
Виды
Мокрота в легких может иметь различный цвет, консистенцию, запах. В каждом конкретном случае физические свойства бронхолегочного секрета существенно отличаются. По его макроскопическим характеристикам можно предположить наличие у больного того или иного заболевания. Это связано со способностью патогенных микробов вызывать разнообразные патологические изменения в тканях дыхательных путей.
Основные виды мокроты в легких:
- Жидкая и прозрачная без запаха — признак катарального воспаления, острой левожелудочковой недостаточности, отека легких.
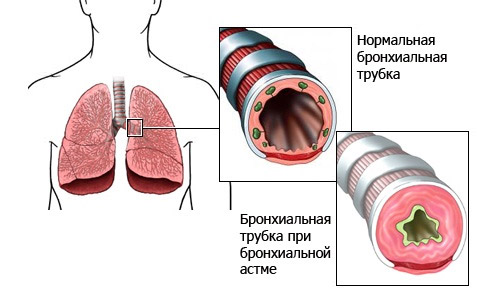
- Стекловидная и слизистая — при стенозе бронхов, который возникает у лиц с бронхиальной астмой.

- Вязкая, густая жемчужного цвета и слизистого характера — образуется при большинстве заболеваний бронхолегочной системы: бронхите, бронхиальной астме, раздражении респираторного тракта табачным дымом.

бронхит
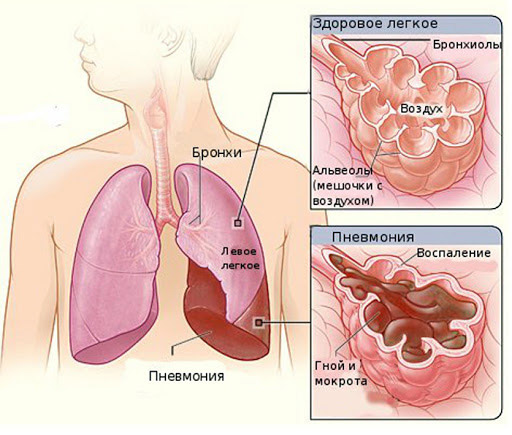
- Густая и липкая желтого или желто-зеленоватого цвета — отхаркивание слизи с гноем свидетельствует об острой развернутой стадии заболевания. Гнойный секрет является признаком бактериальной инфекции, протекающей в форме бронхита или пневмонии.
- С красноватым оттенком и темными прожилками – присутствие крови в мокроте обусловлено разрывом кровеносных сосудов при онкопатологии и туберкулезном процессе. Выводимая слизь с вкраплениями часто окрашивается неравномерно и имеет структуру с пятнами или полосами.
- Ржаво-коричневая — продукт распада крови при крупозной пневмонии или внутреннем кровотечении.

пневмония
- Зеленая, вязкая и плохо отхаркивающаяся — признак стрептококковой инфекции и нагноительных процессов в респираторной системе. Гнилостный запах указывает на разрушение легочной ткани, обусловленное ростом и размножением гноеродных микробов. При дренировании абсцесса откашливается большое количество зловонного полужидкого секрета.
- Серая — появляется у лиц, проживающих в сильно загрязненной местности.
- Слизистая с желтоватым оттенком — проявление активной борьбы макроорганизма с вирусной инфекцией, локализованной в бронхах или легких, а также показатель полноценной работы иммунной системы.
- Канареечного цвета – наблюдается при эозинофильной инфильтрации легких и скоплении большого количества эозинофилов в бронхиальном секрете.
- Черная — содержит угольную пыль и встречается при пневмокониозах. В отдельных случаях мокрота черного цвета указывает на присутствие в органах дыхания неорганических веществ или «старой» крови, содержащей много гемосидерина.
Этиология
В органах дыхания здорового человека вырабатывается прозрачная мокрота жидкой консистенции без запаха и включений. Когда количество слизи становится избыточным, она накапливается в бронхах и легких, нарушая функции этих органов. Гиперпродукция слизистого отделяемого — признак инфекционного поражения или иного патологического процесса. При чрезмерных объемах выводимой мокроты в первую очередь следует заподозрить заболевания нижних структур респираторного тракта.
Причины образования избыточного количества бронхолегочного секрета:
- Бронхит и пневмония,
- Деструкция паренхимы органа — абсцедирование легочной ткани, гангренозный процесс,
- Бронхообструкция — ХОБЛ, бронхоэктазы, эмфизема легких, бронхиальная астма,
- Легочные микозы — кандидоз, аспергиллез, зигомикоз,
- Туберкулезная каверна,
- Онкопатологии — карцинома, аденома легких,
- Легочная форма сифилиса,
- Поражение легочной ткани гельминтами – аскаридами, анкилостомами,
- Нагноительные процессы — гнойный плеврит, пиоторакс,
- Аллергия на пыльцу, бытовые аэрозоли, парфюм,
- Отравление химикатами.
Кашель с мокротой появляется не только при поражении дыхательных путей. Он возникает при наследственных болезнях — муковисцидозе или синдроме Картагенера; кардиоваскулярных нарушениях – тромбоэмболии легочной артерии и отеке легких, обусловленном хронической сердечной недостаточностью; патологии пищеварительного тракта – варикозном расширении вен пищевода, связанном с портальной гипертензией.
Мокрота атипичной окраски и консистенции в большинстве случаев имеет патологическое происхождение. Иногда она приобретает ярко-желтый насыщенный цвет благодаря пищевым красителям. Коричневатый оттенок бронхиального секрета может быть связан с регулярным употреблением вина, шоколада, кофе. Курение в течение нескольких лет приводит к повреждению структур респираторного тракта и повышенному образованию темного густого секрета в бронхах.
Мокрота в легких независимо от цвета, запаха и консистенции является серьезным признаком имеющего в организме патологического процесса, который необходимо лечить. Если игнорировать данный симптом и откладывать визит к врачу, заболевание будет постепенно прогрессировать.
Сопутствующие симптомы
Мокрота в легких — проявление целого ряда различных заболеваний с полиморфной клинической симптоматикой. Многочисленные признаки, возникающие у больных, можно объединить в несколько синдромов.

- Интоксикационный синдром — лихорадка, озноб, слабость, недомогание, боль в мышцах и суставах, снижение работоспособности.
- Катаральный синдром — обильные выделения из носа, слезотечение, першение и боль в горле, гиперемия задней стенки глотки, отек миндалин, заложенность ушей, нарушение носового дыхания, чихание, лимфаденит.
- Вегетативный синдром — гипергидроз, бледность кожи, головная боль, шум в ушах, нарушение сна, головокружение.
- Диспепсический синдром всегда возникает на фоне интоксикации — отсутствие аппетита, тошнота, рвота, изжога, вздутие живота, нарушение стула.
- Бронхообструктивный синдром — одышка, приступообразный, надсадный кашель, отставание пораженной половины грудной клетки в акте дыхания, боль в груди, влажные жужжащие хрипы, затрудненное свистящее дыхание, приступы удушья.
Из совокупности определенных симптомов складывается клиническая картина конкретного заболевания.
- При
- Пневмония начинается остро с сильной интоксикации. Больных мучает жар и озноб, ломота во всем теле, сильная слабость и быстрая утомляемость. На фоне лихорадки появляется боль в груди и сухой, мучительный кашель, который постепенно увлажняется и сопровождается выделением густой мокроты желтого или зеленого цвета.
- Воспаление бронхов сначала проявляется признаками банальной ОРВИ, а затем симптомами выраженной бронхообструкции. Спазм бронхов, отек слизистой оболочки и густая, вязкая мокрота — причины закупорки органов и тяжелого состояния больных.
- При эмфиземе легких обращает внимание бочкообразная грудная клетка больных, расширение межреберных промежутков, участие межреберных мышц в акте дыхания, одышка в покое, кашель с трудноотделяемой мокротой.
- Бронхоэктатическая болезнь сопровождается обильным выделением мокроты по утрам или в дренажном положении больного. Бронхиальный секрет содержит гной и прожилки крови. Аускультативно обнаруживаются стойкие влажные мелко- и среднепузырчатые хрипы.
- Аллергия является частой причиной повышенного образования слизистой и прозрачной мокроты. При этом у больных возникает приступообразный кашель, многократное чихание, ринорея, слезотечение, отек мягких тканей, зудящие высыпания на коже.
Диагностика
Чтобы избавиться от мокроты в легких, необходимо выявить и устранить причинное заболевание. Для этого врачи собирают анамнез, выслушивают жалобы, изучают клинические признаки, проводят физикальное обследование, включающее пальпацию, перкуссию, аускультацию. Полученные данные позволяют заподозрить имеющееся у больного нарушение. Для подтверждения той или иной гипотезы необходимы результаты аппаратных исследований и лабораторных анализов.
- ОАК — нейтрофильный лейкоцитоз или эозинофилия, анемия, подъем СОЭ.
- ОАМ — признаки интоксикации в виде протеинурии или симптомы поражения органов мочевыделения в виде изменения физико-химических показателей урины.
- Микроскопия мокроты — обнаружение в ней форменных элементов крови, гноя, микробных клеток и прочих атипичных включений.
- Микробиологическое исследование мокроты на микрофлору — выделение возбудителя инфекции и определении его чувствительности к антибиотикам.
- Серологические реакции — обнаружение в крови больного антител к возбудителям бактериальных инфекций.
- ПЦР — точная и быстрая идентификация возбудителя путем обнаружения его ДНК в биоматериале.
- Для подтверждения туберкулеза ставят пробу Манту или диаскинтест.
- Аллергопробы — выявление аллергена, спровоцировавшего развитие соответствующей реакции.
- Молекулярно-генетическое консультирование проводится при подозрении на наследственное заболевание.
- Рентгенография органов грудной полости — инфильтрация легочной ткани, деструктивные процессы, сифилитические гуммы или туберкулезные каверны.
- Бронхоскопия — осмотр слизистой оболочки бронхов и трахеи; выявление эндоскопических признаков бронхита, бронхоэктазов, бронхостеноза; выполнение биопсии подозрительных участков.
- Компьютерная или магнитно-резонансная томография — определение места расположения патологического очага.
Анализ мокроты с определением ее органолептических и реологических свойств имеет огромное значение и помогает поставить окончательный диагноз.
- Запах в норме отсутствует. При генерализации процесса и присоединении гноеродной флоры мокрота становится зловонной. Это характерно для абсцесса легкого, гангрены, эмпиемы плевры.
- Патологические примеси в мокроте – гной, кровь, опухолевые клетки.
- Консистенция жидкая, водянистая или вязкая, желеобразная, плохо отделяющаяся при откашливании.
Дополнительными методами исследования являются: гастроскопия, риноскопия, спирометрия, бодиплетизмография. Проведением лечебно-диагностических мероприятий занимаются специалисты в области пульмонологии и общей терапии.
Лечебный процесс
Мокрота в легких — симптом основного заболевания, которое необходимо ликвидировать. Лечение большинства пульмонологических патологий комплексное, включающее медикаментозное воздействие, физиотерапевтические процедуры, средства народной медицины, а при необходимости – оперативное вмешательство.
Больным показан постельный режим в помещении с увлажненным воздухом и употребление большого количества теплой щелочной жидкости.

Лекарственные средства, назначаемые больным:
- Антибиотики выбирают по результатам антибиотикограммы. Чаще всего применяют пенициллины «Амоксиклав», «Аугментин», цефалоспорины «Супракс», «Цефалексин», макролиды «Сумамед», «Клацид».
- Противовирусные препараты – «Валтрекс», «Ингавирин», «Арбидол».
- В отдельных случаях используют противотуберкулезные, антимикотические и антигельминтные средства.
- Муколитические и отхаркивающие препараты позволяют быстрее и легче вывести мокроту из легких. Она разжижается и свободно покидает органы дыхания. Больным назначают «Флуимуцил», «Амброксол», «АЦЦ».
- Для борьбы с бронхообструкцией применяют бронхорасширяющие препараты «Сульбутамол», «Беродуал» и кортикостероиды «Пульмикорт», «Бенакорт».
- При раковых процессах не обойтись без цитостатиков – «Метотрексата», «Циклофосфамида».
Лекарственную терапию часто дополняют физиотерапевтическими процедурами. Больным показаны ингаляции, дыхательная гимнастика, перкуторный массаж грудной клетки.
Существует большое разнообразие народных средств, позволяющих вывести мокроту из легких и снять симптомы патологического процесса. Наиболее эффективными и распространенными среди них являются:
 Вдыхание паров эфирных масел — эвкалиптового, пихтового, соснового, сандалового,
Вдыхание паров эфирных масел — эвкалиптового, пихтового, соснового, сандалового,- Ингаляции с отваром ромашки, шалфея, календулы, мелиссы,
- Внутрь сок алоэ с медом и сливочным маслом,
- Редька с медом,
- Смесь меда и лимона,
- Чай из имбиря.
Хирургическое лечение проводится больным с деструктивными заболеваниями легких, при которых обильно выделяется гнойная мокрота. Оперативное вмешательство вместе с лучевой и химиотерапией показано при новообразованиях. Тактика хирургов определяется локализацией очага поражения, степенью разрушения легочной ткани, характером патологии. Обычно удаляют сегмент, долю или все легкое.
Профилактика
Чтобы предупредить повышенное образование мокроты в легких, необходимо выполнять простые правила:
- Укреплять иммунитет — закаляться, правильно питаться, заниматься спортом, высыпаться,
- Не переохлаждаться,
- Не курить,
- Увлажнять воздух в помещении,
- Избегать воздействия аллергенов и агрессивных раздражителей,
- Санировать инфекционные очаги — кариес, отит, синусит,
- Оптимизировать питьевой режим.
Мокрота в легких — тревожный признак и грозный симптом, при появлении которого следует идти к врачу. Без квалифицированной медицинской помощи патологический процесс продолжит развиваться и приведет к необратимым, смертельно опасным последствиям.
Видео: врач об очищении легких и выводе патогенной мокроты
Мнения, советы и обсуждение:
Как вывести мокроту из лёгких при различных заболеваниях
Мокрота – это естественная секреция организма, которая образуется в защитных целях. Из дыхательных путей при помощи мокроты осуществляется выведение инородных тел, микробов, которые проникают в организм вместе со вдыхаемым воздухом.
В некоторых случаях мокрота является нормальным состоянием, но чрезмерное её продуцирование свидетельствует о каких-либо патологиях. Наиболее частыми причинами повышенного объёма мокроты являются бронхит, бронхиальная астма и другие заболевания дыхательных путей.
Основные заболевания, в результате которых появляется избыточное количество мокроты, следующие:
Также могут и другие причины, откуда мокрота в лёгких, но более редкие.
Характеристики мокроты
Для того чтобы диагностировать заболевание, в результате которого появился кашель (наиболее часто), одышка, затруднённое дыхание и чрезмерное количество секреции, необходимо пройти обследование в поликлинике. Основным анализом, применяемым для постановки диагноза пациенту, является анализ мокроты.
Для дифференциальной диагностики проводят оценку цвета, запаха, консистенции мокроты, наличия в ней различных примесей. Также оценивается количество выделений.
Густая и прозрачная слизь выделяется при бронхиальной астме. Кровяная примесь бывает при бронхите, при раке лёгких, инфаркте лёгких (ярко-красный цвет секреции), при отёке лёгких (только мокрота ещё и пенится при этом). При бронхите и воспалении лёгких мокрота имеет жёлто-зелёный цвет. Если пневмония крупозная, то появляется ржавый оттенок секреции. В некоторых случаях у человека чёрная мокрота, которая является следствием вдыхания пыли при работе на угледобывающем предприятии (свидетельствует о наличии силикоза и др. профессиональных патологий).
Лечение
После постановки диагноза пациенту назначают лечение, направленное на устранение заболевания. Но одной из задач во время лечения является очищение лёгких от мокроты. Подход к этой проблеме должен быть комплексным.
Медикаментозное лечение направлено на устранение инфекции (противовирусное, антибактериальное лечение), снижение аллергической реакции (если мокрота вызвана аллергической реакцией, то необходимы антигистаминные препараты), лечение воспалительного процесса (при помощи антибиотиков).
Также могут применяться другие препараты в зависимости от показаний. Повышение иммунитета важно при любых причинах патологического выделения мокроты, поэтому пациенту рекомендуют приём витаминов и иммуномодуляторов.
Пациентам прописывают препараты для разжижения мокроты, так как вывести мокроту из лёгких, если она густая, довольно непросто. К муколитическим препаратам, которые служат для разжижения мокроты, относят:
- бромгексин;
- амброксол;
- карбоцистеин;
- ацетилцистеин и др.
Также могут быть рекомендованы и другие лекарства от мокроты в лёгких на усмотрение лечащего врача.
Другие методы лечения
Для улучшения процесса выведения мокроты из организма применяют специальную дыхательную гимнастику, а также упражнения, которые позволяют быстрее устранить патологию.
Рекомендуется полежать без подушки в течение получаса с приподнятыми ногами, упражнение повторяют несколько раз. Другое упражнение заключается в поворотах из положения лёжа вокруг оси тела на 45°. В таком положении следует сделать глубокие вдох и выдох, повторить 4-6 раз.
Ещё один вариант, как очистить лёгкие от мокроты при помощи упражнений, – это наклоны туловища вперёд из положения на коленях (12 раз в 2 подхода с перерывом в минуту). Повторять 6 раз в день. Также рекомендуется свешивать верхнюю часть туловища с края постели. Повторять по 4 раза на каждом боку.
Пациенту также рекомендуют проветривать помещение, увлажнять воздух и ежедневно гулять на свежем воздухе.
Народные средства против мокроты
Немало вариантов известно, как вывести мокроту из лёгких народными средствами. Большое значение имеет питьё пациента. Оно должно быть обильным, что позволяет быстрее очистить организм от инфекции, сделать мокроту более жидкой. Это значительно ускоряет её выделение и выздоровление пациента в целом.
Для лечения применяют отвары зверобоя, мать-и-мачехи, сосновых почек и др. Полезными будут сок чёрной редьки с мёдом, молоко с мёдом и сливочным маслом, брусничный сок.
Предыдущая статьяЛфк при остром бронхитеСледующая статьяМожно ли забеременеть сразу после месячных?2 эффективных способа устранить слизь в легких!
Слизь в легких может появиться и у здорового человека, не говоря уже о воспалительных процессах. Как же избавиться от слизи в легких?
Слизь в легких и бронхах появляется при сбоях в ее утилизации. Спровоцировать обилие слизи у здорового человека может жирная пища, мучное, сладкое.
Если же в организме происходит воспаление дыхательных органов — бронхит¹, воспаление легких², туберкулез, — то пытаясь справиться с болезнью, легкие и бронхи начинают усиленно вырабатывать слизь.
Иногда вывести ее с помощью обычных физиологических процессов — кашля, отхаркивания — не всегда возможно.
Эти два проверенных способа помогут при лечении заболеваний органов дыхания и выведут слизь из легких.
Устранить слизь в легких поможет настой чеснока и петрушки!
Для отвара понадобится:
- корень петрушки – 0,1 кг;
- чеснок свежий – 20 зубчиков;
- вода — 1 л.
Как приготовить настой?
1. Следует взять 20 зубчиков чеснока и 0,1 кг корня петрушки, тщательно измельчить их (можно в блендрее) и перемешать.
2. Затем нужно залить полученную смесь чистой водой и поставить ее в холодильник на 14 дней.
3. Спустя две недели настойку необходимо процедить. Хранить ее также следует в холодильнике.
Отвар бархатцев уничтожит слизь в легких
Для приготовления отвара нужно:
- сухие цветки бархатцев³ – 2 ст. л.;
- вода – 1 л.
Способ приготовления:
1. Вскипятить воду.
2. Залить 2 столовые ложки сухих бархатцев кипятком.
3. Дать отвару настояться в течение 3 часов.
4. Процедить.
Как принимать настои?
- Отвар бархатцев следует принимать по полстакана за 30 минут до еды 4 раза в день. Каждый день необходимо готовить свежий отвар.
- Настой чеснока и петрушки нужно употреблять на ночь в количестве 1 столовой ложки. Предварительно настойку следует подогреть.
Оба средства принимают в течение месяца. Через 30 дней делают перерыв на 1-2 месяца, а затем курс очищения повторяют.
Через год рекомендуется провести лечение вновь по описанной выше схеме.
Святодар
Примечания и тематические статьи для более глубокого понимания материала
¹ О том, как вылечить бронхит, можно узнать здесь >>>
² Простой способ вылечить пневмонию в статье: «Как я вылечила воспаление легких за 1 день!»
³ Бархатцы, бархотцы — род однолетних и многолетних растений семейства Астровые или Сложноцветные (Википедия).
как и чем вывести у взрослого и ребенка?
Выделения секреторных клеток слизистой бронхов разного генеза – мокрота в легких. Она способствует процессу очищения бронхолегочного дерева от вирусов и бактерий, крупиц пыли, микрочастичек бытового мусора, синтезируется на постоянной основе. Патологические состояния провоцируют ее кумуляцию в бронхиолах и вызывают кашель.

Процесс формирования
Секрет желез внутренней оболочки веточек дыхательной системы называют мокротой. В норме за 24 часа ее выделяется не более 100 мл, необходима она для оптимального увлажнения слизистой бронхиального дерева.
Состав мокроты разный, отличается своей густотой и вязкостью:
- Слизистая – чистый секрет желез дыхательной системы, прозрачный, без запаха. Она появляется при остром воспалении бронхиального дерева, катаральных проявлениях в верхних дыхательных путях, астме, кашле курильщика.
- Серозная – мокрота сердечников, это – просочившаяся из кровотока в бронхи и бронхиолы плазма. Она продуцируется в процессе отека легких, при пороках сердца, острой сердечной недостаточности, пенится, бесцветна.
- Слизисто-гнойная – смесь с преобладанием слизи. Гной – комочками. Характерна для прикорневой пневмонии.
- Гнойно-слизистая – густая и тягучая, но прозрачная, превалирует гной. Характерна для бронхоэктазов.
- Гнойная – сплошь из гноя, неприятно пахнет. Появляется только при прорыве абсцесса легкого в плевру или при ее эмпиеме с излиянием в просвет бронхов.
- Слизисто-кровянистая – в слизи прожилки крови. Причина рак или воспаление паренхимы легкого.
- Слизисто-гнойно-кровянистая возникает при туберкулезе или актиномикозе и содержит примеси в равных пропорциях.
- Отхаркивание кровью – признак легочного кровотечения в результате триггеров разного генеза.
Избыток ежедневной мокроты рефлекторно продвигается ресничками к голосовой щели, где секрет непроизвольно проглатывается, это – нормальный респираторный клиренс.
При патологии секрета так много, что человек не успевает сглатывать. Слизь застаивается, забивает бронхи, и организм в качестве помощи включают механизмы кашля (если мокрота внизу бронхиального дерева) и насморка (секрет скапливается в верхних отделах дыхательной системы).
Причины образования
Триггеров легочной патологии очень много. Основные из них следующие:
- Респираторные инфекции: простуда, риновирус, ОРЗ, ОРВИ, грипп.
- Отиты разной степени тяжести, евстахиит, синуситы.
- Ларингиты, фарингиты, ларингофарингиты, трахеиты, ларингофаринготрахеиты, бронхиты.
- Воспаление легких, в том числе вирусного генеза.
- ХОБЛ, бронхоэктазия, эмфизема.
- Детские инфекции – коклюш.
- Варикоз вен пищевода.
- Инфицирование палочкой Коха.
- Доброкачественные и злокачественные новообразования бронхолегочной системы.
- Отек легких.
- Сердечная недостаточность.
- Инородное тело в бронхах.
Цвет мокроты
Оттенок выделяемого бронхами секрета чрезвычайно важен, он поможет пульмонологу поставить правильный диагноз и назначить соответствующее лечение.
| Цвет секрета | Характеристика | Патология |
| Белый | Чисто белая окраска | Воспаление бронхов |
| Розоватый тон с пеной | Отек легких | |
| Без дополнительных тонов с пеной | Вирусная атака, инфицирование палочкой Коха | |
| С серым налетом | Хронизировавшийся бронхит | |
| С желтыми включениями | Астма | |
| Желтый | Слизь с преобладанием лейкоцитов | Воспаление легких, носовых пазух, трахеит |
| Зеленый | Окрашивают слизь распадающиеся нейтрофилы | Хронически текущая воспалительная реакция в бронхах, рецидивирующая пневмония, муковисцидоз |
| Темно-коричневый | С примесью крови (эритроцитов) | Онкологический процесс, инфицирование туберкулезной микобактерией |
| Красный | Оттенок ржавчины | Пневмококковое воспаление легких |
| Все оттенки розового и алого в мокроте | Онкология | |
| Алая слизь | Туберкулезная инфекция | |
| Кумачевая | Эмболия легких |
Особенно плохой диагностический признак – вязкая, трудно откашливаемая биологическая жидкость. Она забивает бронхи и вызывает удушье. Без экстренного вмешательства специалиста возможен летальный исход.
БезОков предупреждает: мокрота в онкологии
Рак бронхолегочной системы имеет свою специфику в виде отхаркивания прозрачной, наполненной пузырьками воздуха и кровяными примесями мокроты. С кашлем пациент за сутки выделяет более стакана секрета.
Чем тяжелее становится патологический процесс, тем заметнее меняется характер слизи, она густеет, приобретает желтый цвет из-за большого количества лейкоцитов и гноя в ней, визуализируется кровь.
Цитология подтверждает диагноз, однако не всегда с первого анализа. Иногда требуется троекратный и более забор мокроты на исследование, поскольку из-за лейкоцитоза атипичные клетки плохо различимы.
Мокрота при разных заболеваниях
Характер отделяемого бронхов специфичен и при разных патологических состояниях имеет свои конкретные характеристики.
| Название нозологии | Характеристика мокроты |
| Воспаление бронхов – бронхит любого генеза | Катаральные явления в бронхиальном дереве стимулируют продуцирование слизисто-гнойной или гнойно-слизистой жидкости с желтовато-пепельным или чисто желтым оттенком, тягучей, желеобразной, при преобладании гноя – вязкой. Внутри секрета – лейкоциты, небольшое количество эритроцитов и много эпителиальных клеток. Аллергический бронхит характеризуется эозинофилией в слизи. В зависимости от стадии воспаления состав мокроты меняется: в начале она слизистая, а при прогрессировании процесса – слизисто-гнойная или гнойно-слизистая из-за присоединения лейкоцитов. О хронизации бронхита свидетельствуют сидерофаги в слизи. |
| Астма | Суть процесса – бронхоспазм, слизистая бронхов набухает, слизь не может удаляться обычным путем, хотя ее и выделяется мало. Она бесцветна, напоминает стекло, вязкая. Особенностью является присутствие в слизи пластинок Шарко-Лейдена и спиралей Куршмана. Это говорит об аллергической природе патологии. |
| Воспаление легких – пневмония, возникающая по разным причинам | Природа патологии – инфекция, возбудители самые разные, в том числе грибки и микоплазмы. Токсически парализуются реснички слизистой бронхолегочной системы, выведение блокируется, и мокрота скапливается в них. Застой расширяет бронхи, бронхиолы, влияет на структуру эпителия, вызывает его гиперплазию. Снижается иммунитет, воспаление хронизируется. Ржавая слизь – признак крупозного воспаления. |
| Абсцедирование в бронхолегочной системе | Это – осложнение пневмонии, но может возникать и самостоятельно при заносе через кровь или лимфу при сепсисе, травмировании легкого. В начале заболевания мокроты минимум, затем, внезапный прорыв гнойника с выделением более 500 мл одномоментно. Секрет двухслойный: вверху – серозная или слизисто-гнойная жидкость, внизу – гной с микробами-возбудителями. |
| Гангрена | Большое количество серо-бурой слизи с отвратительным запахом гнили. Мокрота трехслойная: слизь, гной, эритроциты. |
| ХОБЛ | Обструкция – результат хронически текущей пневмонии, расширяющей альвеолы и бронхиолы. Секрет утренний, гнойный, зеленоватого оттенка, с запахом гниения. В отличие от абсцесса не содержит эластина. |
| Туберкулезная инфекция | В легких возникает очаг специфического воспаления, с перифокальной неспецифической реакцией. Характер слизи определяется течением патологии. На начальных стадиях она слизистая с комочками гной, позднее – слизисто-гнойная с лейкоцитами, фибрином, палочкой Коха, в позднем периоде в мокроте «кораллы» и известь от казеозного распада ткани. |
Проведение исследования мокроты
Чтобы провести диагностику легочной патологии, необходимо собрать и исследовать секрет бронхиального дерева. Для этого утром, натощак в стерильную баночку отхаркивают достаточное количество мокроты. Перед этим полощут рот раствором антисептика и ополаскивают кипяченой водой, чтобы минимизировать слюноотделение.
Если мокрота отходит с трудом, делают ингаляции с NaCl.
Диагностика осуществляется несколькими способами:
- Микроскопией мазка.
- Бакпосевом на питательные среды.
- Визуальной дифференциацией отделяемого.
Дополняется анализ слизи анамнезом, физикальным осмотром пациента, дополнительными методами обследования при необходимости (рентген, КТ, МРТ, бронхоскопия). Микроскопия и посев имеют своей целью выявление типа возбудителя с определением его чувствительности к антибиотикам.
 Мокрота в легких по составу
Мокрота в легких по составуВыделения помогают подтвердить диагноз, заподозренный при первичном осмотре, если:
- Отделяемое капает из носовых ходов – воспаление локализуется в верхних дыхательных путях и вызвано простудой или гриппом.
- Если в процесс вовлечены синусы, мокрота локализуется в них, речь идет о гайморите, фронтите, синусите, евстахиите, отите.
- Отхождение секрета с кашлем говорит о глубоком воспалении, о том, что затронуты нижние отделы дыхательных путей – альвеолы, паренхима легких.
- Отсутствие мокроты при явных признаках ее гиперсекреции заставляет думать о воспалении в придаточных синусах с распространением на барабанную перепонку.
Лечение и профилактика образования мокроты в легких
Саму по себе вылечить мокроту нельзя, необходимо купировать ее первопричину. Для этого используют медикаменты и народные рецепты.
Лекарственная терапия
Она состоит из симптоматического лечения и патогенетического. Симптоматики применяют для блокировки накопления секрета. Это разжижающие и отхаркивающие средства – для выведения мокроты из нижних дыхательных путей и противоотечные – при воспалении в верхних отделах.

К первой группе относят муколитики. Они делают слизь менее вязкой, но не выводят ее механически. Только за счет увеличения объема. Рефлекторно. Наиболее востребованы АСС, Амбробене, Мукобене.
Во вторую входят компаньоны муколитиков – отхаркивающие средства: Лазолван, Синупрет, Леопронт. Они действуют местно, раздражая слизистую бронхов и вызывая кашлевой рефлекс.
В некоторых случаях врачи назначают средства, подавляющие кашель. Это разумно в том случае, если он непродуктивен, но надсаден.
К таким лекарствам относятся: Бромгексин, Стоптуссин, Либексин. Отдельно стоит Синекод. Он стимулирует кашель через ЦНС, но назначается с осторожностью, поскольку в отличие от муколитиков не сочетается с отхаркивающими.
Кроме снятия симптомов, проводят лечение и основного заболевания. Вирусная инфекция требует антивирусной терапии: Тамифлю, Амиксин, Когацел.
Рекомендуется пребывание в хорошо увлажненном теплом помещении и обильное питье для разжижение слизи бронхов. Бактерии лечат антибиотиками, предварительно уточнив их чувствительность к препаратам (бакпосев).
Природные средства
Эффективность лекарств усиливают эфирные масла, растворенные в кипящей воде. Они снимают отек и воспаление слизистой, стимулируют отхаркивание: эвкалипт, календула, мать-и-мачеха, хвоя, тимьян. На основе этих растений можно варить сиропы, отвары.
Обязательно следует контролировать объем выпитой за день жидкости. Ее должно быть много – до 3 литров, по рекомендации врача с учетом веса и состояния здоровья.
Хорошим подспорьем станет массаж и ингаляции.
Дыхательная гимнастика
Если по каким-либо причинам прием лекарственных средств для вывода мокроты из легких ограничен для пациента, на помощь придет дыхательная гимнастика. Она стимулирует межреберную мускулатуру и диафрагму с целью активного вывода секрета бронхов наружу.
Показана в качестве лечебного и профилактического средства, особенно актуальна для курильщиков.
Проводить занятия рекомендуется в хорошо проветренном помещении, после влажной уборки. Упражнения рассчитаны на каждый день. Кратность – три раза в сутки, на каждое занятие от 5 подходов.
Виды движений:
- Глубокий вдох по максимуму, задержка дыхания и выдох резкими прерывистыми толчками.
- Максимальный вдох, надув живот до предела, и такой же выдох по максимуму с втягиванием живота на максимум.
- Надувать воздушные шарики, пока хватит сил и не закружится голова. Отличная оксигенация и вентиляция легких.
Начало занятий спровоцирует усиление кашля. Это нормально. Боле того, это хороший прогностический признак скорого легкого и объемного отделения мокроты.
возникновение и его факторы, виды и симптоматика, диагностика, терапия и выведение
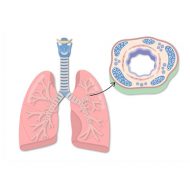
Мокрота в бронхах образуется при наличии местного воспаления, спровоцированного болезнетворными микробами. Она представляет собой патологический секрет, выделяемый при отхаркивании и содержащий гной, фибрин, прожилки крови, примесь слюны и назальной слизи. Лица с подозрением на бронхит во время диагностического обследования сдают на анализ не только мочу и кровь, но и бронхиальную мокроту. Ее исследуют с целью определения этиологии кашля и назначения адекватной противомикробной терапии.
Бронхиальная мокрота — клинический признак воспаления органов дыхания. Это типичная проблема осеннего и зимнего периода, когда у людей снижается иммунитет и увеличивается число провоцирующих факторов: переохлаждение, частые ОРВИ. Гиперпродукция мокроты в бронхах нарушает дыхание и активную жизнедеятельность больного. Чтобы облегчить его состояние, необходимо вывести слизистый секрет. Для этого применяют аптечные и народные средства, дыхательную гимнастику, массаж и физиопроцедуры.
Этиология
Причины образования и скопления мокроты в бронхах делятся на две большие группы — патологические и физиологические. Важное значение для пульмонологии и медицины в целом имеют заболевания, проявляющиеся влажным кашлем. Если недуги бронхолегочной системы не лечить, они быстро прогрессируют и приводят к развитию смертельно опасных осложнений.
Патологические причины проблемы:
 Вирусные инфекции — вирусы гриппа, парагриппа, аденовирусы, риновирусы, энтеровирусы, вирус кори;
Вирусные инфекции — вирусы гриппа, парагриппа, аденовирусы, риновирусы, энтеровирусы, вирус кори;- Бактериальные инфекции — стафилококковая, стрептококковая, пневмококковая, микоплазменная, хламидийная, туберкулезная, коклюшная;
- Хроническая бронхообструкция — ХОБЛ, бронхоэктатическая болезнь;
- Аллергические процессы – бронхиальная астма;
- Опухоли и кисты органов дыхания.
К физиологическим причинам нарушения относятся неблагоприятные внешние факторы, связанные с особенностями жизни и местом работы человека, а также различные вещества-раздражители:
- Пыль;
- Токсичные газы — хлор, аммиак, сероводород;
- Горячий или слишком холодный воздух;
- Сигаретный дым.
Факторы, способствующие образованию мокроты в бронхах:
- Переохлаждение организма;
- Ослабление иммунитета;
- Наличие очагов хронической инфекции — ринит, кариес, тонзиллит, синусит;
- Пожилой или детский возраст;
- Вредные привычки — алкоголизм, курение.
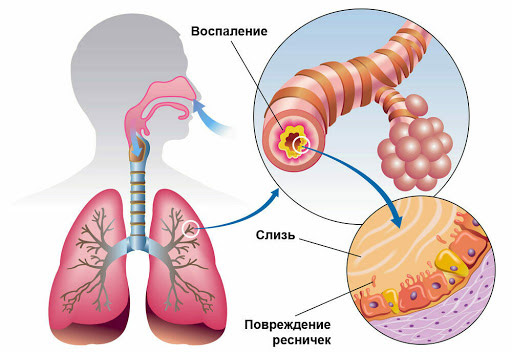
Несмотря на такое многообразие этиопатогенетических моментов, инфекция считается ведущей причиной проблемы. Микробы попадают в дыхательные пути воздушно-капельным или воздушно-пылевым путем. Оказавшись во влажной и теплой среде, они начинают активно размножаться. В месте внедрения развивается воспалительный процесс. Усиленное слизеобразование — защитная реакция организма, направленная на захват патогенных агентов и их эвакуацию.
Патогенез
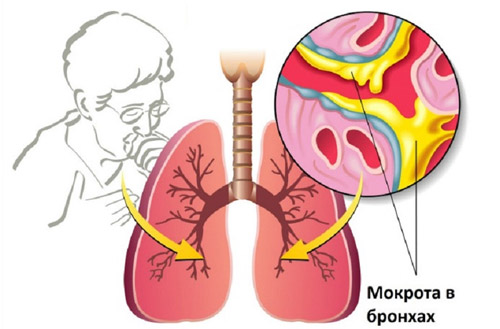 Бронхиальный секрет — полужидкая субстанция, которая выводит из организма пыль, частицы дыма, чужеродные вещества, продукты метаболизма и патогенные бактерии, вызывающие кашель. Небольшое количество слизи всегда присутствует в бронхах здоровых людей. Ее вырабатывают бокаловидные клетки слизистой оболочки, выстилающей изнутри трахею и бронхи. Секрет содержит макрофаги, лимфоциты, иммуноглобулины, гликопротеины. Благодаря такому составу он обладает бактерицидными свойствами. Постоянная продукция слизи — естественный процесс, очищающий респираторный тракт, увлажняющий слизистую оболочку, препятствующий внедрению инфекционных агентов и обеспечивающий обновление клеток в бронхах. Бронхиальный секрет — своего рода фильтр, через который проходит вдыхаемый воздух. Чужеродные вещества и микроорганизмы вязнут в слизи и не проникают в легкие. В норме ежедневно вырабатывается железистыми клетками около 100 мл секрета. Он регулярно обновляется: продвигается вверх по трахее благодаря непрерывной и согласованной работе невидимых ресничек мерцательного эпителия. Защитный механизмом, обеспечивающий выталкивание слизи к голосовой щели, называется «мукоцилиарный клиренс». Достигнув надгортанника, который разделяет гортань и глотку, слизь незаметно заглатывается в желудок. В норме она не должна выходить наружу.
Бронхиальный секрет — полужидкая субстанция, которая выводит из организма пыль, частицы дыма, чужеродные вещества, продукты метаболизма и патогенные бактерии, вызывающие кашель. Небольшое количество слизи всегда присутствует в бронхах здоровых людей. Ее вырабатывают бокаловидные клетки слизистой оболочки, выстилающей изнутри трахею и бронхи. Секрет содержит макрофаги, лимфоциты, иммуноглобулины, гликопротеины. Благодаря такому составу он обладает бактерицидными свойствами. Постоянная продукция слизи — естественный процесс, очищающий респираторный тракт, увлажняющий слизистую оболочку, препятствующий внедрению инфекционных агентов и обеспечивающий обновление клеток в бронхах. Бронхиальный секрет — своего рода фильтр, через который проходит вдыхаемый воздух. Чужеродные вещества и микроорганизмы вязнут в слизи и не проникают в легкие. В норме ежедневно вырабатывается железистыми клетками около 100 мл секрета. Он регулярно обновляется: продвигается вверх по трахее благодаря непрерывной и согласованной работе невидимых ресничек мерцательного эпителия. Защитный механизмом, обеспечивающий выталкивание слизи к голосовой щели, называется «мукоцилиарный клиренс». Достигнув надгортанника, который разделяет гортань и глотку, слизь незаметно заглатывается в желудок. В норме она не должна выходить наружу.
Когда развивается воспалительный процесс, нарушается работа мерцательного эпителия респираторного тракта. Функции выведения и очищения перестают полноценно выполняться. При наличии патологических условий выработка слизи в бронхах усиливается в десятки раз. Она застаивается, становится более густой и вязкой, с трудом выходит наружу. Так образуется мокрота — патологический секрет, который содержит не только слизь, но и гной, фибрин, кровь. Ресничкам сложно продвигать мокроту вверх по трахее. Чтобы от нее избавиться, больные откашливаются. При раздражении кашлевых рецепторов активизируется дополнительный защитный механизм – кашель. Эта непроизвольная физиологическая реакция представляет собой рефлекторный акт, с помощью которого густая слизь, обогащенная лейкоцитами, покидает бронхи. Респираторный тракт очищается, его проходимость восстанавливается.
Продуктивный кашель является основным симптомом различных заболеваний дыхательной системы: острого бронхита, пневмонии, трахеита. Кашель со слизистой мокротой проходит в течение 7-10 дней при условии крепкого иммунитета у больного и при наличии благоприятных экзогенных факторов — оптимальной температуры и влажности воздуха, обильного питья, полноценного питания. Если отделяемое бронхов видоизменяется, а кашель становится упорным и мучительным, требуется медикаментозная терапия.
бронхит
Виды
Цвет и консистенция мокроты являются важными диагностическими критериями, позволяющими определить стадию течения и степень тяжести патологии, а также предположить этиологические факторы развития воспаления.
- Полупрозрачная вязкая слизь — признак острого вирусного бронхита. Мокрота приобретает желтый оттенок при вторичном бактериальном инфицировании бронхов.
- Белесоватый и комковатый секрет появляется при хроническом бронхите.
- Затяжная форма патологии сопровождается выделением желтой мокроты, цвет которой обусловлен наличием иммунных клеток – нейтрофилов.
- Жидкая, перламутровая, водянистая мокрота является признаком асептического воспаления, обусловленного аллергической реакцией или воздействием раздражающих веществ.
- У курильщиков бронхиальный секрет имеет коричневатый оттенок. Это связно с воздействием никотина и хронизацией процесса.
- Желто-зеленая вязкая мокрота – проявление бактериального воспаления органов дыхания. Гнойное отделяемое с гнилостным запахом характерно для абсцедирования легочной ткани.
- Красный бронхиальный секрет — неблагоприятный прогностический признак, указывающий на развитие опасных осложнений: туберкулеза, ТЭЛА, бронхоэктатической болезни, рака легких.
- При легочном кровотечении отделяемое бронхов содержит сгустки и прожилки крови. Его консистенция обычно пенистая, а оттенок алый.
- «Ржавая» и плотная, словно слепок, слизь выделяется при крупозной пневмонии.
- Пневмокониозы сопровождаются выделением мокроты темного цвета с частицами угольной пыли.
- Если бронхиальный секрет содержит незначительное количество вкраплений красного или коричневого цвета, значит, у больного в результате сухого надсадного кашля были повреждены капилляры дыхательных путей.
Сопутствующие симптомы
Мокрота в бронхах — не единственный симптом заболеваний респираторного тракта. Он сочетается с целым комплексом клинических проявлений, которые зависят от характера воспаления.

Образование мокроты в бронхах сопровождается:
- Признаками поражения органов дыхания — кашлем, болью в груди, одышкой, поверхностным и учащенным дыханием, связанным с бронхообструкцией,
- Интоксикационным синдромом — лихорадкой, ознобом, гипергидрозом, головной и суставной болью,
- Катаральными явлениями — насморком, першением и болью в горле,
- Астенизацией организма – общей слабостью, повышенной утомляемостью, апатией, бессонницей, упадком сил.
Аускультативно врачи обнаруживают жесткое дыхание и рассеянные хрипы. Подозрительные звуки в виде бульканья, свиста, шипения свидетельствуют о присутствии жидкого экссудата в бронхах. Поток вдыхаемого воздуха сотрясает капли мокроты, что клинически проявляется дыхательными шумами.
Диагностические процедуры
Диагностику и лечение заболеваний, сопровождающихся образованием мокроты в бронхах, проводят специалисты-пульмонологи. Они беседуют с больным, осматривают его, собирают анамнез. По результатам физикального обследования делаются первые выводы об этиологии процесса.
Лабораторно-инструментальные методы исследования больного:
- Гемограмма – признаки воспаления или аллергии: нейтрофилез, подъем СОЭ или эозинофилия.
- Микроскопия мокроты – обнаружение лейкоцитов, эритроцитов, эозинофилов или бактериальных клеток.
- Микробиологическое исследование мокроты на микрофлору – выделение возбудителя инфекции и определение его чувствительность к антибиотикам.
- Бронхоскопия — осмотр слизистой оболочки бронхов.
- Рентгенографическое исследование легких – выявление очагов поражения.
- Спирометрия – оценка функции внешнего дыхания.
Данные, полученные в ходе лабораторных анализов и аппаратных процедур, помогут поставить окончательный диагноз и назначить соответствующее лечение.
Лечебный комплекс
Чтобы облегчить состояние больных, необходимо вывести мокроту и освободить бронхи. Для этого используется целый комплекс различных методик, включающий народное и традиционное лечение, дренажный массаж, дыхательную гимнастику, физиопроцедуры. Специалисты рекомендуют пациентам много пить. Жидкость разжижает вязкий секрет и способствует его эвакуации. Травяные чаи, ягодные морсы, натуральные соки, щелочная минеральная вода без газа благотворно влияют на ослабленный организм больного. Оптимальный питьевой режим уменьшает выраженность признаков интоксикации.
Медикаментозное воздействие:
 Если причиной патологии является инфекция, больным назначают антибиотики. Обычно это препараты широкого спектра действия из группы пенициллинов, макролидов, фторхинолонов.
Если причиной патологии является инфекция, больным назначают антибиотики. Обычно это препараты широкого спектра действия из группы пенициллинов, макролидов, фторхинолонов.- Противовирусные медикаменты показаны лицам, у которых продуктивный кашель стал следствием гриппа или ОРВИ – «Арбидол», «Амексин», «Циклоферон».
- Муколитики предназначены для разжижения вязкой мокроты. Наиболее эффективные среди них: «Бромгексин», «АЦЦ», «Мукалтин».
- Отхаркивающие средства обеспечивают отхождение мокроты из бронхов. К секретомоторным препаратам относятся: «Коделак Бронхо», «Амброксол», «Лазолван».
- Бронхолитики назначают пациентам с бронхообструкцией – закупоркой бронхов обилием густого секрета. Целесообразно применение «Сальбутамола», «Беродуала».
- Препараты из группы НПВС устраняют симптомы патологии — жар и боль, а также уменьшают выраженность воспалительных явлений. Жаропонижающие и болеутоляющие средства – «Нурофен», «Ибуклин», «Кетопрофен».
- Антигистаминные лекарства устраняют отечность тканей и подавляют секреторные процессы – «Зодак», «Цетрин», «Супрастин».

Физиотерапевтические мероприятия усиливают эффект медикаментов и ускоряют процесс выздоровления.
- Ингаляции помогают разжижать мокроту без побочных эффектов. Для проведения процедуры используют специальные устройства – небулайзеры. С их помощью распыляют жидкие лекарства-муколитики, минеральные воды, физиологические и солевые растворы, настои и отвары лекарственных трав. Ингаляторы можно заменить подручными средствами – заварочными чайниками или кастрюльками. Сухой пар обладает спазмолитическим эффектом, улучшает приток крови к органам дыхания и помогает очистить бронхи от мокроты.
- Постуральный или позиционный дренаж — специальный вид массажа. Больной занимает особое положение: он ложится так, чтобы грудь была выше головы. Для этого туловище свешивается с кушетки, а руки упираются в пол. Специалист поглаживает мышцы спины, постукивает по межреберным промежуткам, пощипывает кожу от позвоночника к плечам и перебирает ее волнообразно снизу вверх. После проведения всех манипуляций пациента сажают и просят откашляться.
- Лечебная физкультура для бронхов и дыхательная гимнастика.
- Электрофорез с лекарствами, УФО, УВЧ.
Народные средства не являются альтернативой медикаментозной терапии, назначенной врачом. Они дополняют основное лечение и облегчают состояние больных. Для выведения вязкой мокроты используют мед, алоэ, редьку, лук, чеснок. Из этих компонентов готовят лечебные кашицеобразные смеси, которые принимают внутрь. Многие лекарственные травы обладают секретолитическим и секретомоторным действиями. Из ромашки, календулы, шалфея и чабреца готовят целебные отвары или настои.
Вместе с мокротой организм покидают бактерии, продукты метаболизма, погибшие лейкоциты и эпителиоциты. Очищенные бронхи начинают активнее функционировать. Увеличивается объем потребляемого кислорода. Это приводит к нормализации работы ЦНС и кардиоваскулярных структур. Состояние больных стремительно улучшается.
Профилактические мероприятия
Чтобы избежать гиперсекреции и скопления мокроты в бронхах, необходимо соблюдать простые врачебные рекомендации:
- Укреплять иммунитет,
- Вести здоровый образ жизни,
- Оставаться физически активным,
- Отказаться от курения и употребления алкоголя,
- Соблюдать питьевой режим,
- Рационально питаться,
- Избегать переохлаждений,
- Санировать очаги хронической инфекции,
- Не контактировать с инфекционными больными,
- Не посещать места массового скопления населения в эпидсезон,
- Ежегодно ставить прививку от гриппа,
- Проветривать и убирать жилое помещение,
- Увлажнять воздух, особенно в отопительный сезон.
Мокрота в бронхах имеет определенный цвет и консистенцию. Эти признаки позволяют специалистам предположить наличие конкретного заболевания у пациента, его стадию и степень тяжести. После проведения комплексной диагностики пульмонолог ставит окончательный диагноз и назначает медикаментозную терапию, которая уменьшает вязкость бронхиального секрета и улучшает его отхождение.
Видео: Доктор Комаровский о бронхите
Видео: как делать массаж при лечении бронхита? – Доктор Комаровский
Мнения, советы и обсуждение:
Мокрота в легких: причины, лечение. Как избавиться от мокроты?
Автор admin На чтение 5 мин. Просмотров 400 Опубликовано
Процессы выделения мокроты в бронхах — своего рода очистительный процесс, очищающий бронхи и легкие и бронхи от патогенных микроорганизмов и аллергенов, токсинов и продуктов распада тканей. Образование мокроты происходит регулярно в малых бронхиолах и главных бронхах. Выведение мокроты — естественный процесс, с помощью которого дыхательная система человека производит самоочистку. Однако, иногда в дыхательных органах вследствие различных патологий происходит накопление мокроты в легких; ее выведение затрудняется.
Почему происходит задержка мокроты в легких
- сбой процесса выведения мокроты из-за травм или морфологических изменений органов дыхания;
- злоупотребление жирной, сладкой и другой калорийной пищи;
- курение табака. Никотин сильно раздражает слизистую оболочку, особенно, когда человек только начинает «карьеру» курильщика. Органы дыхания пытаются справиться с новым раздражителем, и мокрота выделяется в очень больших количествах, что вызывает ее накопление в легких;
- воспалительные процессы в органах дыхания, связанные с инфекциями, онкозаболеваниями или аллергическими реакциями. Не выходит мокрота из легких при таких заболеваниях как туберкулез, рак легких, пневмония, бронхит. Если данные болезни хронизируются, то здоровые клетки начинают трансформироваться в рубцовую ткань.
Скопление больших масс мокроты в легких и бронхах приводит к частому заглатыванию мокроты и, как следствие, вредит кишечнику образованием шлаковых отложений.
Мокрота при онкологических заболеваниях
Мокрота при раке легких выделяется обильно и имеет специфический внешний вид. Как правило, она прозрачная с пузырьками воздуха и красными кровяными прожилками. Выделение мокроты происходит через кашель, и в сутки из легких онкобольного выходит более 200 мл мокроты. На поздних стадиях рака легких выделения приобретают гнойный оттенок с примесью крови. Онкозаболевания обнаруживаются через мокроту путем цитологического исследования последней. Бывают прецеденты, когда для постановки диагноза «рак» требовалось производить забор проб мокроты три раза и более.


Мокрота в легких у ребенка
Несформированность дыхательной системы у ребенка делает невозможным выведение мокроты в полном объеме. Начинаются затруднения при дыхании, которые при невмешательстве могут привести к хронизации негативных явлений. Для выведения мокроты из легких у детей возможно комплексное использование нескольких методов. Возможно массажное воздействие вкупе с приемом отхаркивающих средств. Ребенку отлично подойдет вкусная смесь из меда и клюквенного морса. Если ребенок любит молоко, его можно подогреть и добавить в него немного тертого инжира. Для младенцев оптимальным средством будет теплый ромашковый чай — он натурален и в отличии от фармакологических средств не травмирует пищеварение грудничка.
Как избавиться от мокроты в легких
Мокрота накапливается в легких и не выходит — это часто приводит к застойным явлениям и необратимым изменениям в строении органов дыхания. Для выведения образований используются отхаркивающие сборы и отхаркивающие препараты. Примерами последних могут служить АЦЦ, Бромгексин, Лазолван. Активные действующие вещества названных лекарств разжижают мокроту и облегчают процесс отхождения легочных образований. Также эффективны натуральные средства на растительной основе — корень солодки, корень алтея, чебрец и различные грудные сборы. Для ингаляций можно использовать эфирные масла. Например, очень эффективно показывает себя масло эвкалипта. Можно использовать эфирные масла: мелиссы, кедра, чайного дерева, кипариса, лаванды, сандала. Если нет повышенной температуры или не проявляется острая стадия того или иного заболевания, можно использовать данные масла в процессе банных процедур.
Народная медицина накопила наибольший арсенал средств для выведения мокроты из легких.
Овес
Стакан цельного овса высыпать в литр молока и кипятить, пока половина жидкости не испарится. Получившуюся кашицу нужно процедить, а после выпить отфильтрованный овсяный отвар (желательно до приема пищи). Недельный курс отвара вызовет затяжные приступы кашля (до получаса) в ходе которых мокрота будет обильно выводится из легких. Эффективное средства если мокрота долгое время накапливалась без кашля.
Молочный настой на сосновых шишках
Несмотря на своеобразный ингредиент, данное средство зарекомендовало как довольно-таки эффективное. В пол-литра молока добавляется 3-4 молодых зеленых сосновых шишки. Шишки варятся в молоке до кипения, после чего в кипящее молоко добавляется небольшой кусочек сосновой смолы. После того как отвар вскипятится, его настаивают в термосе не менее пяти часов. Принимается два раза в день — после пробуждения и перед сном.
Травяные отвары
Перечень трав, из которых можно готовить отвары для выведения мокроты из легких: тимьян, подорожник, бузина, медуница, солодка, донник. Также можно отваривать плоды фенхеля.
Мед
Для выведения мокроты мед используют в сочетании с соком алоэ. Пять частей меда смешиваются с одной частью сока. Смесь потребляют 3-4 раза за сутки.


Дыхательная гимнастика
Актуален вопрос относительно того, как избавиться от мокроты в легких не прибегая к фармакологическим препаратам или средствам фитотерапии. Для таких случаев разработана дыхательная гимнастика, которая задействует межреберные мышцы и диафрагму для стимуляции процессов отхождения мокроты. Дыхательная гимнастика используется и в качестве профилактического средства, особенно она показана курильщикам. Упражнения нужно проводить в хорошо проветриваемом помещении. Дыхательную гимнастику нужно делать трижды в день: каждое занятие содержит 5-7 подходов.


Пошаговое описание упражнений:
- Вдохнуть глубоко, насколько возможно. Задержать воздух, а затем начать производить короткие прерывистые выдохи;
- Совершить глубокий вдох, максимально надув живот; затем произвести максимальный выдох, стараясь как можно глубже втянуть живот;
- Надувание воздушных шариков (если возможно).
На стартовом этапе проведения гимнастики может усилиться кашель; эскалация кашля может продолжаться 3-5 дней. Это хороший признак, того что скоро начнется активное отделение мокроты.
Как вывести мокроту из легких в домашних условиях?
Категория: Очищение организма
Одним из неприятных симптомов простуды и гриппа является влажный кашель. Мокрота при этом не всегда хорошо отходит и человек может страдать от недуга длительное время. В некоторых случаях застой слизи в легких вызывает серьезные осложнения. Рассмотрим, как быстро вывести патологический секрет из легких.
Что такое мокрота?
Эпителий бронхов постоянно вырабатывает секрет, он необходим для увлажнения дыхательных путей, выведения патогенной микрофлоры и пыли. Реснички клеток двигают жидкость вверх к трахее, и она незаметно для человека проглатывается за сутки может образоваться до 100 мл секрета.
Воспалительные процессы, вызванные вирусами и бактериями, становятся причиной выделения слизи в большем объеме. Она скапливается в бронхах, уменьшая их просвет, затрудняя дыхание. Именно эту избыточную слизь и принято назвать мокротой. Густая жидкость – подходящая среда для размножения вирусов и бактерий. Застой жидкости становится причиной осложнений.
Причины появления мокроты
Выделяют целый ряд причин появления избыточной слизи, среди которых:
- бронхиальная астма;
- онкология;
- отек легких;
- пневмония;
- туберкулез;
- коклюш;
- заболевание сердца;
- курение.

Мокрота – распространенный симптом многих заболеваний. Обычно врач назначает лабораторные исследования, чтобы установить природу мокрого кашля. В обычной жизни наиболее распространенными причинами являются ОРЗ, ОРВИ, грипп. В этом случае мокрое откашливание сопровождается другими симптомами:
- повышенной температурой;
- головной болью;
- ринитом;
- воспалительными процессами верхних дыхательных путей, трахеитом, ларингитом;
Разновидности кашля
При образовании больших объемов жидкости в органах дыхания возникает защитная реакция организма – кашель. Он помогает очистить дыхательные проходы и вывести мокроту. Выделяют следующие виды этого рефлекса:
- сухой, обычно возникает при воспалении верхних дыхательных путей;
- влажный, свидетельствует о наличии избыточной жидкости в легких.
Отличить два вида несложно. В первом случае, кашель звонкий, без хрипов. Мокрый кашель обычно более низкий, раскатистый, с выделениями.
Однако мокрый кашель не всегда приносит облегчение. Если слизь хорошо отходит, то говорят о продуктивном откашливании. Если же секрет дыхательных путей густой, он плохо выводится. Начинается непродуктивный кашель. В этом случае необходимо направить усилия на разжижение слизи. Для этого используют отхаркивающие средства для выведения мокроты, советы народной медицины, ингаляции, массаж и упражнения.
Характер выделения
При развитии патологических процессов прозрачная слизь меняет свой внешний вид. Становится более густой. Характер изменения зависит от заболевания:
- Прозрачный и вязкий секрет без запаха характерен для обострения бронхиальной астмы.
- Серозная – достаточно жидкая с пеной, без окраски или с элементами крови, обычно связана с нарушением работы левого желудочка сердца.
- Слизисто-гнойная и гнойная – густая, желтая или белая с неприятным запахом может означать несколько заболевания в том числе бронхит, абсцесс легкого, пневмонию.
Наличие крови в выделении говорит о повреждении капилляров в дыхательных путях. При кровотечении из крупных сосудов развивается кровохарканье. Чаще всего этот симптом характерен для туберкулеза.
Наиболее опасна избыточная легочная жидкость для детей до года. Этому способствует постоянное лежачее положение, слабая мускулатура, неумение откашляться. В этом случае важно соблюдать все рекомендации врача. Самолечение в этом случае опасно. Для более старших детей применяют такие методы как массаж, лекарственные средства, ингаляции, физические упражнения.
Методы выведения мокроты
Во время простуды необходимо пить достаточное количество жидкости, это будет способствовать естественному разжижению слизи. На процесс выздоровления влияют окружающие условия. Необходимо регулярно проветривать помещение, делать влажную уборку и пользоваться увлажнителями воздуха. Отделению секрета способствует массаж с постукивающими движениями и физические упражнения.
Медикаментозное лечение
Для лечения непродуктивного покашливания используют средства, которые разжижают выделения и способствуют выведению их из дыхательных путей. Такие лекарства называют муколитиками или отхаркивающими. Не стоит самостоятельно использовать медикаментозные средства все они имеют противопоказания. Лекарства можно разделить на два вида:
- на растительной основе;
- на основе химических веществ.
Перечислим лекарства на основе лечебных растений:
- Мукалтин, широко известный и доступный препарат, сделан на основе корня алтея.
- Гербион на основе подорожника и плюща.
- Геделикс на основе экстракта плюща.
- Пертуссин, его основным действующим веществом является чабрец.
- Доктор МОМ, произведенный из 10 трав.

К эффективным муколитическим средствам относятся:
- Амброксол, который выпускается отдельным препаратом с соответствующим названием. Также это вещество используется в производстве Лазалвана. Амброксол не только разжижает и выводит мокроту, но и защищает бронхи от инфекции.
- Карбоцистеин, на его основе изготавливают Лангес, Муколван, Карбоцистеин.
- Бромгексин, увеличивает объем легочных выделений и способствует их разжижению.
- Ацетилцистеин, основа популярного АЦЦ, уменьшает вязкость слизи и способствует ее выведению.
- Комбинированные лекарства, например, Коделак Бронхо.
При мокром кашле нельзя принимать лекарства, блокирующие этот рефлекс. Это приведет к застою слизи в бронхах. Такие препараты не влияют на состояние бронхов, они действуют на нервную систему, воспалительный процесс будет усугубляться.
Ингаляции
Этот способ лечения является одним из самых действенных – лекарство попадает непосредственно в очаг воспаления и воздействует на слизь. Процедура может быть следующих видов:
- Паровая ингаляция. Этот способ лечения, знакомый многим с детства, может проводится в домашних условиях. Для проведения процедуры необходима емкость, например, кастрюля или чайник. Отвар для ингаляции может быть как картофельным, так и заваренным на лечебных травах. Важно следить, чтобы температура пара была приемлемой для дыхания, иначе возможны ожоги лица и дыхательных путей. Этот вид лечения больше подходит для выведения слизи у взрослого. Для детей процедура опасна.
- Аэрозольные ингаляции применяются как в домашних условиях, так и во время амбулаторного лечения. Для процедуры необходим небулайзер – прибор, который потоком воздуха превращает жидкое лекарство в пар. Мельчайшие капельки попадают в дыхательные пути вплоть до бронхов.

В качестве лекарства для аэрозольных ингаляций используют физраствор, к которому могут добавлять препараты. Врач назначает рецепт, указывая в каких пропорциях смешивать жидкости, без рекомендации специалиста стоит остановиться на применении физраствора. В небулайзер нельзя добавлять эфирные или растительные масла и отвары трав. Мельчайшие масляные частицы и твердый осадок трав засорят дыхательные пути и усугубят ситуацию.
Ингаляции имеют несколько противопоказаний:
- Повышенная температура.
- Патологии сердечно-сосудистой системы.
- Неврологические расстройства.
- Легочные кровотечения.
- Плеврит.
Соляные ингаляции
Все популярнее становят галокурсы в соляных пещерах. Лечение представляет собой посещение специального помещения, воздух которого насыщен солями. Такие процедуры показаны как детям, так и взрослым. Для явного эффекта необходимо проходить курс. Ионы натрия, магния, кальция благотворно влияют на дыхательную систему, способствуют разжижению и выведению мокроты.
Соляные пещеры помогут при обострении аллергического кашля, укрепят иммунитет, нормализуют работу сердечно-сосудистой и нервной систем. Противопоказанием является повышенная температура тела.
Народные средства для очищения легких
Народные средства могут сопровождать основное лечение мокрого кашля. Чаще всего для выведения мокроты из легких используют отвары трав с отхаркивающим эффектом, мед, овощи, лук, чеснок, молоко.
Для приготовления отваров можно использовать травы-муколитики. Перечислим некоторые из них
- чабрец;
- корень солодки;
- подорожник;
- ромашка;
- шалфей;
- алтей;
- календула;
- богульник;
- мята;
- липовый цвет;
- молодые побеги малины;
- зверобой.
Перед употреблением любого растительного средства необходимо проконсультироваться с врачом. Каждое растение имеет противопоказания. Врач может назначить один из аптечных грудных сборов, которые состоят из грамотно подобранных компонентов.
Примеры рецептов с лекарственными травами и другими вспомогательными веществами:
- Столовую ложку шалфея залить стаканом молока, довести до кипения, процедить. Остудить до теплого, добавить столовую ложку меда и чайную – размягченного сливочного масла. Выпить до остывания.
- На стакан кипятка добавить столовую ложку шалфея. Оставить в термосе на час. Настой выпить в течение дня.
- В стакан воды добавить столовую ложку корня алтея. Варить на медленном огне пять минут. Процедить. Употреблять по столовой ложке перед едой.
- 2 – 3 чайные ложки подорожника залить стаканом кипятка, оставить на 60 минут. Процедить. Принимать по столовой ложке 3 раза в день.
- 100 гр. меда смешать с зубчиком тертого чеснока. Добавлять по чайной ложке на стакан теплого молока.
В народной медицине применяют паровые ингаляции. Рецепты действенных отваров для проведения процедуры:
- Столовую ложку сосновых почек залить литром кипятка. Дышать паром трижды в день. Отвар можно использовать несколько раз, предварительно подогревать его.
- Отвар сбора трав с отхаркивающим эффектом, например, подорожника, ромашки, липы.
- На литр кипятка добавить по две столовые ложки соды и соли, по 3-5 капель эфирного масла эвкалипта или пихты.

Ускорить оздоровление помогут компрессы. Для теплого компресса можно использовать такие средства:
- Мятый отварной картофель.
- Теплое тесто. На стакан муки добавить 3-5 чайных ложек кипятка, замесить массу.
- Мятый капустный лист.
Главный компонент компресса обматывается марлей и прикладывается к спине или груди. Подобные процедуры можно проводить для лечения ринита. Противопоказанием к проведению процедуры является повышенная температура.
Дренажный массаж и упражнения
Дренажные упражнения и массаж помогут вывести мокроту из легких и бронхов. Такое лечение допустимо в восстановительный период, когда прошла острая стадия и температура тела стала нормальной.
Для проведения массажа можно использовать растирки, например, Доктор Мом или барсучий жир. Порядок массажа:
- Больной лежит на спине. Круговыми движениями растереть верхнюю часть спины до покраснения.
- Пощипывать и постукивать. При постукиваниях одна ладонь находиться на спине или чуть приподнята. Пальцами другой руки стучать по тыльной стороне ладони. Пациент не должен испытывать боли.

После массажа необходимо откашляться. Во время процедуры важно избегать зоны позвоночника. Такую же процедуру можно делать на грудной клетке, не затрагивая зону сердца.
Дренажные упражнения предполагают использовать силу тяжести для выведения мокроты. Примеры элементов оздоравливающей гимнастики:
- Исходное положение – стоя, ноги на ширине плеч. Наклонится вперед, выпрямиться, прогнуться назад, выпрямиться.
- Исходное положение – то же. Руки складываем в замок, вытягиваем перед собой. Наклониться вперед, коснуться пола, выпрямиться, руки поднять вверх и максимально отвести назад.
- Исходное положение – стоя, ноги шире плеч. Наклониться вперед, руки развести, потом свести, обняв корпус.
Существуют и дренажные позы, которые способствуют движению жидкости в легких:
- Лечь на бок без подушки, через десять минут сесть, откашляться.
- Лечь свесив с кровати корпус. Можно положить на пол подушку. Через пять минут подняться, откашляться.
Своевременное лечение позволит быстро избавиться от мокрого кашля и очистить органы дыхания. Не стоит заниматься самолечением, особенно если болеет ребенок. Квалифицированная помощь в купе с рецептами народной медицины и лечебной гимнастикой эффективно справятся с болезнью.

 Вдыхание паров эфирных масел — эвкалиптового, пихтового, соснового, сандалового,
Вдыхание паров эфирных масел — эвкалиптового, пихтового, соснового, сандалового, Вирусные инфекции — вирусы гриппа, парагриппа, аденовирусы, риновирусы, энтеровирусы, вирус кори;
Вирусные инфекции — вирусы гриппа, парагриппа, аденовирусы, риновирусы, энтеровирусы, вирус кори; Если причиной патологии является инфекция, больным назначают антибиотики. Обычно это препараты широкого спектра действия из группы пенициллинов, макролидов, фторхинолонов.
Если причиной патологии является инфекция, больным назначают антибиотики. Обычно это препараты широкого спектра действия из группы пенициллинов, макролидов, фторхинолонов.