безопасные для мамы и малыша препараты в 1, 2 и 3 триместрах
Содержание статьи
Сегодня перечень капель для носа при насморке не ограничивается сосудосуживающими средствами. Есть гормональные, с антибиотиком в составе, растительные и даже гомеопатические препараты. Точно так же для увеличения эффекта можно встретить не капли, а спреи и аэрозоли. По сути, лекарственное вещество то же, но, придавая ему распыление, можно добиться большего проникновения в слизистую дыхательных путей, не увеличивая дозу. А использовать их удобнее, нежели закапывать капли.
Как правильно выбрать
Большое разнообразие капель от насморка усложняет выбор. И несмотря на то что большая часть из них продается свободно, все же лучше проконсультироваться с врачом. Специалист уточнит, нет ли других осложнений течения болезни, и какие капли в нос можно при беременности.
Насморк у беременной может иметь разные причины, в том числе, неинфекционные. Исходя из них, и следует выбирать препараты, иначе принятые меры не будут действенными.
- Инфекционный ринит. В большинстве случаев причина его появления — вирусная инфекция, поэтому наиболее эффективными будут симптоматические сосудосуживающие капли для снятия заложенности носа и отека, которые в каждом конкретном случае порекомендует врач. Справиться с инфекцией помогут также различные противовирусные аэрозоли и спреи. При присоединении бактериального воспаления могут понадобиться капли с антибиотиками, однако, использовать их нежелательно, особенно в 1 и 2 триместре.
- Аллергический ринит. В основе его лежит аллергическая реакция на пыль, пыльцу или какие-то другие объекты. Обычные средства не будут эффективными, необходимо применять аэрозоли и спреи с гормонами. Даже длительное их использование безвредно для развивающегося малыша, так как лекарство действует местно, не попадая в системный кровоток.
- Ринит беременных. Для лечения применяются гормональные препараты, а также увлажняющие капли.
 Однако эти средства придется использовать на протяжении всей беременности, так как гормональный ринит возникает вследствие определенного эндокринного статуса в период вынашивания и проходит только после родоразрешения.
Однако эти средства придется использовать на протяжении всей беременности, так как гормональный ринит возникает вследствие определенного эндокринного статуса в период вынашивания и проходит только после родоразрешения.
Помните, что определить природу насморка и порекомендовать наиболее эффективные назальные капли для беременной может только врач. И для этого ему понадобится провести опрос и обследование женщины.
Какие лекарства от насморка самые безопасные
Любые испытания лекарственных средств у беременных и детей категорически запрещены. Поэтому безопасными препаратами считаются те, что регулярно используются у этой категории и по результатам применения которых в течение многих лет никаких изменений со стороны плода или здоровья женщины выявлены не были.
Производители многих лекарственных средств перестраховываются, поэтому в инструкциях указывают на возможность использования препарата у беременных только в крайних случаях. Относительно капель от насморка все точно так же.
Но можно выделить группы препаратов для лечения насморка, безопасность которых очевидна.
- Гипертонические растворы. Часто это растворы морской соли, чем производитель заманивает покупателя, уверяя в ее больших целебных свойствах. Выпускаются препараты в виде спреев и аэрозолей. Также можно приготовить аналогичный раствор самостоятельно из морской соли, купленной в магазине.
- Капли на основе растительных компонентов. Единственное ограничение для их применения — аллергические реакции на компоненты. Включая в состав несколько трав, капли обладают многогранным действием. Обычно они оказывают сосудосуживающий и противовоспалительный эффекты. Популярный пример — препарат «Пиносол».
- Гомеопатические капли. Их также можно отнести в разряд разрешенных препаратов, в том числе, на ранних сроках вынашивания.
 Они хорошо помогают при хроническом насморке и рините беременных. Хотя при простуде они могут и не оказать быстро желаемого результата, так как для их действия необходимо накопление активного вещества в организме.
Они хорошо помогают при хроническом насморке и рините беременных. Хотя при простуде они могут и не оказать быстро желаемого результата, так как для их действия необходимо накопление активного вещества в организме.
Все эти капли в нос для беременных можно использовать часто, не опасаясь на здоровье крохи и женщины. Поэтому они практически не имеют ограничений к приему во время вынашивания.
Увлажняющие средства
Данная категория лекарственных препаратов — самая безопасная во всех отношениях. Действие увлажняющих капель основано лишь на физическом эффекте. Гипертонические растворы стимулируют секрецию слизи в носовые ходы, тем самым помогают смыть возбудителей ринита и увлажнить слизистую. Действие капель также приводит к некоторому сужению сосудов носа и уменьшению его заложенности.
Помимо гипертонических, выпускаются и изотонические растворы, которые имеют концентрацию соли, сходную с таковой в организме человека. Их действие заключается в увлажнении слизистой носа. Особенно это полезно в условиях сухого климата (например, в многоквартирных домах в отопительный сезон), а также при рините беременных.
Особенно это полезно в условиях сухого климата (например, в многоквартирных домах в отопительный сезон), а также при рините беременных.
Большинство увлажняющих растворов выпускаются в виде аэрозолей и спреев. Это обеспечивает удобное распыление и экономичное использование лекарства. Популярные средства:
- «Квикс»;
- «Аквамарис»;
- «Хьюмер»;
- «Маример»;
- «Физиомер».
Некоторые из них изготовлены на основе морской воды. В таких случаях в них, помимо соли, содержатся и полезные микроэлементы. Они стимулируют возобновление слизистой оболочки носа и избавление от вирусов.
Все увлажняющие лекарства не представляют никакой опасности для женщины и малыша. Они могут использоваться в неограниченном количестве, даже на ранних сроках вынашивания. Отзывы женщин подтверждают их эффективность и при простуде, и при гормональном рините беременных.
Сосудосуживающие препараты
Наиболее известные и популярные капли, используемые при насморке.
- Уменьшают секрецию слизи. Это приводит к возобновлению дыхания и уменьшению количества выделений.
- Суживают сосуды слизистой оболочки носа. В результате уменьшается отек, и воздух может свободно проходить через носовые ходы.
Наиболее известные их представители представлены в таблице.
Таблица — Примеры допустимых при беременности лекарств сосудосуживающего типа
| На основе ксилометазолина | На основе оксиметазолина | На основе нафазолина |
|---|---|---|
| — «Снупп»; — «Доктор Тайсс»; — «Назолин»; — «Галазолин»; — «Отривин»; — «Тизин Ксило» | — «Африн»; — «Викс»; — «Називин»; — «Нокспрей» | — «Нафтизин»; — «Санорин» |
Особенности использования
Сосудосуживающие капли сохраняют свой эффект от нескольких часов до полусуток и более. Согласно инструкции, для их безопасного применения следует соблюдать некоторые правила.
- Строго контролировать режим использования. А по мере выздоровления следует применять их как можно реже, чтобы избежать привыкания.
- Не использовать капли более недели. В обратном случае формируется своеобразная зависимость от них — кровеносные сосуды расширяются, и капель требуется все больше для достижения лечебного действия, а прекращение их приема становится проблемой.
- Применять строго по показаниям. Сосудосуживающие капли необходимо использовать, только когда носовое дыхание серьезно затруднено и более безопасные средства не оказывают положительного влияния.
Сосудосуживающие капли имеют ряд побочных эффектов. Помимо развития привыкания при длительном приеме, это головная боль, сбои сердечного ритма, нарушение сна. Поэтому применять их следует только по назначению врача.
Другие капли в нос при беременности
Кроме сосудосуживающих средств, с целью терапии ринитов у женщин в период вынашивания зачастую применяются и другие группы препаратов.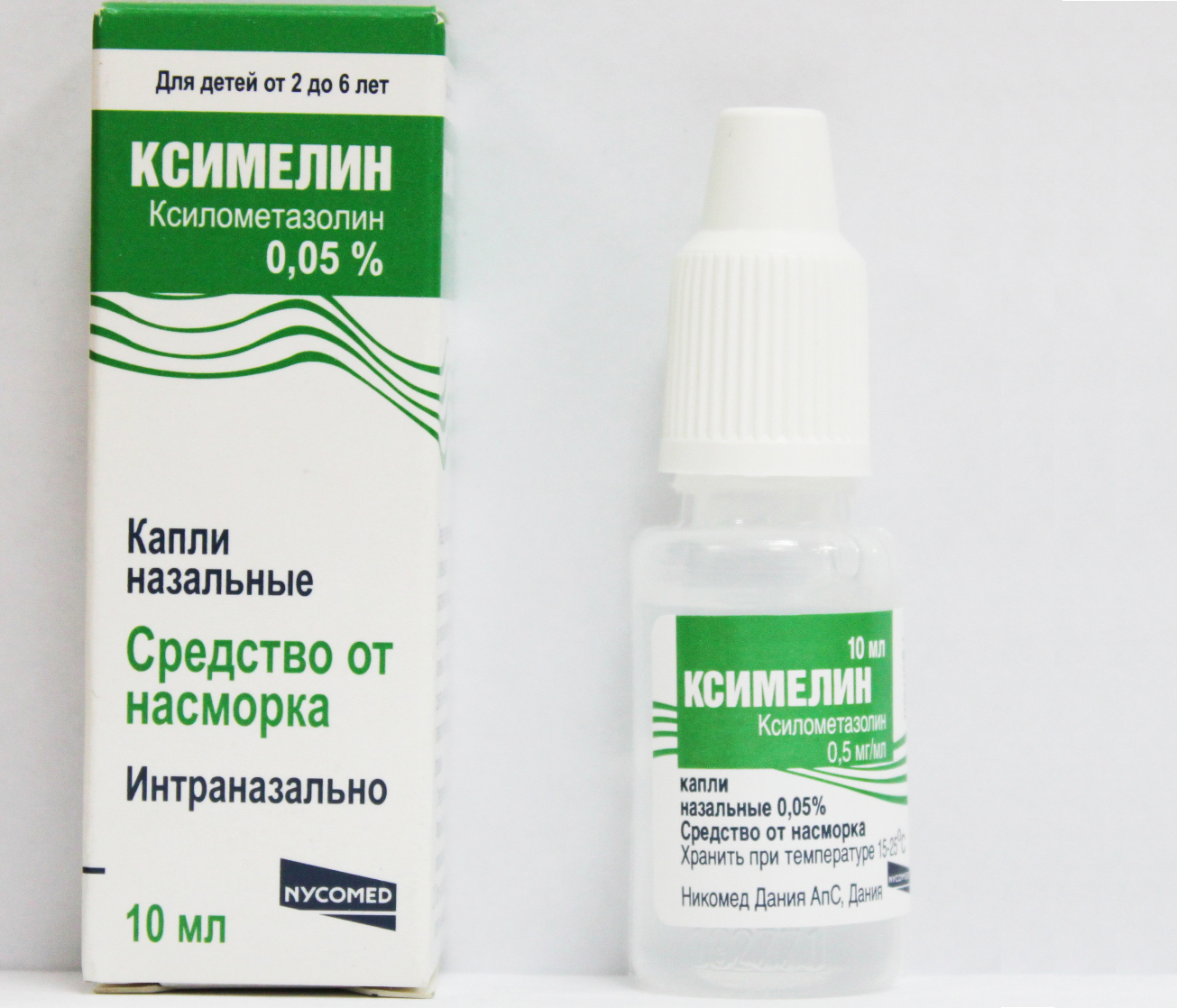
Гормональные
Данная группа препаратов применяется при вазомоторном (аллергическом) рините, а также при заложенности носа у беременных. Находящиеся в них гормональные средства действуют только местно, поэтому во время беременности их можно использовать довольно длительно, не опасаясь за малыша.
Примеры препаратов:
- «Назонекс»;
- «Беконазе»;
- «Фликсоназе».
Противоаллергические
Применяются только при насморке аллергической природы. Их использование во время беременности допустимо только по рекомендации врача, так как действующее вещество, которое они содержат, представляет собой антигистаминный компонент, подавляющий аллергическую реакцию.
Капли снимают отек, уменьшают количество выделений. Часто в дополнение к ним необходимо принимать и системные противоаллергические препараты. Примеры препаратов: спрей «Виброцил» и раствор «Нозейлин».
Растительные
Содержат в составе эфирные масла и вытяжки растений. Обладают комплексным действием: противовоспалительным, антибактериальным, противоотечным.
Обладают комплексным действием: противовоспалительным, антибактериальным, противоотечным.
Одни из популярных капель — «Пиносол», препарат выпускается и в виде спрея. Он содержит эвкалиптовое масло, а также масла из сосны и мяты и витамин А.
Гомеопатические
Данные средства можно использовать для всех видов насморка: аллергического, инфекционного и гормонального.
- «Эдас-131». Содержит гомеопатические концентрации нитрата серебра, лугового прострела, ромашки и лука. Уменьшает отечность и количество выделений, что способствует восстановлению носового дыхания. Также средство повышает местный иммунитет.
- «Эуфорбиум Композитум». Включает в состав нитрат серебра, гомеопатическое средство, соединения йода и другие вещества в разведении. С осторожностью его следует использовать при патологии щитовидной железы у беременной.
Антибактериальные
Спектр противомикробных капель довольно широкий, однако, во время беременности многие из них запрещены, например, «Изофра». Такие капли используются только при осложненном течении инфекционного ринита, в том числе, при синуситах, фарингитах, тонзиллитах.
Такие капли используются только при осложненном течении инфекционного ринита, в том числе, при синуситах, фарингитах, тонзиллитах.
- «Биопарокс». В качестве действующего вещества содержит фузафунгин — антибиотик, который действует местно, не попадая в системный кровоток. Для лечения проводятся ингаляции через нос.
- «Полидекса» с фенилэфрином. Используется только в особо сложных случаях в 3 триместре беременности небольшими курсами. В состав входят антибиотики неомицин и полимиксин В, а также гормональный и сосудосуживающий компоненты.
Противовирусные
В большинстве случаев насморк вызывается вирусами, поэтому при появлении этого симптома бывает актуально использовать разрешенные противовирусные средства.
- «Гриппферон». Оказывает противовоспалительное и иммуномодулирующее действие и эффективен в отношении многих видов вирусов. Выпускается в виде капель и спрея. Не имеет побочных реакций и противопоказаний (за исключением индивидуальной чувствительности).
 Использовать такой спрей или капли от насморка можно во время простуды при беременности, а также с целью профилактики вирусных заболеваний.
Использовать такой спрей или капли от насморка можно во время простуды при беременности, а также с целью профилактики вирусных заболеваний. - «Деринат». Препарат активирует местный и общий противовирусный иммунитет. Выпускается в виде капель для закапывания в нос с целью профилактики, а также для лечения насморка. Безопасен, не имеет противопоказаний и ограничений к применению.
Когда следует обратиться к врачу
В случае возникновения насморка при беременности всегда лучше посетить врача, чтобы он подсказал, какие капли в нос можно принимать в конкретной ситуации. Но безотлагательно следует обратиться за медицинской помощью в следующих случаях:
- при повышении температуры более 37°C;
- при появлении головных болей;
- при гнойных или других патологических выделениях из носа;
- при появлении сыпи, зуда, слезотечения;
- если насморк не проходит более десяти дней.
Эти критерии свидетельствуют об осложненном течении патологии, что требует квалифицированной медицинской помощи.
Насморк — на первый взгляд, безобидный симптом простуды, но даже к нему во время вынашивания следует отнестись серьезно. Ринит может быть следствием аллергической реакции или осложненного течения беременности. Поэтому лучше не рисковать здоровьем женщины и малыша и получить грамотную медицинскую помощь. Врач всегда порекомендует, какие капли от насморка при беременности будут наиболее эффективными и безопасными в конкретной ситуации.
Капсаицин при не-аллергическом рините | Cochrane
Вопрос обзора
Эффективен ли капсаицин, при его интраназальном применении (в нос), в лечении не-аллергического ринита по сравнению с отсутствием терапии, плацебо или другими местными или системными лекарствами?
Актуальность
Ринит (насморк) означает воспаление слизистой (внутренней) оболочки носа. Он поражает от 30% до 40% всего населения. Существует множество форм ринита: риносинусит (или просто синусит), аллергический ринит и не-аллергический ринит. Не-аллергический ринит диагностируется у пациентов, имеющих отрицательные результаты тестов на аллергию и не имеющих синусит. Симптомы включают заложенность носа, ощущение блока или закупорки в носу, что вызывает затрудненное дыхание, прозрачные выделения из носа (насморк), чиханье и зуд в носу. Выделяют несколько подтипов не-аллергического ринита: профессиональный (от воздействия химических веществ), ринит курильщиков, пищевой ринит (связанный с приемом пищи или жидкости), гормональный ринит (связанный с изменениями уровней гормонов в организме), ринит беременности, старческий ринит или ринит пожилых (в основном встречающийся среди пожилого населения), ринит, индуцированный лекарствами (например, при чрезмерном использовании назальных спреев от заложенности носа) и местный аллергический ринит (местная аллергия в носу, в то время как кожные тесты или анализы крови на предмет аллергии отрицательны). Наиболее распространенным подтипом не-аллергического ринита является «идиопатический» или «вазомоторный ‘ринит, который возникает в результате дисбаланса нервной системы (нерва), которая управляет системой функций носа.
Не-аллергический ринит диагностируется у пациентов, имеющих отрицательные результаты тестов на аллергию и не имеющих синусит. Симптомы включают заложенность носа, ощущение блока или закупорки в носу, что вызывает затрудненное дыхание, прозрачные выделения из носа (насморк), чиханье и зуд в носу. Выделяют несколько подтипов не-аллергического ринита: профессиональный (от воздействия химических веществ), ринит курильщиков, пищевой ринит (связанный с приемом пищи или жидкости), гормональный ринит (связанный с изменениями уровней гормонов в организме), ринит беременности, старческий ринит или ринит пожилых (в основном встречающийся среди пожилого населения), ринит, индуцированный лекарствами (например, при чрезмерном использовании назальных спреев от заложенности носа) и местный аллергический ринит (местная аллергия в носу, в то время как кожные тесты или анализы крови на предмет аллергии отрицательны). Наиболее распространенным подтипом не-аллергического ринита является «идиопатический» или «вазомоторный ‘ринит, который возникает в результате дисбаланса нервной системы (нерва), которая управляет системой функций носа. Механизмы развития многих из этих подтипов остаются неизвестными. Не-аллергический ринит затрагивает приблизительно 25% — 50% пациентов с ринитом, и, таким образом, он является очень распространенным заболеванием.
Механизмы развития многих из этих подтипов остаются неизвестными. Не-аллергический ринит затрагивает приблизительно 25% — 50% пациентов с ринитом, и, таким образом, он является очень распространенным заболеванием.
Капсаицин является активным ингредиентом острых перцев (чили). Он имеет целебные свойства и используется в других областях медицины, например, при невралгии (боль, связанная с поражением нерва) и псориазе (кожное заболевание). Побочные эффекты при интраназальном (в нос) использовании капсаицина включают раздражение, жжение, чихание и кашель, однако не известно о каких-либо долгосрочных побочных эффектах капсаицина. Капсаицин применяется в форме кратковременного нанесения, обычно в течение одного дня. Он работает путем уменьшения экспрессии (даун-регуляции экспрессии) временных рецепторных потенциалов ваниллоидных (TRPV) рецепторов на С-сенсорных волокнах. TRPV представляют собой специальные ионные каналы, участвующие в генерации ощущений боли, холода, жара, вкусов, давления и зрения. C-волокна помогают проводить некоторые из этих ощущений. Продолжаются исследования по влиянию капсаицина на эти механизмы и его клиническому применению.
C-волокна помогают проводить некоторые из этих ощущений. Продолжаются исследования по влиянию капсаицина на эти механизмы и его клиническому применению.
Характеристика исследований
Мы включили четыре исследования с участием 302 пациентов с идиопатическим не-аллергическим ринитом. Все включенные в обзор исследования описывали пациентов с умеренно тяжелым идиопатическим не-аллергическим ринитом в возрасте от 16 до 65 лет. Период последующего наблюдения во включенных исследованиях составлял от четырех до 38 недель после лечения.
Основные результаты
Индивидуально, в каждом исследовании сообщалось, что функции носа в целом у пациентов с не-аллергическим ринитом улучшались при лечении капсаицином по сравнению с плацебо. Также представляется, что капсаицин работает лучше, чем другое обычно используемое назальное лекарство (лекарство для местного применения в нос), будесонид (стероидное средство). Лучшие знания, которые у нас есть по лечению капсаицином, поддерживают применение его пять раз в течение одного дня и использование дозы, по меньшей мере 4 мкг на каждой вдох. Мы не смогли объединить результаты в единый анализ. Исследования, включенные в обзор, не представили достаточно информации, чтобы позволить нам сделать вывод о побочных эффектах. Мы также хотели включить в обзор другие исходы (например, качество жизни, отказ от лечения, эндоскопические показатели, размеры носовых раковин или слизистой, стоимость терапии), но ни один из этих исходов не был оценен или представлен во включенных исследованиях.
Лучшие знания, которые у нас есть по лечению капсаицином, поддерживают применение его пять раз в течение одного дня и использование дозы, по меньшей мере 4 мкг на каждой вдох. Мы не смогли объединить результаты в единый анализ. Исследования, включенные в обзор, не представили достаточно информации, чтобы позволить нам сделать вывод о побочных эффектах. Мы также хотели включить в обзор другие исходы (например, качество жизни, отказ от лечения, эндоскопические показатели, размеры носовых раковин или слизистой, стоимость терапии), но ни один из этих исходов не был оценен или представлен во включенных исследованиях.
Качество доказательств
В целом, мы оценили качество доказательств от низкого до умеренного. Эти доказательства актуальны по июнь 2015 года.
Выводы
Учитывая, что многие другие варианты лечения не работают хорошо при не-аллергическом рините, капсаицин является разумным вариантом, который можно пробовать под наблюдением врача.
Интраназальные глюкокортикостероиды — препараты выбора в лечении аллергического ринита
Пройти тестrel=»nofollow»>
Супрун Элина Владиславовна — доктор медицинских наук, профессор кафедры общей фармации и безопасности лекарств Института повышения квалификации специалистов фармации, Национальный фармацевтический университет, ХарьковПиминов Александр Фомич — доктор фармацевтических наук, профессор, заведующий кафедрой общей фармации и безопасности лекарств Института повышения квалификации специалистов фармации, Национальный фармацевтический университет, Харьков
Губченко Татьяна Дмитриевна — кандидат фармацевтических наук, доцент кафедры общей фармации и безопасности лекарств Института повышения квалификации специалистов фармации, Национальный фармацевтический университет, Харьков
В последние десятилетия во всех странах мира отмечается увеличение количества больных с аллергическими проблемами. Специалисты Всемирной организации здравоохранения (ВОЗ) считают, что в течение XXI века аллергические заболевания по распространенности в мире выйдут на 2-е место, уступив только психическим заболеваниям. В тройку лидеров среди всех аллергических заболеваний входят аллергический ринит (АР), бронхиальная астма (БА) и атопический дерматит [1]. Доказано, что каждые 10 лет распространенность аллергического ринита, как и других аллергических заболеваний, увеличивается на 100%. Так, в США только новые случаи заболеваний АР ежегодно регистрируются у 40 млн человек. Повышенный интерес специалистов медицины и фармации к проблеме АР объясняется наличием целого ряда как социальных, так и медицинских аспектов:
В тройку лидеров среди всех аллергических заболеваний входят аллергический ринит (АР), бронхиальная астма (БА) и атопический дерматит [1]. Доказано, что каждые 10 лет распространенность аллергического ринита, как и других аллергических заболеваний, увеличивается на 100%. Так, в США только новые случаи заболеваний АР ежегодно регистрируются у 40 млн человек. Повышенный интерес специалистов медицины и фармации к проблеме АР объясняется наличием целого ряда как социальных, так и медицинских аспектов:
- заболеваемость АР составляет от 10 до 25% общей популяции;
- определяется отчетливая тенденция к росту заболеваемости АР и его осложненных вариантов;
- доказано влияние АР на развитие БА, обсуждается концепция «единая дыхательная система, единое заболевание»;
- АР снижает социальную активность пациентов, влияет на работоспособность у взрослых и школьную успеваемость — у детей.
При этом данные о заболеваемости АР не отражают истинной распространенности этой нозологии, так как не учитывают огромное количество лиц, не обратившихся за медицинской помощью, или тех, у кого АР неправильно диагностирован [2]. Кроме этого, хорошо известно, что из-за неправильного диагноза такие больные достаточно часто лечатся по поводу рецидивирующих острых респираторных инфекций, бактериальных риносинуситов, гипертрофических ринитов, подвергаются не всегда обоснованным хирургическим и парахирургическим вмешательствам в полости носа. Некоторые пациенты расценивают проявления АР как «простудные», занимаются самолечением и ежедневно принимают лекарственные препараты, которые вызывают ряд побочных эффектов, например, бесконтрольное длительное использование сосудосуживающих капель приводит к развитию медикаментозного ринита.
Кроме этого, хорошо известно, что из-за неправильного диагноза такие больные достаточно часто лечатся по поводу рецидивирующих острых респираторных инфекций, бактериальных риносинуситов, гипертрофических ринитов, подвергаются не всегда обоснованным хирургическим и парахирургическим вмешательствам в полости носа. Некоторые пациенты расценивают проявления АР как «простудные», занимаются самолечением и ежедневно принимают лекарственные препараты, которые вызывают ряд побочных эффектов, например, бесконтрольное длительное использование сосудосуживающих капель приводит к развитию медикаментозного ринита.
АР является причиной значительных финансовых затрат [3]. Прямые расходы на его лечение в Европе составляют не менее 1,5 млрд евро в год. Непрямые затраты, обусловленные АР, достигают в США 9,7 млрд дол. в год, в Швеции — 2,7 млрд евро в год. Однако экономическое значение АР часто недооценивается, поскольку многие пациенты занимаются самолечением и не обращаются к врачам.
Аллергическим ринитом принято называть хроническое воспаление слизистой оболочки носа, вызываемое аллергенами и характеризующееся IgE-зависимым воспалением слизистой оболочки носа, которое проявляется наличием как минимум двух из следующих симптомов: заложенность носа, водянистые или слизистые выделения из носа, чихание, зуд (жжение) в носу [4]. Перечисленные симптомы обычно возникают ежедневно и претерпевают обратное развитие после прекращения действия аллергена или под влиянием адекватной терапии.
Перечисленные симптомы обычно возникают ежедневно и претерпевают обратное развитие после прекращения действия аллергена или под влиянием адекватной терапии.
С одной стороны, во многих случаях наблюдается отчетливая сезонность возникновения симптомов АР, совпадающая с периодом цветения растений, пыльца которых является причиной заболевания. С другой — при постоянных воздействиях различных аллергенов (например домашняя пыль, эпидермис животных, профессиональные факторы и др.) клинические проявления АР не зависят от времени года. При этом изменения слизистой оболочки носа носят устойчивый характер, сопровождаются длительными или постоянными функциональными нарушениями (затруднение носового дыхания, снижение обонятельной чувствительности).
В зависимости от этиологии выделяют сезонный, круглогодичный и профессиональный АР. Сезонный АР (САР) обусловлен пыльцой растений и плесенью, обострения возникают в определенные сезоны года (весна, лето, осень). Удельный вес САР зависит от климатогеографических условий. В последние годы в связи с изменением климата и его потеплением в некоторых регионах отмечают изменение и увеличение сроков цветения растений, что приводит как к постоянному повышению распространенности САР, так и отражается на длительности проведения необходимой фармакотерапии. Круглогодичный АР (КАР) связан с бытовыми аллергенами, особенно с клещами домашней пыли, поэтому симптомы заболевания могут проявляться на протяжении всего года. Распространенность САР варьирует от 10 до 40%, а КАР — от 10 до 13%. Для получения более точной информации о распространенности САР в середине 1990-х годов американскими, европейскими и отечественными исследователями проведено изучение частоты этой патологии не по обращаемости больных к врачу, а в виде масштабных эпидемиологических исследований [5], а именно:
В последние годы в связи с изменением климата и его потеплением в некоторых регионах отмечают изменение и увеличение сроков цветения растений, что приводит как к постоянному повышению распространенности САР, так и отражается на длительности проведения необходимой фармакотерапии. Круглогодичный АР (КАР) связан с бытовыми аллергенами, особенно с клещами домашней пыли, поэтому симптомы заболевания могут проявляться на протяжении всего года. Распространенность САР варьирует от 10 до 40%, а КАР — от 10 до 13%. Для получения более точной информации о распространенности САР в середине 1990-х годов американскими, европейскими и отечественными исследователями проведено изучение частоты этой патологии не по обращаемости больных к врачу, а в виде масштабных эпидемиологических исследований [5], а именно:
- международное исследование астмы и аллергии у детей (International Study of Asthma and Allergy in Childhood — ISSAC I) и его продолжение ISSAC III;
- SAPALDIA (Swiss Study on Air Palliation and Lung Diseases in Adults) — швейцарское исследование воздушных поллютантов и легочных болезней у взрослых;
- SCARPOL (Swiss Study on Childhood Allergy and Respiratory Symptoms with Respect to Air Palliation Climate and Pollen) — швейцарское исследование аллергии у детей и респираторных симптомов, обусловленных воздушными поллютантами, климатом и пыльцой.

В этих и других эпидемиологических исследованиях установлено, что АР имеет тенденцию к прогрессирующему ухудшению течения заболевания: со временем увеличиваются выраженность и продолжительность обострений, присоединяются новые симптомы (такие как кашель и удушье), возрастает потребность в медикаментах симптоматической и базисной терапии. У 50–90% больных АР сочетается с аллергическим конъюнктивитом, особенно это характерно для пациентов с сезонными проявлениями АР [6]. У детей АР часто сопровождается гипертрофией и воспалением аденоидных вегетаций, что усугубляет течение основного заболевания. Другим осложнением АР является гипертрофическое изменение слизистой оболочки носа и придаточных пазух с формированием полипов, которые даже после радикальных хирургических вмешательств имеют склонность к повторному произрастанию. Для пациентов с АР, особенно в сочетании с аденоидитом или полипозом носа, характерны частые респираторные вирусные и бактериальные инфекции с развитием синуситов (в том числе пансинуситов). В свою очередь, это приводит к необходимости назначения антибактериальной терапии, пункций верхнечелюстных пазух, неоднократных рентгенологических исследований, а в тяжелых случаях — лечения в условиях стационара [7]. Нередко АР сочетается с серозным средним отитом и евстахиитом.
В свою очередь, это приводит к необходимости назначения антибактериальной терапии, пункций верхнечелюстных пазух, неоднократных рентгенологических исследований, а в тяжелых случаях — лечения в условиях стационара [7]. Нередко АР сочетается с серозным средним отитом и евстахиитом.
АР является фактором риска развития БА [8,9]. По данным разных авторов, у 30–50% больных с АР отмечают атопическую БА, в то же время у 55–85% больных с БА выявляют симптомы АР. В некоторых случаях развитие АР предшествует дебюту БА, в других — оба заболевания начинаются одновременно. Существует взаимосвязь между выраженностью симптомов АР и тяжестью проявлений БА. При наличии бытовой сенсибилизации у больных отмечается повышение неспецифической гиперреактивности слизистой оболочки носа и бронхов, что свидетельствует о хроническом аллергическом воспалении слизистой оболочки дыхательных путей, поддерживаемом бытовыми аллергенами даже в период видимой клинической ремиссии АР.
Основные симптомы АР и сопутствующих заболеваний вызывают физический дискомфорт, головную боль, повышенную раздражительность и утомляемость, снижение концентрации внимания и существенно ограничивают профессиональную деятельность человека и ухудшают качество жизни. Даже легкие и непродолжительные (в течение 2 нед) проявления АР оказывают нежелательное действие на качество жизни больных, на физическое и психологическое состояние и социальную жизнь, ограничивают профессиональную деятельность человека и способность к обучению [10].
Даже легкие и непродолжительные (в течение 2 нед) проявления АР оказывают нежелательное действие на качество жизни больных, на физическое и психологическое состояние и социальную жизнь, ограничивают профессиональную деятельность человека и способность к обучению [10].
Национальные и международные эпидемиологические исследования дали возможность получить информацию о распространенности АР, предполагаемых факторах риска и продемонстрировали, что АР отмечается во всех странах, у представителей любых этнических групп и социально-экономических сословий и у пациентов любого возраста. Все аспекты проблемы АР нашли свое отражение в международном консенсусе «ARIA, 2001» (Allergic Rhinitis and its Impact on Asthma — Аллергический ринит и его влияние на астму) — согласительном документе, созданном в сотрудничестве с ВОЗ еще в 2001 г. Указывались неразрывная связь АР с патологией околоносовых пазух, уха, нижних отделов дыхательных путей, влияние на сопутствующие заболевания. Этот документ лег в основу Соглашения конгресса (2006 г. ) Европейской академии аллергологии и клинической иммунологии (EAACI) и отечественного Протокола оказания медицинской помощи больным с АР (далее — Протокол) [11, 12]. Позже программа ARIA была пересмотрена и опубликована ее новая редакция ARIA, 2008 [13].
) Европейской академии аллергологии и клинической иммунологии (EAACI) и отечественного Протокола оказания медицинской помощи больным с АР (далее — Протокол) [11, 12]. Позже программа ARIA была пересмотрена и опубликована ее новая редакция ARIA, 2008 [13].
В рекомендациях EAACI/ARIA и отечественного Протокола принята концепция «Единая дыхательная система, единая болезнь» и предложена новая классификация АР, которая учитывает симптомы и показатели качества жизни пациента и предполагает выделение интермиттирующего и персистирующего ринита на основании длительности сохранения симптомов [14]. При интермиттирующем рините (ИАР) проявления аллергии отмечаются менее 4 дней в неделю или менее 4 нед в году, при персистирующем рините (ПАР) — более 4 дней в неделю или более 4 нед в году.
Также предполагается выделение легкого и среднетяжелого или тяжелого АР с учетом выраженности симптомов и степени ухудшения качества жизни.
При легкой форме:
- сохраняется нормальный сон;
- не нарушается повседневная активность, профессиональная деятельность, учеба в школе, занятия спортом;
- отсутствуют мучительные симптомы.

При среднетяжелой или тяжелой форме отмечается один из нижеперечисленных признаков:
- нарушение сна;
- нарушение повседневной активности, профессиональной деятельности, учебы в школе, невозможность занятий спортом, нормального отдыха;
- наличие мучительных симптомов.
Кроме того, полученные факты обосновывают концепцию «единых дыхательных путей», которая демонстрирует тесную связь между АР и БА и доказывает, что воспалительный ответ может поддерживаться и усиливаться взаимосвязанными механизмами. Поэтому руководство ВОЗ «ARIA, 2001» рекомендует:
- больные с ПАР должны быть обследованы на предмет наличия БА;
- пациентам с БА необходимо провести диагностику АР;
- больным БА и АР показано комбинированное лечение верхних и нижних дыхательных путей [11–13, 15].
В основе патогенеза АР лежит гиперчувствительность 1-го типа (по Coombs, Gell) с взаимодействием разнообразных эндогенных и внешнесредовых факторов, сопровождающихся повышенной продукцией иммуноглобулина E и его фиксацией на мембране тучных клеток. При повторном контакте слизистой оболочки носа с аллергеном происходит дегрануляция тучных клеток с выделением биологически активных веществ (гистамина и др.), которые вызывают раздражение нервных окончаний, расширение сосудов, отек, изменение режимов секреции носовой слизи, заложенность, зуд в носу, приступы чихания и другие симптомы воспаления. Это так называемая острая, или ранняя, фаза аллергической реакции. В дальнейшем, через 4–6 ч после первичной реакции, примерно у половины больных развивается поздняя фаза аллергического воспаления — в слизистой оболочке носа формируются длительные воспалительные изменения, поэтому повторные воздействия аллергена сопровождаются более выраженной симптоматикой. Также следует помнить, что при АР особо важным является понятие «минимальное персистирующее воспаление» — аллергическое воспаление, возникающее в слизистой оболочке носа после контакта с аллергеном и затем длительно сохраняющееся после прекращения воздействия аллергена.
При повторном контакте слизистой оболочки носа с аллергеном происходит дегрануляция тучных клеток с выделением биологически активных веществ (гистамина и др.), которые вызывают раздражение нервных окончаний, расширение сосудов, отек, изменение режимов секреции носовой слизи, заложенность, зуд в носу, приступы чихания и другие симптомы воспаления. Это так называемая острая, или ранняя, фаза аллергической реакции. В дальнейшем, через 4–6 ч после первичной реакции, примерно у половины больных развивается поздняя фаза аллергического воспаления — в слизистой оболочке носа формируются длительные воспалительные изменения, поэтому повторные воздействия аллергена сопровождаются более выраженной симптоматикой. Также следует помнить, что при АР особо важным является понятие «минимальное персистирующее воспаление» — аллергическое воспаление, возникающее в слизистой оболочке носа после контакта с аллергеном и затем длительно сохраняющееся после прекращения воздействия аллергена.
Причинно-значимыми факторами АР в основном выступают воздушные аллергены [16]. Наиболее частыми «домашними» аллергенами являются клещи домашней пыли, слюна и перхоть животных, насекомые и аллергены растительного происхождения. К основным «внешним» аллергенам относятся пыльца растений и плесневые грибы. Кроме воздушных аллергенов, причиной развития АР могут быть ацетилсалициловая кислота и другие нестероидные противовоспалительные препараты. В таком случае ринит рассматривается как элемент «аспириновой триады». Существует также профессиональный АР (часто отмечается у специалистов фармации и медицины), зачастую сопровождающийся поражением нижних дыхательных путей и находящийся в компетенции врачей-профпатологов.
Наиболее частыми «домашними» аллергенами являются клещи домашней пыли, слюна и перхоть животных, насекомые и аллергены растительного происхождения. К основным «внешним» аллергенам относятся пыльца растений и плесневые грибы. Кроме воздушных аллергенов, причиной развития АР могут быть ацетилсалициловая кислота и другие нестероидные противовоспалительные препараты. В таком случае ринит рассматривается как элемент «аспириновой триады». Существует также профессиональный АР (часто отмечается у специалистов фармации и медицины), зачастую сопровождающийся поражением нижних дыхательных путей и находящийся в компетенции врачей-профпатологов.
Важное значение в развитии АР и его обострений имеют поллютанты — триггерные факторы, увеличивающие выраженность симптомов АР путем стимуляции неспецифических и специфических механизмов назальной реактивности. Основные атмосферные поллютанты — выхлопные газы, озон, оксид азота и диоксид серы, а внутри помещения — табачный дым.
Повышенный риск сенсибилизации к данным аллергенам отмечается у детей с наследственной предрасположенностью к атопии [17]. Установлено, что если указанная патология регистрируется лишь у одного из родителей, то риск развития АР у их ребенка составляет около 50%. Однако в тех случаях, когда и мать, и отец ребенка страдают атопическими заболеваниями, риск возникновения АР возрастает до 70%.
Установлено, что если указанная патология регистрируется лишь у одного из родителей, то риск развития АР у их ребенка составляет около 50%. Однако в тех случаях, когда и мать, и отец ребенка страдают атопическими заболеваниями, риск возникновения АР возрастает до 70%.
Основными симптомами АР являются многократное пароксизмальное чихание, зуд и щекотание в полости носа, реже ощущение жжения в носу, обильные водянистые выделения из носа (ринорея), заложенность носа и снижение обоняния [18]. У больных АР не всегда отмечают все четыре симптома, достаточно наличия только двух или трех основных симптомов. Для пациентов с КАР ведущим симптомом является заложенность носа, вызывающая резкое затруднение носового дыхания, выделения из носа слизистого характера. Для пациентов с САР наиболее характерны приступообразное чихание, зуд в полости носа, обильное водянистое отделяемое из носа и сопутствующий аллергический конъюнктивит. Вследствие обильных выделений из носа, нарушения дренирования околоносовых пазух и проходимости слуховых труб могут развиваться вторичные нарушения: кожные раздражения вокруг носа, носовые кровотечения, боль в горле и покашливание, отиты. Нередко к основным симптомам присоединяются головная боль, расстройства сна, снижение обоняния и др. У детей [19] наряду с классическими симптомами АР отмечают «аллергические тики» (морщат нос), «аллергический салют» (потирают нос ладонью кверху), при этом образуется поперечная полоса в области кончика носа, «аллергические круги» под глазами. У детей младшего возраста выделения из носа могут иметь вид «молочной пены». С возрастом может развиваться неправильный прикус.
Нередко к основным симптомам присоединяются головная боль, расстройства сна, снижение обоняния и др. У детей [19] наряду с классическими симптомами АР отмечают «аллергические тики» (морщат нос), «аллергический салют» (потирают нос ладонью кверху), при этом образуется поперечная полоса в области кончика носа, «аллергические круги» под глазами. У детей младшего возраста выделения из носа могут иметь вид «молочной пены». С возрастом может развиваться неправильный прикус.
Часто АР сопровождается аллергическим конъюнктивитом (вследствие прямого воздействия аллергена на конъюнктиву и назокорнеального рефлекса) и глазными симптомами (зуд, покраснение, слезотечение, ощущение песка в глазах), а также общими неспецифическими симптомами [20].
Учитывая, что симптомы АР неспецифичны, заболевание нередко пропускается под маской «частых ОРЗ». Поэтому во всех случаях клинических проявлений ринита необходимо исключать другие причины заболевания. В первую очередь при этом проводят дифференциацию диагноза по поводу инфекционного ринита, вазомоторного ринита, ринита, обусловленного аномалиями анатомического строения носа, неаллергическим эозинофильным ринитом; медикаментозного ринита (деконгестанты, резерпин, ингибиторы ангиотензинпревращающего фермента, оральные контрацептивы), ринита у больных с непереносимостью ацетилсалициловой кислоты и других нестероидных противовоспалительных средств, аденоидита (у детей), гормонального ринита (половое созревание, беременность, гипотиреоз).
Диагностика АР направлена на выявление причин и факторов, способствующих формированию и манифестации заболевания. Обследование и лечение больных АР должны проводиться параллельно врачами двух специальностей: оториноларингологами и аллергологами, что позволяет в дальнейшем обеспечить оптимальный комплексный подход к терапии АР [21]. Следует особо подчеркнуть, что каждая из представленных клинических форм АР должна быть верифицирована с учетом выявленных этиологических особенностей. Детализация причин АР основана на анализе данных анамнеза, а также результатов физикального и лабораторно-инструментального обследования. При этом среди лабораторных методов диагностики выделяют специфические и неспецифические. К неспецифическим относят определение количества эозинофилов в периферической крови, концентрации общего IgE и цитологическое исследование отделяемого из носа. Специфическими маркерами аллергического заболевания являются положительные аллергопробы (кожное тестирование, специфические IgE и пробы с провокацией in vivo, которые в педиатрии проводятся редко).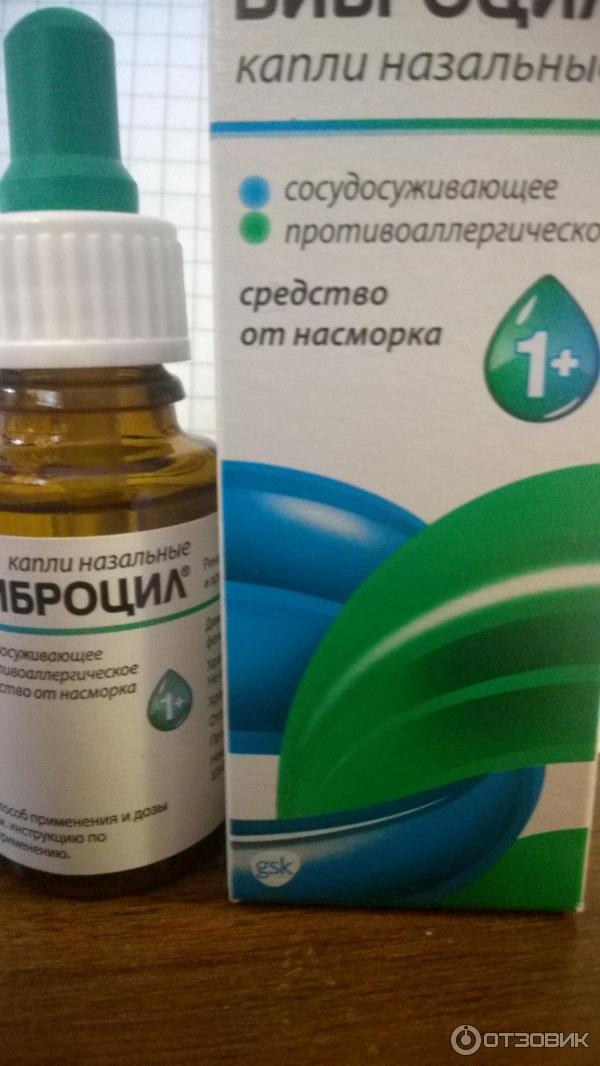 Ранняя диагностика АР позволяет не только своевременно назначить адекватную терапию и хорошо контролировать все симптомы заболевания, но и в некоторых случаях предотвратить переход легких форм заболевания в тяжелые, а также избежать присоединения новых симптомов и развития БА.
Ранняя диагностика АР позволяет не только своевременно назначить адекватную терапию и хорошо контролировать все симптомы заболевания, но и в некоторых случаях предотвратить переход легких форм заболевания в тяжелые, а также избежать присоединения новых симптомов и развития БА.
Основная цель терапии АР — уменьшить выраженность симптомов болезни и воспрепятствовать развитию воспаления. Поэтому воздействие всех методов терапии должно быть направлено на отдельные этапы воспалительной реакции. Комплекс терапевтических мероприятий включает такие методы:
- устранение контакта с аллергеном;
- аллергенспецифическая иммунотерапия;
- медикаментозная терапия.
Степень тяжести и течение АР определяются концентрацией аллергенов в окружающем воздухе. Поэтому важным компонентом комплексного лечения АР является идентификация аллергенов и, по возможности, уменьшение контакта с ними [22]. При этом необходимо учитывать, что эффект различных мер, направленных на удаление аллергена из окружающей среды, в полной мере проявляется только через несколько месяцев. Зачастую полное исключение контакта с аллергеном невозможно, так как у большинства пациентов определяется поливалентная сенсибилизация. Однако даже частичное выполнение мер по предупреждению контакта с аллергенами существенно облегчает течение заболевания и позволяет снизить дозу принимаемых лекарств или заменить терапию на более щадящую, особенно в тех случаях, когда применение некоторых препаратов нежелательно (беременность, возраст, сопутствующая патология).
Зачастую полное исключение контакта с аллергеном невозможно, так как у большинства пациентов определяется поливалентная сенсибилизация. Однако даже частичное выполнение мер по предупреждению контакта с аллергенами существенно облегчает течение заболевания и позволяет снизить дозу принимаемых лекарств или заменить терапию на более щадящую, особенно в тех случаях, когда применение некоторых препаратов нежелательно (беременность, возраст, сопутствующая патология).
Аллергенспецифическая иммунотерапия — это лечение возрастающими концентрациями аллергена, вводимого чаще всего подкожно, интраназально или сублингвально. Имеются противоречивые данные об эффективности и безопасности подкожной иммунотерапии. Считается, что иммунотерапия эффективна в основном у детей и подростков и должна проводиться строго по показаниям [23].
Тактика медикаментозного лечения зависит от степени тяжести заболевания и включает несколько групп лекарственных веществ, применяемых для лечения АР [11–13]. Среди лекарственных средств особую роль играют антимедиаторные препараты, в первую очередь антагонисты Н1-гистаминовых рецепторов, а также лекарственные средства, подавляющие воспаление, — интраназальные глюкокортикостероиды (ИнГКС) и стабилизаторы мембран тучных клеток — кромоны (кромоглициевая кислота, недокромил натрия). В качестве симптоматической терапии часто используются деконгестанты (сосудосуживающие препараты), антихолинергические препараты, антилейкотриеновые средства. Учитывая, что аллергическое воспаление является хроническим, терапевтические усилия должны быть сконцентрированы на правильном подборе базисной противовоспалительной терапии, препаратами которой могут быть кромоны и глюкокортикостероиды (ГКС) [24, 25].
В качестве симптоматической терапии часто используются деконгестанты (сосудосуживающие препараты), антихолинергические препараты, антилейкотриеновые средства. Учитывая, что аллергическое воспаление является хроническим, терапевтические усилия должны быть сконцентрированы на правильном подборе базисной противовоспалительной терапии, препаратами которой могут быть кромоны и глюкокортикостероиды (ГКС) [24, 25].
Медикаментозное лечение назначается с учетом степени тяжести и течения аллергического заболевания и отражено в ступенчатом подходе, варианты которого отражены в согласительных и рекомендательных документах последних лет (таблица) [2, 5–6, 9, 11, 12, 14, 15, 18, 21–25, 26].
| Таблица | Ступенчатая схема лечения АР |
| Схема лечения | Формы АР | ||||
|---|---|---|---|---|---|
| ИАР | ПАР | ||||
| легкая | среднетяжелая и тяжелая | легкая | среднетяжелая и тяжелая | ||
| Устранение контакта с аллергеном | + | + | + | + | |
| Пероральные препараты | Блокаторы Н1-рецепторов | + | + | + | |
| Интраназальные препараты | Н1-блокаторы | + | + | + | |
| Деконгестанты | ± | ± | ± | ||
| Кромоны | ± | ± | |||
| ГКС | + | + | + | ||
| Тактика лечения | При улучшении состояния | Продолжить лечение в течение 1 мес | Продолжить лечение в течение 1 мес | Продолжить лечение в течение 1 мес | Продолжить лечение в течение 1 мес |
| При неэффективности | Консультация врача | Перейти на одну ступень вверх | Перейти на одну ступень вверх | Консультация врача — пересмотр диагноза и/или другие мероприятия | |
Таким образом, определение формы и оценка степени тяжести течения АР имеют исключительно принципиально важное значение для выбора адекватной лечебной тактики. Значительное повышение эффективности лечения АР, улучшение качества жизни больных связано, в частности, с использованием ИнГКС, применение которых насчитывает уже несколько десятилетий [27]. К сожалению, до сих пор наблюдается, с одной стороны, настороженное отношение врачей к применению ИнГКС в повседневной практике, а с другой — некоторые пациенты считают, что их заболевание находится еще не в той стадии, когда необходимо принимать ИнГКС. Нередко пациенты и даже врачи отождествляют осложнения от длительного приема системных ГКС и осложнения ИнГКС, путают понятия «поддерживающая терапия для контроля заболевания» и «привыкание к лекарственным препаратам». Также в практике отмечается тенденция местного применения гормональных препаратов, предназначенных для системного введения (путем закапывания в нос, введения с помощью электро- и фонофореза, инъекций в слизистую оболочку носа). При этом абсолютно не учитывается тот факт, что такие процедуры сопровождаются быстрой резорбцией препарата практически в неизмененных концентрациях и возникновением системных эффектов [28].
Значительное повышение эффективности лечения АР, улучшение качества жизни больных связано, в частности, с использованием ИнГКС, применение которых насчитывает уже несколько десятилетий [27]. К сожалению, до сих пор наблюдается, с одной стороны, настороженное отношение врачей к применению ИнГКС в повседневной практике, а с другой — некоторые пациенты считают, что их заболевание находится еще не в той стадии, когда необходимо принимать ИнГКС. Нередко пациенты и даже врачи отождествляют осложнения от длительного приема системных ГКС и осложнения ИнГКС, путают понятия «поддерживающая терапия для контроля заболевания» и «привыкание к лекарственным препаратам». Также в практике отмечается тенденция местного применения гормональных препаратов, предназначенных для системного введения (путем закапывания в нос, введения с помощью электро- и фонофореза, инъекций в слизистую оболочку носа). При этом абсолютно не учитывается тот факт, что такие процедуры сопровождаются быстрой резорбцией препарата практически в неизмененных концентрациях и возникновением системных эффектов [28].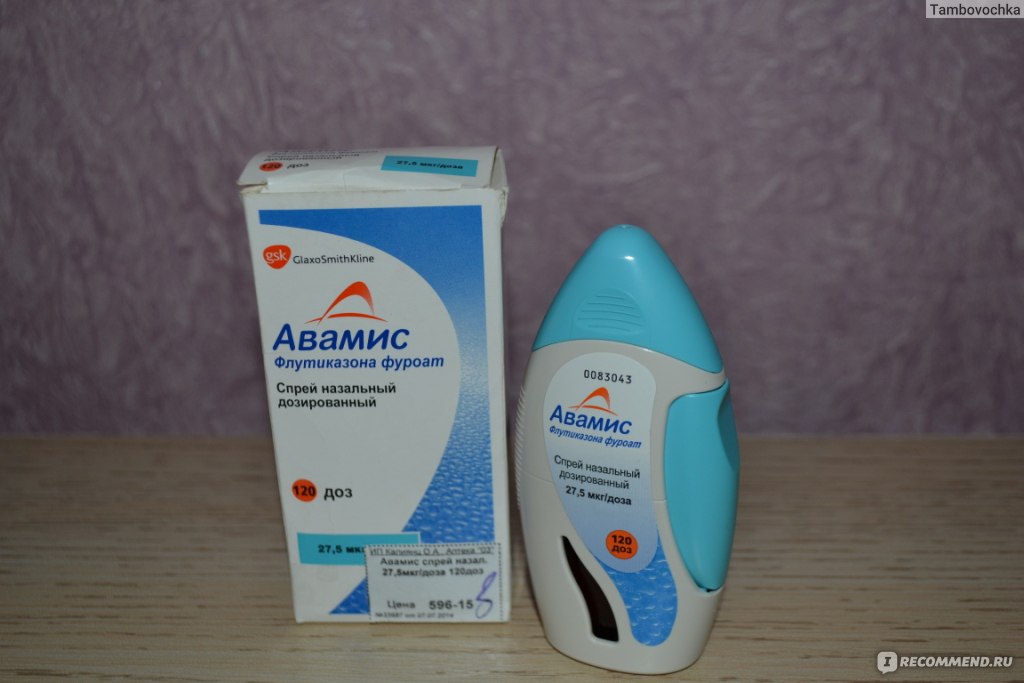
Топические ГКС (беклометазон, мометазон, флутиказон) являются наиболее эффективными средствами при лечении всех форм АР и считаются признанным стандартом его лечения. В экспериментальных и клинических исследованиях показано, что ГКС воздействуют практически на все звенья патогенеза АР [29]. ГКС проникают в цитоплазму клетки и клеточное ядро, развиваются внегеномные (быстрые) и геномные (медленные) эффекты, поэтому начало действия препаратов отмечается через 8 ч, а полный эффект — через несколько дней. Эти механизмы лежат в основе противоаллергического, противовоспалительного и противоотечного действия ГКС [30]. При этом ГКС снижают чувствительность рецепторов слизистой оболочки носа к гистамину и механическим раздражителям, но никак не изменяют иммунный ответ организма на бактериальную инфекцию.
Возможность местного использования ГКС коренным образом изменила тактику ведения больных с аллергическими заболеваниями. Преимуществами фармакологического противоаллергического эффекта местных ГКС являются одновременное торможение как ранней, так и поздней фазы аллергического ответа и угнетение всех симптомов аллергического воспаления без риска возникновения побочных реакций, свойственных ГКС системного действия. Достоинством ИнГКС перед пероральными является минимальный риск развития системных побочных эффектов на фоне создания адекватных концентраций активного вещества в слизистой оболочке носа, позволяющих контролировать симптомы АР. Результаты клинических исследований и метаанализов позволяют считать их самыми эффективными средствами для лечения АР и рассматривать в качестве препаратов 1-го ряда при этом заболевании [31].
Преимуществами фармакологического противоаллергического эффекта местных ГКС являются одновременное торможение как ранней, так и поздней фазы аллергического ответа и угнетение всех симптомов аллергического воспаления без риска возникновения побочных реакций, свойственных ГКС системного действия. Достоинством ИнГКС перед пероральными является минимальный риск развития системных побочных эффектов на фоне создания адекватных концентраций активного вещества в слизистой оболочке носа, позволяющих контролировать симптомы АР. Результаты клинических исследований и метаанализов позволяют считать их самыми эффективными средствами для лечения АР и рассматривать в качестве препаратов 1-го ряда при этом заболевании [31].
ИнГКС отличаются от системных ГКС своими фармакологическими свойствами: липофильностью, быстрой инактивацией, коротким периодом полувыведения из плазмы крови. Современные ИнГКС обладают низкой биодоступностью и хорошо переносятся больными. При нормально функционирующем мукоцилиарном транспорте основная часть препарата (до 96%) в течение 20–30 мин после интраназального введения переносится в глотку с помощью ресничек слизистой оболочки носа, откуда поступает в желудочно-кишечный тракт и подвергается абсорбции [32]. Поэтому биодоступность при пероральном и интраназальном приеме является важной характеристикой ИнГКС, в значительной степени определяющей их терапевтический индекс, то есть соотношение местной противовоспалительной активности и потенциала неблагоприятного системного действия. Благодаря выраженному противовоспалительному эффекту ИнГКС более эффективны, чем интраназальные кромоны и системные антигистаминные препараты. Клиническое начало действия ИнГКС приходится на 2–3-й день лечения, максимальный эффект развивается через несколько дней от начала лечения и сохраняется на протяжении всего курса. Топические ГКС следует применять регулярно [33]. При наличии соответствующих показаний, соблюдении определенных мер предосторожности такие препараты можно применять длительно. В настоящее время в классе ИнГКС применяются беклометазона дипропионат (БДП), будесонид, мометазона фуроат (МФ), флутиказона пропионат (ФП), флутиказона фуроат (ФФ) [34]. В порядке уменьшения местной активности и сродства к ГКС-рецепторам человека ИнГКС располагаются следующим образом: ФФ > ФП > МФ > будесонид > БДП.
Поэтому биодоступность при пероральном и интраназальном приеме является важной характеристикой ИнГКС, в значительной степени определяющей их терапевтический индекс, то есть соотношение местной противовоспалительной активности и потенциала неблагоприятного системного действия. Благодаря выраженному противовоспалительному эффекту ИнГКС более эффективны, чем интраназальные кромоны и системные антигистаминные препараты. Клиническое начало действия ИнГКС приходится на 2–3-й день лечения, максимальный эффект развивается через несколько дней от начала лечения и сохраняется на протяжении всего курса. Топические ГКС следует применять регулярно [33]. При наличии соответствующих показаний, соблюдении определенных мер предосторожности такие препараты можно применять длительно. В настоящее время в классе ИнГКС применяются беклометазона дипропионат (БДП), будесонид, мометазона фуроат (МФ), флутиказона пропионат (ФП), флутиказона фуроат (ФФ) [34]. В порядке уменьшения местной активности и сродства к ГКС-рецепторам человека ИнГКС располагаются следующим образом: ФФ > ФП > МФ > будесонид > БДП.
Современным представителем этого класса препаратов является ФФ (препарат Авамис®) — синтетический трифторированный глюкокортикоид с наиболее высокой аффинностью и селективностью к ГКС-рецептору среди всех существующих препаратов этой группы [35]. Он представляет собой комбинацию молекулы флутиказона и 17-α фуроатного эфира, которые обеспечивают его основные свойства. Хотя ФФ структурно похож на ФП, они различаются химическими и фармакологическими свойствами. Ни один из препаратов не метаболизируется в печени до флутиказона. Они инактивируются ферментом CYP 3A4 системы Р450 с преобразованием 17b-фторметилтиоэфирной группы и получением в итоге различных неактивных метаболитов.
Интенсивный печеночный метаболизм и высокий уровень связывания с белками плазмы крови (>99%) объясняют низкую системную биодоступность ФФ при интраназальном введении, при этом введение препарата в дозе 110 мкг 1 раз в сутки обычно не приводит к определению измеримых концентраций в плазме крови (<10 пг/мл). В ходе исследований по оценке биодоступности на здоровых добровольцах общая суточная доза ФФ составляла 2640 мкг, что в 24 раза выше рекомендованной, однако даже несмотря на это биодоступность была минимальной и составила менее 0,5%.
В ходе исследований по оценке биодоступности на здоровых добровольцах общая суточная доза ФФ составляла 2640 мкг, что в 24 раза выше рекомендованной, однако даже несмотря на это биодоступность была минимальной и составила менее 0,5%.
Особенностью ФФ является его высокая тропность к легочной ткани и эпителию слизистой оболочки носовой полости, а также хорошая растворимость в назальном секрете. Он характеризуется высокой внутриклеточной аккумуляцией и низкой скоростью выхода из клетки. Благодаря наличию у ФФ эфирной группы, которая взаимодействует с 17-α липофильным сайтом ГКС-рецептора, молекула характеризуется высоким сродством к рецептору, быстрой ассоциацией и медленной диссоциацией. Высокая аффинность к ГКС-рецептору и длительное персистирование в тканях объясняют высокий противовоспалительный потенциал ФФ [36].
Авамис® является хорошо изученным препаратом, с которым проводилось большое число доклинических и клинических исследований. Так, при выборе оптимальной дозы ФФ (оценивались 55; 110; 220; 440 мкг/сут) у больных САР наиболее эффективной и безопасной оказалась доза 110 мкг 1 раз в сутки.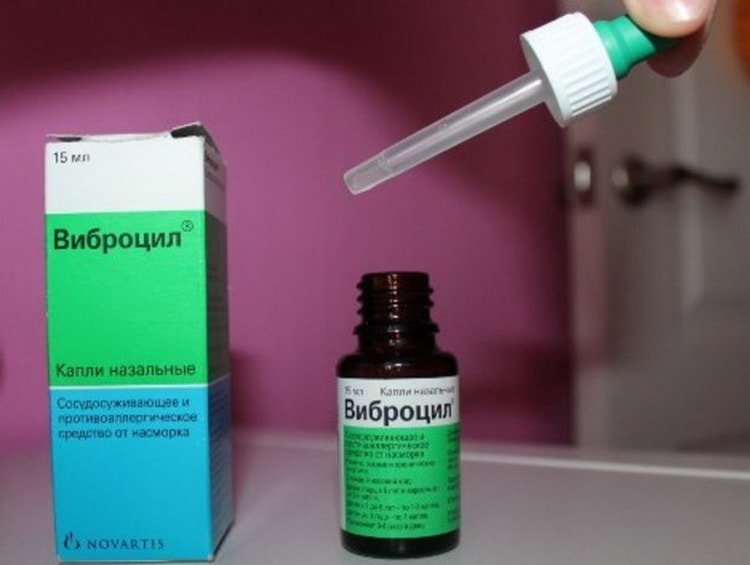 Одним из преимуществ Авамиса® является возможность приема 1 раз в сутки, что повышает комплаентность больных.
Одним из преимуществ Авамиса® является возможность приема 1 раз в сутки, что повышает комплаентность больных.
Местные побочные эффекты для всей группы ИнГКС возникают в 5–10% случаев. Наиболее распространенными являются чихание, жжение, раздражение слизистой оболочки носовой полости, головная боль и носовые кровотечения. В большинстве случаев побочные эффекты слабо выражены и не требуют отмены препарата. На способность к концентрации внимания препарат не влияет [37].
Исследования в США и европейских странах показали, что ФФ уменьшал выраженность всех назальных, глазных симптомов и повышал качество жизни пациентов с САР — препарат начинал действовать через 8 ч, и его эффект сохранялся в течение суток. Профиль нежелательных явлений был одинаков в группе активного лечения и плацебо, за исключением кровянистых выделений из носа, которые отмечали несколько чаще при лечении ФФ, однако частота их появления была такой же, как и при использовании других ИнГКС [38].
Метаанализ 35 двойных слепых плацебо-контролируемых исследований показал, что среди всех ИнГКС только ФФ достоверно продемонстрировал стабильную эффективность в отношении глазных симптомов у пациентов с САР, имеющих сенсибилизацию к пыльце деревьев, трав и сорняков. Это объясняется высокой местной противовоспалительной активностью ФФ и его способностью подавлять назоокулярный рефлекс, обусловленный активацией парасимпатических нервов медиаторами воспаления в слизистой оболочке носа. При этом отпадает необходимость в приеме дополнительных препаратов для коррекции глазных симптомов и тем самым снижаются экономические затраты пациентов на лечения АР, особенно сочетанного с конъюнктивитом [39].
Это объясняется высокой местной противовоспалительной активностью ФФ и его способностью подавлять назоокулярный рефлекс, обусловленный активацией парасимпатических нервов медиаторами воспаления в слизистой оболочке носа. При этом отпадает необходимость в приеме дополнительных препаратов для коррекции глазных симптомов и тем самым снижаются экономические затраты пациентов на лечения АР, особенно сочетанного с конъюнктивитом [39].
Разработанное устройство препарата Авамис® состоит из резервуара с дозирующей помпой, помещенного во внешний контейнер. Разработка устройства для интраназального введения ФФ происходила в течение 2 лет с обязательным тестированием и последующим интервью пациентов и врачей о достоинствах и недостатках каждой из них [41]. Пациенты отмечали легкость использования системы доставки препарата Авамис®, удобный аппликатор и надежность по сравнению с предшествующими системами интраназального введения препаратов. Инновационная система доставки обеспечивает стабильность и физиологическое распределение препарата в носовой полости, удобство применения и достоверно повышает приверженность пациентов к терапии. Эта система отмечена в 2008 г. золотой наградой Medical Design Excellence Awards за разработку устройства, ориентированного на потребности пациента. По результатам рандомизированного двойного слепого многоцентрового исследования оказалось, что большинство пациентов с САР и КАР отдают предпочтение новому назальному спрею Авамис® по сравнению с ФП.
Эта система отмечена в 2008 г. золотой наградой Medical Design Excellence Awards за разработку устройства, ориентированного на потребности пациента. По результатам рандомизированного двойного слепого многоцентрового исследования оказалось, что большинство пациентов с САР и КАР отдают предпочтение новому назальному спрею Авамис® по сравнению с ФП.
АЛГОРИТМ БЕСЕДЫ ПРОВИЗОРА С ПОСЕТИТЕЛЕМ АПТЕКИ
Выбор тактики лечения АР у детей. АР отмечают у детей любого возраста [44]. Несмотря на достаточно распространенное убеждение о низкой заболеваемости АР у детей первых лет жизни, его распространенность в этом возрасте также высока. Установлено, что 42% детей имели диагностированный в 6-летнем возрасте АР, причина — запоздалая диагностика. У детей и подростков распространенность САР выше, чем у взрослых. Установлено, что частота АР у детей резко увеличивается к школьному возрасту. У таких детей АР нередко предшествует развитию БА как этап «аллергического марша». Кроме того, АР у детей часто сочетается с другими заболеваниями и имеет четкую тенденцию к выраженному утяжелению течения основного заболевания. При исследовании детей с САР установлено, что у 80% из них отмечается фарингит, у 70% — конъюнктивит и синусит, у 37% — атопический дерматит, у 30–40% детей диагностируют аденоидиты, у 30% — рецидивирующие и экссудативные средние отиты, у 10% — заболевания гортани (в том числе рецидивирующие стенозы гортани — круп). Поэтому выбор эффективных средств лечения у детей с АР обязательно должен проводиться лечащим врачом после всестороннего обследования.
При исследовании детей с САР установлено, что у 80% из них отмечается фарингит, у 70% — конъюнктивит и синусит, у 37% — атопический дерматит, у 30–40% детей диагностируют аденоидиты, у 30% — рецидивирующие и экссудативные средние отиты, у 10% — заболевания гортани (в том числе рецидивирующие стенозы гортани — круп). Поэтому выбор эффективных средств лечения у детей с АР обязательно должен проводиться лечащим врачом после всестороннего обследования.
Во избежание развития системных осложнений, особенно у детей, следует выбирать топические ГКС с низкой биодоступностью. Влияние длительной терапии топическими стероидами на рост ребенка и подростка изучали в достаточно многих исследованиях, но они обычно ограничены во времени и не учитывают рост во взрослом возрасте. На основании имеющихся данных Комитет по безопасности лекарственных средств Великобритании при Европейском агентстве по лекарственным средствам (European Medicines Agency — EMA) и Управление по контролю за пищевыми продуктами и лекарственными средствами США (Food and Drug Administration — FDA) разработали классификацию препаратов, определяющую группу с минимальной биодоступностью и рекомендованную для применения у детей. Так, в педиатрической практике используются главным образом МФ, ФП и ФФ [45]. В нескольких многоцентровых двойных слепых плацебо-контролируемых исследованиях эффективности и безопасности ФФ при КАР у взрослых, подростков (12 лет и старше) и детей (2–11 лет) в течение 4–12 нед установлено, что не было выявлено отрицательного влияния ФФ на продукцию кортизола, внутриглазное давление и прозрачность хрусталика. При изучении оценки эффектов препарата Авамис® (110 мкг 1 раз в сутки) на опорно-двигательный аппарат также не выявили влияния препарата на скорость роста детей с САР и КАР. Следовательно, Авамис® может быть препаратом первого выбора у детей старше 6 лет с АР, при необходимости в назначении ИнГКС [46–49] и особенно при наличии выраженных глазных симптомов.
Так, в педиатрической практике используются главным образом МФ, ФП и ФФ [45]. В нескольких многоцентровых двойных слепых плацебо-контролируемых исследованиях эффективности и безопасности ФФ при КАР у взрослых, подростков (12 лет и старше) и детей (2–11 лет) в течение 4–12 нед установлено, что не было выявлено отрицательного влияния ФФ на продукцию кортизола, внутриглазное давление и прозрачность хрусталика. При изучении оценки эффектов препарата Авамис® (110 мкг 1 раз в сутки) на опорно-двигательный аппарат также не выявили влияния препарата на скорость роста детей с САР и КАР. Следовательно, Авамис® может быть препаратом первого выбора у детей старше 6 лет с АР, при необходимости в назначении ИнГКС [46–49] и особенно при наличии выраженных глазных симптомов.
В заключение хотелось бы подчеркнуть, что необходимое условие успешного лечения АР — улучшение взаимодействия между врачами, фармакологами и специалистами фармации. Неправильная оценка жалоб и клинических проявлений ринита могут привести к поздней верификации заболевания и, как следствие, к неадекватному лечению пациента, переходу болезни в затяжное или рецидивирующее течение, утяжелению состояния из-за присоединения других симптомов и болезней, в том числе БА. Внимательное отношение провизора и фармацевта к пациентам с проявлениями ринита и своевременные рекомендации обязательной врачебной консультации особенно важны для пациентов, которые не могут самостоятельно оценить тяжесть проблем своего здоровья.
Внимательное отношение провизора и фармацевта к пациентам с проявлениями ринита и своевременные рекомендации обязательной врачебной консультации особенно важны для пациентов, которые не могут самостоятельно оценить тяжесть проблем своего здоровья.
Особую значимость в современных условиях приобретают ранняя диагностика заболевания специалистами и выбор оптимальных схем терапии с учетом показателя эффективность-безопасность. Опыт применения препарата Авамис® (флутиказона фуроат) свидетельствует, что препарат хорошо контролирует все симптомы АР, способствует уменьшению заложенности носа и восстановлению носового дыхания, способствует уменьшению выраженности глазных симптомов (у пациентов с сопутствующим аллергическим конъюнктивитом), приводит к улучшению качества жизни пациентов при низкой частоте побочных эффектов. Авамис® может быть рекомендован в качестве монотерапии больным АР при комплексном лечении пациентов с тяжелым течением АР, в том числе у детей в возрасте старше 6 лет и пациентов старших возрастных групп.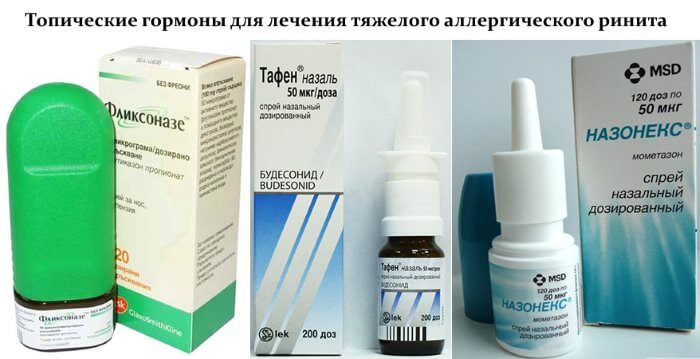 Эффективность и безопасность лечения обеспечиваются оптимизированным способом доставки препарата Авамис®.
Эффективность и безопасность лечения обеспечиваются оптимизированным способом доставки препарата Авамис®.
Список использованной литературы
1. Носуля Е.В. Аллергический ринит: лечение в повседневной клинической практике/ Е.В.Носуля // Consilium Medicum. — 2008. — Т. 10, №10. — С. 32–39.
2. Туровский А.Б. Аллергический ринит. Диагностика и лечение / А.Б. Туровский, Н.А. Мирошниченко // РМЖ. — 2011. — № 6. — С.3–11.
3. Naclerio R.M. Rhinitis and inhalant allergens / R.M. Naclerio, W. Solomon // JAMA. — 1997. — 278. — Р. 1842–1848.
4. Аллергический ринит и его влияние на астму, 2008. В сотрудничестве с Всемирной организацией здравоохранения, GA2LEN* и AllerGen** (часть 1) // Рос. аллерголог. журн. — 2009. — № 5. — С. 65–76.
5. Аллергический ринит и его влияние на астму, 2008. В сотрудничестве с Всемирной организацией здравоохранения, GA2LEN* и AllerGen** (часть 3) // Рос. аллерголог. журн. — 2010. — № 1. — С. 74–86.
6. Гущин И.С. Аллергический ринит (Пособие для врачей) / Н.И. Ильина, С.А. Польнер — М., 2002.
Аллергический ринит (Пособие для врачей) / Н.И. Ильина, С.А. Польнер — М., 2002.
7. Карпова Е.П. Особенности терапии аллергического ринита у детей / Е.П. Карпова, М.В. Соколова, Н.В. Антонова // Вестн. оториноларингол. — 2009. — № 2. — С. 36–39.
8. Lundback B. Epidemiology of allergic rhinitis and asthma / B. Lundback // Clin Exp Allergy — 1998. — 28 (suppl. 2). — Р. 3–10.
9. Bousquet J, van Cauwenberge P, Khaltaev N et al. Management of allergic rhinitis and its impact on asthma (ARIA). J. Allergy Clin. Immunol. — 2001. — 108. — Р. 147–334.
10. Курбачева О.М. Клинические, патогенетические и экономические аспекты применения аллерген-специфической иммунотерапии. Дис…. докт. мед. наук. — М., 2007.
11. EAACI 2006: XXV congress of the European Academy of Allergology and Clinical Immunology. — Vienna, Austria, 10–14 June 2006. — Abstract book. — 492 p.
12. Протокол надання допомоги хворим на алергічний риніт: Матеріали ІІ з’їзду алергологів України (Одеса, вересень 2006 р. ) // Астма та алергія. — 2006. — № 1–2. — С. 146–147.
) // Астма та алергія. — 2006. — № 1–2. — С. 146–147.
13. Allergic Rhinitis and its Impact on Asthma (ARIA) 2008 Update. Allergy — 2008. — 63 (Suppl. 86). — Р. 1–160.
14. Аллергический ринит / Клинические рекомендации. Педиатрия / Под ред. А.А.Баранова. М.: Геотар–Медиа, 2005. С. 1–16.
15. Лопатин А.С., Гущин И.С., Емельянов А.В. Клинические рекомендации по диагностике и лечению аллергического ринита. Consilium Medicum — 2001. — Прил. — 33–44.
16. Settipane R.A. Demographics and epidemiology of allergic and nonallergic rhinitis// Allergy Asthma Proc. — 2001. — 22. — Р. 185–189.
17. Детская аллергология / Под ред. А.А.Баранова, И.И.Балаболкина. — М.: Геотар–Медиа, 2006.
18. Хаитов Р.М., Ильина Н.И., Латышева Т.В. Рациональная фармакотерапия аллергических заболеваний. — М., 2007.
19. Vuurman E.F., van Veggel L.M., Uiterwijk M.M. et al. Seasonal allergic rhinitis and antihistamine effects on children’s learning. — Ann. Allergy. — 1993. — 71. — Р. 121–126.
— Р. 121–126.
20. Leynaert B., Bousquet J., Neukirch C. et al. Perennial rhinitis: An independent risk factor for asthma in nonatopic subjects: results from the European Community Respiratory Health Survey. J. Allergy. Clin. Immunol. — 1999. — 104. — Р. 301–304.
21. Маркова Т.П. Диагностика, профилактика и лечение аллергических заболеваний // Рус. мед. журн. — 2006. — Т. 14, № 7. — С. 548–553.
22. Клиническая аллергология / Под ред. Р.М. Хаитова. — М.: Медпресс–информ, 2002. — 623 с.
23. Malling H.-J. Allergen immunotherapy efficacy in rhinitis and asthma. Allergy. Clin. Immunol. Int. — 2004. — 1 (3). — Р. 92–95.
24. Гаращенко Т.И. Аллергические риниты: проблемы медикаментозного лечения. Consilium medicum, — 2000. — Экстра выпуск. — С. 12–13.
25. Лопатин А.С. Кортикостероидная терапия в ринологии. Рос. ринол. — 2001. — 2. — С. 138–142.
26. Magnan A., Romanet S., Vervloet D. Rhinitis, nasosinusal poliposis and asthma: clinical aspects // The Nose and Lung Diseases / Ed. By B.Wallaert, P. Chanez, P. Godard. Eur. Resp. Monograph. — 2001. — P. 101–115.
By B.Wallaert, P. Chanez, P. Godard. Eur. Resp. Monograph. — 2001. — P. 101–115.
27. Лопатин А.С.Кортикостероидная терапия: исторические аспекты / А.С.Лопатин // Consilium Medicum. — 2004. — Т. 06. — № 4.
28. Лопатин А.С.Кортикостероидная терапия в лечении заболеваний носа / А.С.Лопатин // Consilium Medicum. — 2004. — Т. 06. — № 4.
29. Zhou J, Liu D-F, Liu C et al. Glucocorticoids inhibit degranulation of mast cells in allergic asthma via nongenomic mechanism. Allergy — 2008. — 63 (9). — Р. 1177–1185.
30. Гущин И.С. Аллергическое воспаление и его фармакологический контроль. — М.: Фармарус принт, 1998.
31. Jeffery P.K., Godfrey R.W.A., Adelroth E. et al. Effects of treatment on airway inflammation and thickening of reticular collagen in asthma: a quantitative light and electron microscopic study. Am. Rev. Respir. Dis. — 1992. — 145. — Р. 890–899.
32. Лещенког И.В. Место и значение способа доставки ингаляционных глюкокортикостероидов / И.В.Лещенког // Consilium Medicum.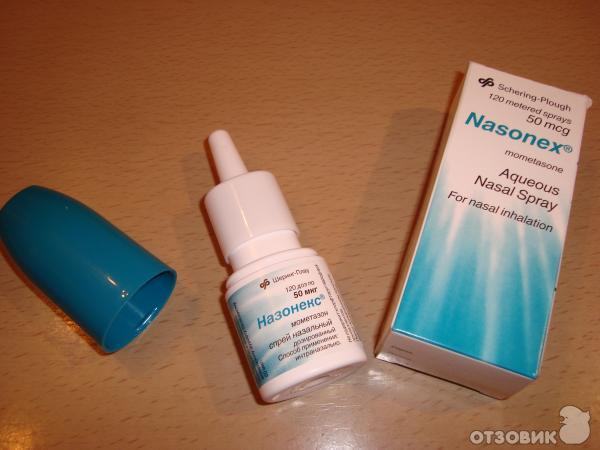 — 2008. — Т. 10, №3 (Болезни дыхательной системы). — С. 2–9.
— 2008. — Т. 10, №3 (Болезни дыхательной системы). — С. 2–9.
33. Togias A. Rhinitis and asthma: evidence for respiratory system integration // J. Allergy Clin Immunol. — 2003. — № 6. — P. 1171–1183.
34. Вознесенский Н.А. Влияние фармакокинетических характеристик ингаляционных ГКС / Н.А. Вознесенский // РМЖ. — 2008. — № 2. — С. 3–8.
35. Егорова О.А. Выбор интраназального глюкокортикостероида флутиказона / О.А.Егорова // Справочник поликлинического врача. — 2010. — № 3. — С. 11–16.
36. Rossios C., To Y., To M. et al. Long-acting fluticasone furoate has a superior pharmacological profile to fluticasone propionate in human respiratory cells. Eur J Pharmacol. — 2011. — Nov 16. — 670(1). — Р. 244–51.
37. Allen D.B., Meltzer E.O., Lemanske R.F. et al. No growth suppression in children treated with the maximum recommended dose of fluticasone propionate aqueous nasal spray for one year. Allergy Asthma Proc. — 2002. — 23. — Р. 407–413.
38. Maspero J.F. et al. An integrated analysis of the efficacy of fluticasone furoate nasal spray on individual nasal and ocular symptoms of seasonal allergic rhinitis. Allergy Asthma Proc. — 2010. — 31. — Р. 483–492.
An integrated analysis of the efficacy of fluticasone furoate nasal spray on individual nasal and ocular symptoms of seasonal allergic rhinitis. Allergy Asthma Proc. — 2010. — 31. — Р. 483–492.
39. Rosenblut A., Bardin P.G., Muller B. et al. Long-term safety of fluticasone furoate nasal spray in adults and adolescents with perennial allergic rhinitis. Allergy — 2007. — 62. — Р. 1071–1077.
40. Мещерякова Н.Н. Показатели качества жизни и кооперативности больных бронхиальной астмой при использовании оптимизированных способов доставки дозированных аэрозолей. Автореф. дис… канд. мед. наук. — М., 2004.
41. Meltzer E.O. et al. Preferences of Adult Patients with Allergic Rhinitis for the Sensory Attributes of Fluticasone Furoate Versus Fluticasone Propionate Nasal Sprays: A Randomized, Multicenter, Double-Blind, Single-Dose, Crossover Study. — Clin Ther — 2008.
42. Руководство по геронтологии и гериатрии. Том 4/Под ред. В.Н. Ярыгина, А.С. Мелентьева, — М., 2003.
43. Шабалин В.В. Диагностика нарушений мукоцилиарного транспорта при хронических воспалительных заболеваниях верхних и нижних дыхательных путей. Геронтология и гериатрия. — 2001. — 1. — Р. 120–126.
Шабалин В.В. Диагностика нарушений мукоцилиарного транспорта при хронических воспалительных заболеваниях верхних и нижних дыхательных путей. Геронтология и гериатрия. — 2001. — 1. — Р. 120–126.
44. Гаращенко Т.И. Современная терапия аллергических ринитов у детей. РМЖ. — 2002. — 10 (5). — Р. 273–8.
45. Fokkens W.J., Jogi R., Reinartz S. et al. Once daily fluticasone furoate nasal spray is effective in seasonal allergic rhinitis caused by grass pollen. Allergy — 2007. — 62. — Р. 1078–1084.
46. Meltzer E.O., Lee J., Tripathy I. et al. Efficacy and safety of once-daily fluticasone furoate nasal spray in children with seasonal allergic rhinitis treated for 2 wk. Pediatr Allergy Immunol., — 2009. — v. 20. — P. 279–286.
47. Máspero J.F., Rosenblut A., Finn A. Jr. et al. Safety and efficacy of fluticasone furoate in pediatric patients with perennial allergic rhinitis. Otorhingol Head Neck Surg., — 2008. — v. 138. — P. 30–33.
48. Vasar M., Houle P.A., Douglass J. A. et al. Fluticasone furoate nasal spray: effective monotherapy for symptoms of perennial allergic rhinitis in adults/adolescents // Allergy Asthma Proc 2008. — Vol. 29. — N 3. — P. 313–321.
A. et al. Fluticasone furoate nasal spray: effective monotherapy for symptoms of perennial allergic rhinitis in adults/adolescents // Allergy Asthma Proc 2008. — Vol. 29. — N 3. — P. 313–321.
49. Meltzer E.O., Tripathy I, Máspero J.F. et al. Safety and tolerability of fluticasone furoate nasal spray once daily in paediatric patients aged 6–11 years with allergic rhinitis: subanalysis of three randomized, double-blind, placebo-controlled, multicentre studies. Clin Drug Investig., — 2009. — v. 29. — P. 79–86.
50. Фармацевтическая опека: атлас / И.А. Зупанец, В.П. Черных, С.Б. Попов и др.; под. ред. И.А. Зупанца, В.П. Черныха. — 2-е изд., перераб. — К.: «Фармацевтик Практик», 2007. — 144 с.
Публикуется при поддержке ООО «ГлаксоСмитКляйн Фармасьютикалс Украина»
AVMS/10/UA/20.03.2013/7419
Информация для профессиональной деятельности медицинских и фармацевтических специалистов
АВАМИС™ (AVAMYS™). Р.с.: UA/9306/01/01 от 02.02.2009 г. по 02.02. 2014 г. Код ATC: R01A D12. Состав и форма выпуска: спрей назальный, дозированный — 1 доза препарата содержит флутиказона фуроата 27,5 мкг. Показания: симптоматическое лечение аллергических ринитов. Противопоказания: гиперчувствительность к любому из компонентов препарата. Побочные реакции: (очень часто (≥1/10), часто (≥1/100 и <1/10), нечасто (≥1/1 000 и <1/100), редко (≥1/10000 и <1/1000), очень редко (<1/10 000): 1. Со стороны дыхательной системы: очень часто — носовые кровотечения (обычно незначительные или умеренной интенсивности), часто — появление язв в носу, редко — боль в носу, дискомфорт (включая жжение, раздражение, болезненность в носу), сухость в носу. 2. Со стороны иммунной системы: редко — реакции гиперчувствительности, включая анафилаксию, ангионевротический отек, сыпь и крапивницу. Более подробная информация представлена в инструкции по медицинскому применению препарата.
2014 г. Код ATC: R01A D12. Состав и форма выпуска: спрей назальный, дозированный — 1 доза препарата содержит флутиказона фуроата 27,5 мкг. Показания: симптоматическое лечение аллергических ринитов. Противопоказания: гиперчувствительность к любому из компонентов препарата. Побочные реакции: (очень часто (≥1/10), часто (≥1/100 и <1/10), нечасто (≥1/1 000 и <1/100), редко (≥1/10000 и <1/1000), очень редко (<1/10 000): 1. Со стороны дыхательной системы: очень часто — носовые кровотечения (обычно незначительные или умеренной интенсивности), часто — появление язв в носу, редко — боль в носу, дискомфорт (включая жжение, раздражение, болезненность в носу), сухость в носу. 2. Со стороны иммунной системы: редко — реакции гиперчувствительности, включая анафилаксию, ангионевротический отек, сыпь и крапивницу. Более подробная информация представлена в инструкции по медицинскому применению препарата.
Пройти тестrel=»nofollow»>
АвамісЦікава інформація для Вас:
«Капризный» нос — статьи от специалистов клиники «Мать и дитя»
Почему одни люди справляются с насморком быстро и легко, а у других он затягивается и осложняется неприятностями? Какие выходы из ситуации предлагает современная медицина?
Рассказывает кандидат медицинских наук, заведующий отоларингологическим отделением Клинического госпиталя Лапино ГК «Мать и дитя» в столице Андрей Кузьмич Боклин.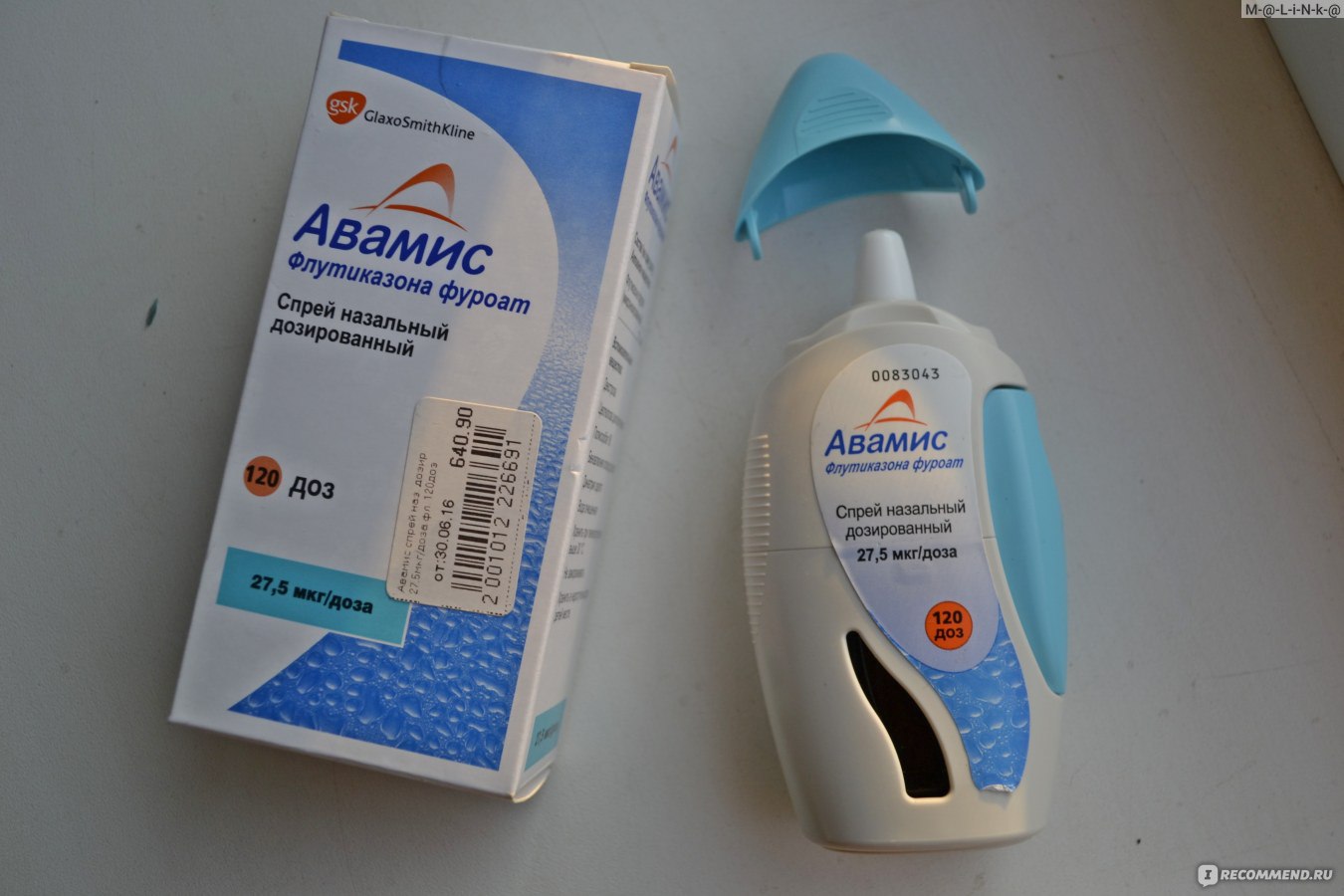
Причина первая
АНОМАЛИИ ПОЛОСТИ НОСА
Как правило, речь идет об искривлении носовой перегородки. Заподозрить такое состояние можно по частой заложенности носа и затруднению дыхания. При этом возникающий от простуд и ОРВИ насморк длится долго и осложняется разными видами воспаления пазух.
Лечение
Проблема решается хирургически. ˇВ наши дни можно провести минимально травматичное вмешательство. Оно называется септопластикой. Операция выполняется без разрезов на коже лица. Через прокол в полости носа. А окончательный успех определяет послеоперационный период. Чтобы ускорить заживление носа, в продвинутых клиниках сегодня применяют «дышащие» тампоны и силиконовые стенты. Это избавляет пациентов от неприятных ощущений. И позволяет сократить их пребывание в стационаре до суток.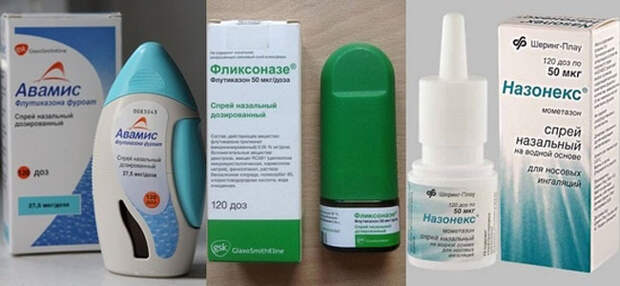
Причина вторая
НИЗКИЙ ТОНУС СОСУДОВ НОСУ
На медицинском языке это состояние называется вазомоторным ринитом. А развивается оно чаще у молодых людей с вегетососудистой дистонией и низким давлением. А также возникает при некоторых эндокринных проблемах. Суть этого типа насморка в том, что у человека меняется так называемый «носовой цикл». В норме носовые раковины умело регулируют объем вдыхаемого воздуха, изменяясь в размерах за счет наполнения кровью. Таким образом они реагируют на температуру и влажность воздуха. При этом тонус сосудов в одной из носовых раковин бывает больше, чем в другой. И примерно каждый час он меняется.
Но при «слабых» сосудах этот цикл удлиняется или укорачивается. Возникает «беспричинная» заложенность. Проблемы с дыханием и обонянием при смене погоды, перепадах давления. К обострению вазомоторного ринита может привести даже стресс.
Лечение
Важно улучшить работу вегето-сосудистой системы в целом. И с этой точки зрения полезны закаливание, массаж шейно-воротниковой зоны, лечебная физкультура. Обязательно назначаются специальные капли и спреи, укрепляющие стенку сосудов и снимающие отек. А также ингаляции и физиотерапия. В частности, фонофорез с лекарственными препаратами, УВЧ и лазер.
Если консервативное лечение не приносит успеха, на помощь приходит эндоскопическая лор-хирургия. Смысл операции сводится к тому, чтобы разрушить избыточные сосудистые сплетения в носу и не дать им увеличиваться за счет наполнения кровью.
Технически такая манипуляция проводится разными способами — при помощи ультразвука, радио-волн или лазера. Все они имеют свои плюсы и минусы. Но наиболее эффективным на сегодня считается радиоволновое воздействие.
Причина третья
АЛЛЕРГИЯ
В этом случае выделения из носа обычно остаются прозрачными. А помимо них человека беспокоят зуд в носу и приступы чихания.
А помимо них человека беспокоят зуд в носу и приступы чихания.
Нередко также краснеют и слезятся глаза. Возникает першение в горле и сухой кашель. К сожалению, на фоне затяжной аллергии в носу могут произойти необратимые изменения. Его слизистая оболочка разрастается, образуя полипы. А они, в свою очередь, начинают мешать полноценному дыханию и способствовать хроническому воспалению около-носовых пазух. В этой ситуации без точной диагностики не обойтись. Поэтому проводится не только рентген или УЗИ, но и компьютерная томография пазух носа. А затем, для уточнения тонкостей, — эндоскопическое исследование полости носа и носоглотки. Кроме того, делаются посев отделяемого из носа и анализы крови. Это позволяет выявить или исключить бактериальную инфекцию.
Лечение
Основу борьбы с аллергическим ринитом составляют антигистаминные препараты — таблетки, спреи и капли. Спреи на основе морской воды необходимо использовать 2–4 раза в день. Они помогают очистить полость носа от аллергенов и микробов. Сосудосуживающие капли снимают симптом заложенности. Но их не стоит использовать более 5–7 дней. В сложных случаях также применяются гормональные препараты в виде спреев. Они эффективно снимают отек и аллергическое воспаление в носу. Но использовать их нужно только по назначению врача и не менее месяца.
Они помогают очистить полость носа от аллергенов и микробов. Сосудосуживающие капли снимают симптом заложенности. Но их не стоит использовать более 5–7 дней. В сложных случаях также применяются гормональные препараты в виде спреев. Они эффективно снимают отек и аллергическое воспаление в носу. Но использовать их нужно только по назначению врача и не менее месяца.
Медикаментозное лечение хорошо сочетается с физиотерапией. Как правило, это фонофорез или электрофорез с антигистаминными препаратами. Эти процедуры очищают полость носа и в целом дыхательные пути. Очень эффективны так называемые солевые шахты и ингаляции.
Однако нужно иметь в виду: полностью излечиться от аллергического ринита можно, только избавившись от аллергена. Либо, если это невозможно, пройти специальную «вакцинацию» у врача аллерголога. Тогда чувствительность к этому веществу или продукту снизится до минимума.
Причина четвертая
ЗАВИСИМОСТЬ ОТ МЕДИКАМЕНТОВ
В этом случае провокатором проблем является длительное применение лекарства.
Самые частые виновники медикаментозного ринита — сосудо-суживающие капли и спреи, призванные, напротив, облегчать дыхание при насморке.
Помимо эффекта привыкания эти, казалось бы, безобидные препараты способны учащать сердечный ритм и ухудшать состояние людей с гипертонией и глаукомой.
Кроме того, мало кто знает, что лекарственный насморк могут вызывать таблетки от высокого давления и некоторые психотропные препараты.
Лечение
Единственный выход из этой ситуации — отменить причинный препарат, либо заменить его на альтернативный, но безопасный. Однако в первые дни отмены нос может «капризничать»: отекать, плохо дышать, плохо различать запахи. Помочь тут могут спреи
на основе морской воды и ингаляции. А также общеукрепляющие меры самопомощи — гимнастика, закаливание, дыхание по Стрельниковой.
И совсем крайний случай — если нос все равно не дышит — это небольшая оперативная коррекция. По смыслу и технически она напоминает таковую при вазомоторном рините.
По смыслу и технически она напоминает таковую при вазомоторном рините.
Причина Пятая
ИСТОНЧЕНИЕ СЛИЗИСТОЙ ОБОЛОЧКИ НОСА
Эту проблему врачи называют атрофическим ринитом. Она может быть связана с наследственностью или обусловлена плохой экологией. Особенно неблагоприятна в этом плане работа в жарких, сухих, запыленных помещениях. Но кроме того этот вид насморка может указывать на дефицит витаминов или железа в организме.
Специфический признак такого насморка — появление сухих корочек в носу и периодические кровотечения из носа.
Лечение
Первым делом нужно выявить факторы, вызывающие заболевание, и их устранить. Затем назначается местное лечение. Оно включает препараты, размягчающие корки в носу. Это спреи на основе морской воды и растительные масла.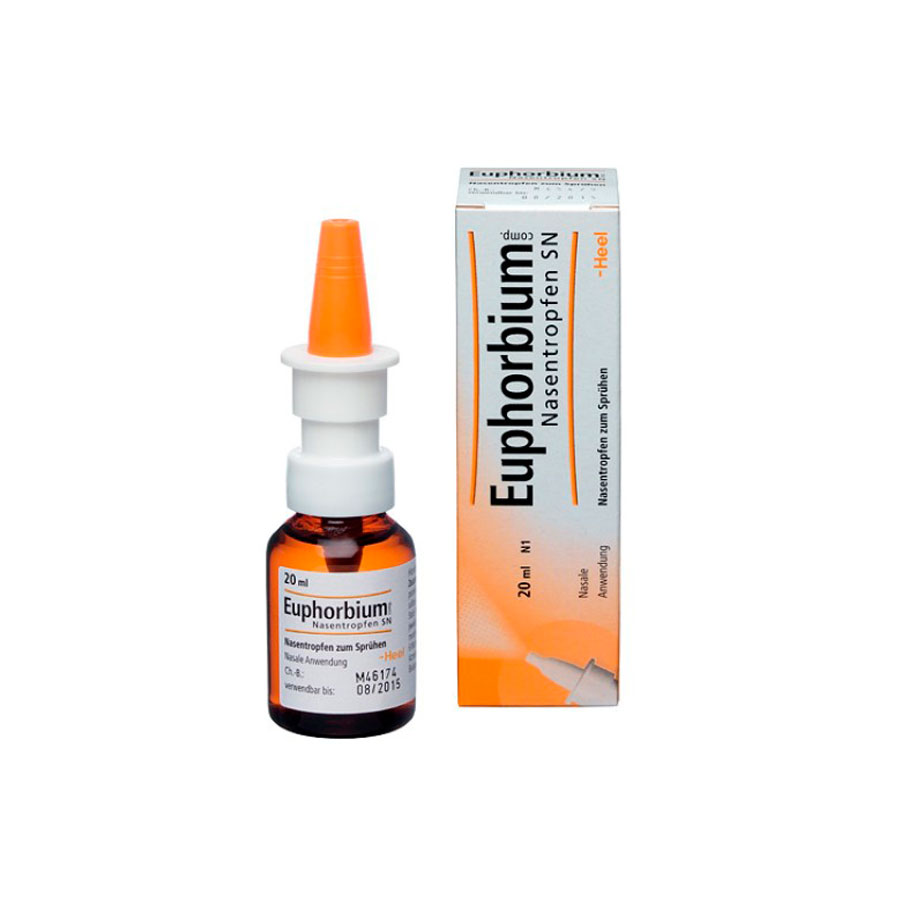 Их нужно использовать длительно. Также «сухому» носу полезны мази, содержащие витамины, микроэлементы и заживляющие вещества. Они улучшают питание слизистой оболочки, благодаря чему структура и работа органа восстанавливается.
Их нужно использовать длительно. Также «сухому» носу полезны мази, содержащие витамины, микроэлементы и заживляющие вещества. Они улучшают питание слизистой оболочки, благодаря чему структура и работа органа восстанавливается.
Другой компонент лечебной схемы — средства, снижающие вязкость выделений из носа. Это препараты с флуимуцилом, щелочные ингаляции или просто орошения носа щелочными растворами.
Важную роль также играют витамины и биостимуляторы. Они мобилизуют восстановительные свойства организма и способствуют заживлению тканей носа.
Причина шестая
ПОЛИПЫ В НОСУ
Эти образования — не что иное, как разросшиеся участки слизистой оболочки полости носа или носовых пазух. До поры до времени они могут вести себя тихо, никак себя не проявляя. Но по мере своего роста и в случае присоединения инфекции провоцируют развитие особого типа насморка — полипозного риносинусита.
Уточнить диагноз, а также измерить полипы с точностью до миллиметра помогают компьютерная томография и эндоскопическое исследование полости носа.
Лечение
Существуют как консервативные, так и хирургические методы лечения этой проблемы. Однако наиболее эффективен комплексный подход.
Сначала врач удаляет сами полипы. Операция проводится через нос, без разрезов и не оставляет никаких следов на лице.
А затем проводится амбулаторное лечение. Его смысл — очистить полость носа и восстановить поврежденные ткани с помощью
специальных спреев. Затормозить рост новых полипов в полости носа.
Для этого используются дозированные ингаляторы, которыми нужно орошать полость носа каждый день в течение минимум трех
месяцев. По своей природе это гормональные средства. Но опасаться их длительного применения не стоит. Они действуют непосредственно на слизистую оболочку полости носа и пазух и не всасываются в кровь.
Они действуют непосредственно на слизистую оболочку полости носа и пазух и не всасываются в кровь.
Статью в формате .pdf Вы можете скачать здесь
скачать
Вазомоторный ринит у взрослых и у беременных женщин
Проявления вазомоторного ринита у Взрослых
Вазомоторный ринит проявляется в виде заложенности носа, течения из носа и чихания в ответ на специфические и неспецифические раздражители. Для облегчения носового дыхания пациенты вынуждены злоупотреблять сосудосуживающими каплями. Это приводит к медикаментозному риниту.
Причиной возникновения ринита является патологическое изменение в слизистой оболочке носа – утолщение слизистой, разрастанием сосудистой сети, повышением чувствительности к запахам, раздражителям, физическим явлениям (холод, влажность, сухость и т.д.). Измененный сосудистый компонент слизистой реагирует даже на эмоциональное напряжение или волнения.
Проявления вазомоторного ринита у беременных женщин
Особенно ярко эта проблема проявляется у беременных женщин. В связи изменением гормонального и физиологического состояния сосудистый тонус усиливается. Носовое дыхание резко ухудшается. При этом применение сосудосуживающих препаратов противопоказано. Это состояние очень неблагоприятно не только для женщины, но и для плода. Из-за кислородной недостаточности происходит неправильное развитие плода, что может привести к рождению нездорового ребенка.
В связи изменением гормонального и физиологического состояния сосудистый тонус усиливается. Носовое дыхание резко ухудшается. При этом применение сосудосуживающих препаратов противопоказано. Это состояние очень неблагоприятно не только для женщины, но и для плода. Из-за кислородной недостаточности происходит неправильное развитие плода, что может привести к рождению нездорового ребенка.
Лечение вазомоторного ринита у Взрослых без операции
«Клиника Аллергомед» специализируется на комплексном лечении заболеваний. Концепция лечения состоит из применения лекарственного и нелекарственного воздействия на организм человека. В лечении вазомоторного ринита у взрослых применяются правильно подобранные лекарственные препараты, а также комплекс нелекарственных методов — остеопатическое лечение и иглорефлексотерапия. В результате лечения пациенты полностью отказываются от сосудосуживающих препаратов, полностью нормализуется носовое дыхание, пациенты перестают реагировать на привычные раздражители.
Лечение вазомоторного ринита у беременных женщин без операции
В программе лечения вазомоторного ринита у беременных женщин лечащим врачом является ЛОР-врач. Он подбирает лекарственное лечение, которое показано беременной женщине. Одновременно с аллопатическим лечением назначается курс гомеопатического лечения, направленного на нормализацию сосудистого тонуса слизистой оболочки носа и снятие отека слизистой. В курс лечения беременных также входят сеансы остеопатии. Это техники, работающие с костями лицевого черепа (кранио — сакральные техники). Восстанавливая подвижность костей лицевого черепа, нормализуется сосудистый тонус и снимается отек, а как следствие восстанавливается носовое дыхание. Эти техники давно практикуются в нашей клинике. Они дают длительный стойкий положительный эффект. Мы сможем справиться с этой проблемой без операции.
Потеря обоняния (аносмия) при коронавирусе
Аносмией или потерей обоняния называется полное отсутствие чувствительности к запахам. В большинстве случаев встречается избирательная аносмия на определенные вещества.
В большинстве случаев встречается избирательная аносмия на определенные вещества.
Аносмия возникает по разным причинам, среди которых, как местные нарушения обонятельного анализатора (аллергический насморк, последствия длительного использования сосудосуживающих капель, атрофический ринит), так и поражение нервных путей (вирусные заболевания, отравление тяжелыми металлами, злоупотребление некоторыми медикаментозными препаратами – иАПФ, гормональные средства; нейродегенеративные патологии – ЧМТ, последствия хирургических вмешательств на головном мозге, болезнь Альцгеймера).
Согласно статистическим данным, у 25% людей, перенесших COVID-19 подтвержденный лабораторно, отсутствовали клинические признаки, помимо утраты обоняния.
За способность ощущать и определять запах ответственны обонятельные нервы, по которым проходят нервные импульсы в часть обонятельного мозга, затем в подкорковые центры и наконец в корковый центр, где и проходит их обработка.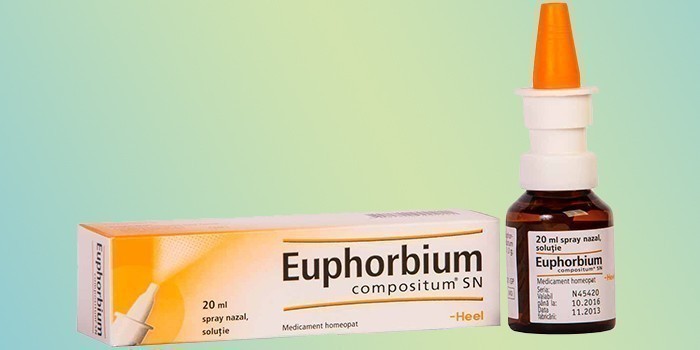 Следовательно, аносмия развивается не только на фоне вирусов и бактериальных инфекций.
Следовательно, аносмия развивается не только на фоне вирусов и бактериальных инфекций.
С чем связана аносмия при коронавирусе?
Изучением связи коронавирусной инфекции и развитием аносмии занимались группа американских ученных при Гарвардской медицинской школе. После многочисленных исследований специалисты пришли к единому мнению, что коронавирус воздействует на нервную систему не напрямую, а повреждая функции вспомогательных — шванновских клеток, тем самым провоцируя сбои в работе обонятельных нервов.
Отличия аносмии при простуде и коронавирусе (COVID-19)
| Признаки коронавируса | Признаки простудного заболевания | |
|
Причина аносмии |
Повреждение структур, окружающих клетки нервной системы |
Отек слизистой, затруднение носового дыхания |
|
Температурный режим тела |
В преобладающем большинстве случаев высокая, до 38,5-40 градусов | При ОРВИ 37,3-38 градусов; при гриппе может подыматься до 39-40 градусов |
|
Клиника поражения носоглотки |
Сухость слизистой носа, легкая заложенность либо нормальное носовое дыхание; чихание и насморк встречается редко | Затруднение носового дыхания, насморк, обильные выделения из носовых ходов, чихание |
|
Изменения вкусовых рецепторов |
Большинство пациентов с COVID-19 жалуются на потерю вкуса, сравнивают прием пищи с жеванием бумаги | Искажение или снижение вкусовых ощущений, возникающее в связи с аносмией |
|
Сопутствующие симптомы |
Тяжелое дыхание, повышенная слабость, быстрая утомляемость, мигрень, болезненность в мышцах, гиперемия глазного яблока, кашлевые приступы без выделения мокроты | Озноб и ломота, боли в горле, приступы сухого кашля (покашливание), вялость |
Как быстро после начала болезни возникает аносмия?
Как правило, при типичном развитии коронавируса аносмия возникает спустя три-пять дней болезни. Чаще потеря обоняния — это первый признак вирусного заболевания, возникающий после окончания периода инкубации и свидетельствующий о COVID-19.
Чаще потеря обоняния — это первый признак вирусного заболевания, возникающий после окончания периода инкубации и свидетельствующий о COVID-19.
Когда возвращается запах?
Полное восстановление обоняния после перенесенного коронавируса происходит на протяжении от трех недель до четырех-шести месяцев.
Что делать при развитии аносмии?
Как показывают многочисленные наблюдения, возникновение таких признаков COVID-19, как потеря вкусовых качеств и способности ощущать запахи, говорят о легкой форме течения болезни, но ни в коем случае не освобождают пациентов от необходимости соблюдать самоизоляцию.
При нарушениях обоняния следует обратиться к врачу-отоларингологу для обсуждения необходимости сдачи анализов на коронавирус. Пациенту рекомендуется быть постоянно на связи с лечащим врачом, так как существуют риски развития осложнений.
Как вернуть обоняние самостоятельно, в домашних условиях?
Основной целью лечения является снижение выраженности симптома, устранение воспалительных процессов и отечности слизистой носа.
В качестве симптоматического лечения используются гормональные, противовоспалительные и антисептические растворы в нос. Перед началом терапии рекомендуется проконсультироваться с лечащим врачом, так как бесконтрольное применение медикаментов может привести к негативным последствиям.
Чтобы вернуть обоняние можно постараться активизировать работу обонятельных рецепторов с помощью простой и безопасной тренировки. Для этого ежедневно в течение 10-15 минут следует нюхать продукты или вещества с сильным (концентрированным) запахом, например, чеснок или кофе, цитрусы.
Какие сопутствующие осложнения возникают при аносмии?
Часто аносмия сопровождается нарушениями вкуса. При простудном заболевании отсутствие вкуса связано исключительно с потерей обоняния. Но при коронавирусе в основе расстройств вкусовых качеств человека лежит повреждение нервных окончаний (языкоглоточного и лицевого нервов), отвечающих за вкусовые рецепторы языка.
Многие люди, перенесшие коронавирусную инфекцию, свидетельствуют о том, что при заболевании утрачивается способность отличать разные вкусы – соленое, кислое или сладкое, то есть вкус искажается. Вкус восстанавливается приблизительно в один и тот же период с обонянием.
Рекомендации врачей при развитии аносмии
Основное правило для людей с нарушениями обоняния, вкуса и прочими признаками заболевания – это не пытаться на основе данных из интернет-ресурсов поставить себе диагноз самостоятельно. Также важно исключить самолечение, которое может в разы ухудшить ситуацию.
При утрате обоняния, связанного с насморком или возникающего в качестве единственного симптома, следует незамедлительно связаться с семейным врачом, терапевтом или отоларингологом.
В клинике БалтМед разрабатываются индивидуальные, современные программы восстановительного лечения для пациентов с длительной аносмией. Реабилитация включает медикаментозную терапию, физиотерапевтические процедуры, манипуляционные техники.
Пять фактов о беременности
Когда женщина готовится к беременности, многое из того, что ее ожидает, она уже знает из рассказов мам, подруг, из интернета и журналов. Она знает, что в первые месяцы ее может настигнуть утренняя тошнота, что на протяжении девяти месяцев будут изменяться вкусовые пристрастия, что ближе к концу беременности возможны отеки и многое другое. Но наряду с этим во время беременности могут появиться и некоторые неожиданности.
Заложенность носа
В течение беременности свойства слизистой всего организма (а не только матки) изменяются под действием гормонов. Слизистая разрыхляется, становится более объемной — это и есть причина ощущения заложенности носа. В этом случае облегчает состояние промывание носа простым физраствором или препаратами на основе морской воды. Не стоит пользоваться сосудосуживающими каплями или противоаллергическими средствами: временная отечность достаточно естественное состояние и надо просто потерпеть.
Воспаление слизистой (вагинит)
Это явление так же связано с изменившимися свойствами слизистой оболочки. Большое количество различных микроорганизмов, которые живут на коже и на слизистых здорового человека, обычно мирно сосуществуют в состоянии равновесия. Но любой фактор может нарушить этот баланс, и во время беременности зачастую так и происходит: на изменившейся слизистой некоторые бактерии «чувствуют себя» очень хорошо, активно растут и размножаются. Все это приводит к развитию воспаления, и гинеколог на осмотре качает головой и говорит: «У вас вагинит..». При этом диагнозе грамотные врачи назначают беременным женщинам свечи Гексикон. Они эффективно действуют против нежелательных микроорганизмов и при этом безопасны для будущего малыша. А еще есть вагинальные таблетки Гексикон – они особенно удобны для дневного применения.
Частые простуды
Изменения в организме беременной женщины затрагивают не только слизистые, но и в целом иммунную систему. Это связано с тем, что ребенок — наполовину чуждое для женского организма создание (ведь половина генов от папы). А все чужое наша иммунная система старается уничтожить. Для того, чтобы иммунные механизмы не работали против ребенка, гормоны частично подавляют их активность. Это приводит к общему снижению устойчивости организма против различных инфекций. Поэтому беременной женщине нужно избегать переохлаждения и мест скопления большого количества людей. Если все-таки приходится бывать в людных местах, то можно подстраховаться оксолиновой мазью или маской.
Это связано с тем, что ребенок — наполовину чуждое для женского организма создание (ведь половина генов от папы). А все чужое наша иммунная система старается уничтожить. Для того, чтобы иммунные механизмы не работали против ребенка, гормоны частично подавляют их активность. Это приводит к общему снижению устойчивости организма против различных инфекций. Поэтому беременной женщине нужно избегать переохлаждения и мест скопления большого количества людей. Если все-таки приходится бывать в людных местах, то можно подстраховаться оксолиновой мазью или маской.
Изменившееся восприятие цвета
Во время беременности могут изменяться вкусовые и обонятельные пристрастия — об этом знают все. Но мало кто знает, что может сильно измениться и восприятие цвета. Нередки случаи, когда у женщины случаются приступы рвоты от вида любимой ярко-красной помады или головокружение от оранжевого платья. Правда, реакция не всегда бывает отрицательной, иногда наоборот может проявиться неожиданное пристрастие к ранее нелюбимому цвету. Для того, чтобы не испытывать дискомфорта, связанного с возможными реакциями на цвет, во время беременности лучше выбирать нейтральные цвета — бежевый, светло-серый, белый.
Для того, чтобы не испытывать дискомфорта, связанного с возможными реакциями на цвет, во время беременности лучше выбирать нейтральные цвета — бежевый, светло-серый, белый.
Удручающее «отупение»
Это состояние особенно досаждает женщинам, которые во время беременности хорошо себя чувствуют физически и продолжают активно работать все девять месяцев. Снижение умственных способностей может довести до отчаяния, ведь зачастую женщина не справляется с самыми простыми задачами, которые раньше она выполняла за считанные секунды. Особенно страдает пространственное мышление, математические функции и память. Эффективное средство против этого — философское отношение: все вернется после родов. Главное, не переживать по этому поводу, потому что расстройство и печаль — не лучшие спутники беременности.
17 недель беременности: чувство заложенности? Это могут быть гормоны беременности
Когда вам 17 недель, ваш ребенок, вероятно, начинает достигать важных вех, которые, конечно, вы не сможете уловить на видео. Пока он строит крепкие кости и начинает слышать ваш голос, вы можете испытывать не очень приятные побочные эффекты (подсказка: лучше возьмите несколько тканей).
Пока он строит крепкие кости и начинает слышать ваш голос, вы можете испытывать не очень приятные побочные эффекты (подсказка: лучше возьмите несколько тканей).
Совет недели:
Нет ничего хуже, чем недосыпание из-за заложенного носа, но в качестве дополнительного бонуса ваши опухшие дыхательные пути также могут заставить вас храпеть чаще, чем раньше.Чтобы уменьшить заложенность носа в ночное время, попробуйте использовать увлажнитель воздуха в спальне или надеть носовые полоски, чтобы расширить носовые проходы. Также может помочь использование дополнительной подушки или двух, чтобы поддержать голову (бонус: это также может помочь при кислотном рефлюксе!).
На этом этапе вашей беременности скелет вашего малыша трансформируется из мягкого хряща, такого как у вас в носу и ушах, в крепкие кости, которые вскоре будут нести его, когда он научится ползать, ходить и, в конце концов, бегать.
Не менее важны, чем кости, которые помогут ему стать подвижным, и те его внутренние уши, которые позволят ему слышать. На самом деле, с каждым днем они становятся все сложнее, поэтому он может даже уловить ваш голос. Так что продолжайте, начните говорить, читать или слушать музыку своему малышу. Вы можете выбрать расслабляющую песню для прослушивания прямо сейчас, которую также можно использовать, чтобы успокоить вашего ребенка, когда он появится — исследования показали корреляцию.
На самом деле, с каждым днем они становятся все сложнее, поэтому он может даже уловить ваш голос. Так что продолжайте, начните говорить, читать или слушать музыку своему малышу. Вы можете выбрать расслабляющую песню для прослушивания прямо сейчас, которую также можно использовать, чтобы успокоить вашего ребенка, когда он появится — исследования показали корреляцию.
Пуповина также становится сильнее и толще, так что теперь она может лучше питать его относительно хрупкое тело. Также ему помогает набрать вес и стать сильнее, так как вырабатывается жировой жир — очень важный компонент метаболической системы, который помогает улучшить его черты.
Если кто-то прямо сейчас заметит, что вы всхлипываете, это может быть не из-за вихря эмоций, которые вы испытываете, а скорее из-за того, что многие женщины испытывают повышенную заложенность носа и аллергию, начиная примерно с 17-й недели беременности. Это происходит — как вы уже догадались — из-за гормональных изменений, которые могут вызвать отек носовых ходов.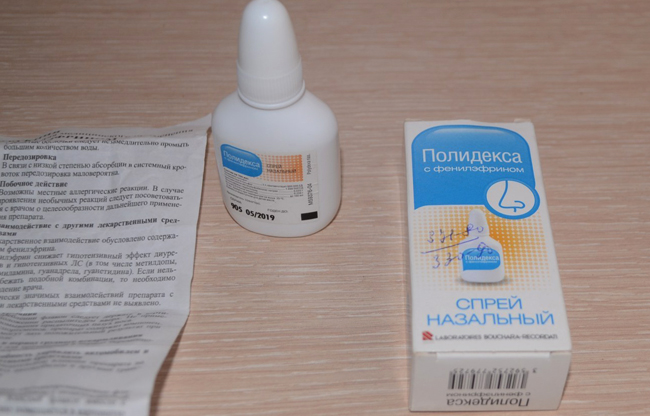 Даже женщины, которые не страдают длительной аллергией, могут сопеть, чихать и иметь слезящиеся глаза во время беременности. Это состояние называется ринитом беременности и, к счастью, должно исчезнуть вскоре после беременности.Однако, если заложенный нос сопровождается другими симптомами инфекции, это может быть нечто большее, поэтому поговорите об этом со своим врачом.
Даже женщины, которые не страдают длительной аллергией, могут сопеть, чихать и иметь слезящиеся глаза во время беременности. Это состояние называется ринитом беременности и, к счастью, должно исчезнуть вскоре после беременности.Однако, если заложенный нос сопровождается другими симптомами инфекции, это может быть нечто большее, поэтому поговорите об этом со своим врачом.
Итак, как вы справитесь? Некоторые естественные варианты включают использование безрецептурного 100-процентного физиологического спрея для носа, полоскание нети-пот физиологическим раствором или паром из раковины или душа, а также избегание раздражителей окружающей среды и триггеров, таких как сигаретный дым и химические пары.
Если эти методы не работают и заложенность носа действительно утомляет, поговорите со своим врачом о других вариантах противозастойного.Некоторые антигистаминные препараты и лекарства от аллергии считаются безопасными во время беременности, но не принимайте их без консультации с врачом, даже если вы принимали их до беременности. Лекарства, содержащие псевдоэфедрин, обычно не рекомендуются во время беременности.
Лекарства, содержащие псевдоэфедрин, обычно не рекомендуются во время беременности.
ЛОР-проблем во время беременности — ACEP Now
Беременность связана со многими гормональными и физиологическими изменениями, и область уха, носа и горла (ЛОР) не является исключением.Примерно 30% беременных страдают заболеваниями носа, включая повышенную частоту ринита и заложенность носовых пазух, что может привести к более высокому уровню инфекций носовых пазух, а также к увеличению частоты носовых кровотечений. 1,2,3 Заболеваемость другими ЛОР-проблемами в целом такая же, как и при отсутствии беременности. 4 (клинический инструмент, охватывающий ключевые принципы, см. В таблице 1)
«Фарингит во время беременности часто является вторичным по отношению к ГЭРБ в результате вызванного прогестероном снижения тонуса нижних отделов пищевода.… Лечение следует начинать консервативно ».
Уши
Наружный отит: Обычные методы лечения, включая ушную суспензию полимиксин В-неомицин-гидрокортизон, безопасны во время беременности, если нет доказательств перфорации барабанной перепонки. Если нельзя полностью исключить перфорацию барабанной перепонки, можно использовать отическую суспензию гидрокортизон / ципрофлоксацин или (обычно) менее дорогим вариантом будет использование отической суспензии офлоксацина плюс 0,05% офтальмологической суспензии дексаметазона.
Головокружение: Проверьте артериальное давление, чтобы убедиться, что симптом не является частью проблемы гипертонии, вызванной беременностью. Также оцените неврологический статус на предмет любых других признаков вертебробазилярного ЦВН. Одно проспективное исследование показало, что 52% беременных жаловались на головокружение. Большинство случаев являются вторичными по отношению к не вестибулярным причинам. 5 Тошнота и рвота, связанные с беременностью, могут быть спровоцированы или вызваны изменениями гормонального фона или объема жидкости, происходящими в вестибулярной системе. Лечение включает противорвотные средства (например, ондансетрон, метоклопрамид), меклизин и каналит или другие маневры по перемещению по тем же показаниям, что и при отсутствии беременности. При использовании по надлежащим показаниям лекарства обычно считаются безопасными на протяжении всей беременности.
Лечение включает противорвотные средства (например, ондансетрон, метоклопрамид), меклизин и каналит или другие маневры по перемещению по тем же показаниям, что и при отсутствии беременности. При использовании по надлежащим показаниям лекарства обычно считаются безопасными на протяжении всей беременности.
Тиннитус: Тиннитус может быть ранним признаком гестационной гипертензии и преэклампсии. Соответственно оцените артериальное давление. 6
«Единственное рандомизированное контрольное исследование аллергического ринита у беременных не продемонстрировало преимущества флутиказона у беременных женщин по сравнению с плацебо.’
Нос
Ринит во время беременности: Ринит во время беременности регистрируется почти в четверти всех беременностей. Он может проявиться в любом триместре с полным исчезновением в течение 2 недель после родов. Единственное рандомизированное контрольное исследование [РКИ] аллергического ринита у беременных не продемонстрировало преимущества флутиказона у беременных женщин по сравнению с плацебо.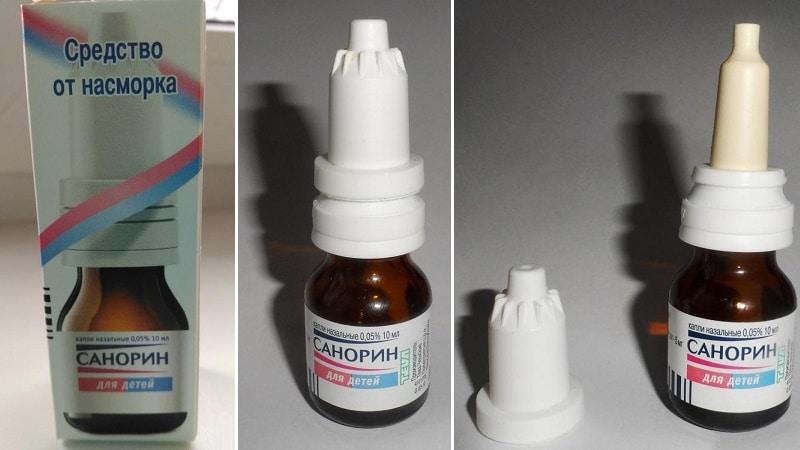 7 Промывание носа является приемлемым методом лечения ринита, связанного с беременностью. 8 Хотя неизвестно, связана ли беременность с повышенной чувствительностью к аллергенам, для контроля симптомов можно использовать антигистаминные препараты.Возможны антигистаминные препараты первого поколения (например, хлорфенирамин, трипеленнамин) и антигистаминные препараты второго поколения (например, лоратадин). 9
7 Промывание носа является приемлемым методом лечения ринита, связанного с беременностью. 8 Хотя неизвестно, связана ли беременность с повышенной чувствительностью к аллергенам, для контроля симптомов можно использовать антигистаминные препараты.Возможны антигистаминные препараты первого поколения (например, хлорфенирамин, трипеленнамин) и антигистаминные препараты второго поколения (например, лоратадин). 9
Как гормоны беременности влияют на ваше тело в каждом триместре
Хизер Шварц не была собой, когда была беременна. В первые несколько недель беременности мать из Ванкувера страдала от сильного беспокойства и резких перепадов настроения, чего она никогда раньше не испытывала.«Мое беспокойство было огромным, — говорит она. Были времена, когда она не могла выйти из машины на собачьей стоянке, потому что чувствовала себя подавленной. У нее также появилась тошнота, которая длилась весь день. Когда примерно на пятом месяце беременности она окончательно уменьшилась, Шварц поразил еще один неприятный симптом беременности, появившийся, казалось бы, из ниоткуда: боль в спине . «Это было мучительно», — говорит она. «Я лежал в постели по ночам и плакал». Может показаться, что болезнь Шварца не связана между собой, но, как выясняется, все они вызваны одним и тем же виновником — выбросом гормонов, который происходит во время беременности.
У нее также появилась тошнота, которая длилась весь день. Когда примерно на пятом месяце беременности она окончательно уменьшилась, Шварц поразил еще один неприятный симптом беременности, появившийся, казалось бы, из ниоткуда: боль в спине . «Это было мучительно», — говорит она. «Я лежал в постели по ночам и плакал». Может показаться, что болезнь Шварца не связана между собой, но, как выясняется, все они вызваны одним и тем же виновником — выбросом гормонов, который происходит во время беременности.
Беременность может серьезно сказаться на вашем теле, поскольку ваши гормоны работают над созданием нового человека. Мы поговорили с экспертами о том, что происходит с вашим телом и почему.
Ваши гормоны в первом триместре
Первый триместр может быть тяжелым. Ваше тело пытается вырастить крошечный эмбрион. Объем вашей крови увеличивается, ваша иммунная система изменяется, чтобы защитить плод, и ваш кровоток набирает гормонов .
Когда вы впервые забеременеете, прогестерон и эстроген, гормоны, которые являются частью вашего нормального менструального цикла, резко повышаются, и начинает вырабатываться новый гормон, особенный для беременности, называемый хорионическим гонадотропином человека.
Прогестерон важен для наступления беременности в первую очередь, потому что он подготавливает слизистую оболочку матки к имплантации яйцеклетки и действует как миорелаксант, предотвращая сокращение матки до начала родов. Но те же самые расслабляющие мышцы свойства могут также вызвать запор, так как замедляют работу пищеварительного тракта, говорит врач-натуропат Кинга Бабицки-Фарруджа.
Прогестерон также связан с этой классической раздражительностью в предменструальный период, и поскольку уровень прогестерона остается повышенным во время беременности, перепады настроения могут быть побочным эффектом, — объясняет Илана Гальперин, штатный врач эндокринологии Центра медицинских наук Саннибрук и доцент. в Университете Торонто.
Перепады настроения Шварц на самом деле и побудили ее пройти тест на беременность. В одну минуту она разозлилась, а в следующую — грустила.
Между тем, эстроген помогает регулировать этот прогестерон, одновременно поддерживая слизистую оболочку эндометрия, которая имеет жизненно важное значение для развития ребенка. Считается, что эстроген способствует увеличению кровотока, что важно для питания ребенка, но этот дополнительный кровоток имеет побочный эффект, вызывающий болезненность и нежность груди, — говорит Бабицки-Фарруджа.Увеличение кровотока также может привести к заложенности носа, которую испытывают многие женщины во время беременности, из-за отека слизистых оболочек носовых проходов. И из-за того же увеличения крови вы можете чаще ходить в ванную. По мере того как почки перерабатывают лишнюю жидкость, а матка оказывает давление на мочевой пузырь, вы можете ощущать неотложную и частую потребность в мочеиспускании . К счастью, есть по крайней мере одно преимущество, которое может быть связано с этим увеличением — усиление кровотока может быть одной из причин здорового сияния вашей кожи при беременности .
Считается, что эстроген способствует увеличению кровотока, что важно для питания ребенка, но этот дополнительный кровоток имеет побочный эффект, вызывающий болезненность и нежность груди, — говорит Бабицки-Фарруджа.Увеличение кровотока также может привести к заложенности носа, которую испытывают многие женщины во время беременности, из-за отека слизистых оболочек носовых проходов. И из-за того же увеличения крови вы можете чаще ходить в ванную. По мере того как почки перерабатывают лишнюю жидкость, а матка оказывает давление на мочевой пузырь, вы можете ощущать неотложную и частую потребность в мочеиспускании . К счастью, есть по крайней мере одно преимущество, которое может быть связано с этим увеличением — усиление кровотока может быть одной из причин здорового сияния вашей кожи при беременности .
Хорионический гонадотропин человека, или ХГЧ, известен как гормон беременности, потому что он обычно вырабатывается только во время беременности. Домашние тесты на беременность дают положительный результат при обнаружении этого гормона в моче. Когда вы беременны, ваш уровень ХГЧ будет быстро расти, удваиваясь каждые несколько дней, прежде чем достигнет пика в первые 8-11 недель. Этот гормон важен, потому что его высокие уровни указывают на создание плаценты, — говорит Дуг Уилсон. заведующий отделением акушерства и гинекологии Медицинского центра «Предгорья Калгари» и профессор Университета Калгари.Но это также может вызвать тошноту.
Когда вы беременны, ваш уровень ХГЧ будет быстро расти, удваиваясь каждые несколько дней, прежде чем достигнет пика в первые 8-11 недель. Этот гормон важен, потому что его высокие уровни указывают на создание плаценты, — говорит Дуг Уилсон. заведующий отделением акушерства и гинекологии Медицинского центра «Предгорья Калгари» и профессор Университета Калгари.Но это также может вызвать тошноту.
Хотя нет убедительных научных данных о том, что именно вызывает утреннее недомогание, ХГЧ часто считается одним из виновников этого заболевания. «Я всегда говорю своим пациентам, что чем хуже вы себя чувствуете, тем лучше это означает, что ваша имплантация и плацента работают», — говорит Уилсон. Если вы беременны двойней или двойней, у вас может быть больше тошноты, потому что ваше тело вырабатывает больше ХГЧ. У вас также может быть обострение обоняния, что может быть связано с уровнем ХГЧ и усиливать тошноту.Поскольку пик ХГЧ приходится на восьмую-11-ю неделю, некоторые женщины (к сожалению, не все) начинают чувствовать некоторое облегчение в начале второго триместра.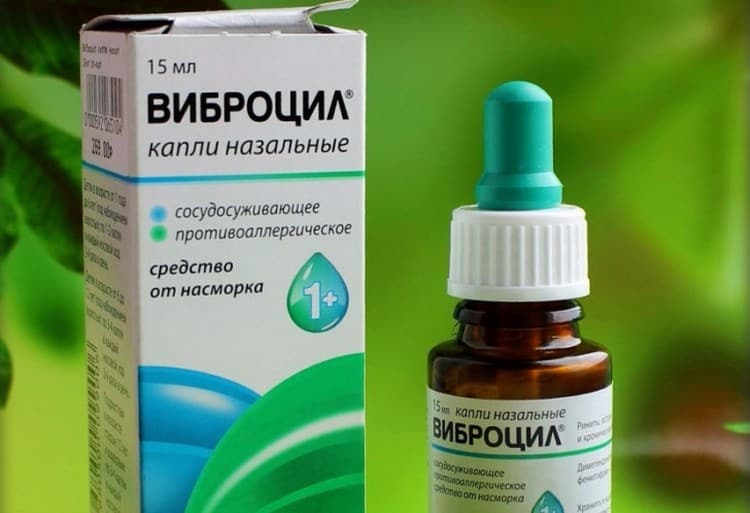
Вы можете подумать, что ваша щитовидная железа не связана с беременностью, но когда вы ожидаете ребенка, эти гормоны также быстро меняются. Ваши гормонов щитовидной железы помогают регулировать метаболизм каждой клетки вашего тела. По словам Гальперина, когда вы беременны, эти гормоны щитовидной железы должны увеличиваться, чтобы поддерживать нервное развитие ребенка и развитие костей.
Тиреотропный гормон или ТТГ вырабатывается гипофизом в головном мозге и помогает регулировать другие важные гормоны щитовидной железы. Повышение уровня ХГЧ на и эстрогена может еще больше стимулировать щитовидную железу, особенно у тех, кто ждет близнецов или близнецов. «Это защитный механизм», — говорит Гальперин, следя за тем, чтобы ваш ребенок получал достаточно гормонов щитовидной железы, которые ему необходимы. Ваш врач будет измерять уровень вашей щитовидной железы в крови в первом триместре и может проверять его каждые четыре-шесть недель, если есть известная проблема с щитовидной железой или отклонения в первоначальном тесте.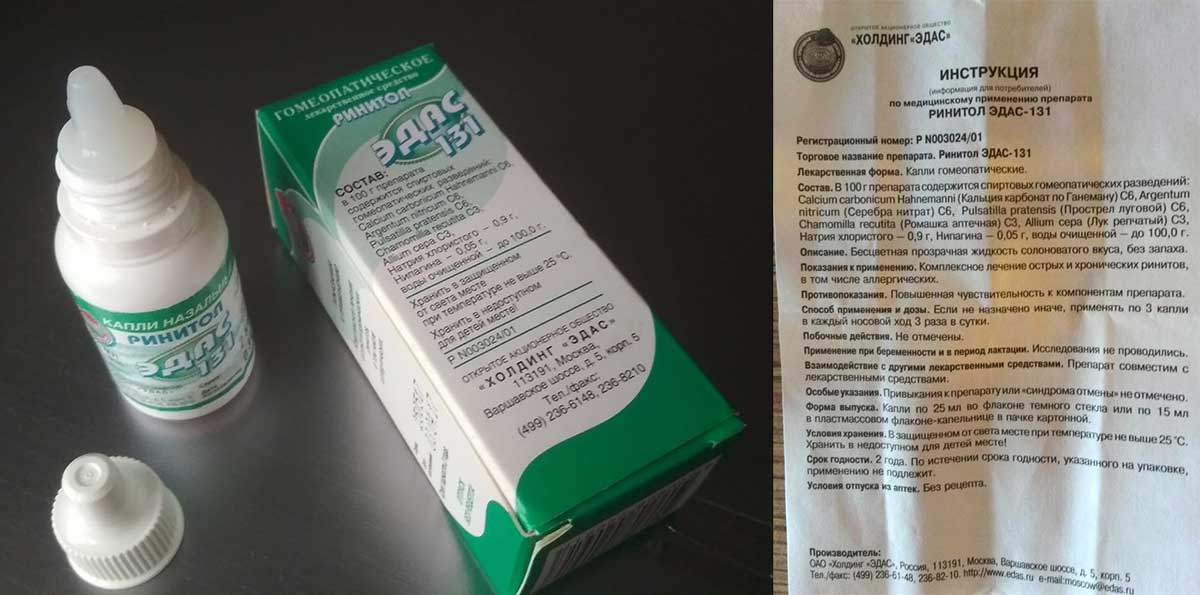 Если что-то необычное, вас могут направить к эндокринологу для обследования
Если что-то необычное, вас могут направить к эндокринологу для обследования
Ваши гормоны во втором триместре
Второй триместр широко известен как «лучший триместр», потому что примерно на 13 неделе многие женщины снова начинают чувствовать себя людьми. Тошнота часто начинает проходить, но вы начнете замечать другие изменения.
Во-первых, ваши мышцы и суставы могут чувствовать себя странно или неудобно, особенно в области таза. Это происходит благодаря релаксину, гормону, который помогает расслабить гладкие мышцы таза, таких как шейка матки и матка, и способствует росту плаценты.Хотя это может немного упростить пренатальную йогу , к сожалению, это также может вызвать у женщин некоторые боли в связках или даже более легкие травмы.
Шварц испытала серьезную боль в спине и болезненные ощущения в правом бедре и тазу во втором триместре беременности, вероятно, благодаря этому гормону. «Я едва могла ходить», — говорит она. «Я ехал домой с работы и полчаса не мог встать с водительского места». Боль не утихала, пока она не родила.
Боль не утихала, пока она не родила.
Во втором триместре эстроген и прогестерон продолжают повышаться, что способствует росту ребенка. Но эти гормоны также стимулируют выработку меланоцит-стимулирующего гормона. Он заставляет клетки меланоцитов вашей кожи производить меланин, который придает вашей коже цвет. Вот почему некоторые женщины могут начать замечать «маску беременности», также известную как меланодермия, которая вызывает появление коричневых или серых пятен вокруг лица. Вы также можете заметить темную линию, которая идет вверх по вашему животу, называемую черной линией, и потемнение сосков, а также более выраженные родинки и веснушки.К счастью, обычно это проходит в послеродовом периоде. На этой стадии ваши волосы могут начать расти быстрее благодаря тем же скачкам эстрогена.
Уровень кортизола также увеличивается во время беременности, но, несмотря на то, что вы слышите об этом гормоне стресса, это не так уж и плохо — он важен для развивающегося плода, поскольку может помочь регулировать ваш метаболизм и контролировать уровень сахара в крови.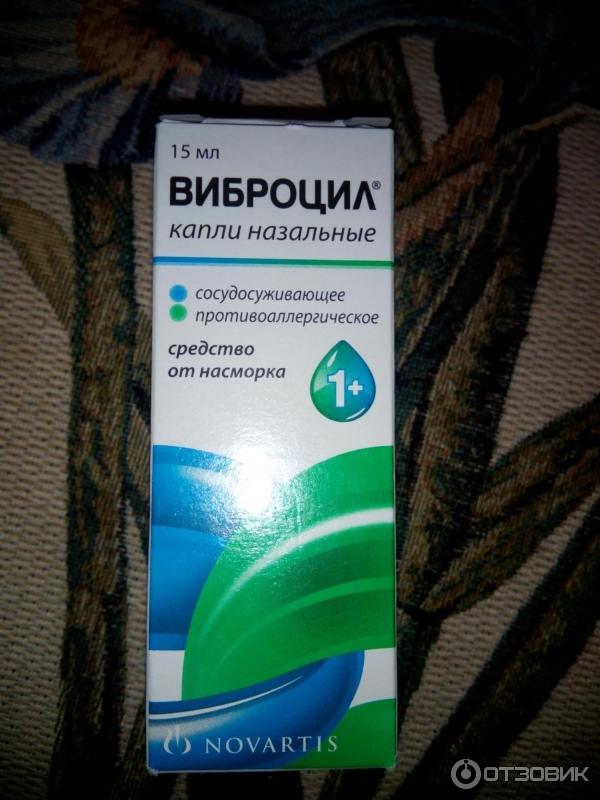 Высокий уровень кортизола также может быть связан с некоторыми из этих неприятных симптомов, такими как растяжки, проблемы с кровяным давлением и дополнительное покраснение на лице и щеках, говорит Бабицки-Фарруджа.
Высокий уровень кортизола также может быть связан с некоторыми из этих неприятных симптомов, такими как растяжки, проблемы с кровяным давлением и дополнительное покраснение на лице и щеках, говорит Бабицки-Фарруджа.
Плацентарный лактоген человека (HPL), гормон , секретируемый плацентой , как полагают, помогает ребенку расти. Это также один из основных гормонов, связанных с инсулинорезистентностью во время беременности или гестационным диабетом, который иногда развивается во втором триместре и может привести к чрезмерному росту ребенка.
Изменяющаяся реакция вашего организма на инсулин имеет большой эволюционный смысл, — говорит Гальперин. «Это время быстрого роста плода. Если бы у вас была женщина, которая не получала достаточно еды, делая ее инсулинорезистентной, больше сахара в крови, который является основой роста плода, переходил бы на плаценту », — поясняет она.
17 невероятных способов изменения вашего тела после родовВаши гормоны в третьем триместре
Ваш ребенок начинает набирать вес в этом триместре, и ваше тело вырабатывает некоторые гормоны, необходимые ему в послеродовом периоде. «Пик эстрогена и прогестерона составляет около 32 недель, а уровень эстрогена у вас самый высокий в течение этого триместра — в шесть раз выше, чем до беременности», — говорит Бабицки-Фарруджа. В этом триместре вы можете заметить сильные отеки вокруг лодыжек и ступней.Хотя это может быть связано с лимфатической системой, эстроген также может играть определенную роль, поскольку он косвенно участвует в синтезе гормона, связанного с задержкой соли и воды, говорит Бабицки-Фарруджа.
«Пик эстрогена и прогестерона составляет около 32 недель, а уровень эстрогена у вас самый высокий в течение этого триместра — в шесть раз выше, чем до беременности», — говорит Бабицки-Фарруджа. В этом триместре вы можете заметить сильные отеки вокруг лодыжек и ступней.Хотя это может быть связано с лимфатической системой, эстроген также может играть определенную роль, поскольку он косвенно участвует в синтезе гормона, связанного с задержкой соли и воды, говорит Бабицки-Фарруджа.
На поздних сроках беременности женщины также могут испытывать кислотный рефлюкс или изжогу , потому что прогестерон расслабил сфинктер у основания пищевода, позволяя пище и желудочной кислоте возвращаться вверх. Между тем релаксин помогает расслабить мышцы таза к концу беременности, чтобы подготовиться к родам.
У Шварц сильный кислотный рефлюкс в третьем триместре. «Я жила на антацидах», — сказала она. У нее также были такие опухшие ноги, что она не могла носить свою обычную обувь.
Пролактин, гормон, который стимулирует развитие тканей груди для подготовки к лактации, усиливается в третьем триместре. В конце беременности уровень пролактина в 10 раз выше, чем в начале. Хотя ваше тело на самом деле не вырабатывает молоко в груди, пока прогестерон и эстроген не упадут после родов, он начинает готовиться с молозивом, первым молоком, которое вы производите для ребенка, пока вы все еще беременны.По словам Бабицки-Фарруджа, ваша грудь может даже немного подтекать до рождения ребенка.
Врачи не знают точно, что вызывает роды, но считается, что это сложный каскад событий, включая повышение уровня гормона окситоцина и снижение прогестерона. Фактически, если вам нужно вызвать стимуляцию, ваш врач может дать вам синтетический окситоцин , лекарство под названием Питоцин . Окситоцин также вызывает сокращения, необходимые вашему организму для удаления плаценты после родов. Окситоцин и эстроген помогают высвобождать простагландины, которые могут смягчить шейку матки для подготовки к родам, а релаксин усиливается, чтобы ослабить связки и еще больше смягчить и раскрыть шейку матки.
Ваши послеродовые гормоны
После родов ваши эндорфины, те гормоны хорошего самочувствия, которые помогают справиться с болью, повышаются в течение 24 часов. «Большинство женщин чувствуют себя сверхчеловеческими — вы только что родили этого невероятного маленького человечка», — говорит Бабицки-Фарруджа. Но к третьему и четвертому дню ваши гормоны резко падают. «После того, как ваше тело выпустит плаценту, все гормоны, которые оно вырабатывает, такие как эстроген, прогестерон, релаксин, ХГЧ и HPL, уходят вместе с ним», — объясняет Уилсон.Уровень эстрогена и прогестерона самый низкий до наступления менопаузы. Многие женщины начинают , чувствуя послеродовую хандру . Вы также, вероятно, недосыпаете. По словам Гальперина, депривация сна явно связана с кортизолом, гормоном стресса, поэтому он также влияет на ваше самочувствие. Но, надеюсь, вы получили немного окситоцина, проходящего через ваш организм из качественного детского времени, чтобы помочь с некоторой послеродовой грустью.
Примерно для восьми процентов канадских женщин эта детская хандра превратится в послеродовую депрессию.Шварц столкнулась с послеродовой депрессией после рождения сына и боролась с ней почти два года. Через несколько месяцев, когда ее симптомы не улучшились, врач прописал ей антидепрессанты, чтобы помочь организму вернуться в нормальное русло.
Но послеродовые гормональные изменения — это не все плохо. Когда ребенок начинает сосать, уровень пролактина увеличивается, и это стимулирует выработку молока, что является важной петлей обратной связи, когда вы на устанавливаете количество молока , говорит Уилсон. Уровень пролактина также повышается ночью, так что, как бы утомительно ни было ночное кормление, оно действительно может помочь наладить выработку молока.
Грудное вскармливание и контакт кожа к коже также вызывают высвобождение окситоцина, который иногда называют «гормоном любви», потому что он увеличивается в ответ на физическое прикосновение и, как считается, способствует укреплению связи. Окситоцин помогает уменьшить выработку молока при кормлении грудью, но, поскольку гормон может стимулировать сокращения матки, некоторые женщины могут также испытывать болезненные спазмы во время кормления грудью в течение нескольких недель после рождения.
Окситоцин помогает уменьшить выработку молока при кормлении грудью, но, поскольку гормон может стимулировать сокращения матки, некоторые женщины могут также испытывать болезненные спазмы во время кормления грудью в течение нескольких недель после рождения.
В конце концов, для большинства женщин все вернется к норме или к вашему новому нормальному состоянию, когда ваш менструальный цикл вернется, — говорит Бабицки-Фарруджа.Это может занять до года или даже больше, и ваши гормоны не выровняются полностью, пока вы не отлучитесь от груди.
По словам Шварц, через шесть недель после приема антидепрессантов свет погас, и она снова начала чувствовать себя самой собой. Хотя беременность была определенно проблемой, ее здоровье наконец-то вернулось в норму. Она не принимает лекарства и любит проводить время со своим маленьким сыном, которому сейчас два года.
Подробнее:
Прыщи после беременности и других послеродовых кожных заболеваниях
«Беременный мозг» реальна — и может помочь женщинам стать лучше мамами
Отчет о болезни и обзор литературы
История вопроса . Носовые кровотечения — частая проблема во время беременности. В литературе описано несколько случаев тяжелых носовых кровотечений, не связанных с поражением носа или нарушениями свертывания крови. Мы сообщили о случае тяжелого носового кровотечения у беременной пациентки, изучив все возможные варианты лечения. Корпус . У 33-летней первобытной женщины на 38 неделе беременности было спонтанное тяжелое левостороннее носовое кровотечение. Ее кровяное давление было в пределах нормы. Нарушения свертывания крови и поражения носа были исключены.Клиническое ухудшение состояния пациента из-за тяжелой анемии и неэффективности консервативного лечения потребовало экстренного кесарева сечения с немедленным разрешением носового кровотечения. Заключение . При лечении тяжелых носовых кровотечений всегда следует рассматривать консервативные меры в первую очередь с ранним обращением к отоларингологу. В целом, родоразрешение считается лечебным.
Носовые кровотечения — частая проблема во время беременности. В литературе описано несколько случаев тяжелых носовых кровотечений, не связанных с поражением носа или нарушениями свертывания крови. Мы сообщили о случае тяжелого носового кровотечения у беременной пациентки, изучив все возможные варианты лечения. Корпус . У 33-летней первобытной женщины на 38 неделе беременности было спонтанное тяжелое левостороннее носовое кровотечение. Ее кровяное давление было в пределах нормы. Нарушения свертывания крови и поражения носа были исключены.Клиническое ухудшение состояния пациента из-за тяжелой анемии и неэффективности консервативного лечения потребовало экстренного кесарева сечения с немедленным разрешением носового кровотечения. Заключение . При лечении тяжелых носовых кровотечений всегда следует рассматривать консервативные меры в первую очередь с ранним обращением к отоларингологу. В целом, родоразрешение считается лечебным.
1. Введение
Носовое кровотечение — распространенная проблема во время беременности из-за повышенной кровоснабжения слизистой оболочки носа. Распространенность у беременных составляет 20,3% по сравнению с 6,2% у небеременных [1]. Носовое кровотечение большого объема редко встречается у пациентов без ранее существовавших факторов риска или состояний, таких как прием антикоагулянтов или нарушения свертываемости крови.
Распространенность у беременных составляет 20,3% по сравнению с 6,2% у небеременных [1]. Носовое кровотечение большого объема редко встречается у пациентов без ранее существовавших факторов риска или состояний, таких как прием антикоагулянтов или нарушения свертываемости крови.
В литературе описано несколько случаев тяжелых носовых кровотечений во время беременности, не связанных с поражениями носа или нарушениями свертывания крови, что свидетельствует о недостаточной осведомленности о подходящих вариантах ведения в этих клинических условиях.
Мы сообщаем о случае тяжелого длительного носового кровотечения у беременной пациентки во время третьего триместра без четких факторов риска. Мы изучили различные возможные варианты лечения в этом сложном случае и полагаем, что наш опыт может помочь в аналогичных клинических ситуациях в будущем.
2. Описание клинического случая
У 33-летней первородящей беременной на 38 неделе беременности возникло спонтанное тяжелое левостороннее носовое кровотечение.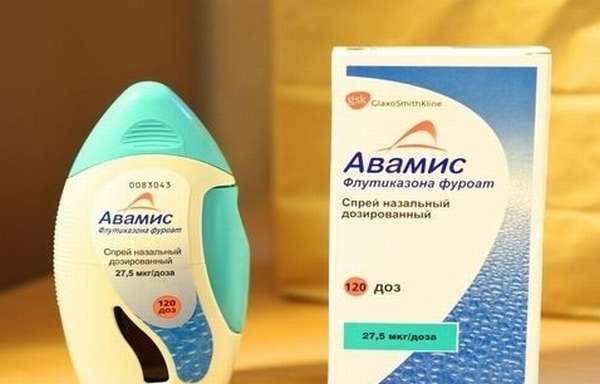 Ее первая серия началась на прошлой неделе, примерно семь-восемь серий в день.История ее болезни ничем не примечательна. У нее не было в личном или семейном анамнезе склонностей к кровотечениям, и она не принимала никаких регулярных лекарств. Ее кровяное давление было в пределах нормы. Она не сообщала о предыдущих эпизодах носового кровотечения в своей жизни. Стандартные анализы крови во время беременности были нормальными.
Ее первая серия началась на прошлой неделе, примерно семь-восемь серий в день.История ее болезни ничем не примечательна. У нее не было в личном или семейном анамнезе склонностей к кровотечениям, и она не принимала никаких регулярных лекарств. Ее кровяное давление было в пределах нормы. Она не сообщала о предыдущих эпизодах носового кровотечения в своей жизни. Стандартные анализы крови во время беременности были нормальными.
Сначала мы попытались остановить кровотечение с помощью внутривенного (IV) введения транексамовой кислоты, но без разрешения. Итак, мы связались с отоларингологом, который провел эндоскопию, показав варикозное кровотечение левого дна носа.Он решил использовать переднюю тампону носа: он осторожно ввел тампон по дну левой ноздри, где он расширился при контакте с кровью. После того, как назальный тампон был вставлен, отоларинголог смочил его небольшим количеством местного вазоконстриктора, чтобы ускорить эффективность. Эту процедуру повторили трижды, всего было введено шесть тампонов (четыре в левую ноздрю и два в правую). Тем не менее, это консервативное лечение носового кровотечения не удалось. В течение 4 часов после поступления гемоглобин пациента упал с 12.5-7 мг / дл, и у нее было еще одно кровотечение из левой ноздри. Отоларинголог не рассматривал заднюю тампонировку носа, потому что эндоскопия показала передний участок кровотечения. Новая эндоскопия для определения точного места кровотечения для прямого прижигания не была показана в острых условиях из-за закупорки сосудов и отека слизистой оболочки. Исследования свертывания крови пациентов были в пределах нормы. Требовалось переливание крови с использованием двух упакованных эритроцитов (PRBC). Пациент также начал антибактериальную терапию цефазолином внутривенно по 2 г каждые 8 часов.Кардиотокография (КТГ), биофизический профиль и допплерография плода продемонстрировали благополучие плода.
Тем не менее, это консервативное лечение носового кровотечения не удалось. В течение 4 часов после поступления гемоглобин пациента упал с 12.5-7 мг / дл, и у нее было еще одно кровотечение из левой ноздри. Отоларинголог не рассматривал заднюю тампонировку носа, потому что эндоскопия показала передний участок кровотечения. Новая эндоскопия для определения точного места кровотечения для прямого прижигания не была показана в острых условиях из-за закупорки сосудов и отека слизистой оболочки. Исследования свертывания крови пациентов были в пределах нормы. Требовалось переливание крови с использованием двух упакованных эритроцитов (PRBC). Пациент также начал антибактериальную терапию цефазолином внутривенно по 2 г каждые 8 часов.Кардиотокография (КТГ), биофизический профиль и допплерография плода продемонстрировали благополучие плода.
Во второй день госпитализации повторные анализы крови показали, что ее гемоглобин оставался устойчиво низким — 7,5 г / дл, несмотря на недавнее переливание крови. У пациента появилась тахикардия (частота 157 ударов в минуту), тахипноэ (22 вдоха в минуту) и астенизм.
У пациента появилась тахикардия (частота 157 ударов в минуту), тахипноэ (22 вдоха в минуту) и астенизм.
После тщательного консультирования пациентки и с учетом безуспешности консервативного лечения мы приняли решение о хирургическом лечении беременности.Пациент родила здоровую девочку массой 3,9 кг. После выполнения кесарева сечения сразу прекратилось носовое кровотечение.
Мы выписали пациента из больницы с тампонами для носа, чтобы обеспечить образование адекватного сгустка. Через пять дней отоларинголог провел эндоскопию, чтобы определить точное место кровотечения для прямого прижигания. Других эпизодов носового кровотечения у пациента не было.
3. Обсуждение
Носовые кровотечения во время беременности являются обычным явлением, но в подавляющем большинстве случаев не требуется медицинской помощи.Распространенность носовых кровотечений у беременных более чем в три раза выше, чем у небеременных [1].
Несколько состояний предрасполагают к носовым кровотечениям во время беременности. В частности, повышенный уровень эстрогена увеличивает кровоснабжение слизистой оболочки носа [10], что может усилить и продлить кровотечение. Прогестерон вызывает увеличение объема крови, что может усугубить как закупорку сосудов, так и кровотечение, и может маскировать кровопотерю в случае тяжелого носового кровотечения из-за очевидно эффективной сердечно-сосудистой компенсации [11].Плацентарный гормон роста оказывает системное действие, включая расширение сосудов [11]. Косвенные гормональные эффекты включают сосудистые воспалительные и иммунологические изменения, которые могут предрасполагать к гиперчувствительности носа и, следовательно, к таким проблемам, как гранулема носа беременной [11]. Как правило, роды или гибель плода вызывают немедленное прекращение носового кровотечения, поскольку исчезают некоторые из основных факторов, таких как заложенность носа и гиперемия.
В частности, повышенный уровень эстрогена увеличивает кровоснабжение слизистой оболочки носа [10], что может усилить и продлить кровотечение. Прогестерон вызывает увеличение объема крови, что может усугубить как закупорку сосудов, так и кровотечение, и может маскировать кровопотерю в случае тяжелого носового кровотечения из-за очевидно эффективной сердечно-сосудистой компенсации [11].Плацентарный гормон роста оказывает системное действие, включая расширение сосудов [11]. Косвенные гормональные эффекты включают сосудистые воспалительные и иммунологические изменения, которые могут предрасполагать к гиперчувствительности носа и, следовательно, к таким проблемам, как гранулема носа беременной [11]. Как правило, роды или гибель плода вызывают немедленное прекращение носового кровотечения, поскольку исчезают некоторые из основных факторов, таких как заложенность носа и гиперемия.
В литературе описано несколько случаев тяжелого носового кровотечения во время беременности [2–8, 12] (таблица 1). Мы исключили случаи носового кровотечения, связанного с поражениями носа, такими как гранулема беременных [9] и назальный полип [13], или нарушениями свертывания крови [14].
Мы исключили случаи носового кровотечения, связанного с поражениями носа, такими как гранулема беременных [9] и назальный полип [13], или нарушениями свертывания крови [14].
При лечении тяжелого носового кровотока всегда должны рассматриваться консервативные меры первой линии, такие как внутривенное введение транексамовой кислоты, передняя тампонировка и биполярная упаковка. В нашем случае пациенту с ухудшением клинической картины и неудачей консервативного лечения назначено экстренное кесарево сечение. Шейка матки была неблагоприятной для облегчения индукции родов, и длительная индукция родов считалась противопоказанием для этой пациентки. Маневры Вальсальвы также могут усугубить кровотечение во время родов, увеличивая риск гипоксии плода.На решение о родах также повлиял срок беременности; Фактически, в случае преждевременной беременности, когда состояние матери и плода хорошее, предпочтительнее консервативное лечение, чтобы избежать возможных рисков, связанных с преждевременными родами. Анемия плода — хорошо известная причина дородового дистресса плода. Отчет о случае, проведенный Braithwaite JM et al. [5] продемонстрировали, что быстро развивающаяся тяжелая материнская анемия из-за повторяющейся кровопотери неплацентарного происхождения даже при отсутствии материнской гипотензии может вызывать дистресс плода. Этот случай подчеркивает важность раннего обращения к специалистам по лечению ушей, носа и горла (ЛОР), когда носовое кровотечение не поддается простым мерам. В целом, когда поражения носа и нарушения свертывания крови не могут быть идентифицированы, роды плода считаются излечивающими, показывая, что гормональные изменения во время беременности могут привести к значительным изменениям физиологии носа, при этом эстроген вызывает заложенность сосудов, отек слизистой оболочки и ринит, известный как « ринит беременности ».Более того, беременность связана со значительным анатомическим и физиологическим ремоделированием сердечно-сосудистой системы. Начиная с 6–8 недель беременности и достигая максимума на 32 неделе, объем материнской крови увеличивается на 40–50% по сравнению с объемом крови небеременных [15, 16]. Прерывание беременности решает гиперволемию и гормональные изменения; Фактически, во всех случаях, описанных в Таблице 1, мы можем наблюдать разрешение носового кровотечения после родов. Конфликт интересовАвторы заявляют, что у них нет конфликта интересов. Почему у меня такой насморк во время беременности?Многие из нас знают о тройном эффекте беременности: запоре, боли в спине и изжоге: трех общих симптомах, которые испытывают многие люди после того, как видят эти две розовые линии. Хотя я получил удовольствие испытать все три, был еще один симптом, о котором меня никто не предупреждал, и позвольте мне сказать вам, он потряс мой сбитый с толку мир. Однажды наступила 12 неделя моей беременности, из носа текло, как из крана.Постоянно. Я сморкался во время рабочих презентаций, храпел, когда спал, и был убежден, что заболел простудой, которая никогда не проявлялась. Этот загадочный застой не помогал и в отделении сна — если я не просыпался из-за того, что мой ребенок танцевал на моем мочевом пузыре, я просыпался, потому что мой нос был настолько заложен, что мне было трудно дышать! Рассказав подруге о моих заторах, она небрежно сказала: «О, такое случается со мной во время каждой моей беременности! Это называется ринитом беременности!» Что?! У этого есть настоящее название? Как я раньше об этом не слышал ?! Что такое ринит при беременности? «Ринит при беременности определяется как заложенность носа без известной аллергической причины, которая проходит в течение двух недель после родов», — поясняет Анкита Ланган, доктор медицины, гинеколог FACOG из Колумбуса, штат Джорджия. Оказывается, ринит во время беременности поражает почти 49 процентов беременностей, и его последствия могут сохраняться на протяжении всей беременности. Вы можете винить в этом гормоны, выделяемые плацентой. Согласно данным, опубликованным в Current Allergy and Asthma Reports , эти плацентарные гормоны могут вызывать увеличение размеров слизистых оболочек в носу, что способствует выделению большего количества выделений из носа.«Эстроген и прогестерон также могут сужать кровеносные сосуды в носу и стимулировать выработку большего количества слизи. Все это говорит о том, что у вас будет меньше носовых ходов и больше соплей. Обычно это приводит к дыханию ртом и обильному сморканию. Сексуальный, я знаю. Как лечить ринит при беременности? Есть несколько безопасных вариантов, которые можно использовать во время беременности, которые могут помочь беременным людям почувствовать некоторое облегчение, если они испытывают это состояние. Хотя насморк при беременности и раздражает, он поддается лечению и, к счастью, не сохраняется после рождения ребенка. И я обнаружил, что, хотя мне постоянно казалось, что я простужаюсь, этот дискомфорт оставался далеким воспоминанием, когда я, наконец, держал своего ребенка на руках. Сухость глаз во время беременностиСлезная пленка меняется во время беременности Каждое моргание вызывает неприятное ощущение сухости в глазах. Сухие глаза — когда идти к врачу? Если у вас серьезные симптомы или они ухудшаются, пора посетить глазного врача. За этим потенциально может стоять инфекция, вызванная бактериями — от этого помогают глазные капли с антибиотиком. Поскольку они действуют только локально в глаза, вы также можете использовать их во время беременности, не подвергая опасности вашего ребенка. Если вы видите миганий или мерцание , без колебаний обратитесь к гинекологу. Эти симптомы могут указывать на преэклампсию, которую также раньше называли отравлением при беременности. Обычно это влечет за собой высокое кровяное давление, которое вы можете заметить по глазам. Вспышки и мерцание также могут быть симптомами поражения сетчатки глаза, при этом в качестве меры предосторожности следует проконсультироваться с окулистом. Первая помощь при сухости глаз во время беременностиВы можете попытаться улучшить состояние сухих глаз несколькими небольшими шагами. Попробуйте воспользоваться следующими советами:
Не пренебрегайте сухими глазами, чтобы они оставались здоровыми. Если ваши глаза слишком сухие, роговица не будет снабжаться достаточным количеством питательных веществ, что может привести к ее повреждению. Защититься от болезнетворных микроорганизмов тоже не так-то просто. Следовательно, глазных инфекций , таких как конъюнктивит, развиваются быстрее. Интересный факт: зрение может пострадать и во время беременности Еще больше проблем со зрением может возникнуть во время беременности.Многие женщины замечают, что их зрение меняется. Внезапно они могут читать только мелкий шрифт с большого расстояния. Вероятно, это связано с задержкой воды в тканях глаза. Это может изменить кривизну роговицы и хрусталика. Изменения голоса и беременностьВо время беременности повышение уровня эстрогена и прогестерона вызывает изменения во многих частях тела женщины, включая изменения, влияющие на голос. Примеры изменений, влияющих на голос, включают следующее:
Постуральные изменения Во время беременности гормональные изменения вызывают расслабление связок, вызывая изменения формы груди, спины и таза.Эти изменения позы могут полностью изменить механизм опоры и пения. В результате некоторые женщины могут перестать петь, особенно в третьем триместре. В таком случае женщина не должна давить или напрягать голос. Женщина должна помнить, что потеря способности петь является результатом физиологических изменений в ее теле, изменений, которые исчезнут после рождения ребенка. Беременным рекомендуется записаться на прием к ларингологу при обнаружении:
Опухшие голосовые связки и изменение диапазона голосаЖенщины испытывают отеки в различных частях тела на протяжении всей беременности из-за задержки жидкости, а также других метаболических изменений. В этот период также опухают голосовые связки. Это увеличивает вес и жесткость голосовых связок, делая их менее гибкими. Это может повлиять на общий диапазон женщины во время пения. Женщины могут обнаружить, что они менее способны дотянуться до высоких нот, но в большей степени способны дотянуться до более низких.В таком случае важно, чтобы женщины не напрягались и не давили голосом, чтобы попытаться достичь этих высоких нот. Повышенная вероятность кислотного рефлюксаКислотный рефлюкс и расстройство желудка — частые проблемы, о которых женщины сообщают во время беременности.Гормональные изменения во время беременности вызывают расслабление нижнего сфинктера пищевода, что обычно предотвращает попадание желудочной кислоты в пищевод. Кроме того, емкость желудка уменьшается, а это означает, что срыгивание кислоты более вероятно, когда желудок беременной женщины наполняется. Симптомы кислотного рефлюкса, вызывающего раздражение гортани, включают измененный голос, частую потребность прочистить горло и изжогу. Повышенная хрупкость сосудов голосовых связок Беременность вызывает расширение кровеносных сосудов в различных частях тела. Снижение объема легкихДиафрагма и другие органы выталкиваются в грудную полость по мере развития и роста ребенка.Таким образом, по мере развития беременности беременной женщине может быть трудно дышать достаточно глубоко, чтобы продлить определенные высокие ноты. Это может привести к утомлению голоса и снижению способности удерживать ноты в течение длительного времени во время пения. Пониженный носовой резонанс Отек слизистой оболочки носа также может возникать во время беременности, что снижает способность женщины вдыхать через нос. Это уменьшает или предотвращает резонанс звука в полостях придаточных пазух носа, что может привести к потере жизненной силы голоса. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

 Однако эти средства придется использовать на протяжении всей беременности, так как гормональный ринит возникает вследствие определенного эндокринного статуса в период вынашивания и проходит только после родоразрешения.
Однако эти средства придется использовать на протяжении всей беременности, так как гормональный ринит возникает вследствие определенного эндокринного статуса в период вынашивания и проходит только после родоразрешения. Они хорошо помогают при хроническом насморке и рините беременных. Хотя при простуде они могут и не оказать быстро желаемого результата, так как для их действия необходимо накопление активного вещества в организме.
Они хорошо помогают при хроническом насморке и рините беременных. Хотя при простуде они могут и не оказать быстро желаемого результата, так как для их действия необходимо накопление активного вещества в организме.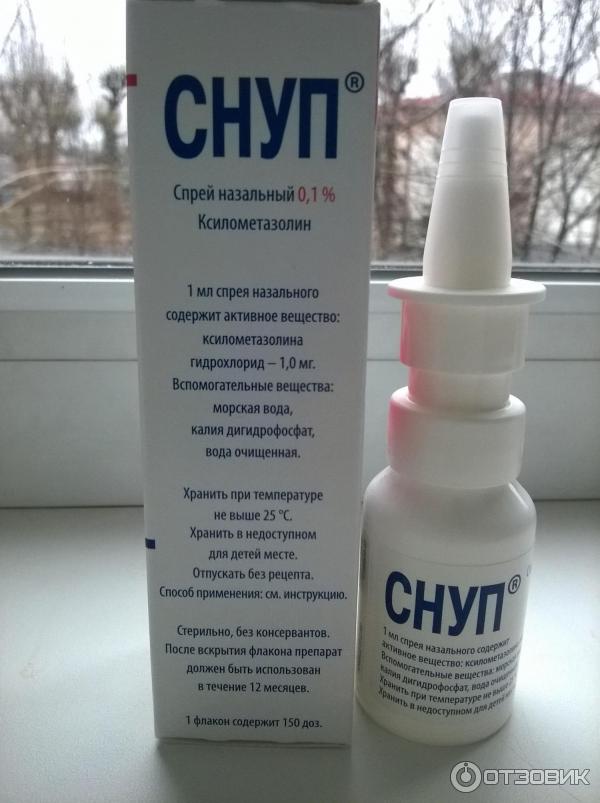 Использовать такой спрей или капли от насморка можно во время простуды при беременности, а также с целью профилактики вирусных заболеваний.
Использовать такой спрей или капли от насморка можно во время простуды при беременности, а также с целью профилактики вирусных заболеваний.


 Если консервативное лечение не дает результатов, следует рассмотреть два радикальных метода лечения: хирургический метод в виде перевязки сосудов и акушерский метод прерывания беременности.
Если консервативное лечение не дает результатов, следует рассмотреть два радикальных метода лечения: хирургический метод в виде перевязки сосудов и акушерский метод прерывания беременности. Тяжелое носовое кровотечение потенциально опасно для жизни как матери, так и плода.
Тяжелое носовое кровотечение потенциально опасно для жизни как матери, так и плода.
 «Обычно это происходит в последние 1-2 месяца беременности, но может произойти и раньше. Пациенты обычно жалуются на заложенность носа и / или чистый носовой дренаж».
«Обычно это происходит в последние 1-2 месяца беременности, но может произойти и раньше. Пациенты обычно жалуются на заложенность носа и / или чистый носовой дренаж». Доктор Ланган сказал, что некоторые простые методы лечения, такие как назальный спрей с солевым раствором, орошение носа (с помощью Neti Pot) или полоски назального расширителя (продаются без рецепта), могут быть полезны на ночь.Она также рекомендует приподнять изголовье кровати на 30-45 градусов, чтобы посмотреть, помогает ли это. Наконец, по словам доктора Лангана, если ваш врач не возражает против физической активности, регулярные упражнения могут помочь облегчить симптомы.
Доктор Ланган сказал, что некоторые простые методы лечения, такие как назальный спрей с солевым раствором, орошение носа (с помощью Neti Pot) или полоски назального расширителя (продаются без рецепта), могут быть полезны на ночь.Она также рекомендует приподнять изголовье кровати на 30-45 градусов, чтобы посмотреть, помогает ли это. Наконец, по словам доктора Лангана, если ваш врач не возражает против физической активности, регулярные упражнения могут помочь облегчить симптомы. Они горят и чешутся, а иногда даже настолько сухие, что возникает ощущение, что в ваших глазах есть песок. Многим будущим мамам знакомо это чувство. Это потому, что глаза особенно чувствительны во время беременности из-за гормональных изменений. Слезная пленка, которая обычно покрывает глаз как защитный слой, часто меняется во время беременности. Она становится тоньше и легче распадается, так что роговица высыхает быстрее . Кроме того, слезные железы обычно производят меньше смазывающей слезной жидкости, что усугубляет симптомы сухости глаз.Симптомы могут усилиться, если вы проводите много времени перед монитором компьютера, читаете или носите контактные линзы.
Они горят и чешутся, а иногда даже настолько сухие, что возникает ощущение, что в ваших глазах есть песок. Многим будущим мамам знакомо это чувство. Это потому, что глаза особенно чувствительны во время беременности из-за гормональных изменений. Слезная пленка, которая обычно покрывает глаз как защитный слой, часто меняется во время беременности. Она становится тоньше и легче распадается, так что роговица высыхает быстрее . Кроме того, слезные железы обычно производят меньше смазывающей слезной жидкости, что усугубляет симптомы сухости глаз.Симптомы могут усилиться, если вы проводите много времени перед монитором компьютера, читаете или носите контактные линзы.  Тем не менее, врач должен принимать решение в индивидуальном порядке.
Тем не менее, врач должен принимать решение в индивидуальном порядке.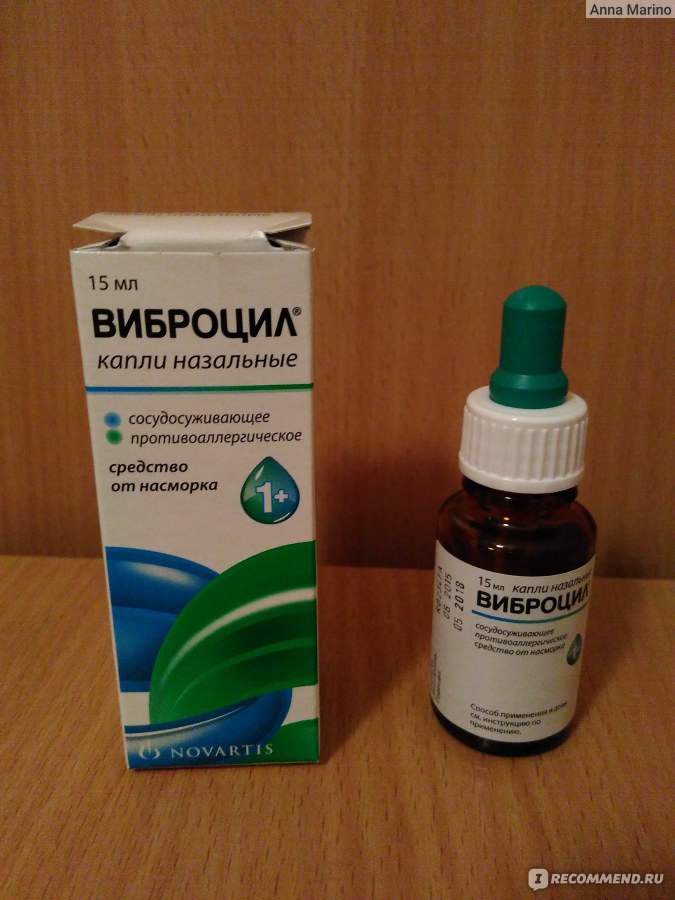
 Поэтому убедитесь, что вы достаточно спите и ограничьте работу за компьютером, читайте и смотрите телевизор при плохом освещении.
Поэтому убедитесь, что вы достаточно спите и ограничьте работу за компьютером, читайте и смотрите телевизор при плохом освещении. Но не волнуйтесь: после беременности зрение обычно приходит в норму.
Но не волнуйтесь: после беременности зрение обычно приходит в норму. Это может привести к разрыву кровеносных сосудов голосовых связок или утечке крови. Эти кровеносные сосуды уже более хрупкие, их больше вероятность травмировать и порвать. Кроме того, опухшие голосовые связки мягче и более восприимчивы к слезам.
Это может привести к разрыву кровеносных сосудов голосовых связок или утечке крови. Эти кровеносные сосуды уже более хрупкие, их больше вероятность травмировать и порвать. Кроме того, опухшие голосовые связки мягче и более восприимчивы к слезам. Это причина многих проблем, связанных с беременностью, таких как геморрой, варикозное расширение вен и отек влагалища. Таким же образом могут расширяться кровеносные сосуды голосовых связок, что увеличивает их уязвимость к кровотечениям. Женщинам-певицам рекомендуется во время беременности давать отдых голосу и избегать попыток увеличить свой вокальный диапазон в этот период.
Это причина многих проблем, связанных с беременностью, таких как геморрой, варикозное расширение вен и отек влагалища. Таким же образом могут расширяться кровеносные сосуды голосовых связок, что увеличивает их уязвимость к кровотечениям. Женщинам-певицам рекомендуется во время беременности давать отдых голосу и избегать попыток увеличить свой вокальный диапазон в этот период.