Дифференциальная диагностика кашля у детей
Одними из наиболее важных характеристик кашля являются протяженность и характер развития. Различают острый, затяжной, рецидивирующий и хронический (постоянный) кашель.
1. Острый кашель — это кашель продолжительностью до 3 недель. Наиболее распространенной причиной острого кашля являются различные виды ОРЗ. При этом инфекционно-воспалительный процесс может локализоваться в верхних (нос, носоглотка, ротоглотка) и в нижних дыхательных путях (гортань, трахея, бронхи, легкие). Часто дыхательные пути, в большей или меньшей степени, поражаются практически на всей их протяженности. Из-за этого, кашель часто носит смешанный характер.
Другой особенностью кашля при ОРЗ является смена характера кашля спустя некоторое время после начала болезни. Такое происходит в случае поражения средних и нижних дыхательных путей (трахеит, бронхит): в первые часы болезни кашель сухой, мучительный, однако вскоре он становится влажным и сопровождается выделением мокроты.
Особенности острого кашля при некоторых инфекциях.
Кашель при коклюше и паракоклюше – варьирует от этапа болезни и иммунного статуса ребенка. У не привитых детей в первые несколько дней от начала заболевания наблюдается сухой, мучительный кашель, возникающий чаще к вечеру и ночью. Самочувствие ребенка при этом остается нормальным, температура не повышается. В последующие дни болезни кашель становится приступообразным. Приступы сильного удушливого кашля следуют один за другим, отделяясь, друг от друга глубоким судорожным вздохом. Приступ кашля заканчивается рвотой и отхождением небольшого количества густой мокроты. Количество «волн кашля» может достигать 50 в сутки (на второй неделе болезни). Кашель при паракоклюше такой же, как и при коклюше, однако, при паракоклюше общее течение болезни значительно легче, чем при коклюше.
У привитых детей (обычно школьников) коклюш и паракоклюш протекают в стертой форме, сопровождаются сухим покашливанием, длящимся длительное время. В таких случаях для самого ребенка болезнь не опасна, однако он может заразить других не привитых детей.
Основные методы диагностики инфекций.
Определение специфических иммуноглобулинов А, М и G происходит методом иммуноферментного анализа (ИФА). По выявлению в определенные сроки болезни тех или иных иммуноглобулинов можно судить о течении заболевания. IgА могут появляться на ранних сроках заболевания (10-14 день). Далее происходит выработка IgM на 2-4 неделе. Позже всего образуются IgG — через 3-6 недель от начала заболевания. В случае адекватного лечения антитела А и М со временем исчезают, а иммуноглобулины G в небольших количествах могут циркулировать всю жизнь. При реактивации персистирующей или хронической инфекции уровень антител М и G может резко увеличиться. Клинически значимым является увеличение титров антител в 4 и более раза. Также ИФА может использоваться для определения показаний к вакцинации.
Одним из самых современных методов молекулярной биологии является ПЦР (полимеразная цепная реакция), которая позволяет специфично увеличивать (амплифицировать) в сотни раз участок ДНК возбудителя в исследуемом образце. Высокая чувствительность ПЦР позволяет обнаружить даже единственную копию чужеродной ДНК в образце. Кроме этого, ПЦР имеет очень высокую специфичность. Материалом для проведения исследований служат биологические жидкости и выделения организма: кровь, моча, слюна, мокрота.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к возбудителю коклюша:
Кашель при хламидиозе (хламидия пневмонии) – сухой, приступообразный, длительный, резистентный по отношению к традиционному лечению. Такой кашель развивается в течение длительного времени, на фоне слегка повышенной или нормальной температуры тела и без каких-либо других признаков болезни. При длительном течении легочный хламидиоз провоцирует обструктивный бронхит или астму, единственным симптомом которых может быть уже описанный выше кашель. У детей первого года жизни легочный хламидиоз нередко осложняется развитием хламидийной пневмонии.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к Хламидии пневмонии:
Кашель при микоплазмозе (микоплазма пневмонии) – сухой, непродуктивный, сопровождается более или менее выраженной одышкой, покраснением горла, першением в горле, болью при глотании (симптомы микоплазменного фарингита). Микоплазменная инфекция у детей протекает в виде эпизодов острого обструктивного бронхита, не поддающегося традиционному лечению и нередко переходящего в пневмонию.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к Микоплазме пневмонии:
Кашель при респираторно-синцитиально-вирусной инфекции сухой и без мокроты. РС-инфекция поражает в основном детей первого года жизни (до 70% всех случаев
Рекомендуются следующие исследования:
Определение иммуноглобулинов к респираторному синцитиальному вирусу:
Кашель при кори в первые дни болезни сухой и непродуктивный (без мокроты), развивается на фоне сильной температуры, заложенности носа, коньюнктивита. При кори в первые 2 дня сыпь еще отсутствует, поэтому болезнь легко спутать с обычной ОРВИ. Однако на 2-3 день болезни кашель становится хриплым и грубым, а на коже лица и слизистой оболочке рта больного ребенка появляются специфические высыпания по которым можно распознать болезнь.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к вирусу кори:
Кашель при гриппе сухой, мучительный, упорный. При гриппе кашель развивается на фоне сильной температуры. Вирус гриппа поражает в основном гортань, трахею и бронхи. Поражение гортани у маленьких детей может привести к развитию крупа с характерными для него симптомами: осиплый голос, затрудненное (стенотическое) дыхание, лающий кашель. Для гриппа, особенно в первые дни болезни, не характерен насморк или конъюнктивит, на основе этого можно отличить грипп от других типов ОРВИ.
Кашель при парагриппе сухой и глубокий, как при гриппе, однако в отличие от первого, протекает без сильной температуры, но с сильным насморком. На 3-4 день болезни парагрипп может осложниться крупом, симптомы которого описаны выше. Подобное течение болезни с более выраженным насморком и заложенностью носа наблюдается и при Риновирусной инфекции.
Кашель при аскаридозе – наблюдается в фазу легочной миграции личинок аскарид. Кашель при легочной миграции аскарид сухой, усиливается в ночное время, сопровождается повышением температуры, аллергическими высыпаниями на коже, иногда появлением в мокроте крови.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к аскариде:
2. Затяжной кашель — длительность затяжного кашля составляет от 2 до 4 недель. Главным фактором развития затяжного кашля является не инфекция, как в случае острого кашля, а повышенная чувствительности кашлевых рецепторов и усиленная выработка мокроты после перенесенной болезни. При установлении природы затяжного кашля следует учитывать возраст ребенка.
У грудных детей (детей первого года жизни) затяжной кашель продолжается еще в течение 2-4 недель (и более) после перенесенного бронхита (ОРВИ). Если после перенесенного ОРЗ ребенок продолжает кашлять, необходимо периодически измерять у него температуру тела, следить за аппетитом, общим состоянием – повышение температуры или ухудшение общего состояния ребенка с течением времени указывают на персистенцию очага инфекции и требуют обращения к педиатру. Кроме того, у грудных детей затяжной кашель может возникать из-за попадания пищи в дыхательные пути. Редко причиной заброса пищи в бронхи может быть бронхопищеводный свищ.
У детей дошкольного возраста затяжной кашель может быть признаком аденоидита, синусита (чаще гайморита), ринита, при которых мокрота стекает по задней стенке глотки и, раздражая кашлевые рецепторы, вызывает кашель. Такой кашель возникает преимущественно ночью и может сопровождаться другими признаками ЛОР-заболеваний (заложенность носа, выделения из носа, затруднение носового дыхания). В этом случае требуется консультация ЛОР-врача. Другой причиной затяжного кашля у детей дошкольного и школьного возраста может быть желудочно-пищеводный рефлюкс (попадание кислого содержимого желудка в пищевод и глотку). Этот кашель возникает преимущественно ночью. Для дифференциальной диагностики данной причины кашля требуется консультация гастроэнтеролога.
3. Рецидивирующий кашель – это периодически повторяющийся затяжной кашель длительностью более 2 недель. Рецидивирующий кашель характерен для бронхиальной астмы или обструктивного бронхита. У детей обструктивный бронхит часто возникает как следствие ОРВИ, при этом кашель возникает на фоне повышенной температуры, насморка, першения и болей в горле и других симптомов простуды. Если эпизоды обструктивного бронхита повторяются чаще 3-4 раз в год, возникают при каждом эпизоде ОРВИ или приступы кашля провоцируются не ОРВИ, а аллергенами, физической нагрузкой, холодным воздухом – велика вероятность того, что причиной кашля у ребенка является бронхиальная астма.
У детей раннего возраста эпизоды затяжного кашля остаются единственным проявлением бронхиальной астмы в течение долгого времени.
Астматический кашель имеет несколько отличительных особенностей:
- Часто возникает в ночное время ближе к утру, сопровождается одышкой, чувством затрудненного дыхания.
- Может провоцироваться аллергенами (шерсть животных, перья, пищевые продукты, пыльца растений, домашняя пыль и другие).
- Может возникнуть во время физической нагрузки, глубокого вдоха или вдыхания холодного воздуха.
- Хорошо реагирует на препараты из группы бронходилататоров (например, сальбутамол).
Рекомендуются следующие исследования:
4. Постоянный кашель – характерен для некоторых хронических заболеваний легких и дыхательных путей. О постоянном кашле говорят, когда больной действительно кашляет постоянно (кашель может периодически усиливаться и ослабевать, но никогда не прекращается).
Влажный постоянный кашель характерен для таких болезней как:Туберкулез легких — часто сопровождается влажным кашлем, незначительным повышением температуры, похуданием.
Туберкулез лимфатических узлов грудной клетки — может проявляться постоянным сухим кашлем.
Рекомендуются следующие исследования:
Определение иммунологии к микобактерии туберкулеза:
Диагностика муковисцидоза основана на данных общего осмотра (отставание в физическом развитии), данных семейного анамнеза (наличие родственников больных муковисцидозом), данных о наличии хронических заболеваний органов дыхания и пищеварительной системы, результатах потовой пробы с пилокарпином, определении жирных кислот в кале и результатах ДНК–диагностики.
В последнее время большую роль в ранней диагностике муковисцидоза играет пренатальная ДНК-диагностика (исследование изоэнзимов тонкокишечной щелочной фосфатазы из околоплодных вод возможно от 18-20 недели беременности) и скрининговое обследование новорожденных в родильных домах.
Бронхоэктатическая болезнь — заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной недостаточность и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве.
Диагностика основана на данных характерной клинической картины и результатах рентгенограммы легких, бронхоскопии, результатах микробиологического исследования мокроты и цитологии.
Сухой постоянный кашель характерен для таких болезней как:
Папиломатоз гортани – хроническое заболевание гортани, характеризующееся образованием на слизистой гортани наростов и уплотнений.
Фиброзирующий альвеолит – хроническое заболевание легких характеризующееся разрастанием в легких соединительной ткани.
Психогенный кашель – это весьма необычный вид постоянного кашля. Психогенный кашель может возникнуть после «обычного кашля» бывшего одним из симптомов простуды. Это постоянный, навязчивый кашель. Возникает без видимой причины (ОРВИ, простуда) и не сопровождается какими-либо другими симптомами. Может возникать во время стрессовых ситуаций. Психогенный кашель высокий (металлического звучания), частый (5-7 раз в минуту), присутствует только днем, исчезает во время сна, во время еды или разговора.
Закрепление кашля и повторение его ребенком может возникнуть в том случае, если во время болезни родители больше необходимого выказывали свою обеспокоенность состоянием ребенка. В подобных случаях ребенок подсознательно сохраняет кашель и после выздоровления, чтобы после болезни не потерять внимание родителей.
Автор врач-педиатр ООО «Лаборатория Гемотест»
Деревягина О.Ю.
Вернуться
Статья доктора медицинских наук, профессора Е.И.Шмелева
Кашель — один из наиболее распространенных симптомов поражения органов дыхания. Однако, этот симптом наблюдается и при некоторых заболеваниях сердечно-сосудистой системы, желудочно-кишечного тракта, метаболических и психических расстройствах, поражениях ЦНС и других более редких клинических ситуациях.
С физиологической позиции кашель является одним из важнейших механизмов удаления чужеродных веществ из дыхательных путей, начиная с мельчайших частиц вредоносных субстанций и кончая довольно крупными предметами. Кашель является рефлексом, возникающим при раздражении соответствующих рецепторов блуждающего нерва в кашлевых рефлексогенных зонах. Данные зоны расположены в слизистой оболочке гортани, голосовых связках, бифуркации трахеи и в местах деления крупных бронхов. В мелких бронхах рецепторы кашлевого рефлекса отсутствуют (это немая зона), поэтому при избирательном их поражении патологический процесс может длительно протекать без кашля, проявляясь только одышкой.
Основные раздражители кашлевых рецепторов:
- холодный или сухой воздух
- поллютанты
- мокрота
- назальная слизь
- аллергены
- воспаление
- механические воздействия (инородные тела, опухоль)
- гипероксия
Частота и интенсивность кашля зависят не только от силы раздражителя и его локализации в органах дыхания, но и от возбудимости кашлевых рецепторов. Кашлевой порог имеет индивидуальные различия и может колебаться у одного и того же человека. Порог раздражения понижается при простудных заболеваниях, при этом кашель возникает от незначительного воздействия.
Наиболее чувствительными рефлексогенными зонами является задняя поверхность надгортанника, передняя межчерпаловидная поверхность гортани, область голосовых связок и подскладочного пространства, бифуркация трахеи и места ответвлений долевых бронхов. Количество рецепторов в бронхах убывает по мере уменьшения их диаметра. Разветвления сегментарных бронхов мало чувствительны к раздражениям. Например, вызвать кашель путем раздражения паренхимы легочной ткани в эксперименте не удается. При патологических процессах в легких кашель может появиться при попадании мокроты в крупные бронхи, либо при вовлечении в процесс плевры. Наиболее чувствительные рефлексогенные зоны плевры расположены в прикорневых участках и реберно-диафрагмальных синусах.
Раздражения с чувствительных окончаний блуждающего нерва или рецепторов плевры передаются в кашлевой центр продолговатого мозга, где при участии полисинаптических связей ретикулярной фармации организуется сложнокоординированная реакция мышц бронхов, гортани, грудной клетки, живота и диафрагмы. Формирование кашлевого рефлекса находится под контролем деятельности коры головного мозга. Кашель может быть подавлен или вызван произвольно.
При каких же болезнях наблюдается кашель?
Практически при всех болезнях органов дыхания. Интенсивность и продолжительность кашля зависит от зоны поражения и причины. При пневмонии, альвеолитах, когда патологический процесс захватывает альвеолы, кашель выражен незначительно, чаще отмечается как покашливание. В то же время при трахеобронхиальной дискинезии, центральном раке легкого, коклюше характерен изнуряющий кашель. Основными спутниками кашля являются выделение мокроты и одышка.
Также кашель может возникать при поражении ребер и диафрагмы.
Болезни ЛОР-органов (синуситы, тонзиллиты, риниты) , воспаления среднего уха и серные пробки сопровождаются кашлем.
Вызывают кашель и некоторые болезни желудочно-кишечного тракта: постхолецистэктомический синдром, грыжа пищеводного отверстия диафрагмы, поддиафрагмальный абсцесс; воспаление мозговых оболочек( менингит).
При некоторых заболеваниях сердечно-сосудистой системы кашель является составной частью симптомокомплекса, определяющего нозологическую форму. Это тромбоэмболия легочной артерии, сердечная недостаточность, аневризма аорты, перикардит, пороки сердца.
Лекарственный кашель — довольно часто наблюдаемое явление. Возникает при вдыхании порошков, чистого кислорода, приеме ингибиторов АПФ.
Кашель при метаболических нарушениях, таких как подагра, респираторный алкалоз, синдром Шегрена, гипертиреоз.
Психические расстройства также могут сопровождаться кашлем. При каждом заболевании применяется своя тактика лечения кашля.
Осложнения кашля
Кашель далеко не безобидный симптом и может приводить к различным осложнениям в результате резкого повышения внутригрудного давления.
- спонтанный пневмоторакс
- повреждения грудной клетки
- кровохарканье
- увеличение паховых и формирование диафрагмальных грыж
- нарушения сердечного ритма
- церебральные нарушения
- недержание мочи
- обморочные состояния
Смысл диагностики кашля заключается не только в обнаружении этого симптома, так как это обычно легко, а в выявлении самого заболевания, сопровождающегося кашлем. В определении степени пользы и вреда, приносимого кашлем, а также в определении тактики лечения.
Лечение кашля
Основной вывод из всей этой статьи прост. Нельзя просто назначить лечение не зная диагноза. Если Вы подозреваете ОРВИ, или по простуду по простому, тогда эта одна тактика как лечить кашель, если это бронхиальнная астма, то назначаются совсем другие препараты. Все варианты основных болезней при которых наблюдается кашель Вы можете найти самостоятельно, воспользовавшись поиском на сайте. Если Вы не уверены в диагнозе, Вы всегда можете бесплатно проконсультироваться на сайте «Медицинская практика.
Поделись статьей!
Еще статьи на эту тему
Теги: бронхи, диагностика, кашель, легкие, мокрота, осложнения, плевра, рецепторы, сердечно-сосудистые заболевания
Рубрика: Пульмонология
Кашель — защитный механизм очищения бронхов и трахеи. Он возникает при воздействии на «быстрые» или ирритативные рецепторы механических и химических раздражителей и на «медленные» С-рецепторы — медиаторы воспаления. Редкие кашлевые толчки физиологичны, они удаляют скопление слизи из гортани; здоровые дети «откашливаются» 10–15 раз за день, больше утром, что не должно тревожить родителей.
При дифференциальной диагностике кашля очень важно различать его временные характеристики: остро возникший кашель; затяжной кашель, длящийся три и более недель после острого эпизода; рецидивирующий, возникающий периодически; длительный постоянный кашель.
Виды кашля
Остро возникший кашель. Характерен для острого вирусного катара верхних дыхательных путей, а также для воспаления в гортани (ларингит, круп), трахее (трахеит), бронхах (бронхит) и легких (пневмонии). При поражении дыхательной трубки кашель вначале сухой, непродуктивный — не ведет к отхождению мокроты и субъективно ощущается как навязчивый. При ларингите и трахеите он нередко приобретает лающий характер и металлический обертон. Сухой кашель сопровождает першение в горле при ларингите. При пневмонии кашель обычно бывает влажным с первых часов болезни, его нередко описывают как глубокий.
Влажный кашель характерен для развернутой картины бронхита, его толчки заканчиваются отхождением мокроты (у маленьких детей это воспринимается на слух), возникая вновь при ее накоплении. Отхождение мокроты субъективно воспринимается как облегчение.
В дифференциальной диагностике остро возникшего кашля важно убедиться в его связи с инфекцией (повышение температуры, наличие катарального синдрома). У ребенка с признаками острой респираторно-вирусной инфекции (ОРВИ) осиплость голоса, затруднение вдоха указывают на поражение гортани с возможной угрозой асфиксии (круп). Влажные хрипы в обоих легких указывают на бронхит: у старших детей они обычно крупно- и среднепузырчатые, у маленьких нередко мелкопузырчатые, что позволяет поставить диагноз бронхиолита.
Ключевой задачей при наличии признаков ОРЗ является исключение пневмонии — чаще всего при этом в легких хрипы отсутствуют или выслушиваются над ограниченным участком легкого, где также определяется укорочение перкуторного звука и/или изменение характера дыхания. Характер и сила кашля не указывают на этиологию пневмонии. Исключение составляет кашель стокато при хламидийной пневмонии у детей первых месяцев жизни: «сухой», отрывистый, звонкий, следует приступами, но без реприз, сопровождается тахипноэ, но не лихорадочной реакцией.
Спастический кашель характерен для бронхиальной астмы, а у детей первых лет жизни — при остром обструктивном бронхите или бронхиолите. При этих формах хрипы сопровождаются удлинением выдоха, что свидетельствует о наличии бронхиальной обструкции. Спастический кашель обычно малопродуктивен, навязчив, часто имеет в конце свистящий обертон.
В случае внезапного появления кашля, в том числе спастического, без признаков ОРВИ, следует подумать и об инородном теле в дыхательных путях, особенно у ребенка, ранее не имевшего спастического кашля. Для него характерен приступ коклюшеподобного кашля — навязчивого, но не сопровождающегося репризами. Такой кашель может длиться непродолжительное время, при продвижении инородного тела в более мелкие бронхи кашель может прекратиться. Инородное тело сопровождается часто вздутием одного легкого, над которым выслушивается ослабление дыхания и, нередко, свистящий выдох; при таких симптомах показана бронхоскопия.
Затяжной кашель (более 2 недель). Наблюдается достаточно часто, обычно после острого бронхита. Чаще всего он связан не столько с воспалительным процессом как таковым, сколько с постинфекционной гиперпродукцией мокроты и, нередко, с гиперчувствительностью кашлевых рецепторов. В расшифровке такого кашля важен учет возраста ребенка.
У грудных детей после обструктивного бронхита сохранение гиперсекреции слизи при повышении кашлевого порога обуславливает редкий влажный кашель в течение 4 недель и более; его отличительная особенность — наличие «хрипотцы» — клокочущих звуков в грудной клетке, слышимых на расстоянии, которые исчезают после кашля и возникают вновь по мере накопления мокроты. Мокрота из трахеи и гортани у грудных детей эвакуируется более редкими кашлевыми толчками, когда просвет бронхов будет почти полностью перекрыт. У таких детей кашель при давлении на трахею (или шпателем на корень языка) вызывается с трудом. Кашель, связанный с гиперсекрецией, постепенно стихает — как по частоте, так и по интенсивности.
При этом, однако, следует исключить кашель, связанный с привычной аспирацией пищи вследствие дисфагии — наиболее частой причиной затяжного кашля у грудных детей, как вскармливаемых грудью, так и искусственно. Установление факта дисфагии требует обычно наблюдения за процессом кормления, поскольку не всякая мать фиксирует внимание на связи кашля с приемом пищи. Помимо «поперхивания», «закашливания» во время еды для аспирации пищи характерно появление хрипов, которые быстро исчезают или меняют свою локализацию и интенсивность после кашлевого толчка. При рентгенографии грудной клетки у таких детей обычно выявляется затемнение или усиление легочного рисунка в области верхних долей.
Кашель при приеме пищи наблюдается и при наличии бронхопищеводного свища, отличительная его особенность — отделение обильной пенистой мокроты; наличие этого симптома требует проведения контрастного исследования пищевода и эзофагоскопии.
Для детей, имеющих, помимо дисфагии, желудочно-пищеводный рефлюкс, характерны приступы кашля во время сна. Обнаружение мокрой подушки подтверждает этот диагноз.
Затяжной кашель у детей раннего и дошкольного возраста нередко вызывается затеканием слизи в гортань из носоглотки при длительно текущем назофарингите, аденоидите, гипертрофии аденоидов; в отличие от кашля при бронхите, он не сопровождается хрипами в легких, часто имеет характер поверхностного и исчезает при лечении процесса в носоглотке. Затяжной эпизод бронхита с кашлем в течение 2–4 недель обычен для дошкольников с рецидивирующим бронхитом.
Затяжной сухой кашель у детей школьного возраста и подростков, который может длиться до 6 недель, нередок при трахеите или трахеобронхите, развивающихся при некоторых респираторно-вирусных инфекциях (РС-, рино-, парагриппозные вирусы). Он часто болезненный, приступообразный, приступ заканчивается отхождением комочка плотной слизи (фибринозные наложения). Специальными исследованиями, однако, было показано, что среди кашляющих более 2 недель детей этого возраста 25% и более переносят коклюш в характерной для них атипичной форме — без выраженной приступообразности и реприз.
Такое течение коклюша характерно как для не полностью привитых детей, так и детей, получивших 3 прививки и ревакцинацию в 18 месяцев. Дело в том, что противококлюшный иммунитет постепенно угасает и через 5–6 лет — к школьному возрасту — большинство привитых становятся восприимчивыми к этой инфекции. Атипичное ее течение у них способствует поздней диагностике (если вообще она проводилась) и распространению инфекции и заражению грудных детей, еще полностью не получивших всех прививок.
Затяжной кашель у подростков с коклюшем отличается отсутствием хрипов в легких, он обычно не усиливается и не приобретает специфического характера, как у не привитых. Иногда, однако, удается при давлении пальцами на трахею или шпателем на корень языка вызвать подобие коклюшного кашлевого толчка с высовыванием языка, покраснением лица, реже с типичной репризой. Бактериологический диагноз коклюша у этих детей редко удается, более надежно определение в крови антитоксических антител, которые у заболевших, в отличие от привитых, присутствуют в высоких титрах.
Рецидивирующий кашель. Характерен, прежде всего, для больных бронхиальной астмой — это одна из частых жалоб родителей детей, у которых диагноз астмы еще не установлен. Кашель, сопровождающий почти каждый эпизод ОРВИ, характерен и для рецидивирующего бронхита — он обычно влажный, затяжной, его длительность превышает 2 недели, он не сопровождается явными признаками бронхоспазма, который, однако, нередко выявляется при исследовании функции внешнего дыхания (ФВД) (проба с бронходилататорами).
При рецидивирующем обструктивном бронхите (РОБ) у детей до 3–4 лет кашель — влажный или «спастический» — возникает на фоне ОРВИ, обычно при наличии температуры и катарального синдрома. В отличие от кашля при бронхиальной астме он не носит характера приступа. Однако по виду кашля эти две формы вряд ли можно отличить, поскольку кашель и обструкция на фоне ОРВИ — наиболее распространенный тип обострения и бронхиальной астмы, особенно у маленьких детей. У многих из них диагноз РОБ со временем «перетекает» в диагноз астмы, если такие эпизоды повторяются более 3–4 раз или если периоды кашля связаны с воздействием не ОРВИ, а аллергена, физической нагрузки, холодного воздуха или возникают как бы вовсе без видимой причины — как следствие усиления воспалительных изменений в слизистой бронхов.
Длительный, постоянный кашель. Наблюдается при хронических болезнях органов дыхания, что сразу же отличает его от описанных выше видов кашля. Конечно, он может усиливаться или ослабевать в отдельные периоды времени, но принципиально важно, что ребенок практически постоянно кашляет.
Влажный постоянный кашель наблюдается при большинстве нагноительных заболеваний легких, сопровождающихся скоплением мокроты. Часто кашель особенно силен по утрам, после отделения мокроты он становится реже. Более «глубокий» на слух кашель типичен для бронхоэктазов, при пороках хрящей бронхов (синдром Вильямса–Кэмпбелла) он может иметь спастические обертона.
При муковисцидозе кашель часто бывает навязчивым и мучительным из-за вязкости мокроты, нередко сопровождается признаками обструкции. Диагноз нетруден при наличии других проявлений муковисцидоза — похудания, полифекалии, барабанных пальцев и др., однако существуют более легкие формы этой болезни, так что исследование электролитов пота показано у всех детей с постоянным кашлем.
Постоянный сухой кашель с изменением голоса может указывать на папилломатоз гортани. Сухой кашель, сопровождающийся одышкой, деформацией грудной клетки, признаками легочного сердца, барабанными пальцами характерен для фиброзирующего альвеолита.
Особого внимания заслуживает психогенный кашель, для которого также типичен постоянный кашель. Это обычно сухой с металлическим оттенком кашель, который наблюдается только в дневное время и исчезает во сне, его отличительная особенность — регулярность и высокая частота (до 4–8 раз в минуту), прекращение во время еды и разговора. Психогенный кашель возникает обычно как реакция на стрессовые ситуации в семье и школе, становясь затем привычным, он часто начинается во время ОРЗ, приобретая довольно быстро описанный выше характер. У части детей такой кашель имеет характер тика или проявления обсцессивно-компульсивного расстройства (синдром Жиля де ля Туретта).
Маленькие дети нередко кашляют при стрессе — обычно чтобы добиться своих целей; кашель усиливается до и во время осмотра врача, прекращаясь по его окончании (снятие «стресса ожидания»). Новый приступ кашля можно спровоцировать, коснувшись неприятной ребенку темы (капризы, соблюдение режима дня) или даже просто начав отвлеченный разговор, не обращая на ребенка внимания. Причиной закрепления кашлевого рефлекса у ребенка могут быть повышенная тревожность родителей, концентрация их внимания на респираторных симптомах. Такие дети требуют углубленного обследования для исключения органической патологии, иногда пробного лечения спазмолитиками и аэрозолями стероидов.
Некоторые виды кашля отличаются по своему характеру.
Битональный кашель (низкий, затем высокий тоны). Возникает при туберкулезных грануляциях из лимфобронхиального свища, иногда при инородных телах крупных бронхов. Является показанием для бронхоскопии.
Кашель при глубоком вдохе. Сопровождается болью, указывает на раздражение плевры; он проходит после обезболивания (кодеин, Промедол). Такой же кашель при рестриктивных процессах связан с повышением ригидности легких (аллергический альвеолит). Глубокий вдох вызывает кашель и у детей с астмой — он возникает как следствие бронхиальной гиперреактивности; поверхностное дыхание является составной частью ряда систем лечебной физкультуры (ЛФК), используемых для лечения астмы.
Ночной кашель. Характерен для бронхиальной астмы, он возникает обычно ближе к утру вследствие усиления бронхоспазма; нередко он указывает на аллергию к перу в подушке. У ряда детей ночной кашель представляет собой эквивалент астмы, поэтому таких детей надо обследовать соответственно. Ночной кашель наблюдается также при желудочно-пищеводном рефлюксе, старшие дети при этом жалуются на изжогу. Довольно часто ночной кашель возникает у детей с синуситом или аденоидитом вследствие попадания слизи в гортань и подсыхания слизистой при дыхании ртом.
Кашель при физической нагрузке — признак гиперреактивности бронхов, наблюдается у значительной части больных бронхиальной астмой.
Кашель с синкопами — кратковременной потерей сознания — возникает из-за снижения венозного притока при повышении внутригрудного давления и, вследствие этого, уменьшения сердечного выброса; состояние доброкачественное, кроме противокашлевых средств лечения не требует.
Лечение кашля
Борьба с кашлем ведется человечеством с незапамятных времен — даже сейчас, когда мы знаем о кашле так много, и родители, и многие педиатры рассматривают кашель как нежелательный симптом и стремятся его прекратить. Жалобы на кашель и настойчивые просьбы родителей лечить кашель связаны, по-видимому, не только с тем, что кашель — наглядный признак нездоровья ребенка. Субъективно кашель находящегося рядом или в близком окружении человека воспринимается как раздражающий, нервирующий феномен. Отсюда и стремление прекратить кашель во что бы ни стало.
Что нового дает нам современное понимание природы кашля? Во-первых, что причин кашля несколько и что подавлять имеет смысл лишь кашель, вызываемый «сухим» воспалением слизистой дыхательных путей — например, при ларингите, а также кашель, связанный с раздражением плевры. В тех же случаях, когда кашель ведет к удалению мокроты, подавлять его нецелесообразно и даже опасно. Важно разъяснять родителям, что кашель — это защитная реакция, направленная на очищение дыхательных путей в условиях гиперсекреции слизи и снижения эффективности мукоцилиарного клиренса. Практически, лечение кашля как такового требуется лишь в редких случаях, когда он существенно нарушает жизнедеятельность больного.
Антибиотики. Прежде всего, важно уяснить, что наличие кашля само по себе не является поводом для антибактериальной терапии. Она проводится только при доказанной бактериальной инфекции верхних дыхательных путей (отит, синусит, стрептококковая ангина) и поражении легких (пневмония, в т. ч. хроническая, муковисцидоз, пороки развития легких). В отношении острых бронхитов доказано, что антибактериальная терапия оправдана лишь при микоплазменной и хламидийной этиологии (10–15% от общего числа бронхитов, чаще в школьном возрасте), тогда как основная масса бронхитов, в т. ч. обструктивных, — вирусные заболевания.
Антибактериальное лечение коклюша, в т. ч. протекающего в виде длительного кашля при раннем начале (в первые 7–10 дней) может оборвать клинические проявления. В более поздние сроки ожидать большого эффекта от антибиотиков трудно, однако такое лечение в течение 2–3 дней прекращает бацилловыделение, так что оно вполне оправдано с эпидемиологической точки зрения. Доказанной эффективностью обладают эритромицин (50 мг/кг/сут) и кларитромицин (15 мг/кг/сут) в течение 10–14 дней или азитромицин (10 мг/кг/сут) 5 дней.
В литературе опубликованы, прежде всего отоларингологами, данные о применении местного антибиотика фузафунгина (Биопарокса) после операций тонзилло- и аденотомии, а также при аденоидитах, ОРВИ. Препарат обладает также местным противовоспалительным действием. С учетом того, что при ОРВИ происходит размножение пневмококков и гемофильной палочки, у детей группы риска его применение может быть оправдано. Однако при доказанных бактериальных инфекциях (стрептококковая ангина, отит и др.) Биопарокс не заменяет системных антибиотиков.
Лечение ларингита. При сопровождающем ларингит лающем кашле принято проводить ингаляции горячим паром — например, в ванной комнате с открытым краном горячей воды. Однако доказано, что этот вид лечения неэффективен как при крупе, так и при бронхитах. Метаанализ многочисленных исследований по лечению крупа показал, что наиболее эффективно предотвращает развитие (или прогрессирование) стеноза гортани в/м введение дексаметазона (0,6 мг/кг) или, в более легких случаях, ингаляции будесонида (Пульмикорта). Эти средства способствуют и быстрому прекращению кашля.
Противокашлевые и отхаркиваюшие средства. Сухой кашель теоретически является показанием для назначения противокашлевых средств, однако в большинстве случаев ОРВИ он через несколько часов сменяется влажным, при котором эти средства противопоказаны. В качестве противокашлевых средств у детей применяют, в основном, ненаркотические препараты — бутамират, декстрометорфан, глауцин, окселадин, пентоксиверин (табл. 1). В недавно проведенном исследовании было показано, однако, что ложка гречишного меда на ночь успокаивает ночной кашель у детей 2–18 лет с ОРВИ, по крайней мере, не хуже, чем доза декстрометорфана. А молоко со щелочью, чай с вареньем и т. п. «домашние» средства успокаивают лающий кашель при фарингите (першение в горле) не хуже, чем «антисептические» пастилки или спреи. Это дало основание ВОЗ рекомендовать при кашле только домашние средства.
В тех случаях, когда приходится назначать лекарственные средства от фарингита, с учетом того, что большинство средств содержит антисептики, нарушающие биоценоз полости рта, предпочтительно использовать ингаляции Биопарокса — бактериостатика, обладающего также противовоспалительными эффектами.
При влажном кашле подавление кашля недопустимо, так что вмешательство оправдано только при затрудненной эвакуации мокроты. Эффективность отхаркивающих средств (в основном, растительного происхождения) ставится под большое сомнение; к тому же их применение у маленьких детей может сопровождаться аллергической реакцией и рвотой. Тем не менее, эти средства (препараты мяты, алтея, солодки, душицы, мать-и-мачехи, аниса, багульника, чабреца и др.) применяют широко, что может быть оправдано их дешевизной и безопасностью (табл. 2). А вот использование дорогостоящих форм таких средств, хотя бы и содержащих экстракты экзотических растений (травы Гренландии, квебрахо, листья плюща), оправдано быть не может. Растирания грудной клетки препаратами, содержащими эфирные масла (эвкалипт, хвоя и др.) и бальзамы, которые всасываются кожей, не более эффективны, чем отхаркивающие.
В продаже имеются комбинированные средства, содержащие как отхаркивающие, так и противокашлевые средства (Бронхолитин, Туссин и др.) (табл. 1). Идея их создания — сделать кашель более редким, но более продуктивным, что должно успокаивать родителей. Эти комбинации также не имеют доказанной эффективности у детей, а вот их проверка у взрослых больных показала, что такие комбинации не улучшают отхождение мокроты, но существенно снижают показатели ФВД. Вряд ли после этого можно серьезно рекомендовать эти средства в практику.
Муколитики. Более оправдано применение муколитиков, особенно при хронических заболеваниях, сопровождающихся обилием вязкой мокроты (муковисцидоз, хроническая пневмония, пороки развития бронхов). Наиболее выражено муколитическое действие у N-ацетилцистеина, который в детской практике применяется, в основном, при муковисцидозе и хронических легочных нагноениях. Однако и его трудно отнести к незаменимым препаратам: например, в США у больных муковисцидозом ацетилцистеин применяют относительно редко, отдавая предпочтение вибромассажу. При наличии гнойной мокроты у больных муковисцидозом показан Пульмозим (дорназа-альфа), расщепляющий ДНК, накапливающуюся в мокроте при распаде клеточных элементов (табл. 3). Применение этих средств допустимо лишь в условиях, где можно провести постуральный дренаж после их введения.
Применять ацетилцистеин при острых заболеваниях, в т. ч. бронхитах, не следует, поскольку при них вязкая мокрота — редкость, а возможности провести постуральный дренаж в случае «заболачивания» легкого жидкой мокротой отсутствуют, да и разрешен этот препарат с 12 лет.
При острых и рецидивирующих бронхитах улучшение мукоцилиарного транспорта лучше достигается с помощью карбоцистеина и амброксола, последний может использоваться как внутрь, так и в виде аэрозоля — у детей, получающих ингаляции симпатомиметика по поводу обструктивного бронхита.
Подавление кашля, сопровождающего обструктивный синдром, также не является самоцелью — применение симпатомиметиков, ликвидируя бронхоспазм, способствуют и прекращению кашля (табл. 4). При астматическом статусе, сопровождающемся формированием слепков бронхов, попытки применения N-ацетилцистеина могут привести к усилению бронхоспазма.
Противовоспалительные средства. Использование местно действующих ингаляционных кортикостероидов (ИКС) составляет основу терапии среднетяжелой и тяжелой бронхиальной астмы. Используют как дозированные ингаляторы (беклометазон, будесонид, флутиказон), так и растворы для небулайзера с будесонидом (Пульмикорт), особенно у детей до 3–5 лет (табл. 5). Подавляя воспаление в слизистой бронхов, ИКС способствуют прекращению вызываемого им кашля.
ИКС могут применяться и при респираторных инфекциях более тяжелого течения, при которых кашель связан, в первую очередь, с воспалительным процессом в слизистой оболочке бронхов. В частности, применение этих средств в судорожном периоде коклюша снижает частоту приступов кашля и его интенсивность. ИКС (вместе с симпатомиметиками) могут применяться при лечении обструктивного бронхита (особенно рецидива РОБ) у маленьких детей. И хотя ИКС не сокращает длительность заболевания, они оказывают положительное влияние на тяжесть острого периода; есть также данные о снижении частоты рецидивов обструкции при продолжении лечения ИКС в течение 2–4 недель после окончания острого периода. При длительном кашле на почве трахеита ИКС также часто приносят стойкое облегчение.
Использование ИКС, по понятным причинам, не может быть «средством борьбы с кашлем» при большинстве респираторных инфекций. Альтернативой им является нестероидный противовоспалительный препарат фенспирид (Эреспал — сироп 2 мг/мл), не обладающий, как правило, серьезным побочным действием. Этот препарат улучшает мукоцилиарный клиренс, обладает активностью как спазмолитик и блокатор Н1-гистаминовых рецепторов. У многих больных, особенно с рецидивирующими бронхитами, в т. ч. обструктивными, хронической патологией Эреспал (в дозе 4 мг/кг/сут, у детей старше 1 года — 2–4 ст. ложки в день) приносит отчетливое облегчение кашля и состояния в целом.
Лечение психогенного кашля. Детям с психогенным кашлем обычно не помогают противокашлевые средства, отхаркивающие, муко- и спазмолитики. Их лечение (после исключения возможной органической причины кашля) обычно требует назначения нейролептиков, гипнотерапии и проводится совместно с психоневрологами. При наличии расстройств компульсивно-обсцессивного типа есть опыт использования медленно нарастающих доз Клофелина. Лечение требует обычно значительного времени (многие месяцы), хотя в отдельных случаях кашель может внезапно исчезать и начинаться снова (в отдельных случаях в виде навязчивого чихания).
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
Купить номер с этой статьей в pdf
Кашель является одной из наиболее частых причин обращения за медицинской помощью на амбулаторно-поликлиническом этапе. В статье рассмотрены вопросы дифференциальной диагностики и лечения кашля на этапе оказания первичной медицинской помощи. В частности, представлены данные о возможностях применения при кашле фитопрепаратов Эвкабал® сироп и Эвкабал® бальзам С. Фармакологические свойства этих препаратов, их эффективность и безопасность в педиатрической и терапевтической практике позволяют рассматривать их в качестве симптоматических средств против кашля у взрослых и детей и рекомендовать для более широкого применения у взрослых пациентов на этапе оказания первичной медико-санитарной помощи.
является сложнорефлекторным защитным актом, направленным на очищение дыхательных путей от инородных частиц или мокроты, заключающимся в толчкообразном форсированном выдохе при мгновенном открытии замкнутой голосовой щели за счет предварительного резкого нарастания внутригрудного давления.
‒ одна из наиболее частых причин обращения за медицинской помощью на амбулаторно-поликлиническом этапе. В РФ ежегодно регистрируется около 40 млн случаев острых респираторных инфекций, и примерно половина пациентов обращаются за медицинской помощью именно с жалобами на . С учетом хронической патологии дыхательной системы становится очевидным, что этот симптом занимает одно из ведущих мест в клинической практике на этапе оказания пациенту первичной медико-санитарной помощи.
Несмотря на видимую простоту этого симптома, знакомого врачу со времен изучения пропедевтики, вопросы диагностики и лечения кашля у детей [1‒5] и взрослых [6‒17] по-прежнему продолжают широко обсуждаться в специализированной литературе.
возникает при раздражении рецепторов блуждающего нерва в кашлевых рефлексогенных зонах, важнейшие из которых расположены в слизистой оболочке гортани, голосовых связок, бифуркации трахеи и в местах деления крупных бронхов, так называемых бронхиальных шпорах. В мелких бронхах такие рецепторы отсутствуют (это так называемая немая зона), поэтому при их избирательном поражении патологический процесс может длительно протекать без кашля, проявляясь только одышкой.
бывает произвольным и рефлекторным (непроизвольным). В возникновении произвольного кашля ведущую роль играет кора головного мозга, которая контролирует кашлевой рефлекс. Непроизвольный в большинстве случаев обусловлен раздражением специальных рецепторов дыхательных путей или плевры и чаще всего является симптомом, свидетельствующим о поражении органов дыхания.
чаще возникает при воспалительном, механическом, химическом и термическом раздражении кашлевых рецепторов.
Возникающие при воспалении отек и гиперемия, экссудативные процессы раздражают слизистую оболочку дыхательных путей, подобные раздражители могут исходить как из собственно дыхательных путей (например, при ларингите, трахеите, бронхите, бронхиолите), так и из альвеол (при пневмонии или абсцессе легкого).
К механическим раздражителям относятся выдыхаемые с воздухом мельчайшие частицы, или нарушения проходимости дыхательных путей вследствие их сдавления извне (аневризма аорты, новообразования в легких, опухоли средостения) или изнутри (инородные тела, новообразования в бронхах), или повышения тонуса, например бронхоспазм при приступе бронхиальной астмы (БА).
В качестве химических раздражителей могут выступать различные газы с сильным запахом, включая табачный дым и химические выбросы. Термическим раздражителем является вдыхание либо очень холодного, либо очень горячего воздуха.
На основании длительности и времени появления различают острый и хронический .
Острый является одним из главных симптомов острых респираторных вирусных инфекций (ОРВИ) и обычно сопровождается проявлениями катарально-респираторного синдрома: заложенностью носа, выделениями из носа, чувством першения в горле [18‒20]. У большинства больных ОРВИ исчезает в течение 2‒3 нед. Причинами острого кашля (до 3 нед) могут быть также коклюш (у невакцинированных детей и некоторых взрослых нераспознанный коклюш может становиться причиной кашля, характеризующегося выраженностью и мучительным характером), пневмония, ( рефлекторного происхождения), а также ингаляционное воздействие токсических веществ или аспирация инородного тела (чаще у детей).
Если сохраняется ≥3 нед, говорят о хроническом кашле. Ряд авторов выделяют подострый (постинфекционный)
Наталья Викторовна Багишева, к.м.н., ассистент кафедры внутренних болезней и поликлинической терапии ФГБОУ ВО «Омский государственный медицинский университет» Минздрава России, врач-пульмонолог.
E-mail: [email protected]
Кашель как синдром дифференциальная диагностика
Одними из наиболее важных характеристик кашля являются протяженность и характер развития. Различают острый, затяжной, рецидивирующий и хронический (постоянный) кашель.
1. Острый кашель — это кашель продолжительностью до 3 недель. Наиболее распространенной причиной острого кашля являются различные виды ОРЗ. При этом инфекционно-воспалительный процесс может локализоваться в верхних (нос, носоглотка, ротоглотка) и в нижних дыхательных путях (гортань, трахея, бронхи, легкие). Часто дыхательные пути, в большей или меньшей степени, поражаются практически на всей их протяженности. Из-за этого, кашель часто носит смешанный характер.
Другой особенностью кашля при ОРЗ является смена характера кашля спустя некоторое время после начала болезни. Такое происходит в случае поражения средних и нижних дыхательных путей (трахеит, бронхит): в первые часы болезни кашель сухой, мучительный, однако вскоре он становится влажным и сопровождается выделением мокроты.
Особенности острого кашля при некоторых инфекциях.
Кашель при коклюше и паракоклюше – варьирует от этапа болезни и иммунного статуса ребенка. У не привитых детей в первые несколько дней от начала заболевания наблюдается сухой, мучительный кашель, возникающий чаще к вечеру и ночью. Самочувствие ребенка при этом остается нормальным, температура не повышается. В последующие дни болезни кашель становится приступообразным. Приступы сильного удушливого кашля следуют один за другим, отделяясь, друг от друга глубоким судорожным вздохом. Приступ кашля заканчивается рвотой и отхождением небольшого количества густой мокроты. Количество «волн кашля» может достигать 50 в сутки (на второй неделе болезни). Кашель при паракоклюше такой же, как и при коклюше, однако, при паракоклюше общее течение болезни значительно легче, чем при коклюше.
У привитых детей (обычно школьников) коклюш и паракоклюш протекают в стертой форме, сопровождаются сухим покашливанием, длящимся длительное время. В таких случаях для самого ребенка болезнь не опасна, однако он может заразить других не привитых детей.
Основные методы диагностики инфекций.
Определение специфических иммуноглобулинов А, М и G происходит методом иммуноферментного анализа (ИФА). По выявлению в определенные сроки болезни тех или иных иммуноглобулинов можно судить о течении заболевания. IgА могут появляться на ранних сроках заболевания (10-14 день). Далее происходит выработка IgM на 2-4 неделе. Позже всего образуются IgG — через 3-6 недель от начала заболевания. В случае адекватного лечения антитела А и М со временем исчезают, а иммуноглобулины G в небольших количествах могут циркулировать всю жизнь. При реактивации персистирующей или хронической инфекции уровень антител М и G может резко увеличиться. Клинически значимым является увеличение титров антител в 4 и более раза. Также ИФА может использоваться для определения показаний к вакцинации.
Одним из самых современных методов молекулярной биологии является ПЦР (полимеразная цепная реакция), которая позволяет специфично увеличивать (амплифицировать) в сотни раз участок ДНК возбудителя в исследуемом образце. Высокая чувствительность ПЦР позволяет обнаружить даже единственную копию чужеродной ДНК в образце. Кроме этого, ПЦР имеет очень высокую специфичность. Материалом для проведения исследований служат биологические жидкости и выделения организма: кровь, моча, слюна, мокрота.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к возбудителю коклюша:
- Бордетелла пертуссис IgA
- Бордетела пертуссис IgG
- Мазок из зева на Бордетеллу пертуссис (ПЦР)
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при хламидиозе (хламидия пневмонии) – сухой, приступообразный, длительный, резистентный по отношению к традиционному лечению. Такой кашель развивается в течение длительного времени, на фоне слегка повышенной или нормальной температуры тела и без каких-либо других признаков болезни. При длительном течении легочный хламидиоз провоцирует обструктивный бронхит или астму, единственным симптомом которых может быть уже описанный выше кашель. У детей первого года жизни легочный хламидиоз нередко осложняется развитием хламидийной пневмонии.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к Хламидии пневмонии:
- Хламидия пневмонии IgA
- Хламидия пневмонии IgG
- Хламидия пневмонии IgM
- Мазок из зева на Хламидию пневмонии (ПЦР)
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при микоплазмозе (микоплазма пневмонии) – сухой, непродуктивный, сопровождается более или менее выраженной одышкой, покраснением горла, першением в горле, болью при глотании (симптомы микоплазменного фарингита). Микоплазменная инфекция у детей протекает в виде эпизодов острого обструктивного бронхита, не поддающегося традиционному лечению и нередко переходящего в пневмонию.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к Микоплазме пневмонии:
- Микоплазма пневмонии IgA
- Микоплазма пневмонии IgМ
- Микоплазма пневмонии IgG
- Мазок из зева на Микоплазму пневмонии (ПЦР)
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при респираторно-синцитиально-вирусной инфекции сухой и без мокроты. РС-инфекция поражает в основном детей первого года жизни (до 70% всех случаев ОРВИ у детей этой возрастной группы). Особенностью РС-инфекции является поражение не только бронхов (бронхит), но и брохиол – тончайших дыхательных трубочек (бронхиолит). У детей с РС-инфекцией можно заметить сухой кашель, который развивается на фоне сильной отдышки (признак бронхиолита) и при незначительном подъеме температуры.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к респираторному синцитиальному вирусу:
- Респираторный синцитиальный вирус IgM,
- Респираторный синцитиальный вирус IgG
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при кори в первые дни болезни сухой и непродуктивный (без мокроты), развивается на фоне сильной температуры, заложенности носа, коньюнктивита. При кори в первые 2 дня сыпь еще отсутствует, поэтому болезнь легко спутать с обычной ОРВИ. Однако на 2-3 день болезни кашель становится хриплым и грубым, а на коже лица и слизистой оболочке рта больного ребенка появляются специфические высыпания по которым можно распознать болезнь.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к вирусу кори:
- Корь IgМ,
- Корь IgG
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при гриппе сухой, мучительный, упорный. При гриппе кашель развивается на фоне сильной температуры. Вирус гриппа поражает в основном гортань, трахею и бронхи. Поражение гортани у маленьких детей может привести к развитию крупа с характерными для него симптомами: осиплый голос, затрудненное (стенотическое) дыхание, лающий кашель. Для гриппа, особенно в первые дни болезни, не характерен насморк или конъюнктивит, на основе этого можно отличить грипп от других типов ОРВИ.
Рекомендуются следующие исследования:
- Вирусы гриппа А и В (антигенный тест) мазок из зева
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при парагриппе сухой и глубокий, как при гриппе, однако в отличие от первого, протекает без сильной температуры, но с сильным насморком. На 3-4 день болезни парагрипп может осложниться крупом, симптомы которого описаны выше. Подобное течение болезни с более выраженным насморком и заложенностью носа наблюдается и при Риновирусной инфекции.
Рекомендуются следующие исследования:
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
Кашель при аскаридозе – наблюдается в фазу легочной миграции личинок аскарид. Кашель при легочной миграции аскарид сухой, усиливается в ночное время, сопровождается повышением температуры, аллергическими высыпаниями на коже, иногда появлением в мокроте крови.
Рекомендуются следующие исследования:
Определение иммуноглобулинов к аскариде:
- Общий анализ крови с лейкоцитарной формулой
- СОЭ
2. Затяжной кашель — длительность затяжного кашля составляет от 2 до 4 недель. Главным фактором развития затяжного кашля является не инфекция, как в случае острого кашля, а повышенная чувствительности кашлевых рецепторов и усиленная выработка мокроты после перене
Кашель — один из наиболее распространенных симптомов поражения органов дыхания. Однако, этот симптом наблюдается и при некоторых заболеваниях сердечно-сосудистой системы, желудочно-кишечного тракта, метаболических и психических расстройствах, поражениях ЦНС и других более редких клинических ситуациях.
Воспаление трахеи и бронхов сопровождается повреждением мерцательного эпителия и изменениями реологических свойств мокроты, что приводит к снижению мукоцилиарного клиренса. Недостаточный уровень мукоцилиарного клиренса не позволяет адекватно освобождать дыхательные пути от мокроты. Компенсаторным механизмом очищения трахеи и бронхов в условиях нарушенного мукоцилиарного клиренса является кашель.
Кашель является рефлексом, возникающим при раздражении соответствующих рецепторов блуждающего нерва в кашлевых рефлексогенных зонах. Наиболее чувствительными рефлексогенными зонами является задняя поверхность надгортанника, передняя межчерпаловидная поверхность гортани, область голосовых связок и подскладочного пространства, бифуркация трахеи и места ответвлений долевых бронхов.
Кашель может быть проявлением воспалительного процесса верхних (ротоносоглотка, гортань) и нижних (трахея, бронхи) отделов респираторного тракта, а также легочной ткани и плевры.
Кашель может быть
· острым (продолжающимся в течение 3 мес.) и
· хроническим (более 3 мес.).
Острый кашель появляется при инфекциях, обусловленных вирусами, бактериями, внутриклеточными патогенами (хламидиями, микоплазмами), простейшими (пневмоцистами), грибами и т.д. Острый кашель типичен для пневмонии, бронхита, плеврита, фарингита, ларингита и т.д.
Хронический кашель наблюдается при таких хронических заболеваниях, как туберкулез, муковисцидоз, бронхиальная астма, при пороках развития бронхов, опухолях средостения, легких, при сердечной недостаточности.
Для терапевта наибольшее значение имеет выделение:
· продуктивного («влажного») и
· непродуктивного («сухого») кашля.
Продуктивный кашель сопровождается появлением жидкой мокроты. Он наблюдается при бронхите, пневмонии, а также при некоторых других заболеваниях (муковисцидозе, гемосидерозе, поликистозе легких).
Непродуктивный кашель характеризуется отсутствием мокроты. Он встречается в дебюте ОРВИ, при бронхиальной астме, плеврите, опухоли легких, коклюше, гастроэзофагеальном рефлюксе, сердечной недостаточности.
Кроме перечисленных, выделяют следующие виды кашля. Приступообразный кашель характерен для коклюша и сопровождается репризами. Может быть коклюшеподобный кашель, не сопровождающийся репризами, наблюдающийся при трахеите в самом начале ОРВИ, гриппа. Приступообразный кашель возникает при попадании инородного тела в бронхи. Возможно появление подобного кашля при муковисцидозе, бронхиальной астме.
Грубый, лающий кашель, сопровождающийся осиплостью голоса или афонией наблюдается при ларингите, крупе на фоне парагриппа и других вирусных инфекций. Сухой малопродуктивный кашель встречается в дебюте ОРВИ в случае развития ринофарингита, фарингита, бронхита или при возникновении пневмонии.
Особое значение имеет битональный (спастический) кашель, возникающий при раздражении области бифуркации трахеи увеличенными лимфатическими узлами средостения, опухолью, аневризмой. Кашель, который провоцирует физическая нагрузка, встречается при бронхиальной астме, а также при врожденных пороках сердца при развитии недостаточности кровообращения. Кашель, сопровождающийся болью в области грудной клетки, типичен для плеврита. Кашель, наблюдающийся в ночное время, характерен для аденоидита, синусита за счет раздражения слизью гортани.
Кашель с кровью или кровохаркание — отдельно выделяемый симптом. Возникает кровохаркание в тех случаях, когда происходит повреждение кровеносных сосудов и кровь, попадая в просвет бронхов, откашливается при кашле. Однократное появление крови в сгустке откашлянной мокроты может свидетельствовать о том, что при резком кашлевом толчке произошло повреждение небольшого кровеносного сосуда, часто на фоне витаминной недостаточности, например при недостатке витамина К. Однако при повторных приступах кровохаркания следует заподозрить деструктивный процесс в легких — бронхоэктазы,опухоль, туберкулезные каверны и т.п.
«Затяжной» кашель (более 2 нед) типичен для аденовирусной, хламидийной, микоплазменной, пневмоцистной инфекции и др.
«Психогенный» кашель наблюдается при стрессах и истерических состояниях.
Кашель — защитный механизм очищения бронхов и трахеи. Он возникает при воздействии на «быстрые» или ирритативные рецепторы механических и химических раздражителей и на «медленные» С-рецепторы — медиаторы воспаления. Редкие кашлевые толчки физиологичны, они удаляют скопление слизи из гортани; здоровые дети «откашливаются» 10–15 раз за день, больше утром, что не должно тревожить родителей.
При дифференциальной диагностике кашля очень важно различать его временные характеристики: остро возникший кашель; затяжной кашель, длящийся три и более недель после острого эпизода; рецидивирующий, возникающий периодически; длительный постоянный кашель.
Виды кашля
Остро возникший кашель. Характерен для острого вирусного катара верхних дыхательных путей, а также для воспаления в гортани (ларингит, круп), трахее (трахеит), бронхах (бронхит) и легких (пневмонии). При поражении дыхательной трубки кашель вначале сухой, непродуктивный — не ведет к отхождению мокроты и субъективно ощущается как навязчивый. При ларингите и трахеите он нередко приобретает лающий характер и металлический обертон. Сухой кашель сопровождает першение в горле при ларингите. При пневмонии кашель обычно бывает влажным с первых часов болезни, его нередко описывают как глубокий.
Влажный кашель характерен для развернутой картины бронхита, его толчки заканчиваются отхождением мокроты (у маленьких детей это воспринимается на слух), возникая вновь при ее накоплении. Отхождение мокроты субъективно воспринимается как облегчение.
В дифференциальной диагностике остро возникшего кашля важно убедиться в его связи с инфекцией (повышение температуры, наличие катарального синдрома). У ребенка с признаками острой респираторно-вирусной инфекции (ОРВИ) осиплость голоса, затруднение вдоха указывают на поражение гортани с возможной угрозой асфиксии (круп). Влажные хрипы в обоих легких указывают на бронхит: у старших детей они обычно крупно- и среднепузырчатые, у маленьких нередко мелкопузырчатые, что позволяет поставить диагноз бронхиолита.
Ключевой задачей при наличии признаков ОРЗ является исключение пневмонии — чаще всего при этом в легких хрипы отсутствуют или выслушиваются над ограниченным участком легкого, где также определяется укорочение перкуторного звука и/или изменение характера дыхания. Характер и сила кашля не указывают на этиологию пневмонии. Исключение составляет кашель стокато при хламидийной пневмонии у детей первых месяцев жизни: «сухой», отрывистый, звонкий, следует приступами, но без реприз, сопровождается тахипноэ, но не лихорадочной реакцией.
Спастический кашель характерен для бронхиальной астмы, а у детей первых лет жизни — при остром обструктивном бронхите или бронхиолите. При этих формах хрипы сопровождаются удлинением выдоха, что свидетельствует о наличии бронхиальной обструкции. Спастический кашель обычно малопродуктивен, навязчив, часто имеет в конце свистящий обертон.
В случае внезапного появления кашля, в том числе спастического, без признаков ОРВИ, следует подумать и об инородном теле в дыхательных путях, особенно у ребенка, ранее не имевшего спастического кашля. Для него характерен приступ коклюшеподобного кашля — навязчивого, но не сопровождающегося репризами. Такой кашель может длиться непродолжительное время, при продвижении инородного тела в более мелкие бронхи кашель может прекратиться. Инородное тело сопровождается часто вздутием одного легкого, над которым выслушивается ослабление дыхания и, нередко, свистящий выдох; при таких симптомах показана бронхоскопия.
Затяжной кашель (более 2 недель). Наблюдается достаточно часто, обычно после острого бронхита. Чаще всего он связан не столько с воспалительным процессом как таковым, сколько с постинфекционной гиперпродукцией мокроты и, нередко, с гиперчувствительностью кашлевых рецепторов. В расшифровке такого кашля важен учет возраста ребенка.
У грудных детей после обструктивного бронхита сохранение гиперсекреции слизи при повышении кашлевого порога обуславливает редкий влажный кашель в течение 4 недель и более; его отличительная особенность — наличие «хрипотцы» — клокочущих звуков в грудной клетке, слышимых на расстоянии, которые исчезают после кашля и возникают вновь по мере накопления мокроты. Мокрота из трахеи и гортани у грудных детей эвакуируется более редкими кашлевыми толчками, когда просвет бронхов будет почти полностью перекрыт. У таких детей кашель при давлении на трахею (или шпателем на корень языка) вызывается с трудом. Кашель, связанный с гиперсекрецией, постепенно стихает — как по частоте, так и по интенсивности.
При этом, однако, следует исключить кашель, связанный с привычной аспирацией пищи вследствие дисфагии — наиболее частой причиной затяжного кашля у грудных детей, как вскармливаемых грудью, так и искусственно. Установление факта дисфагии требует обычно наблюдения за процессом кормления, поскольку не всякая мать фиксирует внимание на связи кашля с приемом пищи. Помимо «поперхивания», «закашливания» во время еды для аспирации пищи характерно появление хрипов, которые быстро исчезают или меняют свою локализацию и интенсивность после кашлевого толчка. При рентгенографии грудной клетки у таких детей обычно выявляется затемнение или усиление легочного рисунка в области верхних долей.
Кашель при приеме пищи наблюдается и при наличии бронхопищеводного свища, отличительная его особенность — отделение обильной пенистой мокроты; наличие этого симптома требует проведения контрастного исследования пищевода и эзофагоскопии.
Для детей, имеющих, помимо дисфагии, желудочно-пищеводный рефлюкс, характерны приступы кашля во время сна. Обнаружение мокрой подушки подтверждает этот диагноз.
Затяжной кашель у детей раннего и дошкольного возраста нередко вызывается затеканием слизи в гортань из носоглотки при длительно текущем назофарингите, аденоидите, гипертрофии аденоидов; в отличие от кашля при бронхите, он не сопровождается хрипами в легких, часто имеет характер поверхностного и исчезает при лечении процесса в носоглотке. Затяжной эпизод бронхита с кашлем в течение 2–4 недель обычен для дошкольников с рецидивирующим бронхитом.
Затяжной сухой кашель у детей школьного возраста и подростков, который может длиться до 6 недель, нередок при трахеите или трахеобронхите, развивающихся при некоторых респираторно-вирусных инфекциях (РС-, рино-, парагриппозные вирусы). Он часто болезненный, приступообразный, приступ заканчивается отхождением комочка плотной слизи (фибринозные наложения). Специальными исследованиями, однако, было показано, что среди кашляющих более 2 недель детей этого возраста 25% и более переносят коклюш в характерной для них атипичной форме — без выраженной приступообразности и реприз.
Такое течение коклюша характерно как для не полностью привитых детей, так и детей, получивших 3 прививки и ревакцинацию в 18 месяцев. Дело в том, что противококлюшный иммунитет постепенно угасает и через 5–6 лет — к школьному возрасту — большинство привитых становятся восприимчивыми к этой инфекции. Атипичное ее течение у них способствует поздней диагностике (если вообще она проводилась) и распространению инфекции и заражению грудных детей, еще полностью не получивших всех прививок.
Затяжной кашель у подростков с коклюшем отличается отсутствием хрипов в легких, он обычно не усиливается и не приобретает специфического характера, как у не привитых. Иногда, однако, удается при давлении пальцами на трахею или шпателем на корень языка вызвать подобие коклюшного кашлевого толчка с высовыванием языка, покраснением лица, реже с типичной репризой. Бактериологический диагноз коклюша у этих детей редко удается, более надежно определение в крови антитоксических антител, которые у заболевших, в отличие от привитых, присутствуют в высоких титрах.
Рецидивирующий кашель. Характерен, прежде всего, для больных бронхиальной астмой — это одна из частых жалоб родителей детей, у которых диагноз астмы еще не установлен. Кашель, сопровождающий почти каждый эпизод ОРВИ, характерен и для рецидивирующего бронхита — он обычно влажный, затяжной, его длительность превышает 2 недели, он не сопровождается явными признаками бронхоспазма, который, однако, нередко выявляется при исследовании функции внешнего дыхания (ФВД) (проба с бронходилататорами).
При рецидивирующем обструктивном бронхите (РОБ) у детей до 3–4 лет кашель — влажный или «спастический» — возникает на фоне ОРВИ, обычно при наличии температуры и катарального синдрома. В отличие от кашля при бронхиальной астме он не носит характера приступа. Однако по виду кашля эти две формы вряд ли можно отличить, поскольку кашель и обструкция на фоне ОРВИ — наиболее распространенный тип обострения и бронхиальной астмы, особенно у маленьких детей. У многих из них диагноз РОБ со временем «перетекает» в диагноз астмы, если такие эпизоды повторяются более 3–4 раз или если периоды кашля связаны с воздействием не ОРВИ, а аллергена, физической нагрузки, холодного воздуха или возникают как бы вовсе без видимой причины — как следствие усиления воспалительных изменений в слизистой бронхов.
Длительный, постоянный кашель. Наблюдается при хронических болезнях органов дыхания, что сразу же отличает его от описанных выше видов кашля. Конечно, он может усиливаться или ослабевать в отдельные периоды времени, но принципиально важно, что ребенок практически постоянно кашляет.
Влажный постоянный кашель наблюдается при большинстве нагноительных заболеваний легких, сопровождающихся скоплением мокроты. Часто кашель особенно силен по утрам, после отделения мокроты он становится реже. Более «глубокий» на слух кашель типичен для бронхоэктазов, при пороках хрящей бронхов (синдром Вильямса–Кэмпбелла) он может иметь спастические обертона.
При муковисцидозе кашель часто бывает навязчивым и мучительным из-за вязкости мокроты, нередко сопровождается признаками обструкции. Диагноз нетруден при наличии других проявлений муковисцидоза — похудания, полифекалии, барабанных пальцев и др., однако существуют более легкие формы этой болезни, так что исследование электролитов пота показано у всех детей с постоянным кашлем.
Постоянный сухой кашель с изменением голоса может указывать на папилломатоз гортани. Сухой кашель, сопровождающийся одышкой, деформацией грудной клетки, признаками легочного сердца, барабанными пальцами характерен для фиброзирующего альвеолита.
Особого внимания заслуживает психогенный кашель, для которого также типичен постоянный кашель. Это обычно сухой с металлическим оттенком кашель, который наблюдается только в дневное время и исчезает во сне, его отличительная особенность — регулярность и высокая частота (до 4–8 раз в минуту), прекращение во время еды и разговора. Психогенный кашель возникает обычно как реакция на стрессовые ситуации в семье и школе, становясь затем привычным, он часто начинается во время ОРЗ, приобретая довольно быстро описанный выше характер. У части детей такой кашель имеет характер тика или проявления обсцессивно-компульсивного расстройства (синдром Жиля де ля Туретта).
Маленькие дети нередко кашляют при стрессе — обычно чтобы добиться своих целей; кашель усиливается до и во время осмотра врача, прекращаясь по его окончании (снятие «стресса ожидания»). Новый приступ кашля можно спровоцировать, коснувшись неприятной ребенку темы (капризы, соблюдение режима дня) или даже просто начав отвлеченный разговор, не обращая на ребенка внимания. Причиной закрепления кашлевого рефлекса у ребенка могут быть повышенная тревожность родителей, концентрация их внимания на респираторных симптомах. Такие дети требуют углубленного обследования для исключения органической патологии, иногда пробного лечения спазмолитиками и аэрозолями стероидов.
Некоторые виды кашля отличаются по своему характеру.
Битональный кашель (низкий, затем высокий тоны). Возникает при туберкулезных грануляциях из лимфобронхиального свища, иногда при инородных телах крупных бронхов. Является показанием для бронхоскопии.
Кашель при глубоком вдохе. Сопровождается болью, указывает на раздражение плевры; он проходит после обезболивания (кодеин, Промедол). Такой же кашель при рестриктивных процессах связан с повышением ригидности легких (аллергический альвеолит). Глубокий вдох вызывает кашель и у детей с астмой — он возникает как следствие бронхиальной гиперреактивности; поверхностное дыхание является составной частью ряда систем лечебной физкультуры (ЛФК), используемых для лечения астмы.
Ночной кашель. Характерен для бронхиальной астмы, он возникает обычно ближе к утру вследствие усиления бронхоспазма; нередко он указывает на аллергию к перу в подушке. У ряда детей ночной кашель представляет собой эквивалент астмы, поэтому таких детей надо обследовать соответственно. Ночной кашель наблюдается также при желудочно-пищеводном рефлюксе, старшие дети при этом жалуются на изжогу. Довольно часто ночной кашель возникает у детей с синуситом или аденоидитом вследствие попадания слизи в гортань и подсыхания слизистой при дыхании ртом.
Кашель при физической нагрузке — признак гиперреактивности бронхов, наблюдается у значительной части больных бронхиальной астмой.
Кашель с синкопами — кратковременной потерей сознания — возникает из-за снижения венозного притока при повышении внутригрудного давления и, вследствие этого, уменьшения сердечного выброса; состояние доброкачественное, кроме противокашлевых средств лечения не требует.
Лечение кашля
Борьба с кашлем ведется человечеством с незапамятных времен — даже сейчас, когда мы знаем о кашле так много, и родители, и многие педиатры рассматривают кашель как нежелательный симптом и стремятся его прекратить. Жалобы на кашель и настойчивые просьбы родителей лечить кашель связаны, по-видимому, не только с тем, что кашель — наглядный признак нездоровья ребенка. Субъективно кашель находящегося рядом или в близком окружении человека воспринимается как раздражающий, нервирующий феномен. Отсюда и стремление прекратить кашель во что бы ни стало.
Что нового дает нам современное понимание природы кашля? Во-первых, что причин кашля несколько и что подавлять имеет смысл лишь кашель, вызываемый «сухим» воспалением слизистой дыхательных путей — например, при ларингите, а также кашель, связанный с раздражением плевры. В тех же случаях, когда кашель ведет к удалению мокроты, подавлять его нецелесообразно и даже опасно. Важно разъяснять родителям, что кашель — это защитная реакция, направленная на очищение дыхательных путей в условиях гиперсекреции слизи и снижения эффективности мукоцилиарного клиренса. Практически, лечение кашля как такового требуется лишь в редких случаях, когда он существенно нарушает жизнедеятельность больного.
Антибиотики. Прежде всего, важно уяснить, что наличие кашля само по себе не является поводом для антибактериальной терапии. Она проводится только при доказанной бактериальной инфекции верхних дыхательных путей (отит, синусит, стрептококковая ангина) и поражении легких (пневмония, в т. ч. хроническая, муковисцидоз, пороки развития легких). В отношении острых бронхитов доказано, что антибактериальная терапия оправдана лишь при микоплазменной и хламидийной этиологии (10–15% от общего числа бронхитов, чаще в школьном возрасте), тогда как основная масса бронхитов, в т. ч. обструктивных, — вирусные заболевания.
Антибактериальное лечение коклюша, в т. ч. протекающего в виде длительного кашля при раннем начале (в первые 7–10 дней) может оборвать клинические проявления. В более поздние сроки ожидать большого эффекта от антибиотиков трудно, однако такое лечение в течение 2–3 дней прекращает бацилловыделение, так что оно вполне оправдано с эпидемиологической точки зрения. Доказанной эффективностью обладают эритромицин (50 мг/кг/сут) и кларитромицин (15 мг/кг/сут) в течение 10–14 дней или азитромицин (10 мг/кг/сут) 5 дней.
В литературе опубликованы, прежде всего отоларингологами, данные о применении местного антибиотика фузафунгина (Биопарокса) после операций тонзилло- и аденотомии, а также при аденоидитах, ОРВИ. Препарат обладает также местным противовоспалительным действием. С учетом того, что при ОРВИ происходит размножение пневмококков и гемофильной палочки, у детей группы риска его применение может быть оправдано. Однако при доказанных бактериальных инфекциях (стрептококковая ангина, отит и др.) Биопарокс не заменяет системных антибиотиков.
Лечение ларингита. При сопровождающем ларингит лающем кашле принято проводить ингаляции горячим паром — например, в ванной комнате с открытым краном горячей воды. Однако доказано, что этот вид лечения неэффективен как при крупе, так и при бронхитах. Метаанализ многочисленных исследований по лечению крупа показал, что наиболее эффективно предотвращает развитие (или прогрессирование) стеноза гортани в/м введение дексаметазона (0,6 мг/кг) или, в более легких случаях, ингаляции будесонида (Пульмикорта). Эти средства способствуют и быстрому прекращению кашля.
Противокашлевые и отхаркиваюшие средства. Сухой кашель теоретически является показанием для назначения противокашлевых средств, однако в большинстве случаев ОРВИ он через несколько часов сменяется влажным, при котором эти средства противопоказаны. В качестве противокашлевых средств у детей применяют, в основном, ненаркотические препараты — бутамират, декстрометорфан, глауцин, окселадин, пентоксиверин (табл. 1). В недавно проведенном исследовании было показано, однако, что ложка гречишного меда на ночь успокаивает ночной кашель у детей 2–18 лет с ОРВИ, по крайней мере, не хуже, чем доза декстрометорфана. А молоко со щелочью, чай с вареньем и т. п. «домашние» средства успокаивают лающий кашель при фарингите (першение в горле) не хуже, чем «антисептические» пастилки или спреи. Это дало основание ВОЗ рекомендовать при кашле только домашние средства.
В тех случаях, когда приходится назначать лекарственные средства от фарингита, с учетом того, что большинство средств содержит антисептики, нарушающие биоценоз полости рта, предпочтительно использовать ингаляции Биопарокса — бактериостатика, обладающего также противовоспалительными эффектами.
При влажном кашле подавление кашля недопустимо, так что вмешательство оправдано только при затрудненной эвакуации мокроты. Эффективность отхаркивающих средств (в основном, растительного происхождения) ставится под большое сомнение; к тому же их применение у маленьких детей может сопровождаться аллергической реакцией и рвотой. Тем не менее, эти средства (препараты мяты, алтея, солодки, душицы, мать-и-мачехи, аниса, багульника, чабреца и др.) применяют широко, что может быть оправдано их дешевизной и безопасностью (табл. 2). А вот использование дорогостоящих форм таких средств, хотя бы и содержащих экстракты экзотических растений (травы Гренландии, квебрахо, листья плюща), оправдано быть не может. Растирания грудной клетки препаратами, содержащими эфирные масла (эвкалипт, хвоя и др.) и бальзамы, которые всасываются кожей, не более эффективны, чем отхаркивающие.
В продаже имеются комбинированные средства, содержащие как отхаркивающие, так и противокашлевые средства (Бронхолитин, Туссин и др.) (табл. 1). Идея их создания — сделать кашель более редким, но более продуктивным, что должно успокаивать родителей. Эти комбинации также не имеют доказанной эффективности у детей, а вот их проверка у взрослых больных показала, что такие комбинации не улучшают отхождение мокроты, но существенно снижают показатели ФВД. Вряд ли после этого можно серьезно рекомендовать эти средства в практику.
Муколитики. Более оправдано применение муколитиков, особенно при хронических заболеваниях, сопровождающихся обилием вязкой мокроты (муковисцидоз, хроническая пневмония, пороки развития бронхов). Наиболее выражено муколитическое действие у N-ацетилцистеина, который в детской практике применяется, в основном, при муковисцидозе и хронических легочных нагноениях. Однако и его трудно отнести к незаменимым препаратам: например, в США у больных муковисцидозом ацетилцистеин применяют относительно редко, отдавая предпочтение вибромассажу. При наличии гнойной мокроты у больных муковисцидозом показан Пульмозим (дорназа-альфа), расщепляющий ДНК, накапливающуюся в мокроте при распаде клеточных элементов (табл. 3). Применение этих средств допустимо лишь в условиях, где можно провести постуральный дренаж после их введения.
Применять ацетилцистеин при острых заболеваниях, в т. ч. бронхитах, не следует, поскольку при них вязкая мокрота — редкость, а возможности провести постуральный дренаж в случае «заболачивания» легкого жидкой мокротой отсутствуют, да и разрешен этот препарат с 12 лет.
При острых и рецидивирующих бронхитах улучшение мукоцилиарного транспорта лучше достигается с помощью карбоцистеина и амброксола, последний может использоваться как внутрь, так и в виде аэрозоля — у детей, получающих ингаляции симпатомиметика по поводу обструктивного бронхита.
Подавление кашля, сопровождающего обструктивный синдром, также не является самоцелью — применение симпатомиметиков, ликвидируя бронхоспазм, способствуют и прекращению кашля (табл. 4). При астматическом статусе, сопровождающемся формированием слепков бронхов, попытки применения N-ацетилцистеина могут привести к усилению бронхоспазма.
Противовоспалительные средства. Использование местно действующих ингаляционных кортикостероидов (ИКС) составляет основу терапии среднетяжелой и тяжелой бронхиальной астмы. Используют как дозированные ингаляторы (беклометазон, будесонид, флутиказон), так и растворы для небулайзера с будесонидом (Пульмикорт), особенно у детей до 3–5 лет (табл. 5). Подавляя воспаление в слизистой бронхов, ИКС способствуют прекращению вызываемого им кашля.
ИКС могут применяться и при респираторных инфекциях более тяжелого течения, при которых кашель связан, в первую очередь, с воспалительным процессом в слизистой оболочке бронхов. В частности, применение этих средств в судорожном периоде коклюша снижает частоту приступов кашля и его интенсивность. ИКС (вместе с симпатомиметиками) могут применяться при лечении обструктивного бронхита (особенно рецидива РОБ) у маленьких детей. И хотя ИКС не сокращает длительность заболевания, они оказывают положительное влияние на тяжесть острого периода; есть также данные о снижении частоты рецидивов обструкции при продолжении лечения ИКС в течение 2–4 недель после окончания острого периода. При длительном кашле на почве трахеита ИКС также часто приносят стойкое облегчение.
Использование ИКС, по понятным причинам, не может быть «средством борьбы с кашлем» при большинстве респираторных инфекций. Альтернативой им является нестероидный противовоспалительный препарат фенспирид (Эреспал — сироп 2 мг/мл), не обладающий, как правило, серьезным побочным действием. Этот препарат улучшает мукоцилиарный клиренс, обладает активностью как спазмолитик и блокатор Н1-гистаминовых рецепторов. У многих больных, особенно с рецидивирующими бронхитами, в т. ч. обструктивными, хронической патологией Эреспал (в дозе 4 мг/кг/сут, у детей старше 1 года — 2–4 ст. ложки в день) приносит отчетливое облегчение кашля и состояния в целом.
Лечение психогенного кашля. Детям с психогенным кашлем обычно не помогают противокашлевые средства, отхаркивающие, муко- и спазмолитики. Их лечение (после исключения возможной органической причины кашля) обычно требует назначения нейролептиков, гипнотерапии и проводится совместно с психоневрологами. При наличии расстройств компульсивно-обсцессивного типа есть опыт использования медленно нарастающих доз Клофелина. Лечение требует обычно значительного времени (многие месяцы), хотя в отдельных случаях кашель может внезапно исчезать и начинаться снова (в отдельных случаях в виде навязчивого чихания).
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
http://www.lvrach.ru/2008/03/4910226/
Серия сообщений «Информация для врачей»:
Часть 1 — Анемии при хронической сердечной недостаточности
Часть 2 — Тактика лечения осложненной артериальной гипертонии
Часть 3 — Антигистаминные препараты в практике поликлинического врача
Часть 4 — Дифференциальная диагностика кашля у детей и его лечение
| Органная система | болезней | Клинические проявления | Диагноз | Другие особенности | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Симптомы | Физический экзамен | ||||||||||||||
| Начало | Продолжительность | Продуктивный кашель | Кровохарканье | Потерянный вес | Лихорадка | Одышка | Аскультация | Лабораторные результаты | Imaging | PFT | Золотой стандарт | ||||
| Дыхательный | Заболевания верхних дыхательных путей | Эпиглоттит [1] [2] | Резкий или острый |
| — | — | — | + | + |
|
|
|
|
|
|
| Круп [3] | Острый |
| + | — | — | + | + |
|
|
|
|
|
| ||
| Коклюш [4] [5] | Острый |
| + коклюш | — | + | + | + |
|
|
|
|
|
| ||
| Ларингофарингеальный рефлюкс [6] [7] | Хронический |
| + | — | — | — | + |
|
|
|
|
|
| ||
| Простуда [8] | Острый |
| + | — | — | + | — |
|
|
|
|
|
| ||
| Сезонный грипп [9] | Острый |
| — | — | — | + | + |
|
|
|
|
|
| ||
| Риносинусит [10] [11] | Острый, подострый, хронический, рецидивирующий |
| + | — | — | + | + |
|
|
|
|
|
| ||
| Органная система | болезней | Клинические проявления | Диагноз | Другие особенности | |||||||||||
| Симптомы | Физический экзамен | ||||||||||||||
| Начало | Продолжительность | Продуктивный кашель | Кровохарканье | Потерянный вес | Лихорадка | Одышка | Аскультация | Лабораторные результаты | Imaging | PFT | Золотой стандарт | ||||
| Дыхательный | Нижние дыхательные пути | астма [12] | Хронический |
| + прозрачная слизистая или желтая мокрота | — | — | — | + |
|
|
|
|
|
|
| Острый бронхит [13] | Острый |
| + | — | — | +/− | + |
|
|
|
|
|
| ||
| Хронический бронхит [14] [15] | Хронический |
| + Очистить мокроту | — | — | + | + |
|
|
|
|
|
| ||
| Неастматический эозинофильный бронхит [16] [17] | Хронический |
| + эозинофильная мокрота | — | — | — | + |
|
|
|
|
|
| ||
| Бронхоэктазия [18] | Хронический |
| + слизисто-гнойная мокрота | + | — | — | + |
|
|
|
|
|
| ||
| Эмфизема [19] | Хронический |
| + слизистая или гнойная мокрота | — | — | + | + |
|
|
|
|
|
| ||
| Иностранная аспирация тела [20] [21] [22] | Острый |
| + | + | — | + | + |
|
|
|
|
|
| ||
| Бронхиолит [23] [24] | Острый |
| + | — | — | + | + |
|
|
|
|
|
| ||
| Органная система | болезней | Клинические проявления | Диагноз | Другие особенности | |||||||||||
| Симптомы | Физический экзамен | ||||||||||||||
| Начало | Продолжительность | Продуктивный кашель | Кровохарканье | Потерянный вес | Лихорадка | Одышка | Аскультация | Лабораторные результаты | Imaging | PFT | Золотой стандарт | ||||
| Дыхательный | Паренхима | Пневмония [25] [26] | Острый |
| + слизисто-гнойная мокрота | — | — | + | + |
|
|
|
|
|
|
| Пневмокониозы [27] [28] | Острый, хронический |
| — | — | + | + | + |
|
|
|
|
|
| ||
| Рак легких [29] [30] | Хронический |
| + | + | + | +/− | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| ||
| Интерстициальная болезнь легких [31] [32] | Хронический |
| — | + | + | — | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| ||
| Туберкулез (ТБ) [33] [34] | Хронический |
| + | + | + | + | + |
|
|
|
|
|
| ||
| муковисцидоз (CF) [35] [36] | Хронический |
| + | — | + | +/− | + |
|
|
|
|
|
| ||
| Органная система | болезней | Клинические проявления | Диагноз | Другие особенности | |||||||||||
| Симптомы | Физический экзамен | ||||||||||||||
| Начало | Продолжительность | Продуктивный кашель | Кровохарканье | Потерянный вес | Лихорадка | Одышка | Аскультация | Лабораторные результаты | Imaging | PFT | Золотой стандарт | ||||
| Сердца | Кардиогенный отек легких [37] [38] | Острый |
| + розовый пенистый, жидкий | — | + | — | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| |
| Митральный стеноз [39] [40] | Хронический |
| + розовый пенистый | + | — | — | + |
|
|
|
|
|
| ||
| Легочная гипертензия [41] [42] | Хронический |
| — | + | + | — | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| ||
| Желудочно-кишечный тракт | Гастроэзофагеальный рефлюкс [43] [44] | Хронический |
| + | — | + | — | + |
|
|
|
|
| — | |
| Органная система | болезней | Клинические проявления | Диагноз | Другие особенности | |||||||||||
| Симптомы | Физический экзамен | ||||||||||||||
| Начало | Продолжительность | Продуктивный кашель | Кровохарканье | Потерянный вес | Лихорадка | Одышка | Аскультация | Лабораторные результаты | Imaging | PFT | Золотой стандарт | ||||
| Аутоиммунный | Синдром Goodpasture [45] [46] | Хронический |
| — | + | — | — | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| |
| Болезнь Вегенера ( GPA ) [47] [48] | Хронический |
| + | + | + | + | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| ||
| саркоидоз [49] [50] | Хронический |
| — | — | + | + | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| ||
| Микроскопический полиангит (MPA) [51] | Хронический |
| + | + | + | + | + |
| Следующие исследования могут быть полезны:
|
|
|
|
| ||
| Шурга-Штрауса [52] [53] | Хронический |
| + | + | + | + | + |
|
|
|
|
|
| ||
| Лекарство | ингибиторов АПФ [54] [55] | Острый (зависит от лекарства) |
| — | — | — | — | + |
|
|
|
|
|
| |
подход к ребенку с кашлем
Нажмите для pdf: подход к ребенку с кашлем
Общая презентация
Справочная информация
Кашель является общим признаком респираторного заболевания и является одним из наиболее распространенных симптомов у детей, обращающихся за медицинской помощью. Это не только вызывает дискомфорт у ребенка, кашель также вызывает стресс и бессонные ночи для их родителей. Прежде чем мы углубимся в клинический подход к кашлю, давайте рассмотрим дыхательную физиологию кашля.
Физиология
Механика кашля — три этапа:
- Фаза вдоха : вдыхание воздуха удлиняет мышцы выдоха (благоприятное соотношение длины и растяжения).
- Фаза сжатия : сокращение мышц выдоха на фоне закрытой голосовой щели приводит к повышению внутригрудного давления.
- Фаза выдоха : открытие голосовой щели приводит к сильному выдоху и слышному кашлю.На этом этапе дыхательные пути подвергаются динамическому сжатию, а выталкивание воздуха способствует очистке дыхательных путей и выделению секрета.
Путь от кашля
Каждый кашель вызывается стимуляцией дуги кашлевого рефлекса. Рецепторы кашля, которые являются афферентными окончаниями блуждающего нерва (черепной нерв X), рассеяны в слизистой оболочке дыхательных путей и подслизистой основе. Некоторые из этих рецепторов являются механочувствительными, а некоторые — химиочувствительными. Механорецепторы чувствительны к прикосновению или смещению и расположены в основном в проксимальных дыхательных путях, таких как гортань и трахея.Хеморецепторы чувствительны к кислоте, теплу и производным капсаицина благодаря активации ваниллоидного рецептора типа 1 (TRPV1) и расположены в основном в дистальных дыхательных путях. Расположение рецепторов обозначено красными точками на рисунке 1.
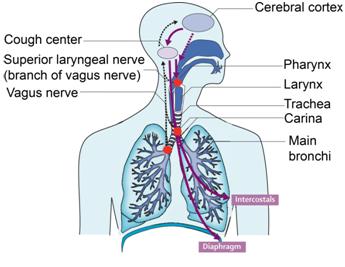
Рис. 1. Анатомия кашлевого рефлекса. Красные точки обозначают расположение рецепторов кашля. Черные стрелки представляют афферентный путь, а фиолетовые стрелки представляют эфферентный путь. (модифицировано из Чунг К.Ф., Паворд И.Д. Распространенность, патогенез и причины хронического кашля. ланцет . 19 апреля 2008 г .; 371 (9621): 1364–74)
Через блуждающий нерв импульсы от кашлевых рецепторов распространяются в кашлевой центр в мозговом веществе и ядре тракта solitaris. Эфферентные импульсы генерируются из центра кашля и распространяются через спинномозговые двигатели (в мышцы выдоха), диафрагмальные (в диафрагму) и блуждающие нервы (в гортань, трахею и бронхи) в органы выдоха, вызывающие кашель (см. Фигура 1).
Классификация кашля
Кашель обычно классифицируется на основании его продолжительности, качества или этиологии.Они являются полезными индикаторами для определения вашего дифференциального диагноза. Обратите внимание, что эти классификации не являются взаимоисключающими.
- Продолжительность : острая (<2 недели), подострая (2-4 недели), хроническая (> 4 недели)
- Качество : влажный / влажный / продуктивный или сухой
- Этиология : специфическая (относящаяся к основной проблеме) или неспецифическая (отсутствие идентифицируемой проблемы)
Вопросы задавать
- Спросите о возрасте / продолжительности начала (врожденная причина).
- Характер кашля; Как долго ребенок кашляет?
- Острый / подострый?
- Хронический пароксизмальный кашель?
- Хронический продуктивный (влажно-влажный) кашель?
- Лай / медное звучание?
- Стаккато звучит?
- Звучит (гусиное) звучит?
- звук коклюша?
- В какое время дня самый сильный кашель?
- Какой тип воздействия вызывает кашель?
- Что облегчает кашель? Был ли ребенок на лечении раньше (напр.Bronchodilators)? Помогло ли это с настоящим эпизодом?
- Есть ли одышка (одышка)? Есть ли усиленная работа дыхания?
- Есть ли связанная рвота (рвота после кашля)? Есть ли кровохарканье?
- Есть ли признаки лихорадки, неспособности процветать или потери веса?
- Пассивно или активно ребенок подвергается воздействию дыма от табака, марихуаны, кокаина или дровяной печи?
- Спросите об истории удушья (подозрение на посторонние предметы в дыхательных путях).
- С какими домашними животными или животными контактировал ребенок?
- Спросите о предродовой и неонатальной истории.
- Есть ли в семье случаи атопии (экзема, аллергия, астма), муковисцидоза и / или первичной цилиарной дискинезии?
Дифференциальный диагноз
| Продолжительность | Распространенные этиологии |
| Острый кашель (<2 недели) |
|
| Подострый кашель (2-4 недели) |
|
| Хронический кашель (> 4 недели) |
|
Расследования
Физическое обследование
- При осмотре следует обратить внимание на следующие признаки:
- азбука!
- Жизненно важные признаки, включая насыщение O2.
- Параметры роста — признаки плохого роста и / или неспособности процветать.
- Оцените работу дыхания.
- Если пациент в состоянии, слушайте их кашель.
- Осмотрите грудную стенку на наличие признаков гиперинфляции и деформаций.
- Общий осмотр на стигматы хронического заболевания.
- Осмотреть носовые полипы и другие обструкции носового прохода.
- Auscultate: симметричен ли доступ воздуха? Есть ли случайные звуки? Опишите его местоположение и качество (хруст, крепитация, хрип)
- Аускультация для тонов сердца.
- Осмотреть на предмет отеков, цианоза, трещин в пальцах рук и ног и поражений кожи.
Рентген грудной клетки
- Рентгенограмма грудной клетки
- может предоставить вам дополнительную информацию, такую как инфильтрация / уплотнение, гиперинфляция, перибронхиальное утолщение, гиперинфляция, ателектаз и хронические изменения в легких.
Тест легочной функции
- Может помочь определить наличие обструктивных и рестриктивных заболеваний легких.
- Требуется при диагностике астмы (ребенок должен быть старше 6 лет и сотрудничать).
Бронхоскопия
- Полезно, если подозрение на инородное тело велико.
Mantoux Testing (кожный туберкулиновый тест)
- Для проверки на туберкулезную инфекцию.
Список литературы
- Chang AB.Детский кашель: дети не миниатюрные взрослые. Легкое. 2010 янв; 188 Suppl 1: S33-40.
- Chang AB, Glomb WB. Рекомендации по оценке хронического кашля в педиатрии: научно обоснованные клинические рекомендации ACCP. Грудь. 2006 янв; 129 (1 приложение): 260S-283S.
- Чунг К.Ф., Паворд И.Д. Распространенность, патогенез и причины хронического кашля. ланцет . 19 апреля 2008 года; 371 (9621): 1364-74
- Голдсобель А.Б., Чиппс Б.Е. Кашель в педиатрической популяции.J педиатр. 2010 март; 156 (3): 352-8.
- Град Р. Хронический кашель у детей. В: UpToDate, Мэллори Г.Б. (Эд), Хоппин А.Г. (Эд), UpToDate, Уолтем, Массачусетс, 2009.
Благодарности
Автор: Кэлвин К.В. Тонг
Под редакцией: Габи Янг, педиатрический резидент
Последнее обновление: 15 декабря 2011 г., 19:34
,Когда вы обращаетесь за медицинской помощью, ваш врач использует диагностический процесс для определения состояния, которое может вызывать ваши симптомы.
В рамках этого процесса они рассмотрят такие элементы, как:
Дифференциальный диагноз — это список возможных состояний или заболеваний, которые могут вызывать ваши симптомы на основе этой информации.
При проведении дифференциальной диагностики ваш врач сначала соберет некоторую первоначальную информацию о ваших симптомах и истории болезни.
Некоторые примеры вопросов, которые может задать ваш врач:
- Каковы ваши симптомы?
- Как долго вы испытываете эти симптомы?
- Есть ли что-нибудь, что вызывает ваши симптомы?
- Есть что-нибудь, что делает ваши симптомы хуже или лучше?
- Есть ли у вас в семье специфические симптомы, состояния или заболевания?
- Вы принимаете какие-либо лекарства по рецепту?
- Вы употребляете табак или алкоголь? Если так, как часто?
- Были ли какие-либо серьезные события или стрессы в вашей жизни в последнее время?
Ваш врач может затем выполнить некоторые основные физические или лабораторные обследования.Некоторые примеры включают, но не ограничиваются следующим:
- измерение артериального давления
- мониторинг вашего пульса
- прослушивание легких при дыхании
- осмотр части вашего тела, которая вас беспокоит
- заказ базовой лабораторной крови или анализы мочи
Когда собраны соответствующие факты из ваших симптомов, истории болезни и медицинского обследования, ваш врач составит список наиболее вероятных состояний или заболеваний, которые могут вызывать ваши симптомы.Это дифференциальный диагноз.
Ваш доктор может затем выполнить дополнительные тесты или оценки, чтобы исключить определенные условия или заболевания и поставить окончательный диагноз.
Вот несколько упрощенных примеров того, как дифференциальный диагноз может выглядеть для некоторых распространенных состояний.
Боль в груди
Джон посещает своего врача, жалуясь на боль в груди.
Поскольку сердечный приступ является частой причиной болей в груди, первоочередная задача его врача — убедиться, что Джон не испытывает его.Другие распространенные причины боли в груди включают боль в грудной стенке, гастроэзофагеальную рефлюксную болезнь (ГЭРБ) и перикардит.
Врач выполняет электрокардиограмму, чтобы оценить электрические импульсы сердца Джона. Они также заказывают анализы крови на наличие определенных ферментов, связанных с сердечным приступом. Результаты этих оценок являются нормальными.
Джон говорит своему врачу, что его боль ощущается как жжение. Обычно это происходит вскоре после еды.В дополнение к боли в груди у него иногда бывает кислый привкус во рту.
Исходя из описания его симптомов, а также нормальных результатов анализов, врач Джона подозревает, что у Джона может быть ГЭРБ. Врач назначает Джону курс ингибиторов протонной помпы, который в конечном итоге снимает его симптомы.
Головная боль
Сью идет к врачу, потому что у нее постоянно болит голова.
В дополнение к выполнению основного физического осмотра, врач Сью спрашивает о ее симптомах.Сью рассказывает, что боль от ее головной боли — от умеренной до сильной. Иногда она чувствует тошноту и чувствительность к свету, пока они происходят.
Согласно предоставленной информации, врач Сью подозревает, что наиболее вероятными состояниями могут быть мигрень, головная боль напряжения или, возможно, посттравматическая головная боль.
Врач задает дополнительный вопрос: переживали ли вы в последнее время какие-либо травмы головы? Сью отвечает, что да, она упала и ударилась головой чуть больше недели назад.
С этой новой информацией доктор Сью теперь подозревает посттравматическую головную боль. Врач может назначить обезболивающие или противовоспалительные препараты для ее состояния. Кроме того, врач может выполнить визуальные тесты, такие как МРТ или КТ, чтобы исключить кровотечение в мозге или опухоль.
Пневмония
Али посещает своего врача с симптомами пневмонии: лихорадкой, кашлем, ознобом и болями в груди.
Врач Али проводит медицинский осмотр, в том числе слушает его легкие с помощью стетоскопа.Они выполняют рентген грудной клетки, чтобы увидеть его легкие и подтвердить пневмонию.
Пневмония имеет разные причины, особенно если она бактериальная или вирусная. Это может повлиять на лечение.
Врач Али берет пробу слизи, чтобы проверить наличие бактерий. Он возвращается положительным, поэтому врач назначает курс антибиотиков для лечения инфекции.
Гипертония
Ракель находится в кабинете своего врача для обычной физической работы. Когда ее врач измеряет артериальное давление, показания высоки.
Распространенные причины гипертонии включают определенные лекарства, заболевания почек, обструктивное апноэ во сне и проблемы со щитовидной железой.
Высокое кровяное давление не наблюдается в семье Ракель, хотя у ее матери были проблемы со щитовидной железой. Ракель не употребляет табачные изделия и ответственно употребляет алкоголь. Кроме того, она в настоящее время не принимает никаких лекарств, которые могут привести к повышению артериального давления.
Доктор Ракель затем спрашивает, замечала ли она что-то еще, что кажется необычным в ее здоровье в последнее время.Она отвечает, что ей кажется, что она худеет, и что она часто чувствует себя горячей или потной.
Врач выполняет лабораторные анализы для оценки функции почек и щитовидной железы.
Результаты анализов почек в норме, но результаты Ракеля по щитовидной железе указывают на гипертиреоз. Ракель и ее доктор начинают обсуждать варианты лечения ее сверхактивной щитовидной железы.
Инсульт
Член семьи берет Кларенса, чтобы получить немедленную медицинскую помощь, потому что они подозревают, что у него был инсульт.
Симптомы Кларенса включают головную боль, спутанность сознания, потерю координации и нарушение зрения. Член семьи также сообщает доктору, что у одного из родителей Кларенса в прошлом случился инсульт, и что Кларенс часто курит сигареты.
Исходя из предоставленных симптомов и анамнеза, врач сильно подозревает инсульт, хотя низкий уровень глюкозы в крови также может вызывать симптомы, похожие на инсульт.
Они выполняют эхокардиограмму, чтобы проверить аномальный ритм, который может привести к образованию сгустков, которые могут попасть в мозг.Они также заказывают компьютерную томографию для проверки кровоизлияния в мозг или смерти ткани. Наконец, они проводят анализы крови, чтобы увидеть скорость, с которой сгустки крови Кларенса, и оценить уровень глюкозы в крови.
КТ показывает кровоизлияние в мозг, подтверждая, что у Кларенса был геморрагический инсульт.
Поскольку инсульт является неотложной медицинской ситуацией, врач может начать экстренное лечение до получения всех результатов теста.
Диагностика одышки у детей
LISA NOBLE WEISS, MD, MEd, Северо-восточные университеты Огайо Колледжи медицины и фармации, Forum Health Family Practice Centre, Youngstown, Ohio
Am Fam Physician. 2008 апр. 15; 77 (8): 1109-1114.
Одышка у детей — распространенная проблема, с которой сталкиваются семейные врачи. Приблизительно от 25 до 30 процентов детей будут иметь, по крайней мере, один эпизод хрипения, и почти половина детей имеет историю хрипов в возрасте до шести лет.Наиболее распространенные причины одышки у детей включают астму, аллергию, инфекции, гастроэзофагеальную рефлюксную болезнь и обструктивное апноэ во сне. Менее распространенные причины включают врожденные аномалии, аспирацию инородного тела и муковисцидоз. Исторические данные, которые помогают в диагностике, включают семейный анамнез, возраст начала, характер одышки, сезонность, внезапность начала и связь с кормлением, кашлем, респираторными заболеваниями и позиционными изменениями. Целенаправленное обследование и целевое диагностическое тестирование, основанное на клинических подозрениях, также предоставляют полезную информацию.Дети с рецидивирующим хрипом или единственным эпизодом необъяснимых хрипов, которые не реагируют на бронходилататоры, должны пройти рентгенографию грудной клетки. Дети, у которых в анамнезе или по результатам медицинского осмотра предполагается астма, должны пройти диагностическое тестирование функции легких
Одышка у младенцев и детей — обычная проблема, с которой сталкиваются отделения первичной медицинской помощи. Приблизительно от 25 до 30 процентов детей будут иметь, по крайней мере, один эпизод хрипов. К трем годам эпизод хрипов случится у 40 процентов детей, а к шести годам почти у половины детей будет был по крайней мере один эпизод хрипов.1 У большинства младенцев и детей с рецидивирующими хрипами астма, но в дифференциальном диагнозе следует учитывать и другие причины. В данной статье представлен подход к оценке всех видов хрипов у детей.
Просмотреть / Распечатать таблицу
СОРТИРОВКА: ОСНОВНЫЕ РЕКОМЕНДАЦИИ ДЛЯ ПРАКТИКИ
| Клиническая рекомендация | Оценка доказательств | Рекомендации |
|---|---|---|
Астма — наиболее вероятная причина рецидивирующих хрипов у детей младше пяти лет года. | C | 1 |
Наиболее частыми причинами одышки у маленьких детей являются астма, аллергия, гастроэзофагеальная рефлюксная болезнь, инфекции и обструктивное апноэ во сне. | C | 6, 12, 16, 24 |
Реакция на бронходилататоры может помочь отличить астму от других причин одышки. | C | 1, 7 |
Рентгенография грудной клетки должна выполняться у детей с рецидивирующим хрипом или единичным эпизодом необъяснимых хрипов, которые не реагируют на бронходилататоры. | C | 1, 7, 19 |
СОРТИРОВКА: ОСНОВНЫЕ РЕКОМЕНДАЦИИ ДЛЯ ПРАКТИКИ
| Клиническая рекомендация | Оценка доказательств | Рекомендации |
|---|---|---|
Вероятность астмы наиболее вероятна причина рецидивирующего хрипения у детей младше пяти лет. | C | 1 |
Наиболее частыми причинами одышки у маленьких детей являются астма, аллергия, гастроэзофагеальная рефлюксная болезнь, инфекции и обструктивное апноэ во сне. | C | 6, 12, 16, 24 |
Реакция на бронходилататоры может помочь отличить астму от других причин одышки. | C | 1, 7 |
Рентгенография грудной клетки должна выполняться у детей с рецидивирующим хрипом или единичным эпизодом необъяснимых хрипов, которые не реагируют на бронходилататоры. | C | 1, 7, 19 |
Этиология
Хрипы происходят во время длительной фазы выдоха благодаря быстрому прохождению воздуха через дыхательные пути, которые сужены до точки закрытия.Дети хрипят чаще, чем взрослые из-за физических различий. Бронхи у младенцев и детей младшего возраста имеют небольшие размеры, что приводит к более высокому сопротивлению периферических дыхательных путей. В результате, болезни, которые поражают малые дыхательные пути, оказывают пропорционально большее влияние на общее сопротивление дыхательных путей у этих пациентов. У младенцев также меньше отдачи эластичных тканей и меньше коллатеральных дыхательных путей, что приводит к облегчению обструкции и ателектаза. Грудная клетка, трахея и бронхи также более податливы у младенцев и детей младшего возраста, и диафрагма вставляется горизонтально, а не наклонно.Все эти факторы увеличивают вероятность одышки и респираторного расстройства в обеих этих группах.2
Дифференциальный диагноз
В таблице 1 перечислены распространенные, необычные и редкие причины одышки у младенцев и детей.3,4 Получение подробной истории важный; Таблица 2 содержит предложенные вопросы, которые могут помочь сузить дифференциальный диагноз.3–5. Наиболее распространенными диагнозами у детей с одышкой являются астма, аллергия, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), инфекции и обструктивное апноэ во сне.3,6
Посмотреть / Распечатать Таблица
Таблица 1Причины одышки у детей и младенцев
Распространенные | |
Аллергия | |
Астма или реактивная болезнь дыхательных путей | Гастроэзофагеальная рефлюксная болезнь |
Инфекции | |
Бронхиолит | |
Бронхит | |
20 | |
Обструктивное апноэ во сне | |
Необычно | |
Бронхопульмональная дисплазия | |
Аспирация инородного тела | |
