Раздел для практикующего врача, назначающего лечение, наглядно демонстрирующий применение новейших научных разработок в области медицины. Статьи носят рекомендательный характер, сочетая в себе практическую информацию и научные обзоры.
В статье представлены данные о рациональных принципах антибиотикотерапии в пульмонологии с учетом профилактики развития дисбактериоза кишечника. Представлена информация о новом классе антибактериальных препаратов – экоантибиотиков, обладающих высокой антимикробной активностью и низким риском патогенного влияния на нормальную микрофлору кишечника.
Наступление осенне-зимнего периода традиционно ассоциируется с увеличением частоты заболеваемости патологией респираторного тракта и необходимости назначения антибактериальной терапии. Пациентам с заболеваниями нижних дыхательных путей (НДП) назначение антибиотиков требуется в 45% случаев [1]. Статистика обращений пациентов с заболеваниями НДП, требующих назначения антимикробной терапии, свидетельствует о том, что среди показаний лидирует хроническая обструктивная болезнь легких (ХОБЛ) − 82,8% обращений и пневмония − 17,1% обращений [2].
ХОБЛ – заболевание, характеризующееся частично необратимым ограничением воздушного потока. Ограничение воздушного потока имеет неуклонно прогрессирующий характер и вызвано аномальной воспалительной реакцией легочной ткани в ответ на раздражение различными патогенами и газами (табачный дым и др.). Ключевой признак заболевания – хронический продуктивный (с отхождением мокроты) кашель на протяжении минимум 3 мес. в течение 2 последовательных лет при исключении других заболеваний (туберкулез, сердечная недостаточность и др.) [7].
Обострение ХОБЛ – остро возникающее ухудшение состояния пациента в течение ≥ 2 последовательных дней.
Классическими признаками, характеризующими обострение заболевания, являются критерии N.R. Anthonisen еt al. [11]:
• появление или усиление одышки;
• изменение характера мокроты (со слизистой на слизисто-гнойную или гнойную).

Типы обострения ХОБЛ:
• наличие всех трех вышеуказанных критериев – I тип;
• наличие двух критериев – II тип;
• наличие одного критерия – III тип.
При обострении ХОБЛ также наблюдается усиление кашля.
Этиология развития обострения ХОБЛ в 80% случаев представлена инфекцией респираторного тракта, в 20% случаев – неинфекционными причинами (воздействие аэрополлютантов окружающей среды, тромбоэмболия ветвей легочной артерии, декомпенсация сердечной недостаточности, ухудшение течения ишемической болезни сердца, аритмии, ошибочное назначение седативных или наркотических ЛС и др.) [12].
Бактериальных возбудителей выделяют из мокроты / бронхиального секрета у 40–50% пациентов с признаками обострения ХОБЛ (табл. 1).
Антибактериальная терапия при ХОБЛ показана в следующих случаях:
обострение 1-го типа, обострение 2-го типа при наличии гнойной мокроты, любое обострение ХОБЛ, требующее проведения неинвазивной или искусственной вентиляции легких [5]. При выборе антибиотика учитывают: возраст пациента, выраженность бронхиальной обструкции, частоту обострений, наличие хронических сопутствующих заболеваний, предшествующие госпитализации, предшествующее применение глюкокортикоидов и антибиотиков [12] (табл. 2).
Продолжительность антибиотикотерапии ХОБЛ составляет 7−14 дней.
В случае клинической неэффективности, рецидива или возникновения нового обострения ХОБЛ в течение 3 мес. после проведения курса антибиотикотерапии назначают антибиотик, относящийся к другому классу антимикробных препаратов [6].
Пневмонии – группа различных по этиологии, патогенезу и морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких.
Заболеваемость пневмонией в РФ составляет от 3 до 8 на 1 тыс. населения и достигает более 1,5 млн человек в год. До 20% больных пневмонией в связи с тяжестью состояния госпитализируются.
Пневмония всегда сопровождается: наличием внутриальвеолярной экссудации, лихорадочной реакцией и интоксикацией. Клинически значимым является подразделение пневмонии на: внебольничную и нозокомиальную (госпитальную, внутрибольничную). Такое деление пневмоний никак не связано с тяжестью их течения. Единственный критерий − окружение, в котором развилась пневмония [13].
Среди этиологических факторов внебольничной пневмонии лидирует Str. рneumonie – 65%, далее следуют Haem. influenze – 14% и Mycoplasma pneumonie – 7% [3]. Этиологическими факторами пневмонии в 3% случаев соответственно являются вирусы и смешанная флора (рис. 1).
В соответствии с согласительными рекомендациями РРО/МАКМАХ (2009 г.) эмпирическая антибактериальная терапия внебольничной пневмонии у взрослых для лечения в амбулаторно-поликлинических условиях у больных без сопутствующих заболеваний, не принимавших последние 3 мес. антимикробные препараты, предусматривает назначение внутрь амоксициллина или макролидов (кларитромицин, джозамицин, спирамицин) [13].
В соответствии с тем же алгоритмом у больных с сопутствующими заболеваниями или принимавших последние 3 мес. антимикробные препараты антибиотиками выбора являются амоксициллин/клавуланат 0,625 г 3 раза в сутки (внутрь) ± макролид (внутрь) или респираторный фторхинолон (левофлоксацин) (внутрь) (табл. 3).
Прогностически очень важным является быстрое, не позже 4 ч после постановки диагноза, начало антимикробной терапии. При неосложненной внебольничной пневмонии антибиотикотерапия может быть завершена по достижении стойкой нормализации температуры тела. Длительность лечения обычно составляет 7−10 дней [13].
При наличии клинических и/или эпидемиологических данных о микоплазменной, хламидийной или легионеллезной пневмонии продолжительность антибактериальной терапии должна быть большей из-за риска рецидива инфекции – 2−3 нед.
Безопасность и переносимость не менее важны, чем эффективность при выборе антибиотика. Важен индивидуальный подход к терапии каждого пациента. Максимальная эффективность и минимальная токсичность препаратов должны сочетаться с наименьшей стоимостью лечения [17]. Нежелательные лекарственные реакции, вызванные антибиотиками – каждый 5-й случай обращения за медицинской помощью [10]. Причем мнения зарубежных и российских специалистов едины в том, что все классы антибиотиков широкого спектра действия в той или иной степени угнетают нормальную микрофлору толстого кишечника, что может привести к избыточному росту C. difficile, последующему высвобождению токсинов А и В и развитию антибиотик-ассоциированной диареи (ААД) [8].
В связи с этим принципы рациональной антибиотикотерапии включают: применение антибиотиков только по показаниям; выбор препарата исходя из чувствительности возбудителя; правильную дозировку, режим приема, продолжительность и методы введения; обязательно учитывать общее состояние больных, возраст, пол, состояние иммунной системы, сопутствующие заболевания и беременность. Кроме того, при подборе антибиотика необходимо знать состояние антибиотикорезистентности в среде, окружающей больного (отделение, больница, географический регион) [16].
Как известно, клиника дисбактериоза кишечника включает: синдром желудочно-кишечной диспепсии, синдром нарушения пищеварения, астеновегетативный синдром, гиповитаминоз и аллергический синдром. Причем пациенты с патологией желудочно-кишечного тракта являются зоной особого внимания. Поскольку у большинства пациентов с заболеваниями желудочно-кишечного тракта диагносцируются изменения со стороны микрофлоры и ее активности, возможности влияния на вероятность возникновения и выраженность негативных эффектов антибиотикотерапии включают применение препаратов, способствующих нормализации микробиоценоза кишечника.
Принципиально новым направлением в профилактике развития дисбактериоза является внедрение в клиническую практику нового поколения антибактериальных препаратов − экоантибиотиков, содержащих в одной лекарственной форме – таблетке – необходимый антибактериальный компонент в сочетании с высокоэффективным пребиотиком – лактулозой.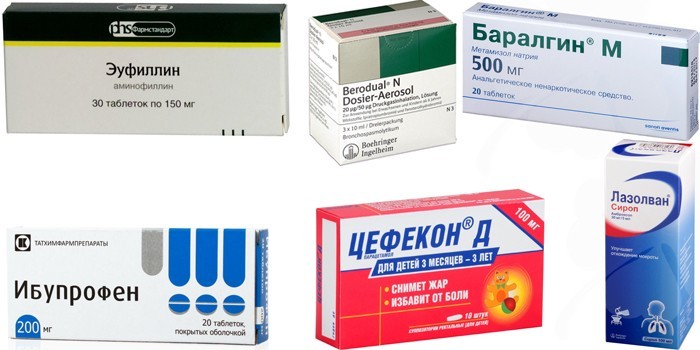
Оригинальный состав экоантибиотика является разработкой российских ученых и заключается в комбинации антибиотика в стандартной дозировке с лактулозой ангидро, имеющей высокую степень очистки от примесей.
По противомикробной активности экоантибиотики эквивалентны оригинальным представителям класса антибиотиков (подтверждено заключениями о биоэквивалентности), по профилю безопасности значительно превосходят их. Экоантибиотики сохраняют микробиоценоз кишечника, поскольку негативное влияние антибактериального компонента экоантибиотика на кишечную микрофлору нивелируется протективным действием на нее лактулозы ангидро. Лактулоза обладает доказанным пребиотическим эффектом и используется в клинической практике с 1957 г. На фоне применения лактулозы в качестве пребиотика отмечено достоверное увеличение количества лакто- и бифидобактерий [15].
Эффективность и безопасность экоантибиотиков Экобола и Экозитрина в отношении кишечного биоценоза продемонстрирована в результате сравнительного исследования влияния экоантибиотиков и традиционных антибиотиков-аналогов, входящих в стандартные схемы антихеликобактерной терапии [4].
Включение в схемы антихеликобактерной терапии Экобола и Экозитрина нивелировало характерные для антибиотиков нежелательные явления, связанные с их неблагопрятным воздействием на состояние микробиоценоза кишечника. Экоантибиотики в процессе антихеликобактерной терапии обеспечивали повышение эффективности эрадикационной терапии вследствие того, что они обладают лучшей терапевтической переносимостью, чем традиционные антибиотики, повышают приверженность пациентов к лечению и позволяют добиться высокого комплаенса по соблюдению режимов приема препаратов [4].
Оценка клинических результатов 14-дневного курса Экозитрина и кларитромицина проведена у пациентов с острым риносинуситом. Использование Экозитрина в качестве антибактериальной терапии значительно снижало негативное влияние антибактериального компонента на кишечную микрофлору [14].
Режим дозирования экоантибиотиков в пульмонологии представлен в таблице 4.
Таким образом, лактулоза в составе экоантибиотиков снижает побочное действие антибиотиков на кишечную нормофлору, не взаимодействует с молекулой антибиотика в составе лекарственной формы, не влияет на фармакокинетику, клиническую эффективность антибиотика и моторику кишечника, т. к. используется в составе экоантибиотика в пребиотической дозе.
В настоящее время экоантибиотики представлены в самых востребованных классах антибиотиков, высокоэффективны против основных классов возбудителей, биоэквивалентны оригинальным антибиотикам и имеют преимущества по профилю безопасности. Экоантибиотики сохраняют баланс кишечной микрофлоры в процессе антибиотикотерапии, препятствуют развитию антибиотико-ассоциированной диареи, за счет иммуномодулирующей активности бифидобактерий поддерживают иммунный статус и обладают лучшей терапевтической переносимостью, чем классические однокомпонентные антибиотики.
ЛИТЕРАТУРА
1. Бабушкина А.В. Острый бронхит: современные представления // Украинский медицинский журнал. 2010. №6.
2. Белобородова В.Б., Климко Н.Н., Козлов Р.С. Нозокомиальная пневмония у взрослых. Российские национальные рекомендации. 2009.
3. Бова А.А., Крыжановский В.Л. Этиология пневмоний // Медицинские новости. 2000. №7.
4. Буторова Л.И., Плавник Т.А. Экоантибиотики: новая стратегия повышения эффективности антихеликобактерной терапии и профилактики антибиотико-ассоциированной диареи // Лечащий врач. 2013. №5. С. 1–8.
5. Емельянов А.В. Современная терапия хронической обструктивной болезни легких // Лечащий врач. 2004. №8.
6. Зайцев А.А., Кулагина И.Ц. Пучнина Т.В. Современные режимы антибактериальной терапии инфекции нижних дыхательных путей // Лечащий врач. 2011. №9.
7. Козачок Н.Н., Селюк М.Н., Бычкова С.А. Хронические обструктивные болезни легких: современный взгляд на клинику, диагностику и лечение // Рациональная фармакотерапия. 2008. №1.
2008. №1.
8. Лобзин Ю.В., Захаренко С.М., Иванов Г.А. Современные представления об инфекции, вызванной Cloctridium difficile // Клиническая микробиология и антимикробная химиотерапия. 2002. №3.
9. Соколов А.А. Место амоксициллина/клавуланата в терапии внебольничной пневмонии // Фарматека. 2003. №13.
10. Стецюк О.У., Козлов Р.С. Безопасность и переносимость антибиотиков в амбулаторной практике // Клиническая микробиология и антимикробная химиотерапия. 2011. №1. С. 67–84.
11. Ташкин Д.П. Профилактика и лечение обострений ХОЗЛ // Здоровье Украины. 2010. №2. С. 9–12.
12. Чучалин А.Г., Синопальников А.И., Козлов Р.С. Инфекционное обострение ХОБЛ: практические рекомендации по диагностике, лечению и профилактике. Пособие для врачей. 2005.
13. Чучалин А.Г., Синопальников А.И., Козлов Р.С. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике. М., 2010.
14. Янов Ю.К., Коноплев О.И., Науменко Н.Н. Антибиотики с повышенным профилем безопасности для кишечной микрофлоры: новые перспективы антибиотикотерапии острых бактериальных риносинуситов // Российская оториноларингология. 2010. №3. С. 181–194.
15. Ballongue J., Crociani J., Grill J.P. In vitro study of the effect of lactulose and lactitol on growth and metabolism of intestinal bacteria // Gut. 1995. No37 (Suppl. 2). A48.
16. Frank U., Tacconelli E. The Daschner Guide to In-Hospital Antibiotic Therapy // Springer Medizin. Verlag. Heidelberg. 2012.
17. Гиссенс К. Оценка качества антимикробной химиотерапии // International Journal of Antimicrobial Agents. 2001. №17. С. 9–19.
Как правильно пить антибиотики | Медицинский центр «Президент-Мед»
Антибиотики используют для лечения и/или профилактики некоторых видов бактериальных инфекций. Они воздействуют на болезнетворные микроорганизмы двумя способами: бактерицидно (убивая бактерии) и бактериостатически (предотвращая их размножение).
Антибиотики неэффективны при вирусных инфекциях (грипп, ОРВИ) и редко применяются для терапии легких бактериальных заболеваний, когда иммунной системе под силу самостоятельно справиться с болезнетворными микробами. Препараты назначают для лечения острых и хронических бактериальных инфекций, в послеоперационный период, когда велик риск более серьезных осложнений. Некоторым пациентам курс лекарств показан в качестве меры предупреждения (антибиотикопрофилактика).
Виды антибиотиков
Существуют сотни различных видов антибиотиков, но большинство из них можно грубо разделить на шесть групп:
- Пенициллины широко используют для лечения различных инфекций: кожи, органов дыхания, мочевыводящих путей.
- Цефалоспорины применяют для терапии широкого спектра серьезных инфекций, включая сепсис и менингит.
- Аминогликозиды назначают преимущественно в больницах (амбулаторно – под строгим контролем врача) для лечения тяжелых патологий. Препараты группы могут вызвать серьезные побочные эффекты: потерю слуха и патологию почек. Применяют аминогликозиды, как правило, в виде инъекций или глазных/ушных капель.
- Тетрациклины используют для лечения широкого спектра инфекций: кожи (тяжелые формы акне и розацеа), урогенитальных.
- Макролиды назначают при инфекционных процессах в легких и/или как альтернативные препараты для пациентов с аллергией на пенициллин. Также их применяют для лечения устойчивых к пенициллину штаммов бактерий.
- Линкозамиды эффективны при лечении инфекционных поражений костей.
Как правильно принимать антибиотики
Важно правильно принимать противомикробные препараты, чтобы предотвратить появление устойчивых форм – состояния, когда штамм бактерий больше не реагирует на лечение одним или несколькими типами антибиотиков. Поэтому самолечение в случае с антибиотиками не просто вредит здоровью – оно опасно!
Принимать решение о целесообразности назначения противомикробного средства, подбирать конкретный препарат, дозировку и определять длительность приема должен только врач.
Применять антибиотики следует строго в тех дозах, которые назначил доктор. Пероральные формы (таблетки, капсулы, сиропы) пьют в соответствии с прописанными в инструкции рекомендациями: до/после еды. Самостоятельно уменьшать либо увеличивать дозировку нельзя: низкий уровень действующего вещества в крови не окажет должного эффекта, чрезмерный – повысит риск развития побочных действий.
Очень важно «пропить» весь предписанный курс антибиотиков, даже если спала температура и самочувствие улучшилось. Прекращение приема чревато возникновением устойчивых форм бактерий. Нельзя пропускать принятия очередной дозы: действие лекарства должно быть непрерывным, то есть одна порция вещества «цепляется» за другую. Перерывы в приеме недопустимы. При случайном пропуске одной дозы, выпивают лекарство «как только вспомнят», а затем продолжают курс в обычном режиме. Не следует принимать двойную дозировку, чтобы восполнить пропущенный прием.
Нужны ли пробиотики
Антибиотики убивают бактерии, но они не отличают хорошие микроорганизмы от плохих. Эти мощные препараты уничтожают жизненно важные бактерии, необходимые для нормального функционирования пищеварительной и иммунной систем. Лучший способ восполнить потери – употребление пробиотиков, содержащих живые бактерии, обычно заселяющих кишечник.
Пробиотики назначают во время и после курса антибиотиков для восстановления микрофлоры кишечника и, следовательно, иммунитета. Важно «развести» прием препаратов: пробиотик желательно пить за пару часов до или несколько часов после дозы антибиотика. Длительность применения пробиотиков после курса антибиотикотерапии определяет врач.
Для получения подробных консультаций по вопросу как правильно пить антибиотики обращайтесь в медицинские центры «Президент-Мед»
Автор: Мамунц Цовинар Алексеевна
Главный врач Президент-Мед г. Видное
Высшее медицинское, Пермский государственный медицинский институт, лечебный факультет, специальность-лечебное дело
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Татьяна
Роман Евгеньевич хороший,грамотный специалист.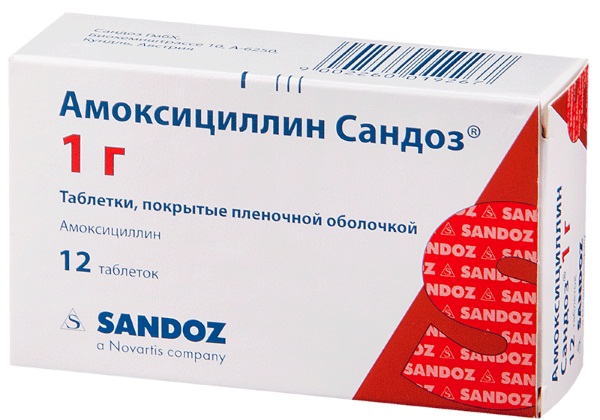 Я разбираюсь в медицине и могу полностью доверять доктору.Спасибо.[…]
Я разбираюсь в медицине и могу полностью доверять доктору.Спасибо.[…]Светлана
Выражаю благодарность Роману Евгеньевичу Бачурину. Доктор провел УЗИ брюшной полости на высшем уровне, проконсультировал по всем беспокоившим меня вопросам, показал на мониторе проблемные области и порекомендовал дальнейшие действия. Осталась очень довольна и отношением врача, и его работой. При необходимости буду вновь к нему обращаться.[…]11 мифов о пневмонии: уколы, контрольный рентген и обязательная госпитализация
По статистике, каждую минуту в мире от пневмонии умирает два ребенка в возрасте до пяти лет, а каждый год от пневмонии и инфекций нижних дыхательных путей умирает 4 миллиона человек 25 сентября — Всемирный день легких. Мы решили развенчать главные мифы об этом опасном заболевании вместе с врачом пульмонологом Василием Штабницким.
1. Правда ли, что пневмония – это всегда высокая температура?
В.Ш.: Нет, конечно это неправда. В большинстве случаев пневмонии действительно наблюдается высокая температура, но есть определенное количество пневмоний, так называемые атипичные, для которых как раз высокая температура не характерна. Она может быть субфебрильной и не подниматься выше 38 градусов.
2. Правда ли, что пневмония чаще всего бывает последствием, осложнением ОРВИ?
В.Ш.: Скорее миф. Большинство случаев пневмонии развиваются на фоне абсолютного здоровья. Хотя, конечно, какой-то предрасполагающий фактор всегда есть. Но ОРВИ отнюдь не на первом месте. Длительное ОРВИ не приводит к пневмонии. То есть можно сказать, что между ОРВИ и пневмонией как таковой связи нет.
Но ОРВИ отнюдь не на первом месте. Длительное ОРВИ не приводит к пневмонии. То есть можно сказать, что между ОРВИ и пневмонией как таковой связи нет.
3. Правда ли, что сиропы от кашля и антибиотики «на всякий пожарный» во время ОРВИ защитят от пневмонии?
В.Ш.: Не защитят. Антибиотики профилактически, к сожалению, не работают. А работают только по факту. Сиропы, конечно, есть разные. Но в целом это все симптоматические средства, которые меняют свойства мокроты и от пневмонии никак защитить не могут. За исключением редких случаев, когда, допустим, пациент с муковисцидозом пьет муколитики, поскольку ему показана мокроторазжижжающая терапия, и вот она да, может снижать риск пневмонии. Но это исключительный и очень редкий случай.
4. Правда ли, что пневмонию можно не услышать?
В.Ш.: К сожалению, это действительно так. Это несовершенство метода аускультации (лат. auscultatio — «выслушивание» — физический метод медицинской диагностики, заключающийся в выслушивании звуков, образующихся в процессе функционирования внутренних органов — прим. ред.). Некоторые небольшие пневмонии, особенно те, что располагаются не со стороны поверхности легких, а внутри, ближе к сердцу, действительно очень сложно услышать даже хорошему опытному врачу.
5. Правда ли, что пневмонию обязательно нужно лечить антибиотиками?
В.Ш.: Тут сложно. Согласно российским рекомендациям, бактериальную классическую пневмонию мы должны лечить антибиотиками. На Западе потихонечку набирает популярность такой взгляд, что самые легкие пневмонии, которые не сопровождаются повышением белка, отвечающего за воспаление, можно не лечить антибиотиками. И исследования подтверждают, что время выздоровления у таких пациентов сокращается, поскольку они не получают антибиотики, и уменьшается вред от побочных эффектов употребления антибиотиков. То есть это не ухудшает прогноз, а, напротив, ускоряет выздоровление, и пациент быстрее покидает госпиталь. Но это справедливо только для самых легких пневмоний!
Но это справедливо только для самых легких пневмоний!
Показанием к парентеральному введению антибиотиков, и это кстати не уколы, а только внутривенное введение, является только невозможность проглотить суспензию.
6. Правда ли, что антибиотики при пневмонии необходимы исключительно в уколах?
В.Ш.: Биодоступность антибиотиков не отличается между пероральной (сиропы, суспензии, таблетки) формой и парентеральной (инъекции). И соответственно показанием к парентеральному введению антибиотиков, и это кстати не уколы, а только внутривенное введение, является только невозможность проглотить суспензию, таблетку или еще что-то или отсутствие пероральной формы антибиотика. И действительно такие антибиотики есть, но их очень мало. А так, многие антибиотики представлены во всех формах для приема.
Если пациенту показан условный цефтриаксон, который повсеместно используют в больницах, это значит, что пациент госпитализирован в больницу с тяжелой или среднетяжелой пневмонией. При таком течении болезни один из вариантов терапии — цефалоспоринами, и они действительно в большинстве своем вводятся только внутривенно. Но не внутримышечно! То есть ни о каких уколах речь идти не может.
Легкую пневмонию совершенно спокойно можно лечить амбулаторно.
7. Правда ли, что пневмонию лечат только в условиях стационара?
В.Ш.: Нет. Опять же, зависит от ее формы. Легкую пневмонию совершенно спокойно можно лечить амбулаторно, и в свою очередь именно легкая форма пневмонии пока что доминирует в распространенности заболевания. Если нет выраженной интоксикации, пневмония протекает без каких-то тяжелых признаков, сохраняется хорошее самочувствие, то госпитализация не требуется.
Целесообразность госпитализации при пневмонии:
- уровень кислорода в крови ниже 90%
- обезвоживание
- выраженная интоксикация
- умеренная или тяжелая дыхательная недостаточность
- нет эффекта от проводимой терапии в течение 48-72 часов
- сопутствующие заболевания
- Осложнения пневмонии
- Подозрение на вирулентный штамм инфекции (например золотистый стафилококк)
8. Правда ли, что тяжесть протекания пневмонии зависит от того, каким возбудителем она вызвана?
Правда ли, что тяжесть протекания пневмонии зависит от того, каким возбудителем она вызвана?
В.Ш.: Это правда. Бактериальный агент, вызвавший пневмонию, действительно имеет значение, хотя и не решающее. Микоплазменная и хламидийная пневмония чаще протекают в легкой форме. А вот легионеллезная – в тяжелой. Стрептококковая – 50 на 50. Бывает что обходится легкой формой, а бывает, что перерастает и в тяжелую.
9. Правда ли, что не существует прививки от пневмонии?
В.Ш.: Прививка от пневмонии существует. Вернее даже несколько. Пневмокококковая вакцинация, либо 13-валентная, либо 23 валентная, которые входят в Национальный календарь прививок. Прививка от гриппа косвенно защищает от пневмонии, поскольку пневмония может быть осложнением этого заболевания. И гемофильная вакцинация защищает от гемофильной инфекции, которая тоже может давать пневмонию.
5 советов родителям, как обезопасить ребенка от пневмонии:
Вакцинация Превенар всем детям, согласно Национальному Календарю прививок, до года. И после года тоже можно.
Лечение сопутствующих заболеваний, которые кажутся какой-нибудь ерундой, типа дефицита витамина D, или дефицита железа.
Частое мытье рук, особенно в сезон вирусных инфекций.
Спорт, прогулки и хорошее питание.
Гигиена полости рта.
10. Правда ли, что при пневмонии не обязательно выявлять возбудителя инфекции?
В.Ш.: Это так. Есть экспресс-диагностика, которая позволяет у постели больного выделить бактерию, но это нужно только для среднетяжелых и тяжелых пневмоний. Легкие пневмонии не требуют определения возбудителя. Диагностику проводить можно, но целесообразно лишь в некоторых случаях.
Хороший врач может назначить лечение просто после осмотра и выявления всей клинической картины заболевания. То есть для лечения пневмонии нам, по сути, не нужно ничего кроме подтверждения самого факта наличия пневмонии. В случае тяжелой и среднетяжелой пневмонии мы можем озаботиться выбором антибиотика более прицельно. Провести стрептококковый тест, на определение стрептококкового антигена в моче, и аналогичный тест на определение легионеллы в моче. Эти два теста позволяют подтвердить или исключить две серьезные инфекции и, соответственно, понять, в каком направлении двигаться.
В случае тяжелой и среднетяжелой пневмонии мы можем озаботиться выбором антибиотика более прицельно. Провести стрептококковый тест, на определение стрептококкового антигена в моче, и аналогичный тест на определение легионеллы в моче. Эти два теста позволяют подтвердить или исключить две серьезные инфекции и, соответственно, понять, в каком направлении двигаться.
Рентгенологическое выздоровление запаздывает от клинического.
11. Правда ли, что обязательно нужен контрольный рентген?
В.Ш.: В классической форме пневмонии при амбулаторном лечении рентген не нужен. Тем более, как правило, рентгенологическое выздоровление запаздывает от клинического. Порой рентгенологическая инфильтрация может держаться месяц. Поэтому повторный рентген, выполненный через неделю, или через две, через три, может выявить инфильтрат, который, скорее всего, заставит врача назначить еще один антибиотик. И таким образом, пациент получит лишний курс антибиотиков, который в свою очередь, может пагубно сказаться на его здоровье.
Контрольный рентген нужен, только если у нас что-то идет не так. Если пациент не выздоравливает, мы не видим положительной динамики или нам не нравится течение болезни, тогда мы делаем рентген снимок.
Красные флаги, указывающие на возможность пневмонии:
- второй эпизод подъема температуры, выше 38 за короткое время
- длительный подъем фебрильной температуры, больше одной недели
- чрезмерная слабость
- очень плохое самочувствие
- чрезмерная потливость
- боль в грудной клетке
- откашливание мокроты с кровью
- Одышка и признаки затрудненного дыхания
Родители самостоятельно не должны подозревать пневмонию у ребенка Для этого есть врач. Пневмония – врачебный диагноз. И только врач может его поставить, подтвердить и назначить соответствующее лечение.
И только врач может его поставить, подтвердить и назначить соответствующее лечение.
***
Людмила Чиркова
отзывов пользователей азитромицина при бронхите на Drugs.com
Также известен как: Zithromax, Пакет с дозировкой азитромицина, З-Пак
Азитромицин имеет средний рейтинг 6,2 из 10 из 169 оценок для лечения бронхита. 53% пользователей, просмотревших Азитромицин, сообщили о положительном эффекте, а 33% сообщили об отрицательном эффекте.
Фильтр по условию Все состояния Бабезиоз (2) Профилактика бактериального эндокардита (2) Бактериальная инфекция (76) Бартонеллез Бронхит (181) Цервицит (2) Шанкроид, хламидиоз (592) ХОБЛ, Острый (5) Кистозный фиброз (1) Гонококковая инфекция, Легочная инфекция без осложнений (1) Болезнь Лайма, Migrans Erythema Chronicum (2) Mycobacterium avium-intracellulare, Профилактика Mycobacterium avium-intracellulare, Лечение (2) Микоплазменная пневмония (2) Негонококковый уретрит (1) Профит, пневмония, пневмония, воспаление легких, воспаление легких 36) Синусит (127) Инфекция кожи и структур (1) Инфекция кожи или мягких тканей (7) Профилактика ЗППП (1) Тонзиллит / фарингит (64) Токсоплазмоз, тиф, инфекция верхних дыхательных путей (57)
Сводная оценка азитромицина
6.2 /10 средняя оценка
оценок из 178 пользовательских отзывов: 169.
Сравните все 89 лекарств, используемых при лечении бронхита.
| 10 | 30% | |
|---|---|---|
| 9 | 13% | |
| 8 | 11% | |
| 7 | 5% | |
| 6 | 1% | |
| 5 | 7% | |
| 4 | 1% | |
| 3 | 4% | |
| 2 | 8% | |
| 1 | 21% |
Часто задаваемые вопросы
Больше FAQ
Эта информация НЕ предназначена для поддержки какого-либо конкретного лекарства. Хотя эти обзоры могут быть полезны, они не заменяют опыт, знания и суждения практикующих врачей.
Хотя эти обзоры могут быть полезны, они не заменяют опыт, знания и суждения практикующих врачей.
Узнать больше о бронхите
Drugs.com Health Center
Mayo Clinic Reference
антибиотиков: сколько времени хватит?
При принятии решений о лечении, добавил он, следует руководствоваться наукой, а не традициями.
Д-р Майкл Файн, эксперт по пневмонии из Университета Питтсбурга, сказал, что он согласен с доктором.Принс считает, что американские врачи должны сократить употребление антибиотиков, особенно против многих респираторных инфекций, которые либо вызваны вирусом, либо выздоравливают сами по себе без лечения. «Но я бы не стал начинать с пневмонии, поскольку риск недолечивания настолько велик», — сказал доктор Файн. «Что касается лекарственной устойчивости, у нас есть гораздо более крупная рыба, которую нужно жарить».
В Соединенных Штатах амоксициллин даже не является предпочтительным антибиотиком для лечения пневмонии, сказал доктор Файн, отчасти потому, что, в отличие от Нидерландов, чрезмерное использование пенициллинов и других антибиотиков широкого спектра действия при остром бронхите, ушах, закупорке носовых пазух и болях. горло и простуда вызвали широкую резистентность у организмов, вызывающих пневмонию.
Врачи в США часто называют давление со стороны пациентов причиной назначения антибиотика «на всякий случай», когда невозможно точно определить источник инфекции верхних дыхательных путей. Но доктор Принс сказал, что врачи в Нидерландах редко лечат ангину или острый бронхит антибиотиками, и их пациенты, кажется, принимают это — возможно, из-за того, что врачи используют язык для описания инфекции. «Мы с большей вероятностью назовем это сильной простудой или гриппом и отправим их домой, чтобы отдохнуть и выпить много жидкости», — сказал он.
Результаты исследования 2002 года, в котором сравнивали использование антибиотиков голландскими и бельгийскими врачами в двух схожих общинах, подтверждают эту точку зрения. Симптомы, которые бельгийские семейные врачи назвали бронхитом, голландские врачи назвали гриппом или простудой. Бельгийские врачи также гораздо чаще выписывали антибиотики.
Симптомы, которые бельгийские семейные врачи назвали бронхитом, голландские врачи назвали гриппом или простудой. Бельгийские врачи также гораздо чаще выписывали антибиотики.
«Моя идея в лечении пневмонии и всего остального заключается в том, что я хотел бы использовать столько антибиотиков, сколько необходимо, но не больше, — сказал доктор Принс.
Для конкретного пациента всегда следует учитывать риски недостаточного лечения, сказал он, «но, в конце концов, потребление антибиотиков определяет уровень резистентности, и как индивидуум, так и сообщество, вам будет хуже. отключите, если в один прекрасный день больше не будет хороших антибиотиков для лечения вашего состояния.»
Доктор Ральф Гонсалес, терапевт из Калифорнийского университета в Сан-Франциско, недавно был членом комиссии, уполномоченной Центрами по контролю и профилактике заболеваний для разработки основанных на фактических данных рекомендаций по надлежащему использованию антибиотиков при различных заболеваниях. По словам доктора Гонсалеса, в своем обзоре науки группа экспертов обнаружила, что доказательства того, как долго нужно давать лекарство, заметно различаются от болезни к болезни.
Симптомы и лечение плеврита — болезни и состояния
Плеврит — это воспаление пластинчатых слоев, покрывающих легкие (плевру).
Самый частый симптом плеврита — резкая боль в груди при глубоком дыхании. Иногда боль ощущается и в плече.
Боль может усиливаться, когда вы кашляете, чихаете или двигаетесь, и ее можно облегчить, сделав поверхностный вдох.
Другие симптомы могут включать одышку и сухой кашель.
Обратитесь к терапевту, если вы испытываете указанные выше симптомы. Немедленно обратитесь за медицинской помощью, если у вас сильная боль в груди, особенно если у вас также есть другие симптомы, такие как кашель с кровью, тошнота или потоотделение.
Увидеть GP
Плеврит обычно можно диагностировать, изучив симптомы. Ваш терапевт может послушать вашу грудь, чтобы проверить характерный сухой хрустящий звук, указывающий на то, что у вас плеврит.
