Чем отличается сердечный кашель от обычного?
Что означает «сердечный кашель»? Мы знаем, что кашель – признак патологии бронхо-лёгочной системы. Если человека мучает кашель, то причинами могут являться бронхит, пневмония, туберкулёз лёгких. Мало кто из врачей предполагает в подобной ситуации, что причиной может быть сердечная патология. На самом деле, кашель может свидетельствовать о сердечной недостаточности. В этом случае он называется «сердечным кашлем».
По какой причине развивается сердечный кашель?
Известно, что с помощью кашля организм пытается защититься, и он возникает вследствие раздражения расположенных в бронхах кашлевых рецепторов. В случае сердечного кашля подобное раздражение вызывает отёк лёгких.
Отёк развивается вследствие нарушения работы сердца и развития застоя крови в лёгких. Ведь именно сердце обеспечивает кровоток в малом круге кровообращения, который снабжает бронхо-лёгочную систему.
Какие патологии сердца вызывают сердечный кашель?
Причиной этого кашля является сердечная недостаточность, которая присуща многим заболеваниям и патологическим состояниям сердечно-сосудистой системы:
- инфаркт,
- стенокардия, ишемическая болезнь сердца,
- гипертоническая болезнь,
- разные типы аритмий,
- миокардит,
- пороки сердца,
- патология митрального клапана.

Вызванный сердечной недостаточностью сердечный кашель может быть следствием злоупотребления алкогольными напитками, курения, постоянных стрессовых ситуаций.
Развитию кашля могут способствовать тяжёлая степень анемии, патологии эндокринной системы, некоторые лекарства.
Как отличить сердечный кашель от простуды и кашля, развившегося вследствие бронхо-лёгочных заболеваний?
Есть ряд симптомов, присущих сердечному кашлю.
- Кашель, развивающийся при сердечной патологии, всегда сухой (без мокроты). Иногда замечаются пятна крови.
- При кашле учащается дыхание, возможна одышка (так называемая «сердечная одышка»).
- Помимо кашля у больного синеют губы и область вокруг них, пальцы (цианоз).
- На начальных этапах кашель возникает только при большой физической нагрузке, в дальнейшем, при ухудшении состояния больного, кашель развивается при довольно незначительной нагрузке, наблюдаются прерывистое дыхание и одышка.
- Сердечный кашель усиливается в лежачем положении больного.

- Отмечаются боли в области сердца.
- Выбухают сосуды шеи.
- Развивается общая слабость, возможны обмороки.
- Развивается отёк ног.
У некоторых пациентов симптомы ярко проявляются, у других они менее выражены, часть симптомов может отсутствовать. Всё обусловлено первопричиной кашля и степенью тяжести больного.
Как диагносцируется сердечный кашель?
Кашель может развиться в результате различных патологических состояний и заболеваний сердца и сосудов. Именно поэтому для точной диагностики врач назначает различные исследования.
- Электрокардиография (ЭКГ) выявляет ишемические нарушения, патологическое увеличение размеров сердца.
- Эхокардиография даёт возможность выявить изменения сердечной мышцы и пороки развития.
- Рентген-исследование органов грудной клетки показывает лёгочную картину и изменения, присущие застою.
- МРТ сердца показывает структуру сердца, состояние сосудов и ток крови.
Кашель при болезнях сердца.
 Как себе помочь?
Как себе помочь?24.04.2019
Сердечный кашель – это частый симптом у людей преклонного возраста и не только, который связан с заболеваниями ССС и застоем крови по малому кругу кровообращения. Сердечный кашель часто свидетельствует о развитии хронической сердечной недостаточности (ХСН). При прогрессировании патологии и отсутствии терапии может привести к развитию сердечной астмы и отёку лёгких (состояние, которое угрожает жизни больного).
Сердечный кашель причины
Главной причиной сердечного кашля является застой крови по малому кругу кровообращения, который возникает при нарушении сократительной способности сердца.
Это возникает на фоне многих заболеваний:
- ХСН
- инфаркт миокарда
- аневризма аорты
- миокардит
- артериальная гипертензия
- поражение клапанного аппарата сердца (в особенности митрального клапана)
- кардиомиопатия
- ИБС
- аритмии
- кардиосклероз
- болезни средостения
- врождённые пороки развития сердца
Причинами сердечного кашля также могут быть: чрезмерное употребление алкоголя, курение, частые нервные срывы, болезни эндокринной системы, приём определённых лекарственных препаратов для терапии ССС патологий, анемия в тяжёлой форме.
Сердечный кашель симптомы
Как можно отличить сердечный кашель от кашля при простудных заболеваниях? Прежде всего, главной особенностью данного вида кашля является то, что он чаще беспокоит при физической нагрузке, в ночное время суток и в положении тела горизонтально.
Характерными симптомами сердечного кашля являются:
- сухой тип, без мокроты, слизи и гноя. На последних стадиях может сопровождаться кровохарканьем
- во время приступа учащается дыхание, появляется одышка
- на первых стадиях может появляться при небольшой физической нагрузке, а затем его провоцирует длительный разговор
- сопровождается цианозом губ, лица, ушей, кончиков пальцев
- часто ассоциирован с болью в сердце и учащённым сердцебиением
- может сопровождаться обмороками и предобморочными состояниями
- вздутие вен шеи
- усиливается при попытке принять горизонтальное положение, поэтому больные часто спят полусидя с приподнятым изголовьем кровати
Дифференцировать сердечный кашель помогают уже установленные заболевания сердца и другие симптомы хронической сердечной недостаточности: одышка при небольшой физической нагрузке или в покое, непереносимость душных помещений, чувство нехватки воздуха, отёки голеностопного сустава в вечернее время, которые со временем становятся плотными и не сходят к утру.
Сердечный кашель диагностика
Для постановки точного диагноза необходимо провести диагностику сердечного кашля, которая включает в себя:
- рентген лёгких – позволяет установить застойные явления в лёгких
- УЗИ сердца – изучить структуру сердца, сократительную способность его камер
- ЭКГ – выявить нарушения ритма, перенесённые инфаркты
- Коронарография – позволяет определить значимые гемодинамические нарушения кровоснабжения сердца
- КТ – послойное исследование сердца, лёгких и сосудов
Как лечить сердечный кашель?
Лечение сердечного кашля должен проводить врач-кардиолог или терапевт. Прежде всего, нужно заняться лечением основного заболевания, которое вызвало появление данного симптома.
Подход должен быть комплексным и включать помимо консервативного лечения:
- нормализацию режима дня (полноценный ночной сон не менее 7 часов в сутки, режим труда и отдыха)
- исключение стрессов
- нормализация веса
- отказ от вредных привычек
- физическую активность (при отсутствии противопоказаний)
- диета (ограничить употребление жидкости до 1.
 5 л и соли до 5 гр. в сутки, низкокалорийная пища, фруктово-овощной рацион, витамины для сердца в продуктах питания)
5 л и соли до 5 гр. в сутки, низкокалорийная пища, фруктово-овощной рацион, витамины для сердца в продуктах питания)
Лекарства от сердечного кашля помогают убрать застойные явления в лёгких путём выведения лишней жидкости:
- диуретики (Гипотиазид 25мг, Индапамид ТЕВА SR 1,5мг, Бритомар 10мг, Верошпирон 25мг, Трифас 10мг)
- фитопрепараты (мочегонные фиточаи)
При изнуряющих приступах кашля, которые причиняют выраженный дискомфорт больному, могут назначаться противокашлевые препараты центрального действия (Либексин и др.)
Выбор таблеток от сердечного кашля, их дозировка и длительность приёма определяются лечащим врачом.
Обратите внимание!
Статья носить cугубо информационный характер. Лечение каждого конкретного случая должно быть подобрано индивидуально после проведения обследования. Аптека 36 и 6 не несет ответственности за принятые Вами решение лечить себе тем или другими лекарственными препаратами. Помните, что самолечение опасно для Вашего здоровья!
Помните, что самолечение опасно для Вашего здоровья!
Опасный кашель. Какие нетипичные симптомы указывают на сердечный приступ | Здоровая жизнь | Здоровье
Сердечный приступ крайне опасен. Ведь нередко кардиологическая патология проявляет себя исподволь, а часто бывает и так, что она маскируется под другие. Например, одним из симптомов бывает боль, которая может отдавать в руку, в некоторых случаях — в плечо. Также сердечный приступ может проявлять себя беспричинным кашлем, потливостью и даже страхом смерти. При этом крайне важно распознать недуг вовремя, чтобы быстро оказать себе первую помощь и успеть вызвать скорую. Ведь при развитии инфаркта или серьезных изменений в работе сердечной мышцы время играет важную роль — чем быстрее оказана помощь, тем больше шансов на выздоровление. О том, как отличить сердечный приступ от других заболеваний и как быстро надо действовать, АиФ.ru рассказал д. м. н., профессор, эксперт «Лиги здоровья нации» Мехман Мамедов.
О том, как отличить сердечный приступ от других заболеваний и как быстро надо действовать, АиФ.ru рассказал д. м. н., профессор, эксперт «Лиги здоровья нации» Мехман Мамедов.
Причины и течение приступа
Сердечный приступ по сути своей представляет нарушение кровообращения миокарда, когда следом может развиваться некроз мышечной ткани сердца. Приступ может быть молниеносным — в этом случае проявляются и серьезные осложнения, требующие немедленных реанимационных мер. В зависимости от степени сужения коронарных артерий приступ может длиться и дольше.
Как правило, чаще всего сердечный приступ развивается из-за проблем с сердечно-сосудистой системой. В первую очередь это атеросклеротическое поражение артерий. Возраст является важным фактором, у пожилых риски развития патологии возрастают в разы, т. к. сказываются функциональные изменения в работе сердца и сосудов. Хотя в последнее время отмечается омоложение сердечных инцидентов. Приступ с продолжительностью более 30 минут может рассматриваться как проявление инфаркта миокарда.
Сердечный приступ может развиваться на фоне стенокардии. Это одна из форм ишемической болезни, при которой появляются приступообразные боли в области сердца. Они развиваются на фоне недостаточного кровоснабжения миокарда. Провоцируют стенокардию ряд причин: физические и эмоциональные перегрузки, вредные привычки (особенно курение, алкоголь).
Кроме того, спровоцировать сердечный приступ могут и такие факторы, как диабет, длительный прием ряда препаратов, в том числе нестероидных.
Острая фаза
Острый сердечный приступ характеризуется такими симптомами, как резкая слабость, головокружение, острая боль за грудиной. При этом она может отдавать в лопатку, шею или челюсть. Болезненные ощущения не проходят после приема таблеток. Косвенными подтверждениями развития сердечной патологии могут выступать в такой ситуации холодный пот, одышка и слабость.
Развитие заранее
Иногда сердечный приступ может развиваться крайне долго — около месяца. В этом случае приближающаяся угроза может проявлять себя следующими предвестниками.
Человека мучают усталость и постоянная сонливость. Сосуды, постоянно пребывающие в стрессе, находятся в состоянии тонуса, т. е. преимущественно сужены. А значит, организму не хватает кислорода и питания. Особенно реагирует на такую нехватку нервная система. В результате и начинают развиваться такие симптомы, как сонливость, меланхоличность и усталость, для которых на первый взгляд нет никаких причин.
Еще один признак — сбивчивое дыхание. При сбое в работе одного органа, в данном случае сердца, начинаются проблемы в функционировании легких, нарушается процесс газообмена, дыхание становится прерывистым.
За несколько дней до приступа у многих появляется ощущение внутреннего холода, их начинает знобить. Нередко даже подобное состояние путают с ОРВИ, но если состояние вызвано неполадками с сердцем, температура тела будет нормальной. Также стоит вспомнить о случаях наследственного анамнеза, и если проблемы с сердцем и сосудами наблюдались у родственников, стоит даже с целью профилактики посетить врача.
Скрытые симптомы
Есть и нетипичные симптомы, на которые многие и не обращают внимания, упуская время. Так, например, боль за грудиной не единственный вариант проявления приступа, вызванного сбоем работы сердечной мышцы. Есть вариант так назывваемой абдоминальной формы. Она преимущественно встречается у женщин. Боль в этом случае определяется по всему животу или собирается под ребрами с правой стороны. Параллельно появляются изжога, тошнота, рвота, не приносящая облегчения, метеоризм. Врачи даже сравнивают клиническую картину с «острым животом».
Еще один нетипичный вариант — астматическая форма. Тут может и не отмечаться боли вообще. В числе основных симптомов — кашель с отделяющейся пенистой мокротой розоватого цвета, удушье, одышка. Больному приходится часто дышать, причем это дается ему с трудом. Ему сложно лежать горизонтально — комфортнее всего находиться в полусидячем положении.
Аритмическая форма сердечного приступа проявляется также преимущественно без боли или на фоне несерьезных болевых ощущений. Основным признаком становится тахикардия.
Когда обращаться за помощью
Естественно, при острой фазе обращаться за помощью надо немедленно. В остальных ситуациях, если начинаются какие-то нетипичные проблемы со здоровьем, которые смущают, не надо пытаться лечиться самостоятельно. Необходимо обращаться ко врачу — терапевту или кардиологу. Тем более не стоит практиковать народные средства — попросту можно потерять время. Особенно следует быть внимательными к себе тем, у кого в семье есть люди, страдающие от заболеваний сердца. Ведь наследственные риски в развитии сердечно-сосудистых патологий довольно высоки.
Кашель сердечный – сердце может быть и ни при чем.
Кашель сердечный – сердце может быть и ни при чем.
Как часто за свою врачебную практику приходилось слышать о сердечном кашле.… К счастью, в подавляющем большинстве случаев заболевание сердца к этому симптому не имело никакого отношения. Порой даже кажется, что этот сердечный кашель вообще выдумка, позволяющая списать кашель неясного происхождения на сердце и отправить больного к кардиологу, особенно если у пациента есть хоть какой-нибудь маломальский кардиологический диагноз.
Чтобы расставить все точки над «и» сначала нужно рассказать об истинном сердечном кашле.
Возникает он в том случае, если на фоне сердечной недостаточности начинает развиваться застой жидкости в легких. Жидкость, скопившаяся в легких, раздражает определенные рецепторы бронхов и возникает кашель.
При этом нужно понимать, что для того чтобы жидкость в легких вызвала тот самый сердечный кашель ее должно быть настолько много, что она будет просачиваться в альвеолы и бронхи, т.е. по сути дела при отеке легких – очень опасном состоянии, без экстренного лечения которого даже в течение нескольких часов может наступить гибель больного. Именно по этой причине такой механизм кашля просто невозможен у больного, который ходит по врачам месяцами!
Теоретически конечно можно предположить, что жидкость может скапливаться еще и в области гортани, где имеется самая мощная рефлекторная кашлевая зона, но это больше теория и казуистика. В любом случае состояние пациента в описанных случаях будет тяжелым, и кашель будет далеко не единственной и не основной жалобой.
Так откуда же вообще взялся этот сердечный кашель, который «находят» у себя пациенты и их лечащие врачи?
Думаю тут произошла подмена понятий.
1. У сердечников очень часто имеются еще и сопутствующие заболевания легких, в первую очередь у курильщиков. Раньше даже была такая болезнь «бронхит курильщика» теперь ее заменили непонятным для многих, диагнозом: ХОЗЛ, для диагностики которого нужен спирограф. Всем прекрасно известно, что не во всех поликлиниках и электрокардиограф найдется, что уж говорит о спирографе. Получается, что установить диагноз ХОЗЛ не так просто, а бронхит курильщиков «отменили» вот и получается, что списать кашель «официально» некуда. А может пациентам так себя успокаивать легче: мол, это не от сигарет, а от сердца. Вот и ходит курильщик кашляет повсюду и «заражает» своим сердечным кашлем всех окружающих.
2. Есть такой синдром, который даже некоторых специалистам мало понятен – гиперактивность бронхов. Проявляется он тем, что на малейший раздражитель, типа резкого запаха или холодного воздуха, начинается кашель или покашливание. Так вот если такой пациент пожалуется врачу на кашель, а в амбулаторной карточке написано что-то типа ИБС: Атеросклеротческий кардиосклероз или Гипертоническая болезнь, да и пациент еще практически живет под дверями кабинета… опять будет сердечный кашель.
3. Есть такая группа препаратов ингибиторы АПФ, они очень широко используются для лечения гипертонической болезни и имеют очень много положительных свойств. Но наряду с этим,к сожалению, они обладают таким побочным эффектом как сухой, надсадный кашель. Этот побочный эффект встречается чуть ли не у трети пациентов принимающих препараты данной группы. Вот и еще один сердечник кашляет и кашляет долго и упорно – что же это тогда если не сердечный кашель!
Если немного поразмыслить, то можно еще додумать пару вариантов, но и этого, на мой взгляд, вполне достаточно для понимания того, что не всегда нужно при кашле грешить на Ваше сердце даже если оно и не совсем здоровое.
Источник: http://www.libemed.ru/
поиск лекарств, цены и наличие препаратов в аптеках Мелового и Украины
О проекте – Моя Аптека
Моя Аптека – это самый быстрый и удобный способ найти необходимые лекарственные средства в любой аптеке на территории всей Украины. Мы предоставляем актуальную информацию о ценах и наличии лекарств в аптеках Украины. Здесь вы сможете приобрести лекарства по низким ценам, проведя сравнение стоимости или оформив резервирование в онлайн режиме.
В нашей базе собраны данные о более чем 11 000 000 товарных предложений медикаментов и сопутствующих товаров в 3000 аптечных точках Киева и других населенных пунктах Украины.
Обновление базы данных ассортимента товаров каждые 20 минут позволяет всегда предоставлять самую актуальную и достоверную информацию о медикаментах.
Кроме этого, пользователь может ознакомиться с графиком работы и контактами каждой аптечной точки, представленной на нашем ресурсе, найти адреса круглосуточных аптек 24 часа и построить к ним маршрут на карте.
Целью данного проекта является предоставление возможности каждому пользователю осуществлять поиск медикаментов максимально просто и эффективно, а заказать таблетки онлайн – быстро и удобно.
Преимущества для пользователей
Моя Аптека обладает рядом преимуществ, которые выгодно отличают нас от конкурентов, благодаря чему клиенты выбирают именно нас.
Мы предлагаем:
- Возможность осуществить быстрый поиск лекарств в аптеках Киева и других городов Украины;
- Узнать о наличии лекарства в аптеках Украины;
- Посмотреть актуальные цена на лекарственные препараты в различных аптеках;
- Осуществить сравнение цен в аптеках на интересующий препарат и узнать где его можно приобрести максимально выгодно;
- Предоставляем возможность получить дополнительную скидку, при заказе лекарств онлайн;
- Найти аналоги дорогих лекарств, сравнив лекарства по действующему веществу;
- Ознакомиться с инструкцией по применению от изготовителя;
- Узнать о наличии лекарств в ближайших аптеках, и самостоятельно построить маршрут на карте в онлайн режиме;
- На нашем сайте вы сможете узнать точный адрес, контактные номера и график работы любой аптеки и найти ближайших к вам аптечный пункт.
- Ознакомиться с полезными публикациями о здоровье, узнать последние новости из области медицины;
- Поделиться своим отзывом о качестве обслуживания того или иного аптечного пункта;
Заказ и поиск лекарств в аптеках на сайте
На главной странице сайта находится строка для быстрого поиска необходимых медикаментов. По полному названию или его фрагменту ресурс предложит вам список найденных препаратов с актуальными ценами. Чтобы приобрести препарат по самой низкой стоимости, нужно просто сравнить цены в аптеках или оформить на него резерв для получения дополнительной скидки.
Использование фильтров по цене, расстоянию, графику работы сделают результаты вашего поиска более целевым и полезными.
Функционал сервиса будет полезен не только обычным пользователям, но и сотрудникам медицинских учреждений. На страницах расширенного поиска доступен подбор медикаментов по специализированным показателям:
О каждом лекарственном препарате на сайте размещена оригинальная инструкция по применению от производителя, в которой указано все о продукте: действующие вещества, назначение, противопоказания и побочные реакции. Перед покупкой следует тщательно ознакомиться с этой информацией. На этой же странице можно быстро найти аналоги лекарств, просто нажав кнопку Аналоги. Здесь вы увидите все варианты, которыми можно заменить интересующий препарат. А, чтобы заказать таблетки онлайн, необходимо нажать на зеленую кнопку рядом с ценой.
УВАЖАЕМЫЙ ПОЛЬЗОВАТЕЛЬ!
АДМИНИСТРАЦИЯ СЕРВИСА «МОЯ АПТЕКА» ПРЕДУПРЕЖДАЕТ: САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ОПАСНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ! ИНФОРМАЦИЯ НА ДАННОМ РЕСУРСЕ ПРЕДСТАВЛЕНА ИСКЛЮЧИТЕЛЬНО В ОЗНАКОМИТЕЛЬНЫХ ЦЕЛЯХ И НЕ
МОЖЕТ ЗАМЕНИТЬ КОНСУЛЬТАЦИЮ ВРАЧА.
Сердечная недостаточность | Memorial Sloan Kettering Cancer Center
Эта информация разъясняет, что такое сердечная недостаточность, включая причины и признаки сердечной недостаточности, методы ее диагностики и лечения.
Вернуться к началуИнформация о сердечной недостаточности
Сердечная недостаточность — это состояние, при котором сердце не перекачивает кровь должным образом. Сердце доставляет кровь в клетки организма, а в случае сердечной недостаточности оно не может снабжать клетки достаточным количеством крови. Чтобы компенсировать это, сердце может растянуться и таким образом вмещать больше перекачиваемой в организм крови, или же сердечная мышца может утолститься и потерять свою эластичность (см. рисунки 1 и 2).
Из-за сердечной недостаточности в вашем организме может накапливаться жидкость. Это может вызвать затруднение дыхания, отек ступней и ног или же и то, и другое.
Вы можете посмотреть этот анимационный ролик, чтобы узнать больше: https://watchlearnlive.heart.org/CVML_Player.php?moduleSelect=hrtflr.
Рисунок 1. Здоровое сердце
Рисунок 2. Сердце при сердечной недостаточности
Вернуться к началуПричины сердечной недостаточности
Сердечная недостаточность может быть вызвана различными причинами, включая перечисленные ниже.
- Высокое кровяное давление. При высоком кровяном давлении сердцу приходится работать сильнее, чтобы перекачивать кровь. Из-за этого сердце может увеличиться (растянуться). Если сердце увеличено, оно не может перекачивать кровь должным образом.
- Коронарная недостаточность. Это повреждение кровеносных сосудов сердца.
- Курение. Курение может послужить причиной закупорки кровеносных сосудов, в результате чего сердцу будет сложнее перекачивать кровь. Со временем это может ослабить сердце.
- Сердечные приступы. Из-за сердечного приступа части сердца могут остаться без кислорода. Эти части могут ослабнуть, что может привести к длительным повреждениям сердца.
- Приобретенный порок сердца. Это состояние, при котором повреждается один из клапанов сердца. В результате крови становится сложнее проходить через клапан, а давление внутри сердца повышается.
- Врожденный порок сердца. Это проблема с сердцем, с которой человек появляется на свет.
- Гипертиреоз. Это состояние, при котором щитовидная железа производит больше гормонов, чем необходимо организму.
- Кардиомиопатия. Это заболевание, при котором сердечная мышца увеличивается в размерах или становится толще и в результате не может перекачивать кровь должным образом.
- Инфекция сердца.
- Неконтролируемое нарушение сердечного ритма, например состояние под названием фибрилляция предсердий.
Симптомы сердечной недостаточности
Ниже перечислены распространенные признаки сердечной недостаточности.
- Проблемы с дыханием во время физической активности или в состоянии покоя. Некоторым людям также приходится спать сидя или подкладывая большое количество подушек под голову, чтобы облегчить дыхание.
- Отек ступней, лодыжек, ног или брюшной полости (живота).
- Переутомление (вы чувствуете большую усталость или слабость, чем обычно).
- Слабость, головокружение или предобморочное состояние.
- Учащенное или неритмичное сердцебиение.
- Сухой кашель, который может сопровождаться отделением белой или розовой мокроты.
- Резкая прибавка в весе.
- Боль в груди.
- Проблемы с концентрацией внимания или недостаточная бодрость.
- Отсутствие чувства голода.
- Тошнота (ощущение подступающей рвоты).
Диагностика сердечной недостаточности
Существует множество различных исследований, позволяющих диагностировать сердечную недостаточность. Вам могут назначить одно или несколько из следующих исследований. Ваш медицинский сотрудник расскажет вам, чего ожидать.
- Рентген грудной клетки. Это исследование поможет врачу увидеть, если ли жидкость в ваших легких, увеличено ли ваше сердце или же наблюдается и то, и другое.
- Анализы крови. Эти исследования позволяют проверить наличие гормона под названием “мозговой натрийуретический пептид” (brain natriuretic peptide (BNP)), который вырабатывается клетками сердца при сердечной недостаточности.
- Эхокардиограмма. Это метод визуальной диагностики, который предполагает использование ультразвука (звуковых волн) для получения изображений вашего сердца. Он позволяет увидеть, как бьется ваше сердце, как оно перекачивает кровь, а также может показать, есть ли отклонения в работе сердечной мышцы или клапанов сердца, или же наблюдается и то, и другое.
Лечение сердечной недостаточности
Существует несколько видов лекарств для лечения сердечной недостаточности. Принципы действия этих лекарств различаются. Ниже приводятся примеры некоторых лекарств, но кроме них существуют и другие. Ваш кардиолог (врач по лечению болезней сердца) расскажет вам, какое из них подходит вам больше всего.
- Ингибиторы ACE и блокаторы рецепторов ангиотензина-II (angiotensin II receptor blockers (ARBs)) представляют собой лекарства, расслабляющие кровеносные сосуды и снижающие кровяное давление. С их помощью сердцу проще перекачивать кровь. Примерами таких лекарств являются lisinopril (Prinivil®) и losartan (Cozaar®).
- Бета-блокаторы замедляют частоту сердцебиений и снижают кровяное давление. Это помогает сократить объем работы, которую должно выполнять сердце. В качестве примера можно назвать carvedilol (Coreg®) и metoprolol (Lopressor®).
- Диуретики (мочегонные средства) помогают выводить из организма излишки соли и жидкости. Они помогают избавляться от отеков и облегчают дыхание. Одним из примеров таких лекарств является furosemide (Lasix®).
- Антагонисты рецепторов альдостерона помогают выводить из организма излишки жидкости. Они также помогают удерживать в организме калий. В качестве примера можно привести spironolactone (Aldactone®).
- Нитраты расширяют коронарные артерии (артерии внутри сердца). Благодаря этому в сердечную мышцу поступает больше крови, а боль в груди ослабевает. Примеры включают nitroglycerin и isosorbide dinitrate.
- Digoxin (Lanoxin®) способствует усилению сердцебиения.
Изменение образа жизни при сердечной недостаточности
Существует множество способов позаботиться о себе при наличии сердечной недостаточности. Далее приводятся рекомендации по формированию здоровых привычек и изменению образа жизни, к которым вы можете прислушаться при наличии у вас сердечной недостаточности. Соблюдение этих рекомендаций поможет вам справиться с симптомами сердечной недостаточности.
- Придерживайтесь здорового питания. Для получения рекомендаций по здоровому питанию ознакомьтесь с материалом Как улучшить здоровье через питание.
- Ваш рацион должен содержать меньше соли. Большинству людей с сердечной недостаточностью следует потреблять с пищей не более 2 граммов натрия в день, однако вам следует узнать у вашего врача, какое количество натрия является оптимальным для вас. Не употребляйте полуфабрикаты, такие как консервированные супы, замороженные готовые блюда и мясные деликатесы. Для таких продуктов питания характерно высокое содержание натрия. Для получения дополнительной информации о малосолевой диете ознакомьтесь с материалом Диета с употреблением не более 2 г натрия.
- Пейте меньше жидкости. Большинству людей с сердечной недостаточностью следует выпивать не более 4 стаканов (объемом 8 унций (240 мл)) жидкости в день. Если употреблять слишком много жидкости, она будет скапливаться (задерживаться) в организме. Обсудите с врачом, сколько жидкости необходимо употреблять вам.
- Если у вас избыточный вес, похудейте.
- Обсудите с врачом ваш уровень холестерина.
- Взвешивайтесь каждый день. Если ваш вес увеличивается больше чем на 2 фунта (900 г) в день или больше чем на 4 фунта (1,8 кг) в неделю, позвоните своему врачу. Это может указывать на скапливание жидкости в организме.
- Если вы курите, постарайтесь избавиться от этой привычки. Если вы хотите бросить курить и нуждаетесь в помощи, позвоните специалистам нашей Программы лечения табакозависимости (Tobacco Treatment Program) по номеру 212-610-0507. Вы также можете спросить об этой программе у медсестры/медбрата.
- Выпивайте не больше 1 порции алкогольных напитков в день, если вы женщина, и не больше 2 порций в день, если вы мужчина.
- Если можете, выполняйте физические упражнения ежедневно. Обратитесь к своему врачу, если хотите получить направление к физиотерапевту.
- Проконсультируйтесь со своим основным поставщиком медицинских услуг или кардиологом по поводу того, как справляться с другими проблемами со здоровьем (например высоким артериальным давлением, высоким уровнем холестерина и диабетом), если они у вас есть.
- Примите участие в программе реабилитации при болезнях сердца. Эта программа направлена на улучшение здоровья и самочувствия людей, имеющих проблемы с сердцем. Она включает:
- физические упражнения для здоровья сердца;
- получение знаний о том, как снизить риск возникновения других проблем с сердцем;
- консультации со специалистом для снижения уровня стресса.
причины, симптомы и лечение в клинике Мединеф в Санкт-Петербурге и Киришах
Лучшее лечение сердечной недостаточности — это ее профилактика, которая включает в себя лечение артериальной гипертонии, профилактику атеросклероза, здоровый образ жизни, физические упражнения и диету (в первую очередь, ограничение соли).
Лечение сердечной недостаточности, начатое на самых ранних стадиях, значительно улучшает жизненный прогноз пациента.
Главной функцией сердца является снабжение кислородом и питательными элементами всех органов и тканей организма, а также выведение продуктов их жизнедеятельности. В зависимости от того, отдыхаем мы или активно работаем, телу требуется различное количество крови. Для адекватного обеспечения потребностей организма частота и сила сердечных сокращений, а также размер просвета сосудов могут значительно варьироваться.
Диагноз «сердечная недостаточность» означает, что сердце перестало в достаточной мере снабжать ткани и органы кислородом и питательными веществами. Заболевание обычно имеет хроническое течение, и пациент может много лет жить с ним, прежде чем будет поставлен диагноз.
По всему миру десятки миллионов людей страдают от сердечной недостаточности, и количество пациентов с таким диагнозом увеличивается каждый год. Наиболее распространенной причиной сердечной недостаточности является сужение артерий, снабжающих кислородом сердечную мышцу. Хотя болезни сосудов развиваются в сравнительно молодом возрасте, проявление застойной сердечной недостаточности наблюдается чаще всего у пожилых людей.
По статистике среди людей старше 70 лет, у 10 из 1 000 пациентов диагностируется сердечная недостаточность. Болезнь чаще встречается у женщин, т.к. у мужчин высок процент смертности непосредственно от заболеваний сосудов (инфаркт миокарда), прежде чем они разовьются в сердечную недостаточность.
Другими факторами, обуславливающими развитие этой болезни, являются гипертония, алкогольная и наркотическая зависимость, изменения в структуре клапанов сердца, гормональные нарушения (например, гипертиреоз — избыточная функция щитовидной железы), инфекционные воспаления сердечной мышцы (миокардиты) и др.
Классификации сердечной недостаточности
В мире принята следующая классификация, основанная на эффектах, проявляющихся на разных стадиях болезни:
Класс 1: нет ограничений физической активности и влияния на качество жизни пациента.
Класс 2: слабые ограничения физической активности и полное отсутствие неудобств во время отдыха.
Класс 3: ощутимое снижение работоспособности, симптомы исчезают во время отдыха.
Класс 4: полная или частичная потеря работоспособности, симптомы сердечной недос -таточности и боль в груди проявляются даже во время отдыха.
Симптомы сердечной недостаточности
В зависимости от характера течения заболевания различают острую и хроническую сердечную недостаточность.
Проявлениями болезни являются:
- замедление скорости общего кровотока,
- уменьшение количества крови, выбрасываемого сердцем,
- повышение давления в сердечных камерах,
- скопление избыточных объемов крови, с которыми не справляется сердце, в так называемых «депо» — венах ног и брюшной полости.
Слабость и быстрое утомление являются первыми симптомами сердечной недостаточности.
В связи с неспособностью сердца справляться со всем объемом циркулирующей крови, избыток жидкости из кровяного русла скапливается в различных органах и тканях тела, как правило, в ступнях, икрах, бедрах, животе и в печени.
В результате повышения давления и скопления жидкости в легких может наблюдаться такое явление, как диспное, или нарушение дыхания. В норме кислород легко проходит из богатой капиллярами ткани легких в общий кровоток, однако при скоплении жидкости в легких, что наблюдается при сердечной недостаточности, кислород не в полной мере проникает в капилляры. Низкая концентрация кислорода в крови стимулирует учащение дыхания. Зачастую пациенты просыпаются по ночам от приступов удушья.
Например, американский президент Рузвельт, страдавший от сердечной недостаточности долгое время, спал сидя в кресле из-за проблем с нарушением дыхания.
Выход жидкости из кровяного русла в ткани и органы может стимулировать не только проблемы дыхания и расстройства сна. Пациенты резко прибавляют в весе из-за отеков мягких тканей в области ступней, голени, бедер, иногда и в области живота. Отеки явственно чувствуются при нажатии пальцем в этих местах.
В особо тяжелых случаях жидкость может скапливаться внутри брюшной полости. Возникает опасное состояние — асцит. Обычно асцит является осложнением запущенной сердечной недостаточности.
Когда определенное количество жидкости из кровяного русла выходит в легкие, возникает состояние, характеризуемое термином «отек легких». Отек легких нередко встречается при хронически текущей сердечной недостаточности и сопровождается розовой, кровянистой мокротой при кашле.
Недостаточность кровоснабжения оказывает свое влияние на все органы и системы человеческого организма. Со стороны центральной нервной системы, особенно у пожилых пациентов, может наблюдаться снижение умственной функции.
Левая сторона или правая сторона?
Различные симптомы сердечной недостаточности обусловлены тем, какая сторона сердца вовлечена в процесс. Например, левое предсердие (верхняя камера сердца) принимает наполненную кислородом кровь из легких и нагнетает ее в левый желудочек (нижняя камера), который, в свою очередь, качает кровь в остальные органы. В случае, если левая сторона сердца не может эффективно продвигать кровь, она забрасывается обратно в легочные сосуды, а избыток жидкости проникает через капилляры в альвеолы, вызывая трудности с дыханием. Другими симптомами левосторонней сердечной недостаточности являются общая слабость и избыточное отделение слизи (иногда с примесью крови).
Правосторонняя недостаточность возникает в случаях затруднения оттока крови из правого предсердия и правого желудочка, что бывает, например, при плохой работе сердечного клапана. В результате повышается давление и накапливается жидкость в венах, оканчивающихся в правых камерах сердца — венах печени и ног. Печень увеличивается в объеме, становится болезненной, а ноги сильно опухают. При правосторонней недостаточности наблюдается такое явление, как никтурия или повышенное ночное мочеиспускание.
При застойной сердечной недостаточности почки не могут справляться с большими объемами жидкости, и развивается почечная недостаточность. Соль, которая в норме выводится почками вместе с водой, задерживается в организме, обуславливая еще большую отечность. Почечная недостаточность обратима и исчезает при адекватном лечении главной причины — сердечной недостаточности.
Причины сердечной недостаточности
Существует множество причин развития сердечной недостаточности. Среди них наиболее важное место занимает ишемическая болезнь сердца или недостаточность кровоснабжения сердечной мышцы. Ишемия, в свою очередь, бывает вызвана закупоркой сосудов сердца жироподобными веществами.
Инфаркт также может стать причиной сердечной недостаточности вследствие того, что какая-то часть ткани сердца отмирает и зарубцовывается.
Артериальная гипертония — еще одна распространенная причина развития недостаточности. Сердцу требуется намного больше усилий, чтобы продвигать кровь по спазмированным сосудам, что приводит, в результате, к увеличению его размеров, в частности, левого желудочка. В дальнейшем развивается слабость сердечной мышцы или сердечная недостаточность.
К причинам, влияющим на развитие сердечной недостаточности, относятся и сердечные аритмии (нерегулярные сокращения). Опасным для развития заболевания считается количество ударов более 140 в минуту, т.к. нарушаются процессы наполнения и выброса крови сердцем.
Изменения со стороны клапанов сердца приводят к нарушениям наполнения сердца кровью и также могут явиться причиной развития сердечной недостаточности. Проблема обычно бывает вызвана внутренним инфекционным процессом (эндокардит) или ревматическим заболеванием.
Воспаления сердечной мышцы, вызванные инфекцией, алкогольным или токсическим поражением, также приводит к развитию сердечной недостаточности.
Следует добавить, что в некоторых случаях невозможно установить точную причину, вызвавшую недостаточность. Такое состояние называется идиопатической сердечной недостаточностью.
Диагностика сердечной недостаточности
При помощи стетоскопа врач выслушивает необычные шумы в легких, возникающие вследствие присутствия жидкости в альвеолах. Наличие жидкости в той или иной области организма можно обнаружить также при помощи рентгена.
Доктор выслушивает шумы в сердце, возникающие при наполнении и выбросе крови, а также при работе клапанов сердца.
Посинение конечностей (цианоз), часто сопровождаемое ознобом, свидетельствует о недостаточной концентрации кислорода в крови и является важным диагностическим признаком сердечной недостаточности.
Отечность конечностей диагностируется при надавливании пальцем. Отмечается время, требуемое для разглаживания области сжатия.
Для оценки параметров сердца используются такие методики, как эхокардиограмма и радионуклидная кардиограмма.
При катетеризации сердца тонкая трубка вводится через вену или артерию непосредственно в сердечную мышцу. Данная процедура позволяет измерить давление в сердечных камерах и выявить место закупорки сосудов.
Электрокардиограмма (ЭКГ) позволяет графически оценить изменения размера и ритма сердца. Кроме того, с помощью ЭКГ можно увидеть, насколько эффективна лекарственная терапия.
Каковы защитные силы организма для борьбы с недостаточностью?
В случаях, когда орган или система организма не в состоянии справляться со своими функциями, включаются защитные механизмы и другие органы или системы принимают участие в решении возникшей проблемы. То же наблюдается и в случае сердечной недостаточности.
Во-первых, происходят изменения со стороны сердечной мышцы. Камеры сердца увеличиваются в размере и работают с большей силой, чтобы большее количество крови поступало к органам и тканям.
Во-вторых, увеличивается частота сердечных сокращений.
В-третьих, запускается компенсаторный механизм, называемый ренин-ангиотензиновой системой. Когда количество крови, выбрасываемое сердцем, сокращается и меньше кислорода поступает ко внутренним органам, почки немедленно начинают выработку гормона — ренина, который позволяет задерживать соль и воду, выводимые с мочой, и возвращать их в кровяное русло. Это приводит к увеличению объема циркулирующей крови и повышению давления. Организм должен быть уверен, что достаточное количество кислорода поступает к мозгу и другим жизненно важным органам. Этот компенсаторный механизм, однако, эффективен только на ранних стадиях болезни. Сердце оказывается не способным в течение многих лет работать в усиленном режиме в условиях повышенного давления.
Лечение сердечной недостаточности
Для медикаментозной терапии сердечной недостаточности используются такие группы препаратов: диуретики, сердечные гликозиды, сосудорасширяющие средства (нитраты), блокаторы кальциевых каналов, бета-блокаторы и другие. В особо тяжелых случаях проводится хирургическое лечение.
Диуретики используются с 50-х годов 20-го столетия. Препараты помогают работе сердца, стимулируя выведение избытка соли и воды с мочой. В результате уменьшается объем циркулирующей крови, снижается артериальное давление, облегчается кровоток.
Наиболее важной при сердечной недостаточности является группа препаратов, производных растения наперстянки или «сердечные гликозиды». Эти лекарственные вещества впервые были открыты в 18 веке и широко применяются по сей день. Сердечные гликозиды влияют на внутренние обменные процессы внутри клеток сердца, увеличивая силу сердечных сокращений. Благодаря этому ощутимо улучшается кровоснабжение внутренних органов.
В последнее время для лечения сердечной недостаточности применяются новые классы лекарств, например, сосудорасширяющие средства (вазодилататоры). Эти препараты в первую очередь влияют на периферические артерии, стимулируя их расширение. В результате, благодаря облегчению тока крови по сосудам, улучшается работа сердца. К сосудорасширяющим средствам относятся нитраты, блокаторы ангиотензинпревращающего фермента, блокаторы кальциевых каналов.
В экстренных случаях проводят хирургическое вмешательство, что особенно необходимо, когда недостаточность вызвана нарушениями со стороны сердечных клапанов.
Существуют ситуации, когда единственным способом сохранения жизни пациенту является пересадка сердца.
Прогнозы
По оценкам около 50% пациентов с поставленным диагнозом сердечной недостаточности, проживают с этим заболеванием более 5 лет. Однако прогнозы у каждого отдельного пациента зависят от степени тяжести болезни, сопутствующих заболеваний, возраста, эффективности терапии, образа жизни и многого другого. Лечение данного заболевания преследует следующие цели: улучшение работы левого желудочка сердца, восстановление трудоспособности и улучшение качества жизни пациента.
Вы можете записаться на прием по телефону: 8 (812) 603-03-03
Мы находимся по адресу г. Санкт-Петербург, ул. Боткинская д. 15, к. 1
(5 минут ходьбы от ст. м. Пл. Ленина, выход на ул. Боткинская).
Кашель и сердечная недостаточность: объяснение сердечного кашля
Кашель обычно рассматривается как симптом респираторной инфекции или непроизвольной реакции на глотание чего-то «неправильного», но для людей с сердечной недостаточностью хронический кашель может указывать на то, что их лечение не работает должным образом. Так называемый «сердечный кашель» или «сердечный кашель» также может быть побочным эффектом некоторых лекарств, используемых для лечения сердечной недостаточности, в частности ингибиторов ангиотензинпревращающего фермента (АПФ).Если у вас сердечная недостаточность и возникает сердечный кашель, важно проконсультироваться с врачом, чтобы выяснить, что его вызывает.
Лаура Портер / Verywell
Симптомы сердечного кашля
В зависимости от причины кашель и сопутствующие симптомы, вызванные сердечной недостаточностью, могут проявляться по-разному.
- Влажный кашель с выделением пенистой мокроты, которая может иметь розовый оттенок от крови
- Сильные хрипы и затрудненное дыхание, сопровождающиеся приступами кашля
- Ощущение пузырей в груди или свистящий звук из легких
- Обострение других симптомов сердечной недостаточности, включая одышку при физической активности или в положении лежа, задержку жидкости и пароксизмальную ночную одышку (пробуждение от сна посреди ночи, удушье и кашель)
- Хронический сухой кашель, при котором может выделяться небольшое количество пенистой слизи белого или розового цвета
- Ночной кашель
Причины
Распространенным аспектом сердечной недостаточности является то, что из-за неэффективной перекачивающей способности сердца кровь, возвращающаяся к сердцу из легких, имеет тенденцию восстанавливаться, вызывая застой в легких.Вот почему о людях с сердечной недостаточностью часто говорят, что у них «застойная сердечная недостаточность».
При заложенности легких жидкость (и даже немного крови) может просачиваться в альвеолы (воздушные мешочки) легких. Эта жидкость в значительной степени ответственна за одышку, с которой обычно сталкиваются люди с сердечной недостаточностью. Поскольку кашель — это способ организма очистить дыхательные пути и бронхиальные проходы, кашель может быть результатом заложенности легких.
Руководство по обсуждению с доктором сердечной недостаточности
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.
Отправить руководство по электронной почтеОтправить себе или любимому человеку.
Зарегистрироваться
Это руководство для обсуждения с доктором было отправлено на адрес {{form.email}}.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Если, несмотря на прием лекарств от сердечной недостаточности, у вас развивается хронический кашель, это может быть признаком того, что ваш рецепт не работает так эффективно, как должен, чтобы предотвратить скопление жидкости в легких. Важно сообщить об этой проблеме своему врачу, чтобы можно было изменить ваше лечение.
Сухой отрывной кашель без выделения мокроты является частым побочным эффектом ингибиторов ангиотензинпревращающего фермента (АПФ). Такой кашель возникает у примерно 4–35% людей, принимающих ингибиторы АПФ. У некоторых людей может быть такой кашель. получить облегчение, приняв нестероидные противовоспалительные препараты (НПВП), но в большинстве случаев необходимо прекратить прием ингибитора АПФ и перейти на другой препарат, обычно блокатор рецепторов ангиотензина II (БРА).
Когда обращаться к врачу
Легкий сердечный кашель можно легко принять за другую причину, например, за простуду или аллергию.Однако, если у вас сердечная недостаточность, даже если вы уверены, что за кашлем стоит вирус или аллерген, обратитесь к врачу. Если окажется, что ваше лекарство не работает, вы можете настроиться на ухудшение своего состояния.
Точно так же, если вы подозреваете, что в возникновении кашля виновато ваше сердечное лекарство, сообщите об этом своему врачу: никогда не прекращайте принимать какие-либо лекарства, которые вам прописали, даже если вы считаете, что они вызывают ваш кашель.
Точно так же не пытайтесь самостоятельно лечить кашель с помощью безрецептурных средств от кашля или других препаратов.Активные ингредиенты некоторых из них, а именно псевдоэфедрин (Судафед) и трипролидин-псевдоэфедрин (Актифед) могут повышать артериальное давление и вызывать задержку жидкости — оба побочных эффекта могут усугубить сердечную недостаточность.
Как лечат сердечную недостаточность
Сердечная недостаточность — серьезное заболевание, которое неизлечимо. Однако выживаемость и качество жизни с сердечной недостаточностью можно улучшить с помощью лечения, изменения образа жизни и, иногда, с помощью специализированных хирургических процедур.
Лекарства, отпускаемые по рецепту, такие как бета-блокаторы, ингибиторы АПФ и диуретики, являются наиболее часто используемыми подходами к лечению сердечной недостаточности. Эти препараты действуют, стимулируя сердце работать более эффективно, предотвращая накопление лишней жидкости в организме или снижая кровяное давление.
Когда лекарств недостаточно для лечения симптомов, или когда такая проблема, как аритмия или заболевание сердечного клапана, является причиной сердечной недостаточности, некоторым пациентам могут потребоваться такие процедуры, как замена клапана, кардиостимулятор или другие вмешательства.
Тереза Чиечи / Verywell
Рецепты
Лекарства, отпускаемые по рецепту, являются наиболее эффективным средством лечения сердечной недостаточности. Эти лекарства часто необходимо периодически корректировать по мере прогрессирования болезни. Оптимальная терапия сердечной недостаточности требует по возможности комбинированного применения нескольких видов лекарств. К ним относятся мочегонные препараты, ингибитор АПФ или БРА (см. Ниже) и бета-блокатор. Могут потребоваться и другие лекарства.Варианты включают:
Бета-блокаторы
Бета-блокаторы используются при сердечной недостаточности, потому что они замедляют частоту сердечных сокращений. Это позволяет сердцу более полно наполняться перед перекачкой, что обеспечивает организм большим количеством крови с каждым ударом сердца. Это помогает снять некоторую усталость, которую вы можете испытывать в результате сердечной недостаточности.
Примеры включают:
- Coreg (карведилол)
- Индерол (пропранолол)
- Сектрал (ацебутолол)
- Тенормин (атенолол)
- Топрол (метопролол)
- Зебета (бисопролол)
Диуретики
Диуретики — это лекарства, которые действуют на почки и способствуют выведению воды и избытка натрия из организма.Это снимает отек и одышку при сердечной недостаточности, поскольку оба эти симптома являются результатом давления жидкости в организме. Уровень калия может снизиться при использовании диуретиков, поэтому могут потребоваться минеральные добавки.
Обычно используемые диуретики включают:
- Bumex (буметанид)
- Диурил (хлоротиазид)
- Демадекс (торсемид)
- Эсидрикс (гидрохлоротиазид)
- Лазикс (фуросемид)
Ингибиторы ангиотензинпревращающего фермента (АПФ)
Эти лекарства расслабляют кровеносные сосуды тела и снижают давление, которое испытывает сердце.Наиболее распространенные ингибиторы АПФ, применяемые при сердечной недостаточности, включают:
Блокаторы рецепторов ангиотензина II (БРА)
БРА также снижают кровяное давление, что снижает нагрузку на сердце. Они похожи на ингибиторы АПФ по механизму и эффективности, но имеют меньше побочных эффектов. Примеры ARB включают:
- Атаканд (кандесартан)
- Беникар (олмесартан)
- Козаар (лозартан)
- Диован (валсартан)
- Микардис (телмисартан)
Антагонисты альдостерона
Антагонисты альдостерона, такие как альдактон (спиронолактон), блокируют действие гормона альдостерона и выводят жидкость из организма.Они известны как «сберегающие калий», потому что предотвращают слишком низкий уровень калия в организме.
Гидралазин
Гидралазин в сочетании с нитратами расширяет (расширяет) артерии, снижая кровяное давление. Это предотвращает обострение сердечной недостаточности, которая возникает, когда сердце годами борется с высоким давлением.
Ингибиторы неприлизина
Entresto представляет собой комбинацию валсартана, ингибитора ARB, и нового агента, называемого сакубитрилом.Сакубитрил подавляет фермент неприлизин, вызывая повышение уровня натрийуретических пептидов, которые помогают регулировать кровяное давление, а также уровни соли и жидкости.
Entresto все еще является относительно новым средством для лечения сердечной недостаточности, и его эффект по сравнению с более известными лекарствами, а также его долгосрочные побочные эффекты еще полностью не изучены.
Дофамин
Заставляя сердце биться сильнее, дофамин помогает ему более эффективно циркулировать богатую кислородом кровь.Дофамин также увеличивает количество вырабатываемой организмом мочи, что помогает организму избавиться от лишней жидкости, которая накапливается в легких, руках и ногах.
Интересно, что в отличие от многих других лекарств, используемых при сердечной недостаточности, которые снижают кровяное давление, дофамин повышает кровяное давление на . В некоторых случаях этот эффект полезен, поскольку при сердечной недостаточности может наблюдаться низкое кровяное давление.
Дофамин вводится внутривенно и обычно не является препаратом первого выбора при сердечной недостаточности, но он особенно полезен для недоношенных детей и младенцев с другими сердечными проблемами.Это может повысить частоту сердечных сокращений и кровяное давление у младенцев, значительно повысив их шансы на выживание.
Дофамин нельзя принимать с бета-блокаторами, которые удлиняют и усиливают нормальный эффект дофамина.
Изменения образа жизни
Если у вас сердечная недостаточность, изменение образа жизни является абсолютно необходимым аспектом управления вашим состоянием. Хотя эти изменения не могут вылечить сердечную недостаточность, они могут помочь улучшить качество вашей жизни. Несоблюдение этих рекомендаций по образу жизни связано с ухудшением симптомов сердечной недостаточности и прогрессированием самого заболевания.
Редукционная соль
Употребление соли заставляет организм удерживать больше жидкости. Это не проблема для здоровых людей, так как организм может достаточно эффективно восстановить баланс и удалить излишки жидкости и соли.
Однако, если у вас сердечная недостаточность или заболевание почек, это происходит не так эффективно, как следовало бы, что увеличивает ваши шансы на накопление жидкости. Многие люди с сердечной недостаточностью замечают, что симптомы отека и одышки ухудшаются с повышенное потребление соли.
Американская кардиологическая ассоциация рекомендует большинству людей идеальный предел в 1500 миллиграммов натрия в день, но спросите своего диетолога или врача, сколько соли вы можете потреблять ежедневно. Лучший способ сократить потребление соли — отказаться от консервов или полуфабрикатов и не использовать поваренную соль.
Здоровое питание
Здоровая для сердца диета также важна для предотвращения развития или ухудшения сердечной недостаточности, потому что ишемическая болезнь сердца (ИБС) является основным фактором сердечной недостаточности.Вам следует избегать избытка холестерина и жиров (особенно трансжиров) и вместо этого основывать свой рацион на цельных, необработанных продуктах.
Ключи к диете, полезной для сердца
- Ешьте много фруктов и овощей.
- Выбирайте цельнозерновые, а не очищенные.
- Ограничьте употребление красного мяса и вместо этого получайте белок из рыбы, нежирной птицы и бобовых.
- Избегайте добавления сахара.
- Выбирайте нежирные или обезжиренные молочные продукты.
- Получайте полезные жиры из орехов, авокадо и оливкового масла.
Наблюдательный вес
Поддержание здорового веса помогает защитить ваше сердце от бремени перекачивания крови, чтобы поддерживать более тяжелое тело, что вызывает беспокойство, поскольку напряжение сердца уже является проблемой при сердечной недостаточности. Чтобы успешно похудеть, вам может потребоваться совет диетолога, который оценит вашу диету, чтобы понять, следует ли вам сократить потребление углеводов, жиров или калорий в целом.
Для некоторых людей операция по снижению веса является вариантом, когда диеты и физических упражнений недостаточно для похудения.Доказано, что бариатрическая хирургия помогает предотвратить сердечную недостаточность и справиться с ней.
Физическая активность
Активный образ жизни важен для всех, но особенно для людей с сердечной недостаточностью он может поддерживать сердечную мышцу в силе. Со временем это может помочь сердцу работать более эффективно, снижая частоту сердечных сокращений и артериальное давление. Это также может повысить вашу выносливость и улучшить дыхание.
Физические упражнения могут быть нелегкими для всех с сердечной недостаточностью, поэтому вы должны быть осторожны, чтобы не перенапрягаться.Ходьба — идеальное занятие для большинства людей. Не забудьте притормозить или сделать перерыв, если вы когда-нибудь почувствуете одышку, головокружение или обморок.
Всегда консультируйтесь со своим врачом перед тем, как начать новую тренировку. Они могут сказать вам, какие занятия и уровень интенсивности безопасны для вас. Они могут даже предложить программу сердечной реабилитации.
Терапия, отпускаемая без рецепта
Лекарства, отпускаемые без рецепта, обычно не помогают при сердечной недостаточности.Фактически, некоторые из них могут вызвать обострение сердечной недостаточности. Некоторые также могут мешать приему рецептурных лекарств от сердечной недостаточности, не позволяя им работать должным образом.
Если у вас сердечная недостаточность, лучше не принимать лекарства, отпускаемые без рецепта, даже при обычных проблемах со здоровьем, предварительно не посоветовавшись с врачом или фармацевтом.
Некоторые из наиболее распространенных безрецептурных лекарств, которых следует избегать при сердечной недостаточности, включают:
- Нестероидные противовоспалительные средства (НПВП) : Такие препараты, как аспирин, адвил или мотрин (ибупрофен), а также алеве или напросин (напроксен) могут вызвать повышение артериального давления.
- Лекарства от кашля, содержащие псевдоэфедрин (Судафед, Актифед, Контрекс и Никвил), также могут повышать ваше кровяное давление.
Несколько безрецептурных лекарств, которые считаются безопасными для приема при сердечной недостаточности, включают:
- Хлортриметон или Аллер-Хлор (хлорфенирамин), антигистаминный препарат, применяемый при аллергии и простуде
- Кларитин (лоратадин), лекарство от аллергии, не вызывающее сонливости
- Робитуссин DM (гвайфенезин с декстрометорфаном), лекарство от кашля
- Тайленол (ацетаминофен), болеутоляющее
Но опять же, если у вас сердечная недостаточность, всегда лучше проконсультироваться с врачом, прежде чем начинать прием нового лекарства.
Руководство по обсуждению с доктором сердечной недостаточности
Получите наше руководство для печати к следующему визиту к врачу, которое поможет вам задать правильные вопросы.
Отправить руководство по электронной почтеОтправить себе или любимому человеку.
Зарегистрироваться
Это руководство для обсуждения с доктором было отправлено на адрес {{form.email}}.
Произошла ошибка. Пожалуйста, попробуйте еще раз.
Дополнительная медицина (CAM)
Доказано, что некоторые дополнительные методы лечения полезны при лечении сердечной недостаточности.Эти подходы не излечивают и не улучшают состояние, и не было доказано, что они продлевают жизнь. Однако они могут улучшить симптомы и помочь предотвратить обострение сердечной недостаточности.
- Вмешательства разума и тела: Такие техники, как йога, тай-чи, иглоукалывание, биологическая обратная связь и рефлексология, как правило, выполняются под руководством и контролем обученного специалиста. Исследования показали, что эти вмешательства могут принести пользу людям с сердечной недостаточностью от небольшой до умеренной.
- Снижение стресса : Было показано, что методы управления стрессом, такие как медитация, консультирование, осознанность и изменение образа жизни, дают умеренную пользу при сердечной недостаточности. В целом существует множество методов управления стрессом, и важно выбрать тот, который лучше всего подходит вашей личности.
- Куркумин: Натуральная специя, полученная из куркумы, куркумин показал некоторые предварительные преимущества при сердечной недостаточности у животных.Его эффективность в профилактике или лечении сердечной недостаточности у людей неизвестна.
Дополнительную терапию никогда не следует использовать вместо лечения, рекомендованного врачом. Всегда сообщайте своему врачу о любых альтернативных или дополнительных методах лечения, которые вы используете.
Процедуры
Хирургия или другие процедуры сами по себе не излечивают сердечную недостаточность. Однако они могут улучшить работу сердца, отрегулировать нерегулярный сердечный ритм или исправить аномалию сердечного клапана, что может быть уместным и полезным для некоторых — хотя и не для всех — людей с этим заболеванием.
Дефибриллятор
Имплантируемый дефибриллятор — это устройство, подобное кардиостимулятору, которое используется для предотвращения внезапной смерти людей, подвергающихся высокому риску этого события. Если возникает опасная аритмия, имплантируемый дефибриллятор может автоматически произвести разряд в сердце, чтобы восстановить нормальный ритм.
Сердечная ресинхронизирующая терапия (CRT)
Устройство CRT — это специализированный кардиостимулятор, который может координировать насосное действие правого и левого желудочков сердца для повышения эффективности сердцебиения.ЭЛТ может быть полезен некоторым людям с сердечной недостаточностью, у которых также есть определенные виды блокады ножек пучка Гиса.
Имплантация дефибриллятора или устройства CRT может происходить в операционной или в специализированном кардиологическом отделении больницы. Обычно они делаются под местной анестезией и обычно хорошо переносятся. Большинство людей остаются в больнице для наблюдения около 24 часов.
Вспомогательное устройство левого желудочка (LVAD)
LVAD — это насосы с батарейным питанием, имплантированные в тело, чтобы помочь сердцу перекачивать кровь.Первоначально они считались способом поддержки сердечной деятельности для людей, ожидавших пересадки сердца, но они эффективны и могут использоваться в качестве более долгосрочного плана.
Размещение этих устройств требует общей анестезии и периода восстановления в несколько дней. Вы также должны ожидать, что ваша медицинская бригада будет проверять эффективность устройства вскоре после процедуры и периодически в течение длительного времени.
Пересадка сердца
Трансплантация сердца — это процедура, при которой ваше сердце хирургическим путем удаляется и полностью заменяется донорским сердцем.Это серьезная хирургическая процедура, требующая общей анестезии и тщательного наблюдения во время операции. Вам следует ожидать тщательного наблюдения после операции, нескольких недель восстановления, а также плана кардиологической реабилитации после трансплантации.
Катетерная абляция
Катетерная абляция — это процедура, которая подавляет неустойчивую электрическую активность, которая вызывает нарушения сердечного ритма, разрушая или прерывая область, вызывающую проблемы. Эта процедура может быть полезна, если у вас нерегулярный сердечный ритм.
Вы можете пройти процедуру в операционной или в специализированном кардиологическом кабинете больницы. Вы можете рассчитывать на относительно быстрое выздоровление, если ваша процедура несложная.
Замена клапана
Замена сердечного клапана может устранить ограничение кровотока из-за аномальной структуры клапана. Это может быть обычная процедура или она может быть довольно обширной, в зависимости от серьезности проблемы с клапаном и количества пораженных клапанов.
Для замены сердечного клапана используется либо искусственный клапан, либо клапан, сделанный из ткани человека или свиньи.Какой тип замены сердечного клапана лучше всего вам подходит, зависит от вашей анатомической проблемы с сердечным клапаном и ваших личных предпочтений.
Как ингибиторы АПФ эффективно лечат сердечную недостаточность
Использование ингибитора ангиотензинпревращающего фермента (АПФ) является важной частью лечения сердечной недостаточности. Было показано, что у людей с сердечной недостаточностью ингибиторы АПФ улучшают симптомы, уменьшают потребность в госпитализации и даже продлевают выживаемость.
Если вам поставили диагноз сердечной недостаточности, вы, скорее всего, будете лечиться ингибитором АПФ, если нет веских причин не делать этого.
Изображения героев / Getty ImagesКак работают ингибиторы АПФ
Ингибиторы АПФ блокируют ключевой фермент ренин-ангиотензин-альдостероновой системы (РААС). РААС — это цепь ферментов, которые вместе регулируют кровяное давление и концентрацию натрия в крови.
Когда приток крови к почкам снижается — обычное явление при сердечной недостаточности, при которой сердце не может перекачивать кровь, достаточную для удовлетворения потребностей организма, — в кровоток выделяется фермент, называемый ренином.Ренин вызывает повышение другого фермента, ангиотензина I.
Ангиотензин I превращается АПФ в ангиотензин II. Ангиотензин II повышает кровяное давление, вызывая сужение кровеносных сосудов. Ангиотензин II также стимулирует высвобождение гормона альдостерона, который заставляет организм удерживать натрий. Это заставляет организм удерживать больше воды и увеличивает объем крови.
РААС обычно работает сверхурочно у людей с сердечной недостаточностью. Повышая кровяное давление и объем крови, он заставляет сердце работать больше, чем следовало бы.
ИнгибиторыАПФ блокируют образование ангиотензина II. У людей с сердечной недостаточностью это снижает артериальное давление и уменьшает задержку натрия. Таким образом, ингибиторы АПФ снимают нагрузку на сердце и позволяют ослабленной сердечной мышце работать более эффективно.
Ингибиторы АПФ также являются одними из средств первой линии для лечения гипертонии (высокого кровяного давления), и было показано, что они улучшают результаты у людей, перенесших сердечные приступы. Кроме того, они могут помочь предотвратить повреждение почек. у людей с сахарным диабетом.Взаимодействие с другими людьми
Эффективность при сердечной недостаточности
В нескольких крупных клинических испытаниях изучалось использование ингибиторов АПФ при лечении сердечной недостаточности. Они показали, что ингибиторы АПФ значительно снижают потребность в госпитализации, улучшают выживаемость и снижают риск сердечных приступов. Также уменьшились симптомы сердечной недостаточности, такие как одышка (одышка) и утомляемость.
Текущие рекомендации Американского колледжа кардиологии и Американской кардиологической ассоциации настоятельно рекомендуют назначать ингибиторы АПФ всем, у кого сердечная недостаточность, а также всем, у кого снижена фракция выброса левого желудочка (менее 0.4) была ли у них сердечная недостаточность.
Названия лекарств-ингибиторов АПФ
На рынке представлено несколько ингибиторов АПФ, и обычно считается, что они одинаково полезны при лечении сердечной недостаточности. Обычно используемые ингибиторы АПФ включают:
- Аккуприл (квинаприл)
- Альтас (рамиприл)
- Капотен (каптоприл)
- Мавик (трандалоприл)
- Моноприл (фозиноприл)
- Вазотек (эналаприл)
- Зестрил (лизиноприл)
При первом назначении ингибиторы АПФ обычно начинают с низкой дозы, и дозу постепенно повышают до целевой.Постепенное увеличение дозировки помогает предотвратить побочные эффекты. Если более высокие дозы плохо переносятся, лечение обычно продолжают с более низкой, лучше переносимой дозы.
Большинство экспертов считают, что более низкие дозы ингибиторов АПФ почти так же эффективны, как и более высокие, но более высокие дозы предпочтительнее, поскольку они были официально протестированы в клинических исследованиях.
Группы с ограниченным пособием
Некоторые исследования предполагают, что ингибиторы АПФ могут быть менее эффективными у чернокожих, чем у белых, но доказательства противоречивы.Темнокожим людям с определенными типами сердечной недостаточности и гипертонии могут быть рекомендованы другие лекарства вместо ингибиторов АПФ.
Клинические исследования не доказали того же преимущества ингибиторов АПФ у женщин, как у мужчин. Однако преобладающие данные по-прежнему свидетельствуют в пользу применения ингибиторов АПФ у всех женщин с сердечной недостаточностью.
Побочные эффекты ингибиторов АПФ
Хотя ингибиторы АПФ обычно переносятся достаточно хорошо, могут возникать определенные побочные эффекты:
- Кашель : Наиболее заметным побочным эффектом ингибиторов АПФ является сухой отрывистый кашель, который может наблюдаться почти у 20% людей, принимающих эти препараты.Хотя это не опасная проблема, этот побочный эффект может быть довольно неприятным и обычно требует отмены препарата.
- Гипотония : Ингибиторы АПФ могут слишком сильно снижать артериальное давление, вызывая симптомы слабости, головокружения или обморока. Этой проблемы обычно можно избежать, начав с низкой дозы и постепенно увеличивая ее до более высоких.
- Нарушение функции почек : Использование ингибиторов АПФ может привести к дальнейшему снижению функции почек, особенно у людей с основным заболеванием почек.По этой причине следует контролировать функцию почек (анализы крови) у людей с заболеванием почек, которые начинают принимать ингибиторы АПФ.
- Высокий уровень калия в крови (гиперкалиемия) : Ингибиторы АПФ могут повышать уровень калия в крови. Хотя этот эффект обычно очень скромный и не имеет медицинской значимости. Однако у некоторых людей (около 3%) уровень калия может стать слишком высоким.
- Ангионевротический отек : В очень редких случаях люди, принимающие ингибиторы АПФ, могут испытывать ангионевротический отек — тяжелую аллергическую реакцию, которая может стать довольно опасной.
Меры предосторожности и противопоказания
Беременным, кормящим грудью или планирующим беременность нельзя принимать ингибиторы АПФ, поскольку эти препараты могут вызвать серьезные проблемы у ребенка. Осложнения могут включать проблемы с функцией почек, формирование черепа и даже смерть. Людям следует прекратить прием ингибиторов АПФ, как только они узнают, что беременны.
Некоторые другие причины, по которым людям не следует принимать ингибиторы АПФ, включают:
Кроме того, людям, принимающим ингибитор АПФ, следует избегать приема нестероидных противовоспалительных препаратов (НПВП), таких как Адвил (ибупрофен) или Алив (напроксен), поскольку эти обезболивающие могут сделать ингибитор АПФ менее эффективным и повысить риск повреждения почек. .
БРА как заменитель ингибиторов АПФ
Блокаторы рецепторов ангиотензина II (препараты БРА) похожи на ингибиторы АПФ в том, что они прерывают каскад РААС и снижают эффект фермента ангиотензина II. Поскольку БРА нечасто вызывают кашель и ангионевротический отек, они иногда используются в качестве заменителя у людей, у которых были эти побочные эффекты от ингибиторов АПФ.
Было показано, что БРА эффективны при лечении сердечной недостаточности, хотя и в меньшей степени, чем ингибиторы АПФ.Кроме того, БРА примерно так же эффективны, как и ингибиторы АПФ, при лечении гипертонии.
Обычно используемые препараты БРА включают:
- Атаканд (кандесартан)
- Козаар (лозартан)
- Диован (валсартан)
Также доступны несколько других препаратов ARB.
Слово от Verywell
Сердечная недостаточность — это состояние, которое может серьезно повлиять на качество жизни человека. Наряду с другими лекарствами и изменениями образа жизни ингибиторы АПФ — это вариант лечения, который может облегчить ваши симптомы и помочь вам жить лучше, а также увеличить выживаемость.Если у вас сердечная недостаточность и нет противопоказаний, ингибитор АПФ, скорее всего, будет частью вашего лечения.
Сердечная астма: обзор и многое другое
Сердечная астма — это термин, используемый для описания симптомов, похожих на астму, которые могут возникать при левосторонней сердечной недостаточности, состоянии, при котором нижняя камера сердца (называемая левым желудочком) не может эффективно перекачивать кровь. Это может вызвать респираторные симптомы, такие как одышка и хрипы, которые легко можно принять за астму.
Sasha_Suzi / Getty ImagesПоскольку причины астмы и сердечной недостаточности различны, правильный диагноз имеет жизненно важное значение: если сердечную астму лечить определенными лекарствами от астмы, сердечная недостаточность может усугубиться.
Симптомы сердечной астмы
Респираторные симптомы левожелудочковой недостаточности могут имитировать симптомы астмы, особенно на ранних стадиях заболевания. Они могут включать:
Для некоторых людей респираторные симптомы сердечной недостаточности могут быть первыми или наиболее заметными симптомами.Но чаще всего они возникают вместе с другими симптомами, некоторые из которых могут быть пропущены или связаны с другими причинами, среди которых:
- Хроническая усталость
- Постоянная слабость
- Одышка в горизонтальном положении или при выполнении упражнений
- Неожиданное увеличение веса с задержкой жидкости
- Отсутствие аппетита или тошнота
- Отеки (отек тканей, преимущественно нижних конечностей)
- Проблемы с концентрацией внимания
- Учащенное или нерегулярное сердцебиение
- Повышенная потребность в мочеиспускании ночью (никтурия)
Подобные симптомы, особенно те, которые являются постоянными или усиливаются, могут указывать на что-то, кроме астмы.Сердечная астма особенно распространена у пожилых людей, почти у трети из которых при первом диагнозе появляются хрипы.
Приступы астмы, как правило, развиваются и заканчиваются внезапно, и большинство людей полностью выздоравливает без каких-либо длительных последствий. Хронический прогрессирующий характер сердечной недостаточности таков, что такие симптомы, как одышка, кашель и усталость, могут уменьшаться на короткое время, но почти всегда сохраняются до тех пор, пока не будет получено соответствующее лечение.
Причины
Левосторонняя сердечная недостаточность возникает, когда снижение сердечного выброса вызывает накопление жидкости в организме.Резервное копирование жидкости в легкие (так называемый отек легких) может проявляться проблемами с дыханием, поскольку дыхательные пути и крошечные воздушные мешочки в легких начинают заполняться жидкостью.
Хотя эти эффекты могут показаться похожими на те, которые возникают при астме, они вместо этого связаны с воспалением и сужением дыхательных путей.
Определенные факторы риска также различают эти два заболевания. Вообще говоря, сердечная недостаточность обычно возникает при других хронических заболеваниях, таких как:
- Высокое артериальное давление
- Диабет
- Ожирение
- Курение
- Ишемическая болезнь сердца
- Предыдущий инфаркт или сердечная травма
- Нарушения сердечного ритма
- Проблемы с сердечным клапаном
С другой стороны, астма может поражать даже самых здоровых людей.
Диагностика
Поскольку симптомы сердечной астмы имитируют симптомы настоящей астмы, возможен ошибочный диагноз. Помимо того факта, что диагноз астмы сложен, некоторые практикующие врачи выбирают астму как причину, основываясь только на симптомах. Обзор факторов риска, истории болезни и не респираторных симптомов может предложить другие возможности.
Даже если первые симптомы указывают на астму как на причину, оценка звуков легких с помощью стетоскопа часто может отличить астму от других состояний, таких как сердечная недостаточность.
При левосторонней сердечной недостаточности хлопающие звуки (называемые хрипами или потрескиваниями) часто можно услышать, когда воздух пытается пройти через дыхательные пути, заполненные жидкостью. Также может быть так называемый «третий тон сердца», при котором два нормальных сердцебиения сопровождаются вибрирующим шумом, поскольку желудочек наполняется кровью.
Эти звуки не характерны для астмы. Даже во время приступа грудные звуки астмы обычно ограничиваются хрипом (пронзительным свистящим звуком) во время выдоха.Взаимодействие с другими людьми
Лабораторные испытания и процедуры
Основываясь на первоначальных результатах, ваш врач назначит анализы для дальнейшего исследования. При подозрении на астму вас, как правило, направляют к пульмонологу или в пульмонологическую лабораторию для оценки с помощью спирометрии и других тестов функции легких (PFT).
При подозрении на сердечную недостаточность для подтверждения диагноза может быть проведен ряд общих лабораторных тестов, визуализационных исследований и процедур. Вы можете получить их изначально или только после проведения и проверки легочных тестов:
- Натрийуретический пептид B-типа (BNP) , анализ крови, выявляющий гормон, выделяющийся при повышенном желудочковом давлении
- Эхокардиограмма , неинвазивный ультразвуковой тест, который может визуализировать, насколько хорошо ваше сердце работает.
- Электрокардиограмма (ЭКГ) , используется для измерения электрических импульсов во время сердечных сокращений с целью обнаружения нарушений
- Стресс-тест , при котором ваша ЭКГ и респираторная функция оцениваются во время тренировки на беговой дорожке или велотренажере
- Кардиомагнитно-резонансная томография (МРТ) , подробное исследование сердца с использованием мощных магнитных и радиоволн
- Компьютерная томография (КТ) ангиография , исследование трехмерной визуализации с использованием серии рентгеновских лучей для картирования структуры сердца
- Рентген грудной клетки , как правило, менее полезен при диагностике, но может помочь исключить другие причины сердечной дисфункции
При подозрении на сердечную недостаточность или астму важно провести полную и точную диагностику своего состояния.
В исследовании 2017 года, опубликованном в журнале JAMA , сообщается, что не менее 33% взрослых, у которых ранее была диагностирована астма, на самом деле были неправильно диагностированы. Из 213 участников исследования у 12 было обнаружено серьезное кардиореспираторное заболевание.
Поскольку некоторые врачи предположительно будут лечить легкую астму на основании симптомов и неспецифических PFT (например, пульсоксиметрии), вам необходимо вмешаться, если диагноз поспешен или вам не кажется правильным.
Лечение
Лечение левосторонней сердечной недостаточности во многом зависит от тяжести заболевания и степени сердечно-сосудистых нарушений.Симптомы сердечной астмы также можно лечить, но не изолированно.
Лечение сердечной недостаточности обычно включает прием лекарств для улучшения сердечного выброса, снижения артериального давления и снятия структурного стресса в пораженном желудочке. Уже одно это может помочь облегчить симптомы сердечной астмы у многих людей, особенно у людей с менее тяжелыми заболеваниями.
Лекарства, обычно используемые для лечения сердечной недостаточности, включают:
Симптомы сердечной астмы можно лечить напрямую, но, как правило, у пациентов с тяжелой сердечной недостаточностью.Хотя известно, что некоторые врачи прописывают бета-агонисты короткого действия (также известные как «спасательные ингаляторы») для облегчения острых симптомов, нет никаких доказательств их полезности для людей с сердечной астмой.
Люди с сердечной астмой, неправильно получающие лекарства от астмы, рискуют «замаскировать» симптомы сердечной недостаточности. Более того, использование бронходилататоров длительного действия, часто назначаемых людям с устойчивой астмой, может увеличить риск сердечно-сосудистых заболеваний у пожилых людей.
В более запущенных случаях может потребоваться аспирация жидкости (извлечение иглой), чтобы уменьшить давление на сердце. Внутривенное введение нитратов (вводимых путем инъекции в вену) также может быть рекомендовано вместе с кислородной терапией.
Людям, приближающимся к терминальной стадии сердечной недостаточности, может потребоваться морфин. Препарат расслабляет дыхательные пути и кровеносные сосуды и может значительно облегчить нарушение дыхания.
Слово от Verywell
Сердечная астма — термин, вводящий в заблуждение и подчеркивающий путаницу, которая может возникнуть при диагностике астматических симптомов.Сердечная астма как симптом болезни сердца не лечится самостоятельно. Требуется помощь кардиолога, способного диагностировать и лечить левостороннюю сердечную недостаточность. При надлежащем уходе респираторные симптомы сердечной недостаточности могут облегчиться вместе с другими симптомами.
Предупреждающих знаков сердечной недостаточности
Предупреждающие признаки и симптомы сердечной недостаточностиСами по себе какие-либо признаки сердечной недостаточности не могут быть поводом для беспокойства.Но если у вас более одного из этих симптомов, даже если у вас не было диагностировано никаких проблем с сердцем, сообщите о них медицинскому работнику и попросите обследовать свое сердце. Застойная сердечная недостаточность — это тип сердечной недостаточности, который требует своевременного обращения за медицинской помощью, хотя иногда эти два термина используются как синонимы.
Просмотрите анимацию сердечной недостаточности.
Если вам поставили диагноз сердечной недостаточности, для вас важно контролировать и отслеживать симптомы, а также сообщать о любых внезапных изменениях своему лечащему врачу.
Загрузите наш план самопроверки, чтобы помочь в отслеживании симптомов сердечной недостаточности:
английский (PDF) | Испанский (PDF)
В этой таблице перечислены наиболее распространенные признаки и симптомы, объясняется, почему они возникают, и описано, как их распознать.
| Признак или симптом | Люди с сердечной недостаточностью могут испытывать … | Почему это происходит |
|---|---|---|
| Одышка (также называемая одышкой) | …. одышка во время активности (чаще всего), в состоянии покоя или во время сна, которая может возникнуть внезапно и разбудить вас. У вас часто бывает затрудненное дыхание, когда вы лежите ровно, и вам, возможно, придется подпереть верхнюю часть тела и голову двумя подушками. Вы часто жалуетесь на то, что просыпаетесь уставшим или чувствуете беспокойство и беспокойство. | Кровь «скапливается» в легочных венах (сосудах, возвращающих кровь из легких в сердце), потому что сердце не может справиться с притоком. Это вызывает утечку жидкости в легкие. |
| Постоянный кашель или хрипы | … кашель с выделением белой или розовой слизи с оттенком крови. | В легких скапливается жидкость (см. Выше). |
| Накопление лишней жидкости в тканях тела (отек) | … опухание ступней, лодыжек, ног или живота или увеличение веса. Вы можете почувствовать, что ваша обувь тесновата. | Когда кровоток из сердца замедляется, кровь, возвращающаяся к сердцу по венам, возвращается назад, вызывая накопление жидкости в тканях.Почки менее способны избавляться от натрия и воды, что также вызывает задержку жидкости в тканях. |
| Усталость, утомляемость | … постоянное чувство усталости и трудности с повседневными делами, такими как покупки, подъем по лестнице, ношение продуктов или ходьба. | Сердце не может перекачивать кровь, достаточную для удовлетворения потребностей тканей тела. Тело отводит кровь от менее важных органов, особенно мышц конечностей, и отправляет ее в сердце и мозг. |
| Отсутствие аппетита, тошнота | … ощущение сытости или тошноты в желудке. | Пищеварительная система получает меньше крови, что вызывает проблемы с пищеварением. |
| спутанность сознания, нарушение мышления | … потеря памяти и чувство дезориентации. Первым это может заметить опекун или родственник. | Изменение уровня некоторых веществ в крови, например натрия, может вызвать спутанность сознания. |
| Учащение пульса | … учащенное сердцебиение, ощущение, будто ваше сердце колотится или бьется. | Чтобы «восполнить» потерю насосной способности, сердце бьется быстрее. |
Постоянный кашель? Это может быть признаком сердечной недостаточности — Основы здоровья от клиники Кливленда
Когда что-то раздражает наши легкие или наше тело пытается избавиться от бактерий, застрявших в слизи, мы понимаем, что кашель прекратится, как только исчезнет раздражитель или инфекция.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Непрерывный кашель — другое дело. Наиболее частые причины — астма или хроническая обструктивная болезнь легких. Но даже при этих заболеваниях кашель сводится к минимуму, когда воспаление в легких находится под контролем.
Вот почему, если вам поставили диагноз астма или бронхит и ваш кашель не улучшается при лечении, вам следует пройти обследование на сердечную недостаточность.
«Я встречал пациентов, у которых впервые была диагностирована респираторная проблема. Со временем, когда их симптомы не улучшились при соответствующем лечении, сердечная недостаточность стала считаться диагнозом », — говорит специалист по сердечной недостаточности Мириам Джейкоб, доктор медицины.
На что обращать внимание
При сердечной недостаточности сердце сокращается менее сильно, чем должно. Это может позволить жидкости скопиться в легких, создавая состояние, называемое отеком легких. Тело постоянно кашляет, пытаясь избавиться от лишней жидкости.
У этих пациентов кашель обычно сопровождается одышкой и может сопровождаться ухудшением функциональных возможностей и непереносимостью физических упражнений. Иногда пациенты не могут лечь, не дыша.
После того, как будет диагностирована сердечная недостаточность и начато соответствующее лечение, кашель должен исчезнуть. Если он вернется, возможно, потребуется отрегулировать прием лекарств или заменить ингибитор ангиотензинпревращающего фермента на блокатор рецепторов ангиотензина.
Эта статья впервые появилась в Cleveland Clinic Heart Advisor .
Симптомы сердечной недостаточности — признаки застойной сердечной недостаточности
Что такое симптомы сердечной недостаточности?
Если у вас сердечная недостаточность, у вас может не быть никаких симптомов или они могут варьироваться от легких до тяжелых. Симптомы могут быть постоянными или приходить и уходить. Симптомы сердечной недостаточности связаны с изменениями, происходящими в вашем сердце и теле, и их тяжесть зависит от того, насколько слабо ваше сердце.Симптомы могут включать:
- Заложенность легких. Слабое сердце вызывает скопление жидкости в легких. Это может вызвать одышку при физической нагрузке или затрудненное дыхание в покое или лежа в постели. Заложенность легких также может вызывать сухой отрывистый кашель или хрипы.
- Удержание жидкости и воды. Слабое сердце перекачивает меньше крови к почкам и вызывает задержку жидкости и воды, что приводит к опуханию лодыжек, ног и живота (так называемый отек) и увеличению веса.Это также может вызвать повышенную потребность в мочеиспускании в ночное время, поскольку ваше тело пытается избавиться от этой лишней жидкости. Вздутие живота может вызвать потерю аппетита или тошноту.
- Головокружение , утомляемость и слабость. Меньшее количество крови к основным органам и мышцам заставляет вас чувствовать усталость и слабость. Меньшее попадание крови в мозг может вызвать головокружение или спутанность сознания.
- Учащенное или нерегулярное сердцебиение. Сердце бьется быстрее, чтобы перекачивать достаточно крови в тело.Это может вызвать учащенное или нерегулярное сердцебиение. Нерегулярное сердцебиение также может стать более частым по мере ослабления сердца.
Если у вас сердечная недостаточность, у вас может быть один или все из этих симптомов или у вас может не быть ни одного из них. Кроме того, ваши симптомы могут не быть связаны с тем, насколько слабо ваше сердце; у вас может быть много симптомов, но функция сердца может быть только слегка ослаблена. Или у вас может быть более серьезно поврежденное сердце, но у вас мало симптомов.
Как уменьшить симптомы сердечной недостаточности?
Для уменьшения симптомов сердечной недостаточности:
- Поддерживайте баланс жидкости. Ваш врач может попросить вас вести учет количества жидкости, которую вы пьете или едите, и как часто вы ходите в туалет. Помните, чем больше жидкости вы несете в кровеносных сосудах, тем тяжелее должно работать ваше сердце, чтобы перекачивать лишнюю жидкость по вашему телу. Ограничение потребления жидкости до менее двух литров в день поможет снизить нагрузку на сердце и предотвратить повторение симптомов.
- Ограничьте количество потребляемой соли (натрия). Американская кардиологическая ассоциация рекомендует употреблять не более 1500 миллиграммов натрия в день (средний американец потребляет 3400 миллиграммов натрия в день).
- Следите за своим весом и при необходимости худейте. Узнайте, какой у вас «сухой» или «идеальный» вес. Это ваш вес без лишней жидкости. Ваша цель — удерживать свой вес в пределах четырех фунтов от сухого веса. Взвешивайтесь каждый день в одно и то же время, предпочтительно утром, в одинаковой одежде, после мочеиспускания, но перед едой и на одних и тех же весах. Запишите свой вес в дневник или календарь. Если вы набираете 2 фунта за один день или 5 фунтов за неделю, обратитесь к врачу.Ваш врач может скорректировать ваши лекарства.
- Следите за своими симптомами. Позвоните своему врачу, если появятся новые симптомы или если ваши симптомы ухудшатся. Не дожидайтесь , а не , пока ваши симптомы станут настолько серьезными, что вам понадобится неотложная помощь.
- Принимайте лекарства в соответствии с предписаниями. Лекарства используются для улучшения способности сердца перекачивать кровь, уменьшения нагрузки на сердце, уменьшения прогрессирования сердечной недостаточности и предотвращения задержки жидкости.



 5 л и соли до 5 гр. в сутки, низкокалорийная пища, фруктово-овощной рацион, витамины для сердца в продуктах питания)
5 л и соли до 5 гр. в сутки, низкокалорийная пища, фруктово-овощной рацион, витамины для сердца в продуктах питания) Когда врач осматривает ротовую полость, он видит гиперемию слизистых оболочек. Из-за болевых ощущений человек не может полноценно принимать еду, возникают расстройства сна. Всех этих симптомов избегают начав лечение причины лимфаденопатии на стартовых этапах. Опасным проявлением ушной инфекции становятся абсцессы и гнойнички. На фоне ослабленного иммунитета бактерии проникают в другие ткани из первичного очага. К примеру, хронический отит сочетается с гайморитом.
Когда врач осматривает ротовую полость, он видит гиперемию слизистых оболочек. Из-за болевых ощущений человек не может полноценно принимать еду, возникают расстройства сна. Всех этих симптомов избегают начав лечение причины лимфаденопатии на стартовых этапах. Опасным проявлением ушной инфекции становятся абсцессы и гнойнички. На фоне ослабленного иммунитета бактерии проникают в другие ткани из первичного очага. К примеру, хронический отит сочетается с гайморитом.
 При злокачественном перерождении лимфоузел достигает крупных размеров. Гиперплазия лимфоидной ткани возникает постепенно или в течение нескольких недель, что зависит от злокачественности патологии.
При злокачественном перерождении лимфоузел достигает крупных размеров. Гиперплазия лимфоидной ткани возникает постепенно или в течение нескольких недель, что зависит от злокачественности патологии. Если своевременно обнаружить и удалить локальную опухоль, можно сохранить или значительно продлить жизнь человеку.
Если своевременно обнаружить и удалить локальную опухоль, можно сохранить или значительно продлить жизнь человеку. Лимфаденит в сочетании с гнойной флегмоной характеризуется следующими симптомами:
Лимфаденит в сочетании с гнойной флегмоной характеризуется следующими симптомами: Когда резервы заканчиваются, а воспаление прогрессирует, возникает хронический лимфаденит.
Когда резервы заканчиваются, а воспаление прогрессирует, возникает хронический лимфаденит.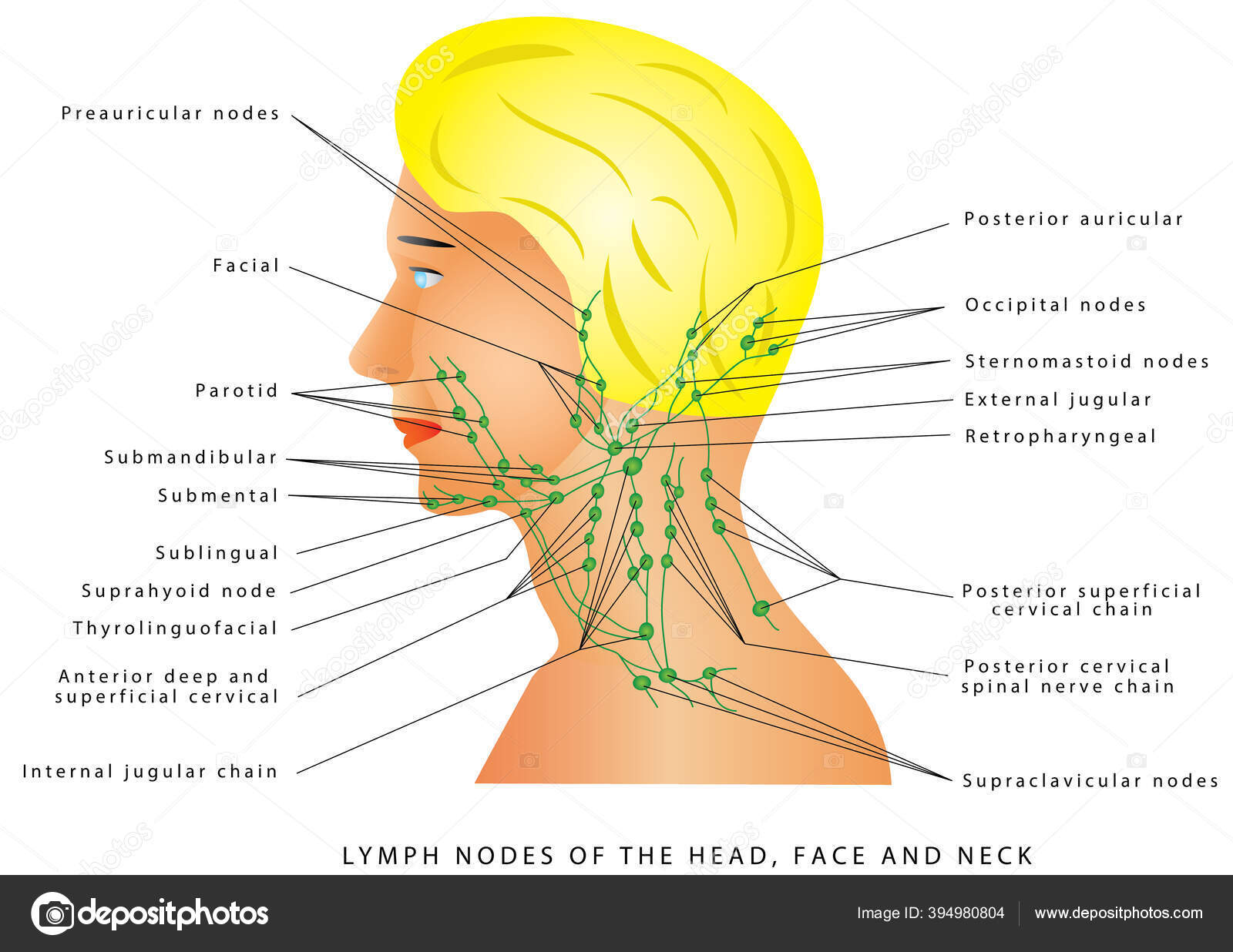
 Благодаря этому они могут быстрее и лучше справиться с инфекцией. В результате такого явления лимфатические узлы увеличиваются и начинают болеть.
Благодаря этому они могут быстрее и лучше справиться с инфекцией. В результате такого явления лимфатические узлы увеличиваются и начинают болеть.


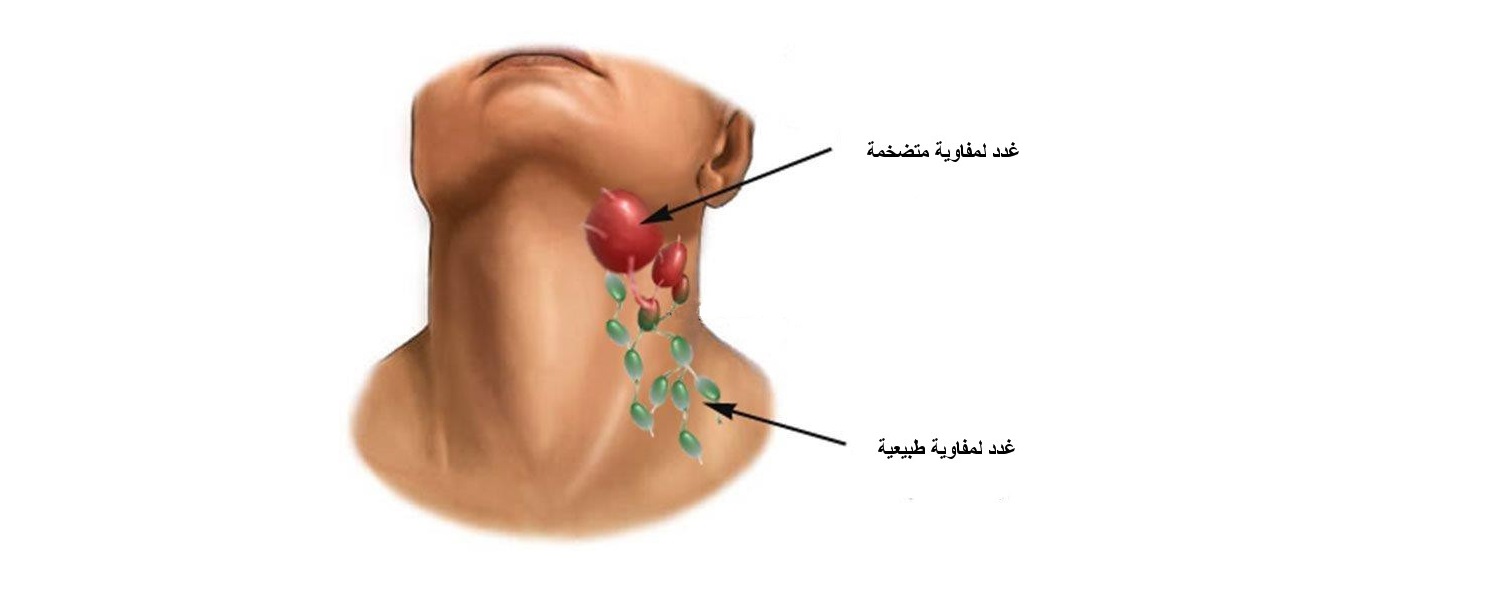
 В редких случаях отмечается малигнизация патологического процесса.
В редких случаях отмечается малигнизация патологического процесса. Могут иметь роговую или шарообразную форму. Такие наросты, как правило, не болезненные и не представляют угрозы для здоровья.
Могут иметь роговую или шарообразную форму. Такие наросты, как правило, не болезненные и не представляют угрозы для здоровья. Нарост не предрасположен к росту, но отмечается его постоянная кровоточивость, что может доставлять человеку определенный дискомфорт.
Нарост не предрасположен к росту, но отмечается его постоянная кровоточивость, что может доставлять человеку определенный дискомфорт.
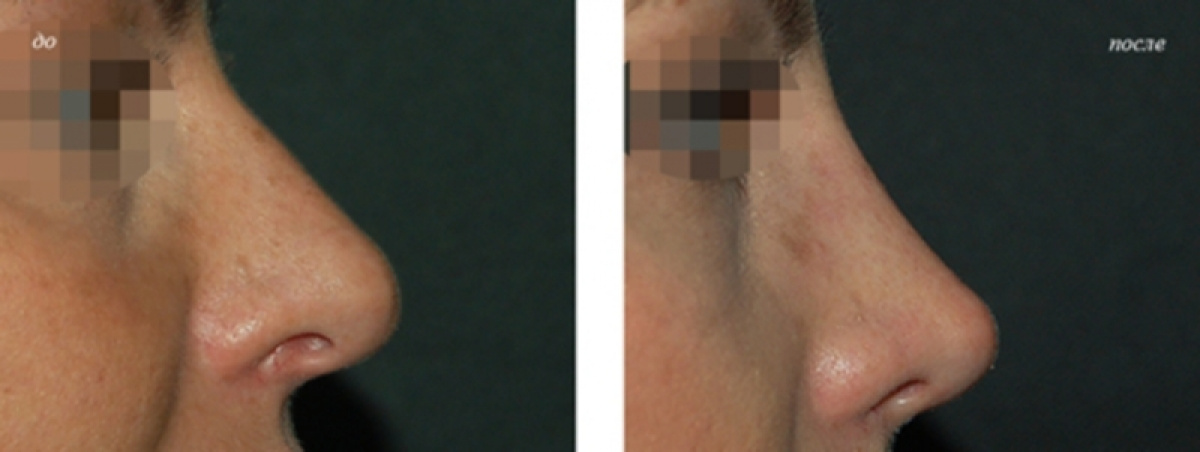 Такие новообразования не подлежат лечению.
Такие новообразования не подлежат лечению. cnvs-block-row-inner > .cnvs-block-column {
padding-top: 20px;
padding-left: 20px;
padding-right: 20px;
}
}
.cnvs-block-column-1609243801138 {
-ms-flex-preferred-size: 50%;
flex-basis: 50%;
}
@media (max-width: 1019px) {
.cnvs-block-column-1609243801138 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} @media (max-width: 599px) {
.cnvs-block-column-1609243801138 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} .cnvs-block-core-image-1601042792139 { margin-top: 0px !important; margin-bottom: 0px !important; margin-left: 0px !important; margin-right: 0px !important; } .cnvs-block-core-image-1601042954141 { margin-top: 0px !important; margin-bottom: 0px !important; margin-left: 0px !important; margin-right: 0px !important; }
.cnvs-block-column-1609243801494 {
-ms-flex-preferred-size: 50%;
flex-basis: 50%;
}
@media (max-width: 1019px) {
.cnvs-block-column-1609243801494 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} @media (max-width: 599px) {
.
cnvs-block-row-inner > .cnvs-block-column {
padding-top: 20px;
padding-left: 20px;
padding-right: 20px;
}
}
.cnvs-block-column-1609243801138 {
-ms-flex-preferred-size: 50%;
flex-basis: 50%;
}
@media (max-width: 1019px) {
.cnvs-block-column-1609243801138 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} @media (max-width: 599px) {
.cnvs-block-column-1609243801138 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} .cnvs-block-core-image-1601042792139 { margin-top: 0px !important; margin-bottom: 0px !important; margin-left: 0px !important; margin-right: 0px !important; } .cnvs-block-core-image-1601042954141 { margin-top: 0px !important; margin-bottom: 0px !important; margin-left: 0px !important; margin-right: 0px !important; }
.cnvs-block-column-1609243801494 {
-ms-flex-preferred-size: 50%;
flex-basis: 50%;
}
@media (max-width: 1019px) {
.cnvs-block-column-1609243801494 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} @media (max-width: 599px) {
. cnvs-block-column-1609243801494 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} .cnvs-block-core-list-1609257886156 { margin-top: -32px !important; } .cnvs-block-core-list-1609257899157 { margin-top: -32px !important; } ]]>
cnvs-block-column-1609243801494 {
-ms-flex-preferred-size: 100%;
flex-basis: 100%;
}
} .cnvs-block-core-list-1609257886156 { margin-top: -32px !important; } .cnvs-block-core-list-1609257899157 { margin-top: -32px !important; } ]]> д. диагностика проводится при помощи эндоскопии, зондирования, методом пальпации, гистологического исследования кусочка опухоли.
д. диагностика проводится при помощи эндоскопии, зондирования, методом пальпации, гистологического исследования кусочка опухоли. Первыми признаками фибромы являются заложенность носа, если лечение не начать своевременно, то в дальнейшем происходит деформация щеки, неба и верхней челюсти. Лечение фибромы должно быть только хирургическим. Если опухоль имеет небольшие размеры, то ее удаляют при помощи изогнутых ножниц или специальных щипцов.
Первыми признаками фибромы являются заложенность носа, если лечение не начать своевременно, то в дальнейшем происходит деформация щеки, неба и верхней челюсти. Лечение фибромы должно быть только хирургическим. Если опухоль имеет небольшие размеры, то ее удаляют при помощи изогнутых ножниц или специальных щипцов. Ангиома может быть капиллярной, пещеристой или ветвистой. Капиллярная ангиома является скоплением набухших капилляров, пещеристая ангиома это опухоль, образующаяся из крупных заполненных кровью полостей, а ветвистая ангиома является клубком из расширенных или извитых вен или артерий. Ангиомы в большинстве случаев не вызывают каких-либо функциональных нарушений. Лишь когда ангиома располагается на крыльях носа или на их внутренней поверхности, то может нарушаться носовое дыхание. Диагностируются ангиомы методом осмотра. Они легко распознаются по форме, синюшному или фиолетово-розовому цвету, а также мягкой консистенции. Ангиомы носа часто сочетаются с ангиомами сопутствующей половины лица. Лечение ангиомы зависит от ее типа. Капиллярные ангиомы уничтожают методом электрокоагуляции, криодеструкции или при помощи лазера. Более крупные капиллярные или пещеристые ангиомы удаляют хирургическим путем.
Ангиома может быть капиллярной, пещеристой или ветвистой. Капиллярная ангиома является скоплением набухших капилляров, пещеристая ангиома это опухоль, образующаяся из крупных заполненных кровью полостей, а ветвистая ангиома является клубком из расширенных или извитых вен или артерий. Ангиомы в большинстве случаев не вызывают каких-либо функциональных нарушений. Лишь когда ангиома располагается на крыльях носа или на их внутренней поверхности, то может нарушаться носовое дыхание. Диагностируются ангиомы методом осмотра. Они легко распознаются по форме, синюшному или фиолетово-розовому цвету, а также мягкой консистенции. Ангиомы носа часто сочетаются с ангиомами сопутствующей половины лица. Лечение ангиомы зависит от ее типа. Капиллярные ангиомы уничтожают методом электрокоагуляции, криодеструкции или при помощи лазера. Более крупные капиллярные или пещеристые ангиомы удаляют хирургическим путем.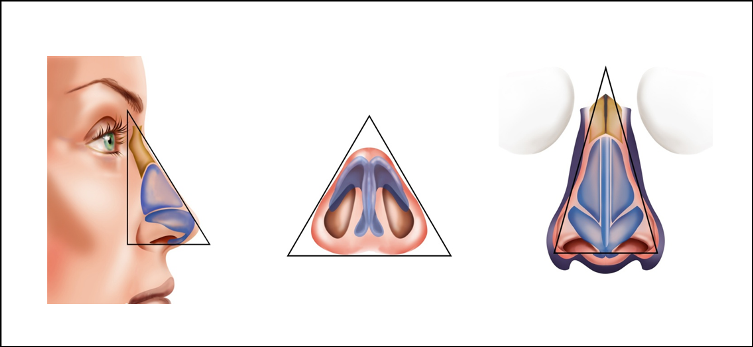 Ангиофиброма может располагаться в полости носа или придаточных пазухах, поэтому ее иногда можно спутать с ангиомой или фибромой. Этот факт очень важно учитывать при диагностике. При проведении дифференциальной диагностики должно учитываться то, что ангиофиброма является не просто фибромой, богатой сосудами или ангиомой с развитой стромой, а двухкомпонентной опухолью, у которой обе составляющие в равной мере обладают опухолевыми свойствами. Лечение ангиофибром исключительно хирургическое, но при удалении должно учитываться то, что данная опухоль склонна к инвазии и рецидивам.
Ангиофиброма может располагаться в полости носа или придаточных пазухах, поэтому ее иногда можно спутать с ангиомой или фибромой. Этот факт очень важно учитывать при диагностике. При проведении дифференциальной диагностики должно учитываться то, что ангиофиброма является не просто фибромой, богатой сосудами или ангиомой с развитой стромой, а двухкомпонентной опухолью, у которой обе составляющие в равной мере обладают опухолевыми свойствами. Лечение ангиофибром исключительно хирургическое, но при удалении должно учитываться то, что данная опухоль склонна к инвазии и рецидивам. Размер опухоли увеличивается, когда ребенок плачет или кашляет. На ощупь глиома плотная. Нейробластома обнаруживается тогда, когда у пациента начинаются кровотечения, затруднение носового дыхания, головные боли, так как в начальной стадии она растет очень медленно. Достигнув определенных размеров, опухоль начинает расти очень быстро и проникает в окружающие ткани. Внешними признаками являются расширение корня носа, припухлость в области внутреннего угла глаза. При риноскопии опухоль представляет собой красновато-серое образование, которое кровоточит даже при легком дотрагивании зондом. Неврома носа лечится только хирургическим путем и в некоторых случаях сочетаемым с лучевой терапией. После удаления опухоль склонна рецидивировать.
Размер опухоли увеличивается, когда ребенок плачет или кашляет. На ощупь глиома плотная. Нейробластома обнаруживается тогда, когда у пациента начинаются кровотечения, затруднение носового дыхания, головные боли, так как в начальной стадии она растет очень медленно. Достигнув определенных размеров, опухоль начинает расти очень быстро и проникает в окружающие ткани. Внешними признаками являются расширение корня носа, припухлость в области внутреннего угла глаза. При риноскопии опухоль представляет собой красновато-серое образование, которое кровоточит даже при легком дотрагивании зондом. Неврома носа лечится только хирургическим путем и в некоторых случаях сочетаемым с лучевой терапией. После удаления опухоль склонна рецидивировать. Цвет пигментных опухолей может быть различным от коричневого до черного цвета. В процессе жизни пигментные опухоли могут превращаться в меланому, одну из наиболее злокачественных опухолей. Меланома в абсолютном большинстве случаев развивается именно на месте невуса кожи. Переходу из пигментной опухоли в меланому способствуют травмы, гормональная перестройка организма, повышенный уровень радиации, избыточное ультрафиолетовое излучение и др. На сегодняшний день пигментные опухоли можно удалять различными методами и это рекомендуется делать с целью профилактики меланомы.
Цвет пигментных опухолей может быть различным от коричневого до черного цвета. В процессе жизни пигментные опухоли могут превращаться в меланому, одну из наиболее злокачественных опухолей. Меланома в абсолютном большинстве случаев развивается именно на месте невуса кожи. Переходу из пигментной опухоли в меланому способствуют травмы, гормональная перестройка организма, повышенный уровень радиации, избыточное ультрафиолетовое излучение и др. На сегодняшний день пигментные опухоли можно удалять различными методами и это рекомендуется делать с целью профилактики меланомы.

 Часто их рост полностью прекращается.
Часто их рост полностью прекращается. Переносятся безболезненно и легко сдвигаются в сторону пальцем. Образуются на участках тела, бедных жировой тканью: бёдрах, лопатках, на верхней части спины.
Переносятся безболезненно и легко сдвигаются в сторону пальцем. Образуются на участках тела, бедных жировой тканью: бёдрах, лопатках, на верхней части спины. Изначально образуются в рёбрах, позвоночнике и костях черепах.
Изначально образуются в рёбрах, позвоночнике и костях черепах.
 Карбункулам всегда сопутствует увеличение шейных и подчелюстных лимфатических узлов, отмечается озноб и высокая температура тела. Местные воспалительные изменения наблюдаются не только в области носа. Отек и покраснение кожи распространяются на область щеки, нижней губы, может развиться отек век.
Карбункулам всегда сопутствует увеличение шейных и подчелюстных лимфатических узлов, отмечается озноб и высокая температура тела. Местные воспалительные изменения наблюдаются не только в области носа. Отек и покраснение кожи распространяются на область щеки, нижней губы, может развиться отек век. Несколько кашлевых толчков в сутки является нормой и может наблюдаться у клинически здоровых людей. Но в тех случаях, когда человек кашляет каждый раз после приема пищи, это указывает на наличие той или иной патологии. Перед началом лечения кашля, который возникает после еды, следует выяснить его причину.
Несколько кашлевых толчков в сутки является нормой и может наблюдаться у клинически здоровых людей. Но в тех случаях, когда человек кашляет каждый раз после приема пищи, это указывает на наличие той или иной патологии. Перед началом лечения кашля, который возникает после еды, следует выяснить его причину.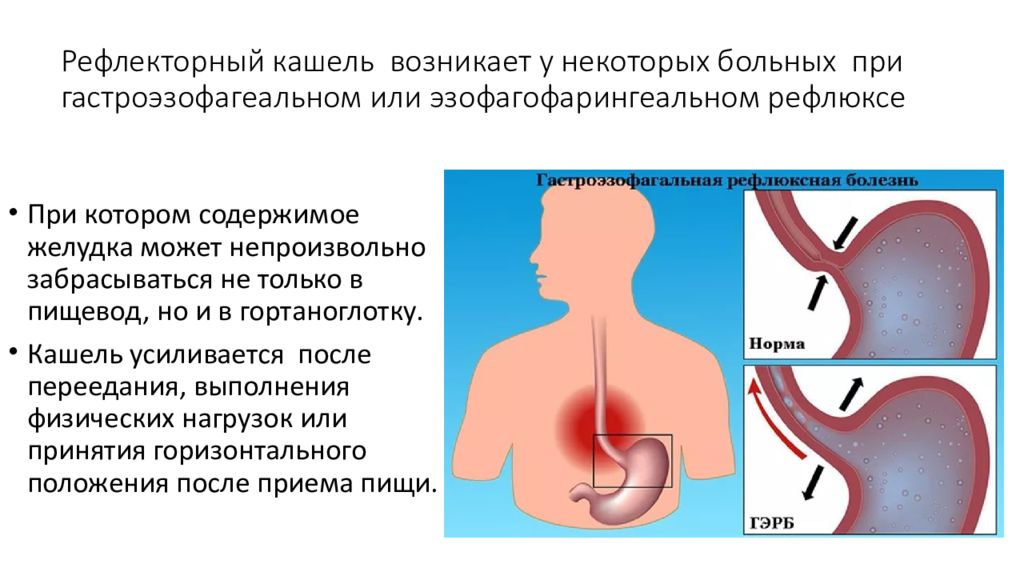

 Употребление достаточного количества теплой жидкости способствует увлажнению слизистых оболочек респираторного тракта, а также разжижению мокроты и выведению ее из дыхательных путей.
Употребление достаточного количества теплой жидкости способствует увлажнению слизистых оболочек респираторного тракта, а также разжижению мокроты и выведению ее из дыхательных путей. При воспалительных заболеваниях органов дыхательной системы могут применяться муколитические, отхаркивающие, противовоспалительные, жаропонижающие средства, иммуномодуляторы, витаминно-минеральные комплексы;
При воспалительных заболеваниях органов дыхательной системы могут применяться муколитические, отхаркивающие, противовоспалительные, жаропонижающие средства, иммуномодуляторы, витаминно-минеральные комплексы;/iStock_000021691201_Large-56a5c5525f9b58b7d0de6a53.jpg)
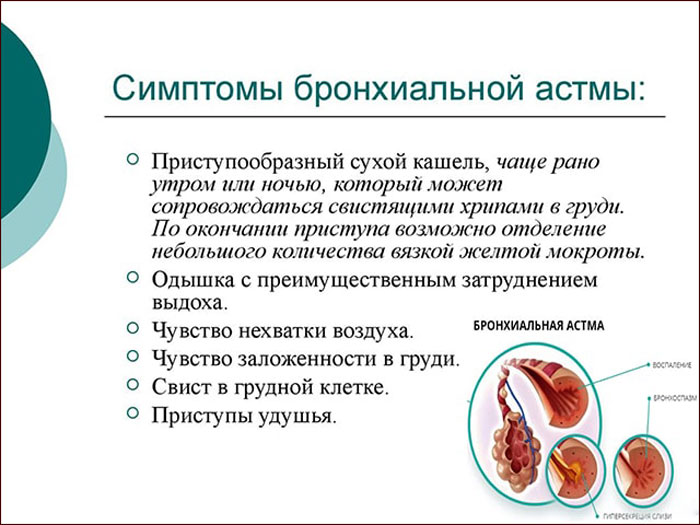




 Слизистые оболочки в этом случае повреждаются, появляется гиперреактивность бронхов, которая и приводит к астме.
Слизистые оболочки в этом случае повреждаются, появляется гиперреактивность бронхов, которая и приводит к астме.
 п), инородные тела (вата, насекомые и т.п.)
п), инородные тела (вата, насекомые и т.п.) п.), при заложенности носа рекомендуем обязательно закапать в нос сосудосуживающие капли (нафтизин, отривин , називин и.т.п). И обязательно как можно скорее обратитесь к лор-врачу.
п.), при заложенности носа рекомендуем обязательно закапать в нос сосудосуживающие капли (нафтизин, отривин , називин и.т.п). И обязательно как можно скорее обратитесь к лор-врачу.
 При этом пациент отмечает, что ему неприятно прикасаться к коже головы и волосам с этой стороны, появляется гиперестезия – повышенная чувствительность.
При этом пациент отмечает, что ему неприятно прикасаться к коже головы и волосам с этой стороны, появляется гиперестезия – повышенная чувствительность.
 Ценители народной медицины советуют закапывать в ухо настой ромашки, мелиссы или прополиса, прикладывать свекольный компресс с добавлением меда и др. Опытные родители, прошедшие со своими детьми через несколько отитов, посоветуют вам конкретный антибиотик. Провизор в аптеке сразу выдаст несколько упаковок «точно помогающих» и недешевых лекарств.
Ценители народной медицины советуют закапывать в ухо настой ромашки, мелиссы или прополиса, прикладывать свекольный компресс с добавлением меда и др. Опытные родители, прошедшие со своими детьми через несколько отитов, посоветуют вам конкретный антибиотик. Провизор в аптеке сразу выдаст несколько упаковок «точно помогающих» и недешевых лекарств.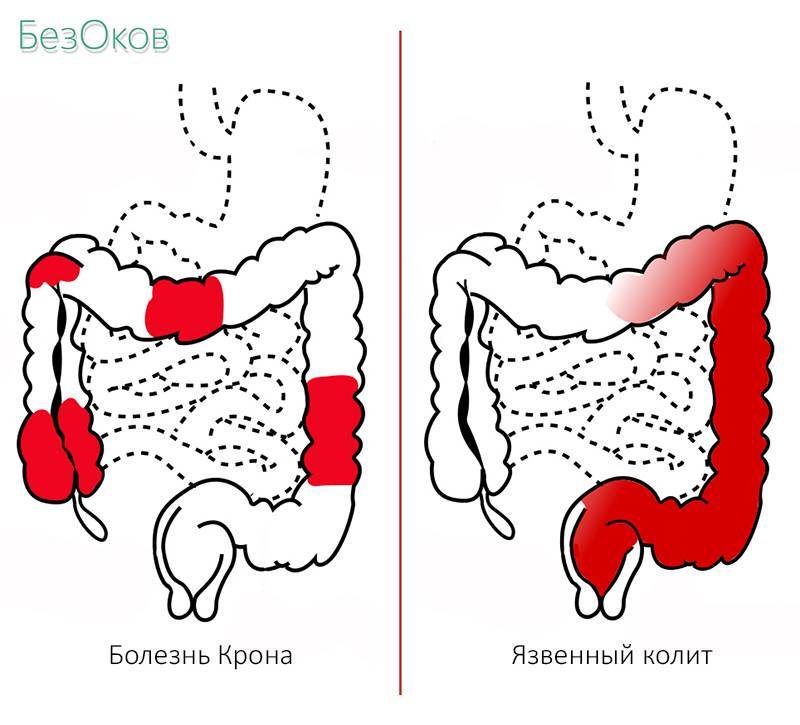 Заболевания этих отделов уха различны по своей природе и дальнейшему развитию. Соответственно, различными будут и меры профилактики.
Заболевания этих отделов уха различны по своей природе и дальнейшему развитию. Соответственно, различными будут и меры профилактики. Так при воспалении кожи наружного слухового прохода отит называют наружным, так как в воспаление вовлекается только наружный слуховой проход без поражения среднего уха.
Так при воспалении кожи наружного слухового прохода отит называют наружным, так как в воспаление вовлекается только наружный слуховой проход без поражения среднего уха.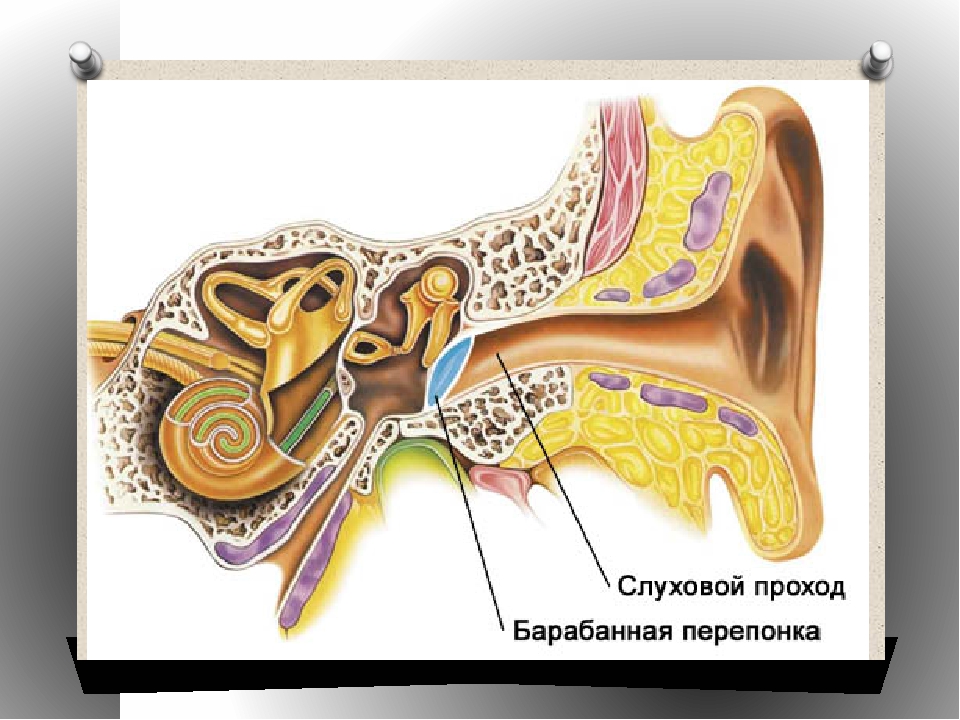
 Сегодня аптеки предлагают хороший ассортимент спреев для этой цели: орошайте полость носа обильно, а затем высморкайте нос (малышам, которыееще не освоили сморкание – подойдет назальный аспиратор – система «Отривинбэби». Не рекомендую использовать резиновую грушу!)
Сегодня аптеки предлагают хороший ассортимент спреев для этой цели: орошайте полость носа обильно, а затем высморкайте нос (малышам, которыееще не освоили сморкание – подойдет назальный аспиратор – система «Отривинбэби». Не рекомендую использовать резиновую грушу!)
 Через 5-10 минут можно применять метод нагнетания: лечь на сторону, противоположную больному уху, закапать несколько капель лекарства в слуховой проход, а пальцем надавливать несколько раз на козелок уха таким образом, чтобы козелок закрывал слуховой проход (т.е. нагнетать лекарство в среднее ухо). Через несколько секунд пациент может почувствовать, что жидкость попала в горло.
Через 5-10 минут можно применять метод нагнетания: лечь на сторону, противоположную больному уху, закапать несколько капель лекарства в слуховой проход, а пальцем надавливать несколько раз на козелок уха таким образом, чтобы козелок закрывал слуховой проход (т.е. нагнетать лекарство в среднее ухо). Через несколько секунд пациент может почувствовать, что жидкость попала в горло.
 В первые же дни насморка необходимо восстанавливать свободное носовое дыхание с помощью хороших сосудосуживающих капель (с 6 лет – спреев) и частого промывания полости носа – это и есть профилактика повторных отитов! Главный критерий того, что у человека нормально функционирует нос и слуховая труба (значит, риск отита предельно низок): при зажатом носике при совершении глотательного движения ощущается отчетливый хлопок/щелчок в ухе. Если это чувство пропало – тревога! Срочно мчитесь к ЛОР-врачу!
В первые же дни насморка необходимо восстанавливать свободное носовое дыхание с помощью хороших сосудосуживающих капель (с 6 лет – спреев) и частого промывания полости носа – это и есть профилактика повторных отитов! Главный критерий того, что у человека нормально функционирует нос и слуховая труба (значит, риск отита предельно низок): при зажатом носике при совершении глотательного движения ощущается отчетливый хлопок/щелчок в ухе. Если это чувство пропало – тревога! Срочно мчитесь к ЛОР-врачу!
 ).
). Развивается насморк.
Развивается насморк. Любой процесс начинается с прозрачных бесцветных отделений. Если дело затягивается, то месяц продолжающиеся сопли (отделяемое) начинают густеть и приобретать характерный желтоватый оттенок. Это связано с тем, что белые кровяные тельца, отвечающие за защиту, уничтожают микроорганизмы, попавшие в носовые ходы, которые скапливаются в назальном секрете, придавая ему характерный жёлтый оттенок. Запускать сопли нельзя, иначе это может обернуться последствиями, трудно поддающимися коррекции
Любой процесс начинается с прозрачных бесцветных отделений. Если дело затягивается, то месяц продолжающиеся сопли (отделяемое) начинают густеть и приобретать характерный желтоватый оттенок. Это связано с тем, что белые кровяные тельца, отвечающие за защиту, уничтожают микроорганизмы, попавшие в носовые ходы, которые скапливаются в назальном секрете, придавая ему характерный жёлтый оттенок. Запускать сопли нельзя, иначе это может обернуться последствиями, трудно поддающимися коррекции В большинстве случаев терапия будет происходить амбулаторно, но назначить лекарства и дать рекомендации должен врач.
В большинстве случаев терапия будет происходить амбулаторно, но назначить лекарства и дать рекомендации должен врач. Этиология процесса всегда разная, борьба направлена на борьбу с первопричиной, а не с внешними проявлениями патологического процесса. Препараты, помогающие при одном заболевании, по статистике абсолютно бесполезны при другом. Выявить причину, установить достоверный диагноз и дать рекомендации, чем лечить сопли (отделяемое) у ребёнка, может только ЛОР-врач.
Этиология процесса всегда разная, борьба направлена на борьбу с первопричиной, а не с внешними проявлениями патологического процесса. Препараты, помогающие при одном заболевании, по статистике абсолютно бесполезны при другом. Выявить причину, установить достоверный диагноз и дать рекомендации, чем лечить сопли (отделяемое) у ребёнка, может только ЛОР-врач.
 Иммунная система у маленького ребенка еще незрелая, ее полное формирование заканчивается на десятом году жизни. Кроме того, придаточные пазухи носа у ребенка развиты недостаточно по сравнению с придаточными пазухами взрослого человека. Именно поэтому дети гораздо чаще болеют респираторными заболеваниями, вызванными различными причинами, в том числе насморком. Ринит у ребенка не является редкостью даже летом.
Иммунная система у маленького ребенка еще незрелая, ее полное формирование заканчивается на десятом году жизни. Кроме того, придаточные пазухи носа у ребенка развиты недостаточно по сравнению с придаточными пазухами взрослого человека. Именно поэтому дети гораздо чаще болеют респираторными заболеваниями, вызванными различными причинами, в том числе насморком. Ринит у ребенка не является редкостью даже летом.
 Температура тела повышается, ухудшается общее состояние, пропадает аппетит. Ребенок жалуется на головную боль, ощущение сухости, жжения и «щекотания» в полости носа. Затем появляется заложенность носа, голос становится гнусавым, снижается обоняние. По мере развития заболевания выделения из носа меняются от жидких прозрачных до густых гнойных. В среднем длительность насморка составляет 8–14 дней. В течение этого времени во избежание осложнений важно проводить лечение ринита под присмотром врача.
Температура тела повышается, ухудшается общее состояние, пропадает аппетит. Ребенок жалуется на головную боль, ощущение сухости, жжения и «щекотания» в полости носа. Затем появляется заложенность носа, голос становится гнусавым, снижается обоняние. По мере развития заболевания выделения из носа меняются от жидких прозрачных до густых гнойных. В среднем длительность насморка составляет 8–14 дней. В течение этого времени во избежание осложнений важно проводить лечение ринита под присмотром врача.
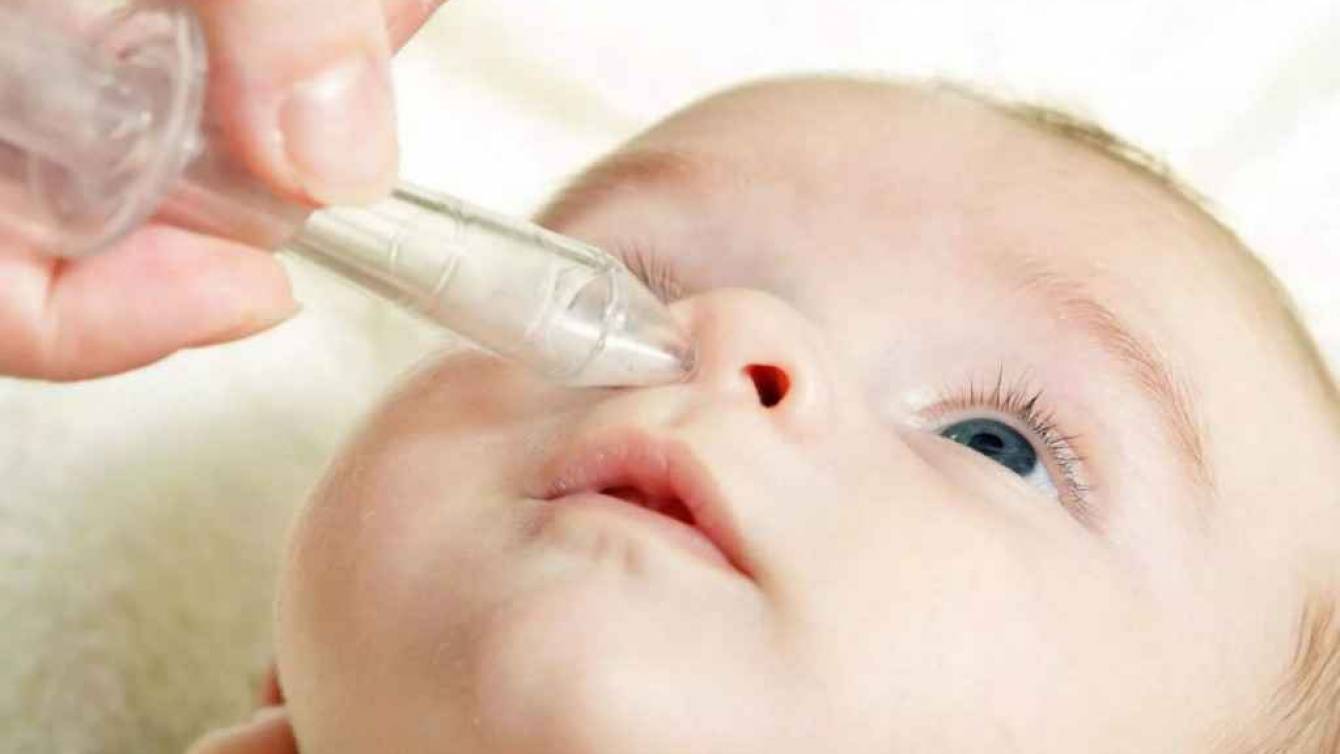 При высокой температуре тела ребенку показан постельный режим. В то же время, если температура находится в пределах нормы, не стоит ограничивать его двигательную активность.
При высокой температуре тела ребенку показан постельный режим. В то же время, если температура находится в пределах нормы, не стоит ограничивать его двигательную активность.
 Данное средство выпускается специально для детей. Оно содержит в составе 0,05 % ксилометазолина (сосудосуживающего средства) и раствор натуральной воды Адриатического моря. Ксилометазолин позволяет на 10–12 часов снять заложенность носа и восстановить нормальное носовое дыхание. Морская вода разжижает носовую слизь, что способствует ее быстрому выведению. Таким образом, устраняется благоприятная среда для развития болезнетворных бактерий и снижается риск развития осложнений в виде отита и синусита. Благодаря действию полезных микроэлементов морской воды слизистая оболочка носа, поврежденная от насморка, восстанавливается и приобретает устойчивость к проникновению микроорганизмов.
Данное средство выпускается специально для детей. Оно содержит в составе 0,05 % ксилометазолина (сосудосуживающего средства) и раствор натуральной воды Адриатического моря. Ксилометазолин позволяет на 10–12 часов снять заложенность носа и восстановить нормальное носовое дыхание. Морская вода разжижает носовую слизь, что способствует ее быстрому выведению. Таким образом, устраняется благоприятная среда для развития болезнетворных бактерий и снижается риск развития осложнений в виде отита и синусита. Благодаря действию полезных микроэлементов морской воды слизистая оболочка носа, поврежденная от насморка, восстанавливается и приобретает устойчивость к проникновению микроорганизмов.

 Другая распространенная причина появления соплей у детей — это аллергическая реакция. И не важно, что ее вызвало: сезонное цветение, домашние животные или пыль в помещении. Главная задача родителей – по-возможности избавить ребенка от аллергена. Если это невозможно, на помощь приходят эффективные препараты от насморка, которые быстро снимают симптомы аллергии, а, следовательно, избавляют от слизи и восстанавливают нормальное носовое дыхание. Родители детей-аллергиков знают, как важно поддерживать чистоту и определенный микроклимат в помещении, чему способствует также применение очистителей воздуха, пылесосов и ионизаторов. Эти современные приборы, каждый по-своему, заботятся о здоровье детей.
Другая распространенная причина появления соплей у детей — это аллергическая реакция. И не важно, что ее вызвало: сезонное цветение, домашние животные или пыль в помещении. Главная задача родителей – по-возможности избавить ребенка от аллергена. Если это невозможно, на помощь приходят эффективные препараты от насморка, которые быстро снимают симптомы аллергии, а, следовательно, избавляют от слизи и восстанавливают нормальное носовое дыхание. Родители детей-аллергиков знают, как важно поддерживать чистоту и определенный микроклимат в помещении, чему способствует также применение очистителей воздуха, пылесосов и ионизаторов. Эти современные приборы, каждый по-своему, заботятся о здоровье детей. В некоторых моделях очистителей воздуха можно даже использовать ароматизаторы, достаточно лишь капнуть внутрь несколько капель ароматического масла.
В некоторых моделях очистителей воздуха можно даже использовать ароматизаторы, достаточно лишь капнуть внутрь несколько капель ароматического масла.

 К средству восприимчивы многие патогенные бактерии, грибы, простейшие и вирусы. Хлоргексидин в виде раствора изготавливается на основе воды или спирта и может иметь разную концентрацию:
К средству восприимчивы многие патогенные бактерии, грибы, простейшие и вирусы. Хлоргексидин в виде раствора изготавливается на основе воды или спирта и может иметь разную концентрацию:
 Доза энтеросорбента, необходимого для маленького пациента, рассчитывается в соответствии с его весом. Например, количество таблеток активированного угля должно составлять не менее 1 штуки на 10 кг массы тела. Чтобы исключить возможность попадания в организм антисептика, маленьким детям назначаются обычно не полоскания, а смазывание слизистых тампоном. Можно также применять препарат в виде 0,05% спрея (100-миллилитровый флакон с насадкой распылителем).
Доза энтеросорбента, необходимого для маленького пациента, рассчитывается в соответствии с его весом. Например, количество таблеток активированного угля должно составлять не менее 1 штуки на 10 кг массы тела. Чтобы исключить возможность попадания в организм антисептика, маленьким детям назначаются обычно не полоскания, а смазывание слизистых тампоном. Можно также применять препарат в виде 0,05% спрея (100-миллилитровый флакон с насадкой распылителем). Процедура также необходима, если было выпито много препарата (например, 0,05% лекарством запили по ошибке лекарство вместо воды). В противном случае последствия могут быть разными: отравление (тошнота, рвота, расстройства пищеварения), дисбактериоз, ожоги слизистых оболочек органов пищеварительной системы.
Процедура также необходима, если было выпито много препарата (например, 0,05% лекарством запили по ошибке лекарство вместо воды). В противном случае последствия могут быть разными: отравление (тошнота, рвота, расстройства пищеварения), дисбактериоз, ожоги слизистых оболочек органов пищеварительной системы. Отравиться Хлоргексидином вполне возможно, но только не тем, что продается в аптеках. Это 0,05% водный раствор, прозрачный, без специфического запаха и вкуса. Такой Хлоргексидин способен убивать бактерии на коже и слизистых, а при приеме внутрь вызывает лишь легкие признаки отравления. Другое дело — спиртовое 20% разведение, предназначенное для нужд медицинских отделений. Его разбавляют на местах до 0,5%, 1%, 5% для антисептического протирания поверхностей, дезинфекции инструментов.
Отравиться Хлоргексидином вполне возможно, но только не тем, что продается в аптеках. Это 0,05% водный раствор, прозрачный, без специфического запаха и вкуса. Такой Хлоргексидин способен убивать бактерии на коже и слизистых, а при приеме внутрь вызывает лишь легкие признаки отравления. Другое дело — спиртовое 20% разведение, предназначенное для нужд медицинских отделений. Его разбавляют на местах до 0,5%, 1%, 5% для антисептического протирания поверхностей, дезинфекции инструментов. Этот препарат часто назначают для обработки горла в терапии респираторных инфекций вместе с сиропами от кашля, антибиотиками в виде суспензий. При плохом самочувствии вполне реально перепутать флаконы.
Этот препарат часто назначают для обработки горла в терапии респираторных инфекций вместе с сиропами от кашля, антибиотиками в виде суспензий. При плохом самочувствии вполне реально перепутать флаконы.
 Произойдет необратимое повреждение слизистых ЖКТ. В дальнейшем отравление станет причиной развития гастрита, язвенных поражений пищеварительного тракта.
Произойдет необратимое повреждение слизистых ЖКТ. В дальнейшем отравление станет причиной развития гастрита, язвенных поражений пищеварительного тракта.
 Взрослые обязаны контролировать процесс, чтобы избежать несчастного случая.
Взрослые обязаны контролировать процесс, чтобы избежать несчастного случая. Возможен подогрев лекарственного средства на водяной бане до теплого состояния. Этот же состав разрешен беременным и кормящим женщинам.
Возможен подогрев лекарственного средства на водяной бане до теплого состояния. Этот же состав разрешен беременным и кормящим женщинам.
 Сроки и дозы желательно согласовывать с лечащим врачом.
Сроки и дозы желательно согласовывать с лечащим врачом. Причем описанные выше побочные эффекты возникают в крайне редких случаях, в основном при несоблюдении инструкции по его применению.
Причем описанные выше побочные эффекты возникают в крайне редких случаях, в основном при несоблюдении инструкции по его применению.
 Нужно обязательно прежде объяснить малышу, что проглатывать «лечебную водичку» нельзя.
Нужно обязательно прежде объяснить малышу, что проглатывать «лечебную водичку» нельзя.
 Поэтому еще раз: обязательно и срочно к врачу!
Поэтому еще раз: обязательно и срочно к врачу! Все смешайте и хорошо взболтайте, пока не исчезнут белые хлопья. В получившейся микстуре надо намочить стерильный ватный тампон, отжать и на пару минут положить в ухо – долго держать не надо. Обезболивающие свойства камфоры помогут погасить боль.
Все смешайте и хорошо взболтайте, пока не исчезнут белые хлопья. В получившейся микстуре надо намочить стерильный ватный тампон, отжать и на пару минут положить в ухо – долго держать не надо. Обезболивающие свойства камфоры помогут погасить боль. Например, при внутреннем отите ухо нельзя ни коем случае прогревать. Если из уха идут гнойные выделения, прогревание может сильно навредить. То же самое касается и других средств. Поэтому, на всякий случай, перечислим то, чего совершенно точно нельзя делать при боли в ухе.
Например, при внутреннем отите ухо нельзя ни коем случае прогревать. Если из уха идут гнойные выделения, прогревание может сильно навредить. То же самое касается и других средств. Поэтому, на всякий случай, перечислим то, чего совершенно точно нельзя делать при боли в ухе.
 Казалось бы, где зарядка, витамины и закаливание, и где уши? Однако наука доказала, что в основе всех ушных заболеваний лежит слабый иммунитет. Так что связь прямая.
Казалось бы, где зарядка, витамины и закаливание, и где уши? Однако наука доказала, что в основе всех ушных заболеваний лежит слабый иммунитет. Так что связь прямая. Да, да, у ушей есть свои причуды. Так, для их здоровья вредна пища с обильным содержанием жира и холестерина, поскольку высокое давление и жир на стенках сосудов замедляют кровоток в области уха. По той же причине для слуха вреден и кофеин.
Да, да, у ушей есть свои причуды. Так, для их здоровья вредна пища с обильным содержанием жира и холестерина, поскольку высокое давление и жир на стенках сосудов замедляют кровоток в области уха. По той же причине для слуха вреден и кофеин. В ожидании медицинской помощи можно попробовать некоторые домашние средства для уменьшения выраженности симптома, утверждают специалисты.
В ожидании медицинской помощи можно попробовать некоторые домашние средства для уменьшения выраженности симптома, утверждают специалисты./GettyImages-184922661-570ff81a3df78c3fa22e3f96.jpg)



 Просто до рвоты. Скажите, можно как-то избежать подобной экзекуции, так ли это необходимо?
Просто до рвоты. Скажите, можно как-то избежать подобной экзекуции, так ли это необходимо? – Если оба способа сочетаются, то дыхательные пути не успевают пересыхать, а сама мокрота продолжает оставаться жидкой.
– Если оба способа сочетаются, то дыхательные пути не успевают пересыхать, а сама мокрота продолжает оставаться жидкой.  Приготовление сиропа выполняется из корня
лечебного растения под названием солодка гладкая, относящегося к ряду бобовых.
Применение таких препаратов важно выполнять правильно и внимательно соблюдать
указанную дозировку. Не рекомендовано заниматься самостоятельным лечением: врач
расскажет, при каком кашле принимать
сироп солодки и какую дозировку стоит выбрать.
Приготовление сиропа выполняется из корня
лечебного растения под названием солодка гладкая, относящегося к ряду бобовых.
Применение таких препаратов важно выполнять правильно и внимательно соблюдать
указанную дозировку. Не рекомендовано заниматься самостоятельным лечением: врач
расскажет, при каком кашле принимать
сироп солодки и какую дозировку стоит выбрать.


 Солодка одинаково хорошо подойдет и детям, и взрослым, помимо указанных свойств она способна стимулировать функционирование иммунитета.
Солодка одинаково хорошо подойдет и детям, и взрослым, помимо указанных свойств она способна стимулировать функционирование иммунитета.

 Лакрица хорошо очищает лимфатическую систему и нормализует лимфоток. Но не следует использовать сироп без рекомендаций врача. Это такое же лекарство, которое может навредить при передозировке и неправильном применении.
Лакрица хорошо очищает лимфатическую систему и нормализует лимфоток. Но не следует использовать сироп без рекомендаций врача. Это такое же лекарство, которое может навредить при передозировке и неправильном применении. Следует знать, что долговременное лечение корнем солодки провоцирует нарушение водно-электролитного баланса в организме.
Следует знать, что долговременное лечение корнем солодки провоцирует нарушение водно-электролитного баланса в организме.



 Действие отхаркивающих средств направлено на уменьшение вязкости имеющейся вязкой мокроты или стимулирование секреции жидкой мокроты. Имеются и комбинированные отхаркивающие препараты действующие по обоих путям разжижения мокроты.
Действие отхаркивающих средств направлено на уменьшение вязкости имеющейся вязкой мокроты или стимулирование секреции жидкой мокроты. Имеются и комбинированные отхаркивающие препараты действующие по обоих путям разжижения мокроты. к. откашливаться просто нечему. Сухой кашель не только мешает больному спать, есть и пить, но и опасен развитием таких осложнений, как пневмоторакс и пневмомедиастинум. Лечение сухого кашля сводится к подавлению кашлевого рефлекса.
к. откашливаться просто нечему. Сухой кашель не только мешает больному спать, есть и пить, но и опасен развитием таких осложнений, как пневмоторакс и пневмомедиастинум. Лечение сухого кашля сводится к подавлению кашлевого рефлекса. К противокашлевым препаратам периферического действия относятся лекарства на основе ацетиламинонитропропоксибензена.
К противокашлевым препаратам периферического действия относятся лекарства на основе ацетиламинонитропропоксибензена. Особенно эффективным считается его применение при бронхо-легочных заболеваниях, а сироп солодки принимают от сухого или мокрого кашля.
Особенно эффективным считается его применение при бронхо-легочных заболеваниях, а сироп солодки принимают от сухого или мокрого кашля.
 Дальнейший прием препарата обеспечивает усиление полученного эффекта, что приводит к отхаркиванию образовавшейся мокроты. При этом сироп выполняет еще и ранозаживляющую функцию, купируя микрораны, нередко образующиеся при тяжелом сухом кашле.
Дальнейший прием препарата обеспечивает усиление полученного эффекта, что приводит к отхаркиванию образовавшейся мокроты. При этом сироп выполняет еще и ранозаживляющую функцию, купируя микрораны, нередко образующиеся при тяжелом сухом кашле. При этом в такой дозировке препарат разрешен не только взрослым, но и детям с двенадцати лет.
При этом в такой дозировке препарат разрешен не только взрослым, но и детям с двенадцати лет.

 Используется для изготовления таблеток.
Используется для изготовления таблеток.
 Главная задача при лечении такого кашля
— стимулировать образование и откашливание
мокроты.
Главная задача при лечении такого кашля
— стимулировать образование и откашливание
мокроты.



 Смешать все ингредиенты в равном
количестве.
Смешать все ингредиенты в равном
количестве.

 В этом исследовании ученые использовали экстракты листьев и корней растения.
В этом исследовании ученые использовали экстракты листьев и корней растения.
 Дело в том, что ряд бактерий способны с легкостью переносить некоторые препараты, а антибиотики в подавляющем большинстве негативно воздействуют на определенные органы. У данных лекарств имеется и ряд серьезных противопоказаний, поэтому к их подбору следует подходить максимально осторожно, так как бывали случаи, что наносимый вред значительно превышал пользу.
Дело в том, что ряд бактерий способны с легкостью переносить некоторые препараты, а антибиотики в подавляющем большинстве негативно воздействуют на определенные органы. У данных лекарств имеется и ряд серьезных противопоказаний, поэтому к их подбору следует подходить максимально осторожно, так как бывали случаи, что наносимый вред значительно превышал пользу. Подобный препарат лечащие врачи назначают достаточно часто по целому ряду причин: прежде всего, лекарство стоит достаточно дешево, поэтому оно будет по средствам большинству пациентов. Терапевтический эффект выражен ярко, облегчение заболевшему человеку приносит довольно быстро. Одна упаковка содержит в себе 14 таблеток, которой вполне достаточно для прохождения полноценного курса лечения. Назначают этот препарат при целом комплексе заболеваний, к которым относят даже гнойную пневмонию, острые и хронические бронхиты, причем во время последних избавиться от кашля будет довольно сложно.
Подобный препарат лечащие врачи назначают достаточно часто по целому ряду причин: прежде всего, лекарство стоит достаточно дешево, поэтому оно будет по средствам большинству пациентов. Терапевтический эффект выражен ярко, облегчение заболевшему человеку приносит довольно быстро. Одна упаковка содержит в себе 14 таблеток, которой вполне достаточно для прохождения полноценного курса лечения. Назначают этот препарат при целом комплексе заболеваний, к которым относят даже гнойную пневмонию, острые и хронические бронхиты, причем во время последних избавиться от кашля будет довольно сложно.
 Это бывает, если вероятность полезного исхода превышает риск здоровья для заболевшего человека.
Это бывает, если вероятность полезного исхода превышает риск здоровья для заболевшего человека. Принимать нужно всего лишь по одной таблетке в сутки – весьма серьезное преимущество по сравнению со многими другими препаратами, потому что пациенты редко пропускают прием этого лекарства. Прогресс улучшений становится заметен буквально после второго приема.
Принимать нужно всего лишь по одной таблетке в сутки – весьма серьезное преимущество по сравнению со многими другими препаратами, потому что пациенты редко пропускают прием этого лекарства. Прогресс улучшений становится заметен буквально после второго приема. Как правило, специалисты назначают это лекарство, если наблюдается активное развитие воспалительного процесса, который происходит при значительном повышении температуры (вплоть до 40 градусов), скоплением большого объема мокроты в бронхах.
Как правило, специалисты назначают это лекарство, если наблюдается активное развитие воспалительного процесса, который происходит при значительном повышении температуры (вплоть до 40 градусов), скоплением большого объема мокроты в бронхах.
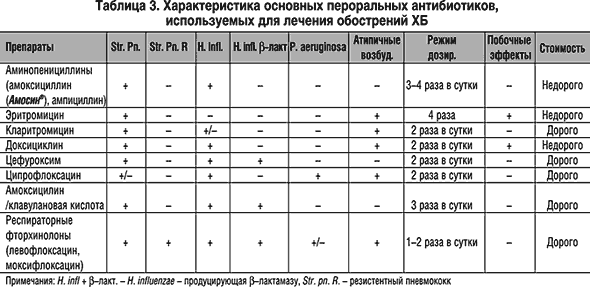

 Подобное решение способно обеспечить препарату приличную сопротивляемость бактериям. В терапевтической практике лекарство используется при разных заболеваниях воспалительного типа: его применяют при бронхите, пневмонии, которые сопровождаются влажным или сухим кашлем.
Подобное решение способно обеспечить препарату приличную сопротивляемость бактериям. В терапевтической практике лекарство используется при разных заболеваниях воспалительного типа: его применяют при бронхите, пневмонии, которые сопровождаются влажным или сухим кашлем. Макропен
Макропен
.gif)