Крупозная пневмония – симптомы, лечение, осложнения, стадии
Содержание статьи:
Крупозная пневмония – это воспалительно-аллергическое заболевание, для которого характерно уплотнение одной или нескольких долей легкого и образование в альвеолах патологического экссудата, вследствие чего нарушается процесс газообмена.
Заболевание диагностируется во всех возрастных группах, однако чаще регистрируется у пациентов в 18–40 лет, у детей крупозная пневмония встречается редко.
В случае несвоевременной диагностики, развития тяжелых осложнений крупозной пневмонии (особенно у иммунокомпрометированных лиц и пациентов, страдающих алкоголизмом) возможен летальный исход.
Легкие – парный орган дыхания, расположены в левой и правой половине грудной полости, ограничивая комплекс органов средостения. Правое легкое состоит из трех долей, а левое из двух. Каждая из долей легкого, в свою очередь, образована сегментами, легочная ткань внутри сегментов состоит из пирамидальных долек, в вершину которых входит бронх, образующий в ней последовательным делением 18-20 концевых бронхиол, заканчивающихся ацинусом. Ацинус состоит из респираторных бронхиол, делящихся на альвеолярные ходы, их стенки усеяны альвеолами, в которых происходит газообмен между атмосферным воздухом и кровью.
 Источник: proinfekcii.ru
Источник: proinfekcii.ruКрупозное воспаление может захватывать как отдельные сегменты легкого, так и всю долю, а иногда и легкое полностью.
Причины и факторы риска
Возбудителями крупозной пневмонии выступают пневмококки (I, II, III, IV типов), стафилококки, стрептококки, кишечная палочка и клебсиеллы. Основными путями передачи инфекции являются воздушно-капельный, гематогенный и лимфогенный.
К факторам риска относятся:
Формы заболевания
В зависимости от особенностей клинической картины крупозная пневмония подразделяется на типичную и атипичную формы.
Среди атипичных форм заболевания, в свою очередь, выделяют следующие формы:
- абортивная – дебютирует остро, длится 2-3 суток, затем симптомы инволюционируют;
- ареактивная – начало неострое, признаки воспаления проявляются постепенно, течение вялое;
- центральная – воспаление протекает в глубоких отделах легкого;
- мигрирующая – в воспалительный процесс вовлекаются участки легкого, расположенные рядом с первичным;
- массивная – характерно быстрое распространение воспалительного процесса на другие доли легкого;
- тифоподобная – патологический процесс развивается постепенно, симптоматика напоминает брюшной тиф;
- аппендикулярная – напоминает клиническую картину аппендицита, воспаление чаще развивается в нижних долях легкого;
- менингеальная – характерны менингеальные симптомы.
Крупозная пневмония может осложняться развитием выпотного плеврита, гангрены легкого, гнойного перикардита, инфекционно-токсического шока, гнойного менингита, сердечно-легочной недостаточности.
Стадии крупозной пневмонии
Выделяют четыре стадии крупозной пневмонии:
- Стадия гиперемии и прилива – воспалительный процесс в альвеолах приводит к их расширению и появлению в них экссудата; начало диапедеза эритроцитов в просвет альвеол; отмечаются сосудистые нарушения; продолжительность 1–3 суток.
- Стадия красного опеченения – усиливается диапедез эритроцитов, воспалительный экссудат обогащается белками с выпадением фибрина, из-за фибринозного выпота пораженное легкое становится более плотным, приобретает темно-красный оттенок, капилляры сдавливаются, что обусловливает нарушение питания легочной ткани; длительность 1–3 дня.
- Стадия серого опеченения – происходит инфильтрация лейкоцитами промежуточной ткани легких вокруг мелких вен и капилляров; пораженное легкое приобретает сероватый оттенок, продолжительность от 2 до 6 суток.
- Стадия разрешения – фибринозный экссудат постепенно разжижается под действием протеолитических ферментов, которые начинают выделять лейкоциты, и выводится из легкого; длится 2–5 дней.
Изредка стадия серого опеченения может предшествовать стадии красного опеченения.
Симптомы крупозной пневмонии
При крупозной пневмонии может поражаться одна доля легкого, одно или оба легких. Тяжесть течения заболевания зависит от объема поражения.
Начало заболевания, как правило, острое. Температура тела повышается до 39-40 ˚С, возникают сильный озноб, общая слабость, вялость, головная боль, одышка, боли в грудной клетке. Иногда наблюдается гиперемия щек, более выраженная на стороне поражения, диарея или запоры. На третьи-четвертые сутки появляется кашель с отделением характерной для крупозной пневмонии ржавой мокроты.
При условии ранней диагностики заболевания и адекватного лечения прогноз благоприятный.
С прогрессированием патологического процесса возникают болевые ощущения в боку со стороны поражения. Боль может иррадиировать в живот или плечо, обычно исчезает спустя несколько дней. При сохранении боли на более длительный срок существует вероятность развития эмпиемы плевры. Грудная клетка со стороны поражения несколько отстает в акте дыхания, при этом в дыхании участвует вспомогательная мускулатура.
При тяжелом течении заболевания наблюдается цианоз носогубного треугольника, кожные покровы сухие и горячие, конечности при этом холодные. Общее состояние пациента тяжелое, дыхание учащенное поверхностное с раздуванием крыльев носа, пульс частый, сердечные тоны глухие, артериальное давление снижено, может появиться аритмия.
Особенности протекания заболевания у детей
Крупозной пневмонии у детей не свойственна высокая лихорадка, выраженный озноб и болевые ощущения в боку.
У детей младшего возраста в первые дни заболевания кашель отсутствует. Симптомами крупозной пневмонии у них являются сухость губ и языка, тошнота и рвота, вздутие живота, боли в животе, напоминающие таковые при аппендиците, отсутствие ригидности мышц передней брюшной стенки, бледность кожных покровов, учащенное дыхание, возбуждение или заторможенность, иногда увеличение печени в размерах. В некоторых случаях наблюдаются ригидность мышц затылка, сильные головные боли, судороги, бред, галлюцинации, в связи с чем может быть ошибочно диагностирован менингит. По мере развития патологического процесса менингеальные симптомы исчезают, появляется типичная для крупозной пневмонии клиническая картина.
Заболевание диагностируется во всех возрастных группах, однако чаще регистрируется у пациентов в 18–40 лет, у детей крупозная пневмония встречается редко.
У детей в 7–16 лет заболевание, как правило, протекает типично.
Температура тела нормализуется на 5–9-е сутки от момента начала заболевания, воспалительные изменения в легких исчезают довольно быстро.
Читайте также:5 способов снизить температуру без лекарств
8 факторов, вредящих здоровью легких
Лечение йодной сеткой: 5 проблем, которые можно решить
Диагностика
Для постановки диагноза проводят сбор жалоб и анамнеза, физикальную диагностику, инструментальное и лабораторное исследование.
 Источник: zdorovie-legkie.ru
Источник: zdorovie-legkie.ruВ ходе физикальной диагностики на I стадии крупозной пневмонии отмечается сохранение везикулярного дыхания, притупленно-тимпанический перкуторный звук, крепитация. Для II стадии заболевания характерны тупой перкуторный звук, бронхиальное дыхание, сниженная подвижность нижнего легочного края на стороне пораженния. На III стадии определяются признаки, характерные для I стадии.
Одним из наиболее информативных инструментальных методов диагностики крупозной пневмонии является рентгенологическое исследование. Для подтверждения диагноза может потребоваться компьютерная или магниторезонансная томография.
Лабораторная диагностика включает общий и биохимический анализ крови, общий анализ мочи, бактериологическое исследование мокроты с антибиотикограммой. В общем анализе крови на пике болезни определяется повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов. Также повышается содержание глобулинов, фибриногена, обнаруживаются изменения в газовом составе крови, уменьшается диурез, повышается удельный вес мочи.
Дифференциальная диагностика проводится с очаговой сливной, казеозной пневмонией.
Лечение крупозной пневмонии
Основными путями передачи инфекции являются воздушно-капельный, гематогенный и лимфогенный.
Основное медикаментозное лечение крупозной пневмонии заключается в приеме антибактериальных препаратов. До получения результатов исследования мокроты назначаются антибиотики широкого спектра действия, после идентификации возбудителя и определения его чувствительности к антибактериальным средствам препарат заменяют на тот, к которому чувствительность наиболее высока. Дополнительно назначаются муколитические препараты, жаропонижающие средства. С целью нормализации газообмена больным крупозной пневмонией показана оксигенотерапия.
 Источник: texashealth.org
Источник: texashealth.orgС 3-4-х суток от момента начала заболевания назначается ингаляционная терапия (ультразвуковые аэрозольные ингаляции антибактериальных средств и пр.), курс лечения обычно составляет от 10 до 15 процедур. На стадии разрешения может использоваться физиотерапия (импульсная ультравысокочастотная терапия, ультрафиолетовое облучение, магнитотерапия).
Возможные осложнения крупозной пневмонии и последствия
Крупозная пневмония может осложняться развитием выпотного плеврита, гангрены легкого, гнойного перикардита, гнойного медиастинита, сепсиса, инфекционно-токсического шока, абсцесса головного мозга, гнойного менингита, гнойного артрита, сердечно-легочной недостаточности.
Прогноз
При условии ранней диагностики заболевания и адекватного лечения прогноз благоприятный. В случае несвоевременной диагностики, развития тяжелых осложнений крупозной пневмонии (особенно у иммунокомпрометированных лиц и пациентов, страдающих алкоголизмом) прогноз ухудшается, возможен летальный исход.
Профилактика
С целью профилактики крупозной пневмонии рекомендуется:
- своевременное и адекватное лечение инфекционных заболеваний, особенно респираторных;
- отказ от самолечения антибиотиками;
- избегание травм грудной клетки;
- избегание переохлаждения;
- рациональный режим труда и отдыха;
- отказ от вредных привычек;
- рациональное питание.
Видео с YouTube по теме статьи:
Крупозная пневмония (воспаление легких): симптомы, лечение, профилактика
Воспаление легких относится к часто встречающимся заболеваниям дыхательной системы, поражающим как взрослое население, так и детей. Специалисты называют эту болезнь пневмонией, подразделяют два вида патологии: очаговая и крупозная пневмония.
Крупозное воспаление легких относится к заболеваниям, возникающим на фоне воздействия инфекционно-аллергического агента, потому и поражается при такой патологии одна или несколько долей легкого. Отсюда второе название этого воспалительного процесса в дыхательной системе – долевая пневмония.

Причины развития патологии
Основные причины крупозной пневмонии лежат в патогенной активности болезнетворных микроорганизмов. Сложную патологию в дыхательной системе провоцируют именно они, потому и называют некоторые специалисты симптомы крупозной пневмонии инфекционным воспалением легких. Как правило, инфекционное заболевание легких провоцируют следующие микроорганизмы:
- пневмококки;
- стрептококки;
- стафилококки;
- кишечная палочка.
В некоторых случаях возбудителями заболевания являются сразу несколько микробных агентов.
В этом случае долевая пневмония протекает особенно тяжело и требует комплексного и комбинированного терапевтического подхода.
К факторам, способствующим активность инфекционного микроорганизма в легочной системе, специалисты относят:
- переохлаждение;
- интоксикации организма разной этиологии;
- дефицит витаминов и микроэлементов;
- травмы грудной клетки;
- стрессовые факторы, переутомление;
- сопутствующие патологии в острой или хронической стадии;
- нарушение обменных процессов в организме.
Болезнь начинает развиваться сразу, как основной возбудитель крупозной пневмонии проникает в легкие. Прогрессирование и размножение патогенной микрофлоры способствует выделению токсина, который, в свою очередь, и провоцирует патологический процесс под названием крупозная пневмония.
Стадии прогрессирования патологии
Инфекционно-воспалительный процесс в легких в своем развитии проходит четыре этапа, называемые специалистами стадии крупозной пневмонии. Совокупная длительность течения крупозной пневмонии составляет около 11 дней.
| Стадия | Длительность | Характеристика процесса инфицирования |
| Прилива | 24 часа | Отек и гиперемия доли легкого, пораженного микроорганизмами Уплотнение пораженного участка, заполнение просветов альвеол красными кровяными тельцами |
| Красного опеченения | 3-4 суток | Заполнение просветов альвеол нейтрофилами Выпадение белка между клетками легочной ткани Заполнение лимфой лимфатических сосудов |
| Серого опеченения | 4-5 суток | Заполнение альвеол нейтрофилами и нитями фибрина Уменьшение выраженности гиперемии Увеличение в размерах пораженной легочной доли Появление фибринозных наложений в плевре |
| Разрешения | 3-4 суток | Расплавление и рассасывание фибринозного экссудата Очищение легкого от патогенной микрофлоры |
Характерный признак того, что прогрессирует крупозная пневмония в стадии красного опеченения, считается выделение мокроты с примесями крови. Как правило, в течение нескольких дней кровянистые прожилки заменяются слизисто-гнойной или гнойной мокротой.

Крупозная пневмония может развиваться у любой категории населения, но чаще всего поражает людей в возрасте от 18 до 40 лет.
Симптоматика воспалительного процесса
Симптоматика крупозной пневмонии отличается ураганным прогрессированием и резким нарастанием. Долевая пневмония, как правило, возникает резко и сразу характеризуется выраженными симптомами:
- сильный озноб, ломота в мышцах;
- сильная головная боль, повышенная потливость;
- резкое повышение температуры тела;
- колющие боли у груди, усиливающиеся при вдохе;
- одышка, кашель, затрудненное дыхание;
- астенический синдром.
Нередко лобарная пневмония в ранней стадии сопровождается герпесными высыпаниями в околоротовой зоне. Особенности течения заболевания проявляются и в увеличении нагрузки на сердечную мышцу, что проявляется в бледности кожных покровов и в цианозе тканей.
В отдельных случаях к общей симптоматике интоксикации присоединяются признаки поражения центральной нервной системы. У больного в этом случае проявляется спутанность сознания, сильная головная боль, рвота. Малыши, у которых диагностирована бактриальная пневмония, часто жалуются на боль в животе.
Осложненное течение воспалительной патологии
На фоне ослабленной иммунной системы и обменных сбоев могут возникать осложнения крупозной пневмонии. Несмотря на то, что усугубленное течение воспалительного легочного процесса диагностируется нечасто, осложнение при инфекционной пневмонии развивается серьезное и поражает глубокие слои легочного эпителия.
- Практически каждый осложненный случай сопровождается сухим плевритом. При развитии гнойного плеврита температура тела у больного в этом случае резко поднимается выше, общее состояние заметно ухудшается. Отделяемая мокрота становится вязкой и выражено гнойной.
- Плевропневмония, в свою очередь, способна провоцировать абсцесс легкого.
- При нагрузке на сердце на фоне несвоевременной помощи и терапии развивается осложнение крупозной пневмонии в форме перикардита.
- Ураганное развитие инфекционно-воспалительной патологии может спровоцировать инфекционно-токсический шок у больного.
Долевая пневмония провоцирует осложнения при несвоевременной и неправильной терапии, а также на фоне ослабленной иммунной системы у пациента.

Особенности диагностики воспалительного процесса
Диагностика крупозной пневмонии обычно не составляет труда для специалистов. В большинстве случаев предварительный диагноз квалифицированный специалист может поставить больному уже после визуального осмотра, прослушивания и пальпации. Для конкретизации диагноза больному назначают, в первую очередь, клинические анализы и рентген.
- При первых симптомах, указывающих на то, что у пациента развивается долевая пневмония, доктор назначает рентгенологическое обследование. На снимке при той форме патологии диагност просматривает выпуклые границы пораженной доли в легком с однородным затемнением, плевральная оболочка имеет четкую реакцию.
- Общий анализ крови назначается для того, чтоб определить скорость оседания эритроцитов и другие показатели, указывающие на интенсивность воспалительного процесса. С этой же целью назначается общий клинический анализ мочи.
- Аналих мокроты у больного пневмонией берут для того, чтоб в посеве определить микроба-возбудителя патологического процесса в легких и скорректировать на основе полученных данных исследования лечение.
Кроме того, доктора берут биохимию крови на анализ. Комплексное сочетание клинических показателей крови и остальных лабораторных анализов дает доктору возможность увидеть общую картину развития патологического процесса в легких.
Амбулаторная схема лечения
Лечение крупозной пневмонии проводится в условиях стационара и под постоянным контролем и наблюдением докторов. Специалисты сходятся во мнении, что такое серьезное заболевание в домашних условиях не лечится из-за риска развития осложнений. Лечащий доктор назначает базовую терапию больному только после того, как подтверждается диагноз и определяется возбудитель инфекционной патологии.

Лечение при крупозной пневмонии назначается на фоне обязательно противомикробной терапии с присоединением дополнительных терапевтических средств.
- Верный выбор противомикробного антибиотика является главным условием успешного излечения. Учитывая тот факт, что эта форма пневмонии вызывается микробным агентом, чувствительным к пенициллину, то, в большинстве случаев, болезнь лечится именно антибиотиками пенициллинового ряда: анализ мокроты покажет, подходит больному для лечения пенициллин или нет. В том случае, если посев на чувствительность микрофлоры мокроты показал устойчивость инфекционного агента к пенициллинам, применяются медикаменты из группы «защищенных» пенициллинов.
- Чем лечить воспалительное состояние в легких кроме антибиотиков, решит доктор, исходя из тяжести и выраженности симптоматики и показателей лабораторных и рентгенологического исследований. Часто к противомикробной терапии добавляют отхаркивающие и бронхорасширяющие препараты, этот курс поможет выведению вязкого секрета из альвеол и очищению бронхов.
- Для нормализации нарушенного газообмена и снятия симптомов кислородного голодания тканей применяют метод оксигенотерапии.
- Симптоматическое лечение предусматривает прием препаратов, снимающих симптомы жара, лихорадки, озноба. Противогерметические препараты вводятся при наличии герпесных высыпаний у пациента.
- Физиотерапевтические методы применяют после снятия первых выраженных симптомов, которыми проявляется инфекционная пневмония.
Прежде чем приступить к лечению крупозного воспаления легких антибиотиком, больному назначают внутрикожную пробу для проверки индивидуальной переносимости препарата.
Профилактика крупозного воспалительного процесса
Профилактика долевой пневмонии направлена на укрепление защитных сил организма и минимизацию вредных влияний, способных разрушать иммунитет.
- Выраженный профилактический эффект имеют закаливающие процедуры: влажные обтирания, контрастный душ, воздушные ванны.
- Специалисты обращают внимание на необходимость своевременного лечения вирусных инфекций и гриппозных состояний, так как часто крупозное воспаление легких выступает в качестве осложнения на фоне вируса.
- Предотвращение переохлаждения организма и соблюдение правильного баланса между трудом и отдыхом помогают защитить нервную систему от перегрузок и снижения иммунитета на стрессогенном фоне.
- Отказ от вредных привычек, в том числе недопущение пассивного курения защищают не только легкие от бактериального поражения, но и сердечно-сосудистую систему от перегрузок и вредных воздействий, накопления токсинов и никотина.
- Рациональные ежедневные физические нагрузки регулируют вентиляцию в легких и своевременный газовый обмен, минимизируют риск возникновения застойный явлений в легочной системе.
- Важным профилактическим аспектом считается и соблюдение гигиены, так как заболеть инфекционной формой пневмонии можно при несоблюдении элементарных гигиенических правил, когда в окружении есть заразный агент.
- К профилактическим мерам относится и своевременная антипневмококковая вакцинация, направленная на сопротивление организма проникновению и прогрессированию инфекции.
Прогноз при лечении инфекционной формы пневмонии, в большинстве случаев, благоприятный. Летальный исход фиксируется в основном у пожилых ослабленных пациентов, больных с хронической формой алкоголизма.
Угрожает заболевание и тем, у кого оно осложняется менингитом или другими сопутствующими инфекционными патологиями.
Несвоевременное лечение и неадекватная терапия способны перевести заболевание в затяжную стадию и хроническую форму.
Лечение крупозной пневмонии
Пневмония — одна из актуальнейших проблем медицины. Это связано с довольно высокой заболеваемостью ею и нередко тяжелым течением, приводящим к летальным исходам. К числу наиболее ярких и клинически очерченных форм пневмонии относится крупозная пневмония (КП), на долю которой приходится в различных регионах страны от 3 до 7-8% всех случаев воспаления легких. При этом в течение длительного времени существовало мнение, что установление диагноза КП никаких затруднений не представляет.Острое начало заболевания с потрясающим ознобом, кашлем, болями в боку при дыхании, наличие ржавой мокроты, локальное притупление перкуторного звука, крепитация в легких в начале и в конце болезни, бронхиальное дыхание на высоте инфильтрации, бронхофония и усиление голосового дыхания, гиперфибриногенемия, нейтрофильный лейкоцитоз с анэозинофилией, выявление при рентгенодиагностике гомогенной инфильтрации с поражением доли или нескольких долей легких -все эти симптомы позволяют уверенно поставить диагноз КП.
Вместе с тем практика свидетельствует о существующих трудностях в постановке правильного диагноза, о чем, в первую очередь, говорят данные анализа летальных исходов от острой пневмонии. Так, при изучении 83 случаев смерти больных в различных лечебных учреждениях за последние 4 года у 46 больных пневмония была оценена как первичная, что и явилось основной причиной смерти. В 37 случаях при анализе течения заболеваний и результатов вскрытия пневмония расценена как вторичная, и развитие ее непосредственно было связано с тем или иным основным патологическим процессом в организме.
Из 46 умерших от пневмонии более чем у половины (28) имела место крупозная пневмония, а у остальных — иные формы воспаления легких (у 13 — абсцедирующая пневмония, у 4 — стафилококковая деструкция легких, у 1 — гангрена легкого). У 22 из 28 умерших от КП выявлены поздние диагностика болезни и госпитализация больных (2 умерли вне стационара). Из них у 3 диагноз КП до вскрытия установлен не был, а у 16 он был поставлен спустя 5 дней и более от начала болезни. Аналогичные данные отмечали и патологоанатомы Минздрава. Так, по сведениям Ю.Г. Бойко и соавт. (1986), Н.К. Пермякова и соавт. (1990), среди всех умерших от крупозной пневмонии у 25,0-46,6% КП не была распознана при жизни, а у 73% имели место случаи поздней госпитализации.
Можно согласиться с мнением Н.К. Пермякова (1991), что КП из разряда казуистики в ближайшие послевоенные годы сейчас все более превращается в ощутимую реальность. Это требует от врачей знания особенностей течения болезни, новых подходов к ее диагностике и лечению.
Патогенез
В настоящее время патогенез развития крупозной пневмонии рассматривается в свете инфекционно-аллергической теории, базирующейся на клинико-анатомической картине заболевания и большом экспериментальном материале. Установлено, что крупозное воспаление в легочной ткани (син. фибринозная пневмония) вызывается только пневмококками, в основном I и II типа. Особенностью пневмококка является наличие полисахаридной капсулы, обладающей значительными иммунизирующими свойствами и легко вызывающей сенсибилизацию организма.Для того чтобы у человека развилась КП, необходим ряд условий. Во-первых, это первичное внедрение пневмококка в организм с развитием очага воспаления любой локализации. Во-вторых, повторное проникновение возбудителя с развитием повышенной чувствительности организма (сенсибилизации) к определенному типу пневмококка, которая через определенный промежуток времени достигает своего максимума и исчезает только по истечении некоторого срока. Если этот период в легкие тем или иным путем (аэро-, лимфо, гематогенно) проникает пневмококк, то в легочной ткани развивается бурная реакция специфического характера.
Последняя подобно взрыву потрясает весь организм, напоминая реакцию на введение чужеродного белка. При этом в легочной ткани протекает своеобразный цикл морфологических изменений, стадии которого были отмечены еще Лаэннеком (прилив, красное и серое опеченение, разрешение), со скоплением в альвеолах воспалительной жидкости с большим содержанием фибрина.
Клиническая картина
Изучение клинической картины заболевания у 151 больного молодого возраста с достоверной КП показало, что сегодня она имеет некоторые особенности в отличие от классической. Достаточно редко отмечаются герпетические высыпания, лишь у каждого третьего больного при кашле отходит ржавая мокрота с отсутствием в ней гноя (табл.6). Вместе с тем по-прежнему характерны острое начало болезни с ознобом, фебрильной лихорадкой и болями в груди, наличие гиперфибриногенемии и нейтрофильного лейкоцитоза. Сказанное необходимо учитывать врачам.Таблица 6. Клиническая симптоматика крупозной пневмонии у наблюдавшихся 151 больного

Диагностический алгоритм следует строить, основываясь на клинических симптомах начального периода течения крупозной пневмонии. В то же время даже при неустановлении диагноза ее при кажущихся отрицательных результатах объективного обследования (врач, обследующий больного, в связи с непроведением сравнительной перкуссии и аускультации нередко пропускает локальное укорочение перкуторного звука или бронхиальное дыхание над зоной инфильтрации или не проводит изучение боковых и верхнепередних участков легких) все равно должно возникнуть подозрение по поводу необъяснимой у больного лихорадки.
На мысль о КП должны навести острое начало заболевания с наличием озноба, болей в груди и кашля. Во многих случаях начинающейся КП типичны вид больного с покраснением щек, учащенное дыханием с отставанием больного участка легкого еще задолго до того, как при перкуссии и аускультации появляется инфильтрация.
Правомерной и в наши дни остается рекомендация, данная еще в начале XX века Г. Куршманом: в каждом случае неясного острого лихорадочного состояния больного врач обязан иметь в виду возможность развития острой пневмонии и крупозной пневмонии в частности. Ежедневно, по крайней мере утром и вечером, ему необходимо тщательно исследовать легкие (появились или нет физикальные признаки инфильтрации) и, кроме того, провести рентгенографическое (в двух проекциях) исследование органов грудной клетки.
Диагностика
Своевременная диагностика КП имеет принципиальное значение в силу нескольких важных обстоятельств, вытекающих из особенностей ее течения. Во-первых, превалирование гиперэргического характера воспаления определяет быстроту и обширность вовлечения ткани легкого в патологический процесс, а от этого зависят выраженность и тяжесть дыхательной недостаточности у данных больных, а нередко и неблагоприятный исход болезни.Так, если из 151 больного вовлечение в процесс от одного сегмента до одной доли легкого наблюдалось у 125 (82,8%), го у 25 из 28 умерших от КП в патологический процесс вовлекались две и более долей. Кроме того, при быстром вовлечении больших участков легочной ткани в воспалительный процесс может обостряться течение сопутствующих заболеваний, что также сказывается на состоянии больных.
Во-вторых, при крупозной пневмонии часто развивается довольно стойкая артериальная гипотония, которая почти не встречается при других формах воспаления легких. До активного применения антибактериальной терапии коллапс чаще всего возникал в разгар болезни или после кризиса, когда уменьшалось препятствие для кровотока в пораженных участках легкого, что совпадало по времени с появлением звучной крепитации, поступлением в организм продуктов взаимодействия болезнетворных агентов. В начале же болезни коллапс развивался редко.
В настоящее же время артериальное давление чаще снижается в первые дни заболевания, когда начата антибактериальная терапия, существенно ухудшая состояние больного. В этих случаях состояние тяжелое, сознание несколько затемнено, дыхание, и без того частое, учащается, становится поверхностным и прерывистым. Пульс ускоряется до 130-150 в минуту, слабый, АД снижается до 80-60 мм рт. ст. Губы больного кажутся бескровными, кожа приобретает бледно-серый оттенок, отмечается похолодание конечностей. У некоторых больных на высоте гипотонии развивается отек легких.
Объяснить эти явления только острой сердечной недостаточностью на почве инфекционно-токсического миокардита не представляется возможным, так как лишь у единичных больных, погибших от КП, при гистологическом исследовании миокарда наблюдалась картина неспецифического умеренного паренхиматозного миокардита, который сам по себе не может вызвать гемодинамические нарушения. Здесь правильнее говорить об острой сосудистой недостаточности, развивающейся в результате генерализованного снижения тонуса гладкой мускулатуры стенок артериол и мелких артерий.
Взгляды на патогенез падения артериального давления при КП до сих пор различные. Снижение его нельзя связывать с проявлением инфекционно-токсического шока, поскольку пневмококк не содержит токсинов, могущих вызывать тяжелый эндотоксикоз. Сказанное подтверждается и многочисленными наблюдениями за больными пневмококковой бронхопневмонией, у которых АД не снижается даже при вовлечении в патологический процесс обширных участков легких. Понять причину его падения можно лишь на основе инфекционно-аллергической теории патогенеза крупозной пневмонии.
Острую сосудистую недостаточность следует рассматривать как немедленный ответ стенок сосудов на анафилактическую реакцию сенсибилизированного организма. При этом продукты распада пневмококка оказывают воздействие не как токсины, а как чужеродные вещества, к которым и сенсибилизирован организм больного. Именно этот механизм и лежит в основе появления в настоящее время столь значительного числа «ранних» артериальных гипотоний у больных КП.
Отек легких
Схожим по механизму возникновения, по нашему мнению, является и отек легких. По сути это токсический отек, при котором развивается повышенная проницаемость эндотелиально-альвеолярного барьера вследствие воздействия на него биологически активных веществ, высвобождающихся в процессе аллергической реакции, и иммунных комплексов.Подходы к лечению КП и пневмококковой бронхопневмонии несколько различаются. Если большая категория больных пневмококковой бронхопневмонией (у которых выявлена небольших размеров инфильтрация легочной ткани и отсутствуют явления легочно-сердечной недостаточности) может получать лечение в амбулаторных условиях под наблюдением врачей поликлиники или в «стационаре на дому», то больных крупозной пневмонией необходимо срочно госпитализировать в терапевтическое отделение (обязательно в положении лежа).
Недопустимо оставлять этих больных дома, так как они нуждаются в соблюдении хотя бы ограничительного (полупостельного) режима, постоянном наблюдении медицинского персонала с обязательным в первые 2-3 дня лечения почасовым контролем за показателями гемодинамики, поскольку у них могут возникать приступы острой сосудистой недостаточности. Следует отметить, что до поступления больного в стационар начинать антибактериальную терапию и назначать жаропонижающие средства нецелесообразно: это может привести к падению АД, что особенно опасно в процессе транспортирования пациента.
Поскольку возбудителем КП является пневмококк, то больных лечат пенициллином, а при его непереносимости — эритромицином (сумамедом). Другие антибиотики оказываются менее эффективными (табл.7). Наличие сенсибилизации организма к пневмококковым антигенам вынуждает для предупреждения выраженной антигенемии, провоцирующей возникновение острой сосудистой недостаточности, применять антибиотики в меньших дозах, чем при бронхопневмонии той же этиологии.
Лечение КП обычно начинают с пенициллина в суточной дозе 1,8-2,4 млн. ЕД в виде внутримышечных введений 6 раз в сутки или эритромицина в суточной дозе 1,2 г. Антибактериальную терапию продолжают 10-14 дней. Вместе с тем описаны случаи, когда антибиотики в первые часы развития крупозной пневмонии приостанавливали развитие процесса воспаления на фазе микробного отека (гепатизация легочной ткани не происходила).
Таблица 7. Чувствительность к антибиотикам 92 штаммов пневмококка

В целях профилактики острой сосудистой недостаточности вначале антибактериальной терапии превентивно следует 2-3 дня использовать препараты камфары (водорастворимые). При возникновении острой сосудистой недостаточности и снижении АД ниже 100 мм рт. ст. каждые 4-6 ч подкожно вводят по 0,5-0,75 мл 0,2% раствора норадреналина или 1% раствора мезатона.
При снижении АД ниже 80 мм рт. ст. эти препараты вводят внутривенно капельно. Можно также вводить допамин в дозе 3-4 мкг/кг (препарат разводят в физиологическом растворе или в 5% растворе глюкозы). До повышения АД выше 80 мм рт. ст. целесообразно в течение непродолжительного времени применять глюкокортикоиды (преднизолон гемисукцинат по 60-90 мг внутривенно струйно каждые 2-3 ч).
Глюкокортикоиды длительно не используют в связи с опасностью генерализации пневмококковой инфекции (в первые 3-4 дня болезни в крови циркулируют пневмококки) или присоединения гнойной микрофлоры с последующим абсцедированием или развитием сепсиса.
Так, из 28 умерших больных у 10 присоединилась вторичная инфекция (у 7 выявлен абсцесс, у 2 — сепсис, у 1 — эмпиема плевры). Все они от 2 до 5 сут получали большие дозы глюкокортикоидов. При значительном снижении АД (до 80 мм рт. ст.) нужно на несколько часов отказаться от введения антибиотиков или по крайней мере уменьшить их разовые дозы в 1,5-2 раза. В лечении больных КП используют также муколитические препараты, а после нормализации температуры тела — физиотерапию и лечебную гимнастику.
Дальнейшее изучение всех сторон проблемы крупозной пневмонии позволит углубить наши знания в вопросах ее патогенеза и клиники, улучшить диагностику и лечение этого тяжелого заболевания.
В.Г. Алексеев, В.Н. Яковлев
Опубликовал Константин Моканов
лечение, у взрослых, исходы, симптомы
 Крупозная пневмония характеризуется поражением третьей части легкого с одной стороны. Заболевание переносят в основном люди старшего и молодого поколения.
Крупозная пневмония характеризуется поражением третьей части легкого с одной стороны. Заболевание переносят в основном люди старшего и молодого поколения.
Болезнь протекает с осложнениями, человек страдает от сердечно-сосудистой недостаточности.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Крупозная пневмония и ее виды
Пневмонию классифицируют:
- Внегоспитальная. Эта пневмония имеет не сложную форму и можно проводить лечение в домашних условиях. Больной может провести первые несколько дней в стационарных условиях. От болезни умирает 10-12% больных.
- Госпитальная. Это более тяжелая форма воспаления легких. Уже на третий день стационарного лечения появляются симптомы пневмонии. Смертность отмечается у 40% больных.
- Аспирационная. Воспалительный процесс возникает, если в дыхательные пути попадают инородные предметы из ротовой полости. Это может возникнуть во время эпилептических припадков или при алкогольном отравлении.
- Иммунодефицитная. Вид заболевания возникает у тех людей, у которых понижен иммунитет. Она поражает людей, у которых выявлены онкологические заболевания.
Основной причиной крупозного воспаления являются бактерии пневмококки, 4 видов. И встречается последний тип бактерий.
Редко встречается такой возбудитель пневмонии, как диплобацилла Фридлендера. Эти бактерии опасны тем, что разрушают ткань легкого.
Микрофлора стафилококков и стрептококков тоже не исключение при заболевании пневмонией. Пневмонию провоцируют не столько бактерии, сколько факторы, которые снижают иммунитет человека.
А это:
- Травмирование грудной клетки;
- Длительное пребывание на холоде;
- Разные простуды;
- Переутомления от физических работ или нервные расстройства;
- Интоксикация, которая произошла из-за злоупотребления алкоголя и наркотиков;
- Воспалительные процессы, которые происходят в верхних дыхательных путях;
- Хронические застои в легких.
Заражение от одного человека к другому происходит из-за проникновения в бронхи и далее в организм менингококков и пневмококков.
Симптомы воспаления у взрослых
Крупозное воспаление легких является самым тяжелым заболеванием из всех видов пневмоний. Возникает сегментарное или долевое поражение тканей легких.
Бывают случаи, когда поражается плевра. Болезнь может начаться резко, без каких-то серьезных симптомов.
Основными симптомами заболевания являются:
- Ощущение озноба;
- Сильная головная боль:
- Повышенная потливость;
- Температура, достигающая 40-41 градуса;
- Сильная боль в груди, особенно при вдохе;
- Тяжелое дыхание и одышка;
- Тяжесть и ломота в суставах рук и ног;
- Вялое состояние;
- Кашель.
Кроме перечисленных симптомов может возникнуть и признак расстройства центральной нервной системы. Эти признаки могут проявляться в неясном сознании, сильной головной боле и рвоте.
Уже в первый день болезни появляется сильный кашель, мокрота отделяется с большим трудом. А затем в ней появляется примесь крови, и цвет становится ржавым.
На лице больного, особенно со стороны воспаленного легкого, присутствует ярко выраженный румянец. Вокруг губ появляется герпес. При воспалении легких повышается давление малого круга, сердце издает шумы из-за неправильного ритма.
Артериальное давление падает и пульс учащается.
В зоне воспаления слышится глухой звук при постукивании пальцами. При осмотре наблюдается бледность кожи, которая возникает из-за кислородного голодания.
Стадии развития этого заболевания
Крупозная форма пневмонии постепенно переходит через 4 стадии. Длится она не более одиннадцати дней.
Стадии развития болезни происходят:
- 1 стадия. Во время этой стадии человек переносит серьезные изменения в сосудистой системе легких, возникает воспалительный отек этого органа. Возникает гиперемия пораженного участка. Болезнь начинает развиваться в капиллярах и малых артериях. В этой области образуется перенасыщенность кровью. В других частях легких образуется отечная жидкость, в которой и развиваются возбудители болезни. Длится эта стадия первые трое суток.
- 2 стадия. Длительность этой стадии до 3 суток. Во время ее протекания продолжается накапливание крови и жидкости. Область, которая поражена болезнью, обретает темно-красный цвет, иногда коричневый. Легкое по цвету напоминает печень. Процесс называется гепатацией.
- 3 стадия. Длительность ее достигает 5 дней. Называют ее еще стадией серого опеченения. В легких начинают стремительно развиваться лейкоциты. Вследствие этого цвет легкого преобразуется в серо-зеленый. Оно становится больших размеров, структура становится зернистой. Накапливается жидкость мутного оттенка.
- 4 стадия. Это последняя стадия болезни и возникает она на девятые сутки заболевания, длится тоже около 3 дней. На этом периоде в легких проходит процесс выведения ферментов и распадения лейкоцитов и пневмококков. Мокрота разжижается и начинает выделяться. Кашель становится отхаркивающим. Легкое приобретает цвет и структуру селезенки.
Стадия, при которой наступает смерть, в это время наступает только когда больные не проходят должного курса лечения. Если заболевании больной употребляет противомикробные препараты, то болезнь проходит быстро и без осложнений.
Патогенез болезни
Патогенез крупозной пневмонии до сих пор полностью не изучен. Человек заболевает вследствие проникновения в организм бактерий. Чтобы человек заболел, нужна среда, провоцирующая заболевание.
Факторы риска:
- Ослабленный организм из-за недоедания или переутомления;
- Ослабленный иммунитет из-за перенесенных ранее болезней;
- Сильное переохлаждение организма.
Человек, заболевший пневмонией, не приобретает иммунитет, а наоборот может быть расположен к повторным заболеваниям. Болезнь провоцируется проникновением бактерии пневмококка в дыхательные пути.
Болезнь протекает так, что на начальной стадии легкое воспаляется и увеличивается в размере. Микробы распространяются по бронхам и дальше по всему органу. Болезнь может поражать легкое как в одном месте, так и сразу в нескольких.
Важную роль в процессе заболевания играет нервная система. Вид пневмонии является инфекционным заболеванием. И его развитие связано с нервной регуляцией всего воспалительного процесса.
Например, в военное время у людей, организм которых был предельно истощен, болезнь протекала без особых признаков и длилась дольше. В мирное время она протекает более стремительно.
Крупозное воспаление легких имеет аллергическую реакцию. Утверждать, что аллергия это причина болезни, нельзя. При развитии заболевания в крови накапливаются антитела и начинают действовать с активными антигенами.
И возникает аллергия. Пневмония, инфекционное заболевание, в процессе которого возникает аллергическая реакция.
Видео
Диагностические признаки болезни
При крупозной пневмонии диагноз ставит врач при обследовании пациента.
Во время первичного обследования при этой болезни изменяется звук в легких и бронхах. Во время прослушивания в легких слышны хрипы, но при закупорке бронхов густой мокротой этот звук исчезает.
Дыхание человека тяжелое с дрожанием, характерным для бронхита:
- Рентгенологическая картина.
Чтобы представить картину болезни, самым основным методом диагностики является рентгенологический метод исследования. При этом обследовании можно увидеть отчетливо выраженное затемнение в легком на стороне поражения, его контуры имеют выпуклую форму, отчетливо видно уплотнение сосудов.Уже на последней стадии болезни легкие при обследовании на рентгенологическом исследовании будут прозрачными.
Если при рентгенографии возникли какие-то недоразумения, то диагностику проводят с помощью КТ или МРТ.
- Изменения в лабораторных анализах. При лабораторных исследованиях определяют лейкоцитоз, токсичность зернистости, анэозифилию, СОЭ, рост С-белка.
Обследуют кровь и на присутствие газов.
Мочу исследуют на состав белка, эритроцитов, повышается ее плотность. Определяют количество хлоридов, выделение кислот.
В анализах мокроты выявляют наличие микробов. Делается анализ плевры.
- Аускультативная картина в легких. Типичная аускультативная картина характерна только для пневмококковой пневмонии: ослабление дыхания в зоне поражения и выслушиваются хрипы в области пневмонического инфильтрата.
Эффективное лечение
Если у человека уже установлен диагноз крупозной пневмонии, то его необходимо положить на стационарное лечение. Назначаются такие антибиотики как пенициллин или другие препараты этой группы.
Если же этот возбудитель не поддается лечению пенициллином, то на протяжении 3 суток необходимо применить препарат другой группы.
При лечении пневмонии назначаются препараты группы сульфаниламидов, которые эффективно борются с бактериями. Но если у человека диагностирована еще и мочекаменная болезнь, то эти препараты применять запрещено.
Успех в лечении зависит от правильно назначенной дозировки препаратов и от того, как часто их употреблять. Если назначений не придерживаться, то бактерии будут устойчивыми к лекарственным препаратам.
Антибиотики могут вызывать аллергическую реакцию. Прежде чем их назначать, необходимо сделать пробу на переносимость препаратов организмом.
Самые эффективные препараты, способные уничтожить возбудитель болезни
Препараты, которые назначают при крупозном воспалении:
- Препараты, которые выводят мокроту и действуют отхаркивающе;
- Препараты, которые расширяют бронхи;
- Средства, которые лечат герпес;
- Медикаменты, которые снимают воспалительные процессы;
- Препараты, которые противостоят кандидозу;
- Средства, которые снимают болевые ощущения.
При лечении пневмонии назначают процедуры, укрепляющие организм. Нужно питание, богатое витаминами. Во время проявления аппетита назначается питание для укрепления организма без ограничения пищи.
Помещение, где находится больной, необходимо регулярно проветривать и обогащать свежим воздухом.
Больному пневмонией необходимо обильное питье, не меньше 3 литров жидкости в день.
Нужно делать оздоровительную гимнастику после полного выздоровления.
Возможные осложнения и исходы
При заболевании человека крупозной пневмонией возможны осложнения. Они тяжелые и сопровождаются смертельным исходом.
К таким осложнениям относятся:
Легочные осложнения:
- Гнойный плеврит;
- Выпотной плеврит;
- Абсцесс легкого;
- Карнификация или цирроз легкого.
Внелегочные осложнения:
- Сепсис;
- Серозный или гнойный менингит;
- Инфекционно-токсический шок;
- Перикардит;
- Патология сосудов в легких;
- Воспалительные процессы в брюшной полости, почках и суставах, печеночная недостаточность.
Но препараты, которые существуют сейчас, снижают все риски осложнений к минимуму.
Необходимые меры профилактики
С целью профилактики этого заболевания, проводится меры, которые укрепят здоровье и повысят иммунитет.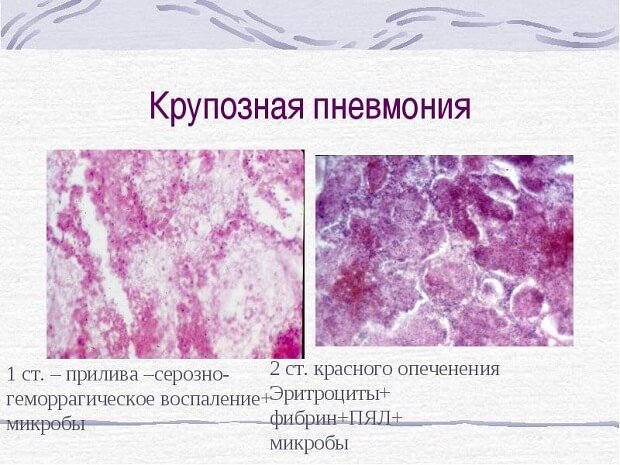
К таким мерам профилактики относятся:
- Закаливание организма с помощью обтирания или воздушных ванн;
- Правильно назначенное лечение вирусных инфекций и беспрекословное выполнение всех назначений;
- Если человек болеет и ему предписан постельный режим, то нужно его соблюдать, делать дыхательную гимнастику и регулярно переворачиваться с боку на бок;
- Не допускать застоев в сосудах и вовремя лечить сердечно-сосудистые заболевания;
- Отказаться от злоупотребления алкоголя, курения и наркотиков;
- Соблюдать личную гигиену;
- Стараться не допускать переохлаждения организма;
- Соблюдать правила труда и бытовой жизни;
- Сбалансировать труд и отдых;
- В помещениях соблюдать правильную организацию труда: установить вентиляцию помещений, проводить своевременную влажную уборку помещения, поддерживать влажность и необходимую температуру в помещении;
- Выполнять вовремя прививки.
При правильном и своевременном лечении заболевания болезнь проходит легко и без осложнений. Иначе болезнь может перейти в хроническую форму, или закончиться смертельным исходом.
5 / 5 ( 8 голосов )
Стадии пневмонии крупозной — красное опеченение воспаления легких, разрешения
Одним из наиболее тяжелых заболеваний органов дыхания является крупозная пневмония. Она способна всего за несколько дней привести к смерти человека и даже при правильном лечении может вызывать различные опасные осложнения. Чтобы вы могли определить эту болезнь уже по первым признакам и спасти свою жизнь или жизнь своего родственника, давайте разберемся, почему возникает это заболевание, какие симптомы оно имеет, какой помощи требует.
Определение заболевания
Крупозная пневмония – это острое легочное заболевание инфекционной природы, при котором образуется сразу несколько очагов поражения легочной ткани. В ходе его течения в легких образуется экссудат. Болезнь является самостоятельным недугом. Чаще она наблюдается у взрослых, у детей встречается достаточно редко.
Различают несколько основных стадий этого заболевания:
- Стадия прилива. Продолжается всего одни сутки. В этот период происходит формирование микробного отека в пораженной доле или нескольких долях легкого.
- Стадия красного опеченения. Это вторая начальная стадия пневмонии, на которой обычно наблюдается кровохаркание в результате повреждения множества сосудов легких. Длится она обыкновенно 2-4 дня.
- Стадия серого опеченения. На этом этапе в просветах альвеол формируется большое количество фибрина, препятствующего газообмену между эритроцитами, а также внешним воздухом. Если на этой стадии врач проводит диагностику, он может убедиться в том, что легкие заполнены неким серым веществом. Начинается эта стадия с 3-6-го дня болезни и длится до 9-го.
- Разрешение. На этой стадии происходит рассасывание фибрина и очищение легких. Обычно наступает она уже на 9-11 день болезни, если больной своевременно начал получать лечение. Длится акая стадия также обычно несколько дней.
В некоторых случаях порядок представленных стадий может нарушаться. К примеру, стадия серого опеченения может проходить до стадии красного опеченения, что значительно усложняет диагностику заболевания.
Необходимо отметить, что данная болезнь имеет тенденцию к хронизации. Во многих случаях даже по окончанию курса лечения возбудитель крупозной пневмонии может оставаться в организме и приводить к новым виткам заболеваниям при малейшем ослаблении иммунитета.
Причины возникновения
Развитие данной болезни провоцируют пневмококки, палочка Фридлендера, реже – стрептококки. Развитие инфекции чаще всего происходит на фоне:
- общего ослабления организма бактериальной или же вирусной инфекцией;
- снижения иммунитета, вызванного сменой условий проживания или же питания;
- переохлаждения;
- хронических болезней;
- переутомления, стрессов, вредных привычек.
Более подвержены этой болезни люди, которые уже страдали заболеваниями органов дыхания, в особенности, пневмонии. Им нужно принимать все профилактические меры, чтобы избежать развития болезни в такой форме.
Симптомы
Как правило, данное заболевание начинается с общего недомогания у больного, резкого повышения у него температуры до 40-ка градусов, появления болей в легких, которые обычно усиливаются при кашле, резких движениях. У больного также может наблюдаться рвота, появление возле крыльев носа герпетических высыпаний, неестественный румянец, тяжелое свистящее дыхание, кашель. Характер отделяемой мокроты при таком заболевании зависит от ее стадии. Так на стадии красного опеченения она будет иметь кровянистую примесь, позже она будет иметь в составе нити фиброина. Такая мокрота сама по себе отделяется довольно сложно из-за высокой густоты.
Кроме того, у больного могут развиваться психозы, связанные с этой болезнью. Во время таких приступов он может испытывать сильный страх, пытаться куда-либо сбежать и даже выпрыгнуть в окно.
Также при данной болезни может наблюдаться нарушение работы желудка, уменьшение количества мочи, повышенная сухость во рту, появление белого налета на языке. Все эти проявления являются для крупозной пневмонии типичными.
Возможные осложнения
Крупозная пневмония является очень опасным заболеванием, которое может приводить к многочисленным осложнениям. В числе таковых необходимо назвать вторичные изменения внутренних органов, интоксикацию, легочную, а также сердечную недостаточность, гангрену легкого, гнойный артрит, гипоксию головного мозга. Если пациенту при таких осложнениях не будет оказана неотложная помощь, он может погибнуть.
Все эти патологии могут развиваться у пациентов уже через несколько дней после начала заболевания. Именно потому так важно обратиться к врачу уже при первых симптомах указанной болезни и сразу приступить к лечению, чтобы избежать подобных последствий.
Лечение
Терапия при крупозной пневмонии должна проводиться исключительно в условиях стационара. Это объясняется высоким риском появления осложнений после болезни, при которых пациенту может потребоваться неотложная помощь. Лечение, как правило, занимает несколько недель и подбирается в зависимости от того, на какой именно стадии больной был направлен в больницу.
Медикаментозным способом
Медикаментозное лечение пневмонии назначается в соответствии со стадиями данного заболевания. Уже в первые часы данного недуга (на стадии прилива) больному назначают сердечно-сосудистые препараты и антибиотики (обычно назначают препараты пенициллинового ряда, если на них нет аллергии). Средства эти вводят внутривенно. Также на первой стадии при сильном кашле назначают кодеин.На второй стадии заболевания сохраняется выбранная антибактериальная терапия (если она приносит ожидаемые улучшения), дополнительно больному назначают отхаркивающие средства, к примеру, термопсис. На протяжении первых двух стадий возле больного постоянно дежурит медперсонал на случай, если болезнь даст осложнения. Также в этот период больному назначают противовоспалительные средства.
На третьей стадии врачи могут уменьшить объем противовоспалительных препаратов, давать больному отхаркивающие средства, а также медикаменты, нормализующие сердечную деятельность. Антибиотики на этой стадии применяются по ранее выбранному циклу.
На последней стадии больному назначают, помимо основной антибактериальной терапии, укрепляющие препараты и пробиотики. Также ему могут прописывать физ. процедуры, способствующие скорейшему отходу мокроты, а также восстановлению тканей легкого.
Пациенту и его родственникам следует помнить, что нельзя вносить какие-либо коррективы в схему лечения крупозной пневмонии. Это может сильно повлиять на эффективность лечения и привести к тяжелым последствиям, вплоть до летального исхода.
Также нужно отметить, что на протяжении всего срока лечения больной, страдающий крупозной пневмонией, должен соблюдать постельный режим, придерживаться диеты и пить как можно больше жидкости. В качестве такой могут использоваться компоты, морсы, минеральная вода, к примеру, Боржоми.
Ингаляции при пневмонии небулайзером – почему признаны одним из самых эффективных средств
Чем полезна дыхательная гимнастика Стрельниковой расскажет эта статья.
Симптомы вирусной пневмонии у детей //drlor.online/zabolevaniya/legkix/pnevmoniya/simptomy-i-lechenie-virusnoj-u-detej.html
Народными средствами
Лечение крупозной пневмонии одними только народными средствами недопустимо, так как подобные средства не могут справиться с возбудителем болезни. Их можно использовать исключительно как поддерживающую терапию и только по рекомендации врача. Применять для такого случая разрешается:- Настой валерьяны. Он используется как мягкое седативное средство.
- Ягодные морсы и компоты. Такие препараты позволяют обеспечить больному обильное питье. В качестве таких могут использоваться морс на основе малины, черники, а также другие схожие напитки.
- Травяной чай. Для приготовления такого вам нужно будет взять по чайной ложечке ромашки, календулы и зверобоя. Травяной сбор нужно залить двумя стаканами кипятка, дать настояться, а затем сцедить и давать больному по трети стакана два раза в день. Средство позволит ему поднять иммунитет и ускорит выздоровление.
Если вы носите такие средства в больницу, в обязательном порядке уведомите об этом медперсонал. Пусть они проконтролируют прием этих средств больным согласно выбранной схемы лечения.
Профилактика
Если вы не хотите заболеть подобным недугом, вам стоит соблюдать простые правила профилактики. Они предусматривают:
- Ограничение контактов с людьми во время эпидемий гриппа или ОРВИ. Использование специальных марлевых повязок в людных местах.
- Своевременное лечение заболеваний дыхательных путей. Отказ от самолечения, поскольку оно может нанести непоправимый вред вашей иммунной системе.
- Разумное балансирование сна и отдыха. В рамках данной меры крайне важно избегать переутомления и стрессов.
- Правильное питание, которое повышает барьерные силы организма. Оно должно предусматривать употребление в пищу большого количества витаминов и минералов.
Основной частью индивидуальной профилактики крупозной пневмонии является вакцинация против нее. Сделать ее вы можете в поликлинике по месту жительства. Наиболее важна эта мера для людей, имеющих сопутствующие воспалению легких патологии.
Видео
Полезное видео про крупозную пневмонию
Выводы
Как видим, крупозная пневмония действительно является одним из наиболее тяжелых заболеваний дыхательных органов, нередко приводящим к смертельному исходу. Однако при своевременном обнаружении ее признаков и правильном подходе к лечению болезни избавиться от нее можно. Ваша задача в данном случае: при появлении первых признаков заболевания направить человека на лечение в больницу и проследить за тем, чтобы все предписания врача, ему назначенные, выполнялись в строгости.
Крупозное воспаление легких: причины, симптомы и лечение
Крупозное воспаление — это патологическое состояние легких, которое характеризуется уплотнением некоторых участков дыхательных органов. В результате такого явления ткани прекращают свое полноценное функционирование и участие в обменных процессах газов.
Описание
Мало кому точно известно, что собой представляет крупозное воспаление легких. Многие ошибочно путают его с очаговой пневмонией, но между этими патологиями имеется одно важное отличие. Последний вид заболевания даже в период активного развития проявляется на рентгене только на маленьком участке органа. А вот крупозное воспаление характеризуется более значительной площадью повреждения, которая занимает целую долю легкого.
Причины возникновения
Крупозное воспаление относится к воспалениям инфекционного характера, вызванных патогенной микрофлорой, которая быстро активизируется, находясь в человеческих органах. Пневмония такого вида развивается в результате проникновения в организм болезнетворных бактерий. Как правило, происходит это при контакте с переносчиками заболевания.
Наиболее распространенным возбудителем этой патологии является пневмококк, оказывающий на организм отравляющее действие. Кроме того, эти микробы вполне способны привести к серьезному повреждению легочных тканей.
В некоторых ситуациях крупозное воспаление возникает из-за активности стафилококков и стрептококков. Они обустраиваются в организме по множеству всевозможных причин, которые зачастую связаны с сильным ослаблением защитных свойств иммунной системы.
Известно несколько возможностей для проникновения патогенных бактерий в легкие. Болезнетворные микробы могут попасть в организм воздушно-капельным, лимфогенным и гематогенным способом. Бактерии очень быстро активизируются и разрушают защитные свойства при благоприятных условиях, среди которых можно выделить:
- интоксикацию;
- длительное нервное напряжение;
- сильное переохлаждение;
- анемию;
- травмирование грудной клетки;
- ярко выраженное истощение и утомление;
- хронические заболевания дыхательной системы.
Помимо этого, причиной патологии нередко становится дефицит либо избыток витаминов. Специалисты такое состояние называют авитаминозом либо гипервитаминозом соответственно.
Клиническая картина
Крупозное воспаление легких прогрессирует довольно быстро. Оно проявляется почти сразу после заражения болезнетворными бактериями. Патогенные микроорганизмы производят токсические вещества, которые постепенно отравляют организм. Эти соединения с легкостью попадают в легочные ткани, за счет чего проницаемость стенок органа повышается. Это явление, в свою очередь, усугубляет патологический процесс.

Крупозное воспаление должно быть выявлено в первые дни после заражения. Только в таком случае больной сможет избежать массы неприятных последствий активного распространения отравляющей микрофлоры по дыхательной системе.
Стадии недуга
Патология легких крупозного вида подразделяется на несколько степеней. Каждая из них характеризуется определенными признаками. Все стадии вместе продолжаются не больше 11 суток.
- Стадия прилива. Этот этап занимает всего один день — именно в этом и кроется ее главная особенность. Выявить заболевание на этой стадии можно по гиперемии и бактериальному отеку на пораженной доли легкого. Если на этом этапе больной сдаст на анализ отечную жидкость, то результаты покажут содержание громадного числа возбудителей. На стадии прилива повышается проницаемость капиллярной сетки. Благодаря этому эритроциты со временем проникают в просвет альвеол. Затем травмированная микробами доля начинает уплотняться, за счет чего это состояние становится заметным на снимке.
- Этап красного опеченения. Эта стадия развивается на вторые сутки после заражения. В результате полнокровия и отечности повышается диапедез кровяных клеток. На этом этапе в просветы альвеол проникают уже не только эритроциты, но и нейтрофилы. Между близлежащими клетками начинается производство белка фибрина. Лимфа на стадии опеченения переполняет увеличенные сосуды. Региональные узлы значительно расширяются. Травмированная часть легкого становится похожей на печень за счет того, что приобретает насыщенный красный цвет.
- Этап серого опеченения. Эта стадия возникает приблизительно на 5-6-е сутки после заражения. К этому моменту в просветах альвеол интенсивно скапливаются нейтрофилы и белок. Эритроциты подвергаются гемолизу, из-за чего их численность существенно понижается. Как результат — у пациента становится менее выраженной гиперемия. Травмированная доля продолжает разрастаться, ее вес становится больше. На этом этапе развивается фибринозное крупозное воспаление, затрагивающее плевру легкого.
- Стадия разрешения. Последний этап развивается примерно на 9-11-й день от начала заболевания. В легком имеется уже полностью собравшийся фиброзный экссудат. Он сначала плавится, а затем рассасывается. Жидкость из экссудата выходит из органа в качестве мокроты. Стоит заметить, что последняя стадия является результатом проводящегося лечения.
Крупозное и дифтеритическое воспаление
Морфологическая картина заболевания тесно связана с другими патологиями и вероятными осложнениями. На последних стадиях болезни поверхность серозной оболочки покрывается светло-серой пленкой. С учетом разновидности эпителия и размеров некроза это покрытие может быть плотно или рыхло связано с близлежащими тканями. В результате специалисты выделяют два вида фибринозного воспаления: дифтеритическое и крупозное.
Последняя разновидность возникает обычно на однослойном эпителии либо серозной оболочке. Некрозы при этом характеризуются небольшой глубиной.
Дифтеритическое воспаление зарождается, как правило, на многослойных эпителиях. Сопровождается глубокими некрозами и повреждениями тканей.
Однако крупозное фибринозное воспаление при дифтерии развивается параллельно с дифтеритическим. Эти виды пневмоний являются основой этого заболевания, а также интоксикации.
Нередко фиброзно-крупозное воспаление при дифтерии подвергается организации и замещению обычной соединительной тканью. На травмированных серозных оболочках зачастую появляются шварты и спайки. Фибринозное воспаление легких может вызвать их облитерацию.
Симптомы патологии
Крупозная пневмония обладает четкой клинической картиной, зная которую можно без проблем диагностировать заболевание до осуществления обследований и сдачи анализов. Первоначально симптоматика проявляется в виде повышенной гиперемии. Кроме того, у больного может наблюдаться:
- ощутимая слабость;
- сильная вялость;
- мигрени;
- отсутствие аппетита;
- полнейший упадок сил;
- нарушение полноценного функционирования пищеварительной системы.
Пациент чувствует себя довольно плохо, поскольку крупозное воспаление характеризуется тяжелым течением.

К основным признакам могут также присоединиться:
- повышенная потливость;
- ломота в суставах;
- высокая температура тела;
- озноб и лихорадка;
- сильный болевой синдром в грудной клетке;
- одышка и надрывный кашель.
Симптомы крупозного воспаления легких, как правило, проявляются постепенно. Боль в поврежденном органе все время нарастает, является колющей либо режущей. При этом она неодинаково интенсивна. Стоит иметь в виду, что боль чувствуется не только в поврежденном органе, но и отдает в область живота либо плеча. Как правило, синдром отступает через несколько дней после заражения.
Дополнительные признаки недуга
В первые сутки пациента беспокоит непрекращающийся кашель. Скопившаяся в легких жидкость при этом выходит затруднительно. В результате надрывного кашля пациент сразу же начнет ощущать боль в груди. С каждым приступом она будет нарастать. Спустя несколько дней при кашле начнет выделяться мокрота с кровяными прожилками. На этой стадии не исключено возникновение герпеса на губах.
Кроме всего прочего, у пациента может появиться боль в области сердца. Объясняется она усиленным давлением из-за большой нагрузки. Вдобавок могут возникнуть нарушения сердечного ритма, которые врач услышит при обследовании.
В случае отсутствия должного лечения у пациента может побледнеть кожа. Этот признак обуславливается острой нехваткой кислорода. Кроме того, дополнительно возникает легкое посинение слизистых оболочек.
Как лечить крупозное воспаление легких
Методики терапии при такой патологии определяет исключительно специалист. После постановки диагноза больного сразу же направляют в стационар. В первую очередь назначаются антибиотики, которые подавляют распространение патогенных бактерий в дыхательной системе.
Пневмококки обладают высокой чувствительностью к препаратам, относящимся к категории пенициллинов. Именно поэтому они считаются оптимальным вариантом для лечения тяжелых форм крупозной пневмонии. Если микробы становятся устойчивыми к пенициллинам, пациенту назначают другие антибиотики. Такая замена происходит обычно в течение первых трех суток.

При терапии крупозного воспаления легких частенько применяются сульфаниламиды. Они дают возможность поддерживать в крови необходимую численность действующих веществ. Такие медикаменты противопоказаны пациентам, страдающим от почечнокаменной патологии.
При лечении применяются не только антибиотики. Пациенту могут также назначить:
- отхаркивающие;
- противогрибковые;
- противогерпетические;
- болеутоляющие;
- бронхорасширяющие;
- противовоспалительные.
Вспомогательные способы терапии
Кроме того, больному рекомендуются терапевтические манипуляции. Эффективными считаются такие методики лечения:
- специальная физкультура;
- оксигенотерапия;
- физиопроцедуры;
- особый питьевой режим;
- соблюдение здорового рациона;
- регулярное проветривание помещения.

Лечебная физкультура применяется только после выздоровления.
Вероятные осложнения
В случае отсутствия правильной терапии крупозное воспаление может привести к тяжелым формам заболевания. Некоторые из таких осложнений способны стать причиной летального исхода. Эта патология может вызвать такие болезни:
- из легочных — цирроз и абсцесс дыхательного органа, плеврит;
- из внелегочных — токсический шок, менингит, воспаление почек и брюшной полости, патологические изменения сосудов.
Понизить риск возникновения тяжелых осложнений можно при помощи современных медикаментов.
Профилактика патологии
Своевременное предотвращение крупозной пневмонии считается очень важной мерой, которая позволяет избежать повторного возникновения болезни.

Профилактика заключается в таких процедурах:
- закаливание, желательно отдавать предпочтение влажным обтираниям тела и воздушным ваннам;
- грамотное лечение вирусных заболеваний, поражающих легкие;
- соблюдение правил личной гигиены;
- предотвращение переохлаждений;
- ежедневное выполнение зарядки;
- создание оптимальных условий быта и распорядка;
- своевременная терапия застойных явлений в области малого круга кровотока.
Крупозное воспаление легких: причины и лечение
Острая инфекционно-аллергическая патология определенной зоны легочной ткани называется крупозным воспалением. Крупозная пневмония (лобарная) характеризуется скоплением жидкости в альвеолах, которая стремительно заполняет большую часть органа, охватывая плевру. Крупозное воспаление легких чаще всего проявляется в возрасте 30 лет и у тех, кому больше 50, в основном у наркоманов и алкоголиков. Болезнь считается мало заразной.
Этиология крупозного воспаления легких
 Этиология заболевания
Этиология заболеванияЛобарную пневмонию характеризуют небольшим спектром бактериальных патогенов, в основном это:
- пневмококки (1-3, 7 тип), вероятность 0,95;
- клебсиелла;
- стафилококки;
- легионелла;
- диплобацилла Фридлендера.
Патогенез связан с предварительной сенсибилизацией возбудителей, то есть в организме появляется повышенная чувствительность к патогенной микрофлоре, возникает аллергическая реакция. После начинается развитие фиброзного воспаления. Происходит такое чаще всего после переохлаждения организма. В этом случае подтверждается МЦР повреждение легких.
Стадии заболевания
 Стадии заболевания
Стадии заболеванияКрупозное воспаление – это тяжелое, долгое заболевание, лечение которого занимает определенное время. Болезнь за время своего протекания проходит четыре стадии, каждая из которых сказывается для больного болезненно:
- Прилив. Доли серозного воспаления увеличиваются, увеличивается отек, гиперемия. Возбудитель находящийся в экссудате быстро размножается, увеличивается численностью. Воспаление охватывает плевру, бронхи на всей стадии остаются интактными.
- Красное опеченение. На 2, 3 сутки гиперемия становится более выраженной, выпадает фибрин, экссудат наполняется большим количеством эритроцитов. Пораженная доля легкого уплотняется, приобретает красный оттенок, словно печень, начинается фиброзный плеврит.
- Серое опеченение. На 4-6 сутки, гиперемия начинает заметно спадать. Численность эритроцитов снижается, экссудат заполняют лейкоциты, фибрин. Легкое в месте локализации остается плотным, безвоздушным. Цвет меняется на желтовато-серый, при разрезе зернистый. Фиброзные наложения распространяются на плевру.
- Разрешение. На 9-11 сутки, наступает последняя стадия разрешения. Происходит разжижение экссудата, начинается обильное выведение наружу в виде мокроты. Фиброзный экссудат покрывающий плевру рассасывается, у легочной ткани появляется воздушность.
Болезнь поражает третью часть одного легкого, полностью легкое с одной стороны, может возникнуть двустороннее поражение. На каждом этапе развития патологии, больной ощущается себя по-разному, преобладают симптомы свойственные состоянию. Дополнительно возникают симптомы сопутствующих недомоганий.
Формы проявления крупозного воспаления легких
 Формы проявления заболевания
Формы проявления заболеванияПроявиться болезнь может двумя формами:
- Внегоспитальная. Развитие начинается дома, или на первые два дня после госпитализации. протекает явление более ли менее легко, плавно, прогнозы чаще всего благоприятные. Возможны осложнения, приводящие к смерти пациентов, но лишь на 10-12%.
- Госпитальная. Проявляется на третьи и более сутки, у пациентов, находящихся в условиях стационарного лечения. Как правило состояние у таких больных тяжелое, повышается уровень летального исхода до 40%.
Когда инфекция проникает через нижние воздухоносные ходы, патология характеризуется аспирационной, химической. Происходит подобное в случае отравления алкоголем, в момент эллиптического припадка. У больных раком, людей со слабым иммунитетом, тех, кто принимает долгое время иммунодепрессанты, развивается иммунодефицитная форма.
Причины крупозного воспаления легких
 Причины крупозного воспаление легких
Причины крупозного воспаление легкихКрупозное воспаление легких, возникает не просто по причине проникновения патогенной микрофлоры. Находясь в одинаковых условиях, одни начинают болеть, другие нет. В основном болезнь поражает тех, у кого наблюдаются другие отклонения здоровья, касающиеся жизненно важных процессов жизнедеятельности:
- неправильная работа иммунной системы;
- серьезная травма в области грудной клетки;
- переохлаждение организма;
- наличие простудных, особенно не долеченных заболеваний;
- пребывание организма в систематическом нервном напряжении;
- хроническая усталость;
- физические перенапряжения, связанные с непосильной трудовой деятельностью;
- интоксикация наркотиками, алкоголем;
- возникновение легкой формы воспаления дыхательных путей, легких;
- хронические застои в легочной ткани.
Насколько каждый организм восприимчив к подобным патологиям зависит не только от состояния работы иммунной системы, но и работы центральной нервной системы. Когда заражение происходит внутри определенного коллектива, разносчиком патогенных микроорганизмов выступает больной, у которого наблюдается пневмококковая инфекция, менингококковый менингит. Микроорганизм проникает пройдя бронхи вглубь легких, локализуется в лимфатических сосудах. Лишь после начинает формироваться выпот, после чего некротизирование тканей легкого.
Симптомы крупозного воспаления легких
 Симптомы крупозного воспаление легких
Симптомы крупозного воспаление легкихМедики говорят о том, что крупозное воспаление, следует рассматривать как одну из самых серьезных, опасных заболеваний, которое может поразить легкие. Патология характеризуется сегментарным, долевым поражением органа, охватывает плевру. Болезнь уникальна тем, что начинает развиваться резко, неожиданно и стремительно, даже для самого больного. Обычно наличие предвестников у данного феномена маловероятно, в этом та и есть существенное отличие от других инфекционных болезней органов дыхания. Отмечается следующая симптоматика:
- возникают сильные головные боли, периодические, постоянные;
- человека начинает морозить, даже в условиях теплого помещения, под одеялом;
- озноб сменяется потливость, гипергидроз шеи, спины, груди наблюдается как во время сна, так и днем, во время бодрствования. Пот имеет отчетливый запах болезненности;
- температура тела очень быстро вырастает до 40 – 41 °С, критическая стадия влечет за собой лихорадочное состояние;
- поднимая руки больного вверх, когда он стоит, если он сделает глубокий вдох, возникает ощущение резкой боли, как раз в месте локализации патогенной микрофлоры. На более поздних стадиях развития боль вызывают обычные вдохи, выдохи, движения тела;
- в области груди также наблюдается боль, со стороны больного участка легкого;
- практически сразу возникают проблемы с дыханием, наблюдается одышка;
- кости, суставы, мышцы сильно ломит, ощущения схожи с проявлениями гриппа;
- начинается кашель, на определенной стадии кашель сопровождается выведением мокроты. Первое время мокрота густая, стекловидной консистенции. После оттенок выделяемой слизи становится ржавым по причине нахождения в ней кровяных сгустков;
- организм при развитии такого заболевания становится ослабленным, вялым. Больной отказывается есть, становится безразличным к происходящему вокруг него;
- вместе с резкой потерей аппетита, может наблюдаться потеря веса.
Дополнительными симптомами могут стать отклонения от нормы в работе ЦНС. Характеризуются данные признаки мигренью, рвотой, частой потерей сознания, возможны бред, спутанность сознания. Губы на некоторых стадиях развития часто покрываются герпетической сыпью. Наблюдается на лице румянец, с одной стороны, в той стороне лица с которой поражены легкие.
Подобные поражения сильно сказываются на работе сердца. Очень скоро возникает учащенное сердцебиение, может появиться сердечная недостаточность. Пульс иногда доходит до 120 ударов, вместо нормальных 60. Если постучать со стороны легких на предполагаемую зону воспаления, становится четко слышим тупой звук, причина которого уплотнение части органа. Со временем нарастает кислородное голодание, кожные покровы принимают бледный оттенок, развивается цианоз слизистой. Проявляемая симптоматика указывает на возникновение аллергических проявлений немедленного типа.
Лечение крупозного воспаления легких
 Лечение крупозного воспаление легких
Лечение крупозного воспаление легкихПротекание такого опасного заболевания как крупозная пневмония, характеризуется патоморфологическими изменениями, цикличностью процессов, происходящих в тканях легких. Диагностировать патологию может только опытный специалист и то манипулируя современными способами исследований, специальным оборудованием. Самостоятельно, в домашних условиях, устанавливать такие диагнозы нельзя, да и невозможно.
Ни о каких народных способах лечения в данном случае не может быть и речи. Человек больной крупозным воспалением легких находится на грани жизни и смерти, стоит лишь немного затянуть и опасное заболевание примет самые страшные формы. Поэтому, сразу после установки диагноза, больной подлежит немедленной госпитализации. Лечение подбирается индивидуально, но основано на применении сильных антибиотиков.
Осложнения крупозного воспаления легких
 Осложнения заболевания
Осложнения заболеванияНередко протекание крупозного воспаления лёгких осложняется. Возникают легочные, внелегочные проблемы:
- Легочные осложнения характеризуются заменой легочной ткани соединительной. Экссудат плохо рассасывается. Гнойное расплавление приводит к абсцессам, гнилостная микрофлора провоцирует развитие гангрены. Появляются единичные, множественные спайки, потому что плевральные листки покрыты фиброзным экссудатом. Если наблюдается полная облитерация полости плевры, возникает гиалиноз, петрификация. Как только возникает нагноение фиброзного экссудата врачи диагностируют гнойный плеврит, эмпиему – обволакивание гнойной массы соединительной тканью.
- Внелегочные характеризуются возникшим перикардитом, медиастинитом, абсцессами головного мозга, менингитом, гнойным артритов, сепсисом, язвенным эндокардитом, перитонитом. Могут быть другие проявления в зависимости от общего состояния больного, наличии других патологий хронического течения.
Осложнения могут закончиться смертью пациента, но это лишь в том случае, когда возникает сердечная, легочная недостаточность, гнойно-деструктивные осложнения органов.