как вылечить и уберечь себя
В период вынашивания женщина несет ответственность не только за себя, но и за здоровье маленького развивающегося внутри нее организма. Именно от того, как будет протекать беременность, будет зависеть здоровье будущего младенца. В основном все проходит хорошо, но бывают непредсказуемые случаи, при которых развиваются разные респираторно-вирусные заболевания. Что делать, если болит горло при беременности в 3 триместре? Об этом поговорим далее.
Особенности простуды в период вынашивания
Какие лекарства от горла при беременности в 3 триместре можно использовать, подскажет только лечащий врач в индивидуальном порядке. Если у Вас была диагностирована простуда, дождитесь докторских рекомендаций и не лечитесь самостоятельно. В противном случае рискуете заполучить ряд непредсказуемых и тяжелых осложнений, среди которых многоводье, замирание плода и даже летальный исход.
Чем же вызвана ОРВИ у беременных, почему развивается этот недуг? Все дело в том, что женский организм в прекрасный период ослабевает и становится очень восприимчивым к разным недугам. После зачатия иммунитет существенно снижается. Это необходимо, прежде всего, для того, чтобы не произошло отторжение плода организмом.
Нормальная длительность вынашивания составляет от 9 до 10 месяцев. Безусловно, этот период попадает под холодные годовые сезоны. Именно по этой причине все беременные автоматически входят в группу риска по заболеваемости простудными патологиями.
Ситуация осложняется еще и тем, что женщинам противопоказаны профилактические вакцины, которые предотвращают инфицирование. Запускать простуду ни в коем случае нельзя, так как это очень опасно для плода.
Схема лечения
Во время беременности необходимо крайне осторожно применять лекарства с учетом появления вероятных последствий. Стратегия лечения базируется на следующих принципах:
- Строгое соблюдение постельного режима для восстановления резервов организма и сохранения его сил.

- Полноценное питание. Для пациенток в положении важно получать все необходимые вещества: белки, углеводы, витамины, микроэлементы и т.д. Не стоит отказываться от рыбы, фруктов и овощей. У организма должны быть силы, потому позаботьтесь о своем питании. Также стоит исключить тяжелые и вредные блюда.
- Питье воды помогает сохранять водный баланс, выводит токсины и шлаки, помогает снять жар. Очень полезно пить соки, морсы, кисели и компоты. Забудьте о кофе и других вредных напитках.
- Работа ЖКТ. Систематическое опорожнение кишечника способствует возникновению эндогенного отравления. Это очень актуально в период 3 триместра, когда репродуктивный орган давит на кишечник.
- Борьба с жаром и лихорадкой.
- Прием витаминных комплексов.
- Снятие воспаления.
- Воздействие на инфекцию.
- Предотвращение стрессов и повышение стрессоустойчивости.
- Санация жилья, которая заключается в систематическом проветривании, влажной уборке.
- Избегание большого скопления народа, лиц, которые болеют, в особенности в период эпидемий.
Количество выпиваемой воды в сутки контролируется доктором. Это необходимо для того, чтобы предотвратить отечность и развитие других последствий. Для 3 триместра легкая отечность ног является нормой. Это обусловлено увеличением матки, сдавливанием вен, через которые осуществляется отток венозной крови.
Есть принципы, которые запрещено выполнять при ангине:
- Самому убирать налет в области миндалин. Горло от этих действий не перестанет болеть, а дополнительная рана образуется, что приведет к кровоизлиянию.
- Противопоказаны горячие ножные ванны, душ горячей температуры и аналогичные аппликации.
- Нельзя самому покупать и пить антибиотики либо прекращать прием антибактериальных средств без ведома врача.
Медикаментозное лечение
Учитывая причины и уровень тяжести недуга, беременным проводится терапия курсом антибиотиков, также назначаются различные леденцы от горла, используются растворы для обработки. Доктор прописывает антивирусные средства и травяные настои. Также следует в обязательном порядке пересмотреть свои привычки питания, чтобы не раздражать слизистые. Помимо этого важно также соблюдать постельный режим.
Доктор прописывает антивирусные средства и травяные настои. Также следует в обязательном порядке пересмотреть свои привычки питания, чтобы не раздражать слизистые. Помимо этого важно также соблюдать постельный режим.
Лечить красное горло при беременности в 3 триместре без ведома врача нельзя. Ведущий гинеколог или терапевт может порекомендовать следующие лекарства:
- Биопарокс — это абсолютно безопасное средство, которое не проникает через плаценту и не вредит малышу. Назначается препарат для того, чтобы вылечить болезни дыхательных путей, спровоцированные стрептококковой инфекцией и другими микроорганизмами. Лекарство пагубно воздействует на болезнетворную флору, характеризуется противовоспалительным эффектом, снимает отек слизистой, после впрыскивания горло перестает болеть, воспаление стихает. Курс терапии назначается сугубо лечащим доктором.
- Пенициллин проникает через плацентарный барьер, но не влияет на организм малыша. Подобные средства не задерживаются и оперативно выводятся почками из организма.
- Безопасными лекарствами являются цефалоспорины, проникновение сквозь плацентарный барьер минимально.
- Такие средства, как Эритромицин, могут применяться при патологиях горла. На здоровье будущего ребенка они не влияют.
Статья в тему: Можно ли использовать Биопарокс® при беременности?
Пилюли и леденцы от горла при беременности в 3 триместре:
- Препарат Лизобакт успешно борется с возбудителями, является абсолютно безопасным.
- Обезболивающим и антисептическим действием обладает средство Неонангин. Лечение таблетками снимает воспаление в горле.
- Если имеет место воспаление в ротовой полости, доктора могут рекомендовать к приему препарат Тантум Верде. Продается в форме спрея либо жидкости для полосканий.
- Леденцы Фарингосепт оказывают мощное антибактериальное действие, используются при патологиях полости рта и дыхательных путей, являются абсолютно безвредными для малыша.

Читайте также:
— Не опасен ли Лизобакт® при беременности при лечении боли в горле?
— Насколько безопасен Фарингосепт при беременности?
Спреи для орошения горла:
- Хлорофилипт спрей для горла при беременности в 3 триместре снимает зуд и першение, обезболивает, убивает все инфекции, с которыми не могут справиться антибиотики. Препарат может быть рекомендован в качестве масляной жидкости для смазывания гланд.
- Мирамистин в горло при беременности в 3 триместре может быть назначен для терапии разных патологий глотки.
- Антисептическое средство Ангал С оказывает противовоспалительное, антибактериальное и противогрибковые действия, устраняет болезненность и раздражение, снимает воспаление. Лекарство нужно использовать осторожно будущим мамам, так как оно предназначено для непродолжительного использования.
- При заболеваниях носоглотки и ротовой полости, рекомендуется применять Аквалор для горла при беременности в 3 триместре. С помощью этого средства удается избавиться от сильного жжения, наладить дыхание и убить патогенную флору.
Применение ингаляций и небулайзеров:
- С помощью физраствора удается увлажнить глотку, снять боль, предотвратить развитие воспалительного процесса.
- Минеральная вода снимает отек, избавляет от налета и разжижает слизь.
- Интерферон — это отличное средство для укрепления иммунной системы, помогает при ЛОР-патологиях.
- Раствор Фурацилина применяют в целях обеззараживания.
- Небулайзерная терапия осуществляется только под строгим контролем доктора.
Если у беременной наблюдается субфебрильная температура, то снижать ее не рекомендуется. Парацетамол, Панадол, Нурофен — все эти препараты нежелательны для лечения в 3 триместре. Это может негативно повлиять на половую сферу мальчиков. Также у этих лекарств существует риск провоцирования преждевременных родов.
И помните, что не под каким предлогом нельзя принимать ацетилсалициловую кислоту в период беременности.
В качестве первой помощи при жаре можно обтереть тело влажной прохладной тряпочкой. В течение каждого часа рекомендуется пить малиновый или медовый чай. Это поможет сохранить водно-электролитный баланс до прихода доктора.
Врач назначит необходимое лечение будущей маме.
Народные средства и особенности питания
Нетрадиционное лечение — это хорошая альтернатива запретным медикаментам для женщин в интересном положении. Но прежде чем лечить горло при беременности в 3 триместре народными средствами, стоит обязательно проконсультироваться со своим ведущим гинекологом. Самое главное, чтобы у вас не было аллергических реакций на те или иные компоненты.
Также стоит понимать, что нанести существенный вред можно безобидными, на первый взгляд, лекарственными сборами и другими продуктами. Далеко не каждое растение подходит беременной. Есть травы, которые провоцируют выкидыш, нарушают сердечный ритм, влияют на кровяное давление, способствуют появлению отеков и т.д.
Если у Вас першит горло при беременности в 3 триместре, ни в коем случае не стоит использовать спиртовые растворы.
Унять боль, снять припухлость и воспаление можно легко с помощью отваров для полосканий. Подойдет ромашка, шалфей, эвкалипт, — травы, которые есть в каждом доме.
Возможно, вас заинтересует: Ромашка при беременности: можно ли пить, полоскать?
Пропорции для приготовления лечебной жидкости следующие: столовая ложка сбора трав и 300 мл кипяченой воды. Дайте средству настояться в течение получаса. Рекомендуется полоскать горло каждый час, так можно предотвратить прогрессирование недуга.
Очень полезны ингаляции, которые проводятся в домашних условиях. Для этой цели подойдет вареная картошка, раствор с содой.
Чем лечить горло при беременности в 3 триместре в домашних условиях, мы выяснили, а теперь несколько слов следует сказать о питании беременной. Следует полностью исключить из рациона кислое и острое, блюда горячей температуры. Пища должна быть питательной, легко усваиваться, полужидкой консистенции, без грубых частей.
Следует полностью исключить из рациона кислое и острое, блюда горячей температуры. Пища должна быть питательной, легко усваиваться, полужидкой консистенции, без грубых частей.
Полностью откажитесь от газированных напитков, жирной сметаны, копченостей и пряностей. Все раздражающие продукты способны серьезно навредить вашему здоровью.
Если у будущей мамы нет отечности, болей в горле и жара, тогда следует по максимуму увеличить объем потребляемого питья.
Меры профилактики
Стоит сказать, что исключить простуду в 3 триместре легче, чем с ней бороться. Медики советуют соблюдать следующие несложные принципы профилактики:
- Всякий раз, когда выходите на улицу перед выходом обрабатывайте носоглотку оксолиновой мазью. Важно полностью смывать все остатки средства по приходу домой. Чем полоскать горло при беременности в 3 триместре, можно прочесть выше.
- Возьмите небольшое блюдце и нарежьте туда немного чеснока с луком. Поставьте посуду в комнате, где спите. Таким образом Вы обеззаразите воздух в своем доме.
- Систематически проветривайте жилье.
- Исключите пересыхание воздуха в помещении и систематически увлажняйте его.
- Прогуливайтесь на свежем воздухе, совершайте пешие прогулки, одевайтесь всегда по погоде, предотвращая переохлаждение или перегрев.
Внимательное отношение к собственному здоровью поможет будущей матери уберечься от инфекций и вирусов. Как только начали беспокоить первые симптомы, следует тут же записаться к врачу. Только квалифицированный доктор сможет установить верный диагноз и назначить эффективную тактику лечения. Бывают ситуации, когда медики настаивают на стационарном лечении, в таком случае не отказывайтесь, здоровье важнее.
Рекомендуем также:
— Причины повышения температуры в третьем триместре
— Простуда при беременности в третьем триместре: способы лечения и последствия
Источники:
- Bastian LA, et al.
 Clinical manifestations and diagnosis of early pregnancy. https://www.uptodate.com/contents/search. Accessed May 19, 2016.
Clinical manifestations and diagnosis of early pregnancy. https://www.uptodate.com/contents/search. Accessed May 19, 2016. - Lockwood CJ, et al. Initial prenatal assessment and first-trimester prenatal care. https://www.uptodate.com/contents/search. Accessed May 19, 2016.
- Norwitz ER, et al. Overview of the etiology and evaluation of vaginal bleeding in pregnant women. https://www.uptodate.com/contents/search. Accessed May 19, 2016.
- Moore KL, et al. References and suggested reading. In: Before We Are Born: Essentials of Embryology and Birth Defects. 8th ed. Philadelphia, Pa.: Saunders Elsevier; 2013.
- Frequently asked questions. Pregnancy FAQ126. Morning sickness: Nausea and vomiting of pregnancy. American College of Obstetricians and Gynecologists. https://www.acog.org/Patients/FAQs/Morning-Sickness-Nausea-and-Vomiting-of-Pregnancy. Accessed May 19, 2016.
- American College of Obstetricians and Gynecologists. Months 1 and 2. In: Your Pregnancy and Childbirth Month to Month. 6th ed. Washington, D.C.: American College of Obstetricians and Gynecologists; 2015.
- https://www.mayoclinic.org/healthy-lifestyle/getting-pregnant/in-depth/symptoms-of-pregnancy/art-20043853?pg=2
- Полина Корепина. Календарь беременности .ру
- Can I take paracetamol when I’m pregnant? https://www.nhs.uk/common-health-questions/pregnancy/can-i-take-paracetamol-when-i-am-pregnant/
- Препарат парацетамола во время беременности: понимание частоты приема, доз и эффектов на популяции гемопоэтических стволовых клеток в пуповинной крови из продольной проспективной когорты беременных https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5832562/
СТАТЬИ ПО ТЕМЕ
Обновлено: 20.05.2020 06:15опасность тонзиллита в 1, 2 и 3 триместрах — Детская онлайн поликлиника
Как безопасно избавиться от болезни, не навредив плоду? Можно ли пить антибиотики при беременности и есть ли противопоказания?
Ангина и беременность
В период беременности, у женщин ослабевает иммунитет. За счет этого часто развиваются заболевания дыхательных путей, особенно – ангина.
За счет этого часто развиваются заболевания дыхательных путей, особенно – ангина.
Болезнь делится на несколько разновидностей, характеризуется болью в горле, гипертермией и еще рядом симптомов. Чтобы благополучно ее вылечить, следует ознакомиться с методами терапии.
Определение
Ангиной называют инфекционную патологию, обуславливающуюся воспалением лимфатического глоточного кольца, чаще – небных миндалин. Пик заболеваемости наблюдается осенью и весной.
Виды ангины
Разновидности тонзиллита отличаются между собой типом возбудителя, симптоматикой. Метод терапии зависит от вида заболевания.
Гнойная
Данная форма считается тяжелой, сопровождается наличием гнойного налета на гландах. Возбудителями выступают бактерии (стафилококки, стрептококки, пневмококки) и вирусы, попавшие в организм.
При оказании своевременной медицинской помощи, болезнь отступает за 1 неделю. Если не лечиться, возникает риск осложнений – паратонзиллярный абсцесс, менингит, сепсис.
Лечится заболевание антибиотиками, симптоматическими средствами.
Вирусная
Такой вид болезни провоцируется вирусами – ротавирусами, риновирусами, аденовирусами, вирусами Коксаки. Вначале патогенные агенты локализуются в задней части горла, позже – переходят на гланды. Лечение происходит с помощью противовирусных средств, антибиотики бессильны. Отмечается наиболее высокая температура, в отличие от других видов тонзиллита.
Инфекционная
Данный тип ангины вызывается стрептококками, стафилококками, грибками или вирусами, вызвавшими воспаление гланд. Протекает ярко и остро, с выраженной клинической картиной. Симптомы проявляются на 1-4 день с момента заражения патогенными агентами. Терапия зависит от конкретного возбудителя, лечение показано комплексное.
В сочетании с тонзиллитом
Иногда встречается ангина в совокупности с хроническим тонзиллитом. Болезнь развивается вследствие не оказания медицинской помощи на острой фазе, в виде осложнения выступает тонзиллит. Болезнь чревата возникновением рубца на месте гнойной пробки.
Болезнь чревата возникновением рубца на месте гнойной пробки.
Ткань миндалины полностью замещается соединительной, они перестают выполнять защитную функцию. Инфекция, поселившаяся в гландах, постоянно провоцирует образование гноя, который не только эвакуируется наружу, но и разносится кровью по организму.
На фоне этого нередко возникает воспаление сердца, суставов, почек, мозга.
Ангина и беременность: риски на разных сроках вынашивания
В зависимости от срока, возникают соответствующие последствия тонзиллита. Некоторые из них несут непоправимый характер.
1 триместр
Если воспаление миндалин возникло на 2-4 неделе беременности, возникает опасность. Женщина на таком сроке еще не знает о своем положении, и лечит ангину антибиотиками или противовирусными средствами, которые негативно влияют на эмбрион. Если бороться с тонзиллитом таким путем, до 4 недель возникает выкидыш, либо разовьются врожденные пороки.
Ангина на 4-12 неделе также опасна. Женщина уже знает о своем положении, препараты ей назначают соответствующие, но возбудители болезни все равно влияют на плод. Они могут нарушить его нормальное развитие и повлечь за собой несовместимые пороки внутренних органов. Чем меньше срок, тем больше рисков выкидыша.
При тонзиллите появляется гипертермия и общая интоксикация – еще одни губительные факторы для будущего ребенка. Повышение температуры более 37.5 градусов, чревато самопроизвольным выкидышем на сроке до 12 недель. Прерывание беременности происходит на пике болезни или через несколько недель после излечения.
2 триместр
На 2 триместре вылечить ангину проще, чем вначале беременности. К такому сроку у ребенка уже сформированы органы, подбирать лекарства проще. Последствия встречаются реже, чем на ранних периодах формирования плода. Негативные явления возникают у матери в первую очередь.
У беременной может появиться:
- миокардит;
- сердечная недостаточность;
- пиелонефрит.

3 триместр
На последней фазе беременности, при отсутствии лечения тонзиллита, нередко возникает:
- септическое отравление;
- сильный токсикоз;
- преждевременные роды;
- отслоение плаценты.
По отношению к плоду возникают отклонения в развитии, проблемы со здоровьем.
Лечение ангины при беременности
Лечат тонзиллит с помощью комплексной терапии:
- Показан курс антибиотиков, противовирусных либо противогрибковых средств. При беременности разрешен малый перечь таких препаратов, они не влияют на плод. Принимают средства краткими курсами в 5-7 дней, в зависимости от результата.
- Полоскание глотки травами, антисептическими растворами.
- Обильное теплое питье поможет вывести токсины из организма.
- Нетрадиционные методы дополнят эффект от аптечных препаратов.
Где проходит лечение
Борьба с тонзиллитом проходит обычно в домашних условиях. Если у беременной дольше 5-7 дней держится температура, присутствуют нетерпимые симптомы, из-за боли в горле невозможно есть – показана госпитализация.
Использование антибиотиков от тонзиллита при беременности должны соответствовать таким условиям:
- быть результативными против стафилококков, стрептококков;
- не оказывать тератогенного действия на ребенка.
Беременным не назначают антибиотики, по исследованиям которым было выявлено негативное влияние на плод в виде аномалий.
Поддерживающая терапия витаминами
При тонзиллите положено укрепление ослабившихся защитных функций организма витаминами. Это необходимо, чтобы иммунитет смог побороть инфекционные, вирусные или грибковые агенты, окончательно выздороветь. Назначают витамин С. В чистом виде, микроэлемент опасен для беременных, но в виде продуктов питания – вполне подходит. Рекомендуется налегать на фрукты:
- апельсины;
- клубнику;
- ананас;
- лимоны.
Овощи:
- болгарский перец;
- перец чили;
- брокколи;
- брюссельская капуста.

Курс лечения
При грамотной терапии, выздоровление наступает в течение 7-10 дней. Если игнорировать лечебные меры, появляются осложнения, которые требуют более длительного лечения – от 1 месяца до полугода. Хроническая стадия тонзиллита устраняется за 14-21 день.
Последствия для плода
Наиболее опасен тонзиллит на 1 триместре, а именно:
- при фолликулярной форме, есть риск проникновения бактерий в кровоток, развивается септическое отравление;
- внутриутробные отклонения в развитии ребенка и формировании его органов;
- замирание плода.
На поздних сроках, женский организм истощен, могут возникать такие проблемы:
- миокардит;
- абсцесс горла;
- менингит;
- септическая интоксикация;
- воспалением лимфатических узлов;
- полиартритом инфекционной природы.
Также есть риск слабой родовой деятельности.
Можно ли лечить ангину при беременности в домашних условиях
Бороться с воспалением миндалин в домашних условиях можно, но под контролем доктора. Женщина должна принимать препараты в соответствии с указаниями доктора, по графику.
Лечение тонзиллита при беременности в домашних условиях
Дома можно выполнять такие лечебные мероприятия:
- укреплять организм витаминами С в качестве фруктов, овощей;
- пить много жидкости;
- орошать горло щелочными растворами и травяными отварами;
- при чувстве слабости, соблюдать постельный режим;
- если повысилась температура, смочить в воде полотенце, приложить ко лбу, обтирать тело водой с уксусом.
Также рекомендуются следующие действия:
- Устранить боль можно новокаиновым компрессом, его накладывают наружно на горло. Для приготовления используют 100 миллилитров спирта, ампулу новокаина (1,5-2 кубика), 2,5 г ментола и 2 грамма «Меновазина». Полученной смесью пропитывают льняную ткань либо бинтик. Кладут аппликацию на горло, прикрывают пищевой пленкой и шарфиком.
 Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала.
Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала. - Гнойный налет с гланд устраняют с помощью антисептических растворов. Орошать ротоглотку необходимо ежечасно, по 3-4 полоскания. Если скопления гноя не удаляются домашними методами, прибегают к вакуумному аспиратору. Этим прибором вычищают налет в кабинете врача.
- Миндалины мажут антибактериальными препаратами – аэрозоль «Люголь».
- Препараты точечного использования – спрей «Биопарокс». Он содержит в себе антибактериальные компоненты широкого спектра действия – фузафунгин.
Если состояние ухудшилось, вызвать скорую помощь.
Чем полоскать
С помощью орошений горла удастся снизить активность болезнетворных агентов, и вымоют гнойный налет. Рекомендуется проводить процедуры на основе таких растворов:
- «Фурацилин» – 2 таблетки растворить в стакане кипятка;
- «Хлоргексин» – раствор с концентрацией 0,05%;
- «Мирамистин» – раствор продается готовым к применению, им можно еще протирать гланды;
- спиртовой раствор «Хлорофиллипт» – разводить в соотношении 1:10.
Разрешается полоскать горло после еды неограниченное количество раз в день, каждый час. По мере улучшения состояния, частоту орошений снижают.
Что пить
При тонзиллите рекомендуют пить:
- отвар из плодов шиповника;
- простую воду;
- слабый чай;
- морсы;
- натуральные соки.
Все напитки должны быть теплыми.
Безопасные антибактериальные препараты при беременности:
- пенициллин – «Амоксициллин», «Оксациллин», «Ампициллин»;
- цефалоспорины – «Цефатоксим», «Цефазолин»;
- макролиды – «Азитромицин», «Эритромицин».
Такие антибиотики назначают и в период лактации. Они также подходят новорожденным.
Риски для беременности и осложнения для ребенка
Патологии сердца, суставов и почек возникают из-за того, что организм беременной женщины слишком активно борется с патогенными агентами, вызвавшими тонзиллит. Иммунитет, стремясь погасить возбудитель, тратит большие силы. После выздоровления, защитные функции находятся на крайне низком уровне, поэтому препятствовать осложнениям не может.
Иммунитет, стремясь погасить возбудитель, тратит большие силы. После выздоровления, защитные функции находятся на крайне низком уровне, поэтому препятствовать осложнениям не может.
Бороться с тонзиллитом при беременности можно вполне успешно и без массы аптечных препаратов. При грамотном использовании нетрадиционных и щадящих средств, удается получить достойный результат без негативного воздействия на плод.
Воспаление миндалин на ранних сроках – это не повод для искусственного аборта. При благополучном лечении, в большинстве случаев, патологи проходит бесследно, ребенок рождается здоровый.
Источник: https://bestmama.guru/zabolevaniya/angina-pri-beremennosti.html
Чем опасен тонзиллит при беременности: рассмотрим подробно
У беременной болит горло фото
В период вынашивания ребенка крайне важно, чтобы мама была здорова. Сама по себе беременность является огромной нагрузкой для женщины – в этот период все системы ее организма работают «за двоих», поэтому и иммунная система ослабевает, в результате чего беременная легко заболевает.
Одним из самых часто встречающихся заболеваний во время вынашивания ребенка является воспаление миндалин или тонзиллит. Чем опасен тонзиллит при беременности, как болезнь может отразиться на развитии плода и стоит ли лечить обострение хронической формы заболевания – обо всем этом подробно в данной статье.
Тонзиллит или все же ангина?
На начальном этапе развития заболевания ангина и тонзиллит очень похожи клиническими симптомами, но отличия все же есть, это наглядно представлено в таблице.
| Клинический симптом | Ангина | Тонзиллит |
| Боль в горле | Сразу сильная, со временем только прогрессирует, заставляет больного отказываться от еды и питья | Умеренная сначала, по мере прогрессирования заболевания нарастает, однако от еды и питья больной в большинстве случаев не отказывается |
| Покраснение миндалин и глотки | Миндалины и глотка резко гиперемированы, отечны, в лакунах миндалин могут скапливаться гнойные белые или желтые пробки | Покраснение ограничивается в основном только миндалинами, на поверхности их хорошо заметен сосудистый рисунок, сами миндалины увеличены и рыхлые по виду |
| Температура тела | Повышается резко до 39,0-39,5 градусов (см. При ангине какая температура: все о серьезном симптоме), плохо сбивается жаропонижающими препаратами, особенно, если на поверхности миндалин есть гнойные пробки При ангине какая температура: все о серьезном симптоме), плохо сбивается жаропонижающими препаратами, особенно, если на поверхности миндалин есть гнойные пробки | Может оставаться в пределах нормы или повышаться до субфебрильных отметок |
| Признаки интоксикации (слабость, ломота в мышцах, вялость, тошнота) | Выражены ярко, больной вялый, жалуется на озноб, тошноту, слабость, потемнение в глазах | Общее состояние практически не нарушено, больной жалуется только на боль в горле при глотании и разговоре |
Важно! при появлении даже незначительной боли в горле будущая мама должна обязательно обратиться к врачу, так как прогрессирование заболевания, особенно на ранних сроках беременности, может привести к формированию аномалий развития у плода.
Ангина во время беременности: есть ли повод для беспокойства?
Любой гинеколог подтвердит женщине, планирующей ребенка, что болеть даже ОРВИ во время беременности крайне нежелательно, но от вирусов и микробов, увы, никто не застрахован, а будущая мама и подавно. При возникновении ангины женщину в положении, конечно, волнует вопрос – как ангина может отразиться на беременности? Рассмотрим отдельно каждый триместр.
Ангина в первом триместре беременности
Первый триместр беременности является самым опасным с точки зрения здоровья будущего ребенка. Именно в первые 12 недель закладываются все органы и системы плода, а прием лекарств, чтобы вылечить заболевание, может негативно отразиться на этом тонком процессе.
Конечно, если ангина все же возникла, то будущей маме подбирается наиболее лояльная схема лечения. Опытный врач назначит лекарство, которое губительно воздействует на возбудителя инфекции, но при этом несет минимальные риски для будущего малыша.
Внимание! Не нужно опасаться принимать лекарственные препараты для лечения ангины, так как осложнения данного заболевания представляют для организма матери и плода, куда большую опасность. Разумеется, речь не идет о самолечении, все препараты должен подбирать только лечащий врач согласно сроку беременности.
Разумеется, речь не идет о самолечении, все препараты должен подбирать только лечащий врач согласно сроку беременности.
Ангина во втором триместре
Врач прослушивает живот беременной
К началу второго триместра все органы плода уже сформированы и далее усовершенствуются и растут. Случившаяся ангина у будущей мамы на этом сроке менее опасна для ребенка, чем в первом триместре, так как воздействие лекарственных препаратов, которые будет принимать женщина, уже не является таким губительным для формирующихся внутренних органов плода, а значит, риск развития врожденных аномалий значительно ниже.
Как ангина может отразиться на беременность во втором триместре специалист подробно рассказывает на видео в статье, однако если будущая мама добросовестно выполняет все рекомендации врача и соблюдает прописанный ей режим, то риск развития осложнений минимален.
Ангина в третьем триместре
Как ангина отражается на беременность в третьем триместре? Все зависит от срока беременности и общего состояния будущей мамы. Перенесенные инфекционные заболевания на последних неделях вынашивания опасны тем, что увеличивают риск начала преждевременных родов и инфицирования ребенка в процессе родоразрешения.
В связи с этим при диагностировании ангины на поздних сроках беременности будущую маму обязательно госпитализируют в обсервационное отделение родильного дома, где она будет находиться под постоянным наблюдением и контролем врачей.
Важно! если лечащий врач настаивает на госпитализации, то не стоит отказываться. Помните, что самое главное сейчас – это доносить ребенка до положенного срока и родить его здоровым, а сделать это можно только при условии, что сама мать на момент родов не будет больна.
Опасна ли ангина при беременности? На первый взгляд, кажется, что большую опасность представляют лекарства, которые женщина принимает, чтобы вылечить заболевание (см. Эффективные и безопасные средства при беременности от горла), поэтому многие будущие мамы отказываются от медикаментозной терапии в пользу полосканий и народной медицины.
Такими действиями женщина подвергает жизнь ребенка и свое здоровье неоправданному риску, ведь чем опасна ангина при беременности, так это своими осложнениями, самыми частыми из которых являются:
- порок сердца;
- пиелонефрит;
- гломерулонефрит;
- развитие почечной недостаточности;
- поражение органов эндокринной системы.
Важно! ангина представляет собой инфекционное заболевание, которое можно вылечить только правильно подобранным антибиотиком, лечение травами и различными полосканиями можно проводить только в комплексе с антибактериальными препаратами, но не вместо лекарственной терапии.
Последствия ангины, перенесенной во время беременности
Как отражается ангина на беременности и дальнейшем ее течении?
Этот вопрос, конечно, волнует каждую будущую маму, которой пришлось столкнуться с данным заболеванием в процессе вынашивания ребенка. В случае если женщина сразу обратилась к врачу, соблюдала постельный режим и регулярно принимала назначенные врачом препараты, то никаких серьезных последствий не будет.
После перенесенной ангины будущая мама до самых родов будет под повышенным контролем врача-гинеколога.
Регулярно беременной нужно будет сдавать анализы мочи, чтобы оценить работу почек, а также не менее 2 раз после заболевания до родов необходимо пройти электрокардиограмму.
Такие исследования позволят врачу вовремя диагностировать малейшие нарушениями в работе сердца и почек (см. Почему болят почки после ангины: последствия болезни), которые могут быть последствиями перенесенной ангины.
Опасна ли ангина при беременности?
Опасность для матери и плода представляет скорее не само заболевание, а осложнения, которые могут возникнуть позже, однако не стоит волноваться – негативные последствия дают о себе знать только в нескольких случаях:
- Диагноз был поставлен неверно и болезнь изначально лечили неправильно – как уже было сказано ранее, ангина чрезвычайно схожа с острым тонзиллитом или фарингитом клиническими симптомами, поэтому крайне важно обратиться к терапевту и пройти обследование, которое поможет выявить возбудителя.
 Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения.
Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения. - Лечение проводится неправильно или в неполной мере – многие будущие мамы, боясь причинить вред ребенку лекарственными препаратами, лечатся от ангины выборочно – антибиотики они принимать отказываются, а ограничиваются лишь полосканиями и рассасывание таблеток от горла. Помните, что ангина – это не фарингит и вылечить заболевание без применения антибактериальных препаратов не удастся.
- Прием таблеток, противопоказанных будущим мамам – даже если у вас ранее была ангина, и вы точно знаете, какими препаратами она лечится, не занимайтесь самолечением! То, что подходит обычной не беременной женщине для лечения ангины может быть токсичным для плода и вызывать у него аномалии развитии и даже внутриутробную гибель. Большинство лекарственных препаратов легко проникают через плаценты и губительно влияют на сердце, почки и мозговые оболочки плода, поэтому антибиотик можно принимать только тот, который рекомендовал врач!
Хронический тонзиллит во время беременности
Не зря врачи рекомендуют женщинам планировать беременность заранее. На этапе планирования супружеская пара проходит ряд исследований, сдает анализы, лечит хронические заболевания и принимает витаминные комплексы. Эти действия позволяют максимально оградить будущего ребенка от возможных осложнений во время беременности.
Зачастую женщины обращаются в женскую консультацию уже по факту наступления беременности и только при постановке на учет начинают сдавать анализы и проходить необходимые обследования.
Важно понимать, что беременность для женского организма является своеобразным катализатором для обострения хронических инфекций, поэтому если на этапе планирования и подготовки к зачатию не были приняты профилактические меры, то заболевание обязательно даст о себе знать.
Обострение тонзиллита при беременности представляет угрозу для дальнейшего ее течения, ведь наличие хронического очага инфекции в организме провоцирует ряд осложнений:
- снижает иммунитет будущей мамы, в результате чего ее организм не может сопротивляться вирусам и инфекциям;
- ухудшает общее самочувствие беременной, так как ее постоянно беспокоит боль в горле, недомогание, слабость;
- болезнетворные микроорганизмы активно размножаются, а продукты их жизнедеятельности и токсины с током крови попадают через плаценту к плоду.
Внимание! Обострение хронического тонзиллита при беременности увеличивает риск преждевременных родов и рождения ребенка с низким весом и ослабленным иммунитетом.
Профилактика обострений тонзиллита при беременности
Снизить риск обострений хронической формы тонзиллита поможет соблюдение будущей мамой простых правил:
- избегать мест скопления большого количества людей, таким образом, риск инфицирования вирусами сводится к минимуму;
- не переохлаждаться, в том числе не употреблять холодные напитки;
- сбалансировано питаться и больше бывать на свежем воздухе;
- не контактировать с больными людьми;
- после возвращения с прогулки или людных мест полоскать горло слабым солевым раствором – его можно приготовить своими руками (инструкция приготовления – на 1 л кипяченой воды 1 чайную ложку соли) или приобрести уже готовый в аптеке (для будущих мам подходит спрей Аквалор, цена его может отличаться в зависимости от производителя).
Помните о том, что здоровье еще не родившегося малыша полностью зависит от сознательности его матери, поэтому не занимайтесь самолечением и вовремя обращайтесь к врачу.
Источник: https://gorlor.com/lechenie/beremennyh/chem-opasen-tonzillit-pri-beremennosti-369
Как лечить ангину при беременности в 1, 2 и 3 триместрах — Ухогорлор
При первых симптомах заболевания нужно немедленно обратится к ЛОР врачу и при постановке диагноза «Острый тонзиллит» лечение нужно начинать немедленно под наблюдением врача.
Интоксикация организма и лихорадка может привести к гипоксии плода и даже стать причиной выкидыша.
Основные симптомы
Ангина начинается внезапно с резкой формы. При возникновении ниже перечисленных симптомов беременной женщине нужно немедленно обратиться к врачу:
- Покраснение и отечность миндалин;
- Боль в горле, усиливающаяся во время глотания;
- Боль при разговоре;
- Повышение температуры тела до 38-40 градусов;
- Сильная головная боль;
- Увеличенные шейный лимфоузлы, который болят при пальпации с отдающей болью в уши;
- Спустя 2-3 дня на миндалинах появляются гнойные пробки или белый творожистый налет;
- Налет на языке, неприятный запах изо рта;
- Потеря аппетита, тошнота и рвота.
Лечение ангины во время беременности
Запомните! При вынашивании ребенка самолечение не допустимо!
При появлении первых симптомов женщина должна вызвать врача и лечь в постель.
Лечебные мероприятия состоят из нескольких пунктов;
- Диета;
- Жаропонижающие препараты;
- Антибактериальная терапия;
- Местные антисептические препараты.
Диета
Из-за болей в горле, женщине будет сложно кушать твердую пищу, поэтому необходимо ограничится бульонами, кисломолочными продуктами, а через 2-3 дня стараться переходить на обычную пищу. Еду лучше готовить на пару или запекать. В рационе будущей мамы должны присутствовать жидкие каши, овощные супы, мясо приготовленное на пару.
Жаропонижающие препараты
При повышении температуры свыше 38° женщине нужно принимать жаропонижающие на основе действующего вещества Ибупрофен или Парацетомол.
Внимание! Ни в коего случае не принимайте анальгин! Данный препарат давно запрещен во многих странах мира. Анальгин опасен, он не только может вызывать аллергию, нарушить функции головного мозга, но и оказывать ряд других отрицательных действий на здоровье человека.
Сбивать температуру можно каждые 6 часов. Если температура поднимается значительно раньше, тогда можно чередовать с другим действующим веществом каждые 4 часа.
Примерная схема приема жаропонижающих при сильной лихорадке:
- 8.00 — Ибупрофен;
- 12.00 — Парацетомол;
- 16.00 — Ибупрофен;
- 20.00 — Парацетомол;
- 24.00 — Ибупрофен;
- 4.00 — Парацетомол.
Антибактериальная терапия
Список разрешенных антибиотиков во время беременности невелик. В первом триместре беременности перечень препаратов, которые можно принимать, можно сосчитать на пальцах одной руки.
Препараты пенициллиновой группы входят в список разрешенных. Среди них: Амоксициллин, Ампициллин, Амоксиклав. Также возможен прием антибиотиков из группы цефалоспорины четырех поколений: Цефотаксим, Цефаклор.
Лечение антибиотиками всегда представляет некую опасность для здоровья женщины и ее плода. Ни в коем случает не занимайтесь самолечением.
Курс антибактериальной терапии может назначить только опытный врач после проведения лабораторного исследования крови. При вирусном тонзиллите лечение не нуждается в приеме антибиотиков.
Достаточно принимать жаропонижающие и проводить местное лечение. В случае бактериального тонзиллита без антибиотика не обойтись. Врач должен подобрать щадящий препарат.
Антисептические препараты
Для снятие симптомов и снижения риска осложнений необходимо принимать местные препараты в виде спреев, растворов для полоскания или таблеток для рассасывания.
Список самых эффективных лекарственных препаратов
- Мирамистин — препарат полностью разрешен в период беременности. Удобная насадка на флаконе помогает препарату попадать вглубь глотки.
 Обрабатывать таким образом горло можно несколько раз в сутки.
Обрабатывать таким образом горло можно несколько раз в сутки. - Фурацилин — действие раствора направлено на борьбу с стрептококками, стафилококками. Выпускается в виде таблеток и готовых растворов.
В случае использования таблеток, необходимо растворить 2 шт. в стакане кипятка, остудить и полоскать горло каждые 2 часа.
- Хлорофиллипт — натуральный препарат, который борется с микробами и обладает противовоспалительным действием. Выпускается в виде таблеток для рассасывания, растворов для полоскания горла и масла для обработки миндалин.
- Ингалипт — содержит в составе масло эвкалипта и мяты. Снимает боль и воспаление. Выпускается в виде спрея.
- Хлоргексидин — очищает миндалины, удаляя гной и налет с них. Выпускается в виде раствора для полоскания. Лучше всего использовать раствор, которые не нужно разводить с водой, а именно с концентрацией 0,05%.
Раствор 0,2% необходимо развести водой в соотношении 1:4, а раствор 0,5% — в соотношении 1:10.
Опасность ангины при беременности
Врачи считают что если начать лечение при первой малейшей боли в горле, то возможно вообще избежать ангину.
Активная борьба с бактериями во время беременности может повлечь за собой заболевания сердца, суставов или почек.
Запомните! Чтобы избежать осложнений обязательно соблюдайте постельный режим и выполняйте все назначения врача.
1 триместр
Заболеть ангиной в первом триместре вероятнее всего, так как происходит гормональная перестройка всего организма.
В этот период женщина становится на учет, то есть ходит в поликлинику где есть большая вероятность подхватить вирус. При этом чаще всего беременная работает, что вызывает дополнительный стресс.
Возбудитель заболевания имеет непрямое влияние на плод. Опасны токсины, которые выделяются в крови при наличии воспалительного процесса. В связи с болезнью развивается гипоксия — нехватка кислорода и питательных веществ.
При заболевании в первые дни беременности есть большая вероятность гибели оплодотворенной яйцеклетки.
Если заболеть немного позже, тогда происходит нарушение формирования плаценты, а также развивается плацентарная недостаточность. Это может повлечь за собой осложнения при беременности, задержку развития плода, преждевременные роды или, наоборот, выкидыш.
При протекании ангины в период закладывания важных органов малыша может сформироваться какая-либо патология или нарушение.
Первый триместр — самый опасный для болезней. В этот период происходит закладка всех жизненно важных органов и функций. Беременная женщина должна быть здоровой, не переутомляться, правильно питаться, устранить все стрессы и беспокойства.
2 триместр
Самым частым осложнением ангины во 2 триместре является плацентарная недостаточность. Ребенок медленнее растет и развивается из-за недостатка кислорода и питательных веществ.
Под действием токсинов страдает печень ребенка, увеличивается в размерах селезенка. Токсины поражают глаза ребенка, которые только начинают формироваться. В дальнейшем это может привести к слепоте.
Часто развивается многоводие, также возможно прерывание беременности.
3 триместр
3 триместр самый безопасный для заболевания ангиной. Все органы ребенка сформированы, ребенок готовится появится на свет. Он не слишком беззащитен перед токсинами.
Однако при ангине в 3 триместре могут начаться преждевременные роды.
Профилактика ангины при беременности
Источник: https://uhogorlor.ru/angina-pri-beremennosti/
Ангина при беременности на 1, 2 и 3 триместре: чем лечить, что можно
Ангина при беременности довольно частое явление, так как организм испытывает большие нагрузки, в результате чего снижается иммунитет.
Ангиной называют острое или хроническое инфекционное воспаление горла, которое без должного лечения приводит к развитию других серьезных заболеваний.
При беременности трудность заключается в том, что многие лекарства остаются под запретом, а негативное воздействие на развитие ребенка велико.
Особенности заболевания у беременных
В любой триместр беременности может развиваться любая из форм ангины: как катаральная, так и бактериальная или гнойная. Возбудители (стафилококки, аденовирусы, стрептококки) легко передаются контактно-бытовым и воздушно-капельным способом.
Отличить ангину от других простудных заболеваний можно по следующим признакам:
- высокий подъем температуры;
- сильная боль, сухость и першение в горле;
- сухой кашель;
- увеличение подчелюстных или околоушных лимфатических узлов;
- ухудшение сна, снижение аппетита, сонливость, апатия.
При осмотре терапевт или инфекционист отмечает красное, воспаленное горло, миндалины увеличиваются в размерах, на них легко заметить налет белого или желтоватого оттенка. При гнойной форме ангины дополнительно можно обнаружить гнойные очаги.
Во время лечения ангины при беременности нужно строго следовать всем рекомендациям врача. Не стоит самостоятельно пить лекарства и изменять их дозировку. Только терапевт и инфекционист, учитывая неделю беременности, подбирают безопасные препараты и рассчитывают дозировку.
Лечебная терапия тонзиллита не обходится без антибиотиков, обеззараживающих составов для обработки, орошения и полоскания ротоглотки, фитотерапии.
Первый триместр
Первые месяцы беременности характеризуются закладкой важных органов плода, и любые инфекционно-воспалительные процессы в организме женщины могут нарушить этот процесс. Беременность протекает с осложнениями и постоянными угрозами выкидыша.
Ангина при беременности в течение первого триместра приводит к недостатку поступления кислорода, развивается гипоксия плода. Возрастает вероятность выкидыша.
Подъем температуры тела выше 38,3 градуса приводит к нарушениям в развитии и функционировании внутренних органов ребенка. Могут начаться роды раньше срока из-за преждевременной отслойки плаценты.
Могут начаться роды раньше срока из-за преждевременной отслойки плаценты.
При обнаружении первых симптомов болезни нужно обратиться за помощью к специалисту. Ангину на ранних сроках беременности нежелательно лечить антибиотиками. Врач подберет наиболее безопасную терапию, но только в том случае, если ангина не сопровождается осложнениями.
Второй и третий триместр
В случае возникновения ангины при беременности во второй и третий триместр угроза для будущего ребенка сохраняется, хотя не в такой сильной степени:
- По-прежнему сохраняется риск развития недостатка кислорода из-за нарушения распределения кровоснабжения.
- Токсины вызывают отравление плода.
- Уменьшается количество питательных компонентов, которые доставляются к плоду, и происходит отставание в его росте и развитии.
Лечение ангины у беременных во 2 и 3 триместре проводится антибиотиками пенициллинового или цефалоспоринового ряда.
Чтобы подобрать правильный метод лечения, предварительно проводят диагностику. Врач осматривает горло пациентки, определяет на ощупь состояние лимфатических узлов, прослушивает грудную клетку и выслушивает основные жалобы.
Обязательно потребуются результаты лабораторных исследований. Берется мазок с поверхности миндалин для определения возбудителя и его чувствительности к той или иной группе антибиотиков.
Анализ крови поможет определить степень распространенности инфекции.
Лечение ангины часто проводится антибактериальными средствами.
Наименее безопасными и действенными антибиотиками при ангине для беременных считаются: «Ампициллин», «Амоксициллин», «Азитромицин», «Эритромицин».
Назначают спреи, таблетки и пастилки для медленного рассасывания («Антиангин», «Лизобакт», «Гексализ»). Они обеззараживают слизистую поверхность и устраняют воспаление.
Разрешенным и проверенным методом лечения является полоскание ротовой полости травами (делают отвары на основе шалфея, ромашки, календулы). Обеззараживает поверхности, уменьшает воспаление, снимает боль раствор «Фурацилина».
Обеззараживает поверхности, уменьшает воспаление, снимает боль раствор «Фурацилина».
Антибактериальная терапия
Выбирая антибиотики от ангины во время беременности, следует учитывать их эффективность против возбудителя инфекции, а также тяжесть течения заболевания.
Медикаменты не должны оказывать отрицательного воздействия на плод.
Разрешенными препаратами, которые обычно назначают при воспалении миндалин, считаются: «Амоксиклав», «Азитромицин», «Аугментин», «Вильпрафен», «Ровамицин», «Флемоксин», «Зиннат», «Сумамед». На развитие ребенка действующие компоненты этих лекарств негативного влияния не оказывают.
Лечение ангины антибиотиками цефалоспоринового и пенициллинового ряда проводится только в условиях стационара.
Питание и уход
В острую фазу протекания ангины рекомендовано лежать в постели и пить много жидкости. В рационе питания должны быть витаминизированные продукты. Дополнительно следует принимать поливитамины. Они помогут повысить сопротивляемость организма ангине. Питание должно быть дробным, пищу лучше употреблять в измельченном виде, чтобы лишний раз не травмировать воспаленное горло.
Лучше отказаться от острых, кислых, соленых, жирных и сладких блюд, так как они еще больше усиливают раздражение воспаленного горла и способствуют распространению инфекционного процесса. Нельзя употреблять слишком горячую пищу.
Местная терапия
Таблетки и пастилки для рассасывания («Лизобакт», «Фарингосепт», «Имудон») помогают уменьшить боль, уничтожить бактерии и предотвратить их дальнейшее распространение.
Помогают снять налет, продезинфицировать поверхность и уменьшить площадь воспаления растворы для обработки миндалин.
Бинт наматывают на палец, смачивают в растворе и обрабатывают горло. Хорошими и разрешенными антисептиками являются: «Стоматидин», «Хлорофиллипт», «Люголь».
Хорошими и разрешенными антисептиками являются: «Стоматидин», «Хлорофиллипт», «Люголь».
Спрей местного воздействия позволяет равномерно распределяться составу и эффективно бороться с возбудителем болезни: «Мирамистин», «Стопангин», «Ингалипт».
Много чем можно полоскать горло беременным женщинам при ангине:
- Ускорить выздоровление, снять воспаление и снизить болевой синдром помогает раствор «Фурацилина». Для его приготовления достаточно растворить в воде одну таблетку препарата.
- Раствор для полоскания «Стопангин» не требуется разбавлять перед применением. На одну процедуру достаточно 13 мл.
- Помогает полоскание «Мирамистином». На одно полоскание берут 12 мл раствора.
- Назначают препарат «Ротокан». Потребуется 5 мл состава растворить в 180 мл воды.
- Эффективным считается содовый раствор.
Помогает регулярное полоскание горла отварами из аптечных трав (эффективными считаются календула, ромашка, эвкалипт, шалфей).
Температура при ангине и беременность
Жар в теле во время беременности при ангине из-за подъема температуры может стать причиной физических и умственных отклонений в развитии ребенка.
При повышенной температуре кровь начинает сгущаться и медленнее циркулирует в организме. Количество кислорода и питательных компонентов, поступающих к плоду через плаценту, значительно снижается. Развивается гипоксия. Поэтому сбивать температуру не просто можно, а необходимо.
Принять жаропонижающее средство следует в случае высокого подъема температуры на протяжении длительного времени.
Для снижения температуры полезно пить много жидкости (подходит компот, малиновый, имбирный, лимонный чай с медом).
Ко лбу можно приложить полотенце, смоченное в прохладной воде.Быстро и безопасно снизить температуру помогает травяной чай из душицы, подорожника и мать-и-мачехи. Каждую траву берут в количестве 30 г. Смесь заливают кипятком и оставляют настаиваться в течение 40 минут. Пить готовый отвар рекомендовано трижды в день по 90 мл.
Пить готовый отвар рекомендовано трижды в день по 90 мл.
В случае повышения температуры тела до 39 градусов обязательно нужно принять жаропонижающее средство («Нурофен», «Ибупрофен», «Парацетамол», «Панадол»). Крайне нежелательно их применение на последних месяцах беременности. Нельзя сбивать температуру «Аспирином».
Как вылечить ангину во время беременности, должны решать специалисты. Терапевт, учитывая рекомендации гинеколога об особенностях течения беременности, должен выписать соответствующие лекарства.
Если лечение было начато вовремя, то от болезни удастся избавиться за 7-9 дней.
Нельзя прикладывать компрессы к области шеи, противопоказаны горячие ванны для ног, прогревания и другие тепловые процедуры.
Чем опасна ангина при беременности
Если с запозданием начать лечение ангины на любом сроке беременности или неправильно подобрать лекарственную терапию, повышается риск появления осложнений.
Опасность угрожает не только самой женщине, но и плоду, особенно в первом и во втором триместре беременности.
Проникновение воспалительного процесса в соседние органы становится провоцирующим фактором развития менингита, пневмонии, пиелонефрита, тяжелых сердечных заболеваний и даже может привести к заражению крови. В этом случае необходимо лечение в стационаре под постоянным контролем врачей.
В случае присоединения вторичной инфекции нарушается кровообращение, уменьшается поступление крови к плаценте, развивается гипоксия, происходит интоксикация плода, отставание в его росте и развитии, преждевременная отслойка плаценты.
Профилактика
Чтобы предотвратить развитие ангины во время беременности, женщине следует соблюдать ряд рекомендаций:
- следует ограничить посещение мест большого скопления людей;
- стоит избегать контакта с людьми, которые болеют простудными инфекциями;
- при посещении поликлиники рекомендовано надевать марлевую повязку;
- в сезон простуд надо начать прием витаминов;
- помещение нужно регулярно проветривать и делать влажную уборку.

Болезнь легче предупредить, чем потом бороться с неприятными симптомами и возможными последствиями. Можно обговорить этот вопрос с лечащим гинекологом и терапевтам, они помогут подобрать подходящие средства для защиты от инфекций.
Юлия Калашник
Источник: https://VipLor.ru/gorlo/tonzillit/angina-pri-beremennosti
Чем лечить ангину при беременности: опасность тонзиллита в 1, 2 и 3 триместрах | Здоровье
Как безопасно избавиться от болезни, не навредив плоду? Можно ли пить антибиотики при беременности и есть ли противопоказания?
Ангина и беременность
В период беременности, у женщин ослабевает иммунитет. За счет этого часто развиваются заболевания дыхательных путей, особенно – ангина.
Болезнь делится на несколько разновидностей, характеризуется болью в горле, гипертермией и еще рядом симптомов. Чтобы благополучно ее вылечить, следует ознакомиться с методами терапии.
Определение
Ангиной называют инфекционную патологию, обуславливающуюся воспалением лимфатического глоточного кольца, чаще – небных миндалин. Пик заболеваемости наблюдается осенью и весной.
Виды ангины
Разновидности тонзиллита отличаются между собой типом возбудителя, симптоматикой. Метод терапии зависит от вида заболевания.
Гнойная
Данная форма считается тяжелой, сопровождается наличием гнойного налета на гландах. Возбудителями выступают бактерии (стафилококки, стрептококки, пневмококки) и вирусы, попавшие в организм.
При оказании своевременной медицинской помощи, болезнь отступает за 1 неделю. Если не лечиться, возникает риск осложнений – паратонзиллярный абсцесс, менингит, сепсис.
Лечится заболевание антибиотиками, симптоматическими средствами.
Вирусная
Такой вид болезни провоцируется вирусами – ротавирусами, риновирусами, аденовирусами, вирусами Коксаки. Вначале патогенные агенты локализуются в задней части горла, позже – переходят на гланды. Лечение происходит с помощью противовирусных средств, антибиотики бессильны. Отмечается наиболее высокая температура, в отличие от других видов тонзиллита.
Лечение происходит с помощью противовирусных средств, антибиотики бессильны. Отмечается наиболее высокая температура, в отличие от других видов тонзиллита.
Инфекционная
Данный тип ангины вызывается стрептококками, стафилококками, грибками или вирусами, вызвавшими воспаление гланд. Протекает ярко и остро, с выраженной клинической картиной. Симптомы проявляются на 1-4 день с момента заражения патогенными агентами. Терапия зависит от конкретного возбудителя, лечение показано комплексное.
В сочетании с тонзиллитом
Иногда встречается ангина в совокупности с хроническим тонзиллитом. Болезнь развивается вследствие не оказания медицинской помощи на острой фазе, в виде осложнения выступает тонзиллит. Болезнь чревата возникновением рубца на месте гнойной пробки.
Ткань миндалины полностью замещается соединительной, они перестают выполнять защитную функцию. Инфекция, поселившаяся в гландах, постоянно провоцирует образование гноя, который не только эвакуируется наружу, но и разносится кровью по организму.
На фоне этого нередко возникает воспаление сердца, суставов, почек, мозга.
Ангина и беременность: риски на разных сроках вынашивания
В зависимости от срока, возникают соответствующие последствия тонзиллита. Некоторые из них несут непоправимый характер.
1 триместр
Если воспаление миндалин возникло на 2-4 неделе беременности, возникает опасность. Женщина на таком сроке еще не знает о своем положении, и лечит ангину антибиотиками или противовирусными средствами, которые негативно влияют на эмбрион. Если бороться с тонзиллитом таким путем, до 4 недель возникает выкидыш, либо разовьются врожденные пороки.
Ангина на 4-12 неделе также опасна. Женщина уже знает о своем положении, препараты ей назначают соответствующие, но возбудители болезни все равно влияют на плод. Они могут нарушить его нормальное развитие и повлечь за собой несовместимые пороки внутренних органов. Чем меньше срок, тем больше рисков выкидыша.
При тонзиллите появляется гипертермия и общая интоксикация – еще одни губительные факторы для будущего ребенка. Повышение температуры более 37.5 градусов, чревато самопроизвольным выкидышем на сроке до 12 недель. Прерывание беременности происходит на пике болезни или через несколько недель после излечения.
2 триместр
На 2 триместре вылечить ангину проще, чем вначале беременности. К такому сроку у ребенка уже сформированы органы, подбирать лекарства проще. Последствия встречаются реже, чем на ранних периодах формирования плода. Негативные явления возникают у матери в первую очередь.
У беременной может появиться:
- миокардит;
- сердечная недостаточность;
- пиелонефрит.
3 триместр
На последней фазе беременности, при отсутствии лечения тонзиллита, нередко возникает:
- септическое отравление;
- сильный токсикоз;
- преждевременные роды;
- отслоение плаценты.
По отношению к плоду возникают отклонения в развитии, проблемы со здоровьем.
Лечение ангины при беременности
Лечат тонзиллит с помощью комплексной терапии:
- Показан курс антибиотиков, противовирусных либо противогрибковых средств. При беременности разрешен малый перечь таких препаратов, они не влияют на плод. Принимают средства краткими курсами в 5-7 дней, в зависимости от результата.
- Полоскание глотки травами, антисептическими растворами.
- Обильное теплое питье поможет вывести токсины из организма.
- Нетрадиционные методы дополнят эффект от аптечных препаратов.
Где проходит лечение
Борьба с тонзиллитом проходит обычно в домашних условиях. Если у беременной дольше 5-7 дней держится температура, присутствуют нетерпимые симптомы, из-за боли в горле невозможно есть – показана госпитализация.
Использование антибиотиков от тонзиллита при беременности должны соответствовать таким условиям:
- быть результативными против стафилококков, стрептококков;
- не оказывать тератогенного действия на ребенка.

Беременным не назначают антибиотики, по исследованиям которым было выявлено негативное влияние на плод в виде аномалий.
Поддерживающая терапия витаминами
При тонзиллите положено укрепление ослабившихся защитных функций организма витаминами. Это необходимо, чтобы иммунитет смог побороть инфекционные, вирусные или грибковые агенты, окончательно выздороветь. Назначают витамин С. В чистом виде, микроэлемент опасен для беременных, но в виде продуктов питания – вполне подходит. Рекомендуется налегать на фрукты:
- апельсины;
- клубнику;
- ананас;
- лимоны.
- болгарский перец;
- перец чили;
- брокколи;
- брюссельская капуста.
Курс лечения
При грамотной терапии, выздоровление наступает в течение 7-10 дней. Если игнорировать лечебные меры, появляются осложнения, которые требуют более длительного лечения – от 1 месяца до полугода. Хроническая стадия тонзиллита устраняется за 14-21 день.
Последствия для плода
Наиболее опасен тонзиллит на 1 триместре, а именно:
- при фолликулярной форме, есть риск проникновения бактерий в кровоток, развивается септическое отравление;
- внутриутробные отклонения в развитии ребенка и формировании его органов;
- замирание плода.
На поздних сроках, женский организм истощен, могут возникать такие проблемы:
- миокардит;
- абсцесс горла;
- менингит;
- септическая интоксикация;
- воспалением лимфатических узлов;
- полиартритом инфекционной природы.
Также есть риск слабой родовой деятельности.
Можно ли лечить ангину при беременности в домашних условиях
Бороться с воспалением миндалин в домашних условиях можно, но под контролем доктора. Женщина должна принимать препараты в соответствии с указаниями доктора, по графику.
Лечение тонзиллита при беременности в домашних условиях
Дома можно выполнять такие лечебные мероприятия:
- укреплять организм витаминами С в качестве фруктов, овощей;
- пить много жидкости;
- орошать горло щелочными растворами и травяными отварами;
- при чувстве слабости, соблюдать постельный режим;
- если повысилась температура, смочить в воде полотенце, приложить ко лбу, обтирать тело водой с уксусом.

Также рекомендуются следующие действия:
- Устранить боль можно новокаиновым компрессом, его накладывают наружно на горло. Для приготовления используют 100 миллилитров спирта, ампулу новокаина (1,5-2 кубика), 2,5 г ментола и 2 грамма «Меновазина». Полученной смесью пропитывают льняную ткань либо бинтик. Кладут аппликацию на горло, прикрывают пищевой пленкой и шарфиком. Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала.
- Гнойный налет с гланд устраняют с помощью антисептических растворов. Орошать ротоглотку необходимо ежечасно, по 3-4 полоскания. Если скопления гноя не удаляются домашними методами, прибегают к вакуумному аспиратору. Этим прибором вычищают налет в кабинете врача.
- Миндалины мажут антибактериальными препаратами – аэрозоль «Люголь».
- Препараты точечного использования – спрей «Биопарокс». Он содержит в себе антибактериальные компоненты широкого спектра действия – фузафунгин.
Если состояние ухудшилось, вызвать скорую помощь.
Чем полоскать
С помощью орошений горла удастся снизить активность болезнетворных агентов, и вымоют гнойный налет. Рекомендуется проводить процедуры на основе таких растворов:
- «Фурацилин» – 2 таблетки растворить в стакане кипятка;
- «Хлоргексин» – раствор с концентрацией 0,05%;
- «Мирамистин» – раствор продается готовым к применению, им можно еще протирать гланды;
- спиртовой раствор «Хлорофиллипт» – разводить в соотношении 1:10.
Разрешается полоскать горло после еды неограниченное количество раз в день, каждый час. По мере улучшения состояния, частоту орошений снижают.
Что пить
При тонзиллите рекомендуют пить:
- отвар из плодов шиповника;
- простую воду;
- слабый чай;
- морсы;
- натуральные соки.
Все напитки должны быть теплыми.
Безопасные антибактериальные препараты при беременности:
- пенициллин – «Амоксициллин», «Оксациллин», «Ампициллин»;
- цефалоспорины – «Цефатоксим», «Цефазолин»;
- макролиды – «Азитромицин», «Эритромицин».

Такие антибиотики назначают и в период лактации. Они также подходят новорожденным.
Риски для беременности и осложнения для ребенка
Патологии сердца, суставов и почек возникают из-за того, что организм беременной женщины слишком активно борется с патогенными агентами, вызвавшими тонзиллит. Иммунитет, стремясь погасить возбудитель, тратит большие силы. После выздоровления, защитные функции находятся на крайне низком уровне, поэтому препятствовать осложнениям не может.
Бороться с тонзиллитом при беременности можно вполне успешно и без массы аптечных препаратов. При грамотном использовании нетрадиционных и щадящих средств, удается получить достойный результат без негативного воздействия на плод.
Читайте также: Бадьян: польза и вред, применение в медицине, противопоказания к употреблению
Воспаление миндалин на ранних сроках – это не повод для искусственного аборта. При благополучном лечении, в большинстве случаев, патологи проходит бесследно, ребенок рождается здоровый.
Чем опасен тонзиллит при беременности: рассмотрим подробно
У беременной болит горло фото
В период вынашивания ребенка крайне важно, чтобы мама была здорова. Сама по себе беременность является огромной нагрузкой для женщины – в этот период все системы ее организма работают «за двоих», поэтому и иммунная система ослабевает, в результате чего беременная легко заболевает.
Одним из самых часто встречающихся заболеваний во время вынашивания ребенка является воспаление миндалин или тонзиллит. Чем опасен тонзиллит при беременности, как болезнь может отразиться на развитии плода и стоит ли лечить обострение хронической формы заболевания – обо всем этом подробно в данной статье.
Тонзиллит или все же ангина?
На начальном этапе развития заболевания ангина и тонзиллит очень похожи клиническими симптомами, но отличия все же есть, это наглядно представлено в таблице.
| Клинический симптом | Ангина | Тонзиллит |
| Боль в горле | Сразу сильная, со временем только прогрессирует, заставляет больного отказываться от еды и питья | Умеренная сначала, по мере прогрессирования заболевания нарастает, однако от еды и питья больной в большинстве случаев не отказывается |
| Покраснение миндалин и глотки | Миндалины и глотка резко гиперемированы, отечны, в лакунах миндалин могут скапливаться гнойные белые или желтые пробки | Покраснение ограничивается в основном только миндалинами, на поверхности их хорошо заметен сосудистый рисунок, сами миндалины увеличены и рыхлые по виду |
| Температура тела | Повышается резко до 39,0-39,5 градусов (см. При ангине какая температура: все о серьезном симптоме), плохо сбивается жаропонижающими препаратами, особенно, если на поверхности миндалин есть гнойные пробки При ангине какая температура: все о серьезном симптоме), плохо сбивается жаропонижающими препаратами, особенно, если на поверхности миндалин есть гнойные пробки | Может оставаться в пределах нормы или повышаться до субфебрильных отметок |
| Признаки интоксикации (слабость, ломота в мышцах, вялость, тошнота) | Выражены ярко, больной вялый, жалуется на озноб, тошноту, слабость, потемнение в глазах | Общее состояние практически не нарушено, больной жалуется только на боль в горле при глотании и разговоре |
Важно! при появлении даже незначительной боли в горле будущая мама должна обязательно обратиться к врачу, так как прогрессирование заболевания, особенно на ранних сроках беременности, может привести к формированию аномалий развития у плода.
Ангина во время беременности: есть ли повод для беспокойства?
Любой гинеколог подтвердит женщине, планирующей ребенка, что болеть даже ОРВИ во время беременности крайне нежелательно, но от вирусов и микробов, увы, никто не застрахован, а будущая мама и подавно. При возникновении ангины женщину в положении, конечно, волнует вопрос – как ангина может отразиться на беременности? Рассмотрим отдельно каждый триместр.
Ангина в первом триместре беременности
Первый триместр беременности является самым опасным с точки зрения здоровья будущего ребенка. Именно в первые 12 недель закладываются все органы и системы плода, а прием лекарств, чтобы вылечить заболевание, может негативно отразиться на этом тонком процессе.
Конечно, если ангина все же возникла, то будущей маме подбирается наиболее лояльная схема лечения. Опытный врач назначит лекарство, которое губительно воздействует на возбудителя инфекции, но при этом несет минимальные риски для будущего малыша.
Внимание! Не нужно опасаться принимать лекарственные препараты для лечения ангины, так как осложнения данного заболевания представляют для организма матери и плода, куда большую опасность. Разумеется, речь не идет о самолечении, все препараты должен подбирать только лечащий врач согласно сроку беременности.
Разумеется, речь не идет о самолечении, все препараты должен подбирать только лечащий врач согласно сроку беременности.
Ангина во втором триместре
Врач прослушивает живот беременной
К началу второго триместра все органы плода уже сформированы и далее усовершенствуются и растут. Случившаяся ангина у будущей мамы на этом сроке менее опасна для ребенка, чем в первом триместре, так как воздействие лекарственных препаратов, которые будет принимать женщина, уже не является таким губительным для формирующихся внутренних органов плода, а значит, риск развития врожденных аномалий значительно ниже.
Как ангина может отразиться на беременность во втором триместре специалист подробно рассказывает на видео в статье, однако если будущая мама добросовестно выполняет все рекомендации врача и соблюдает прописанный ей режим, то риск развития осложнений минимален.
Ангина в третьем триместре
Как ангина отражается на беременность в третьем триместре? Все зависит от срока беременности и общего состояния будущей мамы. Перенесенные инфекционные заболевания на последних неделях вынашивания опасны тем, что увеличивают риск начала преждевременных родов и инфицирования ребенка в процессе родоразрешения.
В связи с этим при диагностировании ангины на поздних сроках беременности будущую маму обязательно госпитализируют в обсервационное отделение родильного дома, где она будет находиться под постоянным наблюдением и контролем врачей.
Важно! если лечащий врач настаивает на госпитализации, то не стоит отказываться. Помните, что самое главное сейчас – это доносить ребенка до положенного срока и родить его здоровым, а сделать это можно только при условии, что сама мать на момент родов не будет больна.
Опасна ли ангина при беременности? На первый взгляд, кажется, что большую опасность представляют лекарства, которые женщина принимает, чтобы вылечить заболевание (см. Эффективные и безопасные средства при беременности от горла), поэтому многие будущие мамы отказываются от медикаментозной терапии в пользу полосканий и народной медицины.
Такими действиями женщина подвергает жизнь ребенка и свое здоровье неоправданному риску, ведь чем опасна ангина при беременности, так это своими осложнениями, самыми частыми из которых являются:
- порок сердца;
- пиелонефрит;
- гломерулонефрит;
- развитие почечной недостаточности;
- поражение органов эндокринной системы.
Важно! ангина представляет собой инфекционное заболевание, которое можно вылечить только правильно подобранным антибиотиком, лечение травами и различными полосканиями можно проводить только в комплексе с антибактериальными препаратами, но не вместо лекарственной терапии.
Последствия ангины, перенесенной во время беременности
Как отражается ангина на беременности и дальнейшем ее течении?
Этот вопрос, конечно, волнует каждую будущую маму, которой пришлось столкнуться с данным заболеванием в процессе вынашивания ребенка. В случае если женщина сразу обратилась к врачу, соблюдала постельный режим и регулярно принимала назначенные врачом препараты, то никаких серьезных последствий не будет.
После перенесенной ангины будущая мама до самых родов будет под повышенным контролем врача-гинеколога.
Регулярно беременной нужно будет сдавать анализы мочи, чтобы оценить работу почек, а также не менее 2 раз после заболевания до родов необходимо пройти электрокардиограмму.
Такие исследования позволят врачу вовремя диагностировать малейшие нарушениями в работе сердца и почек (см. Почему болят почки после ангины: последствия болезни), которые могут быть последствиями перенесенной ангины.
Опасна ли ангина при беременности?
Опасность для матери и плода представляет скорее не само заболевание, а осложнения, которые могут возникнуть позже, однако не стоит волноваться – негативные последствия дают о себе знать только в нескольких случаях:
- Диагноз был поставлен неверно и болезнь изначально лечили неправильно – как уже было сказано ранее, ангина чрезвычайно схожа с острым тонзиллитом или фарингитом клиническими симптомами, поэтому крайне важно обратиться к терапевту и пройти обследование, которое поможет выявить возбудителя.
 Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения.
Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения. - Лечение проводится неправильно или в неполной мере – многие будущие мамы, боясь причинить вред ребенку лекарственными препаратами, лечатся от ангины выборочно – антибиотики они принимать отказываются, а ограничиваются лишь полосканиями и рассасывание таблеток от горла. Помните, что ангина – это не фарингит и вылечить заболевание без применения антибактериальных препаратов не удастся.
- Прием таблеток, противопоказанных будущим мамам – даже если у вас ранее была ангина, и вы точно знаете, какими препаратами она лечится, не занимайтесь самолечением! То, что подходит обычной не беременной женщине для лечения ангины может быть токсичным для плода и вызывать у него аномалии развитии и даже внутриутробную гибель. Большинство лекарственных препаратов легко проникают через плаценты и губительно влияют на сердце, почки и мозговые оболочки плода, поэтому антибиотик можно принимать только тот, который рекомендовал врач!
Читайте также: Что чувствует женщина на 38 неделе беременности и как развивается ребенок?
Хронический тонзиллит во время беременности
Не зря врачи рекомендуют женщинам планировать беременность заранее. На этапе планирования супружеская пара проходит ряд исследований, сдает анализы, лечит хронические заболевания и принимает витаминные комплексы. Эти действия позволяют максимально оградить будущего ребенка от возможных осложнений во время беременности.
Зачастую женщины обращаются в женскую консультацию уже по факту наступления беременности и только при постановке на учет начинают сдавать анализы и проходить необходимые обследования.
Важно понимать, что беременность для женского организма является своеобразным катализатором для обострения хронических инфекций, поэтому если на этапе планирования и подготовки к зачатию не были приняты профилактические меры, то заболевание обязательно даст о себе знать.
Обострение тонзиллита при беременности представляет угрозу для дальнейшего ее течения, ведь наличие хронического очага инфекции в организме провоцирует ряд осложнений:
- снижает иммунитет будущей мамы, в результате чего ее организм не может сопротивляться вирусам и инфекциям;
- ухудшает общее самочувствие беременной, так как ее постоянно беспокоит боль в горле, недомогание, слабость;
- болезнетворные микроорганизмы активно размножаются, а продукты их жизнедеятельности и токсины с током крови попадают через плаценту к плоду.
Внимание! Обострение хронического тонзиллита при беременности увеличивает риск преждевременных родов и рождения ребенка с низким весом и ослабленным иммунитетом.
Профилактика обострений тонзиллита при беременности
Снизить риск обострений хронической формы тонзиллита поможет соблюдение будущей мамой простых правил:
- избегать мест скопления большого количества людей, таким образом, риск инфицирования вирусами сводится к минимуму;
- не переохлаждаться, в том числе не употреблять холодные напитки;
- сбалансировано питаться и больше бывать на свежем воздухе;
- не контактировать с больными людьми;
- после возвращения с прогулки или людных мест полоскать горло слабым солевым раствором – его можно приготовить своими руками (инструкция приготовления – на 1 л кипяченой воды 1 чайную ложку соли) или приобрести уже готовый в аптеке (для будущих мам подходит спрей Аквалор, цена его может отличаться в зависимости от производителя).

Помните о том, что здоровье еще не родившегося малыша полностью зависит от сознательности его матери, поэтому не занимайтесь самолечением и вовремя обращайтесь к врачу.
Как лечить ангину при беременности в 1, 2 и 3 триместрах — Ухогорлор
При первых симптомах заболевания нужно немедленно обратится к ЛОР врачу и при постановке диагноза «Острый тонзиллит» лечение нужно начинать немедленно под наблюдением врача.
Интоксикация организма и лихорадка может привести к гипоксии плода и даже стать причиной выкидыша.
Основные симптомы
Ангина начинается внезапно с резкой формы. При возникновении ниже перечисленных симптомов беременной женщине нужно немедленно обратиться к врачу:
- Покраснение и отечность миндалин;
- Боль в горле, усиливающаяся во время глотания;
- Боль при разговоре;
- Повышение температуры тела до 38-40 градусов;
- Сильная головная боль;
- Увеличенные шейный лимфоузлы, который болят при пальпации с отдающей болью в уши;
- Спустя 2-3 дня на миндалинах появляются гнойные пробки или белый творожистый налет;
- Налет на языке, неприятный запах изо рта;
- Потеря аппетита, тошнота и рвота.
Лечение ангины во время беременности
Запомните! При вынашивании ребенка самолечение не допустимо!
При появлении первых симптомов женщина должна вызвать врача и лечь в постель.
Лечебные мероприятия состоят из нескольких пунктов;
- Диета;
- Жаропонижающие препараты;
- Антибактериальная терапия;
- Местные антисептические препараты.
Диета
Из-за болей в горле, женщине будет сложно кушать твердую пищу, поэтому необходимо ограничится бульонами, кисломолочными продуктами, а через 2-3 дня стараться переходить на обычную пищу. Еду лучше готовить на пару или запекать. В рационе будущей мамы должны присутствовать жидкие каши, овощные супы, мясо приготовленное на пару.
Жаропонижающие препараты
При повышении температуры свыше 38° женщине нужно принимать жаропонижающие на основе действующего вещества Ибупрофен или Парацетомол.
Внимание! Ни в коего случае не принимайте анальгин! Данный препарат давно запрещен во многих странах мира. Анальгин опасен, он не только может вызывать аллергию, нарушить функции головного мозга, но и оказывать ряд других отрицательных действий на здоровье человека.
Сбивать температуру можно каждые 6 часов. Если температура поднимается значительно раньше, тогда можно чередовать с другим действующим веществом каждые 4 часа.
Примерная схема приема жаропонижающих при сильной лихорадке:
- 8.00 — Ибупрофен;
- 12.00 — Парацетомол;
- 16.00 — Ибупрофен;
- 20.00 — Парацетомол;
- 24.00 — Ибупрофен;
- 4.00 — Парацетомол.
Антибактериальная терапия
Список разрешенных антибиотиков во время беременности невелик. В первом триместре беременности перечень препаратов, которые можно принимать, можно сосчитать на пальцах одной руки.
Препараты пенициллиновой группы входят в список разрешенных. Среди них: Амоксициллин, Ампициллин, Амоксиклав. Также возможен прием антибиотиков из группы цефалоспорины четырех поколений: Цефотаксим, Цефаклор.
Лечение антибиотиками всегда представляет некую опасность для здоровья женщины и ее плода. Ни в коем случает не занимайтесь самолечением.
Курс антибактериальной терапии может назначить только опытный врач после проведения лабораторного исследования крови. При вирусном тонзиллите лечение не нуждается в приеме антибиотиков.
Достаточно принимать жаропонижающие и проводить местное лечение. В случае бактериального тонзиллита без антибиотика не обойтись. Врач должен подобрать щадящий препарат.
Антисептические препараты
Для снятие симптомов и снижения риска осложнений необходимо принимать местные препараты в виде спреев, растворов для полоскания или таблеток для рассасывания.
Список самых эффективных лекарственных препаратов
- Мирамистин — препарат полностью разрешен в период беременности. Удобная насадка на флаконе помогает препарату попадать вглубь глотки.
 Обрабатывать таким образом горло можно несколько раз в сутки.
Обрабатывать таким образом горло можно несколько раз в сутки. - Фурацилин — действие раствора направлено на борьбу с стрептококками, стафилококками. Выпускается в виде таблеток и готовых растворов. В случае использования таблеток, необходимо растворить 2 шт. в стакане кипятка, остудить и полоскать горло каждые 2 часа.
- Хлорофиллипт — натуральный препарат, который борется с микробами и обладает противовоспалительным действием. Выпускается в виде таблеток для рассасывания, растворов для полоскания горла и масла для обработки миндалин.
- Ингалипт — содержит в составе масло эвкалипта и мяты. Снимает боль и воспаление. Выпускается в виде спрея.
- Хлоргексидин — очищает миндалины, удаляя гной и налет с них. Выпускается в виде раствора для полоскания. Лучше всего использовать раствор, которые не нужно разводить с водой, а именно с концентрацией 0,05%. Раствор 0,2% необходимо развести водой в соотношении 1:4, а раствор 0,5% — в соотношении 1:10.
Опасность ангины при беременности
Врачи считают что если начать лечение при первой малейшей боли в горле, то возможно вообще избежать ангину.
Активная борьба с бактериями во время беременности может повлечь за собой заболевания сердца, суставов или почек.
Запомните! Чтобы избежать осложнений обязательно соблюдайте постельный режим и выполняйте все назначения врача.
1 триместр
Заболеть ангиной в первом триместре вероятнее всего, так как происходит гормональная перестройка всего организма.
В этот период женщина становится на учет, то есть ходит в поликлинику где есть большая вероятность подхватить вирус. При этом чаще всего беременная работает, что вызывает дополнительный стресс.
Возбудитель заболевания имеет непрямое влияние на плод. Опасны токсины, которые выделяются в крови при наличии воспалительного процесса. В связи с болезнью развивается гипоксия — нехватка кислорода и питательных веществ.
При заболевании в первые дни беременности есть большая вероятность гибели оплодотворенной яйцеклетки.
Если заболеть немного позже, тогда происходит нарушение формирования плаценты, а также развивается плацентарная недостаточность. Это может повлечь за собой осложнения при беременности, задержку развития плода, преждевременные роды или, наоборот, выкидыш.
При протекании ангины в период закладывания важных органов малыша может сформироваться какая-либо патология или нарушение.
Первый триместр — самый опасный для болезней. В этот период происходит закладка всех жизненно важных органов и функций. Беременная женщина должна быть здоровой, не переутомляться, правильно питаться, устранить все стрессы и беспокойства.
2 триместр
Самым частым осложнением ангины во 2 триместре является плацентарная недостаточность. Ребенок медленнее растет и развивается из-за недостатка кислорода и питательных веществ.
Под действием токсинов страдает печень ребенка, увеличивается в размерах селезенка. Токсины поражают глаза ребенка, которые только начинают формироваться. В дальнейшем это может привести к слепоте.
Часто развивается многоводие, также возможно прерывание беременности.
3 триместр
3 триместр самый безопасный для заболевания ангиной. Все органы ребенка сформированы, ребенок готовится появится на свет. Он не слишком беззащитен перед токсинами.
Однако при ангине в 3 триместре могут начаться преждевременные роды.
Профилактика ангины при беременности
Ангина при беременности на 1, 2 и 3 триместре: чем лечить, что можно
Ангина при беременности довольно частое явление, так как организм испытывает большие нагрузки, в результате чего снижается иммунитет.
Ангиной называют острое или хроническое инфекционное воспаление горла, которое без должного лечения приводит к развитию других серьезных заболеваний.
При беременности трудность заключается в том, что многие лекарства остаются под запретом, а негативное воздействие на развитие ребенка велико.
Особенности заболевания у беременных
В любой триместр беременности может развиваться любая из форм ангины: как катаральная, так и бактериальная или гнойная. Возбудители (стафилококки, аденовирусы, стрептококки) легко передаются контактно-бытовым и воздушно-капельным способом.
Возбудители (стафилококки, аденовирусы, стрептококки) легко передаются контактно-бытовым и воздушно-капельным способом.
Отличить ангину от других простудных заболеваний можно по следующим признакам:
- высокий подъем температуры;
- сильная боль, сухость и першение в горле;
- сухой кашель;
- увеличение подчелюстных или околоушных лимфатических узлов;
- ухудшение сна, снижение аппетита, сонливость, апатия.
При осмотре терапевт или инфекционист отмечает красное, воспаленное горло, миндалины увеличиваются в размерах, на них легко заметить налет белого или желтоватого оттенка. При гнойной форме ангины дополнительно можно обнаружить гнойные очаги.
Во время лечения ангины при беременности нужно строго следовать всем рекомендациям врача. Не стоит самостоятельно пить лекарства и изменять их дозировку. Только терапевт и инфекционист, учитывая неделю беременности, подбирают безопасные препараты и рассчитывают дозировку.
Лечебная терапия тонзиллита не обходится без антибиотиков, обеззараживающих составов для обработки, орошения и полоскания ротоглотки, фитотерапии.
Первый триместр
Первые месяцы беременности характеризуются закладкой важных органов плода, и любые инфекционно-воспалительные процессы в организме женщины могут нарушить этот процесс. Беременность протекает с осложнениями и постоянными угрозами выкидыша.
Ангина при беременности в течение первого триместра приводит к недостатку поступления кислорода, развивается гипоксия плода. Возрастает вероятность выкидыша.
Подъем температуры тела выше 38,3 градуса приводит к нарушениям в развитии и функционировании внутренних органов ребенка. Могут начаться роды раньше срока из-за преждевременной отслойки плаценты.
При обнаружении первых симптомов болезни нужно обратиться за помощью к специалисту. Ангину на ранних сроках беременности нежелательно лечить антибиотиками. Врач подберет наиболее безопасную терапию, но только в том случае, если ангина не сопровождается осложнениями.
Ангину на ранних сроках беременности нежелательно лечить антибиотиками. Врач подберет наиболее безопасную терапию, но только в том случае, если ангина не сопровождается осложнениями.
Второй и третий триместр
В случае возникновения ангины при беременности во второй и третий триместр угроза для будущего ребенка сохраняется, хотя не в такой сильной степени:
- По-прежнему сохраняется риск развития недостатка кислорода из-за нарушения распределения кровоснабжения.
- Токсины вызывают отравление плода.
- Уменьшается количество питательных компонентов, которые доставляются к плоду, и происходит отставание в его росте и развитии.
Лечение ангины у беременных во 2 и 3 триместре проводится антибиотиками пенициллинового или цефалоспоринового ряда.
Чтобы подобрать правильный метод лечения, предварительно проводят диагностику. Врач осматривает горло пациентки, определяет на ощупь состояние лимфатических узлов, прослушивает грудную клетку и выслушивает основные жалобы.
Обязательно потребуются результаты лабораторных исследований. Берется мазок с поверхности миндалин для определения возбудителя и его чувствительности к той или иной группе антибиотиков.
Анализ крови поможет определить степень распространенности инфекции.
Лечение ангины часто проводится антибактериальными средствами.
Наименее безопасными и действенными антибиотиками при ангине для беременных считаются: «Ампициллин», «Амоксициллин», «Азитромицин», «Эритромицин».
Назначают спреи, таблетки и пастилки для медленного рассасывания («Антиангин», «Лизобакт», «Гексализ»). Они обеззараживают слизистую поверхность и устраняют воспаление.
Разрешенным и проверенным методом лечения является полоскание ротовой полости травами (делают отвары на основе шалфея, ромашки, календулы). Обеззараживает поверхности, уменьшает воспаление, снимает боль раствор «Фурацилина».
Антибактериальная терапия
Выбирая антибиотики от ангины во время беременности, следует учитывать их эффективность против возбудителя инфекции, а также тяжесть течения заболевания.
Медикаменты не должны оказывать отрицательного воздействия на плод.
Разрешенными препаратами, которые обычно назначают при воспалении миндалин, считаются: «Амоксиклав», «Азитромицин», «Аугментин», «Вильпрафен», «Ровамицин», «Флемоксин», «Зиннат», «Сумамед». На развитие ребенка действующие компоненты этих лекарств негативного влияния не оказывают.
Лечение ангины антибиотиками цефалоспоринового и пенициллинового ряда проводится только в условиях стационара.
Питание и уход
В острую фазу протекания ангины рекомендовано лежать в постели и пить много жидкости. В рационе питания должны быть витаминизированные продукты. Дополнительно следует принимать поливитамины. Они помогут повысить сопротивляемость организма ангине. Питание должно быть дробным, пищу лучше употреблять в измельченном виде, чтобы лишний раз не травмировать воспаленное горло.
Лучше отказаться от острых, кислых, соленых, жирных и сладких блюд, так как они еще больше усиливают раздражение воспаленного горла и способствуют распространению инфекционного процесса. Нельзя употреблять слишком горячую пищу.
Местная терапия
Таблетки и пастилки для рассасывания («Лизобакт», «Фарингосепт», «Имудон») помогают уменьшить боль, уничтожить бактерии и предотвратить их дальнейшее распространение.
Помогают снять налет, продезинфицировать поверхность и уменьшить площадь воспаления растворы для обработки миндалин.
Бинт наматывают на палец, смачивают в растворе и обрабатывают горло. Хорошими и разрешенными антисептиками являются: «Стоматидин», «Хлорофиллипт», «Люголь».
Спрей местного воздействия позволяет равномерно распределяться составу и эффективно бороться с возбудителем болезни: «Мирамистин», «Стопангин», «Ингалипт».
Много чем можно полоскать горло беременным женщинам при ангине:
- Ускорить выздоровление, снять воспаление и снизить болевой синдром помогает раствор «Фурацилина».
 Для его приготовления достаточно растворить в воде одну таблетку препарата.
Для его приготовления достаточно растворить в воде одну таблетку препарата. - Раствор для полоскания «Стопангин» не требуется разбавлять перед применением. На одну процедуру достаточно 13 мл.
- Помогает полоскание «Мирамистином». На одно полоскание берут 12 мл раствора.
- Назначают препарат «Ротокан». Потребуется 5 мл состава растворить в 180 мл воды.
- Эффективным считается содовый раствор.
Помогает регулярное полоскание горла отварами из аптечных трав (эффективными считаются календула, ромашка, эвкалипт, шалфей).
Температура при ангине и беременность
Жар в теле во время беременности при ангине из-за подъема температуры может стать причиной физических и умственных отклонений в развитии ребенка.
При повышенной температуре кровь начинает сгущаться и медленнее циркулирует в организме. Количество кислорода и питательных компонентов, поступающих к плоду через плаценту, значительно снижается. Развивается гипоксия. Поэтому сбивать температуру не просто можно, а необходимо.
Принять жаропонижающее средство следует в случае высокого подъема температуры на протяжении длительного времени.
Для снижения температуры полезно пить много жидкости (подходит компот, малиновый, имбирный, лимонный чай с медом).
Ко лбу можно приложить полотенце, смоченное в прохладной воде.Быстро и безопасно снизить температуру помогает травяной чай из душицы, подорожника и мать-и-мачехи. Каждую траву берут в количестве 30 г. Смесь заливают кипятком и оставляют настаиваться в течение 40 минут. Пить готовый отвар рекомендовано трижды в день по 90 мл.
В случае повышения температуры тела до 39 градусов обязательно нужно принять жаропонижающее средство («Нурофен», «Ибупрофен», «Парацетамол», «Панадол»). Крайне нежелательно их применение на последних месяцах беременности. Нельзя сбивать температуру «Аспирином».
Как вылечить ангину во время беременности, должны решать специалисты. Терапевт, учитывая рекомендации гинеколога об особенностях течения беременности, должен выписать соответствующие лекарства.
Если лечение было начато вовремя, то от болезни удастся избавиться за 7-9 дней.
Нельзя прикладывать компрессы к области шеи, противопоказаны горячие ванны для ног, прогревания и другие тепловые процедуры.
Чем опасна ангина при беременности
Если с запозданием начать лечение ангины на любом сроке беременности или неправильно подобрать лекарственную терапию, повышается риск появления осложнений.
Опасность угрожает не только самой женщине, но и плоду, особенно в первом и во втором триместре беременности.
Проникновение воспалительного процесса в соседние органы становится провоцирующим фактором развития менингита, пневмонии, пиелонефрита, тяжелых сердечных заболеваний и даже может привести к заражению крови. В этом случае необходимо лечение в стационаре под постоянным контролем врачей.
В случае присоединения вторичной инфекции нарушается кровообращение, уменьшается поступление крови к плаценте, развивается гипоксия, происходит интоксикация плода, отставание в его росте и развитии, преждевременная отслойка плаценты.
Профилактика
Чтобы предотвратить развитие ангины во время беременности, женщине следует соблюдать ряд рекомендаций:
- следует ограничить посещение мест большого скопления людей;
- стоит избегать контакта с людьми, которые болеют простудными инфекциями;
- при посещении поликлиники рекомендовано надевать марлевую повязку;
- в сезон простуд надо начать прием витаминов;
- помещение нужно регулярно проветривать и делать влажную уборку.
Болезнь легче предупредить, чем потом бороться с неприятными симптомами и возможными последствиями. Можно обговорить этот вопрос с лечащим гинекологом и терапевтам, они помогут подобрать подходящие средства для защиты от инфекций.
Юлия Калашник
Лечить или не лечить зубы во время беременности
Беременность одна из самых интересных и прекрасных периодов в жизни женщины. В ожидании маленького чуда будущей маме хочется мечтать, летать, творить, петь. И это здорово, чем больше прекрасных моментов вы испытаете во время беременности, чем позитивнее будут ваши мысли – тем здоровее родится ваш малыш. Ведь счастливая мама – счастливый ребёнок.
И это здорово, чем больше прекрасных моментов вы испытаете во время беременности, чем позитивнее будут ваши мысли – тем здоровее родится ваш малыш. Ведь счастливая мама – счастливый ребёнок.
Но, конечно же это еще и один из самых ответственных периодов в жизни женщины. Ведь теперь женщина в ответе не только за своё здоровье, но и здоровье будущего малыша. Не надо забывать, что порой даже не очень, на ваш взгляд значительный фактор, может сыграть не лучшую роль, в отношение здоровья будущего малыша.
Конечно же не стоит впадать в панику, боятся всего подряд. Стоит прислушиваться к своему здоровью, к тем знакам, которые даёт нам наш организм и конечно же не пропускать консультацию грамотного доктора у которого вы стоите на учёте во время беременности.
Одним из большинства вопросов, которые могут возникнуть у женщины ждущей ребёнка – это вопрос лечить или не лечить зубы во время беременности. И тут двузначного ответа нет. Ответ один – конечно же лечить, и не желательно лечить, а обязательно лечить. Стоматолог-терапевт является одним из основных специалистов, которого должна посетить женщина во время беременности.
Терпеть зубную боль нельзя ни в коем случае – это одинаково плохо как для беременной женщины, так и для еще не родившегося малыша:
- во-первых это стресс не только для будущей мамы, но и для плода,
- во-вторых, скрытые очаги инфекции в ротовой полости беременной могут привести к инфицированию ребенка в утробе матери.
Визит к стоматологу, необходимо совершить незамедлительно, не откладывая в долгий ящик.
Беременность делиться на три основных триместа. Грамотный врач-стоматолог предложит вам для каждого триместра свой план лечения и профилактики зубов.
Лечение и профилактика зубов в первый триместр – от момента зачатия до 12 недели беременности.
Первый триместр обусловлен тем, что именно в этот период происходит закладка всех жизненно-важных органов у будущего малыша. Плацента, которая служит верным панцирем для ребеночка в утробе матери, только начинает формироваться и еще не может выполнить полностью свою защитную функцию и защитить плод от негативного влияния. Поэтому в этот период нежелательно проводить медицинское вмешательство. Но, местные препараты для снятия воспаления применять можно. Именно такое местное лечение и порекомендует вам грамотный стоматолог.
Плацента, которая служит верным панцирем для ребеночка в утробе матери, только начинает формироваться и еще не может выполнить полностью свою защитную функцию и защитить плод от негативного влияния. Поэтому в этот период нежелательно проводить медицинское вмешательство. Но, местные препараты для снятия воспаления применять можно. Именно такое местное лечение и порекомендует вам грамотный стоматолог.
Второй триместр (начинается с 13 недели и продолжается до 24 недели)
Этот период является оптимальным для лечения зубов и других стоматологических процедур. Ведь плацента уже сформирована, и ребеночек находится под её защитой, поэтому риск опасности значительно снижен.
Третий триместр (с 25 недели беременности и до самых родов).
Осталось три и меньше месяца до долгожданного события – рождения малыша. Позади уже 6 месяцев ожидания. Организм женщины немного подустал. Матка становится намного чувствительней к медикаментозному воздействию. Исходя из всего вышеизложенного – лишний стресс в стоматологическом кресле беременной женщине не нужен. И если нет крайней необходимости, то лечение зубов лучше всего отложить на послеродовой период.
Но, если боль острая, то откладывать посещение стоматологического кабинета ни в коем случае не надо. Обязательно обратитесь за помощью к профессионау-стоматологу.Существуют некоторые правила или нюансы лечения зубов женщинам, находящимся в ожидании малыша.
- Такие стоматологические заболевания, как – кариес, пульпит, периодонтит, воспаление дёсен (гингивит, пародонтит, стоматит) – лечит ь можно и нужно.
- Для пломбирования кариозных полостей врач-стоматолог может использовать в своей работе как химически-отверждаемые материалы, так и современные материалы, которые отвердевают только под воздействием фотополимерных лапм. Такие лампы не опасны для плода.
- А вот отбеливание зубов, процедура, которую нельзя делать во время беременности, вне зависимости от триместра беременности.

- Лечение зубов у беременной женщины правильно проводить под местной анестезией, которая безопасна для плода. Нельзя, чтобы женщина ждущая ребенка терпела болевой стресс в кресле стоматолога.
- Общий наркоз для лечения зубов беременной женщине строго противопоказан.
Немного коснёмся темы нюансов лечения стоматологических заболеваний.
Пульпит и периодонтит. Если у беременной женщины есть угроза развития инфекции, то необходимо провести лечение даже на ранних сроках беременности.
Кариес. Кариес в неосложнённой начальной форме можно лечить – устанавливать пломб. Установка пломб не является опасным для будущего малыша.
Стоматит. Опасен тем, что возможно осложнение в виде распространения инфекции на другие ткани и органы. Поэтому лечение стоматита во время болезни является обязательным.
Пародонтоз, пародонтит и гингивит. Эти три патологии являются не такими опасными как , например стоматит. Но это не говорит о том, что на них можно не обращать внимание. Лечению этих заболеваний является обязательным. Лечение пародонтоза, пародонтита и гингивита возможно и в домашних условиях, но только после консультации со стоматологом и наблюдающим вас гинекологом.Еще один часто встречаемых вопросов – это как часто необходимо посещать стоматолога беременным женщинам.
Если это не острая боль или стоматологическое заболевание, требующее немедленного посещения стоматолога, то план посещения врача стоматолога у женщины, ждущей ребёнка, следующий:
При диагностике переменности, женщине стоит посетить консультацию стоматолога-терапевта первый раз.
Затем на приём к стоматологу стоит ходить 1 раз в месяц до двадцатой недели беременности.
С 20 по 32 неделю беременности, стоматолога стоит посещать уже чаще – 2 раза в месяц.
А вот после 32 недели беременности, консультацию стоматолога стоит посещать уже 3 раза в месяц. Это связано с тем, что начавшаяся минерализация зачатков зубов у будущего малыша после 30 недели беременности усиливается в связи с тем, что идёт интенсивная минерализация скелета плода.
Это связано с тем, что начавшаяся минерализация зачатков зубов у будущего малыша после 30 недели беременности усиливается в связи с тем, что идёт интенсивная минерализация скелета плода.Диагностика зубов у беременных.
Доктору стоматологу для постановки точного диагноза и назначения правильного лечения обязательно необходимо проведение диагностики. Традиционный рентгеновский снимок для женщины, ждущей ребенка, не самая лучшая диагностика – лишний повод для беспокойства. И если есть возможность не делать рентген, то лучше воспользоваться такой возможностью и обойтись без рентгена.
Но, в некоторых случаях обойтись без рентгена нельзя. Существует множество стоматологических заболеваний, лечение которых, без рентгеновского снимка не может осуществиться правильно. Стоит ли сильно беспокоится в том случае, если вам всё же дали направление на рентген? Нет, не стоит. Современный рентген-оборудование максимально безопасно для здоровья. Рентгеновский луч будет строго направлен в область исследуемого зуба. А вот область шеи, груди, живота будет закрыта специальным фартуком из свинцовых картин. Все эти меры безопасности сведут к минимуму опасность для здоровья еще не родившегося ребеночка.
Если, всё же, возникла необходимость в рентген-диагностики, то лучше осуществить её во втором триместре беременности.
Самый безопасным методом диагностики для беременных является метд радиовизиографии. При этом методе, по сравнению с плёночным рентгеном, лучевая нагрузка на 90% меньше.Как правильно ухаживать за своими зубами в период беременности.Во время беременности следить за своими зубами женщине надо более тщательно, но при этом и более деликатно.
В первом триместре, в период до 12 недель очень важно предупредить появления воспаления дёсен, которые в свою очередь могут вызвать такие заболевания как пародонтит и гингивит.
Использование в ежедневной гигиене зубных паст с противовоспалительным свойствами, постоянный массаж дёсен, полоскание покупными ополаскивателями или самостоятельно заваренными настоями трав.
В самом начале беременности хорошо обратится к доктору стоматологу-гигиенисту для проведения процедуры профессиональной чистки зубов и покрытие зубов специальным реминерализующим составом.
Все эти профилактические мероприятия помогут избежать или свести к минимуму все возникающие проблемы области рта.
Второй и третий триместр
Во время четвёртого месяца беременности у малыша, находящегося в утробе матери, начинается активная фаза минерализации. Формируются кости, зубы.
Одной из главных задач этого периода беременности это обеспечение постоянного и достаточного поступления кальция в организм женщины.
В этот период очень важно кроме правильной ежедневной гигиены, еще и введение в рацион продуктов, которые имеют достаточное количество кальция. Возможно ваш врач гинеколог, посоветует вам принимать витаминны, в состав которых дополнительно включен кальций.
В плане ежедневной гигиены ротовой полости, очень важен правильный подбор зубной щетки. Чтобы не травмировать дёсна, зубную щетку лучше выбрать с мягкой щетиной. И если вы заметили появление тёмного пятнышка на эмали, необходимо сразу же нанести визит своему стоматологу.
Если постараться выполнять все рекомендации, которые мы постарались в этой статье изложить в доступной и понятной форме, постоянно посещать стоматолога и гинеколога во время всего периода беременности и выполнять все советы как профилактического, так и лечебного характера, то это даст шанс минимализировать или вовсе избежать все проблемы связанные с зубами и любыми заболеваниями ротовой полости.
Будьте здоровы!
Статью написала
врач — стоматолог
Бачинская Тамара
Леонидовна
Опыт работы: 30 лет
Подробнее о докторе
Дерматозы беременных
Стоимость: от 1500 рубЗаписаться
Беременность прекрасное время для любой женщины, особенно когда это запланированное и желанное событие в жизни семейной пары. К сожалению, далеко не всегда в силу различных обстоятельств беременность наступает естественным путем – в таких случаях современная медицина предлагает различные процедуры вспомогательных репродуктивных технологий. Это делает отношение женщины к такому естественному для нее процессу еще более трепетным. И здесь, нередко, сюрпризы может преподнести наша кожа. Целый ряд кожных заболеваний может обостряться при беременности. Вместе с тем, традиционно назначаемые лекарственные препараты имеют ограничения к применению в такой ситуации. И здесь важно, чтобы специалист имел опыт лечения подобных ситуаций.
К сожалению, далеко не всегда в силу различных обстоятельств беременность наступает естественным путем – в таких случаях современная медицина предлагает различные процедуры вспомогательных репродуктивных технологий. Это делает отношение женщины к такому естественному для нее процессу еще более трепетным. И здесь, нередко, сюрпризы может преподнести наша кожа. Целый ряд кожных заболеваний может обостряться при беременности. Вместе с тем, традиционно назначаемые лекарственные препараты имеют ограничения к применению в такой ситуации. И здесь важно, чтобы специалист имел опыт лечения подобных ситуаций.
Наша Клиника в некотором роде уникальна, так как многолетний опыт ведения женщин с кожными заболеваниями при беременности имеет не только главный врач, на протяжении 15 лет являющийся консультантом в НИИ акушерства и гинекологии имени Д.О. Отта, но и другие специалисты, являющиеся сотрудниками кафедры кожных болезней Первого медицинского университета им. академика И.П.Павлова.
Теперь попробуем объяснить причины возникновения и обозначить наиболее распространенные кожные болезни при беременности.
Во время беременности основной причиной поражения кожи считаются изменения в иммунной системе беременной. Патологические процессы могут проявляться обострением хронических заболеваний кожи или появлением специфических, ассоциированных с беременностью дерматозов, так называемых, «дерматозов беременных».
Изменения на коже весьма многообразны как по проявлениям, так и по механизмам развития. Условно их можно разделить на 3 группы:
I. Стигмы беременности:
Хлоазма — наиболее известная из них. В качестве механизма развития предполагаются различные функциональные эндокринно-обменные сдвиги на фоне беременности. Проявляется коричневатыми пятнами неопределенных очертаний, чаще симметричными, на коже щек, лба, подбородка, шеи без субъективных ощущений. Хлоазма может возникать в разные сроки гестации, усиливаясь по мере ее развития и бесследно исчезая вскоре после родов. Но при последующих беременностях хлоазма возникает вновь. Воздействие солнечных лучей усиливает выраженность пятен.
Хлоазма может возникать в разные сроки гестации, усиливаясь по мере ее развития и бесследно исчезая вскоре после родов. Но при последующих беременностях хлоазма возникает вновь. Воздействие солнечных лучей усиливает выраженность пятен.
Меланоз беременных — изменения на коже в виде гиперпигментации в области сосков, гениталий, белой линии живота также без субъективных ощущений или воспалительных явлений. После родов эти нарушения исчезают. Хлоазма и меланоз обычно не требуют специального лечения и спонтанно регрессируют после родов.
II. Болезни кожи, относительно часто регистрируемые при беременности:
К этой группе относятся разнообразные изменения и заболевания кожи, часто сопровождающие беременность, а также некоторые распространенные дерматозы, течение которых в период гестации обычно усугубляется. Главным механизмом является изменение гормональных соотношений в организме беременной. Это, в свою очередь, влияет на функциональные возможности иммунной и нервной систем, состояние желудочно-кишечного тракта, почек, сердечно-сосудистую деятельность, водно-солевой обмен и др.
К этой группе относятся: гипергидроз
- гипертрихоз
- ладонно-подошвенные телеангиэктазии
- эритема ладоней
- алопеция – выпадение волос
- ониходистрофии – изменения ногтевых пластинок
Большинство этих и других состояний, как правило, после родов исчезает. Лечение их при необходимости симптоматическое.
Течение и выраженность симптомов других кожных заболеваний также изменяется во время беременности. К ним в первую очередь относятся экзема, атопический дерматит, псориаз, красный плоский лишай, акне, герпетиформный дерматит Дюринга. Во время беременности они часто обостряются, причем обострения, как правило, более выражены, протекают тяжелее, чем до гестации. Иногда, наоборот, в ходе беременности наступает ремиссия, которая продолжается вплоть до родов, после чего возникает очередное обострение. Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия
Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия
III. Собственно дерматозы беременных
Четыре кожных заболевания, характерные для беременности, пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных, и холестаз беременных можно отличить по клинической картине, гистопатологии, риску осложнений у плода. Только пемфигоид беременных и внутрипеченочный холестаз беременных связаны с существенным риском для плода. Поскольку для всех этих дерматозов характерен зуд, необходима тщательная оценка любой беременности, сопровождающейся зудом.
Пемфигоид беременных, ранее известный как герпес беременных, является самым редким из кожных нарушений при беременности и представляет собой аутоиммунное заболевание. Клинически проявляется в виде папул и бляшек, трансформирующихся в везикулобуллезные элементы, локализованных в области пупка с распространением на грудь, спину и конечности. Пемфигоид обычно проходит спонтанно в течение нескольких месяцев после родов. Как правило, наблюдается рецидив дерматоза в течение последующих беременностей с более ранним появлением дерматоза и большей тяжестью по сравнению с предыдущей беременностью. Лечение должно быть направлено на уменьшение зуда и образования пузырей. В легких случаях эффективны топические кортикостероиды и антигистаминные препараты. При тяжелом течении пемфигоида целесообразно использовать системные кортикостероиды.
Полиморфный дерматоз беременных (PEP) — является доброкачественным, зудящим воспалительным заболеванием. Он обычно наблюдается в конце третьего триместра или непосредственно после родов при первой беременности. Уртикарные папулы и бляшки появляются сначала на животе, и в отличие от пемфигоида беременных, не поражают область пупка. Сыпь обычно распространяется на бедра и ягодицы, и редко может иметь распространенный характер. Высыпания с четкими границами регрессируют спонтанно в течение 4-6 недель без связи с лечением. Лечение PEP базируется на купировании симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Сыпь обычно распространяется на бедра и ягодицы, и редко может иметь распространенный характер. Высыпания с четкими границами регрессируют спонтанно в течение 4-6 недель без связи с лечением. Лечение PEP базируется на купировании симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Атопический дерматит беременных (AEP) — является наиболее распространенным заболеванием кожи у беременных. AEP это доброкачественное заболевание, характеризующееся зудящей экзематозной или папулезной сыпью. Две трети случаев AEP характеризуются экзематозными изменениями кожи с локализацией в атопических областях тела, таких как шея и сгибательные поверхности конечностей. Остальные случаи характеризуются папулезной сыпью в области живота и конечностей. Поражения обычно хорошо поддаются лечению и спонтанно разрешаются после родов. Однако, AEP скорее всего, повторится при последующих беременностях. На плод дерматоз существенно не влияет, но имеется повышенный риск развития атопического дерматита у младенца.
Внутрипеченочный холестаз беременных (ICP) — характеризуется зудом с острым началом, который часто начинается на ладонях и подошвах, а затем генерализуется. На коже имеются в основном вторичные поражения, такие как экскориации, но могут быть и папулы. В 10% развивается желтуха вследствие сопутствующего внепеченочного холестаза. После родов зуд проходит в течение нескольких недель. Существует риск рецидива при последующих беременностях. Диагностика ICP важна, т.к.существует риск осложнений как для матери, так и для плода.
Лечение направлено на нормализацию уровня желчных кислот в сыворотке крови с целью уменьшить риск для плода и на контроль симптомов у матери. Рекомендуется лечение урсодезоксихолевой кислотой (УДХК). Могут использоваться другие препараты, уменьшающие зуд, такие как антигистаминные препараты, дексаметазон. Лечение беременных с дерматозами представляет большие сложности, особенно в I триместре беременности. При выявлении дерматоза у беременной необходимо ее совместное ведение дерматологом, акушером-гинекологом. Лечение дерматозов у беременных требует дифференцированного подхода к терапии, с учетом срока беременности, обострения заболевания и распространенности процесса.
Лечение беременных с дерматозами представляет большие сложности, особенно в I триместре беременности. При выявлении дерматоза у беременной необходимо ее совместное ведение дерматологом, акушером-гинекологом. Лечение дерматозов у беременных требует дифференцированного подхода к терапии, с учетом срока беременности, обострения заболевания и распространенности процесса.
Клиника располагает достаточной лабораторной базой и всем необходимым набором аппаратуры для диагностики и лечения таких состояний как дерматозы беременных.
Анальгин инструкция по применению: показания, противопоказания, побочное действие – описание Analgin р-р д/инъекц. 50% (500 мг/1 мл): амп. 10 шт. (18644)
При лечении больных, получающих цитостатические средства, а также детей в возрасте до 5 лет, лечение метамизолом натрия должно проводиться только под наблюдением врача.
При выборе способа применения метамизола натрия следует учитывать, что парентеральное введение связано с более высоким риском возникновения анафилактических/анафилактоидных реакций.
Повышенный риск развития реакций гиперчувствительности на метамизол натрия может быть обусловлен следующими состояниями: анальгетическая бронхиальная астма, особенно с сопутствующим полипозным риносинуситом; хроническая крапивница; непереносимость алкоголя (повышенная чувствительность к алкоголю), на фоне которой даже при приеме незначительного количества некоторых алкогольных напитков у пациентов возникают чиханье, слезотечение и выраженное покраснение лица, непереносимость алкоголя может свидетельствовать о ранее неустановленном синдроме аспириновой астмы.
Перед применением метамизола натрия необходимо провести тщательный опрос пациента. При выявлении риска развития анафилактических реакций прием возможен только после тщательной оценки соотношения ожидаемой пользы к возможному риску применения метамизола натрия. В случае применения метамизола натрия у таких пациентов необходимо строгое медицинское наблюдение за их состоянием, необходимо иметь средства для оказания им неотложной помощи в случае развития анафилактических/анафилактоидных реакций. У предрасположенных пациентов может возникать анафилактический шок, поэтому пациентам с астмой или атопией метамизол натрия следует назначать с осторожностью. Пациенты, у которых в ответ на применение метамизола натрия возникают анафилактоидные реакции, также подтверждены риску их развития в ответ на применение других ненаркотических анальгетиков/НПВП. Пациенты, у которых в ответ на применение метамизола натрия возникают анафилактические или другие иммуноопосредованные реакции (например, агранулоцитоз), также подвержены риску их развития на применение других пиразолонов и пиразолидинов.
У предрасположенных пациентов может возникать анафилактический шок, поэтому пациентам с астмой или атопией метамизол натрия следует назначать с осторожностью. Пациенты, у которых в ответ на применение метамизола натрия возникают анафилактоидные реакции, также подтверждены риску их развития в ответ на применение других ненаркотических анальгетиков/НПВП. Пациенты, у которых в ответ на применение метамизола натрия возникают анафилактические или другие иммуноопосредованные реакции (например, агранулоцитоз), также подвержены риску их развития на применение других пиразолонов и пиразолидинов.
На фоне применения метамизола натрия были описаны угрожающие жизни кожные реакции, такие как синдром Стивенса-Джонсона (ССД) и токсический эпидермальный некролиз (ТЭН). При появлении симптомов ССД и ТЭН, в т.ч. прогрессирующей кожной сыпи, часто с пузырями или поражением слизистой оболочки, лечение метамизолом натрия следует немедленно прекратить, и в последующем не проводить у данной категории пациентов. Пациенты должны быть осведомлены о симптомах данных заболеваний. У них следует тщательно контролировать кожные реакции, особенно в течение первых недель лечения.
При длительном применении (более 7 сут) необходимо контролировать картину периферической крови. На фоне приеме метамизола натрия возможно развитие агранулоцитоза. Он возникает очень редко, длится не менее недели, не зависит от дозы, может быть тяжелым, угрожать жизни и, в отдельных случаях, приводить к летальному исходу. В связи с чем, при выявлении симптомов, таких как немотивированный подъем температуры, озноб, боли в горле, затрудненное глотание, стоматит, эрозивно-язвенные поражения ротовой полости, вагинит или проктит, снижение количества нейтрофилов в периферической крови менее 1500/мм3 необходимо немедленно обратиться к врачу и отменить метамизол натрия.
В случае развития панцитопении лечение следует немедленно прекратить, необходимо контролировать показатели развернутого анализа крови вплоть до их нормализации.
Все пациенты должны быть осведомлены о том, что патологические изменения со стороны крови могут сопровождаться появлением таких симптомов как общее недомогание, инфекции, стойкая лихорадка, образование гематом, кровотечения, бледность на фоне приема метамизола натрия, что требует немедленного обращения к врачу.
Метамизол натрия может вызывать изолированные гипотензивные реакции. Эти реакции могут носить дозозависимый характер. Риск таких реакций также повышен при предшествующей артериальной гипотензии, снижении ОЦК или дегидратации, нестабильной гемодинамике или остром нарушении кровообращения (например, у пациентов с инфарктом миокарда или травмой), у пациентов с лихорадкой. В связи с этим, у таких пациентов следует проводить подробную диагностику и устанавливать за ними тщательное наблюдение. В целях снижения риска гипотензивных реакций могут потребоваться превентивные меры (стабилизация гемодинамики).
У пациентов, у которых снижения АД следует избегать любой ценой (например, при тяжелой ИБС или значимом стенозе церебральных артерий), метамизол натрия допускается применять при тщательном наблюдении за гемодинамическими параметрами.
Недопустимо использование метамизола натрия для снятия острых болей в животе до выяснения их причины.
У пациентов с нарушением функции почек или печени рекомендуется избегать приема метамизола натрия в высоких дозах из-за снижения скорости его выведения. Необходимо учитывать содержание натрия в средстве лицам, находящимся на диете с низким содержанием питания.
В/в введение следует осуществлять очень медленно (не более 1 мл/мин), чтобы при первых признаках анафилактических/анафилактоидных реакций можно было бы прекратить введение, а также для минимизации возникновения отдельных гипотензивных реакций.
Влияние на способность к управлению транспортными средствами и механизмами
Учитывая профиль нежелательных реакций метамизола натрия, следует соблюдать осторожность при управлении транспортными средствами, механизмами, а также при выполнении работ, требующих повышенной концентрации внимания и быстроты психомоторных реакций.
Сон в третьем триместре
Третий триместр беременности приносит множество изменений, связанных со сном, поскольку увеличение веса и давление растущего плода начинают оказывать прямое влияние на мышцы, суставы и кровоток.
Если вы не можете спать и беременны в третьем триместре, продолжайте читать, чтобы получить советы о том, как улучшить качество сна. Мы подробно рассмотрим факторы, влияющие на сон в третьем триместре, включая такие состояния, как апноэ во сне и синдром беспокойных ног, и обсудим лучшие положения для сна в третьем триместре беременности.
Как меняется сон в третьем триместре?
Для большинства женщин третий триместр — самый тяжелый, вызывающий, среди прочего, боли в спине, изжогу и апноэ во сне. Мало того, что получить качественный сон труднее, но вы также будете испытывать дневную усталость из-за того, что меняете тело.
Боль в спине и общий дискомфорт
По оценкам, 2 из 3 женщин во время беременности страдают от болей в пояснице и мышцах, что, в свою очередь, вызывает нарушения сна.Женщины с более высоким уровнем депрессии или тревожности обычно описывают боль в спине как более сильную.
Депрессия, беспокойство и бессонница
Бессонница поражает примерно 3 из 4 женщин на поздних сроках беременности. Основными причинами бессонницы у беременных женщин являются беспокойство, депрессия, нарушенные сны, ночное пробуждение, удары плода и другие движения, а также боль и дискомфорт от ударов плода. Частые перерывы в ванной из-за гиперактивности почек и веса матки относительно мочевого пузыря также могут нарушать сон.
Храп и апноэ во сне
У значительного числа женщин во время беременности развиваются храп и апноэ во сне. Хотя это часто бывает доброкачественным, это также может быть предупреждающим признаком более тяжелого состояния. Исследования показывают, что храп коррелирует с высоким кровяным давлением и преэклампсией, в то время как апноэ во сне может увеличить риск материнской заболеваемости. Апноэ во сне также связано с гестационным диабетом.
Апноэ во сне также связано с гестационным диабетом.
Синдром судорог и беспокойных ног
Исследования показывают, что примерно каждая третья женщина страдает синдромом беспокойных ног в третьем триместре, который характеризуется дискомфортными ощущениями, которые вызывают непреодолимое желание пошевелить ногами.Синдром беспокойных ног чаще возникает, когда тело находится в состоянии покоя, и может сделать практически невозможным заснуть. Третий триместр также приносит многим женщинам ночные судороги в ногах.
Изжога
Поскольку пищеварительная система замедляется на поздних сроках беременности, у многих будущих мам возникает изжога. Это дискомфортное состояние заключается в том, что кислота снова поднимается по пищеводу, вызывая ощущение жжения в груди.
Почему сон важен в третьем триместре
Плохой сон в третьем триместре связан с множеством проблем, самыми серьезными из которых являются преэклампсия и преждевременные роды.Беременные женщины, страдающие бессонницей или хроническим храпом, с большей вероятностью родят ребенка, слишком большого или слишком маленького для гестационного возраста, и исследования показывают, что у женщин, которые испытывают проблемы со сном на поздних сроках беременности, роды более продолжительны и с большей вероятностью нужно кесарево сечение.
С точки зрения риска для матери, плохой сон также связан с более высоким риском гестационного сахарного диабета. В свою очередь, лучший сон связан с более успешным грудным вскармливанием и меньшей вероятностью депрессии во время беременности и в послеродовом периоде.
Как лучше спать в третьем триместре
Благодаря сочетанию гигиены сна, витаминных и минеральных добавок и более безопасных положений для сна беременные женщины могут улучшить качество и количество своего сна. Не забудьте всегда проконсультироваться с вашим лечащим врачом, прежде чем менять свой распорядок дня или начинать прием нового лекарства, и немедленно сообщать ему, если у вас есть симптомы, которые могут указывать на серьезное состояние.
Какое положение для сна при беременности в третьем триместре лучше всего?
Врачи сходятся во мнении, что лучшее положение для сна в третьем триместре — на левом боку, ноги слегка поджаты к подбородку.Это положение улучшает приток крови к матке и помогает доставлять питательные вещества и кислород к плоду. Улучшение кровообращения и функции почек также уменьшает отеки, геморрой и варикозное расширение вен на ногах. Женщины с сильным отеком могут попытаться приподнять ноги выше живота.Напротив, сон на правом боку в третьем триместре переносит вес матки на печень, а сон на спине может блокировать нижнюю полую вену и перекрывать кровоток. Как вы скоро узнаете, спать на животе практически невозможно из-за размеров ребенка.Не волнуйтесь, если вы ненадолго перейдете в эти позы, но постарайтесь не задерживаться в них слишком долго.
Тем, кто обычно спит на животе или спине, легче сказать, чем спать. Подушка между ног, заправленная в поясницу или подпирающая живот, может облегчить напряжение и помочь вам чувствовать себя более комфортно, а стратегическая подушка, закрепленная сзади, может помочь вам приспособиться к сну на боку. Некоторые компании даже производят специальные устройства для позиционной терапии, клинья для беременных и подушки для тела, разработанные с учетом ваших потребностей.
Продукты для сна, помогающие уснуть в третьем триместре
Большинство снотворных противопоказаны беременным женщинам, но есть еще много продуктов, которые могут помочь улучшить ваш сон. Аппарат белого шума, приложение для медитации или аромат лаванды могут помочь вам уснуть, а удобная подушка и матрас необходимы, чтобы обеспечить вам надлежащую поддержку.
Советы по гигиене сна для третьего триместра
Женщины, страдающие определенными нарушениями сна, связанными с беременностью, должны в первую очередь бороться с ними.Это может означать легкую растяжку перед сном или прием минеральных добавок для предотвращения судорог ног и синдрома беспокойных ног.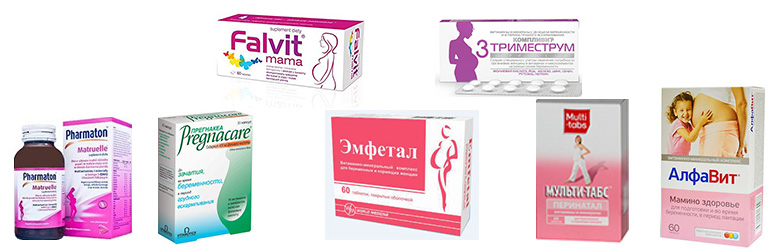 Изжоги можно избежать, если спать на левом боку, есть небольшими порциями, не есть прямо перед сном и избегать определенных продуктов-провоцирующих факторов, таких как острая или очень жирная пища.
Изжоги можно избежать, если спать на левом боку, есть небольшими порциями, не есть прямо перед сном и избегать определенных продуктов-провоцирующих факторов, таких как острая или очень жирная пища.
По мере роста матки у вас может возникнуть одышка, которую можно облегчить, подперев голову во время сна. Перевернувшись на бок, вы обычно открываете дыхательное горло и облегчает симптомы апноэ во сне.Те, у кого есть более серьезные симптомы апноэ во сне, могут использовать аппарат для лечения апноэ во сне.
Беременным женщинам, которые борются с тревогой, может быть полезно присоединиться к классу йоги или родительскому классу для создания благоприятной групповой атмосферы. Регулярные упражнения рекомендуются беременным женщинам и являются важной частью гигиены сна, но важно не заниматься спортом слишком поздно в течение дня, так как после этого организму нужно время, чтобы успокоиться. Йога или упражнения на расслабление, дородовой массаж и расслабляющая музыка — вот некоторые способы подготовить ваше тело к засыпанию.
Общие советы по гигиене сна применимы и к беременным женщинам. Постарайтесь установить регулярное время отхода ко сну и создать спокойную темную атмосферу с соответствующей температурой. Перед сном расслабьтесь при помощи теплой ванны или чашки успокаивающего травяного чая и избегайте кофеина, стимуляторов и синих экранов перед сном.
Хотя вам следует избегать обезвоживания в течение дня, рекомендуется избегать обильных приемов пищи и чрезмерного употребления жидкости в часы перед сном. Это особенно актуально для женщин, которые страдают изжогой или просыпаются из-за частых перерывов в ванной.Использование ночника в ванной поможет вам оставаться сонным, и вам будет легче снова заснуть.
Когда ничего не помогает, многие беременные женщины компенсируют недосыпание в течение ночи, вздремнув днем. Для некоторых это хороший вариант, но ночью может быть сложнее уйти от него.
Советы по психическому здоровью
Ваша кровать должна быть успокаивающим убежищем, предназначенным для сна и секса. Если вы некоторое время пролежали в постели и не можете заснуть, встаньте и займитесь чем-нибудь успокаивающим, например почитайте книгу или примите ванну.Лежать в постели, беспокоясь о том, чтобы заснуть, непродуктивно и может заставить вас ассоциировать время сна со стрессом.
Если вы некоторое время пролежали в постели и не можете заснуть, встаньте и займитесь чем-нибудь успокаивающим, например почитайте книгу или примите ванну.Лежать в постели, беспокоясь о том, чтобы заснуть, непродуктивно и может заставить вас ассоциировать время сна со стрессом.
Интересно, что одно исследование показало, что женщины с большей вероятностью испытают послеродовую депрессию, если они беспокоятся о сне в третьем триместре, независимо от фактического качества их сна. Итак, хотя осознавать важность сна — это хорошо, постарайтесь не позволить ему стать основным источником стресса. Точно так же не беспокойтесь, если вам кажется, что вы много спите во время третьего триместра беременности.Вероятно, это просто результат дополнительной энергии, необходимой плоду.
Многообещающие данные свидетельствуют о том, что комбинация когнитивно-поведенческой терапии в сочетании с практикой гигиены сна может быть эффективным способом решения проблем со сном в третьем триместре. Исследования также показывают, что лечение депрессивных симптомов может помочь улучшить качество сна и снизить дневную усталость. Беспокойство и возбуждение по поводу предстоящих родов — это нормально, поэтому не бойтесь обсуждать эти страхи со своим партнером или доверенным лицом.
- Была ли эта статья полезной?
- Да Нет
Расстройство желудка и изжога при беременности
Несварение желудка, также называемое изжогой или кислотным рефлюксом, часто встречается при беременности. Это может быть вызвано гормональными изменениями и растущим ребенком, прижимающимся к вашему животу.
Вы можете облегчить несварение желудка и изжогу, изменив свой рацион и образ жизни, а также существуют лекарства, которые можно безопасно принимать во время беременности.
Симптомы несварения и изжоги
Симптомы несварения желудка и изжоги включают:
- ощущение жжения или боли в груди
- чувство переполнения, тяжести или вздутия живота
- отрыжка или отрыжка
- чувство или тошнота
- принесение еды
Симптомы обычно появляются вскоре после еды или питья, но иногда может быть задержка между приемом пищи и развитием несварения желудка.
Симптомы могут появиться на любом этапе беременности, но они чаще встречаются с 27 недель.
Что вы можете сделать, чтобы помочь при несварении желудка и изжоге
Изменения в диете и образе жизни может быть достаточно, чтобы контролировать ваши симптомы, особенно если они легкие.
Ешьте здоровую пищу
У вас больше шансов получить несварение желудка, если вы очень сыты.
Если вы беременны, у вас может возникнуть соблазн съесть больше, чем обычно, но это может быть вредно для вас или вашего ребенка.
Узнайте больше о здоровом питании во время беременности и о продуктах, которых следует избегать.
Измените свои привычки в еде и питье
Вы можете контролировать свое расстройство желудка, изменив свои привычки в еде.
Может помочь часто есть небольшими порциями, а не обильными 3 раза в день, и не есть в течение 3 часов перед сном.
Сокращение употребления напитков, содержащих кофеин, и богатой, острой или жирной пищи также может облегчить симптомы.
Держитесь прямо
Во время еды сидите прямо.Это снимет давление с желудка. Если вы ложитесь спать, подпирая голову и плечи, вы можете остановить выделение желудочного сока во время сна.
Бросьте курить
Курение во время беременности может вызвать расстройство желудка и серьезно повлиять на здоровье вас и вашего будущего ребенка.
Когда вы курите, вдыхаемые вами химические вещества могут вызвать расстройство желудка. Эти химические вещества могут вызвать расслабление мышечного кольца в нижнем конце пищевода, что позволяет желудочной кислоте быстрее возвращаться обратно.Это известно как кислотный рефлюкс.
Курение также увеличивает риск:
Есть много помощи, чтобы бросить курить. Поговорите со своей акушеркой или позвоните по телефону доверия NHS Smokefree по номеру 0300 123 1044. Узнайте больше о том, как бросить курить во время беременности.
Избегайте алкоголя
Употребление алкоголя может вызвать расстройство желудка. Во время беременности это также может нанести длительный вред ребенку. Во время беременности безопаснее всего вообще не употреблять алкоголь.
Узнать больше об алкоголе и беременности
Когда обращаться за медицинской помощью
Обратитесь к акушерке или терапевту, если вам нужна помощь в устранении симптомов или если изменение диеты и образа жизни не помогает.Они могут порекомендовать лекарство, чтобы облегчить ваши симптомы.
Вам также следует обратиться к акушерке или терапевту, если у вас есть одно из следующего:
- трудности с приемом пищи или затрудненное питание
- потеря веса
- боли в желудке
акушерка или терапевт могут спросить о ваших симптомах и осмотреть вас мягко надавливая на разные области груди и живота, чтобы проверить, болезненно ли это.
Если вы принимаете лекарства по рецепту
Поговорите со своим терапевтом, если вы принимаете лекарства от другого заболевания, например, антидепрессанты, и считаете, что это может ухудшить ваше несварение желудка.Они могут прописать альтернативную медицину.
Никогда не прекращайте принимать прописанные лекарства, если вам не посоветовал сделать это ваш терапевт или другой квалифицированный медицинский работник, который несет ответственность за ваше лечение.
Лекарства от расстройства желудка и изжоги
Лекарства от несварения желудка и изжоги во время беременности включают:
- антациды — для нейтрализации кислоты в желудке (некоторые доступны без рецепта у фармацевта)
- альгинаты — для облегчения расстройства желудка, вызванного кислотой рефлюкс, остановив поступление кислоты в желудок обратно в пищевод
Вам может потребоваться прием антацидов и альгинатов только тогда, когда у вас начнутся симптомы. Однако ваш терапевт может порекомендовать принимать их до появления симптомов, например, перед едой или перед сном.
Однако ваш терапевт может порекомендовать принимать их до появления симптомов, например, перед едой или перед сном.
Если вы принимаете добавки железа и антациды, не принимайте их одновременно. Антациды могут препятствовать усвоению железа организмом.
Если антациды и альгинаты не улучшают ваши симптомы, ваш терапевт может прописать лекарство для уменьшения количества кислоты в желудке. 2, которые широко используются во время беременности и не известны как вредные для будущего ребенка:
Причины несварения желудка при беременности
Симптомы несварения желудка возникают, когда кислота в желудке раздражает слизистую оболочку желудка или пищевода.Это вызывает боль и чувство жжения.
Когда вы беременны, у вас больше шансов на несварение желудка из-за:
- гормональных изменений
- растущего ребенка, давящего на ваш живот
- мышцы между животом и пищеводом расслабляются, позволяя кислоте желудка возвращаться вверх
У вас может быть больше шансов получить несварение желудка во время беременности, если:
- у вас было несварение желудка до беременности
- вы были беременны до
- вы на поздних сроках беременности
Видео: Хорошо питайтесь при ограниченном бюджете
В этом видео диетолог дает совет о том, как правильно питаться с ограниченным бюджетом.
Последний раз просмотр СМИ: 13 января 2021 г.
Срок сдачи обзора СМИ: 13 января 2024 г.
Симптомы дискомфорта в третьем триместре во время беременности
Теперь вы на финише! Ваш живот становится больше с каждым днем, так как ваш малыш растет внутри матки.
Вы как никогда близки к тому, чтобы увидеть своего ребенка, но вам, вероятно, придется пережить несколько новых болей перед родами. Повышенный вес и давление приносят собственный дискомфорт, в том числе одышку и проблемы с пищеварением.
Эти недуги, скорее всего, исчезнут сразу после родов, но есть меры, которые вы можете предпринять уже сейчас, чтобы облегчить последние месяцы беременности.
Что вызывает одышку во время беременности?
Поскольку ваша матка увеличивается в размерах и растет в брюшной полости, давит на диафрагму, дыхание может затрудняться. Вы можете обнаружить, что не можете подняться по лестнице, не задыхаясь. Лучше всего просто расслабиться и постараться не перегреться.
У некоторых женщин возникают проблемы с дыханием, когда они лежат. В этом случае попробуйте спать в полусидячем положении, окруженный подушками для поддержки. Практически любая одышка в последнем триместре — это нормально, но если вы обеспокоены, поговорите со своим врачом.
Изжога и несварение желудка
Эти два родственных желудочных недуга обычно возникают в третьем триместре. Это первый раз, когда некоторые женщины испытывают проблемы с пищеварением, и это для них большая неожиданность.Почему сейчас? Как долго длится изжога?
У вас могут появиться изжога и несварение желудка с 27 недель (третий триместр) и позже. Во время беременности работа всей желудочно-кишечной системы замедляется. В результате мышцы желудка и пищевода (трубка, ведущая ото рта к желудку) расслабляются. Это позволяет пищеварительным кислотам, которые обычно остаются в желудке, уходить назад, вверх в пищевод и рот. Кислоты вызывают чувство жжения в горле (хотя это называется изжогой, это не имеет никакого отношения к вашему сердцу).Затем во рту остается ужасный привкус старой пищи и желудочной кислоты, и это расстройство желудка.
Чтобы узнать, как остановить изжогу во время беременности, попробуйте следующие советы:
Ешьте небольшими порциями, часто и перекусывая между приемами пищи. Это заставит желудочные кислоты работать на пищеварение, а не на резервное копирование.

Избегайте жирной пищи.
Оставайтесь в вертикальном положении после еды (сила тяжести помогает!). И не ешьте ужин перед сном.
Жуйте жевательную резинку, чтобы избавиться от горечи во рту.
Не принимайте безрецептурные продукты, такие как антациды, без предварительной консультации с поставщиком.
Третий триместр приносит несколько неприятных ощущений, таких как одышка и несварение желудка, которых вы, возможно, не ожидали. Приняв указанные выше меры для уменьшения дискомфорта, вы можете облегчить эти последние несколько месяцев.
От еженедельных советов экспертов по календарю беременности до советов по уходу за новорожденными — Pampers India поможет вам в удивительном путешествии по раннему отцовству.Узнайте больше о нас, наших детских подгузниках и наших обязательствах перед вами.
Третий триместр: симптомы и развитие ребенка
Вы достигли финальной стадии. (Буквально!) Это самый волнующий и тревожный триместр беременности. Вам наверняка не терпится познакомиться со своим малышом, но держитесь там — скоро у вас на руках будет новорожденный. Читайте дальше, чтобы узнать о развитии плода в третьем триместре и общих симптомах третьего триместра. Мы также предоставим исчерпывающий список дел за три месяца до рождения ребенка, чтобы вы были максимально подготовлены.
Сколько недель длится третий триместр?
Официально третий триместр длится от 28 до 40 недель беременности, продолжительностью около 13 недель, но в реальной жизни третий триместр заканчивается, когда ваш ребенок рождается. Когда вы достигнете 39 недель, ваша беременность будет считаться доношенной. Некоторые будущие мамы рожают немного раньше, а другие рожают на сроке 42 недели. Фактически, лишь небольшой процент детей рождается точно в срок, причем большинство детей рождается в течение двух недель по обе стороны от предполагаемой даты родов. Некоторые дети рождаются до 37 недель, что называется преждевременными родами. Когда вы вступаете в третий триместр, важно знать признаки преждевременных родов на тот случай, если ваш малыш решит появиться раньше. Прочтите нашу статью о доношенной беременности, чтобы узнать больше о преждевременных, ранних, доношенных, поздних и послеродовых родах.
Некоторые дети рождаются до 37 недель, что называется преждевременными родами. Когда вы вступаете в третий триместр, важно знать признаки преждевременных родов на тот случай, если ваш малыш решит появиться раньше. Прочтите нашу статью о доношенной беременности, чтобы узнать больше о преждевременных, ранних, доношенных, поздних и послеродовых родах.
Развитие вашего ребенка в третьем триместре
В третьем триместре беременности ваш ребенок продолжает расти быстрыми темпами — фактически, ваш ребенок наберет примерно половину своего веса при рождении в течение последних месяцев вашей беременности.К моменту рождения ваш ребенок может весить от 6 до 9 фунтов и иметь длину от 18 до 20 дюймов. Подробнее об этом читайте в статье о среднем весе ребенка при рождении. По мере того, как ваш малыш толстеет под кожей, он начинает выглядеть как ребенок, которого вы ожидаете увидеть при рождении. К 36 неделям она настолько хорошо вырастет, что у нее не будет много места для движения на протяжении остальной части беременности. Вот еще несколько этапов развития плода в третьем триместре:
28 недель: широко открытые глаза
На 28 неделе беременности ваш малыш может открывать и закрывать глаза и даже ощущать изменения в освещении.
30 недель: выпадение волос
Во втором триместре у вашего ребенка по всему телу выросла тонкая шерсть, называемая лануго. Скоро у вашего ребенка могут начаться выпадение этих волос. Но не удивляйтесь, если вы заметите немного остатков лануго, когда ваш ребенок родится; некоторые дети рождаются с пятнами на плечах, ушах и спине. В отличие от лануго, с которым рождаются только некоторые дети, большинство детей рождаются с некоторым из этого защитного воскового покрытия, называемого верниксом, все еще покрывающего их кожу.Примерно на этой неделе беременности у вашего ребенка могут также появиться нормальные волосы на голове.
31 неделя: контроль температуры тела
На этой неделе мозг вашего ребенка набирает обороты и быстро растет. Теперь он может контролировать температуру ее тела, поэтому ей больше не нужно полагаться на температуру ваших околоплодных вод для контроля температуры. Контакт кожа к коже после рождения ребенка также поможет ему регулировать температуру тела.
Теперь он может контролировать температуру ее тела, поэтому ей больше не нужно полагаться на температуру ваших околоплодных вод для контроля температуры. Контакт кожа к коже после рождения ребенка также поможет ему регулировать температуру тела.
34 недели: поворачивая голову вниз
Примерно на 34 неделе беременности или вскоре после этого ваш малыш, скорее всего, опускает голову при подготовке к родам.Она готовится к своему большому путешествию! Если к концу третьего триместра ваш ребенок не опущен головой вниз — например, если он находится в тазовом предлежании, — ваш лечащий врач может порекомендовать попытаться перевернуть ребенка или порекомендовать кесарево сечение.
39 недель: доношенный ребенок
К тому времени, когда вам исполнится 39 недель, ваш ребенок считается доношенным. Конечно, она продолжит расти, и основные органы, такие как легкие и мозг, будут продолжать развиваться в ближайшие годы, но теперь она готова к жизни во внешнем мире.
Что вас ждет в этом триместре
Вот некоторые из основных моментов, которых стоит ожидать, и о чем следует помнить в третьем триместре:
Пройдите обследования и тесты. Ваш лечащий врач сообщит вам, какие конкретные тесты и осмотры вам могут понадобиться в третьем триместре. В качестве примера ваш поставщик, скорее всего, предложит вам тест на стрептококк группы B, стандартный тест, который проверяет, несете ли вы бактерии GBS.Если результат теста положительный, ваш врач может назначить вам соответствующий курс лечения.
Посещение детского душа. Найдите время, чтобы насладиться этим замечательным событием и насладиться любовью ваших друзей и семьи к вам и вашему малышу. После этого не забудьте отправить благодарственные письма за полученные подарки и, конечно же, организатору вечеринки. Если вы все еще работаете над своим реестром подарков для детского душа, ознакомьтесь с нашими идеями о том, что добавить.

Вложенность. По мере приближения срока родов у вас может возникнуть сильное желание подготовить дом для вашего ребенка. Сосредоточьтесь на том, чтобы закончить детскую комнату вашего ребенка, постирать его одежду, установить детское автокресло и провести раннюю проверку ребенка. Некоторые будущие мамы могут также использовать этот «инстинкт гнездования» для уборки, мелкого ремонта дома или приготовления порций еды для замораживания.
Отслеживание движений плода. Если ваш лечащий врач просит вас отслеживать движения вашего ребенка, следуйте инструкциям вашего врача о том, как подсчитывать толчки вашего ребенка. Наша таблица количества ударов также может упростить задачу. Попросите вашего врача посоветовать, когда с ним связываться, если вы считаете, что в движениях вашего ребенка что-то необычное.
Наблюдение за признаками родов. Хотя у вас могут начаться роды в любое время, они, скорее всего, произойдут между 38 и 42 неделями. Обращайте внимание на любые признаки родов, такие как молния (ощущение, что ваш ребенок опустился ниже), потеря слизистой пробки, отхождение воды или ваши схватки, которые становятся сильнее и ближе друг к другу.Вы можете отслеживать свои сокращения с помощью нашей таблицы отслеживания сокращений. Если вы не уверены, начались ли роды, позвоните своему врачу.
Чтение о родах. Планируете ли вы рожать естественным путем или через кесарево сечение, неплохо было бы узнать обо всех возможных случаях. Что касается труда, вот лишь некоторые из тем, которые стоит изучить:
Завершение выбора имени ребенка. Достаточно скоро придет время, когда вы возьмете ребенка на руки, и вам придется принять окончательное решение о том, как его назвать. Если вы все еще ищете, просмотрите наш список из 1000 имен для мальчиков и список из 1000 имен для девочек. Если у вас есть несколько любимых имен, но вы изо всех сил пытаетесь выбрать, подумайте о том, чтобы устроить вечеринку, посвященную именованию детей — возможно, ваши близкие помогут вам решить.

С учетом отчества. Если вы хотите дать своему малышу второе или третье имя, сейчас самое время завершить свой выбор.
Отдых. Будет разумно замедлить темп и сберечь энергию для родов, родов и ухода за новорожденным. Если позволяет погода, несколько раз в неделю совершайте неторопливые прогулки на свежем воздухе. Свежий воздух бодрит, улучшает кровообращение и снимает стресс. Попросите друзей или членов семьи помочь вам с любыми делами в последнюю минуту и побалуйте себя небольшим временем для меня — вы это заслужили!
Симптомы третьего триместра
Вот некоторые из наиболее распространенных симптомов беременности в третьем триместре:
Одышка. По мере того, как ваша матка становится больше, поднимается выше в брюшной полости и давит на диафрагму, дыхание может затрудняться. Вы можете обнаружить, что не можете подняться по лестнице, не задыхаясь. Лучше всего просто расслабиться, двигаться медленнее и встать или сесть прямо, чтобы у ваших легких было больше места для расширения. Если ваше дыхание резко изменилось, или если у вас кашель или боль в груди, немедленно обратитесь к своему врачу. Хорошие новости? Когда ваш ребенок «упадет» в ваш таз, готовясь к рождению, дыхание станет немного легче, так как давление в легких снизится.
Частое мочеиспускание. Когда вы вступаете в последние недели беременности, вам может потребоваться чаще в туалет. Это связано с тем, что по мере того, как ваш ребенок продвигается дальше в ваш таз, он может давить и на ваш мочевой пузырь. Вы также можете обнаружить, что у вас небольшая утечка, особенно когда вы смеетесь, чихаете, наклоняетесь или поднимаете руки. Если это вас беспокоит, наденьте ежедневную прокладку. Однако, если вы чувствуете поток или струйку водянистой жидкости, это может означать, что у вас отошла вода, что свидетельствует о начале схваток.

Опухшие ступни и лодыжки. Многие будущие мамы замечают опухоль, называемую отеком, на лодыжках и ступнях из-за излишней задержки жидкости, гормональных изменений и увеличения веса. Если вы заметили это, может помочь при любой возможности поднять ноги и погрузить их в прохладную воду. Чтобы чувствовать себя более комфортно, вам может потребоваться обувь большего размера.
Кожный зуд. По мере увеличения живота вы можете начать ощущать зуд, поскольку кожа растягивается и высыхает.Аккуратно нанесите увлажняющий лосьон и постарайтесь хорошо увлажнить кожу.
Боль в деснах и ощущение ослабления зубов. Ваши десны могут быть чувствительными, они могут опухать или кровоточить, когда вы чистите зубы щеткой или зубной нитью. Может помочь смыть соленой водой и использовать более мягкую щетку. Гормональные изменения могут привести к расслаблению ваших связок, и эти же гормоны могут также повлиять на крошечные связки, которые удерживают ваши зубы на месте. В результате ваши зубы могут ослабнуть.Эксперты говорят, что по этой причине вы вряд ли потеряете зуб, и это чувство обычно проходит после родов. Продолжайте ежедневно чистить зубы зубной нитью, чистить зубы два раза в день и посещать регулярные стоматологические осмотры.
Сокращения Брэкстона-Хикса. В третьем триместре, а иногда и раньше, вы можете испытывать ложные схватки, известные как схватки Брэкстона-Хикса. Эти «тренировочные сокращения» полезны для вашего тела, потому что они помогают вашим мышцам подготовиться к родам.Схватки Брэкстона-Хикса вначале могут быть легкими и ощущаться как сжатие в животе, но по мере приближения срока родов они могут стать более болезненными. Вам может быть интересно, как отличить схватки Брэкстона-Хикса от настоящих схваток. По сути, Брэкстон-Хикс приходит нерегулярно и часто уходит, если вы двигаетесь или меняете положение; настоящие схватки со временем становятся более регулярными и не проходят.

Краткий обзор часто задаваемых вопросов
- Каковы признаки приближения родов?
Роды уникальны для каждой будущей мамы, но главный признак приближения родов — регулярные схватки.Вы также можете заметить отхождение воды и выделения слизистой пробки.
- Действительно ли уставать в третьем триместре — это нормально?
Да, это нормально. Многие женщины обнаруживают, что в третьем триместре они устают больше, чем во втором. Ваше тело усердно работает, чтобы поддержать растущего ребенка, и ваша шишка также может мешать хорошему ночному сну.
- Сколько веса вы набираете в третьем триместре?
Не все будут набирать одинаковый вес в течение любого триместра беременности.Все зависит от вашего веса до беременности, вашего типа телосложения, вашего общего состояния здоровья и наличия более одного ребенка! Например, в третьем триместре вы можете набирать около 1 фунта в неделю.
- Какие недели являются третьим триместром?
Третий триместр длится от 28 недель до рождения ребенка. Ваша беременность считается доношенной в начале 39 недель, и большинство детей рождаются в течение двух недель по обе стороны от установленного срока.
- Насколько точны сроки выполнения?
По оценкам экспертов, только 1 из 20 детей рождается точно в срок.Большинство младенцев рождаются в течение двух недель по обе стороны от установленного срока.
Срок, который вы назначаете с помощью калькулятора срока родов или от вашего поставщика медицинских услуг, является общей оценкой того, когда ваш ребенок родится.
Контрольный список для третьего триместра
В третьем триместре воспользуйтесь своим возбуждением и сконцентрируйте свою энергию на выполнении предродовых задач. Просто не забывайте чаще отдыхать и не переусердствуйте!
Три месяца спустя
Узнайте, что ждет нас в третьем триместре, прочитав наши еженедельные статьи о беременности.

Спросите своего лечащего врача о любых прививках, которые вам необходимы в этом триместре, включая вакцинацию Tdap (которая помогает защитить вашего ребенка от коклюша, дифтерии и столбняка).
Спросите своего лечащего врача, есть ли у вас высокий риск преэклампсии — расстройства высокого кровяного давления — и на какие признаки следует обращать внимание.
Спросите своего поставщика, как долго вы можете продолжать работать без опасений.
Запишитесь на курс по родам со своим партнером.Вы, вероятно, узнаете такие вещи, как меры по обеспечению комфорта, техники расслабления и упражнения на растяжку. Эти занятия также помогут вашему партнеру узнать о своей важной роли. Ваш лечащий врач порекомендует вам ближайший к вам хороший класс.
Прочтите как можно больше о родах, родах и уходе за младенцами. Это поможет облегчить ваше беспокойство и подготовить вас к предстоящим событиям.
Предварительная запись в больнице или родильном доме. Если вы не знаете, как это сделать, спросите своего врача.
Купите и установите детское автокресло, чтобы оно было готово к поездке домой из больницы и за ее пределами.
Если вы собираетесь принять детский душ, убедитесь, что ваш детский регистр готов и что у организатора душа есть подробности.
Начните собирать предложения для педиатров и прочтите наши советы о том, как найти хорошего педиатра.
Запаситесь предметами домашнего обихода и принадлежностями, чтобы вам не приходилось делать какие-либо серьезные покупки непосредственно перед родами или в первые несколько недель с ребенком.
Если вы хотите составить план родов, обсудите с вашим лечащим врачом ваши возможности и предпочтения в отношении родов.
Соберите несколько рекомендаций по уходу за детьми и няни, чтобы вы были готовы, когда ваш ребенок появится здесь.
Выберите или начните оформлять объявление о рождении.
 В идеале, продвиньтесь достаточно далеко, чтобы все, что вам осталось сделать, это указать дату рождения, имя и добавить картинку.
В идеале, продвиньтесь достаточно далеко, чтобы все, что вам осталось сделать, это указать дату рождения, имя и добавить картинку.Если у вас есть старшие дети, начните готовить их к приезду их младшего брата или сестры.
Подумайте, хотите ли вы сделать банк пуповинной крови, и обсудите свои предпочтения со своим врачом.
Два месяца до родов
Продолжайте посещать все дородовые приемы, чтобы ваш лечащий врач мог следить за вами и за прогрессом вашего ребенка по мере приближения срока родов.
Узнайте, какие у вас есть варианты обезболивания во время схваток и родов. Одним из вариантов в качестве примера является эпидуральная анестезия), но есть и немедицинские варианты.Обсудите свои предпочтения со своим врачом и партнером по рождению. Если вы планируете естественные роды — другими словами, роды с минимальным медицинским вмешательством или без него — узнайте, какие меры по обеспечению комфорта и рабочие положения вы могли бы попробовать, а также какие возможности в больнице могут быть для вас, например, родильный мяч или бассейн.
Если возможно, посетите свою больницу или родильный дом.
Спланируйте, потренируйтесь и рассчитайте маршрут до больницы или родильного дома.
Подумайте о том, кто вы хотите присутствовать при родах, и обсудите свои предпочтения при рождении со своим партнером по рождению. Подумайте о том, кто перережет пуповину.
Соберите свою больничную сумку и приготовьте ее к работе на случай, если ваш малыш неожиданно рано появится. Составьте список всего, что вы можете добавить только в последнюю минуту (например, телефон и зарядное устройство), и положите это на сумку в качестве напоминания.
Возьмите другой курс — например, попробуйте один по уходу за младенцами, СЛР младенцев или грудному вскармливанию.
Если вы рассматриваете вопрос о грудном вскармливании и потенциально хотели бы получить помощь консультанта по грудному вскармливанию, начните изучать варианты прямо сейчас.
Завершите планирование и украшение детской комнаты вашего ребенка.
Начните писать благодарственные письма за подарки, которые вы получили.
Посмотрите наши бесплатные обучающие онлайн-видео о родах.
Ознакомьтесь с рекомендациями и отзывами о детском снаряжении и детских товарах от Pampers Parents.Тем не менее, вам не нужно беспокоиться о том, что сейчас абсолютно все на месте, так как вы все равно можете делать покупки для всего, что вам нужно, когда ваш ребенок появится. Просто убедитесь, что у вас есть все необходимое, например детская кроватка, автокресло, одежда и подгузники.
В зависимости от типа работы, которую вы выполняете, вы, возможно, захотите начать организовываться, чтобы ваши коллеги знали, что, возможно, нужно сделать, пока вы находитесь в декретном отпуске. Сообщите своему работодателю обо всех необходимых документах для декретного отпуска.
Один месяц
Спросите своего поставщика медицинских услуг, будете ли вы проходить дополнительные осмотры по мере приближения срока родов и когда они будут назначены.
Спросите своего лечащего врача, можно ли пригласить фотографа или видеооператора при рождении ребенка, если это ваше предпочтение. Затем обратитесь в больницу или родильный дом, так как некоторые учреждения могут не допускать записи или видеосъемки. Организуйте фотосессию новорожденного, если хотите, чтобы она была сделана через несколько дней после рождения ребенка.
Подумайте о том, чтобы накрыть матрас водонепроницаемым чехлом на случай, если ночью вода выйдет из строя.
Стирайте все, что будет носить ваш ребенок, и систематизируйте одежду по размеру, чтобы вам было легче найти то, что вам нужно.
Запаситесь подгузниками и салфетками, такими как Pampers Swaddlers и Sensitive Wipes. Было бы неплохо иметь подгузники разных размеров (например, N, 1 и 2), чтобы вы были готовы к появлению ребенка, независимо от его размера.
Протрите и продезинфицируйте все, с чем может соприкасаться ваш ребенок, например, с автокреслом, кроваткой и детскими бутылочками.
Приготовьте еду и заполните морозильную камеру.
Если друзья или родственники предложили протянуть руку помощи сейчас или после того, как вы родили, воспользуйтесь их помощью. Предлагали ли они помощь с вашими старшими детьми или делать покупки в магазине, все это может немного облегчить этот напряженный период.
Подумайте и определите, кто будет ухаживать за вашими старшими детьми (и домашними животными, если они у вас есть) во время ваших родов и пребывания в больнице.
Прочтите о периоде послеродового восстановления, чтобы знать, чего ожидать в недели и месяцы после рождения ребенка.
Зарегистрируйтесь в приложении Pampers Club, чтобы получать вознаграждения за все купленные подгузники и салфетки.
Осталось проверить еще одно поле: притормозите и не предъявляйте к себе меньше требований.Может пройти еще много времени, прежде чем у вас появится еще один шанс так расслабиться!
Чтобы получить дополнительную информацию о последних неделях беременности, а затем о развитии ребенка, подпишитесь на наши регулярные электронные письма:
Как мы написали эту статью
Информация в этой статье основана на рекомендациях экспертов, найденных в надежных медицинских и государственных источниках, таких как Американская академия педиатрии и Американский колледж акушеров и гинекологов.Вы можете найти полный список источников, использованных для этой статьи, ниже. Содержание этой страницы не должно заменять профессиональные медицинские консультации. Всегда консультируйтесь с медицинскими работниками для полной диагностики и лечения.
Второй триместр | Johns Hopkins Medicine
дородовых посещений во втором триместре
Во время ваших дородовых посещений во втором и третьем триместре ваш лечащий врач может проверить следующее, в зависимости от вашего текущего состояния здоровья и состояния здоровья плода:
Любые текущие симптомы или дискомфорт
Ваш вес
Ваше кровяное давление
Анализ мочи.Это делается для поиска альбумина, белка, который может указывать на преэклампсию или токсемию, и глюкозы (что может указывать на гипергликемию).
Рост, размеры и развитие плода
Размер матки. Примерно через 12 недель беременности матку можно прощупать через брюшную стенку.
Высота глазного дна (верхушки матки), начиная с 20 недели беременности
Сердцебиение плода
Второй триместр: чего ожидать
Второй триместр знаменует собой поворотный момент для матери и плода.Обычно вы почувствуете себя лучше и начнете больше проявлять беременность. Теперь у вашего плода развиты все органы и системы, и он начнет расти в длину и в весе.
Во втором триместре пуповина продолжает утолщаться, поскольку по ней питается плод. Однако вредные вещества также проходят через пуповину к плоду, поэтому следует соблюдать осторожность, чтобы избегать употребления алкоголя, табака и других известных опасностей.
Во втором триместре ваше тело и плод продолжают расти.
Второй триместр: изменения в вашем теле
Второй триместр доставляет наибольшее физическое удовольствие большинству женщин. Утреннее недомогание к этому времени обычно уменьшается, а сильная усталость и болезненность груди обычно проходят. Эти изменения можно объяснить снижением уровня гормона хорионического гонадотропина человека и корректировкой уровней гормонов эстрогена и прогестерона.
Ниже приводится список изменений и симптомов, которые могут произойти во втором триместре:
Аппетит может повыситься.
Вы можете впервые почувствовать шевеление плода примерно через 20 недель. Это явление называется ускорением.
Матка вырастает до высоты пупка примерно за 20 недель, благодаря чему беременность становится заметной.
Кожа на животе может чесаться по мере роста, и могут возникать боли по бокам тела при растяжении матки. Нижняя часть живота может болеть из-за растяжения связок, поддерживающих матку.
По мере того, как матка вырастает из полости малого таза, потребность в мочеиспускании может уменьшаться, уменьшая давление на мочевой пузырь.
У вас может быть заложенность носа, и может возникнуть кровотечение из носа. Это связано с увеличением гормонов (эстрогена и прогестерона) и кровотока, которые влияют на слизистые оболочки и кровеносные сосуды в носу.
Десны становятся более губчатыми и могут легко кровоточить.Это связано с повышением уровня гормонов (эстрогена и прогестерона), влияющих на слизистые оболочки во рту.
Может появиться варикозное расширение вен и геморрой.
У вас могут быть белые выделения из влагалища, которые называются лейкореей. (Цветные или кровянистые выделения могут указывать на возможные осложнения и должны быть немедленно исследованы.)
Увеличение веса может вызвать боли в спине.
Пигментация кожи лица или живота может измениться из-за гормонов беременности.
Изжога, несварение желудка и запор могут продолжаться.
Второй триместр: развитие плода
Теперь, когда у плода сформированы все основные органы и системы, следующие шесть месяцев будут потрачены на рост. Вес вашего плода увеличится более чем в семь раз в течение следующих нескольких месяцев, поскольку плод станет ребенком, который сможет выжить за пределами матки.
К концу второго триместра ваш плод вырастет примерно от 13 до 16 дюймов в длину и будет весить от 2 до 3 фунтов.Развитие плода во втором триместре включает:
Плод толкается, шевелится и может поворачиваться из стороны в сторону.
Глаза постепенно переместились к передней части лица, а уши переместились с шеи на боковые стороны головы. Плод слышит ваш голос.
Кремово-белое вещество (называемое vernix caseosa или просто vernix) начинает появляться на плоде и помогает защитить тонкую кожу плода.Верникс постепенно всасывается кожей, но некоторые из них могут быть замечены у младенцев даже после рождения.
У плода развиваются рефлексы, такие как глотание и сосание.
Плод может реагировать на определенные раздражители.
Плацента полностью развита.
Самый важный период роста мозга начинается с пятого месяца.
Ногти выросли на кончиках пальцев рук и ног, пальцы рук и ног полностью разделены.
Плод проходит циклы сна и бодрствования.
Кожа морщинистая и красная, покрыта мягкими пушистыми волосками (называемыми лануго).
На голове плода растут волосы.
У плода начинает накапливаться жир.
Веки начинают открываться, видны брови и ресницы.
Отпечатки пальцев рук и ног образовались.
Продолжается стремительный рост размеров и веса плода.
Двадцатая неделя знаменует середину беременности.
Плод, родившийся в конце 24 недель, может выжить в отделении интенсивной терапии новорожденных.
Холестаз беременности | Сидарс-Синай
Не то, что вы ищете?Что такое холестаз при беременности?
Холестаз при беременности — это заболевание печени.Он замедляет или останавливает нормальный поток желчь из желчного пузыря. Это вызывает зуд и пожелтение кожи, глаз и слизистые оболочки (желтуха). Иногда холестаз начинается на ранних сроках беременности. Но это чаще встречается во втором и третьем триместрах. Чаще всего это уходит в через несколько дней после доставки. Высокий уровень желчи может вызвать серьезные проблемы для ваш развивающийся ребенок (плод).
Что вызывает холестаз при беременности?
Медицинские работники не знают что вызывает холестаз беременности.Они действительно знают, что такое бывает:
- Ваша печень вырабатывает желчь. Желчь помогает расщеплять жиры во время пищеварения.
- Желчный пузырь хранит желчь.
- Гормоны, выделяемые вашим организмом во время беременности, изменяют работу желчного пузыря. Этот может вызвать замедление или прекращение оттока желчи.
- Желчь накапливается в печени и попадает в кровоток.
Каковы симптомы холестаза при беременности?
Главный симптом холестаза при беременности — сильный зуд.Это иногда называется кожным зудом. Может быть по всему телу. Но чаще встречается на ладонях руки и подошвы ног. Ночью также может быть хуже. Другие симптомы могут включают:
- Боль в животе (живот), хотя это нечасто
- Стул светлый (испражнения)
- Желтый цвет кожи, глаз и слизистых оболочек (желтуха), хотя это не общий
Симптомы холестаза иногда похожи на другие заболевания.Всегда видеть Ваш лечащий врач для диагностики.
Как диагностируется холестаз при беременности?
Ваш лечащий врач может подумать, что у вас холестаз беременности, если вы есть сильный зуд. Лабораторные тесты помогут подтвердить диагноз. У вас могут быть эти тесты:
- Функциональные пробы печени, включая количество желчной кислоты в крови.Этот результат теста высокий холестаз при беременности.
- Другие лабораторные тесты, включая протромбиновое время. Это проверяет, насколько хорошо ваша кровь сворачивается.
У вас также могут быть другие тесты, такие как ультразвуковое исследование трубок, по которым проходит желчь. (желчные протоки).
Как лечится холестаз беременных?
Вы и ваш поставщик медицинских услуг обсудим наиболее подходящее для вас лечение на основе:
- Ваша беременность
- Общее состояние вашего здоровья и история болезни
- Как вы больны
- Насколько хорошо вы справляетесь с определенными лекарствами, процедурами или терапией
Цели лечения холестаза беременных — уменьшить зуд и предотвратить осложнения.Лечение может включать:
- Медицина. Чтобы уменьшить зуд и снизить уровень желчи.
- Измерение общего содержания желчной кислоты в сыворотке крови. Можно проверить уровень желчи в крови. Это помогает вашему врачу выяснить лечение.
- Мониторинг плода. Поставщик медицинских услуг может проверить вашего развивающегося ребенка на наличие каких-либо проблем.
- Ранняя доставка. Вы можете родить ребенка раньше срока, на сроке от 37 до 38 недель беременности. Это уменьшит риск для вашего ребенка. Это может быть вагинальное родоразрешение с лекарством от родов. Или у вас может быть кесарево сечение. Ваш лечащий врач может решить, что вы должны родить еще раньше, в зависимости от ваших симптомов, результатов анализов и беременности история.
Какие возможны осложнения холестаза? беременность?
Существует серьезный риск осложнений у вашего развивающегося ребенка, если у вас холестаз. беременности. К осложнениям относятся:
- Дистресс плода. Это означает, что у вашего развивающегося ребенка не все хорошо. Например, ребенок не может получать достаточно кислорода.
- Преждевременные роды. Возможно, вы подвергаетесь большему риску преждевременных родов.
- Меконий в околоплодных водах. Это означает, что у вашего ребенка дефекация до рождения. Это может вызвать очень серьезные проблемы с дыханием.
- Проблемы с дыханием. У вашего ребенка могут быть проблемы с дыханием, как у новорожденного.
Холестаз беременных также может привести к дефициту витамина К. Для этого потребуется пройти лечение до родов, потому что это может вызвать слишком сильное кровотечение.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если у вас есть:
- Сильный зуд
- Желтый цвет глаз, кожи или слизистых оболочек (желтуха)
Основные сведения о холестазе беременности
- Холестаз беременных — это состояние, при котором замедляется или останавливается нормальный отток желчи. в желчном пузыре.
- Может вызвать сильный зуд. Это самый частый симптом.
- Цели лечения холестаза беременных — уменьшить зуд и предотвратить осложнения для вашего развивающегося ребенка.
- Дети женщин с холестазом часто рожают раньше срока (обычно около 37 недель) из-за рисков.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- При посещении запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого посещение.
- Узнайте, как можно связаться со своим поставщиком услуг, если у вас возникнут вопросы.
антибиотиков и беременность | The Recovery Village
Беременные женщины часто задаются вопросом, можно ли им принимать антибиотики в первом триместре беременности. Это зависит. Некоторые антибиотики могут считаться относительно безопасными во время беременности, в то время как другие могут быть безопасными только при использовании в течение определенного периода времени во время беременности.
Безопасно ли принимать антибиотики во время беременности?Женщины нередко принимают антибиотики во время беременности. По данным Центров по контролю и профилактике заболеваний (CDC), 68,9% женщин с инфекцией мочевыводящих путей (ИМП) получали рецепт на антибиотики во время беременности в 2013-2015 годах.
Делает ли это безопасным, хотя это довольно распространено? Не всегда.
Прием антибиотиков во время беременности
Хотя многие антибиотики могут быть безопасными во время беременности, те, которые не являются безопасными, могут быть чрезвычайно опасными.Например, лечение Bactrim и Macrobid во время беременности связано с врожденными дефектами, включая пороки развития мозга и пороки сердца. Расщелины губ и неба также могут быть более значительным риском, если женщине прописаны определенные антибиотики во время беременности.
К сожалению, исследования показали, что антибиотики, которые чаще всего назначаются во время беременности, также являются наиболее опасными. CDC обнаружил, что среди беременных женщин с ИМП в 2014 году 4 из 10 получали антибиотики нитрофурантоин и триметоприм-сульфаметоксазол на ранних сроках беременности, что было связано с врожденными дефектами.
Антибиотики, которые считаются опасными во время беременности, наиболее опасны в первом триместре, и многим женщинам назначают их еще до того, как они узнают, что беременны.
Какие антибиотики вредны для вашего ребенка?Некоторые из антибиотиков, которые обычно считаются безопасными во время беременности, включают пенициллин, цефалоспорины, эритромицин и клиндамицин. Однако тетрациклины могут быть небезопасными антибиотиками. Тетрациклины не рекомендуется использовать после 15-й недели беременности, поскольку они могут обесцветить развивающиеся детские зубы.
Некоторые антибиотики могут оказывать вредное воздействие на плод. Например, сульфонамидные антибиотики, такие как Бактрим, были связаны с более высоким риском рождения ребенка с синдромом гипоплазии левых отделов сердца. Некоторые антибиотики, которые считаются небезопасными для приема во время беременности, также могут включать ципрофлоксацин, Macrobid и Septra, хотя этот список не является исчерпывающим.
Альтернативы приему антибиотиков во время беременностиЕсли у беременной женщины инфекция, требующая лечения антибиотиками, есть безопасные альтернативы, которые она может принять.Врач оценит конкретного пациента, любые факторы риска, которые могут быть у нее, и постарается найти антибиотик, который, вероятно, будет наиболее безопасным для приема во время беременности.
Важно лечить инфекции во время беременности, потому что в противном случае это может создать собственные риски. Американский колледж акушеров и гинекологов действительно дает рекомендации для медицинских работников о том, как назначать антибиотики женщинам во время беременности.
Чтобы безопасно принимать антибиотики, всегда рекомендуется точно следовать предписаниям врача.Пациентам, которые думают, что они беременны или могут забеременеть, следует обсудить это со своим врачом, прежде чем принимать какие-либо антибиотики.
Почему во время беременности назначают антибиотики?
Некоторые из инфекций, которые можно лечить антибиотиками, включают:
- Инфекции уха и носовых пазух
- Кожные инфекции
- Стоматологические инфекции
- Стрептококковая ангина
- Бактериальная пневмония
- Коклюш
- Инфекции мочевого пузыря и почек
Существуют состояния, которые чаще возникают у женщин во время беременности, при которых также может потребоваться лечение антибиотиками, например бактериальный вагиноз.Если у беременной женщины невылеченный бактериальный вагиноз, это может вызвать осложнения беременности, включая преждевременные роды, поздний выкидыш или развитие инфекции матки после родов.



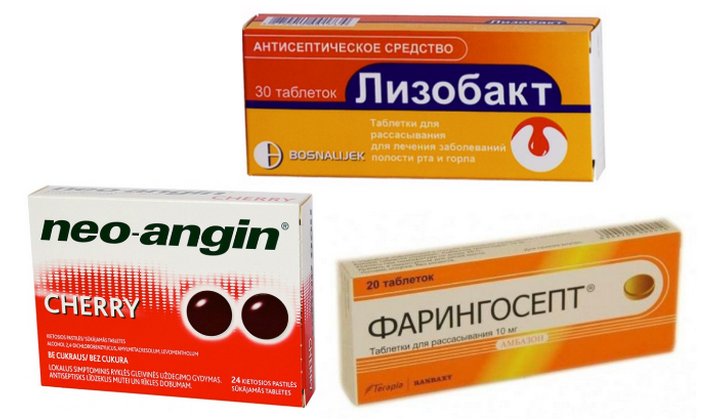 Clinical manifestations and diagnosis of early pregnancy. https://www.uptodate.com/contents/search. Accessed May 19, 2016.
Clinical manifestations and diagnosis of early pregnancy. https://www.uptodate.com/contents/search. Accessed May 19, 2016.

 Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала.
Держать 10-15 минут. После снятия, укутать шею теплым платком из натурального материала. Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения.
Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения. Обрабатывать таким образом горло можно несколько раз в сутки.
Обрабатывать таким образом горло можно несколько раз в сутки.


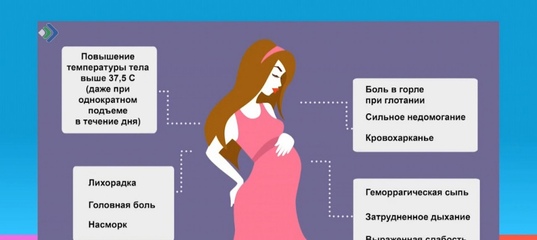

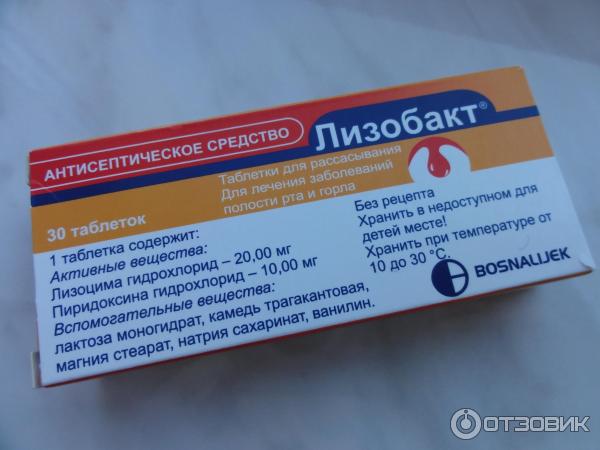 Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения.
Диагноз ангина нельзя поставить только на основании жалоб женщины и осмотра ее горла, для подтверждения заболевания у будущей мамы из глотки берут мазки, которые сеют на питательную среду. На этой среде за несколько часов вырастают колонии микроорганизмов и их изучают под микроскопом. Чаще всего развитие ангины провоцируют стрептококки и стафилококки, и убить их можно только антибактериальными препаратами, к которым микроорганизмы чувствительны. Назначение противовирусных препаратов при ангине не только бессмысленно, но и приводит к потере времени, в результате чего у будущей мамы развиваются серьезные осложнения.
 Обрабатывать таким образом горло можно несколько раз в сутки.
Обрабатывать таким образом горло можно несколько раз в сутки.
 Для его приготовления достаточно растворить в воде одну таблетку препарата.
Для его приготовления достаточно растворить в воде одну таблетку препарата.

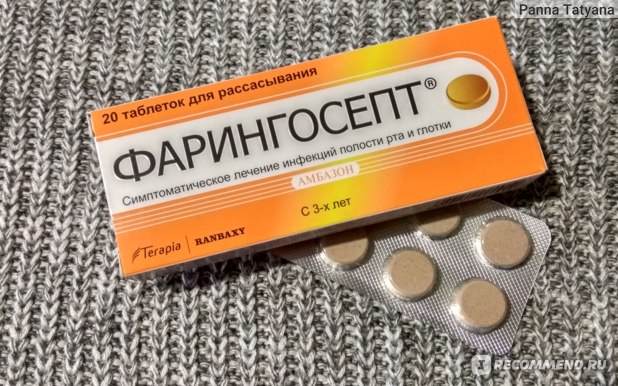


 В идеале, продвиньтесь достаточно далеко, чтобы все, что вам осталось сделать, это указать дату рождения, имя и добавить картинку.
В идеале, продвиньтесь достаточно далеко, чтобы все, что вам осталось сделать, это указать дату рождения, имя и добавить картинку.