Антибиотики при краткосрочной инфекции пазух носа у взрослых
Вопрос обзора
Быстрее ли вылечить инфекции пазух носа у взрослых с помощью антибиотиков, чем без них?
Актуальность
Пазуха – это полость, расположенная в голове. У взрослых с краткосрочной инфекцией пазух отмечаются заложенность носа и густые желтые выделения из него. Люди с инфекцией пазух могут чувствовать слизь на задней стенке глотки, боли в лице, боли при наклоне вперед и боли в верхней челюсти или при жевании. Краткосрочную инфекцию пазух можно заподозрить после физикального осмотра и опроса о симптомах. Анализ крови и визуализация пазух могут подтвердить диагноз, но не рекомендуются в рутинной практике в большинстве стран. Чаще всего краткосрочные инфекции пазух вызываются вирусами. Однако врачи могут назначать антибиотики, которые следует использовать лишь для лечения бактериальных инфекций. Прием антибиотиков без необходимости приводит к антибиотикорезистентности бактерий. Мы оценили, могут ли антибиотики быстрее вылечить взрослых с краткосрочной инфекцией пазух носа в сравнении с лекарствами-пустышками (плацебо) или отсутствием лечения.
Мы оценили, могут ли антибиотики быстрее вылечить взрослых с краткосрочной инфекцией пазух носа в сравнении с лекарствами-пустышками (плацебо) или отсутствием лечения.
Дата поиска
18 января 2018 года.
Характеристика исследований
Мы включили 15 исследований, в которых взрослые с краткосрочной инфекцией пазух носа, подтвержденной или не подтвержденной визуализацией, в случайном порядке были распределены в группы для получения антибиотиков, лекарств-пустышек или отсутствия лечения, в амбулаторных условиях. Исследования охватывали 3057 взрослых, чей средний возраст составлял 36 лет; около 60% участников были женского пола. Участники наблюдались до излечения. Продолжительность испытаний варьировала от 8 до 28 дней.
Источники финансирования исследований
Семь исследований получали финансовую поддержку правительства или научных учреждений; шесть – гранты фармацевтической промышленности; в пяти не сообщалось об источниках финансирования.
Основные результаты
Без антибиотиков почти половина всех участников вылечилась через 1 неделю, а две трети через 14 дней. На каждые 100 участников на 5 (диагноз выставлен на основании симптомов, описанных врачу) — 11 (диагноз подтвержден рентгенографией) человек больше быстрее излечивались при приеме антибиотиков. Компьютерная томография (КТ) может предсказать, кому антибиотики принесут пользу, но ее рутинное использование способно привести к проблемам со здоровьем из-за воздействия радиации. На каждые 100 участников на 10 человек больше быстрее избавлялись от густых желтых выделений из носа при приеме антибиотиков в сравнении с лекарством-пустышкой или отсутствием лечения. На каждые 100 участников на 30 человек больше испытывали побочные эффекты (в основном со стороны желудка или кишечника) при приеме антибиотиков в сравнении с лекарством-пустышкой или отсутствием лечения. При сравнении с людьми, принимавшими антибиотики изначально, дополнительные 5 человек из 100 в группах лекарства-пустышки или отсутствия лечения были вынуждены начать прием антибиотиков из-за ухудшения состояния. Серьезные осложнения (например, абсцесс мозга) встречались редко.
Серьезные осложнения (например, абсцесс мозга) встречались редко.
Мы выяснили, что антибиотики не являются средством первой линии для лечения взрослых с краткосрочной инфекцией пазух. Мы не нашли доказательств касательно взрослых с тяжелым синуситом или сниженным иммунитетом или детей.
Качество доказательств
Когда диагноз был основан на симптомах, описанных врачу, качество доказательств было высоким. Мы снижали качество доказательств до умеренного, когда диагноз подтверждался рентгенографически или по КТ, так как число участников было небольшим и оценка становилась менее надежной.
Синусит острый, лечение и профилактика
В большинстве случаев острый синусит не требует лечения, так как он вызван вирусной инфекцией (насморк). Как правило, для скорейшего выздоровления и сглаживания симптомов достаточно самолечения.
Лечение для ослабления симптомов
Врач может порекомендовать лечение, ослабляющее симптомы синусита. Например, такие препараты, как:
Например, такие препараты, как:
- Солевой спрей для носа, который нужно впрыскивать в нос несколько раз в день, чтобы промыть носовые ходы.
- Кортикостероиды для носа. Спреи для носа с кортикостероидами могут предотвратить или ослабить воспаление. Примеры препаратов: флутиказон (Флоназа), мометазон (Назонекс), будезонид (Ринокорт аква), триамсинолон (Назакорт AQ), беклометазон (Беконазе AQ).
- Противоотечные средства. Эти препараты имеются в свободной продаже и отпускаются без рецепта и включают капли, таблетки и спреи для носа. Эти препараты применяются несколько дней, иначе они могут усилить заложенность носа.
- Обезболивающие, опускаемые без рецепта, включают аспирин, ацетаминофен (Тайленол и др.) и ибупрофен (Эдвил, Мотрин и др.). Не следует давать аспирин детям.
Антибиотики
- Обычно для лечения острого синусита не требуются антибиотики.
- Антибиотиками нельзя вылечить острый синусит, вызванный вирусной или грибковой инфекцией.

- Большинство случаев острого бактериального синусита можно вылечить и без приёма антибиотиков.
- Антибиотики как правило применяются для лечения тяжелых, повторяющихся или затяжных случаев бактериальной инфекции.
- Антибиотики для лечения острого синусита, вызванного бактериальной инфекцией: амоксициллин, кларитромицин и др. Если назначенный препарат не помогает против инфекции, или синусит повторяется, врач может выписать другой антибиотик.
- Если врач выписал вам антибиотики, нужно пройти полный курс лечения. Это означает, что необходимо принимать их от 10 до 14 дней, даже если состояние уже улучшилось. Если рано прекратить приём антибиотиков, симптомы могут вернуться.
Противогрибковые препараты
В редких случаях причиной острого синусита является грибковая инфекция. Тогда необходимо применять внутривенные препараты, такие как амфотерицин Б или вориконазол. Доза препарата, а также то, как долго нужно его принимать, зависит от серьёзности инфекции и от того, как быстро ослабляются симптомы болезни.
Иммунотерапия
Если синусит сопровождается аллергией, врач может назначить аллерген-специфическую иммунотерапию, которая снизит реакцию организма на аллергены и поможет улучшить состояние.
Рекомендации для осуществления домашнего лечения
Следующие рекомендации помогут вам ослабить симптомы синусита:
- Соблюдайте постельный или домашний режим. Это поможет вашему организму бороться с инфекцией и скорее выздороветь.
- Пейте много жидкости, например, воды или сока. Это сделает слизь более жидкой, что будет способствовать её дренированию. Не употребляйте напитки, содержащие кофеин или алкоголь, поскольку они обезвоживают организм. Помимо этого, алкоголь может ухудшить состояние отёкших носовых пазух и носа.
- Пропаривайте нос. Дышите паром над чашей с горячей водой, накрыв голову полотенцем, держа лицо точно над паром. Или примите горячий душ (если у вас нет температуры), дыша тёплым влажным воздухом.
 Это поможет облегчить боль и поспособствует прохождению слизи.
Это поможет облегчить боль и поспособствует прохождению слизи. - Ставьте теплые компрессы на лицо. Чтобы облегчить боль в области лица, накройте нос, щёки и глаза полотенцем, смоченным в тёплой воде.
- Промывайте носовые ходы. Используйте специально разработанный бутылёк-пульверизатор (например, Sinus Rinse), для промывания носовых ходов.
- Спите, держа голову в приподнятом положении. Это поспособствует улучшению прохождения из носовых пазух и уменьшит заложенность носа.
Профилактика острого синусита
Чтобы уменьшить риск заболевания острым синуситом:
- Избегайте инфекций верхних дыхательных путей. Минимизируйте контакты с людьми, болеющими простудой. Часто мойте руки с мылом, особенно перед приёмом пищи.
- Отслеживайте свою аллергию. Отслеживайте симптомы аллергии, посещая врача.
- Избегайте накуренных помещений и мест с загрязнённым воздухом. Табачный дым и другие загрязнители могут вызвать раздражение и воспаление в носовых ходах и легких.

- Используйте увлажнители воздуха. Если воздух у вас дома сухой, например, у вас воздушное отопление, то использование увлажнителей поможет предотвратить появление синусита. Содержите прибор в чистоте и следите за тем, чтобы на нём не образовывалась плесень.
Более подробную информацию о лечении и профилактике острого синусита вы можете получить у отоларингологов клиники «Здоровье 365» г. Екатеринбурга.
Лечение гайморита без антибиотиков
Лечение гайморита без проколов и антибиотиковНаша методика лечения гайморита: в носовую полость вводится фитодренажный спрей, который раздражает нервные рецепторы, рассеянные на слизистой оболочке носовой полости, стимулируя вызывает раскрытие естественных протоков пазух носа. Далее он вызывает активацию цилиарных клеток, дренирующих содержимое пазух, разжижает густое содержимое пазух носа, удаляет излишнюю жидкость, скопившуюся в глубине слизистой оболочки, с последующей эвакуацией содержимого пазух носа. Стимулируя дремлющие(больные) рецепторы носовой полости, восстанавливает физиологическое равновесие. Слизистая оболочка носовой полости становится более устойчивой к вирусно-инфекционной и аллергической атаке, в результате которой наши пациенты болеют реже и менее интенсивно.
Далее он вызывает активацию цилиарных клеток, дренирующих содержимое пазух, разжижает густое содержимое пазух носа, удаляет излишнюю жидкость, скопившуюся в глубине слизистой оболочки, с последующей эвакуацией содержимого пазух носа. Стимулируя дремлющие(больные) рецепторы носовой полости, восстанавливает физиологическое равновесие. Слизистая оболочка носовой полости становится более устойчивой к вирусно-инфекционной и аллергической атаке, в результате которой наши пациенты болеют реже и менее интенсивно.
Таким образом, при неосложненных синуситах (гайморит, фронтит) достаточно около восьми комфортных, бескровных процедур для излечения. Процедура настолько безболезненна, что из проводят с четрехлетнего возраста.
Именно благодаря дренажному спрею, мы смогли вылечить несколько тысяч москвичей, с направлениями в больницу для проколов и хирургического вмешательства.
Из-за чего вы могли подхватить гайморит?Воспалительный процесс носовой полости-это одна из главных проблем, которая ведёт за собой осложнения и неприятные последствия.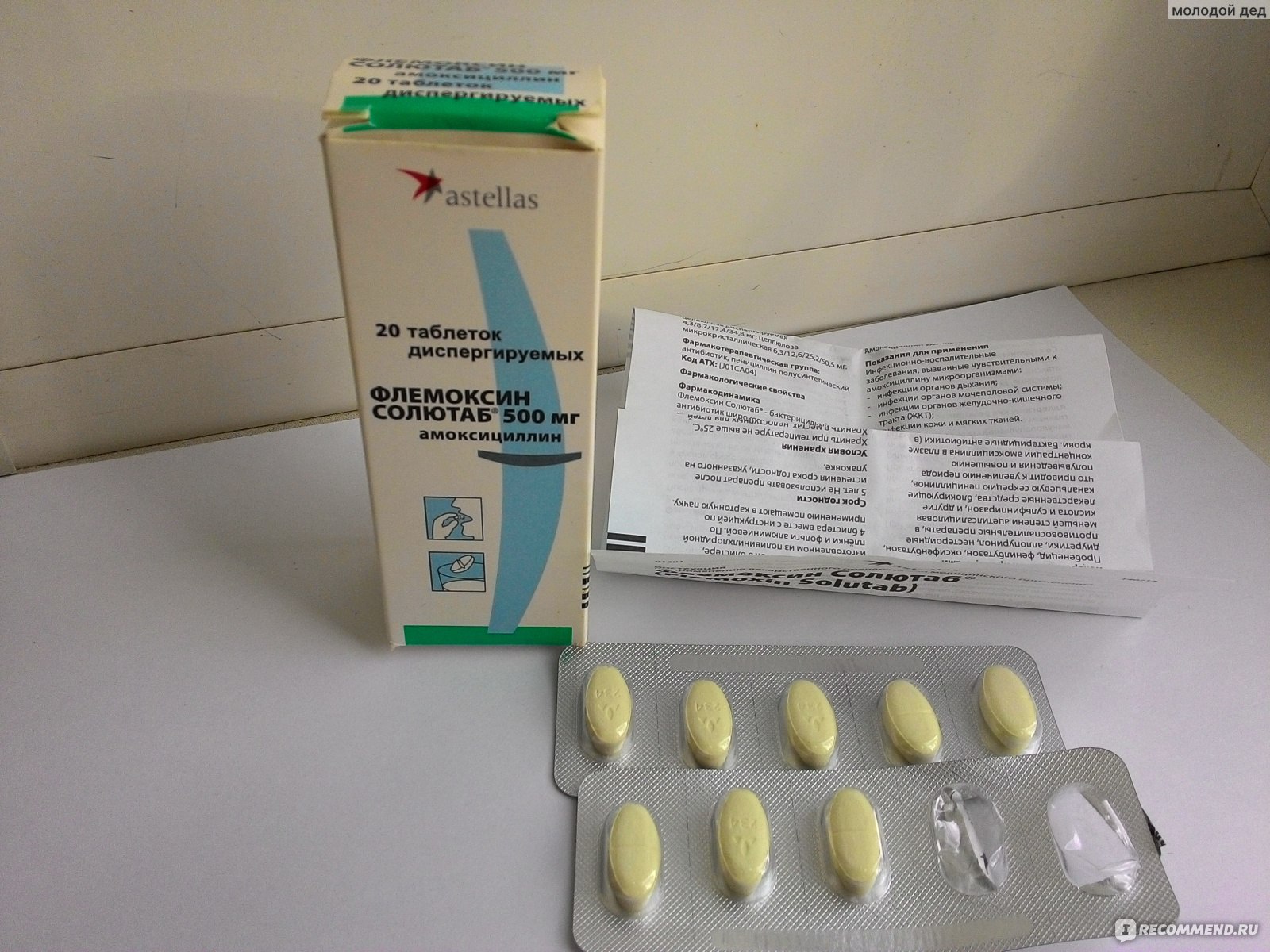 При воспалении любого вида, в том числе гайморита, слизистая оболочка начинает разрастаться, что приводит к закрытию соустий пазух. Из-за этого, нарушается дыхание пациента, подсушивается слизистая оболочка, ведя за собой неприятные ощущения.
При воспалении любого вида, в том числе гайморита, слизистая оболочка начинает разрастаться, что приводит к закрытию соустий пазух. Из-за этого, нарушается дыхание пациента, подсушивается слизистая оболочка, ведя за собой неприятные ощущения.
При скоплении слизи, если она не дренируется всегда наступает нагноение.
Именно поэтому, мы используем рассасывание гипертрофированной оболочки для того, чтобы полностью устранить проблему.
Что такое гайморит?Гайморит-это, прежде всего, воспаление, придаточной пазухи носовой полости, расположенной в верхней челюсти. Они имеют естественные протоки, которые сообщаются с носовой полостью.
Всего их насчитывается две:правая и левая.
Уже давно нам стало известно, что гайморит-это одна из разновидностей синусита. Необходимо регулярно очищать пазухи носа для того, чтобы нос мог получать воздух и увлажняться.
Существует несколько видов синуситов:- Фронтит
- Сфеноидит
- Гайморит
- Этмоидит
Всем известно, что любая простуда, даже самая лёгкая, может иметь последствия, от которых будет очень трудно избавиться после и одной из них является заложенность носа, а вследствие чего, появляется гайморит. Конечно же, он может появиться не сразу, а спустя какое-то время.
Конечно же, он может появиться не сразу, а спустя какое-то время.
Обычно, врачам в других медицинских учреждениях, кроме нашего приходится прокалывать пазухи, что приводит к кровотечению, проламывается хрящевая стена, в котором в последствии образуются грубые рубцы, спайки и хрящевые мозоли и тем самым усугубляется состояние больного. В итоге больной вынужден спустя годы прибегать к хирургическому вмешательству.
Как опознать воспаление пазух?
Воспаление пазух можно определить в том случае, если у вас сильно заложен нос, вы чувствуете давление, головные боли и нагрузку на переносицу-все это, возможные признаки появления гайморита. Хотя бы один из этих признаков является симптомом развившегося гайморита.
Причины появления гайморита:
Нет сомнений, что появление гайморита связано с инфекции, которая распространяется, благодаря слизи, расположенной в носовой полости. Кроме того, различные микроорганизмы при попадании на пораженную слизистую оболочку бурно размножаются и развивается гнойный процесс. Обычно, такое случается с теми, у кого слабый иммунитет, который не в состоянии бороться с вирусами.
Обычно, такое случается с теми, у кого слабый иммунитет, который не в состоянии бороться с вирусами.
Что может усложнить гайморит?
Снижение иммунной системы, к которому привели различные простуды и болезни, а также бактерии.
Самолечение, задержка лечения или его отсутствие могут стать главными факторами.
Проблемы в строении носовой перегородки и самого носа в целом.
Изменения или искривления носовой перегородки, которые могли повлечь затруднение дыхания.
На что будет жаловаться пациент?
Неприятные ощущения в носовой полости, которые еще трудно назвать болями, чувствуется какое-то давление и затрудняется дыхание. Затем, появляется головная боль, которая распространяется на всю голову, причем, днём выражается слабо, однако вечером усиливается во много раз.
Затрудняется дыхание. Обычно, закладываются две полости носа, а голос становится гнусавым. Иногда, закладывает сначала одну ноздрю и через несколько часов другую. Метод чередования.
Заложенность носа. Выделения желто-зеленого цвета или прозрачные.
Выделения желто-зеленого цвета или прозрачные.
Температура, которая наблюдается при обострении гайморита, что приводит к госпитализации (38 градусов и выше).
Слабость и утомление, которые также влияют на общее состояние.
Необходимо пройти точную диагностику, которая покажет насколько запущен гайморит, при этом, сделать оценку всего положения носовой полости и только потом принимать решения, а также ставить диагноз.
О лечении гайморита без антибиотиков
Гайморит: легкий способ вылечить тяжелое заболевание
+ A —
Современная фармакология нацелена на создание адресного транспорта лекарств к органам-мишеням
Это будущее особенно тех препаратов, которые имеют противопоказания и к которым может возникать устойчивость. Сейчас врачи всего мира обеспокоены тем, что бактерии научились сопротивляется антибиотикам.
Сейчас врачи всего мира обеспокоены тем, что бактерии научились сопротивляется антибиотикам.
Например, традиционный путь, когда пациент принимает антибиотик в таблетках, вызывает много побочных эффектов, например, дисбактериоз, не говоря уже о токсичности многих антибактериальных препаратов. Та же часть лекарства, которая попала в кровь, всосавшись в ЖКТ, или после инъекции, затем обязательно проходит через печень. Печень способна нейтрализовать часть антибиотика и снизить его эффективность, когда он попадет в нужный орган. При этом «закаленные» безопасными для них дозами антибиотиков патогенные бактерии быстро становятся устойчивыми (резистентными) к антибиотикам. Тогда приходится увеличивать дозы антибиотиков, а заболевания все чаще переходят в хроническую форму
Это происходит, в частности, при лечении гайморита. В гайморовых пазухах скапливается экссудат (густая вязкая слизь или попросту мокрота), появляется воспаление и отек, сосуды сужаются, не давая слизи с бактериями выйти из пазухи. При этом системные антибиотики начинают действовать не сразу, нужно время, чтобы таблетка всосалась и достигла пазухи через кровоток
При этом системные антибиотики начинают действовать не сразу, нужно время, чтобы таблетка всосалась и достигла пазухи через кровоток
Казалось бы, на помощь должна приходить пункция (прокол) гайморовой пазухи. Она позволяет не только удалить из верхнечелюстных пазух носа гнойное содержимое, но и ввести туда различные препараты, в частности антибиотики. Но эта процедура болезненная и относительно сложная, и может приводить к осложнениям или занесению инфекции извне. Кроме того, часто такие пациенты нуждаются в стационарном лечении. Пункцию следует применять, когда гайморит перешел в тяжелую стадию и без хирургического вмешательства уже не обойтись
На сегодняшний день наиболее современным направлением лечения не только гайморита, но и многих других болезней легких и ЛОР-органов является небулайзерная (ингаляционная) терапия, позволяющая мельчайшим частицам лекарства попасть именно в место воспаления и уничтожить там бактерии, практически не проникая в кровь. Уточним, что под термином “небулайзеры” — от латинского слова nebula-туман, облако — объединены устройства, которые генерируют аэрозольное облако, состоящее из микрочастиц ингалируемого раствора препарата. Основной целью небулайзерной терапии является быстрая доставка терапевтических доз препарата в аэрозольной форме за минимальный период времени, обычно за 5-10 минут. К ее преимуществам относятся высокая безопасность лечения, возможность даже у самых маленьких пациентов, возможность доставки более высокой дозы препарата и обеспечение проникновения лекарств в труднодоступные ЛОР-органы и плохо вентилируемые участки бронхов, куда не могут проникнуть системные антибиотики.
Основной целью небулайзерной терапии является быстрая доставка терапевтических доз препарата в аэрозольной форме за минимальный период времени, обычно за 5-10 минут. К ее преимуществам относятся высокая безопасность лечения, возможность даже у самых маленьких пациентов, возможность доставки более высокой дозы препарата и обеспечение проникновения лекарств в труднодоступные ЛОР-органы и плохо вентилируемые участки бронхов, куда не могут проникнуть системные антибиотики.
«Фармацевтические компании сегодня выпускают для небулайзерной терапии специализированные комплексные соединения в форме порошка для приготовления раствора для ингаляций, объединяющие в своем составе сразу 2 компонента: антибиотик и муколитик. Муколитиками называют вещества, способствующие разжижению слизи (мокроты) и её выводу, что особенно важно в лечении гайморита, — рассказывает Кунилова Жанна Леонидовна, врач-оториноларинголог высшей категории. — В частности, в состав широко используемых в России для борьбы с ЛОР- и легочными заболеваниями препаратов, например, Флуимуцил-антибиотик, входят молекулы антибиотика тиамфеникола и муколитика ацетилцистеина. Ацетилцистеин, разрывая связи слизи, быстро разжижает мокроту, гной, снижает их вязкость и способствует быстрому отхождению. А кроме того, Ацетилцистеин снижает способность бактерий укрепиться на слизистой оболочке и облегчает проникновение антибиотика тиамфеникола в слизистую оболочку гайморовых пазух. Тиамфеникол обладает широким спектром антибактериального действия в отношении бактерий, наиболее часто вызывающих инфекции ЛОР- органов и дыхательных путей» .
Ацетилцистеин, разрывая связи слизи, быстро разжижает мокроту, гной, снижает их вязкость и способствует быстрому отхождению. А кроме того, Ацетилцистеин снижает способность бактерий укрепиться на слизистой оболочке и облегчает проникновение антибиотика тиамфеникола в слизистую оболочку гайморовых пазух. Тиамфеникол обладает широким спектром антибактериального действия в отношении бактерий, наиболее часто вызывающих инфекции ЛОР- органов и дыхательных путей» .
В результате лечения гайморита с помощью небулайзерной терапии, при которых лекарственные средства, доставляются прямо в пазухи без пункций, сроки заболевания могут сокращаться на 30% и более, а риск развития побочных негативных эффектов сведен к минимуму. При выборе небулайзера очень важно не экономить и не приобретать устройства сомнительных, как правило, китайских производителей. На рынке сегодня представлен широкий выбор европейских и российских производителей, качество небулайзера определяется способностью создавать мелкодисперсные взвеси, причем, чем мельче будут частицы лекарства, тем лучше терапевтический эффект. При выборе небулайзера важно обратить внимание на тип небулайзера, наиболее универсальным будет являться компрессорный механизм работы, это важно, т.к. ультразвуковые небулайзеры способны разрушать многие компоненты лекарств. Среди компрессорных небулайзеров лидером в создании мелкодисперсной взвеси считаются итальянские.
При выборе небулайзера важно обратить внимание на тип небулайзера, наиболее универсальным будет являться компрессорный механизм работы, это важно, т.к. ультразвуковые небулайзеры способны разрушать многие компоненты лекарств. Среди компрессорных небулайзеров лидером в создании мелкодисперсной взвеси считаются итальянские.
Будьте здоровы!
Лучшие антибиотики при гайморите
Антибиотики от гайморита необходимы, поскольку возбудители патогенных организмов достаточно устойчивы к другим видам лекарств. Диагностировать гайморит можно только при помощи компьютерной томографии и рентгеновского снимка. Поэтому антибиотики против гайморита могут назначаться только после тщательного осмотра специалиста.
Симптоматика недуга
Как правило, симптомы гайморита бывают такими:
- Частая пульсирующая мигрень, боль которой отдается в зубы.
- Отек гноя по носоглотке и вытекание ее через нос.
- Устойчивая и длительная заложенность носа, из-за чего пропадает обоняние.

- Чувство сдавливания в области щек, надбровных дуг и носа.
- Стандартные симптомы при инфекционных заболеваниях: общая слабость и недомогание.
Начальные стадии болезни можно с легкостью вылечить с помощью стандартных антибактериальных средств.
Трудность состоит в том, что выявить симптомы начальной стадии не специалисту невозможно. Поэтому часто болезнь переходит в ту стадию, когда вылечить ее можно только антибиотиками.
Если лечение антибиотиками не производить, инфекция может привести к следующим осложнениям: менингит, пожизненная утрата обоняния, переход инфекции в трахеи, бронхи и глаза. Также возможно разрушение лицевых костей.
Случаи, когда антибиотики принимать нельзя
Чтобы определить, какие антибиотики принимать при гайморите, специалист должен выявить симптомы и возбудителя инфекции. Дальнейшее лечение зависит только от первопричины болезни. В случае ошибки антибиотики только усугубят положение. Данные лекарства не назначают в следующих случаях:
В случае ошибки антибиотики только усугубят положение. Данные лекарства не назначают в следующих случаях:
- Если гайморит имеет вирусное и грибковое происхождение.
- При хроническом гайморите.
- При гайморите, вызванном аллергической реакцией.
- Болезнь в легкой стадии.
При лечении гайморита антибиотики подбирают сугубо индивидуально каждому пациенту. Дозу назначают только врачи. Добавлять или убавлять количество приемов самовольно категорически запрещено.
Специалист всегда назначает определенный курс лечения, продолжительность которого не более 1 месяца. Назначенное лекарство нельзя принимать больше обозначенного срока, по окончании курса нужно обратиться к врачу. Если слишком долго принимать антибиотики, инфекция станет устойчивой к ним.
Если при употреблении антибиотиков появились новые симптомы, необходимо немедленно обратиться к лечащему врачу. То же самое касается неадекватной реакции организма на препарат.
При гайморите антибиотик нельзя смешивать с алкоголем.
Покупая препарат, обязательно нужно обращать внимание на срок годности.
Ввиду того, что данные лекарства подбирают индивидуально, лучший антибиотик при гайморите тот, который проявил свое действие в течение первых 2-х суток. Если никакого эффекта не последовало, врач может назначить другое лекарство.
Таблетированные антибиотики
Антибиотики при гайморите в таблетках являются самыми распространенными. Они могут дольше храниться и не терять при этом свои лечебные свойства.
- Макропен
Таблетки Макропен эффективные, так как они уничтожают бактерии пневмококка и гемофильные палочки. В небольших пропорциях средство производит бактериостатический эффект: не позволяет бактериям размножаться, в больших количествах оказывает бактерицидное действие, уничтожает микробы.
Лечить гайморит препаратом Макропен удобно тем, что он ликвидирует инфекцию даже в запущенном состоянии. Бактерии почти не адаптируются к нему. Однако, его нельзя употреблять при наличии проблем с почками и печенью.
- Аугментин
Достаточно эффективный антибиотик Аугментин фармацевты относят к лекарству 3-го поколения. Благодаря сложному полусинтетическому составу, он имеет широчайший спектр применения. Принцип действия направлен на разрушение клеток бактерий.
Аугментин хорошо себя зарекомендовал при многих других инфекционных заболеваниях, которые в большинстве случаев не связаны с дыхательными путями. В случае необходимости его можно принимать младенцам только в размельченном виде. Данный препарат хуже всех влияет на печень и кишечник, поэтому употреблять его больше 14 суток нельзя.
- Цефтриаксон
Лечение гайморита антибиотиками невозможно представить без пенициллиновых препаратов. Одним из таких является Цефтриаксон – лекарство 3-го поколения. Поскольку он предназначен для уничтожения аэробных и анаэробных бактерий, средство чаще всего назначают при инфекционных заболеваниях органов дыхательной системы. Принцип действия препарата основан на том, что он не позволяет бактериям размножаться.
Данный антибиотик от гайморита устраняет болезнетворные микробы даже в наиболее запущенной форме. Лечить инфекционные заболевания им нужно, когда предыдущие лекарства результатов не принесли. Как правило, пациенты отмечают улучшение своего состояния уже через сутки после использования.
Несмотря на действенность, Цефтриаксон имеет наибольшее количество побочных эффектов: нарушения работы пищевого тракта и работы почек. Строго противопоказан беременным женщинам и детям до 16 лет.
- Сумамед
Перворазрядный антибиотик для лечения гайморита Сумамед истребляет как грамположительные, так и грамотрицательные микроорганизмы. Принятый в 2014 году препарат стал первым антибиотиком типа макролидов, который можно свободно покупать в аптеке. Принцип действия заключается во внутриклеточном уничтожении бактерий.
Преимущество Сумамеда: применение при широком спектре заболеваний и выпуск во многих формах. Курс лечения быстрый (не более 5 дней). Употребление данного препарата противопоказано детям и беременным женщинам. Людям с ослабленными почками и печенью средство не назначают.
Употребление данного препарата противопоказано детям и беременным женщинам. Людям с ослабленными почками и печенью средство не назначают.
- Амоксиклав
Амоксиклав – полусинтетическое лекарство, которое используется при многих видах инфекционного заболевания. Пить при гайморите его следует для возобновления электролитного баланса. Таблетки Амоксиклав разрушают оболочку микроорганизмов за счет комбинирования клавулоновой кислоты и главного вещества (название – амоксициллин). Подходит беременным и детям при правильной дозировке.
К недостаткам относят все стандартные противопоказания антибиотиков – нарушения работы пищевого тракта.
Не исключены возникновения у пациентов крапивницы при индивидуальной непереносимости. Какими антибиотиками лечат гайморит, знает только врач, поэтому он подбирает средство индивидуально для каждого.
Инъекционные антибиотики
Уколы антибиотиками при гайморите используют в случаях, когда болезнь привела к осложнению. В большинстве случаев инъекционная терапия проводится под чутким наблюдением врача в стационарных больничных условиях. Зачастую антибиотики для лечения гайморита подкожного принципа действия представляют собой растворенные формы таблеток.
В большинстве случаев инъекционная терапия проводится под чутким наблюдением врача в стационарных больничных условиях. Зачастую антибиотики для лечения гайморита подкожного принципа действия представляют собой растворенные формы таблеток.
Цефтриаксон в форме укола чаще всего назначают пациентам. Данный препарат на основе пенициллина используют на самых острых стадиях болезни. Вводят его подкожно раз в день. Препарат достаточно эффективный, но беременным женщинам его принимать нельзя.
Назначаемый в крайних случаях инъекционный антибиотик Цефазолин – полусинтетическое лекарство бактерицидного принципа действия. Применяется он преимущественно в стационарных условиях один раз в день.
Закапывание антибиотиков в нос при гайморите является дополнительной мерой в совокупности с остальными методами лечения. Тем не менее, спреи и аэрозоли не предназначены для облегчения дыхания. Правила приема данных средств:
- Спрей с антибиотиками наравне с другими препаратами подобного типа может назначать только врач.

- Нельзя закапывать в нос больше, чем назначил медик.
- Если лекарство не приносит результатов, следует обратиться к специалисту, но ни в коем случае не увеличивать дозировку. Нельзя самостоятельно решать, чем лечить проблему.
- Аэрозоли нельзя применять в качестве средства для промывания.
- Для того, чтобы аэрозоли действовали лучше, необходимо в перерывах между приемами использовать сосудосуживающие назальные препараты (Отилин или Фармазолин).
Препарат Изофра среди других аэрозолей наиболее распространен, его удобно брать с собой, даже если пациент должен куда-то лететь. В его составе содержится сульфат фрамицетина – антибиотик, который всасывается в слизистую оболочку с последующим уничтожением бактерий. Изофра отлично справляется с катаральными осложнениями вирусной инфекции в виде синуситов. Лечение гнойного гайморита таким средством не проводят.
В случае неправильного применения Изофра усугубляет гайморит у взрослых вплоть до того, что бактерии становятся устойчивее к антибиотикам.
Возможны нарушения работы желудочно-кишечного тракта.
Спрей Биопарокс содержит активное вещество фузафунгин. Лечение гайморита антибиотиками данного типа происходит по схожему принципу. Лечебные вещества впитываются в слизистую оболочку, где и уничтожают бактерии.
Однако назначают его только при начальных стадиях заболевания. Биопаракс не действует на острых стадиях, им не производят лечение гнойного гайморита. В индивидуальных случаях препарат может вызывать аллергические реакции слизистой оболочки, а также сыпь и отеки. Не исключено появление бронхоспазмов.
Антибиотики для взрослых и детей
При гайморите у взрослых применяют лечение стандартными антибактериальными средствами, а антибиотики назначают в случае крайней необходимости. Взрослым, страдающим аллергией на пенициллин, врачи прописывают макролидные препараты.
Если у пациента бронхиальная астма, ему назначают фторхинолоновые препараты: Леволет, Ципролет, Цифран.
Эти препараты менее вредны, но они требуют больше времени для лечения.
Антибиотики при гнойном гайморите употребляют в ограниченных количествах. Как правило, от подобного заболевания применяют макролиды, пенициллины и цефалоспорины. Однако, самым основным способом лечения гнойного гайморита является промывание носа в стационарных условиях.
Какие антибиотики пить при гайморите детям? В большей части это зависит от дозировки препарата и возраста ребенка. Обычно специалисты не назначают маленьким пациентам таблетки, предпочитая им аэрозоли и капли, чтобы точнее отмерять дозу. Чаще всего для лечения используют спрей Биопарокс (с 2,5 года). В случае осложнения назначают Цефтриаксон через инъекцию.
Список антибиотических препаратов от гайморита для детей весьма ограничен, но следующие лекарства не вызывают опасений у педиатров:
- Сумамед – антибиотик от гайморита в таблетках допустим к употреблению детям от 12 лет. До этого возраста лекарство вводят внутримышечно.

- Амоксициллин. Лечить детский гайморит антибиотиком можно уже с момента рождения при правильно разбавленной концентрации.
- Антибиотики разряда аминогликозиды (Тобрамицин и Амикацин) допустимы к внутримышечному вводу детям от 3 лет.
Средства для беременных
Чтобы узнать, какой антибиотик лучше беременным, необходимо пройти гораздо больше процедур диагностики. Будущим мамам не назначают таблетки, чаще всего лечение проходит посредством инъекций.
Лучшими средствами для рожениц являются антибиотики 3-го поколения: Азитромицин, Аугментин и Спирамицин.
Но данные средства лечения проводят лишь в самых крайних случаях и только после 2-го месяца вынашивания. Поэтому какие антибиотики пить беременным, решает только лечащий врач. В основном специалисты назначают беременным аэрозоли и капли.
Независимо от формы и самочувствия пациента назначение и диагностика проблем носа должна проходить в условиях медицинского учреждения. Только после тщательного осмотра врач назначит конкретное средство.
Только после тщательного осмотра врач назначит конкретное средство.
Хронический гайморит — цены на лечение, симптомы и диагностика хронического гайморита в «СМ-Клиника»
Лечением заболевания занимается отоларинголог.
Лечение
Терапию хронического гайморита подбирают строго в индивидуальном порядке. Методов лечения, которые гарантировано приведут пациента к выздоровлению, не разработано до сих пор. Это связано с вариативностью причин развития болезни. В комплексной терапии хронического гайморита используют гормональные препараты, антибиотики, промывание носовых ходов, а также хирургические методики.Консервативное лечение
Консервативная терапия направлена на подавление воспалительного процесса в пазухах, а также восстановление их нормальной аэрации и дренажа слизи. С этой целью назначают:- глюкокортикостероиды для интраназального применения;
- муколитики;
- антибиотики;
- ирригационную терапию.
Хирургическое лечение
Хирургическое лечение проводят при неэффективности консервативных методов, грибковом происхождении синусита с развитием новообразований (кисты, полипы), а также при выявлении анатомических аномалий строения носовых ходов, которые способствуют затяжному воспалению. Операция подразумевает формирование доступа к пазухе, удаление гнойного содержимого, кистозных или полипозных образований, а также промывание синуса лекарственными препаратами.
Операция подразумевает формирование доступа к пазухе, удаление гнойного содержимого, кистозных или полипозных образований, а также промывание синуса лекарственными препаратами.Вмешательство могут проводить по следующим методикам:
- классическая – подразумевает создание доступа через разрез под верхней губой;
- микрохирургическая – доступ формируют через прокол под губой;
- интраназальная – манипуляции совершают через естественные или искусственно созданные отверстия синусов.
В ряде случаев врачи проводят не хирургическую операцию, а пункцию гайморовой пазухи. Процедура выполняется под местной анестезией и подразумевает прокол синуса с последующей аспирацией содержимого и промыванием.
Если хронический гайморит прогрессирует из-за искривления носовой перегородки, пациенту предлагают провести пластическую операцию, в ходе которой дефект будет устранен.
Реабилитация
Реабилитация после хирургического лечения длится до 2 недель. Как правило, пациента выписывают в тот же день, когда проводилось вмешательство. Однако до полного восстановление желательно соблюдение домашнего режима. Пациенту нельзя чихать или кашлять, сморкаться, пить жидкости через трубочку. Важно соблюдать рекомендации врача и принимать назначенные им препараты.
Как правило, пациента выписывают в тот же день, когда проводилось вмешательство. Однако до полного восстановление желательно соблюдение домашнего режима. Пациенту нельзя чихать или кашлять, сморкаться, пить жидкости через трубочку. Важно соблюдать рекомендации врача и принимать назначенные им препараты.Синусит (гайморит) — симптомы, причины, лечение
Что такое синусит и почему его называют гайморитом?
Синусит — это воспаление одной или нескольких придаточных пазух носа. Чаще всего воспаляются верхнечелюстные пазухи, которые раньше назывались гайморовыми пазухами. Это и называют в обиходе гайморитом. Обычно он возникает как осложнение ринита (насморка), гриппа, при стоматологической инфекции корней верхних зубов. Бактерии или вирусы проникают в гайморову полость и вызывают воспаление.
Факторы риска гайморита
Нарушенный отток слизи из гайморовых пазух, например, в результате полипов носа, искривленной носовой перегородки; частые ОРВИ; курение; аллергия; кистозный фиброз; иммунодефициты (например, ВИЧ).
Симптомы гайморита
- Ощущение заложенности носа;
- тянущая боль и ощущение распирания, сдавления в переносице, висках, под глазами, особенно при наклоне тела вперед;
- боль в верхней челюсти, зубах;
- головная боль, снижение работоспособности, утомляемость;
- кашель, особенно ночью;
- в сочетании с перечисленными симптомами: плохой запах изо рта, потеря обоняния, повышенная температура (обычно до 37-38 градусов).
Когда идти к врачу?
Медицинская помощь нужна вам, если:
- симптомы беспокоят сильно и не проходят дольше 3 дней или ухудшаются;
- у вас постоянная высокая температура;
- у вас был диагностирован хронический гайморит.
Познакомьтесь с нашим оториноларинголог (ЛОР-врачом) — Левченко Егором Олеговичем
Причины гайморита
Гайморит может быть:
- инфекционным или аллергическим;
- вирусным или бактериальным.
Возможные осложнения
При гайморите осложнения возникают редко.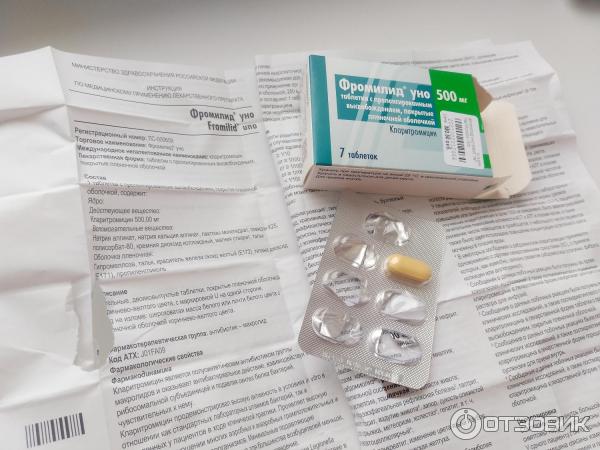 Они могут быть следующими:
Они могут быть следующими:
- хронический гайморит, который длится более 12 недель;
- фронтит (воспаление лобной пазухи), менингит;
- воспаление костей черепа — остеомиелит;
- проблемы со зрением, слухом, потеря обоняния.
Как предотвратить гайморит?
- Держать аллергию под контролем.
- Реже простужаться (закаляться, поддерживать иммунитет в форме, чаще мыть руки).
- Не курить, не дышать табачным дымом.
- Увлажнять воздух в квартире, так как при сухом воздухе слизь становится более вязкой и её труднее вывести из пазух носа.
Диагностика гайморита
Кроме осмотра и учёта симптомов, любой предполагаемый синусит требует рентгеновского исследования придаточных пазух носа. При хроническом гайморите все прилежащие ткани дополнительно исследуются с помощью компьютерной томографии, чтобы выявить причину частых обострений: полипы, опухоли, инородное тело в носу и т. п. Иногда может понадобиться анализ крови, чтобы отличить вирусный гайморит от бактериального.
В нашей клинике вы можете сдать все необходимые анализы прямо во время приема, а также сделать рентген.
О клинике
Euromed Clinic – многопрофильная семейная клиника в центре Петербурга.
- Вызов врача на дом
- Круглосуточный прием терапевта
- Анализы, УЗИ, рентген
- Диагностика всего организма
- Стационар и хирургия
- Вакцинация
Узнать больше о клинике
Лечение гайморита
Способы лечения гайморита зависят от его происхождения. При аллергическом гайморите назначаются антигистаминные препараты, при бактериальном — антибиотики. Для облегчения симптомов могут быть назначены сосудосуживающие препараты. Применяются промывания пазух, так называемая «кукушка». В некоторых случаях требуется прокол пазухи, чтобы убрать гной, промыть пазуху и, возможно, ввести в неё лекарство.
Домашнее лечение
Ни в коем случае не прогревайте нос при остром гайморите!
Вы можете освоить промывание носа соленой водой, и острый гайморит, скорее всего, перестанет вас беспокоить спустя 1-2 дня.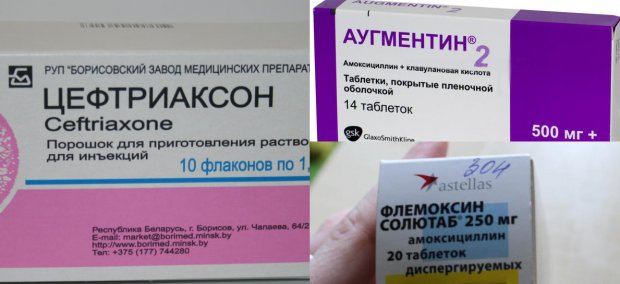 Особенно полезно такое промывание, если у вас искривлена носовая перегородка.
Особенно полезно такое промывание, если у вас искривлена носовая перегородка.
Другие синуситы
Фронтит — воспаление лобной пазухи — встречается реже, чем гайморит. Фронтит может развиться при травме носа, тяжелом гриппе. Главный симптом — сильнейшая боль и отёк в области лба, светобоязнь. Это тяжелое поражение, исходом которого может быть некроз кости, абсцесс головного мозга, менингит.
Еще реже возможны воспаление решетчатых и клиновидной пазухи (этмоидит, сфеноидит). Они обычно протекают одновременно с гайморитом и фронтитом, например, при скарлатине. Такие синуситы обычно лечатся в стационаре.
Записаться на консультацию к нашему доктору можно по телефону: + 7 812 327 03 01 или онлайн на сайте клиники.
Лечение инфекций носовых пазух: не спешите с антибиотиками
Лечение инфекций носовых пазух: не спешите с антибиотиками
Миллионам людей ежегодно прописывают антибиотики от инфекций носовых пазух, частого осложнения простуды, сенной лихорадки и других респираторных аллергий. Фактически, от 15 до 21 процента всех рецептов антибиотиков для взрослых в амбулаторных условиях предназначены для лечения инфекций носовых пазух. К сожалению, большинству из этих людей лекарства не нужны.Вот почему:
Фактически, от 15 до 21 процента всех рецептов антибиотиков для взрослых в амбулаторных условиях предназначены для лечения инфекций носовых пазух. К сожалению, большинству из этих людей лекарства не нужны.Вот почему:
Наркотики обычно не помогают.
Инфекции носовых пазух могут быть болезненными. У людей с этим заболеванием обычно бывает заложенный нос в сочетании с желтыми, зелеными или серыми выделениями из носа, а также боль или давление вокруг глаз, щек, лба или зубов, которые ухудшаются, когда они наклоняются. Но инфекции носовых пазух почти всегда возникают в результате вирусной, а не бактериальной инфекции, а антибиотики не действуют против вирусов. Даже если причиной являются бактерии, инфекции часто проходят сами по себе в течение недели или около того.И антибиотики тоже не помогают избавиться от аллергии.
Они могут представлять опасность.
Примерно каждый четвертый человек, принимающий антибиотики, имеет побочные эффекты, такие как проблемы с желудком, головокружение или сыпь. Эти проблемы проходят вскоре после прекращения приема лекарств, но в редких случаях антибиотики могут вызывать тяжелые аллергические реакции. Чрезмерное употребление антибиотиков также способствует росту бактерий, с которыми нелегко бороться с помощью лекарств. Это делает вас более уязвимыми для инфекций, устойчивых к антибиотикам, и подрывает пользу, которую антибиотики могут принести другим людям.
Эти проблемы проходят вскоре после прекращения приема лекарств, но в редких случаях антибиотики могут вызывать тяжелые аллергические реакции. Чрезмерное употребление антибиотиков также способствует росту бактерий, с которыми нелегко бороться с помощью лекарств. Это делает вас более уязвимыми для инфекций, устойчивых к антибиотикам, и подрывает пользу, которую антибиотики могут принести другим людям.
Итак, когда нужны антибиотики?
Обычно они требуются только тогда, когда симптомы длятся дольше недели, начинают улучшаться, но затем снова ухудшаются или становятся очень серьезными. Вызывающие беспокойство симптомы, которые могут потребовать немедленного лечения антибиотиками, включают жар выше 38,6 ° C, сильную боль и болезненность в носовых пазухах или признаки кожной инфекции, такие как горячая красная сыпь, которая быстро распространяется. Когда вам действительно нужны антибиотики, лучшим выбором во многих случаях является амоксициллин, который обычно стоит около 4 долларов и так же эффективен, как и более дорогие антибиотики известных марок. Обратите внимание, что некоторые медицинские работники рекомендуют компьютерную томографию при подозрении на инфекцию носовых пазух. Но эти тесты обычно необходимы только в том случае, если у вас частые или хронические инфекции носовых пазух или вам предстоит операция на носовых пазухах.
Обратите внимание, что некоторые медицинские работники рекомендуют компьютерную томографию при подозрении на инфекцию носовых пазух. Но эти тесты обычно необходимы только в том случае, если у вас частые или хронические инфекции носовых пазух или вам предстоит операция на носовых пазухах.
Как лечить инфекции носовых пазух?
Большинство людей выздоравливают от инфекций носовых пазух, вызванных простудой, примерно за неделю, но несколько шагов самопомощи могут принести некоторое облегчение раньше:
Остальное. Это особенно важно в первые несколько дней, когда вашему организму необходимо направить свою энергию на борьбу с вирусом.Это также помогает приподнять голову в положении лежа, чтобы облегчить постназальное течение.
Напиток. Теплые жидкости помогают разжижать выделения из носа и разжижать мокроту.
Повышенная влажность. Теплый влажный воздух из ванны, душа или кастрюли с кипяченой водой может разжижить мокроту и успокоить горло.
Полоскание горла. Используйте половину чайной ложки соли, растворенной в стакане теплой воды.
Промыть нос. Спреи с соленой водой или наборы для промывания носа (например, Neti Pot) могут улучшить ваше самочувствие.
С осторожностью используйте средства, отпускаемые без рецепта.
- Назальные капли или спреи, содержащие оксиметазолин (например, Отривин, Дриксорал и дженерики), могут вызвать заложенность носа при использовании более трех дней.
- Преимущества пероральных деконгестантов (таких как Судафед) редко перевешивают риски или побочные эффекты.
- За исключением случаев серьезной аллергии, лучше не принимать антигистаминные препараты, поскольку они не сильно облегчают симптомы простуды и могут вызвать серьезные побочные эффекты.
Когда вам действительно нужны антибиотики от инфекции носовых пазух? — Блог Harvard Health
Был февраль, и клиника кишела респираторными инфекциями всех видов: в основном простудой, но также бронхитом, пневмонией и инфекциями носовых пазух. Пациенты приходили обычно с мыслью, что им нужны антибиотики от инфекции носовых пазух или другой респираторной инфекции.
Пациенты приходили обычно с мыслью, что им нужны антибиотики от инфекции носовых пазух или другой респираторной инфекции.
Первой пациенткой в моем графике была медработница с «инфекцией носовых пазух», записанной как ее основная проблема.* У нее было около двух недель заложенности носа и придаточных пазух, в чем она обвиняла вирусную инфекцию верхних дыхательных путей (URI, также известную как простуда). Двое ее маленьких детей всю зиму болели простудой, поэтому она не удивилась, увидев эти симптомы, а также постоянную постназальную капельницу и кашель.
Ее заложенность в какой-то момент немного улучшилась, и она думала, что наконец поправляется. Но затем, за день до визита, она проснулась от пульсирующей боли между глазами, полностью заблокированных носовых ходов и, что более важно, зеленого гноя, сочащегося из ее левого слезного протока.У нее были боли в теле, озноб и сильная усталость. «Может, мне нужны антибиотики?» спросила она.
Большинство инфекций носовых пазух не требуют антибиотиков
Ах, инфекции носовых пазух.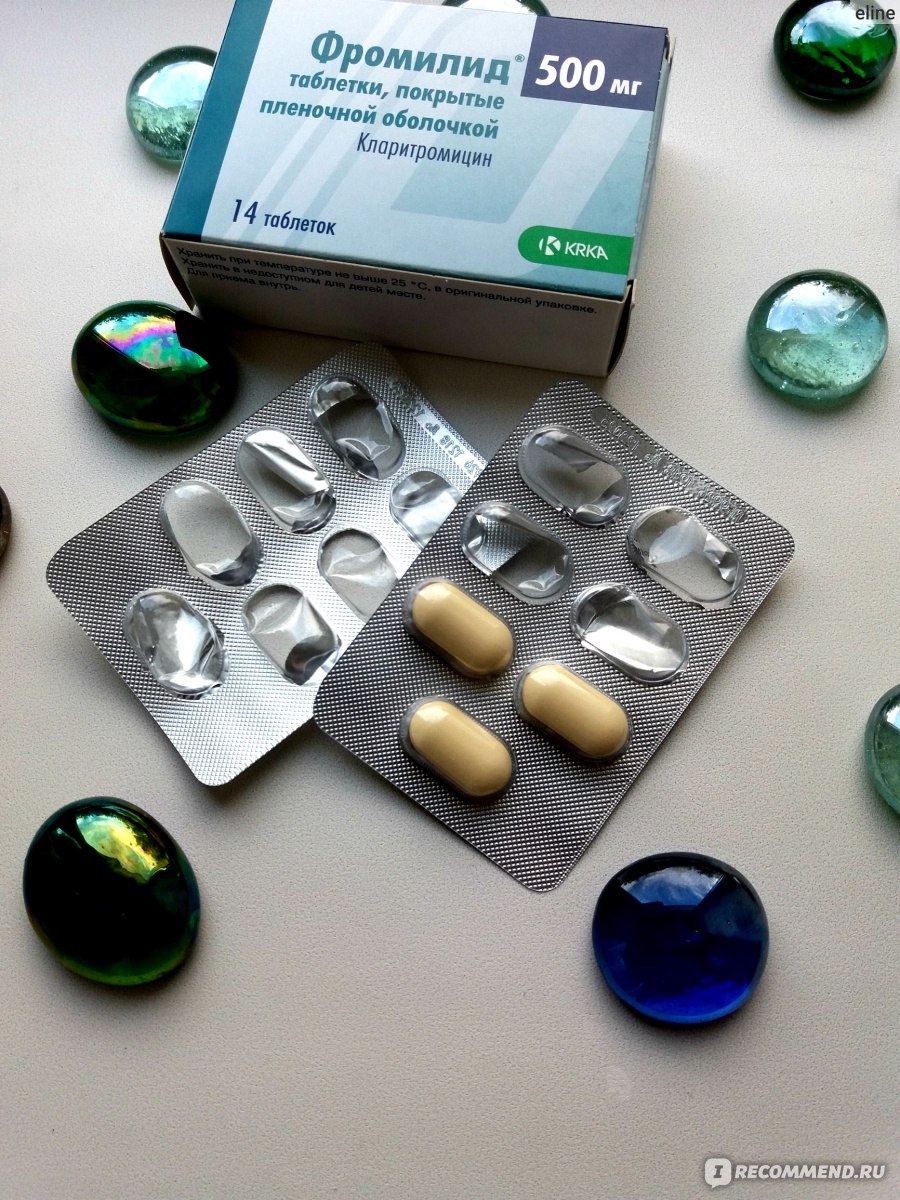 В журнале New England Journal of Medicine опубликован обзор клинической практики острых инфекций носовых пазух у взрослых, то есть инфекций носовых пазух продолжительностью до четырех недель. Необходимость в обновленном обзоре, вероятно, была вызвана обескураживающим фактом, что, хотя подавляющее большинство острых инфекций носовых пазух вылечит или даже исчезнет самостоятельно, без антибиотиков в течение одной-двух недель, большинство из них в конечном итоге лечится антибиотиками.
В журнале New England Journal of Medicine опубликован обзор клинической практики острых инфекций носовых пазух у взрослых, то есть инфекций носовых пазух продолжительностью до четырех недель. Необходимость в обновленном обзоре, вероятно, была вызвана обескураживающим фактом, что, хотя подавляющее большинство острых инфекций носовых пазух вылечит или даже исчезнет самостоятельно, без антибиотиков в течение одной-двух недель, большинство из них в конечном итоге лечится антибиотиками.
Именно это несоответствие вызывает тревогу у клинических исследователей и представителей общественного здравоохранения, потому что большее количество ненужных рецептов на антибиотики означает больше побочных эффектов и более высокий уровень резистентности бактерий. Но с другой стороны, хотя 85% инфекций носовых пазух проходят или проходят сами по себе, есть 15%, которые этого не делают. Возможные осложнения редки, но серьезны и включают инфекции головного мозга и даже абсцессы.
Но иногда необходимы антибиотики при инфекциях носовых пазух
Так как же судить о целесообразности назначения антибиотиков при инфекции носовых пазух? Есть несколько наборов официальных руководств, которые все похожи.Когда у пациента наблюдаются густые красочные выделения из носа и / или лицевое давление или боль в течение как минимум 10 дней, он соответствует критериям для лечения антибиотиками. Если у пациента были эти симптомы, но казалось, что симптомы начали улучшаться, а затем снова ухудшились, то, даже если прошло менее 10 дней, он соответствует критериям для лечения антибиотиками. (Это называется «двойным ухудшением» и является обычным сценарием при бактериальных инфекциях носовых пазух.)
Однако авторы также предлагают, чтобы врачи обсудили с пациентами «бдительное ожидание» и объяснили, что большинство инфекций носовых пазух проходят самостоятельно в течение одной-двух недель, и это безопасный вариант воздержаться от антибиотиков.Затем симптомы можно лечить коктейлем из безрецептурных лекарств и поддерживающей терапией, такой как орошение носа физиологическим раствором, назальные стероидные спреи, противоотечные и обезболивающие.
Конечно, многие пациенты ожидают и требуют антибиотиков при инфекциях носовых пазух, и даже те, кто готовы к бдительному ожиданию, могут услышать о редких, но возможных осложнениях, таких как абсцесс мозга, и выбрать лечение.
В случае с моей пациенткой, описанной выше, она соответствовала критериям лечения.Она взвесила вариант настороженного ожидания с потенциальным риском антибиотиков для инфекции носовых пазух и выбрала рецепт. Я могу сказать вам после очень внимательного наблюдения, что она быстро поправилась, хотя, по правде говоря, мы никогда не узнаем, поправилась ли она в любом случае.
* Это реальный случай, подробности воспроизведены как можно точнее, основываясь на моем собственном опыте пациента с инфекцией носовых пазух, первоначально опубликованном здесь.
Синусит | Cigna
Обзор темы
Что такое гайморит?
Инфекции носовых пазух часто возникают после простуды и вызывают боль и давление в голове и лице.
Синусит может быть острым (внезапным) или хроническим (длительным). При хроническом синусите инфекция или воспаление полностью не проходят в течение 12 недель и более.
Что вызывает синусит?
Синусит может быть вызван тремя причинами:
- Вирусы.
- Бактерии.
- Грибки.
Те же вирусы, которые вызывают простуду, вызывают большинство случаев синусита.
Когда накладка
Пазухи воспаляются от вирусной инфекции, как от простуды, опухают. Это вирусный синусит. Отек может препятствовать нормальному оттоку жидкости из носовых пазух в нос и горло. Если жидкость не может стекать и со временем накапливается, в ней могут начать расти бактерии или грибки (множественные грибки). Эти бактериальные или грибковые инфекции могут вызвать отек и боль. Они с большей вероятностью продлятся дольше, со временем ухудшатся и станут хроническими.
Они с большей вероятностью продлятся дольше, со временем ухудшатся и станут хроническими.
Носовая аллергия или другие проблемы, которые блокируют носовые ходы и позволяют жидкости скапливаться в пазухах, также могут привести к синуситу.
Каковы симптомы?
Основные симптомы синусита — насморк или заложенность носа, а также боль и давление в голове и лице. У вас также может быть желтый или зеленый дренаж или капание из носа или в заднюю часть горла (постназальные выделения).То, где вы чувствуете боль и нежность, зависит от того, какая пазуха поражена.
Другие общие симптомы синусита могут включать:
- Головная боль.
- Неприятный запах изо рта.
- Кашель с выделением слизи.
- Лихорадка.
- Боль в зубах.

- Снижение обоняния или вкуса.
Как диагностируется синусит?
Ваш врач может определить, есть ли у вас синусит, задав вопросы о вашем прошлом здоровье и проведя медицинский осмотр. Скорее всего, вам не понадобятся другие тесты.
Как лечится?
Вирусные инфекции носовых пазух обычно проходят самостоятельно в течение 10–14 дней. Антибиотики не действуют при вирусных инфекциях. Но есть несколько вещей, которые вы можете сделать дома, чтобы облегчить симптомы:
- Пейте много жидкости.
- Накладывайте горячее влажное полотенце или гелевый пакет на лицо на 5–10 минут за раз несколько раз в день.
- Подышите теплым влажным воздухом из горячего душа, горячей ванны или раковины с горячей водой.
- Использование
солевые капли и спреи для носа, чтобы носовые проходы оставались влажными, и используйте солевые растворы для носа, чтобы поддерживать носовые ходы открытыми и вымывать слизь и бактерии.

- Попробуйте лекарства, отпускаемые без рецепта, чтобы облегчить боль и давление в голове и лице.
Домашнее лечение может помочь вывести слизь из носовых пазух и предотвратить более серьезную бактериальную или грибковую инфекцию.
Бактериальные инфекции можно лечить антибиотиками. Вероятно, через несколько дней вы почувствуете себя лучше, но некоторые симптомы могут сохраняться в течение нескольких недель. Если у вас хронический синусит, возможно, вам придется принимать лекарство дольше.
Если у вас есть грибковая инфекция, которая встречается нечасто, антибиотики не избавят от синусита. При этом типе инфекции может потребоваться лечение противогрибковыми препаратами, стероидные препараты или хирургическое вмешательство.
Если вы долгое время принимали антибиотики и другие лекарства, но симптомы синусита не исчезли, вам может потребоваться операция. Вам также может потребоваться операция, если инфекция может распространиться или у вас есть другие проблемы, такие как нарост (полип), блокирующий носовой ход.
Вам также может потребоваться операция, если инфекция может распространиться или у вас есть другие проблемы, такие как нарост (полип), блокирующий носовой ход.
Причина
Синусит чаще всего является результатом вирусная инфекция, вызывающая воспаляется слизистая оболочка носа и носовых пазух.
- Слизистая оболочка опухает, когда воспаляется, блокируя отток жидкости из носовых пазух в нос и горло.
- Слизь и жидкость скапливаются внутри носовых пазух, вызывая давление и боль.
- Бактерии чаще развиваются в носовых пазухах, которые не могут отводиться должным образом. Бактериальная инфекция носовых пазух часто вызывает усиление воспаления и боли.
Простуда обычно запускает этот процесс, но любой фактор, вызывающий воспаление слизистой оболочки, может привести к синуситу. Многие люди с аллергией на нос (
аллергический ринит), например, могут иметь рецидивирующие или длительные (хронические) инфекции носовых пазух. Носовой
полипы, посторонние предметы (обычно у детей), структурные проблемы носа, такие как
искривленная перегородка и другие состояния также могут блокировать носовые ходы, увеличивая риск синусита.
Многие люди с аллергией на нос (
аллергический ринит), например, могут иметь рецидивирующие или длительные (хронические) инфекции носовых пазух. Носовой
полипы, посторонние предметы (обычно у детей), структурные проблемы носа, такие как
искривленная перегородка и другие состояния также могут блокировать носовые ходы, увеличивая риск синусита.
Грибковая инфекция также может вызвать синусит.Это особенно актуально для людей с нарушение иммунной системы. Грибковый синусит имеет тенденцию быть хроническим и лечить его труднее, чем бактериальный синусит.
Симптомы
Боль и давление в лице, а также заложенный или насморк — основные симптомы синусита. У вас также могут быть желтые или зеленоватые выделения из носа. Наклон вперед или движение головой часто усиливают лицевую боль и давление.
Наклон вперед или движение головой часто усиливают лицевую боль и давление.
Местоположение боли и болезненности может зависеть от какая пазуха поражена.
Другие общие симптомы синусита включают:
- Головная боль.
- Желтые или зеленоватые выделения из носа или вниз по задней стенке глотки.
- Неприятный запах изо рта.
- Заложенный нос.
- Кашель с выделением слизи.
- Лихорадка.
- Зубная боль.
- Снижение обоняния или вкуса.
Острый (внезапный) синусит обычно вызывается вирусной инфекцией и часто быстро развивается. Обычно он длится 4 недели или меньше, и симптомы часто начинают проходить в течение недели без какого-либо лечения.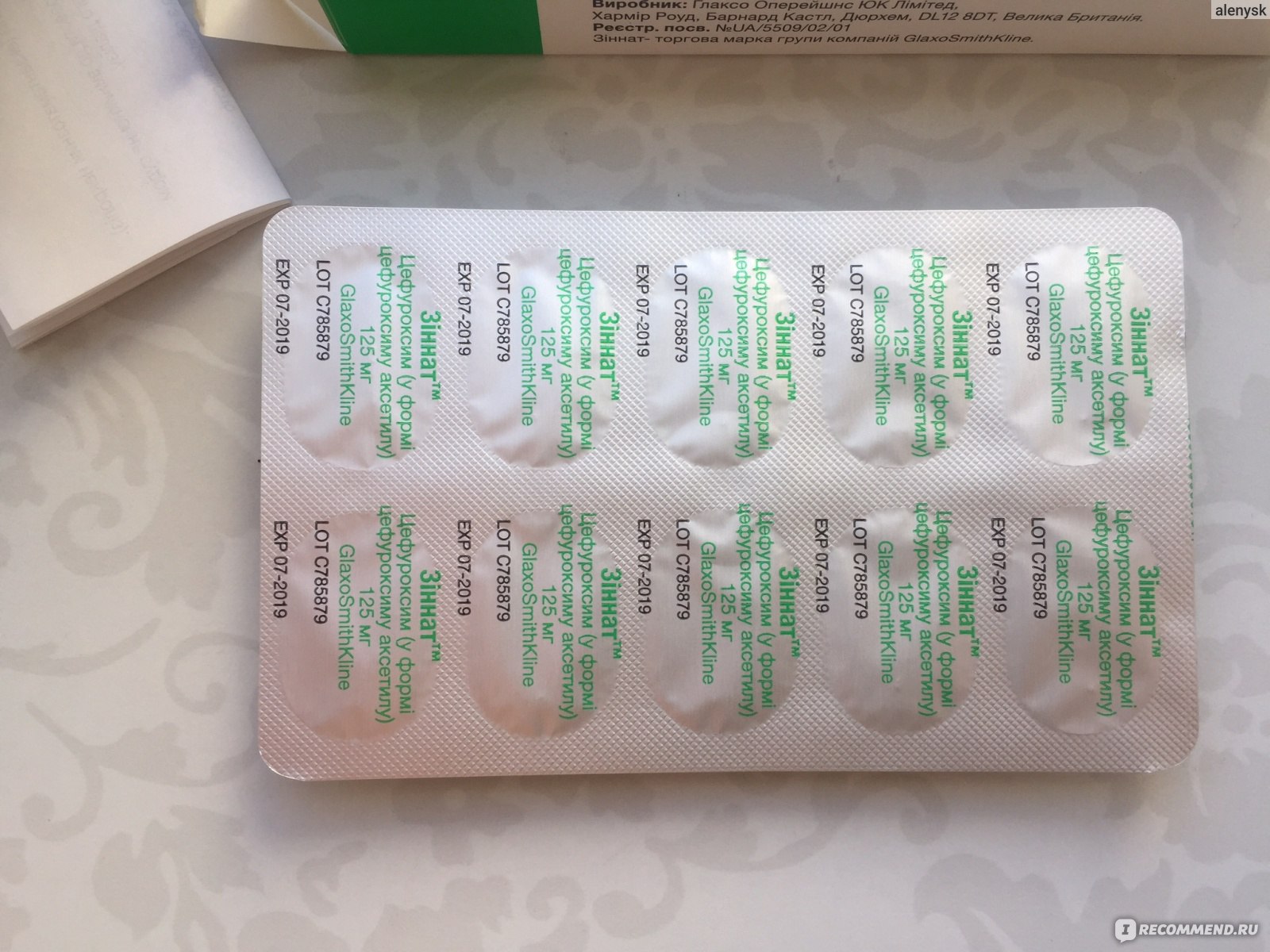 Острый синусит, вызванный бактериальной инфекцией, вряд ли исчезнет сам по себе и может привести к хроническому синуситу или к осложнениям, при которых инфекция распространяется за пределы носовых пазух. Гнойные выделения из носа, которые усиливаются через 5 дней или сохраняются более 10 дней, могут быть признаком острого синусита, вызванного бактериальной инфекцией.
Острый синусит, вызванный бактериальной инфекцией, вряд ли исчезнет сам по себе и может привести к хроническому синуситу или к осложнениям, при которых инфекция распространяется за пределы носовых пазух. Гнойные выделения из носа, которые усиливаются через 5 дней или сохраняются более 10 дней, могут быть признаком острого синусита, вызванного бактериальной инфекцией.
Хронический (длительный) синусит обычно вызывается бактериальной или грибковой инфекцией. Эти инфекции трудно поддаются лечению.Если хронический синусит не излечивается после приема двух или более разных антибиотиков, вы можете поговорить со своим врачом об операции или тесте на аллергию. Хронический синусит может привести к необратимым изменениям слизистых оболочек, выстилающих пазухи, и сделать вас более склонным к инфекциям носовых пазух.
Симптомы синусита у детей включают кашель, выделения из носа, которые длятся более 7-10 дней, а также жалобы на головную и лицевую боль. Многие дети в возрасте 2 лет и старше с хроническим синуситом также могут иметь аллергию и частые ушные инфекции.
Многие дети в возрасте 2 лет и старше с хроническим синуситом также могут иметь аллергию и частые ушные инфекции.
Другие состояния с симптомами, сходными с синуситом, могут включать аллергию, зубную боль, простуду или другие заболевания. инфекции верхних дыхательных путей. Но если у вас простуда, которая возвращается или усиливается через 7 дней, у вас может быть инфекция носовых пазух, а не простуда или другая инфекция верхних дыхательных путей.
Что происходит
Есть два типа синусита: острый (внезапное начало) и хронический (длительный).Синусит часто развивается после простуды или вирусной инфекции. Большинство инфекций носовых пазух проходят сами по себе, но иногда они перерастают в бактериальную инфекцию: отек, воспаление и выделение слизи, вызванные простудой, могут привести к закупорке носовых ходов, что может способствовать росту бактерий.
Острый синусит, вирусный или бактериальный, может перерасти в хроническое воспаление или инфекции, которые могут длиться 12 недель или дольше. Хронический синусит может привести к необратимым изменениям слизистых оболочек, выстилающих пазухи.В результате этих изменений вы можете стать более подверженными инфекциям носовых пазух, которые станет труднее лечить.
Осложнения синусита (например, менингит или инфекция лицевых костей, называемая остеомиелит) встречаются редко. Но когда возникают осложнения, они могут быть опасными для жизни и часто требуют обширного медицинского или хирургического лечения.
Что увеличивает ваш риск
Ваш риск синусита увеличивается, если вы недавно переболели простудой, другой вирусной или бактериальной инфекцией или инфекцией верхних дыхательных путей. Также хроническая аллергия носа (
аллергический ринит) может привести к синуситу.
Также хроническая аллергия носа (
аллергический ринит) может привести к синуситу.
Иногда а искривленная перегородка, сломанный нос или наросты, такие как носовые полипы могут сделать вас более восприимчивыми к инфекциям носовых пазух. Проблемы со структурой носа могут препятствовать правильному оттоку слизи из носовых пазух в нос.
К другим факторам, повышающим риск заражения носовых пазух, относятся астма, курение, загрязнение воздуха, чрезмерное использование противоотечных спреев, холодная погода, быстрые изменения давления воздуха (например, при полете или подводном плавании) и плавание в загрязненной воде.Кроме того, использование постоянного положительного давления в дыхательных путях (CPAP) для лечения апноэ во сне может увеличить риск синусита.
Когда вам следует позвонить своему врачу?
Позвоните своему врачу, если синусит не улучшится после 2 дней домашнего лечения и у вас есть такие симптомы, как:
- Боль в лице или верхних зубах.

- Боль, распространяющаяся от переносицы к нижнему веку.
- Головная боль, которая не купируется безрецептурными обезболивающими, такими как ацетаминофен или ибупрофен.
- Температура 101 ° F (38,3 ° C) или выше.
- Выделения из носа, которые сначала прозрачные, а затем становятся густыми и обесцвеченными (желтыми или зелеными).
- Симптомы простуды, которые продолжаются более 10 дней или усиливаются после первых 7 дней.
- Слабая или хроническая боль в лице, которая длится дольше месяца, изменилась или не проверялась врачом.
- В течение 3-5 дней после начала приема антибиотиков от инфекции носовых пазух не становится лучше.
Бдительное ожидание
Осторожное ожидание уместно, если у вас есть симптомы ранней инфекции носовых пазух (например, боль и давление в голове, а также заложенность носа или насморк). Раннюю инфекцию носовых пазух часто можно лечить дома, если у вас хорошее здоровье. Если у вас развиваются симптомы инфекции носовых пазух, начните лечение в домашних условиях, например, выпейте много жидкости и вдыхайте пар от теплого душа, и воспользуйтесь приведенными выше рекомендациями, чтобы решить, нужно ли вам вызывать врача.
Раннюю инфекцию носовых пазух часто можно лечить дома, если у вас хорошее здоровье. Если у вас развиваются симптомы инфекции носовых пазух, начните лечение в домашних условиях, например, выпейте много жидкости и вдыхайте пар от теплого душа, и воспользуйтесь приведенными выше рекомендациями, чтобы решить, нужно ли вам вызывать врача.
Кого смотреть
Синусит может быть диагностирован любым из следующих медицинских работников:
Ваш врач может направить вас к специалисту по лечению ушей, носа и горла (ЛОР) (также называемого
отоларинголог), который может провести более специализированное обследование носовых ходов и верхней части глотки. Направление к ЛОР-специалисту может быть полезным для людей, у которых подозреваются носовые полипы или другие состояния, вызывающие закупорку носовой полости.Диагностика и хирургическое лечение хронических или сложных случаев синусита может быть проведено ЛОРом.
An Специалист по инфекционным заболеваниям может потребоваться, когда синусит вызван чем-то необычным или когда возникают редкие осложнения (например, инфекция лицевых костей). An аллерголог может потребоваться, если есть подозрение, что аллергия вызывает или способствует возникновению проблем с носовыми пазухами.
Экзамены
Диагноз синусита обычно основывается на вашей истории болезни и физическом осмотре.Подробный анамнез проблемы часто может иметь большее значение для диагностики, чем физический осмотр. Если симптомы и физическое обследование типичны для синусита, дальнейшее обследование обычно не требуется.
Дополнительные тесты могут быть выполнены, если:
- Диагноз не ясен.
- Лечение антибиотиками не помогло решить проблему.

- Подозреваются осложнения (например, инфекция костей).
- Хирургическое вмешательство рассматривается.
Визуализирующие тесты могут использоваться, когда симптомы синусита сохраняются или повторяются, несмотря на лечение, или для поиска опухолей или других новообразований при кровотечении или кровянистых выделениях из носа. В их числе:
- Компьютерная томография (КТ) головы и лица, которая дает подробное изображение структур носовых пазух.КТ может помочь оценить тяжелый или хронический синусит, выявить предполагаемые осложнения синусита или исключить другие состояния. Не используется для диагностики острого синусита.
- Рентген носовых пазух, который может быть сделан для подтверждения подозрения на синусит. Рентген дает изображение плотных тканей внутри тела. Но компьютерная томография дает более точную информацию.

Реже другие анализы может сделать ЛОР-специалист (также называемый отоларингологом) или аллерголог.Эти тесты могут включать:
Обзор лечения
Синусит лечится лекарствами и домашним лечением, например, прикладыванием влажного тепла к лицу. Цели лечения синусита:
- Улучшает отток слизи и уменьшает отек носовых пазух.
- Снимите боль и давление.
- Устраните любую инфекцию.
- Предотвращение образования рубцовой ткани и необратимого повреждения тканей носа и носовых пазух.
Для получения дополнительной информации см. Домашнее лечение и лекарства.
Вначале во время лечения острого или хронического синусита вы можете почувствовать себя лучше от
антибиотики и домашнее лечение, но иногда симптомы ухудшаются, и может потребоваться дополнительное лечение.
При остром синусите
Кратковременный (острый) синусит обычно длится менее 4 недель. До двух третей людей с острым синуситом выздоравливают самостоятельно без лечения антибиотиками. сноска 1 Инфекции носовых пазух обычно вызываются вирусными инфекциями, которые не поддаются лечению антибиотиками. Поговорите с врачом, чтобы определить, нужно ли лечение антибиотиками при острой инфекции носовых пазух.
Большинство людей полностью выздоравливают при лечении антибиотиками острого синусита, вызванного бактериальной инфекцией. Количество дней приема антибиотиков зависит от антибиотика и степени тяжести инфекции. Когда вам прописали антибиотик, обязательно принимайте его до тех пор, пока он не исчезнет, даже если вам станет лучше. Всегда принимайте антибиотики точно так, как вам говорит врач, иначе инфекция может не исчезнуть полностью.
При хроническом синусите
Синусит, который длится 12 недель или дольше, называется хроническим синуситом.Его сложнее лечить, и он медленнее реагирует на антибиотики, чем острый синусит.
Антибактериальная терапия обычно рекомендуется при хроническом синусите и может потребовать более длительного курса лечения. Возможно, вам придется попробовать более одного антибиотика. А Назальный спрей с кортикостероидами, который уменьшает воспаление и отек слизистой оболочки носовых ходов, также может использоваться во время лечения.
У некоторых людей инфекция носовых пазух может быть вызвана грибком или бактерией, отличной от тех, которые обычно связаны с синуситом.Люди с ослабленной иммунной системой подвержены риску этих необычных инфекций. Сюда также могут входить люди, которым необходимо принимать пероральные или ингаляционные кортикостероиды (например, преднизон). Грибковый синусит, на который приходится значительное число случаев хронического синусита, не поддается лечению антибиотиками и может потребовать лечения противогрибковыми препаратами, кортикостероидами или хирургическим вмешательством.
Грибковый синусит, на который приходится значительное число случаев хронического синусита, не поддается лечению антибиотиками и может потребовать лечения противогрибковыми препаратами, кортикостероидами или хирургическим вмешательством.
Хирургическое вмешательство может потребоваться, если вы принимали антибиотики в течение длительного периода времени, но симптомы все еще сохраняются или когда вероятны осложнения (например, инфекция лицевых костей).
Что думать о
Синусит сложно диагностировать, поскольку он часто вызывает те же симптомы, что и простуда или другое вирусное заболевание, особенно на ранних стадиях. Выявить синусит у детей бывает особенно сложно. Если у вашего ребенка или у вас частые инфекции носовых пазух, узнайте, на какие признаки следует обращать внимание, и немедленно начните лечение в домашних условиях.
Симптомы хронического синусита часто расплывчаты и могут плохо поддаваться лечению. Чтобы найти успешное лечение, может потребоваться время и терпение.
Чтобы найти успешное лечение, может потребоваться время и терпение.
Профилактика
Есть несколько способов снизить вероятность заболевания синуситом:
- Немедленно лечите заложенность носа, вызванную простудой или аллергией. Это поможет предотвратить развитие бактериальной инфекции в носовых пазухах.
- Избегайте контакта с людьми, болеющими простудными заболеваниями и другими вирусными инфекциями верхних дыхательных путей.Если вы контактируете с людьми, у которых есть эти инфекции, часто мойте руки, особенно после контакта с инфицированными.
- Не курите сигареты, сигары и трубки дома и на работе. Дым вызывает и еще больше раздражает воспаленные оболочки в носу и пазухах.
- Если у вас аллергия, избегайте того, что вызывает у вас приступы аллергии.
 Поговорите со своим врачом об иммунотерапии, например:
уколы от аллергии.Дополнительные сведения см. В разделе «Аллергический ринит».
Поговорите со своим врачом об иммунотерапии, например:
уколы от аллергии.Дополнительные сведения см. В разделе «Аллергический ринит». - Избегать вдыхания сухого воздуха. Рассмотрите возможность использования увлажнитель в домашних условиях и на работу по увеличению влажности воздуха.
Убедитесь, что ваш ребенок получил все рекомендованные прививки. Некоторые прививки, такие как пневмококковая конъюгированная вакцина, могут помочь предотвратить инфекции ушей и носовых пазух.
Домашнее лечение
Домашнее лечение может облегчить симптомы боли и давления, связанные с краткосрочным (острым) синуситом.Домашнее лечение может улучшить отток слизи из носовых пазух и предотвратить необходимость в антибиотиках.
- Пейте много жидкости, чтобы слизь разжижалась.

- Прикладывайте к лицу влажное тепло (с помощью горячего влажного полотенца или геля) на 5–10 минут несколько раз в день.
- Подышите теплым влажным воздухом из горячего душа, горячей ванны или раковины с горячей водой. Избегайте очень прохладного и сухого воздуха.Подумайте об использовании увлажнителя, чтобы повысить влажность воздуха в доме.
- Используйте промывание носа соленой водой (промывание солевым раствором или орошение), чтобы поддерживать носовые ходы открытыми и вымывать слизь и бактерии. Вы можете купить солевые капли для носа или спрей в аптеке или приготовить солевой раствор дома. Если вы делаете физиологический раствор дома, используйте дистиллированную или кипяченую, а затем охлажденную воду. Люди, у которых есть
постназальная капельница и люди в возрасте 8 лет и старше также могут счесть полезным частое полоскание горла теплой соленой водой.
 Это поможет предотвратить боль в горле.
Это поможет предотвратить боль в горле. - Если вам нужно высморкаться, делайте это осторожно. Сильный обдув может заставить густую слизь вернуться в пазухи и заблокировать их. При сморкании держите обе ноздри открытыми.
- Избегайте алкоголя. Это вызывает отек тканей носа и носовых пазух.
- Попробуйте лекарства, отпускаемые без рецепта, для облегчения боли или заложенности носа. Будьте осторожны с лекарствами.Прочтите и следуйте всем инструкциям на этикетке. Не используйте лекарство дольше, чем указано на этикетке.
Если у вас хронический синусит, вам, вероятно, придется продолжать лечение в домашних условиях в течение длительного периода времени, чтобы ваши пазухи оставались чистыми.
Лекарства
Лекарства могут потребоваться, когда симптомы синусита тяжелые или не улучшаются. Цели лечения лекарствами:
Цели лечения лекарствами:
- Лечите инфекцию, которая обычно вызывается бактериями, если симптомы продолжаются более 7–10 дней.
- Снимите давление и снимите боль, вызванные плохим дренированием носовых пазух.
- Уменьшает воспаление носа и носовых пазух.
Выбор лекарств
Для лечения синусита используются, а иногда и комбинированные лекарства.Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
- Антибиотики убивают бактерии. Примеры используемых антибиотиков — амоксициллин с клавуланатом и цефдинир.
- Противоотечные средства уменьшают отек слизистых оболочек носа. Некоторые примеры могут включать оксиметазолин (например, Африн) и фенилэфрин (например, Нео-Синефрин).

- Анальгетики снимают боль. Некоторые примеры включают ацетаминофен (например, Тайленол) и ибупрофен (например, Адвил).
- Кортикостероиды уменьшают воспаление в носовых ходах. Некоторые примеры включают беклометазон (Beconase) или мометазон (Nasonex). В большинстве случаев они бывают в виде назальный спрей .
- Муколитики жидкой слизи. Некоторые примеры включают гвайфенезин (например, Робитуссин).
Что думать о
Если вы принимаете антибиотики от инфекции носовых пазух, не прекращайте прием антибиотиков раньше только потому, что вы чувствуете себя лучше. Примите полный курс антибиотиков. Инфекция может не исчезнуть, если вы не примете все антибиотики, прописанные врачом.
Лечение антибиотиками успешно в большинстве случаев краткосрочного (острого) синусита, вызванного:
бактерии.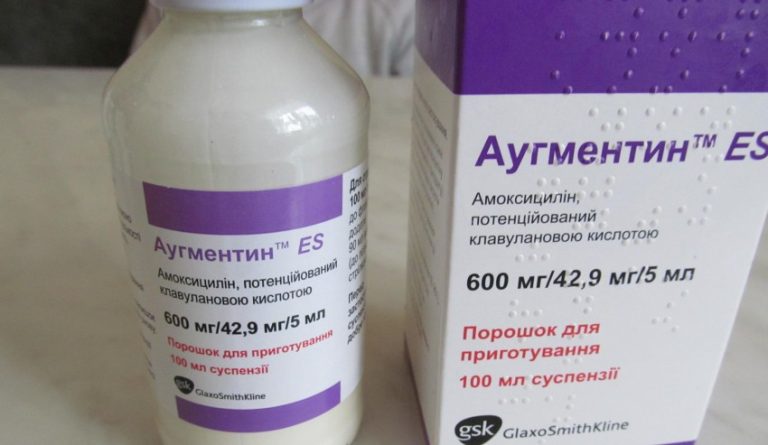 Вы должны заметить улучшение в течение 3-4 дней после начала приема антибиотика.
Вы должны заметить улучшение в течение 3-4 дней после начала приема антибиотика.
Хронический синусит может длиться 12 недель или дольше и обычно требует лечения антибиотиками от 3 до 4 недель. Симптомы могут сохраняться или возвращаться, несмотря на адекватное лечение антибиотиками. Для лечения инфекции может потребоваться другой антибиотик. Если симптомы синусита не проходят, несмотря на длительное лечение антибиотиками, может потребоваться направление к специалисту по лечению ушей, носа и горла (ЛОР) (также называемого отоларингологом).
Хирургия
Целью операции является дренирование пазухи лучше, обычно за счет удаления закупорки и отвода слизи. Это может означать удаление:
- Зараженная, опухшая или поврежденная ткань.
- Кость для создания более широкого отверстия для отвода слизи из носовых пазух.

- Ростов ( полипы) внутри носа или носовых пазух.
- Посторонний предмет, блокирующий носовой ход или носовые пазухи. Обычно это происходит у детей.
Хирургия может быть единственным способом правильно отвести из сильно закупоренной инфицированной пазухи. Но хирургическое вмешательство не всегда полностью устраняет гайморит. Некоторым людям может потребоваться повторная операция.
Хирургия наиболее успешна, когда используется вместе с лекарствами и домашним лечением для предотвращения гайморита в будущем.Повторной операции и будущего синусита можно избежать, если принимать антибиотики для предотвращения повторного заражения.
Выбор операции
Эндоскопическая хирургия предпочтительнее традиционной хирургии в большинстве случаев хронического синусита, требующего хирургического вмешательства. Это менее инвазивно, менее дорого и имеет меньшее количество осложнений.
Это менее инвазивно, менее дорого и имеет меньшее количество осложнений.
- Эндоскопическая операция может быть сделана для удаления небольшого количества кости или другого материала, блокирующего отверстия пазух, или для удаления новообразований (полипов).Обычно тонкий, освещенный инструмент, называемый эндоскопом, вводится через нос, чтобы врач мог увидеть и удалить все, что блокирует носовые пазухи.
- Хирургия носовых пазух может быть сделана при осложнениях синусита, таких как образование гноя в носовых пазухах, инфекция костей лица или головного мозга. абсцесс — имели место. При этом типе хирургии врач делает отверстие в пазуху изнутри рта или через кожу лица.
Что думать о
Очень немногие люди нуждаются в операции для лечения синусита. Но вам может потребоваться операция, если ВСЕ из них верны:
- Ваш врач говорит, что у вас хронический синусит.

- Вы следовали так называемому «максимальному медицинскому лечению» в течение 4–6 недель. Это означает, что вы принимали лекарства и лечились в домашних условиях не менее 4-6 недель.Это лечение включает антибиотики, стероидный назальный спрей и другие лекарства, отпускаемые по рецепту.
- У вас был КТ ваших носовых пазух после 4-6 недель лечения. Очень важно сделать компьютерной томографии после этой процедуры. Максимальное уменьшение отека и инфекции позволит вашему врачу увидеть, что могло вызвать ваши инфекции.
- Компьютерная томография показывает, что что-то, например носовые полипы, препятствуют дренированию носовых пазух должным образом.
Вам также может потребоваться операция, если:
- У вас инфекция носовых пазух, вызванная грибком. Инфекции, вызванные грибком, нельзя вылечить с помощью антибиотиков.

- У вас серьезная проблема, например инфекция, которая распространяется за пределы носовых пазух. Это редко.
Степень закупорки и других проблем определяет, насколько обширной будет ваша операция.Операция может ограничиваться удалением инфицированной ткани или небольших образований (полипов) внутри носа. Более обширная операция включает удаление кусочков кости для создания более широкого отверстия, позволяющего дренировать пазуху.
Хирургия носовых пазух всегда выполняется специалистом по лечению ушей, носа и горла (ЛОР) (также называемым отоларингологом).
Список литературы
Цитаты
- Ах-Си К. (2015).Синусит (острый риносинусит). Клинические данные BMJ .
http://clinicalevidence.bmj.com/x/systematic-review/0511/overview.html. По состоянию на 14 апреля 2016 г.
Консультации по другим работам
- Chow AW, et al. (2012). Руководство IDSA по клинической практике острого бактериального риносинусита у детей и взрослых. Клинические инфекционные болезни, 54 (8): e72 – e112.
- Rosenfeld R, et al.(2015). Руководство по клинической практике (обновленное): Синусит у взрослых. Отоларингология — хирургия головы и шеи, 152 (2S): S1 – S39. По состоянию на 16 июня 2015 г.
- Рубин М.А., и др. (2015). Боль в горле, боль в ухе и симптомы со стороны верхних дыхательных путей. В DL Kasper et al., Eds., Harrison’s Principles of Internal Medicine, 19 ed., Vol. 1. С. 225–235. Нью-Йорк: McGraw-Hill Education.
Кредиты
Текущий по состоянию на:
15 апреля 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Патрис Берджесс, доктор медицины, семейная медицина
E.Грегори Томпсон, врач — внутренняя медицина
Кэтлин Ромито, доктор медицины, семейная медицина
Мартин Дж. Габица MD — Семейная медицина
Лечение проблем носовых пазух | Выбирая с умом
Не торопитесь с антибиотиками
Пазухи — небольшие полые пространства внутри головы.Они стекают в нос. Пазухи часто вызывают проблемы после простуды. Они также могут вызвать проблемы, если заблокируются из-за сенной лихорадки и других аллергий. Медицинское название проблем с носовыми пазухами — синусит.
Медицинское название проблем с носовыми пазухами — синусит.
Проблемы с носовыми пазухами могут быть очень неудобными. Вы можете почувствовать себя разбитым. У вас может быть желтая, зеленая или серая слизь. Вы можете чувствовать боль или давление вокруг глаз, щек, лба или зубов.
Ежегодно миллионы людей используют антибиотики для лечения заболеваний носовых пазух.Однако им обычно не нужны антибиотики. Вот почему:
Антибиотики обычно не помогают при заболеваниях носовых пазух.- Антибиотики убивают бактерии. Они не убивают вирусы и не помогают при аллергии. Большинство проблем носовых пазух вызывают вирусы или аллергия.
- Проблемы с носовыми пазухами обычно проходят через неделю или около того без лекарств, даже если их вызывают бактерии.
Большинство антибиотиков недорого стоят. Но зачем тратить деньги? Пациенты часто просят антибиотики, и врачи часто их прописывают. В результате американцы тратят десятки миллионов долларов в год на расходы на здравоохранение.
В результате американцы тратят десятки миллионов долларов в год на расходы на здравоохранение.
- Примерно каждый четвертый человек, принимающий антибиотики, имеет побочные эффекты, такие как головокружение, проблемы с желудком и сыпь.
- В редких случаях у людей возникают тяжелые аллергические реакции на антибиотики.
- Чрезмерное употребление антибиотиков стало серьезной проблемой. Когда вы используете их слишком много, они тоже перестают работать. Тогда, когда они вам действительно понадобятся, они могут не так сильно помочь.
Обычно антибиотик требуется, если у вас есть инфекция, вызванная бактериями, и инфекция не проходит сама по себе. Это может быть в том случае, если:
- Ваши симптомы длятся более 10 дней.
- Ваши симптомы начинают улучшаться, но затем снова ухудшаются.
- У вас очень серьезные симптомы.
 Вам следует немедленно обратиться за помощью, если:
Вам следует немедленно обратиться за помощью, если:- У вас сильная боль и болезненность в области вокруг носа и глаз.
- У вас есть признаки кожной инфекции, например, горячая красная сыпь, которая быстро распространяется.
- У вас температура выше 102 ° F.
Если вам нужен антибиотик, спросите своего врача, можно ли вам использовать общий амоксициллин. Обычно это лучший выбор. Рецепт стоит менее 10 долларов. Он работает так же хорошо, как и фирменные антибиотики, такие как Аугментин, которые стоят гораздо дороже.
А что насчет компьютерной томографии? Компьютерная томография — это серия рентгеновских снимков. Это дает вашему врачу картину ваших носовых пазух. Некоторые врачи рекомендуют компьютерную томографию, если у вас проблемы с пазухами. Но обычно компьютерная томография не требуется. Как правило, компьютерная томография требуется только в том случае, если у вас часто возникают проблемы с носовыми пазухами или если вы подумываете о хирургии носовых пазух.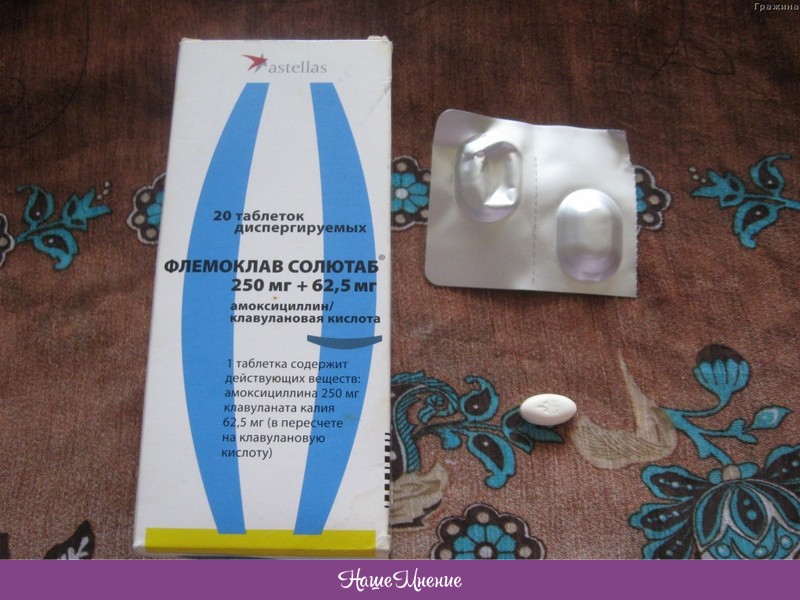
Этот отчет предназначен для использования при разговоре со своим врачом. Это не заменяет медицинские консультации и лечение.Вы используете этот отчет на свой страх и риск. © Consumer Reports, 2016. Разработано в сотрудничестве с Американской академией аллергии, астмы и иммунологии.
04/2012
Острый синусит: помогают ли безрецептурные препараты?
У меня острый синусит, и мой врач считает, что мне не нужны антибиотики. Существуют ли лекарства, отпускаемые без рецепта, которые могут помочь облегчить симптомы?
Ответ Джеймса Т. Си Ли, М.Н., К.э.н.Да. Безрецептурные обезболивающие и противоотечные средства могут помочь облегчить лицевую боль и заложенность носовых пазух, связанные с острым синуситом.
OTC лекарства, которые могут помочь, включают:
- Противоотечные средства.
 Они работают, сужая кровеносные сосуды, чтобы уменьшить воспаление и отек, вызывающие заложенность носовых пазух. Такие безрецептурных препаратов (Судафед и др.) Выпускаются в жидких формах, таблетках и спреях для носа.
Они работают, сужая кровеносные сосуды, чтобы уменьшить воспаление и отек, вызывающие заложенность носовых пазух. Такие безрецептурных препаратов (Судафед и др.) Выпускаются в жидких формах, таблетках и спреях для носа. - Обезболивающие. Боль, вызванная повышением давления в полостях носовых пазух, может быть уменьшена с помощью болеутоляющих средств, таких как ацетаминофен (Тайленол и др.) Или ибупрофен (Адвил, Мотрин IB и др.).
Всегда используйте продукты OTC в соответствии с указаниями. Если ваш ребенок заразился, посоветуйтесь с его или ее врачом, чтобы узнать, что безопасно.
Другие домашние средства, которые вы можете попробовать:
- Вдохните теплый водяной пар. Накиньте полотенце на голову, вдыхая влажный воздух из миски с теплой или умеренно горячей водой.Или примите горячий душ, вдохнув теплый влажный воздух.

- Приложите теплые компрессы. Оберните теплые влажные полотенца вокруг носа, щек и глаз, чтобы облегчить боль в лице.
- Пейте много жидкости. Дополнительное потребление жидкости помогает разжижать слизистые выделения и способствует дренажу.
- Используйте солевой назальный спрей. Промывки или спреи солевым раствором могут удалить густые выделения и позволить пазухам стекать.
- Используйте нети-пот. Нети-пот — это контейнер, предназначенный для смывания мусора или слизи из носовой полости. Горшки нети часто доступны в аптеках и магазинах здорового питания, а также в Интернете. Поговорите со своим врачом, чтобы узнать, подходит ли вам промывание носа.
Большинство людей с острым синуситом поправляются без антибиотиков. Однако, если ваши симптомы серьезны или длятся дольше нескольких дней, поговорите со своим врачом.
- Инфекция носовых пазух и зубная боль: Есть связь?
- Зависимость от назального спрея: это реально?
 06, 2019 Показать ссылки
06, 2019 Показать ссылки- Облегчение симптомов. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/getsmart/community/for-patients/symptom-relief.html. Доступ 29 сентября 2017 г.
- Patel ZM, et al. Неосложненный острый синусит и риносинусит у взрослых: лечение. https://www.uptodate.com/contents/search. Доступ 29 сентября 2017 г.
- Дети — это не просто маленькие взрослые — лекарства, дети и уход, которого заслуживает каждый ребенок. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США.https://www.fda.gov/Drugs/ResourcesForYou/Consumers/ucm312776.htm. Доступ 29 сентября 2017 г.
Продукты и услуги
- Книга: Книга семейного здоровья клиники Мэйо, 5-е издание
- Информационный бюллетень: Письмо о здоровье клиники Мэйо — цифровое издание
.
Сколько времени нужно антибиотикам для лечения инфекций носовых пазух?
Часто инфекции носовых пазух лечат антибиотиками. Однако ваш врач определит лучшее лечение в зависимости от первопричины инфекции носовых пазух. Если вам прописали антибиотики, вы можете узнать, сколько времени пройдет, прежде чем вы почувствуете облегчение симптомов.
Однако ваш врач определит лучшее лечение в зависимости от первопричины инфекции носовых пазух. Если вам прописали антибиотики, вы можете узнать, сколько времени пройдет, прежде чем вы почувствуете облегчение симптомов.
Читайте дальше, чтобы узнать, как диагностируются инфекции носовых пазух, когда ваш врач может назначить антибиотики и сколько времени потребуется, чтобы антибиотики подействовали.
Диагностика инфекций носовых пазух
Симптомы инфекции носовых пазух могут включать головную боль, лицевое давление и сильную заложенность носа.Если вы испытываете какие-либо из этих симптомов, обратитесь к терапевту для точного диагноза.
Симптомы носовых пазух могут быть вызваны бактериальными или вирусными инфекциями или даже аллергией. Антибиотики действуют только при бактериальных инфекциях носовых пазух, поэтому врач может не назначать антибиотики сразу.
Вместо этого ваш врач может сначала прописать полоскания носа, противоотечные или противовоспалительные препараты для лечения симптомов.
Когда назначают антибиотики при инфекции носовых пазух?
Ваш врач рассмотрит возможность лечения антибиотиками, если вы не почувствуете облегчения от этих первоначальных процедур.Если у вас жар, болезненность и боль в зубах, возможно, вы испытываете симптомы бактериальной инфекции носовых пазух.
Не все антибиотики эффективны для лечения бактериальных инфекций носовых пазух, поэтому врач изучит вашу историю болезни и текущие симптомы, чтобы определить наилучшее лечение антибиотиками.
График лечения инфекции носовых пазух с помощью антибиотиков
Наши носовые пазухи труднодоступны, поэтому может пройти за два-три дня до того, как лечение антибиотиками начнет действовать.
Очень важно продолжать весь курс антибиотиков, даже если вы почувствуете себя лучше. Если вы не закончите весь курс, ваше тело может начать вырабатывать устойчивость к этим антибиотикам. Это затрудняет дальнейшее лечение.
Иногда пациенты испытывают негативные побочные эффекты при приеме антибиотиков. Если во время приема антибиотиков у вас появилась сыпь, крапивница или затрудненное дыхание, немедленно обратитесь к врачу. Возможно, у вас аллергическая реакция.У пожилых людей некоторые виды антибиотиков могут вызывать воспаление сухожилий.
Если во время приема антибиотиков у вас появилась сыпь, крапивница или затрудненное дыхание, немедленно обратитесь к врачу. Возможно, у вас аллергическая реакция.У пожилых людей некоторые виды антибиотиков могут вызывать воспаление сухожилий.
Помимо очистки носовых пазух от инфекции, антибиотики действуют и на другие части тела, особенно на кишечник. Это может вызвать диарею, поэтому вы также можете принять пробиотик.
Когда антибиотики не работают
Некоторые пациенты страдают повторяющимися инфекциями носовых пазух. Если ваша инфекция носовых пазух не улучшится в течение пяти-семи дней после завершения всего курса антибиотиков или если вы испытаете еще одну инфекцию носовых пазух в течение нескольких недель, вас могут направить к специалисту по уху, носу и горлу (ЛОР) для лечения. .
Если вы думаете, что у вас инфекция носовых пазух
Если вы чувствуете, что испытываете симптомы инфекции носовых пазух, запишитесь на прием к врачу PartnerMD и не пытайтесь лечить симптомы самостоятельно. Хотя изначально вам могут порекомендовать безрецептурное лечение, только врач может точно диагностировать ваши симптомы и назначить правильное лечение для облегчения.
Хотя изначально вам могут порекомендовать безрецептурное лечение, только врач может точно диагностировать ваши симптомы и назначить правильное лечение для облегчения.
Есть вопрос о симптомах инфекции носовых пазух? Свяжитесь с нами сегодня, чтобы узнать, могут ли быть полезными отношения с консьерж-доктором.
Что можно и что нельзя делать при инфекции носовых пазух
Инфекции носовых пазух и синусит могут быть тяжелыми. Они затрагивают большинство людей и могут быть более распространенными при аллергии или сильной простуде. Тем не менее, вы можете быстро восстановиться с помощью нескольких полезных советов, которые можно и нельзя делать! Детройтский синусовый центр готов помочь вам в этом процессе. Имея офисы в Аллен-парке и Саутфилде, мы удобно расположены для обслуживания вашего сообщества. Это наши советы и рекомендации по борьбе с инфекцией носовых пазух.
Что делать, если у вас инфекция носовых пазух
Если у вас синусит, вы можете предпринять определенные действия, чтобы уменьшить воспаление и боль, а также быстрее выздороветь. Наши врачи в Detroit Sinus Center рекомендуют следующее:
Наши врачи в Detroit Sinus Center рекомендуют следующее:
- Сохраняйте водный баланс : будьте активны в отношении питья жидкости. Ваше тело должно получить полную гидратацию, чтобы оправиться от инфекции носовых пазух. Кроме того, употребление горячих жидкостей, таких как чай или суп, может помочь избавиться от заложенности носа и избавиться от слизи.
- Используйте увлажнитель : прохладный туман увлажнителя может помочь вам почувствовать себя менее душно и избавиться от скопившейся слизи и давления. Убедитесь, что вы всегда используете чистую воду и регулярно очищаете увлажнитель, чтобы избежать дальнейшего заражения.
- Используйте теплый компресс : нанесение теплого компресса, такого как тряпка для мытья посуды, на лицо и оставление на 10–15 минут также может помочь разбить слизь и снизить давление при инфекции носовых пазух.
- Сон: убедитесь, что вы высыпаетесь, когда боретесь с синуситом.
 Вашему организму необходимо хорошо отдохнуть, чтобы бороться с инфекцией и как следует восстановиться.
Вашему организму необходимо хорошо отдохнуть, чтобы бороться с инфекцией и как следует восстановиться.
- Промойте носовые пазухи : использование нети-пот или назального спрея может помочь очистить носовые полости и снизить повышение давления. Не забывайте всегда использовать дистиллированную, стерильную или кипяченую воду для очистки носовых пазух.
- Лекарства, отпускаемые без рецепта : если у вас легкая боль или давление, лекарства, отпускаемые без рецепта, могут помочь с этим.Мы рекомендуем ацетаминофен или ибупрофен от боли.
- Выполняйте упражнения с осторожностью : если вам хочется тренироваться — отлично! Физические упражнения также могут помочь избавиться от слизи. Однако всегда соблюдайте осторожность при занятиях спортом с инфекцией, вы можете почувствовать легкое головокружение в результате синусита.
- Ходите на работу и в школу : не пропускайте работу или учебу из-за инфекции носовых пазух.
 Мы всегда рекомендуем нашим пациентам продолжать свой обычный график.
Мы всегда рекомендуем нашим пациентам продолжать свой обычный график.
- Посетите Детройтский синусовый центр : когда вы почувствуете приближение инфекции носовых пазух или у вас возникнут более тяжелые симптомы, запишитесь на прием, мы здесь, чтобы помочь! Иногда с синуситом невозможно справиться самостоятельно, и мы здесь по этой конкретной причине. Если вы постоянно страдаете от инфекций носовых пазух, наши врачи могут порекомендовать баллонную операцию — безопасную и эффективную процедуру для облегчения боли в носовых пазухах.
Синусит доставляет разочарование и дискомфорт.С помощью этих передовых методов и наших врачей мы в мгновение ока вернем вас к нормальной жизни.
Что нельзя делать при синусите
Конечно, есть определенные действия, которые вы должны делать, когда у вас инфекция носовых пазух, и вещи, которые вы не должны делать, когда у вас инфекция носовых пазух. Мы рекомендуем избегать следующих занятий, чтобы быстрее выздороветь.
- Не летайте на самолете : давление на самолет может усилить боль в ушах и носовых полостях.Если вы можете этого избежать, советуем не летать при синусите.
- Не употребляйте алкоголь : Запрещается употреблять алкоголь при инфекции носовых пазух. Алкоголь обезвоживает организм и может вызвать набухание носа и носовой полости при обезвоживании, что, в свою очередь, усугубит ваши симптомы.
- Не плавайте в бассейне : хлор в бассейнах может вызвать раздражение носа, особенно в больших дозах. Если вы страдаете синуситом, не возвращайтесь в бассейн, пока вы полностью не выздоровеете от инфекции.
- Не вдыхайте раздражающие вещества и не кури : избегайте вдыхания вредных материалов или паров при инфекции носовых пазух. Вы не должны курить сигареты или сигары. И вам следует избегать районов с высоким уровнем загрязнения. Постарайтесь дышать чистым свежим воздухом.
 Это будет лучшим для ваших носовых пазух и вашего восстановления.
Это будет лучшим для ваших носовых пазух и вашего восстановления.
Вопросы и консультации
Список того, что нужно и чего нельзя делать, — это неплохое начало для борьбы с инфекцией носовых пазух.Однако, если у вас усиливаются симптомы или вы постоянно страдаете синуситом, позвоните в один из наших офисов в Аллен-Парке или Саутфилде для консультации сегодня. Наши врачи и персонал будут рады ответить на любые первоначальные вопросы или проблемы и назначить вам назначенный прием. Инфекции носовых пазух — это сложно, но облегчение не за горами, и мы можем помочь. Позвоните или посетите Детройтский синусовый центр сегодня!
.


 Это поможет облегчить боль и поспособствует прохождению слизи.
Это поможет облегчить боль и поспособствует прохождению слизи.

 Покупая препарат, обязательно нужно обращать внимание на срок годности.
Покупая препарат, обязательно нужно обращать внимание на срок годности.
 Возможны нарушения работы желудочно-кишечного тракта.
Возможны нарушения работы желудочно-кишечного тракта. Эти препараты менее вредны, но они требуют больше времени для лечения.
Эти препараты менее вредны, но они требуют больше времени для лечения.



 Поговорите со своим врачом об иммунотерапии, например:
уколы от аллергии.Дополнительные сведения см. В разделе «Аллергический ринит».
Поговорите со своим врачом об иммунотерапии, например:
уколы от аллергии.Дополнительные сведения см. В разделе «Аллергический ринит».
 Это поможет предотвратить боль в горле.
Это поможет предотвратить боль в горле.

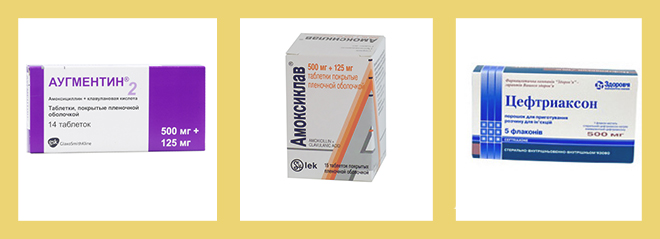
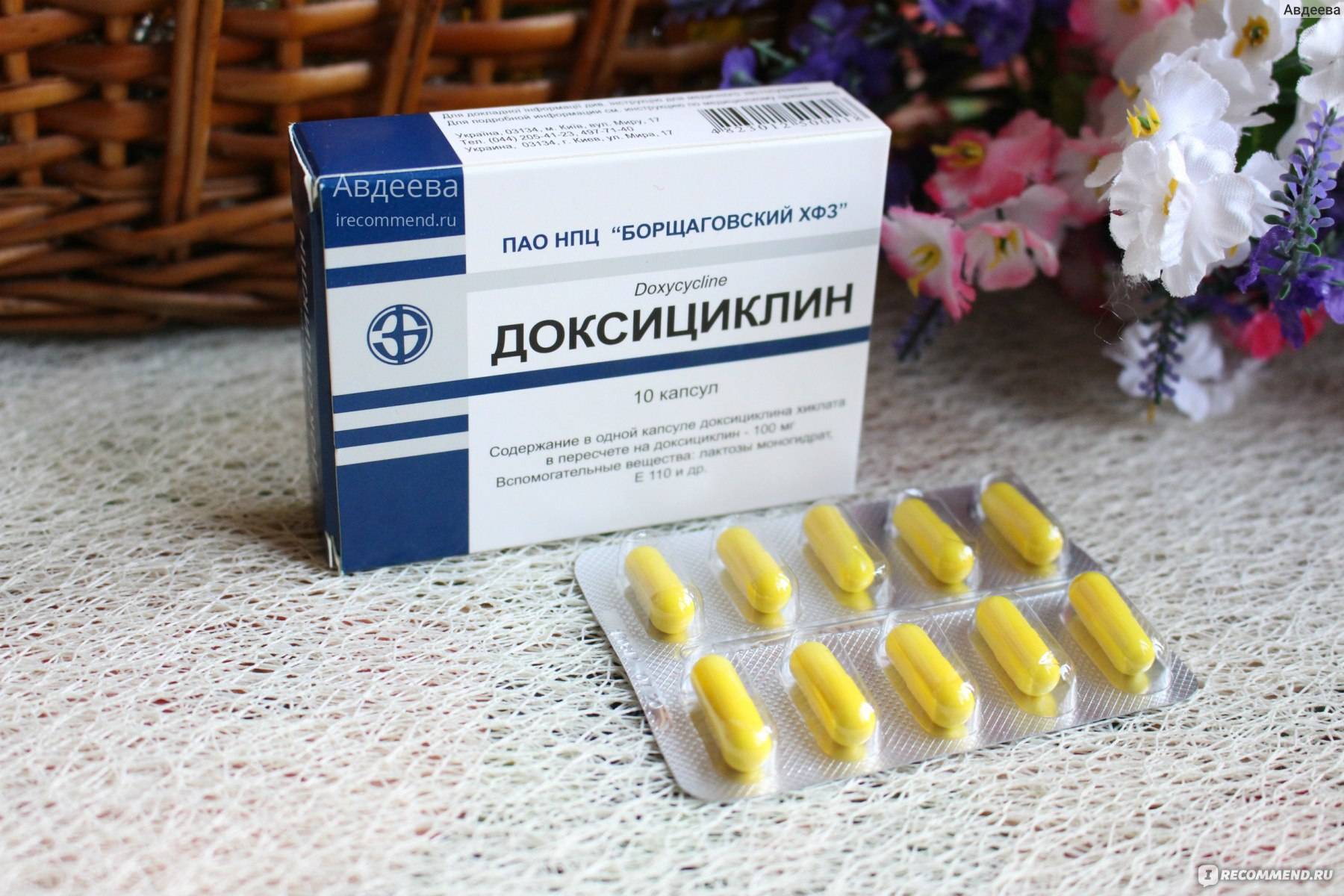
 http://clinicalevidence.bmj.com/x/systematic-review/0511/overview.html. По состоянию на 14 апреля 2016 г.
http://clinicalevidence.bmj.com/x/systematic-review/0511/overview.html. По состоянию на 14 апреля 2016 г. Вам следует немедленно обратиться за помощью, если:
Вам следует немедленно обратиться за помощью, если: Они работают, сужая кровеносные сосуды, чтобы уменьшить воспаление и отек, вызывающие заложенность носовых пазух. Такие безрецептурных препаратов (Судафед и др.) Выпускаются в жидких формах, таблетках и спреях для носа.
Они работают, сужая кровеносные сосуды, чтобы уменьшить воспаление и отек, вызывающие заложенность носовых пазух. Такие безрецептурных препаратов (Судафед и др.) Выпускаются в жидких формах, таблетках и спреях для носа.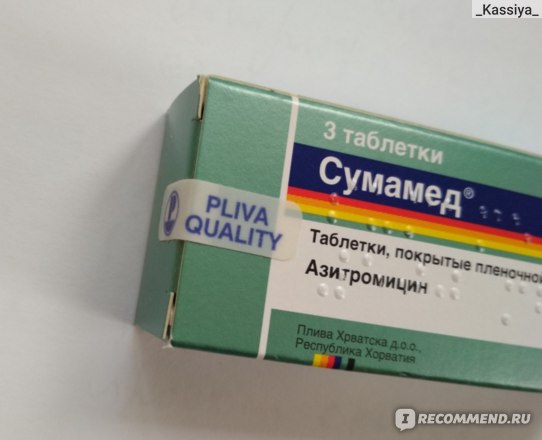
 Вашему организму необходимо хорошо отдохнуть, чтобы бороться с инфекцией и как следует восстановиться.
Вашему организму необходимо хорошо отдохнуть, чтобы бороться с инфекцией и как следует восстановиться. Мы всегда рекомендуем нашим пациентам продолжать свой обычный график.
Мы всегда рекомендуем нашим пациентам продолжать свой обычный график. Это будет лучшим для ваших носовых пазух и вашего восстановления.
Это будет лучшим для ваших носовых пазух и вашего восстановления.







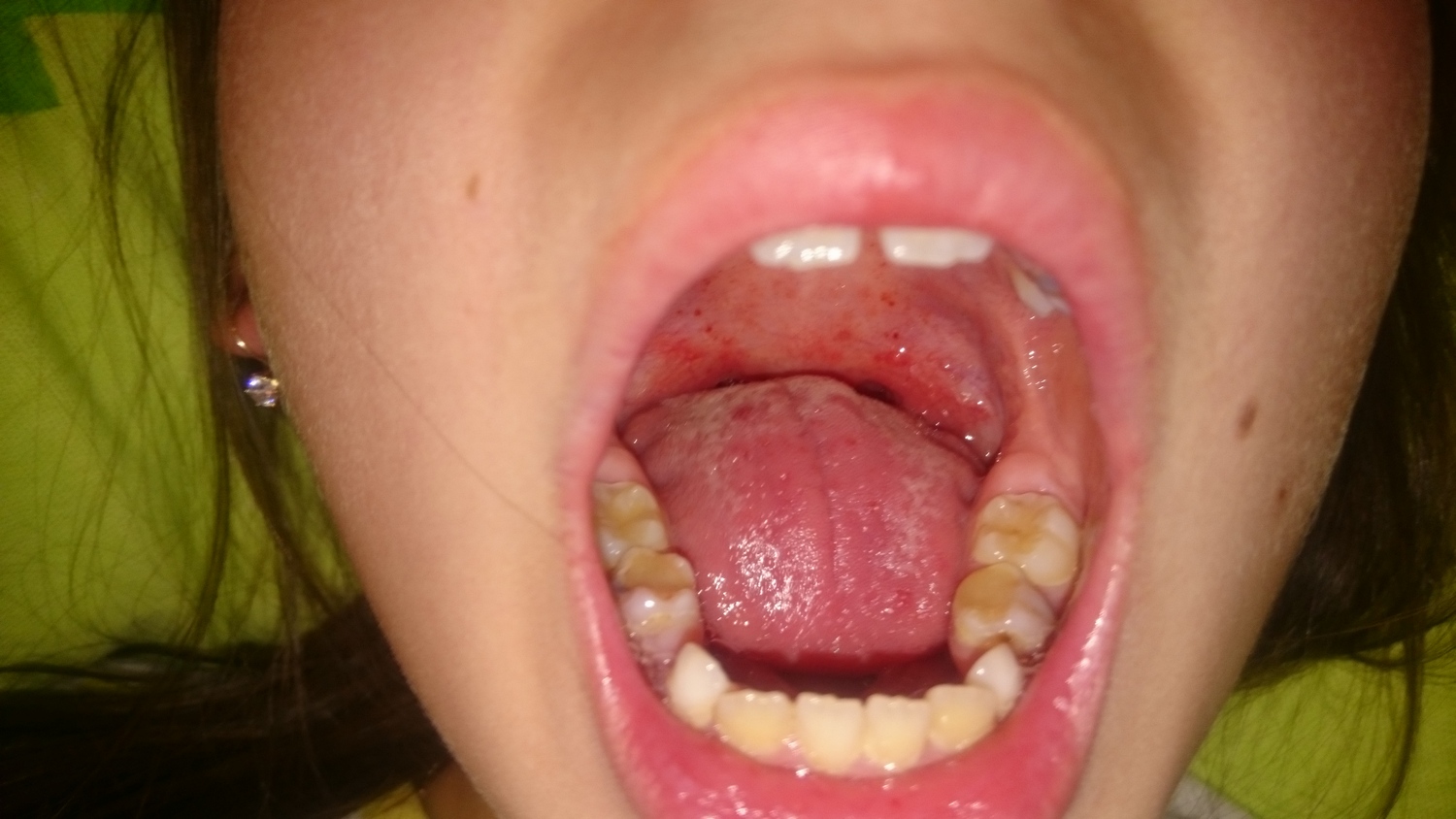


















 Тем более, когда речь о членах одной семьи, пребывающих постоянно в тесном контакте друг с другом. Поэтому иметь под рукой средство от кашля, которое одинаково эффективно помогает и детям, и взрослым – очень удобно и выгодно с экономичной точки зрения. Главное – правильно выбрать дозировку, что в целом сделать будет не сложно, благодаря наличию в упаковке удобной мерной ложечки.
Тем более, когда речь о членах одной семьи, пребывающих постоянно в тесном контакте друг с другом. Поэтому иметь под рукой средство от кашля, которое одинаково эффективно помогает и детям, и взрослым – очень удобно и выгодно с экономичной точки зрения. Главное – правильно выбрать дозировку, что в целом сделать будет не сложно, благодаря наличию в упаковке удобной мерной ложечки. Количество сапонинов плюща в 5 раз больше, чем в сиропе. То есть один 50 мл флакончик капель по концентрации действующего вещества можно сравнить с 250 мл сиропа – это 2,5 упаковки.
Количество сапонинов плюща в 5 раз больше, чем в сиропе. То есть один 50 мл флакончик капель по концентрации действующего вещества можно сравнить с 250 мл сиропа – это 2,5 упаковки. Это могут быть воспаления в бронхах, трахее и гортани, пневмония, бронхиальная астма и даже коклюш, который у взрослых встречается гораздо реже, чем у детей, и проходит в облегченной форме. В зависимости от причинного заболевания кашель может иметь характерные особенности. Например, при ларингите он приобретает лающий характер, а при бронхите может сопровождаться хрипами.
Это могут быть воспаления в бронхах, трахее и гортани, пневмония, бронхиальная астма и даже коклюш, который у взрослых встречается гораздо реже, чем у детей, и проходит в облегченной форме. В зависимости от причинного заболевания кашель может иметь характерные особенности. Например, при ларингите он приобретает лающий характер, а при бронхите может сопровождаться хрипами. В этом случае частицы пыли, дыма, газа оказывают на слизистую оболочку дыхательных путей такое же раздражающее действие, как и курение, и становятся причиной кашля.
В этом случае частицы пыли, дыма, газа оказывают на слизистую оболочку дыхательных путей такое же раздражающее действие, как и курение, и становятся причиной кашля. Он включает в себя устранение причины этого симптома (заболевания или провоцирующих обстоятельств), выполнение всех рекомендаций врача, прием назначенных препаратов и соблюдение постельного режима в тех случаях, если кашель сопровождается высокой температурой тела. Кроме того, важно соблюдать некоторые правила, которые помогают снизить нагрузку на органы дыхания и облегчить процесс их лечения и восстановления.
Он включает в себя устранение причины этого симптома (заболевания или провоцирующих обстоятельств), выполнение всех рекомендаций врача, прием назначенных препаратов и соблюдение постельного режима в тех случаях, если кашель сопровождается высокой температурой тела. Кроме того, важно соблюдать некоторые правила, которые помогают снизить нагрузку на органы дыхания и облегчить процесс их лечения и восстановления. Подойдет и протирание пола в комнате больного очень влажной тряпкой один-два раза в день. Избавившись от сухого воздуха, можно снизить вероятность пересыхания слизистой оболочки дыхательных путей и, как следствие, успокоить кашель, вызванный ее недостаточным увлажнением.
Подойдет и протирание пола в комнате больного очень влажной тряпкой один-два раза в день. Избавившись от сухого воздуха, можно снизить вероятность пересыхания слизистой оболочки дыхательных путей и, как следствие, успокоить кашель, вызванный ее недостаточным увлажнением. Если, как в случае с сиропом от кашля Доктор МОМ®, препараты сделаны на основе лекарственных трав, то они дают мало побочных эффектов и принимать такие средства можно на протяжении длительного времени. Однако важно помнить, что назначать лечение, в том числе продолжительность приема, в любом случае должен врач. Сочетание 10 лекарственных экстрактов может действовать разнонаправленно.
Если, как в случае с сиропом от кашля Доктор МОМ®, препараты сделаны на основе лекарственных трав, то они дают мало побочных эффектов и принимать такие средства можно на протяжении длительного времени. Однако важно помнить, что назначать лечение, в том числе продолжительность приема, в любом случае должен врач. Сочетание 10 лекарственных экстрактов может действовать разнонаправленно. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.

 Препараты такого типа – это Муколван, Амбробене, Амброксол, АЦЦ, Лазолван. Используются они исключительно по назначению доктора, который определяет дозировку и частоту проведения ингаляции. Для приготовления состава для небулайзера потребуется физраствор.
Препараты такого типа – это Муколван, Амбробене, Амброксол, АЦЦ, Лазолван. Используются они исключительно по назначению доктора, который определяет дозировку и частоту проведения ингаляции. Для приготовления состава для небулайзера потребуется физраствор.

 [1]Они спокойно существуют на слизистой верхних дыхательных путей каждого человека и не доставляют ему беспокойства. Однако это продолжается ровно до того момента, пока иммунитет носителя не снизит свои защитные функции, подвергнувшись простудному заболеванию.
[1]Они спокойно существуют на слизистой верхних дыхательных путей каждого человека и не доставляют ему беспокойства. Однако это продолжается ровно до того момента, пока иммунитет носителя не снизит свои защитные функции, подвергнувшись простудному заболеванию.
 [7]
[7]
 Он может быть вызван:
Он может быть вызван: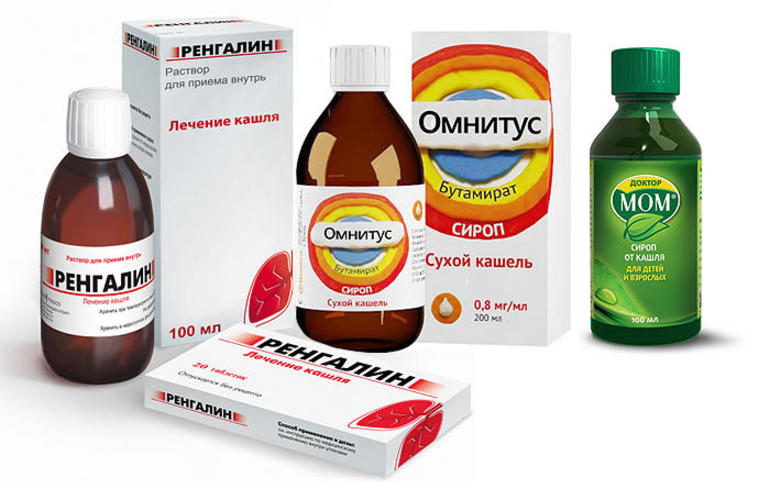
 Как только в наши дыхательные пути попадают инородные и нежелательные частички, мы избавляемся от них с помощью кашля.
Как только в наши дыхательные пути попадают инородные и нежелательные частички, мы избавляемся от них с помощью кашля.
 Этот вид сопровождает вирусные и бактериальные болезни на начальных стадиях, аллергии, попадание инородных тел.
Этот вид сопровождает вирусные и бактериальные болезни на начальных стадиях, аллергии, попадание инородных тел.
 Аналогично используется сливочное масло и другие животные жиры.
Аналогично используется сливочное масло и другие животные жиры. Столовую ложку сбора залейте 0,5 л кипятка и настаивайте в течение 30 минут. Затем процедите и пейте по половине стакана 2 раза в день.
Столовую ложку сбора залейте 0,5 л кипятка и настаивайте в течение 30 минут. Затем процедите и пейте по половине стакана 2 раза в день.

 И взрослые, и дети подвержены этому заболеванию, но когда кашляют малыши, родители очень переживают по этому поводу.
И взрослые, и дети подвержены этому заболеванию, но когда кашляют малыши, родители очень переживают по этому поводу.
 Эти исследования помогут врачу поставить диагноз и определить, хорошо ли дыхательные пути и легкие выполняют свои функции. Лечение детского сухого кашля должно обязательно проводиться под наблюдением врача.
Эти исследования помогут врачу поставить диагноз и определить, хорошо ли дыхательные пути и легкие выполняют свои функции. Лечение детского сухого кашля должно обязательно проводиться под наблюдением врача.
 Для раствора можно использовать эвкалипт мазь Mucoplant, 2 ложки которой растворяют в горячей (не кипящей) воде. Проводится ингаляция от 5 до 10 минут.
Для раствора можно использовать эвкалипт мазь Mucoplant, 2 ложки которой растворяют в горячей (не кипящей) воде. Проводится ингаляция от 5 до 10 минут. Но не все малыши готовы пить лекарства даже в виде сиропа, поэтому в этом случае можно применять ингаляцию с мазь-эвкалипт Dr. Theiss.
Но не все малыши готовы пить лекарства даже в виде сиропа, поэтому в этом случае можно применять ингаляцию с мазь-эвкалипт Dr. Theiss.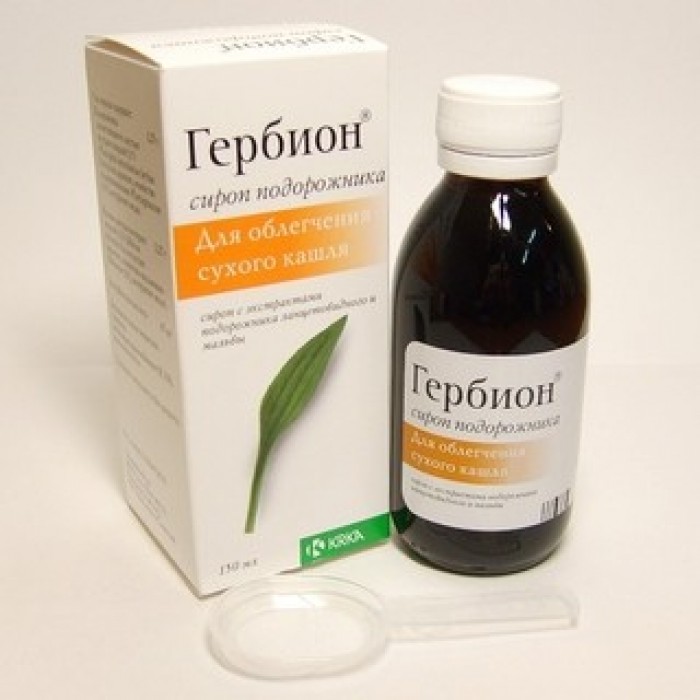

 Слизь из носа стекает в горло и щекочет нервы, вызывающие кашель. Постназальное выделение жидкости обычно возникает в результате аллергии или продолжительной простуды.
Слизь из носа стекает в горло и щекочет нервы, вызывающие кашель. Постназальное выделение жидкости обычно возникает в результате аллергии или продолжительной простуды.
 Кашель часто связан с симптомами простуды или гриппа. Это может длиться более недели и часто является последним симптомом, который проходит после инфекции грудной клетки.
Кашель часто связан с симптомами простуды или гриппа. Это может длиться более недели и часто является последним симптомом, который проходит после инфекции грудной клетки.
 Исследование показало, что имбирь успокаивает слизистую оболочку дыхательных путей, что облегчает кашель. Попробуйте имбирный чай с горячей водой и свежим имбирем.
Исследование показало, что имбирь успокаивает слизистую оболочку дыхательных путей, что облегчает кашель. Попробуйте имбирный чай с горячей водой и свежим имбирем.

 У нее была сенная лихорадка, а у ее брата в детстве была астма. Она увлеченно бегает и заметила, что за последние несколько месяцев ей стало труднее тренироваться, чем обычно. Она работает учителем в средней школе и не принимает никаких регулярных лекарств.У нее нет известных аллергий, она не курит и не имеет домашних животных. При осмотре она здорова, грудь чистая. Показание пикового расхода дает результат 65% от прогнозируемого значения.
У нее была сенная лихорадка, а у ее брата в детстве была астма. Она увлеченно бегает и заметила, что за последние несколько месяцев ей стало труднее тренироваться, чем обычно. Она работает учителем в средней школе и не принимает никаких регулярных лекарств.У нее нет известных аллергий, она не курит и не имеет домашних животных. При осмотре она здорова, грудь чистая. Показание пикового расхода дает результат 65% от прогнозируемого значения.  Вставку 2). 6
Вставку 2). 6 
 Если контроль симптомов затруднен при использовании низких доз ICS в сочетании с LTRA и / или LABA, дозу ICS можно осторожно увеличивать. 6
Если контроль симптомов затруднен при использовании низких доз ICS в сочетании с LTRA и / или LABA, дозу ICS можно осторожно увеличивать. 6  Обследование не выявило признаков, за исключением легкой болезненности эпигастрия при пальпации и ИМТ 38 кг / м 2 .
Обследование не выявило признаков, за исключением легкой болезненности эпигастрия при пальпации и ИМТ 38 кг / м 2 .  9 Если симптомы не исчезнут, пациента следует проверить на инфекцию Helicobacter pylori с помощью дыхательного теста или теста на антиген стула после 2-недельного периода вымывания из ИПП. 9
9 Если симптомы не исчезнут, пациента следует проверить на инфекцию Helicobacter pylori с помощью дыхательного теста или теста на антиген стула после 2-недельного периода вымывания из ИПП. 9  При дальнейшем расспросе выяснилось, что кашель в основном непродуктивный, за исключением первого утреннего отхаркивания мокроты. Его партнер заметил, что он, кажется, постоянно прочищает горло, и он заметил ощущение, что что-то стекает по его задней стенке. Симптомы начались после простуды, но с тех пор не исчезли. Он бывший курильщик, бросивший курить 6 лет назад. Он употребляет умеренное количество алкоголя, у него легкая сенная лихорадка.
При дальнейшем расспросе выяснилось, что кашель в основном непродуктивный, за исключением первого утреннего отхаркивания мокроты. Его партнер заметил, что он, кажется, постоянно прочищает горло, и он заметил ощущение, что что-то стекает по его задней стенке. Симптомы начались после простуды, но с тех пор не исчезли. Он бывший курильщик, бросивший курить 6 лет назад. Он употребляет умеренное количество алкоголя, у него легкая сенная лихорадка. 
 Он обратился через 4 недели с жалобой на то, что его симптомы не улучшились. Он был переведен на альтернативный назальный спрей, и ему было настоятельно рекомендовано соблюдать режим лечения. Шесть недель спустя он обратился к нему в восторге от того, что его симптомы исчезли, а кашель и откашливание улучшились.Он продолжал местное лечение в общей сложности 3 месяца, прежде чем полностью прекратил прием лекарств.
Он обратился через 4 недели с жалобой на то, что его симптомы не улучшились. Он был переведен на альтернативный назальный спрей, и ему было настоятельно рекомендовано соблюдать режим лечения. Шесть недель спустя он обратился к нему в восторге от того, что его симптомы исчезли, а кашель и откашливание улучшились.Он продолжал местное лечение в общей сложности 3 месяца, прежде чем полностью прекратил прием лекарств. Легочный фиброз может быть вторичным по отношению к целому ряду заболеваний; однако одним из наиболее распространенных типов является идиопатический, которым ежегодно страдает примерно 10 человек на 100 000 жителей Великобритании. 15,16 Идиопатический фиброз легких редко поражает людей в возрасте до 45 лет и обычно проявляется одышкой при физической нагрузке, сухим кашлем, двусторонним хрипом на вдохе и дубинкой в пальцах.Пациенты также могут проявлять неспецифические конституциональные симптомы, такие как миалгия, усталость или потеря веса. На более поздних стадиях болезни часто возникают цианоз и признаки правожелудочковой недостаточности. 17 Учитывая анамнез этой пациентки и ненормальную рентгенограмму грудной клетки, проведена компьютерная томография с высоким разрешением, показывающая типичный сотовый вид, типичный для идиопатического фиброза легких. 18 В клинике у нее есть базовая спирометрия, которая выявляет ограничительный характер, и поэтому ее передают в мультидисциплинарную команду респираторов.
Легочный фиброз может быть вторичным по отношению к целому ряду заболеваний; однако одним из наиболее распространенных типов является идиопатический, которым ежегодно страдает примерно 10 человек на 100 000 жителей Великобритании. 15,16 Идиопатический фиброз легких редко поражает людей в возрасте до 45 лет и обычно проявляется одышкой при физической нагрузке, сухим кашлем, двусторонним хрипом на вдохе и дубинкой в пальцах.Пациенты также могут проявлять неспецифические конституциональные симптомы, такие как миалгия, усталость или потеря веса. На более поздних стадиях болезни часто возникают цианоз и признаки правожелудочковой недостаточности. 17 Учитывая анамнез этой пациентки и ненормальную рентгенограмму грудной клетки, проведена компьютерная томография с высоким разрешением, показывающая типичный сотовый вид, типичный для идиопатического фиброза легких. 18 В клинике у нее есть базовая спирометрия, которая выявляет ограничительный характер, и поэтому ее передают в мультидисциплинарную команду респираторов.
 Через 6 месяцев она умерла дома.
Через 6 месяцев она умерла дома. По нашим оценкам, это занятие займет у вас 30 минут и составит 0,5 кредита CPD.
По нашим оценкам, это занятие займет у вас 30 минут и составит 0,5 кредита CPD. Астма: диагностика, мониторинг и лечение хронической астмы. NICE Guideline 80. NICE, 2017. Доступно по адресу: www.nice.org.uk/ng80
Астма: диагностика, мониторинг и лечение хронической астмы. NICE Guideline 80. NICE, 2017. Доступно по адресу: www.nice.org.uk/ng80 Комод 2006; 129 (1 доп.): 63S – 71S.
Комод 2006; 129 (1 доп.): 63S – 71S. ).
).
 Это называется постназальным синдромом или синдромом кашля в верхних дыхательных путях. Обычно это ухудшается утром, а затем улучшается в течение дня, и вы обычно откашляетесь от слизи, которая изначально выделялась из носа.
Это называется постназальным синдромом или синдромом кашля в верхних дыхательных путях. Обычно это ухудшается утром, а затем улучшается в течение дня, и вы обычно откашляетесь от слизи, которая изначально выделялась из носа.
 Это все еще очень распространено в некоторых частях мира, хотя и не так часто в Великобритании.
Это все еще очень распространено в некоторых частях мира, хотя и не так часто в Великобритании. Иногда может остаться необъяснимый кашель. Существуют различные названия для этого, в том числе:
Иногда может остаться необъяснимый кашель. Существуют различные названия для этого, в том числе: )
) Это более сложный тест на функцию ваших легких, и вас попросят вернуться, чтобы сделать это на другом приеме.
Это более сложный тест на функцию ваших легких, и вас попросят вернуться, чтобы сделать это на другом приеме. Если подозревается проблема с сердцем, могут быть рекомендованы дальнейшие исследования сердца, такие как эхокардиограмма.
Если подозревается проблема с сердцем, могут быть рекомендованы дальнейшие исследования сердца, такие как эхокардиограмма. Если у вас заложенность носа, вам могут дать стероидный назальный спрей.Или вас могут направить к специалисту по ушам, носу и горлу (ЛОР) для дальнейшего обследования внутренней части носа и носовых пазух. Если вы принимаете лекарство, которое вызвало кашель, это можно прекратить.
Если у вас заложенность носа, вам могут дать стероидный назальный спрей.Или вас могут направить к специалисту по ушам, носу и горлу (ЛОР) для дальнейшего обследования внутренней части носа и носовых пазух. Если вы принимаете лекарство, которое вызвало кашель, это можно прекратить. Они обычно используются для людей, страдающих астмой или ХОБЛ, но иногда помогают уменьшить воспаление в дыхательных путях и улучшить кашель.Они часто помогают, если в дыхательных путях сохраняется раздражение после перенесенной инфекции.
Они обычно используются для людей, страдающих астмой или ХОБЛ, но иногда помогают уменьшить воспаление в дыхательных путях и улучшить кашель.Они часто помогают, если в дыхательных путях сохраняется раздражение после перенесенной инфекции. Хронический кашель часто вызывается ринитом / синуситом (синдром кашля верхних дыхательных путей), астмой, ГЭРБ и ингибиторами АПФ. Для диагностики этиологии кашля часто бывает достаточно тщательного анамнеза и физического осмотра. Хронический кашель или наличие сопутствующих симптомов, вызывающих тревогу (одышка, лихорадка, кровохарканье, потеря веса), являются показаниями для дальнейшего исследования.Посев мокроты, рентген грудной клетки / компьютерная томография и тесты функции легких являются полезными диагностическими тестами при оценке кашля, но обычно не показаны. Лечение кашля зависит от основной этиологии.
Хронический кашель часто вызывается ринитом / синуситом (синдром кашля верхних дыхательных путей), астмой, ГЭРБ и ингибиторами АПФ. Для диагностики этиологии кашля часто бывает достаточно тщательного анамнеза и физического осмотра. Хронический кашель или наличие сопутствующих симптомов, вызывающих тревогу (одышка, лихорадка, кровохарканье, потеря веса), являются показаниями для дальнейшего исследования.Посев мокроты, рентген грудной клетки / компьютерная томография и тесты функции легких являются полезными диагностическими тестами при оценке кашля, но обычно не показаны. Лечение кашля зависит от основной этиологии. Триггеры выше)
Триггеры выше)

 К., Холл В. Д., Херст В. Дж., Сильверман М. Е., Моррисон Г. Клинические методы: история, физические и лабораторные исследования .
Баттервортс
; 1990 г.
К., Холл В. Д., Херст В. Дж., Сильверман М. Е., Моррисон Г. Клинические методы: история, физические и лабораторные исследования .
Баттервортс
; 1990 г.
 Постинфекционный кашель: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006; 129
(1 приложение): с.138С-146С.
DOI: 10.1378 / сундук.129.1_suppl.138S. | Открыть в режиме чтения QxMD
Постинфекционный кашель: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006; 129
(1 приложение): с.138С-146С.
DOI: 10.1378 / сундук.129.1_suppl.138S. | Открыть в режиме чтения QxMD Кашель . 2011; 7
: стр.6.
DOI: 10.1186 / 1745-9974-7-6. | Открыть в режиме чтения QxMD
Кашель . 2011; 7
: стр.6.
DOI: 10.1186 / 1745-9974-7-6. | Открыть в режиме чтения QxMD https://www.thoracic.org/professionals/clinical-resources/critical-care/clinical-education/critical-care-procedures/bronchoalveolar-lavage.php .
Обновлено: 1 мая 2004 г.
Доступ: 22 мая 2017 г.
https://www.thoracic.org/professionals/clinical-resources/critical-care/clinical-education/critical-care-procedures/bronchoalveolar-lavage.php .
Обновлено: 1 мая 2004 г.
Доступ: 22 мая 2017 г. Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/treatment-of-subacute-and-chronic-cough-in-adults . Последнее обновление: 29 марта 2016 г. Дата обращения: 23 марта 2017 г.
Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/treatment-of-subacute-and-chronic-cough-in-adults . Последнее обновление: 29 марта 2016 г. Дата обращения: 23 марта 2017 г. Инт Дж. Отоларингол . 2012 г.
.
DOI: 10,1155 / 2012/564852. | Открыть в режиме чтения QxMD
Инт Дж. Отоларингол . 2012 г.
.
DOI: 10,1155 / 2012/564852. | Открыть в режиме чтения QxMD Внутренняя медицина .
Герольд Дж.
; 2014 г.
Внутренняя медицина .
Герольд Дж.
; 2014 г. Кашель присутствует примерно у половины инфицированных пациентов.
Кашель присутствует примерно у половины инфицированных пациентов.
 Часто выделяется слизь.
Часто выделяется слизь.








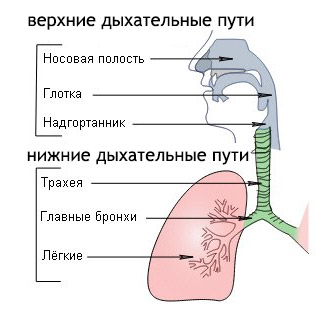 Влажный секрет воздействует на гортань или бронхи. В результате сигнал по нервным окончаниям передается в так называемый кашлевый центр в мозге. Оттуда приходит обратный сигнал, который, в свою очередь, вызывает кашель.
Влажный секрет воздействует на гортань или бронхи. В результате сигнал по нервным окончаниям передается в так называемый кашлевый центр в мозге. Оттуда приходит обратный сигнал, который, в свою очередь, вызывает кашель.
 В таком случае его называют аллергическим.
В таком случае его называют аллергическим.

 дыхательных путей, оказывает успокаивающее действие.
дыхательных путей, оказывает успокаивающее действие.
 Она заключается в воздействии на пораженные органы и ткани изучения определенной длины волны. Оно может иметь разную природу – звуковую, электрическую, световую.
Она заключается в воздействии на пораженные органы и ткани изучения определенной длины волны. Оно может иметь разную природу – звуковую, электрическую, световую.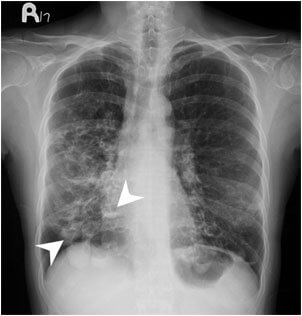
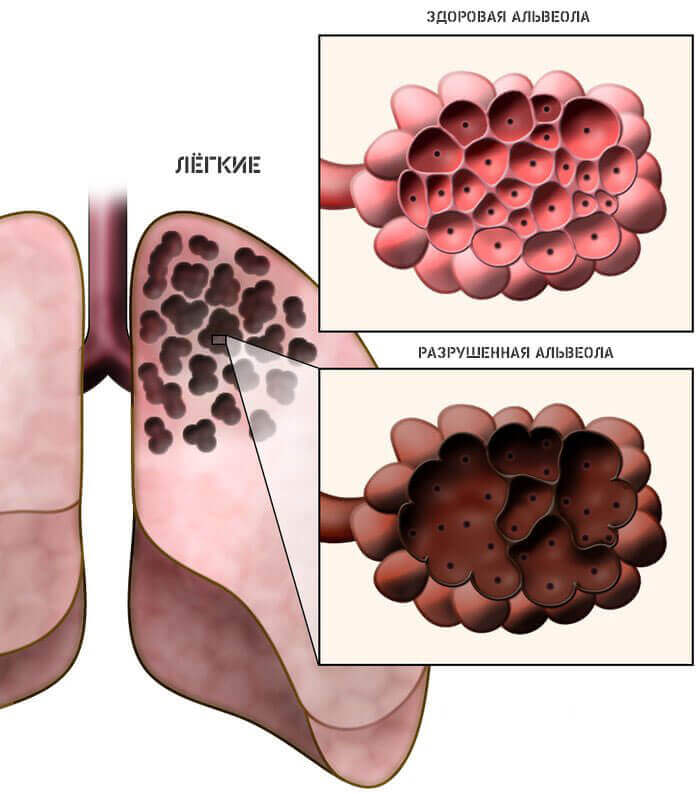
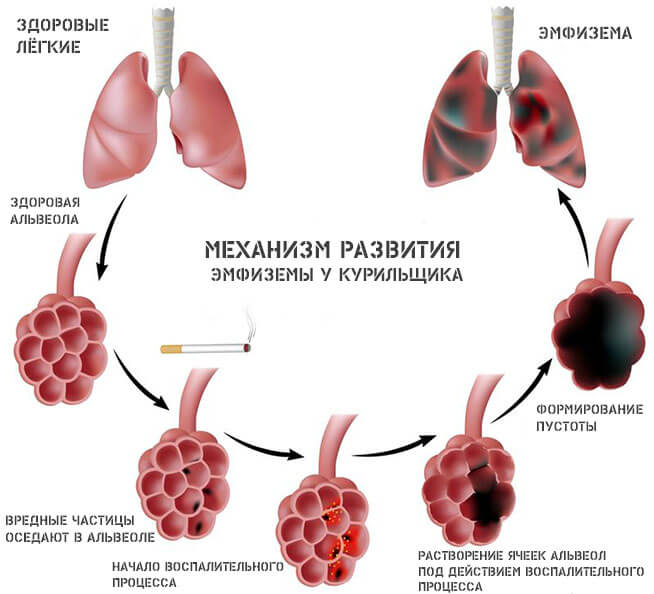
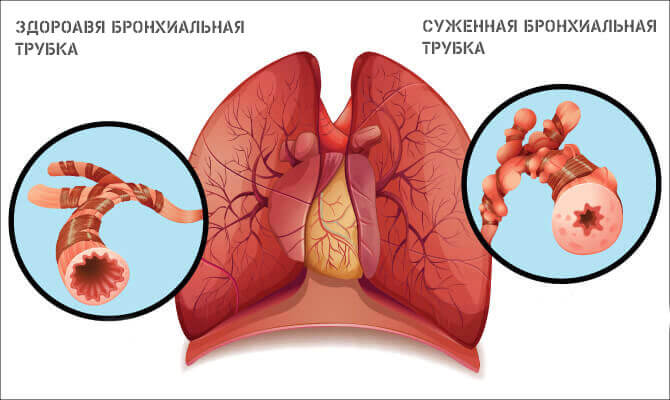



 Обязательно рекомендуется использование теплого чая с малиной и медом, подогретых ягодных морсов, минеральной воды без газа, а также сока из винограда.
Обязательно рекомендуется использование теплого чая с малиной и медом, подогретых ягодных морсов, минеральной воды без газа, а также сока из винограда.

 Средства народной медицины
Средства народной медицины



























 Фарингит диагностируется при видимых воспалительных процессах на задней стенке горла. Этот недуг чаще настигает взрослых и провоцируется многими факторами, отчего зависит определение типа фарингита. Он бывает вирусного, бактериального, грибкового похождения. Из статистических данных известно, что 70% случаев фарингита возникает в результате воздействия вирусов, 25% заболевания вызывается бактериями и 5% грибками.
Фарингит диагностируется при видимых воспалительных процессах на задней стенке горла. Этот недуг чаще настигает взрослых и провоцируется многими факторами, отчего зависит определение типа фарингита. Он бывает вирусного, бактериального, грибкового похождения. Из статистических данных известно, что 70% случаев фарингита возникает в результате воздействия вирусов, 25% заболевания вызывается бактериями и 5% грибками.







 Если иммунная система взрослого человека в полном порядке, фарингит вирусного происхождения он перенесет достаточно легко. Лечить эту форму заболевания антибактериальными препаратами нецелесообразно, так как они бессильны против вирусов. Однако если организм ослаблен, то бактериальная инфекция (стафилококковая, стрептококковая или пневмококковая) способна наслоиться на вирусную примерно на 3-5 дни болезни. В таком случае фарингит будет протекать существенно тяжелее. Более того – возникнет риск развития серьезных последствий. Когда опасность осложнения заболевания трахеитом, бронхитом, пневмонией, гнойными отитом и тонзиллитом становится очевидной, врач назначает пациенту лечение антибиотиками.
Если иммунная система взрослого человека в полном порядке, фарингит вирусного происхождения он перенесет достаточно легко. Лечить эту форму заболевания антибактериальными препаратами нецелесообразно, так как они бессильны против вирусов. Однако если организм ослаблен, то бактериальная инфекция (стафилококковая, стрептококковая или пневмококковая) способна наслоиться на вирусную примерно на 3-5 дни болезни. В таком случае фарингит будет протекать существенно тяжелее. Более того – возникнет риск развития серьезных последствий. Когда опасность осложнения заболевания трахеитом, бронхитом, пневмонией, гнойными отитом и тонзиллитом становится очевидной, врач назначает пациенту лечение антибиотиками. Местные средства применяют для более прицельного лечения. Их использование оправданно, если область распространения инфекции не очень большая. Отметим, что слизистая задней стенки горла может воспалиться и вследствие нарушения микрофлоры. Такое воспаление не имеет ничего общего с заражением патогенными бактериями. А значит, лечить его можно антибактериальными препаратами, обеспечивающими местное воздействие.
Местные средства применяют для более прицельного лечения. Их использование оправданно, если область распространения инфекции не очень большая. Отметим, что слизистая задней стенки горла может воспалиться и вследствие нарушения микрофлоры. Такое воспаление не имеет ничего общего с заражением патогенными бактериями. А значит, лечить его можно антибактериальными препаратами, обеспечивающими местное воздействие. «Мирамистин». Нужно сказать, что это не антибактериальный, а антисептический препарат. Данное средство уничтожает патогенные бактерии в процессе контакта с ними. Кроме того, оно не позволяет им размножаться. «Мирамистин» производится в форме аэрозоля, которым необходимо орошать глотку от 4 до 6 раз в сутки. Что-либо пить или принимать пищу сразу после орошения крайне нежелательно. Лечебный состав попросту сойдет со слизистой вместе с жидкостью или пищей – его эффект в таком случае будет недостаточным. Это лекарство рекомендуется применять в комбинации с антибиотиком.
«Мирамистин». Нужно сказать, что это не антибактериальный, а антисептический препарат. Данное средство уничтожает патогенные бактерии в процессе контакта с ними. Кроме того, оно не позволяет им размножаться. «Мирамистин» производится в форме аэрозоля, которым необходимо орошать глотку от 4 до 6 раз в сутки. Что-либо пить или принимать пищу сразу после орошения крайне нежелательно. Лечебный состав попросту сойдет со слизистой вместе с жидкостью или пищей – его эффект в таком случае будет недостаточным. Это лекарство рекомендуется применять в комбинации с антибиотиком. Лечение фарингита у взрослых противобактериальными средствами общего действия назначается лишь при тяжелом протекании заболевания. Зачастую в таком случае врач выписывает пенициллины (предпочтительная категория), цефалоспорины, макролиды и линкозамиды. Назовем самые эффективные препараты:
Лечение фарингита у взрослых противобактериальными средствами общего действия назначается лишь при тяжелом протекании заболевания. Зачастую в таком случае врач выписывает пенициллины (предпочтительная категория), цефалоспорины, макролиды и линкозамиды. Назовем самые эффективные препараты: Продолжительность курса лечения и дозировку может определить исключительно лечащий врач. Самовольничать нельзя. Существует слишком много нюансов, которые необходимо учитывать – например, возраст пациента, сопутствующие заболевания, наличие индивидуальной непереносимости компонентов лекарства или отсутствие таковой, беременность и так далее.
Продолжительность курса лечения и дозировку может определить исключительно лечащий врач. Самовольничать нельзя. Существует слишком много нюансов, которые необходимо учитывать – например, возраст пациента, сопутствующие заболевания, наличие индивидуальной непереносимости компонентов лекарства или отсутствие таковой, беременность и так далее. Фарингит считается относительно безопасным для здоровья и жизни заболеванием. Однако это вовсе не означает, что его можно не лечить, надеясь, что он само пройдет.
Фарингит считается относительно безопасным для здоровья и жизни заболеванием. Однако это вовсе не означает, что его можно не лечить, надеясь, что он само пройдет.






 Помните о том, что суточная дозировка парацетамола или ибупрофена не безгранична (!!!). При передозировке возможны тяжелые осложнения. Внимательно прочтите инструкцию к препарату, которым пользуетесь.
Помните о том, что суточная дозировка парацетамола или ибупрофена не безгранична (!!!). При передозировке возможны тяжелые осложнения. Внимательно прочтите инструкцию к препарату, которым пользуетесь.

 Наиболее частой причиной температурных и некоторых других реакций у детей младшего возраста являются режущиеся зубки, у детей старшего возраста – простудные инфекции.
Наиболее частой причиной температурных и некоторых других реакций у детей младшего возраста являются режущиеся зубки, у детей старшего возраста – простудные инфекции.


 После прививки нельзя оставлять ребенка в близком контакте с больным человеком, который простыл, чихает, кашляет, или же у него понос и т.д. В этом случае риск заболеть у ребенка очень большой.
После прививки нельзя оставлять ребенка в близком контакте с больным человеком, который простыл, чихает, кашляет, или же у него понос и т.д. В этом случае риск заболеть у ребенка очень большой.
 После прививки с ребенком можно гулять, если он нормально себя чувствует на улице, не капризничает и не просится домой.
После прививки с ребенком можно гулять, если он нормально себя чувствует на улице, не капризничает и не просится домой.
 Данная реакция обусловлена внутриклеточным размножением живых аттенуированных микобактерий с остаточной вирулентностью. Обратное развитие изменений происходит в течение 2—4 месяцев, а иногда и в более длительные сроки. На месте реакции остается поверхностный рубчик размером 3—10 мм. В случае если местная реакция имеет иной характер, ребенка следует проконсультировать у фтизиатра.
Данная реакция обусловлена внутриклеточным размножением живых аттенуированных микобактерий с остаточной вирулентностью. Обратное развитие изменений происходит в течение 2—4 месяцев, а иногда и в более длительные сроки. На месте реакции остается поверхностный рубчик размером 3—10 мм. В случае если местная реакция имеет иной характер, ребенка следует проконсультировать у фтизиатра.
 Введение АКДС-вакцины может также явиться причиной появления пронзительного крика, продолжающегося в течение нескольких часов и, по-видимому, связанного с развитием внутричерепной гипертензии.
Введение АКДС-вакцины может также явиться причиной появления пронзительного крика, продолжающегося в течение нескольких часов и, по-видимому, связанного с развитием внутричерепной гипертензии. )
)
 При этом помимо общемозгового синдрома (головная боль, рвота) могут определяться слабо выраженные менингеальные симпомы (ригидность затылочных мышц, симптомы Кернига, Брудзинского). В анализах спинномозговой жидкости содержится нормальное или слегка повышенное количество белка, лимфоцитарный плеоцитоз. Для проведения дифференциального диагноза с менингитами другой этиологии проводят вирусологическое и серологическое исследования. Лечение заключается в назначении противовирусных, дезинтоксикационных и дегидратационных средств.
При этом помимо общемозгового синдрома (головная боль, рвота) могут определяться слабо выраженные менингеальные симпомы (ригидность затылочных мышц, симптомы Кернига, Брудзинского). В анализах спинномозговой жидкости содержится нормальное или слегка повышенное количество белка, лимфоцитарный плеоцитоз. Для проведения дифференциального диагноза с менингитами другой этиологии проводят вирусологическое и серологическое исследования. Лечение заключается в назначении противовирусных, дезинтоксикационных и дегидратационных средств.


 Не следует ставить перед родителями вопрос о немедленном проведении прививок перед поступлением или сразу после поступления ребенка в детское или дошкольное учреждение. В детском учреждении ребенок попадает в условия большой микробной и вирусной обсемененности, у него изменяется привычный режим, возникает эмоциональный стресс, все это неблагоприятно влияет на его здоровье и потому несовместимо с прививкой.
Не следует ставить перед родителями вопрос о немедленном проведении прививок перед поступлением или сразу после поступления ребенка в детское или дошкольное учреждение. В детском учреждении ребенок попадает в условия большой микробной и вирусной обсемененности, у него изменяется привычный режим, возникает эмоциональный стресс, все это неблагоприятно влияет на его здоровье и потому несовместимо с прививкой.
 Противопоказанием к введению живых вакцин является первичный иммунодефицит. И, наконец, патологическая реакция, непосредственно обусловленная прививкой, является противопоказанием к использованию в дальнейшем данной вакцины.
Противопоказанием к введению живых вакцин является первичный иммунодефицит. И, наконец, патологическая реакция, непосредственно обусловленная прививкой, является противопоказанием к использованию в дальнейшем данной вакцины.

 Поэтому в истории цивилизации имеются трагичные события пандемий. Так, в 1918 году в мире свирепствовала «Испанка»-новая модификация гриппа А, унесшая более 50 миллионов человеческих жизней. Если бы в те времена технологии позволяли создавать вакцины, таких жертв никогда бы не было. Каждый год вакцина с учётом этой изменчивости совершенствуется по технологии производства.
Поэтому в истории цивилизации имеются трагичные события пандемий. Так, в 1918 году в мире свирепствовала «Испанка»-новая модификация гриппа А, унесшая более 50 миллионов человеческих жизней. Если бы в те времена технологии позволяли создавать вакцины, таких жертв никогда бы не было. Каждый год вакцина с учётом этой изменчивости совершенствуется по технологии производства. Известно, что современные вакцины против гриппа регламентированы в профилактике инфекции у беременных второго и третьего триместров гестации. Доказано также, что при высокой угрозе заразиться гриппом, безопасно прививать женщин и в первом триместре беременности. Так поступают во многих странах Европы и США, причём уже более 15-ти лет.
Известно, что современные вакцины против гриппа регламентированы в профилактике инфекции у беременных второго и третьего триместров гестации. Доказано также, что при высокой угрозе заразиться гриппом, безопасно прививать женщин и в первом триместре беременности. Так поступают во многих странах Европы и США, причём уже более 15-ти лет. Мамы, не допускайте, пожалуйста, такого!!!
Мамы, не допускайте, пожалуйста, такого!!! Актуальность гриппа
Актуальность гриппа Противопоказания для вакцинации
Противопоказания для вакцинации Почему взрослым вводят одну дозу вакцины, против гриппа, а некоторым детям советуют две?
Почему взрослым вводят одну дозу вакцины, против гриппа, а некоторым детям советуют две?
 Вакцины для профилактики гриппа
Вакцины для профилактики гриппа 

 д.). Всего с этого периода использовано более 18 млн. доз вакцины. Безопасность и эффективность применения вакцины идентична с имеющей опыт использования в нашей стране вакцины Ваксигрип.
д.). Всего с этого периода использовано более 18 млн. доз вакцины. Безопасность и эффективность применения вакцины идентична с имеющей опыт использования в нашей стране вакцины Ваксигрип.


 ч. вакцин для профилактики гриппа может вызывать реакции.
ч. вакцин для профилактики гриппа может вызывать реакции. Все эти симптомы кратковременны и исчезают спонтанно, как правило, через 1–2 дня.
Все эти симптомы кратковременны и исчезают спонтанно, как правило, через 1–2 дня. После нормализации состояния (снижения температуры и выздоровления) или перехода хронического заболевания в стадию ремиссии можно вводить вакцину.
После нормализации состояния (снижения температуры и выздоровления) или перехода хронического заболевания в стадию ремиссии можно вводить вакцину.  Пациенты с хроническими заболеваниями хорошо переносят вакцинацию и у них развивается достаточная защита от заболевания. Проведенная прививка не приводит к обострению хронического заболевания, в то время как перенесенный грипп с большой долей вероятности может привести к обострению хронического заболевания и утяжелению его дальнейшего течения.
Пациенты с хроническими заболеваниями хорошо переносят вакцинацию и у них развивается достаточная защита от заболевания. Проведенная прививка не приводит к обострению хронического заболевания, в то время как перенесенный грипп с большой долей вероятности может привести к обострению хронического заболевания и утяжелению его дальнейшего течения. д.), с заболеваниями легких, почек, эндокринной системы, с иммунодефицитами и т.д. К сожалению, иногда именно эти состояния ошибочно рассматриваются как противопоказания для проведения вакцинации против гриппа. Хотя такие лица требуют первоочередной защиты.
д.), с заболеваниями легких, почек, эндокринной системы, с иммунодефицитами и т.д. К сожалению, иногда именно эти состояния ошибочно рассматриваются как противопоказания для проведения вакцинации против гриппа. Хотя такие лица требуют первоочередной защиты. Кроме того, ежегодно обновляются варианты вирусов гриппа, которые входят в состав вакцин. Так что стоит прививаться ежегодно.
Кроме того, ежегодно обновляются варианты вирусов гриппа, которые входят в состав вакцин. Так что стоит прививаться ежегодно.
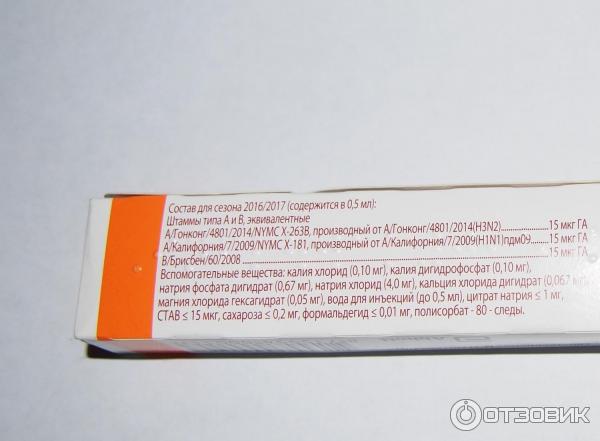 Отдельным пациентам (например, с аллергическими заболеваниями) врач может назначить медикаментозную подготовку. У больных хроническими заболеваниями вакцинация проводится на фоне приема обычной терапии.
Отдельным пациентам (например, с аллергическими заболеваниями) врач может назначить медикаментозную подготовку. У больных хроническими заболеваниями вакцинация проводится на фоне приема обычной терапии. Единственным условием является то, что обе вакцины будут введены в разные участки тела.
Единственным условием является то, что обе вакцины будут введены в разные участки тела.  А если бы вы не сделали прививку и заразились гриппом, то такие осложнения могли бы быть и исход заболевания мог бы быть неблагоприятным.
А если бы вы не сделали прививку и заразились гриппом, то такие осложнения могли бы быть и исход заболевания мог бы быть неблагоприятным. Система учится работать с антигеном. Но если эти антигены безопасны в плане осложнений, то при встрече с дикими возбудителями, иммунная система будет работать гораздо интенсивнее и ее тренировка будет идти через болезнь. А болезнь – это всегда риск осложнений, и даже смертельного исхода. Я совершенно не соглашусь с утверждениями, что прививкой мы расслабляем иммунную систему, что она будет работать только с вакцинами и хуже реагировать на какие-то другие возбудители. Для такого утверждения нет ни теоретических, ни практических оснований.
Система учится работать с антигеном. Но если эти антигены безопасны в плане осложнений, то при встрече с дикими возбудителями, иммунная система будет работать гораздо интенсивнее и ее тренировка будет идти через болезнь. А болезнь – это всегда риск осложнений, и даже смертельного исхода. Я совершенно не соглашусь с утверждениями, что прививкой мы расслабляем иммунную систему, что она будет работать только с вакцинами и хуже реагировать на какие-то другие возбудители. Для такого утверждения нет ни теоретических, ни практических оснований. Ведь показатели заболеваемости среди детей обычно в два-три раза выше, чем у взрослых,. А 90 процентов госпитализированных при гриппе – дети. У них заболевание протекает тяжело и именно их надо защищать в первую очередь.
Ведь показатели заболеваемости среди детей обычно в два-три раза выше, чем у взрослых,. А 90 процентов госпитализированных при гриппе – дети. У них заболевание протекает тяжело и именно их надо защищать в первую очередь. Для удобства вакцинации работающих на предприятиях организуются выездные прививочные бригады. В составе выездной бригады в обязательном порядке присутствует врач, который осуществит осмотр пациентов и определит показания и противопоказания к вакцинации.
Для удобства вакцинации работающих на предприятиях организуются выездные прививочные бригады. В составе выездной бригады в обязательном порядке присутствует врач, который осуществит осмотр пациентов и определит показания и противопоказания к вакцинации.  При охвате менее чем 40% работающих, коллективный иммунитет практически не работает.
При охвате менее чем 40% работающих, коллективный иммунитет практически не работает. Хотя для большинства родителей разницы не существует, необходимо знать, чем они отличаются.
Хотя для большинства родителей разницы не существует, необходимо знать, чем они отличаются. Различают несколько видов осложнений.
Различают несколько видов осложнений. В связи с этим решается вопрос о полном переходе на инактивированные вакцины (неживые).
В связи с этим решается вопрос о полном переходе на инактивированные вакцины (неживые). Встречается крайне редко. За последние 6 лет в России — 4 ребенка.
Встречается крайне редко. За последние 6 лет в России — 4 ребенка. С тех пор появилось огромное количество препаратов от самых разных болезней, в том числе и от гриппа, но ответа на самый главный вопрос – нужно ли ставить прививки – как не было, так и нет. Вакцинация против гриппа имеет свои плюсы и минусы. Попробуем разобраться.
С тех пор появилось огромное количество препаратов от самых разных болезней, в том числе и от гриппа, но ответа на самый главный вопрос – нужно ли ставить прививки – как не было, так и нет. Вакцинация против гриппа имеет свои плюсы и минусы. Попробуем разобраться.
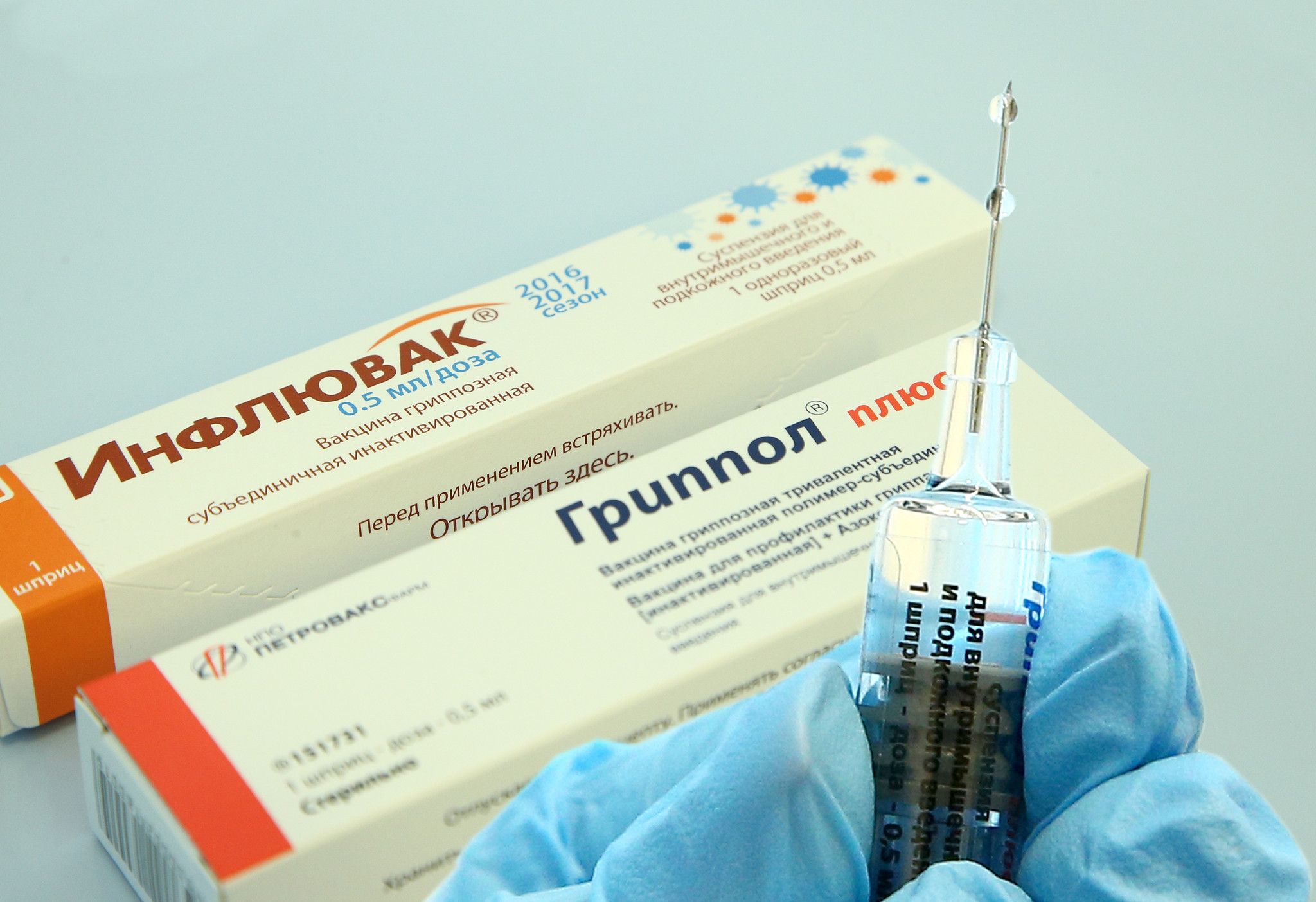 В России оптимальное время для этой процедуры – октябрь-ноябрь. Так как вирус активен в нашей стране с декабря по март, полноценный иммунитет после вакцинации вполне успеет сформироваться.
В России оптимальное время для этой процедуры – октябрь-ноябрь. Так как вирус активен в нашей стране с декабря по март, полноценный иммунитет после вакцинации вполне успеет сформироваться. Наряду с другими вакцинами, разрешенными к использованию на территории России, активно применяются инактивированные «Инфлювак» (Голландия) и «Ваксигрип» (Франция). Все вышеперечисленные препараты отвечают требованиям Европейской Фармакопеи (уровень защиты более 70%) и являются эффективными препаратами для профилактики гриппа. К инактивированным расщепленным вакцинам также относятся «Флюарикс» (Бельгия), «Бегривак» (Германия), «Гриппол» (Россия) и «Агриппал» (Германия).
Наряду с другими вакцинами, разрешенными к использованию на территории России, активно применяются инактивированные «Инфлювак» (Голландия) и «Ваксигрип» (Франция). Все вышеперечисленные препараты отвечают требованиям Европейской Фармакопеи (уровень защиты более 70%) и являются эффективными препаратами для профилактики гриппа. К инактивированным расщепленным вакцинам также относятся «Флюарикс» (Бельгия), «Бегривак» (Германия), «Гриппол» (Россия) и «Агриппал» (Германия). Ежегодно прививаться должны сотрудники больниц и поликлиник, учителя и персонал детских учреждений. Обязательно вакцинируйтесь, если вам предстоит контактировать с малышами в возрасте до полугода.
Ежегодно прививаться должны сотрудники больниц и поликлиник, учителя и персонал детских учреждений. Обязательно вакцинируйтесь, если вам предстоит контактировать с малышами в возрасте до полугода.
 И лучшее тому доказательство – показания к применению. Данными вакцинами разрешено прививать полугодовалых детей и беременных женщин.
И лучшее тому доказательство – показания к применению. Данными вакцинами разрешено прививать полугодовалых детей и беременных женщин. Сотни миллионов американцев безопасно получили вакцины от гриппа за последние 50 лет, и были проведены обширные исследования, подтверждающие безопасность вакцин от гриппа.
Сотни миллионов американцев безопасно получили вакцины от гриппа за последние 50 лет, и были проведены обширные исследования, подтверждающие безопасность вакцин от гриппа.

 Поговорите со своим врачом, если у вас есть какие-либо вопросы относительно того, какие варианты вакцины против гриппа лучше всего подходят вам и вашей семье. См. Дополнительную информацию в разделе «Вакцинация: кому следует это делать, кому не следует и кому следует принимать меры предосторожности».
Поговорите со своим врачом, если у вас есть какие-либо вопросы относительно того, какие варианты вакцины против гриппа лучше всего подходят вам и вашей семье. См. Дополнительную информацию в разделе «Вакцинация: кому следует это делать, кому не следует и кому следует принимать меры предосторожности». Любой желающий может сообщить в VAERS о возможных побочных эффектах вакцины. Как правило, отчеты VAERS не могут определить, было ли нежелательное явление вызвано вакциной, но эти отчеты могут помочь определить, необходимы ли дальнейшие исследования.
Любой желающий может сообщить в VAERS о возможных побочных эффектах вакцины. Как правило, отчеты VAERS не могут определить, было ли нежелательное явление вызвано вакциной, но эти отчеты могут помочь определить, необходимы ли дальнейшие исследования.

 Грипп распространяется мелкими каплями из
нос, горло или рот инфицированного человека.Симптомы гриппа начинаются через 48 часов.
после контакта с вирусом. Они состоят из озноба, лихорадки, генерализованного
ломота и боли, головная боль и респираторные симптомы (боль в горле, насморк, кашель).
Выраженность и тип симптомов могут различаться. Большинство людей полностью выздоравливают в
неделя. Риск серьезных осложнений (например, пневмонии и смерти) выше в
очень молодые, очень старые и хронически больные.
Грипп распространяется мелкими каплями из
нос, горло или рот инфицированного человека.Симптомы гриппа начинаются через 48 часов.
после контакта с вирусом. Они состоят из озноба, лихорадки, генерализованного
ломота и боли, головная боль и респираторные симптомы (боль в горле, насморк, кашель).
Выраженность и тип симптомов могут различаться. Большинство людей полностью выздоравливают в
неделя. Риск серьезных осложнений (например, пневмонии и смерти) выше в
очень молодые, очень старые и хронически больные.

 чем тот, у кого никогда не было СГБ.
чем тот, у кого никогда не было СГБ.
 лечение.
лечение. Немедленно сообщите своему врачу или обратитесь в ближайший к вам отдел неотложной и неотложной помощи.
больница, если вы заметите что-либо из следующего:
Немедленно сообщите своему врачу или обратитесь в ближайший к вам отдел неотложной и неотложной помощи.
больница, если вы заметите что-либо из следующего:
 Вспышки гриппа случаются каждый год.
Вспышки гриппа случаются каждый год.
 Если у вас есть дети младше 5 лет или у которых есть проблемы со здоровьем, всем, кто живет в доме, следует сделать прививку от гриппа. Это особенно важно, если у вас есть дети младше 6 месяцев или член вашей семьи беременен.
Если у вас есть дети младше 5 лет или у которых есть проблемы со здоровьем, всем, кто живет в доме, следует сделать прививку от гриппа. Это особенно важно, если у вас есть дети младше 6 месяцев или член вашей семьи беременен. Хотя вакцина не опасна для детей младше 6 месяцев, она не работает.
Хотя вакцина не опасна для детей младше 6 месяцев, она не работает. Из-за нехватки вакцина против назального гриппа недоступна в Канаде на сезон 2019/2020 гг.
Из-за нехватки вакцина против назального гриппа недоступна в Канаде на сезон 2019/2020 гг. 

 А у людей, которые прошли вакцинацию и все равно заболеют, они часто испытывают менее серьезные симптомы.
А у людей, которые прошли вакцинацию и все равно заболеют, они часто испытывают менее серьезные симптомы.
 «У пациентов также может развиться инфекция в месте инъекции, которая проявляется в ухудшении покраснения, отека, тепла и нежности», — говорит доктор Тиг. Вам также следует немедленно обратиться за медицинской помощью при таком типе реакции.
«У пациентов также может развиться инфекция в месте инъекции, которая проявляется в ухудшении покраснения, отека, тепла и нежности», — говорит доктор Тиг. Вам также следует немедленно обратиться за медицинской помощью при таком типе реакции. На меня повлияли три фактора: два крутых друга, каждый из которых впервые провел неделю в постели с гриппом; врач сказал моей жене, что ей следует сделать прививку «ради других»; и австралийский врач интенсивной терапии сообщил мне в Твиттере, что зимой, предшествовавшей нашей, у них было больше серьезных случаев гриппа, чем обычно. К сожалению, у меня появились симптомы гриппа в течение нескольких часов после вакцинации, поэтому я не знал, у кого, скорее всего, будут побочные эффекты от вакцины.Может быть, это у меня впервые? Могу ли я получить их снова, если мне сделают прививку в следующем году?
На меня повлияли три фактора: два крутых друга, каждый из которых впервые провел неделю в постели с гриппом; врач сказал моей жене, что ей следует сделать прививку «ради других»; и австралийский врач интенсивной терапии сообщил мне в Твиттере, что зимой, предшествовавшей нашей, у них было больше серьезных случаев гриппа, чем обычно. К сожалению, у меня появились симптомы гриппа в течение нескольких часов после вакцинации, поэтому я не знал, у кого, скорее всего, будут побочные эффекты от вакцины.Может быть, это у меня впервые? Могу ли я получить их снова, если мне сделают прививку в следующем году?
 У меня был аншлаг. Ни один из симптомов не был серьезным, но их было достаточно, чтобы помешать мне провести эффективный день. Я рано лег спать, крепко спал, а на следующее утро был в порядке.
У меня был аншлаг. Ни один из симптомов не был серьезным, но их было достаточно, чтобы помешать мне провести эффективный день. Я рано лег спать, крепко спал, а на следующее утро был в порядке. Мне было трудно в это поверить, но я знал, что она могла быть права. Возможно, она была. Авторы JAMA рандомизировали 336 человек либо для вакцины, либо для плацебо и обнаружили одинаковую частоту побочных эффектов в двух группах, предполагая, что не было никаких побочных эффектов, связанных с вакциной. Но если побочные эффекты возникают, скажем, у одного из 20 или даже меньшего числа людей, исследование явно недостаточно полно (это означает, что в исследовании недостаточно людей, чтобы прийти к уверенному заключению).
Мне было трудно в это поверить, но я знал, что она могла быть права. Возможно, она была. Авторы JAMA рандомизировали 336 человек либо для вакцины, либо для плацебо и обнаружили одинаковую частоту побочных эффектов в двух группах, предполагая, что не было никаких побочных эффектов, связанных с вакциной. Но если побочные эффекты возникают, скажем, у одного из 20 или даже меньшего числа людей, исследование явно недостаточно полно (это означает, что в исследовании недостаточно людей, чтобы прийти к уверенному заключению). Общий вывод таков: «Эти симптомы не привели к снижению способности выполнять обычные повседневные дела.«Я бы, думаю, боролся со своим гриппоподобным заболеванием, чтобы пойти на работу, если бы мне пришлось, хотя за семь лет в школе я пропустил ни дня, а только два дня за 25 лет в The BMJ .
Общий вывод таков: «Эти симптомы не привели к снижению способности выполнять обычные повседневные дела.«Я бы, думаю, боролся со своим гриппоподобным заболеванием, чтобы пойти на работу, если бы мне пришлось, хотя за семь лет в школе я пропустил ни дня, а только два дня за 25 лет в The BMJ . Исследователи, которые справедливо верят в высокую эффективность вакцин, не захотят, чтобы людей отвлекали от вакцинации. Но пациенты заинтересованы как в эффективности, так и в побочных эффектах, и если они хотят дать действительно информированное согласие, им нужны доказательства высокого качества по обоим.Медсестра, которая проводила вакцинацию, не дала мне никакой информации (возможно, потому, что она знала, что я врач, а я не спрашивал), и сказала моей жене, что у меня нет побочных эффектов (возможно, она читала исследование JAMA ).
Исследователи, которые справедливо верят в высокую эффективность вакцин, не захотят, чтобы людей отвлекали от вакцинации. Но пациенты заинтересованы как в эффективности, так и в побочных эффектах, и если они хотят дать действительно информированное согласие, им нужны доказательства высокого качества по обоим.Медсестра, которая проводила вакцинацию, не дала мне никакой информации (возможно, потому, что она знала, что я врач, а я не спрашивал), и сказала моей жене, что у меня нет побочных эффектов (возможно, она читала исследование JAMA ).
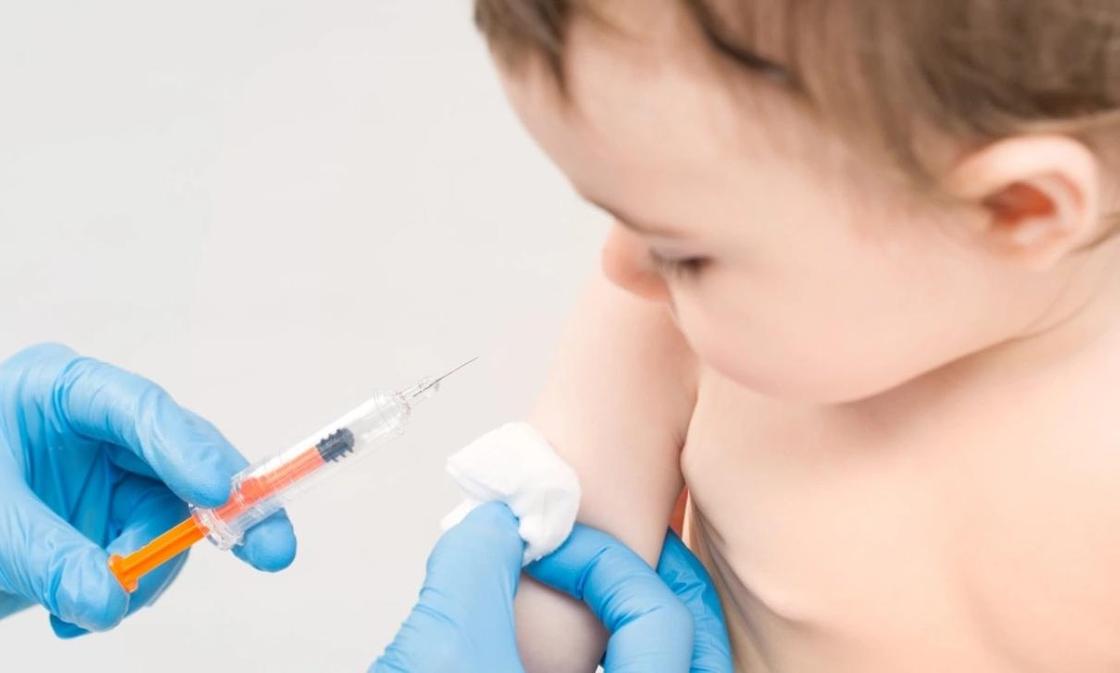

 После вакцинации сильно надавите на место укола, не теряя в течение 10 минут, чтобы снизить риск образования синяков.Пожалуйста, посетите веб-сайт Medsafe www.medsafe.govt.nz для получения технических характеристик PRADAXA ® , CLEXANE ® и BRILINTA ® .
После вакцинации сильно надавите на место укола, не теряя в течение 10 минут, чтобы снизить риск образования синяков.Пожалуйста, посетите веб-сайт Medsafe www.medsafe.govt.nz для получения технических характеристик PRADAXA ® , CLEXANE ® и BRILINTA ® .
 Исследования показали, что вакцины против гриппа, содержащие один микрограмм или меньше овальбумина, не вызывают анафилаксию у чувствительных людей. Остаточный овальбумин в одной дозе INFLUVAC ® TETRA, AFLURIA ® QUAD или AFLURIA QUAD ® JUNIOR ниже этого предела.
Исследования показали, что вакцины против гриппа, содержащие один микрограмм или меньше овальбумина, не вызывают анафилаксию у чувствительных людей. Остаточный овальбумин в одной дозе INFLUVAC ® TETRA, AFLURIA ® QUAD или AFLURIA QUAD ® JUNIOR ниже этого предела. Белок гемагглютинин для каждого штамма собирают и очищают для использования в вакцине.
Белок гемагглютинин для каждого штамма собирают и очищают для использования в вакцине.
 Инактивированные вакцины против гриппа, такие как INFLUVAC ® TETRA, AFLURIA ® QUAD или AFLURIA ® QUAD JUNIOR, не могут вызывать грипп, поскольку вакцины не содержат живых вирусов.
Инактивированные вакцины против гриппа, такие как INFLUVAC ® TETRA, AFLURIA ® QUAD или AFLURIA ® QUAD JUNIOR, не могут вызывать грипп, поскольку вакцины не содержат живых вирусов.
 Ацетаминофен (например, Тайленол ) можно давать каждые 4 часа.
Ацетаминофен (например, Тайленол ) можно давать каждые 4 часа. Шишка может сохраняться, но не навсегда.
Шишка может сохраняться, но не навсегда.

 Не существует конкретного числа лихорадок, которое считается ненормальным, но температура выше 105 у здоровых детей встречается нечасто.
Не существует конкретного числа лихорадок, которое считается ненормальным, но температура выше 105 у здоровых детей встречается нечасто. Если этого не произошло, позвоните.
Если этого не произошло, позвоните.


















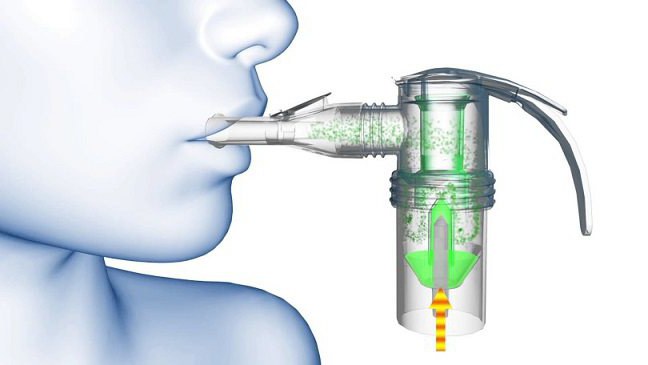












 Перед использованием различных лекарств нужно выяснить причину возникновения боли в горле. Если это связано с бактериальной инфекцией, потребуется использование антибиотиков, а другие лекарства для ингаляций небулайзером будут эффективны при механическом раздражении горла от сильного кашля и стекания слизи по задней стенки гортани.
Перед использованием различных лекарств нужно выяснить причину возникновения боли в горле. Если это связано с бактериальной инфекцией, потребуется использование антибиотиков, а другие лекарства для ингаляций небулайзером будут эффективны при механическом раздражении горла от сильного кашля и стекания слизи по задней стенки гортани.

 Помогает проведение ручного массажа головы или плечевого пояса, отдых в течение нескольких минут в горизонтальном положении, полноценный сон ночью и перерывы в работе.
Помогает проведение ручного массажа головы или плечевого пояса, отдых в течение нескольких минут в горизонтальном положении, полноценный сон ночью и перерывы в работе. При существующей предрасположенности к отитам, связанной с анатомическим особенностями строения уха, никогда не стоит переохлаждать голову, ни зимой, ни летом.
При существующей предрасположенности к отитам, связанной с анатомическим особенностями строения уха, никогда не стоит переохлаждать голову, ни зимой, ни летом.
 Шейный спондилез и остеохондроз не являются установленными причинами головной боли. Если причиной головной боли являются миофасциальные болезненные точки, такая головная боль рассматривается как «Головную боль напряжения».
Шейный спондилез и остеохондроз не являются установленными причинами головной боли. Если причиной головной боли являются миофасциальные болезненные точки, такая головная боль рассматривается как «Головную боль напряжения». Поэтому повреждение в любой анатомической области, получающей иннервацию этих нервов, может сопровождаться болевыми ощущениями в области уха (отраженной оталгией).
Поэтому повреждение в любой анатомической области, получающей иннервацию этих нервов, может сопровождаться болевыми ощущениями в области уха (отраженной оталгией). При некоторых заболеваниях, например, при мигрени, интенсивная головная боль является основным проявлением болезни. Головная боль может быть длительной и ноющей или резкой и нестерпимой, может охватывать всю голову или ощущаться только в висках.
При некоторых заболеваниях, например, при мигрени, интенсивная головная боль является основным проявлением болезни. Головная боль может быть длительной и ноющей или резкой и нестерпимой, может охватывать всю голову или ощущаться только в висках. А криз, в свою очередь, может привести к осложнениям: инсульту и инфаркту миокарда. Психогенная головная боль. Под этим названием объединяют головную боль от напряжения психического или физического характера, а также боль при тревожных состояниях и депрессии. При подобных состояниях бывает трудно описать характер боли – она может оказаться то ноющей, то давящей, то сосредоточенной в затылочных, височных или лобных областях, то распространенной по всей голове. Диагностика и лечение головных болей индивидуальны для каждого больного и зачастую требуют привлечения специалистов по медицинской психологии и психоневрологии. Головная боль является основным и зачастую единственным проявлением мигрени – заболевания, связанного с нарушением тонуса мозговых сосудов. Мигренью чаще страдают женщины: первые приступы начинаются в возрасте от 10 до 30 лет. При классической мигрени сначала появляется аура в виде нечеткости зрения, затуманивания предметов и т.
А криз, в свою очередь, может привести к осложнениям: инсульту и инфаркту миокарда. Психогенная головная боль. Под этим названием объединяют головную боль от напряжения психического или физического характера, а также боль при тревожных состояниях и депрессии. При подобных состояниях бывает трудно описать характер боли – она может оказаться то ноющей, то давящей, то сосредоточенной в затылочных, височных или лобных областях, то распространенной по всей голове. Диагностика и лечение головных болей индивидуальны для каждого больного и зачастую требуют привлечения специалистов по медицинской психологии и психоневрологии. Головная боль является основным и зачастую единственным проявлением мигрени – заболевания, связанного с нарушением тонуса мозговых сосудов. Мигренью чаще страдают женщины: первые приступы начинаются в возрасте от 10 до 30 лет. При классической мигрени сначала появляется аура в виде нечеткости зрения, затуманивания предметов и т. п. Затем нарастает односторонняя пульсирующая головная боль, которая может отдавать в глаз и сопровождаться тошнотой, рвотой, звуко- и светобоязнью.
п. Затем нарастает односторонняя пульсирующая головная боль, которая может отдавать в глаз и сопровождаться тошнотой, рвотой, звуко- и светобоязнью. Как правило, приступы возникают ежедневно на протяжении нескольких недель или даже месяцев, после чего исчезают на годы. Чаще всего хортоновской головной болью страдают мужчины старше 20 лет. Если сильная головная боль возникла одновременно с лихорадкой, это может сигнализировать о начале менингита – воспаления мозговых оболочек. При менингите головная боль сильная, может быть давящей на глаза, сопровождаться тошнотой и рвотой. Одновременно возникают и другие проявления менингита — например, невозможно прикоснуться подбородком к груди, могут возникнуть нарушения сознания. С другой стороны, высокая температура сама по себе вызывает головную боль, которая, впрочем, проходит после приема аспирина или парацетамола. Внезапная сильная головная боль (часто с потерей сознания или нарушением чувствительности в какой-либо области тела) возникает при кровоизлиянии в мозг (геморрагическом инсульте). Как правило, оно происходит при повышении артериального давления и атеросклерозе мозговых сосудов.
Как правило, приступы возникают ежедневно на протяжении нескольких недель или даже месяцев, после чего исчезают на годы. Чаще всего хортоновской головной болью страдают мужчины старше 20 лет. Если сильная головная боль возникла одновременно с лихорадкой, это может сигнализировать о начале менингита – воспаления мозговых оболочек. При менингите головная боль сильная, может быть давящей на глаза, сопровождаться тошнотой и рвотой. Одновременно возникают и другие проявления менингита — например, невозможно прикоснуться подбородком к груди, могут возникнуть нарушения сознания. С другой стороны, высокая температура сама по себе вызывает головную боль, которая, впрочем, проходит после приема аспирина или парацетамола. Внезапная сильная головная боль (часто с потерей сознания или нарушением чувствительности в какой-либо области тела) возникает при кровоизлиянии в мозг (геморрагическом инсульте). Как правило, оно происходит при повышении артериального давления и атеросклерозе мозговых сосудов. Если приступы головной боли начались ни с того ни с сего и быстро стали регулярными и интенсивными, не стоит откладывать визит к неврологу – такая боль часто бывает первым проявлением опухоли головного мозга. Нередко боль сопровождается тошнотой, головокружением, двоением в глазах. Схожая боль может также наблюдаться при гематоме (скоплении крови) под мозговой оболочкой или при абсцессе (нагноении) мозга. Причиной головной боли может быть шейный остеохондроз, спондилоартрит, радикулит и другие заболевания этого отдела позвоночника часто сопровождаются головной болью. Причиной боли в лобной и височных областях может стать воспаление придаточных пазух носа – например, гайморит или фронтит. При отите головные боли захватывают околоушное пространство, могут быть очень сильными и острыми («стреляет в ухе»). Усиление головной боли на фоне отита или распространение ее на другие участки головы, одновременно с возникновением тошноты и рвоты может быть признаком распространения инфекции и требует немедленного обращения к врачу.
Если приступы головной боли начались ни с того ни с сего и быстро стали регулярными и интенсивными, не стоит откладывать визит к неврологу – такая боль часто бывает первым проявлением опухоли головного мозга. Нередко боль сопровождается тошнотой, головокружением, двоением в глазах. Схожая боль может также наблюдаться при гематоме (скоплении крови) под мозговой оболочкой или при абсцессе (нагноении) мозга. Причиной головной боли может быть шейный остеохондроз, спондилоартрит, радикулит и другие заболевания этого отдела позвоночника часто сопровождаются головной болью. Причиной боли в лобной и височных областях может стать воспаление придаточных пазух носа – например, гайморит или фронтит. При отите головные боли захватывают околоушное пространство, могут быть очень сильными и острыми («стреляет в ухе»). Усиление головной боли на фоне отита или распространение ее на другие участки головы, одновременно с возникновением тошноты и рвоты может быть признаком распространения инфекции и требует немедленного обращения к врачу. Головная боль и нарушение чувствительности лица становятся проявлением невралгии тройничного или лицевого нервов. “Маскироваться” головной болью могут также заболевания суставов нижней челюсти.
Головная боль и нарушение чувствительности лица становятся проявлением невралгии тройничного или лицевого нервов. “Маскироваться” головной болью могут также заболевания суставов нижней челюсти. Сильная головная боль сопровождает солнечный и тепловой удары.
Сильная головная боль сопровождает солнечный и тепловой удары.  Характер боли тупой, ноющий. Болезненные ощущения не связаны со временем суток. Сопутствующими симптомами могут быть: бессонница, головокружения, чувство онемения в пальцах рук, шум в ушах;
Характер боли тупой, ноющий. Болезненные ощущения не связаны со временем суток. Сопутствующими симптомами могут быть: бессонница, головокружения, чувство онемения в пальцах рук, шум в ушах; Чаще всего развивается на фоне вирусных инфекций. Боль усиливается в вечернее и ночное время, при прикосновении к вискам, во время жевания, разговора. Сопутствующий симптом – высокая температура.
Чаще всего развивается на фоне вирусных инфекций. Боль усиливается в вечернее и ночное время, при прикосновении к вискам, во время жевания, разговора. Сопутствующий симптом – высокая температура.
 Возможно это связано с тем, что она диагностируется у женщин в три раза чаще, чем у мужчин. В чем причина такой закономерности – не известно до настоящего времени. Существует мнение, что заболевание связано с генетической предрасположенностью, неврологическими особенностями человека. Первые приступы цефалгии могут появляться в подростковом возрасте, что связано с половым созреванием.
Возможно это связано с тем, что она диагностируется у женщин в три раза чаще, чем у мужчин. В чем причина такой закономерности – не известно до настоящего времени. Существует мнение, что заболевание связано с генетической предрасположенностью, неврологическими особенностями человека. Первые приступы цефалгии могут появляться в подростковом возрасте, что связано с половым созреванием./GettyImages-623683581-579a41215f9b589aa927a515.jpg) Длительность приступа цефалгии – от 15 минут до 7–9 дней. Больной жалуется на сдавливающие, болезненные ощущения вокруг головы с иррадиацией в шею, плечи. Одновременно возникает усталость, нарушение сна, чувство кома в горле.
Длительность приступа цефалгии – от 15 минут до 7–9 дней. Больной жалуется на сдавливающие, болезненные ощущения вокруг головы с иррадиацией в шею, плечи. Одновременно возникает усталость, нарушение сна, чувство кома в горле. В этом состоянии больной пребывает несколько дней, иногда недель, потом все неприятные симптомы исчезают.
В этом состоянии больной пребывает несколько дней, иногда недель, потом все неприятные симптомы исчезают. Пациенты характеризуют боль как сильную, стреляющую, иррадиирующую в щеку, глаз, ухо, челюсть. Болезненные ощущения появляются во время приема пищи, умывания, чистки зубов. Сопутствующий симптом – односторонний спазм лицевой мускулатуры.
Пациенты характеризуют боль как сильную, стреляющую, иррадиирующую в щеку, глаз, ухо, челюсть. Болезненные ощущения появляются во время приема пищи, умывания, чистки зубов. Сопутствующий симптом – односторонний спазм лицевой мускулатуры.
 Для них разработан специальный комплекс «Без головной боли», в который входят:
Для них разработан специальный комплекс «Без головной боли», в который входят:

 При отказе от лечения, может спровоцировать серьезные и, иногда, необратимые последствия. Имеет выраженную симптоматику: звон, заложенность в ушах, выделение гноя из них, повышенную температуру и иные.
При отказе от лечения, может спровоцировать серьезные и, иногда, необратимые последствия. Имеет выраженную симптоматику: звон, заложенность в ушах, выделение гноя из них, повышенную температуру и иные.
 В результате возникают неприятные ощущения в затылке, тошнота, голова кружится, закладывает уши.
В результате возникают неприятные ощущения в затылке, тошнота, голова кружится, закладывает уши.
 Клинический и общий анализ крови. Помогает определить если ли воспалительный процесс в организме.
Клинический и общий анализ крови. Помогает определить если ли воспалительный процесс в организме.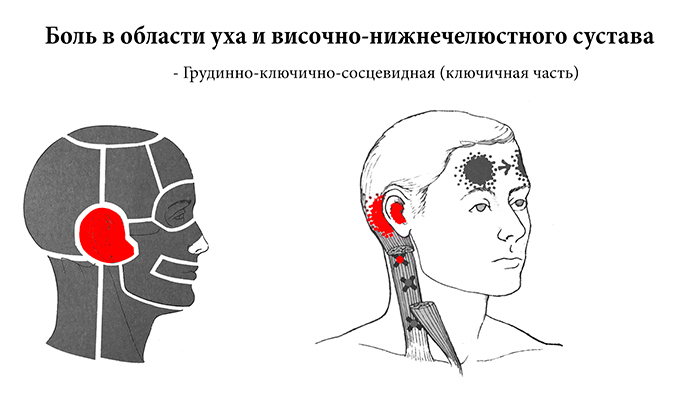



 Дополнительно провели магнитно –резонансную томографию (Рис. 1, 2), где установили гнойный процесс в правой височной пирамиде с двухфокусным абсцессом мозга и тромбоз кавернозного синуса.
Дополнительно провели магнитно –резонансную томографию (Рис. 1, 2), где установили гнойный процесс в правой височной пирамиде с двухфокусным абсцессом мозга и тромбоз кавернозного синуса. Также, в последние годы сложности диагностики обусловлены сочетанием сразу нескольких форм внутричерепных осложнений.
Также, в последние годы сложности диагностики обусловлены сочетанием сразу нескольких форм внутричерепных осложнений. Упакованные продукты содержат глутамат натрия и нитраты, вызывающие боль в ушах и головную боль.
Упакованные продукты содержат глутамат натрия и нитраты, вызывающие боль в ушах и головную боль. Не игнорируйте боль в ухе и головную боль. Если это часто происходит, поговорите со специалистами Детского здравоохранения. Они рады помочь вам и вашему ребенку по всем вопросам здравоохранения. Вы можете позвонить по телефону (281) 655-1500 и (936) 539-8190 и записаться на прием.
Не игнорируйте боль в ухе и головную боль. Если это часто происходит, поговорите со специалистами Детского здравоохранения. Они рады помочь вам и вашему ребенку по всем вопросам здравоохранения. Вы можете позвонить по телефону (281) 655-1500 и (936) 539-8190 и записаться на прием. Большинство наших пациентов думают, что у них ушная инфекция, основываясь на предположении (в конце концов, боль исходит из области уха!)… Но может показаться удивительным, что большинство ушных болей не связаны с ушами.
Большинство наших пациентов думают, что у них ушная инфекция, основываясь на предположении (в конце концов, боль исходит из области уха!)… Но может показаться удивительным, что большинство ушных болей не связаны с ушами. В следующем посте приведены некоторые характеристики этого вида боли в ухе:
В следующем посте приведены некоторые характеристики этого вида боли в ухе:

 «Из всех людей, страдающих мигренью, только около половины знают, что у них она есть. И только около 30 процентов людей с диагностированной мигренью довольны лечением. В лечении мигрени есть много возможностей для улучшения ».
«Из всех людей, страдающих мигренью, только около половины знают, что у них она есть. И только около 30 процентов людей с диагностированной мигренью довольны лечением. В лечении мигрени есть много возможностей для улучшения ».
 ”
” Однако во многих случаях причина не может быть найдена. Положительный ответ (облегчение боли) после анестезиологической блокады нерва подтвердит диагноз.
Однако во многих случаях причина не может быть найдена. Положительный ответ (облегчение боли) после анестезиологической блокады нерва подтвердит диагноз. Большая часть этого исследования сосредоточена на понимании основных механизмов обезболивания и тестировании методов лечения, чтобы найти лучшие способы лечения затылочной невралгии.
Большая часть этого исследования сосредоточена на понимании основных механизмов обезболивания и тестировании методов лечения, чтобы найти лучшие способы лечения затылочной невралгии.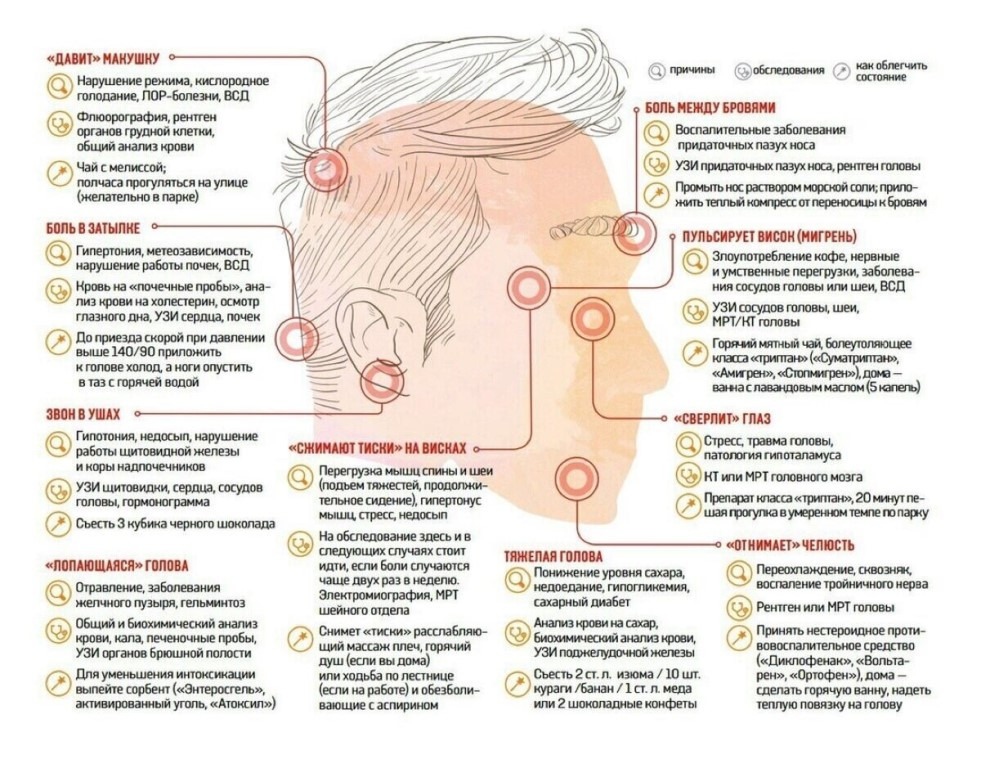 С. и оказывает помощь в создании и поддержании групп поддержки.
С. и оказывает помощь в создании и поддержании групп поддержки.
 Поэтому важно обратиться за медицинской помощью, когда вы начинаете чувствовать необычную резкую боль в шее или коже черепа, и эта боль не сопровождается тошнотой или легкой чувствительностью.Начните с решения проблемы с вашим лечащим врачом. Они могут направить вас к специалисту.
Поэтому важно обратиться за медицинской помощью, когда вы начинаете чувствовать необычную резкую боль в шее или коже черепа, и эта боль не сопровождается тошнотой или легкой чувствительностью.Начните с решения проблемы с вашим лечащим врачом. Они могут направить вас к специалисту. Некоторые врачи могут использовать блокаду затылочного нерва для подтверждения своего диагноза.
Некоторые врачи могут использовать блокаду затылочного нерва для подтверждения своего диагноза. Хирурги любят, чтобы пациенты возвращались в клинику каждые несколько месяцев в год после операции. Во время этих посещений они могут изменять настройки стимуляции и оценивать восстановление пациента после операции. Посещение врача гарантирует, что пациенту будет оказана правильная и эффективная помощь. Пациенты, которым проводится стимуляция затылочного нерва, будут встречаться с представителем устройства, который при необходимости скорректирует настройки и параметры устройства вместе со своими врачами.
Хирурги любят, чтобы пациенты возвращались в клинику каждые несколько месяцев в год после операции. Во время этих посещений они могут изменять настройки стимуляции и оценивать восстановление пациента после операции. Посещение врача гарантирует, что пациенту будет оказана правильная и эффективная помощь. Пациенты, которым проводится стимуляция затылочного нерва, будут встречаться с представителем устройства, который при необходимости скорректирует настройки и параметры устройства вместе со своими врачами./close-up-of-man-with-headache-touching-forehead-656287807-5ab8ea2b0e23d90037587ed7.jpg) В обзоре были найдены различные статьи, подтверждающие эти рекомендации.
В обзоре были найдены различные статьи, подтверждающие эти рекомендации. doi: 10.2147 / jpr.s214314P В этом исследовании используется обзор литературы, подтверждающий личный опыт автора лечения затылочной невралгии с помощью ситмуляции спинного мозга, чтобы показать эффективность лечения этого состояния.Исследование показало, что высокая стимуляция шейного отдела спинного мозга приводит к 40-50% успеху у пациентов с затылочной невралгией, и, таким образом, стимуляция спинного мозга может рассматриваться как вариант лечения.
doi: 10.2147 / jpr.s214314P В этом исследовании используется обзор литературы, подтверждающий личный опыт автора лечения затылочной невралгии с помощью ситмуляции спинного мозга, чтобы показать эффективность лечения этого состояния.Исследование показало, что высокая стимуляция шейного отдела спинного мозга приводит к 40-50% успеху у пациентов с затылочной невралгией, и, таким образом, стимуляция спинного мозга может рассматриваться как вариант лечения.

 Болезненные раздражители, вызывающие головную боль, обычно возникают в голове и шее. Сорок процентов людей, страдающих головными болями, страдают от погодных изменений.
Болезненные раздражители, вызывающие головную боль, обычно возникают в голове и шее. Сорок процентов людей, страдающих головными болями, страдают от погодных изменений. Многие другие физиологические стрессы также могут вызвать мигрень, такие как голод, физические упражнения и боль.
Многие другие физиологические стрессы также могут вызвать мигрень, такие как голод, физические упражнения и боль. Это позволит вам и вашему врачу сразу увидеть ваши симптомы.
Это позволит вам и вашему врачу сразу увидеть ваши симптомы.

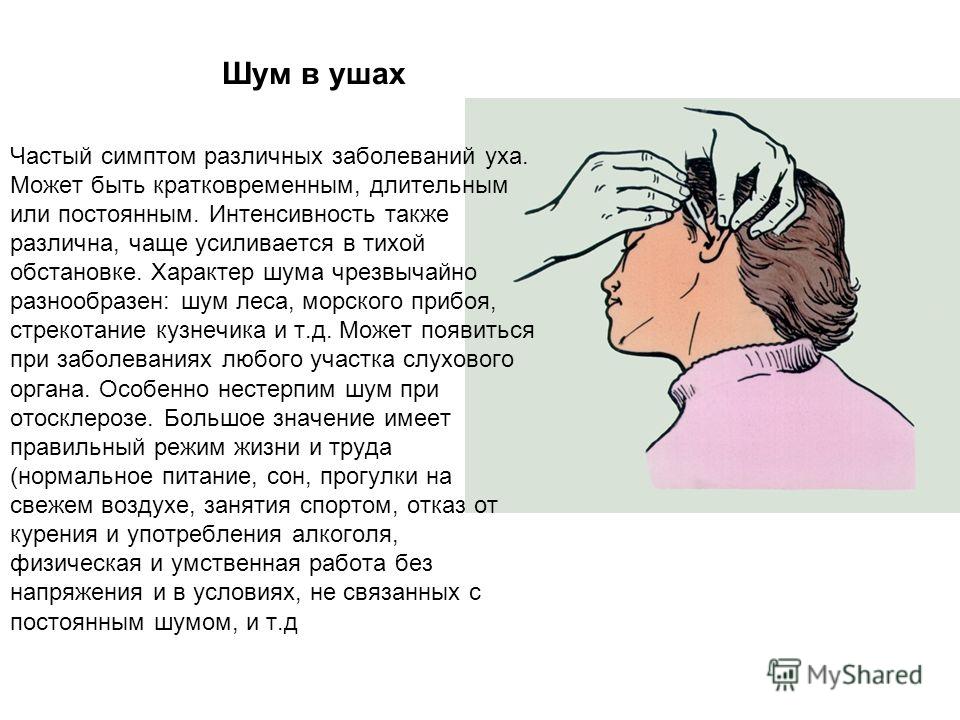 Существует множество различных техник самопомощи, которые вы можете попробовать дома, чтобы облегчить симптомы, но в тяжелых случаях лечит ЛОР-специалист. Может помочь дыхание влажным воздухом, использование горячих и холодных компрессов для снятия отека и прием лекарств, отпускаемых без рецепта.Если ваши головные боли не уменьшаются, может потребоваться более интенсивное лечение.
Существует множество различных техник самопомощи, которые вы можете попробовать дома, чтобы облегчить симптомы, но в тяжелых случаях лечит ЛОР-специалист. Может помочь дыхание влажным воздухом, использование горячих и холодных компрессов для снятия отека и прием лекарств, отпускаемых без рецепта.Если ваши головные боли не уменьшаются, может потребоваться более интенсивное лечение.
 Несколько раз я обнаруживал аномалии в их пазухах, но они редко имели смысл по сравнению с первоначальной жалобой ».
Несколько раз я обнаруживал аномалии в их пазухах, но они редко имели смысл по сравнению с первоначальной жалобой ». По словам Годли, многие из его пациентов описывали это ощущение как ощущение, будто они только что сошли с лодки.
По словам Годли, многие из его пациентов описывали это ощущение как ощущение, будто они только что сошли с лодки.





 Цвет слизи из носа — уже диагностический признак. Если отделяемое становится желтым или желто-зеленым, значит в организме произошел сбой, и присоединилась бактериальная инфекция. Микробы, проникнув в верхние отделы респираторного тракта, активизируют иммунную защиту. Лейкоциты направляются к патологическому очагу и уничтожают болезнетворные микроорганизмы. Выполнив свое предназначение, клетки погибают и покидают организм в составе назальной слизи, придавая ей желтый цвет.
Цвет слизи из носа — уже диагностический признак. Если отделяемое становится желтым или желто-зеленым, значит в организме произошел сбой, и присоединилась бактериальная инфекция. Микробы, проникнув в верхние отделы респираторного тракта, активизируют иммунную защиту. Лейкоциты направляются к патологическому очагу и уничтожают болезнетворные микроорганизмы. Выполнив свое предназначение, клетки погибают и покидают организм в составе назальной слизи, придавая ей желтый цвет.
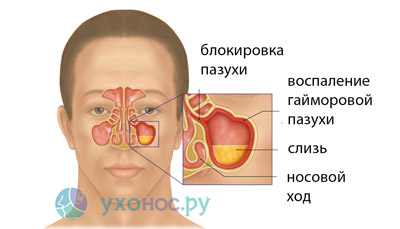
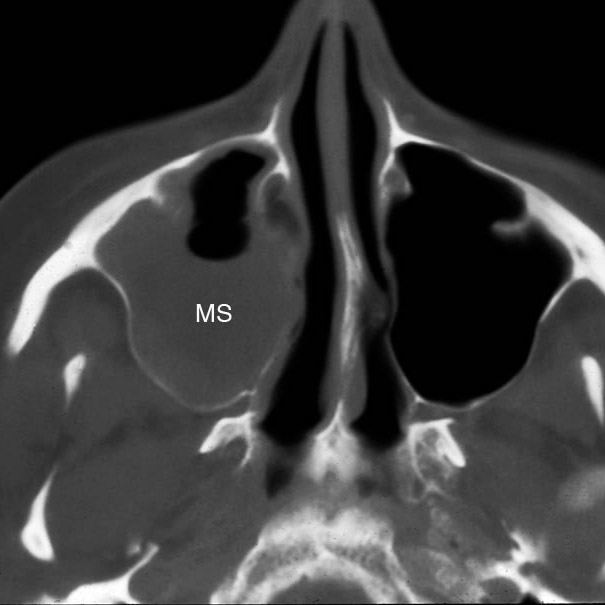

 Лимонный чай с медом,
Лимонный чай с медом,
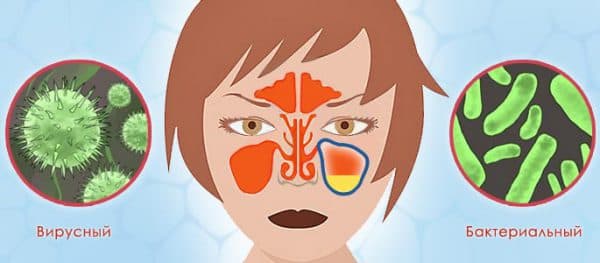


















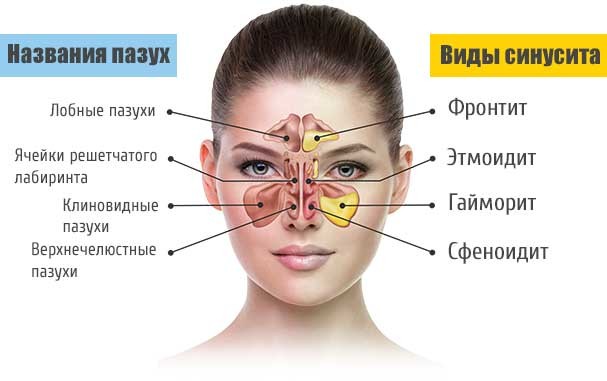



 Желтые сопли у взрослого человека пугают его только тогда, когда они сопровождается другими симптомами болезни.
Желтые сопли у взрослого человека пугают его только тогда, когда они сопровождается другими симптомами болезни. В каких случаях течет желтая жидкость:
В каких случаях течет желтая жидкость: Обычный острый ринит почти всегда протекает в несколько стадий:
Обычный острый ринит почти всегда протекает в несколько стадий: Выделения такого плана являются неспецифичными и могут быть признаком целого списка заболеваний. Какие причины чаще всего вызывают такой симптом:
Выделения такого плана являются неспецифичными и могут быть признаком целого списка заболеваний. Какие причины чаще всего вызывают такой симптом: Явное гноетечение всегда говорит о бактериальной инфекции. В каких ситуациях это явление встречается чаще всего:
Явное гноетечение всегда говорит о бактериальной инфекции. В каких ситуациях это явление встречается чаще всего:

 Если человека ничего больше не беспокоит, то ринит и яркая оранжевая жидкость из одной ноздри может быть признаком разорвавшейся кисты. Это образование бывает разных размеров и чаще всего никак не проявляет себя, длительно находясь в пазухах.
Если человека ничего больше не беспокоит, то ринит и яркая оранжевая жидкость из одной ноздри может быть признаком разорвавшейся кисты. Это образование бывает разных размеров и чаще всего никак не проявляет себя, длительно находясь в пазухах.


 Загрузка…
Загрузка…
 Они вызывают следующие проявления патологии:
Они вызывают следующие проявления патологии: В комплексной этиотропной терапии, кроме антибиотиков и противовирусных препаратов, применяют:
В комплексной этиотропной терапии, кроме антибиотиков и противовирусных препаратов, применяют:
 Не стоит применять сильнодействующие лекарства, руководствуясь только первыми симптомами простуды, лечение должен назначить педиатр. Кроме этиотропного и симптоматического лечения, необходимы витамины, минералы, биоактивные добавки, которые помогут укрепить иммунитет и быстро вылечить малыша.Если больному при симптомах простуды прописали антибиотики, то ему необходимо давать и пробиотики, чтобы нормализовать кишечную микрофлору, избежать дисбактериоза. Сегодня в Киеве и других городах Украины выпускается множество эффективных препаратов для ингаляции. Все неприятные ощущения быстро исчезнут, если малыш будет регулярно делать ингаляции.Терапия респираторных патологий у детей также может сочетать официальные и неофициальные методы терапии. Но самолечением заниматься нельзя – все средства, особенно народные, должны быть одобрены врачом, так как у малышей велика вероятность развития аллергической реакции на лекарственные растения и эфирные масла.
Не стоит применять сильнодействующие лекарства, руководствуясь только первыми симптомами простуды, лечение должен назначить педиатр. Кроме этиотропного и симптоматического лечения, необходимы витамины, минералы, биоактивные добавки, которые помогут укрепить иммунитет и быстро вылечить малыша.Если больному при симптомах простуды прописали антибиотики, то ему необходимо давать и пробиотики, чтобы нормализовать кишечную микрофлору, избежать дисбактериоза. Сегодня в Киеве и других городах Украины выпускается множество эффективных препаратов для ингаляции. Все неприятные ощущения быстро исчезнут, если малыш будет регулярно делать ингаляции.Терапия респираторных патологий у детей также может сочетать официальные и неофициальные методы терапии. Но самолечением заниматься нельзя – все средства, особенно народные, должны быть одобрены врачом, так как у малышей велика вероятность развития аллергической реакции на лекарственные растения и эфирные масла. Что важно знать о ней? — В подавляющем большинстве случаев простуда это вирусное инфекционное заболевание верхних дыхательных путей, которое приводит к воспалению слизистой оболочки, выстилающей эту часть дыхательных путей. — Статьи о здоровье
Что важно знать о ней? — В подавляющем большинстве случаев простуда это вирусное инфекционное заболевание верхних дыхательных путей, которое приводит к воспалению слизистой оболочки, выстилающей эту часть дыхательных путей. — Статьи о здоровье
 Единственные средства, которые могут каким-либо образом пытаться противостоять вирусам это интерфероны (эффективны при применении в первый — второйдень болезни,— далее бесполезен) и КИП (Комплексный иммуноглобулиновый препарат) — эффективен при одновременном приеме с пищей в течении первых 3 — 5 дней болезни.
Единственные средства, которые могут каким-либо образом пытаться противостоять вирусам это интерфероны (эффективны при применении в первый — второйдень болезни,— далее бесполезен) и КИП (Комплексный иммуноглобулиновый препарат) — эффективен при одновременном приеме с пищей в течении первых 3 — 5 дней болезни. Но не пользуйтесь ими более трех дней.
Но не пользуйтесь ими более трех дней. Влажная среда также способствует этому. Следует пить много жидкости и по возможности увлажнить воздух в доме с помощью увлажнителя или испарением воды с помощью испарителя. Зимой можно просто положить на радиатор поддон с водой. Врачи старой школы рекомендуют, с этой же целью, применять ферменты (мезим, панзинорм, фестал) из -за содержащегося в них пепсина. Даже если это чем либо неверно с современной научной точки зрения, относительно кашля, то прием ферментов при простуде все равно полезен, так как ускоряет восстановление организма, а точнее поджелудочной железы, которая страдает при любой простуде (так называемый реактивный панкреатит).
Влажная среда также способствует этому. Следует пить много жидкости и по возможности увлажнить воздух в доме с помощью увлажнителя или испарением воды с помощью испарителя. Зимой можно просто положить на радиатор поддон с водой. Врачи старой школы рекомендуют, с этой же целью, применять ферменты (мезим, панзинорм, фестал) из -за содержащегося в них пепсина. Даже если это чем либо неверно с современной научной точки зрения, относительно кашля, то прием ферментов при простуде все равно полезен, так как ускоряет восстановление организма, а точнее поджелудочной железы, которая страдает при любой простуде (так называемый реактивный панкреатит).

 Чаще всего возникает бронхит, но может развиться и воспаление легких. В США 40% бронхитов у детей — микоплазменные. Основной настораживающий симптом — длительно (более 2 недель) не проходящий кашель. Иногда микоплазма, пневмоциста, хламидии и цитомегаловирус «пристают» к детям с бронхиальной астмой, астматическим бронхитом — приступы становятся чаще. После диагностики и лечения этих инфекций, дети надолго забывают о бронхиальной астме.
Чаще всего возникает бронхит, но может развиться и воспаление легких. В США 40% бронхитов у детей — микоплазменные. Основной настораживающий симптом — длительно (более 2 недель) не проходящий кашель. Иногда микоплазма, пневмоциста, хламидии и цитомегаловирус «пристают» к детям с бронхиальной астмой, астматическим бронхитом — приступы становятся чаще. После диагностики и лечения этих инфекций, дети надолго забывают о бронхиальной астме.

 Это Рибомунил, Бронхомунал. Подбор схемы профилактики лучше доверить врачу.
Это Рибомунил, Бронхомунал. Подбор схемы профилактики лучше доверить врачу. ). Поливитаминные и дрожжевые препараты особенно нужны осенью и весной, когда происходит естественное ослабление иммунитета.
). Поливитаминные и дрожжевые препараты особенно нужны осенью и весной, когда происходит естественное ослабление иммунитета.
 (Суточная доза для взрослого человека 500мг/день)
(Суточная доза для взрослого человека 500мг/день) (Суточная доза Цинка для взрослого человека 25мг/день)
(Суточная доза Цинка для взрослого человека 25мг/день) Особенно много фермента в огурцах, цветной капусте, кабачках. Поэтому при приеме препаратов аскорбиновой кислоты от употребления этих растительных продуктов лучше отказаться. В залежавшихся овощах и фруктах аскорбиназой уничтожен почти весь витамин C. Поэтому для восполнения аскорбиновой кислоты нужно кушать свежие, только что срезанные и сорванные плоды.
Особенно много фермента в огурцах, цветной капусте, кабачках. Поэтому при приеме препаратов аскорбиновой кислоты от употребления этих растительных продуктов лучше отказаться. В залежавшихся овощах и фруктах аскорбиназой уничтожен почти весь витамин C. Поэтому для восполнения аскорбиновой кислоты нужно кушать свежие, только что срезанные и сорванные плоды. К ним относятся:
К ним относятся: При чихании и кашле заболевший выпускает в воздух огромное количество вирусов и бактерий, которые могут молниеносно заразить человека со сниженным иммунитетом.
При чихании и кашле заболевший выпускает в воздух огромное количество вирусов и бактерий, которые могут молниеносно заразить человека со сниженным иммунитетом. Главная его функция – защита от агрессивного воздействия извне.
Главная его функция – защита от агрессивного воздействия извне.
 Не переутомляйтесь и не пытайтесь бороться с заболеванием «на ногах». Так вы не только вредите самому себе и быстрому выздоровлению, но и рискуете заразить окружающих. Даже если дома тепло, позаботьтесь о тёплой одежде и шерстяных носках.
Не переутомляйтесь и не пытайтесь бороться с заболеванием «на ногах». Так вы не только вредите самому себе и быстрому выздоровлению, но и рискуете заразить окружающих. Даже если дома тепло, позаботьтесь о тёплой одежде и шерстяных носках. Чтобы пополнить его запасы, употребляйте апельсины, яблоки, хурму, киви, белокочанную капусту.
Чтобы пополнить его запасы, употребляйте апельсины, яблоки, хурму, киви, белокочанную капусту. Хорошо воздействуют на слизистую горла пастилки и сиропы Доктор МОМ, Лазолван, Бромгексин. При влажном отхаркивании подойдут Гербион, Тусин, Проспан.
Хорошо воздействуют на слизистую горла пастилки и сиропы Доктор МОМ, Лазолван, Бромгексин. При влажном отхаркивании подойдут Гербион, Тусин, Проспан.
 Повысить иммунитет болеющему ребёнку помогут препараты Анаферон и Виферон.
Повысить иммунитет болеющему ребёнку помогут препараты Анаферон и Виферон.
 И неважно, ребёнок, взрослый или беременная женщина, прежде чем принимать сильнодействующие препараты, пройдите осмотр у врача. Специалист назначит вам необходимое лечение.
И неважно, ребёнок, взрослый или беременная женщина, прежде чем принимать сильнодействующие препараты, пройдите осмотр у врача. Специалист назначит вам необходимое лечение.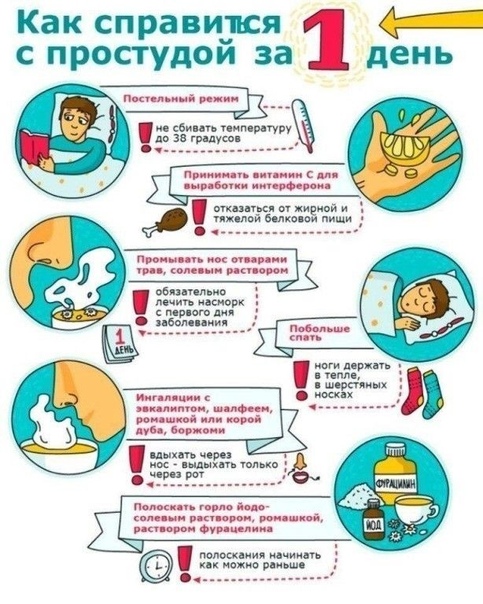
 Когда мы замёрзшие приходили с улицы, они тут же отправляли нас парить ноги. И не зря. Процедура согревает ступни и организм в целом.
Когда мы замёрзшие приходили с улицы, они тут же отправляли нас парить ноги. И не зря. Процедура согревает ступни и организм в целом. Это позволит облегчить течение заболевания и сократить его продолжительность. Препарат против гриппа и других ОРВИ…
Интерферон в организме подавляет активность вирусов гриппа и прочих ОРВИ, что способствует выздоровлению. Как можно повысить выработку интерферона?
Своевременное лечение вирусных инфекций помогает снизить риск возникновения осложнений. Подробнее…
При затяжных формах ОРВИ и гриппа часто развиваются бактериальные инфекции, а это может привести к появлению таких осложнений, как гайморит, бронхит и пневмония. Как можно ускорить выздоровление?
Препарат Нобазит® оказывает противовирусное действие, позволяет повысить устойчивость организма к инфекциям, а также снять симптомы вирусной интоксикации. Действие препарата…
Это позволит облегчить течение заболевания и сократить его продолжительность. Препарат против гриппа и других ОРВИ…
Интерферон в организме подавляет активность вирусов гриппа и прочих ОРВИ, что способствует выздоровлению. Как можно повысить выработку интерферона?
Своевременное лечение вирусных инфекций помогает снизить риск возникновения осложнений. Подробнее…
При затяжных формах ОРВИ и гриппа часто развиваются бактериальные инфекции, а это может привести к появлению таких осложнений, как гайморит, бронхит и пневмония. Как можно ускорить выздоровление?
Препарат Нобазит® оказывает противовирусное действие, позволяет повысить устойчивость организма к инфекциям, а также снять симптомы вирусной интоксикации. Действие препарата… 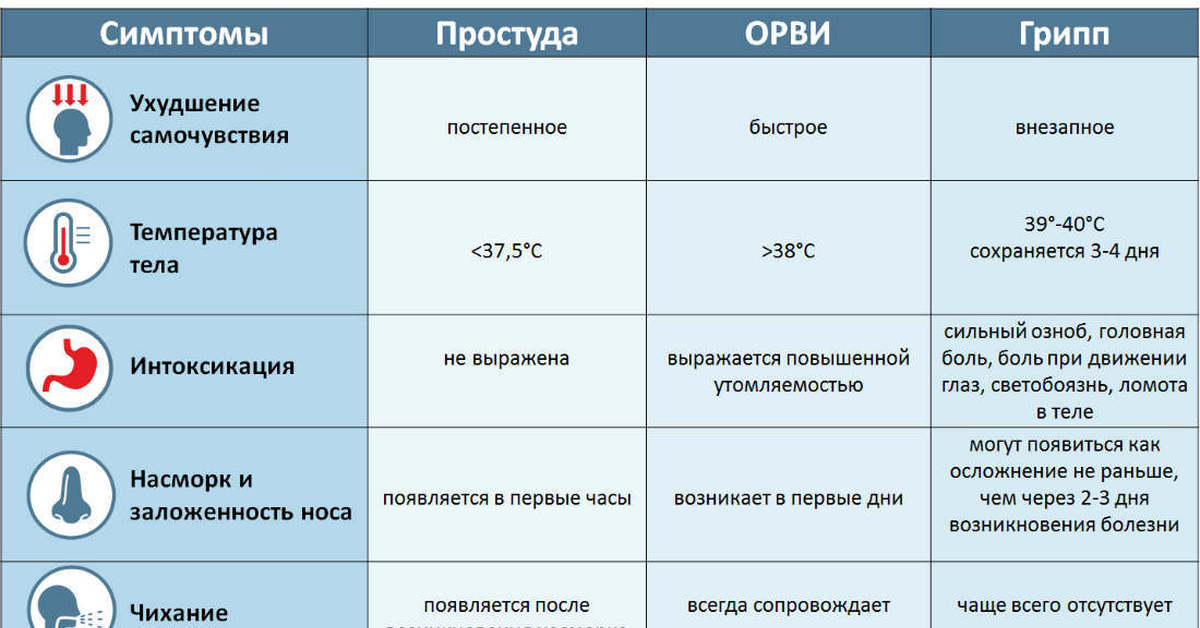 Из-за подобного настроя игнорируется даже повышение температуры тела, и болеющий продолжает оставаться на рабочем месте, пренебрегая лечением. Однако такая позиция может оказаться опасной для жизни.
Из-за подобного настроя игнорируется даже повышение температуры тела, и болеющий продолжает оставаться на рабочем месте, пренебрегая лечением. Однако такая позиция может оказаться опасной для жизни.  Снизить вероятность осложнений помогает быстрое распознавание болезни и соблюдение предписаний врача.
Снизить вероятность осложнений помогает быстрое распознавание болезни и соблюдение предписаний врача. Придя домой, сразу мыть руки и менять одежду. Если в доме уже есть заболевшие, влажная уборка и проветривание помогут снизить вероятность заболевания для остальных.
Придя домой, сразу мыть руки и менять одежду. Если в доме уже есть заболевшие, влажная уборка и проветривание помогут снизить вероятность заболевания для остальных.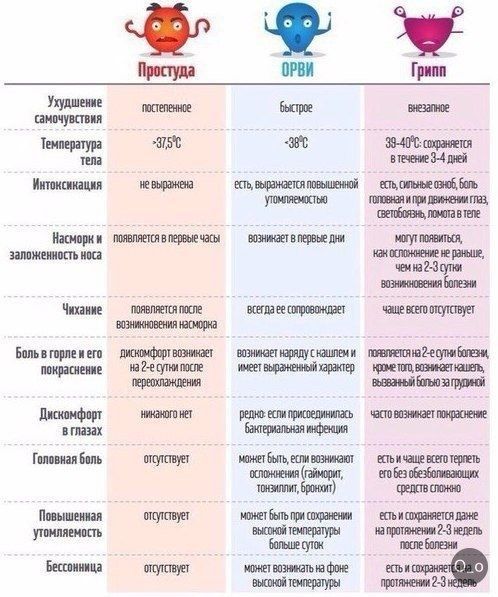 Прежде всего, следует снизить нагрузку на внутренние органы и слизистые оболочки, мобилизовать защитные силы организма. Что же можно предпринять при первых признаках простуды, на что обратить внимание?
Прежде всего, следует снизить нагрузку на внутренние органы и слизистые оболочки, мобилизовать защитные силы организма. Что же можно предпринять при первых признаках простуды, на что обратить внимание? Антибиотики бессильны против вирусов, а вот полезную микрофлору угнетают, снижая сопротивляемость организма. Подбирать такие препараты и назначать схему лечения должен только врач.
Антибиотики бессильны против вирусов, а вот полезную микрофлору угнетают, снижая сопротивляемость организма. Подбирать такие препараты и назначать схему лечения должен только врач. При более высокой температуре необходимо срочно вызывать бригаду неотложной медицинской помощи ( такое состояние представляет опасность для жизни больного и требует специальных мер. При температуре 38–40°С применяют средства на основе парацетамола или ибупрофена. В случаях затрудненного глотания следует выбирать жаропонижающие в виде сиропов, растворимых порошков или шипучих таблеток. Такие средства часто бывают комбинированными и включают витамин С и деконгестанты для снижения количества носового отделяемого.
При более высокой температуре необходимо срочно вызывать бригаду неотложной медицинской помощи ( такое состояние представляет опасность для жизни больного и требует специальных мер. При температуре 38–40°С применяют средства на основе парацетамола или ибупрофена. В случаях затрудненного глотания следует выбирать жаропонижающие в виде сиропов, растворимых порошков или шипучих таблеток. Такие средства часто бывают комбинированными и включают витамин С и деконгестанты для снижения количества носового отделяемого. Форма выпуска может быть любая — таблетки, сиропы, леденцы, пастилки.
Форма выпуска может быть любая — таблетки, сиропы, леденцы, пастилки. По этой причине начинать прием противовирусных средств следует при первых признаках болезни, в противном случае эффективность такого лечения будет снижена. С учетом этого факта лучше, чтобы необходимые препараты всегда были под рукой.
По этой причине начинать прием противовирусных средств следует при первых признаках болезни, в противном случае эффективность такого лечения будет снижена. С учетом этого факта лучше, чтобы необходимые препараты всегда были под рукой. Чтобы на протяжении всего курса лечения (пять–семь дней) поддерживать в крови нужную концентрацию энисамия йодида, Нобазит® следует принимать трижды в сутки по 500 мг после приема пищи, не разжевывая. Нобазит® целесообразно совмещать с витаминными комплексами, в особенности с аскорбиновой кислотой. Совместное применение препарата Нобазит® с прочими веществами требует предварительной консультации с лечащим врачом. Консультация необходима и если в течение первых трех дней улучшений не наблюдается или обнаружились побочные эффекты.
Чтобы на протяжении всего курса лечения (пять–семь дней) поддерживать в крови нужную концентрацию энисамия йодида, Нобазит® следует принимать трижды в сутки по 500 мг после приема пищи, не разжевывая. Нобазит® целесообразно совмещать с витаминными комплексами, в особенности с аскорбиновой кислотой. Совместное применение препарата Нобазит® с прочими веществами требует предварительной консультации с лечащим врачом. Консультация необходима и если в течение первых трех дней улучшений не наблюдается или обнаружились побочные эффекты.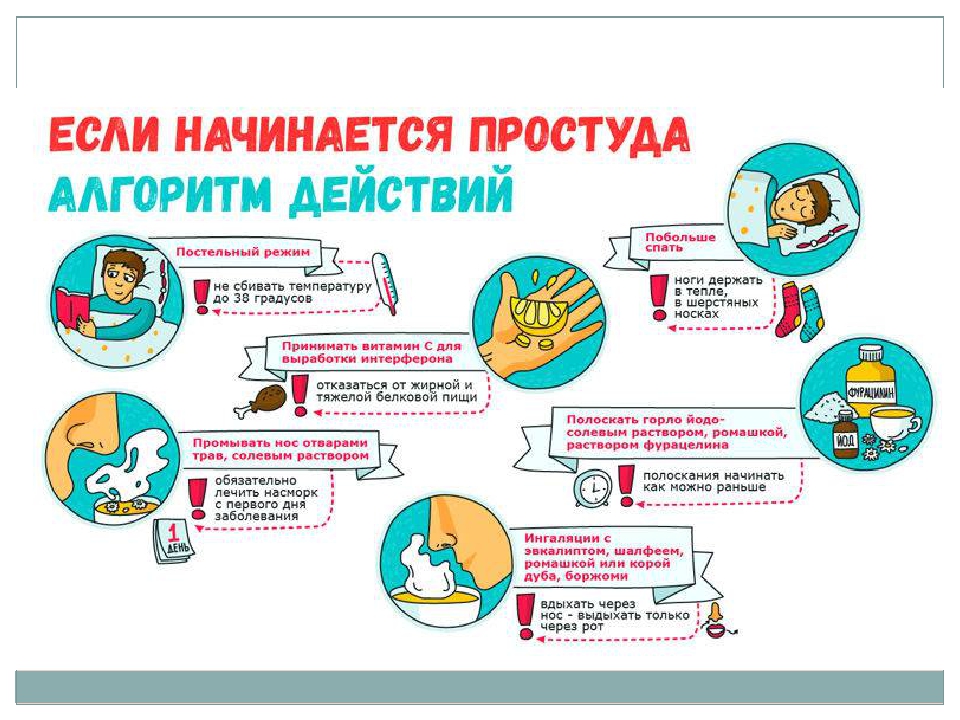
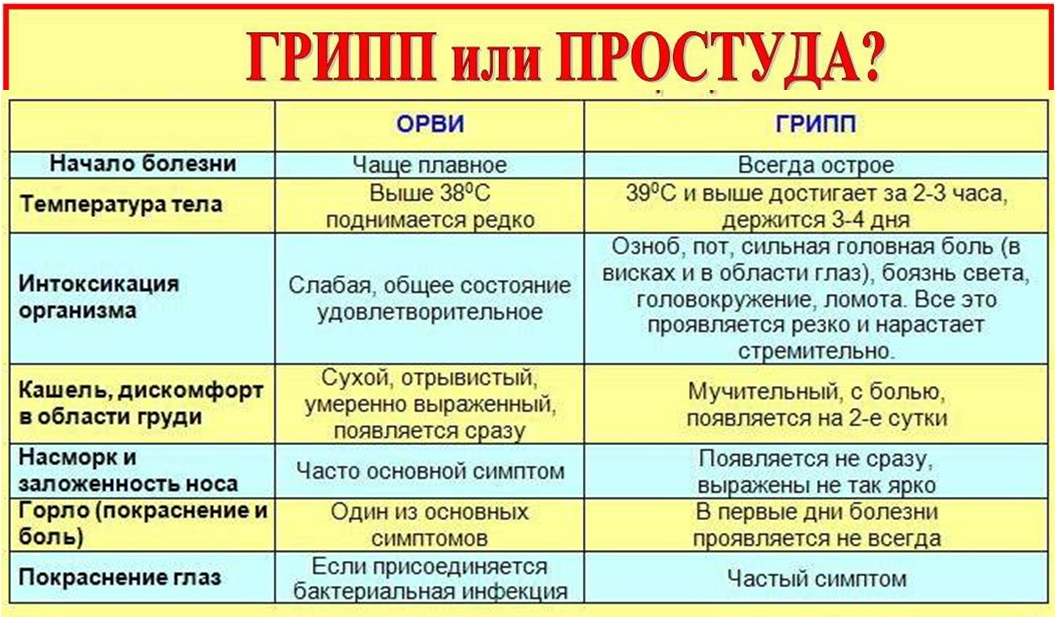 Это бактерии, которые внутри нашего организма борются за собственное выживание. К ним относятся клебсиелы, энтеробактеры, негемолитический стафилококк, стрептококк, грибы рода Кандида и множество других. Они могут быть как полезными, так и болезнетворными – в зависимости от условий жизни.
Это бактерии, которые внутри нашего организма борются за собственное выживание. К ним относятся клебсиелы, энтеробактеры, негемолитический стафилококк, стрептококк, грибы рода Кандида и множество других. Они могут быть как полезными, так и болезнетворными – в зависимости от условий жизни.

 Малейшие нарушения пищеварения нужно немедленно корректировать, чтобы ребенок мог усвоить все съеденное.
Малейшие нарушения пищеварения нужно немедленно корректировать, чтобы ребенок мог усвоить все съеденное. Ребенок обязательно будет бегать и прыгать на прогулке, вспотеет, а затем и простудится. Одежда не должна мешать теплообмену, сковывать движения или задерживать пот.
Ребенок обязательно будет бегать и прыгать на прогулке, вспотеет, а затем и простудится. Одежда не должна мешать теплообмену, сковывать движения или задерживать пот. м.н.
м.н. м.н.
м.н. Войковская
Войковская Космонавта Волкова
Космонавта Волкова Заместитель главного врача по поликлинической части в «СМ-Доктор» на ул. Космонавта Волкова
Заместитель главного врача по поликлинической части в «СМ-Доктор» на ул. Космонавта Волкова Новые Черемушки
Записаться
на прием Детская клиника м.Текстильщики
Записаться
на прием Детская клиника м.Молодежная
Записаться
на прием Детская клиника м.Чертановская
Новые Черемушки
Записаться
на прием Детская клиника м.Текстильщики
Записаться
на прием Детская клиника м.Молодежная
Записаться
на прием Детская клиника м.Чертановская м.н.
м.н. м.н.
м.н. ВДНХ
ВДНХ Солнечногорск, мкр. Рекинцо
Записаться
на прием
Солнечногорск, мкр. Рекинцо
Записаться
на прием
 Риск развития простуды в 5 раз выше, чем у тех, кто спал более 7 часов в сутки. Исследователи пришли к выводу, что существует связь между более короткой продолжительностью сна и повышенной восприимчивостью к простуде.
Риск развития простуды в 5 раз выше, чем у тех, кто спал более 7 часов в сутки. Исследователи пришли к выводу, что существует связь между более короткой продолжительностью сна и повышенной восприимчивостью к простуде.

 Если человек изо всех сил пытается получить достаточно солнечного света, ему может быть полезно принимать добавки с витамином D.
Если человек изо всех сил пытается получить достаточно солнечного света, ему может быть полезно принимать добавки с витамином D. Они добавляют, что цинковые таблетки, пастилки и сироп также могут вызывать тошноту и другие незначительные проблемы с кишечником.
Они добавляют, что цинковые таблетки, пастилки и сироп также могут вызывать тошноту и другие незначительные проблемы с кишечником.
 кс.Однако у некоторых людей есть риск развития осложнений из-за этого заболевания. Позвоните врачу, если человек с симптомами:
кс.Однако у некоторых людей есть риск развития осложнений из-за этого заболевания. Позвоните врачу, если человек с симптомами: Первым признаком простуды обычно является боль или раздражение в горле, за которым обычно следуют первые симптомы, такие как головная боль, озноб или летаргия. Они развиваются быстро и могут длиться от одного до двух дней.
Первым признаком простуды обычно является боль или раздражение в горле, за которым обычно следуют первые симптомы, такие как головная боль, озноб или летаргия. Они развиваются быстро и могут длиться от одного до двух дней.

 Даже если вы заняты, постарайтесь не игнорировать эти предупреждающие знаки! Достаточно отдыхайте и оставайтесь особенно хорошо увлажненными.
Даже если вы заняты, постарайтесь не игнорировать эти предупреждающие знаки! Достаточно отдыхайте и оставайтесь особенно хорошо увлажненными.
 Ричард Мартин, врач семейной медицины в Geisinger Mt. Приятно в Скрэнтоне. Вот почему так важно знать разницу между симптомами гриппа и простуды.
Ричард Мартин, врач семейной медицины в Geisinger Mt. Приятно в Скрэнтоне. Вот почему так важно знать разницу между симптомами гриппа и простуды.
 Как и большинство респираторных вирусов, он может передаваться от человека к человеку через респираторные капли, образующиеся при кашле или чихании инфицированного человека.
Как и большинство респираторных вирусов, он может передаваться от человека к человеку через респираторные капли, образующиеся при кашле или чихании инфицированного человека. Если вы подозреваете, что у вас COVID-19, позвоните на нашу горячую линию по телефону 570-284-3657.
Если вы подозреваете, что у вас COVID-19, позвоните на нашу горячую линию по телефону 570-284-3657.  «
« Как правило, простуда проходит сама по себе в течение нескольких недель. Дети и пожилые люди более подвержены простудным заболеваниям, чем люди молодого и среднего возраста.
Как правило, простуда проходит сама по себе в течение нескольких недель. Дети и пожилые люди более подвержены простудным заболеваниям, чем люди молодого и среднего возраста.
 Если простуда длится более 10 дней, возможно, у вас что-то еще, например ушная инфекция, инфекция носовых пазух, бронхит или пневмония.Эти состояния, которые могут быть вирусными или бактериальными инфекциями, потребуют медицинской помощи со стороны медицинского работника.
Если простуда длится более 10 дней, возможно, у вас что-то еще, например ушная инфекция, инфекция носовых пазух, бронхит или пневмония.Эти состояния, которые могут быть вирусными или бактериальными инфекциями, потребуют медицинской помощи со стороны медицинского работника.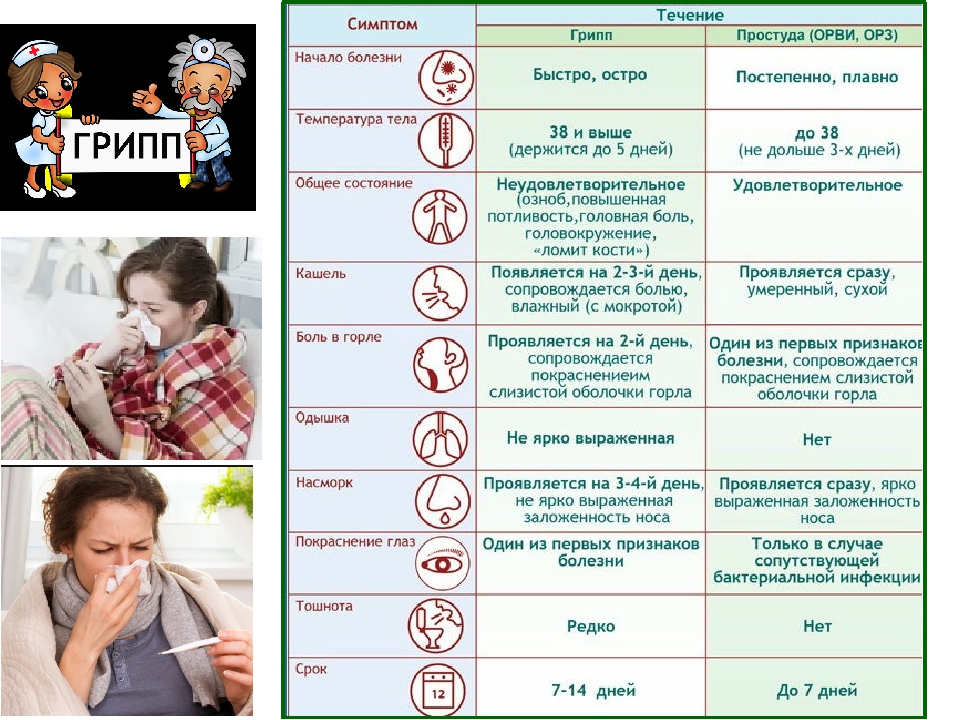
 Ешьте продукты, богатые витамином С, или принимайте добавки, чтобы укрепить свою иммунную систему.
Ешьте продукты, богатые витамином С, или принимайте добавки, чтобы укрепить свою иммунную систему. 
 «Если у вас есть какие-либо вопросы или опасения, позвоните своему врачу и поговорите с ним. Мы здесь, чтобы помочь, даже если иногда помощь оказывается всего лишь советом (не для всего требуется рецепт) ».
«Если у вас есть какие-либо вопросы или опасения, позвоните своему врачу и поговорите с ним. Мы здесь, чтобы помочь, даже если иногда помощь оказывается всего лишь советом (не для всего требуется рецепт) ». Избегание тесного контакта с больными людьми, ношение маски и использование дезинфицирующего средства для рук — хорошие способы снизить ваши шансы заразиться вирусом простуды или COVID-19.
Избегание тесного контакта с больными людьми, ношение маски и использование дезинфицирующего средства для рук — хорошие способы снизить ваши шансы заразиться вирусом простуды или COVID-19. Никогда не принимайте антибиотики для лечения простуды и гриппа.
Никогда не принимайте антибиотики для лечения простуды и гриппа.
 «-D» в конце названия лекарства означает, что в его состав входит пероральное противозастойное средство.
«-D» в конце названия лекарства означает, что в его состав входит пероральное противозастойное средство. Также полезны анальгетики.
Также полезны анальгетики. Обычно они предназначены для людей, которые сильно болеют гриппом (например, тех, кто был госпитализирован) или тех, кто подвержен риску осложнений от гриппа, например, людей с длительными хроническими заболеваниями (такими как диабет или хроническая обструктивная болезнь легких, астма) или пожилой возраст.
Обычно они предназначены для людей, которые сильно болеют гриппом (например, тех, кто был госпитализирован) или тех, кто подвержен риску осложнений от гриппа, например, людей с длительными хроническими заболеваниями (такими как диабет или хроническая обструктивная болезнь легких, астма) или пожилой возраст. 12.2020.
12.2020. ie
ie Иногда симптомы длятся дольше у детей.
Иногда симптомы длятся дольше у детей.
