последствия и ход операции по удалению миндалин у ребенка
К числу радикальных методов лечения относится удаление гланд у детей. В нем возникает необходимость, если консервативная терапия не дает никакого результата. После хирургического вмешательства самочувствие пациента улучшается, а его общее состояние облегчается. Соглашаясь на такое лечение, родители ребенка должны помнить обо всех рисках и последствиях тонзиллэктомии.
Показания к удалению миндалин

Если нет возможности осуществлять качественное лечение ребенка из-за невосприятия его организмом антибиотиков, может быть принято решение об удалении миндалин
Любое оперативное вмешательство проводится пациенту только при наличии веских причин, объясняющих, что без такой терапии ему не удастся победить заболевание. Детям может быть назначено удаление гланд только при следующих показаниях, которые выявляются в ходе диагностики:
- Частые случаи возникновения ангины. Если ребенок болеет чаще 7 раз в год, то врач будет настаивать на проведении оперативного вмешательства на миндалинах.
- Во время ангины у больного наблюдается сильная лихорадка и увеличение лимфоузлов. Болезнь может сопровождаться появлением большого количества гнойных масс в горле и активным размножением в организме стрептококка.
- Из-за поражения стрептококками у ребенка появляются аутоиммунные нарушения психоневрологического типа.
- Наблюдается развитие сепсиса или абсцесса, которые вызываются воспалением при тонзиллите.
- У детей обнаружена аллергическая реакция на препараты, которые требуется принимать при борьбе с ангиной. Из-за этого недопустимо проводить медикаментозное лечение.
- У ребенка затруднено дыхание по причине увеличения миндалин в горле. Данная ситуация даже может приводить к кратковременной остановке дыхания, особенно в ночное время суток.
Пройти процедуру удаления миндалин следует всем пациентам, у которых присутствуют к ней показания. В противном случае патогенные агенты продолжат вести активную жизнедеятельность и размножаться. Это чревато поражением соседних тканей и внутренних органов.
Не каждый родитель соглашается на то, чтобы его ребенку удалили миндалины. Взрослые уверены, что операция отрицательно скажется на состоянии здоровья малыша в будущем, так как из-за нее ослабевает иммунная система. Это действительно так. Но есть случаи, в которых настоятельно не рекомендуется медлить с хирургическим вмешательством, так как это чревато опасными осложнениями.
Показания должны определяться врачом, который наблюдает ребенка. Для принятия верного решения потребуется консультация отоларинголога и иммунолога.
Противопоказания
К удалению миндалин имеется группа противопоказаний, о которых должен предупреждать родителей ребенка лечащий врач.
Тонзиллэктомию запрещается проводить при следующих противопоказаниях:
- Болезни полости рта.
- Болезни крови.
- Инфекционное поражение, которое протекает в острой форме.
- Сахарный диабет.
- Злокачественные новообразования.
- Расстройство гормонального фона.
- Психические нарушения.
Если у ребенка имеются другие острые или хронические патологии, об этом нужно предварительно предупреждать специалиста. Он сам решает, допустимо ли при таких болезненных состояниях назначать радикальное лечение или нет.
Виды операции
Какой именно выбрать способ зависит от многих факторов: места жительства, предписаний врача, сложности заболевания
Существует несколько вариантов процедур по удалению гланд. Для каждого пациента должен подбираться оптимальный метод лечения, который позволяет получить хороший результат и предупредить развитие осложнений.
В Москве и других городах России предлагаются такие виды оперативного вмешательства на миндалинах у детей:
- Иссечение скальпелем. Это один из первых методов удаления гланд. В ряде случаев основной инструмент заменяется проволочной петлей. В ходе процедуры хирург просто отделяет воспаленный орган от тканей, к которым он прикреплен. У пациента открывается кровотечение, которое купируется с помощью прижигания или губок. При такой операции можно не переживать за то, что в будущем ткани миндалин разрастутся или случится инфицирование участков, оставшихся после иссечения.
- Удаление микродебридером. В ходе процедуры задействуется инструмент, который в момент своего вращения разрушает воспаленные ткани. Все остатки после убираются при помощи отсоса. Сосуды в обязательном порядке подлежат прижиганию.
- Иссечение органа коротковолновым излучателем. Расслаивание тканей в пораженной зоне происходит за счет воздействия на них волн разных частот. При данной процедуре удается моментально остановить кровотечение. Терапия идеально подходит для частичного или полного удаления гланд.
- Удаление ультразвуковым скальпелем. Во время радикальной терапии происходит отток жидкости, которая скапливается в лимфоидной ткани из-за течения патологического процесса.
- Удаление лазером. Под воздействием луча ткани гланд нагреваются и быстро разрушаются. В месте образования ранок они спекаются друг с другом. Миндалины уменьшаются в размере за счет того, что под лучом их часть попросту испаряется. Лазер не только удаляет патологические ткани, но и мгновенно прижигает сосуды.
- Иссечение холодноплазменным методом. В ходе лечения применяется коблатор, который способен разогревать ткани миндалины. За счет этого они разрушаются, поэтому их легко удалить.
Родители детей вместе с врачом решают, какой вариант терапии является наиболее приемлемым и безопасным. Перед тем, как окончательно решиться на операцию, требуется изучить все положительные и отрицательные стороны каждого метода иссечения миндалин.
Как проходит удаление гланд у детей
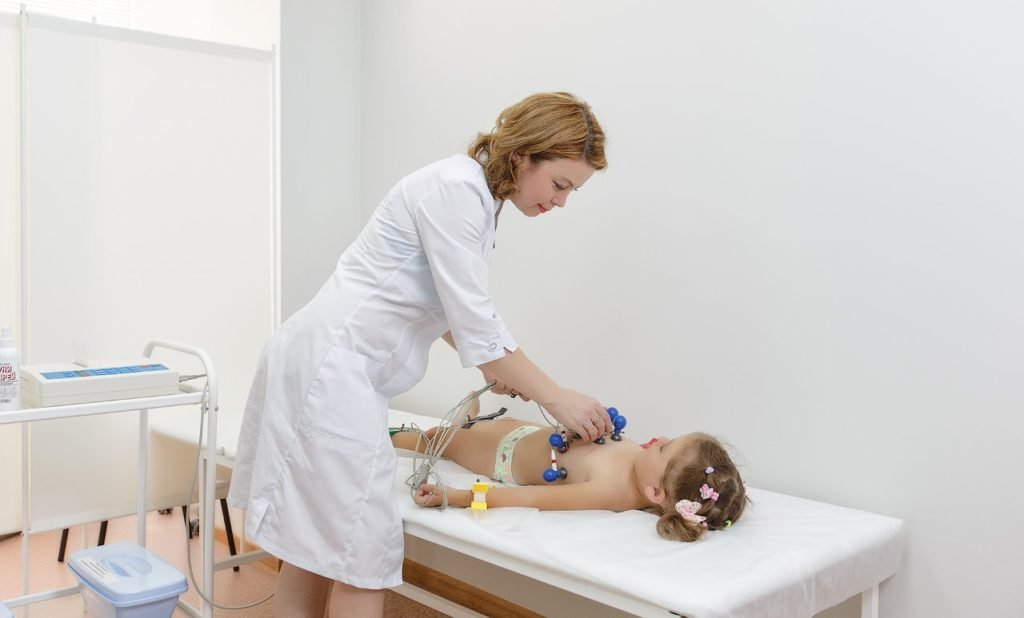
Необходимо будет сначала посетить кардиолога и ряд других специалистов
Удаление миндалин у маленьких детей проводится только после полного обследования пациента. В обязательном порядке сдаются анализы, которые позволяют выявить показания к хирургическому вмешательству и подтвердить отсутствие запрета на операцию.
Обратите внимание! В ходе диагностики ребенка обязательно выписывается назначение на проведение общего и биохимического анализа крови, ЭКГ.
По усмотрению лечащего врача ребенка направляют на консультацию к узкопрофильным специалистам. Может потребоваться осмотр у кардиолога, эндокринолога и невропатолога.
Тонзиллэктомия и другие операции по удалению воспаленных миндалин характеризуется несколькими этапами проведения. Все они осуществляются в правильной очередности. Процесс иссечения больного органа совершается следующим образом:
- Врач делает санацию ротовой полости и глотки. За счет предварительной обработки уменьшается количество патогенных микроорганизмов на слизистой оболочке.
- Далее осуществляется обезболивание. Наркоз может быть общим или местным. Такая мера позволяет предупредить появление сильных болей во время оперативного вмешательства.
- Скальпелем или другим хирургическим инструментом проводится иссечение больных миндалин.
- Может возникнуть потребность в электрокоагуляции в целях остановки кровотечения в месте, которое было подвергнуто хирургическому вмешательству.
Полное или частичное удаление миндалин должен проводить грамотный специалист. В этом случае родителям ребенка не нужно беспокоиться по поводу результата операции. Резекция позволит получить нужный эффект.
Некоторое время после иссечения тканей в горле ребенок проходит реабилитацию. На протяжении этого периода его состояние контролирует лечащий врач.
Обезболивание
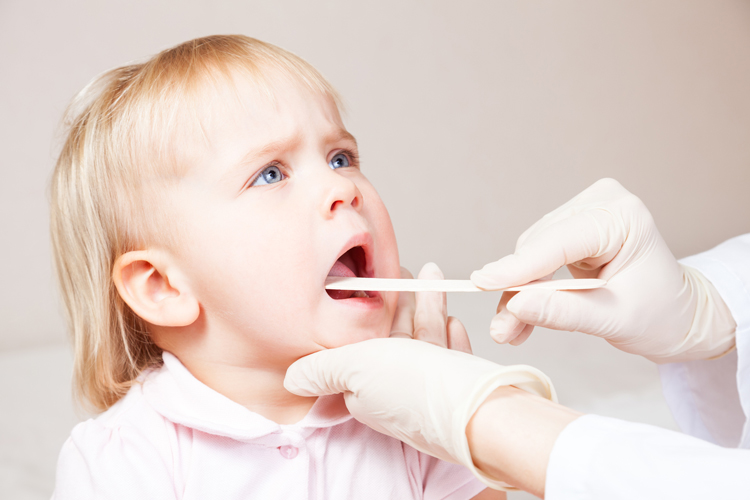
Операция по удалению воспаленных гланд занимает не более 20 минут. Чтобы все это время хирург мог спокойно выполнять свою задачу, проблемную область предварительно обезболивают.
Предлагается несколько вариантов обезболивания, при котором удаляют гланды. На выбор дается местная, ингаляционная и масочная анестезия. Первый вариант является нежелательным, так как ребенок во время операции остается в сознании. Вид инструментов и крови чреват серьезной травмой психического характера.
Лучше всего соглашаться на общую анестезию. При таком методе ребенка вводят в состояние сна при помощи специального вещества.
Реабилитационный период

Бегать и прыгать нежелательно
После хирургического вмешательства ребенок должен пережить курс реабилитации. В это время важно выполнять все требования врача, чтобы избежать осложнений.
Продолжительность курса реабилитации напрямую зависит от метода иссечения гланд, наличия осложнений, общего состояния здоровья пациента и соблюдения им рекомендаций специалиста.
В первые сутки после оперативного вмешательства запрещается принимать пищу. Можно лишь пить воду в строго ограниченных количествах.
Если врач не видит серьезных причин для нахождения малыша в больнице, он направит его на амбулаторное лечение в первый день после операции.
Последствия удаления гланд будут минимальными при условии соблюдения следующих требований:
- В течение пары недель запрещается громко говорить и кричать, так как это раздражает ткани горла.
- Употреблять можно только теплую еду. Она не должна быть соленой, копченой или острой. Запрещены твердые продукты, которые могут навредить горлу.
- Ребенку можно разрешить съесть мороженное, так как холод позволяет предупредить кровотечение.
- Ребенку нельзя активно двигаться, так как это чревато новым кровотечением в горле.
- Температура после удаления миндалин у малыша может повыситься, поэтому родители должны следить за данным показателем.
Необходимо на протяжении всей реабилитации регулярно посещать врача, чтобы он мог вести контроль над процессами заживления тканей, которые были травмированы во время хирургического вмешательства.
Возможные осложнения и последствия
Осложнения после иссечения пораженных миндалин у детей наблюдается в редких случаях. Но все-таки исключать риск их появления не стоит.
Необходимо знать! К появлению осложнений приводит пренебрежение выполнением требований врача во время реабилитационного периода, а также нарушение техники оперативного вмешательства.
Ребенок в случае неблагоприятного исхода операции может столкнуться с такими осложнениями:
- Септическое воспаление тканей горла.
- Кровотечения.
- Отек горла.
- Тромбоз венозных сосудов.
- Остановка сердца.
- Аспирация желудочного сока и крови.
- Повреждение ротовой полости.
- Повторное развитие воспалительного процесса в глотке.
Чтобы уменьшить вероятность появления осложнений после проведения операции на гландах у ребенка, необходимо в первую очередь ответственно подойти к выбору специалиста, который имеет положительный опыт в радикальном лечении. Также важно не пренебрегать его рекомендациями, которые касаются поведения больного во время реабилитации.
Удаление гланд у детей: зачем это нужно?
 Нередко, предлагая сделать ребенку операцию удаления миндалин (гланд), слышишь в ответ: «Ведь миндалины для чего-то нужны? Может, лучше их оставить, попробовать полечить?» Конечно, миндалины не зря «придуманы» природой, и выполняют в организме человека определенные функции. В некоторых случаях удаления гланд у детей легко можно избежать, и современная медицина все реже прибегает к оперативному вмешательству. Но если нарушение свойств миндалин вредит здоровью ребенка, операция поможет решить проблему. Действительно ли стоит удалять гланды у детей – будем разбираться.
Нередко, предлагая сделать ребенку операцию удаления миндалин (гланд), слышишь в ответ: «Ведь миндалины для чего-то нужны? Может, лучше их оставить, попробовать полечить?» Конечно, миндалины не зря «придуманы» природой, и выполняют в организме человека определенные функции. В некоторых случаях удаления гланд у детей легко можно избежать, и современная медицина все реже прибегает к оперативному вмешательству. Но если нарушение свойств миндалин вредит здоровью ребенка, операция поможет решить проблему. Действительно ли стоит удалять гланды у детей – будем разбираться.
Функции миндалин и их нарушения
Основная функция миндалин в том, что они обезвреживают микробы, попадающие в горло, вернее в глотку. Таким образом миндалины проявляют свои защитные свойства в нашем организме. Полезна ли нам эта функция? Безусловно – да!
Всего миндалин четыре; одной, как видно, мало для такой ответственной задачи. Микробы, попавшие через нос, «встречает» глоточная миндалина, через рот — две нёбные миндалины (в просторечии — гланды) и последний, четвертый, фильтр — на корне языка. Есть и более мелкие образования с такими же защитными задачами — гранулы, расположенные на задней боковой стенке глотки, а также при входе в глотку.
 Но свои защитные свойства миндалины проявляют, пока они здоровы. Когда же воспалительные процессы выводят их из строя, они становятся источником распространения инфекции во всем организме.
Но свои защитные свойства миндалины проявляют, пока они здоровы. Когда же воспалительные процессы выводят их из строя, они становятся источником распространения инфекции во всем организме.
По хорошо развитым кровеносным и лимфатическим сосудам из миндалин в организм ребенка постоянно поступают токсические вещества, образующиеся в результате гибели микробов и естественного распада тканей. Эти токсические вещества не только отравляют организм ребенка, но и вызывают повышенную чувствительность к некоторым продуктам питания, лекарствам и другим веществам (аллергия). И наконец, через нервные окончания, заложенные в миндалинах, передаются извращенные импульсы в центральную и вегетативную нервные системы. А она «управляет», по существу, всеми внутренними органами. Естественно, что до определенного времени организм противостоит этим воздействиям, однако постепенно защитные силы его ослабевают, и он уже не может справляться с ними.
Тогда-то и приходится говорить о болезнях горла, именно о болезнях, а не вообще о «плохом горле».
Хронический тонзиллит
Чаще других диагнозов ставят такой: хроническое воспаление нёбных миндалин, или хронический тонзиллит. Это не удивительно: гланды находятся на перекрестке дыхательного и пищеварительного путей. Поэтому они реагируют и на смену температур, и на состав пыли, и на содержание в городском воздухе промышленных газов. Лакуны (щели) миндалин засоряются остатками пищи, а ее частицы нередко нарушают целостность покровного эпителия.
 Чаще всего воспаление нёбных миндалин развивается после нескольких ангин. Но так бывает не всегда, и родители напрасно удивляются, когда врач ставит диагноз хронического тонзиллита их ребенку, который ни разу в жизни не болел ангиной.
Чаще всего воспаление нёбных миндалин развивается после нескольких ангин. Но так бывает не всегда, и родители напрасно удивляются, когда врач ставит диагноз хронического тонзиллита их ребенку, который ни разу в жизни не болел ангиной.
Это заболевание особенно опасно своими осложнениями на сердце, суставы и почки. Причем у некоторых детей они проявляются сразу, у других — через несколько лет. В этих органах могут развиваться такие грубые изменения, которые не исчезают даже после удаления нёбных миндалин. Поэтому очень важно вовремя показать ребенка врачу.
Когда же оно наступает, это время? Не надо считать: подумаешь, чуть першит в горле, или бывает сухой кашель, или пахнет изо рта — ведь ребенок здоров! В том-то и дело, что уже нет. Надо идти к специалисту.
Как лечить больные гланды?
Врач может назначить промывание лакун, смазывание миндалин различными веществами, ультрафиолетовое облучение миндалин.
Многие родители возлагают надежды на полоскание горла. Пробуют разные средства. Но очень часто полоскание горла, независимо от применяемого вещества, практически бесполезно, ведь лекарственное вещество почти не доходит до миндалин. Но если эти старания родителей хоть вреда не приносят, то их увлечение антибиотиками очень опасно.
Несомненно, что при ангине назначение антибиотиков вполне оправдано. Но, случается, их применяют при малейших жалобах ребенка без предписания врача. Такое необоснованное, а тем более длительное применение антибиотиков не только не излечивает хроническое заболевание, но нередко непоправимо вредит здоровью ребенка.
Если же лечение проводилось правильно, то старания родителей и врачей заставят болезнь отступить.
Обострения хронического тонзиллита
 Хуже, когда первые симптомы болезни не были замечены и приобрели более отчетливый характер. Теперь у ребенка явно плохой аппетит, повышенная потливость, нередко раздражительность. Он быстро утомляется, жалуется на головные боли и периодически возникающие боли в области, сердца. Кожа лица становится бледной, с синеватым оттенком под глазами. У некоторых детей ноют суставы, особенно в период обострения хронического тонзиллита, довольно часто у них увеличены и болят подчелюстные и шейные лимфатические узлы и повышена температура до 37,5°. Нередко как на явный признак заболевания указывают слишком большие гланды. При этом слово «большие» приравнивается к слову «больные».
Хуже, когда первые симптомы болезни не были замечены и приобрели более отчетливый характер. Теперь у ребенка явно плохой аппетит, повышенная потливость, нередко раздражительность. Он быстро утомляется, жалуется на головные боли и периодически возникающие боли в области, сердца. Кожа лица становится бледной, с синеватым оттенком под глазами. У некоторых детей ноют суставы, особенно в период обострения хронического тонзиллита, довольно часто у них увеличены и болят подчелюстные и шейные лимфатические узлы и повышена температура до 37,5°. Нередко как на явный признак заболевания указывают слишком большие гланды. При этом слово «большие» приравнивается к слову «больные».
Если врач-отоларинголог, осмотрев горло, обнаружил рыхлые миндалины, небольшие просвечивающие гнойнички, расширенные лакуны с гноем или пробками творожистого вида, он настораживается.
Удалять ли гланды ребенку?
 По определенным симптомам, количеству обострений хронического тонзиллита в год врач видит, что болезнь запущена, лечить консервативными методами уже поздно. Встает вопрос об удалении миндалин. И мама с папой должны решать — или операция, или годы безрезультатного, как показывает практика, лечения и постоянного недомогания у ребенка.
По определенным симптомам, количеству обострений хронического тонзиллита в год врач видит, что болезнь запущена, лечить консервативными методами уже поздно. Встает вопрос об удалении миндалин. И мама с папой должны решать — или операция, или годы безрезультатного, как показывает практика, лечения и постоянного недомогания у ребенка.
Доктор Комаровский в одном из выпусков “Школы Доктора Комаровского” очень доступно объясняет, почему в некоторых случаях удаление гланд у детей действительно необходимо:
Злостный возбудитель ангины (тонзиллита) – микроб стрептококк. Он лежит в основе огромного количества опасных болезней, в том числе ревматических. Поэтому, если воспаленные миндалины являются постоянным источником стрептококка, если часто происходят рецидивы, связанные со стрептококком, требуется лечение антибиотиком. Если есть намеки на ревматический процесс, проблемы с сердцем или суставами, наблюдаются существенные изменения в анализах – это повод удалить гланды у ребенка.
Показания к удалению связаны с количеством обострений за год:
- 7 обострений за 1 год – удаляем,
- 2 года подряд по 5 обострений – удаляем,
- 3 года подряд по 3 обострений – удаляем.
Удаление гланд ребенку показано также, если:
- хронический тонзиллит мешает спать, дышать, приводит к остановкам дыхания во сне,
- у ребенка затрудненное дыхание через рот,
- постоянный нехороший запах изо рта
– все это поводы удалить гланды.
 Но если родители грамотные и знают принципы помощи ребенку при вирусной инфекции – удалять гланды не обязательно. Грамотная помощь – вовсе не означает гиперопеку, применение огромного количества лекарств, лишение прогулок на свежем воздухе. Как раз-таки наоборот. Доктор считает, что детям с хроническим тонзиллитом даже полезно закалять горло. Холод приводит к тому, что активизируется кровообращение, тонизируются сосуды. Но резкая закалка может привести к обострениям. Закалять горло нужно постепенно. Достали мороженое, укусили – спрятали. Полезно пить напитки со льдом, достать кусочек льда и пососать. Замечено, что в странах, где принято пить холодные напитки, заболеваемость хроническим тонзиллитом ниже.
Но если родители грамотные и знают принципы помощи ребенку при вирусной инфекции – удалять гланды не обязательно. Грамотная помощь – вовсе не означает гиперопеку, применение огромного количества лекарств, лишение прогулок на свежем воздухе. Как раз-таки наоборот. Доктор считает, что детям с хроническим тонзиллитом даже полезно закалять горло. Холод приводит к тому, что активизируется кровообращение, тонизируются сосуды. Но резкая закалка может привести к обострениям. Закалять горло нужно постепенно. Достали мороженое, укусили – спрятали. Полезно пить напитки со льдом, достать кусочек льда и пососать. Замечено, что в странах, где принято пить холодные напитки, заболеваемость хроническим тонзиллитом ниже.
Важно не доводить детей до хронический тонзиллита, корректируя образ жизни. Если болезнь не зашла далеко, вы можете и совсем ее не допустить: закаляйте ребенка, и его горло. Не приучайте к теплому питью, пораньше переводите на обычную комнатную воду, давайте ему мороженое, но, конечно, пусть он не глотает его, а привыкает есть маленькими порциями, не торопясь. Такой закалке дети только рады. А когда надо удалять гланды у детей – вы уже поняли ;).
Когда на самом деле надо удалять миндалины (и когда — нет) — Статьи — Дети 3-7 лет

depositphotos.com
Традиционно лор-врачи считают, что пациента после удаления миндалин (тонзиллэктомия) можно не наблюдать – все проблемы после операции остаются в прошлом. Оказалось, что дела обстоят, мягко говоря, не совсем так.
Исследования, проведенные учеными из США в 2011 и 2018 годах, показали, что у перенесших одновременное удаление миндалин и аденоидов детей существенно возрастает риск развития ожирения. Во взрослом возрасте человек без миндалин или аденоидов будет менее устойчив к различным инфекционным заболеваниям.
С другой стороны, действительно есть ситуации, при которых даже современная медицина не может предложить ничего иного, кроме удаления миндалин. Их очень немного.
Если у ребенка более 7 эпизодов стрептококковых ангин в год
Современные учебники по оториноларингологии рекомендуют в этом случае удаление миндалин. В кабинетах районных поликлиник это трансформируется в нехитрую формулу: если у ребенка бывают частые ангины, миндалины надо удалять.
Здесь есть важный нюанс. При каждой ангине должно быть хоть как-то подтверждено, что она именно стрептококковая (при осмотре ангины, вызванные разными возбудителями, выглядят неотличимо друг от друга).
При каждой ангине врач должен проводить экспресс-тест на стрептококк
Набор для самостоятельной диагностики стрептококка можно купить в аптеке. При выявлении стрептококковой инфекции врач просто обязан назначить антибиотики. Это и есть правильное консервативное лечение.
Если на фоне такого лечения ситуация с ангинами не поменяется, только тогда следует думать об удалении миндалин. Но поверьте – чаще бывает по-другому. Стрептококк, в отличие от других злокозненных бактерий, не умеет сопротивляться правильно проводимой терапии антибиотиками и просто погибает.
При повторном гнойном воспалении
Перитонзиллярный абсцесс – это гнойное воспаление тканей, к которым прилежат небные миндалины. Само по себе это состояние очень неприятно, но самое главное – от этих тканей между мышцами шеи идет прямая дорога в средостение – комплекс органов между легкими (кстати, там кроме всего прочего, находится и сердце).
Если врачи не успеют вам помочь (то есть начать лечение антибиотиками и вскрыть абсцесс), гной по этому пути может спуститься в средостение, и тогда разовьется гнойный медиастинит. Это осложнение смертельно опасно даже в наше время.
Если перитонзиллярный абсцесс вдруг повторится, от удаления миндалин лучше не отказываться – слишком высок риск опасных осложнений.
Если есть осложнения на сердце, почки или суставы
Этих осложнений очень много – ревматическое поражение суставов, клапанов сердца, аутоиммунное поражение почек – все это если и лечится, то долго и трудно. И когда возможная причина осложнения – воспаление, тлеющее на миндалинах, то их и правда лучше удалить.
depositphotos.com
Здесь крайне важно до удаления доказать, что к осложнению действительно привела инфекция на миндалинах, – для этого нужно пройти консультацию у ревматолога, кардиолога (если беспокоит сердце) или нефролога (если почки) плюс сдать совсем небольшое количество анализов.
Чаще всего ЛОР-врачи назначают три анализа – Асл-О, С-реактивный белок и ревматоидный фактор. Если повышены все три показателя – воспаления, активности стрептококка и наличия аутоиммунного процесса – стоит задуматься об удалении миндалин.
Если не помогает консервативная терапия
Здесь все просто. Оценивать консервативное лечение как эффективное или неэффективное стоит только тогда, когда это лечение проводили в полном объеме.
Когда операцию назначают напрасно: три ситуации
При увеличении небных миндалин. У детей увеличение небных миндалин – физиологическое состояние. Оно связано с формированием иммунитета, который появляется в результате контакта с бактериями и вирусами – как раз на небных миндалинах и на аденоидах.
Из-за частых респираторных инфекций. Согласно статистике, от 90 до 95% всех респираторных инфекций, которые переносит человек, – это вирусные инфекции. В ответ миндалины увеличиваются в размерах, однако очаги инфекции на них не формируются. Так что удаление миндалин из-за вирусных инфекций не приводит к снижению частоты заболеваний ОРВИ, в особенности – у детей.
Наоборот, в первые годы после удаления миндалин ОРВИ становятся более частыми, на смену острым назофарингитам приходят ларингиты и вирусные бронхиты.
Если на миндалинах «пробки». Считается, что постоянное образование «пробок» в лакунах миндалин – это показание к их удалению. На самом же деле, в подавляющем большинстве случаев, содержимое лакун миндалин – остатки пищи, справиться с регулярным скоплением которых можно при помощи простых гигиенических мер.
Вредный совет школьникам. Если хотите, чтобы вас отпустили с уроков, наешьтесь орехов и покажите горло школьному врачу или медсестре. Под впечатлением от «пробок в горле» вас отпустят домой немедленно.
Читайте также: Почему у детей все время насморк.
Удаление миндалин у детей показания и последствия
Миндалины — скопления лимфатической ткани, которые окружают глотку в виде кольца. Они бывают язычные, трубные, небные, глоточные и располагаются на задней стенке глотки. Они принимают участие в образовании здоровой микрофлоры носоглотки и полости рта, снабжают организм иммунными клетками, т. е. защищают верхние дыхательные пути от вирусов и микробов.
Миндалины — важный орган для здоровья ребенка. И поэтому их удаление без серьезных на то оснований нежелательно. Почему врачи-отоларингологи особенно не рекомендуют удалять их детям? В первую очередь, такое оперативное вмешательство — колоссальный стресс для детского организма. Ответная реакция детского организма порой бывает непредсказуемой.
Как функционируют миндалины?
У здорового пяти-семилетнего ребенка наблюдается постепенный рост миндалин. А вот после семи-восьми лет миндалины начинают уменьшаться и к подростковому периоду имеют вид характерный для взрослых. Совсем недавно увеличение миндалин считалось проявлением заболевания и их рекомендовали удалять. Сейчас размер миндалин не считается главным фактором для проведения операции. В этом случае рассматривается вопрос: как часто поражаются миндалины воспалительным процессом и как они функционируют. Однако даже грамотный и комплексный подход к терапии болезни не всегда ведет к положительному результату.
Затянувшийся воспалительный процесс в области миндалин очень часто становится одной из причин появления серьезных осложнений. В подобных ситуациях основной способ лечения — их удаление. Проводить операцию должен опытный специалист. Ведь от профессионализма врача зависит многое, в том числе и отсутствие отрицательных результатов после операции.
Удаление миндалин у детей проводят в тех случаях, когда их воспаление мешает нормальной жизнедеятельности ребенка (например, затрудняется процесс заглатывания пищи или во время ее приема появляется тошнота, снижается аппетит, или если ангины бывают пять и более раз в год). При частых заболеваниях гнойным тонзиллитом может быть поставлен вопрос об операции. Ведь мы знаем, что миндалины, в этом случае, являются постоянным очагом инфекции, а это способно вызвать общие тяжелые осложнения (остеомиелит, заболевания почек, ревматизм, инфекционный артрит).
Ревматоидный артрит на фоне хронического тонзиллита
До 5-6 лет врачи-специалисты не рекомендуют проведение операции. Но если организм ослаблен, миндалины не выполняют своих функций, и ребенок часто болеет ангиной, врач может сделать выбор в сторону проведения операции. Если ребенку назначается хирургическое удаление миндалин, не стоит лишний раз волноваться. Современные методы проведения операций позволяют снизить кровопотерю и болевые ощущения, значительно уменьшить сроки восстановления.
Можно ли обойтись без удаления миндалин?
Этот вопрос давно беспокоит врачей, хотя сама техника удаления миндалин давным-давно отработана и разрешает проводить оперативное вмешательство без особенного риска. Ведь это очень просто — удалить у малыша или взрослого всего лишь кусочек ткани, который доставляет неприятности. Был период, когда операции по удалению миндалин были так распространены, что сохранение их рассматривали как «отступление от моды». В настоящее время энтузиазм, связанный с удалением миндалин, поостыл.
С чем это связано? Наблюдения показали, что консервативное лечение тоже может давать положительные результаты, т. е. в результате терапии происходит постепенное снижение частоты респираторных заболеваний и прекращаются обострения. Ну и неоспоримым доводом против удаления миндалин у детей оказалось то, что частые респираторные заболевания, сердечные шумы, бронхиты и другие состояния, которые связывались с хроническим тонзиллитом, не всегда прекращаются после оперативного вмешательства.
Клинические наблюдения, однако, показали, что большинство детей после тонзиллэктомии чувствуют себя лучше, то есть эпизоды заболевания появляются реже, боли в горле прекращаются. Но следует помнить, что сама тонзиллэктомия не всегда решает проблему боли в горле. Ведь боль в горле может быть вызвана еще и, например, фарингитом. А угроза появления фарингита после операции не снижается, и существует большая вероятность, что после очередной простуды боль в горле будет вновь беспокоить малыша.
Показания к удалению
- Осложненные формы хронического тонзиллита с токсико-аллергическими проявлениями;
- Увеличение небных миндалин, которые мешают нормальному процессу глотания;
- Частые перитонзиллярные абсцессы, тонзиллогенная флегмона;
- Синдром ночного апноэ, который вызван увеличенными небными миндалинами или аденоидами;
- Неэффективность курсов консервативного лечения тонзиллита.
Выраженая гипертрофия небных миндалин
Какие противопоказания?
- Нарушения в работе эндокринной системы;
- Заболевания крови;
- Нарушения психического состояния, которые препятствуют безопасному течению операции;
- Заболевания внутренних органов в период декомпенсации.
Возможные последствия тонзиллэктомии
Обычно удаление миндалин у детей проходит без осложнений и заканчивается выздоровлением, но иногда, во время операции или после нее, возможно появление серьезных осложнений:
- Отек гортани с риском удушья;
- После операции возможно кровотечение. Это бывает при неполном удалении миндалин. Для остановки кровотечения врач проводит повторное выскабливание в области носоглотки;
- Тромбозы сосудов и остановка сердца;
- Появляется хроническое воспаление остатков лимфоидной ткани и их гипертрофия;
- Развитие пневмонии после аспирации желудочного сока;
- Повреждения зубов и переломы нижней челюсти;
- Травмы гортани, мягкого неба, горла.
Такие послеоперационные осложнения и последствия могут иногда представлять угрозу для жизни больного. По данным статистических исследований, проведенных в Великобритании, примерно один случай на 34000 операций может закончиться смертью.
Больной ребенок может ощущать затруднения носового дыхания, т. к. появляется отечность носоглотки. Состояние облегчается с помощью сосудосуживающих капель.
После тонзиллэктомии остается рана, т. е. ворота для инфекции. В этот сложный для организма период происходит ослабление иммунитета и органы лимфоидного кольца должны успеть перестроиться, чтобы взять на себя функции по его восстановлению. Восстановление после операции продолжается 2-3 месяца. Все это время ребенок должен быть под наблюдением врача-иммунолога и отоларинголога.
Методы удаления миндалин
Перед проведением операции лечащий врач назначит обследование пациента. Проводятся анализы крови (биохимия, общий анализ крови, анализ крови на свертываемость). Если свертываемость крови нарушена, а это может быть, например, при гемофилии или при пониженном уровне тромбоцитов в крови, проведение операции противопоказано, т. к. возможно кровотечение.
Большинство врачей, в настоящее время, рекомендуют своим пациентам щадящие методики операций с частичным удалением миндалин, не разрушая их ткани полностью.
Наиболее распространенным методом тонзиллэктомии совсем недавно были медицинские ножницы или проволочная петля. Удаление миндалин у детей проводилось под общим наркозом или местным обезболиванием. В настоящее время хирурги пользуются наиболее современными методами — ультразвук, лазер, радиочастотные колебания.
Удаление миндалин коблатором имеет много плюсов:
- Отсутствие боли;
- Продолжительность процедуры пятнадцать-двадцать минут;
- Почти полное отсутствие осложнений;
- Так как нет открытой раны — невозможно инфицирование, а значит нет необходимости принимать антибиотики;
- Больной практически сразу возвращается к привычной жизни.
На сегодняшний день этот метод операции считается самым безопасным и действенным. Проводят его в специализированных клиниках, при помощи специального оборудования.
Существует еще криогенный метод удаления миндалин (прижигание с помощью низких температур). Этот метод выполняется поэтапно, не за один раз (в несколько приемов с определенными интервалами во времени). Проводится локальное воздействие очень низких температур на ткани воспаленных миндалин. В этом случае применяется жидкий азот. Минус криотерапии — медленное рассасывание мертвых тканей, отек лимфоузлов, появление боли при глотании. Противопоказанием к проведению этого метода может быть личная непереносимость.
[youtube]NLsWR_E8pOY[/youtube] Лечите вовремя больное горло, не доводите дело до операции. Используйте разнообразные полоскания (настой ромашки, морскую воду и др. ). Хороший лечебный эффект оказывает промывание лакун миндалин, удаление гнойных пробок и их обработка антисептическими препаратами. Очень эффективны физиопроцедуры. Если ребенку ставится диагноз «хронический тонзиллит», необходимы регулярные осмотры отоларинголога. Ведь воспаленные миндалины меняют свое состояние очень быстро, а систематические осмотры могут остановить развитие осложнений. Будьте здоровы!как проходит операция, подготовка и реабилитация
Тонзиллит – заболевание, которое развивается не только у взрослых, но и у детей. Он может быть хроническим или острым, а лечение проводится медикаментозно или оперативно. Рассмотрим, в каких случаях гланды требуют удаления и можно ли удалить ребенку гланды без большего вреда, чем с ними.
Общее описание
Удаление гланд в медицине называется тонзилэктомией. При этом удаляется либо часть миндалин, либо все их ткани. Сами по себе гланды представляют собой скопление лимфоидной ткани. Это важный орган иммунной системы.
В детском возрасте иммунная система считается еще несостоятельной, и, следовательно, неспособной отразить все возможные атаки патогенных микроорганизмов.
Гланды являются первыми органами, куда попадает инфекция, передающаяся воздушно-капельным путем. С помощью миндалин иммунная система знакомится с попадающим микроорганизмом и формирует иммунный ответ.
Именно на детский возраст приходится частое воспаление гланд и их атака болезнетворными микроорганизмами, потому ангины у детей появляются чаще всего.
При удалении миндалин инфекция будет сразу проникать в дыхательные пути. Ангин у ребенка больше не будет, но могут развиваться такие заболевания, как ларингит, бронхит, фарингит. Именно по этой причине не всегда можно удалить миндалины у ребенка.
С другой стороны, хронический тонзиллит только усугубит ситуацию и сам станет причиной воспалительных процессов в детском организме.
Показания к операции
Оперативное удаление может быть показано в таких случаях:
- Разбухание и увеличение миндалин до размеров, препятствующих нормальному дыханию. Такое увеличение может приводить к апноэ – прекращению дыхания во сне на несколько минут, а также к гипоксии – нехватке кислорода в тканях и органах организма.
- Частые ангины у ребенка – более трех раз в год.
- Осложнения перенесенных ребенком ангин, распространяющиеся на сердце, суставы и почки.
Больные миндалины представляют собой среду для скопления болезнетворных бактерий, потому могут давать осложнения на работу сердца и суставов. Особенно опасен в этом случае ревматизм – поражение суставной жидкости и нарушения работы сердца.
Виды операции
Времена, когда миндалины можно было удалить только с помощью проволочной петли, давно миновали. Сегодня есть несколько более щадящих и бескровных методов, позволяющих удалять гланды у детей, с минимальным травмированием организма. К тому же, такие методы обещают достаточно быструю реабилитацию.
Помимо традиционного удаления проволочной петлей или микродебридером, удаление можно проводить:
- Лазерным лучом, который удаляет пораженные участки лимфоидной ткани практически без выделения крови, так как она мгновенно также запекается лазерным лучом. Метод предпочтительный и лояльный, но противопоказан детям до пяти лет.
- Ультразвуковыми волнами высоких частот, под влиянием которых лимфоидные ткани разрушаются. Такая операция называется ультразвуковой тонзилэктомией.
- Замораживанием – криодеструкция миндалин является наиболее щадящим методом, при этом, гланды просто замораживаются и их функционирование прекращается.
- Электрический способ, который встречается в практике удаления миндалин достаточно редко.
Можно ли проводить операцию ребенку тем или иным способом, выяснит врач, установив возраст пациента, степень поражения миндалин и их воздействие на организм в целом.
Анестезия
Обезболивание и проведение операции – самый серьезный вопрос во время планирования операции. Тонзилэктомия – несложная процедура, которая длится не более часа и не требует, по сути, общего наркоза.
Проводить ее можно под местным наркозом, но при этом ребенок должен оставаться неподвижным на протяжении всей операции. Добиться этого достаточно сложно. Иногда врачи предлагают специальные фиксаторы положения конечностей, чтобы ограничить подвижность ребенка на время удаления миндалин.
Но применение таких способов только усугубляет психологическое состояние пациента и приводит к трудностям в подготовке к операции. Потому нередко выбирается общий вид масочного или ингаляционного наркоза. Он будет подбираться врачом-анестезиологом.
Проведение операции
Специальная подготовка перед таким удалением не проводится. Достаточно прислушаться к рекомендациям врача о том, что можно, а что нельзя есть за некоторое время до операции.
Сначала ребенку ставится масочный наркоз – анестезирующий газ действует таким образом, чтобы усыпить центральную нервную систему и отключить сознание, соответственно, ребенок не почувствует боли.
Затем проводится удаление, может удаляться только одна миндалина или ее часть, либо обе миндалины сразу. Преимущественно, здоровые ткани стараются сохранить.
После этого ребенок помещается в палату послеоперационной реабилитации, где выходит из наркоза и возвращается в сознание. Длительность операции зависит от выбранного вида. Удаление хирургически длится час, с помощью лазера – около получаса, а замораживание требует нескольких минут.
Реабилитация
Период реабилитации зависит от выбранного метода удаления.
- Первые дни ребенок находится в больнице для наблюдения врачом процесса заживления и реакции организма. При выявлении осложнений проводится соответствующее лечение.
- Если для операции был выбран лазерный метод или криодеструкция, реабилитация в больнице не требуется, и когда ребенок придет в себя, можно возвращаться домой.
- Болевые синдромы и отечность могут проявляться в течение семи дней после проведения процедуры. Полностью избавиться от дискомфорта можно только спустя три недели после проведения хирургического вмешательства. В течение суток после операции образовывается белесый налет или корочка, которая свидетельствует о заживлении ткани.
- В постоперационный период рекомендуется соблюдение щадящей диеты. Кроме того, нельзя надрывать и напрягать голосовые связки – кричать, петь, громко смеяться. Исключите из детского рациона грубую пищу, не подавайте слишком горячие и холодные блюда – пища должна быть теплой.
- Запрещается употреблять в пищу острые блюда, слишком соленые и маринованные.
Нарушение даже таких простых правил может привести к развитию осложнений.
Возможные осложнения
Осложнения после любой операции делятся на два типа: вызванные врачебными действиями и вызванные небрежностью пациента.
- К осложнениям первого типа можно отнести инфекцию, кровотечение, возможное заражение крови. Это происходит по причине плохой дезинфекции инструментов, используемых при проведении процедуры, либо по неопытности или небрежности врача.
- Осложнения второго типа вызваны несоблюдением врачебных рекомендаций. Употребление слишком холодной пищи, например, мороженого, может замедлить заживление и даже вызвать кровотечения, ровно, как и горячая пища.
Напряжение голосовых связок чревато кровотечениями по той причине, что связки и гланды взаимосвязаны, а напряжение в этой области будет напрягать и только зарубцевавшиеся сосуды и ткани.
Иногда без удаления миндалин обойтись нельзя. В некоторых же случаях, промываниями лакун и дезинфекцией миндалин можно обойтись и спасти этот орган иммунной системы.
Прежде чем решиться на операцию, посоветуйтесь с несколькими врачами. Возможно, кто-то предложит альтернативную и менее радикальную методику лечения. Принимать решение об операции в таком юном возрасте можно лишь в том случае, когда более щадящие методы были использованы и не дали надлежащих результатов.
Не пытайтесь излечить тонзиллит только народными способами, так как они не являются замещающими для традиционной терапии, а без рекомендаций опытного врача могут только усугубить ситуацию.
По отзывам, удаление гланд там, где это было действительно неизбежно, привело к тому, что ребенок вовсе перестал болеть ангиной, а для его реабилитации и поддержания иммунитета были назначены витаминные комплексы и богатое витаминами питание.
Похожие записи
Надо ли удалять ребёнку гланды? | Здоровье ребенка | Здоровье
Вините иммунитет
Гланды нужны нам для того, чтобы нейтрализовать инфекцию, попавшую в организм с пищей, водой или воздухом. Это первый сторожевой пост иммунной системы. Но если организм ослаблен, а бактерий в рот попало много, миндалины не справляются со своей работой, воспаляются, краснеют, набухают и начинается ангина – острый тонзиллит, как говорят врачи.
Ангина – это всегда показатель того, что иммунная система ребенка ослаблена. Потому что все, случается, пьют холодную воду, но не все после этого заболевают. Все иногда замерзают, и стрептококки, и стафилококки у всех находятся во рту, но не все при этом болеют ангиной. И у всех небные миндалины испещрены лакунами, да не у всех в этих лакунах возникают гнойные пробки. Так что лечение ангины – это не только ликвидация местного очага воспаления в горле, это в первую очередь укрепление иммунитета.
Но иногда остро начавшееся заболевание принимает вялое, затяжное течение. Ангину вроде бы и вылечили, нет высокой температуры и страшной боли в горле нет, но через некоторое время после болезни ребенок опять начинает «поперхивать», по вечерам температура поднимается до 37,1–37,3°. И тянется такое состояние неделями, при этом в миндалинах проглядывают белые точечки – пробки. То есть возникает тот самый хронический тонзиллит, который, если его запустить, и может привести к операции на гландах.
Лекарство наших бабушек
Лечить хронический тонзиллит надо обязательно и как можно скорее, не полагаясь на то, что он жить не мешает и когда-нибудь сам пройдет. Начинайте с «бабушкиных средств». Они эффективны, доступны и дети такое лечение хорошо переносят.
● Три раза в день после приема пищи надо полоскать горло. Настоем ромашки (1 ст. ложка на стакан кипятка, настоять, охладить, профильтровать через марлю) или настоем плодов шиповника и рябины (по 1 ч. ложке ягод заварить в стакане кипятка, настоять и отфильтровать). Самые маленькие могут полоскать обычным теплым чаем. Чай тоже дезинфицирует.
● Три раза в день за полчаса до еды давайте ребенку по десертной ложке меда. Мед не стоит сразу же запивать водой, надо подержать его 1–2 минуты во рту, медленно рассасывая.
● Если ребенок может пососать ломтик лимона без сахара, предложите ему такое лекарство. Осенью больной хроническим тонзиллитом должен съедать каждый день по стакану ягод – облепихи, брусники, клюквы или смородины. Зимой больше есть апельсинов и мандаринов, пить чая с лимоном.
● Подключайте ароматерапию. Например, лимон можно обдать кипятком в комнате ребенка, тогда он будет дышать целебным ароматом. А можно обдать кипятком дольку чеснока и подышать этим запахом через рот три-пять минут. Такие влажные ингаляции с чесноком достаточно проводить раз в день.
● Если нет аллергии на «звездочку», подцепите бальзам спичкой и бросьте в заварной чайник с горячей водой. Эфирные масла эвкалипта, мяты, гвоздики, корицы, которые входят в состав этого бальзама, оказывают противомикробное, противовирусное и противовоспалительное действие, гармонизируют работу иммунной системы. Пар надо вдыхать ртом в течение одной-трех минут. Одной такой процедуры в день достаточно, а весь курс лечения – пять-семь процедур.
● Кроме местного лечения, направленного на снятие воспаления в глотке, надо обязательно укрепить иммунитет ребенка. Усильте его питание овощами и фруктами, особенно полезны капуста цветная и белокочанная, морковь, чеснок, зеленый и репчатый лук, ягоды, цитрусовые, абрикосы, яблоки… А вот углеводы – шоколад, конфеты, мучные изделия, а также молоко и яйца лучше пока ограничить.
● Последите за сном – ребенок должен обязательно высыпаться!
● Больше гуляйте, делайте вместе зарядку, занимайтесь физкультурой.
Последнее слово науки
Но «бабушкиных средств» часто бывает недостаточно, для того чтобы справиться с хроническим тонзиллитом, приходится ходить на процедуры в поликлинику. Например, очень эффективно промывание лакун миндалин. Врач специальным шприцем под давлением вводит в лакуны-ямки антисептические вещества, вымывает гнойные пробки. А после промывания смазывает миндалины 2%-ным раствором йода или ляписа.
Широко применяются физические методы лечения хронического тонзиллита: микроволновая терапия, ультрафиолетовое облучение, рубиновый лазер, электрическое поле УВЧ, лечение ультразвуком с биологически активными веществами… Какой из методов амбулаторного лечения подойдет вашему ребенку, решит лечащий врач.
Выход один – скальпель
И тем не менее, несмотря на наличие консервативных методов лечения, иногда врач считает, что гланды надо удалить. Дело в том, что инфекция из миндалин с током крови распространяется по всему организму. А миндалины связаны с 97 органами, и такими важными, как сердце, почки, печень… Хронический тонзиллит может вызвать заболевания сердечно-сосудистой системы, бронхолегочной, мочевыделительной. Известно неблагоприятное влияние хронического очага инфекции в миндалинах на свертывающую систему крови, на эндокринные и обменные процессы, на работу коры надпочечников, на возникновение аллергических состояний – бронхиальной астмы, микробной экземы – и коллагеновых болезней, таких как ревматизм, склеродермия, красная волчанка… Не говоря уж о заболеваниях среднего уха – отите, который может вызвать понижение слуха.
И хотя опасения родителей, что ребенок после удаления гланд все равно будет часто простужаться, не лишены оснований, врач, сопоставив «тяжесть зол», выбирает меньшее.
Признаки, которые могут заставить врача рассмотреть вопрос об операции:
● частая головная боль;
● бледность кожи;
● нарушение аппетита;
● быстрое переутомление и снижение работоспособности: ребенок избегает игр со сверстниками, стал вялым, капризным;
● шейные лимфатические узлы постоянно увеличены, ощущается болезненность при их прощупывании;
● неприятные ощущения в области сердца, боли в суставах;
● гнилостный запах изо рта.
И опять иммунитет
Послеоперационный период не менее ответственен для родителей, чем операция для врача. Очень важно четко соблюдать все назначения.
● К возвращению ребенка из больницы надо приготовить чистое постельное белье, проветрить комнату, приглушить яркий свет…
● Чтобы предотвратить отек гортани, на область раны рекомендуется класть пузырь со льдом или холодной водой, особенно в тех случаях, когда родители взяли ребенка домой после амбулаторной операции – частичного удаления миндалин.
● Утром и вечером больному надо мерить температуру и показатели термометра записывать.
● Даже если ребенку не предписан постельный режим, он постоянно должен находиться под контролем взрослых. Присматривайтесь к его виду и поведению в первые дни после операции: нет ли каких осложнений от воздействия наркоза…
● Две недели после операции на горле нельзя пить и есть горячее. Ограничьте также те продукты, которые требуют интенсивного жевания, жареные и острые блюда. Нельзя допустить кровотечения.
● Следует избегать также физического напряжения, пребывания на солнце, не разрешайте ребенку принимать горячие ванны – только теплый душ… И обязательно надо спать днем – сон восстанавливает иммунитет, надо помочь организму справиться со стрессом, полученным в результате операции.
Период восстановления займет месяц. Когда выздоровление после операции останется позади, приступайте к закаливанию. У ребенка во рту, конечно, остался барьер для инфекций – так называемое небное кольцо Пирогова, но если и гланды его не спасали, то и это кольцо не спасет, раз иммунитет будет снижен. Самый простой путь его укрепить – вволю спать, много гулять, много двигаться и закаляться.
Важно
Какие дети предрасположены к хроническим тонзиллитам:
● те, кто был лишен грудного вскармливания;
● перенесшие рахит и туберкулезную интоксикацию;
● имеющие кариозные зубы;
● болевшие экссудативным диатезом;
● имеющие увеличенные аденоиды, искривление носовой перегородки, воспаление околоносовых пазух;
● те, у кого есть наследственная предрасположенность к болезням носоглотки;
● часто болеющие ОРЗ, перенесшие ангину, корь, скарлатину.
Смотрите также:
способы, послеоперационный период, последствия, отзывы родителей
Миндалины являются скоплениями лимфатической ткани, окружающих глотку кольца. Различают язычные, трубные, небные и глоточные, располагающиеся на задней стенке глотки. Основная их задача – образование в полости рта и носоглотке здоровой микрофлоры и защита верхних дыхательных путей от попадания в них вирусов и микробов. Это важнейший орган, поэтому для удаления гланд у ребенка должны быть веские основания. Врачи-отоларингологи считают, что для детского организма такая операция непредсказуема и является колоссальным стрессом.
Как функционируют миндалины?
Если ребенок здоров, то в возрасте 5-7 лет миндалины постепенно растут, затем происходит их уменьшение. Уже к подростковому периоду они становятся аналогичны взрослым. Когда-то было распространено мнение, что увеличенные миндалины являются заболеванием и их удаляли. В настоящий момент поводом для операции по удалению гланд у детей является частота поражения миндалин воспалительным процессом и их функционирование.
Если такие процессы затягиваются, то это может привести к серьезным осложнениям. Тогда удаление гланд у ребенка становится необходимостью. Операция должна проводиться только опытными хирургами, поскольку от профессионализма врачей будет зависеть результат операции и отсутствие отрицательных последствий.
Если воспаленные миндалины препятствуют процессу нормального заглатывания пищи, у ребенка начинается тошнота, теряется аппетит, это является поводом удаления миндалин. Следующим поводом к операции служит заболевание ангиной более 5 раз за год. Вопрос об оперативном лечении ставится и тогда, когда ребенок часто болеет гнойным тонзиллитом, что способно вызвать осложнения в виде заболеваний почек, остеомиелита, ревматизма или инфекционного артрита.
До пятилетнего возраста операции детям противопоказаны. Но в случаях ослабленного организма, когда миндалины не способны выполнять свои функции, а заболевания ангиной становятся довольно частыми, врач может назначить оперативное вмешательство.
В современном мире используются методы, при которых кровопотери минимальны, болевых ощущений практически нет и сроки восстановления небольшие. Так что лишний раз волноваться не нужно.
Можно ли обойтись без удаления миндалин? Есть ли риск?
Техника проведения операций по удалению гланд у ребенка прекрасно отработана врачами, и особого риска нет. Удаляется кусочек ткани, доставляющий неприятности. В недавнее время такие операции были распространенными, но сегодня неплохие результаты дает терапия. Наблюдения показывают, что постепенно снижается частота респираторных заболеваний и обострения прекращаются, а бронхиты и все то, что ранее связывалось с хроническим тонзиллитом, после операций не исчезают.
Большая часть детей после проведенной тонзилэктомии начинает чувствовать себя намного лучше. Но не следует забывать и о том, что тонзиллэктомия не всегда способна решить такую проблему, как боль в горле, поскольку та может быть проявлением фарингита, угроза которого после оперативного вмешательства не исчезает, и есть вероятность, что такая боль может возникнуть после простуды.
Показания к хирургическому вмешательству
Операция по удалению гланд у детей необходимо при:
осложненных формах хронического тонзиллита, если присутствуют токсико-аллергические проявления;
увеличении небных миндалин, нарушающих нормальный процесс глотания;
частых перитонзиллярных абсцессах, тонзиллогенной флегмоне;
синдроме ночного апноэ, вызванного увеличением небных миндалин или аденоидами;
неэффективности применяемого консервативного лечения тонзиллита.
Противопоказания:
перебои в работе эндокринной системы;
нарушения свертываемости крови;
нарушенное психическое состояние, при котором течение операции не может быть безопасным;
некоторые заболевания внутренних органов в период декомпенсации.
Возможные последствия тонзиллэктомии
В основном, после удаления гланд, у ребенка осложнения отсутствуют. Он выздоравливает в полной мере. Но в редких случаях есть последствия удаления гланд у детей в виде:
отека гортани с риском удушья;
возможности кровотечения при частичном удалении миндалин;
тромбозов сосудов и остановки сердца;
появления хронического воспаления остатков лимфоидной ткани и их гипертрофии;
развития пневмонии после аспирации желудочного сока;
повреждения зубов и переломов нижней челюсти;
травмы гортани, мягкого неба, горла.
Возникшие осложнения могут угрожать жизни ребенка. Согласно статистике, проведенной в Великобритании, к летальному исходу приводит 1 случай из 34000.
Ребенок во время болезни ощущает затруднения носового дыхания, поскольку появляется отечность носоглотки. Состояние можно облегчить при помощи сосудосуживающих капель.

После тонзиллэктомии остается ранка, являющаяся воротами для инфекции. Иммунитет в этот момент ослаблен и органам лимфоидного кольца необходимо успеть перестроиться и взять на себя функции для его восстановления, которое может длиться два-три месяца. В течении этого времени ребенка должны наблюдать врач-иммунолог и отоларинголог.
Методы
Накануне проведения операции по удалению гланд у ребенка лечащий врач назначает обследования больного. У него берут анализ крови на биохимию, общий анализ крови и анализ крови на свертываемость. При гемофилии или пониженном уровне тромбоцитов в крови операции не проводятся. Поскольку плохая свертываемость может вызвать кровотечение.
В настоящее время существуют щадящие методики операций, в том числе удаление гланд у детей лазером, ультразвуком, радиочастотными колебаниями. Миндалины убираются частично, не разрушая их ткани полностью.
При удалении гланд у ребенка коблатором достаточно много плюсов:
отсутствует боль;
процедура длится всего 15-20 минут;
минимальный процент осложнений;
невозможность инфицирования при отсутствии открытой раны и отсутствие необходимости в принятии антибиотиков;
быстрое возвращение к привычной жизни.
Этот метод операции сейчас самый безопасный и действенный. Проводятся операции в специализированных клиниках, в которых имеется специальное оборудование.

Еще один метод удаления гланд у детей в несколько приемов с определенными интервалами во времени, с применением жидкого азота. Минусом является медленное рассасывание мертвых тканей, отек лимфатических узлов и появление боли при глотании. Противопоказание только одно — личная непереносимость.
Послеоперационный период после удаления гланд у детей
Какие же ощущения у ребенка могут быть после операции? В течение первых часов ребенок будет сонный и вялый, затем постепенно начнет возвращаться к нормальному состоянию. Вначале в области горла он будет ощущать инородное тело, поскольку стенки глотки и основание языка будут отечными. Примерно через сутки после операции отек пройдет.
В первые часы после операции ребенка может тошнить. Если тошнота будет очень сильная и начнет провоцировать рвотный процесс, то необходимо сделать противорвотную инъекцию.
Как ребенок после удаления гланд должен себя вести? Рекомендуется лечь на бок, выделяемую кровь сплевывать в специальный резервуар. По истечении нескольких часов, когда выделение крови прекратится, ему разрешат поворачиваться, затем приподниматься, а по прошествии нескольких часов и вставать. Диета после удаления гланд у детей должна подбираться специалистами. Врачи обычно все подробно объясняют.
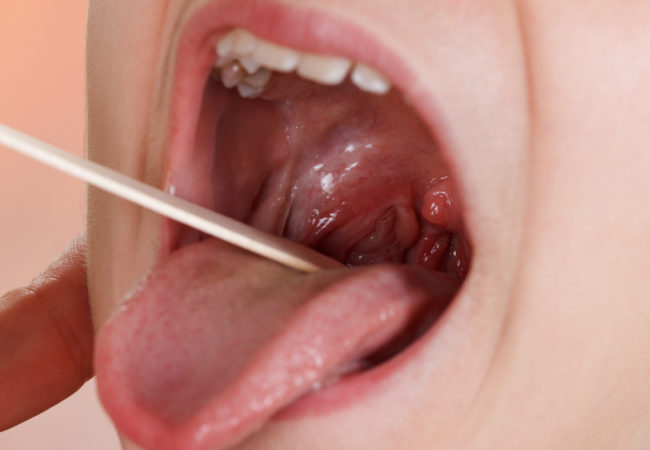
Как выглядит горло после операции?
На месте удаленных миндалин образовываются довольно большие темно-красные ранки, способные очень быстро заселиться различными микроорганизмами воспалиться. Это нормально. Заживление начинается с краев за счет разрастания здорового участка слизистой горла в окружении раны. Процесс заживления длится десять-четырнадцать суток. Если повышается температура тела, даже до 38 градусов, это считается нормальным и лечить это не надо.
Стоит ли применять ребенку антибиотики?
Если верить специалистам, то ни до, ни после операции по удалению гланд у детей надобности в применении антибиотиков нет. Многочисленные исследования показывают, что назначение подобных лекарственных средств не снижает риски осложнений и боль в горле они не уменьшают. Но иногда применение антибактериальных препаратов целесообразно. Врач рекомендует применение в случае повышенного риска возникновения бактериального эндокардита, развития паратонзиллярного абсцесса и наличия пороков сердечных клапанов.
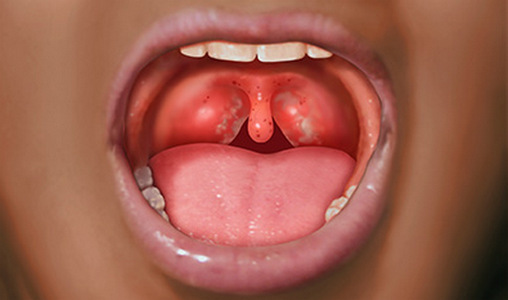
Наличие боли в горле и изменение голоса
В первые часы после операции, по мере того, как будет проходить действие наркоза, боль в горле может усиливаться и становиться более выраженной, особенно при сглатывании слюны. В этом случае ребенку назначаются обезболивающие инъекции. Терпеть боль не нужно. В дальнейшем можно принимать обезболивающие препараты внутрь. В процессе заживления боль будет уходить и надобность в таких препаратах отпадет. За счет отека слизистых, действия лекарственных препаратов и боли, в первые часы после операции голос может охрипнуть и стать гнусавым. Не нужно заставлять ребенка разговаривать, горло необходимо поберечь, а общаться с ним можно посредством записок.
Питание в послеоперационный период
В первые часы ребенку нельзя пить и есть, так как глотательный рефлекс еще не восстановлен. Начинать принимать пищу можно будет примерно через четыре часа. Прием пищи поможет уменьшить боль, можно дать мороженое. Оно безопасно, хорошо устраняет боль в горле и помогает восстановить силы за счет получения калорий.
Кормить ребенка нужно через 30 минут после принятия обезболивающего, когда боль ослабнет и даст возможность проглатывать пищу. Лучше, если это будут его любимые блюда, желательно в полужидком состоянии, холодные, или чуть подогретые. Кислые напитки и соки противопоказаны.
Первые дни в стационаре
Рекомендуется провести в стационаре не менее трех суток, в течение которых пройдет тошнота и частично восстановится голос. Несколько дней в послеоперационный период боль в горле достаточно сильная, поэтому применение необходимых обезболивающих средств должно быть через определенные интервалы времени.
Это могут быть «Парацетамол» или «Нурофен», препараты, содержащие кодеин детям противопоказаны. Кодеин при переработке внутри организма может привести к очень серьезным побочным эффектам и даже к внезапному летальному исходу. Можно давать ребенку нестероидные препараты, все, кроме «Кеторола», повышающего риск кровотечений.
Восстановление в домашних условиях
Полностью выздоровление наступает через 10-14 дней, после полного заживления раны. Боль со временем становится менее интенсивной и к началу второй недели станет терпимой. В этот момент можно отказаться от обезболивающих. На тот случай, что могут развиться отдаленные осложнения, нельзя увозить ребенка далеко от стационара.
Если ребенок в это время мало ест, не страшно. Главное, чтобы количество получения жидкости было примерно полтора литра в сутки, чтобы не было обезвоживания, усиливающего боль в горле. Пить необходимо при помощи соломинки мелкими глотками. Вода должна быть холодной или чуть теплой. Необходимо ограничение физической активности, чтобы не спровоцировать кровотечение, но прогулки на свежем воздухе разрешаются.
Удаление гланд у детей, отзывы родителей
По мнению многих родителей, не нужно «вестись» на простоту операции. Ведь удаление гланд у ребенка — это не простая задача. Это открытая рана, наркоз, шоковое состояние маленького человечка и непредсказуемые последствия. Прежде чем принять решение, нужно выслушать мнение специалистов.

 Предрасполагающей причиной отомикоза становится длительное лечение антибиотиками и гормонами. А самыми сильными факторами риска являются травмы уха и влажная ушная среда. Именно поэтому чаще других грибы «подхватывают» любители плавания в море, озере, бассейне.
Предрасполагающей причиной отомикоза становится длительное лечение антибиотиками и гормонами. А самыми сильными факторами риска являются травмы уха и влажная ушная среда. Именно поэтому чаще других грибы «подхватывают» любители плавания в море, озере, бассейне. Все это чревато серьезными осложнениями. Поэтому лечение нужно всегда начинать вовремя.
Все это чревато серьезными осложнениями. Поэтому лечение нужно всегда начинать вовремя. Ведь краснота и кожные высыпания на шее и лице могут быть аллергической реакцией на грибы, «растущие» в ухе. Но аллерголог и дерматолог здесь не помогут. Вам необходимо обратиться к врачу-отоларингологу. Если предполагаемый диагноз подтвердится, кроме противогрибковой терапии вам придется пройти курс лечения аллергии.
Ведь краснота и кожные высыпания на шее и лице могут быть аллергической реакцией на грибы, «растущие» в ухе. Но аллерголог и дерматолог здесь не помогут. Вам необходимо обратиться к врачу-отоларингологу. Если предполагаемый диагноз подтвердится, кроме противогрибковой терапии вам придется пройти курс лечения аллергии. Ни в коем случае не чистите уши палочкой, спичкой или соломинкой. Так вы можете травмировать кожу и создать благоприятную почву для внедрения и размножения грибов.
Ни в коем случае не чистите уши палочкой, спичкой или соломинкой. Так вы можете травмировать кожу и создать благоприятную почву для внедрения и размножения грибов.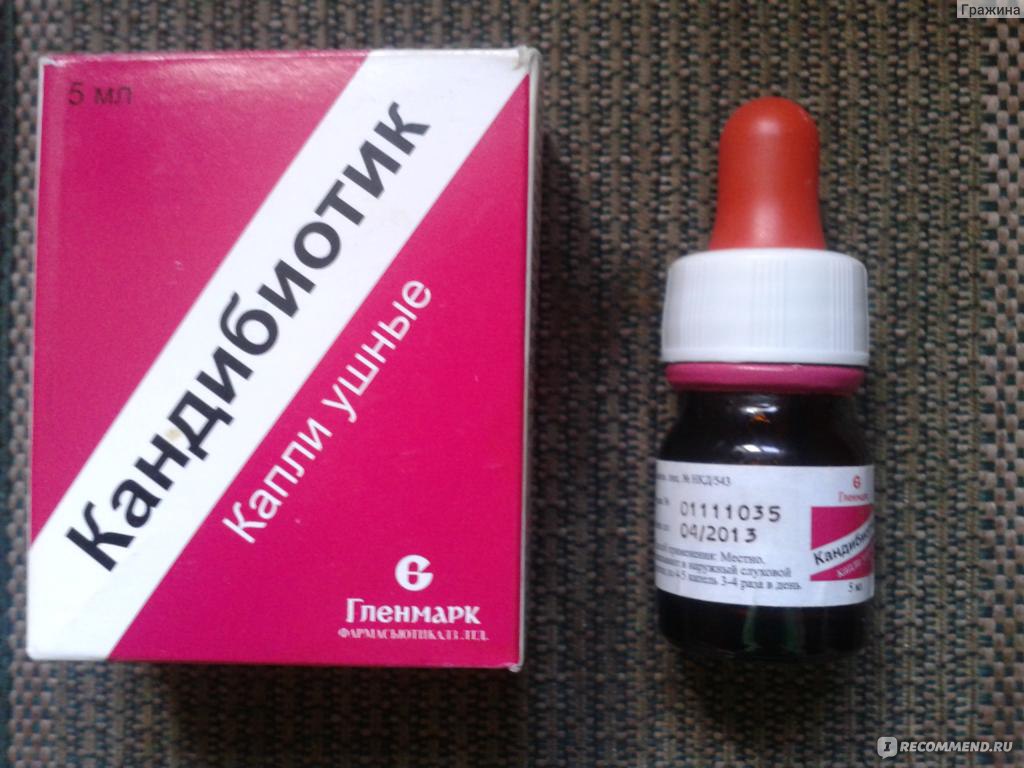 И на каждый из них действует свое, специфическое лечение. А так называемыми универсальными противогрибковыми средствами можно на самом деле лечиться годами.
И на каждый из них действует свое, специфическое лечение. А так называемыми универсальными противогрибковыми средствами можно на самом деле лечиться годами.
 Сегодня аптеки предлагают хороший ассортимент спреев для этой цели: орошайте полость носа обильно, а затем высморкайте нос (малышам, которыееще не освоили сморкание – подойдет назальный аспиратор – система «Отривинбэби». Не рекомендую использовать резиновую грушу!)
Сегодня аптеки предлагают хороший ассортимент спреев для этой цели: орошайте полость носа обильно, а затем высморкайте нос (малышам, которыееще не освоили сморкание – подойдет назальный аспиратор – система «Отривинбэби». Не рекомендую использовать резиновую грушу!)
 Через 5-10 минут можно применять метод нагнетания: лечь на сторону, противоположную больному уху, закапать несколько капель лекарства в слуховой проход, а пальцем надавливать несколько раз на козелок уха таким образом, чтобы козелок закрывал слуховой проход (т.е. нагнетать лекарство в среднее ухо). Через несколько секунд пациент может почувствовать, что жидкость попала в горло.
Через 5-10 минут можно применять метод нагнетания: лечь на сторону, противоположную больному уху, закапать несколько капель лекарства в слуховой проход, а пальцем надавливать несколько раз на козелок уха таким образом, чтобы козелок закрывал слуховой проход (т.е. нагнетать лекарство в среднее ухо). Через несколько секунд пациент может почувствовать, что жидкость попала в горло.
 В первые же дни насморка необходимо восстанавливать свободное носовое дыхание с помощью хороших сосудосуживающих капель (с 6 лет – спреев) и частого промывания полости носа – это и есть профилактика повторных отитов! Главный критерий того, что у человека нормально функционирует нос и слуховая труба (значит, риск отита предельно низок): при зажатом носике при совершении глотательного движения ощущается отчетливый хлопок/щелчок в ухе. Если это чувство пропало – тревога! Срочно мчитесь к ЛОР-врачу!
В первые же дни насморка необходимо восстанавливать свободное носовое дыхание с помощью хороших сосудосуживающих капель (с 6 лет – спреев) и частого промывания полости носа – это и есть профилактика повторных отитов! Главный критерий того, что у человека нормально функционирует нос и слуховая труба (значит, риск отита предельно низок): при зажатом носике при совершении глотательного движения ощущается отчетливый хлопок/щелчок в ухе. Если это чувство пропало – тревога! Срочно мчитесь к ЛОР-врачу!

 Именно ее закладывает в самолете или при погружении глубоко под воду. Чтобы избавиться от тягостных симптомов, нужно сделать несколько глотательных движений – слуховая труба расширяется и давление выравнивается. Подножная пластинка стремечка соединена с окном преддверия внутреннего уха. Оно представляет собой полость в форме улитки, заполненную жидкостью, механические колебания которой преобразуются в нервные импульсы. Мозг принимает их и формирует звуковой образ.
Именно ее закладывает в самолете или при погружении глубоко под воду. Чтобы избавиться от тягостных симптомов, нужно сделать несколько глотательных движений – слуховая труба расширяется и давление выравнивается. Подножная пластинка стремечка соединена с окном преддверия внутреннего уха. Оно представляет собой полость в форме улитки, заполненную жидкостью, механические колебания которой преобразуются в нервные импульсы. Мозг принимает их и формирует звуковой образ. Вначале острый процесс переходит в подострый, а затем в хроническую стадию. Хронические гнойные средние отиты бывают двух основных форм, при одной из них поражается слизистая оболочка среднего уха. Если лечение вовремя начато и хорошо проведено, справиться с ним несложно. Во втором случае воспалительный процесс поражает костные образования уха. Такой отит протекает тяжело, ближайший к кости слой эпидермиса проникает в барабанную полость и прирастает к лишенной слизистой оболочки костной стенке. При этом гной выделяется постоянно, имеет неприятный запах, иногда к нему примешивается костный песок, что говорит о разрушении кости. Обычная противовоспалительная терапия в тяжелых случаях эффекта не дает, возникает необходимость в мелких или обширных оперативных вмешательствах.
Вначале острый процесс переходит в подострый, а затем в хроническую стадию. Хронические гнойные средние отиты бывают двух основных форм, при одной из них поражается слизистая оболочка среднего уха. Если лечение вовремя начато и хорошо проведено, справиться с ним несложно. Во втором случае воспалительный процесс поражает костные образования уха. Такой отит протекает тяжело, ближайший к кости слой эпидермиса проникает в барабанную полость и прирастает к лишенной слизистой оболочки костной стенке. При этом гной выделяется постоянно, имеет неприятный запах, иногда к нему примешивается костный песок, что говорит о разрушении кости. Обычная противовоспалительная терапия в тяжелых случаях эффекта не дает, возникает необходимость в мелких или обширных оперативных вмешательствах. Затем отекает слизистая оболочка среднего уха, отек нарастает, внутри уха появляется и накапливается слизистое и слизисто-гнойное отделяемое, соответственно боли усиливаются, повышается температура.
Затем отекает слизистая оболочка среднего уха, отек нарастает, внутри уха появляется и накапливается слизистое и слизисто-гнойное отделяемое, соответственно боли усиливаются, повышается температура. При высокой температуре показаны жаропонижающие средства. Местно применяют согревающие компрессы, грелки, физиотерапию. Кратковременное (на 20 – 30 минут) антисептическое и болеутоляющее действие оказывает 96% этиловый спирт в виде теплых капель в ухо.
При высокой температуре показаны жаропонижающие средства. Местно применяют согревающие компрессы, грелки, физиотерапию. Кратковременное (на 20 – 30 минут) антисептическое и болеутоляющее действие оказывает 96% этиловый спирт в виде теплых капель в ухо.
 С внешней средой ее соединяет слуховая труба, которая проходит из среднего уха в носоглотку. Она нужна, чтобы поддерживать нормальное давление в ухе, в нее попадает слизь, если ее скопилось много в среднем ухе, может быть и гной при патологии. И именно она является основным входным источником инфекции, проникающим в ухо из носоглотки. Инфекция восходящим путем через слуховую трубу попадает в среднее ухо и развивается воспаление.
С внешней средой ее соединяет слуховая труба, которая проходит из среднего уха в носоглотку. Она нужна, чтобы поддерживать нормальное давление в ухе, в нее попадает слизь, если ее скопилось много в среднем ухе, может быть и гной при патологии. И именно она является основным входным источником инфекции, проникающим в ухо из носоглотки. Инфекция восходящим путем через слуховую трубу попадает в среднее ухо и развивается воспаление. Кислород, который там остается, всасывается в кровь, давление понижается, и человек начинает ощущать давление на уши и даже боль.
Кислород, который там остается, всасывается в кровь, давление понижается, и человек начинает ощущать давление на уши и даже боль. А раз давление в ухе упало, человеку становится легче. Когда давление нормализуется, в образовавшейся на перепонке дырочке образуется рубец и человек не испытывает последствий перенесенного отита.
А раз давление в ухе упало, человеку становится легче. Когда давление нормализуется, в образовавшейся на перепонке дырочке образуется рубец и человек не испытывает последствий перенесенного отита.
 Или смочить им ватку и ввести ее в глубь слухового прохода, как можно ближе к барабанной перепонке. Помогает облегчить состояние согревающий компресс. Сделать его просто. Нужно взять марлю, сложенную в несколько слоев, или фланелевую ткань, надрезать до середины с одной стороны, намочить теплым разведенным спиртом или водкой и надеть на ухо. Сверху нужно положить компрессную бумагу, кальку или полиэтилен (от обычного пакета), закрыть эту конструкцию слоем ваты и плотно закрепить – это можно сделать с помощью повязки или простого платка, главное, чтобы туда не проникал воздух. Компресс держит тепло 4-6 часов, затем его снимают, а на голову надевают теплый платок.
Или смочить им ватку и ввести ее в глубь слухового прохода, как можно ближе к барабанной перепонке. Помогает облегчить состояние согревающий компресс. Сделать его просто. Нужно взять марлю, сложенную в несколько слоев, или фланелевую ткань, надрезать до середины с одной стороны, намочить теплым разведенным спиртом или водкой и надеть на ухо. Сверху нужно положить компрессную бумагу, кальку или полиэтилен (от обычного пакета), закрыть эту конструкцию слоем ваты и плотно закрепить – это можно сделать с помощью повязки или простого платка, главное, чтобы туда не проникал воздух. Компресс держит тепло 4-6 часов, затем его снимают, а на голову надевают теплый платок.
 Тем не менее взрослым их назначают почти всегда, детям тоже часто назначают, хотя у них возможно излечение и без их использования, все зависит от выраженности заболевания. Но здесь таится опасность. Существует всего три вида капель, содержащие антибиотики, которые можно капать в уши. Остальные пару десятков содержат так называемые аминогликозидные антибиотики, которые могут вызвать глухоту. В аннотации к ним мелким шрифтом написано – нельзя закапывать при перфорации барабанной перепонки, например, популярный «Софрадекс», который льется рекой в уши, может вызвать глухоту. Детям можно закапывать только препарат «Отофа». Все остальное – для наружных отитов.
Тем не менее взрослым их назначают почти всегда, детям тоже часто назначают, хотя у них возможно излечение и без их использования, все зависит от выраженности заболевания. Но здесь таится опасность. Существует всего три вида капель, содержащие антибиотики, которые можно капать в уши. Остальные пару десятков содержат так называемые аминогликозидные антибиотики, которые могут вызвать глухоту. В аннотации к ним мелким шрифтом написано – нельзя закапывать при перфорации барабанной перепонки, например, популярный «Софрадекс», который льется рекой в уши, может вызвать глухоту. Детям можно закапывать только препарат «Отофа». Все остальное – для наружных отитов.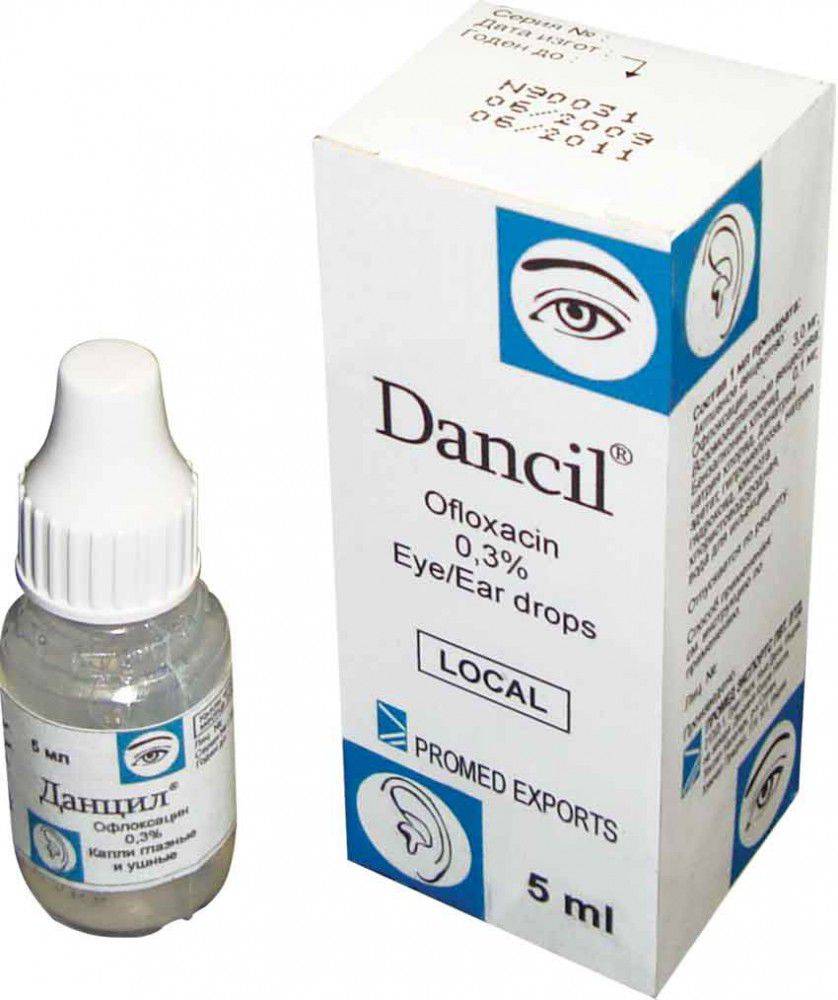 На фоне воспаления снижается барьер между внутренним и средним ухом, а гентамицин попадая во внутреннее ухо, убивает там волосковые клетки и вызывает антибиотиковую глухоту.
На фоне воспаления снижается барьер между внутренним и средним ухом, а гентамицин попадая во внутреннее ухо, убивает там волосковые клетки и вызывает антибиотиковую глухоту. Новые технологии в лор-хирургии позволяют наложить «заплату» на «дырочку» в барабанной перепонке и хронический отит остается в прошлом.
Новые технологии в лор-хирургии позволяют наложить «заплату» на «дырочку» в барабанной перепонке и хронический отит остается в прошлом.
 Отиты в зависимости от локализации сопровождаются болевыми ощущениями в ухе и области уха, повышением температуры тела, ухудшением общего состояния, снижением слуха. В тяжелых случаях возможны выделения из уха, головокружение, проблемы с координацией. Наружный отит обычно связан с неправильной гигиеной ушей, попаданием воды в уши из общественных водоёмов, когда в слуховой проход заносят инфекцию, или травмированием инородным телом. Он проявляется болью в наружном слуховом проходе и области уха, ощущением заложенности уха, могут быть выделения из уха, повышение температуры тела.
Отиты в зависимости от локализации сопровождаются болевыми ощущениями в ухе и области уха, повышением температуры тела, ухудшением общего состояния, снижением слуха. В тяжелых случаях возможны выделения из уха, головокружение, проблемы с координацией. Наружный отит обычно связан с неправильной гигиеной ушей, попаданием воды в уши из общественных водоёмов, когда в слуховой проход заносят инфекцию, или травмированием инородным телом. Он проявляется болью в наружном слуховом проходе и области уха, ощущением заложенности уха, могут быть выделения из уха, повышение температуры тела. При тяжелых формах наблюдается значительное повышение температуры тела, сильные болевые ощущения в области уха, головные боли, общая слабость, возможны выделения из уха (серозные, гнойные).
При тяжелых формах наблюдается значительное повышение температуры тела, сильные болевые ощущения в области уха, головные боли, общая слабость, возможны выделения из уха (серозные, гнойные). Начальные формы экссудативного отита поддаются медикаментозному лечению. По показаниям назначается физиолечение, продувания слуховой трубы, антибактериальнаятерапия. При затяжном течении, выраженном снижении слуха и отсутствии эффекта от терапии назначается хирургическое лечение. Экссудативный отит очень коварное заболевание, так как при отсутствии лечения могут возникнуть спайки в барабанной полости, развиться стойкая тугоухость, в самых запущенных случаях — глухота. Последствиями экссудативного отита могут быть адгезивный отит. Обе болезни часто заканчиваются потерей слуха.
Начальные формы экссудативного отита поддаются медикаментозному лечению. По показаниям назначается физиолечение, продувания слуховой трубы, антибактериальнаятерапия. При затяжном течении, выраженном снижении слуха и отсутствии эффекта от терапии назначается хирургическое лечение. Экссудативный отит очень коварное заболевание, так как при отсутствии лечения могут возникнуть спайки в барабанной полости, развиться стойкая тугоухость, в самых запущенных случаях — глухота. Последствиями экссудативного отита могут быть адгезивный отит. Обе болезни часто заканчиваются потерей слуха. А ушная боль не дает покоя. Достаточно принять обезболивающее (нурофен, парацетамол) и закапать в нос сосудосуживающие капли (називин, ксилен). Компресс временно снимет болевые ощущения, но не вылечит. Также нужно помнить, что если из уха есть выделения, то согревающий компресс категорически запрещен!
А ушная боль не дает покоя. Достаточно принять обезболивающее (нурофен, парацетамол) и закапать в нос сосудосуживающие капли (називин, ксилен). Компресс временно снимет болевые ощущения, но не вылечит. Также нужно помнить, что если из уха есть выделения, то согревающий компресс категорически запрещен!  , так как очаг гнойного воспаления располагается очень близко от головного мозга, крупных сосудов и нервов. Хронический отит приводит к гнойным обострениям, снижению слуха и значительно нарушает качество жизни — необходимо постоянно избегать попадания воды в ухо (при мытье, купании), нельзя нырять, любая простуда может привести к обострению. Если перепонка повреждена, обострения будут продолжаться. Простая перфорация перепонки вызывает периодические воспаления уха, со временем это может повредить слуховой нерв, который восстановить уже невозможно. Хронический отит может осложняться холестеатомой, которая разрушает среднее и внутренне ухо, может приводить к парезу лицевого нерва, головокружению, полной глухоте, а также гнойным внутричерепным осложнениям. Использование капель — это способ снять обострение отита, на время прекратить выделения. Порой, при снижении слуха при развитии спаечного процесса в среднем ухе, нарушении подвижности слуховых косточек для улучшения слуха пациенты устанавливают себе слуховые аппараты.
, так как очаг гнойного воспаления располагается очень близко от головного мозга, крупных сосудов и нервов. Хронический отит приводит к гнойным обострениям, снижению слуха и значительно нарушает качество жизни — необходимо постоянно избегать попадания воды в ухо (при мытье, купании), нельзя нырять, любая простуда может привести к обострению. Если перепонка повреждена, обострения будут продолжаться. Простая перфорация перепонки вызывает периодические воспаления уха, со временем это может повредить слуховой нерв, который восстановить уже невозможно. Хронический отит может осложняться холестеатомой, которая разрушает среднее и внутренне ухо, может приводить к парезу лицевого нерва, головокружению, полной глухоте, а также гнойным внутричерепным осложнениям. Использование капель — это способ снять обострение отита, на время прекратить выделения. Порой, при снижении слуха при развитии спаечного процесса в среднем ухе, нарушении подвижности слуховых косточек для улучшения слуха пациенты устанавливают себе слуховые аппараты. Но настоящее лечение — операция: удаление спаек, санация (оздоровление) барабанной полости, закрытие перфорации перепонки — создание заново естественного барьера для попадания инфекции в ухо. Операция позволяет избавиться от гноетечения, восстановить слух и улучшить качество жизни, не ограничивать себя и жить полноценно.
Но настоящее лечение — операция: удаление спаек, санация (оздоровление) барабанной полости, закрытие перфорации перепонки — создание заново естественного барьера для попадания инфекции в ухо. Операция позволяет избавиться от гноетечения, восстановить слух и улучшить качество жизни, не ограничивать себя и жить полноценно. Ушные капли, спреи для носа, капли для глаз – эти и другие препараты в широком ассортименте и по доступной цене.
Ушные капли, спреи для носа, капли для глаз – эти и другие препараты в широком ассортименте и по доступной цене. Их применение возможно только после консультации с врачом.
Их применение возможно только после консультации с врачом.
 Наибольшую опасность представляет буллезный мирингит, при котором происходит развитие папул на барабанной перепонке, которые полностью ее покрывают. У больного возникают сильные болевые ощущения до разрыва этих булл.
Наибольшую опасность представляет буллезный мирингит, при котором происходит развитие папул на барабанной перепонке, которые полностью ее покрывают. У больного возникают сильные болевые ощущения до разрыва этих булл.





 )
) Смочите тряпку в прохладной или теплой воде, отожмите ее и приложите к уху, которое вас беспокоит. Попробуйте обе температуры, чтобы увидеть, помогает ли одна вам больше, чем другая.
Смочите тряпку в прохладной или теплой воде, отожмите ее и приложите к уху, которое вас беспокоит. Попробуйте обе температуры, чтобы увидеть, помогает ли одна вам больше, чем другая. Хотя это может показаться странным, отдых или сон сидя, а не лежа, могут способствовать стеканию жидкости из уха. Это может ослабить давление и боль в среднем ухе. Подоприте себя в постели стопкой подушек или спите в слегка откинутом кресле.
Хотя это может показаться странным, отдых или сон сидя, а не лежа, могут способствовать стеканию жидкости из уха. Это может ослабить давление и боль в среднем ухе. Подоприте себя в постели стопкой подушек или спите в слегка откинутом кресле.


 — говорит Фримен. По его словам, ухо сухопутного оленя может заразиться, потому что бактерии, скорее всего, станут влажными из-за летней жары, влажности и потоотделения.
— говорит Фримен. По его словам, ухо сухопутного оленя может заразиться, потому что бактерии, скорее всего, станут влажными из-за летней жары, влажности и потоотделения.
 Это может вызвать проблемы со слухом и дискомфорт. Вот 5 способов самостоятельно удалить закупорку ушной серы.
Это может вызвать проблемы со слухом и дискомфорт. Вот 5 способов самостоятельно удалить закупорку ушной серы.  Этот метод можно использовать в профилактических целях один раз в неделю. Вы можете использовать лейку для душа (теплой и с очень низким давлением), чтобы промыть ухо.
Этот метод можно использовать в профилактических целях один раз в неделю. Вы можете использовать лейку для душа (теплой и с очень низким давлением), чтобы промыть ухо.  Вы также можете проделать то же самое с влажной тканью для еще большей эффективности (пар поможет отслоить серную пробку от стенок слухового прохода).
Вы также можете проделать то же самое с влажной тканью для еще большей эффективности (пар поможет отслоить серную пробку от стенок слухового прохода).
 0000027584 00000 п.
0000027662 00000 н.
0000030043 00000 п.
0000030375 00000 п.
0000030441 00000 п.
0000030557 00000 п.
0000030627 00000 п.
0000030708 00000 п.
0000031267 00000 п.
0000031548 00000 н.
0000031698 00000 п.
0000031725 00000 п.
0000032026 00000 п.
0000036206 00000 п.
0000036645 00000 п.
0000037176 00000 п.
0000041319 00000 п.
0000041795 00000 п.
0000042317 00000 п.
0000057330 00000 п.
0000057678 00000 п.
0000057953 00000 п.
0000058542 00000 п.
0000058620 00000 п.
0000058655 00000 п.
0000058733 00000 п.
0000356382 00000 п.
0000356711 00000 н.
0000356777 00000 н.
0000356893 00000 н.
0000356971 00000 н.
0000357084 00000 н.
0000357357 00000 н.
0000357640 00000 н.
0000357718 00000 н.
0000358074 00000 н.
0000358111 00000 п.
0000362970 00000 н.
0000635467 00000 н.
0000635908 00000 н.
0000637691 00000 п.
0000649897 00000 н.
0000002474 00000 н.
0000002096 00000 н.
трейлер
] / Назад 725774 / XRefStm 2474 >>
startxref
0
%% EOF
236 0 объект
> поток
hTKBq? {| C1JIC
о @ vZ \ A 76> л + ч |? Wm ^.
0000027584 00000 п.
0000027662 00000 н.
0000030043 00000 п.
0000030375 00000 п.
0000030441 00000 п.
0000030557 00000 п.
0000030627 00000 п.
0000030708 00000 п.
0000031267 00000 п.
0000031548 00000 н.
0000031698 00000 п.
0000031725 00000 п.
0000032026 00000 п.
0000036206 00000 п.
0000036645 00000 п.
0000037176 00000 п.
0000041319 00000 п.
0000041795 00000 п.
0000042317 00000 п.
0000057330 00000 п.
0000057678 00000 п.
0000057953 00000 п.
0000058542 00000 п.
0000058620 00000 п.
0000058655 00000 п.
0000058733 00000 п.
0000356382 00000 п.
0000356711 00000 н.
0000356777 00000 н.
0000356893 00000 н.
0000356971 00000 н.
0000357084 00000 н.
0000357357 00000 н.
0000357640 00000 н.
0000357718 00000 н.
0000358074 00000 н.
0000358111 00000 п.
0000362970 00000 н.
0000635467 00000 н.
0000635908 00000 н.
0000637691 00000 п.
0000649897 00000 н.
0000002474 00000 н.
0000002096 00000 н.
трейлер
] / Назад 725774 / XRefStm 2474 >>
startxref
0
%% EOF
236 0 объект
> поток
hTKBq? {| C1JIC
о @ vZ \ A 76> л + ч |? Wm ^. ù> z ~ GD $] FOP # I BL ‘= _ o_5g & * UMɸ # AeVW: IWc, + k7T {83Gb V)? XU’
q «|; HRt @ .- wS0g7 ؝ ǬN]? eow [2nU ﭮ> ~
ù> z ~ GD $] FOP # I BL ‘= _ o_5g & * UMɸ # AeVW: IWc, + k7T {83Gb V)? XU’
q «|; HRt @ .- wS0g7 ؝ ǬN]? eow [2nU ﭮ> ~ 1 Помимо того, что они часто не защищены и подвергаются прямому воздействию холода, это делает их одной из первых частей вашего тела, которые чувствуют резкий холодный воздух.
1 Помимо того, что они часто не защищены и подвергаются прямому воздействию холода, это делает их одной из первых частей вашего тела, которые чувствуют резкий холодный воздух. Этот рост называется экзотозом, и его часто называют ухом серфера, поскольку у серфингистов, которые проводят длительное время в холодной воде, часто возникает этот рост.Это также очень распространено среди тех, кто занимается зимними видами спорта, такими как катание на лыжах и сноуборде, а также может повлиять на тех, кто работает на улице в холодную погоду.
Этот рост называется экзотозом, и его часто называют ухом серфера, поскольку у серфингистов, которые проводят длительное время в холодной воде, часто возникает этот рост.Это также очень распространено среди тех, кто занимается зимними видами спорта, такими как катание на лыжах и сноуборде, а также может повлиять на тех, кто работает на улице в холодную погоду. 3 По мере того, как температура опускается ниже эталонного значения, становится еще более важным защитить уши и согреть их.
3 По мере того, как температура опускается ниже эталонного значения, становится еще более важным защитить уши и согреть их. Хотя некоторые люди кладут в ухо ватные палочки или вату, чтобы согреться или сохранить внутреннюю часть уха сухой, это может вызвать воспаление и привести к дальнейшим проблемам. 2 Вместо этого используйте фен на слабом огне, чтобы избавиться от влаги в ушах, и продолжайте прикрывать их, пока находитесь на улице.
Хотя некоторые люди кладут в ухо ватные палочки или вату, чтобы согреться или сохранить внутреннюю часть уха сухой, это может вызвать воспаление и привести к дальнейшим проблемам. 2 Вместо этого используйте фен на слабом огне, чтобы избавиться от влаги в ушах, и продолжайте прикрывать их, пока находитесь на улице.














 Чтобы приготовить это средство, возьмите следующие ингредиенты: 2 средних спелых органических банана, 2 ст.л. сырого органического меда, 2 чашки воды.
Чтобы приготовить это средство, возьмите следующие ингредиенты: 2 средних спелых органических банана, 2 ст.л. сырого органического меда, 2 чашки воды.


 Загрузка…
Загрузка… Поэтому в слизистой локализуется много сосудов, которые обеспечивают приток необходимых компонентов.
Поэтому в слизистой локализуется много сосудов, которые обеспечивают приток необходимых компонентов.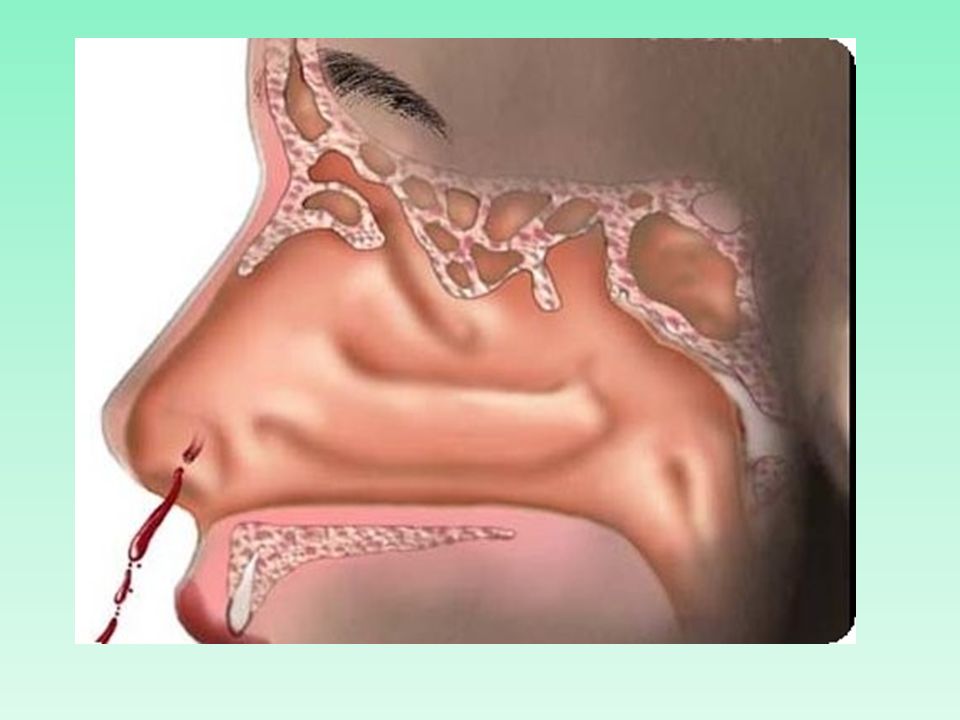 Любое напряжение (например, обычное высмаркивание) приводит к их повреждению.
Любое напряжение (например, обычное высмаркивание) приводит к их повреждению. Любое напряжение тут же сопровождается кровотечением. Как правило, с такой особенностью человек сталкивается еще в раннем детстве.
Любое напряжение тут же сопровождается кровотечением. Как правило, с такой особенностью человек сталкивается еще в раннем детстве. Применять сосудосуживающие капли разрешено не более семи дней. Злоупотребление лекарством приводит к привыканию, вслед за которым человек увеличивает дозировки. Это крайне негативно сказывается на состоянии сосудов.
Применять сосудосуживающие капли разрешено не более семи дней. Злоупотребление лекарством приводит к привыканию, вслед за которым человек увеличивает дозировки. Это крайне негативно сказывается на состоянии сосудов. Желтые или коричневые указывают на гнойные воспалительные процессы. Причем нередко при запущенной простуде появляется насморк с кровью. Это вызвано ослаблением иммунной защиты и истончением слизистой. В результате сосуды могут самопроизвольно повреждаться.
Желтые или коричневые указывают на гнойные воспалительные процессы. Причем нередко при запущенной простуде появляется насморк с кровью. Это вызвано ослаблением иммунной защиты и истончением слизистой. В результате сосуды могут самопроизвольно повреждаться. Желание очистить нос приводит к перенапряжению и разрыву сосудов.
Желание очистить нос приводит к перенапряжению и разрыву сосудов. Определить начало развития отита несложно. Патология практически всегда дает о себе знать сильной болью в ухе.
Определить начало развития отита несложно. Патология практически всегда дает о себе знать сильной болью в ухе. Практически всегда люди сталкиваются с головными болями, которые усиливаются при наклонах.
Практически всегда люди сталкиваются с головными болями, которые усиливаются при наклонах. При чрезмерной сухости воздуха полезно использовать увлажнитель.
При чрезмерной сухости воздуха полезно использовать увлажнитель. Своевременная диагностика позволит определить причину и при необходимости начать лечение на начальных стадиях.
Своевременная диагностика позволит определить причину и при необходимости начать лечение на начальных стадиях. Поэтому в слизистой локализуется много сосудов, которые обеспечивают приток необходимых компонентов.
Поэтому в слизистой локализуется много сосудов, которые обеспечивают приток необходимых компонентов. Если человека беспокоят обильные выделения, то ему хочется как можно лучше высморкаться. Такое интенсивное очищение носовых ходов вызывает сильную нагрузку на сосуды. Последние не выдерживают и лопаются.
Если человека беспокоят обильные выделения, то ему хочется как можно лучше высморкаться. Такое интенсивное очищение носовых ходов вызывает сильную нагрузку на сосуды. Последние не выдерживают и лопаются. Через несколько дней они способны изменить свою консистенцию и цвет.
Через несколько дней они способны изменить свою консистенцию и цвет. Желание очистить нос приводит к перенапряжению и разрыву сосудов.
Желание очистить нос приводит к перенапряжению и разрыву сосудов. Определить начало развития отита несложно. Патология практически всегда дает о себе знать сильной болью в ухе.
Определить начало развития отита несложно. Патология практически всегда дает о себе знать сильной болью в ухе.
 В зависимости от причины кровавого насморка пациенту могут быть назначены антибиотики, противовирусные препараты, различные сосудосуживающие капли.
В зависимости от причины кровавого насморка пациенту могут быть назначены антибиотики, противовирусные препараты, различные сосудосуживающие капли. Он, хоть и доставляет некоторые неудобства, не является показателям серьёзных патологий. Но сопли с кровью при насморке часто вызывают беспокойство. Причинами такого состояния становятся повреждения слизистой оболочки или развитие тяжёлых заболеваний.
Он, хоть и доставляет некоторые неудобства, не является показателям серьёзных патологий. Но сопли с кровью при насморке часто вызывают беспокойство. Причинами такого состояния становятся повреждения слизистой оболочки или развитие тяжёлых заболеваний. Последние доставляются через систему кровообращения, поэтому ткани в носу буквально пронизаны множеством капилляров и сосудов. Активная циркуляция крови в носоглотке способствует согреванию порции поступающего воздуха.
Последние доставляются через систему кровообращения, поэтому ткани в носу буквально пронизаны множеством капилляров и сосудов. Активная циркуляция крови в носоглотке способствует согреванию порции поступающего воздуха.
 Врачи проводят полноценный осмотр деток, которые ещё не умеют говорить. Причины подобных особенностей у малышей могут отличаться от тех, которые вызывают кровотечение у взрослых. Часто дети активно ковыряются в носу. Это приводит к повреждению сосудов, и они начинают кровоточить. Важно, чтобы в детской комнате постоянно был увлажнённый воздух, что не допускает пересыхания слизистой.
Врачи проводят полноценный осмотр деток, которые ещё не умеют говорить. Причины подобных особенностей у малышей могут отличаться от тех, которые вызывают кровотечение у взрослых. Часто дети активно ковыряются в носу. Это приводит к повреждению сосудов, и они начинают кровоточить. Важно, чтобы в детской комнате постоянно был увлажнённый воздух, что не допускает пересыхания слизистой. Происходит ослабление иммунной системы, а также гормональная перестройка. Период беременности характеризуется повышением выработки эстрогенов, что приводит к отёчности слизистой носа. По этой причине ринит при беременности считается вполне нормальным явлением.
Происходит ослабление иммунной системы, а также гормональная перестройка. Период беременности характеризуется повышением выработки эстрогенов, что приводит к отёчности слизистой носа. По этой причине ринит при беременности считается вполне нормальным явлением. Для облегчения состояния необходимо использовать лёд. Важно очистить ноздри от накопившейся слизи. Прежде чем оказывать первую помощь следует точно знать, что надо делать. Правильная последовательность всех манипуляций поможет избежать возможных негативных последствий и быстро остановить кровь.
Для облегчения состояния необходимо использовать лёд. Важно очистить ноздри от накопившейся слизи. Прежде чем оказывать первую помощь следует точно знать, что надо делать. Правильная последовательность всех манипуляций поможет избежать возможных негативных последствий и быстро остановить кровь.


 При этом появление крови происходит в незначительных количествах, на постоянной основе.
При этом появление крови происходит в незначительных количествах, на постоянной основе.

 Симптом полностью исчезает через некоторое время после выздоровления. Если появление кровянистых масс происходит на постоянной основе, следует обратиться к врачу.
Симптом полностью исчезает через некоторое время после выздоровления. Если появление кровянистых масс происходит на постоянной основе, следует обратиться к врачу.


 Особенно важно это в том случае, если их применение длится более недели.
Особенно важно это в том случае, если их применение длится более недели.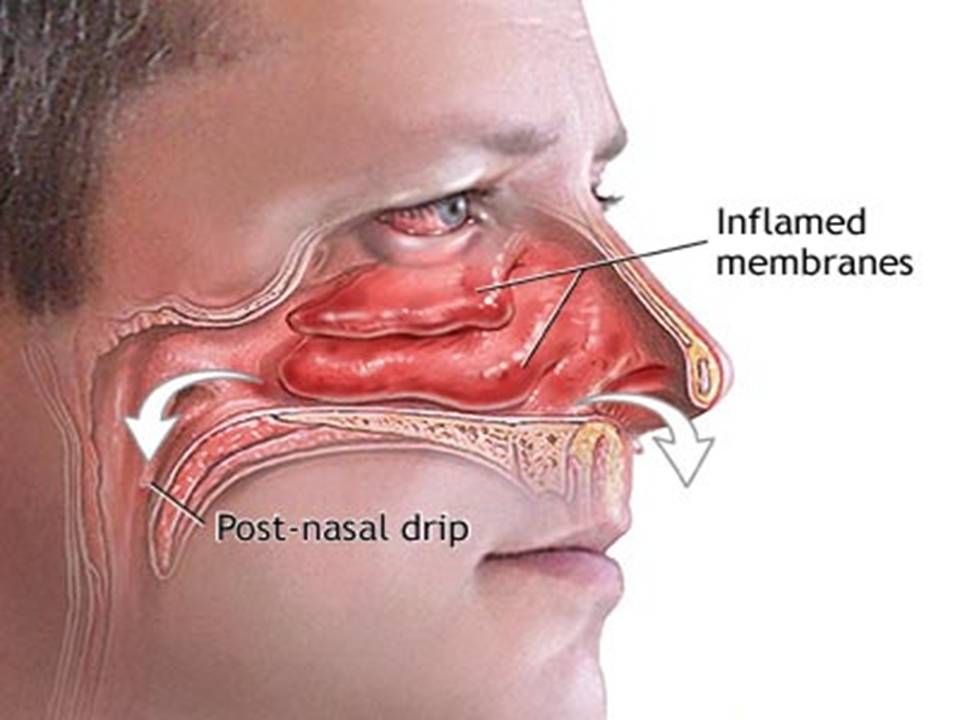 Кроме того, для приведенной цели следует регулярно проветривать жилое помещение, увлажнять воздух. Эти простые правила помогут существенно снизить риски появления кровянистого насморка.
Кроме того, для приведенной цели следует регулярно проветривать жилое помещение, увлажнять воздух. Эти простые правила помогут существенно снизить риски появления кровянистого насморка. А вот при кровотечении ее выделяется гораздо больше.
А вот при кровотечении ее выделяется гораздо больше.
 Например, принимать внутрь чаи на основе крапивы или шиповника.
Например, принимать внутрь чаи на основе крапивы или шиповника. Поскольку, всем известно, что дети часто ковыряют в носу. Это одна из главных проблем, из-за которой происходит подобный процесс.
Поскольку, всем известно, что дети часто ковыряют в носу. Это одна из главных проблем, из-за которой происходит подобный процесс.
 Самостоятельно, без помощи врача, определить, почему появились сопли достаточно сложно. Именно поэтому перед тем, как начинать лечение нужно проконсультироваться со специалистом, который проведет комплексное обследование и назначит медикаментозную терапию, направленную не только на устранение симптоматики, но и на борьбу с причиной ее появления.
Самостоятельно, без помощи врача, определить, почему появились сопли достаточно сложно. Именно поэтому перед тем, как начинать лечение нужно проконсультироваться со специалистом, который проведет комплексное обследование и назначит медикаментозную терапию, направленную не только на устранение симптоматики, но и на борьбу с причиной ее появления. Как правило, после избавления от причины развития насморка, неприятная симптоматика проходит сама по себе.
Как правило, после избавления от причины развития насморка, неприятная симптоматика проходит сама по себе. Заправить чай можно лимоном или имбирем – это помогает пропотеть.
Заправить чай можно лимоном или имбирем – это помогает пропотеть. Процедуру лучше всего делать перед сном. Если при прогревании появились боли, жар или жжение, но лечение следует прекратить и обратиться к врачу.
Процедуру лучше всего делать перед сном. Если при прогревании появились боли, жар или жжение, но лечение следует прекратить и обратиться к врачу. Можно купить минералку, лучше «Боржоми» или физиологический раствор. Можно использовать раствор поваренной соли (на 1 л воды – 2 ч. л.).
Можно купить минералку, лучше «Боржоми» или физиологический раствор. Можно использовать раствор поваренной соли (на 1 л воды – 2 ч. л.). Особенно эффективна данная мера для маленьких детей, у которых часто имеет место физиологический насморк или же появляются сопли из-за пересыхания слизистой оболочки носа.
Особенно эффективна данная мера для маленьких детей, у которых часто имеет место физиологический насморк или же появляются сопли из-за пересыхания слизистой оболочки носа. В этом случае самолечение недопустимо. Больного обязательно нужно показать отоларингологу, который проведет комплексное обследование и выявит истинную причину насморка. При необходимости врач пропишет медикаментозное лечение, и даст дополнительные рекомендации.
В этом случае самолечение недопустимо. Больного обязательно нужно показать отоларингологу, который проведет комплексное обследование и выявит истинную причину насморка. При необходимости врач пропишет медикаментозное лечение, и даст дополнительные рекомендации. Для облегчения носового дыхания врач назначает сосудосуживающие препараты, которые снимают отек – Трамазолин, Фенилэфрин или Оксиметазолин.
Для облегчения носового дыхания врач назначает сосудосуживающие препараты, которые снимают отек – Трамазолин, Фенилэфрин или Оксиметазолин. Нос может быть заложен как постоянно, так и в определенное время (например, по утрам или вечерам).
Нос может быть заложен как постоянно, так и в определенное время (например, по утрам или вечерам).
 У определенных людей, в большей степени у детей, есть определенная предрасположенность к простудным заболеваниям, и они могут болеть по нескольку раз за год.
У определенных людей, в большей степени у детей, есть определенная предрасположенность к простудным заболеваниям, и они могут болеть по нескольку раз за год. Зеленая слизь свидетельствует о хроническом заболевании или о наличии воспаления легких, а также хронического бронхита. Носовые пазухи могут быть наполняться гноем, что является главной причиной гайморита.
Зеленая слизь свидетельствует о хроническом заболевании или о наличии воспаления легких, а также хронического бронхита. Носовые пазухи могут быть наполняться гноем, что является главной причиной гайморита. Это выйдет не только дешевле, но в некоторых случаях еще и безопаснее. Важно начать лечение при первых признаках начала болезни.
Это выйдет не только дешевле, но в некоторых случаях еще и безопаснее. Важно начать лечение при первых признаках начала болезни. В первую очередь – это достаточное увлажнение воздуха, при котором слизь не сгущается, а быстро выходит из носа.
В первую очередь – это достаточное увлажнение воздуха, при котором слизь не сгущается, а быстро выходит из носа.
 Однако их нужно использовать с осторожностью, потому что тот или иной растительный компонент может вызвать аллергическую реакцию, и проблема усугубится еще больше.
Однако их нужно использовать с осторожностью, потому что тот или иной растительный компонент может вызвать аллергическую реакцию, и проблема усугубится еще больше.
 Паровые ингаляции нельзя проводить при высокой температуре, склонности к носовому кровотечению, гипертонии, проблемами с сердцем и легочной недостаточности.
Паровые ингаляции нельзя проводить при высокой температуре, склонности к носовому кровотечению, гипертонии, проблемами с сердцем и легочной недостаточности.



 Если механическое повреждение исключается, а частицы крови в соплях остаются, нужно как можно быстрее обратиться к врачу – возможно, требуется неотложная помощь.
Если механическое повреждение исключается, а частицы крови в соплях остаются, нужно как можно быстрее обратиться к врачу – возможно, требуется неотложная помощь.
 Если за это время с заболеванием не справиться, то нос будет по-прежнему заложен соплями, а это может привести к таким неприятным осложнениям, как гайморит или бронхит.
Если за это время с заболеванием не справиться, то нос будет по-прежнему заложен соплями, а это может привести к таким неприятным осложнениям, как гайморит или бронхит.

 Это особенно опасно для детей. Перед тем как начать лечение патологии, важно выявить и устранить негативное воздействие фактора, ставшего причиной заложенности носа без соплей.
Это особенно опасно для детей. Перед тем как начать лечение патологии, важно выявить и устранить негативное воздействие фактора, ставшего причиной заложенности носа без соплей. Поэтому крайне важно производить такие мероприятия, как проветривание и влажная уборка помещения ежедневно. В некоторых случаях целесообразно приобрести специальный увлажнитель воздуха.
Поэтому крайне важно производить такие мероприятия, как проветривание и влажная уборка помещения ежедневно. В некоторых случаях целесообразно приобрести специальный увлажнитель воздуха.
 В подобном случае может возникнуть гайморит.
В подобном случае может возникнуть гайморит. Для лечения не подходят сосудосуживающие препараты, потому что при частом и продолжительном применении они провоцируют привыкание. В первую очередь нужно выявить и устранить воздействие аллергена на ребенка. Дать принять малышу антигистаминный препарат, который назначил врач. Важно устранить из полости носа частички аллергена при помощи промывания носа солевым раствором.
Для лечения не подходят сосудосуживающие препараты, потому что при частом и продолжительном применении они провоцируют привыкание. В первую очередь нужно выявить и устранить воздействие аллергена на ребенка. Дать принять малышу антигистаминный препарат, который назначил врач. Важно устранить из полости носа частички аллергена при помощи промывания носа солевым раствором. Перед ее использованием в качестве назальных капель нужно выпустить из нее газ и слегка подогреть.
Перед ее использованием в качестве назальных капель нужно выпустить из нее газ и слегка подогреть. Лечение в этом случае будет проводиться такое же, как при обычном рините. Ребенку показано закапывание сосудосуживающих капель, противовирусных и антибактериальных средств (это необходимо в случае, если сопли густые и их невозможно высморкать).
Лечение в этом случае будет проводиться такое же, как при обычном рините. Ребенку показано закапывание сосудосуживающих капель, противовирусных и антибактериальных средств (это необходимо в случае, если сопли густые и их невозможно высморкать). Взрослым пациентам рекомендуют использовать подобные средства в комплексе с медикаментозным лечением. Не следует заниматься самолечение, в обязательном порядке нужно посетить отоларинголога для того, чтобы исключить возможность развития гайморита.
Взрослым пациентам рекомендуют использовать подобные средства в комплексе с медикаментозным лечением. Не следует заниматься самолечение, в обязательном порядке нужно посетить отоларинголога для того, чтобы исключить возможность развития гайморита. Для улучшения и сглаживания запаха можно добавить масло лаванды. Полученную смесь вливают в ингалятор. Длительность процедуры не должна превышать 15 минут.
Для улучшения и сглаживания запаха можно добавить масло лаванды. Полученную смесь вливают в ингалятор. Длительность процедуры не должна превышать 15 минут.

 Растительные аллергены, как правило, вызывают сезонное проявление заболевания (интермиттирующее). Вещества, связанные с профессиональной деятельностью человека (латекс, смолы) или условиями его проживания (пыль, шерсть животных, плесневые грибы), обуславливают постоянное проявление ринита.
Растительные аллергены, как правило, вызывают сезонное проявление заболевания (интермиттирующее). Вещества, связанные с профессиональной деятельностью человека (латекс, смолы) или условиями его проживания (пыль, шерсть животных, плесневые грибы), обуславливают постоянное проявление ринита.
 Очень многие пациенты, пытаясь быстро избавиться от насморка, злоупотребляют сосудосуживающими каплями, не учитывая причину заболевания (особенно бактериальную инфекцию). При этом возбудитель болезни продолжает размножаться в полости носа, приводя к тяжелым осложнениям ринита, а сосудосуживающие капли достаточно быстро вызывают атрофию слизистой оболочки, сужение просвета капилляров и понижение способности выводить слизистый секрет. В результате развивается воспалительная реакция, которая сопровождается отеком и чувством заложенности.
Очень многие пациенты, пытаясь быстро избавиться от насморка, злоупотребляют сосудосуживающими каплями, не учитывая причину заболевания (особенно бактериальную инфекцию). При этом возбудитель болезни продолжает размножаться в полости носа, приводя к тяжелым осложнениям ринита, а сосудосуживающие капли достаточно быстро вызывают атрофию слизистой оболочки, сужение просвета капилляров и понижение способности выводить слизистый секрет. В результате развивается воспалительная реакция, которая сопровождается отеком и чувством заложенности.
 Диагностику ринита при ОРВИ облегчает определение лейкоцитарной формулы при сдаче клинического анализа крови.
Диагностику ринита при ОРВИ облегчает определение лейкоцитарной формулы при сдаче клинического анализа крови.
 Это связано с тем, что струп, покрывающий сломанный кровеносный сосуд во время процесса заживления, может отломиться.
Это связано с тем, что струп, покрывающий сломанный кровеносный сосуд во время процесса заживления, может отломиться. Маленьким детям это может быть что-то, что они кладут себе в нос. Даже кончик аппликатора для назального спрея может застрять в носу человека.
Маленьким детям это может быть что-то, что они кладут себе в нос. Даже кончик аппликатора для назального спрея может застрять в носу человека. Если у вас есть одно из этих состояний, ваш нос может не получать достаточно влаги, и это может привести к кровотечению из носа, когда вы высморкаетесь.
Если у вас есть одно из этих состояний, ваш нос может не получать достаточно влаги, и это может привести к кровотечению из носа, когда вы высморкаетесь.
 Ваш врач может диагностировать причину заболевания и порекомендовать курс лечения, чтобы предотвратить его повторение. Это может включать базовое лечение в домашних условиях, прижигание, тампонирование носа или хирургическое вмешательство.
Ваш врач может диагностировать причину заболевания и порекомендовать курс лечения, чтобы предотвратить его повторение. Это может включать базовое лечение в домашних условиях, прижигание, тампонирование носа или хирургическое вмешательство. Выделения из носа могут быть прозрачными, зеленого, черного и многих других цветов между ними.
Выделения из носа могут быть прозрачными, зеленого, черного и многих других цветов между ними. Хотя вы можете чувствовать себя довольно плохо, аллергия не вызвана вирусом. Симптомы — это реакция вашего организма на такие раздражители, как пыльца, кошачий или собачий мех и пылевые клещи.
Хотя вы можете чувствовать себя довольно плохо, аллергия не вызвана вирусом. Симптомы — это реакция вашего организма на такие раздражители, как пыльца, кошачий или собачий мех и пылевые клещи. Он становится густым и даже мутным, что является признаком того, что у вас может быть простуда или назревает инфекция.
Он становится густым и даже мутным, что является признаком того, что у вас может быть простуда или назревает инфекция.
 Это может быть связано с увеличением объема крови, гормонами или опухшими носовыми ходами.
Это может быть связано с увеличением объема крови, гормонами или опухшими носовыми ходами. Этот тип возникает из-за скопления спор, проникающих в полости носовых пазух.Лечение включает соскоб инфицированных носовых пазух.
Этот тип возникает из-за скопления спор, проникающих в полости носовых пазух.Лечение включает соскоб инфицированных носовых пазух. Свободно протекающая носовая слизь содержит больше воды, чем твердые сопли. В некоторых случаях пить больше воды может помочь разжижить слизь. Изменения текстуры могут происходить на протяжении всего заболевания.
Свободно протекающая носовая слизь содержит больше воды, чем твердые сопли. В некоторых случаях пить больше воды может помочь разжижить слизь. Изменения текстуры могут происходить на протяжении всего заболевания. Если вы не можете полностью избежать пребывания на открытом воздухе, не выходите на улицу с 5 до 10 часов утра.
Если вы не можете полностью избежать пребывания на открытом воздухе, не выходите на улицу с 5 до 10 часов утра. Купите увлажнители прямо сейчас.
Купите увлажнители прямо сейчас.
 Таким образом, Грей хорошо знаком с этими выделениями, и ее вдохновленная цветом фамилия делает ее идеальным экспертом в объяснении их различных оттенков.
Таким образом, Грей хорошо знаком с этими выделениями, и ее вдохновленная цветом фамилия делает ее идеальным экспертом в объяснении их различных оттенков. Но когда иммунная система отправляет лейкоциты в нос для борьбы с инфекцией, они содержат зеленоватый фермент, который окрашивает вещество в желтый или зеленый цвет.Это тот же оттенок, который приобретает слизь, когда высыхает и превращается в комочки.
Но когда иммунная система отправляет лейкоциты в нос для борьбы с инфекцией, они содержат зеленоватый фермент, который окрашивает вещество в желтый или зеленый цвет.Это тот же оттенок, который приобретает слизь, когда высыхает и превращается в комочки.

 Доктор Синдвани говорит, что если ваши сопли чистые, но при этом жидкие и обильные, чем обычно, это часто означает, что ваш нос работает сверхурочно, пытаясь избавиться от чего-то, что не нравится вашему организму, как правило, от аллергена или раздражителя. . Это классический симптом сезонной аллергии. «Если сейчас начало весны, и у вас внезапно становится заложено носа, начинает течь и становится ясно», — скорее всего, у вас аллергическая реакция, — сказал доктор.- говорит Фойгт. По словам доктора Синдвани, это обычно сочетается с другими симптомами, такими как зуд в глазах или чихание. Лечение аллергической реакции чем-то вроде антигистаминных препаратов должно помочь остановить течение и устранить другие симптомы, но если вы чувствуете себя плохо каждый день, обращайтесь к своему лечащему врачу или аллергологу.
Доктор Синдвани говорит, что если ваши сопли чистые, но при этом жидкие и обильные, чем обычно, это часто означает, что ваш нос работает сверхурочно, пытаясь избавиться от чего-то, что не нравится вашему организму, как правило, от аллергена или раздражителя. . Это классический симптом сезонной аллергии. «Если сейчас начало весны, и у вас внезапно становится заложено носа, начинает течь и становится ясно», — скорее всего, у вас аллергическая реакция, — сказал доктор.- говорит Фойгт. По словам доктора Синдвани, это обычно сочетается с другими симптомами, такими как зуд в глазах или чихание. Лечение аллергической реакции чем-то вроде антигистаминных препаратов должно помочь остановить течение и устранить другие симптомы, но если вы чувствуете себя плохо каждый день, обращайтесь к своему лечащему врачу или аллергологу. Синдвани говорит. Или, по данным клиники Кливленда, внезапно мокнущие выделения в холодный день на самом деле могут быть просто конденсацией воды, так как холодный воздух нагревается в носовых проходах и выходит через ноздри.
Синдвани говорит. Или, по данным клиники Кливленда, внезапно мокнущие выделения в холодный день на самом деле могут быть просто конденсацией воды, так как холодный воздух нагревается в носовых проходах и выходит через ноздри. «Это повсюду круглый год, поэтому вы больше не почувствуете эту текучесть, вы просто все время будете чувствовать себя душно, а носовая слизь может быть более густой и обильной, чем обычно», — говорит доктор Фойгт. Если это ваш случай, обратитесь к аллергологу.
«Это повсюду круглый год, поэтому вы больше не почувствуете эту текучесть, вы просто все время будете чувствовать себя душно, а носовая слизь может быть более густой и обильной, чем обычно», — говорит доктор Фойгт. Если это ваш случай, обратитесь к аллергологу. Это может быть неприятно, но небольшая пробка — не повод для беспокойства. Однако, в зависимости от деталей, включая серьезность закупорки и цвет слизи, это может указывать на то, что играют роль более серьезные факторы.
Это может быть неприятно, но небольшая пробка — не повод для беспокойства. Однако, в зависимости от деталей, включая серьезность закупорки и цвет слизи, это может указывать на то, что играют роль более серьезные факторы. Имейте в виду, что цвет ваших козявок не следует рассматривать как четкое указание на какую-либо основную причину, но следующие цвета могут дать некоторые подсказки:
Имейте в виду, что цвет ваших козявок не следует рассматривать как четкое указание на какую-либо основную причину, но следующие цвета могут дать некоторые подсказки:

 Док. В некоторых случаях они действительно прижигают кровеносные сосуды в носу, чтобы проблема не вышла из-под контроля.
Док. В некоторых случаях они действительно прижигают кровеносные сосуды в носу, чтобы проблема не вышла из-под контроля. Поэтому важно открыть эту ткань и взглянуть, если вы чувствуете себя неважно.
Поэтому важно открыть эту ткань и взглянуть, если вы чувствуете себя неважно.
 Вы можете быть спровоцированы пыльцой, пылью, шерстью животных или другими раздражителями.
Вы можете быть спровоцированы пыльцой, пылью, шерстью животных или другими раздражителями.



 Эффективный сироп от кашля для детей разжижает мокроту и оказывает спазмолитическое действие. Его активным составляющим является экстракт плюща. Он оказывает высокую результативность. Через несколько дней после приема самая вязкая мокрота начинает отходить без труда. Это отличное средство от кашля для малышей.
Эффективный сироп от кашля для детей разжижает мокроту и оказывает спазмолитическое действие. Его активным составляющим является экстракт плюща. Он оказывает высокую результативность. Через несколько дней после приема самая вязкая мокрота начинает отходить без труда. Это отличное средство от кашля для малышей. — это хороший сироп, который активно выводит мокроту из дыхательных путей. Рекомендуется не ранее, чем в полугодовалом возрасте по 0,5 ч. л. Давать средство малышу следует с обильным питьем, что повышает результативность лекарства.
— это хороший сироп, который активно выводит мокроту из дыхательных путей. Рекомендуется не ранее, чем в полугодовалом возрасте по 0,5 ч. л. Давать средство малышу следует с обильным питьем, что повышает результативность лекарства.

 Имеет противовоспалительное действие. Назначают детям при:
Имеет противовоспалительное действие. Назначают детям при: В его состав входят растительные ингредиенты. Средство результативно при:
В его состав входят растительные ингредиенты. Средство результативно при:
















 Стимулирует мукозные клетки бронхов, секрет которых лизирует фибрин. Аналогичное действие оказывает на секрет, образующийся при воспалительных заболеваниях ЛОР-органов.
Стимулирует мукозные клетки бронхов, секрет которых лизирует фибрин. Аналогичное действие оказывает на секрет, образующийся при воспалительных заболеваниях ЛОР-органов. Обладает также противовоспалительным действием (за счет подавления образования свободных радикалов и активных кислородсодержащих веществ, ответственных за развитие воспаления в легочной ткани).
Обладает также противовоспалительным действием (за счет подавления образования свободных радикалов и активных кислородсодержащих веществ, ответственных за развитие воспаления в легочной ткани).

 , 1 (ТЦ Novus), Киев
, 1 (ТЦ Novus), Киев 00 — 22.00
00 — 22.00 №45 (буква А), Киев
№45 (буква А), Киев Коцюбинского), 9, Киев
Коцюбинского), 9, Киев Белая Церковь
Белая Церковь 00 — 22.00
00 — 22.00 , 4Б, Киев
, 4Б, Киев 2-А), Киев
2-А), Киев Выпускается в форме шипучих растворимых таблеток, а также в виде порошка. Все формы предназначены для перорального применения. Названия бренда – АЦЦ -100, -200, -лонг, -детский, -горячий напиток.
Выпускается в форме шипучих растворимых таблеток, а также в виде порошка. Все формы предназначены для перорального применения. Названия бренда – АЦЦ -100, -200, -лонг, -детский, -горячий напиток.
 Детям от 2 до 5 лет при этом заболевании можно принимать по 200 мг, дважды в день, с 7 лет – по 300 мг, при этом длительность лечения может достигать полугода. Принимают препарат после еды
Детям от 2 до 5 лет при этом заболевании можно принимать по 200 мг, дважды в день, с 7 лет – по 300 мг, при этом длительность лечения может достигать полугода. Принимают препарат после еды
 шипучие 2 раза в день, или 1 пак. АЦЦ® гранул для приготовления раствора 3 раза в день или 2 пак. 2 раза в день, или по 5 мл сиропа 3–4 раза в день или по 10 мл сиропа 2 раза в день (300–400 мг ацетилцистеина в день).
шипучие 2 раза в день, или 1 пак. АЦЦ® гранул для приготовления раствора 3 раза в день или 2 пак. 2 раза в день, или по 5 мл сиропа 3–4 раза в день или по 10 мл сиропа 2 раза в день (300–400 мг ацетилцистеина в день).
 Пробка предназначена для соединения шприца с флаконом и остается в горлышке флакона.
Пробка предназначена для соединения шприца с флаконом и остается в горлышке флакона.
 Оказывает муколитическое действие, облегчает отхождение мокроты за счет прямого воздействия на реологические свойства мокроты. Препарат сохраняет активность при наличии гнойной мокроты.
Оказывает муколитическое действие, облегчает отхождение мокроты за счет прямого воздействия на реологические свойства мокроты. Препарат сохраняет активность при наличии гнойной мокроты.

 Поэтому подобные комбинации следует подбирать с осторожностью.
Поэтому подобные комбинации следует подбирать с осторожностью.
 АЦЦ® гранул 100 мг для приготовления раствора, или по 1 мерной ложке препарата (5 мл) 4 раза в день (400 мг ацетилцистеина в день).
АЦЦ® гранул 100 мг для приготовления раствора, или по 1 мерной ложке препарата (5 мл) 4 раза в день (400 мг ацетилцистеина в день).

 По 3 г гранулята в пакетиках из трехслойного материала (алюминий — бумага —ПЭ). По 20 или 50 пак. в картонной пачке.
По 3 г гранулята в пакетиках из трехслойного материала (алюминий — бумага —ПЭ). По 20 или 50 пак. в картонной пачке.
 В тяжелых случаях вентиляционные нарушения сопровождаются развитием ателектазов.
В тяжелых случаях вентиляционные нарушения сопровождаются развитием ателектазов. Как следствие, развивается кашель, физиологическая роль которого состоит в очищении дыхательных путей от инородных веществ, попавших извне (как инфекционного, так и неинфекционного генеза) или образованных эндогенно. Следовательно, кашель – это защитный рефлекс, направленный на восстановление проходимости дыхательных путей. Однако защитную функцию кашель может выполнять только при определенных реологических свойствах мокроты.
Как следствие, развивается кашель, физиологическая роль которого состоит в очищении дыхательных путей от инородных веществ, попавших извне (как инфекционного, так и неинфекционного генеза) или образованных эндогенно. Следовательно, кашель – это защитный рефлекс, направленный на восстановление проходимости дыхательных путей. Однако защитную функцию кашель может выполнять только при определенных реологических свойствах мокроты.
 К этой группе относятся препараты растительного происхождения (термопсис, алтей, солодка и др.) и препараты резорбтивного действия (натрия гидрокарбонат, йодиды и др.). Использование отхаркивающих средств рефлекторного действия наиболее эффективно при острых воспалительных процессах в дыхательных путях, когда еще нет выраженных изменений в бокаловидных клетках и мерцательном эпителии, при наличии сухого малопродуктивного кашля. Весьма эффективно их сочетание с муколитиками. Однако препараты данной группы не рекомендуется сочетать с антигистаминными и седативными средствами, а также применять у детей с бронхообструктивным синдромом.
К этой группе относятся препараты растительного происхождения (термопсис, алтей, солодка и др.) и препараты резорбтивного действия (натрия гидрокарбонат, йодиды и др.). Использование отхаркивающих средств рефлекторного действия наиболее эффективно при острых воспалительных процессах в дыхательных путях, когда еще нет выраженных изменений в бокаловидных клетках и мерцательном эпителии, при наличии сухого малопродуктивного кашля. Весьма эффективно их сочетание с муколитиками. Однако препараты данной группы не рекомендуется сочетать с антигистаминными и седативными средствами, а также применять у детей с бронхообструктивным синдромом.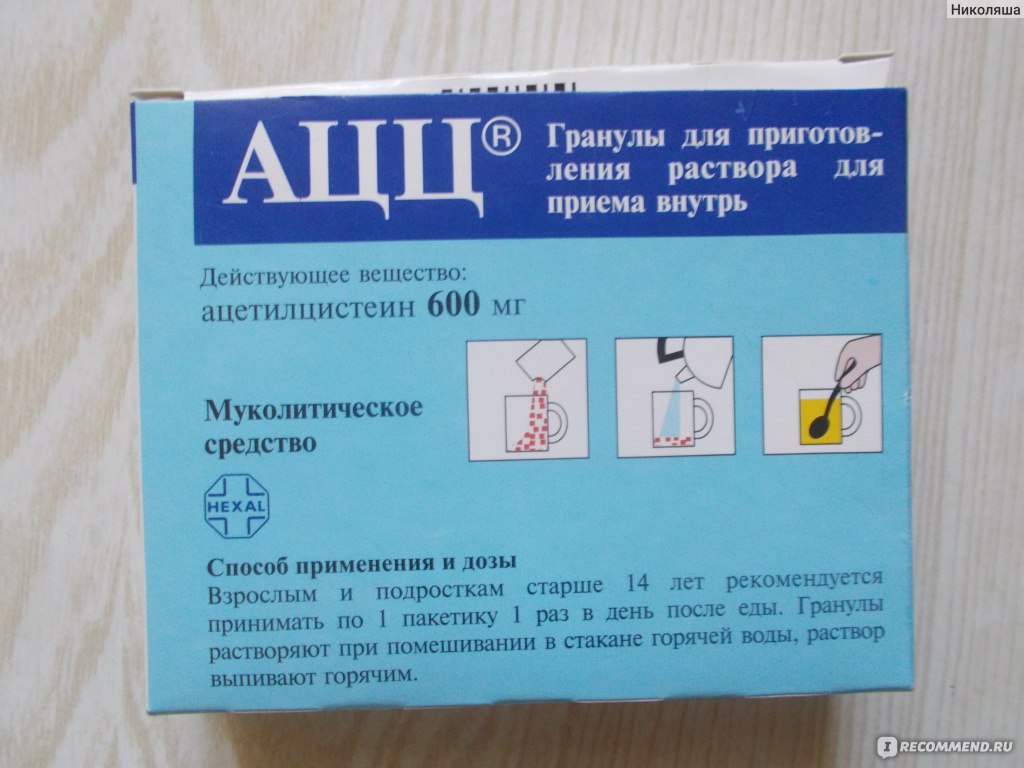 Усиливает рвотный и кашлевой рефлексы трава термопсиса. Анис, солодка и душица обладают хорошо выраженным слабительным эффектом и не рекомендуются при наличии у больного ребенка диареи. Ментол вызывает спазм голосовой щели, приводящий к острой асфиксии. В–третьих, лекарственные средства этой группы могут значительно увеличить объем бронхиального секрета, который маленькие дети не в состоянии самостоятельно откашлять, что приводит к так называемому «синдрому заболачивания», значительному нарушению дренажной функции легких и реинфицированию.
Усиливает рвотный и кашлевой рефлексы трава термопсиса. Анис, солодка и душица обладают хорошо выраженным слабительным эффектом и не рекомендуются при наличии у больного ребенка диареи. Ментол вызывает спазм голосовой щели, приводящий к острой асфиксии. В–третьих, лекарственные средства этой группы могут значительно увеличить объем бронхиального секрета, который маленькие дети не в состоянии самостоятельно откашлять, что приводит к так называемому «синдрому заболачивания», значительному нарушению дренажной функции легких и реинфицированию.
 ), что чрезвычайно важно в комплексной терапии болезней органов дыхания у детей.
), что чрезвычайно важно в комплексной терапии болезней органов дыхания у детей.  Освобождение бронхиальных путей, восстанавливая нормальные параметры мукоцилиарного клиренса, способствует уменьшению воспаления в слизистой бронхов. Муколитический эффект ацетилцистеина выраженный и быстрый, препарат хорошо разжижает вязкую густую мокроту, облегчает ее отхождение с кашлем. Причем ацетилцистеин активен в отношении любого вида мокроты, в т.ч. и гнойной, так как в отличие от других муколитиков обладает способностью разжижать гной.
Освобождение бронхиальных путей, восстанавливая нормальные параметры мукоцилиарного клиренса, способствует уменьшению воспаления в слизистой бронхов. Муколитический эффект ацетилцистеина выраженный и быстрый, препарат хорошо разжижает вязкую густую мокроту, облегчает ее отхождение с кашлем. Причем ацетилцистеин активен в отношении любого вида мокроты, в т.ч. и гнойной, так как в отличие от других муколитиков обладает способностью разжижать гной. к. снижает колонизацию бактериями и вирусами слизистых оболочек, тем самым предотвращая их инфицирование. Препарат также стимулирует синтез секрета мукозных клеток, лизирующих фибрин и кровяные сгустки, что, безусловно, повышает его эффективность при инфекционном воспалении в дыхательных путях.
к. снижает колонизацию бактериями и вирусами слизистых оболочек, тем самым предотвращая их инфицирование. Препарат также стимулирует синтез секрета мукозных клеток, лизирующих фибрин и кровяные сгустки, что, безусловно, повышает его эффективность при инфекционном воспалении в дыхательных путях. Антиоксидантные свойства ацетилцистеина обеспечивают дополнительную защиту органов дыхания от повреждающего воздействия свободных радикалов, эндо– и экзотоксинов, образующихся при воспалительных заболеваниях респираторного тракта.
Антиоксидантные свойства ацетилцистеина обеспечивают дополнительную защиту органов дыхания от повреждающего воздействия свободных радикалов, эндо– и экзотоксинов, образующихся при воспалительных заболеваниях респираторного тракта. ]. В этой связи высказываются предположения, что ацетилцистеин представляется наиболее перспективным при лечении не только острых и хронических бронхолегочных заболеваний, но также для предупреждения неблагоприятных воздействий ксенобиотиков, промышленной пыли, курения [Moldeus P.]. Отмечают, что потенциально важными являются свойства ацетилцистеина, связанные с его способностью влиять на некоторые метаболические процессы, включая утилизацию глюкозы [Ammon H.P.], перекисное окисление липидов [Van Surell C.] и стимулировать фагоцитоз [Ohman J.].
]. В этой связи высказываются предположения, что ацетилцистеин представляется наиболее перспективным при лечении не только острых и хронических бронхолегочных заболеваний, но также для предупреждения неблагоприятных воздействий ксенобиотиков, промышленной пыли, курения [Moldeus P.]. Отмечают, что потенциально важными являются свойства ацетилцистеина, связанные с его способностью влиять на некоторые метаболические процессы, включая утилизацию глюкозы [Ammon H.P.], перекисное окисление липидов [Van Surell C.] и стимулировать фагоцитоз [Ohman J.]. , т.е. в случае высокого риска развития осложнений или хронизации воспаления органов дыхания. В отоларингологии также широко используют выраженное муколитическое действие препарата при гнойных синуситах для улучшения оттока содержимого пазух носа.
, т.е. в случае высокого риска развития осложнений или хронизации воспаления органов дыхания. В отоларингологии также широко используют выраженное муколитическое действие препарата при гнойных синуситах для улучшения оттока содержимого пазух носа.  Это острые и хронические бронхиты с малопродуктивным кашлем, в т.ч. бронхиты курильщика. Применение АЦЦ необходимо пациентам, постоянно подвергающимся воздействию неблагоприятных факторов: работающим на вредных производствах, живущим в крупных городах, рядом с промышленными предприятиями, курильщикам. По сравнению с другими муколитиками (в т.ч. амброксолом) секретолитическое действие АЦЦ развивается быстрее, что делает выбор препарата предпочтительнее при острых респираторных инфекциях, особенно у городских жителей. Кроме того, терапевтический эффект усиливают и антиоксидантные свойства АЦЦ. Оптимальным является назначение АЦЦ и пациентам со слизисто–гнойной или гнойной мокротой.
Это острые и хронические бронхиты с малопродуктивным кашлем, в т.ч. бронхиты курильщика. Применение АЦЦ необходимо пациентам, постоянно подвергающимся воздействию неблагоприятных факторов: работающим на вредных производствах, живущим в крупных городах, рядом с промышленными предприятиями, курильщикам. По сравнению с другими муколитиками (в т.ч. амброксолом) секретолитическое действие АЦЦ развивается быстрее, что делает выбор препарата предпочтительнее при острых респираторных инфекциях, особенно у городских жителей. Кроме того, терапевтический эффект усиливают и антиоксидантные свойства АЦЦ. Оптимальным является назначение АЦЦ и пациентам со слизисто–гнойной или гнойной мокротой. Обычно рекомендуют детям от 2 до 5 лет 100 мг препарата на прием, старше 5 лет – по 200 мг, обязательно после еды. АЦЦ 600 (Лонг) назначают 1 раз/сут., но только детям старше 12 лет. Длительность курса зависит от характера и течения заболевания и составляет при острых бронхитах и трахеобронхитах от 3 до 14 дней, при хронических заболеваниях – 2–3 недели. При необходимости курсы лечения могут быть повторены. Инъекционные формы АЦЦ могут быть использованы для внутривенного, внутримышечного, ингаляционного и эндобронхиального введения. Длительность курса зависит от характера и течения заболевания и составляет при острых бронхитах и трахеобронхитах от 3 до 14 дней, при хронических заболеваниях – 2–3 недели. При необходимости курсы лечения могут быть повторены.
Обычно рекомендуют детям от 2 до 5 лет 100 мг препарата на прием, старше 5 лет – по 200 мг, обязательно после еды. АЦЦ 600 (Лонг) назначают 1 раз/сут., но только детям старше 12 лет. Длительность курса зависит от характера и течения заболевания и составляет при острых бронхитах и трахеобронхитах от 3 до 14 дней, при хронических заболеваниях – 2–3 недели. При необходимости курсы лечения могут быть повторены. Инъекционные формы АЦЦ могут быть использованы для внутривенного, внутримышечного, ингаляционного и эндобронхиального введения. Длительность курса зависит от характера и течения заболевания и составляет при острых бронхитах и трахеобронхитах от 3 до 14 дней, при хронических заболеваниях – 2–3 недели. При необходимости курсы лечения могут быть повторены.  Поэтому появление новой безрецептурной формы ацетилцистеина в наиболее востребованной в педиатрии лекарственной форме АЦЦ (гранулы для приготовления сиропа: 100 мг ацетилцистеина в расчете на 5 мл сиропа) представляет несомненный интерес.
Поэтому появление новой безрецептурной формы ацетилцистеина в наиболее востребованной в педиатрии лекарственной форме АЦЦ (гранулы для приготовления сиропа: 100 мг ацетилцистеина в расчете на 5 мл сиропа) представляет несомненный интерес. Сравнительные клинические исследования эффективности и безопасности муколитических препаратов свидетельствуют о бесспорном преимуществе ацетилцистеина и амброксола по сравнению с бромгексином как при острых, так и при хронических бронхолегочных заболеваниях [K.J. Weissman, P. Careddu, G. Zavattini].
Сравнительные клинические исследования эффективности и безопасности муколитических препаратов свидетельствуют о бесспорном преимуществе ацетилцистеина и амброксола по сравнению с бромгексином как при острых, так и при хронических бронхолегочных заболеваниях [K.J. Weissman, P. Careddu, G. Zavattini]. Имеются указания на стимуляцию синтеза сурфактанта у плода, если амброксол принимает мать.
Имеются указания на стимуляцию синтеза сурфактанта у плода, если амброксол принимает мать. 
 Работа осуществлялась под руководством сотрудников кафедры детских болезней РГМУ на трех клинических базах г. Москвы: ДКБ № 38 ФУ МЕДБИОЭКСТРЕМ, Морозовской ГДКБ, родильного дома при ГКБ №15.
Работа осуществлялась под руководством сотрудников кафедры детских болезней РГМУ на трех клинических базах г. Москвы: ДКБ № 38 ФУ МЕДБИОЭКСТРЕМ, Морозовской ГДКБ, родильного дома при ГКБ №15. 
 Наименьшей клинической эффективностью обладал мукалтин.
Наименьшей клинической эффективностью обладал мукалтин.  Препараты ацетилцистеина и амброксола широко используются в педиатрической практике во всем мире. Опыт клинического применения ацетилцистеина при лечении детей продемонстрировал его эффективность при острых респираторных заболеваниях, а также при заболеваниях органов дыхания, сопровождающихся накоплением слизистого или слизисто–гнойного секрета в дыхательных путях. Однако в педиатрической практике, особенно у детей раннего возраста, при острых респираторных заболеваниях предпочтительнее АЦЦ в лекарственной форме гранулы для приготовления сиропа, высокая эффективность которого, хорошие органолептические свойства и удобство упаковки увеличивают комплайенс терапии. Можно рекомендовать более широко использовать АЦЦ в форме сиропа в терапии бронхолегочных заболеваний у детей.
Препараты ацетилцистеина и амброксола широко используются в педиатрической практике во всем мире. Опыт клинического применения ацетилцистеина при лечении детей продемонстрировал его эффективность при острых респираторных заболеваниях, а также при заболеваниях органов дыхания, сопровождающихся накоплением слизистого или слизисто–гнойного секрета в дыхательных путях. Однако в педиатрической практике, особенно у детей раннего возраста, при острых респираторных заболеваниях предпочтительнее АЦЦ в лекарственной форме гранулы для приготовления сиропа, высокая эффективность которого, хорошие органолептические свойства и удобство упаковки увеличивают комплайенс терапии. Можно рекомендовать более широко использовать АЦЦ в форме сиропа в терапии бронхолегочных заболеваний у детей. Пособие для врачей. М., 2002, 40 с.
Пособие для врачей. М., 2002, 40 с. Они также должны соответствовать федеральным и местным нормам безопасности, пожарной безопасности и материаловедения.
Они также должны соответствовать федеральным и местным нормам безопасности, пожарной безопасности и материаловедения. Конечно, повышение эффективности светодиодов помогает снизить затраты на электроэнергию, но на этом экономия не заканчивается. Поскольку светодиоды обычно не требуют замены в течение многих лет, они также сокращают затраты на обслуживание и время простоя. Кроме того, функция мгновенного включения светодиодов улучшает видимость за счет уменьшения опасности появления теней и слепящих бликов, повышения безопасности и производительности. Наконец, визуальные преимущества светодиодов помогают снизить утомляемость рабочего, повысить бдительность и поднять настроение, что приводит к более стабильному производству.
Конечно, повышение эффективности светодиодов помогает снизить затраты на электроэнергию, но на этом экономия не заканчивается. Поскольку светодиоды обычно не требуют замены в течение многих лет, они также сокращают затраты на обслуживание и время простоя. Кроме того, функция мгновенного включения светодиодов улучшает видимость за счет уменьшения опасности появления теней и слепящих бликов, повышения безопасности и производительности. Наконец, визуальные преимущества светодиодов помогают снизить утомляемость рабочего, повысить бдительность и поднять настроение, что приводит к более стабильному производству. Решения AZZ по освещению обеспечивают поистине непревзойденное освещение и производительность даже в самых суровых условиях.
Решения AZZ по освещению обеспечивают поистине непревзойденное освещение и производительность даже в самых суровых условиях. Компании по производству пищевых продуктов и услуг должны соответствовать стандартам чистоты, установленным Управлением по контролю за продуктами и лекарствами США (FDA), Министерством сельского хозяйства США (USDA) и аналогичными международными регулирующими органами.
Компании по производству пищевых продуктов и услуг должны соответствовать стандартам чистоты, установленным Управлением по контролю за продуктами и лекарствами США (FDA), Министерством сельского хозяйства США (USDA) и аналогичными международными регулирующими органами. ”
”
 операционные затраты.
операционные затраты. Лекарству может потребоваться больше времени, чтобы покинуть ваш организм. Поговорите со своим врачом, если вы считаете, что ваше лекарство не работает должным образом.
Лекарству может потребоваться больше времени, чтобы покинуть ваш организм. Поговорите со своим врачом, если вы считаете, что ваше лекарство не работает должным образом. р.
р.



 У нас есть как кирпичный, так и минометный прием и мобильная коптильная установка.
У нас есть как кирпичный, так и минометный прием и мобильная коптильная установка. С тех пор Bad Azz BBQ движется вперед.
С тех пор Bad Azz BBQ движется вперед.

 Их навыки и опыт дополняют наши существующие отраслевые и руководящие знания директоров и руководителей в области операций, финансов, слияний и поглощений, а также управления / надзора », — говорится в сообщении Дэниела Фихана, председателя совета директоров AZZ.
Их навыки и опыт дополняют наши существующие отраслевые и руководящие знания директоров и руководителей в области операций, финансов, слияний и поглощений, а также управления / надзора », — говорится в сообщении Дэниела Фихана, председателя совета директоров AZZ. Вот 6 основных причин этого.
Вот 6 основных причин этого.















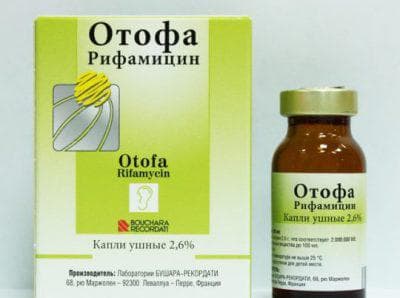




 Софрадекс
Софрадекс Для того, чтобы лекарственное средство оказало максимальный лечебный эффект, при его применении необходимо придерживаться следующих рекомендаций:
Для того, чтобы лекарственное средство оказало максимальный лечебный эффект, при его применении необходимо придерживаться следующих рекомендаций: Дети сложнее переносят многие заболевания, особенно при резких, сильных болях, что сопровождают недуг. Взять тот же отит, часто вызывающий прострелы. Одновременно с этим, чем младше ребенок, тем тщательней приходится выбирать лекарства из широкого ассортимента капель. В основном из-за наличия в них определенных противопоказаний. Подобрать капли от отита для детей достаточно легко — для них имеется отдельный ассортимент в каждой аптеке.
Дети сложнее переносят многие заболевания, особенно при резких, сильных болях, что сопровождают недуг. Взять тот же отит, часто вызывающий прострелы. Одновременно с этим, чем младше ребенок, тем тщательней приходится выбирать лекарства из широкого ассортимента капель. В основном из-за наличия в них определенных противопоказаний. Подобрать капли от отита для детей достаточно легко — для них имеется отдельный ассортимент в каждой аптеке. Причем нередко боли в ушах сопровождаются повышением температуры, заболеваниями горла, носоглотки. Поэтому и рекомендуют, прежде чем применять капли от отита, стоит обратиться в больницу. Там поставят точный диагноз и выпишут рецепт на комплексное лечение, гарантирующее более быстрое избавление от недуга.
Причем нередко боли в ушах сопровождаются повышением температуры, заболеваниями горла, носоглотки. Поэтому и рекомендуют, прежде чем применять капли от отита, стоит обратиться в больницу. Там поставят точный диагноз и выпишут рецепт на комплексное лечение, гарантирующее более быстрое избавление от недуга.
 Используют детские ушные капли практически одинаково. Достаточно закапать их в больное ухо и временно закрыть ушной проход ваткой. Периодичность применения строго согласно инструкции или рекомендациям врача. Слишком частое закапывание способно навредить, пропуски обязательного приема медикаментов резко снижают эффективность лечения.
Используют детские ушные капли практически одинаково. Достаточно закапать их в больное ухо и временно закрыть ушной проход ваткой. Периодичность применения строго согласно инструкции или рекомендациям врача. Слишком частое закапывание способно навредить, пропуски обязательного приема медикаментов резко снижают эффективность лечения.


 Мирамистин совершенно безопасен для детского организма, так как практически не абсорбируется в крови.
Мирамистин совершенно безопасен для детского организма, так как практически не абсорбируется в крови.  Можно просто промывать носовые пазухи небольшим количеством препарата два раза в день. Попадая на слизистую поверхность носа, Мирамистин создает на ней защитную пленку. Внутрь он не всасывается и негативного воздействия на организм не оказывает, наоборот, благодаря его применению защитные свойства слизистых оболочек только усиливаются.
Можно просто промывать носовые пазухи небольшим количеством препарата два раза в день. Попадая на слизистую поверхность носа, Мирамистин создает на ней защитную пленку. Внутрь он не всасывается и негативного воздействия на организм не оказывает, наоборот, благодаря его применению защитные свойства слизистых оболочек только усиливаются. Если нет под рукой морской воды, можно промывать нос физраствором;
Если нет под рукой морской воды, можно промывать нос физраствором; Через кожу или слизистые он не всасывается, что и обусловливает его относительную безопасность.
Через кожу или слизистые он не всасывается, что и обусловливает его относительную безопасность.

 Из главных свойств лекарства отмечается промывание ран, антимикробные промывания половых органов, лечение стоматитов, терапия ожогов и обморожений, а также применение в отоларингологии в качестве средства от отита и тонзиллита.
Из главных свойств лекарства отмечается промывание ран, антимикробные промывания половых органов, лечение стоматитов, терапия ожогов и обморожений, а также применение в отоларингологии в качестве средства от отита и тонзиллита. В упаковке 150 мл вместе с флаконом будет находиться удобная насадка-распылитель. Достаточно высокая стоимость лекарства компенсируется экономным расходованием и длительным сроком хранения, который составляет 3 года.
В упаковке 150 мл вместе с флаконом будет находиться удобная насадка-распылитель. Достаточно высокая стоимость лекарства компенсируется экономным расходованием и длительным сроком хранения, который составляет 3 года. Как с ними бороться при помощи Мирамистина, поговорим подробно.
Как с ними бороться при помощи Мирамистина, поговорим подробно. Лечащий врач посоветует, как применять средство и оценит степень его целесообразности. Промывка носа Мирамистином у детей должна быть крайне деликатной – формирование лор-органов развивается постепенно, и в детском возрасте дети имеют предрасположенность к среднему отиту в случаях, когда нос промывают сильной струей лекарства.
Лечащий врач посоветует, как применять средство и оценит степень его целесообразности. Промывка носа Мирамистином у детей должна быть крайне деликатной – формирование лор-органов развивается постепенно, и в детском возрасте дети имеют предрасположенность к среднему отиту в случаях, когда нос промывают сильной струей лекарства.




 Необходимо также помнить, что длительное использование препарата в нос приведет к пересыханию слизистой, что крайне неблагоприятно сказывается на местном иммунитете.
Необходимо также помнить, что длительное использование препарата в нос приведет к пересыханию слизистой, что крайне неблагоприятно сказывается на местном иммунитете.

 Возраст детей составлял от 2 до 17 лет.
Возраст детей составлял от 2 до 17 лет. Курс лечения составляет 8–10 ингаляций.
Курс лечения составляет 8–10 ингаляций. При риноскопии у 17 детей (28%) отмечалось слизисто-гнойное отделяемое из носа в среднем и нижнем носовых ходах, у 43 (72,0%) — слизистое, у 29 больных (48,0%) определялись гиперемия и отечность слизистой носовых ходов. При фарингоскопии наблюдалось покраснение слизистой оболочки глотки, стекание слизи по задней стенке глотки в 48,1% случаев. У детей наряду с насморком отмечались признаки острого фарингита, что сопровождалось першением в горле и сухим кашлем, в 55% случаев кашель имел приступообразный характер.
При риноскопии у 17 детей (28%) отмечалось слизисто-гнойное отделяемое из носа в среднем и нижнем носовых ходах, у 43 (72,0%) — слизистое, у 29 больных (48,0%) определялись гиперемия и отечность слизистой носовых ходов. При фарингоскопии наблюдалось покраснение слизистой оболочки глотки, стекание слизи по задней стенке глотки в 48,1% случаев. У детей наряду с насморком отмечались признаки острого фарингита, что сопровождалось першением в горле и сухим кашлем, в 55% случаев кашель имел приступообразный характер. Отечность слизистой полости носа при риноскопии к середине курса эндоназального электрофореза препарата Мирамистин® сохранялась лишь у 4 детей (14%), к концу курса отечность полностью исчезла у всех больных. Под влиянием ингаляций препаратом Мирамистин® у половины детей уменьшение выраженности клинической симптоматики наблюдалась после 5-й процедуры, отечность слизистой носовых ходов сохранилась к концу лечения у двух детей. В контрольной группе положительная динамика клинических симптомов была менее выраженной и наступила в более поздние сроки (рис. 1).
Отечность слизистой полости носа при риноскопии к середине курса эндоназального электрофореза препарата Мирамистин® сохранялась лишь у 4 детей (14%), к концу курса отечность полностью исчезла у всех больных. Под влиянием ингаляций препаратом Мирамистин® у половины детей уменьшение выраженности клинической симптоматики наблюдалась после 5-й процедуры, отечность слизистой носовых ходов сохранилась к концу лечения у двух детей. В контрольной группе положительная динамика клинических симптомов была менее выраженной и наступила в более поздние сроки (рис. 1).

 А., Балаболкин И. И., Ушакова В. В. Современное состояние проблемы часто болеющих детей // Пед. фармакология. 2007, № 4 (2), с. 48–52.
А., Балаболкин И. И., Ушакова В. В. Современное состояние проблемы часто болеющих детей // Пед. фармакология. 2007, № 4 (2), с. 48–52. 2013, № 3, с. 3–10.
2013, № 3, с. 3–10. В советское время данное средство применялось исключительно для дезинфицирующей обработки отсеков космических кораблей и станций. Сегодня же Мирамистин доступен каждому.
В советское время данное средство применялось исключительно для дезинфицирующей обработки отсеков космических кораблей и станций. Сегодня же Мирамистин доступен каждому. В качестве индивидуальной профилактики препарат активно применяется для предотвращения возникновения заболеваний, передающихся половым путем;
В качестве индивидуальной профилактики препарат активно применяется для предотвращения возникновения заболеваний, передающихся половым путем;
 Следует воздерживаться от мочеиспускания минимум два часа после обработки.
Следует воздерживаться от мочеиспускания минимум два часа после обработки.

 Обычно курс длится до 7 дней. Также в процессе родов и после завершения, тампоном с Мирамистином обрабатывают влагалище каждые 2 часа. С помощью специальной гинекологической насадки орошение может проводиться непосредственно внутри влагалища. Если родоразрешение проводится не естественным путем, а через кесарево сечение, лекарством перед проведением операции обрабатывается влагалище. В период самой операции с помощью лекарственного средства дезинфицируется полость матки и место ее разреза. После завершения кесарева сечения применение Мирамистина продолжается. Им смачивают тампоны, которые в течение 7 дней регулярно помещаются внутрь влагалища.
Обычно курс длится до 7 дней. Также в процессе родов и после завершения, тампоном с Мирамистином обрабатывают влагалище каждые 2 часа. С помощью специальной гинекологической насадки орошение может проводиться непосредственно внутри влагалища. Если родоразрешение проводится не естественным путем, а через кесарево сечение, лекарством перед проведением операции обрабатывается влагалище. В период самой операции с помощью лекарственного средства дезинфицируется полость матки и место ее разреза. После завершения кесарева сечения применение Мирамистина продолжается. Им смачивают тампоны, которые в течение 7 дней регулярно помещаются внутрь влагалища.
 Допустимо ли такое лечение? Ответ на этот вопрос вы узнаете из сегодняшней статьи.
Допустимо ли такое лечение? Ответ на этот вопрос вы узнаете из сегодняшней статьи. Современные медики разделились на два лагеря: одни говорят об эффективности подобного применения, а другие опровергают таковую. Сразу стоит оговориться, что если вы сомневаетесь в том, можно ли капать «Мирамистин» в нос, то стоит обговорить этот вопрос с педиатром или терапевтом, которому вы доверяете.
Современные медики разделились на два лагеря: одни говорят об эффективности подобного применения, а другие опровергают таковую. Сразу стоит оговориться, что если вы сомневаетесь в том, можно ли капать «Мирамистин» в нос, то стоит обговорить этот вопрос с педиатром или терапевтом, которому вы доверяете. После этого целесообразно промыть очищенную слизистую раствором «Мирамистина».
После этого целесообразно промыть очищенную слизистую раствором «Мирамистина». Поэтому его применение считается достаточно эффективным. Врачи рекомендуют использовать препарат при первых симптомах болезни. Закапывать медикамент в нос ребенку допустимо до 6 раз в сутки. Для удобства можно использовать орошающую или распыляющую насадку. Раствор «Мирамистина» эффективно промывает слизистую носа, освобождая ее от патогенной флоры. Целесообразно применять состав и с целью профилактики. Наносите медикамент сразу по возращении домой или после контакта с больным человеком. Препарат смоет осевшие на полости носа микробы и предотвратит развитие инфекции.
Поэтому его применение считается достаточно эффективным. Врачи рекомендуют использовать препарат при первых симптомах болезни. Закапывать медикамент в нос ребенку допустимо до 6 раз в сутки. Для удобства можно использовать орошающую или распыляющую насадку. Раствор «Мирамистина» эффективно промывает слизистую носа, освобождая ее от патогенной флоры. Целесообразно применять состав и с целью профилактики. Наносите медикамент сразу по возращении домой или после контакта с больным человеком. Препарат смоет осевшие на полости носа микробы и предотвратит развитие инфекции. Вирусы при заражении и попадают на слизистую оболочку. После этого они начинают размножаться, проникая в здоровые ткани. Лекарство «Мирамистин», как известно, не всасывается в кровоток. Отсюда можно сделать вывод, что оно может устранить только те вирусы, которые находятся на слизистой оболочке носа. Внутри патология продолжит прогрессировать даже после применения «Мирамистина». Получается, что препарат эффективен в самом начале болезни и при профилактическом применении. Целесообразность лечения антисептиком ставится под сомнение.
Вирусы при заражении и попадают на слизистую оболочку. После этого они начинают размножаться, проникая в здоровые ткани. Лекарство «Мирамистин», как известно, не всасывается в кровоток. Отсюда можно сделать вывод, что оно может устранить только те вирусы, которые находятся на слизистой оболочке носа. Внутри патология продолжит прогрессировать даже после применения «Мирамистина». Получается, что препарат эффективен в самом начале болезни и при профилактическом применении. Целесообразность лечения антисептиком ставится под сомнение. Если доктор сообщит маме, что насморк у малыша лечить не нужно, то родительница воспримет эту информацию в штыки. Поэтому педиатры направо и налево назначают «Мирамистин». От него не будет вреда, но и пользу раствор не принесет.
Если доктор сообщит маме, что насморк у малыша лечить не нужно, то родительница воспримет эту информацию в штыки. Поэтому педиатры направо и налево назначают «Мирамистин». От него не будет вреда, но и пользу раствор не принесет. Малыши при физиологических реакциях начинают сопеть, хрюкать, многие спят с открытым ртом. Если вы будете применять «Мирамистин», то только усугубите состояние ребенка. Ведь антисептик пересушивает внутреннюю поверхность носа. Применение «Мирамистина» у новорожденных нецелесообразно еще и потому, что считается малоэффективным. Распылять лекарство и орошать носовые ходы в этом возрасте еще нельзя. Капельное введение препарата обрабатывает только незначительную часть слизистой оболочки. В это время остальная поверхность остается с микробами. К тому же у младенцев может возникнуть аллергическая реакция на вышеупомянутый раствор.
Малыши при физиологических реакциях начинают сопеть, хрюкать, многие спят с открытым ртом. Если вы будете применять «Мирамистин», то только усугубите состояние ребенка. Ведь антисептик пересушивает внутреннюю поверхность носа. Применение «Мирамистина» у новорожденных нецелесообразно еще и потому, что считается малоэффективным. Распылять лекарство и орошать носовые ходы в этом возрасте еще нельзя. Капельное введение препарата обрабатывает только незначительную часть слизистой оболочки. В это время остальная поверхность остается с микробами. К тому же у младенцев может возникнуть аллергическая реакция на вышеупомянутый раствор. Действительно, препарат эффективен при фарингитах, тонзиллитах, гайморитах. Если речь идет о вирусном насморке, то тут врачи объясняют все эффектом плацебо. Ведь и без «Мирамистина» болезнь бы закончилась выздоровлением через несколько дней.
Действительно, препарат эффективен при фарингитах, тонзиллитах, гайморитах. Если речь идет о вирусном насморке, то тут врачи объясняют все эффектом плацебо. Ведь и без «Мирамистина» болезнь бы закончилась выздоровлением через несколько дней. По словам ученых Манчестерского университета, хотя на Западе он мало известен, он блокирует или убивает грипп, вирусы папилломы человека (ВПЧ), коронавирусы, аденовирусы и ВИЧ.
По словам ученых Манчестерского университета, хотя на Западе он мало известен, он блокирует или убивает грипп, вирусы папилломы человека (ВПЧ), коронавирусы, аденовирусы и ВИЧ.





 Они также отметили, что он на 88-93% биоразлагаем.
Они также отметили, что он на 88-93% биоразлагаем. К сожалению, используемые в настоящее время антисептики имеют некоторые недостатки», — отметил Османов в пресс-релизе.
К сожалению, используемые в настоящее время антисептики имеют некоторые недостатки», — отметил Османов в пресс-релизе. — Витамин C для защиты от микробов. Никогда не выходите на улицу с мокрыми волосами. Остаться внутри.
— Витамин C для защиты от микробов. Никогда не выходите на улицу с мокрыми волосами. Остаться внутри. Семьдесят один процент родителей также заявляют, что они пытаются защитить своего ребенка от простуды, следуя необоснованным «фольклорным» советам, таким как запрет детям выходить на улицу с мокрыми волосами или поощрение их проводить больше времени в помещении.
Семьдесят один процент родителей также заявляют, что они пытаются защитить своего ребенка от простуды, следуя необоснованным «фольклорным» советам, таким как запрет детям выходить на улицу с мокрыми волосами или поощрение их проводить больше времени в помещении. Это продукты, которые могут широко рекламироваться и широко использоваться, но ни один из них не продемонстрировал независимого влияния на профилактику простуды.”
Это продукты, которые могут широко рекламироваться и широко использоваться, но ни один из них не продемонстрировал независимого влияния на профилактику простуды.” Некоторые родители (31 процент) вообще избегают игровых площадок в холодное время года.
Некоторые родители (31 процент) вообще избегают игровых площадок в холодное время года. Он эффективен, если насморк имеет бактериальную природу. Можно проводить орошение слизистой оболочки или ингаляции.
Он эффективен, если насморк имеет бактериальную природу. Можно проводить орошение слизистой оболочки или ингаляции.
 Препарат активизирует процесс регенерации тканей.
Препарат активизирует процесс регенерации тканей. Антисептик эффективно уничтожает бактерии только на тех поверхностях кожи и слизистых оболочек, на которые он был нанесен.
Антисептик эффективно уничтожает бактерии только на тех поверхностях кожи и слизистых оболочек, на которые он был нанесен. Это явление возникает при использовании препарата не по назначению.
Это явление возникает при использовании препарата не по назначению. Однако о нем почти не известно в других местах, и о нем почти нет упоминаний в английской литературе.
Однако о нем почти не известно в других местах, и о нем почти нет упоминаний в английской литературе. 













 ЛЕЧЕНИЕ МЁДОМ ПРИ ПРОСТУДЕ И ГРИППЕ | народное лечение медом, рецепты лечения медом,
Смотреть видео
ЛЕЧЕНИЕ МЁДОМ ПРИ ПРОСТУДЕ И ГРИППЕ | народное лечение медом, рецепты лечения медом,
Смотреть видео






















 Секрет, выделяемый потовыми железами, содержит в себе пахучее вещество (изовалериановую кислоту), которая придает выделениям ярко выраженный аромат. В случае активного размножения патогенов он многократно усиливается, вследствие чего появляется неприятный запах за ушами у взрослых.
Секрет, выделяемый потовыми железами, содержит в себе пахучее вещество (изовалериановую кислоту), которая придает выделениям ярко выраженный аромат. В случае активного размножения патогенов он многократно усиливается, вследствие чего появляется неприятный запах за ушами у взрослых.
 наблюдается в заушной области, что обусловлено достаточно высокой концентрацией в ней сальных желез.
наблюдается в заушной области, что обусловлено достаточно высокой концентрацией в ней сальных желез. Почему воняет за ушами у женщин? Женский организм значительно чаще «переживает» гормональный дисбаланс, ведущий к снижению резистентности. Это может быть связано с гестацией, менопаузой, критическими днями, приемом контрацептивов и т.д. Упомянутые экзогенные и эндогенные факторы сказываются на способности иммунитета контролировать развитие условно-патогенных микроорганизмов на поверхности кожных покровов.
Почему воняет за ушами у женщин? Женский организм значительно чаще «переживает» гормональный дисбаланс, ведущий к снижению резистентности. Это может быть связано с гестацией, менопаузой, критическими днями, приемом контрацептивов и т.д. Упомянутые экзогенные и эндогенные факторы сказываются на способности иммунитета контролировать развитие условно-патогенных микроорганизмов на поверхности кожных покровов.