Можно ли пить молоко при ангине: причины, симптомы, народные способы
Заболевание ангина – это одно из самых распространенных болезней в осенний и зимний периоды, в то время когда снижается иммунная система и организму тяжело справляться с различными инфекциями. Избавиться от воспалительного процесса возможно не только применяя лекарственные препараты, но и используя народные методы лечения. К одному из таких относится молоко при ангине.

Характерные особенности недуга
Тонзиллит является инфекционным заболеванием, которое характеризуется поражением небных миндалин. Возникает недуг разными микроорганизмами. Это могут быть:
- вирусы;
- бактерии;
- грибы.
Зачастую болезнь вызывают стрептококки и стафилококки.
В холодную пору защитный барьер иммунитета человека снижается, поэтому возникают различные болезни.
Основными путями передачи инфекции являются:
- пищевой;
- воздушно-капельный путь.
Важный момент! Не только больной может быть носителем инфекции, но и здоровый.
К факторам, способствующим развитию недуга относят:
- переохлаждение;
- перенесенные инфекционные болезни;
- нехватка витаминов;
- болезни носоглотки;
- воспалительные процессы пазух носа;
- вещества раздражительного действия при попадании в носовой ход.
Признаки развития ангины
Исходя из степени распространения воспаления и проникновения инфекции на миндалины, различают такие виды ангины:
- катаральная;
- фолликулярная;
- лакунарная.
Катаральная ангина характерна поверхностным поражением гланд. Данный вид болезни встречается очень часто. Болевые ощущения при глотании не выражены, температура не увеличивается более 38 градусов.
Симптомы ангины возникают за короткий период времени, вследствие чего большинство больных ничего не делают для устранения признаков болезни. Эта причина является переходом катаральной в фолликулярную ангину.
Фолликулярная болезнь распространяется на лимфоидные ткани глубоко. Можно заметить припухлость и гипертрофированность гланд, образование на них точечного гнойного налета бело-желтого оттенка. Состояние больного стремительно ухудшается, увеличивается температура, возникают нестерпимые боли в глотке при глотании. В таком состоянии больной находится неделю. Не лечение недуга на данной стадии может привести к серьезным последствиям.
Лакунарная ангина представлена поражением гланд и точечным воспалением, которые сливаются воедино, образовывая лакуны. Медленно гнойные образования распространяются по всей поверхности гланд. На начальном этапе воспаления гной имеет желтый окрас, переходя в серо-желтый цвет. При боли в горле страдают уши, миндалины отекают, приобретают ярко выраженный красный цвет.

При возникновении острого тонзиллита часто происходит поражение обеих миндалин.
Одновременно могут развиваться 2 формы недуга. Поэтому, как только появляются первые симптомы, необходимо обращаться к специалисту, чтобы не допустить перехода ангины в тяжелую стадию.
Использование молока при ангине
Столкнувшись с данным недугом, многие пациенты пользуются народными методами для излечения. А можно ли пить молоко, чтобы избавиться от ангины? Как показывает практика пить этот продукт разрешено в небольшом количестве, если это необходимо, и только после удаления сливок из него.
При этом многие медики указывают на нежелательное употребление в рацион жирные продукты при ангине, так как они приводят к большой нагрузке на печень. Во время недуга печень нейтрализует большое количество токсинов, которые выделяются возбудителем ангины. По этой причине она не способна выработать необходимое количество желчи. В результате, может не усвоиться часть молока и у больного будет расстройство желудка. Для гнойной ангины характерно тяжелое состояние, поэтому диарея и болевые ощущения в животе не желательны в данной ситуации.
Когда у больного гнойная ангина, лучше воздержаться от употребления молока. Если же есть необходимость в приеме, тогда свежее домашнее молоко отстаивают, собирают сливки, а потом можно пить. Молоко из магазина используют с минимальным процентом жира.
Взрослый человек может выпивать до 0,5 литра нежирного молока на день. По возможности лучше, меньше. Если гнойная ангина у ребенка, возраст которого менее 12 лет, тогда можно давать пить не больше стакана молока.
Народное лечение
Как известно, в молоке содержаться все нужные компоненты для здоровья, поэтому его применяют для лечения многих заболеваний. Одним из таких является ангина.
При болях горла, кашле в молоко добавляют масло. Напиток способствует успокаивающему и смягчающему действию.
Для устранения боли используют куркуму, сочетая ее с молоком. Чтобы приготовить смесь потребуется чайная ложка куркумы, мед и молоко. Размешать ингредиенты, подогреть до 80 градусов. Употреблять напиток на ночь.
Если у больного затяжная ангина, для подкрепления иммунитета можно приготовить такой напиток. К разогретому молоку добавляют ложку меда, остужают до 40 градусов. К смеси вливают морковного сока. Пить напиток мелкими глотками.
Когда острая фаза ангины стихает, рекомендуют ополаскивать больное горло, используя молоко, мед, ромашку.
При болезни, которая имеет форму фарингита, отлично справится напиток из молока, соды, масла и меда. Для приготовления напитка необходимо в теплое молоко добавить сливочного масла и меда, затем соды на кончике ножа. Размешивать до появления пены. Пить в теплом виде в течение 2 дней по 3 столовые ложки каждый час.
От сухого кашля и першения поможет молоко с добавлением меда и инжира (4 штуки). Напиток необходимо довести до кипения и убрать с огня. Настоять под крышкой полчаса. Инжир едят и запивают приготовленным напитком.
Горячее молоко при недуге пить нельзя, иначе будет сильное раздражение глотки.

Противопоказания
Причины, по которым противопоказаны рецепты из молока.
- Детям младше 3 летнего возраста прием молока запрещен, по причине возможных аллергических проявлений.
- Лечить ангину при аллергии нельзя и взрослым.
- При беременности применять рецепты следует осторожно.
- Если у больного имеется диабет лечить молоком ангину нельзя.
- Сочетание молока с куркумой не рекомендуют пить больным, если есть проблемы с желудочно-кишечным трактом. Возможно обострение.
Народные способы являются вспомогательными компонентами лечения. Используя только народные рецепты, устранить инфекцию не получится, а только уменьшить симптомы.
Можно ли пить молоко при ангине горячее или нет
Ангина – довольно серьезное инфекционное заболевание, при котором важно не допустить осложнений. Многие сразу вспомнят, что в детстве при различных воспалениях горла нам давали пить кипяченое молоко. Однако есть мнение, что лучше этого не делать. Можно ли на самом деле употреблять молоко при ангине?
Многие врачи советуют при тонзиллите использовать средства народной медицины. Это не отменяет прием антибиотиков и других лекарственных препаратов. Но поможет поправиться еще быстрее.
Молоко – один из наиболее распространенных продуктов при лечении ангины народными средствами. При тонзиллите больного часто беспокоит сухость в горле. Теплое молого смягчает и успокаивает его слизистую оболочку. Если вы решили его выпить при гнойной ангине, берите пакет с минимальным процентом жирности.
Внимание! При ангине вас может беспокоить еще и насморк. Тогда лучше не употреблять молочные продукты. Они способствует образованию слизи.
Ангина часто сопровождается высокой температурой тела. В таком состоянии лучше не пить горячие напитки, так как организм плохо справляется с нагрузкой. К тому же они раздражают горло и могут еще больше усугубить ситуацию. Не принимайте молоко в этом случае. При повышенной температуре оно может вызвать диарею.
Существует много рецептов с использованием молока при ангине. Это не только напитки, но и полоскания для горла.
Молоко с медом
Это самое распространенное средство. Молоко нагревают, но не доводят до кипения. В нем растворяют столовую ложку меда и добавляют небольшой кусочек масла. С помощью такого напитка лечат не только ангину, но и другие инфекционные заболевания.
Мед, который мы добавляем в молоко, обладает антибактериальным и иммуностимулирующим действием. Хорошо снимает болевые ощущения, способствует заживлению воспаленных участков на небных миндалинах. Не рекомендуется принимать в первые дни болезни, т.к. мед может усилить раздражение в горле.
Людям, склонным к аллергическим реакциям, тоже следует воздержаться от молока с медом. Особенно это касается детей в возрасте до 3-х лет.
Молоко с содой
Довольно действенный рецепт при острой ангине. Но по вкусовым ощущениям понравится не всем. В теплое молоко следует добавить пищевую соду (обычно берут на кончике ножа) и 15 г сливочного масла. Пить небольшими глотками. Особенно хорошо употреблять на ночь, чтобы во время сна не беспокоил кашель.
Молоко с куркумой
Налейте 250 мл молока в емкость с высоким горлышком, добавьте чайную ложку куркумы и столько же меда. Размешайте и подогрейте (не более 80 градусов). Немного остудите и пейте «золотое молоко» перед сном.
Куркума обладает многими полезными свойствами и очищает организм. Но, как любое средство, имеет противопоказания. Нельзя употреблять такой напиток людям, имеющим проблемы с желудочно-кишечным трактом, и беременным женщинам.
Другие действенные рецепты молочных «коктейлей»
- Любую минеральную воду со щелочным составом (Нарзан, Боржоми) смешайте с теплым молоком в пропорции 1:1. Хорошо помогает при тонзиллите и фарингите, который сопровождается сильным кашлем. Пейте не более 4-х раз в день.
- В стакан теплого молока добавьте 1 ст. ложку меда и несколько ст. ложек свежевыжатого морковного сока. Напиток снимает воспаление в горле при катаральной ангине и повышает иммунитет.
- При сухом кашле помогает следующая смесь: 1 ч. ложку масла какао (продается в аптеке) и ст. ложку меда добавьте в 200 мл молока. Принимайте 3-4 раза в день.
- На стакан молока берите 4 шт. инжира и подогрейте на медленном огне. Снимите его с плиты и настаивайте полчаса, накрыв крышкой. Выпивайте коктейль, размягченные плоды инжира можете употребить в пищу.
- Сок алоэ применяют при различных воспалениях слизистой оболочки гортани. Он успешно борется с различными болезнетворными микроорганизмами. Чтобы поскорее справиться с тонзиллитом, 3 раза перед едой выпивайте следующую смесь: 100 мл молока с ½ ч. ложки сока алоэ.
Некоторые любители нетрадиционной медицины рекомендуют делать с молоком полоскания для горла. Варианты приготовления смесей таковы:
- Залейте кипятком 2 ст. ложки ромашки и дайте им остыть. Подогрейте 150 мл молока, добавьте ст. ложку меда. Когда молоко станет комнатной температуры, влейте туда 2 ст. ложки настоя ромашки. Полоскать горло следует не более 6 раз в день.
- Подогрейте молоко и добавьте туда семена хельбы (пажитника). Дайте смеси остыть и потом можно приступать к полосканию.
Помните, что молоко с другими компонентами не является самостоятельным лечением. Оно поможет ослабленному организму справиться с болезнью только в тандеме с другими лекарственными средствами. Также не стоит пить молоко слишком часто. Достаточно будет нескольких чашек в день.
Можно ли пить молоко при ангине и почему 2020
Молоко – многокомпонентная полидисперсная жидкость, в которой содержатся витамины, органические кислоты, макро- и микроэлементы. В состав продукта входят компоненты, способствующие повышению резистентности организма. В альтернативной медицине его используют в качестве бактерицидного средства, способствующего устранению симптомов простудных заболеваний.
Содержание статьи
 Можно ли пить молоко при остром тонзиллите? Полидисперсная жидкость обладает выраженными бактерицидными свойствами. Ее можно использовать в качестве средства местного действия для купирования дискомфортных ощущений в слизистой горла. При этом важно учитывать несколько важных рекомендаций, выполнение которых гарантирует достижение необходимых терапевтических результатов.
Можно ли пить молоко при остром тонзиллите? Полидисперсная жидкость обладает выраженными бактерицидными свойствами. Ее можно использовать в качестве средства местного действия для купирования дискомфортных ощущений в слизистой горла. При этом важно учитывать несколько важных рекомендаций, выполнение которых гарантирует достижение необходимых терапевтических результатов.
Биохимический состав
Соотношение полезных компонентов в продукте определяется ежедневным рационом животного, условиями его содержания, состоянием здоровья и т.д. Несмотря на это, в состав полидисперсной жидкости в обязательном порядке входят следующие компоненты:
- ретинол;
- тиамин;
- кальциферол;
- лактофлавин;
- фолацин;
- лактоза;
- жирные кислоты;
- кальций;
- казеин;
- молибден;
- хром;
- цинк;
- железо;
- марганец;
- селен;
- йод.
В терапевтических целях можно использовать только свежее домашнее молоко.
Микроэлементы принимают активное участие в биохимических процессах, что стимулирует активность иммунной системы. В свою очередь жирные полиненасыщенные кислоты нормализуют работу нервной и пищеварительной систем, что сказывается на скорости всасывания полезных компонентов кишечником. Если пить молоко хотя бы 2-3 раза в неделю, можно восстановить нормальную микрофлору в тонком кишечнике.
Лечебные свойства
Почему полезно употреблять молоко при ангине? Уникальный продукт содержит в себе компоненты, обладающие выраженным терапевтическим действием. Именно они обеспечивают ему бактерицидные, противовоспалительные и болеутоляющие свойства:
- метионин – нормализует липидный обмен в тканях, за счет чего ускоряются регенерационные процессы;
- триптофан – стимулирует синтез в организме серотонина и витамина РР (никотиновая кислота), который принимает участие в окислительно-восстановительных реакциях;
- лизин – способствует кроветворению и повышению реактивности организма;
- альбумин – ускоряет процесс усвоения пенициллина, сульфамидов и других лекарств антибактериального действия;
- казеин – стимулирует синтез незаменимых аминокислот, а также является источником фосфора и кальция;
- глобулины – белковые компоненты, которые стимулируют активность лейкоцитов, что приводит к повышению резистентности организма.
Белковые вещества, такие как казеин и глобулины, разрушаются при температурах свыше 45 градусов.
Молоко – биостимулятор, употребление которого повышает сопротивляемость организма бактериальным микроорганизмам. Если употреблять его на начальных стадиях развития катарального тонзиллита, симптомы патологии можно будет устранить в течение 3-4 дней.
Горячее питье
Можно ли пить молоко горячим? Если температура жидкости превышает 60 градусов, употреблять его при ангине не рекомендуется. Горячее питье способствует возникновению ожогов в слизистой ротоглотки. Это неизбежно приводит к снижению местного иммунитета и более интенсивному развитию болезнетворной флоры.
Горячее молоко содержит в себе на 60% меньше полезных веществ, что обусловлено денатурацией большинства протеиносодержащих компонентов при температурах свыше 50 градусов. Крайне нежелательно пить горячие напитки при явных признаках развития гнойного воспаления в небных миндалинах. Локальное повышение температуры только поспособствует размножению условно-патогенных микробов, к числу которых относятся стафилококки, стрептококки, пневмококки и т.д.
Горячее молоко стимулирует образование слизи в железах мерцательного эпителия. По этой причине нельзя употреблять продукт при вирусной ангине, спровоцированной развитием риновирусов. Регулярное употребление хотя бы 2 стаканов жидкости в день станет причиной усиления ринита и заложенности носовых каналов.
Молоко и масло
Можно ли пить молоко со сливочным маслом при остром тонзиллите? Масло способствует обволакиванию поврежденной слизистой ротоглотки, за счет чего уменьшаются болевые ощущения. Чтобы усилить бактерицидное действие напитка, в него добавляют небольшое количество растопленного меда.
Для приготовления противовоспалительного напитка можно воспользоваться таким рецептом:
- подогрейте 200 мл жидкости до 40-45 градусов;
- добавьте по 1 ч. л. сливочного масла и меда;
- выпейте напиток небольшими глотками.
Перед употреблением питья желательно прополоскать горло теплым отваром на основе ромашки, календулы или зверобоя.
Чтобы усилить терапевтическое действие лекарственного средства, пить его следует ежедневно не менее 3 раз в сутки. Последний прием молочного напитка должен приходиться на вечернее время за 20-30 минут до сна.
Молоко и сода
Чтобы купировать местные проявления катаральной ангины, желательно пить молоко с добавлением пищевой соды. Она создает в ротоглотке щелочную среду, которая является неблагоприятной для развития болезнетворных микробов. Кроме того, напитки с добавлением бикарбоната натрия стимулируют разжижение слизи, скапливающейся на поверхности задней стенки глотки.
Во время приготовления лечебного напитка нужно учитывать следующие нюансы:
учитывать следующие нюансы:
- подогрейте 200 мл молока до 45 градусов;
- всыпьте в жидкость 1/3 ч. л. соды;
- выпейте напиток мелкими глотками;
- употребляйте теплое питье не менее 4 раз в сутки в период обострения ангины.
Для купирования катаральных процессов в слизистой горла используют только «гашеную» соду, в которой не содержится углекислый газ.
Следует отметить, что питье с содой рекомендовано только в том случае, если на слизистой глотки нет механических повреждений и ожогов. В противном случае не исключено раздражение и отекание тканей слизистой.
Молоко и морковный сок
При развитии катаральной ангины целесообразно пить напитки, в состав которых входят витаминосодержащие компоненты. Наиболее оптимальным является сочетание молока и морковного сока. Свежевыжатый сок содержит в себе максимальное количество витамина А, который способствует устранению катаральных процессов, а также повышению иммунитета.
Чтобы сохранить в продуктах максимальное количество полезных веществ, после смешения их подогревают до температуры в 37-38 градусов.
Для приготовления лекарственного средства необходимо смешать ингредиенты в равных пропорциях. Чтобы достичь желаемых результатов в лечении ЛОР-заболевания, напиток нужно пить ежедневно в объеме не менее 300 мл в сутки. При этом не рекомендуется употреблять морковные соки лицам, страдающим колитом и язвой желудка. В продукте содержатся ферменты, способные спровоцировать раздражение слизистой пищевода.
Следует отметить, что употреблять молочные продукты можно только в том случае, если нет очевидных противопоказаний. Нельзя употреблять витаминизированный напиток при:
- высокой концентрации инсулина в крови;
- аллергии на казеиновые белки;
- склонности к образованию в почках фосфатных камней;
- гастрите и дисфункции ЖКТ.
Нельзя употреблять напитки с молоком при непереносимости лактозы. Недостаточная выработка в организме лактазы препятствует перевариванию продукта в кишечнике, что может стать причиной вздутия, диареи и болезненных ощущений.
Автор: Гусейнова Ирада
Источники: medscape.com, health.harvard.edu, medicalnewstoday.com.
Мед с молоком при ангине является проверенным способом лечения
Носоглотка на пути инфекции первой принимает удар, поэтому с проблемой больного горла сталкивается практически каждый. Существует много методов лечения, современная медицина предлагает и медикаменты, а врачи часто рекомендуют народные средства, например, мед при ангине. Существует несколько разновидностей ангины, а мед, и другие продукты пчеловодства оказывают положительный эффект на воспаленное горло.

Причины, вызывающие болезнь
Основные виновники возникновения ангины, микроорганизмы, они способствуют развитию болезни и, как правило, это:
- вирусы;
- бактерии;
- грибки.
Попадая из внешней среды в организм воздушно-капельным путем, или пищевым, вирус начинает активно действовать. Важно вовремя понять, что явилось результатом болезни, и принять срочные меры.
Но не факт, что, попав в организм, вирус или бактерия непременно вызовет ангину. Для этого необходим и такой фактор, как ослабленная иммунная система. Также спровоцировать болезнь может травма миндалин, стресс, вредные привычки.

Рецепты с медом не только облегчают симптомы, которые сопровождают ангину, но и оказывают терапевтический эффект. В меде так много полезных для человека микроэлементов, что его по праву считают кладезю здоровья. В составе меда насчитывается более 70 разновидностей:
- минералов;
- кислот;
- витаминов;
- сахаридов;
- энзимов;
- фитонцидов.
Нет в другом пищевом продукте стольких компонентов, которые оказывают фармакологическое действие. Не так давно появилось даже направление в медицине под названием апитерапия. Широко применяемые продукты пчеловодства составляют следующие виды:
- мед;
- пыльца;
- прополис;
- маточное молочко;
- трутневый гомогенат;
- подмор пчелиный;
- перга;
- воск.
Доказана уникальность химической формулы меда, а вещества, содержавшиеся в этом продукте настолько полезны, что рекомендованы для профилактики и лечения большого спектра болезней. Болезни горла не исключение, тонзиллит проходит на начальной стадии, если вовремя начать применение данных продуктов пчеловодства.
Для наших предков лечение народными средствами было порой единственной возможностью поправить здоровье. С помощью меды снимали воспаление в горле, снижали температуру, устраняли першение. Так как мед бывает с разным вкусом и собран с цветоносов липы, гречихи или других растений, от этого зависят и его свойства. Если болезнь протекает в легкой форме, то несколько ложек меда в день помогут снять симптомы и даже вылечить ангину в этой стадии.
Возможные проблемы
Нельзя безоговорочно утверждать, что это средство подходит абсолютно всем. Есть категории людей, которые чувствительны к любому, даже минимальному присутствию меда в препаратах. Поэтому многие врачи с осторожностью относятся к подобному методу.
Есть вероятность того, что человек страдает аллергией, и брать на себя ответственность они опасаются.
По статистике около 7% населения земли страдают от аллергии на мед, но дело в том, что чувствительность к нему выявляется довольно рано, поэтому те, у кого эта проблема существует, предупреждают об этом. Если нет никаких противопоказаний, ограничений, то все средства на основе меда можно использовать в полной мере.
Применение
Чаще всего ангиной болеют дети. Связано это с тем, что иммунная система не до конца сформирована, и вирусы. Бактерии без труда атакуют ослабленный детский организм. Стрептококки и стафилококки чаще всего становятся причиной возникновения ангины, против них мед бессилен, так как в борьбу должны вступать более тяжелая артиллерия в виде антибиотиков.

Применение меда оправдано уже после основной волны болезни, чтобы не усилилось воспаление лимфоидной ткани, то есть миндалин. Если применять его на ранней стадии это может привести к затягиванию времени выздоровления, молоко с медом при ангине считают дополнительным средством. Но именно в этом сочетании воздействие на гланды самое оптимальное.
Готовят молоко следующим образом:
- Вскипятить и немного остудить. Так как мед при температуре выше 60 градусов теряет свои основные свойства, добавлять его следует в остывшее молоко. На стакан молока чайная ложка меда, лучше майского;
- Употребляют напиток перед сном мелкими глотками, желательно не переохлаждаться и не вставать после приема молока с постели. Через час или два можно засыпать. Теплое молоко снимает острую боль в горле, обволакивает ткани, а мед успокаивает воспалительные очаги;
- В течение дня также можно процедуру повторить, но необходимо соблюдать постельный режим. Не исключать прием антибиотиков, так как только они способны справиться с этим серьезным заболеванием.
Так как молоко считается не питьем, а едой, его употребление насыщает организм, особенно при отсутствии аппетита у больного. Тем самым в организм поступает достаточное количество белков и углеводов для поддержания жизненных сил.
Свойства
Мед является самым полезным продуктом из даров природы, и самым вкусным. Именно этот факт позволяет детям с удовольствием употреблять его в пищу, в отличие от горьких лекарственных препаратов. Мед обладает следующими свойствами:
- противовоспалительное;
- антибактериальное;
- заживляющее;
- улучшающее иммунную систему;
- заживляющее.
Пусть это средство и не является гарантией излечения, но при использовании его в качестве дополнительного поможет справиться с болезнью гораздо быстрее.
Народные рецепты
При катаральной ангине, когда нет гнойных очагов на миндалинах, можно употреблять молоко в пределах 60 градусов. Если назначен курс антибиотиков, то облегчить неприятные ощущения в горле поможет сочетание меда, молока и сливочного масла. Можно ли принимать мед в чистом виде? На начальном этапе болезни не стоит, так как он является раздражителем, а если засахарился в процессе хранения, то употреблять его может быть болезненной процедурой.
Для общего укрепления организма рекомендуют к меду и молоку добавить морковный сок, такой напиток можно принимать в течение недели. Тем самым затяжная ангина отступает, укрепляется иммунитет.
Хорошо зарекомендовали себя полоскания. Для этого 2 столовые ложки ромашки заваривают 200 граммами воды. После того, как настой остынет, 2 столовые ложки добавляем в теплое молоко. Предварительно в 150 граммах молока растворяют столовую ложку меда. Этим настоем полощут до 7 раза день.

В некоторых случаях ангина может осложняться фарингитом, и тогда есть другой вариант, с добавлением соды. Мед и сливочное масло растворяют в теплом молоке, после того, как эти компоненты растворятся, добавляют соду на кончике ножа. Это средство пьют в течение дня по 50 грамм за раз, срок лечения 2 дня.
Также полезно добавление к молоку и меду минеральной воды, и по чайной ложке в пропорции 1:1 с минералкой пить 4 раза в день.
Если к ангине добавился кашель, то хорошо помогает снять спазмы состав с добавлением масла какао. На стакан молока добавляем ст. ложку меда и чайную ложку масла какао. Пить такой напиток следует 3 раза в день.
Инжир помогает смягчить сухой кашель. В кипящее молоко добавляем 4 плода инжира, остужают, добавляют мед в количестве 50 грамм, и через пол часа съедают инжир запивая жидкой составляющей.
Корица обладает обезболивающим эффектом в сочетании с молоком и медом. На один стакан добавляется чайная ложка меда и одна треть корицы. Мелкими глотками употребить в течение дня, а взрослым пациентам рекомендуют добавить коньяка. Для того, чтобы избежать аллергической реакции, детям до 3-х лет не стоит пробовать эти средства.
Можно ли пить молоко при ангине с медом, маслом, содой, куркумой
Практически у всех народов молоку отведена роль одного из самых первостепенных продуктов.
Из него приготавливают самые различные кушанья: сыры, йогурты, масла, мороженое и различные кисломолочные изделия.
Молоко служит в качестве продукта, помогающего при лечении различных болезней. А можно ли пить молоко при ангине? Ангина: что это? Она еще называется тонзиллитом острой формы. Ее характеристика очень проста: ангина поражает небные миндалины.
Протекание этого заболевания очень проблемное, часто сопровождаемое тяжелыми последствиями.
Среди часто встречаемых патогенных микроорганизмов выделяют: вирусы, бактерии и грибки.
Наиболее агрессивными вредными микроорганизмами считаются стрептококки и стафилококки. Самое частое время заболевания – это осень и зима.
Главная причина заболевания
Не сам холод влияет на то, что человек заболел ангиной. От холода можно, например, простудиться.


Она же – болезнь, известная своим коварством, которая атакует человека, как только снижаются защитные «стены» иммунитета.
А как раз в холодный период иммунитет слабеет. Иммунная система может дать «сбой» из-за:
- Неправильного и несбалансированного питания;
- Недостатка нужного количества витаминов;
- Хронических недугов;
- Усталости и проблемами со сном;
- Частых стрессов, быстрого темпа жизни или неблагоприятной обстановки.
Есть и другие причины снижения защитных функций. Все сводится к одному: агенты иммунной системы становятся неспособными противостоять натиску враждебных инфекционных агентов, защитные барьеры миндалин слабеют, болезнетворные микробы поселяются на миндалинах, укрепляются и размножаются.


Она передается, в основном, через воздушно-капельный путь, посуду, средства гигиены, еду.
Отчего может развиться ангина
Есть некоторые факторы, способствующие развитию тонзиллита:
- Переохлаждение;
- Затянувшиеся простудные заболевания;
- Если человек перенес болезни инфекционного характера;
- Авитаминозное состояние;
- Патологии носоглоточной области;
- Воспалительные процессы в носовых пазухах;
Виды и симптоматика болезни
Чтобы знать ответ на вопрос, оправдано ли питье молока при ангине, следует определиться с некоторыми основными видами, а также с их симптоматикой.


Катаральная. Миндалины поражаются поверхностно. Болевые симптомы во время глотания не выражаются ярко, а температурный режим, обычно, не превышает максимального предела в 38 градусов.
Наиболее частая разновидность ангины. Опасность катаральной ангины в том, что человек не сильно беспокоится из-за слабых симптомов, подвергая риску свой организм заразиться фолликулярным видом тонзиллита.


Фолликулярная. Поражению инфекцией уже подвергаются ткани лимфоидных органов, причем, на большую глубину.
Небные миндалины отекают, гипертрофируются, виден гной, представленный налетом или точками.
Состояние больного ухудшается стремительно, температура высокая, а горло болит не только при глотании, а постоянно или пульсирующая боль.
Обычно болезнь длится неделю, в течение которой нужно интенсивно лечить больного.
Лакунарная. Наиболее опасный вид. Миндалины полностью поражаются, гной сливается и образует лакуны, переходя на целую поверхность небных миндалин.


Очень острая боль в горле, отдающая в уши. Сильная краснота и отечность миндалин.
Лечение молоком
Народные средства на нем не являются альтернативой к медикаментозному лечению, однако, они способны снизить многие симптомы и ускорить выздоровление.
Молоко и мед способен укрепить иммунную систему, выводить вирусы и бактерии из организма.


Есть необходимое предостережение при приготовлении: молоко и мед не кипятится, иначе лечебные свойства аннулируются.
Вначале кипятится молоко, слегка остужается, затем добавляется мед. Когда наряду с болью в горле сопровождает еще и кашель, в напиток молока с медом добавляется еще мед.
Такой напиток успокаивает и смягчает. Устранение болевых ощущений при ангине эффективно проводить при помощи куркумы, меда и молока.
В чашку с молоком добавляется мед и куркума в количестве по одной ложке. Эта смесь размешивается и нагревается до 70-градусной температуры.
Лучше всего такое лекарство выпивать перед сном. Отличный эффект можно достичь при употреблении его с чесноком.
Вот еще дополнение к статье в видео:
Такой напиток не отличается особыми вкусовыми качествами, но он очень целебен.
После кипячения 2-х стаканов молока натирается 2-3 зубка чеснока и добавляются в закипевшее молоко. Смесь перемешивают и пьют.
Для придания лучшего вкуса такому напитку можно добавить немного меда. Если же и в таких случаях нет ожидаемого результата, нужно прибегнуть к помощи врача.
Когда молоко противопоказано
Есть случаи, когда даже при больном горле лечение молоком не допускается. Так, дети до 3-х лет могут иметь аллергические реакции, поэтому ее лечить молоком нельзя.
Также и взрослые, имеющие противопоказания к нему, не должны лечиться молоком.


Рецепты с ним следует применять с особой бдительностью, когда женщина заболела ею во время беременности.
Также наличие сахарного диабета накладывает ограничение на лечение молоком. А его с куркумой запрещено при болезнях ЖКТ.
Вывод
Подход к вопросу, можно ли пить молоко при ангине, требует объективного рассмотрения.
В целом, все методы народного лечения не являются альтернативой основному лечению, когда обращаются к врачу. Народные методы успешно применяются в комплексе.
симптомы заболевания и эффективные народные рецепты на молоке
Ангина является самым распространенным заболеванием в осенне-зимний период, когда происходит снижение иммунной системы и организм перестает сопротивляться различным инфекциям. Устранить воспалительный процесс можно не только с помощью медикаментов, но и методов народной медицины.
Ангина: причины возникновения

Описание и причины заболевания горла
Острый тонзиллит или ангина – это инфекционное заболевание, при котором поражаются небные миндалины. Вызывается заболевание различными патогенными микроорганизмами: вирусами, бактериями или грибами. Чаще всего заболевание вызывается стафилококками или стрептококками.
В холодное время года защитные функции иммунной системы снижаются, что ведет к появлению различных заболеваний. На ослабление иммунитета влияют: неправильное питание, недостаток питательных веществ и витаминов, хронические заболевания, неблагоприятные условия и др. В результате барьерная функция миндалин снижается, что и ведет к развитию воспалительного процесса.
Основные пути передачи инфекции: пищевой и воздушно-капельный.
Носителем инфекции может выступать не только больной, но и здоровый человек.
Факторы, которые способствуют развитию ангины:
- Переохлаждение
- Перенесенные инфекционные заболевания
- Авитаминоз
- Заболевания носоглотки
- Воспаление придаточных пазух носа
Раздражающие вещества, попадая в носоглотку, также могут привести к развитию ангины.
Виды и симптомы
 В зависимости от степени вовлечения в воспалительный процесс и глубины поражения миндалин, выделяют 3 вида острого тонзиллита:
В зависимости от степени вовлечения в воспалительный процесс и глубины поражения миндалин, выделяют 3 вида острого тонзиллита:
Для катаральной ангины характерно поверхностное поражение миндалин. Данная форма встречается довольно часто. При катаральной ангине боль во время глотания не выраженная, температура тела не поднимается выше 37-38 градусов.
Признаки проявляются в течение короткого времени, поэтому многие не предпринимают меры по устранению симптомов заболевания. По этой причине катаральная ангина переходит в фолликулярную.
При развитии фолликулярной ангины повреждаются глубокие лимфоидные ткани.
Наблюдается отечность и гипертрофированность небных миндалин и гнойный налет в виде точек бело-желтого цвета. Общее самочувствие больного резко ухудшается, поднимается температура тела, появляются сильные боли в горле не только в момент глотания. Продолжительность такого состояния около 7 дней. Если не лечить заболевание на данном этапе, то это приведет к развитию серьезных осложнений.
Видео о том, как правильно лечить ангину.
Для лакунарной ангины характерно поражение миндалин и точечные воспаления сливаются в общую фигуру, тем самым образуются лакуны. Постепенно гнойный налет распространяется на всю область небных миндалин. Гной в начале воспалительного процесса имеет желтую окраску, а затем становится серо-желтым. Боль в горле отдает в уши, миндалины становятся сильно красными и отечными.
При остром тонзиллите в большинстве случаев поражаются обе миндалины. Также возможно развитие двух форм заболевания одновременно. При появлении первых признаков нужно сразу обратиться к врачу и не допускать перехода заболевания в тяжелую форму.
Рецепты на молоке против ангины

Народное лечение ангины
Мед запрещается употреблять при первых симптомах ангины, так как именно в этот период слизистая оболочка очень раздражена. Употребление меда, благодаря раздражающим свойствам, усиливает боль в горле.
Народные методы эффективны при снижении признаков воспалительного процесса. Молоко с медом способствует укреплению иммунитета, выведению из организма вирусов и бактерий.
Народные лекарства против ангины важно правильно приготовить. Молоко с медом нельзя кипятить, так как разрушаются все полезные вещества.
Сначала нужно вскипятить молоко, потом слегка остудить и растворить в нем несколько ложек меда.
Лечение на молоке:
- Если у больного не только боль в горле, но и кашель, то в молоко нужно добавить масло. Этот целебный напиток оказывает успокаивающее и смягчающее действие.
- Устранить боль в горле поможет куркума в сочетании с молоком. Для приготовления целебной смеси следует добавить в турку по чайной ложке куркумы и меда, и влить стакан молока. Смесь размешать и нагреть до 70-80 градусов. Пить приготовленное молочное лекарство нужно на ночь.
- Эффективным средством при ангине является чеснок с молоком. Целебный напиток не очень вкусный, однако эффект неоспорим. Чеснок обладает многими полезными свойствами, поэтому его часто используют в народной медицине. Молоко (2 стакана) довести до кипения, измельчить 2-3 зубчика чеснока и добавить в молоко. Чесночно-молочную смесь перемешать и употреблять по назначению. Чтобы лекарство на вкус было более приятным, можно добавить несколько ложек меда.
Если рецепты не принесли желаемого результата, то следует обратиться за помощью к врачу.
Противопоказания

Причины, когда молоко противопоказанное при больном горле
Лечить ангину медом с молоком у детей младше 3 лет запрещается из-за возможных аллергических реакций. Народный метод лечения с использованием меда и молока применять для взрослых также не рекомендуется при наличии аллергии.
Применять указанные рецепты при ангине во время беременности следует с большой осторожностью. Такое лечение острого тонзиллита противопоказано при сахарном диабете.
Молоко в сочетании с куркумой запрещается употреблять при заболеваниях желудочно-кишечного тракта, так как возможно обострение симптомов.
Народные методы лечения – это вспомогательный компонент комплексного лечения. Использование только народных методов не поможет устранить инфекцию, а только уменьшит проявление симптомов.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
Можно ли пить молоко при ангине (теплое, горячее, с медом)?
Молоко является одним из самых эффективных народных способов лечения ангины. Оно быстро устраняет симптомы заболевания, укрепляет иммунную систему, способствует быстрому выздоровлению. Молоко при ангине употребляют внутрь в чистом виде или с добавлением различных компонентов.
Эффективность применения и полезные свойства молока при ангине
В состав натурального молока входят витамины А, Д, B1, B2, B12, кальций, калий, магний, железо и фтор. Этот напиток обладает рядом достоинств в лечении воспалительных заболеваний верхних дыхательных путей. Оно имеет множество полезных свойств, содержит максимальное количество микроэлементов и минералов.
Компоненты молока обладают следующими полезными свойствами:
- Способствуют лучшему усвоению антибактериальных препаратов, без развития дисбактериоза.
- Активизируют выработку лейкоцитов в лимфоидной ткани. Это приводит к повышению иммунной защиты организма.
- Уменьшают сухость, болезненность, першение в горле.
- Повышают способность организма к регенерации тканей и сопротивляемость к воздействию внешних негативных факторов.
- Стимулируют общую работоспособность.
- Улучшают кровообращение.
 Молоко при ангине уменьшает сухость, болезненность и першение в горле
Молоко при ангине уменьшает сухость, болезненность и першение в горлеМолоко является незаменимым источником кальция, необходимого для укрепления организма. Оно обладает ярко выраженными бактерицидными, бактериостатическими и дезинфицирующими свойствами.
Молочные напитки регулируют работу желудочно-кишечного тракта, что способствует хорошему всасыванию лекарственных средств.
Молоко относится к природным биостимуляторам, при его употреблении повышается сопротивляемость организма к вирусной и бактериальной инфекции.
Традиционные рецепты на молоке при ангине
На вопрос больных, можно ли пить молоко с медом при ангине, врачи всегда отвечают утвердительно. Для быстрого выздоровления доктора рекомендуют употреблять теплое молоко несколько раз в день. Существует множество различных рецептов, которые помогают уменьшить боль в горле, улучшить общее состояние пациента. К традиционным вариантам относится добавление в напиток пищевой соды или сливочного масла.
Молоко с содой
Молоко с содой рекомендуется употреблять для лечения катаральной, фолликулярной или лакунарной ангины. Чаще всего используются следующий рецепт:
- Берут 1 стакан теплого натурального молока. Его не нужно доводить до кипения, достаточно нагреть до температуры 40 – 50 градусов.
- Добавляют соду на кончике ножа.
- Хорошо размешивают. Может появиться небольшая пенка на поверхности.
- Пьют маленькими глотками несколько раз в день.
Рекомендуется выпивать 3 – 4 стакана в сутки. Пищевая сода создает щелочную среду, которая губительно действует на возможных возбудителей ангины: стрептококки, стафилококки, энтеровирусы и аденовирусы. Также щелочное питье способствует смягчению слизистой и лучшему разжижению слизи, стекающей по задней стенке глотки.
Молоко с маслом
Для того, чтобы приготовить молочный напиток с маслом, необходимо:
- Взять 200 мл. молока.
- Немного его подогреть на газовой плите или в микроволновке.
- Остудить до температуры 35 – 40 градусов.
- Добавить 10 – 15 г. сливочного масла и подождать, пока оно растворится.
- Пить нужно по стакану 3 раза в день, до или после еды.
 Молоко с маслом – средство для лечения ангины
Молоко с маслом – средство для лечения ангиныПри ангине в молоко с малом можно добавлять и немного меда. Такой напиток желательно выпивать перед сном. Масло смягчает больное горло, пациент реже просыпаться ночью от сухости во рту.
Особенности и правила употребления
Ответ на вопрос, можно ли при ангине пить молоко с медом, всегда однозначен. Такой напиток при данном заболевании принесет только пользу и ускорит выздоровление.
При употреблении молока при ангине и хроническом тонзиллите желательно соблюдать ниже перечисленные рекомендации:
- Кипятить напиток не рекомендуется, потому что при кипячении вещества, входящие в его состав, теряют свои полезные свойства.
- Горячее молоко при ангине пить нельзя. Оно может вызвать ожоги слизистой, усиление отечности, повышение температуры и увеличение болевого синдрома.
- При гнойных воспалительных процессах на миндалинах молоко употреблять не рекомендуется. Высокие температуры создают неблагоприятные условия для развития болезнетворной микрофлоры.
- Для усиления эффекта в напиток можно добавлять мед (при отсутствии аллергии), соду, масло, овощные соки.
- После употребления молока желательно полоскать горло антисептиками (мирамистином или хлорофиллиптом) или лекарственными травами (ромашкой, календулой, зверобоем).
- Употреблять полученный раствор лучше свежеприготовленным.
- Не рекомендуется пить молоком сразу после еды. Лучше его выпивать натощак за 30-40 минут до приема пищи.
Взрослому при ангине можно употреблять в течение дня не более 500 – 600 мл теплого молока. Детям рекомендуется пить не более 2 – 3 стаканов подобных напитков в сутки.
Действенные рецепты молочных коктейлей при патологии
К наиболее эффективным рецептам с использованием молока при ангине относятся следующие:
- Молоко с медом. В напиток, подогретый до температуры 38 – 40 градусов, добавляют 1 – 2 ст.л. майского меда. Затем хорошо перемешивают. К полученному раствору можно добавить небольшой кусочек сливочного масла. Мед обладает антибактериальным, иммуностимулирующим действием. Он уменьшит отечность миндалин и глотки, снимет болевые ощущения. Молоко с медом при ангине рекомендуется принимать при первых симптомах заболевания. Данная смесь восполнит запасы энергии в организме, улучшит общее самочувствие.
- Молоко с алоэ. Для его приготовления берут 100 мл. молока и 1/2 ч.л. сока алоэ. Можно использовать алоэ, измельченное в блендере или перекрученное на мясорубке. Все хорошо смешивают и пьют трижды в день. Такой коктейль обладает выраженным противовоспалительным, бактерицидным и антисептическим эффектом. Его рекомендуется принимать для лечения ангины и для профилактики острого или хронического тонзиллита.
- Молоко и куркума. На стакан холодный жидкости добавляют чайную ложку куркумы, затем подогревают на водяной бане. Пьют перед завтраком, обедом и ужином. Это растение является природным антибиотиком, оно подавляет рост бактерий, грибков и вирусов, является отличным дезинфицирующим и анестезирующим средством. Помимо выраженного противовоспалительного действия куркума является сильным антиоксидантом, регулирует иммунные реакции путем стимуляции специфического и неспецифического иммунитета.
- Молоко и чеснок. На 0,5 л. теплого пастеризованного молока берут 4 крупных зубчика чеснока. Чеснок нужно предварительно мелко порезать или пропустить через чеснокодавилку. Это растительное средство воздействует непосредственно на слизистую глотки и миндалин, что способствует уменьшению отечности и устранению патологического налета. В такой напиток можно добавить чайную ложку меда, измельченный лук или небольшой кусочек мумие. Теплое молоко с чесноком и медом хорошо помогает от сухого кашля при ангине, болей и першения в горле.
- Молоко с морковным соком. Этот рецепт применяется значительно реже, чем вышеперечисленные, но является не менее эффективным. Для его приготовления берут равные части молока и свежевыжатый сока моркови. Данный напиток богат витаминами, каротином и полезными минералами. Он обладает общеукрепляющим, иммуностимулирующим и противовоспалительным действием. Молоко с морковным соком при ангине принимают по стакану 2 раза в день. С осторожностью его нужно пить людям, страдающим хроническими заболеваниями желудочно – кишечного тракта.
- Молоко с мумие. На стакан теплой жидкости нужно взять 0,2 г. мумие. Полученный раствор хорошо размешивают до однородного состояния. Принимают утром и вечером. Можно добавить 1/2 ч.л. меда. Лечение этим средством высокоэффективно, не противопоказано при традиционных методах терапии. Его также можно использовать для профилактики заболевания. Молоко с мумие и медом при ангине обычно принимают не менее 7 дней, до полного выздоровления.
- Молоко с мускатным орехом. Уменьшает боли в горле, смягчает воспаленную слизистую, тонизирует организм, стимулирует иммунную систему. На стакан теплого молока добавляют на кончике ножа мускатного ореха. С этой специей нельзя переборщить, иначе напиток приобретет неприятный вкус. Мускатный орех содержит белки, крахмал, пигменты, сапонины, которые обладают множеством лечебных свойств. Также такой раствор хорошо употреблять на ночь, он уменьшает перевозбуждение нервной системы, хорошо помогает при бессоннице.
 Молоко с мускатным орехом – народное средство для лечения ангины
Молоко с мускатным орехом – народное средство для лечения ангиныИногда при ангине молоко используют для полоскания горла. К нему добавляют отвар ромашки, эвкалипта или зверобоя. Подогревают до комнатной температуры и полоскают не менее 4 – 5 раз в день. При этом механическим путем смываются патогенные микроорганизмы с миндалин.
Противопоказания
Употребление молока при ангине противопоказано в следующих ситуациях:
- Лицам с аллергической реакцией на молочные продукты.
- Детям и взрослым с лактозной недостаточностью.
- При мочекаменной болезни.
- При повышенном содержании кальция в крови.
- Людям с сахарным диабетом запрещается пить молоко с медом.
Сочетание молока и куркумы не рекомендуется пациентам, имеющим в анамнезе заболевания желудочно – кишечного тракта (хронический гастрит, панкреатит, холецистит).
Следует помнить, что применение молока является вспомогательным методом терапии ангины. Для быстрого и эффективного выздоровления необходимо сочетание медикаментозных методов и народных способов лечения.

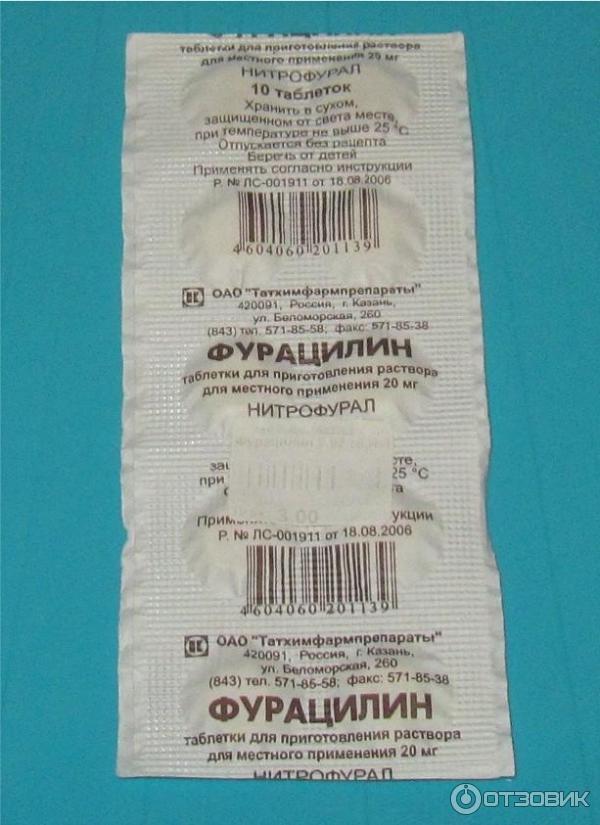
 Действующее вещество: нитрофурал (фурацилин) — 20 мг. Вспомогательное вещество: натрия хлорид — 800 мг.
Действующее вещество: нитрофурал (фурацилин) — 20 мг. Вспомогательное вещество: натрия хлорид — 800 мг. ч. ссадины, царапины, трещины, порезы).
Местно: конъюнктивит, блефарит, стоматит, гингивит, острый тонзиллит, остеомиелит, эмпиема придаточных пазух носа и плевры, инфекции мочевыводящих путей — промывание полостей.
В случае необходимости проконсультируйтесь с врачом перед применением лекарственного препарата.
ч. ссадины, царапины, трещины, порезы).
Местно: конъюнктивит, блефарит, стоматит, гингивит, острый тонзиллит, остеомиелит, эмпиема придаточных пазух носа и плевры, инфекции мочевыводящих путей — промывание полостей.
В случае необходимости проконсультируйтесь с врачом перед применением лекарственного препарата.
 Затем раствор охлаждают до комнатной температуры. Наружно: в виде водного 0,02 % раствора — орошают раны и накладывают влажные повязки. Местно: остеомиелит после операции — промывание полости с последующим наложением влажной повязки. Эмпиема придаточных пазух носа (в том числе при гайморите) — промывание полости, эмпиема плевры — после удаления гноя проводят промывание плевральной полости и вводят 20-100 мл водного 0,02 % раствора. Для промывания мочеиспускательного канала и мочевого пузыря применяют водный раствор с экспозицией 20 минут. При блефарите, конъюнктивите — инстилляция 0,02 % раствора в конъюнктивальный мешок. При остром тонзиллите, стоматите, гингивите — полоскание рта и горла теплым 0,02 % раствором по 100 мл 2-3 раза в день.
Продолжительность лечения — по показаниям в зависимости от характера и локализации пораженного участка.
Если после лечения улучшение не наступает или симптомы усугубляются, или появляются новые симптомы, необходимо проконсультироваться с врачом.
Затем раствор охлаждают до комнатной температуры. Наружно: в виде водного 0,02 % раствора — орошают раны и накладывают влажные повязки. Местно: остеомиелит после операции — промывание полости с последующим наложением влажной повязки. Эмпиема придаточных пазух носа (в том числе при гайморите) — промывание полости, эмпиема плевры — после удаления гноя проводят промывание плевральной полости и вводят 20-100 мл водного 0,02 % раствора. Для промывания мочеиспускательного канала и мочевого пузыря применяют водный раствор с экспозицией 20 минут. При блефарите, конъюнктивите — инстилляция 0,02 % раствора в конъюнктивальный мешок. При остром тонзиллите, стоматите, гингивите — полоскание рта и горла теплым 0,02 % раствором по 100 мл 2-3 раза в день.
Продолжительность лечения — по показаниям в зависимости от характера и локализации пораженного участка.
Если после лечения улучшение не наступает или симптомы усугубляются, или появляются новые симптомы, необходимо проконсультироваться с врачом. Применяйте препарат согласно тем показаниям, тому способу применения, которые указаны в инструкции по применению.
Применяйте препарат согласно тем показаниям, тому способу применения, которые указаны в инструкции по применению.
 Проникает через
гистогематические барьеры и равномерно распределяется в жидкостях и тканях. Основной путь метаболизма — восстановление нитрогруппы. Выводится почками и частично с желчью.
Проникает через
гистогематические барьеры и равномерно распределяется в жидкостях и тканях. Основной путь метаболизма — восстановление нитрогруппы. Выводится почками и частично с желчью.
 Лечение: симптоматическое.
Лечение: симптоматическое.


 Активен в отношении грамположительных бактерий: Staphylococcus spp., Streptococcus spp., Bacillus anthracis; грамотрицательных бактерий: Escherichia coli, Shigella spp., Salmonella spp. (в т.ч. Salmonella paratyphi).
Активен в отношении грамположительных бактерий: Staphylococcus spp., Streptococcus spp., Bacillus anthracis; грамотрицательных бактерий: Escherichia coli, Shigella spp., Salmonella spp. (в т.ч. Salmonella paratyphi). При остеомиелите после операции промывают полость водным раствором нитрофурала и накладывают влажную повязку. При эмпиеме плевры отсасывают гной и промывают плевральную полость с последующим введением в полость 20-100 мл водного раствора нитрофурала.
При остеомиелите после операции промывают полость водным раствором нитрофурала и накладывают влажную повязку. При эмпиеме плевры отсасывают гной и промывают плевральную полость с последующим введением в полость 20-100 мл водного раствора нитрофурала. Готовый раствор можно хранить в течение длительного времени.
Готовый раствор можно хранить в течение длительного времени. Применение при беременности и в период грудного вскармливания
Перед применением препарата, если вы беременны, или предполагаете, что Вы можете быть беременной, или планируете беременность, в период грудного вскармливания необходимо проконсультироваться с врачом.
Применение при беременности и в период грудного вскармливания возможно, если предполагаемая польза для матери превышает потенциальный риск для плода или ребенка.
Применение при беременности и в период грудного вскармливания
Перед применением препарата, если вы беременны, или предполагаете, что Вы можете быть беременной, или планируете беременность, в период грудного вскармливания необходимо проконсультироваться с врачом.
Применение при беременности и в период грудного вскармливания возможно, если предполагаемая польза для матери превышает потенциальный риск для плода или ребенка. Для более быстрого растворения рекомендуется горячая вода. Затем раствор охлаждают до комнатной температуры.
Наружно: в виде водного 0,02 % раствора – орошают раны, накладывают влажные повязки.
Местно: блефарит, конъюнктивит – инстилляция водного 0,02 % раствора в конъюнктивальный мешок. Остеомиелит после операции – промывание полости с последующим наложением влажной повязки.
Для более быстрого растворения рекомендуется горячая вода. Затем раствор охлаждают до комнатной температуры.
Наружно: в виде водного 0,02 % раствора – орошают раны, накладывают влажные повязки.
Местно: блефарит, конъюнктивит – инстилляция водного 0,02 % раствора в конъюнктивальный мешок. Остеомиелит после операции – промывание полости с последующим наложением влажной повязки. Если любые из указанных в инструкции побочных эффектов усугубляются, или отмечаются любые другие побочные эффекты, не указанные в инструкции, следует немедленно сообщить об этом врачу.
Если любые из указанных в инструкции побочных эффектов усугубляются, или отмечаются любые другие побочные эффекты, не указанные в инструкции, следует немедленно сообщить об этом врачу.



 Иногда при приеме внутрь потеря аппетита, тошнота, рвота, головокружение, аллергические сыпи; длительное применение может вызвать невриты (воспаление нерва).
Иногда при приеме внутрь потеря аппетита, тошнота, рвота, головокружение, аллергические сыпи; длительное применение может вызвать невриты (воспаление нерва). После этого раствор охлаждать до комнатной температуры и сохранять длительное время (стерилизация в течение 30 минут при 100°С).
После этого раствор охлаждать до комнатной температуры и сохранять длительное время (стерилизация в течение 30 минут при 100°С).


 Если симптомы сохраняются, рекомендуется обратиться к врачу.
Если симптомы сохраняются, рекомендуется обратиться к врачу.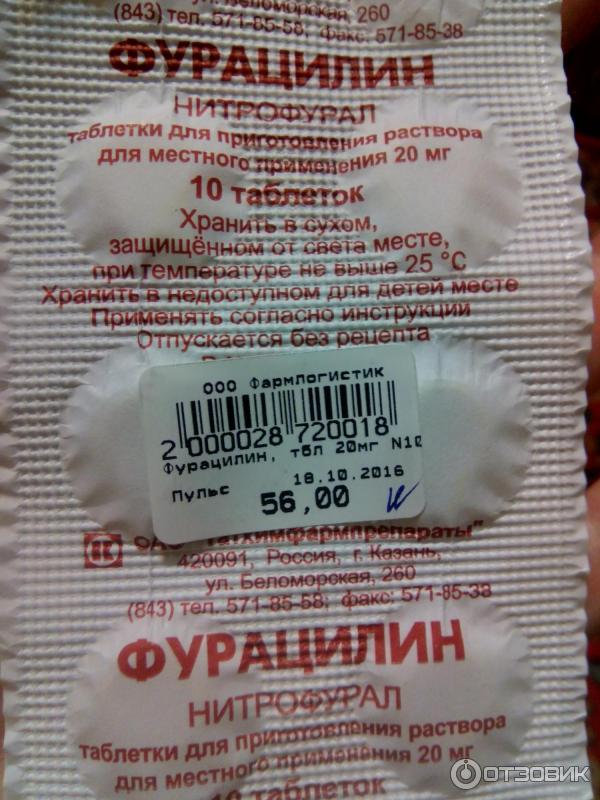
 При отите фурацилин ежедневно закапывают по 1-2 капли в ушко 2-3 раза в день, после чего ушко затыкают ваткой. Раствор можно вводить на турундах (кусочек ватки скатанный в жгутик) в наружный слуховой проход. Курс лечения не должен превышать 3-5 дней.
При отите фурацилин ежедневно закапывают по 1-2 капли в ушко 2-3 раза в день, после чего ушко затыкают ваткой. Раствор можно вводить на турундах (кусочек ватки скатанный в жгутик) в наружный слуховой проход. Курс лечения не должен превышать 3-5 дней.

 , Streptococcus spp., Escherichia coli, Clostridium perfringens). Эффективен при устойчивости микробов к другим антимикробным препаратам (не относящимся к группе нитрофуранов). Устойчивость к нитрофурану развивается медленно и не достигает высокой степени.
, Streptococcus spp., Escherichia coli, Clostridium perfringens). Эффективен при устойчивости микробов к другим антимикробным препаратам (не относящимся к группе нитрофуранов). Устойчивость к нитрофурану развивается медленно и не достигает высокой степени.

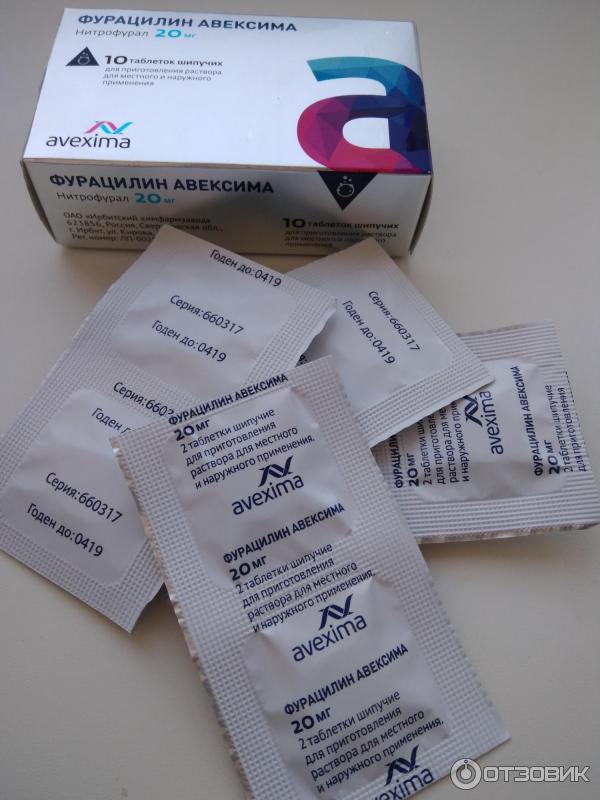
 Если таблетки «Фурацилин» используются для приготовления антисептического раствора, их необходимо растолочь или растворить в горячей воде, профильтровать и только потом использовать для полоскания горла. Таблетки нужно растворить полностью, потому что кристаллы нитрофурала могут пересушить слизистую, чего не происходит при правильном применении препарата.
Если таблетки «Фурацилин» используются для приготовления антисептического раствора, их необходимо растолочь или растворить в горячей воде, профильтровать и только потом использовать для полоскания горла. Таблетки нужно растворить полностью, потому что кристаллы нитрофурала могут пересушить слизистую, чего не происходит при правильном применении препарата. Количество таблеток определяется объемом воды, необходимой для качественной обработки горла, а не возрастом пациента. Итак, для взрослых и детей эффективная разовая доза препарата для приготовления раствора составляет 20 мг (2 таблетки).
Количество таблеток определяется объемом воды, необходимой для качественной обработки горла, а не возрастом пациента. Итак, для взрослых и детей эффективная разовая доза препарата для приготовления раствора составляет 20 мг (2 таблетки). Чтобы обычные таблетки лучше растворялись, их рекомендуется предварительно измельчить, а затем залить горячей водой и размешать раствор. После растворения препарата раствор лучше процедить, чтобы растворенные кристаллы действующего вещества не попали в глотку.
Чтобы обычные таблетки лучше растворялись, их рекомендуется предварительно измельчить, а затем залить горячей водой и размешать раствор. После растворения препарата раствор лучше процедить, чтобы растворенные кристаллы действующего вещества не попали в глотку.


 Обладает антисептическим и дезинфицирующим действием (фармакологическое действие — антимикробное). Другое название препарата — Нитрофуран или Гемофуран.Международное непатентованное название — Нитрофурал.
Обладает антисептическим и дезинфицирующим действием (фармакологическое действие — антимикробное). Другое название препарата — Нитрофуран или Гемофуран.Международное непатентованное название — Нитрофурал. Возможные побочные эффекты — дерматит.
Возможные побочные эффекты — дерматит. Для усиления эффекта горло желательно очистить от скопившейся слизи, предварительно ополоснув содовым раствором.Также усиливают действие препарата несколько капель спиртового раствора календулы, добавленных в препарат непосредственно перед применением.
Для усиления эффекта горло желательно очистить от скопившейся слизи, предварительно ополоснув содовым раствором.Также усиливают действие препарата несколько капель спиртового раствора календулы, добавленных в препарат непосредственно перед применением. Используйте этот инструмент и при обработке швов после операций.Но что делать, если готового миномета нет? Как развести «Фурацилин» в таблетках? Мы ответим на эти вопросы подробно.
Используйте этот инструмент и при обработке швов после операций.Но что делать, если готового миномета нет? Как развести «Фурацилин» в таблетках? Мы ответим на эти вопросы подробно. Первые предназначены для приема внутрь, вторые чаще всего используются для приготовления раствора. В аптеках легко найти таблетки в концентрации 0.2 грамма. Они доступны практически всегда. Чтобы приготовить раствор для полоскания горла или носа, нам понадобится всего 1 таблетка на 100 мм воды. Сухое лекарство всегда растворяют в кипятке. В холодной воде полностью не растворяется.
Первые предназначены для приема внутрь, вторые чаще всего используются для приготовления раствора. В аптеках легко найти таблетки в концентрации 0.2 грамма. Они доступны практически всегда. Чтобы приготовить раствор для полоскания горла или носа, нам понадобится всего 1 таблетка на 100 мм воды. Сухое лекарство всегда растворяют в кипятке. В холодной воде полностью не растворяется. Продолжительность процедуры 2-3 минуты. Для усиления эффекта полоскания можно перед разбавлением Фурацилина очистить слизистые оболочки раствором пищевой соды.Также не лишним будет добавить в воду с растворенными таблетками 2-3 капли настойки календулы.
Продолжительность процедуры 2-3 минуты. Для усиления эффекта полоскания можно перед разбавлением Фурацилина очистить слизистые оболочки раствором пищевой соды.Также не лишним будет добавить в воду с растворенными таблетками 2-3 капли настойки календулы. Ведущим веществом из этого ряда был 2-этил-5-нитроимидазо [2,1-b] -2,3-дигидрооксазол, обозначенный как CGI-17341 (рис. 10). Результаты биологического тестирования показали, что туберкулостатическая активность соединения CGI-17341 была сопоставима с активностью изониазида (INH) и рифампицина (RIF), которые являются препаратами первого ряда, и была выше, чем активность антибиотиков, таких как стрептомицин. и ципрофлоксацин [35].Кроме того, CGI-17341 не показал перекрестной устойчивости с INH и RIF. В ходе дальнейшего исследования были сделаны некоторые наблюдения относительно взаимосвязи между биологической активностью и наличием структурных элементов в молекуле. Было обнаружено, что введение атома галогена в положение 2 имидазолилоксазольной системы приводит к 16-кратному увеличению активности in vitro. Присутствие фенильного кольца в качестве заместителя у одного и того же атома углерода вызывало двукратное увеличение туберкулостатической активности, в то время как длинная алкильная цепь у C-2 снижала эффективность in vitro.
Ведущим веществом из этого ряда был 2-этил-5-нитроимидазо [2,1-b] -2,3-дигидрооксазол, обозначенный как CGI-17341 (рис. 10). Результаты биологического тестирования показали, что туберкулостатическая активность соединения CGI-17341 была сопоставима с активностью изониазида (INH) и рифампицина (RIF), которые являются препаратами первого ряда, и была выше, чем активность антибиотиков, таких как стрептомицин. и ципрофлоксацин [35].Кроме того, CGI-17341 не показал перекрестной устойчивости с INH и RIF. В ходе дальнейшего исследования были сделаны некоторые наблюдения относительно взаимосвязи между биологической активностью и наличием структурных элементов в молекуле. Было обнаружено, что введение атома галогена в положение 2 имидазолилоксазольной системы приводит к 16-кратному увеличению активности in vitro. Присутствие фенильного кольца в качестве заместителя у одного и того же атома углерода вызывало двукратное увеличение туберкулостатической активности, в то время как длинная алкильная цепь у C-2 снижала эффективность in vitro. Также было замечено, что производные с нитрогруппой в 5-положении имидазольного кольца в 2–2 тысячи раз менее активны (в зависимости от природы заместителя у C-2), чем изомеры 4-нитроимидазола [40] . Механизмы туберкулостатического действия соединения OPC-67683 (деламанид) (рис. 10) и изониазида очень похожи и включают ингибирование синтеза миколовой кислоты — основных компонентов клеточной стенки M. tuberculosis. Разница в поведении нитроимидазодигидрооксазола и INH заключается в том, что OPC-67683 является ингибитором метокси- и кетомиколовой кислот, тогда как изониазид ингибирует образование всех типов этих жирных кислот [41].OPC-67683 является пролекарством. Он активируется одним из ферментов M. tuberculosis, Rv3547, который восстанавливает нитрогруппу. Он активен в отношении штаммов, устойчивых к рифампицину (RIF), этамбутолу (ETH), пиразинамиду (PZA), изониазиду (INH) и стрептомицину (SM). OPC-67683 не является мутагенным, и продолжительность терапии может быть сокращена до двух месяцев.
Также было замечено, что производные с нитрогруппой в 5-положении имидазольного кольца в 2–2 тысячи раз менее активны (в зависимости от природы заместителя у C-2), чем изомеры 4-нитроимидазола [40] . Механизмы туберкулостатического действия соединения OPC-67683 (деламанид) (рис. 10) и изониазида очень похожи и включают ингибирование синтеза миколовой кислоты — основных компонентов клеточной стенки M. tuberculosis. Разница в поведении нитроимидазодигидрооксазола и INH заключается в том, что OPC-67683 является ингибитором метокси- и кетомиколовой кислот, тогда как изониазид ингибирует образование всех типов этих жирных кислот [41].OPC-67683 является пролекарством. Он активируется одним из ферментов M. tuberculosis, Rv3547, который восстанавливает нитрогруппу. Он активен в отношении штаммов, устойчивых к рифампицину (RIF), этамбутолу (ETH), пиразинамиду (PZA), изониазиду (INH) и стрептомицину (SM). OPC-67683 не является мутагенным, и продолжительность терапии может быть сокращена до двух месяцев. Он был одобрен для европейского рынка в 2014 г. [42]. Только R-энантиомер активен против микобактерий. Еще одним чрезвычайно многообещающим потенциальным туберкулостатическим препаратом из группы бициклических производных нитроимидазолов является соединение, обозначенное как PA-824.Интересно, что только энантиомер S обладает туберкулостатической активностью. Более того, обе хиральные формы PA-824 активны против Leishmania donovani, который является возбудителем висцерального лейшманиоза. В макрофагах, инфицированных лейшманией, (R) -PA-824 даже в шесть раз более активен, чем (S) -PA-824 [43]. Химически это вещество со структурой конденсированного нитроимидазооксазина (рис. 10) [44]. Испытания in vitro подтвердили его высокую активность против туберкулезных бактерий, даже против штаммов, устойчивых к другим лекарствам.Существенным преимуществом этого соединения также является отсутствие перекрестной устойчивости к другим туберкулостатическим препаратам [45]. Тесты in vivo подтверждают его активность против нереплицированных бактерий.
Он был одобрен для европейского рынка в 2014 г. [42]. Только R-энантиомер активен против микобактерий. Еще одним чрезвычайно многообещающим потенциальным туберкулостатическим препаратом из группы бициклических производных нитроимидазолов является соединение, обозначенное как PA-824.Интересно, что только энантиомер S обладает туберкулостатической активностью. Более того, обе хиральные формы PA-824 активны против Leishmania donovani, который является возбудителем висцерального лейшманиоза. В макрофагах, инфицированных лейшманией, (R) -PA-824 даже в шесть раз более активен, чем (S) -PA-824 [43]. Химически это вещество со структурой конденсированного нитроимидазооксазина (рис. 10) [44]. Испытания in vitro подтвердили его высокую активность против туберкулезных бактерий, даже против штаммов, устойчивых к другим лекарствам.Существенным преимуществом этого соединения также является отсутствие перекрестной устойчивости к другим туберкулостатическим препаратам [45]. Тесты in vivo подтверждают его активность против нереплицированных бактерий. Механизм действия PA-824 до конца не изучен, но, по-видимому, он может основываться на создании радикалов, которые могут повредить ДНК M. tuberculosis. Также было отмечено, что, как и OPC-67683, PA-824 ингибирует синтез миколиновых кислот и биосинтез белка [45]. Это соединение является пролекарством, которое активируется внутри клетки.Механизм противотуберкулезного действия сложен и зависит от фермента нитроредуктазы Ddn (Rv3547) [46]. Этот фермент производит биохимическое восстановление в трех направлениях, что дает три разных продукта. Один из метаболитов — дез-нитроимидазол. Его образование тесно связано с одновременным выделением химически активных соединений азота. Активность PA-824 в анаэробных условиях связана с большим количеством высвобождаемых молекул оксида азота (NO) во время восстановления, которые токсичны для бактерий (Схема 2).Успех исследований на животных подготовил почву для тестирования на людях. Фармакокинетические исследования PA-824 на здоровых организмах в одно- и многодозовых исследованиях показали, что препарат легко всасывается, имеет хорошую биодоступность при пероральном приеме, безопасен и хорошо переносится без серьезных побочных эффектов [34].
Механизм действия PA-824 до конца не изучен, но, по-видимому, он может основываться на создании радикалов, которые могут повредить ДНК M. tuberculosis. Также было отмечено, что, как и OPC-67683, PA-824 ингибирует синтез миколиновых кислот и биосинтез белка [45]. Это соединение является пролекарством, которое активируется внутри клетки.Механизм противотуберкулезного действия сложен и зависит от фермента нитроредуктазы Ddn (Rv3547) [46]. Этот фермент производит биохимическое восстановление в трех направлениях, что дает три разных продукта. Один из метаболитов — дез-нитроимидазол. Его образование тесно связано с одновременным выделением химически активных соединений азота. Активность PA-824 в анаэробных условиях связана с большим количеством высвобождаемых молекул оксида азота (NO) во время восстановления, которые токсичны для бактерий (Схема 2).Успех исследований на животных подготовил почву для тестирования на людях. Фармакокинетические исследования PA-824 на здоровых организмах в одно- и многодозовых исследованиях показали, что препарат легко всасывается, имеет хорошую биодоступность при пероральном приеме, безопасен и хорошо переносится без серьезных побочных эффектов [34]. В ближайшие годы PA-824 может стать основным лекарством, используемым для лечения туберкулеза. В настоящее время он находится на поздних стадиях клинических испытаний.
В ближайшие годы PA-824 может стать основным лекарством, используемым для лечения туберкулеза. В настоящее время он находится на поздних стадиях клинических испытаний. Помогает легче дышать, не вызывая сонливости.
Помогает легче дышать, не вызывая сонливости.







 Зуд в горле – распространенное явление. Оно вызывает дискомфорт и провоцирует кашель. При этом может чесаться в ушах, а голос становится охриплым.
Зуд в горле – распространенное явление. Оно вызывает дискомфорт и провоцирует кашель. При этом может чесаться в ушах, а голос становится охриплым. Существуют различные мнения о причинах развития аллергии:
Существуют различные мнения о причинах развития аллергии: Обычные респираторные заболевания становятся причиной першения и чесотки в горле. При этом наблюдается отхаркивание слизи.
Обычные респираторные заболевания становятся причиной першения и чесотки в горле. При этом наблюдается отхаркивание слизи.

 Список простудных заболеваний, вызывающих зуд и першение в горле:
Список простудных заболеваний, вызывающих зуд и першение в горле:
 К неспецифическим признакам относят попадание в горло инородных тел. Человек может лишь ощущать, что предмет у него в горле.
К неспецифическим признакам относят попадание в горло инородных тел. Человек может лишь ощущать, что предмет у него в горле.












 Намного предпочтительнее проводить процедуру под контролем опытного врача — оториноларинголога. Это гораздо безопаснее и стерильнее, поскольку лор-врач использует для манипуляции специальные инструменты. Профессиональное очищение носовой полости позволяет избежать попадания раствора для промывания пазух носа в полость уха, что чревато развитием отита, а также свести на нет возможность нанесения травм слизистой оболочки носа.
Намного предпочтительнее проводить процедуру под контролем опытного врача — оториноларинголога. Это гораздо безопаснее и стерильнее, поскольку лор-врач использует для манипуляции специальные инструменты. Профессиональное очищение носовой полости позволяет избежать попадания раствора для промывания пазух носа в полость уха, что чревато развитием отита, а также свести на нет возможность нанесения травм слизистой оболочки носа.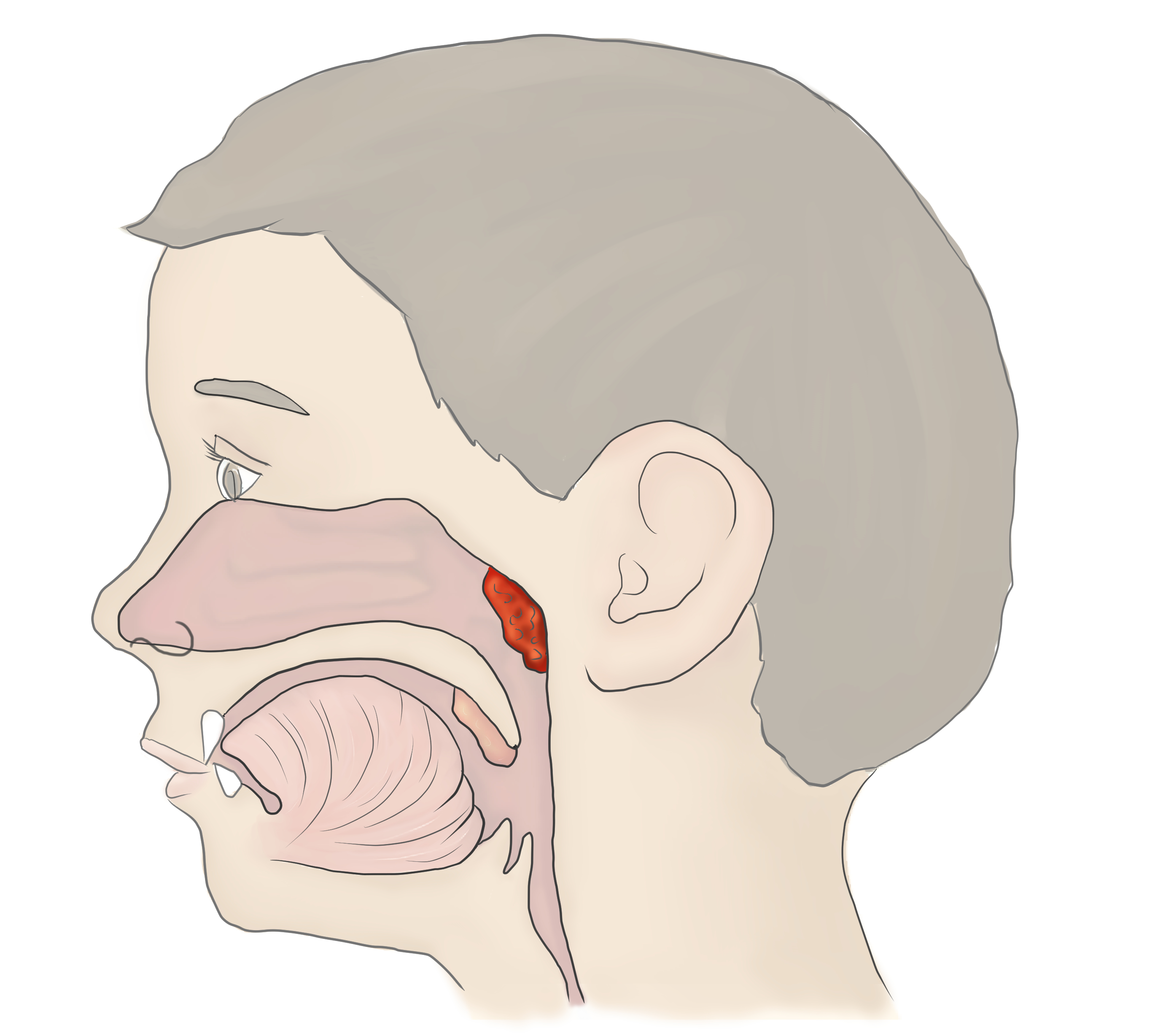 наук.
наук.
 Если жидкость попадает в рот, лучше ее не глотать, а выплевывать. В основном ЛОР-врачи назначают от 5 до 10 процедур. После промывания рекомендуется полежать несколько минут.
Если жидкость попадает в рот, лучше ее не глотать, а выплевывать. В основном ЛОР-врачи назначают от 5 до 10 процедур. После промывания рекомендуется полежать несколько минут.
 После переохлаждения иммунитет ослабляется, и организм становится более восприимчивым к вирусам.
После переохлаждения иммунитет ослабляется, и организм становится более восприимчивым к вирусам.
 Например, зеленый чай. Он хорошо тонизирует и дает необходимую энергию. Следите за качеством питания. Отдавайте предпочтения горячим бульонам, молочным продуктам, фруктам и овощам.
Например, зеленый чай. Он хорошо тонизирует и дает необходимую энергию. Следите за качеством питания. Отдавайте предпочтения горячим бульонам, молочным продуктам, фруктам и овощам. Не промывайте нос с мылом
Не промывайте нос с мылом
 Заложенность носа, насморк и кашель долго себя ждать не заставляют. Выделения из носа сначала прозрачные, а после присоединения бактериальной инфекции – с зеленоватым оттенком. Кашель обычно отмечается с первых дней болезни: вначале сухой, потом влажный. Горло у ребенка, как правило, красное.
Заложенность носа, насморк и кашель долго себя ждать не заставляют. Выделения из носа сначала прозрачные, а после присоединения бактериальной инфекции – с зеленоватым оттенком. Кашель обычно отмечается с первых дней болезни: вначале сухой, потом влажный. Горло у ребенка, как правило, красное.
 Давать обильное питье частыми дробными порциями для уменьшения риска обезвоживания – клюквенный или брусничный морс, подслащенную воду с лимоном, настойку шиповника, щелочную минеральную воду без газа. Суточный объем жидкости для детей раннего возраста должен составлять на период лихорадки 150 мл на 1 кг веса, после снижения температуры – 100 мл.
Давать обильное питье частыми дробными порциями для уменьшения риска обезвоживания – клюквенный или брусничный морс, подслащенную воду с лимоном, настойку шиповника, щелочную минеральную воду без газа. Суточный объем жидкости для детей раннего возраста должен составлять на период лихорадки 150 мл на 1 кг веса, после снижения температуры – 100 мл.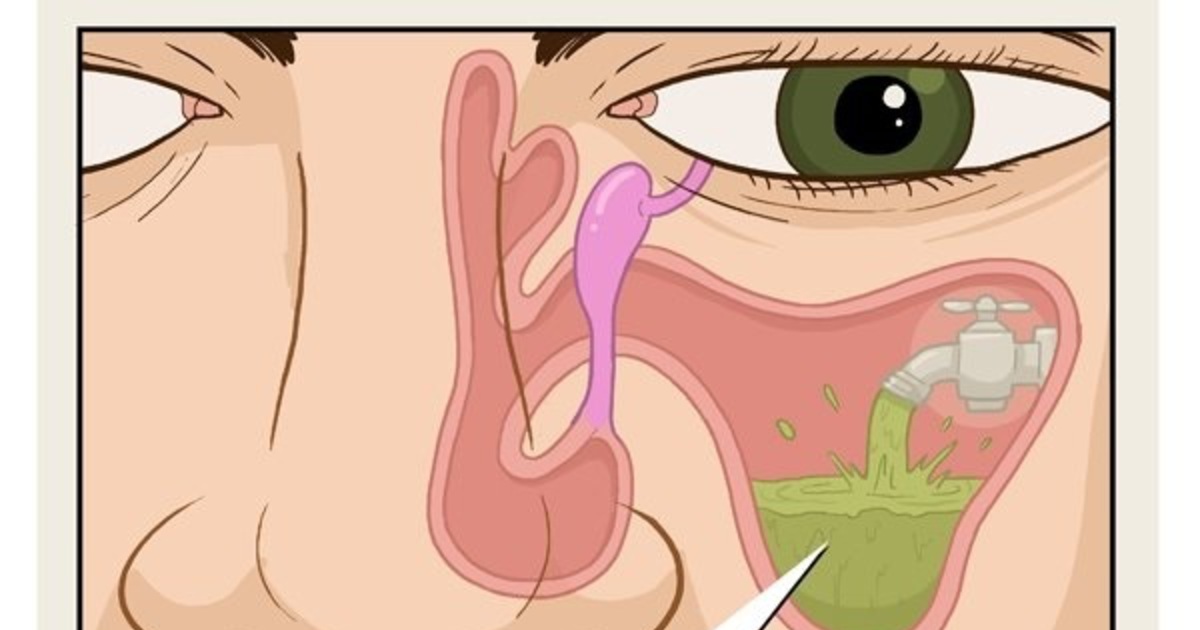 Перед тем как дать очередную дозу препарата, которую рассчитает лечащий врач, необходимо измерить ребенку температуру. Если она после предыдущего приема лекарства не повышена, то давать очередную порцию нет необходимости. Не стоит использовать парацетамол более 3-х суток подряд. При неэффективности препарата осуществляется его замена на другой.
Перед тем как дать очередную дозу препарата, которую рассчитает лечащий врач, необходимо измерить ребенку температуру. Если она после предыдущего приема лекарства не повышена, то давать очередную порцию нет необходимости. Не стоит использовать парацетамол более 3-х суток подряд. При неэффективности препарата осуществляется его замена на другой. Насморк – это защита, если ему не мешать, он скорее всего пройдет сам (исключение составляет случай, когда присоединяется осложнение).
Насморк – это защита, если ему не мешать, он скорее всего пройдет сам (исключение составляет случай, когда присоединяется осложнение). Грипп всегда подавляет иммунитет и в тяжелых случаях сопровождается осложнениями, наиболее частые из которых бронхит, пневмония, гайморит, отит, токсическое поражение миокарда, энцефалопатия.
Грипп всегда подавляет иммунитет и в тяжелых случаях сопровождается осложнениями, наиболее частые из которых бронхит, пневмония, гайморит, отит, токсическое поражение миокарда, энцефалопатия.
 Для орошения используется смесь из физраствора, гормонального и сосудосуживающего препаратов, антибиотика.
Для орошения используется смесь из физраствора, гормонального и сосудосуживающего препаратов, антибиотика. Девушка-лаборант очень быстро и правильно отреагировала, привела в чувство, подбодрила. Приятно, когда к тебе относятся внимательно)
Девушка-лаборант очень быстро и правильно отреагировала, привела в чувство, подбодрила. Приятно, когда к тебе относятся внимательно) ru
ru Абсолютно весь медицинский персонал этой клиники оказывали мне не только квалифицированную медицинскую помощь на высочайшем уровне, но и выходили за рамки должностных обязанностей, проявляя ко мне человеческое сочувствие, корректное отношение и искреннюю заинтересованность в оказании мне максимального содействия на пути к моему выздоровлению.
Огромное Вам спасибо!
Большое человеческое спасибо!!!
Абсолютно весь медицинский персонал этой клиники оказывали мне не только квалифицированную медицинскую помощь на высочайшем уровне, но и выходили за рамки должностных обязанностей, проявляя ко мне человеческое сочувствие, корректное отношение и искреннюю заинтересованность в оказании мне максимального содействия на пути к моему выздоровлению.
Огромное Вам спасибо!
Большое человеческое спасибо!!! Персонал очень приятный и высококвалифицированный. Особую благодарность хочу выразить Инессе и Александру, ребята быстро и качественно взяли кровь, при этом не забывая морально меня поддерживать, т.к. я с детства боюсь уколов, но все прошло на высшем уровне.
Персонал очень приятный и высококвалифицированный. Особую благодарность хочу выразить Инессе и Александру, ребята быстро и качественно взяли кровь, при этом не забывая морально меня поддерживать, т.к. я с детства боюсь уколов, но все прошло на высшем уровне. В помощь родителям».
В помощь родителям».
 Чтобы узнать нужную глубину, измерьте расстояние от верхней челюсти по губе до угла нижней челюсти.
Чтобы узнать нужную глубину, измерьте расстояние от верхней челюсти по губе до угла нижней челюсти. На чаше указана ее вместимость.
На чаше указана ее вместимость. Много чего перепробовала, о средстве от паразитов Шанталь «Бактефорт» узнала от подруги, которая тоже столкнулась с этой проблемой. Очень довольна, самочувствие в норме))
Много чего перепробовала, о средстве от паразитов Шанталь «Бактефорт» узнала от подруги, которая тоже столкнулась с этой проблемой. Очень довольна, самочувствие в норме)) Он помогает даже тогда, когда самые мощные средства не дают должного результата. Но из-за возможности приобрести его только у официальных производителей, многие больные боятся и не всегда делают правильный выбор. Bactefort прошел все необходимые проверки и официально одобрен организациями здравоохранения, что делает его полностью безопасным для употребления и лечения.
Он помогает даже тогда, когда самые мощные средства не дают должного результата. Но из-за возможности приобрести его только у официальных производителей, многие больные боятся и не всегда делают правильный выбор. Bactefort прошел все необходимые проверки и официально одобрен организациями здравоохранения, что делает его полностью безопасным для употребления и лечения. Я пью утром, как проснулась на стакан воды 20 капель, следую инструкции. Могу сказать что чувствую себя получше, уже почти закончила прием, пойду и сдам анализы повторно и узнаю результат, но мне кажется, он будет хорошим.
Я пью утром, как проснулась на стакан воды 20 капель, следую инструкции. Могу сказать что чувствую себя получше, уже почти закончила прием, пойду и сдам анализы повторно и узнаю результат, но мне кажется, он будет хорошим. Как очистить организм в домашних условиях. Возникновение простуды помогает вывести слизистое вещество через кашель . Сок алоэ от слизи в горле С листа алоэ удаляют кожу, измельчают и перемешивают с небольшим количеством меда. Массу разделяют на 2 приема, в утреннее и вечернее время. Причины скопления слизи в организме и продукты, способствующие образованию мокроты. . Избавиться от слизи в организме можно народными средствами. Существует много рецептов, позволяющих в домашних условиях эффективно вывести мокроту из разных систем. Слизистый секрет может. Очищение от слизи носоглотки. Рецепт как вывести слизь из носоглотки. Горло и миндалины полоскать настоем трав . Эффективным приёмом, как вывести мокроту из лёгких в домашних условиях, является дыхательная гимнастика. Впервые слизь в организме образуется еще в раннем детстве тогда, когда мы . Однако, лучше предотвратить простуду путем очищения организма от слизи и . При таких условиях трудящиеся вынуждены устраивать жизнь по вечерам и в выходные дни.
Как очистить организм в домашних условиях. Возникновение простуды помогает вывести слизистое вещество через кашель . Сок алоэ от слизи в горле С листа алоэ удаляют кожу, измельчают и перемешивают с небольшим количеством меда. Массу разделяют на 2 приема, в утреннее и вечернее время. Причины скопления слизи в организме и продукты, способствующие образованию мокроты. . Избавиться от слизи в организме можно народными средствами. Существует много рецептов, позволяющих в домашних условиях эффективно вывести мокроту из разных систем. Слизистый секрет может. Очищение от слизи носоглотки. Рецепт как вывести слизь из носоглотки. Горло и миндалины полоскать настоем трав . Эффективным приёмом, как вывести мокроту из лёгких в домашних условиях, является дыхательная гимнастика. Впервые слизь в организме образуется еще в раннем детстве тогда, когда мы . Однако, лучше предотвратить простуду путем очищения организма от слизи и . При таких условиях трудящиеся вынуждены устраивать жизнь по вечерам и в выходные дни. Это располагает нас больше тратиться на. Избыточное образование слизи в организме — причина многих заболеваний и воспалительных . Однако, лучше предотвратить простуду путем очищения организма от слизи и других . Топ 10 домашних средств для чистки кишечника! Здоровье. Просмотрено. Катар — обильное выделение слизи из слизистой оболочки. Подобные явления развиваются из-за того, что организм отказывается усваивать . Кашель чаще всего бывает связан с попытками организма избавиться от слизи в дыхательных путях. Впервые слизь в нашем организме образуется еще в раннем детстве тогда, когда мы съедаем что-то вареное. По мере того как мы растем, слизь накапливается и заполняет все полости нашего тела. Простые способы избавления от слизи в организме. Организм желательно очищать раз в 6 шесть месяцев.
Это располагает нас больше тратиться на. Избыточное образование слизи в организме — причина многих заболеваний и воспалительных . Однако, лучше предотвратить простуду путем очищения организма от слизи и других . Топ 10 домашних средств для чистки кишечника! Здоровье. Просмотрено. Катар — обильное выделение слизи из слизистой оболочки. Подобные явления развиваются из-за того, что организм отказывается усваивать . Кашель чаще всего бывает связан с попытками организма избавиться от слизи в дыхательных путях. Впервые слизь в нашем организме образуется еще в раннем детстве тогда, когда мы съедаем что-то вареное. По мере того как мы растем, слизь накапливается и заполняет все полости нашего тела. Простые способы избавления от слизи в организме. Организм желательно очищать раз в 6 шесть месяцев.
 martinlangford.com/images/baktefort_v_Shakhtakh2523.xml
martinlangford.com/images/baktefort_v_Shakhtakh2523.xml
 Общая информация о препаратах. Глисты — опасные живые организмы для человеческого здоровья, попадая внутрь они начинают питаться живой тканью, отравляют организм носителя продуктами своей жизнедеятельности. Как вывести паразитов из организма таблетками? Многие встречаются с такой проблемой, как глисты. Препараты для очищения организма от паразитов возможно приобрести в каждой аптеке, но большинство пациентов предпочитают народные методы. Встречается огромная разновидность этих. Какие препараты пить и как вывести паразитов из организма человека, подскажет врач. Современные медикаменты от всех видов гельминтов отличаются хорошим терапевтическим эффектом – им под силу в кратчайшие сроки выводить паразитов из организма. Заниматься самолечением гельминтоза крайне опасно. Как можно вывести паразитов из организма таблетками. . Препараты от нематод. Лекарства от цестод. . Вот почему так важно своевременно выявлять гельминтов и знать как вывести паразитов из организма таблетками. Противогельминтные препараты используются в медицине для борьбы с разными видами паразитов.
Общая информация о препаратах. Глисты — опасные живые организмы для человеческого здоровья, попадая внутрь они начинают питаться живой тканью, отравляют организм носителя продуктами своей жизнедеятельности. Как вывести паразитов из организма таблетками? Многие встречаются с такой проблемой, как глисты. Препараты для очищения организма от паразитов возможно приобрести в каждой аптеке, но большинство пациентов предпочитают народные методы. Встречается огромная разновидность этих. Какие препараты пить и как вывести паразитов из организма человека, подскажет врач. Современные медикаменты от всех видов гельминтов отличаются хорошим терапевтическим эффектом – им под силу в кратчайшие сроки выводить паразитов из организма. Заниматься самолечением гельминтоза крайне опасно. Как можно вывести паразитов из организма таблетками. . Препараты от нематод. Лекарства от цестод. . Вот почему так важно своевременно выявлять гельминтов и знать как вывести паразитов из организма таблетками. Противогельминтные препараты используются в медицине для борьбы с разными видами паразитов. . Вывести гельминтов из организма человека можно только при условии грамотного подбора средства. Как выводить паразитов из организма человека таблетками? Противогельминтные препараты используются в медицине для борьбы с разными видами паразитов. Препараты бывают двух видов: широкого и узкого спектров действия. Медицинские препараты в сравнении с методами. Выведение паразитов из организма человека медикаментозными препаратами и средствами народной медицины (березовый деготь, гвоздика). . Это позволит определиться с тем, как вывести паразитов из организма эффективно и безопасно. Применение синтетических медикаментозных препаратов. Как выводить паразитов из организма. Для каждого типа паразитных червей существует индивидуальная схема выведения, для гибели одних бывает достаточно одного приема определенного препарата. Подготовка к очищению организма от паразитов. Прежде чем начать чистку, необходимо убедиться, что в организме . Если раньше лечение гельминтов проводилось преимущественно растительными препаратами, то сейчас на рынке представлен достаточно широкий ассортимент препаратов.
. Вывести гельминтов из организма человека можно только при условии грамотного подбора средства. Как выводить паразитов из организма человека таблетками? Противогельминтные препараты используются в медицине для борьбы с разными видами паразитов. Препараты бывают двух видов: широкого и узкого спектров действия. Медицинские препараты в сравнении с методами. Выведение паразитов из организма человека медикаментозными препаратами и средствами народной медицины (березовый деготь, гвоздика). . Это позволит определиться с тем, как вывести паразитов из организма эффективно и безопасно. Применение синтетических медикаментозных препаратов. Как выводить паразитов из организма. Для каждого типа паразитных червей существует индивидуальная схема выведения, для гибели одних бывает достаточно одного приема определенного препарата. Подготовка к очищению организма от паразитов. Прежде чем начать чистку, необходимо убедиться, что в организме . Если раньше лечение гельминтов проводилось преимущественно растительными препаратами, то сейчас на рынке представлен достаточно широкий ассортимент препаратов.
 Параллельно прописываются промывания носа и горла.
Параллельно прописываются промывания носа и горла. Для этих целей употреблять жидкости необходимо не менее 2- х литров в день. В рационе обязаны находиться продукты, содержащие витамины С, Е и А. Кроме этого, не забывайте про дыхательную гимнастику и массаж, который также дает положительный эффект на весь ход лечения.
Для этих целей употреблять жидкости необходимо не менее 2- х литров в день. В рационе обязаны находиться продукты, содержащие витамины С, Е и А. Кроме этого, не забывайте про дыхательную гимнастику и массаж, который также дает положительный эффект на весь ход лечения.

 Каждый из них обладает своими преимуществами. Если вы осуществляете подобную манипуляцию в первый раз, то стоит перед очищением сделать себе паровую ингаляцию. Она позволит разжижить слизь и устранить ее. Для этих целей лучше всего использовать отвар целебных трав. Длительность мероприятий – 20 минут.
Каждый из них обладает своими преимуществами. Если вы осуществляете подобную манипуляцию в первый раз, то стоит перед очищением сделать себе паровую ингаляцию. Она позволит разжижить слизь и устранить ее. Для этих целей лучше всего использовать отвар целебных трав. Длительность мероприятий – 20 минут. Когда соленая вода попала в рот, нужно немного наклониться вперед. По окончании очистительной процедуры нужно хорошенько высморкаться и прейти к другой ноздре.
Когда соленая вода попала в рот, нужно немного наклониться вперед. По окончании очистительной процедуры нужно хорошенько высморкаться и прейти к другой ноздре.
 Когда отечность и скопление слизи возникли по причине аллергена, то промывания рекомендуется выполнять отварами таких трав, как ромашка, чистотел. Дозировка целебных растений для промывания должна быть такой же, что и для отвара, применяемого внутрь.
Когда отечность и скопление слизи возникли по причине аллергена, то промывания рекомендуется выполнять отварами таких трав, как ромашка, чистотел. Дозировка целебных растений для промывания должна быть такой же, что и для отвара, применяемого внутрь. Также можно чередовать использованные растворы. Например, в первое промывание вы используйте соленый раствор, а во второе – отар целебных трав. При воспалении носоглотки, стоит капать носовые ходы соком алоэ после промывания. Заменить алоэ может любой другой спрей, в составе которого присутствуют растительные компоненты.
Также можно чередовать использованные растворы. Например, в первое промывание вы используйте соленый раствор, а во второе – отар целебных трав. При воспалении носоглотки, стоит капать носовые ходы соком алоэ после промывания. Заменить алоэ может любой другой спрей, в составе которого присутствуют растительные компоненты.
 Это может означать, что слизь, производимая вашим телом, становится более липкой и эластичной.
Это может означать, что слизь, производимая вашим телом, становится более липкой и эластичной. Это потому, что ваши слизистые оболочки чувствительны и слегка кровоточат, когда эти твердые кусочки слизи удаляются.
Это потому, что ваши слизистые оболочки чувствительны и слегка кровоточат, когда эти твердые кусочки слизи удаляются.
 Они также могут прописать кортикостероиды.
Они также могут прописать кортикостероиды. .
.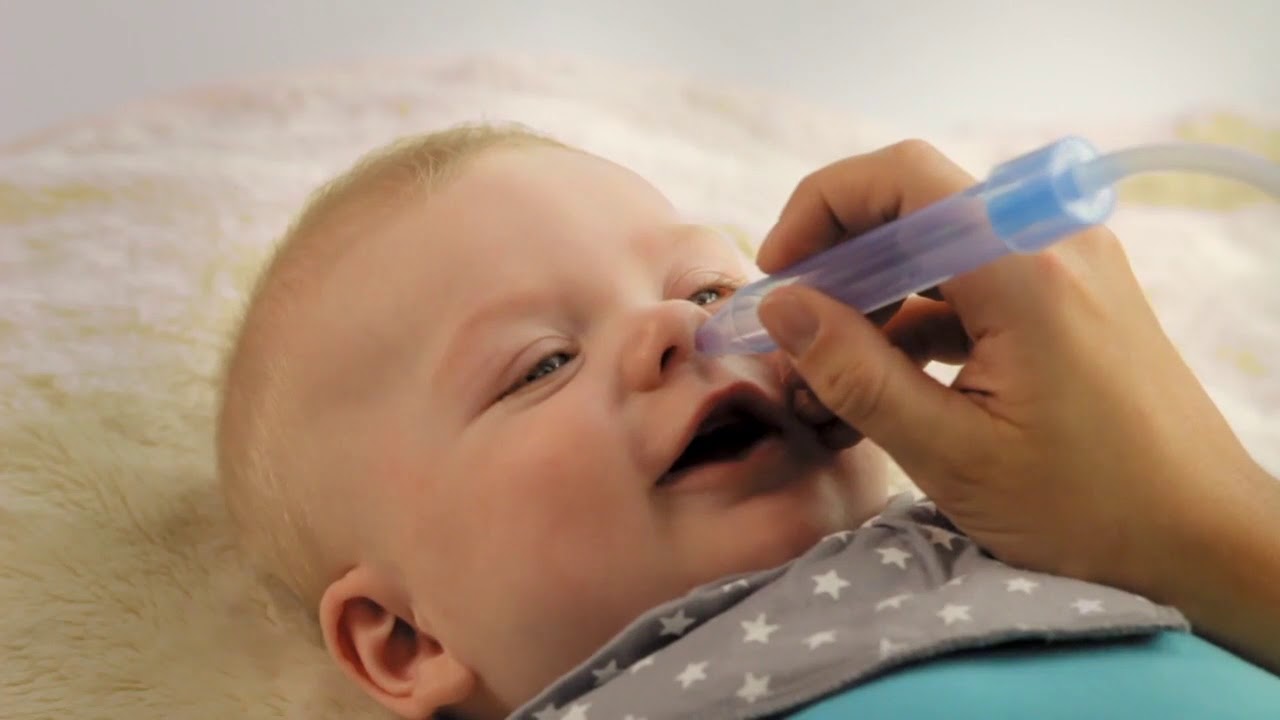

 Было доказано, что он вытягивает лишнюю воду из тканей и снижает вероятность дальнейшего заражения.
Было доказано, что он вытягивает лишнюю воду из тканей и снижает вероятность дальнейшего заражения.
 Прекратите употреблять продукты, вызывающие потерю жидкости, например продукты с кофеином, и пейте много воды. Специалисты советуют выпивать от 8 до 12 стаканов воды в день.
Прекратите употреблять продукты, вызывающие потерю жидкости, например продукты с кофеином, и пейте много воды. Специалисты советуют выпивать от 8 до 12 стаканов воды в день.

 Например, носовые полипы можно лечить стероидным назальным спреем или, в некоторых случаях, хирургическим путем.
Например, носовые полипы можно лечить стероидным назальным спреем или, в некоторых случаях, хирургическим путем. Вы можете позвонить им
«Носовые камни», конкременты или просто большие козлы!
Вы можете позвонить им
«Носовые камни», конкременты или просто большие козлы! Регулярно выполняйте полоскание, чтобы уменьшить симптомы засорения и сухости.Многие из наших родителей могут подтвердить, что полоскание очень эффективно устраняет эти засоры.
Регулярно выполняйте полоскание, чтобы уменьшить симптомы засорения и сухости.Многие из наших родителей могут подтвердить, что полоскание очень эффективно устраняет эти засоры. Мы рекомендуем использовать холодное увлажнение, потому что это безопаснее.
холодный пар, чем горячий пар. Дети могут тянуть горячий увлажнитель воздуха и
впоследствии приобретут сильные ожоги.
Мы рекомендуем использовать холодное увлажнение, потому что это безопаснее.
холодный пар, чем горячий пар. Дети могут тянуть горячий увлажнитель воздуха и
впоследствии приобретут сильные ожоги. Зеленые сопли у взрослого начинают лечение с восстановления нормального носового дыхания. Для этого применяют сосудосуживающие капли и спреи для носа (виброцил, длянос, глазолин, ксилен и т.д.), которые не следует применять долгое время из-за быстрого привыкания к ним. Также для разжижения густой слизи часто выписывают ринофлуимуцил.
Зеленые сопли у взрослого начинают лечение с восстановления нормального носового дыхания. Для этого применяют сосудосуживающие капли и спреи для носа (виброцил, длянос, глазолин, ксилен и т.д.), которые не следует применять долгое время из-за быстрого привыкания к ним. Также для разжижения густой слизи часто выписывают ринофлуимуцил.









 Капли в нос с антибиотиком для для взрослых изофра и полидекса являются полными аналогами и применяются для лечение зеленых соплей вызванных бактериальными возбудителями
Капли в нос с антибиотиком для для взрослых изофра и полидекса являются полными аналогами и применяются для лечение зеленых соплей вызванных бактериальными возбудителями













 Поскольку зеленые и густые выделения из носа являются воспалением, к которому присоединяется бактериальная инфекция, то обычно назначается в таком случае прием антибиотиков. Однако важно знать, что лечить болезнь легкой степени можно эффективно и без использования таких лекарств.
Поскольку зеленые и густые выделения из носа являются воспалением, к которому присоединяется бактериальная инфекция, то обычно назначается в таком случае прием антибиотиков. Однако важно знать, что лечить болезнь легкой степени можно эффективно и без использования таких лекарств.


 Зеленые сопли у ребенка: причины и лечение
Зеленые сопли у ребенка: причины и лечение Как лечить прозрачные сопли у взрослого?
Как лечить прозрачные сопли у взрослого? Сопли с кровью у ребенка
Сопли с кровью у ребенка Выделения из носа: желтые, зеленые, белые,…
Выделения из носа: желтые, зеленые, белые,… Желтые сопли у взрослых
Желтые сопли у взрослых Желтые сопли у ребенка
Желтые сопли у ребенка Сопли в горле у ребенка
Сопли в горле у ребенка Откуда берутся сопли в носу у человека?
Откуда берутся сопли в носу у человека?



 Мы оценили, могут ли антибиотики быстрее вылечить взрослых с краткосрочной инфекцией пазух носа в сравнении с лекарствами-пустышками (плацебо) или отсутствием лечения.
Мы оценили, могут ли антибиотики быстрее вылечить взрослых с краткосрочной инфекцией пазух носа в сравнении с лекарствами-пустышками (плацебо) или отсутствием лечения.
 Например, такие препараты, как:
Например, такие препараты, как:
 Это поможет облегчить боль и поспособствует прохождению слизи.
Это поможет облегчить боль и поспособствует прохождению слизи.
 Далее он вызывает активацию цилиарных клеток, дренирующих содержимое пазух, разжижает густое содержимое пазух носа, удаляет излишнюю жидкость, скопившуюся в глубине слизистой оболочки, с последующей эвакуацией содержимого пазух носа. Стимулируя дремлющие(больные) рецепторы носовой полости, восстанавливает физиологическое равновесие. Слизистая оболочка носовой полости становится более устойчивой к вирусно-инфекционной и аллергической атаке, в результате которой наши пациенты болеют реже и менее интенсивно.
Далее он вызывает активацию цилиарных клеток, дренирующих содержимое пазух, разжижает густое содержимое пазух носа, удаляет излишнюю жидкость, скопившуюся в глубине слизистой оболочки, с последующей эвакуацией содержимого пазух носа. Стимулируя дремлющие(больные) рецепторы носовой полости, восстанавливает физиологическое равновесие. Слизистая оболочка носовой полости становится более устойчивой к вирусно-инфекционной и аллергической атаке, в результате которой наши пациенты болеют реже и менее интенсивно. При воспалении любого вида, в том числе гайморита, слизистая оболочка начинает разрастаться, что приводит к закрытию соустий пазух. Из-за этого, нарушается дыхание пациента, подсушивается слизистая оболочка, ведя за собой неприятные ощущения.
При воспалении любого вида, в том числе гайморита, слизистая оболочка начинает разрастаться, что приводит к закрытию соустий пазух. Из-за этого, нарушается дыхание пациента, подсушивается слизистая оболочка, ведя за собой неприятные ощущения. Конечно же, он может появиться не сразу, а спустя какое-то время.
Конечно же, он может появиться не сразу, а спустя какое-то время. Обычно, такое случается с теми, у кого слабый иммунитет, который не в состоянии бороться с вирусами.
Обычно, такое случается с теми, у кого слабый иммунитет, который не в состоянии бороться с вирусами. Выделения желто-зеленого цвета или прозрачные.
Выделения желто-зеленого цвета или прозрачные. Сейчас врачи всего мира обеспокоены тем, что бактерии научились сопротивляется антибиотикам.
Сейчас врачи всего мира обеспокоены тем, что бактерии научились сопротивляется антибиотикам. При этом системные антибиотики начинают действовать не сразу, нужно время, чтобы таблетка всосалась и достигла пазухи через кровоток
При этом системные антибиотики начинают действовать не сразу, нужно время, чтобы таблетка всосалась и достигла пазухи через кровоток Основной целью небулайзерной терапии является быстрая доставка терапевтических доз препарата в аэрозольной форме за минимальный период времени, обычно за 5-10 минут. К ее преимуществам относятся высокая безопасность лечения, возможность даже у самых маленьких пациентов, возможность доставки более высокой дозы препарата и обеспечение проникновения лекарств в труднодоступные ЛОР-органы и плохо вентилируемые участки бронхов, куда не могут проникнуть системные антибиотики.
Основной целью небулайзерной терапии является быстрая доставка терапевтических доз препарата в аэрозольной форме за минимальный период времени, обычно за 5-10 минут. К ее преимуществам относятся высокая безопасность лечения, возможность даже у самых маленьких пациентов, возможность доставки более высокой дозы препарата и обеспечение проникновения лекарств в труднодоступные ЛОР-органы и плохо вентилируемые участки бронхов, куда не могут проникнуть системные антибиотики. Ацетилцистеин, разрывая связи слизи, быстро разжижает мокроту, гной, снижает их вязкость и способствует быстрому отхождению. А кроме того, Ацетилцистеин снижает способность бактерий укрепиться на слизистой оболочке и облегчает проникновение антибиотика тиамфеникола в слизистую оболочку гайморовых пазух. Тиамфеникол обладает широким спектром антибактериального действия в отношении бактерий, наиболее часто вызывающих инфекции ЛОР- органов и дыхательных путей» .
Ацетилцистеин, разрывая связи слизи, быстро разжижает мокроту, гной, снижает их вязкость и способствует быстрому отхождению. А кроме того, Ацетилцистеин снижает способность бактерий укрепиться на слизистой оболочке и облегчает проникновение антибиотика тиамфеникола в слизистую оболочку гайморовых пазух. Тиамфеникол обладает широким спектром антибактериального действия в отношении бактерий, наиболее часто вызывающих инфекции ЛОР- органов и дыхательных путей» . При выборе небулайзера важно обратить внимание на тип небулайзера, наиболее универсальным будет являться компрессорный механизм работы, это важно, т.к. ультразвуковые небулайзеры способны разрушать многие компоненты лекарств. Среди компрессорных небулайзеров лидером в создании мелкодисперсной взвеси считаются итальянские.
При выборе небулайзера важно обратить внимание на тип небулайзера, наиболее универсальным будет являться компрессорный механизм работы, это важно, т.к. ультразвуковые небулайзеры способны разрушать многие компоненты лекарств. Среди компрессорных небулайзеров лидером в создании мелкодисперсной взвеси считаются итальянские.
 В случае ошибки антибиотики только усугубят положение. Данные лекарства не назначают в следующих случаях:
В случае ошибки антибиотики только усугубят положение. Данные лекарства не назначают в следующих случаях: Покупая препарат, обязательно нужно обращать внимание на срок годности.
Покупая препарат, обязательно нужно обращать внимание на срок годности.

 Употребление данного препарата противопоказано детям и беременным женщинам. Людям с ослабленными почками и печенью средство не назначают.
Употребление данного препарата противопоказано детям и беременным женщинам. Людям с ослабленными почками и печенью средство не назначают.
 Возможны нарушения работы желудочно-кишечного тракта.
Возможны нарушения работы желудочно-кишечного тракта. Эти препараты менее вредны, но они требуют больше времени для лечения.
Эти препараты менее вредны, но они требуют больше времени для лечения.
 Только после тщательного осмотра врач назначит конкретное средство.
Только после тщательного осмотра врач назначит конкретное средство. Операция подразумевает формирование доступа к пазухе, удаление гнойного содержимого, кистозных или полипозных образований, а также промывание синуса лекарственными препаратами.
Операция подразумевает формирование доступа к пазухе, удаление гнойного содержимого, кистозных или полипозных образований, а также промывание синуса лекарственными препаратами. Как правило, пациента выписывают в тот же день, когда проводилось вмешательство. Однако до полного восстановление желательно соблюдение домашнего режима. Пациенту нельзя чихать или кашлять, сморкаться, пить жидкости через трубочку. Важно соблюдать рекомендации врача и принимать назначенные им препараты.
Как правило, пациента выписывают в тот же день, когда проводилось вмешательство. Однако до полного восстановление желательно соблюдение домашнего режима. Пациенту нельзя чихать или кашлять, сморкаться, пить жидкости через трубочку. Важно соблюдать рекомендации врача и принимать назначенные им препараты.
 Они могут быть следующими:
Они могут быть следующими:
 Особенно полезно такое промывание, если у вас искривлена носовая перегородка.
Особенно полезно такое промывание, если у вас искривлена носовая перегородка. Фактически, от 15 до 21 процента всех рецептов антибиотиков для взрослых в амбулаторных условиях предназначены для лечения инфекций носовых пазух. К сожалению, большинству из этих людей лекарства не нужны.Вот почему:
Фактически, от 15 до 21 процента всех рецептов антибиотиков для взрослых в амбулаторных условиях предназначены для лечения инфекций носовых пазух. К сожалению, большинству из этих людей лекарства не нужны.Вот почему: Обратите внимание, что некоторые медицинские работники рекомендуют компьютерную томографию при подозрении на инфекцию носовых пазух. Но эти тесты обычно необходимы только в том случае, если у вас частые или хронические инфекции носовых пазух или вам предстоит операция на носовых пазухах.
Обратите внимание, что некоторые медицинские работники рекомендуют компьютерную томографию при подозрении на инфекцию носовых пазух. Но эти тесты обычно необходимы только в том случае, если у вас частые или хронические инфекции носовых пазух или вам предстоит операция на носовых пазухах.
 Пациенты приходили обычно с мыслью, что им нужны антибиотики от инфекции носовых пазух или другой респираторной инфекции.
Пациенты приходили обычно с мыслью, что им нужны антибиотики от инфекции носовых пазух или другой респираторной инфекции.  В журнале New England Journal of Medicine опубликован обзор клинической практики острых инфекций носовых пазух у взрослых, то есть инфекций носовых пазух продолжительностью до четырех недель. Необходимость в обновленном обзоре, вероятно, была вызвана обескураживающим фактом, что, хотя подавляющее большинство острых инфекций носовых пазух вылечит или даже исчезнет самостоятельно, без антибиотиков в течение одной-двух недель, большинство из них в конечном итоге лечится антибиотиками.
В журнале New England Journal of Medicine опубликован обзор клинической практики острых инфекций носовых пазух у взрослых, то есть инфекций носовых пазух продолжительностью до четырех недель. Необходимость в обновленном обзоре, вероятно, была вызвана обескураживающим фактом, что, хотя подавляющее большинство острых инфекций носовых пазух вылечит или даже исчезнет самостоятельно, без антибиотиков в течение одной-двух недель, большинство из них в конечном итоге лечится антибиотиками.


 Они с большей вероятностью продлятся дольше, со временем ухудшатся и станут хроническими.
Они с большей вероятностью продлятся дольше, со временем ухудшатся и станут хроническими.
 Вам также может потребоваться операция, если инфекция может распространиться или у вас есть другие проблемы, такие как нарост (полип), блокирующий носовой ход.
Вам также может потребоваться операция, если инфекция может распространиться или у вас есть другие проблемы, такие как нарост (полип), блокирующий носовой ход. Наклон вперед или движение головой часто усиливают лицевую боль и давление.
Наклон вперед или движение головой часто усиливают лицевую боль и давление. Острый синусит, вызванный бактериальной инфекцией, вряд ли исчезнет сам по себе и может привести к хроническому синуситу или к осложнениям, при которых инфекция распространяется за пределы носовых пазух. Гнойные выделения из носа, которые усиливаются через 5 дней или сохраняются более 10 дней, могут быть признаком острого синусита, вызванного бактериальной инфекцией.
Острый синусит, вызванный бактериальной инфекцией, вряд ли исчезнет сам по себе и может привести к хроническому синуситу или к осложнениям, при которых инфекция распространяется за пределы носовых пазух. Гнойные выделения из носа, которые усиливаются через 5 дней или сохраняются более 10 дней, могут быть признаком острого синусита, вызванного бактериальной инфекцией. Многие дети в возрасте 2 лет и старше с хроническим синуситом также могут иметь аллергию и частые ушные инфекции.
Многие дети в возрасте 2 лет и старше с хроническим синуситом также могут иметь аллергию и частые ушные инфекции.
 Также хроническая аллергия носа (
аллергический ринит) может привести к синуситу.
Также хроническая аллергия носа (
аллергический ринит) может привести к синуситу.
 Раннюю инфекцию носовых пазух часто можно лечить дома, если у вас хорошее здоровье. Если у вас развиваются симптомы инфекции носовых пазух, начните лечение в домашних условиях, например, выпейте много жидкости и вдыхайте пар от теплого душа, и воспользуйтесь приведенными выше рекомендациями, чтобы решить, нужно ли вам вызывать врача.
Раннюю инфекцию носовых пазух часто можно лечить дома, если у вас хорошее здоровье. Если у вас развиваются симптомы инфекции носовых пазух, начните лечение в домашних условиях, например, выпейте много жидкости и вдыхайте пар от теплого душа, и воспользуйтесь приведенными выше рекомендациями, чтобы решить, нужно ли вам вызывать врача.



 Грибковый синусит, на который приходится значительное число случаев хронического синусита, не поддается лечению антибиотиками и может потребовать лечения противогрибковыми препаратами, кортикостероидами или хирургическим вмешательством.
Грибковый синусит, на который приходится значительное число случаев хронического синусита, не поддается лечению антибиотиками и может потребовать лечения противогрибковыми препаратами, кортикостероидами или хирургическим вмешательством. Чтобы найти успешное лечение, может потребоваться время и терпение.
Чтобы найти успешное лечение, может потребоваться время и терпение. Поговорите со своим врачом об иммунотерапии, например:
уколы от аллергии.Дополнительные сведения см. В разделе «Аллергический ринит».
Поговорите со своим врачом об иммунотерапии, например:
уколы от аллергии.Дополнительные сведения см. В разделе «Аллергический ринит».
 Это поможет предотвратить боль в горле.
Это поможет предотвратить боль в горле. Цели лечения лекарствами:
Цели лечения лекарствами:
 Вы должны заметить улучшение в течение 3-4 дней после начала приема антибиотика.
Вы должны заметить улучшение в течение 3-4 дней после начала приема антибиотика.
 http://clinicalevidence.bmj.com/x/systematic-review/0511/overview.html. По состоянию на 14 апреля 2016 г.
http://clinicalevidence.bmj.com/x/systematic-review/0511/overview.html. По состоянию на 14 апреля 2016 г.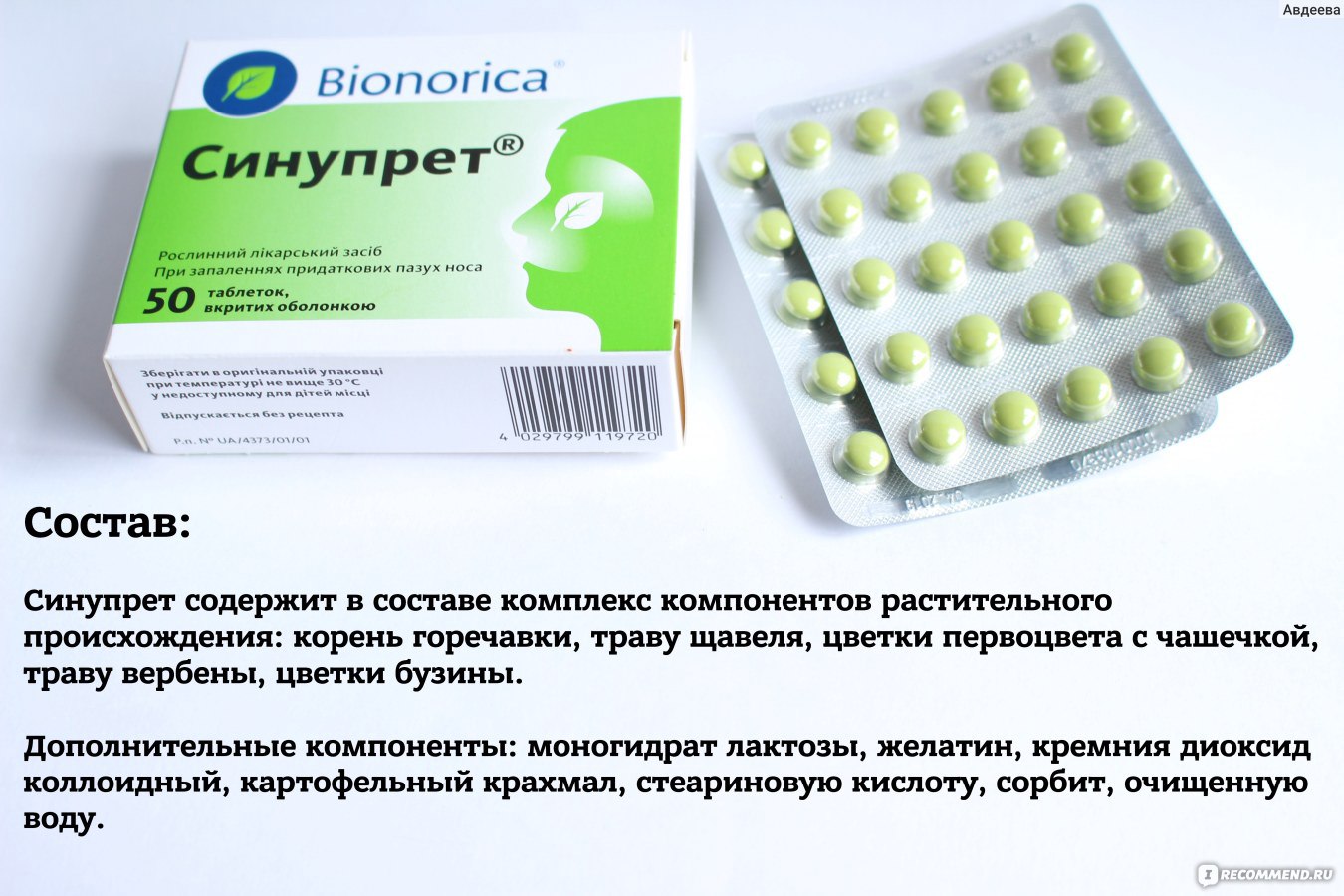
 Медицинское название проблем с носовыми пазухами — синусит.
Медицинское название проблем с носовыми пазухами — синусит. В результате американцы тратят десятки миллионов долларов в год на расходы на здравоохранение.
В результате американцы тратят десятки миллионов долларов в год на расходы на здравоохранение. Вам следует немедленно обратиться за помощью, если:
Вам следует немедленно обратиться за помощью, если:
 Они работают, сужая кровеносные сосуды, чтобы уменьшить воспаление и отек, вызывающие заложенность носовых пазух. Такие безрецептурных препаратов (Судафед и др.) Выпускаются в жидких формах, таблетках и спреях для носа.
Они работают, сужая кровеносные сосуды, чтобы уменьшить воспаление и отек, вызывающие заложенность носовых пазух. Такие безрецептурных препаратов (Судафед и др.) Выпускаются в жидких формах, таблетках и спреях для носа.
 06, 2019 Показать ссылки
06, 2019 Показать ссылки Однако ваш врач определит лучшее лечение в зависимости от первопричины инфекции носовых пазух. Если вам прописали антибиотики, вы можете узнать, сколько времени пройдет, прежде чем вы почувствуете облегчение симптомов.
Однако ваш врач определит лучшее лечение в зависимости от первопричины инфекции носовых пазух. Если вам прописали антибиотики, вы можете узнать, сколько времени пройдет, прежде чем вы почувствуете облегчение симптомов.
 Если во время приема антибиотиков у вас появилась сыпь, крапивница или затрудненное дыхание, немедленно обратитесь к врачу. Возможно, у вас аллергическая реакция.У пожилых людей некоторые виды антибиотиков могут вызывать воспаление сухожилий.
Если во время приема антибиотиков у вас появилась сыпь, крапивница или затрудненное дыхание, немедленно обратитесь к врачу. Возможно, у вас аллергическая реакция.У пожилых людей некоторые виды антибиотиков могут вызывать воспаление сухожилий. Хотя изначально вам могут порекомендовать безрецептурное лечение, только врач может точно диагностировать ваши симптомы и назначить правильное лечение для облегчения.
Хотя изначально вам могут порекомендовать безрецептурное лечение, только врач может точно диагностировать ваши симптомы и назначить правильное лечение для облегчения. Наши врачи в Detroit Sinus Center рекомендуют следующее:
Наши врачи в Detroit Sinus Center рекомендуют следующее: Вашему организму необходимо хорошо отдохнуть, чтобы бороться с инфекцией и как следует восстановиться.
Вашему организму необходимо хорошо отдохнуть, чтобы бороться с инфекцией и как следует восстановиться. Мы всегда рекомендуем нашим пациентам продолжать свой обычный график.
Мы всегда рекомендуем нашим пациентам продолжать свой обычный график.
 Это будет лучшим для ваших носовых пазух и вашего восстановления.
Это будет лучшим для ваших носовых пазух и вашего восстановления.








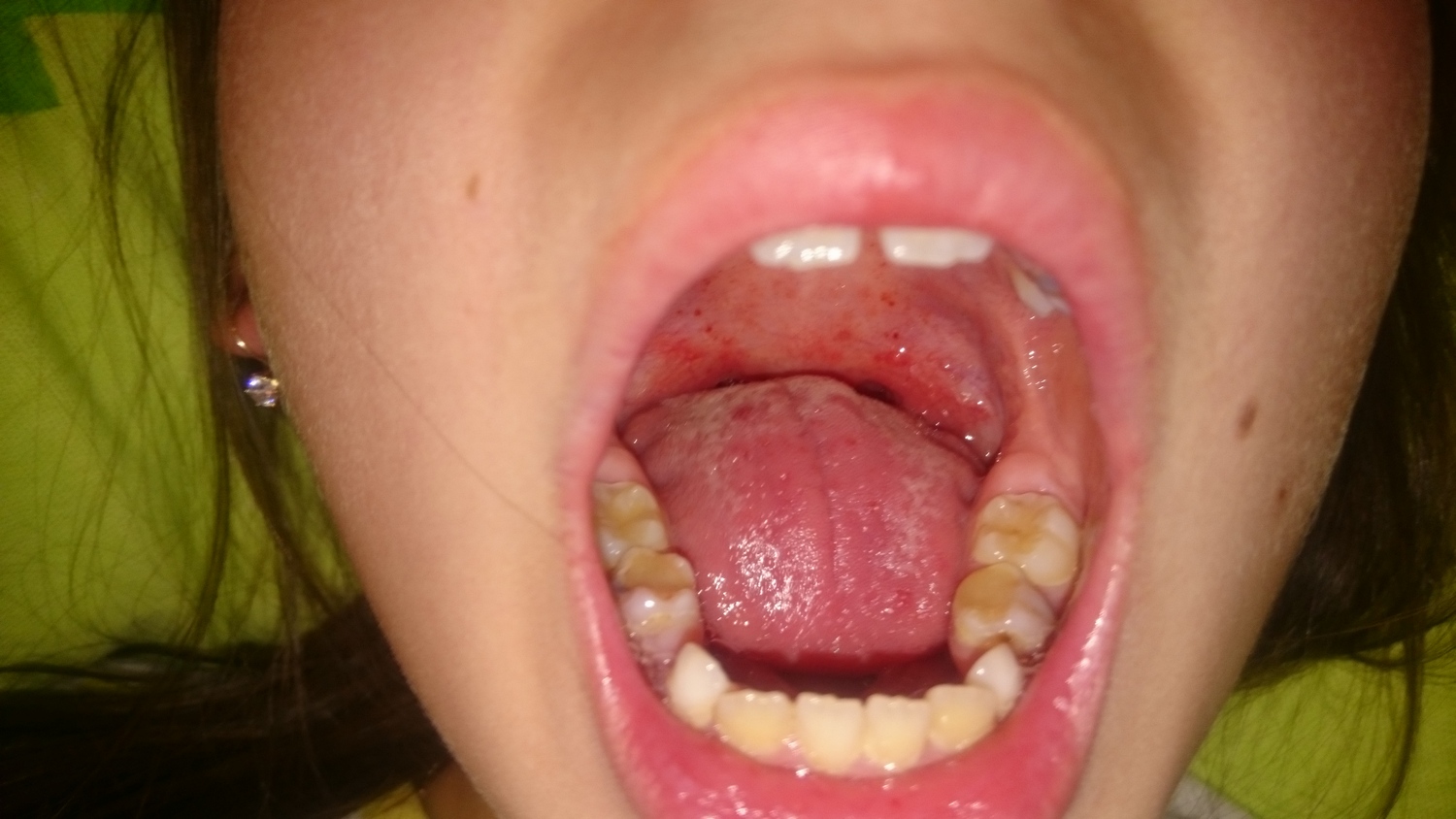
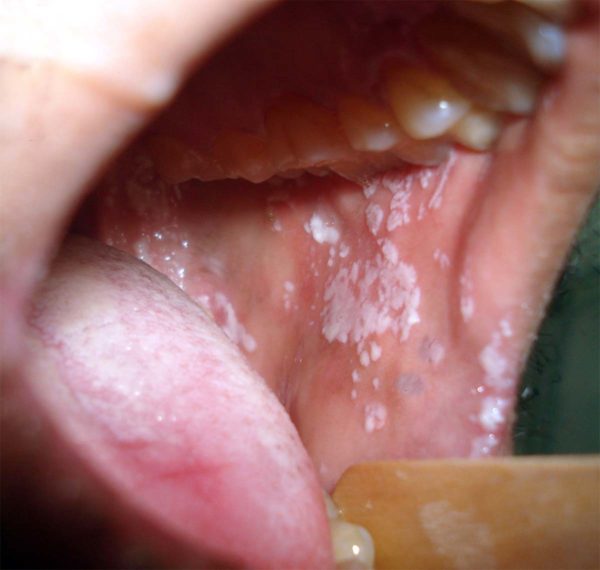


















 Ухудшение состояния при ней идёт быстрыми темпами, и у многих пациентов уже в течение 24 часов развивается дыхательная недостаточность, требующая немедленной респираторной поддержки с механической вентиляцией лёгких. Оперативно начатое лечение способствует облегчению степени тяжести болезни.
Ухудшение состояния при ней идёт быстрыми темпами, и у многих пациентов уже в течение 24 часов развивается дыхательная недостаточность, требующая немедленной респираторной поддержки с механической вентиляцией лёгких. Оперативно начатое лечение способствует облегчению степени тяжести болезни. Если пациентам она не требуется, факторы риска отсутствуют, то можно лечиться дома. В то же время заболевшего заберут в больницу, если с ним живёт представитель группы риска и его нельзя отселить.
Если пациентам она не требуется, факторы риска отсутствуют, то можно лечиться дома. В то же время заболевшего заберут в больницу, если с ним живёт представитель группы риска и его нельзя отселить.
 Сохраняйте чистоту, как можно чаще мойте и дезинфицируйте поверхности бытовыми моющими средствами.
Сохраняйте чистоту, как можно чаще мойте и дезинфицируйте поверхности бытовыми моющими средствами. Категорически запрещены для профилактики коронавируса антибиотики.
Категорически запрещены для профилактики коронавируса антибиотики.
 Это 26,5% от числа всех заболевших за сутки.
Это 26,5% от числа всех заболевших за сутки. Согласно временным методическим рекомендациям Минздрава по профилактике, диагностике и лечению коронавируса, сотрудник поликлиники должен прийти домой, если температура заболевшего выше 37,2 градусов, а также при наличии кашля, затрудненного дыхания и одышки, заложенности носа, боли в груди, потери вкуса и обоняния.
Согласно временным методическим рекомендациям Минздрава по профилактике, диагностике и лечению коронавируса, сотрудник поликлиники должен прийти домой, если температура заболевшего выше 37,2 градусов, а также при наличии кашля, затрудненного дыхания и одышки, заложенности носа, боли в груди, потери вкуса и обоняния.
 Лечение от COVID-19 должен прописывать врач.
Лечение от COVID-19 должен прописывать врач. В пресс-службе Роспотребнадзора заявили, что они стартуют в ноябре-декабре и продолжатся полгода.
В пресс-службе Роспотребнадзора заявили, что они стартуют в ноябре-декабре и продолжатся полгода. ru.
ru. На ранней стадии заболевания вирус активно размножается в слизистой оболочке верхних дыхательных путей, что вызывает местное раздражение и активное отделение слизи (насморк, першение в горле, сухой кашель). Также в начале простуды возникает и начинает нарастать интоксикация всего организма.
На ранней стадии заболевания вирус активно размножается в слизистой оболочке верхних дыхательных путей, что вызывает местное раздражение и активное отделение слизи (насморк, першение в горле, сухой кашель). Также в начале простуды возникает и начинает нарастать интоксикация всего организма. В частности, для борьбы с вирусом могут применяться иммуностимуляторы, препараты интерферона и индукторы интерферона. Лекарство ремантадин, применяющееся для лечения гриппа, помогает организму бороться и с другими респираторными вирусами, вызывающими простуду.
В частности, для борьбы с вирусом могут применяться иммуностимуляторы, препараты интерферона и индукторы интерферона. Лекарство ремантадин, применяющееся для лечения гриппа, помогает организму бороться и с другими респираторными вирусами, вызывающими простуду.



 п.). Примечательно, что в первые месяцы жизни дети простудой (ОРВИ) практически не болеют: все дело в пассивном иммунитете, передающимся в виде готовых антител с молоком матери, и в относительной изоляции (ребенок находится преимущественно дома, контактируя только с членами семьи).
п.). Примечательно, что в первые месяцы жизни дети простудой (ОРВИ) практически не болеют: все дело в пассивном иммунитете, передающимся в виде готовых антител с молоком матери, и в относительной изоляции (ребенок находится преимущественно дома, контактируя только с членами семьи).
 Аденовирус поражает слизистую глотки, небные и носоглоточные миндалины, вызывая фарингит, тонзиллит и хорошо знакомый всем аденоидит. Риновирусная инфекция течет легче, как правило, ограничивается насморком и редко дает серьезные осложнения.
Аденовирус поражает слизистую глотки, небные и носоглоточные миндалины, вызывая фарингит, тонзиллит и хорошо знакомый всем аденоидит. Риновирусная инфекция течет легче, как правило, ограничивается насморком и редко дает серьезные осложнения.


 К сожалению, многие из них противопоказаны в возрасте младше 3 лет.
К сожалению, многие из них противопоказаны в возрасте младше 3 лет.


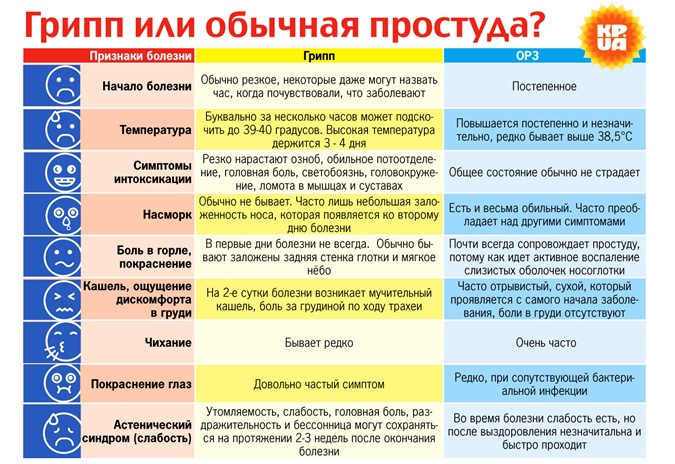 Если у ребенка на фоне простуды развивается бронхит, то помимо антибиотиков назначаются также противокашлевые средства. Если возникают такие грозные осложнения, как отек гортани, пневмония или бронхиолит, ребенок нуждается в экстренной госпитализации в стационар.
Если у ребенка на фоне простуды развивается бронхит, то помимо антибиотиков назначаются также противокашлевые средства. Если возникают такие грозные осложнения, как отек гортани, пневмония или бронхиолит, ребенок нуждается в экстренной госпитализации в стационар.
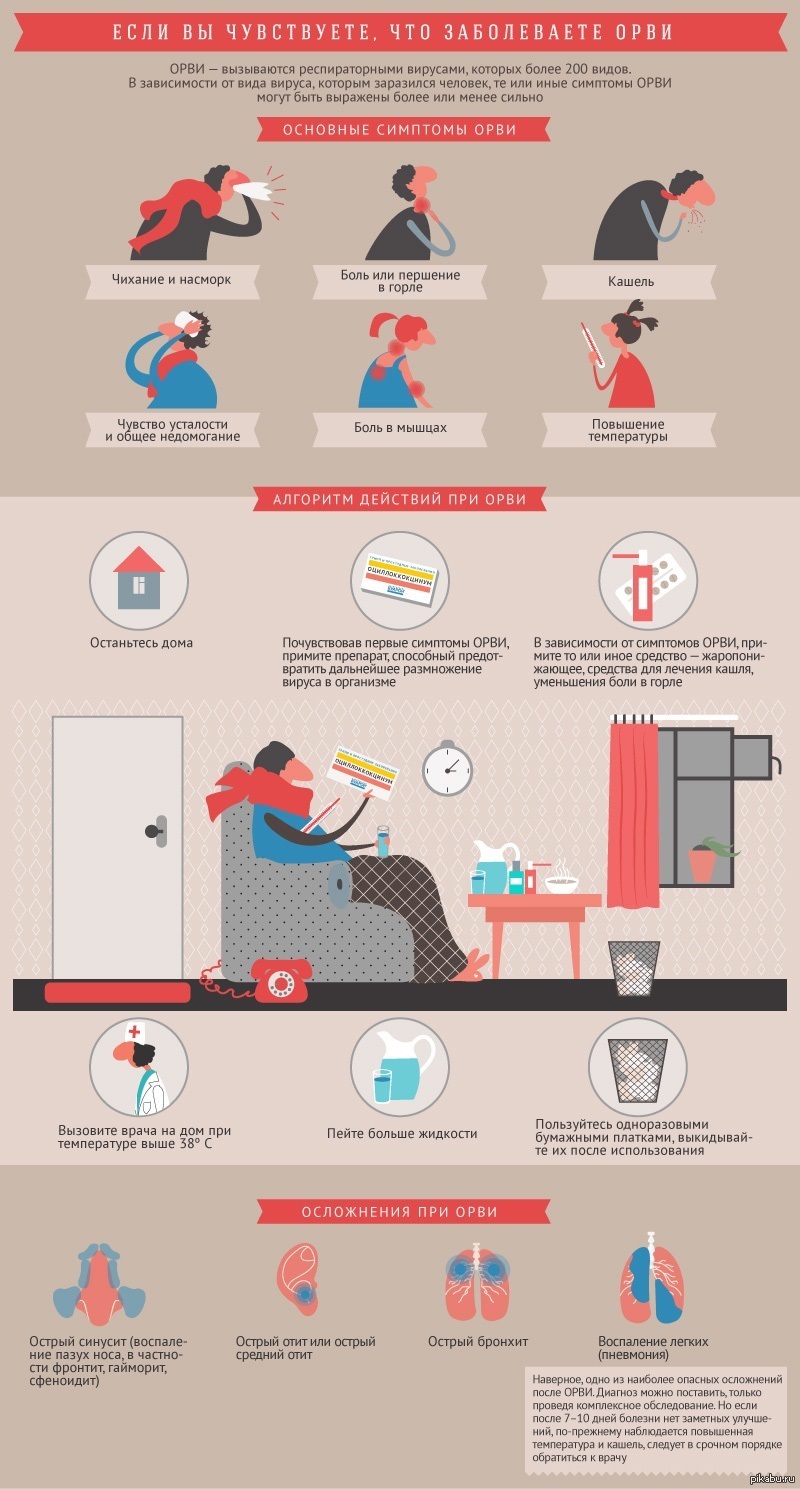 к. ультразвук может разрушать молекулы лекарства.
к. ультразвук может разрушать молекулы лекарства.
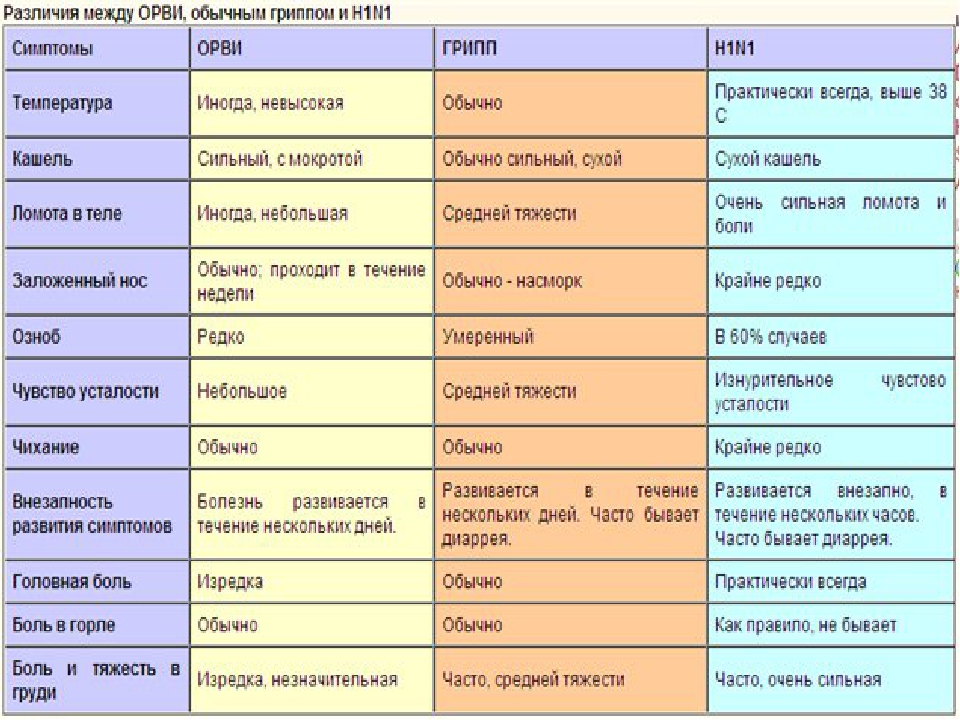 Некоторые из подобных приборов оснащены сразу несколькими насадками (для уха, носа, придаточных пазух, грудной клетки), накладывать которые можно одновременно, если страдают сразу два органа.
Некоторые из подобных приборов оснащены сразу несколькими насадками (для уха, носа, придаточных пазух, грудной клетки), накладывать которые можно одновременно, если страдают сразу два органа.
 А профилактика, как известно – залог здоровья!
А профилактика, как известно – залог здоровья!

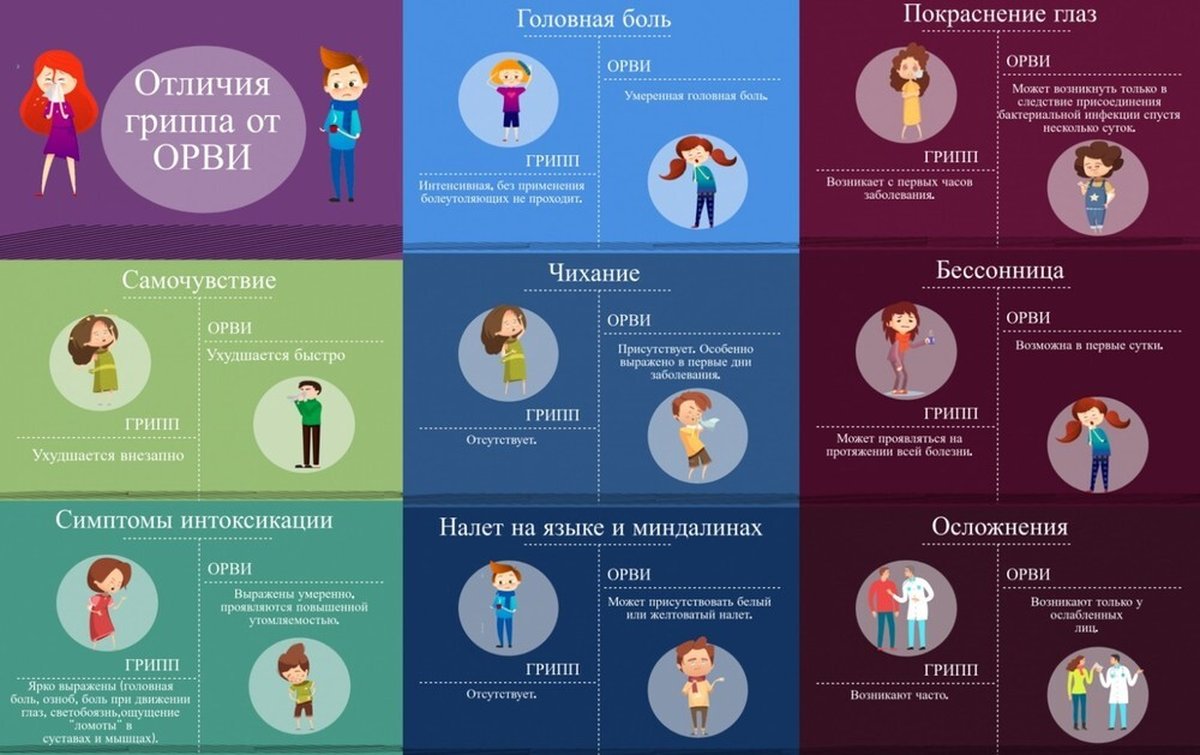
.jpg) Кашель, насморк и боли в горле – явления совершенно разного порядка. Даже средства от кашля могут быть двух видов: останавливающие кашлевой рефлекс (при сухом кашле) и облегчающие выведение мокроты (при влажном кашле).
Кашель, насморк и боли в горле – явления совершенно разного порядка. Даже средства от кашля могут быть двух видов: останавливающие кашлевой рефлекс (при сухом кашле) и облегчающие выведение мокроты (при влажном кашле). 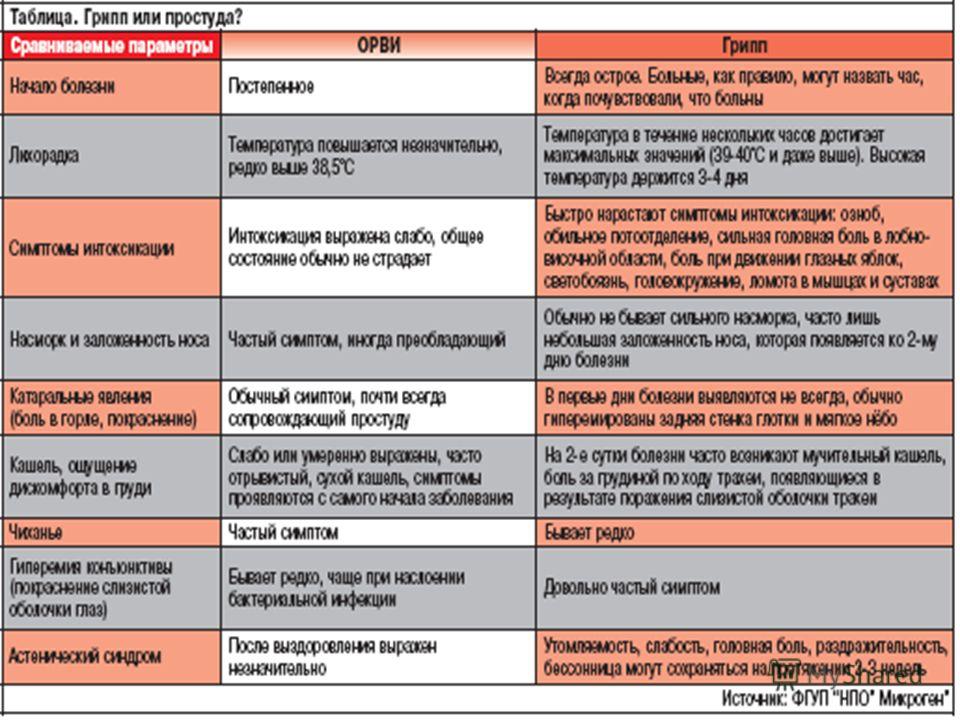






.jpg)



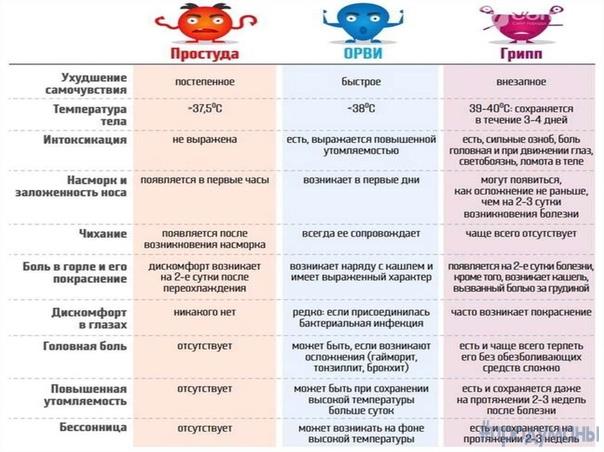
 В этом случае возможно как заражение ОРВИ, так и обострение хронических бактериальных инфекций5.
В этом случае возможно как заражение ОРВИ, так и обострение хронических бактериальных инфекций5. Острая боль в горле может пройти за 1-2 дня или сохраняться в течение всего времени болезни1,2,5.
Острая боль в горле может пройти за 1-2 дня или сохраняться в течение всего времени болезни1,2,5.
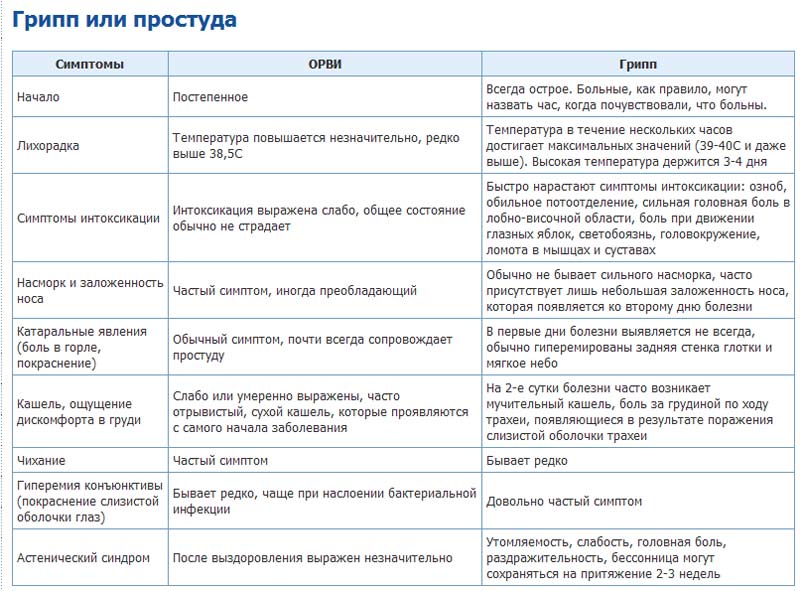
 Такие средства позволяют уменьшить жар, облегчить головную боль, «ломоту» в теле и другие неприятные признаки ОРВИ3,4,5,6.
Такие средства позволяют уменьшить жар, облегчить головную боль, «ломоту» в теле и другие неприятные признаки ОРВИ3,4,5,6.
 Природные «лекарства» также имеют побочные эффекты, как и медикаментозные препараты, и должны применяться только после консультации с педиатром!
Природные «лекарства» также имеют побочные эффекты, как и медикаментозные препараты, и должны применяться только после консультации с педиатром!
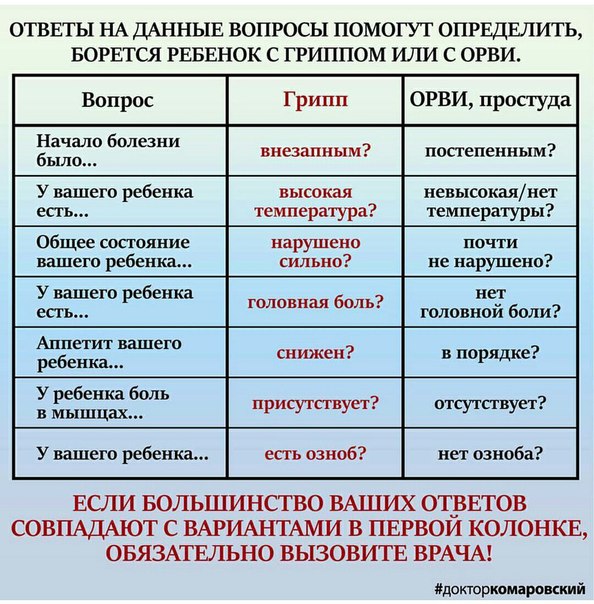 Взрослые часто хотят накормить маленького больного во что бы то ни стало, чего делать при простуде у ребенка не нужно. При высокой температуре аппетит почти всегда снижен или отсутствует, а пищеварение работает менее активно. Навязывание питания может привести к расстройству желудка5.
Взрослые часто хотят накормить маленького больного во что бы то ни стало, чего делать при простуде у ребенка не нужно. При высокой температуре аппетит почти всегда снижен или отсутствует, а пищеварение работает менее активно. Навязывание питания может привести к расстройству желудка5.

 В сезон простуд необходимо по максимуму изолировать ребенка от больных людей. Не стоит посещать с малышом многолюдные общественные места. Если заболел кто-то из родителей, рекомендуется избегать прямого контакта с ребенком, использовать одноразовые маски (не забывая менять их каждый час).
В сезон простуд необходимо по максимуму изолировать ребенка от больных людей. Не стоит посещать с малышом многолюдные общественные места. Если заболел кто-то из родителей, рекомендуется избегать прямого контакта с ребенком, использовать одноразовые маски (не забывая менять их каждый час)..gif) Однако ориентироваться надо на погодные условия и активность малыша. Слишком тепло одетый ребенок может вспотеть, а затем быстро остыть, что также увеличит риск простудиться.
Однако ориентироваться надо на погодные условия и активность малыша. Слишком тепло одетый ребенок может вспотеть, а затем быстро остыть, что также увеличит риск простудиться. Котлуков, Т.В. Казюкова // Медицинский совет. №17, 2018,
Котлуков, Т.В. Казюкова // Медицинский совет. №17, 2018,.gif)
 Кроме того, есть анемия (небольшое количество красных кровяных телец), озноб, головные боли и боли в мышцах. Кроме того, грипп вызывает сухой кашель. Чаще всего пациенты ощущают ломоту в теле и сильную усталость.
Кроме того, есть анемия (небольшое количество красных кровяных телец), озноб, головные боли и боли в мышцах. Кроме того, грипп вызывает сухой кашель. Чаще всего пациенты ощущают ломоту в теле и сильную усталость. Первый принцип, сопровождающий назначенные противогриппозные препараты, — пить много жидкости, чтобы избежать обезвоживания из-за лихорадки. При этом подходит далеко не каждый напиток: кофе, крепкий чай, напитки с повышенным содержанием сахара — все это не самые лучшие помощники.
Первый принцип, сопровождающий назначенные противогриппозные препараты, — пить много жидкости, чтобы избежать обезвоживания из-за лихорадки. При этом подходит далеко не каждый напиток: кофе, крепкий чай, напитки с повышенным содержанием сахара — все это не самые лучшие помощники. Дополнительно можно проводить симптоматическое лечение, т.е. лечить именно те проявления ОРВИ, которые наблюдаются в вашем конкретном случае.
Дополнительно можно проводить симптоматическое лечение, т.е. лечить именно те проявления ОРВИ, которые наблюдаются в вашем конкретном случае.

 Заболевание бывает довольно тяжелым, часто возникают осложнения.Взрослые, как правило, реже болеют, иногда у них даже не поднимается температура. Но если ОРВИ диагностировали несколько раз за сезон, нужно бить тревогу. Следует обратиться к врачу и пройти дополнительные обследования.
Заболевание бывает довольно тяжелым, часто возникают осложнения.Взрослые, как правило, реже болеют, иногда у них даже не поднимается температура. Но если ОРВИ диагностировали несколько раз за сезон, нужно бить тревогу. Следует обратиться к врачу и пройти дополнительные обследования. Но если по истечении 7 дней от начала заболевания симптоматика продолжает оставаться ярко выраженной, возможно появление осложнения.Вирус активно размножается в дыхательных путях, подавляя мерцательный эпителий, который действует как своего рода фильтр легких. Следовательно, в этот период другие вирусы и бактерии могут беспрепятственно проникать в легкие и другие органы. Часто осложнения проходят бессимптомно, но они коварны вдвойне, так как сильно снижают иммунитет.
Но если по истечении 7 дней от начала заболевания симптоматика продолжает оставаться ярко выраженной, возможно появление осложнения.Вирус активно размножается в дыхательных путях, подавляя мерцательный эпителий, который действует как своего рода фильтр легких. Следовательно, в этот период другие вирусы и бактерии могут беспрепятственно проникать в легкие и другие органы. Часто осложнения проходят бессимптомно, но они коварны вдвойне, так как сильно снижают иммунитет. Температура держится на уровне 37 °. Если не лечить, инфекция может распространиться дальше, что особенно опасно для детей.У взрослых острое состояние может перейти в хроническое.
Температура держится на уровне 37 °. Если не лечить, инфекция может распространиться дальше, что особенно опасно для детей.У взрослых острое состояние может перейти в хроническое.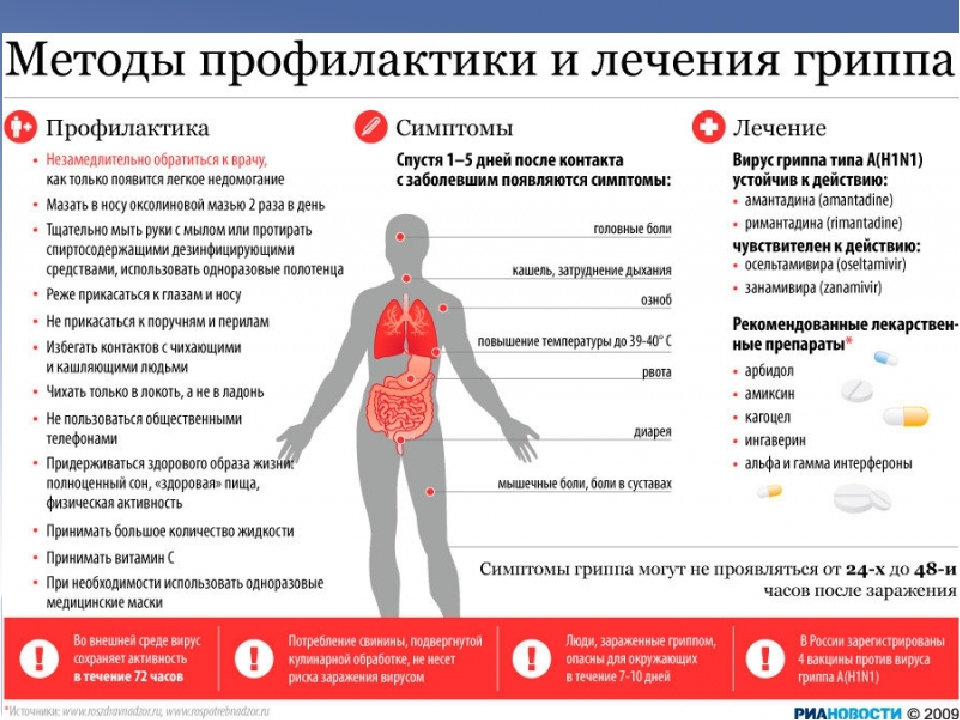 В остром периоде возникают сильные боли, поднимается температура. Без должного лечения ухудшается слух, а при повреждении слухового нерва он может полностью исчезнуть.
В остром периоде возникают сильные боли, поднимается температура. Без должного лечения ухудшается слух, а при повреждении слухового нерва он может полностью исчезнуть.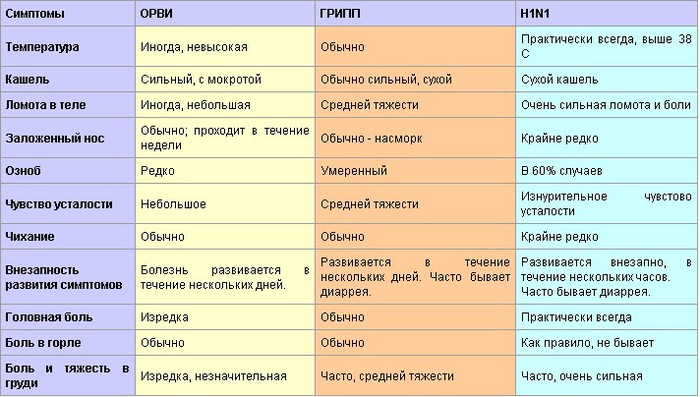

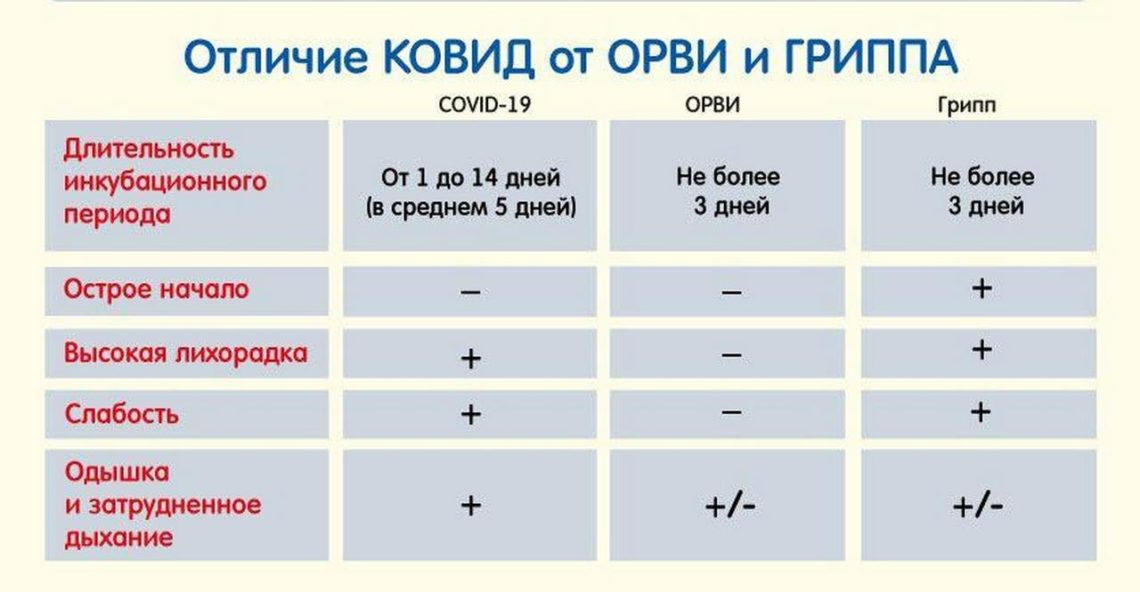 Слизистые оболочки выполняют важную функцию — они принимают на себя первый удар, задерживая вирусы. Если слизистая оболочка слишком сухая, она не может выполнять свою работу, и вирусы снова и снова попадают в организм.Слизь в носу, мокрота в бронхах — это тоже защитная реакция организма. Для образования этих веществ также требуется влага, если ее недостаточно, не стоит даже рассчитывать на быстрое восстановление. Влага также теряется при повышении температуры. При простуде рекомендуется выпивать не менее двух литров жидкости в день: теплые травяные чаи, морсы, компоты. Не стоит употреблять алкоголь, кофе и газировку, потому что они имеют обратный эффект — выводят жидкость.
Слизистые оболочки выполняют важную функцию — они принимают на себя первый удар, задерживая вирусы. Если слизистая оболочка слишком сухая, она не может выполнять свою работу, и вирусы снова и снова попадают в организм.Слизь в носу, мокрота в бронхах — это тоже защитная реакция организма. Для образования этих веществ также требуется влага, если ее недостаточно, не стоит даже рассчитывать на быстрое восстановление. Влага также теряется при повышении температуры. При простуде рекомендуется выпивать не менее двух литров жидкости в день: теплые травяные чаи, морсы, компоты. Не стоит употреблять алкоголь, кофе и газировку, потому что они имеют обратный эффект — выводят жидкость.
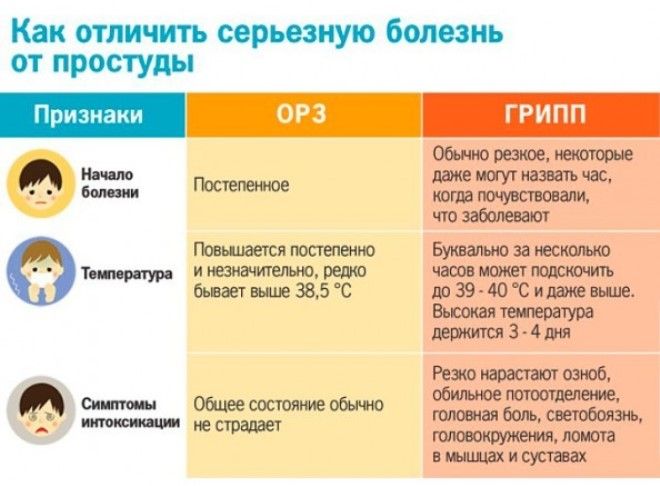 Однако сегодня они не всегда работают самостоятельно, поскольку вирусы очень быстро мутируют и адаптируются.
Однако сегодня они не всегда работают самостоятельно, поскольку вирусы очень быстро мутируют и адаптируются.



















 Тем более, когда речь о членах одной семьи, пребывающих постоянно в тесном контакте друг с другом. Поэтому иметь под рукой средство от кашля, которое одинаково эффективно помогает и детям, и взрослым – очень удобно и выгодно с экономичной точки зрения. Главное – правильно выбрать дозировку, что в целом сделать будет не сложно, благодаря наличию в упаковке удобной мерной ложечки.
Тем более, когда речь о членах одной семьи, пребывающих постоянно в тесном контакте друг с другом. Поэтому иметь под рукой средство от кашля, которое одинаково эффективно помогает и детям, и взрослым – очень удобно и выгодно с экономичной точки зрения. Главное – правильно выбрать дозировку, что в целом сделать будет не сложно, благодаря наличию в упаковке удобной мерной ложечки. Количество сапонинов плюща в 5 раз больше, чем в сиропе. То есть один 50 мл флакончик капель по концентрации действующего вещества можно сравнить с 250 мл сиропа – это 2,5 упаковки.
Количество сапонинов плюща в 5 раз больше, чем в сиропе. То есть один 50 мл флакончик капель по концентрации действующего вещества можно сравнить с 250 мл сиропа – это 2,5 упаковки. Это могут быть воспаления в бронхах, трахее и гортани, пневмония, бронхиальная астма и даже коклюш, который у взрослых встречается гораздо реже, чем у детей, и проходит в облегченной форме. В зависимости от причинного заболевания кашель может иметь характерные особенности. Например, при ларингите он приобретает лающий характер, а при бронхите может сопровождаться хрипами.
Это могут быть воспаления в бронхах, трахее и гортани, пневмония, бронхиальная астма и даже коклюш, который у взрослых встречается гораздо реже, чем у детей, и проходит в облегченной форме. В зависимости от причинного заболевания кашель может иметь характерные особенности. Например, при ларингите он приобретает лающий характер, а при бронхите может сопровождаться хрипами. В этом случае частицы пыли, дыма, газа оказывают на слизистую оболочку дыхательных путей такое же раздражающее действие, как и курение, и становятся причиной кашля.
В этом случае частицы пыли, дыма, газа оказывают на слизистую оболочку дыхательных путей такое же раздражающее действие, как и курение, и становятся причиной кашля. Он включает в себя устранение причины этого симптома (заболевания или провоцирующих обстоятельств), выполнение всех рекомендаций врача, прием назначенных препаратов и соблюдение постельного режима в тех случаях, если кашель сопровождается высокой температурой тела. Кроме того, важно соблюдать некоторые правила, которые помогают снизить нагрузку на органы дыхания и облегчить процесс их лечения и восстановления.
Он включает в себя устранение причины этого симптома (заболевания или провоцирующих обстоятельств), выполнение всех рекомендаций врача, прием назначенных препаратов и соблюдение постельного режима в тех случаях, если кашель сопровождается высокой температурой тела. Кроме того, важно соблюдать некоторые правила, которые помогают снизить нагрузку на органы дыхания и облегчить процесс их лечения и восстановления. Подойдет и протирание пола в комнате больного очень влажной тряпкой один-два раза в день. Избавившись от сухого воздуха, можно снизить вероятность пересыхания слизистой оболочки дыхательных путей и, как следствие, успокоить кашель, вызванный ее недостаточным увлажнением.
Подойдет и протирание пола в комнате больного очень влажной тряпкой один-два раза в день. Избавившись от сухого воздуха, можно снизить вероятность пересыхания слизистой оболочки дыхательных путей и, как следствие, успокоить кашель, вызванный ее недостаточным увлажнением. Если, как в случае с сиропом от кашля Доктор МОМ®, препараты сделаны на основе лекарственных трав, то они дают мало побочных эффектов и принимать такие средства можно на протяжении длительного времени. Однако важно помнить, что назначать лечение, в том числе продолжительность приема, в любом случае должен врач. Сочетание 10 лекарственных экстрактов может действовать разнонаправленно.
Если, как в случае с сиропом от кашля Доктор МОМ®, препараты сделаны на основе лекарственных трав, то они дают мало побочных эффектов и принимать такие средства можно на протяжении длительного времени. Однако важно помнить, что назначать лечение, в том числе продолжительность приема, в любом случае должен врач. Сочетание 10 лекарственных экстрактов может действовать разнонаправленно. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.

 Препараты такого типа – это Муколван, Амбробене, Амброксол, АЦЦ, Лазолван. Используются они исключительно по назначению доктора, который определяет дозировку и частоту проведения ингаляции. Для приготовления состава для небулайзера потребуется физраствор.
Препараты такого типа – это Муколван, Амбробене, Амброксол, АЦЦ, Лазолван. Используются они исключительно по назначению доктора, который определяет дозировку и частоту проведения ингаляции. Для приготовления состава для небулайзера потребуется физраствор.

 [1]Они спокойно существуют на слизистой верхних дыхательных путей каждого человека и не доставляют ему беспокойства. Однако это продолжается ровно до того момента, пока иммунитет носителя не снизит свои защитные функции, подвергнувшись простудному заболеванию.
[1]Они спокойно существуют на слизистой верхних дыхательных путей каждого человека и не доставляют ему беспокойства. Однако это продолжается ровно до того момента, пока иммунитет носителя не снизит свои защитные функции, подвергнувшись простудному заболеванию.
 [7]
[7]
 Он может быть вызван:
Он может быть вызван:
 Как только в наши дыхательные пути попадают инородные и нежелательные частички, мы избавляемся от них с помощью кашля.
Как только в наши дыхательные пути попадают инородные и нежелательные частички, мы избавляемся от них с помощью кашля.
 Этот вид сопровождает вирусные и бактериальные болезни на начальных стадиях, аллергии, попадание инородных тел.
Этот вид сопровождает вирусные и бактериальные болезни на начальных стадиях, аллергии, попадание инородных тел.
 Аналогично используется сливочное масло и другие животные жиры.
Аналогично используется сливочное масло и другие животные жиры. Столовую ложку сбора залейте 0,5 л кипятка и настаивайте в течение 30 минут. Затем процедите и пейте по половине стакана 2 раза в день.
Столовую ложку сбора залейте 0,5 л кипятка и настаивайте в течение 30 минут. Затем процедите и пейте по половине стакана 2 раза в день.

 И взрослые, и дети подвержены этому заболеванию, но когда кашляют малыши, родители очень переживают по этому поводу.
И взрослые, и дети подвержены этому заболеванию, но когда кашляют малыши, родители очень переживают по этому поводу.
 Эти исследования помогут врачу поставить диагноз и определить, хорошо ли дыхательные пути и легкие выполняют свои функции. Лечение детского сухого кашля должно обязательно проводиться под наблюдением врача.
Эти исследования помогут врачу поставить диагноз и определить, хорошо ли дыхательные пути и легкие выполняют свои функции. Лечение детского сухого кашля должно обязательно проводиться под наблюдением врача.
 Для раствора можно использовать эвкалипт мазь Mucoplant, 2 ложки которой растворяют в горячей (не кипящей) воде. Проводится ингаляция от 5 до 10 минут.
Для раствора можно использовать эвкалипт мазь Mucoplant, 2 ложки которой растворяют в горячей (не кипящей) воде. Проводится ингаляция от 5 до 10 минут. Но не все малыши готовы пить лекарства даже в виде сиропа, поэтому в этом случае можно применять ингаляцию с мазь-эвкалипт Dr. Theiss.
Но не все малыши готовы пить лекарства даже в виде сиропа, поэтому в этом случае можно применять ингаляцию с мазь-эвкалипт Dr. Theiss.

 Слизь из носа стекает в горло и щекочет нервы, вызывающие кашель. Постназальное выделение жидкости обычно возникает в результате аллергии или продолжительной простуды.
Слизь из носа стекает в горло и щекочет нервы, вызывающие кашель. Постназальное выделение жидкости обычно возникает в результате аллергии или продолжительной простуды.
 Кашель часто связан с симптомами простуды или гриппа. Это может длиться более недели и часто является последним симптомом, который проходит после инфекции грудной клетки.
Кашель часто связан с симптомами простуды или гриппа. Это может длиться более недели и часто является последним симптомом, который проходит после инфекции грудной клетки.
 Исследование показало, что имбирь успокаивает слизистую оболочку дыхательных путей, что облегчает кашель. Попробуйте имбирный чай с горячей водой и свежим имбирем.
Исследование показало, что имбирь успокаивает слизистую оболочку дыхательных путей, что облегчает кашель. Попробуйте имбирный чай с горячей водой и свежим имбирем.

 У нее была сенная лихорадка, а у ее брата в детстве была астма. Она увлеченно бегает и заметила, что за последние несколько месяцев ей стало труднее тренироваться, чем обычно. Она работает учителем в средней школе и не принимает никаких регулярных лекарств.У нее нет известных аллергий, она не курит и не имеет домашних животных. При осмотре она здорова, грудь чистая. Показание пикового расхода дает результат 65% от прогнозируемого значения.
У нее была сенная лихорадка, а у ее брата в детстве была астма. Она увлеченно бегает и заметила, что за последние несколько месяцев ей стало труднее тренироваться, чем обычно. Она работает учителем в средней школе и не принимает никаких регулярных лекарств.У нее нет известных аллергий, она не курит и не имеет домашних животных. При осмотре она здорова, грудь чистая. Показание пикового расхода дает результат 65% от прогнозируемого значения.  Вставку 2). 6
Вставку 2). 6 
 Если контроль симптомов затруднен при использовании низких доз ICS в сочетании с LTRA и / или LABA, дозу ICS можно осторожно увеличивать. 6
Если контроль симптомов затруднен при использовании низких доз ICS в сочетании с LTRA и / или LABA, дозу ICS можно осторожно увеличивать. 6  Обследование не выявило признаков, за исключением легкой болезненности эпигастрия при пальпации и ИМТ 38 кг / м 2 .
Обследование не выявило признаков, за исключением легкой болезненности эпигастрия при пальпации и ИМТ 38 кг / м 2 .  9 Если симптомы не исчезнут, пациента следует проверить на инфекцию Helicobacter pylori с помощью дыхательного теста или теста на антиген стула после 2-недельного периода вымывания из ИПП. 9
9 Если симптомы не исчезнут, пациента следует проверить на инфекцию Helicobacter pylori с помощью дыхательного теста или теста на антиген стула после 2-недельного периода вымывания из ИПП. 9 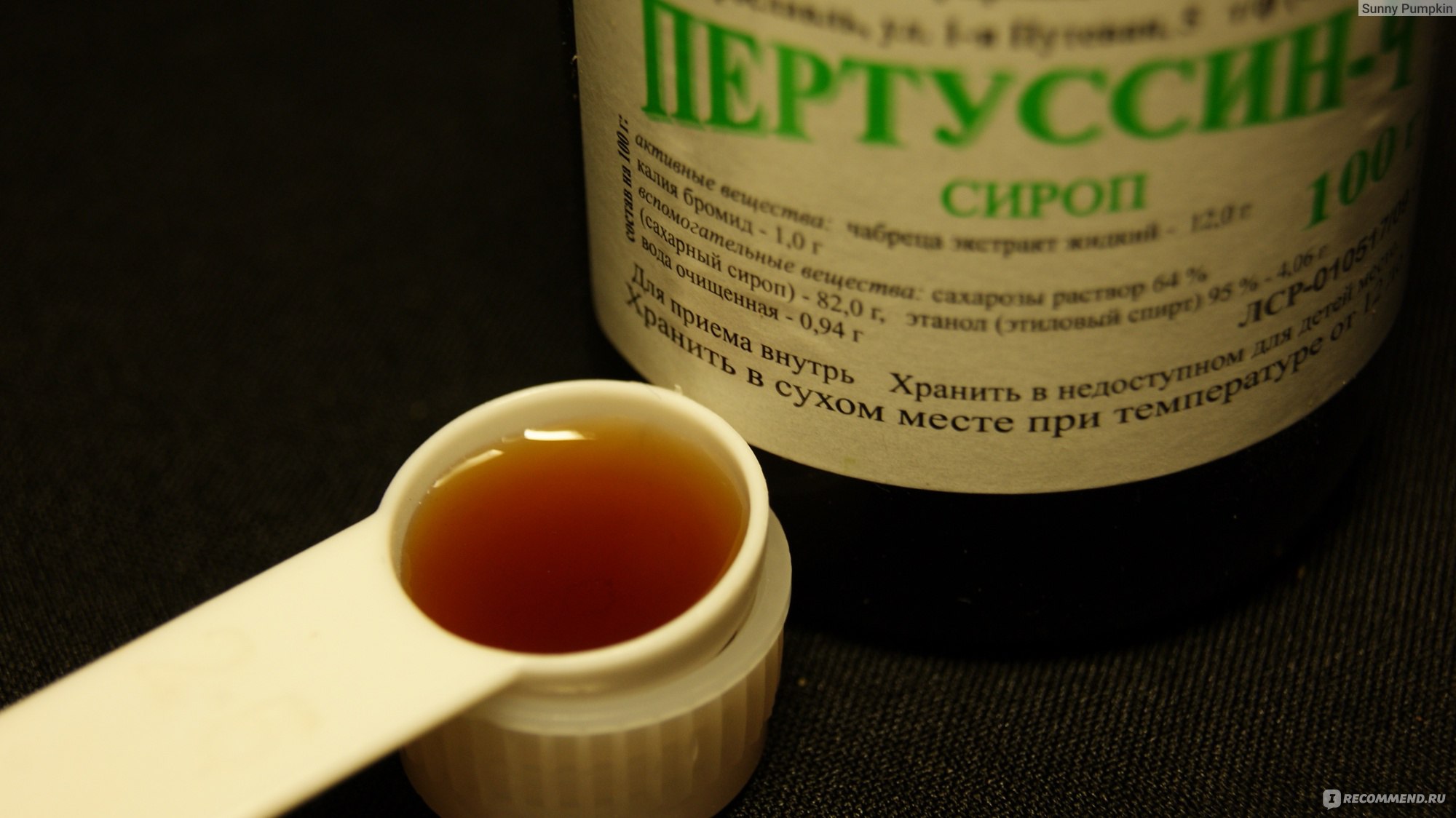 При дальнейшем расспросе выяснилось, что кашель в основном непродуктивный, за исключением первого утреннего отхаркивания мокроты. Его партнер заметил, что он, кажется, постоянно прочищает горло, и он заметил ощущение, что что-то стекает по его задней стенке. Симптомы начались после простуды, но с тех пор не исчезли. Он бывший курильщик, бросивший курить 6 лет назад. Он употребляет умеренное количество алкоголя, у него легкая сенная лихорадка.
При дальнейшем расспросе выяснилось, что кашель в основном непродуктивный, за исключением первого утреннего отхаркивания мокроты. Его партнер заметил, что он, кажется, постоянно прочищает горло, и он заметил ощущение, что что-то стекает по его задней стенке. Симптомы начались после простуды, но с тех пор не исчезли. Он бывший курильщик, бросивший курить 6 лет назад. Он употребляет умеренное количество алкоголя, у него легкая сенная лихорадка. 
 Он обратился через 4 недели с жалобой на то, что его симптомы не улучшились. Он был переведен на альтернативный назальный спрей, и ему было настоятельно рекомендовано соблюдать режим лечения. Шесть недель спустя он обратился к нему в восторге от того, что его симптомы исчезли, а кашель и откашливание улучшились.Он продолжал местное лечение в общей сложности 3 месяца, прежде чем полностью прекратил прием лекарств.
Он обратился через 4 недели с жалобой на то, что его симптомы не улучшились. Он был переведен на альтернативный назальный спрей, и ему было настоятельно рекомендовано соблюдать режим лечения. Шесть недель спустя он обратился к нему в восторге от того, что его симптомы исчезли, а кашель и откашливание улучшились.Он продолжал местное лечение в общей сложности 3 месяца, прежде чем полностью прекратил прием лекарств. Легочный фиброз может быть вторичным по отношению к целому ряду заболеваний; однако одним из наиболее распространенных типов является идиопатический, которым ежегодно страдает примерно 10 человек на 100 000 жителей Великобритании. 15,16 Идиопатический фиброз легких редко поражает людей в возрасте до 45 лет и обычно проявляется одышкой при физической нагрузке, сухим кашлем, двусторонним хрипом на вдохе и дубинкой в пальцах.Пациенты также могут проявлять неспецифические конституциональные симптомы, такие как миалгия, усталость или потеря веса. На более поздних стадиях болезни часто возникают цианоз и признаки правожелудочковой недостаточности. 17 Учитывая анамнез этой пациентки и ненормальную рентгенограмму грудной клетки, проведена компьютерная томография с высоким разрешением, показывающая типичный сотовый вид, типичный для идиопатического фиброза легких. 18 В клинике у нее есть базовая спирометрия, которая выявляет ограничительный характер, и поэтому ее передают в мультидисциплинарную команду респираторов.
Легочный фиброз может быть вторичным по отношению к целому ряду заболеваний; однако одним из наиболее распространенных типов является идиопатический, которым ежегодно страдает примерно 10 человек на 100 000 жителей Великобритании. 15,16 Идиопатический фиброз легких редко поражает людей в возрасте до 45 лет и обычно проявляется одышкой при физической нагрузке, сухим кашлем, двусторонним хрипом на вдохе и дубинкой в пальцах.Пациенты также могут проявлять неспецифические конституциональные симптомы, такие как миалгия, усталость или потеря веса. На более поздних стадиях болезни часто возникают цианоз и признаки правожелудочковой недостаточности. 17 Учитывая анамнез этой пациентки и ненормальную рентгенограмму грудной клетки, проведена компьютерная томография с высоким разрешением, показывающая типичный сотовый вид, типичный для идиопатического фиброза легких. 18 В клинике у нее есть базовая спирометрия, которая выявляет ограничительный характер, и поэтому ее передают в мультидисциплинарную команду респираторов.
 Через 6 месяцев она умерла дома.
Через 6 месяцев она умерла дома. По нашим оценкам, это занятие займет у вас 30 минут и составит 0,5 кредита CPD.
По нашим оценкам, это занятие займет у вас 30 минут и составит 0,5 кредита CPD. Астма: диагностика, мониторинг и лечение хронической астмы. NICE Guideline 80. NICE, 2017. Доступно по адресу: www.nice.org.uk/ng80
Астма: диагностика, мониторинг и лечение хронической астмы. NICE Guideline 80. NICE, 2017. Доступно по адресу: www.nice.org.uk/ng80 Комод 2006; 129 (1 доп.): 63S – 71S.
Комод 2006; 129 (1 доп.): 63S – 71S. ).
).
 Это называется постназальным синдромом или синдромом кашля в верхних дыхательных путях. Обычно это ухудшается утром, а затем улучшается в течение дня, и вы обычно откашляетесь от слизи, которая изначально выделялась из носа.
Это называется постназальным синдромом или синдромом кашля в верхних дыхательных путях. Обычно это ухудшается утром, а затем улучшается в течение дня, и вы обычно откашляетесь от слизи, которая изначально выделялась из носа.
 Это все еще очень распространено в некоторых частях мира, хотя и не так часто в Великобритании.
Это все еще очень распространено в некоторых частях мира, хотя и не так часто в Великобритании. Иногда может остаться необъяснимый кашель. Существуют различные названия для этого, в том числе:
Иногда может остаться необъяснимый кашель. Существуют различные названия для этого, в том числе: )
) Это более сложный тест на функцию ваших легких, и вас попросят вернуться, чтобы сделать это на другом приеме.
Это более сложный тест на функцию ваших легких, и вас попросят вернуться, чтобы сделать это на другом приеме. Если подозревается проблема с сердцем, могут быть рекомендованы дальнейшие исследования сердца, такие как эхокардиограмма.
Если подозревается проблема с сердцем, могут быть рекомендованы дальнейшие исследования сердца, такие как эхокардиограмма. Если у вас заложенность носа, вам могут дать стероидный назальный спрей.Или вас могут направить к специалисту по ушам, носу и горлу (ЛОР) для дальнейшего обследования внутренней части носа и носовых пазух. Если вы принимаете лекарство, которое вызвало кашель, это можно прекратить.
Если у вас заложенность носа, вам могут дать стероидный назальный спрей.Или вас могут направить к специалисту по ушам, носу и горлу (ЛОР) для дальнейшего обследования внутренней части носа и носовых пазух. Если вы принимаете лекарство, которое вызвало кашель, это можно прекратить. Они обычно используются для людей, страдающих астмой или ХОБЛ, но иногда помогают уменьшить воспаление в дыхательных путях и улучшить кашель.Они часто помогают, если в дыхательных путях сохраняется раздражение после перенесенной инфекции.
Они обычно используются для людей, страдающих астмой или ХОБЛ, но иногда помогают уменьшить воспаление в дыхательных путях и улучшить кашель.Они часто помогают, если в дыхательных путях сохраняется раздражение после перенесенной инфекции. Хронический кашель часто вызывается ринитом / синуситом (синдром кашля верхних дыхательных путей), астмой, ГЭРБ и ингибиторами АПФ. Для диагностики этиологии кашля часто бывает достаточно тщательного анамнеза и физического осмотра. Хронический кашель или наличие сопутствующих симптомов, вызывающих тревогу (одышка, лихорадка, кровохарканье, потеря веса), являются показаниями для дальнейшего исследования.Посев мокроты, рентген грудной клетки / компьютерная томография и тесты функции легких являются полезными диагностическими тестами при оценке кашля, но обычно не показаны. Лечение кашля зависит от основной этиологии.
Хронический кашель часто вызывается ринитом / синуситом (синдром кашля верхних дыхательных путей), астмой, ГЭРБ и ингибиторами АПФ. Для диагностики этиологии кашля часто бывает достаточно тщательного анамнеза и физического осмотра. Хронический кашель или наличие сопутствующих симптомов, вызывающих тревогу (одышка, лихорадка, кровохарканье, потеря веса), являются показаниями для дальнейшего исследования.Посев мокроты, рентген грудной клетки / компьютерная томография и тесты функции легких являются полезными диагностическими тестами при оценке кашля, но обычно не показаны. Лечение кашля зависит от основной этиологии. Триггеры выше)
Триггеры выше)

 К., Холл В. Д., Херст В. Дж., Сильверман М. Е., Моррисон Г. Клинические методы: история, физические и лабораторные исследования .
Баттервортс
; 1990 г.
К., Холл В. Д., Херст В. Дж., Сильверман М. Е., Моррисон Г. Клинические методы: история, физические и лабораторные исследования .
Баттервортс
; 1990 г.
 Постинфекционный кашель: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006; 129
(1 приложение): с.138С-146С.
DOI: 10.1378 / сундук.129.1_suppl.138S. | Открыть в режиме чтения QxMD
Постинфекционный кашель: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006; 129
(1 приложение): с.138С-146С.
DOI: 10.1378 / сундук.129.1_suppl.138S. | Открыть в режиме чтения QxMD Кашель . 2011; 7
: стр.6.
DOI: 10.1186 / 1745-9974-7-6. | Открыть в режиме чтения QxMD
Кашель . 2011; 7
: стр.6.
DOI: 10.1186 / 1745-9974-7-6. | Открыть в режиме чтения QxMD https://www.thoracic.org/professionals/clinical-resources/critical-care/clinical-education/critical-care-procedures/bronchoalveolar-lavage.php .
Обновлено: 1 мая 2004 г.
Доступ: 22 мая 2017 г.
https://www.thoracic.org/professionals/clinical-resources/critical-care/clinical-education/critical-care-procedures/bronchoalveolar-lavage.php .
Обновлено: 1 мая 2004 г.
Доступ: 22 мая 2017 г. Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/treatment-of-subacute-and-chronic-cough-in-adults . Последнее обновление: 29 марта 2016 г. Дата обращения: 23 марта 2017 г.
Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/treatment-of-subacute-and-chronic-cough-in-adults . Последнее обновление: 29 марта 2016 г. Дата обращения: 23 марта 2017 г. Инт Дж. Отоларингол . 2012 г.
.
DOI: 10,1155 / 2012/564852. | Открыть в режиме чтения QxMD
Инт Дж. Отоларингол . 2012 г.
.
DOI: 10,1155 / 2012/564852. | Открыть в режиме чтения QxMD Внутренняя медицина .
Герольд Дж.
; 2014 г.
Внутренняя медицина .
Герольд Дж.
; 2014 г. Кашель присутствует примерно у половины инфицированных пациентов.
Кашель присутствует примерно у половины инфицированных пациентов.
 Часто выделяется слизь.
Часто выделяется слизь.