Что делать, если у ребёнка температура
Что считать высокой температурой
Для начала разберёмся, что температура есть у каждого из нас и в норме она не обязательно 36,6 °C. Это «среднее по больнице» значение, потому что у здорового человека она может колебаться от 36,1 до 37,2 °C и даже меняться в течение дня. Например, повышаться после еды или больших нагрузок.
Когда мы говорим «У ребёнка температура», то имеем в виду лихорадку — состояние, при котором температура тела повышена, то есть градусник под мышкой показывает больше 37,2 °C.
Если ставить градусник ректально (в прямую кишку) или измерять температуру в ухе, то значения обычно выше . Тогда лихорадка — показатели больше 38 °C. При оральном (во рту) измерении — выше 37,8 °C.
Как правильно измерить температуру →
Почему повышается температура
Лихорадка — это защитная реакция организма, как правило, на разные инфекции. При высокой температуре бактериям и вирусам трудней выживать, вот организм и запускает процесс, который уничтожает опасные микроорганизмы, а заодно активирует иммунную систему
Температура у детей повышается чаще из-за респираторных вирусных инфекций, тех, что мы называем простудой. Но это не обязательно: лихорадка проявляется при множестве других заболеваний. Кроме инфекций, в температуре могут быть виноваты травмы, перегревания, онкологические, гормональные и аутоиммунные заболевания и даже некоторые лекарства, у которых так проявляются побочные эффекты.
Как понять, что у ребёнка температура

Взрослые замечают высокую температуру по особенным симптомам:
- Слабости.
- Головной боли.
- Чувству озноба и дрожи.
- Потере аппетита.
- Боли в мышцах.
- Потливости.
Дети, которые уже умеют разговаривать, могут пожаловаться на неприятные ощущения. Но температура поднимается и у младенцев, которые не умеют описывать своё состояние.
Повод измерить температуру — необычное поведение ребёнка:
- Отказ от еды или груди.
- Плаксивость, раздражительность.
- Сонливость, усталость, пассивность.
Нельзя говорить о лихорадке на основании поцелуя в лоб. Высокую температуру показывает только термометр.
Когда и зачем снижать температуру
Повышенная температура — признак правильной иммунной реакции, если речь об инфекциях. Поэтому её не следует снижать, чтобы не откладывать выздоровление
Многие боятся, что высокая температура повредит клетки мозга. Но, по данным ВОЗ, для детей она безопасна, пока не достигнет 42 °C.
Лихорадка — не самостоятельное заболевание, а только его симптом. Когда температуру снижают лекарствами, убирают внешние проявления болезни, но не лечат её.
В редких случаях слишком высокая температура у детей приводит к фебрильным судорогам — непроизвольным сокращениям мышц. Выглядит это жутко и доводит родителей до обморока, но в основном приступы прекращаются сами собой и не имеют последствий . Вызывайте медиков и следите, чтобы ребёнок не поранил себя: положите его на бок, придерживайте, распахните плотную одежду. В рот ничего совать не надо, это только увеличивает риск травм.
Но лихорадку все переносят по-разному: кто-то и при 39 °C на градуснике может читать и играть, кто-то при 37,5 °C лежит и не может пошевелиться. Поэтому снижать температуру надо ради удобства и улучшения самочувствия ребёнка.
Если ребёнок нормально себя чувствует, то ничего с высокой температурой делать не надо.
Как снизить температуру
Самый простой, быстрый и эффективный способ — дать ребёнку жаропонижающие на основе ибупрофена или парацетамола. Их выпускают в формах, которые удобно применять детям: сладкие сиропы или свечи. Будьте внимательны, если даёте ребёнку сироп: вкусовые добавки и красители могут вызывать аллергию.
Ни в коем случае не превышайте дозировку лекарства. Рассчитывается она обычно исходя из веса ребёнка. Дети, особенно дошкольники, могут сильно отличаться по весу даже в одном возрасте, поэтому ориентируйтесь именно на количество килограммов, а не лет.
Помните, что для действия лекарств нужно время: от 0,5 до 1,5 часа. Так что не бросайтесь перемеривать температуру через 10 минут после приёма таблетки.
Используйте мерные стаканчики, ложки и шприцы, которые идут в комплекте с лекарством. Не набирайте лекарство в темноте или в чайную ложку на глазок: всегда надо знать, сколько и каких медикаментов вы дали ребёнку.
Чтобы не довести до передозировки, не давайте малышам комбинированные лекарства от симптомов простуды. В их составе уже есть парацетамол или другое жаропонижающее средство, так что легко не заметить, что вы переборщили с дозой, если одновременно дать несколько лекарств.

Парацетамол и ибупрофен можно применять в один день , но не увлекайтесь и не давайте ребёнку всё сразу. Если, например, вы дали парацетамол, а он не слишком помог, то, когда придёт время новой дозы жаропонижающего, дайте ибупрофен (или наоборот).
Не давайте аспирин и анальгин: от них у детей могут развиваться серьёзные побочные эффекты.
Есть ещё физические методы, правда, малоэффективные: протереть ребёнку ладони и стопы влажным полотенцем, положить прохладный компресс на лоб. Только не берите для этого лёд, достаточно пропитать полотенце водой комнатной температуры.
Когда позвать доктора
Опытные родители знают, что с лёгкими ОРВИ можно справиться самостоятельно, в домашнем режиме. Доктор в таких случаях бывает нужен только для того, чтобы выписать справку или больничный для родителей. Но всё же педиатру нужно показаться, если:
- Вам нужно получить совет врача, успокоиться. Или вы просто думаете, что ребёнку требуется врачебная помощь.
- Температурящему ребёнку меньше трёх месяцев.
- Ребёнку меньше полугода, а температура выше 38 °C держится больше 1 дня.
- Ребёнку меньше года, а температура выше 39 °C держится больше 1 дня.
- У ребёнка появилась сыпь.
- Вместе с температурой есть тяжёлые симптомы: безудержный кашель, рвота, сильная боль, светобоязнь.
Когда надо звонить в скорую
Срочно обращаться за помощью надо, если:
- Температура добралась до высоких значений (больше 39 °C) и после приёма жаропонижающих продолжает подниматься.
- У ребёнка спутанное сознание: он слишком сонлив, его не добудиться, он плохо реагирует на окружающую обстановку.
- Появились трудности с дыханием или глотанием.
- К температуре добавилась рвота.
- Появилась сыпь в виде маленьких синяков, которая не исчезает при нажатии на кожу.
- Начались судороги.
- Появились признаки обезвоживания: ребёнок редко ходит в туалет, у него сухой рот с красным языком, он плачет без слёз. У грудничков может западать родничок.
Как помочь ребёнку с температурой
Главное, чем мы можем помочь при борьбе с температурой, — устранить её причину. Если дело в бактериальной инфекции, нужны антибиотики (только по назначению врача). Если виноваты другие заболевания, их надо лечить. И только вирусы проходят сами собой, просто надо поддержать организм, который эти вирусы уничтожит.
Давайте тёплое питьё
При высокой температуре влага, которая есть в теле человека, испаряется быстрее, поэтому есть риск обезвоживания. Это особенно актуально для детей: они маленькие и, чтобы потерять 10% жидкости, им нужно совсем немного. При нехватке воды пересыхают слизистые, дышать становится труднее, ребёнку нечем потеть, то есть он не может сам сбрасывать тепло. Поэтому тёплое питьё при температуре — это очень и очень важно.
Чаще давайте ребёнку соки, компоты, чай, воду, уговаривайте выпить хотя бы несколько глотков. Грудничкам нужно чаще предлагать грудь, но, если ребёнок отказывается, лучше дать ему воды или специального напитка, чем ждать, когда он вернётся к грудному молоку.
Купите увлажнитель
Чтобы не усиливать потери жидкости с дыханием (а мы выдыхаем пар, в котором много влаги со слизистых), увлажняйте воздух в комнате. Чтобы удерживать относительную влажность на уровне 40—60%, лучше всего купить специальный увлажнитель воздуха. Но можно попробовать и другие способы.
Убирайтесь
Каждый день проводите влажную уборку в комнате: мойте полы и собирайте пыль. Это нужно опять же для облегчения дыхания. Не бойтесь открывать форточки и проветривать. Свежий воздух особенно необходим человеку, у которого организм борется с болезнью, ведь проветривание — это один из способов дезинфекции помещения. От открытой форточки не станет хуже, а вот от горячего, сухого и полного микробов воздуха — станет.
Кстати, ребёнка можно купать, если у него поднялась температура.
Конечно, когда малыш хочет спать и лежать, не надо тащить его в ванную комнату. Но если общее состояние нормальное, ребёнок двигается и играет, мыться можно.
Соблюдайте диету
Кормите ребёнка здоровой пищей: не давайте килограммы конфет только потому, что он болеет. Если у малыша нет аппетита, не надо заставлять есть. Съеденный через силу обед никак не поможет справиться с инфекцией. Лучше сварите куриный бульон и поите им ребёнка: это и жидкость, и еда, и помощь в борьбе с воспалением.
Чего нельзя делать при температуре у ребёнка

Лучший способ без проблем и потерь пережить неприятный период болезни — обеспечить ребёнку хороший уход. Почему-то (по традиции, по подсказке бабушек, по советам с форумов) многие вредные действия считаются обязательными при лечении температуры. Как не наделать ошибок:
- Не закутывайте ребёнка. Если температура высокая, то тёплая одежда и два одеяла только усугубят процесс. Лучше уговорите выпить ещё чашечку тёплого компота.
- Не ставьте рядом с ребёнком обогреватель. Вообще, если температура в комнате выше 22 °C, надо её снижать. Для ребёнка с лихорадкой будет лучше, если в комнате будет 18–20 °C: вдыхание такого воздуха не пересушит слизистые.
- Не парьте ноги, не заставляйте дышать над кастрюлей с чем-то горячим, не ставьте горчичники: эти процедуры не имеют доказанной эффективности, а риск обжечься и перегреться выше, чем любая возможная польза. К тому же это неприятные занятия, а ребёнку и без того плохо. Если вы очень хотите помочь малышу, лучше придумайте, как его развлечь, когда ему тяжело.
- Не растирайте ребёнка уксусом и водкой. Эти способы помогают мало, но они очень токсичны для детей.
- Не укладывайте ребёнка в постель, если он туда не хочет. Больной сам пропишет себе постельный режим. Если же у него есть силы играть, то это хорошо.
Что делать, если температура поднялась после прививки
Некоторые вакцины вызывают временные реакции организма — покраснение в месте укола, раздражительность, небольшое повышение температуры. Это не осложнения, всё пройдёт само собой за 1–3 дня.
Устранять неприятные симптомы можно так же, как в случае с любой другой температурой: жаропонижающими средствами и подходящим режимом.
Обычно температура после прививки не выше 37,5 °C. Но если жар растёт, обратитесь к врачу.
Читайте также:
как распознать, что делать, что дать малышу от поноса?
Мама очень быстро учится распознавать, что именно вызывает плач ее малыша: голод ли это, мокрый подгузник или же неприятные ощущения в животике. Но если в первых двух случаях проблему решить легко, то, к сожалению, определить первопричину дискомфорта в животе намного труднее.
Зачастую молодые мамы теряют покой и сон, винят себя в переохлаждении крохи, несоблюдении диеты и, как следствие, испорченном молоке, а также находят тысячи других вероятных причин. Предостерегаем родителей от преждевременных выводов и предлагаем разобраться в этом деликатном вопросе.
Признаки поноса у грудного ребенка
Как понять, в норме ли пищеварение ребенка или же оно нуждается в корректировке? Сколько раз в день должен опорожняться кишечник у младенцев и какая консистенция стула допустима? Давайте разбираться.
На расстройство стула у ребенка первого года жизни могут указывать следующие факторы:
- водянистый стул с зеленью . Жидкий серо-зеленый кал нередко с примесями слизи характерен для детей в первые полторы недели жизни и не должен вызывать беспокойства родителей. Организм малыша находится в переходном периоде, когда кишечник адаптируется к молочной пище и обзаводится собственной микрофлорой.
Твердости от кала не стоит ожидать и как минимум следующие три месяца. Грудное молоко обладает слабительным эффектом, вызывая мягкий стул, по консистенции напоминающий ряженку или жидкую кашу. Нормальным цветом каловых масс в первые месяцы жизни считается желтый или горчичный. Заметно присутствие запаха молочного белка.
Таким образом, жидкий стул сам по себе не является симптомом поноса, но должен насторожить в совокупности с резким запахом фекалий, вздутием и спазмами в животике; - частый и обильный стул . Частота стула — также весьма условный признак. Средней нормой в это время считаются «походы по-большому» от четырех до восьми раз в сутки. Однако малыш может пачкать памперсы и буквально после каждого «перекуса», то есть до 12 раз ежедневно.
В то же время даже восьмиразовая излишне жидкая дефекация может указывать на проблемы, если, например, до этого малыш какал четыре и менее раз за день, имея при этом хороший аппетит и здоровый сон; - слабость, беспокойство, плач . От чуткого маминого внимания не скроется малейшее изменение в настроении и поведении ребенка. Если активный и улыбчивый малыш стал вялым, отказывается от привычных игр и спит больше обычного, это повод насторожиться. Физическая слабость на фоне частых позывов в туалет может сигнализировать о нехватке полезных бактерий в микрофлоре, которые помогают переваривать пищу и усваивать полезные вещества.
Расстройство пищеварения — довольно болезненное явление даже для взрослых. А для малышей это и вовсе испытание. Болезненные ощущения в животе могут стать причиной капризов, продолжительного плача, ночных пробуждений. Даже при отсутствии других симптомов, если это продолжается не одни сутки, нужно обратиться к врачу; - появление крови, слизи или пены в стуле . Кровяные, пенистые примеси и слизь в кале могут не на шутку встревожить мам. При этом пена в жидком стуле может возникнуть из-за неправильного прикладывания к груди, что не так уж сложно устранить. Пенообразование возможно, если ребенок получает только переднее молоко, то есть он недостаточно долго допущен к «источнику питания» или мама слишком часто чередует груди. При налаживании кормления пузырьки и пена в кале больше не обнаруживаются.
Слизь в умеренных дозах также не должна вызывать родительского беспокойства. Другое дело, если в слизи присутствуют оранжевые или зеленые хлопья. Так нередко проявляется сальмонеллез или коли-инфекция — кишечная палочка.
Опасен понос с ярко-алыми кровяными вкраплениями. Он может указывать на кишечный колит, вызывающий воспалительно-дистрофические изменения в кишечнике, или дизентерию — острую кишечную инфекцию; - повышение температуры . Высокая температура в сочетании с жидким стулом может быть симптомом диареи неинфекционной природы: так организм реагирует, например, на прорезывание зубов, на что также укажут припухлые десны и обильные слюнки. В этом случае нужно просто помочь малышу отвлечься и перетерпеть два–три болезненных дня, после которых появятся первые зубки. А вот инфекционный понос требует незамедлительного обращения к врачу.
Как видно, симптомы поноса у грудничка иногда являются вариантом нормы, но могут свидетельствовать и об опасных для здоровья состояниях. Когда можно справиться своими силами, а когда обязательно нужно обратиться к врачу, чем лечить понос у ребенка, зависит от первопричины расстройства стула.
Почему у ребенка понос: возможные причины
Понос у грудничка может быть вызван различными причинами. Диареей может проявляться грипп или ангина — серьезное испытание для неокрепшего иммунитета грудничка. Предположить ОРЗ можно при наличии кашля, заложенности носа, покраснения и опухания органов носоглотки. Самое верное решение — вызвать на дом педиатра. Если родители к тому же заметили сыпь, вызывать врача стоит немедленно: возможно, малыш подхватил скарлатину, корь или краснуху.
Понос может указывать также на кишечную инфекцию или пищевое отравление: например, если ребенок съел просроченные или вызывающие аллергию продукты. Расстройство стула новорожденного может провоцировать и употребление кормящей мамой «нежелательных» продуктов, таких как грибы, колбаса, газировка, цитрусовые.
Диарея вкупе с повышением температуры обнаруживается при серьезных хирургических проблемах: перитоните, аппендиците, завороте кишок. Зачастую патологии желудочно-кишечного тракта сопровождаются еще и рвотой.
Одной из самых распространенных причин жидкого стула у малыша является дисбиоз — нарушение количества и состава полезной микрофлоры кишечника. С этим явлением сталкиваются девять из десяти малышей в возрасте до года, ВОЗ даже не классифицирует это как заболевание. Чаще и продолжительнее диарея на фоне дисбиоза бывает у ослабленных, недоношенных малышей.
Причины дисбиоза и, как следствие, поноса у грудничка могут быть следующими:
- позднее прикладывание к груди . Даже получасовое промедление между родами и первым кормлением может вредно сказаться на здоровье малыша. Молозиво богато компонентами, которые стимулируют развитие и рост бифидобактерий, и их недостаток может проявиться поносом у новорожденного. Для мамы последствия тоже неприятные: это чревато уменьшением или даже исчезновением молока, более длительным и болезненным периодом послеродовой реабилитации;
- искусственное вскармливание . Качественная и тщательно подобранная молочная смесь — достойная альтернатива материнскому молоку, но в полной мере она его заменить не может. Вместе с молоком матери грудничок получает иммунную защиту, которая помогает его кишечнику подавлять рост патогенных бактерий и увеличивать численность полезных микроорганизмов;
- неполноценное или неправильное питание . Сбалансированный рацион и отрегулированный режим питания — основа правильного физического развития, хорошего самочувствия и настроения малыша;
- непереносимость лактозы . Неприятие детским организмом молочного белка, одной из основ питания малышей до года, — большая проблема. Усваивая лактозу, организм получает «кирпичики», необходимые для роста и развития клеток. И жидкий стул — это еще меньшее из зол, вызванное непереносимостью лактозы;
- заболевания, вызывающие нарушение всасывания в кишечнике . Синдром мальдигестии (неправильного переваривания) может быть вызван разными причинами. Самые очевидные — воспалительные или хронические заболевания органов ЖКТ: желудка, поджелудочной железы, тонкого отдела кишечника. В их числе: гастродуодениты, язвенная болезнь, неспецифический язвенный колит. Но нарушение всасывания питательных веществ может быть вызвано и сбоями в работе других органов и систем, например печени или сердечно-сосудистой системы. Указать на первопричину проблем со здоровьем может только медицинская диагностика и результаты анализов;
- аллергические заболевания . Пищевая аллергия и атопический дерматит тоже часто приводят к последствиям в виде жидкого стула. К сожалению, аллергия — бич современного мира, и редкий человек не сталкивался с проявлениями этого аутоиммунного заболевания. Понос — одна из попыток маленького организма противостоять аллергенам, физически избавиться от них. К сожалению, это далеко не всегда оказывается действенной мерой в борьбе с недугом — скорее, наоборот. Из-за недостаточного поступления питательных веществ организм быстро истощает запасы энергии, ослабевает. При подозрении на аллергию нужно как можно быстрее обратиться к педиатру и проконсультироваться с аллергологом;
- острые инфекционные заболевания . На кишечные инфекции, грипп и другие болезни ЖКТ ребенка также может отреагировать жидким стулом. Это механизм самоочищения, выброса патогенных микробов из организма. Однако усилий хрупкого младенческого организма, как правило, оказывается недостаточно, нужна медицинская помощь;
- длительный прием антибиотиков и других лекарств ослабляет иммунитет и губит здоровую микрофлору, участвующую в расщеплении и усвоении пищи. Антибиотики одинаково беспощадны как к патогенным, так и к полезным бактериям. После завершения курса лечения численность «правильных» микроорганизмов необходимо срочно восстанавливать.
Почему у ребенка возник понос в конкретном, отдельно взятом случае, может ответить только врач — педиатр, инфекционист, аллерголог или другой узкий специалист.
Что делать, когда у ребенка понос
Главный совет мамам: не бойтесь рассказать врачу о проблеме, даже если подруги и родственницы твердят, что это нормально и скоро пройдет само. Понос, не прекращающийся несколько дней, может быть симптомом серьезного заболевания, которое нужно как можно быстрее диагностировать и начать лечить.
Что можно дать младенцу от поноса? Не стоит заниматься самолечением: детский организм слишком хрупкий, а эксперименты недопустимы. Самостоятельно можно давать пробиотические средства, но и перед их приемом все же стоит проконсультироваться с педиатром.
Ниже мы приведем общие рекомендации для родителей, столкнувшихся с проблемой жидкого стула у малышей. Итак, если у грудничка понос, нужно:
- чаще менять подгузники . Понос вызывает раздражение нежной детской кожи, и чем дольше она соприкасается с испражнениями, тем сильнее дискомфорт ребенка. Кроме того, даже самый дышащий подгузник создает парниковый эффект, а в тепле развиваются бактерии, атакующие кожу и мочеполовую систему крохи. Это вызывает воспалительные процессы и инфицирование, например цистит;
- давать обильное питье . Если у малыша жидкий стул, происходит большая потеря воды, организм обезвоживается. Недостаток жидкости, служащей основой жизни, приводит к сбою многих важных процессов. Необходимо не допускать обезвоживания и поить ребенка чаще обычного. Дополнительное поступление воды полезно и тем, что вместе с ней из ЖКТ будут вымываться токсины и бактерии, что ускорит выздоровление;
- убирать прикорм . Если ребенок только начал привыкать к новой пище и это совпало с приступом диареи, то от прикорма стоит отказаться. Понос может быть реакцией на неподходящую еду. И даже если дело не в ней, на время борьбы с недугом лучше вернуться к проверенной и более привычной для малыша пище;
- давать рисовый отвар . Этот совет подходит родителям, чей ребенок старше девяти месяцев. Рисовый отвар — веками проверенное средство для улучшения пищеварения и закрепления стула. Рис не только не вызывает пищевую аллергию, но и может помочь в борьбе с ней: он связывает и выводит из организма токсины и аллергены;
- применять пробиотики . Для восстановления нормальной микрофлоры кишечника ребенку будет полезно пропить пробиотики. Так как состав микрофлоры кишечника разнообразен, лучше дать ребенку комбинированный комплекс из бифидо- и лактобактерий. Кормящим матерям и самим будет полезно пропить курс пробиотиков, которые с молоком попадут в систему пищеварения грудничка.
Наличие пробиотических микроорганизмов — норма для микрофлоры кишечника человека: они подавляют рост вредных бактерий, участвуют в процессах пищеварения и повышают сопротивляемость организма к инфекционным угрозам.
Пищеварение — одна из важнейших функций организма. И малейшие сбои в нем по принципу падающих костяшек домино могут привести к целой серии неприятных последствий. Детский понос — это в первую очередь защитная реакция организма и сигнал о нарушениях, которые по-другому себя могут и не выявить. Важно внимательно отнестись к этому сигналу и вовремя на него отреагировать.

Почему младенцы такие пухлые и еще 4 особенности, которые есть у человека при рождении

Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту
красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
Все младенцы обычно выглядят совершенно беззащитными и беспомощными. И в то же время научные исследования доказали: природа наградила их удивительными способностями для выживания. Что интересно: детское очарование и пухлость тоже входят в это число.
Мы в AdMe.ru собрали для вас 5 необычных особенностей, с которыми рождаются дети. Все они делают малышей очень милыми, но у каждой из них есть свои причины, задачи и предназначение.
1. «Детская схема» телосложения
Ученые Оксфордского университета провели серию тестов, чтобы проверить, что именно в младенцах вызывает у нас такое умиление. Оказалось, что представители очень многих видов (и мы в том числе) рождаются с большой по отношению к телу, круглой головой, выразительными глазами, маленьким носом, пухлыми щечками и округлыми мягкими телами.
При изучении фотографий детей стало ясно, что чем больше они подходят под эту «детскую схему», тем больше восторга вызывают у участников теста. Им сразу хотелось обнять таких малышей и заботиться о них. Именно поэтому не только младенцы, но и котята со щенятами кажутся нам такими симпатичными.
Главный исследователь Мортен Крингельбах уверен, что дети влияют на нас через все органы чувств и таким образом формируют наше поведение, направляя его в свою пользу. Наши забота и сила нужны беззащитным созданиям для того, чтобы расти и развиваться.
2. Очаровательная пухлость
Дети рождаются с содержанием жира до 15 % от общей массы тела. Этот процент растет после рождения примерно до 9 месяцев и доходит аж до 25 %, и только после года понемногу снижается.
Конечно, худенькие малыши тоже встречаются, и это не обязательно говорит о каких-то проблемах. Но все же большинство из нас родом из страны пухлых младенцев.
У младенцев хранение жира — это способ сохранения энергии. Самый главный и важный орган, требующий большого количества энергии, — это наш мозг. У грудного ребенка он потребляет до 60 % всей энергии.
Эволюция сделала младенцев пухлыми, чтобы они могли запасти много энергии на случай, если их питание будет нерегулярным или неправильным.
3. Большие (и чаще всего голубые) глаза
Часто удивленная мама задается вопросом: в кого у ее малыша такие голубые глаза? Действительно, очень многие младенцы рождаются с выразительными глазами небесного цвета, но примерно к году их цвет начинает меняться.
Цвет глаз ребенка закладывается в утробе еще на 10-й неделе беременности и зависит от количества меланина. Этот пигмент вырабатывается под воздействием света и служит защитой от ультрафиолетовых лучей. Внутри материнской утробы света практически нет, а потому и меланина очень мало. Накапливаться он начинает только после рождения, именно поэтому большинство новорожденных появляется на свет с голубыми глазами.
Количество меланина во внутриутробной жизни малыша зависит только от генетически заложенного уровня, который определяется цветом кожи родителей и принадлежностью к определенной расе. У темнокожих родителей и дети будут иметь высокий уровень меланина, а значит, они могут и родиться с уже карими глазами.
4. Удивительная гибкость и пластичность
как лечить у грудничка заболевания первого года жизни
Рождение ребенка – это не только радость, но и переживания, волнения и беспокойства по поводу его здоровья. К сожалению, в раннем детском возрасте (до 1 года) у детей могут возникнуть самые разные заболевания, некоторые из них прогрессируют с первых дней после рождения малыша.
Оглавление: Омфалит и незажившая пупочная ранка Пупочная грыжа Желтуха новорожденных Проблемы с кожными покровами - Опрелости у грудничков - Потница у грудничков - Пеленочный дерматит - Пузырчатка новорожденных - Гормональный криз у грудничков - Молочница у грудничков 5. Рахит 6. Проблемы с пищеварительным трактом - Кишечная колика у грудничков - Запор у грудничков - Понос у грудничков - Срыгивание 7. Конъюнктивит 8. ОРВИ 9. Дисплазия тазобедренных суставов 10. Кривошея
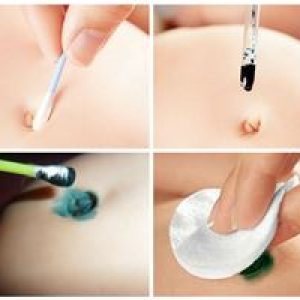
Пупочная ранка образуется у новорожденного к 3-5 дню его жизни, располагается на месте отпавшего пуповинного остатка. Педиатры предупреждают родителей, что до полного заживления пупочной ранки младенца следует купать только в кипяченой воде с добавлением перманганата калия («марганцовка») до бледно-розового оттенка. Этот период соответствует двум неделям. После того, как ребенок будет искупан, необходимо провести ряд манипуляций, но только чистыми вымытыми руками:
- смочить ватную палочку в 3%-ом растворе перекиси водорода и удалить ею остатки отделяемого секрета непосредственно из ранки;
- взять новую палочку и удалить остатки перекиси водорода;
- смазать пупочную ранку раствором бриллиантовой зелени (2%-ая зеленка).
 Важно! Распашонки, ползунки и пеленки нужно проглаживать с двух сторон после каждой стирки, меняется белье грудничку несколько раз в день, нужно следить, чтобы пупочная ранка не была закрыта подгузником.
Важно! Распашонки, ползунки и пеленки нужно проглаживать с двух сторон после каждой стирки, меняется белье грудничку несколько раз в день, нужно следить, чтобы пупочная ранка не была закрыта подгузником.
Если пупочная ранка начинает мокнуть, появляются выделения крови и/или гноя, кожа вокруг пупка приобретает красный оттенок, то об этом следует уведомить патронажную медицинскую сестру или педиатра. Скорее всего, речь будет идти об омфалите – воспалении пупочной ранки бактериального происхождения, вызванного стафилококками или стрептококками. При таком патологическом состоянии общее самочувствие младенца будет меняться:
- малыш проявляет беспокойство и постоянно плачет, либо, наоборот, становится выраженно вялым;
- малыш плохо сосет грудь;
- происходит потеря веса;
- в некоторых случаях повышается температура тела.
Лечение омфалита заключается в четырехразовой обработке пупочной ранки, а в тяжелых случаях педиатр может назначить и лечение антибактериальными препаратами.
Обратите внимание: если гигиенический уход за пупочной ранкой родителями осуществляется в строгом соответствии правилам, то омфалита не будет. Этот воспалительный процесс всегда является следствием недостаточно тщательного ухода.
Так называют выход внутренних органов через большое пупочное кольцо – это самое слабое место в передней брюшной стенке у новорожденного. Диагностируется такая патология в грудничковом возрасте достаточно часто, родители сами могут увидеть ее: при плаче или натуживании малыша появляется грыжевое выпячивание, что является следствием повышения внутрибрюшного давления.
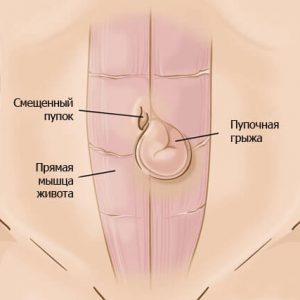 Как только пупочная грыжа будет обнаружена, ребенка необходимо показать хирургу – врач вправит грыжу ребенку и наложит специальный пластырь на 10 дней. Подобные сеансы лечения могут применяться несколько раз подряд, дополнительно назначается лечебная физкультура и массаж – процедуры, которые должен выполнять только специалист.
Как только пупочная грыжа будет обнаружена, ребенка необходимо показать хирургу – врач вправит грыжу ребенку и наложит специальный пластырь на 10 дней. Подобные сеансы лечения могут применяться несколько раз подряд, дополнительно назначается лечебная физкультура и массаж – процедуры, которые должен выполнять только специалист.
Если малыш уже умеет держать головку, то его следует выкладывать на животик на твердой поверхности. Такие простейшие «мероприятия» будут способствовать не только вправлению органов на место, но и нормализации стула, исключению запоров.
В некоторых случаях грыжа у ребенка не исчезает и к годовалому возрасту и в таком случае ребенку будет показана операция. Как правило, хирургические вмешательства по поводу пупочной грыжи проводят только с трехлетнего возраста, но если грыжа выпадает слишком часто, то специалисты рекомендуют провести такое кардинальное лечение раньше.
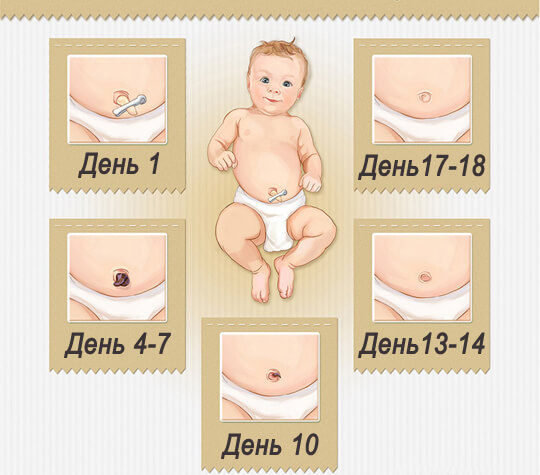
Чаще всего желтушная окраска кожных покровов и слизистых в новорожденном возрасте является физиологическим проявлением периода адаптации после рождения. Появляется желтуха, как правило, на 2-3 день после рождения малыша и происходит это по причине отсутствия достаточного количества ферментов, которые обезвреживают токсический билирубин. В норме обезвреженный в печеночных клетках билирубин выделяется после ряда превращений из организма с калом или мочой. А вот у новорожденного печень не успевает обезвредить весь билирубин, его уровень в крови стремительно повышается, что и приводит к быстрому окрашиванию кожи и слизистых в желтый цвет.
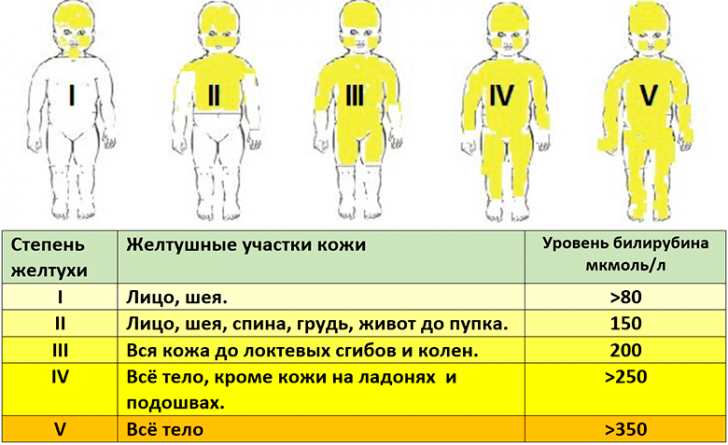
Подобная желтуха новорожденных является физиологическим процессом и какой-либо опасности для жизни ребенка не представляет. Желтуха развивается у 60% доношенных младенцев и у 90% недоношенных, самопроизвольно исчезает максимум за три недели.
Есть случаи, когда физиологическая желтуха сохраняется дольше трех недель подряд, что может быть связано с переходом физиологической желтухи в желтуху естественного вскармливания. Дело в том, что в грудном молоке матер и содержится вещество, которое способно тормозить или блокировать формирование печеночных ферментов – это явление до конца еще не изучено, но имеет место быть.
Как правило, и желтуха естественного вскармливания не представляет угрозы для здоровья и жизни ребенка, но все-таки провести полное обследование грудничка следует. В некоторых случаях причиной такой затяжной желтухи могут стать:
- массовое разрушение эритроцитов – гемолитическая желтуха;
- нарушение функции печеночных клеток – печеночная желтуха;
- непроходимость желчных путей – механическая желтуха.
Названные патологии требуют постоянного контроля за уровнем билирубина в крови. Если этот показатель не превышает пределы нормы, либо повышение носит незначительный характер, то врачи просто ведут наблюдение за новорожденным. Но в случае резкого увеличения уровня билирубина в крови может потребоваться и оперативное лечение, так как такое развитие патологии чревато тяжелыми последствиями для головного мозга.
Проблемы с кожными покровами
Кожа младенца очень нежная и легкоранимая, кровеносные сосуды расположены поверхностно, а даже при небольшом перегревании младенца с кожи начинает испаряться влага. Эти три фактора и обуславливают появление проблем с кожными покровами у детей в возрасте до одного года.
Опрелости
Так называют воспаление отдельных участков кожи, когда было длительное воздействие влаги или трения. Чаще всего опрелости возникают в подмышечных, шейных, паховых, межъягодичной складках или за ушными раковинами.
В зависимости от того, как протекает опрелость, врачи выделяют три степени ее выраженности:
- первая степень – покраснение незначительное, целостность кожных покровов не нарушена;
- вторая степень – покраснение становится ярким, появляются микротрещины и эрозии;
- третья степень – покраснение интенсивное, на коже появляются трещины, эрозии и гнойнички.
Опрелости вызывают чувство боли, жжения и зуда, что приводит к беспокойству и капризам малыша. Причинами возникновения рассматриваемых проблем с кожными покровами могут быть и повышенная влажность кожи, и избыточная масса младенца. Можно выделить и провоцирующие факторы:
- неполноценное высушивание кожи после купания или подмывания младенца;
- нарушение правил ухода за ребенком, раздражение кожи под воздействием мочи и кала;
- трение кожи синтетической одеждой;
- перегревание ребенка;
- аллергическая реакция кожи ребенка на материал, из которого изготовлены используемые подгузники.
Игнорировать опрелости ни в коем случае нельзя! Такое патологическое поражение кожи может быстро распространиться, к нему присоединяется инфекция. Поэтому родители должны контролировать температуру в комнате, где находится малыш – она не должна быть выше 21 градусов, регулярно нужно проводить младенцу воздушные ванны.
При первой степени опрелости какого-то специфического лечения не требуется, достаточно только тщательно соблюдать правила ухода за кожей, вовремя менять подгузники (не реже, чем через каждые 3 часа), проводить воздушные ванны и складки обрабатывать защитным кремом. Если в течение суток от опрелостей избавиться не удается, то нужно проконсультироваться с педиатром – специалист, оценив состояние кожных покровов младенца, может назначить применение лекарственных препаратов (например, мазей Драполен или Бепантен).
Вторая степень опрелости подразумевает использование специальных «болтушек» — средство, которое изготавливается в аптеках. Педиатр может назначить лечение с использованием таниновой или метилурациловой мази на пораженном участке. В случае появления гнойничков кожу обрабатывают «зеленкой» или синью метиленовой.
Купать малыша при второй степени опрелостей нужно в слабо-розовом растворе «марганцовке», а если у малыша нет аллергии на лекарственные травы, то ему можно проводить ванночки с отваром коры дуба (время проведения составляет максимум 7 минут).
Третья степень опрелости достаточно трудно поддается лечению, поэтому родители должны приложить максимум усилий, чтобы не допустить такого развития патологии. Если кожа уже мокнет, то использовать какие-либо мази масла в лечебных целях нельзя – будет образовываться пленка, которая препятствует заживлению ранок. Оптимальным вариантом решения проблемы опрелостей третьей степени станет обращение за квалифицированной медицинской помощью.
Потница
 Так называют заболевание, которое характеризуется появлением на коже малыша мелкоточечной сыпью розового цвета. Обычно такое поражение происходит в тех местах, где наибольше выделяется пот у младенца – естественные кожные складки и сгибы, ягодицы. Потница, обычно, никакими неприятными симптомами не сопровождается, и поведение новорожденного остается неизменным.
Так называют заболевание, которое характеризуется появлением на коже малыша мелкоточечной сыпью розового цвета. Обычно такое поражение происходит в тех местах, где наибольше выделяется пот у младенца – естественные кожные складки и сгибы, ягодицы. Потница, обычно, никакими неприятными симптомами не сопровождается, и поведение новорожденного остается неизменным.
Чаще всего потница исчезает без какого-либо специфического лечения – достаточно соблюдать правила ухода за кожными покровами младенца, можно смазать пораженный участок кремом Бепантен.
Для предупреждения возникновения потницы применяют следующие профилактические меры:
- все белье ребенка должно быть изготовлено из натуральных тканей;
- для прогулок нужно одевать малыша строго по погоде;
- в помещении, где большую часть своего времени проводит младенец, температура воздуха должна быть постоянной в пределах 19-21 градус;
- для купания использовать отвары ромашки аптечной или коры дуба, но только в том случае, если у малыша нет аллергии;
- крем для обработки кожи младенца использовать только на водной основе.
Пеленочный дерматит
Болезнь проявляется покраснением кожи, отеком, шелушением и появлением пузырьков небольшого размера. Пеленочный дерматит сопровождается зудом и жжением, что делает ребенка беспокойным и капризным, нарушает его сон.
Если лечение рассматриваемого заболевания не проводится, то на пораженных участках кожи появляются трещины, гнойнички и эрозии. Далее поверхностный слой кожи отторгается, могут образовываться язвы, нередко к пеленочному дерматиту присоединяется инфекция – грибковая или бактериальная.
Лечение проводится только по назначению педиатра или дерматолога.
Пузырчатка новорожденных
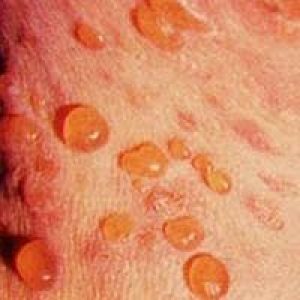
Это гнойное заразное заболевание кожи, которое вызывается золотистым стафилококком. Возникает заболевание в первые недели жизни, произойти заражение младенца может от ухаживающих лиц с гнойничковой инфекцией на руках.
Признаком заболевания будет появление на коже малыша крупных пузырей с мутной жидкостью желтоватого цвета. Они нередко вскрываются самостоятельно, оставляя после этого эрозированную поверхность. Та жидкость, которая вытекает из лопнувших пузырьков, способствует заражению соседних участков кожи.
Осложнениями пузырчатки новорожденных могут быть абсцессы и септическое состояние. Лечение рассматриваемого заболевания проводится только по назначению педиатра. Обязательно в терапии используют антибактериальные препараты, причем, независимо от возраста ребенка.
Гормональный криз
Гормональный криз развивается у здоровых, доношенных младенцев и связано это состояние с попаданием гормонов матери в организм ребенка через плаценту или же при естественном вскармливании. Симптомами такого состояния будут:
 выделения белого цвета по типу молозива из грудных желез;
выделения белого цвета по типу молозива из грудных желез;- нагрубание молочных желез;
- выделение из половых путей у девочек кровянистой или серо-белого цвета жидкости;
- пигментация у мальчиков около мошонки и сосков;
- появление маленьких белых с желтоватым оттенком точек на переносице, лбе, подбородке и крыльях носа.
Подобные изменения появляются на 3-4 день жизни младенца и на протяжении 30 дней постепенно снижают интенсивность, лечения не требуется. Единственное, что нужно помнить родителям: категорически запрещено выдавливать отделяемое из грудных желез, массировать их, так как это может привести к прогрессированию мастита, который требует хирургического лечения.
Молочница
Признак молочницы – на языке и слизистой щек младенца появляются белые пятна, которые напоминают кусочки створоженного молока. Такие налеты не смываются в промежутках между кормлениями, но снимаются шпателем, если болезнь протекает в легкой форме. При средней тяжести течения молочницы пятна появляются на нёбе, губах и снять их полностью уже не получится.
Тяжелая степень молочницы характеризуется стремительным распространением плотных налетов на десны, заднюю стенку глотки, на мягкое небо. Места поражения грибковой инфекцией болезненны, малыш сильно плачет, сон его нарушается, он либо плохо сосет грудь, либо вовсе отказывается от нее.
К факторам, которые могут спровоцировать появление молочницы, относятся:
При начальных проявлениях болезни следует обрабатывать ротовую полость стерильным ватным тампоном, который смачивается в слабом растворе «марганцовки» или 2%-ным содовом растворе. После протирания слизистые каждые три часа смазываются раствором синего метиленового на протяжении 5 дней.
Лечение молочницы у новорожденных проводят с использованием препаратов, в составе которых имеются Нистатин или Леворин. Весь период лечения маме следует перед каждым кормлением протирать соски раствором пищевой соды, кипятить игрушки/соски/бутылочки. Тяжелая форма молочницы лечится только в стационаре.
Несмотря на современные возможности медицины, рахит все еще остается одним из достаточно распространенных заболеваний грудничков. Развивается это заболевание вследствие нехватки витамина Д в организме, который «отвечает» за фосфорно-кальциевый обмен. Ребенок получает этот витамин вместе с продуктами питания, также он синтезируется в коже под воздействием солнечных лучей. Поэтому, по статистике, частота диагностирования рахита у детей, рожденных в зимний период, гораздо чаще, чем у тех, кто родился в теплое время.
При рахите отмечается не только недостаток витамина Д, фосфора и кальция, но и нехватка витаминов В, А и С, железа, цинка, меди, магния. По причине нехватки всех этих микроэлементов дети с рахитом становятся излишне плаксивыми, капризными, у них нарушается сон, часто болеют простудой.
Первые симптомы рассматриваемого заболевания могут появиться уже в месячном возрасте грудничка, и если лечение проводиться не будет, то состояние ребенка будет ухудшаться. К симптомам рахита в грудничковом возрасте относятся:
 повышение потливости на ладошках и голове;
повышение потливости на ладошках и голове;- на затылке образуются залысины;
- запах мочи становится ярко выраженным;
- грудничок часто плачет по причине расстройства пищеварения;
- живот становится плоским, суставы – разболтанными, что обусловлено снижением тонуса мышц;
- размягчение костей, что приводит к уплощению затылка, образованию лобных бугров, деформации грудной клетки;
- искривление нижних конечностей;
- зубы прорезываются гораздо позже положенного времени;
- анемия;
- часто повторяющиеся кишечные и респираторные инфекции;
- увеличение печени и селезенки;
- утолщение пястных костей пальцев рук.
 Если лечение рахита отсутствует, либо проводится неправильно, то патология прогрессирует, что проявляется сужением таза, искривлением позвоночника, плоскостопием и образованием горба.
Если лечение рахита отсутствует, либо проводится неправильно, то патология прогрессирует, что проявляется сужением таза, искривлением позвоночника, плоскостопием и образованием горба.
Развитие рахита очень легко предотвратить – достаточно детям давать витамин Д, да и лечение рассматриваемого заболевания, начатое вовремя и проводимое правильно, дает положительные результаты. В настоящее время запущенные формы рахита диагностируются только у детей, которые проживают в неблагополучных семьях.
Лечение рахита имеет комплексный характер и предполагает применение различных процедур:
- продолжительные прогулки с младенцем на свежем воздухе;
- коррекция рациона питания ребенка, что позволит обеспечить растущий организм всеми необходимыми витаминами и микроэлементами;
- лечебная гимнастика, массаж и занятия плаванием;
- лекарственная терапия – пробиотики, витамин Д, витаминно-минеральные комплексы.
Проблемы с пищеварительным трактом
Кишечная колика
Выраженные боли в кишечнике малыша, которые сопровождаются вздутием живота – это достаточно распространенная проблема грудничков. Ребенок при этом активно сучит ножками, поджимает их, громко плачет. Причиной появления кишечных колик может быть неправильное питание матери (если малыш находится на естественном вскармливании) или заглатывание ребенком воздуха во время кормления.
Предупредить возникновение колик и скопления газов в кишечнике вполне реально, для этого нужно:
 скорректировать рацион питания матери и исключить те продукты, которые даже теоритически могут спровоцировать повышенное газообразование;
скорректировать рацион питания матери и исключить те продукты, которые даже теоритически могут спровоцировать повышенное газообразование;- сразу после кормления грудничка нужно подержать вертикально, чтобы он срыгнул воздух;
- периодически давать грудничку в качестве питья укропную воду, отвар фенхеля или Эспумизан;
- как можно чаще выкладывать ребенка на живот;
- если ребенок начинает беспокоиться, то нужно приложить к его животу теплую пеленку, можно слегка помассировать ему живот мягкими движениями по часовой стрелке.
К возрасту 3-4 месяца кишечные колики у ребенка проходят пол причине созревания органов пищеварительного тракта.
Запор у грудничков
 Многие родители считают, что если у ребенка отсутствует стул на протяжении дня, то это и есть запор. Но это не совсем верно! Дело в том, что материнское молоко, например, может полностью усваиваться организмом, так что судить о том, есть ли у крохи запор, нужно по его самочувствию и консистенции кала.
Многие родители считают, что если у ребенка отсутствует стул на протяжении дня, то это и есть запор. Но это не совсем верно! Дело в том, что материнское молоко, например, может полностью усваиваться организмом, так что судить о том, есть ли у крохи запор, нужно по его самочувствию и консистенции кала.
О запорах можно говорить в том случае, если грудничок ведет себя беспокойно, плачет, постоянно тужится, но при этом кишечник его не опорожняется. При запоре стул ребенка имеет темный цвет и плотную консистенцию, может даже быть твердым, как горошек или пробка.
Причиной запоров в грудничковом возрасте чаще всего является несоблюдение диеты кормящей матерью или неправильный рацион питания малыша, находящегося на искусственном вскармливании. Поспособствовать развитию запора в младенческом возрасте может и увлечение матерью белковыми продуктами, кофе, мучными изделиями. Но не все так «радужно» — в некоторых случаях запоры в грудничковом возрасте связаны с развитием патологий:
- болезнь Гиршпрунга – нарушение иннервации кишечника;
- долихосигма – удлинение отдела толстого кишечника врожденного характера;
- лактазная недостаточность.
Родители не должны пытаться самостоятельно справиться с запором у младенца, разумным будет обратиться за помощью к педиатру – специалист не только поставит диагноз, выяснит причину такого нарушения работы кишечника, но и даст рекомендации по решению проблемы.
Если родители уверены в том, что никакой патологии у ребенка нет, то с запорами поможет справиться что-то из нижеуказанных средств:
- глицериновые свечи;
- раздражение прямой кишки кончиком газоотводной трубки;
- препараты лактулозы, которые должны быть назначены врачом.
Обратите внимание: старинный способ избавления от запоров, подразумевающий введение кусочка мыла в задний проход, ни в коем случае нельзя применять! Щелочь, входящая в состав этого средства, может вызвать ожог слизистой кишечника.
Понос у грудничков
 Ребенок в возрасте до одного года может опорожнять кишечник после каждого кормления. Но если при таком режиме общее состояние младенца остается в пределах нормы, он спокоен и хорошо кушает, то родителям не стоит волноваться. Основное значение при таких частых опорожнениях кишечника имеют цвет, консистенция стула и наличие в нем примесей крови или слизи. Стоит помнить о том, что жидкий стул опасен тем, что из организма грудничка будет выводиться слишком много жидкости.
Ребенок в возрасте до одного года может опорожнять кишечник после каждого кормления. Но если при таком режиме общее состояние младенца остается в пределах нормы, он спокоен и хорошо кушает, то родителям не стоит волноваться. Основное значение при таких частых опорожнениях кишечника имеют цвет, консистенция стула и наличие в нем примесей крови или слизи. Стоит помнить о том, что жидкий стул опасен тем, что из организма грудничка будет выводиться слишком много жидкости.
Причинами жидкого стула могут стать:
- неправильное питание кормящей матери или самого малыша;
- острая кишечная патология – например, аппендицит или кишечная непроходимость;
- непереносимость некоторых продуктов;
- дисбактериоз;
- острая кишечная инфекция.
Если у грудничка начался понос, то следует немедленно обратиться за квалифицированной медицинской помощью. Особенно важно следовать этому правилу в том случае, если понос начался без видимых причин, а опорожнение кишечника происходит слишком часто. До прибытия специалиста малышу нужно обеспечить достаточное поступление жидкости в организм.
Срыгивание
Это явление встречается практически у каждого ребенка, которое может быть физиологическим или патологическим. Физиологическое срыгивание связано с недоразвитием пищеварительной системы:
- пищевод суженный или относительно короткий;
- сфинктер входа в желудок недоразвитый;
- слизистая желудка высокочувствительная и реагирует на любой раздражитель, в том числе, и на материнское молоко;
- форма пищевода воронкообразная.
Особенно часто физиологическое срыгивание отмечается у недоношенных детей, оно исчезает только к девятимесячному возрасту. Если при этом состояние малыша не нарушено, беспокоиться не о чем. Физиологические срыгивания могут появиться и при неправильном кормлении грудничка или нарушении правил ухода за ним:
 постоянное переедание – чаще встречается у детей, которые находятся на искусственном вскармливании;
постоянное переедание – чаще встречается у детей, которые находятся на искусственном вскармливании;- заглатывание воздуха вместе с молоком при неправильном прикладывании младенца к груди;
- повышенное газообразование;
- выкладывание на животик сразу после кормления;
- тугое пеленание после кормления.
Избавиться от физиологических срыгиваний помогут следующие меры:
- во время кормления держать младенца в полувертикальном положении;
- при искусственном вскармливании использовать специальную соску, которая предотвращает заглатывание воздуха;
- не перекармливать малыша;
- после кормления некоторое время подержать ребенка в вертикальном положении до момента отрыгивания воздуха.
Органические причины рассматриваемого состояния:
- пилоростеноз – сужение входного отдела желудка, что относится к аномалиям развития;
- поражение нервной системы при внутриутробном развитии;
- фенилкетонурия, галактоземия – нарушения усвоения пищи наследственного характера;
- вирусные и бактериальные инфекции;
- патологические поражения почек и поджелудочной железы.
 Так называется воспаление слизистой оболочки передней поверхности глаза и внутренней поверхности века. Причиной развития этого заболевания являются бактерии, вирусы и грибы и только в крайне редких случаях конъюнктивит может быть аллергической реакцией.
Так называется воспаление слизистой оболочки передней поверхности глаза и внутренней поверхности века. Причиной развития этого заболевания являются бактерии, вирусы и грибы и только в крайне редких случаях конъюнктивит может быть аллергической реакцией.
Проявляется рассматриваемая болезнь покраснением слизистой глаза, зудом и выделением гноя из конъюнктивального мешка. После сна реснички малыша склеиваются выделившимся гноем, что не позволяет открыть глаза.
Лечение конъюнктивита у детей должно проводиться только под контролем окулиста, потому что именно специалист сможет подобрать эффективные лекарственные препараты. Родители могут только облегчить самочувствие малыша, промывая глаза отварами ромашки лекарственной или календулы, но и это можно делать только после консультации с врачом.
 Острые респираторно-вирусные инфекции – это группа заболеваний, возбудителями которых являются различные вирусы, передающиеся воздушно-капельным путем. Вообще, ОРВИ считают самыми распространенными болезнями в детском возрасте, не являются исключением и груднички.
Острые респираторно-вирусные инфекции – это группа заболеваний, возбудителями которых являются различные вирусы, передающиеся воздушно-капельным путем. Вообще, ОРВИ считают самыми распространенными болезнями в детском возрасте, не являются исключением и груднички.
Клиническими проявлениями острых респираторно-вирусных инфекций являются кашель, насморк, затрудненное дыхание, частое чихание, повышение температуры тела младенца. Ребенок при этом может стать вялым и много спать, у него пропадает аппетит.
Как только появились первые признаки ОРВИ у младенца, нужно вызвать педиатра на дом – это позволит начать эффективное лечение. Ребенку нужно обеспечить обильное питье: в возрасте до полугода малышу можно давать теплую кипяченую воду, а детям постарше – отвар изюма, клюквенный морс, настой ромашки или отвар шиповника. Если ребенок употребил слишком большое количество жидкости, либо его насильно покормили, то это спровоцирует приступ рвоты – беспокоиться не стоит, но скорректировать дозировку употребляемых продуктов и жидкости нужно.
Обратите внимание: на фоне высокой температуры тела у грудничка могут начаться судороги – тельце малыша вытягивается, конечности дрожат или подергиваются, глаза закатываются. В этом случае родители должны немедленно раздеть младенца, дать ему жаропонижающее средство и вызвать бригаду «Скорой помощи».
Этот диагноз ставится в случае недоразвития тазобедренного сустава еще при внутриутробном развитии – головка бедра имеет повышенную подвижность внутри сустава, развитие соединительной ткани нарушается. Чаще всего дисплазия тазобедренных суставов возникает у детей с ягодичным предлежанием. Очень важно рано диагностировать патологию, поэтому в рамках обследования младенца проводятся осмотры ортопедом в 1-3-6-12 месяцев. Если врач заподозрит отклонение от нормы, то назначит малышу рентгенобследование или УЗИ, но не раньше, чем ребенок достигнет полугодовалого возраста.
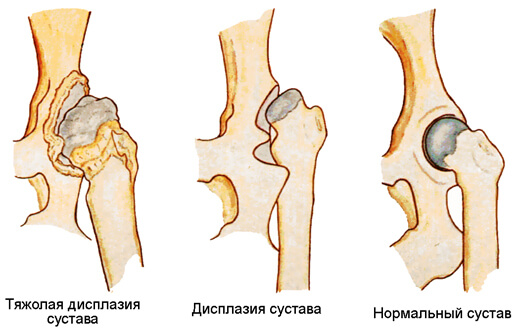
К симптомам дисплазии тазобедренных суставов относятся:
- дополнительные складки на одной ножке;
- асимметрия складок на бедрах и ягодицах;
- плач или беспокойство младенца при попытке развести его ножки;
- щелчки при разведении ножек, согнутых в коленных суставах;
- неодинаковая длина ножек.
В зависимости от того, как тяжело протекает рассматриваемое заболевание, грудничку могут назначаться:
- лечебная физкультура;
- стремена Павлика;
- массаж;
- шина Фрейка.
С помощью специальных ортопедических приспособлений ножки ребенка постоянно находятся в разведенном и согнутом положении – это создает оптимальные условия для правильного формирования суставов. Сначала такие распорки младенец должен носить круглосуточно, затем режим ношения становится более мягким. Родители ни в коем случае не должны раньше положенного срока снимать приспособления, так как это может свести к нулю все достигнутые ранее результаты.
Кривошея – это неправильное положение головы, при котором она отклонена в одну сторону. Появление порока зависит от развития младенца.
Признаки рассматриваемой патологии на первом году жизни малыша:
- в первые два месяца жизни — при выкладывании ребенка на живот виден повышенный тонус мышц спины и шеи, на ножках будет отмечаться асимметрия складок;
- в 3-5 месяцев – происходит замедление роста ребенка и снижение реакции на любой звуковой раздражитель;
- в 6-7 месяцев – отмечается косоглазие, ребенок стоит на носочках, зубы прорезываются поздно;
- в 7-12 месяцев – четко прослеживается асимметрия складок на бедрах и ягодицах, асимметрия плеч, искривление позвоночника, малыш начинает поздно ходить и достаточно сильно отстает в физическом развитии от своих сверстников.
Причины развития кривошеи можно назвать следующие:
 повреждение мышц шеи, что может быть связано с неправильным положением плода;
повреждение мышц шеи, что может быть связано с неправильным положением плода;- пороки развития позвонков;
- обвитие шеи пуповиной;
- травма мышц или шейных позвонков в родах;
- внутриутробное воспаление мышц, которое заканчивается укорочением или образованием рубцов;
- неправильное развитие мышечной и нервной систем.
Если кривошея будет определена, то понадобится консультация у ортопеда и невролога – специалисты смогут определить истинную причину заболевания и назначить правильное лечение. Родители не должна откладывать визит к врачам и начало лечения, так как запущенная кривошея может привести к деформации позвонков и лица.
Для лечения рассматриваемого заболевания могут использоваться:
- физиотерапия – электрофорез, магнитотерапия;
- наложение специального воротника;
- лечебная физкультура и массаж;
- лечение положением;
- специально подобранные упражнения в бассейне или в ванной.
Существует и хирургическое лечение кривошеи, но если терапия была начата своевременно, то оно не понадобится.
Заболевания первого года жизни ребенка могут представлять определенную опасность для здоровья и жизни человека в будущем. Поэтому родители должны быть предельно внимательны к собственным новорожденным детям – это поможет вовремя заметить нарушения здоровья, обратиться за квалифицированной помощью и избежать тяжелых последствий.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
11,620 просмотров всего, 2 просмотров сегодня
 Загрузка…
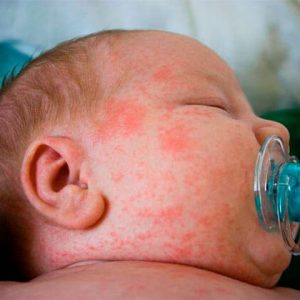
Загрузка… причины красной мелкой сыпи с пояснениями, без температуры на щеках у грудного ребенка

Появление сыпных элементов на ножках у ребенка регистрируются довольно часто. Они выступают как изолированным симптомом, так и сопровождаются возникновением других дискомфортных проявлений.
Причины возникновения
К возникновению на чистой коже ножек у крохи высыпаний приводят самые разнообразные провоцирующие воздействия. В каждом возрасте ребенка они могут существенно варьироваться. Появление сыпи на ногах у малыша не является проявлением нормы и практически всегда говорит о наличии в детском организме какого-то расстройства. Локализация высыпаний при этом может быть абсолютно разной.
Сыпные элементы могут развиться как на ступнях, подошвах, так и на других частях ножек. Системные патологии сопровождаются обилием различных кожных проявлений, которые распространяются также на голени и бедра ребенка.


Провоцируют появление у детишек на ногах высыпаний различные аллергические патологии. К возникновению клинических признаков в данной ситуации приводит попадание в организм веществ, обладающих выраженными аллергенными свойствами. Чаще всего это различные продукты питания, химические компоненты и ухаживающие детские косметические средства. По отзывам врачей, на ногах часто появляется контактный дерматит.
К возникновению этой патологии у крохи также может привести ношение одежды, сделанной из некачественных тканей. Применяемые в процессе изготовления изделий химические красители попадают на нежные кожные покровы малыша и вызывают массивные аллергические проявления. К развитию аллергии на ножках часто приводит ношение брюк или джинсов, которые имеют синий или черный цвет.

У грудничков на ножках могут появляться многочисленные красные высыпания. Это является проявлением пеленочного дерматита. К этому патологическому состоянию у малыша приводит ношение подгузников. Химические компоненты, входящие в состав впитывающего слоя этих изделий, оказывают раздражающее действие на нежную кожу ребенка, приводя к развитию на ней множественных высыпаний.


Большинство аллергических высыпаний проявляется также выраженным зудом. Он может волновать малыша как днем, так и ночью. Интенсивность кожного зуда может быть различной. При неосложненных формах аллергии малыш может чувствовать лишь небольшой дискомфорт в области поврежденных участков коже. Если же болезнь протекает тяжело, то ребенок начинает интенсивно расчесывать воспаленные кожные участки.
Пищевые аллергены довольно часто приводят к тому, что высыпания у заболевшего малыша появляются не только в области нижних конечностей. Особенно ярко данное состояние проявляется у детей самого раннего возраста. Попадание в организм пищевых аллергенов способствует появлению сыпи у грудного ребенка и на щеках.
В этом случае сыпные элементы могут появиться на голове, а также на руках и ногах у ребенка. У малышей грудного возраста к данному состоянию приводит введение в их пищевой рацион первых прикормов.

Инфекционные заболевания также могут привести к появлению на чистой коже ножек у ребенка различных высыпаний. Обычно они сопровождаются также развитием выраженного интоксикационного синдрома. Однако, в некоторых случаях такие болезни могут протекать и без высокой температуры тела. Заболевший малыш становится более капризным, может отказываться от любимых блюд, старается проводить больше времени в постели, ограничивает активные игры.
В большинстве случаев сыпные элементы появляются на коже у заболевшего малыша только спустя несколько дней после начала заболевания. В первые 3-4 суток после окончания инкубационного периода и развития неблагоприятных симптомов у ребенка существенно ухудшается общее самочувствие. Малыш становится более раздраженным и капризным. Детки-груднички плохо прикладываются к материнской груди.

Ветрянка сопровождается развитием сыпи по всему телу. Течение заболевания обычно весьма тяжелое. Температура тела поднимается до 38-39 градусов. Практически все участки тела покрыты кожными высыпаниями. Сохраняется сыпь, как правило, 3-5 дней, а потом постепенно полностью пропадает. После перенесенной инфекции у малыша сохраняется хороший иммунитет к данному заболеванию.

Корь — это «карантинная» детская инфекция, которая также сопровождается появлением на теле у малыша различных высыпаний. Они могут обильно покрывать бедра и голени ребенка, а также переходить на ступни. Интоксикационный синдром при кори проявляется также достаточно ярко. Малыш чувствует выраженную слабость, на высоте лихорадки у него появляется сильный озноб. Заразиться корью может любой малыш, у которого отсутствуют прививки от этой инфекции.

К появлению на коже у ребенка многочисленной сыпи может привести также и краснуха. По статистике, чаще заражаются данной инфекцией малыши, посещающие различные образовательные учреждения. Передается данная инфекционная болезнь от больного ребенка к здоровому. Течение болезни, как правило, тяжелое. Весь острый период болезни малыш находится дома, соблюдая карантин.


Некоторые довольно опасные болезни могут привести к появлению на кожных покровах у малыша высыпаний. К таким патологиям относятся различные болезни крови. Нарушения, возникающие в тромбоцитарном звене гемостаза, способствуют тому, что на коже у ребенка появляются многочисленные мелкие высыпания и кровоизлияния. Причина развития данных патологий, как правило, аутоиммунная.
Развитие геморрагических заболеваний протекает с появлением множественной мелкой сыпи. Опасность данных патологий в том, что они могут вызывать повреждения внутренних органов. Развитие симптомов обычно постепенное. Многие из таких патологий проявляются эпизодами ухудшения состояния и полного благополучия. Наиболее опасное состояние — летальный исход.
К развитию на кожных покровах ножек у малышей высыпаний может привести также несвоевременное выполнение гигиены.
Это способствует активному росту стафилококков и стрептококков, которые могут вызывать воспаление и различное раздражение. Наиболее опасно данное проявление у малышей грудного возраста.

Чрезмерное укутывание крохи способствует нарушению терморегуляции. Эта патология называется у деток потницей. Возникает она чаще в теплое время года, когда для прогулок с малышом мамочки выбирают слишком теплую одежду. Выраженная потливость лишь усиливает проявление неблагоприятных симптомов. Попадание патогенных микробов может привести к появлению различных гнойничков.
Еще одной распространенной инфекционной патологией у детишек является чесотка. Вызывается данное заболевание чесоточными клещами. Мелкая сыпь обычно располагается между пальчиками на стопах. Кожный зуд в этом случае проявляется у малыша сильнее ночью.


Возникновение на ножках у малышей мелкой зудящей сыпи бывает простым проявлением укусов насекомых. Эта ситуация встречается, как правило, в теплое время года, когда москиты активны. Такие специфические проявления могут выглядеть по-разному. Обычно это красные пятнышки или водянистые прыщики, внутри которых находится серозная кровянистая жидкость.
Температура тела, как правило, сохраняется в пределах нормы.

Наиболее опасная патология, сопровождающаяся появлением ярко-багровой сыпи на нижних конечностях, является менингококковая инфекция, сопровождающаяся развитием менингита. При этом патологическом состоянии существенно изменяется общее самочувствие малыша. Ребенок чувствует сильную головную боль и головокружение, нарастающую жажду, а также нарушение сознания. Температура тела заболевшего ребенка поднимается до 39-40 градусов. Губы становятся сухими, а кожные покровы лица сильно бледнеют.

Ношение некачественной обуви, которая сделана из синтетических материалов приводит к развитию выраженного «парникового эффекта». Это способствует тому, что у крохи усиливается потливость и возникают специфические кожные высыпания. Обычно этот симптом чаще всего проявляются у детишек, посещающих спортивные секции, а также при ношении «недышащих» кроссовок.

Грибковая инфекция также довольно часто способствует появлению высыпаний на кожных покровах стоп. Эти проявления в основном возникают на пальцах и между ними. Повышенная потливость стоп только усиливает проявление данного симптома. Как правило, грибковые высыпания сопровождаются сильным кожным зудом. Развиваются данные патологии обычно довольно длительно, в течение нескольких недель или месяцев.
Врачи отмечают также, что к появлению на кожных покровах стоп множественной мелкой сыпи может привести сильное переохлаждение. Проявления такой «холодовой» крапивницы могут возникнуть даже после того, как ребенок просто промочил ножки, гуляя по улице. Обычно такие высыпания выглядят, как мелкие белые или красные пятнышки, которые располагаются друг от друга на расстоянии 2-3 мм.


Как выглядит?
Аллергические заболевания, сопровождающиеся появлением сыпи на коже, могут проявляться возникновением самых разных кожных проявлений. Пятнышки — это самый частый клинический вариант проявления аллергии на коже. Они могут выглядеть, как мелкие красные прыщики или различные участки малинового цвета. Снаружи такие аллергические пятнышки могут быть покрыты кожными чешуйками, которые легко слущиваются.
В некоторых случаях пятна полностью сливаются с окружающей кожей. Также они могут выступать над ее уровнем на несколько миллиметров. Поверхность аллергических высыпаний в этом случае неровная и бугристая. Это обуславливается большим количеством кожных чешуек, покрывающих эти высыпания.


Также аллергические заболевания проявляются возникновением мелких малиновых прыщиков. Обычно они сильно зудят, что приводит к тому, что ребенок их постоянно расчесывает. Преимущественная локализация данных высыпаний — передняя поверхность голеней или бедер. Этот патологический процесс, как правило, двухсторонний. Тяжелое течение аллергии проявляется возникновением отека. Степень его проявления бывает различной. Наиболее страшные формы болезни сопровождаются увеличением пораженной ноги в объеме в несколько раз. В такой ситуации хорошо просматриваются вены. Они проявляются как длинные тяжи синего цвета, которые располагаются под кожей.
Волдыри — это также довольно частый клинический признак, который появляется как при аллергических патологиях, так и при различных инфекциях. Они проявляются как кожные прыщики, наполненные внутри серозной или кровянистой жидкостью. Наружная стенка таких кожных изменений обычно тонкая и легко повреждается при касании к ним.


Гнойники, появляющиеся в области волосяных фолликулов, чаще всего встречаются у подростков. По статистике, данная патология развивается, преимущественно, у мальчишек. Обуславливает развитие гнойников на коже повышенный уровень тестостерона и дисбаланс других гормонов. Это состояние довольно ярко проявляется в периоде полового созревания.
Нужно отметить, что к появлению гнойничков на коже также приводят и различные заболевания эндокринной системы. Малыши, страдающие сахарным диабетом, имеют довольно высокий риск появления на коже гнойных пузырьков. К этому приводит повышенный уровень глюкозы (сахара) в крови.
Без устранения основной причины, приведшей к появлению неблагоприятных симптомов, добиться положительного результата не получится.


Гнойнички у малыша также могут появиться при попадании на кожу различных инфекционных микроорганизмов. К наиболее опасным из них относятся стафилококки и стрептококки. Активно размножаясь, они приводят к появлению различных гнойников, наполненных изнутри желтой или зеленоватой жидкостью. Течение стафилококковой инфекции, как правило, весьма тяжелое и сопровождается общей слабостью.
Куда обращаться?
При возникновении у ребенка различных красных прыщиков следует сразу же показать ребенка доктору. Лечением кожных заболеваний занимаются обычно детские дерматологи. Терапию карантинных болезней у детишек могут провести и педиатры. Если же возникли кожные высыпания, вызванные геморрагическими болезнями или заболеваниями крови, то в этом случае требуется показать малыша гематологу.

Для вынесения правильного диагноза потребуется обязательное проведение лабораторных тестов. Всем малышам обязательно проводятся общеклинические обследования крови и мочи. Биохимические исследования необходимы только в случае установления функциональных нарушений, возникших в ходе болезни во внутренних органах.
Многие геморрагические патологии сопровождаются снижением общего количества тромбоцитов. Периферические лейкоциты могут увеличиваться, как и СОЭ.
Нарушение нормальных показателей в лейкоцитарной формуле, как правило, свидетельствует о наличии в детском организме вирусной, бактериальной или грибковой инфекции.
Как проводится лечение?
После установления диагноза врач назначает ребенку курсовую терапию. Для устранения неблагоприятных симптомов требуется назначение антигистаминных препаратов. Они не только способствуют очищению кожи, а также и устраняют выраженный кожный зуд. В качестве таких препаратов используются: «Лоратадин», «Кларатин», «Зиртек» и другие. Назначаются данные средства обычно на 7-10 дней.
Улучшение общего самочувствия происходит обычно на 2-3 день с момента начала болезни. В дальнейшем использовать антигистаминные средства можно и для профилактики новых обострений аллергии. Подбор нужного препарата проводит детский иммунолог. Для лечения аллергии очень важно определить все аллергены, которые становятся причинами развития у малыша неблагоприятных симптомов.
Качественная детская косметика — это важное условие для сохранения здоровья кожи.
Для малышей раннего возраста следует выбирать средства, не содержащие в своем составе никаких агрессивных или раздражающих компонентов. Косметика для детей не должна содержать таких добавок, а также провоцирующих высыпания красителей или отдушек.
При выборе таких косметических средств для малыша очень важно обращать внимание на маркировку, которая разрешает использование в определенном возрасте.

Для лечения инфекционных патологий назначаются антибиотики, обладающие широким спектром действия. Подбор таких средств, а также их дозировку и длительность использования осуществляет детский дерматолог. Для этого он оценивает наличие у малыша определенных противопоказаний, которые могут ограничить использование конкретных лекарств. Назначаются антибиотики детям чаще в виде различных мазей или кремов.
О том, как устранить сыпь на ногах у ребенка, смотрите в следующем видео.
Самые распространенные детские болезни у детей до 1 года — Жизнь под Лампой!

Рождение ребенка – это не только радость, но и переживания, волнения и беспокойства по поводу его здоровья. К сожалению, в раннем детском возрасте (до 1 года) у детей могут возникнуть самые разные заболевания, некоторые из них прогрессируют с первых дней после рождения малыша.
Омфалит и незавшившая пупочная ранка
Пупочная ранка образуется у новорожденного к 3-5 дню его жизни, располагается на месте отпавшего пуповинного остатка. Педиатры предупреждают родителей, что до полного заживления пупочной ранки младенца следует купать только в кипяченой воде с добавлением перманганата калия («марганцовка») до бледно-розового оттенка. Этот период соответствует двум неделям. После того, как ребенок будет искупан, необходимо провести ряд манипуляций, но только чистыми вымытыми руками:
- смочить ватную палочку в 3%-ом растворе перекиси водорода и удалить ею остатки отделяемого секрета непосредственно из ранки;
- взять новую палочку и удалить остатки перекиси водорода;
- смазать пупочную ранку раствором бриллиантовой зелени (2%-ая зеленка)
Важно! Распашонки, ползунки и пеленки нужно проглаживать с двух сторон после каждой стирки, меняется белье грудничку несколько раз в день, нужно следить, чтобы пупочная ранка не была закрыта подгузником.

Если пупочная ранка начинает мокнуть, появляются выделения крови и/или гноя, кожа вокруг пупка приобретает красный оттенок, то об этом следует уведомить патронажную медицинскую сестру или педиатра. Скорее всего, речь будет идти об омфалите – воспалении пупочной ранки бактериального происхождения, вызванного стафилококками или стрептококками. При таком патологическом состоянии общее самочувствие младенца будет меняться:
- малыш проявляет беспокойство и постоянно плачет, либо, наоборот, становится выраженно вялым;
- малыш плохо сосет грудь;
- происходит потеря веса;
- в некоторых случаях повышается температура тела.
Лечение омфалита заключается в четырехразовой обработке пупочной ранки, а в тяжелых случаях педиатр может назначить и лечение антибактериальными препаратами.
Обратите внимание: если гигиенический уход за пупочной ранкой родителями осуществляется в строгом соответствии правилам, то омфалита не будет. Этот воспалительный процесс всегда является следствием недостаточно тщательного ухода.
Пупочная грыжа

Так называют выход внутренних органов через большое пупочное кольцо – это самое слабое место в передней брюшной стенке у новорожденного. Диагностируется такая патология в грудничковом возрасте достаточно часто, родители сами могут увидеть ее: при плаче или натуживании малыша появляется грыжевое выпячивание, что является следствием повышения внутрибрюшного давления.

Как только пупочная грыжа будет обнаружена, ребенка необходимо показать хирургу – врач вправит грыжу ребенку и наложит специальный пластырь на 10 дней. Подобные сеансы лечения могут применяться несколько раз подряд, дополнительно назначается лечебная физкультура и массаж – процедуры, которые должен выполнять только специалист.
Если малыш уже умеет держать головку, то его следует выкладывать на животик на твердой поверхности. Такие простейшие «мероприятия» будут способствовать не только вправлению органов на место, но и нормализации стула, исключению запоров.
В некоторых случаях грыжа у ребенка не исчезает и к годовалому возрасту и в таком случае ребенку будет показана операция. Как правило, хирургические вмешательства по поводу пупочной грыжи проводят только с трехлетнего возраста, но если грыжа выпадает слишком часто, то специалисты рекомендуют провести такое кардинальное лечение раньше.
Желтуха новорожденных
Чаще всего желтушная окраска кожных покровов и слизистых в новорожденном возрасте является физиологическим проявлением периода адаптации после рождения. Появляется желтуха, как правило, на 2-3 день после рождения малыша и происходит это по причине отсутствия достаточного количества ферментов, которые обезвреживают токсический билирубин. В норме обезвреженный в печеночных клетках билирубин выделяется после ряда превращений из организма с калом или мочой. А вот у новорожденного печень не успевает обезвредить весь билирубин, его уровень в крови стремительно повышается, что и приводит к быстрому окрашиванию кожи и слизистых в желтый цвет.

Подобная желтуха новорожденных является физиологическим процессом и какой-либо опасности для жизни ребенка не представляет. Желтуха развивается у 60% доношенных младенцев и у 90% недоношенных, самопроизвольно исчезает максимум за три недели.
Есть случаи, когда физиологическая желтуха сохраняется дольше трех недель подряд, что может быть связано с переходом физиологической желтухи в желтуху естественного вскармливания. Дело в том, что в грудном молоке матер и содержится вещество, которое способно тормозить или блокировать формирование печеночных ферментов – это явление до конца еще не изучено, но имеет место быть.
Как правило, и желтуха естественного вскармливания не представляет угрозы для здоровья и жизни ребенка, но все-таки провести полное обследование грудничка следует. В некоторых случаях причиной такой затяжной желтухи могут стать:
- массовое разрушение эритроцитов – гемолитическая желтуха;
- нарушение функции печеночных клеток – печеночная желтуха;
- непроходимость желчных путей – механическая желтуха.
Названные патологии требуют постоянного контроля за уровнем билирубина в крови. Если этот показатель не превышает пределы нормы, либо повышение носит незначительный характер, то врачи просто ведут наблюдение за новорожденным. Но в случае резкого увеличения уровня билирубина в крови может потребоваться и оперативное лечение, так как такое развитие патологии чревато тяжелыми последствиями для головного мозга.
Проблемы с кожными покровами
Кожа младенца очень нежная и легкоранимая, кровеносные сосуды расположены поверхностно, а даже при небольшом перегревании младенца с кожи начинает испаряться влага. Эти три фактора и обуславливают появление проблем с кожными покровами у детей в возрасте до одного года.
Опрелости
Так называют воспаление отдельных участков кожи, когда было длительное воздействие влаги или трения. Чаще всего опрелости возникают в подмышечных, шейных, паховых, межъягодичной складках или за ушными раковинами.
В зависимости от того, как протекает опрелость, врачи выделяют три степени ее выраженности:
- первая степень – покраснение незначительное, целостность кожных покровов не нарушена;
- вторая степень – покраснение становится ярким, появляются микротрещины и эрозии;
- третья степень – покраснение интенсивное, на коже появляются трещины, эрозии и гнойнички.
Опрелости вызывают чувство боли, жжения и зуда, что приводит к беспокойству и капризам малыша. Причинами возникновения рассматриваемых проблем с кожными покровами могут быть и повышенная влажность кожи, и избыточная масса младенца. Можно выделить и провоцирующие факторы:
- неполноценное высушивание кожи после купания или подмывания младенца;
- нарушение правил ухода за ребенком, раздражение кожи под воздействием мочи и кала;
- трение кожи синтетической одеждой;
- перегревание ребенка;
- аллергическая реакция кожи ребенка на материал, из которого изготовлены используемые подгузники.
Игнорировать опрелости ни в коем случае нельзя! Такое патологическое поражение кожи может быстро распространиться, к нему присоединяется инфекция. Поэтому родители должны контролировать температуру в комнате, где находится малыш – она не должна быть выше 21 градусов, регулярно нужно проводить младенцу воздушные ванны.
При первой степени опрелости какого-то специфического лечения не требуется, достаточно только тщательно соблюдать правила ухода за кожей, вовремя менять подгузники (не реже, чем через каждые 3 часа), проводить воздушные ванны и складки обрабатывать защитным кремом. Если в течение суток от опрелостей избавиться не удается, то нужно проконсультироваться с педиатром – специалист, оценив состояние кожных покровов младенца, может назначить применение лекарственных препаратов (например, мазей Драполен или Бепантен).
Вторая степень опрелости подразумевает использование специальных «болтушек» — средство, которое изготавливается в аптеках. Педиатр может назначить лечение с использованием таниновой или метилурациловой мази на пораженном участке. В случае появления гнойничков кожу обрабатывают «зеленкой» или синью метиленовой.
Купать малыша при второй степени опрелостей нужно в слабо-розовом растворе «марганцовке», а если у малыша нет аллергии на лекарственные травы, то ему можно проводить ванночки с отваром коры дуба (время проведения составляет максимум 7 минут).
Третья степень опрелости достаточно трудно поддается лечению, поэтому родители должны приложить максимум усилий, чтобы не допустить такого развития патологии. Если кожа уже мокнет, то использовать какие-либо мази масла в лечебных целях нельзя – будет образовываться пленка, которая препятствует заживлению ранок. Оптимальным вариантом решения проблемы опрелостей третьей степени станет обращение за квалифицированной медицинской помощью.
Потница

Так называют заболевание, которое характеризуется появлением на коже малыша мелкоточечной сыпью розового цвета. Обычно такое поражение происходит в тех местах, где наибольше выделяется пот у младенца – естественные кожные складки и сгибы, ягодицы. Потница, обычно, никакими неприятными симптомами не сопровождается, и поведение новорожденного остается неизменным.
Чаще всего потница исчезает без какого-либо специфического лечения – достаточно соблюдать правила ухода за кожными покровами младенца, можно смазать пораженный участок кремом Бепантен.
Для предупреждения возникновения потницы применяют следующие профилактические меры:
- все белье ребенка должно быть изготовлено из натуральных тканей;
- для прогулок нужно одевать малыша строго по погоде;
- в помещении, где большую часть своего времени проводит младенец, температура воздуха должна быть постоянной в пределах 19-21 градус;
- для купания использовать отвары ромашки аптечной или коры дуба, но только в том случае, если у малыша нет аллергии;
- крем для обработки кожи младенца использовать только на водной основе.
Пеленочный дерматит

Болезнь проявляется покраснением кожи, отеком, шелушением и появлением пузырьков небольшого размера. Пеленочный дерматит сопровождается зудом и жжением, что делает ребенка беспокойным и капризным, нарушает его сон.
Если лечение рассматриваемого заболевания не проводится, то на пораженных участках кожи появляются трещины, гнойнички и эрозии. Далее поверхностный слой кожи отторгается, могут образовываться язвы, нередко к пеленочному дерматиту присоединяется инфекция – грибковая или бактериальная.
Лечение проводится только по назначению педиатра или дерматолога.
Пузырчатка новорожденных
Это гнойное заразное заболевание кожи, которое вызывается золотистым стафилококком. Возникает заболевание в первые недели жизни, произойти заражение младенца может от ухаживающих лиц с гнойничковой инфекцией на руках.
Признаком заболевания будет появление на коже малыша крупных пузырей с мутной жидкостью желтоватого цвета. Они нередко вскрываются самостоятельно, оставляя после этого эрозированную поверхность. Та жидкость, которая вытекает из лопнувших пузырьков, способствует заражению соседних участков кожи.
Осложнениями пузырчатки новорожденных могут быть абсцессы и септическое состояние. Лечение рассматриваемого заболевания проводится только по назначению педиатра. Обязательно в терапии используют антибактериальные препараты, причем, независимо от возраста ребенка.
Гормональный криз
Гормональный криз развивается у здоровых, доношенных младенцев и связано это состояние с попаданием гормонов матери в организм ребенка через плаценту или же при естественном вскармливании. Симптомами такого состояния будут:
- выделения белого цвета по типу молозива из грудных желез;
- нагрубание молочных желез;
- выделение из половых путей у девочек кровянистой или серо-белого цвета жидкости;
- пигментация у мальчиков около мошонки и сосков;
- появление маленьких белых с желтоватым оттенком точек на переносице, лбе, подбородке и крыльях носа.
Подобные изменения появляются на 3-4 день жизни младенца и на протяжении 30 дней постепенно снижают интенсивность, лечения не требуется. Единственное, что нужно помнить родителям: категорически запрещено выдавливать отделяемое из грудных желез, массировать их, так как это может привести к прогрессированию мастита, который требует хирургического лечения.
Молочница
Признак молочницы – на языке и слизистой щек младенца появляются белые пятна, которые напоминают кусочки створоженного молока. Такие налеты не смываются в промежутках между кормлениями, но снимаются шпателем, если болезнь протекает в легкой форме. При средней тяжести течения молочницы пятна появляются на нёбе, губах и снять их полностью уже не получится.
Тяжелая степень молочницы характеризуется стремительным распространением плотных налетов на десны, заднюю стенку глотки, на мягкое небо. Места поражения грибковой инфекцией болезненны, малыш сильно плачет, сон его нарушается, он либо плохо сосет грудь, либо вовсе отказывается от нее.
К факторам, которые могут спровоцировать появление молочницы, относятся:
- недоношенность;
- гипотрофия;
- дисбактериоз;
- искусственное вскармливание;
- анемия;
- острые и хронические инфекции;
- срыгивания и рвота;
- рахит;
- нарушения обменных и эндокринных процессов.
При начальных проявлениях болезни следует обрабатывать ротовую полость стерильным ватным тампоном, который смачивается в слабом растворе «марганцовки» или 2%-ным содовом растворе. После протирания слизистые каждые три часа смазываются раствором синего метиленового на протяжении 5 дней.
Лечение молочницы у новорожденных проводят с использованием препаратов, в составе которых имеются Нистатин или Леворин. Весь период лечения маме следует перед каждым кормлением протирать соски раствором пищевой соды, кипятить игрушки/соски/бутылочки. Тяжелая форма молочницы лечится только в стационаре.
Рахит
Несмотря на современные возможности медицины, рахит все еще остается одним из достаточно распространенных заболеваний грудничков. Развивается это заболевание вследствие нехватки витамина Д в организме, который «отвечает» за фосфорно-кальциевый обмен. Ребенок получает этот витамин вместе с продуктами питания, также он синтезируется в коже под воздействием солнечных лучей. Поэтому, по статистике, частота диагностирования рахита у детей, рожденных в зимний период, гораздо чаще, чем у тех, кто родился в теплое время.
При рахите отмечается не только недостаток витамина Д, фосфора и кальция, но и нехватка витаминов В, А и С, железа, цинка, меди, магния. По причине нехватки всех этих микроэлементов дети с рахитом становятся излишне плаксивыми, капризными, у них нарушается сон, часто болеют простудой.
Первые симптомы рассматриваемого заболевания могут появиться уже в месячном возрасте грудничка, и если лечение проводиться не будет, то состояние ребенка будет ухудшаться. К симптомам рахита в грудничковом возрасте относятся:
- повышение потливости на ладошках и голове;
- на затылке образуются залысины;
- запах мочи становится ярко выраженным;
- грудничок часто плачет по причине расстройства пищеварения;
- живот становится плоским, суставы – разболтанными, что обусловлено снижением тонуса мышц;
- размягчение костей, что приводит к уплощению затылка, образованию лобных бугров, деформации грудной клетки;
- искривление нижних конечностей;
- зубы прорезываются гораздо позже положенного времени;
- анемия;
- часто повторяющиеся кишечные и респираторные инфекции;
- увеличение печени и селезенки;
- утолщение пястных костей пальцев рук.
Если лечение рахита отсутствует, либо проводится неправильно, то патология прогрессирует, что проявляется сужением таза, искривлением позвоночника, плоскостопием и образованием горба.
Развитие рахита очень легко предотвратить – достаточно детям давать витамин Д, да и лечение рассматриваемого заболевания, начатое вовремя и проводимое правильно, дает положительные результаты. В настоящее время запущенные формы рахита диагностируются только у детей, которые проживают в неблагополучных семьях.
Лечение рахита имеет комплексный характер и предполагает применение различных процедур:
- продолжительные прогулки с младенцем на свежем воздухе;
- коррекция рациона питания ребенка, что позволит обеспечить растущий организм всеми необходимыми витаминами и микроэлементами;
- лечебная гимнастика, массаж и занятия плаванием;
- лекарственная терапия – пробиотики, витамин Д, витаминно-минеральные комплексы.
Проблемы с пищеварительным трактом
Кишечная колика
Выраженные боли в кишечнике малыша, которые сопровождаются вздутием живота – это достаточно распространенная проблема грудничков. Ребенок при этом активно сучит ножками, поджимает их, громко плачет. Причиной появления кишечных колик может быть неправильное питание матери (если малыш находится на естественном вскармливании) или заглатывание ребенком воздуха во время кормления.
Предупредить возникновение колик и скопления газов в кишечнике вполне реально, для этого нужно:
- скорректировать рацион питания матери и исключить те продукты, которые даже теоритически могут спровоцировать повышенное газообразование;
- сразу после кормления грудничка нужно подержать вертикально, чтобы он срыгнул воздух;
- периодически давать грудничку в качестве питья укропную воду, отвар фенхеля или Эспумизан;
- как можно чаще выкладывать ребенка на живот;
- если ребенок начинает беспокоиться, то нужно приложить к его животу теплую пеленку, можно слегка помассировать ему живот мягкими движениями по часовой стрелке.
К возрасту 3-4 месяца кишечные колики у ребенка проходят пол причине созревания органов пищеварительного тракта.
Запор у грудничков
Многие родители считают, что если у ребенка отсутствует стул на протяжении дня, то это и есть запор. Но это не совсем верно! Дело в том, что материнское молоко, например, может полностью усваиваться организмом, так что судить о том, есть ли у крохи запор, нужно по его самочувствию и консистенции кала.
О запорах можно говорить в том случае, если грудничок ведет себя беспокойно, плачет, постоянно тужится, но при этом кишечник его не опорожняется. При запоре стул ребенка имеет темный цвет и плотную консистенцию, может даже быть твердым, как горошек или пробка.
Причиной запоров в грудничковом возрасте чаще всего является несоблюдение диеты кормящей матерью или неправильный рацион питания малыша, находящегося на искусственном вскармливании. Поспособствовать развитию запора в младенческом возрасте может и увлечение матерью белковыми продуктами, кофе, мучными изделиями. Но не все так «радужно» — в некоторых случаях запоры в грудничковом возрасте связаны с развитием патологий:
- болезнь Гиршпрунга – нарушение иннервации кишечника;
- долихосигма – удлинение отдела толстого кишечника врожденного характера;
- лактазная недостаточность.
Родители не должны пытаться самостоятельно справиться с запором у младенца, разумным будет обратиться за помощью к педиатру – специалист не только поставит диагноз, выяснит причину такого нарушения работы кишечника, но и даст рекомендации по решению проблемы.
Если родители уверены в том, что никакой патологии у ребенка нет, то с запорами поможет справиться что-то из нижеуказанных средств:
- глицериновые свечи;
- раздражение прямой кишки кончиком газоотводной трубки;
- препараты лактулозы, которые должны быть назначены врачом.
Обратите внимание: старинный способ избавления от запоров, подразумевающий введение кусочка мыла в задний проход, ни в коем случае нельзя применять! Щелочь, входящая в состав этого средства, может вызвать ожог слизистой кишечника.
Понос у грудничков
Ребенок в возрасте до одного года может опорожнять кишечник после каждого кормления. Но если при таком режиме общее состояние младенца остается в пределах нормы, он спокоен и хорошо кушает, то родителям не стоит волноваться. Основное значение при таких частых опорожнениях кишечника имеют цвет, консистенция стула и наличие в нем примесей крови или слизи. Стоит помнить о том, что жидкий стул опасен тем, что из организма грудничка будет выводиться слишком много жидкости.
Причинами жидкого стула могут стать:
- неправильное питание кормящей матери или самого малыша;
- острая кишечная патология – например, аппендицит или кишечная непроходимость;
- непереносимость некоторых продуктов;
- дисбактериоз;
- острая кишечная инфекция.
Если у грудничка начался понос, то следует немедленно обратиться за квалифицированной медицинской помощью. Особенно важно следовать этому правилу в том случае, если понос начался без видимых причин, а опорожнение кишечника происходит слишком часто. До прибытия специалиста малышу нужно обеспечить достаточное поступление жидкости в организм.
Срыгивание
Это явление встречается практически у каждого ребенка, которое может быть физиологическим или патологическим. Физиологическое срыгивание связано с недоразвитием пищеварительной системы:
- пищевод суженный или относительно короткий;
- сфинктер входа в желудок недоразвитый;
- слизистая желудка высокочувствительная и реагирует на любой раздражитель, в том числе, и на материнское молоко;
- форма пищевода воронкообразная.
Особенно часто физиологическое срыгивание отмечается у недоношенных детей, оно исчезает только к девятимесячному возрасту. Если при этом состояние малыша не нарушено, беспокоиться не о чем. Физиологические срыгивания могут появиться и при неправильном кормлении грудничка или нарушении правил ухода за ним:
- постоянное переедание – чаще встречается у детей, которые находятся на искусственном вскармливании;
- заглатывание воздуха вместе с молоком при неправильном прикладывании младенца к груди;
- повышенное газообразование;
- выкладывание на животик сразу после кормления;
- тугое пеленание после кормления.
Избавиться от физиологических срыгиваний помогут следующие меры:
- во время кормления держать младенца в полувертикальном положении;
- при искусственном вскармливании использовать специальную соску, которая предотвращает заглатывание воздуха;
- не перекармливать малыша;
- после кормления некоторое время подержать ребенка в вертикальном положении до момента отрыгивания воздуха.
Органические причины рассматриваемого состояния:
- пилоростеноз – сужение входного отдела желудка, что относится к аномалиям развития;
- поражение нервной системы при внутриутробном развитии;
- фенилкетонурия, галактоземия – нарушения усвоения пищи наследственного характера;
- вирусные и бактериальные инфекции;
- патологические поражения почек и поджелудочной железы.
Конъюктивит
Так называется воспаление слизистой оболочки передней поверхности глаза и внутренней поверхности века. Причиной развития этого заболевания являются бактерии, вирусы и грибы и только в крайне редких случаях конъюнктивит может быть аллергической реакцией.
Проявляется рассматриваемая болезнь покраснением слизистой глаза, зудом и выделением гноя из конъюнктивального мешка. После сна реснички малыша склеиваются выделившимся гноем, что не позволяет открыть глаза.
Лечение конъюнктивита у детей должно проводиться только под контролем окулиста, потому что именно специалист сможет подобрать эффективные лекарственные препараты. Родители могут только облегчить самочувствие малыша, промывая глаза отварами ромашки лекарственной или календулы, но и это можно делать только после консультации с врачом.
ОРВИ
Острые респираторно-вирусные инфекции – это группа заболеваний, возбудителями которых являются различные вирусы, передающиеся воздушно-капельным путем. Вообще, ОРВИ считают самыми распространенными болезнями в детском возрасте, не являются исключением и груднички.
Клиническими проявлениями острых респираторно-вирусных инфекций являются кашель, насморк, затрудненное дыхание, частое чихание, повышение температуры тела младенца. Ребенок при этом может стать вялым и много спать, у него пропадает аппетит.
Как только появились первые признаки ОРВИ у младенца, нужно вызвать педиатра на дом – это позволит начать эффективное лечение. Ребенку нужно обеспечить обильное питье: в возрасте до полугода малышу можно давать теплую кипяченую воду, а детям постарше – отвар изюма, клюквенный морс, настой ромашки или отвар шиповника. Если ребенок употребил слишком большое количество жидкости, либо его насильно покормили, то это спровоцирует приступ рвоты – беспокоиться не стоит, но скорректировать дозировку употребляемых продуктов и жидкости нужно.
Обратите внимание: на фоне высокой температуры тела у грудничка могут начаться судороги – тельце малыша вытягивается, конечности дрожат или подергиваются, глаза закатываются. В этом случае родители должны немедленно раздеть младенца, дать ему жаропонижающее средство и вызвать бригаду «Скорой помощи».
Дисплазия тазобедренных суставов
Этот диагноз ставится в случае недоразвития тазобедренного сустава еще при внутриутробном развитии – головка бедра имеет повышенную подвижность внутри сустава, развитие соединительной ткани нарушается. Чаще всего дисплазия тазобедренных суставов возникает у детей с ягодичным предлежанием. Очень важно рано диагностировать патологию, поэтому в рамках обследования младенца проводятся осмотры ортопедом в 1-3-6-12 месяцев. Если врач заподозрит отклонение от нормы, то назначит малышу рентгенобследование или УЗИ, но не раньше, чем ребенок достигнет полугодовалого возраста.

К симптомам дисплазии тазобедренных суставов относятся:
- дополнительные складки на одной ножке;
- асимметрия складок на бедрах и ягодицах;
- плач или беспокойство младенца при попытке развести его ножки;
- щелчки при разведении ножек, согнутых в коленных суставах;
- неодинаковая длина ножек.
В зависимости от того, как тяжело протекает рассматриваемое заболевание, грудничку могут назначаться:
- лечебная физкультура;
- стремена Павлика;
- массаж;
- шина Фрейка.
С помощью специальных ортопедических приспособлений ножки ребенка постоянно находятся в разведенном и согнутом положении – это создает оптимальные условия для правильного формирования суставов. Сначала такие распорки младенец должен носить круглосуточно, затем режим ношения становится более мягким. Родители ни в коем случае не должны раньше положенного срока снимать приспособления, так как это может свести к нулю все достигнутые ранее результаты.
Кривошея
Кривошея – это неправильное положение головы, при котором она отклонена в одну сторону. Появление порока зависит от развития младенца.
Признаки рассматриваемой патологии на первом году жизни малыша:
- в первые два месяца жизни — при выкладывании ребенка на живот виден повышенный тонус мышц спины и шеи, на ножках будет отмечаться асимметрия складок;
- в 3-5 месяцев – происходит замедление роста ребенка и снижение реакции на любой звуковой раздражитель;
- в 6-7 месяцев – отмечается косоглазие, ребенок стоит на носочках, зубы прорезываются поздно;
- в 7-12 месяцев – четко прослеживается асимметрия складок на бедрах и ягодицах, асимметрия плеч, искривление позвоночника, малыш начинает поздно ходить и достаточно сильно отстает в физическом развитии от своих сверстников.
Причины развития кривошеи можно назвать следующие:
- повреждение мышц шеи, что может быть связано с неправильным положением плода;
- пороки развития позвонков;
- обвитие шеи пуповиной;
- травма мышц или шейных позвонков в родах;
- внутриутробное воспаление мышц, которое заканчивается укорочением или образованием рубцов;
- неправильное развитие мышечной и нервной систем.
Если кривошея будет определена, то понадобится консультация у ортопеда и невролога – специалисты смогут определить истинную причину заболевания и назначить правильное лечение. Родители не должна откладывать визит к врачам и начало лечения, так как запущенная кривошея может привести к деформации позвонков и лица.
Для лечения рассматриваемого заболевания могут использоваться:
- физиотерапия – электрофорез, магнитотерапия;
- наложение специального воротника;
- лечебная физкультура и массаж;
- лечение положением;
- специально подобранные упражнения в бассейне или в ванной.
Существует и хирургическое лечение кривошеи, но если терапия была начата своевременно, то оно не понадобится.
Заболевания первого года жизни ребенка могут представлять определенную опасность для здоровья и жизни человека в будущем. Поэтому родители должны быть предельно внимательны к собственным новорожденным детям – это поможет вовремя заметить нарушения здоровья, обратиться за квалифицированной помощью и избежать тяжелых последствий.
Источник: www.sethealth.ru
Понравилась статья? Поделитесь с друзьями на Facebook:
15 правил, которые нельзя не знать!
Последнее обновление статьи:
Первый месяц жизни малыша волшебный и одновременно беспокойный. Необходимо в первый месяц жизни новорождённого научиться кормить, укладывать спать и понимать его постоянные требования. А начало жизни новорождённого ими насыщены особо плотно.
Первые дни новорождённого довольно просты. Всё, что для него в действительности важно, — это есть каждые несколько часов, спать спокойно и часто, иметь сухой подгузник и получать много любви. Но для вас, как для новоиспечённого родителя, уход за новорождённым ребёнком может казаться значительно сложнее. Поэтому сосредоточьтесь только на главных моментах и основных потребностях ребёнка.
Развитие ребёнка 1 месяц жизни
Ваш новорождённый делает немного больше, чем ест, спит, плачет. Вы обнаружите реакцию ребёнка на такие вещи, как свет, шум и прикосновения. Вы увидите, что органы чувств напряжённо работают.
Зрение в первый месяц жизни ребёнка

 Ваш малыш лучше всего видит вещи на расстоянии 20 — 25 см. Это идеальное расстояние для пристального взгляда в глаза мамы или папы.
Ваш малыш лучше всего видит вещи на расстоянии 20 — 25 см. Это идеальное расстояние для пристального взгляда в глаза мамы или папы.Дальше новорождённые видят в основном размытые фигуры, потому что они близоруки.
Их глаза к яркому свету особенно чувствительны, поэтому младенцы с большей вероятностью могут открыть глаза при слабом освещении.
Не волнуйтесь, если ребёнок иногда скашивает или закатывает глаза. Это нормально, пока зрение вашего ребёнка не улучшится, а мышцы глаз не усилятся.
Дайте ребёнку рассматривать много привлекательных вещей. Лица людей, контрастные узоры, яркие цвета, движения — это то, что новорождённым нравится больше всего. Чёрно-белые фотографии или игрушки будут интересовать вашего ребёнка дольше, чем объекты или картины с множеством похожих цветов.
Ребёнок должен уметь следить за небыстрыми движениями лица или объекта.
Что ребёнок может услышать до 1 месяца?
Ребёнок слышал звуки ещё в матке. Сердцебиение матери, журчание её системы пищеварения и даже звуки голоса — это часть мира ребёнка до рождения.
Когда малыш рождается, звуки окружающего мира звучат громко и ясно. Ребёнок может поразиться неожиданному лаю собаки поблизости или успокаиваться при нежном жужжании фена.
Обратите внимание, какова реакция новорождённого на голос. Голоса людей, особенно родителей — любимая «музыка» для ребёнка. Если кроха плачет в люльке, посмотрите, как быстро успокаивает его ваш приближающийся голос.
Вкусовые и обонятельные ощущения новорождённого в первый месяц
Младенцы ощущают вкус и запах и будут расположены к сладким вкусам, а не к горьким. Например, новорождённый предпочтет сосать бутылку с подслащённой водой, но отвернётся или заплачет, если ему дадут что-нибудь горькое или кислое по вкусу. Аналогично, новорождённые обратятся к запахам, которые они предпочитают, и отвернутся от неприятных им запахов.
Исследования показали, что рацион мамы влияет на вкус грудного молока. Эти первые ароматы помогут сформировать предпочтения вкуса позже. Например, ребёнок, мать которого ела острую пищу во время кормления, скорее всего, будет благосклонен к острой пище.Тактильные ощущения
Прикосновение важно для новорождённого. С каждым прикосновением новорождённый познаёт жизнь и своё окружение.

 В утробе матери младенцы содержатся в тепле и защищённости, но после рождения они впервые ощущают холод, жар, жёсткие швы одежды.
В утробе матери младенцы содержатся в тепле и защищённости, но после рождения они впервые ощущают холод, жар, жёсткие швы одежды.Убедитесь, что новорождённый находит внешний мир успокаивающим местом. Предоставляйте много удобной одежды и мягких одеял, нежных поцелуев, ласк и утешительных объятий.
С момента рождения младенцы начинают реагировать на окружающий их мир. Их реакции на объятия матери или громкий звук являются примерами нормального развития ребёнка.
Врачи используют эти факторы, чтобы определить, идет ли развитие так, как ожидалось. Существует большой спектр того, что считается нормой, поэтому некоторые дети обретают навыки раньше или позже других.
Что должен уметь делать ребёнок в 1 месяц жизни?
Поведение новорождённого
- Поворачивает голову в сторону голоса родителей или других звуков.
- Плачет, чтобы сообщить о необходимости взять его на руки или покормить, поменять пелёнки или уложить спать.
- Перестаёт плакать, когда его желание удовлетворено (ребёнка взяли на руки, покормили или уложили спать).
Двигательное и физическое развитие ребёнка в первый месяц
С самого начала у ребёнка есть набор рефлексов, призванных защитить его и обеспечить необходимую помощь, даже если родительские инстинкты ещё не вступили в силу.
Эти ранние рефлексы включают поисковый рефлекс, который помогает определить местонахождение груди или бутылочки для кормления, рефлекс сосания (помогает есть), хватательный рефлекс (тот, который заставляет сжимать ваш палец, когда он вложен в ладонь ребёнка) и рефлекс Моро (нервная реакция, которую он испытывает, когда напуган).
Вы можете попробовать проверить своего ребёнка на рефлексы, но помните, что ваши результаты могут отличаться и, вероятно, будут менее надёжными, чем результаты проверки врача.
Эмоциональное и социальное развитие ребёнка до 1 месяца жизни
- успокаивается от голоса и прикосновения родителей;
- может кратковременно сосредотачиваться.
Когнитивные навыки (мышление и обучение)
- Смотрит на лица.
- Следит за выражением лица родителей.
Уход за новорождённым в первый месяц жизни
Если вы не проводили много времени около новорождённых, их хрупкость может быть пугающей.
Правила ухода за ребёнком в первый месяц жизни
- обязательно вымойте руки, прежде чем брать младенца. Новорождённые ещё не имеют сильного иммунитета, поэтому они подвержены инфекции. Удостоверьтесь, что у всех, кто общается с ребёнком, чистые руки;
- будьте осторожны, поддерживайте голову и шею младенца, когда носите его или кладете в кроватку;
- не трясите новорождённого, будь то в игре или в расстройстве. Сильная встряска может вызвать внутричерепное кровотечение и даже смерть. Если нужно разбудить ребёнка, не делайте этого, встряхивая младенца. Вместо этого пощекочите ноги малышу или мягко погладьте по щеке;
- необходимо удостовериться, что младенец в переноске, коляске или автокресле хорошо пристегнут. Ограничьте любую активность, которая может быть слишком грубой или энергичной для крохи.
Помните, что новорождённый в 1 месяц не подготовлен к грубой игре, такой как тряска или подбрасывание.
Как ухаживать за новорождённым в первый месяц?
Уход за новорождённым дома включает кормление, смену подгузника, переодевание, уход за пупочной ранкой, подстригание ногтей, купание, укладывание спать.
Кормление новорождённого
Как кормить своего новорождённого в первый месяц, грудью или бутылкой, решает мама.


Вы можете быть в замешательстве относительно того, как часто это делать. Как правило, рекомендуется кормить детей по требованию, то есть каждый раз, когда он кажется голодным. Ребёнок может подавать знаки с помощью плача, посасывания кулачка или почмокивающих звуков.
Новорождённого ребёнка надо кормить каждые 2 — 3 часа. Если кормите грудью, дайте ребёнку возможность сосать грудь примерно 10 — 15 минут с каждой груди. Если вы кормите смесью, давайте около 60 — 90 миллилитров на каждое кормление. Для каждого отдельно взятого малыша можно индивидуально высчитать разовый объём смеси.
Когда кормите смесью, то можете легко контролировать количество еды. Но если вы даёте младенцу грудь, это будет немного сложнее. Если младенец кажется удовлетворённым, у него около шести влажных подгузников и стул несколько раз в сутки, малыш хорошо спит и отлично набирает вес, то недостатка в пище нет.
Смена подгузника
Перед сменой подгузника удостоверьтесь, что все принадлежности в пределах досягаемости и вам не придётся оставлять младенца одного на пеленальном столе.
Для смены подгузника нужны:
- чистый подгузник;
- мазь под подгузник, если у малыша сыпь;
- ёмкость, наполненная тёплой водой;
- чистая ткань, влажные салфетки или ватные диски.

 После каждого акта дефекации, или если подгузник влажный, положите малыша на спинку и снимите грязный подгузник. С помощью воды, ватных дисков и салфеток аккуратно протрите половые органы ребёнка. Меняя подгузник у мальчика, делайте это с осторожностью, так как воздействие воздуха может спровоцировать мочеиспускание.
После каждого акта дефекации, или если подгузник влажный, положите малыша на спинку и снимите грязный подгузник. С помощью воды, ватных дисков и салфеток аккуратно протрите половые органы ребёнка. Меняя подгузник у мальчика, делайте это с осторожностью, так как воздействие воздуха может спровоцировать мочеиспускание.
Вытирая девочку, протирайте промежность по направлению от половых губ к попе, чтобы избежать инфекции мочевыводящих путей. Для предотвращения и лечения сыпи нанесите мазь.
Всегда тщательно мойте руки до и после смены подгузника.
Сыпь в области подгузника — распространённая проблема. Как правило, она красная и выпуклая. Спустя несколько дней она исчезнет при купании в тёплой воде, использовании крема под подгузник и при небольшом количестве времени, проведённом без него. Большинство высыпаний возникает из-за чувствительности кожи, она раздражается мокрым подгузником.
Чтобы предотвратить или вылечить сыпь в области подгузника, попробуйте ряд способов:
- Почаще меняйте подгузник младенца и как можно быстрее после опорожнения кишечника.
- После подмывания нанесите «барьерный» крем. Цинковые кремы предпочтительнее, поскольку образуют барьер от влаги.
- Оставьте младенца без подгузника на некоторое время. Это дает коже возможность принять воздушную ванну.
Если сыпь в области подгузника продолжается более 3 дней или, по-видимому, ухудшается, обратитесь к доктору. Сыпь может быть вызвана грибковой инфекцией, требующей медикаментозного лечения.
Одежда
Вы будете переодевать ребёнка много раз за день.
Вот некоторые советы, которые помогут сделать работу приятнее — для крохи и для вас:
- начните с удобной одежды. Ищите эластичные ткани; широкие горлышки; свободные рукава, манжеты и лодыжки; кнопки, защёлки или молнии на лицевой стороне одежды, а не на спине. Кружево может выглядеть очаровательно на вашей маленькой девочке, но оно может быть колючим или даже запутать пальцы малыша, поэтому сохраните его для особых случаев;
- прикрепите нагрудник, если кроха регулярно срыгивает. Ведь его гораздо легче заменить, чем одежду.
Уход за пупочной ранкой и обрезанием
Ухаживать за пупочной ранкой очень важно. Специалисты предлагают протирать область спиртом, пока пупочный канатик не засохнет и не отпадёт.
Область пупка младенца нельзя погружать в воду, пока пупочный канатик не упадёт и область не заживёт.
Проконсультируйтесь с доктором, если область пупка покраснеет, чувствуется неприятный запах или появились выделения.
Если мальчику сделано обрезание, сразу после процедуры головку полового члена покрывают марлей, смазанной вазелином, чтобы рана не прилипла к подгузнику. Осторожно протрите головку после смены подгузника чистой тёплой водой, потом нанесите вазелин. Покраснение или раздражение пениса должно зажить через несколько дней, но если усилилось покраснение, припухлость или появились заполненные гноем волдыри, немедленно обратитесь к доктору.
Подстригание ногтей
Ногти росли ещё до рождения младенца, поэтому можно сделать маникюр в первую неделю жизни. Проводить эту процедуру следует каждые 2 — 3 дня в первый месяц, пока ногти не затвердеют и не перестанут расти так быстро.


При подстригании держите палец ребёнка, нажимая на кончик пальца вниз и в сторону от ногтя. Мягко отрежьте ногти, следуя естественной кривой ногтя. Следите, чтобы вы не состригли слишком низко и не делали резких движений. Придерживая крошечные пальцы на ногах, подстригайте ногти прямо, не закругляя к краям. Помните, что на ногах ногти медленнее растут и поэтому требуют меньше обслуживания.
Хотя вы почувствуете себя не очень хорошо, постарайтесь не беспокоиться, если пораните ребёнка. Это случается со всеми благонамеренными мамами. Зажмите ранку мягкой чистой тканью без ворса или марлевым тампоном, и кровотечение скоро прекратится.
Основы купания
Вы должны протирать ребёнка мягкой губкой до того, как пупочный канатик отпадет и пупок полностью заживет (1 — 4 недели).
Подготовьте следующие предметы перед купанием ребёнка:
- чистая мягкая мочалка;
- мягкое детское мыло и шампунь без запаха;
- мягкая щётка для массажа кожи головы;
- полотенце или одеяло;
- чистый подгузник;
- свежая одежда.
Обтирание
Для этого выберите плоскую безопасную поверхность в тёплой комнате. Заполните раковину, если она рядом, или чашу тёплой водой. Разденьте ребёнка и оберните его полотенцем. Протирайте глаза младенца чистыми ватными шариками, смоченной в воде. Движения должны быть направлены от внутреннего угла к внешнему.
Для каждого глазика используйте отдельный ватный шарик. Протрите уши и нос малыша влажной тканью. Затем снова промокните ткань и, используя чуть-чуть мыла, осторожно вымойте лицо и вытрите его насухо.
Затем вспените детский шампунь и осторожно вымойте голову малышу. Старайтесь смыть пену как можно тщательнее. Влажной тканью аккуратно протрите тело, особенно обращайте внимание на подмышечные складки, участки вокруг шеи, за ушами и в области гениталий. Затем необходимо высушить кожу, надеть подгузник и одежду.
Купание в ванночке
Когда ваш ребёнок готов принять ванну, первые ванны должны быть кратковременными.
К перечисленным выше принадлежностям добавится младенческая ванна. Ванночка для младенцев — это пластиковая ванна, которая помещается в большой ванне. Это лучший размер для малышей, и купание с ней становится легче.
Удостоверьтесь, что в ванночке вода не более 5 — 7 см глубиной. Разденьте ребёнка в теплой комнате, затем сразу поместите его в воду, чтобы предотвратить озноб. Медленно опустите ребёнка по грудь в ванночку, придерживая одной рукой голову.

 Мочалкой вымойте лицо и волосы. Аккуратно массируйте кожу головы кончиками пальцев или мягкой детской щеткой.
Мочалкой вымойте лицо и волосы. Аккуратно массируйте кожу головы кончиками пальцев или мягкой детской щеткой.
Когда вы ополаскиваете шампунь или мыло с головы малыша, положите руку на лоб, чтобы пена потекла по сторонам, и в глаза не попало мыло.
Осторожно вымойте остальную часть тела ребёнка водой.
В течение всего купания постоянно обливайте ребёнка водой, чтобы он не простудился. После купания немедленно оберните кроху полотенцем, удостоверьтесь, что оно закрывает его голову.
Детское полотенце с капюшоном отлично подходят для удержания свежевымытого ребёнка в тепле.
Купая ребёнка, никогда не оставляйте его одного. Если вам нужно покинуть ванную комнату, оберните малыша полотенцем и заберите с собой.
Основы сна
Новорождённый, который, кажется, нуждается в вас каждую минуту дня, фактически спит примерно 16 часов или больше. Новорождённые, как правило, спят в течение 2 — 4 часов. Не ждите, что он будет спать на протяжении всей ночи. Система пищеварения младенцев настолько мала, что им необходимо питание каждые несколько часов, и крохи должны пробуждаться, если их не кормили в течение 4 часов.
Положите ребёнка спать на спинку или на бочок, чтобы снизить риск синдрома внезапной детской смерти. Кроме того, удалите из постели все пушистые принадлежности, стёганые одеяла, овчинки, мягкие игрушки и подушки, чтобы удостовериться, что малыш не путается в них и не сможет задохнуться.Также с целью предотвращения одностороннего уплощения головы не забудьте каждую ночь чередовать положение младенца.
У многих новорождённых дни и ночи «перепутаны». Они, как правило, бодрствуют ночью, а днём больше спят. Один из методов помочь им — свести ночное возбуждение до минимума. Держите свет на низком уровне, используя ночник. Разговаривайте и играйте с крохой на протяжении дня. Когда малыш просыпается днем, постарайтесь, чтобы он не спал ещё немного, разговаривая и играя.
Поощрение новорождённого к обучению
Поскольку родители заботятся о своем новорождённом, он учится распознавать прикосновение, звук голоса и вид лиц.
В первые недели вы можете завести несколько простых, адаптированных к возрасту игрушек, развивающие слух, зрение и тактильные ощущения.
- Погремушки.
- Детские игрушки.
- Музыкальные игрушки.
- Небьющиеся кроватные зеркала.
Попробуйте игрушки и мобили с контрастными цветами и узорами. Сильные контрасты (такие, как красный, белый и чёрный), изгибы и симметрия стимулируют развитие зрения ребёнка. Когда зрение улучшается и дети получают больше контроля над своими движениями, они будут всё больше взаимодействовать со своей средой.
Хотя внимание в эти дни, естественно, заключается в сохранении здоровья ребёнка, это становится намного сложнее, если мама не остается здоровой сама. Поэтому сделайте свое здоровье приоритетом в первый месяц после родов. Кратковременный пятнадцатиминутный сон позволит немного обновиться.
Храните запасы легкодоступных, но питательных продуктов, таких, как сырные палочки, яйца вкрутую, йогурт, творог, фрукты и готовые овощи, чтобы вы могли бы часто кушать. Знайте, что ваши потребности в питании будут выше, если вы даёте младенцу грудь.
Кормление
Когда исполнится 1 месяц ребёнку, его нужно кормить как минимум 6 раз в сутки. Старайтесь не слишком строго контролировать время кормления, дайте ребёнку определить, сколько и насколько часто он хочет есть.
Организация сна
Позвольте крохе в 1 месяц спать достаточно, будьте чувствительны к его сигналам.


Даже на этом раннем этапе старайтесь положить малыша в его кроватку, когда он устал, но ещё не спит. Большинство маленьких детей ложатся спать вскоре после кормления, и их «окно сна» может быть очень коротким.
Поведение
Возможно, вы будете наблюдать ранние улыбки, когда исполнится месяц новорождённому. Но вероятнее всего это будет связано с их рефлексами, а не с реакцией. Ближе к шести неделям ребёнок подарит истинную улыбку. У многих детей появляются колики в возрасте 1 месяца жизни.
Двигательные навыки ребёнка в 1 месяц
Ребёнок в 1 месяц будет сильнее, чем новорождённый. Он, возможно, сможет поднять голову на короткое время, когда держится прямо или лежит на животе. Возможно, он даже сможет поворачиваться её из стороны в сторону. Но вам всё ещё нужно будет оказать ему поддержку.
Ваш ребёнок также становится более выразительным и может начать агукать, когда видит родных. Обязательно откликнитесь на его усилия, чтобы поощрять эти коммуникационные навыки.
Как развивать ребёнка в 1 месяц?
- обеспечьте ребёнку ежедневное выкладывание на животик. Это поможет развить мышцы в области шеи и в верхней части туловища;
- включайте музыку и старайтесь не фильтровать мир своего ребёнка. Хотя может возникнуть соблазн ходить на цыпочках дома, когда ребёнок спит, это приведёт к тому, что малыш станет чувствительным к шуму окружающей среды. Младенцы, которые приходят в семьи, где уже много маленьких детей, не реагируют на домашний шум и учатся приспосабливаться, потому что они должны это делать.
Все дети уникальны и проходят этапы развития в своем собственном темпе. Рекомендации по развитию просто показывают, что кроха может реализовать. И если не в данный момент, то в самое ближайшее время.
Если у вас есть вопросы или проблемы, попросите врача подсказать возможные решения, которые помогут вам и вашему крохе расти вместе.

 выделения белого цвета по типу молозива из грудных желез;
выделения белого цвета по типу молозива из грудных желез;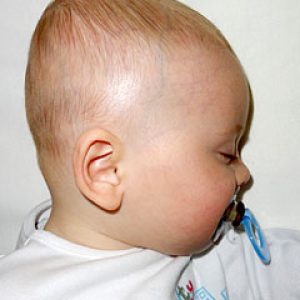 повышение потливости на ладошках и голове;
повышение потливости на ладошках и голове; скорректировать рацион питания матери и исключить те продукты, которые даже теоритически могут спровоцировать повышенное газообразование;
скорректировать рацион питания матери и исключить те продукты, которые даже теоритически могут спровоцировать повышенное газообразование; постоянное переедание – чаще встречается у детей, которые находятся на искусственном вскармливании;
постоянное переедание – чаще встречается у детей, которые находятся на искусственном вскармливании; повреждение мышц шеи, что может быть связано с неправильным положением плода;
повреждение мышц шеи, что может быть связано с неправильным положением плода;