Бронхиальная астма — как с ней жить?
14 мая 2013 г.
Бронхиальная астма — это довольно распространенное заболевание верхних дыхательных путей, имеющее аллергическую природу в своем классическом варианте. Она проявляется, в основном, одышкой, затрудненным выдохом, а также в напряжении всех мышц, участвующих в акте дыхания.
Астма может начаться в любом возрасте, так как толчок к ее развитию может дать или какой-либо аллерген, или совокупность инфекционно — аллергических причин.
Как правило, сам диагноз бронхиальной астмы ставится врачами после наблюдения за пациентом и дифференцировки с болезнями, имеющими схожие признаки проявления. Например, бронхиты с обструкцией (то есть, сопровождающиеся сужением бронхов и затруднением дыхания) могут быть самостоятельным заболеванием инфекционной природы, а могут быть предвестниками астмы.
Первые симптомы астмы похожи на те, что развиваются при обычных ОРВИ, бронхитах, воспалении легких.
Приступы астмы обычно начинаются постепенно, но в некоторых случаях, при бурном протекании аллергической реакции это может произойти внезапно. При постепенном развитии приступа начинается насморк, иногда чихание, потом развиваются одышка, затруднение дыхания. Особенно становится затруднителен выдох. После купирования приступа лекарствами эти явления начинают исчезать, и после окончания приступа у больного классической бронхиальной астмой отходит так называемая «стекловидная», прозрачная мокрота. Иногда сгустки мокроты имеют форму «бревнышек» или «батончиков», то есть, сохраняют форму бронхов, в которых мокрота застаивалась во время приступа.
Так как астма является хроническим заболеванием, то больной ею человек должен научиться жить со своим недугом. И не просто существовать от приступа до приступа, а полноценно жить. Для этого необходимо соблюдать правила самоконтроля и самопомощи. Еще до конца прошлого века ученые приспособили некоторые приборы для самостоятельного использования пациентов.
И не просто существовать от приступа до приступа, а полноценно жить. Для этого необходимо соблюдать правила самоконтроля и самопомощи. Еще до конца прошлого века ученые приспособили некоторые приборы для самостоятельного использования пациентов.
Больным астмой очень помог прибор пикфлоуметр. Он позволяет измерять скорость выдыхаемого из бронхов воздуха. Известно, что эта скорость падает еще задолго до ощущаемых больным проявлений приступа. Такие измерения позволяют быстро принять меры к купированию развивающегося приступа. Ориентируясь по показаниям прибора, больной сам регулирует количество лекарств. Конечно, научить больного пользоваться и правильно интерпретировать показания, а тем более, рассчитывать дозу препаратов, обязан его лечащий врач. Больной бронхиальной астмой должен находиться на учете в лечебном учреждении по месту жительства и обязательно регулярно посещать своего врача.
Если ребенок несколько раз за небольшой промежуток времени (6 месяцев) переболел бронхитами с обструкцией, то врач серьезно рассматривает такого маленького пациента как потенциального астматика. Астма у детей проявляется теми же симптомами, что и у взрослых, но по понятным причинам, купирование приступов происходит сложнее из-за невозможности самоконтроля маленьким ребенком. Родители могут заподозрить астму у своего ребенка, если у него имеется непроходящий сухой кашель, сохраняющийся на фоне относительного здоровья, и не сопровождающийся повышением температуры, а также при возникновении признаков затруднения дыхания при контакте с какими-либо аллергенами (домашними животными, пылью, химическими веществами).
Астма у детей проявляется теми же симптомами, что и у взрослых, но по понятным причинам, купирование приступов происходит сложнее из-за невозможности самоконтроля маленьким ребенком. Родители могут заподозрить астму у своего ребенка, если у него имеется непроходящий сухой кашель, сохраняющийся на фоне относительного здоровья, и не сопровождающийся повышением температуры, а также при возникновении признаков затруднения дыхания при контакте с какими-либо аллергенами (домашними животными, пылью, химическими веществами).
Современный препарат для лечения астмы — это Симбикорт, в состав которого входят два действующих вещества : расширяющий просвет бронхов Формотерол и глюкокортикостероид Будесонид. В сочетании друг с другом они дают хороший эффект, позволяющий держать проявления бронхиальной астмы под контролем. Этот препарат выпускается в виде ингалятора. Рекомендуемая доза препарата для пациентов с контролируемой астмой (когда приступы поддаются купированию и не развиваются) — две ингаляции в сутки.
Кроме того, для остановки внезапного сильного приступа удушья, который, в теории, может развиться у любого больного, даже с контролируемой астмой, необходимо иметь ингалятор с действующим веществом, снимающим бронхиальный спазм, например, Сальбутамол. О дозе препарата и последующих действиях после его применения необходимо консультироваться заранее со своим лечащим врачом.
Если у вас или вашего ребенка выявлена астма, не падайте духом. С этим заболеванием живут миллионы людей во всем мире, и жить полноценной долгой жизнью им помогают самые современные лекарственные средства.
Как распознать болезнь по кашлю
Кашель — это симптом десятка заболеваний, и к каждому нужен свой подход.
По кашлю доктор может сразу поставить диагноз, пишет aif.ru.
Бронхит — воспаление слизистой оболочки, выстилающей внутреннюю поверхность бронхов.
При бронхите кашель долгий и изнуряющий, нередко заканчивается рвотой. Самые мучительные приступы — по утрам, после пробуждения, когда отходит скопившаяся за ночь мокрота.
Пневмония — поражение легочной ткани.
Кашель появляется на 3-5 день болезни и сопровождается болью в грудной клетке при кашле и дыхании и высокой температурой. Позже возникает одышка — следствие дыхательной недостаточности и быстрая утомляемость.
Кашель при астме — приступообразный, при котором резкие и прерывистые вдохи чередуются с длительными тяжелыми выдохами в сопровождении свистящих шумов. Приступы возникают ночью или под утро. Характерный признак— одышка и обильная прозрачная стекловидная мокрота.
Туберкулез легких — тяжелое инфекционное заболевание, поражающее ткани легкого.
Кашель при туберкулезе носит хронический характер, он глухой, с металлическим оттенком.
Бронхоэктатическая болезнь — хроническое заболевание легких, при котором образуются участки деформации мелких бронхов.
При этом опасном заболевании в расширенных участках бронхах идет хронический воспалительный процесс, сопровождающийся образованием обильной мокроты. При обострениях может подниматься температура.
Фарингит — воспаление слизистой глотки. Характерные признаки — першение, боль и ощущение «комка» в горле. Кашель упорный и мучительный, у детей нередко приводит к рвоте.
Ларингит — воспаление слизистой гортани. Лающий, надсадный, сухой, изнуряющий кашель. На начальной стадии сопровождается хрипами и шумным дыханием.
Ложный круп — патология, при которой гортань воспаляется и сужается.
Это служит причиной лающего, приступообразного кашля и одышки. При крупе тяжело дается вдох, выдох остается обычным.
Синусит
В начале лечения синусита кашель может усиливаться, так как отек спадает и содержимое поступает в полость носа, а по мере выздоровления — стихает.
Иногда кашель никак не связан ни с вирусами, ни с инфекциями носоглотки и верхних дыхательных путей, а возникает совсем по другим причинам. Например, при болезнях сердца, болезнях желудочно-кишечного тракта, нервных расстройствах.
А сухой раздражающий кашель без мокроты обычно возникает при воспалении горла и носоглотки. Сухой кашель характерен для начала болезни и, при нормальном ее течении, через 2-3 дня сменяется влажным.
Астма. Клиническая картина астмы и астматического статуса.
Бронхиальная астма
Бронхиальная астма – хроническое рецидивирующее заболевание с преимущественным поражением дыхательных путей, в основе которого лежит хроническое аллергическое воспаление бронхов, сопровождающееся их гиперреактивностью и периодически возникающими приступами затрудненного дыхания или удушья в результате распространенной бронхиальной обструкции, которая обусловлена бронхоспазмом, гиперсекрецией слизи, отеком стенки бронхов.
Выделяют две формы бронхиальной астмы – иммунологическую и неиммунологическую – и ряд клинико-патогенетических вариантов: атопический, инфекционно-аллергический, аутоиммунный, дисгормональный, нервно-психический, адренергического дисбаланса, первично измененной реактивности бронхов (в том числе «аспириновая» астма и астма физического усилия), холинергический.
Этиология и факторы риска для возникновения бронхиальной астмы у детей: атопия, гиперреактивность бронхов, наследственность. Причины (сенсебилизирующие): бытовые аллергены (домашняя пыль, клещи домашней пыли), эпидермальные аллергены животных, птиц, и насекомых, грибковые аллергены, пыльцевые аллергены, пищевые аллергены, лекарственные средства, вирусы и вакцины, химические вещества.
Причины (сенсебилизирующие): бытовые аллергены (домашняя пыль, клещи домашней пыли), эпидермальные аллергены животных, птиц, и насекомых, грибковые аллергены, пыльцевые аллергены, пищевые аллергены, лекарственные средства, вирусы и вакцины, химические вещества.
Патогенез.Общим патогенетическим механизмом является изменение чувствительности и реактивности бронхов, определяемое по реакции проходимости бронхов в ответ на воздействие физических и фармакологических факторов.
Считают, что у 1/3 больных (преимущественно у лиц, страдающих атоническим вариантом болезни) астма имеет наследственное происхождение. Наиболее изучены аллергические механизмы возникновения астмы, в основе которых лежат IgЕ– или IgG-обусловленные реакции. Центральное место в патогенезе «аспириновой» астмы отводят лейкотриенам. При астме физического усилия нарушается процесс теплоотдачи с поверхности дыхательных путей.
Клиника. Заболевание нередко начинается приступообразным кашлем, сопровождающимся одышкой с отхождением небольшого количества стекловидной мокроты (астматический бронхит). Развернутая картина бронхиальной астмы характеризуется появлением легких, средней тяжести или тяжелых приступов удушья. Приступ может начинаться предвестником (обильным выделением водянистого секрета из носа, чиханьем, приступообразным кашлем т. п.).
Развернутая картина бронхиальной астмы характеризуется появлением легких, средней тяжести или тяжелых приступов удушья. Приступ может начинаться предвестником (обильным выделением водянистого секрета из носа, чиханьем, приступообразным кашлем т. п.).
Приступ бронхиальной астмы характеризуется коротким вдохом и удлиненным выдохом, сопровождающимся слышными на расстоянии хрипами. Грудная клетка находится в положении максимального вдоха, больной принимает вынужденное положение, сидя на кровати, свесив ноги вниз, наклонив туловище несколько вперед. В дыхании принимают участие мышцы плечевого пояса, спины, брюшной стенки. При перкуссии над легкими определяется коробочный звук, при аускультации выслушивается множество сухих хрипов. Приступ чаще заканчивается отделением вязкой мокроты.
Тяжелые затяжные приступы могут перейти в астматическое состояние – один из наиболее грозных вариантов течения болезни.
Астматическое состояние
Астматическое состояние проявляется возрастающей резистентностью к бронхорасширяющей терапии и непродуктивным кашлем. Выделяют две формы астматического состояния – анафилактическую и метаболическую. При анафилактической форме, обусловленной иммунологическими или псевдоаллергическими реакциями с высвобождением большого количества медиаторов аллергической реакции (чаще всего у лиц с повышенной чувствительностью к лекарственным препаратам), возникает острый тяжелейший приступ удушья.
Выделяют две формы астматического состояния – анафилактическую и метаболическую. При анафилактической форме, обусловленной иммунологическими или псевдоаллергическими реакциями с высвобождением большого количества медиаторов аллергической реакции (чаще всего у лиц с повышенной чувствительностью к лекарственным препаратам), возникает острый тяжелейший приступ удушья.
Метаболическая форма, обусловленная функциональной блокадойадренергических рецепторов, возникает в результате передозировки симпатомиметиков при инфекции дыхательных путей, формируется в течение нескольких дней.
В начальной, I стадии перестает отходить мокрота, появляется боль в мышцах плечевого пояса, грудной клетке и в области брюшного пресса. Гипервентиляция, потеря влаги с выдыхаемым воздухом приводят к увеличению вязкости мокроты и обтурации просвета бронхов вязким секретом.
Образование в задненижних отделах легких участков немого легкого свидетельствует о переходе статуса во II стадию с явным несоответствием между выраженностью дистанционных хрипов и их отсутствием при аускультации. Состояние больных крайне тяжелое. Грудная клетка эмфизематозной формы, вздута. Пульс превышает 120 ударов в минуту. Артериальное давление имеет тенденцию к повышению. На ЭКГ – признаки перегрузки правых отделов сердца. Формируется респираторный или смешанный ацидоз.
Состояние больных крайне тяжелое. Грудная клетка эмфизематозной формы, вздута. Пульс превышает 120 ударов в минуту. Артериальное давление имеет тенденцию к повышению. На ЭКГ – признаки перегрузки правых отделов сердца. Формируется респираторный или смешанный ацидоз.
В III стадии (при гипоксически-гиперкапнической коме) нарастают одышка и цианоз, резкое возбуждение сменяется потерей сознания, возможны судороги. Пульс парадоксальный, артериальное давление снижается. Течение болезни циклическое: фаза обострения с характерными симптомами и данными лабораторно-инструментальных исследований сменяется фазой ремиссии. Осложнения бронхиальной астмы: эмфизема легких, нередко присоединение инфекционного бронхита, при длительном и тяжелом течении болезни появление легочного сердца.
Диагностикапроводится на основании тщательно собранного анамнеза, типичных приступов экспираторного удушья, эозинофилии в крови, особенно в мокроте, аллергологического обследования с проведением кожных и в некоторых случаях провокационных ингаляционных тестов, исследования иммуноглобулинов Е и G. Хороший анализ анамнестических, клинических, рентгенологических и лабораторных данных позволяет исключить синдром бронхиальной обструкции при неспецифических и специфических воспалительных заболеваниях органов дыхания, болезнях соединительной ткани, глистных инвазиях, обтурации бронхов (инородным телом, опухолью), эндокринно-гуморальной патологии (гипопаратиреозе и др.), гемодинамических нарушениях в малом круге кровообращения, аффективной патологии и т. д.
Хороший анализ анамнестических, клинических, рентгенологических и лабораторных данных позволяет исключить синдром бронхиальной обструкции при неспецифических и специфических воспалительных заболеваниях органов дыхания, болезнях соединительной ткани, глистных инвазиях, обтурации бронхов (инородным телом, опухолью), эндокринно-гуморальной патологии (гипопаратиреозе и др.), гемодинамических нарушениях в малом круге кровообращения, аффективной патологии и т. д.
Лечение при бронхиальной астме должно быть строго индивидуализировано с учетом варианта течения, фазы болезни, наличия осложнений, сопутствующих заболеваний, переносимости больным лекарственных средств и наиболее рационального их применения в течение суток. Поликлиника – аллергологический кабинет – специализированное отделение стационара и в последующем постоянное наблюдение в аллергологическом кабинете – примерные этапы преемственности в лечении таких больных.
При атонической бронхиальной астме прежде всего назначают алиминационную терапию – максимально полное и постоянное прекращение контакта с аллергеном.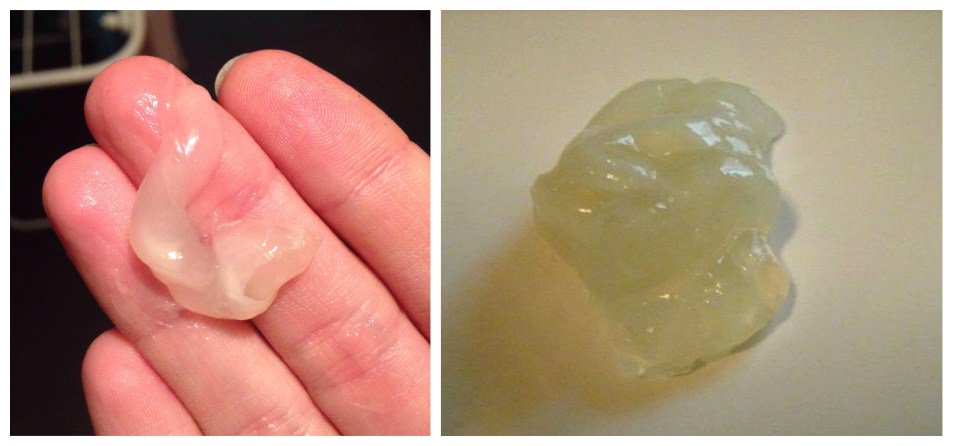 Если аллерген идентифицирован, но изолировать от него больного нельзя, показана специфическая гипосенсибилизация в специализированных аллергологических учреждениях в фазе ремиссии. Больным с атонической астмой (особенно при неосложненных формах болезни) назначают кромолин натрий (интал), распыляя его с помощью специального ингалятора.
Если аллерген идентифицирован, но изолировать от него больного нельзя, показана специфическая гипосенсибилизация в специализированных аллергологических учреждениях в фазе ремиссии. Больным с атонической астмой (особенно при неосложненных формах болезни) назначают кромолин натрий (интал), распыляя его с помощью специального ингалятора.
Если астма сочетается с другими аллергическими проявлениями, предпочтительнее прием внутрь кетотифена по 1 мг 2 раза в день. Эффект от обоих препаратов наступает постепенно.
При отсутствии эффекта назначают глюкокортикоиды, при среднетяжелых случаях желательно назначать в виде ингаляций (бекотид по 50 мкг каждые 6 ч). При тяжелых обострениях показан прием глюкокортикоидов внутрь, начиная с преднизолона по 15 – 20 мг всуток, после достижения клинического эффекта дозу постепенно снижают. При пищевой аллергии показано применение разгрузочно-диетической терапии, проводимой в стационаре. Больным с инфекционно-аллергической формой астмы рекомендуют лечение аутовакциной, аутолизатом мокроты, гетеровакцинами, которые в настоящее время готовят по новой технологии. Лечение вакцинами проводят в условиях специализированного стационара.
Лечение вакцинами проводят в условиях специализированного стационара.
При нарушениях в системе иммунитета назначают соответствующую иммунокорригирующую терапию. В период ремиссии проводят санацию очагов хронической инфекции. При инфекционно-зависимой форме астмы показаны оздоровительные мероприятия: физическая активность, регулярные занятия лечебной гимнастикой, закаливающие процедуры.
В связи с нарушением мукоцилиарного клиренса необходима разжижающая мокроту терапия: обильное теплое питье, щелочные теплые ингаляции, отвар трав – багульника, мать-и-мачехи и другие, муколитические средства. Целесообразны физические тренировки: плавание или спокойный бег в теплом помещении. При хорошей переносимости каждую неделю увеличивают нагрузку на 1 мин (до 60 мин).
При «аспириновой» астме из рациона исключают продукты, содержащие ацетилсалициловую кислоту (ягоды, томаты, картофель, цитрусовые). Категорически запрещен прием нестероидных противовоспалительных препаратов.
При необходимости назначают интал, задитен или кортикостероиды.
При выраженных эмоциональных расстройствах необходимо квалифицированное обследование и лечение у психотерапевта с индивидуальным подбором психотропных препаратов. Назначают психотерапию, рефлексотерапию.
Для купирования приступов астмы назначают индивидуально подобранную бронхорасширяющую терапию. Оптимальную дозу бронхолитиков подбирают опытным путем (от небольшой дозы до наиболее эффективной). Положительное действие у большинства больных оказывают селективные стимуляторы?2-адренорецепторов (салбутамол, беротек и др.), которые выпускаеютс в виде дозированных ручных (карманных) ингаляторов.
Во время приступа помогают два вдоха аэрозоля. В легких случаях подобные препараты можно применять в виде таблеток.
При более тяжелых приступах используют инъекции эуфиллин в/в (5 – 10 мл 2,4%-ного раствора, препарат применяют также в виде таблеток (по 0,15 г) и свечей (0,3 г)). Передозировка этих препаратов (особенно при гипоксии) может оказать кардиотоксическое действие; кроме того, частое применение симпатомиметиков обусловливает блокаду?-рецепторов.
Холиноблокаторы (атропин, белладонна, платифиллин) предпочтительны при инфекционно-аллергической форме болезни, особенно при обструкции крупных бронхов. Нередко эти препараты присоединяют к другим бронхорасширяющим средствам. Эффективным препаратом этой группы является атровент, выпускаемый в дозированных ингаляторах; его можно применять для профилактики приступов по два вдоха 3 – 4 раза в сутки.
Препарат незначительно влияет на мукоцилиарный клиренс. Различные механизмы бронхиальной обструкции у каждого больного обусловливают целесообразность комбинации препаратов. Эффективным препаратом является беродуал – комбинация беротека и атровента в виде дозированного ингалятора.
Лечение астматического статуса проводят дифференцированно в зависимости от его стадии, формы, причины возникновения. При анафилактической форме вводят п/к раствор адреналина и сразу применяют глюкокортикоиды, назначая со 100 мг гидрокортизона в/в капельно. Если в ближайшие 15 – 30 мин явного улучшения не наступает, вливание гидрокортизона повторяют и начинают в/в капельное введение эуфиллина (10 – 15 мл 2,4%-ного раствора). Одновременно проводят оксигенотерапию через носовой катетер или маску (по 2 – 6 л/мин). Лечение должно проводиться в блоке интенсивной терапии. Лечение метаболической формы астматического статуса проводят в зависимости от его стадии. Вначале необходимо ликвидировать непродуктивный кашель, улучшить отхождение мокроты посредством теплых щелочных ингаляций, обильного теплого питья. Если астматическое состояние обусловлено отменой или передозировкой симпатомиметиков, показано капельное введение преднизолона по 30 мг каждые 3 ч в/в до купирования статуса. При развитии ацидоза необходимо провести в/в вливания 2%-ного раствора гидрокарбоната натрия. Обязательно проводится регидратация путем введения большого количества жидкости. При II стадии астматического состояния дозу глюкокортикоидов повышают (преднизолон до 60 – 90 – 120 мг каждые 60 – 90 мин). Если в ближайшие 1,5 ч не исчезает картина немого легкого, показана управляемая вентиляция с активным разжижением и отсасыванием мокроты. В III стадии интенсивную терапию осуществляют совместно с реаниматологом. После выведения из астматического состояния дозу глюкокортикоидов сразу снижают вдвое, а затем постепенно уменьшают до поддерживающей
В период ремиссии проводят гипосенсибилизирующую терапию, санацию очагов инфекции, лечебную физкультуру, физические тренировки (прогулки, плавание), физиотерапию, санаторно-курортное лечение. Наибольшее значение имеет лечение на местных курортах, так как стало очевидным, что процессы адаптации к новым климатическим условиям и через короткое время реадаптация не оказывают тренирующего действия. Значительно улучшает эффект комплексной терапии квалифицированная психотерапия.
Клинические задачи | | «РМЖ» №5 от 04.03.2014
Задача № 1 В отделение поступил больной К., 41 год, слесарь. Жалобы на кашель с небольшим отделением слизисто-гнойной мокроты, больше по утрам. Кашель беспокоит больного в течение 4-х лет. Год назад перенес воспаление легких. Курит с 20-летнего возраста по 20–25 сигарет в день.
В отделение поступил больной К., 41 год, слесарь. Жалобы на кашель с небольшим отделением слизисто-гнойной мокроты, больше по утрам. Кашель беспокоит больного в течение 4-х лет. Год назад перенес воспаление легких. Курит с 20-летнего возраста по 20–25 сигарет в день.Каковы наиболее вероятная локализация и характер патологического процесса в легких?
1. Поражение плевры.
2. Хронический воспалительный процесс в бронхах.
3. Гнойный воспалительный процесс в бронхах (бронхоэктазы) или в легком (абсцесс).
4. Изолированное поражение альвеол.
5. Воспалительное поражение альвеол и бронхов (бронхопневмония).
Задача № 2
У больного на фоне бронхиального дыхания выслушивается побочный дыхательный шум, который исчезает при покашливании и усиливается при надавливании стетоскопом на грудную клетку.
Что это за шум?
1. Влажные хрипы.
2. Шум трения плевры.
3. Крепитация.
4. Сухие хрипы.
5. Плевроперикардиальные шумы.
Задача № 3
У больного на фоне ослабленного везикулярного дыхания выслушивается побочный дыхательный шум, который не исчезает при покашливании и усиливается при надавливании стетоскопом на грудную клетку.
Что это за шум?
1. Влажные хрипы.
2. Шум трения плевры.
3. Крепитация.
4. Сухие хрипы.
5. Плевроперикардиальные шумы.
Задача № 4
Осмотр: отставание левой половины грудной клетки в дыхании, некоторое западение левой половины грудной клетки.
Пальпация: ослабление голосового дрожания.
Перкусссия: притупление перкуторного звука.
Аускультация: ослабление дыхания и бронхофонии. Побочных дыхательных шумов нет.
Что у больного?
1. Долевое воспалительное уплотнение.
2. Гидроторакс.
3. Обтурационный ателектаз.
4. Очаговое воспалительное уплотнение.
5. Закрытый пневмоторакс.
Задача № 5
Больной К., 40 лет, на амбулаторном приеме у участкового врача поликлиники жаловался на повышение температуры до 38°С по вечерам, постоянный кашель со слизисто-гнойной мокротой, одышку при физической нагрузке, общую слабость, повышенную потливость.
Считает себя больным в течение 1 нед., когда усилился кашель, появились одышка при ходьбе, температура во второй половине дня. Из перенесенных заболеваний отмечает острую пневмонию 2 года назад, хронический гастрит в течение 10 лет.
Курит до полутора пачек в день, алкоголь употребляет. Месяц назад вернулся из заключения, не работает.
При объективном обследовании общее состояние – удовлетворительное. Пониженного питания. Кожные покровы влажные, на левой щеке румянец. Температура 37,3°С. Пальпируются подмышечные лимфоузлы, подвижные, безболезненные, 0,5х1,0 см. ЧДД – 20/мин. Отмечается укорочение перкуторного звука над левой верхушкой, там же дыхание с бронхиальным оттенком, единичные сухие хрипы. Над остальной поверхностью дыхание смешанное, хрипов нет. Тоны сердца учащены, ритмичны. Пульс – 100 уд./мин, ритмичный, удовлетворительного наполнения и напряжения. АД – 130/80 мм рт. ст. Язык обложен сероватым налетом. Живот мягкий, безболезненный. Печень и селезенка не пальпируются.
Задание:
1. Поставьте диагноз.
2. Составьте перечень заболеваний для дифференциального диагноза.
3. Назначьте обследование.
Задача № 6
Больной, 30 лет, поступил в стационар с жалобами на резкое ухудшение самочувствия. Вечером накануне внезапно почувствовал себя плохо: появились озноб, резкая головная боль, поднялась температура тела до 39–40°С, появился сухой и болезненный кашель, выраженная одышка. Вскоре присоединилась боль в грудной клетке справа, усиливалась при глубоком вдохе и кашле. В день поступления в стационар отмечает отхождение кровянистой «ржавой» мокроты.
Объективно: общее состояние тяжелое. Одышка в покое с ЧД 22/мин. При обследовании системы органов дыхания отмечается отставание в дыхании правой стороны грудной клетки; над пораженным участком легкого определяется укорочение перкуторного звука с тимпаническим оттенком, выслушивается жесткое дыхание. Крепитация (crepitatio indux) ясно определяется на высоте вдоха. Голосовое дрожание и бронхофония несколько усилены. Тоны сердца несколько приглушены. Пульс – 96 уд./мин., ритмичный, удовлетворительного наполнения и напряжения. АД – 120/70 мм рт. ст. Живот мягкий, безболезненный.
Результаты дополнительного обследования:
1. Общий анализ мокроты: слизисто-гнойный, лейкоциты – 20–30 в п./зр., эритроциты – 10–15 в п./зр., альвеолярный эпителий.
2. Биохимический анализ крови: альбумины – 45% (50–61%), ?-1-глобулины – 6,8% (3–6%), ?-2-глобулины – 12% (5,8–8,9%), ?-глобулины – 14,5% (11,0–13,0), ?–глобулины – 30% (15,5–21,9), фибриноген – 556 мг % (200–400 мг %), СРБ +/+/.
3. Общий анализ крови: лейкоциты – 25х109/л, СОЭ – 39 мм/ч.
Задание:
1. Установить предварительный диагноз.
2. Наметить план дополнительного обследования.
3. Провести дифференциальную диагностику.
4. Определить тактику лечения.
Задача № 7
Больная, 52 года, жалуется на одышку с затрудненным выдохом, кашель с выделением небольшого количества вязкой, слегка желтоватой мокроты, субфебрильную температуру. С детства страдает хроническим бронхитом. С 30-летнего возраста стали беспокоить приступы экспираторного удушья. Последнее ухудшение состояния началось несколько дней назад в связи с перенесенной ОРВИ: усилился кашель, длительно держалась субфебрильная температура, нарастала экспираторная одышка. 2 ч назад развился тяжелый приступ экспираторного удушья.
Объективно: общее состояние тяжелое. Вынужденное положение – сидя с фиксированным плечевым поясом. Экспираторная одышка с ЧД 22/мин. Дистанционные сухие хрипы. Сглаженность над- и подключичных ямок. Участие вспомогательной мускулатуры в акте дыхания. Диффузный цианоз, выраженный акроцианоз. Умеренные отеки ног. Перкуторный звук над легкими коробочный. Дыхание ослабленное, выслушиваются рассеянные сухие свистящие хрипы. Абсолютная сердечная тупость не определяется. Правая граница относительной сердечной тупости по правой парастернальной линии. Тоны сердца приглушены. Пульс – 115 уд./мин., ритмичный, удовлетворительного наполнения и напряжения. АД – 110/70 мм рт. ст. Живот мягкий. Печень выступает на 3 см из-под края реберной дуги, плотноватая, слегка болезненная, край заострен.
Результаты дополнительного обследования:
1. Общий анализ крови: эритроциты – 4,1х1012/л, Нв – 130 г/л, цветовой показатель – 0,9; тромбоциты – 330х109/л, лейкоциты – 11,0х109/л, эозинофилы – 7%, палочкоядерные – 5%, сегментоядерные – 56%, лимфоциты – 26%, моноциты – 6%, СОЭ – 25 мм/ч.
2. Общий анализ мочи: светло-желтая, реакция кислая, прозрачность – полная, удельный вес – 1018, белок – 0,165 г/л, сахара нет, лейкоциты – 6–8 в п./зр., эритроциты – 4–6 в п./зр., цилиндров нет.
3. Анализ крови на: общий белок – 68 г/л, альбумины – 48%, глобулины – 52%, ?-1-глобулины – 6,6%, ?-2-глобулины – 10,0%, ?-глобулины – 12%, ?-глобулины – 22,4%, ДФА – 280 ед., СРБ – умеренно положительный.
4. Иммунологический анализ крови: уменьшение количества Т- и увеличение В-лимфоцитов, увеличение количества Е-иммуноглобулинов.
5. Анализ мокроты общий: прозрачная, вязкая, стекловидная, лейкоциты – 20 в п./зр., эозинофилы – 20–35 в п./зр., спирали Куршмана++, кристаллы Шарко–Лейдена+++, БК и атипические клетки не обнаружены.
6. Спирография – дыхательная недостаточность III степени обструктивного типа.
7. Пневмотахометрия – мощность выдоха составляет 80% от мощности вдоха.
Задание:
1. Установить предварительный диагноз.
2. Наметить план дополнительного обследования.
3. Провести дифференциальную диагностику.
Задача № 8
Больная А., 18 лет, студентка, жалуется на периодическое затруднение дыхания (затруднен выдох), «свист в груди», приступы сухого кашля, особенно частые ночью и утром, субфебрильную температуру, потливость. Заболела 2 нед. назад, когда после переохлаждения появился сильный насморк. Температуру не измеряла, не лечилась, продолжала посещать занятия в институте. Через 2–3 дня появились боли в горле, осиплость голоса, приступообразный сухой кашель, потливость. Через 5 сут проснулась ночью с ощущением затрудненного дыхания, сопровождающегося «свистом в груди» и мучительным сухим кашлем. После горячего питья почувствовала себя лучше, уснула, но утром проснулась с теми же ощущениями. Температура до 37,5°С. Лечилась домашними средствами, банками и горчичниками на грудную клетку, но описанные выше признаки продолжались каждые сутки.
Объективно: температура 37,3°С. Выраженная потливость, небольшая гиперемия слизистой зева. На всем протяжении обоих легких – ясный легочный звук, жесткое дыхание, рассеянные немногочисленные хрипы разной высоты, сухие. Во время формированного выдоха увеличивается количество свистящих сухих хрипов. Остальные данные физикального обследования без особенностей.
Результаты дополнительного обследования:
1. Общий анализ крови: эритроциты – 4,5х1012/л, гемоглобин – 120 г/л, цветовой показатель – 0,9; тромбоциты – 230х109/л, лейкоциты – 10х109/л, палочкоядерные – 7%, сегментоядерные – 53%, лимфоциты – 32%, моноциты – 8%, СОЭ – 20 мм/ч.
2. Общий анализ мочи: светло-желтая, реакция – кислая, прозрачность – полная, удельный вес – 1020, белок – 0,033 г/л, сахара нет, лейкоциты – 3-5 в п./зр., эритроциты – нет, цилиндров нет.
3. Анализ крови на ДФА: 260 ед., СРБ – умеренно положительный.
4. Анализ мокроты общий: не удалось собрать мокроту.
5. Бактериологический анализ мокроты: не удалось собрать мокроту.
6. Серологическое исследование – высокий титр антител к вирусным антителам и микоплазмам.
7. Исследование функций внешнего дыхания: снижение жизненной емкости легких на 15%, форсированной жизненной емкости легких, снижение пневмотахометрии до 80% от должной.
Задание:
1. Установите предварительный диагноз.
2. Наметьте план дополнительного обследования.
3. Проведите дифференциальную диагностику.
Ответы:
Задача 1. Хронический воспалительный процесс в бронхах.
Задача 2. Влажные хрипы.
Задача 3. Плевроперикардиальные шумы.
Задача 4. Обтурационный ателектаз.
Задача 5.
1. Диагноз: подозрение на острую левостороннюю пневмонию.
2. Дифференциальный диагноз следует проводить с обострением хронического бронхита, туберкулезом легких, обострением пневмонии, опухолью легкого.
3. Больной нуждается в срочном обследовании:
1) флюорография органов грудной клетки;
2) общий анализ крови;
3) общий анализ мочи;
4) общий анализ мокроты + БК + атипические клетки.
Задача 6.
1. Предварительный диагноз: острая левосторонняя нижнедолевая крупозная пневмония, бактериальной этиологии, остротекущая.
2. План дополнительного обследования: общий анализ крови, общий анализ мочи, анализ крови на общий белок и фракции, СРБ, фибриноген, анализ мокроты общий, на БК и атипичные клетки, рентгенография легких.
3. Дифференциальную диагностику следует проводить с острой очаговой бактериальной пневмонией.
Принципы лечения:
– антибиотикотерапия – с контролем эффективности лечения;
– отхаркивающая терапия;
– бронхолитическая терапия;
– антигистаминная терапия.
Задача 7.
1. Предварительный диагноз: инфекционно-зависимая бронхиальная астма, II стадия, фаза обострения, приступный период.
Фоновое заболевание: хронический обструктивный бронхит в фазе обострения, эмфизема легких.
Осложнение: дыхательная недостаточность III степени, сердечная недостаточность, IIБ стадии.
2. План дополнительного обследования: общий анализ крови, общий анализ мочи, анализ крови на общий белок и белковые фракции, ДФА, СРБ, иммунологический анализ крови: Т- и В-лимфоциты, иммуноглобулины, анализ мокроты общий, на БК и атипические клетки, рентгенография легких, по показаниям – рентгенография придаточных полостей носа, ЭКГ, спирография, пневмотахометрия, консультация аллерголога, ЛОР, стоматолога.
3. Дифференциальную диагностику следует проводить с хроническим обструктивным бронхитом, трахеобронхиальной дискинезией, бронхогенным раком легкого, кардиальной астмой.
Задача 8.
1. Предварительный диагноз: острый обструктивный бронхит.
2. План дополнительного обследования: общий анализ крови, общий анализ мочи, анализ мокроты с определением микрофлоры и ее чувствительности к антибиотикам, серологическое исследование – определение титра антител к вирусам, бактериям, микоплазмам, рентгенография легких в 3-х проекциях, ЭКГ, исследование функции внешнего дыхания.
3. Дифференциальную диагностику следует проводить с острой пневмонией.
.
Кашель и его причины | Медицинский центр Аванта-Мед
Процесс кашлевого рефлекса начинается с раздражения рецепторов, располагающиеся по ходу носа, ушей, задней стенки глотки, пищевода, гортани, трахеи, крупных бронхов, плевры и диафрагмы.
В норме пылевые частицы, микроорганизмы, поступающие с воздухом, задерживаются на слизистых дыхательного тракта и выводятся благодаря работе ресничек эпителия. Важную роль играет слизь, которую производят железы трахеи и бронхов, она обладает свойством обезвреживать микроорганизмы. Процесс физиологического очищения дыхательных путей является основным механизмом защиты легких, бронхов, трахеи и гортани от повреждения и воспаления.
Кашель возникает в результате раздражения кашлевых рецепторов полости носа, глотки, трахеи, бронхов. Легче всего кашель вызывается при раздражении «кашлевых зон» задней стенки глотки, голосовой щели, трахеи и плевры. Основные факторы – воспалительные (отек слизистой, патологический секрет), механические (инородное тело, увеличенные лимфоузлы и опухоли в средостении), химические и температурные. А также кашель может иметь и центральное происхождение, если раздражение идет из головного мозга.
Кашель классифицируют следующим образом:
- по характеру – непродуктивный (сухой) и продуктивный (с выделением мокроты)
- по продолжительности – эпизодический, кратковременный, приступообразный и постоянный
- по течению – острый, хронический (более 3 месяцев).
Следует обратить внимание на время возникновения кашля – утром (при заболевании легких и бронхов, а также при патологии пищевода), ночью (при бронхиальной астме, сердечной недостаточности, синусите, коклюше), а также на болезненность (например, при трахеите) и другие особенности (лающий кашель, сопутствующие одышка, свистящее дыхание и т.д.).
При диагностике наличие мокроты, является важным показателем. Неэффективность кашля может быть обусловлена большой вязкостью мокроты, недостаточно глубоким дыханием, нарушением бронхиальной проходимости и другими причинами. При влажном кашле нужно обращать внимание на цвет и характер мокроты, которые часто характерны для того или иного заболевания (тягучая, стекловидная мокрота при астме, ржавого цвета – при сердечной недостаточности; гнойная (желто–зеленоватая) – для бактериальных инфекций дыхательных путей).
Основными причинами острого кашля — инфекции (пневмония, острый бронхит, острые респираторные заболевания – ОРВИ, коклюш, плеврит), токсические и механические воздействия. Для определения причин острого кашля необходимо обследование и выявление сопутствующих симптомов (наличие мокроты, ринит, лихорадка, слабость, потливость, тошнота, головные и мышечные боли и др.).
В большинстве случаев острого кашля не возникает трудностей в диагностике, и непродолжительный не тяжелый кашель обычно не влечет за собой серьезных последствий при адекватном лечении. Трудности возникают, как правило, при установлении причины хронического кашля.
Хроническим считается кашель, продолжительность которого превышает 3 месяца.
Причины его разнообразны: бронхолегочные заболевания (хронический бронхит, бронхиальная астма, туберкулез легких и др.), внелегочная патология (поражение крупных сосудов, сердечная недостаточность, пороки сердца), а также побочное действие лекарств.
Острый бронхит
Воспаление бронхов преимущественного инфекционного происхождения (вирусный и бактериальный). Заболевание начинается остро, вероятнее всего после переохлаждения. Сопровождается симптомами интоксикации (повышение температуры, озноб, повышенная потливость). Сначала кашель сухой, затем продуктивный с мокротой. Своевременное полноценное лечение позволяет полностью вылечить острый бронхит, при несвоевременной и неполноценной терапии возможны осложнения – пневмония, плеврит (воспаление ткани покрывающей легкие), переход заболевания в постоянную (хроническую) форму.
Хронический бронхит
Длительно текущее, необратимое поражение всех крупных, средних и мелких бронхов. О хроническом бронхите говорят, если в течение двух лет подряд кашель продолжается не менее 3 месяцев в году. Начало постепенное: кашель по утрам с отделением слизистой мокроты, который постепенно начинает возникать и ночью, и днем, усиливаясь в холодную и сырую погоду, с годами становится постоянным. Мокрота слизистая, в периоды обострения — слизисто-гнойная или гнойная. С течением времени под воздействием воспаления в бронхах, они деформируются, просвет становится уже, нарушается процесс их очищения от чужеродных агентов, мокрота становится более вязкой и нарушается ее отделение. Постепенно нарастает одышка. До определенного периода изменения в бронхах обратимы, то есть под воздействием препаратов можно добиться стабилизации процесса и уменьшения воспаления. При отсутствии своевременного лечения эти изменения становятся необратимыми, формируется стойкая деформация бронхов и нарушение дыхательной функции. Нарастает одышка, усиливающаяся при нагрузках и движении. Исходом хронического бронхита может быть обструктивная болезнь легких (стойкая деформация бронхов и поражение легких) и как следствие развитие соединительной ткани в легких и стойкое снижение функции легких.
Бронхиальная астма
Хроническое заболевание дыхательных путей, основной причиной является продукция бронхами большого количества мокроты, отека дыхательных путей, за счет воспаления и аллергической реакции. Приступы удушья (как правило затруднение выдоха), которым могут предшествовать кашель, заложенность носа, першение в горле. Может быть интенсивный приступообразный кашель (как вариант удушья), одышка, сердцебиение. Основные причины развития – это аллергия на какой-то раздражитель (пыльца, дом. животные, парфюмерия и т. д.) и длительно существующий воспалительный процесс. Для полноценного лечения надо, прежде всего, установить причину развития и по возможности исключить контакт с аллергеном и/или устранить воспаление. Показана консультация аллерголога-иммунолога для адекватной терапии. Осложнения астмы: хронические изменения легких (склероз), дыхательная недостаточность (нарушение функции дыхания, одышка), формирование полостей в легких, нарушение работы сердца. Бронхиальная астма требует постоянного наблюдения.
Плеврит
Воспаление ткани, окружающей легкие и скопление в полости вокруг легких воспалительного белка — фибрина. Иногда кашель может быть единственным проявлением, иногда возникает боль в боку и повышение температуры. В постановке диагноза помогает осмотр больного, лечение требует назначения антибиотиков.
Пневмония
Острое воспаление легких. Основная причина – это инфекции бактериальные и вирусные. Частое осложнение острого и хронического бронхита. Подозрение на пневмонию возникает при сочетании повышенной температуры и кашля, с мокротой, утомляемости, слабости более трех дней. Лечение требует назначения правильно подобранных антибиотиков в максимально короткие сроки от начала заболевания, многие пациенты нуждаются в госпитализации. Осложнения пневмонии – плеврит, интоксикационный синдром (накопление в организме бактериальных токсинов, сопровождается недостаточностью многих органов), дыхательная недостаточность (возникает из-за поражения легочной ткани, тем выше, чем больше участок воспаления в легких), кровотечение (при разрушении сосудов в легких), нарушения в работе сердечно-сосудистой системы. Осложнения при отсутствии лечения являются жизнеугрожащими.
Туберкулез
Инфекционное заболевание, вызываемое микобактериями туберкулеза, характеризуется поражение легочной ткани, лимфоузлов, костей, внутренних органов. Активная форма туберкулеза – заразная форма, при которой происходит выделение возбудителя. Признаки – слабость, головная боль, потливость, постоянное «подкашливание». Диагностика ФЛГ И анализ мокроты. Лечение в специализированных больницах.
Решающее значение в диагностике имеют рентгенологические данные (флюрография и рентгенография органов грудной клетки). Проведение, которых необходимо ежегодно всему взрослому населению, учитывая неблагоприятную эпид. обстановку в регионе по туберкулезу легких. Наличие каких-либо изменений или их отсутствие помогают продвинуться на следующий этап поиска с использованием дополнительных методов исследования. В обязательном порядке выполняются общеклинические исследования – общий анализ крови, общий анализ мочи, биохимическое исследование, а также исследование функции внешнего дыхания и ЭКГ, если это необходимо.
Например, кашель достаточно часто выявляется в качестве побочного эффекта у 20 % больных, принимающих ингибиторы АПФ (такие как эналаприл, моноприл, аккупро и др.). Также он может наблюдаться при приеме b–блокаторов. В данном случае исчезновение кашля после отмены медикамента достоверно свидетельствует о лекарственном происхождении кашля. Некоторые виды кашля могут возникать при патологии желудка и пищевода, особенностью является возникновение кашля по утрам и чувство изжоги или жжения за грудиной.
Лечение кашля следует начинать с устранения его причины. Из общих рекомендаций можно отметить достаточное потребление жидкости, увлажненный воздух в комнате. Необходимы проведение оценки характера кашля, а при продуктивном кашле – характера мокроты, выявление наличия или отсутствия спастического компонента.
Необходимо помнить, что лечение кашля не сводится к его подавлению.
Лечение бронхиальной астмы – статьи о здоровье
Оглавление
Бронхиальная астма является рецидивирующим хроническим заболеванием, поражающим дыхательные пути. Обычно патологию впервые диагностируют у детей и подростков, но развиваться она может начать в любом возрасте. Так как заболевание является достаточно опасным, несет угрозу для здоровья и жизни, обращаться к иммунологу-аллергологу следует уже при первых его признаках (после первого же приступа).
Причины
Бронхиальная астма у взрослых и детей является мультифакторным заболеванием, ее развитие обусловлено как внутренними, так и внешними причинами. Как правило, патология возникает на фоне воздействия таких специфических аллергенов, как:
- Пыльца растений
- Грибок
- Шерсть животных
- Различные продукты питания: цитрусовые, мед, орехи, морепродукты и др.
- Бытовая пыль
- Клещи
Также развитие бронхиальной астмы могут спровоцировать красители, нестероидные противовоспалительные препараты, бета-адреноблокаторы, аспирин, а также соли тяжелых металлов, полимеры, бытовая химия и др.
Важную роль в развитии заболевания играют и факторы окружающей среды. Чаще всего патологию диагностируют в районах с высокой плотностью населения, частыми перепадами температур, тяжелой промышленностью, застоем воздушных масс.
Спровоцировать приступ могут даже физические нагрузки и негативное эмоциональное состояние пациента.
Впервые повышенную чувствительность трахеи и бронхов обычно вызывает большое количество аллергенов. В дальнейшем спровоцировать приступ может уже малая часть опасных для конкретного пациента веществ.
Симптомы бронхиальной астмы
Для клинической картины заболевания характерны 3 основных признака:
- нарушение дыхания
- приступы кашля
- дистанционные хрипы
Зачастую приступы возникают в ночное время.
Также к признакам бронхиальной астмы относят:
- одышку
- тяжелое дыхание с раздуванием крыльев носа
- возбужденное состояние
- потливость
- учащенное сердцебиение
- цианоз (покраснение покровов кожи)
До возникновения симптомов патологии проявляются их предвестники. После контакта с аллергеном пациент может жаловаться на признаки ринита, конъюнктивита или фарингита (чихание, выделение секрета из носа, кашель). Уже затем больной начинает ощущать сдавливание в груди. При этом дыхание становится жестким и возникает одышка с быстрым и прерывистым вдохом и продолжительным затрудненным выдохом. Со стороны можно заметить, что человек напрягает брюшную стенку и верхний плечевой пояс. Для облегчения выдоха пациент наклоняет туловище вперед и опирается на руки. Обычно в конце приступа возникает кашель и отходит «стекловидная» мокрота.
Самой грозной формой бронхиальной астмы является астматическое состояние, в которое может перейти затяжной приступ. Для него характерны непродуктивный кашель и возрастающая невосприимчивость к терапии.
Специалисты сегодня выделяют 2 формы астматического состояния:
- Анафилактическая. При этой форме возникают тяжелейшие приступы удушья. Обусловлен данный вид патологии иммунологическими и псевдоаллергическими реакциями
- Метаболическая. Для этой формы бронхиальной астмы характерна функциональная блокада определенных аллергических рецепторов. Возникает она под действием неблагоприятных климатических условий, при быстрой отмене кортикостероидов и иных факторах. Сначала пациент жалуется на прекращение отхождения мокроты, затем появляется боль в области брюшины, груди и в плечах. В результате развития заболевания просвет бронхов перекрывается вязким секретом
Важно! Лечение бронхиальной астмы необходимо начинать как можно раньше. По этой причине пациентам важно скорее обратиться за медицинской помощью. Любое самолечение запрещено, так как оно может затруднить диагностику и отсрочить терапию.
Диагностика
Такая болезнь, как бронхиальная астма, выявляется на основании целого ряда показателей. Сначала врач изучает жалобы пациента, особенности его жизни и историю болезни. Затем выполняется обследование, основной целью которого является оценка обратимости бронхиальной непроходимости. Обязательно проводится и аллергологическая диагностика. Она заключается в выполнении кожных тестов и определении в сыворотке крови специфического иммуноглобулина класса E. В рамках диагностики исключаются или подтверждаются сопутствующие заболевания.
Основными методами обследований являются:
- Исследования вентиляционной функции легких
- Выявление повышенной реактивности бронхов
- Аллергические тесты
Пациентам назначают спирометрию. Важным показателем при такой диагностике является объем форсированного выдоха за первую секунду маневра. Он определяет степень закупоривания бронхов. В рамках аллергологического исследования выявляются опасные для пациента вещества, контакт с которыми может стать причиной приступа. При необходимости выполняются и другие обследования.
Терапия
Следует понимать, что заболевание невозможно вылечить полностью, но его можно успешно контролировать, предотвращая развитие приступов.
Основными целями лечения бронхиальной астмы у взрослых и детей являются:
- контроль над приступами
- предотвращение рисков обострений
- поддержание показателей внешнего дыхания близко к норме
- минимизация побочных эффектов и нежелательных последствий от приема лекарственных препаратов
- ликвидация ограничений пациентов в физической активности
Основное лечение бронхиальной астмы включает 2 этапа:
- Симптоматическая терапия для экстренной помощи
- Базисная терапия для контроля течения заболевания
Пациентам назначают ингаляционные и другие препараты, а также небулайзерную терапию. Особое внимание уделяется питанию. Для предотвращения приступов удушья и облегчения состояния пациента ему рекомендуют соблюдать специальную диету с исключением из рациона цитрусовых, морепродуктов, орехов, продуктов пчеловодства, шоколада, белого хлеба и сдобы, а также молочных продуктов. Следует питаться часто и небольшими порциями, избегая переедания. Очень важно отказаться от употребления алкоголя и от курения.
Близким людей с бронхиальной астмой следует освоить основные принципы неотложной помощи при приступе. При его начале необходимо успокоить человека, расстегнуть ворот или полностью освободить верхнюю часть тела от стесняющей одежды, обеспечить приток свежего воздуха. Больной должен занять удобное положение сидя (обычно с опорой рук и разведением локтей в стороны). Также следует в обязательном порядке использовать ингалятор.
Важно! При отсутствии эффекта от принятых мер или при ухудшении состояния необходимо немедленно вызвать скорую медицинскую помощь!
Особое внимание уделяется и лечению осложнений бронхиальной астмы. Проводится оно исключительно в стационарных условиях. Пациент получает большие дозы специальных препаратов. Ему назначают симптоматическую и инфузионную терапию. Если купировать астматический статус на первой стадии не удается, пациента переводят на искусственную вентиляцию легких. Также проводится санационная бронхоскопия.
Важно! Лечение бронхиальной астмы во многом определяется стадией (степенью) ее развития и подбирается исключительно опытным врачом. Терапия всегда является комплексной и индивидуальной. Она учитывает особенности пациента, образ его жизни, условия работы и иные важные факторы. Только грамотно подобранное лечение может дать выраженный результат и сократить не только количество приступов, но и риски развития осложнений, опасных для жизни.
Профилактика
Первичная профилактика
Ее цель заключается в предотвращении развития повышенной чувствительности к определенным веществам. Особое внимание уделяется пациентам, которые имеют наследственную предрасположенность к острым реакциям на аллергены.
Вторичная профилактика
Проводится среди пациентов с уже сформированной повышенной чувствительностью к аллергенам, но пока отсутствующими симптомами астмы. К такой группе пациентов относят людей с аллергическим ринитом, атопическим дерматитом и отягощенным по бронхиальной астме семейным анамнезом.
Для обеспечения эффективной профилактики необходимо в первую очередь минимизировать воздействие внешних факторов, которые могут спровоцировать развитие заболевания.
Специалисты рекомендуют:
- Избегать контактов с аллергенами
- Вести активный образ жизни, заниматься спортом, поддерживать оптимальный уровень физических нагрузок
- Полноценно отдыхать
- Правильно питаться
- Регулярно посещать лечащего врача. Наблюдаться следует не только у терапевта, но и у аллерголога-иммунолога
Важно пройти и все необходимые обследования, позволяющие выявить аллергены, на которые наблюдается острая реакция организма.
Преимущества обращения в МЕДСИ
- Опытные врачи. У нас работают квалифицированные специалисты, которые способны своевременно выявить патологию и провести ее лечение. Кроме того, врачи занимаются и профилактикой бронхиальной астмы у пациентов с различными формами аллергических реакций
- Диагностическое оборудование экспертного класса. Мы располагаем возможностями для выполнения всех видов необходимых лабораторных исследований и инструментальных обследований, позволяющих вовремя выявить различные патологические состояния
- Многопрофильная и быстрая диагностика. Вам не придется сидеть в очереди или ездить в несколько центров, чтобы пройти комплексное обследование
- Полное ведение пациента. Благодаря этому сокращаются риски возникновения осложнений и частых приступов. Пациент получает комплексную поддержку с первого дня обращения и до улучшения состояния
- Комплексный и индивидуальный подход к терапии. Лечение больных бронхиальной астмой проводится с применением современных методик и тактик, привлечением опыта коллег и внедрением собственных разработок
Чтобы записаться на прием в клинику, достаточно позвонить по номеру +7 (342) 215-06-30 Специалист ответит на все возникшие вопросы и подберет оптимальное время для посещения врача.
Покашляй мне тут. Как по кашлю распознать болезнь? | Здоровая жизнь | Здоровье
Кашель — это защитный рефлекс, цель которого — очищение дыхательных путей от микробов, слизи и инородных предметов, — рассказывает врач-терапевт высшей категории Ирина Мечникова. Однако когда процесс очищения затягивается, это вызывает законное беспокойство.
Специалисты считают, что главный критерий кашля — его продуктивность (отхождение мокроты) или непродуктивность (отсутствие таковой).
Продуктивный кашель — влажный, с отделяемой мокротой, очищающий дыхательные пути от патогенных микроорганизмов.
Несмотря на это, влажный продуктивный кашель считается «хорошим», он служит симптомом самых тяжелых заболеваний.
Бронхит — воспаление слизистой оболочки, выстилающей внутреннюю поверхность бронхов.
При бронхите слизистая не только воспаляется, но и отекает, что сопровождается выделением большого количества слизи. Поэтому кашель при бронхите долгий и изнуряющий, нередко заканчивается рвотой. Самые мучительные приступы — по утрам, после пробуждения, когда отходит скопившаяся за ночь мокрота.
Пневмония — поражение легочной ткани.
Кашель появляется на 3-5 день болезни и сопровождается болью в грудной клетке (со стороны поражения легочной ткани) при кашле и дыхании и высокой температурой. Гнойной мокроты (иногда — с прожилками крови) настолько много, что человек ею может «захлебываться». Позже возникает одышка — следствие дыхательной недостаточности и быстрая утомляемость.
Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей
Кашель при астме — приступообразный, при котором резкие и прерывистые вдохи чередуются с длительными тяжелыми выдохами в сопровождении свистящих шумов. Приступы возникают ночью или под утро. Днем приступы могут возникать при плаче, смехе или вдыхании холодного воздуха. Еще один характерный признак бронхиальной астмы — одышка и обильная прозрачная стекловидная мокрота.
Туберкулез легких — тяжелое инфекционное заболевание, поражающее ткани легкого.
Кашель при туберкулезе носит хронический характер. Обычно он глухой, настойчивый, с металлическим оттенком. Характер кашля при туберкулезе зависит от процессов, протекающих в легких. В начале заболевания он сухой, по мере развития болезни становится влажным. Самый тревожный признак — кровохарканье (выделение свежей крови с мокротой), который говорит о прогрессировании инфекционного процесса в легких.
Косвенные признаки туберкулеза — потеря веса и повышенная потливость (особенно — по ночам).
Бронхоэктатическая болезнь — хроническое заболевание легких, при котором образуются участки деформации мелких бронхов.
При этом опасном заболевании в расширенных участках бронхах идет хронический воспалительный процесс, сопровождающийся образованием обильной мокроты. При присоединении бактериальной инфекции происходит ее нагноение. Больше всего гнойной, с неприятным запахом мокроты выделяется по утрам. При обострениях может подниматься температура.
Сухой кашель
Сухой раздражающий кашель без мокроты обычно возникает при воспалении горла и носоглотки. Сухой кашель характерен для начала болезни и, при нормальном ее течении, через 2-3 дня сменяется влажным.
Фарингит — воспаление слизистой глотки — главный провокатор сухого кашля. Характерные признаки — першение, боль и ощущение «комка» в горле. Кашель упорный и мучительный, у детей нередко приводит к рвоте. При правильной терапии проходит через 3-5 дней.
Ларингит — воспаление слизистой гортани.
Лающий, надсадный, сухой, изнуряющий кашель — фирменный знак болезни. На начальной стадии сопровождается хрипами и шумным дыханием. Если кашель не лечить — он будет сопровождаться ощущением «раздирания» горла, при правильной терапии сухой кашель становится влажным и через 7- 10 дней сходит на нет.
Ложный круп — патология, при которой гортань воспаляется и сужается.
Это служит причиной лающего, приступообразного кашля и одышки. При крупе тяжело дается вдох (иногда можно заметить, как при вдохе втягивается внутрь яремная ямка — углубление между ключицами), выдох остается обычным.
Синусит — воспаление пазух носа, при котором слизь стекает по стенке глотки и раздражает кашлевые рецепторы.
В начале лечения синусита кашель может усиливаться, так как отек спадает и содержимое поступает в полость носа, а по мере выздоровления — стихает.
… и другие причины
Иногда кашель никак не связан ни с вирусами, ни с инфекциями носоглотки и верхних дыхательных путей, а возникает совсем по другим причинам.
Болезни сердца
При сердечной недостаточности нарушается процесс кровообращения. Кровь застаивается в легких, тем самым провоцируя сухой кашель. Вызывает кашель и прием некоторых препаратов, назначаемых при аритмии и повышенном артериальном давлении.
Болезни желудочно-кишечного тракта
Хронические сухой кашель может быть симптомом рефлюксного эзофагита — болезни, вызванной дисфункцией желудка и пищевода, при которой происходит заброс желудочного сока в пищевод. По ночам (в положении лежа) он достигает глотки и вызывает раздражение кашлевых рецепторов. Если кашель сопровождается изжогой, отрыжкой с кисловатым привкусом (многие принимают ее за изжогу), болью в гортани — диагноз сомнения не вызывает.
Нервные расстройства
Чрезмерные психические и физические нагрузки повышает тонус мышц шеи, а это провоцирует возникновение боли в горле и кашля — сухого, продолжительного, навязчивого. Отличительная особенность психогенного кашля — он редко бывает утром, появляется днем, усиливается к вечеру и никогда не беспокоит ночью.
Заболевания стекловидного тела
Последнее обновление: 19 апреля 2021 г.
Резюме
Стекловидное тело — это прозрачное студенистое вещество, заполняющее пространство глаза между хрусталиком и сетчаткой. Он позволяет свету проходить от хрусталика к сетчатке и обычно имеет достаточную массу, чтобы поддерживать сферическую форму глазного яблока и противодействовать отслоению сетчатки. В этой статье рассматриваются наиболее распространенные заболевания стекловидного тела, включая заднюю отслойку стекловидного тела и кровоизлияние в стекловидное тело.
Задняя отслойка стекловидного тела — это отделение задней части коры стекловидного тела от внутренней ограничивающей мембраны сетчатки. Этиология включает возрастную дегенерацию стекловидного тела, удлинение глазной луковицы и травмы глаза. Пациенты обычно протекают бессимптомно, но могут жаловаться на мухи и фотопсию. Отслоение стекловидного тела подтверждается обследованием с помощью щелевой лампы. Бессимптомные люди в лечении не нуждаются. Лицам с симптомами травмы сетчатки (например, разрывами / отверстиями сетчатки, отслоением сетчатки) требуется быстрое лечение, например,г., лазерная фотокоагуляция.
Кровоизлияние в стекловидное тело — это кровоизлияние в стекловидное тело и прилегающие к нему структуры. Это может быть вызвано травмой и различными заболеваниями, например, пролиферативной диабетической ретинопатией, задней отслойкой стекловидного тела и опухолями. Клинические признаки включают безболезненное внезапное появление односторонних помутнений и / или потерю зрения. Обследование с помощью щелевой лампы подтверждает наличие крови в стекловидном теле. Первоначально рекомендуется выжидательный подход, поскольку состояние обычно разрешается спонтанно.Однако при поражении сетчатки или тяжелом прогрессировании заболевания показана витрэктомия.
Задняя отслойка стекловидного тела
- Определение: отслойка задней части коры стекловидного тела от внутренней ограничивающей мембраны сетчатки
- Эпидемиология: пик заболеваемости в возрасте 45–65 лет
- Этиология
- Клинические особенности
- Пациенты обычно протекают бессимптомно
- Фотопсия: внезапное и кратковременное восприятие ярких вспышек света, которые часто начинаются в одной области поля зрения.Обычно он односторонний и возникает в темноте или при закрытых глазах.
- Поплавки
- Диагностика
- Лечение
- Лечение не требуется пациентам без повреждения сетчатки и / или пациентам с исчезнувшими симптомами
- Пациентам с симптомами травмы сетчатки требуется быстрое лечение (см. Осложнение ниже)
- Осложнения
Внезапное появление плавающих помутнений и / или восприятие вспышек требует срочного осмотра глазного дна, чтобы исключить повреждение сетчатки!
Ссылки: [1]
Кровоизлияние в стекловидное тело
- Определение: кровоизлияние в стекловидное тело и вокруг него
- Этиология:
- Разрыв неоваскулярных сосудов при ишемических изменениях сетчатки
- Разрыв физиологических сосудов
- Кровоизлияние из соседнего участка
- Клинические особенности
- Внезапное появление симптомов: обычно одностороннее и безболезненное
- Помутнения и / или потеря зрения: обычно хуже после сна
- Диагностика
- Лечение
- Поскольку кровотечение может разрешиться спонтанно, в начале лечения рекомендуется выжидательный подход.
- Лечение основной причины
Ссылки: [2] [3]
Преретинальное субгиалоидное кровоизлияние
- Определение: кровоизлияние между сетчаткой и задней стенкой стекловидного тела
- Этиология
- Клинические особенности
- Внезапное появление черного помутнения и / или потери зрения
- Гифема
- Диагностика
- Лечение
- Лазерная гиалоидотомия: открытие гиалоидной мембраны стекловидного тела → распределение крови путем диффузии
- Витрэктомия Pars plana: хирургическая процедура, при которой гель стекловидного тела удаляется из глаза путем введения инструментов через плоский pars plana
Ссылки: [3]
Стойкое первичное гиперпластическое стекловидное тело
- Определение: стойкая эмбриональная ткань, которая блокирует свет, проходящий к задней части глаза
- Этиология
- Неспособность эмбриональной первичной сосудистой системы стекловидного тела и гиалоидной сосудистой системы регрессировать во время беременности
- Клинические особенности
- Диагностика
- Лечение
- Осложнения
Младенцы с лейкокорией должны быть обследованы на предмет наличия опасных для жизни или зрения состояний, таких как ретинобластома.
Поплавки
- Определение: отложения в стекловидном теле, воспринимаемые как пятна или струны, дрейфующие в поле зрения.
- Эпидемиология [4]
- Пиковый возраст:> 50 лет
- ♀ = ♂
- Этиология [5]
- Клинические особенности
- Восприятие помутнений различной формы и размера (например, пятен, нитей, нитевидных структур)
- Быстро следить за движениями глаз
- Медленно перемещаться по полю зрения, когда глаз все еще неподвижен
- Имеет тенденцию отодвигаться при взгляде на прямо
- Выглядят более интенсивно на фоне яркого освещения и монохромных областей (например,g., белая бумага, голубое небо)
- Симптомы, указывающие на вторичные плавающие помутнения
- Внезапное усиление / появление плавающих помутнений, особенно если они сопровождаются фотопсией и / или потерей зрения
- Дождь с плавающими помутнениями: внезапное появление бесчисленных помутнений ( воспринимаются как множественные черные точки)
- Восприятие помутнений различной формы и размера (например, пятен, нитей, нитевидных структур)
- Диагностика
- Глазное УЗИ: особенно полезно для исключения вторичных плавающих помутнений и количественной оценки первичных плавающих помутнений
- Визуализация всего стекловидного тела
- Оценка степени выраженности плавающих помутнений возможна путем измерения помутнения стекловидного тела, которое не угрожает зрению, но может вызвать нарушение зрения и, как следствие, повлиять на качество жизни.
- Диагностика болезненного состояния, вызывающего вторичные плавающие помутнения, обычно включает исследование с помощью щелевой лампы или офтальмоскопию.
- Глазное УЗИ: особенно полезно для исключения вторичных плавающих помутнений и количественной оценки первичных плавающих помутнений
- Лечение [5]
- Информирование пациентов о симптомах, указывающих на вторичные плавающие помутнения
- Первичные плавающие помутнения
- Первая линия: наблюдение и подтверждение
- Витрэктомия
- Лазерный витреолиз
- Вторичные плавающие помутнения: лечение основного заболевания (обсуждается в соответствующих статьях)
Сильное увеличение числа помутнений, сопровождающееся фотопсией, является типичным симптомом острой задней отслойки стекловидного тела, которая несет риск разрыва сетчатки и отслоения сетчатки .
Ливень с плавающими помутнениями указывает на присутствие свободных клеток в стекловидном теле и обычно связан с кровоизлиянием в стекловидное тело.
Дегенерация стекловидного тела
- Определение: дегенеративное разжижение стекловидного тела с помутнением стекловидного тела из-за отложений жирных солей кальция
- Этиология
- Клинические особенности
- Обычно бессимптомно
- Могут возникать односторонние помутнения или потеря зрения
- Диагностика
- Лечение
- Не показано (как правило, бессимптомно)
- Витрэктомия при значительном нарушении зрения
Список литературы
- Райхель Э., Дукер Дж., Гольдман Д., Фейн Дж., Вора Р. Справочник по заболеваниям сетчатки: индивидуальный подход . JP Medical Ltd ; 2015 г.
- Медина, Калифорния, Таунсенд Дж. Х., Сингх А. Д.. Руководство по заболеваниям сетчатки . Springer ; 2016 г.
- Кровоизлияние в стекловидное тело: диагностика и лечение.
- Флаксел С.Дж., Адельман Р.А., Бейли С.Т. и др. Задняя отслойка стекловидного тела, разрывы сетчатки и дегенерация решетки Preferred Practice Pattern®. Офтальмология . 2020; 127 (1): стр. P146-P181. DOI: 10.1016 / j.ophtha.2019.09.027. | Открыть в режиме чтения QxMD
- Стекловидные плавающие помутнения. https://www.ncbi.nlm.nih.gov/books/NBK470420/ . Обновлено: 21 мая 2020 г. Дата обращения: 18 февраля 2021 г.
- Милстон Р., Мэдиган М.С., Себаг Дж. Помутнения стекловидного тела: этиология, диагностика и лечение. Surv Ophthalmol . 2016; 61 (2): стр.211-227. DOI: 10.1016 / j.survophthal.2015.11.008. | Открыть в режиме чтения QxMD
Нормально стерильные участки — Департамент здравоохранения Миннесоты
Определение обычно стерильных участков (и исключений) для подачи клинических изолятов в лабораторию общественного здравоохранения Министерства здравоохранения Миннесоты.
Обычно стерильное место определяется как:
- кровь
- спинномозговая жидкость (CSF)
- плевральная жидкость
- включает:
- грудная жидкость
- жидкость для плевроцентеза
- включает:
- перитонеальная жидкость
- перикардиальная жидкость
- кость
- суставная жидкость
- включает:
- синовиальная жидкость
- Жидкость, аспират иглы или посев из любого конкретного сустава:
- колено
- лодыжка
- колено
- бедра
- запястье
- включает:
- внутренних узлов кузова
- Образец, полученный хирургическим путем или аспирацией из одного из следующих источников:
- лимфатический узел
- мозг
- сердце
- печень
- селезенка
- стекловидное тело
- почка
- поджелудочная железа
- яичник
- Сосудистая ткань
- Образец, полученный хирургическим путем или аспирацией из одного из следующих источников:
Исключения:
- Группа A Streptococcus , если источником являются:
- Мышцы
- ткань или биопсия, полученная хирургическим путем
- любой участок (даже нестерильные участки) в случае синдрома токсического шока (СТШ)
или некротический фасциит (НФ).
- Мышцы
- Группа B Streptococcus при внутриутробной гибели плода:
- Плацента или околоплодные воды
- Плацента или околоплодные воды
Лечение предполагаемого эндофтальмита Nocardia и субретинального абсцесса с помощью серийных интравитреальных инъекций амикацина и витрэктомии pars plana | Журнал офтальмологического воспаления и инфекции
У 64-летнего мужчины в течение 6 недель наблюдалось постепенное безболезненное снижение зрения и плавающие помутнения в правом глазу.Его история болезни была отмечена гепатоцеллюлярной карциномой, требующей ортотопической трансплантации печени за 2 года до этого, и он продолжал получать хроническую иммуносупрессивную терапию, включая микофенолятмофетил, такролимус и преднизон. Он был госпитализирован за 3 месяца до обращения по поводу полостной пневмонии с выращиванием культур из бронхоальвеолярного лаважа (БАЛ) Nocardia farcinica и Aspergillus fumigatus . Его лечили вориконазолом и триметоприм-сульфаметоксазолом (Бактрим), который позже был переведен на ципрофлоксацин из-за токсичности для почек.
Пациентка имела хорошее питание и не испытывала острых расстройств. Офтальмологическое обследование показало, что острота зрения (ОЗ) 20/300 для правого глаза и 20/25 для левого глаза. Обследование переднего сегмента OD выявило 3+ клетки передней камеры и 3+ клетки стекловидного тела и помутнение. Исследование глазного дна правого глаза показало желто-белое субретинальное образование в носу от зрительного нерва и простирающееся до середины периферии (рис. 1).
Рис.1a Фотография глазного дна и b B-скан, показывающий стекловидное тело с белыми обломками, распространяющимися снизу относительно эндогенного эндофтальмита
Дифференциальный диагноз включал инфекционную и аутоиммунную этиологии, а также посттрансплантационную Лимфопролиферативное заболевание, ассоциированное с вирусом Эпштейна-Барра (EBV).Пациенту была проведена пункция стекловидного тела, которая оказалась безуспешной при получении образца стекловидного тела, с последующей аспирацией жидкости передней камеры (АК). Культуры жидкости AC не росли ни организмов, ни PMN. Ему сделали интравитреальную инъекцию вориконазола и ванкомицина. Цефтазидим применяли в стекловидное тело, поскольку штамм был устойчив к цефалоспоринам. Изначально амикацин рассматривался из-за потенциальной токсичности аминогликозидов. Пациенту были назначены местные кортикостероиды и циклоплегические глазные капли.
Исходный образец ткани БАЛ и культура мокроты позже вырастили Nocardia farcinia , чувствительную к бактриму, ципрофлоксацину, линезолиду и амикацину. Из-за проблем с приемом Бактрима пациенту назначили перорально вориконазол и левофлоксацин, а также первую дозу интравитреального амикацина.
При контрольном осмотре B-сканирование показало новую тракцию сетчатки через нос в правом глазу (рис. 2). Учитывая стойкий витрит и активное субретинальное поражение, интравитреальный амикацин был назначен повторно.В течение 4 недель четыре дозы 0,2 мг амикацина в стекловидное тело вводили в стекловидное тело над абсцессом. Через три месяца после первичного обращения пациенту была выполнена витрэктомия pars plana и пилинг мембраны. Поскольку абсцесс казался неактивным, ретинотомия и хирургическая обработка раны были отложены, а плотная покрывающая оболочка была удалена. Аспират стекловидного тела после операции оказался отрицательным на бактериальные и грибковые организмы. На второй неделе после операции у пациента улучшилось зрение до 20/60 и уменьшились размеры субретинального абсцесса (рис.3). Экстракция катаракты с помощью интраокулярной линзы (ИОЛ) была выполнена через 7 месяцев с VA 20/60 на нулевой день после операции. Пациент имел VA 20/100 при последнем наблюдении, почти через год после первого обращения.
Рис. 2Ультразвук B-сканирования, демонстрирующий ухудшение тракции сетчатки через нос при последующем посещении
Рис. 3a До операции после инъекций амикацина и b послеоперационная неделя 2 изображения глазного дна
Экспрессия цитокинов и факторов роста в стекловидном теле у пациентов с диабетической ретинопатией — исследование их экспрессии на основе клинической диабетической ретинопатии
степени.Abstract
Диабетическая ретинопатия (ДР) — это воспалительное заболевание, поражающее заднюю часть глаза; тем не менее, есть ограниченные опубликованные данные о методах измерения экспрессии факторов роста и воспаления (GIF) в заднем сегменте.Настоящее исследование преследовало две цели: отобрать образец стекловидного тела из глаз пациентов с ДР и оценить экспрессию GIF. Поскольку DR является воспалительным заболеванием, вторая цель этого исследования состояла в том, чтобы определить взаимосвязь между статусом DR и экспрессией GIF стекловидного тела. Это нерандомизированное клиническое исследование было одобрено BfARM для анализа и оценки 12 глаз пациентов с диабетическим макулярным отеком. Перед лечением флуоцинолона ацетонидом был проведен отбор образцов стекловидного тела, и экстрагированный материал стекловидного тела был исследован на определение GIF, включая интерлейкины 6 (IL-6) и 8 (IL-8), интерферон-гамма-индуцируемый белок (IP-10), хемоаттрактант моноцитов. белок-1 (MCP-1), фактор роста плаценты (PIGF), фактор пигментного эпителия (PEDF), VEGF (фактор роста эндотелия сосудов) и молекула межклеточной адгезии (CD54).Их линейно сравнивали со степенью воспаления стекловидного тела, оцененной с помощью шкалы DR и ART. Кроме того, все глаза были сгруппированы в зависимости от статуса диабетической ретинопатии. Уровни всех цитокинов, за исключением MCP-1 и PEDF, были численно выше у пациентов с DME с пролиферативной DR, чем у пациентов с непролиферативной DR. Было обнаружено, что степень DR линейно коррелирует с экспрессией CD54 (p = 0,02, rho = 0,64), IL-8 (p = 0,03, rho = 0,64) и PIGF (p = 0,007, rho = 0,76). Была обнаружена корреляция между АРТ и CD54 (p = 0.02, rho = 0,66), а также между ART и IL-8 (p = 0,04, rho = 0,60). Была обнаружена тенденция между АРТ и PIGF (p = 0,08, rho 0,52). Для IL-6, по-видимому, наблюдалась тенденция к степени DR (p = 0,14, rho = 0,45) и ART (p = 0,09, rho = 0,51). Было показано, что пролиферативный DR связан со значительно более высокой экспрессией CD54, IL-8 и PIGF, что позволяет предположить, что они потенциально важны для определения и мониторинга эффективности терапии пациентов. Зонды стекловидного тела могут быть полезны при принятии решения о назначении терапии (т.е. анти-VEGF или кортикостероид или оба) на основе экспрессии GIF.
Реестр Номер EudraCT: 2016-004488-38; DRKS-ID: DRKS00014915.
Образец цитирования: Дойхлер С., Шуберт Р., Сингх П., Чедид А., Бруи Н., Кеникстул Н. и др. (2021) Экспрессия цитокинов и факторов роста в стекловидном теле у пациентов с диабетической ретинопатией — исследование их экспрессии на основе клинической степени диабетической ретинопатии. PLoS ONE 16 (5): e0248439. https: // doi.org / 10.1371 / journal.pone.0248439
Редактор: Деметриос Г. Ваввас, Массачусетский глазной и ушной лазарет, Гарвардская медицинская школа, США
Поступила: 28 октября 2020 г .; Одобрена: 25 февраля 2021 г .; Опубликовано: 19 мая 2021 г.
Авторские права: © 2021 Deuchler et al. Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания автора и источника.
Доступность данных: Все соответствующие данные находятся в документе и его файлах с вспомогательной информацией.
Финансирование: Это исследование, инициированное исследователем, было поддержано компанией Alimera Sciences [номер гранта 590/15]. Финансирующие организации не играли никакой роли в дизайне исследования, сборе и анализе данных или принятии решения о публикации. Крис Райт из Alimera Sciences помогал с редактированием и корректурой оригинальной рукописи на английском языке.
Конкурирующие интересы: Франк Кох и Панкадж Сингх работают консультантами в компании Alimera.Это не влияет на нашу приверженность политике PLOS ONE в отношении обмена данными и материалами. Все остальные авторы не имеют финансовых интересов.
Введение
Диабетическая ретинопатия (ДР) является частым микрососудистым осложнением диабета и остается одной из ведущих причин предотвратимой слепоты у людей трудоспособного возраста [1]. Текущая литература предполагает, что ДР является воспалительным состоянием с нервно-сосудистыми осложнениями, и была выдвинута гипотеза, что повреждение / дисфункция нейронов предшествует клиническим микрососудистым осложнениям [2,3].
Тем не менее, в современной практике диагностика ДР все еще включает полуколичественную систему оценок, основанную на наличии или отсутствии поражений сетчатки [4], и она используется для определения того, имеет ли пациент непролиферативную (NPDR) или пролиферативную диабетическую ретинопатию ( PDR).
На непролиферативной стадии может наблюдаться нарушение внутреннего гемато-сетчатого барьера и прогрессирующее закрытие сосудов сетчатки. На этой стадии также могут образовываться микроаневризмы, интраретинальное кровотечение, жемчужные вены и, на предпролиферативной стадии, интраретинальные микрососудистые аномалии (IRMA).Напротив, PDR характеризуется образованием нерегулярных и сильно протекающих сосудов, которые прорастают в стекловидное тело и связаны со значительным риском кровотечения. Разрастание сосудистой соединительной ткани и последующее сокращение может привести к тракционной отслойке сетчатки [5].
Появляется все больше доказательств того, что воспаление участвует в патогенезе DR [3]. Действительно, факторы роста, такие как интерлейкин-6 (IL-6), коррелируют с прогрессированием диабетической ретинопатии при PDR [6].Они также выявлялись от начала диабета до поздних стадий ретинопатии [6] и согласуются с повышенным присутствием отека желтого пятна [7]. Следовательно, есть веские основания для изучения местных факторов для оценки прогрессирования ДР [3].
Takeuchi et al [3] сообщили, что некоторые факторы роста и воспаления (GIF) можно идентифицировать и измерить как в водных пробах, так и в образцах стекловидного тела, однако они не обязательно линейно связаны.Это означает, что сам по себе отбор водных проб не дает полного представления о степени воспаления в месте заболевания в задней части глаза.
Связь между воспалительным состоянием и GIF стекловидного тела остается неясной и в значительной степени ограничивается трудностью получения образцов из стекловидного тела. Чтобы решить эту проблему, настоящее исследование было разработано, чтобы позволить измерить GIF стекловидного тела и определить связь между воспалительным состоянием (на что указывает статус DR и средняя толщина сетчатки (ART)) и уровнями GIF стекловидного тела.
Материалы и методы
Это моноцентрическое нерандомизированное клиническое пилотное исследование было одобрено Bundesinstitut für Arzneimittel und Medizinprodukte (BfARM EudraCT-Number, 2016-004488-38) для анализа и оценки 12 глаз пациентов с DME и проведено Кафедра офтальмологии Университета Геоте Франкфурт-на-Майне. 12 глаз пациентов были отобраны для включения в соответствии с регламентом размера выборки, установленным для этого пилотного исследования BfARM.
Пациентов в нашей амбулаторной клинике, которые ранее проходили клиническую оценку и которые считали подходящими кандидатами для терапии Илувиеном, спросили, будут ли они заинтересованы в участии в этом исследовании.Перед зачислением они решили, хотят ли они участвовать, и, если захотят, было получено письменное информированное согласие.
В этом исследовании мы сосредоточились на характеристиках скрининга (до вмешательства) пациентов до лечения. Поэтому мы провели дополнительный описательный анализ, чтобы описать взаимосвязь между воспалительным состоянием и GIF стекловидного тела.
Критерии включения и исключения
Все пациенты были включены на основании пригодности для лечения с 0.Имплантат флуоцинолона ацетонида (FAc) с концентрацией 2 мкг / день. Это было основано на клинической оценке и принято до начала исследования. Минимальный возраст для участия — 18 лет. Критерии включения включали диагноз диабетической ретинопатии и диабетического макулярного отека, а также сахарного диабета 1 или 2 типа. Пациенты детородного возраста соглашались на высокоэффективный метод контрацепции (индекс Перла <1) во время лечения в исследовании до участия. Чтобы принять участие в исследовании, пациенты должны были иметь толщину центральной точки ≥250 и оценку наиболее скорректированной остроты зрения (BCVA) от 19 до 78 букв (ETDRS).Диапазон дат приема на работу - с сентября 2018 года по февраль 2019 года.
Критерии исключения включали субтотальную или полную витрэктомию (витрэктомию с 3 портами pars plana), лечение антиангиогенным агентом, частичную витрэктомию с введением лекарств или лазерную коагуляцию в течение 90 дней до скрининга или лечение кортикостероидами длительного действия в течение последние 90 дней до обследования. Кроме того, из исследования были исключены пациенты, перенесшие операцию по удалению катаракты или лечение помутнения задней капсулы в течение последних 90 дней или у которых было какое-либо другое заболевание глаз или клинически значимая глаукома, очевидная во время скрининга.Исключались пациенты с неконтролируемым внутриглазным давлением (≥30 мм рт. Ст.).
Дополнительные критерии исключения включали пациентов с неконтролируемой гипертензией (> 160/90 мм рт. если они участвовали в клиническом исследовании в течение 30 дней до скрининга, и если у них было какое-либо другое состояние, которое, по усмотрению исследователя, было сочтено несовместимым с участием в исследовании.Наконец, пациенты, которые сообщили о злоупотреблении наркотиками или алкоголем в течение 180 дней до скрининга, были исключены.
Скрининг
Скрининг и сбор данных скрининга проводились за 0–4 недели до исходного уровня. На исходном уровне данные скрининга были подтверждены до проведения отбора проб стекловидного тела и введения флуоцинолона ацетонида. Были собраны данные о статусе диабетического заболевания (дата первого диагноза, тип диабета, текущее лечение, последнее значение HbA1c). Был взят образец крови (5–10 мл крови) для определения уровня сахара в крови и уровня HbA1c.Регистрировались любые случаи диабетического отека желтого пятна в анамнезе (диагностика диабетической ретинопатии, диагностика диабетического отека желтого пятна), предшествующее лечение (лазер, интравитреальные инъекции, витрэктомия) и сопутствующие заболевания. Острота зрения измерялась с использованием системы классификации исследования раннего лечения диабетической ретинопатии (ETDRS). Буквенный балл и контрастная острота зрения анализировались с помощью диаграмм Пелли-Робсона. Биомикроскопия при дилатации использовалась для оценки хрусталика и глазного дна. Для оценки состояния стекловидного тела было сделано ультразвуковое В-изображение, а для измерения средней толщины сетчатки (ВРТ) была использована оптическая когерентная томография.Флюоресцентная ангиография использовалась для оценки активности диабетической ретинопатии, а цветная фотография глазного дна использовалась для классификации диабетической ретинопатии в соответствии с ETDRS. Пример пролиферативной DR с высоким риском по сравнению с умеренной непролиферативной DR можно найти на рисунках 1 и 2.
Образец стекловидного тела
Минимально инвазивная 2-портовая частичная витрэктомия pars plana была выполнена во всех случаях одним витреоретинальным хирургом в операционной (рис. 3) до лечения флуоцинолона ацетонидом 190 мкг в стекловидное тело.Об этой процедуре сообщалось ранее [8], и она была связана с минимальными осложнениями (0,44%), которые сопоставимы с осложнениями после введения интравитреальных препаратов [8]. Вкратце, процедура требует смещения конъюнктивы, а затем зонд стекловидного тела вводится под углом примерно сорок пять градусов через склеру. После установки можно провести отбор проб стекловидного тела путем извлечения неразбавленного материала из полости стекловидного тела, который затем заменяют сбалансированным солевым раствором.Извлеченный образец стекловидного тела помещали непосредственно в морозильную камеру при температуре -70 ° C.
Рис. 3. Фотографии, показывающие процедуру отбора проб стекловидного тела во время частичной витрэктомии.
Примечания к изображению: (1) Верхняя левая панель показывает фотографию хирурга, выполняющего 2-портовую частичную витрэктомию pars plana под контролем с помощью непрямого офтальмоскопа. (2) Нижняя левая панель показывает маневр с использованием зонда стекловидного тела. (3) Верхняя правая панель показывает обзор операционного поля.(4) Нижняя правая панель показывает вид через установку непрямого офтальмоскопа.
https://doi.org/10.1371/journal.pone.0248439.g003
После завершения удаления зонда остается самоуплотняющаяся рана, которая снижает риск утечки из глаза и ограничивает проникновение патогенов из глаза. внешняя глазная поверхность.
Анализ образцов стекловидного тела
Образцы стекловидного тела были отправлены на лабораторный анализ после операции. Лаборатория не получила информации о том, входил ли каждый образец в группу PDR или NPDR.Это было сделано для того, чтобы лабораторный анализ проводился вслепую. Интерлейкин-6 (IL-6), интерлейкин-8 (IL-8), интерферон гамма-индуцибельный белок-10 (IP-10), хемоаттрактантный белок моноцитов-1 (MCP-1), фактор роста эндотелия сосудов (VEGF) и молекулу межклеточной адгезии-1 (CD54) измеряли и количественно оценивали с использованием Cytometric Bead Array (CBA) и наборов Flex [9–11]. Технология CBA основана на проточной цитометрической дифференциации частиц (шарики, 7,5 мкм), которые можно различить по их средней интенсивности флуоресценции (MFI).Для каждого аналита существует определенное первичное антитело. Если аналит связывается своим специфическим антителом, то он распознается вторым антителом, с которым связан другой флуоресцентный краситель. MFI показывает количество связанного аналита по сравнению со стандартной кривой. Диапазон измерения составляет от 10 пг / мл до 2500 пг / мл.
Фактор роста плаценты (PIGF) и фактор, происходящий из пигментного эпителия (PEDF), были обнаружены с помощью иммуноферментного анализа (ELISA) (R&D Systems).
Статистический анализ
При скрининге все глаза были разделены на две группы в зависимости от наличия или отсутствия поражений сетчатки.Первую группу (n = 7) составили пациенты с очень тяжелой непролиферативной DR (NPDR) и пациенты с ранней PDR, высоким риском и тяжелой болезнью (далее именуемые «группой PDR»). Мы решили отнести в эту группу пациентов с очень тяжелым NPDR, потому что 45% пациентов с очень тяжелым NPDR переходят в стадию PDR в течение одного года и цитокины обнаруживаются в стекловидном теле раньше, чем появляются поражения сетчатки [12]. Вторая группа (n = 5) состояла из пациентов с легкой, умеренной или тяжелой стадией NPDR (так называемая «группа NPDR»).Группирование глаз было сначала выполнено членом исследуемой группы, а затем подтверждено тем же опытным врачом, который также выполнил забор всех образцов стекловидного тела.
Точные двусторонние тесты Фишера и непарные t-тесты были выполнены для сравнения демографических данных пациентов, значений скрининга и предшествующего лечения между группами PDR и NPDR. Непарные t-тесты использовались для оценки статистических различий в уровнях VA, контрастности VA, CPT, ART и GIF между группой PDR и группой NPDR.
Воспалительное состояние стекловидного тела (оцениваемое по классификации DR в соответствии с ETDRS и степенью АРТ) линейно сравнивали со значениями GIF стекловидного тела с использованием двустороннего теста с приближением Эджворта и коэффициентами корреляции Rho Спирмена.
Значения представлены как средние значения, если не указано иное, а статистически значимый эффект был принят как P-значение ≤0,05. Весь статистический анализ проводился с использованием Microsoft Office Excel 2016 и BiAS. Версия 1.12.
Результаты
Исследуемая популяция при скрининге
Из 13 пациентов, прошедших оценку на соответствие критериям, 1 отказался от участия. В исследование были включены 12 пациентов, которым проводилось вмешательство (рис. 4). Были проанализированы данные для всех 12 исследуемых глаз, включая данные за 6 месяцев после инъекции имплантата FAc.Пациенты не были потеряны для последующего наблюдения.
Средний возраст пролеченных пациентов составлял 60,92 (диапазон 43–78) лет, при этом большинство пациентов (11 из 12) страдали диабетом II типа, который был диагностирован 13,81 (0,98–30,5) лет назад. 3 из 12 исследуемых глаз уже были псевдофакичными на момент скрининга.
Таблица 1 показывает демографические данные пациентов для групп PDR (n = 7) и NPDR (n = 5) и подчеркивает, что при скрининге между группами не было статистически значимых различий. Что касается остроты зрения, обе группы имели одинаковые буквенные оценки EDTRS (67.6 против 66,2 [PDR против NPDR]; p> 0,05) и контрастная VA (29,7 против 29,2 [PDR против NPDR]; p> 0,05).
В таблице 2 показано лечение, полученное до имплантации FAc. Статистических различий между группами не обнаружено (P> 0,05). Однако в группе PDR (по сравнению с NPDR) наблюдалась более высокая доля пациентов, перенесших частичную витрэктомию (57,1 против 20,0%; P = 0,293) при комбинированной терапии (бевацикумаб, триамцинолон и дексаметазон). Меньшее количество пациентов получали ранее применявшийся панретинальный лазер (16,7 vs.80,0, P = 0,222), поэтому большему количеству пациентов в группе PDR предшествовала панретинальная криокоагуляция в качестве альтернативы лазерной терапии (66,7 против 0,0, P = 0,081). Статистической разницы в количестве предшествующих интравитреальных инъекций анти-VEGF не было (33 против 45, P = 0,591), но агенты различались между группами: только пациенты с PDR получали инъекции ранибизумаба (28 против 0, P = 0,044). и большинство пациентов NPDR получали инъекции афлиберцепта (5 против 45, P = 0,137). Что касается предшествующих интравитреальных инъекций кортикостероидов (3 против 0, P = 0.470), инъекция имплантата дексаметазона вводилась только в группе PDR (3 против 0, P = 0,470), инъекция триамцинолона не вводилась ни в одной из групп (P = 1.000).
Сравнение групп PDR и NPDR
На рис. 5 сравниваются средние уровни цитокинов в группах PDR и NPDR и показано, что за исключением MCP-1 (858,9 против 877,0 пг / мл; P = 0,937) и PEDF (4592,1 против 4841,9 пг / мл; P = 0,170), уровни IL-6 (133,3 против 15,8 пг / мл; p = 0,085), IL-8 (56,9 против 16,1 пг / мл; P = 0.029), IP-10 (194,0 против 51,9 пг / мл; P = 0,274), VEGF (378,6 против 142,6 пг / мл; P = 0,224), CD54 (1144,9 против 411,6 пг / мл; P = 0,085) и PIGF (144,2 против 28,1 пг / мл; P = 0,044) были численно выше у пациентов с DME с PDR, чем у пациентов с NPDR со статистически значимыми более высокими значениями для IL-8 и PIGF, наблюдаемыми в группе PDR. Более высокие значения также наблюдались для толщины центральной точки (CPT) и средней толщины сетчатки (ART) в группе PDR: среднее значение CPT, 448,9 против 364,0 мкм (P = 0,207), PDR vs.Группа НПДР; и среднее значение ART, 402,1 против 311,9 мкм (P = 0,002), соответственно.
Рис. 5. Уровни факторов роста и воспаления (GIF) у пациентов с пролиферативной диабетической ретинопатией (PDR) (верхняя панель) и непролиферативной диабетической ретинопатией (NPDR) (нижняя панель).
Примечания к изображению: отдельные данные нанесены на график с использованием различных оттенков черного (верхняя панель) или синего (нижняя панель) со средним значением, показанным сплошной горизонтальной линией.
https://doi.org/10.1371 / journal.pone.0248439.g005
Корреляция между воспалительным состоянием стекловидного тела (DR и ART) и GIF-изображениями
Воспалительное состояние стекловидного тела коррелировали с GIF-изображениями. Было обнаружено, что состояние DR линейно и статистически коррелирует с экспрессией CD54 (Rho = 0,64; P = 0,02), IL-8 (Rho = 0,64, P = 0,03) и PIGF (Rho = 0,76, P = 0,007). Наблюдалась тенденция между состоянием DR и IL-6 (Rho = 0,45, P = 0,14), VEGF (Rho = 0,52, P = 0,08) и PEDF (Rho = -0,54; P = 0,07). Нет статистически значимого (P> 0.05) были найдены корреляции для других сравнений.
Такие же сравнения были проведены между ART и GIF. Было показано, что АРТ линейно и достоверно связана с CD54 (Rho = 0,66, P = 0,02) и IL-8 (Rho = 0,60, P = 0,04). Наблюдалась тенденция между АРТ и IL-6 (Rho = 0,51, P = 0,09) и тенденции между ART и PIGF (Rho = 0,52, P = 0,08). Не было обнаружено корреляции с другими GIF-изображениями (P> 0,05), включая VEGF (Rho = 0,24, P = 0,46).
Образцы исследуемых пациентов
На рис. 1 показаны изображения (фотография глазного дна, флуоресцентная ангиография и оптическая когерентная томография [ОКТ]) 49-летнего пациента с диабетом типа II с ПДР высокого риска во время скрининга.В мае 2018 г. пациенту была выполнена частичная PPV и проведена панретинальная криокоагуляция. До введения имплантата FAc в сентябре 2018 г. интравитреальные инъекции не проводились. При скрининге острота зрения (VA) составляла 77 букв ETDRS, ART — 391,0 мкм, а уровни GIF на исходном уровне составляли: IL-6, 133,4 пг / мл; ИЛ-8, 97,1 пг / мл; IP-10, 149,3 пг / мл; МСР-1, 1069,4 пг / мл; VEGF, 1178,4; CD54, 1064,7 пг / мл; PIGF, 343,4 пг / мл; и PEDF 4260,7 пг / мл.
Напротив, на рис. 2 показаны те же изображения, но от 56-летнего пациента с диабетом II типа с умеренным NPDR при скрининге.В мае 2018 г. пациенту была проведена частичная ППЗ. В сентябре 2010 г. пациент получил лазер для панретинальной фотокоагуляции исследуемого глаза. Другие методы лечения включали 5 интравитреальных инъекций афлиберцепта до введения имплантата FAc в сентябре 2018 года. При скрининге VA составляла 75 букв ETDRS, ART — 329,0 мкм. Исходные уровни GIF составляли: IL-6, 14,2 пг / мл; ИЛ-8, 10,1 пг / мл; IP-10, 17,7 пг / мл; МСР-1, 655,1 пг / мл; VEGF, 109,0; CD54, 213,3 пг / мл; PIGF, 17,5 пг / мл; и PEDF 5233,0 пг / мл.
Обсуждение
В текущем исследовании изучалась взаимосвязь между статусом DR и GIF-изображениями, взятыми из стекловидного тела двенадцати пациентов. В первой части анализа пациенты были сгруппированы в зависимости от степени воспаления стекловидного тела, оценены по шкале DR и в дальнейшем оценены с помощью ART. Сравнение средних значений показало, что PDR по сравнению с NPDR был связан со статистически более высокими уровнями IL-8 и PIGF и что стабильно более высокие значения были зарегистрированы для IL-6, IP-10, VEGF и CD54.Во второй части анализа линейные сравнения показали, что состояние DR статистически коррелировало с уровнями IL-8, PIGF и CD54, и наблюдались тенденции между состоянием DR и IL-6, VEGF и PEDF. Полученные данные свидетельствуют о том, что экспрессия IL-8, PIGF и CD54 может иметь важное значение для определения и мониторинга эффективности терапии пациентов. Текущие данные предполагают, что зонды стекловидного тела могут помочь определить экспрессию GIF и указать, какое лечение применять.
Потенциальными ограничениями этого исследования являются небольшой размер выборки с когортой из 12 пациентов и моноцентрический дизайн.Отсюда следует, что исследование должно быть подтверждено большим размером выборки в нескольких центрах и акцентом на слепой сбор образцов и групповое распределение.
В прошлых исследованиях сообщалось об изменениях в GIF-изображениях, взятых из водной или стекловидного тела глаза, которые были обобщены Rübsam et al. [13]. Недавнее исследование Song et al. [14] количественно оценили концентрации в водянистой влаге IL-6, IL-8, IL-10, VEGF, TGF-β, VCAM-1, CD54, MCP-1 и показали более высокие уровни всех параметров у пациентов с PDR.В отличие от этого и других исследований, текущее исследование уникально, поскольку оно фокусируется на выражении GIF-изображений у пациентов с ЛР с хроническим DME (DME, которое сохраняется или рецидивирует, несмотря на предшествующее лечение), и в нем представлены данные о GIF-файлах, взятых из стекловидного тела глаза. Подобно предыдущим исследованиям [13-17], мы обнаружили повышенные уровни GIF, измеренные в группе PDR, которые также согласуются с более толстым пятном (как в CPT, так и в ART) в этой группе. Единственными двумя исключениями были MCP-1 и PEDF, которые, как правило, были ниже в группе PDR, чем в группе NPDR.Снижение MCP-1 противоречит выводам Song et al. [14], где сравнивались водные образцы, и было показано, что средние значения увеличиваются в PDR по сравнению с NPDR. Кроме того, в случае PEDF, Rübsam et al. документально подтверждено, что пациенты с активным PDR имели повышенный PEDF стекловидного тела, а у пациентов с неактивным PDR — снижение PEDF. PEDF также был снижен у пациентов с DME. Непонятно, почему это происходит на более поздних стадиях заболевания [13]; однако это наблюдалось у пациентов с гиперфлуоресцентным ДМО [18,19].
Интересно, что между состоянием DR и VEGF была только тенденция, но не значимость. Это также отражает результаты более ранних исследований, показывающих, что VEGF особенно полезен на ранних стадиях диабетической ретинопатии. По мере прогрессирования заболевания VEGF уменьшается, а количество других цитокинов увеличивается. По этой причине в клинической практике также полезно лечить пациентов, которые невосприимчивы к терапии анти-VEGF, стероидами [20]. То же самое относится к запущенным диабетическим ретинопатиям.Однако в этом случае всегда необходимо знать о побочных эффектах кортикостероидов, таких как повышение внутриглазного давления и прогрессирование помутнения хрусталика [12].
В ряде исследований оценивалась взаимосвязь между цитокинами и другими параметрами, включая статус заболевания, остроту зрения и параметры ОКТ [14–16,18]. Funatsu et al. [18] сообщили, что концентрации VEGF, CD54, IL-6, MCP-1 и PEDF в стекловидном теле коррелировали с толщиной сетчатки, и авторы пришли к выводу, что VEGF и CD54 оказали самое сильное влияние на тяжесть DME.Текущие результаты дополняют эти данные и показывают положительную линейную взаимосвязь между DR и IL-8, CD54 и PIGF. Наблюдались тенденции между статусом DR и VEGF (P = 0,08) и PEDF (P = 0,07). В других исследованиях рассматривалась взаимосвязь между параметрами OCT и цитокинами. Funatsu et al. [18] коррелировали цитокины стекловидного тела с толщиной сетчатки и показали положительную линейную связь с IL-6, MCP-1, VEGF, CD54 и PEDF. Kim et al. [16] обнаружили положительную линейную корреляцию между толщиной центральной фовеа и концентрациями IL-6 и IL-8 в воде у пациентов с ДМО с кистозным макулярным отеком.Hillier et al. [15] изучили взаимосвязь между цитокинами и толщиной центрального желтого пятна и не сообщили о значимых корреляциях между толщиной центрального макулярного слоя. Однако были обнаружены положительные взаимосвязи для объема желтого пятна и водных IL-6, IL-8, CD54, PIGF и IL-10. Текущие результаты ясно подтверждают связь с CD54 (как для корреляции со статусом DR и АРТ) и поддерживают прошлые исследования, которые предполагают, что он играет значительную роль в DME [21]. Было также показано, что IL-8 связан с АРТ (P = 0.04) и снова дополняет предыдущие выводы в этой области [13].
Текущие результаты дополняют наблюдения о том, что пролиферативные витреоретинопатии обычно связаны с повышенным уровнем цитокинов [22], и по этой причине их лечение представляет собой проблему для лечащих врачей. В большинстве случаев применяется комбинированная терапия с лазерной коагуляцией, анти-VEGF и интравитреальным кортикостероидом, чтобы попытаться остановить дальнейшее прогрессирование заболевания [23-25].
Тяжелая непролиферативная ретинопатия является прямым предшественником пролиферативной ретинопатии, и уровни цитокинов могут быть обнаружены в сыворотке крови во время этой фазы заболевания [22].Однако ранние формы диабетической ретинопатии не показывают повышенных уровней сыворотки, поэтому образцы стекловидного тела становятся весьма важными при выборе терапии. Текущее исследование показывает важность взятия образцов из структуры, близкой к сетчатке, пораженной заболеванием. Воспаление имеет решающее значение как для нейрональных, так и для сосудистых изменений у пациентов с диабетом [26–28], поэтому образцы стекловидного тела, взятые у пациентов с ДМО, которое сохраняется или рецидивирует, несмотря на лечение, помогают определить степень воспаления.
Использование кортикостероидов в глазу обычно связано с ускорением образования катаракты у пациентов с диабетом [29] и повышенным внутриглазным давлением [30], и важно сопоставить эти побочные эффекты с пользой от длительной терапии и долгосрочный контроль здоровья макулы.
Выводы
Наши данные показывают, что у пациентов с диагнозом DR и DME у пациентов с PDR уровень IL-8 и PIGF в стекловидном теле значительно выше, чем у пациентов с NPDR.Постоянно более высокие значения были также зарегистрированы в группе PDR для IL-6, IP-10, VEGF, CD54 и PIGF.
Полученные данные позволяют предположить, что зондирование стекловидного тела с целью получения образцов GIF-изображений может быть использовано в качестве руководства для определения степени прогрессирования заболевания и помощи в выборе терапии для воздействия на степень локализованного воспаления в глазу.
Благодарности
Мы лично благодарим Криса Райта за языковую помощь и корректуру рукописи.
Ссылки
- 1.Ли Р., Вонг Т.Ю., Сабанаягам С. Эпидемиология диабетической ретинопатии, диабетический макулярный отек и связанная с этим потеря зрения. Глаз Вис (Лондон). 2015; 2: 17. pmid: 26605370
- 2. Синклер SH, Шварц SS. Диабетическая ретинопатия — недиагностируемое и недолеченное воспалительное, нервно-сосудистое осложнение диабета. Фронт-эндокринол (Лозанна). 2019; 10: 843. pmid: 31920963
- 3. Такеучи М., Сато Т., Сакураи Ю., Тагучи М., Харимото К., Карасава И. и др. Связь между водянистой влагой и уровнями в стекловидном теле цитокинов, связанных с клетками Th27, у пациентов с пролиферативной диабетической ретинопатией.PLoS One. 2017; 12 (5): e0178230. pmid: 28558009
- 4. Сивапрасад С., Пирс Э. Неудовлетворенная потребность в улучшении стратификации риска непролиферативной диабетической ретинопатии. Diabet Med. 2019; 36 (4): 424–33. pmid: 30474144
- 5. Стюарт М.В., Браунинг диджей, Ландерс МБ. Современное лечение диабетической тракционной отслойки сетчатки. Индийский J Ophthalmol. 2018; 66 (12): 1751–62. pmid: 30451175
- 6. Дженкинс А.Дж., Джоглекар М.В., Хардикар А.А., Кич А.С., О’Нил Д.Н., Янушевски А.С.Биомаркеры при диабетической ретинопатии. Rev Diabet Stud. 2015; 12 (1–2): 159–95. pmid: 26676667
- 7. Хенрикссон М., Селлман А., Тирберг М., Груп Л. Прогрессирование до пролиферативной ретинопатии и отека желтого пятна, требующих лечения. Оценка альтернативной классификации исследования штата Висконсин. Acta Ophthalmol Scand. 1999. 77 (2): 218–23. pmid: 10321543
- 8. Koch FH, Koss MJ. Процедура витрэктомии с микроразрезом по технологии Intrector. Arch Ophthalmol. 2011. 129 (12): 1599–604.pmid: 22159680
- 9. Eickmeier O, Huebner M, Herrmann E, Zissler U, Rosewich M, Baer PC и др. Профили биомаркеров мокроты при муковисцидозе (МВ) и хронической обструктивной болезни легких (ХОБЛ) и связь между легочной функцией. Цитокин. 2010. 50 (2): 152–7. pmid: 20181491
- 10. Chen R, Lowe L, Wilson JD, Crowther E, Tzeggai K, Bishop JE, et al. Одновременное количественное определение шести цитокинов человека в одном образце с использованием технологии проточной цитометрии на основе микрочастиц.Клиническая химия. 1999. 45 (9): 1693–4. pmid: 10471693
- 11. Карсон РТ, Виньяли Д.А. Одновременное количественное определение 15 цитокинов с использованием мультиплексного анализа проточной цитометрии. J. Immunol Methods. 1999. 227 (1–2): 41–52. pmid: 10485253
- 12. Боулинг Б. Канскис Клиническая офтальмология. 8-е изд. Урбан и Фишер; 2017.
- 13. Рюбсам А, Парих С, Форт ЧП. Роль воспаления при диабетической ретинопатии. Int J Mol Sci. 2018; 19 (4): 942. pmid: 29565290
- 14.Song S, Yu X, Zhang P, Dai H. Повышенные уровни цитокинов в водянистой влаге коррелируют с тяжестью диабетической ретинопатии. J Осложнения диабета. 2020; 34 (9): 107641. pmid: 32605862
- 15. Hillier RJ, Ojaimi E, Wong DT, Mak MY, Berger AR, Kohly RP, et al. Уровни цитокинов водянистой влаги как биомаркеры тяжести заболевания при диабетическом макулярном отеке. Сетчатка. 2017; 37 (4): 761–9. pmid: 27471825
- 16. Kim M, Yonguk Y, Lee Сравнение водных концентраций ангиогенных и воспалительных цитокинов на основе моделей оптической когерентной томографии диабетического макулярного отека.Индийский J Ophthalmol. 2015; 63 (4): 312–7. pmid: 26044469
- 17. Вуйошевич С., Симо Р. Локальные и системные воспалительные биомаркеры диабетической ретинопатии: интегративный подход. Инвестируйте Ophthalmol Vis Sci. 2017; 58 (6): BIO68 – BIO75. pmid: 28510630
- 18. Funatsu H, Noma H, Mimura T, Eguchi S, Hori S. Ассоциация воспалительных факторов стекловидного тела с диабетическим макулярным отеком. Офтальмология. 2009. 116 (1): 73–9. pmid: 19118698
- 19. Фунацу Х., Ямасита Х., Накамура С., Мимура Т., Эгути С., Нома Х. и др.Уровни в стекловидном теле фактора производного пигментного эпителия и фактора роста эндотелия сосудов связаны с диабетическим макулярным отеком. Офтальмология. 2006. 113 (2): 294–301. pmid: 16406543
- 20. Донг Н, Сюй Б., Ван Б., Чу Л. Исследование 27 цитокинов водянистой влаги у пациентов с диабетом 2 типа с ретинопатией или без нее. Mol Vis. 2013 4 августа; 19: 1734–46. pmid: 23922491
- 21. Jonas JB, Jonas RA, Neumaier M, Findeisen P. Концентрация цитокинов в водянистой влаге глаза с диабетическим макулярным отеком.Сетчатка. 2012. 32 (10): 2150–7. pmid: 22617833
- 22. Meleth AD, Agron E, Chan CC, Reed GF, Arora K, Byrnes G и др. Сывороточные маркеры воспаления при диабетической ретинопатии. Инвестируйте Ophthalmol Vis Sci. 2005. 46 (11): 4295–301. pmid: 16249511
- 23. Косс М.Дж., Насер Х., Сенер А., Акерманн Х., Аль-Сарирех Ф., Сингх П., Кох Ф.Х. Комбинированная терапия при диабетическом отеке макулы и окклюзии вены сетчатки — прошлое и настоящее. Acta Ophthalmol. 2012 сентябрь; 90 (6): 580–9. pmid: 20636486
- 24.Naser H, Koss MJ, Singh P, Koch F. Kombinierte Pharmakochirurgie zur Behandlung des diabetischen Makulaödems: Kernvitrektomie mit intravitrealer Injektion von Bevacizumab und Triamcinolon [Комбинированная фармакохирургия в качестве лечения диабетического макулярного отека при триамцинолурии и плановая инъекция витизореальтона и плановая инъекция триамвитальной мышцы живота] . Klin Monbl Augenheilkd. 2011 Октябрь; 228 (10): 910–4. Немецкий. pmid: 21997827
- 25. Пфистер М., Кох Ф.Х., Цинатль Дж., Ротвейлер Ф., Шуберт Р., Сингх П., Акерманн Х., Косс М.Дж.Zytokinbestimmung aus Glaskörperproben bei retinalen Gefäßerkrankungen [Определение цитокинов в образцах стекловидного тела при заболеваниях сосудов сетчатки]. Офтальмолог. 2013 август; 110 (8): 746–54. Немецкий. pmid: 23224211
- 26. Browning DJ, Stewart MW, Lee C. Диабетический макулярный отек: управление, основанное на фактах. Индийский J Ophthalmol. 2018; 66 (12): 1736–50. pmid: 30451174
- 27. Симо Р., Ститт А.В., Гарднер Т.В. Нейродегенерация при диабетической ретинопатии: какое это имеет значение? Диабетология.2018; 61 (9): 1902–12. pmid: 30030554
- 28. Челик Буюктепе Т., Озмерт Э., Демирель С., Батыоглу Ф. Роль воспаления в микроциркуляции сетчатки у диабетических глаз: корреляция между водным обострением и результатами микрососудов. Ophthalmologica. 2020; 243 (5): 391–8. pmid: 32160620
- 29. Беккер С., Шнайдер С., Абаллеа С., Бейли С., Борн Р., Джик С. и др. Катаракта у пациентов с сахарным диабетом. Заболеваемость в Великобритании и факторы риска. Глаз. 2018; 32 (6): 1028–35.pmid: 29386666
- 30. Ян Ю., Бейли С., Левенштейн А., Массин П. Интравитреальные кортикостероиды при диабетическом макулярном отеке: фармакокинетические соображения. Сетчатка. 2015; 35 (12): 2440–9. pmid: 26352555
Лечение предполагаемого эндофтальмита Nocardia и субретинального абсцесса с помощью серийных интравитреальных инъекций амикацина и витрэктомии pars plana
У 64-летнего мужчины в течение 6 недель наблюдалось постепенное безболезненное ухудшение зрения и плавающие помутнения в правом глазу.Его история болезни была отмечена гепатоцеллюлярной карциномой, требующей ортотопической трансплантации печени за 2 года до этого, и он продолжал получать хроническую иммуносупрессивную терапию, включая микофенолятмофетил, такролимус и преднизон. Он был госпитализирован за 3 месяца до обращения по поводу полостной пневмонии с выращиванием культур из бронхоальвеолярного лаважа (БАЛ) Nocardia farcinica и Aspergillus fumigatus . Его лечили вориконазолом и триметоприм-сульфаметоксазолом (Бактрим), который позже был переведен на ципрофлоксацин из-за токсичности для почек.
Пациентка имела хорошее питание и не испытывала острых расстройств. Офтальмологическое обследование показало, что острота зрения (ОЗ) 20/300 для правого глаза и 20/25 для левого глаза. Обследование переднего сегмента OD выявило 3+ клетки передней камеры и 3+ клетки стекловидного тела и помутнение. Исследование глазного дна правого глаза показало желто-белое субретинальное образование в носу от зрительного нерва и простирающееся до середины периферии (рис. 1).
Рис.1a Фотография глазного дна и b B-скан, показывающий стекловидное тело с белыми обломками, распространяющимися снизу относительно эндогенного эндофтальмита
Дифференциальный диагноз включал инфекционную и аутоиммунную этиологии, а также посттрансплантационную Лимфопролиферативное заболевание, ассоциированное с вирусом Эпштейна-Барра (EBV).Пациенту была проведена пункция стекловидного тела, которая оказалась безуспешной при получении образца стекловидного тела, с последующей аспирацией жидкости передней камеры (АК). Культуры жидкости AC не росли ни организмов, ни PMN. Ему сделали интравитреальную инъекцию вориконазола и ванкомицина. Цефтазидим применяли в стекловидное тело, поскольку штамм был устойчив к цефалоспоринам. Изначально амикацин рассматривался из-за потенциальной токсичности аминогликозидов. Пациенту были назначены местные кортикостероиды и циклоплегические глазные капли.
Исходный образец ткани БАЛ и культура мокроты позже вырастили Nocardia farcinia , чувствительную к бактриму, ципрофлоксацину, линезолиду и амикацину. Из-за проблем с приемом Бактрима пациенту назначили перорально вориконазол и левофлоксацин, а также первую дозу интравитреального амикацина.
При контрольном осмотре B-сканирование показало новую тракцию сетчатки через нос в правом глазу (рис. 2). Учитывая стойкий витрит и активное субретинальное поражение, интравитреальный амикацин был назначен повторно.В течение 4 недель четыре дозы 0,2 мг амикацина в стекловидное тело вводили в стекловидное тело над абсцессом. Через три месяца после первичного обращения пациенту была выполнена витрэктомия pars plana и пилинг мембраны. Поскольку абсцесс казался неактивным, ретинотомия и хирургическая обработка раны были отложены, а плотная покрывающая оболочка была удалена. Аспират стекловидного тела после операции оказался отрицательным на бактериальные и грибковые организмы. На второй неделе после операции у пациента улучшилось зрение до 20/60 и уменьшились размеры субретинального абсцесса (рис.3). Экстракция катаракты с помощью интраокулярной линзы (ИОЛ) была выполнена через 7 месяцев с VA 20/60 на нулевой день после операции. Пациент имел VA 20/100 при последнем наблюдении, почти через год после первого обращения.
Рис. 2Ультразвук B-сканирования, демонстрирующий ухудшение тракции сетчатки через нос при последующем посещении
Рис. 3a До операции после инъекций амикацина и b послеоперационная неделя 2 изображения глазного дна
Распространение SARS-CoV-2 через глазные жидкости
20 марта 2020
Распространение SARS-CoV-2 через глазные жидкости PDF для загрузки
Робин Э. Фернер, Филип Мюррей, профессор офтальмологии, Бирмингемский университет, Великобритания, и Джеффри К. Аронсон
От имени Оксфордской группы доказательной службы COVID-19
Центр доказательной медицины, Наффилд Департамент первичной медико-санитарной помощи
Оксфордский университет
Для корреспонденции cebm @ phc.ox.ac.uk
Смерть китайского офтальмолога Ли Вэньляна в Ухане в прошлом месяце вызвала много опасений. Здесь мы исследуем один из них: возможность того, что β-коронавирус, вызывающий COVID-19, SARS-CoV-2 (также называемый 2019-nCoV), может влиять на глаза, вызывая конъюнктивит и — возможно, конъюнктивит есть или нет — иметь возможность передачи вируса через глазные жидкости.
SARS-COV-2 представляет собой инкапсулированный одноцепочечный РНК-вирус, который имеет спайковый гликопротеин, который взаимодействует с рецептор-связывающим доменом.Рецептором является ангиотензин-превращающий фермент 2 (АПФ-2), который экспрессируется в мембранах многих клеток организма, включая дыхательные, почечные и кишечные тракты, а также сердечные и иммунные клетки. SARS-CoV-2 был обнаружен в крови, мокроте, моче, фекалиях и респираторных выделениях инфицированных пациентов. АПФ-2 был обнаружен в водянистой влаге и сетчатке, но не в эпителии конъюнктивы или роговицы.
Коронавирус, связанный со своим рецептором на поверхности клетки, интернализуется за счет эндоцитоза, реплицируется и высвобождается для заражения других клеток.Инфекция может привести к нарушению регуляции цитокинов, что является причиной потенциально смертельного острого респираторного заболевания.
Вирусы, вызывающие респираторные заболевания, также могут вызывать глазные осложнения у инфицированных людей и могут вызывать респираторные инфекции после попадания в глаза. Например, у хорьков аэрозоли вирусов гриппа могут опосредовать респираторную передачу вируса здоровым животным.
Сообщается, что некоторые коронавирусы вызывают конъюнктивит у людей.Однако рецептор-связывающий домен не является одинаковым для всех коронавирусов, поэтому этого недостаточно, чтобы продемонстрировать, что SARS-CoV-2 будет передаваться через конъюнктиву. SARS-CoV-1 (ранее SARS-CoV) не связывает с ACE-2 и, по-видимому, инфицирует аналогичные клеточные линии in vitro. Поскольку рецепторы ACE-2 не были обнаружены в конъюнктиве или роговице, передача через капельное распространение может происходить, когда вирусные частицы в слезах выводятся через носослезный канал в дыхательные пути.
SARS-CoV-1
Вирус SARS-CoV-1 не был обнаружен с помощью полимеразной цепной реакции с обратной транскриптазой (ОТ-ПЦР) и не выделен с помощью вирусной культуры из слез или соскобов конъюнктивы, полученных от 20 пациентов с инфекцией SARS-CoV-1 во время вспышки болезни в Гонконге в 2003 году. С другой стороны, образцы слез были положительными на вирусную РНК в течение первых девяти дней их болезни у трех из 36 пациентов с инфекцией SARS-CoV-1 в Сингапуре.
SARS-CoV-2
Исследование мазков с конъюнктивы у пациентов с COVID-19, но без глазных симптомов, дало один явный положительный результат на вирусную РНК и два, вероятно, положительных результата.У 31 пациента с инфекцией SARS-CoV-2, девять из которых серьезно пострадали, образцы слез и секрета конъюнктивы дали положительные результаты с помощью ОТ-ПЦР только у одного пациента, у которого был конъюнктивит.
Также были анекдотические сообщения о докторе, который лечил пациентов с COVID-19 и у которого развился конъюнктивит «за несколько дней до начала пневмонии», и о пациенте из Китая во Франции, у которого были лихорадка, озноб, усталость, конъюнктивит. и кашель. Совместная миссия ВОЗ и Китая по COVID-19 оценила частоту возникновения заложенности конъюнктивы на уровне 0.8%, на основе исследования 55 924 лабораторно подтвержденных случая.
Другие коронавирусы
HCoV-NL63, коронавирус Нью-Хейвена, был впервые обнаружен у ребенка с бронхиолитом и конъюнктивитом, а затем у трех детей с конъюнктивитом, связанным с инфекциями дыхательных путей HCoV-NL63. Однако клинические отчеты свидетельствуют о низкой частоте конъюнктивита с другими коронавирусами. Например, он был зафиксирован в 6 из 261 случая заражения (2%) коронавирусом ближневосточного респираторного синдрома (БВРС-КоВ).Мазки конъюнктивы от 5/76 оманских верблюдов-верблюдов (7%), животного-хозяина, оказались положительными на вирусную РНК.
Консультации офтальмологов
Тесная близость офтальмологов и их пациентов вызывает обеспокоенность, поскольку они подвержены риску заражения воздушно-капельным путем при кашле или чихании. Для бессимптомных пациентов без факторов риска Американская академия офтальмологов (AAO) и Королевский колледж офтальмологов Великобритании (RCOphth) рекомендуют общие меры для защиты офтальмологов от инфекции, в том числе скрупулезные методы дезинфекции, защитные пластиковые щиты для дыхания с щелевой лампой, сокращение или исключение разговоров с пациентом во время обследования с помощью щелевой лампы, ограничение времени, проведенного с пациентом у щелевой лампы и рассмотрение вопроса о том, являются ли офтальмологические исследования, такие как визуализация глаз, критическими для процесса принятия решений.Обе организации рекомендовали отменить несрочное лечение.
Выводы
- На данный момент имеются доказательства того, что секреты и слезы конъюнктивы пациентов с инфекцией SARS-CoV-2 могут содержать вирусную РНК.
- Менее 1% пациентов с инфекцией будут иметь конъюнктивит. Они могут представлять больший риск, чем те, у которых нет глазных симптомов.
- Медицинские работники должны исходить из предположения, что глазные жидкости всех пациентов потенциально заразны.
- Медицинские работники должны использовать средства защиты глаз при работе с пациентами, у которых есть или может быть COVID-19.
Заявление об ограничении ответственности: статья не рецензировалась, необходимо проверить цитируемые источники. Мнения, выраженные в этом комментарии, отражают точку зрения авторов, а не обязательно точку зрения принимающего учреждения, NHS, NIHR или Департамента здравоохранения и социального обеспечения. Взгляды не заменяют профессиональные медицинские консультации.
Мы приветствуем отзывы на этой странице, и если есть ошибки или упущения, пожалуйста, сообщите нам об этом по адресу [email protected]
СообщениеНе используйте этот тестовый код для оценки открытых дефектов нервной трубки или синдрома Дауна. См. Код теста 5059 — AFP материнской сыворотки.
Мокрота, синовиальная жидкость, жидкость кисты и стекловидное тело неприемлемы для этого теста.
Клиенты СРЗК :
Аутрич-работа / амбулаторные больные:
- 1 желтая верхняя трубка или 1 красная верхняя трубка
- Отправить в лабораторию SRHC в тот же день после получения
- 1 желтая верхняя трубка или 1 красная верхняя трубка
.
Код теста
AFPT (237) LAB559
Код теста
237
Коды CPT
82105
Предпочтительный образец
9000 Объем сыворотки 1 мл2 мл
Инструкции
Не используйте этот тестовый код для оценки открытых дефектов нервной трубки или синдрома Дауна. См. Код теста 5059 — AFP материнской сыворотки.
Мокрота, синовиальная жидкость, жидкость кисты и стекловидное тело неприемлемы для этого теста.
Транспортный контейнер
Пластиковый флакон с завинчивающейся крышкой
Температура транспортировки
Комнатная температура
Стабильность образца
Комнатная температура: 7 дней
Охлажден: 7 дней
Заморожен: 28 дней
Например, гемолиз? Липемия? Оттепель / Другое?)
Грубая липемия
Методология
Иммуноанализ (IA)
Статус FDA
Этот тест был разработан, и его аналитические характеристики были определены Quest Diagnostics.Это не было очищено или одобрено FDA. Этот анализ был одобрен в соответствии с правилами CLIA и используется в клинических целях.
График настройки
Время настройки: вторник-сб; Отчет доступен: 2–3 дня
Ограничения
Пациенты, получившие моноклональные мышиные антитела, могут иметь ненормальные результаты. У любого пациента, принимающего высокую дозу биотина, образец должен быть взят как минимум через восемь часов после последней дозы.
Эталонный диапазон
| Мужской (нг / мл) | Женский (нг / мл) | |
| <1 месяц * | 0.5-16387.0 | 0,5-18964,0 |
| 1-11 месяцев | 0,5-28,3 | 0,5-77,0 |
| 1-3 года | 0,5-7,9 | 0,5-11,1 |
| > 3 года | <6,1 | <6,1 |
Использование AFP в качестве онкомаркера у беременных женщин не рекомендуется.
Клиническая значимость
Повышение уровня АФП в сыворотке выше значений, обнаруженных у здоровых людей, происходит при нескольких злокачественных заболеваниях, в первую очередь несеминоматозном раке яичка и первичной гепатоцеллюлярной карциноме. AFP не рекомендуется в качестве процедуры скрининга для выявления рака среди населения в целом.
Исполняющая лаборатория
Quest Diagnostics Nichols Institute San Juan Capistrano
33608 Ortega Hwy
San Juan Capistrano, CA 92675-2042
Коды CPT, представленные в этом документе, основаны на рекомендациях AMA и предназначены только для информационных целей.За кодирование CPT несет полную ответственность сторона, выставляющая счет. По всем вопросам, касающимся кодирования, обращайтесь к плательщику, которому выставлен счет. Любой компонент профиля / панели можно заказать отдельно. Рефлекс-тесты проводятся за дополнительную плату.
