Гнойные выделения из носа: описание болезни, причины, симптомы, лечение
Гнойные выделения из носа могут появляться по многим причинам и в обязательном порядке требуют лечения. Самостоятельно проводить терапию не следует из-за риска появления тяжелых осложнений при неправильном лечении. Как только замечены гнойные выделения из носа, надо сразу же обратиться за медицинской помощью к отоларингологу, или при его отсутствии к терапевту. То, что из носа начал выделяться гной, а не обычные сопли, понять можно по особому крайне неприятному запаху, которого при простом насморке не бывает. Также отличается от обыкновенного и желто-зеленый цвет выделений.
Появление выделений гноя из носа может быть связано с целым рядом заболеваний. Для того чтобы эффективно провести лечение проблемы, необходимо точно установить причину, по которой она имеет место. Если своевременно обратиться за врачебной помощью, то терапии быстро дает положительные результаты и выделения из носа проходят.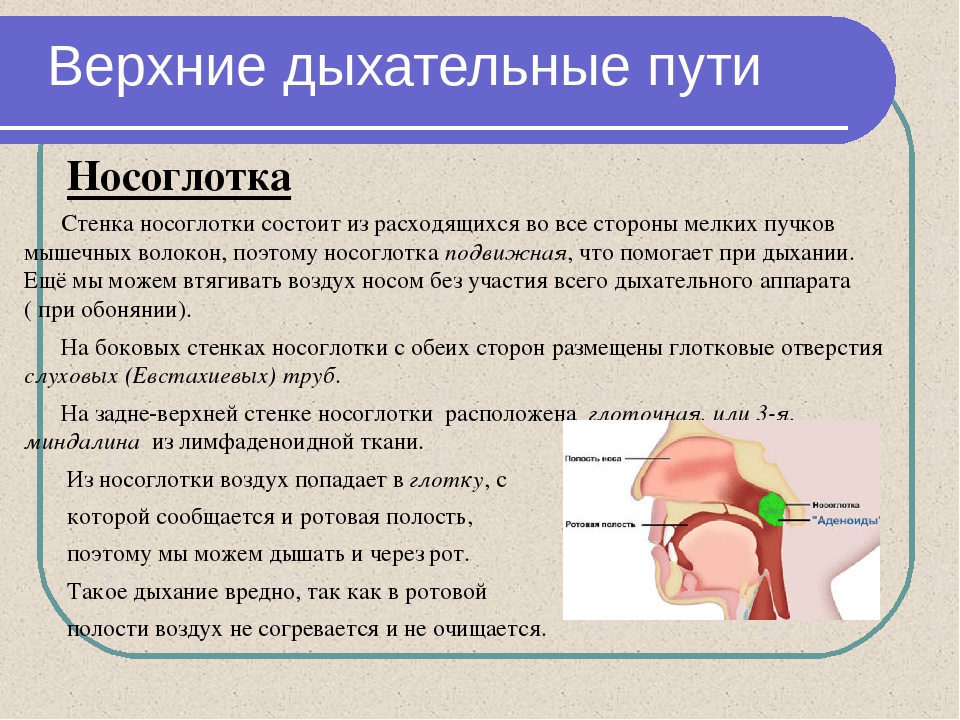
Когда гной жидкий белого цвета – это показатель начальной стадии болезни. Он в этом случае выделяется в большом количестве, а также не редко стекает по задней стенке глотки. Если же частицы гноя вязкие и больше напоминают комочки, то это показатель сильной запущенности гнойного процесса. Чаще всего при длительном нарушении имеют место зеленые выделения из носа. Образование гноя всегда связано с проникновением в полость носа болезнетворных бактерий. Если они отсутствуют, то и гнойного процесса возникнуть не может.
Причины появления проблемы
Чаще всего появление гноя из носа связано с поражениями придаточных носовых пазух, которые при их закупорке и скоплении в них слизистого секрета воспаляются. Кроме этого, неприятное явление может возникать как последствие травмы или образования нарыва в полости носа.
Гайморит
Гайморит – наиболее распространенная причина появления гноя из носа. Выделения могут быть не только зелеными, но и коричневыми с примесью крови. При таком заболевании развивается воспалительный процесс в верхнечелюстных придаточных пазухах носа. Не редко болезнь провоцируется присутствием кариозных зубов в верхней челюсти. Симптомы такого нарушения следующие:
-
повышение температуры до 38 градусов и редко выше;
-
головная боль;
-
ощущение тяжести в голове;
-
утрата обоняния;
-
резкое снижение работоспособности;
-
выраженная слабость;
-
нарушения сна.

Появляется проблема не только из-за больных зубов, а также при недостаточно хорошо пролеченном насморке, травмах носа и снижении иммунитета, которое может происходить даже из-за значительного переохлаждения.
Полипы полости носа
Полипы являются доброкачественными новообразованиями и часто появляются в полости носа. По своей природе полипы являются разрастанием тканей слизистой полости носа. При таком явлении возникают хроническая заложенность носа, снижение обоняния, частые головные боли и гнусавость голоса. Из-за того что полипы нарушают отток слизи из придаточных пазух носа, в последних начинает развиваться гнойный процесс. Вследствие него появляются неприятные выделения из носа.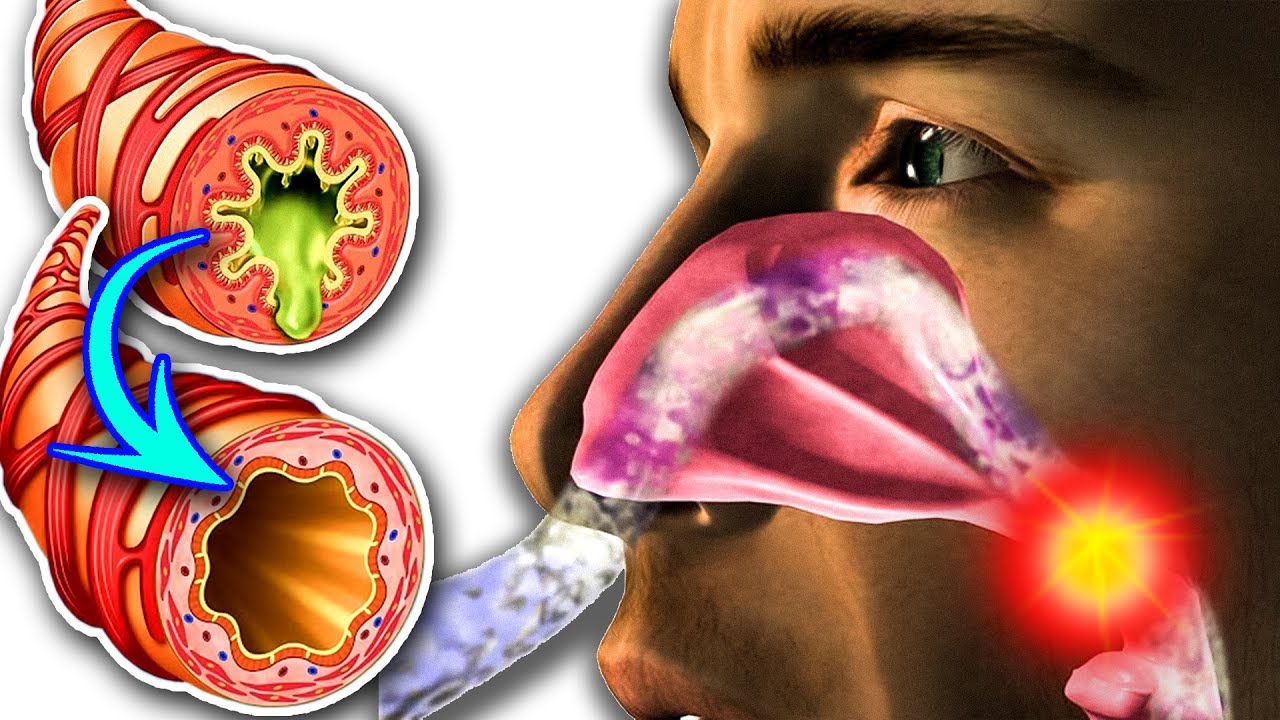
Лечение такого заболевания проводится хирургическое. Если полипы не будут удалены, то справиться с заболеванием не удастся. Однако и после операции нет гарантий того, что полипы в полости носа не появятся повторно. Иногда человек может годами страдать от того, что они развиваются вновь.
Ринофарингит
При данном воспалительном заболевании происходит одновременное воспаление слизистой носа и глотки. Болезнь чаще всего возникает на фоне вирусных инфекций, таких как грипп, ОРЗ и ОРВИ. Основные симптомы ринофарингита такие:
-
зуд и жжение в носоглотке;
-
нарушение дыхания носом;
-
гнусавый голос;
-
трудное отделение из полости носа слизи с гноем, в которой также могут иметь место включения крови, из-за чего выделения бывают коричневые;
-
увеличение лимфатических узлов в области затылка;
-
отечность слизистой носоглотки;
-
повышение температуры.

Лечение воспаления требуется проводить комплексное. Если его откладывать, нарушения в слизистой могут стать необратимыми. Также есть риск того, что произойдет изменение в тканях глоточных миндалин, и тогда для лечения может потребоваться их удаление.
Озена
Зловонный насморк озена относится к тяжелым поражениям слизистой носа, которые требуют срочного лечения. Заболевание также называется атрофическим ринитом. Его основными проявлениями являются:
-
гнойные выделения из носа с сильным и очень резким гнилым запахом;
-
полная утрата обоняния, даже на очень сильные запахи;
постоянное присутствие сухих корок в носовых ходах.
Озена развивается в том случае, если у человека в течение длительного времени присутствует хронический ринит, который не лечат. О его наличии в начале говорит большой объем прозрачных водянистых выделений.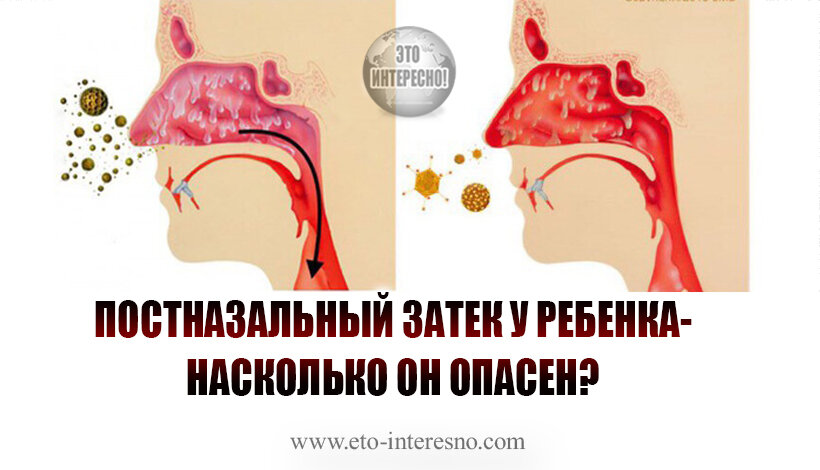 В результате этого происходит постепенное атрофирование слизистой, из-за чего в ней происходят необратимые изменения и развивается особый гнойный процесс.
В результате этого происходит постепенное атрофирование слизистой, из-за чего в ней происходят необратимые изменения и развивается особый гнойный процесс.
Бактериальные поражения
Бактериальные поражения слизистой носа также не редко имеют место и вызывают появление гноя из носа. Чаще такие бактериальные инфекции появляются у детей, так как их иммунитет недостаточно сильный. У взрослых первоначальное бактериальное инфицирование имеет место редко и только в случае сильного падения иммунитета. Гной при этом может быть творожистый, желто-оранжевый или темно зеленый.
Осложнения травм и операций
Гнойные выделения из носа могут появиться и в том случае, если имела место травма или операция, и после них как осложнение развилось бактериальное инфицирование. Такое явление указывает на то, что после повреждения или операции проводилось неправильное лечение с редкой сменой тампонов и недостаточным приемом антибиотиков. Также гной может появиться, если хирург первоначально нарушил стерильность во время операции и в полость носа были занесены возбудители.
Прогноз
Если лечение болезни начать своевременно, то прогноз в большинстве случаев положительный: удается без операции вылечить гнойное воспаление и избежать осложнений. При опоздании с терапией риск появления осложнений многократно возрастает, а прогноз меняется на неблагоприятный, а иногда и плохой. Чем позже больной обратится за врачебной помощью, тем хуже прогноз болезни и тем выше риск ее неблагоприятного исхода.
«Через несколько месяцев COVID–19 превратится в обычный насморк» | Статьи
Поскольку число зараженных COVID-19 в последние недели во Франции стремительно растет, в Париже, его пригородах и в других больших городах введено обязательное ношение масок повсюду — даже на улицах. В стране, видимо, начинается вторая волна пандемии. Однако длительная самоизоляция оказалась излишней, и через несколько месяцев коронавирус может превратиться в обычный насморк. Об этом в интервью «Известиям» рассказал глава отделения скорой помощи больницы Антуан Беклер в парижском пригороде Кламар Марк Андроников.
Об этом в интервью «Известиям» рассказал глава отделения скорой помощи больницы Антуан Беклер в парижском пригороде Кламар Марк Андроников.
— Чем вы объясняете резкое увеличение заболеваемости COVID-19 во Франции? Возвращением из отпуска? Мутацией вируса? Французы устали соблюдать защитные меры?
— Прежде всего тем, что сейчас гораздо больше тестируют население. Если бы его начали в ноябре-декабре прошлого года, то гораздо быстрее нашли вирус, который уже тогда был на подъеме. После каникул французы возвращаются домой, активно общаются. Сейчас число новых инфицированных превышает 5–7 тыс. в день, однако носители вируса и прежде всего молодежь необязательно болеют. Многие из них даже и не подозревают, что заражены.
— Как вы оцениваете нынешнюю ситуацию во Франции? Каковы успехи и неудачи в борьбе с пандемией?
— К успехам можно отнести то, что теперь лечение вируса проходит гораздо быстрее и многократно сократилось число смертных случаев.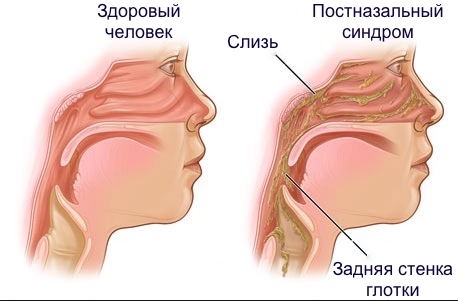 Правда, пройти тестирование во Франции довольно сложно. Нужно много времени. Не каждая лаборатория оснащена необходимым оборудованием. Самой большой ошибкой я бы назвал очень длительную самоизоляцию, которая оказалась настоящей катастрофой. Это относится не только к Франции, но и ко всему миру.
Правда, пройти тестирование во Франции довольно сложно. Нужно много времени. Не каждая лаборатория оснащена необходимым оборудованием. Самой большой ошибкой я бы назвал очень длительную самоизоляцию, которая оказалась настоящей катастрофой. Это относится не только к Франции, но и ко всему миру.
Фото: из личного архива Марка Андроникова
— Разве такой карантин не помог сдержать распространение эпидемии?
— Уверен на 100%, что он оказался ненужным.
— Есть ли у COVID-19 своя специфика во Франции?
— В целом вирус повсюду идентичен, хотя и есть определенные различия. Этим, вероятно, объясняется высокая смертность в одних странах и низкая в других. Возможно, это связано с определенными мутациями COVID-19. До сих пор полной ясности нет.
— Появились ли какие-то новации в борьбе с пандемией? Вирус по-прежнему остается загадкой?
— В плане лечения мы делаем всё то же самое, что и полгода назад. В марте много больных поступали в реанимацию и там умирали. Теперь мы выявляем вирус гораздо раньше, сразу начинаем лечить. Это помогает — больные гораздо успешнее справляются с заразой. Сейчас подавляющее большинство людей с позитивным тестом отправляются домой на самоизоляцию. Новых методов лечения, по сути, не появилось, главным остается кислород.
В марте много больных поступали в реанимацию и там умирали. Теперь мы выявляем вирус гораздо раньше, сразу начинаем лечить. Это помогает — больные гораздо успешнее справляются с заразой. Сейчас подавляющее большинство людей с позитивным тестом отправляются домой на самоизоляцию. Новых методов лечения, по сути, не появилось, главным остается кислород.
— Несмотря на новую вспышку коронавируса, министр здравоохранения Оливье Веран исключает полное возвращение к карантину. А если положение резко ухудшится?
— Как я уже сказал, самоизоляция, на мой взгляд, была ошибкой, которую власти осознали и решили не повторять. Поэтому они требуют, чтобы все носили маски. Лучше их носить и работать, чем не носить и сидеть дома. С экономической точки зрения последствия COVID-19 очень тяжелые. И в житейском плане тоже. Все охвачены страхом и беспокойством.
— В последнее время коронавирус заметно «помолодел». Сегодня во Франции заражены в четыре раза больше людей до 40 лет, чем 60+. С чем это связано?
С чем это связано?
— Скорее всего, молодые были носителями вируса, но их не тестировали. Теперь пожилые лучше сопротивляются. Я не исключаю, что COVID-19 либо исчезнет, либо станет обычным вирусом, какие были в прошлом.
— Не придется ли осенью вести борьбу как минимум на двух фронтах — против COVID-19 и надвигающегося сезонного гриппа?
— В ноябре-декабре начнется ежегодная эпидемия гриппа, которая будет проходить на фоне коронавируса. Можно предположить, что тем временем COVID-19 пойдет на спад или даже прекратится. Так или иначе, не думаю, что нашему организму придется бороться одновременно с двумя эпидемиями. То есть французы будут болеть гриппом, а коронавирус уйдет на задний план. Поэтому я в целом настроен скорее оптимистически.
— Некоторые ученые считают, что вирус претерпел мутацию, стал одновременно более заразным, но менее опасным. Ваше мнение?
— Именно это я и мои коллеги наблюдаем при лечении больных. Сейчас каждый день в нашей больнице ежедневно тестируют около 50 человек, из которых один оказывается инфицированным. В самой больнице лежат всего двое, один в реанимации. Тогда как в разгар эпидемии их было 100. То есть сегодня совершенно другой масштаб.
Сейчас каждый день в нашей больнице ежедневно тестируют около 50 человек, из которых один оказывается инфицированным. В самой больнице лежат всего двое, один в реанимации. Тогда как в разгар эпидемии их было 100. То есть сегодня совершенно другой масштаб.
Фото: ИЗВЕСТИЯ/Павел Бедняков
— Во Франции примерно половина инфицированных — «бессимптомники», которые продолжают заражать окружающих?
— Заражают, поэтому необходимо выявить инфицированных, их окружение и всех изолировать. Тестирование максимального количества людей — один из самых эффективных путей борьбы с эпидемией. Напомню, что COVID-19 относится к той же разновидности вирусов, которая вызывает насморк. Вполне возможно, что через несколько месяцев страшный коронавирус превратится в обычный насморк.
— От насморка, кажется, никто не умирает?
— Ошибаетесь. Как правило, всё заканчивается благополучно, но иногда насморк вызывает серьезные проблемы дыхания, и человек оказывается в реанимации.
— То есть и насморк надо лечить?
— В подавляющем большинстве случаев все-таки не стоит, потому что мы пока не знаем, как это делать эффективно — точно так же, как не знаем, как лечить коронавирус.
— Маски и антисептики по-прежнему остаются главным средством борьбы с распространением эпидемии?
— Их эффективность давно доказана. Ничего больше для защиты от пандемии на сегодняшний день нет.
— Специалисты утверждают, что маской надо уметь пользоваться — в частности, правильно снимать и надевать. Иначе она может быть опасной. Другие специалисты вообще считают ее бесполезной — при соблюдении социального дистанцирования. Так ли это?
— Она необходима, потому что дистанцирование в полтора метра часто соблюдать невозможно. Кроме того, маску на лице не надо трогать руками, хотя все — и я сам — делают это непроизвольно. Нельзя снимать маску, выйдя из магазина, а потом через какое-то время снова надевать ту же самую.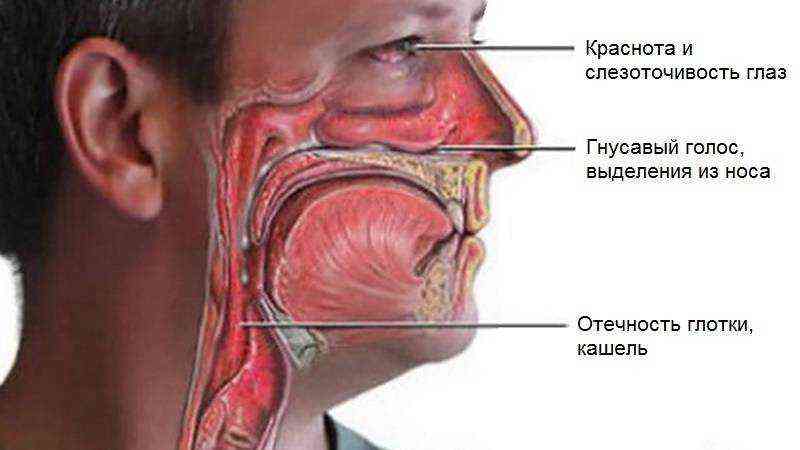 В таком случае, если на ней есть вирус, он непременно окажется на ваших руках. Использованную маску надо выбросить и надеть новую.
В таком случае, если на ней есть вирус, он непременно окажется на ваших руках. Использованную маску надо выбросить и надеть новую.
— В Париже и в других городах ношение масок теперь обязательно не только в школах, офисах, на предприятиях, заводах, в общественном транспорте, но и на улице.
— Всё это во многом связано с политикой. Властям надо демонстрировать свою озабоченность, развивать бурную деятельность, что-то придумывать. Так или иначе, лучше постоянно носить маску, чем обрекать себя на карантин.
Фото: ИЗВЕСТИЯ/Дмитрий Коротаев
— Некоторые вирусологи полагают, что очередная антигриппозная вакцинация — ее начнут в октябре — уменьшит опасность второй волны пандемии. Вы разделяете эту точку зрения?
— Поскольку вирус, с моей точки зрения, идет на убыль, число заболеваний уменьшится. Поэтому многие решат, что это произошло благодаря антигриппозной прививке. Что же касается ее эффективности, то французам из года в год объясняют: «На сей раз, к сожалению, вакцина не очень помогла, но в будущем сезоне непременно поможет».
— Если верить прогнозам ВОЗ, COVID-19 в лучшем случае удастся победить в течение двух лет, а его последствия будут ощущаться в течение десятилетия. Важнее вакцина, которая предохраняет, или лекарство, которое лечит?
— Трудный вопрос. Лучше всего предохраняться. Другое дело — сможет ли вакцина помочь. Я совсем не уверен. Если вирус будет мутировать, этого добиться сложно. Что же касается лекарства, пока нет ничего эффективного. Французский профессор Дидье Раульт убежден, что хлорохин очень помогает, другие специалисты утверждают противоположное.
— Знаменитая актриса Милен Демонжо недавно рассказывала «Известиям», что ее спас от неминуемой смерти именно рецепт Дидье Раульта — хлорохин вкупе с антибиотиками.
— Насчет эффективности не знаю, но хлорохин, даже если не поможет, не причинит никакого вреда. В таком случае почему бы не попробовать? Скандал вспыхнул после того, как в британском журнале «Лансет» опубликовали статью против хлорохина, в которой всё оказалось ложью. Как ни странно, в медицинском сообществе идет такая же острая борьба, как и в политике. Многие ученые и врачи работают на различные фармакологические компании и служат их интересам. Это, конечно, неэтично, но таковы реалии.
Как ни странно, в медицинском сообществе идет такая же острая борьба, как и в политике. Многие ученые и врачи работают на различные фармакологические компании и служат их интересам. Это, конечно, неэтично, но таковы реалии.
Марк Андроников — известный французский врач-реаниматолог. Глава ассоциации «Русские больницы во Франции». Участник Движения за поместное православие русской традиции в Западной Европе. Диакон Трехсвятительского собора в Париже Московской патриархии. Грузинский князь, автор многих научных и исторических трудов.
Причины хронического кашля | Клиника «Оберіг»
Наиболее часто хронический кашель связан с такими заболеваниями: кашлевой синдром верхних дыхательных путей, бронхиальная астма и неастматический эозинофильный бронхит, а также гастроэзофагеальная рефлюксная болезнь:
Кашлевой синдром верхних дыхательных путей – это патология носа и околоносовых пазух (ринит, в том числе аллергический, синусит), при которой хронический кашель вызван раздражением дыхательных путей (бронхов) слизью, стекающей по задней стенке глотки из полости носа. Слизь вызывает раздражение и даже воспаление бронхов, провоцирует кашлевой рефлекс. Кроме того, наличие постоянного воспаления и скопление слизи в носу «перевозбуждает» кашлевой центр в головном мозге, он становится избыточно активным и «срабатывает» в виде кашля на малейшие раздражители.
Слизь вызывает раздражение и даже воспаление бронхов, провоцирует кашлевой рефлекс. Кроме того, наличие постоянного воспаления и скопление слизи в носу «перевозбуждает» кашлевой центр в головном мозге, он становится избыточно активным и «срабатывает» в виде кашля на малейшие раздражители.
Бронхиальная астма – это хроническое воспалительное заболевание, проявляющееся эпизодическим сужением бронхов (бронхоспазмом). Типичные проявления астмы – удушье (одышка, нехватка воздуха) и свистящие хрипы в груди, однако кашель может быть и единственным ее симптомом.
Неастматический эозинофильный бронхит – это такое же воспаление бронхов, как при астме, однако не сопровождающееся сужением бронхов. Главным симптомом болезни является сухой кашель.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – это заброс желудочного сока в пищевод, гортань и даже бронхи. Содержащиеся в нем соляная кислота и пищеварительные ферменты вызывают выраженное раздражение и воспаление слизистой оболочки. ГЭРБ часто проявляется изжогой, ощущением заброса желудочного содержимого в пищевод, кислым привкусом во рту. Однако в значительной части случаев кашель – единственный симптом заболевания.
ГЭРБ часто проявляется изжогой, ощущением заброса желудочного содержимого в пищевод, кислым привкусом во рту. Однако в значительной части случаев кашель – единственный симптом заболевания.
**Курение не только является одной из наиболее частых причин кашля, но и усугубляет состояние при наличии других заболеваний, вызывающих кашель.
Другими возможными причинами хронического кашля могут быть: прием некоторых лекарственных препаратов для лечения артериальной гипертонии (ингибиторов ангиотензин-превращающего фермента), профессиональные или бытовые вредности, хронические бронхолегочные инфекционные заболевания (бронхоэктазы, муковисцедоз), туберкулез легких, интерстициальные заболевания легких, опухоли легких и бронхов, попадание инородного тела в дыхательные пути, заболевания сердца и сердечная недостаточность, неврологическая патология, психогенные причины.
Ринит и синусит – частые причины кашля.
Ринит – это воспаление слизистой оболочки полости носа Основные симптомы – насморк, заложенность носа, «текущий» нос. Ринит может быть аллергическим, т.е. связанным с аллергической реакцией на внешний фактор, и неаллергическим, когда внешний провоцирующий фактор обнаружить невозможно. Аллергия должна быть подтверждена с помощью специальных тестов. Неаллергический ринит может провоцироваться некоторыми сильными запахами и раздражителями в воздухе, изменениями погоды, некоторыми лекарствами и пищевыми продуктами. Эти заболевания требуют различного лечения, поэтому должны быть максимально тщательно диагностированы.
Ринит может быть аллергическим, т.е. связанным с аллергической реакцией на внешний фактор, и неаллергическим, когда внешний провоцирующий фактор обнаружить невозможно. Аллергия должна быть подтверждена с помощью специальных тестов. Неаллергический ринит может провоцироваться некоторыми сильными запахами и раздражителями в воздухе, изменениями погоды, некоторыми лекарствами и пищевыми продуктами. Эти заболевания требуют различного лечения, поэтому должны быть максимально тщательно диагностированы.
Синусит – это воспаление околоносовых пазух носа (гайморовых, лобных, этмоидальных), избыточная продукция слизи и нарушение ее оттока из пазух носа. Хронический синусит может быть вызван бактериальной инфекцией, полипами, искривленной носовой перегородкой, травмами лицевой части черепа. Лечение включает обязательное выявление и устранение причин заболевания.
Постназальное затекание слизи. В слизистой оболочке носа постоянно вырабатывается слизь для очищения полости носа.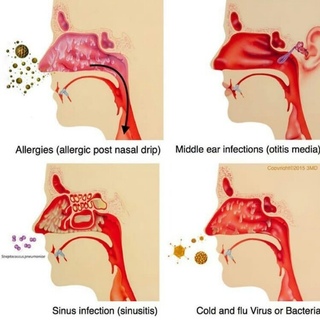 Обычно мы этого не замечаем, однако если по каким-то причинам этот процесс нарушается, могут возникать неприятные симптомы. Если слизь становится слишком густой, а ее количество большим, может нарушаться ее отток и выведение из полости носа. Это может проявляться как «передним насморком», так и стеканием избытка слизи по задней стенке глотки в гортань – это и есть синдром постназального затекания или «задний насморк». Постназальное затекание слизи является очень частой причиной хронического кашля.
Обычно мы этого не замечаем, однако если по каким-то причинам этот процесс нарушается, могут возникать неприятные симптомы. Если слизь становится слишком густой, а ее количество большим, может нарушаться ее отток и выведение из полости носа. Это может проявляться как «передним насморком», так и стеканием избытка слизи по задней стенке глотки в гортань – это и есть синдром постназального затекания или «задний насморк». Постназальное затекание слизи является очень частой причиной хронического кашля.
Спирометрия – это исследование функции дыхания, позволяющее выявить бронхиальную обструкцию (сужение бронхов) при многих заболеваниях легких и бронхов. При спирометрии измеряются объем выдыхаемого пациентом воздуха при форсированном («усиленном») выдохе и скорость потока воздуха. Спирометрия – «золотой стандарт» в диагностике таких заболеваний, как бронхиальная астма и хроническое обструктивное заболевание легких.
Если есть подозрение на астму, но результаты спирометрии нормальные, это не означает отсутствие заболевания. В таком случае требуется проведение бронхопровокационного теста – серии последовательных ингаляций особого лекарственного вещества и последующих спирометрических тестов. С помощью такого лекарственного вещества у лиц с астмой провоцируется некоторое сужение бронхов, а у здоровых этого не происходит. Если бронхопровокационный тест отрицательный, бронхиальную астму с большой долей вероятности можно исключить.
В таком случае требуется проведение бронхопровокационного теста – серии последовательных ингаляций особого лекарственного вещества и последующих спирометрических тестов. С помощью такого лекарственного вещества у лиц с астмой провоцируется некоторое сужение бронхов, а у здоровых этого не происходит. Если бронхопровокационный тест отрицательный, бронхиальную астму с большой долей вероятности можно исключить.
Рентгенография легких – диагностический метод, при котором с помощью рентгеновского излучения делается снимок (изображение) органов грудной клетки пациента (сердца, легких, сосудов, бронхов, костей). Этот метод обязательно необходимо выполнить всем пациентам с хроническим кашлем для выявления многих серьезных заболеваний (рак легких, туберкулез легких, пневмония, эмфизема, фиброз легких и других).
Сопли стекают по задней стенке горла
Слизистые выделения не всегда собираются только в носу. Секрет может скапливаться и в гортани, что приводит к неприятным ощущениям и дискомфорту. Когда сопли стекают по задней стенке горла, нужно обязательно проконсультироваться со специалистом. Врач проведёт диагностические мероприятия и по результатам анализов назначит лечение.
Когда сопли стекают по задней стенке горла, нужно обязательно проконсультироваться со специалистом. Врач проведёт диагностические мероприятия и по результатам анализов назначит лечение.
О заболевании
Постназальный синдром — так называется данное состояние, зачастую порождает активизацию рефлекторного кашля. Когда превышена производительность слизи, у человека возникает чувство, что сопли где-то позади стенки горла. Проявляется такой признак в основном в лежачем положении – посреди ночи либо утром. Во время сна носовой секрет поступает в гортань, вызывая раздражение кашлевых рецепторов, тогда человека мучает сильный кашель.
Однако, днём такого симптома не наблюдается, что зависит от вертикального расположения туловища. Выделения проникают в горло, затем проглатываются. Вследствие этого кашля и нет.
Слизь бывает нескольких видов:
- прозрачная или белая – указывает об аллергии либо воздействии внешних факторов, здесь терапевтические мероприятия нацелены на восстановление микрофлоры;
- оранжевая, зелёная – свидетельствует о развитии в организме инфекционного заболевания;
- светло-жёлтая – является нормальным состоянием, которое без сложности можно ликвидировать.

При образовании определённых заболеваний носоглотки вырабатывается очень много соплей. Это становится благоприятной средой для размножения болезнетворных микробов. Нужно быть осторожными, если такое состояние отмечается у грудничка, так как имеется риск захлебнуться своими же выделениями.
Причины
Сопли накапливаются в горле по разнообразным причинам. Возникают вследствие раздражающих факторов или являются симптомом патологии внутренних органов. Для диагностики проводится анализ мокроты, крови, эндоскопия, проба на аллергию и прочие лабораторные исследования. Частой причиной становятся воспаления верхней дыхательной системы, вызванные:
- грибковыми недугами;
- механическим раздражением;
- аллергией;
- вирусной инфекцией;
- болезнью развития носоглотки.
В случае игнорирования симптома, когда стекает слизь по задней стенке носоглотки, инфекция идет далее. Из-за этого образуется бронхит, переходящий в воспаление лёгких.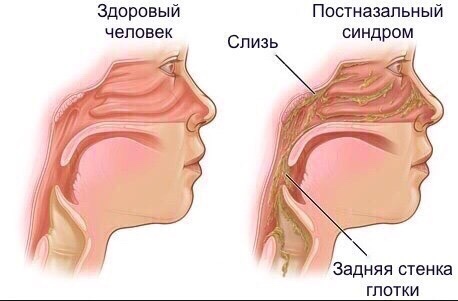
Бывают и другие случаи. В горле накапливается слизь по причине того, что поступившая инфекция уже спровоцировала развитие ЛОР-патологии. Симптом может свидетельствовать о синусите, фарингите, гайморите. В данной ситуации без приема антибиотиков вряд ли получится вылечиться.
Также фактором скопления слизи в глотке становится ее постоянное раздражение. Неблагоприятными условиями может являться:
- курение;
- острая, жирная, горячая еда;
- сухой воздух в комнате;
- спиртные напитки;
- неполноценный питьевой режим;
- газировка.
Сопли появляются в носоглотке при неверном расположении головы ночью, если подушка очень низкая, когда голова запрокинута вверх. Гормональный сбой в организме, прием определенных лекарственных препаратов приводят к длительному стеканию соплей.
Как лечить
После выполнения диагностики и выявления типа возбудителя специалист назначает медикаментозную терапию. Наряду с ней человеку нужно обеспечить комфортные условия, чтобы лечение было успешней.
Воспаление в глотке заметно осушает слизистую оболочку. Если слизь из носа стекает в бронхи, человек беспокойно спит, часто просыпается, кашляет, имеется чувство инородного тела в горле. Мучает влажный либо сухой кашель.
Для облегчения симптоматики необходимо придерживаться простых рекомендаций:
- несколько раз в день проветривать помещение, проводить влажную уборку;
- постоянно убирать сопли из носоглотки;
- температура воздуха в комнате должна быть не более 23°С;
- под подушку что-нибудь подложить, чтобы она была выше прежнего – это уменьшит вероятность подавиться выделяемым секретом;
- пить много жидкости (в день употреблять не менее 2 л), подойдёт очищенная вода, негазированная минералка, свежевыжатые домашние соки, компоты, зелёный чай.
В момент терапевтических действий показано выполнение режима отдыха, питания. Сбалансированный рацион должен содержать микроэлементы, витамины, побольше белка – для активизации иммунной системы, чтобы справиться с инфекцией.
В случае аллергического происхождения болезни надо ограничить контакт с возбудителем, а также продуктами, которые могут привести к усугублению недуга.
Медикаментозная терапия
Специалист подбирает лечение исходя из клинических признаков, стадии, формы патологии. Это могут быть:
- Сосудосуживающие (Називин, Санорин, Галазолин, Фазин) – помогут вылечить насморк разной формы. Действие лекарств понижает число вырабатываемого секрета, быстро облегчают носовое дыхание. Однако данные средства принимаются периодически в качестве комплексного лечения. Более 5 дней нельзя применять.
- Увлажняющие (Салин, Аквалор, Хьюмер) – положительными качествами таких спреев, капель является то, что их можно применять неограниченно. Они уничтожают патогенных организмов с поверхности носового прохода, прочищают пазухи от накопившихся соплей. В их состав входит морская вода, а также полезные микроэлементы, нормализующие эпителий носа. Использование растворов эффективно, когда нос заложен не из-за отёка ткани, а накопившейся слизи.

- Антигистаминные (Виброцил, Зодак, Ринофлуимуцил) – комбинированные спреи назначаются при аллергическом рините, однако показано еще при простудном насморке. Быстро снимают заложенность и отёк. Обязательно нужно соблюдать дозировку, иначе возможна сонливость, торможение психических реакций.
- Гормональные (Назонекс, Насобек) – прописываются врачом при тяжёлой форме недуга, осложнённой обструкцией носовых ходов, сильным увеличением сосудов. Когда нос не дышит, соплей нет, препараты в первые же сутки окажут должный результат. Кроме этого, предназначены и для аллергического ринита. При долгом применении снижается местный иммунитет носовых тканей.
- Антибиотики (Биопарокс, Полидекса, Изофра) – оказывают противовоспалительное действие. Применяются при бактериальном течении. При остром заболевании используются капли Неомицин, Фрамицетин.
Обязательно соблюдать дозировку, чрезмерное пользование ими приводит к опасным осложнениям, побочным действиям.
Классические методы
Когда выделения отмечаются у взрослого, не часто подвергающимся простудным болезням, такое патологическое состояние иногда исчезает самостоятельно. Можно применять вспомогательные мероприятия, облегчающие самочувствие и снимающие неприятные симптомы.
Можно применять вспомогательные мероприятия, облегчающие самочувствие и снимающие неприятные симптомы.
Если слизь течёт по причине вирусной болезни, используются следующие действия:
- Промывание носа. Сопли, располагающиеся в носоглотке, которые не высмаркиваются, необходимо промывать. Для этих целей подходят различные отвары, настои из лечебных растений, слабый солевой раствор. Состав внедряется в носовую полость в горизонтальном положении, запрокинув голову назад. После закапывания немного полежать.
- Полоскание. Манипуляция производится свежеприготовленными настоями шалфея, ромашки, морской соли, фурацилином. Лечение таким способом обеззараживает слизистую, помогает без затруднений соплям выйти, убирает воспалительный процесс.
- Увлажнение слизистой маслом. Очень важно не дать пересыхать тканям, загустеть слизи. Когда выделения жидкие, они оказывают защитный барьер инфекциям, в случае засыхания, бактерии без сложности попадают в иные органы. Процедуру проводят персиковым, оливковым, вазелиновым маслом.

- Ингаляция. Выполнение ингаляций приводит к двойному результату: снимается воспаление, уничтожаются болезнетворные микроорганизмы как на слизистых носа, так и в носоглотке. Данное мероприятия производится 2-3 раза в день. Для ингаляции используют физраствор, эфирные масла, пищевую соду, отвары трав (подорожника, ромашки, эвкалипта, ментола). Они отлично увлажняют слизистую, ускоряют процесс выздоровления.
Если заболевание обусловлено гастроэзофагеальным рефлюксом, следует отказаться от курения и распивания спиртных напитков. Нужно исключить употребление еды перед сном.
При заболеваниях верхних дыхательных путей, когда слизь находится позади глотки, при этом вызывает кашель, нередко прибегают к оперативному вмешательству. В соответствии с формой патологии проводят шейверную резекцию, восстановление носовой перегородки, гайморотомию. При помощи операции получается наладить правильную структуру полости и повысить вентиляцию.
Стекание выделений по стенке горла доставляет человеку массу дискомфорта. Чтобы устранить это состояние, следует обратиться к специалисту. Врач установит причину нарушения, назначит соответствующее лечение. Также важно употреблять витамины для упрочнения иммунитета, закаливать организм, заниматься спортом.
чем лечить и как остановить стекание по задней стенке горла
Многие родители интересуются у педиатров, чем лечить кашель от соплей у ребенка. Такая взаимосвязь часто наблюдается вследствие особенностей строения носоглотки и неумения детей правильно высмаркиваться. Слизь, при большом скоплении в полости носа, начинает стекать в горло, что приводит к рефлекторному кашлю. Полностью откашливать мокроту ребенок сможет в возрасте 4-5 лет. Чем лечить детей, определяет доктор, в зависимости от консистенции слизи, характера приступов, возрастной категории и общего состояния здоровья.
Бывает ли кашель от соплей
Носоглотка у детей дошкольного возраста сформирована иначе, чем у взрослых. Как только возникает насморк, сопли стекают в горло по задней стенке. В итоге начинается кашель, то есть дыхательные пути рефлекторно отвечают на раздражитель. Это врожденный рефлекс, необходимый для естественной очистки бронхов.
Как только возникает насморк, сопли стекают в горло по задней стенке. В итоге начинается кашель, то есть дыхательные пути рефлекторно отвечают на раздражитель. Это врожденный рефлекс, необходимый для естественной очистки бронхов.
Характер кашля зависит от объема слизи. Если она постоянно стекает в гортань или диагностированы аденоиды, появляется сухой кашель. Мокрый начинается, когда секрет достигает трахеи. Возникает бронхоспазм, который выталкивает мокроту. Это возможно, если сопли жидкие и текут бесконтрольно.Ребенок с соплями может постоянно кашлять, но чаще это происходит ночью. Вследствие горизонтального положения тела слизь не может выйти наружу через полость носа, а попадает в горло.
Самая частая причина, по которой начинаются сопли и кашель, — простуда. Также эти симптомы часто сопровождаются следующими факторами:
- Физиологический процесс. У грудничков в первые несколько месяцев после рождения продолжается насморк, который проходит самостоятельно.

- Сухой воздух в квартире, из-за чего пересыхают слизистые. Комнату надо постоянно проветривать, особенно в зимнее время, когда включено отопление и прочие нагревательные приборы. Оптимальная влажность — 50-60%.
- Аллергия. Из-за нее детей часто мучают сопли. В этом случае надо лечить аллергическую реакцию, а не только избавляться от симптомов. Иначе сопли продолжат беспокоить ребенка, и кашель не исчезнет до устранения раздражителя.
- Чрезмерное выделение слюны, которое часто встречается при прорезывании зубов.
- Когда патогенные микроорганизмы поражают верхние дыхательные пути.
- У ребенка увеличены аденоиды, имеются особенности строения носовой перегородки, изменения вследствие травмы или попадания инородного предмета.
Иногда дети страдают от чрезмерного выделения слизи из-за нарушений в работе желудка, желчного пузыря или поджелудочной. На фоне постоянного воспаления усиленно вырабатывается слизь, начинается насморк, перерастающий в кашель.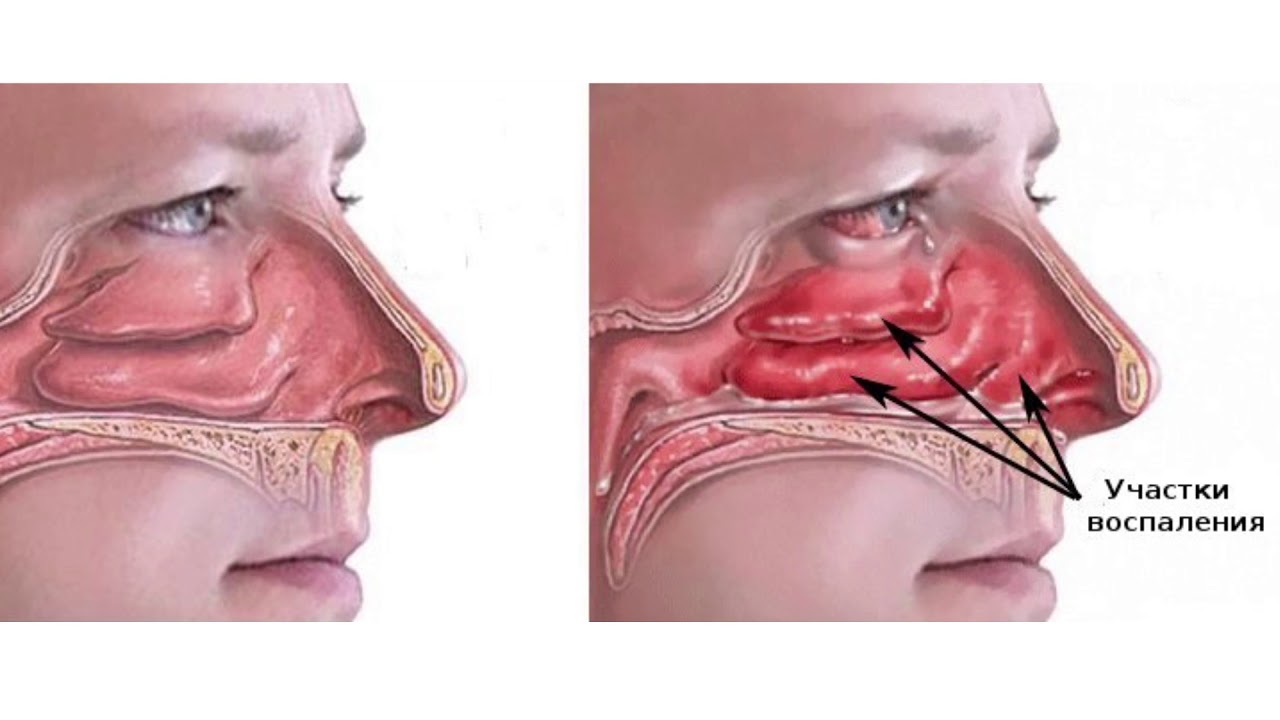
Если после соплей появился кашель у ребенка, надо обратиться к доктору. Отличить приступ, связанный с отхождением слизи, от бронхита или других патологий дыхательных путей можно посредством прослушивания стетоскопом. Если нет посторонних шумов, дыхание ровное, то к кашлю привели носовые выделения.
Как лечить ребенка
Если появился кашель из-за соплей, нужно пойти к педиатру либо отоларингологу. Важно определить причину этого симптома, характер и количество выделений.
Если кашель является следствием стекания слизи по задней стенке гортани — легкие чистые, без хрипов. В противном случае ребенок направляется на рентген, чтобы исключить пневмонию и бронхит.Промывание носа
Кашель после насморка у ребенка можно вылечить посредством специальных растворов для промывания носовых пазух. Это несложная процедура, выполняется в домашних условиях.
Помогает удалить сопли, корочки из носа, облегчить дыхание. Промывание перед сном устраняет кашель, если ребенок часто кашляет, когда спит.
Также орошение повышает эффективность местных препаратов от насморка.
Традиционно сопли вымывают солевым раствором. Также применяются антисептики Мирамистин, Фурацилин. Эти препараты оказывают обеззараживающее действие. Соль также является антисептиком. В аптеке можно приобрести следующие средства с солью:
- Маример;
- Салин;
- Аквамарис;
- Аквалор;
- Долфин;
- Хьюмер;
- Отривин Беби.
Можно воспользоваться для вымывания соплей обычным физраствором. Разница в том, что в нем содержится 9% концентрация соли, а в Салине и прочих — 6%. Вследствие этого физраствор разрешен только для малышей от 1 года.
Также подходит солевой раствор, приготовленный дома. Для этого надо в 1 л воды растворить 1 ч.л. соли и полученным составом промывать носик.Если ребенку 2 года либо меньше, нос сначала закапать раствором соли при помощи пипетки (малыш лежит на спине), после чего выкачать слизь из носовых пазух грушей или назальным аспиратором.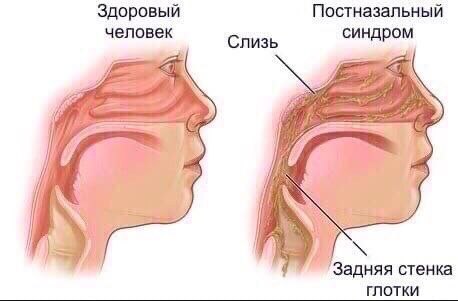
Детей от 2 лет можно учить промывать нос, стоя над раковиной. Раствор набирается в резиновую грушу или пятикубовый шприц и направляется струей в ноздрю. Жидкость вместе с соплями выходит через другую. Процедура повторяется с другой ноздрей. Для этих целей хорошо подходит препарат Долфин, в комплект которого входит специальная баночка.
Дети старше 5 лет могут просто втягивать ноздрями соленую воду, а потом высмаркиваться.
Подобную процедуру по очистке носовых пазух от соплей нельзя проводить при:
- искривлении носовой перегородки;
- регулярных кровотечениях из носа;
- наличии новообразований на слизистой;
- полном отсутствии носового дыхания;
- отите.
Чем чаще делать промывание, тем лучше.
Сосудосуживающие капли
Если у ребенка сильный насморк и кашель, применяются назальные средства. Они сужают сосуды в носовой полости, снимают отечность, нормализуют дыхание, снижают производство слизи. Такие препараты не лечат причину появления соплей и влажный кашель, но облегчают состояние ребенка.
Такие препараты не лечат причину появления соплей и влажный кашель, но облегчают состояние ребенка.
Детям можно капать нос такими сосудосуживающими:
- Санорин;
- Назол Беби;
- Виброцил;
- Тизин-ксило;
- Отривин.
Выбор того или иного средства зависит от возрастной категории ребенка, консистенции вырабатываемой слизи, состояния больного. Облегчение дыхания наступает максимум через 10 минут после закапывания и сохраняется до 8 часов.
Ингаляции
С помощью вдыхания пара можно устранить сухой кашель от соплей, а также быстрее очистить бронхи от мокроты. Ингаляции проводятся посредством небулайзера. Водяной пар оказывает местный раздражающий эффект, что заставляет слизистую носа работать активней. После процедуры нос очищается, мокрота разжижается и отходит намного легче.
Делают ингаляции при кашлевом спазме, вызванном скоплением слизи, следующими средствами:
- раствор соли;
- минеральная вода;
- Лазолван;
- Амбробене;
- Амброксол.

Накрывать всю голову полотенцем необязательно. Достаточно прикрыть нос и рот и подышать над паром в течение 5-7 минут. Такой способ особенно эффективен перед сном, если ребенка мучает ночной кашель.
Ингаляции делаются 3 раза за день. Процедуру запрещено проводить, если повышена температура тела.
Массаж
Если сопли стекают по задней стенке гортани, можно помочь им быстрее выйти при помощи массажа. В процессе процедуры бронхи разогреваются, а слизь, скопившаяся в них, становится более жидкой, что приводит к ее легкому отхождению. Если малыш заболел и простуда сопровождается насморком, подойдут следующие виды массажа спины и грудной клетки:
- дренажный, когда голова ребенка располагается ниже корпуса;
- точечный с воздействием на определенные зоны;.
- вибрационный (перкуссионный), который сопровождается несильными постукиваниями по спинке.

Также можно выполнять точечный массаж носа, который способствует устранению соплей из носовых пазух.
Делать массаж можно детям с рождения. Противопоказаниями являются:
- высокая температура тела;
- острая стадия болезни;
- недавний прием пищи;
- наличие заболеваний кожи;
- пневмония.
Чем еще помочь
Когда ребенок сильно откашливается во сне и причиной являются сопли, хорошей терапией является обильное теплое питье на протяжении дня.
В случае аллергического кашля, который сопровождается соплями, детям дают антигистаминные препараты (Зодак, Зиртек, Супрастин). Если причиной ринита служит вирусная инфекция, прописываются противовирусные лекарства (Гриппферон, Интерферон). Для более быстрого выведения мокроты можно пить сиропы:
- Алтей;
- Амброксол;
- Геделикс;
- Гербион;
- Проспан;
- Лазолван;
- Эреспал;
- Аскорил.

Когда сопли желтого либо зеленого оттенка, велика вероятность бактериальной инфекции. В таком случае назначается Изофра, Протаргол. Если появилось воспаление в придаточных пазухах носа (гайморит, фронтит) и мокрый кашель, врач пропишет ребенку антибиотики (Амоксиклав, Азитромицин, Цефтриаксон).
Бороться с кашлем и насморком помогают также народные средства:
- теплое молоко с добавлением соды, масла и меда;
- натирание спины и грудной клетки барсучьим либо медвежьим жиром;
- салат из черной редьки с медом;
- теплый чай с лимоном;
- малиновое варенье;
- сироп солодки либо смеси трав (ромашки, чабреца, шалфея, душицы).
Нужно ли лечить кашель от соплей у детей: мнение медиков
Если у малыша уже был кашель, который вызвали сопли, и появляется он довольно часто, врачи советуют приобрести увлажнитель воздуха. Теперь он должен быть основным методом профилактики простудных заболеваний. Ночью под голову малыша рекомендуется подкладывать невысокую подушку.
Теперь он должен быть основным методом профилактики простудных заболеваний. Ночью под голову малыша рекомендуется подкладывать невысокую подушку.
Если у грудничка прозрачные сопли жидкой консистенции, нет температуры и прочих признаков простуды, лечить кашель лекарствами не рекомендуется. Это адаптация организма к условиям окружающей среды.Если кашель начался именно из-за скопления секрета в горле, надо, прежде всего, избавляться от насморка.
Возможно, это аллергия, от которой можно избавиться, устранив аллерген (пыль, шерсть и слюна домашних животных, неправильное питание мамы при грудном вскармливании, непереносимость смеси).
Также не стоит лечить остаточный кашель после перенесенных простудных и вирусных болезней. Он требует лечения в том случае, когда слизь зеленого либо желтого цвета. Такие сопли приводят к хроническому синуситу.
➤ Лечение слизи в горле
Опубликовано: 20 октября 2018
Нос не дышит, больно глотать, слизь в носу и горле — типичные жалобы простуженного человека. Неприятные симптомы возникают, когда организм сталкивается с возбудителями инфекции: вирусами, бактериями и грибками. Заражение ОРВИ и гриппом — основная причина таких симптомов.
Неприятные симптомы возникают, когда организм сталкивается с возбудителями инфекции: вирусами, бактериями и грибками. Заражение ОРВИ и гриппом — основная причина таких симптомов.
В период сезонных эпидемий защититься от заражения сложно. Чтобы уменьшить риск развития заболевания, рекомендуется:
- реже бывать в местах большого скопления людей,
- высыпаться и отдыхать — ослабленный и уставший организм не может сопротивляться инфекции,
- есть свежие овощи и фрукты — натуральные источники витаминов и минералов,
- пить достаточное количество воды — с жидкостью из организма выводятся токсины.
Простуда часто начинается с небольшого насморка, боли в горле и общей слабости. Если начать лечение инфекции на раннем этапе, можно остановить ее дальнейшее распространение.
Содержание статьи
От чего появляется слизь в горле?
В норме носоглотка покрыта небольшим количеством прозрачной слизи. Ее задача — защищать ткани от пересыхания, контактов с микробами и бактериями. Если человек здоров, естественное «покрытие» слизистых не доставляет ему никакого дискомфорта.
Если человек здоров, естественное «покрытие» слизистых не доставляет ему никакого дискомфорта.
При воспалении количество слизи увеличивается, она становится гуще и плохо отходит. Такие изменения — естественная реакция организма на контакт с возбудителями инфекции. Человек при этом ощущает заложенность.
Полости носа и горла сообщаются, поэтому небольшое количество слизистых выделений регулярно попадает в горло. При сильном насморке это вызывает неприятные ощущения. Инфекция поражает ткани горла, и человеку становится больно глотать. Густые выделения стекают по задней стенке горла и ощущаются как комок слизи. Из-за этого пропадает аппетит, ухудшается самочувствие.
Как лечить?
Слизь в носу, боль в горле, общая слабость и высокая температура требуют немедленного обращения к врачу. Такие симптомы типичны для многих заболеваний: от банальной простуды до опасной ангины. Самолечение только навредит. Так, при вирусной инфекции будут бесполезны самые сильные антибиотики. При ларингите привычные пастилки с обезболивающим эффектом только усилят воспаление.
При ларингите привычные пастилки с обезболивающим эффектом только усилят воспаление.
При боли в горле без температуры лечение все равно должен назначить врач. Специалист определит причину воспаления и подберет безопасные и эффективные препараты. Слабая боль и легкий насморк — поводы для обращения к терапевту. Если больно глотать, затруднено дыхание и есть ощущение комка слизи в горле, также рекомендуется обратиться к ЛОР-врачу. Такие симптомы могут свидетельствовать о развитии гайморита и других опасных осложнений простуды.
Инфекции носа и горла требуют комплексного лечения. Оно может включать симптоматические средства и препараты, действующие на возбудителей заболевания: бактерии, вирусы или грибки.
При заболеваниях горла врач может назначить спрей Деринат. Местное средство оказывает комплексное воздействие:
- помогает организму бороться с причиной заболевания — вирусами, бактериями и грибками,
- укрепляет местный иммунитет,
- способствует восстановлению слизистой, усиливая её защитные свойства,
- снижает риск развития осложнений и ускоряет выздоровление.

Врач может назначить спрей Деринат для лечения больного горла взрослым и детям старше 3 лет. Если простуда у малыша, помогут капли Деринат. По свойствам они не отличаются от спрея, но имеют более удобную форму. Капельки отлично подходят крохе уже с первого месяца жизни. Подробнее о препарате читайте на нашем сайте.
Читайте интересные статьи на смежные темы:
Продукция Деринат
Полезные статьи:
лечение у ребенка и взрослого
Сопли не всегда характеризуются выделениями из носа. Иногда слизь стекает по своду (задней стенке) носоглотки, а сам ринит отсутствует или слабо выражен. В таком случае ставят диагноз ринофаригит – воспаление носовой полости, глоточного кольца и задней стенки глотки. Пациент при этом жалуется на повышение температуры, зуд в области носа и глотки, кашель. Кстати, кашель возникает не из-за воспаления бронхов или альвеол, а из-за того, что слизь раздражает дыхательные пути.
Сопли по задней стенке могут быть как у взрослого, так и у ребенка, но дети страдают этой проблемой чаще. Чтобы помочь пациенту справиться с этим недугом, необходимо использовать проверенные народные средства, укрепить иммунитет, пересмотреть условия проживания ребенка и его рацион. Лечение направлено на устранение воспаления и разжижжение слизи. Народные средства удобны в применении, доступны по цене и, что самое главное, безопасны для организма (не вызывают привыкания и побочных эффектов).
[содержание h3]
Причины болезни
Чаще всего причины кроются в вирусной инфекции (заражение риновирусами и коронавирусами). Иногда сопли появляются в носоглотке под влиянием бактериальной инфекции — стрептококковой, стафилококковой и пр.
Есть факторы, которые способствуют развитию данной болезни. Это низкий иммунитет, переохлаждение тела, нехватка витаминов, стресс, игнорирование правил гигиены.
Подробнее о симптомах
У маленького ребенка можно вообще не заметить ринофарингит, ведь сопли не стекают из носа, а попадают сразу в горло. Нос редко бывает забитым. Малыш не может рассказать о своей болезни, поэтому показывает это повышенной раздражительностью. Сон становится беспокойным, ведь в ночное время активизируется кашель. Это связано с тем, что в положении лежа слизь раздражает рецепторы, ответственные за кашлевой рефлекс.
Нос редко бывает забитым. Малыш не может рассказать о своей болезни, поэтому показывает это повышенной раздражительностью. Сон становится беспокойным, ведь в ночное время активизируется кашель. Это связано с тем, что в положении лежа слизь раздражает рецепторы, ответственные за кашлевой рефлекс.
При кашле выделяется мокрота, или, если быть точнее, псевдомокрота, ведь это слизь не из бронхов, а из горла.
Иногда помимо кашля у пациента появляется рвота, ведь выделения раздражают рвотные рефлекторы.
У взрослого ринофарингит проходит в более мягкой форме. Пациент жалуется на выделение слизи, которая постоянно сглатывается, может быть забита гайморова пазуха. Присутствует общая слабость, ночной кашель, зуд горла.
Последствия
Что будет, если болезнь не лечить? Во-первых, если ринофарингит вызван бактериальной инфекцией, существует риск того, что патологический процесс распространится на соседние отделы — носовые пазухи носа, трахею, миндалины и пр. Если не провести грамотное лечение у ребенка, болезнь может перейти в хроническую форму, и постоянно обостряться в осенне-зимний период.
Кроме того, слизь, которая стекает по задней стенке, приводит к ухудшению сна и аппетита. Это скажется на развития вашего малыша, а у взрослого приведет к хронической усталости и истощению.
[v]4njDXpDRb3A[/v]
Лечение
Ниже мы расскажем, как лечить такую проблему с помощью народных средств. Но вначале вы должны подумать, какие факторы привели к этому заболеванию, и попытаться устранить их. Одевайте пациента теплее, старайтесь уменьшить контакт с потенциальными источниками инфекций. Заботьтесь об иммунитете – для этого введите в рацион продукты, богатые витамином С.
Иногда ринофарингит появляется на фоне обезвоживания организма. Поэтому пациент должен увеличить количество выпитой жидкости. Увлажняйте также воздух в квартире.
Промывание солевым раствором
Если у вашего ребенка постоянно течет в горло слизь, пользуйтесь всем известным способом – промыванием раствором морской соли. Для этого в стакане воды комнатной температуры растворите чайную ложку средства. Но для того, чтобы раствор попадал в носоглотку, а не в нос, нужно соблюдать некоторые правила. Положите пациента на кровать и сильно запрокиньте его голову назад. Закапайте по несколько капель в каждую ноздрю. Теперь пациент должен полежать несколько минут, чтобы лекарство действовало именно в зоне воспаления. Повторяйте процедуру несколько раз в день.
Но для того, чтобы раствор попадал в носоглотку, а не в нос, нужно соблюдать некоторые правила. Положите пациента на кровать и сильно запрокиньте его голову назад. Закапайте по несколько капель в каждую ноздрю. Теперь пациент должен полежать несколько минут, чтобы лекарство действовало именно в зоне воспаления. Повторяйте процедуру несколько раз в день.
После этого прополощите ротовую полость солевым раствором, чтобы обработать ротоглотку. По завершению процедур капните в нос несколько капель любого растительного масла, чтобы защитить слизистую оболочку от пересыхания.
Шалфей
Это растение обладает выраженным бактерицидным действием, поэтому с его помощью можно вылечить даже запущенный хронический ринофарингит. Столовую ложку травы проварите в стакане воды, охладите до комнатной температуры и процедите. Взрослые должны втягивать его через каждую ноздрю, а затем выплевывать отвар через рот. Чтобы лечить ребенка, наберите снадобье в шприц, положите маленького пациента на спину запрокиньте олову и вводите шприцом отвар в нос. Процедуру повторяйте несколько раз в день.
Процедуру повторяйте несколько раз в день.
Отваром шалфея полезно также полоскать ротовую полость.
Морковный сок с маслом
Натрите морковь на мелкой терке, отожмите через марлю. Полученный сок смешайте с таким же количеством растительного масла. Эту субстанцию нужно закапывать в нос несколько раз в день, и ваша болезнь уйдет.
Персиковое масло
Если у вашего ребенка течет в горло слизистая жидкость, попробуйте лечение персиковым маслом. Его можно использовать двумя способами. Первый способ – закапывать в нос несколько раз в день. Второй способ – принимать каждое утро внутрь по чайной ложке (чтобы повысить сопротивляемость организма). Персиковое масло имеет целый набор витаминов и природных антибактериальных веществ, оно обязательно вам поможет.
Облепиховое масло
Как и предыдущее средство, облепиховое масло обладает полезными свойствами, поэтому оно способно лечить ринофарингит. Закапывайте его в нос, запрокинув голову. Повторяйте такую процедуру несколько раз в день.
Вишневый сок
Этот напиток повышает иммунитет у взрослых и детей, поэтому его обязательно нужно пить всем, кто страдает от респираторных заболеваний. Только употребляйте домашний сок, а не купленный в магазине.
Есть хороший рецепт на основе вишневого сока: нагрейте стакан этого средства до температуры 50С, добавьте столовую ложку мёда и щепотку корицы. Пейте данное снадобье маленьким глотками, чтобы оно хорошо обрабатывало носоглотку. Можно также просто полоскать этим средством ротовую полость.
Алоэ
Вылечить проблему поможет целительная сила сока алоэ. Для процедур нам понадобятся старые листья растения (им должно быть не менее 2-х лет). Срежьте их и поставьте в холодильник на 2 недели, затем промойте листы, удалите колючки и кожицу, а мякоть разомните. Добавьте в неё такое же количество миндального масла и перемешайте. Закапывайте ту смесь в нос несколько раз в день. Делать то нужно в лежачем положении, чтобы лекарство хорошо пропитало область носоглотки.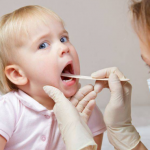 Дополнительно принимайте алоэ с маслом внутрь, чтобы укрепить иммунитет и убить инфекцию.
Дополнительно принимайте алоэ с маслом внутрь, чтобы укрепить иммунитет и убить инфекцию.
Каланхоэ
Не менее эффективно лечит ринофарингит и каланхоэ. Лечение проводят так: отжимают сок свежесорванного растения, смешивают напополам с дистиллированной водой и закапывают в нос. Средство может немного щипать, но это не страшно.
Ингаляции
Тепловые процедуры очень хорошо помогают при вашей проблеме, так как воздействием повышенных температур улучшается кровообращение в тканях и уходит воспаление. Поэтому обязательно включите ингаляции в вашу программу лечения. Рекомендуем в воду, над которой вы будете париться, добавлять лекарственные средства – цветки ромашки, шишки хмеля, траву шалфея, облепиховое масло, бальзам «Звездочка», эфирные масла корицы или можжевельника. После ингаляций не рекомендуется выходить на улицу – лучше отдохните под теплым одеялом, выпейте теплого молока с мёдом.
Прополис
Лечить сопли можно и прополисом, но только в случае, если у вас нет аллергии на продукты пчеловодства. Купите в аптеке готовую спиртовую настойку, или приготовьте ее сами (для этого нужно замочить 5 г прополиса в 100 мл спирта и настаивать 15 дней). Столовую ложку настойки растворите в стакане нехолодной воды. Втягивайте это средство внутрь поочередно каждой ноздрей. Повторяйте процедуру каждый день утром и вечером.
Купите в аптеке готовую спиртовую настойку, или приготовьте ее сами (для этого нужно замочить 5 г прополиса в 100 мл спирта и настаивать 15 дней). Столовую ложку настойки растворите в стакане нехолодной воды. Втягивайте это средство внутрь поочередно каждой ноздрей. Повторяйте процедуру каждый день утром и вечером.
Настойку прополиса взрослым можно принимать внутрь по 20 капель трижды в день на голодный желудок. Это повысит общую сопротивляемость организма перед инфекциями и устранит воспалительный процесс.
Хозяйственное мыло
Это довольно неприятный способ, но очень действенный. Он подходит только для взрослых. Растворите в теплой воде кусок хозяйственного мыла, и втягивайте этот раствор в ноздри, чтобы хорошенько промыть носоглотку. Повторяйте манипуляцию утром и вечером до полного выздоровления.
Календула
Чтобы лечить ринофарингит, перетрите свежие лепестки календулы с мёдом (эти ингредиенты берутся в равных пропорциях) и поставьте в холодильник. Раз в день съедайте по столовой ложке данного средства. Для детей дозировка уменьшается до 1 чайной ложки. Календула не только очищает дыхательные пути, но и повышает иммунитет.
Для детей дозировка уменьшается до 1 чайной ложки. Календула не только очищает дыхательные пути, но и повышает иммунитет.
Индийский рецепт
Приготовьте капли для носа по особому рецепту, пришедшем к нам из Индии:
- Трава шалфея – 1 столовая ложка;
- Оливковое масло – 10 столовых ложек;
- Индийское масло ним – 1 столовая ложка;
- Масло чайного дерева – 1 чайная ложка.
Залейте шалфей оливковым маслом и варите на паровой бане в закрытой таре 2 часа, постоянно помешивая. Затем процедите субстанцию, добавьте масло ним и масло чайного дерева, охладите. Закапывайте в нос это средство каждое утро, и у нас никогда не будет проблем с дыхательной системой.
0 0 голос
Рейтинг статьи
Что такое катар у взрослых и детей
Многие из нас испытывали ощущение слизи, застрявшей в носу или горле. Ощущение иногда может вызывать дискомфорт или постоянное желание сглотнуть или прочистить горло.
Это состояние называется катаром.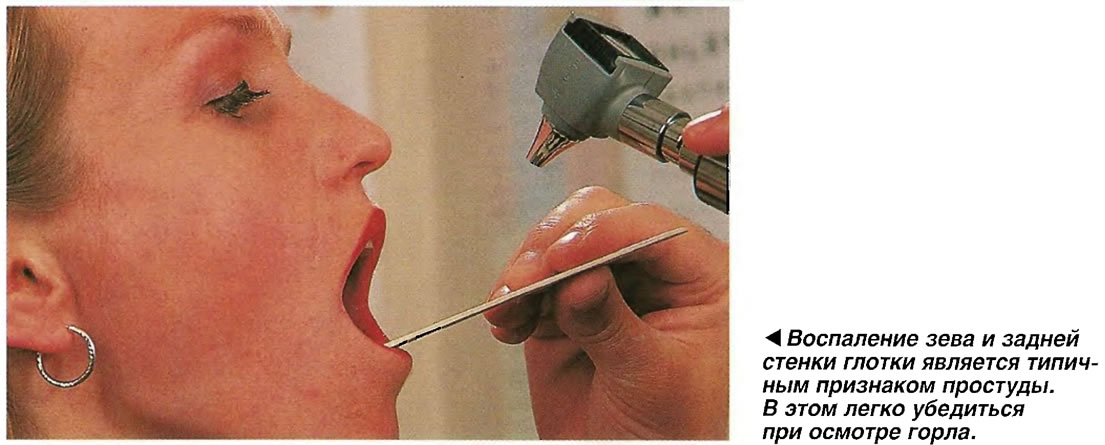 Это когда слизь скапливается в носу, носовых пазухах или горле. Другой термин для обозначения катара — «постназальное выделение».
Это когда слизь скапливается в носу, носовых пазухах или горле. Другой термин для обозначения катара — «постназальное выделение».
Продолжайте читать, чтобы узнать больше о катарах у взрослых и детей, некоторых распространенных факторах риска и способах лечения этого состояния.
Катар — это скопление слизи в носу, горле или носовых пазухах. Слово «катар» происходит от древнегреческой фразы, означающей «течь вниз». На самом деле, если у вас катар, вы можете почувствовать, как будто слизь медленно стекает по задней стенке горла.
Слово «катар» не очень распространено в США. Еще один термин для обозначения катара, с которым вы, возможно, более знакомы, — это «постназальное выделение».
Считается, что катар возникает, когда ваше тело реагирует на такие вещи, как инфекция или раздражитель.Эта реакция может вызвать отек носа и носовых пазух, что приведет к увеличению количества выделяемой слизи.
Катар часто бывает временным. Однако у некоторых людей это может стать хроническим.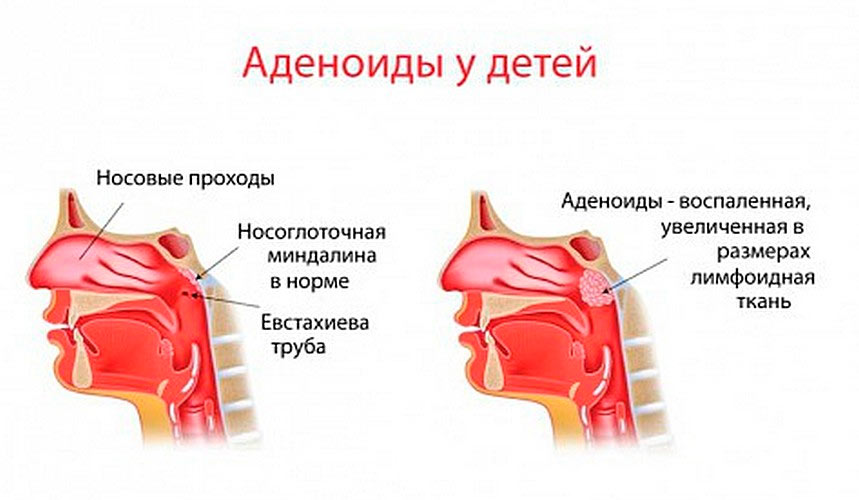 Хотя неясно, что вызывает хронический катар, считается, что это происходит из-за повышенной осведомленности о симптомах, поражающих нос и горло, и повышенной чувствительности к ним.
Хотя неясно, что вызывает хронический катар, считается, что это происходит из-за повышенной осведомленности о симптомах, поражающих нос и горло, и повышенной чувствительности к ним.
Катар чаще всего связан со следующими факторами:
- Инфекциями. Простуда, грипп и инфекции носовых пазух могут привести к катару.
- Аллергия. Люди, страдающие аллергией, также могут испытывать катар. Некоторые распространенные аллергены включают пыльцу, пыль и перхоть домашних животных.
- Окружающая среда. Вещи в вашем окружении, такие как перемены погоды или присутствие раздражителей, таких как сигаретный дым, пары или загрязнения, могут вызывать катар.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Люди с ГЭРБ могут почувствовать катар.
- Структура носа или пазух. Полипы носа или другие аномалии строения носа или носовых пазух могут привести к катарам.
- Гормоны.
 Изменения гормонов, возникающие в период полового созревания, во время беременности или при использовании оральных контрацептивов, могут вызвать катар.
Изменения гормонов, возникающие в период полового созревания, во время беременности или при использовании оральных контрацептивов, могут вызвать катар. - Острые продукты. Употребление острой пищи может привести к увеличению выработки слизи, что приведет к временному (временному) катару.
Поскольку катар связан с множеством различных факторов, его иногда бывает трудно предотвратить.В некоторых случаях точная причина ваших симптомов не может быть идентифицирована.
Однако есть несколько шагов, которые вы можете предпринять в повседневной жизни, которые могут снизить риск развития катара, в том числе:
- Избегайте триггеров. Если катар связан с аллергией или раздражителями, старайтесь избегать ситуаций, которые могут вызвать симптомы. Например, вы можете избегать занятий на свежем воздухе во время сезона пыльцы или держаться подальше от мест, где разрешено курение.
- Используйте увлажнитель.
 Поскольку сухой воздух может вызвать катар, попробуйте увлажнитель воздуха, который поможет увлажнить ваш дом.
Поскольку сухой воздух может вызвать катар, попробуйте увлажнитель воздуха, который поможет увлажнить ваш дом. - Предотвратить инфекции. Предотвратите инфекцию, которая может привести к катарам, часто мыть руки и избегать контактов с больными людьми.
- Чистите часто. Если у вас катар из-за аллергии, очистка поможет избавиться от аллергенов в вашем доме. Сосредоточьтесь на таких вещах, как уборка пылесосом, чистка и стирка тканей и постельного белья.
Симптомы катара могут включать:
Нет никаких специальных диагностических тестов для катара.В большинстве случаев говорят, что у людей катар, на основании ощущений, которые они испытывают в носу и горле.
Если вы обратитесь к врачу по поводу катара, он спросит вашу историю болезни и проведет медицинский осмотр. Если они считают, что причиной вашего заболевания является аллергия, ГЭРБ или полип в носу, они могут назначить дополнительные тесты.
Чтобы облегчить катар, вы можете делать следующие вещи дома:
- Избегайте обезвоживания.
 Убедитесь, что вы пьете достаточно воды, чтобы разжижить слизь в носу и горле.
Убедитесь, что вы пьете достаточно воды, чтобы разжижить слизь в носу и горле. - Увеличьте влажность. Использование увлажнителя или вдыхание пара может помочь разжижить слизь и уменьшить дискомфорт в горле.
- Выпейте воду. Постоянное прочистка горла может привести к усилению раздражения горла. Если вы чувствуете, что вам нужно прочистить горло, вместо этого сделайте небольшой глоток холодной воды.
- Поддержите себя ночью. Слизь может скапливаться в горле, когда вы лежите. Чтобы предотвратить это, используйте подушки, чтобы поддержать себя, когда ложитесь спать.
- Воспользуйтесь средством для полоскания носа. Использование солевого раствора для полоскания носа может помочь очистить носовые проходы от лишней слизи. Их можно купить без рецепта (OTC) или приготовить дома.
- Полощите горло соленой водой. Полоскание горла соленой водой помогает удалить слизь и уменьшить дискомфорт в горле.

- Попробуйте безрецептурные препараты. Примеры лекарств, которые могут быть полезны, включают назальные деконгестанты (Судафед, Африн), антигистаминные препараты (Бенадрил, Кларитин, Зиртек) и отхаркивающие средства (Муцинекс, Робитуссин).
Если домашний уход неэффективен, ваш врач может назначить другие лекарства, чтобы облегчить симптомы. Они могут включать стероидные спреи для носа, такие как Назакорт, или бронходилататоры, такие как Атровент.
Кроме того, если катар вызывает основное заболевание, врач постарается его вылечить. Например, они могут прописать антибиотики при бактериальной инфекции носовых пазух или лекарства от ГЭРБ.
Дети тоже могут болеть катаром. Вообще говоря, состояние у взрослых и детей очень схожее.Однако, когда дело доходит до катара у детей, следует помнить о некоторых дополнительных вещах.
Как и у взрослых, катар у детей часто связан с такими вещами, как инфекции, аллергии или раздражители окружающей среды.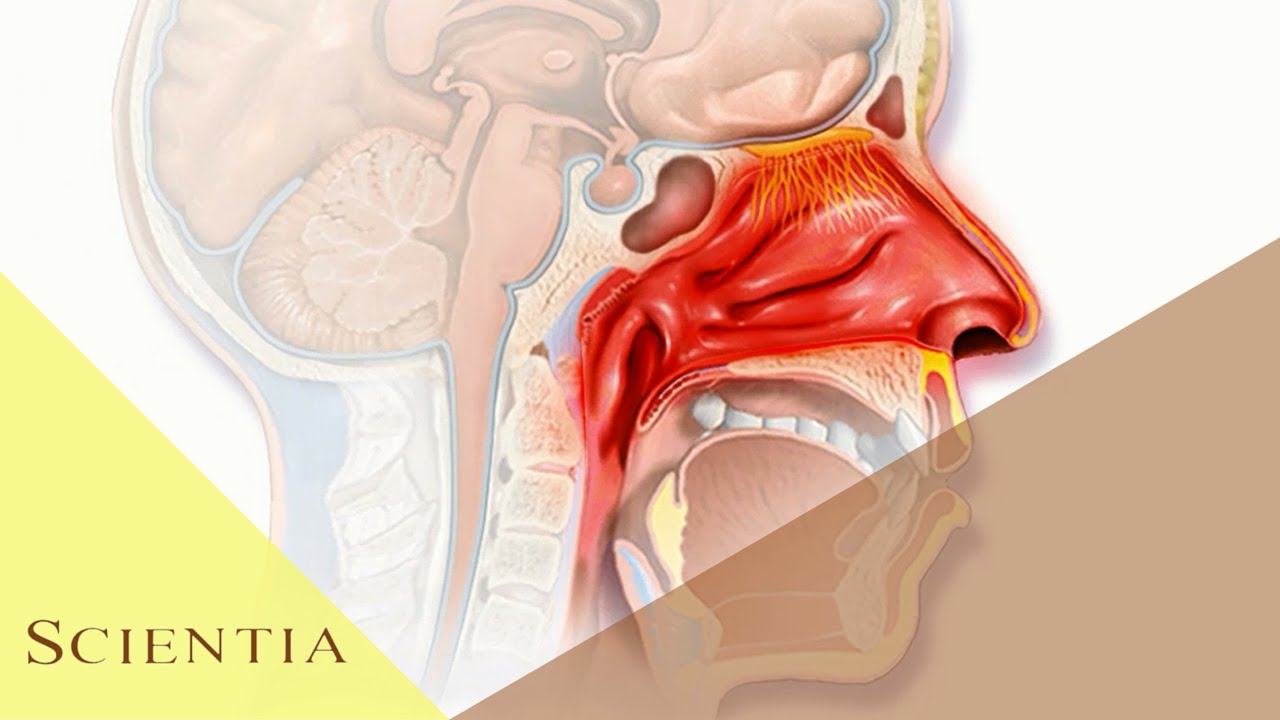 Некоторые дополнительные факторы риска для детей включают:
Некоторые дополнительные факторы риска для детей включают:
Катар также имеет схожие симптомы у взрослых и детей. Однако Американская академия аллергии, астмы и иммунологии отмечает, что, хотя могут возникать и другие симптомы, стойкий кашель иногда является единственным заметным симптомом у детей.
Как и у взрослых, катар у детей редко бывает вредным и часто проходит со временем. Вот несколько дополнительных советов по облегчению симптомов катара у детей:
- Используйте назальный аспиратор. Это устройство, которое с помощью аспирации мягко удаляет из носа ребенка лишнюю слизь. Это может быть особенно полезно для уменьшения количества слизи из носа у младенцев и детей ясельного возраста.
- Рассмотрим физиологический раствор. Слизь иногда бывает слишком густой, чтобы ее можно было удалить с помощью аспиратора.В этих случаях для его разбавления можно использовать солевые капли для носа или спреи. Существует множество безрецептурных продуктов, подходящих по размеру для детей.

- Жгут влажности. Использование увлажнителя в домашних условиях может помочь разжижить слизь в носу и горле ребенка.
- Попробуйте безрецептурные препараты. Многие противоотечные или антигистаминные препараты разработаны специально для детей. Всегда внимательно читайте этикетку перед их использованием и не стесняйтесь поговорить с педиатром вашего ребенка, если у вас есть какие-либо вопросы или опасения.
Когда обращаться к врачуКатар может раздражать, но не вреден. Тем не менее, обратитесь к своему врачу или другому поставщику медицинских услуг, если у вас или вашего ребенка есть симптомы катара, которые возникают вместе с:
. Кроме того, если катар постоянный или длительный, обратитесь к своему врачу, чтобы определить, вызван ли он основным заболеванием. Состояние здоровья. Затем они могут вместе с вами разработать соответствующий план лечения.
Обычно катар длится всего несколько дней или недель. Часто он проходит по мере улучшения или лечения основного состояния, вызвавшего его.
В настоящее время не существует специального лекарства от хронического катара. Из-за этого люди с хроническим катаром часто применяют различные домашние, безрецептурные или рецептурные средства в своей повседневной жизни, чтобы помочь справиться со своими симптомами.
Катар возникает, когда слизь накапливается в носу, носовых пазухах или горле. Может затронуть как взрослых, так и детей.Вы также можете увидеть катар, называемый постназальным выделением.
Катар связан с множеством факторов, таких как инфекции, аллергии и раздражители. Некоторые из распространенных симптомов включают чувство заложенности или заложенности носа, частое глотание или прочистку горла и постоянный кашель.
Как правило, катар проходит сам по себе, и его можно лечить дома с помощью увлажнителя воздуха, солевых растворов или безрецептурных лекарств.
Обратитесь к своему врачу или другому поставщику медицинских услуг, если катар постоянный или возникает с одышкой, необъяснимой лихорадкой или кровянистой слизью.
Что делать при сухости носа и носовых пазух
Если вы живете в засушливой среде, вы, вероятно, знаете, что сухие носовые ходы и носовые пазухи могут привести к другим проблемам, включая густую слизь и частую кровь из носа. Важно поддерживать достаточное количество влаги в носу и носовых пазухах. Вот несколько советов, как сохранять нос и пазухи влажными и здоровыми.
Причины сухости носа и носовых пазух
В идеале слизистые оболочки, выстилающие пазухи, производят слизь, которая течет в носовые проходы и проходит через них, сметая инородные частицы, включая бактерии, по мере их поступления.Когда слизь не может свободно стекать из-за засухи, возникают проблемы.
Сухие носовые ходы могут вызвать воспаление кровеносных сосудов носа и носовых пазух и, как следствие, заложенность носа. В конце концов, воспаление и заложенность носа могут даже вызвать инфекции носовых пазух.
В конце концов, воспаление и заложенность носа могут даже вызвать инфекции носовых пазух.
Помимо проживания в зоне с низкой влажностью, определенные состояния здоровья, например обезвоживание или синдром Сьергена, могут вызвать высыхание слизистых оболочек. Если вы изначально склонны к проблемам с носовыми пазухами, сухость будет только усугубить ситуацию.
Увеличьте потребление жидкости
Гидратация в значительной степени начинается изнутри. Употребление большего количества жидкости, особенно воды, может помочь разжижить слизь. Также может быть полезно ограничить употребление алкоголя или других диуретиков.
Вообще говоря, большинству из нас требуется больше жидкости в летнее время, когда повышается температура или когда мы занимаемся физической активностью. Хотя вода лучше всего, это не единственный способ увеличить потребление жидкости.
Если вы просто не можете переваривать простую воду, попробуйте добавить в воду лимон, или выпейте ароматизированную воду или напиток с электролитом, например Gatorade или Powerade.
Используйте увлажнитель
Сон с увлажнителем, в идеале с увлажнителем с прохладным туманом (доступен в большинстве аптек), рядом с кроватью, может помочь сохранить влажность слизистых оболочек. Прохладный воздух также поможет уменьшить воспаление внутри носа или носовых пазух.
Большинству увлажнителей требуется дистиллированная вода, чтобы предотвратить рост бактерий в системе. Однако более дорогой вариант — это самостерилизующийся увлажнитель.
Если вы действительно хотите сделать все возможное, вы также можете попросить вашу компанию, занимающуюся ОВК, добавить увлажнитель к вашей системе отопления / охлаждения.Это более дорогой вариант, но он может позволить вам более легко контролировать уровень влажности в вашем доме в течение всего года.
Используйте солевой назальный спрей
Солевой назальный спрей продается без рецепта практически в любой аптеке или аптеке и является отличным способом сохранить влажность носовых проходов. Вы можете использовать его несколько раз в день, так как на самом деле это не лекарство, и нет никакой реальной опасности переборщить с ним.
Вы можете использовать его несколько раз в день, так как на самом деле это не лекарство, и нет никакой реальной опасности переборщить с ним.
Попробуйте Neti Pot
Нети-горшок — это устройство, очень похожее на маленький чайник.Он используется для орошения носа / носовых пазух. Считается, что орошение носа полезно для удаления избытка слизи или инородных тел и разжижения выделений из носа.
Вы можете купить нети-пот (без рецепта) в местной аптеке вместе с обычным средством для полоскания носовых пазух. Или вы можете сделать ополаскиватель самостоятельно, используя простые ингредиенты, такие как пищевая сода, соль без йода и дистиллированная вода.
Вот что на самом деле означает цвет ваших соплей · TheJournal.ie
ОЧЕНЬ НЕСКОЛЬКО ЛЮДЕЙ говорят об этих вещах, но давайте нарушим это табу.
Около девяти месяцев назад, после сильной простуды, слизь в носу стала зеленой. Я подумал, что это нормально, потому что я болен.
Я подумал, что это нормально, потому что я болен.
Но сейчас, почти год спустя, он все еще зеленый.
Осознав, что у меня гораздо больше простудных заболеваний, чем обычно, я наконец пошел к врачу. Он поднес мне к носу зрительную трубу и пришел к выводу, что все это время я страдала хронической инфекцией носовых пазух малой степени. А я даже не знал этого.
Слизь в носу выполняет множество функций.Его цвет может многое рассказать вам и вашему врачу о том, что происходит с вашим телом, особенно если он долгое время был необычного оттенка.
Вот некоторые из этих материалов, взятых в основном из инфографики Кливлендской клиники и Центров по контролю за заболеваниями. Однако вы должны знать, что цвета соплей недостаточно для прямой диагностики. Тем не менее, он предлагает уникальную возможность заглянуть в странные способы вашего тела сказать вам, что что-то не так.
Источник: Скай Гулд / Tech Insider
Чистая слизь — это совершенно нормально. Организм естественным образом вырабатывает около 1,5 литра этого вещества каждый день — этого достаточно, чтобы заполнить контейнер для мороженого Брейера. Он сохраняет ваши носовые ходы смазанными и защищенными от микробов, действуя как увлажняющий барьер против обезвоживания и посторонних предметов, включая бактерии и вирусы. Но если количество резко увеличится, это может означать, что вы страдаете аллергией, простудой или гриппом.
Организм естественным образом вырабатывает около 1,5 литра этого вещества каждый день — этого достаточно, чтобы заполнить контейнер для мороженого Брейера. Он сохраняет ваши носовые ходы смазанными и защищенными от микробов, действуя как увлажняющий барьер против обезвоживания и посторонних предметов, включая бактерии и вирусы. Но если количество резко увеличится, это может означать, что вы страдаете аллергией, простудой или гриппом.
Источник: Скай Гулд / Tech Insider
Белая слизь может означать множество разных вещей.Чаще всего это означает, что ваши носовые ходы раздражены и опухли, что ограничивает отток слизи и вызывает ее высыхание. Это могло произойти из-за инфекции носа или простуды. Но молочные продукты, аллергия и употребление обезвоживающих продуктов, таких как кофе, чай и алкоголь, также могут сделать вашу слизь белой. Кислотный рефлюкс или сухие условия также могут быть виноваты.
Источник: Скай Гулд / Tech Insider
Когда у вас есть инфекция, будь то бактерия или вирус, белые кровяные тельца вашей иммунной системы устремляются к месту поражения и уничтожают патогенного захватчика. После того, как они сделали свою работу и умрут, они вымываются из вашего тела вместе со слизью и в процессе могут окрасить его в желтый цвет. Желтая слизь не означает, что вам нужны антибиотики, это означает, что ваше тело с чем-то борется; возможно простуда. На этом этапе вы можете подождать и посмотреть, не улучшится ли ситуация через 10–14 дней.
После того, как они сделали свою работу и умрут, они вымываются из вашего тела вместе со слизью и в процессе могут окрасить его в желтый цвет. Желтая слизь не означает, что вам нужны антибиотики, это означает, что ваше тело с чем-то борется; возможно простуда. На этом этапе вы можете подождать и посмотреть, не улучшится ли ситуация через 10–14 дней.
Источник: Скай Гулд / Tech Insider
Ваша слизь может стать зеленой из-за еще большего скопления мертвых лейкоцитов. Это потенциально означает, что ваше тело использует множество подкреплений для борьбы с инфекцией, и, возможно, оно проигрывает битву.Это особенно верно, если ваша слизь была зеленой в течение нескольких недель или дольше. В таком случае вам следует обратиться к врачу; особенно если у вас жар или тошнота.
# Открытая журналистика Нет новостей — плохие новости Поддержите журнал
Ваши взносов помогут нам продолжить рассказывать истории, которые важны для вас
Поддержите нас сейчасИсточник: Скай Гулд / Tech Insider
Кровянистая слизь сигнализирует о том, что в ваших носовых ходах происходит много процессов, включая сухость и раздражение, а ткани повреждены.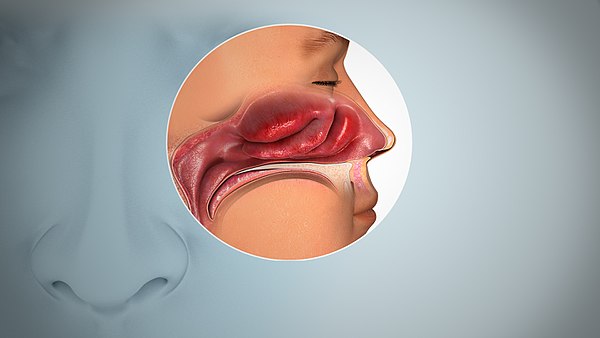 Это происходит из-за множества причин, включая аллергию, инфекцию и частое обдувание или растирание. Физическая травма — например, попадание в стену лицом вперед — также может сделать ваши сопли красными.
Это происходит из-за множества причин, включая аллергию, инфекцию и частое обдувание или растирание. Физическая травма — например, попадание в стену лицом вперед — также может сделать ваши сопли красными.
Источник: Скай Гулд / Tech Insider
Когда кровь из слизистой оболочки носа высыхает, она может смешаться со слизью и стать коричневой. Но коричневая слизь не всегда из-за крови. Это также может быть грязь, пыль, изменение цвета от сигаретного дыма, нюхательного табака или специй. Однако, если вы кашляете коричневой слизью, вам следует обратиться к врачу, потому что это может быть признаком бронхита.
Источник: Кай Гулд / Tech Insider
Черная слизь может появиться после вдыхания грязи или пыли; или после курения сигарет или марихуаны. Но это также может сигнализировать о серьезной грибковой инфекции, особенно если у вас ослабленная иммунная система. Если у вас черная слизь без видимой причины, вам следует обратиться к врачу. Это особенно верно, если у вас жар, озноб или затрудненное дыхание.
— Джулия Кальдероне и Скай Гулд.
Прочтите: Лидер операции «Трансформация» снимается с шоу по состоянию здоровья>
Эмпиема — NHS
Эмпиема — это медицинский термин, обозначающий карманы гноя, скопившиеся в полости тела.
Они могут образоваться, если не лечить бактериальную инфекцию или если она не поддается лечению в полной мере.
Термин эмпиема чаще всего используется для обозначения заполненных гноем карманов, которые развиваются в плевральной полости.
Это узкое пространство между внешней стороной легких и внутренней частью грудной полости.
Эмпиема — серьезное заболевание, требующее лечения. Это может вызвать жар, боли в груди, одышку и откашливание слизи.
Хотя иногда это может быть опасно для жизни, это не распространенное заболевание, так как большинство бактериальных инфекций эффективно лечатся антибиотиками, прежде чем они достигнут этой стадии.
Что вызывает эмпиему?
Легкие и внутренняя часть грудной клетки покрыты гладким слоем, называемым плеврой.
Эти слои почти соприкасаются, но разделены тонким пространством (плевральное пространство), заполненным небольшим количеством смазки, называемой плевральной жидкостью.
Иногда плевральная жидкость может накапливаться и инфицироваться, образуя скопление гноя.
Это может привести к утолщению и слипанию участков плевры, создавая карманы гноя.
Эмпиема может ухудшиться, превратившись в множество гноя с толстыми отложениями, покрывающими внешний слой легких.
Эти отложения препятствуют правильному расширению легких.
Пневмония и другие возможные причины
Самая частая причина эмпиемы — пневмония, вызванная бактериальной инфекцией легких.
Эмпиема может образоваться, когда пневмония полностью не поддается лечению.
Другие возможные причины:
- бронхоэктазия — хроническое заболевание, при котором дыхательные пути легких аномально расширяются, что приводит к скоплению слизи, которая может сделать легкие более уязвимыми для инфекции
- тромб или другая закупорка — это может препятствовать притоку крови к легким, вызывая отмирание части легочной ткани (известное как инфаркт легкого)
- Операция на груди — эмпиема — редкое осложнение
- эндоскопия — эмпиема — редкое осложнение
- Травма грудной клетки тяжелая
- инфекция в другом месте тела, которая распространяется через кровоток
- Инфекция, вызванная вдыханием пищи, если у вас проблемы с глотанием — это редко
- туберкулез — это редкость в Великобритании
Вы больше подвержены риску развития эмпиемы, если:
- больны сахарным диабетом
- имеют ослабленную иммунную систему
- есть кислотный рефлюкс
- употребляет слишком много алкоголя или принимает много рекреационных наркотиков
Пострадать могут как взрослые, так и дети.
Каковы симптомы?
Эмпиема может вызывать беспокойство и дискомфорт.
Это может вызвать:
- лихорадка и ночная потливость
- недостаток энергии
- затрудненное дыхание
- потеря веса
- боль в груди
- Кашель и отхаркивающая слизь, содержащая гной
Как диагностируется?
Эмпиему обычно подозревают, когда у человека с тяжелой пневмонией не проходит лечение и у него начинают проявляться некоторые из перечисленных выше симптомов.
Если пациент откашливает слизь, следует взять ее образец для исследования под микроскопом.
Выявлен тип бактерий, вызывающих инфекцию, поэтому можно назначить наиболее эффективные антибиотики.
Также будет взят образец крови для подсчета количества лейкоцитов и других маркеров инфекции.
Рентгеновское или ультразвуковое сканирование покажет, есть ли скопление жидкости вокруг легких и сколько его.
Часто компьютерная томография также может использоваться для более подробной оценки.
Как лечится?
Антибиотики
Некоторым пациентам просто необходимо вводить антибиотики непосредственно в вену капельно (внутривенно).
Но, возможно, им придется оставаться в больнице надолго.
Сливной сундук
Некоторым пациентам могут потребоваться и антибиотики, и дренаж из грудной клетки.
Грудной дренаж — это гибкая пластиковая трубка, которая вставляется через стенку грудной клетки в пораженный участок для слива жидкости.
Область, куда вводится трубка, онемела, и пациенту также можно дать легкое успокоительное перед введением дренажа.
Обезболивающие вводятся для облегчения любой боли во время дренажа грудной клетки.
Пневматическая дренажная трубка обычно остается на месте до тех пор, пока рентгеновское или ультразвуковое исследование не покажет, что вся жидкость вытекла из грудной клетки, а легкие полностью не расширились.
Иногда инъекции могут быть сделаны через дренаж грудной клетки, чтобы помочь очистить инфицированные карманы от гноя.
Пациенту, возможно, придется оставаться в больнице до тех пор, пока трубка не будет удалена.
Некоторые пациенты могут пойти домой с установленной плевральной дренажной трубкой, и в этом случае медсестра-специалист предложит поддержку и посоветует, как это сделать дома.
Медсестра покажет, как размещать, опорожнять и менять сумку до тех пор, пока семья или пациент не почувствуют уверенность, что они могут сделать это сами.
Для получения дополнительной информации прочтите информационный бюллетень NHS по дренажам из грудной клетки (PDF, 60 КБ).
Операция по удалению слизистой оболочки легкого
Если состояние не улучшится, может потребоваться операция.
Это включает в себя разрез в груди для доступа к легким и удаление толстого слоя, покрывающего легкие, чтобы они снова могли правильно расшириться.
Выполняется только в том случае, если другие методы лечения не помогли.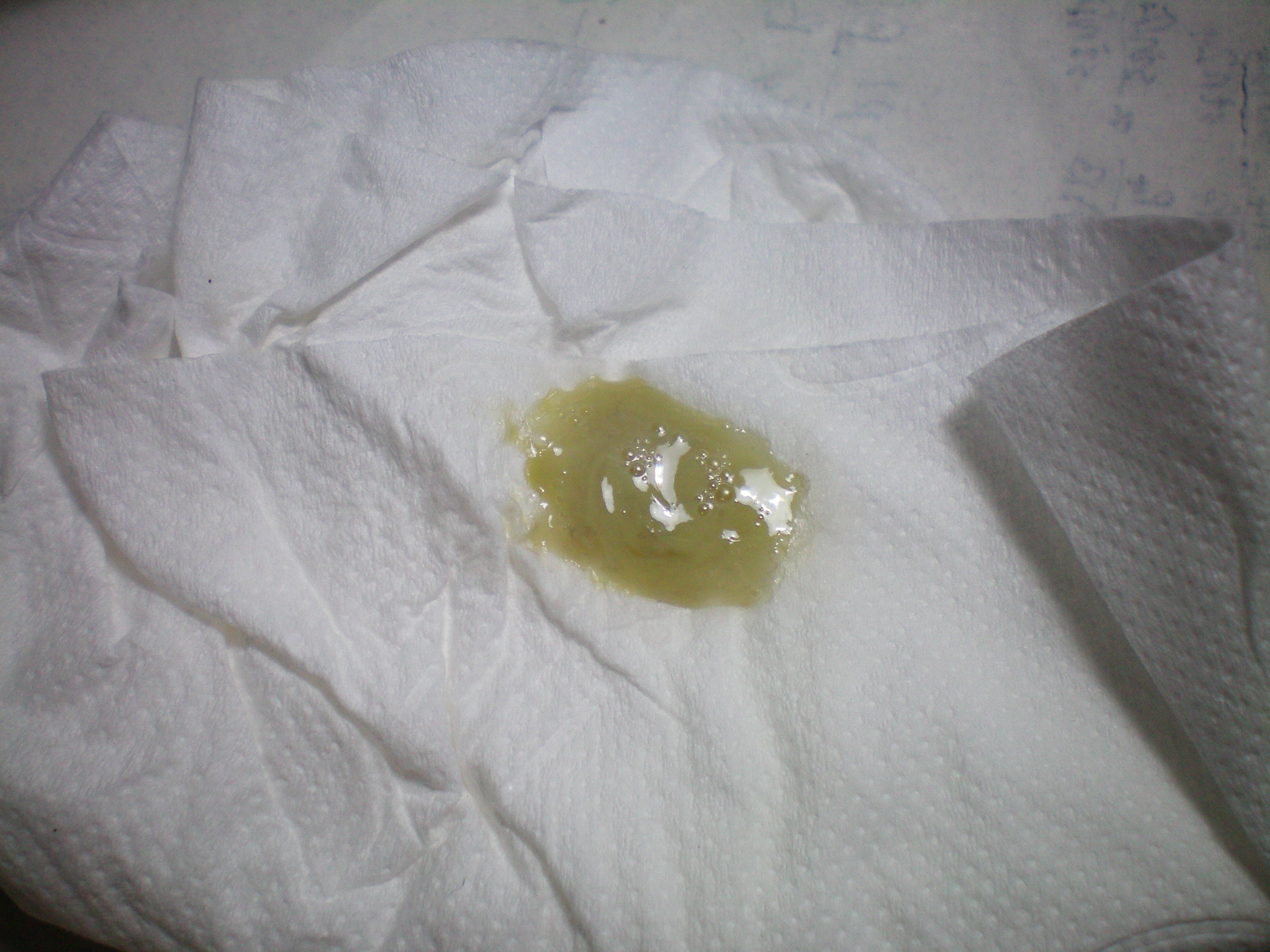
Ваш хирург или специалист объяснит преимущества и риски процедуры.
Узнайте больше об операции на легких
Стома
Сливной дренаж подходит не для всех пациентов.Некоторые вместо этого предпочтут сделать отверстие в груди, известное как стома.
Над стомой помещается специальный мешок для сбора жидкости, вытекающей из эмпиемы.
Его можно носить на теле, он может быть более незаметным и меньше мешать вашему образу жизни, чем дренаж груди.
Но при современных методах лечения образование стомы — редкость.
Последняя проверка страницы: 22 ноября 2018 г.
Срок следующего рассмотрения: 22 ноября 2021 г.
Super-Glue Phlegm | Стремление к объективности
Если название вызывает у вас неприязнь, пожалуйста, продолжайте читать.Найдите другой пост для чтения. У меня есть много чего совсем не гадкого — например, Toenail Art!
Теперь для отважных читателей. . . (в конце концов, многие из вас недавно говорили, как вам нравится, что я существую!)
. . (в конце концов, многие из вас недавно говорили, как вам нравится, что я существую!)
У меня уже несколько недель застряла мокрота в горле. Я давно не простужалась, и у меня нет проблем с носовыми пазухами. Из носа не течет, горло не болит. Я пробовала лекарство. У меня просто есть совершенно необъяснимая шишка, которая сводит меня с ума.
Прошлой ночью я наконец дошел до отчаяния, потому что, кажется, стало еще хуже, и это доходит до того, что это постоянно раздражает.Это прямо между моим носом и горлом, поэтому нет никакого способа вытащить его (и, поверьте мне, я пробовал).
Итак, я испробовала технику, которую, клянусь, никогда больше не буду повторять — это то, что моя мама делала со мной, когда я был маленьким, и я абсолютно ее презираю — теплой соленой водой в нос.
Уф.
Это всегда срабатывало, когда я был ребенком, но ощущение было настолько ужасным, что я предпочел бы заболеть, чем позволить ей так мучить меня. Я так ненавидел это, что несколько лет назад родители купили мне нети-пот в качестве подарка.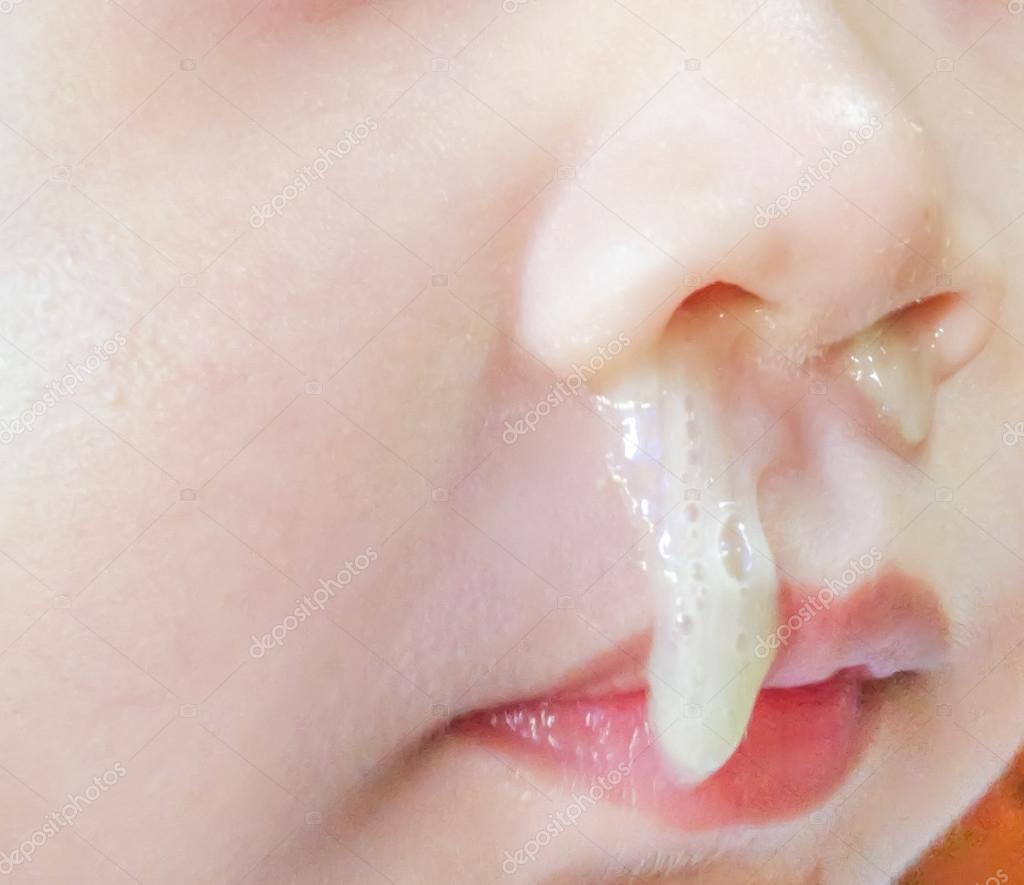 Я мог бы даже открыть его и использовать вчера вечером, но я думаю, что я навсегда избавился от него некоторое время назад.
Я мог бы даже открыть его и использовать вчера вечером, но я думаю, что я навсегда избавился от него некоторое время назад.
Или, может, я взял его на вечеринку Грязного Санты.
Итак, я заручился помощью Криса, и он потек мне в нос теплой соленой водой, которая в результате попала в пазухи и изо рта. Скажу вам, что нет ничего хуже.
Я делал все, что мог, издавал рвотные звуки, из-за которых Крис был вынужден покинуть комнату, и даже продолжал самостоятельно лечиться соленой водой.
И это не помогло. Это временно помогло, но сегодня все вернулось снова, и на этот раз усугубилось из-за сырого горла из-за соленой воды.
Отчаявшись с каждой минутой, я купил в Target флакон супер-пуперского назального спрея «Мощное ощущение движения слизи» за 11 долларов. Еще одно, что я ненавижу. Я использовал его прямо перед тем, как мы с Али приступили к работе на минуту, и позвольте мне сказать: НЕ используйте мощный спрей для носа, перемещающий слизь, не находясь очень близко к коробке с салфетками.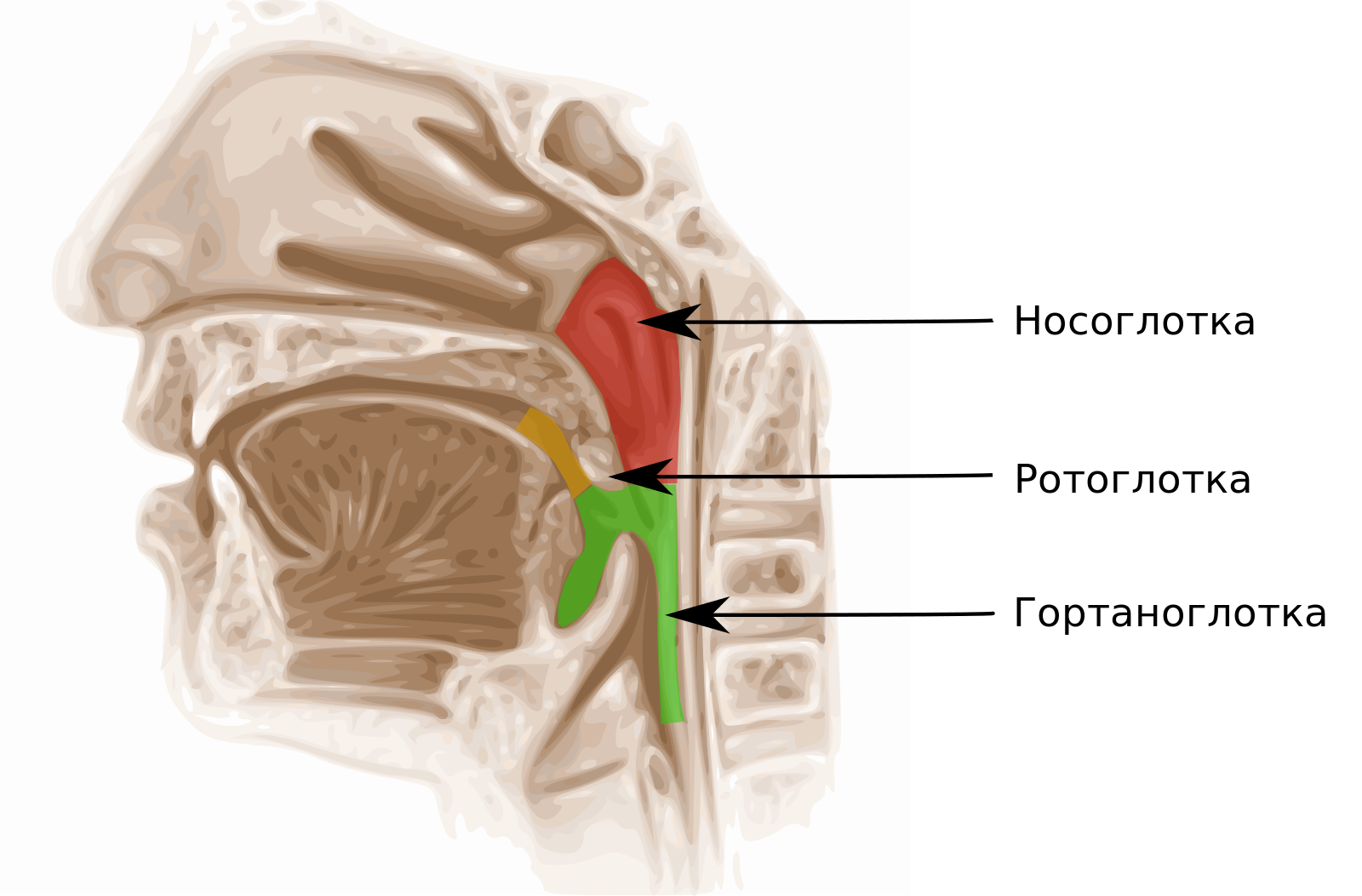 Или два или три.
Или два или три.
Не знаю, откуда все это взялось, но мой нос превратился в настоящий фонтан.
Но угадайте, что не вышло.
Ага. Мокрота.
Rabbit Trail: Али простудилась около недели назад (ПОСЛЕ того, как у меня началась проблема с мокротой), и ее нос все еще заложен от этого. Сегодня она тоже расстроилась из-за этого. На работе ее приветствие всем, вместо ее обычного «Эй, Бонни !! ЭЙ, Лесли! » было постучать ей по носу и сказать: «Оба носа, позвони мне».
Вернуться к моему.Из чего бы он ни был сделан, он прилипает, как клей. Может, там сзади застряла божья коровка.
В любом случае, я готов попробовать все. Есть идеи? Полагаю, я мог бы попробовать все другие чудодейственные средства от всех болезней, поскольку нети-горшок не работал. Как насчет подушечек для ног Kinoki? Или ушные свечи? Или, если на то пошло, Mannatech или Mona Vie?
Аппендицит | Johns Hopkins Medicine
Что такое аппендицит?
Аппендикс представляет собой тонкую трубку, которая соединяется с толстой кишкой. Он находится в нижней правой части живота (брюшной полости). В детстве аппендикс — это рабочая часть иммунной системы, которая помогает организму бороться с болезнями. Когда вы становитесь старше, ваш аппендикс перестает делать это, а другие части вашего тела продолжают помогать бороться с инфекцией.
Он находится в нижней правой части живота (брюшной полости). В детстве аппендикс — это рабочая часть иммунной системы, которая помогает организму бороться с болезнями. Когда вы становитесь старше, ваш аппендикс перестает делать это, а другие части вашего тела продолжают помогать бороться с инфекцией.
Приложение может заразиться. Если не лечить, он может лопнуть (разрыв). Это может произойти через 48-72 часа после появления симптомов. Из-за этого аппендицит требует неотложной медицинской помощи. Если у вас есть симптомы, немедленно обратитесь к врачу, чтобы избежать повторного заражения, которое может быть опасным для жизни.
Что вызывает аппендицит?
Аппендицит возникает, когда внутренняя часть вашего аппендикса заблокирована. Аппендицит может быть вызван различными инфекциями пищеварительного тракта, такими как вирусы, бактерии или паразиты. Или это может произойти, когда трубка, соединяющая толстую кишку и аппендикс, заблокирована или захвачена калом. Иногда опухоли могут вызывать аппендицит.
Затем аппендикс становится болезненным и опухшим. Кровоснабжение аппендикса прекращается, поскольку опухоль и болезненность усиливаются.Без достаточного кровотока аппендикс начинает умирать. Аппендикс может лопнуть или образовать дыры или разрывы в его стенках, которые позволяют стулу, слизи и инфекции просачиваться внутрь и попадать внутрь живота. Результатом может стать перитонит, серьезная инфекция.
Кто подвержен риску аппендицита?
Аппендицитом страдает 1 из 1000 человек, живущих в США. Большинство случаев аппендицита случается у людей в возрасте от 10 до 30 лет. Семейный анамнез аппендицита может повысить ваш риск, особенно если вы мужчина.Для ребенка муковисцидоз также повышает риск развития аппендицита.Каковы симптомы аппендицита?
Ниже приведены общие симптомы аппендицита. Ваши собственные симптомы могут отличаться.
Боль в животе — самый частый симптом. Эта боль:
- Может начинаться в районе пупка и переходить в нижнюю правую часть живота.
 Это может также начаться в нижней правой части живота.
Это может также начаться в нижней правой части живота. - Со временем часто становится хуже.
- Может ухудшаться при движении, глубоком вдохе, прикосновении, кашле или чихании.
- Может ощущаться по всему животу при разрыве аппендикса.
Другие общие симптомы включают:
- Расстройство желудка и рвота
- Потеря аппетита
- Лихорадка и озноб
- Проблемы с опорожнением кишечника (запор)
- Жидкий стул (диарея)
- Проблемы с прохождением газа
- Вздутие живота
Не принимайте обезболивающие.Они могут скрыть другие симптомы, о которых ваш лечащий врач должен знать.
Симптомы аппендицита могут быть похожи на другие проблемы со здоровьем. Всегда обращайтесь к своему врачу, чтобы быть уверенным.
Как диагностируется аппендицит?
Ваш лечащий врач спросит о вашем прошлом здоровье и проведет медицинский осмотр. Он или она также может попросить вас пройти следующие тесты:
- Анализы крови: Для проверки на наличие признаков инфекции, таких как высокое количество лейкоцитов.

- Анализ мочи: Чтобы узнать, есть ли у вас инфекция мочевыводящих путей.
Вы также можете пройти несколько тестов на визуализацию, в том числе:
- УЗИ брюшной полости: Позволяет врачу увидеть работу внутренних органов и проверить, как кровь течет по различным кровеносным сосудам.
- Компьютерная томография: Показывает подробные изображения любой части тела, например костей, мышц, жира и органов.
- МРТ: Иногда используется для диагностики аппендицита, особенно у беременных, вместо компьютерной томографии.
Как лечится аппендицит?
Аппендицит требует неотложной медицинской помощи. Вполне вероятно, что аппендикс разорвется и вызовет серьезную смертельную инфекцию. По этой причине почти во всех ситуациях ваш лечащий врач посоветует вам сделать операцию по удалению аппендикса.Аппендикс можно удалить открытым способом или лапароскопией:
- Открытый (традиционный) метод хирургии.
 Вам сделали анестезию. В правом нижнем углу живота делается разрез (надрез).Хирург находит аппендикс и удаляет его. Если аппендикс разорвался, можно установить небольшую трубку (шунт) для отвода гноя и других жидкостей из живота. Шунт будет удален через несколько дней, когда хирург почувствует, что инфекция ушла.
Вам сделали анестезию. В правом нижнем углу живота делается разрез (надрез).Хирург находит аппендикс и удаляет его. Если аппендикс разорвался, можно установить небольшую трубку (шунт) для отвода гноя и других жидкостей из живота. Шунт будет удален через несколько дней, когда хирург почувствует, что инфекция ушла. - Лапароскопический метод. Вам сделали анестезию. Эта операция использует несколько небольших разрезов (надрезов) и камеру (лапароскоп), чтобы заглянуть внутрь вашего живота. Хирургические инструменты вводятся через несколько небольших разрезов. Лапароскоп вводится через другой разрез.Лапароскопию часто можно сделать даже при разрыве аппендикса.
Если аппендикс не разорвался, восстановление после аппендэктомии займет всего несколько дней. Если у вас разорвался аппендикс, время восстановления продлится дольше, и вам потребуются антибиотики.
Вы можете жить нормальной жизнью без аппендикса. Изменения в диете или упражнениях обычно не требуется.
Осложнения аппендицита
Основная проблема аппендицита — это риск разрыва аппендикса.Это может произойти, если аппендикс не удалить быстро. Разрыв аппендикса может привести к инфекции живота, которая называется перитонитом. Перитонит может быть очень серьезным и даже привести к смерти, если его не лечить сразу.Можно ли предотвратить аппендицит?
В настоящее время не существует известного способа остановить развитие аппендицита.Когда мне следует позвонить своему врачу?
Если у вас есть какие-либо из перечисленных выше симптомов аппендицита, немедленно позвоните своему врачу. Или сходите в отделение неотложной помощи.Аппендицит требует неотложной медицинской помощи. Его нужно лечить как можно быстрее.Основные сведения об аппендиците
Аппендицит — это болезненный, опухший и болезненный аппендикс.
- Это неотложная медицинская помощь. Вы должны немедленно обратиться за помощью.
- Это случается, когда внутренняя часть вашего аппендикса наполняется чем-то, что вызывает его набухание, например слизью, калом или паразитами.

- Большинство случаев аппендицита случается в возрасте от 10 до 30 лет.
- Это вызывает боль в животе, но у каждого человека могут быть разные симптомы.
- Ваш лечащий врач порекомендует вам операцию по удалению аппендикса.
- Вы можете жить нормальной жизнью без аппендикса.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:- Перед визитом запишите вопросы, на которые вы хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите названия новых лекарств, методов лечения или тестов, а также все новые инструкции, которые дает вам поставщик.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как можно связаться со своим поставщиком услуг, если у вас возникнут вопросы.
Желудочно-кишечные осложнения | MHealth.
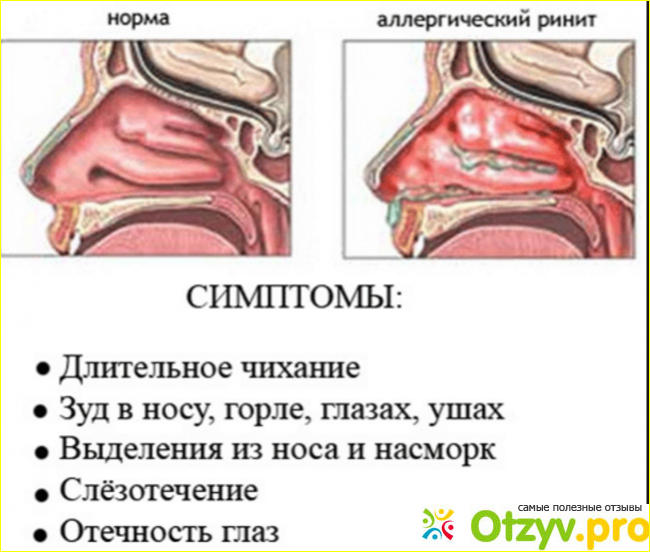 org
orgИсточник: Национальный исследовательский институт рака, www.cancer.gov
Осложнения со стороны желудочно-кишечного тракта
Общая информация
Желудочно-кишечный тракт (ЖКТ) является частью пищеварительной системы, которая обрабатывает питательные вещества (витамины, минералы, углеводы, жиры, белки и воду) в съеденных продуктах и помогает выводить отходы тела.Желудочно-кишечный тракт включает желудок и кишечник (кишечник). Желудок — это J-образный орган в верхней части живота. Пища перемещается из горла в желудок по полой мышечной трубке, называемой пищеводом. После выхода из желудка частично переваренная пища попадает в тонкий кишечник, а затем в толстый кишечник. Ободочная кишка (толстая кишка) — это первая часть толстой кишки, ее длина составляет около 5 футов. Вместе прямая кишка и анальный канал составляют последнюю часть толстой кишки и имеют длину 6-8 дюймов.Анальный канал заканчивается у ануса (выход толстой кишки наружу).
Анатомия нижних отделов пищеварительной системы с изображением толстой кишки и других органов.
Осложнения со стороны желудочно-кишечного тракта часто встречаются у онкологических больных. Осложнения — это проблемы со здоровьем, возникающие во время болезни, после процедуры или лечения. Они могут быть вызваны заболеванием, процедурой или лечением или могут иметь другие причины.В этом резюме описаны следующие осложнения со стороны желудочно-кишечного тракта, их причины и методы лечения:
- Запор.
- Фекальное уплотнение.
- Обструкция носа.
- Диарея.
- Лучевой энтерит.
Это краткое изложение посвящено осложнениям желудочно-кишечного тракта у взрослых, больных раком. Лечение осложнений со стороны желудочно-кишечного тракта у детей отличается от лечения взрослых.
Запор
При запоре опорожнение кишечника затруднено или происходит не так часто, как обычно.

Запор — это медленное движение стула по толстой кишке. Чем дольше стул проходит по толстой кишке, тем больше он теряет жидкости, становится суше и тверже. Пациент может быть не в состоянии опорожнить кишечник, ему нужно больше толкать, чтобы опорожнить кишечник, или у него меньше, чем обычно, количество испражнений.
Некоторые лекарства, изменение диеты, недостаточное потребление жидкости и снижение активности являются частыми причинами запора.
Запор — обычная проблема для онкологических больных. Больные раком могут заболеть запором из-за любого из обычных факторов, которые вызывают запор у здоровых людей. К ним относятся пожилой возраст, изменения в диете и потреблении жидкости, а также недостаточная физическая нагрузка. Помимо этих распространенных причин запора, у онкологических больных есть и другие причины.
К другим причинам запора относятся:
- Лекарства
- Опиоиды и другие обезболивающие.Это одна из основных причин запоров у онкологических больных.

- Химиотерапия.
- Лекарства от тревоги и депрессии.
- Антациды.
- Диуретики (препараты, увеличивающие количество вырабатываемой организмом мочи).
- Добавки, такие как железо и кальций.
- Лекарства от сна.
- Лекарственные средства, используемые для анестезии (чтобы вызвать потерю чувствительности при хирургическом вмешательстве или других процедурах).
- Опиоиды и другие обезболивающие.Это одна из основных причин запоров у онкологических больных.
- Диета
- Недостаточное употребление воды или других жидкостей.Это обычная проблема для онкологических больных.
- Недостаточное количество пищи, особенно с высоким содержанием клетчатки.
- Привычки к опорожнению кишечника
- Не ходить в туалет, когда чувствуется потребность в опорожнении кишечника.
- Слишком частое использование слабительных и / или клизм.
- Состояния, препятствующие физической активности и физической нагрузке
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.

- Сломанные кости.
- Усталость.
- Слабость.
- Длительный постельный режим или бездействие.
- Проблемы с сердцем.
- Проблемы с дыханием.
- Беспокойство.
- Депрессия.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Кишечные расстройства
- Раздражение толстой кишки.
- Дивертикулит (воспаление небольших мешков в толстой кишке, называемых дивертикулами).
- Опухоль кишечника.
- Мышечные и нервные расстройства
- Опухоли головного мозга.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Паралич (потеря способности двигаться) обеих ног.
- Инсульт или другое заболевание, вызывающее паралич части тела.
- Периферическая невропатия (боль, онемение, покалывание) стоп.
- Слабость диафрагмы (дыхательной мышцы под легкими) или мышц брюшного пресса. Это затрудняет опорожнение кишечника.

- Изменения в обмене веществ в организме
- Низкий уровень гормонов щитовидной железы, калия или натрия в крови.
- Слишком много азота или кальция в крови.
- Окружающая среда
- Чтобы добраться до ванной, нужно идти дальше.
- Нужна помощь, чтобы сходить в ванную.
- Находиться в незнакомых местах.
- Уединение практически отсутствует.
- Чувство спешки.
- Жить в условиях сильной жары, вызывающей обезвоживание.
- Требуется совок или прикроватный туалет.
- Узкая кишка
- Рубцы от лучевой терапии или хирургии.
- Давление растущей опухоли.
- Опиоиды и другие обезболивающие. Это одна из основных причин запоров у онкологических больных.
- Химиотерапия.
- Лекарства от тревоги и депрессии.
- Антациды.
- Диуретики (препараты, увеличивающие количество вырабатываемой организмом мочи).

- Добавки, такие как железо и кальций.
- Лекарства от сна.
- Лекарственные средства, используемые для анестезии (чтобы вызвать потерю чувствительности при хирургическом вмешательстве или других процедурах).
- Недостаточно питьевой воды или других жидкостей. Это обычная проблема для онкологических больных.
- Недостаточное количество пищи, особенно с высоким содержанием клетчатки.
- Не ходить в туалет, когда чувствуется потребность в дефекации.
- Слишком частое использование слабительных и / или клизм.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Сломанные кости.
- Усталость.
- Слабость.
- Длительный постельный режим или бездействие.
- Проблемы с сердцем.
- Проблемы с дыханием.
- Беспокойство.
- Депрессия.
- Раздражение толстой кишки.
- Дивертикулит (воспаление небольших мешков в толстой кишке, называемых дивертикулами).

- Опухоль кишечника.
- Опухоли головного мозга.
- Повреждение спинного мозга или давление на спинной мозг из-за опухоли или по другой причине.
- Паралич (потеря способности двигаться) обеих ног.
- Инсульт или другое заболевание, вызывающее паралич части тела.
- Периферическая невропатия (боль, онемение, покалывание) стоп.
- Слабость диафрагмы (дыхательной мышцы под легкими) или мышц брюшного пресса. Это затрудняет опорожнение кишечника.
- Низкий уровень гормона щитовидной железы, калия или натрия в крови.
- Слишком много азота или кальция в крови.
- Нужно идти дальше, чтобы добраться до ванной.
- Нужна помощь, чтобы сходить в ванную.
- Находиться в незнакомых местах.
- Уединение практически отсутствует.
- Чувство спешки.
- Жить в условиях сильной жары, вызывающей обезвоживание.
- Требуется совок или прикроватный туалет.

- Рубцы от лучевой терапии или хирургии.
- Давление растущей опухоли.
Оценка проводится, чтобы помочь спланировать лечение.
Оценка включает физический осмотр и вопросы об обычных испражнениях пациента и о том, как они изменились.
Следующие тесты и процедуры могут быть выполнены, чтобы помочь найти причину запора:
- Физический осмотр : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки заболевания, такие как уплотнения или все остальное, что кажется необычным. Врач проверит наличие звуков кишечника и опухшего болезненного живота.
- Цифровое ректальное исследование (DRE) : Исследование прямой кишки. Врач или медсестра вводят смазанный палец в перчатке в нижнюю часть прямой кишки, чтобы нащупать уплотнения или что-нибудь необычное.У женщин также можно исследовать влагалище.
- Анализ кала на скрытую кровь : Тест для проверки стула на наличие крови, которую можно увидеть только под микроскопом.
 Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.
Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.Набор для анализа кала на скрытую кровь (FOBT) для проверки наличия крови в стуле. - Проктоскопия : осмотр прямой кишки с помощью проктоскопа, вставленного в прямую кишку. Проктоскоп — это тонкий трубчатый инструмент с подсветкой и линзой для просмотра.У него также может быть инструмент для удаления ткани, которую нужно проверить под микроскопом на наличие признаков болезни.
- Колоноскопия : процедура осмотра прямой и толстой кишки на предмет полипов, аномальных участков или рака. Колоноскоп вводится через прямую кишку в толстую кишку. Колоноскоп — это тонкий трубчатый прибор с подсветкой и линзой для просмотра. Он также может иметь инструмент для удаления полипов или образцов тканей, которые проверяются под микроскопом на наличие признаков рака.
- Рентген брюшной полости : Рентгеновский снимок внутренних органов брюшной полости.
 Рентген — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
Рентген — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
Набор для анализа кала на скрытую кровь (FOBT) для проверки наличия крови в стуле.
Не существует «нормального» количества испражнений для онкологического больного. Каждый человек индивидуален. Вас спросят о режимах работы кишечника, еде и лекарства:
- Как часто у вас бывает дефекация? Когда и сколько?
- Когда вы в последний раз опорожнялись? На что это было похоже (сколько, твердое или мягкое, цвета)?
- Была ли кровь в стуле?
- У вас болит живот или были ли у вас спазмы, тошнота, рвота, газы или ощущение распирания возле прямой кишки?
- Вы регулярно пользуетесь слабительными средствами или клизмами?
- Что вы обычно делаете, чтобы избавиться от запора? Это обычно работает?
- Какую еду вы едите?
- Сколько и какой жидкости вы пьете каждый день?
- Какие лекарства вы принимаете? Сколько и как часто?
- Этот запор — недавнее изменение ваших обычных привычек?
- Сколько раз в день у вас выделяются газы?
Для пациентов, у которых есть колостома, будет обсуждаться уход за колостомой.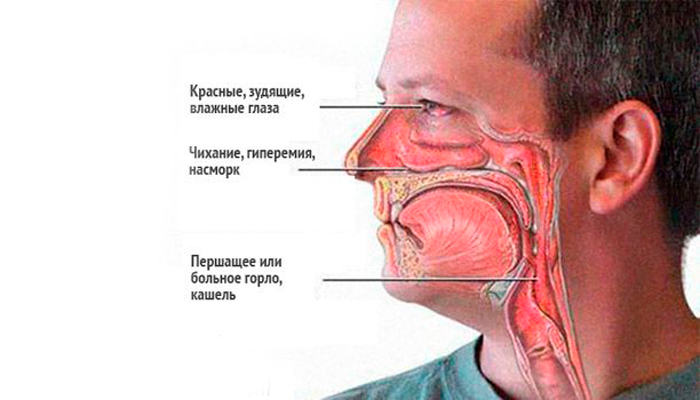
Лечение запора важно для обеспечения комфорта пациента и предотвращения более серьезных проблем.
Запор легче предотвратить, чем избавить от него. Медицинская бригада будет работать с пациентом, чтобы предотвратить запор. Пациентам, принимающим опиоиды, возможно, потребуется сразу же начать прием слабительных, чтобы предотвратить запор.
Запор может быть очень неприятным и причинять страдания. Если не лечить, запор может привести к закупорке каловых масс. Это серьезное заболевание, при котором стул не выходит из толстой или прямой кишки.Важно лечить запор, чтобы предотвратить застой в кале.
Профилактика и лечение не одинаковы для каждого пациента. Чтобы предотвратить и лечить запор, выполните следующие действия:
- Записывайте все испражнения.
- Выпивайте восемь стаканов жидкости по 8 унций каждый день. Пациентам с определенными заболеваниями, такими как болезни почек или сердца, может потребоваться меньше пить.
- Регулярно выполняйте физические упражнения.
 Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул.
Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул. - Увеличьте количество клетчатки в рационе, потребляя больше следующих продуктов:
- Фрукты, такие как изюм, чернослив, персики и яблоки.
- Овощи, например кабачки, брокколи, морковь и сельдерей.
- Цельнозерновые крупы, цельнозерновой хлеб и отруби.
- Выпейте теплый или горячий напиток примерно за полчаса до обычного времени дефекации.
- Найдите уединение и тишину, когда пришло время испражнения.

- Используйте унитаз или прикроватный комод вместо унитаза.
- Принимайте только те лекарства, которые назначил врач. Лекарства от запора могут включать наполнители, слабительные, размягчители стула и лекарства, вызывающие опорожнение кишечника.
- Используйте свечи или клизмы только по назначению врача. У некоторых онкологических больных это лечение может привести к кровотечению, инфекции или другим вредным побочным эффектам.
- Фрукты, такие как изюм, чернослив, персики и яблоки.
- Овощи, например кабачки, брокколи, морковь и сельдерей.
- Цельнозерновые крупы, цельнозерновой хлеб и отруби.
Когда запор вызван опиоидами, лечением могут быть препараты, которые останавливают действие опиоидов или других лекарств, смягчители стула, клизмы и / или ручное удаление стула.
Фекальное уплотнение
Фекальное уплотнение — это масса сухого твердого стула, который не выходит из толстой или прямой кишки.
Кал представляет собой сухой стул, который не может выйти из организма. Пациенты с калом могут не иметь симптомов со стороны желудочно-кишечного тракта (ЖКТ). Вместо этого у них могут быть проблемы с кровообращением, сердцем или дыханием. Если не лечить фекальную закупорку, состояние может ухудшиться и стать причиной смерти.
Распространенной причиной закупорки каловых масс является слишком частое употребление слабительных.
Повторное употребление слабительных в более высоких дозах снижает способность толстой кишки естественным образом реагировать на потребность в дефекации. Это частая причина каловых пробок. Другие причины включают:
- Опиоидные обезболивающие.
- Небольшая активность или ее отсутствие в течение длительного периода.
- Изменения диеты.
- Запор, который не лечится. См. Раздел выше о причинах запора.
Некоторые типы психических заболеваний могут приводить к дефекации.
Симптомы каловых пробок включают невозможность опорожнения кишечника и боли в животе или спине.
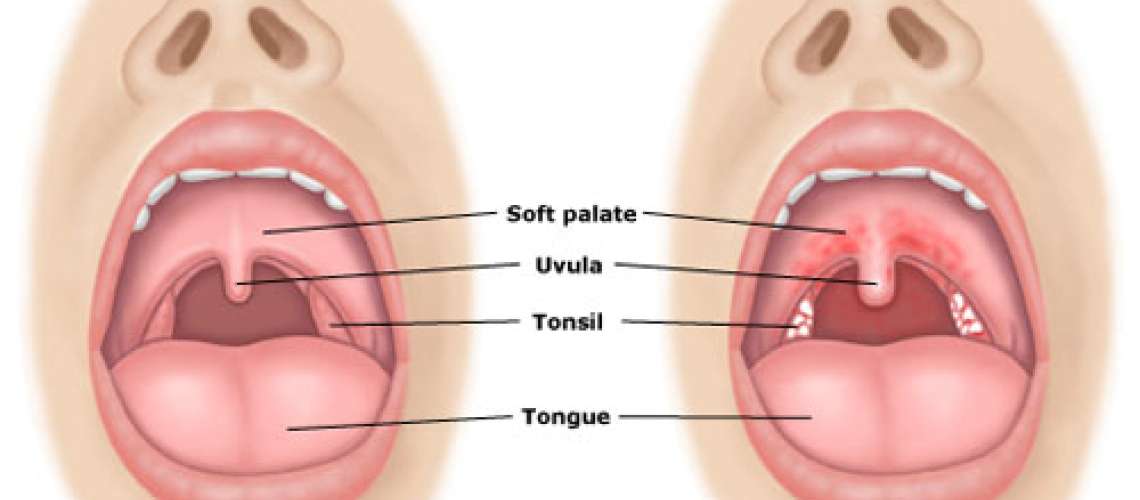
Симптомами закупорки фекалий могут быть следующие:
- Отсутствие дефекации.
- Необходимость прилагать больше усилий для опорожнения небольшого количества твердого сухого стула.
- Количество испражнений меньше обычного.
- Боль в спине или животе.
- Мочеиспускание чаще или реже, чем обычно, или невозможность мочеиспускания.
- Проблемы с дыханием, учащенное сердцебиение, головокружение, низкое кровяное давление и вздутие живота.
- Внезапная взрывоопасная диарея (когда стул движется по месту поражения).
- Подтекающий стул при кашле.
- Тошнота и рвота.
- Обезвоживание.
- Вы сбиты с толку и теряете чувство времени и места, с учащенным сердцебиением, потливостью, лихорадкой и повышенным или пониженным кровяным давлением.
Об этих симптомах следует сообщать врачу.
Оценка включает в себя медицинский осмотр и вопросы, подобные тем, которые задаются при оценке запора.
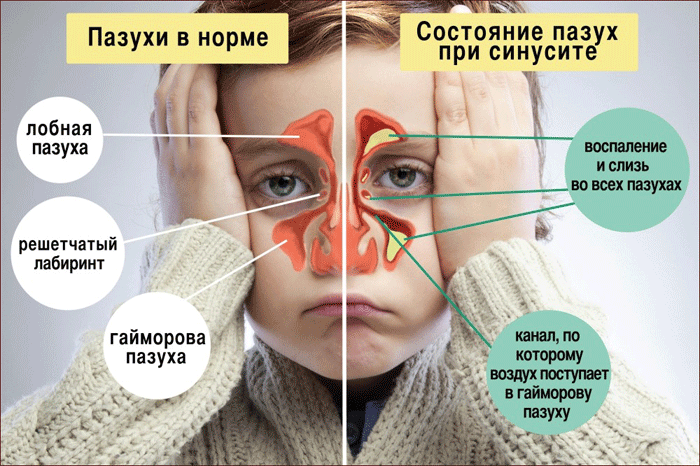
Врач задаст вопросы, аналогичные тем, которые используются при оценке запора:
- Как часто у вас возникает дефекация? Когда и сколько?
- Когда вы в последний раз опорожнялись? На что это было похоже (сколько, твердое или мягкое, цвета)?
- Была ли кровь в стуле?
- У вас болит живот или были ли у вас спазмы, тошнота, рвота, газы или чувство распирания возле прямой кишки?
- Вы регулярно пользуетесь слабительными средствами или клизмами?
- Что вы обычно делаете, чтобы избавиться от запора? Это обычно работает?
- Какую еду вы едите?
- Сколько и какой жидкости вы пьете каждый день?
- Какие лекарства вы принимаете? Сколько и как часто?
- Этот запор — недавнее изменение ваших обычных привычек?
- Сколько раз в день у вас выделяются газы?
Врач проведет физический осмотр, чтобы выяснить, есть ли у пациента каловая закупорка.Могут быть выполнены следующие тесты и процедуры:
- Физический осмотр : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки болезни, такие как опухоли или что-либо еще, что кажется необычным.

- Рентгеновские лучи : Рентгеновский луч — это тип энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела. Чтобы проверить наличие каловых пробок, можно сделать рентген брюшной полости или грудной клетки.
- Цифровое ректальное исследование (DRE) : Исследование прямой кишки.Врач или медсестра вводят смазанный маслом палец в перчатке в нижнюю часть прямой кишки, чтобы нащупать застой в кале, уплотнения или что-либо еще, что кажется необычным.
- Ригмоидоскопия : процедура для осмотра прямой и сигмовидной (нижней) толстой кишки на предмет закупорки фекалий, полипов, аномальных участков или рака. Сигмоидоскоп вводится через прямую кишку в сигмовидную кишку. Сигмоидоскоп — это тонкий трубчатый инструмент с подсветкой и линзой для просмотра. Он также может иметь инструмент для удаления полипов или образцов тканей, которые проверяются под микроскопом на наличие признаков рака.

Ригмоидоскопия. Тонкая трубка с подсветкой вводится через задний проход и прямую кишку в нижнюю часть толстой кишки для поиска аномальных участков. - Анализы крови : тесты, проводимые на образце крови для измерения количества определенных веществ в крови или для подсчета различных типов клеток крови. Анализы крови могут проводиться для поиска признаков заболевания или агентов, вызывающих заболевание, для проверки наличия антител или онкомаркеров или для проверки эффективности лечения.
- Электрокардиограмма (ЭКГ) : тест, который показывает активность сердца.Маленькие электроды помещают на кожу груди, запястий и лодыжек и прикрепляют к электрокардиографу. Электрокардиограф строит линейный график, который показывает изменения электрической активности сердца с течением времени. На графике могут отображаться аномальные состояния, такие как закупорка артерий, изменения в электролитах (частицы с электрическими зарядами) и изменения в способе прохождения электрических токов через ткань сердца.

Ригмоидоскопия. Тонкая трубка с подсветкой вводится через задний проход и прямую кишку в нижнюю часть толстой кишки для поиска аномальных участков.
При фекальном закупорке обычно применяют клизму.
Основное лечение закупорки — увлажнение и смягчение стула, чтобы его можно было удалить или вывести из организма. Обычно это делается с помощью клизмы. Клизмы назначают только по назначению врача, так как слишком много клизм может повредить кишечник. Можно дать смягчители стула или глицериновые свечи, чтобы сделать стул более мягким и облегчить его отхождение. Некоторым пациентам может потребоваться удаление стула из прямой кишки вручную после ее размягчения.
Слабительные, вызывающие движение стула, не используются, поскольку они также могут повредить кишечник.
Непроходимость кишечника
Непроходимость кишечника — это закупорка тонкой или толстой кишки чем-либо, кроме фекальной закупорки.
Обструкции (закупорки) кишечника препятствуют движению стула через тонкий или толстый кишечник. Они могут быть вызваны физическими изменениями или условиями, которые мешают мышцам кишечника нормально двигаться. Кишечник может быть частично или полностью заблокирован.Большинство непроходимостей происходит в тонком кишечнике.
Они могут быть вызваны физическими изменениями или условиями, которые мешают мышцам кишечника нормально двигаться. Кишечник может быть частично или полностью заблокирован.Большинство непроходимостей происходит в тонком кишечнике.
Физические изменения
- Кишечник может искривляться или образовывать петлю, закрывая ее и задерживая стул.
- Воспаление, рубцы после операции и грыжи могут сделать кишечник слишком узким.
- Опухоли, растущие внутри или снаружи кишечника, могут вызвать его частичную или полную блокировку.
Если кишечник заблокирован по физическим причинам, это может уменьшить приток крови к заблокированным частям.Необходимо скорректировать кровоток, иначе пораженная ткань может погибнуть.
Заболевания, поражающие мышцы кишечника
- Паралич (потеря способности двигаться).
- Заблокированы кровеносные сосуды, идущие к кишечнику.
- Слишком мало калия в крови.

Наиболее распространенными видами рака, вызывающими непроходимость кишечника, являются рак толстой кишки, желудка и яичников.
Другие виды рака, такие как рак легких и молочной железы, а также меланома, могут распространяться на брюшную полость и вызывать непроходимость кишечника.Пациенты, перенесшие операцию на брюшной полости или лучевую терапию на живот, имеют более высокий риск непроходимости кишечника. Непроходимость кишечника чаще всего встречается на поздних стадиях рака.
Оценка включает физический осмотр и визуализацию.
Следующие тесты и процедуры могут быть выполнены для диагностики непроходимости кишечника:
- Физический осмотр : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки заболевания, такие как уплотнения или что-либо еще, что кажется необычным.Врач проверит, есть ли у пациента боль в животе, рвота, газы или стул в кишечнике.
- Общий анализ крови (CBC) : Процедура, при которой образец крови берется и проверяется на следующее:
- Количество эритроцитов, лейкоцитов и тромбоцитов.

- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Панель электролитов : анализ крови, измеряющий уровни электролитов, таких как натрий, калий и хлорид.
- Общий анализ мочи : Тест для проверки цвета мочи и ее содержимого, такого как сахар, белок, эритроциты и лейкоциты.
- Рентген брюшной полости : Рентгеновский снимок внутренних органов брюшной полости. Рентген — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
- Бариевая клизма : серия рентгеновских снимков нижних отделов желудочно-кишечного тракта. Жидкость, содержащая барий (серебристо-белое металлическое соединение), вводится в прямую кишку. Барий покрывает нижнюю часть желудочно-кишечного тракта, делают рентген. Эта процедура также называется серией нижнего GI.
 Этот тест может показать, какая часть кишечника заблокирована.
Этот тест может показать, какая часть кишечника заблокирована.Процедура бариевой клизмы. Пациент лежит на рентгеновском столе. Жидкий барий вводится в прямую кишку и проходит через толстую кишку. Рентген используется для поиска аномальных участков.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
Бариевая клизма. Пациент лежит на рентгеновском столе. Жидкий барий вводится в прямую кишку и проходит через толстую кишку. Рентген используется для поиска аномальных участков.
Лечение острой и хронической непроходимости кишечника различается.
Острая кишечная непроходимость
Острая кишечная непроходимость возникает внезапно, может не возникать раньше и непродолжительна. Лечение может включать в себя следующее:
- Заместительная терапия: лечение для восстановления нормального количества жидкости в организме.
 Могут быть назначены внутривенные (IV) жидкости и лекарства.
Могут быть назначены внутривенные (IV) жидкости и лекарства. - Коррекция электролитов: лечение, направленное на получение необходимого количества химических веществ в крови, таких как натрий, калий и хлорид.Жидкости с электролитами можно вводить в виде инфузий.
- Переливание крови: процедура, при которой человеку делают вливание цельной крови или ее частей.
- Назогастральный или колоректальный зонд: назогастральный зонд вводится через нос и пищевод в желудок. Колоректальная трубка вводится через прямую кишку в толстую кишку. Это делается для уменьшения набухания, удаления скоплений жидкости и газа и снятия давления.
- Хирургическое вмешательство: Операция по устранению непроходимости может быть выполнена, если она вызывает серьезные симптомы, которые не снимаются другими методами лечения.
Пациенты с симптомами, которые продолжают ухудшаться, будут проходить последующие осмотры, чтобы проверить признаки и симптомы шока и убедиться, что обструкция не ухудшается.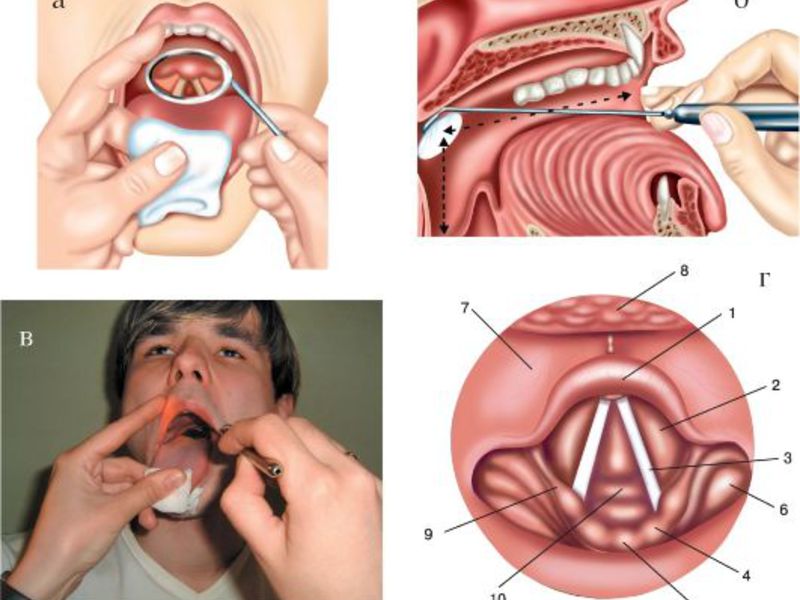
Хроническая злокачественная непроходимость кишечника
Хроническая непроходимость кишечника со временем ухудшается. Пациенты с запущенным раком могут иметь хроническую непроходимость кишечника, которую нельзя удалить хирургическим путем. Кишечник может быть заблокирован или сужен более чем в одном месте, или опухоль может быть слишком большой для полного удаления.Лечение включает в себя следующее:
- Хирургия: препятствие удаляется, чтобы облегчить боль и улучшить качество жизни пациента.
- Стент: металлическая трубка, вводимая в кишечник для открытия заблокированной области.
- Гастростомическая трубка: трубка, вводимая через стенку брюшной полости непосредственно в желудок. Гастростомическая трубка может удалять скопление жидкости и воздуха в желудке и позволяет вводить лекарства и жидкости непосредственно в желудок, выливая их по трубке.К гастростомической трубке также может быть прикреплен дренажный мешок с клапаном. Когда клапан открыт, пациент может есть или пить через рот, а пища стекает прямо в мешок.
 Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Следует избегать твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку.
Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Следует избегать твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку. - Лекарства: инъекции или вливания лекарств от боли, тошноты и рвоты и / или для опорожнения кишечника. Это может быть назначено пациентам, которым нельзя помочь с установкой стента или гастростомической трубки.
Диарея
Диарея — это частые, жидкие и водянистые испражнения.
Диарея — это частый жидкий и водянистый стул. Острая диарея длится более 4 дней, но менее 2 недель. Симптомами острой диареи могут быть жидкий стул и прохождение более 3-х несформированных стула за один день. Диарея является хронической (длительной), если длится более 2 месяцев.
Диарея может возникнуть в любой момент во время лечения рака. Это может вызвать физический и эмоциональный стресс у больных раком.
У онкологических больных наиболее частой причиной диареи является лечение рака.
Причины диареи у онкологических больных включают следующее:
- Лечение рака, такое как химиотерапия, лучевая терапия, трансплантация костного мозга и хирургическое вмешательство.
- Некоторые химиотерапевтические препараты вызывают диарею, изменяя способ расщепления и всасывания питательных веществ в тонком кишечнике. Более половины пациентов, получающих химиотерапию, страдают диареей, которую необходимо лечить.
- Лучевая терапия живота и таза может вызвать воспаление кишечника. У пациентов могут быть проблемы с перевариванием пищи, газы, вздутие живота, судороги и диарея. Эти симптомы могут длиться от 8 до 12 недель после лечения или не проявляться в течение месяцев или лет. Лечение может включать изменение диеты, прием лекарств или хирургическое вмешательство.
- Пациенты, проходящие лучевую терапию и химиотерапию, часто страдают тяжелой диареей. Больничное лечение может не понадобиться. Лечение может проводиться в амбулаторной клинике или на дому.Могут быть назначены внутривенные (IV) жидкости или лекарства.
- У пациентов, перенесших трансплантацию донорского костного мозга, может развиться болезнь «трансплантат против хозяина» (РТПХ). Желудочные и кишечные симптомы РТПХ включают тошноту и рвоту, сильную боль и спазмы в животе, а также водянистую зеленую диарею. Симптомы могут проявиться от 1 недели до 3 месяцев после трансплантации.
- Операция на желудке или кишечнике.
- Сам рак.
- Стресс и тревога от рака и лечения от рака.
- Другие медицинские состояния и заболевания, кроме рака.
- Инфекции.
- Антибактериальная терапия при некоторых инфекциях. Антибактериальная терапия может раздражать слизистую оболочку кишечника и вызывать диарею, которая часто не проходит при лечении.
- Слабительные.
- Фекальное уплотнение, при котором стул протекает вокруг закупорки.
- Определенные продукты с высоким содержанием клетчатки или жира.
- Некоторые химиотерапевтические препараты вызывают диарею, изменяя способ расщепления и всасывания питательных веществ в тонком кишечнике.Более половины пациентов, получающих химиотерапию, страдают диареей, которую необходимо лечить.
- Лучевая терапия живота и таза может вызвать воспаление кишечника. У пациентов могут быть проблемы с перевариванием пищи, газы, вздутие живота, судороги и диарея. Эти симптомы могут длиться от 8 до 12 недель после лечения или не проявляться в течение месяцев или лет. Лечение может включать изменение диеты, прием лекарств или хирургическое вмешательство.
- Пациенты, проходящие лучевую терапию и химиотерапию, часто страдают тяжелой диареей.Больничное лечение может не понадобиться. Лечение может проводиться в амбулаторной клинике или на дому. Могут быть назначены внутривенные (IV) жидкости или лекарства.
- У пациентов, перенесших трансплантацию донорского костного мозга, может развиться болезнь «трансплантат против хозяина» (РТПХ). Желудочные и кишечные симптомы РТПХ включают тошноту и рвоту, сильную боль и спазмы в животе, а также водянистую зеленую диарею. Симптомы могут проявиться от 1 недели до 3 месяцев после трансплантации.
- Операция на желудке или кишечнике.
Оценка включает физический осмотр, лабораторные тесты и вопросы о диете и дефекации.
Поскольку диарея может быть опасной для жизни, важно выяснить причину, чтобы лечение можно было начать как можно скорее. Врач может задать следующие вопросы, чтобы помочь спланировать лечение:
- Как часто вы испражнялись за последние 24 часа?
- Когда вы в последний раз опорожнялись? На что это было похоже (сколько, насколько твердое или мягкое, какого цвета)? Была ли кровь?
- Была ли кровь в стуле или ректальное кровотечение?
- Были ли у вас головокружение, сильная сонливость, судороги, боль, тошнота, рвота или жар?
- Что вы ели? Что и сколько вы выпили за последние 24 часа?
- Вы недавно похудели? Сколько?
- Как часто Вы мочились за последние 24 часа?
- Какие лекарства вы принимаете? Сколько и как часто?
- Вы недавно путешествовали?
Тесты и процедуры могут включать в себя следующее:
- Физический осмотр и история болезни : Осмотр тела для проверки общих признаков здоровья, включая проверку на признаки заболевания, такие как опухоли или что-то еще, что кажется необычным.Также будет записан анамнез пациента, его привычки в отношении здоровья, перенесенные болезни и способы лечения. Обследование будет включать проверку артериального давления, пульса и дыхания; проверка на сухость кожи и тканей, выстилающих ротовую полость; и проверка на боли в животе и звуки кишечника.
- Цифровое ректальное исследование (DRE) : Исследование прямой кишки. Врач или медсестра вводят смазанный палец в перчатке в нижнюю часть прямой кишки, чтобы нащупать уплотнения или что-нибудь необычное.Осмотр проверит наличие признаков закупорки каловых масс. Стул можно собирать для лабораторных исследований.
- Анализ кала на скрытую кровь : Тест для проверки стула на наличие крови, которую можно увидеть только под микроскопом. Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.
- Тесты стула : Лабораторные тесты для проверки уровня воды и натрия в стуле, а также для поиска веществ, которые могут вызывать диарею. Стул также проверяется на наличие бактериальных, грибковых или вирусных инфекций.
- Общий анализ крови (CBC) : Процедура, при которой образец крови берется и проверяется на следующее:
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
- Панель электролитов : анализ крови, измеряющий уровни электролитов, таких как натрий, калий и хлорид.
- Общий анализ мочи : Тест для проверки цвета мочи и ее содержимого, такого как сахар, белок, эритроциты и лейкоциты.
- Рентген брюшной полости : Рентгеновский снимок внутренних органов брюшной полости. Рентген — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела. Рентген брюшной полости также может быть сделан для выявления непроходимости кишечника или других проблем.
- Количество эритроцитов, лейкоцитов и тромбоцитов.
- Количество гемоглобина (белка, переносящего кислород) в красных кровяных тельцах.
- Часть образца крови, состоящая из эритроцитов.
Лечение диареи зависит от того, что ее вызывает.
Лечение зависит от причины диареи. Врач может изменить лекарства, диету и / или жидкости.
- Может потребоваться изменение в использовании слабительных средств.
- Лекарство от диареи может быть прописано для замедления работы кишечника, уменьшения жидкости, выделяемой кишечником, и улучшения всасывания питательных веществ.
- Диарею, вызванную лечением рака, можно вылечить путем изменения диеты. Ешьте часто небольшими порциями и избегайте следующих продуктов:
- Молоко и молочные продукты.
- Острые продукты.
- Спирт.
- Еда и напитки, содержащие кофеин.
- Некоторые фруктовые соки.
- Еда и напитки, вызывающие газ.
- Продукты с высоким содержанием клетчатки или жира.
- Диета из бананов, риса, яблок и тостов (диета BRAT) может помочь при легкой диарее.
- Употребление более прозрачных жидкостей может помочь уменьшить диарею. Лучше всего выпивать до 3 литров прозрачной жидкости в день. К ним относятся вода, спортивные напитки, бульон, некрепкий чай без кофеина, безалкогольные напитки без кофеина, прозрачные соки и желатин. При тяжелой диарее пациенту может потребоваться внутривенное (в / в) введение жидкости или другие формы внутривенного питания. (Для получения дополнительной информации см. Раздел «Диарея» в сводке PDQ по питанию при лечении рака.)
- Диарея, вызванная болезнью «трансплантат против хозяина» (РТПХ), часто лечится с помощью специальной диеты.Некоторым пациентам может потребоваться длительное лечение и соблюдение диеты.
- Могут быть рекомендованы пробиотики. Пробиотики — это живые микроорганизмы, которые используются в качестве пищевой добавки для улучшения пищеварения и нормальной работы кишечника. Бактерия Lactobacillus acidophilus, обнаруженная в йогурте, является наиболее распространенным пробиотиком.
- Пациентам с диареей с другими симптомами могут потребоваться жидкости и лекарства, вводимые внутривенно.
- Молоко и молочные продукты.
- Острые продукты.
- Спирт.
- Еда и напитки, содержащие кофеин.
- Некоторые фруктовые соки.
- Еда и напитки, вызывающие газ.
- Продукты с высоким содержанием клетчатки или жира.
Лучевой энтерит
Лучевой энтерит — это воспаление кишечника, вызванное лучевой терапией.
Лучевой энтерит — это состояние, при котором слизистая оболочка кишечника набухает и воспаляется во время или после лучевой терапии брюшной полости, таза или прямой кишки. Тонкая и толстая кишка очень чувствительны к радиации.Чем больше доза облучения, тем больший ущерб может быть нанесен нормальной ткани. Большинство опухолей брюшной полости и таза требуют больших доз радиации. Почти у всех пациентов, получающих облучение брюшной полости, таза или прямой кишки, будет энтерит.
Лучевая терапия для уничтожения раковых клеток в брюшной полости и тазу воздействует на нормальные клетки слизистой оболочки кишечника. Лучевая терапия останавливает рост раковых и других быстрорастущих клеток. Поскольку нормальные клетки слизистой оболочки кишечника быстро растут, лучевая обработка этой области может остановить рост этих клеток.Это затрудняет восстановление тканей. Поскольку клетки умирают и не заменяются, в течение следующих нескольких дней и недель возникают желудочно-кишечные проблемы.
Врачи изучают, влияет ли назначение лучевой терапии, химиотерапии и операции на степень тяжести энтерита.
Симптомы могут появиться во время лучевой терапии или спустя месяцы или годы.
Лучевой энтерит может быть острым или хроническим:
- Острый лучевой энтерит возникает во время лучевой терапии и может длиться до 8–12 недель после прекращения лечения.
- Хронический лучевой энтерит может появиться через месяцы или годы после окончания лучевой терапии, или он может начаться как острый энтерит и продолжать повторяться.
Суммарная доза радиации и другие факторы влияют на риск радиационного энтерита.
Только от 5% до 15% пациентов, получавших облучение брюшной полости, будут иметь хронические проблемы. Продолжительность энтерита и степень его тяжести зависят от следующих факторов:
- Общая полученная доза радиации.
- Объем обработанного нормального кишечника.
- Размер опухоли и степень ее распространения.
- Если химиотерапия проводилась одновременно с лучевой терапией.
- Если использовались радиационные имплантаты.
- Если у пациента высокое кровяное давление, диабет, воспалительные заболевания органов малого таза или плохое питание.
- Если пациент перенес операцию на животе или тазу.
Острый и хронический энтерит имеют схожие симптомы.
Пациенты с острым энтеритом могут иметь следующие симптомы:
- Тошнота.
- Рвота.
- Спазмы в животе.
- Частые позывы на дефекацию.
- Ректальная боль, кровотечение или слизь в стуле.
- Водянистый понос.
- Чувствую себя очень усталым.
Симптомы острого энтерита обычно проходят через 2–3 недели после окончания лечения.
Симптомы хронического энтерита обычно появляются через 6–18 месяцев после окончания лучевой терапии.Это может быть сложно поставить диагноз. Сначала врач проверит, вызваны ли симптомы рецидивирующей опухолью в тонкой кишке. Врачу также необходимо знать всю историю лучевой терапии пациента.
Пациенты с хроническим энтеритом могут иметь следующие признаки и симптомы:
- Спазмы в животе.
- Кровавый понос.
- Частые позывы на дефекацию.
- Стул жирный и жирный.
- Похудание.
- Тошнота.
Оценка радиационного энтерита включает физический осмотр и вопросы пациенту.
Пациентам будет проведен медицинский осмотр и им будут заданы следующие вопросы:
- Обычный характер дефекации.
- Тип диареи:
- Когда она началась.
- Как долго это длилось.
- Как часто встречается.
- Количество и вид табуретов.
- Другие симптомы диареи (например, газы, спазмы, вздутие живота, позывы, кровотечение и болезненность прямой кишки).
- Питание здоровья:
- Рост и вес.
- Обычные пищевые привычки.
- Изменения в пищевых привычках.
- Количество клетчатки в рационе.
- Признаки обезвоживания (например, плохой тон кожи, повышенная слабость или чувство сильной усталости).
- Уровни стресса и способность справляться.
- Изменения образа жизни, вызванные энтеритом.
- Когда это началось.
- Как долго это длилось.
- Как часто встречается.
- Количество и вид табуретов.
- Другие симптомы диареи (например, газы, спазмы, вздутие живота, позывы, кровотечение и болезненность прямой кишки).
- Высота и вес.
- Обычные пищевые привычки.
- Изменения в пищевых привычках.
- Количество клетчатки в рационе.
- Признаки обезвоживания (например, плохой тон кожи, повышенная слабость или чувство сильной усталости).
Лечение зависит от того, является ли лучевой энтерит острым или хроническим.
Острый лучевой энтерит
Лечение острого энтерита включает лечение симптомов. Симптомы обычно улучшаются при лечении, но если симптомы ухудшаются, лечение рака, возможно, придется на время прекратить.
Лечение острого лучевого энтерита может включать следующее:
- Лекарства от диареи.
- Опиоиды для облегчения боли.
- Стероидные пены для снятия воспаления прямой кишки.
- Замена ферментов поджелудочной железы для пациентов с раком поджелудочной железы.Снижение ферментов поджелудочной железы может вызвать диарею.
- Изменения диеты. Кишечник, поврежденный лучевой терапией, может не вырабатывать достаточно определенных ферментов, необходимых для пищеварения, особенно лактазы. Лактаза необходима для переваривания лактозы, содержащейся в молоке и молочных продуктах. Безлактозная диета с низким содержанием жиров и клетчатки может помочь контролировать симптомы острого энтерита.
- Продукты, которых следует избегать:
- Молоко и молочные продукты, кроме пахты, йогурта и безлактозных добавок к молочным коктейлям, таких как Ensure.
- Хлеб из цельных отрубей и крупы.
- Орехи, семена и кокос.
- Жареные, жирные или жирные продукты.
- Свежие и сушеные фрукты и некоторые фруктовые соки (например, сливовый сок).
- Овощи сырые.
- Сытная выпечка.
- Попкорн, картофельные чипсы и крендели.
- Сильные специи и зелень.
- Шоколад, кофе, чай и безалкогольные напитки с кофеином.
- Алкоголь и табак.
- Продукты на выбор:
- Жареная или жареная рыба, птица и мясо.
- Бананы.
- Яблочное пюре и очищенные яблоки.
- Яблочный и виноградный соки.
- Белый хлеб и тосты.
- Макароны и лапша.
- Печеный, отварной или пюре.
- Приготовленные мягкие овощи, такие как кончики спаржи, зеленая и вощеная фасоль, морковь, шпинат и кабачки.
- Мягкий плавленый сыр. Плавленый сыр может не вызывать проблем, потому что лактоза удаляется при его приготовлении.
- Пахта, йогурт и безлактозные добавки для молочных коктейлей, например Ensure.
- Яйца.
- Арахисовое масло гладкое.
- Полезные советы:
- Ешьте пищу комнатной температуры.
- Выпивайте около 12 стаканов жидкости по восемь унций в день.
- Дайте газировке потерять свою газировку, прежде чем пить ее.
- Добавьте мускатный орех в пищу. Это помогает замедлить движение переваренной пищи в кишечнике.
- Начните диету с низким содержанием клетчатки в первый день лучевой терапии.
- Продукты, которых следует избегать:
- Продукты, которых следует избегать:
- Молоко и молочные продукты, кроме пахты, йогурта и безлактозных добавок к молочным коктейлям, таких как Ensure.
- Хлеб из цельных отрубей и крупы.
- Орехи, семена и кокос.
- Жареные, жирные или жирные продукты.
- Свежие и сушеные фрукты и некоторые фруктовые соки (например, сливовый сок).
- Овощи сырые.
- Сытная выпечка.
- Попкорн, картофельные чипсы и крендели.
- Сильные специи и зелень.
- Шоколад, кофе, чай и безалкогольные напитки с кофеином.
- Алкоголь и табак.
- Продукты на выбор:
- Жареная или жареная рыба, птица и мясо.
- Бананы.
- Яблочное пюре и очищенные яблоки.
- Яблочный и виноградный соки.
- Белый хлеб и тосты.
- Макароны и лапша.
- Печеный, отварной или пюре.
- Приготовленные мягкие овощи, такие как кончики спаржи, зеленая и вощеная фасоль, морковь, шпинат и кабачки.
- Мягкий плавленый сыр. Плавленый сыр может не вызывать проблем, потому что лактоза удаляется при его приготовлении.
- Пахта, йогурт и безлактозные добавки для молочных коктейлей, например Ensure.
- Яйца.
- Арахисовое масло гладкое.
- Полезные советы:
- Ешьте пищу комнатной температуры.
- Выпивайте около 12 стаканов жидкости по восемь унций в день.
- Дайте газировке потерять свою газировку, прежде чем пить ее.
- Добавьте мускатный орех в пищу. Это помогает замедлить движение переваренной пищи в кишечнике.
- Начните диету с низким содержанием клетчатки в первый день лучевой терапии.
- Молоко и молочные продукты, кроме пахты, йогурта и безлактозных добавок к молочным коктейлям, таких как Ensure.
- Хлеб из цельных отрубей и крупы.
- Орехи, семена и кокос.
- Жареные, жирные или жирные продукты.
- Свежие и сушеные фрукты и некоторые фруктовые соки (например, сливовый сок).
- Овощи сырые.
- Сытная выпечка.
- Попкорн, картофельные чипсы и крендели.
- Сильные специи и зелень.
- Шоколад, кофе, чай и безалкогольные напитки с кофеином.
- Алкоголь и табак.
- Жареные или жареные рыба, птица и мясо.
- Бананы.
- Яблочное пюре и очищенные яблоки.
- Яблочный и виноградный соки.
- Белый хлеб и тосты.
- Макароны и лапша.
- Печеный, отварной или пюре.
- Приготовленные мягкие овощи, такие как кончики спаржи, зеленая и вощеная фасоль, морковь, шпинат и кабачки.
- Мягкий плавленый сыр. Плавленый сыр может не вызывать проблем, потому что лактоза удаляется при его приготовлении.
- Пахта, йогурт и безлактозные добавки для молочных коктейлей, например Ensure.
- Яйца.
- Арахисовое масло гладкое.
- Ешьте при комнатной температуре.
- Выпивайте около 12 стаканов жидкости по восемь унций в день.
- Дайте газировке потерять свою газировку, прежде чем пить ее.
- Добавьте мускатный орех в пищу. Это помогает замедлить движение переваренной пищи в кишечнике.
- Начните диету с низким содержанием клетчатки в первый день лучевой терапии.
Хронический лучевой энтерит
Лечение хронического лучевого энтерита может включать следующее:
- Те же методы лечения, что и при симптомах острого лучевого энтерита.
- Хирургия. Немногим пациентам требуется операция, чтобы контролировать свои симптомы. Могут использоваться два типа хирургического вмешательства:
- Шунтирование кишечника: процедура, при которой врач создает новый канал для потока кишечного содержимого вокруг поврежденной ткани.
- Тотальная резекция кишечника: операция по полному удалению кишечника.
- Шунтирование кишечника: процедура, при которой врач создает новый канал для потока кишечного содержимого вокруг поврежденной ткани.
- Тотальная резекция кишечника: операция по полному удалению кишечника.
Текущие клинические испытания
Ознакомьтесь со списком клинических испытаний рака NCI для исследований поддерживающей и паллиативной помощи в США, посвященных запорам, непроходимости, непроходимости кишечника и диарее, которые в настоящее время принимают участников.Список испытаний может быть дополнительно сужен по местоположению, препарату, вмешательству и другим критериям.
Общая информация о клинических испытаниях также доступна на веб-сайте NCI.








 Также орошение повышает эффективность местных препаратов от насморка.
Также орошение повышает эффективность местных препаратов от насморка.



 Изменения гормонов, возникающие в период полового созревания, во время беременности или при использовании оральных контрацептивов, могут вызвать катар.
Изменения гормонов, возникающие в период полового созревания, во время беременности или при использовании оральных контрацептивов, могут вызвать катар.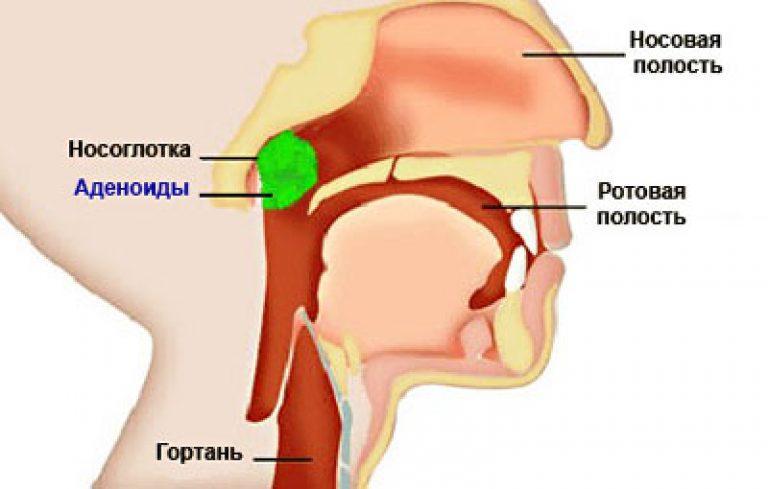 Поскольку сухой воздух может вызвать катар, попробуйте увлажнитель воздуха, который поможет увлажнить ваш дом.
Поскольку сухой воздух может вызвать катар, попробуйте увлажнитель воздуха, который поможет увлажнить ваш дом. Убедитесь, что вы пьете достаточно воды, чтобы разжижить слизь в носу и горле.
Убедитесь, что вы пьете достаточно воды, чтобы разжижить слизь в носу и горле.

 Это может также начаться в нижней правой части живота.
Это может также начаться в нижней правой части живота.
 Вам сделали анестезию. В правом нижнем углу живота делается разрез (надрез).Хирург находит аппендикс и удаляет его. Если аппендикс разорвался, можно установить небольшую трубку (шунт) для отвода гноя и других жидкостей из живота. Шунт будет удален через несколько дней, когда хирург почувствует, что инфекция ушла.
Вам сделали анестезию. В правом нижнем углу живота делается разрез (надрез).Хирург находит аппендикс и удаляет его. Если аппендикс разорвался, можно установить небольшую трубку (шунт) для отвода гноя и других жидкостей из живота. Шунт будет удален через несколько дней, когда хирург почувствует, что инфекция ушла.

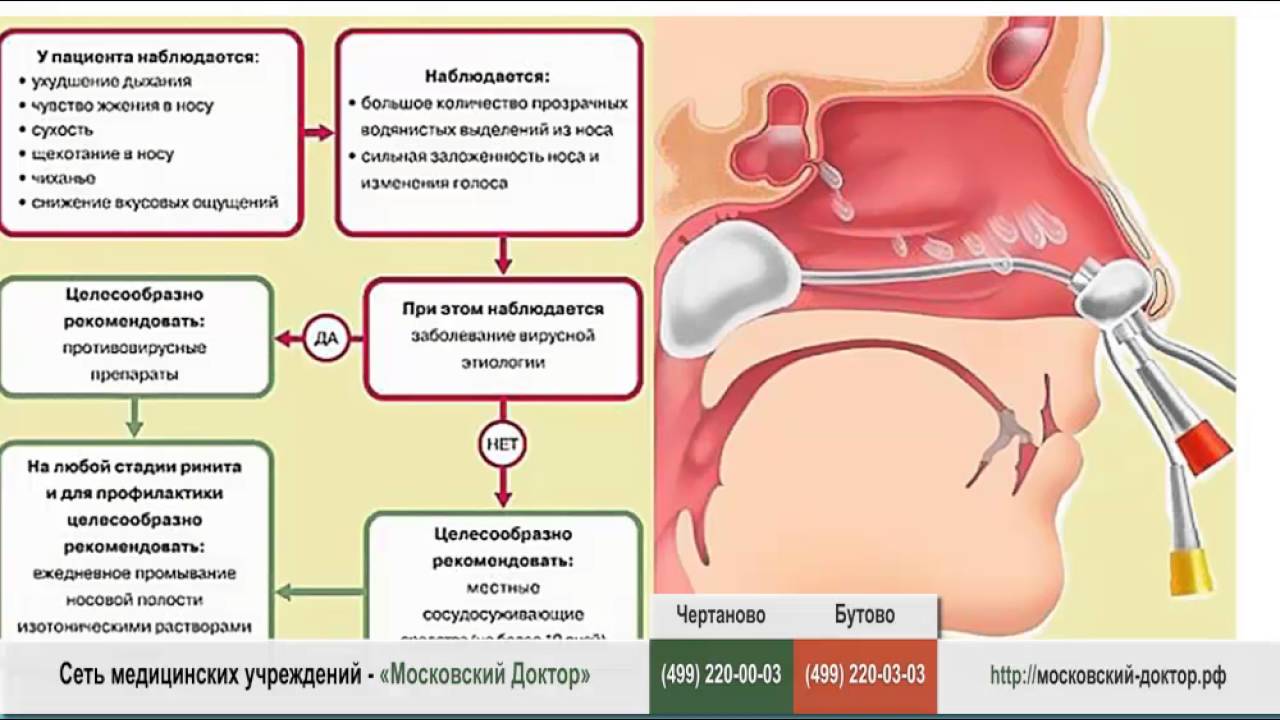
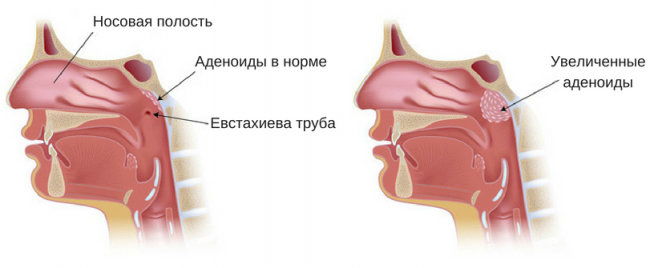

 Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа.
Небольшие образцы стула помещаются на специальные карточки и возвращаются врачу или в лабораторию для анализа. Рентген — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела.
Рентген — это вид энергетического луча, который может проходить через тело на пленку, создавая изображение областей внутри тела. Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул.
Пациенты, которые не могут ходить, могут выполнять упражнения для пресса в постели или переходить с кровати на стул.




 Этот тест может показать, какая часть кишечника заблокирована.
Этот тест может показать, какая часть кишечника заблокирована. Могут быть назначены внутривенные (IV) жидкости и лекарства.
Могут быть назначены внутривенные (IV) жидкости и лекарства. Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Следует избегать твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку.
Это дает пациенту возможность попробовать пищу на вкус и сохранить во рту влажность. Следует избегать твердой пищи, поскольку она может заблокировать трубку, ведущую к дренажному мешку.