Реабилитация больных после перенесенной пневмонии, ассоциированной с COVID-19
Люди, перенесшие COVID-19 в тяжелой или среднетяжелой форме, даже после того, как вылечились, некоторое время жалуются на одышку. Порой даже небольшие физические нагрузки могут приносить дискомфорт. Поэтому после длительной болезни важно «раздышаться», восстановить работу легких в полном объеме. О реабилитации больных после перенесенной пневмонии, ассоциированной с COVID-19, ведем разговор с врачом-пульмонологом поликлиники №2 городской клинической больницы имени Архиепископа Луки Альбиной Викторовной Сердюковой.
– Альбина Викторовна, прежде всего больных интересует вопрос, восстанавливаются ли легкие после перенесенной пневмонии, и как долго может длиться этот процесс?
– Спешу успокоить наших пациентов: после любой пневмонии, в том числе и обусловленной COVID-19, легкие восстанавливаются. Если фиброз, то есть образование рубцовой ткани, который приводит к нарушению дыхательной функции, еще не сформировался, безусловно, восстановление произойдет полностью.
В поликлинике №2 городской клинической больницы имени Архиепископа Луки реабилитационные мероприятия обязательно включают в себя дыхательную гимнастику, комплекс упражнений которой разрабатывается инструкторами по ЛФК, в частности, Корсун Светланой Викторовной.
– Насколько серьезным является фиброз? Не секрет, что часто больные попросту недооценивают ситуацию…
Если говорить упрощенно, то при фиброзе легочная ткань переходит в другое состояние – в соединительную, рубцовую. В результате она уже не выполняет свою функцию, поэтому у человека появляется одышка, он быстро устает. Стоит заметить, что не обязательно именно COVID-ная пневмония закончится фиброзом в легких. Перерождение легочной ткани может произойти и после обычной пневмонии, либо других инфекций.
– Скажите, доктор, есть ли очевидные признаки того, что идет процесс перерождения легочной ткани?
– Не всегда этот процесс очевиден для пациента. Дело в том, что рубцовая ткань может быть ограничена очень небольшим участком. Возможно, человек живет и даже не подозревает об этом. В ряде случаев фиброз выявляется при каком-либо выполненном диагностическом исследовании. Понятие фиброза появилось не вчера, а существует уже много десятилетий, если не столетий. Сейчас об этом заговорили так широко лишь потому, что инфекция COVID-19 накрыла весь мир.
– И что делать, если фиброзная ткань образовалась?
– Безусловно, минимизировать это явление.
– Как?
– Разумеется, путем различных реабилитационных мероприятий, дыхательных упражнений, которые улучшают функцию легких, увеличивают их жизненную емкость, помогают выходу отделяемой из альвеол легких и дыхательных путей мокроты.
– Больных, перенесших COVID-19, волнует, могут ли возникнуть необратимые поражения в легких при бессимптомном течении болезни?
– Необратимых поражений в легких у пациентов, которые перенесли COVID-ную инфекцию бессимптомно, нет. В таком случае речь не идет о тяжелых последствиях фиброзного плана. Да, могут возникнуть определенные изменения, но в процессе лечения и реабилитации они проходят. И чем раньше начинаются реабилитационные мероприятия, тем зримее эффект: минимизируются последствия заболевания, в том числе инвалидизирующие, улучшается общее состояние.
В таком случае речь не идет о тяжелых последствиях фиброзного плана. Да, могут возникнуть определенные изменения, но в процессе лечения и реабилитации они проходят. И чем раньше начинаются реабилитационные мероприятия, тем зримее эффект: минимизируются последствия заболевания, в том числе инвалидизирующие, улучшается общее состояние.
– Альбина Викторовна, скажите, есть ли универсальные упражнения, которые гарантированно обеспечат успех реабилитации после перенесенной COVID-ной инфекции?
– К сожалению, таких в принципе не бывает. Дело в том, что каждый человек индивидуален, у каждого свои особенности в плане здоровья, наличия сопутствующих заболеваний, да и фактор возраста не стоит сбрасывать со счетов.
COVID-ная пневмония переносится тоже по-разному. Соответственно, в программу реабилитации входит лечебная физкультура, дыхательная гимнастика, разного рода психотерапевтические мероприятия, дозированная лечебная ходьба, диетотерапия, поддерживающее медикаментозное лечение.
– Можно ли дать рекомендации людям, которые хотят заниматься реабилитацией самостоятельно, в домашних условиях?
– Да, конечно, но лишь на определенном этапе. Опыт общения с больными, перенесшими COVID-ную пневмонию, показывает, что прежде всего они нуждаются не в медикаментозной поддержке, и даже не в лечебной физкультуре, а в психотерапии. Пациенты напуганы, астенизированы, истощены, есть проблемы в психологическом плане. Поэтому с ними прежде всего должен работать специалист-психолог.
На домашнем этапе можно применять замечательные методы аутогенной тренировки, но и им больного должны обучить в поликлинике и на предыдущих этапах реабилитации. Также, как и различным релаксационным техникам, саморасслаблению.
Безусловно, полезна и лечебная физкультура, но в щадяще-тренирующем режиме. В нашей поликлинике сначала инструктор ЛФК рассказывает пациентам, как делать комплекс статических и динамических, дыхательных, общеукрепляющих упражнений, которые направлены на улучшение подвижности грудной клетки, способствуют растяжению плевральных спаек, если такие последствия вызвало заболевание.
На домашнем же этапе в качестве реабилитационного мероприятия важна и полезна дозированная лечебная ходьба с индивидуально подобранным темпом. Кому-то нужно ходить немного быстрее, кому-то – медленнее, кому-то – по ровной местности, а кому-то — по пересеченной с небольшими подъемами и спусками. Следует обучить пациента и диетотерапии: что можно, а что не стоит есть после перенесенной COVID-ной пневмонии. Важно и поддерживающее медикаментозное лечение, поскольку люди среднего и старшего возраста страдают, к сожалению, целым букетом сопутствующих заболеваний.
– В нашей беседе уже прозвучало выражение «раздышать легкие». О чем конкретно идет речь? Есть ли в этом процессе тонкости, о которых важно знать пациенту?
– Действительно, после перенесенного заболевания важно вернуть легким их прежний объем. Но – под непосредственным контролем специалиста, чтобы не навредить пациенту, который столкнулся с коронавирусной инфекцией.
Но – под непосредственным контролем специалиста, чтобы не навредить пациенту, который столкнулся с коронавирусной инфекцией.
В каждом конкретном случае специалист – врач-пульмонолог вместе с инструктором ЛФК подбирают индивидуальные упражнения и назначают индивидуальные занятия, учат правильному вдоху и выдоху. Существует целый комплекс упражнений, которые рекомендуются именно для пациентов после перенесенной пневмонии, обусловленной инфекцией COVID-19. Причем обычными методиками не всегда можно руководствоваться. Ведь в отдельных случаях страдает легочная ткань на большой площади, слишком быстро возникают уплотнения, переходящие в фиброз. Поэтому легкие нужно пощадить, а методики применять очень осторожно и индивидуально.
– Например?
– Положим, типичная рекомендация – в целях реабилитации надувать воздушные шарики, чтобы расправить легкие, улучшить функцию дыхания. Но иногда это может привести к серьезной баротравме легких. Если где-то есть очаги фиброза, уплотнение легочной ткани, надувание шариков может оказаться чрезмерной нагрузкой на легкие.
– Если можно, несколько слов о диетотерапии. Какие продукты помогают бороться с воспалением?
– Вопреки сложившимся мифам, не существует ни одного пищевого продукта, способного уничтожить коронавирус или предотвратить его попадание в организм. Допустим, шиповник, лук, чеснок облепиха, сливочное масло не защищают от инфекции, но употреблять их в пищу очень полезно.
Что же касается пациентов, перенесших коронавирусную инфекцию, есть несколько ключевых моментов. Первое – это питьевой режим. Увлажненная слизистая – первый барьер на пути вируса. Хотя сегодня четких рекомендаций по количеству воды, которое должен выпивать человек, Всемирная организация здравоохранения не дает, считается, что нужно не менее 25 мл на 1 кг веса в сутки. Если, скажем, человек весит 80 килограммов, то это примерно – не менее двух литров.
Для клеточных мембран очень полезны Омега-3 жирные кислоты, которые обеспечивают строительные блоки для воспроизводства противовоспалительных гормонов – эйкозаноидов, благоприятно влияющих на иммунную систему.
Кроме того, пациентам, перенесшим COVID-ную пневмонию, полезен витамин D, полноценными источниками которого являются рыба, яйца, субпродукты, лесные грибы, молочные продукты. Источники животного белка – мясо, птица – тоже очень важны. Вместе с тем следует исключить жареные, соленые, острые продукты, мучные изделия, сдобную выпечку – все это не самым лучшим образом влияет на желудочно-кишечный тракт и в целом на состояние организма.
Такая же рекомендация и в отношении алкоголя. Его лучше исключить вовсе.
– А что вы скажете по поводу скандинавской ходьбы? Правда ли, что она – отличный инструмент реабилитации после COVID-19?
– Безусловно, скандинавская ходьба позволяет раскрыться легким, увеличивает их экскурсию, улучшает дыхательную функцию. Это хороший метод реабилитации, применять его можно, но и здесь важна осторожность. Следует посоветоваться со специалистом: какой выбрать темп ходьбы, дистанцию, уточнить рельеф местности – быть ей ровной или же с подъемами и спусками. Что касается физической активности, то окунаться в нее с головой нельзя, да это и не получится. Чрезмерная нагрузка может нанести вред легким, их нужно беречь.
Следует посоветоваться со специалистом: какой выбрать темп ходьбы, дистанцию, уточнить рельеф местности – быть ей ровной или же с подъемами и спусками. Что касается физической активности, то окунаться в нее с головой нельзя, да это и не получится. Чрезмерная нагрузка может нанести вред легким, их нужно беречь.
– Закономерно поинтересоваться, как долго проходит процесс реабилитации?
– В зависимости от тех последствий, которые возникли в легких, процесс реабилитации может продлиться от нескольких недель до нескольких месяцев.
– А что вы скажете по поводу того, нужно ли обращаться в поликлинику для назначения физиотерапевтических процедур?
– В поликлинику обратиться, разумеется, следует. Ведь наряду с домашним этапом важна реабилитация и на амбулаторно-поликлиническом уровне: хорошо бы пройти курс определенных физиопроцедур, получить консультацию по лечебной физкультуре, возможно, по психотерапии.
Себя нужно беречь и любить. Следует внимательнее прислушиваться к организму, учитывать советы специалистов, и тогда качество жизни будет повышаться.
Врач дала советы по дыхательной гимнастике для здоровья легких
О том, как укрепить здоровье легких в период самоизоляции, рассказала Юлия Стрельникова, заведующий Центром общественного здоровья — врач по медицинской профилактике Многопрофильного консультативно-диагностического центра в Тюмени.
Цель дыхательной гимнастики — увеличить поступление кислорода в ткани, повысить устойчивость организма к гипоксии. Один из самых несложных способов — это упражнения с волевой задержкой дыхания.
— Например, по методу Бутейко: вдох — две секунды, задержка дыхания — четыре секунды, выдох — четыре секунды. При этом само дыхание должно быть легким и бесшумным. Такое контролируемое дыхание снижает стресс, улучшает внимание и укрепляет иммунную систему, — говорит доктор.
Полезны также и статические упражнения. Например, ритмичное носовое дыхание с закрытым ртом в привычном темпе, и такое же — через одну ноздрю (вторую нужно зажать пальцем) попеременно по 3-4 раза. Продолжительность каждого подхода — 30-60 секунд. «Еще один прием — равномерное дыхание с вдохом через нос и толчкообразным, в 2-3 приема, выдохом через рот. Повторять 3-6 раз», — добавляет Юлия Стрельникова.
«Еще один прием — равномерное дыхание с вдохом через нос и толчкообразным, в 2-3 приема, выдохом через рот. Повторять 3-6 раз», — добавляет Юлия Стрельникова.
Можно практиковать разные типы дыхания — брюшное, грудное и полное.
Как рассказала специалист, при брюшном во время вдоха максимально выпячивают переднюю стенку живота, а грудную клетку нужно стараться держать неподвижной. Во время выдоха брюшную стенку энергично втягивают. Во время грудного дыхания неподвижной нужно держать переднюю стенку живота, во время вдоха максимально расширять грудную клетку, а при выдохе энергично ее сжимать.
— Полное дыхание — когда во время вдоха расширяют грудную клетку с одновременным выпячиванием передней стенки живота. Выдох начинается с энергичного втягивания брюшной стенки и последующего сжимания грудной клетки, — советуют специалист.
При выполнении упражнений нужно дышать через нос, а для контроля одну руку держать на груди, другую — на животе. Начинать рекомендуется с четырехкратного повторения каждого упражнения, постепенно доводя количество «подходов» до дюжины.
Дыхательной гимнастикой, как и любой другой, нужно заниматься в свободной удобной одежде, не отвлекаться (например, на работающий телевизор). Комнату предварительно стоит как следует проветрить, а если погода позволяет — то оставить окно открытым.
— Важно помнить, — подчеркивает доктор, — что упражнения следует делать осторожно, стараясь избегать дыхательного дискомфорта и ощущения недостатка кислорода.
Все материалы сюжета «COVID-19. Мы справимся!» читайте здесь.
Исключите слабое место — Три болезни, от которых надо делать прививки этой осенью
Три болезни, от которых надо делать прививки этой осенью
Борьба с коронавирусом должна вестись по всем фронтам, уверен директор Иркутского противочумного научно-исследовательского института Сибири и Дальнего Востока, доктор медицинских наук, профессор Сергей Владимирович Балахонов.
Авторитетный эксперт в области эпидемиологии и микробиологии рассказал «Российской газете», из чего состоит вакцина против коронавируса, зачем нам знать о наличии антител к Covid-19 и в чем смысл массовой вакцинации.
Слабое место «короны»
Сергей Владимирович, первая российская вакцина зарегистрирована и начато ее производство. Но тут же появились негативные отзывы: «слишком уж быстро создали», «прививаться этим опасно», «сам не буду и другим не советую», «народ переболеет, и все само пройдет» и прочие. Как вы к этому относитесь?
Сергей Балахонов: Вакцинация против Covid-19 на современном этапе понимания патогенеза (механизма зарождения и развития болезни — прим. ред.) этой инфекции, однозначно востребована.
Пандемия охватила весь мир и приняла беспрецедентные масштабы. Более 25 миллионов человек инфицированы в мире. В России этот показатель превысил миллион. И требуется эффективное поступательное противодействие, которое должно идти по всем направлениям.
Одно из главных направлений — применение эффективной вакцины. Это проверено жизнью и доказано историей. Хрестоматийный пример: особо опасные инфекции — оспа, туберкулез, полиомиелит, туляремия — отступили именно после начала массовой вакцинации населения.
Тогда объясните, каким образом первая российская вакцина «Спутник V» была так быстро разработана?
Сергей Балахонов: Здесь как раз ничего удивительного нет. Противовирусные современные вакцины, в том числе и от особо опасных инфекций, разрабатываются на основе уже апробированных технологических платформ.
За основу берется так называемый векторный вирус. Он безопасен для человека. В случае данной вакцины это аденовирус (использовали два разных аденовируса Аd5 и Ad26 — прим. ред.). Из векторного вируса удаляются один-два гена, а на их место присоединяются гены SARS-CoV-2. В данном случае, это ген, детерминирующий С-белок, который формирует «корону» вируса. Именно он является основным фактором, влияющим на выработку иммунитета в организме привитого человека.
Я упрощенно это описал. А на самом же деле происходит сложнейший высокотехнологичный процесс на стыке генной инженерии, микробиологии и вирусологии. Так получается гибридная векторная вакцина, которая способствует выработке иммунитета.
От гриппа прививаться надо. Обязательно! Опасность вируса гриппа ничуть не меньше. Он более контагиозный, и, в отличие от коронавируса, активно мутирует
Кроме этого, разработке вакцины очень помогла быстрая расшифровка генома коронавируса. Это было сделано еще в январе, и практически сразу аннотация стала доступной для всех исследователей. И надо отметить, в геноме SARS-CoV-2 есть «слабое место», которое тоже оказалось на руку разработчикам вакцины.
И какое же?
Сергей Балахонов: Мы знаем, что все вирусы мутируют, в разной степени. И коронавирус не исключение. В настоящее время в России выявлено девять его основных филогенетических линий. Но, к счастью, виновник пандемии оказался достаточно консервативен — наиболее значимые участки генома, ответственные за выработку иммунитета, устойчивы. Это открытие также помогло быстро сконструировать новую вакцину.
А может случиться такое, что безопасный аденовирус выйдет из-под контроля и атакует организм привитого человека?
Сергей Балахонов: Векторная платформа на основе аденовируса хорошо изучена и используется достаточно давно. Так в НИИ эпидемиологии и микробиологии имени Гамалеи по этому же принципу были созданы вакцины от лихорадки Эбола, вируса МЕRS (ближневосточный респираторный синдром).
Так в НИИ эпидемиологии и микробиологии имени Гамалеи по этому же принципу были созданы вакцины от лихорадки Эбола, вируса МЕRS (ближневосточный респираторный синдром).
И еще данный аденовирус не размножается, а формирует иммунную реакцию и после этого выводится из организма. Вообще, использование векторных платформ при создании новых вакцин широко распространено в мире. Это и «оксфордская» платформа, и американская (они используют возбудитель стоматита), китайская (аденовирус животных). Принцип один и он работает (в НИЦ Гамалеи объясняли, что генно-инженерным способом вырезали у аденовируса участок генома, ответственный за размножение, и, наоборот, вставляли фрагмент генома SARS-CoV-2, на который и реагирует иммунная система. Неспособность аденовируса размножаться — результат работы ученых — прим. ред.).
Испытания с «пустышкой»
Недавно мэр Москвы Сергей Собянин обратился к жителям столицы с предложением добровольно поучаствовать в испытаниях вакцины на пострегистрационном этапе. Всего планируется привить 40 тысяч добровольцев. Не мало?
Всего планируется привить 40 тысяч добровольцев. Не мало?
Сергей Балахонов: Да, этого количества участников будет достаточно на третьем этапе. В США, к примеру, сейчас идут испытания их вакцины на 30 тысячах добровольцев.
Основное отличие этого этапа от предыдущих заключается в том, что половине волонтеров вводится вакцина-пустышка. Использование плацебо необходимо, чтобы исключить психосоматические оценочные реакции.
Естественно, по условиям испытаний волонтеры не знают, что им ввели — вакцину или, к примеру, физраствор. А дальше работает строгий учет, контроль и беспристрастный анализ. Все сведения о добровольцах регистрируются в специальном реестре и на протяжении определенного времени за участниками испытаний ведется наблюдение.
А дальше без методов математической статистики не обойтись. Все результаты обязательно должны быть опубликованы в специализированных научных изданиях. И если безопасность и эффективность вакцины будет доказана, то можно проводить массовую вакцинацию населения от Covid-19. Именно поэтому все разговоры в социальных сетях и СМИ об опасности новой вакцины очень преждевременны и не обоснованы.
Именно поэтому все разговоры в социальных сетях и СМИ об опасности новой вакцины очень преждевременны и не обоснованы.
Иммунитет + иммунитет = ?
Ваш институт этим летом проводил оценку популяционного иммунитета к вирусу SARS-CoV-2 у населения Иркутской области. Выяснилось, что более 80 процентов волонтеров, у которых были обнаружены антитела, переболели Covid-19 без симптомов. То есть многие могут даже не подозревать, что у них уже есть иммунитет к коронавирусу. Им прививка не повредит?
Сергей Балахонов: Будут ли естественный постинфекционный иммунитет и вакцина взаимно усиливать друг друга, еще непонятно. Бывает, что в подобных случаях наступает реакция по типу аллергической. Это реакция на введение чужеродного белка, к которому у организма уже есть противодействие.
Поэтому подбор контингента для проведения вакцинации должен быть очень тщательный, чтобы у людей не было сформированного антительного ответа к возбудителю коронавирусной инфекции. Чтобы знать это точно, достаточно сдать предварительно кровь на ИФА-тест на определение иммуноглобулинов к SARS-CoV-2.
Чтобы знать это точно, достаточно сдать предварительно кровь на ИФА-тест на определение иммуноглобулинов к SARS-CoV-2.
Еще раз обращусь к результатам вашего исследования. Антитела к Covid-19 были обнаружены у 56,5 процента людей, перенесших Covid-19. Означает ли это, что естественный иммунитет формируется не у всех переболевших? Надо ли им прививаться?
Сергей Балахонов: В этом межрегиональном исследовании, проведенном в 26 регионах России, использовалась одна тест-система. Для того, чтобы результаты были сопоставимы, учитывая масштабность проекта, за образец бралась качественная реакция ИФА, титры которой соответствовали 1:400. То есть это минимальная концентрация антител, которая считалась как положительный результат. Естественно, более низкое содержание антител на этих тестах не определилось.
Но иммунитет-то есть у этих людей?
Сергей Балахонов: Безусловно! Мы перепроверили на других тест-системах сыворотки всех волонтеров, указавших в анкетах, что они болели Covid-19. Причем проверили многократно, антитела выявили в более низких титрах у всех. А низкий иммунный ответ можно объяснить тем, что иммуноглобулин G еще не успел выработаться после болезни в достаточном количестве.
Причем проверили многократно, антитела выявили в более низких титрах у всех. А низкий иммунный ответ можно объяснить тем, что иммуноглобулин G еще не успел выработаться после болезни в достаточном количестве.
Известно, что его нарастание может продолжаться до 3-4 месяцев. В любом случае, мы этих участников не бросили и будем продолжать с ними работать, приглашать на дальнейшие мониторинговые исследования.
Исследовательская работа по изучению уровня популяционного иммунитета будет продолжена?
Сергей Балахонов: Смысл этой программы в том и заключается — оценить в динамике нарастание или уменьшение иммунной прослойки среди населения. Поэтому через два месяца, осенью, мы вернемся к этой работе.
Возле мобильных пунктов вакцинации выстроились очереди из желающих привиться от гриппа. Фото: Михаил Терещенко/ТАСС
Грипп или ковид
Параллельно с вакцинацией от ковида проводится ежегодная вакцинация от гриппа. Можно ли одновременно прививаться от гриппа и коронавируса?
Сергей Балахонов: Вопрос, что предпочесть, вообще не должен стоять. От гриппа прививаться надо. Обязательно!
От гриппа прививаться надо. Обязательно!
Если сравнивать с SARS-CoV-2, то опасность вируса гриппа ничуть не меньше. Он более контагиозный, и, в отличие от коронавируса, активно мутирует. Каждый сезон выявляется новый штамм, а в этом году их три. Чтобы не дать гриппу распространиться, прогностически определяются эти штаммы и создается фактически новая вакцина.
Прививки от гриппа доказали свою эффективность, здесь вообще ничего бояться не надо. А привиться желательно до развития эпидемического процесса — до ноября. Соответственно, в этом году вопрос совмещения двух вакцин не возникнет. Испытания еще не окончены и массового применения вакцины «Спутник V» на этот период времени не намечается.
Хочется отметить, что сейчас рекомендуется еще одна вакцинация. От пневмококковой инфекции в связи с ростом заболеваемости внебольничными пневмониями.
Так что еще раз подчеркну значимость любой вакцинации. Это один из самых эффективных способов профилактики массовых эпидемических осложнений. Его эффективность доказана на многих инфекционных заболеваниях.
Его эффективность доказана на многих инфекционных заболеваниях.
Вы и сотрудники противочумного института будете прививаться новой вакциной от коронавируса?
Сергей Балахонов: Мы занимаемся оперативной противоэпидемической работой, массовой лабораторной диагностикой, изучением эпидемиологической обстановки в регионе и формированием эпидемиологического прогноза. Стало быть, находимся в группе риска. Значит, как только начнется массовая вакцинация, привьемся непременно.
Между тем
В России за счет средств федерального бюджета в этом году планируется привить от гриппа рекордное число россиян — 60%, заявила глава Роспотребнадзора Анна Попова. Для групп риска этот показатель должен быть еще выше — 75%. Требование усилить вакцинацию вызвано двумя причинами: впервые в наступающем эпидсезоне произойдет «наложение» двух респираторных инфекций — гриппа и COVID-19. Не исключено, что эти вирусы могут усиливать воздействие на человека. Второй фактор связан с тем, что, по прогнозам ВОЗ, в этом эпидсезоне будут циркулировать сразу три новых гриппозных штамма, от которых у населения нет иммунитета.
Подготовила Ирина Невинная
Массовая вакцинация от гриппа началась в Подмосковье
7 сентября в Московской области стартовала сезонная прививочная кампания. Для жителей области открылись почти 400 прививочных кабинетов в государственных поликлиниках и 48 мобильных комплексов, которые передвигаются между крупными железнодорожными станциями, многофункциональными и торгово-развлекательными центрами подмосковных городов.
Прививки от гриппа ежегодно делают 3,5 миллиона человек, или почти 50% населения области. В этом году к носителям искусственного иммунитета нужно добавить еще миллион человек. Подсчитано, что когда в регионе привиты не менее 60% жителей, сезонная заболеваемость гриппом и ОРВИ не дотягивает до масштабов эпидемии. А сегодня это важно как никогда — коронавирус до конца пока не побежден, к ослабленному сезонной простудой иммунитету он может прилипнуть легко. «Поэтому очень важно не допустить наложения одной инфекции на другую», — отмечает губернатор Подмосковья Андрей Воробьев.
Министр здравоохранения области Светлана Стригункова подчеркивает: прививочная кампания будет проведена с максимальным удобством для жителей. В школы, детсады, а также на предприятия, где численность работников превышает 500 человек, мобильные бригады с уколами приедут сами. В распоряжении медиков три отечественные вакцины — «Совигрипп», «Флю-М» и «Гриппол плюс».
В областном минздраве делятся статистикой: после прививки риск заражения гриппом снижается на 80-90%. Но даже если вакцина не сработает как надо, что хотя и редко, но случается, человек переболеет гриппом в легкой форме. И у привитых не бывает серьезных гриппозных осложнений, приводящих к инвалидности или смерти. Пока в область поступила вакцина только от гриппа. Но в ближайшие недели у жителей появится возможность сделать прививку и от коронавируса.
Подготовила Ирина Рыбникова
Все материалы сюжета «COVID-19. Мы справимся!» читайте здесь.
Центральная Городская Клиническая Больница №6
- Подробности
- Просмотров: 38553
28.08.2020
|
После успешного выздоровления коронавирус снова может напомнить о себе. Появилась статистика: пациенты, которые лечились от COVID-19, во время самой болезни чувствовали себя более-менее нормально, хотя КТ показывала пневмонию. Успешно вылечились, но спустя месяц-два болезнь снова напомнила о себе: одышка, давящее чувство в груди, кашель, першение в горле. |
Журналист городского портала е1 Елена Панкратьева расспросила, что с этим делать заведующую городским амбулаторно-консультативным отделением аллергологии и иммунологии нашей больницы.
Почему так происходит? Пройдет ли это? Рассказывает кандидат медицинских наук, врач-пульмонолог, аллерголог-иммунолог Анна Петухова.
Наша больница начала принимать больных с коронавирусом в самый разгар пандемии. Сейчас на базе 6-й больницы работает реабилитационный центр, куда направляют пациентов, переболевших COVID-19. За три месяца работы центр принял более 500 взрослых пациентов. Все эти люди выздоровели, но продолжают наблюдаться у пульмонолога, чтобы восстановиться.
Сейчас на базе 6-й больницы работает реабилитационный центр, куда направляют пациентов, переболевших COVID-19. За три месяца работы центр принял более 500 взрослых пациентов. Все эти люди выздоровели, но продолжают наблюдаться у пульмонолога, чтобы восстановиться.
— Знаете, самое главное правило, которое мы четко усвоили за эти месяцы: ковид не играет по правилам. Течение болезни и ее осложнения могут изменяться от пациента к пациенту. Как только позволяешь себе думать, что наконец понял суть, что есть некая стандартная схема, приходит на прием пациент и предыдущие выводы тут же ломаются. Например, я вижу пациента, у которого был диагностирован большой объем поражения легких — 80, 90 процентов. В этом случае мне понятно и объяснимо, почему после выздоровления он жалуется на одышку. Потому что значительный объем легких «выключен» из процесса дыхания. Эта часть легочной ткани функционально неактивна. Выпала из процесса дыхания. Но, понимаете, у нас также очень много пациентов, каждый третий, наверное, у кого объем поражения легких совсем небольшой или у кого пневмония вообще полностью рассосалась. А одышка при этом осталась. Или они жалуются на заложенность в груди, дискомфортное дыхание. При этом органического субстрата, то есть изменения в легких, нет!
А одышка при этом осталась. Или они жалуются на заложенность в груди, дискомфортное дыхание. При этом органического субстрата, то есть изменения в легких, нет!
— Внешне легкие чистые, почему тогда болезнь снова напоминает о себе?
— Мы выявили для себя три основные причины одышки после перенесенной ковидной пневмонии. Первая причина — это постковидное поражение легочной ткани, собственно говоря, это и есть ковидная пневмония, а точнее, вирусное повреждение легочной ткани. Второй момент — психогенная одышка.
— Психосоматика?
— Да, психосоматическая одышка. И это очень большая часть наших пациентов. Мы всех наших пациентов тестируем по шкале тревоги и депрессии. И я очень редко вижу нормальные показатели. Я, честно говоря, не ожидала, что мы с этим столкнемся. Вот два фактора, почему возникает такая одышка. Основной фактор — социальный: страхи, связанные с возникновением самого заболевания. Люди про это заболевание очень много слышат, знают о неблагоприятных исходах, поэтому боятся. Второй фактор — это в той или иной мере выраженное поражение нервной системы. Кстати, характерная потеря обоняния при COVID — это не что иное, как поражение обонятельного нерва. На сегодняшний день мы знаем, что еще одна мишень для коронавируса — это центральная нервная система и головной мозг в частности. Если говорить простым языком, центр стресса и центр дыхания в головном мозге расположены близко друг от друга. И возбуждение одного центра переходит на другой центр. Так формируется психогенная одышка. Если говорить простыми словами,
Второй фактор — это в той или иной мере выраженное поражение нервной системы. Кстати, характерная потеря обоняния при COVID — это не что иное, как поражение обонятельного нерва. На сегодняшний день мы знаем, что еще одна мишень для коронавируса — это центральная нервная система и головной мозг в частности. Если говорить простым языком, центр стресса и центр дыхания в головном мозге расположены близко друг от друга. И возбуждение одного центра переходит на другой центр. Так формируется психогенная одышка. Если говорить простыми словами,
Вчера ко мне на консультацию приходила женщина, у нее в легких все рассосалось, КТ-снимки идеальные. Но прямо на приеме я слышу ее шумное, демонстративное дыхание с глубокими вдохами и периодическим зеванием. Пациентка очень тревожна, она сама измучилась, но не может с этим справиться. Случилась поломка, сбой в технике дыхания.
— А третья причина?
— Декомпенсация хронических заболеваний. Например, пациент и раньше страдал повышенным артериальным давлением. И оно усугубилось после перенесенной коронавирусной инфекции. Коронавирус коварен, он способен поражать не только легкие, но и другие органы и системы организма. Может декомпенсироваться сердечная недостаточность, которая до болезни была в дремлющем (компенсируемом) состоянии. Это проявляется нарастающей одышкой. Более того, данный вирус способен спровоцировать начало новой болезни: поражение сердца — инфаркты, нарушение артериального кровообращения — инсульты, заболевания эндокринной системы — сахарный диабет. Все эти заболевания также могут приводить к появлению одышки у пациента.
И оно усугубилось после перенесенной коронавирусной инфекции. Коронавирус коварен, он способен поражать не только легкие, но и другие органы и системы организма. Может декомпенсироваться сердечная недостаточность, которая до болезни была в дремлющем (компенсируемом) состоянии. Это проявляется нарастающей одышкой. Более того, данный вирус способен спровоцировать начало новой болезни: поражение сердца — инфаркты, нарушение артериального кровообращения — инсульты, заболевания эндокринной системы — сахарный диабет. Все эти заболевания также могут приводить к появлению одышки у пациента.
— Коронавирус может вызвать сахарный диабет?
— Да. Мы видим такие случаи.
— Почему после бактериальной пневмонии таких последствий обычно нет, она ведь тоже тяжело переносится?
— Коронавирус в несколько раз больше способствует образованию тромбов в мелких сосудах — в сосудах легких, чем, например, обычный вирус гриппа. И есть принципиальная разница между бактериальной и вирусной пневмонией. Вирусную пневмонию даже пневмонией назвать нельзя. Правильно сказать: вирусное повреждение легких. Это повреждение состоит из отека самой ткани и тромбоза. Отек плюс тромбоз. Вирусная пневмония имеет большую скорость распространения по легкому, чем бактериальная. Например, у пациента изначально на КТ при первых симптомах 15–20 процентов поражения, через неделю уже семьдесят. Мы пробуем лечить противовирусными препаратами, но ковид может не поддаваться этому лечению, поэтому очень важно профилактировать и лечить осложнения коронавирусной инфекции. Например, для профилактики тромбозов при ковиде большинству пациентов показаны лекарственные препараты, препятствующие свертыванию крови, — гепарин, например. А теперь скажите, как часто вы слышите, что классическую бактериальную пневмонию лечат гепарином?
Вирусную пневмонию даже пневмонией назвать нельзя. Правильно сказать: вирусное повреждение легких. Это повреждение состоит из отека самой ткани и тромбоза. Отек плюс тромбоз. Вирусная пневмония имеет большую скорость распространения по легкому, чем бактериальная. Например, у пациента изначально на КТ при первых симптомах 15–20 процентов поражения, через неделю уже семьдесят. Мы пробуем лечить противовирусными препаратами, но ковид может не поддаваться этому лечению, поэтому очень важно профилактировать и лечить осложнения коронавирусной инфекции. Например, для профилактики тромбозов при ковиде большинству пациентов показаны лекарственные препараты, препятствующие свертыванию крови, — гепарин, например. А теперь скажите, как часто вы слышите, что классическую бактериальную пневмонию лечат гепарином?
Ковид — это не воспаление легочной ткани в классическом его понимании, как бактериальная пневмония, которую можно остановить антибиотиками — и через 14 дней вы здоровы. При этом симптом «матового стекла» («матовое стекло» — это медицинский рентгенологический термин, такой эффект на рентгене дает альвеолярное повреждение легочной ткани, связано с отеком альвеолярной стенки из-за нарушения проницаемости сосудов. — Прим. ред.), характерный для вирусной пневмонии, будет рассасываться от трех до шести месяцев. В зависимости от степени поражения легких. Поэтому после успешного, казалось бы, выздоровления пациенты жалуются на одышку или давление в груди.
— Прим. ред.), характерный для вирусной пневмонии, будет рассасываться от трех до шести месяцев. В зависимости от степени поражения легких. Поэтому после успешного, казалось бы, выздоровления пациенты жалуются на одышку или давление в груди.
В чем абсурдность ситуации? Мы видим пациентов, у которых нет пневмонии, но есть одышка. И видим пациентов, у которых сохраняется изменение в легочной ткани, но нет одышки. Клиническое проявление и картина на рентгене могут не сочетаться. Пациент себя отлично чувствует, а на рентгене ужасная картина.
— Это может остаться на всю жизнь? Вообще, правда или миф, что ковидная пневмония просто уходит в ремиссию и постоянно будет напоминать о себе?
— Миф. Да, есть группа пациентов, у которых последствия останутся на всю жизнь. Но это люди с хроническими заболеваниями или у которых было большое поражение легочной ткани, они долго находились на ИВЛ. У них есть риск формирования легочного фиброза. Но это очень небольшая часть пациентов. Фиброз — это рубец на легочной ткани. То есть это участок функционально неактивной легочной ткани. Поэтому важно приступать к легочной реабилитации, чтобы не допустить фиброза, формирования рубца, как можно раньше, уже на этапе стационарного лечения и даже в условиях отделения реанимации.
Фиброз — это рубец на легочной ткани. То есть это участок функционально неактивной легочной ткани. Поэтому важно приступать к легочной реабилитации, чтобы не допустить фиброза, формирования рубца, как можно раньше, уже на этапе стационарного лечения и даже в условиях отделения реанимации.
— За сколько времени может рубец сформироваться?
— Сложно сказать. Но мы наблюдали пациентов, которые находились в отделении реанимации и приходили к нам на реабилитацию, уже имея фиброзные изменения. Если матовое стекло и консолидация (уплотнение легочной ткани) уйдут бесследно, то насчет фиброза сложно давать прогнозы. Чем больше зона поражения, тем меньше вероятность, что это исчезнет. Понимаете, это перерождение легочной ткани в соединительную. Но, к счастью, по нашим наблюдениям, по наблюдениям московских и европейских коллег, такое поражение, как фиброз, встречается у очень небольшого количества пациентов. В нашем центре это около восьми процентов пациентов. Московские коллеги говорят о 10–12 процентах, европейские медики — о 18 процентах.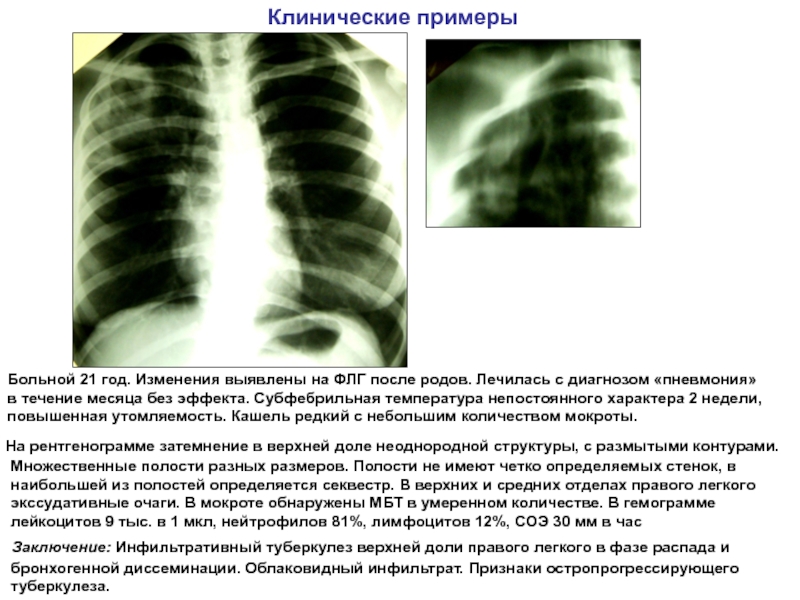 Да, первое время была некая паника, что у всех переболевших изменения [легочной ткани] уйдут в фиброз. Но на практике это лишь очень небольшая часть пациентов.
Да, первое время была некая паника, что у всех переболевших изменения [легочной ткани] уйдут в фиброз. Но на практике это лишь очень небольшая часть пациентов.
— Медики не раз говорили, что изменения в легких на КТ наблюдали даже у бессимптомников. Может такое случиться, что человек перенес коронавирус, даже не зная об этом, конечно, никакой реабилитации не проходил, и у него образовался фиброз?
— Нет. Все-таки организм не обманешь. Легочный фиброз формируется при большом объеме поражения легких. При этом будут клинические проявления в виде одышки. Небольшие изменения в легких рассасываются в ноль, без последствий. Мы не видели ни одного бессимптомного пациента с тяжелыми, серьезными изменениями в легких. Так же как не видели легких пациентов, у которых бы сформировался фиброз.
— Будет правильно, если после перенесенной ковидной пневмонии снова начать заниматься спортом как раньше, чтобы восстановить легкие?
— Не совсем, после любого острого заболевания, которое сопровождается повреждением легочной ткани, увеличивать физические нагрузки нужно постепенно. Очень полезно для таких пациентов плавание в бассейне, при этом работает дыхательная мускулатура. Но основа реабилитации — это восстановление правильного дыхания. Первое, чему мы учим на наших консультациях, — это дыхательная гимнастика, в частности, диафрагмальное дыхание.
Очень полезно для таких пациентов плавание в бассейне, при этом работает дыхательная мускулатура. Но основа реабилитации — это восстановление правильного дыхания. Первое, чему мы учим на наших консультациях, — это дыхательная гимнастика, в частности, диафрагмальное дыхание.
Именно при таком типе дыхания происходит максимальное насыщение легких кислородом. На самом деле, это очень физиологичный тип дыхания.Так дышат младенцы, с возрастом это теряется. Это наша самая главная рекомендация, подходит и для пациентов с психогенной одышкой, и для тех, у кого есть изменения в легких. Также обязательно нужно выполнять физические упражнения: для верхней группы мышц — упражнения с гантелями, упражнения на мышечную выносливость, полезна также ходьба по ступенькам, дома можно использовать степ-платформы (степперы). Мы в нашем центре, имея несколько реабилитационных программ, стараемся подходить индивидуально к каждому пациенту, решая его проблемы с дыханием. Все предлагаемые нами методики разработаны федеральными экспертами в области респираторной реабилитации и экспертами Всемирной организации здравоохранения. В среднем физические упражнения должны занимать 20–30 минут в день не менее пяти раз в неделю. Физические упражнения увеличивают кровоток, диафрагмальное дыхание насыщает легкие кислородом. Все это препятствует образованию фиброзной ткани в легких.
В среднем физические упражнения должны занимать 20–30 минут в день не менее пяти раз в неделю. Физические упражнения увеличивают кровоток, диафрагмальное дыхание насыщает легкие кислородом. Все это препятствует образованию фиброзной ткани в легких.
— Как понять, достаточная физическая нагрузка или нет?
— Есть несложная методика от экспертов ВОЗ. Например, на высоте физической нагрузки, кросса произнесите любую фразу, предложение. Любое: «Занятия спортом очень полезны для меня». Если не можете произнести предложение без остановок, целиком, значит, физическая нагрузка чрезмерная. Если произносите фразу с легкостью, нагрузка недостаточная. Если слегка останавливаясь, через два-три слова, — это адекватная нагрузка. Но повторю, если раньше не бегали кроссы, не стоит это начинать делать сразу после перенесенной коронавирусной инфекции. Самое идеальное, что подойдет, помимо наших профессиональных реабилитационных комплексов, — это ходьба. Это доступно всем. Мы рекомендуем гулять от 30 минут до двух часов в день. Причем рекомендуем все физические упражнения и прогулки планировать во второй половине дня. Это дает приятную утомляемость и способствует более глубокому и полноценному сну. А полноценный сон — очень важная часть любых реабилитационных методик. Именно во сне восстанавливается организм после заболевания. Мы много говорим нашим пациентам о качественном сне: полная темнота, все окна зашторены, комфортная температура в комнате — 19–23 градуса. Продолжительность ночного сна должна быть не менее 7–8 часов. И очень важно: засыпание в промежуток времени от 22 до 23 часов. Это залог качественного сна и полноценного восстановления.
Причем рекомендуем все физические упражнения и прогулки планировать во второй половине дня. Это дает приятную утомляемость и способствует более глубокому и полноценному сну. А полноценный сон — очень важная часть любых реабилитационных методик. Именно во сне восстанавливается организм после заболевания. Мы много говорим нашим пациентам о качественном сне: полная темнота, все окна зашторены, комфортная температура в комнате — 19–23 градуса. Продолжительность ночного сна должна быть не менее 7–8 часов. И очень важно: засыпание в промежуток времени от 22 до 23 часов. Это залог качественного сна и полноценного восстановления.
В завершение хочу сказать, если переболевший ковидом будет внимательно и бережно к себе относиться, будет выполнять все рекомендации врача, то у большинства все закончится полной победой над болезнью.
Источник: https://www.e1.ru/news/spool/news_id-69442636.html
Реабилитация после пневмонии, реабилитация после COVID
Пневмония – острое воспалительное поражение легких, патология требует комплексного лечения и реабилитационных мероприятий с целью наиболее полного восстановления функций дыхательной системы, а также для профилактики осложнений.
Любая пневмония, в том числе вирусная – это повреждение легких, интоксикация и кислородное голодание всех органов, развитие дыхательной недостаточности и, как следствие, нарушение важнейших функций организма.
Коронавирусная (SARS-CoV-2) пневмония вызывает еще более серьезные поражения легких, в результате чего легкие не могут обеспечить все органы и системы достаточным количеством кислорода и развиваются тяжелые легочные осложнения.
Осложнения могут затрагивать и весь организм в целом: возникают проблемы функционирования сердца, головного мозга, почек, эндокринной системы.
В группу риску попадают люди с тяжелыми хроническими заболеваниями (гипертония, ишемическая болезнь сердца, сахарный диабет, онкопатологии и др.), а также мужчины и женщины возрастной категории от 60 лет и старше.
В оздоровительно-реабилитационном центре «Сосны», специалистами разработана базовая программа реабилитации после пневмонии и заболеваний дыхательной системы — «Реабилитации после пневмонии».
Цель программы:
- Профилактика заболеваний дыхательной системы, особенно после перенесенной пневмонии.
- Реабилитационная терапия органов и систем (дыхательной, сердечно-сосудистой, нервной, эндокринной, опорно-двигательной и др.), пострадавших после перенесенной вирусной инфекции
- Восстановление функций и поддержание общей физической работоспособности организма.
- Лечение и профилактика астенического поствирусного синдрома
Специалисты рекомендуют, как можно раньше начать реабилитационную программу после перенесённого заболевания (пневмонии), что значительно увеличит эффективность восстановительной терапии.
Программа рассчитана на пациентов:
- Перенесших вирусную пневмонию после инфицирования COVID-19*
- После бактериальной пневмонии вследствие внутрибольничной инфекции
- После перенесенных пневмоний как осложнения острых заболеваний органов дыхательной системы
*На реабилитацию принимаются пациенты, имеющих не менее двух отрицательных теста ПЦР (мазок) с интервалом не менее суток и отчетливую клиническую динамику, свидетельствующую о выздоровлении (нормализация температуры тела, отсутствие проявления инфекции: насморка, чихания, заложенности носа, боли в горле, изменений обоняния и вкуса, и т. д.).
д.).
Среди основных реабилитационных мероприятий программы «Реабилитации после пневмонии» выделяют регулярные физический занятия (ЛФК), включающих в себя скандинавскую ходьбу, фитнес, дыхательную гимнастику и др., лечебный лимфодренажный массаж, который заключается в увеличении скорости лимфотока и благодаря этому удается быстрее избавиться от токсинов и получить больше кислорода и питательных веществ, а благодаря целительному гипоаллергенному микроклимату соляной пещеры, без применения лекарств, эффективно очищается дыхательная система пациента, обеспечивается терапевтический эффект и нормализует состояние эмоционального фона.
Для получения максимального эффекта лечащий специалист реабилитационного центра «Сосны» назначают и другие физиотерапевтические процедуры для восстановления полной функциональности дыхательной системы.
Оздоровительно-реабилитационный центр «Сосны» имеет ряд преимуществ для прохождения реабилитации пациентов перенёсших воспаление легких:
- Физическая реабилитация, разработанная в индивидуальном порядке, включающая все современные методики лечения заболеваний органов дыхательной системы.
- Комфортные условия пребывания в сосновом лесу, способствуют нормализации дыхания, при этом уменьшается количество мокроты, снимаются кашлевые приступы.
- Сосновый лес становится огромным естественным ингалятором.
- Центр предоставляет широкий комплекс лабораторно-диагностические исследований.
- Проводится эффективная медикаментозная терапия (с учетом всех противопоказаний пациента).
| РЕАБИЛИТАЦИОННАЯ ПРОГРАММА | |||||
| 1 ДЕНЬ | 7 ДНЕЙ | 14 ДНЕЙ | |||
| 2-х мест. размещение | 1-о мест. размещение | 2-х мест. размещение | 1-о мест. размещение | 2-х мест. размещение | 1-о мест. размещение |
| 2 485 грн | 3 185 грн | 17 396 грн | 22 295 грн | 34 790 грн | 44 590 грн |
ПРОГРАММА РЕАБИЛИТАЦИИ ВКЛЮЧАЕТ:
- Составление индивидуальной программы реабилитации с постановкой конкретных и понятных целей и задач;
- Комфортное проживание в палате выбранной категории;
- Постоянная лечебно-консультативная помощь лечащего врача;
- Подбор или коррекция медикаментозной терапии;
- Оксигенотерапия;
- Индивидуальная восстановительная терапия:
физическая терапия, акватерапия (бассейн), массаж, ЛФК, спелеотерапия (соляная пещера), кислородный коктейль, эрготерапия, рефлексотерапия, механотерапия и др. по медицинским показаниям.
ДОПОЛНИТЕЛЬНО ОПЛАЧИВАЮТСЯ:
- 3х-разовое питание — 390 грн/сутки;
- консультации узких специалистов;
- лабораторно-диагностические обследования;
- медикаменты;
- индивидуальный уход в условиях стационара;
- пребывание сопровождающего в палате;
- транспортировка в центр (услуги перевозки).
Вам всегда готовы помочь наши опытные и сертифицированные специалисты:
ГУЦУЛ ОКСАНА НИКОЛАЕВНА
Врач-терапевт
Категория: Первая
Медицинский стаж: более 25 лет
Сфера профессиональных навыков:
Амбулаторный прием пациентов, оказание неотложной помощи
АФОНИН СЕРГЕЙ АЛЕКСЕЕВИЧ
Массажист
Медицинский стаж: более 20 лет
Сфера профессиональных навыков:
Мануальная терапия, социально-психологические тренинги, антистрессовые туры
СТЕЛЬМАН ТАТЬЯНА ВИТАЛЬЕВНА
Реабилитолог
Медицинский стаж: более 6 лет
Сфера профессиональных навыков:
ЛФК, скандинавская ходьба, эрготерапия, акватерапия
Реабилитация после пневмонии и воспалительных заболеваний легких
Цель программы:
Восстановление работоспособности, социальной адаптации, функции дыхания и сердечно-сосудистой системы после перенесенной коронавирусной инфекции (пневмонии), профилактика развития пневмофиброза и дыхательной недостаточности. Коррекция астенического синдрома (упадка сил).
Для кого программа:
Программа предназначена для пациентов, перенесших пневмонию, в том числе инфекцию COVID-19. Мы принимаем на реабилитацию пациентов, имеющих не менее двух отрицательных теста ПЦР (мазок) с интервалом не менее суток и отчетливую клиническую динамику, свидетельствующую о выздоровлении (нормализация температуры тела, отсутствие проявления инфекции: насморка, чихания, заложенности носа, боли в горле, изменений обоняния и вкуса, и т.д.). Если от последнего отрицательного ПЦР при выздоровлении до момента приезда к нам прошло больше месяца, необходимо выполнить анализ ПЦР повторно.
Суть программы:
Выполнение комплекса реабилитационных мероприятий, направленных на восстановление функции легких, нормализацию дыхательных объемов, профилактику развития легочного фиброза, а также укрепление иммунитета и снижение рисков повторных заболеваний и осложнений
После выписки из стационара лечение не заканчивается!
В самом деле, даже если анализы показывает отсутствие инфекционного агента, в том числе, коронавируса, это еще не означает, что процесс восстановления дыхательной и сердечно-сосудистой систем произошел полностью. Реабилитация после covid-19 в этом случае только начинается
Большинство пациентов испытывают дискомфорт со стороны дыхательной системы:
• одышку при физической нагрузке, которая мешает выполнению привычных видов деятельности, снижает качество жизни.
• упадок сил, общую слабость, астению, вялость, потливость, снижение умственной работоспособности, трудность концентрации, проблемы со сном,
• утомляемость, плохую переносимость ранее выполнимых объемов физической нагрузки, уменьшение силы отдельных мышечных групп
• похудание, потерю аппетита, или наоборот, набор веса за счет жировых отложений после длительного периода вынужденной гиподинамии;
• ухудшение работы пищеварительного тракта: запоры, поносы, подташнивание, повышенное газообразование.
Длительное бездействие ведет к атрофии мышечных клеток, а это способствует ограничению дыхательных движений и усугублению нарушения вентиляции. Так замыкается порочный круг гиповентиляции, происходит хронизация процесса.
Все это требует активной курсовой реабилитации для возвращения к нормальной жизни.
Дело не только в вирусе
За формирование этих и других болезненных проявлений «отвечает» не только сам вирус как таковой, даже если это тот самый covid-19. Свой вклад вносят также:
• присоединившаяся возможная бактериальная инфекция,
• длительный период обездвиживания, чреватый набором веса, снижением иммунитета и т.д.,
• прием специфических лекарственных средств, в том числе, антибиотиков, оказывающих неблагоприятное влияние на иммунитет и микрофлору кишечника, как следствие, открываются ворота для последующих инфекций,
• стресс, тревога, депрессия, нервно-психологическое перенапряжение, страх за себя, близких, семью, работу и т.д.,
• последствия интубации и ИВЛ (в случае, если была),
• последствия тромбозов в случае covid-пневмонии,
• реакция легочной ткани в ответ на воспаление с формированием пневмофиброза – разрастания соединительной ткани, которая не выполняет функции газообмена, все это может привести к дыхательной недостаточности.
Выход – это реабилитация
Действительно, справиться с последствиями болезни, вернуться к нормальной жизни и предотвратить развитие осложнений поможет специальная программа реабилитации после пневмонии.
Эта программа может быть реализована как на 2-м, так и на 3-м этапе реабилитации.
Особенно важно пройти эту программу пациентам, у которых есть сопутствующие заболевания: сердечно-сосудистые (гипертония, ИБС, аритмия), нервной системы (хроническая цереброваскулярная болезнь), обменные (сахарный диабет, атеросклероз, лишний вес и т.д.).
Участники программы:
Лечащий врач (терапевт либо кардиолог, реабилитолог), врач-диетолог, психотерапевт (по показаниям), врач и инструкторы ЛФК, врач функциональной диагностики, врач лабораторной диагностики, медицинские сестры постовые и отделения физиотерапии.
Содержание программы:
А. Обследование
- Клинический анализ крови
- ЭКГ
- Суточный монитор ЭКГ (по показаниям)
- Функция внешнего дыхания (ФВД)
- Проба с физической нагрузкой (тест с 6-минутной ходьбой)
- Биохимический анализ крови (креатинин, АЛТ, АСТ, липидный спектр, глюкоза), гликолизированный гемоглобин (для пациентов с СД)
- МНО (при фибрилляции предсердий (мерцательной аритмии) и исходных нарушениях
- Тестирование в динамике (дважды) по шкале астенизации, госпитальной шкале тревоги и депрессии, шкале старческой астении, шкале Frax (риск остеопороза), ВАШ одышки.
Б. Лечение
- Оптимальная медикаментозная терапия (в том числе сопутствующих сердечнососудистых заболеваний).
- Физическая реабилитация (восстановление физической работоспособности, тренировка дыхательной мускулатуры, специальная дыхательная гимнастика), направленная на:
- повышение эластичности легочной ткани, увеличение жизненной емкости легких и с целью предотвращения прогрессирования фиброза легких и развития дыхательной недостаточности
- постепенное восстановление работы скелетной мускулатуры после периода вынужденной гиподинамии как вследствие ИВЛ, так и ограничения физической активности, связанной с соблюдением режима самоизоляции.
- Физиотерапевтические процедуры по назначению врача улучшают кровообращение, способствуют рассасыванию застойных очагов.
- Психологическая поддержка, при необходимости, медикаментозная коррекция.
- Динамическое врачебное наблюдение.
- Информационная поддержка и обучение, коррекция факторов риска.
Путевка реабилитации после пневмонии не предусматривает однозначного предварительного определения количества и состава процедур, так как эти параметры могут быть определены только лечащим врачом на основе тщательной оценки состояния здоровья пациента с учетом длительности курса реабилитации, наличия показаний и индивидуальных противопоказаний к отдельным процедурам, рисков и т.д.
На реабилитационном этапе проводится лечение сопутствующих заболеваний, предрасполагающих к более тяжелому течению инфекции, коррекция возникших осложнений со стороны органов и систем, а именно:
- Сердечно-сосудистая система: проведение стратификации рисков и оценка риска осложнений по прогностическим шкалам, назначение терапии в соответствии с полученными результатами.
- Дыхательная система: купирование бронхиальной обструкции, поддерживающая терапия. Увлажняющие средства, масляные капли интраназально (по назначению ЛОР врача стационара первого этапа) для пациентов с остаточными явлениями ларинготрахеита. Применяются препараты, влияющие на мукоцилиарный клиренс (самоочищение легких).
- Пищеварительная система: восстановление микрофлоры кишечника (рациональное питание).
- Нервная система: транквилизаторы и адаптогены при наличии астенического синдрома.
- Опорно-двигательный аппарат: ЛФК.
Длительность программы – от 12 дней, оптимально 2-3 недели.
Cтоимость программы
Прайс-лист по всем программам
Василий Смычек: Раздышаться после COVID-19: реабилитолог о восстановлении легких
Люди, перенесшие COVID-19 в тяжелой или среднетяжелой форме, даже после того, как вылечились, некоторое время жалуются на одышку. Порой небольшие физические нагрузки могут приносить дискомфорт. Поэтому после длительной болезни важно раздышаться, восстановить работу легких в полном объеме. Для таких пациентов в каждом регионе предусмотрены реабилитационные центры, специалисты которых помогают вернуться к полноценной жизни. Какие предлагают методики и применимы ли они в домашних условиях, рассказал корреспонденту БЕЛТА директор РНПЦ медицинской экспертизы и реабилитации, заслуженный деятель науки Беларуси, доктор медицинских наук, профессор Василий Смычек.
— Последствия COVID-19 малоизученны, существует множество теорий. Вместе с тем, по вашей информации, восстанавливаются ли легкие после пневмонии? Сколько может длиться этот процесс?
— После пневмонии, в том числе обусловленной COVID-19, легкие восстанавливаются. Если фиброз (образование рубцовой ткани), который приводит к нарушению дыхательной функции, еще не сформировался, безусловно, восстановление произойдет полностью. Более того, даже если фиброзная ткань в легких все же есть, после реабилитации эти явления минимизируются. И чем раньше начинается реабилитация, тем лучше. Поэтому ее сегодня начинают еще в реанимации, продолжают в профильном отделении стационара, а затем на амбулаторном этапе и в домашних условиях.
С последствиями ковидной пневмонии бороться следует. Если это действительно не резко выраженный фиброз, то прогноз благоприятный. Однако относительно отдаленных последствий заболевания COVID-19 и того, насколько будет восстановлена легочная ткань, замечу: таких данных нет ни у нас в стране, ни в мире, потому что еще не прошел достаточный период времени, чтобы об этом говорить.
— Фиброз легких возникает только у тех пациентов, которые тяжело перенесли COVID-19? Насколько это серьезное последствие?
— Говоря простыми словами, при фиброзе легочная ткань переходит в другое состояние — в соединительную, рубцовую. В результате она уже не выполняет свою функцию, поэтому у человека появляется одышка, быстрая утомляемость. Стоит заметить, что не обязательно ковидная пневмония закончится фиброзом в легких. Перерождение легочной ткани может произойти и после обычной пневмонии либо других инфекций.
Рубцовая ткань может быть ограничена очень небольшим участком. Возможно, человек живет и даже не подозревает об этом. В ряде случаев это случайная находка при каком-либо выполненном диагностическом исследовании. Понятие фиброза появилось не вчера, а существует уже очень много десятилетий, если не столетий. Сейчас об этом заговорили так широко лишь потому, что инфекция COVID-19 накрыла весь мир.
Если фиброзная ткань образовалась, это явление нужно минимизировать путем различных реабилитационных мероприятий, дыхательных упражнений, которые улучшат функцию легких, увеличат их жизненную емкость, помогут выходу отделяемого из альвеол легких и дыхательных путей.
— Сегодня есть разные мнения насчет того, какой след оставит коронавирус у пациентов, у которых болезнь протекает в бессимптомной форме. Как вы считаете, могут ли в этом случае возникнуть необратимые поражения в легких?
— Необратимых поражений в легких у пациентов, которые переносят ковидную инфекцию бессимптомно, нет. О тяжелых последствиях фиброзного плана речь не идет. Могут возникнуть определенные изменения, но в процессе лечения и реабилитации они проходят.
На реабилитацию в стационары направляют тех пациентов, которые перенесли инфекцию в тяжелой или среднетяжелой форме. При легком течении не требуется интенсивная реабилитация, люди сразу возвращаются на работу. К слову, около 80% из тех пациентов, которые проходят реабилитацию в нашем центре, по ее окончании приступают к труду. Часть пациентов выписываем с открытым листком нетрудоспособности для продолжения лечения и реабилитации в амбулаторных условиях. Эффект от реабилитационных мероприятий очень хороший, поэтому позже, я думаю, будем выписывать сразу на работу еще больше людей.
— Есть ли доказанные приемы, позволяющие на этапе реабилитации минимизировать остаточные явления в легких после ковидной пневмонии, или этот вопрос еще малоизучен?
— Нет, почему же. На 100% доказано, что чем раньше начинаются реабилитационные мероприятия, тем лучше эффект: минимизируются последствия заболевания, в том числе инвалидизирующие, улучшается общее состояние.
Медицинская реабилитация пациентов, будь то ковидная пневмония, инфаркт, инсульт или другое тяжелое заболевание, проходит в несколько этапов. Лечебно-реабилитационный этап начинается с реанимации или профильного (пульмонологического, неврологического и др.) отделения стационара. Затем следует ранняя стационарная медицинская реабилитация. На этом этапе пациентов с последствиями пневмоний переводят, в частности, в наш центр. У нас имеется 110 коек. Завершается реабилитация амбулаторно-поликлиническим и домашним этапами. На каждом из них разработана целая система реабилитационных мероприятий.
Если говорить о том, есть ли какое-либо универсальное упражнение для минимизации последствий заболевания, отмечу: такого не бывает. Каждый человек индивидуален, у каждого свои особенности в плане здоровья, наличия сопутствующих заболеваний, возраста. Ковидная пневмония переносится по-разному. В программу реабилитации входит лечебная физкультура, дыхательная гимнастика, различные психотерапевтические мероприятия, дозированная лечебная ходьба, диетотерапия, поддерживающее медикаментозное лечение. Этот процесс подразумевает под собой комплекс различных мероприятий.
— У вас в центре работают прекрасные специалисты, которые знают, какие методики применять и как найти индивидуальный подход. Какие рекомендации можно дать тем людям, которые хотят заниматься реабилитацией самостоятельно в домашних условиях?
— Мы видим, что люди, которые попадают к нам на реабилитацию, прежде всего нуждаются даже не в медикаментозной поддержке и лечебной физкультуре, а психотерапии. Люди напуганы, астенизированы, истощены, в психологическом плане есть проблемы, поэтому с ними должен работать специалист-психолог. На домашнем этапе можно применять прекрасные методы аутогенной тренировки, в поликлинике и на предыдущих этапах реабилитации должны обучить различным релаксационным техникам, саморасслаблению.
Будет полезна лечебная физкультура, причем в щадяще-тренирующем режиме. Специалисты рассказывают пациентам, как делать комплекс статических и динамических, дыхательных, общеукрепляющих упражнений, которые направлены на улучшение подвижности грудной клетки, способствуют растяжению плевральных спаек, если такие последствия вызвало заболевание. Возможно, этим людям необходима тренировка равновесия и координации.
На домашнем этапе в качестве реабилитационного мероприятия важна дозированная лечебная ходьба с индивидуально подобранным темпом. Кому-то нужно ходить немного быстрее, кому-то медленнее, по ровной местности или с небольшими подъемами и спусками. Следует обучить диетотерапии: что можно, а что не стоит есть после перенесенной ковидной пневмонии. Конечно, важно и поддерживающее медикаментозное лечение, потому что люди среднего и старшего возраста страдают, к сожалению, многими сопутствующими заболеваниями.
Я назвал пару пунктов, которые составляют программу реабилитации на домашнем этапе. Каждый может написать себе план, чем будет заниматься в течение дня, — начиная с лечебной гимнастики и заканчивая остальными мероприятиями.
— Многие специалисты советуют обратить внимание на дыхательную гимнастику, потому что очень важно «раздышать» легкие, вернуть прежний легочный объем. Вместе с тем классические методы, которые выполняются с усилением и сопротивлением на выдохе, могут лишь навредить, если человек столкнулся с коронавирусной пневмонией. Так ли это?
— Действительно, есть такое выражение — «раздышать легкие». На стационарном этапе реабилитации человека обучают лечебной гимнастике, показывают, какие упражнения нужно делать, чтобы восстановить функцию дыхания. Пациенты после 2-3 дней пребывания в нашем стационаре говорят, что им стало легче дышать, грудная клетка начала лучше наполняться воздухом.
В каждом случае специалист назначает индивидуальные занятия, учит правильному вдоху и выдоху. Есть целый комплекс упражнений, которые рекомендуются именно для пациентов после перенесенной пневмонии, обусловленной инфекцией COVID-19. Причем обычными методиками не всегда можно руководствоваться. В отдельных случаях страдает легочная ткань на большой площади, слишком быстро возникают уплотнения, переходящие в фиброз. Поэтому легкие нужно пощадить, а методики применять очень осторожно и индивидуально.
В частности, некоторые рекомендуют надувать шарики, чтобы расправить легкие, улучшить функцию дыхания. Но иногда это может привести к серьезной баротравме легких. Если где-то есть очаги фиброза, уплотнение легочной ткани, надувание шариков может оказаться чрезмерной нагрузкой на легкие.
Сейчас в интервью я бы не стал расписывать комплекс тех упражнений, которые необходимо выполнять, сколько должно быть повторений — все индивидуально. Повторюсь: нет универсального упражнения для всех пациентов. Надо видеть человека, знать его состояние, а затем что-то рекомендовать.
— Полезно ли для легких на этапе восстановления включать в рацион фрукты и овощи, богатые антиоксидантами? Какие продукты помогают бороться с воспалением?
— Не существует ни одного пищевого продукта, способного уничтожить коронавирус или предотвратить его попадание в организм. Допустим, шиповник, лук, чеснок, облепиха, сливочное масло не защищают от инфекции, но употреблять их в пищу очень даже полезно.
Что касается питания пациентов, перенесших это заболевание, есть несколько ключевых моментов. Первое — это питьевой режим. Увлажненная слизистая — первый барьер на пути вируса. Хотя сегодня четких рекомендаций по количеству воды, которую должен выпивать человек, Всемирная организация здравоохранения не дает, считается, что нужно не менее 25 мл на 1 кг веса в сутки. Если, скажем, человек весит 80 кг, это не менее 2 л.
Для клеточных мембран очень полезны Омега-3 жирные кислоты, которые обеспечивают строительные блоки для производства противовоспалительных гормонов — эйкозаноидов, благоприятно влияющих на иммунную систему. Поэтому необходимо употреблять морскую рыбу (палтус, лосось, тунец, макрель, сардина), льняное масло.
Кроме того, пациентам, перенесшим ковидную пневмонию, полезен витамин D, полноценным источником которого являются рыба, яйца, субпродукты, лесные грибы, молочные продукты. Источники животного белка — мясо, птица и др. — тоже очень важны. Вместе с тем следует исключить жареные, соленые, острые продукты, мучные изделия, сдобную выпечку — все это не самым лучшим образом влияет на желудочно-кишечный тракт и в целом на состояние организма. Такая же рекомендация и в отношении алкоголя.
— Правда, что скандинавская ходьба позволяет лучше раскрываться легким? Можно ли после перенесенной ковидной пневмонии уходить с головой в спортивные тренировки?
— Безусловно, скандинавская ходьба позволят раскрыться легким, увеличивает их экскурсию, улучшает дыхательную функцию. Это хороший метод реабилитации, применять его можно, но и здесь важна осторожность. Следует советоваться со специалистом: какой выбрать темп ходьбы, дистанцию, местность должна быть ровной или с подъемами и спусками. Что касается физической активности, то окунаться в нее с головой нельзя, это и не получится. Чрезмерная нагрузка может нанести вред легким, их нужно пощадить.
В зависимости от тех последствий, которые возникли в легких, процесс реабилитации может продлиться от нескольких недель до нескольких месяцев. Что касается именно ковидных пневмоний, у нас слишком небольшой срок наблюдения. Активной реабилитацией таких пациентов мы занимаемся буквально пару месяцев — с апреля.
Между прочим, разработаны и недавно утверждены Министерством здравоохранения протоколы реабилитации пациентов после перенесенной пневмонии, обусловленной инфекцией COVID-19, касающейся всех этапов. Там содержатся и критерии эффективности реабилитации. Протоколы предназначены для врачей. Пациент сам вряд ли сможет оценить состояние сердечно-сосудистой, дыхательной систем, психической сферы, общее состояние.
— Эти протоколы разрабатывали на основе собственного опыта или учитывали международный?
— Мы разрабатывали их по заданию Минздрава. Безусловно, учитывали и международный опыт, привлекали специалистов не только нашего учреждения, но и кафедр реабилитации, физиотерапии, пульмонологии. Работали специалисты, глубоко владеющие этими вопросами. В протоколах прописано, какие методы следует применять, сколько процедур и повторений того или иного упражнения должно быть в день. Это подробная, пошаговая инструкция.
Кроме того, вышло подготовленное нами пособие для врачей по медицинской реабилитации пациентов, перенесших пневмонию, обусловленную этой инфекцией. Надеюсь, это пособие станет полезным для тех медиков, которые занимаются реабилитацией этой категории людей.
— Есть ли смысл обращаться в поликлинику, чтобы назначили, например, физиотерапевтические процедуры?
— В поликлинику обращаться, безусловно, следует. Ведь наряду с домашним этапом важна реабилитация и на амбулаторно-поликлиническом: хорошо бы пройти курс определенных физиопроцедур, получить консультацию по лечебной физкультуре, возможно, психотерапии и др.
Себя нужно беречь и любить. Следует внимательно прислушиваться к организму, учитывать советы специалистов и тогда качество жизни будет повышаться.
| Вне эпидемической ситуации, связанной с COVID-19, Республиканский научно-практический центр медицинской экспертизы и реабилитации занимается медицинской реабилитацией пациентов после завершенного радикального лечения злокачественных опухолей молочной железы, органов женской половой сферы и других онкологических заболеваний. РНПЦ — единственный специализированный центр в республике по этому профилю. Сейчас он перепрофилирован на прием пациентов, перенесших коронавирусную инфекцию в тяжелой или среднетяжелой форме. Центр расположен в живописном лесном массиве на берегу искусственного озера, в 10 км от городской черты (поселок Городище). Умеренный климат средней полосы, красивый пейзаж, смешанный лес, чистый воздух создают благоприятные условия для проведения реабилитации. |
Фото РНПЦ медицинской экспертизы и реабилитации
БЕЛТА.-0-
Как я могу почувствовать себя лучше при пневмонии?
Вы пошли к врачу поставить диагноз. Вы приобрели рецепт или лекарства, отпускаемые без рецепта. Что еще остается делать, кроме как ждать, пока пройдет пневмония?
Совершенно верно. Пока ваши легкие борются с инфекцией, есть много способов почувствовать себя лучше. Следуйте этим простым шагам, чтобы добиться больших результатов.
The Home Stretch
Дом — это место, где происходит исцеление. Хотя домашняя лихорадка может начаться через несколько дней, оставайтесь дома, не ходите в школу или на работу, пока не спадет температура и не пройдет кашель.Это защищает ваше тело и снижает риск заражения других.
Будьте уверены
Оставаться дома и отдыхать — разные вещи. Сейчас не время заниматься большим проектом на открытом воздухе или убирать в шкафах. Успокойтесь и дайте телу отдохнуть. Это помогает ему полностью сосредоточиться на борьбе с инфекцией.
Liquid Assets
Пейте, пейте, затем пейте еще. Жидкости увлажняют тело, разжижают слизь в легких и помогают вывести мокроту. Выпейте много воды.Сварите большую кружку теплого чая. Пейте прозрачные супы.
Cough It Up
Хотя вам может показаться, что это не так, кашель может быть хорошим делом. Помогает организму избавиться от инфекции. Не подавляйте это лекарством от кашля. Если кашель мешает вам отдыхать, посоветуйтесь с врачом.
Где есть дым…
Держитесь подальше от дыма, чтобы ваши легкие зажили. Это включает курение, пассивное курение, зажженные камины и загрязненный воздух. Воздействие дыма может увеличить риск возникновения проблем с легкими в будущем, включая новый виток пневмонии.
Назначение врача
Независимо от того, рекомендует ли ваш врач лекарства, отпускаемые по рецепту или без рецепта, внимательно следуйте всем инструкциям. Если вы принимаете антибиотики, не пропускайте прием и не прекращайте их принимать, когда почувствуете себя лучше. Это может привести к скоплению и размножению бактерий, увеличивая время восстановления. Это также может повысить вашу устойчивость к антибиотикам в будущем.
Temp Time
Пневмония и лихорадка часто идут рука об руку. Верните эти высокие температуры в норму с помощью безрецептурных лекарств, таких как аспирин, ибупрофен, напроксен или ацетаминофен.
Дышите легче
Вам трудно дышать? Очистите легкие с помощью увлажнителя с прохладным туманом или теплой ванны.
Take It Slow
Пневмония может вернуться, поэтому не спешите, когда почувствуете себя лучше, чтобы обеспечить полное выздоровление. Принятие слишком многого слишком рано может отправить вас обратно в постель.
Держите его в чистоте
Держите подальше от микробов, регулярно мыть руки, кашлять в локоть и чистить такие места, как ручки холодильника, к которым часто прикасаются.
Пневмония (инструкции по уходу) — что вам нужно знать
- CareNotes
- Пневмония
- Инструкции по уходу
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Пневмония — это инфекция легких, вызываемая бактериями, вирусами, грибами или паразитами. Вы можете заразиться, если войдете в контакт с больным человеком.Вы можете заразиться пневмонией, если недавно перенесли операцию или вам нужен аппарат искусственной вентиляции легких, чтобы помочь вам дышать. Пневмония также может быть вызвана случайным вдыханием слюны или небольших кусочков пищи. Пневмония может вызывать легкие симптомы или быть серьезной и опасной для жизни.
| |
ИНСТРУКЦИИ ПО РАЗГРУЗКЕ:
Вернитесь в отделение неотложной помощи, если:
- Вы кашляете кровью.
- Ваше сердце бьется более 100 ударов за 1 минуту.
- Вы очень устали, сбиты с толку и не можете ясно мыслить.
- У вас боль в груди или затрудненное дыхание.
- Губы или ногти становятся серыми или синими.
Обратитесь к своему врачу, если:
- Ваши симптомы не изменились или ухудшились через 48 часов после начала приема антибиотиков.
- Ваша температура не ниже 99 ° F (37,2 ° C) через 48 часов после начала приема антибиотиков.
- У вас температура выше 101 ° F (38,3 ° C).
- Вы не можете есть, или у вас нет аппетита, тошнота или рвота.
- У вас есть вопросы или опасения по поводу вашего состояния или ухода.
Лекарства:
- Антибиотики лечат пневмонию, вызванную бактериями.
- Ацетаминофен уменьшает боль и жар. Доступен без назначения врача. Спросите, сколько принимать и как часто. Следуйте инструкциям. Прочтите этикетки всех других лекарств, которые вы используете, чтобы узнать, содержат ли они также ацетаминофен, или спросите своего врача или фармацевта. При неправильном приеме ацетаминофен может вызвать повреждение печени.Не принимайте более 4 граммов (4000 миллиграммов) ацетаминофена за один день.
- НПВП , например ибупрофен, помогают уменьшить отек, боль и жар. Это лекарство доступно по назначению врача или без него. НПВП у некоторых людей могут вызывать желудочное кровотечение или проблемы с почками. Если вы принимаете лекарство, разжижающее кровь, всегда спросите своего лечащего врача, безопасны ли для вас НПВП. Всегда читайте этикетку лекарства и следуйте инструкциям.
- Принимайте лекарство в соответствии с указаниями. Обратитесь к своему врачу, если вы считаете, что ваше лекарство не помогает или у вас есть побочные эффекты. Сообщите ему или ей, если у вас аллергия на какое-либо лекарство. Составьте список лекарств, витаминов и трав, которые вы принимаете. Укажите суммы, а также когда и почему вы их принимаете. Принесите список или бутылочки с таблетками на контрольные визиты. Носите с собой список лекарств на случай чрезвычайной ситуации.
Проконсультируйтесь с вашим лечащим врачом по указанию:
Вам нужно будет вернуться для дополнительных тестов.Запишите свои вопросы, чтобы не забывать задавать их во время визитов.
Управляйте своими симптомами:
- Оставьте по мере необходимости. Часто отдыхайте в течение дня. Чередуйте время активности с временем отдыха.
- Пейте жидкости в соответствии с указаниями. Спросите, сколько жидкости нужно пить каждый день и какие жидкости лучше всего подходят для вас. Жидкости разжижают слизь, что облегчает ее откашливание.
- Не курите. Избегайте пассивного курения.Курение увеличивает риск пневмонии. Курение также затрудняет выздоровление после перенесенной пневмонии. Если вам нужна помощь, чтобы бросить курить, обратитесь к своему врачу.
- Используйте увлажнитель с холодным туманом. Увлажнитель поможет увеличить влажность воздуха в вашем доме. Это может облегчить вам дыхание и уменьшить кашель.
- Держите голову высоко. Возможно, вам станет легче дышать, если вы лягте с поднятым изголовьем кровати.
Профилактика пневмонии:
- Предотвратить распространение микробов. Часто мойте руки водой с мылом. Используйте гелевое очищающее средство для рук, когда под рукой нет мыла и воды. Не прикасайтесь к глазам, носу или рту, если предварительно не вымыли руки. Прикрывайте рот, когда кашляете. Кашляйте в платок или в рукав рубашки, чтобы не распространять микробы через руки. Если вы заболели, держитесь как можно дальше от других.
- Ограничьте употребление алкоголя. Женщинам следует ограничить употребление алкоголя до 1 порции в день. Мужчинам следует ограничить употребление алкоголя до 2 порций в день. Напиток алкоголя — это 12 унций пива, 5 унций вина или полторы унции ликера.
- Спросите о вакцинах. Для предотвращения пневмонии может потребоваться вакцина. Делайте прививку от гриппа (гриппа) каждый год, как только она становится доступной.
© Copyright IBM Corporation 2020 Информация предназначена только для использования конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях.Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, охраняемой авторским правом.Приведенная выше информация является только учебным пособием. Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом перед тем, как следовать любому лечебному режиму, чтобы узнать, безопасно ли оно для вас и эффективно.
Подробнее о пневмонии (инструкции по уходу)
Сопутствующие препараты
IBM Watson Micromedex
Симптомы и лечение
Справочник клиники Майо
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Пневмония: симптомы, чего следует есть и чего избегать при этом серьезном заболевании легких
Пневмония: симптомы, чего следует есть и чего избегать при этом серьезном заболевании легких & nbsp | & nbspФото: & nbspThinkstock
Нью-Дели: Сбалансированное и разнообразное питание важно для того, чтобы каждый оставался здоровым и здоровым. Но если у вас заболевание легких, такое как пневмония, ХОБЛ или астма, особенно важно правильно питаться.Это связано с тем, что продукты и жидкости содержат необходимые питательные вещества, которые помогают предотвратить или лечить инфекции и сохранить здоровье легких.
Пневмония — это серьезная инфекция легких, которая может быть вызвана бактериями, вирусом или грибком. Он воспаляет воздушные мешочки (альвеолы) ваших легких, которые могут заполняться жидкостью или гноем, что может вызвать такие симптомы, как кашель, жар, озноб и затрудненное дыхание. Пневмонией может заболеть любой человек, однако дети (особенно младенцы) и люди в возрасте 65 лет и старше подвергаются повышенному риску заражения.
Каковы признаки и симптомы пневмонии?Некоторые симптомы пневмонии:
- Кашель
- Лихорадка, потливость и озноб
- Одышка
- Учащение дыхания
- Учащение пульса
- Боль в груди (сильная при глубоком вдохе)
- Усталость и слабость
- Тошнота и рвота
- Головная боль
- Мышечные боли
- Озноб
- Путаница или делирий (часто у пожилых пациентов)
- Цианоз (синюшный оттенок кожи и слизистых оболочек)
Пациенты с пневмонией имеют большой риск изменения статуса питания, говорит диетолог и велнес-тренер Янви Читалия, которая рекомендует следующие советы по питанию, которые помогут в процессе выздоровления и при этом не допустят ухудшения питания.В качестве первого шага к лечению пневмонии пациента следует обезопасить от рвоты, если она есть.
Прием пищи: что есть, чего избегать
Пациенты с пневмонией испытывают повышенные потребности в энергии из-за повышенной температуры тела и ускоренного метаболизма, связанного с затруднением дыхания. Таким пациентам следует рекомендовать увеличить потребление пищи, богатой питательными веществами, витаминами и минералами.
Пациенты с пневмонией должны поддерживать потребление достаточного количества калорий, чтобы не допустить ухудшения нутритивного статуса и последующей профилактики недоедания.
Тело пациента требует больше питательных веществ после того, как было начато лечение пневмонии для восстановления поврежденной ткани. Существует значительный риск увеличения времени выздоровления, если пациент недоедает. Настоятельно рекомендуется адекватная диета, богатая калориями, белком и микроэлементами.
Пищевые продукты с высоким содержанием витамина А следует рекомендовать пациентам с пневмонией, так как они помогают поддерживать целостность слизистой оболочки дыхательных путей. Пациентам следует сосредоточиться на продуктах с бета-каротином, которые обычно желтого или оранжевого цвета, например моркови, абрикосов и папайи.Также отлично подходят зеленые листовые овощи, такие как шпинат и капуста.
Следует избегать продуктов, содержащих крахмал и сахарин.
Впуск жидкости
Потеря жидкости при пневмонии, вызванная диареей и / или потоотделением, связана с повышенной потребностью в жидкости. Таким образом, эти пациенты должны получать достаточное количество жидкости. Это могут быть супы, соки или настоянная вода.
Пока у пациентов сохраняется лихорадка, пациенту следует обильно давать жидкости.Если давать твердые вещества, они должны быть очень питательными и легко усваиваемыми. Свежевыжатые соки из фруктов и овощей настоятельно рекомендуются пациентам с пневмонией.
Заявление об ограничении ответственности: Советы и предложения, упомянутые в статье, предназначены только для общего ознакомления и не должны рассматриваться как профессиональные медицинские рекомендации. Всегда консультируйтесь со своим врачом или профессиональным поставщиком медицинских услуг, если у вас есть какие-либо конкретные вопросы по любому медицинскому вопросу.
Пневмония | Первичная помощь | Mercy Health
Типы пневмонии
Пневмонию можно классифицировать по способу заражения.
Госпитальная пневмония (ГАП)
Госпитальная пневмония (HAP) возникает, когда у человека развивается заболевание в больнице во время госпитализации по поводу другого заболевания. HAP является серьезным заболеванием, потому что пациенты, у которых он развивается, уже очень больны.
Внебольничная пневмония
Внебольничная пневмония развивается в сообществе и встречается чаще, чем HAP.
Причины пневмонии
Пневмония может быть вызвана вирусной, бактериальной или грибковой инфекцией, поражающей воздушные мешочки легких.
Вирусная и бактериальная пневмония заразна и распространяется воздушно-капельным путем. Пневмония, вызванная экологическим грибком, не может передаваться другим людям. В редких случаях пневмония может быть вызвана всасыванием токсичных веществ или веществ в легкие.
Факторы риска пневмонии
Факторы риска пневмонии включают:
- Возраст — наибольшему риску пневмонии подвержены младенцы и взрослые старше 65 лет.
- Госпитализация — если вы получаете помощь в условиях больницы, особенно на искусственной вентиляции легких, у вас может быть больше шансов заболеть пневмонией.
- Хронические состояния — у людей с хроническими заболеваниями, такими как диабет или рак, повышена вероятность развития пневмонии.
Симптомы пневмонии
Симптомы пневмонии различаются в зависимости от того, насколько серьезно ваше состояние, а также от вашего общего состояния здоровья на момент заболевания.
К тяжелым симптомам пневмонии относятся:
- Кашель с возможным выделением мокроты
- Одышка
- Боль в груди при дыхании или кашле
- Лихорадка
- Пот или озноб
- Усталость
- Тошнота, рвота или диарея
Диагностика пневмонии
Диагностика пневмонии начинается с медицинского осмотра вашим лечащим врачом, который обсудит ваши симптомы и выслушает ваши легкие.
В большинстве случаев они заказывают рентген грудной клетки, который подтвердит, есть ли воспаление в легких.
Могут потребоваться дополнительные тесты, в том числе:
- Анализ крови — кровь берется и отправляется в лабораторию, чтобы подтвердить, боретесь ли вы с инфекцией, иногда определяя, какой организм вызывает инфекцию.
- Анализ мокроты — образец жидкости, взятой из легких, отправляется в лабораторию для определения типа инфекции.
- Визуальные тесты — рентген грудной клетки или компьютерная томография (компьютерная томография) могут обеспечить более качественные изображения для диагностики пневмонии.
- Пульсоксиметрия — если у вас пневмония, уровень кислорода может быть ниже. Этот тест измеряет количество кислорода в кровотоке.
- Бронхоскопия — если у вас тяжелая форма пневмонии, можно назначить бронхоскопию, чтобы врач мог визуализировать внутреннюю часть дыхательных путей.
Лечение пневмонии
Если диагностирована бактериальная или грибковая пневмония, предпочтительным методом лечения являются антибиотики.
Примерно 80% случаев внебольничной пневмонии можно лечить с помощью антибиотиков в домашних условиях.Противовирусные препараты, такие как Тамифлю или Реленза, иногда могут помочь в борьбе с инфекцией, если она вирусная, но в этих случаях антибиотики не эффективны.
Лечение симптомов пневмонии включает:
- Обезболивающее, например, ацетаминофен или ибупрофен
- Теплые увлажняющие жидкости
- Отдых — дополнительный сон помогает вашей иммунной системе бороться с инфекцией
Ваш лечащий врач может диагностировать и лечить пневмонию, но может направить вас к пульмонологу, инфекционисту или специалисту по интенсивной терапии, если у вас тяжелый случай.
Выздоровление от пневмонии
Большинство молодых здоровых людей выздоравливают от пневмонии через две-три недели, но после заражения вы можете заметить продолжительный кашель в течение месяца или дольше. Пожилые люди или люди с хроническими заболеваниями могут страдать от пневмонии более восьми недель.
Почему вылечиться от пневмонии нужно так долго?
В октябре мне поставили диагноз пневмония. Врач сказал мне отдохнуть, по-настоящему отдохнуть. Она посоветовала мне ожидать улучшения после нескольких дней приема антибиотиков, но мне все равно нужно отдыхать.Она сказала мне, что у меня будут хорошие дни, но за ними последуют плохие.
После недели приема антибиотиков бактерии, вызывающие мою болезнь, предположительно Streptococcus pneumonia , должны были умереть. Также называемый пневмококком, этот патоген является наиболее частым возбудителем внебольничной пневмонии, то есть пневмонии, которой люди заражаются вне больниц и домов престарелых. Полученный мной антибиотик, обычное лечение первой линии, помогает от пневмококка, а также от других бактериальных захватчиков.
Тем не менее, мой врач сказал мне ожидать от недель до месяцев выздоровления. Друзья, недавно перенесшие пневмонию, подтвердили это довольно удручающее мнение. Пневмония может различаться по степени тяжести, поэтому не всем потребуются месяцы для выздоровления. (У Хиллари Клинтон, у которой в сентябре был широко разрекламированный случай пневмонии, была диагностирована легкая форма заболевания, и ей потребовалось всего несколько дней для предвыборной кампании.)
Научная литература согласуется с собранными мной анекдотическими свидетельствами. В одном исследовании приняли участие 576 взрослых пациентов с внебольничной пневмонией.Через 30 дней после постановки диагноза 65 процентов из них сообщили об утомляемости, почти половина из них отметили, что их утомляемость была средней или высокой; 53 процента сообщили о кашле и 36 процентов сообщили об одышке. Через 90 дней после постановки диагноза 51 процент сообщили об усталости, 32 процента — кашле и 28 процентов — одышке.
В другом исследовании было обследовано 500 пациентов с пневмонией в возрасте 50 лет и старше. Было обнаружено, что усталость, слабость и одышка в среднем длились более трех недель.
(любезно предоставлено Osmosis (www.osmosis.org [osmosis.org]) и доступен по лицензии CC BY SA.)
Помимо бремени болезни для пациентов, исследователи отметили бремя, которое ложится на членов семьи, перешедших в
опекунов, и на систему здравоохранения. по словам соавтора исследования Джона Пауэрса, терапевта и специалиста по инфекционным заболеваниям в Университете Джорджа Вашингтона.
Пневмония — серьезное и потенциально смертельное заболевание.По данным исследования Пауэрса, около 40 процентов людей с внебольничной пневмонией попали в больницу. По данным Центров по контролю и профилактике заболеваний, пневмония и грипп вместе входят в десятку основных причин смерти.
Исследование медицинских карт 2011 г. показало, что в 2004 г. в США произошло 866 000 случаев пневмонии; у пациентов в возрасте 65 лет и старше пневмония стала причиной 242 000 госпитализаций и 16 000 смертей.
Я вернулся к врачу через две недели из-за сильной некомфортной одышки.Она прописала пероральные стероиды в дополнение к ингалятору, чтобы успокоить мою гиперактивность дыхательных путей, что помогло. К 30 дню я большую часть времени чувствовал себя неплохо, но мне все еще требовался ежедневный сон.
Почему вылечиться от пневмонии нужно так долго?
Одна из причин заключается в том, что детрит от инфекции легких трудно удалить. Антибиотики убивают бактерии, но все оружие, созданное вашим организмом для борьбы с бактериями — слизь, по сути, или мокрота, как ее называют, когда вы ее откашляете, — остается позади.
«Ваши механизмы очистки должны убрать все это», — говорит Стивен Симпсон, исполняющий обязанности директора отделения легочных болезней и реанимации в Канзасском университете. Ваши дыхательные пути выстланы ресничками, похожими на волоски, которые объединяют микробы и слизь и помогают продвигать их к выходу.
«Требуется много энергии, чтобы поддерживать себя со всем этим хламом в легких», — говорит Симпсон.
Кашель — это основной способ избавиться от мусора. Вот почему врачи советуют больным пневмонией не принимать средства от кашля.Вы хотите вытащить это.
Труднее объяснить сохранение таких симптомов, как утомляемость и слабость. «Мы действительно не понимаем биологию этого», — говорит Норман Эдельман, старший научный консультант Американской ассоциации легких, практикующий медицину в Государственном университете Нью-Йорка в Стоуни-Брук.
«Большинство людей думают, что болезнь связана с организмом. Это только одна часть истории, — говорит Пауэрс. «Некоторые симптомы, такие как кашель и боль в груди, проходят относительно быстро.Однако усталость длится намного дольше. Это потому, что ваша иммунная система все еще активна ».
Инфекция вызывает каскад событий, которые усиливают воспалительный и иммунный ответ, говорит Пауэрс. «У вас есть ошибка, и у вас есть ответ хоста на ошибку».
Усиленный иммунный ответ требует много энергии. «Ваше тело переходит в режим, когда оно направляет энергию в иммунную систему», — говорит Пауэрс.
Симпсон говорит, что при утечке энергии сжигаются калории и белки.Когда болезнь снижает аппетит, это может усугубить усталость и слабость. Он советует: «Ешьте хороший белок и много калорий».
И не забывайте отдыхать — отдыхайте по-настоящему. «Нет причин ограничиваться своей кроватью, но не торопитесь», — говорит Эдельман. «Не утомляйся».
А как насчет одышки? Это был самый неприятный из моих давних симптомов. В моих легких внезапно стал ощущаться густой воздух, и моя верхняя часть спины начала болеть — стресс от затрудненного дыхания, сказал мой врач.
«Пневмония может вызвать астматический синдром», — говорит Пауэрс, испытавший ее. «Это не астма. Это гиперреактивность дыхательных путей «. Триггерные факторы, такие как упражнения или холодный воздух, могут привести к очень стесненному ощущению в груди и затрудненному дыханию.
Мне казалось, что я получил хорошее представление о масштабах этой болезни — и от моего врача, и от нескольких друзей с опытом. Мой случай не был тяжелым по всем параметрам — меня никогда не рассматривали для госпитализации — и у меня не было ранее существовавших заболеваний, влияющих на мою функцию легких, таких как астма или хроническая обструктивная болезнь легких.Я могу работать из дома и вздремнуть днем. Тем не менее, я все еще был не готов к самым тяжелым дням и трижды обращался за медицинской помощью за первые 30 дней.
В этом тоже нет ничего необычного, говорит Эдельман. «Наша основная задача как врачей — успокаивать пациентов».
Вакцины снижают риск
Для снижения риска пневмонии людям в возрасте 65 лет и старше рекомендуются две вакцины: первая вакцина Prevnar 13, а через год — Pneumovax. Этот сериал настраивает вас на жизнь, хотя вам следует продолжать делать ежегодные прививки от гриппа.Центры по контролю и профилактике заболеваний также рекомендуют вакцинировать младенцев и детей младше 2 лет, а также людей в возрасте от 2 до 64 лет, которые имеют состояния высокого риска, такие как ослабленная иммунная система. (Рекомендуемые вакцины для детей включают Prevnar 13 в серию повторных прививок в первые два года жизни.)
Детская пневмония: все, что вам нужно знать
Многие люди связывают пневмонию с пожилыми людьми, но на самом деле это самая большая инфекционная болезнь. убийца детей во всем мире.Он уносит жизни более 800 000 детей в возрасте до пяти лет каждый год, в том числе более 153 000 новорожденных, которые особенно уязвимы для инфекции. Это означает, что каждые 39 секунд от пневмонии умирает ребенок, и почти все эти смерти можно предотвратить.
Каждые 39 секунд от пневмонии умирает ребенок. Почти все эти смерти можно предотвратить
Что вызывает пневмонию?
Пневмония — это острая респираторная инфекция легких. У него нет единственной причины — он может развиться из-за бактерий, вирусов или грибков в воздухе.Когда ребенок инфицирован, его легкие наполняются жидкостью, и ему становится трудно дышать. Дети с незрелой иммунной системой (например, новорожденные) или ослабленной — например, недоеданием или такими заболеваниями, как ВИЧ — более уязвимы для пневмонии.
Каковы симптомы пневмонии?
Поскольку пневмония — это инфекция легких, наиболее частыми симптомами являются кашель, затрудненное дыхание и жар. Дети с пневмонией обычно испытывают учащенное дыхание, или их нижняя часть грудной клетки может втягиваться или втягиваться при вдохе (у здорового человека грудная клетка расширяется при вдохе).
Заразна ли пневмония?
Пневмония заразна и может передаваться воздушно-капельным путем (кашель или чихание). Он также может передаваться через другие жидкости, например кровь во время родов, или через загрязненные поверхности.
Как диагностируют пневмонию у детей?
Медицинские работники могут диагностировать пневмонию с помощью медицинского осмотра, в том числе проверки аномального дыхания и прослушивания легких ребенка. Иногда они могут использовать рентген грудной клетки или анализы крови для диагностики.
В странах без сильных систем здравоохранения (т.е. мало врачей, отсутствие доступа к рентгеновским снимкам грудной клетки и лабораториям) медицинские работники часто полагаются на диагностику пневмонии, подсчитывая количество вдохов, которые ребенок делает в минуту. Например, 5-месячный ребенок, который делает 50 вдохов в минуту, будет дышать слишком быстро и у него может быть пневмония. Количество вдохов для «быстрого дыхания» зависит от возраста ребенка — у детей младшего возраста частота дыхания обычно выше, чем у детей старшего возраста.
Как лечить пневмонию?
Лечение пневмонии зависит от типа пневмонии. В развивающихся странах большое количество случаев пневмонии вызывается бактериями, и их можно лечить с помощью недорогих антибиотиков. Тем не менее, только треть детей с пневмонией получают необходимые им антибиотики из-за отсутствия доступа к качественной медицинской помощи. Другими причинами пневмонии являются вирусы или микобактерии (например, вызывающие туберкулез), требующие другого лечения.В частности, часто не диагностируется туберкулез.
Детям с тяжелой пневмонией часто требуется кислород, потому что воспаление их легких препятствует поступлению достаточного количества кислорода в кровоток. Однако во многих странах без сильных систем здравоохранения кислород доступен только в медицинских учреждениях и больницах более высокого уровня.
Можно ли предотвратить пневмонию?
Пневмонию можно предотвратить, в первую очередь, путем усиления защитных мер, таких как адекватное питание, а также за счет снижения таких факторов риска, как загрязнение воздуха (которое делает легкие более уязвимыми для инфекции) и соблюдения надлежащих правил гигиены.Исследования показали, что улучшенное мытье рук с мылом снижает риск пневмонии до 50 процентов за счет снижения воздействия бактерий.
Исследования показывают, что более совершенное мытье рук с мылом снижает риск пневмонии до 50%
Есть ли вакцина от пневмонии?
Пневмонию, вызванную бактериями, легко предотвратить с помощью вакцин. Однако в 2018 году 71 миллион детей не получили трех рекомендованных доз первичной вакцины для профилактики пневмонии (ПКВ).Новая вакцина от одной из основных вирусных причин пневмонии находится в стадии разработки.
Где больше всего детей умирает от пневмонии?
Страны с наибольшим количеством смертей от детской пневмонии сконцентрированы в Африке к югу от Сахары и в Азии, включая Демократическую Республику Конго, Эфиопию, Индию, Нигерию и Пакистан. В совокупности на эти пять стран приходится более половины всех смертей от пневмонии среди детей в возрасте до пяти лет.
Детская смертность от пневмонии сконцентрирована в беднейших странах мира.В этих странах больше всего страдают дети из наиболее обездоленных и маргинализованных групп. Они часто имеют ограниченный доступ или вообще не имеют доступа к основным медицинским услугам и с большей вероятностью страдают от других угроз здоровью, таких как недоедание, инфекционные заболевания и загрязненный воздух. Они часто живут в нестабильных или гуманитарных условиях, где часто возрастают факторы риска и рушатся системы здравоохранения.
Около 50% смертей от детской пневмонии связаны с загрязнением воздуха
Как загрязнение воздуха влияет на пневмонию?
Загрязнение воздуха может значительно увеличить риск респираторных инфекций, включая пневмонию.Около половины случаев смерти от пневмонии у детей связано с загрязнением воздуха.
Загрязнение атмосферного воздуха представляет опасность для детей, особенно с учетом растущих темпов урбанизации в странах с высоким бременем пневмонии. Но загрязнение воздуха в помещениях — вызванное нечистым топливом для приготовления пищи и отопления — представляет собой более серьезную глобальную угрозу. Загрязнение помещений является причиной 62% случаев смерти детей от пневмонии, связанных с загрязнением воздуха.
Что нужно для остановки пневмонии?
Что необходимо, так это ответные меры, которые уменьшат факторы риска, защитят иммунную систему детей и обеспечат доступ к высококачественной медицинской помощи, бесплатной в месте использования, с хорошо подготовленными и оснащенными медицинскими работниками для всех детей.
Профилактика пневмонии возможна, если новорожденные и дети раннего возраста находятся на грудном вскармливании, вакцинированы, имеют доступ к чистой воде, полноценному питанию и ограничивают воздействие загрязнения воздуха.
Для лечения пневмонии медицинские работники должны находиться в пределах досягаемости семей, иметь надлежащую подготовку, лекарства и диагностические инструменты.
Как профилактика, так и лечение требуют сильной первичной медико-санитарной помощи, а также вовлеченных и уполномоченных сообществ. Но во всем мире только 68% детей с симптомами пневмонии обращаются к врачу.
Каждые 39 секунд от пневмонии умирает ребенок. Сейчас необходимы срочные действия, чтобы положить конец этим предотвратимым смертельным случаям. Медицинские работники, обученные и оснащенные необходимыми средствами для профилактики и лечения пневмонии, могут изменить течение болезни и помочь сохранить жизнь каждому ребенку.
Прочтите: Право каждого ребенка на выживание: Программа по прекращению смертей от пневмонии
Пневмония пожилых людей: выздоровление, симптомы, причины и лечение
Пневмония, инфекция легких, убивает более 50 000 американцев в год, большинству из которых 65 лет и старше.Пневмония поражает воздушные мешочки в легких, вызывая их воспаление и иногда наполнение жидкостью. Воздушные мешочки несут ответственность за перемещение кислорода из легких в кровь, поэтому пневмония приводит к проблемам с дыханием и снижает уровень кислорода в крови.
Более 30 различных организмов ответственны за различные виды пневмонии, которые классифицируются по типу микробов, вызывающих их, и условиям, в которых люди их заражаются.
Бактерии и вирусы, чаще всего вызывающие пневмонию, могут распространяться по воздуху, при контакте с инфицированным человеком или с предметами, к которым он прикасался.Пневмония может варьироваться от легкой до опасной для жизни, при этом вирусная пневмония обычно протекает менее серьезно, чем бактериальная пневмония. Пневмококковая пневмония, которая также может вызывать менингит в головном мозге, является наиболее распространенным типом бактериальной пневмонии и может быть очень опасной для пожилых людей.
Внебольничная пневмония — наиболее частая форма пневмонии. Это относится к пневмонии, зараженной вне больницы или другого медицинского учреждения, в отличие от так называемой больничной пневмонии или пневмонии, связанной с оказанием медицинской помощи, которая встречается реже и возникает внутри одного из этих учреждений.Пневмония, приобретенная в больнице, с большей вероятностью представляет опасность для жизни, потому что люди, которые ею болеют, и потому, что, вызванная бактериями, она с большей вероятностью будет устойчивой к антибиотикам, что затрудняет ее лечение.
Симптомы пневмонии у взрослых 65 и старше
Симптомы пневмонии варьируются от одного пожилого человека к другому, но могут включать:- Слабость и утомляемость
- Боль в груди или ребрах
- Лихорадка и озноб
- Температура тела ниже нормы
- Кашель, особенно мокрый, с выделением мокроты
- Одышка
- Замешательство или дезориентация
Эти симптомы пневмонии у взрослых 65 лет и старше легко спутать с симптомами простуды или гриппа, или с последствиями старения, но их нельзя игнорировать.Немедленно сообщите врачу о потенциальных симптомах пневмонии.
Причины пневмонии у пожилых людей
Пневмония вызвана воздействием микробов, чаще всего бактерий или вирусов. Люди любого возраста контактируют с организмами, вызывающими пневмонию, но этот контакт приводит к пневмонии чаще и в более агрессивной форме у пожилых людей. Это потому, что:- С возрастом иммунная система людей работает хуже, что делает их менее способными противостоять инфекциям.
- Болезни сердца, диабет и другие серьезные заболевания, которые часто встречаются у пожилых людей, повышают риск пневмонии.
- Пожилые люди более восприимчивы к гриппу и другим заболеваниям легких, которые иногда перерастают в пневмонию.
- У пожилых людей меньше шансов вызвать сильный кашель — в результате инсульта или общей слабости — и кашель помогает организму изгнать вещи, которые могут ему навредить, например, микробы, вызывающие пневмонию.
Лечение пневмонии у пожилых людей
Если врач подозревает пневмонию, он, скорее всего, назначит анализы крови, а также компьютерную томографию или рентген грудной клетки для подтверждения диагноза.Независимо от того, является ли заболевание вирусным или бактериальным, пневмония лечится отдыхом, питательной пищей и большим количеством жидкости, а также лекарствами для лечения надоедливых симптомов, таких как жар или боль. Вирусную пневмонию также можно лечить противовирусными препаратами. Бактериальная пневмония всегда лечится антибиотиками. Важно, чтобы пациенты проходили полный курс назначенных антибиотиков, чтобы предотвратить развитие устойчивых к лекарствам бактерий.
Большинство пожилых людей лечат пневмонию дома, но до одной пятой пожилых людей, которые живут самостоятельно, и более четверти пожилых людей, живущих в медицинском учреждении, у которых развивается пневмония, проходят лечение в больнице, где им может потребоваться кислородная терапия, чтобы помочь им. дышать.
Выздоровление от пневмонии у пожилых людей
Большинство пожилых людей, у которых развивается пневмония, выздоравливают от нее. Но сколько времени потребуется на выздоровление, зависит от многих факторов, в том числе от того, какие бактерии или вирус вызвали это заболевание, а также от того, ослаблен ли человек или есть дополнительные заболевания, которые затрудняют выздоровление. Восстановление, вероятно, займет не менее одной-трех недель, но может занять больше времени. Иногда возвращается исчезнувшая пневмония. При уходе за пожилым человеком, страдающим пневмонией, следите за появлением любых новых или более серьезных симптомов и сразу же сообщайте о них врачу.
Профилактика пневмонии у пожилых людей
Чтобы снизить риск пневмонии, пожилые люди должны:- Часто мыть руки: Всем известен этот совет, но не все ему следуют. Однако они должны это делать, потому что частое мытье рук может значительно снизить риск инфекций, в том числе пневмонии.
- Пройдите вакцинацию: Прививка от пневмококковой пневмонии снижает риск заражения пожилых людей бактериальной пневмонией. Врачи рекомендуют людям получать первую дозу в возрасте 50 лет, вторую в возрасте 65 лет и дополнительную дозу каждые пять лет.Ежегодная вакцинация против гриппа также может снизить риск пневмонии, поскольку пневмония иногда развивается как осложнение гриппа.
- Избегайте людей, больных простудой или гриппом: Это может показаться грубым, но безопасность превыше всего. Планируйте увидеться с ними, когда им станет лучше. Если вам приходится находиться рядом с больными людьми, наденьте медицинскую маску для лица, чтобы защитить себя.
- Следите за чистотой зубов: Зараженные зубы — лучшее место для заражения пневмонией.Соблюдайте правила гигиены полости рта и регулярно посещайте стоматолога, чтобы этого не произошло.
- Следите за чистотой дома: Пыль, плесень и грибок могут повредить легкие и повысить риск пневмонии. Пожилым людям может потребоваться помощь близких или профессиональных уборщиков, чтобы уберечь свои дома от этих раздражителей.
- Живите здоровой жизнью: Некоторые методы, используемые для лечения пневмонии, такие как много отдыха, здоровое питание и поддержание водного баланса, также могут в первую очередь помочь предотвратить болезнь.
