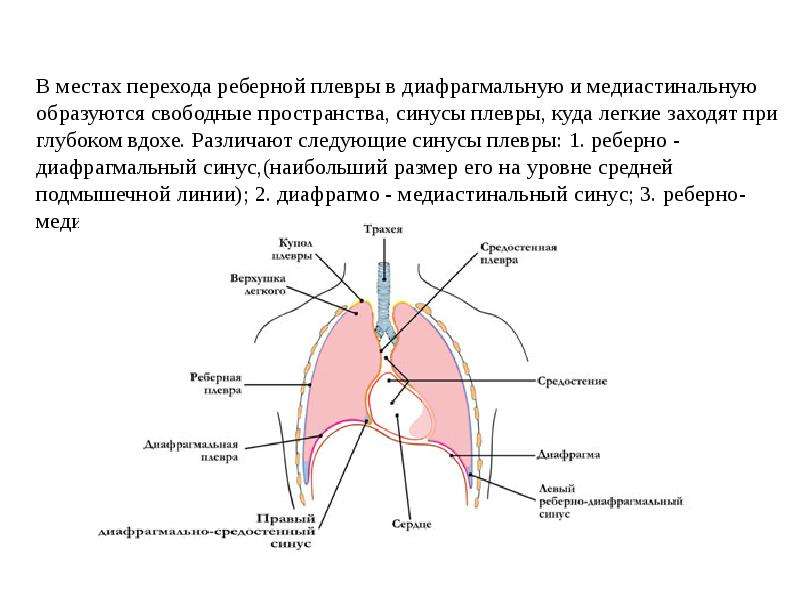
Боль при вдохе
Вдох является сложным физиологическим актом, в котором, помимо легких и бронхов, принимают участие мышцы грудной клетки, диафрагма, межреберные, грудные и шейные спинномозговые нервы. За регуляцию акта дыхания отвечают центры, расположенные в продолговатом мозге.
Следовательно, боль в грудной клетке, развивающаяся на фазе вдоха, может быть результатом поражения как отдельных органов, так и целых систем .
Боль при вдохе может являться результатом поражения мелких унковертебральных суставов, поражения мышц при МБС — миофасциальном болевом синдроме, опухолей и метастазов в область грудной клетки, межреберной невралгии, туберкулеза легких, других заболеваний легких и органов, расположенных в средостении.
Причины
- поражения подкожной жировой клетчатки и кожи грудной клетки,
- поражения ребер и межреберных нервов,
- поражения мышц, фасций и связок, составляющих основу грудной клетки,
- поражения суставов грудной клетки,
- поражения костного каркаса (позвонков, ребер, грудины) грудной клетки,
- поражения периферической нервной системы шейного и верхнего грудного отделов позвоночника,
- поражения спинномозговых оболочек шейного и верхнего грудного отделов позвоночника,
- поражения межпозвоночных дисков шейного и верхнего грудного отделов позвоночника,
- поражения органов комплекса средостения,
- заболевания легких и плевры,
- психогенные, не имеющие оснований, боли в грудной клетке.
Классификация
В зависимости от временных характеристик:
- острая боль при вдохе – боль недавно появившаяся, «свежая», которая тесно связана с повреждением; чаще всего острая боль при вдохе – это признак острого поражения; острая боль при вдохе при устранении раздражителя или источника повреждения исчезает;
- хроническая боль при вдохе – боль, возникающая в фазе вдоха, которая может длиться в течение длительного времени даже после устранения вызвавшего ее фактора; средняя продолжительность хронической боли – около 3 месяцев.

В зависимости от локализации поврежденных структур НС — нервной системы:
- нейропатическая боль при вдохе — боль, которая возникает в фазу вдоха при повреждениях периферической нервной системы — ПНС;
- центральная боль при вдохе – боль, которая возникает в фазу вдоха при повреждениях структур центральной нервной системы – ЦНС.
В зависимости от вида поврежденной структуры:
- соматическая боль — боль, возникающая в фазу вдоха, как следствие поражения связок, костей, суставов, сухожилий, сосудов и нервов;
- висцеральная боль — боль, возникающая в фазу вдоха, как следствие поражения ОГК – органов грудной клетки;
- невропатическая боль — боль, возникающая в фазу вдоха как следствие поражения нервной ткани периферической и центральной нервной системы;
- психогенная боль — боль, возникающая в фазу вдоха без наличия каких — либо органических и структурных поражений.
Признаки
- боль при вдохе способна сохраняться на протяжении длительного времени и ночью, и днем;
- боль, усиливающаяся при чихании и кашле, резком изменении положения тела в пространстве, глубоком вдохе и глубоком выдохе, выполнении резких движений, при сдавливании или прощупывании грудной клетки.
При МБС — миофасциальном болевом синдроме:
- боль, возникающая только при вдохе,
- боль, усиливающаяся при прощупывании любой спазмированной мышцы,
- один или несколько таких болезненных участков.
При туберкулезе:
- боль в грудной клетке, усиливающаяся в фазу вдоха,
- боль в груди, сопровождающаяся слабостью,
- боль в груди, сопровождающаяся повышенной утомляемостью,
- боль в груди, сопровождающаяся ухудшением аппетита и похуданием,
- повышение температуры тела и потливость,
- боль в груди, сопровождающаяся кашлем и одышкой, возможно кровохарканьем.

При плеврите:
- потливость;
- учащенное дыхание;
- боль, усиливающаяся при вдохе, кашле, при дыхании и наклоне в противоположную сторону;
- субфебрильная (невысокая) температура тела;
- склонность к повышению температуры в вечернее время.
- боль при вдохе, сопровождающаяся кашлем;
- кровохарканье — прожилки крови в мокроте;
- боли в груди при вдохе, локализующаяся преимущественно на стороне пораженного легкого;
- боль, сопровождающаяся одышкой и дыхательным дискомфортом, сердцебиением.
При пневмонии:
- подъём температуры, характеризующийся резким скачком;
- боль в груди при вдохе, сопровождающаяся кашлем с выделением гнойной мокроты.
При остеопорозе:
- боль при вдохе, с локализацией непосредственно в области грудного отдела позвоночника, носит распространенный характер,
- ограниченные движения,
- ощущение онемения/парестезий кистей и стоп;
- множественные асимметричные болезненные точки при пальпации,
- деформации (искривления) позвоночника,
- нарушения осанки.
При психогенных болях:
- боль в груди при вдохе,
- боль при вдохе с иррадиацией («отдачей») в область сердца,
- боль при вдохе без непосредственной четкой локализации,
- «мигрирующий» характер болей в грудной клетке.
При каких заболеваниях возникает
- плеврит,
- МБС — миофасциальный болевой синдром,
- опухоли и метастазы новообразований внелегочной локализации,
- новообразования средостения,
- пневмония,
- межреберная невралгия,
- остеопороз,
- психогенная боль,
- поражение мелких унковертебральных суставов,
- cтеноз позвоночного канала,
- новообразования легких,
- туберкулез легких и плевры.

К каким врачам необходимо обратиться
- пульмонолог;
- невролог;
- онколог;
- фтизиатр;
- ревматолог;
- травматолог.
Боли при глубоком вдохе, почему они возникают-Советы от Nuga Best
Читайте и узнаете:
Боль в грудной клетке при вдохе может быть вызвана разнообразными сбоями в
организме.
Иногда требуется проведение разнообразных диагностических методов в условии
поликлиники.
Распространенные причины появления болезненности
Несмотря на трудность диагностирования, это не означает, что проблема не будет
выявлена. Доктора обязательно определят причину возникновения, главное —
обратиться к ним за помощью вовремя. Иногда такая болезненность может быть
угрожающей для человеческой жизни. К примеру, при плеврите болезненность
развивается из-за кашля, подъема температурного режима и глубокого вдоха. В
целом, такая болезненность часто вызывается проблемами с легкими, трахеей, а
Разновидности проблем с органами дыхания
Причина боли в грудной клетке при вдохе может скрываться в заболевании дыхательных органов, но мгновенная боль появляется только в случае, если в заболевание была привлечена плевра, поскольку ткани легкого не имеют рецепторов, которые бы отвечали за болезненные ощущения. В этом случае ищется плеврит и причина его развития в организме человека. Также не стоит забывать, что некоторые онкологические заболевания на начальном этапе развиваются исключительно болью вгрудной клетке при вдохе, которая существенно усиливается при дыхании. Чтобы заранее обнаружить патологию делают флюорографию, определяющую отклонение от нормы в легких.
Заболевания органов кровообращения
Достаточно часто при входе болит грудная клетка, если в организме развиваются
болезни сердца и сосудов. Боли при этом могут быть самыми
разнообразными, от легких и едва чувствительных до сильных, практически
невыносимых. Перикардит — частое заболевание, которое может сопровождаться
небольшой болью в груди, которая частично становится мощнее. Усиление
болезненности может спровоцировать вдох и движения, а также спортивные занятия.
Пациент зачастую напряженный, дыхание ровное без глубоких вдохов, появляется
В дополнение к болезненности возникает повышение температурного режима, озноб,
существенная ослабленность организма. Зачастую перикардит появляется после
перенесения инфекций. Лечится такая проблема в основном в стационаре. Еще одной
проблемой, которая становится причиной болей в груди, является стенокардия.
Коронарные сосуды спазмируются, начинается приступ, сопровождающийся
достаточно сильной болью. Иногда болезненность слишком мощная, так что пациент
даже перестает дышать, ведь каждое дыхание еще больше ее усиливает. Часто
стенокардия сопровождается повышенным давлением, белым оттенком кожи, страхом
Стенокардию и ее приступы терпеть не стоит, да и многим это попросту не под силу.
Те, кто страдает заболеванием на протяжении нескольких лет носят с собой
специальные таблетки нитроглицерина, позволяющие купировать приступ. Если же
болезненность появилась внезапно или же лекарство не помогает — немедленно
вызывайте скорую, это может быть первым признаком инфаркта.
Болеть грудная клетка при глубоком вдохе может при тромбоэмболии. Такое
заболевание достаточно опасное для человеческого организма, так как вызывает
закупоркой артерии легкого тромбом. Пациент жалуется на возникновение сильной
Пациент жалуется на возникновение сильной
болезненности, которая усиливается при вдохе. К дополнительным симптомам
относят посинение кожи, одышку, повышенное сердцебиение, а также падение
кровяного давления. В таком случае заболевший требует скорой помощи, срочной
госпитализации и оперативного вмешательства, которое нужно провести максимально
быстро.
Травмирование и удары
Зачастую болезненность при вдохе может быть вызвана разнообразными
механическими травмами. При ушибах зачастую болят только мягкие ткани, при этом
симптомы болезней следующие:
- боль в груди;
- небольшая припухлость в области удара.
Чтобы быть уверенным, что нет внутреннего перелома, стоит провести
дополнительную диагностику и сходить на осмотр к доктору. В первые дни таких
ушибов лечение состоит из холодных компрессов, а в будущем из теплых. От боли
принимаются таблетки или специальные мази.
Почему при вдохе болит грудная клетка и окружающие ее органы? Это может быть
свидетельством перелома грудины и ребер. При этом ощущения могут быть слишком
мощными, поэтому пострадавшему иногда сложно даже дышать. Переломы самые
разнообразные, но в области сломавшегося ребра образуется небольшая впадина.
Лечение происходит лекарствами, которые снимают болезненность, а также
назначают постельный режим на 6 дней. После этого больной должен выполнять
определенные упражнения направленная на восстановление.
Перелом грудины характеризуется слегка иными симптомами. Возникает одышка,
сильнейшая боль, которая становится еще сильнее при малейшем движении. Отломки
нужно поправить, для этого больного ложат на щит на несколько недель. В целом это
должно помочь, но если результата нет — показано оперативное вмешательство.
Иногда болезненность при вдохе вызывается скоплением воздуха в области плевры.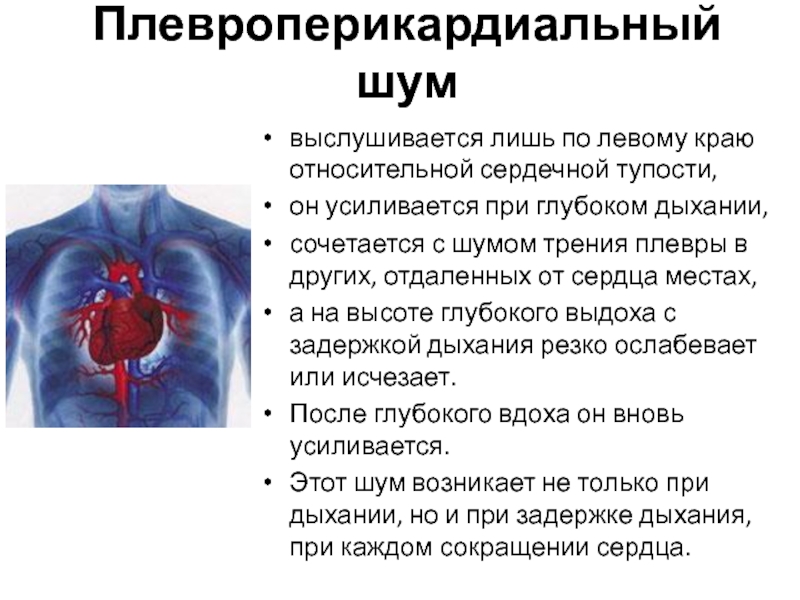
Причины подобного развития могут быть разнообразными, иногда оно спровоцировано
повреждением диафрагмы, а также желудочно-кишечного тракта. Пневмоторакс может
быть искусственным, спонтанным, возникающим после операции или в результате
травм. Если отверстие, через которое попадает воздух открыто, то заболевание
считается открытым, иногда бывает и закрытый тип.
Проявление такого заболевания характерно цианозом, одышкой, тахикардией и
болезненностью при вдыхании. Лечение происходит как медикаментозно, так и
пункциями.
Заболевания нервной системы
При возникновении межреберной невралгии может появиться выраженный болевой
синдром в районе грудины. Такое заболевание нуждается в незамедлительном
обращении за помощью к высококвалифицированному неврологу, который назначит
лечение и правильное восстановление. Боли будут мешать работе, ограничивать
подвижность и терпеть их — не выход. При правильном постановлении диагноза не
возникнет проблем с лечением, доктора обязательно определять, почему возникла
болезненность и как ее обойти.
Итак, подобный симптом, как боль в грудной клетке во время дыхания характерен при
разнообразных проблемах с организмом. Поэтому, если вы заметили, что у вас
появился подобный симптом, не стоит откладывать посещение доктора в долгий ящик.
Только квалифицированный специалист назначит верное лечение и определит
причину такой болезненности.
Также читайте статьи:
ЛФК ПРИ МЕЖПОЗВОНОЧНОЙ ГРЫЖЕ
КАК ПРОСТЫЕ НАКЛОНЫ ВЛИЯЮТ НА НАШЕ ЗДОРОВЬЕ?
ХРУСТИТ ШЕЯ ПРИ ПОВОРОТЕ ГОЛОВЫ: ОПРЕДЕЛЯЕМ ПРИЧИНЫ И ПОДБИРАЕМ ЛЕЧЕНИЕ
Боль при вдохе – Сеть клиник «ОСТЕОМЕД»
Боли в груди при вдохе, кашле или других дыхательных движениях обычно указывают на плевру и околосердечную область или средостение в качестве возможного источника боли, хотя на боль в грудной стенке, вероятно, также оказывают влияние дыхательные движения. Чаще всего боли локализуются в левом или правом боку и могут быть как тупыми, так и острыми.
Чаще всего боли локализуются в левом или правом боку и могут быть как тупыми, так и острыми.
Выяснить точную причину болевого симптома и безболезненно её устранить может опытный остеопат, который лечит и самых маленьких, и пожилых пациентов. Чуткие руки, «пробежав» по Вашему телу, обязательно обнаружат, в каком месте и что именно вызывает дискомфорт.
Причины
- Боль в груди при вдохе возникает из-за воспаления мембраны, выстилающей грудную полость изнутри и покрывающей легкие. Сухой плеврит может возникать при различных заболеваниях, но чаще всего — при пневмонии.
Болевые ощущения при сухом плеврите уменьшаются в положении на пораженном боку. Заметно ограничение дыхательной подвижности соответствующей половины грудной клетки; при неизмененном перкуторном звуке может выслушиваться ослабленное дыхание вследствие щажения больным пораженной стороны, шум трения плевры. Температура тела чаще субфебрильная, могут быть озноб, ночной пот, слабость.2. Ограничение движения грудной клетки или боль в груди при вдохе и выдохе с поверхностным дыханием наблюдается при функциональных нарушениях реберного каркаса или грудного отдела позвоночника (ограничение подвижности), опухолях плевры, перикардите.
3. При сухом перикардите боль в груди усиливается при вдохе и движениях, поэтому глубина дыхания уменьшается, что усугубляет одышку. Интенсивность боли при вдохе варьирует от незначительной до резкой.
4. При укорочении межплевральной связки наблюдается постоянное покашливание, усиливающееся при разговоре, глубоком вдохе, физической нагрузке, колющие боли при вдохе, беге.
Межплевральная связка образована из слияния висцеральной и париетальной листков плевры области корня лёгкого. Далее, спускаясь каудально по медиальному краю леких, данная связка разветвляется в сухожильной части диафрагмы и её ножках. Функция обеспечение пружинистого сопротивления при каудальном смещении диафрагмы. При наличии воспалительного процесса связки укорачиваются и ограничивают каудальное смещение
При наличии воспалительного процесса связки укорачиваются и ограничивают каудальное смещение
5. При межреберной невралгии по ходу межреберий возникают острые «стреляющие» боли, резко усиливающиеся при вдохе.
6. При почечной колике боль локализуется в правом подреберье и в подложечной области и затем распространяется по всему животу. Боль иррадиирует под правую лопатку, в правое плечо, усиливается при вдохе, а также при пальпации области желчного пузыря. Наблюдается локальная боль при надавливании в зоне Х-XII грудных позвонков на 2-3 поперечных пальца вправо от остистых островков.
7. От удара или сдавления грудной клетки может произойти перелом ребер. При таком повреждении человек ощущает резкую боль в груди при вдохе и кашле.
Сердечная тревога / За здоровый образ жизни! / Статьи / Центр современной кардиологии
Очень часто люди жалуются на боли в сердце, а оказывается, что болит желудок, мучает остеохондроз или стресс привел к развитию депрессии. А развитие сердечного приступа не узнают, списывают на тот же желудок, остеохондроз или даже зубную боль. Как разобраться? Попробуем помочь.«Грудная жаба». Так называли в старину ту болезнь, которую мы теперь именуем стенокардией. Сердечный приступ, как правило, начинается с давящей или жгущей боли в центре груди (врачи говорят «за грудиной») при физической нагрузке или в стрессовой ситуации, хотя может развиться и в покое.
Боль достаточно интенсивная, может отдавать в нижнюю челюсть, плечи и руки (чаще в левую, но возможно и в обе), в шею, горло и спину. Иногда маскируется под ломящие боли в этих же областях или боли в желудке (верхняя часть живота – эпигастрий), имитируя расстройство кишечника.
Боль проходит в состоянии покоя за несколько минут, а если положить под язык таблетку нитроглицерина (или брызнуть спрей, содержащий нитроглицерин) – практически моментально. Задать вопрос кардиологу.
Задать вопрос кардиологу.
Если такая боль длится дольше 20-30 минут и интенсивность ее нарастает, не исключается развитие инфаркта. Своевременная помощь значительно снижает риск умереть от сердечного приступа, поэтому вызвать бригаду скорой помощи нужно как можно быстрее. Регистрация ЭКГ при инфаркте практически всегда помогает поставить диагноз. Записаться на ЭКГ.
«Инфаркт отменяется». Очень часто молодые женщины приходят на прием к врачу с жалобами на боли в сердце. Как же иначе, ведь через сердце мы пропускаем все наши беды, заботы и радости. В данном случае повода для тревоги, как правило, нет.
У молодых женщин «боли в сердце» часто носят функциональный характер, то есть их причиной не является стенокардия. Женские половые гормоны защищают сосуды от образования атеросклеротических бляшек. И если разобраться, «сердечные» боли беспокоят женщин не в той области, где любит поселиться «грудная жаба», а в левой половине грудной клетки, в подмышечной области или под левой грудной железой. Носят они, как правило, характер дискомфорта, колющей или ноющей боли, и могут продолжаться от получаса до нескольких часов и даже дней.
Возникают подобные ощущения по разным причинам. Стресс, недосыпание, переутомление, предменструальный период… и, как результат, тревожное или депрессивное расстройство. Скелетные мышцы напряжены, на плечах уплотнены в болезненные комки – «комки нервов»! Иногда достаточно бывает короткого, но полноценного отдыха, приятных эмоций.
В более серьезных случаях приходится обращаться за помощью к невропатологу , психотерапевту. Помните: чем дольше длится депрессия, тем сложнее врачу полностью избавить Вас от неприятных ощущений, нарушений сна и плохого настроения. Однако, помимо стрессов, к болям «в области сердца» могут привести и другие причины.
«Букет болезней». Остеохондроз, болезнь малоподвижных людей, ведет к защемлению нервных корешков и развитию боли. Если вовлечен грудной отдел позвоночника, то именно сердце попадает под подозрение пациента – колет и пронизывает, комом или камнем лежит на груди, прихватывает при вдохах и резких поворотах туловища, ноет часами.
Если такие ощущения возникают при сильном волнении, то может сложиться полное впечатление о сердечном приступе. Но истинной причиной боли в данном случае является напряжение мышц шеи и спины. В отличие от приступа стенокардии, который быстро снимается нитроглицерином, могут помочь обезболивающие препараты, массаж, разминание спины гидромассажными струйками,ударно-волновая терапия.При обследовании могут быть найдены изменения в позвонках на рентгеновском снимке позвоночника. А вот ЭКГ даже в момент интенсивнейшей невралгической боли будет нормальной.Задать вопрос невропатологу.
Боль в груди может появиться во время простуды, если она осложнилась бронхитом. Кашель может добавить неприятных ощущений, так как уже на второй день надсадного кашля, кроме бронхов, к болевым ощущениям добавят грудные мышцы. Если же простуда осложнилась воспалением легких и плевритом, то при глубоком вдохе и выдохе можно заметить изменения болевых ощущений. Боль усиливается при вдохе, когда легкие расправляются и «трутся» о воспаленную плевру, и уменьшается на выдохе.
Врач порекомендует выполнить рентгенографию легких, выслушает фонендоскопом хрипы в легких.
Не надо забывать и о желудке, поджелудочной железе и желчном пузыре. Частой причиной болей в груди является межреберная невралгия, опоясывающий герпес, а у женщин – мастопатия. Регулярные ощупывания грудных желез обязательно должны проводить женщины после 30-35 лет, и при наличии болезненности или уплотнений обращаться к врачу, который наверняка направит на УЗИ молочных желез и маммографию.
Пол имеет значение, так как именно у женщин «сердечная боль» при обследовании оказывается маской других болезней, а у мужчин старше 40 лет любой «гастрит, приступ остеохондроза или разболевшийся зуб» могут оказаться впервые развившимся сердечным приступом. Своевременное обращение к врачу необходимо, если сердце под угрозой.Записаться на прием к врачу.
С другой стороны, все боли в груди «сваливать» на бедное сердце также не стоит.
Попытаемся разобраться, проанализировать свои ощущения и попробуем отличить тот приступ, который может угрожать здоровью, от функциональных болей.
— Колющая или ноющая боль в левой половине грудной клетки, которая никуда не отдает?
— Боль начинается и проходит постепенно, длится долго, часами, и даже сутками, если у Вас стресс?
— Физическая нагрузка не вызывает и не усиливает дискомфорта в области сердца, а иногда даже снимает его?
— Боль не проходит после приема нитроглицерина, но стихает благодаря успокаивающим средствам?
Если Вы ответили «да» на большинство вопросов, скорее всего, за сердце можно не беспокоиться. В этом случае заполните анкеты Госпитальной шкалы тревоги и депрессии (HADS) и опросника CES-D. Возможно, стрессы в Вашей жизни привели к развитию депрессии и консультация психотерапевта снимет Вашу «сердечную тревогу».
Автор статьи врач-кардиолог, кандидат медицинских наук Веселкова Н.С.
Задать вопрос Наталье Сергеевне
«С больничного после COVID-19 выписали, а одышка и слабость остались – как восстановиться?»
Само не пройдет — чтобы преодолеть последствия вирусной пневмонии, в оздоровительном центре «Терра Вита» разработали программу реабилитации
COVID-19 в Татарстане за время пандемии заболели, по официальным данным, более 7 тыс. человек. Но если одним повезло перенести в легкой форме, то у других «шлейф» от вирусной пневмонии тянется неделями. Сегодня врачи знают: при коронавирусном воспалении легких поражается весь организм, поэтому упадок сил, одышка часто остаются даже при отрицательных анализах. О том, как реабилитационная программа, разработанная в ОЦ «Терра Вита», возвращает после болезни к полноценной жизни, — в нашем материале.
ОСТАТОЧНЫЕ ЯВЛЕНИЯ ПНЕВМОНИИ НЕЛЬЗЯ ПУСКАТЬ НА САМОТЕК
COVID-19 — словно дракон из сказки, у которого на месте отрубленной головы вырастают две другие. Почти каждую неделю мы узнаем о новых свойствах и хитростях коронавируса, а ученые и врачи ищут способы борьбы с ними. Так, уже установлено, что наиболее частое проявление вируса — двусторонняя пневмония, при которой страдают не только легкие, инфекция негативно влияет на весь организм. Но в первую очередь, конечно, поражаются дыхательная и сердечно-сосудистая системы. Поэтому даже когда анализы показывают, что организм победил вирус, и пациентов выписывают из стационара, остаточные явления в виде ощущения нехватки воздуха, упадка сил, общего недомогания могут беспокоить еще продолжительное время.
Почти каждую неделю мы узнаем о новых свойствах и хитростях коронавируса, а ученые и врачи ищут способы борьбы с ними. Так, уже установлено, что наиболее частое проявление вируса — двусторонняя пневмония, при которой страдают не только легкие, инфекция негативно влияет на весь организм. Но в первую очередь, конечно, поражаются дыхательная и сердечно-сосудистая системы. Поэтому даже когда анализы показывают, что организм победил вирус, и пациентов выписывают из стационара, остаточные явления в виде ощущения нехватки воздуха, упадка сил, общего недомогания могут беспокоить еще продолжительное время.
«Остаточные явления после воспаления легких встречаются очень часто — это и рубцы на легочной ткани, и кислородная недостаточность, кашель, слабость, субфебрильная температура. Не нужно недооценивать их опасность, так как они продолжают угрожать здоровью и жизни человека, — пояснила генеральный директор оздоровительного центра „Терра Вита“ Ксения Гагарина. — Очень важно, чтобы на этапе долечивания, уже дома, пациент активно занимался легочной реабилитацией».
Гагарина Ксения Валерьевна, генеральный директор оздоровительного центра «Терра Вита»
После выписки из стационара или с больничного пациенту, перенесшему пневмонию, связанную с инфицированием коронавирусом, как правило, назначается ряд восстановительных мероприятий. Их цель — вернуть легким нормальный объем, чтобы человек мог буквально заново «дышать полной грудью», укрепить иммунитет с целью предупреждения рецидивов, улучшить общее состояние. Оздоровительный центр «Терра Вита» имеет все возможности для качественной и грамотной реабилитации до полного восстановления организма после вирусной пневмонии. Над каждым случаем работает целая междисциплинарная бригада врачей, которые используют комплекс восстанавливающих процедур и профессиональные аппараты физиотерапии.
org/ImageObject» itemprop=»image»>Тухватуллин Ильдар Ягфарович, главный врач медицинского центра «Терра Вита»«Врачами нашего центра разработана специальная реабилитационная программа, — отметил особенность главный врач медицинского центра „Терра Вита“ Ильдар Тухватуллин. — Она позволяет совместить и медицинский блок — в него входит медикаментозная терапия, физиотерапевтические процедуры и физическая реабилитация по показаниям, восстанавливающий блок. Мы применяем ЛФК, дыхательную гимнастику в соляном гроте, скандинавскую ходьбу, массаж грудной клетки для пациентов, которые перенесли данную непредсказуемую инфекцию».
ФИЗИОПРОЦЕДУРЫ ПОД КОНТРОЛЕМ ВРАЧА УСКОРЯТ ПРОЦЕСС ВОССТАНОВЛЕНИЯ
В программе реабилитации пациенты проходят регулярный осмотр и контроль у врача-терапевта, диетолога и нутрициолога «Терра Виты» Луизы Каюмовой. Специалист в составе физиопроцедур дает рекомендации по питанию и приему препаратов, помогающих восполнить дефициты витаминов, аминокислот и ускорить процесс восстановления.
Каюмова Луиза Равильевна, диетолог, нутрициолог, терапевт оздоровительного центра «Терра Вита»
Ключевой составляющей комплексной реабилитации после вирусной пневмонии являются физиотерапевтические процедуры, которые назначает врач спортивной медицины, кинезиотерапевт, физиотерапевт Екатерина Пармёнова. «Для восстановления после вируса мы используем арсенал из классической и современной медицины — аэроионотерапия, ингаляции, лазерное излучение, УФО грудной клетки, низкочастотная магнитотерапия, электрофорез и процедуры, основанные на положительном действии электромагнитных волн. Курс лечения рассчитан на 14 дней, в каждый из которых пациент проходит физиотерапию, тренировки, массаж. Оставаться на ночь не нужно — количество процедур рассчитано на комфортное пребывание в течение нескольких часов», — пояснила специалист.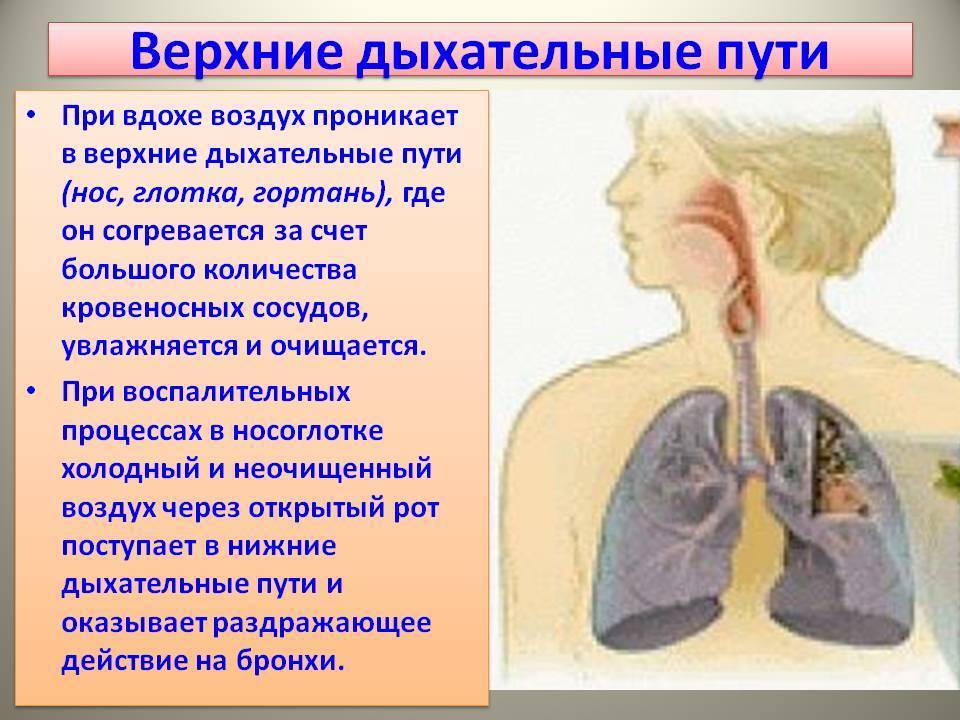
Пармёнова Екатерина Владиславовна, врач ЛФК и спортивной медицины, физиотерапевт, психотерапевт, нутрициолог, международный инструктор по скандинавской ходьбе
У коронавирусной инфекции столько проявлений, что даже у близких родственников она может протекать по-разному. Но чаще всего выявляются затрудненное дыхание, кашель и заложенность носа, боль в мышцах и груди, головные боли и слабость, тошнота, рвота, диарея. Факторами, способствующими проявлению этих симптомов, могут быть, с одной стороны, ослабление иммунной системы, а с другой — проблемы опорно-двигательного аппарата. И если еще до COVID-19 беспокоили, к примеру, грыжи, протрузии, мышечные боли, мучило защемление нервов, на фоне инфекции все проблемы только усугубляются. Поэтому необходимо комплексное оздоровление организма. Так, физиотерапия оказывает противовоспалительное действие, улучшает кровоснабжение легких, способствует активации адаптивно-приспособительных процессов в дыхательной и сердечно-сосудистой системах, снижает выраженность патологических аутоиммунных процессов. А занятия лечебной физической культурой тренируют дыхательные мышцы, тем самым способствуя насыщению легких кислородом.
Шубин Дмитрий Сергеевич, специалист по адаптивной физической культуре
«Современные методики ЛФК, применяемые на базе „Терра Виты“, призваны решить вопросы устойчивости к данному вирусу, профилактики заболевания у людей любого возраста и физических возможностей», — прокомментировал специалист по адаптивной физической культуре Дмитрий Шубин.
ДВИЖЕНИЕ — ЖИЗНЬ: КАК ПРАВИЛЬНО ХОДИТЬ, ЧТОБЫ ПРИЙТИ К ХОРОШЕМУ САМОЧУВСТВИЮ
Скандинавская ходьба является еще одной составляющей программы. Метод способствует укреплению участвующих в дыхании мускулов, что способствует общему оздоровлению дыхательной системы. В результате активных занятий уходит одышка, повышается сопротивляемость к болезням, активизируются обменные процессы, повышается энергетический тонус всего организма.
В результате активных занятий уходит одышка, повышается сопротивляемость к болезням, активизируются обменные процессы, повышается энергетический тонус всего организма.
«При обычной ходьбе мы задействуем 70 процентов мышечной мускулатуры, а во время скандинавской — все 90! На занятиях отрабатываем технику движения: держим спину прямо, опираемся на палки, держа локти под прямым углом, а ступни мягко перекатываем с пятки на носок, конечно, учимся дышать. В результате тело с точки зрения физиологии будет двигаться правильно, органичными будут работа плечевого пояса, рук, спины», — отметила тренер Светлана Чиж.
Чиж Светлана Михайловна, тренер по скандинавской ходьбе, цигун, пилатесу, миофасциальному релизу, женским практикам
На протяжении всей реабилитационной программы пациент проходит занятия по дыхательной гимнастике в соляном гроте. При специальном дыхательном ритме в окружении лечебных блоков розовой гималайской соли происходит полноценное насыщение кислородом всех органов и тканей, активизируются метаболические реакции, улучшаются процессы микроциркуляции. При равномерном глубоком дыхании частицы сухого галоаэрозоля проникают в самые отдаленные участки бронхов, что является уникальным лечебно-профилактическим воздействием.
Массаж грудной клетки — последняя, но не менее важная составляющая программы реабилитации после вирусной пневмонии. «Массаж увеличивает бронходренаж, улучшая микроциркуляцию в пораженных участках, поэтому является одним из действенных методов, способствующих скорейшей реабилитации и выздоровлению, — прокомментировала Марина Киртаева, руководитель направления спа и бьюти „Терра Виты“. — Происходит прямое воздействие на ткани, мышцы, кожу, при этом нормализуется центральная нервная, сердечно-сосудистая системы, происходит усиленная вентиляция легких, улучшающая их функциональность. Техника, которую применяют наши массажисты, в основном направлена на устранение остаточных явлений, предотвращение фиброза тканей, улучшение кровоснабжения, она сокращает длительность кашля у больного. Проведение массажа грудной клетки после пневмонии особенно необходимо при затяжном течении заболевания, а также пожилым и людям с сопутствующими хроническими недугами».
Техника, которую применяют наши массажисты, в основном направлена на устранение остаточных явлений, предотвращение фиброза тканей, улучшение кровоснабжения, она сокращает длительность кашля у больного. Проведение массажа грудной клетки после пневмонии особенно необходимо при затяжном течении заболевания, а также пожилым и людям с сопутствующими хроническими недугами».
Сегодня мы много знаем о новой коронавирусной инфекции, которая коснулась каждой страны, и Татарстан не стал исключением. Мы еще не победили пандемию, но рост заболеваемости взят под контроль, проходят клинические испытания вакцины, растет и популяционный иммунитет. Если вы или ваши родные уже перенесли вирусную пневмонию, но самочувствие оставляет желать лучшего — не терпите, восстановление нужно и можно ускорить. Обращайтесь к специалистам оздоровительного центра «Терра Вита» и пройдите доступную программу реабилитации для возвращения к полноценной здоровой жизни.
Плеврит: обзор и многое другое
Плеврит, также называемый плевритом, означает воспаление плевры, мембраны, покрывающей легкие и грудную полость. Главный симптом плеврита — резкая боль в груди, усиливающаяся при глубоком дыхании или кашле. Некоторые потенциальные причины плеврита потенциально опасны для жизни, например, сердечный приступ или тромб в легком. Другие причины связаны с основным заболеванием, таким как инфекция, рак или аутоиммунное заболевание, например волчанка.
Иллюстрация Брианны Гилмартин, VerywellПлевра
Плевра на самом деле представляет собой мембрану, состоящую из двух тонких мембран: одна покрывает ваши легкие (висцеральная плевра), а другая выстилает внутреннюю часть грудной полости (париетальная плевра).
Висцеральные и париетальные плевры разделены очень тонким пространством, называемым плевральной полостью, которое обычно содержит от трех до четырех чайных ложек плевральной жидкости. Этот тонкий слой жидкости снижает трение в легких при вдохе и выдохе.
Париетальная плевра (не висцеральная) иннервируется нервами. Вот почему боль возникает при раздражении и воспалении.
Симптомы плеврита
Ключевым симптомом плеврита является острая, колющая или жгучая боль в груди, возникающая при дыхании, кашле, чихании или смехе. Боль в груди может ощущаться в плече или шее (отраженная боль).
Кроме того, могут возникнуть затруднения с дыханием. Обычно это происходит из-за боли и скопления избыточной жидкости в плевральной полости, которая может сжать или даже разрушить легкое (т.э., ателектаз).
Помимо боли и возможных проблем с дыханием, другие потенциальные симптомы плеврита (в зависимости от основной причины) могут включать:
- Кашель
- Лихорадка и озноб
- Непреднамеренная потеря веса
- Цианоз (посинение кожи от кислородного голодания)
Причины
Существует множество потенциальных причин плеврита, и вот лишь некоторые из них. Некоторые из них очень серьезны, поэтому при плевритической (или любой другой) боли в груди требуется немедленная медицинская помощь.
Инфекция
Заражение вирусом, например гриппом (гриппом), является частой причиной плеврита. Другие типы инфекций, например инфекции, вызванные бактериями, грибками или паразитами, также могут вызывать плеврит.
Иногда при бактериальных причинах плеврита в плевральной полости формируется скопление гноя (т. Е. Эмпиема).
Проблемы с сердцем и легкими
Различные заболевания сердца и легких, некоторые из которых потенциально опасны для жизни, могут быть причиной плеврита у человека или вызывать симптомы, похожие на плеврит.Эти условия включают:
Аутоиммунные заболевания
Различные аутоиммунные заболевания, такие как системная красная волчанка (СКВ или волчанка) и ревматоидный артрит, могут вызывать плеврит.
Гемоторакс
Плеврит также может быть вызван любым заболеванием, вызывающим скопление крови в плевральной полости — гемотораксом. Это может быть травма грудной клетки, операция на груди или сердце, а также рак легких или плевры.
Это может быть травма грудной клетки, операция на груди или сердце, а также рак легких или плевры.
Рак и другие болезни
Раковые заболевания, такие как лимфома или мезотелиома, также могут вызывать плеврит, как и хроническое заболевание почек, воспалительное заболевание кишечника, панкреатит или редкие заболевания, такие как семейная средиземноморская лихорадка (FMF).
Лекарства
Некоторые препараты, такие как пронестил (прокаинамид) и апрезолин (гидралазин), могут вызывать волчаночную реакцию, которая приводит к плевриту.
Диагностика
Диагноз плеврита ставится на основе тщательного сбора анамнеза и физического обследования, а также лабораторных тестов и визуализационных исследований.
История болезни
Во время сбора анамнеза ваш врач задаст вам несколько вопросов о ваших симптомах.Ответы на эти вопросы помогут определить причину вашего плеврита.
Вот несколько примеров возможных вопросов:
- Боль в груди появилась внезапно в течение нескольких минут или прогрессировала в течение нескольких часов или недель? Внезапная боль в груди указывает на потенциально серьезную, опасную для жизни причину плеврита.
- Ваша боль остается в одном месте или перемещается (распространяется) на плечо, шею или спину?
- У вас проблемы с дыханием или другие симптомы (например,g., лихорадка, озноб, тошнота, потливость, кашель или потеря веса)?
Физический осмотр
Во время медицинского осмотра врач послушает ваши легкие с помощью стетоскопа. Обычно плевра гладкая, но при плеврите она становится шероховатой, трется друг о друга и иногда издает скрипучий звук, называемый трением.
В дополнение к осмотру легких ваш врач проверит ваши жизненно важные признаки, чтобы определить, есть ли у вас лихорадка, низкое кровяное давление, учащенное сердцебиение или частота дыхания или низкое насыщение кислородом.Эти результаты могут дать ключ к решению вашего основного диагноза.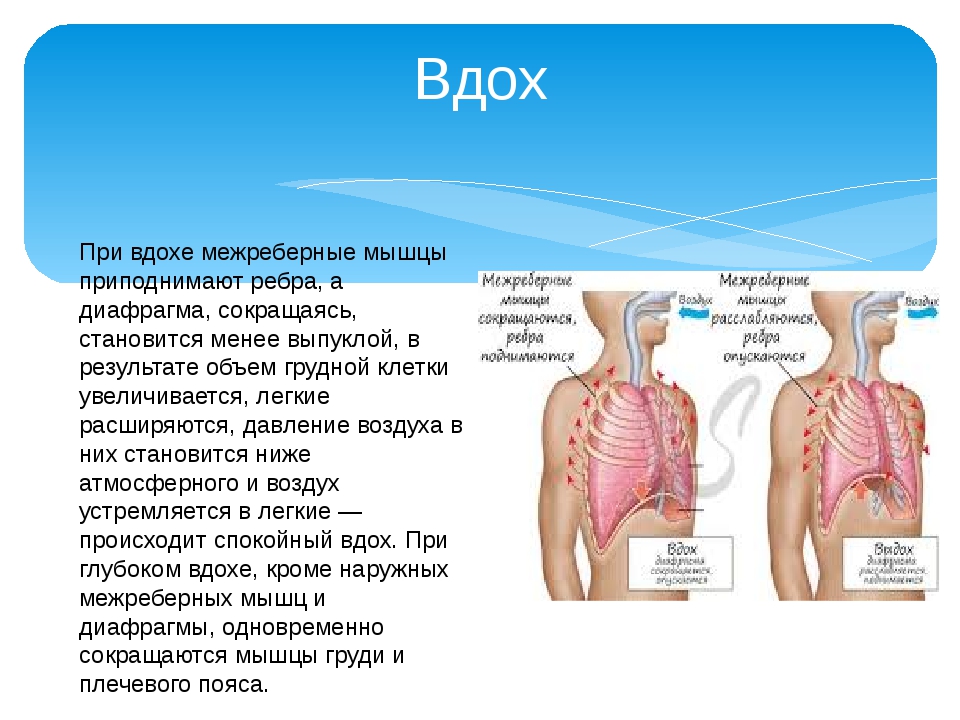
Затем, в зависимости от подозрений вашего врача, могут быть обследованы другие органы, такие как сердце, кожа или пищеварительный тракт.
Визуальные тесты
Большинство людей с плевритической болью в груди проходят визуализацию.
Такие тесты могут включать одно или несколько из следующего:
Анализы крови
Также могут быть назначены различные анализы крови, чтобы выяснить причину вашего плеврита.
Вот лишь несколько примеров анализов крови, которые может назначить ваш врач:
Электрокардиограмма (ЭКГ)
Различные отклонения на ЭКГ могут указывать на лежащую в основе проблему с сердцем, например, сердечный приступ или перикардит.
Торакоцентез
Если в плевральной полости обнаруживается избыток жидкости, может быть проведен торакоцентез. В этой процедуре тонкая игла вводится через грудную клетку в плевральную полость для удаления жидкости. Помимо облегчения симптомов (например,ж., одышка), жидкость можно проанализировать в лаборатории, чтобы определить диагноз (например, инфекция, рак и т. д.).
Биопсия
Реже выполняется биопсия плевры, при которой удаляется небольшой образец воспаленной плевры. Это делается для подтверждения определенных диагнозов, таких как туберкулез или рак плевры.
Лечение
Первым шагом в лечении плеврита является диагностика и неотложное устранение потенциально опасных для жизни причин, в первую очередь тромбоэмболии легочной артерии, сердечного приступа, перикардита, расслоения аорты, пневмонии и пневмоторакса.
После того, как эти состояния будут исключены или своевременно устранены, лечение плеврита включает два этапа — обезболивание и лечение основного состояния.
Нестероидные противовоспалительные препараты (НПВП) — это обычно используемый тип лекарств для облегчения боли при плеврите. Если человек недостаточно хорошо реагирует на НПВП или не может их переносить или принимать, может быть назначен кортикостероид.
Как только боль под контролем, врач рассмотрит основную этиологию.Например, при плеврите, связанном с инфекцией, могут быть прописаны антибиотики (бактериальные) или противогрибковые (грибковые).
Также может быть выполнен дренаж инфицированной жидкости через плевроцентез . Иногда при большом количестве жидкости или при наличии воздуха, как при пневмотораксе, в плевральную полость может быть вставлена грудная трубка для эффективного удаления жидкости (или воздуха).
Одна или несколько процедур действительно могут быть оправданы в случаях плеврита, особенно при рецидивирующем или злокачественном (злокачественном) скоплении плевральной жидкости.Некоторые из таких процедур включают:
- Плевродез: Процедура, при которой плевральная жидкость дренируется, а затем в плевральную полость помещается химическое вещество, которое помогает герметизировать пространство между париетальной и висцеральной мембранами.
- Постоянный плевральный катетер (IPC): Это небольшая трубка, которая вводится в плевральную полость для повторного дренирования в домашних условиях.
- Плеврэктомия: вид операции, при которой удаляется часть пораженной плевры
Слово от Verywell
Плеврит — серьезное заболевание, требующее немедленной медицинской помощи.Во время обследования на плеврит постарайтесь сохранять спокойствие и терпение. Даже если разобраться в своей боли может быть немного сложно и утомительно, как только причина будет обнаружена, вы можете приступить к разработке плана лечения.
Плеврит | Сидарс-Синай
Не то, что вы ищете?Обзор
Плеврит, также известный как плеврит, представляет собой опухоль тонкой оболочки вокруг грудной полости и легких, также известной как плевра.Эта подкладка создает гладкую поверхность, поэтому легкие легко скользят в груди при дыхании. Когда слизистая оболочка набухает, легкие болезненно трутся о грудную клетку, вызывая отек и боль в груди.
Когда слизистая оболочка набухает, легкие болезненно трутся о грудную клетку, вызывая отек и боль в груди.
В некоторых случаях между плеврами может скапливаться жидкость. Это называется плевральным выпотом. Когда нет жидкости, состояние называется сухим плевритом.
Симптомы
Обычно первым признаком плеврита является внезапная боль в груди. Боль может быть очень слабой или очень сильной.Иногда боль ощущается только при глубоком дыхании или кашле. В других случаях боль может ощущаться постоянно и усиливаться при глубоком дыхании или кашле. Обычно боль ощущается в грудной стенке над воспаленным участком. Вы также можете почувствовать боль в верхней части живота, шее, спине и плечах.
Поскольку вдыхание вызывает сильную боль, человек с плевритом имеет тенденцию дышать быстро и поверхностно. На той стороне, где есть боль, мышцы груди двигаются меньше, чем на другой стороне.Если между слоями плевры скапливается жидкость, боль в груди может исчезнуть. Большое количество жидкости может затруднить расширение одного или обоих легких.
Другие симптомы могут включать:
- Лихорадка
- Кашель
- Одышка
- Учащенное дыхание
Причины и факторы риска с
Раздражение плевры может быть вызвано:
- Вирусы
- Бактериальные инфекции
- Рак
- Вдыхание асбеста или других токсичных веществ
- Употребление некоторых лекарств
- Некоторые виды аутоиммунных заболеваний, такие как волчанка или ревматоидный артрит
Диагностика
Диагностика плеврита обычно начинается с физического осмотра.Поскольку боль, связанная с плевритом, отчетливая, врач часто легко диагностирует ее. Используя стетоскоп, врач может услышать скрипящий звук трения.
Рентген грудной клетки и компьютерная томография часто используются, чтобы увидеть изображение того, что происходит внутри легких и грудной клетки. Эти тесты помогают определить, накапливается ли жидкость в легких. Они также покажут, насколько возможно наполнены легкие воздухом.
Эти тесты помогают определить, накапливается ли жидкость в легких. Они также покажут, насколько возможно наполнены легкие воздухом.
Могут использоваться и другие методы визуализации, такие как УЗИ или электрокардиограмма, чтобы исключить сердечные заболевания.
Если жидкость начала скапливаться в груди или легких, врач может взять ее на анализ. Это поможет определить причину плеврита и исключить возможность рака.
Также может быть сделана биопсия небольшого образца ткани, чтобы исключить возможность рака. Для этого с помощью иглы будет взят небольшой образец ткани, который будет исследован под микроскопом.
Также может быть выполнен анализ крови для выявления волчанки или ревматоидного артрита.
Лечение
Лечение плеврита зависит от причины заболевания.Эксперты программы Cedars-Sinai по продвинутым заболеваниям легких помогут вам подобрать лучший план лечения.
Антибиотики могут быть назначены при инфекциях, вызванных бактериями. Если плеврит вызывает вирус, лечение не назначается. Если причиной является волчанка или аутоиммунное заболевание, кортикостероиды часто быстро излечивают плеврит. Эти препараты подавляют иммунную систему, что останавливает отек слизистой оболочки.
Нестероидные противовоспалительные препараты, такие как аспирин или ибупрофен, помогают облегчить боль в груди.Не следует использовать кодеин и другие более сильные болеутоляющие средства. Эти лекарства могут остановить вас от кашля. Кашель важен, потому что он предотвращает коллапс легких и помогает предотвратить пневмонию.
Может быть полезно прижать подушку к той части груди, которая болит при кашле или глубоком дыхании. Обертывание груди широкими эластичными бинтами может помочь уменьшить сильную боль. Обертывание груди также затрудняет дыхание и увеличивает риск коллапса легкого или пневмонии.
Не то, что вы ищете?Плеврит | Michigan Medicine
Обзор темы
Подходит ли вам эта тема?
В этом разделе представлена информация о плеврите, который обычно сопровождается болью в груди. Если вас беспокоит боль в груди, о которой не знает ваш врач, см. Раздел Проблемы с грудной клеткой.
Если вас беспокоит боль в груди, о которой не знает ваш врач, см. Раздел Проблемы с грудной клеткой.
Что такое плеврит?
Плеврит — это отек (воспаление) тонких слоев ткани (плевры), покрывающих легкие и грудную стенку.
Внешний слой плевры выстилает внутреннюю часть грудной стенки, а внутренний слой покрывает легкие. Крошечное пространство между двумя слоями называется плевральной полостью. Эта полость обычно содержит небольшое количество смазочной жидкости, которая позволяет двум слоям скользить друг по другу, когда вы дышите.
Когда плевра воспаляется, слои трутся друг о друга, вызывая боль в груди. Это называется плевритической болью.
Плеврит иногда называют плевритом.
Что вызывает плеврит?
У молодых здоровых людей инфекция нижних дыхательных путей, вызванная вирусом или бактериями, может вызвать плеврит. Плеврит обычно длится от нескольких дней до 2 недель. В очень редких случаях вирус или бактерии могут распространяться и вызывать плеврит у других.
Другие причины плеврита включают попадание воздуха в плевральную полость из отверстия в легком (пневмоторакс), травму грудной клетки (например, сломанное ребро), туберкулез или другие инфекции или опухоль в плевре.
Другие состояния также могут вызывать плеврит. К ним относятся ревматоидный артрит, волчанка, серповидно-клеточный криз, тромбоэмболия легочной артерии или панкреатит. Плеврит также может развиться как осложнение операции на сердце.
Каковы симптомы?
Симптомы плеврита — боль в груди и затрудненное дыхание. Боль в груди обычно начинается внезапно. Люди часто описывают это как колющую боль, которая обычно усиливается при дыхании. Боль:
- Может присутствовать всегда, но обычно усиливается при вдохе.Вы можете избегать глубокого дыхания, чтобы избежать боли.
- Обычно находится только на одной стороне груди.
- Может доходить до плеча или живота.
- Обычно хуже, когда вы кашляете, чихаете или резко двигаетесь.

- Может облегчить дыхание, если вы задержите дыхание или надавите на болезненный участок.
Но этот тип боли в груди может быть вызван состояниями, не влияющими на плевру, такими как растяжение грудных мышц и реберный хондрит.
Если ваш плеврит вызван вирусной инфекцией, у вас могут быть или не быть общие вирусные симптомы, такие как лихорадка, головная боль и боли в мышцах.
Воспаление плевры иногда вызывает скопление жидкости в плевральной полости (плевральный выпот). После этого у вас может быть меньше боли, потому что жидкость предотвращает трение двух слоев плевры друг о друга. Если имеется большое количество жидкости, это может помешать расширению легких при вдохе. Это может затруднить дыхание.Другие симптомы плеврального выпота включают лихорадку, боль в груди и сухой кашель.
Плевральный выпот может возникнуть без плеврита при других состояниях, таких как сердечная недостаточность, заболевание печени или почек.
Как диагностируется плеврит?
Множество различных проблем со здоровьем может привести к плевриту, поэтому ваш врач будет искать причину вашего воспаления. Он или она проведут медицинский осмотр и проведут тесты, такие как рентген грудной клетки, анализы крови или компьютерную томографию, чтобы найти причину ваших симптомов.К состояниям, которые могут вызвать плевритную боль в груди, относятся:
Если ваш врач считает, что ваш плеврит может быть вызван аутоиммунным заболеванием, таким как волчанка или ревматоидный артрит, он может сделать анализы крови.
Если у вас плевральный выпот, врач может с помощью иглы удалить часть жидкости из плевры. Эта процедура называется плевроцентез. Затем жидкость изучается, чтобы помочь врачу выяснить причину выпота.
См. Фотографии плеврального выпота и плевроцентеза.
Как лечится плеврит?
Лечение плеврита зависит от причины. Например, если причиной является бактериальная инфекция, вам, вероятно, понадобится антибиотик. Если присутствует тромбоэмболия легочной артерии, вы можете получить лекарство для растворения сгустка или предотвращения образования тромбов в будущем (антикоагулянты).
Если присутствует тромбоэмболия легочной артерии, вы можете получить лекарство для растворения сгустка или предотвращения образования тромбов в будущем (антикоагулянты).
В большинстве случаев боли, вызванной плевритом, врач порекомендует вам использовать аспирин, ибупрофен или другой нестероидный противовоспалительный препарат (НПВП). , а не , давайте аспирин лицам моложе 20 лет из-за риска синдрома Рея.Если у вас сильная боль, вам могут потребоваться рецептурные лекарства от кашля или обезболивающие. Вы также можете облегчить боль, лежа на болезненном боку или прижимая к нему подушку.
Если у вас плевральный выпот, возможно, вам потребуется отвести жидкость через трубку, которую врач вставит вам в грудную клетку.
В некоторых случаях плеврального выпота может потребоваться плевродез. Во время этой процедуры вам в грудную полость вводится лекарство, которое вызывает воспалительную реакцию на поверхности легкого и внутри грудной полости.Это заставляет поверхность легкого прилипать к поверхности грудной полости, что предотвращает накопление большего количества жидкости или уменьшает количество жидкости.
Что коронавирус делает с легкими?
Коронавирус, вызывающий COVID-19, все еще очень нов для нас, и нам еще многое предстоит узнать о том, что вирус на самом деле делает с телом человека, в том числе о том, как он влияет на легкие.
Мы знаем, что COVID-19 — это заболевание верхних дыхательных путей, которое инфицированные люди могут легко распространяться, когда они дышат, говорят, прочищают горло или кашляют рядом с кем-то еще, даже если они не знают, что у них это есть.Вот почему мы все должны держаться подальше от дома и носить маски.
Но что еще мы знаем?
«Попав через нос или рот, вирус попадает в грудную клетку и начинает вызывать повреждение дыхательной системы», — говорит доктор Тим Коннолли, пульмонолог из Houston Methodist. «Степень этого повреждения варьируется от человека к человеку, при этом некоторые люди испытывают лишь легкие повреждения дыхательных путей. Однако другие получают гораздо более серьезные повреждения, которые иногда могут быть даже опасными для жизни.«
Однако другие получают гораздо более серьезные повреждения, которые иногда могут быть даже опасными для жизни.«
Доктор Коннолли здесь, чтобы ответить на вопросы, которые могут у вас возникнуть о том, как новый коронавирус конкретно влияет на легкие.
В: Что происходит с легкими при легкой форме заболевания COVID-19?Доктор Коннолли: Попадая в грудную клетку, вирус начинает поражать дыхательные пути человека, вызывая воспаление. По мере нарастания воспаления развивается лающий сухой кашель, который звучит как астма. Кроме того, это может вызвать стеснение в груди или глубокую боль при дыхании.
Несмотря на то, что у некоторых людей это заболевание обычно мягкое, отек и стеснение, возникающие в результате воспаления дыхательных путей, по сути, похожи на растяжение трахеи. Думайте об этом как о вывихе лодыжки, но последствия и дискомфорт, связанные с растяжением, ощущаются внутри вашей груди.
В: Что происходит с легкими во время более тяжелого случая COVID-19?Д-р Коннолли: У некоторых людей инфекция становится более серьезной, и сама легочная ткань набухает и заполняется жидкостью и остатками мертвых клеток — это клинически называется пневмонией.
Это скопление жидкости может повлиять на уровень кислорода в человеке, и пневмония может быть легкой, средней, тяжелой или даже опасной для жизни, в зависимости от того, насколько нарушен газообмен и насколько трудно дышать.
Если перенос кислорода в кровоток снижен, человеку часто требуется дополнительный кислород и очень тщательное наблюдение в условиях больницы.
В очень серьезных случаях человеку может потребоваться установить опору для искусственной вентиляции легких в отделении интенсивной терапии.
В начале пандемии было много неизвестного о том, насколько заразным может стать вирус при различных медицинских вмешательствах.Время и опыт научили нас многому об этом вирусе, и теперь мы можем более безопасно использовать несколько неинвазивных дыхательных и кислородных устройств, а также такие методы, как положение лежа на животе, прежде чем нам придется прибегать к полноценному жизнеобеспечению с помощью аппарата ИВЛ.
Доктор Коннолли: Человек с уже существующими заболеваниями легких, такими как астма или ХОБЛ, обычно имеет меньший респираторный резерв, чем человек без проблем с легкими.Из-за этого эти люди более уязвимы и, как правило, им тяжелее, если их легкие поражены острой инфекцией.
Однако, хотя мы изначально предполагали, что люди с заболеваниями легких будут непропорционально затронуты этим вирусом, на самом деле мы наблюдаем в нашей популяции пациентов, что COVID-19, по-видимому, более последовательно нацелен на другие группы, особенно на людей, страдающих ожирением, диабетик или сосудистое заболевание, такое как гипертония.
Мы до сих пор не до конца понимаем, почему люди с уже существующими заболеваниями легких не составляют подавляющее большинство текущих случаев COVID-19, как первоначально предполагалось.Предварительные данные предполагают, что люди с астмой могут вырабатывать меньше рецептора, который вирус использует для проникновения в организм, называемого ACE2, что затрудняет проникновение вируса к хозяину. Кроме того, продолжающаяся поддерживающая терапия ингаляционными стероидами, такими как будесонид, также может дать преимущество людям с хроническими заболеваниями легких.
В: Оказывает ли COVID-19 долгосрочное воздействие на легкие?Доктор Коннолли: Этот новый вирус существует всего около шести месяцев, поэтому еще слишком рано делать окончательные заявления о потенциальных долгосрочных эффектах, которые он может оказать на легкие человека.Фактически, мы не знаем, как этот вирус влияет на какую-либо систему органов в долгосрочной перспективе, в равной степени это касается легких, сердца, головного мозга и сосудистой системы.
В краткосрочной перспективе я заметил, что многие из моих пациентов, выздоровевших от вируса, заметили, что продолжительный сухой кашель и усталость могут легко длиться в течение многих недель.
Доктор Коннолли: Мои рекомендации относительно упражнений будут заметно отличаться для тех, кто восстанавливается после грубой 72-часовой растяжки дома, и для тех, кто восстанавливается после трех недель пребывания на ИВЛ в отделении интенсивной терапии.
Тем не менее, большинству людей, выздоровевшим после легкого случая в течение 10–14-дневного периода и не нуждавшимся в госпитализации, все же необходимо предполагать, что их легкие и дыхательные пути растянуты.
Я бы не стал возобновлять тяжелые упражнения, пока у вас не исчезнут симптомы в течение как минимум 7 дней. После этого, если тренировка усиливает ваш кашель, хрипы или стеснение в груди, притормозите и дайте себе несколько дней отдыха, прежде чем пытаться снова.
Помните, вы не можете увидеть повреждения, но восстановление после растяжения легкого похоже на восстановление после вывиха лодыжки.По-медленнее.
И последний совет: независимо от того, не было ли у вас COVID-19, выздоравливаете ли вы от COVID-19 или болели COVID-19 недели или месяцы назад, ношение маски вне дома — важный шаг в поддержании себя. и наше сообщество в безопасности от COVID-19. Мы все вместе участвуем в этом и в силах помочь остановить пандемию и вернуть жизнь в нормальное русло.
Понимание связи между волчанкой и легкими
Шерил Рассел, 59 лет, из Хайленд-Бич, Флорида, не занимается тем, что она называет «погоней за симптомами».«После более чем трех десятилетий заболевания волчанкой она отказывается обращаться к врачу каждый раз, когда у нее возникают боли в суставах или другие проблемы.
«Я рано понял, что если я сделаю это, я просто буду ходить к специалисту за специалистом и проходить тест за тестом, преследуя симптомы, которые исчезнут сами по себе», — говорит Рассел, которая вместе с ней вырастила двух подросших детей. муж, Джейк, владелец радиостанции. «Я позволяю вещам разобраться, прежде чем прыгать на них». Летом 2011 года такой подход чуть не убил ее.
муж, Джейк, владелец радиостанции. «Я позволяю вещам разобраться, прежде чем прыгать на них». Летом 2011 года такой подход чуть не убил ее.
Проблемы начались в июне 2011 года, когда она заметила, что больше не может глубоко дышать. Она не могла зевать, и чихание было странным. Она ничего не сказала мужу, детям или врачу. К июлю ее дыхание стало хуже, и ее ноги начали опухать. Тем не менее Рассел хранил молчание, не подозревая о возможной связи между волчанкой и легочными заболеваниями и намереваясь не испортить поездку в Новую Англию.
Пара почти добралась до дома после трехнедельного отпуска, когда все дошло до критической точки.Посреди ночи в Южной Каролине Рассел проснулся в своем гостиничном номере от сильной боли в груди и крайне затрудненного дыхания. Она намеревалась увидеться с собственными врачами, поэтому пара поспешила — так быстро, что они получили штраф за превышение скорости — в отделение неотложной помощи региональной больницы Бока-Ратон. Причиной затрудненного дыхания у Рассела и ее опухших ног был потенциально смертельный сгусток крови в ее легких. У нее также было редкое заболевание легких, называемое облитерирующим бронхиолитом, с органической пневмонией, или BOOP.
После восьми дней в больнице врачи отправили Рассела домой с рецептами на преднизон, антикоагулянт и усиленную дозу иммунодепрессанта CellCept®. Хотя сейчас Рассел чувствует себя лучше, она все еще не может ходить и говорить одновременно.
Все впечатления открыли глаза. «Даже для такого человека, как я, который страдает волчанкой в течение стольких лет, я никогда не слышал, чтобы у кого-то были проблемы с легкими, связанные с волчанкой», — говорит Рассел, который надеется, что новый режим инфузионной терапии Benlysta® скоро позволит ей вернуться. ее любимым занятиям приготовлением пищи и садоводством.
Многие люди удивляются, узнав, что проблемы с легкими часто встречаются у людей с волчанкой. По данным Центра волчанки Джонса Хопкинса, около 50 процентов людей с волчанкой будут испытывать проблемы с легкими во время болезни.
На самом деле, осложнения с легкими уступают только проблемам с суставами, кожей и количеством клеток крови, говорит Бен де Буасблан, доктор медицины, профессор медицины и физиологии Центра медицинских наук Университета Луизианы в Новом Орлеане.
Исследования показали, что в какой-то момент у большинства людей, живущих с волчанкой, появятся признаки поражения легких.«Чем тяжелее волчанка, тем выше вероятность возникновения проблем с легкими», — говорит он.
Поражение легких при волчанке
Хотя лежащее в основе заболевание соединительной ткани является основной причиной проблем с легкими, связанных с волчанкой, точный механизм различается для каждого из наиболее распространенных состояний.
Наиболее частой проблемой легких, поражающей людей с волчанкой, является плеврит, также известный как плеврит. В этом состоянии воспаляется плевра — мембрана, покрывающая внешнюю часть легких и внутреннюю часть грудной полости.Хотя плевра обычно выделяет небольшое количество жидкости для смазывания пространства между грудной стенкой и легкими, эта жидкость может накапливаться чрезмерно. Плевральный выпот, возникающий при утечке жидкости между легкими и грудной стенкой, может вызвать сильную боль.
При волчаночном пневмоните воспаление находится внутри самой легочной ткани. Причиной обычно является инфекция, вызванная бактериями, вирусами или грибками. Это также может быть вызвано аутоиммунным повреждением легких, добавляет деБуа-Блан.
Сгустки крови в легких, известные как легочная эмболия, представляют собой еще одно возможное осложнение. «Волчанка может вызвать образование тромбов, отрыв и попадание в легкие», — объясняет деБойсблан.
У некоторых людей с волчанкой есть состояние, называемое синдромом антифосфолипидных антител, которое подвергает их еще более высокому риску легочной эмболии. При этом заболевании организм вырабатывает антитела против нормальных белков крови, которые могут вызывать образование тромбов в артериях.
Менее распространенным — за исключением людей, страдающих как волчанкой, так и другими типами заболеваний соединительной ткани, такими как склеродермия, — является легочная гипертензия или высокое кровяное давление в кровеносных сосудах в легких.
Заболевание все еще остается загадочным, — говорит Стивен М. Кавут, доктор медицины, директор программы лечения легочных сосудов в Медицинской школе Перельмана при Университете Пенсильвании. «Мы не знаем патофизиологии, — говорит он. Что действительно знают врачи, так это то, что высокое кровяное давление в кровеносных сосудах легких нагружает правую сторону сердца и может вызвать одышку, отек нижних конечностей и, в конечном итоге, сердечную недостаточность.
Другие легочные осложнения включают хроническое диффузное интерстициальное заболевание легких, которое может повредить легкое и препятствовать легкому перемещению кислорода из легких в кровь; легочное кровотечение или кровотечение в легкие; и синдром «сжатых легких», который вызывает чувство одышки и ощущение, что легкие не могут расширяться.
Знайте признаки
Хорошая новость, по мнению специалистов по легочным, заключается в том, что диагностировать эти потенциально опасные для жизни состояния обычно несложно, а лечение при большинстве состояний является успешным, особенно если выявлено на ранней стадии. Пульмонолог может помочь с тестированием и диагностикой, но часто ревматолог назначает лечение.
При волчанке необходимо внимательно следить за признаками легочной болезни. «Следите за двумя распространенными симптомами: одышкой и болью при дыхании», — говорит де Буа.«Проблемы с легкими часто затрагивают молодых людей с волчанкой, у которых вообще не должно быть серьезных проблем с дыханием», — говорит он.
Конечно, каждое заболевание легких имеет свои симптомы и методы диагностики. Например, резкая боль в груди, усиливающаяся при глубоком дыхании, кашле или даже смехе, предполагает плеврит, что может подтвердить рентген грудной клетки.
Рентген также может быть полезен при диагностике пневмонита, который можно заподозрить, если вы много кашляете, испытываете боль в груди, одышку и жар.Ваш врач может также назначить анализы вашей крови и мокроты — слизи из легких. Бронхоскопия исследует ваши легкие, чтобы определить, не является ли инфекция причиной пневмонита.
Необъяснимую одышку, обморок и боль в груди при легочной гипертензии можно выявить с помощью эхокардиографии, а затем катетеризации правых отделов сердца. По словам Кавута, ваш врач сначала исключит другие возможные причины, такие как нарушение сна и другие заболевания легких. Как обнаружил Рассел, боль в груди и одышка также могут означать тромбоэмболию легочной артерии.
Для Паулы Рострон, 50 лет, из Киллингли, CT, проблемы с легкими фактически привели к ее диагнозу — волчанке. В 2004 году Рострон заметила, что у нее учащенное сердцебиение и одышка, даже когда она делает что-то столь легкое, как сушка волос феном. Ее врач сделал ЭКГ и сразу же отправил Рострона в больницу, увидев результаты. Там ей диагностировали тромбоэмболию легочной артерии. «Даже крошечный сгусток крови может убить человека, а в моих легких были огромные сгустки крови», — вспоминает она.
Рострон провел неделю в реанимации, затем вернулся домой с рецептом на препараты для разжижения крови, и вскоре у него был диагностирован синдром антифосфолипидных антител.В 2010 году ей поставили диагноз волчанка после мигрени, болей в суставах и плевритических симптомов.
Лечение волчанки и легких
Лечение должно быть направлено как на лежащую в основе волчанку, так и на конкретную проблему с легкими, — говорит деБойсблан. При плеврите это означает, что иммунодепрессанты и анальгетики успокаивают боль. Лечение пневмонита обычно начинается с антибиотиков, чтобы исключить инфекцию, затем с кортикостероидов и иммунодепрессантов, таких как Imuran®. Легочная эмболия требует применения препаратов, разжижающих кровь, часто на неопределенный срок.
Лечение легочной гипертензии свидетельствует о прогрессе, достигнутом в лечении проблем с легкими, связанных с волчанкой.
«Двадцать лет назад не существовало методов лечения легочной гипертензии», — говорит де Буа-Блан, и ожидаемая продолжительность жизни была очень ограниченной. «Теперь у нас есть отличные методы лечения, которые позволяют пациентам управлять своей легочной гипертензией не так сильно, как если бы вы справились с любым хроническим заболеванием».
Рене Местайер, одна из пациенток доктора де Буасблана, воочию стала свидетельницей эволюции методов лечения.У 50-летнего Местайера из Нью-Иберии, Лос-Анджелес, диагностированная волчанка в 1983 году, в 1999 году развилась легочная гипертензия. В конце концов, она с трудом могла дойти до почтового ящика перед ее домом, и ей пришлось использовать кислородный баллон.
Местайер за последнее десятилетие испробовала ряд новых лекарств в дополнение к лекарствам от волчанки. Сейчас она принимает препарат от легочной гипертензии Tracleer®, Revatio®, который расслабляет стенки артерий и снижает кровяное давление, и Tyvaso®, который также помогает держать артерии открытыми.
«Мне очень повезло с появлением всех новых лекарств за последние 10 лет», — говорит Местайер. Хотя она по-прежнему быстро устает, теперь она может ходить на беговой дорожке на большие расстояния. Она считает, что ее лекарства и религиозная вера помогли ей пережить этот опыт.
«В то время, когда мне поставили диагноз, двое моих сыновей учились в шестом и седьмом классе», — говорит Местайер, чьим сыновьям сейчас 23 и 24 года. «Я попросил Бога позволить мне увидеть их после окончания средней школы — и теперь я бабушка! »
Симптомы боли в верхней части спины
Многие случаи боли в верхней части спины (или боли в средней части спины) вызваны проблемами, затрагивающими мягкие ткани позвоночника (например, мышцы, нервы, связки и сухожилия).Растяжение, растяжение и напряжение мышц — распространенные травмы мягких тканей, которые могут вызывать боль и другие симптомы в верхней и средней части спины. В этой статье описаны симптомы боли в верхней части спины, в том числе красные флажки, которые нельзя игнорировать.
В этой статье описаны симптомы боли в верхней части спины, в том числе красные флажки, которые нельзя игнорировать.
Растяжение, растяжение и напряжение мышц — распространенные травмы мягких тканей, которые могут вызывать боль и другие симптомы в верхней и средней части спины. Источник фото: 123RF.com.
Поскольку боль в верхних отделах тесно связана с травмами мягких тканей, наиболее частые симптомы поражают мышцы позвоночника:
- Жесткость
- Спазм
- Боль (от тупой до острой)
- Герметичность
- Болезненность при прикосновении к поврежденной области
- Головная боль
Некоторые люди с болью в верхней или средней части спины чувствуют боль при чихании или кашле.Точно так же вы можете почувствовать боль в верхней части спины, когда делаете глубокий вдох, потому что позвонки (позвоночные кости) в верхней части спины (также известные как грудной отдел позвоночника) соединены с ребрами. Однако сильная боль при дыхании может быть признаком более серьезного заболевания (подробнее об этом ниже).
Хотя симптомы боли в верхней части спины обычно возникают в любом месте позвоночника между основанием шеи (шейный отдел позвоночника) и нижней частью ребер, вы также можете ощущать боль в верхней части спины в плечах и шее.Это потому, что все ваши мышцы связаны между собой, поэтому, если проблема с мышцами вызывает боль в верхней части спины, могут быть затронуты другие мышцы плеч и шеи.
Симптомы боли в верхней части спины могут быть вызваны несколькими причинами. Плохая механика тела, скручивающие движения, плохая осанка, неправильная техника подъема, перенос тяжелого груза (например, ношение тяжелого рюкзака) или повторяющиеся движения являются частыми виновниками. Травматические события (например, падение или автомобильная авария) также могут привести к боли в верхней части спины.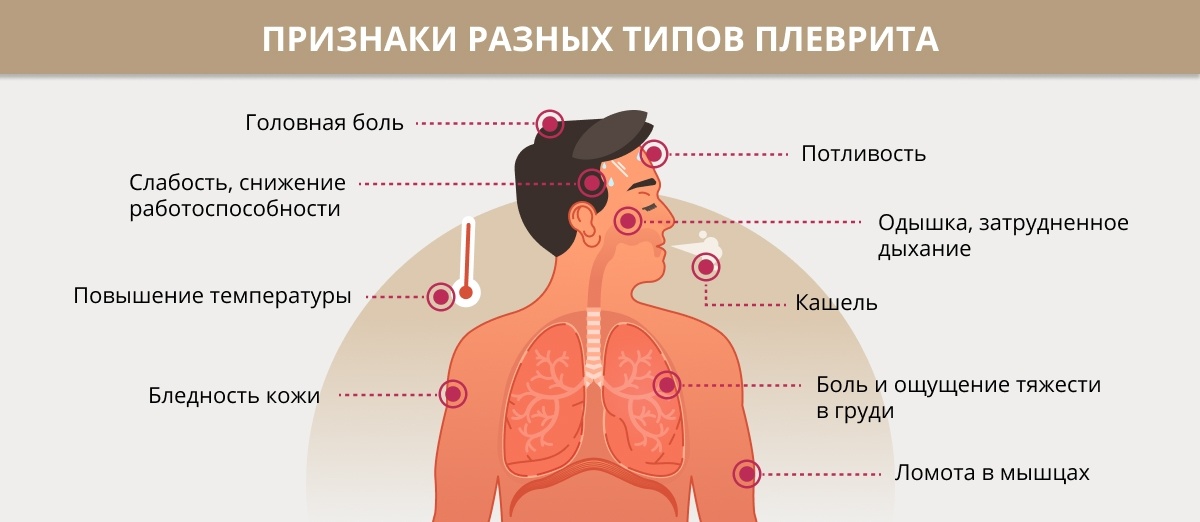 Но есть много других возможных причин боли в верхней части спины, и ваш врач поможет определить основную причину вашей боли, чтобы найти решение.
Но есть много других возможных причин боли в верхней части спины, и ваш врач поможет определить основную причину вашей боли, чтобы найти решение.
В большинстве случаев боль в верхней части спины не указывает на серьезную проблему со здоровьем. Однако некоторые симптомы требуют неотложной медицинской помощи.
Какие симптомы верхней части спины требуют посещения врача?Большинство приступов боли в верхней части спины постепенно проходят сами по себе или при консервативном лечении в домашних условиях (например, при приеме лекарств, отпускаемых без рецепта). Однако некоторые симптомы более серьезны, чем другие, и требуют немедленной медицинской помощи.
Позвоните своему врачу, если у вас возникнут какие-либо из следующих симптомов боли в верхней части спины:
- Сильная, постоянная боль в верхней или средней части спины, внезапно развивающаяся
- Боль, которая постоянно усиливается
- Боль, которая не проходит за неделю
- Боль, которая мешает вашей повседневной жизни (например, заставляет вас вызывать больного на работу)
- Боль, не поддающаяся консервативному лечению (например, противовоспалительным препаратам, ледяной / тепловой терапии и массажу)
- Неврологические симптомы (например, онемение, покалывание, слабость, потеря контроля над кишечником / мочевым пузырем и / или боль в руках и / или ногах, подобная электрошоку)
В редких случаях боль в верхней части спины указывает на серьезную и / или болезненную проблему со здоровьем, включая рак легких, камни в почках или инфекцию позвоночника.
Кроме того, поскольку грудной отдел позвоночника связан с ребрами, некоторые люди с болью в верхней части спины сообщают о резкой боли при наполнении легких воздухом для глубокого вдоха. Хотя этот симптом может быть доброкачественным, он также может быть признаком тромба. Если вы чувствуете слабость, одышку или резкую боль в верхней или средней части спины при глубоком вдохе, немедленно обратитесь к врачу, чтобы исключить потенциально опасную для жизни тромбоэмболию легочной артерии.
Наконец, особенно важно обратиться к врачу после перенесенной травмы, например, падения.Даже если вы не испытываете боли в спине, вам следует пройти обследование у врача, чтобы убедиться, что ваш позвоночник не поврежден (например, перелом позвоночника в верхней части спины).
Симптомы верхней части спины: если сомневаетесь, обратитесь к врачуПоскольку грудной отдел позвоночника не так подвержен определенным заболеваниям позвоночника (а именно тем, которые поражают межпозвоночные диски и суставы), как шейный или поясничный отдел позвоночника (поясница), некоторые люди могут подумать, что он невосприимчив к боли или другим проблемам.Конечно, это не так.
Общие симптомы боли в верхней части спины, такие как мышечная боль, скованность и стеснение, часто вызваны плохой механикой тела или травмой позвоночника. Но в очень редких случаях боль в верхней части спины является признаком более серьезного заболевания. Если боль в верхней или средней части спины не проходит или мешает повседневной жизни, позвоните своему врачу. Он или она найдет причину вашей боли в верхней части спины, составит для вас план лечения и поможет вам узнать, как потенциально предотвратить ее в будущем.
COVID-19 и ваши легкие | Коронавирус и респираторная система
COVID-19 (Коронавирус) и ваши легкие
COVID-19 — респираторный вирус и болезнь. Он распространяется небольшими каплями при кашле и чихании, а также при прикосновении к инфицированным поверхностям. На дату публикации мы знаем, что по крайней мере 80 процентов людей, инфицированных этим вирусом, будут иметь где-то от отсутствия симптомов до легких или умеренных гриппоподобных симптомов, включая жар и кашель.У оставшихся 20 процентов могут развиться более тяжелые случаи коронавируса, возможно развитие пневмонии или тяжелого острого респираторного синдрома.
Как COVID-19 влияет на легкие?
Коронавирус может поражать верхние дыхательные пути (нос, носовые пазухи и горло) с симптомами гриппа, нижние дыхательные пути (дыхательные пути и легкие), вызывая кашель со слизью или без нее и затрудненное дыхание.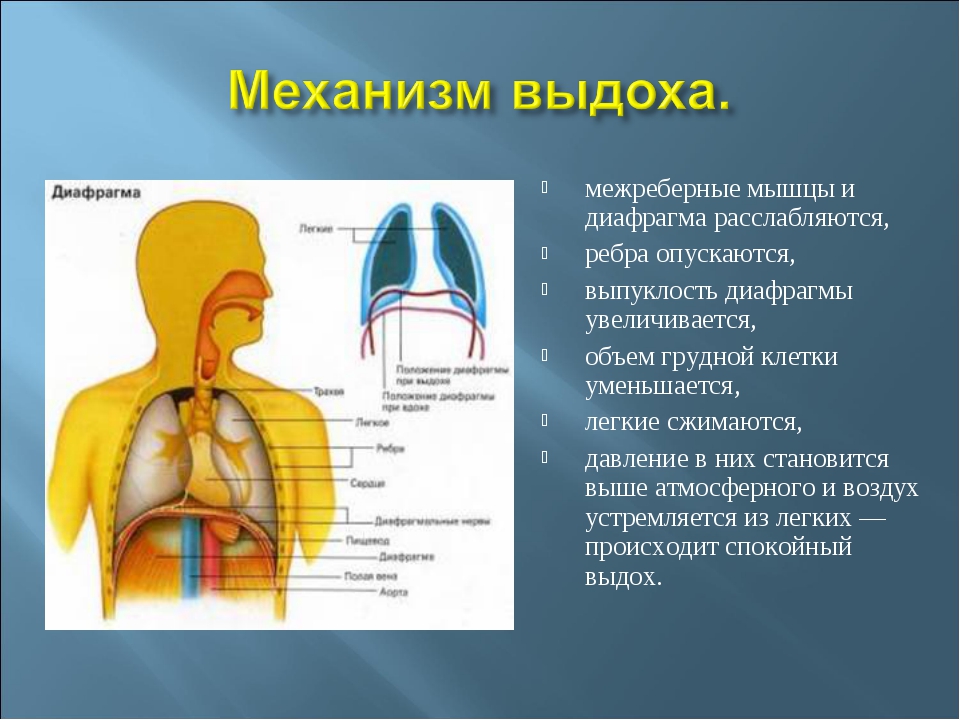 При тяжелой форме COVID-19 может развиться пневмония или острый респираторный дистресс-синдром (ОРДС).
При тяжелой форме COVID-19 может развиться пневмония или острый респираторный дистресс-синдром (ОРДС).
Инфекция верхних дыхательных путей
Общие симптомы респираторных инфекций носа, носовых пазух и горла включают заложенность носа, насморк, боль в горле, чихание, мышечную боль и головную боль. Симптомы коронавирусной инфекции верхних дыхательных путей также могут включать кашель, диарею, лихорадку, одышку, потерю обоняния и / или вкуса и усталость.
Инфекция нижних дыхательных путей
Общие симптомы респираторных инфекций COVID-19 в дыхательных путях и легких могут включать сильный кашель со слизью, одышку, стеснение в груди и хрипы при выдохе.
Когда коронавирус тяжелый
Если COVID-19 проникает глубоко в легкие, это может вызвать пневмонию. Пневмония вызывает беспокойство у пожилых людей, поскольку у них снижена емкость легких, им требуется более длительное время на восстановление и ослаблена иммунная система с возрастом.
Пневмония, вызванная коронавирусом, может быть более серьезной, поражать многие части легких и вызывать шок, повреждение органов, аномальное свертывание крови, острый респираторный дистресс-синдром и ухудшение здоровья.
Как пневмония влияет на легкие
Когда здоровые легкие вдыхают, легкие и их 480 миллионов крошечных воздушных мешочков (альвеол) наполняются кислородом. Эти маленькие воздушные мешочки избавляются от углекислого газа при выдохе и пропускают кислород в кровеносные сосуды.
Пневмония вызывает инфицирование и воспаление воздушных мешков. Это вызывает накопление жидкости и воспалительных клеток в легких и препятствует проникновению кислорода, вызывая серьезные затруднения дыхания и недостаток кислорода в крови.
В больнице проходят лечение тяжелые случаи пневмонии, связанной с COVID-19.
Факторы риска развития пневмонии от COVID-19
- Диабет
- Гипертония
- Хроническое сердце
- Хроническая болезнь легких
- Условия подавления иммунитета
- Пожилой возраст (возраст)
- Ожирение
Симптомы тяжелой пневмонии, вызванной коронавирусом
- Лихорадка
- Усталость
- Кашель (со слизью и без)
- Потеря аппетита
- Мышечные боли
- Значительная одышка
- Боль в груди (особенно под грудиной)
- Учащенное дыхание
- Толстовки
- Головная боль
- Слабость
COVID-19 Пневмония и острый респираторный дистресс-синдром
Острый респираторный дистресс-синдром (ОРДС) опасен для жизни.