Кровь в мокроте | ЛРЦ. Лечебно-реабилитационный центр Минэкономразвития России
Кровохарканье — это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования, которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки.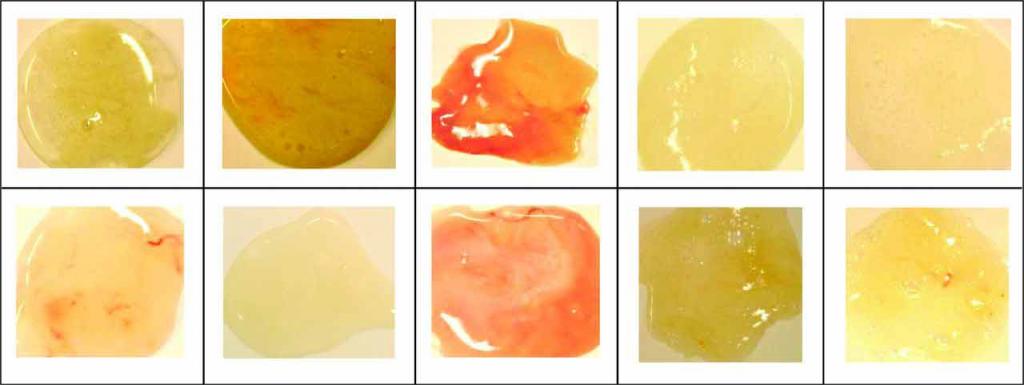 Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Определить источник кровохарканья позволяет бронхофиброскопия — исследование, при котором в трахею и бронхи вводят бронхоскоп и осматривают трахею, крупные и средние бронхи.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30–40% случаев.
13 причин кашля с кровью: от безобидных до смертельно опасных
Этот симптом — из тех, которые не стоит игнорировать.
Если, прикрыв рот рукой при кашле, вы обнаружили на ладони кровь, и тем более если такие эпизоды повторяются, консультация с врачом обязательна!
А в некоторых случаях медицинская помощь потребуется срочно.
Когда надо немедленно обратиться за помощью
Набирайте 103, 112 или обращайтесь в ближайшее отделение неотложной помощи, если :
- кашель с кровью начался после падения или травмы грудной клетки;
- крови при кашле много — 2 и более чайных ложек;
- кроме мокроты, кровь появилась в стуле или моче;
- кровохарканье (так называется процесс выделения крови с мокротой) сопровождается другими симптомами — болью в груди, сильным головокружением, лихорадкой, одышкой.
Такие признаки говорят о серьёзных нарушениях в верхних дыхательных путях, лёгких или сердечно‑сосудистой системе. Если немедленно не обратиться за помощью, можно умереть.
К счастью, кровохарканье сигнализирует об опасных состояниях далеко не всегда.
Сейчас читают 🔥
Откуда берётся кровь в мокроте
Вот несколько наиболее распространённых причин , из‑за которых могут возникнуть сгустки крови при откашливании.
- Бронхит. Это самая популярная причина кашля с кровью. И она же — одна из наиболее безопасных. Кровохарканье, вызванное бронхитом, не угрожает здоровью и быстро проходит по мере лечения основного заболевания.
- Слишком сильный и затянувшийся кашель, который раздражает горло. Напряжённые попытки прокашляться могут привести к разрыву мелких кровеносных сосудов в слизистой гортани. Это неприятно, но не опасно.
- Воспаления придаточных пазух носа. Гайморит, фронтит способны спровоцировать небольшое кровотечение. Кровь стекает в носоглотку и может стать заметна при откашливании.
- Приём лекарств, разжижающих кровь. К ним относится в том числе популярный аспирин.
- Инородный предмет, попавший в дыхательные пути.
- Пневмония или другие лёгочные инфекции.
- Туберкулёз.
- Хроническая обструктивная болезнь лёгких.
 Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них. - Рак лёгких. Он, а также другие опухоли бронхолёгочной системы становятся причиной кровохаркания в 20% случаев.
- Травмы лёгкого или бронхов.
- Тромбоэмболия лёгочных артерий. Так называют повреждение лёгочной ткани, которое происходит из‑за закупорки одной из артерий тромбом.
- Васкулит (воспаление стенок кровеносных сосудов) в лёгких.
- Тяжёлые болезни сердечно‑сосудистой системы. К ним относятся инфаркт миокарда, кардиомиопатии, пороки сердца. При проблемах с сердцем в лёгочных кровеносных сосудах резко повышается давление, что может вызвать разрыв сосудистых стенок.
Что делать, если у вас мокрота с кровью
Если кровь впервые появилась после приступа сильного кашля на фоне простуды, не переживайте. Скорее всего, речь идёт максимум о бронхите или гайморите. Однако навестить терапевта или лора всё-таки стоит: специалист поставит точный диагноз и пропишет необходимые лекарства. Заодно он предложит вам сделать рентген органов грудной клетки, чтобы наверняка убедиться в отсутствии причин для беспокойства.
Скорее всего, речь идёт максимум о бронхите или гайморите. Однако навестить терапевта или лора всё-таки стоит: специалист поставит точный диагноз и пропишет необходимые лекарства. Заодно он предложит вам сделать рентген органов грудной клетки, чтобы наверняка убедиться в отсутствии причин для беспокойства.
Если же с простудой вы справились или её не было вовсе, а кровь в мокроте продолжает появляться, придётся пройти дополнительные исследования. Их назначит всё тот же терапевт или отоларинголог — после того, как расспросит вас о самочувствии, образе жизни, вредных привычках (например, курении).
Постарайтесь рассказывать о симптомах максимально подробно. Это важно для постановки предварительного диагноза. Например, если у вас, кроме кровохарканья, появилась одышка, специалист заподозрит сердечно‑сосудистые проблемы — ту же сердечную недостаточность или стеноз митрального клапана. Если вы отметили, что у вас в последнее время снизился вес, речь может идти о туберкулёзе или опухолях бронхолёгочной системы.
Чтобы подтвердить или опровергнуть тот или иной предварительный диагноз, врач даст вам направление на одно из исследований :
- Компьютерную томографию (КТ) грудной клетки. В рамках этого анализа медик увидит, в каком состоянии находятся органы дыхательной системы и сердце.
- Бронхоскопию. Врач пропустит бронхоскоп (тонкую гибкую трубку с камерой на конце) через нос или рот в дыхательные пути, чтобы обнаружить кровоточащие участки.
- Клинический анализ крови. Прежде всего он нужен для определения количества белых и красных кровяных телец в вашей крови — они являются маркерами всевозможных воспалений. Кроме того, врача заинтересует уровень тромбоцитов — частиц, которые говорят о том, как быстро кровь сворачивается при повреждениях сосудов, то есть с какой скоростью образуются тромбы.
- Общий анализ мочи.
- Посев мокроты. Этот анализ позволяет обнаружить в мокроте инфекционные микроорганизмы.
- Лёгочную ангиографию. Это тест для оценки кровотока в лёгких.

- Пульсоксиметрию. Вам наденут на палец зонд, который измерит уровень кислорода в крови.
Как только медик определит наиболее вероятную причину кровохарканья, вам назначат лечение. Каким оно будет, зависит от основного заболевания. Например, при пневмонии или туберкулёзе помогут антибиотики. Если кровотечение вызвано воспалением, вам пропишут препараты‑стероиды. Если речь об опухоли, могут потребоваться химиотерапия или хирургическое вмешательство.
Читайте также 😷💉🦠
Кровь в мокроте | ФБУЗ Лечебно-реабилитационный центр Минэкономразвития России. Официальный сайт
Кровохарканье – это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.

- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования , которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки. Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30-40% случаев.
Кровь в мокроте при кашле
Кровохаркание
 Проигнорировав данный сигнал, можно привести свое состояние здоровья к более разрушительным, порой необратимым последствиям.
Проигнорировав данный сигнал, можно привести свое состояние здоровья к более разрушительным, порой необратимым последствиям.
Причины появления крови в мокроте при кашле
Любые отклонения от нормы – сигнал для человека более внимательно присмотреться к своему организму.
- Спровоцировать выделение эритроцитов из легких или бронхов способно повреждение мелких кровеносных сосудов вследствие резкого повышения артериального давления, которое может случиться в момент напряжения при откашливании.
- Кровь в мокроте при кашле способна возникнуть и при бронхоэктатической болезни.

- Темно — бордовый оттенок может свидетельствовать о туберкулезе. Достаточно продолжительное время у больного с данной патологией в анамнезе может наблюдаться отхождение небольших объемов пенистых мокрот, испещренных кровяными вкраплениями. Приступы усиливаются обычно в утреннее время. Сопутствующей симптоматикой обычно бывает повышенная работа потовых желез, общее понижение тонуса всего организма и ощущение озноба.
- Похожая картина при кашле получается и вследствие онкологического заболевания, поражающего органы дыхания. Достаточно длительное время данное заболевание никак себя не проявляет и его можно обнаружить только случайно при очередном профилактическом обследовании, или в связи с обследованием другой патологии. Со временем начинают появляться незначительные приступы кашля, которые со временем становятся все интенсивнее. В выделяющихся мокротах через время начинают появляться сгустки и прожилки крови. Состояние больного постепенно ухудшаться, особенно по утрам. Порой очень сложно бывает откашляться, что не придает аппетита и ведет к снижению веса пациента. В области грудной клетки возникает неприятное ощущение жжения.
- Причиной появления крови в мокроте при кашле может быть острая форма пневмонии, а так же абсцессы в легочных тканях. Симптомами данных патологий могут быть коричневые мокроты (признак присутствия гнойного процесса) со свежими, ярко-алыми прожилками, а так же в грудной клетке ощущается «накашлянная» боль, высокие температурные показатели тела, общая слабость. Весь этот комплекс симптомов свидетельствует о наличии в легочной системе воспалительного процесса. В силу угнетения защитных сил организма больного, на фоне воспаления может начать развиваться другое, более тяжелое, осложнение — абсцесс легкого. На этой стадии заболевания полости легочных тканей, до этого принимающие участие в дыхательном процессе, начинают заполняться густой и вязкой мокротой, а так же гноем. В стадии абсцесса наблюдается резкий рост температурных показателей тела больного (цифры на градуснике могут доходить до 40 оС и выше). Боли в грудной клетке усиливаются. При приступах наблюдается выход гноя и коричнево – зеленоватых мокрот, отягощенных неприятным гнилостным запахом. Количество кровяных вкраплений увеличивается. В ночное время слизь и гной застаиваются в бронхах и легких, поэтому утром, после сна, больному необходимо хорошо откашляться, освободиться от застойных продуктов. Кашель очень сильный, «выворачивающий наизнанку», но после отхождения мокрот, наступает временное облегчение, могут снизиться и показатели на градуснике.
- Внезапно возникшая острая боль в области груди может свидетельствовать об открывшемся внутреннем легочном кровотечении. Проблемы с дыханием, кровь в мокроте при кашле, проявляющаяся большими объемами. При возникновении такой симптоматики необходима срочная госпитализация пострадавшего лица.
- Спровоцировать кровохаркание способен и бронхит. При острой или хронической форме течения заболевания, больной страдает на достаточно частые и интенсивные спазмирующие приступы, вызывающие болевую симптоматику, выход больших объемов вязкой слизи, иногда с прожилками крови. Преимущественно, усиление кашля наблюдается в утреннее время.
- Незначительные кровяные выделения способны спровоцировать и некоторые ЛОР – заболевания: тонзиллиты, ларингиты, трахеиты.
- В процессе декомпенсации сердечно-сосудистых патологий у заболевшего лица зарождается и начинает прогрессировать легочная гипертензия. Больной сталкивается с проблемой нехватки воздуха в легких, появляется желание вздохнуть глубже, появляется отдышка, наблюдаются застойные явления в легких и кровь в мокроте при кашле.
- Спровоцировать кровотечение способно перекрытие просвета легочной артерии. Такое проявление может быть последствием оперативного вмешательства, а также данной патологии подвержены больные, страдающие на болезнь вен. Такая картина заболевания в медицинских кругах обозначается термином эмболия легочной артерии. Сопутствующей симптоматикой, кроме кровяных выделений, бывает отдышка и сильная острая боль за грудиной.
- Кровохарканье могут вызвать и другие заболевания, например, эхинококкоз легкого (гельминтоз из группы цестодозов, характеризующийся образованием в печени, легких или других органах и тканях паразитарных кист), геморрагическая пурпура (мелкопятнистые капиллярные кровоизлияния в кожу, под кожу или в слизистые оболочки).
- Спровоцировать подобную симптоматику могут и такие патологические нарушения как легочный васкулит (нарушениями дыхательной функции), а так же идиопатический гемосидероз легкого (повторное кровоизлияние в альвеолы с волнообразным рецидивирующим течением).
- Причиной появления крови в мокроте при кашле может быть травма или перелом ребер.
- Появление кровяных выделений может быть следствием и такой наследственной патологии, как респираторный муковисцидоз, обусловленный нарушениями в нормальном функционировании желез. Такой сбой провоцирует продолжительные и частые воспалительные и простудные заболевания.
- Дифференцироваться кровь при рвоте способна и в случае язвенных проявлений, варикозного расширения вен или перфорации некоторых органов системы пищеварения: пищевода, двенадцатиперстной кишки, желудка. При одном из этих нарушений наблюдается обильное кровотечение со сгустками темно – бардового оттенка.
- Спровоцировать кровотечение может и попавший в дыхательные пути инородный предмет.
При появлении подобной симптоматики следуя, не откладывая в долгий ящик, обратиться на консультацию и за помощью к дипломированному специалисту, а в случае интенсивного кровотечения вызвать скорую помощь. Кровохарканья – это серьезно, и, часто, очень опасно для здоровья человека. Промедление в диагностике и терапии, в некоторых случаях, могут стоить больному даже жизни!
Диагностика крови в мокроте при кашле
Прежде чем приступить к комплексному обследованию, на основании жалоб пациента и визуального осмотра, необходимо определиться с локализацией очага кровотечения – это позволит сократить время постановки правильного диагноза, а, следовательно, позволит быстрее приступить к терапии. Потеря даже незначительного количества времени, в некоторых случаях, может стоить больному жизни. Но бывают случаи, когда определить место кровотечения очень сложно.
Диагностика крови в мокроте при кашле проходит с использованием следующих методик.
- Первое, что назначается – это лабораторные исследования выходящих мокрот. Данный анализ позволяет подтвердить или опровергнуть диагнозы, связанные с инфицированием организма патогенными микроорганизмами, например, туберкулезной палочкой или стафилококками. Показывает и наличие протекающего в организме внутреннего воспалительного процесса.
- Обязательны клинические исследования крови. По содержанию лейкоцитов в сыворотке и уровню скорости оседания эритроцитов (СОЭ), опытный специалист может судить о характере протекания процессов воспаления. Уже на этом этапе можно сузить диагностику до пневмонии, легочного абсцесса, а так же опытный пульмонолог может сказать, что это бронхит, находящийся в хронической или острой фазе.
- Чтобы диагностировать муковисцидоз (сбой хлорного обмена) проводится анализ выделений потовых желез. Данные изменения отражаются в химическом составе пота.
- Проводится и бронхоскопия, позволяющая обследовать просветы в бронховых протоках. Дается оценка состояния протоковых стенок, равномерности диаметра проходного сечения (исключение или подтверждение блокирования просвета). Данная методика позволяет диагностировать бронхоэктатические заболевания и рак легкого.
- Информативным методом обследования при подозрении на одно из заболеваний органов дыхательной системы является рентгенография (слабее – флюорография). С помощью рентгеновских лучей делается снимок, на котором, благодаря затемнениям, можно распознать пневмонию, наличие опухолевого новообразования, эмболии или абсцесса.
- В обязательном порядке кровь проверяется на свертываемость, для этого проводится коагулограмма.
- Одним из наиболее информативных на сегодняшний день методов является компьютерная томография. Это исследование дает возможность получить полную картину изменений, которые затронули интересующую доктора область. С помощью него диагностируется абсцесс, злокачественная опухоль, туберкулез, бронхоэктатическое заболевание.
- При подозрении на нарушения в работе сердца назначается похождение электрокардиограммы и проведение эхокардиографии (метода ультразвукового исследования, позволяющего получить картину функциональных и морфологических нарушений в сердечных мышцах, анатомической структуре и клапанном аппарате сердца).
- При подозрении на кровотечение, очаг которого локализуется в желудочно-кишечном тракте, обязательно назначается фиброэзофагогастродуоденоскопия (ФЭГДС).
- Не лишним будет сделать анализ крови на биохимию.
- Проба Манту.
Только получив полную картину состояния здоровья больного, определившись с локализацией очага кровотечения и провоцирующего его заболевания, можно говорить о полноценном лечении.
Предопределить заболевание возможно и по цветовой принадлежности выходящих мокрот. Но следует учитывать, что ее цвет может меняться и на фоне принятых в питание некоторых продуктов, например, красного вина, ягод черники, салата из свеклы или кофе.
- При пневмонии оттенок выделений обычно от желтоватого, до зеленовато – желтого.
- В случае с астмой, мокрота, имея высокую вязкость, отходит тяжело и имеет прозрачный вид.
- В случае прогрессирующего отека легких наблюдаются пенистые выделения с кровяными прожилками.
- Крупозную пневмонию можно диагностировать по выделениям ржавого оттенка.
- При бронхите и инфекционном гриппе выделения гнойные, зеленовато – желтого оттенка, часто с кровяными прожилками.
- При бронхоэктатической болезни и легочном абсцессе можно наблюдать мокроту с зеленоватым оттенком.
- Абсцесс легких дифференцируется мокротами коричневато – желтого цвета.
- Характерным признаком бронхогенной формы злокачественной опухоли легочной локализации являются выделения с кровяными волокнами.
- В случае инфаркте легких наблюдаются ярко — алые выделения.
- Если легкие поражены грибком, можно констатировать белую мокроту, выходящую при кашле хлопьями.
Лечение крови в мокроте при кашле
Прежде чем приступать к лечению, необходимо определиться с диагнозом. В противном случае неправильная терапия способна не только не помочь, а усугубить ситуацию, при этом драгоценное время буде утеряно безвозвратно. Лечение крови в мокроте при кашле обуславливается заболеванием, которое его вызывает, лечить симптоматику в этом случае не имеет смысла.
Если диагностирован туберкулез, то расписывается противотуберкулезная терапия. Преимущественно применяются комбинированные формы, включающие в себя несколько совместно работающих препаратов. Стартует лечебный процесс с назначения четырех различных препаратов первого эшелона. Это может быть изониазид, стрептомицин, пиразинамид, рифампицин или этамбутол.
Стрептомицин вводится в организм больного внутримышечно. Взрослым пациента в один прием назначается разовая доза от 0,5 до 1 г. В течение суток больной может получить не более 2 г препарата. Если организм пациента плохо переносить лекарственное средство, или масса его тела меньше 50 кг, или возраст больного более 60 лет, количество водимого лекарства в сутки составляет 0,75 г, разделенных на два приема.
Маленьким пациентам, возраст которых не достиг трех месяцев – суточное количество препарата рассчитывается как 10 мг на килограмм веса новорожденного. Малышам от трех до шести месяцев суточное количество лекарства рассчитывается как 15 мг на килограмм веса карапуза. Деткам от полугода до двух лет суточная доза составляет 20 мг на килограмм веса ребенка. Если ребенку не исполнилось еще 13 лет и для подростков, суточная доза составляет от 15 до 20 мг на килограмм веса маленького пациента, но она не должна превышать цифру в 0,5 г в сутки (детям до 13) и 1 г (подросткам).
При туберкулезе лекарственное средство вводится в организм больного один раз в сутки, при плохой переносимости разбивается на два приема. Продолжительность лекарственного курса от трех месяцев и далее. Длительность терапии устанавливает лечащий врач, ориентируясь на состояние здоровья пациента.
Противопоказан стрептомицин при индивидуальной непереносимости препарата и его составляющих, тяжелой форме хронической дисфункции почек, отягощенной уремией и азотемией, при поражении нервов черепно-мозговой локализации, а так же в случае беременности. С особой осторожностью следует назначать, если в анамнезе больного присутствует миастения, болезнь Паркинсона, склонность к кровотечениям, сердечная дисфункция, ботулизм, нарушение мозгового кровообращения и некоторые другие патологии.
Если терапия препаратов первого ряда неэффективна или у больного наблюдается высокая непереносимость лекарственных средств первого эшелона, тогда лечение корректируется отменой первых противотуберкулезных средств и назначением препаратов второго ряда. К ним относят рифабутин, этионамид, парааминосалициловая кислота, протионамид, офлоксацин, канамицин, циклосерин, тиоацетазон, капреомицин и ципрофлоксацин.
Действующее вещество этионамид (aethionamidum) назначается для ввода внутрь. Для взрослого пациента средняя суточная дозировка составляет от 500 до 1000 мг, разделенных на два — три приема, количество вводимого лекарства для маленьких пациентов рассчитывается как 20 или 40 мг на килограмм веса пациента, разбитых на два приема (вводится утром и перед сном).
Не рекомендуется этионамид к приему, если в анамнезе пациента присутствует тяжелая форма нарушений работы печени и в случае беременности.
Леченая терапия при пневмонии и бронхите не обходится без подключения антибиотиков. К первой линии лекарственных препаратов медики относят амоксициллин, цефтазидим, пенициллин, цефоперазон и цефепим.
Амоксициллин (Amoxycillinum) предназначен для ввода внутрь. Количественная составляющая подбирается сугубо индивидуально в зависимости от возбудителя, тяжести протекания патологии, состоятельности функционирования почек, возраста пациента и его массы тела.
Пациентам старше десяти лет и взрослым назначается по 0,5 г три раза в день, при тяжелой степени протекания заболевания дозу вводимого лекарства можно довести, при необходимости, до 1,0 г трижды в сутки. Деткам, которым еще не исполнилось двух лет, препарат назначается в форме суспензии из расчета 20 мг на килограмм массы тела малыша, разбитые на три ввода (это соответствует четверти чайной ложки). В возрасте от двух до пяти – 0,125 г (что равноценно половине чайной ложки), разнесенных на три приема. С пяти до десяти – 0,25 г (по одной чайной ложке), разбитых на три ввода.
Суспензия готовится самостоятельно, в сухой препарат вводят чистую предварительно закипевшую и остуженную до комнатной температуры воду в количестве 100 мл. Перед употреблением хорошенько взболтать.
Препарат противопоказан к использованию в случае инфекционного мононуклеоза, при повышенной непереносимости организмом больного составляющих компонентов амоксициллина, а так же в период беременности.
Если организм больного показывает высокую непереносимость лекарственных средств первой линии, возникла аллергическая реакция на препарат или данная терапия неэффективна, лечащий доктор меняет тактику, заменяя первые лекарства препаратами второй линии. К ним относят: тикарциллин, цефтриаксон, цефотаксим, ципрофлоксацин и пиперациллин.
Ципрофлоксацин (Ciprofloxacinum) необходимо принимать натощак. Для более легкого ввода стоит запить необходимым объемом жидкости. Больным, в анамнезе которого присутствует сбой в функционировании почек, доза рекомендованного препарата уменьшается вдвое.
Количество лекарства, необходимого для получения терапевтического эффекта, подбираются индивидуально каждому пациенту, опираясь на тяжесть заболевания, возраст пациента и его общее состояние здоровья, тип инвазивного микроорганизма, массу тела и почечную функцию.
Лекарственное средство в случае заболевания нижних отделов дыхательных путей средней тяжести вводится больному в размере по 0,25 г, разнесенных на два ввода. В случае тяжелого течения патологии дозировка может возрасти вдвое и соответствовать по 0,5 г, дважды на протяжении суток.
Длительность курса терапии контролируется лечащим доктором. После исчезновения дискомфортной, опасной симптоматики, для закрепления достигнутого результата, препарат необходимо принимать еще двое суток. Обычно лечебный курс составляет в среднем от семи до десяти суток.
К противопоказаниям ципрофлоксацина относят дефицит глюкозо-6-фосфатдегидрогеназы, вирусный кератит, индивидуальную непереносимость одного или нескольких составляющих препарата или возраст пациента до 18 лет.
Если лечащий врач диагностирует бронхоэктатическую болезнь или абсцесс легкого – в этом случае не обойтись без хирургического вмешательства. При раковой патологии проводится противораковая терапия, с использованием необходимых лекарственных средств, может быть показана и операция.
Существует и ряд других рекомендаций, которые желательно выполнять в тот период, когда человека беспокоит кашель.
- Необходимо обильное питье.
- Убрать вредные привычки, особенно это касается курения.
- Стабилизировать питание, удалив из рациона продукты – раздражители (например, острые специи).
- Продуктивный сон.
- Регулярное проветривание, влажная уборка жилого и рабочего помещения.
Параллельно со специфическими медикаментами в протокол лечения могут быть введены отхаркивающее препараты, лекарственные средства бронхолитического, обволакивающего, противовоспалительного действия.
В данной ситуации подойдут как лекарственные формы, производимые на базе растительного сырья, а так же синтетические и полусинтетические препараты.
Стоит лишь учитывать, что больным, в анамнезе которых имеется поражение центральной нервной системы, например, нельзя вводить термопсис или ипекакуан. Это может только усугубить ситуацию, спровоцировав приступы сильного кашля и рвоту. У маленьких пациентов данные препараты могут вызвать остановку дыхания, что приводит к асфиксии, аспирации.
Мукорегулирующие препараты способствуют лучшему выводу выделений, при этом многие из них, в паре с антибиотиками, дают возможность вторым легче проникать в секрет бронхиального дерева. Особенно активно на сегодняшний день используют такие лекарственные средства как карбоцистеин, амброксол, бромгексин или ацетилцистеин. Не следует их использовать в случае бронхиальной астмы у больного.
Карбоцистеин назначается для ввода в организм больного перорально. Стартовая дозировка для взрослого пациента – 0,375 г, что соответствует двум капсулам препарата или полторы столовые ложки лекарства в форме сиропа – это идентично трем чайным ложкам (0,25 г/ 5 мл). Лекарство принимается трижды на протяжении дня.
Малышам, которым еще нет пяти лет – по половине чайной ложки сиропа (дозировка 0,125 г/ 5 мг), вводимых в организм четыре раза в сутки. Деткам, возраст которых попадает в интервал от пяти до двенадцати – одна чайная ложка (0,25 г/ 5 мл) или одна столовая ложка сиропа (0,125 г/ 5 мг), принимаемых три раза на протяжении дня. Если ожидаемый эффект наблюдается, дозировку вводимого лекарственного средства желательно уменьшить вдвое.
Противопоказанием к назначению карбоцистеина может служить индивидуальная непереносимость организма больного к составляющим препарата, а так же при активной пептической язве в его анамнезе, в случае острой фазы таких заболеваний как цистит и гломерулонефрит.
Отхаркивающие лекарства назначаются, чтобы уменьшить вязкость мокрот, ее объемы при этом увеличиваются, выводить ее становится легче. К таковым препаратам относят аммония хлорид, гидрокарбонат натрия, калия йодид и натрия йодид.
Гидрокарбонат натрия назначается лечащим врачом внутрь. Дозировка лекарственного средства соответствует цифрам от 0,5 до 1,5 г. Количество принимаемого лекарственного средства зависит от уровня рН кислотности желудочного сока.
Как отхаркивающее средство гидрокарбонат натрия применяют и для промывания носовых ходов, в роли раствора для полосканий ротовой полости и глотки. Эффективен он и в роли средства для ингаляций (применяются растворы концентрацией от 0,5 до 2%) Противопоказаний к использованию данное химическое соединение практически не имеет, единым ограничением к использованию может служить отравление сильными кислотами. В этом случае гидрокарбонат натрия нельзя принимать внутрь.
Муколитические препараты стабилизируют процесс утилизации секрета бронхов, делая эффективнее его выход. Преимущественно применяется в детской терапии. Например, лекарственное средство АЦЦ. Терапия заболеваний, таких как трахеиты, бронхиты, пневмония.
В случае крови в мокроте при кашле не следует особо рассчитывать на методы народной медицины. Не лишним будет лишь прием природных иммуностимуляторов. Они выступят поддержкой организма в «борьбе» с заболеванием и не позволят развиться вторичной инфекции, что может только усугубить и так непростую ситуацию.
Профилактика крови в мокроте при кашле
Как гласит пословица, «от тюрьмы и от сумы не зарекайся». Точно так же абсолютно застраховать себя от рассматриваемой патологии не получится, но принять меры к уменьшению вероятность возникновения заболевания, симптомом которого является кровь в мокроте при кашле вполне реально. Профилактика крови в мокроте при кашле включает в себя методы, позволяющие держать планку иммунной защиты собственного организма на высоком уровне.
- Следует убрать из своей жизни вредные привычки, особенно это касается никотина.
- Избегать контакта с летучими химическими веществами, отличающимися повышенной токсичностью. Если сделать этого не удается, пользоваться специальным защитным костюмом и маской.
- Минимизировать воздействие жесткого рентгеновского и ультрафиолетового излучения.
- Необходимы частые, не реже четырех – шести раз в сутки проветривания жилых и рабочих помещений.
- Можно хотя бы раз в день кварцевать помещение.
- Полезны и прогулки на свежем воздухе.
- Сбалансированное питание, в рацион должны входить продукты, богатые витаминами и микроэлементами. Больше потреблять овощей и фруктов.
- Не лишним будет практиковать закаливающие процедуры.
- Придерживаться правил личной гигиены.
- Умеренные физические нагрузки.
- Эмоциональная стабильность. Побольше позитивных эмоций. Жизнерадостный настрой.
Прогноз появления крови в мокроте при кашле
Достаточно тяжело дать однозначный прогноз крови в мокроте при кашле. Слишком уж разноплановые заболевания способны вызвать подобную симптоматику. И если, например, говорить о нарушении целостности мелких сосудов вследствие высокого давления, то будет достаточным следить за его параметрами и симптоматика уйдет сама собой, то же можно сказать о пневмонии или бронхите. Своевременная диагностика и адекватное комплексное лечение, и прогноз крови в мокроте при кашле достаточно благоприятный.
Гораздо сложнее обстоит дело, если причиной крови в мокроте при кашле является рак легких или патология, по тяжести сравнивая с онкологией. Но и в этом случае опускать руки не стоит. Чем раньше поставлен диагноз и приняты необходимые терапевтические меры, тем вероятность благоприятного исхода лечения выше.
Кашель – один из многочисленных симптомов, которыми наш организм подает сигнал о поражающих его патологических изменениях. Кровь в мокроте при кашле – более серьезный звоночек. Но подводя итоги вышесказанному, следует сделать вывод, что если у Вас, или у кого — то из Ваших близких, наблюдается данная симптоматика, ни в коем случае не занимайтесь самолечением – это может быть просто опасно для жизни. По этим же причинам не назначается комплексная терапия и до установления патологии, которая явилась причиной кровохарканья. Только установив правильный диагноз можно защитить организм больного от осложнений и расписать действительно эффективную терапию. Будьте более внимательны к себе, своему здоровью и здоровью Ваших близких! Ведь ранняя диагностика – это залог быстрого выздоровления с минимальными последствиями!
Все новости Предыдущая Следующая
Причины кашля у собак — статьи о ветеринарии «Свой Доктор»
Кашель – это рефлекторные сокращения мыщц дыхательных путей из-за раздражения рецепторов. Кашель может быть сухим или влажным, редким или частым, приступообразным, острым или хроническим.
Причины кашля у собак могут быть разными. Условно их можно разделить на несколько групп и подгрупп:
1. Заразные
a) Инфекции дыхательных путей (они бывают вирусного, бактериального, грибкового происхождения – например: инфекционный вирусный трахеит, бронхит, бронхопневмония и др.) – обычно эти инфекции протекают остро или подостро. Заражаются собаки воздушно-капельным путем при тесном контакте с больными животными, при скученном содержании. Заражению способствует переохлаждение, стресс, ослабленный иммунитет. При аденовирозе, часто его называют питомниковый или вольерный кашель– нередко встречается сухой, мучительный, непродуктивный кашель, часто приводящий к рвоте.
Владельцы описывают его так: «собака пытается что-то откашлять, как будто подавилась, кашляет до рвоты». Это яркий клинический симптом инфекционного трахеобронхита, который может быть вызван как одним инфекционным агентом, так и ассоциацией вирусов, бактерий и простейших. Бронхит или трахеобронхит , начавшийся как вирусный, может осложниться бактериальной инфекцией, при этом меняется и характер кашля — сначала сухой, может быть стридорное «свистящее дыхание», через несколько дней кашель становится влажный, с появлением мокроты и одышки.
b) Паразитарные заболевания, к которым относится инвазия эндопаразитами – нематоды (подострый, хронический процесс). Самыми опасными среди них являются дирофилярии. Они паразитируют в легочной артерии, и могут локализоваться в подкожной клетчатке и в органах зрения. Собаки инфицируются при укусе зараженного комара. Жизненный цикл этих паразитов связан с миграцией проглоченных личинок из желудочно-кишечного тракта в легочную ткань.
В органах дыхания гельминты проводят примерно 2 недели, а затем отхаркиваются, заглатываются снова вместе с мокротой, и вырастают во взрослых особей уже в кишечнике. Может пройти несколько месяцев до того, как в организме собаки созреют взрослые особи, которые начнут размножаться. Поэтому владельцы собак могут не сразу заметить заболевание.
Если Вы проживаете в южных странах и городах с умеренным климатом, вам стоит быть особенно внимательным и проводить обработки от гельминтов и от эктопаразитов регулярно.
Важно понимать, что эти заболевания имеют антропозоонозный характер, то есть заразны для людей. В данном случае, врач обязан узнать у владельцев собаки, были ли за последнее время переезды в южные регионы. Признаками сердечного дирофиляриоза могут быть кашель, характерная одышка, вялость, недомогание, снижение веса, сердечная и дыхательная недостаточность.
2. Незаразные
a) Инородные предметы в верхних дыхательных путях. Это острое состояние, которое может привести к смерти от асфиксии (т.е. удушья), если во время не извлечь предмет, перегораживающий дыхательные пути. Клинической картиной является затрудненное дыхание, изнуряющий кашель, позывы на рвоту, цианотичные «синюшные» слизистые оболочки, может быть свистящий шум при дыхании, потеря сознания. В таких случаях необходимо срочно обратиться в ветеринарную клинику за экстренной помощью.
b) Особенности анатомического строения дыхательных путей, ротоглотки и пищевода собаки. Например, обратное чихание (реверсивный кашель) чаще имеет наследственный характер , часто встречается у биглей, но но могут болеть и другие породы собак. Чаще это приступообразный кашель, не связанный с заболеваниями, возникающий резко и проходящий быстро, без помощи со стороны. Предполагают, что это может быть связано со строением носоглотки, гипертрофией мягкого неба, аллергией или наличием вирусной инфекции, но этиология этого заболевания до конца не изучена.
К кашлю, связанному с анатомическими дефектами строения верхних дыхательных путей можно отнести коллапс трахеи, стеноз трахеи, мальформация (субтип коллапса) – это врожденные или приобретенные изменения хрящевой ткани трахеи. При данной патологии кашель появляется в тот момент, когда «мягкая» часть трахеи начинает вибрировать из-за потоков воздуха. Для диагностики данного заболевания используют рентгеноскопию или трахеоскопию. Часто встречается у карликовых пород собак, любого возраста. Такой процесс обычно имеет хронический характер.
Если собака в момент выгула находится в ошейнике, при сдавливании им так же может быть кашель, поэтому все без исключения породы собак должны выгуливаться на шлейке, которая не причиняет дискомфорта животному и лишних травм.
В некоторых случаях избыточный вес так же может провести к приступам кашля.
Брахицефальный синдром – синдром короткомордых собак, в основном к ним относятся английские бульдоги, мопсы, боксеры. Гипертрофированная небная занавеска перекрывает дыхательные пути, в трахею затекают слюни и в связи с этим возникает кашель. Обычно у таких животных постоянный храп, и не только ночью. Может быть одышка, свистящее дыхание, слюни изо рта, цианоз слизистых. Состояние может ухудшаться в момент физических нагрузок, стресса, переездов или в жару. Длительное течение может привести к осложнениям – отекам глотки, утолщению слизистых или даже к некардиогенному отеку легких.
c) Новообразования в трахее, легких, бронхах, грудной полости. Кашель может иметь острый, подострый или хронический характер. Чаще встречается у возрастных животных любых пород. Сопровождается одышкой, патологическими шумами в легких.
d) Заболевания сердца – «сердечный кашель» такой кашель чаще всего проявляется у животных в зрелом и старшем возрасте, когда могут проявляться хронические изменения в организме. В раннем возрасте – это крайне редкое явление.
e) Аллергический кашель – у собак встречается редко и имеет хронический характер. Такому кашлю свойственна сезонность, может проявляться в определенный период года, но иногда кашель может быть круглогодичным, так как зависит от постоянного или периодического контакта с аллергеном. Сопутствующими клиническими признаками является отечность слизистых, гиперемия коньюктивы, кожный зуд и высыпания на коже, чихание, приступы удушья, цианоз слизистых оболочек во время приступа. Аллергический кашель может быть обусловлен длительным воздействием различных аллергенов, химических летучих веществ, стрессами, климатическими условиями, инфекционными заболеваниями.
Диагностика
Для того чтобы понять к какой группе заболеваний отнести кашель, в первую очередь врачу необходимо собрать анамнез и это невозможно сделать без помощи владельцев животного. Именно их внимание к особенностям течения заболевания подопечного им животного помогает врачу поставить правильные предварительные диагнозы и сократить время и затраты на диагностику. Затем проводится клинический осмотр животного. Важно оценить цвет слизистых оболочек (ротовой полости, коньюктивы) — в норме он должен быть бледно-розового цвета. Трахеальный рефлекс- в норме при надавливании на трахею кашля не должно быть. Положительный трахеальный рефлекс (когда пальпация сразу сопровождается появлением кашля) может указывать на воспалительный процесс. Далее врач делает аускультацию грудной клетки. Вне зависимости от того, услышит ли ветеринарный врач патологические шумы в сердце или легких, первым этапом дополнительной диагностики является выполнение рентгена. При выявлении воспалительного процесса, рекомендовано сдавать клинический анализ крови. А вот биохимический (оценка функции внутренних органов) анализ крови требуется не всегда.
Может так же потребоваться консультация врача-кардиолога и ЭХО-КГ для исключения кардиопатологий которые могут быть причиной возникновения кашля, следствием хронического кашля или осложнять течение не кардиогенного заболевания.
В последние годы врачами ветеринарной медицины успешно осваивается ультразвуковой метод диагностики причин кашля – не кардиогенное УЗИ плевральной полости. Этот метод дает много информации о состоянии органов дыхания и рекомендован как важное и информативное дополнение к рентгенографии.
В заключении можно сказать, что кашель у собак – это всего лишь симптом, который говорит о присутствии какой-либо патологии, важно её вовремя заметить и обратиться за помощью в ветеринарную клинику.
Таким образом, владелец предотвратит развитие осложнений у собаки, сохранит её здоровье, а также избежит дополнительных финансовых затрат в дальнейшем. Если Ваш питомец заболел, то перед посещением врача, по возможности, оцените, как часто случается приступ кашля, какова его продолжительность, снимите небольшое видео приступа кашля. Все это поможет врачу в постановке диагноза и назначения правильного лечения.
Махватова Надежда Владимировна
иетеринарный врач — интерн СВК «Свой Доктор»
Клиники Чайка — Chaika.com
Кровохарканье — это выделение крови вместе с кашлем. Может проявляться в виде кровавого окраса мокроты, наличия прожилок или сгустков крови в мокроте, откашливания сгустков мокроты или свежей крови при кашле. Массивным кровохарканьем называется выделение более 500 мл крови за одни сутки или более 100 мл за один час. Кровохарканье может быть ситуационным и постоянным. Причины кровохарканья можно разделить на легочные и внелегочные. Причинами легочного кровохарканья могут быть пневмония (в определенной стадии болезни), разрыв мелкого сосуда бронха при остром или хроническом кашле, изъязвление и разрыв крупного сосуда в области бронхоэктаза, распад туберкулезного инфильтрата и формирование туберкулезной каверны, распад или кровотечение из раковой опухоли. Легочное кровохарканье также встречается у пациентов с врожденными пороками развития легких и сердца. Кровохарканье может наблюдаться после проведения биопсии легких, после тупого или проникающего ранения легкого, при попадании инородного тела в легкое. Кровохарканье встречается в рамках системных заболеваний (например, при системной красной волчанке), наконец, кровохарканье может быть признаком тромбоэмболии легочной артерии или встречаться у пациентов с выраженной легочной гипертензией.
Внелегочное кровохарканье может быть связано с кровотечением из других органов — например, у пациентов с острой язвой желудка и желудочным кровотечением, у пациентов с патологией ЛОР-органов и носовыми кровотечениями, или у пациентов со стоматологическими проблемами и кровотечением из десен. Кровохарканье может встречаться у пациентов с тяжелым нарушением свертывающей системы крови: у пациентов с печеночной недостаточностью, онкогематологическими заболеваниями или на фоне приема препаратов, которые угнетают свертывающую систему крови. Среди редких причин выделяют кровохарканье у пациентов с системным эндометриозом, когда поражаются легкие. Также кровохарканье бывает у людей, которые употребляют наркотические вещества на основе кокаина. В 30% случаев причину установить невозможно.
Обследование при кровохарканье сложное и должно включать посещение пульмонолога, исследование мокроты, проведение рентгенологического или КТ-исследования легких с внутривенным контрастированием, обязательное проведение бронхоскопии и гастроскопии, ЭХО-КГ, ЭКГ и целого ряда анализов, способных оценить свертывающую систему крови и наличие системных заболеваний.
«Думал, что помру». Рассказы переболевших COVID-19
«НИКОГДА НЕ ВИДЕЛ, ЧТОБЫ БЫЛО СТОЛЬКО ТЯЖЕЛОБОЛЬНЫХ»
Куаныш Есназаров, хирург, 44 года:
— Я работаю в городской больнице № 7 города Алматы, с марта — в приемном покое, поскольку наше хозрасчетное отделение закрыли. Пациентами с коронавирусом я не занимался, но в приемный покой поступают разные люди — неясно, болеют они или нет. Были случаи, мы госпитализировали, а пациенты оказывались с коронавирусом. Я принимал больного после травмы, у него выявили коронавирусную инфекцию.
Заболел в начале июля. Заразился на работе. А где еще? В гости мы не ходили, родственников не видели несколько месяцев, общаемся с ними только по телефону.
Первые признаки — дискомфорт, слабость, озноб. Через несколько дней пропали вкус и запах. Понял, что «попал». Сначала пошел в поликлинику и зашел к врачу после трех часов ожидания, он сказал: «У вас ничего нет, всё хорошо». «Сделайте хотя бы рентген, температура — 38, я не чувствую ни запахов, ни вкуса», — просил я. Он ответил: «У вас бронхит, идите домой». Даже больничный лист не открыли. После нескольких дней лечения на дому кашель усилился, была мокрота с кровью. Сделал КТ-снимок (компьютерная томография. — Ред.). Двусторонняя пневмония, поражение 40 процентов легких. Меня госпитализировали. ПЦР-тест сдал в больнице, пришел положительный результат. У меня диабет и инсулиновая зависимость, это осложняет состояние. Почти две недели находился в больнице. Была одышка, упала сатурация (содержание кислорода в крови. — Ред.). Неделю был на кислороде, по два часа в день.
Знаете, у нас люди до сих пор не верят в существование вируса, думают, что это какой-то заговор, ходят без масок, собираются. Не задумываются, пока сами не столкнутся. Я 20 лет работаю в медицине, но никогда не видел такой повальной заболеваемости, никогда не видел, чтобы было столько тяжелобольных. Больные гибнут.
Мы стараемся никуда не ходить с начала карантина в марте. Выходил только я — на работу и за продуктами. Жена и четверо детей были дома. Но члены моей семьи переболели в одно время со мной, но все перенесли легко.
Коронавирус: истории переболевших и потерявших родственников
«НЕЛЬЗЯ СДАВАТЬСЯ»
Роза (имя изменено по ее просьбе), жительница Актобе, 56 лет:
— 15 июня меня в очень тяжелом состоянии доставили в Актюбинскую областную инфекционную больницу на машине скорой помощи. Сразу положили в реанимационное отделение, подкючили к аппарату ИВЛ, под которым пролежала семь дней. Затем меня перевели в палату, где я каждый день дышала через аппарат с кислородом.
Скончалась невестка мужа, и я ходила на ее похороны. Через несколько дней у меня начался сухой кашель, появилась одышка. Позвонила знакомому врачу, он сказал срочно сделать рентген-снимок. Я работаю в медицинском центре, мы каждые три месяца проходим рентген. Поэтому я была уверена, что мои легкие чистые. Но рентген показал двустороннюю пневмонию.
Большое спасибо сотрудникам Актюбинской областной инфекционной больницы. Они спасли меня от смерти. Я не могла ни есть, ни ходить в туалет. Санитары отделения реанимации ухаживали как за родной, кормили через трубочку. Врачи не оставляли нас ни днем, ни ночью. Некоторые пациенты умирали.
Я так поняла, что надо приложить все усилия для предотвращения заражения. Но если заболел, то нельзя сдаваться психологически. Я сама себя успокаивала и говорила: «Всё будет хорошо, дома тебя ждет семья». Думаю, нужно мыслить здраво, думать о хорошем и только так можно победить болезнь.
После этого опыта я пересмотрела свои жизненные ценности и поняла важность семьи и здоровья. Спешила увидеться с сыном и мужем. Теперь мы никуда не выходим без маски, не ходим в людные места. Я тренируюсь каждый день, начала бегать в 5 часов утра, пока на улицах никого нет.
«НЕ ПРИСЛУШАЛИСЬ К СОВЕТУ ИМАМА НЕ ХОДИТЬ НА ПОХОРОНЫ»
Марат Койбагаров, житель села Тартогай Шиелийского района Кызылординской области, 49 лет:
— Я только что выписался из провизорного центра Шиелийского района. У меня была двусторонняя пневмония. Только что встретился с семьей. Прошел рентген, снимок показал, что легкие чистые.
2 июля я похоронил свою 83-летнюю мать, которая была прикована к постели в течение нескольких лет. Много людей пришло, они не прислушались к совету имама не ходить на похороны. Было много соболезнований до семидневных поминок. Некоторые из приходивших говорили: «Совестно не прийти, она скончалась в таком возрасте, пришел, хоть и болею». Три дня спустя у меня начались боли в груди, появились жар и одышка. Не хватало воздуха, еле добрался до больницы.
Ситуация в сельской местности сложная. Многие умирают. Болеют дети, родственники. У всех высокая температура, кашель. Все они по совету невестки, работающей врачом, лечатся дома.
Кажется, люди не извлекут урок, пока сами лично с этим не столкнутся. В эти дни в нашем селе люди продолжают собираться на небольшие свадьбы и поминки. Считаю, что необходимо строго контролировать, пусть даже полиция охраняет дом, где проходят похороны. Как еще объяснить людям?
Молодой человек у здания больницы в Алматы. Июль 2020 года.«ГЛАВНОЕ — НЕ ВПАДАТЬ В УНЫНИЕ»
Айгерим Аскарбаева, жительница Алматы:
— В конце мая, когда вирус начал активно распространяться, я заболела пневмонией. В то время, по-моему, не было ни методики лечения, ни определенных лекарств. Поэтому по указанию врачей мне пришлось принимать тяжелые препараты с побочными эффектами. Через десять дней после выписки я проболела еще три дня.
После лечения поняла, что все должны быть психологически готовы к этому заболеванию. Теперь любой может заболеть. Вы даже не сразу поймете, когда заболеете, и не узнаете, откуда эта болезнь пришла. В таких случаях лучше начать лечение незамедлительно. Главное — не впадать в уныние, как и при любой другой болезни.
Врачи предупредили, что мне потребуется еще пять-шесть месяцев ухода. Сказали не пить холодную воду, не выходить в прохладную погоду на улицу, пить витамины для повышения иммунитета, хорошо питаться. Теперь я тренируюсь несколько раз по 10 минут.
«Я ЛЕЖАЛА, ПЕРИОДИЧЕСКИ «ОТКЛЮЧАЛАСЬ»»
Елена Вогонова, жительница Алматы:
— Где и как заразилась — не знаю. 25 июня у меня поднялась температура, почувствовала сильную слабость, началась диарея, постоянно клонило в сон, кашляла. Вызвала врача из поликлиники, спросила: «Это коронавирус?» Он ответил, что «нет». Это было на той неделе, когда тестов в поликлинике не было. Пять дней спустя, когда температура спала, подумала, что это было обычное ОРВИ. Потом пропали запахи, усилился кашель.
У меня двое детей, воспитываю их одна, поэтому мне нужно было закрыть больничный и идти на работу. Пошла в поликлинику, а когда выходила оттуда, мне стало плохо. Вызвали скорую, меня увезли в 7-ю больницу.
По состоянию здоровья я часто бываю в больницах. Нас, неходячих, которые на каталках, обычно не так много. Но в этот раз на каталках было много — не все ковидные, были беременные, были дедушки и бабушки. То есть больница была реально перегружена и пациентов было очень много. Взяли ПЦР-тест. На следующий день, 8-го [июля], пришли и сказали, что у меня COVID. Первые эмоции — шок и испуг. Но я не могла даже сильно проявить эмоции, была не в состоянии, даже сидеть не могла. Несмотря на это, мне 9-го сказали, что будут выписывать. Я сказала, что у меня инвалидность и я в группе риска. Потом меня перевели в модульный стационар. В первые дни я была в неплохом состоянии, потом начала ослабевать, сатурация упала до 75, и меня подключили к кислороду.
В стационаре был медбрат по имени Бахадур, очень ему благодарна. Когда у меня была слабость, он меня в туалет носил, когда упал сахар, он дал глюкозу, побежал, принес малину, ежемалину и творог. Есть люди, которые хотят помочь, — это радует.
Мне нужен был препарат «Фраксипарин». В первый день нашли каким-то чудом шесть уколов, мне хватило на три дня. Потом препарата не было. Я лежала, периодически «отключалась». Когда была в сознании, переписывалась с какими-то перекупщиками. Они писали «перешлите деньги, я вам через такси передам». Они просили за пачку 60 тысяч тенге, тогда, как обычно, он стоил около 15 тысяч. Потом кто-то написал, что купил препарат в одной аптеке, я позвонила, мне отложили. Друзья купили за 30 тысяч, привезли и денег с меня не взяли. Это было трогательно.
Меня выписали, но у меня всё еще есть слабость. Я не могу нормально жить. Мне сказали, что восстановление будет длиться месяцы. У меня нет родственников в Алматы, мне помогали друзья, знакомые и социальные сети. Кто-то просто писал слова поддержки. Меня это спасло. Если бы я осталась дома, меня бы уже не было.
«КАЖДЫЙ САМ НЕСЕТ ОТВЕТСТВЕННОСТЬ ЗА СВОЮ ЖИЗНЬ»
Шах Мелис, врач, 25 лет:
— В апреле эпидемиологи выявляли инфицированных, и мы изолировали подъезды. Я трижды ездил на такие вызовы. В это время я и заразился. Моя жена была беременна, подошло время для скрининга. Гинеколог направил ее на COVID-тест. У нее выявили вирус. Коронавирус также обнаружили у наших двух родственников, которые жили с нами. Когда появилась первая информация об эпидемии, я начал читать и изучать зарубежные публикации.
Поэтому я не боялся заразиться. Тем не менее, после того как моя жена первой прошла тест и у нее подтвердился вирус, я был очень напуган. Потому что не знаешь, как даже обычный грипп может повлиять на ребенка, а это совершенно неизвестный вирус. Мою жену доставили в больницу для беременных в Калкамане, а меня отвезли в военный госпиталь в нижней части Алматы. У меня поднялась температура до 39,6, ломило всё тело, обострилась ангина, напомнили о себе хронический гайморит и фарингит.
В больнице старался не лежать, много двигался, ходил туда-сюда. Рентген показал, что мои легкие чистые, но у меня было затруднено дыхание. Раньше я пять лет проработал медбратом в отделении интенсивной терапии. Там мы заставляли послеоперационных больных надувать воздушные шары, чтобы у них раскрывались легкие. Я использовал этот метод и для себя. В больнице нет воздушных шаров, их никто не мог принести, поэтому я приклеил скотчем шприц к обычным медицинским перчаткам и надувал их.
Принимал противовирусные препараты и витамины. В общей сложности провел в больнице 28 дней, а затем не выходил из дома еще 14 дней. После выздоровления у меня было желание помочь другим больным. Я обратился в четыре провизорных центра. Хотел быть на передовой борьбы с вирусом, но меня не приняли. Сейчас я участковый врач в поликлинике. Работы много. Раньше было по одному-два вызова в день, а теперь по десять. Мы работаем как скорая помощь. Много людей, обращаются за консультацией и днем и ночью. На одном участке зарегистрировано 1 700 человек, в нашей поликлинике около 20 таких участков. Теперь у нас есть мобильные группы, они ходят к людям с симптомами COVID.
На мой взгляд, эта эпидемия показала, что каждый несет ответственность за свою жизнь. Главное — не паниковать. Необходимо максимально соблюдать меры предосторожности, при первых признаках болезни лучше сразу обращаться к врачам, чтобы не упустить время. Конечно, сейчас не хватает врачей, в больницах нет мест. Тем не менее необходимо постоянно находиться на связи с участковым врачом.
Пункт тестирования на COVID-19 в Алматы. 13 июля 2020 года.«В БОЛЬНИЦУ ДОСТАВИЛИ ПОСЛЕ ШУМА И КРИКА»
Айнур Абильбек, жительница Алматы:
— 14 дней назад меня выписали из больницы. Я болела около десяти дней. Мне было трудно дышать, и я прошла кислородную терапию. Сначала заболел мой брат, потом мама и тетя. Я бегала ко всем, в итоге сама угодила в больницу. Скорая помощь не хотела меня забирать, несмотря на температуру 39,6. Мы начали искать знакомых, и меня после шума и криков с трудом положили в больницу. ПЦР-тест сдала в больнице, он подтвердил наличие вируса. Благодаря противовирусным препаратам и антибиотикам я пришла в себя на шестые сутки.
Я не знаю точно, от кого и как я заразилась. Мы все были на карантине. Но мой брат искал работу. Как скажешь, чтобы он не выходил на работу? У нас есть родители, есть мы. Кроме того, к нам приезжали родственники. Невозможно быть полностью изолированным и не выходить из дома. Мы ходили в магазин, в аптеку, на работу. Там каждый второй ходит без маски, не соблюдает дистанцию. У нас заболевшие не идут в больницу, пока не упадут.
Всё, чего я хочу сейчас, — чтобы выздоровел отец. Я бегала целый день, чтобы положить отца в больницу. Мы искали знакомых и еле госпитализировали его. У отца тоже COVID…
«ДВА УРОКА»
Джохар Утебеков, адвокат:
— Я заболел 9 мая. Первые симптомы: боль в горле, насморк, кашель и недомогание. На третий день температура подскочила до 40 градусов. Ночью была страшная лихорадка, озноб, бред и галлюцинации. Думал, что помру. Ломило кости. Через четыре дня заметил, что у меня на 90 процентов пропало обоняние. Это специфический признак COVID-19. Горло стало болеть всё сильнее. Почти через неделю пришел положительный тест на COVID.
Ума не приложу, где мог заразиться. Мы переболели всей семьей. С начала карантина мы соблюдали все меры предосторожности. Жена и двое сыновей перенесли болезнь в легкой форме, я в среднетяжелой.
Я извлек два урока. Прежде всего надо следить за своим здоровьем, не запускать хронические заболевания, лечить их системно. У меня нормальное здоровье, но был хронический тонзиллит, из-за этого у меня была сильная боль в горле. Ровесники с диабетом и заболеваниями почек тяжело перенесли. Хронические заболевания нельзя запускать. Второе — нужно вести здоровый образ жизни. Сейчас я взял в привычку каждое утро делать растяжку. Это реабилитация и общее укрепление здоровья.
Как бы странно это ни звучало, но благодаря всему этому — болезни и лечению — наша семья стала сплоченнее.
Причины кашля с кровью — Клиника Мэйо
Кровохарканье — это откашливание крови из некоторой части легких (дыхательных путей). Кровь, поступающая откуда-то еще, например из желудка, может поступать из легких. Вашему врачу важно определить место кровотечения, а затем определить, почему вы кашляете кровью.
Основной причиной кашля с кровью является хронический бронхит или бронхоэктазы. Другие возможные причины кашля с кровью включают:
- Обострение ХОБЛ (хронической обструктивной болезни легких) — ухудшение симптомов
- Муковисцидоз
- Употребление наркотиков, таких как крэк-кокаин
- Инородное тело
- Гранулематоз с полиангиулитом (Вегенером)
- Абсцесс легкого
- Рак легкого
- Стеноз митрального клапана
- Паразитарная инфекция
- Пневмония
- Легочная эмболия (сгусток крови в артерии в легком)
- Травма грудной клетки
- 000 Туберкулез Туберкулез обычно ассоциируется с этим симптомом.Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз.
- Определение
- Когда обращаться к врачу
- Weinberger SE. Этиология и оценка кровохарканья у взрослых. http://www.uptodate.com/ home. По состоянию на 6 марта 2015 г.
- Ferri FF.Кровохарканье. В: Клинический советник Ферри, 2015 г .: 5 книг в 1. Филадельфия, Пенсильвания: Мосби Эльзевьер; 2015: 543. https://www.clinicalkey.com. По состоянию на 6 марта 2015 г.
- Kapur S, et al. Кровохарканье и грибковые инфекции грудной клетки. Хирургические клиники Северной Америки. 2010; 90: 985.
- AskMayoExpert. Кровохарканье. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2015.
- продолжительный сильный кашель
- инфекция грудной клетки — это более вероятно, если ваша мокрота обесцвечена или содержит гной, у вас жар , или у вас ощущение стеснения в груди
- бронхоэктазия — это более вероятно, если у вас также хрипы или одышка
- тромбоэмболии легочной артерии (сгусток крови в легких) — обычно это вызывает внезапную одышку и боль в груди
- отек легких (жидкость в легких) — ваша мокрота будет розовой и пенистой, и это обычно происходит у людей с уже существующими проблемами с сердцем
- рак легких — это более вероятно, если вам больше 40 лет и вы курите
- туберкулез (ТБ) — тяжелая инфекция легких, связанная с лихорадкой и потоотделением; это становится все более распространенным в Великобритании, но можно лечить пролонгированными антибиотиками
- рак горла или трахеи
- прием антикоагулянтов — лекарств, которые помогают остановить свертывание крови, таких как варфарин, ривароксабан или дабигатран
- хронический кашель
- одышку
- стеснение в груди
- получение дыхательных процедур
- упражнения, если возможно
- изменение образа жизни, например, отказ от курения
- прием некоторых лекарств
- необъяснимую потерю веса
- свистящее дыхание
- одышку
- хронический кашель
- кровяной кашель
- хроническую усталость
- хронический кашель
- кровотечение при кашле
- потеря веса
- ночная потливость
- человек имеет проблемы с дыханием
- человек имеет в анамнезе тромбы или проходит курс лечения от тромбов
- человек испытывает сильную боль в груди
- человек чувствует себя сбитым с толку или теряет сознание
- младенец или ребенок младшего возраста испытывает затрудненное дыхание
- Из легких (кровохарканье). Если кровь ярко-красная, пенистая, а иногда и смешанная со слизью, вероятно, это происходит из легких и может быть результатом постоянного кашля или легочной инфекции.
- Из пищеварительного тракта (гематемезис). Если кровь темная и со следами еды, вероятно, она произошла из желудка или другого места в пищеварительном тракте. Это может быть признаком более серьезного состояния.
- Бронхит. Хронический бронхит часто возникает за появлением крови. Состояние включает стойкое или повторяющееся воспаление дыхательных путей, а также кашель и выделение мокроты.
- Бронхоэктазия. Это описывает постоянное увеличение частей дыхательных путей легких. Часто возникает при инфекции, одышке и хрипах.
- Продолжительный или сильный кашель. Это может вызвать раздражение верхних дыхательных путей и разрыв кровеносных сосудов.
- Сильное носовое кровотечение. Многие факторы могут вызвать кровотечение из носа.
- Употребление наркотиков. Наркотики, такие как кокаин, при вдыхании через ноздри могут раздражать верхние дыхательные пути.
- Антикоагулянты. Эти лекарства предотвращают свертывание крови. Примеры включают варфарин, ривароксабан, дабигатран и апиксабан.
- Хроническая обструктивная болезнь легких (ХОБЛ). ХОБЛ — это постоянное препятствие оттоку воздуха из легких. Обычно это вызывает затрудненное дыхание, кашель, выделение мокроты и хрипы.
- Пневмония. Эта и другие легочные инфекции могут вызывать кровянистую мокроту. Пневмония характеризуется воспалением легочной ткани, как правило, из-за бактериальной инфекции. Люди с пневмонией, как правило, испытывают боль в груди при дыхании или кашле, утомляемость, жар, потоотделение и озноб. Пожилые люди также могут испытывать замешательство.
- Тромбоэмболия легочной артерии. Это относится к сгустку крови в одной артерии легкого. Обычно это вызывает боль в груди и внезапную одышку.
- Отек легких. Это жидкость в легких. Отек легких чаще всего встречается у людей с сердечными заболеваниями. Это вызывает розовую и пенистую мокроту, а также сильную одышку, иногда с болью в груди.
- Рак легких. У человека больше шансов заболеть раком легких, если он старше 40 лет и курит табак.Это может вызвать не проходящий кашель, одышку, боль в груди, а иногда и боль в костях или головные боли.
- Рак шеи. Обычно это начинается в горле, гортани или дыхательном горле. Это может вызвать отек или болезненность, которая не заживает, постоянную боль в горле и красное или белое пятно во рту.
- Муковисцидоз. Это наследственное заболевание серьезно повреждает легкие. Обычно это вызывает затрудненное дыхание и постоянный кашель с густой слизью.
- Гранулематоз с полиангиитом. Здесь описывается воспаление кровеносных сосудов носовых пазух, легких и почек. Обычно это вызывает насморк, кровотечение из носа, одышку, хрипы и лихорадку.
- Туберкулез. Бактерия вызывает эту тяжелую инфекцию легких, которая может вызывать жар, потоотделение, боль в груди, боль при дыхании или кашле, а также постоянный кашель.
- Суженные клапаны сердца. Сужение митрального клапана сердца, называемое стенозом митрального клапана, может вызвать одышку, особенно при физической нагрузке или в положении лежа.Другие симптомы включают опухшие ступни или ноги, учащенное сердцебиение или усталость, особенно при повышенной физической активности.
- Тяжелая травма. При травме грудной клетки в мокроте может появиться кровь.
- потеря аппетита
- необъяснимая потеря веса
- кровь в моче или стуле
- боль в груди, головокружение, лихорадка или свет -голова
- ухудшение одышки
- Стероиды. Стероиды могут помочь, когда за кровотечением стоит воспалительное состояние.
- Антибиотики. Антибиотики используются при пневмонии или туберкулезе.
- Бронхоскопия. Это дает возможность внимательно изучить возможные источники кровотечения. Инструмент, называемый эндоскопом, вводится в дыхательные пути через нос или рот.К концу можно прикрепить инструменты. Некоторые предназначены для остановки кровотечения, а другие, например, могут удалять сгусток крови.
- Эмболизация. Если за кровь в мокроте отвечает крупный кровеносный сосуд, врач может порекомендовать процедуру, называемую эмболизацией. В сосуд вводят катетер, идентифицируют источник кровотечения и используют металлическую спираль, химическое вещество или фрагмент желатиновой губки для его закрытия.
- Переливание продуктов крови. Переливание элементов крови, таких как плазма, факторы свертывания или тромбоциты, может потребоваться, если проблемы со свертыванием или чрезмерно жидкая кровь являются причиной появления крови в мокроте.
- Химиотерапия или лучевая терапия. Их можно использовать для лечения рака легких.
- Хирургия. Это может потребоваться для удаления поврежденного или злокачественного участка легкого. Хирургия обычно считается крайней мерой и возможна только при сильном или постоянном кровотечении.
- Воспаление и раздражение дыхательных путей от повторного кашля
- Бронхит
- Бронхоэктаз
- Рак легких: Примерно 20% людей с раком легких в какой-то момент в ходе болезни испытывают кашель с кровью, а рак грудной клетки (включая рак легких) является причиной примерно 25% случаев кровохарканья.
- Пневмония
- Отек легких
- Сгустки крови в легких (тромбоэмболия легочной артерии): при тромбоэмболии легочной артерии люди часто испытывают боль, покраснение или припухлость в икрах из-за тромбоза глубоких вен.
- Туберкулез: это самая частая причина кашля с кровью во всем мире, но менее распространенная в Соединенных Штатах.
- Вдыхание инородного тела
- Нарушения свертываемости крови: они могут быть унаследованы или вызваны приемом лекарств или добавок, которые увеличивают время, необходимое для свертывания крови.
- Как давно это происходит?
- Когда это началось?
- Это произошло во время еды?
- Сколько крови ты откашлялся?
- Была ли кровь смешана со слизью?
- Какие еще симптомы у вас возникли? Например, постоянный кашель, симптомы аллергии, одышка, охриплость голоса, хрипы, необъяснимая потеря веса или утомляемость.
- Были ли у вас эпизоды удушья?
- Вы курили или курили когда-нибудь?
- Какие лекарства вы принимаете (включая любые травяные добавки или лекарства, отпускаемые без рецепта)?
- Какие еще у вас заболевания?
- Были ли у кого-нибудь в вашей семье бронхит, нарушения свертываемости крови, проблемы с легкими или рак легких?
- Лабораторные анализы для проверки показателей крови и поиска любой причины кровотечения
- Рентген грудной клетки для выявления любых признаков опухоли
- Компьютерная томография грудной клетки
- Бронхоскопия для проверки наличия инородных тел или выявления опухоли в дыхательных путях (при бронхоскопии гибкая трубка вводится через рот в бронхи)
- Эндобронхиальные вставки: с помощью эндоскопии можно ввести ряд веществ, чтобы попытаться остановить кровотечение местно.Некоторые из них включают замороженный физиологический раствор, фибриноген и окисленную регенеративную целлюлозу.
- Коагуляция с применением аргоноплазменной коагуляции или фотокоагуляции
- Электрокоагуляция (эндобронхиальная)
- Эндоброхиальная установка стента (особенно при раке легкого)
- Сгусток крови в легком
- Легочная аспирация (вдыхание крови в легкие).
- Рак легких.
- Чрезмерный, сильный кашель, раздражающий горло.
- Пневмония.
- Использование разжижителей крови.
- Туберкулез.
- Легочная эмболия (закупорка артерии в легких).
- Осложнения при волчанке.
- Застойная сердечная недостаточность.
- Раздражение при бронхоскопической биопсии.
- Бронхоэктазия (заболевание, вызывающее увеличение артерий в легких).
- Муковисцидоз.
- Васкулит (воспаление кровеносных сосудов в легких).
- Травма артерий легких.
- Компьютерная томография (КТ) грудной клетки.
- Рентген грудной клетки для поиска опухолей или жидкости в легких.
- Сканирование легких.
- Биопсия легкого.
- Бронхоскопия (гибкая трубка, вводимая через нос или рот) для проверки чистоты дыхательных путей.
- Анализ крови.
- Посев мокроты выделений из легких для выявления инфекции.
- Тест на свертываемость крови.
- Легочная артериография, чтобы увидеть, как кровь течет в легких.
- Общий анализ мочи.
- Боль в груди.
- Кровь в моче или стуле.
- Головокружение или бред.
- Одышка.
- Лихорадка.
- Быстрая или сильная потеря веса.
- Кашель с кровью
- Хронический кашель, хроническая мокрота / мокрота
- Одышка
- Частые пневмонии
- Непрерывный кашель в течение нескольких недель без каких-либо других симптомов
- Полоски крови в мокроте
- Кашель с кровью
- Лихорадка, ночная потливость
- Снижение веса
- Усталость
- Кашель
- Боль в груди
- Контакт с кем-то, кто болел туберкулезом или путешествовал по стране где это обычное явление
- Находясь в тесном контакте с больным туберкулезом.
- Путешествие в эндемичную страну.
- Работа или проживание в приюте для бездомных.
- Работаю или живу в тюрьме.
- Кашель с кровью
- Лихорадка, ночная потливость
- Потеря веса
- Усталость
- Кашель
- Боль в груди
- Одышка
- Кашель с кровью
- Лихорадка, ночная потливость
- Снижение веса
- Усталость
- Кашель
- Боль в груди
- Одышка, вызывающая кашель
- Сердечная недостаточность
- Легочная эмболия (тромб в кровеносных сосудах легких)
- Использование антикоагулянтов (разжижителей крови, таких как варфарин)
- Пневмония
- Абсцесс легкого
- Ревматологические состояния (например, антикоагулянты) -гломерулярная болезнь базальной мембраны)
- Эндометриоз
- Пороки развития кровеносных сосудов
- Определенные рецептурные и запрещенные препараты (например, кокаин)
- Инородное тело в легких или дыхательных путях
- Выкашливание более полстакана крови в течение 24 часов
- Затрудненное дыхание
- Головокружение / головокружение
- Кровохарканье, которое длится несколько дней
Ваш кашель может быть вызван вирусами, бактериальными инфекциями, COVID-19, аллергией и рядом других заболеваний.
Указанные здесь причины обычно связаны с этим симптомом. Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз.
.
Кашель с кровью (кровь в мокроте)
Кашель с кровью может вызывать тревогу, но обычно не является признаком серьезной проблемы, если вы молоды и в остальном здоровы. Это больше повод для беспокойства у пожилых людей, особенно у курящих.
Медицинский термин для обозначения кашля с кровью — кровохарканье.
Вы можете откашливать небольшое количество ярко-красной крови или пенистой мокроты с прожилками крови (мокроты). Кровь обычно поступает из легких и часто возникает в результате длительного кашля или инфекции грудной клетки.
Если кровь темная и содержит кусочки пищи или что-то похожее на кофейную гущу, это может быть из вашей пищеварительной системы. Это более серьезная проблема, и вам следует немедленно лечь в больницу. Подробнее о рвоте с кровью.
Что делать, если вы кашляете кровью
Как можно скорее позвоните своему терапевту, если вы кашляете кровью, даже если это всего лишь несколько пятен или пятнышек.
Ваш терапевт проверит, есть ли у вас серьезное заболевание, требующее обследования и лечения.
Позвоните в NHS 111 или в местную службу в нерабочее время, если вы не можете поговорить со своим терапевтом.
Позвоните в службу 999, чтобы вызвать скорую помощь, или немедленно обратитесь в ближайшее отделение неотложной и неотложной помощи (A&E) , если вы кашляете с большим количеством крови или испытываете затруднения при дыхании.
Тесты, которые могут потребоваться
Ваш терапевт может решить направить вас к специалисту в вашей местной больнице для рентгенографии грудной клетки или более подробного сканирования, такого как компьютерная томография (КТ).
Вас могут попросить сдать образец мокроты для проверки на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
В некоторых случаях могут потребоваться дополнительные анализы, чтобы выяснить, откуда берется кровь. Например, вас могут направить к специалисту, который может решить организовать тест, называемый бронхоскопией (при котором основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце).
Эта страница поможет вам лучше понять, в чем может быть причина, но не используйте ее для самостоятельной диагностики.Всегда оставляйте это врачу.
Общие причины кашля с кровью
Наиболее частыми причинами кашля с кровью являются:
Иногда сильное носовое кровотечение или кровотечение изо рта или горла может вызвать кровотечение из вашего слюна при кашле.
Менее распространенные причины кашля с кровью
Реже кашель с кровью может быть результатом:
Иногда, не может быть найдено никакой причины, и это никогда не повторится.
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Кашель с кровью: причины, лечение и др.
Люди могут опасаться самого худшего, если они откашливаются кровью. Однако существует множество потенциальных причин, от незначительных до серьезных.
Медицинский термин для обозначения кашля с кровью из дыхательных путей — кровохарканье. Данную жалобу может вызывать ряд состояний, от незначительного раздражения горла до определенных заболеваний легких.
Если человек кашляет кровью, он может сначала проверить, идет ли кровь из его десен или из-за незначительной травмы рта.
В этой статье будут рассмотрены некоторые возможные причины кашля с кровью, варианты лечения и время обращения к врачу.
Если у кого-то идет кровотечение из носа, когда он лежит на спине во время сна, кровь может попасть в заднюю часть носа и верхнюю часть горла. Человек может проглотить кровь и позже ее откашлять.
Человек может заметить, что из носа течет кровь, когда он сидит.Если у кого-то сильное кровотечение из носа, он может также откашляться от крови, которая текла в горло.
Носовые кровотечения обычно не являются серьезными и должны прекратиться сами по себе. Однако сильное кровотечение, которое не прекращается примерно через 30 минут, может потребовать лечения.
Многочисленные респираторные инфекции, включая ларингит, бронхит и пневмонию, могут вызывать у человека кровохарканье.
За пределами больницы эти инфекции являются наиболее частой причиной кровохарканья.Один анализ показал, что инфекции вызывали 64% случаев кровохарканья в амбулаторных условиях.
Люди с инфекциями дыхательных путей, возможно, недавно переболели простудой или лихорадкой и могут иметь другие признаки болезни, например истощение. Другие члены их семьи тоже могут быть больны.
Иногда человек может выздороветь после лечения в домашних условиях, и ему могут не потребоваться лекарства. Например, вирусный бронхит обычно проходит самостоятельно. С другой стороны, бактериальный бронхит может потребовать лечения антибиотиками.
В более тяжелых случаях, особенно если у человека тяжелая пневмония, ему может потребоваться остаться в больнице для внутривенного введения жидкости, антибиотиков, лечения дыхательных путей и наблюдения.
Больные астмой могут кашлять кровью во время или после приступа астмы. Фактически, в одном амбулаторном исследовании астма была второй ведущей причиной кровохарканья, составляя 10% случаев.
Люди, страдающие астмой, могут замечать хрипы, затрудненное дыхание и кашель по утрам.У них также могут быть эпизоды астмы, во время которых эти симптомы становятся серьезными.
Хотя врачи обычно диагностируют астму у детей, она может появиться и во взрослом возрасте.
В настоящее время нет лекарства от астмы, но широкий спектр методов лечения может помочь облегчить симптомы. Для некоторых людей аллергия является триггером приступов астмы, поэтому лечение от аллергии и изменение образа жизни могут помочь.
Физические упражнения, прием стероидов в экстренной помощи через ингалятор от астмы и прием некоторых лекарств могут помочь облегчить симптомы астмы.
Хроническая обструктивная болезнь легких (ХОБЛ) — это группа состояний, при которых поражаются альвеолы в легких. ХОБЛ затрудняет газообмен в легких.
Это четвертая по значимости причина смерти в США. У курящих людей больше шансов заболеть ХОБЛ, особенно с возрастом.
Симптомы развиваются медленно с течением времени и, как правило, включают:
В настоящее время нет лекарства от ХОБЛ, и со временем симптомы могут ухудшиться.
Однако лечение может помочь улучшить качество жизни и замедлить прогрессирование заболевания. К ним относятся:
Кровь в слизи или кровавый кашель могут сигнализировать об определенных типах рака, в том числе легких рак.
В выборке амбулаторных больных с кровавым кашлем на рак легких приходилось 6% случаев.Люди старше 40 лет и люди, которые много курят, более склонны к развитию рака легких.
Некоторые симптомы рака легких включают:
Лечение зависит от типа рака легких у человека и как далеко он продвинулся. Однако он может включать в себя операцию по удалению опухолей, химиотерапию и лучевую терапию.
Туберкулез (ТБ) — это тяжелая и потенциально опасная для жизни инфекция легких, которая может распространяться на другие части тела.
Если человек замечает большое количество крови, а не несколько капель, вероятность туберкулеза выше. Во всем мире на него приходится значительная часть случаев кашля с кровью, но в богатых странах этот показатель ниже.
Люди с туберкулезом заражаются от других людей, поэтому люди, живущие или работающие в непосредственной близости от лиц с высоким риском заболевания туберкулезом, сами более уязвимы.
Симптомы включают:
ВИЧ-инфицированные люди с большей вероятностью заболеют туберкулезом.
Врачи обычно лечат туберкулез антибиотиком изониазидом. Человеку также может потребоваться кислород и другие методы лечения, в зависимости от степени тяжести его заболевания.
Редко проблемы с кровеносными сосудами в легких или других частях тела могут вызвать у человека кровохарканье.
Эмболия, которая возникает, когда сгусток крови попадает в легкие, может вызвать у человека кровохарканье.
Люди с тромбами в анамнезе, те, кто вынужден сидеть длительное время или недавно перенесшие операцию, а также курильщики, более уязвимы.
Артериовенозная мальформация (АВМ) означает, что большая вена имеет аномалию. Например, он может быть перекручен или иметь другие проблемы.
Когда легочная АВМ разрывается в легких или рядом с ними, это может вызвать у человека кровохарканье.
Проблемы с кровеносными сосудами требуют неотложной медицинской помощи и могут быть опасны для жизни. Внезапное кровотечение или другие симптомы, такие как спутанность сознания или затрудненное дыхание, требуют звонка в службу 911.
Лечение зависит от локализации проблемы, но может включать хирургическое вмешательство, прием антикоагулянтов и получение неотложной поддерживающей помощи.
Откашливание минимального количества крови не является чрезвычайной ситуацией, но предполагает, что у человека может быть инфекция или другое невылеченное заболевание.
Итак, человек должен вызывать врача каждый раз, когда он кашляет кровью.
Позвоните в службу 911 или обратитесь в отделение неотложной помощи, если:
Кашель с кровью может быть вызван целым рядом состояний, многие из которых хорошо поддаются лечению.
Людям необходимо будет связаться с врачом для постановки диагноза, чтобы выяснить основную причину.
Причины, диагностика и время обращения к врачу
Кровохарканье в мокроте или слизи при кашле или слюнотечении называется кровохарканьем. Хотя кровь может вызывать беспокойство, обычно это не повод для беспокойства, особенно у молодых или здоровых людей.
Кровь в мокроте — обычное явление при многих легких респираторных заболеваниях, включая инфекции верхних дыхательных путей, бронхит и астму.
Может настораживать откашливание значительного количества крови в мокроте или частое обнаружение крови в слизи.В тяжелых случаях это может быть связано с заболеванием легких или желудка.
В этой статье мы обсудим причины и методы лечения крови в мокроте.
Кровь в мокроте обычно поступает из легких, но также может поступать из желудка или пищеварительного тракта.
Ряд факторов может привести к появлению крови в мокроте. Также кровь может поступать из разных частей тела.
Кровь обычно поступает из легких, но реже она может поступать из желудка или пищеварительного тракта.Если кровь поступает из пищеварительного тракта, медицинский термин — гематемезис.
Возможные причины появления крови в мокроте:
Человек, кашляющий кровью в больших количествах или через частые промежутки времени, должен посетить врача.
Обратитесь к врачу или обратитесь за неотложной помощью, если при кашле выделяется много крови или любая кровь через частые промежутки времени.
Если кровь темная и появляется на кусках пищи, немедленно обратитесь в больницу.Это может указывать на серьезную проблему, возникшую в пищеварительном тракте.
Также обратитесь к врачу, если кровь в мокроте сопровождается одним из следующих симптомов:
Чтобы определить, вызывает ли какое-либо заболевание кровь в мокроте, врач обычно изучает историю болезни и проводит физический осмотр.
Во время обследования врач может попросить человека покашлять, и он может проверить нос и рот на предмет кровотечения. Врач также может взять образцы мокроты и крови для анализа.
В некоторых случаях необходимы дополнительные обследования. Они могут включать рентген грудной клетки, компьютерную томографию или бронхоскопию, при которой камера на конце трубки вводится в дыхательные пути.
Стероиды могут помочь, если воспалительное состояние вызывает кровотечение.
Лечение направлено на остановку кровотечения и устранение основной причины.
Возможное лечение:
Кровь в мокроте, особенно в небольших количествах, обычно не вызывает беспокойства. Однако у людей с респираторными заболеваниями в анамнезе или курящих часто требуется дополнительная оценка.
Респираторные инфекции, другие заболевания легких и, реже, проблемы с пищеварительным трактом могут вызывать появление крови. Некоторые причины легкие и разрешаются сами по себе. В остальных случаях необходимо медицинское вмешательство.
При сильном или частом кашле с кровью следует обратиться к врачу.
Прочтите статью на испанском языке.
Когда кашель с кровью — это неотложная проблема?
Кашель с кровью, также известный как кровохарканье, может быть очень пугающим.Поначалу это также может сбивать с толку. Действительно ли кровь идет из ваших легких или это может быть кровотечение из носа, пищевода или желудка? Хотя кровохарканье является наиболее специфическим симптомом рака легких, чаще оно возникает по доброкачественной причине.
Давайте рассмотрим возможные причины, что можно сделать для диагностики основной проблемы и возможные варианты лечения. Мы также обсудим, когда кашель с кровью может быть неотложным, но откашливание даже небольшого количества крови может быть опасным.Взаимодействие с другими людьми
При откашливании трети стакана крови смертность составляет около 30%. Если вы откашлялись от чайной ложки или более крови, не ждите, чтобы записаться на прием. Звоните по телефону 911 Сейчас.
Симптомы
Кровохарканье может возникать при кровотечении в горле, трахее или в больших или малых дыхательных путях легких (бронхи или бронхиолы). Многие люди описывают свои симптомы как срыгивание слизи с прожилками крови. При кашле кровь часто смешивается с мокротой и может иметь пузырьковый вид.
Важно различать кашель с кровью и кровью, поступающей через рот из других частей тела. «Псевдохемоптизм» — это термин, который описывает срыгивание крови, которая не идет из легких или бронхов. «Гематемезис» — это термин, относящийся к крови, которая поступает из пищевода и желудка (извергающаяся кровь).
Причины
Иллюстрация Нуши Ашджаи, VerywellЕсли вы кашляете с кровью, это не обязательно означает, что у вас рак легких.Есть много состояний, которые могут вызывать этот симптом, и только одно из них — рак легких. Но поскольку прогноз рака легких тем лучше, чем раньше он диагностирован, важно как можно скорее проконсультироваться с врачом.
Кровохарканье — это только симптом только у 7% людей, у которых диагностирован рак легких, и он считается симптомом, наиболее специфичным для диагноза.
Наиболее частые причины кашля с кровью — раздражение дыхательных путей от кашля или инфекции.Некоторые возможные причины мокроты с прожилками крови включают:
У детей
Кашель с кровью у детей, как правило, имеет разные причины, чем тот же симптом у взрослых. Наиболее частые причины — инфекции, такие как пневмония, бронхит и туберкулез.Взаимодействие с другими людьми
Примерно в трети случаев причина не может быть определена, и симптом исчезает, не обнаружив причины (что-то, называемое «идиопатическим». Основное заболевание сердца является второй наиболее частой причиной кровохарканья у детей.
Когда идти в больницу
Кашель с кровью может быстро стать неотложной ситуацией. Откашливание более чем одной чайной ложки крови считается неотложной медицинской помощью. Откашливание 100 кубических сантиметров (куб. См) крови — всего 1/3 стакана — называется массивным кровохарканьем и имеет уровень смертности (смертности) более 50 процентов.Не пытайтесь водить машину или попросите кого-нибудь отвезти вас в больницу — позвоните по номеру 911.
Вам также следует немедленно позвонить в службу экстренной помощи, если вы испытываете боль в груди, одышку или головокружение, даже если вы откашляете лишь следы крови. Проблема в том, что кашель с кровью может быстро вызвать обструкцию дыхательных путей и аспирацию крови в легкие.
Диагностика
Если вы кашляете кровью — даже очень небольшое количество всего один раз или даже если вы не уверены, что действительно кашляли кровью — важно записаться на прием к врачу.
Если возможно, принесите на прием к врачу образец того, что вы кашляли. Обертывание образца полиэтиленовой пленкой или вощеной бумагой может лучше сохранить образец, чем обертывание тканью.
Экзамен
Ваш врач задаст вам несколько вопросов в дополнение к тщательному физическому обследованию. Некоторые из них включают:
В зависимости от количества крови, которую вы кашляете, ваш врач сначала захочет убедиться, что ваши дыхательные пути в порядке, чтобы предотвратить аспирацию (вдыхание содержимого, которое находится у вас во рту) и контролировать любое активное кровотечение.
Тесты
Затем ваш врач порекомендует тесты, чтобы определить причину. Возможные тесты могут включать:
Если у вас активно кровотечение, компьютерная томография обычно является предпочтительным методом визуализации для оценки кровотечения.Лечение будет зависеть от причины ваших симптомов, а также от количества крови, которую вы откашляете. Помните, что если вы кашляете с кровью только один раз, и даже если это небольшое количество, крайне важно как можно скорее обратиться к врачу.
Важно быть защитником самого себя и продолжать задавать вопросы, если ответ не найден. Рак легких часто упускают из виду при регулярном рентгене грудной клетки, и необходимо дальнейшее обследование, включая компьютерную томографию грудной клетки. Если вы не получаете ответов, подумайте о том, чтобы получить второе мнение.
Если ваш врач подозревает, что у вас может быть рак легких, вы можете узнать больше о том, как диагностируется рак легких, чего вы можете ожидать, и ваших возможных факторах риска рака легких (это выходит далеко за рамки курения и 10-15% легких. рак диагностируется у никогда не курильщиков).
Не упускайте шанс, что у вас может быть рак легких, пока диагноз не будет исключен. Рак легких встречается у некурящих. Это происходит у молодых людей. И у женщин это почти так же часто, как и у мужчин.
К сожалению, среднее время между появлением симптомов и постановкой диагноза рака легких составляет 12 месяцев — время, в течение которого лечение часто может повлиять на исход болезни.
Лечение
Важным шагом в борьбе с кровохарканьем является поиск и лечение основной причины, но иногда симптом необходимо лечить напрямую (и немедленно), даже если причина не совсем ясна.
Первый шаг в лечении кровохарканья — убедиться, что дыхательные пути защищены.Может потребоваться интубация (введение эндотрахеальной трубки), особенно при массивном кровотечении. Когда кровотечение легкое, лечение может быть направлено на устранение первопричины. В противном случае можно рассмотреть следующие варианты.
Бронхоскопические варианты
Есть несколько методов, которые можно использовать во время бронхоскопии для остановки кровотечения, но они наиболее эффективны, когда кровотечение легкое или умеренное. Некоторые варианты включают:
Эмболизация бронхиальной артерии
При очень значительном кровотечении (массивное кровохарканье) бронхоскопические процедуры гораздо менее эффективны. В настоящее время эмболизация бронхиальной артерии рекомендуется в качестве первой линии при массивном кровохарканье и может быть довольно эффективной (хотя вероятность успеха выше, если причиной является другой диагноз, а не рак).
В этой процедуре катетер вводится в артерию в верхней части бедра (бедренная артерия) и продвигается до легочной артерии. Затем для эмболизации артерии (образования сгустка) могут использоваться различные вещества, такие как желатиновая губка, частицы ПВХ или металлическая спираль.
Хирургический
Хирургическое лечение требуется реже, чем в прошлом, при кровохарканье, но все еще часто используется в таких ситуациях, как массивное кровохарканье из-за травмы. Хирургическое вмешательство может быть выполнено минимально инвазивным способом (торакоскопический доступ с использованием видео) или открытым способом.Чаще всего выполняется резекция клина легочной ткани в области кровотечения (субдолевая резекция).
Большинство кровотечений в дыхательных путях происходит из бронхиальных артерий, и эмболизация бронхиальной артерии (по сути, введение сгустка в артерию) часто является эффективным лечением.
Слово Verywell
Кашель с кровью может быть пугающим симптомом, и причины могут быть как легкими, как раздражение дыхательных путей от кашля, так и такими серьезными, как рак легких или сгусток крови в легких.Даже небольшое кровотечение в легкие может быть опасным из-за риска аспирации (и удушья). Откашливание только чайной ложки крови считается неотложной медицинской помощью.
Хотя пугает, но даже при активном кровотечении многое можно сделать. Эмболизация бронхиальной артерии часто очень эффективна в ситуации, которая в противном случае могла бы быть опасной для жизни.
Хотя кашель с кровью является первым симптомом только 7% случаев рака легких, важно исключить такую возможность у взрослых независимо от факторов риска.Как и в случае с другими видами рака, чем раньше будет диагностирован рак легких, тем больше шансов на излечение.
Причины, тесты и диагностика, лечение
Обзор
Что кашляет кровью?
Кашель с кровью (также называемый кровохарканьем) означает кашель или срыгивание кровью или кровянистой слизью из дыхательных путей (легких и горла).Это распространенное заболевание, которое может иметь множество причин. Некоторые из этих условий могут быть очень серьезными.
Кашель с кровью — это не то же самое, что рвота кровью. При кашле кровь часто выглядит пузырящейся и смешана со слизью. Он может быть красного или ржавого цвета и обычно присутствует в небольших количествах. Рвота кровью означает, что изо рта выделяется большое количество крови.
Возможные причины
Что вызывает кровохарканье?
Причины кашля с кровью варьируются от легкой до серьезной.Бронхит — наиболее частая и наименее серьезная причина кровохарканья.
Другие причины могут включать:
Уход и лечение
Как диагностируется причина кашля с кровью?
Поскольку кровяной кашель может варьироваться от легкого до серьезного, важно диагностировать основную причину ваших симптомов, чтобы вы могли получить надлежащее лечение.
Ваш лечащий врач начнет осмотр с того, что спросит, сколько крови вы кашляете, как долго и сколько смешано со слизью.
Могут быть выполнены следующие тесты:
Как лечится кашель с кровью?
Лечение кашля с кровью варьируется. Легкий и временный кашель с кровью можно лечить с помощью средств от кашля. Однако, если кровохарканье продолжается или усиливается, вам следует обратиться за медицинской помощью.
Как только причина кашля с кровью будет определена, ваш врач обсудит с вами лучший план лечения, который будет учитывать как ваши симптомы, так и основное заболевание.Во-первых, они могут попытаться остановить кровотечение путем эмболизации (блокирования) кровоточащей артерии или с помощью бронхоскопии.
Может потребоваться хирургическое вмешательство и лечение рака, если будет обнаружено, что ваше заболевание вызвано опухолью. Антибиотики могут быть назначены при пневмонии или туберкулезе. Стероиды могут использоваться для лечения воспаления, вызывающего кровотечение.
Когда звонить доктору
Что мне делать, если я кашляю кровью?
Кашель с кровью может быть признаком серьезного заболевания.
Если вы кашляете небольшим количеством крови дольше недели, поговорите со своим врачом. Они определят причину вашего кровохарканья.
Немедленно обратитесь за помощью, если вы кашляете с количеством крови, превышающей несколько чайных ложек, или если кашель сопровождается следующим:
5 основных причин кашля с кровью
Кашель с кровью является признаком того, что вам, вероятно, требуется медицинская помощь.
Значок Facebook. Значок со ссылкой на значок. Значок «Интерес». Значок в виде кармана.Последнее обновление: 8 марта 2021 г.
Значок Facebook. Ссылка на значок. Значок «Интерес». Значок в виде кармана.Что кашляет кровью?
Когда вы кашляете кровью (также называемое кровохарканьем), кровь идет из ваших дыхательных путей (легочные и бронхиальные артерии) или из легких. Вы также можете почувствовать боль в груди или одышку.
Области вокруг и в легких заполнены множеством кровеносных сосудов. К ним относятся артерии, которые доставляют кислород и питательные вещества в легкие и дыхательные пути, и более мелкие сосуды (капилляры), которые поглощают кислород из легких и распределяют его по остальному телу. Поврежденные или больные сосуды могут привести к откашливанию крови.
Кровотечение из носа или горла или из пищевода и желудка может быть ошибочно принято за кровохарканье.
Кашель с кровью может быть легким или опасным для жизни.Признаки того, что это опасно для жизни, включают откашливание более половины стакана крови в течение 24 часов, затрудненное дыхание, головокружение или дурноту. Если вы испытываете эти симптомы, вам потребуется неотложная помощь.
В зависимости от причины и степени тяжести лечение может включать прием лекарств, госпитализацию для наблюдения, использование дыхательной трубки и аппарата искусственной вентиляции легких, процедуры осмотра дыхательных путей (бронхоскопия) или блокады кровеносного сосуда или хирургическое вмешательство.
1. Бронхоэктазия
Из-за близлежащих структур кровотечение из носа или горла, пищевода или желудка может быть ошибочно принято за кровохарканье.- Д-р. Бина Чой
Симптомы
По данным Американской ассоциации легких, бронхоэктазы — это когда ваши дыхательные пути постоянно расширяются. Люди с бронхоэктазами испытывают трудности с выводом слизи из дыхательных путей и часто болеют бактериальными инфекциями (пневмония). Муковисцидоз — частая причина бронхоэктазов, но есть и многие другие.
Бронхоэктазия диагностируется с помощью компьютерной томографии (КТ), часто с проверкой вашей легочной функции и анализами крови.
Бронхоэктазия вызывает воспаление и раздражение дыхательных путей, что может привести к откашливанию крови. Это выглядит как полосы крови или небольшое количество крови.
Людям с бронхоэктазами необходимо постоянное лечение, включая очистку дыхательных путей, ингаляторы, возможные антибиотики или другие методы лечения.
Одним из осложнений бронхоэктазов является наличие извилистых (толстых и извилистых) кровеносных сосудов в дыхательных путях.Это может вызвать опасное для жизни кровотечение.
В тяжелых случаях лечение может включать госпитализацию для наблюдения, дыхательную трубку и вентилятор, бронхоскопию, операцию или процедуру по блокированию сосуда.
2. Острый бронхит
Симптомы
Бронхит — это инфекция и воспаление дыхательных путей. Это обычно вызывается вирусами, такими как грипп (грипп).Вы должны пройти обследование и пройти курс лечения от гриппа.
Другие причины проходят сами по себе, но симптомы могут сохраняться в течение нескольких недель. Специального лечения прожилок крови в мокроте не существует. Вы можете попробовать горячий чай, мед и лекарства, отпускаемые без рецепта, которые помогут от кашля.
3. Туберкулез (ТБ)
Симптомы
Туберкулез (ТБ) — это бактериальная инфекция легких (пневмония), вызываемая Mycobacterium tuberculosis. Заболевание также может влиять на другие органы тела.
ТБ вызывает проблемы у людей с заболеваниями, которые ослабляют их иммунную систему или которые имеют высокий риск заболевания, например:
Большинство людей, подверженных туберкулезу, могут бороться с ним без проблем, хотя туберкулез остается в организме в спящем состоянии.У них могут развиться симптомы в более позднем возрасте, если их иммунная система станет слабее.
Лечение туберкулеза — несколько ежедневных антибиотиков в течение минимум 6 месяцев. Очень важно принимать каждую дозу, чтобы выздороветь. Туберкулез в легких может вызвать полостное заболевание (где возникают шаровидные полости) или другие рубцы, которые могут кровоточить, особенно если не лечить должным образом.
Полостной туберкулез может разрушать легочную ткань и кровеносные сосуды дыхательных путей, вызывая опасное для жизни кровотечение.
В тяжелых или опасных для жизни случаях лечение может включать госпитализацию для наблюдения, дыхательную трубку и вентилятор, бронхоскопию, хирургическое вмешательство и процедуру по блокированию кровоточащего сосуда.
4. Рак
Какова причина моего кровотечения и каков мой долгосрочный план лечения? — Д-р. Чой
Симптомы
Рак, поражающий дыхательные пути или легкие.Это также может включать рак легких или рак другого органа, такого как почки, который распространился на легкие или дыхательные пути.
Рак необходимо лечить, обычно с помощью комбинации хирургического вмешательства, химиотерапии или других лекарств и / или облучения. Иногда рак распространяется и разрушает легочную ткань и кровеносные сосуды дыхательных путей, что может вызвать опасное для жизни кровотечение.
В тяжелых или опасных для жизни случаях лечение может включать госпитализацию для наблюдения, использование дыхательной трубки и вентилятора, бронхоскопию, хирургическое вмешательство или процедуру по блокированию кровоточащего сосуда.
5. Грибковая инфекция
Симптомы
Грибковые инфекции чаще встречаются у людей, которые имеют состояния, ослабляющие их иммунную систему, ранее имели полостное заболевание легких (например, от легочной инфекции, такой как туберкулез) или страдают хроническим заболеванием легких, таким как хроническая обструктивная болезнь легких (ХОБЛ).
Возможные инфекции включают Aspergillus и Mucor. Лечение включает противогрибковые препараты в течение как минимум нескольких недель. Вам также может потребоваться операция по удалению пораженного грибком участка ткани.
Иногда тяжелые грибковые инфекции могут ослабить ткань легких и кровеносные сосуды дыхательных путей, вызывая закупорку, которая приводит к гибели тканей и даже опасному для жизни кровотечению.
В тяжелых или опасных для жизни случаях лечение может включать госпитализацию для наблюдения, дыхательную трубку и вентилятор, бронхоскопию, хирургическое вмешательство или процедуру по блокированию сосуда.
Другие возможные причины
Когда обращаться к врачу
Будьте готовы к опишите своему врачу следующее: начало кашля с кровью, количество крови, любые другие сопутствующие симптомы.- Д-р. Choi
Вы должны сообщить своему врачу о любом кашле с кровью или кровавой мокроте.
Вы можете пройти дополнительные анализы, включая анализы крови, рентген грудной клетки или компьютерную томографию, анализы мокроты, эхокардиограмму или функциональный тест легких. Это особенно важно, если вы также испытываете жар или теряете вес.
Следует ли мне обратиться в скорую помощь?
Вам следует обратиться в отделение неотложной помощи, если у вас есть какие-либо из этих признаков более серьезной проблемы.
Поделитесь своей историей
Отправить историю
Ошибка успешно отправлена
произошло, повторите попытку позже
Была ли эта статья полезной?Прочтите следующий
Слайд 1 из 4

 Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.