Оценка кровохарканья — Дифференциальная диагностика симптомов
Кровохарканье представляет собой кашель с кровью, источник которой находится ниже голосовой щели.[1]Stoller JK. Diagnosis and management of massive hemoptysis: a review. Respir Care. 1992 Jun;37(6):564-81. http://www.rcjournal.com/contents/06.92/06.92.pdf Кровохарканье может варьировать от небольшого количества мокроты с прожилками крови до массивного кровотечения с опасными для жизни последствиями из-за обструкции дыхательных путей, гипоксемии и гемодинамической нестабильности.
В исследовании пациентов, которые обращались к первичному звену оказания медико-санитарной помощи было установлено, что частота кровохарканья составляет 1 случай на 1000 пациентов в год.[2]Jones R, Charlton J, Latinovic R, et al. Alarm symptoms and identification of non-cancer diagnoses in primary care: cohort study. BMJ. 2009 Aug 13;339:b3094.
https://www.bmj.com/content/339/bmj.b3094.long
http://www.ncbi.
Массивное кровохарканье
Существуют различные определения массивного кровохарканья. Общее определение: откашливание крови из источника, расположенного ниже голосовой щели, и превышающее 600 мл крови в течение суток или 150 мл крови (которые могут заполнить физиологическое мертвое пространство в легких) в течение часа. Однако точное оценивание кровопотери может оказаться непростой задачей.
Однако точное оценивание кровопотери может оказаться непростой задачей.
Массивное кровохарканье также можно определить по его клинической картине:[3]Sakr L, Dutau H. Massive hemoptysis: an update on the role of bronchoscopy in diagnosis and management. Respiration. 2010 Jan 8;80(1):38-58. https://www.karger.com/Article/FullText/274492 http://www.ncbi.nlm.nih.gov/pubmed/20090288?tool=bestpractice.com
Нарушение проходимости дыхательных путей: обструкция, аспирация, гипоксемия, потребность в проведении интубации
Нестабильность гемодинамики
Потребность в трансфузии крови.
Массивное кровохарканье является состоянием, требующим неотложной медицинской помощи, и должно решаться в неотложном порядке. Начальными приоритетами являются стабилизация пациента и защита от кровотечения легких.
Общие причины
Кровохарканье может возникать по разным причинам, в том числе и вследствие трахеобронхиальных, легочных паренхиматозных и легочных сосудистых заболеваний. В учреждениях первой медицинской помощи основными причинами кровохарканья является острый и хронический бронхит, туберкулез, рак легких, пневмония и бронхоэктазы.
В учреждениях первой медицинской помощи основными причинами кровохарканья является острый и хронический бронхит, туберкулез, рак легких, пневмония и бронхоэктазы.
Псевдокровохарканье по сравнению с кровохарканьем
Первичное диагностическое оценивание должно быть направлено на установление различия между кровавой рвотой (рвота кровью), псевдокровохарканьем (кашель с кровью из источника, расположенного не в нижних дыхательных путях) и кровохарканьем. Псевдокровохарканье может развиваться в таких случаях:[5]Lyons HA. Differential diagnosis of hemoptysis and its treatment. Basics Respir Dis. 1976;5:26-30.
Аспирация кровавой рвоты в легкие
Кровотечение из верхних дыхательных путей или изо рта стимулирует кашлевой рефлекс
Отхаркивание материала, который напоминает кровь, однако не является кровью (например, при инфекции, вызванной Serratia marcescens).
Как правило, кровохарканье выглядит как ярко-красная, пенистая щелочная мокрота. Кровь из внелегочных источников имеет тенденцию быть более темной, может иметь примеси частиц пищи и является кислой.[5]Lyons HA. Differential diagnosis of hemoptysis and its treatment. Basics Respir Dis. 1976;5:26-30.[6]Comforti J. Management of massive hemoptysis. In: Simoff MJ, Sterman DH, Ernst A, eds. Thoracic endoscopy: advances in interventional pulmonology. Malden, MA: Blackwell Publishing; 2006:23:330-43. Исключение составляют случаи, когда кровотечение возникает в желудочно-кишечном тракте и преодолевает кислую среду желудка. Кровотечение из задней части носового хода или носоглотки может имитировать кровохарканье без видимого кровотечения. Осмотр полости рта и носа может помочь найти важные подсказки к источнику кровотечения (например, телеангиэктазии во рту или носу и т. д.).
Кровь из внелегочных источников имеет тенденцию быть более темной, может иметь примеси частиц пищи и является кислой.[5]Lyons HA. Differential diagnosis of hemoptysis and its treatment. Basics Respir Dis. 1976;5:26-30.[6]Comforti J. Management of massive hemoptysis. In: Simoff MJ, Sterman DH, Ernst A, eds. Thoracic endoscopy: advances in interventional pulmonology. Malden, MA: Blackwell Publishing; 2006:23:330-43. Исключение составляют случаи, когда кровотечение возникает в желудочно-кишечном тракте и преодолевает кислую среду желудка. Кровотечение из задней части носового хода или носоглотки может имитировать кровохарканье без видимого кровотечения. Осмотр полости рта и носа может помочь найти важные подсказки к источнику кровотечения (например, телеангиэктазии во рту или носу и т. д.).
Общий анализ мокроты
Мокрота – отделяемый из легких и дыхательных путей (трахеи и бронхов) патологический секрет. Общий анализ мокроты – лабораторное исследование, которое позволяет оценить характер, общие свойства и микроскопические особенности мокроты и дает представление о патологическом процессе в дыхательных органах.
Синонимы русские
Клинический анализ мокроты.
Синонимы английские
Sputum analysis.
Метод исследования
Микроскопия.
Единицы измерения
Мг/дл (миллиграмм на децилитр).
Какой биоматериал можно использовать для исследования?
Мокроту.
Как правильно подготовиться к исследованию?
- Рекомендуется употребить большой объем жидкости (воды) за 8-12 часов до сбора мокроты.
Общая информация об исследовании
Мокрота – это патологический секрет легких и дыхательных путей (бронхов, трахеи, гортани), который отделяется при откашливании. У здоровых людей мокрота не выделяется. В норме железы крупных бронхов и трахеи постоянно образовывают секрет в количестве до 100 мл/сут., который проглатывается при выделении. Трахеобронхиальный секрет представляет собой слизь, в состав которой входят гликопротеины, иммуноглобулины, бактерицидные белки, клеточные элементы (макрофаги, лимфоциты, слущенные клетки эпителия бронхов) и некоторые другие вещества.
Клинический анализ мокроты является лабораторным исследованием, которое позволяет оценить характер, общие свойства и микроскопические особенности мокроты. На основании данного анализа судят о воспалительном процессе в органах дыхания, а в некоторых случаях ставят диагноз.
При клиническом исследовании мокроты анализируются такие показатели, как количество мокроты, ее цвет, запах, характер, консистенция, наличие примесей, клеточный состав, количество волокон, определяется присутствие микроорганизмов (бактерий, грибов), а также паразитов.
Мокрота по составу неоднородна. Она может содержать слизь, гной, серозную жидкость, кровь, фибрин, причем одновременное присутствие всех этих элементов не обязательно. Гной образуют скопления лейкоцитов, возникающие в месте воспалительного процесса. Воспалительный экссудат выделяется в виде серозной жидкости. Кровь в мокроте появляется при изменениях стенок легочных капилляров или повреждениях сосудов. Состав и связанные с ним свойства мокроты зависят от характера патологического процесса в органах дыхания.
Гной образуют скопления лейкоцитов, возникающие в месте воспалительного процесса. Воспалительный экссудат выделяется в виде серозной жидкости. Кровь в мокроте появляется при изменениях стенок легочных капилляров или повреждениях сосудов. Состав и связанные с ним свойства мокроты зависят от характера патологического процесса в органах дыхания.
Микроскопический анализ дает возможность под многократным увеличением рассмотреть присутствие различных форменных элементов в мокроте. Если микроскопическое исследование не выявило наличия патогенных микроорганизмов, это не исключает присутствия инфекции. Поэтому при подозрении на бактериальную инфекцию одновременно рекомендуется выполнять бактериологическое исследование мокроты с определением чувствительности возбудителей к антибиотикам.
Материал для анализа собирается в стерильный одноразовый контейнер. Пациенту необходимо помнить, что для исследования нужна мокрота, выделенная при откашливании, а не слюна и слизь из носоглотки. Собирать мокроту нужно утром до приема пищи, после тщательного полоскания рта и горла, чистки зубов.
Результаты анализа должны оцениваться врачом в комплексе с учетом клиники заболевания, данных осмотра и результатов других лабораторных и инструментальных методов исследования.
Для чего используется исследование?
- Для диагностики патологического процесса в легких и дыхательных путях;
- для оценки характера патологического процесса в дыхательных органах;
- для динамического наблюдения за состоянием дыхательных путей пациентов с хроническими заболеваниями органов дыхания;
- для оценки эффективности проводимой терапии.
Когда назначается исследование?
Что означают результаты?
Референсные значения
Количество мокроты при разных патологических процессах может составлять от нескольких миллилитров до двух литров в сутки.
Незначительное количество мокроты отделяется при:
- острых бронхитах,
- пневмониях,
- застойных явлениях в легких, в начале приступа бронхиальной астмы.

Большое количество мокроты может выделяться при:
- отеке легких,
- нагноительных процессах в легких (при абсцессе, бронхоэктатической болезни, гангрене легкого, при туберкулезном процессе, сопровождающемся распадом ткани).
По изменению количества мокроты иногда можно оценить динамику воспалительного процесса.
Цвет мокроты
Чаще мокрота бесцветная.
Зеленый оттенок может свидетельствовать о присоединении гнойного воспаления.
Различные оттенки красного указывают на примесь свежей крови, а ржавый – на следы распада эритроцитов.
Ярко-желтая мокрота наблюдается при скоплении большого количества эозинофилов (например, при бронхиальной астме).
Черноватая или сероватая мокрота содержит угольную пыль и наблюдается при пневмокониозах и у курильщиков.
Мокроту могут окрашивать и некоторые лекарственные средства (например, рифампицин).
Запах
Мокрота обычно не имеет запаха.
Гнилостный запах отмечается в результате присоединения гнилостной инфекции (например, при абсцессе, гангрене легкого, при гнилостном бронхите, бронхоэктатической болезни, раке легкого, осложнившемся некрозом).
Своеобразный «фруктовый» запах мокроты характерен для вскрывшейся эхинококковой кисты.
Характер мокроты
Слизистая мокрота наблюдается при катаральном воспалении в дыхательных путях, например, на фоне острого и хронического бронхита, трахеита.
Серозная мокрота определяется при отеке легких вследствие выхода плазмы в просвет альвеол.
Слизисто-гнойная мокрота наблюдается при бронхите, пневмонии, бронхоэктатической болезни, туберкулезе.
Гнойная мокрота возможна при гнойном бронхите, абсцессе, актиномикозе легких, гангрене.
Кровянистая мокрота выделяется при инфаркте легких, новообразованиях, травме легкого, актиномикозе и других факторах кровотечения в органах дыхания.
Консистенция мокроты зависит от количества слизи и форменных элементов и может быть жидкой, густой или вязкой.
Плоский эпителий в количестве более 25 клеток указывает на загрязнение материала слюной.
Клетки цилиндрического мерцательного эпителия – клетки слизистой оболочки гортани, трахеи и бронхов; их обнаруживают при бронхитах, трахеитах, бронхиальной астме, злокачественных новообразованиях.
Альвеолярные макрофаги в повышенном количестве в мокроте выявляются при хронических процессах и на стадии разрешения острых процессов в бронхолегочной системе.
Лейкоциты в большом количестве выявляются при выраженном воспалении, в составе слизисто-гнойной и гнойной мокроты.
Эозинофилы обнаруживаются при бронхиальной астме, эозинофильной пневмонии, глистных поражениях легких, инфаркте легкого.
Эритроциты. Обнаружение в мокроте единичных эритроцитов диагностического значения не имеет. При наличии свежей крови в мокроте выявляются неизмененные эритроциты.
При наличии свежей крови в мокроте выявляются неизмененные эритроциты.
Клетки с признаками атипии присутствуют при злокачественных новообразованиях.
Эластические волокна появляются при распаде ткани легкого, которое сопровождается разрушением эпителиального слоя и освобождением эластических волокон; их обнаруживают при туберкулезе, абсцессе, эхинококкозе, новообразованиях в легких.
Коралловидные волокна выявляют при хронических заболеваниях (например, при кавернозном туберкулезе).
Обызвествленные эластические волокна – эластические волокна, пропитанные солями кальция. Их обнаружение в мокроте характерно для туберкулеза.
Спирали Куршмана образуются при спастическом состоянии бронхов и наличии в них слизи; характерны для бронхиальной астмы, бронхитов, опухолей легких.
Кристаллы Шарко – Лейдена – продукты распада эозинофилов. Характерны для бронхиальной астмы, эозинофильных инфильтратов в легких, легочной двуустки.
Характерны для бронхиальной астмы, эозинофильных инфильтратов в легких, легочной двуустки.
Мицелий грибов появляется при грибковых поражениях бронхолегочной системы (например, при аспергиллезе легких).
Прочая флора. Обнаружение бактерий (кокков, бацилл), особенно в больших количествах, указывает на наличие бактериальной инфекции.
Скачать пример результатаВажные замечания
- При трудно отделяемой мокроте перед сдачей анализа могут быть назначены отхаркивающие препараты, обильное теплое питье, ингаляции с физиологическим раствором.
- Интерпретация результатов анализа должна осуществляться лечащим врачом с учетом клинических данных и других лабораторных и инструментальных обследований.
Также рекомендуется
Кто назначает исследование?
Пульмонолог, терапевт, педиатр, врач общей практики, ревматолог, фтизиатр, аллерголог, инфекционист, клинический миколог, онколог, паразитолог.
Литература
- Лабораторные и инструментальные исследования в диагностике: Справочник / Пер. с англ. В. Ю. Халатова; под. ред. В. Н. Титова. – М.: ГЭОТАР-МЕД, 2004. – С. 960.
- Назаренко Г. И., Кишкун А. Клиническая оценка результатов лабораторных исследований. – М.: Медицина, 2000. – С. 84-87.
- Ройтберг Г. Е., Струтинский А. В. Внутренние болезни. Система органов дыхания. М.: Бином, 2005. – С. 464.
- Kincaid-Smith P., Larkins R., Whelan G. Problems in clinical medicine. – Sydney: MacLennan and Petty, 1990, 105-108.
Влияние табакокурения на организм
Влияние табакокурения на организм
Курение является причиной возникновения заболеваний многих органов человеческого организма, в том числе злокачественных новообразований.Поражаются все органы и системы организма курящего человека: мозг, легкие, сердце, кровеносные сосуды, язык, гортань, страдает репродуктивная система, внешний вид курящего человека так же изменяется в сторону раннего старения.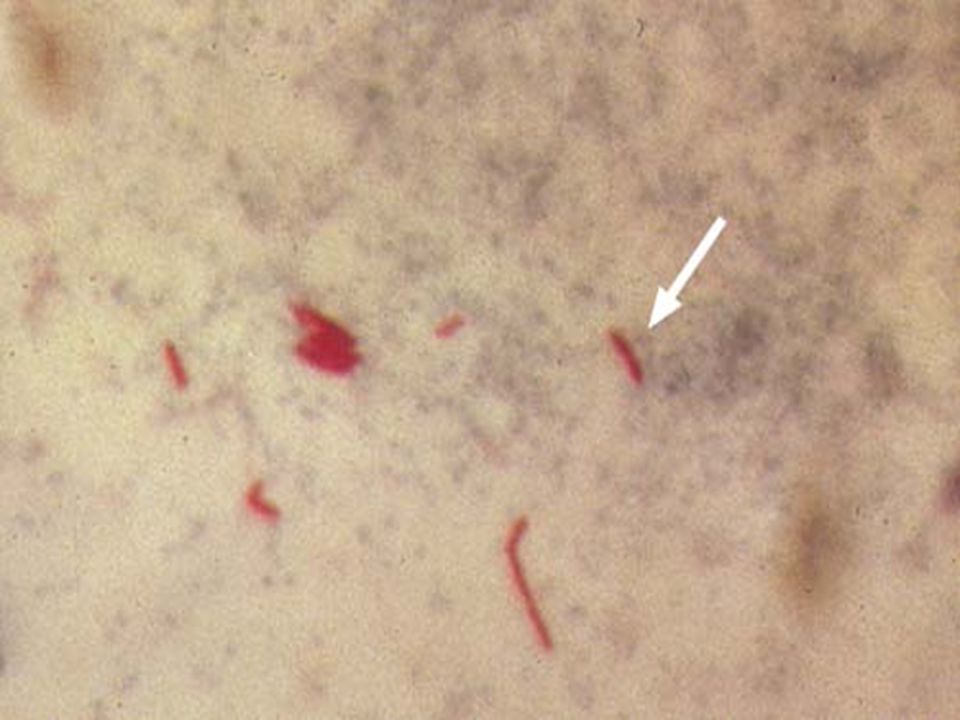
Никотин действует на кровеносные сосуды – они становятся более суженными, чем в норме, менее эластичными, чем у некурящего здорового человека, поэтому и страдают вышеперечисленные органы – сужение сосудов головного мозга приводит к ранней хронической недостаточности кровообращения головного мозга, а значит, снижаются память, работоспособность мозга, чаще появляются головные боли, повышается артериальное давление. Ученые считают, что после каждой выкуренной сигареты происходит кратковременное сгущение крови- курильщик может нейтрализовать вредное действие никотина на данный факт и на сосуды, приняв 1 таблетку аспирина. Но ведь нельзя это делать постоянно, ведь каждая таблетка имеет свои побочные действия-так аспирин вызывает гастрит, язву желудка. Стоит ли это делать?
У курильщика раньше развивается ИБС – ишемическая болезнь сердца, или стенокардия, когда появляются боли за грудиной при малейшей физической нагрузке. Каждый такой приступ боли может закончится инфарктом, а значит, смертью. Возраст 40-45-50 лет считаются опасными для мужчин, особенно курящих, в плане летального исхода.
Возраст 40-45-50 лет считаются опасными для мужчин, особенно курящих, в плане летального исхода.
При соприкосновении языка и раздражении гортани с дымом сигареты, чаще, чем у некурящего развиваются злокачественные заболевания этих органов (рак).
При курении будущих родителей, чаще случается патология плода, ребенок развивается более слабым. Ведь ему не хватает кислорода для нормального развития органов, тканей. А кислород к плоду поступает с кровью матери. У курящей матери в крови кроме необходимого ребенку кислорода имеются и вредные вещества, связанные с переработкой ее организмом продуктов распада никотина, вдыхания табачного дыма.
У курильщиков со стажем развиваются хронические заболевания бронхов и легких, когда человека беспокоит постоянный кашель. Меняется цвет кожи (становится землисто-серым). Внешний вид курильщика «со стажем» сразу бросается в глаза даже не медику. Заверщающим этапом в заболеваниях органов дыхания при курении является рак.
Отказ от курения
Исследования эффективности отказа от курения проводятся с 1970-х годов и их результаты показали следующее:
- отказ от курения является эффективным в любом возрасте;
- риск смерти от заболеваний, связанных с табакокурением, снижается в 2 раза при отказе от курения до 50 лет;
- статистически значимо снижается риск смерти при отказе от курения даже после 70 лет;
- риск развития рака легкого снижается в 2 раза через 10 лет после отказа от курения;
- риск развития рака ротовой полости и пищевода уменьшается в 2 раза через 5 лет после отказа от курения;
- риск развития инфаркта миокарда и смерти от болезни коронарных сосудов снижается в 2 раза через год после отказа от курения и возвращается на уровень, характерный для никогда не куривших, через 5-15 лет;
- отказ от курения на ранних стадиях беременности приводит к рождению детей с нормальным весом.

Помимо снижения риска развития заболеваний, отказ от курения дает много дополнительных преимуществ:
- увеличивается физическая активность;
- усиливается или восстанавливается потенция;
- улучшается восприятия вкуса пищи и запаха;
- улучшается цвет лица;
- улучшается сон;
- высвобождается свободное время, ранее затрачиваемое на курение сигарет;
- экономия денежных средств.
Если вы хотите бросить курить самостоятельно
- Не затягивайтесь. При глубоком затягивании до 95% никотина поступает в кровь. При умеренном – до 70%, а при курении без затяжек – не более 50%.
- Выкуривать сигарету не более чем на 2/3. Первые затяжки менее вредны, так как никотин и другие опасные вещества абсорбируются, оседают в табаке и фильтре; при последующих затяжках вредные химические субстанции проникают в дыхательные органы, раздражают их, образуют слизь, которая вместе с продуктами возгонки табака травмирует бронхи, легкие.
 Особенно большое их количество попадает в легкие при курении последней трети сигареты.
Особенно большое их количество попадает в легкие при курении последней трети сигареты. - Старайтесь выбирать сигареты с низким содержанием никотина и других вредных веществ.
- Меньше держите сигарету во рту.
- Курите меньше! Установите максимальное количество выкуренных сигарет, которое вы не должны ни в коем случае превзойти в течение дня.
- Не курите, если курить не хочется. Прежде чем рука нащупала сигарету, спросите себя, хотите ли вы курить. Чаще всего оказывается, что движение было просто автоматическим.
- Не курите на ходу, поднимаясь по лестнице или в гору, как можно дольше не курите после значительной физической нагрузки, тем более, во время выполнения физической работы, т.к. в это время, дыхание очень интенсивно и находящиеся в табаке канцерогены, которые являются непосредственной причиной рака, попадают в самые отдаленные части легких.
- Не курите на голодный желудок, тем более утром натощак, т.
 к. продукты сгорания табака, смешиваясь со слюной, поражают слизистую желудка, а попадая в кишечник, сразу же всасываются в кровь; по той же причине не следует курить во время еды.
к. продукты сгорания табака, смешиваясь со слюной, поражают слизистую желудка, а попадая в кишечник, сразу же всасываются в кровь; по той же причине не следует курить во время еды. - Время от времени устраивайте дни без курения, проводите больше времени на природе, стремитесь заменить курение чем-нибудь другим. Посещайте те места, где курение запрещено.
Мокрота с кровью при кашле. Основные причины.
Кровь является главным переносчиком полезных веществ и кислорода, необходимых для жизнедеятельности нашего организма ко всем органам, тканям и системам.
Но что делать, если вы заметили появление крови в мокроте, отхаркиваемой при кашле? Опасно ли это? Признаком какого заболевания может стать мокрота с прожилками крови?
Давайте посмотрим, в каких случаях не стоит беспокоиться, а в каких следует незамедлительно обратиться за врачебной помощью.
Повреждение мелкого сосуда в бронхах
Самой банальной причиной появления в мокроте следов крови является возможное повреждение одного из многочисленных мелких сосудов, проходящих в бронхах. Такое повреждение может возникнуть при сильном кашле, а также при значительных физических нагрузках.
Такое повреждение может возникнуть при сильном кашле, а также при значительных физических нагрузках.
В мокроте появляются примеси коричневатого оттенка, которые исчезают через пару дней. Беспокоиться в этом случае не стоит.
Кровь из повреждений в полости рта
Иногда в мокроту попадает кровь из небольших повреждений непосредственно в полости рта. Это может быть прикус губы, ранка на слизистой или кровотечение из десны (является одним из симптомов заболевания десен – пародонтита, гингивита или пародонтоза).
В этом случае кровяные выделения смешиваются с мокротой в полости рта при отхаркивании и не представляют собой серьезной угрозы.
Также кровь может появиться в результате повреждения десен зубочисткой или зубной нитью.
Но кровь в мокроте может быть и симптомом заболеваний, которые могут угрожать не только здоровью, но и нашей жизни. О них читайте ниже.
Пневмония
Одной из распространенных причин появления в мокроте крови является заболевание тяжелой (крупозной) пневмонией.
При этом сосуды в легких разрушаются под воздействием болезнетворных микроорганизмов и становятся проницаемыми для кровяных телец, попадающих в мокроту при откашливании.
Выявить пневмонию можно с помощью рентгенографии. Проявляется заболевание в виде обширных затемнений на снимках.
К заболеванию такой пневмонией наиболее склонны люди пожилого возраста и курильщики со стажем.
При своевременном назначении лечения пневмония излечивается за 2 недели с помощью современных антибиотиков.
Туберкулез
Еще одной частой причиной появления в мокроте следов крови является заболевание туберкулезом. Раньше это заболевание называли чахоткой и оно было неизлечимым. Человек, заболев туберкулезом, быстро терял жизненные силы и в скором времени умирал от распада тканей легких.
После открытия антибиотиков туберкулез перестал представлять столь серьезную опасность для жизни и успешно лечится. Палочка Коха уничтожается антибиотиками в течение нескольких месяцев.
Признаками туберкулеза являются появление в мокроте при кашле гнойных сгустков с кровяными прожилками, повышение температуры, слабость, быстрая потеря веса.
Определить туберкулез можно по рентгеновскому снимку или по флюорографии – пораженные участки тканей легких будут видны в виде затемнений (светлые пятна на снимках).
Иногда туберкулез на снимках трудно отличить от пневмонии. Для уточнения диагноза делается определение реакции Манту – привычная всем нам со школьных лет «пуговка», а также анализ мокроты.
Для уточнения диагноза может быть использован и Диаскинтест, широко применяющийся сегодня вместо пробы Манту.
Опасность туберкулеза заключается в легкости передачи воздушно-капельным путем. Достаточно человеку, являющемуся переносчиком заболевания, кашлянуть, чтобы заразить людей находящихся рядом.
Если вы заметили, что кто-то часто кашляет, лучше отойдите подальше от этого человека, чтобы уменьшить опасность возможного заражения.
Рак легких
Наиболее опасное заболевание, при котором появляется кровь в мокроте – это рак легкого.
Зачастую рак легких развивается у заядлых курильщиков в результате большого количества канцерогенов, содержащихся в продуктах горения сигаретной начинки, попадающих в легкие с вдыхаемым курильщиком дымом.
При отсутствии своевременного лечения, опухоль быстро разрастается, разрушая ткани легких, которые начинают кровоточить и кровь попадает в мокроту и отхаркивается при кашле.
Симптомами рака легких являются:
- длительный кашель;
- мокрота с кровью;
- снижение веса;
- боли в груди, усиливающиеся при вдохе;
- хрипы в легких.
Для диагностики заболевания проводят общий осмотр, бронхоскопию, биопсию части опухоли, исследование с помощью рентгеноскопии и томографии, а также некоторые дополнительные методы исследования.
В зависимости от типа опухоли и стадии ее развития назначается лечение. На ранних стадиях назначается оперативное лечение, на более поздних – химиотерапия, лучевая терапия, хирургическое вмешательство.
На ранних стадиях назначается оперативное лечение, на более поздних – химиотерапия, лучевая терапия, хирургическое вмешательство.
В этом случае эффективность лечения напрямую зависит от своевременности обращения за медицинской помощью.
Причиной появления крови в мокроте при кашле могут стать и другие заболевания: бронхоэктазы, абсцесс легкого, аденома, инфекция в легких, киста, эмфизема и некоторые другие. Поэтому при первых же случаях появления в мокроте при кашле следов крови нужно незамедлительно обратиться в поликлинику для осмотра и назначения обследования.
Также рекомендуем вам посмотреть фрагмент передачи «Жить здорово» с Еленой Малышевой, в котором описываются 3 основных причины появления крови при откашливании:
Читайте также:
- < Эндометриоз — симптомы и лечение
- Дыхательная гимнастика Стрельниковой >
Добавьте ваш комментарий
симптомы, причины, диагностика, лечение и профилактика
Плеврит – это воспаление, которое происходит в области плевральных оболочек, окружающих легкие. Воспалительный процесс происходит в париетальных и висцеральных витках плевры и часто осложняется скоплением выпота. Такому заболеванию подвержено больше 10% пациентов терапевтического стационара, но в большей степени плеврит поражает мужчин.
Воспалительный процесс происходит в париетальных и висцеральных витках плевры и часто осложняется скоплением выпота. Такому заболеванию подвержено больше 10% пациентов терапевтического стационара, но в большей степени плеврит поражает мужчин.
Симптомы и признаки: когда стоит заподозрить развитие плеврита
В число основных симптомов плеврита у взрослых входят:
- боль колющего характера в груди, усиливающаяся во время приступов кашля;
- поверхностное дыхание;
- выслушиваемый сильный шум от трения плевры;
- повышение температуры субфебрильных значений.
Подобная симптоматика свойственна плевриту в сухой форме. Пациент испытывает боли области под ребрами, в брюшной полости, в мышцах пресса. Клиническая картина может дополняться ознобом, слабостью и выделением пота в ночное время. Также добавляются икота и метеоризм.
Клиническая картина может дополняться ознобом, слабостью и выделением пота в ночное время. Также добавляются икота и метеоризм.
Гнойный или экссудативный плеврит проявляет себя несколько иначе. В начале болезни пациент ощущает тупую боль, которая возникает всякий раз от раздражающего сухого кашля. В пораженной области начинает скапливаться экссудат, догадаться о котором можно по чувству тяжести в боках, сильной одышке, бледности кожных покровов, сглаживанию промежутков между ребрами. К этому добавляются:
- слабость;
- температура;
- потливость;
- отсутствие аппетита.
Иногда также наблюдаются отечности, особенно в области лица, потеря голоса. При проникновении инфекции экссудат может стать причиной образования гноя.
При серозном плеврите легких на фоне рака наблюдаются отхаркивания с кровью. Если заболевание вызвано красной волчанкой, то пострадать могут суставы и почки.
У вас появились симптомы плеврита?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Причины возникновения болезни
В большинстве случаев плеврит является осложнением первичных заболеваний легких или других внутренних органов (не обязательно только дыхательной системы).
Плеврит легких может быть инфекционным или неинфекционным. Причинами инфекционной болезни могут быть:
- туберкулез;
- кандидоз;
- сифилис;
- пневмококковая или стафилококковая инфекция;
- амебиаз;
- брюшной тиф;
- травмы грудной клетки.

Причинами неинфекционного плеврита могут являться:
- инфаркт легкого;
- инфаркт миокарда;
- злокачественные опухоли, метастазы;
- ревматоидный артрит;
- ревматизм;
- лейкоз;
- панкреатит.
Возможные осложнения
Такое заболевание, как плеврит, требует незамедлительного и продолжительного лечения. Если болезнь запущена, то не исключено образование спаек в плевре, утолщение листков и развитие дыхательной недостаточности. Это то, с чем жить крайне опасно и тяжело. Чтобы не допустить подобного, необходимо при первых похожих симптомах отправляться к врачу.
Когда следует обратиться к врачу
При возникновении первых симптомов плеврита легких у взрослых необходимо посетить врача. Это болезнь, которая не устраняется сама по себе. Любое промедление может грозить тяжелыми последствиями,. Если признаки плеврита дают о себе знать, то вам необходимо позвонить в клинику и записаться к доктору.
Это болезнь, которая не устраняется сама по себе. Любое промедление может грозить тяжелыми последствиями,. Если признаки плеврита дают о себе знать, то вам необходимо позвонить в клинику и записаться к доктору.
Те пациенты, которые не могут свободно передвигаться по причине острой боли, должны занять специальное положение при плеврите. Для этого нужно лечь на пораженную сторону, чтобы максимально оградить грудную клетку от шевелений. Это позволит уменьшить болевой синдром.
АО «Медицина» (клиника академика Ройтберга) находится в ЦАО по адресу: 2-й Тверской-Ямской пер., 10 (м. «Маяковская», м. «Белорусская», м. «Новослободская», м.«Тверская», м.«Чеховская»).
Диагностика плеврита
Диагностика плеврита начинается с осмотра врача. У пациента даже визуально отмечаются асимметрия грудной клетки. Пораженная сторона отстает пи дыхании. Дыхание становится очень слабым, почти не прослушиваемым.
У пациента даже визуально отмечаются асимметрия грудной клетки. Пораженная сторона отстает пи дыхании. Дыхание становится очень слабым, почти не прослушиваемым.
Чтобы диагностировать плеврит у взрослых, дополнительно назначают следующие обследования:
На основании симптомов плеврита и полученных диагностических данных уже ставится диагноз. Дальше в зависимости от этиологии, вида и тяжести заболевания доктор подбирает схему того, как лечить плеврит.
Лечение
Лечение плеврита направлено на устранение первопричины его образования, а также на облегчение тяжелой симптоматики болезни. В случае с пневмонией подключают антибиотики, при ревматизме — нестероидные противовоспалительные препараты.
Чтобы устранить симптомы плеврита, подключают:
- анальгетики;
- сердечно-сосудистые средства;
- лечебную физкультуру;
- мочегонные препараты;
- физиотерапию (после устранения выпота).

Если в полости плевры скопилась жидкость, то ее устраняют путем пункции и дренирования. Если в ходе диагностики был выявлен гной, то дополнительно плевральную полость промывают антисептиками.
В сложных случаях не обойтись без хирургического вмешательства.
Домашние средства лечения
При сухом остром плеврите пациенту необходим покой. Снять сильную боль можно горчичниками, теплыми компрессами или тугим бинтованием груди. Помните, перед применением каких-либо средств необходимо проконсультироваться со специалистом.
Прогноз
Прогноз при плеврите гнойного или онкологического типа неблагоприятный. Если заболевание протекает с образование выпота, то на его устранение потребуется не меньше 2-4 недель.
Если заболевание протекает с образование выпота, то на его устранение потребуется не меньше 2-4 недель.
Те пациенты, которые переболели этим недугом, становятся на диспансерный учет. Их наблюдают в течение последующих двух-трех лет.
Профилактика
Чтобы не допустить рецидива и не испытывать тех самых мучительных болей при плеврите, необходимо:
- отказаться от тяжелой и вредной работы;
- избегать переохлаждений, ОРЗ, ОРВИ;
- потреблять витаминизированное питание;
- отказаться от курения.
Ведение здорового образа жизни, укрепление организма и иммунной системы помогают избежать в будущем плеврита легких.
Как записаться к врачу?
Лечением плеврита занимаются профессиональные врачи АО «Медицина» (клиника академика Ройтберга). Они помогут провести комплексную диагностику и подобрать эффективное лечение в каждом индивидуальном случае. Здесь работают фтизиатры, пульмонологи, ЛОРы и другие специалисты, с которыми вы сможете справиться с заболеванием быстро и без последствий.
Они помогут провести комплексную диагностику и подобрать эффективное лечение в каждом индивидуальном случае. Здесь работают фтизиатры, пульмонологи, ЛОРы и другие специалисты, с которыми вы сможете справиться с заболеванием быстро и без последствий.
Клиника расположена в центре Москвы недалеко от метро «Маяковская». Адрес: 2-й Тверской-Ямской переулок, 10 – в шаговой доступности (5 минут пешком) от станций метро «Белорусская», «Новослободская», «Тверская» и «Чеховская». Получить консультацию или оформить предварительную запись можно по телефону +7 (495) 775-73-60. Также заявки принимаются через электронную форму на сайте.
Отхаркивание с кровью, причины появления крови при отхаркивании
Кашель с кровью врачи именуют “кровохарканьем”. Это отхаркивание кровью или кровью со слизью, проявляющееся при кашле. Если в слизи есть кровь, то это можно обнаружить по наличию характерных прожилок крови, а также цвету слизи, которая приобретает красный или розовый цвет.
 Кашель с кровью может появляться у взрослых и детей старшего возраста и редко наблюдается у маленьких детей.
Кашель с кровью может появляться у взрослых и детей старшего возраста и редко наблюдается у маленьких детей.Когда человек кашляет с кровью, это означает, что источником крови являются либо легкие, либо верхние дыхательные пути. Кровотечение из носа или желудка может иметь схожий вид, что и кашель с кровью, однако это совсем не одно и то же.
Если человек отхаркивает большое количество крови, врачи говорят об “обширном кровохаркании”. Это должно стать сигналом к немедленной госпитализации. В данной статье речь пойдёт о кровохаркании, не требующем экстренного вызова скорой помощи.
Почему при кашле выделяется мокрота с кровью
Отвечая на такой вопрос — почему при кашле выделяется мокрота с кровью, хотелось бы отметить, что зачастую появление небольшого количества крови во время откашливания может говорить о наличии патогенных процессов в области ЖКТ. То есть, мокрота с кровью при кашле причины у взрослых, может подразумевать повреждения слизистой желудка, стенок пищевода или же кишечника.
Самое главное, что должен сделать больной — это оперативная реакция на указанное состояние, что поможет впоследствии избежать тяжелых последствий. Помочь в решении данной задачи поможет только специалист, проведя точную диагностику и выяснив причины появления крови при кашле.
Обращаем внимание на некоторые признаки, которые свидетельствуют о наличии патологии при мокроте с кровью:
- во время откашливания, больного может довольно серьезно беспокоить болезненность в области желудка или пищевода;
- кровяные выделения, выходящие вместе с мокротой, имеют пенистую консистенцию и насыщенный алый цвет.
В том случае если кашель с кровью не является симптомом недуга, связанного с поражением органов пищеварения, его могут вызывать заболевания органов дыхания различной формы и тяжести.
Читайте подробнее Болезни с кашлем
Первая помощь
Если мучит сухой кашель, нужно заварить ромашку вместе с шалфеем, полоскать горло каждый час. Можно вместо травяного настоя для процедуры развести в стакане теплой воды несколько капель йода, по 10 г соли и соды.
Можно вместо травяного настоя для процедуры развести в стакане теплой воды несколько капель йода, по 10 г соли и соды.
Облегчить кашель при ангине помогает пережевывание лимона, убивающего патогенные микроорганизмы, употребление чесночного молока, редьки с медом.
При болезнях дыхательных путей сухой кашель лечат антибиотиками, противовирусными препаратами. При астме используют глюкокортикостероиды, при патологиях ЖКТ — антациды.
Если при кашле мокрота с кровью, на что обращать внимание
Нередко такой достаточно опасный для жизни человека симптом, как мокрота с кровью при кашле, причины у взрослых которого могут быть самыми разными, может говорить о его вполне безобидном характере.
То есть, если при кашле мокрота с кровью – этот симптом могут вызывать следующие факторы:
- повреждение мелких сосудов или капилляров на фоне достаточно сильных приступов кашля или же, к примеру, физических нагрузок;
- также кровь при кашле могут вызывать и некоторые лекарственные препараты.
 Данная особенность является их побочным эффектом, подразумевающим негативное воздействие на стенки сосудов.
Данная особенность является их побочным эффектом, подразумевающим негативное воздействие на стенки сосудов.
Перечисленные причины, как правило, характеризуются появлением небольшого количества крови, имеющих темный цвет. При этом, такие кровяные выделения проявляются в мокроте в виде характерных прожилок или же окрашивают выделяемый секрет в коричневый цвет.
Заметим, что, как правило, если причина кашля с кровью это – повреждение сосудов, то кровяные выделения пропадают через один-два дня. Если же симптом проявляется дольше, в этом случае необходимо обратится к врачу, так как это может свидетельствовать о наличии более серьезного заболевания.
Распространенные причины, вызывающие кашель с кровью
Медицинская практика выделяет определенные, наиболее распространенные недуги и причины, которые собственно и вызывают кашель с кровью.
- Туберкулез. Нередко данный недуг сопровождается определенной симптоматикой, включающей в себя систематически возникающую потливость, отсутствие аппетита, слабость и кашель с гнойными выделениями и кровью.

- Бронхит. Данное заболевание в зависимости от тяжести протекания характеризуется затрудненным дыханием, общей слабостью пациента и сухим кашлем в начале развития недуга, который может быть с мокротой и кровью.
- Инфекционные недуги. Зачастую характерные симптомы таких заболеваний — это значительное ухудшение общего состояния, повышенная температура тела, сильная слабость. Появление примеси крови в откашливаемой мокроте говорит о запущенности недуга.
- Новообразования. Как правило, злокачественные новообразования могут вызывать кашель с гемалимфой ржавого цвета или же в виде пены ярко алого оттенка. Кроме этого, больной жалуется на резкое ухудшение состояния, и значительную потерю массы тела.
Важно! При появлении кашля с кровью, непроходящего в течение нескольких дней, следует незамедлительно обратиться к врачу.
Читайте подробнее Чем лечить кашель
Кашель с кровью без температуры
Зачастую прогнозы при таком симптоме, как кашель с кровью без температуры подразумевает благоприятный исход для больного. Но это справедливо только в том случае, если причина недуга, которая и вызывает данную симптоматику выявлена на начальной стадии его развития и не имеет опасной для жизни этиологии. Также, если главная причина симптома – развитие злокачественного новообразования, в этом случае прогнозы давать довольно сложно все зависит от анализа клинической картины.
Но это справедливо только в том случае, если причина недуга, которая и вызывает данную симптоматику выявлена на начальной стадии его развития и не имеет опасной для жизни этиологии. Также, если главная причина симптома – развитие злокачественного новообразования, в этом случае прогнозы давать довольно сложно все зависит от анализа клинической картины.
Зачастую кровяные выделения при кашле свидетельствуют о заболевании органов дыхания и соответственно, если такой симптом появился, необходимо срочное обращение к врачу для обследования и последующего выяснения причины появления кашля с кровью.
Кровь в мокроте в виде прожилок может говорить о развитии такого недуга, как рак легких, также кровянистые выделения при отхаркивании могут появится и при бронхите – характеризуется симптом небольшими алыми прожилками в мокроте, отхаркиваемой при кашле.
Если же причина недуга – пневмония, в этом случае вместе с мокротой при кашле будут появляться всегда свежие следы крови. От того какой диагноз будет поставлен будет зависеть и лечение, которое и избавит от малоприятной симптоматики.
От того какой диагноз будет поставлен будет зависеть и лечение, которое и избавит от малоприятной симптоматики.
Классификация интенсивности кровотечений
Степень кровохарканья определяется с учетом выделяемой крови из дыхательных органов.
Различают следующие виды кровотечений:
- Когда у пациента вместе со слизистыми выделениями из бронхов за сутки выделяется не больше 50 мл крови (иногда это прожилки или пятна, имеющие ржавый оттенок), такое явление называют гемоптоз (истинное харканье кровью).
- Когда суточный объём кровянистых выделений находится в пределах 100 мл, состояние расценивают как малое легочное кровотечение.
- Кровотечение средней тяжести фиксируется, когда вместе с легочным секретом выходит кровь в объеме, превышающем 500 мл в течение суток. При этом она может пениться.
- Объём превышающий 500 миллилитров является тревожным симптомом, указывающим на профузное кровотечение из легких. Этот признак представляет угрозу для здоровья и жизни пациента.

Кашель с кровью при бронхите и простуде, что делать
Если следы крови в мокроте при откашливании появились при бронхите или же простудном, инфекционном заболевании, помимо медикаментозной терапии назначенной врачом можно использовать и народные средства.
- Для того чтобы быстро избавится от неприятного и порой пугающего симптома, можно приготовить достаточно простой, но эффективный целебный напиток. Для его приготовления потребуется в равных количествах смешать такие компоненты: молотый имбирь, натуральный мед и лимон. Приготовленная смесь заливается очищенной водой после чего ее нужно закипятить. Рекомендуется принимать данное средство на ночь перед сном. Такая лимонно-имбирная смесь отлично снимает раздражение и смягчает слизистую.
- Также популярен и такой рецепт, как молоко с медом. Для приготовления лечебного молочного напитка необходимо подогреть молоко для комфортной температуры и добавить в него одну ложку меда.
 Принимается средство перед сном.
Принимается средство перед сном. - Еще один рецепт подразумевает приготовление целебного эликсира от кашля. Для его приготовления потребуется свежевыжатый сок алоэ и такое же количество натурального меда. Принимается такой эликсир не менее трех раз в день. Также его можно употреблять и во время приступа кашля.
Профилактика
Чтобы предупредить появление простуды, бронхита, пневмонии, в первую очередь нужно бросить курить и укрепить иммунитет. Простые меры помогают избежать появления кашля, необходимо:
- Тепло одеваться в холодную погоду.
- Стараться не контактировать с инфекционными больными.
- Не игнорировать прививки от гриппа, вызывающего различные осложнения.
В сезон простуд и эпидемий рекомендуют пить много воды. После пребывания на улице, в офисе, магазине надо тщательно мыть руки. Профилактика позволяет избежать заражения инфекцией, защититься от кашля.
При кашле выходит мокрота с кровью, что нужно делать
На сегодня существует немало заболеваний, на фоне которых возможно появление такого симптома, как внезапный кашель с кровью. Далее мы расскажем, что необходимо делать в первую очередь, если при кашле выходит мокрота с кровью или же пенные алые выделения. Обращаем особое внимание на то, что, если появились пенные выделения с кровью, в этом случае не следует медлить, поскольку такое состояние опасно для жизни больного.
Далее мы расскажем, что необходимо делать в первую очередь, если при кашле выходит мокрота с кровью или же пенные алые выделения. Обращаем особое внимание на то, что, если появились пенные выделения с кровью, в этом случае не следует медлить, поскольку такое состояние опасно для жизни больного.
До приезда неотложки следует сделать несколько шагов, которые помогут значительным образом снизить опасность такого приступа кашля.
- Ни в коем случае нельзя допускать, чтобы больной во время приступа кашля с кровью занимал горизонтальное положение.
- Для облегчения состояния дайте проглотить больному небольшое количество перемолотого льда.
- Ни в коем случае нельзя глотать выделяемую мокроту с кровью, от нее следует избавляться.
Зачастую тяжелые приступы кашля, сопровождающиеся отделением мокроты с кровяными прожилками, начинаются внезапно, тем не менее им предшествует характерная клиническая картина, включающая сильную слабость. Соответственно, обратится за медицинской помощью необходимо в самом начале недуга, для выяснения причин его появления и назначения адекватного и эффективного лечения.
Соответственно, обратится за медицинской помощью необходимо в самом начале недуга, для выяснения причин его появления и назначения адекватного и эффективного лечения.
Диагностические процедуры
Чтобы избавиться от кровохарканья, необходимо выяснить его причину. Поставить окончательный диагноз патологии, проявляющейся выделением крови во время кашля, довольно сложно. Трудности диагностирования обусловлены многообразием причин данного нарушения. Чтобы спасти больного, специалисты должны в кратчайшие сроки решить важнейшие диагностические задачи.
Методы, позволяющие определить этиологические факторы кровохарканья:
- Изучение клинических признаков,
- Сбор анамнестических данных,
- Общий осмотр,
- Физикальное обследование.
На основании результатов первичной диагностики терапевты ставят предварительный диагноз и направляют больного на консультацию к более узким специалистам в области пульмонологии, фтизиатрии, ревматологии, онкологии, кардиологии, гематологии.
Дополнительные лабораторные и аппаратные исследования позволяют получить объективные данные.
- Рентгенограмма органов грудной клетки больного туберкулёзом лёгких
Рентген легких — выявление туберкулезных инфильтратов и каверн, очагов воспаления при пневмонии, неопластических признаков при онкопатологии, кист, паразитарных инвазий. Получить более детальную картину процесса поможет рентгеноконтрастное исследование.
- На томограмме грудной клетки можно обнаружить пораженный сосуд, небольшие опухоли, спадение доли легкого, расширение отдельных участков бронхов. Компьютерная томография с внутривенным введением контрастного вещества позволяет оценить состояния бронхолегочных сосудов.
- Бронхоскопия — методы выявления эндобронхиальной патологии, взятия материала на анализ, извлечения инородных тел, удаления опухолей и прижигания поврежденных сосудов.
- Ангиопульмонография и радиоизотопное сканирование легких позволяют выявить рецидивирующий инфаркт и нарастающий легочный тромбоз.

- Гемограмма — признаки воспаления и анемии.
- Коагулограмма – нарушение свертывания крови, изменение количества тромбоцитов.
- Анализ крови на показатели кислотно-щелочного состояния и газового состава.
- Микроскопия мокроты — обнаружение эритроцитов, атипичных клеток, туберкулезных палочек, грибов или паразитов.
- Микробиологическое исследование бронхиального секрета – бактериологический посев биоматериала на питательные среды с целью выделения возбудителя инфекции и определения его чувствительности к антибиотикам.
- ЭКГ и ЭхоКГ — обнаружение пороков сердца, последствий легочной гипертензии, ТЭЛА.
Когда перечисленные методы не позволяют выявить источник кровохарканья, проводят диагностические операции. Торакоскопия и торакотомия особенно актуальны при травматическом повреждении легкого и при усилении кровохарканья.
Послеоперационный период — Клиника Dr. Богина
После окончания операции пациенту необходимо провести 2 часа в лежачем положении с приподнятой головой для уменьшения вероятности отеков и кровотечения. В течении этого времени проходит местная анестезия. Вероятно появление умеренной пульсирующей боли в области операции, боли в зубах верхней челюсти и тупой головной боли. Эти симптомы легко купируются анальгетиками. Радикальные вмешательства (например, инъекции) применяются редко.
В течении этого времени проходит местная анестезия. Вероятно появление умеренной пульсирующей боли в области операции, боли в зубах верхней челюсти и тупой головной боли. Эти симптомы легко купируются анальгетиками. Радикальные вмешательства (например, инъекции) применяются редко.
После операции в течение нескольких часов происходит увеличение отека вокруг бандажа. Особенно это проявляется на веках. Происходит это из-за того, что то небольшое количество крови при операции пропитывает кожу век. А поскольку кожа век очень тонкая, то такие изменения заметны. Несмотря на устрашающий вид опасности это не представляет. Возможно пропитывание кровью роговицы глаза, в следствие чего образуются красные пятна на белках глаз. Такие кровоподтеки рассасываются примерно через 3 недели.
В первые 2 дня после операции возможно небольшое кровотечение из носа. В этом случае, капающую из носа кровь можно поглотить небольшим компрессом, накладываемым под нос. Если в нос во время операции были установлены ватные тампоны, то через пару дней после операции их можно удалить. Для исключени провокациикровотечения не рекомендуется вытирать нос и сморкаться. По прошествию 3-5 дней после операции нос можно прочищать ватными тампонами. Применение небольшого количества вазелина размягчит и удалит небольшие засохшие сгустки крови.
Для исключени провокациикровотечения не рекомендуется вытирать нос и сморкаться. По прошествию 3-5 дней после операции нос можно прочищать ватными тампонами. Применение небольшого количества вазелина размягчит и удалит небольшие засохшие сгустки крови.
Через неделю после операции гипсовая повязка на носу и пластырь под ней снимаются, удаляются все внешние швы у основания ноздрей (если таковые имеются). Иногда хирургами рекомендуется ношение пластыря в течении еще одной недели или гипсового бандажа по ночам.
Представление об общем виде нового носа можно составить сразу же после снятия гипса, но нужно помнить, что детали еще далеки от завершения. Через 2-3 недели исчезают синяки и отеки, через 4 недели исчезают пятна и припухлости. Много пациентов возвращались к работе через десять дней после операции, замаскировав синяки косметикой. Важно помнить, что под гипсом и пластырем разглядеть форму носа невозможно. Из-за гипсовой повязки кончик носа может выглядеть иначе, однако поводов для беспокойства нет. Пациент может некоторое время испытывать онемение носа, которое через несколько месяцев исчезает. Некоторое время после операции кончик носа может иметь жирный блеск. Это произходит за счет повышенной активности сальных желез на кончике носа. Данный фактор легко устраняется мытьем мылом раз или два в день. Окончательно оценить результат операции можно лишь через полгода, хотя у многих пациентов в течении 3-х лет продолжается слабое изменение носа. Необходимость повторной операции определяется через 6 месяцев после первой операции. Проводится же она лишь по прошествию периода в 1 год.
Пациент может некоторое время испытывать онемение носа, которое через несколько месяцев исчезает. Некоторое время после операции кончик носа может иметь жирный блеск. Это произходит за счет повышенной активности сальных желез на кончике носа. Данный фактор легко устраняется мытьем мылом раз или два в день. Окончательно оценить результат операции можно лишь через полгода, хотя у многих пациентов в течении 3-х лет продолжается слабое изменение носа. Необходимость повторной операции определяется через 6 месяцев после первой операции. Проводится же она лишь по прошествию периода в 1 год.
Не редким явлением после пластики носа является депрессия, особенно в начальный период заживления. Формируется это из нескольких факторов: волнения относительно исхода и напряжение в ожидании операции, лекарственные препараты и анестезия. Впрочем эта депрессия обычно быстро проходит. После операции, в течении нескольких месяцев, может сохраняться ощущение непроходимости, забитости носа. Подобная реакция вполне нормальна и после заживления слизистых оболочек она исчезает. Применение различных капель, если они не прописаны доктором, также не требуется.
Подобная реакция вполне нормальна и после заживления слизистых оболочек она исчезает. Применение различных капель, если они не прописаны доктором, также не требуется.
Интенсивных физических нагрузок следует избегать на протяжении 3-х недель после операции. Далее можно возобновить легкие упражнения. В течении 3-х месяцев рекомендуется избегать усилий, которые могут повлечь раздражение тканей носа. В этот период следует воздержаться от контактных видов спорта, поскольку случайный удар может легко повредить еще не полностью заживший нос. Даже после исчезновения синяков, кожа на носу остается чувствительной. Поэтому необходимо не допускать солнечных ожогов.
Причины и признаки чрезвычайной ситуации
Обзор
Наблюдение за кровью при кашле может вызывать тревогу, будь то большое или небольшое количество крови. Кашель с кровью почти всегда является признаком болезни.
Серьезность состояния зависит от количества крови и продолжительности откашливания крови, но этот симптом никогда нельзя игнорировать.
Кровь, которую вы кашляете, может поступать из носа, горла, верхних дыхательных путей или легких. Медицинский термин, обозначающий кашель с кровью, — кровохарканье.
Важно обращаться к врачу каждый раз, когда вы кашляете кровью , так как это может быть признаком серьезного респираторного заболевания.
Немедленно обратитесь за помощью, если:
- вы начинаете кашлять кровью после падения или травмы грудной клетки
- вы кашляете больше, чем несколько чайных ложек крови
- также есть кровь в моче или стуле
- вы испытываете боль в груди боль, головокружение, жар, головокружение или одышка
Кровь, поступающая из легких или дыхательных путей, часто бывает пузырьковой.Это потому, что в легких он смешан с воздухом и слизью.
Цвет может варьироваться от ржавого до ярко-красного. Слизь может быть полностью окрашена кровью или содержать только полосы крови, смешанные со слизью.
Кровотечение изо рта (например, в случае пореза) — это не то же самое, что кашель с кровью. Если у вас идет кровь изо рта, это можно заметить при чистке зубов или после еды.
Если у вас идет кровь изо рта, это можно заметить при чистке зубов или после еды.
Этот симптом может быть вызван рядом различных причин, от раздражения горла до рака легких.
Хотя кашель с кровью не является признаком, который следует игнорировать, большинство причин легкие и несерьезные. Когда человек страдает респираторным заболеванием или сильным кашлем, это может вызвать раздражение дыхательных путей и потенциально вызвать кашель с кровью.
По данным Американской академии семейных врачей, в кабинете врача (амбулаторное посещение) легкие респираторные инфекции, астма и хроническая обструктивная болезнь легких (ХОБЛ) являются наиболее частыми причинами кровохарканья.
В условиях стационара (стационара) люди чаще болеют бронхоэктазами, раком легких, бронхитом или пневмонией.Однако во всем мире наиболее частой причиной является туберкулез.
Есть несколько потенциально серьезных причин кровохарканья. Они требуют немедленной медицинской помощи. Примеры включают:
Некоторые медицинские тесты и процедуры, такие как бронхоскопия, спирометрия, ларингоскопия, тонзиллэктомия, хирургия носа и биопсия верхних дыхательных путей, могут иметь побочные эффекты, которые приводят к кашлю с кровью.
В зависимости от причины кровяной кашель можно лечить несколькими способами. Если причиной является простое раздражение горла из-за чрезмерного кашля, может быть достаточно безрецептурных леденцов от горла и средств от кашля.
Ваш врач осмотрит вашу грудную клетку и легкие и часто начинает с рентгена грудной клетки. Они также могут выполнить следующие тесты:
Эти тесты будут использоваться для выявления или исключения определенных заболеваний или состояний, которые могут вызвать кашель с кровью.
Целью лечения является сначала остановка кровотечения, особенно в больших количествах, а затем устранение основной причины. Если причиной является инфекция, врач может назначить лекарство.
В случае сильного кровотечения вас следует госпитализировать.Ваш врач может порекомендовать процедуру, известную как эндоваскулярная эмболизация, которая останавливает кровотечение. В зависимости от причины могут потребоваться другие процедуры или операции.
Кашель с кровью — это симптом болезни, состояния или болезни. Игнорирование симптома может привести к ухудшению основной причины.
Игнорирование симптома может привести к ухудшению основной причины.
Таким образом, профилактика заключается в решении проблемы и надлежащем лечении. Бросить курить (или не начинать курить), а также избегать выхода на улицу при высоком уровне загрязнения и смога могут быть полезными.
Если вы не игнорируете постоянный кашель, это также может помочь предотвратить этот симптом.
Кашель с кровью может быть признаком серьезного заболевания. Даже если врач может определить причину как незначительную, вам всегда следует обращаться за медицинской помощью.
Будьте готовы описать внешний вид крови, которую вы кашляете, включая ее цвет и текстуру.
Позвоните 911 или обратитесь за неотложной медицинской помощью, если вы кашляете с большим количеством крови, у вас есть другие симптомы, такие как боль в груди или одышка, или если кровотечение усиливается.
Причины и признаки чрезвычайной ситуации
Обзор
Вид крови при кашле может вызывать тревогу, будь то большое или небольшое количество.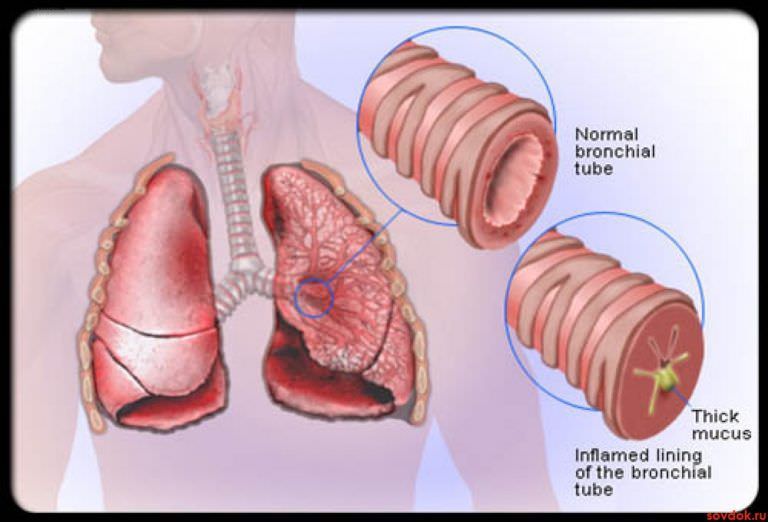 Кашель с кровью почти всегда является признаком болезни.
Кашель с кровью почти всегда является признаком болезни.
Серьезность состояния зависит от количества крови и продолжительности откашливания крови, но этот симптом никогда нельзя игнорировать.
Кровь, которую вы кашляете, может поступать из носа, горла, верхних дыхательных путей или легких. Медицинский термин, обозначающий кашель с кровью, — кровохарканье.
Важно обращаться к врачу каждый раз, когда вы кашляете кровью , так как это может быть признаком серьезного респираторного заболевания.
Немедленно обратитесь за помощью, если:
- вы начинаете кашлять кровью после падения или травмы грудной клетки
- вы кашляете больше, чем несколько чайных ложек крови
- также есть кровь в моче или стуле
- вы испытываете боль в груди боль, головокружение, жар, головокружение или одышка
Кровь, поступающая из легких или дыхательных путей, часто бывает пузырьковой.Это потому, что в легких он смешан с воздухом и слизью.
Цвет может варьироваться от ржавого до ярко-красного. Слизь может быть полностью окрашена кровью или содержать только полосы крови, смешанные со слизью.
Кровотечение изо рта (например, в случае пореза) — это не то же самое, что кашель с кровью. Если у вас идет кровь изо рта, это можно заметить при чистке зубов или после еды.
Этот симптом может быть вызван рядом различных причин, от раздражения горла до рака легких.
Хотя кашель с кровью не является признаком, который следует игнорировать, большинство причин легкие и несерьезные. Когда человек страдает респираторным заболеванием или сильным кашлем, это может вызвать раздражение дыхательных путей и потенциально вызвать кашель с кровью.
По данным Американской академии семейных врачей, в кабинете врача (амбулаторное посещение) легкие респираторные инфекции, астма и хроническая обструктивная болезнь легких (ХОБЛ) являются наиболее частыми причинами кровохарканья.
В условиях стационара (стационара) люди чаще болеют бронхоэктазами, раком легких, бронхитом или пневмонией. Однако во всем мире наиболее частой причиной является туберкулез.
Однако во всем мире наиболее частой причиной является туберкулез.
Есть несколько потенциально серьезных причин кровохарканья. Они требуют немедленной медицинской помощи. Примеры включают:
Некоторые медицинские тесты и процедуры, такие как бронхоскопия, спирометрия, ларингоскопия, тонзиллэктомия, хирургия носа и биопсия верхних дыхательных путей, могут иметь побочные эффекты, которые приводят к кашлю с кровью.
В зависимости от причины кровяной кашель можно лечить несколькими способами. Если причиной является простое раздражение горла из-за чрезмерного кашля, может быть достаточно безрецептурных леденцов от горла и средств от кашля.
Ваш врач осмотрит вашу грудную клетку и легкие и часто начинает с рентгеновского снимка грудной клетки. Они также могут выполнить следующие тесты:
Эти тесты будут использоваться для выявления или исключения определенных заболеваний или состояний, которые могут вызвать кашель с кровью.
Целью лечения является сначала остановка кровотечения, особенно в больших количествах, а затем устранение основной причины. Если причиной является инфекция, врач может назначить лекарство.
Если причиной является инфекция, врач может назначить лекарство.
В случае сильного кровотечения вас следует госпитализировать.Ваш врач может порекомендовать процедуру, известную как эндоваскулярная эмболизация, которая останавливает кровотечение. В зависимости от причины могут потребоваться другие процедуры или операции.
Кашель с кровью — это симптом болезни, состояния или болезни. Игнорирование симптома может привести к ухудшению основной причины.
Таким образом, профилактика заключается в решении проблемы и надлежащем лечении. Бросить курить (или не начинать курить), а также избегать выхода на улицу при высоком уровне загрязнения и смога могут быть полезными.
Если вы не игнорируете постоянный кашель, это также может помочь предотвратить этот симптом.
Кашель с кровью может быть признаком серьезного заболевания. Даже если врач может определить причину как незначительную, вам всегда следует обращаться за медицинской помощью.
Будьте готовы описать внешний вид крови, которую вы кашляете, включая ее цвет и текстуру.
Позвоните 911 или обратитесь за неотложной медицинской помощью, если вы кашляете с большим количеством крови, у вас есть другие симптомы, такие как боль в груди или одышка, или если кровотечение усиливается.
Причины и признаки чрезвычайной ситуации
Обзор
Вид крови при кашле может вызывать тревогу, будь то большое или небольшое количество. Кашель с кровью почти всегда является признаком болезни.
Серьезность состояния зависит от количества крови и продолжительности откашливания крови, но этот симптом никогда нельзя игнорировать.
Кровь, которую вы кашляете, может поступать из носа, горла, верхних дыхательных путей или легких. Медицинский термин, обозначающий кашель с кровью, — кровохарканье.
Важно обращаться к врачу каждый раз, когда вы кашляете кровью , так как это может быть признаком серьезного респираторного заболевания.
Немедленно обратитесь за помощью, если:
- вы начинаете кашлять кровью после падения или травмы грудной клетки
- вы кашляете больше, чем несколько чайных ложек крови
- также есть кровь в моче или стуле
- вы испытываете боль в груди боль, головокружение, жар, головокружение или одышка
Кровь, поступающая из легких или дыхательных путей, часто бывает пузырьковой. Это потому, что в легких он смешан с воздухом и слизью.
Это потому, что в легких он смешан с воздухом и слизью.
Цвет может варьироваться от ржавого до ярко-красного. Слизь может быть полностью окрашена кровью или содержать только полосы крови, смешанные со слизью.
Кровотечение изо рта (например, в случае пореза) — это не то же самое, что кашель с кровью. Если у вас идет кровь изо рта, это можно заметить при чистке зубов или после еды.
Этот симптом может быть вызван рядом различных причин, от раздражения горла до рака легких.
Хотя кашель с кровью не является признаком, который следует игнорировать, большинство причин легкие и несерьезные. Когда человек страдает респираторным заболеванием или сильным кашлем, это может вызвать раздражение дыхательных путей и потенциально вызвать кашель с кровью.
По данным Американской академии семейных врачей, в кабинете врача (амбулаторное посещение) легкие респираторные инфекции, астма и хроническая обструктивная болезнь легких (ХОБЛ) являются наиболее частыми причинами кровохарканья.
В условиях стационара (стационара) люди чаще болеют бронхоэктазами, раком легких, бронхитом или пневмонией.Однако во всем мире наиболее частой причиной является туберкулез.
Есть несколько потенциально серьезных причин кровохарканья. Они требуют немедленной медицинской помощи. Примеры включают:
Некоторые медицинские тесты и процедуры, такие как бронхоскопия, спирометрия, ларингоскопия, тонзиллэктомия, хирургия носа и биопсия верхних дыхательных путей, могут иметь побочные эффекты, которые приводят к кашлю с кровью.
В зависимости от причины кровяной кашель можно лечить несколькими способами. Если причиной является простое раздражение горла из-за чрезмерного кашля, может быть достаточно безрецептурных леденцов от горла и средств от кашля.
Ваш врач осмотрит вашу грудную клетку и легкие и часто начинает с рентгена грудной клетки. Они также могут выполнить следующие тесты:
Эти тесты будут использоваться для выявления или исключения определенных заболеваний или состояний, которые могут вызвать кашель с кровью.
Целью лечения является сначала остановка кровотечения, особенно в больших количествах, а затем устранение основной причины. Если причиной является инфекция, врач может назначить лекарство.
В случае сильного кровотечения вас следует госпитализировать.Ваш врач может порекомендовать процедуру, известную как эндоваскулярная эмболизация, которая останавливает кровотечение. В зависимости от причины могут потребоваться другие процедуры или операции.
Кашель с кровью — это симптом болезни, состояния или болезни. Игнорирование симптома может привести к ухудшению основной причины.
Таким образом, профилактика заключается в решении проблемы и надлежащем лечении. Бросить курить (или не начинать курить), а также избегать выхода на улицу при высоком уровне загрязнения и смога могут быть полезными.
Если вы не игнорируете постоянный кашель, это также может помочь предотвратить этот симптом.
Кашель с кровью может быть признаком серьезного заболевания. Даже если врач может определить причину как незначительную, вам всегда следует обращаться за медицинской помощью.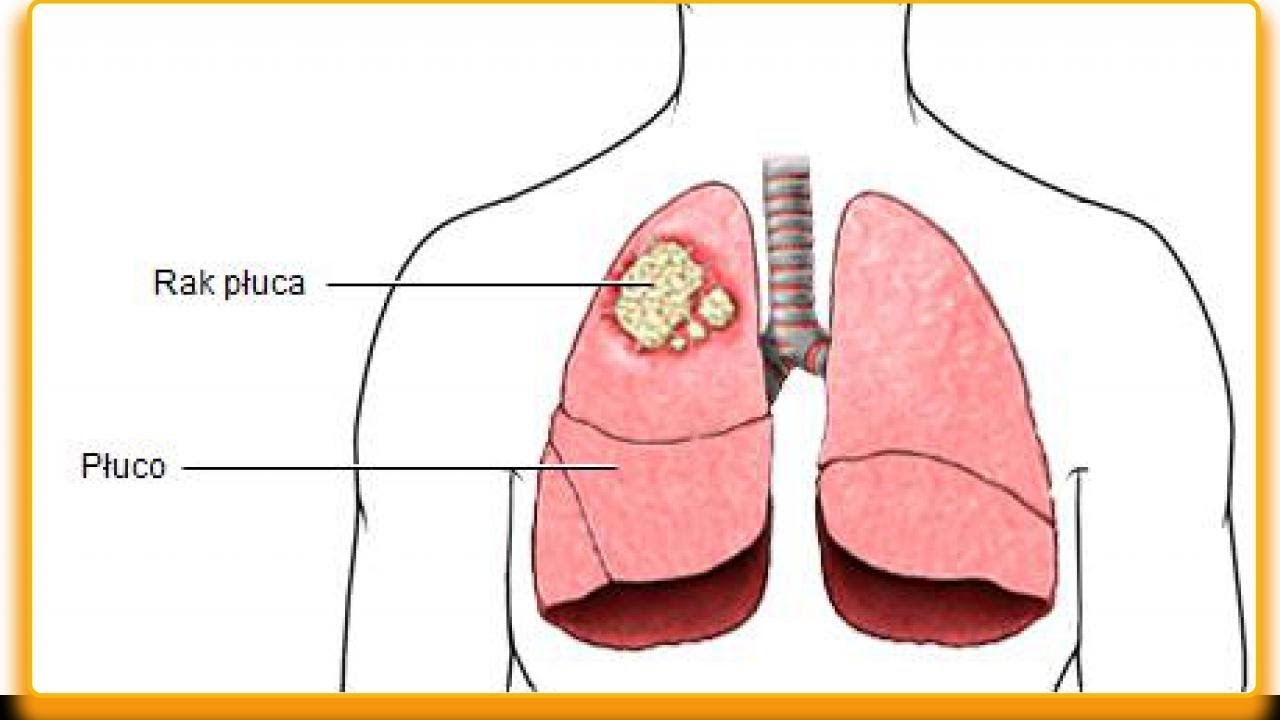
Будьте готовы описать внешний вид крови, которую вы кашляете, включая ее цвет и текстуру.
Позвоните 911 или обратитесь за неотложной медицинской помощью, если вы кашляете с большим количеством крови, у вас есть другие симптомы, такие как боль в груди или одышка, или если кровотечение усиливается.
Причины и признаки чрезвычайной ситуации
Обзор
Вид крови при кашле может вызывать тревогу, будь то большое или небольшое количество. Кашель с кровью почти всегда является признаком болезни.
Серьезность состояния зависит от количества крови и продолжительности откашливания крови, но этот симптом никогда нельзя игнорировать.
Кровь, которую вы кашляете, может поступать из носа, горла, верхних дыхательных путей или легких. Медицинский термин, обозначающий кашель с кровью, — кровохарканье.
Важно обращаться к врачу каждый раз, когда вы кашляете кровью , так как это может быть признаком серьезного респираторного заболевания.
Немедленно обратитесь за помощью, если:
- вы начинаете кашлять кровью после падения или травмы грудной клетки
- вы кашляете больше, чем несколько чайных ложек крови
- также есть кровь в моче или стуле
- вы испытываете боль в груди боль, головокружение, жар, головокружение или одышка
Кровь, поступающая из легких или дыхательных путей, часто бывает пузырьковой.Это потому, что в легких он смешан с воздухом и слизью.
Цвет может варьироваться от ржавого до ярко-красного. Слизь может быть полностью окрашена кровью или содержать только полосы крови, смешанные со слизью.
Кровотечение изо рта (например, в случае пореза) — это не то же самое, что кашель с кровью. Если у вас идет кровь изо рта, это можно заметить при чистке зубов или после еды.
Этот симптом может быть вызван рядом различных причин, от раздражения горла до рака легких.
Хотя кашель с кровью не является признаком, который следует игнорировать, большинство причин легкие и несерьезные. Когда человек страдает респираторным заболеванием или сильным кашлем, это может вызвать раздражение дыхательных путей и потенциально вызвать кашель с кровью.
Когда человек страдает респираторным заболеванием или сильным кашлем, это может вызвать раздражение дыхательных путей и потенциально вызвать кашель с кровью.
По данным Американской академии семейных врачей, в кабинете врача (амбулаторное посещение) легкие респираторные инфекции, астма и хроническая обструктивная болезнь легких (ХОБЛ) являются наиболее частыми причинами кровохарканья.
В условиях стационара (стационара) люди чаще болеют бронхоэктазами, раком легких, бронхитом или пневмонией.Однако во всем мире наиболее частой причиной является туберкулез.
Есть несколько потенциально серьезных причин кровохарканья. Они требуют немедленной медицинской помощи. Примеры включают:
Некоторые медицинские тесты и процедуры, такие как бронхоскопия, спирометрия, ларингоскопия, тонзиллэктомия, хирургия носа и биопсия верхних дыхательных путей, могут иметь побочные эффекты, которые приводят к кашлю с кровью.
В зависимости от причины кровяной кашель можно лечить несколькими способами. Если причиной является простое раздражение горла из-за чрезмерного кашля, может быть достаточно безрецептурных леденцов от горла и средств от кашля.
Если причиной является простое раздражение горла из-за чрезмерного кашля, может быть достаточно безрецептурных леденцов от горла и средств от кашля.
Ваш врач осмотрит вашу грудную клетку и легкие и часто начинает с рентгена грудной клетки. Они также могут выполнить следующие тесты:
Эти тесты будут использоваться для выявления или исключения определенных заболеваний или состояний, которые могут вызвать кашель с кровью.
Целью лечения является сначала остановка кровотечения, особенно в больших количествах, а затем устранение основной причины. Если причиной является инфекция, врач может назначить лекарство.
В случае сильного кровотечения вас следует госпитализировать.Ваш врач может порекомендовать процедуру, известную как эндоваскулярная эмболизация, которая останавливает кровотечение. В зависимости от причины могут потребоваться другие процедуры или операции.
Кашель с кровью — это симптом болезни, состояния или болезни. Игнорирование симптома может привести к ухудшению основной причины.
Таким образом, профилактика заключается в решении проблемы и надлежащем лечении. Бросить курить (или не начинать курить), а также избегать выхода на улицу при высоком уровне загрязнения и смога могут быть полезными.
Если вы не игнорируете постоянный кашель, это также может помочь предотвратить этот симптом.
Кашель с кровью может быть признаком серьезного заболевания. Даже если врач может определить причину как незначительную, вам всегда следует обращаться за медицинской помощью.
Будьте готовы описать внешний вид крови, которую вы кашляете, включая ее цвет и текстуру.
Позвоните 911 или обратитесь за неотложной медицинской помощью, если вы кашляете с большим количеством крови, у вас есть другие симптомы, такие как боль в груди или одышка, или если кровотечение усиливается.
Когда кашель с кровью — это неотложная ситуация?
Кашель с кровью, также известный как кровохарканье, может быть очень пугающим. Поначалу это также может сбивать с толку. Действительно ли кровь идет из легких, из носа, из пищевода или из желудка? Хотя кровохарканье является наиболее специфическим симптомом рака легких, чаще всего оно возникает по доброкачественной причине.
Действительно ли кровь идет из легких, из носа, из пищевода или из желудка? Хотя кровохарканье является наиболее специфическим симптомом рака легких, чаще всего оно возникает по доброкачественной причине.
Давайте посмотрим на возможные причины, что можно сделать для диагностики основной проблемы и возможные варианты лечения.Мы также обсудим, когда откашливание крови может быть неотложной ситуацией, но откашливание даже небольшого количества крови может быть опасным.
При откашливании трети стакана крови смертность составляет около 30%. Если вы откашлялись от чайной ложки крови или более, не ждите, чтобы записаться на прием. Звоните по телефону 911 Сейчас.
Симптомы
Кровохарканье может возникать при кровотечении в горле, трахее или в больших или малых дыхательных путях легких (бронхи или бронхиолы).Многие люди описывают свои симптомы как срыгивание слизи с прожилками крови. При кашле кровь часто смешивается с мокротой и может иметь пузырьковый вид.
Важно различать кашель с кровью и кровью, поступающей через рот из других частей тела. «Псевдогемоптизм» — это термин, который описывает срыгивание крови, которая не идет из легких или бронхов. «Гематемезис» — это термин, относящийся к крови, которая поступает из пищевода и желудка (извергающаяся кровь).Взаимодействие с другими людьми
Причины
Иллюстрация Нуши Ашджаи, VerywellЕсли вы кашляете с кровью, это не обязательно означает, что у вас рак легких. Есть много состояний, которые могут вызывать этот симптом, и только одно из них — рак легких. Но поскольку прогноз рака легких тем лучше, чем раньше он диагностирован, важно как можно скорее проконсультироваться с врачом.
Кровохарканье — это симптом только только у 7% людей, у которых диагностирован рак легких, и он считается симптомом, наиболее специфичным для диагноза.
Наиболее частыми причинами кашля с кровью являются раздражение дыхательных путей от кашля или инфекции. Некоторые возможные причины мокроты с прожилками крови включают:
- Воспаление и раздражение дыхательных путей от многократного кашля
- Бронхит
- Бронхоэктазия
- Рак легкого: примерно у 20% людей с раком легкого в какой-то момент в ходе заболевания будет наблюдаться кровохарканье и рак грудной клетки (включая рак легких) являются причиной около 25% случаев кровохарканья.
- Пневмония
- Отек легких
- Сгустки крови в легких (тромбоэмболия легочной артерии): при легочной эмболии у людей часто возникает боль, покраснение или припухлость в икрах из-за тромбоза глубоких вен.
- Туберкулез: это наиболее частая причина кровохарканья во всем мире, но менее распространена в Соединенных Штатах.
- Вдыхание инородного тела
- Нарушения свертываемости крови: они могут быть унаследованы или вызваны приемом лекарств или добавок, которые увеличивают время, необходимое для свертывания крови.
У детей
Кашель с кровью у детей, как правило, имеет другие причины, чем аналогичные симптомы у взрослых. Наиболее частые причины — инфекции, такие как пневмония, бронхит и туберкулез.
Примерно в трети случаев причина не может быть определена, и симптом исчезает, не обнаружив причины (что-то, называемое «идиопатическим». Основное заболевание сердца является второй по частоте причиной кровохарканья у детей.
Когда идти в больницу
Кашель с кровью может быстро стать неотложной ситуацией.Откашливание более одной чайной ложки крови считается неотложной медицинской помощью. При кашле 100 кубических сантиметров (кубических сантиметров) крови — всего 1/3 стакана — это называется массивным кровохарканьем, и уровень смертности от него превышает 50 процентов. Не пытайтесь водить машину самостоятельно или попросите кого-нибудь водить машину. вас в больницу — звоните 911.
Вам также следует немедленно позвонить в службу экстренной помощи, если вы испытываете боль в груди, одышку или головокружение, даже если вы откашляете лишь следы крови. Проблема в том, что кашель с кровью может быстро вызвать обструкцию дыхательных путей и аспирацию крови в легкие.
Диагноз
Если вы кашляете кровью — даже очень небольшое количество всего один раз или даже если вы не уверены, что действительно кашляли кровью — важно записаться на прием к врачу.
Если возможно, принесите на прием к врачу образец того, что вы кашляли. Обертывание образца полиэтиленовой пленкой или вощеной бумагой может лучше сохранить образец, чем упаковка его тканью.
Экзамен
Ваш врач задаст вам несколько вопросов в дополнение к тщательному медицинскому осмотру.Некоторые из них включают:
- Как давно это происходит?
- Когда это началось?
- Это произошло, когда вы ели?
- Сколько крови вы откашлялись?
- Была ли кровь смешана со слизью?
- Какие еще симптомы у вас возникли? Например, постоянный кашель, симптомы аллергии, одышка, охриплость голоса, хрипы, необъяснимая потеря веса или утомляемость.
- Были ли у вас эпизоды удушья?
- Вы курили или курили когда-нибудь?
- Какие лекарства вы принимаете (включая любые травяные добавки или лекарства, отпускаемые без рецепта)?
- Какие еще у вас заболевания?
- Были ли у кого-нибудь в вашей семье бронхит, нарушение свертываемости крови, проблемы с легкими или рак легких?
В зависимости от количества крови, которую вы кашляете, ваш врач сначала захочет убедиться, что ваши дыхательные пути в порядке, чтобы предотвратить аспирацию (вдыхание содержимого, находящегося у вас во рту) и контролировать любое активное кровотечение.
Тесты
Затем ваш врач порекомендует тесты, чтобы определить причину. Возможные тесты могут включать:
- Лабораторные анализы для проверки показателей крови и поиска любой причины кровотечения
- Рентген грудной клетки для выявления любых признаков опухоли
- КТ вашей грудной клетки
- Бронхоскопия для проверки на наличие инородных тел или оцените свои дыхательные пути на предмет опухоли (при бронхоскопии гибкая трубка вводится через рот и опускается в бронхи)
Если у вас активно кровотечение, компьютерная томография обычно является методом выбора для оценки кровотечения.Лечение будет зависеть от причины ваших симптомов, а также от количества крови, которую вы откашляете. Помните, что если вы кашляете кровью только один раз, и даже если это небольшое количество, крайне важно как можно скорее обратиться к врачу.
Важно быть собственным защитником и продолжать задавать вопросы, если ответ не найден. Рак легких часто упускают из виду при регулярном рентгене грудной клетки, и необходимо дальнейшее обследование, включая компьютерную томографию грудной клетки. Если вы не получаете ответов, подумайте о том, чтобы получить второе мнение.
Если ваш врач подозревает, что у вас может быть рак легких, вы можете узнать больше о том, как диагностируется рак легких, чего вы можете ожидать, и ваших возможных факторах риска рака легких (это выходит далеко за рамки курения и от 10% до 15% легких. диагноз рака возникает у никогда не куривших).
Не упускайте шанс, что у вас может быть рак легких, пока диагноз не будет исключен. Рак легких встречается у некурящих. Это происходит у молодых людей. И у женщин это почти так же часто, как и у мужчин.
К сожалению, среднее время между появлением симптомов и постановкой диагноза рака легких составляет 12 месяцев — время, в течение которого лечение часто может повлиять на исход болезни.
Лечение
Важным шагом в борьбе с кровохарканьем является поиск и лечение основной причины, но иногда симптом необходимо лечить напрямую (и немедленно), даже если причина не совсем ясна.
Первый шаг в лечении кровохарканья — убедиться, что дыхательные пути защищены.Может потребоваться интубация (введение эндотрахеальной трубки), особенно при массивном кровотечении. Когда кровотечение легкое, лечение может быть направлено на устранение основной причины. В противном случае можно рассмотреть следующие варианты.
Опции для бронхоскопии
Есть несколько методов, которые можно использовать во время бронхоскопии для остановки кровотечения, но они наиболее эффективны, когда кровотечение легкое или умеренное. Некоторые варианты включают:
- Эндобронхиальные вставки: с помощью эндоскопии можно ввести ряд веществ, чтобы попытаться остановить кровотечение местно.Некоторые из них включают замороженный физиологический раствор, фибриноген и окисленную регенеративную целлюлозу.
- Коагуляция с коагуляцией аргоновой плазмы или фотокоагуляцией
- Электрокоагуляция (эндобронхиальная)
- Эндоброхиальная установка стента (особенно при раке легких)
Эмболизация бронхиальной артерии
Когда кровотечение очень значительное (массивное кровохарканье), эффективность бронхоскопических процедур значительно ниже. В настоящее время эмболизация бронхиальной артерии рекомендуется в качестве первой линии при массивном кровохарканье и может быть довольно эффективной (хотя вероятность успеха выше, если причиной является другой диагноз, а не рак).
В этой процедуре катетер вводится в артерию в верхней части бедра (бедренную артерию) и продвигается до легочной артерии. Затем для эмболизации артерии (образования сгустка) могут использоваться различные вещества, такие как желатиновая губка, частицы ПВХ или металлическая спираль.
Хирургия
Хирургическое вмешательство требуется реже, чем в прошлом, при кровохарканье, но все еще часто используется в таких условиях, как массивное кровохарканье из-за травмы. Хирургическое вмешательство может быть выполнено минимально инвазивным способом (торакоскопический доступ с использованием видео) или открытым способом.Чаще всего выполняется резекция клина легочной ткани в области кровотечения (субдолевая резекция).
Большинство кровотечений в дыхательных путях происходит из бронхиальных артерий, и эмболизация бронхиальной артерии (по сути, введение сгустка в артерию) часто является эффективным лечением.
Слово Verywell
Кашель с кровью может быть пугающим симптомом, и причины могут быть от легких, например, раздражение дыхательных путей от кашля, до таких серьезных, как рак легких или тромб в легких.Даже небольшое кровотечение в легкие может быть опасным из-за риска аспирации (и удушья). Откашливание только чайной ложки крови считается неотложной медицинской помощью.
Хотя и страшно, но даже при активном кровотечении многое можно сделать. Эмболизация бронхиальной артерии часто бывает очень эффективной в ситуации, которая в противном случае могла бы быть опасной для жизни.
Хотя кашель с кровью является первым симптомом только 7% случаев рака легких, важно исключить такую возможность у взрослых независимо от факторов риска.Как и в случае с другими видами рака, чем раньше будет диагностирован рак легких, тем больше шансов на излечение.
Кашель с кровью | 9 Возможные состояния, лечение и многое другое
Что означает, когда вы кашляете кровью?
Следующие подробности помогут вам лучше понять ваши симптомы. Однако кашель с кровью, если он возникает часто или усиливается, требует посещения врача.
Все, что вызывает сильный кашель
Инфекции дыхательной системы, травмы или другие заболевания могут привести к кашлю с кровью, например следующие.
- Бактериальные, вирусные или грибковые инфекции
- Определенные врожденные заболевания: Это состояния, с которыми вы родились.
- Заболевания, связанные с окружающей средой: Эти заболевания возникают в более позднем возрасте, и наиболее распространенными являются курение сигарет и работа с опасными веществами, такими как асбест.
- Отек легких: Это состояние связано с наличием жидкости в легких.
- Травмы или инвазивное обследование: Травматическое повреждение легких в результате автомобильной аварии, огнестрельного или ножевого ранения, спортивной травмы или внутреннего осмотра легкого (бронхоскопия)
- Употребление запрещенных наркотиков: Например, кокаин
- Аспирация: Аспирация — это когда вы вдыхаете пищу, жидкость или другое инородное тело в нос, трахею или легкие.
- Продолжительный и сильный кашель по любой другой причине: Этот кашель может вызвать сильное раздражение тканей горла.
Причины кровообращения
Заболевания системы кровообращения могут вызывать кровохарканье, например следующие.
- Тромбоэмболия легочной артерии: Это сгусток крови в легких.
- Стеноз митрального клапана: Это аномалия в вашем сердце, которая блокирует нормальный кровоток.Это может вызвать отек легких и последующий кашель с кровью.
- Несчастный случай или травма: Травматическое повреждение артерий легких, например, в результате автомобильной аварии или другой травмы, может вызвать кашель с кровью.
Редкие и необычные причины
К редким и необычным причинам кашля с кровью относятся следующие.
- Кровотечение из носа
- Травма рта
- Некоторые лекарства: Антикоагулянты (разжижители крови) замедляют свертывание крови и позволяют кровоточить более легко и свободно.
- Паразитарная инфекция легких: Эта инфекция присутствует в некоторых частях мира.
9 кашель с кровью
В приведенном ниже списке показаны результаты использования нашей викторины пользователями Buoy, которые кашляли кровью. Этот список не является медицинской консультацией и может неточно отражать то, что у вас есть.
Носовое кровотечение, требующее лечения
Носовое кровотечение — распространенное заболевание, с которым сталкиваются многие (60%). Это может быть вызвано рядом причин, приводящих к разрыву кровеносных сосудов в носу, таких как: сухой воздух, ковыряние в носу, попадание в нос или даже просто старение
Редкость: Общие
Основные симптомы : сильное носовое кровотечение
Симптомы, которые всегда возникают с кровотечением из носа, требующим лечения: сильное кровотечение из носа
Срочность: Личное посещение
Рак легких (немелкоклеточный)
Рак легких является одной из основных причин смертей от рака в США.С. и во всем мире. В 2012 году рак легких был диагностирован у 1,8 миллиона человек и стал причиной примерно 1,6 миллиона смертей. Когда кому-то ставят диагноз рак легких, одним из первых шагов является определение стадии заболевания, чтобы определить лечение и прогноз. Девяносто пять процентов всех видов рака легких можно отнести к категории «мелкоклеточный» или «немелкоклеточный». Около 10-15 процентов случаев рака легких считаются мелкоклеточным раком легкого, а 80-85 процентов — немелкоклеточным раком легкого. Рак, как правило, представляет собой состояние, характеризующееся чрезмерным ростом определенного типа клеток.Наши тела естественным образом состоят из клеток разных типов, которые выполняют разные функции. Различие между мелкоклеточным и немелкоклеточным раком легкого можно определить, посмотрев на небольшой образец ткани легкого, в которой растет рак, и определив, какой тип клеток разрастается. В зависимости от стадии рака легкого хирургическая резекция может предложить наилучшие результаты. В этой статье будет обсуждаться ряд симптомов, связанных с раком легких, наиболее распространенным из которых является кашель.
Редкость: Редко
Основные симптомы: Кардинальные симптомы рака легких, такие как боль в груди или изменения дыхания, усталость, кашель, одышка, боль в груди
Срочность: Врач первичной медико-санитарной помощи
Мелкоклеточный рак легких
Мелкоклеточный рак легких (МРЛ) — это быстрорастущий тип рака легких. Он распространяется намного быстрее, чем немелкоклеточный рак легкого, и обычно встречается у взрослых курильщиков.
Редкость: Редко
Основные симптомы: Утомляемость, кашель, одышка, потеря аппетита, новая головная боль
Срочность: Врач первичной медицинской помощи
Тромбоэмболия легочной артерии
Эмбол представляет собой сгусток крови, который формируется в кровотоке, разрывается и переносится кровью, чтобы оставаться в другом месте кровеносной системы.Если этот сгусток (эмбол) блокирует часть кровотока в легких (легочная система), это состояние называется легочной эмболией.
Синдром Гудпасчера
Синдром Гудпасчера — это аутоиммунное заболевание, которое означает, что иммунная система по ошибке атакует и разрушает здоровое тело. ткань. У людей с этим синдромом вырабатываются вещества, которые атакуют белок, называемый коллагеном, в крошечных воздушных мешочках в легких и фильтрующих единицах (клубочках) почек.
Редкость: Очень редко
Основные симптомы: Усталость, тошнота, одышка, мышечные боли, лихорадка
Срочность: Врач первичной медико-санитарной помощи
Муковисцидоз
Муковисцидоз (МВ) передается по наследству заболевание слизистой и потовых желез, поражающее несколько органов, особенно легкие.Слизь забивает легкие, вызывая проблемы с дыханием и способствуя размножению бактерий. Это может привести к таким проблемам, как повторяющиеся инфекции легких и повреждение легких.
Редкость: Редко
Основные симптомы: Одышка, продуктивный кашель, кожа с соленым привкусом, снижение толерантности к физическим нагрузкам, повторяющаяся проблема с утечкой мочи
Срочно: Врач первичной медико-санитарной помощи
Лихорадка долины
Лихорадка долины или кокцидиоидомиокоз — это легочная инфекция, вызванная спорами грибка, обычно Coccidioides immitis или Coccidioides posadasii.Люди и животные могут заразиться после вдыхания спор или, в редких случаях, рана заражена спорами.
Грибок обитает в почве на юго-западе США. Любой, кто там живет, может подвергнуться воздействию, особенно если он работает на открытом воздухе, где земля неровная и пыльная.
Беременные женщины и лица старше 60 лет или лица с ослабленной иммунной системой могут быть наиболее уязвимыми. Он не заразен ни между людьми, ни между людьми и животными.
Симптомы включают жар, кашель, боль в груди и теле, а также красную пятнистую сыпь на голенях и спине.
При отсутствии лечения долинная лихорадка может стать хронической или распространиться из легких на другие части тела, вызывая очень серьезное заболевание.
Диагноз ставится на основе анализа мокроты (материала, образующегося при кашле) и крови.
Лечение состоит из постельного режима, жидкостей, наблюдения и иногда приема противогрибковых препаратов. Человек, переболевший лихорадкой долины, обычно приобретает иммунитет и больше не болеет.
Редкость: Очень редко
Основные симптомы: усталость, головная боль, потеря аппетита, мышечные боли, одышка
Срочность: Врач первичной медико-санитарной помощи
Бронхогенная киста
Бронхогенная киста — это аномальная киста. воздушный мешок, который вырастает из нормальных дыхательных путей и присутствует при рождении.Он может увеличивать и сжимать легочную ткань вокруг себя, вызывая такие симптомы, как кашель, затрудненное дыхание, боль и жар.
Редкость: Ультра редко
Основные симптомы: Одышка, постоянный кашель, кашель с зеленой или желтой мокротой, боль в лопатке, глубокая боль в груди, за грудиной
Симптомы, которые всегда возникают при бронхогенных киста: постоянный кашель
Срочно: Врач первичной медико-санитарной помощи
Туберкулез
Туберкулез или ТБ — инфекция легких, вызываемая бактериями Mycobacterium tuberculosis.В некоторых случаях это может повлиять на другие органы, такие как мозг или почки.
Болезнь распространяется, когда инфицированный человек выдыхает, говорит или кашляет, а другой человек вдыхает бактерии. Другим путем туберкулез не передается. Некоторые пациенты переносят туберкулез без каких-либо симптомов, хотя болезнь может активизироваться, если что-то случится, ослабив иммунную систему.
Наиболее восприимчивы люди с ослабленной иммунной системой; инфицированы ВИЧ; проживание или работа в приютах для бездомных, исправительных учреждениях или домах престарелых; и детям до 5 лет.
Симптомы включают сильный кашель, при котором может выделяться мокрота и / или кровь; грудная боль; слабое место; потеря веса; высокая температура; озноб и ночная потливость.
Диагноз ставится на основе кожных проб, анализов крови, мокроты и рентгенографии грудной клетки.
Лечение включает курс специальных антибиотиков под тщательным медицинским наблюдением, а также отдых и поддерживающую терапию.
Есть вакцина от туберкулеза, но она не совсем эффективна и в Соединенных Штатах ее обычно не делают.
Редкость: Редко
Основные симптомы: усталость, кашель, одышка, боль в ребрах, сухой кашель
Срочность: Личное посещение
Кровохарканье (кашель с кровью) | Temple Health
Что такое кровохарканье?
Кровохарканье — это термин, обозначающий откашливание крови или кровянистой слизи из дыхательных путей (легких и горла). Это не то же самое, что кровотечение изо рта, горла или желудочно-кишечного тракта, хотя может выглядеть похоже.
Кровь может казаться пузырящейся, так как она включает воздух и слизь. Он может быть ярко-красным, ржавого цвета или иметь кровавые прожилки.
Симптомы и причины обычно излечимы. Однако кровохарканье может быть опасным для жизни. Эти условия или методы лечения могут вызвать кашель с кровью:
- Вдыхание пищи, слюны или желудочной кислоты (легочная аспирация)
- Такие процедуры, как бронхоскопия (осмотр дыхательных путей и легких с помощью трубки с подсветкой) и биопсия (взятие образца)
- Бронхоэктазия (расширение дыхательных путей)
- Бронхит (воспаление бронхов или дыхательных путей)
- Заболевания, такие как рак или муковисцидоз
- Воспаление кровеносных сосудов (васкулит)
- Травмы легочной артерии
- Сильный кашель
- Инфекции легких, такие как пневмония
- Отек легких (отек легких)
- Аутоиммунные заболевания, такие как волчанка
- Туберкулез (бактериальная болезнь)
- Лекарства
Симптомы
Симптомы кровохарканья варьируются от легких до тяжелых.Обратитесь к врачу в любое время при кашле с кровью.
Симптомы кровохарканья включают:
- Полоски крови
- Ярко-красная кровь
- Кровянистая слизь
- Пузырьки крови или слизи
Симптомы, требующие немедленной медицинской помощи
- Откашливание более чем нескольких чайных ложек крови
- Кровь в моче или стуле
- Боль в груди
- Чувство головокружения или дурноты
- Лихорадка
- Сильная одышка
Варианты лечения
Кашель с кровью может указывать на серьезное заболевание.Вам может потребоваться немедленная госпитализация, пока врачи не остановят кровотечение.
Врачи оценят ваши симптомы, состояние и историю болезни. Обследование может включать физический осмотр и проверку вашей груди и легких.
Тесты могут включать:
- Бронхоскопия (осмотр дыхательных путей и легких)
- Рентген грудной клетки или компьютерная томография
- Общий анализ крови или CBC (клетки крови и тромбоциты свертывания крови)
- Биопсия легкого
- Сканирование легких
- Ангиография (показывает кровоток в легких)
- Посев мокроты и мазок
- Протромбиновое время (ПВ) или частичное тромбопластиновое время (ЧТВ) на свертываемость крови
Лечение зависит от причины.



 Особенно большое их количество попадает в легкие при курении последней трети сигареты.
Особенно большое их количество попадает в легкие при курении последней трети сигареты. к. продукты сгорания табака, смешиваясь со слюной, поражают слизистую желудка, а попадая в кишечник, сразу же всасываются в кровь; по той же причине не следует курить во время еды.
к. продукты сгорания табака, смешиваясь со слюной, поражают слизистую желудка, а попадая в кишечник, сразу же всасываются в кровь; по той же причине не следует курить во время еды.

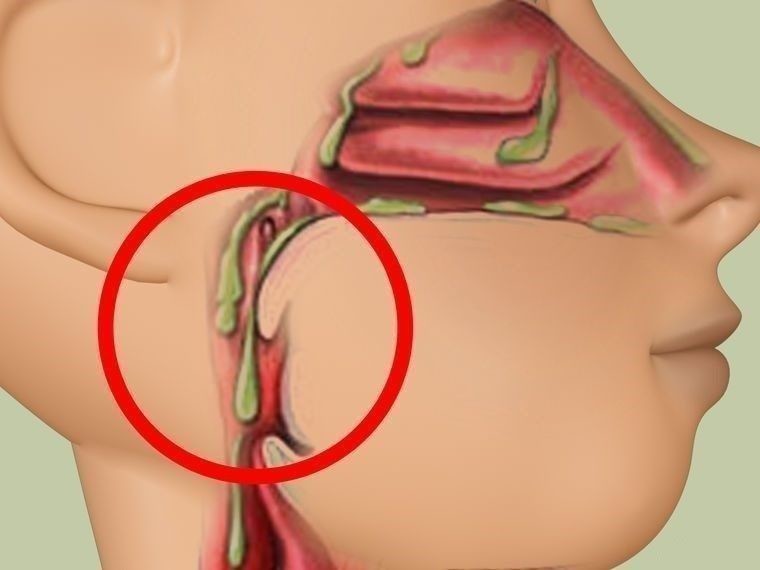
 Данная особенность является их побочным эффектом, подразумевающим негативное воздействие на стенки сосудов.
Данная особенность является их побочным эффектом, подразумевающим негативное воздействие на стенки сосудов.

 Принимается средство перед сном.
Принимается средство перед сном.