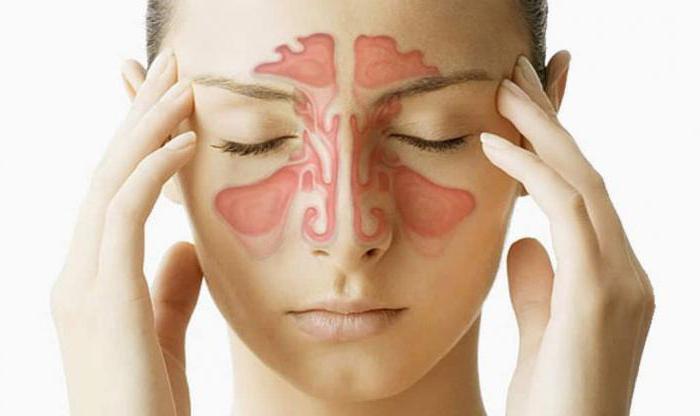
Верхнечелюстной синусит: симптомы и правила лечения
Воспаление слизистых оболочек в верхнечелюстных (гайморовых) пазухах называют верхнечелюстным синуситом или гайморитом. Воспалительный процесс охватывает как слизистые, так и подслизистые, надкостные и костные ткани в районе верхней челюсти. Согласно статистическим данным, эта болезнь встречается чаще других заболеваний, связанных с носовыми полостями. Причем подвержены данной патологии любые пациенты вне зависимости от возраста.
Какие бывают виды верхнечелюстного синусита?
По этиологии верхнечелюстной синусит подразделяется на следующие разновидности:
- Риногенный. Такая форма заболевания может развиться на фоне насморка, грибковых или инфекционных расстройств. Поначалу происходит формирование в носовых полостях, а в дальнейшем воспалительный процесс охватывает придаточные пазухи в районе верхнечелюстного ряда.
- Гематогенный. Причина развития такого заболевания чаще всего кроется в воспалительном очаге. Инфицирование пазухи происходит через кровоток.
- Травматический. Формируется после травмы верхнечелюстного ряда.
- Вазомоторный. Образуется на фоне нарушенной реакции на воздействие холодного воздуха, неприятного аромата и прочих внешних раздражителей.
- Одонтогенный. Источник проблемы – воздействие патогенных бактерий на поврежденные зубы верхнечелюстного ряда. Помимо этого, такая форма заболевания способна развиться в качестве осложнения после удаления зуба или постановки пломбы.
- Аллергический. Причиной формирования такой разновидности недуга является аллергический ринит.
По течению заболевания и выраженности признаков верхнечелюстной синусит бывает острой и хронической формы. Гайморит острого течения в свой черед бывает:
- Катаральным. Чаще всего такую форму сложно отличить от простого насморка, так как оба заболевания характеризуются схожей симптоматикой (заложенностью носа и обильными выделениями из носовых полостей). Подобное расстройство может закончиться полным выздоровлением либо преобразованием в гнойную форму.
- Гнойным. Для этой разновидности гайморита свойственно скопление гнойного экссудата в гайморовых пазухах. В сравнении с катаральным верхнечелюстным синуситом характеризуется возникновением сильной головной боли и ухудшением самочувствия пациента.
Важно! Любая разновидность острого воспалительного процесса в гайморовых пазухах может протекать в односторонней или двусторонней форме.
Причины верхнечелюстного синусита
Благоприятствовать формированию воспаления гайморовых пазух способны многие факторы. Чаще всего верхнечелюстной синусит формируется на фоне:
- всевозможных инфекций, протекающих в верхних дыхательных органах;
- продолжительного воздействия на организм холодной температуры;
- различных аллергических реакций;
- хронического насморка;
- деформации перегородки носа;
- аденоидита;
- стоматологических патологий в верхнечелюстном ряде и хирургического лечения этого участка;
- ВИЧ-инфекции или прочих нарушений, из-за которых происходит ослабление иммунитета.
Кроме того, способствовать прогрессированию воспалительного процесса могут следующие факторы:
- нездоровый образ жизни, частое употребление алкогольной продукции, наркотических веществ, а также курение;
- наличие генетических патологий;
- загрязненная окружающая атмосфера;
- недостаточное развитие внутренних носовых проходов, из-за чего затруднена дыхательная функция через нос;
- множественные травмы и ушибы в районе носовых полостей;
- наличие новообразований, негативным образом воздействующих на осуществление дыхательной функции.
Причем причина формирования патологии может крыться как в воздействии одного фактора, так и сразу нескольких.
Симптомы
Главными симптомами любой разновидности верхнечелюстного синусита являются затрудненная дыхательная функция и присутствие заложенности носа. Возникновение прочих признаков обусловлено характером течения патологии. Для острой формы воспалительного процесса в гайморовых пазухах характерно:
- резкое повышение температуры;
- насморк – поначалу наблюдается выделение прозрачной слизистой жидкости, которая спустя 7 дней преобразуется в гнойный секрет;
- частое чихание;
- болезненные проявления в верхних участках лица и в голове, нарастающие во время движений головы, чихания или кашля;
- ухудшение или полное отсутствие обонятельной функции;
- гнусавость.
На фоне хронического течения патологии, при обострении отмечается аналогичная симптоматика, а в периоды ремиссии проявляются слабо выраженные симптомы непостоянного характера в виде:
- повышенной слезоточивости;
- постоянного насморка, неподдающегося терапии и часто преобразующегося в гнойный вид;
- признаков катаральной формы синусита – на фоне отека слизистых беспокоит чувство стекания слизистого секрета по задней поверхности гортани;
- периодических головных болей;
- тяжести в области лица, распирающих ощущений;
- частого появления отечности в утренние часы;
- воспаления конъюнктивы;
- полного отсутствия обонятельной функции.
Все вышеперечисленные признаки могут проявиться как при одностороннем верхнечелюстном синусите, так и при двусторонней форме заболевания.
Как диагностируют верхнечелюстной синусит?
При обнаружении любых признаков, из-за которых появляются подозрения на развитие гайморита, следует незамедлительно обратиться за консультацией к отоларингологу. Квалифицированный врач с легкостью сможет выявить наличие синусита в ходе осмотра.


Однако, чтобы подтвердить диагноз, требуется провести инструментальное обследование больного. Прежде чем отправить пациента на диагностику, доктор знакомится с его историей болезни, чтобы определить вероятный первоисточник проблемы. Кроме того, нужно определиться со степенью выраженности симптоматики, благодаря чему можно отличить хроническую патологию от острой формы заболевания.
Чтобы диагностировать верхнечелюстной синусит, отоларинголог может назначить следующие инструментальные методы исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия – осмотр полостей носа посредством специального инструментария;
- эндоскопическое обследование;
- ультразвуковая диагностика;
- диагностическая пункция – забор слизистого секрета, содержащегося в синусе, чтобы сделать бактериологический посев и выявить чувствительность возбудителей к антибактериальным средствам;
- диафаноскопия с помощью лампочки Геринга.
В качестве дополнительной диагностики может быть назначена консультация стоматолога. Когда диагноз будет подтвержден, отоларинголог подбирает наиболее подходящие в каждом конкретном случае методы лечения.
Виды лечение верхнечелюстного синусита
Лечить воспаление верхнечелюстного синуса следует под врачебным контролем. Для начала доктор назначает консервативное лечение. Выбор медикаментов обусловлен формой патологии и фактором, спровоцировавшим её формирование.
Чаще всего при гайморите назначают прием следующих групп препаратов:
- Секретомоторных и секретолитических (Амброксола, Бромгексина). Лекарства этой группы способствуют улучшению выведения слизи из носовых пазух, а также снижению выраженности признаков.
- Нестероидных противовоспалительных средств (Диклофенака, Ибупрофена), жаропонижающих (Ибуклина, Аспирина), глюкокортикостероидов местного действия (Будесонида, Флутиказона). Под действием подобных медикаментов останавливается воспалительный процесс. Кроме того, они помогают остановить формирование слизистого секрета и купировать болезненные проявления.
- Антибиотиков. Благоприятствуют гибели патогенных микроорганизмов, восстановлению стерильности гайморовых полостей. Чаще всего в терапевтических целях при верхнечелюстном синусите назначают лечение Амоксициллином. В случае, когда спустя 3 дня после начала использования не наблюдается изменений в состоянии, в качестве вспомогательного средства выписывают прием клавулановой кислоты. Кроме того, могут быть назначены антибактериальные препараты местного воздействия (Изофра, Биопарокс, Полидекса). Для получения максимального эффекта от антибиотикотерапии предварительно следует провести тест на наличие чувствительности к антибиотикам.
- Антигистаминных препаратов (Лоратадина, Дезлоратадина, Цетиризина). Способствуют блокировке высвобождения медиаторов воспалительного процесса. Лекарства из этой группы показаны при верхнечелюстном синусите аллергической этиологии.
- Сосудосуживающих препаратов локального действия (Нафазолина, Оксиметазолина, Ксилометазолина). Благоприятствуют улучшению состояния на фоне экссудативного гайморита. Помогают снять отёчность, уменьшить количество слизистых выделений, облегчить дыхательную функцию. Но назальными каплями и спреями не следует пользоваться больше 7 дней, так как они способны вызывать привыкание.
Важно! Если консервативное лечение не дало желаемого результата, врач может порекомендовать хирургическое вмешательство. Чаще всего хирургическая терапия при гайморите подразумевает проведение пункционного прокола гайморовой пазухи с последующим удалением слизистого секрета и обработкой полости лекарством.
Когда инструмент вынимают из гайморовой пазухи, полость промывают посредством раствора Фурацилина. Пункция способствует быстрому восстановлению дыхательной функции через нос, улучшению самочувствия больного, устранению интоксикации. Хирургическое вмешательство показано:
- на фоне выраженного болевого синдрома;
- для забора патологического секрета на лабораторную диагностику;
- при отсутствии эффекта после медикаментозного лечения;
- чтобы ввести контрастное вещество;
- если начали развиваться осложнения;
- когда уровень слизистого содержимого на рентгеновской пленке остается неизменным;
- при закупорке природных соустий (соединений) в носовых полостях.
Благодаря проведению прокола восстанавливается дыхание через нос, устраняются признаки интоксикации, улучшается самочувствие в целом. Если манипуляция выполнена правильно, рецидивов гайморита не наблюдается.
Народная медицина в лечении верхнечелюстного синусита
При верхнечелюстном синусите в качестве вспомогательного лечения можно прибегнуть к помощи средств нетрадиционной медицины. Но одновременно следует продолжать принимать лекарства, назначенные отоларингологом.
Дома в терапевтических целях при гайморите можно проводить такие процедуры:
- Промывать носовые полости солевым раствором, приготовленным собственноручно или аптечным (Аквамарисом, Солином, Долфином). Это помогает очистить и увлажнить слизистые, ускорить выведение содержимого, уменьшить отек и воспалительный процесс.
- Делать ингаляции, используя специальное устройство – небулайзер, или подручные средства. С этой целью можно прибегнуть к помощи травяных настоев, в состав которых входят одно или несколько растений (ромашка аптечная, календула, эвкалипт, перечная мята, шалфей и пр.). Для приготовления средства нужно 1 ст. ложку измельченной травы залить горячей водой в количестве 250 мл и настоять на протяжении получаса. Также в состав можно влить 3-5 капелек эфирного масла (мяты, пихты, эвкалипта). При периодическом выполнении процедуры (по 5 минут на протяжении недели) уходит отёк и облегчается дыхательная функция.
- Ставить компрессы. Прогревание полостей носа на фоне гайморита не рекомендуется, поскольку под влиянием тепла воспаление может распространиться на близлежащие ткани. В этом случае оптимальным вариантом является применение глины, тёртого прополиса и мёда, а также салфеток, смоченных в травяных отварах. Подобные манипуляции способствуют уменьшению признаков и улучшению состояния.
Профилактические меры
Для предупреждения возможных рецидивов синусита нужно выполнять определенные профилактические действия:
- Регулярно посещать доктора, чтобы своевременно выявить и снять воспаление.
- Увлажнять носовую слизистую, проводя ингаляции и промывания.
- Употреблять здоровую пищу, содержащую вещества, способствующие правильному функционированию организма.
- Исключить вредные привычки.
- Исключить или минимизировать контакт с раздражителями.
- Своевременно лечить заболевания, способные спровоцировать развитие синусита.
- Регулярно убирать в помещении и увлажнять воздух.
Каковы осложнения верхнечелюстного синусита?
Если игнорировать признаки гайморита или поздно приступить к терапии, есть возможность формирования серьёзных негативных последствий:
- хронического воспаления слизистых гортани;
- кислородной недостаточности;
- дакриоцистита;
- апноэ;
- распространения воспалительного процесса в полости черепа с последующим поражением мозга;
- гнойного повреждения костной ткани черепа – в подобной ситуации требуется оперативное вмешательство;
- заражения крови.
Любое из вышеперечисленных осложнений может стать причиной летального исхода.
Заключение
Верхнечелюстной синусит – это серьезная болезнь, поэтому лечиться самостоятельно категорически запрещено. Если своевременно не обратиться за помощью к специалисту, могут развиться тяжелые осложнения. Вообще исход заболевания положительный, и многим пациентам даже не приходится проводить операцию. Продолжительность курсовой терапии обусловлена выраженностью клинической картины.
Острый верхнечелюстной синусит: основные симптомы и лечение
Острый верхнечелюстной синусит представляет собой воспалительный процесс, который протекает в гайморовых пазухах. Несложно догадаться, почему второе название этой болезни – гайморит. Недуг быстро распространяется на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. Если верить статистике, данная патология – самый распространенный повод для визита к лор-врачу, ведь воспаление носовых пазух встречается и у взрослых, и у детей.
Выраженность симптомов во многом зависит от тяжести течения заболевания. В ходе диагностики гайморита отоларингологи тщательно изучают анамнез жизни больного, проводят осмотр и инструментальные процедуры. Обычно для подтверждения воспаления в носовых пазухах оказывается достаточно рентгенографии, УЗИ, в отдельных случаях прибегают к пункции. Лечение синуситов проводится консервативными и хирургическими методами.
Причины гайморита
Если вам не понаслышке известно о том, что это такое – острый верхнечелюстной синусит (на фото, представленной в статье, можно наглядно ознакомиться с расположением околоносовых пазух), вы наверняка слышали о причинах его формирования. Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
- вирусные инфекции;
- длительное пребывание на холоде, промерзание организма;
- воспаления ротовой полости;
- заболевания верхних дыхательных путей;
- аллергический ринит;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- сложное хирургическое лечение верхних зубов;
- травмы и ушибы носа;
- ослабленный иммунитет;
- ВИЧ-инфекция.
 Причинами прогрессирования острого верхнечелюстного синусита и его обострения можно уверенно считать неправильный образ жизни, злоупотребление алкоголем и прием наркотических веществ. Влиять на развитие гайморита способны и соответствующие генетические отклонения, внутриутробные аномалии. В конце концов, огромную роль играет качество экологии и загрязненность окружающей среды. Симптомы острого верхнечелюстного синусита могут быть вызваны одним или несколькими провоцирующими факторами одновременно.
Причинами прогрессирования острого верхнечелюстного синусита и его обострения можно уверенно считать неправильный образ жизни, злоупотребление алкоголем и прием наркотических веществ. Влиять на развитие гайморита способны и соответствующие генетические отклонения, внутриутробные аномалии. В конце концов, огромную роль играет качество экологии и загрязненность окружающей среды. Симптомы острого верхнечелюстного синусита могут быть вызваны одним или несколькими провоцирующими факторами одновременно.Классификация болезни
Ежедневно с гайморитом к врачам обращаются тысячи людей. При этом у всех пациентов может быть разный тип острого верхнечелюстного синусита. Код по МКБ–10, соответствующий гаймориту, J32.0 – воспаление в верхних придаточных пазухах носовой полости. Кроме того, специалисты разделяют заболевание на несколько типов, в зависимости от этиологии:
- Риногенный. Спровоцировать такой вид синусита может хронический насморк, грибковые инфекции.
- Гематогенный. Развивается патология при попадании в кровоток инфекции, присутствующей ранее в организме.
- Травматический. Является следствием перелома верхней челюсти или носовой перегородки.
- Вазомоторный. Формируется по причине неправильной реакции организма на внешние раздражители (холодный воздух, химические вещества и т. д.).
- Одонтогенный. Острый верхнечелюстной синусит такого типа – результат влияния болезнетворных бактерий, локализующихся в кариозных полостях верхних зубов.
- Аллергический. Этот вид гайморита является осложнением аллергического ринита.
Формы верхнечелюстного синусита
Существует еще одна классификация болезни околоносовых пазух – симптоматическая. В зависимости от характера течения, болезнь разделяют на:
- Острый катаральный верхнечелюстной синусит. Как правило, такой гайморит мало чем отличается от привычного в нашем понимании насморка, поскольку выражен заложенностью и слизистыми выделениями из носа. Катаральный синусит можно вылечить и избежать осложнений. Если запустить болезнь, она может перейти в гнойную форму.
- Острый гнойный верхнечелюстной синусит. В отличие от предыдущего характеризуется наличием экссудативного содержимого в пазухах. При гнойном гайморите у пациентов может существенно ухудшиться самочувствие, появляются головные боли.
Любая из разновидностей синусита может быть односторонней или двусторонней.

Чем проявляется воспаление околоносовых пазух
Отдельного внимания заслуживает симптоматика гайморита. Главные признаки острого верхнечелюстного синусита – это:
- заложенность носа;
- затрудненное дыхание.
Остальные симптомы, которые приписывают различным формам гайморита, будут проявляться в зависимости от характера течения болезни. При остром синусите чаще всего наблюдается:
- субфебрильная температура тела;
- сначала выделение прозрачной слизи, а позже – гнойного инфильтрата;
- частое чихание;
- головные боли;
- гнусавость;
- отсутствие или притупление обоняния;
- дискомфорт и болезненность в верхней части лица.
Усиливаться симптомы могут в моменты резких движений, чихания, кашля. К острому двустороннему верхнечелюстному синуситу добавляется повышенная слезоточивость и конъюнктивит. К слову, при хронической форме верхнечелюстного синусита наблюдаются аналогичные проявления.
Какие могут быть осложнения
Диагностированный гайморит требует лечения. Игнорировать болезнь, которая, казалось бы, не создает серьезной угрозы здоровью, нельзя. Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
- воспаление слизистой гортани;
- кислородная недостаточность;
- апноэ;
- заражение крови;
- поражение черепных костей и головного мозга.
Гайморит в детском возрасте
В отличие от взрослых, носовые пазухи у малышей развиты слабо, поэтому в них редко происходит застой слизи. В возрасте до 3 лет гайморит чаще всего носит бактериальный характер. К тому же у детей острый верхнечелюстной синусит проявляется намного реже, чем у взрослых. При этом рецидиву хронического насморка нередко сопутствует воспаление среднего уха.
Гайморит у детей младшего возраста достаточно трудно диагностировать. Неспособность ребенка внятно пожаловаться на боль и описать свое самочувствие мешает родителям распознать проблему. Но несмотря на это, догадаться о гайморите у малыша можно. Малыши, которые болеют острым синуситом, тяжело дышат. Груднички становятся беспокойными и капризными, плохо спят, часто отказываются от еды и питья – заложенный нос мешает им нормально сосать грудь или соску.
Дети более старшего возраста уже в состоянии рассказать, что их беспокоит, и охарактеризовать свое состояние. Малыши ясельного и дошкольного возраста чаще страдают воспалением одновременно нескольких пазух. При общем поражении синуситов в гнойно-слизистых выделениях могут появиться примеси крови.

Другими распространенными симптомами острого гайморита в детском возрасте, помимо заложенности носа, можно назвать:
- светобоязнь;
- снижение чувствительности к запахам;
- сухость и першение в горле;
- частый кашель в ночное время суток;
- высокая температура тела;
- нарастание раздражительности к вечеру.
Дети тяжело переносят обострение верхнечелюстного синусита. Во время болезни ухудшается внимание, снижается память и способность к обучению. Малыш плохо спит ночью, может храпеть.
Диагностика синуситов верхнечелюстных пазух
Любой специалист-отоларинголог без труда способен определить гайморит, но для уточнения диагноза больному все-таки придется пройти несколько исследовательских процедур. Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Диагностика верхнечелюстного гайморита подразумевает использование инструментальных методов исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия;
- эндоскопия носовой полости;
- УЗИ;
- пункция.
Помимо лор-обследования пациентам обычно рекомендуют получить консультацию стоматолога о состоянии верхней челюсти и зубов на ней. Лечение начинают только после результатов всех исследований, убедившись, что у больного именно острый верхнечелюстной синусит. В истории болезни врач расписывает оптимальную терапевтическую тактику, которая может подлежать корректировке в зависимости от индивидуальных особенностей организма и темпов выздоровления.
Принципы и тактика терапии заболевания
Нынешние тенденции лечения гайморита базируются на ингаляторных процедурах. Сегодня многие специалисты уверены, что введение препаратов аэрозольным способом позволяет увеличить физическую и химическую активность действующих компонентов. А вот к приему таблеток специалисты стали все чаще относиться скептически – по их мнению, эффективность таких лекарств не может быть максимальной из-за слабого кровоснабжения околоносовых синусов.
Второй популярный способ лечения гайморита – применение электрофореза, подразумевающее введение минимальных доз лекарства в ионизированной форме. Лекарственные препараты поступают к месту непосредственного очага воспаления и оказывают мощное санирующее воздействие. Совокупное использование аэрозолей и электрофореза дает неплохие результаты. В отличие от системных препаратов, действие которых блокируется воспаленными сосудами, местные препараты проникают в пазухи через поры, прямо к тканям.
При терапии острого гайморита перед врачом стоят следующие задачи:
- снять отечность слизистой пациента;
- освободить носовые ходы для оттока инфильтрата из верхнечелюстных пазух;
- борьба с бактериальным или вирусным возбудителем;
- устранение симптомов и лечение вторичных болезней.
В отличие от ринита, течение секрета из полости синусов при гайморите нарушается, и чтобы не допустить инфицирования патогенной микрофлорой, больному назначают местные противомикробные препараты, которые вводят ингаляторно.
Все лекарственные средства, которые сегодня используют в отоларингологии при лечении носовых пазух, условно разделяют на:
- муколитические;
- противоотечные;
- антибактериальные;
- противовоспалительные.
При остром двухстороннем верхнечелюстном синусите обязательно применяют иммуномодуляторы, чаще всего гомеопатического происхождения. Наиболее эффективными являются настойки элеутерококка, женьшеня, календулы. Эти растительные средства не просто повышают защиту организма, но и препятствуют размножению болезнетворных бактерий в полости пазух. Лечиться иммуномодуляторами нужно под строгим наблюдением и контролем врача.

Применение фитопрепаратов для борьбы с гайморитом показывает неплохие результаты. Если течение синусита не осложнено бактериальной инфекцией, лечение выстраивается без антибиотиков. Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Поскольку острый гнойный верхнечелюстной синусит считается наиболее тяжелой формой, для его лечения прибегают к использованию лекарственного комплекса «ударной» силы. Чаще всего при таком гайморите ключевую роль играет правильно подобранная комбинация антибиотиков (иногда вводят их внутривенно) и антисептиков. В некоторых случаях на фоне ослабленного иммунитета болезнь может привести к расплавлению окружающих тканей и, как следствие, поражению головного мозга, сепсису. Это очень опасные патологии, которые в преимущественном числе случаев оканчиваются для пациента инвалидностью или летальным исходом.
Препараты для лечения острого синусита
Если подходить к вопросу терапии острого верхнечелюстного синусита предметно, стоит обратить внимание на самые популярные лекарственные препараты, которые назначают врачи. Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
При легкой и средней степени тяжести гайморита, правостороннем и левостороннем остром верхнечелюстном синусите неплохо зарекомендовал себя немецкий «Синупрет». В его составе только растительные компоненты, снимающие воспаление, протекающее в верхних дыхательных путях (щавель, вербена, генциана, бузина, первоцвет). У «Синупрета» нет аналогов с идентичным содержанием. Это лекарство является уникальным в своем роде, поскольку:
- оказывает одновременно противовирусный и иммуномодулирующий эффект;
- регулирует вязкость мокроты;
- борется с мукостазом;
- улучшает естественное отхождение инфильтрата из пазух;
- восстанавливает нормальные функции эпителия.
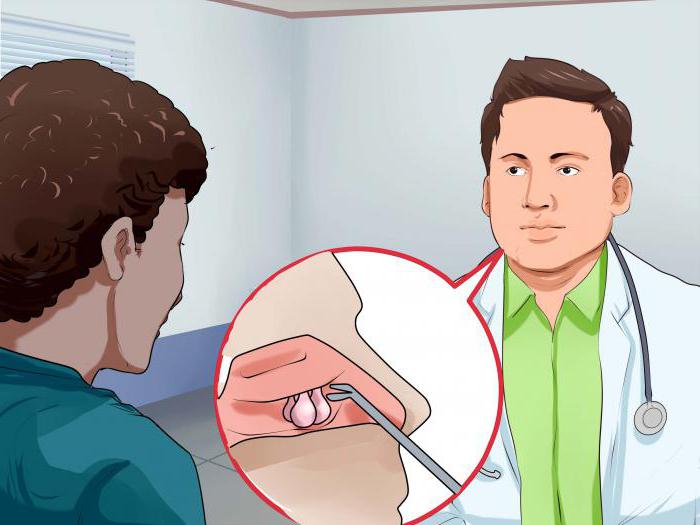
Если фитотерапия не производит ожидаемого эффекта, врач может назначить больному прохождение пункции носовых пазух. Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
- «Цефуроксим»;
- «Амоксициллина клавуланат»;
- «Амоксициллин»;
- «Триметоприм».
Если же диагностированный острый верхнечелюстной синусит имеет вирусную природу происхождения, лечение выстраивают по иному принципу. К сожалению, пока не существует достаточно эффективных препаратов, которые способны окончательно элиминировать возбудителя из организма. Противовирусные лекарства всего лишь угнетают активность болезнетворных микроорганизмов. Основной упор в терапии делается на укрепление иммунной системы.

Пункцию не делают пациентам в неосложненных случаях гайморита. Тогда лечение синусита производится по «классической» схеме:
- Антисептические ингаляции.
- Сосудосуживающие средства (не дольше недели).
- Антибиотики широкого спектра действия до получения результатов пункции («Цефтриаксон», «Нафциллин»).
- Антигистаминные препараты (при склонности к аллергическим реакциям).
В среднем лечение острого синусита длится около 2-4 недель. Если гайморит стал вторичным заболеванием, пункцию и бакпосев проводят обязательно.
Как предупредить болезнь
Профилактика острого верхнечелюстного синусита сводится к простому правилу – своевременно лечить риниты, в том числе насморк аллергической этиологии, заболевания дыхательных путей, а также следить за состоянием ротовой полости. Шансы на развитие гайморита минимальны, если пациент правильно питается и ведет здоровый образ жизни. Помните о том, что любую болезнь легче предупредить, чем лечить.
причины, симптомы и лечение гайморита
Верхнечелюстной синусит – воспалительный процесс слизистой верхнечелюстных пазух, которые называют гайморовыми. Именно по этой причине заболевание носит второе название — гайморит. Воспаление распространяется не только на слизистую оболочку, но также на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. По медицинской статистике такое заболевание является наиболее распространённым среди всех патологий носовых пазух. Может протекать в острой и хронической форме. Возникает как у взрослых, так и у детей.
Причин для формирования такого недуга довольно много — зачастую это различные инфекционные заболевания внутренних органов, воспаления ротовой полости, ВИЧ-инфекция, различные новообразования или травмы носа, а также генетические факторы. Проявление симптомов болезни зависит от тяжести течения и типа воспалительного процесса.
Диагностические мероприятия включают в себя изучение анамнеза жизни пациента, общий осмотр и проведение инструментальных обследований. Зачастую применяют рентгенографию, УЗИ, эндоскопические методы диагностики, среди которых пункция. Лечение может выполняться лекарственными препаратами или при помощи хирургического вмешательства.
Этиология
Существует большое количество факторов, которые могут способствовать развитию верхнечелюстного синусита. Самыми распространёнными причинами возникновения подобного заболевания являются:
- широкий спектр инфекционных процессов, которые развиваются в верхних дыхательных путях;
- длительное влияние на организм холодных температур;
- различные аллергические реакции;
- хронический насморк;
- деформация носовой перегородки;
- аденоидит;
- заболевания зубов верхней челюсти или хирургические вмешательства на них;
- ВИЧ-инфекция или другие расстройства, которые снижают уровень иммунной системы.
К менее распространённым причинам прогрессирования недуга относятся:
- ведение нездорового образа жизни, пристрастие к спиртным напиткам, наркотическим веществам или никотину;
- генетические заболевания;
- загрязнённость окружающей среды;
- недоразвитость внутренних выходов из полости носа, при которой человек не может дышать через нос;
- множество травм или ушибов области носа;
- новообразования, которые негативно влияют на выполнение дыхательных функций.
Такое заболевание может быть вызвано как одной причиной, так и совокупностью факторов.

Механизм образования гайморита
Разновидности
В зависимости от происхождения существует несколько типов верхнечелюстного синусита. Таким образом, заболевание бывает:
- риногенным – факторов формирования несколько: насморк, грибковые или инфекционные расстройства. Болезнь сначала формируется в области носа, после чего распространяется на верхнечелюстные пазухи;
- гематогенным – причиной может выступать очаг воспалительного процесса. Инфекция попадает в пазуху с потоком крови;
- травматическим – развивается при переломах верхней челюсти;
- вазомоторным – появляется из-за нарушения реакции организма на холодный воздух, неприятный запах или другие внешние раздражители;
- одонтогенным. Причина возникновения – влияние патологических микроорганизмов на поражённые зубы верхней челюсти. Кроме этого, одонтогенный верхнечелюстной синусит может стать осложнением после стоматологических процедур по удалению или пломбированию зуба;
По характеру протекания и выражения симптомов, заболевание делится на острую и хроническую форму. Каждая из них, в свою очередь, имеет собственную классификацию.
Острый верхнечелюстной синусит делится на:
- катаральный гайморит – зачастую ничем не отличается от обычного насморка, потому что выражается такими признаками, как заложенность и обильные выделения из полости носа. Есть два типа исхода такого расстройства – полное выздоровление или перетекание в гнойную стадию;
- гнойный гайморит – отличается скоплением гнойного содержимого в верхнечелюстных пазухах. Отмечаются сильные головные боли и ухудшение состояния человека (по сравнению с катаральной формой).
Кроме этого любой из видов острого верхнечелюстного синусита может быть односторонним или двухсторонним.
Хронический верхнечелюстной синусит имеет собственное разделение, в зависимости от типа воспалительного процесса:
- катаральный гайморит – выражается отёком слизистой гайморовых пазух;
- полипозный – формируется по причине разрастания полипов в пазухе;
- кистозный – причина возникновения: кистозные новообразования;
- гнойный гайморит – характеризуется периодами обострений с выделением гнойной жидкости из полости носа;
- смешанный – содержит в себе проявление нескольких типов недуга.
Любая из форм хронического синусита может быть левосторонней, правосторонней или двусторонней.
Симптомы
Основными признаками любой из разновидностей такого заболевания считаются – затруднённое дыхание и заложенность носовой полости. Другие симптомы будут выражаться в зависимости от характера протекания верхнечелюстного синусита. Острое течение недуга характеризуется:
- резким повышением температуры;
- насморком – вначале выделяется прозрачная слизь, а через неделю переходит в гнойную форму;
- частым чиханием;
- ощущением болезненности в верхней части лица и в голове. Усиление отмечается при движении головой, чихании или кашле;
- снижением или полным отсутствием обоняния;
- гнусавостью.
При хроническом протекании заболевания, в периоды обострения наблюдаются аналогичные симптомы, а во время ремиссии признаки менее ярко выражаются и носят непостоянный характер. К ним относятся:
- повышенная слезоточивость;
- постоянный насморк, который не поддаётся лечению и нередко переходит в гнойную форму;
- признаки катарального течения – из-за отёчности слизистой появляется ощущение стекания слизи по задней стенке глотки;
- периодические головные боли;
- тяжесть лица и чувство распирания;
- отёчность очень часто наблюдается после сна;
- конъюнктивит;
- полное отсутствие обоняния.
Все вышеуказанные симптомы характерны как для одностороннего синусита, так и для двухстороннего.
Осложнения
В случаях игнорирования признаков или несвоевременно начатого лечения существует вероятность развития осложнений верхнечелюстного синусита, среди которых:
- хронический воспалительный процесс слизистой глотки;
- кислородная недостаточность;
- дакриоцистит;
- апноэ сна;
- распространение воспаления в полость черепа и поражение головного мозга;
- гнойное поражение костей черепа – в таком случае необходимо хирургическое лечение;
- заражение крови.
Все вышеуказанные осложнения могут привести к летальному исходу.
Диагностика
Диагностические мероприятия осуществляются врачом оториноларингологом, для которого не составит труда определить заболевание при осмотре, но для подтверждения диагноза необходимо проведение инструментального обследования пациента. Перед этим врач должен ознакомиться с историей болезни больного для поиска возможных причин прогрессирования. Помимо этого, необходимо выяснить степень интенсивности проявления симптомов, что поможет отличить хроническое течение от острого протекания.
К инструментальным диагностическим методам относят:
- рентгенографию;
- МРТ;
- риноскопию – осмотр носовой полости при помощи специальных инструментов;
- эндоскопический осмотр;
- УЗИ;
- диагностическую пункцию – забор содержимого пазухи для бакпосева и выявления восприимчивости микроорганизмов к антибиотикам;
- диафаноскопию лампочкой Геринга.
Кроме этого, необходим осмотр стоматологом ротовой полости пациента. После подтверждения диагноза врач назначает наиболее эффективную тактику лечения.
Лечение

Операции и процедуры при гайморите
Терапия острого и хронического верхнечелюстного синусита осуществляется несколькими способами, которые выбирают в зависимости от типа и стадии заболевания. Лечение состоит из:
- применения лекарственных препаратов, направленных на устранение неприятных симптомов и воспалительного процесса в полости носа. Для этого назначаются сосудосуживающие спреи с содержанием антибиотиков и стероидных гормонов;
- немедикаментозной терапии – заключается в проведении пункции, во время которой дренируется жидкость из пазухи, после чего область промывают антисептическими растворами и вводят лекарственное вещество. Также могут использовать безпункционное лечение – установление ЯМИК-катетера;
- промывания полости носа солевыми, травяными и лекарственными растворами;
- физиотерапии;
- хирургического вмешательства – применяется только при наличии глазных и внутричерепных последствий. Терапия сводится к удалению гнойной жидкости.
Профилактика
Профилактические мероприятия от верхнечелюстного синусита сводятся к выполнению несложных правил, таких как – своевременное устранение насморка и различных расстройств, которые негативно влияют на дыхательную функцию, лечение аллергий и стоматологических проблем. Кроме этого, нужно придерживаться правильного питания и здорового образа жизни, а также укреплять иммунитет.
Чем отличается синусит от гайморита: основные отличия болезней
Знать, как отличить гайморит от синусита, важно для понимания проблемы воспаления придаточных полостей. Рациональная терапия риносинуситов, профилактика вирусных инфекций предохраняет от опасных осложнений.
В чем разница между синуситом и гайморитом?

Знания анатомии, клиническая картина заболеваний помогают сделать правильную оценку патологии.
Кости лицевого черепа содержат полости, которые принято называть синусами или пазухами. В нормальном состоянии сохраняют достаточный уровень пневматизации. Соустья, связывающие пазухи и носовую полость, обеспечивают сообщение придаточных камер с полостью носа.
Синусит характеризует наличие воспаления параназальных полостей. Диагностировать патологию помогают клинические данные, результаты инструментальных методов обследования.
Разобраться, в чем заключается отличие синусита и гайморита помогает место расположения очага воспаления.
Принято различать следующие виды синуситов:
- Фронтит.
- Гайморит.
- Этмоидит.
- Сфеноидит.
Придаточные полости носа, исключая клиновидную, парные. Полисинуситом принято называть воспаление в нескольких придаточных полостях. Диагноз пансинусита выставляется при инфицировании всех околоназальных камер. Гайморит расценивается как разновидность синусита. Локализация очага воспаления в полости свидетельствует об отличии синусита от гайморита.
Часто этиологическим фактором развития синусита становятся заболевания вирусной и бактериальной природы. Провоцирующим моментом служит низкий иммунитет.
Гемисинусит имеет отличие от гайморита и указывает на одностороннее поражение придаточных пазух. Двухстороннее поражение параназальных камер принято называть парасинуситом.
Синуситы возникают в результате ограничения адекватной циркуляции воздуха, возникающей вследствие отека слизистой, сгущения слизи, прекращения оттока физиологическим путем. Болезнь проявляется как осложнение перенесенных заболеваний, после травм верхнечелюстных пазух. Одной из причин развития воспаления является неправильное использование назальных лекарственных препаратов.
Провоцируют развитие гайморита следующие ситуации:
- недостаточно пролеченные простудные заболевания;
- аллергические реакции;
- курение;
- переохлаждение;
- попадание воды в полость носа;
- ослабление иммунной системы;
- полипы, искривление перегородки носа.
Имеющаяся разница в клинической картине болезни демонстрирует то, чем синусит отличается от гайморита.
Отличительные черты гайморита

Развитие воспаления в гайморовых синусах происходит при наличии благоприятных условий для патогенных микроорганизмов. Отек, вязкость, сгущение секрета затрудняют отток слизи, снижают адекватную аэрацию полостей.
Гайморовы пазухи наиболее объемные из всех придаточных синусов. Сообщаются с полостью носа через средний носовой ход.
Инфекция в полость пазух проникает следующими путями:
- риногенным;
- травматическим;
- одонтогенным;
- гематогенным.
Заболевание протекает в острой и хронической формах. По общим характеристикам болезни часто затруднительно обосновать, чем отличается синусит от гайморита. Воспалительный процесс в гайморовых полостях характеризуют следующие признаки:
- Носовое дыхание ограничено.
- Распирание, сдавливание в области гайморовых полостей.
- Выраженный болевой синдром, усиливающийся при наклонах вперед, кашле, чихании.
- Отечность лица в области проекции гайморовых полостей.
- Гнилостный запах из полости рта.
- Минимальные выделения из носовых ходов.
- Потеря обоняния на стороне воспаленной пазухи.
Отличить гайморит бактериального генеза от вирусного помогают характер выделений, результаты посевов патогенной микрофлоры.
При хронической форме гайморита симптоматика становится слабо выраженной. В такой ситуации, насморк это или гайморит, бывает трудно разобраться.
Пациентов беспокоят следующие проявления:
- недомогание;
- слабость;
- саднение в горле;
- отсутствие обоняния;
- ограничение носового дыхания.
Признаки патологических изменений полостей различаются между собой в зависимости от вида воспаления.
Чтобы разобраться, как как отличить гайморит от насморка у взрослых, нужно знать характерные симптомы заболевания. Проведение дополнительных методов обследования предоставляет полную информацию о характере воспаления и степени патологических нарушений.
Метод риноскопии позволяет увидеть изменения слизистой, дефекты соустья, наличие гноя или слизи.
При рентгенологическом исследовании гайморовых пазух определяется уменьшение пневматизации пораженного участка. Такие нарушения ограничивают реализацию резонаторной функции околоназальных полостей, что проявляется изменением голосового звучания.
Выяснить, как протекает гайморит, как отличить его от насморка можно, не только инструментальными способами обследования.
В отличие от насморка, заболевание верхнечелюстных синусов требует комплексного лечения, занимает более длительный период времени. Поздние обращения к врачу снижают шансы на полное выздоровление и благоприятный исход.
Отличительные черты синусита

Топическая диагностика патологического процесса позволяет понять, чем отличаются синусит и гайморит.
Пусковым механизмом развития воспаления в параназальных камерах является ринит, развивающийся на фоне вирусных инфекций. Закрытие соустья вследствие отека слизистой способствует нарушению мукоцилиарной функции, накоплению секрета, прекращению оттока из придаточных пазух.
Особенности анатомического строения, неадекватное лечение способствуют быстрому развитию острого риносинусита. Понять, как отличить насморк от гайморита помогают данные осмотра.
Синуситы принято классифицировать по следующим параметрам:
- причине возникновения;
- тяжести процесса;
- характеру течения;
- локализации очага воспаления.
Симптоматика зависит от формы синусита, каждой из которых присущи отличительные особенности.
При этмоидите развиваются повышенная чувствительность и боль в области переносицы, корня носа. Серозный экссудат быстро приобретает гнойный характер. Аносмия сохраняется длительное время.
Для сфеноидита характерна постоянная боль в затылочной, теменной областях. Регистрируются зрительные нарушения, сопровождающиеся болями в области глазницы.
Воспаление лобных синусов или фронтит проявляет себя головной болью в местах локализации воспалительного очага. Присутствуют светобоязнь, слезотечение.
Сопоставление отличительных черт процесса воспаления, развивающегося в околоносовых пазухах, дает возможность узнать, чем отличается от синусита гайморит у взрослых.
Клиническими проявлениями синуситов любой локализации являются:
- головная боль;
- отсутствие носового дыхания;
- потеря обоняния;
- боль в местах воспаления;
- изменение тембра голоса;
- непродуктивный кашель;
- нарушение сна;
- выраженная астенизация.
Для синуситов характерно поражение нескольких параназальных синусов одновременно. Знать, чем отличается гайморит от синусита у взрослых, означает иметь возможность вовремя начать лечение и предупредить опасные осложнения.
В чем разница между синуситом и гайморитом у детей?

Воспаление придаточных пазух носа у ребенка чаще всего возникает после перенесенных вирусных заболеваний. Имеет особенности, обусловленные анатомическим строением лицевого черепа.
Придаточные синусы формируются постепенно в процессе роста ребенка, достигают нормы взрослого к подростковому возрасту.
Провоцируют развитие воспалительного процесса в пазухах такие ситуации:
- Узкие соустья между полостью носа и синусом, предназначенные для вентиляции и дренажа.
- Аденоидные вегетации.
- Полипы.
- Искривление перегородки носа.
- Кариозные зубы.
Создаются условия для затяжного течения ринита с вовлечением в процесс придаточных синусов.
У большинства детей гипертрофированы миндалины носоглотки, присутствуют аденоиды. Поэтому явления ринита сохраняются длительный период времени. Чтобы отличить насморк от гайморита у ребенка, необходимо внимательно оценить клинические симптомы болезни.
Наиболее характерными признаками являются:
- Насморк, длящийся более 10 дней.
- Появление гнойных выделений из носа.
- Ночной непродуктивный кашель.
- Болезненность при пальпации носа.
Длительный насморк, ухудшение общего состояния ребенка требуют немедленного обращения за медицинской помощью.
Неблагоприятный фон для развития синуситов создают:
- Физиологически несформированная защитная система детского организма.
- Изменения слизистой оболочки под воздействием негативных факторов внешней среды, табачного дыма.
- Наличие иммунодефицита у ребенка.
Лечение синусита и гайморита у детей имеет свои отличия. Рациональная терапия зависит от правильного выбора препарата, дозы соответственно возрасту, кратности приема.
Лечение синуситов направлено на восстановление адекватного дренажа инфицированных камер, проведения антибактериальной терапии.
В процессе лечения необходимо соблюдать правила промывания носовой полости. Использовать сосудосуживающие препараты по назначению врача.
Своевременно начатое лечение предотвратит переход болезни в хроническую форму, обезопасит от развития тяжелых осложнений.
Объем терапевтических мероприятий зависит от стадии и степени тяжести инфекционного процесса.
Реконвалесцентам рекомендована санация очагов инфекции, коррекция дефектов носовой полости.
Осложнения воспалительных процессов в околоносовых пазухах

Как лечить синусит и чем отличается лечение гайморита, объяснит лечащий врач. Главная задача пациента заключается в своевременном обращении за помощью, прохождении полного курса лечения.
Воспаление придаточных полостей носа вызывает опасные осложнения. Тяжелая интоксикация, недостаточная оксигенация крови, нарушения вентиляции приводят к воспалению бронхов, легких, обострению бронхиальной астмы.
При затяжном течении вирусной инфекции, если удалось отличить насморк от гайморита, надо определить дальнейшую тактику лечения.
Особенности синуситов заключаются в быстром развитии тяжелых осложнений при неадекватно проводимой терапии или прерванном лечении.
Гайморит может спровоцировать развитие полисинусита, стать причинным фактором для воспаления в других придаточных синусах.
Важной особенностью осложнений этмоидита, фронтита является тот факт, что гайморовы полости часто не вовлекаются в патологический процесс.
Хроническая форма заболевания ухудшает прогноз. Волнообразное течение процесса вызывает следующие внутричерепные осложнения:
- менингиты;
- менингоэнцефалиты;
- воспаление паутинной оболочки мозга;
- синустромбоз;
- формирование абсцессов мозга.
Поражение твердой мозговой оболочки и проникновение инфекции в сосудистую сеть приводит к развитию риногенного сепсиса.
Бактериальный менингит при закрытии естественных путей оттока осложняется:
- флегмоной глазницы;
- гнойными отитами;
- конъюнктивитами;
- воспалением глазного нерва.
Развитие сепсиса способствует поражению паренхиматозных органов.
Профилактика заболевания

Предупредить развитие воспалительного процесса в придаточных пазухах носа можно, соблюдая следующие правила:
- Беречься от переохлаждения.
- Одеваться по сезону, ежедневно пребывать на свежем воздухе.
- Заниматься спортом.
- Полноценно питаться.
- Отказаться от курения сигарет.
- Впериод эпидемии вирусных заболеваний реже находиться в местах большого скопления людей.
- Соблюдать правила гигиены и режим дня.
- Своевременно проводить вакцинацию против гриппа.
Целью профилактических мероприятий является укрепление защитных сил организма.
Повысить шансы на выздоровление при попадании инфекции в организм помогут такие профилактические мероприятия:
- Своевременное и полноценное лечение вирусных заболеваний.
- Обеспечение свободного носового дыхания.
- Ликвидация дефектов носовой перегородки.
- Не допущение сенсибилизации организма аллергенами в быту и на работе.
Лицам, страдающим повышенной чувствительностью к каким-либо веществам, необходимо знать, по каким признакам можно отличить гайморит от аллергии. Своевременное обращение за помощью поможет избежать осложнений.
Придаточные пазухи носа обеспечивают полноценное дыхание и оксигенацию крови, предупреждая развитие заболеваний и обострение хронических процессов.
При длительном ограничении носового дыхания необходимо пройти полное обследование с целью выявления причин патологических изменений и их устранения.
Профилактические меры, не допускающие развития синуситов у детей, заключаются в следующем:
- Регулярное пребывание детей на свежем воздухе.
- Обеспечение гигиенического режима в местах проживания.
- Соблюдение ребенком режима питания, сна и бодрствования.
- Проведение закаливающих процедур.
- Не допускать пребывания детей среди курильщиков сигарет.
Избежать заболевания поможет санация очагов инфекции, удаление аденоидов, полипов, лечение кариозных зубов.
Необходимо правильно применять лекарственные средства, назальные капли, витамины. Научить ребенка избегать чрезмерного, интенсивного очищения носа от скопившейся слизи. Доводить назначенный курс лечения вирусных инфекций до конца под наблюдением врача.
Обеспечение свободного носового дыхания и достаточного уровня иммунитета поможет легко перенести вирусные заболевания и сохранит здоровье.
хроническая и острая формы. Симптомы и лечение верхнечелюстного синусита
Гайморит – заболевание, при котором воспалительный процесс затрагивает слизистую оболочку носовых верхних пазух через соустья носа. В медицине недуг носит название острый верхнечелюстной синусит. Возбудителями заболевания являются бактерии, грибы и вирусы. В результате их патогенного воздействия слизистая оболочка придаточных полостей носа воспаляется. Верхняя пазуха тесно взаимосвязана с зубным рядом челюсти, поэтому часто болезнь имеет одонтогенную форму. Нередко развивается верхнечелюстной хронический синусит, который гораздо тяжелее поддаётся лечению. Обострение воспаления чревато серьёзными осложнениями.
Виды заболевания
Острый верхнечелюстной синусит может иметь несколько форм. Различают:
- Гипертрофическую отёчную;
- Отёчно-катаральную;
- Смешанную слизисто-гнойную;
- Гнойную;
- Одонтогенную:
- Аллергическую;
- Гематогенную.
По локализации воспаление бывает односторонним и двухсторонним. Правосторонний верхнечелюстной синусит развивается в правой пазухе носа. Левостороннее воспаление наблюдается в левой полости. Двухсторонний процесс затрагивает несколько носовых участков с обеих сторон органа. Заложенность носа и изменения в тканях вызывают достаточно тяжёлые симптомы. Нередко к основному недугу присоединяются вторичные инфекции дыхательных путей.
Синусит верхнечелюстных пазух может развиваться от инфекций зубов. Больному человеку требуется регулярно посещать стоматолога и лора и устранять затяжные инфекции. Именно они являются причинами не вылеченного полностью синусита. Верхнечелюстной хронический синусит приводит к образованию полипов, инфицированию дыхательных путей и аденоидов.
Острый гнойный верхнечелюстной синусит
Гипертрофическая отёчная форма характеризуется:
- Большой длительностью заболевания;
- Слизистыми выделениями – серозными и гнойными;
- Наличием кист;
- Заложенностью пазух;
- Высокой температурой.
В области верхних пазух возникает сильный болевой синдром. При гайморите часто ощущается головная боль. Во время пальпации и наклонах головы она усиливается. Ухудшается общее самочувствие, развивается слабость мышц. Поскольку носовая полость связана со слёзными протоками, то наблюдается слезоточивость. Острый верхнечелюстной синусит провоцирует атрофию слизистой оболочки носа, потерю обоняния, обильные гнойные выделения.
Верхнечелюстной хронический синусит
Хроническая форма заболевания может быть вызвана аллергической реакцией или гематогенными причинами. Характерными симптомами являются:
- Нейрогенное расширение сосудов;
- Отёк слизистой оболочки;
- Обильные серозные выделения;
- Головные боли;
- Заложенность носовых пазух.
Верхнечелюстной синусит развивается на фоне непрекращающегося аллергического насморка. Хроническое течение болезни может быть вызвано присутствием какой-либо инфекции в организме, постоянным раздражением слизистой оболочки, вирусами верхних дыхательных путей. Длительность хронического воспалительного процесса – от 3-х недель до нескольких месяцев.
Одонтогенный верхнечелюстной синусит
Причиной такой формы являются не вылеченные инфекции зубного ряда. Инфекция быстро распространяется в ротовой полости и носовых пазухах от больных кариозных зубов. Нередко развивается продуктивная форма болезни – гиперпластические изменения в полостях носа. Виновниками гайморита выступают корни малых и больших зубов. Они выступают в челюстную пазуху и вызывают гнойное воспаление. Максиллярный синусит развивается от того, что нижние стенки полостей носа очень тонкие. Через них легко проникают зубные инфекции.
Симптомы данной формы:
- Внутричелюстная боль;
- Болезненные ощущения в гайморовых пазухах;
- Заложенность верхних отделов носа;
- Серозные выделения;
- Воспаление верхнечелюстной пазухи;
- Головные боли;
- Повышенная температура.
Воспаление слизистой оболочки и заложенность пазух требует незамедлительного обращения к врачу. Если специалист диагностирует острый гнойный верхнечелюстной синусит, лечение может занять длительное время. Иногда терапия продолжается несколько месяцев до полного прекращения симптомов. Очень важно, чтобы врач правильно определил причины возникновения гайморита. Необходимо также устранить инфекции зубного ряда и челюсти, чтобы окончательно избавиться от болезни.
Тщательный осмотр верхнечелюстной пазухи позволит специалисту выявить наличие патологий и изменений в структуре тканей. Гайморит поражает надкостницу, нарушает вентиляционную и дренажную функции носа. Частым возбудителем заболевания является стрептококк. Микробы быстро размножаются в носовых полостях. Лечение правостороннего или левостороннего верхнечелюстного синусита необходимо доверить только квалифицированному специалисту. Врач проведёт необходимую диагностику, выявит причины возникновения болезни и назначит эффективную терапию.
Острый двусторонний синусит: способы лечения
Острый двусторонний синусит — воспалительное заболевание, которое поражает придаточные пазухи носа с 2 сторон. Патологическое состояние возникает при проникновении инфекции или аллергенов в синусы. Появляется отечность и болезненность. Если игнорировать симптомы, в синусах начинает образовываться гной. Болезнь лечат с помощью медикаментов и народных средств. В крайних случаях может понадобиться хирургическое вмешательство. Для предотвращения осложнений и повторного развития болезни нужно соблюдать некоторые рекомендации.
Причины возникновения болезни

Частая причина появления воспаления — приобретенные или врожденные носовые патологии. Это может быть доброкачественное образование, полип, искривление или повреждение носовой перегородки. Выделяют другие причины появления двустороннего синусита:
- Аллергия. Отекает слизистая носа и слизь начинает накапливаться в области синусов. В результате повышается риск присоединения бактериальной инфекции.
- Инфекция. Болезнь возникает по причине проникновения в организм бактерий и вирусов, редко — грибков. Можно заразиться во время купания в водоеме или бассейне. При проблемах с верхнечелюстными зубами инфекция легко проникает в область пазух.
- Невылеченные заболевания горла, носа и дыхательных путей. При ларингите или рините возбудитель легко попадает в область пазух. Повышается риск появления патологии при бронхиальной астме.
Заболевание может появиться после длительного приема лекарственных средств. Риск развития инфекции повышается при сниженном иммунитете на фоне плохого питания и нездорового образа жизни. Еще одна причина — переохлаждение. Необходимо обратить внимание на симптоматику, чтобы вовремя приступить к лечению.
Симптоматика болезни

Первый симптом — болезненность в области лба и носа. Развивается воспалительный процесс и начинает скапливаться слизь в пазухах. Также неприятные ощущения усиливаются при надавливании. При аллергическом синусите человек начинает чихать, появляется зуд в носу и слезотечение. Острый двусторонний риносинусит может сопровождать кашель, боль в горле, зубная боль. Выделяют другие признаки двухстороннего синусита:
- боль при надавливании отдает в зубы;
- головная боль усиливается вечером и при наклонах;
- рези в области глаз;
- скопление слизи в носу;
- выделение гноя;
- отечность кожи на лице в области носа и лба;
- усталость;
- нарушение сна;
- раздражительность;
- снижение аппетита;
- повышение температуры тела;
- снижение обоняния;
- ломота в теле;
- затруднение дыхания.
Существует несколько форм заболевания. При гайморите боль присутствует в области околоносовых пазух, а при фронтите — в области бровей и висков. Сфеноидит характерен резями в глазах, а этмоидит — головной болью.
Если процесс протекает в хронической форме, то симптомы нарастают в течение 2 месяцев. Состояние ухудшается постепенно. Болезнь может привести к тяжелым осложнениям. При затяжном воспалительном процессе более 10-12 месяцев увеличивается риск появления полипов на слизистой оболочке носа. При затяжном и невылеченном синусите состояние усложняется образованием гноя в области пазух носа, потерей зрения или слуха.
Острый двухсторонний синусит
Острый риносинусит охватывает части клиновидной, лобной и верхнечелюстной пазух. Острый двухсторонний синусит длится до 1 месяца. Он отличается от хронических воспалений более мучительной и тяжелой симптоматикой. Под действием инфекции повышается температура тела выше 39°C. Состояние улучшается в течение недели правильно подобранного лечения. При отсутствии терапии инфекция может перейти в хроническую форму.
Особенности диагностики

Врач осматривает пациента методом пальпации, исследует внутреннюю часть носа с помощью риноскопа. При затяжных симптомах существуют другие методы диагностики болезни, такие как:
- рентген;
- компьютерная томография;
- аллергопроба;
- эндоскопическое обследование.
При наличии данной патологии врач берет выделения из носа на анализ, чтобы определить тип возбудителя. После диагностики болезни врач соотносит симптомы и лечение синусита назначает.
Правила лечения
При проявлениях болезни необходимо обратиться к отоларингологу. Первый этап лечения — медикаментозная терапия. Назначают следующие лекарства от синусита:
- Антибактериальные средства: Амоксициллин, Азитромицин, Цефуроксим. При отсутствии эффекта переходят на Амоксиклав — амоксициллин с клавулановой кислотой. Антибиотики применять от 10 дней до 4 недель.
- Антимикотики. Помогают при грибковых поражениях. Назначают Флуконазол, Нистатин, Натамицин, Миконазол. В нос нужно мазать Пимафуцин или Экзодерил.
- Противовирусные лекарства: Арбидол, Циклоферон, Лавомакс или Амиксин. Дополнительно в нос нужно мазать Оксолиновую мазь или Виферон.
- Капли в нос. Назначают средства с противоаллергическим эффектом, такие как Фенистил, Кромогексал. Фликсоназе. Последний относится к гормональным препаратам. Лекарства уменьшают отечность слизистой носа, снижают количество выделяемой слизи, облегчают дыхание. Можно пить Кларитин, Лоратадин, Тавегил. Воспаление поможет устранить Виброцил, Полидекса, Изофра. Сосуды сужают препараты Галазолин, Ринонорм и Нафтизин.
- Иммуномодуляторы. Помогают активизировать иммунные силы организма. Действенным лекарством является Иммунал. Принимать необходимо в комплексе с витаминными комплексами.
- Муколитические средства. Выводят слизь из дыхательных путей. Применяют Флюдекс, Флуимуцил, Мукодин, Либексин Муко, Флюдитек, Синупрет.
- Промывание носа. Необходимая процедура, которая должна проводиться под наблюдением врача. В нос вводят антисептические растворы, такие как Фурацилин и другие препараты. В результате выходит слизь, уменьшается воспалительный процесс и вымывается инфекция.
- Противовоспалительные спреи и мази. Медикаменты на растительной основе — Пиносол, Эваменол мазь, Протаргол, АкваМарис, Виброцил, Беконазе. Оказывают сосудосуживающее, антисептическое и антигрибковое действие, снимают воспаление.
При аллергическом синусите необходимо ограничить контакт с аллергеном. Если повышается температура, врач выписывает Ибупрофен или Нурофен. Эффективность лечения зависит от правильно подобранной схемы. В условиях стационара дополнительно делают такие процедуры, как электрофорез, УВЧ, лазеротерапия, КУФ-облучение, УФО, дарсонвализация и ультразвук.
Народная медицина

В комплексе с медикаментозным лечением применяют народные средства. Существуют эффективные и безопасные методы по очищению носовых пазух в домашних условиях. К ним относятся:
- Ингаляции. Нагревают воду в большой емкости и добавляют несколько капель эфирного масла или кусочки мелко нарезанного чеснока. Дышать над паром нужно по 20-30 минут до 4 раз в сутки. Проводят ингаляции при помощи небулайзера. Аппарат доставляет лекарство в область воспаления, и быстро исчезают неприятные симптомы.
- Ватные тампоны. Средство можно применять при запущенных формах заболевания. Рецепт основан на сочетании меда, соды и подсолнечного масла в равных количествах. Компоненты смешивают до однородной консистенции и окунают 2 тампона. Помещают в нос и держат 20 минут. Может появиться ощущение жжения. Готовую смесь хранят в закрытой емкости в темном и прохладном месте.
- Капли. Полезно закапывать нос соком алоэ и каланхоэ. В качестве замены подойдет луковый или свекольный сок. Капли предварительно разбавляют в равных пропорциях с водой. Можно делать примочки в нос с медом.
- Компресс. Устранить болевые ощущения помогают компрессы из теплой морской соли, которую помещают в ткань и прикладывают к пазухам. Прогревать можно теплыми яйцами или речным песком, но при отсутствии острого состояния. Помогает пчелиный воск. Его нужно растопить и после остывания сформировать лепешки. Их накладывают на участки носа. Повторяют 1 раз в 2 дня. Действенный способ — холодный компресс из отвара с лавровым листом. Горсть листьев заливают 2 стаканами воды, доводят до кипения. Обмакивают ткань в отваре и помещают на область пазух до полного остывания.
- Имбирно-лимонный чай. Полезный напиток не только повышает иммунитет, но и выводит из организма вредные вещества. Имбирь оказывает антибактериальное, противовоспалительное действие. Мед содержит биодоступные витамины, микро и макроэлементы, флавоноиды. Для приготовления смеси понадобится 300 г имбирного корня, 1 лимон среднего размера и 150 мл натурального меда. Корень мелко нарезают или натирают на терке. Лимон нарезают кружочками или перемалывают в блендере. Ингредиенты смешивают, заливают медом. Для приготовления напитка 2 ч.л. смеси заливают теплой водой.
- Травы. Чтобы ускорить процесс лечения, принимают травы внутрь. Натуральным антибиотиком является зверобой. Он снимает воспаление, убивает болезнетворные микроорганизмы. Взять 1 ч.л. травы и залить стаканом кипятка. Средство принимают по 1 стакану дважды в сутки. Длительность приема — 2 недели. Заменить можно травой ромашки, тысячелистника, мелиссы, перечной мяты.
Дома можно делать промывания носа антисептическим средством, зеленым чаем, травами или слабым раствором марганцовки. Понадобится шприц без иголки или небольшая спринцовка. Для приготовления раствора нужно добавить к 1 л воды 1 ч.л. соли или другого средства. В качестве аналогов применяют Мирамистин или Фурацилин. Лекарства вымывают слизь, отлично увлажняют слизистую. От недуга невозможно избавиться только народными методами. Необходим комплексный подход.
Хирургическое лечение

При гнойном синусите и полипозном риносинусите нежелательно проводить лечение дома. Хирургическое вмешательство необходимо при наличии опухолей, полипов, искривленной перегородки, неэффективности медикаментозного лечения. Чтобы восстановить носовое дыхание, удаляют полипы, прокалывают стенку пазухи для удаления гнойного экссудата. При искривленной носовой перегородке направляют силы на облегчение дыхания. После хирургического вмешательства необходимо пройти курс антибиотикотерапии.
Профилактика и советы по лечению

При воспалениях пазух больному назначают постельный режим. Необходимо снизить уровень стресса, нормализовать питание, пить больше жидкости. Организм начнет постепенно восстанавливаться.
Во время лечения двухстороннего синусита необходимо освобождать нос от слизи. Желательно пользоваться кремом, чтобы вокруг носа не возникало раздражения и покраснения. Не следует проводить лечение дома народными способами без рекомендаций врача. Чтобы предупредить повторное появление болезни необходимо соблюдать некоторые рекомендации:
- избавиться от вредных привычек;
- заниматься спортом;
- наладить режим дня;
- высыпаться;
- ввести в рацион свежие фрукты, овощи и зелень;
- не допускать развития депрессивных состояний.
Чтобы предотвратить осложнения синусита, нужно вовремя лечить болезни горла, полости рта, дыхательных путей и носа. Для взрослых и детей необходимым условием является повышение иммунитета.
что это такое, виды, симптомы, лечение, последствия операции
Синуситы – это наименование достаточно распространенной группы заболеваний. Они могут протекать как в хронической, так и в острой форме. Верхнечелюстной синусит является воспалением слизистой оболочки придаточных полостей носа. В практической деятельности специалисты называют заболевание гайморитом, так как процесс, в котором протекает патология имеет название – гайморова пазуха.


Причины возникновения болезни и симптомы
Причины возникновения недуга различны. В том случае, если после удаления зуба в результате перфорации (разрыва) в верхнечелюстном отделе случилось воспаление, патология диагностируется, как синусит одонтогенный. Инфицированная пульпа способна спровоцировать описываемое заболевание. Главные признаки одонтогенного гайморита – головная боль, которая усиливается в момент наклона головы, припухлость щеки, отек верхнечелюстных пазух носа. Человек может почувствовать затрудненность дыхания, потерять на какое-то время обоняние, в определенных случаях бывают гнойные выделения.
Практическая медицинская деятельность определяет еще два вида течения болезни: острый и хронический верхнечелюстной синусит.
Рассмотрим каждый из этих типов.


Острый синусит способны вызвать бактериальные инфекции, вирусы и грибки. Для хронической болезни причиной развития может стать долгое и неправильная терапия острой формы. Плохо пролеченное ЛОР заболевание, аденоиды, искривление перегородки носа также способны спровоцировать воспаление верхнечелюстной пазухи. Основными признаками данных форм принято считать боль в пазухах и голове. Помимо перечисленных неприятных симптомов, человек чувствует снижение работоспособности, потерю сна, переносит общую слабость тела.
Учитывая, что носовая полость имеет прямое сообщение со слезными каналами (протоками), последствия синусита приводят к слезотечению. Выделения – это очередной симптом болезни. На первых этапах при отеке слизистой появляются прозрачный эксудат, если заболевание затягивается, он становятся гнойными.
Патология разделяется в зависимости от локализации: двухсторонний синусит и односторонний. Гайморит, захватывающий две пазухи, имеет выраженные симптомы, протекает чаще с тяжелыми последствиями.


Кроме причинных различий болезни, существуют разнообразные особенности происхождения синусита. Если возбудители инфекции проникают в пазухи через нос, то гайморит считается риногенным. Синусит одонтогенный возникает из-за воспалительного процесса в верхней челюсти. Гематогенный гайморит диагностируется при заражении гайморовой пазухи через кровь. Существует также травматический верхнечелюстной синусит.
Диагностика гайморита
Для специалиста состояние больного, у которого образовалось воспаление верхнечелюстной пазухи, станет понятным по визуальным признакам. Однако существуют и другие способы диагностики заболевания.
Специальные приборы, которые оборудованы профессиональными зеркалами, помогают врачам полноценно рассмотреть состояние слизистой оболочки носа. Отоларинголог имеет возможность получить информацию о состоянии перегородок. Достаточно эффективный метод томография, это такое обследование, которое позволяет видеть обзорные снимки придаточных пазух. Рентгенография или компьютерная диагностика легко определит острый верхнечелюстной синусит или иной вид гайморита.


Заключение врачу-отоларингологу помогает установить ультразвуковое исследование. Данные дополнительного освидетельствования ориентируют специалиста на составление правильной схемы лечения для пациента. При определенных симптомах врач видит причины для проведения операции.
Лечение верхнечелюстного синусита
Терапия верхнечелюстного синусита направлена на локализацию болевого симптома и исключение воспалительного процесса.
Для оттока слизи из пазухи больным предлагаются сосудосуживающие препараты, которые эффективны при отеке носовой полости. Синуситы бактериальной природы врачи лечат при помощи антибиотиков. Для вирусных форм заболевания такая терапия не рекомендуется, так как данные препараты не исключают очаг воспаления, а доводят болезнь до хронической формы. Гнойный гайморит нередко подлежит вскрытию.
Двусторонний синусит требует комплексного лечения. Медикаментозная терапия должна формироваться специалистом, учитывая индивидуальные особенности больного. Хирургическое вмешательство применяется в редких случаях.
Острый верхнечелюстной одонтогенный синусит излечивается разными методами. При такой форме применяется консервативная терапия, главная задача которой – организация максимальных условий для удаления экссудата из синуса. Используется антибактериальное лечение причинного зуба.
