Бронхообструктивный синдром (бронхообструкция): причины, диагностика, лечение

Бронхообструктивный синдром — понятие, обозначающее совокупность клинических признаков, обусловленных нарушением прохождения воздушного потока по бронхиальному дереву. Под воздействием неблагоприятных эндогенных или экзогенных факторов слизистая оболочка бронхов воспаляется, отекает, образуется избыток слизи, которая скапливается в их просвете и сгущается. Крупные и мелкие бронхи сужаются, спазмируются и становятся непроходимыми.
Синдром бронхообструкции распространен в педиатрии. У детей он протекает намного тяжелее, чем у взрослых. Патологическое состояние чаще всего диагностируется у малышей, в наибольшей степени подверженных респираторным инфекциям. У аллергиков признаки бронхообструкции выявляются в 50% всех случаев.
Факторы, влияющие на развитие синдрома:
- ОРВИ,
- анатомо-физиологические особенности организма,
- возраст,
- экология,
- социально-бытовые условия,
- отягощенный семейный аллергический анамнез.
Бронхообструктивный синдром проявляется экспираторной или смешанной одышкой, приступами удушья по утрам после ночного сна, шумным дыханием, втяжение межреберных промежутков, мучительным кашлем с трудноотделяемой мокротой, тахипноэ, болью в груди,усиливающейся во время кашля. Бронхообструктивный синдром в англоязычных странах называют синдромом свистящего дыхания. Длительность приступа бронхообструкции колеблется от нескольких минут до нескольких часов.
Лечение синдрома бронхообструкции направлено на устранение причин, вызвавших его. Специалистам необходимо определить, чем вызван синдром, а затем назначать лечение. У одних больных полностью исчезает симптоматика патологии на фоне этиотропной терапии, а у других происходит прогрессирование или хронизация процесса, наступает инвалидность и даже летальный исход.
Классификация
Согласно этиологической классификации бронхообструктивный синдром бывает:

- Инфекционным — при наличии бактериальной или вирусной инфекции в организме,
- Аллергическим — на фоне бронхиальной астмы, поллиноза и аллергических бронхитов,
- Обтурационным — закупорка бронхов вязким секретом или инородными телами, бронхолитиаз,
- Гемодинамическим — нарушение легочного кровотока,
- Наследственным — генетически обусловленным,
- Ирритативным — термические и химические ожоги бронхов,
- Неврогенным — энцефалит, истерия, постконтузионный синдром,
- Токсико-химическим — отравление медикаментами и химическими веществами,
- Вегетативным — активация блуждающего нерва.
По степени повреждения:
- легкая степень — наличие свистящих хрипов,
- среднетяжелая степень — смешанная одышка в покое, акроцианоз, втяжение межреберных промежутков,
- тяжелая степень — нарушается общее самочувствие больного, цианоз, шумное дыхание,
- скрытая обструкция — отсутствие клинических признаков патологии, положительная проба с бронхолитиком.
Этиология

Бронхообструктивный синдром – проявление различных заболеваний дыхательной, нервной, пищеварительной и других систем организма.
- Вирусная инфекция — аденовирусная, гриппозная, парагриппозная, респираторно-синцитиальная.
- Бактериальная инфекция — микоплазменная, туберкулезная, сифилитическая.
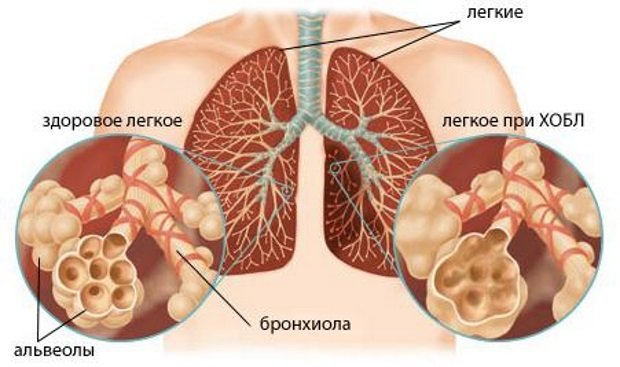
- Патология бронхо-легочной системы — воспаление бронхов, бронхиол, легких, аномалии развития органов дыхания, бронхиальная астма, эмфизема легких, ателектазы, ХОБЛ.
- Болезни ЖКТ — недостаточность нижнего сфинктера пищевода, рефлюкс-эзофагит, язвенная болезнь, диафрагмальная грыжа.
- Врожденные патологии — детский церебральный паралич, атрезия бронхов, бронхомаляция, бронхобилиарный свищ, врожденные бронхоэктазы.
- Инфицирование различными паразитами – круглыми гельминтами.
- Недуги нервной системы, полученные в результате родовой травмы.
- Заболевания сердца и сосудов – врожденные пороки сердца, тромбоэмболия легочной артерии, аномалии развития.
- Эндокринные, системные и иммунные расстройства — васкулиты, иммунодефициты, гиперплазия региональных лимфатических узлов.
- Онкопатология.
- Травматическое повреждение, ожоги, отравления, побочное действие медикаментов.
Бронхообструкция может быть обусловлена отрицательным воздействием факторов окружающей среды, к которым относится некачественная вода, солнечная радиация, пыль, загрязненная атмосфера промышленными газами. К неспецифическим факторам относятся: переохлаждение, физическое перенапряжение, резкие запахи.
Пассивное курение в семье также способствует бронхообструкции у детей. Табачный дым вызывает дистрофию бронхиальных желез и разрушение эпителиального покрова бронхов, подавляет направленную миграцию нейтрофилов, замедляет продвижение слизи, снижает активность местного и общего иммунитета.
Сложные или преждевременные роды, невозможность грудного кормления, злоупотребление алкогольными напитками беременной женщиной, выраженная реакция бронхов на внешние раздражители, недостаточная масса тела новорожденного, внутриутробное поражение ЦНС, дефицит витамина Д, частый плач, ОРВИ на первом году жизни – факторы, предрасполагающие к обструкции бронхов у малышей.
Анатомо-физиологические особенности детского организма способствуют развитию бронхообструктивного синдрома. У детей до 3 лет дыхательные пути отличаются определенной узостью, железистая ткань легко поддается гиперплазии, образуется более вязкая мокрота, недостаточный объем гладкой мускулатуры, ослабленный местный и общий иммунитет, особенное положение диафрагмы, податливые хрящи бронхиального тракта, эластичные костные структуры грудной клетки.
Патогенез
Воспаление слизистой оболочки бронхов вызвано действием патогенных биологических агентов, аллергенов, токсинов. Под их влиянием макрофаги синтезируют медиаторы воспаления, активируется каскад иммунных реакций, происходит выброс в системный ток крови гистамина, серотонина. Следующая стадия воспаления характеризуется синтезом простогландинов, тромбоксана, простациклина и лейкотриенов. Под их воздействием повышается проницаемость сосудов, возникает местное воспаление слизистой, она отекает, образуется вязкая слизь, развивается бронхоспазм, формируются клинические признаки болезни.

развитие брохнообструкции при астме
Звенья патогенеза синдрома бронхообструкции:
- Воспалительная инфильтрация слизистой бронхов,
- Нарушение проходимости бронхов,
- Спазматическое сокращения мышц,
- Сгущение слизи,
- Разрушение эпителиального покрова,
- Изменение нормальной структуры бронхиального дерева,
- Нарушение иммунной защиты, дисфункция макрофагальной системы,
- Нарушение легочной вентиляции,
- Дыхательная недостаточность.
Симптоматика

Клинические симптомы патологии:
- Одышка с удлинением выдоха,
- Громкое дыхание со свистом, хрипом и шумом,
- Приступообразный кашель, не приносящий облегчения,
- Ртхождение вязкой мокроты в конце приступа,
- Оральная крепитация,
- Хрипы разного калибра, слышимые на расстоянии,
- Втяжение межреберных промежутков при дыхании,
- Дефицит веса,
- Горизонтальное расположение ребер,
- Непропорциональная грудная клетка,
- Рвота,
- Головная боль,
- Бессонница,
- Гипергидроз,
- Спутанность сознания,
- Вынужденное положение больных,
- Акроцианоз.
Общее состояние больных оценивается как удовлетворительное. Дети становятся слабыми, капризными, плохо спят и едят, мало играют и много лежат, шумно и громко дышат. Хрипы и свист слышны на расстоянии. В тяжелых случаях возникают приступы остановки дыхания, одышка, мучительный кашель. Со временем у таких детей расширяются и выпячиваются межреберные промежутки, ход ребер становится горизонтальным.
Диагностика
Диагностика заболеваний, проявляющихся бронхообструктивным синдромом, начинается с изучения анамнеза жизни и болезни, клинических признаков, данных визуального осмотра. Для подтверждения или опровержения предполагаемого диагноза переходят к лабораторным и инструментальным методам исследования.

Методы, позволяющие обнаружить патологию:
- в периферической крови — неспецифические признаки воспаления, эозинофилия при аллергии,
- иммунограмма — определение титра иммуноглобулинов G, M и IgA,
- аллергопроба – скарификационные пробы,
- анализ крови на патогенные вирусы, гельминты и бактерии,
- бактериологическое исследование отделяемого носоглотки,
- в мокроте – эозинофилы, спирали Куршмана и кристаллы Шарко-Лейдена,
- бронхография,
- рентгенографическое исследование выявляет расширение корней легких, признаки поражения отдельных участков, наличие новообразований,
- спирография позволяет получить ряд показателей, которые описывают вентиляцию легких,
- пневмотахометрия – уменьшение объемной скорости форсированного выдоха,
- ангиопульмонография,
- ЭКГ,
- ПЦР,
- КТ и МРТ.
Дифференциальную диагностику бронхообструктивного синдрома проводят с пневмонией, раком легких, коклюшем, бронхиальной астмой, ХОБЛ, туберкулезом легких, рефлюксной болезнью.
Лечение
Если ребенку стало плохо, необходимо вызвать скорую помощь, расстегнуть ворот одежды, успокоить малыша и не показывать волнения, обеспечить приток свежего воздуха, придать удобное положение. Облегчить состояние поможет антигистаминный препарат и горячие ножные ванны.
Прежде чем преступить к лечению бронхообструктивного синдрома, необходимо определить первопричину и поставить правильный диагноз. Больных детей госпитализируют в стационар, где и оказывают неотложную бронхолитическую терапию. Первая помощь при патологии заключается в ингаляционном введении бронхолитиков – «Беродуала», «Атровента», «Беротека». Больному ребенку достаточно 2 ингаляционные дозы через спейсер или небулайзер 3-4 раза в день. При неэффективности ингаляционной терапии вводят внутривенно струйно «Эуфиллин» или капельно физиологический раствор.

После оказания неотложной помощи больным назначают следующие группы препаратов:
- Бронхолитики – «Эуфиллин», «Аминофиллин», симпатомиметики – «Фенотерол», «Сальбутамол».
- Антигистаминные средства при аллергической этиологии синдрома – «Зодак», «Кларитин», «Зиртек».
- Противовоспалительным и муколитическим действием обладает «Эреспал».
- Глюкокортикостероиды – «Пульмикорт», а также «Преднизолон» при тяжелом течении патологии.
- Муколитики – «Амбробене», «Лазолван», «Ацетилцистеин».
- Противокашлевые препараты – «Бронхолитин», «Мукопронт».
- Иммуностимуляторы – «Бронхомунал», «Ликопид».
- Противовирусные препараты – «Вартекс», «Циклоферон».
- Оксигенотерапию проводят с помощью носовых катетеров и специальной маски.
Для коррекции дренажной функции бронхов в домашних условиях необходимо соблюдать клинические рекомендации специалистов: увлажнять воздух в помещении, массировать грудную клетку, заниматься лечебной дыхательной гимнастикой, пройти курс кислородотерапии с применением кислородных коктейлей. Если у ребенка нет лихорадки, его следует выводить на прогулку. Насыщение организма кислородом и осуществление вентиляции легких помогут остановить дальнейшее развитие синдрома. Здоровое питание, регулярное проветривание помещения, влажная уборка — мероприятия, необходимые для скорейшего выздоровления.
Необходимость проведения антибактериальной терапия решается строго индивидуально. Обычно больным назначают антибиотики из группы бета-лактамов, макролидов и фторхинолонов – «Амоксиклав», «Азитромицин», «Офлоксацин». Показания для их применения: лихорадка более 3 дней, отсутствие эффекта от бронхолитиков, нарастание явлений интоксикации.
Бронхообструктивный синдром у детей имеет серьезный прогноз. Острые бронхиты и бронхиолиты обычно заканчиваются выздоровлением. При наличии бронхолегочной дисплазии синдром часто переходит в бронхиальную астму. Тяжелая форма патологии на фоне несвоевременной и неправильной терапии ухудшает качество жизни больных и в особо запущенных случаях заканчивается смертельным исходом.
Видео: лекция о бронхообструктивном синдроме
Видео: дифдиагностика и лечение бронхообструктивного синдрома у детей
Видео: ТВ-передача о бронхообструктивном синдроме
что это, проявление у детей и взрослых

Обструкция лёгких — это болезнь, которая проявляется сильным воспалением и сужением бронхов, что приводит к развитию патологического процесса в лёгких человека. Бороться с данной проблемой очень сложно, так как она очень быстро прогрессирует и переходит в стадию хронического заболевания.
Как же прогрессирует обструкция легких? Слизистая оболочка дыхательных путей вся покрыта мелкими ниточками, которые не пропускают внутрь вирусы и вредные вещества, попадающие вместе с воздухом через носоглотку.
Однако при постоянном воздействии вредных факторов, таких как дым от сигарет, пыль и токсины, бронхи слабеют и их защитная функция снижается, что приводит к воспаленному процессу. Это не проходит бесследно и оставляет свои следы на слизистой в виде отеков, которые уменьшают в диаметре бронхиальные проходы. Для обструкции лёгких типичны хрипы и свист во время дыхания, их хорошо слышно через стетоскоп.
Когда легкие находятся в обычном состоянии, они расширяются при вдохе и сужаются при выдохе. При обструкции лёгкие расширяются при вдохе и наполняются воздухом, но при выдохе не могут полностью вывести его из себя.
В результате такого дыхания может развиться эмфизема. Также при обструкции легкие недополучают кислород, происходит кислородное голодание органа и как следствие некротизации лёгочной ткани, из-за чего легкие становятся меньше, а это уже очень страшно, так как человек становится инвалидом и эта патология может привести к смерти человека.
Заболевание изначально никак не проявляется, потом может появиться кашель, который как обычно не вызывает никаких серьезных подозрений и человек просто пытается вылечить именно кашель.
Но все это не проходит бесследно и когда пациент начинает чувствовать негативные симптомы и обращается к врачу за помощью, то в лёгких и бронхах уже прогрессирует болезнь и наблюдается патологический процесс. Болезнь на такой стадии проявляется сильным кашлем с гнойными выделениями, одышкой, хриплым дыханием, отечностью.
Легкая обструкция легких — что это и как ее обнаружить
 Легкая обструкция легких — что это разберемся дальше. Главной причиной лёгкой обструкции считается такая вредная привычка, как курение.
Легкая обструкция легких — что это разберемся дальше. Главной причиной лёгкой обструкции считается такая вредная привычка, как курение.
Постоянное впускание табачного дыма в свои легкие сильно подрывает защитные функции бронхов, в результате чего они сжимаются и нарушают работу легких. Есть даже такой термин — «кашель курильщика», который проявляется хриплыми спазмами, учащающимися утром и при любых физических нагрузках.
Чем дольше человек курит, тем тяжелее ему становится дышать, появляется сильная одышка, при кашле может выделяться гной с кровью и кожа приобретает земляной цвет. Почти 85% людей, страдающих обструкцией легких — это заядлые курильщики. Развитие патологии может спровоцировать бронхит или воспаление, астма, токсическое отравление, болезни сердечной системы или бронхов.
Часто продолжительный контакт с токсинами и химическими веществами приводит к тому, что у человека развивается легкая обструкция легких. Что это может означать? А то, что людям, чьи профессии связаны с вредным производством, надо постоянно следить за своим здоровьем, и при малейшем подозрении на заболевание сразу же уволиться с такой работы и пройти курс лечения.
Существует несколько типов непроходимости дыхательных путей, к ним можно отнести:
- Скопление слизи из-за нарушения выработки секрета бронхов.
- Нарушение работы бронхов.
- Гнойные корки, которые закрывают просвет бронхов.
- Отек стенок бронхов.
Диагностика начинается с осмотра больного и сбора анамнеза. Далее врач прослушивает пациента фонендоскопом, простукивает грудь для выявления глухих звуков и направляет на рентген легких, который явно покажет, какие изменения произошли в лёгочной ткани и диафрагме. Для более детального анализа может быть назначена КТ, которая покажет наличие образований в легких и их форму. Также проводится исследование на функциональность лёгких, чтобы зафиксировать количество вдыхаемого и выдыхаемого воздуха. После постановки точного диагноза пациенту выписывают лечение.
Обструкция легких у детей: комплексное лечение
 Обструкция легких у детей выявляется не так часто, как у взрослых, но тоже требует тщательной диагностики и лечения. Что качается лечения взрослых, то при диагностировании изменений функционирования легких в результате вредной привычки, первое, что надо сделать, так это прекратить курить.
Обструкция легких у детей выявляется не так часто, как у взрослых, но тоже требует тщательной диагностики и лечения. Что качается лечения взрослых, то при диагностировании изменений функционирования легких в результате вредной привычки, первое, что надо сделать, так это прекратить курить.
Причем запрет на курение надо накладывать сразу и без отлагательств, нельзя бросать курить в течение месяца и больше, надо просто перестать курить — полностью. Чем больше человек курит, тем больше мучает свои легкие, в которых и так уже начался патологический процесс. Конечно, если человек курил не один десяток лет, то так просто бросить будет не просто, поэтому стоит заменить сигареты на никотиновые пластыри. Если заболевание развилось в результате бронхита или астмы, тогда надо скорректировать лечение и направить его на борьбу с этими заболеваниями, чтобы не допустить патологических изменений в лёгких.
Если же причиной обструкции стала инфекция дыхательных путей, тогда прописывают антибиотики, которые убьют все бактерицидные вирусы. Для лечения обструкции лёгких часто применяют прибор для альвеолярного массажа. Он воздействует на всю область органа, чего невозможно добиться при применении лекарств. Такой массаж очень эффективен, так как помогает насытить кислородом все бронхиальное дерево, благодаря чему повреждённые ткани лёгких напитываются кислородом и восстанавливаются.
Это нестрашная процедура, которая не доставляет дискомфорт. Пациент просто вдыхает воздух через специальную трубку. Очень полезной будет кислородная терапия, которую можно делать не только в условиях стационара, но и дома.
Лечебная гимнастика поможет на начальной стадии заболевания. А вот при запушенной болезни такие способы лечения будут бесполезны, тут уже надо будет делать операцию и иссекать лишние ткани лёгких. Операции делают двумя методами: при вскрытии грудной клетки или с применением эндоскопа, который позволяет делать операцию через небольшие проколы. Обструкция легких у ребенка — это уже намного сложнее и здесь нельзя самостоятельно помогать малышу. Для начала надо обратиться к педиатру.
Чтобы облегчить самочувствие ребенка можно делать следующее:
- Чаще давать малышу чай и отхаркивающие отвары.
- Укладывайте ребенка спать на живот.
- Помогайте ребенку отхаркивать все лишнее.
Если после сдачи всех анализов и прохождения диагностики была определена обструкция легких у ребенка, врач назначит комплексную терапию, в которой должны присутствовать Сальбутамол, бромид ипратропиума, Карбоцистеин, Бромгексин, Амброксол, Ацетилцистеин, Беродуал. Чаще всего эти средства используют для ингаляций через небулайзер.
 Антибиотики применяются в редких случаях, если причиной заболевания оказалась бактериальная инфекция.
Антибиотики применяются в редких случаях, если причиной заболевания оказалась бактериальная инфекция.
Малышам до года при лечении заболевания нельзя применять бронхолитин, так как малыш еще не умеет сам хорошо кашлять. А вот детям, склонным к аллергии надо аккуратно назначать растительные средства, а лучше перед их применением делать пробы.
Обструкция легких у детей не должна лечиться Бронхолитином, так как он блокирует кашель. Также запрещены антигистамины, так как они сильно пересушивают слизистую. Все это может только усугубить течение болезни. В домашних условиях ребенка надо кормить специальными гипоаллергенными продуктами и давать много пить минеральную воду, богатую на щелочь. Также стоит давать ребенку разжижающие и отхаркивающие средства.
Например, делать ингаляции с Боржоми через небулайзер. Также можно принимать лекарства на основе амброксола с противовоспалительным действием. Дозировка подбирается по возрасту и дается ребенку несколько раз в день. Также рекомендуется делать массаж и дыхательную гимнастику. Чтобы вывести всю гадость из малыша, надо положить его на живот и голову свесить с кровати, постучать округлой ладонью по спине.
Детям с аллергическими реакциями выписывают антигистаминные препараты. Малышам до полугода можно давать Зиртек или Парлазин, а старше 5-ти лет — Телфаст. Если у ребенка на фоне заболевания держится высокая температура несколько дней и анализы крови свидетельствуют о воспалительном процессе, врач назначает антибиотики. Помните, что при лечении и профилактике заболевания надо часто проветривать помещение, где находится больной, делать влажную уборку и следить, чтобы воздух в доме не был сухим. Все это облегчит дыхание и ускорит выздоровление.
симптомы и первые признаки, лечение традиционными и народными средствами
Обструктивный бронхит у детей представляет серьезную опасность для здоровья. Дыхательные нарушения, которые развиваются при этом заболевании, нарушают доставку кислорода к органам и тканям. Возникший в раннем возрасте бронхит быстро развивается и за короткий срок может привести к угрожающему жизни состоянию.
Содержание
Открытьполное содержание
[ Скрыть]
Особенности заболевания
Обструктивным бронхитом называется воспаление слизистых оболочек бронхов, которое сопровождается резким сужением их стенок. Это нарушает процесс прохождения воздуха по дыхательным путям, что приводит к затруднению вдоха и выдоха. Специалисты утверждают, что с обструкцией протекают четверть бронхитов у маленьких детей.
Острая форма обычно беспокоит детей до трех лет. Она развивается в результате заражения респираторно-вирусным заболеванием. В редких случаях возникают бронхиты другого происхождения. У детей в три года и старше обструкцию бронхов вызывают микоплазмы, хламидии, простейшие внутриклеточные, которые распространяются на бронхи и другие ткани.
Патологический процесс развивается под воздействием нескольких механизмов:
- скопление в бронхиальном просвете густой слизи;
- утолщение стенок бронхов, их резкое сужение;
- отек слизистой оболочки;
- спазматическое сокращение мышц и сдавливание отекшими тканями дыхательных путей.
У младенцев спазмы происходят редко, у них в большей степени развивается отечность тканей. Хотя, если бронхит имеет аллергическую природу, то может присутствовать и спазм.
Причины возникновения
Развитию воспалительного процесса способствуют особенности детского организма, несформированный иммунитет. К провоцирующим факторам, способным вызвать патологию можно отнести:
- Переохлаждение организма. У младенцев несовершенна терморегуляция организма. Если одевать ребенка легко и держать в помещении с температурой ниже 18 градусов, то может возникнуть переохлаждение. Если надеть теплую одежду и малыш вспотеет, то даже небольшой сквозняк приведет к развитию бронхита у грудничка.
- Прорезывание зубов. Многие родители кашель при прорезывании зубов воспринимают, как вполне естественный процесс. Но отсутствие лечения может привести к развитию бронхита, ведь во время прорезывания зубов организм тратит на это много сил, иммунитет снижается.
- Респираторные заболевания. Главные причины развития бронхита – вирусные инфекции. Это вирусы гриппа, парагриппа, риносинцитиальный вирус и другие. Они негативно воздействуют на эпителий бронхов. Он становится беззащитным перед бактериями, которые в нормальном состоянии обитают в просвете бронхов и не вызывают нарушений. Вызвать болезнь может пневмококк, стрептококк, гемофильная палочка и другие.


У маленьких детей риск развития болезни повышает тот факт, что они берут в рот игрушки и другие предметы, на которых могут быть бактерии. Они раздражают слизистую и вызывают бронхит. Вдыхание запахов химических веществ может вызвать аллергию, которая приведет к поражению бронхов.
Формы и симптоматика
Различают инфекционный и острый обструктивный аллергический бронхит, которые имеют похожие симптомы. Отличить эти два случая можно, если у ребенка кто-то из ближайших родственников страдает астмой, или присутствовала аллергия ранее. Также различают формы по данным исследований, которые укажут на наличие аллергической реакции.
Инфекционный бронхит имеет признаки простуды. При аллергическом бронхите нет таких проявлений, но они могут возникнуть при контакте с аллергеном. В анализе крови при этом наблюдается повышение иммуноглобулина Е.
Острый обструктивный бронхит начинает развиваться так:
- Повышается температура тела. Появляется насморк, кашель, общая слабость.
- Когда развивается бронхиальная непроходимость, появляются трудности с дыханием при выдохе, а постепенно и при вдохе.
- Происходит увеличение частоты дыхания, при это можно услышать свист и шум.
- Из-за одышки ребенок может делать до 50 вдохов в минуту, а у месячного ребенка их может быть больше.
- Кожный покров бледнеет, и синеет участок кожи вокруг рта.
- Беспокоит сухой кашель, сопровождающийся незначительным выделением очень вязкой мокроты.
- Дети старшего возраста могут страдать от ангины и вторичного присоединения бактериальной инфекции.


При развитии заболевания у младенцев, его трудно отличить от ранних проявлений бронхиальной астмы и других болезней. У многих детей астма начиналась как обструктивный бронхит, который мог рецидивировать при каждом эпизоде простуды.
Диагностика
Как вылечить заболевание решают педиатр и пульмонолог. Если подозревают аллергическую форму бронхита, то может понадобиться консультация аллерголога. Часто заболевание развивается с синуситом, поэтому могут направить ребенка к отоларингологу.
Постановка диагноза состоит из:
- Сбора анамнеза. Специалистом изучается история болезни ребенка: необходимо сообщить обо всех симптомах, возникавших ранее заболеваниях, принимаемых препаратах.
- Прослушивания дыхательных шумов. При бронхите врач может услышать удлиненный вдох и сухие хрипы со свистами.
- Рентгена. Для исключения других диагнозов.
- Посева мокроты. Исследование позволяет определить тип возбудителя болезни.
- Спирометрии. Предназначена для оценки состояния ФВД (функции внешнего дыхания). Такую процедуру можно проводить, если ребенку больше 5 лет.
Только после получения результатов этих исследований лечащий врач может поставить диагноз и назначить подходящую терапию.
Чем опасен и как передается?
У детей заболевание может привести к серьезным последствиям: развитию бронхиальной астмы, пневмонии и дыхательной недостаточности. В последнем случае, если своевременно не будет оказана помощь, ребенок может погибнуть. Инфекция распространяется воздушно-капельным путем. Поэтому, если в доме кто-то простудился, желательно ограничивать его контакты с ребенком.
Как лечить бронхит?
Опасно проводить лечение болезни самостоятельно, терапия должна осуществляться под наблюдением врача. Если ребенок новорожденный, ему месяц, год, то независимо от состояния, его госпитализируют. В возрасте 2-3 лет легкая форма патологии может лечиться и дома. При наличии остро развивающейся обструкции, в условиях стационара проводят терапию:
- когда наблюдается общая интоксикация организма;
- появляется одышка, акроцианоз и другие симптомы дыхательной недостаточности.
Лечение бронхита включает такие шаги:
- Диета. Необходимо исключить все продукты, вызывающие аллергию, рекомендовано дробное диетическое питание, обильное питье. Если ребенок грудной, то этих правил должна придерживаться мама.
- Лечебный режим. Если присутствует температура, нельзя выводить малыша на улицу. Когда состояние стабилизируется, можно выходить на воздух, на короткое время.
- Массаж. Этот метод хорошо помогает в восстановительный период. Ребенка кладут на живот и делают поглаживающие и постукивающие движения снизу вверх к позвоночнику. При остром течении не применяется.


Медикаментозная терапия
- Препараты для отхаркивания и от кашля. Препарат назначается врачом в зависимости от вида кашля: при сухом используют Стоптуссин, для разжижения мокроты АЦЦ, Лазолван и другие.
- Ингаляции. Один из самых эффективных методов. Популярностью пользуется средство Пульмикорт.
- Противовирусные и иммуномодулирующие средства. Часто назначают таблетки для укрепления иммунитета.
- Антибиотики используют с 2-3 дня развития болезни. Применяют их не менее пяти дней. При негативной реакции или отсутствии эффекта препарат могут заменить.
Народные средства
Практикуют также лечение бронхита народными средствами, но это можно делать только под присмотром врача. Методы позволяют предотвратить рецидив и ускоряют процесс выздоровления. Популярны такие рецепты:
- Калина с медом. 200 грамм ягод заливают половиной стакана воды и добавляют мед (200 грамм). Варят пока не испарится жидкость и дают по пол-чайной ложке раз в час. После облегчения состояния разрешено уменьшить количество приемов до четырех в день. Но если ребенок на грудном вскармливании этот вариант не подходит, ведь возможна аллергия на мед.
- Лук варят два часа, после этого пропускают через мясорубку и добавляют 4 ложки меда. Все перемешивают и дают по пол-ложки раз в час.
-

 Калина и мед
Калина и мед
-

 Вареный лук с медом
Вареный лук с медом
Чтобы не возник рецидивирующий бронхит важна профилактика. Необходимо одевать ребенка по погоде, следить, чтобы в рацион входили все необходимые витамины и микроэлементы. Регулярно проводите влажную уборку помещения, часто гуляйте на свежем воздухе, укрепляйте иммунитет.
Видео «Что нужно знать о бронхите»
Как оказать ребенку помощь и что делать при обнаружении первых симптомов, смотрите в видео.
Причины бронхиальной обструкции у детей и направления терапии
Опубликовано в журнале:РМЖ ПЕДИАТРИЯ »» № 22 2011
Н.А. Геппе, Н.А. Селиверстова, В.С. Малышев*, Н.Г. Машукова, Н.Г. Колосова
1 МГМУ имени И.М. Сеченова, *Московский энергетический институт
Нарушение бронхиальной проходимости является одной их наиболее частых проблем в педиатрической практике. Причины разнообразны, но наиболее часто бронхиальная обструкция возникает при острых респираторных вирусных инфекциях. При этом необходимо учитывать факторы, предрасполагающие к возникновению нарушений бронхиальной проходимости.
Описано несколько фенотипов бронхиальной обструкции, возникающей у детей, имеющих как клиническое, так и прогностическое значение. Выделяют фенотип транзиторной обструкции (обструкция только в первые три года жизни), персистирующей обструкции (обструкция в течение первых 6 лет жизни) и обструкции с поздним началом (после 3 лет). Также у детей с обструкцией после 3 лет выделяют атопический и неатопический фенотип, сочетающийся с атопий и без атопии. Представляет интерес длительное наблюдение за детьми, в котором показано, что у детей с транзиторной обструкцией есть изменения легочной функции с рождения, еще до первого эпизода обструкции [1]. Дети с персистирующей обструкцией (высокий риск развития бронхиальной астмы) имеют нормальную функцию легких при рождении, но к 4-6 годам у них формируются обструктивные нарушения. Таким образом, один из существенных факторов, предрасполагающий к вирус-индуцированным симптомам в первые годы жизни — это уменьшение просвета дыхательных путей вследствие антенатальных проблем.
Обструктивные заболевания легких у недоношенных детей обычно связывают с комбинацией незрелости легких, оксигенотерапией и вентиляторной поддержкой. Особенно это касается детей с низкой массой при рождении и тяжелым неонатальным респираторным заболеванием. Однако недоношенные дети с изначальным отсутствием неонатального заболевания также имеют сниженную респираторную функцию при обследовании в более позднем возрасте. Предполагается, что у недоношенных детей может быть склонность к «обструктивному паттерну». Тестирование на втором году здоровых недоношенных показывает, что у этих детей не нормализуется функция легких в раннем возрасте, в период наибольшего роста легких. Механизм персистирующего снижения функции дыхательных путей детей, родившихся недоношенными, не детерминирован, и может быть результатом более мелкого размера дыхательных путей и снижения эластичности легочной ткани, вторично к изменению альвеоляризации легочной паренхимы.
Респираторные вирусные инфекции в раннем возрасте могут быть значительно более важным фактором риска бронхиальной обструкции, чем атопия. Тяжелые случаи бронхиолита в первые годы жизни нередко вызываются респираторно-синцитиальным вирусом (РСВ) в зимние месяцы и имеет типичный сезонный характер. Тяжелый бронхиолит сочетается в 30-40% случаев с вероятностью астмы. Риновирус (РВ) — следующий по частоте вызывающий бронхиолит. С клиникой бронхиолита протекают и другие вирусы, такие как человеческий метапневмовирус, человеческий бокавирус, энтеровирус, аденовирус, вирус гриппа, человеческий коронавирус и вирус парагриппа.
Новые технологии определения респираторных вирусов показали, что вирусы (особенно риновирусы) сочетаются с большим процентом обструктивных нарушений. Риновирус, как и РСВ, у детей повышает риск развития астмы, когда протекает с умеренной или тяжелой инфекцией нижних дыхательных путей. РСВ вызывает более тяжелые заболевания, особенно при сочетании РСВ и человеческого бокавируса [2,3]. Бронхиолит при РВ инфекции протекает в более легкой форме, чем при РСВ.
У новорожденных с риском атопии показано, что умеренные/тяжелые обструкции при РВ заболевании — более значимый фактор риска не только для развития повторных эпизодов обструкции к 3 годам, но также к развитию астмы к 6 годам [4,5]. Главным фактором риска рецидивирующей бронхиальной обструкции после острого бронхиолита была РВ инфекция и положительная наследственность по астме. У детей с РВ инфекцией, которые получали оральную КС терапию, вероятность развития рецидивирующей обструкции, в последующем была существенно меньше [6]. Исследование баланса между Th2 и 2 типами иммунного ответа показало, что у детей с атопией периферические мононуклеарные клетки, инкубированные с РВ вирусом, продуцируют IL-10, тогда как у неатопических субъектов IFN-с и IL-12 [7]. Сниженая способность мононуклеарных клеток крови к продукции гамма-интерферона (INF-α) и IL-12 уменьшает вирусный клиренс и может приводить к развитию обострения астмы путем поддержки Th3 типа воспаления и недостаточности 1 типа антивирусного иммунного ответа. На сегодняшний день обсуждаются два важных механизма: ведет ли рецидивирующая инфекция дыхательных путей к повреждению и таким образом к астме или дети предрасположены к астме, так как у них измененный уровень INF или другой цитокиновый ответ.
За последние 20 лет увеличилось количество генетических вариаций, которые сочетаются с астмой. Эти исследования показывают, что фенотип астмы тесно связан с атопией. Полиморфизм в генах относящихся к Th-2 ответу сочетается с ухудшением продукции специфических антител и цитокиновым ответом.
Для лучшего понимания постнатальных событий имеет важное значение информация об антенатальном периоде развития. Ветвление дыхательных путей происходит в первой половине беременности, и поэтому особенности течения антенатального периода могут влиять на калибр дыхательных путей. Наиболее хорошо изучен ген ADAM33, который важен для антенатального развития легких и особенно в морфогенезе разветвления и калибра дыхательных путей в 3- и 5-летнем возрасте [8,9].
Курение матери оказывает прямое действие на калибр дыхательных путей, развивающихся у плода, что сказывается на легких (особенно в уменьшении развития альвеол) [10]. Таким образом, важны взаимодействия генетической составляющей и окружающих факторов. Атопия у матери также сочетается с ухудшением легочной функции у новорожденных, хотя точный механизм пока не известен. У детей от матерей с преэклампсией и гипертензией, а также с диабетом повышен риск транзиторной ранней обструкции, персистирующей обструкции и более поздней обструкции [11]. Назначение антибиотиков во время родов сочетается как с ранней транзиторной обструкцией, так и с персистирующей обструкцией [11].
Курение матери ведет к снижению IL-4 и INF-γ в пуповинной крови и повышает пролиферацию мононуклеарных клеток в пуповинной крови на домашнюю пыль. Другие исследования клеток пуповиной крови показывают, что курение матери сочетается с увеличением IL-13 и уменьшением INF-γ mRNA-ответа после стимуляции, а также продукцией TNF-α. Эпидемиологические исследования показывают, что материнское курение и атопия сочетаются с последующим бронхиолитом у детей первого года жизни. Фетальная иммунология показывает, что в пуповинной крови IL-12 и sCD30 ниже у детей, у которых развивается бронхиолит, что, возможно, обусловлено предшествующей бронхиолиту бронхиальной обструкцией. Таким образом, курение матери оказывает большое влияние на иммунный ответ у новорожденных, как и на анатомические особенности.
РСВ бронхиолит сочетается с увеличением экспрессии цитокинов Th3 паттерна или, что также возможно, снижением Th2, что делает привлекательной гипотезу, что РСВ вызывает астму. Бронхиальная гиперреактивность после бронхиолита сохраняется длительно и может объяснить предрасположенность к бронхиальной обструкции в более позднем возрасте. С другой стороны, специфические РСВ IgE, найденные у детей с бронхиолитом, показывает, что результатом ранней РСВ инфекции у отдельных пациентов может быть Th3 иммунный ответ, таким образом предрасполагая к развитию у этих детей бронхиальной астмы [12,13].
Генетические исследования показывают, что полиморфизм, например, IL-8, IL-10, и TLR генов сочетается с тяжестью РСВ инфекции. Предполагается, что не сама РСВ ведет к астме у ребенка, не имеющего отклонений. Возможное влияние РСВ бронхиолита на развитие астмы обусловлено предшествующими генетическими факторами и антенатальными воздействиями. Это позволяет рассматривать бронхиолит, как маркер данных проблем, а не причину последующих нарушений, и присоединение вирусных инфекций у таких детей будет протекать с большим числом проблем и более тяжелыми появлениями обструкции дыхательный путей, которые требуют быстрого и адекватного терапевтического вмешательства.
С другой стороны, есть точка зрения, что ранняя экспозиция вирусных инфекций может защищать против возникновения астмы в более позднем возрасте. Начало посещения ребенком организованного учреждения в раннем возрасте сочетается с более частой обструкцией, но реже формированием астмы к 6 годам.
Хорошо известно, что большинство обострений астмы сочетаются с вирусными инфекциями. В раннем возрасте диагноз астмы представляет большие трудности в связи с вариабельностью и неспецифичностью клинических проявлений, а также трудностями функциональной диагностики. У детей дошкольного возраста и школьников отмечается взаимодействие между экспозицией аллергенов, сенсибилизацией к аллергенам и вирусными инфекциями.
Неатопический фенотип бронхиальной обструкции создает наибольшие трудности для диагностики и понимания. Известно, что тяжелая аденовирусная инфекция может вести к длительной бронхиальной обструкции у ранее здорового ребенка. Респираторные вирусы, включая риновирус, РСВ, метапневмовирус, грипп, влияют на респираторный эпителий нижних дыхательных путей и провоцируют местную иммунологическую реакцию, как и протективный противовирусный ответ с продукцией интерферонов, хемотаксисом и активацией NK-клеток. Эпителий дыхательных путей является ключевым компонентом в респираторных нарушениях. Респираторные вирусы повреждают мерцательный эпителий слизистой оболочки дыхательного тракта, увеличивают ее проницаемость для аллергенов, токсических веществ и чувствительность рецепторов подслизистого слоя бронхов, что вызывает повышение бронхиальной гиперреактивности и возникновение обструктивных проявлений у детей. Бронхиальный эпителий может продуцировать и отвечать на сигналы иммунных клеток, которые вовлечены в инициацию и созревание врожденного и адаптивного иммунного ответа, включая воспалительный ответ к патогенам, Th3 ответ, структурные изменения дыхательных путей и ангиогенез.
С учетом разнообразия клинических симптомов и их выраженности при лечении детей с острыми респираторными заболеваниями используются препараты, воздействующие на различные компоненты патологического процесса. При наличии бронхиальной обструкции независимо от причин возникновения основными симптоматическими препаратами для лечения являются ß2-агонисты короткого действия, которые могут назначаться в ингаляционной форме или внутрь. К современным тенденциям относится применение комбинированных препаратов разнонаправленного, но взаимодополняющего действия. У детей раннего возраста при тяжелой и среднетяжелой обструкции показана эффективность ингаляционного применения комбинации бронхолитика и муколитика [14]. Возможно добавление к этой комбинации ингаляционного глюкокортикостероида. Сходный принцип использован при нетяжелых проявлениях бронхиальной обструкции во время ОРВИ, при появлении кашля. Для эффективного отхождения мокроты и улучшения бронхиальной проходимости при острых респираторных вирусных инфекциях положительный эффект может быть достигнут при сочетанном назначении муколитиков и бронхолитиков.
Аскорил экспекторант является комбинированным препаратом, в состав которого входят сальбутамол, бромгексин гидрохлорид, гвайфенезин, рацементол. Компоненты препарата оказывают бронхолитическое и отхаркивающее действие. Сальбутамол — селективный ß2-агонист короткого действия с выраженным быстрым бронхолитическим действием. Он также влияет на мукоцилиарный клиренс (стимулирует секрецию слизи и активность реснитчатого эпителия) [15].
Сальбутамол традиционно используется для ингаляционной терапии, имеется ограниченное количество этого препарата для энтерального применения. Бромгексин гидрохлорид с его активным метаболитом амброксолом обладает выраженным муколитическим и отхаркивающим действием посредством деполимеризации и разрушения мукопротеинов и мукополисахаридов, входящих в состав мокроты. Он также стимулирует деятельность секреторных клеток слизистых оболочек бронхов, продуцирующих сурфактант. Гвайфенезин стимулирует секрецию жидкой части бронхиальной слизи, уменьшает поверхностное натяжение и адгезивные свойства мокроты [16]. Ментол (рацементол) оказывает мягкое спазмолитическое действие, обладает слабыми антисептическими свойствами. По нашим данным, применение Аскорила экспекторанта у детей в возрасте от 2 до 10 лет с легким или среднетяжелым течением ОРЗ, оказывает выраженное положительное влияние на течение заболевания у детей по оценке врачей, а также по результатам анкетирования родителей. Острые респираторные заболевания у детей протекали с кашлем вследствие вовлечения в воспалительный процесс различных отделов респираторного тракта (ларингит, фарингит, трахеит, бронхит). У детей до 6 лет Аскорил экспекторант назначали по 5 мл (1 чайная ложка) 3 раза в сутки, детям от 6 до 10 лет — по 5-10 мл (1-2 чайные ложки) 3 раза в сутки. Результаты улучшаются при раннем начале лечения (с первых суток от начала заболевания). Продолжительность лечения составила 7-10 дней в зависимости от динамики состояния пациентов. Клинические симптомы (симптомы ОРЗ, затруднения при откашливании мокроты, выраженность одышки) оценивались в баллах (0 — не выражены, 1 — слабо выражены, 2 — умеренно выражены, 3 — сильно выражены).
У детей старше 6 лет оценивались функция внешнего дыхания по данным спирографии (ФЖЕЛ, ОФВ1, ПСВ, минимальную объемную скорость на уровне 25%, 50%, 75% ЖЕЛ). У всех детей, в том числе раннего возраста, для исследования функции вешнего дыхания проводилась бронхофонография [17]. Метод бронхофонографии позволяет зафиксировать звуковые характеристики паттерна дыхания в частотном диапазоне от 200 Гц до 12 600 Гц. Мы анализировали акустический компонент работы дыхания (АКРД), который вычисляется, как площадь под кривыми (4 блока по 25 кривых) в определенном частотном диапазоне в единицу времени и выражается в мкдж. Изменения в диапазонах, превышающих 1200 Гц, отражают наличие бронхиальной обструкции.
В течение всего периода наблюдения проводился мониторинг нежелательных эффектов, связанных с использованием препарата, измерялись также частота сердечных сокращений, систолическое и диастолическое давление до приема препарата, через 20 и 60 минут после приема в первый день лечения и на 7-10-й день терапии, у детей 2-5 лет одновременно оценивались показатели ЭКГ.
Из клинических проявлений наиболее выражен был кашель. Клинические признаки бронхиальной обструкции характеризовались кратковременными эпизодами одышки, приступами малопродуктивного кашля, небольшим количеством хрипов в легких у 15% детей. По данным функциональных исследований отклонения на спирограмме отмечались из общего числа обследованных у 57% детей в виде легких и умеренных проявлений бронхиальной обструкции. Наиболее информативные данные получены по данным бронхофонографии, которая проводилась у всех детей. Отклонения в высокочастотной части спектра (более 5000 Гц) отмечены у 62% детей, что свидетельствовало о нарушении бронхиальной проходимости, при отсутствии клинических симптомов. По сравнению с детьми с бронхиальной астмой [14] эти изменения при респираторных вирусных инфекциях были существенно меньше, но превышали возрастную норму в несколько раз.
У детей, получавших комбинированный препарат (сальбутамол + муколитики), по сравнению с контрольной группой детей, получавших только муколитик (бромгексин), наблюдалась более быстрая положительная динамика. Ко 2-3-му дню лечения кашель становился влажным, наблюдалось облегчение отхождения мокроты, к 6-7-му дню терапии у большинства детей симптомы исчезли (p<0,05). В группе сравнения выздоровление у большинства детей отмечалось к 9-10-му дню терапии. У детей, получавших Аскорил экспекторант, исчезновение симптомов кашля отмечалось на 3-4 дня раньше, чем у больных в группе сравнения (p<0,05). Важным является факт исчезновения симптомов ночного кашля на 1-2 дня быстрее (к 5-6-му дню лечения, в группе сравнения — к 8-10-му дню (p<0,05), чем симптомов дневного кашля (к 6-7-му дню наблюдения, в группе сравнения — к 9-10-му дню (p<0,05). Снижение выраженности симптомов кашля сопровождалось улучшением сна, увеличением активности детей, улучшением их эмоционального состояния. Суммарная балльная оценка клинических симптомов на фоне лечения показала более быстрый эффект Аскорила экспекторанта по сравнению с группой сравнения.
Положительная динамика клинических симптомов сопровождалось достоверным улучшением показателей бронхофонографии и спирографии, свидетельствующих о нормализации бронхиальной проходимости. Бронхофонография, проведенная у детей через 20-30 минут после приема комбинированного препарата, показала улучшение бронхиальной проходимости. Это связано с наличием в препарате бронхолитика короткого действия, с взаимодополняющим действием с муколитиком (амброксол), а также седативным и противовоспалительным действием других компонентов. Переносимость комбинированного препарата была хорошей. У 1 ребенка наблюдалась аллергическая реакция на препарат в виде сыпи. У остальных детей побочных эффектов и нежелательных реакций не отмечено. 4% детей, получавших комбинированный препарат, и 10% детей, получавших только муколитик (p<0,05), в связи с недостаточной эффективностью лечения была добавлена антибактериальная терапия.
Таким образом, назначение Аскорила экспекторанта у детей снижает длительность респираторных вирусных заболеваний, уменьшает проявления бронхиальной обструкции, способствует более быстрому клиническому выздоровлению.
Список использованной литературы
- Martiner F. D. What have we learned from Tucson Children,s Respiratory Study. Paediatr. Respir Rev 2002, v3, №3, 193-197.
- Papadopoulos NG, Gourgiotis D, Javadyan A, et al. Does respiratory syncytial virus subtype influences the severity of acute bronchiolitis in hospitalized infants? Respir Med 2004; 98: 879-882.
- Midulla F, Scagnolari C, Bonci E, et al. Respiratory syncytial virus, human bocavirus and rhinovirus bronchiolitis in infants. Arch Dis Child 2010; 95: 35-41.
- Jackson DJ, Gangnon RE, Evans MD, et al. Wheezing rhinovirus illnesses in early life predict asthma development in high-risk children. Am J Respir Crit Care Med 2008; 178: 667-672.
- Kotaniemi-Syrja nen A, Vainionpa a R, Reijonen TM, et al. Rhinovirus-induced wheezing in infancy- the first sign of childhood asthma? J Allergy Clin Immunol 2003; 111: 66-71.
- Lehtinen P, Ruohola A, Vanto T, et al. Prednisolone reduces recurrent wheezing after a first wheezing episode associated with rhinovirus infection or eczema. J Allergy Clin Immunol 2007; 119: 570-575.
- Papadopoulos NG, Stanciu LA, Papi A, et al. A defective type 1 response to rhinovirus in a asthma. Thorax 2002; 57: 328-332.
- Haitchi HM, Powell RM, Shaw TJ, et al. ADAM33 expression in human lungs and asthmatic airways. Am Rev Respir Dis 2005; 171: 958-65
- Simpson A, Maniatis M, Jury F, et al. Polymorphisms in a disintegrin and metalloproteinase 33 (ADAM33) predict impaired early lung function. Am Rev Respir Crit Care Med 2005, 172: 55-60
- Elliot J, Carroll N, Bosco M, McCrohan M, Robinson P. Increased airway responsiveness,and decreased alveolar attachment! points following in utero smoke exposure in the guinea pig. Am J Respir Crit Care Med. 2001;|l63: 140-4.
- Rusconi F, Galassi C, Forastiere F, et al. Maternal complications and procedures iH-gregnancy and at birth and wheezing phenotypes in children. Am J Respir Crit Care Med. 2007, pl75: 16-21.
- Pala P, Bjarnason R, Sigurbergsson F, et al. Enhanced IL-4 responses in children with a history of respiratory syncytial virus bronchiolitis in infancy. Eur Respir J 2002; 20: 376-382.
- Smyth RL, Fletcher JN, Thomas HM, et al. Respiratory syncytial virus and wheeze. Lancet 1999; 354: 1997-1998.
- Геппе Н.А., Старостина Л.С., Малышев В.С., Бераиа Т.Т. Возможности комбинированной бронхолитической терапии у детей с бронхиальной астмой. 2010, том 8, № 1-2, 27-31.
- Baker J.G. The selectivity of beta-adrenoceptor agonists at human beta1-, beta2- and beta3- adrenoceptors. Br. J. Pharmacol. 2010 Jul;160(5):1048-61.
- Dicpinigaitis P.V., Gayle Y.E. Sensitivity Effect of Guaifenesin on Cough Reflex. Chest 2003; 124: 2178-2181.
- Геппе Н.А., Селиверстова Н.А., Малышев В.С., Утюшева М.Г., Старостина Л.С., Озерская И.В. Бронхофонографическое исследование легких у больных бронхиальной астмой раннего возраста. Пульмонология 2008; 3: 38-41.
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Бронхиальная обструкция у детей: причины, симптомы, лечение, признаки
Воспалительное заболевание слизистой оболочки бронхов, характеризующееся отеком, гиперсекрецией и периодическим бронхоспазмом. Склонность к рецидивам. Возможен переход в бронхиальную астму.
До достижения ребенком возраста 3 лет это состояние, возникающее на фоне ОРВИ, именуется обструктивным бронхитом. У большинства детей к 3 годам такие эпизоды проходят. Если свистящее дыхание отмечается у ребенка с выраженной аллергией в возрасте старше 3 лет, то это называют бронхиальной астмой. Такой ребенок должен пройти аллергологическое обследование. О диагнозе бронхиальная астма также свидетельствует степень аллергической сенсебилизации (заметное повышение иммуноглобулина Е), частота и тяжесть приступов, а также их возникновение вне ОРВИ. Однако даже в этом случае родители должны знать, что с возрастом эти приступы могут исчезать (происходят гормональные перестройки в организме).
Если при бронхиальной астме (при наличии аллергии к какому-то веществу) приступ может быть относительно быстро купирован (прекращен), то при обструктивном бронхите полная ликвидация свистящего дыхания и сухих хрипов в бронхах наступает, как правило, не сразу (через несколько дней).
Сядьте рядом с ребенком и посчитайте частоту его дыханий за 1 минуту для оценки эффективности лечебных мероприятий (до и после лечения) и уже после этого начинайте снимать приступ.
Симптомы и признаки бронхиальной обструкции у детей
- сухой кашель;
- крупнопузырчатые хрипы, крепитация;
- экспираторная одышка, тахипноэ;
- часто — рвота и боли в животе;
- неудовлетворительное самочувствие;
- субфебрильная температура, лихорадка;
- цианоз.
Лечение, первая помощь при бронхиальной обструкции у детей
- Инфузионное лечение.
- Возможно муколитики (только ограниченная эффективность).
- Иногда — глюкокортикоидные препараты внутрь или внутривенно.
- В некоторых случаях — теофиллин. При гипоксемии — оксигенотерапия.
Первый эпизод бронхиальной обструкции, как правило, страшно пугает родителей и является причиной госпитализации ребенка, что, в общем, оправданно, принимая во внимание душевное состояние родителей, отсутствие у них опыта и знаний, а также отсутствие ингалятора (небулайзера) и бронхорасширяющих препаратов в домашней аптечке.
При следующем эпизоде лучше обойтись без госпитализации ребенка, а родители должны научиться грамотно действовать в подобной ситуации. Если у вашего ребенка возник эпизод бронхиальной обструкции, то вы должны учесть, что он с высокой степенью вероятности может повториться в будущем. Во избежание повторных госпитализаций вам необходимо не только научиться бороться с этим состоянием, но и иметь специально укомплектованную домашнюю аптечку.
Во время приступа первым делом необходимо дать доступ свежему воздуху в помещение, где находится ребенок.
Вначале сделайте ингаляцию с бронхорасширяющим препаратом в возрастной дозе через небулайзер. У детей до 3 лет с этой целью применяют беродуал в каплях с физиологическим раствором, у более старших — вентолин (не разводят).
Через 10-15 минут, когда частота дыханий уменьшится и ребенок откашляется, очень хорошо сделать ингаляцию с местным (топическим) глюкокортикоидом — пульмикортом (будесонид). Назначение этого препарата, его дозу и кратность приема также согласуйте с лечащим врачом. Гормоны-кортикостероиды наиболее эффективно снимают бронхоспазм, но вопрос о необходимости их назначения решается педиатром. Бояться их не надо. На догоспитальном этапе они назначаются, к сожалению, очень редко, хотя их раннее назначение часто позволяет избежать излишних госпитализаций.
Необходимо помнить (об этом было сказано ранее), что в основе отхаркивающих мероприятий — интенсивное питье. Из отхаркивающих препаратов при бронхиальной обструкции обычно назначают амброксол (лазольван), внутрь или в ингаляциях.
Периодически контролируйте число дыханий, если ребенку стало легче и одышка снизилась или ликвидировалась, продолжайте выполнять назначения врача, если ребенку не становится легче — необходима госпитализация.
Бронхорасширяющие средства выпускаются в аэрозольных упаковках (астмопент, сальбутамол, беротек, вентолин, беродуал). Но считается, что ингаляции через небулайзер — эффективнее. Их применение у взрослых или детей старшего возраста не вызывает проблем. Нужно выдохнуть воздух, на фоне глубокого вдоха пару раз «пшикнуть» аэрозолем (нажать на клапан аэрозольного баллона в перевернутом виде, т. е. распылителем вниз) и ненадолго задержать дыхание. Эффект наступает очень быстро и проявляется облегчением дыхания, более влажным кашлем и уменьшением одышки (периодически нужно считать число дыханий в минуту). Действие аэрозолей не очень продолжительно, при необходимости процедуру следует повторить. Некоторые из этих препаратов (сальбутамол) выпускаются и в таблетках, но, как показывает практика, применение аэрозолей эффективнее и имеет меньше побочных эффектов.
Детям до года отхаркивающие средства обычно не назначают. Детям-аллергикам не рекомендуются растительные препараты.
А вот маленьких детей довольно трудно заставить вдохнуть препарат. Дело в том, что малыши при нажатии на клапан аэрозольного баллончика инстинктивно задерживают дыхание и проглатывают лекарство. Доза препарата, используемого в аэрозолях, недостаточна для приема внутрь, и ожидаемый эффект не наступает. Как же ребенка обмануть? Для этого в аптеках продается специальный тубус «спейсор», в котором накапливаются аэрозоли. Он надевается на баллончик, и через него дышит ребенок.
А что делать, если спейсора нет? Тогда делаем так. Один из взрослых садится на стул с ребенком на коленях, обнимает его за плечи одной рукой так, чтобы малыш не мог двигать руками, а другую руку кладет ему на лоб, чтобы ограничить движения головы. Второй взрослый плотно приставляет к носу и рту ребенка свернутый трубочкой журнал или газету, а с другой стороны импровизированного тубуса — аэрозольный баллончик и несколько раз подряд «пшикает» им. Далее баллончик быстро убирают и прикрывают отверстие ладонью.
Ребенок после рефлекторной задержки дыхания на время «пшиканья» начинает активно вдыхать лекарственную смесь. Передозировки не произойдет, потому что часть лекарства оседает на стенках тубуса и выходит при кашле и дыхании наружу. Вместо газеты лучше использовать пластмассовую бутылку с обрезанным донышком (срез выкроить по форме лица и обклеить лейкопластырем, чтобы не повредить кожу). В горлышко бутылки вставляется аэрозольный баллончик. Такой тубус («спейсор») нужно хранить в аптечке с вложенным в него баллончиком с препаратом.
Существуют и другие препараты, обладающие бронхо-расширяющим эффектом, применение которых в настоящее время ограничено. Это эфедрин, к которому быстро развивается привыкание, солутан — комплексный отхаркивающий и слегка расширяющий бронхи препарат, на основе эфедрина и лекарственных трав — тоже может вызывать кожные аллергические сыпи.
Действующим началом эуфилина является теофиллин (аминофиллин), который добывается из чая. Считается, что в стакане крепкого свежезаваренного чая содержится столько же теофиллина, сколько его имеется в таблетке эуфиллина (таблетки по 0,15 г, что равно 150 мг). В последнее время эуфиллин перестал широко применяться из-за недостаточной эффективности, однако при отсутствии других бронхорасширяющих средств его можно дать внутрь однократно до приезда врача в разовой дозе из расчета 4-6 Мг на килограмм веса. Для примера, годовалому ребенку с весом 10 кг следует дать 1/4 таблетки по 0,15 мг однократно.
Какие препараты не нужно давать при бронхиальной обструкции
Следует помнить, что лекарство с названием «бронхолитин» не расширяет бронхи! Оно тормозит кашель, а необходимо, чтобы ребенок откашлял вязкую густую мокроту.
При первом подозрении на бронхиальную обструкцию немедленно вызовите врача!
Антигистаминные препараты (димедрол, супрастин, тавегил, фенкарол, диазолин, кларитин и др.) также не назначают при бронхиальной обструкции. Хотя в основе бронхоспазма лежит аллергия, антигистаминные препараты не влияют на этот механизм. Эти лекарства сушат слизистые (например, при аллергическом насморке), а ребенку нужны отхаркивающие препараты. И поэтому в аннотации супрастина, вложенной в коробочку с таблетками, указано: «При обструктивных состояниях не назначать!»
Полученная родителями информация нисколько не исключает необходимости осмотра ребенка педиатром. Просто помните, что грамотная доврачебная помощь быстро облегчит страдания ребенка и уменьшит вероятность госпитализации.
Если ваш ребенок имеет склонность к бронхиальной обструкции и ему выставлен диагноз астматический бронхит или бронхиальная астма, всегда есть надежда, что в подростковом возрасте эти явления могут исчезнуть. Однако вероятность этого выше при правильном образе жизни, соблюдении элиминационных режимов, регулярном наблюдении у врача-аллерголога, а также санации носоглотки при малейшем подозрении на неблагополучие со стороны ЛОР-органов (у таких детей часто отмечается стойкое затруднение носового дыхания из-за наличия аллергического ринита).
Уход
- Приподнятое положение верхней части тела. Увлажнение вдыхаемого воздуха. Наблюдение задыханием, пульсом.
- Подача кислорода в соответствии с врачебным назначением, наблюдение при помощи пульсоксиметра.
- Физиотерапия.
Синдром бронхиальной обструкции у детей
Обструктивный синдром — это патологическое состояние, развивающееся, как правило, на фоне таких заболеваний, как бронхит и пневмония. Синдром бронхиальной обструкции наиболее часто встречается у детей в возрасте от 1 до 5 лет. Обструктивный синдром является очень актуальной проблемой, так как в системе заболеваний дыхательных путей у детей младшего возраста занимает едва ли не ведущую роль. Примерно у трети детей в возрасте от 1 до 3 лет хотя бы раз был диагностирован бронхообструктивный синдром на фоне другого воспалительного заболевания бронхиальной слизистой оболочки. Своевременная диагностика и направленное лечение позволяют побороть недуг и восстановить работу бронхов.

Что такое синдром бронхиальной обструкции?
Под термином «бронхообструктивный синдром» не понимается какое-то заболевание, дело в том, что это понятие отражает наличие целого комплекса симптомов, связанных с нарушением органической или функциональной проходимости бронхов. Бронхиальная обструкция является не самостоятельным диагнозом, а лишь следствием развития других, как правило, инфекционных болезней, поражающих ткани бронхов и легких. Распространенность СБО у детей объясняется не только физиологическими особенностями развития дыхательной системы в раннем возрасте, но и другими индивидуальными факторами.
 Сравнительно недавно было выявлено, что обструктивный синдром встречается гораздо чаще у детей с отягощенным семейным анамнезом, то есть кто-то из родителей страдает бронхиальной астмой или другим тяжелым заболеванием дыхательных путей. Статистические данные показывают, что при бронхитах развитие синдрома бронхиальной обструкции наблюдается примерно в 3 раза чаще, чем при пневмонии. В ряде случаев при наличии синдрома бронхиальной обструкции требуется лечение в условиях стационара больниц, так как при тяжелом течении болезни примерно в 1% случаев имеет место летальный исход из-за острой дыхательной недостаточности. Некоторые анатомические особенности дыхательных путей у детей младшего возраста предрасполагают к развитию такого осложнения, как синдром бронхиальной обструкции, к ним относятся:
Сравнительно недавно было выявлено, что обструктивный синдром встречается гораздо чаще у детей с отягощенным семейным анамнезом, то есть кто-то из родителей страдает бронхиальной астмой или другим тяжелым заболеванием дыхательных путей. Статистические данные показывают, что при бронхитах развитие синдрома бронхиальной обструкции наблюдается примерно в 3 раза чаще, чем при пневмонии. В ряде случаев при наличии синдрома бронхиальной обструкции требуется лечение в условиях стационара больниц, так как при тяжелом течении болезни примерно в 1% случаев имеет место летальный исход из-за острой дыхательной недостаточности. Некоторые анатомические особенности дыхательных путей у детей младшего возраста предрасполагают к развитию такого осложнения, как синдром бронхиальной обструкции, к ним относятся:
- продукция более вязкой слизи, чем у взрослых;
- гиперплазия железистой ткани;
- узость дыхательных путей;
- низкий уровень коллатеральной вентиляции;
- особенности строения диафрагмы;
- небольшой объем гладких мышц;
- недостаточность местного иммунитета.
К внутренним факторам, способствующим развитию, относятся:

- предрасположенность к аллергическим заболеваниям;
- гипотрофия;
- предрасположенность к атопии;
- гиперактивность бронхов;
- перинатальная патология;
- гиперплазия тимуса.
Кроме того, на появление синдрома бронхиальной обструкции влияет раннее вскармливание смесями и наличие в анамнезе перенесенных респираторных заболеваний в возрасте от 6 до 12 месяцев. Влияние факторов внешней среды отследить крайне сложно, но многие исследователи считают, что наличие неблагоприятной экологической обстановки и пассивное курение оказывают негативное влияние на состояние бронхов ребенка и способствуют развитию серьезных осложнений при простудных заболеваниях.
Этиология и патогенез развития бронхиальной обструкции у детей
Причины развития СБО у детей чрезвычайно разнообразны, но при этом развитие этого синдрома всегда наблюдается на фоне респираторной вирусной инфекции. В подавляющем большинстве случаев обструктивный синдром наблюдается на фоне острого бронхиолита или бронхита. Однако нужно учитывать, что симптоматические проявления, наблюдающиеся при ОРВИ, нередко маскируют основное заболевание, в том числе бронхиальную астму. При бронхиальной астме обструктивный синдром наблюдается примерно в 30-50% случаев.
 К СБО может привести и нарушение глотания. Подобные нарушения, как правило, развиваются вследствие неправильного развития органов носоглотки или наличия трахеобронхиального свища. В меньшей степени появлению СБО могут способствовать пороки развития трахеи и бронхов и респираторный дистресс-синдром. Причиной появления синдрома бронхиальной обструкции могут быть и пороки развития сердца, осложненные легочной гипертензией.
К СБО может привести и нарушение глотания. Подобные нарушения, как правило, развиваются вследствие неправильного развития органов носоглотки или наличия трахеобронхиального свища. В меньшей степени появлению СБО могут способствовать пороки развития трахеи и бронхов и респираторный дистресс-синдром. Причиной появления синдрома бронхиальной обструкции могут быть и пороки развития сердца, осложненные легочной гипертензией.
Патогенез развития синдрома бронхиальной обструкции во многом зависит от этиологии патологии. При рассмотрении патогенеза развития СБО можно выделить 2 основных вектора патогенетического механизма, которые условно могут быть разделены на обратимые и необратимые. К обратимым относятся:
- бронхоспазм;
- отек;
- воспалительная инфильтрация;
- мукоцилиарная недостаточность;
- гиперплазия вязкой слизи.
К наиболее распространенным необратимым особенностям развития синдрома относятся облитерация и врожденные стенозы бронхов.
 Физикальные симптомы наличия бронхиальной обструкции, как правило, выражены свистящим звуком при выдохе, это объясняется тем, что для выдоха требуется создать давление с помощью дыхательной мускулатуры. При повышении давления наблюдается сдавливание бронхов, что и приводит к появлению свистящего звука и вибрации в случае наличия обструктивного синдрома.
Физикальные симптомы наличия бронхиальной обструкции, как правило, выражены свистящим звуком при выдохе, это объясняется тем, что для выдоха требуется создать давление с помощью дыхательной мускулатуры. При повышении давления наблюдается сдавливание бронхов, что и приводит к появлению свистящего звука и вибрации в случае наличия обструктивного синдрома.
Воспалительный процесс является важнейшим элементом патогенеза развития обструкции бронхов. Воспалительный процесс может иметь бактериальную, вирусную, токсическую и аллергическую этиологию. Под воздействием раздражителя организм ребенка начинает продуцировать особые вещества, которые также известны как медиаторы воспаления, именно они и являются причиной появления обструкции бронхов. Кроме того, эти вещества способствуют повышению температуры, становятся причиной появления сыпи, покраснений, болевых ощущений, то есть симптоматических маркеров наличия воспалительного процесса.
Одним из таких веществ является гистамин. Увеличение продукции гистамина в организме ребенка приводит к повышению проходимости в сосудистой системе, что влечет увеличение количества вязкой мокроты, отек и резкое сужение просвета, использующегося для прохождения воздуха в бронхи. В дальнейшем к этому процессу присоединяется эпителиальное поражение, при котором клетки приобретают излишнюю чувствительность и реагируют на любой, даже незначительный источник раздражения более остро. Таким образом, при наличии синдрома бронхиальной обструкции риск появления новых воспалительных процессов значительно увеличивается, причем воспалительная реакция в бронхах будет появляться даже при самых незначительных проблемах.
Основные клинические проявления бронхообструкции
 Синдром бронхиальной обструкции у детей достаточно легко диагностируется, поскольку симптомы и признаки могут дать понять врачу о его наличии. Этот синдром не является самостоятельным заболеванием, а развивается на фоне ОРВИ или другого респираторного инфекционного заболевания, поэтому родителям ребенка не всегда хватает симптоматических проявлений, чтобы заподозрить у ребенка наличие осложненного течения простуды или гриппа. К наиболее характерным симптомам СБО относятся:
Синдром бронхиальной обструкции у детей достаточно легко диагностируется, поскольку симптомы и признаки могут дать понять врачу о его наличии. Этот синдром не является самостоятельным заболеванием, а развивается на фоне ОРВИ или другого респираторного инфекционного заболевания, поэтому родителям ребенка не всегда хватает симптоматических проявлений, чтобы заподозрить у ребенка наличие осложненного течения простуды или гриппа. К наиболее характерным симптомам СБО относятся:
- свистящее дыхание;
- удлинение выхода;
- наличие приступов удушья;
- кашель;
- увеличение частоты дыхания;
- участие вспомогательной мускулатуры при дыхании;
- одышка.
Наличие одышки и приступов удушья, как правило, наблюдается у детей, страдающих тяжелой формой бронхиальной обструкции. Кроме того, о наличии проблемы может говорить положение тела во сне у детей с бронхиальной обструкцией. Дети инстинктивно во сне стараются расположить голову так, чтобы она находилась ниже тела, так как в этом случае значительно облегчается отход вязкой мокроты и дышать малышу становится значительно легче.
Диагностика и лечение бронхиальной обструкции у детей
 Сопящее, тяжелое дыхание у ребенка может сразу насторожить родителей. В случае появления подобного симптома очень важно обратиться к педиатру за консультацией. Сразу нужно отметить, что проведение полноценной диагностики у детей в возрасте от 1 до 3 лет является кране непростой задачей. Методы визуализации могут быть использованы только при условии, что ребенок спит, так как в это время пациент не должен шевелиться.
Сопящее, тяжелое дыхание у ребенка может сразу насторожить родителей. В случае появления подобного симптома очень важно обратиться к педиатру за консультацией. Сразу нужно отметить, что проведение полноценной диагностики у детей в возрасте от 1 до 3 лет является кране непростой задачей. Методы визуализации могут быть использованы только при условии, что ребенок спит, так как в это время пациент не должен шевелиться.
Для постановки диагноза сначала проводится сбор анамнеза и установка наиболее характерных симптомов, которые были замечены родителями. Кроме того, берется кровь для проведения общего анализа. В каждом случае врач в индивидуальном порядке решает, какие именно исследования помогут поставить наиболее точный диагноз.
Детей младше 1 года с явными признаками бронхиальной обструкции рекомендуется лечить в условиях стационара.
В первую очередь используются препараты, направленные на устранение основной инфекции, антигистаминные средства для подавления воспаления и отека, а также витаминные комплексы для поддержания организма. Для облечения отхода мокроты лучше всего использовать обильное питье. В случае с детьми младшего возраста наилучший эффект дает обычная вода и молоко.
Муколитические и отхаркивающие препараты тоже способствуют отведению мокроты, поэтому их нередко прописывают в схему лечения. Для ускорения восстановления тканей поврежденных легких назначается проведение специального дренажного массажа.
что это такое, обструктивная болезнь, заболевание
 Обструкция легких – это заболевание, в результате которого происходит воспаление и сужение бронхов и, возникает тяжёлое нарушение структуры и функции лёгких. Заболевание имеет склонность к прогрессированию и хроническому течению.
Обструкция легких – это заболевание, в результате которого происходит воспаление и сужение бронхов и, возникает тяжёлое нарушение структуры и функции лёгких. Заболевание имеет склонность к прогрессированию и хроническому течению.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Патология получила название ХОБЛ – хроническая обструктивная болезнь лёгких.
Что происходит при обструкции легких
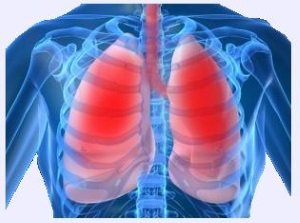 Слизистая воздушных путей имеет ворсинки, которые задерживают попадающие в организм вирусы и вредные вещества. В результате долгого негативного воздействия на бронхи, спровоцированные различными факторами (табачный дым, пыль, токсичные вещества ), защитные функции бронхов снижаются, и в них развивается воспаление.
Слизистая воздушных путей имеет ворсинки, которые задерживают попадающие в организм вирусы и вредные вещества. В результате долгого негативного воздействия на бронхи, спровоцированные различными факторами (табачный дым, пыль, токсичные вещества ), защитные функции бронхов снижаются, и в них развивается воспаление.
Последствия воспаления в бронхах – отёк слизистой, в результате которого бронхиальный проход сужается. Врач при осмотре слышит из груди хриплые, свистящие звуки, характерные для обструкции.
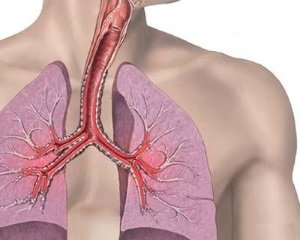
В норме при вдохе лёгкие расширяются, во время выдоха они полностью сужаются. При обструкции воздух при вдохе попадает в них, но при выдохе полностью из них не выходит. Со временем в результате неправильного функционирования лёгких у больных может развиться эмфизема.
Обратная сторона заболевания – недостаточное питание лёгких кислородом, в результате которого происходит некротизация лёгочной ткани, орган уменьшается в объёме, что неизбежно приведёт к инвалидизации человека и летальному исходу.
Симптомы болезни
 На первой и второй стадиях заболевания болезнь проявляется только кашлем, на который редко кто из больных обращает должное внимание. Чаще в больницу обращаются на третьей и четвёртой стадиях заболевания, когда в лёгких и бронхах развивается серьёзные изменения, сопровождающиеся ярко выраженной негативной симптоматикой.
На первой и второй стадиях заболевания болезнь проявляется только кашлем, на который редко кто из больных обращает должное внимание. Чаще в больницу обращаются на третьей и четвёртой стадиях заболевания, когда в лёгких и бронхах развивается серьёзные изменения, сопровождающиеся ярко выраженной негативной симптоматикой.
Характерные симптомы легочной обструкции:
- Кашель,
- Одышка,
- Выделение гнойной мокроты,
- Клокочущее дыхание,
- Хриплый голос,
- Отёчность конечностей.
Причины лёгочной обструкции
 Самой главной причиной лёгочной обструкции называют длительное табакокурение, на фоне которого происходит постепенное снижение защитной функции бронхов, они сужаются и провоцируют изменения в лёгких. Характерный кашель этого заболевания называют “кашель курильщика” – хриплый, частый, беспокоящий человека по утрам или после физических нагрузок.
Самой главной причиной лёгочной обструкции называют длительное табакокурение, на фоне которого происходит постепенное снижение защитной функции бронхов, они сужаются и провоцируют изменения в лёгких. Характерный кашель этого заболевания называют “кашель курильщика” – хриплый, частый, беспокоящий человека по утрам или после физических нагрузок.
С каждым годом курильщику будет становиться всё труднее, к затяжному кашлю добавится одышка, слабость, землистость кожных покровов. Привычные физические нагрузки будут даваться с трудом, а при отхаркивании может появиться гнойная мокрота зеленоватого цвета, иногда с примесями крови.
Более 80 % больных с хронической обструктивной болезнью лёгких относятся к курильщикам со стажем.
Обструкция может возникнуть на фоне заболеваний:
- Бронхиолит. Тяжелейшее заболевание, сопровождающееся хроническим воспалением бронхиол.
- Бронхиальная астма.
- Воспаление лёгких.
- Отравление токсическими веществами.
- Заболевания сердца.
- Различные образования, возникающие в области трахеи и бронхов.
- Бронхит.
На фоне развития воспаления лёгких симптомы не сильно выражены, но разрушения происходят самые серьёзные. Во избежание последствий заболевания, необходимо проходить тщательное обследование в период болезни и после неё.
Причиной развития ХОБЛ является длительное нахождение с вредными и токсическими веществами.
Заболевание диагностируется у людей, которые по роду своей профессии вынуждены работать на “вредных” производствах.
При выявлении заболевания необходимо будет отказаться от такой работы, а затем пройти комплексное рекомендованное лечение.
Чаще обструктивная болезнь лёгких поражает взрослых людей, но неумолимая тенденция раннего табакокурения может, в скором, времени изменить статистику.
Не нужно исключать генетическую предрасположенность к заболеванию, которая часто прослеживается внутри семьи.
Видео
Эмфизема как следствие обструкции
 В результате частичного закупоривания просвета в бронхах, образованного на фоне воспалительных процессов слизистой оболочки, возникает обструктивные изменения в легких. При патологии воздух при выдохе не выходит из лёгких, а накапливается, растягивая лёгочную ткань, в результате наступает заболевание – эмфизема.
В результате частичного закупоривания просвета в бронхах, образованного на фоне воспалительных процессов слизистой оболочки, возникает обструктивные изменения в легких. При патологии воздух при выдохе не выходит из лёгких, а накапливается, растягивая лёгочную ткань, в результате наступает заболевание – эмфизема.
По симптоматике заболевание схоже на другие болезни органов дыхания – обструктивный бронхит или бронхиальная астма. Частой причиной эмфиземы является длительный, хронический бронхит, который чаще случается у мужчин и женщин зрелого возраста.
Спровоцировать заболевание могут разные заболевания лёгких – и туберкулёз.
Причиной эмфиземы будут:
- Курение,
- Загрязнённый воздух,
- Работа на “вредном” производстве, связанная с вдыханием частей кремния, асбеста
Иногда эмфизема может развиться как первичное заболевание, спровоцировав тяжелейшую недостаточность лёгких.
К частым симптомам эмфиземы относятся:
- Сильная одышка,
- Синюшность кожных покровов, губ, языка и в области носа,
- Заметное набухание в области рёбер,
- Расширение над ключицей.
При эмфиземе или ХОБЛ первым симптомом является одышка, которая сначала проявляется при небольших физических нагрузках. Если заболевание не начать лечить на этой стадии, болезнь будет быстро прогрессировать.
Больной начнёт испытывать затруднённость в дыхании при небольших физических нагрузках, в состоянии покоя. Лечить заболевание следует при первых появлениях бронхита, в последующем могут развиться необратимые изменения в органах, что приведёт к инвалидизации больного.
Диагностика обструктивного синдрома
 Обследования пациента начинается с опроса и осмотра пациента. Признаки обструктивной болезни выявляются уже на этих этапах.
Обследования пациента начинается с опроса и осмотра пациента. Признаки обструктивной болезни выявляются уже на этих этапах.
Проводится:
- Выслушивание с помощью фонендоскопа,
- Постукивание (перкуссия) в области груди (при бронхиальных и лёгочных заболеваниях будет “пустой” звук),
- Рентген легких, с помощью которого можно будет узнать о патологических изменениях в лёгочной ткани, узнать о состоянии диафрагмы,
- Компьютерная томография, помогает определить – есть ли в лёгких образования, какую форму они имеют,
- Исследования на функциональность лёгких, помогающие определить, сколько воздуха человек вдыхает и столько выдыхает.
- Восстановление физической активности;
- Повышение качества жизни;
- Уменьшение шанса на летальный исход.
- Восстановить нормальную работоспособность легких;
- Улучшить физические показатели;
- Повысить качество жизни пациента.
После выявления степени обструктивного процесса приступают к лечебным мероприятиям.
Комплексная терапия болезни
 Если нарушения в лёгких произошли вследствие долгого табакокурения, необходимо избавиться от вредной привычки. Бросать курить нужно не постепенно, а полностью, как можно быстрее. Вследствие постоянного курения происходит ещё большее травмирование лёгких, которые и так плохо функционируют в результате патологических изменений. Вначале можно использовать никотиновые пластыри или электронные сигареты.
Если нарушения в лёгких произошли вследствие долгого табакокурения, необходимо избавиться от вредной привычки. Бросать курить нужно не постепенно, а полностью, как можно быстрее. Вследствие постоянного курения происходит ещё большее травмирование лёгких, которые и так плохо функционируют в результате патологических изменений. Вначале можно использовать никотиновые пластыри или электронные сигареты.
Если причина обструкции – бронхит или астма, то нужно проводить лечение этих заболеваний, чтобы предотвратить развитие патологических изменений в лёгких.
Если обструкцию спровоцировали инфекционные заболевание, то в качестве лечения используются антибиотики, для уничтожения бактерий в организме.
Лечение можно проводить инструментально, с помощью специального прибора, который используется для альвеолярного массажа. С помощью этого прибора можно воздействовать на все лёгкие, что невозможно при использовании лекарств, которые в полном объёме получает здоровая часть органа, а не больная.
В результате применения такого точечного массажа по всему бронхиальному дереву равномерно распространяется кислород, который питает повреждённую ткань лёгких. Процедура безболезненная, происходит с помощью вдыхания воздуха через специальную трубку, который подаётся с помощью импульсов.
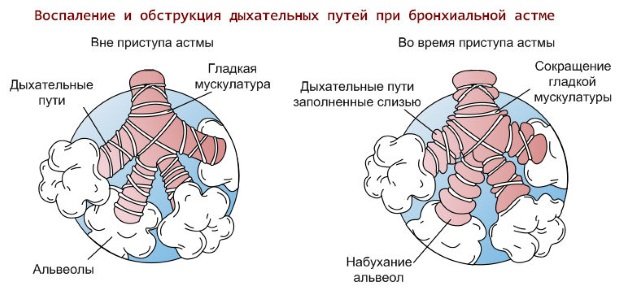
В лечении легочной обструкции применяют кислородотерапию, проводить которую можно в больнице, так и дома. На начальной стадии заболевания в качестве лечения используется лечебная гимнастика.
На последней стадии заболевания применение консервативных методов результата не принесут, поэтому в качестве лечения используют хирургическое удаление разросшейся ткани лёгких.
Операция может проводиться двумя способами. Первый способ заключается в полном вскрытии грудной клетки, а второй способ характерен применением эндоскопического метода, при котором в области грудной клетки делают несколько проколов.В качестве профилактики заболевания необходимо вести здоровый образ жизни, отказаться от вредных привычек, вовремя лечить возникшие заболевания и при первых неприятных симптомах идти к врачу на обследование.
Хирургическое лечение патологии
Вопросы хирургического лечения этого заболевания обсуждаются до сих пор. Одним из способов такого лечения является уменьшение объема легких и пересадка новых органов. Буллэктомию при обструкции легких назначают только тем пациентам, у которых наблюдается буллезная эмфизема с увеличенными буллами, которая проявляется кровохарканием, одышкой, болями в области груди и наличием инфекции в легких.
Ученые провели ряд исследований по влиянию уменьшения легочного объема при лечении обструкции, которые показали, что такое хирургическое вмешательство положительно влияет на состояние больного. Оно намного эффективнее, чем медикаментозное лечение заболевания.
После проведения такой операции можно наблюдать такие изменения:
Такое хирургическое лечение находится на фазе эксперимента, и пока недоступно для широкого применения.
Еще одним видом хирургического лечения является трансплантация легких. С его помощью можно:
Лечимся в домашних условиях с помощью народных средств
Лечение такого заболевания народными средствами лучше совместить с приемов лекарств, которые приписал лечащий врач. Это дает намного больше эффективности, чем использование только домашнего лечения.
Прежде чем использовать любые травы или настои, стоит проконсультироваться у врача, чтобы не усугубить состояние.
При легочной обструкции применяются такие народные рецепты:
- Измельчить и смешать 2 части крапивы и одну часть шалфея. Добавить стакан кипятка и настаивать один час. После процедить и пить каждый день на протяжении нескольких месяцев.
- Чтобы удалить мокроту из легких нужно использовать настой из семян льна 300 г, ромашки лекарственной 100 г, такое же количество алтея, аниса и корня солодки. Смесь залить кипятком на один час, процедить и пить каждый день по половине стакана.
- Отличный результат дает отвар из коня первоцвета весеннего. Для приготовления залить кипятком столовую ложку измельченного корня и поставить на водяную баню на 20-30 минут. Употреблять за 1 час до еды по ложке несколько раз в день.
- Если досаждает сильный кашель, то быстро убрать его поможет добавление в стакан теплого молока 10-15 капель прополиса.
- Пропустить через мясорубку половину килограмма листьев алоэ, в полученную кашицу добавить пол литровую банку меда и 300 мл кагора, все тщательно смешать и покласть в банку с плотной крышкой. Настаивать нужно 8-10 дней в прохладном месте. Принимать по ложке каждый день по несколько раз.
- Отвар девясила облегчит самочувствие больного, поможет вывести мокроту. Заливать кипятком ложку травы и пить как чай каждый день.
- Эффективно принимать сок тысячелистника. Употреблять по 2 ложки несколько раз в день.
- Черная редька с медом – это древний способ лечения всех заболеваний органов дыхания. Он помогает вывести мокроту и помогает при отхаркивании. Для приготовления нужно вырезать небольшое углубление в редьке и налить мед. Немного подождать, пока не выделится сок, который пить по чайной ложке несколько раз в день. Запивать водой или чаем нельзя.
- Смешать в равных пропорциях мать-и-мачеху, крапиву, зверобой, пустырник и эвкалипт. ложку полученной смеси залить стаканом кипятка и дать настоятся. После процедить и употреблять как чай каждый день на протяжении нескольких месяцев.
- Хорошо работает лук с медом. Сначала проварить до размягчения целые луковицы, после пропустить их через мясорубку, добавить несколько ложек меда, 2 ложки сахара, 2 ложки уксуса. Все тщательно смешать и немного придавить. Употреблять по ложке каждый день.
- Чтобы убрать сильный кашель нужно использовать калину с медом. Залить 200 г ягод стаканом воды, добавить 3-4 ложки меда, и варить на медленном огне до тех пор, пока вся вода не испарится. Полученную смесь принимать по чайной ложке в час первые 2 дня, после по несколько ложек в день.
- Смешать по половине чайной ложки такие травы: алтея, шалфей, мать-и-мачеху, фенхель, укроп, и залить кипятком в емкости с плотной крышкой. Настаивать 1-2 часа. Пить по 100 мл каждый день по 3 раза.
Возможные последствия и осложнения
Заболевание имеет печальные последствия, если вовремя не начать лечение. Среди возможных осложнений самыми опасными считаются:
- Легочная гипертензия;
- Дыхательная недостаточность;
- Ухудшение кровообращения.
Частыми последствиями запущенной начальной формы заболевания являются:
- Одышка;
- Надсадный кашель;
- Увеличение утомляемости;
- Хроническая слабость;
- Сильная потливость;
- Понижение работоспособности.
Для детского организма осложнения опасны. Они могут появиться если вовремя не обращать внимания на первые симптомы заболевания. Среди них – регулярный кашель.
Профилактика патологии и прогноз
Обструкция легких хорошо поддается лечению. Процесс проходит незаметно и без осложнений, если вовремя заметить первые симптомы, не запускать болезнь и избавиться от причин ее возникновения. Своевременное и парильное лечение помогает убрать все неприятные симптомы и задержать прогрессирование патологии.
Есть несколько факторов, которые могут неблагоприятно влиять на прогноз:
- Вредные привычки, в основном курение;
- Частые обострения;
- Формирование легочного сердца;
- Пожилой возраст;
- Негативная реакция на терапию.
Чтобы не заболеть обструкцией легких нужно проводить профилактику:
- Отказаться от вредных привычек. От курения, это одна из основных причин возникновения такого заболевания.
- Повысить уровень иммунитета. Употреблять витамины и микроэлементы в достаточных количествах регулярно.
- Отказаться от вредной и жирной пищи, есть много овощей и фруктов.
- Для поддержания защитной функции не забывать о чесноке и луке, помогающие защищать организм от вирусов.
- Избегать всех продуктов и предметов, которые вызывают аллергическую реакцию.
- Борьба с профессиональными факторами, которые вызывают это заболевание. Сюда относится обеспечение индивидуальной защиты органов дыхания, и уменьшение концентрации вредных веществ в воздухе.
- Избегать инфекционных заболеваний, вовремя проводить вакцинацию.
- Вести здоровый образ жизни и регулярно закалять организм, повышая его выносливость.
- Регулярно гулять на свежем воздухе.
- Выполнять физические упражнения.
5 / 5 ( 8 голосов )


