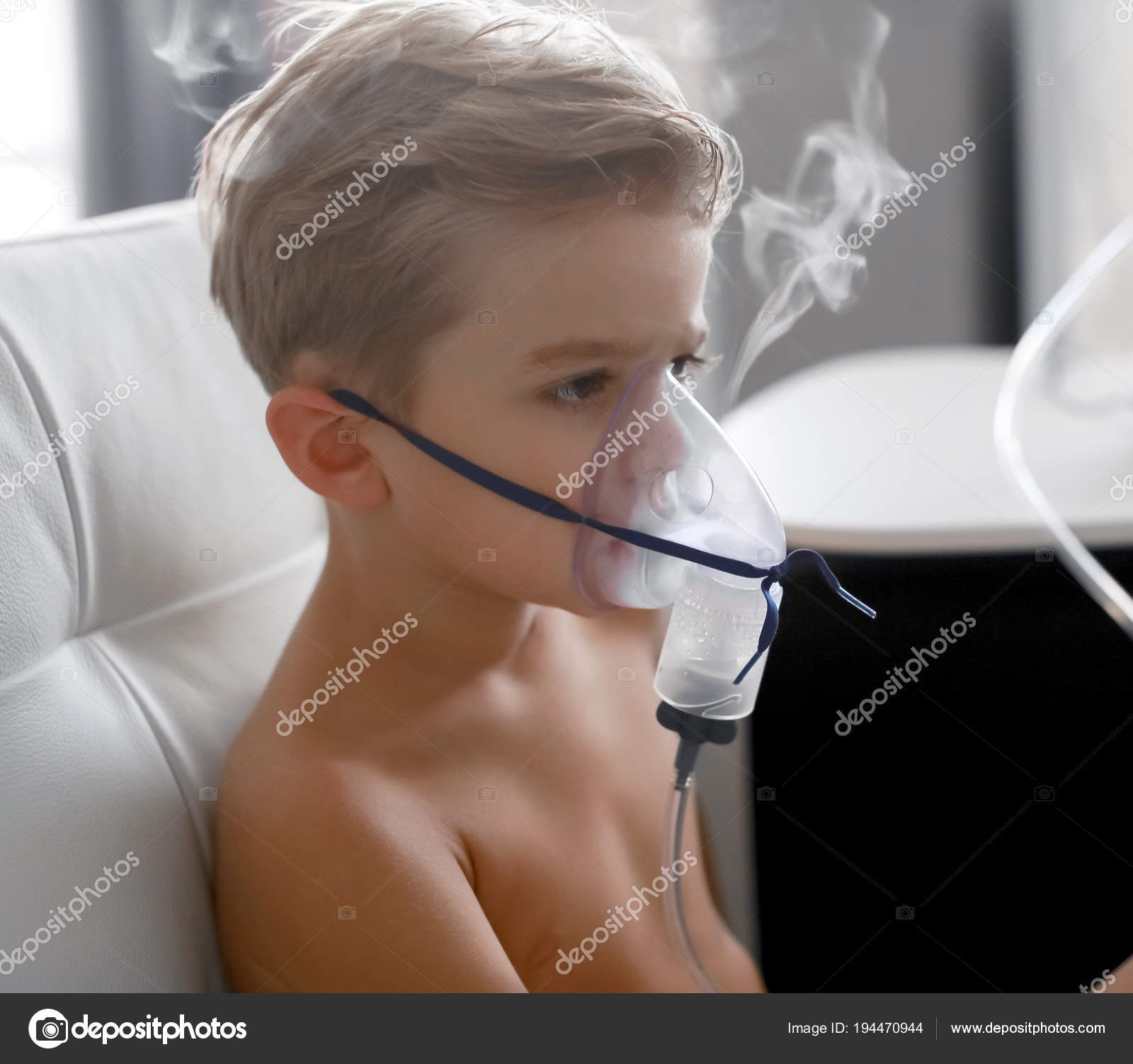
Какой небулайзер лучше для лечения бронхиальной астмы?
Разумеется, вопрос не имеет однозначного ответа. Все существующие модели имеют свои плюсы и минусы, свои нюансы, ориентацию на те или иные категории пациентов.
Тем не менее, при лечении бронхиальной астмы, как и хронического обструктивного бронхита, следует учесть несколько принципиальных моментов:
- Следует обратить внимание на размер продуцируемых частиц и процент частиц оптимального размера в общем объеме аэрозоля. Оптимален размер 2-2,5 микрон, приемлем — до 5 микрон. Именно эти частицы максимально эффективно оседают в мелких бронхах и альвеолах. Более мелкие частицы, попадая в легкие при вдохе, при выдохе вылетают обратно. Более крупные частицы оседают в крупных бронхах, трахее, носоглотке.
- Для лечения бронхиальной астмы часто применяются достаточно дорогостоящие лекарства, а небулалйзеры имеют такую характеристику, как потери препарата на выдохе. Это — то количество приобретенного Вами лекарства, которое во время ингаляции не попало в легкие пациента, а, в прямом смысле, вылетело «в трубу».

- К сожалению, процесс лечения бронхиальной астмы очень длительный. А распылители (кстати, именно они называются небулайзерами, а, в комплекте с компрессором, трубкой, маской и т.п. образуют ингаляционный прибор) имеют вполне определенный срок службы, по истечении которого отверстие в распылителе «разрабатывается» и прибор начинает производить все более крупные частицы, которые не доходят до «места назначения». Причем, пациент при ингаляции не замечает никаких изменений — «процесс» идет, аэрозоль образуется, препарат «уходит». Но эффективность лечения снижается, риск побочных эффектов возрастает. Простейшие модели требуют смены распылителя каждые 2-3 месяца, но есть модели, которые служат и год и, даже, 3 года.

К сожалению, многие продавцы и, даже, производители не афишируют некоторые принципиальные характеристики небулайзеров (особенно, если они проигрывают конкурентам).
Теперь — более конкретно по этим пунктам.
- По первому пункту оптимальны приборы производства PARI (Германия) OMRON (Япония). Это совсем не значит, что другие небулайзеры не годятся для лечения бронхиальной астмы, мы ведем речь лишь о максимальном приближении к оптимальным параметрам.
- По второму пункту следует учесть несколько моментов:
— клапаны вдоха-выдоха и прерыватели потока влияют только на экономию лекарства при проведении ингаляции;
— при использовании маски (за исключением некоторых масок PARI) эффект от наличия клапанов сводится к нулю. Поэтому, выбирая небулайзер для детей (пациентов престарелого возраста или находящихся в тяжелом состоянии, которые не могут или не хотят дышать через мундштук) на клапанах можно сэкономить без ущерба для качества лечения;
— использование прерывателей потока принесет эффект только при синхронизации нажатий на кнопку (или экономайзер) и вдохов-выдохов.
 Это требует некоторых навыков и, разумеется, невозможно для категорий пациентов, перечисленных в предыдущем пункте.
Это требует некоторых навыков и, разумеется, невозможно для категорий пациентов, перечисленных в предыдущем пункте. - Из представленных у нас приборов, все (за исключением PARI) требуют смены распылителя (небулайзера) один раз примерно в 3 месяца при 3-х ингаляциях в день. Т.е. они рассчитаны примерно на 100 ингаляций. Если ингаляции проводятся реже, то срок службы распылителя соответственно увеличится. Небулайзеры PARI серии LC служат (при тех же условиях) 1 год, серии LL — 3 года. Но и их цена соответственно возрастает.
Еще несколько заключительных замечаний:
- обязательно ознакомьтесь с «Правилами ухода за небулайзером в домашних условиях»;
- несмотря на заявления некоторых производителей, многие распылители совместимы с компрессорами других компаний. Это позволит с минимумом затрат подобрать оптимальный для Вас комплект;
- приобретя сначала менее дорогой вариант, Вы со временем сможете приобрести к нему более качественный распылитель, если возникнет необходимость в нем;
- чем проще небулайзер, тем (в общем случае) дольше будут проходить ингаляции.
 Среднее время ингаляций обычно составляет от 5 минут до получаса.
Среднее время ингаляций обычно составляет от 5 минут до получаса.
Ингаляторы при бронхиальной астме: какие бывают, как работают и с какими препаратами используются
Читайте в этой статье:
Приступы астмы сопровождаются острой дыхательной недостаточностью и требуют мгновенного купирования. Устранить дыхательный спазм, избавиться от удушья и нормализовать самочувствие помогает ингаляционная терапия. В отличие от таблеток и уколов она действует максимально быстро, доставляя лекарство непосредственно в бронхи. Какой ингалятор выбрать и как правильно его использовать? В данной статье вы найдете обзор по ингаляторам и препаратам для астматиков.
Преимущества и недостатки различных ингаляторов
1. Небулайзер
Один из эффективных вариантов для домашнего использования. Небулайзер может быть компрессорным (преобразует лекарство в аэрозоль струей воздуха) или с меш-технологией (образует аэрозоль за счет высокочастотной вибрации сетки-мембраны).
Пользоваться таким прибором удобно для профилактики и базового лечения.
Отдельный вид небулайзеров – портативный. Он работает от батареек или аккумуляторов. Их недостатком является сравнительно высокая стоимость.
2. Жидкостный ингалятор
Речь идет о компактном флаконе с дозатором, который всегда можно носить с собой. У жидкостных ингаляторов доступная цена и небольшой размер. Их всегда можно держать под рукой. Правда, пользоваться ими нужно правильно. Во-первых, лекарство попадает в дыхательные пути только на вдохе, а значит необходимо одновременно нажать на флакон и вдохнуть дозу. Во-вторых, действующее вещество может стать причиной побочных реакций, поэтому после ингаляции следует тщательно прополоскать рот.
3. Спейсер
Спейсер – это скорее не ингалятор, а вспомогательное устройство для ингаляторов с дозатором, однако и его стоит выделить в отдельную группу./a-young-man-is-using-an-asthma-inhaler-924327182-5aff16fe119fa8003717596c.jpg) Такая промежуточная емкость помогает экономно расходовать лекарство и лучше всего подходит для лечения детей, которым сложно контролировать процесс дыхания. Даже если малыш не сделал вдох при нажатии на флакон, можно быть уверенным, что нужная доза попадет в дыхательные пути. Минус спейсера – большой размер. Брать его с собой в дорогу, во время прогулок или путешествий не совсем удобно.
Такая промежуточная емкость помогает экономно расходовать лекарство и лучше всего подходит для лечения детей, которым сложно контролировать процесс дыхания. Даже если малыш не сделал вдох при нажатии на флакон, можно быть уверенным, что нужная доза попадет в дыхательные пути. Минус спейсера – большой размер. Брать его с собой в дорогу, во время прогулок или путешествий не совсем удобно.
4. Порошковый аэрозоль
Данный ингалятор не требует одновременного нажатия и вдоха. Лекарство в виде порошка не оседает в ротовой полости. При этом вдох должен быть достаточно сильным, что делает порошковые ингаляторы не применимыми у пожилых людей. Еще один недостаток – высокая цена.
5. Гормональный ингалятор
Это устройство действует на основании стероидного вещества широкого профиля. Гормональный ингалятор следует применять только по назначению врача в случае, когда более щадящая терапия не дала результатов.
Препараты для ингалятора: обзор самых популярных лекарственных средств
При лечении бронхиальной астмы используются препараты с разнообразным спектром действия: от базовой терапии до снятия острых приступов. Самыми популярными являются следующие:
- Симпатомиметики (Тербуталин, Сальбутамол, Пирбуретол и пр.) – расширяют бронхи и стимулируют их работу.
- Блокаторы группы М-холинорецепторных (например, Атровент) – расслабляют бронхи.
Кроме того, врач может назначить ингаляции с Лазолваном, Беродуалом или Сульфатом магния. Для детей и людей с непереносимостью лекарственных средств в качестве вещества для ингаляций применяется физраствор.
Когда ингаляции противопоказаны
Лечение ингаляциями не всегда возможно. Правда, в данном случае речь идет не об отдельных видах устройств, а о лекарственных средствах, которые требуется вдыхать. Отказаться от такой терапии придется при наличии ряда противопоказаний:
Правда, в данном случае речь идет не об отдельных видах устройств, а о лекарственных средствах, которые требуется вдыхать. Отказаться от такой терапии придется при наличии ряда противопоказаний:
- Кашель с кровью (легочное кровотечение), а также серьезные болезни легких (эмфизема и пневмоторакс).
- Болезни сердца и сосудов, повышенное давление.
- Индивидуальная непереносимость отдельных веществ.
- Недавно перенесенный инсульт или инфаркт.
При выборе лекарства для терапии и профилактики приступов астмы следует проконсультироваться с врачом. Только специалист может подобрать подходящий препарат и грамотную схему лечения.
В заключение, стоит отметить, что важно не только приобрести нужный ингалятор, но и научиться правильно его использовать.
Обязательно ознакомьтесь с инструкцией к небулайзерам. В случае с ингалятором с дозатором потребуется особая сноровка (вдыхать препарат необходимо в момент нажатия на флакон). Если выбранное лечение не снимает симптоматику и не улучшает качество жизни, необходимо повторно обратиться к врачу для внесения корректировок.
Если выбранное лечение не снимает симптоматику и не улучшает качество жизни, необходимо повторно обратиться к врачу для внесения корректировок.
Небулайзер при астме. Что надо знать? — ЗдоровьеИнфо
С помощью небулайзера жидкое лекарство преобразуется в аэрозоль и легче попадает в легкие. Небулайзеры особенно эффективны для введения лекарств младенцам, маленьким детям и взрослым, которые не в состоянии использовать ингалятор.
Небулайзер удобен и для введения большой дозы лекарственного средства. Небулайзерная терапия – один из видов лечения заболеваний дыхательных путей. С помощью небулайзера можно вводить самые разные лекарства: как для мгновенного облегчения симптомов, так и для профилактики обострения симптомов астмы.
Выпускаются домашние (настольные) и портативные небулайзеры. Домашние устройства больше по размеру, их необходимо подключать в электрическую сеть. Портативные работают от блоков питания – одноразовых батареек или аккумуляторов; также их можно присоединить к прикуривателю в автомобиле. Маленькие портативные аппараты, по размеру чуть больше колоды карт, с легкостью помещаются в дамскую сумочку, портфель или рюкзак, – и вы можете использовать их в любом месте в любое время.
Маленькие портативные аппараты, по размеру чуть больше колоды карт, с легкостью помещаются в дамскую сумочку, портфель или рюкзак, – и вы можете использовать их в любом месте в любое время.
Для приобретения небулайзера необходим рецепт врача. Портативные небулайзеры, как правило, стоят немного дороже домашних.
Как использовать небулайзер?
Для использования небулайзера вам понадобятся:
- Компрессор
- Емкость для лекарств с делениями
- Маска или загубник (мундштук)
- Лекарство (в ампулах или флаконах с мерным стаканом)
- Подающая компрессорная трубка
Собрав все необходимые принадлежности, приступим:
- Поставьте компрессор на твердую ровную поверхность. Подключите компрессор к заземленной электрической сети.
- Перед началом лечения тщательно вымойте руки с мылом и насухо их вытрите.
- Точно отмерьте объем лекарства, согласно предписаниям врача, и залейте его в специальную емкость небулайзера.
 На сегодняшний день большая часть лекарств производится в ампулах определенного объема, поэтому необходимость отмерять нужный объем отпадает. Если вам все-таки нужно это сделать, используйте отдельный чистый мерный стакан для каждого средства.
На сегодняшний день большая часть лекарств производится в ампулах определенного объема, поэтому необходимость отмерять нужный объем отпадает. Если вам все-таки нужно это сделать, используйте отдельный чистый мерный стакан для каждого средства. - Соберите емкость с делениями и маску/загубник.
- Присоедините подающую трубку к аэрозольному компрессору и емкости с лекарством.
- Включите компрессор, чтобы убедиться, что он работает нормально. Вы должны увидеть небольшое количество пара, выходящее из конца трубки, противоположной загубнику.
- Сядьте в удобное кресло, спину при этом нужно держать прямо. При лечении ребенка посадите его на колени. Используя маску, плотно прижмите ее к лицу/к лицу ребенка. При использовании загубника (мундштука) поместите его между зубами и плотно сожмите губы (то же самое необходимо сделать ребенку).
- Делайте медленные и глубокие вдохи. По возможности задерживайте дыхание на 2-3 секунды перед полным выдохом. Таким образом лекарство лучше проникнет в легкие.

- Продолжайте процедуру, пока лекарство в емкости не закончится (в среднем 10 минут). Небулайзер произведет специфический звук, похожий на шипение и щелчок, – это означает, что в емкости осталось совсем мало лекарства.
- При появлении головокружения или нервного возбуждения, прекратите процедуру и отдохните минут 5. Продолжив, постарайтесь дышать медленнее. Если головокружение и нервное возбуждение будет возникать во время последующих процедур, сообщите об этом врачу.
Если во время лечения лекарство пристанет к стенкам емкости, потрясите ее, чтобы капли стекли на дно.
Портативный небулайзер используется аналогично, только его не требуется подключать к электросети. Большинство моделей невелики по размеру, и вы с легкостью сможете держать прибор в руках во время использования.
Как ухаживать за небулайзером?
Очистка
Очистка и дезинфекция небулайзера не представляет особых сложностей и очень важна. Правильный уход предотвращает появление инфекции. Чистить прибор нужно хранить в непыльном и бездымном месте, подальше от открытых окон.
Правильный уход предотвращает появление инфекции. Чистить прибор нужно хранить в непыльном и бездымном месте, подальше от открытых окон.
При очистке небулайзера следуйте следующим указаниям:
- После процедуры тщательно прополощите емкость для лекарства теплой водой, стряхните остатки воды и оставьте сохнуть. В конце каждого дня емкость для лекарства, маску или загубник (мундштук) нужно промыть в теплой мыльной воде (используйте мягкое моющее средство), тщательно сполоснуть и дать высохнуть. Трубку компрессора чистить не нужно.
- Каждый третий день оборудование после промывания нужно дезинфицировать разведенным водой уксусом или дезинфицирующим раствором, рекомендуемым фирмой-производителем. Для получения уксусного раствора смешайте 1/2 белого уксуса с 1 1/2 стаканами воды. Оставьте детали отмокать на 20 минут, затем тщательно прополощите их под сильным напором воды. Стряхните остатки воды и положите сохнуть на бумажное полотенце. Всегда следите за тем, чтобы детали небулайзера хорошо высохли, прежде чем упаковывать их.

Хранение
- Накройте компрессор чистой материей. Держите его в чистоте. Если необходимо, протирайте чистой, влажной тряпочкой.
- Не ставьте компрессор на пол ни для хранения, ни во время процедур.
- Лекарства следует хранить в сухом, прохладном месте. Почаще проверяйте их. Если вы заметите, что они поменяли цвет или кристаллизовались, выбросьте их и купите новые.
Другие советы
- Нужно всегда иметь запасную емкость для лекарства и маску/загубник (мундштук).
- Следуя инструкции, проверьте фильтр компрессора. Замените его или очистите, соблюдая инструкцию фирмы-производителя.
Основные группы лекарственных средств, используемых в небулайзерной терапии
Иммуномодуляторы.
Для профилактики и лечения вирусных заболеваний дыхательных путей широко применяются иммуномодуляторы. Самым популярным из них является интерферон. И хотя традиционное его применение (капать в нос 6-7 раз в сутки) сделало его не самым удобным для работающих людей, использование небулайзера коренным образом спасает ситуацию! Интерферон через небулайзер используется всего 1-2 раза в сутки, оказывая при этом достаточное терапевтическое воздействие. Применяется от 3 до 10 суток.
Применяется от 3 до 10 суток.
Отхаркивающие препараты.
Самым частым проявлением воспалительных заболеваний органов дыхания является кашель. И абсолютное большинство традиционных и домашних средств от кашля действуют после приема внутрь. При этом лекарственные вещества проделывают длинный путь от полости рта до органов дыхания – желудок, система воротной вены, печень и расщепление в ней части лекар-ственных средств, нижняя полая вена, правые предсердие и желудочек, малый круг кровообращения, где кровь обогащается кислородом, левые предсердие и желудочек, откуда кровь с лекарственным средством для органов дыхания попадает во все ткани и органы человека. Кровеносная система бронхиального дерева составляет лишь 1% сердечного выброса. Можно представить себе, какая мизерная часть лекарственного средства попадет туда, где оно необходимо, и какая огромная его часть попадет туда, где его совсем не ждут! Использование современных компрессорных небулайзеров Microlife обеспечивает попадание лекарств непосредственно в очаг поражения.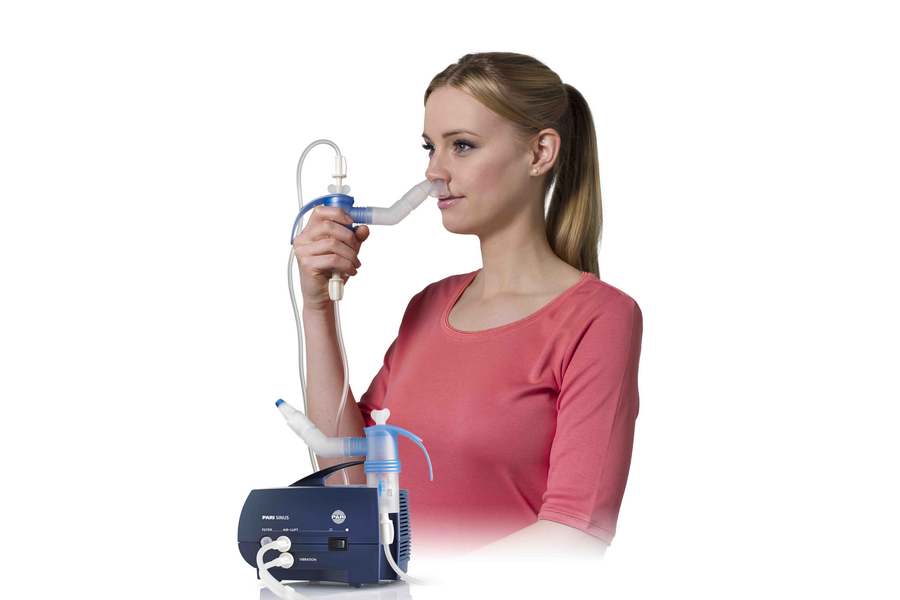 И, возвращаясь к теме кашля, современная медицина может предложить целый ряд веществ, применяемых при кашле через небулайзер. В первую очередь это отхаркивающие препараты.
И, возвращаясь к теме кашля, современная медицина может предложить целый ряд веществ, применяемых при кашле через небулайзер. В первую очередь это отхаркивающие препараты.
- Амброксол (амброгексал, лазолван) широко используется и при сухом и при влажном кашле, стимулирует образование слизи. Если при приеме внутрь его следует принимать три раза в день, то при ингаляционном способе введения кратность приема сокращается до двух раз в день.
- Ацетилцистеин (флуимуцил) – применяют только при вязкой, трудно отделя-емой мокроте. Кратность приема при введении через небулайзер также снижена с трех до двух раз в день.
- Минеральные воды (Боржоми, Нарзан), физиологический раствор NaCl – являются более простыми, доступными, но менее эффективными замените-лями лекарственных препаратов при лечении кашля. Они увлажняют слизистые оболочки дыхательных путей и способствуют лучшему отхождению мокроты.
- Антибиотики и антисептики. Микробные заболевания ЛОР-органов (синуситы, ларингиты и др.
 ), бронхиты, осложнения ХОБЛ и другиезаболевания дыхательных путей бактериальной этиологии требуют применения антибактериальных препаратов. Через небулайзер могут приеменятся:
), бронхиты, осложнения ХОБЛ и другиезаболевания дыхательных путей бактериальной этиологии требуют применения антибактериальных препаратов. Через небулайзер могут приеменятся: - Флуимуцил-Антибиотик ИТ (ацетилцистеин+тиамфеникол) – очень удачное сочетание отхаркивающего и антибактериального препаратов. Кратность приема – два раза в день 7-10 дней.
- Аминогликазиды (гентамицин, амикацин и др.) – мощные инструменты воздействия на микробную флору. Несмотря на то, что при введении через небулайзер биодоступность аминогликазидов значительно снижается, что ведет и к снижению риска побочных явлений, эти препараты следует применять только в стационарных условиях под наблюдением медперсонала. Наиболее широко в этой группе применяются антисептические препараты. Их используют при синуситах, фарингитах, аденоидитах, ларингитах, ангине и многих других заболеваниях.
- Наиболее значимыми антисептиками являются мирамистин 0,01%, хлоргек-сидин, йодинол, диоксидин 1%.
- Хорошими антисептическими и противовоспалительными свойствами обладает ротокан (1:50).

- Если в мазке со слизистых оболочек высевается золотистый стафилококк хороший эффект оказывают ингаляции 2% масляного раствора хлорофил-липта 2-3 раза в день через нос по 5-7 мин не более 10 ингаляций.
Масла
Вопрос применения масел в ингаляционной терапии вызывает больше всего вопросов как среди медиков, так и среди людей без медобразования. В первую очередь давайте разберемся, зачем вообще нужны масла в дыхательных путях человека? Масляные ингаляции применяются в основном при хронмческих атрофических заболеваниях ЛОР органов, они имеют защитное действие. Покрывая тонким слоем слизистую оболочку дыхательных путей, частицы масел создают ей временный покой, защищают ее поверхность от механического и химического раздражения, высыхания, препятствуют всасыванию через нее в организм различных вредных веществ, оказывают дезодо-рирующий эффект. Некоторые масла обладают антисептическим действием, содержат комплексы витаминов.
Лечебные эффекты масел: смягчающий, обезболивающий, трофический, противовоспалительный, предохраняют слизистую оболочку от раздра-жающих физических и химических воздействий.
Смысла лечить маслами другие заболевания органов дыхания нет. В педиатрии масляные ингаляции не применяются, так ребенку трудно, а порой и невозможно контролировать свое дыхание и дышать только носом, а при вдыхании масел через рот (особенно при частом и длительным) существует риск образования в мелких бронхах олеом («масляных пробок»), которые могут вызвать тяжелые пневмонии.
Применяются при ингаляциях растительные масла, т.к. они наиболее полно расщепляются и рассасываются в легких. Среди них наиболее популярны масла шиповника, облепиховое, хлорофиллипта, персиковое, миндальное, эвкалиптовое и др.) – 1-2 мл по 5-10 минут на ингаляцию 5-10 процедур.
Бронхолитики. Во всем мире с каждым годом растет число пациентов, страдающих бронхиальной астмой и хронической обструктивной болезнью легких.
В патогенезе этих заболеваний большую роль играет бронхоспазм. Бронхоспазм также встречается при бронхиолитах – осложнениях ОРЗ и гриппа.
Для купирования бронхоспазма существуют несколько групп препаратов, расширяющих бронхи:
- b-2 агонисты.
 Фенотерол в форме готового раствора под торговым названием Беротек (0,1%)
Фенотерол в форме готового раствора под торговым названием Беротек (0,1%) - М-холинолитики. Ипратропиум бромид – готовый раствор для ингаляций, торговое название Атровент
- Комбинированные препараты. Фенотерол, комбинированный с ипратропиума бромидом – торговое название Беродуал – оптимальный выбор в педиатрии (фенотерола в 2 раза меньше) Сульфат магния (1мл 25% + 2 мл физр-ра)
В качестве растворителя можно использовать только физраствор, т.к. гипотонический раствор при бронхиальной астме может спровоцировать бронхоспазм.
В заключение хотелось бы напомнить, что данная статья является обзорной, а не указаниями к самолечению. Назначать лечение как при заболеваниях органов дыхания, так и при других органов и систем должен врач.
|
Казалось бы, в такой ситуации достаточно применить препараты, которые расширяют бронхи и приступ астмы будет устранен.
Можно ли излечиться от астмы? Астма болезнь хроническая, полного выздоровления достичь нельзя. Болезнь протекает с периодами обострения и ремиссии. Ремиссия может длиться годами, но вероятность обострения сохраняется. Тем не менее, контролировать свое самочувствие, не допускать обострений можно. Если болезнь лечить грамотно, то длительное время проявления болезни могут отсутствовать и никак не отражаться на самочувствии пациента и его образе жизни. Итак, бронхиальная астма – это хроническое воспалительное заболевание, характеризующееся периодическим сужением бронхов. Пусковых механизмов астмы много. Среди них выделяют: аллергические, например, домашняя пыль, шерсть животных, пыльца деревьев, и неаллергические, например, холодный воздух, физическая нагрузка, нервный стресс и т.д.
Аллергия – это генетически обусловленное состояние, при котором в организме в ответ на воздействие аллергенов вырабатывается избыточное количество специфический антител – иммуноглобулина Е. Аллергены существуют пыльцевые, бытовые, эпидермальные, пищевые, грибковые. К бытовым аллергенам относятся домашняя и библиотечная пыль, перо подушек. Главный аллерген домашней пыли – домашний клещ. Он живет в перовых, пуховых изделиях, шерстяных одеялах, коврах, мягкой мебели. Клещ любит теплые и влажные места, например, постель. Бороться с ним сложно, можно вымораживать постельные принадлежности на морозе, сушить на солнце.
Аллергенами являются плесневые грибки, сухой корм для рыб – дафнии, латекс, он широко используется в современных строительных материалах. Эпидермальные аллергены – это шерсть кошек, собак, овцы, перхоть лощади.
Холод, инфекция, резкие запахи не являются аллергенами, но провоцируют возникновение свистящих хрипов и увеличение выраженности симптомов у многих больных астмой. Лечение вызванного инфекцией обострения проводится по тем же принципам, что и лечение прочих обострений астмы: применяются бета-2- агонисты короткого действия , пероральные люкокортикостероиды или увеличивается доза ингаляционных кортикостероидов. Гиперреактивность дыхательных путей — это повышенная готовность бронхиального дерева отвечать сужением на воздействие многих раздражителей. Человеку, страдающему астмой, достаточно вдохнуть запах духов или моющего средства, как у него может развиться приступ удушья. Поэтому больным астмой надо уменьшить концентрацию аллергена и контакт с ним: проводить ежедневную влажную уборку, избавиться от вещей, накапливающих пыль. Желательно, чтобы уборкой занимался не сам больной. Рекомендуется использование современных мощных пылесосов.
При аллергии на шерсть не рекомендуется заводить домашних животных. У людей, страдающих аллергией, спектр аллергенов со временем расширяется, поэтому при аллергии на шерсть кошек, например, не следует заводить собаку.
При пыльцевой аллергии надо знать календарь цветения и стараться избегать контакта с аллергенами, не ездить на природу, приходя домой с улицы, промывать глаза, нос. Между желудком и пищеводом есть запирающая мышца – сфинктер.
Достоверно известно, что у больных астмой гастроэзофагальный рефлюкс встречается чаще, чем в общей популяции. ГЭРБ является причиной сухого кашля. Поэтому если есть проявления рефлюксной болезни, его нужно лечить.
У людей, страдающих ожирением контролировать астму сложнее. Это обусловлено наличием сопутствующих заболеваний.
Каждый больной бронхиальной астмой знает, что приступ удушья, кашля можно купировать с помощью лекарств, расширяющих бронхи. Как действуют эти препараты? В бронхах находятся так называемые бета-рецепторы.
Воздействие на эти рецепторы приводит к расширению бронхов, отходит мокрота, в результате, становится легче дышать. Бронхорасширяющие препараты воздействуют на эти рецепторы, поэтому через несколько минут после их ингаляции больные чувствуют облегчение.
К бронхорасширяющим препаратам относятся сальбутамол, фенотерол, комбинация фенотерола с ипратроия бромидом. Действуют эти лекарства от 4 до 8 часов. Во время обострения, когда больной вынужден часто использовать эти препараты, продолжительность действия лекарства сокращается до 1-2-х часов. Частое, как правило, больше 8 вдохов в сутки, ингалирование может привести к побочным действиям: учащению сердцебиения, тремору рук, повышению давления.
Лекарства, применяемые при бронхиальной астме, выпускаются, в основном, в виде ингаляторов. Важно помнить – эффективность препарата зависит от правильной техники ингаляции.
Как правильно пользоваться ингалятором?
1. Снять колпачок с мундштука ингалятора.
2. Перевернуть ингалятор вверх баллончиком.
3.
4. Плотно обхватить мундщтук губами.
5. Приподнять голову.
6. Одновременно сделать вдох и нажать на баллончик.
7. Продолжать вдыхать глубоко, насколько это возможно.
8. Задержать дыхание на 5-7-10 секунд.
9. медленно выдохнуть.
При необходимости делать вторую ингаляцию, повторить ее через 1-2 минуты. Ингаляции следует делать стоя или сидя.
Суточная потребность в ингаляциях бронхорасширяющего препарата свидетельствует о степени выраженности воспалительного процесса при бронхиальной астме, т.е. чем более выражено воспаление в бронхах, тем чаще у больного возникает потребность в применении этих препаратов.
Существует еще один препарат, который тоже расширяет бронхи, но при этом не действует отрицательно на деятельность сердечно-сосудистой системы.
Существуют бронхорасширяющие препараты продленного действия – до 12 часов. Это формотеролы, они выпускаются многими фармпредприятиями под самыми разными торговыми названиями. Они удобны в применении, так как их достаточно пользовать 2 раза в сутки. Но при длительном применения эти препараты могут действовать отрицательно на сердечно- сосудистую систему.
Есть таблетки бронхорасширяющего действия – метилксантины, в основном, применяются препараты продленного действия.
Несомненно, самым современным и безопасным способом применения бронхорасширяющих препаратов является ингаляционный.
Применение бронхорасширяющих лекарств служит средством скорой помощи, поскольку эти препараты лишь устраняют симптомы бронхиальной астмы, но не влияют на причину заболевания. Поэтому главный принцип лечения бронхиальной астмы заключается в устранении хронического воспаления – основного патологического звена болезни.
Важнейшим средством лечения воспаления является устранение контакта с аллергеном – не выезжать за город в сезон цветения растения, к которому имеется аллергия, избегать контакта с животными, бороться с плесневыми грибками и т.д. Но полностью избежать контакта с аллергенами, как правило, не удается. Поэтому больному бронхиальной астмой необходимо пользоваться лекарствами, обладающими противовоспалительным и противоаллергическим действием. Негормональные ингаляторы из-за их слабого противовоспалительного действия в настоящее время практически не применяются. К ним относятся: кромолин натрий и недокромил натрий. Во всем мире астму лечат современными гормональными (глюкокортикостероидными) ингаляторами, к ним относятся: беклометазон, флутиказон, будесонид, мометазон.
Глюкокортикостероиды являются самым мощным противовоспалительным средством, применяющимся для лечения бронхиальной астмы. Они способствуют уменьшению отека, улучшают отхождению мокроты, препятствуют развитию бронхоспазма. Эти лекарства выпускаются в виде ингаляторов, таблеток, раствора для инъекций. Для лечения бронхиальной астмы применяются, в основном, ингаляционные формы глюкокортикостероидов. Исследования, проведенные в различных странах, показали, что качество жизни больных астмой в результате этого лечения существенно улучшается.
Страх перед приемом стероидных препаратов обусловлен осведомленностью пациентов о возможных побочных эффектах, связанных с длительным применением таблетированных форм гормонов, а именно: остеопорозом, повышением артериального давления и сахара, появлением язв желудка и т.д.
Необходимость назначение врачом стероидных гормонов в таблетках вызвана тяжелым течением болезни, когда ингаляционные формы не оказывают необходимого воздействия. При тяжелом обострении астмы таблетированные стероиды, как правило, назначаются коротким курсом не более 7-14 дней. Такие курсы не приводят к привыканию и являются высокоэффективным способом лечения обострения заболевания.
Во избежание необходимости применения стероидов системного действия, необходимо строго соблюдать рекомендации лечащего врача по применению ингаляционных стероидов. Нельзя самостоятельно прекращать прием этих лекарств даже на фоне хорошего самочувствия.
Существуют лекарства, длительный прием которых может сформировать бронхиальную астму. Людям, страдающим астмой противопоказан прием этих лекарств. Это так называемые нестероидные противовоспалительные препараты (НПВП) и бета-блокаторы. Первые применяются в качестве обезболивающих и противовоспалительных средств при болях различного происхождения (боли в суставах, позвоночнике и т.д.). Эти лекарства могут стать причиной тяжелого приступа астмы.
Бета-блокаторы применяют для лечения артериальной гипертонии и нарушений сердечного ритма. Они блокируют бета-рецепторы и могут появиться приступы удушья.
Есть лекарства, применяемые для лечения гипертонической болезни – ингибиторы АПФ.
Больной бронхиальной астмой должен соблюдать определенную диету. Продукты должны быть гипоаллергенные, надо полностью исключить острые приправы, некоторые овощи (редис, лук). Они могут действовать не как аллергены, а как раздражители. Нежелательно употребление в пищу большого количества молока, яиц, морепродуктов (крабы, кальмары, креветки и др.), а также орехов, перца, горчицы. Особенно важно соблюдать диету при обострении астмы. Необходимо употреблять достаточное количество белков, жиров, углеводов. Питание должно быть частым и дробным. В межприступный период употребление заведомо аллергенных продуктов должно быть сведено к минимуму. При аспириновой астме, к примеру, следует исключить из рациона мед, малину, продукты, содержащие большое количество красителей и консервантов (фруктовые воды, колбасы в вакуумной упаковке, кондитерские изделия, консервы).
Существует перекрестная аллергия, больным поллинозом противопоказаны многие продукты, которые имеют общие аллергенные свойств с растениями. Например, при аллергии к пыльце деревьев больные могут реагировать на орехи, яблоки, киви, косточковые и др. Всем людям, страдающим астмой, нежелательно употребление консервов, т.к. содержашиеся в них консерванты могут вызвать тяжелый приступ заболевания. Пища больного астмой должна быть богата кальцием, калием, витамином С.
Приступ заболевания снимается бронхорасширяющими препаратами. Иногда легкие симптомы удается купировать простыми методами:
открыть окна, двери, обеспечив приток свежего воздуха;
расстегнуть воротник, снять галстук, шарф;
взять таблетку валидола под язык;
сесть в позу извозчика;
пить теплое питье маленькими глотками.
Каждый грамотный астматик по утрам измеряет свой выдох. Пикфлоуметр полезен, т.к. измеряет показатель, по которому можно судить о степени сужения бронхов. Чаще всего ПСВ измеряют утром, сразу после пробуждения, до приема препаратов, обычно при этом получается близкое к минимальному значение ПСВ. Вечером ПСВ измеряют перед сном, как правило, получаются более высокие показатели. Суточную вариабельность ПСВ определяют как амплитуду ПСВ (разность между максимальными и минимальными значениями в течение дня), выраженную в процентах от средней за день ПСВ и усредненную за 1-2 недели. Еще одним методом оценки вариабельности ПСВ является определение минимальной за 1 неделю ПСВ (измеряемой утром до приема бронхолитиков) в процентах от самого лучшего в этот же период показателя. Второй метод считается лучшим для оценки лабильности просвета дыхательных путей. Для того, чтобы определить свой лучший показатель ПСВ, необходимо сделать несколько измерений в период хорошего самочувствия в течение нескольких дней и вычислить среднее.
С помощью пикфлоуметра можно оценить свое текущее состояние и эффективность лечения, предсказать надвигающийся приступ астмы.
Для того, чтобы получить достоверные показатели ПСВ, надо правильно пользоваться пикфлоуметром. Надо делать форсированный выдох. Сначала глубоко вдохнуть, затем плотно обхватить губами загубник и сделать как можно более сильный и резкий выдох. Желательно делать по три форсированных выдоха подряд через небольшие интервалы времени, из трех полученных показателей выбрать максимальный. Измерения лучше проводить 2 раза в день, полученные значения наносятся на специальный лист, который прилагается к пикфлоуметру.
Что такое спейсер? Спейсер представляет собой дополнительное устройство к аэрозольному ингалятору в виде трубки (реже другой формы) и предназначается для улучшения доставки лекарства в дыхательные пути.
Спейсер имеет два отверстия, одно предназначено для ингалятора, а через другое отверстие аэрозоль с лекарством попадает в ротовую полость, а затем при правильной ингаляции и в дыхательные пути.
Простое по своему строению данное устройство имеет несколько полезных качеств:
1. Благодаря спейсеру большее количество лекарственных частиц попадает в дыхательные пути, если сравнивать с применением только аэрозольного ингалятора. Это связано с тем, что при использовании обычного аэрозольного ингалятора, скорость струи аэрозоля настолько велика, что значительное количество остается в ротовой полости и не попадает к месту доставки. Спейсер же создает возможность ингаляции аэрозоля более качественно.
2. Из первого пункта вытекает второе достоинство спейсера – меньше лекарства оседает во рту, и следовательно меньше всасывается в кровь.
3. Благодаря спейсеру не нужно стараться синхронизировать начало вдоха и нажатие на ингалятор, как это необходимо при использовании только аэрозольного ингалятора. Основные отличия между спейсерами заключаются в размерах и форме. Большинство спейсеров, продаваемых вместе с ингаляторам уступают по размерам устройствам, которые можно приобрести отдельно в аптеках или специализированных магазинах для аллергиков (астматиков). Ряд спейсеров имеют съемные элементы, они легче моются. Некоторые спейсеры имеют звуковые контролеры скорости дыхания, которые при слишком быстром вдохе издают звуковой сигнал.
Ингаляционные системы предоставляют оптимальную возможность для доставки фармакологических препаратов при бронхолегочных заболеваниях, в том числе при бронхиальной астме, непосредственно в легкие больного. Современная стратегия лечения астмы базируется на максимальном использовании ингаляционных методов лечения. Внедрение в клиническую практику наряду с индивидуальными дозируемыми ингаляторами небулайзеров резко расширило сферу применения этого метода. Стало возможным использование ингаляционной терапии у пациентов всех возрастов (от раннего детского возраста до глубокой старости ), в период тяжёлых обострений астмы. Слово небулайзер происходит от латинского «nebula»-туман и впервые было использовано в 1872г. для названия устройства, в котором жидкость преобразовывалась в мелкий аэрозоль для ингаляции. В конце 19-го века был изобретен стеклянный небулайзер, представлявший собой большой стеклянный сосуд с отходящими от него трубками, в котором аэрозоль получали преобразуя лекарственное вещество в пар путем нагревания. В 1938г. появился ручной балонный ингалятор, по типу парфюмерного распылителя. Для лечения бронхиальной астмы небулайзеры стали использовать 1930годы. При бронхиальной астме наиважнейшим является использование небулайзеров, которые позволяют доставить лекарственный препарат к очагу воспаления в бронхах. Небулайзер позволяет получить аэрозоль лекарственного препарата необходимой дисперсности. По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером.
1. бронхорасширяющие лекарства — фенотерол, сальбутамол, беродуал в форме готового раствора. Преимущество бронхолитиков в растворах перед аэрозольными ингаляторами в том, что первый создает существенно большие концентрации в мелких бронхах. Кроме того, для эффективного действия баллонного ингалятора, необходимо задерживать дыхание после ингаляции на 10 сек., что практически невозможно в период приступа. При использовании небулайзера необходимость в этом отпадает в силу создания непрерывного потока аэрозоля с продолжительностью ингаляции 5-7 мин. Особенно важно это свойство в лечении детской астмы, когда невозможно заставить ребенка правильно выполнить технику ингаляции дозированного аэрозоля.
2. препараты, разжижающие мокроту – амброксол.
3. глюкокортикостероиды — будесонид, суспензия для ингаляций через небулайзер, выпускается в пластиковых контейнерах по 2 мл дозировках- 0,25мг/мл , 0,5мг/мл.
У некоторых пациентов с астмой заболевания верхних дыхательных путей могут повлиять на функцию бронхов. Воспаление играет одинаково важную роль в формировании ринита, синусита, полипоза носа.
Слово небулайзер происходит от латинского «nebula»-туман и впервые было использовано в 1872г. для названия устройства, в котором жидкость преобразовывалась в мелкий аэрозоль для ингаляции. В конце 19-го века был изобретен стеклянный небулайзер, представлявший собой большой стеклянный сосуд с отходящими от него трубками, в котором аэрозоль получали преобразуя лекарственное вещество в пар путем нагревания. В 1938г. появился ручной балонный ингалятор, по типу парфюмерного распылителя.
1.
2. препараты, разжижающие мокроту – амброксол.
3. глюкокортикостероиды — будесонид, суспензия для ингаляций через небулайзер, выпускается в пластиковых контейнерах по 2 мл дозировках- 0,25мг/мл , 0,5мг/мл.
У некоторых пациентов с астмой заболевания верхних дыхательных путей могут повлиять на функцию бронхов. Воспаление играет одинаково важную роль в формировании ринита, синусита, полипоза носа. Слово небулайзер происходит от латинского «nebula»-туман и впервые было использовано в 1872г. для названия устройства, в котором жидкость преобразовывалась в мелкий аэрозоль для ингаляции. В конце 19-го века был изобретен стеклянный небулайзер, представлявший собой большой стеклянный сосуд с отходящими от него трубками, в котором аэрозоль получали преобразуя лекарственное вещество в пар путем нагревания. В 1938г. появился ручной балонный ингалятор, по типу парфюмерного распылителя. Для лечения бронхиальной астмы небулайзеры стали использовать 1930годы. При бронхиальной астме наиважнейшим является использование небулайзеров, которые позволяют доставить лекарственный препарат к очагу воспаления в бронхах. Небулайзер позволяет получить аэрозоль лекарственного препарата необходимой дисперсности.
1. бронхорасширяющие лекарства — фенотерол, сальбутамол, беродуал в форме готового раствора. Преимущество бронхолитиков в растворах перед аэрозольными ингаляторами в том, что первый создает существенно большие концентрации в мелких бронхах. Кроме того, для эффективного действия баллонного ингалятора, необходимо задерживать дыхание после ингаляции на 10 сек.
2. препараты, разжижающие мокроту – амброксол.
3. глюкокортикостероиды — будесонид, суспензия для ингаляций через небулайзер, выпускается в пластиковых контейнерах по 2 мл дозировках- 0,25мг/мл , 0,5мг/мл.
Слово небулайзер происходит от латинского «nebula»-туман и впервые было использовано в 1872г. для названия устройства, в котором жидкость преобразовывалась в мелкий аэрозоль для ингаляции. В конце 19-го века был изобретен стеклянный небулайзер, представлявший собой большой стеклянный сосуд с отходящими от него трубками, в котором аэрозоль получали преобразуя лекарственное вещество в пар путем нагревания.
1. бронхорасширяющие лекарства — фенотерол, сальбутамол, беродуал в форме готового раствора. Преимущество бронхолитиков в растворах перед аэрозольными ингаляторами в том, что первый создает существенно большие концентрации в мелких бронхах. Кроме того, для эффективного действия баллонного ингалятора, необходимо задерживать дыхание после ингаляции на 10 сек., что практически невозможно |
Излечима ли бронхиальная астма?
16.11.2017Излечима ли бронхиальная астма?
Бронхиальная астма — хроническое заболевание, требующая постоянного контроля и лечения. Можно сказать, что она неизлечима, но хорошо контролируется. Это значит, что с помощью лекарств можно жить практически без приступов удушья и быть в состоянии делать все тоже, что и здоровые. Вот только встреч со своими «виновными» аллергенами надо избегать. Да и курения тоже.
Вот только встреч со своими «виновными» аллергенами надо избегать. Да и курения тоже.
Зачем «дышать гормонами», когда нет приступов удушья?
Ингаляционные гормональные препараты предназначены не для снятия приступа удушья, а для основного (базисного) лечения бронхиальной астмы, и должны приниматься регулярно. Решение об уменьшении дозы принимается через 3-6 месяцев успешного лечения.
Как скоро можно уменьшать дозы, если уже стало легче?
Если контроль бронхиальной астмы сохраняется в течение 3-6 месяцев, возможно уменьшение доз поддерживающей терапии. Решите этот вопрос вместе с Вашим врачом. Только учтите, что контроль астмы — это намного больше, чем «стало полегче».
Возникает ли привыкание к ингаляционным гормональным препаратам? Не придется ли со временем принимать все более сильные лекарства?
Все обстоит как раз наоборот.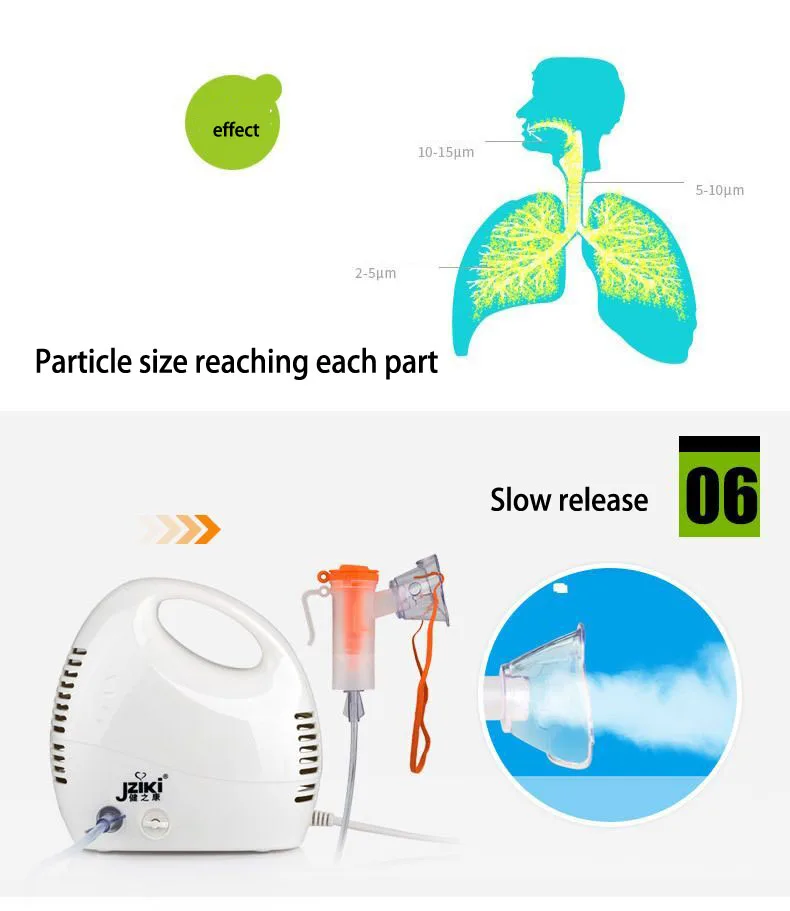 Если Вы получаете современные ингаляционные гормональные препараты, то аллергическое воспаление в бронхах начинает стихать, а значит, и проявлений бронхиальной астмы становится меньше. Так что при регулярном лечении дозы препаратов постепенно уменьшаются, и, со временем возможен переход на «менее сильные препараты».
Если Вы получаете современные ингаляционные гормональные препараты, то аллергическое воспаление в бронхах начинает стихать, а значит, и проявлений бронхиальной астмы становится меньше. Так что при регулярном лечении дозы препаратов постепенно уменьшаются, и, со временем возможен переход на «менее сильные препараты».
Что такое пикфлоуметр и для чего он служит?
Пикфлоуметр служит для измерения пиковой скорости выдоха. Применяется этот метод при любых обструктивных заболеваниях легких, но при бронхиальной астме этот метод имеет особое значение. Его значение можно сравнить с контролем артериального давления при гипертонической болезни или глюкозы крови («сахара») при сахарном диабете. Он используется как в кабинете врача, так для самоконтроля. Измеряют пиковую скорость выдоха (ПСВ) для того, чтобы установить диагноз, определить степень тяжести заболевания, степень контроля астмы, эффективность лечения. С помощью этого метода можно заранее предвидеть надвигающееся обострение. Используется он и для диагностики профессиональной астмы и для установления других провоцирующих факторов. На показания ПСВ ориентируются при составлении плана действий при астме.
Используется он и для диагностики профессиональной астмы и для установления других провоцирующих факторов. На показания ПСВ ориентируются при составлении плана действий при астме.
Что такое аспириновая триада?
Аспириновой триадой называется сочетание бронхиальной астмы с поллипозным риносинуситом и непереносимостью нестероидных противовоспалительных средств (обезболивающих, жаропонижающих и противовоспалительных препаратов). Иногда выявляются не все компоненты аспириновой триады.
Мне 19 лет, я не пью, не курю, но я болею уже год. У меня бронхиальная астма. Но я все-таки надеюсь: может быть, это просто бронхит?
Диагноз бронхиальной астмы отнюдь не приговор. Если человек правильно и регулярно лечится, он может вести обычную нормальную жизнь, заниматься спортом, создавать семью и т.д. А хроническим обструктивным бронхитом, вообще-то, болеют люди более старшего возраста, курившие в течение многих лет, и лечить их труднее. А «просто бронхитом» по году не болеют.
А «просто бронхитом» по году не болеют.
У меня аллергическая астма, но при обследовании не выявлена аллергия на животных. Можно ли мне держать кошку?
Если у Вас нет кошки, то лучше и не заводите ее. Вероятность развития аллергии в будущем слишком велика. Если же она уже живет в доме, лучше не пускать ее в спальню, тем более в постель. Но нужно ли немедленно избавляться от нее? Если у Вас нет аллергии на эпидермис кошки или других животных, клеща домашней пыли, бытовые аллергены, то, пожалуй, такой необходимости нет. Во всяком случае, ориентируйтесь не только на отрицательные результаты тестов, но и на Ваше реальное самочувствие.
У меня уже несколько лет не было приступов удушья. Значит ли это, что моя астма прошла?
Нет, не следует считать, что болезнь прошла, и что можно снова без последствий окружить себя аллергенами. В классификации бронхиальной астмы по степени тяжести выделяется легкая интермиттирующая астма. У таких больных достаточно редкие симптомы и все показатели функции легких в норме, а обострения короткие и нетяжелые. Как правило, это люди, сенсибилизированные к какому-либо одному (или немногим) видам аллергенов, с которыми они встречаются достаточно редко.
У таких больных достаточно редкие симптомы и все показатели функции легких в норме, а обострения короткие и нетяжелые. Как правило, это люди, сенсибилизированные к какому-либо одному (или немногим) видам аллергенов, с которыми они встречаются достаточно редко.
Мне уже делали функцию внешнего дыхания, но врач сказал, что надо сделать еще и пробу с препаратом, расширяющим бронхи. Зачем?
Очень важно не только определить параметры функции внешнего дыхания, но и узнать, насколько обратимы их изменения. Например, признаки обструкции выявляются и при бронхиальной астме, и при хронической обструктивной болезни легких, но для астмы характерна их обратимость, а при ХОБЛ они необратимы или мало обратимы. Поэтому пациенту повторяют исследование после ингаляции бронхорасширяющего препарата.
У меня всегда с собой ингалятор, снимающий приступы удушья. Он хорошо мне помогает. Почему же врачи говорят, что мне нельзя пользоваться только им, а нужны какие-то еще лекарства?
Бронхиальная астма — хроническое воспалительное заболевание, при котором в бронхах развивается особое аллергическое воспаление. Оно выявляется даже тогда, когда приступов удушья нет. Для его лечения назначают регулярно применять препараты базисной (основной терапии): ингаляционные гормональные препараты, бронхолитики длительного действия, кромоны, антагонисты лейкотриенов. А цель лечения состоит в том, чтобы приступов не было вообще, и Вы могли бы жить как здоровый человек, без ограничений в физической нагрузке и занятиях спортом, без обострений.
Оно выявляется даже тогда, когда приступов удушья нет. Для его лечения назначают регулярно применять препараты базисной (основной терапии): ингаляционные гормональные препараты, бронхолитики длительного действия, кромоны, антагонисты лейкотриенов. А цель лечения состоит в том, чтобы приступов не было вообще, и Вы могли бы жить как здоровый человек, без ограничений в физической нагрузке и занятиях спортом, без обострений.
Кардиолог выписал мне лекарство от сердца, а пульмонолог его отменил. Как быть?
Такое случается. Многие лекарства, используемые в кардиологии, вредны при заболеваниях бронхов. Как правило, речь идет о двух классах препаратов: b-блокаторах и ингибиторах ангиотензин-превращающего фермента. Первые способны вызвать спазм бронхов, вторые — кашель. Что же делать? В идеале — устроить консилиум, т.е. сделать так, чтобы врачи двух специальностей вместе выработали для Вас терапию. Если же это не получается, просто подойдите к кардиологу и попросите назначить другое лекарство с учетом рекомендаций пульмонолога.
У меня бронхиальная астма, и лечение мне помогает, вот только стал хрипнуть голос. Что делать?
Если Вы пользуетесь дозированным аэрозольным ингалятором, Вам необходим спейсер, специальное устройство для облегчения ингаляций. В нем оседают крупные частицы, которые в его отсутствие оседали бы во рту, глотке и трахее. По форме спейсеры бывают разными, некоторые из них универсальны, другие подходят только к определенным ингаляторам, поэтому, выбирая спейсер, возьмите с собой список назначенных Вам препаратов (лучше с указанием выпускающей их фирмы) или сами аэрозольные баллончики. Не забывайте полоскать рот после ингаляции (эту воду потом надо выплюнуть). Иногда помогает смена препарата. Если Вам назначено лекарство, которое можно применять 1-2 раза в день, то охриплость голоса возникает реже, чем при тех, которые требуют приема 4 раза в день.
У моего сына астма. Врач говорит, что нужно ингалировать гормоны. А мне страшно: вдруг он перестанет расти?
А мне страшно: вдруг он перестанет расти?
В Швеции врачи в течение 11 лет наблюдали детей, принимающих ингаляционные гормоны, и выяснили, что все они выросли до того роста, который можно было ожидать с учетом роста членов их семьи. Эти дети получали будесонид (Пульмикорт). Что касается остальных гормонов, то столь масштабных исследований по ним не проводилось, но известно, что все ингаляционные гормоны влияют на рост ребенка значительно меньше, чем плохо контролируемая астма. Задыхающийся, не могущий достаточно ходить и бегать, плохо спящий ребенок отстает в росте от своих сверстников. А когда под действием ингаляционных гормонов болезнь отступает, он начинает расти. Кроме того, недостаточное лечение бронхиальной астмы может привести к обострению, которое потребует гормонов в таблетках. А уж они куда больше влияют на рост.
У моего ребенка нашли бронхиальную астму. Значит, у него плохой иммунитет? Как его поднять?
Аллергия и «плохой иммунитет» — не одно и то же. Важно правильно лечить бронхиальную астму, постараться установить провоцирующие факторы и аллергены, в дальнейшем избегать с ними контакта.
Важно правильно лечить бронхиальную астму, постараться установить провоцирующие факторы и аллергены, в дальнейшем избегать с ними контакта.
Мой сын хочет заниматься спортом, но у него бронхиальная астма. Какой вид спорта ему можно посоветовать?
Если бронхиальная астма под хорошим контролем, человек может заниматься спортом, практически любым, кроме тех видов, где он будет сталкиваться со своими провоцирующими факторами. Например, при аллергии на перхоть лошади нельзя заниматься конным спортом, следует избегать пребывания в запыленном помещении. При посещении бассейна надо выбирать те, в которых вода не хлорируется, а очищается иным способом.
С тех пор, как у моего ребенка астма, я очень боюсь, что он может простудиться, и снова начнутся приступы, больницы… Как можно закаливать ребенка с бронхиальной астмой?
Как правило, традиционное закаливание по щадящей методике с медленным понижением температуры воды неэффективно. Наибольшие результаты получены при методике обливания холодной водой. Начинают такое закаливание «сразу, быстро, вдруг», и это должен быть не душ, а вода из ведра или из таза. Если Вы сами не знакомы с этой методикой, Вам лучше найти инструктора. Посоветуйтесь с Вашим врачом. Прочитать об этом можно в журнале «Астма и аллергия» за 1998 год, №3, стр.6 (Княжеская Н.П., статья «Сразу быстро, вдруг»), или за 2000 год, №2, стр.14-15 (Анна Надеждина, статья «За что больные ценят ведро и тазик»).
Наибольшие результаты получены при методике обливания холодной водой. Начинают такое закаливание «сразу, быстро, вдруг», и это должен быть не душ, а вода из ведра или из таза. Если Вы сами не знакомы с этой методикой, Вам лучше найти инструктора. Посоветуйтесь с Вашим врачом. Прочитать об этом можно в журнале «Астма и аллергия» за 1998 год, №3, стр.6 (Княжеская Н.П., статья «Сразу быстро, вдруг»), или за 2000 год, №2, стр.14-15 (Анна Надеждина, статья «За что больные ценят ведро и тазик»).
Почему все время говорят об ингаляторах? Можно ли астму лечить таблетками?
Иногда. Есть лекарства в таблетках, которые можно применять для лечения бронхиальной астмы, но все они относятся к препаратам «второй линии» просто потому, что ингалятор эффективнее. Когда Вы пользуетесь ингалятором, лекарство попадает непосредственно в больные бронхи, оно действует быстро, и концентрация лекарства самая высокая именно там, где оно и нужно. А действие на другие системы организма минимально. Кроме того, многие лекарства вообще нельзя применять другим способом.
Кроме того, многие лекарства вообще нельзя применять другим способом.
Раньше я пользовался астмопентом, а сейчас врач говорит, что мне нужен вентолин. Зачем менять испытанное лекарство?
Какое бы заболевание не лечили, всегда стараются найти такое лекарство, которое хорошо помогало бы при этой болезни, но при этом как можно меньше влияло бы на остальные органы. Сейчас существуют ингаляторы, которые преимущественно влияют на бронхи. Их называют «селективными». Действующее начало вентолина, сальбутамол, относится к «золотым стандартам» ингаляционной терапии. Есть и другие селективные бронхолитики. А когда-то были только астмопент и новодрин, которые не были селективными и действовали на бронхи и на сердечно-сосудистую систему практически одинаково сильно. А это было нежелательно…
Почему так легко купить интал, и так трудно найти спинхалер?
Как ни печально, это действительно так. Узнать о наличии спинхалера в продаже можно через центральную справочную или на сайтах электронных аптек. Если же купить его не удается, обратитесь к Вашему врачу, и он выпишет Вам другой препарат группы кромонов, не требующий спинхалера, например, кропоз или тайлед.
Узнать о наличии спинхалера в продаже можно через центральную справочную или на сайтах электронных аптек. Если же купить его не удается, обратитесь к Вашему врачу, и он выпишет Вам другой препарат группы кромонов, не требующий спинхалера, например, кропоз или тайлед.
Если у меня аллергическая астма, то почему же она обостряется от каждой простуды? Или она на самом деле инфекционная?
Вирусные инфекции вполне способны вызывать обострение аллергической бронхиальной астмы, во-первых, потому, что вызывают слущивание эпидермиса (внутренней выстилки бронхов), облегчая проникновение аллергенов, а также и с помощью других, более сложных механизмов.
Можно ли пользоваться небулайзером для повседневной терапии, а не только во время обострения астмы?
Небулайзер предназначен для лечения обострений. Для повседневной терапии дозы лекарств, применяемых при обострении, будут слишком велики. Иногда небулайзер используют для плановой терапии у очень маленьких детей и у очень ослабленных больных.
У моего небулайзера есть и маска и мундштук. Что лучше?
Если Вы в состоянии дышать через мундштук, то лучше пользоваться именно им, т.к. применение маски уменьшает эффективность лечения: часть препарата осаждается на лице.
Врач выписал мне порошковый ингалятор. Нужно ли мне будет дышать им через спейсер?
Нет. Порошковыми ингаляторами нельзя дышать через спейсер.
Мне выписали гормональный ингалятор. Но у меня такое чувство, что он мне совсем не помогает…
Гормональный ингалятор служит не для облегчения приступа удушья, а для базисной терапии бронхиальной астмы. Действие его проявляется постепенно, и это не всегда можно заметить сразу. Показания пикфлоуметра помогут Вам разобраться в том, что происходит. При необходимости повторно обратитесь к врачу. Прежде всего, надо убедиться, что у Вас правильная ингаляционная техника: с этим бывают проблемы даже у пациентов «со стажем». Проверить правильность проведения ингаляции можно у Вашего врача, и этому обучают на занятиях «астма-школ».
Проверить правильность проведения ингаляции можно у Вашего врача, и этому обучают на занятиях «астма-школ».
У меня недавно обнаружили астму, и сразу назначили гормональный ингалятор. Не рановато ли?
Чем раньше начато лечение бронхиальной астмы, тем оно эффективнее. Не стоит дожидаться, пока заболевание приобретет тяжелое течение. Ингаляционные гормональные препараты являются самыми эффективными средствами базисной терапии бронхиальной астмы. Они подавляют аллергическое воспаление в стенке бронха, и это приводит к стиханию проявлений заболевания. То, какие препараты и в каких дозах будут назначены, определяется степенью тяжести самого заболевания. При этом лучше сразу назначить высокоэффективную терапию и более высокие дозы, а потом, по мере улучшения состояния, снижать дозы, чем сначала выбрать самый «слабый» из возможных препаратов, а потом повышать дозы из-за обострений и недостаточного эффекта.
Почему врач утверждает, что нельзя дышать гидрокортизоном через небулайзер? В книжечке, которую мне выдали вместе с прибором, написано, что можно…
Ваш врач прав. Технически возможно провести ингаляцию гидрокортизона или других системных гормонов через небулайзер, но действовать они будут таким же образом, как если бы Вы их ввели себе в вену, и будут иметь те же побочные действия. На данный момент имеется только один ингаляционный гормон местного (топического), а не системного действия, специально разработанный для применения через небулайзер. Это Пульмикорт в небулах фирмы АстраЗенека.
Технически возможно провести ингаляцию гидрокортизона или других системных гормонов через небулайзер, но действовать они будут таким же образом, как если бы Вы их ввели себе в вену, и будут иметь те же побочные действия. На данный момент имеется только один ингаляционный гормон местного (топического), а не системного действия, специально разработанный для применения через небулайзер. Это Пульмикорт в небулах фирмы АстраЗенека.
У меня было обострение, и мне рекомендовали дышать лекарствами через небулайзер. Чем стал плох добрый старый эуфиллин?
Ингаляционная терапия через небулайзер более эффективна и более безопасна с точки зрения влияния на сердечно-сосудистую систему. И не связана с необходимостью внутривенных инъекций.
Стоит ли лечиться травами при астме? Одни говорят — да, другие — нет? Где же правда?
При бронхиальной астме к траволечению следует относиться с осторожностью, а при поллинозе оно может быть просто опасно. Дело в том, что риск развития аллергической реакции на травы гораздо выше, чем ожидаемая польза.
Дело в том, что риск развития аллергической реакции на травы гораздо выше, чем ожидаемая польза.
Помогает ли гимнастика Стрельниковой при бронхиальной астме?
Гимнастика Стрельниковой эффективна скорее при болезнях верхних дыхательных путей.
Как лучше пользоваться спейсером: с маской или с мундштуком?
С мундштуком, если это возможно. Маска снижает эффективность терапии, т.к. значительная часть препарата осаждается на лице.
Какой небулайзер лучше: компрессорный или ультразвуковой?
Для ингаляции лекарственных препаратов, особенно Пульмикорта, рекомендуется использовать компрессорный небулайзер, который не разрушает лекарство.
Я пользовался ингакортом, затем бекотидом. Сейчас мне стало похуже, и врач выписал фликсотид. Это из-за привыкания?
Нет, привыкание тут ни при чем.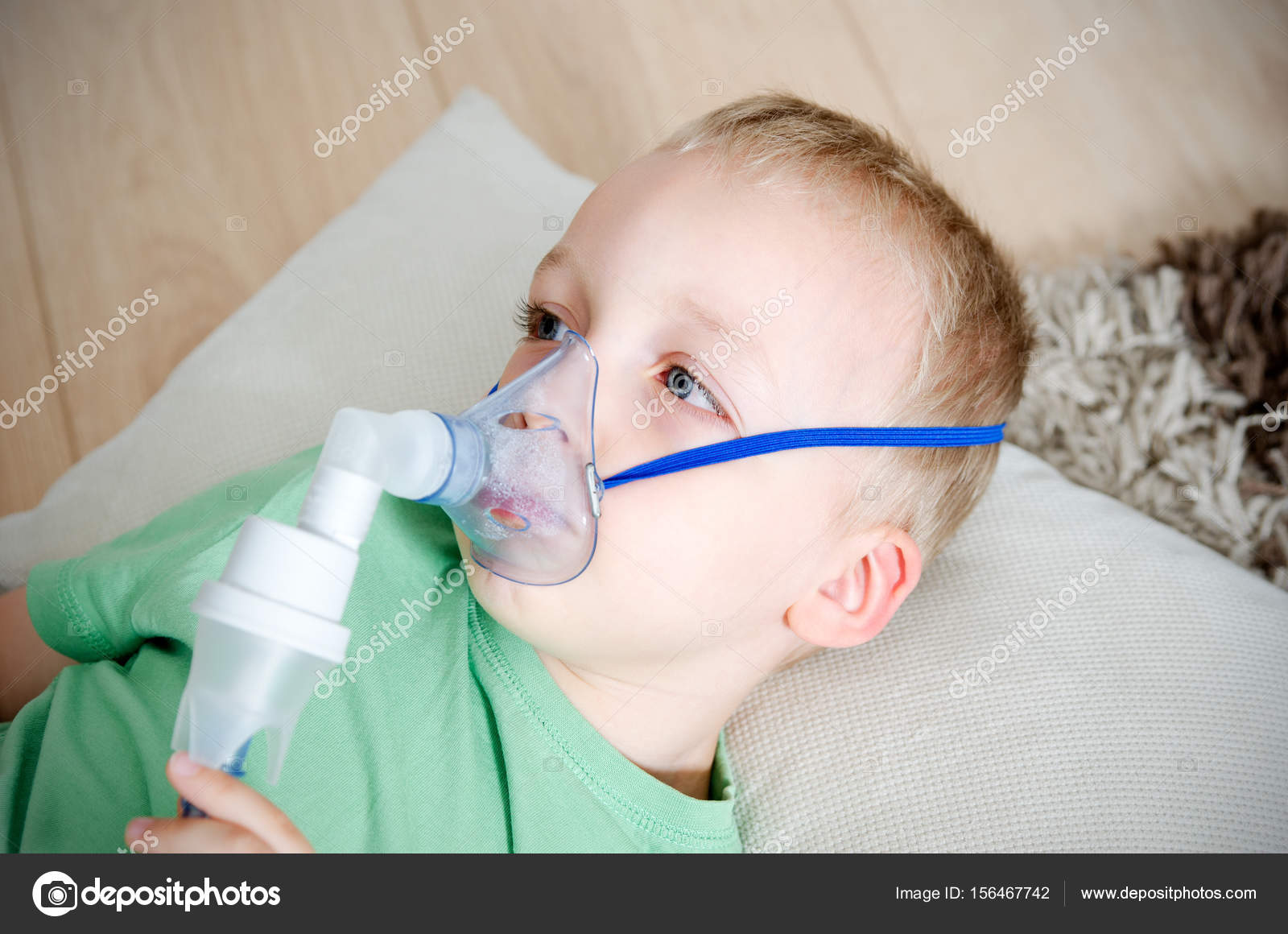 Просто более тяжелое течение болезни требует более сильного лекарства.
Просто более тяжелое течение болезни требует более сильного лекарства.
Врач говорит, что мне нужны ингаляционные гормоны. Но, говорят, если начнешь гормоны, уже никакие другие лекарства помогать не будут. Я не хочу привыкать к гормонам. Посоветуйте что-нибудь.
Ингаляционные гормональные препараты — наиболее эффективные средства для лечения бронхиальной астмы. Они действуют местно, в бронхах, а их действие на остальной организм сведено к минимуму. Другие лекарства на их фоне не действуют хуже, а некоторые начинают действовать лучше. О привыкании речи не идет, если Вы будете правильно лечиться, то со временем Вам потребуются меньшие дозы препаратов.
У меня бронхиальная астма. Сейчас чувствую себя неплохо, меня подлечили, не задыхаюсь. Но врач говорит, что бросать лечение нельзя. Я что, всю жизнь теперь буду принимать лекарства?
Дозы лекарств пересматривают не раньше, чем 1 раз в 3-6 месяцев, и уменьшают, если все это время поддерживался хороший контроль астмы. Ни в коем случае нельзя бросать лечение, как только стало немного лучше. Хотя бронхиальная астма — хроническое заболевание, ее можно хорошо контролировать. Что для Вас лучше: жить как здоровый человек, принимая необходимый минимум лекарств, или не принимать лекарств, но задыхаться?
Ни в коем случае нельзя бросать лечение, как только стало немного лучше. Хотя бронхиальная астма — хроническое заболевание, ее можно хорошо контролировать. Что для Вас лучше: жить как здоровый человек, принимая необходимый минимум лекарств, или не принимать лекарств, но задыхаться?
А у меня приступы удушья не тогда, когда я что-то делаю, а после. Почему?
При бронхиальной астме это нередко случается. Это состояние называют «бронхоконстрикцией, вызванной физической нагрузкой», а раньше чаще применялся термин «астма физического усилия». После нагрузки бронхи сначала расширяются, а начиная с 3 минуты начинают сужаться. Эти изменения обычно достигают максимума к 10-15 минутам и проходят в течение часа. При этом состоянии те препараты, которые Вы обычно используете при других симптомах астмы. Для профилактики используются кромоны (чаще интал), ?2-агонисты и ингаляционные гормональные препараты. Эффективность антагонистов лейкотриенов еще изучается. Кроме того, в условиях холодного сухого воздуха рекомендуется дышать через шарф или маску, т.к. при этом нагрузка переносится хуже. Физических нагрузок полностью избегать нельзя. Следует регулярно выполнять упражнения (естественно, под врачебным контролем).
Кроме того, в условиях холодного сухого воздуха рекомендуется дышать через шарф или маску, т.к. при этом нагрузка переносится хуже. Физических нагрузок полностью избегать нельзя. Следует регулярно выполнять упражнения (естественно, под врачебным контролем).
Можно ли астматику заниматься спортом?
Можно и нужно. При правильном лечении Вы можете заниматься практически любым видом спорта, естественно, избегая контакта с аллергенами. Например, при аллергии на перхоть лошади или на вакцины на основе лошадиной сыворотки нельзя заниматься конным спортом. Следует избегать пребывания в запыленных помещениях.
Можно ли при астме заниматься плаваньем?
Можно, но лучше не в хлорированной воде. Бассейн лучше предпочесть крытый.
Освобождают ли ребенка с астмой от физкультуры и уборки в классе?
Сам по себе диагноз бронхиальной астмы — не повод для освобождения от физкультуры, если астма не в обострении. Освобождение от уборки предоставляется.
Освобождение от уборки предоставляется.
На сколько рассчитан курс лечения при астме?
При бронхиальной астме понятия «курс лечения» не существует. Препараты назначаются на длительный срок, а результаты оцениваются каждые 3-6 месяцев. Если контроль астмы сохраняется в течение этого времени, то рассматривают возможность уменьшения объема терапии. Иногда, если аллерген известен, и контакт с ним удалось полностью устранить, некоторые больные со временем могут сократить лечение до минимума и не будут нуждаться в постоянном приеме профилактических препаратов.
Никак не найдут, на что у меня аллергия. Можно ли лечить бронхиальную астму, не зная точно аллерген?
Лечение бронхиальной астмы определяется степенью ее тяжести, а не характером провоцирующего аллергена. Другое дело, что зная свой «виновный» аллерген, Вы можете избегать контакта с ним, тогда и лекарств для контроля астмы понадобится меньше.
Я много лет болею бронхиальной астмой. Пройдет ли она когда-нибудь?
Бронхиальная астма — хроническое заболевание, но при правильном лечении состояние будет улучшаться, а количество лекарств, нужных для этого, уменьшаться. Иметь диагноз бронхиальной астмы — не обязательно «страдать астмой».
Мне поставили диагноз бронхиальной астмы. Смогу ли я иметь детей?
Да. Правильно лечитесь и добивайтесь хорошего контроля астмы. Заранее обсудите со своим врачом, какие лекарства Вам можно будет применять при беременности, а какие нет.
Как долго надо лечиться от астмы?
Столько, сколько потребует Ваше состояние. Понятие «курс лечения» при бронхиальной астме не существует.
Мой муж уже полгода почти не задыхается. Почему же врачи говорят, что у него тяжелая бронхиальная астма?
Цель лечения бронхиальной астмы как раз в том и состоит, чтобы приступов удушья не было, или было бы как можно меньше./GettyImages-835935056-59b5d4f5aad52b0011821cbe.jpg) А вот то, сколько и каких лекарств для этого понадобилось, тоже учитывается при определении степени тяжести заболевания.
А вот то, сколько и каких лекарств для этого понадобилось, тоже учитывается при определении степени тяжести заболевания.
Нужно ли всегда носить с собой ингалятор?
Ингалятор для снятия приступов удушья, например, сальбутамол, надо всегда иметь с собой. Ингаляторы плановой (базисной) терапии назначают от 1 до 4 раз в день, но чаще всего 2 раза: утром и вечером. Если Вы уезжаете, или подолгу не бываете дома, то плановые ингаляторы брать с собой надо. В дальние поездки обязательно берите лекарства с запасом.
Есть ли какие-нибудь нетрадиционные способы лечения бронхиальной астмы?
Предлагается множество нетрадиционных методик, включая йогу, тибетскую медицину, различные методы упражнений, акупунктура, гомеопатия и т.д. В некоторых случаях эти методы помогают, но эффективность их не доказана, их нельзя рекомендовать всем.
Я всегда пользуюсь фликсотидом при приступе бронхиальной астмы, а врач говорит, что я что-то делаю неправильно?
Фликсотид не снимает приступы удушья, этот препарат предназначен для плановой терапии. При приступе ингалируйте бронхорасширяющий препарат быстрого действия, например, сальбутамол. А вот ингаляции фликсотида надо делать в назначенной дозе 2 раза в день, в том числе и тогда, когда приступов нет.
При приступе ингалируйте бронхорасширяющий препарат быстрого действия, например, сальбутамол. А вот ингаляции фликсотида надо делать в назначенной дозе 2 раза в день, в том числе и тогда, когда приступов нет.
Гормональные ингаляторы назначаются только при тяжелых обострениях?
Вовсе нет. Когда развивается тяжелое обострение, приходится назначать небулайзерную терапию, гормоны в таблетках и т.д. Гормональные ингаляторы назначаются планово и длительно, чтобы не было тяжелых обострений. А также, чтобы свести к минимуму любые другие проявления заболевания.
НЕБУЛАЙЗЕРНАЯ ТЕРАПИЯ ПРИСТУПА БРОНХИАЛЬНОЙ АСТМЫ
26 Nov 2012
УДК: 616.248.085.053.2/.5
Н.З. Зарубекова, В.П. Воднев, А.Н. Шаметова, З.С. Еременко, М.М.Рыспанова
Каз НМУ им. С.Д. Асфендиярова.
ГККП «СНМП г. Алматы»
Алматы»
Проведен анализ эффективности купирования приступа удушья внутривенным введением эуфиллина и ингаляции беродуала у 173 больных бронхиальной астмой. Обоснована эффективность, безопасность, простота и доступность небулайзера в сравнении с традиционным методом лечения.
Актуальность. Бронхиальная астма является одной из актуальнейших проблем современной пульмонологии. За последние десять лет отмечается тенденция к увеличению распространенности этой патологии. Соответственно отмечается рост числа больных обращающихся за неотложной помощью и занимает одно из ведущих мест в обращаемости населения крупных городов за скорой медицинской помощью взрослого населения. В Казахстане в последние годы наблюдается тенденция к увеличению распространенности легочных заболеваний.
Целью нашего исследования была оценка эффективности применения β2 – агонистов для купирования приступов удушья у больных бронхиальной астмой, вводимых с помощью небулайзера.
Небулайзер (от латинского слова nebula –туман) – устройство для распыления лекарственных препаратов и их доставки в дыхательные пути. Мы использовали компрессорные небулайзеры («Бореал» Италия), которые генерируют аэрозоль с размером частиц 0,8 – 1,0 мкм, оптимальные для проникновения в мелкие бронхи и альвеолы.
Мы использовали компрессорные небулайзеры («Бореал» Италия), которые генерируют аэрозоль с размером частиц 0,8 – 1,0 мкм, оптимальные для проникновения в мелкие бронхи и альвеолы.
Материал и методы. Для купирования приступа удушья использовался препарат Беродуал — в состав которого входят фенотерол (β2–агонист) и ипратропиум бромид (блокатор М –холинорецепторов), что вызывает быструю дилятацию бронхов с потенцированием бронхолитического эффекта и увеличение его продолжительности.
Для проведения ингаляции через небулайзер общий объём распыляемого вещества должен составлять не более 4 мл., продолжительность ингаляции составляла 5 – 10 минут.
Диагноз обострения заболевания ставился на основании симптомов указанных Глобальной стратегии лечения и профилактики бронхиальной астмы: одышка экспираторного характера, удушье, свистящие хрипы, ощущение сдавления в грудной клетке и кашель усиливающийся в ночные и утренние часы.
Нами проанализировано применение эуфиллина и небулайзера у 173 больных бронхиальной астмой, обратившихся на скорую помощь по поводу острого приступа удушья.
Таблица 1 — Распределение больных по полу и возрасту
| Возраст | До 15 лет | 20-59 | 51 –60 | 60 и старше | всего |
| Мужчины | 2 – 1,1% | 16- 25,6% | 29 – 16,8% | 18 – 10,4% | 65 – 39% |
| Женщины | — | 24– 13,8% | 36–20,8% | 48 – 45,1% | 108 – 61% |
| Итого | 2 – 1,1% | 40 – 23,1% | 65 – 37,6% | 66 – 39,3% | 173 |
Среди больных преобладали женщины, особенно в возрасте старше 50 лет (48,5%). Длительность заболевания у большинства больных составила от 10 до15 лет. Легкое течение приступа было у 16%, средней тяжести -76% , тяжелое – 8% больных. Большинство больных средней тяжести и с тяжелым течением БА постоянно применяли гормональные препараты, ингаляционные β2 – агонисты, α — адреномиметики, муколитики и другие препараты.
Легкое течение приступа было у 16%, средней тяжести -76% , тяжелое – 8% больных. Большинство больных средней тяжести и с тяжелым течением БА постоянно применяли гормональные препараты, ингаляционные β2 – агонисты, α — адреномиметики, муколитики и другие препараты.
Полученные результаты. Больные были разделены на 2 группы сопоставимые по возрасту, полу, тяжести течения и длительности заболевания. Первой группе — 84 больных для купирования приступа удушья бригадами СМП применялись в/в инъекции эуфиллина, преднизолона, проводилась ингаляция кислорода, проводилась симптоматическая терапия. Приступы купировались через 15 – 45 минут после инъекции медикаментов, однако у 13 больных приступ купировать не удалось, и они были госпитализированы.
Второй группе состоящей из 89 больных применялась ингаляция беродуала через небулайзер. Продолжительность ингаляции составила 5-20 минут. Применение небулайзера позволяет купировать приступ удушья у больных с легким течением заболевания и у половины больных со средней степенью тяжести в течение 5-7 минут от начала лечения. У 81% больных со средней степенью тяжести и у 84% с тяжелым течением заболевания приступ купировался через 10-20 минут от начала лечения. Не было эффекта от применения небулайзера у 9% со средней степенью тяжести и у 16% с тяжелым течением бронхиальной астмы. Этим больным потребовалось дополнительное внутривенное введение бронхолитиков и глюкокортикостероидов. В группе больных которым применялась небулайзерная терапия, только 1 потребовалась госпитализация. Побочных эффектов от применения небулайзерной терапии не наблюдалось.
У 81% больных со средней степенью тяжести и у 84% с тяжелым течением заболевания приступ купировался через 10-20 минут от начала лечения. Не было эффекта от применения небулайзера у 9% со средней степенью тяжести и у 16% с тяжелым течением бронхиальной астмы. Этим больным потребовалось дополнительное внутривенное введение бронхолитиков и глюкокортикостероидов. В группе больных которым применялась небулайзерная терапия, только 1 потребовалась госпитализация. Побочных эффектов от применения небулайзерной терапии не наблюдалось.
Выводы: Полученные нами результаты подтверждают высокую эффективность небулайзерной терапии, на только у больных с легким и среднетяжелым течением, но при тяжелых приступах бронхиальной астмы. . Быстрая доставка препарата в легкие, меньшая его доза по сравнению с дозированными ингаляторами позволяет отказаться от внутривенных инъекций у большинства больных. Простота и удобство использования аппарата позволяют эффективно проводить лечение в любом возрасте, особенно у детей младшего возраста.
Список литературы
1 Чучалин А.Г., глав. ред. Пульмонология Национальное руководство 2009
2 А.Г. Чучалин редак. Клинические рекомендации. Пульмонология «ГЭОТАР-Медиа»2006 – с. 238.
3 Авдеев С.Н. Тяжелое обострение бронхиальной астмы. — // Скорая медицинская помощь. – 2001. – с. 59 – 67.
Н.З. Зарубекова, В.П. Воднев, А.Н. Шаметова, З.С. Еременко, М.М.Рыспанова
Бронх демікпесі ұстамасының небулайзерлік емі
Түйін: бронх демікпесі ұстамасын басу үшін бронх демікпесі бар 173 науқасқа эуфиллин ерітіндісін көктамырға енгізу және беродуалмен ингаляция жасаудың тиімділігіне талдау жасалған. Небулайзермен емдеудің дәстүрлі емдеу әдістерімен салыстырғанда тиімділігі, қауіпсізідігі, қарапайымдылығы және қолжетімділігі анықталған.
N.Z. Zarubekova, V.I. Vodnev, A. N. Shametova, Z.S. Eremenko, M.M. Ryspanova
N. Shametova, Z.S. Eremenko, M.M. Ryspanova
Nebulizer therapy of attact bronchial asthma
Resume: it has conducted analysis of effectiveness of cutting of attact asthma intravenous injection Eufillin and inhalation Beredual of 173 patients with bronchial asthma. It was grounded an effectiveness, safety, simplycity, accessibility of Nebulizer in comparison with traditional methods of treatment.
Как использовать небулайзер при астме
Выберите небулайзер, подходящий именно вам
Какой небулайзер мне подходит?
Это может зависеть от того, что будет покрывать ваш страховой план, но ниже рассматривается ряд различных моментов. Некоторые лекарства, например будесонид, можно вводить только в определенных типах небулайзеров.
Струйные небулайзеры доставляют лекарство в виде жидкого тумана лекарства, вдыхаемого через мундштук. Жидкий туман создается с помощью сжатого воздуха, а затем лекарство вдыхается в легкие. Эти небулайзеры могут быть большими, громоздкими и требовать источника электроэнергии.
Эти небулайзеры могут быть большими, громоздкими и требовать источника электроэнергии.
Ультразвуковые небулайзеры используют ультразвуковые волны для превращения вашего лекарства от астмы в жидкий туман, который доставляется в легкие. Эти небулайзеры не требуют дополнительной жидкости, кроме лекарства от астмы, поэтому время лечения часто меньше, чем при использовании струйного небулайзера. . Эти небулайзеры часто бывают меньше по размеру, более компактные, портативные и с батарейным питанием, что облегчает лечение и путешествия.
Примеры ультразвуковых небулайзеров:
- Beetle Neb
- Люмископ
- Минибриз
Сетчатый небулайзер — самый быстрый и самый дорогой из всех небулайзеров. Эти небулайзеры пропускают ваше лекарство от астмы через сетчатый экран для образования жидкого тумана, который вы можете вдыхать в легкие. Хотя эти небулайзеры предлагают многие из удобств ультразвуковых небулайзеров, сетка иногда может забиваться или ломаться, что мешает контролировать астму. в опасности.Тонкий туман делает их одними из самых эффективных в доставке лекарств.
в опасности.Тонкий туман делает их одними из самых эффективных в доставке лекарств.
Примеры сетчатых небулайзеров (все они портативные и могут работать от батареи):
- eFlow (Pari)
- Aeroneb Solo (Aerogen)
- Aroneb Go (Aerogen)
- MicroAIR / NE-U22 (OMRON)
- I-neb (Respironics)
Другие конструкции становятся все более доступными. Pari LC предназначен для выпуска большего количества частиц во время вдоха по сравнению с выдохом.Таким образом, меньше лекарств тратится впустую и больше попадает в легкие. Небулайзеры Circulaire и AeroTee также уменьшают количество отходов, собирая лекарства в сумку, в которую вы вдыхаете и выдыхаете. Наконец, небулайзер AeroEclipse активируется дыханием, поэтому аэрозоль выходит только при вдохе.
Портативные небулайзеры могут быть немного сложными, и вам нужно будет подумать, какой из них вам подходит.
Определение, типы, применение и очистка
Что такое небулайзер?
Небулайзер превращает лекарство из жидкости в туман, так что вы можете вдохнуть его в легкие.
бывают бытовые (настольные) и портативные. Домашние небулайзеры больше по размеру, и их нужно включать в электрическую розетку. Портативные небулайзеры работают от батареек, или вы можете подключить их к автомобильной розетке. Некоторые из них чуть больше колоды карт, поэтому вы можете носить их в сумке или портфеле.
Возможно, вам понадобится рецепт врача на небулайзер, или вы можете получить его в кабинете педиатра. Многие люди также проходят курс лечения дыхательных путей в кабинете врача.
Домашние небулайзеры стоят около 50 долларов и выше, плюс стоимость аксессуаров. Переносные небулайзеры обычно стоят немного дороже.
Полисы медицинского страхования обычно покрывают небулайзеры в части их медицинского оборудования длительного пользования. Но большинство страховых компаний хотят, чтобы вы работали с определенным поставщиком. Перед покупкой или арендой небулайзера проконсультируйтесь со своей страховой компанией. Ваша медицинская бригада сможет вам помочь.
Типы небулайзеров
Существует три основных типа небулайзеров:
- Струйные. Использует сжатый газ для создания аэрозоля (крошечные частицы лекарства в воздухе).
- Ультразвуковой. Создает аэрозоль за счет высокочастотных колебаний. Частицы крупнее, чем в струйном небулайзере.
- Сетка. Жидкость проходит через очень мелкую сетку, образуя аэрозоль. Этот небулайзер выделяет мельчайшие частицы. К тому же он самый дорогой.
Поговорите со своим врачом о том, подходит ли мундштук или маска для вас или вашего ребенка.Маски для лица, которые надеваются на нос и рот, часто лучше подходят для детей до 5 лет, потому что они дышат через нос чаще, чем дети старшего возраста и взрослые.
Почему можно использовать небулайзер?
Небулайзеры особенно хороши для лекарств от астмы у младенцев и маленьких детей. Они также полезны, когда у вас возникли проблемы с использованием ингалятора от астмы или вам нужна большая доза ингаляционного лекарства.
Распылительную терапию часто называют лечением дыхания. Вы можете использовать небулайзеры с различными лекарствами, как для контроля симптомов астмы, так и для немедленного облегчения.К ним относятся:
Небулайзер против ингалятора
Ингаляторы и небулайзеры отправляют лекарство в легкие, и у обоих есть свои плюсы и минусы.
Детям младшего возраста часто легче пользоваться небулайзером, потому что все, что им нужно делать, это нормально дышать. Доставка лекарства занимает больше времени: минимум 5-10 минут. И даже портативные небулайзеры могут быть громоздкими, и их трудно носить с собой. Но некоторые люди предпочитают небулайзеры, потому что они могут видеть и чувствовать туман от лекарства.
Ингаляторы часто дешевле и имеют меньше побочных эффектов, чем небулайзеры.Вы можете носить его в кармане или сумке. Поначалу может быть сложно использовать ингалятор, но большинство людей быстро осваивают его. Он доставляет точную дозу лекарства.
Как пользоваться небулайзером?
Перед началом соберите все необходимое:
- Воздушный компрессор
- Чашка распылителя
- Маска или мундштук
- Лекарство (либо флаконы с единичной дозой, либо флаконы с измерительными приборами)
- Трубки компрессора
Затем выполните следующие действия:
- Поставьте воздушный компрессор на ровную устойчивую поверхность.
 Подключите его к заземленной (трехконтактной) электрической розетке.
Подключите его к заземленной (трехконтактной) электрической розетке. - Вымойте руки водой с мылом и полностью вытрите их.
- Поместите лекарство в небулайзерную камеру. Большинство из них уже измерено во флаконах со стандартной дозой. Если вам нужно измерить его самостоятельно, используйте отдельный чистый измерительный прибор для каждого лекарства.
- Соберите чашку небулайзера и маску или загубник.
- Подсоедините трубки к аэрозольному компрессору и небулайзеру.
- Включите компрессор, чтобы убедиться, что он работает должным образом.Вы должны увидеть легкий туман, исходящий из задней части трубки.
- Сядьте прямо на удобный стул. Если лечение предназначено для вашего ребенка, он может сесть вам на колени. Если вы используете маску, наденьте ее. Убедитесь, что это удобно и безопасно. Если вы используете мундштук, поместите его между зубами или зубами ребенка и закройте губы вокруг него.
- Сделайте медленные глубокие вдохи. Если возможно, задерживайте каждый вдох на 2 или 3 секунды перед выдохом.
 Это позволит лекарству проникнуть в дыхательные пути.
Это позволит лекарству проникнуть в дыхательные пути. - Продолжайте, пока лекарство не исчезнет. Небулайзер издаст шум, и в чашке останется совсем немного жидкости.
- Если вы почувствуете головокружение или нервозность, прекратите лечение и отдохните примерно 5 минут. Продолжайте лечение и старайтесь дышать медленнее. Если во время лечения у вас по-прежнему возникают проблемы, сообщите об этом врачу.
Продолжение
Если лекарство прилипает к краям чашки небулайзера во время лечения, вы можете встряхнуть чашку, чтобы ослабить ее.
Ваш врач должен сообщить вам, как часто и как долго использовать небулайзер. Вы также должны получить план действий при астме, в котором объясняется, какие лекарства и когда использовать.
Использование портативного небулайзера похоже на использование домашнего небулайзера, но вам не нужно его подключать. Большинство моделей достаточно малы, чтобы их можно было держать в руке.
Как ухаживать за небулайзером?
Очень важно чистить и дезинфицировать ваш небулайзер для лечения астмы, чтобы предотвратить заражение. Очищайте его вдали от дыма, пыли и открытых окон.
Очищайте его вдали от дыма, пыли и открытых окон.
Следуйте этим инструкциям по очистке небулайзера:
- После каждой процедуры тщательно ополаскивайте чашу небулайзера теплой водой, стряхивайте лишнюю воду и дайте ей высохнуть на воздухе. В конце каждого дня мойте чашку и маску или мундштук в теплой воде с мягким моющим средством. Тщательно промойте и дайте высохнуть на воздухе. Трубопровод компрессора чистить не нужно.
- Каждые три дня после мытья оборудования дезинфицируйте его водным раствором уксуса или дезинфицирующим раствором.Чтобы приготовить раствор уксуса, смешайте ½ стакана белого уксуса с 1½ стакана воды. Замочите оборудование на 20 минут и хорошо промойте под постоянной струей воды. Стряхните лишнюю воду и дайте высохнуть на бумажном полотенце. Перед хранением в пластиковом пакете на молнии убедитесь, что он полностью высох.
Продолжение
Хранение
- Накройте компрессор чистой тканью, когда вы его не используете.
 При необходимости протрите чистой влажной тканью.
При необходимости протрите чистой влажной тканью. - Не ставьте воздушный компрессор на пол ни для лечения, ни для хранения.
- Храните лекарства в прохладном сухом месте. Одни нужно хранить в холодильнике, а другие хранить вдали от света. Проверяйте их часто. Если они изменили цвет или образовались кристаллы, выбросьте их и замените.
Другие наконечники
- Всегда имейте под рукой дополнительную чашку небулайзера и маску или загубник. Если вы проходите курс лечения дыхания в кабинете врача, попросите трубку, чашку и маску.
- Следуйте инструкциям к оборудованию по проверке, очистке и замене фильтра на воздушном компрессоре.
Как пользоваться ингалятором или небулайзером
Ваш врач дал вам ингалятор или небулайзер для доставки лекарства от астмы в легкие. Некоторые лекарства от астмы, вводимые таким образом, являются контролирующими, а другие — успокаивающими или спасательными. Контроллерные препараты предотвращают обострение астмы. Облегчивающие или спасательные препараты лечат приступ астмы в активной фазе.
Облегчивающие или спасательные препараты лечат приступ астмы в активной фазе.
Для многих людей использование ингалятора может быть слишком трудным. В этом случае врач может порекомендовать небулайзер или спейсер.До недавнего времени лечить детей кортикостероидами с помощью небулайзера было невозможно. Теперь лекарственная суспензия для ингаляций будесонида доступна в педиатрических дозировках.
Найдите свое устройство в четырех приведенных ниже инструкциях. Ваш фармацевт может сказать вам, отличаются ли инструкции для вашего устройства от представленных здесь.
Все четыре устройства, описанные в этой брошюре, необходимо очищать после каждого использования в соответствии с инструкциями производителя. Все следует хранить при комнатной температуре.
Использование ингалятора с измеряемой дозой с функцией нажатия и дыхания
Шаг 1. Снимите крышку мундштука и хорошо встряхните ингалятор (от 30 до 60 секунд).
Шаг 2. Загляните внутрь мундштука или проставки (если она есть в вашем устройстве), чтобы убедиться в отсутствии посторонних предметов.
Шаг 3. Установите ингалятор. В зависимости от того, как изготовлен ваш ингалятор, вы можете расположить ингалятор одним из трех способов:
- Держите ингалятор на расстоянии двух пальцев перед открытым ртом.
ИЛИ
- Если ваш ингалятор поставляется с прокладкой, прикрепите прокладку к ингалятору и поместите конец прокладки в рот.
ИЛИ
- Если ваш ингалятор поставляется с мундштуком, поместите мундштук в рот, мимо зубов и над языком. Плотно сомкните губами мундштук.
Шаг 4. Слегка наклоните голову назад и мягко выдохните.
Шаг 5. Нажмите на ингалятор, когда начнете делать медленный глубокий вдох. Наберите как можно больше воздуха. Используйте распорку, если у вас проблемы с дыханием в нужный момент.
Используйте распорку, если у вас проблемы с дыханием в нужный момент.
Шаг 6. Задержите дыхание на счет 10. Если вы не можете задерживать дыхание так долго, задержите дыхание как можно дольше.
Шаг 7. Снимите ингалятор. Выдохните как можно медленнее. Если необходима вторая доза, подождите не менее 1 минуты и повторите шаги с 3 по 7.
Шаг 8. Если вы принимаете кортикостероиды, прополощите рот водой после использования ингалятора.
Использование дыхательного ингалятора с отмеренной дозой
Шаг 1. Снимите защитный мундштук, потянув вниз выступ на задней крышке.
Шаг 2. Удерживая ингалятор вертикально, нажмите рычаг вверх. ПРИМЕЧАНИЕ. Рычаг необходимо поднимать перед каждой дозой и снова опускать после нее.В противном случае ингалятор не подействует.
Шаг 3. Ингалятор встряхнуть.
Ингалятор встряхнуть.
Шаг 4. Медленно выдохните. Держите ингалятор в вертикальном положении. Положите мундштук в рот и сомкните вокруг него губы. Не закрывайте вентиляционные отверстия в нижней части ингалятора.
Шаг 5. Быстро вдохните через рот. Не прекращайте дыхание при щелчке ингалятора — продолжайте глубоко дышать.
Шаг 6. Задержите дыхание на счет 10. Если вы не можете задерживать дыхание так долго, задержите его как можно дольше.
Шаг 7. Удерживая ингалятор вертикально, нажмите рычаг вниз. Если необходима вторая доза, подождите 1 минуту и повторите шаги со 2 по 7.
Использование ингалятора сухого порошка
Для типичного ингалятора сухого порошка требуются три действия: заправка, загрузка и вдыхание. Приведенные здесь инструкции относятся к ингалятору сухого порошка Турбухалер (будесонид). Спросите своего фармацевта, работает ли ваш ингалятор таким же образом.
Спросите своего фармацевта, работает ли ваш ингалятор таким же образом.
Если у вас новый ингалятор для сухого порошка, ЗАГРУЗИТЕ его, используя следующую процедуру:
Шаг 1. Поверните крышку и снимите ее.
Шаг 2. Держите ингалятор вертикально (мундштуком вверх).
Шаг 3. Поверните коричневую ручку полностью вправо и снова полностью влево. После этого вам не придется заряжать ингалятор с сухим порошком в другое время, даже если вы не используете его в течение длительного времени.
ЗАГРУЗИТЕ дозу в ингалятор сухого порошка, используя следующую процедуру:
Шаг 1. Поверните крышку и снимите ее.
Шаг 2. Держите ингалятор вертикально (мундштуком вверх).
Шаг 3. Поверните коричневую ручку полностью вправо и снова полностью влево. Вы услышите щелчок.
Теперь доза загружена. Не встряхивайте ингалятор после загрузки дозы.
Вдыхайте дозу из ингалятора сухого порошка, используя следующую процедуру:
Шаг 1. Отверните голову от ингалятора и сделайте выдох. Не вдыхайте и не выдыхайте в ингалятор.
Отверните голову от ингалятора и сделайте выдох. Не вдыхайте и не выдыхайте в ингалятор.
Шаг 2. Держите ингалятор вертикально (мундштуком вверх) или горизонтально. Не переворачивайте ингалятор вверх дном.
Шаг 3. Поместите мундштук между губами и глубоко и сильно вдохните. Если вам нужна дополнительная доза, подождите 1 минуту и выполните три шага, чтобы загрузить дозу, и эти три шага, чтобы вдохнуть дозу. Вы можете не ощущать вкуса или ощущения вводимого лекарства.
Шаг 4. Закройте ингалятор крышкой. Прополоскать рот водой и полоскать горло, но не глотать.
Использование распылителя
Шаг 1. Ознакомьтесь с инструкциями производителя относительно очистки мундштука, адаптера, чашки с лекарством и трубки.
Шаг 2. Держите чашку вертикально и залейте раствор, назначенный врачом. (Вы будете использовать лекарство, которое приходит к вам в индивидуальной упаковке.) Соедините чашку с крышкой. Не кладите чашку, крышку или мундштук на бок.
Шаг 3. Держите чашу с лекарством вертикально и мундштук возле рта и включите компрессор. Проверьте наличие мелкого тумана.
Шаг 4. Поместите мундштук в рот, плотно прилегая к губам. (Некоторые небулайзеры поставляются с маской для лица, чтобы с помощью устройства было легче давать лекарство в небулайзере маленьким детям и младенцам. Наденьте маску на нос и рот ребенка, чтобы обеспечить хорошее прилегание.) Небулайзер должен быть в вертикальном положении для распыления лекарства. Сядьте максимально прямо.
Шаг 5. Начните дышать через рот, а не через нос. Обязательно дышите нормально. (Дети, использующие небулайзерную маску для лица, могут дышать как через нос, так и через рот.)
Шаг 6. Примерно каждые 10-15 вдохов делайте глубокий вдох и задерживайте его до счета 5 или 10.
Шаг 7. Всегда дышите через рот в мундштук.
Шаг 8. Продолжайте шаги с 1 по 7, пока весь раствор не будет использован и в мундштуке больше не останется тумана.
Обратитесь к врачу и фармацевту
При обычном посещении офиса покажите врачу, как вы обычно пользуетесь ингалятором или небулайзером. Или, когда вы находитесь в аптеке, поговорите со своим фармацевтом. Спросите, используете ли вы лучший способ доставки лекарства. Посоветуйтесь со своим врачом, когда использовать ингалятор или небулайзер. Убедитесь, что вы знаете названия своих лекарств, чего ожидать от их применения и возможные побочные эффекты.
Или, когда вы находитесь в аптеке, поговорите со своим фармацевтом. Спросите, используете ли вы лучший способ доставки лекарства. Посоветуйтесь со своим врачом, когда использовать ингалятор или небулайзер. Убедитесь, что вы знаете названия своих лекарств, чего ожидать от их применения и возможные побочные эффекты.
Дополнительная информация
Эти веб-сайты содержат полезную информацию об использовании ингаляторов или небулайзеров:
www.respuleskids.com или www.pulmicortrespules.com
Или вы можете позвонить в AstraZeneca по телефону 1-800-237-8898 для получения дополнительной информации об использовании ингаляторов или небулайзеров.
Знание, как и когда использовать небулайзер при астме
Если у вас астма, вам нужны ингаляционные лекарства, чтобы контролировать болезнь и лечить приступы астмы. Во многих случаях люди, страдающие астмой, принимают эти лекарства с помощью дозированных ингаляторов.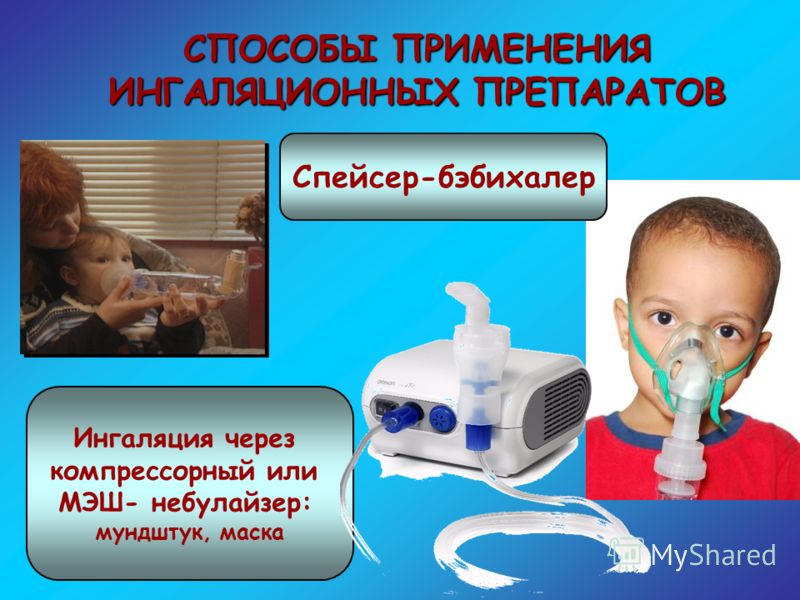 Но иногда вместо этого врачи назначают небулайзеры. Небулайзер для лечения астмы — полезная альтернатива для людей, которые не могут использовать ингалятор или которым трудно их правильно использовать. Их проще использовать, потому что вам не нужно координировать дыхание с лечением. Важно знать, когда использовать небулайзер и как использовать небулайзер.
Но иногда вместо этого врачи назначают небулайзеры. Небулайзер для лечения астмы — полезная альтернатива для людей, которые не могут использовать ингалятор или которым трудно их правильно использовать. Их проще использовать, потому что вам не нужно координировать дыхание с лечением. Важно знать, когда использовать небулайзер и как использовать небулайзер.
Если вы не получаете всех преимуществ от ингалятора, ваш врач может порекомендовать использовать небулайзер.Небулайзер — это устройство, которое превращает жидкое лекарство в туман, который можно вдохнуть. Вы просто дышите через мундштук, пока аппарат выполняет свою работу. Туман доставляет лекарство от астмы в легкие, когда вы вдыхаете и выдыхаете.
Вы можете использовать небулайзер для длительного контроля или приема поддерживающих лекарств от астмы. Ингаляционные кортикостероиды — наиболее распространенный вид лекарств длительного контроля. Это мощные противовоспалительные лекарства, которые вы принимаете регулярно. В классе кортикостероидов есть несколько препаратов, которые можно использовать в небулайзере. Вы также можете использовать кромолин натрия (Интал) в небулайзере. Кромолин не дает вашему телу выделять вещества, участвующие в воспалении. Это альтернатива ингаляционным кортикостероидам. Обычно вы принимаете эти лекарства два раза в день.
В классе кортикостероидов есть несколько препаратов, которые можно использовать в небулайзере. Вы также можете использовать кромолин натрия (Интал) в небулайзере. Кромолин не дает вашему телу выделять вещества, участвующие в воспалении. Это альтернатива ингаляционным кортикостероидам. Обычно вы принимаете эти лекарства два раза в день.
Небулайзеры также могут доставить лекарства для быстрого облегчения или спасения приступов астмы. Бета-агонисты короткого действия являются обычными спасательными средствами. Есть несколько из них, которые выпускаются в виде небулайзера.Вы скажете вам, когда использовать спасательные лекарства и как часто их использовать. В вашем плане действий при астме также будут указаны шаги, которые вам нужно предпринять, если ваше спасательное лекарство не помогает.
Существует процедура, которую необходимо выполнять каждый раз при использовании небулайзера. Он включает в себя настройку трех основных компонентов небулайзера — компрессора, воздушной трубки, чашки с лекарством и мундштука. Обычно процесс состоит из следующих этапов:
Обычно процесс состоит из следующих этапов:
Поместите распылитель на устойчивую поверхность.Некоторые небулайзеры питаются от батарей, для других требуется электрическая розетка. Но большинство из них относительно небольшие и портативные, поэтому вы можете переместить их в подходящее место для лечения.
Вымойте руки теплой водой с мылом. Вспеньте примерно 20 секунд, прежде чем промыть их.
Убедитесь, что к компрессору подсоединен воздушный шланг.
Извлеките емкость с лекарством из мундштука. Держите чашку вертикально и наполните ее количеством лекарства, которое прописал врач.Затем снова прикрепите чашку с лекарством к компоненту мундштука и держите его в вертикальном положении.
Присоедините другой конец воздушной трубки к дну чашки с лекарствами.
Включите компрессор. После включения машины вы увидите, как из мундштука выходит туман. У некоторых небулайзеров есть пальцевый клапан, который необходимо закрыть, чтобы создать туман.

Поместите мундштук в рот и сомкните его губами, чтобы уплотнить. Это гарантирует, что лекарство попадет в ваши легкие, а не вытечет изо рта.Маски доступны для младенцев и маленьких детей, которым трудно сохранить печать. Маска закрывает нос и рот.
Начните дышать через рот, делая нормальные ровные вдохи. Вы вдыхаете и выдыхаете через мундштук.
Сядьте прямо во время лечения и держите чашку с лекарством вертикально, чтобы обеспечить полную доставку лекарства. Детские маски могут позволить детям лежать во время лечения. Ваш врач может посоветовать вам время от времени глубоко дышать или ненадолго задерживать дыхание во время лечения.Процедура должна занять от 10 до 15 минут, пока чашка с лекарством не опустеет и туман не исчезнет.
Выключите машину и снимите чашку с лекарством и мундштук. Вымойте чашку с лекарством и мундштук в теплой мыльной воде. Промойте компоненты и дайте им высохнуть на воздухе. Они будут чистыми и готовы к следующему лечению.

Каждый распылитель немного отличается. Внимательно прочтите инструкции производителя. Ваш врач или фармацевт может помочь вам с правильной техникой и очисткой небулайзера.Рекомендуется обсудить этот процесс с врачом. Также спросите о смешивании лекарств в небулайзере. Некоторые лекарства необходимо распылять отдельно, а другие можно помещать в стакан с лекарствами вместе. После небольшой практики использование небулайзера и уход за ним станет вашей второй натурой.
Процедуры для дыхания — Процедуры небулайзером
Процедуры для дыхания помогают лучше дышать, устраняя хрипы, одышку и другие респираторные проблемы.Дыхательные процедуры включают вдыхание лекарств в виде тумана с помощью небулайзера. Ваш врач может порекомендовать дыхательные процедуры для лечения астмы, пневмонии, муковисцидоза, тяжелых аллергических реакций и хронической обструктивной болезни легких (ХОБЛ).
Дыхательная терапия или небулайзерная терапия — это лишь один из методов лечения респираторных заболеваний. Другими методами лечения респираторных заболеваний являются респираторные ингаляторы, а также препараты для перорального и внутривенного введения. Обсудите все варианты лечения со своим врачом, чтобы понять, какой из них лучше всего подходит для вас.
Другими методами лечения респираторных заболеваний являются респираторные ингаляторы, а также препараты для перорального и внутривенного введения. Обсудите все варианты лечения со своим врачом, чтобы понять, какой из них лучше всего подходит для вас.
Виды дыхательных процедур
К лечению дыхательных путей относятся лекарства, которые лечат респираторные инфекции, хронические заболевания легких, приступы астмы и неотложные респираторные заболевания. Типы лечения дыхания включают:
Противомикробные препараты для лечения респираторных инфекций. Примеры включают пентамидин (Небупент), рибавирин (Виразол) и тобрамицин (TOBI).
Бронходилатирующие препараты для расслабления и открытия дыхательных путей.Примеры включают ипратропий (Атровент) и метапротеренол (Алупент).
Комбинированные препараты включают ипратропиум / альбутерол (DuoNeb)
Кортикостероиды (стероиды) для уменьшения воспаления дыхательных путей.
 Будесонид (Pulmicort Respules) является примером.
Будесонид (Pulmicort Respules) является примером.Mucolytics для разжижения, разжижения и очищения легких от слизи. Примеры включают ацетилцистеин (мукомист) и дорназу альфа (пульмозим).
Бета-агонисты короткого действия — это бронходилататоры, которые расслабляют и открывают суженные дыхательные пути. Примеры включают сульфат альбутерола (AccuNeb) и левальбутерол HCl (Xopenex).
Бета-агонисты длительного действия — это бронходилататоры, которые вы используете в сочетании с ингаляционными кортикостероидами. Примеры включают арформотерол (Brovana) и формотерол (Perforomist).
Рацемический адреналин для лечения тяжелых приступов астмы, крупа и других аварийных дыхательных ситуаций
Другие процедуры, которые можно выполнить
Ваш врач, вероятно, назначит одно или несколько дополнительных методов лечения и процедур для лечения респираторные заболевания и проблемы с дыханием. Они будут варьироваться в зависимости от конкретного заболевания, тяжести заболевания, вашей истории болезни, вашего возраста и других факторов. Лечение и процедуры могут включать:
Они будут варьироваться в зависимости от конкретного заболевания, тяжести заболевания, вашей истории болезни, вашего возраста и других факторов. Лечение и процедуры могут включать:
Тестирование на аллергию и лечение аллергии для людей с аллергической астмой
Анализ газов артериальной крови для измерения уровней кислорода, углекислого газа и других факторов в крови
Рентген грудной клетки и компьютерная томография для диагностики респираторных заболеваний и других состояний, таких как застойная сердечная недостаточность, которые могут возникать при респираторных заболеваниях и усугублять их
Интубация и вентиляция при истощении или остановке дыхания из-за тяжелой респираторной болезни болезнь
Антибиотики для внутривенного введения для лечения острой инфекции, такой как бактериальный бронхит или бактериальная пневмония
Тесты функции легких (легких) для оценки дыхания и функции легких, а также для диагностики и лечения респираторных заболеваний.
 Тесты включают спирометрию и бронхопровокационные тесты.
Тесты включают спирометрию и бронхопровокационные тесты.Пульсоксиметрия для измерения уровня кислорода в крови
Дополнительный кислород для увеличения количества кислорода в крови
Что такое небулайзер? Кому он нужен и почему
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Небулайзер — это медицинское оборудование, которое человек, страдающий астмой или другим респираторным заболеванием, может использовать для быстрого и прямого введения лекарства в легкие.
Распылитель превращает жидкое лекарство в очень мелкий туман, который человек может вдохнуть через маску или мундштук. Прием лекарств таким образом позволяет им попадать прямо в легкие и дыхательную систему, где они необходимы.
Врачи обычно прописывают небулайзер людям с одним из следующих заболеваний легких:
Иногда врач прописывает небулайзер ребенку, страдающему респираторной инфекцией, например бронхиолитом.
Прежде чем человек начнет принимать лекарство с помощью небулайзера, врач или медсестра объяснят, как работает небулайзер, и ответят на любые вопросы.
Если человек получит небулайзер в аптеке или в компании по производству медицинского оборудования, кто-нибудь объяснит, как им пользоваться.
Каждый распылитель работает по-своему. Крайне важно прочитать инструкции к конкретному устройству, которое прописал врач.
В общем, небулайзер очень прост в использовании, всего несколько основных шагов:
- Вымойте руки.
- Добавьте лекарство в чашку для лекарств согласно предписанию врача.
- Соберите верхнюю часть, трубку, маску и мундштук.
- Присоедините трубку к машине в соответствии с инструкциями.
- Включите небулайзер; они могут питаться от батареи или от электричества.
- При использовании небулайзера держите мундштук и чашку для лекарств в вертикальном положении, чтобы доставить все лекарства.
- Сделайте медленные глубокие вдохи через мундштук и вдохните все лекарство.

Обратитесь к врачу или позвоните производителю с любыми вопросами или проблемами по поводу устройства.
Поделиться на Pinterest Перед покупкой небулайзера лучше всего проконсультироваться с фармацевтом.Как правило, небулайзер и лекарство, которое он использует, требуют рецепта врача или другого поставщика медицинских услуг.
Небулайзерную камеру можно купить в Интернете без рецепта, хотя врачу, вероятно, все равно придется прописать лекарство.
Однако некоторые производители лекарств требуют использования небулайзера определенного типа, поэтому перед покупкой всегда рекомендуется дважды проконсультироваться с фармацевтом или врачом.
Есть несколько типов лекарств, которые человек может использовать с небулайзером:
- Бронходилататоры: Это препараты, которые помогают открыть дыхательные пути и облегчают дыхание. Врачи часто назначают бронходилататоры людям, страдающим астмой, ХОБЛ или другими респираторными заболеваниями.

- Стерильный физиологический раствор: Распылитель может доставлять стерильный физиологический раствор, чтобы помочь открыть дыхательные пути и разжижить секреты. Это может ослабить и облегчить откашливание слизи в легких.
- Антибиотики: Распылитель может доставлять некоторые типы антибиотиков прямо в легкие или дыхательные пути при тяжелой респираторной инфекции.
Распылители и ингаляторы имеют некоторое сходство — например, они оба доставляют лекарство непосредственно в легкие, чтобы облегчить дыхание. Однако есть несколько важных отличий.
Есть два типа ингаляторов: дозированный ингалятор (MDI) и ингалятор сухого порошка.
MDI — наиболее распространенный тип ингаляторов.Использование одного предполагает вдыхание заранее отмеренного количества лекарства через мундштук. Некоторые ингаляторы имеют прокладку, которая облегчает вдыхание лекарства.
Ингалятор с сухим порошком аналогичен, но лекарство находится в форме порошка внутри ингалятора. Это требует, чтобы пользователь сделал глубокий и быстрый вдох, в результате чего порошкообразное лекарство втягивается глубоко в легкие.
Это требует, чтобы пользователь сделал глубокий и быстрый вдох, в результате чего порошкообразное лекарство втягивается глубоко в легкие.
Оба типа требуют способности вдыхать лекарство глубоко в легких. Некоторым детям и людям с тяжелыми респираторными заболеваниями это может показаться проблемой.
Небулайзеры, как правило, немного проще в использовании с точки зрения доставки лекарств. Однако распылителю может потребоваться до 10 минут для выдачи лекарства, и пользователю необходимо сидеть спокойно, пока он не вдохнет все лекарство, что может быть затруднительно для маленького ребенка.
Кроме того, небулайзеры не такие портативные; их бывает сложно носить с собой, в то время как ингаляторы обычно меньше по размеру и больше подходят для путешествий.
Поделиться на Pinterest Человек должен ознакомиться с инструкциями по уходу за небулайзером.Медсестра или фармацевт продемонстрирует, как чистить и обслуживать устройство. Общие правила таковы:
- Мойте руки и работайте на чистой поверхности.

- Отсоедините трубку, камеру для лекарств, маску или загубник и тщательно промойте их теплой мыльной водой.
- Дайте деталям высохнуть на чистом полотенце.
- Продезинфицируйте машину в соответствии с инструкциями производителя.
Человеку необходимо будет заменять некоторые компоненты от трех до четырех раз в год.Обратитесь к руководству по эксплуатации, чтобы узнать, как и как часто это делать. Кроме того, никогда не делитесь кусочками с другим человеком.
Обязательно следуйте инструкциям по очистке, дезинфекции и замене.
Если человек не обращается с распылителем должным образом, он может быть заражен бактериями, вызывающими инфекцию. Инфекции могут быть очень опасными, особенно для человека с заболеванием легких.
Небулайзер — это медицинское оборудование, которое может помочь доставить лекарство непосредственно в легкие и дыхательную систему там, где это необходимо.
Хотя с устройством легко работать, его необходимо правильно использовать, чистить и обслуживать.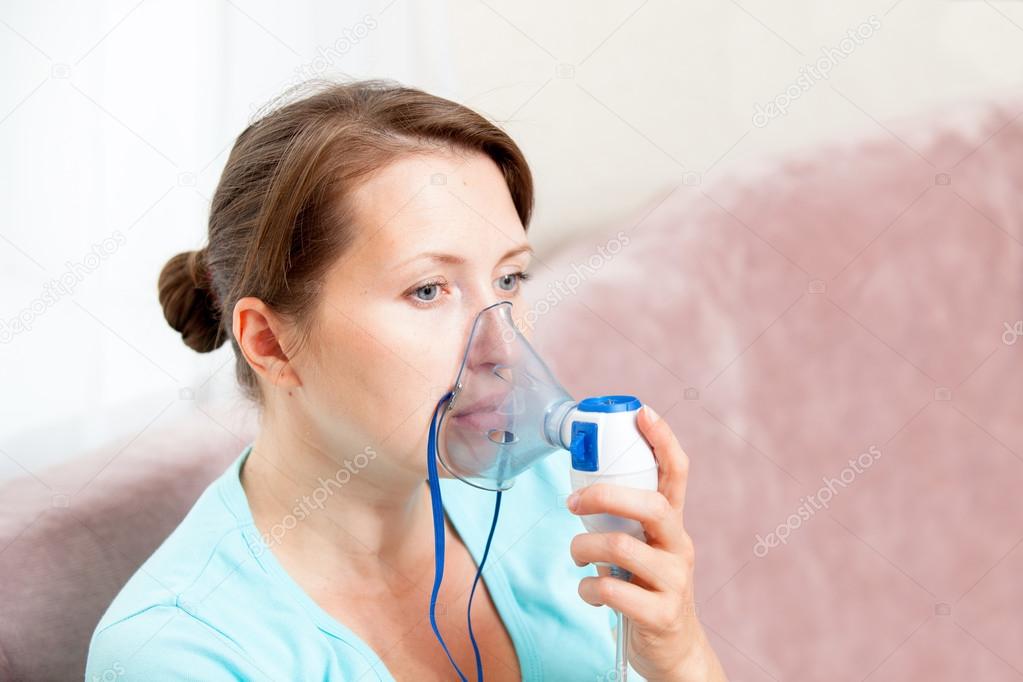 Обязательно проконсультируйтесь с руководством производителя, фармацевтом или поставщиком медицинских услуг с любыми вопросами или проблемами.
Обязательно проконсультируйтесь с руководством производителя, фармацевтом или поставщиком медицинских услуг с любыми вопросами или проблемами.
Прочтите статью на испанском языке.
Какие состояния можно лечить небулайзерами?
НЕБУЛИЗАТОР КИСТИЧЕСКОГО ФИБРОЗА
Лечение муковисцидоза (МВ) часто требует использования нескольких ингаляционных лекарств в сочетании друг с другом для улучшения функции легких.Небулайзер — бесценное медицинское устройство для пациентов, которым для лечения требуется несколько лекарств. Пациентам с МВ обычно требуются бронходилататоры, гипертонический раствор, стероиды и антибиотики. Также важно отметить, что использование небулайзера, который можно легко чистить и дезинфицировать, имеет решающее значение для пациентов, страдающих МВ, поскольку они гораздо более восприимчивы к микробам. Для этого идеально подходят небулайзеры с вибрирующей сеткой, так как в них нет трубок и сложных для очистки компонентов.
НЕБУЛИЗАТОР ДЫХАТЕЛЬНЫХ ИНФЕКЦИЙ
Никто не застрахован от респираторных инфекций, особенно во время сезона гриппа.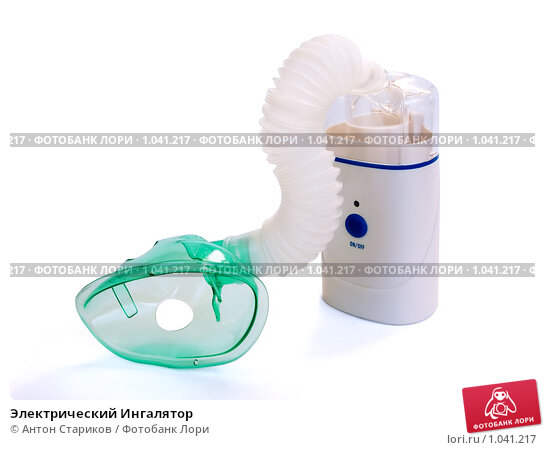 Маленькие дети, беременные женщины, пожилые люди и любой человек с ослабленным иммунитетом могут заболеть респираторной инфекцией, требующей лечения с помощью небулайзера. Небулайзеры полезны, потому что они могут доставлять антибиотики прямо в легкие, помогая вашему организму быстро бороться с инфекцией. Они также просты в использовании, что делает лечение маленьких детей и пожилых людей удобным и простым.
Маленькие дети, беременные женщины, пожилые люди и любой человек с ослабленным иммунитетом могут заболеть респираторной инфекцией, требующей лечения с помощью небулайзера. Небулайзеры полезны, потому что они могут доставлять антибиотики прямо в легкие, помогая вашему организму быстро бороться с инфекцией. Они также просты в использовании, что делает лечение маленьких детей и пожилых людей удобным и простым.
НЕБУЛИЗАТОР ДЛЯ БРОНХИТА
Бронхит — это воспаление бронхов, дыхательных путей, по которым воздух попадает в легкие.Это вызывает кашель, который может вызывать образование слизи, а также одышку, стеснение в груди и жар. К счастью, симптомы бронхита можно лечить с помощью небулайзера, вдыхая альбутерол, чтобы расширить ваши бронхи. Поскольку воспаление в дыхательных путях уменьшается, становится намного легче дышать и облегчается обострение симптомов.
КАК ВЫБРАТЬ НЕБУЛИЗАТОР ДЛЯ ВАШЕГО СОСТОЯНИЯ ЗДОРОВЬЯ
Если вы страдаете от проблем с дыханием и у вас диагностировано респираторное заболевание, обсудите варианты лечения со своим врачом.



 Это требует некоторых навыков и, разумеется, невозможно для категорий пациентов, перечисленных в предыдущем пункте.
Это требует некоторых навыков и, разумеется, невозможно для категорий пациентов, перечисленных в предыдущем пункте.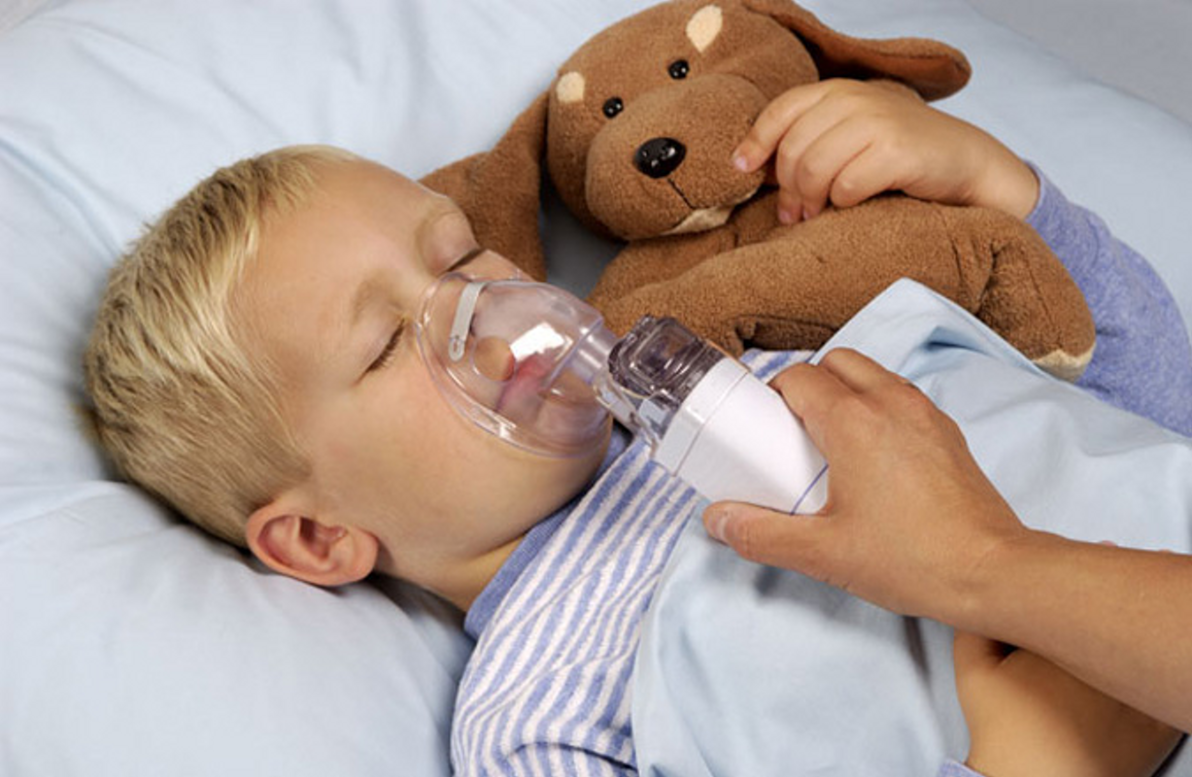 Среднее время ингаляций обычно составляет от 5 минут до получаса.
Среднее время ингаляций обычно составляет от 5 минут до получаса. На сегодняшний день большая часть лекарств производится в ампулах определенного объема, поэтому необходимость отмерять нужный объем отпадает. Если вам все-таки нужно это сделать, используйте отдельный чистый мерный стакан для каждого средства.
На сегодняшний день большая часть лекарств производится в ампулах определенного объема, поэтому необходимость отмерять нужный объем отпадает. Если вам все-таки нужно это сделать, используйте отдельный чистый мерный стакан для каждого средства.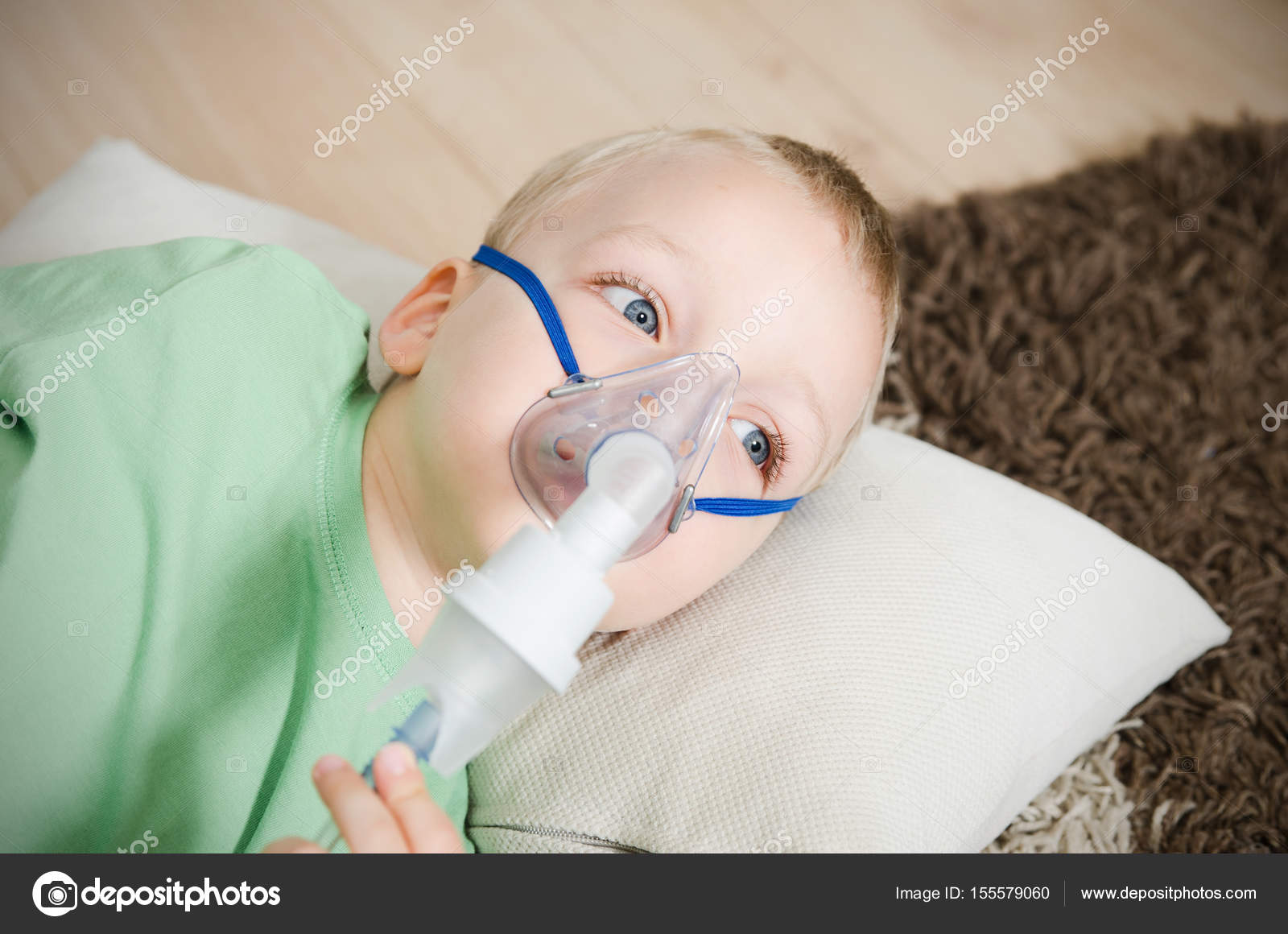

 ), бронхиты, осложнения ХОБЛ и другиезаболевания дыхательных путей бактериальной этиологии требуют применения антибактериальных препаратов. Через небулайзер могут приеменятся:
), бронхиты, осложнения ХОБЛ и другиезаболевания дыхательных путей бактериальной этиологии требуют применения антибактериальных препаратов. Через небулайзер могут приеменятся:
 Фенотерол в форме готового раствора под торговым названием Беротек (0,1%)
Фенотерол в форме готового раствора под торговым названием Беротек (0,1%) Однако при обострении бронхиальной астмы бронхорасширяющие препараты малоэффективны и по мере усугубления проявлений болезни они могут перестать помогать. Это объясняется тем, что устраняя симптомы заболевания, бронхорасширяющие препараты не оказывают противовоспалительного действия. А это означает, что с течением времени воспалительный процесс прогрессирует, симптомы заболевания возникают чаще, протекают тяжелее и практически не купируются бронхорасширяющими препаратами. Следовательно, основным методом лечения астмы является воздействие на воспаление, борьба с ним, а не только расширение бронхов.
Однако при обострении бронхиальной астмы бронхорасширяющие препараты малоэффективны и по мере усугубления проявлений болезни они могут перестать помогать. Это объясняется тем, что устраняя симптомы заболевания, бронхорасширяющие препараты не оказывают противовоспалительного действия. А это означает, что с течением времени воспалительный процесс прогрессирует, симптомы заболевания возникают чаще, протекают тяжелее и практически не купируются бронхорасширяющими препаратами. Следовательно, основным методом лечения астмы является воздействие на воспаление, борьба с ним, а не только расширение бронхов. В большинстве случаев придется принимать лекарственные препараты.
В большинстве случаев придется принимать лекарственные препараты. Больным астмой с выявленной аллергией на домашнюю пыль следует спать на на синтепоновой или ватной подушке, укрываться одеялом из этих же материалов, не использовать перину. Можно использовать гипоаллергенные чехлы, через которые клещ не может пройти. Они одеваются на матрацы, одеяла, подушки, затем стелится обычное постельное белье.
Больным астмой с выявленной аллергией на домашнюю пыль следует спать на на синтепоновой или ватной подушке, укрываться одеялом из этих же материалов, не использовать перину. Можно использовать гипоаллергенные чехлы, через которые клещ не может пройти. Они одеваются на матрацы, одеяла, подушки, затем стелится обычное постельное белье.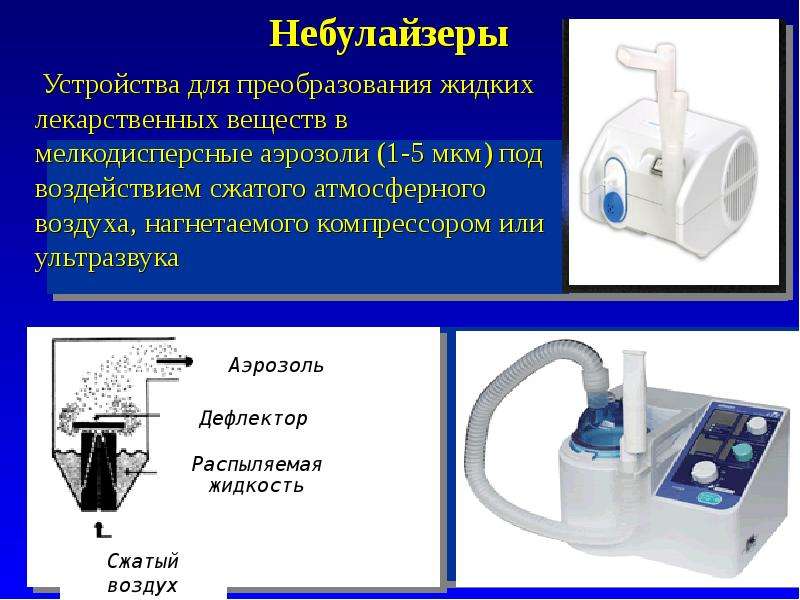
 При некоторых заболеваниях желудка, эта мышца начинает ослабевать и пропускает кислоту, которая присутствует в желудке, в пищевод. Кислота раздражает дыхательные пути и в результате появляется кашель сухой.
При некоторых заболеваниях желудка, эта мышца начинает ослабевать и пропускает кислоту, которая присутствует в желудке, в пищевод. Кислота раздражает дыхательные пути и в результате появляется кашель сухой. Эти лекарства можно назвать препаратами скорой помощи, их нужно носить с собой и, при появлении симптомов, вдыхать.
Эти лекарства можно назвать препаратами скорой помощи, их нужно носить с собой и, при появлении симптомов, вдыхать. Сделать глубокий вдох и выдох (это нужно для того, чтобы подготовить бронхи к введению лекарства).
Сделать глубокий вдох и выдох (это нужно для того, чтобы подготовить бронхи к введению лекарства). Это ипратропия бромид. Он действует не на бета-рецепторы, а на так называемые холинергические рецепторы, поэтому действие его проявляется лишь через 30-40 минут после ингаляции. Больной, ожидающий от применения ипратропия бромида сиюминутного эффекта, может решить, что лекарство не действует. Это не так. Препарат хорошо применять людям, у которых имеется сопутствующая сердечно-сосудистая патология и применять его надо длительно по 2 дозы 3-4 раза в день. При такой схеме применения он оказывает хорошее действие.
Это ипратропия бромид. Он действует не на бета-рецепторы, а на так называемые холинергические рецепторы, поэтому действие его проявляется лишь через 30-40 минут после ингаляции. Больной, ожидающий от применения ипратропия бромида сиюминутного эффекта, может решить, что лекарство не действует. Это не так. Препарат хорошо применять людям, у которых имеется сопутствующая сердечно-сосудистая патология и применять его надо длительно по 2 дозы 3-4 раза в день. При такой схеме применения он оказывает хорошее действие. Длительно их нежелательно принимать, т.к. тоже может быть отрицательное действие на сердечно-сосудистую систему.
Длительно их нежелательно принимать, т.к. тоже может быть отрицательное действие на сердечно-сосудистую систему. Это так называемые лечебные препараты (препараты базисной терапии). Они делятся на две большие группы – негормональные ингаляторы и гормональные ингаляторы.
Это так называемые лечебные препараты (препараты базисной терапии). Они делятся на две большие группы – негормональные ингаляторы и гормональные ингаляторы. Применение терапевтических доз гормональных ингаляторов абсолютно безопасно, т.к. лекарства действуют только местно, практически не оказывая системного действия. Ингаляционные стероиды относятся к профилактическим противовоспалительным средствам, они предназначены для ежедневного применения и не эффективны при приступе удушья.
Применение терапевтических доз гормональных ингаляторов абсолютно безопасно, т.к. лекарства действуют только местно, практически не оказывая системного действия. Ингаляционные стероиды относятся к профилактическим противовоспалительным средствам, они предназначены для ежедневного применения и не эффективны при приступе удушья.
 У них есть побочное действие – сухой кашель. Если астма у больного протекает с кашлем, то эти лекарства лучше не принимать и заменить на другие.
У них есть побочное действие – сухой кашель. Если астма у больного протекает с кашлем, то эти лекарства лучше не принимать и заменить на другие.
 Для этого использует прибор, который придумал английский доктор и назвал пикфлоуметр. Это небольшие и легкие приборы, которые удобно транспортировать. Основное проявление бронхиальной астмы – сужение бронхов. Однако этот признак может то проявляться и усиливаться, то ослабевать и даже полностью исчезать. Как и при гипертонии, когда давление может периодически повышаться или снижаться. Чтобы следить за давлением каждый гипертоник имеет прибор – тонометр. Тогда в любой момент, измерив давление, он видит – надо или не надо принимать лекарства, и тем самым может предотвратить обострение болезни. У больных бронхиальной астмой есть свой прибор, позволяющий контролировать состояние. Это пикфлоуметр ( от английского «peak flow meter») – измеритель пиковой (максимально большой) объемной скорости, с которой человек может выдохнуть воздух из легких. Пиковая скорость выдоха (ПСВ) говорит о том, насколько открыты ваши бронхи. Во время приступа астмы бронхи сужаются, скорость движения воздуха уменьшается и значение ПСВ падает.
Для этого использует прибор, который придумал английский доктор и назвал пикфлоуметр. Это небольшие и легкие приборы, которые удобно транспортировать. Основное проявление бронхиальной астмы – сужение бронхов. Однако этот признак может то проявляться и усиливаться, то ослабевать и даже полностью исчезать. Как и при гипертонии, когда давление может периодически повышаться или снижаться. Чтобы следить за давлением каждый гипертоник имеет прибор – тонометр. Тогда в любой момент, измерив давление, он видит – надо или не надо принимать лекарства, и тем самым может предотвратить обострение болезни. У больных бронхиальной астмой есть свой прибор, позволяющий контролировать состояние. Это пикфлоуметр ( от английского «peak flow meter») – измеритель пиковой (максимально большой) объемной скорости, с которой человек может выдохнуть воздух из легких. Пиковая скорость выдоха (ПСВ) говорит о том, насколько открыты ваши бронхи. Во время приступа астмы бронхи сужаются, скорость движения воздуха уменьшается и значение ПСВ падает.
 Пикфлоуметр может помочь выяснить, что именно приводит к ухудшению состояния. Это может быть физическая нагрузка, контакт с аллергеном, стрессовая ситуация и т.д. Следя за изменениями ПСВ, можно исключить факторы, вызывающие ухудшение состояния.
Пикфлоуметр может помочь выяснить, что именно приводит к ухудшению состояния. Это может быть физическая нагрузка, контакт с аллергеном, стрессовая ситуация и т.д. Следя за изменениями ПСВ, можно исключить факторы, вызывающие ухудшение состояния.

 Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.
Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т. к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты:
к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты: Для детей в комплекте компрессорных небулайзеров предусмотрены маски.
Для детей в комплекте компрессорных небулайзеров предусмотрены маски. Для лечения бронхиальной астмы небулайзеры стали использовать 1930годы. При бронхиальной астме наиважнейшим является использование небулайзеров, которые позволяют доставить лекарственный препарат к очагу воспаления в бронхах. Небулайзер позволяет получить аэрозоль лекарственного препарата необходимой дисперсности. По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером. Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам.
Для лечения бронхиальной астмы небулайзеры стали использовать 1930годы. При бронхиальной астме наиважнейшим является использование небулайзеров, которые позволяют доставить лекарственный препарат к очагу воспаления в бронхах. Небулайзер позволяет получить аэрозоль лекарственного препарата необходимой дисперсности. По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером. Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты:
Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты: бронхорасширяющие лекарства — фенотерол, сальбутамол, беродуал в форме готового раствора. Преимущество бронхолитиков в растворах перед аэрозольными ингаляторами в том, что первый создает существенно большие концентрации в мелких бронхах. Кроме того, для эффективного действия баллонного ингалятора, необходимо задерживать дыхание после ингаляции на 10 сек., что практически невозможно в период приступа. При использовании небулайзера необходимость в этом отпадает в силу создания непрерывного потока аэрозоля с продолжительностью ингаляции 5-7 мин. Особенно важно это свойство в лечении детской астмы, когда невозможно заставить ребенка правильно выполнить технику ингаляции дозированного аэрозоля. Для детей в комплекте компрессорных небулайзеров предусмотрены маски.
бронхорасширяющие лекарства — фенотерол, сальбутамол, беродуал в форме готового раствора. Преимущество бронхолитиков в растворах перед аэрозольными ингаляторами в том, что первый создает существенно большие концентрации в мелких бронхах. Кроме того, для эффективного действия баллонного ингалятора, необходимо задерживать дыхание после ингаляции на 10 сек., что практически невозможно в период приступа. При использовании небулайзера необходимость в этом отпадает в силу создания непрерывного потока аэрозоля с продолжительностью ингаляции 5-7 мин. Особенно важно это свойство в лечении детской астмы, когда невозможно заставить ребенка правильно выполнить технику ингаляции дозированного аэрозоля. Для детей в комплекте компрессорных небулайзеров предусмотрены маски.
 По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером. Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы.
По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером. Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты:
Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты: , что практически невозможно в период приступа. При использовании небулайзера необходимость в этом отпадает в силу создания непрерывного потока аэрозоля с продолжительностью ингаляции 5-7 мин. Особенно важно это свойство в лечении детской астмы, когда невозможно заставить ребенка правильно выполнить технику ингаляции дозированного аэрозоля. Для детей в комплекте компрессорных небулайзеров предусмотрены маски.
, что практически невозможно в период приступа. При использовании небулайзера необходимость в этом отпадает в силу создания непрерывного потока аэрозоля с продолжительностью ингаляции 5-7 мин. Особенно важно это свойство в лечении детской астмы, когда невозможно заставить ребенка правильно выполнить технику ингаляции дозированного аэрозоля. Для детей в комплекте компрессорных небулайзеров предусмотрены маски.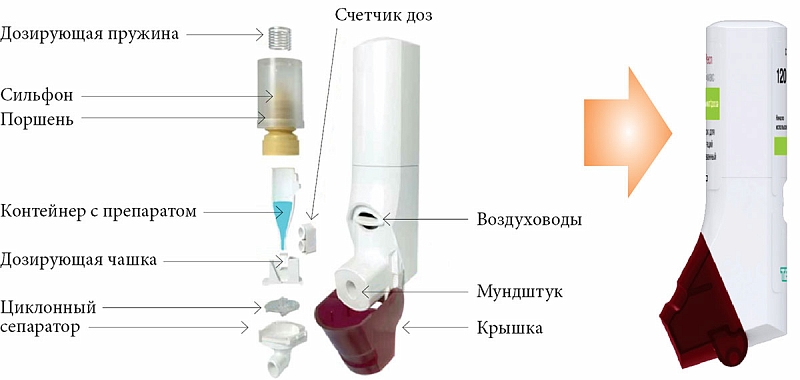 В 1938г. появился ручной балонный ингалятор, по типу парфюмерного распылителя. Для лечения бронхиальной астмы небулайзеры стали использовать 1930годы. При бронхиальной астме наиважнейшим является использование небулайзеров, которые позволяют доставить лекарственный препарат к очагу воспаления в бронхах. Небулайзер позволяет получить аэрозоль лекарственного препарата необходимой дисперсности. По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером. Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий.
В 1938г. появился ручной балонный ингалятор, по типу парфюмерного распылителя. Для лечения бронхиальной астмы небулайзеры стали использовать 1930годы. При бронхиальной астме наиважнейшим является использование небулайзеров, которые позволяют доставить лекарственный препарат к очагу воспаления в бронхах. Небулайзер позволяет получить аэрозоль лекарственного препарата необходимой дисперсности. По сути, небулайзер — это тот же ингалятор, производящий аэрозоль с заданными параметрами частиц препарата. Проникновение лекарства в самые маленькие бронхи затруднено при применении обычных методов лечения, поэтому и возникает надобность подготовки аэрозоля с минимальным размером. Небулайзер имеет различные способы получения аэрозолей. Существуют небулайзеры ультразвуковые и компрессорные. Оба имеют свои особенности, достоинства и недостатки. Отличаются модели по стоимости и способу получения аэрозоля. Ультразвуковые имеют меньшие размеры, работают тише, но не могут быть использованы для распыления и суспензий. Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой.
Компрессорные небулайзеры не имеют ограничений по применяемым препаратам. Но вместе с тем они имеют значительно большие размеры, требуют стационарного питания от сети и шумнее ультразвуковых. Принцип действия ингаляторов и небулайзеров довольно прост. Лекарственный препарат в виде раствора или взвеси помещают в емкость для ингаляции. Небулайзеры позволяют снимать симптомы заболевания или купировать приступы. Время ингаляции лекарственного препарата с помощью небулайзера от 7 до 15 минут. Небулайзер удобен для использования у детей, пожилых больных и людей, которые не могут научиться правильно ингалировать дозированные аэрозольные ингаляторы. Через небулайзер нельзя ингалировать масляные растворы, отвары и настои трав, эуфиллин, димедрол и им подобные средства, т.к. они не имеют местного действия. Для приготовления растворов для ингаляций нужно использовать 0,9% хлорида натрия (физиологический раствор) в качестве растворителя. Не следует пользоваться водопроводной (даже кипяченой) водой. Через небулайзер используют следующие препараты:
Через небулайзер используют следующие препараты: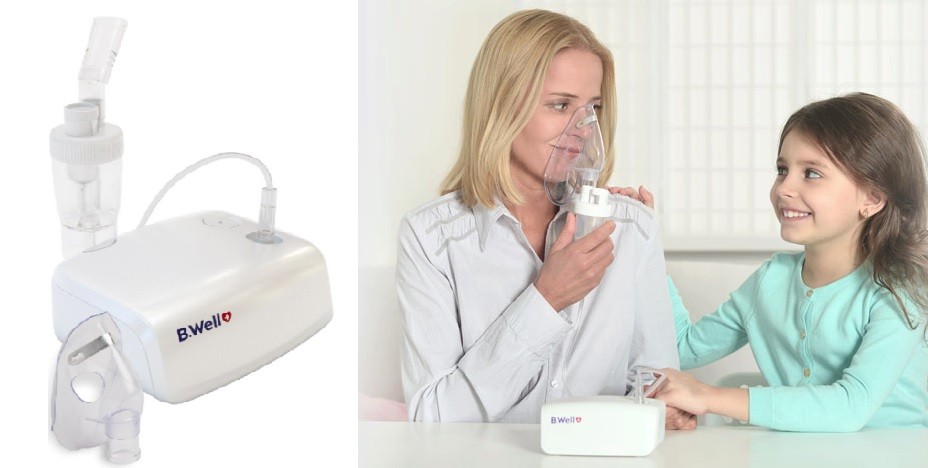 Подключите его к заземленной (трехконтактной) электрической розетке.
Подключите его к заземленной (трехконтактной) электрической розетке. Это позволит лекарству проникнуть в дыхательные пути.
Это позволит лекарству проникнуть в дыхательные пути. При необходимости протрите чистой влажной тканью.
При необходимости протрите чистой влажной тканью.

 Будесонид (Pulmicort Respules) является примером.
Будесонид (Pulmicort Respules) является примером. Тесты включают спирометрию и бронхопровокационные тесты.
Тесты включают спирометрию и бронхопровокационные тесты.