Коронавирус: почему молодых, спортивных людей болезнь не отпускает так долго? Заметки врача
Автор фото, Molly Williams
Подпись к фото,До болезни Молли Уильямс могла приседать со штангой весом 150 кг
Через четыре месяца после начала пандемии коронавируса болезнь по-прежнему продолжает удивлять врачей. И один из неприятных сюрпризов, которые она преподнесла, — продолжительность симптомов заболевания у некоторых пациентов. У доктора Джона Райта из Брэдфордского института медицинских исследований (BRI) оказалось сразу две таких пациентки: это молодые женщины, которые через несколько недель после начала заболевания продолжают жаловаться на усталость и одышку. Вот его рассказ.
Врач из соседней больницы, 27-летняя Амира Валли не может отдышаться, преодолев всего один лестничный пролет.
34-летняя физиотерапевт из нашей больницы по имени Молли Уильямс вообще всегда была превосходным атлетом, но теперь она говорит, что одышка стала ее постоянным спутником. К тому же она стала часто испытывать приступы сильного волнения и проблемы с памятью.
К тому же она стала часто испытывать приступы сильного волнения и проблемы с памятью.
Обе они заболели коронавирусом еще три месяца назад.
В марте мы знали о коронавирусе слишком мало. Мы полагали, что это сугубо респираторное заболевание, однако позже оказалось, что оно затрагивает практически все органы. Мы исходили из того, что нам придется полагаться на инвазивную вентиляцию легких (ИВЛ) в условиях реанимационных отделений, однако как выяснилось, неинвазивная вентиляция (НИВЛ) в стационаре на раннем этапе намного эффективнее.
Мы также думали, что, поздравив с выздоровлением от этого острого инфекционного заболевания пациентов, покидающих больницу, мы больше с ними не встретимся.
Но четыре месяца спустя новый враг стал нашим старым и время от времени, кажется, единственным врагом.
Нам также стало известно о долгосрочных последствиях этого недуга для пациентов — причем не только тех, кто оказался в больнице, но и тех, кто лечился дома и вроде бы справился с острой формой заболевания — но лишь затем, чтобы потом страдать от возвращающихся или не прекращающихся симптомов.
В результате пациенты, переболевшие несколько месяцев назад, по-прежнему не могут вернуться к нормальной жизни.
Автор фото, John Wright
Подпись к фото,Доктор Амира Валли и доктор Пол Уитакер
Из предыдущего врачебного опыта мы знали, что почти у половины переболевших тяжелым острым респираторным синдромом (SARS), схожим с коронавирусом, эпидемия которого разразилась в 2003 году, развилась хроническая усталость или иные долговременные симптомы. Так что ни для кого не должно быть сюрпризом, что зловредный потомок того вируса, Sars-CoV2, унаследует многие скверные черты своего предшественника.
Мы получаем все больше обращений от пациентов и их лечащих врачей с просьбами о помощи.
Некоторые продолжают страдать от первичных симптомов вроде боли в груди и одышки. У других возникли новые симптомы — головные боли, потеря памяти, проблемы со зрением. У многих развилась депрессия и тревожность. Большинство жалуется на постоянную усталость, и все хотят вернуться к нормальной прежней жизни. Они поспешили отпраздновать выздоровление от Covid-19, но теперь их гложет сомнение и нарастает чувство отчаяния.
Они поспешили отпраздновать выздоровление от Covid-19, но теперь их гложет сомнение и нарастает чувство отчаяния.
В первую неделю болезни у Амиры Валли были лишь слабые симптомы: головная боль, саднящее горло, небольшая температура. К концу недели она уже думала, что худшее позади, но новая неделя принесла одышку, и теперь эта одышка никуда не уходит.
«Особенно тяжело мне даются лестницы. После одного пролета пульс подскакивает до 140. Прошлая неделя выдалась особенно тяжелой, я не могла заснуть, потому что мне не хватало воздуха, и я ощущаю себя крайне измотанной», — жалуется Амира.
К этому, по ее словам, добавилось еще и нарастающее чувство тревоги.
Рентгеноскопия грудной клетки при этом не показывает никаких аномалий, и при прослушивании тоже все в норме. Но что-то все же не так, и мы постараемся докопаться до корня проблемы.
Автор фото, John Wright
Подпись к фото,Молли (вторая слева) и ее коллеги-физиотерапевты направляются в отделение с больными Covid-19. Фото сделано незадолго до того, как сама Молли заболела
Фото сделано незадолго до того, как сама Молли заболела
Физиотерапевт Молли Уильямс добровольно вызвалась работать с больными коронавирусом, и скорее всего сама заразилась в больнице.
В юности она была успешной гимнасткой, а потом занялась кроссфитом (комплексная система упражнений, включающая элементы легкой и тяжелой атлетики) и даже вошла в двадцатку лучших спортсменов Британии. Однако теперь и она испытывает проблемы с одышкой.
«Раньше мой пульс в состоянии покоя был 50 ударов в минуту, а теперь — около 90, — говорит Молли. — У меня начинается одышка даже когда я говорю, мышцы ног невероятно устают, а при ходьбе мой пульс учащается до 133 ударов».
По словам Молли, у нее возникает неконтролируемое желание плакать, и она невероятно переживает по любому поводу. К тому же у нее начались проблемы с памятью.
«Я постоянно всё забываю — по многу раз повторяю одно и то же, но голова не в состоянии удерживать информацию. Я пытаюсь и не могу вспомнить нужное слово. Мне теперь приходится все записывать, чтобы не забыть», — говорит она.
Я пытаюсь и не могу вспомнить нужное слово. Мне теперь приходится все записывать, чтобы не забыть», — говорит она.
«У меня в прошлом не было никаких проблем со здоровьем, и мне очень тяжело пережить такой удар».
Автор фото, Molly Williams
Подпись к фото,В детстве Молли Уильямс занималась гимнастикой
Однако мы до сих пор не понимаем, почему у этих пациентов возникли такие долгосрочные проблемы.
Возможно, вирус скрывается где-то у них в организме и вызывает эти непреходящие симптомы, как это бывает у переболевших эболой. Некоторые наши пациенты дают положительный результат на вирус и через несколько недель после того, как они заразились.
Возможно, это связано с тем, что реагент находит остаточные фрагменты вирусной РНК. Если это так, то не исключено, что эти фрагменты РНК вызывают продолжительную реакцию имунной системы, что и объясняет эти сохраняющиеся симтомы.
Однако более вероятно, что пациенты с затяжными симптомами испытывают более сильную реакцию иммунной системы на первоначальное заражение, на которую накладывается ущерб, причиненный инфекцией их легким и другим органам.
Наша задача как врачей и исследователей заключается в том, чтобы выяснить, что же на самом деле вызывает все эти долгосрочные эффекты, а потом разработать курс лечения, который помог бы этим и другим пациентам, у которых развилось тяжелое постинфекционное утомление.
Это малоизученная тема исследований, поскольку найти ответы здесь очень непросто. Однако Covid-19 стал невероятным научным катализатором, и внимание, прикованное к пациентам с долгосрочными симптомами, может приблизить понимание этих процессов.
Записки с передовой
Автор фото, Tom Lawton
Профессор-эпидемиолог Джон Райт возглавляет Брэдфордский институт медицинских исследований. Он — ветеран борьбы с эпидемиями холеры, эболы и СПИДа в странах тропической Африки.
Мой коллега доктор Пол Уитакер по просьбе пациентов создал первую клинику для тех, кто переболел ковидом.
Согласно первоначальному плану мы должны были наблюдать пациентов, переболевших коронавирусом, в течение 12 недель после их выписки из больницы.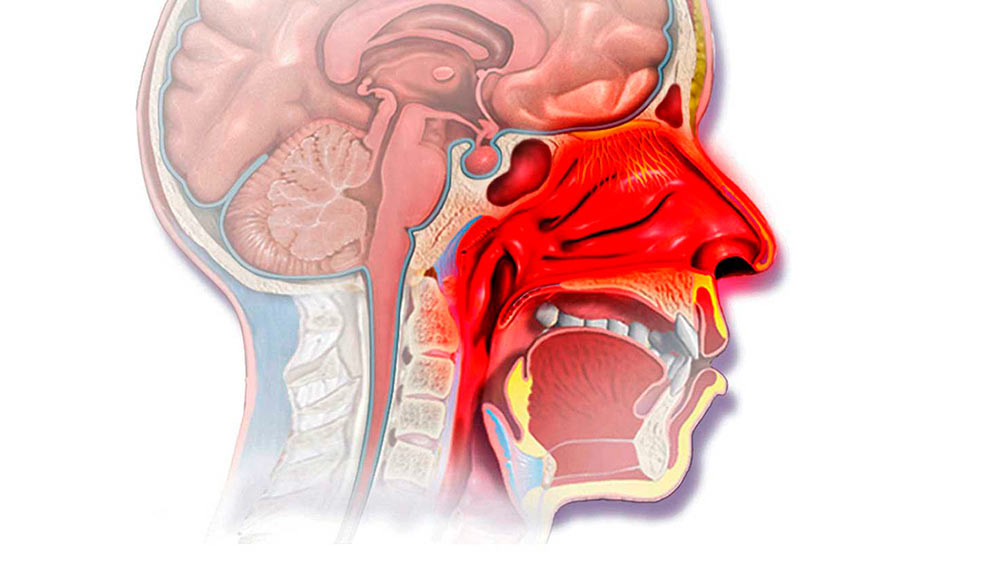 Однако очень скоро стало понятно, что некоторые из тех, кто нуждался в стационарном лечении, полностью вернулись к нормальной жизни, в то время как некоторые их тех, кто не лечился в больнице, такие как Амира и Молли, по-прежнему чувствуют себя плохо.
Однако очень скоро стало понятно, что некоторые из тех, кто нуждался в стационарном лечении, полностью вернулись к нормальной жизни, в то время как некоторые их тех, кто не лечился в больнице, такие как Амира и Молли, по-прежнему чувствуют себя плохо.
Поэтому теперь мы принимаем в нашу клинику людей и по направлению лечащих врачей.
Когда люди попадают к нам в клинику, мы делаем рентген грудной клетки, проверяем функцию легких и опорно-двигательной системы и просим заполнить несколько анкет. Тем, у кого тяжелые симптомы, могут предложить сделать эхокардиограмму (УЗИ сердца), компьютерную томографию и расширенную проверку легких.
«Если говорить о людях, переболевших Covid-19, но так и не вернувшихся пока к нормальной жизни, я думаю, что мы видим лишь верхушку айсберга. Каждую неделю я получаю по три-четыре звонка от терапевтов, которые объясняют, что наблюдают пациента, который переболел коронавирусом пару месяцев назад, но все еще проявляет симптомы заболевания», — говорит Пол Уитакер.
«В нашей клинике скоро появится диетолог, физиотерапевт, и нам также понадобится немалая поддержка психологов, поскольку у пациентов возникают не только кардиореспираторные осложнения, но также развивается постстравматическое стрессовое расстройство и депрессия, неврологические проблемы и синдром хронической усталости».
«Поэтому очень важно поддержать их, предложить им программы психологической поддерджки и реабилитации. К тому же нам нужно точно знать, что работает, а что — нет».
По словам консультанта-психолога Роба Уитакера, на переболевших коронавирусом часто накатывают волны беспричинного желания плакать, а это может свидетельствовать о наступлении когнитивных расстройств — таких как проблемы с памятью у Молли.
«Однако в настоящий момент очень трудно сказать, что из этого связано с эмоциями и утомлением, а что имеет физиологическую природу. Судить об этом пока еще слишком рано».
Бесконечный насморк — аллергический ринит
В случаях, когда простудные симптомы — воспаление полости носа и насморк — долго не проходят, возникают в определенных обстоятельствах или в конкретное время года, нельзя исключать аллергический ринит. О симптоматике аллергического ринита, его диагностике и лечении читайте в статье аллерголога Premium Medical Ласмы Лапини для интернет-журнала ārsts.lv!
О симптоматике аллергического ринита, его диагностике и лечении читайте в статье аллерголога Premium Medical Ласмы Лапини для интернет-журнала ārsts.lv!
В течение жизни каждый из нас болеет инфекциями верхних дыхательных путей, для которых характерен заложенный или текущий нос, чихание, вялость и сниженная трудоспособность. Насморк, как правило, длится 7-10 дней, а потом симптомы вирусной инфекции уходят, а самочувствие улучшается, и мы забываем о связанном с болезнью дискомфорте. Но что делать, если симптомы воспаления носа длительные, повторяются каждый год примерно в одно и то же время, вообще не проходят или их провоцирует контакт с животными либо пребывание в пыльном помещении?
Что такое аллергический ринит?
Аллергический ринит — это воспаление носа и пазух, которое вызвано аллергенами. Его распространение в популяции в зависимости от географического региона составляет от 10% до 40%. Эта болезнь — не плод человеческого воображения, а возникшая в результате изменений в работе иммунной системы слишком активная ответная реакция лимфоцитов Th3, что в свою очередь вызывает усиленное образование аллерген-специфических иммуноглобулинов E. По сути, это означает, что воспалительные клетки больше не распознают конкретный антиген (аллерген), а воспринимают его как чужой для организма, поэтому возникает воспалительная реакция с целью от него освободиться. При аллергическом рините аллерген активирует иммунные клетки — В-лимфоциты, они инициируют усиленный аллерген-специфический синтез, который, связываясь с поверхностными рецепторами гранулоцитов (тучные клетки, базофильные лейкоциты), повторно связывается с конкретным аллергеном, вызывает активацию и дегрануляцию упомянутых клеток, высвобождение биологически активных веществ и воспаление ( I типа, или медиируемые иммуноглобулином E аллергические реакции). Это обуславливает развитие симптомов, характерных для ранней фазы аллергического ринита — ринорею (выделения из носа), чихание и зуд в носу. Из гранулоцитов выделяются не только биологически активные вещества, но и различные воспалительные медиаторы, которые активируют другие воспалительные клетки — эозонофильные и нейтрофильные лейкоциты, моноциты и лимфоциты.
По сути, это означает, что воспалительные клетки больше не распознают конкретный антиген (аллерген), а воспринимают его как чужой для организма, поэтому возникает воспалительная реакция с целью от него освободиться. При аллергическом рините аллерген активирует иммунные клетки — В-лимфоциты, они инициируют усиленный аллерген-специфический синтез, который, связываясь с поверхностными рецепторами гранулоцитов (тучные клетки, базофильные лейкоциты), повторно связывается с конкретным аллергеном, вызывает активацию и дегрануляцию упомянутых клеток, высвобождение биологически активных веществ и воспаление ( I типа, или медиируемые иммуноглобулином E аллергические реакции). Это обуславливает развитие симптомов, характерных для ранней фазы аллергического ринита — ринорею (выделения из носа), чихание и зуд в носу. Из гранулоцитов выделяются не только биологически активные вещества, но и различные воспалительные медиаторы, которые активируют другие воспалительные клетки — эозонофильные и нейтрофильные лейкоциты, моноциты и лимфоциты.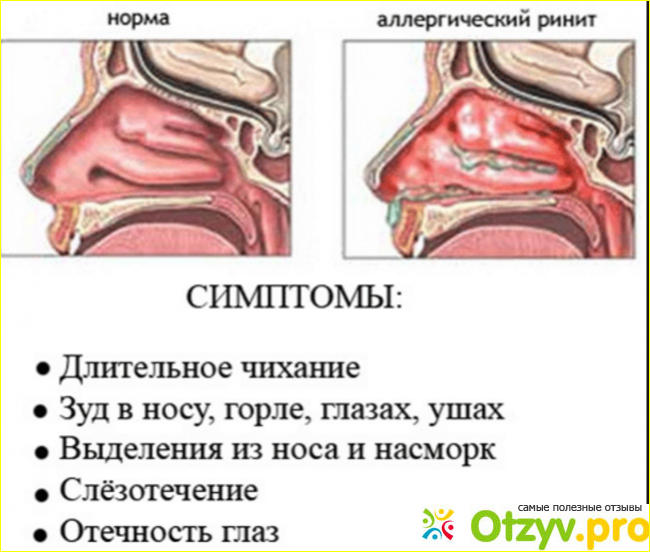
Аллергический ринит — это многофакторное заболевание, развитие которого связано с множеством разных факторов, например, наследственностью, усиленным загрязнением воздуха, измененным микробиомом ротовой полости, дыхательных путей, пищеварительного тракта, кожи и урогенитального тракта, гормональным статусом, приемом отдельных медикаментов, вредными профессиональными факторами. Однако из всего перечисленного важнейшими провоцирующими факторами являются загрязнение воздуха (промышленное и транспортное) и сигаретный дым (активное и пассивное курение), который наносит прямой вред ресничкам слизистой дыхательных путей, понижая барьерную функцию слизистой и способствуя высвобождению важных для развития аллергии воспалительных медиаторов.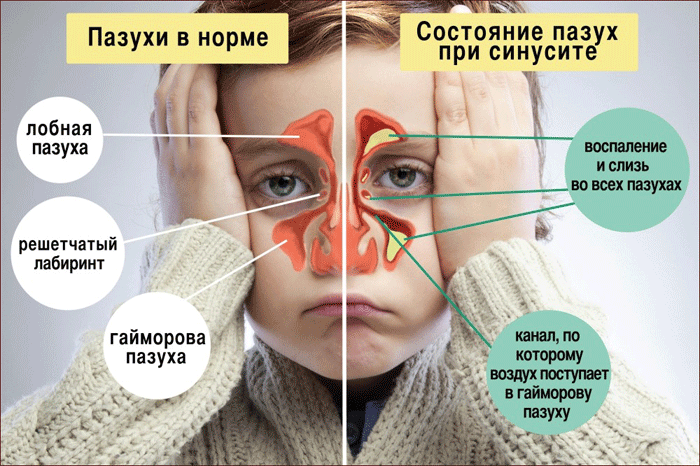
Каковы симптомы аллергического ринита?
Болезнь выражается одним или несколькими симптомами, среди которых заложенный нос, выделения из носа (ринорея), зуд в носу и чихание. Иногда могут добавиться и глазные симптомы — покраснение, зуд в глазах, слезящиеся глаза. Указанные симптомы могут быть эпизодическими или постоянными. Для эпизодического аллергического ринита характерен «текущий нос» — водянистые выделения из носа, раздражение и/или зуд в носу, осложненное дыхание через нос и суточный ритм — симптомы усиливаются днем и ослабевают ночью. В случае постоянного аллергического ринита пациенты чаще жалуются на осложненное дыхание через нос (заложенный нос), которое мешает на протяжении всего дня и ночью. У детей можно наблюдать появление синих кругов под глазами, дыхание через полуоткрытый рот, могут проявляться неосознанные повторные движения предплечьем снизу вверх, чтобы облегчить дыхание через нос.
Если болезнь не лечить, она может стать причиной вторичных заболеваний носа и пазух носа, воспаления среднего уха, воспаления глубоких дыхательных путей и кашля, заболеваний голосовых связок.
Аллергический ринит может существенно повлиять на качество жизни, так как из-за него может ухудшиться сон, способности к концентрации, возникнуть изменения в поведении. У детей может понизиться успеваемость, появиться сложности с углублением в происходящее на уроках. У взрослых болезнь может повлиять на качество работы, настроение, привести к уменьшению либидо, в отдельных случаях даже к депрессивным нарушениям.
В долгосрочной перспективе возможны три пути протекания болезни:
- симптомы могут быть изолированно только в носу и в районе пазух, с течением времени они меняются или совсем исчезают;
- болезнь начинается как изолированный острый насморк, но с течением времени к ней добавляется астма;
- болезнь начинается одновременно с астмой (в отдельных случаях астма наблюдается еще до аллергического ринита).

Аллергены, которые чаще всего вызывают аллергический ринит
Чаще всего болезнь вызывают биоаллергены, например, домашние пылевые клещи, пыльца (весной — ольха, береза, орешник, одуванчики, дуб и др.), летом — травы (тимофеевка, ежа, мятлик, в конце лета — полынь), белок домашних животных — (кошек, собак, морских свинок, хомяков, лошадей, птиц и др. — эпителий, шерсть, испражнения, пот, слюна), плесневой грибок, тараканы, грызуны.
Если говорить о вызванном продуктами питания аллергическом рините, то он чаще встречается у маленьких детей. Однако и взрослые могут почувствовать вышеупомянутые симптомы от отдельных продуктов питания и как перекрестную реакцию на гомологичные (подобные) протеины аллергeнов. Это означает, что у людей с аллергией на пыльцу может наблюдаться перекрестная аллергическая реакция на определенные продукты питания (фрукты, овощи, орехи или специи), например, если есть аллергия на березовую пыльцу, нередко наблюдается перекрестная аллергия на яблоки.
Иногда встречается аллергический ринит, вызванный профессиональными аллергенами, такими как мука, древесная и дровяная пыль, пластмасса, лаки и краски, масла и латекс.
Какие обследования нужно провести, чтобы выявить аллергический ринит?
Диагноз подтверждается на основании характерной клинической картины болезни, а также результатов тестов на аллергию. Обычно это тест с проколом кожи или определение в крови аллерген-специфического иммуноглобулина Е.
Чтобы установить аллерген, чаще всего используется тест с проколом кожи, который выполняется так — на внутреннюю поверхность предплечья пациента наносятся мелкие капли растворов аллергенов, через которые при помощи ланцета производится небольшой прокол верхнего слоя кожи. Результаты теста оцениваются через 15 минут, и он считаются позитивными, если наблюдается папула (волдырь) на 3 мм больше, чем при отрицательном тесте, и полученные результаты подтверждают жалобы пациента.
Если результаты тестов на коже неоднозначны или по каким-то обстоятельствам не могут быть проведены, например, пациент перед тестом принимал антигистаминные препараты (от аллергии — их прием, если возможно, нужно прекратить по крайней мере за семь дней до визита к аллергологу), кожные тесты дают негативный результат или полученные результаты не совпадают с жалобами пациента, недоступен раствор конкретного аллергена, то можно провести серологическую диагностику — установить уровень аллерген-специфического иммуноглобулина Е в крови. Этот тест также оценивает врач с учетом предоставленной пациентом информации о течении болезни.
В последние годы все чаще применяется молекулярная диагностика аллергенов. При помощи этого теста устанавливается концентрация аллерген-специфическых иммуноглобулинов Е в соотношении с конкретными молекулами аллергенов, что является важной информацией при планировании иммунотерапии, а также помогает оценить перекрестные реакции у полисенсибилизированных пациентов (80–85% пациентов сенсибилизированы к нескольким аллергенам) и установить основной аллерген, вызывающий болезнь.
Тест на эозонофильные лейкоциты в мазке из полости носа выполняется в том случае, если есть сомнения в диагнозе «аллергический ринит» или же кожные либо серологические тесты не дали убедительных результатов. Материал для исследования (слизь) получают при помощи ватной палочки, которая вводится глубоко в полость носа, и помещают на предметное стекло, которое отправляется в лабораторию. В лаборатории врач методом световой микроскопии, предварительно окрасив материал, смотрит, есть ли в образце характерные для аллергического воспаления клетки (эозонофильные лейкоциты).
К назальной провокации прибегают в тех случаях, когда у пациента с обоснованными подозрениями на конкретный аллерген результаты кожного теста либо серологического исследования сомнительны или негативны, а также чтобы объективно оценить эффективность аллерген-спефицической иммунотерапии. Во время теста проверяемый аллерген вводится в полость носа, как правило, в виде аэрозоля. Затем оценивается развитие клинических симптомов и изменения воздушного потока в носу (риноманометрия). Это пока единственный метод, позволяющий диагностировать локальный аллергический ринит, что очень важно, так как примерно 47% пациентов с острым ринитом устанавливается диагноз неаллергического ринита.
Это пока единственный метод, позволяющий диагностировать локальный аллергический ринит, что очень важно, так как примерно 47% пациентов с острым ринитом устанавливается диагноз неаллергического ринита.
В аналогичных случаях проводится тест конъюнктивной провокации, когда подозрительный аллерген капается на конъюнктиву, а затем врач оценивает, возникают ли характерные признаки аллергического воспаления.
В свою очередь тест неспецифической реактивности бронхов выполняется пациентам с подозрением на астму. Это дыхательный тест, который показывает повышенную чувствительность бронхов к используемому в тесте раздражителю (метахолину), что выражается в патологическом уменьшении потока воздуха в дыхательных путях — это определяется методом спирографии.
Если случай неоднозначный и есть подозрения, что жалобы связаны с каким-то другим заболеванием, аллерголог может направить пациента к другим специалистам, например, к отоларингологу, пульмонологу или гастроэнтерологу.
Как лечат аллергический ринит?
В основе лечения аллергического ринита, как и других аллергических заболеваний, лежит элиминация «виновного» аллергена, что по своей сути означает устранение соприкосновения с аллергеном, вызывающим болезнь. В рамках возможностей нужно постараться уменьшить концентрацию аллергена в окружающей среде, поэтому аллерголог даст точные указания о том, как избегать контакта с возбудителем болезни.
В рамках возможностей нужно постараться уменьшить концентрацию аллергена в окружающей среде, поэтому аллерголог даст точные указания о том, как избегать контакта с возбудителем болезни.
Очень важно полоскать нос солевыми растворами, например, купленными в аптеке изотоническими солевыми растворами, так как во время полоскания слизистая оболочка носа освобождается от аллергенов. Важно также увлажнять слизистую оболочку носа, для чего есть специальные аэрозоли, которые теперь можно купить и в латвийских аптеках.
Чтобы устранить беспокоящие симптомы, врач в зависимости от степени тяжести заболевания может применить медикаментозную терапию. Это могут быть различные антигистаминные препараты в виде таблеток, капель или аэрозолей для носа, лекарства, уменьшающие заложенность носа, противовоспалительные средства, например, интраназальные кортикостероидные растворы, кромоны или антилейкотриены, принимаемые перорально.
В наши дни все чаще применяется аллерген-специфическая иммунотерапия. Через эту терапию можно повлиять на работу иммунной системы и вызвать иммунную толерантность к аллергенам, вызывающим болезнь.
Через эту терапию можно повлиять на работу иммунной системы и вызвать иммунную толерантность к аллергенам, вызывающим болезнь.
Различаются два вида аллерген-специфической иммунотерапии — субкутанную и сублингвальную. Оба метода используют специфические вакцины, содержащие один или несколько аллергенов, вводимые по определенной схеме с постепенным увеличением дозы. При субкутанной инмунотерапии аллерген в виде инъекции вводится под кожу, аналогично тому, как делается вакцинация от инфекционных заболеваний. При сублингвальной иммунотерапии аллерген вводится под язык в виде капель, аэрозоля или таблеток. Аллерген-специфическую иммунотерапию подбирает и ведет аллерголог, она длится 3-5 лет. Несмотря на ее продолжительность, клиенты охотно выбирают этот вид терапии, так как она уже в течение нескольких месяцев может значительно уменьшить симптомы аллергии, а также потребность в других медикаментах против аллергии. Важно то, что терапия предотвращает прогрессирование аллергической болезни, возникновение астмы и сенсибилизацию к другим аллергенам.
Если из-за аллергического воспаления возникли изменения слизистой носа, например, гиперплазия или полипоз, иногда может потребоваться хирургическое вмешательство, когда лишние ткани ликвидируются во время операции.
Как уменьшить риск возникновения аллергического ринита?
В случае аллергических заболеваний различают первичную и вторичную профилактику.
Первичная профилактика должна соблюдаться уже в период планирования и ожидания ребенка. Важнейшая мера — отказ от курения (активного и пассивного) и употребления (вдыхания) других никотинсодержащих продуктов. Научно доказано, что у матерей, куривших во время беременности, рождаются дети с намного худшими функциональными характеристиками легких. Эти дети в первый год жизни немного чаще болеют инфекциями дыхательных путей, для которых характерен кашель с хрипами.
Иногда во время беременности у женщин возникает вопрос, уменьшится ли риск развития аллергических заболеваний, если соблюдать гипоаллергенную диету. Отвечая на этот вопрос, следует подчеркнуть, что исследования не показали, что соблюдение гипоаллергенной диеты оберегает ребенка от сенсибилизации к аллергенам. Скорее соблюдение такой диеты повредит самой беременной и ребенку. То, что будущие матери могут дополнительно делать – это забота о сбалансированном питании во время беременности, оптимальном уровне витамина D, употребление рыбьего жира, так как исследования доказали его вклад в уменьшение риска аллергических заболеваний. Молодым матерям рекомендуется кормить младенца грудью и своевременно (с четырех месяцев) начинать прикорм.
Отвечая на этот вопрос, следует подчеркнуть, что исследования не показали, что соблюдение гипоаллергенной диеты оберегает ребенка от сенсибилизации к аллергенам. Скорее соблюдение такой диеты повредит самой беременной и ребенку. То, что будущие матери могут дополнительно делать – это забота о сбалансированном питании во время беременности, оптимальном уровне витамина D, употребление рыбьего жира, так как исследования доказали его вклад в уменьшение риска аллергических заболеваний. Молодым матерям рекомендуется кормить младенца грудью и своевременно (с четырех месяцев) начинать прикорм.
Учитывая, что пищеварительный тракт является одним из важнейших органов иммунной системы, для профилактики аллергических заболеваний рекомендуется улучшать микрофлору кишечника, принимая пробиотики.
Многие годы пациентам рекомендовали избегать вдыхания аллергенов, например, связанных с кошками и собаками, однако, как показывают последние данные, раннее соприкосновение с домашними животными скорее предотвратит возникновение аллергии, чем полный отказ от него. Однако, если аллергия уже развилась, лучше не держать животных в жилых помещениях, а также попытаться уменьшить количество пылевых клещей в окружающей среде, потому что от этого болезнь может прогрессировать.
Однако, если аллергия уже развилась, лучше не держать животных в жилых помещениях, а также попытаться уменьшить количество пылевых клещей в окружающей среде, потому что от этого болезнь может прогрессировать.
Вторичная профилактика состоит в том, чтобы задержать прогрессирование имеющегося аллергического заболевания. По сути, это избежание аллергена или меры по уменьшению концентрации аллергена в помещениях, а также соответствующая фармакотерапия. Однако м самые лучшие результаты в профилактике аллергического ринита и астмы дает аллерген-специфическая иммунотерапия с прививками от аллергии, по необходимости комбинируемая с медикаментозной терапией.
Задать вопрос аллергологу — Вопросы и ответы
Здравствуйте, Юлия!Всегда сложно отвечать незнакомым, не-своим пациентам, потому что нет общего языка, так что постараюсь Вас не разочаровать:
1) Лактазная недостаточность — состояние, не относящееся к пищевым аллергиям, неплохо компенсируется снижением доли молочного сахара ( лактозы) в суточном рационе человека. Соответственно, неприятные симптомы (газы, колики, «как бы запоры» при том, что стул жидкий, пенистый, зеленый, с резким кислым запахом) проходят у малышей, когда молоко замещается прикормами или когда к каждой порции молока добавляют фермент-лактазу. Многие взрослые тоже имеют проблемы с лактозой и недостаточностью лактазы, находя интуитивный выход — «нелюбовь» к пресному молоку, сливкам, мороженому и т.п., при этом обычно могут позволить себе кисло-молочные продукты.
Соответственно, неприятные симптомы (газы, колики, «как бы запоры» при том, что стул жидкий, пенистый, зеленый, с резким кислым запахом) проходят у малышей, когда молоко замещается прикормами или когда к каждой порции молока добавляют фермент-лактазу. Многие взрослые тоже имеют проблемы с лактозой и недостаточностью лактазы, находя интуитивный выход — «нелюбовь» к пресному молоку, сливкам, мороженому и т.п., при этом обычно могут позволить себе кисло-молочные продукты.
2) Если к 3м годам у малыша есть не только симптомы со стороны ЖКТ ( см п.1), но и некие проявления «аллергии на молочку и говядину-телятину-оленину», то вероятно, речь идет о дерматите или аллергическом рините или астме или анафилаксии (они могут сочетаться или сменять друг друга) и об аллергии на молочные белки ( а не сахара). Здесь механизм реакций — иммунный, иногда — связанный со специфическими IgE ( и этот вариант наиболее неприятный, опасный, не склонный проходить с возрастом), иногда — нет ( обусловленный не-IgE-механизмами, а например, клеточными механизмами аллергии). Вывод: нужно аллергообследование и обсуждение результатов с врачом, который Вашего ребенка знает и ведет. Заветная «справка, которую требует садик» может быть ка краз итогом такого визита к доктору.
Вывод: нужно аллергообследование и обсуждение результатов с врачом, который Вашего ребенка знает и ведет. Заветная «справка, которую требует садик» может быть ка краз итогом такого визита к доктору.
3) Наиболее информативно и точно отвечает на вопрос, действительно ли за симптомами скрывается IgE-механизм аллергии, отвечает ИммуноКАП или Иммулайт к молоку коровы и козы, казеину, говядине и к сое — f 2. f300. f78. f 27. f14 ( это шифр обследований). Надеюсь, что в Вашем городе такое тестирование доступно.
4) Лечение дерматита. ринита. астмы не исчерпывается одной лишь рекомендацией»исключить виновный и перекрестные с ним продукты». Поэтому имеет смысл найти такого врача, который расскажет, посоветует, научит и вдохновит Вас на большее ради здоровья сына или дочки. Пусть у маленького человека будет большая группа поддержки!
Температура при прорезывании зубов: причины, продолжительность
При прорезывании зубов детский организм испытывает сильный стресс и реагирует на это повышенной температурой. Чтобы не спутать обычную простуду и температуру при прорезывании, нужно знать, что именно происходит, когда режутся зубки.
Чтобы не спутать обычную простуду и температуру при прорезывании, нужно знать, что именно происходит, когда режутся зубки.
Причина повышения температуры при прорезывании
Температура возникает не просто так. Детский организм так реагирует на появившееся воспаление десны, через которую вскоре вылезет зуб. В это время иммунитет на месте будущего зуба снижается, и начинают активизироваться различные микроорганизмы, которые также вызывают температуру.
До года прорезывание зубов проходит более-менее спокойно и не доставляет сильных неудобств, а вот после года, когда начинают прорезываться клыки, которым нужно больше времени для появления, малыш может испытывать болевые ощущения, сопровождающиеся температурой, вплоть до нескольких недель.
Часто температура поднимается не из-за воспаления десны, а из-за проникших в организм вирусов или инфекции вследствие пониженного иммунитета. Организм с её помощью борется с ними, ведь они не способны существовать при высокой температуре, поэтому погибают.
Насколько может подняться температура?
Насколько сильно поднимется температура, индивидуально для каждого организма. В норме она может варьироваться от 37,5 до 38,5 градусов. Необходимо измерять температуру каждые полчаса или час, ведь у маленьких детей она может подняться очень быстро, потому что их организм ещё неспособен правильно выполнять теплообмен.
В случае если температура начала достигать значения в 39 градусов, то необходимо немедленно вызвать скорую помощь, ведь это может означать появление различных осложнений.
Продолжительность
Независимо от приводимых примеров, все организмы реагируют по-разному, поэтому у разных детей всё может развиваться по своему сценарию. Обычно температура держится 2-3 дня и пропадает тогда, когда прорезывается зуб. Бывают и случаи, когда температура длится и 5, и даже 7 дней, а также температура может подняться и через несколько часов пропасть совсем.
Как бы то ни было, врача всё равно нужно вызвать для осмотра малыша. Чтобы исключить осложнения и ряд других заболеваний, чтобы в случае чего начать их лечить как можно раньше.
Чтобы исключить осложнения и ряд других заболеваний, чтобы в случае чего начать их лечить как можно раньше.
Какие бывают симптомы помимо повышенной температуры?
Температура является не единственным признаком прорезывания зубов. Параллельно может присоединиться насморк вследствие распространения отёка с дёсен на слизистую носа. Такое бывает при прорезывании верхних зубов.
Также одним из симптомов является обильное выделение слюны и ослабление стула малыша.
Какие симптомы должны насторожить?
Из-за пониженного иммунитета детский организм не способен бороться со многими вирусами и инфекциями. Об их наличии могут свидетельствовать следующие признаки:
• сильно заложен нос, и из него в больших количествах текут сопли. Это значит, что к отёку присоединился ринит, его нужно обязательно лечить;
• понос. Очень редко он появляется наряду с температурой, но всё же бывает. Это может означать какую-либо кишечную инфекцию, занесённую малышом с помощью игрушек;
• кашель. Из-за сильного слюнотечения детки не всегда успевают проглатывать слюну, поэтому иногда могут ею подавиться, вследствие чего кашляют. Если кашель повторяется систематически и при этом есть признаки отходящей мокроты, то к температуре присоединилось воспаление дыхательных путей;
Из-за сильного слюнотечения детки не всегда успевают проглатывать слюну, поэтому иногда могут ею подавиться, вследствие чего кашляют. Если кашель повторяется систематически и при этом есть признаки отходящей мокроты, то к температуре присоединилось воспаление дыхательных путей;
• покрасневшее горло. Помимо слизистой носа, отёк может переходить и на слизистые горлышка. Это может означать появление фарингита или ОРЗ;
• тошнота и рвота. Возникают при сильно повышенной температуре, возможно, это симптом кишечной инфекции или поражения нервной системы.
Если у малыша наблюдаются данные признаки, требуется сразу обратиться к врачу, который пропишет нужное лечение, независимо от наличия температуры.
Какие меры предпринять при высокой температуре?
Многие родители начинают давать жаропонижающие и противовирусные препараты при незначительном повышении температуры. Этого делать нельзя, ведь нужно позволить организму самому побороться с вирусом. Злоупотребление таких препаратов может привести к привыканию, и организм в будущем не сможет самостоятельно справляться с инфекциями и вирусами. Педиатры советуют не сбивать температуру, пока она не достигла отметки 38 градусов, ведь нужно дать организму побороться.
Педиатры советуют не сбивать температуру, пока она не достигла отметки 38 градусов, ведь нужно дать организму побороться.
При низкой эффективности жаропонижающих средств можно выполнить обтирание малыша чуть прохладной водичкой либо натереть спиртовым раствором с добавлением уксуса.
Иногда родители прибегают к такому методу, как гомеопатия, однако с помощью этих средств не получится эффективно снизить температуру, хотя они и могут в целом улучшить состояние крохи.
В случае если температура не спадает более 3 суток, необходимо обратиться к врачу.
Можно ли гулять при температуре?
Если самочувствие малыша в норме, а температура не слишком высокая, то прогулка на свежем воздухе принесёт только пользу. Только ребёнка нужно одеть по погоде. Гулять нужно спокойно, чтобы он не переутомился.
Даже если есть уверенность в том, что температура – это следствие прорезывания зубов, всё равно нужно вызвать врача, который поставит точный диагноз и назначит правильное лечение. Самолечение в данном случае недопустимо, ведь в случае ошибки можно нанести вред здоровью малыша.
Самолечение в данном случае недопустимо, ведь в случае ошибки можно нанести вред здоровью малыша.
Записывайтесь на лечение и консультацию детского стоматолога!
Синуситы | Детская Оториноларингология
Добрый день. Подскажите пожпалуйста, у моего 5-ти месячного ребенка вот уже долгое время «хрюкает» носик, обращалась к лор врачу где-то месяц назад, сказали что все в порядке и это из-за срыгивания, посоветовали почаще промывать носик, но все зашло так далеко, что теперь у нас ставят обструктивный бронхит и синусит. Аллерголог назначила проторгол, стала его капать наконец-то сопли «полезли», но все равно с трудом отсасываются. Может быть есть еще эффективное средство для разжижения и лечения насморка? Да и потом она не сказала по скольку и какое время закапывать проторгол. Пожалуйста напишите мне ответ, мой сыночек очень мучается из-за соплей. Заранее спасибо.
В таком возрасте малыша необходимо показать ЛОР-врачу! Для дополнительной консультации позвоните по телефону +7 (809) 333-49-50 номер специалиста 12712.
Здраствуйте доктор я двадцать лет страдаю полипами в носу, я до сих пор не могу забыть ту жуткую боль которую мне довелось пережить, от носового хряща отдирали мясо!! Боль адская!!! Я хотел спросить у вас 1 Действительно ли удаление полипов микродебридером (шейвером) гораздо менее болезненное и более эффективное(можно выстригать основание полипа) чем полипной петлей? 2 Как найти и вылечить болезнь ? ведь полипоз носа-это не болезнь это -симптом и после оперативного удаления они снова растут. 3 У нас в городе Воронеже ни в одной из двух (Меня посылали в Областную клиническую больницу и в 17 городскую больницу на консультацию )больниц нет ни шейвера ни дебридера полипы выдирают по старинке как и 20-30 лет назад — петлей. Что делать? Обращатся в минздрав,чтобы они хотя бы один шейвер для одной больницы помогли приобрести… А ведь 21 век на дворе… В поликлинике — очередя дикие — 40 минут надо отстоять в регистратуру за талоном (а частенько талонов в наличие и не оказывается). Потом очередь к врачу — час-полтора-два как прийдется (благо я в отпуске был — две недели ходил).Вобщем медицина наша в упадке. Многоуважаемый Доктор! мне было бы очень важно знать Ваше мнение относительно одной заметки которую я привожу ниже. С уважением Алексей. (Изолированные или диффузные назальные полипы лечат в основном топическими стероидами и/или проводят эндоскопическую эндоназальную полисинусотомию. «Хотя доказано, что ни самая тщательная операция, ни кортикостероидная терапия не в состоянии излечить полипозный риносинусит, однако они дают возможность значительно улучшить качество жизни больных и удлинить промежутки между рецидивами. Группа ведущих ученых мира рекомендует следующую схему этапного лечения полипозного синусита: первая-вторая стадия — интраназальные кортикостероиды; третья стадия — короткий курс системной глюкокортикоидной терапии + назальные кортикостероиды; если терапия неэффективна — хирургическое лечение (Position statemet on nasal polyps, 1994). Короткий курс общей кортикостероидной терапии, называемый «медикаментозная полипотомия», широко применяется в лечении полипозного риносинусита, причем считается, что его эффективность не уступает эффекту инструментальной полипотомии (T.
Потом очередь к врачу — час-полтора-два как прийдется (благо я в отпуске был — две недели ходил).Вобщем медицина наша в упадке. Многоуважаемый Доктор! мне было бы очень важно знать Ваше мнение относительно одной заметки которую я привожу ниже. С уважением Алексей. (Изолированные или диффузные назальные полипы лечат в основном топическими стероидами и/или проводят эндоскопическую эндоназальную полисинусотомию. «Хотя доказано, что ни самая тщательная операция, ни кортикостероидная терапия не в состоянии излечить полипозный риносинусит, однако они дают возможность значительно улучшить качество жизни больных и удлинить промежутки между рецидивами. Группа ведущих ученых мира рекомендует следующую схему этапного лечения полипозного синусита: первая-вторая стадия — интраназальные кортикостероиды; третья стадия — короткий курс системной глюкокортикоидной терапии + назальные кортикостероиды; если терапия неэффективна — хирургическое лечение (Position statemet on nasal polyps, 1994). Короткий курс общей кортикостероидной терапии, называемый «медикаментозная полипотомия», широко применяется в лечении полипозного риносинусита, причем считается, что его эффективность не уступает эффекту инструментальной полипотомии (T. Lindhalt et al., 1988; K. Holmgren, G. Karksson, 1994). Эта позиция является общепринятой практически во всем мире, но пока с большим трудом завоевывает свое место в умах отоларингологов в России и бывших республиках СССР (цитируется по А.С. Лопатину).
Lindhalt et al., 1988; K. Holmgren, G. Karksson, 1994). Эта позиция является общепринятой практически во всем мире, но пока с большим трудом завоевывает свое место в умах отоларингологов в России и бывших республиках СССР (цитируется по А.С. Лопатину).
Вы процитировали «Европейская позиция по полипозному риносинуситу», которая является стандартом на настоящий момент.
Добрый день! Мне 20 лет-студентка МГТУ. 3 месяца назад с 11 февраля перенесла острую инфекцию ОРВИ, осложненную сильным лимфоденитом. Прокололи антибиотик цефазолин 5 дней(температуры не было). Но состояние не улучшилось. Поднялась температура до 38. По рентген. снимку обнаружили двухсторонний гайморит. Кололи цефотаксим 7 дней, при этом делая проколы обеих пазух через день. Всего было сделано 5 проколов и после курса температура спала, наступило улучшение. Но через 2 дня снова поднялась температура 37.2 ( начались распирающие боли в области правой пазухи и внутреннее давление на правое ухо, насморка не было, из носа ничего не выходило) Был сделан снимок пазух повторно (правая была снова заполнена, левая чистая). Через два дня начали снова пунктировать только правую пазуху. В общем за неделю было сделано еще 4 прокола (без дополнительного лечения) — при пункциях была получена жидкость ярко желтого цвета, гноя не было. Примерно через неделю сделали Спиральную КТ с подозрением на кисту (диагноз не подтвердился кист не нашли, но половина правой пазухи снова была заполнена! Увидели что в нее входит корень зуба) После КТ снова сделали прокол правой пазухи № 9!! — при этом желтой жидкости уже не было, а вышли кровяные сгустки со слизью- на этом порешили, что вылечили и все будет в порядке! После этого прокола весь день и до ночи из правой ноздри периодами выходила кровь (раньше после проколов такого не было). Единственное что назначили во время всего лечения и после всех проколов- вобензим. Почувствовала себя легче -продержалась 3 недели. После снова начались давящие боли в области переносицы и распирание, тяжесть и простреливающая боль в области правой пазухи, при этом отдавало и в левую сторону, насморка и выделений из носа не было.
Через два дня начали снова пунктировать только правую пазуху. В общем за неделю было сделано еще 4 прокола (без дополнительного лечения) — при пункциях была получена жидкость ярко желтого цвета, гноя не было. Примерно через неделю сделали Спиральную КТ с подозрением на кисту (диагноз не подтвердился кист не нашли, но половина правой пазухи снова была заполнена! Увидели что в нее входит корень зуба) После КТ снова сделали прокол правой пазухи № 9!! — при этом желтой жидкости уже не было, а вышли кровяные сгустки со слизью- на этом порешили, что вылечили и все будет в порядке! После этого прокола весь день и до ночи из правой ноздри периодами выходила кровь (раньше после проколов такого не было). Единственное что назначили во время всего лечения и после всех проколов- вобензим. Почувствовала себя легче -продержалась 3 недели. После снова начались давящие боли в области переносицы и распирание, тяжесть и простреливающая боль в области правой пазухи, при этом отдавало и в левую сторону, насморка и выделений из носа не было. Снова сделали прокол правой пазухи( № 10) — при этом из правой пазухи вышел сначала блок и огромное количество коричневой массы с гноем- при этом было сказано, что все пройдет и ничего не назначено. Через день снова ухудшение состояния- болят уже переносица, нижние кости щек, онемение височной и затылочной части головы, из носа ничего не выходит. Сделали прокол(11-й)- из правой пазухи вышло немного гноя, назначили сосудосуживающие капли, чтобы открылось устье и снялся отек слизистой, и «Эриус». Сказали, нужно сделать эндоскопическое исследование (ждать 2 месяца — очередь), а до этого времени так и ходить на проколы, антибиотики не назначают. Подскажите к какому врачу в какую клинику мне обратится с такой проблемой — я уже очень намучилась и хочу чтобы меня вылечили наконец, устала от 16 проколов и хочу вернуться к нормальной студенческой жизни! Два курса антибиотиков не помогли, проколы тоже ( по жизни у меня очень слабый иммунитет и с детства колют антибиотиками, хронический гастрит-сейчас обострение, а еще два года до этого я страдала аллергией, постоянным чиханием, который вызывал насморк)Посев гноя за все время лечения не делали.
Снова сделали прокол правой пазухи( № 10) — при этом из правой пазухи вышел сначала блок и огромное количество коричневой массы с гноем- при этом было сказано, что все пройдет и ничего не назначено. Через день снова ухудшение состояния- болят уже переносица, нижние кости щек, онемение височной и затылочной части головы, из носа ничего не выходит. Сделали прокол(11-й)- из правой пазухи вышло немного гноя, назначили сосудосуживающие капли, чтобы открылось устье и снялся отек слизистой, и «Эриус». Сказали, нужно сделать эндоскопическое исследование (ждать 2 месяца — очередь), а до этого времени так и ходить на проколы, антибиотики не назначают. Подскажите к какому врачу в какую клинику мне обратится с такой проблемой — я уже очень намучилась и хочу чтобы меня вылечили наконец, устала от 16 проколов и хочу вернуться к нормальной студенческой жизни! Два курса антибиотиков не помогли, проколы тоже ( по жизни у меня очень слабый иммунитет и с детства колют антибиотиками, хронический гастрит-сейчас обострение, а еще два года до этого я страдала аллергией, постоянным чиханием, который вызывал насморк)Посев гноя за все время лечения не делали. ПОМОГИТЕ, ПОЖАЛУЙСТА . Я В ОТЧАЯНИИ!!
ПОМОГИТЕ, ПОЖАЛУЙСТА . Я В ОТЧАЯНИИ!!
Обратитесь к доктору Зябкину Илье Владимировичу по тел: +7 (809) 333-49-50 номер специалиста 12712.
Извините, но мне никто не может помочь. Мне 29 лет. ЛОР после «правки» носовой перегородки сказал, что все хорошо (снимки, анализы). Но каждый день к обеду появляется температура 37 и держится до ночи. Обратившись, снова, к ЛОРу он предположил, что у меня острый гнойный пансинусит, но снимки хорошие. Тяжесть в области носа небольшая, лицо постоянно «горит». Пробовал Азитрокс (2 недели) изменений нет.
Обратитесь на консультацию к более компетентному ЛОР-хирургу.
Уважаемый доктор! Мой сын, 8 лет, с мая 2007 года 2 раза перенес гайморит. Оба раза лечился в Филатовской, ему делали пункции, так как в обоих случаях был блок соустья и «соплей» вообще не было. В первый раз — был двусторонний гнойный, во втором правосторонний, не гнойный гайморит.В декабре 2007 года удалили там же аденоиды. В понедельник, 11. 02 проснулся с сильной заложенностью носа с правой стороны и небольшой гнусавостью. Соплей как таковых нет. До этого два дня по утрам побаливало небо. Чувствует себя хорошо. Ничего нигде не болит. ЛОР в поликлинике сказал, что это банальный ринит. Стандартное лечение плюс кварц. Мне кажется, что у него опять блок соустья с правой стороны. Можно ли это выяснить, не делая рентген? И меня мучает вопрос: в чем причина? Если это не гнойный процесс, отчего у него такой отек с одной стороны? И ведь он за 2 месяца толком не болел, вот только небо щипало?
02 проснулся с сильной заложенностью носа с правой стороны и небольшой гнусавостью. Соплей как таковых нет. До этого два дня по утрам побаливало небо. Чувствует себя хорошо. Ничего нигде не болит. ЛОР в поликлинике сказал, что это банальный ринит. Стандартное лечение плюс кварц. Мне кажется, что у него опять блок соустья с правой стороны. Можно ли это выяснить, не делая рентген? И меня мучает вопрос: в чем причина? Если это не гнойный процесс, отчего у него такой отек с одной стороны? И ведь он за 2 месяца толком не болел, вот только небо щипало?
Сделайте компьютерную томографию полости носа и околоносовых пазух. После чего обратитесь к специалисту для консультации и эндоскопического исследования.
Может ли у ребенка 1,6 лет быть гайморит? (не проходит насморк около 1 месяца, врач ничего толкового не говорит, назначила спрей полидекса).
Это казуистика. Советуем Вам обратиться к более компетентному специалисту.
Здравствуйте! сразу извиняюсь за беспокойство, может я зря паникую, но меня беспокоит насморк моей трёх летний дочери,мы этим летом пошли в садик и у нас начались болезни. но вот последние 4 месяца у нас сильные сопли-консистенция в виде густого зеленного клейстера.лечились у ЛОРа-врач прописывает антебиотики и капли в нос проторгол, биопорокс, полидекса, назол бэби не все сразу конечно),проходит 3-4 дня и всё начинается по новой.а сейчас у нас держится температура 37-37,5 и зелёные сопли,к врачу идти не охота потому что всё предсказуемо. как нам быть?что делать?каое нужно обследование?
но вот последние 4 месяца у нас сильные сопли-консистенция в виде густого зеленного клейстера.лечились у ЛОРа-врач прописывает антебиотики и капли в нос проторгол, биопорокс, полидекса, назол бэби не все сразу конечно),проходит 3-4 дня и всё начинается по новой.а сейчас у нас держится температура 37-37,5 и зелёные сопли,к врачу идти не охота потому что всё предсказуемо. как нам быть?что делать?каое нужно обследование?
Частоболеющие дети — следствие посещения детского сада. Для таких детей должна быть сформирована программа реабилитации, включающая наблюдение и лечение у 3х специалистов: педиатра, иммунолога и ЛОР-врача. Необходимо в первую очередь обратиться к иммунологу.
Здравствуйте, Елена Петровна. У моей дочери (4.7 года) синусит, лечимся уже больше месяца. Перепробовали всё, что только можно. Прошли курс антибиотиков, пробовали разные капли и спреи, курс физиопроцедур… Всё без толку! Наш отолоринголог сказала, что не знает что с нами делать, выписала ИРС-19, и отправила домой. А я слышала, что синусит можно вылечить при помощи прополиса. В интернете очень много информации на этот счёт. Подскажите, пожалуйста, как это сделать, чтобы не навредить. Заранее спасибо.
А я слышала, что синусит можно вылечить при помощи прополиса. В интернете очень много информации на этот счёт. Подскажите, пожалуйста, как это сделать, чтобы не навредить. Заранее спасибо.
Запишитесь на консультацию к Елене Петровне по тел: (495) 490-8979.
Здравствуйте! Скажите пожалуйста,диагностировать и наблюдать лечение гайморита можно лишь прибегая к рентгенографии? Нельзя ли сделать узи? Меня беспокоит что рентген носовых пазух раз в неделю для 10-летнего ребенка наверное вреден?
Рентгенография как и УЗИ методы дополнительного обследования. УЗИ более информативный и безопасный метод. Целесообразнее сделать эндоскопическое исследование.
Добрый день! Подскажите, где лучше сделать синус-эвакуацию катетером ЯМИК? Спасибо.
Эту информацию Вы можете получить на сайте о ЯМИК синус-катетере.
Скажите пожалуйста можно ли делать прогревание с диагнозом острый катаральный гайморит?
Решение о назначении физиотерапии принимает врач физиотерапевт.
Здравствуйте! У ребенка (2 года 7 месяцев) возник насморк и кашель, поднялась температура. Педиатр назначил лечение: аугмнтин, мукалтин, ср-ва от температуры. Спустя два дня после лечения насморк вроде пошел на спад, но вдруг ночью он начал очень сильно храпеть. Очень сильно заложен нос. И так вот уже день и две ночи. Слизь при высмаркивании выходит прозрачная. Но заложенность не проходит! Применяли дет. отривин, салин. Подскажите пожалуйста! В чем причина появления резкого храпа и сильной заложенности носа?
Необходимо повторно обратиться к врачу. Сильно сомневаемся, что он посоветовал вести больного ребенка в детский сад и получить вторичную инфекцию!
Здравствуйте! У ребенка (3 года 11 месяцев) возник насморк, подозреваю, что ОРВИ (был контакт с больным ребенком, симптомы одинаковые). На протяжении 5 дней я давала КОРИЗАЛИЮ и промывала нос аквалором. На фоне приема КОРИЗАЛИИ состояние улучшалось буквально сразу. На 4-й день насморк практически прошел, а на 5-й день нос дышал абсолютно свободно, но некая гнусавость голоса еще осталась и какое-то подхрюкивание. Т.е. нос дышит свободно, а как-будто что-то в глубине носа иногда подхрюкивает, особенно, если ребенок ложится. Пробовала промывать аквалором: ребенок после впрыскивания аквалора дует, дует носом, ничего не высмаркивается, а потом раз — и вышло немножко прозрачной слизи и гнусавости стало намного меньше сразу. О чем это может говорить? Может ли это быть синусит? Стоит ли принимать СИНУПРЕТ? Заранее благодарю за ответ!
Т.е. нос дышит свободно, а как-будто что-то в глубине носа иногда подхрюкивает, особенно, если ребенок ложится. Пробовала промывать аквалором: ребенок после впрыскивания аквалора дует, дует носом, ничего не высмаркивается, а потом раз — и вышло немножко прозрачной слизи и гнусавости стало намного меньше сразу. О чем это может говорить? Может ли это быть синусит? Стоит ли принимать СИНУПРЕТ? Заранее благодарю за ответ!
Обычное ОРВИ. Явления аденоидита купируются через 5-7 дней после ОРВИ. Синусит развивается не ранее чем через 7 дней после ОРВИ.
Добрый день! Скажите, пожалуйста, можно ли ребенку 7-ми лет с начальной стадией гайморита промывать нос морской водой? Будет ли от этого польза? Можно ли прогревать нос нагретыми на солнце камнями? Насколько осложнится ситуация с гайморитом, если ребенок окунется в бассейн или в море с головой? Заранее спасибо.
Промывать морской водой можно, а вот греть камнями не стоит и уж тем более нырять!
Здравствуйте. Нас беспокоит насморк, ребенку 2 года, началось всё около двух месяцев назад, педиатр нам поставила диагноз синусит. Лечились: синупрет, аквалор, протаргол, виброцил. После недели лечения вроде стало немного получше, но через несколько дней опять стали сопли подтекать, опять аквалор, протаргол, виброцил. Потом они стали густые и зеленые — добавили изофру. Постоянно отсасываем. Где-то через неделю сопли течь перестали, но в носу заложенность, ребенок сопит, а по ночам нос не дышит. Купили ингалятор, минералку, сами производили процедуры, ходили на прогревание в поликлинику. Но вот уже второй месяц так до конца и не излечимся, замучились. Сейчас нос так и заложен. Купили аспиратор отривин, с трубочкой, отсасывает отлично, особенно после промывания. Соплей море, прозрачные, густые. Но когда она сама пытается сморкаться — ничего нету. Вот теперь совсем запуталась не знаю чем лечить и не могу найти хорошего опытного ЛОРа((( Думаю еще стоит добавить, что примерно одновременно с носом, появились прыщики красные на щечках, давали противоаллерг.
Нас беспокоит насморк, ребенку 2 года, началось всё около двух месяцев назад, педиатр нам поставила диагноз синусит. Лечились: синупрет, аквалор, протаргол, виброцил. После недели лечения вроде стало немного получше, но через несколько дней опять стали сопли подтекать, опять аквалор, протаргол, виброцил. Потом они стали густые и зеленые — добавили изофру. Постоянно отсасываем. Где-то через неделю сопли течь перестали, но в носу заложенность, ребенок сопит, а по ночам нос не дышит. Купили ингалятор, минералку, сами производили процедуры, ходили на прогревание в поликлинику. Но вот уже второй месяц так до конца и не излечимся, замучились. Сейчас нос так и заложен. Купили аспиратор отривин, с трубочкой, отсасывает отлично, особенно после промывания. Соплей море, прозрачные, густые. Но когда она сама пытается сморкаться — ничего нету. Вот теперь совсем запуталась не знаю чем лечить и не могу найти хорошего опытного ЛОРа((( Думаю еще стоит добавить, что примерно одновременно с носом, появились прыщики красные на щечках, давали противоаллерг. — не помогает. Они сами — то проходят, то щечки ярче становятся….
— не помогает. Они сами — то проходят, то щечки ярче становятся….
В такой ситуации необходимо обратиться к практикующему специалисту в стационар или ЛОР-клинику. Адреса и телефоны есть на нашем сайте.
Здравствуйте моему ребёнку почти четыре года с сентября пошли в детский сад и началось болел орви 20 раз постоянно практически насморк поставили диагноз аденоидит не знаю уже чем лечить насморк помоему перепробывали всё но насморк не проходит спит с закрытым ртом не храпит промываю носик аквалором потом капаю протаргол деринат в общем скупили все лекарства а ничего не помогает может подскажите чем лечить или хорошего специалиста чтоб помог
В такой ситуации необходимо обратиться к практикующему ЛОР-специалисту, т.к. без предварительной консультации понять, что происходит с Вашим малышом, невозможно. Координаты специалистов есть на нашем сайте в разделе «Консультации».
Здравствуйте.Подскажите пожалуйста можно ли использовать ИРС19 вместе с Синупретом. Нам 2 года. Спасибо.
Нам 2 года. Спасибо.
Можно, но только по назначению врача.
Девочке 6 лет, больше года страдаем гнойными выделениями из носа и глаз,лечимся антибиротиками,но через 1.5-2 месяца всё повторяется вновь.Сказали из за аденоидов,в апреле прооперировали,после операции долго держалась температура,кололи антибиотики,через месяц всё повторилось гной из глаз и носа,поставили гайморит,пролечились снова антибиотиками амоксиклав 7 дней,через 1.5 месяца всё повторилось.Сейчас снова всё в гною,что делать?В в какие двери стучаться?
Необходимо обратиться к иммунологу-инфекционисту.
Здравствуйте скажите пож возможно ли лечение без проколов гайморит всех пазухов в острой и запущенной форме?
Существует метод беспункционного лечения — ЯМИК. Можете ознакомиться в разделе «Лечение и диагностика/лечение».
Можно ли везти ребёнка с диагнозом аденоидит 1-2 степени и гипертрофический ринит в лазаревское. Ведь там большая влажность.
Можно.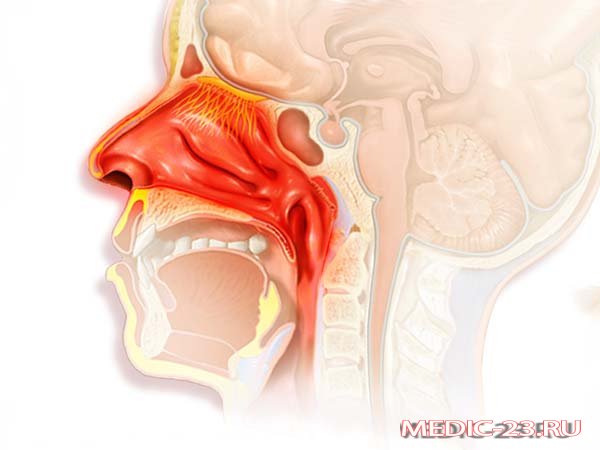
Добрый день! Сыну 3 года. Часто появляется насморк, который долго (до 2 недель) лечится. После которого начинает падать слух, потом жалуется на боль в ушах. В январе, феврале ЛОР делал прокол в ухе, были выделения. В апреле ситуация с отитом повторилась так же после насморка, ухудшения слуха. Прокол уже не делали. Поставили диагноз: катаральный гайморит, С каких диагностических методов нужно начинать искать причину частых отитов и насморков? Передается ли отит по наследству? У матери — хронический мезотемпанит.
Если ребенок посещает детсад, то в первую очередь необходимо исключить его из детсада, далее проконсультироваться у иммунолога-аллерголога. У ЛОР-врача необходимо провести эндоскопическое исследования полости носа и носоглотки, акустическую импедансометрию.
Esli v Evrope vnedrjat etot metod komu obratitsa?
О каком методе идет речь?
Здравствуйте, подскажите пожалуйста, что делать! Моей дочери 5 лет. С октября у неё начался насморк, наш лор выписала нам амоксиклав, не помогло, после чего нам назначили синупрет, изофру и 5% коларгол, насморк продолжался периодически переходя на зеленые выделения.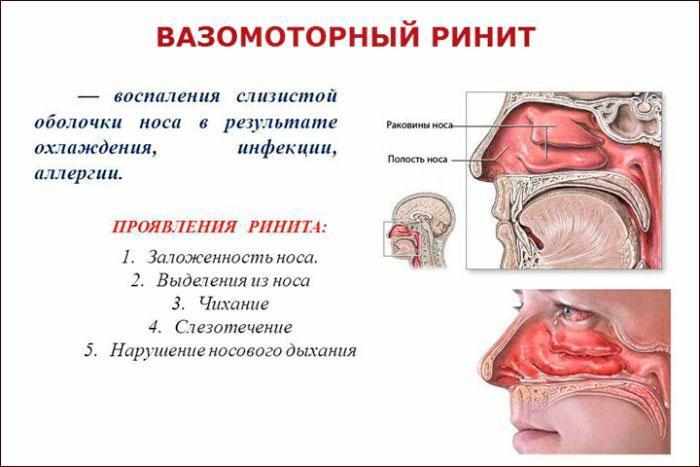 23 марта я выпросиланаправление на рентген, который показал двусторонний гайморит. Я обратилась в платную медицинскую клинику, где нам назначили кукушку. Мы прошли 12 процедур ежедневно (зелень шла жуткая), только с 9 процедуры пошли улучшения. Параллельно мы принимали Клацид, ликопид, хилак форте, эриус, аквамарис, тизин, авамис. Ребенок стал свободно дышать! 7 апреля нам сказали, что у нас все хорошо и разрешили пойти в сад. 11 апреля мы сходили в сад и к нам вернулись сопли,причем опять зеленые. В поликлинике нам сказали, что у нас опять обострение гайморита и назначили полидекса и синупрет (снова). Пожалуйста помогите,мы потратили 500 долларов и при одном упоминании кукушки моего ребенка уже начинает трясти. Я уже не знаю, что мне делать!
23 марта я выпросиланаправление на рентген, который показал двусторонний гайморит. Я обратилась в платную медицинскую клинику, где нам назначили кукушку. Мы прошли 12 процедур ежедневно (зелень шла жуткая), только с 9 процедуры пошли улучшения. Параллельно мы принимали Клацид, ликопид, хилак форте, эриус, аквамарис, тизин, авамис. Ребенок стал свободно дышать! 7 апреля нам сказали, что у нас все хорошо и разрешили пойти в сад. 11 апреля мы сходили в сад и к нам вернулись сопли,причем опять зеленые. В поликлинике нам сказали, что у нас опять обострение гайморита и назначили полидекса и синупрет (снова). Пожалуйста помогите,мы потратили 500 долларов и при одном упоминании кукушки моего ребенка уже начинает трясти. Я уже не знаю, что мне делать!
Источник инфекции — детский сад. Необходимо ПОЛНОСТЬЮ долечить ребенка, после чего еще неделю держать дома во избежании повторного инфицирования.
Мальчику 7 лет. В 3 года ему удалили аденоиды. С тех пор у него очень часто идет кровь из носа из одной пазухи. Особенно усиливается при в простуде. Сопли лечим постоянно. Пока греем и капаем все нормально, перестаем все начинается заново. Местные врачи говоря что перерастет…
Особенно усиливается при в простуде. Сопли лечим постоянно. Пока греем и капаем все нормально, перестаем все начинается заново. Местные врачи говоря что перерастет…
Вероятнее всего в одной половине носа расширены сосуды передних отделов перегородки носа. Необходимо провести их деструкцию, после чего кровотечения прекращаются.
Здравствуйте! Что такое гаймородентит? Выявила КТ.
Гаймороэтмоидит это воспаление верхнечелюстных пазух и решетчатых клеток.
Через какое время можно повторять применения ринофлуимуцила? После недельного курса остались гнойные выделения и зелены сопли чем лечить?
В такой ситуации необходимо обратиться к ЛОР-врачу и не заниматься самолечением.
Почему моя простуда не пройдет?
В сегодняшнем быстро меняющемся мире трудно замедлить темп только из-за насморка. Конечно, вы можете попробовать поработать над этим и надеяться, что скоро почувствуете себя лучше. Иногда такое случается. Но чаще эти надоедливые симптомы остаются, оставляя вас чихать и принюхиваться.
Простуда обычно длится от 3 до 7 дней, но иногда держится до 2 недель. Если вы находитесь под погодой дольше, чем это, может быть виновата одна из этих причин.
1. Вы не получаете достаточно отдыха
Сон помогает вашей иммунной системе работать должным образом. После простуды вам нужно поймать достаточно Zzz, чтобы помочь вашему организму бороться с вирусом. Расслабьтесь в течение первых 3 дней.
Недостаток сна также повышает вероятность простуды. Одно исследование показало, что люди, которые спали менее 7 часов в сутки, почти в три раза чаще заболевали, чем люди, которые спали 8 часов и более.
2.У вас мало жидкости
Когда вы болеете, легко обезвожиться. Из-за боли в горле глотание может быть не таким интересным.
Высокая температура выводит влагу из вашего тела. Кроме того, вы теряете жидкость, поскольку ваше тело вырабатывает слизь, а она уходит. А лекарство от простуды, которое вы принимаете, чтобы высушить голову? Это может высушить и остальную часть вас.
Так что пейте много воды, сока или супа. Дополнительное преимущество: вся эта жидкость помогает разжижить слизь в носу и голове.Однако держитесь подальше от выпивки, кофе и кофеина, когда вам хочется чего-нибудь попить.
3. Вы в стрессе
Когда вас беспокоит жизнь, работа или что-то еще, это сказывается на вашей иммунной системе. Вы не можете бороться с вирусами так хорошо, как должны. Это увеличивает вероятность простуды, и как только это произойдет, ваши симптомы усугубятся.
Постоянный стресс снижает способность вашего организма реагировать на кортизол — гормон, контролирующий реакцию вашего организма на такие угрозы, как вирус, вызывающий простуду.
4. Вы лечите неправильную болезнь
Простуду легко спутать с другими недугами. Вы можете лечить предполагаемую простуду в течение нескольких недель только для того, чтобы понять, что причина того, что вам не становится лучше, заключается в том, что вы находитесь в непогоду из-за чего-то еще, например, аллергии.
Вот как их отличить:
Симптомы простуды обычно проявляются полностью через несколько дней. Аллергия может возникнуть быстро и длиться до тех пор, пока вы вступаете в контакт с аллергеном.Оба вызывают кашель, насморк и чихание, но простуда, скорее всего, вызовет у вас ломоту и боль или жар.
Или у вас может быть инфекция носовых пазух. И это, и простуда вызывают боль вокруг глаз и носа, а также неприятную желтоватую слизь. Разница: эти симптомы обычно проявляются в первые несколько дней простуды. Но инфекция носовых пазух обычно проявляется по прошествии обычного времени, необходимого для протекания простуды.
5. Вы принимаете неправильные вещи
Мы все слышали о некоторых из наиболее популярных лечебных трав: выпейте это, и вы никогда больше не заболеете.Примите это, и симптомы простуды уменьшатся на 3 дня. Многие из этих утверждений не выдерживают критики, и важно помнить, что то, что на бутылке написано «травяной», не означает, что он не может вам навредить.
Эхинацея — одно из первых естественных средств лечения, которое люди предлагают при простуде, но большинство исследований показывают, что это просто не работает.
Многие люди употребляют витамин С, как конфеты, думая, что это ускорит процесс простуды. Но мало доказательств того, что он помогает сократить простуду, когда она у вас уже есть.И единственные люди, для которых это действительно работает, — это спортсмены-экстремалы, которые принимают его, чтобы не простудиться.
Цинк также называют средством, помогающим избавиться от простуды, но опять же доказательства слабые. А некоторые люди, которые использовали назальный спрей с цинком, потеряли обоняние. Так что лучше всего оставить его на полке.
Не только натуральные средства не помогают от простуды. Антибиотики тоже не помогут, потому что эти болезни вызывает вирус. Лучший способ вылечить простуду — избавиться от симптомов.Приберегите антибиотики от ангины или инфекции носовых пазух.
6. Вы не можете бросить тренировку
Можно вести активный образ жизни, если все симптомы простуды проявляются выше шеи, например, насморк, заложенность головы, чихание или боль в горле. Тем не менее, подумайте о том, чтобы перейти от бега к прогулке.
Тем не менее, подумайте о том, чтобы перейти от бега к прогулке.
Но если у вас есть симптомы ниже шеи, такие как заложенность грудной клетки, отрывистый кашель, расстройство желудка, лихорадка, мышечные боли или усталость, дайте себе разрешение переждать это время. Отдых — это то, что дает вашей иммунной системе время для перезарядки.
Почему моя простуда не пройдет?
В сегодняшнем быстро меняющемся мире трудно замедлить темп только из-за насморка. Конечно, вы можете попробовать поработать над этим и надеяться, что скоро почувствуете себя лучше. Иногда такое случается. Но чаще эти надоедливые симптомы остаются, оставляя вас чихать и принюхиваться.
Простуда обычно длится от 3 до 7 дней, но иногда держится до 2 недель. Если вы находитесь под погодой дольше, чем это, может быть виновата одна из этих причин.
1. Вы не получаете достаточно отдыха
Сон помогает вашей иммунной системе работать должным образом. После простуды вам нужно поймать достаточно Zzz, чтобы помочь вашему организму бороться с вирусом. Расслабьтесь в течение первых 3 дней.
Расслабьтесь в течение первых 3 дней.
Недостаток сна также повышает вероятность простуды. Одно исследование показало, что люди, которые спали менее 7 часов в сутки, почти в три раза чаще заболевали, чем люди, которые спали 8 часов и более.
2.У вас мало жидкости
Когда вы болеете, легко обезвожиться. Из-за боли в горле глотание может быть не таким интересным.
Высокая температура выводит влагу из вашего тела. Кроме того, вы теряете жидкость, поскольку ваше тело вырабатывает слизь, а она уходит. А лекарство от простуды, которое вы принимаете, чтобы высушить голову? Это может высушить и остальную часть вас.
Так что пейте много воды, сока или супа. Дополнительное преимущество: вся эта жидкость помогает разжижить слизь в носу и голове.Однако держитесь подальше от выпивки, кофе и кофеина, когда вам хочется чего-нибудь попить.
3. Вы в стрессе
Когда вас беспокоит жизнь, работа или что-то еще, это сказывается на вашей иммунной системе.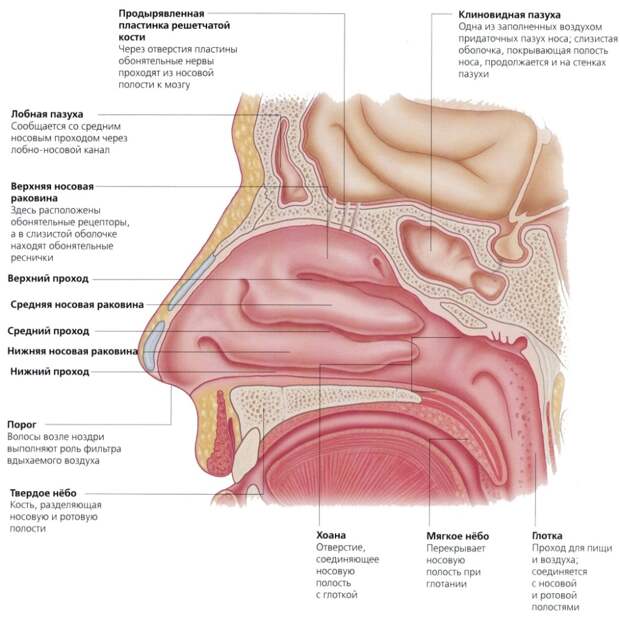 Вы не можете бороться с вирусами так хорошо, как должны. Это увеличивает вероятность простуды, и как только это произойдет, ваши симптомы усугубятся.
Вы не можете бороться с вирусами так хорошо, как должны. Это увеличивает вероятность простуды, и как только это произойдет, ваши симптомы усугубятся.
Постоянный стресс снижает способность вашего организма реагировать на кортизол — гормон, контролирующий реакцию вашего организма на такие угрозы, как вирус, вызывающий простуду.
4. Вы лечите неправильную болезнь
Простуду легко спутать с другими недугами. Вы можете лечить предполагаемую простуду в течение нескольких недель только для того, чтобы понять, что причина того, что вам не становится лучше, заключается в том, что вы находитесь в непогоду из-за чего-то еще, например, аллергии.
Вот как их отличить:
Симптомы простуды обычно проявляются полностью через несколько дней. Аллергия может возникнуть быстро и длиться до тех пор, пока вы вступаете в контакт с аллергеном.Оба вызывают кашель, насморк и чихание, но простуда, скорее всего, вызовет у вас ломоту и боль или жар.
Или у вас может быть инфекция носовых пазух. И это, и простуда вызывают боль вокруг глаз и носа, а также неприятную желтоватую слизь. Разница: эти симптомы обычно проявляются в первые несколько дней простуды. Но инфекция носовых пазух обычно проявляется по прошествии обычного времени, необходимого для протекания простуды.
И это, и простуда вызывают боль вокруг глаз и носа, а также неприятную желтоватую слизь. Разница: эти симптомы обычно проявляются в первые несколько дней простуды. Но инфекция носовых пазух обычно проявляется по прошествии обычного времени, необходимого для протекания простуды.
5. Вы принимаете неправильные вещи
Мы все слышали о некоторых из наиболее популярных лечебных трав: выпейте это, и вы никогда больше не заболеете.Примите это, и симптомы простуды уменьшатся на 3 дня. Многие из этих утверждений не выдерживают критики, и важно помнить, что то, что на бутылке написано «травяной», не означает, что он не может вам навредить.
Эхинацея — одно из первых естественных средств лечения, которое люди предлагают при простуде, но большинство исследований показывают, что это просто не работает.
Многие люди употребляют витамин С, как конфеты, думая, что это ускорит процесс простуды. Но мало доказательств того, что он помогает сократить простуду, когда она у вас уже есть. И единственные люди, для которых это действительно работает, — это спортсмены-экстремалы, которые принимают его, чтобы не простудиться.
И единственные люди, для которых это действительно работает, — это спортсмены-экстремалы, которые принимают его, чтобы не простудиться.
Цинк также называют средством, помогающим избавиться от простуды, но опять же доказательства слабые. А некоторые люди, которые использовали назальный спрей с цинком, потеряли обоняние. Так что лучше всего оставить его на полке.
Не только натуральные средства не помогают от простуды. Антибиотики тоже не помогут, потому что эти болезни вызывает вирус. Лучший способ вылечить простуду — избавиться от симптомов.Приберегите антибиотики от ангины или инфекции носовых пазух.
6. Вы не можете бросить тренировку
Можно вести активный образ жизни, если все симптомы простуды проявляются выше шеи, например, насморк, заложенность головы, чихание или боль в горле. Тем не менее, подумайте о том, чтобы перейти от бега к прогулке.
Но если у вас есть симптомы ниже шеи, такие как заложенность грудной клетки, отрывистый кашель, расстройство желудка, лихорадка, мышечные боли или усталость, дайте себе разрешение переждать это время. Отдых — это то, что дает вашей иммунной системе время для перезарядки.
Отдых — это то, что дает вашей иммунной системе время для перезарядки.
Почему моя простуда не пройдет?
В сегодняшнем быстро меняющемся мире трудно замедлить темп только из-за насморка. Конечно, вы можете попробовать поработать над этим и надеяться, что скоро почувствуете себя лучше. Иногда такое случается. Но чаще эти надоедливые симптомы остаются, оставляя вас чихать и принюхиваться.
Простуда обычно длится от 3 до 7 дней, но иногда держится до 2 недель. Если вы находитесь под погодой дольше, чем это, может быть виновата одна из этих причин.
1. Вы не получаете достаточно отдыха
Сон помогает вашей иммунной системе работать должным образом. После простуды вам нужно поймать достаточно Zzz, чтобы помочь вашему организму бороться с вирусом. Расслабьтесь в течение первых 3 дней.
Недостаток сна также повышает вероятность простуды. Одно исследование показало, что люди, которые спали менее 7 часов в сутки, почти в три раза чаще заболевали, чем люди, которые спали 8 часов и более.
2.У вас мало жидкости
Когда вы болеете, легко обезвожиться. Из-за боли в горле глотание может быть не таким интересным.
Высокая температура выводит влагу из вашего тела. Кроме того, вы теряете жидкость, поскольку ваше тело вырабатывает слизь, а она уходит. А лекарство от простуды, которое вы принимаете, чтобы высушить голову? Это может высушить и остальную часть вас.
Так что пейте много воды, сока или супа. Дополнительное преимущество: вся эта жидкость помогает разжижить слизь в носу и голове.Однако держитесь подальше от выпивки, кофе и кофеина, когда вам хочется чего-нибудь попить.
3. Вы в стрессе
Когда вас беспокоит жизнь, работа или что-то еще, это сказывается на вашей иммунной системе. Вы не можете бороться с вирусами так хорошо, как должны. Это увеличивает вероятность простуды, и как только это произойдет, ваши симптомы усугубятся.
Постоянный стресс снижает способность вашего организма реагировать на кортизол — гормон, контролирующий реакцию вашего организма на такие угрозы, как вирус, вызывающий простуду.
4. Вы лечите неправильную болезнь
Простуду легко спутать с другими недугами. Вы можете лечить предполагаемую простуду в течение нескольких недель только для того, чтобы понять, что причина того, что вам не становится лучше, заключается в том, что вы находитесь в непогоду из-за чего-то еще, например, аллергии.
Вот как их отличить:
Симптомы простуды обычно проявляются полностью через несколько дней. Аллергия может возникнуть быстро и длиться до тех пор, пока вы вступаете в контакт с аллергеном.Оба вызывают кашель, насморк и чихание, но простуда, скорее всего, вызовет у вас ломоту и боль или жар.
Или у вас может быть инфекция носовых пазух. И это, и простуда вызывают боль вокруг глаз и носа, а также неприятную желтоватую слизь. Разница: эти симптомы обычно проявляются в первые несколько дней простуды. Но инфекция носовых пазух обычно проявляется по прошествии обычного времени, необходимого для протекания простуды.
5. Вы принимаете неправильные вещи
Мы все слышали о некоторых из наиболее популярных лечебных трав: выпейте это, и вы никогда больше не заболеете. Примите это, и симптомы простуды уменьшатся на 3 дня. Многие из этих утверждений не выдерживают критики, и важно помнить, что то, что на бутылке написано «травяной», не означает, что он не может вам навредить.
Примите это, и симптомы простуды уменьшатся на 3 дня. Многие из этих утверждений не выдерживают критики, и важно помнить, что то, что на бутылке написано «травяной», не означает, что он не может вам навредить.
Эхинацея — одно из первых естественных средств лечения, которое люди предлагают при простуде, но большинство исследований показывают, что это просто не работает.
Многие люди употребляют витамин С, как конфеты, думая, что это ускорит процесс простуды. Но мало доказательств того, что он помогает сократить простуду, когда она у вас уже есть.И единственные люди, для которых это действительно работает, — это спортсмены-экстремалы, которые принимают его, чтобы не простудиться.
Цинк также называют средством, помогающим избавиться от простуды, но опять же доказательства слабые. А некоторые люди, которые использовали назальный спрей с цинком, потеряли обоняние. Так что лучше всего оставить его на полке.
Не только натуральные средства не помогают от простуды. Антибиотики тоже не помогут, потому что эти болезни вызывает вирус. Лучший способ вылечить простуду — избавиться от симптомов.Приберегите антибиотики от ангины или инфекции носовых пазух.
Антибиотики тоже не помогут, потому что эти болезни вызывает вирус. Лучший способ вылечить простуду — избавиться от симптомов.Приберегите антибиотики от ангины или инфекции носовых пазух.
6. Вы не можете бросить тренировку
Можно вести активный образ жизни, если все симптомы простуды проявляются выше шеи, например, насморк, заложенность головы, чихание или боль в горле. Тем не менее, подумайте о том, чтобы перейти от бега к прогулке.
Но если у вас есть симптомы ниже шеи, такие как заложенность грудной клетки, отрывистый кашель, расстройство желудка, лихорадка, мышечные боли или усталость, дайте себе разрешение переждать это время. Отдых — это то, что дает вашей иммунной системе время для перезарядки.
Хроническое сопение? Узнайте, почему ваш нос не перестает бегать — Основы здоровья от Cleveland Clinic
Нюхает. Нюхайте. Нюхайте. Ваш нос — кран, и отключить его невозможно. Коллеги бросают на вас раздраженные взгляды, пока вы откашливаетесь (снова). Ваша коробка с салфетками стала вашим ближайшим товарищем (и признайте это — ваш рукав был задействован, чтобы нанести удар в паре ужасных случаев).
Ваша коробка с салфетками стала вашим ближайшим товарищем (и признайте это — ваш рукав был задействован, чтобы нанести удар в паре ужасных случаев).
Клиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Почему у вас постоянно течет из носа? Мы поговорили с врачом по уши, носу и горлу (ЛОР) Тони Райзманом, доктором медицины, чтобы выяснить, что означают ваши насморки, и что вы можете с ними поделать.
Выявление причиныЕсли вы нюхаете нос в течение нескольких недель или месяцев, вы можете исключить простуду, — говорит доктор Райзман. Простуда обычно проходит сама по себе примерно через неделю.Но это лишь немного сужает список подозреваемых. За этим насморком может скрыться множество проблем.
Аллергия. Если при разлетании пыльцы у вас забивается нос, вы, вероятно, уже определили проблему: сезонная аллергия. Но не все аллергии так очевидны, как сенная лихорадка. Многие люди круглогодично реагируют на такие домашние аллергены, как плесень, пылевые клещи или шерсть животных.
Но не все аллергии так очевидны, как сенная лихорадка. Многие люди круглогодично реагируют на такие домашние аллергены, как плесень, пылевые клещи или шерсть животных.
Неаллергический ринит. Ваш нос может реагировать на раздражители, которые не известны как аллергены.- говорит Райзман. Воздействие таких веществ, как дым, ароматизаторы или бытовая химия, иногда может вызвать заложенность носа и воспаление. Он добавляет, что изменения температуры или барометрического давления также могут вызывать неаллергический ринит. (Большое спасибо, погода.)
Спреи назальные. Это классический случай, когда лекарство хуже болезни. Люди часто обращаются к безрецептурным спреям для носа, чтобы очистить заложенный нос. Но спреи, содержащие оксиметазолин, могут вызывать привыкание и со временем ухудшать симптомы заложенности.
«Чем больше вы его используете, тем больше вы этого хотите, но тем менее он эффективен», — говорит доктор Райзман. «Я рекомендую использовать эти продукты только по указанию врача».
«Я рекомендую использовать эти продукты только по указанию врача».
Закупорка носа. Если у вас есть малыш, который принюхивается, вам обязательно нужно проверить, не пробились ли черника или бусинка волшебным образом в ноздрю. («Он просто упал! Действительно!»)
Но своенравные закуски и игрушки — не единственные вещи, которые могут блокировать носовые ходы.Другие возбудители сопения включают наросты и анатомические проблемы, такие как:
- Полипы и кисты носа.
- Искривление перегородки, когда стена, разделяющая носовые ходы, отклоняется в одну сторону.
- Увеличенные носовые раковины, структуры в носу, которые очищают и увлажняют воздух, которым вы дышите, — это удобно, когда они хорошо работают, не особенно, когда они занимают слишком много места в носу.
Хронические инфекции носовых пазух. Инфекции носовых пазух вызывают сильные удары в голове и пульсацию в глазах.Но не всегда. Некоторые инфекции проявляются необычными симптомами (например, неприятный запах изо рта) или вообще не проявляются.
Некоторые инфекции проявляются необычными симптомами (например, неприятный запах изо рта) или вообще не проявляются.
«Хроническая инфекция носовых пазух может не иметь никаких симптомов, кроме продолжающегося дренирования», — говорит доктор Райзман. «Если вы не обратитесь к аллергологу или ЛОР-врачу, вы никогда не узнаете, что у вас это есть».
Лечение хронической заложенности телаС таким длинным списком возможных причин, как разобраться в своих проблемах с насморком? «Трудно поставить диагноз самостоятельно», — сказал доктор.- говорит Райзман. «Если симптомы длятся более месяца, а безрецептурные средства не помогли, пора обратиться к врачу».
Первичная медико-санитарная помощь — хорошее начало. Если ваш терапевт не может разобраться в этом, вашей следующей остановкой должен стать ЛОР или аллерголог.
К сожалению, не всегда легко угадать, связана ли проблема с аллергией или структурной проблемой, говорит доктор Райзман. Возможно, вам придется посетить обоих специалистов, чтобы поставить правильный диагноз.
Возможно, вам придется посетить обоих специалистов, чтобы поставить правильный диагноз.
Лечение зависит от причины.
- Антибиотики могут победить хроническую инфекцию носовых пазух.
- Лекарства , такие как антигистаминные, противоотечные и назальные спреи, могут бороться с симптомами аллергии и неаллергического ринита.
- Хирургия может удалить полипы или исправить структурные проблемы.
Так сделайте глубокий вдох (через рот): причина хронического насморка — часто доброкачественные и обычно поддающиеся лечению.- говорит Райзман. Поговорите со своим врачом о положить конец насморку. Ваша коробка для салфеток может стать немного одинокой, но ваши коллеги будут вам благодарны.
Выделения из носа: причина, лечение и профилактика
Что такое выделения из носа?
Слизь — это не просто слизистое вещество в носу, у нее действительно есть полезное назначение. Он улавливает бактерии, другие микробы и мусор и предотвращает их попадание в ваши легкие.
Он улавливает бактерии, другие микробы и мусор и предотвращает их попадание в ваши легкие.
В некоторых случаях, например, при простуде или аллергии, слизь может вытекать из носа или в горло.Когда из носа выходит слизь, это называется выделением из носа. Это также может называться постназальной каплей или ринореей.
Хотя выделения из носа неприятны, они встречаются часто и обычно проходят сами по себе. Но в некоторых случаях это признак серьезной проблемы со здоровьем, которая может потребовать медицинской помощи.
Есть много потенциальных причин выделений из носа. К наиболее распространенным относятся инфекции и аллергии.
Простуда или грипп
Простуда вызвана вирусной инфекцией в носу и горле.Его могут вызывать множество различных типов вирусов. Хотя это может заставить вас чувствовать себя несчастным, в долгосрочной перспективе это, как правило, безвредно.
Грипп вызывается вирусом, поражающим ваш нос, горло и легкие. Штаммы вируса гриппа постоянно меняются.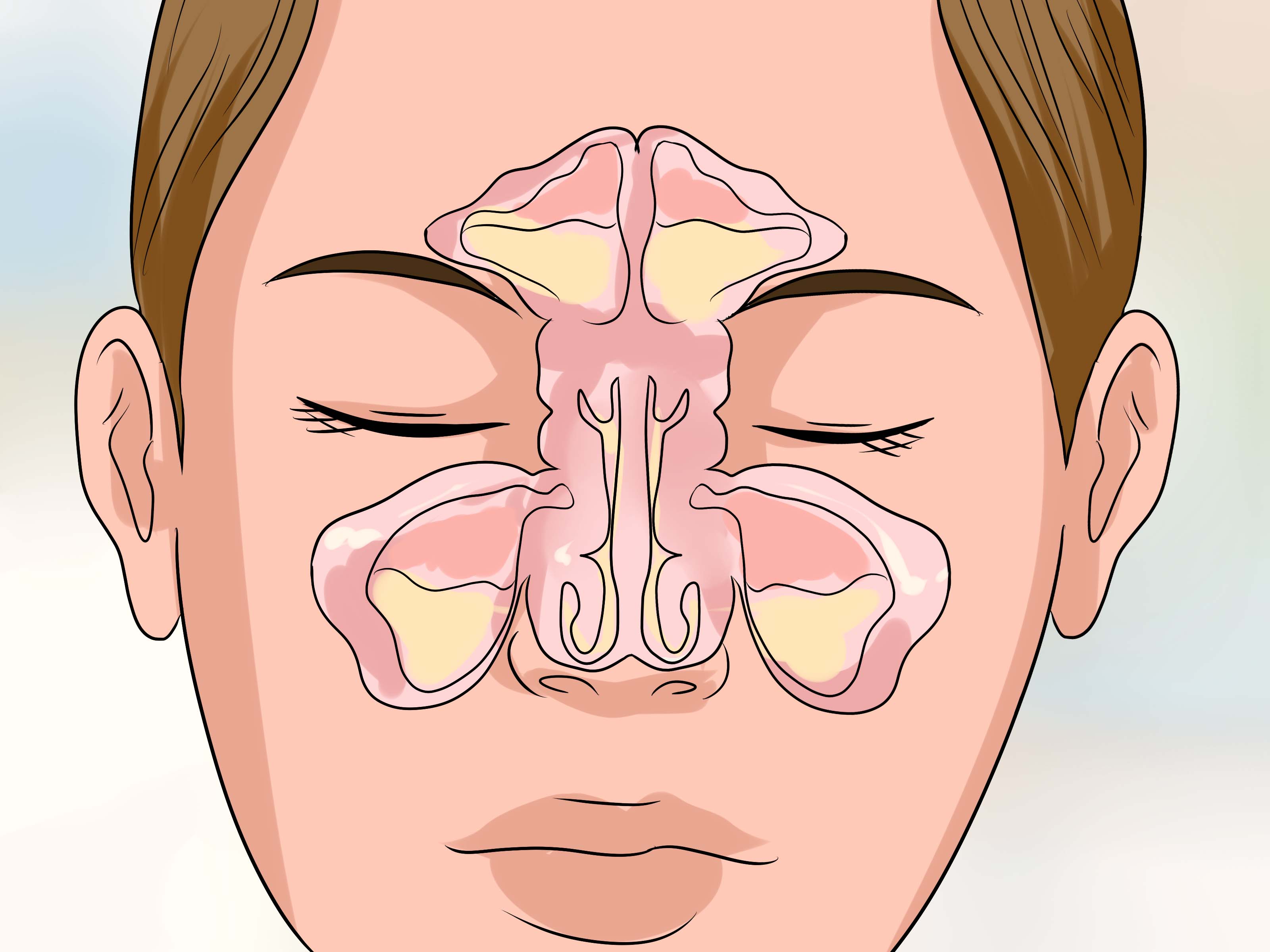 Грипп может быть опасен для людей с высоким риском осложнений. Сюда входят маленькие дети, пожилые люди и люди с ослабленной иммунной системой.
Грипп может быть опасен для людей с высоким риском осложнений. Сюда входят маленькие дети, пожилые люди и люди с ослабленной иммунной системой.
Выделения из носа — очень частый симптом как простуды, так и гриппа.Когда вы болеете этим заболеванием, ваше тело производит дополнительную слизь, чтобы задержать вирус, прежде чем он достигнет ваших легких и других частей тела. Часть этой слизи покидает ваше тело через нос.
Аллергия
У вас могут появиться выделения из носа, если вы вдыхаете, едите или прикасаетесь к определенным веществам, на которые у вас аллергия. Материалы, вызывающие аллергическую реакцию, называются аллергенами. Общие аллергены включают пыль, шерсть домашних животных и траву. Ваше тело реагирует на аллергены таким же образом, как если бы они были вредными бактериями, вызывая насморк.
Синусит
Синусит возникает, когда ваши пазухи или ходы носа воспаляются с болью, отеком и покраснением. Это может сузить носовые проходы, вызвать затруднение дыхания и скопление слизи. Если у вас это заболевание, из носа может вытекать слизь. В некоторых случаях вы можете почувствовать, как он стекает в горло.
Если у вас это заболевание, из носа может вытекать слизь. В некоторых случаях вы можете почувствовать, как он стекает в горло.
Слизь, связанная с синуситом, обычно густая. Он также может иметь желтый или зеленый оттенок.
Другие возможные причины
Другие потенциальные причины насморка или выделений из носа включают:
- ветряная оспа
- беременность
- искривление перегородки
- кластерная головная боль
- наркозависимость
- табачный дым
- 20 сухой воздух
Рекомендуемый план лечения будет зависеть от основной причины выделений из носа.Во многих случаях вы можете предпринять шаги, чтобы облегчить симптомы, используя простые домашние средства. В некоторых случаях ваш врач может порекомендовать лекарства или другие методы лечения.
Если выделения из носа вызывают простуда или грипп, варианты лечения могут быть ограничены. В большинстве случаев ваше тело восстановится само. Вы должны много отдыхать и пить много жидкости.
 Лекарства, отпускаемые без рецепта, могут помочь облегчить некоторые из ваших симптомов. Если симптомы гриппа серьезны, врач может прописать вам противовирусные препараты.Это может сократить время, необходимое для выздоровления.
Лекарства, отпускаемые без рецепта, могут помочь облегчить некоторые из ваших симптомов. Если симптомы гриппа серьезны, врач может прописать вам противовирусные препараты.Это может сократить время, необходимое для выздоровления.Домашние средства
Густая и липкая слизь может вызвать проблемы с дыханием. Это также может повысить риск осложнений, например ушных инфекций. Примите меры, чтобы разжижить слизь. Это может помочь облегчить симптомы и снизить риск осложнений.
Чтобы разжижить слизь, может помочь:
- выпить много жидкости
- использовать солевой назальный спрей
- включить увлажнитель, чтобы добавить воды в воздух
- вдохнуть пар из емкости с горячей водой
Не используйте противозастойный назальный спрей более трех дней подряд, если только ваш врач не сказал вам об этом.
Антигистаминные препараты
Антигистаминные препараты — это препараты, которые могут помочь предотвратить и лечить симптомы аллергических реакций.
 Некоторые антигистаминные препараты могут вызвать сильную сонливость. Всегда проверяйте этикетку на наличие рекомендаций по работе с тяжелой техникой или выполнению других задач во время приема антигистаминных препаратов.
Некоторые антигистаминные препараты могут вызвать сильную сонливость. Всегда проверяйте этикетку на наличие рекомендаций по работе с тяжелой техникой или выполнению других задач во время приема антигистаминных препаратов.Антигистаминные препараты также могут вступать в реакцию с некоторыми другими лекарствами. Обязательно посоветуйтесь со своим врачом, прежде чем принимать антигистаминные препараты, особенно если вы уже принимаете миорелаксанты, снотворные или седативные средства.
Вы не можете предотвратить все случаи выделения из носа. Но вы можете предпринять шаги, чтобы снизить риск развития некоторых состояний, вызывающих чрезмерные выделения из носа.
Чтобы снизить ваши шансы заболеть простудой или гриппом:
- часто мойте руки, чтобы уберечь их от болезнетворных микробов
- используйте салфетку при сморкании и немедленно выбросьте использованные салфетки
- руки после сморкания
- Делайте прививку от гриппа каждый год
Если у вас аллергия, примите меры, чтобы избежать аллергенов.
 Это может помочь предотвратить симптомы аллергической реакции, включая выделения из носа. Если вы не знаете причину своих аллергических симптомов, ежедневно ведите дневник своей активности и симптомов. Это может помочь вам и вашему врачу определить ваши аллергены. Ваш врач или аллерголог также могут порекомендовать пройти тест на аллергию.
Это может помочь предотвратить симптомы аллергической реакции, включая выделения из носа. Если вы не знаете причину своих аллергических симптомов, ежедневно ведите дневник своей активности и симптомов. Это может помочь вам и вашему врачу определить ваши аллергены. Ваш врач или аллерголог также могут порекомендовать пройти тест на аллергию.Избегание сигаретного дыма и других раздражителей также может помочь предотвратить раздражение и воспаление носовых проходов.
Причины, факторы риска и лечение
Что такое ринит?
Ринит — это воспаление слизистой оболочки носовой полости.Это может быть аллергия или неаллергия. Это также может быть заразным.
Аллергический ринит может возникнуть при вдыхании аллергена. Это также может быть сезонным, влияющим на вас в определенное время года, или постоянным, влияющим на вас в течение всего года.
По данным Американского колледжа аллергии, астмы и иммунологии, от аллергического ринита страдают от 40 до 60 миллионов американцев.

Неаллергический ринит вызывается не конкретным аллергеном, а одним или несколькими триггерами, не вызывающими аллергии.Это может повлиять на вас на короткий или длительный период времени.
Симптомы ринита варьируются от легких до тяжелых. Обычно они поражают полость носа, горло и глаза. Они могут включать:
Аллергический ринит
Аллергический ринит возникает, когда ваша иммунная система обнаруживает аллерген, который затем вызывает аллергическую реакцию. Эти вещества безвредны для большинства людей.
Но если у вас аллергия на них, ваше тело реагирует так, как если бы они были вредными. Ваша иммунная система реагирует на аллерген, вырабатывая антитела, называемые иммуноглобулином E (IgE).Это приводит к тому, что определенные клетки организма выделяют химические вещества, участвующие в воспалительной реакции, в том числе гистамин. Этот каскад событий вызывает симптомы ринита.
Сезонный аллергический ринит обычно называют «сенной лихорадкой».
 Обычно это происходит весной, летом или ранней осенью. В зависимости от ваших аллергенов вы также можете испытывать это несколько раз в год. Обычно он вызывается спорами плесени (грибка) в воздухе или пыльцой определенных растений, например:
Обычно это происходит весной, летом или ранней осенью. В зависимости от ваших аллергенов вы также можете испытывать это несколько раз в год. Обычно он вызывается спорами плесени (грибка) в воздухе или пыльцой определенных растений, например:Многолетний или круглый год аллергический ринит может быть вызван различными аллергенами, в том числе:
- перхотью домашних животных и слюной
- помет тараканов
- плесень
- помет пылевого клеща
Неаллергический ринит
Неаллергический ринит может быть более сложной задачей для диагностики.Он не вызывается аллергенами и не влияет на реакцию иммунной системы, которая возникает при аллергическом рините. Возможные триггеры включают:
- инородный материал в носу
- инфекции, такие как вирусы простуды
- определенные лекарства, такие как нестероидные противовоспалительные препараты (НПВП) и некоторые лекарства, снижающие артериальное давление
- определенные продукты и запахи
- дым, пары и другие загрязнители воздуха
- изменения погоды
- гормональные изменения
- стресс
Неаллергический ринит может быть связан со структурными проблемами в полости носа, такими как образование полипа или искривление носовой перегородки с сужением носовых ходов.

Если у вас есть личный или семейный анамнез экземы или астмы, у вас больше шансов заболеть аллергическим ринитом. Если вы регулярно подвергаетесь воздействию раздражителей окружающей среды, таких как пассивное курение, у вас также больше шансов заболеть неаллергическим ринитом.
Чтобы диагностировать аллергический ринит, ваш врач подробно изучает историю болезни и проводит физический осмотр. Они также могут направить вас к аллергологу для тестирования на аллергию, анализа крови или кожной пробы. Это может помочь вашему врачу определить, является ли ваш ринит аллергическим или неаллергическим.
Лучший способ лечения аллергического ринита — избегать употребления аллергена. Если у вас аллергия на перхоть домашних животных, плесень или другие бытовые аллергены, примите меры по удалению этих веществ из дома.
Если у вас аллергия на пыльцу, ограничьте время на открытом воздухе, когда цветут растения, вызывающие ваши симптомы. Вы также должны принять меры, чтобы пыльца не попадала в ваш дом и машину.
 Попробуйте закрыть окна и установить на кондиционер HEPA-фильтр.
Попробуйте закрыть окна и установить на кондиционер HEPA-фильтр.Если вы не можете избежать приема аллергена, лекарства могут помочь облегчить ваши симптомы.Например, ваш врач может посоветовать вам использовать безрецептурные или рецептурные интраназальные кортикостероидные спреи, антигистаминные, противоотечные или другие лекарства.
В некоторых случаях они могут порекомендовать иммунотерапию, например уколы от аллергии или препараты для инъекций под язык, чтобы снизить вашу чувствительность к аллергену.
Если у вас неаллергический ринит, ваш врач может порекомендовать безрецептурные или рецептурные лекарства, такие как назальный спрей с кортикостероидами, назальный солевой спрей, назальный антигистаминный спрей или противоотечные средства для его лечения.
Если структурный дефект носовой полости усложняет симптомы, врач может порекомендовать корректирующую операцию.
Ринит доставляет неудобства и неудобства, но обычно не представляет большого риска для здоровья:
- Аллергический ринит обычно проходит, когда контакт с аллергеном проходит.

- Неаллергический ринит может длиться в течение более коротких или более длительных периодов времени, но с ним также можно справиться с помощью симптоматического лечения и избегания триггеров.
Обратитесь к врачу за дополнительной информацией о вашем конкретном диагнозе, вариантах лечения и долгосрочных перспективах.
Побочные эффекты, лекарственные взаимодействия, безопасность
Бета-адреноблокаторы помогают снизить скорость и силу сердцебиения, а также снизить кровяное давление. Они работают, предотвращая связывание гормона адреналина (адреналина) с бета-рецепторами.
Как и большинство лекарств, бета-адреноблокаторы могут вызывать побочные эффекты. Обычно врачи назначают эти лекарства, потому что риски, связанные с определенным заболеванием, перевешивают побочные эффекты, которые могут вызвать бета-адреноблокаторы.
Продолжайте читать, чтобы узнать больше о потенциальных побочных эффектах и лекарственном взаимодействии бета-адреноблокаторов, а также о мерах предосторожности, которые следует принимать.

Бета-адреноблокаторы часто назначают при сердечных заболеваниях, в том числе:
Бета-рецепторы находятся по всему телу, а не только в сердце. В результате бета-адреноблокаторы иногда назначают при других состояниях, таких как мигрень, беспокойство и глаукома.
Не все бета-адреноблокаторы одинаковы. Есть много разных бета-адреноблокаторов, и каждый работает по-своему.
При выборе бета-адреноблокатора врачи учитывают множество факторов. К ним относятся:
- состояние, которое лечат,
- риск побочных эффектов
- другие состояния, которые у вас есть
- другие лекарства, которые вы принимаете
Существует три основных типа бета-блокаторов, каждый из которых описан в подробнее ниже. Это:
- неселективные
- кардиоселективные
- третьего поколения
Неселективные бета-адреноблокаторы
Первые бета-блокаторы, одобренные в 1960-х годах, были неселективными.Другими словами, они воздействовали на все бета-рецепторы в вашем теле, включая:
- рецепторов бета-1 (клетки сердца и почек)
- рецепторов бета-2 (легкие, кровеносные сосуды, желудок, матка, мышцы и печень).
 клетки)
клетки) - бета-3 рецепторов (жировые клетки)
Поскольку эти бета-блокаторы не различают различные типы бета-рецепторов, они создают немного более высокий риск побочных эффектов.
Это особенно верно для людей, которые курят или имеют заболевания легких, такие как астма или хроническая обструктивная болезнь легких (ХОБЛ).
Некоторые общие неселективные бета-блокаторы включают:
Кардиоселективные бета-блокаторы
Более поздние бета-блокаторы были разработаны для воздействия только на рецепторы бета-1 в клетках сердца. Они не влияют на другие рецепторы бета-2 и поэтому безопаснее для людей с заболеваниями легких.
Некоторые распространенные кардиоселективные бета-блокаторы включают:
Бета-блокаторы третьего поколения
Бета-блокаторы третьего поколения обладают дополнительными эффектами, которые помогают еще больше расслабить кровеносные сосуды и снизить высокое кровяное давление.
Некоторые распространенные бета-блокаторы третьего поколения включают:
Исследования по использованию бета-блокаторов третьего поколения продолжаются.
 Некоторые исследования показывают, что эти препараты могут быть безопасным вариантом для людей с метаболическим синдромом.
Некоторые исследования показывают, что эти препараты могут быть безопасным вариантом для людей с метаболическим синдромом.Например, согласно обзору исследований 2017 года, небиволол может быть подходящим вариантом лечения для людей с высоким кровяным давлением, а также с нарушением метаболизма сахара (глюкозы) и жиров.
Исследование 2019 года на мышах показало, что карведилол повышает толерантность к глюкозе и чувствительность к инсулину.Оба эти фактора являются ключевыми факторами диабета. Чтобы понять, оказывает ли карведилол такое же действие на людей, необходимы дополнительные исследования.
Бета-блокаторы относительно эффективны, безопасны и доступны по цене. В результате они часто являются первой линией лечения сердечных заболеваний.
Наиболее частыми побочными эффектами бета-адреноблокаторов являются:
- Усталость и головокружение. Бета-адреноблокаторы замедляют частоту сердечных сокращений. Это может вызвать симптомы, связанные с низким артериальным давлением (гипотонией).

- Плохое кровообращение. Когда вы принимаете бета-адреноблокаторы, ваше сердце бьется медленнее. Это затрудняет попадание крови к конечностям. Вы можете почувствовать холод или покалывание в руках и ногах.
- Желудочно-кишечные симптомы. К ним относятся расстройство желудка, тошнота, диарея или запор. Прием бета-адреноблокаторов с пищей может помочь облегчить симптомы со стороны желудка.
- Сексуальная дисфункция. Некоторые люди сообщают об эректильной дисфункции при приеме бета-адреноблокаторов.Это частый побочный эффект при приеме лекарств, снижающих артериальное давление.
- Увеличение веса. Это побочный эффект некоторых старых неселективных бета-адреноблокаторов. Врачи не знают, почему это происходит, но это может быть связано с тем, как бета-адреноблокаторы влияют на ваш метаболизм.
К другим менее частым побочным эффектам относятся:
- Затрудненное дыхание.
 Бета-адреноблокаторы могут вызывать спазмы мышц легких, затрудняющие дыхание. Это чаще встречается у людей с заболеваниями легких.
Бета-адреноблокаторы могут вызывать спазмы мышц легких, затрудняющие дыхание. Это чаще встречается у людей с заболеваниями легких. - Высокий уровень сахара в крови (гипергликемия). Бета-адреноблокаторы могут вызывать повышение уровня сахара в крови у людей с диабетом.
- Депрессия, бессонница и кошмары. Эти побочные эффекты чаще встречаются у старых неселективных бета-адреноблокаторов.
Немедленно обратитесь за медицинской помощью, если у вас возникнут какие-либо из следующих побочных эффектов при приеме бета-адреноблокаторов:
Да, бета-адреноблокаторы могут взаимодействовать с другими лекарствами. Вот некоторые из них:
Вы должны сообщить своему врачу обо всех лекарствах и добавках, которые вы принимаете.
Лучше избегать употребления алкоголя, если вы принимаете бета-адреноблокаторы.
И бета-адреноблокаторы, и алкоголь могут снизить кровяное давление. Их сочетание может привести к слишком быстрому падению артериального давления.
 Это может вызвать у вас слабость, головокружение или головокружение. Вы можете даже упасть в обморок, если встанете слишком быстро.
Это может вызвать у вас слабость, головокружение или головокружение. Вы можете даже упасть в обморок, если встанете слишком быстро.Конечно, эти побочные эффекты зависят как от предписанной вами дозы бета-адреноблокаторов, так и от того, сколько вы пьете. Хотя полностью безопасного сочетания не существует, время от времени употребление алкогольных напитков может быть менее рискованным.Но лучше сначала посоветоваться с врачом.
Вам также следует поговорить со своим врачом, если вам трудно отказаться от алкоголя. Могут быть доступны другие лекарства.
Бета-блокаторы не для всех. Они могут представлять больший риск для людей со следующими состояниями:
Если у вас есть одно из перечисленных выше заболеваний, ваш врач, вероятно, рассмотрит другие варианты, прежде чем назначать бета-адреноблокаторы.
Если вы поговорите со своим врачом о вашем здоровье и любых медицинских условиях, это поможет вам избежать негативных побочных эффектов.
- Сообщите своему врачу, если вы беременны, пытаетесь забеременеть или кормите грудью.

- Чтобы предотвратить взаимодействие лекарств, предоставьте своему врачу список всех лекарств и добавок, которые вы принимаете.
- Будьте честны в отношении употребления алкоголя, табака и наркотиков. Эти вещества могут взаимодействовать с бета-адреноблокаторами.
Внезапно прекращать прием бета-адреноблокаторов опасно, даже если вы испытываете побочные эффекты.
Когда вы принимаете бета-адреноблокаторы, ваше тело привыкает к более медленной скорости вашего сердца.Если вы перестанете принимать их внезапно, вы можете увеличить риск серьезных проблем с сердцем, например сердечного приступа.
Обратитесь к врачу, если у вас возникнут неприятные побочные эффекты от бета-адреноблокаторов, которые длятся более одного-двух дней. Ваш врач может порекомендовать другой тип лекарства, но вам все равно нужно будет постепенно снижать дозу бета-адреноблокатора.
Бета-адреноблокаторы используются для лечения сердечных заболеваний. Как и все лекарства, они несут риск побочных эффектов и взаимодействий.



 Лекарства, отпускаемые без рецепта, могут помочь облегчить некоторые из ваших симптомов. Если симптомы гриппа серьезны, врач может прописать вам противовирусные препараты.Это может сократить время, необходимое для выздоровления.
Лекарства, отпускаемые без рецепта, могут помочь облегчить некоторые из ваших симптомов. Если симптомы гриппа серьезны, врач может прописать вам противовирусные препараты.Это может сократить время, необходимое для выздоровления. Некоторые антигистаминные препараты могут вызвать сильную сонливость. Всегда проверяйте этикетку на наличие рекомендаций по работе с тяжелой техникой или выполнению других задач во время приема антигистаминных препаратов.
Некоторые антигистаминные препараты могут вызвать сильную сонливость. Всегда проверяйте этикетку на наличие рекомендаций по работе с тяжелой техникой или выполнению других задач во время приема антигистаминных препаратов. Это может помочь предотвратить симптомы аллергической реакции, включая выделения из носа. Если вы не знаете причину своих аллергических симптомов, ежедневно ведите дневник своей активности и симптомов. Это может помочь вам и вашему врачу определить ваши аллергены. Ваш врач или аллерголог также могут порекомендовать пройти тест на аллергию.
Это может помочь предотвратить симптомы аллергической реакции, включая выделения из носа. Если вы не знаете причину своих аллергических симптомов, ежедневно ведите дневник своей активности и симптомов. Это может помочь вам и вашему врачу определить ваши аллергены. Ваш врач или аллерголог также могут порекомендовать пройти тест на аллергию.
 Обычно это происходит весной, летом или ранней осенью. В зависимости от ваших аллергенов вы также можете испытывать это несколько раз в год. Обычно он вызывается спорами плесени (грибка) в воздухе или пыльцой определенных растений, например:
Обычно это происходит весной, летом или ранней осенью. В зависимости от ваших аллергенов вы также можете испытывать это несколько раз в год. Обычно он вызывается спорами плесени (грибка) в воздухе или пыльцой определенных растений, например:
 Попробуйте закрыть окна и установить на кондиционер HEPA-фильтр.
Попробуйте закрыть окна и установить на кондиционер HEPA-фильтр.
 клетки)
клетки) Некоторые исследования показывают, что эти препараты могут быть безопасным вариантом для людей с метаболическим синдромом.
Некоторые исследования показывают, что эти препараты могут быть безопасным вариантом для людей с метаболическим синдромом.
 Бета-адреноблокаторы могут вызывать спазмы мышц легких, затрудняющие дыхание. Это чаще встречается у людей с заболеваниями легких.
Бета-адреноблокаторы могут вызывать спазмы мышц легких, затрудняющие дыхание. Это чаще встречается у людей с заболеваниями легких. Это может вызвать у вас слабость, головокружение или головокружение. Вы можете даже упасть в обморок, если встанете слишком быстро.
Это может вызвать у вас слабость, головокружение или головокружение. Вы можете даже упасть в обморок, если встанете слишком быстро.