Трипсин кристаллический инструкция по применению: показания, противопоказания, побочное действие – описание Trypsin crystallic лиофилизат д/пригот. р-ра д/и и местного применения 10 мг: амп. 10 шт. (3367)
Трипсин кристаллический применяется в/м, интраплеврально, в виде аэрозолей и электрофореза.
Внутримышечно: взрослым по 0.005-0.01 г – 1-2 раза/сут, детям — по 0.0025 г 1 раз/сут. Для инъекций разводят, непосредственно перед применением, 0.005 г трипсина кристаллического в 1-2 мл 0.9% раствор натрия хлорида или 0.5-2% раствора прокаина. Курс лечения 6-15 инъекций. Применяют также электрофорез с трипсином: на одну процедуру 10 мг трипсина (растворить в 15-20 мл дистиллированной воды), вводят с отрицательного полюса.
Ингаляционно: по 0.005-0.01 г в 2-3 мл 0.% раствора хлорида через ингалятор или через бронхоскоп. После ингаляции прополоскать рот теплой водой и промыть нос.
Глазные капли: 0.2-0.5% раствор, который готовят непосредственно перед применением, 3-4 раза/сут в течение 1-3 дней.
Интраплеврально: 1 раз/сут 10-20 мг препарата, растворенного в 20-50 мл 0,9% раствора натрия хлорида, после введения желательно частое изменение положения тела; на 2 день после инстилляции выпускают,как правило, разжиженный экссудат.
Местно: в виде присыпки или раствора, на сухие или некротизированные раны накладывают компрессы (раствор готовят непосредственно перед применением: 50 мг трипсина растворяют в 5 мл стерильной воды или физиологического раствора, при лечении гнойных ран – в 5 мл фосфатного буферного раствора). Трехслойное тканое полотно из диальдегидцеллюлозы, пропитанное трипсином, накладывают на рану (после ее обработки) и закрепляют повязкой, оставляют на ране не более 24 ч. Перед применением полотно смачивают дистиллированной водой или раствором фурацилина. Время полного очищения раны от некротических тканей и гноя – 24-72 ч. При необходимости – применяют повторно.
Гайморит острый хронический симптомы и лечение гайморита
Код по МКБ-10:J01.0 Острый верхнечелюстной Синусит
Описание
Верхнечелюстной синусит (челюстные принадлежности). Это сопровождается затруднением носового дыхания, слизисто-гнойными выделениями из носовых ходов, интенсивной болью в носу и носовом крыле, отеком щеки и век с пораженной стороны и повышением температуры тела. Своевременное начало лечения позволит избежать серьезных осложнений: Отит, Менингит, Абсцесс мозга, орбитальная Флегмона, Остеомиелит, изменения миокарда и почек.
Дополнительные факты
Синусит может возникнуть остро или стать хроническим. Согласно международной медицинской статистике, около 10% населения развитых стран ежегодно заболевают острым Синуситом и другими синуситами. Болезнь поражает людей всех возрастов. У детей в возрасте до 5 лет синусит практически не обнаруживается, поскольку в этом возрасте околоносовые пазухи еще недостаточно развиты. Своевременное лечение Синусита началось во избежание серьезных осложнений: среднего Отита, Менингита, Абсцесса мозга, Флегмоны глаза, Остеомиелита, поражений миокарда и почек.
Факторы риска
Факторами риска являются заболевания и состояния, которые препятствуют нормальной вентиляции верхнечелюстной пазухи и способствуют проникновению инфекции в полость пазухи:
• Аденоиды у детей;
• хронический Тонзиллит и хронический Фарингит;
• распадающиеся верхние моляры, операция, выполняемая на зубах или альвеолярный отросток верхней челюсти;
• Врожденное сужение носовых ходов;
• искривление перегородки носа.
Риск синусита увеличивается зимой и осенью из-за естественного сезонного снижения иммунитета.
Причины
Причины гайморита.
Синусит может вызывать стрептококки, стафилококки, хламидии, Гемофилию, грибы, вирусы и Микоплазмы.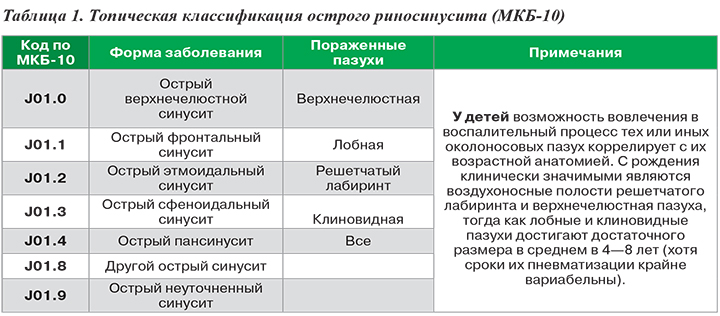
Патогенез
Гайморова (верхнечелюстная) пазуха представляет собой заполненную воздухом полость в верхней челюсти. Верхнечелюстная пазуха имеет общие костные стенки со следующими анатомическими образованиями: сверху — с орбитой, снизу — с полостью рта, изнутри — с полостью носа.
• участвовать в уравновешивании давления в полостных образованиях черепа относительно внешнего атмосферного давления;
• согревать и очищать вдыхаемый воздух;
• формировать индивидуальный звук голоса.
Все пазухи связываются с полостью носа через небольшие отверстия. Если эти отверстия по какой-то причине закрыты, пазухи перестают вентилироваться и очищаться. Микробы накапливаются в полости, развивается воспаление.
Классификация
Синусит может быть простудным или гнойным. При катаральном Синусите течение из верхнечелюстной пазухи асептическое, при гнойном синусите — микрофлора. В зависимости от пути заражения выделяют гематогены (обычно у детей), риногены (обычно у взрослых), одонтогены (микробы попадают в верхнечелюстную пазуху из соседних моляров) и травматический синусит.
• Экссудативный (хронический катаральный и гнойный синусит). Преобладающим процессом является образование гноя.
• Продуктивные (гнойно-полипы, полипы, некротический, атрофический, париетальный гиперпластический синусит и т. D). Преобладающим процессом является изменение слизистой оболочки верхнечелюстной пазухи (полипы, Атрофия, Гиперплазия и т.

Из-за закупорки слизистых желез при хроническом синусите часто образуются настоящие кисты и мелкие псевдокисты верхнечелюстной пазухи.
Полипы и полип-гнойные формы хронического синусита распространены. Парието-гиперпластическая и катаральная аллергические формы встречаются реже, очень редко — казеозная, холестеатомическая, масляная и некротическая формы хронического синусита.
КТ ППН. Левый гнойный хронический синусит. Гной в синусе (красная стрелка) на фоне остеосклеротического утолщения стрелки (синяя стрелка).
Симптомы
Болезнь начинается остро. Температура тела больного повышается до 38-39С, выражены признаки общей интоксикации, возможен озноб. В некоторых случаях температура тела пациента может быть нормальной или субфебрильной. Пациента с синуситом беспокоит боль в области пораженного верхнечелюстного синуса, скуловой кости, лба и корня носа. Боль усиливается при пальпации. Возможно облучение в храме или соответствующей половине лица. У некоторых пациентов возникают разлитые головные боли различной интенсивности.
Носовое дыхание на пораженной стороне нарушено. При двустороннем синусите заложенность носа заставляет пациента дышать через рот. Иногда из-за закупорки слезного канала развивается слезотечение. Выделения из носа сначала серозные, жидкие, затем становятся вязкими, мутными, зеленоватыми.
Экссудативные формы хронического синусита характеризуются секрецией, количество которой увеличивается в период обострения и становится незначительным при улучшении состояния пациента. При катаральном синусите выделения текучие, серозные, с неприятным запахом. При гнойной форме заболевания выделения густые, желтовато-зеленые.

Головная боль, как правило, появляется только в периоды обострения хронического синусита или при нарушении оттока секрета из верхнечелюстной пазухи. Головная боль давит или разрывается, по словам пациентов, она часто располагается «за глазами», хуже, когда веки подняты, а периорбитальная область сжата. Он уменьшается во время сна и в лежачем положении (облегчение связано с возобновлением оттока гноя в горизонтальном положении).
У пациентов с хроническим синуситом поражения кожи часто выявляются в преддверии полости носа (трещины, отеки, мацерация, влажность). У многих пациентов развивается сопутствующий Конъюнктивит и Кератит.
Высокая температура тела. Заложенность носа. Заложенность уха. Кашель. Ломота в суставах. Металлический привкус во рту. Недомогание. Нейтрофилез. Озноб. Потеря обоняния. Привкус крови во рту. Разбитость. Сладкий привкус во рту. Субфебрильная температура.
Диагностика
Диагноз ставится на основании жалоб пациента, данных внешнего осмотра (определяется рефлекторное расширение сосудов кожи подглазничной области), осмотра слизистой оболочки носа (воспаление, отек, гнойные выделения из отверстия пазухи). На рентгенограмме верхнечелюстной пазухи обнаружено затемнение. При недостаточной информативности других методов исследования выполняется пункция верхнечелюстной пазухи.
Рентген пазухи. Уровень жидкости в левом верхнечелюстном пазухе.
Лечение
Острая форма.
Для уменьшения отека слизистой оболочки и восстановления нормальной синусной вентиляции в течение не более 5 дней применяют сосудосуживающие препараты местного действия (Нафазолин, нафазолин, ксилометазолина гидрохлорид). При значительной Гипертермии назначаются жаропонижающие средства с тяжелым отравлением — антибиотики. Используя актуальные антибиотики, можно избежать нежелательных побочных эффектов и достичь высокой концентрации препарата в очаге воспаления. После нормализации температуры рекомендуется физиотерапия (Sollux, UHF).
При значительной Гипертермии назначаются жаропонижающие средства с тяжелым отравлением — антибиотики. Используя актуальные антибиотики, можно избежать нежелательных побочных эффектов и достичь высокой концентрации препарата в очаге воспаления. После нормализации температуры рекомендуется физиотерапия (Sollux, UHF). Верхнечелюстная пазуха дренирована. Пазухи промывают, используя метод кукушки или эвакуацию пазух. Используйте дезинфицирующие растворы (фирацилин, перманганат калия). Протеолитические ферменты и растворы антибиотиков вводятся в полость. Используются физиотерапевтические методики (ингаляция, диатермия, ультрафонофорез с Гидрокортизоном, УВЧ). Пещерная терапия полезна у пациентов с синуситом.
При гнойных формах полипоза, полипоза, казеозном, холестеатомном и некротическом хроническом синусите показано хирургическое лечение. Проводится вскрытие верхнечелюстной пазухи — верхнечелюстной синусит.
Описание
Верхнечелюстной синусит (челюстные принадлежности). Это сопровождается затруднением носового дыхания, слизисто-гнойными выделениями из носовых ходов, интенсивной болью в носу и носовом крыле, отеком щеки и век с пораженной стороны и повышением температуры тела. Своевременное начало лечения позволит избежать серьезных осложнений: отит, менингит, абсцесс мозга, орбитальная флегмона, остеомиелит, изменения миокарда и почек.
Дополнительные факты
Синусит может возникнуть остро или стать хроническим. Согласно международной медицинской статистике, около 10% населения развитых стран ежегодно заболевают острым синуситом и другими синуситами. Болезнь поражает людей всех возрастов. У детей в возрасте до 5 лет синусит практически не обнаруживается, поскольку в этом возрасте околоносовые пазухи еще недостаточно развиты. Своевременное лечение синусита началось во избежание серьезных осложнений: среднего отита, менингита, абсцесса мозга, флегмоны глаза, остеомиелита, поражений миокарда и почек.
Факторы риска
Факторами риска являются заболевания и состояния, которые препятствуют нормальной вентиляции верхнечелюстной пазухи и способствуют проникновению инфекции в полость пазухи:
• ОРВИ, острый и хронический ринит любой этиологии;
• аденоиды у детей;
• хронический тонзиллит и хронический фарингит;
• распадающиеся верхние моляры, операция, выполняемая на зубах или альвеолярный отросток верхней челюсти;
• Врожденное сужение носовых ходов;
• искривление перегородки носа.
Риск синусита увеличивается зимой и осенью из-за естественного сезонного снижения иммунитета.
Причины
Причины гайморита.
Синусит может вызывать стрептококки, стафилококки, хламидии, гемофилию, грибы, вирусы и микоплазмы. У взрослых синусит чаще всего вызывается вирусами, Haemophilus influenzae и Streptococcus pneumoniae У детей возбудителями синусита часто являются хламидии и микоплазмы. У ослабленных пациентов и пациентов с ослабленным иммунитетом синусит может быть вызван грибковой и сапрофитной микрофлорой.Патогенез
Гайморова (верхнечелюстная) пазуха представляет собой заполненную воздухом полость в верхней челюсти. Верхнечелюстная пазуха имеет общие костные стенки со следующими анатомическими образованиями: сверху — с орбитой, снизу — с полостью рта, изнутри — с полостью носа.
Наряду с другими околоносовыми пазухами (два лобных, два этмоидных и один клиновидный) верхнечелюстные пазухи выполняют следующие функции:
• участвовать в уравновешивании давления в полостных образованиях черепа относительно внешнего атмосферного давления;
• согревать и очищать вдыхаемый воздух;
• формировать индивидуальный звук голоса.
Все пазухи связываются с полостью носа через небольшие отверстия. Если эти отверстия по какой-то причине закрыты, пазухи перестают вентилироваться и очищаться. Микробы накапливаются в полости, развивается воспаление.
Микробы накапливаются в полости, развивается воспаление.
Классификация
Синусит может быть простудным или гнойным. При катаральном синусите течение из верхнечелюстной пазухи асептическое, при гнойном синусите — микрофлора. В зависимости от пути заражения выделяют гематогены (обычно у детей), риногены (обычно у взрослых), одонтогены (микробы попадают в верхнечелюстную пазуху из соседних моляров) и травматический синусит.
В зависимости от характера морфологических изменений выделяют следующие формы хронического синусита:
• Экссудативный (хронический катаральный и гнойный синусит). Преобладающим процессом является образование гноя.
• Продуктивные (гнойно-полипы, полипы, некротический, атрофический, париетальный гиперпластический синусит и т. D). Преобладающим процессом является изменение слизистой оболочки верхнечелюстной пазухи (полипы, атрофия, гиперплазия и т. Д. ).
Из-за закупорки слизистых желез при хроническом синусите часто образуются настоящие кисты и мелкие псевдокисты верхнечелюстной пазухи.
Полипы и полип-гнойные формы хронического синусита распространены. Парието-гиперпластическая и катаральная аллергические формы встречаются реже, очень редко — казеозная, холестеатомическая, масляная и некротическая формы хронического синусита.
КТ ППН. Левый гнойный хронический синусит. Гной в синусе (красная стрелка) на фоне остеосклеротического утолщения стрелки (синяя стрелка).
Симптомы
Болезнь начинается остро. Температура тела больного повышается до 38-39С, выражены признаки общей интоксикации, возможен озноб. В некоторых случаях температура тела пациента может быть нормальной или субфебрильной. Пациента с синуситом беспокоит боль в области пораженного верхнечелюстного синуса, скуловой кости, лба и корня носа. Боль усиливается при пальпации. Возможно облучение в храме или соответствующей половине лица. У некоторых пациентов возникают разлитые головные боли различной интенсивности.
Носовое дыхание на пораженной стороне нарушено. При двустороннем синусите заложенность носа заставляет пациента дышать через рот. Иногда из-за закупорки слезного канала развивается слезотечение. Выделения из носа сначала серозные, жидкие, затем становятся вязкими, мутными, зеленоватыми.
Как правило, хронический синусит является результатом острого процесса. В период ремиссии общее состояние больного не нарушено. При обострении появляются признаки общей интоксикации (слабость, головная боль, слабость), возможно повышение температуры до фебрильного или субфебрильного.
Экссудативные формы хронического синусита характеризуются секрецией, количество которой увеличивается в период обострения и становится незначительным при улучшении состояния пациента. При катаральном синусите выделения текучие, серозные, с неприятным запахом. При гнойной форме заболевания выделения густые, желтовато-зеленые. Есть много липких слизистых выделений, которые высыхают и образуют корки в полости носа.
Головная боль, как правило, появляется только в периоды обострения хронического синусита или при нарушении оттока секрета из верхнечелюстной пазухи. Головная боль давит или разрывается, по словам пациентов, она часто располагается «за глазами», хуже, когда веки подняты, а периорбитальная область сжата. Он уменьшается во время сна и в лежачем положении (облегчение связано с возобновлением оттока гноя в горизонтальном положении).
Часто пациенты с хроническим синуситом жалуются на ночной кашель, который не подлежит обычному лечению. Причиной кашля в этом случае является гной, вытекающий из верхнечелюстной пазухи вдоль задней части глотки.
У пациентов с хроническим синуситом поражения кожи часто выявляются в преддверии полости носа (трещины, отеки, мацерация, влажность). У многих пациентов развивается сопутствующий конъюнктивит и кератит.
Высокая температура тела. Заложенность носа. Заложенность уха. Кашель. Ломота в суставах. Металлический привкус во рту. Недомогание. Нейтрофилез. Озноб. Потеря обоняния. Привкус крови во рту. Разбитость. Сладкий привкус во рту. Субфебрильная температура.
Металлический привкус во рту. Недомогание. Нейтрофилез. Озноб. Потеря обоняния. Привкус крови во рту. Разбитость. Сладкий привкус во рту. Субфебрильная температура.
Диагностика
Диагноз ставится на основании жалоб пациента, данных внешнего осмотра (определяется рефлекторное расширение сосудов кожи подглазничной области), осмотра слизистой оболочки носа (воспаление, отек, гнойные выделения из отверстия пазухи). На рентгенограмме верхнечелюстной пазухи обнаружено затемнение. При недостаточной информативности других методов исследования выполняется пункция верхнечелюстной пазухи.
Рентген пазухи. Уровень жидкости в левом верхнечелюстном пазухе.
Лечение
Острая форма.
Для уменьшения отека слизистой оболочки и восстановления нормальной синусной вентиляции в течение не более 5 дней применяют сосудосуживающие препараты местного действия (нафазолин, нафазолин, ксилометазолина гидрохлорид). При значительной гипертермии назначаются жаропонижающие средства с тяжелым отравлением — антибиотики. Используя актуальные антибиотики, можно избежать нежелательных побочных эффектов и достичь высокой концентрации препарата в очаге воспаления. После нормализации температуры рекомендуется физиотерапия (Sollux, UHF).Верхнечелюстная пазуха дренирована. Пазухи промывают, используя метод кукушки или эвакуацию пазух. Используйте дезинфицирующие растворы (фирацилин, перманганат калия). Протеолитические ферменты и растворы антибиотиков вводятся в полость. Используются физиотерапевтические методики (ингаляция, диатермия, ультрафонофорез с гидрокортизоном, УВЧ). Пещерная терапия полезна у пациентов с синуситом.
При гнойных формах полипоза, полипоза, казеозном, холестеатомном и некротическом хроническом синусите показано хирургическое лечение. Проводится вскрытие верхнечелюстной пазухи — верхнечелюстной синусит.
👨⚕Рекомендации врачей: у нас на сайте есть огромный раздел консультаций, где 88 раз пациентами и врачами обсуждается Гайморит — посмотреть советы врачей
Гайморит — код по МКБ 10
Для систематизации, удобства хранения и обработки данных в медицинской сфере в виде всеобщего стандарта существует Международная классификация болезней 10-го пересмотра, созданная Всемирной организацией здравоохранения в 2007 году.
Кодирование по МКБ 10
Если рассматривать гайморит в МКБ 10, то данное заболевание относится к X классу – «Болезни органов дыхания» и соответственно шифруется. Зачем же это делается? У каждого заболевшего человека, который обратился в медицинское учреждение, есть история болезни, где на титульном листе проставляется код по МКБ 10. Обычно этим занимается врач-статист. Код обозначают только тогда, когда основной клинический диагноз уже окончательный и подтвержденный, а заболевание разрешилось (выздоровление, переход в хроническую форму, затяжное течение или летальный исход). Все результаты вносятся во всеобщую статистику заболеваемости и смертности среди населения. Благодаря этому, мы имеем представление о состоянии здоровья больших групп людей, о структуре заболеваемости и можем реформировать оказание медицинской помощи для улучшения ситуации.
О заболевании
Гайморит в МКБ – это острое или хроническое заболевание воспалительного генеза в верхнечелюстных пазухах. Данное заболевание является одним из наиболее часто встречающихся патологий органов дыхания.
Основные симптомы:
- болезненность возле носа и неприятные ощущения распирания в пазухе, усиливающиеся к вечеру;
- тяжесть в голове, боли различной интенсивности;
- постоянное нарушение носового дыхания – заложенность, нарушение голоса, постоянный насморк;
- слизистые и гнойные выделения из носовой полости;
- возможно повышение температуры тела;
- возможно учащенное чихание, кашель;
- зубная боль без четкой локализации;
- повышенная утомляемость, нарушение сна;
- ощущение боли при надавливании в точках, возле носа.
Однако далеко не всегда проявляются все эти симптомы – обычно присутствуют лишь некоторые из них. Все будет зависеть от интенсивности воспалительного процесса в слизистой оболочке гайморовой пазухи и наличия нарушенного оттока, характера воспаления (асептическое или гнойное).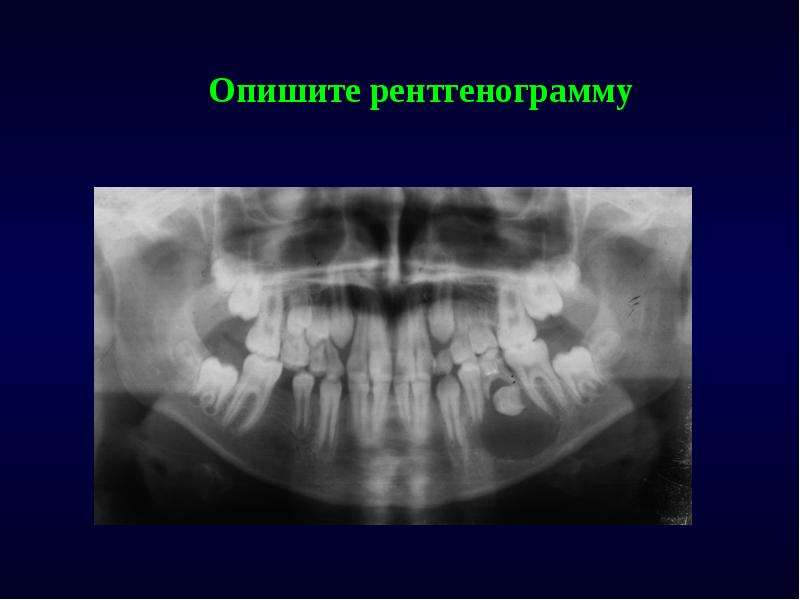 В целом, состояние больного может быть охарактеризовано по трем степеням тяжести – легкая, среднетяжелая и тяжелая – учитывается температура, выраженность интоксикации, осложнения.
В целом, состояние больного может быть охарактеризовано по трем степеням тяжести – легкая, среднетяжелая и тяжелая – учитывается температура, выраженность интоксикации, осложнения.
Острый гайморит обычно является осложнением перенесенного ринита, различных вирусных заболеваний, таких как грипп, корь, краснуха, паротит или бактериальные инфекции. Спровоцировать гайморит может и общее переохлаждение организма или гнойные процессы в верхней челюсти, так как корни зубов могут находиться в полости пазухи (одонтогенный синусит). В МКБ 10 острый гайморит относится к разделу J00- J06 (кодирование), под названием «Острые респираторные инфекции верхних дыхательных путей».
Хроническим считается гайморит, который проявляется тремя и больше обострениями в течение года.
Развивается при постоянном нарушении оттока из пазухи, чаще всего это случается при искривленной носовой перегородке и частых насморках. Хронический гайморит код по МКБ 10 – J30- J39 и именуется как «Другие болезни верхних дыхательных путей».
Причины развития синусита
Как и любое другое заболевание, гайморит развивается вследствие определенных причин, влияющих на клинику, течение и симптомы. Основные этиологические факторы:
- Присоединение бактериальной инфекции – наиболее частая причина.
- Развитие воспаления после травмирования.
- Развитие грибкового поражения (чаще на фоне ослабленного иммунитета).
- Аллергическое воспаление.
- Вазомоторные изменения, наблюдающиеся при вегето-сосудистой дистонии.
- Развитие синусита после перенесенного ОРВИ.
- Одонтогенное распространение инфекции.
- Смешанные причины.
При идентификации возбудителя код гайморита по МКБ 10 дополняется: В95 –возбудители стрептококк или стафилококк, В96 — возбудитель другой бактериальной природы, В97-вирусная этиология.
Особенности клиники и терапии будут зависеть как раз от вышеперечисленных этиопатогенетических факторов.
Терапия
При возникновении симптомов гайморита целесообразно обратиться к ЛОР-врачу или терапевту. Ни в коем случае нельзя заниматься самолечением. Лучше обратиться в медицинское учреждение, где комплексно проведут обследование и назначат необходимое лечение. Главная терапевтическая задача – убрать воспаление в полости пазухи, санировать ее, укрепить защитные силы организма и предотвратить возможные осложнения. Обычно проводят дренаж гайморовой пазухи с введением антибактериальных и антисептических средств туда, при тяжелых случаях применяется пунктирование полости. Лечение займет в среднем несколько недель.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
Оцените статью
Загрузка…Киста гайморовой пазухи код по мкб 10
В осенне-зимнюю погоду здоровье человека становится уязвимым. Можно простудиться. С детства люди болеют ринитом, синуситом. Многие не придают заболеваниям значение, считая, что спустя несколько дней сопли пройдут. Но это заблуждение. Насморк чреват такими осложнениями как кисты в носу.
Причины возникновения гайморита
Гайморова пазуха — парная придаточная пазуха носа, которая заполнена воздухом, локализуется в толщине верхней челюсти. Гайморово углубление — продолжение носовой полости. Соустье соединяется с пазухой. Во время закупоривания воздухообмен в синусе нарушается, что приводит к гаймориту. Препятствием к нормальной работе гайморовой пазухи служит киста.
Киста гайморовой пазухи, классифицирование заболевания
По международной классификации болезней-10 с кодом J 34. 1 недуг связывают с болезнями носа и околоносовых пазух.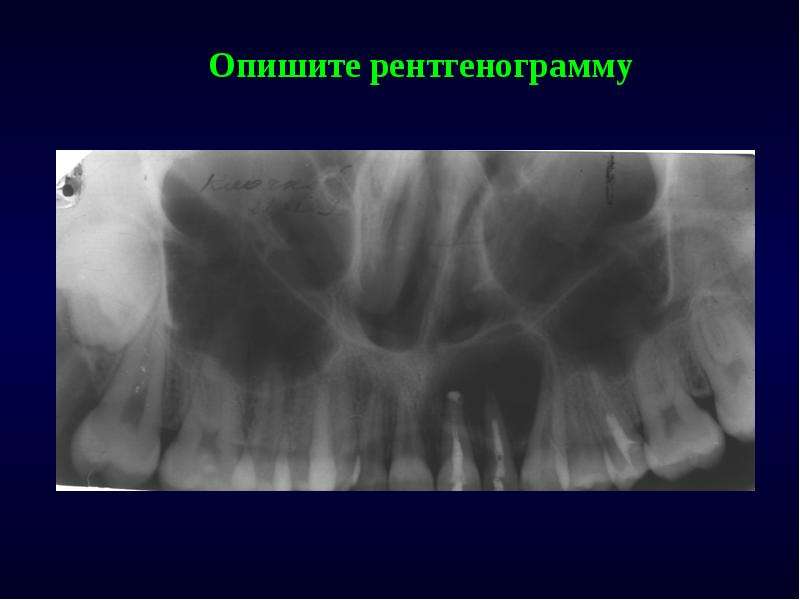 10 человек из 100 страдают симптомами гайморита. Но не все люди обращаются к врачу. Каждый десятый житель получает кисту гайморовой пазухи, выявляющуюся случайно во время профосмотров или обследований. Диагностируют болезнь с помощью компьютерной томографии.
10 человек из 100 страдают симптомами гайморита. Но не все люди обращаются к врачу. Каждый десятый житель получает кисту гайморовой пазухи, выявляющуюся случайно во время профосмотров или обследований. Диагностируют болезнь с помощью компьютерной томографии.
Киста гайморовой пазухи — доброкачественное новообразование, патологическая особенность. Капсула заполнена жидкостью, экссудатом из содержащих слизь клеток эпителиальной ткани. Из-за нарушения нормального отхождения слизи протоки закупориваются.
Выделяют две категории гайморовой опухоли:
- Классическая, истинная киста, стенки которой формируются из слизистых оболочек. Образуется вследствие закупоривания слизистых желез. Отток соплей нарушается.
- Ложная псевдокиста, которая является следствием воспаления верхней челюсти, результатом хронических и аллергических проблем. Также как одонтогенная киста, ложное новообразование считается инфекционной патологией.
У первой и второй кистом похожие симптомы. По результатам рентгена отличия незначительны, поэтому лечение будет одинаковым.
Гайморовы пазухи две:
- левая (левосторонняя киста)
- правая ( опухоль на правой стороне)
Если новообразование локализуется низко, вероятны одонтогенные кисты. Полостные образования, связанные с зубами, размещаются внизу лицевого синуса.
Опухоли бывают:
- серозные;
- мукозные;
- гнойные — присоединяется бактериальная инфекция. Осложненный процесс, убираемый исключительно хирургическим путем.
Причины возникновения опухоли
- ринит хронической или аллергической этиологии;
- увеличение носовых полипов;
- хронический, воспалительный ринит, гайморит;
- деформация носовой перегородки;
- кисты, связанные с зубами и располагающиеся в челюсти;
- наследственность;
- слабый иммунитет
Симптоматика и осложнение патологии
Прежде чем обнаруживается опухоль в носу, проходит более 10 лет. Влияет размер кистомы : чем меньше капсула с жидкостью, тем слабее выражены симптомы. Полость заполняется экссудатом, кистозное образование растет до 10-15 мм, давление увеличивается. Появляются первые жалобы.
Влияет размер кистомы : чем меньше капсула с жидкостью, тем слабее выражены симптомы. Полость заполняется экссудатом, кистозное образование растет до 10-15 мм, давление увеличивается. Появляются первые жалобы.
Классические признаки:
- болит голова, особенно при наклоне вперед;
- дискомфорт в области лба;
- пульсирующее глазное давление;
- двоится в глазах, ухудшается зрение;
- нос заложен постоянно или периодами;
- постоянные риниты, сопровождаемые слизистыми, гнойными выделениями;
- чувствуется инородный предмет
Признаки кисты гайморовой пазухи и хронического гайморита возможно дифференцировать рентгенографией, КТ и эндоскопическими диагностическими процедурами.
Методы лечения
- Эндоскопический — знаменитый и самый легкий путь устранения недуга. Проводят операцию под местным наркозом. Лицо не режут, восстановление околоносовых пазух происходит быстро.
- Лазерный — пазуху вскрывают с помощью надреза, кистому удаляют лазером.
- Классический — разрезают кожу между носом и верхней губой. Есть риск травмирования, долгая реабилитация. На коже остается шрам. Возникают частые риниты, синуситы.
Если симптомы не выражены, обходятся без операции, под наблюдением врача.
Народная медицина малоэффективна и опасна, кисту при гайморите удаляют хирургическим путем. Часто больной откладывает визит к доктору, пытается лечиться самостоятельно травами и БАДами. Часто гайморова киста формируется в связи с хроническим аллергическим ринитом.
В этой ситуации народные средства — мед, прополис — вызывают аллергические реакции, а образование увеличивается.
Способы, ухудшающие состояние:
- смазывание носовых пазух медом;
- промывание носа травами и отварами;
- прием настоев трав;
- ингаляции эфирными маслами
Не все отоларингологи придерживаются мнения, что кисту нужно удалять. Важнее своевременно лечить заболевание и при первых симптомах записываться к врачу во избежании серьезных последствий.
Важнее своевременно лечить заболевание и при первых симптомах записываться к врачу во избежании серьезных последствий.
Обзор современной литературы
Реферат
Цели
Представить актуальную литературу по теме одонтогенного синусита.
Источник данных
Поиск литературы по одонтогенному синуситу в PubMed.
Результаты
Одонтогенный синусит — это воспалительное заболевание придаточных пазух носа, которое является результатом стоматологической патологии, чаще всего в результате предшествующих зубочелюстных процедур, инфекций зубных рядов верхней челюсти или травм верхней челюсти.Инфекции часто являются полимикробными с преобладанием анаэробного микробиома, что требует особого внимания к антимикробной терапии. Медикаментозное лечение и лечение основной стоматологической патологии остается критическим начальным шагом в лечении одонтогенного синусита, однако недавняя литература предполагает, что значительной части пациентов может потребоваться эндоскопическая хирургия носовых пазух для успешного разрешения заболевания.
Выводы
В этом обзоре описаны основные эпидемиологические и этиологические факторы, соответствующие клинические данные и методы диагностики, микробиологические и противомикробные свойства, а также медикаментозные и хирургические подходы к лечению, обычно используемые для лечения одонтогенного синусита.
Ключевые слова: Одонтогенный синусит, риносинусит стоматологической этиологии, зубная инфекция, периапикальный абсцесс, верхнечелюстной синусит
ВВЕДЕНИЕ
Более 30 миллионов американцев страдают риносинуситом, что составляет около 20 миллионов посещений кабинетов и 1,2 миллиона посещений больниц каждый год. 1 Одонтогенный синусит описывает наличие заболевания придаточных пазух носа, при котором рентгенологические, микробиологические и / или клинические данные указывают на его стоматологическое происхождение. Примерно 10% всех случаев синусита являются результатом одонтогенного процесса, при этом в нескольких сообщениях в литературе указывается, что до 40% всех случаев синусита могут иметь основную стоматологическую патологию. 2 , 3 Более того, около полумиллиона американцев ежегодно делают операции по имплантации зубов. 4 Недавняя литература предполагает, что рост числа стоматологических операций за последние несколько лет может быть связан с увеличением числа ятрогенных причин синусита. 5 , 6 , 7
Примерно 10% всех случаев синусита являются результатом одонтогенного процесса, при этом в нескольких сообщениях в литературе указывается, что до 40% всех случаев синусита могут иметь основную стоматологическую патологию. 2 , 3 Более того, около полумиллиона американцев ежегодно делают операции по имплантации зубов. 4 Недавняя литература предполагает, что рост числа стоматологических операций за последние несколько лет может быть связан с увеличением числа ятрогенных причин синусита. 5 , 6 , 7
Придаточные пазухи носа представляют собой заполненные воздухом полости, которые развиваются из лицевых костей черепа. Эти пазухи названы в честь костей, в которых они берут начало. Сюда входят четыре парных пазухи: верхнечелюстная, решетчатая, клиновидная и лобная. Придаточные пазухи носа незрелые при рождении и созревают с возрастом. Обе носовые полости имеют общую площадь поверхности около 150 см 2 . 8 Уровень выработки слизи в покое составляет около 0.От 5 до 1 мл слизи на см 2 в течение 24 часов. 9 В результате из придаточных пазух носа выделяется от 75 до 150 мл слизи в день, что помогает увлажнять вдыхаемый воздух и облегчает альвеолярный газообмен. Кроме того, слизь улавливает твердые частицы, а мукоцилиарный клиренс респираторного эпителия удаляет слизь из носовых пазух. Проходимость устья пазух и нормальная мукоцилиарная функция необходимы для нормальной функции придаточных пазух носа. Верхнечелюстная пазуха является первой пазухой, которая развивается в утробе матери посредством выпячивания слизистой оболочки носа в латеральную хрящевую среду из примитивной воронки решетчатой кости.Эта пазуха присутствует при рождении и демонстрирует периоды роста от рождения до 3 лет и дальнейшее созревание от 7 до 12 лет. Естественное устье расположено в верхней части медиальной стенки пазухи. Остиомеатальная единица — это функциональная единица, участвующая в дренажном канале и вентиляции верхнечелюстных, передних решетчатых и лобных пазух. 10 Процессы, влияющие на проходимость остиомеатального блока, могут оказывать влияние на соседние пазухи и оказывать значительное влияние на заболевание носовых пазух. 11
10 Процессы, влияющие на проходимость остиомеатального блока, могут оказывать влияние на соседние пазухи и оказывать значительное влияние на заболевание носовых пазух. 11
Эпидемиология
Этиология острого воспаления придаточных пазух носа или синусита может быть результатом аллергенов окружающей среды, раздражителей, бактериальных инфекций, грибка или проблем с зубами, включая воспаление, инфекцию или инородные тела. Одонтогенный синусит чаще всего встречается у людей в возрасте 40–60 лет с небольшим преобладанием женщин. 7 , 12 , 13 Примерно 50% пациентов сообщают о перенесенной стоматологической операции или инфекции, однако только одна треть сообщит о связанной с ними зубной боли. 14 По оценкам, 10% случаев хронического гайморита имеют одонтогенное происхождение, хотя, как сообщается, этот показатель достигает 75% среди пациентов с односторонним заболеванием верхней челюсти. 5 , 15 Хотя общая заболеваемость одонтогенным синуситом остается относительно низкой, несколько исследований продемонстрировали, что заболеваемость одонтогенным синуситом за последнее десятилетие увеличилась. 16
Этиология
Одонтогенный синусит чаще всего является результатом ятрогенного повреждения слизисто-надкостничной или шнейдеровской перепонки верхнечелюстной пазухи. 13 Стоматологические процедуры, такие как удаление зубов, установка имплантатов на верхней челюсти, трансплантаты для увеличения пазух («синус-лифтинг»), смещение инородных тел, а также операции по ортогнатической хирургии и хирургии расщелины — все это связано с одонтогенным синуситом. 15 Другие потенциальные этиологии включают заболевания пародонта и периапикальные заболевания. Эндодонтические инфекции обычно являются результатом распространения кариеса на пульпу зуба, что приводит к пульпиту и апикальной инфекции. Кроме того, хронический пародонтит может развиться на фоне хронической инфекции лунки зуба.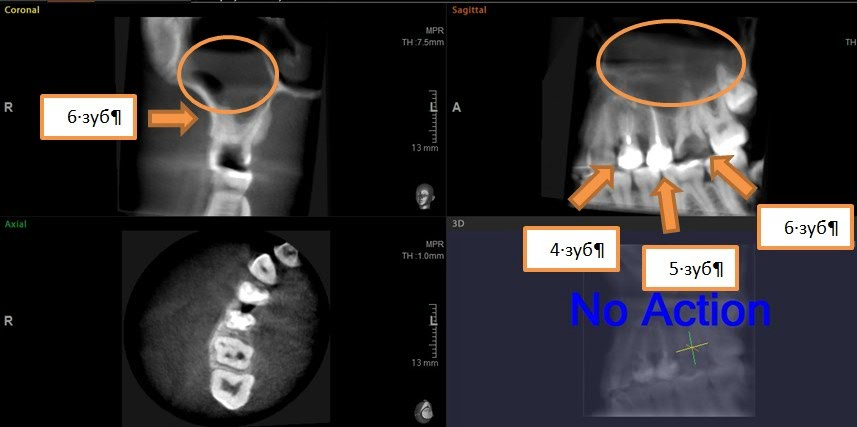 Возникающее в результате воспаление и / или нарушение мембраны Шнайдера приводит к воспалению слизистой оболочки и изменению мукоцилиарной функции в гайморовой пазухе. 12 Нарушение мукоцилиарной функции приводит к нарушению транспорта слизи, нарушению защитных свойств слизистой оболочки, закупорке носовых пазух и, как следствие, бактериальной инфекции и воспалению. Другая, менее распространенная этиология одонтогенного синусита включает травму верхнечелюстной кости, одонтогенные кисты, новообразования или другие воспалительные процессы. 17
Возникающее в результате воспаление и / или нарушение мембраны Шнайдера приводит к воспалению слизистой оболочки и изменению мукоцилиарной функции в гайморовой пазухе. 12 Нарушение мукоцилиарной функции приводит к нарушению транспорта слизи, нарушению защитных свойств слизистой оболочки, закупорке носовых пазух и, как следствие, бактериальной инфекции и воспалению. Другая, менее распространенная этиология одонтогенного синусита включает травму верхнечелюстной кости, одонтогенные кисты, новообразования или другие воспалительные процессы. 17
Недавний систематический обзор этиологии одонтогенного синусита среди 674 пациентов показал, что 65 пациентов ятрогенной этиологии.В 7% случаев патология верхушечного пародонта составляла 25,1% случаев, маргинальный пародонтит — 8,3%. 12 Это исследование также продемонстрировало, что наиболее часто поражаемые зубы верхней челюсти в порядке частоты встречались: первый моляр (35,6%), второй моляр (22%), третий моляр (17,4%) и второй премоляр (14,4%). .
Улучшение гигиены полости рта с помощью различных кампаний общественного здравоохранения и повышение осведомленности на национальном уровне снизили частоту заболеваний пародонта; однако недавний рост числа инвазивных стоматологических операций, включая лечение зубных имплантатов, был связан с увеличением числа ятрогенных причин синусита. 5 , 6 , 17 Кроме того, частота хирургического вмешательства для лечения ятрогенных случаев одонтогенного синусита может достигать 80%. 11 Повреждение шнайдеровской мембраны дна пазухи может произойти из-за зубных имплантатов или инородных тел, и это открытие также связано с необходимостью хирургического вмешательства. 11
Клиническая оценка и диагностика
Клинические проявления одонтогенного синусита различаются, но чаще всего включают симптомы лицевой боли или давления, постназального подтекания, заложенности носа, гнойной передней ринореи, которая может быть односторонней, неприятного запаха или вкуса и усталость. Получение тщательного анамнеза, особенно в отношении зубочелюстной хирургии, имеет решающее значение. Особо следует отметить тот факт, что зубная боль часто отсутствует при одонтогенном синусите, а когда зубная боль присутствует при отсутствии других назальных симптомов, она неспецифична для синусита. 18 Кроме того, менее половины пациентов сообщают о недавней стоматологической процедуре. Вероятно, это связано с латентным периодом до одного года для гайморита, ассоциированного с увеличивающей стоматологической хирургией, и почти четырьмя годами латентного периода для гайморита, ассоциированного с имплантатом. 15 Тщательная оценка зубных рядов на предмет переломов корней, состояние пульпы зуба, тканей пародонта, наличие орально-антрального свища и состояние существующих зубных реставраций являются важными компонентами первоначального физического обследования. Кроме того, интраназальное обследование с помощью передней риноскопии или носовой эндоскопии может выявить одностороннюю гнойную ринорею или отек, но остается менее чувствительным при обнаружении одонтогенного синусита по сравнению с методами визуализации (рис.).
Получение тщательного анамнеза, особенно в отношении зубочелюстной хирургии, имеет решающее значение. Особо следует отметить тот факт, что зубная боль часто отсутствует при одонтогенном синусите, а когда зубная боль присутствует при отсутствии других назальных симптомов, она неспецифична для синусита. 18 Кроме того, менее половины пациентов сообщают о недавней стоматологической процедуре. Вероятно, это связано с латентным периодом до одного года для гайморита, ассоциированного с увеличивающей стоматологической хирургией, и почти четырьмя годами латентного периода для гайморита, ассоциированного с имплантатом. 15 Тщательная оценка зубных рядов на предмет переломов корней, состояние пульпы зуба, тканей пародонта, наличие орально-антрального свища и состояние существующих зубных реставраций являются важными компонентами первоначального физического обследования. Кроме того, интраназальное обследование с помощью передней риноскопии или носовой эндоскопии может выявить одностороннюю гнойную ринорею или отек, но остается менее чувствительным при обнаружении одонтогенного синусита по сравнению с методами визуализации (рис.).
При эндоскопическом исследовании левой носовой полости и левой средней носовой раковины обнаружена гнойная жидкость в среднем проходе.
Рентгенологическая визуализация — важный диагностический инструмент в диагностике и лечении одонтогенного синусита. Стандартные стоматологические рентгенограммы включают периапикальную рентгенографию и панорамную рентгенографию. Периапикальная рентгенография визуализируется в двух измерениях с высоким разрешением, что позволяет обнаруживать кариес зубов и периапикальную рентгенопрозрачность. Однако следует отметить, что этот метод ограничен при оценке многокорневых зубов, которые чаще всего являются источником одонтогенного синусита. 19 Кроме того, предыдущие исследования продемонстрировали, что периапикальная рентгенопрозрачность должна быть очень большой или перфорировать кортикальную кость, чтобы ее можно было наблюдать рентгенологически. Панорамная рентгенография дает двумерное изображение изогнутых поверхностей верхней челюсти. Этот метод визуализации позволяет определить размер периапикальных поражений, визуализировать кистозные поражения верхней челюсти, а также утолщение слизистой оболочки по дну верхнечелюстной пазухи (рис.). Однако чувствительность панорамной рентгенографии при обнаружении периапикальной патологии ниже, чем периапикальная рентгенография из-за двумерной природы и возникающего в результате анатомического наложения. 19 Общая чувствительность рентгенограмм зубов при обнаружении кариозных поражений зубов и заболеваний пародонта составляет 60% и 85% соответственно. 20 В результате было зарегистрировано большое количество ложноотрицательных результатов при использовании обоих методов, при этом одно исследование продемонстрировало, что периапикальная рентгенография пропустила более 60% патологии пародонта по сравнению с компьютерной томографией (КТ) с коническим лучом. 21
Панорамная рентгенография дает двумерное изображение изогнутых поверхностей верхней челюсти. Этот метод визуализации позволяет определить размер периапикальных поражений, визуализировать кистозные поражения верхней челюсти, а также утолщение слизистой оболочки по дну верхнечелюстной пазухи (рис.). Однако чувствительность панорамной рентгенографии при обнаружении периапикальной патологии ниже, чем периапикальная рентгенография из-за двумерной природы и возникающего в результате анатомического наложения. 19 Общая чувствительность рентгенограмм зубов при обнаружении кариозных поражений зубов и заболеваний пародонта составляет 60% и 85% соответственно. 20 В результате было зарегистрировано большое количество ложноотрицательных результатов при использовании обоих методов, при этом одно исследование продемонстрировало, что периапикальная рентгенография пропустила более 60% патологии пародонта по сравнению с компьютерной томографией (КТ) с коническим лучом. 21
Панорамная рентгенография, показывающая двумерное изображение изогнутых поверхностей верхней челюсти и свидетельство реставрации зубов у пациента с одонтогенным синуситом (см.рис.3).
КТ позволяет получить трехмерную визуализацию соответствующих анатомических структур в аксиальной, сагиттальной и коронарной плоскостях. Этот метод предлагает изображения с высоким разрешением в нескольких плоскостях и исключает наложение верхних моляров, позволяя клиницистам различать ткани разной физической плотности. КТ челюстно-лицевой области позволяет детально изучить анатомию придаточных пазух носа пациента и выявить воспаление придаточных пазух носа (рис.). В результате этот метод визуализации является золотым стандартом для рентгенографической оценки придаточных пазух носа у пациентов с хроническим и рецидивирующим острым заболеванием носовых пазух. 22 Основные недостатки этого метода включают облучение, ограниченное обнаружение стоматологической патологии и восприимчивость к металлическим артефактам от предыдущих реставраций зубов и черепно-лицевых аппаратных средств. 21
21
Компьютерная томография (КТ) в коронарной плоскости пациента с одонтогенным синуситом, демонстрирующая полное помутнение левой верхней и передней решетчатой пазух с вовлечением остиомеатального блока. Имеется периапикальная рентгенопрозрачность первого моляра левой верхней челюсти.Обратите внимание, что это тот же пациент, что и на рисунке 2, взятый с интервалом в неделю.
При рентгенологическом обследовании пациентов с одонтогенным синуситом чаще всего выявляется односторонний гайморит. Более 70% компьютерных томографов челюстно-лицевой области, показывающих односторонний гайморит, могут быть связаны с одонтогенной инфекцией. 23 , 24 Однако несколько исследований документально подтвердили, что стоматологи часто не обращают внимания на стоматологические заболевания на компьютерной томографии, что приводит к ошибочному диагнозу. 25 , 26 В результате клиницисты должны тщательно анализировать зубные ряды верхней челюсти при интерпретации компьютерной томографии челюстно-лицевой области, особенно при одностороннем гайморите. 27 Кроме того, вовлечение остиомеатального блока может привести к распространению на соседние околоносовые пазухи с зарегистрированными показателями экстрачелюстного расширения в пределах от 27% до 60% среди пациентов с одонтогенным синуситом. 28 Кроме того, до 20% пациентов с одонтогенным синуситом могут иметь двустороннее поражение. 29 Таким образом, клиницисты должны сохранять высокую степень подозрения на одонтогенную этиологию.
В нескольких исследованиях изучалась связь между определенными корнями зубов верхней челюсти в связи с развитием хронического гайморита. Maillet et al. 14 ретроспективно рассмотрел 871 компьютерную томографию с коническим лучом на наличие синусита в одной или обеих верхнечелюстных пазухах. Восемьдесят два исследования с визуализацией продемонстрировали «гайморит». Было показано, что 100 зубов связаны с изменением целостности дна гайморовой пазухи. В этом исследовании с этими данными чаще всего ассоциировался первый моляр верхней челюсти (55%), за ним следовали второй моляр верхней челюсти (34%), второй премоляр (8%) и первый премоляр (3%). Хотя документально подтверждено, что мезиобуккальный корень второго моляра верхней челюсти находится ближе всего к дну гайморовой пазухи, теоретически повышается риск разрушения шнайдеровской мембраны; небный корень первого моляра верхней челюсти чаще всего ассоциировался с перфорацией дна пазухи. Это может быть связано с тем, что первый моляр верхней челюсти прорезывается раньше, чем второй, что со временем приводит к большей подверженности кариозным поражениям зубов. 14 , 21
В этом исследовании с этими данными чаще всего ассоциировался первый моляр верхней челюсти (55%), за ним следовали второй моляр верхней челюсти (34%), второй премоляр (8%) и первый премоляр (3%). Хотя документально подтверждено, что мезиобуккальный корень второго моляра верхней челюсти находится ближе всего к дну гайморовой пазухи, теоретически повышается риск разрушения шнайдеровской мембраны; небный корень первого моляра верхней челюсти чаще всего ассоциировался с перфорацией дна пазухи. Это может быть связано с тем, что первый моляр верхней челюсти прорезывается раньше, чем второй, что со временем приводит к большей подверженности кариозным поражениям зубов. 14 , 21
Микробиология
Бактериология одонтогенного синусита существенно отличается от случаев неодонтогенного синусита. 29 Одонтогенные инфекции носовых пазух обычно являются полимикробными с преобладанием анаэробных организмов, присутствующих в культурах, обычно включая Peptostreptococcus , Prevotella и Fusobacterium . 3 , 30 Эти более высокие уровни смешанных аэробных и анаэробных инфекций среди пациентов с одонтогенным синуситом хорошо описаны в литературе. 3 , 29 , 30 Zirk et al. 13 рассмотрели 121 случай одонтогенного синусита и отметили, что у 70% были анаэробы, а у 30% — аэробы. Самые высокие показатели чувствительности наблюдались при использовании пиперациллина (93,9%) и ампициллина (80%) в сочетании с ингибитором β-лактамазы, за которыми следовали цефотаксим (78%), цефуроксим (69%) и клиндамицин (50%). Фторхинолоны, в частности моксифлоксацин (86%) и ципрофлоксацин (62%), и тетрациклины (63%) были альтернативными вариантами лечения пациентов с аллергией на пенициллин.
Хирургическое лечение
Одонтогенная болезнь носовых пазух, резистентная к медикаментозному лечению, традиционно включает окончательное лечение основной стоматологической патологии. Это может включать дальнейшее эндодонтическое лечение с корневым каналом, апикоэктомию или удаление зубов. Эндоскопическая хирургия носовых пазух может потребоваться пациентам, у которых не удалось провести начальное лечение или стоматологическое лечение. 31 , 32 , 33 Недавний ретроспективный обзор 43 пациентов с одонтогенным синуситом показал, что 52% пациентов улучшились после медикаментозного и стоматологического лечения, в то время как 48% в конечном итоге потребовалось функциональной эндоскопической хирургии синуса.Среди этой группы пациентов 14% пациентов требовали как стоматологического вмешательства, так и эндоскопической хирургии носовых пазух. Mattos et al. 32 дополнительно определили факторы, указывающие на необходимость эндоскопической хирургии носовых пазух. Эти прогностические факторы включали наличие поражения остиомеатального отделения и предшествующие стоматологические процедуры (отношение шансов 37,3 и 7,4 соответственно). Кроме того, всем пациентам с орально-антральным свищом или оставшимися зубными инородными телами в конечном итоге потребовалась функциональная эндоскопическая операция на пазухах.Kim et al. 11 рассмотрели 19 пациентов, лечившихся от одонтогенного синусита именно в результате дентального имплантата. Лишь 21% пациентов в этой когорте были успешно вылечены с медицинской точки зрения, в то время как 79% потребовалась эндоскопическая хирургия носовых пазух. Второй моляр верхней челюсти был наиболее часто имплантируемым зубом со средней продолжительностью симптомов 4,31 месяца. В этом исследовании у пациентов, перенесших эндоскопическую операцию на пазухах, были значительно более высокие показатели вовлечения остиомеатальных отделений, что дополнительно подтверждает вывод о том, что вовлечение остиомеатальных отделений может изменить клиническое течение заболевания и его потенциал для ответа на консервативное лечение.
Это может включать дальнейшее эндодонтическое лечение с корневым каналом, апикоэктомию или удаление зубов. Эндоскопическая хирургия носовых пазух может потребоваться пациентам, у которых не удалось провести начальное лечение или стоматологическое лечение. 31 , 32 , 33 Недавний ретроспективный обзор 43 пациентов с одонтогенным синуситом показал, что 52% пациентов улучшились после медикаментозного и стоматологического лечения, в то время как 48% в конечном итоге потребовалось функциональной эндоскопической хирургии синуса.Среди этой группы пациентов 14% пациентов требовали как стоматологического вмешательства, так и эндоскопической хирургии носовых пазух. Mattos et al. 32 дополнительно определили факторы, указывающие на необходимость эндоскопической хирургии носовых пазух. Эти прогностические факторы включали наличие поражения остиомеатального отделения и предшествующие стоматологические процедуры (отношение шансов 37,3 и 7,4 соответственно). Кроме того, всем пациентам с орально-антральным свищом или оставшимися зубными инородными телами в конечном итоге потребовалась функциональная эндоскопическая операция на пазухах.Kim et al. 11 рассмотрели 19 пациентов, лечившихся от одонтогенного синусита именно в результате дентального имплантата. Лишь 21% пациентов в этой когорте были успешно вылечены с медицинской точки зрения, в то время как 79% потребовалась эндоскопическая хирургия носовых пазух. Второй моляр верхней челюсти был наиболее часто имплантируемым зубом со средней продолжительностью симптомов 4,31 месяца. В этом исследовании у пациентов, перенесших эндоскопическую операцию на пазухах, были значительно более высокие показатели вовлечения остиомеатальных отделений, что дополнительно подтверждает вывод о том, что вовлечение остиомеатальных отделений может изменить клиническое течение заболевания и его потенциал для ответа на консервативное лечение.
Успешное лечение одонтогенного синусита предполагает сочетание медикаментозного лечения, стоматологической хирургии и / или эндоскопической хирургии носовых пазух. Хотя в нескольких исследованиях подчеркивается, что стоматологическая хирургия является основным методом лечения одонтогенного синусита, в последнее время появились данные, позволяющие предположить, что только эндоскопическая хирургия носовых пазух может быть эффективным подходом к лечению. 26 , 34 Недавнее исследование одонтогенного синусита у пациентов с дентальными имплантатами, которые ранее перенесли процедуры «синус-лифтинга», продемонстрировало, что эндоскопическая хирургия носовых пазух с культуральной антибактериальной терапией может быть эффективной стратегией лечения для достижения излечения болезни. 34 Среди этой небольшой группы пациентов с интактными зубными имплантатами все смогли успешно вылечиться без удаления пораженного имплантата в среднем через 18 месяцев наблюдения. Wang et al. 26 описал группу пациентов, проходящих лечение одонтогенного синусита. Среди пациентов с полным излечением заболевания 33% потребовалось только хирургическое вмешательство на носовых пазухах и 33% потребовалось одновременное хирургическое вмешательство на носовых пазухах и стоматологическая операция. Хотя большая часть пациентов была успешно вылечена только с помощью эндоскопической хирургии носовых пазух, авторы признали, что стоматологическая хирургия должна оставаться хирургическим лечением первой линии, поскольку она надлежащим образом направлена на источник инфекции.
Хотя в нескольких исследованиях подчеркивается, что стоматологическая хирургия является основным методом лечения одонтогенного синусита, в последнее время появились данные, позволяющие предположить, что только эндоскопическая хирургия носовых пазух может быть эффективным подходом к лечению. 26 , 34 Недавнее исследование одонтогенного синусита у пациентов с дентальными имплантатами, которые ранее перенесли процедуры «синус-лифтинга», продемонстрировало, что эндоскопическая хирургия носовых пазух с культуральной антибактериальной терапией может быть эффективной стратегией лечения для достижения излечения болезни. 34 Среди этой небольшой группы пациентов с интактными зубными имплантатами все смогли успешно вылечиться без удаления пораженного имплантата в среднем через 18 месяцев наблюдения. Wang et al. 26 описал группу пациентов, проходящих лечение одонтогенного синусита. Среди пациентов с полным излечением заболевания 33% потребовалось только хирургическое вмешательство на носовых пазухах и 33% потребовалось одновременное хирургическое вмешательство на носовых пазухах и стоматологическая операция. Хотя большая часть пациентов была успешно вылечена только с помощью эндоскопической хирургии носовых пазух, авторы признали, что стоматологическая хирургия должна оставаться хирургическим лечением первой линии, поскольку она надлежащим образом направлена на источник инфекции.
Выявление и лечение одонтогенного гайморита | Челюстно-лицевая пластическая и реконструктивная хирургия
Мы провели поиск в новейших базах данных, включая MEDLINE (PubMed), Embase, Кокрановскую библиотеку и другие онлайн-инструменты, используя комбинации ключевых слов «одонтогенные», «одонтогенные инфекции», « стоматологическое происхождение »,« происхождение зуба »,« синусит »,« верхнечелюстная пазуха »,« верхнечелюстной синусит »,« одонтогенный верхнечелюстной синусит »,« процедура Колдвелла Люка (CLP) »,« риносинусит »,« функциональная эндоскопическая хирургия синуса (FESS) , »« Модифицированная хирургия верхнечелюстных пазух с помощью эндоскопии (MESS) »и« околоносовые пазухи. «Результаты обобщены на основе нашего разнообразного клинического опыта.
«Результаты обобщены на основе нашего разнообразного клинического опыта.
Заявление об одобрении этических норм было предоставлено отделением челюстно-лицевой хирургии Стоматологической больницы Сеульского национального университета с одобрения Институционального наблюдательного совета Сеульского национального университета (S-D20170005).
Хронический и острый риносинусит
Невозможно переоценить важность надлежащей диагностики и лечения хронического или острого риносинусита, поскольку проблемы носа или носовых пазух, включая заложенность носа, обструкцию носовых дыхательных путей, носовой дренаж и постназальный отек, очень распространены [1, 2,3].
Классификация риносинусита
Ринит путают с риносинуситом и описывают с использованием терминологии, которая является более точным определением для описания воспалений внутренней полости носа, вовлекающих околоносовые пазухи. Для постановки диагноза риносинусит необходимы два из следующих симптомов: заложенность носа, боль в средней части лица, слизисто-гнойные выделения и снижение запаха, с дополнительным наблюдением за воспалением слизистой оболочки, необходимым для окончательного консолидированного диагноза.Лечение риносинусита различается в зависимости от этиологии, и первоначальное различие между острой и хронической формами должно проводиться с учетом предыдущего анамнеза пациента, имеющихся симптомов и результатов носового эндоскопического исследования или тщательного осмотра полости рта. Доказательная терапия может первоначально назначаться врачами в случаях острого или хронического риносинусита, а более сложные симптомы, которые невозможно избежать, можно направить к аллергологу для дальнейшей иммунотерапии [4].Острый риносинусит (ОРС) определяется в зависимости от продолжительности симптомов следующим образом: инфекционный ОБРС с гнойными выделениями из носа, непроходимостью и болью с ощущением полноты в течение 4 недель; подострый риносинусит (SRS) от 4 до 8 недель; и СВК с симптомами, длящимися более 8 недель, несмотря на лечение лекарствами. Риносинусит также подразделяется на аллергические и неаллергические, профессиональные и другие типы синдромов ринита.
Риносинусит также подразделяется на аллергические и неаллергические, профессиональные и другие типы синдромов ринита.
Мукоцилиарный клиренс SM
Псевдостратифицированный мерцательный столбчатый эпителий, известный как SM, выстилает внутреннюю слизистую оболочку дыхательных путей верхнечелюстных пазух.SM продуцирует слизь, которая движется к устью для дренажа в носовую полость против нормальной силы тяжести, при этом движение ресничек вокруг гайморовой пазухи происходит синхронно (рис. 1). Эта слизь, переходя из полости носа в носоглотку, проглатывается и попадает в пищевод и желудок. Любое прерывание этих основных движений слизи из-за снижения активности ресничек или закупорки устьев может привести к заболеванию пазух и появлению симптомов. Каждое устье передней решетчатой пазухи, лобной пазухи и верхнечелюстной пазухи близко аппроксимируется в среднем носовом ходу, и вместе они составляют костно-мясной блок (OMU).Таким образом, любое воспаление или закупорка OMU вызывает синусит, в том числе случаи, затрагивающие несколько носовых пазух, называемые пансинуситом.
Рис. 1Схематическое изображение коронковой части задних верхнечелюстных зубов с синоназальным комплексом. Нормальная активность мукоцилиарного клиренса через верхнечелюстную пазуху к костно-меатальной единице показана стрелками, типичные антрохоанальные полипы на верхней и медиальной стенках пазух выглядят темными, а решетчатые полипы — серыми звездочками ( a ).Костно-мясной блок, показывающий средние и нижние носовые раковины, крючковидный отросток и bulla ethmoidale ( b )
Эпителиальные клетки SM играют важную роль в мукоцилиарном клиренсе (MCC) и поддержании чистоты верхних дыхательных путей за счет непрерывного движения ресничек избиение для перемещения вдыхаемых инородных тел, бактерий, грибков и вирусов к ротоглоточным дыхательным путям. Этим основным защитным функциям способствует эпителий дыхательных путей с выделениями муцина, которые создают перенос ионов или жидкости для поддержания вязкости слизистой. Некоторые хемокины секретируются в соответствии с уровнями воздействия патогенов для активации воспалительных или защитных иммунных путей путем привлечения макрофагов, дендритных клеток, эозинофилов, нейтрофилов, Т-клеток и NK-клеток (рис. 2) [4, 5]. Также высвобождаются несколько цитокинов, включая IL-1β, IL-6, TNFα, IL-8 и хемотаксический белок 1 моноцитов. Эти эпителиальные клетки SM связаны плотными контактами, образуя физическую защитную стенку, а мукоцилиарный транспорт управляется образованием активных форм кислорода и азота посредством контроля антимикробных пептидов, таких как лактотрансферрин, лизоцим и дефенсины (рис.2).
Некоторые хемокины секретируются в соответствии с уровнями воздействия патогенов для активации воспалительных или защитных иммунных путей путем привлечения макрофагов, дендритных клеток, эозинофилов, нейтрофилов, Т-клеток и NK-клеток (рис. 2) [4, 5]. Также высвобождаются несколько цитокинов, включая IL-1β, IL-6, TNFα, IL-8 и хемотаксический белок 1 моноцитов. Эти эпителиальные клетки SM связаны плотными контактами, образуя физическую защитную стенку, а мукоцилиарный транспорт управляется образованием активных форм кислорода и азота посредством контроля антимикробных пептидов, таких как лактотрансферрин, лизоцим и дефенсины (рис.2).
Схематическое изображение связанного с иммунитетом мукоцилиарного клиренса в псевдостратифицированном мерцательном столбчатом эпителии верхнечелюстной пазухи. Сокращения: мукоцилиарный клиренс MCC, хемотаксический белок 1 моноцитов MCP-1, воспалительный белок-1 макрофагов MIP-1, интерлейкин IL, фактор некроза опухоли TNF
Определение и течение ОБРС
Основной этиологией ОБРС является инфекция нативными бактериями. окружающий воздух через верхние пищеварительные тракты.Таким образом, первая цель лечения ОБРС — уменьшение бактериальных инфекций, сопровождающееся улучшением симптомов. Большинство случаев воспалительного синусита, включая ОБРС, возникают в течение 7-10 дней после вирусной инфекции верхних дыхательных путей. Пациенты с ОБРС могут вылечиться от вирусных инфекций, но могут иметь постоянные симптомы, такие как лицевая боль и заложенность носа с ринореей. Застой в носу или пазухах может возникнуть из-за пониженной активности МКЦ и высокого анатомического положения устья. Иногда решетчатые или антрохоанальные полипы, известные анатомические вариации, усугубляют застой, блокируя физиологический дренаж через средний носовой ход (рис.1). Из-за различий в патофизиологических объектах при ОМС, точное лечение исходных стоматологических проблем должно сопровождаться облегчением симптомов ОБРС. Амоксициллин обычно можно вводить пациентам с ОБРС в соответствии с индивидуальным клиническим прогрессом и сопутствующими заболеваниями, в то время как компьютерная томография полезна для объективной диагностики сложных симптомов или других тяжелых осложнений, таких как внутричерепное расширение [6].
Амоксициллин обычно можно вводить пациентам с ОБРС в соответствии с индивидуальным клиническим прогрессом и сопутствующими заболеваниями, в то время как компьютерная томография полезна для объективной диагностики сложных симптомов или других тяжелых осложнений, таких как внутричерепное расширение [6].
Определение и курс CRS
Типичный CRS определяется как наличие более двух из следующих симптомов в течение более 12 недель: боль от давления на лице, снижение запаха, заложенность носа, ринорея или постназальное выделение.Боль от давления на лице обычно описывается как тупая и локализующаяся боль от давления в верхней части щеки с постоянной головной болью на той же стороне лба. Снижение запаха можно разделить на частичную гипосомию и полную аносмию, которые связаны с помутнением передней решетчатой слизистой оболочки. Иногда такие пациенты жалуются на снижение вкусовых ощущений, известное как агевзия. Заложенность носа также выражается в жесткости или полноте носа и закупорке носовой полости. Передняя или задняя ринорея определяется как густые выделения желтой или коричневой слизи, которые чаще встречаются у пациентов с ОБРС, чем у пациентов с СВК.
Этиология ХРС связана с различными анатомическими вариациями и вдыханием инородных тел. Также известно, что курение сигарет или аллергический ринит влияют на СВК, а также на социально-экономический статус. Анатомические вариации, такие как искривленная перегородка или средняя носовая раковина, аномальный размер клеток Галлера или увеличивающие носовые клетки, могут вызвать обструкцию OMU и, как следствие, индукцию CRS. Некоторые известные раздражители окружающей среды, такие как диоксид серы, озон и формальдегид, также влияют на функцию МКЦ.Аллергический риносинусит имеет основные генетические или иммунные факторы, связанные с развитием СВК [4, 5].
CRS классифицируется как CRS без полипа или аллергического грибкового синусита в соответствии с полипозом или грибковой инфекцией. Совсем недавно было показано, что патогенез СВК включает изменения иммунных ответов. Полипы или муковисцидоз приводят к аномальным изменениям эпителия придаточных пазух носа, которые изменяют функцию МКР [5,6,7]. Воздействие при вдыхании раздражителей, таких как бактерии, включая Staphylococcus aureus ( S.aureus ), грибки, вирусы и протеазы, ухудшает функции респираторных эпителиальных барьеров. Нарушение регуляции эпителиальных клеток может высвобождать воспалительные молекулы, такие как стромальный лимфопоэтин тимуса, что может усугубить развитие иммунных индукционных реакций 2 типа при СВК у пациентов с назальным полипом. Врожденные иммунные клетки, такие как врожденные лимфоидные клетки типа II, тучные клетки и эозинофилы, увеличиваются, и эти клетки могут выделять цитокины типа 2, включая ИЛ-4, ИЛ-5 и ИЛ-13, которые дополнительно усиливают продолжающийся воспалительный ответ [5,6 , 7].Напротив, адаптивные иммунные клетки, такие как дендритные, Т-хелперные типа 2, нативные B и активированные плазматические клетки, также увеличиваются при ХРС с назальными полипами и, таким образом, способствуют увеличению местной продукции антител в ткани носовых пазух [6, 7]. Считается, что цитокины типа 2 также способствуют снижению тканевого активатора плазминогена и повышению уровня фактора XIIIa, что, в свою очередь, приводит к увеличению отложения фибрина и перекрестному сшиванию внутри носовых полипов (рис. 2).
Полипы или муковисцидоз приводят к аномальным изменениям эпителия придаточных пазух носа, которые изменяют функцию МКР [5,6,7]. Воздействие при вдыхании раздражителей, таких как бактерии, включая Staphylococcus aureus ( S.aureus ), грибки, вирусы и протеазы, ухудшает функции респираторных эпителиальных барьеров. Нарушение регуляции эпителиальных клеток может высвобождать воспалительные молекулы, такие как стромальный лимфопоэтин тимуса, что может усугубить развитие иммунных индукционных реакций 2 типа при СВК у пациентов с назальным полипом. Врожденные иммунные клетки, такие как врожденные лимфоидные клетки типа II, тучные клетки и эозинофилы, увеличиваются, и эти клетки могут выделять цитокины типа 2, включая ИЛ-4, ИЛ-5 и ИЛ-13, которые дополнительно усиливают продолжающийся воспалительный ответ [5,6 , 7].Напротив, адаптивные иммунные клетки, такие как дендритные, Т-хелперные типа 2, нативные B и активированные плазматические клетки, также увеличиваются при ХРС с назальными полипами и, таким образом, способствуют увеличению местной продукции антител в ткани носовых пазух [6, 7]. Считается, что цитокины типа 2 также способствуют снижению тканевого активатора плазминогена и повышению уровня фактора XIIIa, что, в свою очередь, приводит к увеличению отложения фибрина и перекрестному сшиванию внутри носовых полипов (рис. 2).
Лечение СВК зависит от степени тяжести и этиологии.Кортикостероиды и дополнительные антибиотики могут быть полезны в сочетании с ирригацией физиологическим раствором через носовую полость. Различение различных причин СВК при исключении других симптомов имеет важное значение для обеспечения хороших результатов после лечения СВК [8]. Однако все методы клинического ведения СВК приводят к ограниченным результатам из-за гетерогенной патологии СВК.
Одонтогенный гайморит
Частота ОМС, вероятно, занижена, 10–12% случаев ОМС приписываются одонтогенным инфекциям [9,10,11,12] в оториноларингологической литературе.Более поздние исследования предполагают гораздо более высокую заболеваемость, чем сообщалось ранее, с хроническим гайморитом (CMS), составляющим 30-40% всех случаев CMS [13].
Развитие и рост верхнечелюстной пазухи
Верхнечелюстная пазуха может иногда отсутствовать или быть гипоплазированной во время развития и показывать всплески роста в 0–3 и 7–12 лет, которые соответствуют развитию и прорезыванию постоянных зубных рядов и половому росту лица [14, 15]. Процесс пневматизации продолжается с ростом гайморовой пазухи на протяжении всей жизни, пока дно пазухи не окажется на уровне ниже дна носа после потери пораженных зубов.Первые и вторые моляры расположены близко к нижней стенке верхнечелюстной пазухи, премоляры — в меньшей степени, а внематочные клыки лишь изредка соседствуют. OMU расположен выше медиальной стенки и имеет средний диаметр 2,4 мм, в то время как костное окно намного больше [14,15,16]. Эффективное открытие устья может быть уменьшено за счет выступа крючковидного отростка, который является продолжением нижней носовой раковины и окружающих мягких тканей (рис. 1).
Костная стенка, отделяющая верхнечелюстную пазуху от корней зубов, варьируется от полной потери, при которой корни покрыты только SM, до толщины более 12 мм.Среднее расстояние между корнями верхнечелюстного моляра и премоляра и верхнечелюстной пазухой составляет 1,97 мм, что предполагает, что кончики корней могут выступать в дно пазухи, вызывая небольшие возвышения или выступы вдоль SM [17, 18]. Эти близкие анатомические отношения между верхними коренными зубами и верхнечелюстной пазухой способствуют развитию периапикальной или пародонтальной одонтогенной инфекции внутри верхнечелюстной пазухи [19] (рис. 3).
Рис. 3Схематическое изображение нарушения функции мукоцилиарного клиренса (MCC) из-за одонтогенной инфекции.Нарушение регуляции эпителиального барьера слизистой оболочки увеличивается в зависимости от тяжести и продолжительности инфекции
Определение и этиология OMS
Различные одонтогенные заболевания поражают верхнечелюстную пазуху, от слизистой оболочки пазухи до прилегающих околоносовых пазух и тканей зубов или прилегающая кость с расширением в пазуху (рис. 3). ОМС, связанная с удалением зубов, является наиболее частой причиной (рис.4), наряду с другими зубочелюстными поражениями, включая зубные кисты (рис.5), корешковые поражения (рис. 6), кариес (рис. 7), ретинированные зубы и корневые инфекции внешних резорбированных коренных зубов (рис. 8). Молярная область имеет частоту участия 47,68%, за ней следует первый молярный (22,51%), третий молярный (17,21%) и второй молярный (3,97%). Область премоляров поражена в 5,96% случаев, за ними следуют клыки в 0,66% [20, 21].
3). ОМС, связанная с удалением зубов, является наиболее частой причиной (рис.4), наряду с другими зубочелюстными поражениями, включая зубные кисты (рис.5), корешковые поражения (рис. 6), кариес (рис. 7), ретинированные зубы и корневые инфекции внешних резорбированных коренных зубов (рис. 8). Молярная область имеет частоту участия 47,68%, за ней следует первый молярный (22,51%), третий молярный (17,21%) и второй молярный (3,97%). Область премоляров поражена в 5,96% случаев, за ними следуют клыки в 0,66% [20, 21].
Хронический ороназальный свищ после удаления второго моляра с несколькими точками резорбции альвеолярной кости указывает на одонтогенный гайморит.Предоперационная панорама ( a ), Уотерса ( b ), корональная компьютерная томография ( c ) и аксиальная компьютерная томография ( d ), виды
Рис. 5Случай одонтогенного гайморита, вызванного a зуб, несущий огромную кисту в правой гайморовой пазухе. Предоперационный панорамный вид ( a ), вид Уотера ( b ), изображение корональной КТ, показывающее костную расширяющуюся кистозную массу с обструкцией устья ( c ), и аксиальное изображение компьютерной томографии, показывающее заднюю расширяющуюся массу ( d ) )
Рис.6Типичный случай одонтогенного гайморита, вызванного апикальным поражением правого верхнего второго моляра. Предоперационная панорама ( a ), Уотерса ( b ), компьютерная томография с аксиальным коническим лучом ( c ) и КТ коронарного конуса ( d ) виды
Рис.7Хронический верхнечелюстной синусит происходящий от правого второго премоляра, коронка которого была проанализирована, или постоянная нагрузка на протез. Предоперационный панорамный вид ( a ), вид у воды ( b ) и вид аксиальной компьютерной томографии, показывающий рентгеноконтрастность в середине синусита с подозрением на грибковый клубок ( c ), и изображение коронарной компьютерной томографии, показывающее определенный грибковый гайморит с непроходимостью устья ( d )
Рис. 8
8 Одонтогенный верхнечелюстной синусит, возникающий как из-за ретинированного третьего моляра, так и из-за корневой инфекции внешнего резорбированного первого моляра в правой верхнечелюстной пазухе. Предоперационный панорамный вид ( a ), вид Уотера ( b ) и вид аксиальной компьютерной томографии, показывающий воздушный пузырь и включающий образование пазухи ( c ). КТ-изображение коронарной артерии, показывающее прямое поражение правого первого моляра ( d ), и сагиттальное изображение компьютерной томографии, показывающее прямое поражение трех моляров ( и )
Оториноларингологи и медики определили ОМС как ятрогенное стоматологическое заболевание, но эти объяснения неточны из-за недостатка знаний об анатомии и физиологии гайморовой пазухи.Ороантральная фистула (OAF) с удалением зуба или без него, ретинированные корневые инфекции, пародонтит и другие родственные одонтогенные патологии (рис. 3) являются наиболее частой этиологией OMS. Поднятие дна нижнечелюстной пазухи после операций по пересадке костной ткани, перфорация дна пазухи или неправильное положение во время установки зубного имплантата, выдавливание эндодонтических обструктивных материалов, наличие инородных тел после апикоэктомии и хирургическое удаление ретинированного третьего моляра — все это может считаться ятрогенными причинами ОМС.Однако все эти процедуры можно сделать более безопасными, если врачи будут использовать безопасные и точные доступы даже у пациентов с сильно пневматизированными гайморовыми пазухами.
Диагностика OMS
Наиболее частые клинические признаки OMS можно разделить на стоматологические и синоназальные симптомы. Стоматологические симптомы, включая зубную боль и гиперчувствительность, нелегко идентифицировать как одонтогенные причины, но нечастый стоматологический дискомфорт может возникать после сохранения проходимости OMU с непрерывным прогрессированием симптомов верхнечелюстной пазухи [11, 22, 23].Типичными симптомами придаточных пазух носа являются односторонняя боль в щеке с заложенностью носа, гнойная ринорея, неприятный запах, неприятный привкус, головные боли, болезненность в передней части верхней челюсти и постназальные выделения. Эти симптомы нельзя отличить от других причин ринита, и ни один из типичных симптомов не может считаться преобладающим при ОМС [20, 21].
Эти симптомы нельзя отличить от других причин ринита, и ни один из типичных симптомов не может считаться преобладающим при ОМС [20, 21].
Односторонняя заложенность носа с лицевой болью и давлением также является обычным симптомом при ОМС, а неприятный запах с тухлым привкусом в сочетании с зубной болью, по-видимому, клинически дифференцирует ЗМС и ОМС [22, 23].Наиболее частыми стоматологическими причинами являются периапикальный абсцесс, заболевания пародонта, удаление зубов после удаления зубов, OAF и необнаруженные инородные тела в пазухах. ОМС также может развиться из-за остеомиелита верхней челюсти, корешковых кист, механического повреждения слизистой оболочки пазух во время лечения корневых каналов, переполнения корневых каналов эндодонтическим материалом, неправильной установки дентальных имплантатов и неправильно выполненного увеличения пазух [24, 25, 26].
Патогенез OMS
За исключением близких анатомических отношений, которые можно рассматривать как способствующие воспалительному распространению от моляров и премоляров верхней челюсти к стенке нижней гайморовой пазухи, многие другие состояния могут способствовать патогенезу OMS.Эндо-антральный синдром был представлен Селденом [27,28,29] как распространяющееся заболевание пульпы, характеризующееся заболеванием пульпы, периапикальной рентгенопрозрачностью или потерей твердой пластинки на рентгенограммах, слабым рентгеноконтрастным образованием в стенке синуса и различной рентгеноконтрастностью в нижних отделах. стенка пазухи. Быстрое распространение стоматологических инфекций также может привести к инфраорбитальному целлюлиту, преходящей слепоте и даже опасному для жизни тромбозу кавернозного синуса [23, 27].
Распространенность ОМС с вторичными периапикальными поражениями составляет 16–65% [28,29,30], и их лечение более сложно, чем в случаях только с первичными поражениями [31].Эндодонтические поражения, распространяющиеся в пазуху, характеризуются эпителиальными клетками, окруженными соединительными воспалительными тканями [32,33,34]. Эндодонтические поражения могут развиваться со временем в острой или инвазивной фазе, а также в хронической фазе. Острая фаза гораздо более инвазивна и может вызвать распространение бактерий непосредственно в полость пазухи и СМ, вызывая гипертрофические реакции. Кроме того, если эндодонтическое лечение не устраняет возбудителей болезней, эти гипертрофические реакции могут привести к рецидиву периодонтита или вторичным периапикальным поражениям [31, 35].
Эндодонтические поражения могут развиваться со временем в острой или инвазивной фазе, а также в хронической фазе. Острая фаза гораздо более инвазивна и может вызвать распространение бактерий непосредственно в полость пазухи и СМ, вызывая гипертрофические реакции. Кроме того, если эндодонтическое лечение не устраняет возбудителей болезней, эти гипертрофические реакции могут привести к рецидиву периодонтита или вторичным периапикальным поражениям [31, 35].
Другими причинами ОМС являются отек слизистой оболочки СМ с инфильтратами воспалительных клеток, одонтогенные или ретенционные кистозные образования слизистой оболочки, гипертрофические рубцы или грануляции, гиалинизация и некротические одонтогенные инфекции [14]. Апикальные поражения могут приводить к воспалению и утолщению SM, прилегающих к пораженным корням зубов, и, как следствие, к периапикальному оститу с гиперплазией слизистой оболочки синуса [36, 37].
Гипотезы микробиологии и биопленки
OMS обладает основными полимикробными характеристиками с преобладанием анаэробных бактерий как в ротовой полости, так и в верхних дыхательных путях.Аэробный Staphylococcus aureus и Streptococcus pneumonia ( S. pneumonia ) и анаэробный Peptostreptococcus и Prevotella spp. обнаруживаются более чем в 75% случаев, в то время как метициллинрезистентный Staphylococcus aureus обнаруживается у 10–12% пациентов с ОМС [38, 39]. Внутрирадикулярные роды и виды бактерий и грибов, такие как Streptococcus , Propionibacterium и Candida albicans , могут вызывать вторичные периапикальные поражения, и более 158 видов бактерий и 3 видов грибов также могут быть вовлечены в этиологию вторичных периапикальных инфекций. наиболее распространено бактерий Enterococcus faecalis [40, 41].
Периапикальные поражения, связанные с ОМС, имеют гранулы биопленки, связанные с гранулематозными поражениями [42]. Гипотеза бактериальной биопленки (BB) OMS была недавно предложена, вовлекая динамические полимикробные сообщества с медленно реплицирующимися штаммами, встроенными во внеклеточный полимерный матрикс, включая экзополисахариды, белки и нуклеиновые кислоты [38]. Эти матричные вещества расположены дискретными слоями между метаболически активными штаммами в активных внешних покрытиях, подверженных более высоким концентрациям кислорода и питательных веществ, с покоящимися бактериями в более глубоком и неактивном анаэробном ядре [39].Более глубокие слои относительно защищены от антибиотиков, детергентов и других антимикробных соединений при гуморальном или клеточном иммунитете [39], что делает их ответственными за стойкие хронические инфекции.
Эти матричные вещества расположены дискретными слоями между метаболически активными штаммами в активных внешних покрытиях, подверженных более высоким концентрациям кислорода и питательных веществ, с покоящимися бактериями в более глубоком и неактивном анаэробном ядре [39].Более глубокие слои относительно защищены от антибиотиков, детергентов и других антимикробных соединений при гуморальном или клеточном иммунитете [39], что делает их ответственными за стойкие хронические инфекции.
BB имеет уровень обнаружения 70% в 25–100% образцов CRS [43,44,45,46,47]. BB также может действовать как механизм при ОМС с хроническим воспалением придаточных пазух носа и биопленкой слизистой оболочки дыхательных путей [48, 49]. Основными возбудителями OMS BB являются S. aureus , Haemophilus influenza ( H.influenza ), P. aeruginosa ( P. aeruginosa ), коагулазонегативные стафилококки, Moraxella catarrhalis , S. pneumoniae и виды грибов [40, 41], а также анаэробные виды. Иногда смещение имплантатов или эндодонтических материалов внутри гайморовой пазухи не вызывает признаков гайморита, несмотря на то, что одонтогенные инфекции являются причиной гайморита в большинстве случаев ОМС. За исключением сопутствующих заболеваний носа, включая статус OMU, наличие BB следует определять при развитии OMS [43, 44, 50, 51].
Актиномицеты верхнечелюстной пазухи
Actinomyces spp., Включая A. israelii и A. radicidentis , могут быть обнаружены на экстрарадикулярных гранулах внутри верхнечелюстной пазухи из-за их специфических поверхностных структур, которые позволяют эпителиальному прикреплению воспалительных клеток и бактерий полости рта [52, 53 ]. Экстрарадикулярные поражения, вызванные актиномикозом, устойчивы к ответам иммунной системы хозяина, антибиотикам и ортоградному лечению, поскольку ортоградное эндодонтическое лечение само по себе не распространяется на экстрарадикулярные бактерии [26]. Сложность лечения инфекций верхнечелюстных пазух, связанных с Actinomyces , указывает на то, что для успешного лечения ОМС, связанных с Actinomyces , могут потребоваться альтернативные методы лечения апикального периодонтита или апикальная хирургия [24]. Несмотря на сложность различения апикального периодонтита, вызванного экстрарадикулярными или внутрирадикулярными микроорганизмами, на основании клинических признаков и рентгенографии, актиномикоз можно рассматривать как связанный с конкретными клиническими признаками и симптомами ОМС [25].
Сложность лечения инфекций верхнечелюстных пазух, связанных с Actinomyces , указывает на то, что для успешного лечения ОМС, связанных с Actinomyces , могут потребоваться альтернативные методы лечения апикального периодонтита или апикальная хирургия [24]. Несмотря на сложность различения апикального периодонтита, вызванного экстрарадикулярными или внутрирадикулярными микроорганизмами, на основании клинических признаков и рентгенографии, актиномикоз можно рассматривать как связанный с конкретными клиническими признаками и симптомами ОМС [25].
Грибковый синусит
У пациентов с ОМС с ослабленным иммунитетом, в том числе с плохо контролируемым сахарным диабетом, ВИЧ-инфекцией или проходящих химиотерапию, грибковые инфекции также наблюдаются в верхнечелюстной пазухе. Аспергиллез или мукомикоз могут распространяться на стенку глазницы, височную ямку и даже на головной мозг, вызывая признаки и симптомы, указывающие на злокачественное заболевание [54]. Большинство этих видов грибов попадают в дыхательные пути через дыхательные пути и сохраняются в слизистой оболочке носовых пазух, образуя плесень и споры.Очаги инфекции могут привести к дистрофической кальцификации и образованию ринолитов, которые можно увидеть на рентгенограммах зубов, с крупными ринолитами, известными как грибковые шарики. Когда грибковая инфекция возникает в отношении зубных инородных материалов, инфекция обычно локализуется в пределах верхнечелюстной пазухи (рис. 9) [55].
Рис. 9Пансинусит обоих придаточных пазух носа, вызванный инфекцией корня правого первого моляра. Предоперационный панорамный вид ( a ), вид у воды ( b ), осевой компьютерный снимок, показывающий синусит обеих верхнечелюстных пазух ( c ), коронарный компьютерный снимок, показывающий весь синусит, включая как решетчатую, так и лобную пазухи ( d ) ) и сагиттальный снимок компьютерной томографии, показывающий поражение корня патологического поражения первого правого моляра ( e )
Основное лечение с хирургическими подходами следует рассматривать для радикального устранения любых предрасполагающих причин и для восстановления нормальной функции МКЦ. Поскольку у большинства этих пациентов будет клинический иммунодефицит или они будут госпитализированы, требуется более деликатное внимание для выявления ранних признаков или симптомов.
Поскольку у большинства этих пациентов будет клинический иммунодефицит или они будут госпитализированы, требуется более деликатное внимание для выявления ранних признаков или симптомов.
Ведение одонтогенного гайморита
Ранняя диагностика и лечение
Хотя хронический синусит, включая СВК и ОМС, является обычным явлением, точная и ранняя диагностика важна для успешного лечения. Как правило, СВК изначально не вызывает лицевой боли, и стоматолог может пропустить СВК у пациентов с орофациальной болью.Первоначальное лечение, такое как орошение носа в сочетании с применением назальных деконгестантов, должно продолжаться после установления наличия заложенности носа или полипов при эндоскопическом обследовании или с помощью компьютерной томографии. При наличии полипов сначала следует назначить местные или системные стероиды, а также можно рекомендовать очень ограниченное использование назальных деконгестантов. При хирургическом вмешательстве по поводу CSD или рецидива заболевания носовых пазух в первую очередь следует продемонстрировать восстановление нормальной функции MCC и четкое открытие OMU [56].Некоторые патологические состояния, такие как искривление перегородки, закупорка полипа или носовых раковин, увеличенный размер устья и гипертрофия тканей среднего прохода, должны лечиться оториноларингологом с использованием эндоскопических изображений. После этого первоначального лечения стоматолог или челюстно-лицевой хирург должен изучить одонтогенные причины.
Слизистые ретенционные кисты часто обнаруживаются на панорамных изображениях и компьютерных томограммах дна верхнечелюстной пазухи и часто путают с одонтогенными воспалительными кистами (рис.5 и 6). Несмотря на то, что зачастую лечение не рекомендуется, ретенционные кисты можно легко удалить с помощью эндоскопического доступа из-за их увеличения и отсутствия саморемиссии. Мукоцеле часто обнаруживается в гайморовой пазухе и чаще всего располагается в лобной пазухе, когда дренаж пазухи заблокирован. Они возникают, когда секретируемая слизь собирается и приводит к расширению костей с сильным эффектом давления [57]. СВК, возникающий после приема высоких доз радиации или у пациентов с муковисцидозом, также может потребовать раннего лечения из-за густых муцинозных выделений с рецидивирующим образованием рубцов [5, 6].
Они возникают, когда секретируемая слизь собирается и приводит к расширению костей с сильным эффектом давления [57]. СВК, возникающий после приема высоких доз радиации или у пациентов с муковисцидозом, также может потребовать раннего лечения из-за густых муцинозных выделений с рецидивирующим образованием рубцов [5, 6].
Оперативное лечение
Односторонний постоянный или упорный дискомфорт с неприятным запахом или без него — обычное явление при ОМС, но комплексная диагностика ОМС стоматологами затруднительна. Исключая компьютерную томографию или компьютерную томографию с коническим лучом, для выявления синусита стоматологического происхождения можно использовать панорамное изображение и изображение Уотера, и, таким образом, одного стоматологического лечения может быть достаточно для лечения ОМС вначале с последующими хирургическими подходами, включая FESS или CLP. Лицевая боль с головной болью напряжения и заболеванием височно-нижнечелюстного сустава после инфекции верхних дыхательных путей иногда может быть ошибочно принята за ОМС, но для точного распознавания необходимо оценить происхождение боли из носовых пазух или полости носа [58].
Существует несколько классических хирургических стратегий доступа к верхнечелюстной пазухе, таких как CLP и ESS, и эти методы по-прежнему выбирают многие хирурги, хотя они сопровождаются многими осложнениями. CLP, ошибочно названная операцией Caldwell Luc, широко используется из-за легкого доступа и быстрого облегчения симптомов. Однако два типичных осложнения, такие как образование послеоперационных кист верхней челюсти (ПОМК) и высокие показатели блокады нижней остеотомии, часто неизбежны.Кроме того, высокая частота послеоперационного отека лица из-за интраоперационного кровотечения, парестезии лица или зубов из-за поражения подглазничного нерва и склероза стенки гайморовой пазухи возникает после классической CLP [59, 60, 61] (рис. 10a). Кроме того, такое лечение неожиданных ситуаций затрудняет реконструкцию альвеолярного гребня для имплантации или протезной реабилитации.
Схематические изображения хирургических доступов у пациентов с одонтогенным верхнечелюстным синуситом, показывающие обычные CLP ( a ), FESS ( b ) и MESS ( c , d , e )
FESS был рекомендован ринологами из-за его нескольких преимуществ, включая широкий и гибкий доступ к околоносовым пазухам (PNS) без ограничения к верхнечелюстной пазухе.Анатомическое расширение среднего носового прохода с полным удалением пораженных тканей и патогенов может привести к восстановлению функции пазух с низкой болезненностью и сохранению слизистой оболочки внутренней пазухи и оставшейся SM (рис. 10b). FESS постепенно вытеснил CLP в течение последних нескольких лет, но связан с осложнениями [62]. Однако избыточное удаление внутренних физиологических тканей носовой полости и неполное решение одонтогенных проблем являются недостатками, связанными с хирургическими вариантами лечения ОМС.
Консолидированное управление
Несмотря на разработку FESS для CRS, консолидированное управление OMS должно гарантировать, что у пациента нет инфекции и не будет рецидивов. Полное удаление одонтогенных источников, таких как удаление зуба или апикоэктомия с эндодонтическим лечением, имеет важное значение для предотвращения осложнений ОМС [15, 63, 64]. Кроме того, из-за высокой частоты ОМС у пожилых людей для будущей протезной реабилитации требуются дополнительные соображения по поводу реконструкции костной ткани заднего альвеолярного гребня верхней челюсти под гайморовой пазухой [15, 16].
Три основных подхода могут использоваться для консолидированного ведения OMS: интраоральный доступ через исходный участок зуба, эндоскопический доступ через нос и OMU и предполагаемый доступ к верхней челюсти после создания костного окна. Недавно модифицированная хирургия верхнечелюстных пазух с помощью эндоскопии (MESS) была применена для внутриротовой репозиции переломов орбитальных переломов [65], удаления патологий пазух [66] и удаления мигрировавших имплантатов под зрительным каналом [67]. MESS — это новая инновационная хирургическая процедура с синусовым доступом, которая эффективна, проста и менее сложна, чем другие синусовые доступы (рис.10) Благодаря своей способности поддерживать физиологию носовых пазух и сохранять средний носовой ход, не вызывая POMC или рубцов на пазухах после CLP, увеличение OMU можно использовать для вентиляции PNS в полость носа.
MESS — это новая инновационная хирургическая процедура с синусовым доступом, которая эффективна, проста и менее сложна, чем другие синусовые доступы (рис.10) Благодаря своей способности поддерживать физиологию носовых пазух и сохранять средний носовой ход, не вызывая POMC или рубцов на пазухах после CLP, увеличение OMU можно использовать для вентиляции PNS в полость носа.
Профилактика ожидаемых осложнений
OAF — наиболее частое осложнение, связанное с OMS. Основной причиной OAF является удаление заднего зуба верхней челюсти, на которое приходится более 80% всех случаев OAF [68,69,70]. Эта форма OAF также называется ороназальным свищом или ороантральной связью, при которой CRS может, следовательно, возникать через проникновение через слизистую оболочку полости рта между задней альвеолой верхней челюсти и нижнебоковой стенкой верхнечелюстной пазухи.Основным симптомом хронического незаживающего OAF является гнойное отделяемое через свищ, особенно когда пациент пьет или сморкается через нос из OAF в полость рта или наоборот.
Что касается закрытия OAF, для успешного ведения важно учитывать размер и глубину свища. OAF может быть покрыт ротовым эпителием и грануляционной тканью или полипозом слизистой оболочки синуса, но в случае неудачного самозакрывания гиперплазия слизистой оболочки синуса может вызвать образование очень тяжелого постоянного канала свища между полостью рта. и нос.Исключая предотвращение образования OAF, первым решением для OAF будет CLP или FESS. Первичное закрытие OAF определяется в зависимости от размера дефекта и состояния слизистой оболочки полости рта. Прямое закрытие или расширенные хирургические лоскуты, включая щечное продвижение, небный островок или лоскут на ножке, могут рассматриваться для лечения OAF (рис. 11). Кроме того, в тяжелых случаях OAF можно рассмотреть возможность использования рассасывающейся барьерной мембраны, золотой фольги или ушивания буккальной жировой подушечки [71]. В каждом случае OAF поддержание здоровой мембраны верхнечелюстной пазухи без инфекционных микроорганизмов также важно для функционального восстановления верхнечелюстной пазухи [70,71,72].
Схематические изображения закрытия ротантрального свища в полости рта. Прямое закрытие (1), буккальный лоскут (2), небный освобождающий лоскут (3) и небный ротационный лоскут на ножке (4)
Гранулематозный пародонтит mkb 10. Пародонтит: причины, диагностика, лечение
Воспалительный процесс в области соединительных тканей, окружающих корень зуба, называется пародонтитом.
Классификация заболевания имеет большое значение, поскольку различные формы данной патологии требуют индивидуального подхода при выборе терапии.
Особенности симптомов определяются по трем схемам: классификации по происхождению, по МКБ-10 (ВОЗ) и по Лукомскому.
По происхождению
Пародонтит классифицируется по происхождению следующим образом:
Лечебно-травматические виды заболевания могут сначала проявляться асептическим пародонтитом, но под влиянием патогенной флоры постепенно переходят в инфекционную форму.
По МКБ-10
Данная классификация предложена Всемирной организацией здравоохранения с целью учета не только основных форм пародонтита, но и особенностей возникающих осложнений.Такой подход помогает точнее подобрать методы терапии и объединить усилия специалистов в процессе диагностики и лечения.
Различают следующие формы пародонтита:
- острый верхушечный — классический вариант заболевания, при котором необходимо снять тяжесть процесса и удалить очаг инфекции:
- хронический апикальный — устаревший очаг с образованием. Не исключены хирургические методы воздействия;
- периапикальный абсцесс без свища;
- периапикальный абсцесс с — описывает этиологию заболевания с учетом расположения десневых свищей.Когда инфекция перейдет в гайморовую пазуху, нужно будет обратиться к ЛОР-врачу;
- — требуется либо длительная консервативная терапия с дренированием кистозной полости, либо быстрое хирургическое вмешательство.

Успех и продолжительность лечения пародонта зависят от своевременного обращения к врачу. Запущенная форма заболевания может привести к потере зубов и развитию опасных осложнений.
По Лукомскому
Этот вид диагностики в современной стоматологии наиболее востребован, так как описывает все виды пародонтита с учетом их специфических различий.
Существует два типа острого пародонтита:
Хронический апикальный периодонтит
Чаще всего хроническая стадия возникает в результате острого периодонтита, хотя при слабом иммунитете иногда развивается сама по себе. Воспаление вызывает только легкий дискомфорт при пережевывании пищи. Однако вялотекущий хронический процесс дает о себе знать под воздействием холода или после перенесенных простуд.
Ортопантомограмма при пародонтите
Известно три формы данной патологии:
- волокнистый … Наблюдается увеличение пародонта, при котором костная ткань не имеет признаков патологии. Если такой процесс обнаружен после пломбирования или эндодонтического лечения, можно обойтись без дополнительной терапии. Заболевание можно определить только с помощью рентгена, где будет зафиксировано заметное увеличение периодонтальной щели;
- гранулирующий … В области верхней части корня образуется зернистая (грануляционная) ткань красного цвета, очень быстро увеличивающаяся в размерах.Это приводит к разрушению костей и иногда к легкой ноющей боли. Параллельно на десне часто образуется свищ, из которого периодически может выходить небольшое количество гноя. На рентгенограмме воспалительный процесс выглядит неравномерным затемнением;
- гранулематозный … Похоже на разрушение костной ткани около верхней или в области нижней трети корня зуба. Без своевременной терапии патология постепенно перерастает в перикорневую кисту. Эти образования бывают разной формы, но заполнены гноем и имеют одинаковую структуру.
 Симптомы гранулематозного периодонтита проявляются как промежуточное состояние между легкой фиброзной формой и активной стадией гранулематозного периодонтита. Сначала болезнь практически не проявляется, но со временем все активнее напоминает о себе усилением болевых ощущений.
Симптомы гранулематозного периодонтита проявляются как промежуточное состояние между легкой фиброзной формой и активной стадией гранулематозного периодонтита. Сначала болезнь практически не проявляется, но со временем все активнее напоминает о себе усилением болевых ощущений.
Хронический пародонтит обычно проходит без выраженной этиологии. При жевании и постукивании по зубу ощущается легкая боль или некоторый дискомфорт.
Обострение хронической формы
Вялотекущие инфекционные процессы в области пародонта периодически обостряются, вызывая отек десен, отек щек и выраженную боль.
Следующие факторы провоцируют изменение симптомов:
Обострение хронического пародонтита на рентгенограмме выглядит как хроническая форма, но все симптомы острой стадии наблюдаются. Пока очаг инфекции не будет полностью устранен, вялотекущие воспалительные процессы будут периодически обостряться.
Видео по теме
Пародонтит зубов и его лечение:
Для выбора более эффективного метода терапии необходима обширная классификация пародонтитов, учитывающая особенности разных форм течения заболевания.Картина изменений в области верхушки корней зубов настолько разная, что требует индивидуального подхода к выбору лекарственных средств и методов самого лечения. Продолжительность терапии также имеет свои особенности. Допустим, периодонтит фиброзной формы требует нескольких визитов к врачу в течение недели, а гранулирующий и гранулематозный лечится не менее двух месяцев с применением специальных препаратов. Чем раньше пациент обратится за помощью к стоматологу, тем больше шансов спасти больной зуб.
Пародонтит — одно из самых коварных стоматологических заболеваний. Его симптомы не всегда ярко выражены, поэтому пациенты часто не обращаются за медицинской помощью вовремя. Это затрудняет лечение, приводит к осложнениям и даже потере зубов. В статье наглядно раскрываются вопросы, что такое пародонтит, его симптомы, лечение и меры профилактики.
В медицине этому заболеванию дается следующее определение: пародонтит — воспаление пародонта, то есть соединительной ткани между кортикальной пластинкой зубной лунки (альвеолами) и цементом корня зуба.Толщина пародонта у всех разная, в среднем 0,19-0,26 мм.
Проще говоря, при развитии пародонтита участок ткани, окружающий корень зуба, воспаляется и отвечает за его стабильность. Пародонт тесно связан с окружающими тканями: по всей своей длине — с костью челюсти, через апикальное отверстие — с пульпой, по краям лунки зуба — с надкостницей и десной.
Заболевание характеризуется в основном повреждением связок, удерживающих зуб в альвеолах, деградацией костной ткани разной степени тяжести, резорбцией (разрушением) стенок лунки зуба и даже цемента корня.
По статистике, это частое заболевание, диагностируется в 45-50% случаев стоматологических проблем. Пародонтит никогда не возникает на «пустом» месте. Как правило, это следствие. Заболевание достаточно серьезное, с ним не так просто справиться, оно негативно влияет на весь организм человека и может вызвать такие грозные осложнения, как абсцесс, острый синусит, остеомиелит или сепсис.
Виды и классификация
Пародонтит может возникать по ряду причин, его течение может быть различным, что требует разных методов лечения.Поэтому необходима классификация этого заболевания.
В медицинской практике существует три типа классификации пародонтита:
- по происхождению,
- от ВОЗ по МКБ-10,
- по системе Лукомского.
По происхождению различают эти виды пародонтита:
- инфекционная — эта форма заболевания встречается чаще всего, в 70-75% случаев пародонтит. Развитие патологии провоцируют вредоносные бактерии,
- травматический — развивается при ушибах, ушибах, неестественных нагрузках на зубы (например, открывание бутылок зубами или вскрытие скорлупы орехов),
- лекарство — возникает при нарушении медицинской технологии или как реакция на определенные лекарства.
В конце 90-х годов ХХ века ВОЗ (Всемирная организация здравоохранения, работает при ООН) предложила при классификации пародонтита учитывать его наиболее частые последствия. По мнению специалистов, такой подход позволяет комплексно осветить проблему, повлиять не только на само заболевание, но и минимизировать риски возникновения осложнений, а также объединить усилия узких специалистов (например, стоматолога и терапевта). или хирург, или ЛОР-врач).
С учетом этого была разработана новая система, которая была включена в Международную классификацию болезней десятого пересмотра ( МКБ-10 ). Пародонтит представлен здесь в разделе «Заболевания полости рта, слюнных желез и челюстей» под кодом K04, который объединяет заболевания пульпы и периапикальных тканей. Это связано с тесной связью пародонтита с пульпитом.
Классификация пародонтита по МКБ-10:
- острый апикальный (апикальный) периодонтит пульпарного происхождения (код K04.4). По мнению стоматологов, это классический вариант данного заболевания … Здесь нет проблем с определением причины патологии и постановкой диагноза. Врач должен в первую очередь устранить источник инфекции и облегчить тяжесть процесса,
- хронический апикальный (апикальный) (код K04.5). При этом на верхушке корня зуба развивается патологическое образование округлой формы — апикальная гранулема. Размеры от 2 до 7 мм в диаметре. Со временем без должного лечения может переродиться в кисту,
- периапикальный абсцесс со свищом или без него (код K04.6 и K04.7 соответственно). В зависимости от локализации различают зубные, зубочелюстные и пародонтальные нагноения. Свищи могут сообщаться с гайморовой пазухой, с кожей, выходить в полость носа (очень опасно, если свищевой канал выходит в гайморовую пазуху) или в полость рта,
- корешковая киста (код К04.8). Он может быть боковым, периапикальным, резидуальным, корневым.
Все другие неуточненные патологические процессы в париапикальных тканях собираются под кодом K04.9.
На практике часто используют классификацию пародонтита по Лукомскому. Система очень проста, но в то же время охватывает все возможные формы пародонтита:
- острый;
- серозный — в этом случае капилляры крови локально расширяются, клетки крови накапливаются, а объем межклеточной жидкости увеличивается в месте воспаления. Серозное наполнение провоцирует отек пародонта;
- гнойный — на месте воспаления скапливается гной, возможны припухлость близлежащих тканей и небольшая припухлость лимфатических узлов… Гнойное содержимое может найти выход из пародонта через свищ;
- хронический;
- грануляция — происходит разрушение костных структур с одновременным быстрым разрастанием соединительной ткани;
- гранулематозный — очаг воспаления ограничен стенками соединительнотканной капсулы, которая может трансформироваться в кисту;
- фиброзный — ткани пародонта расширяются, утолщаются, рубцуются;
- хронический в стадии обострения — хроническое воспаление активируется под действием различных факторов — снижение иммунитета, травмы, аллергические реакции.
Причины возникновения
Основная причина развития пародонтита — запущенный или неправильно леченный кариес. При этом через кариозную полость проникает инфекция, в первую очередь поражается пульпа зуба, происходит ее некротизация и разрушение. Далее воспаление распространяется на связочный аппарат, надкостницу и кость, образуя серозные и гнойные мешочки, фиброзные капсулы и кисты.
Если во время пломбирования зубной канал был плохо очищен, протравлен или заполнен пломбировочным материалом не до верхушки корня , то через некоторое время у пациента начнется пародонтит, как следствие некачественного лечения пульпита.Такие же последствия возникают, если стоматологический инструмент сломался и остался в корне зуба, или во время лечения из-за халатности стоматолога происходит перфорация корня (то есть врач пробивает корневую стенку насквозь) .
Если коронка надета на «живой» зуб, при точении которого произошел термический ожог пульпы, то такая врачебная ошибка сначала приведет к отмиранию пульпы, а через некоторое время — к развитию пародонтита.
Причиной развития пародонтита может быть пародонтальный (пародонтальный) карман. Инфекция из такого кармана проникает к верхушкам корней и провоцирует возникновение так называемого маргинального пародонтита.
Частая причина патологии — травма: вывих или перелом зуба, разрыв сосудисто-нервного пучка от сильного удара (коронка зуба розовеет), перелом корня зуба.
При неграмотном протезировании или завышении высоты пломбы, врожденном неправильном прикусе зуб испытывает нагрузки, превышающие физиологическую норму.Это приводит к развитию хронического травматического пародонтита.
В стоматологии при лечении зубов сильнодействующие антисептики и заживляющие пасты … В редких случаях могут вызвать у пациента аллергическую реакцию и спровоцировать пародонтит.
Заболевания организма, такие как сахарный диабет, гастрит, язвы, частые бронхиты и пневмонии, синусит, хронический тонзиллит и другие, могут вызывать различные заболевания полости рта, в том числе пародонтит.
Симптомы — на что обращать внимание
При развитии острого пародонтита наблюдается общая клиническая картина: появляется ощущение «выпячивания» зуба, при прикусывании, надавливании или постукивании появляется резкая боль, возможно, локальная покраснение десен.В сложных случаях наблюдается скопление гноя, появление свищей, ощущается очень неприятный гнилостный запах изо рта.
Отличительной особенностью пародонтита является то, что пациент четко указывает, какой зуб болит, в то время как при других воспалениях, например, пульпите, боль часто исходит далеко за пределы больного зуба.
При запущенном заболевании может начаться общая интоксикация, может повыситься температура, больной жалуется на слабость, тошноту и плохой сон.
Хронический пародонтит чаще всего протекает бессимптомно. Особенно, если у человека хороший иммунитет, который не дает инфекции распространиться за пределы поврежденных тканей. Только при легком постукивании по больному зубу и надавливании на него чувствуется дискомфорт или небольшая болезненность.
Диагностика болезни
Врач может диагностировать пародонтит путем визуального осмотра ротовой полости и области лица с учетом клинической картины, жалоб пациента.Также проводится инструментальное обследование, перкуссия (постукивание) зуба, зондирование зубного канала, оценка прикуса.
Но самый верный путь есть. На нем будет видно четкое потемнение в месте воспаления, а кроме того, рентген поможет выявить причину развития патологии, что очень важно для успешной терапии. Например, на рентгеновском снимке четко виден застрявший в зубном канале фрагмент инструмента или незаполненный корень зуба.
При постановке диагноза важно дифференцировать пародонтит со следующими заболеваниями:
- диффузный или гангренозный пульпит,
- острый остеомиелит,
- перикорневая киста,
- гайморит одонтогенный,
- гнойный гайморит.
Методы лечения
Лечить пародонтит обязательно! Причем как в острой, так и в хронической форме заболевание требует пристального внимания. Если не заниматься этой проблемой, то не избежать серьезных осложнений — периостита челюсти (), остеомиелита (гнойно-некротического процесса) костной ткани, абсцесса, острого синусита и даже развития сепсиса в ответ на местное инфекционный процесс.
Нельзя забывать, что в непосредственной близости от ротовой полости находятся глаза, мозг человека, откуда инфекция и гной могут распространяться с кровотоком. Поэтому при появлении симптомов пародонтита следует немедленно обратиться к стоматологу.
Существуют народные методы лечения данной патологии, но, учитывая характер поражения, они могут действовать только как эффективное вспомогательное средство к основной терапии.
Врач сначала откроет зуб, чтобы обеспечить хороший доступ к воспаленной периапикальной ткани за корнем зуба. Выполняет механическую чистку каналов под наркозом. при необходимости изменяет их длину, обрабатывает антисептиком, вводит необходимые антибактериальные препараты (например), купирующие воспаление, прекращающие дальнейшее разрушение тканей и способствующие их скорейшему выздоровлению. Не факт, что одноразовый прием препарата поможет. Пародонтит обычно требует нескольких сеансов лечения. Все это время зуб остается открытым или под временной пломбой.
После того, как боль утихнет и воспаление утихнет, врач наложит постоянную пломбу и сделает контрольный рентген.Процесс регенерации тканей завершится примерно через 6-10 месяцев. Тогда можно предположить, что пародонтит побежден.
В сложных случаях, например, при развитии кисты, образовании свища, более радикальный метод лечения — хирургическое вмешательство. Консервативное лечение кисты — дренирование кистозной полости, устранение патогенной микрофлоры, разрушение внутренней оболочки кисты — длительный процесс, не всегда заканчивающийся успехом.
Эффективны физиотерапевтические процедуры, теплые содовые 15-минутные ванны до 7-10 раз в день.
Современная стоматология — одно из самых прогрессивных направлений медицины, поэтому в 85% случаев пародонтит полностью излечивается с сохранением анатомической целостности и функций зуба.
Профилактика
Поскольку в большинстве случаев пародонтит развивается на фоне кариеса или пародонтита, профилактика этих заболеваний одновременно предотвращает осложнения. Основные способы сохранить зубы здоровыми:
- следовать,
- используют зубные пасты, содержащие фтор,
- правильно питаются, соблюдают распорядок дня, поддерживают иммунитет на должном уровне,
- при заболеваниях желудочно-кишечного тракта, эндокринной, бронхо-легочной и сердечно-сосудистой систем уделять повышенное внимание здоровью зубов
- посещать стоматолога не реже одного раза в полгода,
- снимаются периодически (у каждого он формируется по-разному, поэтому стоматолог определит, как часто нужно делать эту процедуру конкретному человеку),
- твердые предметы зубами не грызть, бутылки не открывать,
- посетите стоматолога с хорошей репутацией.Не доверяйте свое здоровье непрофессионалам.
Полезная статья? Добавьте это в закладки!
В течение многих лет воспаление пародонта не игнорировалось исследователями, за это время было предложено большое количество различных вариантов систематизации заболевания. Тем не менее, до сих пор им не удалось разработать и прийти к единой классификации пародонтита, полностью отвечающей требованиям клиницистов и тем самым позволяющей добиться определения резистентного статуса данной патологии в рамках клинико-морфологического уровня. .
Классификация пародонтитов, разработанная Всемирной организацией здравоохранения, безусловно, имеющая множество преимуществ, не решает этой проблемы. Сложность разработки и внедрения такой классификации может быть связана с несовершенством методов диагностики, которые используются в клинических условиях, когда нет корреляции между клиническими проявлениями заболевания и характером морфологических изменений.
При рассмотрении классификаций, которые используются на разных континентах, можно заметить их очевидные различия и противоречия.Например, в России и почти на всем постсоветском пространстве все еще продолжается классификация, где основной упор делается на серозный, гнойный, острый, хронический пародонтит. А также — по форме обострения болезни. Плюс на волокнистый, гранулирующий, гранулематозный и др.
Чтобы лучше понять суть проблемы, следует лучше ознакомиться с классификацией пародонтита. Классификация пародонтита проводится на основании образования (этиологии), а также характерных признаков и методов, разработанных ВОЗ и отдельными авторами.В нашей стране используется классификация Лукомского ВОЗ.
По происхождению (этиологии)
Инфекционный … Развивается в результате активации бактерий и выделяемых ими токсинов, проникших в костную ткань, после чего начинается развитие воспалительных процессов в пародонте.
Травматический … Этот вид является результатом воздействия на ткани пародонта травматических факторов. Такими факторами могут быть тяжелые разовые травмы, например, ушибы или ушибы зубов.Не исключено влияние длительных вялых микротравм малой интенсивности, например, выступающих пломб, наличия «прямого» прикуса, перегрузки зубного ряда, а также влияние вредных привычек.
Лекарство … Формирование этого типа периодонтита — это такой фактор, как проникновение сильнодействующего химического вещества, например, мышьяковистой пасты.
Классификация
Их много, но в нашей стране в эти дни используют разработку Лукомского.
Острый пародонтит:
- Сероус;
- Гнойный.
Хронический пародонтит:
- Волокнистый;
- Гранулирование;
- Гранулематозный.
В конце девяностых годов Всемирная организация здравоохранения предложила еще один вариант этой классификации:
- острый апикальный периодонтит;
- хронический апикальный периодонтит;
- периапикальный абсцесс со свищом;
- периапикальный абсцесс без свища;
- корешковая киста;
- болезней пульпы зуба неуточненные.
Острая форма этого заболевания отличается резкой местной болью, как правило, постоянной. Вначале у него нет выраженных ноющих болей, локализующихся в соответствующей области поврежденного зуба. В дальнейшем они становятся более интенсивными, рвущими и пульсирующими, происходит иррадиация, что говорит о начальной стадии гнойного воспаления … Острая фаза верхушечного отростка длится от двух до четырнадцати дней. Условными считаются два этапа:
- Характеризуется пародонтальной интоксикацией в начале воспалительного процесса.Отмечаются продолжительные ноющие и непрекращающиеся боли. Также для него характерна повышенная чувствительность к контакту здоровых и больных зубов. Окружающие зуб ткани не претерпевают значительных изменений; вертикальная перкуссия дает высокую чувствительность пародонта.
- Характеризуется выраженным экссудативным процессом, сплошной болью. Накус и перкуссия болезненны, болезненные ощущения возникают даже при слабом прикосновении языка к пораженному зубу. Признак растущих зубов является неотъемлемым.Для него характерно иррадиация болевых ощущений. Воспалительные процессы влияют на фиксацию больных зубов, они становятся подвижными. Мягкие ткани опухают, лимфатические узлы реагируют. Пациент испытывает общую слабость, головные боли, лихорадку, связанную с зубной болью, до 39 градусов и другие недуги. На рентгенограмме изменений в пародонте не отмечается.
Острый. По свойствам экссудат классифицируется — острый серозный, а также гнойный. Но по этим характеристикам дифференцировать не всегда удается, а серозная форма в короткие сроки переходит в гнойную, и напрямую зависит от определенных факторов.
Хроническая. Его подразделяют в зависимости от характера и степени поражения тканей и костей пародонта.
Классифицировать:
фиброзный … Диагностировать эту форму сложно, так как у пациентов нет болевых ощущений. А еще по той причине, что по клиническим проявлениям он не отличается от гангренозного пульпита. Отличительная особенность этой формы пародонтита — изменение цвета зубов, коронки целы, есть сильные кариозные полости, зондирование болезненно не заметно.При перкуссии нет болезненности, а также реакции на температурные раздражители. В полости часто наблюдается некроз пульпы с запахом, который присутствует при гангрене. Как правило, диагноз ставится на основании рентгеновских снимков, на которых отчетливо видно изменение периодонтальной щели, представленное расширением, доходящим до верхушки корня, без резорбции альвеол. Эта форма может быть следствием исхода острого воспаления. Может возникнуть из-за перегрузки или когда пациент потерял значительную часть зубов.
гранулят … Нередко проявляется слабыми болезненными ощущениями, а также тяжестью в местах травм, распиранием, неловкостью. Пациент может испытывать боль при соприкосновении больных зубов со здоровыми. Подобные симптомы могут возникать время от времени и часто сопровождаются гнойным свищом и выбросом грануляционной ткани. Скоро такие процессы проходят. Для него характерна гиперемия десны возле пораженного зуба, что вызывает его углубление от удара конца инструмента, а после обнажения углубление проходит только через некоторое время.Пациент ощущает боль от прикосновения. При перкуссии зуб, который не лечили, чувствителен и временами болезненно реагирует. Регионарные лимфатические узлы часто увеличиваются и становятся болезненными. На рентгенограмме видны места разрежения костной ткани в области верхушки корня.
гранулематозный … Этот вид пародонтита в большинстве случаев протекает бессимптомно, иногда пациенту все же не удается избежать неприятного ощущения и небольшой боли при смыкании челюстей. В анамнезе также могут указываться перенесенные патологии пародонта или боли, которые связаны с возникновением пульпита.В момент локализации гранулемы в области щечного корня верхнего моляра и премоляра, для которого характерно выпячивание кости, по параметрам верхушки корня.
Вполне приемлемо:
- при отсутствии кариеса в больном зубе;
- изменен цвет короны;
- кариозная полость и каналы с разрушенной пульпой;
- в зуб можно вставить пломбу, но плохого качества.
Перкуссия зубов часто не вызывает боли, при пальпации десны с вестибулярной поверхности отмечается болезненная припухлость. При рентгенологическом исследовании хорошо выражено округлое разрежение костной ткани. Иногда наблюдается разрушение тканей зуба в области верхушек и гиперцементоз в боковых частях корней. Если лечение провести правильно и вовремя, то возможен благоприятный исход: эта форма периодонтита становится фиброзной. При отсутствии такого лечения или проведении неполного пломбирования корневых каналов образуется корневая киста зуба.
Хронический, в стадии обострения. По характеру течения заболевания схож с пародонтитом в острой форме, но при этом имеет свои отличительные особенности, например, наличие деструктивных изменений костной ткани.
При отягчающих обстоятельствах. По частоте случаев наибольшее обострение возникает при гранулирующем и гранулематозном периодонтите, реже фиброзном. Ввиду того, что деструктивные изменения пародонта являются сопутствующим фактором обострения, пациент не испытывает сильных болей при выполнении укуса, боли намного меньше, чем при остром гнойном пародонтите.
Что касается остальных симптомов (стойкая боль, отек, реакции и лимфатические узлы), то они имеют ту же последовательность, что и при остром гнойном периодонтите. Есть глубокие кариозные полости, и неважно, лечили зубы или нет, то есть пломбированы или нет.
Зонд не вызывает боли, но возникают резкие болезненные ощущения, особенно при вертикальной перкуссии. Возможны изменения цвета пораженных зубов, они становятся подвижными.При осмотре обнаруживается отек, гиперемия слизистой оболочки, часто кожи. На температурные раздражители не реагирует, но при пальпации тканей в области зуба больной ощущает боль.
Хронический фиброзный пародонтит в стадии обострения характеризуется рентгенологически меньшей четкостью границ, при остеопорозе появляются новые очаги разрежения. Гранулематозный на этой стадии также теряет четкость границ: апикальные части зубов имеют разрежение костной ткани и другие патологии.Для обострившегося хронического гранулирующего пародонтита характерна выраженность эрозии контуров очага.
Наконец
Наличие большого количества различных вариаций в классификациях пародонтита, что позволяет сделать вывод о том, что каждая из них в отдельности не соответствует современным требованиям и целесообразно принять единый вариант. До сих пор предлагаются разные варианты классификаций. Желание сделать все компактно и единообразно понятно.
Для чего нужны классификации? Неужели они настолько важны, что без них не обойтись? Ответ очень простой. В целях повышения качества лечения. Ведь все это, несомненно, влияет на быструю и правильную диагностику недуга с сопутствующими заболеваниями. Все это в конечном итоге повлияет на выбор того или иного метода лечения. Это значит, что это улучшит ситуацию в борьбе с подобными заболеваниями в будущем.
Подробнее
Пародонтит — распространенное воспалительное заболевание периапикальных тканей.По статистике более 40% заболеваний зубочелюстной системы — это воспаления пародонта, впереди них только кариес и пульпит.
Заболевания пародонта поражают буквально все возрастные группы — от молодых до пожилых. Процент, основанный на 100 посещениях стоматолога по поводу зубной боли:
- Возраст от 8 до 12 лет — 35% случаев.
- Возраст 12-14 лет — 35-40% (потеря 3-4 зубов).
- От 14 до 18 лет — 45% (при потере 1-2 зубов).
- 25-35 лет — 42%.
- Лица старше 65 лет — 75% (потеря от 2 до 5 зубов).
Если периодонтит не лечить, хронические очаги инфекции в полости рта приводят к патологиям внутренних органов, среди которых лидирует эндокардит. Все заболевания пародонта в целом так или иначе влияют на состояние здоровья человека и значительно снижают качество его жизни.
Код ICD 10
В стоматологической практике принято классифицировать заболевания периапикальных тканей по МКБ-10.Кроме того, существует внутренняя классификация, которую составили специалисты Московского медицинского стоматологического института (ММОМ), она принята во многих медицинских учреждениях постсоветского пространства.
Однако МКБ-10 до сих пор остается официально признанной и используемой в документации, пародонтит описывается в ней следующим образом:
Имя | |
Болезни периапикальных тканей | |
Острый апикальный периодонтит пульпарного происхождения | |
Острый апикальный периодонтит БДУ | |
Хронический апикальный периодонтит | |
Апикальная гранулема | |
Периапикальный абсцесс со свищом: | |
Свищ в сообщении с гайморовой пазухой | |
Свищ, сообщающийся с полостью носа | |
Свищ в сообщении с полостью рта | |
Свищ, сообщающийся с кожей | |
Периапикальный абсцесс неуточненный со свищом | |
Периапикальный абсцесс без свища:
| |
Корневая киста (корневая киста):
| |
Апикальная боковая киста | |
Остаточная киста | |
Воспалительная киста парадентальной области | |
Киста корня неуточненная | |
Другие неуточненные периапикальные поражения тканей |
Следует признать, что до сих пор существует некоторая путаница в классификации заболеваний пародонта, это связано с тем, что помимо внутренней систематизации MMIS, принятой практикующими стоматологами стран бывшего СНГ, дополнительно к МКБ-10 есть также рекомендации по классификации ВОЗ.Эти документы, заслуживающие уважения и внимания, мало чем отличаются, тем не менее, раздел «хронический пародонтит» можно трактовать вариативно. В России и Украине существует клинически обоснованное определение «фиброзный, гранулирующий, гранулематозный пародонтит», а в МКБ-10 он описан как апикальная гранулема, кроме того, в международной классификации болезней 10-го пересмотра отсутствует нозологический форма «хронический пародонтит в стадии обострения», которую применяют практически все отечественные врачи.Это определение, принятое в наших учебных и медицинских учреждениях, в МКБ-10 заменяет код — К04.7 «периапикальный абсцесс без образования свища», что полностью совпадает по клинической картине и патологическому обоснованию. Тем не менее, с точки зрения документирования заболеваний периапикальных тканей МКБ-10 является общепринятой.
Причины пародонтита
Этиология, причины пародонтита делятся на три категории:
- Инфекционный пародонтит.
- Пародонтит, вызванный травмой.
- Пародонтит, спровоцированный приемом лекарств.
Патогенетическая терапия зависит от этиологических факторов, ее эффективность напрямую определяется наличием или отсутствием инфекции, степенью изменения трофики тканей пародонта, тяжестью травмы или воздействия химически агрессивных агентов.
- Пародонтит, вызванный инфекцией. Чаще всего ткань пародонта поражается микробами, среди которых «лидируют» гемолитические стрептококки (62-65%), а также сапрофитные стрептококки и стафилококки, негемолитические (12-15%) и другие микроорганизмы.Эпидермальные стрептококки обычно присутствуют в полости рта, не вызывая воспалительных процессов, но есть подвид — так называемый «зеленый» стрептококк, который содержит поверхностный белковый элемент. Этот белок способен связывать гликопротеины слюны, связываться с другими патогенными микроорганизмами. микроорганизмов (дрожжеподобные грибы, вейонеллы, фузобактерии) и образуют специфические бляшки на зубах.Бактериальные соединения разрушают зубную эмаль, одновременно выделяя токсины непосредственно в пародонт через карманы десен и корневые каналы.Кариес и пульпит — одни из основных причин инфекционного пародонтита. Другими факторами могут быть вирусные и бактериальные инфекции, которые проникают в пародонт через кровь или лимфу, например, такие как грипп, синусит, остеомиелит. В связи с этим инфекционно-воспалительные процессы в пародонте объединены в следующие группы:
- Интрадентальный пародонтит.
- Экстрадентальный пародонтит.
- Пародонтит, вызванный травматической травмой.Такой травмой может быть удар, ушиб, удар твердым элементом (галька, кость) при жевании. Помимо единичных травм, существует также хроническая травма, спровоцированная неправильным лечением зубов (неправильно наложенная пломба), а также неправильный прикус, давление на ряд зубов в процессе профессиональной деятельности (мундштук духового инструмента), вредные привычки. (зубы кусают твердые предметы — орехи, привычка грызть ручки, карандаши). При хроническом повреждении тканей сначала происходит принудительная адаптация к перегрузке, повторная травма постепенно переводит процесс компенсации в воспаление.
- Пародонтит, вызванный лекарственным фактором, как правило, является результатом неправильной терапии при наблюдении пульпита или самого пародонта. Сильные химические вещества проникают в ткани, провоцируя воспаление. Это может быть трикрезолфор, мышьяк, формалин, фенол, резорцин, фосфатный цемент, парацин, пломбировочные материалы и так далее. Кроме того, все аллергические реакции, которые развиваются в ответ на применение антибиотиков в стоматологии, также относятся к категории лекарственного пародонтита.
Наиболее частые причины пародонтита могут быть связаны с такими патологиями, как хронический гингивит, пародонтит, пульпит, когда воспаление пародонта можно считать вторичным.У детей пародонтит часто развивается на фоне кариеса. Факторы, провоцирующие воспаление пародонта, также могут быть вызваны несоблюдением правил гигиены полости рта, авитаминозом, недостатком микроэлементов. Следует отметить, что существуют также соматические заболевания, способствующие развитию пародонтита:
- Диабет.
- Хронические патологии эндокринной системы.
- Сердечно-сосудистые заболевания, которые также могут спровоцировать хронический очаг инфекции в полости рта.
- Хронические патологии бронхо-легочной системы.
- Болезни пищеварительного тракта.
Обобщая, можно выделить 10 наиболее распространенных факторов, провоцирующих пародонтит:
- Воспалительный процесс в пульпе, острый или хронический.
- Гангренозное поражение пульпы.
- Передозировка лекарственных средств при лечении пульпита (период лечения или количество препарата).
- Травматическое повреждение пародонта при лечении пульпы или канала.Химическая травма при стерилизации, санации каналов.
- Травматическое повреждение пародонта при пломбировании (выталкивании пломбировочного материала).
- Резидуальный пульпит (корневой).
- Проникновение инфекции в канал за верхушкой.
- Аллергическая реакция тканей пародонта на лекарства или продукты распада микроорганизмов — возбудителей воспаления.
- Инфекция пародонта через кровь, лимфу, реже при контакте.
- Механическая травма зуба — функциональная, лечебная (ортодонтические манипуляции), нарушение прикуса.
Патогенез пародонтита
Патогенетический механизм развития воспаления тканей пародонта обусловлен распространением инфекции и токсинов. Воспаление может локализоваться только в границах пораженного зуба, но оно также способно захватывать соседние зубы, окружающие мягкие ткани десны, иногда даже ткани противоположной челюсти. Патогенез пародонтита также характерен для развития флегмоны, периостита с протекающим хроническим процессом и его последующим обострением.Острый пародонтит развивается очень быстро, воспаление протекает по анафилактическому, гиперергическому типу с резкой реактивной реакцией организма, повышенной чувствительностью к малейшему раздражителю. Если иммунная система ослаблена или раздражитель не слишком активен (маловирулентные бактерии), пародонтит принимает хроническую форму течения, часто бессимптомно. Постоянно действующий периапикальный очаг воспаления действует на организм сенсибилизирующим образом, что приводит к хроническим воспалительным процессам в органах пищеварения, сердце (эндокардит) и почках.
Путь заражения пародонта:
- Осложненный пульпит провоцирует попадание токсического содержимого в пародонт через апикальное отверстие. Этот процесс активирует прием пищи, функцию жевания, особенно при неправильном прикусе. Если полость пораженного зуба запломбирована, а в пульпе уже появились продукты некротического распада, любое жевательное движение выталкивает инфекцию вверх.
- Травма зуба (удар) провоцирует разрушение зубного ложа и пародонта, при несоблюдении гигиены полости рта инфекция может проникнуть в ткани контактным путем.
- Гематогенный или лимфогенный путь инфицирования тканей пародонта возможен при вирусных заболеваниях — гриппе, туберкулезе, гепатите, при этом пародонтит протекает в хронической, часто бессимптомной форме.
Статистика утверждает, что наиболее распространенным является нисходящий путь заражения стрептококками. Данные за последние 10 лет следующие:
- Штаммы негемолитических стрептококков — 62-65%.
- Штаммы альфа-гемолитических зеленых стрептококков (Streptococcus mutans, Streptococcus sanguis) — 23-26%.
- Стрептококки гемолитические — 12%.
Пародонтит зуба
Пародонт представляет собой сложную соединительную ткань, которая является частью комплекса тканей пародонта. Ткани пародонта заполняют пространство между зубами, так называемые периодонтальные промежутки (между пластиной, стенкой альвеол и цементом корня зуба). Воспалительные процессы в этой области называются пародонтитом, от греческих слов: о — пери, зуб — одонт и воспаление — итис, заболевание также можно назвать перикментитом, так как оно напрямую влияет на зубной цемент корня.Воспаление локализуется вверху — в апикальной части, то есть на верхушке корня (верхушка в переводе вверх) или по краю десны, реже воспаление диффузное, разлитое по пародонту. Периодонтит зуба считается очаговым воспалительным заболеванием, которое относится к заболеваниям периапикальных тканей так же, как и пульпит. По практическим наблюдениям стоматологов, воспаление пародонта чаще всего является следствием хронического кариеса и пульпита, когда продукты распада бактериальной инфекции, токсины, микрочастицы отмершей пульпы попадают из корневого отверстия в лунку, провоцируя инфицирование зубных связок и десны.Величина очагового поражения костной ткани зависит от периода, длительности воспаления и вида микроорганизма — возбудителя. Воспаленная корневая оболочка зуба, прилегающие ткани мешают нормальному процессу приема пищи, постоянное наличие инфекционного очага провоцирует болевой симптом, часто невыносимый при обострении процесса. Кроме того, токсины попадают во внутренние органы с кровотоком и могут быть причиной многих патологических процессов в организме.
Пародонтиты и пульпиты
Пародонтит является следствием пульпита, поэтому патогенетически эти два заболевания зубочелюстной системы связаны, но считаются разными нозологическими формами. Как отличить пародонтит от пульпита? Чаще всего сложно дифференцировать острое течение периодонтита или пульпита, поэтому мы предлагаем следующие критерии различения, представленные в данной версии:
Серозный пародонтит острый | Острый пульпит (локализованный) |
Усиливающийся болевой симптом | Боль приступообразная, спонтанная |
Острый гнойный процесс в пародонте | Острый диффузный пульпит |
Постоянная боль, спонтанная боль | Приступообразная боль |
Хронический пародонтит, фиброзная форма | Кариес, начало пульпита |
Изменение цвета коронки зуба | Цвет коронки зуба сохранен |
Хронический гранулирующий пародонтит | Гангренозный пульпит (частичный) |
Преходящая самопроизвольная боль | Боль усиливается от горячей, теплой пищи, питья |
Хронический гранулематозный пародонтит | Простой пульпит в хронической форме |
Боль незначительная, терпимая | Боль с температурным раздражением |
Дифференцировать пародонтит и пульпит обязательно, так как это помогает выстроить правильную терапевтическую стратегию и снижает риск обострений, осложнений.
Пародонтит у детей
К сожалению, все чаще диагностируется периодонтит у детей. Как правило, воспаление тканей пародонта провоцирует кариес — болезнь цивилизации. К тому же дети редко жалуются на проблемы с зубами, а родители пренебрегают профилактическим осмотром детского стоматолога. Таким образом, по статистике, детский пародонтит составляет около 50% всех случаев лечения в стоматологических учреждениях.
Воспаление пародонта можно разделить на 2 категории:
- Пародонтит молочных зубов.
- Пародонтит постоянных зубов.
В остальном классификация воспаления периапикальных тканей у детей систематизирована так же, как пародонтоз у взрослых пациентов.
Осложнения пародонтита
Осложнения, провоцирующие воспаление периапикальных тканей, условно подразделяются на местные и общие.
Осложнения пародонтита общего характера:
- Постоянная головная боль.
- Общая интоксикация организма (чаще всего при остром гнойном периодонтите).
- Гипертермия иногда достигает критического уровня 39-40 градусов.
- Хроническое течение пародонтита провоцирует множество аутоиммунных заболеваний, среди которых лидируют ревматизм и эндокардит, реже встречаются патологии почек.
Местные осложнения пародонтита:
- Кисты, свищи.
- Гнойные образования в виде абсцессов.
- Развитие гнойного процесса может привести к флегмоне шеи.
- Остеомиелит.
- Одонтогенный синусит, когда содержимое прорывается в гайморовую пазуху.
Наиболее опасные осложнения вызывает гнойный процесс, когда гной распространяется по направлению к костной ткани челюсти и выходит в надкостницу (под надкостницу). Некротизация и плавление тканей провоцируют развитие обширной флегмоны шеи.При гнойном периодонтите верхней челюсти (премоляры, моляры) наиболее частыми осложнениями являются подслизистый абсцесс и одонтогенный синусит.
Исход осложнений предугадать очень сложно, так как бактерии быстро мигрируют, локализуются в кости челюсти, распространяясь на близлежащие ткани. Реактивность процесса зависит от вида и формы пародонтита, состояния организма и его защитных свойств. Своевременная диагностика и терапия помогают снизить риск развития осложнений, но зачастую это зависит не от врача, а от самого пациента, то есть от сроков обращения за стоматологической помощью.
Диагностика пародонтита
Диагностические мероприятия не только важны, они, пожалуй, главный критерий, определяющий эффективное лечение воспаления пародонта.
Диагностика пародонтита предполагает сбор анамнестических данных, осмотр полости рта, дополнительные методы и методы обследования для оценки состояния верхушки и всех периапикальных зон. Кроме того, диагностика должна выявить первопричину воспаления, что иногда бывает очень сложно сделать при несвоевременном обращении за помощью к пациенту.Острые состояния легче оценить, чем диагностировать запущенный хронический процесс.
Помимо этиологических причин, при оценке клинических проявлений пародонтита в диагностике важны следующие моменты:
- Устойчивость или непереносимость лекарств или стоматологического материала во избежание реакций на лекарства.
- Общее состояние больного, наличие сопутствующих патологических факторов.
- Острое воспаление слизистой оболочки полости рта и оценка красной каймы губ.
- Наличие хронических или острых воспалительных заболеваний внутренних органов и систем.
- Угрожающие состояния — инфаркт, нарушение мозгового кровообращения.
Основная диагностическая нагрузка ложится на рентгенологическое исследование, которое помогает точно дифференцировать диагноз заболеваний периапикальной системы.
Диагностика пародонтита включает определение и регистрацию такой информации в соответствии с рекомендуемым протоколом обследования:
- Стадия процесса.
- Этап процесса.
- Наличие или отсутствие осложнений.
- Классификация по МКБ-10.
- Критерии, по которым определяется состояние зубного ряда — постоянные или временные зубы.
- Прохождение каналов.
- Локализация боли.
- Состояние лимфатических узлов.
- Подвижность зубов.
- Степень болезненности при перкуссии, пальпации.
- Изменения структуры периапикальной ткани на рентгенограмме.
Также важно правильно оценить характеристики болевого симптома, его длительность, частоту, зону локализации, наличие или отсутствие облучения, зависимость от приема пищи и температурные раздражители.
Какие меры принимаются для исследования воспаления тканей пародонта?
- Визуальный осмотр и осмотр.
- Пальпация.
- Ударные.
- Внешний осмотр лицевой области.
- Инструментальное исследование полости рта.
- Канальное зондирование.
- Тепловой диагностический тест.
- Оценка прикуса.
- Визуализация луча.
- Электроодонтометрическое обследование.
- Местная рентгенограмма.
- Ортопантомограмма.
- Метод радиоизображения.
- Оценка индекса гигиены полости рта.
- Определение пародонтального индекса.
Дифференциальный диагноз пародонтита
Поскольку пародонтит патогенетически связан с предшествующими воспалительными деструктивными состояниями, он часто схож по клиническим проявлениям со своими предшественниками.Дифференциальная диагностика помогает разделить схожие нозологические формы и выбрать правильную тактику и стратегию лечения, что особенно важно при наблюдении за хроническими процессами.
- Острый апикальный периодонтит дифференцируют с диффузным пульпитом, гангренозным пульпитом, обострением хронического периодонтита, с острым остеомиелитом, периоститом.
- Гнойную форму пародонтита следует отделять от аналогичных перикорневых кист по симптомам. Признаки резорбции костной ткани характерны для перикорневой кисты, чего не бывает при воспалении пародонта.Кроме того, перикорневая киста сильно набухает в области альвеолярной кости, провоцируя смещение зуба, что не характерно для пародонтита.
Лечение пародонтита
Лечение пародонтита направлено на решение следующих задач:
- Остановка очага воспаления.
- Максимальное сохранение анатомической структуры зуба и его функций.
- Улучшение общего состояния пациента и качества жизни в целом.
Что включает в себя лечение пародонтита?
- Анестезия местная, наркоз.
- Обеспечение доступа к воспаленному каналу путем вскрытия.
- Расширение полости зуба.
- Предоставляем доступ в рут.
- Зондирование, прохождение канала, часто его вскрытие.
- Измерение длины канала.
- Механическая и медикаментозная обработка канала.
- При необходимости удалить некротизированную пульпу.
- Поставка временного пломбировочного материала.
- По прошествии определенного времени установка постоянной пломбы.
- Восстановление зубного ряда, в том числе поврежденного зуба, эндодонтическое лечение.
Весь процесс лечения сопровождается регулярным рентгеновским контролем, в случае, если стандартные консервативные методы не приводят к успеху, лечение проводится хирургическим путем, вплоть до ампутации корня и удаления зуба.
Какими критериями руководствуется врач при выборе метода лечения пародонтита?
- Анатомические особенности зуба, строение корней.
- Тяжелые патологические состояния — травма зуба, перелом корня и т. Д.
- Результаты предыдущего лечения (несколько лет назад).
- Степень доступности или изолированности зуба, его корня, канала.
- Ценность зуба как с функциональной, так и с эстетической точки зрения.
- Возможность или отсутствие возможности восстановления зуба (коронки зуба).
- Состояние пародонта и периапикальных тканей.
Как правило, лечебные мероприятия безболезненны, проводятся под местной анестезией, а своевременный визит к стоматологу делает лечение эффективным и быстрым.
- Медикаментозный пародонтит — консервативное лечение, хирургическое лечение применяется редко.
- Травматический пародонтит — консервативное лечение, возможно хирургическое вмешательство по удалению костных частиц из десны.
- Инфекционный гнойный пародонтит. Если пациент приходит вовремя, лечение проводится консервативно, запущенный гнойный процесс часто требует хирургических манипуляций вплоть до удаления зуба.
- Фиброзный пародонтит лечится местными препаратами и физиотерапией, стандартное консервативное лечение малоэффективно и нет показаний.Операция по удалению крупных фиброзных образований на десне.
Неоднозначные трактовки форм воспаления пародонта и основных методов лечения породили множество классификаций, предложенных ведущими мировыми специалистами в этой области стоматологии.
Пародонтит — воспалительное заболевание пародонта, то есть соединительных тканей, окружающих корень зуба.
Классифицировать пародонтит необходимо по ряду признаков, ведь при разных формах течения этого заболевания тактика лечения может иметь существенные отличия.
Классификация по происхождению
Инфекционный
Эта форма пародонтита является наиболее распространенной. Причина его возникновения — микрофлора, которая чаще всего проникает в пародонт из корневого канала через апикальное отверстие.
Другими путями инфицирования являются маргинальный (маргинальный) пародонт (с глубокими пародонтальными и костными карманами) и пародонт соседнего зуба (с образованием кисты значительного размера, которая разрослась, чтобы вовлечь в процесс корни соседних зубов). ).
Фото: Периодонтит маргинальный и боковой
Возможность попадания микрофлоры в область пародонта с кровотоком рассматривается рядом врачей как маловероятная и обычно допускается при пародонтите неустановленной этиологии (причины).
Травматический
Возникает, когда пародонт подвергается нагрузке, превышающей его физиологические возможности.
Такая перегрузка может быть острой и кратковременной (удар, ушиб) или хронической (перегрузка зубов выступающей пломбой, несъемным или съемным протезом, при неправильном прикусе, при вредных привычках — курительную трубку держать передними зубами и т. Д.).
Травма пародонта зависит не только от интенсивности травмирующего фактора, но и от состояния самого пародонта. Если пародонт сильно поврежден или значительно утрачен, например, из-за заболевания пародонта, то даже нормальная физиологическая нагрузка может стать травмирующей.
Лекарство
Возникает при раздражающем воздействии лекарств на пародонт. Это может быть действие ошибочно примененных веществ, не предназначенных для использования в полости рта, или необходимых препаратов, но с нарушением необходимой технологии или рекомендованной концентрации.
Фото: Медикаментозный (мышьяковый) пародонтит
Устаревшие методы лечения (при обработке каналов по Дубровину раствором «царской водки»), длительное применение мышьяковистых паст при лечении пульпита может вызвать лекарственный пародонтит.
При нарушении технологии внутриканального отбеливания также могут возникнуть нежелательные осложнения, например, пародонтит.
Поначалу травматический и медицинский пародонтит может вести себя как асептический, но небольшое добавление инфекции быстро превращает эти формы воспаления в инфекционные.
Видео: пародонтит
Классификация пародонтита по МКБ-10 (ВОЗ)
Международная организация подошла к классификации пародонтитов комплексно. Она предложила классификацию, учитывающую не только острое или хроническое течение болезни, но и наиболее частые виды осложнений.
Такой подход к обследованию и лечению различных форм пародонтита позволяет более полно влиять на все механизмы развития патологического процесса, а также сочетать действия различных специалистов (например, врача-стоматолога-терапевта, стоматолог-хирург и ЛОР).
В МКБ-10 пародонтит указывается в разделе K04 — заболевания периапикальных тканей.
K04.4 Острый апикальный периодонтит пульпарного происхождения
Острый апикальный периодонтит — один из классических вариантов, с четко определенной причиной и клиническими проявлениями … Первоочередная задача врача — облегчить тяжесть процесса, а также источник инфекции.
K04.5 Хронический апикальный периодонтит
Апикальная гранулема — давний очаг инфекции.Если гранулема большая, следует рассмотреть возможность хирургического лечения, такого как резекция, усечение верхушки корня.
K04.6 Периапикальный абсцесс со свищом:
- стоматологический
- зубочелюстной,
- Пародонтальный абсцесс пульпарного происхождения.
Свищи разделяются в зависимости от того, о чем идет речь:
- K04.60 Сообщение [свищ] с гайморовой пазухой.
- К04.61 Сообщение [свищ] с носовой полостью.
- K04.62 Имеющий сообщение [свищ] с полостью рта.
- K04.63 Наличие сообщения [свища] с кожей.
- K04.69 Периапикальный абсцесс со свищом неуточненный.
Фото: Свищ, сообщающийся с полостью рта (слева) и с кожей (справа)
Эти диагнозы предполагают возможность тесного сотрудничества со специалистами по лечению ЛОР-органов.Если в гайморовой пазухе есть пазухи, без гайморита не обойдется.
Если процесс старый, старый, то вполне возможно, что свищ образовался и после устранения причины не рассосется сам. Следует рассмотреть возможность хирургического удаления.
K04.7 Периапикальный абсцесс без свища
- Абсцесс зуба
- Зубоальвеолярный абсцесс
- Пародонтальный абсцесс пульпарного происхождения,
- Периапикальный абсцесс без свища.
K04.8 Киста корня
- K04.80 Апикальный и боковой.
Киста корня требует либо длительного воздействия, либо более радикального (хирургического) вмешательства.
При консервативном лечении кистозную полость следует дренировать, а также устранить микрофлору, поддерживающую рост кисты. Кроме того, необходимо разрушить внутреннюю оболочку кисты, что позволит восстановить костную ткань.
По Лукомскому
Классификация Лукомского на сегодняшний день является самой популярной в практической стоматологии.В небольшом объеме он охватывает и характеризует все клинически значимые формы пародонтита, в диагностике и лечении которых могут быть принципиальные отличия.
Острый пародонтит
Острый пародонтит делится на:
- серозный … Жалобы на дискомфорт или болезненность, усиливающиеся при постукивании по зубу. Возможно ощущение полноты. Постепенно интенсивность жалоб увеличивается. При осмотре выявляется большая пломба или значительный дефект коронки зуба, зондирование и тепловая проба безболезненны.
- гнойный … Жалобы на сильную, рвущую, пульсирующую боль, значительно усиливающуюся при малейшем прикосновении к зубу (при закрытии рта). Возможен отек прилегающих мягких тканей, а также увеличение и болезненность ближайших лимфатических узлов. Часто острый гнойный пародонтит сопровождается общими нарушениями работы организма: слабостью, повышением температуры тела, ознобом.
Хронические формы пародонтита могут быть следствием острого, но также могут возникать как исходно хронические.Жалобы обычно не выражены или очень незначительны, например, в виде небольшой болезненности при постукивании по зубу.
Зуб может иметь большую пломбу или сильно поврежден, часто обесцвеченный.
Основным методом диагностики хронического пародонтита является рентгенография, это также метод дифференциальной диагностики между отдельными формами хронического воспаления пародонта.
Гранулирование
Рентгенологически проявляется неравномерным расширением периодонтальной щели в области апикального отверстия.Расширение не имеет четких контуров, размеры от 1–2 до 5–8 мм.
Гранулематозный
На снимке выглядит как округлый очаг разрушения костной структуры с четкими контрастными краями.
Может располагаться как в области верхушки корня, соприкасаясь с ней, так и окаймлять значительную часть нижней трети корня зуба. При дальнейшем прогрессировании процесса она перерастает в перикорневую кисту.
Волокнистый
Проявляется в виде равномерного разрастания пародонта либо только в области верхушки корня, либо на всем его протяжении.При этом зачастую костная стенка лунки зуба не имеет признаков разрушения.
Если такой процесс наблюдается в зубе, который ранее подвергался эндодонтическому лечению, если нет жалоб и состояние пломбы корня удовлетворительное, то лечение не требуется.
Хроническая в стадии обострения
Клинически проявляется как острый периодонтит, но имеет хронические рентгенологические признаки. Часто сопровождается появлением припухлости (периостита) и / или наличием свищевых ходов с активным гнойным отделяемым.
Хронический пародонтит — серьезное осложнение нелеченного или нелеченного кариеса. Это источник очень активной микрофлоры, способной вызвать как местные осложнения (периостит, остеомиелит, абсцессы и флегмоны челюстно-лицевой области), так и общий вред организму (сепсис).
Особенно опасны пародонтальные очаги при беременности. Поэтому задача каждого человека — не допустить появления любой формы пародонтита и своевременно обратиться к стоматологу для оказания квалифицированной помощи.
.

 Симптомы гранулематозного периодонтита проявляются как промежуточное состояние между легкой фиброзной формой и активной стадией гранулематозного периодонтита. Сначала болезнь практически не проявляется, но со временем все активнее напоминает о себе усилением болевых ощущений.
Симптомы гранулематозного периодонтита проявляются как промежуточное состояние между легкой фиброзной формой и активной стадией гранулематозного периодонтита. Сначала болезнь практически не проявляется, но со временем все активнее напоминает о себе усилением болевых ощущений.