Острый средний отит: эпидемиология, классификация, этиология и лечение | Кривопалов
1. Monasta L, Ronfani L, Marchetti F Burden of disease caused by otitis media: systematic review and global estimates. PLoS One, 2012, 4(7): Art. e36226.
2. Kong K, Coates HLC. Natural history, definitions, risk factors and burden of otitis media. Med. J. Aust, 2009, 9(191): 39-43.
3. Heikkinen T, Chonmaitree T. Importance of respiratory viruses in acute otitis media. Clin. Microbiol. Rev., 2003, 2(16): 230-241.
4. Legros JM, JM Legros, Hitoto H, Garnier F. Clinical qualitative evaluation of the diagnosis of acute otitis media in general practice. J. Pediatr. Otorhinolaryngol, 2008, 72: 23-30.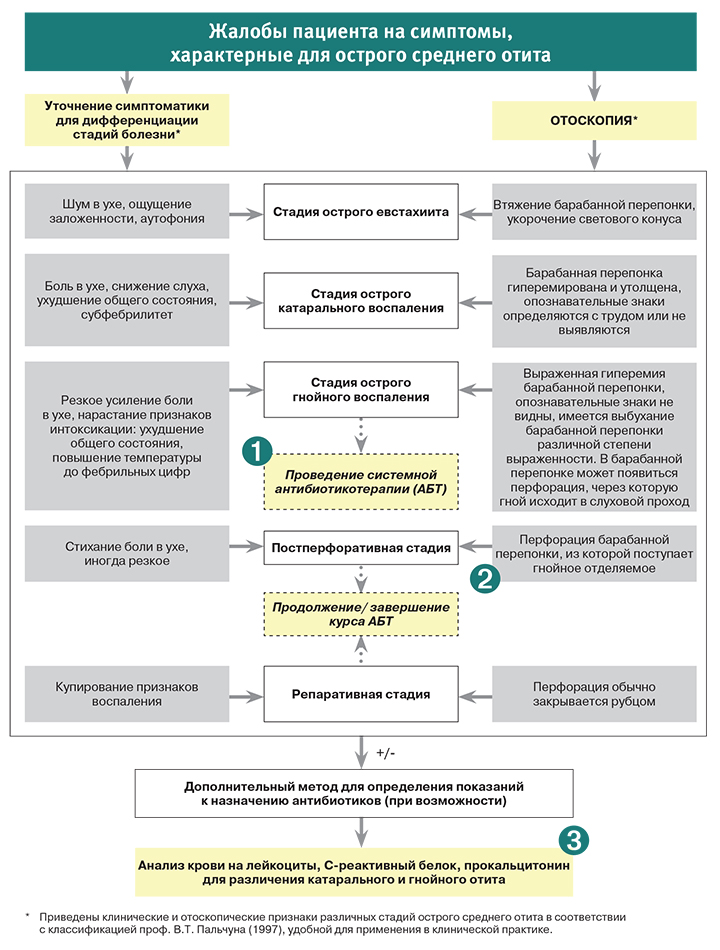
5. Chonmaitree T, Revai K, Grady JJ. Viral upper respiratory tract infection and otitis media complication in young children. Clin. Infect. Dis., 2008, 8(46): 815-823.
6. Alper CM, Winther B, Mandel EM. Rate of concurrent otitis media in upper respiratory tract infections with specific viruses. Arch. Otolaryngol. Head Neck Surg., 2009, 1(135): 17-21.
7. Chonmaitree T, Alvarez-Fernandez P, Jennings K. Symptomatic and asymptomatic respiratory viral infections in the first year of life: association with acute otitis media development. Clin. Infect. Dis., 2015, 1(60): 1-9.
8. Pettigrew MM, Gent JF, Pyles RB. Viral-bacterial interactions and risk of acute otitis media complicating upper respiratory tract infection. J. Clin. Microbiol., 2011, 11(49): 3750-3755.
J. Clin. Microbiol., 2011, 11(49): 3750-3755.
9. Ruohola A, Pettigrew MM, Lindholm L. Bacterial and viral interactions within the nasopharynx contribute to the risk of acute otitis media. J. Infect., 2013, 3(66): 247-254.
10. Vergison A, Dagan R, Arguedas A. Otitis media and its consequences: beyond the earache, Lancet Infect. Dis., 2010, 10, 3(10): 195-203.
11. Burrows HL, Blackwood RA, Cooke JM. Otitis Media Guideline Team. University of Michigan Health System otitis media guideline. 2013. http//www.med.umich.edu/1info/fhp/practice-guides/om/OM.pdf.
12. Harmes KM, Blackwood RA, Burrow HL. Otitis media: Diagnosis and treatment. Amer. Fam. Physician., 2013, 7(88): 435-440.
13. Liese JG, Silfverdal SA, Giaquinto C. Idlncidence and clinical presentation of acute otitis media in children aged №6 years in European medical practices. Epidemiol. Infect., 2014, 8(142): 1778-1788.
14. Gribben B, Salkeld LJ, Hoare S, Jones HF. The incidence of acute otitis media in New Zealand children under five years of age in the primary care setting. J. Prim. Health Care., 2012, 3(4): 205-212.
15. Bardach A, Ciapponi A, Garcia-Marti S. Epidemiology of acute otitis media in children of Latin America and the Caribbean: A systematic review and meta-analysis. Int. J. Pediatr. Otorhinolaryngol., 2011, 9(75): 1062-1070.
16. Klein JO, Bluestone CD. Otitis media. Textbook of pediatric infectious diseases: 5th ed.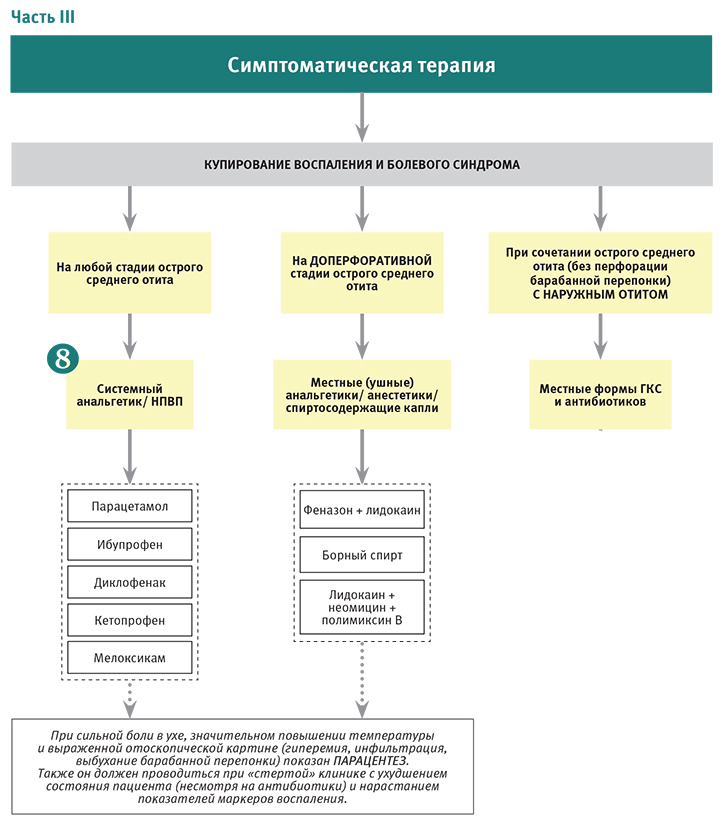 Philadelphia: Saunders, 2004: 215-235.
Philadelphia: Saunders, 2004: 215-235.
18. Chen Y-J, Hsieh Y-C, Huang Y-C, Chiu C-H. Clinical manifestations and microbiology of acute otitis media with spontaneous otorrhea in children. J. Microbiol. Immunol. Infect., 2013, 5(46): 382-388.
19. Никулин А.А., Козлов Р.С., Синопальников А.И. Новая лекарственная форма амоксициллина/ клавуланата. Фарматека, 2010, 12: 53-60.
 Росс. оторино-лар., 2013, 4: 50-54.
Росс. оторино-лар., 2013, 4: 50-54.21. Nikulin A.A., Kozlov R.S., Sinopalnikov A.I. A new formulation of amoxicillin/clavulanate. Farmateka, 2010, 12: 53-60.
22. Krivopalov A.A., Vakhrushev S.G. Specialized ENT care in the Krasnoyarsk Territory. Ross. Otorinolar., 2013, 4: 50-54.
Хронический гнойный средний отит: терминология, диагностика и лечебная тактика | Гаров Е.В.
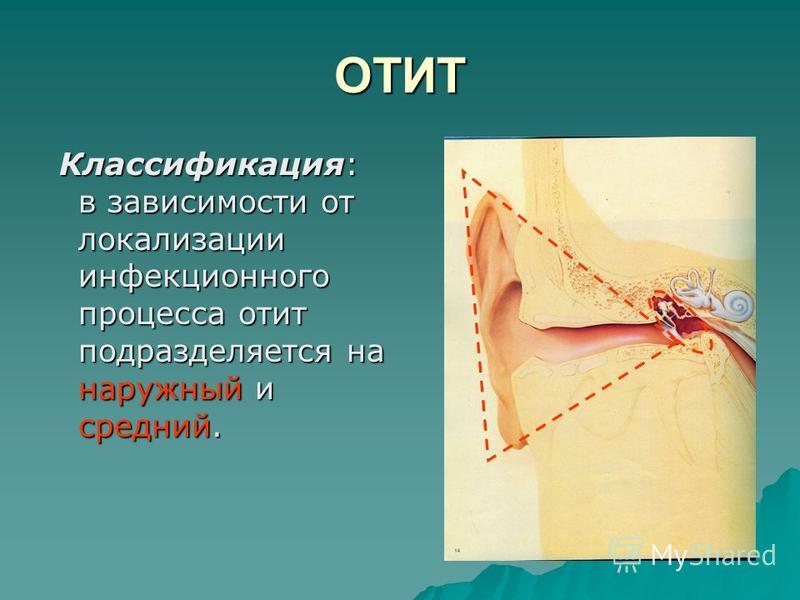
Определение. Хронический гнойный средний отит (ХГСО) – заболевание среднего уха, характеризующееся наличием перфорации барабанной перепонки, периодическими выделениями из среднего уха, шумом в ухе и снижением слуха.
МКБ–10:
H66.1. Хронический туботимпальный гнойный средний отит (хр. туботимпанальная болезнь, мезотимпанит).
H66.2. Хронический эпитимпано–антральный гнойный средний отит (хр. эпитимпано–антральная болезнь, эпитимпанит).
эпитимпано–антральная болезнь, эпитимпанит).
ХГСО – распространенная патология среднего уха поликлинического и стационарного уровня оториноларингологической помощи. В структуре заболеваний уха на долю ХГСО приходится 27,2%. Распространенность ХГСО в нашей стране составляет от 8,4 до 39,2 на 1000 населения. Среди пациентов с ЛОР–патологией, которым оказывается помощь в ЛОР–стационарах, 5,7–7% страдают ХГСО, а в сурдологических отделениях – около 40%. ХГСО с частыми обострениями является причиной отогенных осложнений, которые в настоящее время возникают у 3,2% больных: у 1,97% наблюдаются интракраниальные (менингит, абсцесс мозга и др.), у 1,35% – экстракраниальные (субпериостальный абсцесс, лабиринтит и др.) осложнения. Смертность от осложнений при ХГСО составляет 16,1%. Одной из причин развития деструкции в среднем ухе является холестеатома, которая выявляется у 24–63% больных ХГСО при любой локализации перфорации барабанной перепонки. Костная резорбция при отите с холестеатомой, по данным ряда авторов, обнаруживается в 78,8% случаев.

Заболевание чаще двустороннее и является результатом предшествующего острого гнойного среднего отита. Немаловажную роль в развитии ХГСО играют тубарная дисфункция, бессистемное назначение антибиотиков, увеличение общей сенсибилизации населения, а в последние годы – травматические повреждения среднего уха.
Скрининг. Профилактические осмотры оториноларингологом детского и взрослого населения позволяют выявлять бессимптомные формы данного заболевания. При выявлении тугоухости требуется консультация сурдолога.
Классификация
Согласно 10–й Международной классификации болезней различают хронический туботимпальный гнойный средний отит (мезотимпанит) и хронический эпитимпано–антральный гнойный средний отит (эпитимпанит). В нашей стране придерживаются классификации И.И. Потапова (1959), основанной на локализации, размере перфорации барабанной перепонки и вариантах течения заболевания, где выделяются мезотимпанит, эпитимпанит и эпимезотимпанит.

Жалобы и анамнез. Пациентов с ХГСО беспокоят выделения из больного уха слизистого или гнойного характера, снижение слуха и низкочастотный шум в ухе. Характерными для холестеатомы являются гнойные выделения с неприятным (ихорозным) запахом. При обострении заболевания наблюдаются оталгия, обильные гнойные выделения, головная боль и клинические проявления осложнений (системное головокружение и др.
 ). Частота обострений зависит от локализации перфорации, провоцирующих факторов заболевания и иммунной защиты организма. Для эпитимпанита характерно бессимптомное течение в отличие от мезо– и эпимезотимпанита, для хронического катарального воспаления слизистой оболочки (так называемого мукозита) – постоянные скудные слизистые выделения из среднего уха.
). Частота обострений зависит от локализации перфорации, провоцирующих факторов заболевания и иммунной защиты организма. Для эпитимпанита характерно бессимптомное течение в отличие от мезо– и эпимезотимпанита, для хронического катарального воспаления слизистой оболочки (так называемого мукозита) – постоянные скудные слизистые выделения из среднего уха.Физикальное обследование. Диагностика ХГСО основывается на характерной отоскопической картине. При отоскопии (отомикроскопии) можно оценить количество и характер отделяемого в слуховом проходе и барабанной полости, дефект барабанной перепонки и ее ретракцию, изменение слизистой оболочки медиальной стенки (от гиперплазии до полипа), состояние окон лабиринта, кариозную деформацию латеральной стенки аттика, рукоятки молоточка и наковальни, выявить грануляции и холестеатому (рис. 1).
При обострении верифицировать эти изменения затруднительно из–за воспалительных изменений кожи слухового прохода, барабанной перепонки и слизистой барабанной полости (рис.
 2).
2). Для оценки состояния устья слуховой трубы, аттика и послеоперационной полости используется эндоскопия (жесткий эндоскоп диаметром 4 мм, угол осмотра 300, 700), как и для ведения фотодокументации (рис. 3). С помощью промывания или транстимпанального нагнетания антисептических растворов определяют проходимость адитуса, слуховой трубы и наличие холестеатомы в недоступных для осмотра отделах барабанной полости. Для определения степени проходимости слуховых труб используются пробы Тойнби, Вальсальвы, продувание слуховой трубы по Политцеру или с помощью катетера.
В оценке провоцирующих факторов важную роль играет эндоскопия полости носа и носоглотки.
Исследование слуховой функции с помощью разговорной речи, камертональных тестов (Ринне, Федеричи и Вебера) и тональной пороговой аудиометрии позволяет уточнить степень и характер слуховых нарушений. При ХГСО у больных наблюдается кондуктивная и смешанная тугоухость. На степень тугоухости влияет не только локализация дефекта барабанной перепонки, но и сохранность, подвижность цепи слуховых косточек, наличие адгезий и лабиринтных осложнений.

Комплексное отоневрологическое исследование проводится при системном головокружении у пациента с ХГСО для диагностики отогенных осложнений (фистула лабиринта, лабиринтит и др.).
Инструментальные и лабораторные исследования. Для определения распространения процесса и наличия костной деструкции при ХГСО используется рентгенография височных костей по Шюллеру и Маейру. Однако данные исследования представляют меньшую информацию в сравнении с компьютерной томографией (КТ) височных костей. Высокоразрешающая КТ шагом 1–2 мм в аксиальной и коронарной проекции, выполненная в стадии ремиссии, дает полную информацию о состоянии структур височной кости (рис. 4).
Больным ХГСО для назначения адекватной терапии проводится бактериологическое исследование отделяемого из уха на флору и ее чувствительность к антибиотикам. Часто выявляется полиморфная флора, но в то же время для мезотимпанитов характерна аэробная, а для эпитимпанитов – анаэробная флора.
Клинические исследования крови и мочи, данные ЭКГ и рентгенографии легких назначаются для определения общего состояния больного и влияния хронического очага инфекции на организм в целом.

Дифференциальная диагностика
1) Мирингит (бактериальный, грибковый). Характеризуется скудными гнойными выделениями из уха и заложенностью уха. При отоскопии определяются утолщенность барабанной перепонки, грануляции на ее поверхности и грибковые мицелии без нарушения целостности барабанной перепонки (проба Вальсаль).
2) Холестеатома наружного слухового прохода. Проявляется скудными гнойными выделениями с неприятным запахом, грануляциями и деструкцией нижней стенки наружного слухового прохода. Предпосылками для образования служат узкий костный отдел и экзостозы наружного слухового прохода или его травма. Отсутствует снижение слуха. Помощь в диагностике оказывает КТ височных костей.
3) Врожденная холестеатома височной кости. Выявляется, как правило, при КТ височных костей, так как длительное время не проявляет себя клинической симптоматикой. Отсутствует в анамнезе острый средний отит, хорошо развита клеточная система сосцевидного отростка. Клинические проявления обусловлены ростом холестеатомы и деструкцией лабиринта.

4) Туберкулезный перфоративный средний отит. Характеризуется атипичностью течения заболевания, белым фибринозным налетом на медиальной стенке барабанной полости, ранним периферическим парезом лицевого нерва и отсутствием эффекта от общепринятой консервативной терапии. В диагностике важную роль играют патоморфологические исследования биоптатов, рентгеновское исследование грудной клетки и проба Манту.
5) Гломусная опухоль (хемодектома). Может проявляться полипом в слуховом проходе при экстратимпанальном росте и снижением слуха. Типичным симптомом является пульсирующий ушной шум. Отсутствуют сведения о заболевании среднего уха и выделения из него. Диагноз устанавливается по данным КТ височных костей в сосудистом режиме.
Показания к консультации других специалистов. При появлении отогенных осложнений (экстракраниальных или интракраниальных) показано проведение магнитно–резонансной томографии головного мозга, консультации невролога, окулиста и нейрохирурга для определения тактики лечения пациента.
Лечение
Цель лечения – ликвидация очага инфекции в среднем ухе для профилактики и коррекции тугоухости, предупреждения отогенных осложнений.
Показания к госпитализации:
• экстренные – при развитии отогенных осложнений на фоне обострения ХГСО госпитализация в ЛОР–отделение ургентной помощи для обследования и хирургического лечения в объеме санации;
• отсроченные – при обострении ХГСО госпитализация в оториноларингологическое отделение для обследования и проведения консервативной терапии;
• плановые – при ремиссии ХГСО госпитализация в сурдологическое отделение для санации и реконструкции структур среднего уха.
Медикаментозное лечение
При обострении ХГСО эффективна местная терапия с применением антибактериальных (ушные капли «Ципромед», «Отофа», «Нормакс», «Данцил» и др.) с учетом чувствительности идентифицированной микрофлоры, гормональных (эмульсия гидрокортизона, р–р дексаметазона) или комбинированных (ушные капли «Комбинил Дуо») препаратов транстимпанально 2 раза в сутки, после удаления отделяемого из уха в течение 7 дней.
 Наличие признаков интоксикации и осложнений определяет парентеральное назначение антибактериальной, дезинтоксикационной и симптоматической терапии.
Наличие признаков интоксикации и осложнений определяет парентеральное назначение антибактериальной, дезинтоксикационной и симптоматической терапии.При хронических заболеваниях в полости носа, искривлении перегородки носа и других процессах необходимо проводить консервативное их лечение или хирургическую коррекцию в плановом порядке, что в значительной степени повышает эффективность хирургии на среднем ухе.
Консервативная терапия при вялотекущем процессе у больных ХГСО оправдана в течение 10 дней в качестве подготовки пациента к хирургическому вмешательству. В этот период проводится и обследование пациента. Местное лечение в качестве транстимпанальных нагнетаний целесообразно осуществлять с применением антибактериальных (0,5–1% р–р диоксидина, 0,01% р–р мирамистина и др.), муколитических (ацетилцистеин) и гормональных или комбинированных препаратов 2 раза в сутки. Комбинации вышеперечисленных препаратов с местными физическими факторами воздействия (лазерным облучением, электростимуляцией мышц слуховой трубы и др.
 ) уменьшают явления катарального воспаления слизистой оболочки барабанной полости (так называемого мукозита) и улучшают функции слуховой трубы. При диагностике холестеатомы в аттикальной зоне на дооперационном этапе рекомендуется максимально возможное удаление холестеатомных масс и использование препаратов на спиртовой основе (3% р–р борного или левомицетинового спирта) для уменьшения перифокального воспаления посредством дегидратации.
) уменьшают явления катарального воспаления слизистой оболочки барабанной полости (так называемого мукозита) и улучшают функции слуховой трубы. При диагностике холестеатомы в аттикальной зоне на дооперационном этапе рекомендуется максимально возможное удаление холестеатомных масс и использование препаратов на спиртовой основе (3% р–р борного или левомицетинового спирта) для уменьшения перифокального воспаления посредством дегидратации. В качестве основного вида лечения консервативная терапия, носящая паллиативный характер, оправдана только у больных с тяжелыми сопутствующими заболеваниями при условии регулярного наблюдения.
Хирургическое лечение
Хирургическая санация при обострении ХГСО с отогенными осложнениями выполняется в экстренном или отсроченном порядке под общей анестезией в объеме аттикоантротомии с удалением задней стенки слухового прохода или в расширенном ее варианте в зависимости от осложнений.
В плановом порядке хирургическое вмешательство у больных ХГСО проводится через 6–12 месяцев после обострения в условиях специализированного отделения.
 Хирургия на «сухом» ухе всегда менее радикальна, позволяет дифференцировать и сохранить структуры среднего уха, избежать ятрогенных осложнений и добиться лучших результатов. Вместе с тем выбор методики операции индивидуален и определяется длительностью течения ХГСО, степенью распространения и выраженности патологического процесса, анатомическими особенностями сосцевидного отростка, уровнем слуховых нарушений, состоянием слуховой трубы, квалификацией хирурга и наличием современной аппаратуры. В связи с этим отохирурги используют интрамеатальный, эндауральный, заушный или комбинированный хирургические подходы.
Хирургия на «сухом» ухе всегда менее радикальна, позволяет дифференцировать и сохранить структуры среднего уха, избежать ятрогенных осложнений и добиться лучших результатов. Вместе с тем выбор методики операции индивидуален и определяется длительностью течения ХГСО, степенью распространения и выраженности патологического процесса, анатомическими особенностями сосцевидного отростка, уровнем слуховых нарушений, состоянием слуховой трубы, квалификацией хирурга и наличием современной аппаратуры. В связи с этим отохирурги используют интрамеатальный, эндауральный, заушный или комбинированный хирургические подходы.При «сухих» центральных дефектах барабанной перепонки у пациентов с ХГСО интрамеатальным подходом после ревизии барабанной полости выполняется тимпанопластика I–III типа (по Х. Вульштейну) с применением в качестве пластических материалов аутотканей (аутохряща, аутофасции и меатального лоскута). При тотальных и субтотальных перфорациях тимпанальной мембраны эффективна только многослойная пластика, где в качестве опорного каркаса используется аутохрящевая пластина, которая при толщине 0,5 мм не влияет на звукопроведение.
У больных ХГСО и мукозитом после ревизии всех отделов барабанной полости и иссечения гиперплазированных участков слизистой оболочки вне зависимости от размера дефекта барабанной перепонки применяется многослойная пластика с (или без) дренирования барабанной полости, что в значительной степени повышает эффективность операции. Как показывают собственные наблюдения, проявления мукозита барабанной полости у больных ХГСО в силу незнания этой патологии часто принимают за обострение с элементами остеодеструкции, что является причиной необоснованного проведения больших по объему санирующих операций.
У пациентов с ХГСО и холестеатомой в зависимости от активности кариозного процесса, его распространенности и наличия осложнений используются щадящие закрытые и открытые методики санирующих хирургических вмешательств с одновременной реконструкцией звукопроводящей цепи аутотканями. При кистовидной невоспаленной холестеатоме в аттике и адитусе выполняется аттикоадитотомия интрамеатальным (эндауральным) подходом с удалением холестеатомы, реконструкцией аттика и тимпанопластикой I–III типа (закрытый вариант).
 При распространении невоспаленной холестеатомы в антрум предпочтительной является раздельная аттикоантротомия с тимпанопластикой комбинированным подходом, которая обеспечивает адекватную санацию и сохранение задней стенки слухового прохода. В зарубежной практике эта методика самая распространенная (69% всех операций при холестеатоме). Обязательным условием выполнения закрытых санирующих вариантов операций является ревизия зоны локализации холестеатомы через 1 год. В случаях воспаленной или стелющейся холестеатомы в зависимости от ее распространения и наличия лабиринтных осложнений проводятся полуоткрытые (аттикоадитотомия) или открытые варианты операции (аттикоантротомия с удалением задней стенки слухового прохода) с тимпанопластикой III–IV типа эндауральным или заушным подходом. При невозможности одновременной тимпанопластики она может быть выполнена вторым этапом через 8–12 месяцев. Результаты тимпанопластики одновременно с санирующей операцией или выполненной вторым этапом существенно не различаются.
При распространении невоспаленной холестеатомы в антрум предпочтительной является раздельная аттикоантротомия с тимпанопластикой комбинированным подходом, которая обеспечивает адекватную санацию и сохранение задней стенки слухового прохода. В зарубежной практике эта методика самая распространенная (69% всех операций при холестеатоме). Обязательным условием выполнения закрытых санирующих вариантов операций является ревизия зоны локализации холестеатомы через 1 год. В случаях воспаленной или стелющейся холестеатомы в зависимости от ее распространения и наличия лабиринтных осложнений проводятся полуоткрытые (аттикоадитотомия) или открытые варианты операции (аттикоантротомия с удалением задней стенки слухового прохода) с тимпанопластикой III–IV типа эндауральным или заушным подходом. При невозможности одновременной тимпанопластики она может быть выполнена вторым этапом через 8–12 месяцев. Результаты тимпанопластики одновременно с санирующей операцией или выполненной вторым этапом существенно не различаются. Формирование большой мастоидальной полости требует мастоидопластики или удаления верхушки сосцевидного отростка для уменьшения послеоперационной полости.
Формирование большой мастоидальной полости требует мастоидопластики или удаления верхушки сосцевидного отростка для уменьшения послеоперационной полости. За рубежом у 73% больных ХГСО с холестеатомой проводятся закрытые операции, у 27% – открытые, в том числе только у 1,3% больных выполняется радикальная санирующая операция на ухе. Многие авторы отмечают одинаковую частоту послеоперационных холестеатом, реперфораций и кохлеарных нарушений при открытых и закрытых методиках операций.
Представленная тактика лечения больных ХГСО позволяет у 92,4% добиться эффективности тимпанопластики, а при холестеатоме у 60% – выполнить операцию по закрытому варианту и у 93% больных провести тимпанопластику с хорошим функциональным результатом.
Прогноз заболевания благоприятный при постоянном наблюдении оториноларинголога, раннем выполнении санирующих, реконструктивных операций и качественном лечении обострений.
Литература
1. Крюков А. И. и соавт. Показатели заболеваемости и качество оказания амбулаторной лор–помощи больным с патологией уха и верхних дыхательных путей в городе Москве // Мат–лы VII науч.–практ. конференции «Фармакологические и физические методы лечения в оториноларингологии». – М., 2008. – с. 10–13.
И. и соавт. Показатели заболеваемости и качество оказания амбулаторной лор–помощи больным с патологией уха и верхних дыхательных путей в городе Москве // Мат–лы VII науч.–практ. конференции «Фармакологические и физические методы лечения в оториноларингологии». – М., 2008. – с. 10–13.
2. Загайнова Н. С., Бродовская О. Б. О хирургическом лечении хронического гнойного среднего отита // Российская оториноларингология. – 2008. – Прил. 2. – с. 247–249.
3. Тарасов Д. И., Федорова О. К., Быкова В. П. Заболевания среднего уха. – М.: Медицина, 1988. – 185 с.
4. Тос М. Руководство по хирургии среднего уха. – Томск, 2005. – Т. 1, 2.
5. Ajalloueyan M. Experience with surgical management of cholesteatomas // Arch. Otolaryngol. Head Neck Surg., 2006; 132 (9): 931–933.
6. Gacek R. Ear surgery. – Springer – Verlag, Berlin, Heidelberg, 2008: 120 s.
7. Ikeda M. et al. Canal wall down tympanoplasty with canal reconstruction for middle–ear cholesteatoma: post–operative hearing, cholesteatoma recurrence, and status of re–aeration of reconstructed middle–ear cavity // J. Laryngology & Otology, 2003; 117 (4): 249–255.
Laryngology & Otology, 2003; 117 (4): 249–255.
8. Mishiro Y. et al.Tympanoplasty with and without mastoidectomy for non–cholesteatomatous chronic otitis media // Eur. Arch. Otorhinolaryngol., 2001; 258: 13–15.
9. Osma U., Cureoglu S., Hosoglu S. The complications of chronic otitis media: report of 93 cases // J. Laryngology & Otology. – 2000; 114 (2): 97–100.
10. Sasaki T. et al. Results of hearing tests after total middle ear reconstruction // Acta Otolaryngologica, 2007; 127 (5): 474–479.
11. Syms M., Luxford W. Management of Cholesteatoma: Status of the Canal Wall // Laryngoscope, 2003; 113 (3): 443–448.
12. Yung M. The use of middle ear endoscopy: has residual cholesteatoma been eliminated? // J. Laryngology & Otology, 2001; 115 (12): 958–961.
.
Порекомендуйте статью вашим коллегам
Лечение хронического отита
Отит – воспалительный процесс в ухе, сопровождающийся целым комплексом симптомов. В зависимости от места локализации, клинических проявлений и наличия экссудата, различают несколько видов этого заболевания.
В зависимости от места локализации, клинических проявлений и наличия экссудата, различают несколько видов этого заболевания.
Ухо человека состоит из ушной раковины и наружного слухового хода, который переходит в барабанную перепонку среднего и внутреннего уха. В сравнении с другими отделами, эта часть слухового аппарата несет условную функциональную нагрузку. Задача ушной раковины сводится к тому, чтобы улавливать звуковые волны и направлять их в слуховой ход.
Среднее ухо – барабанная полость, в которой расположены три косточки – молоточек, наковальня и стремечко. Функция полости заключается в том, чтобы преобразовывать и усиливать звуковой сигнал.
Основание стремечка отделяет среднее ухо от внутреннего. Большая часть воспалительных процессов, известных нам под названием отит, развивается именно тут, в среднем ухе.
Внутреннее ухо по виду напоминает улитку. Оно расположено в височной кости, заполнено жидкостью и волосяными клетками. Функциональная нагрузка внутреннего уха – преобразование звуковых волн в нервные импульсы, которые мгновенно поступают в соответствующие отделы головного мозга.
Оно расположено в височной кости, заполнено жидкостью и волосяными клетками. Функциональная нагрузка внутреннего уха – преобразование звуковых волн в нервные импульсы, которые мгновенно поступают в соответствующие отделы головного мозга.
Выделяют отит наружного, среднего и внутреннего уха.
Наружное ухо обычно крайне мало подвержено воспалительным заболеваниям. В основном здесь появляются воспаляются угри и фурункулы. Наибольшую трудность представляет собой асептическая обработка фурункула, особенно если он расположен достаточно глубоко: есть риск повредить барабанную перепонку.
Если очаг воспаления разрастается, то слух пациента может снижаться, однако, обусловлено это сугубо физическими факторами. После устранения высыпаний слух возвращается в полном объеме.
Наиболее часто встречается воспаление среднего уха. Это обусловлено анатомическими особенностями полости. Для проведения звуковой волны важную роль играет плотность среды, в которой она распространяется. Соответствующее давление обеспечивает евстахиева труба, которая соединяет барабанную полость с глоткой. Выравнивая давление в полости при каждом глотке, она также создает условия для проникновения инфекции в слуховой аппарат изо рта и носовых ходов. Так развивается отит.
Для проведения звуковой волны важную роль играет плотность среды, в которой она распространяется. Соответствующее давление обеспечивает евстахиева труба, которая соединяет барабанную полость с глоткой. Выравнивая давление в полости при каждом глотке, она также создает условия для проникновения инфекции в слуховой аппарат изо рта и носовых ходов. Так развивается отит.
Обратите внимание! Воспаление внутреннего уха – это чрезвычайно опасное заболевание, которое является осложнением отита среднего уха. Воспаление лабиринта улитки развивается быстро и чревато неотложными состояниями, которые представляют угрозу для жизни – сепсисом или менингитом. Вероятность необратимой потери слуха в этом случае гораздо выше, чем при воспалении других отделов.
В зависимости от клинических проявлений отиты подразделяются на острые и хронические.
Острый отит отличается сильной болью и стремительным нарастанием симптоматики.
Хронический отит развивается вследствие непролеченного острого и представляет собой чередование периодов обострения заболевания с периодами ремиссии.
Еще одна классификация отитов основана на наличии или отсутствии гнойного отделяемого. Таким образом, выделяют гнойный отит и катаральный.
Виды отитовОтит бывает двух разновидностей – инфекционный и травматический.
Травматический отит встречается довольно редко. Самый распространенный вид травм, с которыми приходится сталкиваться врачам – это последствия гигиенических процедур, выполняемых при помощи ватной палочки. Необходимо помнить о том, что избавляться от серы необходимо только в области наружного слухового прохода. При попытке засунуть палочку глубже велик риск повредить как ворсинки, расположенные в толще, так и саму барабанную перепонку.
Если же в ухе образовалась серная пробка, которая значительно снижает слух, то это повод для визита к отоларингологу.
Отиты среднего уха инфекционной природы развиваются как следствие ОРЗ вирусной или бактериальной природы.
При значительной обсемененности слизистой носа развивается насморк, который представляет собой постоянное отделение слизи. Такая слизь трубе может проникнуть по евстахиевой в барабанную полость и вызвать воспаление. Особенно опасно загустение и высыхание слизи, так как затрудняется ее естественный отток.
Дополнительным фактором, который способствует попаданию мокроты в ухо, является неправильное или слишком интенсивное сморкание. Воспаление в евстахиевой трубе – евстахеит – провоцирует образование гноя, который в больших количествах способен вызвать перфорацию (разрыв) барабанной перепонки. После такого самопроизвольного дренажа состояние пациента постепенно улучшается, перепонка рубцуется, а боли стихают.
Для справки. У взрослых острый отит развивается реже, чем у детей. Это связано с тем, что с возрастом диаметр евстахиевой трубы увеличивается, что облегчает дренаж полости. Кроме того, взрослые менее активно шмыгают носом и более аккуратно прочищают пазухи сморкаясь. С возрастом аденоиды, которые встречаются у каждого второго ребенка, атрофируются и перестают сдавливать евстахиеву трубу.
Это связано с тем, что с возрастом диаметр евстахиевой трубы увеличивается, что облегчает дренаж полости. Кроме того, взрослые менее активно шмыгают носом и более аккуратно прочищают пазухи сморкаясь. С возрастом аденоиды, которые встречаются у каждого второго ребенка, атрофируются и перестают сдавливать евстахиеву трубу.
Симптомы отита у взрослых
Симптоматика заболевания зависит от локализации воспалительного процесса.
Отит наружного уха:
- умеренная гиперемия кожных покровов, покраснение ушной раковины;
- боль отдает в висок или челюсть, особенно во время пережевывания пищи или беседы.
При своевременной санации очагов воспаления – фурункулов и угрей – процесс быстро купируется и боли проходят.
Отит среднего уха:
- сильная боль может быть как резкой, стреляющей, так и ноющей.
- отмечаются симптомы общего недомогания – повышенная температура тела, сонливость, лихорадка с ознобом.

Эти признаки характерны в целом для ОРЗ, осложнением которых часто является отит.
При гнойном отите возможно наличие выделений из слухового прохода. Это свидетельствует о перфорации барабанной перепонки.
Перманентная заложенность уха или же постоянное присутствие фоновых шумов, снижение остроты слуха – симптомы, характерные для хронического отита.
Различают две формы хронического отита – тубо-тимпанальную, когда поражается только слизистая оболочка, и эпитимпано-антральную, при которой в воспалительный процесс вовлекается еще и костная ткань.
Обратите внимание! Самостоятельно определить форму недуга невозможно, а лечение в домашних условиях может привести к необратимым последствиям – развитию тугоухости и полной глухоты.
Отит внутреннего уха – развивается на фоне вышеописанных симптомов, к которым присоединяются:
- сильное головокружение;
- тошнота.
Ухудшение самочувствия наступает стремительно, и при отсутствии квалифицированной медицинской помощи прогноз для пациента неблагоприятный.
Диагностика отитов
Диагностика отитов у взрослых осуществляется в несколько шагов: сбор анамнеза – жалоб пациента, осмотр – отоскопия, которая проводится с использованием специального прибора, вводимого в слуховой канал.
Если отит приобрел хронический характер, врач назначает проведение бакпосева слизи из носоглотки на чувствительность к антибиотикам.
В отделении отоларингологии клиники «Медлайн Сургут» используются следующие диагностические методы:
- видеометрия;
- аудиометрия;
- тимпанометрия.
Максимально точно оценить состояние среднего уха и степень развития воспалительного процесса можно при использовании видеоэндоскопа – специальной видеокамеры, позволяющей произвести значительное увеличение изображения во время осмотра.
Определить степень и узнать причину снижения слуха можно с помощью такого метода, как аудиометрия. Во время исследования отоларинголог, используя аудиометр, определяет чувствительности к звукам различной частоты и оценивает степень поражения слуха.
Еще один метод современной диагностики – тимпанометрия. Она проводится с использованием тимпанометра, который позволяет исследовать функции среднего уха, определить степень подвижности барабанной перепонки и проводимость слуховых косточек. Данные, полученные в процессе тимпанометрии, врач сопоставляет с результатами аудиометрии и ставит точный диагноз.
Отит среднего уха нередко чреват осложнениями. При необходимости дополнительного исследования состояния височной кости на наличие или отсутствие разрушений применяется рентгенография или компьютерная томография.
Лечение хронического отита
Провести диагностику и подобрать курс лечения хронического отита должен только врач-отоларинголог, поэтому появление шума в ушах, резкой боли, снижение слуха, заложенность, ощущение давления должны стать для вас серьезным сигналом для визита к врачу!
Полный курс терапии хронического отита у взрослых в медицинском центре «Медлайн Сургут» составляет 5–7 дней и проводится в соответствии с причинами, вызвавшими это заболевание.
Терапия воспалительного процесса, протекающего в полости среднего уха, заключается в использовании препаратов следующих групп:
- противовоспалительные;
- обезболивающие;
- антибактериальные.
Страница не найдена |
Страница не найдена |404. Страница не найдена
Архив за месяц
ПнВтСрЧтПтСбВс
891011121314
15161718192021
22232425262728
293031
12
12
1
3031
12
15161718192021
25262728293031
123
45678910
12
17181920212223
31
2728293031
1
1234
567891011
12
891011121314
11121314151617
28293031
1234
12
12345
6789101112
567891011
12131415161718
19202122232425
3456789
17181920212223
24252627282930
12345
13141516171819
20212223242526
2728293031
15161718192021
22232425262728
2930
Архивы
Апр
Май
Июн
Июл
Авг
Сен
Окт
Ноя
Дек
Метки
Настройки
для слабовидящих
Раздел для практикующего врача, назначающего лечение, наглядно демонстрирующий применение новейших научных разработок в области медицины.
 Статьи носят рекомендательный характер, сочетая в себе практическую информацию и научные обзоры.
Статьи носят рекомендательный характер, сочетая в себе практическую информацию и научные обзоры.
А.И. КРЮКОВ, д.м.н., профессор, Н.Л. КУНЕЛЬСКАЯ, д.м.н., профессор, Е.В. ГАРОВ, д.м.н., А.Ю. ИВОЙЛОВ, д.м.н., В.Р. ПАКИНА, к.м.н., Г.Н. ИЗОТОВА, к.м.н., В.В. ЯНОВСКИЙ, ГБУЗ «Московский научно-практический Центр оториноларингологии им. Л.И. Свержевского»
Острый средний отит (ОСО) относится к наиболее распространенным оториноларингологическим заболеваниям детского возраста, что связано с высокой распространенностью острых респираторно — вирусных заболеваний (ОРВИ), особенно в группе часто болеющих детей, играющих существенную роль в патогенезе ОСО и составляющих до 90% всей детской инфекционной патологи [1, 2, 3].
Острое воспаление среднего уха возникает у 18-20% детей, болеющих ОРВИ [1, 3, 4]. ОСО составляет примерно 25—40% среди всех заболеваний уха в детском возрасте [5]. Пик частоты ОСО приходится на возраст до 6 мес. (50% всех заболеваний уха), от 6 до 12 мес. — 40%, от года до 3-х лет — 30%, от 3 до 6 лет — 20%, у детей старшего возраста его частота примерно такая же, как и у взрослых (10—15%). У детей в возрасте до 1 года ОСО протекает как двусторонний процесс в 80% случаев, в 1—3 года — в 60%, 4—7 лет — в 25% случаев. В результате на первом году жизни примерно 60% детей хотя бы один раз болеют средним отитом, у 20% детей отмечается 2—3 рецидива заболевания. К 3 годам жизни 90% детей переносят это заболевание, у 50% детей отмечается несколько эпизодов среднего отита. Почти у каждого пятого (18%) ребенка с ОСО регистрируют тяжелое или осложненное течение заболевания [1, 2, 5].+
Пик частоты ОСО приходится на возраст до 6 мес. (50% всех заболеваний уха), от 6 до 12 мес. — 40%, от года до 3-х лет — 30%, от 3 до 6 лет — 20%, у детей старшего возраста его частота примерно такая же, как и у взрослых (10—15%). У детей в возрасте до 1 года ОСО протекает как двусторонний процесс в 80% случаев, в 1—3 года — в 60%, 4—7 лет — в 25% случаев. В результате на первом году жизни примерно 60% детей хотя бы один раз болеют средним отитом, у 20% детей отмечается 2—3 рецидива заболевания. К 3 годам жизни 90% детей переносят это заболевание, у 50% детей отмечается несколько эпизодов среднего отита. Почти у каждого пятого (18%) ребенка с ОСО регистрируют тяжелое или осложненное течение заболевания [1, 2, 5].+
Этиологические факторы, способствующие развитию ОСО в детском возрасте, подразделяются на общие и местные. К общим относятся особенности микробного пейзажа, большой удельный вес вирусов, атипичных возбудителей, грибковой флоры, детские инфекции, недостаточность естественного иммунитета, экссудативный диатез, искусственное вскармливание, патология бронхо-легочной системы, наследственные факторы. Местные, связаны с анатомофизиологическими особенностями ЛОР — органов ребенка и включают: наличие миксоидной ткани в барабанной полости новорожденного, широкая и короткая слуховая труба, нарушение микроциркуляции в полости носа, аденоидные вегетации, нарушения пневматизации сосцевидного отростка и т. д. [5, 6, 7].
Местные, связаны с анатомофизиологическими особенностями ЛОР — органов ребенка и включают: наличие миксоидной ткани в барабанной полости новорожденного, широкая и короткая слуховая труба, нарушение микроциркуляции в полости носа, аденоидные вегетации, нарушения пневматизации сосцевидного отростка и т. д. [5, 6, 7].
Основными возбудителями ОСО более чем в 80% случаев являются S. pneumoniae (25—36%) и нетипируемые штаммы H. influenzae (15—23%), а также Moraxella catarralis (3—10%), Streptococcus pyogenes (2—10%), Staphylococcus aureus (1—5%), вирусы (10—15%). Около 20% посевов из барабанной полости оказываются стерильными [6, 7, 8]. У детей младшей возрастной группы значимым патогеном может быть E. coli [7]. Определенную роль в этиологии ОСО играет атипичная флора Mycoplasma pneumoniae, Chlamydia pneumoniae [7].
ОСО является заболеванием с выраженной стадийностью течения. В соответствии с классификацией Пальчуна В.Т., Крюкова А.И., Кунельской Н. А. (1997) различают 5 стадий острого воспаления среднего уха [9]:
А. (1997) различают 5 стадий острого воспаления среднего уха [9]:
I. Стадия острого евстахеита, характеризуется воспалением слизистой оболочки слуховой трубы и нарушением функции последней. Это, безусловно, не может не сказаться на состоянии и функциях среднего уха. При этом отмечается снижение давления в барабанной и других полостях уха за счет поглощения воздуха слизистой оболочкой и отсутствии или ограничении поступления воздуха через слуховую трубу. При этом пациент отмечает ощущение заложенности и шум в ухе, аутофонию (начальные проявления кондуктивной тугоухости). При камертональном исследовании слуха выявляется латерализация звука в опыте Вебера в сторону больного уха, отрицательный характер опыта Рене, Бинга и Федериче на стороне патологии. Отоскопически определяется лишь втяжение барабанной перепонки. На этой стадии общее состояние больного не меняется, температура тела остается нормальной, если речь не идет об ОРВИ или гриппе, явившихся причиной заболевания.
II. Стадия острого катарального воспаления в среднем ухе характеризуется полнокровием сосудов слизистой оболочки среднего уха и барабанной перепонки вследствие значительного понижения давления в полостях среднего уха. На этой стадии возникает асептическое воспаление слизистой оболочки среднего уха с образованием серозного экссудата. Аутофония перестает беспокоить пациента вследствие заполнения экссудатом барабанной полости. Понижение слуха, шум в ухе и ощущение заложенности нарастают, но, как симптомы, отступают на второй план, поскольку доминировать начинают боль вследствие сдавления болевых рецепторов экссудатом и выраженного отека слизистой оболочки. Результаты камертонального исследования слуховой функции аналогичны таковым в первой стадии заболевания. При отоскопии барабанная перепонка гиперемирована, утолщена. Гиперемия охватывает вначале ненатянутую часть барабанной перепонки, распространяясь затем по ходу рукоятки молоточка и на всю поверхность перепонки. При этом ухудшается общее состояние больного, температура тела повышается до субфебрильной.
Стадия острого катарального воспаления в среднем ухе характеризуется полнокровием сосудов слизистой оболочки среднего уха и барабанной перепонки вследствие значительного понижения давления в полостях среднего уха. На этой стадии возникает асептическое воспаление слизистой оболочки среднего уха с образованием серозного экссудата. Аутофония перестает беспокоить пациента вследствие заполнения экссудатом барабанной полости. Понижение слуха, шум в ухе и ощущение заложенности нарастают, но, как симптомы, отступают на второй план, поскольку доминировать начинают боль вследствие сдавления болевых рецепторов экссудатом и выраженного отека слизистой оболочки. Результаты камертонального исследования слуховой функции аналогичны таковым в первой стадии заболевания. При отоскопии барабанная перепонка гиперемирована, утолщена. Гиперемия охватывает вначале ненатянутую часть барабанной перепонки, распространяясь затем по ходу рукоятки молоточка и на всю поверхность перепонки. При этом ухудшается общее состояние больного, температура тела повышается до субфебрильной.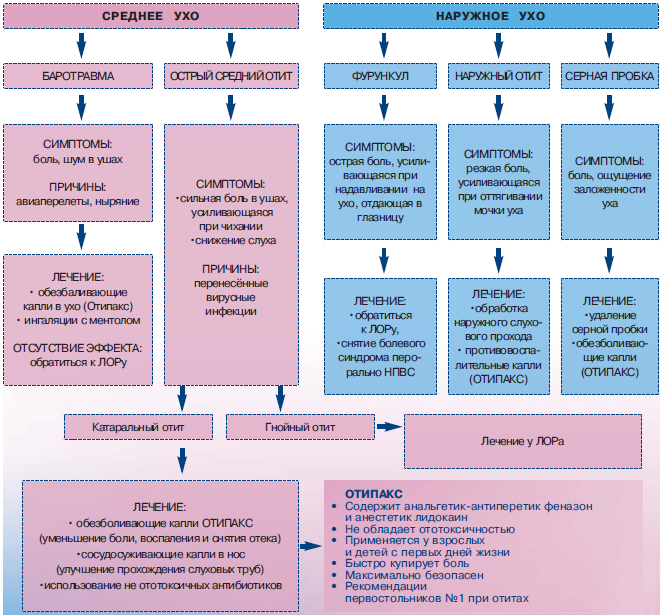
III. Доперфоративная стадия острого гнойного воспаления в среднем ухе обусловлена тубогенным ифицированием среднего уха и выходом форменных элементов, главным образом нейтрофилов, из капилляров слизистой оболочки барабанной и других полостей среднего уха и, таким образом, нагноением экссудата. Боль этой стадии резко усиливается, приобретая нестерпимый характер, иррадиируя при этом по ветвям тройничного нерва в зубы, шею, глотку и глаз и т. д. (т. н. дистантная аталгия). На этой стадии больные отмечают выраженное снижение слуха и усиление шума в ухе. Камертональные тесты свидетельствуют о выраженной кондуктивной тугоухости. На этом фоне у ряда больных могут выявляться сомнительные результаты камертональных тестов (Вебера, Бинга и Федериче). Это, как правило, свидетельствует о появлении нейросенсорного компонента в картине тугоухости за счет интоксикации рецепторных образований ушного лабиринта. Отоскопически наряду с яркой гиперемией и отечностью определяется выбухание барабанной перепонки различной степени выраженности. Опознавательные знаки перепонки не определяются. Общее состояние пациента резко ухудшается. Температура тела достигает фебрильных цифр. Определяются выраженные изменения в общем клиническом анализе крови.
Опознавательные знаки перепонки не определяются. Общее состояние пациента резко ухудшается. Температура тела достигает фебрильных цифр. Определяются выраженные изменения в общем клиническом анализе крови.
IV. Постперфоративная стадия острого гнойного воспаления в среднем ухе знаменуется появлением перфорации в барабанной перепонке и истечением гноя в наружный слуховой проход. Протеолитическая активность гнойного экссудата и давления его на перепонку достигает максимума, вследствие чего и образуется перфорация, которая обозревается при осмотре перепонки после предварительного удаления гноя из наружного слухового прохода. Боль на этой стадии заболевания значительно ослабевает. Пациент жалуется на гноетечение из уха, шум в нем и тугоухость. Общее состояние пациента и температура тела нормализуется.
V. Репаративная стадия. Симптомы острого воспаления купируются, перфорация закрывается рубцом. На этой стадии пациент отмечает снижение слуха и шум в больном ухе. При отоскопии барабанная перепонка мутная, серого цвета, обозреваются рубцовые изменения в области перфорации. Общее состояние больного не нарушено.
Общее состояние больного не нарушено.
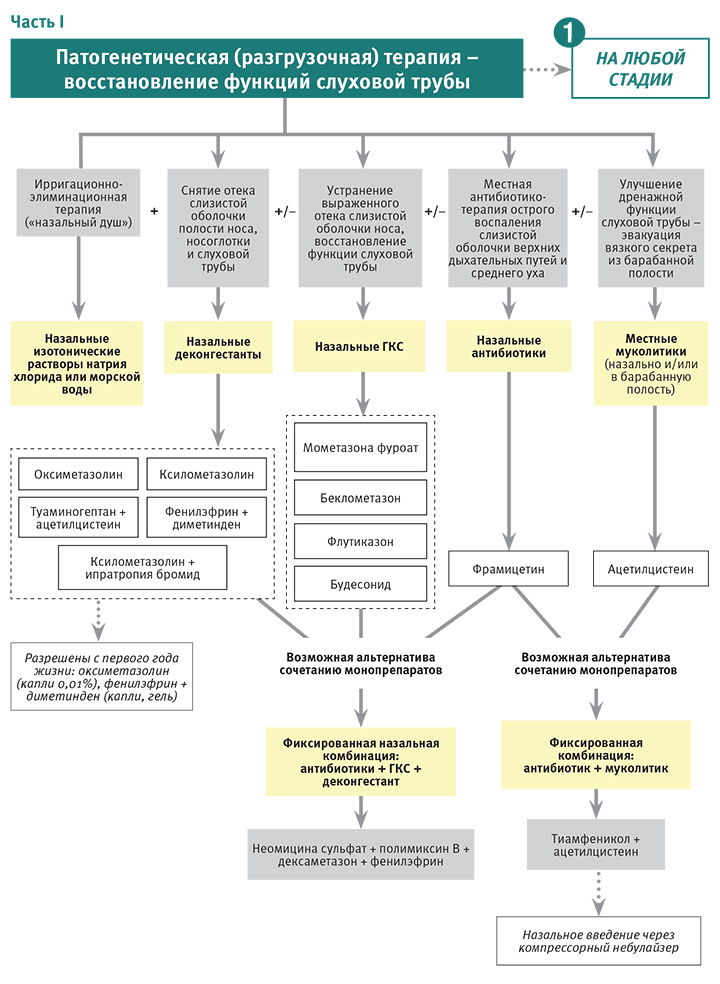
Правильное и своевременное начатое лечение ОСО с учетом возраста ребенка, стадии процесса, клинической картины и патогенной микрофлоры является важным моментом. Детям до 2 лет с среднетяжелым и тяжелым течением заболевания рекомендуется обязательное применение системной антибактериальной терапии (амоксициллины, амоксициллин/клавуланат, а также цефалоспорины II-III поколения и макролиды) [7, 8, 10, 11]. В случае одностороннего процесса и легкого течения, при условии согласия родителей или опекунов, предлагается выбор между безотлагательным стартом антибактериальной терапии и наблюдением [10, 11]. Детям после 2-х лет применяется выжидательная тактика при ОСО с отсроченным назначением антибиотика, динамическое наблюдение за ребенком в течении 48-72 часов с оценкой динамики клинической и отоскопической картины [7, 10, 12]. Наряду с антибактериальной терапией при ОСО используют препараты, купирующие болевой синдром, интраназальную терапию, тонические антибактериальные средства, гипосенсибилизирующие препараты, физиотерапевтические методы лечения.
При назначении антибактериальной терапии следует учитывать тот факт, что информацию о микробной флоре врач может получить 4—6 сутки после обращения больного (постперфоративная стадия). Поэтому, чтобы лечение было успешным, предпочтение отдается лекарственным препаратам местного применения, обладающим широким спектром действия. Преимуществами местной терапии ОСО является: локальное воздействие на зону воспаления, создание оптимальной концентрации препарата в очаге воспаления, отсутствии системного действия за счет низкой абсорбции лекарственного средства, уменьшение риска селекции резистентных штаммов нормальной микрофлоры [13].
При ОСО в доперфоративной стадии тонические осмотически активные антимикробные препараты назначаются в первые сутки заболевания для купирования болевого синдрома, который обусловлен отеком барабанной перепонки и ее напряжением за счет давления, накопившегося воспалительного экссудата. В качестве местной анальгезирующей терапии при ОСО используют ушные капли отипакс, анауран — с 1года, кандибиотик — с 6 лет. В постперфоративной стадии ОСО осмотически активные препараты следует полностью исключить, также как и ушные капли, содержащие аминогликозидные антибиотики из-за возможного ототоксического эффекта [7]. Наличие перфорации позволяет вводить лекарственные препараты транстимпанально. В арсенале детских отоларингологов не так много тонических антибактериальных препаратов, которые можно применять в детском возрасте. Поэтому появление препарата Данцил® для лечения воспалительных заболеваний уха у детей с первого года принципиально важно. Действующее вещество препарата Данцил®, 0,3% раствор офлоксацина, относящийся к группе фторхинолонов. Данцил® эффективен при всех проявлениях наружных и средних отитов, перекрывает спектр наиболее вероятных возбудителей наружных и средних отитов, высоко эффективен в отношении Pseudomonas aeruginosa [14]. Показан к применению — наружные отиты, гнойные средние перфоративные отиты. Благодаря чрезвычайно высокой биодоступности и легкому проникновению в ткани офлоксацин достигает очень высокой концентрации в интерстициальной тканевой жидкости и внутри клеток.
В постперфоративной стадии ОСО осмотически активные препараты следует полностью исключить, также как и ушные капли, содержащие аминогликозидные антибиотики из-за возможного ототоксического эффекта [7]. Наличие перфорации позволяет вводить лекарственные препараты транстимпанально. В арсенале детских отоларингологов не так много тонических антибактериальных препаратов, которые можно применять в детском возрасте. Поэтому появление препарата Данцил® для лечения воспалительных заболеваний уха у детей с первого года принципиально важно. Действующее вещество препарата Данцил®, 0,3% раствор офлоксацина, относящийся к группе фторхинолонов. Данцил® эффективен при всех проявлениях наружных и средних отитов, перекрывает спектр наиболее вероятных возбудителей наружных и средних отитов, высоко эффективен в отношении Pseudomonas aeruginosa [14]. Показан к применению — наружные отиты, гнойные средние перфоративные отиты. Благодаря чрезвычайно высокой биодоступности и легкому проникновению в ткани офлоксацин достигает очень высокой концентрации в интерстициальной тканевой жидкости и внутри клеток. Таким образом, он очень хорошо подходит для лечения инфекций, вызванных внутриклеточными бактериями. Это особенно важно с учетом появления данных о роли атипичной флоры Mycoplasma pneumoniae, Chlamydia pneumoniae и некоторых других микроорганизмов в развитии острого среднего отита [15]. Офлоксацин обладает высоким коэффициентом подавления, что делает Данцил® оптимальным препаратом для лечения хронических и глубоко локализованных инфекций. Благодаря постантибиотическому эффекту Данцил® (офлоксацин) предотвращает быстрое возобновление роста бактерий даже при концентрации ниже минимально подавляющих.
Таким образом, он очень хорошо подходит для лечения инфекций, вызванных внутриклеточными бактериями. Это особенно важно с учетом появления данных о роли атипичной флоры Mycoplasma pneumoniae, Chlamydia pneumoniae и некоторых других микроорганизмов в развитии острого среднего отита [15]. Офлоксацин обладает высоким коэффициентом подавления, что делает Данцил® оптимальным препаратом для лечения хронических и глубоко локализованных инфекций. Благодаря постантибиотическому эффекту Данцил® (офлоксацин) предотвращает быстрое возобновление роста бактерий даже при концентрации ниже минимально подавляющих.
Рекомендован следующий режим дозирования препарата Данцил®: при хроническом отите — 10 капель 2 раза в день в течении 14 дней, при шунтировании барабанной полости у взрослых и детей старше 12 лет по 5 капель 2 раза в день в течении 10 дней. У детей с 1 года до 12 лет по 5 капель 3 раза в день в течении 10 дней.
Таким образом, препарат Данцил® можно считать препаратом выбора при заболеваниях наружного и среднего уха у детей с 1 года.
Литература
1. Богомильский М.Р., Самсыгина Г.А., Миносян В.С. Острый средний отит у новорожденных и грудных детей. — монография. — М., 2007год. — ГОУ ВПО РГМУ. — 190стр.
2. Носуля Е.В. Острый средний отит/ В кн. Оториноларингология: национальное руководство /под редакцией В.Т. Пальчуна.-М.:ГЭОТАР-МЕДИА 2008г-с. 565-571.
3. Юлиш Е.И., Сорокина Ю.А., Фоменко Т.А. Подходы к рациональной антибактериальной терапии осложненных форм острых респираторных вирусных инфекций у детей /Здоровье ренка-2007.-№5 (8).
4. Рациг Е. Ю. Роль системных и местных препаратов в лечении различных форм отита у детей и подростков//РМЖ-2013г.-№2.- с.80-85
5. Богомильский М.Р. Значение среднего отита для педиатрической практики. Вопросы диагностики/Международная конференция «Антибактериальная терапия в педиатрической практике».-М.,-1999г.-с.23-25.
6. Добрецов К.Г. Роль тонических антибиотиков в лечении острого среднего отита у детей/Вопросы современной педиатрии.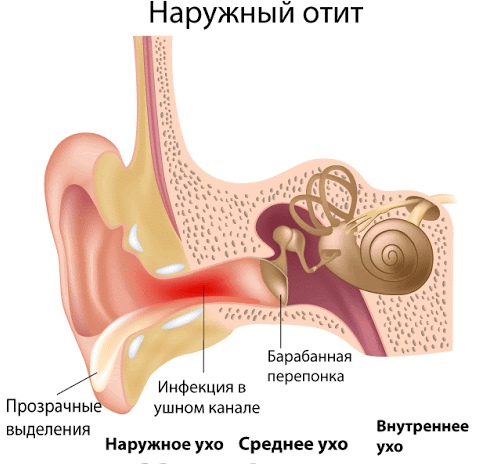 -2013г.-12(5).-с.134-136.
-2013г.-12(5).-с.134-136.
7. Этиопатогенетическая терапия острых средних отитов/Х.Т. Абдулкеримов, Т.И. Гаращенко, В.И. Кошель, С.В. Рязанцев, В.М. Свистушкин; под ред. С.В. Рязанцева.-СПб.:Полифорум групп,2014г.-с.40.
8. Крюков А.И., Туровский А.Б Принципы лечения острого среднего отита в современных условиях/РМЖ.-2005г.-№4.-с.226-233.
9. Пальчун В.Т., Крюков А.И., Кунельская Н.Л. и др. Острое воспаление среднего уха/Вестник оториноларингологии.-1997г.-№6.-с.7-11.
10. Поляков Д.П. Терапия острого среднего отита у детей: эволюция международных клинических рекомендаций/Фарматека.-2014г.№6 (279).-с.64-67.
11. Lieberthal A.S., Carrol A.E., Chonmaitree, etal.The Diagnosis and Management of Acute Otitis Media. Pediatrics.2013;131(3): 1-38.
12. Rosenfeld R.M. Observation option toolkii for acute otitis media. Ynt. J. Pediatr. Otorhinolaryngol.2001;58(1):1-8
13. Никифорова Г.Н., Свистушкин В.М. Рациональная топическое этиотропное лечение воспалительных заболеваний наружного и среднего уха/Эффективная фармакотерапия. -2013.-10.с.32-36.
-2013.-10.с.32-36.
14. Арефьева Н.А., Камалова З.З., Савельева Е.Е. Обоснование эффективности ушных капель офлоксацин (Данцил) в лечении перфоративных отитов/Российская оториноларингология.-2010.-№6.-с.94-100.
15. Янов Ю.К., Рязанцев С.В. Этиопатогенетическая терапия острых средних отитов/Consillium Medicum.-2005г.-т.7-№4.-с.290-297.
16. Никитин К.А., Арустамян И.Г., Болознева Е.В. Местное этиотропное лечение при остром наружном и среднем отитах/Медицинский совет.-2013г.-№7.-с.22-25.
Источник: Медицинский совет, № 15, 2014
Экссудативный отит
Методические рекомендации разработаны Научным центром аудиологии и слухопротезирования Минздравмедпрома РФ (директор – дмн Г.А. Таварткиладзе).Введение
В данных рекомендациях разработана патогенетически обоснованная классификация стадий экссудативного среднего отита у детей, подробно изложена диагностика. Основное внимание уделено выбору лечебной тактики в зависимости от стадии заболевания.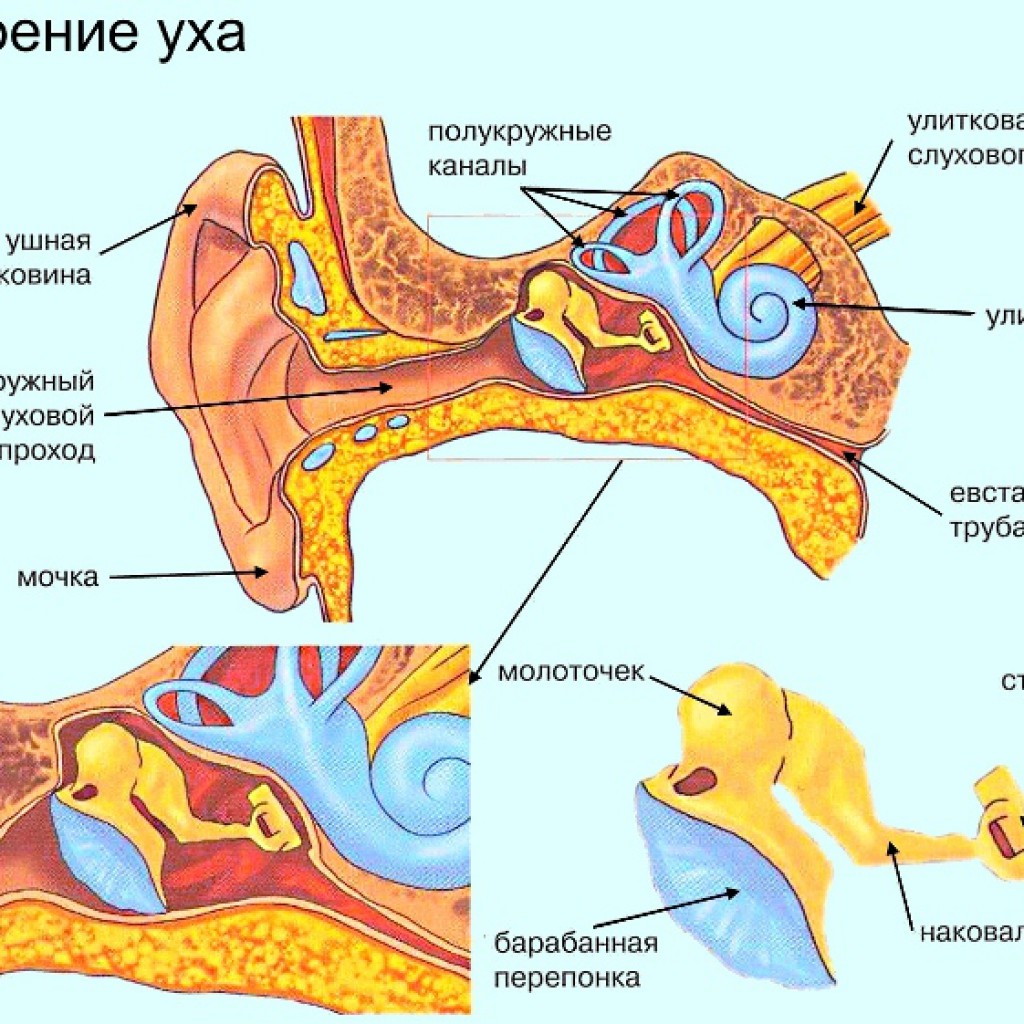
Наиболее часто ЭСО встречается у детей 2-7 лет. У детей до 5 лет в большинстве случаев ЭСО не диагностируется (неоснащенность кабинетов, ненастороженность т.к. жалобы часто отсутствуют при одностороннем поражении).
В отечественной и иностранной литературе термин «экссудативный средний отит» имеет и другие синонимы: секреторный средний отит, негнойный средний отит, хр. катаральный средний отит, «клейкое ухо». Несмотря на то, что термин «экссудативный средний отит» подразумевает хроническое течение, заболевание считается острым до 3 недель, подострым от 3 до 8 недель и хроническим – более 8 недель.
Начальное звено в патогенезе ЭСО – дисфункция слуховой трубы (дренажная и вентиляционная). Причины: анатомические особенности (длина, ширина просвета, угол расположения), отек слизистой трубы (воспаление, аллергические реакции), закрытие устья трубы со стороны носоглотки (аденоиды, врожденные назофарингеальные кисты, ювенильная ангиофиброма и др. опухоли), нарушения рефлекторной регуляции просвета трубы (барорецепторы в б/перепонке и б/мукопериосте)
- вентиляционная дисфункция слуховой трубы = снижение давления в барабанной полости
- накопление секрета (усиленная транссудация, т.
 к. в слизистой растет кол-во слизистых желез и бокаловидных клеток + нарушение дренажной функции)
к. в слизистой растет кол-во слизистых желез и бокаловидных клеток + нарушение дренажной функции) - сгущение содержимого барабанной полости
- организация содержимого барабанной полости.
Эти последовательные изменения приводят к все большему ограничению подвижности элементов звукопроведения.
Диагноз ЭСО ставится на основании: отоскопия, тональная пороговая аудиометрия, акустическая импедансометрия, отсутствие акустических рефлексов на стороне поражения.
Дифф.диагноз проводится с др. кондуктивной тугоухостью: аномалии развития звукопроводящего аппарата, отосклероз, гломусная опухоль, разрыв цепи слуховых косточек.
При полном заполнении барабанной полости вязким содержимым возможно понижение слуха смешанного характера. Повышение порога костной проводимости происходит из-за интоксикации внутреннего уха или блокады окон лабиринта жидкостью с последующим нарушением подвижности барабанной перепонки и цепи слуховых косточек.
Осложнения
Тимпаносклероз – характеризуется белыми пятнами на барабанной перепонке. Считается, что это продукт хронического воспаления или травматического процесса в среднем ухе.
Считается, что это продукт хронического воспаления или травматического процесса в среднем ухе.
Ателектаз – втяжение барабанной перепонки, следствие длительной дисфункции слуховой трубы. Сопровождается формированием ретракционных карманов, перфорации б/п в задне-верхнем квадранте.
Адгезивный среднй отит – рубцы б/п и пролиферация фиброзной ткани в барабанной полости, фиксация слуховых косточек, их атрофические изменения.
Сенсоневральная тугоухость – причиной может быть рубцевание в окнах преддверия и улитки или наличие врожденной перилимфатической фистулы.
Лечение
1 стадия: Санация ВДП с контролем слуха ч/з месяц) + консервативная терапия (адренализация устья труб и продувание их у детей до 7 лет, катетеризация труб у детей старше 7 лет с введением смеси (1мл химотрипсина + 5 кап. 0,1% адреналина + 5 кап. дексаметазона), пневмомассаж б/перепонок, эндауральный фонофорез с химотрипсином.
2 стадия: Как 1 стадия, если неэффективно – миринготомия с введением вентиляционной трубки. По трубке вводят смесь (5 кап. 0,1% атропина + 5 кап. химотрипсина).
По трубке вводят смесь (5 кап. 0,1% атропина + 5 кап. химотрипсина).
3 стадия: Одновременная санация ВДП и тимпанотомия, т.к. обычно одной миринготомии недостаточно для эвакуации густого экссудата, ревизия барабанной полости, промывание ее р-рами ферментов. После операции вводят муколитики с атропином.Химотрипсин 1таб. 3 р/сут. 10 дней.
4 стадия: Хирургическая санация ВДП, миринготомия + тимпанотомия с рассечением рубцов, промыванием ферментами. Химотрипсин в/м 3-5мл 1 р/сут №10.
Ожидаемый эффект внедрения
Выбор тактики лечения в зависимости от стадии заболевания дает возможность в 100% случаев добиться полного восстановления слуха при 1 и 2 стадиях и в 90% случаев при 3 стадии. Кроме того, своевременное использование методики позволяет избежать развития у больных сенсоневральной тугоухости с последующей их инвалидизацией. Возможность рецидива заболевания уменьшается в 3 раза.
Диспансеризация
После лечения 1 стадии и после первого этапа лечения 2 стадии – осмотр и аудиограмма ч/з 1 месяц, затем раз в 6 месяцев в течение 2 лет.
При 2 стадии (после шунтирования) – ч/з 2 недели, затем ежемесячно в течение полугода, затем аудиограмма раз в 3 месяца в течение первого года и раз в 6 месяцев в течение второго года.
При 3 стадии – как при 2 стадии.
При 4 стадии – ч/з 1 месяц, затем каждые 6 месяцев.
Лечение отита — Медицинский центр Елены Малышевой
Воспаление уха (отит) – одно из наиболее частых детских ЛОР-заболеваний. Чтобы понять, как избавиться от этого недуга, нужно иметь представление об анатомическом строении уха.
Ухо состоит трех отделов:
- наружного,
- среднего,
- внутреннего.
99 процентов всех воспалений локализуются в среднем отделе уха. Поэтому употребляя термин отит, мы будем подразумевать воспалительное поражение именно среднего уха.
Причины отита
В большинстве случаев отит имеет вторичную природу. Это значит, что ухо инфицируется патогенными бактериями, проникающими из соседних органов. Чаще всего инфекция попадает из носоглотки по соединяющей эти органы евстахиевой трубе. Отит может развиться после ОРВИ и инфекционных заболеваний, в частности, насморка, фарингита, ангины.
Чаще всего инфекция попадает из носоглотки по соединяющей эти органы евстахиевой трубе. Отит может развиться после ОРВИ и инфекционных заболеваний, в частности, насморка, фарингита, ангины.
Симптомы отита
Острый отит имеет ярко выраженные проявления. У ребенка наблюдается:
- нестерпимая ушная боль;
- выделения из уха;
- ухудшение слуха;
- высокая температура.
Для диагностики отитов применяется осмотр ушной полости при помощи эндоскопа. Такое обследование особенно оправдано в детском возрасте, так как маленькие размеры слухового прохода у ребенка затрудняют визуальный обзор.
Как делается эндоскопия уха
Эндоскопия ЛОР-органов – это наиболее информативное обследование в отоларингологии. Она проводится с помощью трубчатого прибора, снабженного световолоконной оптикой – эндоскопа.
Предварительно слуховой проход очищается от частичек ушной серы. Затем врач вводит в него тонкую трубочку с мини-видеокамерой на конце и получает на мониторе детальное изображение. Цветная картинка позволяет в подробностях визуализировать структуру барабанной перепонки, а в случае ее перфорации и полости среднего уха. Для исключения хронического процесса обследованию подвергаются оба уха пациента, даже если он жалуется на боль только в одном из них.
Цветная картинка позволяет в подробностях визуализировать структуру барабанной перепонки, а в случае ее перфорации и полости среднего уха. Для исключения хронического процесса обследованию подвергаются оба уха пациента, даже если он жалуется на боль только в одном из них.
Эндоскопия позволяет наблюдать при многократном увеличении очаг воспаления, структуру измененных тканей, количество отделяемого экссудата. Существенным плюсом является и то, что в процессе эндоскопии можно взять биологический материал для исследования.
Преимущества эндоскопии уха
Манипуляция практически безболезненна и нетравматична, что особенно важно для маленьких пациентов.
- Занимает короткий промежуток времени (несколько минут).
- Не имеет противопоказаний.
- Запись на электронный носитель позволяет передавать информацию лечащему врачу.
- Архивация данных исследования делает возможным оценивать динамику изменений после проведенного лечения.
Видеоизображение выводится на экран монитора и может быть продемонстрировано родителям ребенка. Таким образом, врач получает возможность не только рассказать, но и «показать» саму суть патологического процесса, что повышает ответственность и служит бесспорным фактором успешного лечения.
Таким образом, врач получает возможность не только рассказать, но и «показать» саму суть патологического процесса, что повышает ответственность и служит бесспорным фактором успешного лечения.
Лечение отита
Если ребенок подвержен частым простудам, инфекции могут вызывать хронические повреждения органов слуха. Опасность отита заключается в тяжелом осложнении: понижении слуха, которое может привести к глухоте. У маленьких детей важность полноценного восприятие звуков связано с правильным формированием речи.
По показаниям эндоскопии врач может выполнить прокол барабанной перепонки для удаления гнойного экссудата. После этого боль в ухе быстро стихает, уменьшается температура, и самочувствие больного заметно улучшается. Когда отток выделяемого из уха останавливается, края разреза заживают без каких-либо неблагоприятных изменений.
Ликвидация гнойного очага позволяет быстро купировать болевой симптом и предотвратить опасные последствия: воспаления внутреннего уха, менингит и др.
Как классифицируется средний отит?
Автор
Мухаммад Васим, MBBS, MS, FAAP, FACEP, FAHA Профессор экстренной медицины в клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, MBBS, MS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американской академии педиатрии, Американской академии наук Медицина неотложной помощи, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие: нечего раскрывать.
Соавтор (ы)
Мухаммад Аслам, доктор медицины Профессор педиатрии Калифорнийского университета в Ирвине, медицинский факультет; Неонатолог, Отделение медицины новорожденных, Отделение педиатрии, Медицинский центр Калифорнийского университета в Ирвине
Мухаммад Аслам, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие информации: не подлежит разглашению.
Специальная редакционная коллегия
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: нечего раскрывать.
Алан Д. Мюррей, MD Детский отоларинголог, ЛОР для детей; Штатный персонал Детской больницы Медикал Сити Даллас; Консультанты, Отделение отоларингологии, Детский медицинский центр в Далласе, Детский медицинский центр Кука; Штатный персонал, Техасский центр детской хирургии, Центр детской хирургии Кука Plano
Алан Д.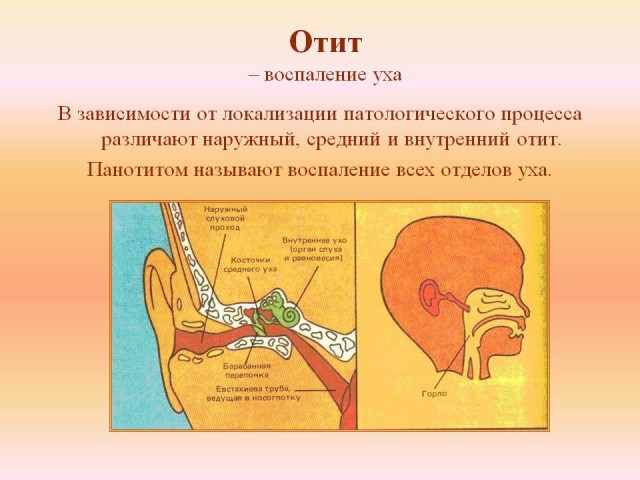 Мюррей, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия отоларингологии — хирургия головы и шеи, Американское педиатрическое общество Отоларингология, Общество по развитию ушей, носа и горла у детей, Американская академия педиатрии, Американский колледж хирургов, Техасская медицинская ассоциация
Мюррей, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия отоларингологии — хирургия головы и шеи, Американское педиатрическое общество Отоларингология, Общество по развитию ушей, носа и горла у детей, Американская академия педиатрии, Американский колледж хирургов, Техасская медицинская ассоциация
Раскрытие информации: нечего раскрывать.
Главный редактор
Равиндра Дж. Эллуру, доктор медицины, доктор философии Профессор, Государственный университет Райта, Медицинская школа Буншофт; Детский отоларинголог, отделение отоларингологии, Медицинский центр детской больницы Дейтона
Равиндра Дж. Эллуру, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи, Американская академия педиатрии, Американская бронхоэзофагологическая ассоциация, Американская Колледж хирургов, Американская медицинская ассоциация, Ассоциация исследований в области отоларингологии, Общество по улучшению состояния уха, носа и горла у детей, Триологическое общество, Американское общество клеточной биологии
Раскрытие: нечего раскрывать.
Благодарности
Орвал Браун, доктор медицины Директор клиники отоларингологии, профессор отделения отоларингологии — хирургии головы и шеи Юго-Западного медицинского центра Техасского университета в Далласе
Орвал Браун, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия отоларингологии — хирургия головы и шеи, Американская академия педиатрии, Американская бронхоэзофагологическая ассоциация, Американский колледж хирургов, Американская медицинская ассоциация, Американское общество детской отоларингологии, Общество Улучшения ушей, носа и горла у детей и общество университетских отоларингологов-хирургов головы и шеи
Раскрытие: Ничего не нужно раскрывать.
Майкл Джонс, MD Консультант, Отделение неотложной медицины, Медицинский центр армии Брук
webmd.com»> Раскрытие: Ничего не нужно раскрывать.Дэвид Малис, доктор медицинских наук Помощник начальника службы отоларингологии, Армейский медицинский центр Брук, доцент кафедры отоларингологии — хирургия головы и шеи, Научный центр здравоохранения Техасского университета в Сан-Антонио
Раскрытие: Ничего не нужно раскрывать.
Лесли А. Уилсон, доктор медицинских наук , руководитель клиники Well-Baby и клиники хронического уха, отделение педиатрии, Медицинский центр ВВС Уилфорд Холл
Раскрытие: Ничего не нужно раскрывать.
Клиническая микробиология и инфекция
Войдите в свою учетную запись
ESCMID Член для входа в систему
ESCMID Член, полный доступ к журналу является преимуществом для члена. Используйте учетные данные своего общества для доступа ко всему контенту и функциям журнала.
Используйте учетные данные своего общества для доступа ко всему контенту и функциям журнала.
ESCMID Вход для членов
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Все содержимоеЗаголовок статьиАвторыКлючевое словоАннотацияЗаголовок статьи, аннотация, ключевые слова Пожалуйста, введите термин перед отправкой поиска.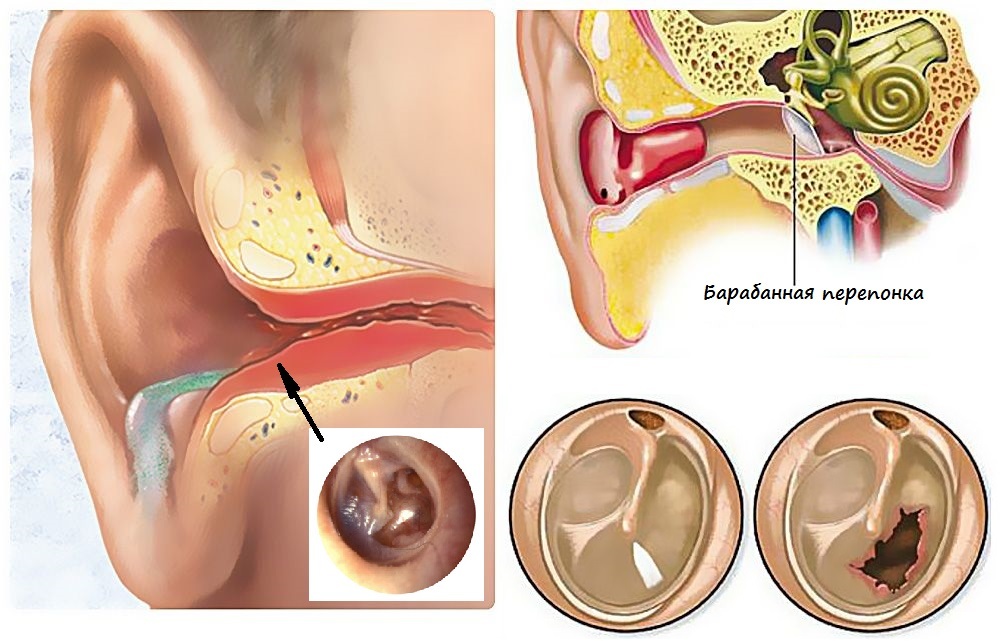
Клиническая микробиология и инфекция
Войдите в свою учетную запись
ESCMID Член для входа в систему
ESCMID Член, полный доступ к журналу является преимуществом для члена.Используйте учетные данные своего общества для доступа ко всему контенту и функциям журнала.
ESCMID Вход для членов
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Все содержимоеЗаголовок статьиАвторыКлючевое словоАннотацияЗаголовок статьи, аннотация, ключевые слова Пожалуйста, введите термин перед отправкой поиска.
Клиническая микробиология и инфекция
Войдите в свою учетную запись
ESCMID Член для входа в систему
ESCMID Член, полный доступ к журналу является преимуществом для члена.Используйте учетные данные своего общества для доступа ко всему контенту и функциям журнала.
ESCMID Вход для членов
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Все содержимоеЗаголовок статьиАвторыКлючевое словоАннотацияЗаголовок статьи, аннотация, ключевые слова Пожалуйста, введите термин перед отправкой поиска.
Клиническая микробиология и инфекция
Войдите в свою учетную запись
ESCMID Член для входа в систему
ESCMID Член, полный доступ к журналу является преимуществом для члена.Используйте учетные данные своего общества для доступа ко всему контенту и функциям журнала.
ESCMID Вход для членов
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Все содержимоеЗаголовок статьиАвторыКлючевое словоАннотацияЗаголовок статьи, аннотация, ключевые слова Пожалуйста, введите термин перед отправкой поиска.
классификация отитов
классификация отитовКлассификация среднего отита
Средний отит — это общий термин, обозначающий воспаление. в среднем ухе.Общность термина «средний отит» часто препятствовали научным исследование и сравнение клинических данных из-за неоднозначности терминологии . Чтобы облегчить клиническое исследование и уменьшить путаницу, Агентство по политике и исследованиям в области здравоохранения (AHCPR) предлагает использовать следующие термины и определения при диагностике, оценке и лечении среднего отита.
Средний отит — «Воспаление»
среднего уха с признаками жидкости или инфекции или без них.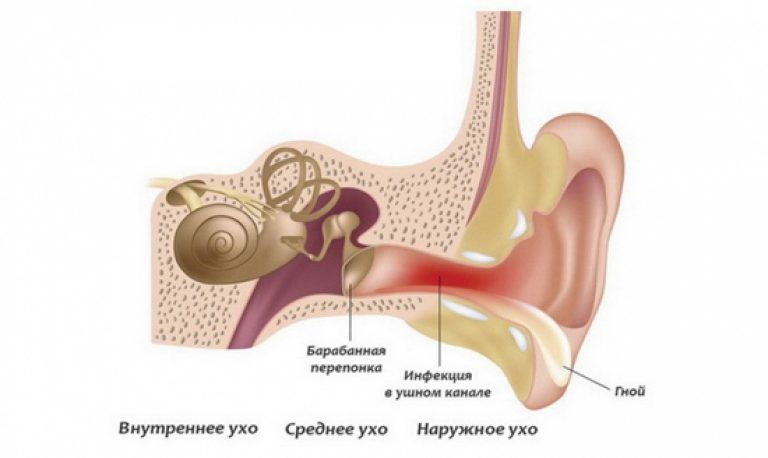 »
»
Острый средний отит — « жидкость в среднем ухе в сопровождении признаками или симптомами ушной инфекции (выпуклая барабанная перепонка обычно сопровождается боль; или перфорированная барабанная перепонка, часто с дренированием гнойного материала) «.
Отличительный признак острого среднего отита (АОМ) — недавнее начало инфекции среднего уха, проявляющееся одним или несколькими из следующих признаков или симптомов: оталгия (дергание или трение уха у детей младше 2 лет), лихорадка, раздражительность, анорексия, тошнота, рвота, диарея, ринит или реже гнойное отделяемое в слуховом проходе, сопровождающееся снижением подвижности барабанной перепонки (ТМ).Отоскопия покажет полную, выпуклую и непрозрачную барабанную перепонку. Если барабанная перепонка не повреждена, следует использовать пневматическую отоскопию для оценки подвижности барабанной перепонки.
Сама по себе эритема барабанной перепонки не является окончательным признаком АОМ. АОМ обычно следует вскоре после начала инфекции верхних дыхательных путей.
график — это Мужчина 18 месяцев
Средний отит с выпотом — « жидкость в среднем ухе без признаков или симптомов ушной инфекции «.
The относительно бессимптомное наличие жидкости в среднем ухе характерно отита с выпотом (OME). Отоскопия может выявить полупрозрачный барабанная перепонка, но чаще непрозрачная. Если барабанная перепонка полупрозрачная, можно увидеть уровень жидкости-воздуха. Пневматическая отоскопия рекомендуется для определения подвижность неповрежденной барабанной перепонки. Неподвижная барабанная перепонка, либо втянутую или выпуклость, и отсутствие острых симптомов инфекции может указывать на OME. Предполагается, что жидкий транссудат может развиваться двумя путями. Первый из увеличенных проницаемость сосудов из-за воспаления. Второй может быть из-за отрицательный градиент давления, который может возникнуть, когда евстахиева труба заблокирован.
В любом случае жидкость считается скоплением сыворотки. Также считается, что вязкость некоторых аспиратов обусловлена реабсорбцией воды мембрана ME.
Рецидив среднего отита (ROM) — определяется как «> 3 AOM за шесть месяцев или > 4 AOM за 1 год». Дети с риском ROM могут быть кандидатами на профилактическое лечение антибиотиками и / или хирургическое лечение. Характеристики, которые увеличивают риск развития ROM у ребенка, включают:
- Расщелина неба, черепно-лицевые аномалии и синдром Дауна
- Ранняя первая серия (до 6 месяцев)
- В семейном анамнезе рецидивирующий острый средний отит у братьев, сестер или родителей
- Дневной уход
- Воздействие табачного дыма
- Без грудного вскармливания
- Этническое происхождение: коренные американцы или инуиты (эскимосы)
© RnCeus.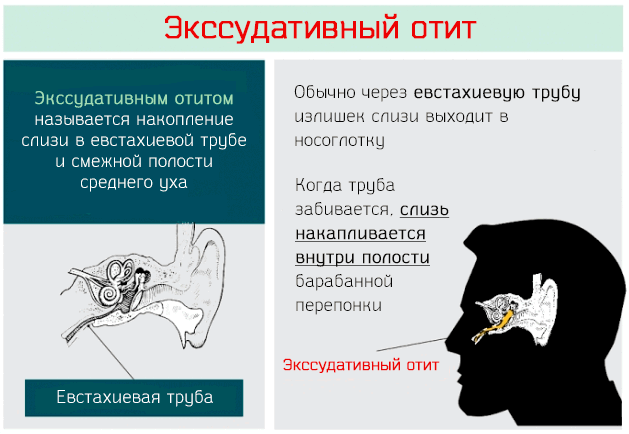 ком
ком
Отоларингологических клиник Северной Америки
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль».Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действующей учетной записью, на __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
.


 к. в слизистой растет кол-во слизистых желез и бокаловидных клеток + нарушение дренажной функции)
к. в слизистой растет кол-во слизистых желез и бокаловидных клеток + нарушение дренажной функции) Сама по себе эритема барабанной перепонки не является окончательным признаком АОМ.
АОМ обычно следует вскоре после начала инфекции верхних дыхательных путей.
Сама по себе эритема барабанной перепонки не является окончательным признаком АОМ.
АОМ обычно следует вскоре после начала инфекции верхних дыхательных путей.