Парацетамол при беременности | Passion.ru
Последствия передозировки
Прием парацетамола возможен при болях головы, зубов, мышц, а также нервов, которые возникают при травмах, ожогах. Более того, препарат эффективно справляется с инфекционно-воспалительными заболеваниями различного происхождения, при которых наблюдается высокая температура.
Парацетамол имеет различные названия, а именно — парацетамол, эффералган, калпол, панадол. Он может быть в таблетках, в растворимых таблетках, в порошке, из которого готовят раствор, в суспензии, в сиропе или свечах.
Беременным женщинам можно принимать парацетамол в таблетке 200 мг. Но лучше принимать растворимые формы парацетамола, которые действуют намного быстрее.
Принимая парацетамол, нужно быть очень осторожными, так как его передозировка может вызвать ряд побочных эффектов. Основными признаками передозировки являются боли в желудке, тошнота, рвота. Как только проявятся эти симптомы, нужно немедленно провести промывание желудка, принять активированный уголь и обратиться за помощью к врачу.
Парацетамол не всегда можно сочетать с другими лекарствами, поэтому, если беременная уже принимает тот или иной медицинский препарат, то консультация врача просто необходима.
Парацетамол не следует принимать людям с повышенной чувствительностью к препарату, а также тем, кто страдает тяжелыми заболеваниями печени, беременным с нарушением функции почек, людям с врожденными ферментативными расстройствами и болезнями крови.
Если принимать лекарство, не превышая дозировку, то он будет очень хорошо переноситься. Однако возможны побочные явления в составе крови, а именно — уменьшение количества зернистых лейкоцитов, что ведет к снижению иммунитета, уменьшение количества тромбоцитов, что влечет кровоточивость и образование метгемоглобина.
Это является наиболее опасным для беременных, ведь именно гемоглобин переносит кислород к тканям, а если он становится метгемоглобином, то ткани начинают страдать от нехватки кислорода. Длительный прием высоких доз парацетамола может спровоцировать токсическое действие на ткани печени и почек. . Также возможно возникновение аллергических реакций.
. Также возможно возникновение аллергических реакций.
***
С любым лекарственным препаратом во время беременности (особенно в первом триместре) нужно быть очень осторожной, и перед применением желательно проконсультироваться со своим лечащим врачом.
Парацетамол во время беременности грозит мальчикам — ученые
Автор фото, PA
Підпис до фото,Парацетамол снижает жар, что крайне важно, ведь повышенная температура тела матери может сказаться на развитии плода
Британские ученые заявили, что частое употребление парацетамола во время беременности может угрожать репродуктивному здоровью будущего сына беременной женщины.
Исследователи из университета Эдинбурга проводили исследования на мышах, которым вживляли ткани человеческого плода, чтобы имитировать беременность.
В результате у тех животных, которым давали парацетамол в течение семи дней, были выявлены более низкие уровни тестостерона — ключевого гормона, отвечающего за развитие мужских репродуктивных органов.
Национальная служба здравоохранения Великобритании предупреждает, что беременным женщинам следует принимать лекарство только в случае необходимости и в как можно меньших количествах.
Британское Агентство по контролю за качеством лекарств напоминает, что парацетамол — один из немногих обезболивающих препаратов, считающихся безопасными для беременных.
Парацетамол также понижает жар, что важно, так как повышенная температура тела матери может повредить развитию плода.
Возможность того, что парацетамол может привести к отклонениям в развитии зародыша, указывалась и в других исследованиях.
Например, исследование в Голландии обнаружило, что у женщин, которые во время беременности принимали парацетамол, был больший шанс родить мальчика с не опустившимися яичками, что, в свою очередь, может привести к нарушениям в репродуктивной системе.
Повышенный риск
Исследователи Эдинбургского университета вживили мышам ткани человеческого плода, а затем давали им парацетамол в течение недели.
У этих мышей резко упал уровень тестостерона по сравнению с мышами, получавшими плацебо.
У женщин, которые во время беременности принимали парацетамол, был больший шанс родить мальчика с не опустившимися яичками Однако употребление мышами парацетамола лишь в течение суток никак не повлияло на уровень тестостерона.
Доктор Роб Митчелл, глава исследовательской группы, сказал, что это указывает на возможность того, что употребление парацетамола во время беременности увеличивает риск нарушений в репродуктивной системе мальчиков.
По его словам, беременные женщины должны принимать это болеутоляющее средство в минимальных дозах и в кратчайший промежуток времени.
Однако исследователи подчеркивают, что пока еще рано утверждать, что результаты исследования на мышах можно экстраполировать на людей. Они, однако, отмечают, что провести эксперимент над беременными женщинами невозможно из соображений этики.
Преждевременные выводы?
Однако Королевский колледж педиатрии и детского здоровья заявляет, что парацетамол является важным медицинским препаратом, и не следует полностью отказываться от его употребления.
Представитель колледжа доктор Мартин Уорд-Платт подчеркивает, что эдинбургское исследование рассматривало употребление парацетамола в течение как минимум недели.
Он отмечает, что парацетамол понижает жар, а высокая температура матери во время беременности может нанести серьезный ущерб развивающемуся эмбриону.
Тем временем Королевский колледж акушерства и гинекологии заявляет, что к результатам исследования Эдинбургского университета следует подходить осторожно.
«Важно отметить, что исследование проводилось на животных, и результаты исследования невозможно экстраполировать на беременных женщин», — говорит доктор Садаф Гаем-Магами.
«Кроме того, мыши не были беременными, а лишь находились в «состоянии беременности», искусственно вызванном введением гормонов и вживлением тканей яичек человеческого эмбриона», — добавляет эксперт.
По его словам, необходимы дальнейшие исследования, чтобы понять, влияет ли употребление парацетамола беременными женщинами на уровень тестостерона у их сыновей.
Парацетамол при беременности: инструкция, дозировка
Ответ на вопрос, можно ли парацетамол при беременности, однозначный — да. Тут все дело в дозировке и в необходимосте применения. В любом случае сразу нужно посоветоваться с врачом.
Парацетамол: инструкция при беременностиОбычно назначают парацетамол при беременности от головной боли и температуры, ведь он считается самым безопасным из аналогично действующих препаратов (аспирина и анальгина). Хотя экспериментальные исследования подтвердили, что на плод отрицательного воздействия от парацетамола нет, но все же он проходит через плаценту.
Так что сразу необходимо тщательно взвесить ожидаемую пользу терапии для матери и потенциальный риск для ребенка. Следует отметить, что высокая температура тела слишком опасна как для мамы, так и для ее будущего малыша. Вот тогда-то нередко и появляется необходимость в парацетамоле.
Однако учти, что незначительно повышенная температура тела (до 38,2˚С) не требует приема медикаментозных препаратов.
Парацетамол в больших количествах плохо воздействует на печень и почки. Однако в случае необходимости применения у беременных его дозировка не превышает терапевтическую и не может нанести такого вреда.
Парацетамол был остается одним из наиболее безопасных анальгетиков для беременных женщин и их детей. Так что принимать парацетамол во время беременности хоть и нежелательно, но все же допустимо.
Относительно безопасных дозировок, то это в индивидуальном порядке решает врач, но в любом случае они не должны превышать допустимой дозы для взрослых — 500-1000 мкг 3-4 раза в день. Курс лечения препаратом не должен превышать 7 дней. Если у тебя возникла необходимость в приеме этого лекарства (поднялась достаточно высокая температура на фоне ОРЗ или гриппа), то начни с
Курс лечения препаратом не должен превышать 7 дней. Если у тебя возникла необходимость в приеме этого лекарства (поднялась достаточно высокая температура на фоне ОРЗ или гриппа), то начни с
Так что парацетамол при беременности — одно из немногих эффективных средств, которые принимать реазрешается. Главное — посоветоваться с врачом, ведь самолечение может навредить и тебе, и малышу.
Смотри также:Еще редакция Сlutch cоветует прочитать:
«Раскрыла причину расставания с Баланом»: Тина Кароль рассказала о скандале (видео).
Самые трендовые оттенки волос на 2021 год: Катя Сильченко и Виталик Дацюк рассказали, как выбрать свой идеальный цвет.
«Палетка — не рулетка»: покрасить волосы также просто, как и встретиться подругой.
Всемирный день Nutella® — для друзей и поклонников бренда.
Гинеколог о нежелательной беременности: вся правда об экстренной контрацепции, противозачаточных и подкожных имплантах.

Температура при беременности: что должна знать будущая мама
13 мая 2020 20:10 Антонина Галич, педиатр, семейный врачТемпература при беременности: что должна знать будущая мама
Не знаете, что делать в ситуациях, когда температура при беременности застала врасплох? Как защитить себя и ребенка?
Беременность – это особое время для мамочек. Все девять месяцев они несут ответственность вдвойне — за свою жизнь, и за жизнь ребенка. Нужно быть крайне осторожной в такое время.
Читайте такжеПульс при беременности: норма и патология (полезная таблица)Безусловно, беременным болеть крайне не желательно, но, увы, как бы нам не хотелось, не всегда возможно избежать окружающие нас простудные и вирусные заболевания, подстерегающие на каждом шагу.
В целом, повышенная температура тела – это защитная реакция организма на какие-либо внешние или же внутренние раздражители. Идеальной температурой для будущей мамочки считается –36,7 – 37 градусов, но не стоит забывать, что все мы индивидуальны.
Читайте такжеПитание беременной женщины: топ самых полезных продуктов для мамы и ребенка Но стоит обратить внимание на следующее — если температура тела на ранних сроках поднялась выше 37,5, то в данном случае нужно бить тревогу, так как температура, вызванная вследствие какого-либо заболевания, может навредить, как маме, так и малышу.
Но стоит обратить внимание на следующее — если температура тела на ранних сроках поднялась выше 37,5, то в данном случае нужно бить тревогу, так как температура, вызванная вследствие какого-либо заболевания, может навредить, как маме, так и малышу.- простудные заболевания, такие как ОРВ, грипп и другие;
- воспалительные процессы;
- кишечные инфекции;
- ослабленный иммунитет;
- аллергические реакции;
- индивидуальные сбои в организме при беременности;
- заболевания дыхательной системы;
- болезни мочевой системы и нарушения в работе щитовидной железы;
- физические перенагрузки;
- стрессовые ситуации;
- наличие внематочной беременности.
При первых же симптомах повышенной температуры тела, а так же сопутствующих ей проявлениях в виде боли в горле, кашля, сонливости, насморка, рвоты и  Именно врач должен поставить вам диагноз и назначить должное лечение.
Именно врач должен поставить вам диагноз и назначить должное лечение.
Если в начале беременности показания на термометре могут доходить до отметки 37, 4 градусов, то во втором и третьем триместре терморегуляция женского организма приходит в норму и о таких цифрах не должно быть даже и намека. Особую опасность вызывает повышенная температура на сроке от 4 до 14 недель – будущая мамочка просто обязана себя поберечь, иначе повышенная температура тела и общее болезненное состояние организма может вызвать отторжение эмбриона и даже выкидыш.
На последующих этапах развития беременности, при высокой температуре, продолжительностью более трех дней, у плода могут возникнуть определенные проблемы со здоровьем, а именно:
- умственная отсталость;
- порок сердца;
- явные проблемы со зрением;
- нарушения в развитии передней брюшной стенки;
- недоразвитость конечностей, а именно пальцев на руках и ногах;
- пороки в развитии челюсти, неба и верхней губы.

Повышенная температура несет огромную опасность, как для ребенка, так и для мамы, последствиями которой становятся:
- нарушение функциональной деятельности плаценты, что может привести на ранних сроках к выкидышу или же на поздних сроках к преждевременным родам;
- проблемы в работе сердечно сосудистой системы;
- изменение синтеза белка.
Конечно же, своевольничать в данном случае не стоит – при высокой температуре, в первую очередь, необходимо посоветоваться с лечащим врачом. Он проведет полное обследование, выявит основную причину появления температуры и назначит нужное и допустимое лечение. Читайте также4 главных опасности для беременной за рулем: памятка будущей маме
Важно: При повышенной температуре тела, сопровождаемой рвотой, а так же болями в какой-либо области, следует в тот же час вызвать скорую помощь.
Что же необходимо делать
Для начала рекомендуется обильное теплое питье, но не стоит забывать, что на поздних сроках увлекаться жидкостью нельзя, особенно тем, кто склонен к отекам.
Читайте также15 неделя беременности: тройной тест поможет определить патологии плодаПри температуре выше 38 градусов, в исключительных случаях, можно выпить жаропонижающее.
Облегчат температурное состояние холодные компрессы на лоб.
В период беременности придерживайтесь простых правил, помогающих избежать скачков температуры тела: проветривайте комнаты, обходите стороной те места, где много людей, не стоит забывать и о личной гигиене, кушайте только полезные и здоровые продукты, о нервах вообще стоит забыть, а витамины принимайте только с разрешения вашего лечащего доктора.
ОРЗ у беременной – что делать: отвечает доктор Комаровский (видео)
Читайте также6 мифов о внутриутробном развитии ребенка: как родить генияТакже обязательно узнайте о том, можно ли делать прививку беременности и каковы плюсы и минусы вакцинации
Короновирус или COVID-19 и беременность
Прочитайте и скачайте информационный листок «Короновирус и беременность», в котором даны ответы на ключевые вопросы для женщин и их семей, столкнувшихся с короновирусной инфекцией COVID-19.
28 марта 2020: Пожалуйста, обратите внимание что информация, представленная здесь, основана на небольшом количестве беременных женщин перенесших данную инфекцию. Ежедневно появляются новые данные. Мы настоятельно советуем Вам поговорить с Вашим врачом или акушеркой, чтобы получить самую последнюю информацию.
Что такое COVID-19?
COVID-19 это инфекционное заболевание, которое вызывает короновирус. Этот вирус похож на многие другие вирусы, которые вызывают обычную простуду. Отличие заключается в том, что несмотря на то что большинство людей не почувствуют разницу в самочувствии, как если бы у них была обычная простуда, люди с другими заболеваниями, такими как болезни лёгких или сахарный диабет относятся к группе повышенного риска и могут болеть достаточно серьёзно или развить тяжелые осложнения со стороны лёгких. У людей с COVID-19 обычно наблюдается температура и кашель или затруднение дыхания. Если состояние ухудшается, то могут возникнуть серьёзные проблемы с дыханием и потребуется госпитализация в больницу или отделение интенсивной терапии.
Этот вирус похож на многие другие вирусы, которые вызывают обычную простуду. Отличие заключается в том, что несмотря на то что большинство людей не почувствуют разницу в самочувствии, как если бы у них была обычная простуда, люди с другими заболеваниями, такими как болезни лёгких или сахарный диабет относятся к группе повышенного риска и могут болеть достаточно серьёзно или развить тяжелые осложнения со стороны лёгких. У людей с COVID-19 обычно наблюдается температура и кашель или затруднение дыхания. Если состояние ухудшается, то могут возникнуть серьёзные проблемы с дыханием и потребуется госпитализация в больницу или отделение интенсивной терапии.
Как он распространяется?
Вирус COVID-19 распространяется главным образом через контакт с кем-то кто инфицирован или болеет, а также через контакт с предметами, которые инфицированные или заболевшие недавно трогали или на которые они чихнули или покашляли. Вирус может быть обнаружен в слюне и выделениях из носа при насморке. Вирус попадает в организм через контакт со слизистой рта, носа или глаз.
Вирус попадает в организм через контакт со слизистой рта, носа или глаз.
Как предотвратить заражение COVID-19?
Регулярно мойте руки после контакта с предметами за пределами Вашего дома, а также избегайте прикосновений к лицу руками – это является лучшими способами предотвращения заражения. Социальное дистанцирование также является хорошим способом предотвратить заражение. Находитесь на расстоянии не менее 2 метров или 6 футов от окружающих. Оставайтесь дома на столько продолжительно, насколько это возможно. Чтобы предотвратить передачу любого вируса другим, людям следует прикрывать рот во время чихания или кашля локтевым изгибом руки (внутренней поверхностью локтя), а не ладонью.
Должна ли я избегать посещений больницы или приемов у моего врача или акушерки?
Когда Вы беременны у Вас будет назначено много приемов у врачей или акушерок. Они важны для здоровья Вас и Вашего малыша, и могут отменяться только после обсуждения с Вашим врачом или акушеркой. Некоторые приемы могут проводиться по телефону или видео связи и Ваш доктор или акушерка решат, подходит ли это для Вас. Если во время беременности у Вас возникли осложнения, у Выс не должно быть сомнений сразу обратиться к Вашему врачу или акушерке и обсудить с ними наилучший способ позаботиться о вашем здоровье. Когда Вы посещаете поликлинику или больницу, регулярно мойте руки. Если Вы трогаете предметы, избегайте прикасаться руками к лицу и пока ожидаете приема, старайтесь находиться на расстоянии на менее 2 метров или 6 футов от других людей. Вам также следует помыть руки после ухода. Если у Вас кашель, как только Вы пришли в поликлинику или больницу оденьте маску, и срезу же сообщите об этом персоналу а лучше сообщите об этом до посещения, чтобы персонал ожидал Вас и лучше подготовился для оказания помощи. Если Вы заболели COVID-19 и у Вас назначен обычный прием к врачу, свяжитесь с Вашим доктором или акушеркой чтобы выяснить что лучше: прийти на прием или перенести его на другой день.
Некоторые приемы могут проводиться по телефону или видео связи и Ваш доктор или акушерка решат, подходит ли это для Вас. Если во время беременности у Вас возникли осложнения, у Выс не должно быть сомнений сразу обратиться к Вашему врачу или акушерке и обсудить с ними наилучший способ позаботиться о вашем здоровье. Когда Вы посещаете поликлинику или больницу, регулярно мойте руки. Если Вы трогаете предметы, избегайте прикасаться руками к лицу и пока ожидаете приема, старайтесь находиться на расстоянии на менее 2 метров или 6 футов от других людей. Вам также следует помыть руки после ухода. Если у Вас кашель, как только Вы пришли в поликлинику или больницу оденьте маску, и срезу же сообщите об этом персоналу а лучше сообщите об этом до посещения, чтобы персонал ожидал Вас и лучше подготовился для оказания помощи. Если Вы заболели COVID-19 и у Вас назначен обычный прием к врачу, свяжитесь с Вашим доктором или акушеркой чтобы выяснить что лучше: прийти на прием или перенести его на другой день.
Насколько это опасно для меня, если я заразилась COVID-19 во время беременности?
У нас не так много информации относительно беременных женщин переболевших COVID-19. Мы знаем, что лучше всего это предотвратить заболевание. Но на основании той небольшой информации что у нас есть, похоже что беременные женщины болеют COVID-19 не тяжелее чем небеременные женщины того же возраста. Женщины с другими проблемами со здоровьем в особенности страдающие заболеваниями лёгких, высоким артериальным давлением, диабетом или ВИЧ относятся к группе повышенного риска, когда заболевание протекает тяжелее. Если это Ваш случай, и если у Вас диагностирован COVID-19, Вы должны находиться под более тщательным наблюдением по сравнению с другими беременными женщинами. Большинство здоровых беременных женщин с положительным тестом на короновирус могут болеть, оставаясь дома, но следует незамедлительно обратиться к врачу, если состояние ухудшается. В случае ухудшения состояния неотложная медицинская помощь является наилучшим способом предотвратить серьёзные осложнения для матери и плода. Врачи могут предложить проведение рентгенологического исследования. Иногда это необходимо в процессе лечения пациенток в очень тяжелом состоянии. Если Вы знаете, что беременны, врачи должны принять все необходимые меры во время проведения рентгенологического исследования, чтобы обеспечить безопасность для Вас и Вашего ребёнка. Матери, находящиеся в крайне тяжелом состоянии и нуждающиеся в госпитализации, также имеют повышенный риск преждевременных родов и должны находиться под тщательным акушерским наблюдением. Ацетаминофен или парацетамол являются безопасными препаратами во время беременности, в случае если у Вас поднялась температура.
Врачи могут предложить проведение рентгенологического исследования. Иногда это необходимо в процессе лечения пациенток в очень тяжелом состоянии. Если Вы знаете, что беременны, врачи должны принять все необходимые меры во время проведения рентгенологического исследования, чтобы обеспечить безопасность для Вас и Вашего ребёнка. Матери, находящиеся в крайне тяжелом состоянии и нуждающиеся в госпитализации, также имеют повышенный риск преждевременных родов и должны находиться под тщательным акушерским наблюдением. Ацетаминофен или парацетамол являются безопасными препаратами во время беременности, в случае если у Вас поднялась температура.
Насколько это опасно для моего ребенка, если я заразилась COVID-19 во время беременности?
У нас не так много информации чтобы знать наверняка передается ли вирус от матери к плоду во время беременности. Пока только у трех новорожденных анализ крови показал, что они бы отреагировали на вирус во время беременности. В настоящее время не существует указаний на то, что COVID-19 увеличивает риск врожденных пороков развития, однако известно всего о нескольких случаях заражения вирусом беременных женщин в наиболее уязвимые сроки беременности, которые уже родили детей. Высокая температура в 6 недель беременности или спустя 4 недели после зачатия может увеличить риск проблем связанных с развития позвоночника и головного мозга у плода. Это напрямую не связано с COVID-19 и может произойти при повышении температуры по любой причине. Риск остаётся достаточно низким. Около 2 женщин на каждую 1000 беременных, у которых была высокая температура в ранние сроки, могут иметь ребёнка с проблемами такого рода по сравнению с 1 женщиной на 1000 беременных, у которых не было высокой температуры в этот период. Для исключения такого рода проблем рекомендуется пройти ультразвуковое исследование в сроки 18 – 22 недель беременности.
В настоящее время не существует указаний на то, что COVID-19 увеличивает риск врожденных пороков развития, однако известно всего о нескольких случаях заражения вирусом беременных женщин в наиболее уязвимые сроки беременности, которые уже родили детей. Высокая температура в 6 недель беременности или спустя 4 недели после зачатия может увеличить риск проблем связанных с развития позвоночника и головного мозга у плода. Это напрямую не связано с COVID-19 и может произойти при повышении температуры по любой причине. Риск остаётся достаточно низким. Около 2 женщин на каждую 1000 беременных, у которых была высокая температура в ранние сроки, могут иметь ребёнка с проблемами такого рода по сравнению с 1 женщиной на 1000 беременных, у которых не было высокой температуры в этот период. Для исключения такого рода проблем рекомендуется пройти ультразвуковое исследование в сроки 18 – 22 недель беременности.
С наибольшим риском для ребёнка связана ситуация, если Вы очень тяжело заболели и вступили в роды намного раньше предполагаемого срока или если Ваши врачи или акушерки порекомендуют роды раньше срока в связи с плохим состоянием плода в результате тяжести Вашего заболевания. Чем ближе к предполагаемому сроку Вы родите, тем ниже риск для ребёнка. Если у Вас COVID-19, и Вы рожаете, Ваш организм не сможет получить столько кислорода, сколько он получает обычно. Это в свою очередь может ослабить механизмы адаптации ребёнка в родах. Рекомендуется, всегда когда это возможно рожать в условиях стационара, где ребёнок может находиться под тщательным непрерывным наблюдением и где при необходимости может быть выполнено кесарево сечение. В настоящий момент наличие у матери COVID-19 не является показанием для кесарева сечения, за исключением, когда есть другие показания. На основании той ограниченной информации относительно ситуации, когда мать больна COVID-19 на момент родов, можно предположить, что примерно один из 20 новорожденных проявит симптомы инфекции спустя несколько дней после рождения. Очень вероятно, что они заразились во время родов. Нам лучше всего известно о трёх новорожденных, которым потребовалось лечение, и которые выздоровели от COVID-19 инфекции.
Чем ближе к предполагаемому сроку Вы родите, тем ниже риск для ребёнка. Если у Вас COVID-19, и Вы рожаете, Ваш организм не сможет получить столько кислорода, сколько он получает обычно. Это в свою очередь может ослабить механизмы адаптации ребёнка в родах. Рекомендуется, всегда когда это возможно рожать в условиях стационара, где ребёнок может находиться под тщательным непрерывным наблюдением и где при необходимости может быть выполнено кесарево сечение. В настоящий момент наличие у матери COVID-19 не является показанием для кесарева сечения, за исключением, когда есть другие показания. На основании той ограниченной информации относительно ситуации, когда мать больна COVID-19 на момент родов, можно предположить, что примерно один из 20 новорожденных проявит симптомы инфекции спустя несколько дней после рождения. Очень вероятно, что они заразились во время родов. Нам лучше всего известно о трёх новорожденных, которым потребовалось лечение, и которые выздоровели от COVID-19 инфекции.
Некоторые исследования подобных вирусов предполагают, что инфекция похожая на COVID-19 может замедлить рост плода. Большинство экспертов рекомендуют проведение, по крайней мере, одного ультразвукового исследования через 2-4 недели после принесённой инфекции, чтобы убедиться в том, что плод растёт нормально. Также рекомендуется проведение регулярных ультразвуковых исследований в динамике, по крайней мере, каждые 4 недели на протяжении всей беременности для оценки роста плода.
Большинство экспертов рекомендуют проведение, по крайней мере, одного ультразвукового исследования через 2-4 недели после принесённой инфекции, чтобы убедиться в том, что плод растёт нормально. Также рекомендуется проведение регулярных ультразвуковых исследований в динамике, по крайней мере, каждые 4 недели на протяжении всей беременности для оценки роста плода.
Насколько это опасно для моего ребенка, если я заразилась COVID-19 вскоре после родов?
Пока не ясно следует ли изолировать мать с COVID-19 от детей или нет. В различных регионах люди действуют по-разному в зависимости от наличия доступных средств и эпидемиологической ситуации с COVID-19 на местах. Обычно советуют оставаться с ребёнком, если Вы хорошо себя чувствуете. В некоторых обстоятельствах, возможно, потребуется изолироваться от ребёнка. Вы должны спросить врача или акушерку необходимо ли это в Вашем случае. Вы должны быть осторожны, чтобы предотвратить передачу вируса ребёнку. Прежде всего, мойте руки, перед тем как прикасаться к ребёнку, избегайте прикосновений к лицу младенца, избегайте чихать и кашлять на ребёнка или носите маску в процессе ухода за ребёнком. Когда не осуществляете непосредственно уход за ребёнком (например, когда ребёнок спит), постарайтесь оставаться на расстоянии не менее 2 метров или 6 футов от ребёнка чтобы снизить риск инфицирования ребёнка.
Прежде всего, мойте руки, перед тем как прикасаться к ребёнку, избегайте прикосновений к лицу младенца, избегайте чихать и кашлять на ребёнка или носите маску в процессе ухода за ребёнком. Когда не осуществляете непосредственно уход за ребёнком (например, когда ребёнок спит), постарайтесь оставаться на расстоянии не менее 2 метров или 6 футов от ребёнка чтобы снизить риск инфицирования ребёнка.
Могу ли я кормить грудью, если у меня COVID-19?
Несколько женщин инфицированных короновирусом протестировали свое грудное молоко; признаков вируса в молоке обнаружено не было. Таким образом, считается безопасным кормить грудным молоком ребёнка, даже если вы заражены COVID-19. Вы должны быть осторожны, чтобы предотвратить передачу вируса ребёнку. Прежде всего, мойте руки, перед тем как прикасаться к ребёнку, избегайте прикосновений к лицу младенца, избегайте чихать и кашлять на ребёнка и носите маску, когда кормите. Другой хорошей альтернативой может служить использование молокоотсоса или ручного сцеживания грудного молока для того чтобы кто-то здоровый затем покормил ребёнка. Если Вы используете молокоотсос или ручное сцеживание грудного молока, позаботьтесь помыть руки пред тем, как Вы это сделаете.
Если Вы используете молокоотсос или ручное сцеживание грудного молока, позаботьтесь помыть руки пред тем, как Вы это сделаете.
Что делать если после рождения ребёнка у кого-то в семье появились симптомы COVID-19?
Если эти люди вовлечены в процесс ухода за ребёнком, они должны быть осторожны чтобы предотвратить передачу вируса ребёнку. Следует тщательно мыть руки, прежде чем прикасаться к ребенку, избегать чихать и кашлять на ребёнка и носить маску в процессе ухода за ним.
Если у этих людей нет необходимости находиться в непосредственной близости к ребёнку, то лучше всего, если они будут постоянно находиться на расстоянии не менее 2 метров или 6 футов от ребенка. Не забывайте мыть руки, при уходе за ребёнком, даже если Вы не больны, поскольку вы могли прикасаться к предметам в доме, которые контактировали с вирусом. Вы также должны находиться на расстоянии 2 метра или 6 футов от тех, кто заболел и регулярно мыть руки для предотвращения заражения. Если Вы уже переболели COVID-19, недавние исследования, предполагают, что Вы сможете бороться с вирусом и не заболеете повторно. Но даже в этом случае, мыть руки, прежде чем прикасаться к ребёнку – это лучший способ предотвратить передачу вируса Вашему ребёнку от самих заболевших или через предметы, к которым они прикасались.
Если Вы уже переболели COVID-19, недавние исследования, предполагают, что Вы сможете бороться с вирусом и не заболеете повторно. Но даже в этом случае, мыть руки, прежде чем прикасаться к ребёнку – это лучший способ предотвратить передачу вируса Вашему ребёнку от самих заболевших или через предметы, к которым они прикасались.
|
Вопросы, которые Вам следует задать Вашему врачу или акушерке, поскольку рекомендации могут отличаться в разных странах мира:
|
Примечание:
Данные содержащиеся [в этом документе/ на нашем веб-сайте] предоставлены только для общей информации. Они не предназначены для использования в качестве медицинской рекомендации, на которую Вам следует полагаться. Вам следует обратиться за профессиональной или специализированной медицинской консультацией относительно Вашей индивидуальной ситуации, прежде чем предпринимать или воздерживаться от каких либо действий на основании информации содержащейся [в этом документе/ на нашем веб-сайте]. Несмотря на то, что нами были предприняты все возможные усилия, чтобы обновить информацию, содержащуюся [в этом документе/ на нашем веб-сайте] мы не даем гарантий в том, что информация, содержащаяся [в этом документе/на нашем веб-сайте] является точной, полной и наиболее актуальной.
Они не предназначены для использования в качестве медицинской рекомендации, на которую Вам следует полагаться. Вам следует обратиться за профессиональной или специализированной медицинской консультацией относительно Вашей индивидуальной ситуации, прежде чем предпринимать или воздерживаться от каких либо действий на основании информации содержащейся [в этом документе/ на нашем веб-сайте]. Несмотря на то, что нами были предприняты все возможные усилия, чтобы обновить информацию, содержащуюся [в этом документе/ на нашем веб-сайте] мы не даем гарантий в том, что информация, содержащаяся [в этом документе/на нашем веб-сайте] является точной, полной и наиболее актуальной.
Последнее обновление 28 марта 2020 года
Температура при беременности на ранних сроках
Иванова Л. В.: Беременность. Роды. Первый год жизни. Вопросы и ответы. — Спб.: Нева 2007. — 400 с.Температура при беременности может беспокоить любую женщину, которая вынашивает ребенка. Здоровье будущей матери — важный фактор, который позволяет родить малыша без отклонений. Давайте разберемся, что делать, когда у беременных повышается температура тела, и какие ее показатели считаются стандартными.
Здоровье будущей матери — важный фактор, который позволяет родить малыша без отклонений. Давайте разберемся, что делать, когда у беременных повышается температура тела, и какие ее показатели считаются стандартными.
Температура при беременности: причины повышения
Иногда избежать вредоносных микробов и вирусов достаточно трудно. Многие наивно полагают, что оптимальная температура у беременных должна быть не выше 36,6 °C. В реальности измерение показателей у здорового человека колеблется в пределах 35,2−37,2 °C.
С 1-й по 13-ю неделю вынашивания ребенка температура у беременных иногда преодолевает допустимый порог. Подобный процесс связан с увеличенным производством прогестерона — гормона, который отвечает за стабильное вынашивание плода.
Читайте также
Когда начинается токсикоз после зачатия
Основные причины скачка температуры:
- простуда;
- воспаления;
- кишечные инфекции;
- аллергия;
- индивидуальные нарушения в организме;
- проблемы с дыхательной системой;
- сбои в функционировании щитовидки;
- стресс;
- чрезмерные физические нагрузки;
- внематочная беременность.

Температура во время беременности, свидетельствующая о возможной опасности для матери и ребенка, составляет 37,4 °C. Особенно в том случае, если она не спадает в течение нескольких суток. Во время вынашивания ребенка женский иммунитет ослаблен, будущая мать может легко простудиться или подхватить грипп. В подобных ситуациях температура 38 при беременности — не максимальный показатель. Она может достигать даже 40 °C.
Лоран О. Б., Синякова Л. А., Митрохин А. А., Плесовский А. М., Штейнберг М. Л., Винарова Н. А.: «Современный взгляд на проблемуинтерстициального цистита» /Медицинский совет. — 2011.Лично я в работе часто встречаю у беременных женщин цистит. При воспалительных процессах подобного характера показатель может колебаться от 37,5 °C до 38 °C. Многие врачи говорят, что бывают случаи, когда боль во время мочеиспускания является сигналом о воспалении почек.
Читайте также
Укропная вода для новорожденных: рецепт и дозировка
При пиелонефрите температурный показатель возрастает вплоть до 39−40 °C. Мои коллеги А. Т. Токсанбаев, Р. В. Кадырбаев и другие специалисты изучили особенности течения этого недуга у беременных. Ознакомьтесь с результатами в статье экспертов Казахского национального медицинского университета.
Мои коллеги А. Т. Токсанбаев, Р. В. Кадырбаев и другие специалисты изучили особенности течения этого недуга у беременных. Ознакомьтесь с результатами в статье экспертов Казахского национального медицинского университета.
При первых проявлениях повышенной температуры и других симптомов по типу болезненных ощущений в горле, насморка, рвотных рефлексов, сонливости, ломоты в теле нужно сразу же посетить медицинского специалиста. Только врач сможет установить правильный диагноз и предоставить соответствующее лечение.
Температура при беременности: чем опасна?
После зачатия внутри женщины начинается глобальная перестройка организма. Увеличивается уровень содержания прогестерона, который обеспечивает защиту плода и помогает ему развиваться. Все органы и системы тела будущей матери приспосабливаются к новому положению.
Читайте также
Базальная температура при беременности: значения, как измерить
В результате гормональных изменений происходит замедление теплоотдачи. Это и становится причиной, по которой повышение температуры при беременности может достигнуть отметки в 37,1 °С. Подобный показатель является нормой и не должен провоцировать панику, только если нет иных признаков заболевания.
Это и становится причиной, по которой повышение температуры при беременности может достигнуть отметки в 37,1 °С. Подобный показатель является нормой и не должен провоцировать панику, только если нет иных признаков заболевания.
Особую опасность для здоровья беременной и будущего ребенка несет скачок температуры тела выше 37,5 °С в период 4–14 недель. При подобных симптомах в первый месяц беременности рекомендуется сразу звонить в службу спасения. Поход к врачу без сопровождения не рекомендован, так как беременная может потерять сознание.
Mantha V.R.R., Vallejo M.C., Ramesh V., Phelps A.L., Ramanathan S. : Гипертермия у рожениц при болюсной и постоянной эпидуральной анальгезии, 2008. — С. 27—35.Ученые из Медицинской школы Питтсбургского университета провели исследование, которое показало: лихорадка при беременности может негативно повлиять на здоровье будущего ребенка, поэтому в такой ситуации без консультации доктора не обойтись. Ознакомиться с результатами можно в научной статье.
Читайте также
18 неделя беременности: развитие и размер плода, что происходит в организме женщины
На моей практике было много случаев, когда будущие матери пренебрежительно относились к здоровью и запускали свое состояние. Естественно, подобное отношение приводило к серьезным последствиям как для самой женщины, так и для ребенка. Прислушайтесь к опытным экспертам, у которых есть научные степени и опыт, чтобы защитить себя и малыша от проблем. Вовремя посещайте специалистов, сдавайте необходимые анализы и не терпите до последнего момента.
Мои коллеги из КазНМУ Е.У. Куандыков, Р.Т. Джумашева, С.К.Альмухамбетова и М.Ж.Жумагул пишут в научной статье о серьезном риске для матери и ребенка при высокой температуре в начале беременности. Игнорирование рекомендаций специалистов и пренебрежение терапией может спровоцировать выкидыш или тяжелые патологии плода. При нарушении выработки белка у будущего малыша могут возникнуть следующие последствия:
Читайте также
Как сформировать женскую аптечку
- проблемы с ЦНС и сердцем;
- сбои в развитии глазных яблок и челюсти;
- патологии при формировании пальцев на верхних и нижних конечностях;
- аномальное развитие брюшной области.

Высокая температура угрожает как матери, так и ребенку. Например, в плаценте может произойти сбой кровообращения, что приводит к появлению тромбозов и гипоксии плода. Дополнительно у беременной может увеличиться сократимость маточных мышц, что нередко становится причиной отторжения зародыша.
Температура при беременности: как сбить?
Повышенная температура — опасный сигнал как для беременных, так и для обычных людей, который указывает на проблемы со здоровьем. Кроме неблагоприятной реакции на микроорганизмы, у женщины возникают обострения недугов хронической формы. К основным факторам, которые провоцируют скачок температуры на начальных этапах беременности, относят:
Читайте также
Признаки беременности до задержки месячных и на ранних сроках
- длительное пребывание на солнце или неблагоприятные микроклиматические условия в помещении;
- ОРВИ, воспаление легких;
- проникновение вирусных агентов;
- возникновение кори или краснухи;
- воспаление в мочевыделительной системе;
- регулярное пребывание в стрессовых ситуациях, чрезмерные физические нагрузки.

При появлении высокой температуры и других проявлений какого-либо заболевания обязательно посетите лечащего врача. Ни в коем случае не занимайтесь самолечением. Подобные мероприятия могут навредить не только будущей матери, но и ребенку.
В.К. Таточенко, М.Д. Бакрадзе.: Жаропонижающие средства. — М.: Научный центр здоровья детей РАМН, 2011.Некоторые беременные не знают безопасных способов, которые помогают сбивать температуру до приезда медиков. Для положительного эффекта соблюдайте следующие советы:
- откройте окна, чтобы проветрить помещение;
- используйте увлажнитель воздуха или развесьте по комнате влажные полотенца;
- примите горизонтальное положение, но не укрывайтесь одеялом;
- переоденьтесь в хлопковые вещи, чтобы тело могло отдавать чрезмерное количество тепла;
- выпейте теплый чай;
- положите на лоб компресс;
- протрите все тело влажным полотенцем.
Читайте также
Чернослив при ГВ: чем полезен и как употреблять
Сбить температуру до приезда скорой помощи можно такими народными рецептами:
- Заварите зеленый чай с лимоном и ягодами малины, которые являются природным жаропонижающим средством.

- Сделайте настойку из 2 ст. л. липовых листьев. Залейте их 500 мл кипятка и оставьте на 30 минут. Процедите отвар через сито и употребляйте на протяжении всего дня.
- Растворите в стакане теплого молока любой жирности 1 ст. л. меда. Учтите, что напиток не стоит пить, если есть аллергия на используемые ингредиенты.
- Приготовьте куриный бульон.
- Заварите 1 ч. л. измельченной коры белой ивы стаканом кипятка. Настаивайте около 60 минут в прохладном помещении. Процедите напиток с помощью марли и пейте перед употреблением пищи по 1 ст. л. в течение суток.
Читайте также
40 неделя беременности: полное описание, когда рожать, советы
Снизить температуру помогут фрукты и морсы, сделанные из свежей клюквы или вишни. Такого мнения придерживаются специалисты из Казахского национального медуниверситета. Такие методики являются абсолютно безвредными как для ребенка, так и для матери.
Я была свидетелем, когда следование рекомендациям помогло женщине выносить полностью здорового малыша. У моей пациентки поднялась температура. Беременность тогда протекала легко и спокойно, несмотря на ранний срок. Она сразу же обратилась за помощью.
У моей пациентки поднялась температура. Беременность тогда протекала легко и спокойно, несмотря на ранний срок. Она сразу же обратилась за помощью.
По моему экспертному мнению, она подхватила вирус, который и спровоцировал скачок. Я сразу выписала ей направления на анализы, чтобы убедиться в достоверности своих предположений. Тестирования подтвердили мою теорию, и я одобрила ей подходящий курс лечения. В самое короткое время девушка пошла на поправку и за оставшееся время вынашивания ни разу не столкнулась с подобной проблемой.
Читайте также
Кальций при беременности: зачем нужен и как принимать
Чтобы избежать повышения температуры во время беременности, правильно питайтесь, отдыхайте и настраивайтесь на позитивный лад.
Внимание! Материал носит лишь ознакомительный характер. Не следует прибегать к описанным в нем методам лечения без предварительной консультации с врачом.
Источники:
- Е.У. Куандыков, Р.Т. Джумашева, С.
 К.Альмухамбетова, М.Ж.Жумагул. Беременность и лекарства // Вестник Казахского национального медицинского университета. Медицина и здравоохранение. — 2018. — С. 462—467.
К.Альмухамбетова, М.Ж.Жумагул. Беременность и лекарства // Вестник Казахского национального медицинского университета. Медицина и здравоохранение. — 2018. — С. 462—467. - Г.М. Савельева, В.И. Кулаков. Акушерство. — М.: Медицина, 2000. — 816 с.
- А.Т. Токсанбаев, Р.В. Кадырбаев, А.С. Ташенов, А.Е. Нартаева, Р.У. Танекеев, Г.К. Амиров, Т.И. Хуров, Б.Ж. Есенкулов. Особенности течения, диагностики и лечения пиелонефрита беременных в ГКП на ПХВ «ГБСНП»// Вестник Казахского национального медицинского университета. Клиническая медицина. — 2013. — С. 1—4.
- Mantha V.R.R., Vallejo M.C., Ramesh V., Phelps A.L., Ramanathan S. Гипертермия у рожениц при болюсной и постоянной эпидуральной анальгезии// Magee-Womens Hospital, University of Pittsburgh School of Medicine, Pittsburgh, A. J. Palumbo School of Business Administration, Duquesne University, Pittsburgh, PA, USA. — 2008. — С. 27—35.
Читайте также
Отеки при беременности: что делать
Автор: кандидат медицинских наук Анна Ивановна Тихомирова
Рецензент: кандидат медицинских наук, профессор Иван Георгиевич Максаков
Оригинал статьи: https://www. nur.kz/family/beauty/1778484-temperatura-pri-beremennosti-na-rannih-srokah/
nur.kz/family/beauty/1778484-temperatura-pri-beremennosti-na-rannih-srokah/
Мигрень при беременности: что делать
Мигрень – это доброкачественное заболевание, оно не влияет на течение беременности и развитие плода. Вместе с тем, мигрень и беременность – это сочетание, которое требует ответственного отношения. Особенно при частых мигренях (более 2 раз в неделю) и мигрени с аурой, так как:
препаратов, разрешенных к применению, мало,
а подход к лечению и профилактике мигрени в этот период крайне индивидуальный: зависит от частоты, тяжести и длительности головной боли, степени влияния на жизнь.
Наш невролог Дарья Коробкова провела прямой эфир в Инстаграм-аккаунте клиники, где рассказала как связаны мигрень и беременность, почему приступы учащаются или пропадают, ответила на вопросы подписчиков. Эфир сохранили, смотрите «Запись эфира: мигрень при беременности и ГВ.
Про мигрень в период грудного вскармливания расскажем отдельно.
Статистика клинических наблюдений мигрени при беременности выглядит так:
У 60-70% беременных женщин с мигренью приступы головной боли становятся реже, мягче, а то и вовсе проходят во втором и третьем триместрах. Связано это со стабилизацией уровня эстрогенов. К началу второго триместра он повышается в 6 раз и его колебания прекращаются.
У других женщин мигрень во время беременности либо остается без изменений, либо её течение ухудшается. Но по мере увеличения срока беременности, доля таких женщин постепенно снижается:
в первом триместре ухудшение наблюдали у 18% женщин с мигренью,
втором уже у 12%,
а в 3-м у 9%.
Если в конце первого триместра частота и интенсивность приступов сохраняются, то наиболее вероятно, что мигрень будет беспокоить женщину весь период беременности и после родов тоже.
Как управлять мигренью во время беременности?
Здесь главное научиться контролировать приступы и, при необходимости, обратиться за помощью к врачу.
Придерживайтесь рекомендаций по образу жизни:
высыпайтесь;
пейте достаточное количество жидкости;
питайтесь дробно и без длительных перерывов;
отдыхайте;
избегайте стрессовых ситуаций. Это один из главных провокаторов мигрени. Здесь вам в помощь психотерапия, релаксация и стресс-менеджмент.
Ведите дневник головной боли. Это поможет вам взять контроль над провокаторами приступов мигрени.
Да-да, соблюдения этих простых рекомендаций порой достаточно, чтобы сделать приступы реже! Беременность – это особое состояние женщины. Если в другие периоды жизни мы не так серьезно относимся к подобным рекомендациям, то в данной ситуации стоит попробовать поменять философию жизни и отношение к себе =)
Как снять приступ?
Отдавайте предпочтение нелекарственным методам.
 Иногда, чтобы снять приступ достаточно устранить неблагоприятный фактор:
Иногда, чтобы снять приступ достаточно устранить неблагоприятный фактор:
от тошноты может помочь сухое печенье, имбирь или яблочное пюре;
от обезвоживания – разведенный сок или другая жидкость;
сон, прогулка или дыхательная гимнастика тоже могут помочь справиться;
можно использовать прибор Цефали, который с помощью электрических импульсов снимает или облегчает головную боль.
Если приступы тяжелые, мешают вашей жизни, то под контролем специалиста, можно прибегнуть к лекарственной терапии.
Самым безопасным считается ПАРАЦЕТАМОЛ, его можно принимать на протяжении всей беременности.
У всех остальных препаратов есть нюансы. Например:
ибупрофен можно принимать во втором триместре, а в первом триместре лучше ограничить, в третьем же триместре препарат противопоказан к применению;
аспирин запрещен в 3 триместре и нежелателен к приему в первых двух, так как могут вызвать крайне нежелательные последствия;
категорически нельзя применять эрготамин и опиоидные анальгетики;
триптаны официально не разрешены к использованию во время беременности, так как контролируемых исследований не проводилось.
 Однако клинические наблюдения за женщинами по всему миру, принимавшими их самостоятельно, не продемонстрировали неблагоприятных последствий на плод. Подробнее этот вопрос мы рассмотрели в эфире.
Однако клинические наблюдения за женщинами по всему миру, принимавшими их самостоятельно, не продемонстрировали неблагоприятных последствий на плод. Подробнее этот вопрос мы рассмотрели в эфире.
!Кроме парацетамола мы не рекомендуем применять какой-либо препарат без назначения врача.
Когда стоит обратиться к врачу:
мигрень возникла впервые во время беременности;
если приступы мигрени резко стали чаще и сильнее;
если аура стала длительнее или появилась впервые;
если головная боль быстро нарастает и имеет необычный характер;
если во время головной боли повысилось давление.
безрецептурных лекарств при беременности — Американский семейный врач
1. Митчелл А.А.,
Гильбоа С.М.,
Верлер М.М.,
Келли К.Э.,
Луик С,
Эрнандес-Диас С;
Национальное исследование профилактики врожденных дефектов. Использование лекарств во время беременности, с особым вниманием к лекарствам, отпускаемым по рецепту: 1976–2008 гг. Am J Obstet Gynecol .
2011; 205 (1): 51.e1–51.e8 ….
Использование лекарств во время беременности, с особым вниманием к лекарствам, отпускаемым по рецепту: 1976–2008 гг. Am J Obstet Gynecol .
2011; 205 (1): 51.e1–51.e8 ….
2. Маркировка и реклама лекарств, отпускаемых по рецепту; содержание и формат маркировки лекарств, отпускаемых по рецепту человека. Федеральный регистр . 1979; 44 (124): 37451.
3. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. Краткое изложение предлагаемого правила маркировки при беременности и кормлении грудью. http://www.fda.gov/Drugs/DevelopmentApprovalProcess/DevelopmentResources/Labeling/ucm093310.htm. По состоянию на 28 июня 2014 г.
4. Werler MM, Митчелл А.А., Эрнандес-Диас С, Honein MA. Использование безрецептурных лекарств во время беременности. Am J Obstet Gynecol . 2005; 193 (3 ч. 1): 771–777.
5. Гилберт С,
Маццотта П.,
Лебштейн Р.,
Корен Г. Безопасность для плода препаратов, используемых при лечении аллергического ринита: критический обзор. Лекарственная безопасность .
2005. 28 (8): 707–719.
Безопасность для плода препаратов, используемых при лечении аллергического ринита: критический обзор. Лекарственная безопасность .
2005. 28 (8): 707–719.
6. Schatz M, Зейгер RS, Харден К, Хоффман СС, Чилингар Л, Петитти Д. Безопасность лекарств от астмы и аллергии во время беременности. J Allergy Clin Immunol . 1997. 100 (3): 301–306.
7.Сето А, Эйнарсон Т, Корен Г. Исход беременности после воздействия антигистаминных препаратов в первом триместре: метаанализ. Am J Perinatol . 1997. 14 (3): 119–124.
8. Гильбоа С.М.,
Стрикленд MJ,
Ольшан А.Ф.,
Верлер М.М.,
Correa A;
Национальное исследование профилактики врожденных дефектов.
Использование антигистаминных препаратов на ранних сроках беременности и при изолированных серьезных пороках развития. Врожденные дефекты Res A Clin Mol Teratol . 2009. 85 (2): 137–150.
2009. 85 (2): 137–150.
9. Weber-Schoendorfer C, Шефер К. Безопасность цетиризина при беременности. Токсикол Репрод . 2008. 26 (1): 19–23.
10. Бриггс Г.Г., Фриман Р.К., Яффе С.Дж. Препараты при беременности и кормлении грудью: справочное руководство по риску для плода и новорожденного. Филадельфия, Пенсильвания: Lippincott Williams & Wilkins; 2008.
11. Ngan Kee WD, Khaw KS, Тан PE, Ng FF, Кармакар МК. Перенос плаценты и метаболические эффекты фенилэфрина и эфедрина у плода во время спинальной анестезии при кесаревом сечении. Анестезиология . 2009. 111 (3): 506–512.
12. Werler MM. Обновление тератогена: псевдоэфедрин. Врожденные дефекты Res A Clin Mol Teratol . 2006. 76 (6): 445–452.
13. Справочник врачей. http://www.pdr.net. По состоянию на 27 июля 2014 г.
14. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. http://www.accessdata.fda.gov/scripts/cder/drugsatfda. Доступ 27 июля 2014 г.
http://www.accessdata.fda.gov/scripts/cder/drugsatfda. Доступ 27 июля 2014 г.
15. Клиническая фармакология. http: //www.clinicalpharmacology.com (требуется подписка). По состоянию на 27 июля 2014 г.
16. Национальная медицинская библиотека. Daily Med. http://dailymed.nlm.nih.gov/dailymed/about.cfm. По состоянию на 27 июля 2014 г.
17. Gilbert-Barness E, Drut RM. Связь симпатомиметических препаратов с пороками развития. Ветеринарный токсикол . 2000. 42 (3): 168–171.
18. Эллиотт Л., Лумис Д, Лоттриц Л, Слотник Р.Н., Оки Э, Тодд Р. Исследование случай-контроль кластера гастрошизиса в Неваде. Arch Pediatr Adolesc Med . 2009. 163 (11): 1000–1006.
19. Верлер М.М., Шихан Дж. Э., Митчелл А.А. Использование лекарств для беременных и риски гастрошизиса и атрезии тонкого кишечника. Am J Epidemiol . 2002. 155 (1): 26–31.
20..gif) Торфс КП,
Кац Э.А.,
Бейтсон Т.Ф.,
Лам П.К.,
Карри CJ.
Лекарства для беременных и воздействие окружающей среды как факторы риска гастрошизиса. Тератология .1996. 54 (2): 84–92.
Торфс КП,
Кац Э.А.,
Бейтсон Т.Ф.,
Лам П.К.,
Карри CJ.
Лекарства для беременных и воздействие окружающей среды как факторы риска гастрошизиса. Тератология .1996. 54 (2): 84–92.
21. Бейтман Д.Н., McElhatton PR, Дикинсон Д, и другие. Исследование случай-контроль для изучения фармакологических факторов, лежащих в основе дефектов межжелудочковой перегородки на севере Англии. евро J Clin Pharmacol . 2004. 60 (9): 635–641.
22. Ferencz C, et al. Генетические и экологические факторы риска основных сердечно-сосудистых пороков развития. Исследование новорожденных в Балтиморе-Вашингтоне, 1981–1989. Армонк, Нью-Йорк: Издательство Futura; 1997 г.
23. Келлен Б.А., Olausson PO. Использование пероральных деконгестантов во время беременности и родов. Am J Obstet Gynecol . 2006. 194 (2): 480–485.
24. Эрнандес РК,
Митчелл А.А. ,
Верлер ММ.
Использование противоотечных средств во время беременности и их связь с преждевременными родами. Врожденные дефекты Res A Clin Mol Teratol .
2010. 88 (9): 715–721.
,
Верлер ММ.
Использование противоотечных средств во время беременности и их связь с преждевременными родами. Врожденные дефекты Res A Clin Mol Teratol .
2010. 88 (9): 715–721.
25. Сильва Р., Ли Дж. Х., Твид E, Полсон С.П.Клинические исследования. Безопасен ли гвайфенезин при беременности? Дж Фам Прак . 2007. 56 (8): 669–670.
26. Эйнарсон А, Лышкевич Д, Корен Г. Безопасность декстрометорфана при беременности: результаты контролируемого исследования. Сундук . 2001. 119 (2): 466–469.
27. McKenna L, Макинтайр М. Какие препараты, отпускаемые без рецепта, принимают беременные? Обзор литературы. J Adv Nurs . 2006. 56 (6): 636–645.
28. Scialli AR,
Ang R,
Брайтмейер Дж.,
Royal MA.
Обзор литературы о влиянии ацетаминофена на исход беременности. Токсикол Репрод .
2010. 30 (4): 495–507.
29. Marsh CA, Cragan JD, Alverson CJ, Correa A. Анализ случаев применения анальгетиков беременными женщинами и сердечно-сосудистых пороков развития: исследование новорожденных в Балтиморе-Вашингтоне [опубликовано перед печатью 27 марта 2014 г.]. Am J Obstet Gynecol. http: //www.sciencedirect.com / science / article / pii / S0002937814002828 (требуется подписка). По состоянию на 7 августа 2014 г.
30. Eyers S, Weatherall M, Джеффрис С, Бизли Р. Парацетамол при беременности и риск хрипов у детей: систематический обзор и метаанализ. Clin Exp Allergy . 2011. 41 (4): 482–489.
31. Ребордоса С, Кожевинас М, Хорват-Пухо Э, и другие. Использование ацетаминофена во время беременности: влияние на риск врожденных аномалий. Am J Obstet Gynecol . 2008; 198 (2): 178.e1–178.e7.
32. Дженсен М.С.,
Ребордоса C,
Thulstrup AM,
и другие. Использование матерью ацетаминофена, ибупрофена и ацетилсалициловой кислоты во время беременности и риск крипторхизма. Эпидемиология .
2010. 21 (6): 779–785.
Использование матерью ацетаминофена, ибупрофена и ацетилсалициловой кислоты во время беременности и риск крипторхизма. Эпидемиология .
2010. 21 (6): 779–785.
33. Liew Z, Ритц Б, Ребордоса C, Ли ПК, Олсен Дж. Использование ацетаминофена во время беременности, поведенческих проблем и гиперкинетических расстройств. JAMA Pediatr . 2014. 168 (4): 313–320.
34. Blaser JA, Майкл Аллан Г. Ацетаминофен при беременности и будущий риск СДВГ у потомства. Кан Фам Врач . 2014; 60 (7): 642.
35. Фельдкамп М.Л., Мейер Р.Э., Криков С, Ботто Л.Д. Использование ацетаминофена во время беременности и риск врожденных дефектов: результаты Национального исследования по профилактике врожденных дефектов. Акушерский гинекол . 2010. 115 (1): 109–115.
36. Джеймс А.Х.,
Бранкацио LR,
Цена Т.
Аспирин и репродуктивные результаты. Наблюдение за акушерскими гинеколами .
2008. 63 (1): 49–57.
Наблюдение за акушерскими гинеколами .
2008. 63 (1): 49–57.
37. Козер Э., Никфар С, Костей А, Boskovic R, Нульман I, Корен Г. Потребление аспирина в первом триместре беременности и врожденные аномалии: метаанализ. Am J Obstet Gynecol . 2002. 187 (6): 1623–1630.
38. Эдвардс Д.Р., Олдридж Т, Бэрд Д.Д., Функ MJ, Савиц Д.А., Hartmann KE.Воздействие нестероидных противовоспалительных препаратов, отпускаемых без рецепта, и риск самопроизвольного аборта. Акушерский гинекол . 2012. 120 (1): 113–122.
39. Эриксон А, Källén BA. Нестероидные противовоспалительные препараты на ранних сроках беременности. Токсикол Репрод . 2001. 15 (4): 371–375.
40. Broussard CS,
Луик С,
Хонейн М.А.,
Mitchell AA;
Национальное исследование профилактики врожденных дефектов.
Использование трав до и во время беременности. Am J Obstet Gynecol .
2010; 202 (5): 443.e1. – 443.e6.
Am J Obstet Gynecol .
2010; 202 (5): 443.e1. – 443.e6.
41. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США. Пищевые добавки. http://www.fda.gov/Food/DietarySupplements/default.htm. По состоянию на 30 июля 2013 г.
42. Conover EA. Безрецептурные продукты: лекарства, отпускаемые без рецепта, нутрицевтики и растительные агенты. Clin Obstet Gynecol . 2002. 45 (1): 89–98.
43. Moretti ME, Максон А, Ханна Ф, Корен Г. Оценивая безопасность зверобояЗверобой при беременности человека. Токсикол Репрод . 2009. 28 (1): 96–99.
44. Галло М, Саркар М, Au W, и другие. Исход беременности после гестационного воздействия эхинацеи: проспективное контролируемое исследование. Arch Intern Med . 2000. 160 (20): 3141–3143.
45. Данте G,
Педриелли Г,
Аннесси Э,
Факкинетти Ф. Лечебные травы при беременности. J Matern Fetal Neonatal Med .2013. 26 (3): 306–312.
Лечебные травы при беременности. J Matern Fetal Neonatal Med .2013. 26 (3): 306–312.
46. Битско Р.Х., Reefhuis J, Луик С, и другие.; Национальное исследование профилактики врожденных дефектов. Периодическое использование продуктов для похудения, включая эфедру, и связь с врожденными дефектами. Врожденные дефекты Res A Clin Mol Teratol . 2008. 82 (8): 553–562.
47. Сивоеелезова А, Корен Г, Эйнарсон А. Применение глюкозамина при беременности. J Womens Health (Larchmt) .2007. 16 (3): 345–348.
48. Viljoen E, Visser J, Коэн Н, Мусекива А. Систематический обзор и метаанализ эффективности и безопасности имбиря при лечении тошноты и рвоты, связанных с беременностью. Nutr J . 2014; 13 (20): 1–14.
49. Пёрсли Т.Дж.,
Бломквист И.К.,
Авраам Дж,
Андерсен ХФ,
Bartley JA. Врожденные аномалии, вызванные флуконазолом, у трех младенцев. Clin Infect Dis .1996. 22 (2): 336–340.
Врожденные аномалии, вызванные флуконазолом, у трех младенцев. Clin Infect Dis .1996. 22 (2): 336–340.
50. Nørgaard M, Педерсен Л, Гислум М, и другие. Использование флуконазола матерями и риск врожденных пороков развития: датское популяционное когортное исследование. J Antimicrob Chemother . 2008. 62 (1): 172–176.
51. King CT, Роджерс П.Д., Клири JD, Chapman SW. Противогрибковая терапия при беременности. Clin Infect Dis . 1998. 27 (5): 1151–1160.
52.Чи СС, Ли CW, Войнаровская Ф, Кирчиг Г. Безопасность местных кортикостероидов при беременности. Кокрановская база данных Syst Rev . 2009; (3): CD007346.
53. Murase JE,
Хеллер М.М.,
Батлер, округ Колумбия.
Безопасность дерматологических препаратов при беременности и кормлении грудью: Часть I. Беременность. J Am Acad Dermatol . 2014; 70 (3): 401.e1–14.
2014; 70 (3): 401.e1–14.
54. Закон Р, Малтепе C, Боззо П., Эйнарсон А. Лечение изжоги и кислотного рефлюкса, связанных с тошнотой и рвотой во время беременности. Кан Фам Врач . 2010. 56 (2): 143–144.
55. Гилл С.К., О’Брайен Л., Корен Г. Безопасность блокаторов гистамина 2 (h3) при беременности: метаанализ. Dig Dis Sci . 2009. 54 (9): 1835–1838.
56. Majithia R, Джонсон Д.А. Безопасны ли ингибиторы протонной помпы во время беременности и кормления грудью? Доказательства на сегодняшний день. Наркотики . 2012. 72 (2): 171–179.
57. Гилл С.К., О’Брайен Л., Эйнарсон Т.Р., Корен Г.Безопасность ингибиторов протонной помпы (ИПП) при беременности: метаанализ. Ам Дж. Гастроэнтерол . 2009. 104 (6): 1541–1545.
58. Пастернака Б,
Хвиид А.
Использование ингибиторов протонной помпы на ранних сроках беременности и риск врожденных дефектов. N Engl J Med .
2010. 363 (22): 2114–2123.
N Engl J Med .
2010. 363 (22): 2114–2123.
59. Махадеван У, Кейн С. Заявление о медицинской позиции Института Американской Гастроэнтерологической Ассоциации относительно использования желудочно-кишечных препаратов во время беременности. Гастроэнтерология . 2006. 131 (1): 278–282.
60. Эйнарсон А, Мастрояково П, Арнон Дж. и другие. Проспективное контролируемое многоцентровое исследование лоперамида при беременности. Банка J Гастроэнтерол . 2000. 14 (3): 185–187.
61. Källén B, Нильссон Э, Оттерблад Олауссон П. Материнское использование лоперамида на ранних сроках беременности и родов. Acta Paediatr . 2008. 97 (5): 541–545.
62. Каллен Г, О’Донохью Д. Запор и беременность. Лучший Практик Рес Клин Гастроэнтерол . 2007. 21 (5): 807–818.
Лекарства для беременных, отпускаемые без рецепта — Американский семейный врач
1. Jacobs LR.
Реклассификация лекарств, отпускаемых без рецепта, по рецепту. Am Fam Врач .
1998; 57: 2209–14 ….
Jacobs LR.
Реклассификация лекарств, отпускаемых без рецепта, по рецепту. Am Fam Врач .
1998; 57: 2209–14 ….
2. Matt DW, Borzelleca JF. Токсическое действие на женскую репродуктивную систему во время беременности, родов и кормления грудью.В: Witorsch RJ, ed. Репродуктивная токсикология. 2-е изд. Нью-Йорк: Рэйвен, 1995: 175–93.
3. Wilson JG. Современное состояние тератологии. В: Уилсон Дж. Г., Фрейзер ФК, ред. Справочник по тератологии. Нью-Йорк: Пленум, 1977: 47.
4. Бриггс Г.Г., Фриман Р.К., Яффе С.Дж., ред. Препараты при беременности и кормлении грудью: справочное руководство по риску для плода и новорожденного. 5-е изд. Балтимор: Уильямс и Уилкинс, 1998: 577–8 627–8.
5. Коллинз Э. Эффекты ацетаминофена и салицилатов при беременности для матери и плода. Акушерский гинекол . 1981; 585 Прил .: 57S – 62S.
6. Macones GA,
Мардер С.Дж.,
Clothier B,
Stamilio DM.
Споры вокруг использования индометацина для токолиза. Am J Obstet Gynecol .
2001; 184: 264–72.
Am J Obstet Gynecol .
2001; 184: 264–72.
7. Hauth JC, Гольденберг Р.Л., Паркер CR-младший, Резак GR, Cliver SP. Аспирин в малых дозах: отсутствие связи с увеличением отслойки плаценты или перинатальной смертности. Акушерский гинекол .1995; 85: 1055–8.
8. Барри В.С., Майнцингер ММ, Howse CR. Передозировка ибупрофена внутриутробно: результаты постмаркетинговой системы добровольной отчетности. Ам Дж. Мед . 1984; 77: 35–9.
9. Верлер М.М., Митчелл А.А., Шапиро С. Использование медикаментов для беременных в первом триместре по поводу гастрошизиса. Тератология . 1992; 45: 361–7.
10. Использование новейших лекарств от астмы и аллергии во время беременности.Американский колледж акушеров и гинекологов (ACOG) и Американский колледж аллергии, астмы и иммунологии (ACAAI). Ann Allergy Asthma Immunol .
2000; 84: 475–80.
11. Смит CV, Рейберн В.Ф., Андерсон JC, Дакворт А.Ф., Appel LL. Влияние однократной дозы перорального псевдоэфедрина на допплеровский кровоток матки и плода. Акушерский гинекол . 1990; 765 Pt 1: 803–6.
12. Брост БК, Скардо Дж.А., Ньюман РБ.Передозировка дифенгидрамина при беременности: уроки прошлого. Am J Obstet Gynecol . 1996; 175: 1376–7.
13. Каргас Г.А., Каргас С.А., Брюйер HJ младший, Гилберт Э. Ф., Opitz JM. Перинатальная смертность из-за взаимодействия дифенгидрамина и темазепама. N Engl J Med . 1985; 313: 1417–8.
14. Эйнарсон А, Лышкевич Д, Корен Г. Безопасность декстрометорфана при беременности: результаты контролируемого исследования. Сундук . 2001; 119: 466–9.
15. Аселтон П.,
Джик Х,
Милунский А,
Хантер-младший,
Стергачис А. Прием наркотиков в первом триместре и врожденные патологии. Акушерский гинекол .
1985; 65: 451–5.
Прием наркотиков в первом триместре и врожденные патологии. Акушерский гинекол .
1985; 65: 451–5.
16. Шоу Г.М., Тодоров К, Вели Э.М., Lammer EJ. Заболевания матери, включая лихорадку и прием лекарств как факторы риска дефектов нервной трубки. Тератология . 1998; 57: 1–7.
17. Паттерсон Э.С., Сташак DJ. Влияние геофагии (проглатывания каолина) на материнскую кровь и эмбриональное развитие беременных крыс. J Nutr . 1977; 107: 2020.
18. Bonapace ES Jr, Фишер RS. Запор и диарея при беременности. Гастроэнтерол Clin North Am . 1998. 27: 197–211.
19. Гилберт-Барнесс Э., Барнесс Лос-Анджелес, Вольф Дж, Хардинг К. Токсичность алюминия. Arch Pediatr Adolesc Med . 1998; 152: 511–2.
20. Ларсон Дж. Д.,
Пататаниан Э,
Майнер ПБ-младший,
Рейберн В.Ф.,
Робинзон МГ. Двойное слепое плацебо-контролируемое исследование ранитидина при симптомах гастроэзофагеального рефлюкса во время беременности. Акушерский гинекол .
1997; 90: 83–7.
Двойное слепое плацебо-контролируемое исследование ранитидина при симптомах гастроэзофагеального рефлюкса во время беременности. Акушерский гинекол .
1997; 90: 83–7.
21. Дике Дж. М., Джонсон РФ, Хендерсон Г.И., Кюль Т.Дж., Schenker S. Сравнительная оценка транспорта антагонистов рецептора H 2 через плаценту человека и павиана. Am J Med Sci . 1988. 295: 198–206.
22. Кац ПО, Castell DO. Гастроэзофагеальная рефлюксная болезнь при беременности. Гастроэнтерол Clin North Am . 1998. 27: 153–67.
23. Лагас Э. Безопасность применения блокаторов H 2 в первом триместре беременности. Дж Фам Прак . 1996; 43: 342–3.
24. Чизель А.Е.,
Тот М,
Rockenbauer M.
Отсутствие тератогенного эффекта после терапии клотримазолом при беременности. Эпидемиология .
1999; 10: 437–40.
25. Мастрояково П, Mazzone T, Ботто Л.Д., Серафини М.А., Finardi A, Карамелли L, и другие. Проспективная оценка исходов беременности после воздействия флуконазола в первом триместре. Am J Obstet Gynecol . 1996; 175: 1645–50.
26. King CT, Роджерс П.Д., Клири JD, Chapman SW. Противогрибковая терапия при беременности. Clin Infect Dis . 1998. 27: 1151–60.
27. Центры по контролю и профилактике заболеваний. Руководство 1998 г. по лечению заболеваний, передающихся половым путем. MMWR Recomm Rep . 1998; 47RR-1: 1–111.
28. Молодой Г.Л., Джуэлл Д. Местное лечение вагинального кандидоза (молочницы) при беременности. Кокрановская база данных Syst Rev 2001; CD000225.
29. DiFranza JR,
Лью Р.А.
Влияние курения матери на осложнения беременности и синдром внезапной детской смерти. Дж Фам Прак . 1995; 40: 385–94.
1995; 40: 385–94.
30. Демпси Д.А., Benowitz NL. Риски и преимущества никотина, помогающего бросить курить во время беременности. Лекарственная безопасность . 2001. 24: 277–322.
Использование обезболивающих на ранних сроках беременности может быть связано с врожденными дефектами
Исследование Центров по контролю и профилактике заболеваний (CDC) показало, что у женщин, которые принимали НПВП и опиоидные обезболивающие на ранних сроках беременности, вероятность рождения детей с определенными врожденными дефектами выше, чем у женщин, принимавших парацетамол. Однако необходимы дополнительные исследования, чтобы понять, связан ли риск врожденных дефектов с лекарством или с условиями, для лечения которых они используются. Также необходимы дополнительные исследования, чтобы понять, какие лекарства являются наиболее безопасными вариантами лечения боли на разных этапах беременности.
Прочитать научное резюме (аннотацию) исследования. Внешний значок
Внешний значок
Основные результаты
- В этом исследовании чуть более половины женщин сообщили о приеме обезболивающих на ранних сроках беременности.
- Прием НПВП и опиоидов на ранних сроках беременности может быть связан со следующими врожденными дефектами:
- Исследователи не уверены, связан ли риск врожденных дефектов с лекарством или с условиями, для лечения которых эти лекарства используются.
- Обезболивание во время беременности важно для здоровья матери и развивающегося ребенка. Женщинам следует поговорить со своим лечащим врачом о доступных вариантах, прежде чем прекращать прием любых текущих лекарств или начинать новые.
Об этом исследовании
- Для этого исследования исследователи изучили связь между использованием НПВП и опиоидов на ранних сроках беременности и возникновением определенных врожденных дефектов.
- Исследователи изучили НПВП и опиоиды в целом, а также отдельные типы НПВП (ибупрофен, аспирин и напроксен) и опиоидов (гидрокодон и кодеин) и их возможные связи с некоторыми врожденными дефектами.

- В исследовании использованы данные Национального исследования по профилактике врожденных дефектов (NBDPS), одного из крупнейших U.Исследования S. направлены на понимание факторов, повышающих риск серьезных врожденных дефектов.
О врожденных пороках
Врожденные дефекты — это распространенные, дорогостоящие и критические состояния, от которых ежегодно страдает 1 из каждых 33 детей, рожденных в Соединенных Штатах. Врожденные дефекты — это структурные изменения, присутствующие при рождении, которые могут затронуть практически любую часть или части тела (например, сердце, мозг, лицо, руки и ноги). Они могут повлиять на то, как тело выглядит, работает или и то, и другое.
Наша работа
Национальный центр CDC по врожденным дефектам и порокам развития (NCBDDD) работает над улучшением здоровья женщин и младенцев в рамках инициативы «Лечение двоих» : более безопасное использование лекарств во время беременности.В рамках программы Лечение для двоих центр CDC работает со своими партнерами, другими федеральными агентствами и общественностью, чтобы понять тенденции использования лекарств среди беременных женщин и женщин репродуктивного возраста и предоставить женщинам и поставщикам медицинских услуг информацию о безопасности или риске использование определенных лекарств во время беременности.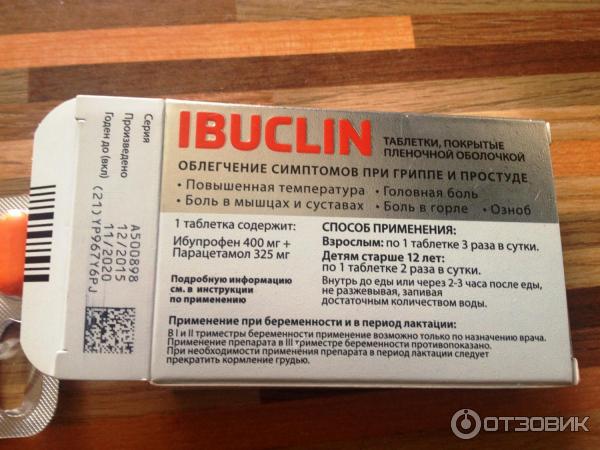 Эта информация позволит женщинам и их врачам принимать информированные решения о лечении заболеваний во время беременности.
Эта информация позволит женщинам и их врачам принимать информированные решения о лечении заболеваний во время беременности.
Для получения дополнительной информации посетите www.cdc.gov/treatingfortwo.
Дополнительные доказательства риска применения НПВП на ранних сроках беременности
Шерин Леман, Reuters Health
(Эта история от 20 июня исправляет принадлежность источника в пункте 4, чтобы указать, что он не является частью Исследовательского института Фонда Кайзера.)
(Reuters Health Исследования показывают, что использование нестероидных противовоспалительных препаратов (НПВП) во время зачатия значительно увеличивает риск выкидыша в первые восемь недель беременности.
Исследователи сравнили недавно беременных женщин, которые принимали НПВП во время зачатия или на ранних сроках беременности, с теми, кто принимал парацетамол или не принимали обезболивающие, и обнаружили, что использование НПВП во время зачатия имеет более чем в четыре раза более высокий риск раннего выкидыша.
Результаты подтверждают более ранние доказательства того, что НПВП взаимодействуют с простагландинами, гормоноподобными молекулами, которые имеют решающее значение для имплантации раннего эмбриона в матку, пишет группа исследователей в Американском журнале акушерства и гинекологии.
«Категория НПВП была изобретена для снятия боли и уменьшения воспаления. Фармакологические эффекты этой категории лекарств достигаются путем подавления выработки простагландина », — сказал ведущий автор исследования доктор Де-Кун Ли, исследователь из Kaiser Permanente Northern California в Окленде.
«Оказывается, для успешной имплантации эмбриона необходимо наличие достаточного количества простагландина. Таким образом, снижение количества простагландина из-за использования НПВП во время зачатия может привести к трудностям имплантации эмбриона и выкидышу », — сказал Ли в электронном письме.
Связь между фармакологическим эффектом НПВП по подавлению выработки простагландинов и повышенным риском выкидыша еще не известна, отметил Ли.
НПВП, такие как ибупрофен, напроксен, диклофенак и целекоксиб, отпускаются по рецепту и без рецепта и обычно используются для снятия температуры и боли. Исследовательская группа отмечает, что они также являются одними из наиболее часто используемых беременными женщинами наркотиков.
Для оценки эффекта от приема НПВП на ранних сроках беременности Ли и его коллеги набрали 241 женщину, принимавшую только НПВП во время зачатия и в течение первых 20 недель беременности, 391 женщину, принимавшую только ацетаминофен в этот период, и 465 женщин, принимавших ни один из типов лекарств.В среднем женщины были на 39-м дне беременности.
Около 24 процентов женщин, принимавших НПВП, имели выкидыш в течение первых 20 недель беременности, по сравнению с 16 процентами женщин, принимавших парацетамол, и 17 процентами женщин, которые не принимали ни одного лекарства.
После учета других факторов, которые могут повлиять на риск выкидыша, включая возраст, потребление кофеина, курение во время беременности, употребление поливитаминов, лихорадку и другие проблемы со здоровьем, исследователи обнаружили, что в целом у женщин, принимавших НПВП, риск выкидыша на 59% выше. чем женщины, которые не принимали обезболивающие.
чем женщины, которые не принимали обезболивающие.
У пользователей НПВП риск выкидыша на 45% выше, чем у пользователей парацетамола.
Когда исследователи посмотрели на сроки, дополнительный риск был почти полностью у женщин, которые принимали НПВП примерно во время зачатия, и эти выкидыши, скорее всего, произошли в течение первых восьми недель беременности.
Степень риска также увеличилась для женщин, принимавших НПВП в течение двух и более недель, по сравнению с теми, кто принимал их меньше времени.
«Если беременные женщины обеспокоены использованием НПВП в период зачатия, им следует обсудить их опасения со своими врачами», — сказал д-р.Трейси Флэнаган, директор отдела женского здоровья Kaiser Permanente Northern California в Ричмонде, не принимала участия в исследовании.
Она указала, что, хотя существует правдоподобный механизм того, как использование НПВП может привести к более высокому риску выкидыша, подобное исследование может показать только связь, но не доказывает причинно-следственную связь.
«В целом, это исследование является шагом вперед в этой области исследований, но систематический обзор этого и предыдущих исследований, проведенных по этой теме, может помочь прояснить роль обезболивающих при выкидышах», — сказала Энн Мари Юкич. исследователь из Школы общественного здравоохранения Йельского университета в Нью-Хейвене, штат Коннектикут, который не участвовал в исследовании.
FDA рекомендует женщинам проконсультироваться со своими поставщиками медицинских услуг, прежде чем принимать обезболивающие во время беременности, будь то без рецепта или по рецепту, сказал Юкич в электронном письме.
ИСТОЧНИК: bit.ly/2JY1M3W Американский журнал акушерства и гинекологии, онлайн 8 июня 2018 г.
Остерегайтесь НПВП на ранних сроках беременности
Исследование, опубликованное в Американском журнале акушерства и гинекологии , проанализировало беременных женщин из системы здравоохранения Kaiser Permanente и сравнило недавно беременных женщин, которые принимали нестероидные противовоспалительные препараты (НПВП) или парацетамол или ни один из них, и обнаружило, что использование НПВП во время зачатия риск преждевременного выкидыша был более чем в четыре раза выше.
Хотя известно, что прием НПВП следует избегать после 32 недели (чтобы предотвратить преждевременное закрытие артериального протока), существуют противоречивые сообщения относительно использования НПВП во время зачатия или на ранних сроках беременности.
В исследование было включено 1097 беременных женщин, все из которых были на очень ранних сроках беременности (средний гестационный возраст на момент включения в исследование составлял 39 дней), чтобы лучше всего определить исходы для плода (включая выкидыш). Среди опрошенных женщин, отвечающих критериям, 63% согласились участвовать в исследовании.
Применение НПВП во время беременности было связано со значительным (59%) повышенным риском выкидыша по сравнению с контрольной группой, не подвергавшейся воздействию (скорректированное отношение рисков [HR] 1,59), или с повышением риска на 45% у тех, кто подвергался воздействию парацетамола (скорректированный HR 1,45). Почти четверть женщин, принимавших НПВП, имели выкидыш в течение первых 20 недель беременности по сравнению с 16% женщин, принимавших парацетамол, и 17% женщин, которые не принимали ни одного лекарства.
Большая часть риска была очевидна при использовании НПВП в период до зачатия (скорректированный HR 1.89), со статистически значимым соотношением доза-ответ (скорректированный HR 1,37) для использования НПВП в течение 14 дней или меньше (скорректированный HR 1,85) для использования НПВП в течение 15 дней или более.
Связь была сильнее для раннего выкидыша при сроке гестации менее 8 недель (скорректированный HR 4,08, 95% ДИ 2,25–7,41). Женщины с более низким индексом массы тела (ИМТ), т. Е. <25, оказались более восприимчивыми к воздействию НПВП в период зачатия (скорректированный HR 3,78), чем женщины с высоким ИМТ (≥25) (скорректированный HR 1 .03).
НПВП также входят в число наиболее часто используемых препаратов беременными женщинами, и риск может быть выше при более длительном применении НПВП, поскольку у женщин, которые принимали НПВП в течение как минимум 2 недель или более, было больше выкидышей, чем у тех, кто принимал их меньшее время.
Применение НПВП в период зачатия было связано с повышенным риском выкидыша, с зависимостью от дозы, особенно у женщин с более низким ИМТ.
Джек Куш, доктор медицины, является директором отделения клинической ревматологии в Исследовательском институте Бейлора и профессором медицины и ревматологии в Медицинском центре Университета Бэйлора в Далласе.Он является исполнительным редактором RheumNow.com. Версия этой статьи впервые появилась на RheumNow, сайте новостей, информации и комментариев, посвященном ревматологии. Зарегистрируйтесь, чтобы получать бесплатную рассылку новостей по ревматологии.
Лекарства и лекарства во время беременности
Некоторые лекарства могут нанести вред вашему растущему ребенку, в том числе некоторые стандартные безрецептурные обезболивающие, такие как ибупрофен (например, Нурофен).
Поскольку многие лекарства могут быть небезопасными во время беременности, всегда лучше посоветоваться с врачом, акушеркой, фармацевтом или стоматологом, прежде чем что-либо принимать.
На этой странице описаны рецептурные или отпускаемые без рецепта лекарства и лекарства. Для получения информации о «рекреационных» наркотиках, таких как каннабис, кокаин и героин, щелкните здесь.
Для получения информации о «рекреационных» наркотиках, таких как каннабис, кокаин и героин, щелкните здесь.
Если вы принимали какое-либо лекарство до беременности, вам также следует спросить своего врача, можно ли его принимать сейчас, когда вы беременны (или планируете беременность). В отношении многих лекарств могут отсутствовать доказательства или исследования, позволяющие дать однозначный ответ о том, безопасно ли их принимать, поэтому вам и вашему врачу нужно будет обсудить риски и преимущества приема лекарства.
Обычно безопаснее принимать обычное лекарство, чем оставлять без лечения такое состояние, как астма, диабет или высокое кровяное давление. Это также верно в отношении лечения проблем с психическим здоровьем. Ваш врач может назначить другое лекарство, безопасное для использования во время беременности. Если возможно, вам следует поговорить об этом, когда вы планируете забеременеть, но если вы уже беременны, обсудите это как можно скорее.
Все лекарства следует принимать в соответствии с указаниями на упаковке или в соответствии с предписаниями врача или акушерки. Не превышайте предписанную дозу.
Не превышайте предписанную дозу.
Какие лекарства можно принимать при беременности?
Здесь перечислены некоторые лекарства, которые можно принимать при обычных заболеваниях.
Кашель и простуда
Средства от кашля и простуды часто содержат смесь ингредиентов, поэтому всегда проверяйте, что в них есть.
Можно взять:
- горячий напиток с медом и лимоном
- парацетамол — но всегда придерживайтесь рекомендованной дозы, указанной на упаковке.
- декстрометорфан, который содержится во многих сиропах от кашля.
- простая микстура (сиропообразная жидкость) или леденцы, содержащие мед или глицерин, для покрытия горла, если оно болит
- паровые ингаляции при заложенном заложенном носу.
Запор
Первый шаг к помощи при запоре — это попытаться увеличить количество воды или жидкости, которую вы пьете. Старайтесь выпивать около восьми стаканов (200 мл) в день. Наличие большого количества клетчатки, такой как фрукты и овощи, в вашем рационе может помочь. Старайтесь есть не менее пяти порций в день.Если это не помогает, вы также можете попробовать эти лекарства:
Старайтесь есть не менее пяти порций в день.Если это не помогает, вы также можете попробовать эти лекарства:
- Лактулоза — сахарное вещество смягчает стул, что облегчает его отхождение
- Сенна или каскара — слабительные, стимулирующие опорожнение кишечника
- слабительное, образующее объем, которое содержит испагхулу (например, Fybogel), метилцеллюлозу, отруби или стеркулии. Запивая большим количеством воды, вы увеличиваете объем содержимого кишечника, поэтому мышцы кишечника работают лучше
Подробнее о запорах здесь
Сенная лихорадка и аллергия
Избегайте продуктов, содержащих антигистаминные препараты, такие как бромфенирамин, меклозин, дифенгидрамин, доксиламин, цетиризин и лоратадин, поскольку информации об их безопасности недостаточно.То же самое и с назальными противозастойными средствами с такими ингредиентами, как псевдоэфедрин, фенилэфрин, ксилометазолин и оксиметазолин.
Вы можете использовать:
- назальный спрей или глазные капли кромогликата натрия.

- назальный спрей, содержащий кортикостероиды, такие как беклометазон, хотя вы должны использовать их только в течение короткого времени.
- Хлорфенамин (например, Пиритон) (ограниченное использование, особенно в третьем триместре)
- паровые ингаляции при заложенном заложенном носу.
Изжога и расстройство желудка
Если диетические изменения, такие как отказ от газированных напитков, острой и кислой пищи, не помогают, то есть лекарства, которые могут помочь. Лекарства, содержащие аспирин (например, Alka-Seltzer), также следует избегать во время беременности. Аспирин может быть указан на этикетке как салицилат или ацетилсалициловая кислота.
- антациды — кроме бикарбоната натрия, которых следует избегать
- альгинаты, такие как Gaviscon
- ранитидин и омепразол.
Подробнее про изжогу здесь
Боль, такая как головная боль или боль в спине
Головные боли распространены во время беременности и могут быть вызваны обезвоживанием, поэтому попробуйте пить больше воды, прежде чем принимать следующее.
Можно взять:
- парацетамол — но всегда придерживайтесь рекомендованной дозы, указанной на упаковке. Кодеин
- и дигидрокодеин могут быть назначены при необходимости, однако их следует принимать только в течение коротких периодов времени для снятия боли во время беременности.Если вы будете их часто употреблять, особенно в конце беременности, они могут вызвать симптомы отмены или проблемы с дыханием у вашего ребенка.
Каких лекарств мне следует избегать во время беременности?
Аспирин, ибупрофен и другие нестероидные противовоспалительные препараты (НПВП)
Они могут мешать свертыванию крови. В последние несколько недель беременности они также могут вызвать проблемы с сердцем и легкими ребенка. При использовании на поздних сроках беременности ибупрофен может мешать родам или вызывать уменьшение количества околоплодных вод (воды) вокруг ребенка.Это называется олигогидрамнионом. Небольшая доза аспирина иногда назначается во время беременности (вашим акушером). Это считается безопасным.
Это считается безопасным.
Изотретинон (роаккутан), ко-циприндиол
Используется для лечения хронических угрей и псориаза, но может вызывать пороки развития во время формирования органов ребенка. Местные лекарства (гели и кремы) считаются безопасными для использования, такие как перекись бензоила и кремы с антибиотиками, однако следует избегать геля или крема с витамином А.
Вальпроат натрия (Эпилим)
Используется для предотвращения эпилептических припадков.Однако во время беременности это может вызвать проблемы с развитием позвоночника, сердца и лица ребенка, а также с развитием мозга. Если вы принимаете вальпроат натрия и обнаруживаете, что беременны, важно как можно скорее поговорить со своим врачом, а не сразу же прекращать прием лекарства. Если врач посоветует вам продолжать прием вальпроата натрия во время беременности, вам также следует назначить более высокую дозу фолиевой кислоты — 5 мг, которую следует принимать, по крайней мере, до конца первого триместра..jpg) Имеются ограниченные данные о других противоэпилептических препаратах, таких как карбамазепин, ламотриджин, леветирацетам и фенитоин.
Имеются ограниченные данные о других противоэпилептических препаратах, таких как карбамазепин, ламотриджин, леветирацетам и фенитоин.
Препараты против мигрени, такие как эрготамин и метисергид
Эти лекарства используются для предотвращения приступов мигрени, но повышают риск выкидыша и мертворождения. Данные о безопасности триптанов ограничены.
Антикоагулянтные препараты, которые вы принимаете внутрь
Они используются для разжижения крови при лечении сердечных заболеваний или в случае повышенного риска инсульта или образования тромбов.Варфарин — частый пример. Принимаемые на ранних сроках беременности, они могут вызвать проблемы с лицевым и умственным развитием. Позже они повышают риск неконтролируемого кровотечения.
Антидепрессанты и другие лекарства для психического здоровья
Важно, чтобы вы не прекращали принимать лекарства, прописанные для вашего психического здоровья, не посоветовавшись с врачом. Вы можете узнать больше о лекарствах для психического здоровья и беременности здесь.
Ароматерапия
Ароматерапевтические масла могут быть «натуральными», но они все же являются сильными химическими веществами, и некоторые из них не рекомендуются для использования во время беременности.Не все альтернативные средства безопасны для беременных, поэтому всегда проверяйте их в первую очередь.
Если вы обратитесь к квалифицированному практикующему специалисту, его научат советовать вам, что лучше всего. Свяжитесь с Институтом дополнительной и естественной медицины, чтобы найти практикующего врача в вашем районе.
Для получения информации о «рекреационных» наркотиках, таких как каннабис, кокаин и героин, щелкните здесь.
Ибупрофен — MotherToBaby
В этой брошюре рассказывается об использовании ибупрофена во время беременности и кормления грудью.Эта информация не должна заменять медицинскую помощь и советы вашего лечащего врача.
Что такое ибупрофен?
Ибупрофен — обезболивающее, которое принадлежит к группе нестероидных противовоспалительных средств (НПВП), обычно используемых для лечения артрита, головных болей, болей в мышцах, лихорадки и менструальных спазмов. Торговые марки ибупрофена включают Motrin®, Advil® и Nuprin®. Ибупрофен также входит в состав многих комбинированных продуктов, отпускаемых без рецепта.
Торговые марки ибупрофена включают Motrin®, Advil® и Nuprin®. Ибупрофен также входит в состав многих комбинированных продуктов, отпускаемых без рецепта.
В октябре 2020 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) рекомендовало избегать использования НПВП после 20 недели беременности, если только ваш лечащий врач не считает это необходимым.
Я регулярно принимаю ибупрофен. Может ли мне быть труднее забеременеть?
Несколько небольших исследований показали повышенную вероятность одного типа временного женского бесплодия, называемого синдромом неразорвавшегося фолликула, при использовании НПВП, таких как ибупрофен.Это происходит, когда фолликул (орган, в котором растет яйцеклетка) не может освободить яйцеклетку во время овуляции, даже при нормальном цикле. Этот синдром более вероятен при постоянном ежедневном приеме НПВП.
Повышает ли прием ибупрофена вероятность выкидыша?
Выкидыш может произойти при любой беременности. Неизвестно, увеличивает ли прием ибупрофена на ранних сроках беременности риск выкидыша. Некоторые исследования показывают более высокий шанс выкидыша по сравнению с теми, кто не принимает НПВП, но другие исследования этого не делают.Причина, по которой человек принимает ибупрофен (например, заболевание или вирусная инфекция), может повлиять на вероятность выкидыша.
Неизвестно, увеличивает ли прием ибупрофена на ранних сроках беременности риск выкидыша. Некоторые исследования показывают более высокий шанс выкидыша по сравнению с теми, кто не принимает НПВП, но другие исследования этого не делают.Причина, по которой человек принимает ибупрофен (например, заболевание или вирусная инфекция), может повлиять на вероятность выкидыша.
Увеличивает ли прием ибупрофена вероятность врожденных дефектов?
Каждая беременность начинается с 3-5% вероятностью наличия врожденного порока. Это называется фоновым риском. Несколько исследований предположили возможную связь с использованием НПВП на ранних сроках беременности и низкой вероятностью определенных врожденных дефектов.
Несколько исследований показали, что использование ибупрофена в первом триместре может привести к небольшому увеличению вероятности гастрошизиса (дефекта, при котором кишечник младенца выступает из отверстия в брюшной стенке). Эти исследования показывают, что использование ибупрофена в первом триместре повышает вероятность рождения ребенка с гастрошизисом с 1 из 10 000 до 1-4 из 10 000. Однако другие исследования, посвященные случаям гастрошизиса, не подтвердили эту связь.
Однако другие исследования, посвященные случаям гастрошизиса, не подтвердили эту связь.
Небольшое повышение вероятности сердечных пороков было зарегистрировано в нескольких исследованиях, посвященных назначению НПВП на ранних сроках беременности.Однако причина назначения НПВП не была указана в большинстве представленных данных. Эта информация важна, потому что некоторые заболевания, например вирусные инфекции, связаны с пороками сердца.
Неизвестно, увеличивает ли ибупрофен вероятность порока сердца или гастрошизиса. Ибупрофен, как правило, не является предпочтительным обезболивающим во время беременности, потому что есть проблемы с использованием ибупрофена во втором и третьем триместрах.
Может ли прием ибупрофена вызвать другие осложнения беременности?
Ибупрофен не рекомендуется применять после 20 недели беременности.
Были сообщения о том, что прием НПВП во 2-й половине беременности может повлиять на почки развивающегося ребенка. Почки ребенка начинают производить околоплодные воды (жидкость, которая окружает ребенка) примерно на 20 неделе беременности. Если околоплодных вод не хватает (олигогидрамнион), могут возникнуть другие осложнения беременности, такие как плохое развитие легких и проблемы со скелетом, такие как контрактуры суставов (суставы могут стать жесткими или неспособными двигаться). Олигогидрамнион также может увеличить вероятность преждевременных родов через индукцию родов или кесарево сечение.В некоторых случаях олигогидрамнион может вызвать гибель плода.
Почки ребенка начинают производить околоплодные воды (жидкость, которая окружает ребенка) примерно на 20 неделе беременности. Если околоплодных вод не хватает (олигогидрамнион), могут возникнуть другие осложнения беременности, такие как плохое развитие легких и проблемы со скелетом, такие как контрактуры суставов (суставы могут стать жесткими или неспособными двигаться). Олигогидрамнион также может увеличить вероятность преждевременных родов через индукцию родов или кесарево сечение.В некоторых случаях олигогидрамнион может вызвать гибель плода.
Использование ибупрофена на более поздних сроках беременности также может вызвать преждевременное закрытие артериального протока (сосуда, идущего от легочной артерии к аорте). Преждевременное закрытие этого кровеносного сосуда может вызвать высокое кровяное давление в легких развивающегося ребенка (так называемая легочная гипертензия).
Использование ибупрофена на более поздних сроках беременности также может остановить или замедлить роды.
Следовательно, ибурпофен следует использовать только под наблюдением врача, особенно во 2-м и 3-м триместрах.Перед применением проконсультируйтесь со своим лечащим врачом о преимуществах и рисках этих лекарств во время беременности. Если ваш лечащий врач считает, что использование ибупрофена необходимо, он, вероятно, обсудит использование самой низкой дозы, необходимой для кратчайшего времени, необходимого для лечения вашего заболевания. Ваш лечащий врач может внимательно следить за вашей беременностью, если вам необходимо использовать ибупрофен после 20 недели.
Вызывает ли прием ибупрофена во время беременности долгосрочные проблемы в поведении или обучении ребенка?
Одно исследование показало, что те, кто принимал НПВП во время беременности, сообщали о большем количестве проблем с вниманием у своих детей в возрасте 1 года.5, 3 и 5. Однако не было никакой разницы в проблемах с вниманием, о которых учитель сообщал в возрасте 6 лет, между детьми, которые принимали НПВП во время беременности, и теми, кто не подвергался воздействию.
Могу ли я кормить грудью, принимая ибупрофен?
Ибупрофен в низком уровне содержится в грудном молоке. О негативных эффектах у новорожденных, подвергшихся воздействию, не сообщалось, и при необходимости его дают младенцам в более высоких дозах, чем они получали бы от грудного молока. Ибупрофен часто является предпочтительным лекарством для лечения боли или воспаления у кормящих грудью.Обязательно поговорите со своим врачом о своих вопросах кормления грудью.
Принимаю ибупрофен. Может ли это затруднить беременность моей партнерши или увеличить вероятность врожденных дефектов?
Нет исследований, изучающих возможность врожденных дефектов, когда отец или доноры спермы принимают ибупрофен. В целом воздействие отцов или доноров спермы вряд ли повысит риск беременности. Для получения дополнительной информации см. Информационный бюллетень MotherToBaby «Отцовские воздействия» по адресу https: // mothertobaby.





_575.gif)
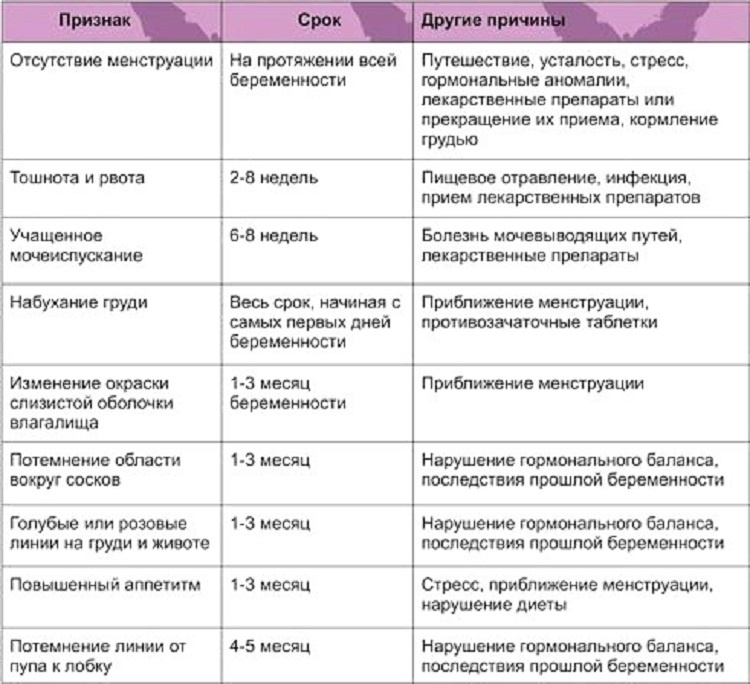
 К.Альмухамбетова, М.Ж.Жумагул. Беременность и лекарства // Вестник Казахского национального медицинского университета. Медицина и здравоохранение. — 2018. — С. 462—467.
К.Альмухамбетова, М.Ж.Жумагул. Беременность и лекарства // Вестник Казахского национального медицинского университета. Медицина и здравоохранение. — 2018. — С. 462—467. Иногда, чтобы снять приступ достаточно устранить неблагоприятный фактор:
Иногда, чтобы снять приступ достаточно устранить неблагоприятный фактор: 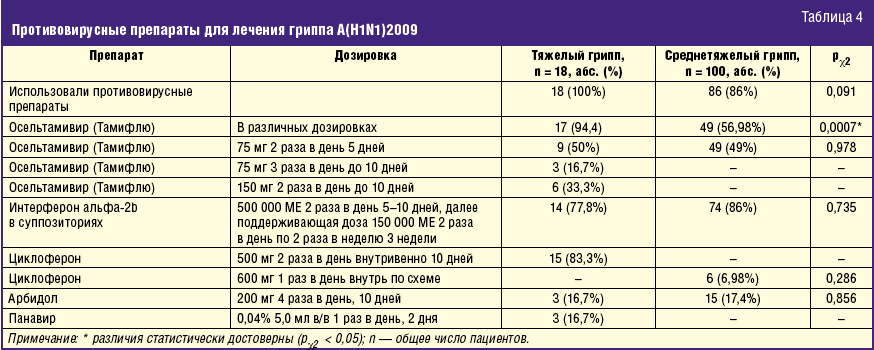 Однако клинические наблюдения за женщинами по всему миру, принимавшими их самостоятельно, не продемонстрировали неблагоприятных последствий на плод. Подробнее этот вопрос мы рассмотрели в эфире.
Однако клинические наблюдения за женщинами по всему миру, принимавшими их самостоятельно, не продемонстрировали неблагоприятных последствий на плод. Подробнее этот вопрос мы рассмотрели в эфире.