Паратонзиллит — лечение, симптомы, диагностика, лекарства
Паратонзиллит — воспаление горла, которое не знает возрастных ограничений. Патогенные микробы поражают нёбные миндалины, и дальнейшее распространение инфекции угрожает порой даже жизни. Поэтому так важно знать, как справиться с этим опасным ЛОР — заболеванием.
Что такое паратонзиллит?
Паратонзиллит — это не единственное название болезни. В медицине ее именуют еще флегмонозной ангиной и паратонзиллярным абсцессом. По бокам глотки расположены нёбные миндалины (гланды), предназначенные задерживать и уничтожать поступающие с водой, едой и воздухом вредные микробы.
Но когда нёбные миндалины не справляются со своей защитной задачей, патогенные микробы — чаще всего стрептококки или стафилококки — проникают в окружающую рыхлую клетчатку (паратонзилляторную), вызывая воспаление. Чаще всего это случается при недолеченной ангине или хроническом тонзиллите, когда ослабевает иммунитет. Иногда инфекция проникает из кариозного зуба, когда болит десна. Чем полоскать узнаете на этой странице.
Можно ли самому заметить признаки паратонзиллита?
О том, что такое ангина, то есть воспаление нёбных миндалин глотки, или острый тонзиллит, большинство из нас имеет представление: боль в горле, озноб, температура. Примерно через пару дней состояние улучшается, и кажется, что ангина отступила.
Однако внезапно температура повышается, возникает односторонняя боль в горле, отдающая в ухо, а подчелюстные лимфатические узлы увеличиваются. За этой отечной стадией в зеве следует формирование гнойника.
Температура достигает 39-40°С, появляется дурной запах изо рта, гнусавость, усиливается боль. С ощущением кома в горле глотать становится все труднее. Да и спазм жевательных мышц (тризм) не позволяет полностью открыть рот.
Окружающие миндалину ткани приобретают ярко- красный цвет, а в месте воспаления образуется нарыв — паратонзиллярный абсцесс. Оправдывая свое название «ангина», что по- латински значит «сжимать, душить», запущенное воспаление миндалин может завершиться сужением дыхательных путей (стеноз гортани), распространением инфекции по мягким тканям шеи и развитием гнойного расплавления клетчатки (флегмона шеи), а также поражением грудной полости рядом с сердцем и легкими (медиастинит) или всего организма (сепсисом), включая летальный исход.
Диагностика паратонзиллита
Конечно, заметить нарыв при осмотре отоларингологу несложно. Но уточнить диагноз, установив причину заболевания для выбора правильного лечения, необходимо. Поэтому проводят дифференциальную диагностику для исключения скарлатины, дифтерита, аневризмы сонной артерии, онкологических и других опухолей. Анализ крови и мочи дополняют УЗИ и компьютерной томографией шеи (МРТ, КТ).
Лечение заболевания горла
Терапия зависит от стадии заболевания. В начальный — отечный период прибегают к антибиотикам. Предпочтение отдают препаратам пенициллинового ряда для приема внутрь и внутримышечных инъекций или капельниц: амоксициллин, ампициллин, флемоксин (0,5 г 3 раза в день, 7-10 дней). Последняя новинка в этой группе — таблетки аугментина (по 1 таблетке 2 раза в день курсом 7-10 дней).
Эти антибиотики широкого спектра действия подавляют стафилококковую и стрептококковую флору, предотвращая осложнения на сердце после ангины и абсцесс. Если такие лекарства уже использовали при лечении острого тонзиллита, то назначают цефалоспорины 2-4-го поколений и макролиды.
Полусинтетические антибиотики цефуроксим (аксетин, зиннат), цефиксим и цефепим обычно используют в индивидуальной дозировке в таблеточной форме и для инъекций 5-10 дней (в зависимости от состояния). Одной из самых безопасных групп считаются макролиды (кларитромицин, сумамед, азитрал). Например, таблетки клацида принимают по одной раз в день в течение 5-7 дней.
Помимо антибиотиков для обезболивания используют нестероидные противовоспалительные средства (парацетамол, нурофен, индометацин, диклофенак) и анальгетики (кетанов, кетонал), а для снятия отечности — таблетки с антигистаминным эффектом (супрастин, кетотифен).
Кроме того, необходимо частое полоскание горла антисептическими растворами мирамистина, хлоргексидина (3-4 раза в день), фурацилина, хлорфиллипта, метрогила, диоксидина и орошение аэрозолем биопарокс (после еды в течение 5 дней). Годятся для этого розовый раствор марганцовки или 1 ст. ложка 3%-й перекиси водорода на стакан воды, настойки календулы лекарственной (1 дес. ложка), 10 капель цитросепта, 5-8 капель 5%-й настойки йода, соды или йодированной соли (по 0,5 дес. ложки).
Состав для полоскания можно менять, а когда появится нагноение, используют отвары (5 раз в день после еды) цветков душицы обыкновенной, календулы лекарственной, ромашки аптечной, листа эвкалипта, сок свеклы или репчатого лука (1 ст. ложка той или иной заготовки на 300 мл кипятка). Полезно рассасывать и кусочки прополиса, держа его во рту.
Народные средства от паратонзиллита
Вот еще полезные рецепты из копилки народной медицины — 20-минутные настои (1 ст. ложка смеси на стакан кипятка) для полосканий: кора дуба, трава душицы, корень алтея лекарственного (5:4:3 части) или листья мяты перечной, шалфея лекарственного, ромашки аптечной (по 3 части) и плоды фенхеля (1 часть).
Настои лекарственных трав совершенно безопасны в отличие от способов смазывания зева керосином или даже формалином, способствующих злокачественному перерождению лимфоидной ткани миндалин.
Дополнительные лечебно-профилактические мероприятия
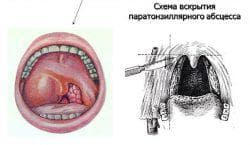
Если паратонзиллит достиг стадии абсцесса, нужно освободить миндалины от гноя и дренировать созревший нарыв. Иначе он может самопроизвольно прорваться и заразить соседние органы и ткани, в том числе глубоко расположенные. Зловредные микробы с током крови распространятся по всему организму, вызывая сепсис.
Поэтому под местной анестезией проводят вскрытие абсцесса. Действуя скальпелем, раздвигают края разреза, вводят в полость нарыва зонд. Затем отсасывают гной, промывают дезинфицирующим раствором вскрытое место абсцесса, смазывают его лекарственной пастой, гелем. Хотя после чистки состояние заметно улучшается, через сутки процедуру повторяют.
Швы накладывать не надо, полость заживет самостоятельно, а прием препаратов против инфекции, воспаления, боли и жара продолжают. Отек спадает, самочувствие улучшается. Однако врачу предстоит позаботиться об укреплении иммунитета своего пациента, ведь лимфоидная ткань миндалин является иммунным органом.
А при хроническом тонзиллите очаг инфекции сохраняется, ангины продолжают преследовать человека (не менее 4 раз в год), и неизбежны осложнения, затрагивающие гортань, грудную клетку или другие органы, то есть паратонзиллярный абсцесс через 3-4 месяца может повториться.
При тонзиллогенной интоксикации миндалины уже не выполняют свою защитную функцию, поэтому целесообразно гланды удалять, то есть проводить тонзиллэктомию.
Как обезопасить себя от поражения паратонзиллитом? Меры профилактики
Лучшее средство профилактики абсцесса — это прежде всего лечение хронических ЛОР- заболеваний — носа и носоглотки, горла и полости рта (синусит, гайморит, аденоиды, кариозные зубы, хронический гингивит).
Не меньшее значение имеет укрепление иммунитета с помощью общего закаливания и закаливания горла, физической активности. Ведь спусковым крючком для развития заболевания нередко служит элементарное переохлаждение — промочил ноги, съел мороженое, выпил ледяной воды.
Даже такая, казалось бы, мелочь, как нарушение носового дыхания, когда человек дышит ртом, способствует пересыханию слизистой и переохлаждению. Паратонзиллит у детей может возникать на фоне аденоидов.
А иммунитет снижается еще и при стрессе, авитаминозе. Поэтому целесообразно принимать иммуномодуляторы (ликопид, бронхомунал) и витаминные комплексы (компливит, аспаргановая кислота). Среди природных иммуностимулирующих средств особенно популярны прополис и мед, чеснок, ромашка, эхинацея, женьшень.
Ежедневный уход за полостью рта и горлом — тоже обязательное условие предупреждения паратонзиллита. Все это — вполне доступные любому человеку средства. Остается только применить их во имя собственного здоровья. Выполняя все изложенные рекомендации, вам удастся победить паратонзиллит.
что это, причины, симптомы, лечение, профилактика, прогноз
Общая информация о болезни
Паратонзиллит (паратонзиллярный абсцесс) — тяжелое инфекционное заболевание всего организма с острыми воспалительно-гнойными проявлениями в околоминдаликовой клетчатке. Развивается как осложнение острой ангины или (чаще) хронического тонзиллита в фазе обострения.
В оториноларингологических отделениях больные паратонзиллитом составляют 11,5% ежегодно.
Симптомы паратонзиллита

Паратонзиллит сопровождается общими и местными симптомами:
- острое начало;
- сильная боль в горле при глотании;
- тонический спазм жевательных мышц;
- увеличение и болезненность регионарных лимфатических узлов, обильное слюноотделение;
- повышение температуры тела до 39 градусов и выше;
- общевоспалительные изменения со стороны крови;
- общая слабость;
- головная боль;
- нарушение сна.
Фарингоскопическая картина зависит от стадии и формы паратонзиллита. В отечно-инфильтративной стадии заболевания наблюдаются ограниченная гиперемия мягких тканей (переполнение кровью сосудов) и инфильтрация (скопление в тканях организма клеточных элементов с примесью крови и лимфы), чаще всего в верхних отделах паратонзиллярной клетчатки.
По мере увеличения инфильтрации и образования абсцесса (стадия абсцедирования) в зеве выявляется асимметрия, мягкое нёбо на пораженной стороне глотки смещено кпереди и к средней линии. Нёбный язычок увеличен, резко отечен и смещен воспалительным инфильтратом в здоровую сторону. Характер инфильтрации нёбных дужек зависит от формы паратонзиллита.
Причины и факторы риска

Паратонзиллит возникает в результате проникновения в околоминдаликовую клетчатку вирулентной микрофлоры и при наличии благоприятных условий для ее развития.
Чаще всего возбудитель попадает в паратонзиллярную клетчатку из нёбной миндалины при наличии хронического тонзиллита либо как осложнение лакунарной, фолликулярной или катаральной ангины.
Наиболее вероятным местом проникновения микрофлоры из миндалины в паратонзиллярную клетчатку является надминдаликовое пространство, в котором у 80% людей имеется добавочная лимфоидная долька со своими лакунами, сообщающаяся с лакунами верхнего полюса нёбной миндалины. К тому же супратонзиллярное пространство в большей степени подвергается раздражению во время акта глотания.
Как известно, в миндалине расположено большое количество лимфатических путей, проходящих через паратонзиллярную клетчатку. Это один из основных барьеров, препятствующих проникновению микробов за пределы миндалины.
На фоне различных общих или местных условий, понижающих сопротивляемость организма, этот барьер прерывается и возбудитель свободно попадает из миндалины в околоминдаликовую клетчатку.
Реже встречается одонтогенный путь проникновения инфекции в паратонзиллярную клетчатку, когда развитие паратонзиллита связано с кариозным процессом в зубах.
Подавляющее большинство паратонзиллита вызывается одним видом стрептококков, среди которых доминирует Streptococcus pyogenes. В некоторых случаях установлена этиологическая роль Staphylococcus aureus, Staph. epidermidis, Neisseria, а также ассоциации различных видов стрептококка со Staph. epidermidis.
Одним из факторов, активизирующих развитие острого паратонзиллита, является наличие в паратонзиллярной клетчатке дремлющего очага инфекции.
Это бывает в тех случаях, когда острый паратонзиллит заканчивается ограниченным, небольшим участком нагноения. В подобных ситуациях процесс переходит в скрыто протекающую хроническую форму. Этим можно объяснить повторяемость паратонзиллярных абсцессов (наблюдаются у 17% взрослых больных).
Следует указать на возможность первичного поражения паратонзиллярной клетчатки при общих инфекционных заболеваниях вследствие гематогенного заноса инфекции.
В этиологии паратонзиллитов нельзя исключить роль травм (при попадании инородных тел).
Из предрасполагающих к развитию паратонзиллита факторов следует назвать возраст, переохлаждение и сезонность, а также систематическое употребление алкоголя и курение.
Статистические данные убедительно свидетельствуют о том, что наиболее часто паратонзиллитом болеют люди трудоспособного возраста. По данным, полученным исследователями в 2006 г., из 303 больных острым паратонзиллитом 86 было в возрасте от 17 до 20 лет, 112 — от 21 до 30 лет, 78 — 31—40 лет, и только 24 пациентов были старше 40 лет.
Одним из самых неблагоприятных факторов внешней среды, предрасполагающих к развитию острого паратонзиллита, является переохлаждение. При этом необязательно переохлаждение непосредственно глотки.

Охлаждение даже отдаленных от глотки частей тела может рефлекторно способствовать возникновению заболевания.
Традиционно считается, что острые и обострения хронических заболеваний глотки чаще встречаются весной и осенью, в период смены погодных условий.
Однако, как показывает исследование, из 303 больных паратонзиллитом проходили курс лечения в оториноларингологическом отделении в январе — 28 чел., в феврале — 21, в марте — 25, в апреле — 7, в мае — 22, в июне — 19, в июле — 39, в августе — 40, в сентябре — 26, в октябре — 29, в ноябре— 21, в декабре – 26 чел. То есть пик заболеваемости паратонзиллитом приходится на летние месяцы — июль и август, что связано, по мнению исследователей, с резким перепадом температур при употреблении холодных напитков, купании в холодных водоемах и т.д.
Влияние на слизистую оболочку глотки раздражающих факторов (алкоголь и курение) также отрицательно сказывается на функции нёбных миндалин, вследствие чего понижается местный иммунитет, что также способствует развитию воспалительного процесса в глотке.
Диагностика
Паратонзиллит диагностируется у пациентов при наличии выраженной боли в горле, тризме, измененном голосе и ассиметрии зева. Всем пациентам с описанной симптоматикой необходимо проводить диагностическую пункцию с последующим бактериологическим посевом содержимого. Диагностическая пункция позволяет диффенцировать паратонзиллярный абсцесс и паратонзиллит.
В тяжелых случаях, когда не удается установить точный диагноз и требуется дифференцировать воспаление паратонзиллярной клетчатки и более глубоких отделов шеи, используется компьютерная томография (КТ) и ультразвуковое исследование (УЗИ) шеи.
Лечение паратонзиллита

В лечении острого паратонзиллита можно выделить три метода: консервативный, хирургический и комплексный (консервативный и хирургический).
Консервативное лечение целесообразно применять в первой стадии острого воспаления околоминдаликовой клетчатки. Подразделяется на общее и местное.
Общее лечение:
Антибактериальная терапия. По данным исследований, среди выделенных из гноя больных паратонзиллярным абсцессом микроорганизмов к антибиотикам аминопенициллинового ряда были чувствительны 84,7%, к макролидам — 86,1%, к тетрациклинам —35,7%, к аминогликозидам — 29,2%. Это свидетельствует о низкой эффективности лечения больных паратонзиллитом антибиотиками тетрациклинового и аминогликозидового ряда. Полученные сведения имеют большое значение при выборе стартовой (эмпирической) терапии.
Препаратом выбора может быть амоксициллин незащищенный или защищенный — амоксициллин и клавуланат. Последний обладает широким спектром антибактериального воздействия на грамположительные и грамотрицательные микроорганизмы, включая штаммы, продуцирующие бета-лактамазы; действует бактерицидно и активен в отношении не только основных аэробных возбудителей, но и большинства беталактамазопродуцирующих анаэробов.
Макролидные антибиотики (азитромицин, кларитромицин) являются препаратами выбора при неэффективности предшествующей терапии беталактамными антибиотиками. Альтернативные антибактериальные препараты — цефалоспорины 2 и 3 поколений.
В комплекс общей терапии входят также:
- обезболивающая терапия;
- гипосенсибилизирующая терапия;
- витаминотерапия;
- иммуностимулирующая терапия.
Местное лечение:
- Полоскание глотки антисептическими растворами.
- Местные антибактериальные средства.
Местное введение антибиотика с широким спектром действия особенно важно для лечения воспалительных заболеваний глотки. Среди антибиотиков следует выделить фузафунгин (Биопарокс). Препарат подавляет размножение микроорганизмов на поверхности слизистой оболочки глотки непосредственно в зоне очага инфекции. Обладает двойным действием: антибактериальным и противовоспалительным.
Во второй стадии заболевания (в стадии образования абсцесса) наряду с консервативными методами необходимо использовать хирургическое лечение – выполнение инцизии в области формирования абсцесса. При этом уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и осложнений со стороны шеи.
Хирургические методы лечения больных паратонзиллитом делятся на паллиативные и радикальные. К паллиативным относятся пункция абсцесса с отсасыванием гнойного содержимого, а также вскрытие паратонзиллярного абсцесса инцизией. Пункция паратонзиллярного абсцесса малоэффективна, и ее следует рекомендовать только с целью диагностики. Есть мнение, что вскрытие паратонзиллярного абсцесса целесообразно проводить в период уже четко сформировавшегося абсцесса (на 3—4-й день заболевания) во избежание повторных вскрытий. Однако большинство хирургов рекомендуют вскрывать абсцесс на ранних стадиях его формирования.
При выполнении этой операции в отечно-инфильтративной стадии уменьшаются напряжение воспаленной ткани и субъективные ощущения боли, а в некоторых случаях предупреждается развитие абсцесса и других осложнений. После вскрытия абсцесса больного лечат консервативными методами.
Однако не всегда вскрытие завершается опорожнением гнойника и выздоровлением пациента. В ряде случаев инцизионное отверстие склеивается фибрином и гнойным экссудатом, в полости абсцесса скапливается гной, и приходится расширять рану. Дренирование полости абсцесса может продолжаться от 2 до 5 дней.
Радикальным методом лечения больных паратонзиллярным абсцессом является двусторонняя тонзиллэктомия, позволяющая не только дренировать полость абсцесса, но и удалить очаг инфекции в миндалине, который является причиной формирования абсцесса в околоминдаликовой клетчатке.

Ряд авторов считает, что при наличии созревшего паратонзиллярного абсцесса тонзиллэктомию необходимо производить сразу же при поступлении больного в стационар, в так называемом «горячем периоде».
Есть и другое мнение: при отсутствии жизненных показаний нет необходимости торопиться с операцией, так как при наличии бурных воспалительных явлений в глотке хирургическое вмешательство мучительно и небезопасно для больного, технически сложнее для врача, поскольку пациент клинически не обследован и психологически не подготовлен к операции.
Исходя из этого тонзиллэктомия при паратонзиллярном абсцессе может быть произведена на 3—5-й день после вскрытия абсцесса инцизией в так называемом «теплом периоде», когда уменьшаются местные воспалительные проявления в глотке, а больной будет психологически подготовлен и клинически обследован для операции.
Существует ряд абсолютных противопоказаний для тонзиллэктомии:
- артериальная гипертензия;
- заболевания сердечно-сосудистой системы в состоянии декомпенсации;
- заболевания крови;
- перенесенные острые инфекции в течение 6 предыдущих месяцев;
- сахарный диабет в тяжелой форме;
- туберкулез;
- непереносимость анестезирующих препаратов;
- нарушения психики больного.
К относительным противопоказаниям относятся пожилой возраст и наличие кариозных зубов.
Профилактика
Важным мероприятием в профилактике паратонзиллита является рациональная терапия ангины и обострений хронического тонзиллита. При лечении больным с ангиной необходимо пройти обследование, чтобы можно было определить микробный фактор и назначать антибиотики исходя из чувствительности микробной флоры.
Пациент должен тщательно выполнять рекомендации врача, соблюдать постельный режим и знать о возможных осложнениях при его нарушении. Диспансеризация больных хроническим тонзиллитом предполагает проведение профилактического лечения, что служит профилактикой ангин и их осложнений, в том числе паратонзиллита.
Своевременная тонзиллэктомия при остром паратонзиллите также является профилактическим мероприятием, так как при этом устраняются нёбные миндалины — источник инфекции, которая может стать причиной заболевания сердца, суставов и почек. Консервативное профилактическое лечение хронического тонзиллита должно быть комплексным и проводиться два раза в год.
Для подавления бактериальной флоры целесообразно промывать лакуны антисептическими растворами, санировать гнойные хронические очаги в области полости носа, околоносовых пазух и рта. Реактивность организма можно повысить с помощью аутогемотерапии, а также фитотерапии.
В последние годы внимание врачей привлекают препараты природного происхождения в связи с их безвредностью для организма и мягким регулирующим действием на иммунитет. Большой интерес может представлять препарат растительного происхождения «Тонзилгон Н».

Изготавливают препарат из экологически чистого сырья, которое не вызывает аллергических реакций и побочных эффектов. Длительность приема Тонзилгона Н — от 1 недели до 2—3 месяцев в острый период заболевания: взрослым по 25 капель или по 2 драже, детям школьного возраста — по 15 капель или по 1 драже, детям дошкольного возраста – по 10 капель, грудным детям – по 5 капель 5—6 раз в день.
После исчезновения острых симптомов препарат можно принимать 3 раза в день в тех же дозировках.
Следует отметить, что чем больше длительность приема Тонзилгона Н, тем выше лечебный эффект. Иммуностимулирующее действие препарата связано с наличием в его составе гликополисахаридов ромашки и алтея. Кроме того, Тонзилгон Н оказывает противовирусное действие, которое связано с присутствием в его составе экстракта коры дуба. Это обусловливает высокую эффективность препарата в профилактике острых респираторных вирусных инфекций. Тонзилгон Н оказывает выраженное противовоспалительное, противоотечное и иммуностимулирующее действие, что позволяет использовать его в профилактическом лечении больных хроническим тонзиллитом.
В курс профилактического лечения включаются также физиотерапевтические методы — лазер, ультразвук, магнитотерапия и др.
Прогноз и осложнения
Люди с неосложненным, хорошо вылеченным перитонзиллярным абсцессом обычно полностью выздоравливают. Если у человека нет хронического тонзиллита (при котором миндалины регулярно воспаляются), вероятность возврата абсцесса составляет всего 10%, и удаление миндалин обычно не требуется.
Большинство осложнений возникает у людей с диабетом, у людей с ослабленной иммунной системой (таких как больные СПИДом, получатели трансплантатов на иммуносупрессивных препаратах или больные раком) или у тех, кто не осознает серьезность заболевания и не обращаться за медицинской помощью.
Основные осложнения перитонзиллярного абсцесса включают:
Паратонзиллит: симптомы и лечение
Паратонзиллит является воспалением клетчатки вокруг небной миндалины. Это заболевание занимает одно из первых мест среди общего количества абсцессов глотки. Появляется независимо от пола в любом возрасте, но чаще всего ним страдают люди в возрасте от 15 до 30 лет. Выражается отечностью в области неба и миндалин с покраснением тканей.
Возникает паратонзиллит в случае распространения воспалительного процесса с гланд на близлежащие ткани. В случае тяжелой формы заболевания отек перекрывает горло, патологический процесс затрудняет глотание, речь и дыхание больного.
Причины возникновения болезни
Причиной развития паратонзиллита является воздействие стафилококков, стрептококков или других патогенов, переходя через кровь или лимфатические узлы, проявляется как осложнение текущей ангины или хронического тонзиллита.
Миндалина является своеобразным барьером, препятствующим проникновению инфекции за пределы, но вследствие ослабленного иммунитета ее защитные функции снижаются, а бактерии проникают в прилегающие ткани.
Дальнейшему распространению воспалительного процесса в ротовой полости способствуют предрасполагающие факторы развития заболевания:
- Переохлаждение организма.
- Злоупотребление алкоголем и курение.
- Сезонные обострения.
- Регулярные стрессы и нервные расстройства.
- Неправильно проведенная операция по удалению миндалин.
- Хронические простудные заболевания.
- Нарушение покровов слизистой вследствие механических повреждений (царапин, травм).
- Лимфобластный лейкоз.
Иногда паратонзиллит появляется в результате кариеса зубов или воздействия инородных тел на гортань, таких как рыбные кости, колоски ржи или пшеницы.
Классификация патологии
От формы протекания и стадии развития существует классификация заболевания.
Отечный паратонзиллит. Выражается в стекловидном отеке слизистых, болезнь характеризуется бледностью тканей. Локализацию воспалительного процесса сложно определить, отечность неба и дужек масштабная, размер малого язычка увеличен.
Инфильтративный паратонзиллит. Сопровождается подобная форма болезни покраснением тканей вокруг миндалины с их дальнейшим уплотнением. При осмотре врач отмечает: небо теряет свою форму и становится выпуклым в месте воспаления.
Абсцедирующий паратонзиллит. Выражается в появлении гнойника на месте воспаления, при надавливании на него через кожу человек способен наблюдать, как внутри двигается жидкость.
Любая из этих разновидностей способна развиваться в отдельности или являться определенной стадией развития заболевания, постепенно переходя в более сложную. Из всех трех форм отечный паратонзиллит является редким и по статистике фиксируется 1 случай из 10 больных. Инфильтративная форма диагностируется в пределах 20%, а развитие гнойного паратонзиллита наблюдается у 80% обратившихся людей.
Основные виды паратонзиллита
В зависимости от области поражения различают односторонний или двухсторонний паратонзиллит.
Соизмеримо места локализации заболевание бывает следующих видов:
- Передний паратонзиллит – воспалительный процесс охватывает область перед миндалиной и значительно выше, а также верхнюю часть небной дужки.
- Задний паратонзиллит – воспаление распространяется между миндалиной и дужкой.
- Нижний паратонзиллит – область поражения охватывает нижнюю часть миндалины непосредственно возле корня языка.
И еще выделяют наружный или боковой паратонзиллит – локализация воспалительного процесса находится одновременно в средней части миндалины и боковой стенкой глотки, предполагает наихудшие условия для опорожнения сформировавшегося гнойника.
Опасность бокового вида заболевания заключается в том, что на его фоне могут возникнуть такие осложнения, как диффузная флегмона шеи, грудной медиастинит или открыться аррозивное кровотечение.
Симптоматика заболевания
Симптомы паратонзиллита имеют похожую клиническую картину, как и при внутриминдальном абсцессе, но с существенными отличиями. Заболевание развивается на фоне ангины, при этом человек в течение 3 дней после проведенной терапии ощущает значительное улучшение. Постепенно состояние ухудшается:
- ощущается боль при глотании;
- температура тела увеличивается до отметки 39–40 градусов;
- присутствует тризм жевательных мышц;
- голос приобретает охриплость;
- появляется характерный гнилостный запах изо рта;
- болевые ощущения нарастают и отдают в ухо и челюсть;
- воспаляется миндалина, и прилегающие ткани приобретают отечность;
- мягкое небо теряет свою форму.
При паратонзиллите человек ощущает общее недомогание и лимфоузлы со стороны воспаления увеличиваются, а при прикасании ощущается боль. Наблюдается раздражительность, нарушается сон, значительно снижается качество жизни.
Методы современной диагностики
При установке диагноза врач проводит визуальный осмотр ротовой полости и пальпирует воспаленные лимфоузлы под областью поражения. Дополнительно проводятся лабораторные анализы, они включают в себя анализ крови и мочи. Их результат дает возможность выявить или опровергнуть присутствие заболевания.
Развитие паратонзиллита по анализу крови легко выявить по ярко выраженному лейкоцитозу с нейтрофилезом и высокой скорости оседания эритроцитов (более 30–35 мм в час).
Снижение суточного диуреза также указывает на наличие заболевания в организме, при этом у многих больных увеличивается содержание белка и лейкоцитов, появляются эритроциты в моче.
В некоторых случаях для подтверждения диагноза паратонзиллит назначается проведение компьютерной томографии и УЗИ.
Иногда требуется консультация других специалистов для проведения дифференциальной диагностики, чтобы опровергнуть появление других сопутствующих заболеваний и назначить лечебные мероприятия:
- Хирурга – при операционном методе лечения паратонзиллита и для исключения флегмоны или медиастинита.
- Инфекциониста – при подозрении на скарлатину, дифтерию и рожистое воспаление.
- Онколога – для исключения злокачественной опухоли.
- Эндокринолога – при появлении сопутствующих заболеваний и сбоя обменных процессов.
На основании проведенных анализов и осмотра врач подтверждает диагноз паратонзиллит и назначает соответствующее лечение заболевания.
Способы лечения
При своевременном и адекватном лечении воспаление тканей проходит в течение нескольких дней, не оставляя никаких признаков. Но в случае паратонзиллярного абсцесса специалисты рекомендуют провести операцию по удалению миндалин, чтобы избежать дальнейших рецидивов.
В зависимости от стадии развития заболевания проводится медикаментозное лечение или хирургическое вмешательство по вскрытию абсцесса. Терапия инфильтративного и отечного паратонзиллита проводится комплексно, включая в себя гигиенические, лечебные и общеукрепляющие мероприятия.
Изначально в период острого обострения паратонзиллита пациенту назначается постельный режим с частым приемом теплой пищи в измельченном виде и регулярным питьем. Для снятия острой боли рекомендуется проводить лечение полосканием ротовой полости Фурацилином, Хлорофиллиптом или Йодинолом.
В качестве основного лечения прописываются антибиотики и противомикробные средства: Эритромицин, Бисептол, Цефтриаксон. Дозировку и продолжительность лечения назначает врач исходя из формы патологии. Дополнительно назначается прием жаропонижающих, антигистаминных и иммуномодулирующих препаратов, они помогают снизить общую симптоматику и облегчить состояние больного.
В случае необходимости проводятся физиотерапевтические процедуры: облучения лампой Соллюкс, ингаляции небулайзером.
Для лечения гнойной формы паратонзиллита применяют хирургическое вскрытие абсцесса, оно проводится исключительно в стационаре. Специальным инструментом делается прокол гнойника с дальнейшим отсасыванием его содержимого. В дальнейшем на протяжении 2–5 дней пациенту назначаются полоскания антисептическими растворами.
В случае хронической формы паратонзиллита, когда терапия не приносит должного результата, проводится операция по удалению небных миндалин пациенту.
Профилактика и рекомендации
Для предотвращения развития заболевания и возникновения рецидивов необходимо проводить мероприятия по укреплению иммунной системы организма в целом.
Профилактические меры заключаются в соблюдении определенных правил, они способны значительно снизить риск воспаления миндалин и помогут избежать негативных последствий паратонзиллита:
- регулярные занятия спортом;
- отказ от курения и злоупотребления алкоголем;
- своевременное лечение простудных заболеваний;
- контроль над уровнем сахара при сахарном диабете;
- укрепление иммунитет организма;
- чередование физических нагрузок с периодами отдыха;
- проведение воздушных и водных процедур.
Не стоит думать, что паратонзиллит легко вылечить самостоятельно, ведь препараты, которые применялись для лечения ангины, в этом случае являются бесполезными и не могут гарантировать выздоровление пациента без осложнений.
В лучшем случае гнойник будет прорываться самостоятельно, распространяя инфекцию по всему организму. Поэтому следует проводить лечение заболевания согласно рекомендациям врача.
Полезная информация
Паратонзиллит – причины, симптомы, лечение
Что такое паратонзиллит?
Паратонзиллит классифицируют на несколько форм по локализации очага – передний, верхний, задний и боковой. Как правило, абсцесс формируется только с одной стороны, поэтому отдельно выделяют правосторонний и левосторонний паратонзиллит.
По характеру воспаления выделяют три вида паратонзиллита:
- Отечный – встречается реже всего и требует тщательной диагностики. Отечность распространяется по мягкому нёбу, язычку и небным дужкам, что затрудняет определение локализации гнойника.
- Инфильтративный – характеризуется выраженной гиперемией тканей, расположенных возле миндалин, выпуклостью с одной стороны и асимметрии мягкого нёба.
- Абсцедирующий – в области воспаления формируется полость, заполненная гноем. При визуальном осмотре наблюдается припухлость с бледной точкой, на месте которой впоследствии возникнет прорыв гнойника.
Острый паратонзиллит возникает через 2-3 дня после тонзиллита, но при правильном лечении выздоровление наступает не позднее, чем через 10 дней. Но при хронических заболеваниях носоглотки, наблюдается часто рецидивирующий паратонзиллярный абсцесс или хронический паратонзиллит.
к содержанию ↑Особенности развития паратонзиллита у детей
Паратонзиллит у детей встречается крайне редко и преимущественно в подростковом возрасте. У ребенка заболевание развивается стремительно, обычно гнойник формируется за 1-2 дня.
Очень часто паратонзиллит у детей развивается после тонзиллэктомии – операции по удалению миндалин. Это происходит, когда после вмешательства были удалены не все участки лимфоидной ткани.
Паратонзиллит у детей требует срочного медицинского вмешательства и часто – госпитализации, особенно при развитии болезни ребенка дошкольного возраста. Самолечение и отсутствие адекватной терапии приводит к тяжелым последствиям, вплоть до заражения крови.
к содержанию ↑Развитие паратонзиллита у взрослых?
Паратонзиллит у взрослых развивается так же, как и у детей, но протекает в более легкой форме. Исключение составляют люди с иммунодефицитными и тяжелыми хроническими заболеваниями.
Горло при паратонзиллите
У взрослых людей среднего возраста паратонзиллит встречается гораздо чаще, так как развитие абсцесса в околоминдаликовых тканях влияют вредные привычки и тяжелые условия труда, связанные с вдыханием промышленной пыли и токсических испарений. По этим же причинам у взрослых чаще регистрируется хронический паратонзиллит.
Лечение взрослых может проводиться в амбулаторных условиях, если состояние больного удовлетворительно и наблюдаются слабовыраженные признаки интоксикации.
к содержанию ↑От чего возникает паратонзиллит?
В большинстве случаев паратонзиллит возникает после острого тонзиллита бактериального происхождения. Самые частые возбудители заболевания – стафилококки, стрептококки, клебсиеллы и пневмококки. Если паратонзиллит вызывают вирусы или грибки, то высокий риск присоединения бактериальной микрофлоры.
Основные причины паратонзиллита:
- Катаральная и лакунарная ангина.
- Операции по удалению миндалин.
- Механические повреждения слизистой носоглотки.
- Затяжной ринит, синусит, гайморит.
- Хронические ЛОР-заболевания.
- Тяжелые аллергические реакции.
Паратонзиллит чаще возникает у людей со сниженным иммунитетом и системными заболеваниями, поэтому можно выделить провоцирующие факторы:
- Иммунодефицитные болезни — ВИЧ, СПИД.
- Нарушение обмена веществ.
- Болезни эндокринной системы.
- Аутоиммунные нарушения.
- Нарушение кровообращения.
- Наличие вредных привычек.
- Неполноценное питание.
- Дефицит витаминов.
- Частое переохлаждение организма.
- Длительный прием гормонов и иммуносупрессоров.
На развитие паратонзиллита могут влиять психоэмоциональные и тяжелые физические нагрузки, а так же внешние факторы – загрязненный воздух, наличие плесени, редкая уборка в квартире.
к содержанию ↑Симптомы паратонзиллита
Паратонзиллит вызывает острые симптомы, как и при ангине, которые с прогрессированием воспалительного процесса продолжают прогрессировать. Первые симптомы – сильная боль в горле, сопровождающаяся высокой температурой тела. Мучительная боль в горле, отдает в ухо или нижнюю челюсть со стороны воспаления (при правостороннем паратонзиллите — справа, при левостороннем – слева).
Важно! Паратонзиллит без температуры – крайне редкое явление. Но, в тоже время опасное, так как пациенты часто откладываю посещение врача.
Специфические симптомы паратонзиллита:
- Припухлость и отечность шеи со стороны абсцесса.
- Усиленное слюноотделение.
- Спазмы жевательных мышц.
- Боль, усиливается при глотании и повороте головы.
- Невозможность приема пищи.
- Гнусавость и неразборчивость речи.
- Гнилостный запах изо рта.
- Невозможность полностью открыть рот.
- Уплотнение шейных лимфоузлов.
Паратонзиллит всегда сопровождается сильной интоксикацией, которая особенно выражена у детей раннего возраста. При интоксикации появляются неспецифические симптомы паратонзиллита, характерные для многих инфекционных заболеваний – слабость, боли в голове, лихорадка, головокружение, бессонница.
к содержанию ↑Диагностика и возможные исследования
При жалобах больного на высокую температуру и боли в горле, врач проводит опрос и осмотр пациента. Чтобы правильно поставить диагноз, необходимо выяснить, что предшествовало этим симптомам, и какие заболевания были перенесены в последнее время.
Диагностика паратонзиллита включает в себя следующие обследования:
- Внешний осмотр и прощупывание лимфоузлов.
- Фарингоскопия.
- Общий анализ крови.
- Бактериологическое исследование.
- Рентгенография.
Если диагностика затруднена, то используют ультразвуковое исследование и компьютерную томографию, чтобы с большей точностью определить локализацию и размер очага воспаления.
к содержанию ↑Лечение паратонзиллита
Лечение паратонзиллита подбирается по результатам обследований и бактериологического исследования. Как как формирование абсцесса подразумевает наличие бактериальной инфекции, то антибиотики при паратонзиллите – самые главные препараты.
Длительность антибактериальной терапии не менее 7 дней. При необходимости курс лечения может быть продолжен по усмотрению лечащего врача. Чаще назначают антибиотики пенициллиновой, цефалоспориновой или группы макролидов. Препараты выбора – Цефиксим, Амоксиклав, Иксим Люпин, Кларитромицин и Амоксициллин.
Острый паратонзиллит требует комплексного лечения, поэтому в схему терапии входят самые различные препараты. Обязательно назначают полоскание горла антисептическими растворами — Мирамистином, Йоксом, Стопангином, настойкой календулы, Фурацилином или ОКИ. Полоскание проводится до и после вскрытия абсцесса, до полного снятия воспаления.
Спреи для горла назначают с осторожностью, чтобы не возник ларингоспазм:
- Стрепсилс Плюс.
- Гексэтидин.
- Ингалипт.
- Люголь.
- Биопарокс.
- Орасепт.
- Октинесепт.
Подавить воспалительный процесс и уменьшить гиперемию помогают антигистаминные средства – Супрастин, Цетиризин, Зодак, Лоратадин. При выраженной отечности, мешающей дыханию, назначают кортикостероиды – Преднизолон, Дексаметазон. Температура при паратонзиллите сбивается с помощью нестероидных противовоспалительных средств – Миг, Кеторолак, Парацетамол, Некст, Нурофен.
На начальных стадиях заболевания прибегают к физиотерапии, позволяющей ускорить созревание абсцесса и уменьшить выраженность воспалительного процесса — электрофорез, УФО, УВЧ. Паратонзиллит в стадии инфильтрации показано вскрывать, чтобы ускорить отхождение гноя. После вскрытия полость гнойника промывают антисептиками и продолжают дальнейшую антибактериальную терапии и полоскания горла. Хронический паратонзиллит требует удаления миндалин, но это метод не всегда полностью избавляет от заболевания, но позволяет снизить частоту рецидивов.
к содержанию ↑Лечение паратонзиллита у детей
Лечение паратонзиллита у детей на ранних стадиях подразумевает антибиотикотерапию, прием жаропонижающих препаратов, антигистаминных средств и иммуностимуляторов.
Ребенку необходимо обильное теплое питье, постельный режим, полноценное питание и снижение голосовых нагрузок, чтобы избежать развития осложнений и ускорить выздоровление.
Список лекарств для лечения паратонзиллита у детей:
- Антибиотики – Аугментин, Панцеф, Сумамед, Азитромицин, Флемоксин.
- Жаропонижающие – Ибупрофен, Нурофен, Панадол, Цефекон.
- Антигистаминные – Фенкарол, Фенистил, Супрастин, Зиртек.
- Иммуностимуляторы – Интерферон, Виферон, Генферон, Полиоксидоний.
- Спреи – Мирамистин, Тантум Верде, Люголь, Ингалипт.
- Пастилки для рассасывания – Фарингосепт, Лизобакт, Стрепсилс.
- Полоскание горла – Фурацилин, Мирамистин, Гексорал.
Физиолечение назначают по показаниям – УВЧ, УФО, электрофорез, лазеролечение, но если абсцесс уже созрел, то необходимо хирургическое вмешательство до его самопроизвольного вскрытия. Паратонзиллит у детей вскрывают в условиях стационара, после чего ребенка на несколько дней оставляют под наблюдением специалистов.
к содержанию ↑Народное лечение
Лечение паратонзиллита с помощью нетрадиционных средств должно проводиться только после консультации лечащего врача. Но народные методы допустимы только в сочетании с антибиотиками, а после вскрытия гнойника их применение нежелательно.
Как лечить паратонзиллит народными средствами:
- Полоскать горло травяными отварами – зверобоем, календулой, листом малины, эвкалиптом, тысячелистником.
- Настоять в стакане оливкового масла несколько измельченных зубчиков чеснока. Использовать для смазывания слизистой оболочки до созревания абсцесса.
- Смазывать слизистую оболочку смесью персикового масла и настойки прополиса, взятых в пропорциях 2 к 1.
- Принимать внутрь отвар элеутерококка, эхинацеи и липы, чтобы поддержать иммунитет и вывести токсины.
Полоскание горла при паратонзиллите
Лечение паратонзиллита у детей народными средствами нежелательно, так как в детском возрасте болезнь очень быстро прогрессирует и вызывает неблагоприятные последствия.
к содержанию ↑Возможные осложнения и последствия
Паратонзиллит при правильном и своевременном лечении имеет благоприятный прогноз. Но если болезнь запустить или не соблюдать врачебных рекомендаций, то развиваются осложнения паратонзиллита, часто опасны для жизни.
Возможные осложнения:
- Флегмона шеи.
- Образование свища.
- Разрыв сосудов слизистой оболочки.
- Эрозивные язвы.
- Заражение крови.
- Менингит.
- Ревматологические заболевания.
- Гнойный отит.
- Медиастенит.
- Стеноз гортани.
При самопроизвольном вскрытии абсцесса гнойные массы попадают в нижние дыхательные пути и вызывают такие воспалительные заболевания, как бронхит или воспаление легких.
к содержанию ↑Профилактика
Паратонзиллит – это очень тяжелое и опасное заболевание, которое очень сложно предупредить. Все что может сделать пациент, это соблюдать правила гигиены, избегать контактов с инфицированными людьми и укреплять иммунную систему.
Меры профилактики:
- Прием поливитаминов.
- Регулярное пребывание на свежем воздухе.
- Занятие спортом.
- Закаливание организма.
- Дыхательная гимнастика.
- Проветривание и увлажнение комнаты.
- Отказ от курения и злоупотребления алкоголем.
- Регулярное посещение стоматолога.
Также профилактика паратонзиллита заключается в пролечивании хронических заболеваний, избегании переохлаждений и полноценном питании, подразумевающем исключение любой раздражающей пищи.
к содержанию ↑Информативное видео
Будьте здоровы!
ПАРАТОНЗИЛЛИТ в острой форме [3 вида флегмонозной ангины]
Флегмонозная форма [ангины], при которой гнойные образования захватывают миндалины с окружающим пространством, относится к осложненным видам течения заболевания. Она может вызвать последующие проблемы со здоровьем. При обнаружении этой формы тонзиллита не стоит затягивать с лечением.

Содержимое статьи
Паратонзиллит и флегмонозная форма ангины
Паратонзиллит или флегмонозная ангина имеет инфекционное происхождение и первоначально развивается в миндалинах. Все начинается с фолликулярной формы, при которой образуются гнойные очаги. Флегмонозные процессы обычно возникают как развитие, когда гнойники сливаются. объединяются и вызывают более значительное воспаление. В этом случае охват его значительно шире, течение как правило более тяжелое, а в качестве основного осложнения прогнозируется паратонзиллярный абсцесс.

Как распознать паратонзиллит в начале процесса
По первым симптомам и проявлениям флегмонозная ангина распознается практически сразу. Отмечается, что после фолликулярной формы [тонзиллита] у больного может наступить улучшение с затуханием симптомов, но через некоторое время внезапно и быстро развивается острая форма болезни. При осмотре может быть выявлено несколько вариантов локализации флегмонозного процесса в горле — передний, задний, нижний и наружный.
Формы и стадии заболевания
Очень важно правильно оценить течение болезни по характеру:
отечная форма выглядит как разлиты отек независимо от локализации процесса и может сильно мешать осмотру;
инфильтративная форма выглядит как выраженное покраснение тканей с образованием выбуханий и изменением формы мягкого нёба;
абсцедирующая форма — наиболее опасный вариант развития событий, при котором возникает полость, заполняется гноем и может сохраняться довольно долго.
В некоторых случаях заболевание протекает с переходом от формы к форме. Причиной флегмонозной ангины считают проникновение бактерий, как правило стрептококков. Доказано, что инфекция может первоначально локализоваться в кариозной полости зуба.

Осложненное течение ангины
При недостаточном лечении фолликулярной и лакунарной ангины вероятность развития флегмонозного процесса в виде паратонзиллита с последующим паратонзиллярным абсцессом и осложнениями на лимфоузлах и в глотке. Очень важно правильно [определить форму и вид ангины] для дальнейшего лечения. Несмотря на выраженное распространение флегмонозных образований справа и слева, существует и сложная для лечения двусторонняя форма флегмонозной ангины.

Патогенез и течение паратонзиллита
Патогенез паратонзиллита характеризуется как проникновение в ткани и развитие бактериальной среды при наличии условий для ее выживания. В надминдальном пространстве возможно образование первичного очага, который впоследствии разрастается и служит источником распространения бактерий. Пониженный иммунитет способствует проникновению микроорганизмов в клетчатку миндалин.
Симптомы, диагностика и лечение
Симптомы флегмонозной ангины типичны для острого процесса в миндалинах — это острое, с высокой температурой начало, боли в горле и ухе, нарастающая слабость и затруднение глотания. Постепенно изменяется голос больного, начинается сильное выделение слюны, появляется неприятный запах при выдыхании.
Диагноз ставится на основании осмотра глотки, неба и миндалин, по локализации процесса и явному присутствию гнойных образований. Для лечения паратонзиллита применяются антибиотики, в гнойной стадии врач может настоятельно рекомендовать хирургическое лечение — прокол полости и ее санацию с промывкой антисептиками. Активно применяются полоскания, средства для повышения иммунитета.
лечение и как лечить дома тонзиллярный
Паратонзиллярный абсцесс или гнойный тонзиллит – это осложнение, которое возникает в результате неэффективного лечения острого воспаления. Для рассматриваемого патологического процесса характерен гнойный нарыв, поражающий околоминдальную область. В результате этого у пациента наблюдается подъем температуры, увеличение лимфоузлов. Лечение в этом случае должно быть назначено в срочном порядке. А вот выбор способа терапии будет зависеть от стадии абсцесса.
Симптомы

При гнойном тонзиллите клиническая картина наблюдается с той стороны, на которой и произошло формирование гнойного очага. Распознать абсцесс миндалин можно по следующим симптомам:
- плохое общее самочувствие;
- подъем температуры до 38039 градусов;
- нарастание интенсивности боли в горле, в результате чего она становится дергающей и может поразить ухо, челюсть;
- усиливается боль при глотании, причем она становится настолько выраженной, что пациент вынужден отказаться от воды и еды;
- обильное выделение слюны, которое возникает как ответ на раздражение слюнных желез;
- противный запах изо рта, который указывает на процесс жизнедеятельности бактерий, ставших причиной развития абсцесса;
- тризм жевательной мускулатуры – спазм мышц, при котором больной не может широко открывать рот;
- невнятная речь, гнусавость;
- болезненные ощущения в области шеи при повороте головой, что указывают на распространение воспалительного процесса на шейные мышцы и лимфоузлы;
- першение в горле при попытке проглотить еду.
На видео- паратонзиллярный абсцесс у ребенка:
Лечение медикаментами
При лечении паратонзиллярного абсцесса врач может назначить следующие медикаменты:
- Антибиотики. Для терапии гнойного тонзиллита задействуют антибактериальные препараты тетрациклиновой и аминогликозидовых групп. Также могут назначить Амоксициллин (а вот стоит ли использовать Амоксициллин при простуде, очень подробно рассказывается в данной статье) Амоксициилин-Клавуланат, которые оказывают широкий сект влияния, подавляя различные виды бактерий.


Амоксициилин
- Макролиды могут использовать при условии, что от приема представленных выше препаратов положительная динамика отсутствует.
- Альтернативные антибиотики – это цефалоспорины 2 или 3 поколений.
- Обезболивающие средства, витаминные комплексы и иммуностимуляторы.
Что касается местной терапии, то она сводится к тому, чтобы полоскать горло антисептическими растворами и применять местные антибактериальные препараты в виде спрея, таблеток и аэрозоля.
Операция
Если паратонзиллярный абсцесс находится на последней стадии развития, то вылечить его медикаментозными средствами не получиться. Помочь здесь сможет только операция. Ее выполняют в условиях стационара путем вскрытия абсцесса.
На видео- как происходит удаление паратонзиллярного абсцесса:
Для этого вначале пациенту вводят местное обезболивающие – раствор Дикаина, Липокаина. Затем выполняют надрез на самым опухшем участке с дальнейшим расширением области гнойника. Для этих целей задействуют глоточные щипчики. После чистки гнойной полости происходит обработка ранки антисептическим раствором. Чтобы улучшить отток гноя во вскрытой полости, устанавливают дренаж.
Как происходит удаление пробок из миндалин в домашних условиях, поможет понять содержание данной статьи.
А вот как вылечить гнойники на миндалинах и насколько эта операция сложна, рассказывается в данной статье.
Что делать, когда у ребенка сильно увеличены миндалины и какие меры стоит предпринять, рассказывается в данной статье: https://prolor.ru/g/lechenie/uvelichennye-mindaliny-u-rebenka.html
Для тех кто хочет узнать про безопасность операций на миндалинах ребёнку, стоит узнать информацию о том, кто удалял ребенку кисту на миндалине и насколько эта операция безопасна.
Лечение в домашних условиях
Конечно, вылечить гнойный тонзиллит одними только домашними средствами не получиться. Применяют их только в том случае, если патология развивается на начальной стадии, а народные средства выступают в качестве дополнительных методов терапии.
Еловые шишки


Мелко перхать горсть сырья, добавить 2 стакана кипятка. Установить на плиту, чтобы вода закипела. Затем прикрыть крышкой и ждать 30 минут. По истечении времени добавить в настой пару капель эфира сосны. Если такой отсутствует, то разрешено задействовать любое масло хвойного дерева.
Снова установить на плиту для кипения. Теперь можно проводить ингаляцию, длительность которой 15 минут. Подобные мероприятия выполнять 2-3 раза в день. Полученный раствор можно использовать для промывания горла. Делать это 5-6 раз в сутки. Лечение выполнять до того времени, пока вся клиническая картина не будет побеждена.
Медовый лук
Измельчить на терку луковицу, соединить с 40 мл меда. Подогреть в микроволновке. Принимать микстуру по 5 г каждые 2 часа. При этом не нужно сразу глотать, держите во рту, пока смесь сама не раствориться. А вот как стоит использовать луковый сироп от кашля и насколько он эффективен, подробно рассказывается в данной статье.
Мумие
В борьбе с гноем отлично помогает мумие. Его можно купить в аптеке в таблетированнной форме. Рассасывать таблетки предстоит каждый день 2 раза в сутки. Благодаря этому препарату удается быстро справиться с инфекцией.
Почему после ангины возникают миндалины в дырках и как можно справиться с данной проблемой, поможет понять данная информация.
Также будет интересно узнать о том, как лечить рыхлые миндалины у ребенка.
А вот как лечится стоматит на миндалинах у ребенка и какие средства стоит использовать, рассказывается в данной статье.
Настойка прополиса


Это средство обладает уникальными свойствами, ведь благодаря полосканию горла настойкой прополиса можно снять воспаление, грибковое и бактериальное поражение, а еще повысить защитные силы организма. Существует несколько способов применения, среди которых:
- Соединить 200 мл теплой воды и 20 мл настойки прополиса. Полученный раствор стоит задействовать для полоскания горла. Проводить подобные мероприятия по несколько раз в сутки.
- Кроме этого, можно просто пить настойку в количестве 20 капель. Принимать ее 2 раза в день.
- Соединить настойку и растительное масло в равном количестве. Смочить в растворе ватку и произвести обработку того места, где наблюдается абсцесс. Подобные действия предстоит выполнять как можно чаще, пока не наступит выздоровление.
А вот как лечить ангину прополисом и насколько данная процедура эффективна, очень подробно рассказывается в данной статье.
Особенности лечения детей
Лечить гнойный тонзиллит у ребенка стоит сразу методом вскрытия гнойников и удаления гноя. Проводят такие мероприятия в ЛОР-отделении. Хотя бывают ситуации, когда врачи назначают маленьким пациентам антибиотики. Как показывает практика, положительный эффект в этом случае наступает редко, так что все равно приходится прибегать к оперативному лечению. После операции врачи назначают антибиотики, благодаря которым можно создать защиту от повторного инфицирования. 

Для паратонзиллярного абсцесса характерна отлична склонность к повторению. Причем рецидив наблюдается в течение года после выписка из больницы. Если абсцессы часто повторяются, то это серьезный повод для удаления миндалин.
Гнойный тонзиллит – это серьезное заболевание, которое поражает как детей, так и взрослых. Основная причина его развития – это недолеченная острая ангина. В большинстве случаев лечение сводится к оперативному удалению гноя. Но если патологический процесс был обнаружен на начальной стадии, то есть все шансы вылечить его, используя медикаментозные и домашние средства в комбинации.
Паратонзиллит: причины, симптомы, лечение, фото

Когда воспаляются ткани, окружающие небную миндалину, развивается паратонзиллит. Это заболевание чаще всего становится следствием воспаления самих миндалин – ангины (острого тонзиллита) или хронического тонзиллита.
Протекает паратонзиллит достаточно тяжело и требует незамедлительного вмешательства врачей, поскольку последствия его могут быть самыми опасными.
Самой последней стадией паратонзиллита является паратонзиллярный абсцесс, когда возле миндалины появляется полость, заполненная гноем. Данное состояние как можно скорее требует хирургического лечения.
Признаки

Внешние критерии паратонзиллита достаточно явные, не заметить их при появлении невозможно. Основные симптомы заболевания следующие:
- резкая и сильная боль в горле (чаще всего больше выраженная с одной стороны), иногда «отдает» в ухо или зубы на той же стороне,
- ощущение кома в горле, затруднения с глотанием,
- повышенная температура тела (до 39-40 градусов),
- увеличенные подчелюстные лимфоузлы (в некоторых случаях – только с одной стороны),
- общая слабость, головная боль, разбитость,
- на последних стадиях болезни (при паратонзиллярном абсцессе) человек не может полностью открыть рот (происходит тризм жевательной мускулатуры), появляется неприятный запах изо рта.
Разновидности

Некоторые симптомы паратонзиллита различаются при разных видах или формах заболеваниях. Выделяют несколько классификаций болезни:
- По форме и тяжести различают несколько видов паратонзиллита (их еще можно назвать стадиями заболевания, хотя не обязательно легкие формы переходят в тяжелые):
- Отечный паратонзиллит – редкая, но возможная форма болезни. Характеризуется эта форма паратонзиллита отечностью мягкого неба и небных дужек с одной стороны, увеличением в размерах маленького язычка, изменением цвета слизистой оболочки (обычно она бледнеет или становится прозрачной). Из-за большого отека присутствуют сложности с локализацией места воспаления.
- Инфильтративный паратонзиллит – форма заболевания, которая через три-пять дней при отсутствии лечения переходит в самую тяжелую гнойную форму – паратонзиллярный абсцесс. На этой стадии ткани, которые окружают миндалину, становятся ярко-красного цвета, а в месте воспаления (ниже, выше или сбоку от миндалины) появляется выбухание. При осмотре видно, что мягкое небо имеет несимметричную форму.
- Паратонзиллярный абсцесс – самая последняя стадия паратонзиллита. Место воспаления выделяется проявившимся гнойником или абсцессом. Внутри него видно светлый гной, а при нажатии инструментом наблюдается колебание содержимого гнойника.
- По локализации воспаления выделяют следующие виды паратонзиллита:
- передний паратонзиллит, его еще называют передне-верхним: инфекция распространяется от верхней части миндалины вверх; это самая частая локализация,
- задний паратонзиллит: отек наблюдается на задней небной дужке,
- нижний паратонзиллит: воспаляются ткани ниже миндалины, внешние признаки выражены не столь явно, но может болеть язык на воспаленной стороне,
- боковой или наружный паратонзиллит: воспаление наблюдается снаружи от миндалины, иногда наблюдаются отек и боль в шее на воспаленной стороне, а при развитии здесь паратонзиллярного абсцесса возможно наличие тризма мышц; это самая редкая локализация.
Диагностика

При диагностике паратонзиллита врач-отоларинголог основывается на жалобах пациента, общем осмотре и специальных процедурах.
Во время сбора сведений о болезни врач выясняет характеристику болевых ощущений в горле и общее состояние больного, наличие в недавнем прошлом ангины (острого воспаления непосредственно в миндалинах) и проведенное лечение, продолжительность нынешнего состояния (для понимания стадии паратонзиллита).
Общий осмотр больного при паратонзиллите включает в себя осмотр лимфоузлов и проверку ощущений при пальпации, оценку возможности пациента открыть рот.
Специальный осмотр включает осмотр горла или фарингоскопию для выявления всех признаков заболевания (при паратонзиллярном абсцессе затруднение в данной процедуре вызывает неспособность открыть рот) и осмотр гортани или ларингоскопию, поскольку отек и воспаление могут наблюдаться и в тканях гортани, особенно если воспаление развивается сзади или снизу миндалины.
Внешне симптомы паратонзиллита сильно отличаются от ангины (острого тонзиллита) или хронического тонзиллита, что можно увидеть даже на фото.
Иногда диагностика паратонзиллита включает и другие процедуры: ультразвуковое исследование и компьютерную томографию шеи. Все диагностические процедуры при затруднениях с постановкой диагноза или определением формы паратонзиллита назначает врач.
Причины
На вопрос, почему возникает паратонзиллит, выделяют несколько возможных причин:
- самой явной и распространенной причиной паратонзиллита является стрептококковая ангина, лечение которой не было завершено, иногда в качестве провоцирующего фактора называют переохлаждение при ангине,
- иногда паратонзиллит в качестве причины рассматривает хронический тонзиллит (без обострения), при котором, как и при ангине, инфекция распространяется из самой миндалины,
- также паратонзиллит может развиваться при удаленной миндалине, если осталась небольшая ее часть,
- причиной паратонзиллита вполне могут выступать пораженные кариесом зубы нижней челюсти,
- паратонзиллит может стать следствием некоторых заболеваний, связанных со снижением иммунитета: синусит и другие воспалительные заболевания, СПИД, сахарный диабет,
- определенные внешние факторы тоже могут способствовать появлению паратонзиллита (злоупотребление алкоголем, курение, неправильное питание, жизнь в неблагоприятных условиях – погодных или социальных).
Осложнения
Последствия паратонзиллита, а особенно его последней стадии – паратонзиллярного абсцесса, могут быть непоправимыми, вплоть до летального исхода:
- сепсис – распространение инфекции по всему организму посредством крови,
- флегмона шеи – распространение инфекции на мягкие ткани шеи,
- медиастинит – распространение инфекции на грудную полость рядом с сердцем и легкими,
- острый стеноз гортани – воспаление тканей гортани, сопровождающееся сужением просвета и, соответственно, затруднением дыхания.
Чтобы избежать всех этих неприятных и опасных последствий, необходимо вовремя начать лечение.
Лечение

Важно начать лечение после обнаружения первых симптомов заболевания. Паратонзиллит успешнее и быстрее лечится на ранних стадиях, чем на поздних. Самостоятельно паратонзиллит не пройдет, зато он может перейти в более тяжелую форму.
При разных формах или стадиях паратонзиллита врачи выбирают разную тактику лечения.
Если у человека паратонзиллит дошел до паратонзиллярного абсцесса, требуется госпитализация.
Другие формы можно лечить амбулаторно, но решение об оптимальном варианте лечения в любом случае принимает врач.
Консервативное лечение до появления паратонзиллярного абсцесса включает в себя прием антибиотиков (чаще всего внутримышечно), антигистаминные препараты (позволяют снять отечность), полоскание горла антисептическими препаратами.
При необходимости врач может расширить медикаментозное лечение: назначить обезболивающие препараты, а также гормональные и жаропонижающие средства. Иногда на начальных стадиях болезни, когда воспаление стихает, уместно применение физиотерапевтических процедур.

Когда диагностирован паратонзиллярный абсцесс, врачи прибегают к хирургическому вскрытию гнойника. Операция проводится под местным обезболиванием. После операции полость паратонзиллярного абсцесса в течение нескольких дней промывается дезинфицирующим средством, пока полностью не очистится.
В некоторых случаях врачи осуществляют операцию, в ходе которой удаляется не только сам гнойник, но и миндалина (или обе). Происходит это в нескольких случаях:
- гнойник расположен сбоку и его затруднительно вскрыть,
- состояние больного не изменяется даже после вскрытия абсцесса,
- уже начались осложнения, затрагивающие гортань, грудную клетку или другие области,
- паратонзиллярный абсцесс появляется не в первый раз, в течение нескольких лет часто наблюдаются ангины.
Профилактика

Чтобы не лечить паратонзиллит, лучше предупредить его появление. В целях его профилактики необходимо:
- укреплять иммунитет (сюда включено все: общее закаливание организма и непосредственно закаливание горла, регулярная физическая активность, водные и воздушные процедуры),
- лечить хронические заболевания носа и носоглотки (например, синусит, аденоиды),
- лечить заболевания горла и полости рта – хронический тонзиллит, кариес; особое внимание стоит уделить ангине (закончить лечение антибиотиками, даже если кажется, что болезнь уже отступила),
- корректировать свое состояние при сахарном диабете или СПИДе,
- отказаться от вредных привычек (курение, прием алкоголя).
Паратонзиллит – очень серьезное заболевание, но и оно поддается лечению, если серьезно к этому отнестись. Вовремя обратившись к врачу, можно избежать развития более сложных форм паратонзиллита и вылечиться без хирургического вмешательства.
В программе Елены Малышевой подробно рассказывается про паратонзилит, а так же чем он опасен и как его лечить: