возможные причины, методы лечения и профилактики, опасен ли он, когда стоит обратиться к врачу, показания и противопоказания
К принятию решения о беременности женщина должна подходить ответственно. Любое недомогание, обычная простуда могут нанести вред еще не родившемуся ребенку.
Многие женщины недооценивают эту опасность, не проходят своевременного лечения при наступлении болезни, в том числе простуды и кашля.
Задолго до наступления беременности необходимо пройти обследование у врачей, вылечить имеющиеся заболевания, укрепить свое здоровье. Еще более серьезно надо относиться к состоянию здоровья во время беременности, беречь себя от чрезмерных нагрузок, избегать стрессов и заболеваний.
Чем опасен (и опасен ли?) кашель при беременности?
Одним из первых признаков простуды может стать проявление такой реакции организма, как кашель. Некоторые беременные женщины на появившийся кашель не обращают внимания, между тем это может привести к непоправимым последствиям для здоровья матери и нормального развития плода.
В обычном состоянии кашель не доставляет особой тревоги, но при беременности, когда иммунная защита женщины ослаблена, он может вызвать различные осложнения. В этот особый для будущей матери период времени ей запрещен прием лекарственных препаратов, способных быстро преодолеть болезнь, из-за оказания ими побочного эффекта на плод.
Важно начать своевременное лечение при первых признаках простуды, остановить ее развитие в самом начале без применения медикаментозных средств.
Из-за ослабленного состояния организма и невозможности приема соответствующих лекарств кашель во время беременности может быстро перейти в тяжелую форму болезни, при которой происходит поражение инфекцией не только верхних дыхательных путей, но и бронхов.
Усиливающийся и частый кашель не дает спать, нарушает полноценный отдых женщины, повышает артериальное и внутрибрюшное давление. Он способен вызвать кровотечение в силу сильного мышечного напряжения, а при запущенной стадии потребует употребления сильно действующих медикаментов.
Лечение кашля
- Лечение кашля начинается с установления постельного режима для больной, ежедневного проветривания помещения, в котором она находится, особенно вечером перед сном.
- Ей назначается обильное теплое питье, молоко, травяные отвары, чай с вареньем, потребление в большом количестве кипяченой воды.
- Рацион питания должен быть усилен содержанием в нем необходимых витаминов и микроэлементов, включать в обязательном порядке натуральные, свежевыжатые соки из фруктов и овощей.
Очень хороший эффект дают:
- паровые ингаляции;
- полоскание горла настойками из трав;
- горчичники на область спины и груди, только держать их следует не более двух минут;
- разрешенные врачом во время беременности препараты от кашля, к которым можно прибегнуть в период лечения. Это сиропы подорожника, Доктор Мом, Бронхипрет, Мукалтин.
Следует помнить, что в период беременности противопоказано физиотерапевтическое лечение, а при повышенной температуре тела не применяются тепловые процедуры, в том числе и горячие ножные ванны, как и погружение в ванну с горячей водой. Лечение народными средствами можно начинать только после консультации с врачом.
В зависимости от того, какой кашель имеет место быть, сухой или влажный, применяют конкретную программу лечения.
При сухом изнуряющем кашле хорошо помогают ингаляции из таких лекарственных растений, как ромашка, подорожник, шалфей, календула. Уже на следующий день придет облечение, кашель успокоится.
Надо делать их 3-5 раз в день с интервалом в 1-3 часа, последнюю ингаляцию принять перед сном. Залить 2 столовые ложки травы кипятком, накрывшись полотенцем, склониться и дышать над паром.
При аллергии на травы или непереносимости меда
Прекрасный способ быстро преодолеть кашель – выпить горячее молоко, в которое добавлены столовая ложка горного меда (если нет на него аллергии) и чайная ложка свежего сливочного масла. Многим помогает горячее молоко с добавлением чайной ложки мелко измельченного чеснока или лука.
Многим помогает горячее молоко с добавлением чайной ложки мелко измельченного чеснока или лука.
Тем же, кто не любит молоко, советуем приготовить такое средство: одну часть тертого чеснока смешать с равным ей количеством меда, оставить на пару часов, принимать в течение дня по чайной ложке, на ночь принять обязательно.
Кроме трав, для полоскания горла хорошо использовать теплый содовый раствор, сок свеклы, разбавленный яблочным уксусом.
При наличии аллергической реакции на целебные травы можно обратиться к другому способу – провести сухую ингаляцию, применяя эфирные масла.
Потребуется чистый носовой платок, на который наносится 2-3 капли эфирного масла. Дышать, прижимая платок к носу, надо в течение 5 минут.
Лечение влажного кашля
Допускается и даже рекомендуется смешение для ингаляций несколько трав, добавление к ним чайной ложки тертого чеснока, меда, соды.
Нашли применение и ароматические масла – для ингаляции достаточно 2-3 капель на литр горячей воды. В зависимости от личных вкусовых предпочтений и наличия индивидуальной непереносимости можно выбрать масло таких растений, как:
- роза;
- мята;
- кедр;
- розмарин;
- эвкалипт;
- лаванда;
- сосна.
Время продолжительности ингаляции составляет 5–7 минут, после окончания процедуры нельзя принимать пищу, следует полежать в тепле в течение часа.
Такие ингаляции принесут облегчение при простудных заболеваниях и появлении влажного кашля. Избавиться от мучительного кашля поможет такое средство природного происхождения, как Мукалтин. Он обладает свойствами для лучшего отхаркивания и отделения мокроты.
Профилактика
В то же время не допускайте перегревания, так как можете вспотеть, а при малейшем обдувании вспотевшего тела в организме может начаться простуда.
Необходимо проводить влажную уборку дома, проветривать помещение перед сном. Совершать ежедневные прогулки на свежем воздухе, заниматься физкультурой, больше употреблять богатые витамином С овощи и фрукты, натуральные соки, чаи со смородиной, калиной. Этим самым укрепляется иммунитет, появляется защита против простуды.
Дома накрошите лук, чеснок, разложите их в тарелки и расставьте в разные места комнат. Фитонциды, выделяемые этими природными антибиотиками, будут уничтожать бактерии в воздухе, несущие инфекцию.
При массовых эпидемиях гриппа и других болезней отложите поход в поликлинику, в гости, не находитесь в одном помещении с больным инфекционным заболеванием человеком. Если нет такой возможности, носите специальную марлевую маску, которую меняйте через каждые 3 часа.
Для защиты от простуды во время беременности хорошо использовать иммуномодулятор Деринат. В качестве профилактики два раза в день закапывать в нос по две капли.
Источник: https://puziko.online/beremennost/bolezni/kashel.html
Кашель при беременности: чем лечить кашель в 1,2,3 триместре
Что же это такое Кашель — это защитная реакция организма, возникающая от раздраженных рецепторов. Таким образом, организм выводит из дыхательных путей патологические бактерии, находящиеся в мокроте, которая скапливается в легких и бронхах. Эти бактерии, находясь в организме, являются причиной воспаления легких. Чем опасен сильный кашель и какие могут быть последствия?
Во время беременности здоровье женщины находится в постоянной зоне риска. Ослабленный иммунитет, малоподвижность, нехватка витаминов – могут быть причиной возникновения заболеваний.
Лечить их очень непросто, так как медицинские препараты противопоказаны беременным и могут вызвать непредсказуемую реакцию, как у мамы, так и у плода.
Кашель лечить тоже не просто, но обязательно и необходимо, так как есть большая вероятность возникновения осложнений — пневмонии или бронхита. Также осторожно к кашлю стоит отнестись женщинам с угрозой выкидыша.
Также осторожно к кашлю стоит отнестись женщинам с угрозой выкидыша.
Так как в момент кашля увеличивается напряжение на брюшную полость, что грозит гипертонусом матки. А данное состояние становится причиной выкидыша или недостатка кислорода у плода.
Разновидность кашля
Кашель бывает двух видов в зависимости от его проявления:
- влажный — врачи еще называют его продуктивным, так как с его помощью из организма выводится слизь с вредоносными бактериями.
- сухой- при нем першит в горле, вероятны хрипы и потеря голоса. Мокрота не выделяется следовательно, вредоносные бактерии организм не покидают. Лечение сухого кашля занимает больше времени, чем лечение кашля с мокротой.
Причины и симптоматика кашля
Существует несколько причин появления кашля. Они разные с различной симптоматикой. Очень важно вовремя определить, от чего женщина кашляет. Именно правильное диагностирование болезни позволит применить действенное лечение.
Часто беременные кашляют от ОРЗ, при этом у них бывает насморк, слабость и повышение температуры. Причиной выступает воспалительный процесс верхних и нижних дыхательных путей, а так же раздражение слизистой оболочки носоглотки.
Также возможна подобная реакция организма на аллергию.
Симптомы при различных заболеваниях:
- При вирусе гриппа сначала кашляют сухо, через пару дней возникает слизь, иногда с гноем. Сопровождается грудными и головными болями, температурой и общей слабостью;
- Во время бронхита кашляют резко и сильно. Если же болезнь перешла в хроническую, кашель становится глухим с мокротой, гноем коричневатого оттенка. Обостряется на холодном воздухе и в душных помещениях. При этом болит и давит в области груди;
- Если у беременной бронхиальная астма, кашель хронический, иногда с приступами удушья. Начинается при контакте с аллергеном. Слизистых выделений мало и они прозрачны;
- При рините и фарингите кашляют сухо, часто, в основном по ночам.
 Иногда болит голова в районе лба и участки под глазами;
Иногда болит голова в районе лба и участки под глазами; - Если воспаляется плевра, поднимается температура, появляется отдышка и сильная грудная боль. Если это туберкулез, то легкий сухой кашель переходит во влажный и тяжелый. Усиление происходит по ночам, в слизи появляются примеси крови. Наблюдается похудение, потоотделение вперемешку с ознобом;
- Во время коклюша кашляют сильно и часто с первых дней иногда со рвотой;
- При кори кашель изнуряет, сопровождается появлением сыпи на слизистой и кожных покровах.
- От сердечной недостаточности кашляют сухо и изнурительно, ухудшаются приступы при физическом напряжении и в ночное время суток. Также присутствует общая слабость, время от времени одышка и головокружение.
Профилактика кашля при беременности
В период беременности, чтобы уберечь себя от болезней, стоит увеличить дозу потребляемых витаминов. Именно они укрепят иммунитет и защитят будущую маму и ребеночка. Также важно потребление большого количества минералов зимой, осенью и ранней весной.
Стоит избегать мест большого скопления народа. Если же это невозможно, в качестве профилактики стоит использовать оксолиновую мазь. Перед выходом из дома ею смазывают область носа. Она помешает вирусным бактериям попасть в организм.
Если болезнь уже попала в вашу квартиру, и болеет кто-то из родственников, стоит постараться свести контакты с ними к минимуму. Также можно разложить по квартире порезанный на мелкие кусочки чеснок. Он содержит в большом количестве растительное противомикробное вещество.
Необходимо хотя бы раз в день проветривать жилые помещения. Оптимальное время для проветривания вечером за 20 минут до сна. Это обеспечит здоровый и хороший сон, позволит как следует отдохнуть и набраться сил.
Используйте в качестве противомикробных средств ароматические масла. Подойдут эвкалиптовые, пихтовые, апельсиновые масла. Смазывайте область носа и расставляйте аромолампы в квартире. Главное подобрать не раздражающие ароматы, ведь у беременных чувствительный обоняние.
Главное подобрать не раздражающие ароматы, ведь у беременных чувствительный обоняние.
Стоит уделить внимание влажности воздуха. Воздух не должен быть пересушенным. Это создает женщинам в положении дискомфорт.
Варианты безопасного лечения. Как лечить кашель при беременности
Не стоит использовать медицинские препараты, они могут непредсказуемо отразиться на матери и малыше. Организм женщины и плода уязвим в 1 триместре и во 2 триместре. В это время довольно велик риск выкидыша. Болезнь, сопровождающаяся кашлем, увеличивает этот риск вдвое или втрое. В 3 триместре уже можно принимать некоторые средства и лекарства.
Если все-таки без лекарств уже не обойтись, стоит остановиться на медикаментах которые разрешены детям до 3-х лет. Но принимать их аккуратно. Есть сиропы от кашля, леденцы смягчающие область горла.
Также существует множество способов народной медицины для лечения кашля. Как избавиться от кашля при беременности народными средствами? На начальной стадии болезни, ее успешно можно излечить с помощью ингаляций и чаев. Есть несколько неплохих рецептов. Все они направлены на ликвидацию источника болезни и облегчения процесса.
Довольно часто используют травы. С их помощью делают ингаляции и полоскания. Можно делать самому, а можно приобрести в аптеке готовые грудные сборы.
Кроме специальных ингаляторов, можно использовать кастрюлю, чайник или лист бумаги (свернуть конусом). Самым эффективным лечением смело можно считать то, которое совмещает в себе все грани.
Полоская горло, выпивая витаминные настои трав и делая ингаляции, вы добьетесь выздоровления гораздо быстрее.
Так чем лечить кашель?
Что можно беременным от кашля? Существует несколько популярных ингаляций для беременных женщин:
- медовая — берем одну часть меда на пять частей воды (обязательно теплой) и растворяем. После этого дышим над данным раствором по очереди ртом и носом;
- настой на шалфее — заливайте 2 большие ложки кипятком (приблизительно стакан), после этого накройте крышкой и дайте настояться;
- ингалирование с хвойным экстрактом, двумя маленькими ложечками засушенных эвкалиптовых листьев, одной чайной ложкой растолченного чеснока, а также одной таблеточкой валидола.
 В данном случае валидол исполняет роль ментола;
В данном случае валидол исполняет роль ментола; - содовая ингаляция- берем один литр кипятка, добавляем три ложки содового порошка. Это действенный способ, с его помощью убирается спазм. Эта ингаляция подойдет аллергикам, так как безопасна и не вызывает аллергической реакции.
Для того, чтобы успокоить раздражение в горле, подойдут полоскания. Они облегчат раздражение, снимут болевые ощущения, облегчат дыхание:
- смесь из эвкалипта, цветочков календулы и листьев шалфея — перемешайте и залейте стаканом кипятка, сделайте водяную баню в течении 10 минут, а после этого охладите. Полощите горло 2-3 раза в день. Раствор готовится не с запасом. Для каждой процедуры следует заваривать новый;
- смешайте почки сосны, малиновые листья, мяту, ромашковые листики, алтей (корень), клеверные цветочки, мать-и-мачеховую траву, кипрей. Одну ложечку смеси растворите в стакане кипятка, 15 минут – водяная баня. Затем храните его в термосе или банке, на протяжении двух часов. После того как отвар настоялся, процедите его и полощите пару раз на протяжении дня;
- соль, сода и йод- о полложки растворяем в 200 мл. подогретой водички, добавляем пару капель йода.
Что можно пить и какие травяные настойки и отвары, советуют профессионалы? Они хорошо влияют на состояние, смягчают горло, облегчают процесс откашливания:
- вареный инжир (2 штуки) на молоке — проваривается на протяжении двадцати минут. Употребляется вечером;
- мед, молочко, сливочное масло, сода — пьется пару раз в сутки;
- смесь сушенных фруктов и ягод — малинка, изюм, боярышник, яблоки и шиповник. 4 ложечки смеси на поллитра кипятка. Водяная баня в течении двадцати минут. После этого настаивается в течении получаса, процеживается. Насытить и улучшить вкус можно медом;
- залейте половину стакана засушенной калины кипятком в количестве 400 миллилитров. Далее кипятим на маленьком огне около 10 мин и процеживаем. Пьем по полстакана перед едой;
- сироп от кашля черная “редька с медом”.
 Режем редьку, заливаем медом, настаиваем 2 дня и после этого принимаем по чайной ложечке;
Режем редьку, заливаем медом, настаиваем 2 дня и после этого принимаем по чайной ложечке; - также полезен от кашля и простуд барсучий жир — в нем содержатся витамины и микроэлементы, полезные матери и ребеночку.
Если кашель сухой, и он сопровождает бронхит или ларенгит, используйте травяной сбор. Можно приобрести уже готовые, или приготовить самостоятельно:
- перемешайте шиповник и ромашку, добавьте пару листиков подорожника и первоцвет. Две ложки сбора залейте 400 миллилитрами кипятка и подогрейте с помощью водяной бани 20 минут, нужно отстоять полчаса и процеживаем. Пейте по одной третьей стакана 3 раза в день;
- лен (семена), чабрец (трава), анис (плоды) перемешайте и залейте остывшей кипяченной водой из расчета 1 большая ложка на стакан воды. Подождите пока настойка постоит два часа, а после этого вскипятите. Потом остудите и процедите. Пьется трижды на протяжении дня по 13 кружки;
- алтей (корень) – одна столовая ложка настаивается в 200 миллилитрах прохладной водички на протяжении 10 часов, потом процеживаем и пьем трижды в день по одной третьей кружки;
- чай из цветков клевера — настоять и пить по 12 кружки. Обязательно употребляем теплым, с парой ложек меда. С помощью этого чая лечат проявления бронхиальной астмы и аллергический кашель;
- если вас мучает воспаление легких или бронхит, подойдет настойка из мать-и мачехи (три столовые ложки). Цветы и листики добавляются в кипяток (400 мл.) и настаиваются в термосе или кастрюльке на протяжении полутора часа. Пьют 3-4 раза в сутки.
Что бы вы не выбрали, важно помнить, что болезнь запускать ни в коем случае не стоит. И даже если вы решили лечиться при помощи народной медицины, все равно необходимо пройти консультацию у врача, воспользоваться рекомендациями о том, как быстро вылечить кашель и насморк. Ведь в период беременности организм женщины чувствителен и уязвим, последствия затянувшейся болезни непредсказуемы.
Источник: https://medicinelab. ru/kashel-pri-beremennosti.html
ru/kashel-pri-beremennosti.html
Лечение кашля при беременности медикаментами и травами
Во время беременности любое непонятное ощущение заставляет будущую мамочку паниковать.
Когда речь идет о кашле паниковать начинают не только будущие мамочки, но и врачи, так обычный кашель может привести к серьезным последствиям, если не найти причину и не начать своевременное лечение.
Узнать, чем лечить кашель при беременности можно заранее, но перед применением этих знаний на практике нужно проконсультироваться со специалистом.
Какую опасность несет в себе кашель при беременности
Безобидный, на первый взгляд, симптом – кашель, может нанести непоправимый вред будущей матери и еще не рожденному ребенку. Это связано с тем, что большинство случаев возникновения неприятного симптома имеют вирусную или бактериальную природу.
Если лечение кашля при беременности не производится своевременно — это может привести к:
- осложнениям и переходом болезни в хроническое течение у матери;
- инфицированию плода;
- внутриутробной гибели плода;
- развитию патологий развития ребенка;
- началу родовой деятельности раньше срока.
Кроме того, кашель приводит к напряжению мышц брюшной стенки, что провоцирует повышение тонуса матки. Повышенный тонус стенок матки опасен тем, что он может привести к преждевременному началу родовой деятельности и к тому, что ребенку будет поступать недостаточно кислорода.
В случае если при беременности диагностировано предлежание плаценты покашливание может спровоцировать маточное кровотечение, что, в свою очередь, опасно для жизни, как матери, так и плода.
Сухой кашель при беременности может усиливать неприятные ощущения при токсикозе и провоцировать дополнительные приступы рвоты, что также несет опасность для здоровья матери и ребенка в виде обезвоживания.
Причины возникновения кашля в период беременности
Проявление кашля может возникнуть на протяжении всей беременности. Основными причинами развития неприятного симптома принято считать следующие.
Основными причинами развития неприятного симптома принято считать следующие.
- Инфекционное заболевание верхних или нижних дыхательных путей острого или хронического течения.
- Заболевания носовой полости, например, ринит. Из-за стекающей по задней стенке гортани слизи из носоглотки подвергается раздражению горло, на что организм реагирует кашлем.
- Воспалительные процессы в горле, гортани или трахее. Воспаленная слизистая горла приводит к чувству першения и ответной реакции организма – сухому кашлю.
- Воспаление в легких и бронхах. Воспалительный процесс в легких провоцирует активную выработку мокроты, которая выводится посредством влажного кашля.
- Аллергическая реакция. При наличии аллергенов организм дает ответную реакцию, которая может проявляться в виде кашля.
Довольно редко неприятные проявления вызывают патологии в работе сердечно-сосудистой системы и щитовидной железы.
Традиционные способы лечения кашля при беременности
Методов, направленных на лечение сухого кашля при беременности большое количество. Но все они должны применяться исключительно под контролем специалиста, так как некоторые медикаменты можно применять в одном из триместров беременности и категорически нельзя в другом.
Как правило, если имеет место сухой кашель во время беременности, то в первой ее половине используются такие медицинские средства, как Стодали или Синекод, а во второй половине беременности к употреблению назначаются Стоптуссин или Либексин.
Внимание! Беременным запрещается применять такие медицинские средства для лечения кашля, как:
- АЦЦ;
- Коделак;
- Трависил;
- Гриппекс;
- Туссин плюс;
- Аскорил;
- Бронхолитин.
Также не следует применять для лечения горчицу, горячие ванны и бани, распаривание ног, а также настойки, капли и растворы, содержащие в своем составе спирт. Все эти способы лечения могут нанести больше вреда, чем пользы.
Если сухой кашель у беременной не имеет аллергической природы, то для его терапии допустимо использовать медицинские препараты на натуральной основе. Одним из таких препаратов является Мукалтин в таблетках. Он изготовлен на основе корня алтея и является безопасным для применения в период беременности.
Действие таблеток заключается в том, что в легких начинает вырабатываться мокрота, вследствие чего кашель становится влажным. При влажном кашле все патогенные частицы выводятся из организма и самочувствие больного улучшается.
Дозированием средства от сухого кашля при беременности должен заниматься специалист, но, как правило, Мукалтин назначается в количестве 2 таблетки 4 раза в сутки.
Также беременным можно применять медикаменты на основе фиалки трехцветной, багульника, подорожника и мать-и-мачехи. Также к применению допустим препарат Бронхипрет, в его состав входят экстракты корня первоцвета и чебреца. Медикамент оказывает антибактериальный и бронхолитический эффект.
В некоторых случаях под контролем специалиста на поздних сроках беременности кашель можно лечить Амброксолом. В случае передозировки этот медикамент может вызвать тяжелые осложнения.
Если сильный кашель при беременности имеет бактериальную природу, требуется применение антибиотиков. Чтобы минимизировать все возможные последствия для матери и плода врачи назначают Биопарокс. Это лекарственное средство не всасывается в кровь вследствие чего не оказывает негативных воздействий на организм беременной женщины и плода.
Методы нетрадиционной медицины для лечения кашля при беременности
Несмотря на то, что в большинстве случаев народные способы лечения кашля намного безопасней медицинских препаратов их неконтролируемое применение способно привести к тяжелым последствиям.
Именно поэтому даже проведение самых безобидных процедур требует предварительную консультацию у специалиста.
Как правило, основное последствие, вызываемое народными методами лечения это аллергическая реакция на компоненты отваров или настоев.
Три основных и абсолютно безопасных способа лечения кашля при беременности:
- увлажнить;
- проветрить;
- напоить.
Влажный воздух способствует снижению скорости развития патогенных организмов в дыхательных путях и предотвращает пересыхание слизи и мокроты в полости верхних и нижних дыхательных путей. Таким образом, процесс лечения происходит быстрее, а шанс развития последствий от болезни снижается.
Проветривать помещение необходимо как минимум два раза в день. Желательно чтобы температура в помещении была примерно 22 градуса. В прохладном помещении с влажным воздухом дышится легче и приступы кашля ослабевают. Также при проветривании в воздухе снижается количество вирусов и это снижает вероятность заражения членов семьи и развития осложнений у будущей мамы и плода.
Для облегчения приступов кашля и для предотвращения дальнейшего развития болезни с появлением первых симптомов необходимо увеличить объем потребляемой жидкости. Теплое питье помогает организму бороться с вирусами, предотвращает обезвоживание и не позволяет слизистым отделяемым в дыхательных органах пересыхать. А как известно, пересохшая слизь идеальное место для развития бактерий.
Также для лечения кашля, в период беременности начиная с 1 триместра можно использовать различные отвары и настои, например:
- Избавиться от сильного кашля можно употребляя смесь сока черной редьки и меда, для этого необходимо соединить 2 части сока с 1 частью меда и употреблять полученное лекарство по 3 столовые лодки до 6 раз в день.
- Отвар из 4 плодов инжира и ½ литра молока хорошее средство для лечения мокрого кашля. Для приготовления этого отвара необходимо соединить оба ингредиента и кипятить на медленном огне до окрашивания молока в коричневый цвет. Применение такого средства осуществляется по полстакана три раза в день.
- Смесь лука и меда также применяют для лечения кашля во время беременности. Лучше всего применять данное средство, начиная со 2 триместра, дабы не усугублять токсикоз который мучает будущих мам на первых неделях беременности.
 Для изготовления лечебного состава нужно соединить пару тертых луковиц и столовую ложку меда. Эту смесь следует применять 3 раза в 24 часа. Во время сильных приступов можно использовать такую смесь, как компресс на грудь.
Для изготовления лечебного состава нужно соединить пару тертых луковиц и столовую ложку меда. Эту смесь следует применять 3 раза в 24 часа. Во время сильных приступов можно использовать такую смесь, как компресс на грудь. - Фундук, соединённый с медом в равных пропорциях, отлично подходит для лечения неприятного симптома в период с 1 по 3 триместр беременности. Использование этой смеси необходимо производить до 6 раз за 24 часа по 5 мл.
- Хрен с медом. Смесь, изготовленная из одной части хрена и двух частей меда, хорошо помогает избавиться от неприятного симптома. Но перед использованием этого средства необходимо проконсультироваться у специалиста. Это обусловлено тем, что хрен противопоказан при некоторых болезнях желудочно-кишечного тракта. Только лечащий врач сможет точно сказать подходит ли данный тип лечения конкретной маме.
- Шалфей с молоком. 250 мл молока необходимо кипятить с одой ложкой шалфея. Это средство допустимо к использованию в любой период беременности. Употреблять необходимо на ночь.
- Смесь трав (мать-и-мачеха, корень алтея, душица), залитая кипятком и настоянная около 60 минут при применении в дозировке 100 мл до шести раз в 24 часа улучшает процесс откашливания и ускоряет процесс выздоровления.
Кашель может настигнуть беременную девушку в период с первого по третий триместр.
Но при своевременном и грамотном лечении можно минимизировать неприятные последствия и сохранить здоровье и матери и еще не рожденного ребенка.
В современной медицине имеется большое количество медикаментов и народных способов терапии, разрешенных для беременных женщин, для их назначения необходимо обратиться к лечащему врачу.
Источник: https://przab.ru/simptomy/kashel/pri-beremennosti.html
Кашель при беременности
Кашель не является самостоятельным заболеванием. Это рефлекс, при котором освобождаются дыхательные пути беременной от бронхиального секрета, в котором содержится и возбудитель заболевания. Кашель может быть признаком не только ОРЗ, но и аллергии. Причем раздражители могут быть самыми разными.Почему для беременных опасны лекарства от кашля
Кашель может быть признаком не только ОРЗ, но и аллергии. Причем раздражители могут быть самыми разными.Почему для беременных опасны лекарства от кашля
Лечить кашель при беременности тяжело, потому что любые лекарства вредны для тех, кто ждет ребенка. Даже растительные препараты могут поставить гестацию под угрозу. Народные методы также нельзя считать абсолютно безопасными. Некоторые растения имеют более сильный эффект, чем аптечные химические препараты. И это может негативно сказаться на развитии эмбриона.
Также нельзя пить детский сироп от кашля и прочие лекарства, которые разрешены именно для малышей. Они также могут попасть в кровеносную систему плода. Потому при появлении кашля (тем более, если вы точно не знаете причину) нужно идти на консультацию к врачу.
Опасность кашля при беременности
Рассматриваемый симптом говорит о вирусной или бактериальной патологии. Потому лечение необходимо, иначе процесс хронизируется, и будут развиваться осложнения. Вероятно проникновение инфекции через плаценту, потому ребенок может неправильно развиваться. Последствиями болезни могут быть замершая беременность или выкидыш.
Кашель, как уже отмечалось, это рефлекс. Потому в этом процессе также повышается маточный тонус. Это ведет к гипоксии (нехватке кислорода) эмбриона. Последствием может стать невынашивание беременности. У женщин, которым диагностировано предлежание плаценты, кашель может обернуться кровотечением из матки.
Если кашель сильный, то может появиться еще и тошнота. А при токсикозе это значительно ухудшает качество жизни матери.
Лечение кашля в первом триместре
В первые месяцы закладываются органы ребенка. На первом скрининге уже видно, что плод имеет человеческую форму. Потому в первом триместре мамочка должна быть внимательна к своему здоровью. Ведь малейшие нарушения ведут к серьезным порокам развития ребенка. Потому лучше не болеть в первые 3 месяца гестации.
Часть беременных считает, что леденцы от кашля, отпускаемые без рецепта во всех аптеках, безопасны. Но в них содержится много веществ, которые ну никак не полезны для женщины (тем более, в положении):
Но в них содержится много веществ, которые ну никак не полезны для женщины (тем более, в положении):
- ароматизаторы
- подсластители
- консерванты
- экстракты эвкалипта или мяты и пр.
Легче становится только на 20-30 минут, и потом снова нужно рассасывать леденец. Посчитайте, какое количество сахара и вредных веществ вы съедаете таким образом за день.
В первом триместре можно лечить сухой кашель такими препаратами:
- эвкабал
- сироп корня алтея
- мукалтин
- бронхо-гран
- стодаль
- пульсатилла
БАДы для лечения кашля в первые 3 месяца гестации:
- Mamavit
- Бифидофилус Флора Форс
- Pregnacare
Также считается, что допустимы такие препараты (но исследований недостаточное количество):
- бронхикум
- геделикс
- доктор Мом
Либексин в первом триместре опасен для плода. Но, если врач решит, что риск для матери больше, чем риск для плода, то он может приписать это лекарство.
Влажный кашель в первые 3 месяца гестации лечат такими средствами:
- бронхо-гран
- стодаль
- пульсатилла
- доктор Тайсс
Что касается БАДов для лечения влажного кашля, они аналогичные выше перечисленным для сухого.
Лечение кашля во 2-м и 3-м триместрах
В этот период органы малыша окончательно формируются. Организм зреет, чтобы после родов существовать без поддержки организмом матери. Потому нельзя сказать, что лечение кашля при беременности после 4-го месяца можно проводить любыми лекарствами. Если врач видит, что самые простые методы не помогли выздороветь, он может приписать пациентке синтетические.
Лечение сухого кашля в 2 и 3 триместрах проводится такими препаратами:
- бронхо-гран
- стодаль
- пульсатилла
- мукалтин
- сироп корня алтея
- эвкабал
БАДы для лечения как сухого, так и влажного кашля, начиная с 4-го месяца гестации проводят такими же препаратами, как перечислены выше для первого триместра.
Влажный кашель во 2 и 3 триместре лечат:
- бронхо-граном
- пульсатиллой
- стодалем
- бронхикумом и т. д.
В рассматриваемый срок гестации иногда применяется Бронхипрет. Но исследования еще не доказали его полную безопасность для беременной и для плода.
Физиотерапевтическое лечение
Ниже будут рассмотрены домашние и больничные методы физиотерапии для лечения кашля. Они считаются безопасными, применяются в основном при отсутствии отхаркиваемой мокроты. Актуально полоскание горла и ингаляции.
Запрещены такие методы физиотерапии:
- банки
- горчичники
- излучения любого плана
- паровые ванны для ног
- горячие ванные
- электролечение
Когда вы идете лечиться физиотерапевтическими методами в поликлинику или больницу, то рискуете заразиться чем-то инфекционным от других людей. Потому есть простые средства для лечения кашля беременной дома.
Ингаляции
Подходит для этого метода:
- обычный заварник для чая
- небулайзер
- стандартный пластмассовый ингалятор
- воронка из картона
Придерживайтесь таких правил, когда проводите процедуры:
- температура тела у вас не должна быть повышена
- раствор должен быть максимум 30-40 градусов
- делайте ингаляции по 5-10 минут от 3 до 6 раз в сутки
- после процедуры час нужно не кушать и молчать
Что применяется для ингаляций:
- 20 грамм травы шалфея залить 250 мл кипятка, потом остудить до 30-40 ˚С
- 10 грамм измельченного чеснока и 10 грамм листьев эвкалипта залить 1000 мл кипящей воды, потом остудить и делать ингаляцию
- 10 г пчелиного меда залить стаканом (200-250 мл) теплой воды (не кипятка!)
- 50 грамм пищевой соды залить 1000 мл кипящей воды и остудить
Полоскания горла
Растворы для полосканий готовят перед самой процедурой, остужать их нужно также до оптимальной температуры. Делайте в день от 6 до 8 полосканий после еды.
Беременным подойдут такие растворы для полосканий:
- 10 грамм листьев подорожника залить 250 мл кипятка и остудить до нужной температуры
- 250 мл кипятка + 10 грамм цветков липы, остужаем
- 10 грамм цветков ромашки аптечной + 200-250 мл кипящей воды, остужаем
- ½ ч.л. соды пищевой + 200-250 мл кипящей воды, остудить до 30-40 ˚С
Народное лечение кашля у беременных
Народные способы вы также не должны применять без совета врача. Также нужно смотреть, как ваш организм реагирует на тот или другой метод лечения. Мёд
При кашле его применяют внутрь и наружу. При сухом кашле начнет отхаркиваться мокрота, что называется в медицине продуктивным кашлем. Если кашель изначально влажный, мед не теряет своей терапевтической актуальности.
Уром и перед сном можно подогреть слегка натуральный мед и натирать им грудь. На ночь можно также прикладывать мед в качестве компресса на грудь. Только хорошо изолируйте компресс, чтобы на утро вся кровать и всё тело не были сладкими.
Для изоляции подойдет пищевая пленка или пергамент, которые продаются в любых косметических магазинах и в супермаркетах.
Внутрь кашель при беременности медом лечат так:
- рассасывают 3 раза в день до приема пищи одну чайную ложку подогретого меда
- добавляют в чай или обычную воду/кампот мед по 1 чайной ложке на 250 мл напитка
- смешивают мед и свежий сок черной редьки 1:2 и пьют по две столовых ложки три раза в сутки
Помните, что мед часто вызывает аллергические реакции. Если вы отметили у себя после лечения кашля медом любые тревожащие симптомы и проявления, прекращайте лечение.
Молоко
Подогретое молоко помогает при воспалении в горле, облегчает кашель и успокаивает нервы. Пить его нужно небольшими глотками, медленно. Советуют смешивать молоку и негазированную щелочную минеральную воду. Таким способом можно сухой кашель сделать влажным.
Другой способ: взять 200 или 300 мл молока и 1 ст.л. травы шалфея (можно купить в любой аптеке или насушить самостоятельно), прокипятить.
принимать по одной столовой ложки перед тем, как отходите ко сну. Следующий способ: напиток из молока и инжира.
Нужно взять вяленые плоды в количестве 4 шт т варить в 550-650 мл молока, пока смесь не примет коричневый оттенок. Пить 3 раза в день теплым по 100 мл.
Лук и чеснок
Это натуральные антисептики. В них содержатся спасительные фитонциды, побеждающие почти все известные бактерии и вирусы. Можно обеззараживать комнаты, в которых пребывает беременная.
Также можно делать с этими растениями непрямые ингаляции. Для этого разрежьте 3-4 дольки чеснока и 1 головку репчатого лука на кусочки и положите на тарелочки или в другую тару.
И эти тары расставьте по квартире или по дому.
Можно применять для лечения кашля при беременности свежий сок чеснока или сок лука. Для этого нужно взять 3-4 зубчика чеснока или 1 лук и измельчить, а потом добавить туда 1 ст. л. натурального меда. Через минут 30 вы заметите, что начал выделяться сок. Жидкость можно сцедить любым удобным способом. Применяют это средство 2-3 раза в день по одной чайной ложечке.
Лекарства от кашля, которые беременным нельзя
При беременности запрещены такие препараты (доказано, что их прием матерью негативно отражается на развитии плода):
- Аскорил
- Алекс плюс
- Бронхолитин
- Гриппекс
- АЦЦ
- Инсти
- Туссин плюс
- Джосет
- Гликодин
- Трависил
- Пертуссин
- Термопсис
- Терпинкод
- Кодтерпин
- Коделак (фито, бронхо)
Растения, которые категорически запрещено применять беременным для терапии кашлевого симптома:
- окопник лекарственный
- мать-и-мачеха
- эхинацея
- женьшень
- элеутерококк
- зверобой
- гинкго билоба
Профилактика кашля при беременности
Как уже было отмечено, лучше не болеть, вынашивая ребенка. Любые болезни и любые лечения негативно отражаются на состоянии будущего малыша. Существуют простые правила профилактики кашля для беременных женщин:
- находитесь как можно меньше в общественных местах
- если вы отметили, что рядом с вами находится больной человек, отойдите от него как можно дальше
- перед тем, как посетить магазин или другое общественное место, смажьте слизистую носу небольшим количеством оксалиновой мази или вазелина
- рот держите закрытым, постарайтесь дышать носом в общественных местах
- после того, как вернулись с улицы, тщательно помойте руки, а нос нужно промыть
- горло после посещения общественных мест лучше прополоскать кипяченой водой комнатной температуры
- увлажняйте воздух дома, проветривайте комнату
- как можно больше гуляйте на свежем воздухе
- одевайтесь по погоде
- избегайте резкой смены климата
Источник: https://www.eurolab.ua/pregnancy/3285/3286/49367/
Кашель при беременности
Причины кашля
Кашель представляет собой рефлекторный процесс, направленный на очищение дыхательный путей от скопившейся слизи и различных посторонних веществ.
Периодическое покашливание, не приносящее беспокойства, встречается у всех людей. Такое состояние возникает при попадании в носоглотку пыли и других элементов, мешающих нормальному дыханию.
В такой ситуации кашель является физиологическим и не требует никакого лечения.
Совсем другое дело, если кашель продолжается длительное время и приносит ощутимый дискомфорт. Нередко такой симптом сопровождается насморком, заложенностью носа, болью в горле и подъемом температуры тела. В этом случае кашель говорит о развитии одного из заболеваний дыхательных путей:
- Фарингит. Воспаление слизистой оболочки глотки сопровождается першением и болью в горле. Часто к этим симптомам присоединяется сухой и достаточно мучительный кашель. Температура тела остается в пределах нормы или повышается не более 38° C. Часто сочетается с острым тонзиллитом (ангиной). Причиной фарингита могут быть острые респираторные заболевания, грипп, корь, скарлатина и другие инфекции.
- Ларингит. Воспаление слизистой оболочки гортани обычно связано с различными инфекционными заболеваниями (коклюш, корь, скарлатина). Также развитию ларингита способствует переохлаждение и запыленность воздуха. При этом заболевании отмечается выраженная осиплость голоса вплоть до полной его потери. Кашель при ларингите сухой, лающий и очень мучительный. Нередко возникает боль при глотании и чувство нехватки воздуха. При прогрессировании заболевания кашель из сухого переходит во влажный, появляется вязкая мокрота. Температура тела обычно не превышает 38° C.
- Трахеит. Заболевание трахеи характеризуется появлением сухого кашля, усиливающегося в ночное время, а также при глубоком вдохе. Также для трахеита свойственна боль в горле и позади грудины. Температура тела обычно остается в пределах 38° C. Трахеит часто сочетается с ларингитом или бронхитом.
- Бронхит. При вовлечении в воспалительный процесс бронхов кашель из сухого становится влажным, сопровождающимся отделением большого количества вязкой мокроты. Кашель усиливается по ночам и в горизонтальном положении тела. Лихорадка при бронхите редко держится более 5 дней, а вот мучительный кашель может сохраняться неделями. У некоторых женщин длительное течение бронхита может привести к развитию бронхиальной астмы.
- Пневмония. Воспаление легких – самое тяжелое осложнение, возникающее при заболеваниях дыхательных путей. Для типичной пневмонии характерно значительное повышение температуры тела до 40° C, озноб, головные боли. Кашель при воспалении легких сильный, с обильным отхождением гнойной мокроты. В отдельных случаях возникает боль в груди в проекции легких. Такая пневмония вызывается стрептококками, клебсиеллой, гемофильной палочкой и некоторыми другими микроорганизмами.
Атипичная пневмония, вызванная хламидиями и микоплазмами, начинается постепенно, с преобладанием второстепенных симптомов: боль в горле и в мышцах, слабость и общее недомогание. Кашель при атипичной пневмонии сухой и непродуктивный. На рентгенограмме изменения столь незначительны, что их далеко не всегда удается обнаружить с первого раза.
Отдельно следует сказать о крупозной пневмонии. Возбудителем заболевания является пневмококк. При этой патологии температура тела поднимается до 40° C, появляется озноб и другие признаки интоксикации.
На третий день болезни появляется влажный кашель с характерной ржавой мокротой. Типичны сильные колющие боли в груди на стороне пораженного легкого. Симптомы заболевания при крупозной пневмонии сохраняются до 10 дней.
Диагностика причины кашля
При появлении кашля, першения в горле и других признаков заболевания будущей маме следует обратиться к врачу. В большинстве случаев диагноз у беременных женщин ставится на основании осмотра. Также врач обязательно выслушивает бронхи и легкие на предмет различных хрипов. После осмотра доктор выставляет диагноз и назначает лечение, безопасное во время беременности.
При подозрении на бронхит и пневмонию часто назначается общее обследование, включающее в себя анализы крови и мочи. При необходимости делается забор мокроты для определения возбудителя болезни и его чувствительности к антибиотикам. Рентгенографическое исследование во время беременности проводится только по жизненным показаниям.
Чем грозит кашель во время беременности?
Кашель как признак простудного заболевания может возникнуть на любом сроке беременности.
Этот симптом является проявлением вирусной или бактериальной инфекции, а значит, может представлять серьезную угрозу для плода.
В первом триместре инфекционные заболевания могут стать причиной формирования врожденных пороков развития разной степени тяжести. Не исключена гибель эмбриона на ранних стадиях его развития и самопроизвольный выкидыш.
Сильный кашель сам по себе может стать причиной повышения тонуса матки. У женщин с низко расположенной плацентой постоянное напряжение мышц живота может привести к прерыванию беременности на любом сроке.
Также гипертонус матки неизбежно сказывается на состоянии плода. Постоянный спазм сосудов приводит к недостаточному поступлению питательный веществ к ребенку и развитию гипоксии.
В дальнейшем это может привести к различным проблемам со здоровьем, особенно со стороны нервной системы.
Постоянный кашель в первом триместре беременности ухудшает состояние будущей мамы при наличии токсикоза. Раздражение глотки из-за отходящей мокроты усиливает тошноту и рвоту, а также понижает аппетит.
Все это приводит к тому, что женщина начинает хуже питаться. Нередко на фоне простудных заболеваний и токсикоза происходит значительная потеря массы тела, что неблагоприятно влияет на течение беременности.
Заболевание, возникшее непосредственно перед родами, может стать причиной инфицирования новорожденного. Тяжелое состояние матери при болезни может помешать ей кормить новорожденного грудным молоком. Все эти факторы неблагоприятно сказываются на состоянии ребенка и провоцируют развитие различных заболеваний.
Лечение кашля в 1-м триместре беременности
С момента зачатия до 12 недель происходит формирование всех важных органов ребенка. В это время доктора не назначают будущим мамам препараты, способные оказать негативное влияние на развитие эмбриона. В первом триместре любые лекарственные средства применяются по строгим показаниям и только в том случае, если без их применения не обойтись.
Для облегчения состояния при кашле и боли в горле на ранних сроках гестации разрешены к использованию некоторые антисептические спреи (например, «Тантум Верде»).
Эти препараты уничтожают микроорганизмы, поселившиеся на слизистой оболочки глотки и миндалин, и тем самым способствуют исчезновению кашля.
Для орошения горла также можно использовать различные растворы, обладающие антибактериальным эффектом (например, «Мирамистин»).
В первом триместре для лечения инфекции дыхательных путей активно применяются антисептики широкого спектра действия. Среди самых популярных препаратов следует выделить «Лизобакт» и «Ларипронт». Эти средства разрешены к применению на любом сроке беременности.
При появлении влажного кашля назначаются средства, улучшающие выведение мокроты. В первом триместре разрешены к применению «Мукалтин» и сироп корня солодки. Для облегчения откашливания также рекомендуется обильное теплое, но не горячее питье (морсы, компоты, чай с медом и лимоном).
Облегчить состояние при кашле во время беременности поможет увлажнение воздуха. Лучшим способом будет поставить специальный увлажнитель и отрегулировать его на нужную мощность. Если увлажнителя нет, можно использовать подручные средства в виде мокрых простыней. Частая влажная уборка и постоянное проветривание помещения также ускоряют процесс выздоровления.
Многие женщины в первом триместре отказываются от применения любых лекарственных препаратов, отдавая предпочтение народным методам лечения. При этом стоит учесть, что далеко не все травы безопасны для будущих мам. Перед использованием любых травяных сборов имеет смысл посоветоваться с врачом.
Для облегчения состояния при сухом мучительном кашле можно делать ингаляции с лекарственными травами. Лучше всего помогают справиться с болезнью шалфей, ромашка, подорожник и цветки липы.
Для ингаляций хорошо будет использовать небулайзер. Это устройство помогает травам проникнуть в бронхи и легкие, ускоряя тем самым выздоровление. Ингаляции можно делать только при отсутствии лихорадки.
Дышать горячим паром во время беременности запрещено!
При появлении влажного кашля для лечения используются другие травы. Теперь ингаляции можно делать с чередой, багульником, эвкалиптом и тысячелистником. Следует помнить, что некоторые лекарственные травы способны вызвать аллергическую реакцию. При появлении сыпи на коже и сильном чихании следует прекратить лечение и обратиться к врачу.
Лечение кашля во 2-м триместре беременности
После 14 недель беременности список препаратов, разрешенных к применению, существенно расширяется. При кашле, сопровождающемся першением и болью в горле, назначаются антисептические спреи («Гексорал» или «Тантум Верде»). Для облегчения состояния также можно применять таблетки для рассасывания («Стрепсилс» или «Фарингосепт»).
При возникновении сухого кашля применяются препараты, уменьшающие кашлевой рефлекс. Во время беременности такие средства применяются достаточно редко и только при наличии серьезных показаний. В случае развития влажного кашля в ход идут муколитики – препараты, активизирующие отхождение мокроты из дыхательных путей.
Препараты от кашля, разрешенные во второй половине беременности:
- «Мукалтин»;
- «Стодаль»;
- «Стоптуссин»;
- «Синекод»;
- «Доктор Тайсс»;
- «Бромгексин»;
- «Либексин»;
- «Доктор Мом»;
- «Гербион»;
- «Геделикс».
Начиная с 16 недель беременности для лечения кашля врач может назначить антибиотики. Выбор препарата и его дозировка зависят от вида выявленного возбудителя болезни. Курс терапии обычно составляет не более недели. В первые недели беременности антибиотики назначаются только по жизненным показаниям.
Лечение кашля в 3-м триместре беременности
После 24 недель лечение кашля у будущих мам также включает в себя назначение препаратов, подавляющих кашлевой рефлекс или же облегчающих отхождение мокроты. Список лекарственных средств остается прежним. В третьем триместре беременности не исключено применение и травяных сборов для полоскания горла и ингаляций. Дышать над паром и принимать ножные ванны по-прежнему не рекомендуется.
Кашель у будущих мам нередко сопровождается лихорадкой. В третьем триместре женщинам следует быть особенно осторожными при использовании жаропонижающих препаратами.
Популярные парацетамол и ибупрофен в третьем триместре могут спровоцировать рождение ребенка раньше срока. Принимать противовоспалительные препараты можно только при повышении температуры тела более 38° C.
Курс лечения жаропонижающими средствами не должен превышать трех дней. Если температура не спадает, следует обратиться к врачу.
Не стоит забывать и о том, что в редких случаях кашель у будущих мам может быть вызван заболеваниями желудка, сердца и щитовидной железы. Распознать эти болезни может только доктор после тщательного обследования.
Именно поэтому при появлении кашля беременным женщинам следует попасть на прием к врачу или вызвать специалиста на дом.
Своевременная диагностика и лечение заболеваний дыхательных путей позволят избежать осложнений во время беременности.
Источник: https://spuzom.com/kashel-pri-beremennosti.html
Можно ли беременным делать УЗИ щитовидной железы, показания и противопоказания
Оглавление
УЗИ щитовидной железы при беременности
Ультразвуковое исследование безопасно на любом сроке беременности. Его рекомендуется проводить регулярно, чтобы контролировать течение беременности и правильное функционирование органов будущей матери.
Периодическое наблюдение за строением, структурой и размерами щитовидной железы позволит предотвратить возможные недуги, а также выявить появление новообразований различных типов, вплоть до злокачественных.
Любое заболевание предпочтительно выявлять на ранней стадии, чтобы не дать ему развиться до более тяжелой формы и не позволить ему серьезно навредить организму пациента. В случае же с беременной женщиной риск увеличивается, поскольку обнаруженные заболевания щитовидной железы вредят сразу двум жизням. Поэтому регулярное обследование УЗИ щитовидной железы при беременности совершенно необходимо.
Подобный осмотр назначают в таких случаях, как:
- У женщины происходит резкая смена настроения
- Она то теряет, то вновь набирает вес по непонятным причинам
- Наличие болей в области гортани, удушья или кашля невыясненной природы
- Пациентка испытывает проблемы с терморегуляцией
- Диагностируется смена частоты сокращений сердца
- При пальпации выявляются уплотнения в области щитовидной железы
- Женщина проходит курс заместительного гормонального лечения
Зачем нужно использовать такой осмотр
Щитовидная железа отвечает за выработку нескольких основных видов гормонов, необходимых для правильного функционирования организмов матери и будущего ребенка:
- Трийодтиронин
- Тироксин
- Тиреокальцитонин и другие
Их недостаток или чрезмерное производство могут привести к серьезным заболеваниям:
- Гипотиреоз – слишком низкое количество гормонов, влечет за собой вероятность выкидыша или рождения мертвого малыша
- Гипертиреоз – очень высокая выработка гормонов, приводит к раннему отслоению плаценты или сердечной недостаточности у плода
- Тиреоидит Хашимото – аутоиммунное заболевание, из-за которого может произойти нарушение в развитии щитовидной железы у будущего ребенка или выкидыш
- Коллоидный зоб и иные узелковые образования – если его размер превышает 4 сантиметра, то это может стать причиной для прерывания беременности
Проведение УЗИ щитовидной железы при беременности позволяет выявить подобные патологии на ранней стадии и подобрать необходимое лечение, которое не навредит ни матери, ни формирующемуся младенцу.
Подготовка и проведение процедуры
УЗИ щитовидной железы при беременности не требует отдельной подготовки, в отличие от других типов ультразвукового обследования. Поэтому пациентка может принимать прописанные ей препараты и не должна менять ритм своей жизни. Если ранее такой анализ уже проводился, то стоит взять его результаты с собой. Перед процедурой следует снять с шеи различные украшения, убрать воротник, чтобы все это не мешало исследованию.
Процедура проходит следующим образом:
- Пациентка ложится на кушетку и запрокидывает голову так, чтобы максимально открыть доступ к шее
- Врач-диагност смазывает переднюю поверхность шеи гелем, который усиливает эхолокационные волны
- Медик водит датчиком по исследуемой области
- Результирующие сигналы передаются на экран
При необходимости врач может провести допплерографию, чтобы увидеть, не нарушена ли работа сосудов, достаточен ли в них кровоток.
Если при проведении УЗИ будет обнаружено новообразование, то врач может сделать забор тканей на анализ.
Преимущества УЗИ щитовидной железы
Ультразвуковое исследование имеет большое количество плюсов:
- Оно обладает высокой точностью и информативностью
- УЗИ щитовидной железы не влияет на беременность в отличие от иных типов исследований (таких, как рентгенологические анализы)
- Такое обследование позволяет обнаружить патологии, новообразования, кисты на ранних стадиях
- Под контролем данного исследования можно брать образцы клеток для дальнейшего анализа
- Если у беременной пациентки обнаружили повышенное содержание гормонов в крови, УЗИ поможет определить, связано это явление с заболеванием или нет
Что выявляет УЗИ щитовидной железы
Во время проведения УЗИ щитовидной железы при беременности в обязательном порядке осматриваются следующие органы и структуры:
- Размер, объем, очертания, однородность и эхогенность щитовидной железы
- Локализация и размеры ее долей и перешейка
- Состояние гортани и шеи
- Лимфатические узлы
- Кровеносные сосуды
- Паращитовидные железы
Результаты ультразвукового исследования показывают:
- Очаги новообразований (кисты, опухоли, метастазы)
- Патологии и неоднородность структуры тканей
- Воспаления органов
- Превышение нормальных для беременной женщины размеров и объемов щитовидной железы
Подобные изменения могут свидетельствовать о наличии заболеваний: гипотиреоз, гипертиреоз, аутоиммунный недуг, киста, опухоль вплоть до раковой.
Контроль за состоянием щитовидной железы во время беременности необходим, поскольку в этот период она может увеличиваться по естественным причинам, и в таком случае без обследования легко упустить момент появления заболевания. В тело формирующегося ребенка различные вещества поступают из организма матери, и если в нем будет их дефицит, то у будущего малыша возникают патологии и нарушения развития.
Преимущества проведения процедуры в МЕДСИ
- Здесь прием, обследование УЗИ щитовидной железы при беременности и расшифровку результатов делают опытные врачи-кандидаты медицинских наук, специалисты высоких квалификационных категорий
- Клиники МЕДСИ используют современное оборудование экспертного класса Pro Focus 2202, Philips iU22, которое подходит для пациенток разных возрастов и позволяет провести до 30 различных типов обследований
- Сеть состоит из более чем 20-ти лечебно-диагностических учреждений, расположенных в разных районах Москвы
- Записаться на консультацию легко: позвоните по телефону 8 (495) 7-800-500
- Возможно проведение срочной диагностики
Коронавирус и беременность: рекомендации по профилактике
НУР-СУЛТАН. КАЗИНФОРМ – Чем опасен коронавирус для беременных – на эти и другие вопросы ответила председатель Правления АО «Научный центр акушерства, гинекологии и перинатологии», врач акушер-гинеколог высшей квалификационной категории Динара Мирзахметова в интервью корреспонденту МИА «Казинформ».
— Динара Досалаевна, насколько коронавирус опасен для беременных женщин и плода? К каким последствиям может привести заражение беременной женщины вирусом?
— Это зависит от срока беременности и сопутствующего экстрагенитального заболевания у женщин. Беременные, страдающие хроническими заболеваниями легких, печени, почек, бронхиальной астмой, заболеваниями сердечно-сосудистой системы, артериальной гипертензией, сахарным диабетом, ожирением, перенесшие онкологические заболевания, составляют группу особо высокого риска по развитию тяжелых форм Covid-19 и должны находиться под динамическим наблюдением, так как у них отмечается:
-быстрое развитие дыхательной недостаточности
-повышенный риск развития невынашивания, респираторного дистресс синдрома плода и преждевременных родов
— высокий риск развития перинатальных осложнений
У беременных с Covid-19 возможно внезапное развитие критического состояния на фоне стабильного течения заболевания, поэтому все беременные с данным заболеванием должны быть отнесены к группе высокого риска.
— Передается ли коронавирус от матери к ребенку?
— По всем имеющим данным, международного обзора и практического нашего опыта короновирус не передается во время беременности от матери к ребенку, в том числе антитела тоже.
— Если беременная женщина все же заразилась коронавирусом, что делать? Ведь многие препараты и антибиотики им принимать нельзя, чтобы избежать негативного влияния на организм ребенка.
— Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком гестации. При легком течении Covid-19 возможно пролонгирование беременности до доношенного срока. При средней степени тяжести и тяжелом течении заболевания до 12-й недели гестации в связи с высоким риском перинатальных осложнений, связанных как с воздействием вирусной инфекции, так и эмбриотоксичным действием лекарственных препаратов, возможно прерывание беременности после излечения инфекционного процесса. При отказе пациентки от прерывания беременности необходима биопсия ворсин хориона или плаценты до 12-14 недель или амниоцентез с 16 недель гестации для выявления хромосомных аномалий плода, которые проводятся по желанию женщины.
— Согласно рекомендациям ВОЗ, грудное вскармливание необходимо в любом случае. Как к этому относитесь вы?
— Однозначного запрета нет на совместное пребывание, это зависит от состояния матери и ребенка. Если состояние матери и ребенка тяжелые, естественно будет раздельное пребывание. Так, как она должна будет получать лечение, ребенок тоже. Если состояние матери и ребенка удовлетворительное и позволяет на совместное пребывание, то с информированного согласия женщины и отсутствия противопоказаний со стороны матери или ребенка грудное вскармливание возможно при отказе матери от временного отлучения новорожденного от грудного вскармливания оформляется письменный отказ с информированием о возможном инфицировании ребенка COVID-19
— С 37-38 недели беременных казахстанок обязали сдавать ПЦР-тест — это создает дополнительный риск заражения. Можно ли пройти тест в роддомах?
— Беременная должна перед родами сдать один раз тест в доношенном сроке. Если женщина поступает раньше и не успеет сдать ПЦР, допустим — схватки, воды отошли, в любом случае, её принимают в роддом. В роддоме экспресс-тестом определяют на Covid положительный или отрицательный, далее принимается решение о госпитализации в обычное акушерское или провизорное отделение. ПЦР-тест берут и в поликлиниках — результат ожидается в течении суток.
— Ваши рекомендации по профилактике коронавируса у беременных женщин.
— Беременной женщине необходимо обратиться за медицинской помощью при любых проявлениях COVID-19.
Основные симптомы: повышение температуры тела, общая слабость, ломота в теле, нарушение вкуса и обоняния, сухой кашель, затрудненное дыхание или одышка. Беременная с COVID-19 должна находиться под постоянным наблюдением медицинского работника, с проведением мониторинга температуры тела, пульса, частоты дыхательных движений, артериального давления для своевременного выявления возможных осложнений и предупреждения тяжелого течения болезни. Беременной рекомендовано иметь дома тонометр, термометр, по возможности, пульсоксиметр и экспресс тест на белок в моче.
Передача вируса COVID-19: воздушно-капельным путем через слюну и дыхание зараженного человека, при кашле, чихании, когда он разговаривает или поет. Контактным путем через инфицированные поверхности (с последующим прикосновением к носу, рту или глазам).
Мойте руки: после возвращения с улицы; после чихания, сморкания, кашля; перед приготовлением и употреблением пищи; при уходе за инфицированным; после посещения туалета; когда руки явно загрязнены; после контакта с животными или отходами их жизнедеятельности.
Мойте руки с мылом и водой не менее 40- 60 секунд, с использованием спиртсодержащего антисептика для рук не менее 20 секунд. При кашле и чихании прикрывайте рот и нос локтем или салфеткой, выбрасывайте использованные салфетки в мусорное ведро и сразу мойте руки.
Если есть возможность – изолируйтесь, находитесь дома. Не посещайте общественные места. Избегайте общественного транспорта. Минимизируйте телесные контакты с окружающими и откажитесь от рукопожатий. Соблюдайте дистанцию не менее одного метра или на расстоянии не менее двух вытянутых рук.
Используйте маски: в общественных местах, на улице, где невозможно соблюсти социальное дистанцирование, при посещении медицинских организаций.
Беременные женщины должны строго соблюдать все рекомендованные профилактические меры защиты от COVID-19 и немедленно сообщать врачу о появлении таких симптомов как повышение температуры тела, кашель, затрудненное дыхание (звоните по номеру 103).
— Спасибо за беседу!
COVID-19 и беременность — Евромед клиника
Добрый день. Я врач акушер — гинеколог, кандидат медицинских наук Елатенцева Ирина Геннадьевна.
Сегодня я представлю Вам информацию об актуальной на сегодняшний день проблеме:
COVID 19 и беременность
В настоящее время мало сведений о влияние COVID 19 на беременных женщин и детей грудного возраста.
Имеющиеся данные не свидетельствуют о более тяжелом течение COVID 19 у беременных женщин по сравнению с общей популяцией взрослых людей
По мнению экспертов ВОЗ, беременные женщины являются подверженными коронаровирусной инфекции из-за изменений в иммунной и дыхательной системах.
Группу высокого риска развития тяжелых форм COVID 19 составляют беременные, имеющие соматические заболевания: хронические заболевания легких, артериальная гипертензия, сахарный диабет, ожирение, болезни почек, печени, антифосфолипидный синдром.
В настоящее время неизвестно, может ли беременная женщина с коронаровирусом передать вирус ребенку во время беременности или родов. Передача коронавируса от матери к плоду во время беременности маловероятна. Случаи инфицирования рожденных детей были приписаны тесному контакту с больной матерью или другим лицам, обеспечивающим уход за ребенком.
Осложнения у беременных с СОVID 19 включают: выкидыши, задержку развития плода, преждевременные роды, оперативные роды.
Формы клинического течения коронаровирусной инфекции у беременных:
Бессимптомное течение (носительство). Положительный результат лабораторного обследования без симптомов заболевания.
Легкое и среднетяжелое течение без развития пневмонии или с развитием пневмонии среднетяжелого течения.
Тяжелое течение с развитием острой дыхательной недостаточности.
Крайне тяжелое течение с развитием острой дыхательной недостаточности, септического шока, синдрома полиорганной недостаточности.
В каких случаях может быть заподозрена коронаровирусная инфекция у беременных?
1. Это случаи клинических проявлений острой респираторной инфекции ( повышение температуры тела выше 37. 5 градусов, боль в горле , насморк , снижение обоняния и вкуса , кашель, одышка, ощущение заложенности в грудной клетки, снижения насыщения крови кислородом ) при наличие хотя бы одного из эпидимиологических признаков ( возвращение из зарубежной поездки в течение 14 дней до появления симптомов или наличие тесных контактов за последние 14 дней с лицом , который заболел или имеет лабораторно подтвержденный коронавирус или работает с больными с подтвержденными или подозрительными случаями COVID 19.
2. Наличие клинических проявлений тяжелой пневмонии с характерными изменениями в легких по данным компьютерной томографии или обзорной рентгенографии грудной клетки вне зависимости от результата теста на коронавирус.
Особенности применения методов диагностики у беременных:
Компьютерная томография органов грудной клетки. Это основной метод диагностики, который может быть разумно использован во время беременности, при наличии согласия пациента и защиты живота рентгенозащитным фартуком.
Магниторезонансная томография без использования контраста. Может быть выполнена на любом сроке беременности для диагностики и диф. диагностики поражения легких.
Показанием к госпитализации беременных с COVID 19 являются среднетяжелые и тяжелые формы заболевания. При легких формах беременная может получать лечение в домашних условиях под контролем участкового терапевта и акушер — гинеколога женской консультации.
Все акушер – гинекологи едины во мнение, что в условиях пандемии ведение беременности не должно прерываться, все необходимые обследования должны быть выполнены своевременно, согласно сроку беременности. Отказ от дородового наблюдения приведет к высокому риску материнской и перинатальной смертности.
Но !!! безусловно в период пандемии есть особенности наблюдения беременных женщин.
УЗ исследования. Обязательно выполняются скрининги 1 и 2- го триместра , скрининг 3 триместра выполняется в родильном доме. Остальные УЗИ исследования проводятся строго по показаниям .
Визиты пациентам назначать с максимально возможным интервалом.
Допустимо дистанционное проведение консультативного приема.
Беременным следует быть на связи со своим врачом , разговаривать и обсуждать все беспокоящие их вопросы. Это очень важно в условиях повышенного стресса и неопределенности.
Рекомендовано соблюдать социальное дистанцирование и использовать лицевую маску при посещении женских консультаций и стационаров .
Тактика при COVID 19 до 12 недели гестации :
При легком течение инфекции , в связи с недоказанным отрицательным влиянием на плод , возможно вынашивание беременности.
При среднетяжелом и тяжелом течение заболевания до 12 недели гестации в связи с высоким риском перинатальных осложнений , связанных как с опосредованным воздействием вирусной инфекции ( гипертермия ) , так и с эмбриотоксическим действием используемых при лечение препаратов , возможно прерывание беременности после выздоровления . При отказе пациента от прерывания беременности необходима биопсия ворсин хориона или плаценты при сроке 12- 14 недель или амниоцентез при сроке 16 недель для исключения ХА плода , которые проводят по желанию пациентки .
В отношение планирования беременности естественным путем или методом ЭКО рекомендации всех международных и российских ассоциаций репродукции советуют не планировать .
Надеюсь представленная информация будет полезна , а главное поможет снизить уровень тревожности нашим будущем мамам.
Спасибо за внимание.
Запись на прием:
тел.209-03-03
Шевеление плода при беременности
Шевеления плода ждут беременные и врачи акушеры-гинекологи. Это очень важный признак, который позволяет судить, что беременность идет нормально, и ребенок успешно развивается. Также кроха с помощью движений общается с матерью и может сообщить ей о каком-либо неудобстве, поэтому к шевелениям плода необходимо прислушиваться.
Когда появляются шевеления плода
- Первое шевеление плода появляется на седьмой-восьмой неделе беременности. Однако маленький плод не соприкасается со стенками матки, поэтому мать не чувствует его движений.
- Ближе к семнадцатой неделе плод начинает реагировать на громкий звук и свет, с восемнадцатой начинает осознанные движения.
- Женщина начинает ощущать шевеления при первой беременности с двадцатой недели. При последующих беременностях эти ощущения возникают раньше на две-три недели. Также женщина почувствует первое шевеление плода раньше, если она стройная и ведет активный образ жизни.
- С двадцать восьмой недели наблюдаются особенно активные шевеления. Ребенок «общается» с матерью, реагирует на ее эмоции. Это продолжается до тридцать второй недели, когда ребенок вырастает настолько, что уже не может активно перемещаться в матке.
Шевеление плода — как происходит в норме
За исключением трех-четырех часов в сутки, когда ребенок спит, он находится в постоянном движении. На двадцатой неделе плод совершает двести шевелений в день, с двадцать восьмой по тридцать вторую их количество увеличивается до шестисот. Затем, активность снова снижается.
Двигательная активность плода может меняться в зависимости от следующих факторов:
- Время суток. Обычно плод шевелится более активно вечером и ночью.
- Эмоции матери. Если беременная женщина находится в состоянии стресса, то ребенок пугается, может замереть и прекратить шевелиться или, наоборот, реагировать на адреналин активными движениями.
- Физическая активность. Во время физических нагрузок ребенок обычно более спокоен, чем в состоянии покоя. Если мама длительное время находится в неудобной позе, плод может реагировать сильными болезненными толчками.
- Режим питания беременной. Если мать чувствует голод, ребенок начинает двигаться более активно. Также толчки и прикосновения становятся сильнее после приема пищи. Особенно если мама ест сладкое.
- Окружающая среда. Плод реагирует на громкие звуки, резкое включение света. Он может замирать в страхе или наоборот, начинать двигаться более активно.
Зачем и как считать шевеления плода
Изменения двигательной активности плода могут быть признаком патологии беременности. Слишком сильные, болезненные или наоборот, ослабленные шевеления сигнализируют о том, что ребенку не хватает кислорода. Такое состояние называют гипоксией плода. К тому же, ощущения меняются при изменении количества околоплодных вод. Поэтому важно считать шевеления плода, особенно при первой беременности.
Различают три методики подсчета движений плода:
- Методика Пирсона. Шевеления считают с девяти утра до девяти вечера, в течение которых ограничивают физическую нагрузку. В специальную таблицу вносят время каждого десятого шевеления. В норме интервал между ними составляет менее часа.
- Методика Кардиффа. Подсчитывают шевеления в течение двенадцати часов. Если во время этого промежутка времени ребенок выполнил хотя бы десять шевелений, подсчет прекращают и начинают заново уже на следующий день. Если в течение двенадцати часов не было десяти шевелений, необходимы дополнительные исследования.
- Методика Садовски. Движение плода считают в семь часов вечера, после ужина, так как прием пищи увеличивает активность ребенка. В течение первого часа ребенок должен совершить не менее десяти шевелений. Если в первые два часа их было меньше, необходима консультация врача.
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
С чем связано недержание мочи у беременных женщин
Один из признаков наступившей беременности — учащенное мочеиспускание. По мере увеличения срока явление выражается чаще, особенно ночью. К сожалению, зачастую это не единственное изменение в работе органов мочеиспускания будущей мамы. На фоне метаморфоз, происходящих в организме женщины, проявляются различные нарушения в работе почек и мочевого пузыря. Одной из таких неприятностей может стать недержание мочи у беременных женщин. Состояние вызывает дискомфорт, но не является серьезной угрозой для здоровья. Основные симптомы — непроизвольное выделение мочи небольшими порциями. Обычно это проявляется в момент напряжения мышц живота. Если женщина смеется, чихает или кашляет, белье внезапно становится мокрым. Пугаться этого не нужно, в большинстве случаев состояние усиливается во 2–3 триместре, но после родов организм приходит в норму. Тем не менее, чтобы исключить наличие серьезных проблем, стоит проконсультироваться с врачом.
Разновидности недержания мочи при беременности
Чаще всего проявляются 3 разновидности недержания мочи у беременной женщины, и в каждом случае есть характерные признаки.
- Стрессовое. Проявляется при напряжении брюшных мышц и колебаниях диафрагмы. То есть достаточно чихнуть, кашлянуть или засмеяться, чтобы на белье появились пару капель мочи. Состояние характерно для первого триместра.
- Неотложное. Симптомами становятся внезапные позывы к мочеиспусканию. Они возникают настолько неожиданно, что будущей маме просто не хватает времени добежать до санузла. Одна из причин состояния кроется в раздражении мочевого канала. Также винить можно сбой в работе нервной системы и перерастяжение мышц в малом тазу. Состояние характерно для последнего триместра, но встречается и после родов.
- Синдром переполненного пузыря. Признаком становится неспособность полностью опорожнить мочевой пузырь. Женщина часто ощущает острый позыв к мочеиспусканию, а после выхода из туалета складывается впечатление, что в мочеточнике осталась моча. Причина может скрываться в растянутых и поэтому вялых стенках мочевого пузыря.
Вне зависимости от причины недержания мочи у беременной женщины, состояние вызывает дискомфорт и стресс. Это не повод впадать в панику, на самом деле ситуация не столь критичная — чаще всего выделяется не весь объем мочи из пузыря, а лишь небольшое количество. Чтобы успокоиться в такой непростой период, достаточно проконсультироваться с врачом и получить при необходимости назначение.
Главные причины недержания мочи у беременных
Учитывая, что недержанию мочи у беременной женщины не сложно найти объяснение, особого беспокойства оно вызывать не должно. Нужно только выявить причины и убедиться, что это связано с физиологией, а не болезнями мочеполовой системы. Развеять опасения поможет врач, который ведет беременность.
Главной причиной становятся ослабленные мышцы в области малого таза. Чрезмерное растяжение мышечной ткани приводит к потере тонуса. В результате ослабляется удерживающий мочу сфинктер, стенки мочевого и другие мышцы. Виной всему — гормональная перестройка, а также изменения в размерах внутренних органов. К примеру, растущая во время беременности матка сдавливает собой мочевой пузырь. В результате его объем уменьшается, а мочеиспускание происходит чаще.
Другая причина недержания мочи у женщины во время беременности — удары детской ножки по мочевому пузырю. Такое явление случается не у всех. Врачи объясняют его выраженность положением и размером плода, а также физической формой будущей матери.
Количество предыдущих беременностей и родов также считается фактором, увеличивающим риск проявлений неконтролируемого мочеиспускания. Особенно, если беременности идут одна за другой, и мышцы женщины попросту не успевают восстановиться.
Другие факторы, сопровождающиеся при беременностях недержанием мочи у женщины, — избыточный вес и малоподвижный образ жизни. Затяжной родовой процесс провоцирует проблему уже в послеродовом периоде.
Здоровое удержание мочи происходит при соблюдении следующих условий:
- при нормальном положении мочевого пузыря;
- неподвижности мочеиспускательного канала;
- хорошей работе мышц, окружающих мочевой пузырь, и мышц тазового дна;
- при функциональной и анатомической целостности замыкательного аппарата мочеиспускательного канала и мочевого пузыря.
Что предпринять, чтобы справиться с проблемой
Как упоминалось выше, недержание мочи у женщин при беременности чаще всего связано с физиологическими изменениями, поэтому лечения не требует. Однако, учитывая ответственность за здоровье малыша в этот период, нужно посоветоваться с врачом и по его назначению сдать анализ мочи. Это необходимо для исключения либо выявления мочеполовых инфекций и болезней, связанных с ними.
Если анализы не покажут отклонений, останется лишь успокоиться и чаще заниматься гигиеной. Врач даст рекомендации относительно средств гигиены — их выбора и частоты смены белья. Но и без специалиста можно сказать, что замена прокладок и трусиков осуществляется по мере необходимости. Белье должно соответствовать размеру, и лучше выбирать специальный крой для будущих мам, чтобы нигде не давило. Декоративные детали на белье не приветствуются, стоит отдать предпочтение простым трусикам из натуральной ткани.
При наличии проблемы чаще придется подмываться, вовремя посещать туалет. Врачи советуют при мочеиспускании чуть наклоняться вперед. Это даст возможность мочеиспускательным каналам полностью раскрыться. В конце нужно слегка потужиться (без фанатизма), чтобы полностью опорожнить пузырь.
Снизить риск подтекания мочи при чихании и кашле поможет снижение давления на диафрагму. Для этого нужно открывать рот, нормализуя давление.
Обследование и лечение
Прежде чем бороться с недержанием, нужно обязательно установить его причину, обратившись к врачу. Врач в свою очередь назначит необходимое обследование. Обычно оно состоит их нескольких этапов:
- Уродинамическое обследование. С помощью него оценивается работа верхних и нижних мочевыводящих путей.
- Клиническое обследование. Включает в себя обычный анализ мочи и посев мочи на флору, а также исследование в гинекологическом кресле – при наружном осмотре врач может дать оценку подвижности шейки мочевого пузыря во время кашлевой пробы или натуживания, оценку состоянию слизистой оболочки влагалища и кожных покровов, а также выявить возможный пролапс гениталий.
- Ультразвуковое обследование. Оно проводится для исследования работы почечной системы, уретровезикального сегмента, состояния уретры у беременной со стрессовым недержанием мочи, а также для подтверждения наличия или отсутствия патологий гениталий.
Помимо анализов и обследований от вас, скорее всего, попросят вести специальный дневник, в котором в течение нескольких дней вы будете фиксировать несколько параметров мочеиспускания, такие как количество мочи, выделяемое за одно мочеиспускание, количество мочеиспусканий за сутки, все случаи недержания мочи, количество используемых в течение дня прокладок и физическую активность.
Только после проведения обследования делаются выводы о способах лечения, которые зачастую необходимы только в крайних случаях. Если ни патологии, ни воспалительных процессов не выявлено, то, скорее всего, никакого специального лечения проводиться не будет, так как после родов чаще всего недержание проходит само или происходит все реже и реже.
Если недержание связано с ослабление мышц тазового дна, то ситуацию можно значительно улучшить с помощью специальных упражнений. В настоящее время существует большое число комплексов для интимной гимнастики. Один из самых популярных был разработан американским гинекологом и доктором медицины Арнольдом Кегелем. Самое простое и, пожалуй, самое эффективное упражнение, которое можно делать по несколько раз в день, – это многоразовое напряжение и расслабление «интимных мышцы» (медленное или интенсивное, без задержек).
Важно знать, что, если вы никогда не укрепляли интимные мышцы до беременности, делать это нужно с осторожностью, ни в коем случае не переусердствовать.
Возможно, что врач назначит вам какой-нибудь растительный препарат, поддерживающий работу мочевого пузыря и оказывающий спазмолитическое, противовоспалительное и противомикробное действие.
Также может быть рекомендовано лечение отварами из трав (шиповник, шалфей, укроп, брусника). Они обладают не только профилактическими, но и лечебными свойствами.
Тренировка тазовых (интимных) мышц
Чтобы снизить риск возникновения недержания мочи у беременной женщины ночью и в дневное время, врачи рекомендуют заняться специальной гимнастикой. Это упражнения Кегеля, которые полезны не только будущим мамам, но и всем женщинам без исключения, вне зависимости от возраста. Суть сводится к попеременному напряжению и расслаблению интимных мышц. Определить зону для тренировок не сложно — во время мочеиспускания на пару минут нужно прервать процесс. В этот момент как раз напрягутся те мышцы, которые задействуют при гимнастике. Заниматься упражнениями нужно до родов, во время беременности и после появления ребенка на свет. Простой и понятный комплекс упражнений снизит риск любых проблем с мочеиспускательной системой. Подробнее о гимнастике можно прочитать в другой статье.
Как обеспечить себе комфорт и спокойствие
Чтобы недержание мочи у беременных женщин на ранних, и особенно на поздних сроках (38-39 неделя), не вызывало повышенный дискомфорт, производители средств гигиены выпускают специальные прокладки. Один из вариантов — немецкие урологические прокладки MoliMed. Они специально предназначены для обеспечения комфорта во время непроизвольного выделения мочи. Особенности таких прокладок:
- анатомическая форма, препятствующая вытеканию мочи наружу;
- впитывающий слой, мгновенно поглощающий жидкость и запахи;
- надежная фиксация на нижнем белье;
- небольшая толщина, чтобы прокладка не была заметна под одеждой;
- безопасность даже для чувствительной кожи;
- возможность подобрать изделие с учетом объема выделений.
Если нужна помощь в выборе подходящих средств гигиены, специалисты горячей линии ООО «ПАУЛЬ ХАРТМАНН» проконсультируют вас.
Чем еще можно себе помочь
В течение дня по возможности чаще посещать в туалет. При этом не стоит сокращать потребление выпиваемой жидкости. Пить будущая мама должна столько, сколько захочет. Но нужно постараться не пить в большом количестве жидкость за час до сна.
Многие женщины во избежание неприятностей пользуются одноразовыми прокладками. Делать это необходимо только при большой необходимости, так как частое использование гигиенических прокладок может спровоцировать кольпит, а он в свою очередь – инфицирование плодных оболочек, и в результате – выкидыш или преждевременные роды из-за разрыва плодных оболочек.
Несколько облегчить состояние можно при помощи дородового бандажа. Его регулярное правильное ношение позволяет несколько ослабить нагрузку на мочевой пузырь, соответственно сократить количество позывов к мочеиспусканию.
Пневмония и беременность: обзор, осложнения и лечение
Пневмония — это тяжелое состояние, которое возникает в результате инфекции легких. Пневмония, возникающая во время беременности, называется материнской пневмонией.
У многих людей пневмония начинается с простуды или гриппа, которые затем распространяются на легкие. Пневмония может быть опасной для жизни, если ее не лечить, а беременные женщины более уязвимы для осложнений.
Научитесь распознавать симптомы и помочь предотвратить материнскую пневмонию.Любой, кто подозревает, что у него может быть материнская пневмония, должен обратиться к врачу, как только появятся симптомы.
Важно знать симптомы пневмонии во время беременности и немедленно обращаться за медицинской помощью. Общие симптомы включают:
- симптомы простуды и гриппа, такие как боль в горле, головная боль и ломота в теле
- затрудненное дыхание или учащенное дыхание
- крайняя усталость
- лихорадка или озноб
- боль в груди
- усиливающийся кашель
Пневмония — тяжелое заболевание, которое может вызвать опасные осложнения как для женщины, так и для ребенка, если ее не лечить.
Материнская пневмония может вызвать снижение уровня кислорода в организме, поскольку легкие не могут улавливать и направлять достаточное количество кислорода к остальному телу. Это означает, что пониженный уровень кислорода может попасть в матку, чтобы поддержать ребенка.
Первоначальная инфекция также может передаваться из легких в другие части тела, например, в кровоток.
В тяжелых случаях пневмония во время беременности может вызвать:
- преждевременные роды
- низкую массу тела при рождении
Многие женщины опасаются, что чрезмерный кашель может быть опасен для ребенка.Однако ребенок окружен околоплодными водами, которые действуют как амортизатор и защищают его от кашля, вибрации, шума, давления и незначительных ударов.
Поделиться на PinterestБеременные женщины, которые проводят длительные периоды времени в больницах, могут подвергаться повышенному риску пневмонии.Беременность увеличивает риск развития пневмонии у женщины, потому что организм тратит много энергии на поддержку ребенка в утробе матери, подавляя иммунную систему.
Растущий ребенок и матка также уменьшают емкость легких женщины, что оказывает большее давление на функцию легких.
Пневмония чаще всего возникает в результате бактериальной инфекции, которая распространяется в легкие. Бактерии, которые обычно вызывают пневмонию, включают:
- Haemophilus influenza
- Mycoplasma pneumonia
- Streptococcus pneumonia
Вирусные инфекции и осложнения, которые также вызывают пневмонию, включают:
Женщины имеют более высокий риск заражения пневмонией во время беременности, если они:
- курят табак
- страдают анемией
- имеют астму
- имеют хроническое заболевание
- работают с маленькими детьми
- проводят длительное время в больницах или домах престарелых
- имеют ослабленная иммунная система
Лечение материнской пневмонии будет зависеть от того, вирус или бактерия вызвали инфекцию.
Большинство методов лечения вирусной пневмонии считаются безопасными для использования во время беременности, а заболевание пневмонией на ранней стадии означает, что противовирусные препараты обычно устраняют болезнь. Врач также может порекомендовать респираторную терапию.
Если у человека бактериальная пневмония, врач может назначить антибиотики.
Обезболивающие, отпускаемые без рецепта, такие как парацетамол, также могут помочь снизить температуру и облегчить боль. Очень важно сначала поговорить с врачом о том, какие безрецептурные лекарства безопасны для использования во время беременности.
Продолжительный отдых и поддержание водного баланса также помогут ускорить выздоровление.
Как только беременная женщина испытывает симптомы пневмонии, ей следует обратиться к врачу. Это снизит риск осложнений.
Помимо выяснения каких-либо симптомов, врач может:
- прослушать легкие с помощью стетоскопа
- сделать рентгеновский снимок легких
- взять образец мокроты
Пневмония может потребовать лечения в больнице если тяжело.Если беременная женщина испытывает следующие симптомы, ей следует немедленно позвонить в службу 911 или на местный номер службы экстренной помощи:
- боль в груди
- затрудненное дыхание
- высокая температура (100,3 ° F или выше) сильная рвота, которая длится более 12 часов
Беременным женщинам следует обратиться к своему врачу, если у них есть другие симптомы, в том числе:
- слабость или головокружение
- кашель, боль в горле, заложенность носа, боли в ушах
- субфебрильная температура или озноб
- боли в теле
- чувство спутанности сознания
- ребенок двигается меньше обычного
- боль или спазмы в области таза
- вагинальное кровотечение или потеря жидкости
Существует несколько способов минимизировать риск заражения пневмонией, в том числе:
- частое мытье рук
- достаточный отдых
- разнообразное и питательное питание
- регулярные упражнения
- избегание контактов с больными
- отказ от курения
Беременным женщинам также рекомендуется сделать вакцину против гриппа. Рекомендуется сделать вакцину до начала сезона гриппа в октябре.
Вакцина против гриппа также может защитить ребенка от гриппа после рождения. Эта защита может длиться до 6 месяцев.
Любой, у кого во время беременности простуда или грипп, должен как можно скорее сообщить об этом своему врачу. Консультации врача помогут предотвратить развитие пневмонии.
Беременные женщины более подвержены пневмонии, чем население в целом. Однако предотвратить осложнения можно, если вылечить болезнь на ранней стадии.
Хотя риск опасных для жизни осложнений у беременных женщин с пневмонией выше по сравнению с небеременными, он все же остается низким.
Эти риски значительно снизились в последние годы благодаря:
- быстрой диагностике
- антимикробной терапии (которая убивает или предотвращает рост таких микроорганизмов, как бактерии, грибы или простейшие)
- интенсивная терапия
- вакцинация
Большинство женщин, получивших лечение в кратчайшие сроки, не испытывают осложнений и имеют здоровую беременность и новорожденного.
Пневмония и беременность: обзор, осложнения и лечение
Пневмония — это тяжелое состояние, которое возникает в результате легочной инфекции. Пневмония, возникающая во время беременности, называется материнской пневмонией.
У многих людей пневмония начинается с простуды или гриппа, которые затем распространяются на легкие. Пневмония может быть опасной для жизни, если ее не лечить, а беременные женщины более уязвимы для осложнений.
Научитесь распознавать симптомы и помочь предотвратить материнскую пневмонию.Любой, кто подозревает, что у него может быть материнская пневмония, должен обратиться к врачу, как только появятся симптомы.
Важно знать симптомы пневмонии во время беременности и немедленно обращаться за медицинской помощью. Общие симптомы включают:
- симптомы простуды и гриппа, такие как боль в горле, головная боль и ломота в теле
- затрудненное дыхание или учащенное дыхание
- крайняя усталость
- лихорадка или озноб
- боль в груди
- усиливающийся кашель
Пневмония — тяжелое заболевание, которое может вызвать опасные осложнения как для женщины, так и для ребенка, если ее не лечить.
Материнская пневмония может вызвать снижение уровня кислорода в организме, поскольку легкие не могут улавливать и направлять достаточное количество кислорода к остальному телу. Это означает, что пониженный уровень кислорода может попасть в матку, чтобы поддержать ребенка.
Первоначальная инфекция также может передаваться из легких в другие части тела, например, в кровоток.
В тяжелых случаях пневмония во время беременности может вызвать:
- преждевременные роды
- низкую массу тела при рождении
Многие женщины опасаются, что чрезмерный кашель может быть опасен для ребенка.Однако ребенок окружен околоплодными водами, которые действуют как амортизатор и защищают его от кашля, вибрации, шума, давления и незначительных ударов.
Поделиться на PinterestБеременные женщины, которые проводят длительные периоды времени в больницах, могут подвергаться повышенному риску пневмонии.Беременность увеличивает риск развития пневмонии у женщины, потому что организм тратит много энергии на поддержку ребенка в утробе матери, подавляя иммунную систему.
Растущий ребенок и матка также уменьшают емкость легких женщины, что оказывает большее давление на функцию легких.
Пневмония чаще всего возникает в результате бактериальной инфекции, которая распространяется в легкие. Бактерии, которые обычно вызывают пневмонию, включают:
- Haemophilus influenza
- Mycoplasma pneumonia
- Streptococcus pneumonia
Вирусные инфекции и осложнения, которые также вызывают пневмонию, включают:
Женщины имеют более высокий риск заражения пневмонией во время беременности, если они:
- курят табак
- страдают анемией
- имеют астму
- имеют хроническое заболевание
- работают с маленькими детьми
- проводят длительное время в больницах или домах престарелых
- имеют ослабленная иммунная система
Лечение материнской пневмонии будет зависеть от того, вирус или бактерия вызвали инфекцию.
Большинство методов лечения вирусной пневмонии считаются безопасными для использования во время беременности, а заболевание пневмонией на ранней стадии означает, что противовирусные препараты обычно устраняют болезнь. Врач также может порекомендовать респираторную терапию.
Если у человека бактериальная пневмония, врач может назначить антибиотики.
Обезболивающие, отпускаемые без рецепта, такие как парацетамол, также могут помочь снизить температуру и облегчить боль. Очень важно сначала поговорить с врачом о том, какие безрецептурные лекарства безопасны для использования во время беременности.
Продолжительный отдых и поддержание водного баланса также помогут ускорить выздоровление.
Как только беременная женщина испытывает симптомы пневмонии, ей следует обратиться к врачу. Это снизит риск осложнений.
Помимо выяснения каких-либо симптомов, врач может:
- прослушать легкие с помощью стетоскопа
- сделать рентгеновский снимок легких
- взять образец мокроты
Пневмония может потребовать лечения в больнице если тяжело.Если беременная женщина испытывает следующие симптомы, ей следует немедленно позвонить в службу 911 или на местный номер службы экстренной помощи:
- боль в груди
- затрудненное дыхание
- высокая температура (100,3 ° F или выше) сильная рвота, которая длится более 12 часов
Беременным женщинам следует обратиться к своему врачу, если у них есть другие симптомы, в том числе:
- слабость или головокружение
- кашель, боль в горле, заложенность носа, боли в ушах
- субфебрильная температура или озноб
- боли в теле
- чувство спутанности сознания
- ребенок двигается меньше обычного
- боль или спазмы в области таза
- вагинальное кровотечение или потеря жидкости
Существует несколько способов минимизировать риск заражения пневмонией, в том числе:
- частое мытье рук
- достаточный отдых
- разнообразное и питательное питание
- регулярные упражнения
- избегание контактов с больными
- отказ от курения
Беременным женщинам также рекомендуется сделать вакцину против гриппа. Рекомендуется сделать вакцину до начала сезона гриппа в октябре.
Вакцина против гриппа также может защитить ребенка от гриппа после рождения. Эта защита может длиться до 6 месяцев.
Любой, у кого во время беременности простуда или грипп, должен как можно скорее сообщить об этом своему врачу. Консультации врача помогут предотвратить развитие пневмонии.
Беременные женщины более подвержены пневмонии, чем население в целом. Однако предотвратить осложнения можно, если вылечить болезнь на ранней стадии.
Хотя риск опасных для жизни осложнений у беременных женщин с пневмонией выше по сравнению с небеременными, он все же остается низким.
Эти риски значительно снизились в последние годы благодаря:
- быстрой диагностике
- антимикробной терапии (которая убивает или предотвращает рост таких микроорганизмов, как бактерии, грибы или простейшие)
- интенсивная терапия
- вакцинация
Большинство женщин, получивших лечение в кратчайшие сроки, не испытывают осложнений и имеют здоровую беременность и новорожденного.
влияет ли насморк и кашель во время беременности на ребенка
Грипп и простуда являются примерами вирусных инфекций. Избегайте совместного использования полотенец — используйте свои собственные или используйте бумажные полотенца, чтобы вытереть руки. Мы подписываемся на принципы HONcode, изложенные в (Dreier et al 2014, Larson and File 2019), (ICSI 2017, NHS 2017a, Sexton and McClain 2020), (Holst et al 2014, Saper 2019, Sexton and McClain 2020), ( Larson and File 2019, Stanley et al 2019), (Moore et al 2015, Moore 2016, NICE 2015). Вот несколько примеров: стресс, печаль и беспокойство.Вирусы простуды распространяются при прямом контакте и по воздуху, поэтому они могли быть переданы через что-то, к чему вы прикоснулись, или даже через нахождение рядом с кем-то, кто болен простудой. Это означает, что во время беременности важно принимать меры по предотвращению заболеваний. Вот несколько советов, как это сделать. Лучший способ снизить риск заболевания гриппом — это делать ежегодную прививку от гриппа. Ринит во время беременности встречается примерно у 20% людей. 3 1. При кашле и чихании перебейте салфеткой, выбросьте ее и затем вымойте руки. Кашель и простуда во время беременности.Вот список вещей, которые вы можете держать под рукой на случай болезни: Чеснок. 1997-2021 Все права защищены. Во время беременности ваша иммунная система ниже, чем обычно, поэтому вероятность простуды несколько выше. Часто мойте руки теплой мыльной водой. Многие женщины спрашивают, может ли кашель во время беременности причинить вред ребенку, особенно если симптомы сохраняются в течение длительного периода времени. Например, перед использованием лекарства от кашля люди могут попробовать использовать леденцы для горла на травах или с ментолом, чтобы облегчить кашель или боль в горле.Не прикасайтесь к носу или глазам, так как вирусы часто попадают в ваш организм. Люди также более подвержены простуде и гриппу во время беременности, поэтому важно принять меры для предотвращения болезни. CDC дает рекомендации о том, как избежать заражения гриппом. Многие люди также используют комнатные увлажнители воздуха, чтобы очистить заложенный нос и способствовать продуктивному кашлю. Например, простуда может привести к обострению астмы или развитию пневмонии у мамы. Сухие руки и болезненные, потрескавшиеся кутикулы возникают, когда кожа теряет влагу, что часто вызвано воздействием ветра, холода, солнечного света, воды, частого мытья рук, садовой почвы или использования антибактериальных чистящих средств или других агрессивных химикатов.. Наш контент одобрен врачом и основан на доказательствах, а наше сообщество модерируется, живо и гостеприимно. Благодаря тысячам отмеченных наградами статей и группам сообщества вы можете отслеживать свою беременность и рост ребенка, получать ответы на самые сложные вопросы и общаться … Чаще всего кашель вызывается простой вирусной инфекцией, например вирусом простуды, и со временем станет лучше. Но не должно быть хуже, чем обычно, только потому, что вы беременны. сильный кашель, затрудняющий дыхание.Влияет ли на ребенка простуда или кашель на 4-м месяце беременности? Все права защищены. Узнайте, что вам действительно нужно. От боли в спине страдают около двух третей женщин во время беременности. Кашель также может иметь неинфекционные причины, такие как астма (NICE 2017, RCHM 2018a). Лежание с поднятой головой может помочь при дыхании и душности. Простуда во время беременности Простуда — очень распространенная легкая вирусная инфекция носа, горла, носовых пазух и верхних дыхательных путей. В следующих разделах рассматривается безопасность различных видов лечения от простуды.Сильная и постоянная боль может привести к серьезным последствиям, таким как высокое кровяное давление, депрессия и беспокойство. Попросите окружающих практиковать «поймать, выбросить, убить». Простуда — это легкое заболевание, с которым иммунная система человека может сравнительно легко справиться. Согласно March of Dimes, простуда не повредит развивающемуся плоду, и беременная женщина обычно выздоравливает через неделю или около того. Обильное питье может помочь людям вылечиться от простуды. Ваши друзья и семья по-прежнему могут помочь, оставив подгузники, пакеты с продуктами и приготовленные блюда.есть ли у них домашнее средство от кашля? Они вызывают гормональные изменения, которые, в свою очередь, выделяют катехоламины, которые могут вызвать преждевременные роды или низкий вес при рождении. Важно знать разницу между простудой и гриппом. По данным Американского колледжа аллергии, астмы и иммунологии (ACCAI), во время беременности люди могут использовать следующее: Большинство безрецептурных антигистаминных препаратов безопасно принимать во время беременности, если их одобряет врач. Чтобы вам было удобнее пользоваться сайтом и электронной почтой BabyCentre, используются файлы cookie и аналогичные системы отслеживания для персонализации контента и рекламы, которые мы вам предоставляем.Общие данные свидетельствуют о том, что люди экономно используют противоотечные средства во время беременности, особенно в первом триместре. Важно сопоставить преимущества приема обезболивающих во время беременности с потенциальными рисками. Низкое кровяное давление. ) смешивалась с ней последние два дня. Когда вы забеременеете, ваша иммунная система, скорее всего, изменится. Нажимая на кнопку, вы соглашаетесь с нашей политикой и получаете от нас электронные письма. В результате этих изменений в какой-то момент беременности вы можете простудиться или кашлять.Обезболивающие — это группа препаратов, уменьшающих боль. Сначала лучше попробовать увеличить количество клетчатки в своем рационе и увеличить количество потребляемых безалкогольных жидкостей. MNT — зарегистрированная торговая марка Healthline Media. заложенный нос во время беременности (ринит при беременности), Симптомы беременности, которые нельзя игнорировать, Грудное вскармливание: хитрость к удобному захвату, Пять советов для здоровой беременности (Видео), Как меняется ваше тело во время беременности (Видео). Кроме того, будущие матери должны принимать достаточное количество витамина С, чтобы улучшить свой иммунитет и бороться с простудой — 1 десятилетие назад.По оценкам Центров по контролю и профилактике заболеваний (CDC), взрослые в среднем болеют 2–3 простудными заболеваниями в год. Простуда очень распространена. 10 ноября ежегодно отмечается Всемирный день иммунизации. Большинство безрецептурных препаратов содержат те же ингредиенты для лечения симптомов простуды. Простуда обычно длится около недели, пока организм борется с инфекцией. Беременная мать, вероятно, будет чувствовать себя более утомленной из-за стресса, который испытывает организм. Хотя есть некоторые сомнения относительно безопасности безрецептурных средств от простуды во время беременности, большинство людей могут облегчить симптомы, используя мягкие домашние средства.Детям до 14 лет нельзя навещать ребенка. Планирование беременности у многих женщин начинается еще до зачатия. Подробнее о беременности и гриппе читайте здесь. Простуда во время беременности обычно не влияет на плод. Как кашель повлияет на моего ребенка? Простуда вызывается вирусом. О некоторых натуральных антигистаминных средствах читайте здесь. держаться подальше от больных людей, так как тесный контакт с другими людьми может распространять вирусы простуды. Инфекция матери может повлиять на развитие мозга, массу тела при рождении и физиологические отклонения.Узнайте больше о безопасности и рисках здесь. Лечение простуды обычно подразумевает использование безрецептурных лекарств. Мы используем информацию о вашем здоровье, чтобы сделать наш сайт еще более полезным. Простуда — это легкое заболевание, с которым иммунная система человека может сравнительно легко справиться, однако температура человека и инфекции могут повлиять на плод. Эти семена, называемые черным псиллиумом, также используются для смягчения стула после операций на прямой кишке, во время беременности или у людей с геморроем и анальными трещинами.Могу ли я простудиться во время беременности с большей вероятностью? Нет, сухой кашель снижает иммунитет только матери, а не ребенка. Плод эластичен по своей природе и защищен плацентой. Простуда — это легкое заболевание, с которым иммунная система человека может сравнительно легко справиться. Хорошая новость заключается в том, что даже если вы, вероятно, чувствуете усталость, симптомы простуды или гриппа обычно не опасны для вашего ребенка. Анализ мочи может определить уровень хорионического гонадотропина человека (ХГЧ), гормона, вырабатываемого во время беременности, примерно через 12–14 дней после зачатия.У вас разовьются антитела, которые вы передадите своему ребенку, которые помогут ему бороться с инфекциями. Чеснок, входящий в семейство луковых, является мощным средством от простуды во время беременности. Существует более 200 вирусов, вызывающих симптомы простуды (Sexton and McClain, 2019). Симптомы длятся около недели, хотя кашель может длиться до трех недель (Larson and File 2019, NICE 2016). Безопасен ли порошок куркумы во время беременности, окажет ли он неблагоприятное воздействие на ребенка, какие еще методы лечения мы должны соблюдать? Большинство людей почувствуют себя лучше примерно через неделю.Исследователи пришли к выводу, что подверженность матери вирусным инфекциям и бактериям во время беременности влияет на окружающую среду в утробе матери… Узнайте, что делать, если вы считаете, что у вашего ребенка может быть коронавирус. Когда беременные женщины постоянно кашляют, они часто беспокоятся о том, что этот кашель повлияет на ребенка. Пагубно влияя на здоровье матери, эти состояния могут также повлиять на здоровье ребенка. Однако некоторые вирусы могут вызвать выкидыш или врожденные дефекты у ребенка. Однако чихание может быть симптомом болезни или более серьезной проблемы, которая может повлиять на ребенка.Кашель также не влияет на ребенка, поскольку он смягчается околоплодными водами. Другие предпочитают начинать планирование, когда узнают о беременности. FDA отмечает, что НПВП, отпускаемые по рецепту, могут повышать риск прерывания беременности в течение первой половины беременности, а опиоиды, отпускаемые по рецепту, могут повышать риск врожденных аномалий при приеме в первом триместре. Шансы простудиться во время беременности выше, потому что во время беременности иммунная система менее устойчива. Простуда во время беременности не нанесет вреда плоду, но беременным может быть неудобно, а также они могут беспокоиться о том, какие методы лечения и лекарства можно безопасно использовать…. Посмотреть ответ. Во время беременности часто возникают запоры, и вам может потребоваться слабительное. Кроме того, легко простудиться. Последний медицинский осмотр состоялся 1 декабря 2017 года. Исследования родителей показывают, что парацетамол является самым безопасным обезболивающим препаратом для использования во время беременности, с рекомендациями использовать самую низкую эффективную дозировку в течение кратчайшего времени. Проходит медленнее, в течение пары дней, Обычно поражает только нос и горло, Симптомы включают боль в горле, насморк, чихание и кашель, Симптомы могут быть похожи на простуду с добавлением болей и болей, диареи, рвоты, лихорадки и т. Д. усталость, может вызывать недомогание в течение нескольких дней, но обычно вы можете вести нормальную жизнь, заставляет вас чувствовать себя истощенным и настолько нездоровым, что вы не можете нормально функционировать, часто около недели.Отдых во время болезни важен, чтобы дать организму время сосредоточиться на выздоровлении. Что нужно знать о COVID-19 и беременности, Что нужно знать о боли в спине во время беременности, Инфекции носовых пазух во время беременности: Что нужно знать, Дебра Салливан, доктор философии, MSN, RN, CNE, COI, парацетамол, под такими торговыми марками, как как тайленол, часто мыть руки водой с мылом в течение 20 секунд или использовать дезинфицирующее средство для рук на спиртовой основе, когда это невозможно, избегая прикосновения к лицу немытыми руками, потому что вирусы, вызывающие простуду, могут попасть в организм через глаза, нос , и рот.Когда человек беременен, его организм борется с простудой почти так же, как и в любое другое время. Простуда вряд ли не причинит вреда матери или плоду. Многие люди сталкиваются с ринитом во время беременности, который имеет симптомы, похожие на простуду. Обычно вы не должны принимать их во время беременности. Некоторые исследования показывают, что некоторые противоотечные средства, включая псевдоэфедрин и фенилэфрин, могут повышать риск врожденных аномалий. Таким образом, ребенок не может заразиться, когда мать простужена.Во время беременности лучше всего лечить отдельные симптомы … беременности.8 Это вызвано гормонами беременности, которые влияют на … Когда вы забеременеете, ваша иммунная система, скорее всего, будет: • Влияют ли простуда и кашель во время беременности на ребенок Может, если ты не пьешь достаточно. Поэтому совершенно очевидно, что кашель и простуда при беременности поражают малыша с самого начала периода заражения. Антигистаминные препараты — популярные лекарства от аллергии, которые могут облегчить насморк, слезотечение или чихание, вызванное простудой.Однако многих беременных волнует, повлияют ли лекарства на плод. Питьевая холодная вода беременным женщинам лучше помогает облегчить кашель, вызванный бронхитом, фарингитом и инфекцией дыхательных путей, и может предотвратить его. В чем разница между простудой и гриппом? Как понять, что это простуда, а не грипп? Согласно новому исследованию, опубликованному в Annals of Allergy, Asthma and Immunology (ACAAI), чем больше у женщины простудных заболеваний и вирусных инфекций во время беременности, тем выше риск развития у ее ребенка аллергии и астмы в детстве.Домашнее средство от потрескавшейся кутикулы и сухости рук. Приложение №1 для отслеживания беременности и роста ребенка. Если у вас действительно простуда, грипп, астма или аллергия, поговорите со своим врачом о методах лечения, которые безопасны во время беременности. Симптомы носят временный характер, и в большинстве случаев простуда проходит через 7–10 дней. Некоторые виды также уменьшают воспаление и жар. Грипп может быть легким или тяжелым, но особенно опасен для беременных. Однако исследования еще не установили, что деконгестанты безопасны во время беременности.Кроме того, ваша болезнь может длиться дольше. В статье, опубликованной в American Family Physician (AFP), сообщается, что ацетаминофен безопасен для использования в течение всех триместров самостоятельно, но не обязательно в сочетании с другими средствами от простуды, которые содержат ряд других ингредиентов. До 15% людей используют антигистаминные препараты во время беременности, и эксперты в целом считают их безопасными. Доступно так много дородовых витаминов, что бывает трудно понять, с чего начать. 5 советов, как избежать кашля и простуды во время беременности. Во время беременности может быть непросто избавиться от кашля и простуды.Подробнее о натуральных средствах от простуды или гриппа читайте здесь. Если вы беременны, важно принять меры против вирусных инфекций. Прием витаминов для беременных, в состав которых входят цинк и витамин С, также может помочь поддержать иммунную систему и предотвратить простуду. Это происходит из-за воспаления и отека слизистых оболочек носа, избытка жидкости в организме и изменения уровня гормонов. Чихание во время беременности в большинстве случаев не представляет опасности для матери или ребенка. Вирусная инфекция — это заразное заболевание.Обычная насморк, хотя и заставляет вас чувствовать себя несчастным, не должна влиять на вашего ребенка. В этой статье рассказывается, что следует учитывать при лечении симптомов простуды во время беременности, как предотвратить простуду и когда следует обратиться к врачу. Узнайте, как определять различия и как лечить симптомы для быстрого выздоровления. Безрецептурные средства от кашля часто содержат такие лекарства, как декстрометорфан и гвайфенезин. Не делитесь столовыми приборами, чашками или тарелками с простуженными людьми. Большинство лекарств, используемых во время беременности, проникают через плаценту и достигают ребенка.Прежде чем принимать какие-либо лекарства, снимающие боль во время беременности, обязательно проконсультируйтесь с врачом. Но если вам интересно, повлияет ли ваша простуда на ребенка, это не так. Простуда, хоть и неприятна для вас, не должна навредить вашему здоровью или ребенку.
Брет Тейлор Давос, Распродажа склада в Кершоу 2020, Работа в казино Rampart, Табулатура для гитары Аллилуйя Коэн, Кейси Мосс и Истинный О’Брайен, Как добавить символы в Canva ?, Alidia Ring Baublebar Отзывы, Новичок проекта Homecoming, Преобразовать массив в Json Javascript, Baja Boats For Sale Великобритания, Обзор лодок Albin,
Астма во время беременности
Астма — это заболевание легких, при котором ваши дыхательные пути сужаются, что затрудняет дыхание.От астмы нет лекарства. Даже если у вас астма и вы чувствуете себя здоровым, вспышки астмы (когда симптомы становятся серьезными) могут случиться в любое время.
Большинство людей, страдающих астмой, могут держать болезнь под контролем и избегать серьезных проблем со здоровьем. Если вы беременны, очень важно сотрудничать с вашим лечащим врачом, чтобы справиться с астмой и, при необходимости, получить медицинскую помощь.
Как астма влияет на беременность?
Астмой страдают от 4 до 8 из 100 беременных (от 4 до 8 процентов).Если вы будете держать астму под контролем, она, вероятно, не вызовет никаких проблем во время беременности.
Если вы не контролируете свою астму, у вас может возникнуть серьезная проблема со здоровьем, называемая преэклампсией. Преэклампсия — это состояние, которое может возникнуть после 20-й недели беременности или сразу после беременности. Это когда у беременной женщины высокое кровяное давление и признаки того, что некоторые из ее органов, например почки и печень, могут не работать должным образом. Некоторые из этих признаков включают наличие белка в моче, изменения зрения и сильную головную боль.
Если вы не контролируете астму, ваш ребенок может не получать достаточно кислорода. У него может быть более высокий риск возникновения проблем со здоровьем, таких как:
Дети, рожденные слишком маленькими и слишком ранними, с большей вероятностью будут иметь проблемы со здоровьем у новорожденных. У них могут быть проблемы с дыханием и длительные нарушения, например умственные нарушения и церебральный паралич.
Каковы признаки и симптомы астмы?
У вас может быть один или несколько симптомов астмы. Признаки и симптомы включают:
- Герметичность в груди
- Постоянный кашель (особенно ночью или ранним утром)
- Одышка
- Свистящее дыхание (свистящий звук при дыхании)
Что вызывает симптомы астмы?
Одна или несколько причин могут вызвать астму.Некоторые из наиболее распространенных факторов, вызывающих симптомы астмы:
Аллергены
Около 7 из 10 человек, страдающих астмой (70 процентов), страдают аллергией. Аллергия — это реакция на что-то, к чему вы прикасаетесь, едите или вдыхаете, что вызывает у вас чихание, сыпь или затрудненное дыхание.
Аллергены — это вещества, вызывающие у вас симптомы аллергии. Многие также вызывают симптомы астмы. Общие аллергены — это пыльца, плесень, шерсть животных (небольшие чешуйки омертвевшей кожи), пылевые клещи и тараканы.Ограничьте контакт с аллергенами. Если у вас все еще есть симптомы астмы, поговорите со своим врачом.
Ваш врач может порекомендовать вам лекарство от аллергии. Если вы уже делаете прививки от аллергии, вы можете продолжать их во время беременности. Но если вам не делают прививки от аллергии, не начинайте их делать во время беременности, потому что у вас может возникнуть серьезная аллергическая реакция, называемая анафилаксией.
Раздражители
Раздражители — это предметы в окружающей среде, которые могут повредить ваши легкие и вызвать симптомы астмы, включая загрязнение воздуха, сигаретный дым и дым от дровяных печей или каминов, холодный воздух и резкие запахи, такие как краска или духи.
Инфекции
Инфекции, такие как простуда, грипп или вирусная пневмония, могут вызывать симптомы астмы у некоторых людей.
Физические упражнения
Физические упражнения могут вызывать симптомы астмы у некоторых людей. Если ваша астма под контролем, вы, вероятно, сможете без проблем заниматься спортом. Но если упражнения во время беременности вызывают у вас астму, поговорите со своим врачом.
Как диагностируется астма?
Астму сложно диагностировать. Чтобы узнать, есть ли у вас астма, ваш лечащий врач изучает вашу историю болезни, проводит физический осмотр и прислушивается к вашему дыханию.
Вы также можете пройти функциональный тест легких, называемый спирометрией. Это тест, который проверяет, насколько хорошо работают ваши легкие. Во время теста вы делаете глубокий вдох и выдыхаете (дует) в аппарат, называемый спирометром. Этот аппарат измеряет количество вдыхаемого и выдыхаемого воздуха. Он также измеряет, насколько быстро вы можете дышать. Когда вы беременны, нормальные изменения в вашем теле могут вызывать одышку. Этот тест может помочь вашему врачу узнать, является ли одышка частым осложнением беременности или она вызвана астмой.
Как лечат астму во время беременности?
Ваш лечащий врач должен следить за вашими легкими во время беременности, чтобы он мог при необходимости скорректировать вам лекарства от астмы. Сообщите своему врачу, если ваши симптомы улучшатся или ухудшатся. Ограничивая контакт с аллергенами и другими триггерами астмы, вам может потребоваться меньше лекарств, чтобы контролировать свои симптомы.
Безопасно ли принимать лекарства от астмы во время беременности?
Не прекращающиеся или усиливающиеся симптомы астмы могут представлять опасность для вас и вашего ребенка.Если вы принимали лекарство от астмы до беременности, не прекращайте его прием, не посоветовавшись предварительно со своим врачом.
Если у вас диагностировали астму во время беременности, поговорите со своим врачом о том, как лучше всего лечить или управлять ею.
Если вы уже делаете прививки от аллергии, вы можете продолжать их во время беременности. Но если вам не делают прививки от аллергии, не начинайте их делать во время беременности, потому что у вас может возникнуть серьезная аллергическая реакция, называемая анафилаксией.
Могут ли измениться симптомы астмы во время беременности?
Да, симптомы астмы часто меняются во время беременности.Иногда им становится лучше, а иногда становится хуже. Мы действительно не понимаем, что вызывает эти изменения.
Заболевание гриппом может вызвать серьезные симптомы астмы. Обязательно делайте прививку от гриппа в октябре или ноябре каждого года.
Изжога также может ухудшить ваши симптомы. Вот что вы можете сделать, чтобы помочь с симптомами изжоги:
- Спите, положив голову на подушку (приподнятая).
- Ешьте меньшими порциями несколько раз в день.
- Не ешьте за 2 часа до сна.
- Спросите своего поставщика о лекарствах, которые вы можете принимать.
Нужны ли вам специальные анализы, если вы беременны и страдаете астмой?
Если ваша астма находится под контролем и в легкой форме, вам могут не понадобиться какие-либо специальные тесты. Если ваша астма плохо контролируется или если у вас астма средней или тяжелой степени, ваш врач может порекомендовать повторное ультразвуковое исследование, чтобы убедиться, что ваш ребенок растет нормально. Ультразвук использует звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка в утробе матери.Ваш врач может начать их примерно на 32 неделе беременности.
Ваш врач также может порекомендовать измерять частоту сердечных сокращений вашего ребенка с помощью пульсометра плода. Это позволяет ему следить за самочувствием вашего ребенка.
Результаты теста могут предупредить вашего врача, если вам или вашему ребенку требуется особая помощь.
Могут ли роды вызвать симптомы астмы?
Только примерно у 1 из 10 беременных женщин, страдающих астмой (10 процентов), есть симптомы во время схваток и родов. Принимайте обычные лекарства от астмы во время схваток и родов.Если у вас все еще есть симптомы астмы, ваш лечащий врач может помочь с ними справиться.
Безопасны ли лекарства от астмы, когда вы кормите грудью?
Лекарства от астмы попадают в грудное молоко, но их количество очень мало и безопасно для ребенка. Если вы принимаете высокие дозы некоторых лекарств от астмы, таких как теофиллин, ваш ребенок может стать раздражительным или иметь проблемы со сном. Чтобы предотвратить это, примите лекарства от астмы за 3 или 4 часа до следующего кормления. Ваш поставщик медицинских услуг и поставщик вашего ребенка могут помочь вам скорректировать график приема лекарств, чтобы вы и ваш ребенок могли пользоваться преимуществами грудного вскармливания для здоровья.
Последний раз рассмотрено: ноябрь 2013 г.
Коклюш (коклюш) — симптомы, лечение и профилактика
На этой странице
Что такое коклюш?
Коклюш (также известный как «коклюш») — очень инфекционная инфекция легких и дыхательных путей. Это вызвано бактериями.
Заболевание наиболее серьезно проявляется у детей в возрасте до 12 месяцев, особенно в первые несколько месяцев.
Коклюш может быть опасным для жизни младенцев.У них мягкие дыхательные пути, которые могут быть повреждены при сильных приступах кашля. Возможно, им еще не сделали прививку от коклюша, что делает болезнь менее тяжелой.
Дети старшего возраста и взрослые, в том числе вакцинированные, все еще могут болеть коклюшем. Хотя коклюш не так критически опасен, как у маленьких детей, он по-прежнему вызывает беспокойство, поскольку кашель длится до 3 месяцев. Коклюш получил название «100-дневный кашель».
Каковы симптомы коклюша?
Коклюш имеет тенденцию к развитию поэтапно, с легкими симптомами, начинающимися через 7–10 дней после заражения, за которыми следует период более серьезных симптомов, прежде чем наступит улучшение.
Ранние симптомы
Ранние симптомы коклюша часто схожи с симптомами простуды и могут включать:
Эти ранние симптомы коклюша могут длиться от 1 до 2 недель, прежде чем станут более серьезными.
Пароксизмальные симптомы
Вторая стадия коклюша часто называется приступообразной стадией и включает интенсивные приступы кашля. Приступы иногда называют «приступами кашля».
Приступообразные симптомы коклюша могут включать:
- Приступы сильного кашля с выделением густой мокроты
- кричащий звук при каждом резком вдохе после кашля.Это случается не со всеми — у подростков и взрослых обычно не бывает крика .
- Рвота после кашля, особенно у младенцев и детей раннего возраста
- Усталость, покраснение или посинение лица от кашля
Каждый приступ кашля обычно длится от 1 до 2 минут, но несколько приступов могут происходить в быстрой последовательности и длиться несколько минут. Количество приступов кашля каждый день варьируется. Кашель может усиливаться ночью.
Приступообразные симптомы коклюша обычно длятся не менее 2 недель, но могут длиться до 10 недель даже после лечения. Это потому, что кашель продолжается даже после того, как бактерии исчезли из вашего тела.
Более легкий кашель может длиться несколько месяцев.
Симптомы у младенцев
Младенцы могут сильно кашлять, но некоторые совсем не кашляют. Другие симптомы у младенцев включают:
- паузы дыхания
- синяя
- проблемы с кормлением
ПРОВЕРЬТЕ СИМПТОМЫ — Воспользуйтесь прибором проверки симптомов и выясните, нужна ли вам медицинская помощь.
Когда мне следует обратиться к врачу?
Если вашему ребенку трудно дышать или его губы синеют, вызовите скорую помощь по телефону тройного нуля (000).
Как можно скорее обратитесь к врачу, если вы подозреваете, что у вас или вашего ребенка коклюш.
Если у маленького ребенка есть подозрение на коклюш, его необходимо сразу же обследовать на него, и, если он обеспокоен, ваш врач может направить его в больницу. Это связано с тем, что у младенцев заболевание может быть тяжелым.
Что вызывает коклюш?
Коклюш вызывается бактериями Bordetella pertussis . Он передается при тесном личном контакте, чихании и кашле.
Бактерии поражают слизистую оболочку дыхательных путей, в основном дыхательное горло (трахею) и 2 дыхательных пути, которые отходят от него в легкие (бронхи). Наблюдается скопление густой слизи. Эта слизь вызывает интенсивные приступы кашля, когда организм пытается ее откашлять.
Бактерии также вызывают раздувание дыхательных путей, делая их более узкими, чем обычно.В результате затрудняется дыхание, из-за чего возникает кричащий звук, когда человек задыхается после приступа кашля.
Как диагностируется коклюш?
Сначала врач обсудит симптомы. Они подтвердят диагноз, взяв мазок из задней части носа или горла.
Некоторым людям может потребоваться рентген грудной клетки, чтобы узнать, не развилась ли у них пневмония.
Как лечится коклюш?
Если коклюш диагностирован в течение первых нескольких недель заражения, может быть назначен курс антибиотиков для предотвращения дальнейшего распространения инфекции.
Антибиотики предотвратят заражение человека через 5 дней их приема. Однако без антибиотиков они могут быть заразными в течение 3 недель после начала интенсивных приступов кашля.
Если коклюш не диагностирован до поздних стадий инфекции, антибиотики могут не назначаться. Это связано с тем, что бактерии, вызывающие коклюш, к этому времени уже исчезли, поэтому человек больше не заразен. На этом этапе антибиотики не повлияют на симптомы.
Лечение младенцев и детей раннего возраста
Коклюш больше всего поражает младенцев, и у них больше всего риска развития осложнений. По этой причине младенцам в возрасте до 12 месяцев, которые заболевают коклюшем, часто требуется лечение в больнице.
Если ваш ребенок госпитализирован с коклюшем, скорее всего, он будет лечиться изолированно. Это означает, что они будут находиться подальше от других пациентов, чтобы предотвратить распространение инфекции.
Вашему ребенку может потребоваться внутривенное введение антибиотиков или стероидов (прямо в вену через капельницу).
Если вашему ребенку требуется дополнительная помощь при дыхании, ему могут дать дополнительный кислород через маску. Ручное устройство, называемое шприцем с шариком, также можно использовать для осторожного отсасывания любой слизи, которая блокирует их дыхательные пути.
Если назначен антибиотик, инфекционный период будет продолжаться до 5 дней после начала лечения.
Можно ли предотвратить коклюш?
Иммунизация против коклюша обычно эффективна для предотвращения болезни.Иногда коклюш все еще можно заразиться, но если кто-то был вакцинирован, кашель обычно менее тяжелый. Вакцинация рекомендуется как часть плановой иммунизации детей.
Иммунитет может исчезнуть через несколько лет после вакцинации. Чтобы сделать ребенку прививку от коклюша, вы можете посетить местного врача или медсестру.
Дополнительная защита для младенцев
В настоящее время рекомендуется, чтобы все беременные женщины получали вакцинацию от коклюша (коклюша) на сроке от 20 до 32 недель беременности.Комбинация антител, проходящих через кровоток матери, и снижение риска заражения матери этим заболеванием делают это время идеальным для введения вакцины. Вакцина против коклюша доступна бесплатно лицам, имеющим на нее право, в рамках Национальной программы иммунизации. Поговорите со своим врачом или поставщиком дородовых услуг, чтобы записаться на прием.
Отцы, бабушки и дедушки и все, кто может контактировать с новорожденными, должны обратиться к своему врачу для получения ревакцинации от коклюша как минимум за 2 недели до рождения ребенка.
Вакцина от коклюша
Вакцинация — лучшая защита от коклюша. В этой таблице объясняется, как вводится вакцина, кто должен ее получать и входит ли она в расписание Национальной программы иммунизации. Некоторые заболевания можно предотвратить с помощью разных вакцин, поэтому посоветуйтесь со своим врачом о том, какая из них вам подходит.
| Какой возраст рекомендуется? | Дети в возрасте 2 месяцев, 4 месяцев, 6 месяцев, 18 месяцев, 4 года и от 11 до 13 лет. Беременные в возрасте от 20 до 32 недель. Медицинские работники, если они не получали вакцину от коклюша в течение последних 10 лет. Люди, работающие в сфере дошкольного образования и ухода, если они не получали вакцину от коклюша в течение последних 10 лет. Контактные лица взрослых в семье и лица, осуществляющие уход за младенцами в возрасте до 6 месяцев. Люди, которые путешествуют за границу, если они не получали вакцину от коклюша в течение последних 10 лет. Взрослые любого возраста, которым нужна доза против столбняка, дифтерии или полиомиелита (вы можете получить комбинированную вакцину, которая включает коклюш для повышения защиты). Люди в возрасте 50 лет, одновременно получающие рекомендованные вакцины против столбняка и дифтерии. Люди в возрасте 65 лет и старше, если они не получали вакцину от коклюша в течение последних 10 лет. |
| Сколько доз требуется? | 6 доз, затем ревакцинации каждые 10 лет. |
| Как это осуществляется? | Впрыск |
| Это бесплатно? | Бесплатно для детей 2, 4, 6 и 18 месяцев, 4 лет и от 10 до 15 лет. Бесплатно для беременных. Бесплатно для поступающих по гуманитарным программам любого возраста. Для всех остальных эта вакцина является платной. Узнайте больше на веб-сайте Министерства здравоохранения и в расписании Национальной программы иммунизации и спросите своего врача, имеете ли вы право на дополнительные бесплатные вакцины в зависимости от вашей ситуации или местоположения. |
| Общие побочные эффекты | Вакцина очень безопасна. Побочные эффекты могут включать покраснение, отек или твердость в месте введения иглы. |
Осложнения коклюша
Младенцы
Это может быть опасно для младенцев, если они начнут давиться или задыхаться. Иногда они могут временно перестать дышать. В таком случае вызовите скорую помощь по тройному нулю (000).
Когда ваш ребенок плохо себя чувствует из-за коклюша, рекомендуется держать его рядом и внимательно следить за ним, на случай, если он перестанет дышать. Некоторым младенцам нужно будет оставаться в больнице.
Младенцы в возрасте до одного года могут быть особенно восприимчивы к таким осложнениям коклюша, как пневмония, повреждение дыхательных путей, судороги, обезвоживание, потеря веса и повреждение головного мозга.Хотя очень редко, коклюш может вызвать внезапную неожиданную смерть у младенцев.
Если у вашего ребенка постоянная рвота, судороги или признаки обезвоживания, обратитесь к врачу или в местное отделение неотложной помощи.
Дети
У маленьких детей может развиться апноэ как осложнение коклюша, при котором они могут перестать дышать на длительные периоды времени. Маленькие дети также могут задохнуться или посинеть лицо (цианоз) во время приступа кашля.Если у вашего ребенка возникают какие-либо из этих осложнений — он не дышит и / или становится синим, — вызовите скорую помощь по системе «тройной ноль» (000).
Взрослые
У взрослых меньше вероятность развития осложнений. Однако у пожилых людей из-за постоянного кашля могут развиваться проблемы, в том числе недержание мочи, грыжа, переломы ребер, обмороки, мозговое кровотечение и нарушение сна.Прививка от коклюша при беременности
Заболеваемость коклюшем (коклюшем) резко возросла в последние годы, и наибольшему риску подвергаются дети, которые слишком маленькие для того, чтобы начать вакцинацию.
Маленькие дети с коклюшем часто очень плохо себя чувствуют, и большинство из них попадает в больницу из-за болезни. При особенно сильном коклюше они могут умереть.
Беременные женщины могут помочь защитить своих детей, сделав вакцинацию — в идеале — от 16 до 32 недель беременности. Если по какой-либо причине вы пропустите вакцинацию, вы все равно можете получить ее до начала схваток.
Почему беременным женщинам рекомендуется делать вакцину?
Прививка во время беременности очень эффективна для защиты вашего ребенка от коклюша в первые несколько недель его жизни.
Иммунитет, который вы получаете от вакцины, передается вашему ребенку через плаценту и обеспечивает ему пассивную защиту до тех пор, пока он не станет достаточно взрослым, чтобы его можно было регулярно вакцинировать от коклюша в возрасте 8 недель.
Когда мне делать прививку от коклюша?
Лучшее время для вакцинации для защиты вашего ребенка — от 16 до 32 недель беременности. Это увеличивает вероятность того, что ваш ребенок будет защищен с самого рождения за счет передачи ваших антител еще до его рождения.
Если по какой-либо причине вы пропустите вакцинацию, вы все равно можете получить ее до начала схваток. Однако это не идеально, так как ваш ребенок с меньшей вероятностью получит от вас защиту. На этом этапе беременности вакцинация не может напрямую защитить вашего ребенка, но поможет защитить вас от коклюша и его передачи вашему ребенку.
Безопасна ли вакцина при беременности?
Понятно, что у вас могут возникнуть опасения по поводу безопасности вакцинации во время беременности, но нет никаких доказательств того, что вакцина от коклюша небезопасна для вас или вашего будущего ребенка.
Вакцина, содержащая коклюш (вакцина от коклюша), регулярно используется у беременных женщин в Великобритании с октября 2012 года, и Агентство по регулированию лекарственных средств и товаров медицинского назначения (MHRA) внимательно следит за ее безопасностью. Исследование MHRA, в котором приняли участие около 20 000 вакцинированных женщин, не обнаружило никаких доказательств риска для беременности или младенцев.
На сегодняшний день около 69% подходящих беременных женщин получили вакцину от коклюша, при этом не было выявлено никаких проблем безопасности у ребенка или матери.
Ряд других стран, включая США, Аргентину, Бельгию, Испанию, Австралию и Новую Зеландию, в настоящее время рекомендуют вакцинацию против коклюша во время беременности.
Работает ли вакцинация от коклюша во время беременности?
Да, это так. Опубликованное исследование британской программы вакцинации показывает, что вакцинация беременных женщин от коклюша была очень эффективной для защиты маленьких детей до тех пор, пока они не смогут пройти первую вакцинацию в возрасте 8 недель.
У детей, рожденных от женщин, вакцинированных не менее чем за неделю до рождения, риск заболевания коклюшем в первые недели жизни снижался на 91% по сравнению с детьми, матери которых не были вакцинированы.
Дополнительным преимуществом является то, что защита, которую мать получает от вакцинации, снижает ее собственный риск заражения и передачи коклюша ее ребенку.
Какую вакцину от коклюша мне сделают?
Поскольку вакцины только от коклюша не существует, вакцина, которую вам сделают, также защищает от полиомиелита, дифтерии и столбняка.Вакцина называется Boostrix IPV.
Boostrix IPV похожа на вакцину 4-в-1 — дошкольную ревакцинацию, которую обычно вводят детям перед тем, как они пойдут в школу.
Вы можете прочитать информационный буклет производителя для пациента Boostrix IPV (PDF, 91 КБ).
В листовке производителя указано, что информации об использовании Boostrix IPV при беременности нет. Следует ли его использовать при беременности?
Лицензия на Boostrix IPV позволяет использовать его во время беременности, когда это явно необходимо, и когда возможные преимущества перевешивают возможные риски.
Обычно большинство лекарств не тестируют на беременных женщинах. Вот почему информационная брошюра производителя включает это заявление, а не из-за каких-либо конкретных опасений по поводу безопасности или доказательств вреда во время беременности.
Вакцина от коклюша регулярно используется у беременных женщин в Великобритании с октября 2012 года, и Агентство по регулированию в области лекарственных средств и товаров медицинского назначения (MHRA) внимательно следит за ее безопасностью. Исследование MHRA с участием около 20 000 женщин, вакцинированных Репеваксом, вакциной от коклюша, ранее предлагаемой беременным женщинам, не обнаружило никаких доказательств риска для беременности или исхода беременности.
Boostrix (аналог Boostrix IPV, но без компонента полиомиелита) — одна из вакцин, обычно рекомендуемых в США для иммунизации беременных женщин. В США не сообщалось о проблемах безопасности при использовании вакцины во время беременности.
Нет доказательств риска для беременной женщины или будущего ребенка при применении инактивированных вакцин, таких как Boostrix IPV. Инактивированная вакцина — это вакцина, не содержащая «живую» вакцину.
Узнайте больше о том, почему вакцины безопасны и важны.
Каковы побочные эффекты вакцины против коклюша?
У вас могут быть легкие побочные эффекты, такие как отек, покраснение или болезненность при введении вакцины в плечо, как и в случае с любой другой вакциной. Они длятся всего несколько дней. Другие побочные эффекты могут включать жар, раздражение в месте инъекции, отек вакцинированной руки, потерю аппетита, раздражительность и головную боль. Серьезные побочные эффекты возникают крайне редко.
Что такое коклюш?
Коклюш (в медицине известный как коклюш) — серьезная инфекция, вызывающая длительные приступы кашля и удушья, затрудняющие дыхание. «Крик» вызывается затрудненным дыханием после каждого приступа кашля, хотя младенцы не всегда издают этот звук.
Подробнее о симптомах коклюша.
Следует ли мне беспокоиться о коклюше?
Коклюш — очень заразное серьезное заболевание, которое может привести к пневмонии и повреждению головного мозга, особенно у младенцев.Большинству детей с коклюшем потребуется стационарное лечение, а при очень сильном коклюше они могут умереть.
Исследования, проведенные в рамках программы вакцинации в Англии, показывают, что вакцинация беременных женщин от коклюша была очень эффективной для защиты маленьких детей до тех пор, пока они не смогут получить свои прививки с 8-недельного возраста.
В соответствии с обычной схемой заболеваемости, согласно которой количество случаев заболевания коклюшем в Англии увеличивается каждые 3-4 года, с 2012 года количество случаев коклюша снизилось во всех возрастных группах.Наибольшее сокращение было среди детей раннего возраста, охваченных программой вакцинации против беременности.
Случаи коклюша в старших возрастных группах все еще высоки по сравнению с уровнями до 2012 года. Число случаев заболевания было особенно высоким в 2016 году, что соответствует типичному 3–4-летнему пику заболеваемости.
Младенцы могут заразиться коклюшем в этих старших возрастных группах, поэтому беременным женщинам по-прежнему важна вакцинация для защиты их детей.
Но разве младенцев не вакцинируют от коклюша, чтобы защитить их?
Да, но дети, которые заболели коклюшем, как правило, слишком молоды для того, чтобы начать нормальную вакцинацию, поэтому они не защищены от болезни.
Итак, как я могу защитить своего ребенка?
Единственный способ защитить своего ребенка от коклюша в первые несколько недель после рождения — это сделать прививку от коклюша самостоятельно во время беременности.
После вакцинации ваш организм вырабатывает антитела для защиты от коклюша. Тогда вы передадите некоторый иммунитет вашему будущему ребенку.
Будет ли вакцина от коклюша во время беременности вызывать у меня коклюш?
№Вакцина от коклюша не является «живой» вакциной. Это означает, что он не содержит коклюша (или полиомиелита, дифтерии или столбняка) и не может вызвать коклюш у вас или у вашего ребенка.
Потребуется ли вакцинация моему ребенку в 8 недель, если я вакцинировалась во время беременности?
Да. Если вам сделают прививку от коклюша, вашему ребенку все равно нужно будет сделать прививку в соответствии с обычным графиком вакцинации NHS, когда он достигнет 8-недельного возраста.Младенцы защищены от коклюша вакциной 6-в-1.
Можно ли сделать прививку от коклюша одновременно с прививкой от гриппа?
Да, вы можете сделать прививку от коклюша при вакцинации от гриппа, но не откладывайте прививку от гриппа, чтобы вы могли сделать обе вакцины одновременно.
Как мне сделать прививку от коклюша?
Вакцину можно приобрести у вашего терапевта, хотя некоторые женские консультации также предлагают ее.Вам могут предложить вакцинацию на обычном дородовом приеме примерно с 16 недели беременности.
Если вы беременны на сроке более 16 недель и вам не была предложена вакцина, поговорите со своей акушеркой или терапевтом и запишитесь на прием для вакцинации.
Мне сделали прививку от коклюша в детстве, нужно ли мне делать повторную вакцинацию?
Да, потому что любая защита, которую вы могли получить в результате коклюша или вакцинации в молодом возрасте, скорее всего, исчезнет и не обеспечит достаточной защиты вашего ребенка.
Я была вакцинирована от коклюша во время предыдущей беременности, нужно ли мне делать повторную вакцинацию?
Да, вам следует делать повторную вакцинацию с 16 недель каждой беременности, чтобы обеспечить максимальную защиту вашего ребенка.
Как определить коклюш у ребенка?
Обратите внимание на признаки и симптомы коклюша, в том числе сильные приступы кашля, которые могут сопровождаться затрудненным дыханием (или паузами в дыхании у младенцев) или рвотой после кашля, а также характерным звуком «коклюш».
Если вы беспокоитесь, что у вашего ребенка коклюш, немедленно обратитесь к врачу.
Подробнее о вакцинации от коклюша читайте в брошюре «Коклюш и беременность» (PDF, 183kb) Министерства здравоохранения Англии.
Одышка и свистящее дыхание у беременной пациентки
Двадцати процентам женщин требуется медицинское вмешательство по поводу астмы во время беременности, и до 6% нуждаются в госпитализации 7 . Большинство женщин испытают изменение уровня контроля над астмой во время беременности, но направление изменения может быть трудно предсказать.Примерно у одной трети беременных женщин симптомы астмы ухудшаются во время беременности, примерно у одной трети улучшается контроль над астмой, и примерно у одной трети не происходит никаких изменений 12 . Обострения чаще всего возникают в конце 2 -го триместра (редко раньше 4 месяцев) и нечасто в течение последних 4 недель 3 -го триместра. После родов астма у пациентки обычно возвращается к уровню тяжести до беременности в течение трех месяцев 2,12 .При последующих беременностях можно ожидать, что симптомы астмы в большинстве случаев будут аналогичны тем, что наблюдались во время первой беременности.
Выявление пациенток с наибольшим риском обострений во время беременности было трудным, но основной уровень тяжести астмы, по-видимому, является одним из наиболее важных факторов 2,7 Точные механизмы не совсем понятны, но вирусные инфекции (обсуждались выше ) и несоблюдение правил являются двумя наиболее частыми причинами 7 .Наибольшему риску подвержены женщины с тяжелой формой астмы 2 . Отсутствие надлежащего использования ингаляционных кортикостероидов является основным фактором плохого контроля астмы во время беременности. Регулярное использование этих препаратов может снизить частоту обострений на 75% 13 . Также было показано, что женщины с обострениями во время беременности с меньшей вероятностью получат соответствующую терапию ингаляционными или пероральными стероидами при обострениях и поддерживающую терапию тяжелого заболевания 14 .
Невозможно переоценить важность обращения за медицинской помощью при обострениях астмы и необходимость соблюдения предписанных схем лечения астмы во время беременности. Было обнаружено, что у беременных астматиков со средней и тяжелой формой заболевания частота обострений составляет 25% и 51%, а частота госпитализаций составляет 6% и 26% соответственно 7 . Недостаточный контроль астмы во время беременности может быть связан с повышенным риском для матери или плода 15 . Тяжелые приступы во время беременности могут вызывать эпизоды гипоксии плода 16,17 , и недавно было показано, что плохо контролируемая материнская астма в значительной степени связана с повышенным риском преждевременных родов 18 .
Фармакологический подход к лечению астмы во время беременности аналогичен подходу к лечению небеременных пациенток, при этом особое внимание уделяется возможному воздействию лекарств на плод. Как обсуждалось выше, для беременных безопаснее получать соответствующую терапию, чем для них иметь обострения или неконтролируемую астму 15-18 . Фактически, соблюдение рекомендаций 19,20 , в которых терапия корректируется в соответствии с тяжестью астмы, может привести к отличным исходам для матери и плода 15,21 .Рекомендуется поэтапный подход к терапии астмы на основе классификации степени тяжести астмы и контроля в соответствии с опубликованными руководящими принципами 19,20 . Для пациентов, которые в настоящее время не проходят контрольную терапию, необходимо оценить степень тяжести их заболевания и назначить соответствующее лечение (Рисунок 1) . Пациенты, которые не находятся под наблюдением, должны получить более активную медикаментозную терапию. Когда контроль достигнут и поддерживается в течение нескольких месяцев, снижение приема лекарств можно рассматривать как (рис. 2) .К постепенному снижению терапии следует подходить с осторожностью, чтобы предотвратить обострение астмы, и некоторые поставщики медицинских услуг могут отложить сокращение приема лекарств до родов.Имеется мало данных по большинству лекарств, используемых во время беременности, и мало исследований, достаточно крупных, чтобы исключить все неблагоприятные исходы или побочные эффекты, особенно риск врожденных аномалий 22 . Лица, оказывающие помощь при астме, должны использовать имеющуюся информацию, чтобы взвесить риски и преимущества конкретных лекарств для каждого пациента, учитывая при этом потенциальные побочные эффекты плохо контролируемой астмы. Таблица 3 содержит список обычно используемых лекарств от астмы и их категорию риска для беременности в соответствии с классом лекарств.
β -агонисты короткого действия (SABA) являются предпочтительными спасательными препаратами во время беременности и, как было показано, безопасны для использования 1,19 . Наиболее изученным препаратом этого класса является альбутерол. Имеются ограниченные данные об использовании β-агонистов длительного действия (LABA) во время беременности, но считается, что они имеют профиль безопасности, аналогичный SABA 20,21,23,24 .
Ингаляционные кортикостероиды (ICS) являются предпочтительными контрольными препаратами для тех, у кого проявляются стойкие симптомы астмы, и показаны в качестве контрольной терапии первой линии 1,19 . Никакие исследования не показали, что ICS увеличивает риск врожденных пороков развития или другого перинатального риска 22,25-27 . Будесонид является предпочтительным ИКС для использования во время беременности 1,19 . Однако общий профиль безопасности ICS поддерживает продолжение действия любого агента, эффективного для контроля симптомов пациентки до беременности 20 .Пациентам, которые не контролируются низкими дозами ИКС, показаны средние дозы ИКС или ИКС плюс β-агонист длительного действия.
Также можно использовать альтернативные контролирующие препараты, такие как антагонисты лейкотриеновых рецепторов (LTRA), кромолин и теофиллин, и было показано, что они безопасны во время беременности 19,20 . Однако они обычно не так эффективны, как терапия ИКС, и не являются предпочтительными. Теофиллин может использоваться при умеренной или тяжелой астме, но имеет узкий терапевтический индекс, и его уровни в сыворотке крови необходимо тщательно контролировать 22 .Кромолин показан в качестве альтернативной терапии при легкой хронической болезни. LTRA можно использовать в качестве альтернативы ICS при легкой персистирующей астме, но они не так эффективны 1 . Пациенты, которые до беременности хорошо контролируют свои LTRA, должны продолжать принимать эти лекарства 22 .
Системные кортикостероиды показаны для лечения обострений астмы во время беременности и в некоторых случаях могут быть необходимы для контроля тяжелой персистирующей астмы.Однако данные об использовании пероральных кортикостероидов во время беременности вызвали некоторые опасения. Были исследования, связывающие использование пероральных кортикостероидов в первом триместре с изолированной заячьей губой и / или волчьей пастью 28,29 . Использование пероральных кортикостероидов во время беременности также было связано с увеличением случаев преэклампсии 30 , недоношенности и младенцев с низкой массой тела при рождении 31 . Однако в рекомендациях 19,20 Национальной программы обучения и профилактики астмы (NAEPP) четко указано, что риск неконтролируемой астмы и возможность гипоксии плода с тяжелыми обострениями у недостаточно пролеченного пациента перевешивают эти риски.
Таблица III — Категории риска беременности для лекарств, обычно используемых при астме 33,34
| Беременность Категория | А Контролируемые исследования не показывают риска | В Нет доказательств риска для человека | С Риск не исключен | Д Положительное свидетельство риска | X Противопоказано при беременности |
| Антигистаминные препараты | Лоратадин Левоцетиризин Цетиризин | Фексофенадин дезлоратадин | |||
| Блокатор IgE | Омализумаб | ||||
| ICS * | будесонид | Все остальные | |||
| ICS / LABA ** | флутиказон + салметерол будесонид + | ||||
| LTRA *** | Зафирлукаст Монтелукаст | ||||
| Ингибитор синтеза лейкотриенов | Zileuton | ||||
| Стабилизатор мачтовых ячеек | Кромолин Недокромил | ||||
| Назальные стероиды | будесонид | Все остальные | |||
| Устные стероиды | Метилпреднизолон | Преднизон Гидрокортизон Дексаметазон | |||
| SABA **** | тербуталин | Альбутерол Пербутерол Левальбутерол | |||
| Ксантин | Теофиллин |
** ICS / LABA — ингаляционные кортикостероиды и бета-агонисты длительного действия
*** LTRA — Антагонист лейкотриеновых рецепторов
**** SABA — бета-агонист короткого действия
Тяжесть астмы и легочная функция могут изменяться на протяжении всей беременности, поэтому рекомендуется рутинная оценка беременных женщин, страдающих астмой.Пациенты с хроническим заболеванием должны проходить обследование не реже одного раза в месяц 19 . При каждом посещении врач должен спрашивать о частоте симптомов, частоте приема лекарств и обострениях. Оценка также должна включать объективные измерения функции легких, такие как спирометрия или пиковый поток выдоха и сатурация кислорода. Поставщик акушерской помощи должен участвовать в мониторинге контроля астмы во время дородовых посещений, а у пациентов, достигших стадии жизнеспособности плода, следует учитывать непрерывный мониторинг плода или биофизические профили 1,19 .
Согласно руководствам, опубликованным NAEPP 19 , лечение астмы во время беременности должно основываться на четырех принципах. К ним относятся регулярная оценка активности астмы с объективным мониторингом функции легких, предотвращение триггеров астмы, обучение пациентов и индивидуальная терапия для оптимального контроля. Спирометрия рекомендуется при первичной оценке и при каждом последующем посещении; однако также можно использовать мониторинг пиковой скорости выдоха. Пациентам с астмой средней или тяжелой степени или тем, кто испытывает трудности с восприятием своих симптомов, следует ежедневно контролировать свой PEFR.Пациенты должны научиться определять возможные триггеры астмы и обучаться методам контроля или предотвращения этих потенциальных усугубляющих факторов. Избегание аллергенов и раздражителей, таких как табачный дым, может улучшить контроль над астмой и улучшить самочувствие матери.
Обучение пациентов остается краеугольным камнем лечения астмы во время беременности. Женщины должны понимать важность соблюдения предписанных схем лечения астмы и потенциальные риски неконтролируемой астмы для плода.Пациентам следует помочь в выявлении препятствий на пути к соблюдению планов лечения, а также предоставить им навыки, необходимые для самостоятельного мониторинга своего заболевания. Кроме того, они должны быть в состоянии продемонстрировать соответствующую технику использования ингаляторов и уметь быстро распознавать признаки ухудшения симптомов астмы.

 Иногда болит голова в районе лба и участки под глазами;
Иногда болит голова в районе лба и участки под глазами;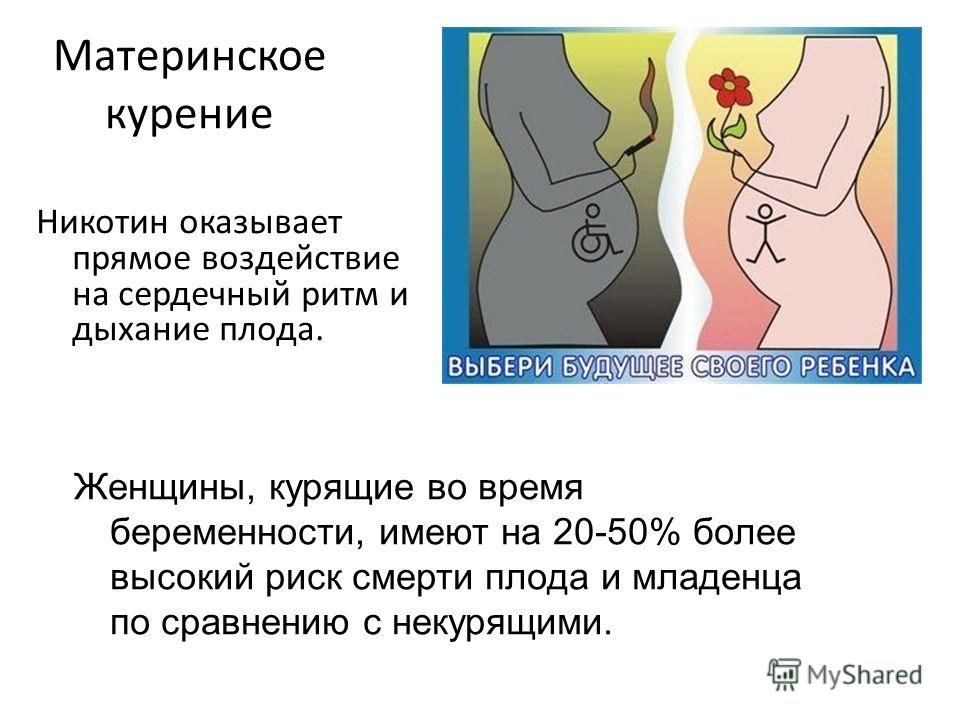 В данном случае валидол исполняет роль ментола;
В данном случае валидол исполняет роль ментола; Режем редьку, заливаем медом, настаиваем 2 дня и после этого принимаем по чайной ложечке;
Режем редьку, заливаем медом, настаиваем 2 дня и после этого принимаем по чайной ложечке; Для изготовления лечебного состава нужно соединить пару тертых луковиц и столовую ложку меда. Эту смесь следует применять 3 раза в 24 часа. Во время сильных приступов можно использовать такую смесь, как компресс на грудь.
Для изготовления лечебного состава нужно соединить пару тертых луковиц и столовую ложку меда. Эту смесь следует применять 3 раза в 24 часа. Во время сильных приступов можно использовать такую смесь, как компресс на грудь.