|
Использование антикоагулянтов (например, применяемых для лечения тромбоэмболии легочной артерии, сгустков крови в ногах или фибрилляции предсердий или уменьшения риска образования сгустков крови после определенных процедур на сердце) Использование препаратов, которые растворяют сгустки (тромболитики, применяемые для лечения инфаркта миокарда или инсульта) |
Иногда кровотечение из других очагов, таких, как нос или желудочно-кишечный тракт (наблюдаемое в стуле) У людей, принимающих антикоагулянты или тромболитики Иногда семейная история нарушения свертывания крови |
Анализы крови, которые позволяют оценить способность крови к свертыванию |
|
Хронический кашель и выработка слизи у людей с рецидивирующими инфекциями в анамнезе |
КТ высокого разрешения грудной клетки Иногда бронхоскопия |
|
|
Острый: Кашель, который может как сопровождаться, так и не сопровождаться выработкой мокроты, (продуктивный или непродуктивный), и иногда симптомы инфекций верхних дыхательных путей (например, заложенность носа) Хронический: Продуктивный кашель в течение большинства дней месяца или в течение 3 месяцев в году в течение 2 лет подряд у курильщиков или у людей, которые, как известно, страдают от хронической обструктивной болезни легких |
Острый: Обследование врачом Хронический: Рентгенологическое исследование органов грудной клетки |
|
|
Некоторые хронические легочные инфекции (туберкулез, грибковые инфекции, паразитарные инфекции или сифилис, который поражает легкие) |
Часто наличие в анамнезе ослабления иммунной системы, вызванного заболеванием или приемом препарата |
Рентгенологическое исследование органов грудной клетки КТ грудной клетки Анализы образцов мокроты или жидкости из легких, полученных с помощью бронхоскопа |
|
Инородное тело, которое присутствует в течение длительного периода времени, но не было обнаружено. |
Хронический кашель (обычно у младенцев или маленьких детей) без симптомов инфекции верхних дыхательных путей Иногда повышение температуры |
Рентгенологическое исследование органов грудной клетки Иногда бронхоскопия |
Пенистая, розовая мокрота, иногда с прожилками крови Одышка, ухудшающаяся в положении лежа и возникающая через 1–2 часа после засыпания Шумы в легких, выслушиваемые через стетоскоп, свидетельствующие о возможном наличии жидкости в легких Обычно отек ног |
Рентгенологическое исследование органов грудной клетки Иногда анализ крови для измерения вещества, которое производится при напряжении сердца (так называемый мозговой натрийуретический пептид, или МНП) Иногда эхокардиография |
|
|
Повышение температуры тела обычно в течение одной или нескольких недель Кашель, ночная потливость, потеря аппетита и потеря массы тела |
Рентгенологическое исследование органов грудной клетки Иногда КТ или бронхоскопия |
|
|
Ночная потливость и потеря массы тела Обычно у людей среднего возраста или пожилых с интенсивным курением в анамнезе |
Рентгенологическое исследование органов грудной клетки |
|
|
Повышение температуры тела, чувство болезни, кашель и одышка Внезапное появление боли в груди при глубоких вдохах Некоторые необычные звуки при дыхании, выслушиваемые через стетоскоп |
Рентгенологическое исследование органов грудной клетки |
|
|
Внезапное появление боли в груди, которое обычно усиливается при вдохе Учащенное сердцебиение и учащенное дыхание К наиболее распространенным факторам риска тромбоэмболии легочной артерии относятся онкологические заболевания, адинамия (как следствие прикованности к постели в связи с болезнью), образование сгустков крови в ногах, беременность, применение противозачаточных таблеток (оральных контрацептивов) или других лекарственных препаратов, содержащих эстроген, перенесенные хирургические вмешательства в недавнем прошлом или госпитализация, а также семейный анамнез подобного заболевания |
Специализированные визуализирующие исследования легких, такие как КТ-ангиография или вентиляционно-перфузионная сцинтиграфия легких (V/Q) |
|
|
Усталость и потеря массы тела Иногда присутствует кровь в моче Иногда одышка Иногда отек ног |
Биопсия почечной или легочной ткани Анализы крови для проверки наличия антител, характерных для заболевания (антитела к белкам базальной мембраны почечных клубочков, антинейтрофильные цитоплазматические антитела) |
ПОМОЩЬ ОНКОЛОГИЧЕСКИМ БОЛЬНЫМ ПРИ КРОВОХАРКАНЬИ
Кровохарканье – выделение крови с мокротой от единичных прожилок до 100 мл. в сутки. Большая кровопотеря соответствует легочному кровотечению. При попадании значительного количества крови в альвеолы нарушается нормальный газообмен. При наличии в мокроте только прожилок крови нарушения газообмена не отмечается.
в сутки. Большая кровопотеря соответствует легочному кровотечению. При попадании значительного количества крови в альвеолы нарушается нормальный газообмен. При наличии в мокроте только прожилок крови нарушения газообмена не отмечается.
Кровь выделяется в просвет дыхательных путей при разрыве легочного сосуда и в результате пропотевания форменных элементов крови через неповрежденную стенку сосуда. Выделение крови с мокротой может наблюдаться не только при раке, но и при болезнях сердца (митральный стеноз, левожелудочковая недостаточность), при инфаркте легкого, некоторых инфекциях, обширной пневмонии, гриппе, болезнях крови, гипертоническом кризе и т.д. Однако при раке легкого или метастазах разрушение стенки сосуда опухолью и плотная опухолевая ткань не позволяют сосуду спадаться, из-за чего кровотечение бывает продолжительным. При повреждении мелкого сосуда образуется тромб; чем больше диаметр (порядок) сосуда, тем вероятность самостоятельной остановки кровотечения меньше.
Алая кровь при кровохарканье – это свежая кровь. «Ржавой» она бывает из-за распада кровяных пластинок – при нахождении крови в дыхательных путях более 3 дней. «Ржавая» мокрота, как правило, выделяется либо в виде прожилок, либо диффузно окрашенной, но обычно она не слишком обильна. Это свидетельство очень небольшого давнего кровотечения. При обильном выделении коричневой или черной крови следует предположить желудочное кровотечение.
Кровохарканье – грозный симптом неблагополучия, поэтому при первых его проявлениях необходимо как можно быстрее обратиться к врачу-онкологу. При обильном кровохарканьи необходимо не только поддержать газообмен, но и предотвратить аспирацию крови в здоровых участках бронхиального дерева и, конечно, устранить источник кровотечения. При разрыве крупного сосуда назначения только кровоостанавливающих препаратов бывает недостаточно.
ВИЧ-инфекция. Проявления ВИЧ в полости рта
ВИЧ-инфекция – медленно прогрессирующее заболевание, вызываемое вирусом иммунодефицита человека, который относится к семейству «медленных вирусов». Встраиваясь в ДНК клеток иммунной системы, имеющих рецепторы CD4, вирус приводит к их гибели, в первую очередь Т-лимфоцитов-хелперов. Это делает человека беззащитным перед внешними и внутренними инфекциями.
Выпадает система постоянного иммунного надзора, сдерживающего активацию условно-патогенной микрофлоры. Параллельно в организме могут запускаться и аутоиммунные реакции, при этом чужеродными воспринимаются не только инфицированные, но и здоровые клетки организма. Ослабляется система сдерживания опухолевого роста.
В результате развивается синдром приобретённого иммунного дефицита (СПИД), организм больного теряет возможность защищаться от инфекций и опухолей, возникают вторичные оппортунистические заболевания (вызванные возбудителями, которые не вызывают заболевания у человека с нормальным иммунитетом, но могут быть смертельно опасны для больных с резко сниженным иммунитетом).
Источниками инфекции являются больные люди в любой период болезни или носители вируса. Достаточная концентрация вируса для заражения ВИЧ содержится только в крови, сперме, влагалищном секрете и грудном молоке. Также вирус содержится в слюне, поте, слезах, экскрементах, моче, однако концентрация вируса там значительно меньше.
ВИЧ передается:
· Через половые контакты. Презерватив не является 100% надежным средством защиты от ВИЧ, поскольку размер вируса меньше пор в материале, из которого изготавливаются механические контрацептивы.
· Через контакт кровь-кровь (совместное использование шприцев, игл для введения наркотиков, при использовании общей посуды для приготовления наркотиков и промывания шприца; через нестерильный медицинский инструментарий, при нанесении татуировок, пирсинга нестерильными инструментами, попадании заражённой крови на повреждённую кожу или слизистые, при переливании непроверенной донорской крови, пересадке органов).
· От матери ребёнку (во время беременности, родов либо при кормлении грудью).
ВИЧ не передается:
· Через общую посуду для еды, при пользовании общим туалетом, душем, ванной комнатой, постельным бельем.
- При рукопожатиях и объятиях.
· Через поцелуй (при отсутствии повреждений слизистой полости рта у партнёров).
- Через пот или слезы.
- При кашле и чихании.
· Вирус иммунодефицита очень неустойчив во внешней среде, он способен выжить только в организме человека и погибает во внешней среде. Невозможно заразиться ВИЧ в бассейне, при занятиях спортом, через укус насекомого или общение с животными.
В развитии ВИЧ-инфекции выделяют несколько стадий:
1) Острая ВИЧ-инфекция (от 3 недель до 3 месяцев от момента заражения).
Основные признаки: острый тонзиллит и фарингит (воспаление миндалин и глотки), повышение температуры тела, протекающее с познабливанием и потливостью. Характерны боли в мышцах, суставах, головные боли, увеличение лимфоузлов, печени, селезенки, возможны высыпания на коже как при краснухе или кори. Первичные проявления могут также протекать в виде гриппоподобного варианта либо реакций, где ведущими симптомами являются головная боль, повышение температуры тела и увеличение лимфатических узлов (мононуклеозоподобный синдром).
Первичные проявления могут также протекать в виде гриппоподобного варианта либо реакций, где ведущими симптомами являются головная боль, повышение температуры тела и увеличение лимфатических узлов (мононуклеозоподобный синдром).
2) Бессимптомная ВИЧ-инфекция (может длиться годами).
В данный период отсутствуют какие-либо симптомы болезни или ее клинические проявления.
3) Синдром генерализованной лимфаденопатии.
Увеличивается не менее 2 лимфоузлов не менее чем в двух разных областях, реакция сохраняется более 3 месяцев. Чаще всего поражаются лимфоузлы, расположенные по задней поверхности кивательной мышцы, над- и подключичные и подмышечные. Более чем в 50 % случаев реагируют подподбородочные, поднижнечелюстные, околоушные группы узлов.
4) СПИД-ассоциированный комплекс. Характеризуется 4 признаками:
− потеря массы тела 10 % и более;
− немотивированные длительные лихорадка и диарея;
− проливной ночной пот;
− синдром хронической усталости.
В данный период проявляются признаки заболевания в полости рта (грибковые, вирусные, бактериальные поражения кожи и слизистых оболочек).
5) Терминальная стадия – собственно СПИД.
Развитие угрожающих жизни инфекций и злокачественных новообразований, имеющих необратимое течение: пневмоцистная пневмония, кишечный криптоспоридиоз, токсоплазмоз мозга, кандидоз пищевода, бронхов, трахеи, легких, внелегочный криптококкоз, гистоплазмоз, атипичные микобактериозы, прогрессирующая энцефалопатия и др.
Некоторые проявления ВИЧ-инфекции в полости рта
Поражения полости рта у лиц, зараженных ВИЧ-инфекцией, относятся к числу первых симптомов заболевания!
Наиболее часто с ВИЧ связаны:
1) Кандидоз (молочница) полости рта.
Кандидоз полости рта встречается у 75 % людей со СПИД-ассо- циированным комплексом и СПИДом. Это грибковое поражения слизистой оболочки полости рта, вызываемое грибами рода Candida.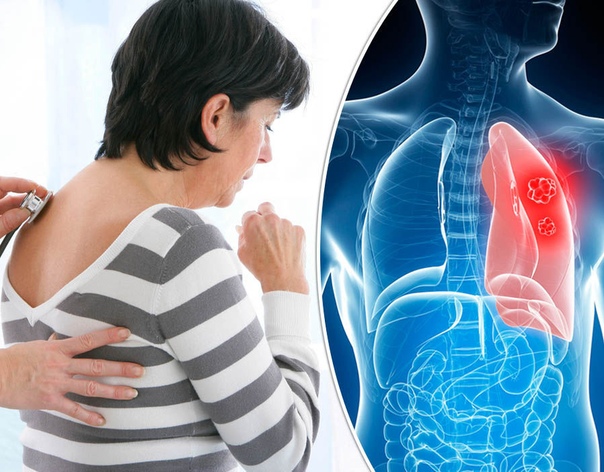 Ощущения у больного могут отсутствовать или появляются жалобы на сухость во рту, ощущение жжения, боли в сосочках языка, чувство стягивания слизистой губ.
Ощущения у больного могут отсутствовать или появляются жалобы на сухость во рту, ощущение жжения, боли в сосочках языка, чувство стягивания слизистой губ.
Выделяют несколько форм кандидоза:
- Псевдомембранозный (дифтерийный) кандидоз — характеризуется наличием белого или желтоватого налета на ярко-красной слизистой оболочке полости рта. При соскабливании налет снимается, обнажая красные или кровоточащие пятна. В процесс может вовлекаться любой отдел слизистой оболочки полости рта.
- Эритематозный (атрофический) кандидоз — проявляется в виде красного, плоского, едва различимого поражения спинки языка или твердого либо мягкого неба. Цвет пораженной слизистой оболочки варьирует от светло-розового до багряно-красного, налета нет. Больные жалуются на жжение во рту, чаще всего — при приеме соленой или острой пищи и употреблении кислых напитков.
- Хронический гиперпластический кандидоз – наиболее редкая форма.
 На слизистой появляются белые темно-коричневатые поражения, которые возвышаются над слизистой и не соскабливаются, имеют шероховатую поверхность. Поражения могут быть в виде пятна, полос, колец.
На слизистой появляются белые темно-коричневатые поражения, которые возвышаются над слизистой и не соскабливаются, имеют шероховатую поверхность. Поражения могут быть в виде пятна, полос, колец.
2) Волосатая лейкоплакия — чаще появляется на боковых поверхностях языка, иногда может переходить на всю спинку и даже корень языка. Вызывается вирусом Эпштейна-Барр. Поверхность слизистой оболочки неровная и покрыта разрастаниями, напоминающими волоски, длиной от нескольких миллиметров до 2–3 см. Очаги поражения имеют сморщенную, как бы «гофрированную» поверхность с нечеткими границами. Характерной особенностью разрастаний является плотное прикрепление к слизистой.
3) ВИЧ-гингивит – характеризуется острым и внезапным воспалением дёсен, как правило в переднем участке верхнего и нижнего зубного ряда, сопровождается самопроизвольными кровотечениями. Признаки могут ненадолго исчезать, но затем возникают рецидивы. Воспаление возникает даже при хорошей гигиене полости рта и отсутствии местных факторов риска.
4) ВИЧ-некротизирующий гингивит – начинается внезапно (реже постепенно) с кровоточивости десен при чистке зубов, боли, неприятного запаха изо рта. Десна становится ярко-красной, отечной, краевая десна и межзубные сосочки отмирают, приобретая желто-серый цвет;
5) ВИЧ-периодонтит – любое деструктивное заболевание связочного аппарата зубов с потерей костной ткани, образованием глубоких карманов, подвижностью зубов, но без признаков изъязвления, отмирания тканей. Проводимое лечение как правило не оказывает ощутимого эффекта.
6) Саркома Капоши – злокачественное новообразование, наиболее часто развивающееся у мужчин. Связано с вирусом герпеса человека типа 8. В большинстве случаев сначала поражается кожа, а затем слизистая оболочка полости рта. Кожные поражения у ВИЧ-инфицированных лиц чаще располагаются на туловище, руках, голове и шее. На лице чаще всего поражается кожа носа. В полости рта очаги саркомы преимущественно обнаруживаются на твердом небе и деснах. Начало болезни острое, внезапное. Появляются пятна ярко-красной, багровой, фиолетовой окраски с кровоизлияниями. В более поздних стадиях элементы темнеют, увеличиваются в размерах, могут возвышаться, разделяться на дольки и изъязвляться. Изъязвления в полости рта встречаются более часто, чем на коже. На десне поражения могут проявляться в виде эпулиса (очаг разрастания соединительной ткани на десне).
Начало болезни острое, внезапное. Появляются пятна ярко-красной, багровой, фиолетовой окраски с кровоизлияниями. В более поздних стадиях элементы темнеют, увеличиваются в размерах, могут возвышаться, разделяться на дольки и изъязвляться. Изъязвления в полости рта встречаются более часто, чем на коже. На десне поражения могут проявляться в виде эпулиса (очаг разрастания соединительной ткани на десне).
7) Неходжкинские лимфомы – проявляется образованием плотного, эластичного, красноватого или слабо-фиолетового набухания, которое может изъязвляться. Наиболее частая локализация поражений – десна и слизистая оболочка твердого и мягкого неба.
8) Проявления вирусных инфекций:
- Простой герпес – отмечаются лихорадка, недомогание, увеличение лимфатических узлов. Через 1–2 дня появляются пузырьки на любом участке слизистой оболочки полости рта, губах, коже. В полости рта высыпания чаще локализуются на деснах и небе Пузырьки быстро вскрываются с образованием болезненных участков слизистой.
 Заживление наступает через 10–14 дней. В дальнейшем заболевание может рецидивировать, что провоцируется нахождением на солнце, ОРВИ, травмой, стрессом и ослаблением иммунитета. Отмечается устойчивость к проводимому лечению.
Заживление наступает через 10–14 дней. В дальнейшем заболевание может рецидивировать, что провоцируется нахождением на солнце, ОРВИ, травмой, стрессом и ослаблением иммунитета. Отмечается устойчивость к проводимому лечению. - Опоясывающий герпес – начинается с появления покалывания, зуда, чувства «ползания мурашек», а также болей невралгического характера по ходу ветвей тройничного нерва. Через несколько дней в этой области появляется покраснение с односторонними высыпаниями в виде пузырьков. После их вскрытия образуются эрозии, покрытые сероватым налетом. Заживление наступает через 2–3 недели, но боль может сохраняться в течение нескольких месяцев. Возможно развитие язвенно-некротической формы болезни.
- Папилломавирус человека – образование на коже и слизистой папиллом, бородавок, кондилом. Это узелковые поражения, имеющие четкие границы, возвышающиеся над поверхностью слизистой оболочки и покрытые сосочковыми разрастаниями. Наиболее частая локализация — область губ, десна, твердое небо, язык.
 Устойчивы к хирургическому лечению.
Устойчивы к хирургическому лечению.
Диагностика
Необходимы консультации большого количества специалистов, в том числе инфекциониста, иммунолога, онколога, стоматолога и других, в зависимости от специфики течения заболевания.
Группы риска заражения ВИЧ:
· лица, использующие инъекционные наркотические препараты, а также общую посуду, требуемую в приготовлении таких препаратов, сюда же причисляются и половые партнеры таких лиц;
· лица, которые вне зависимости от актуальной для них ориентации, практикуют любые незащищенные половые контакты;
· лица, которым была проведена процедура переливания донорской крови без ее предварительной проверки;
- врачи различного профиля;
- лица, больные тем или иным венерическим заболеванием;
· лица, непосредственным образом задействованные в сфере проституции, а также лица, пользующиеся их услугами.
Разнообразные клинические проявления ВИЧ-инфекции имеют общие особенности – упорное течение и устойчивость к терапии.
Должны насторожить:
· указание на недавно перенесенное острое заболевание с гриппоподобным или мононуклеозоподобным (похожим на симптомы инфекционного мононуклеоза: лихорадка, поражения носоглотки в виде синусита, ангины или фарингита, увеличение более двух групп лимфоузлов, увеличение печени, селезенки, специфические изменения показателей крови) синдромом вне эпидемии;
· продолжительная лихорадка с неясной причиной;
· увеличение лимфоузлов разных групп;
· нарастающее похудание;
· упорная диарея;
· тяжелые пневмонии;
· затяжные гнойно-воспалительные заболевания;
· волосатая лейкоплакия;
· саркома Капоши в молодом возрасте.
Лабораторные тесты:
Иммуноферментный анализ (ИФА, ELISA)
ИФА-положительный результат требует обязательной проверки с использованием другой серии тест-систем. При получении повторного ИФА-положительного результата необходимо подтверждение методом иммуноблотинга (определение антител к отдельным антигенам вируса).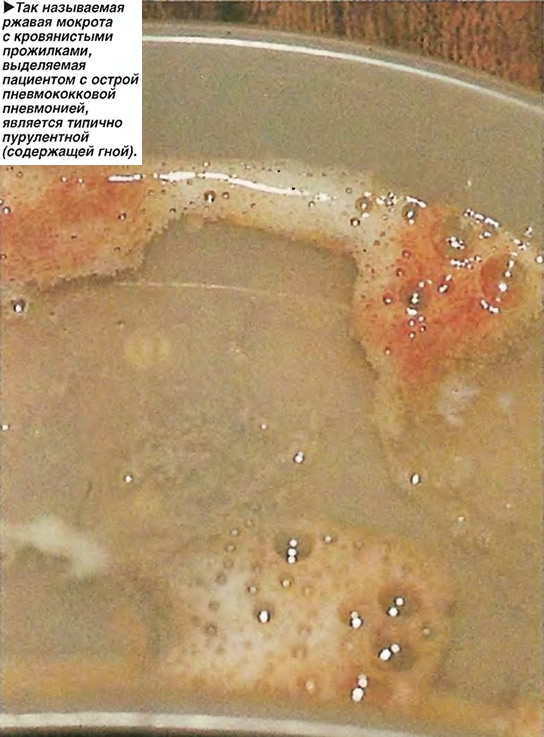
Для того, чтобы пациента признали ВИЧ-инфицированным, у него должны быть получены дважды положительные результаты ИФА, подтвержденные положительным результатом иммуноблотинга.
Следует помнить, что в течение достаточно длительного времени (в среднем до 3, а иногда до 6 месяцев и более) ВИЧ-инфицированные лица остаются серонегативными (то есть результаты анализов в этот период будут отрицательными). Антигенные маркеры ВИЧ обнаруживаются в крови значительно раньше, чем антитела (до 8 недель).
Информативной может быть полимеразная цепная реакция (ПЦР), позволяющая выявить генетический материал вируса в крови.
Стадию заболевания, тактику лечения и прогноз также можно определить по уровню CD4+ Т-лимфоцитов и соотношению CD4+/CD8+.
Профилактика
· Необходимо избегать случайных половых партнеров. При любых таких сексуальных контактах нужно использовать механические средства контрацепции;
· Отказ от приема наркотиков. Человек под действием психоактивных веществ теряет способность критически мыслить, и может, в частности, допустить использование одного шприца среди целой группы наркоманов, где может оказаться ВИЧ-положительный;
Человек под действием психоактивных веществ теряет способность критически мыслить, и может, в частности, допустить использование одного шприца среди целой группы наркоманов, где может оказаться ВИЧ-положительный;
· Для предотвращения передачи инфекции от матери к ребенку, следует соблюдать предписания лечащего врача, планировать беременность и приходить на контрольные осмотры. Лечебные мероприятия входят в план подготовки ВИЧ-инфицированной беременной к родам и последующему уходу за ребёнком. В частности, понадобится отказ от грудного вскармливания.
· Периодически необходимо проходить лабораторное обследование на ВИЧ, особенно лицам в группах риска. Если же инфекция обнаружена, нужно сразу же приступить к своевременному, адекватному лечению, назначенному врачом. Чем раньше начато лечение, тем лучше прогноз и больше вероятность предотвратить тяжёлые последствия действия вируса на организм и развитие СПИД.
Врач-интерн Веремейчик Д.В.
Утопление. Первая помощь при утоплении
Утопление – терминальное состояние или наступление смерти вследствие аспирации (проникновения) жидкости в дыхательные пути, рефлекторной остановки сердца в холодной воде либо спазма голосовой щели, что в результате приводит к снижению или прекращению газообмена в легких.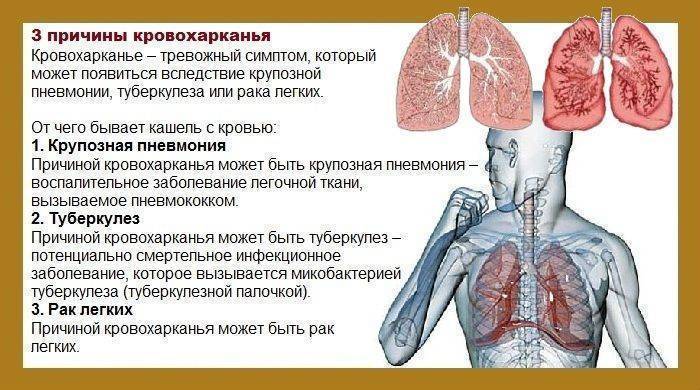
Утопление — вид механической асфиксии (удушья) в результате попадания воды в дыхательные пути.
Различают следующие виды утопления:
- Истинное («мокрое», или первичное)
- Асфиктическое («сухое»)
- Синкопальное
- Вторичное утопление («смерть на воде»)
Истинное утопление
Состояние, сопровождающееся проникновением жидкости в легкие, возникающее примерно в 75 – 95% гибели на воде. Характерная длительная борьба за жизнь.
Примерами истинного утопления является утопление в пресной и морской воде.
Утопление в пресной воде.
При проникновении в лёгкие пресная вода быстро всасывается в кровь, так как концентрация солей в пресной воде намного ниже, чем в крови. Это приводит к разжижению крови, увеличению её объёма и разрушению эритроцитов. Иногда развивается отёк лёгкого. Образуется большое количество устойчивой розовой пены, что ещё больше нарушает газообмен. Функция кровообращения прекращается в результате нарушения сократимости желудочков сердца.
Образуется большое количество устойчивой розовой пены, что ещё больше нарушает газообмен. Функция кровообращения прекращается в результате нарушения сократимости желудочков сердца.
Утопление в морской воде.
Вследствие того, что концентрация растворённых веществ в морской воде выше, чем в крови, при попадании морской воды в лёгкие жидкая часть крови вместе с белками проникает из кровеносных сосудов в альвеолы. Это приводит к сгущению крови, увеличению в ней концентрации ионов калия, натрия, кальция, магния и хлора. В альвеолах накаливается большое количество жидкости, что ведёт к их растяжению вплоть до разрыва. Как правило, при утоплении в морской воде развивается отёк лёгких. То небольшое количество воздуха, которое находится в альвеолах, способствует во время дыхательных движений взбиванию жидкости с образованием стойкой белковой пены. Резко нарушается газообмен, возникает остановка сердца.
При истинном утоплении существует три клинических периода:
Начальный период.
Пострадавший в сознании и ещё способен задерживать дыхание при повторных погружениях под воду. Спасенные неадекватно реагируют на обстановку (одни могут находиться в депрессии, другие – чрезмерно активны и возбуждены). Кожные покровы и видимые слизистые синюшны. Дыхание частое, шумное, может прерываться приступами кашля. Первичная тахикардия и артериальная гипертензия вскоре сменяются брадикардией и последующим снижением артериального давления. Верхний отдел живота, как правило, вздут в связи с поступлением большого количества воды в желудок. Может наблюдаться рвота заглоченной водой и желудочным содержимым. Острые клинические проявления утопления быстро проходят, восстанавливается ориентация, но слабость, головная боль и кашель сохраняются несколько дней.
Агональный период.
Пострадавший находится без сознания. Пульс и дыхательные движения сохранены. Сердечные сокращения слабые, глухие. Пульс может определяться исключительно на сонных и бедренных артериях. Кожные покровы синюшные, холодные на ощупь. Изо рта и носа выделяется пенистая жидкость розового цвета.
Кожные покровы синюшные, холодные на ощупь. Изо рта и носа выделяется пенистая жидкость розового цвета.
Период клинической смерти.
Внешний вид пострадавшего при данном периоде истинного утопления такой же, как в агональном. Единственным отличием является отсутствие пульса и дыхательных движений. При осмотре зрачки расширены, на свет не реагируют. В этом периоде реанимационные мероприятия редко являются успешными.
Асфиктическое утопление
Происходит вследствие раздражения жидкостью верхних дыхательных путей (без аспирации воды в легкие, в результате ларингоспазма) и наблюдается у 5—20% всех утонувших. В большинстве случаев, асфиктическому утоплению предшествует предварительное угнетение ЦНС, состояние алкогольного опьянения, удар о поверхность воды. Как правило, начальный период диагностировать не удается. В агонии наблюдается редкий лабильный пульс на магистральных артериях. Дыхание может иметь вид «ложнореспираторного» (при чистых дыхательных путях). Со временем наступает угнетение дыхания и кровообращения и переход в период клинической смерти, который при асфиктическом утоплении длится дольше (4-6 минут). При реанимационных мероприятиях, как правило, трудно преодолеть тризм жевательных мышц и ларингоспазм.
Дыхание может иметь вид «ложнореспираторного» (при чистых дыхательных путях). Со временем наступает угнетение дыхания и кровообращения и переход в период клинической смерти, который при асфиктическом утоплении длится дольше (4-6 минут). При реанимационных мероприятиях, как правило, трудно преодолеть тризм жевательных мышц и ларингоспазм.
Синкопальное утопление
Характеризуется первичной рефлекторной остановкой сердца и дыхания, вызываемой попаданием даже незначительного количества воды в верхние дыхательные пути. При данном виде утопления первоочередным является наступление клинической смерти. Пульс и дыхание отсутствуют, зрачки расширены(на свет не реагируют). Кожные покровы бледные. Сходный механизм развития имеет, так называемый «ледяной шок», или синдром погружения, развивающийся вследствие рефлекторной остановки сердца при резком погружении в холодную воду.
Вторичное утопление («смерть на воде»)
Происходит в результате первичной остановки кровообращения и дыхания (инфаркт миокарда, приступ эпилепсии и. т.д). Особенностью данного вида утопления является то, что попадание воды в дыхательные пути происходит вторично и беспрепятственно (когда человек уже находится в периоде клинической смерти).
т.д). Особенностью данного вида утопления является то, что попадание воды в дыхательные пути происходит вторично и беспрепятственно (когда человек уже находится в периоде клинической смерти).
Изменения, происходящие в организме при утоплении, в частности, сроки умирания под водой, зависят от ряда факторов: от характера воды (пресная, солёная, хлорированная пресная вода в бассейнах), от её температуры (ледяная, холодная, тёплая), от наличия примесей (ил, тина и т. д.), от состояния организма пострадавшего в момент утопления (переутомление, возбуждение, алкогольное опьянение и пр.).
При проведении реанимационных мероприятий крайне важное значение имеет фактор времени. Чем раньше начато оживление, тем больше шансов на успех. Исходя из этого, искусственное дыхание желательно начинать уже на воде. Для этого осуществляют периодическое вдувание воздуха в рот или в нос пострадавшего во время его транспортировки к берегу или к лодке. На берегу производят осмотр потерпевшего. Если пострадавший не терял сознания или находится в состоянии лёгкого обморока, то, чтобы устранить последствия утопления, достаточно дать понюхать нашатырный спирт и согреть пострадавшего.
Если пострадавший не терял сознания или находится в состоянии лёгкого обморока, то, чтобы устранить последствия утопления, достаточно дать понюхать нашатырный спирт и согреть пострадавшего.
Если функция кровообращения сохранена (пульсация на сонных артериях), на нет дыхания, полость рта освобождают от инородных тел. Для этого её очищают пальцем, обёрнутым бинтом, удаляют съёмные зубные протезы. Нередко рот пострадавшего невозможно открыть из-за спазма жевательных мышц. В этих случаях проводят искусственное дыхание «рот в нос»; при неэффективности этого метода используют роторасширитель, а если его нет, то применяют какой-либо плоский металлический предмет (не сломать зубы!). Что касается освобождения верхних дыхательных путей от воды и пены, то лучше всего для этих целей применить отсос. Если его нет, пострадавшего укладывают животом вниз на бедро спасателя, согнутое в коленном суставе. Затем резко, энергично сжимают его грудную клетку. Эти манипуляции необходимы в тех случаях реанимации, когда проводить искусственную вентиляцию лёгких невозможно из-за перекрытия дыхательных путей водой или пеной. Проводить эту процедуру надо быстро и энергично. Если в течение нескольких секунд эффекта нет, надо приступать к искусственной вентиляции лёгких. Если кожные покровы бледные, то надо переходить непосредственно к искусственной вентиляции лёгких после очищения полости рта.
Проводить эту процедуру надо быстро и энергично. Если в течение нескольких секунд эффекта нет, надо приступать к искусственной вентиляции лёгких. Если кожные покровы бледные, то надо переходить непосредственно к искусственной вентиляции лёгких после очищения полости рта.
Пострадавшего укладывают на спину, освобождают от стесняющей одежды, голову запрокидывают назад, помещая одну руку под шею, а другую накладывают на лоб. Затем выдвигают нижнюю челюсть пострадавшего вперёд и вверх так, чтобы нижние резцы оказались впереди верхних. Эти приёмы выполняют с целью восстановления проходимости верхних дыхательных путей. После этого спасатель делает глубокий вдох, немного задерживает дыхание и, плотно прижимаясь губами ко рту (или к носу) пострадавшего, делает выдох. При этом рекомендуется зажимать пальцами нос (при дыхании рот в рот) или рот (при дыхании рот в нос) оживляемого. Выдох проводится пассивно, при этом дыхательные пути должны быть открыты.
Если при искусственной вентиляции лёгких из дыхательных путей пострадавшего выделяется вода, которая затрудняет вентиляцию лёгких, надо повернуть голову в сторону и приподнять противоположное плечо; при этом рот утонувшего окажется ниже грудной клетки и жидкость выльется наружу. После этого можно продолжать искусственную вентиляцию лёгких. Ни в коем случае нельзя прекращать искусственную вентиляцию лёгких при появлении самостоятельных дыхательных движений у пострадавшего, если его сознание ещё не восстановилось или нарушен или резко учащен ритм дыхания, что свидетельствует о неполном восстановлении дыхательной функции.
После этого можно продолжать искусственную вентиляцию лёгких. Ни в коем случае нельзя прекращать искусственную вентиляцию лёгких при появлении самостоятельных дыхательных движений у пострадавшего, если его сознание ещё не восстановилось или нарушен или резко учащен ритм дыхания, что свидетельствует о неполном восстановлении дыхательной функции.
В том случае, если отсутствует эффективное кровообращение (нет пульса на крупных артериях, не выслушиваются удары сердца, не определяется артериальное давление, кожные покровы бледные или синюшные), одновременно с искусственной вентиляцией лёгких проводят непрямой массаж сердца. Оказывающий помощь становится сбоку от пострадавшего так, чтобы его руки были перпендикулярны к поверхности грудной клетки утонувшего. Одну руку реаниматор помещает перпендикулярно грудине в её нижней трети, а другую кладёт поверх первой руки, параллельно плоскости грудины. Сущность непрямого массажа сердца заключается в резком сдавлении между грудиной и позвоночником; при этом кровь из желудочков сердца попадает в большой и малый круг кровообращения. Массаж должен выполняться в виде резких толчков: не надо напрягать мышцы рук, а следует как бы «сбрасывать» массу своего тела вниз — ведёт к прогибанию грудины на 3-4 см и соответствует сокращению сердца. В промежутках между толчками руки от грудины отрывать нельзя, но давления при этом не должно быть — этот период соответствует расслаблению сердца. Движения реаниматора должны быть ритмичными с частотой толчков около 100 в минуту.
Массаж должен выполняться в виде резких толчков: не надо напрягать мышцы рук, а следует как бы «сбрасывать» массу своего тела вниз — ведёт к прогибанию грудины на 3-4 см и соответствует сокращению сердца. В промежутках между толчками руки от грудины отрывать нельзя, но давления при этом не должно быть — этот период соответствует расслаблению сердца. Движения реаниматора должны быть ритмичными с частотой толчков около 100 в минуту.
Массаж является эффективным, если начинает определяться пульсация сонных артерий, сужаются до того расширенные зрачки, уменьшается синюшность. При появлении этих первых признаков жизни непрямой массаж сердца следует продолжать до тех пор, пока не начнёт выслушиваться сердцебиение.
Если реанимация проводится одним человеком, то рекомендуется чередовать непрямой массаж сердца и искусственное дыхание следующим образом: на 4-5 надавливаний на грудину производится 1 вдувание воздуха. Если спасателей двое, то один занимается непрямым массажем сердца, а другой — искусственной вентиляцией лёгких. При этом 1 вдувание воздуха чередуют с 5 массажными движениями.
При этом 1 вдувание воздуха чередуют с 5 массажными движениями.
Следует учитывать, что желудок пострадавшего может быть заполнен водой, пищевыми массами; это затрудняет проведение искусственной вентиляции лёгких, непрямого массажа сердца, провоцирует рвоту.
После выведения пострадавшего из состояния клинической смерти его согревают (завёртывают в одеяло, обкладывают тёплыми грелками) и делают массаж верхних и нижних конечностей от периферии к центру.
При утоплении время, в течение которого возможно оживление человека после извлечения из воды, составляет 3-6 минут.
Большое значение на сроки возвращения к жизни пострадавшего оказывает температура воды. При утоплении в ледяной воде, когда температура тела снижается, оживление возможно и через 30 минут после несчастного случая.
Как бы быстро спасённый человек ни пришёл в сознание, каким бы благополучным ни казалось его состояние, помещение пострадавшего в стационар является непременным условием.
Транспортировку проводят на носилках — пострадавшего укладывают на живот или на бок с опущенной головой. При развитии отёка лёгких положение тела на носилках горизонтальное с поднятым головным концом. Во время транспортировки продолжают искусственнуювентиляцию лёгких.
Краткий алгоритм действий:
- Убедись, что тебе ничто не угрожает. Извлеки пострадавшего из воды. (При подозрении на перелом позвоночника — вытаскивай пострадавшего на доске или щите.)
- Уложи пострадавшего животом на свое колено, дай воде стечь из дыхательных путей. Обеспечь проходимость верхних дыхательных путей. Очисти полость рта от посторонних предметов (слизь, рвотные массы и т.п.).
- Вызови (самостоятельно или с помощью окружающих) «скорую помощь».
- Определи наличие пульса на сонных артериях, реакции зрачков на свет, самостоятельного дыхания.
- Если пульс, дыхание и реакция зрачков на свет отсутствуют — немедленно приступай к сердечно-легочной реанимации.
 Продолжай реанимацию до прибытия медицинского персонала или до восстановления самостоятельного дыхания и сердцебиения
Продолжай реанимацию до прибытия медицинского персонала или до восстановления самостоятельного дыхания и сердцебиения - После восстановления дыхания и сердечной деятельности придай пострадавшему устойчивое боковое положение. Укрой и согрей его. Обеспечь постоянный контроль за состоянием!
Каваленок П.П., врач отделения анестезиологии и реанимации
УЗ «Могилевская областная детская больница»
болезнь мстительная — Российская газета
Грипп средней тяжести Домой немедленно. Теплый плед и градусник под мышку. Температура, вот увидите, сразу рванет к отметкам 39-40. В зеркало глянете — не обрадуетесь: глаза, как у кролика, лицо пылает. Что? Не до зеркала? Кровь из носа пошла? Классический грипп средней тяжести. Надо обязательно врача. Плюс ко всему денька четыре в собственном поту поплаваете — жар спадет. И все потихоньку начнет входить в норму. Правда, неделю еще температура поскачет, но уже вокруг отметки 37. Пару недель после этого будете быстро уставать. Но потом — уж точно все!
Пару недель после этого будете быстро уставать. Но потом — уж точно все!
Тяжелый грипп Говорите, болеть недосуг? Думаете, гриппу это интересно? Неинтересно. Он еще и обидчив. Он обижается, когда его принимают за какое-то там ОРЗ. И мстит. Как? Добавьте ко всем «радостям» сегодняшнего вашего утра ломоту и боль во всем теле, учащенное сердцебиение и нехватку воздуха. Может быть и хуже: бессонница, рвота, судороги, галлюцинации. А ведь еще есть отек и мозга. Или легких.
Учтите: грипп все делает быстро. Так что перед вами сценарий тяжелого течения с летальным исходом. Не верите? Грипп это может! Но куда чаще он все-таки оставляет вас жить.
Не забудьте: когда грипп идет тяжело, под ударом все важнейшие органы и системы человека. И последствия гриппа могут ощущаться всю оставшуюся жизнь.
Легкий грипп А вот если бы вы к зиме подготовили свой организм заранее или хотя бы нырнули под плед при первых же признаках простуды — отделались бы легким испугом. Грипп ведь может идти и мягко, почти бессимптомно. Хотя, конечно, именно по этой причине можно заметить его слишком поздно.
Грипп ведь может идти и мягко, почти бессимптомно. Хотя, конечно, именно по этой причине можно заметить его слишком поздно.
Парагрипп Компромиссный вариант. Тоже начинается и течет мягко. Температура редко поднимается выше 38 градусов. И держится не более одного-двух дней. Но многие болеют и без температуры. Однако и тех, и других донимают боль в горле и «лающий» кашель. Голос становится хриплым, иногда пропадает совсем.
Аденовирусная инфекция Начинается, как и грипп, остро. Температура 38-39. Держаться может неделю, а то и две. Сильный насморк и ощутимая боль в горле тоже появляются в первые часы болезни. Если поинтересоваться, что же это там так болит, можно увидеть большие красные миндалины. На третий-четвертый день может появиться резь в глазах. Еще через пару дней в уголках глаз (под веками), а также в горле, на миндалинах, можно будет заметить белые или сероватые пленочки. Температура тела в это время может колебаться в районе отметки 37. Лимфоузлы увеличены и болезненны по всему телу. Не исключены боль в животе и расстройство стула. У людей сильно ослабленных могут развиться осложнения. Одно из серьезнейших — пневмония.
Лимфоузлы увеличены и болезненны по всему телу. Не исключены боль в животе и расстройство стула. У людей сильно ослабленных могут развиться осложнения. Одно из серьезнейших — пневмония.
Доктор знает, что вам делать
О том, что предпринять во-первых, во-вторых, в-третьих, мы попросили рассказать участкового терапевта Шатковской центральной районной больницы Нижегородской области Елену Смольную.
— Если признаков осложненного течения болезни нет, нужно в первую очередь помочь организму освободиться от токсинов.
Самый доступный, естественный способ — обильное питье: чай, морс (клюквенный или брусничный). Хороши для этого травы. Полоскать горло и промывать нос можно настоями ромашки и календулы. Если температура не слишком высока, эти же настои или аналогичные аптечные настойки можно использовать для ингаляций.
Не менее важно поддержать защитные силы самого организма. Хороши шиповник, черная смородина.
Сегодня широко применяются иммуностимулирующие средства, в частности интерфероны. Для подавления активности вируса существуют специальные противовирусные препараты. Чем раньше вы начали их принимать, тем легче течение болезни и тем меньше риск осложнений.
Для подавления активности вируса существуют специальные противовирусные препараты. Чем раньше вы начали их принимать, тем легче течение болезни и тем меньше риск осложнений.
Все это, конечно, не исключает приема при необходимости обычных симптоматических средств вроде парацетамола, микстур от кашля, капель от насморка.
Тем, кто при простуде в первую очередь вспоминает про аспирин, хочу напомнить: для детей он очень опасен. А вот тех, кто чуть ли не панацеей привык считать антибиотики, разочарую: антибиотики против вирусов не работают. Антибиотики мы назначаем, когда видим, что к гриппу присоединяется бактериальная инфекция.
Запомните, безопасных лекарств не бывает. Средство, оказавшееся спасительным для одного, другого, может ввергнуть в череду бед.
Как самому отличить грипп от простуды?
- Начало болезни
ОРВИ (В ПРОСТОРЕЧИИ — ПРОСТУДА) — чаще плавное
ГРИПП — всегда острое
- Температура тела
ОРВИ — выше 38 С поднимается редко
ГРИПП — 39 С и выше достигает за 2-3 часа, держится 3-4 дня
- Интоксикация организма
ОРВИ — слабая, общее состояние удовлетворительное
ГРИПП — озноб, пот, сильная головная боль (в висках и в области глаз), боязнь света, головокружение, ломота. Все это проявляется резко и нарастает стремительно.
Все это проявляется резко и нарастает стремительно.
- Кашель, дискомфорт в области груди
ОРВИ — сухой, отрывистый, умеренно выраженный, появляется сразу
ГРИПП — мучительный, с болью, появляется на 2-е сутки
- Насморк и заложенность носа
ОРВИ — часто основной симптом
ГРИПП — появляются не сразу, выражены не так ярко
- Горло: покраснение и боль
ОРВИ — один из основных симптомов
ГРИПП — в первые дни болезни проявляется не всегда
- Покраснение глаз
ОРВИ — если присоединяется бактериальная инфекция
ГРИПП — частый симптом
Лечиться не надо: отдыхай и пей водичку…
есть мнение
Люди, убежденные в том, что природа лечит сама, что лекарства — лишние, считают, что простуда и грипп — не болезнь, а… изобретенный природой акт самоисцеления. Так организм избавляется от последствий неправильной жизни. В чем эта неправильность?
Так организм избавляется от последствий неправильной жизни. В чем эта неправильность?
Избыток в пище крахмалов и сладостей. Недостаток свежих, натуральных продуктов. Табак, алкоголь. Малоподвижный образ жизни. Неумение отдыхать — не существует ни одной болезни без предварительной усталости.
Отсюда и их рекомендации. Надо пару-тройку деньков отлежаться в тепле и комфорте. Еды — минимум. Водичка — комнатной температуры, пить буквально по глоточку, но часто. При лихорадке — теплые обертывания. Лекарства — только во вред, потому что они сбивают «точность настройки» иммунной системы. А она у нас по мнению этих людей, оказывается, «заточена» во время «простуды» заодно со всевозможными рино-, аденовирусами и вирусами гриппа уничтожать и раковые клетки. Но на вопрос, каким образом люди, ведущие здоровый образ жизни, не пьющие и не курящие, умеющие отдыхать, все же простужаются — ответа нет.
Откуда берутся вирусы-мутанты?
гости из будущего
Собственных систем жизнеобеспечения природа для вирусов не предусмотрела. Зато дала «оружие» для захвата чужих жизненных ресурсов. Можно сказать, это оружие будущего — генетическое (программирующее). Впрочем, вирус и сам весь «генетический» — весь из кусочков молекул, предназначенных для переноса генетической информации. Один из таких кусочков вирус и внедряет в ядро клетки-жертвы.
Зато дала «оружие» для захвата чужих жизненных ресурсов. Можно сказать, это оружие будущего — генетическое (программирующее). Впрочем, вирус и сам весь «генетический» — весь из кусочков молекул, предназначенных для переноса генетической информации. Один из таких кусочков вирус и внедряет в ядро клетки-жертвы.
На этом борьба, собственно, и кончается. Перепрограммированная клетка теперь главной своей задачей видит… производство вирусных белков. Процесс идет стремительно: потомство одной лишь попавшей в организм вирусной частицы через сутки составляет уже 1023 «особей». Отсюда и рекордно короткий инкубационный период инфекции — один-два дня.
Подсчитано, что каждый из нас подвергается «вирусной атаке» не менее двух раз в год. А всего в течение жизни вирусы проникают в организм человека не менее 200 раз. Но далеко не все эти проникновения заканчиваются болезнями. Раз выстояв при встрече с возбудителем, мы обретаем навык борьбы с ним надолго. А память о некоторых встречах еще и передаем потомкам. Но у вирусов на сей счет предусмотрен свой «ход конем». Они видоизменяются. Иногда настолько, что наша иммунная система на вторжение отвечает не сразу. Так возникают эпидемии.
Но у вирусов на сей счет предусмотрен свой «ход конем». Они видоизменяются. Иногда настолько, что наша иммунная система на вторжение отвечает не сразу. Так возникают эпидемии.
Сейчас много говорят о вирусе-мутанте. Был птичий — стал человечий. Преодолел видовой барьер. Ученые полагают, далеко не первым. Полагают, печально памятную «испанку» 1918-1919 годов вызвал именно подобный мутант.
«Испанка» прошлась по планете, оставив сотни тысяч жертв. Менее разрушительными, но не менее серьезными были пандемии 1957-го («азиатский грипп») и 1968 годов («гонконгский грипп»). Совсем недавно, в 1997-м и 2003-м, тоже в Гонконге, наблюдались ограниченные вспышки нового подтипа гриппа. Сегодня уже доказано: люди заражались им от птиц. Вспышки прошлого года факт мутации вируса птичьего гриппа подтвердили.
Кашель и насморк атакуют человечество
статистика
Ежегодно на Земле отмечается от 3 до 5 миллионов случаев тяжелого течения гриппа. 250-500 тысяч из них заканчиваются смертью. В промышленно развитых странах эту статистику пополняют в основном люди пожилые, малообеспеченные, не имеющие возможности обратиться к врачу. В этом году инфекция на планете отмечается лишь вспышками. Наша страна — не исключение. Об эпидемии можно говорить разве что в Челябинске — эпидемический порог там превышен более чем на четверть. В Москве сейчас чуть более 50 тысяч «простуженных». Среди них с диагнозом «грипп» — менее одного процента.
В промышленно развитых странах эту статистику пополняют в основном люди пожилые, малообеспеченные, не имеющие возможности обратиться к врачу. В этом году инфекция на планете отмечается лишь вспышками. Наша страна — не исключение. Об эпидемии можно говорить разве что в Челябинске — эпидемический порог там превышен более чем на четверть. В Москве сейчас чуть более 50 тысяч «простуженных». Среди них с диагнозом «грипп» — менее одного процента.
Бетховен – ветеринарная клиника, Красноярск
Кровотечение — это выход крови из просвета сосудов или полостей сердца вследствие нарушения целости их стенок.
Кровь может выделяться по каплям, течь струйкой, бить мощной пульсирующей струёй. Объем потерянной крови может варьировать от нескольких капель до нескольких литров. И всё это будет называться кровотечением.
В зависимости от вида поврежденного сосуда различают кровотечение артериальное, венозное, капиллярное и смешанное. Кровотечение может совпадать по времени с началом воздействия повреждающего фактора (первичное кровотечение), а может открыться через несколько часов и даже дней (вторичное).
Если кровь изливается свободно наружу — это называется наружное кровотечение, если устремляется в какую-либо естественную полость тела – внутреннее. А еще может насильственно проложить себе путь в окружающие ткани, образуя так называемые экстравазаты, кровоподтеки и кровоизлияния.
Наружное кровотечение явственно различимо даже при небольших повреждениях, внутренние же кровотечения опасны тем, что их не видно.
Важно! Вовремя обратиться к врачу, установить причину кровотечения и оказать своевременную помощь животному. В этом вам помогут тревожные симптомы, характерные для внутренних кровотечений.
Итак, внутренние кровотечения бывают:
- явные (желудочные, кишечные, легочные, маточные и др.). Их можно заподозрить, когда при кашле выделяется алая пенистая кровь, отмечается рвота «кофейной гущей», жидкий дегтеобразный стул, стул с прожилками алой крови; кровянистые истечения из петли, кровь в моче, причем во всех её порциях;
- скрытые, внутриполостные, невидимые глазом.
 Как правило, характерными внешними признаками является одышка, бледность слизистых оболочек, резко возникшая утомляемость и быстро увеличившийся объем живота.
Как правило, характерными внешними признаками является одышка, бледность слизистых оболочек, резко возникшая утомляемость и быстро увеличившийся объем живота.
Чем же опасны кровотечения?
В организме любого животного содержится определенное количество крови: свободно циркулирующей и депонированной в различных органах. Любое кровотечение приводит к потере какого-то количества крови из кровеносного русла.
В организме животных заложен мощный механизм регуляции и перераспределения объема циркулирующей крови, который позволяет поддерживать эффективную работу жизненно важных органов в условиях кровопотери. Но всему есть свой предел. Незначительные кровопотери, если они нечасто повторяются, проходят бесследно для организма. Сильные кровотечения при разрыве крупных кровеносных сосудов (например, сонных артерий, грудной и брюшной аорты, полых вен), влекут за собой мгновенную смерть. Повреждение сосудов меньшего размера и внутренних органов, особенно через которые ежеминутно проходит большое количество крови (селезенка, печень, почки, легкие), так же представляют большую опасность для жизни и здоровья животных.
После значительных кровопотерь, нарушается механика кровообращения, вследствие недостаточного наполнения сосудов и сердца и падения кровяного давления. Развивается острая анемия, которая выражается в резком уменьшении количества эритроцитов в крови и снижении уровня гемоглобина. В результате, нарушается процесс доставки кислорода к органам и тканям. Возникает гипоксия (кислородное голодание) тканей, нарушаются местные обменные процессы, происходит гибель клеток и как следствие гибель всего организма. Максимальный объем кровопотери, который приводит к смерти, зависит от возраста, вида и индивидуальных особенностей животного. Животных, потерявших 2/3 — 3/4 всей массы крови, как правило, уже нельзя спасти.
Когда надо срочно обратиться к врачу?
Наружное кровотечение не удалось остановить самостоятельно, и кровь течёт или сочится уже более 15 — 20 минут. Наружное кровотечение остановилось, но ваш питомец потерял много крови, и его состояние остается тяжелым (есть отдышка, бедность слизистых, вялость). Вы обнаружили, что из естественного отверстия у животного выделяется кровь или испражнения/ выделения окрашены в красный, или темно-красный цвет: алая пенистая кровь при кашле, рвота «кофейной гущей», жидкий дегтеобразный стул, стул с прожилками алой крови, кровянистые истечения из петли, кровь в моче, причем во всех её порциях, кровь из носовых ходов
Вы обнаружили, что из естественного отверстия у животного выделяется кровь или испражнения/ выделения окрашены в красный, или темно-красный цвет: алая пенистая кровь при кашле, рвота «кофейной гущей», жидкий дегтеобразный стул, стул с прожилками алой крови, кровянистые истечения из петли, кровь в моче, причем во всех её порциях, кровь из носовых ходов
Кровь не выделяется ни из раны, ни из естественных отверстий, но состояние животного ухудшается, отмечаются одышка, бледность слизистых оболочек, вялость, или вы обратили внимание на быстро увеличивающийся объем живота. У вашего питомца сильно покраснел глаз или оба глаза. Появились гематомы (упругие, объемные припухлости) под кожей на лапах (могут быть на бедре, голени, плече, т.е. по всей поверхности конечности), на наружном ухе, кровоизлияния на слизистой оболочке ротовой полости или коже.
Кровотечение из носа у кошки
Кровотечение из носа может являться признаком серьезных заболеваний, в том числе травм, и проявляется появлением капель крови при чихании или постоянным выделением капель или струйки крови из одной или обеих ноздрей. Что же делать, если вы заподозрили или обнаружили кровотечение из носа у вашего питомца?
Что же делать, если вы заподозрили или обнаружили кровотечение из носа у вашего питомца?
Первая помощь
Предположим, что вы находитесь дома, и у кошки началось кровотечение, которое не прекращается. Постарайтесь успокоить животное. В состоянии возбуждения у кошек, как и у людей, повышается кровяное давление, что способствует усилению кровотечения. Без консультации с ветеринарным врачом не давайте животному никаких успокоительных препаратов. Попросите членов семьи соблюдать тишину и спокойствие, поскольку нервное возбуждение передается от хозяев животным. Снова, напомним цепочку: возбуждение – повышение кровяного давления – кровотечение из носа.
Поместите пакет со льдом на спинку носа кошки. Убедитесь, что это не препятствует дыханию. Холод способствует сужению кровеносных сосудов, что уменьшает кровотечение. Если после принятых мер кровотечение не остановилось или у животного проблемы с дыханием, срочно обратитесь в ветеринарную клинику или вызовите скорую ветеринарную помощь.
В ожидании доктора или по дороге в клинику
Будьте спокойны, сконцентрируйтесь и припомните некоторые детали, которые будут иметь большое значение для постановки диагноза. Составьте список лекарственных препаратов, которые вы даете вашей кошке в настоящее время. Есть ли в вашем доме или квартире крысиный яд, или, может быть, кошка могла съесть отравленных грызунов?
Внимательно осмотрите морду животного. Возможно, вы обнаружите ассиметрию или деформацию, отек спинки носа, изменение целостности или цвета кожи на спинке носа, выступающее и покрасневшее третье веко, неодинаковую величину глазных яблок, слезотечение. Обратите на это внимание доктора.
Играла ли кошка в слишком активные игры с другим животным? Гуляла ли она без вашего присмотра? Может быть, состоялась драка? Не было ли контакта с растениями, имеющими жесткие ости? Например, такими как пшеница или рожь. Чихает ли животное? Трет ли лапами нос?
Откройте животному рот как можно шире, осмотрите десны и губы. Есть ли кровь в ротовой полости? Не отмечаете ли вы сухость и мраморную окраску слизистых оболочек ротовой полости и конъюнктивы? Это может говорить о большой потере крови, возможно, потребуется срочная госпитализация. Обратите на это внимание работников регистратуры клиники, такого пациента доктор должен принять без очереди.
Есть ли кровь в ротовой полости? Не отмечаете ли вы сухость и мраморную окраску слизистых оболочек ротовой полости и конъюнктивы? Это может говорить о большой потере крови, возможно, потребуется срочная госпитализация. Обратите на это внимание работников регистратуры клиники, такого пациента доктор должен принять без очереди.
Есть ли признаки кровотечения из внутренних органов? Кишечное кровотечение может сопровождаться черным марким стулом. Признаком желудочного кровотечения является рвота кровью. Внимание! Если эти признаки появляются после носового кровотечения, то это может быть следствием носового кровотечения, так как кошка проглатывает значительное количество крови.
Нет ли кровоизлияний на коже, отеков на теле (могут быть подкожные кровотечения)?
Эту информацию надо обязательно передать врачу во время осмотра.
Для постановки диагноза, помимо общего клинического осмотра, могут потребоваться следующие диагностические исследования.
Исследования крови и мочи
Клинические анализы крови (с обязательным подсчетом тромбоцитов) и мочи необходимы для оценки общего состояния здоровья и степени кровопотери, биохимическое исследование крови для оценки работы внутренних органов. Как правило, проводят исследование свертывающей системы крови (оценивают скорость свёртывания крови и коагулограмму).
Как правило, проводят исследование свертывающей системы крови (оценивают скорость свёртывания крови и коагулограмму).
Выявленные отклонения от нормы могут указывать на нарушение свертывания крови:
- за счет снижения количества тромбоцитов в крови (например, при аутоиммунной тромбоцитопении, вирусной лейкемии кошек, вирусном иммунодефиците кошек, побочном действии некоторых препаратов для химиотерапии, гемангиосаркоме и др. опухолях)
- по причине патологических изменений системы свертывания крови (например, при отравлении гемолитическим ядом, ДВС-синдроме, печеночной недостаточности, болезни фон Виллебранда и истинной гемофилии).
Если результаты лабораторных исследований в норме, то, вероятно, проблема кроется в самой носовой полости. Но перед обследованием носовых ходов следует:
- исключить состояния, сопровождающиеся легочным кровотечением — опухоль лёгкого, отёк лёгких, травму лёгочной ткани. Для этого проводят рентгенологическое исследование грудной клетки.

- исключить артериальную гипертензию, так как при повышении артериального давления разрываются мелкие капилляры слизистой оболочки носовой полости, что приводит к кровотечению. Для этого кошке измеряют давление.
Если с лёгкими всё в порядке приступают к рентгенологическому исследованию носа, поверхностной риноскопии и исследованию зубов, все эти процедуры требуют проведения общей анестезии.
Начинают с рентгенографии, поскольку другие методы могут травмировать ткани. Рентгенография позволяет оценить состояние корней зубов и синусов. В случае носовой опухоли на рентгеновском снимке может быть видна область разрушения кости.
В ходе поверхностной риноскопии исследуют носовую полость и удаляют из неё инородные объекты, вызвавшие кровотечение.
При осмотре ротовой полости осуществляют чистку зубов, обращая особое внимание на корни, поскольку абсцесс корня зуба часто затрагивает полость носового синуса.
Что дальше
Если с помощью стандартных методов исследования не удаётся поставить диагноз, проводят глубокое эндоскопическое обследование носовых ходов. В ходе исследования берут биопсию тканей, но только при наличии показаний, так как существует риск усилить кровотечение. Кроме того, по некоторым причинам может быть сложно получить информативный образец ткани:
В ходе исследования берут биопсию тканей, но только при наличии показаний, так как существует риск усилить кровотечение. Кроме того, по некоторым причинам может быть сложно получить информативный образец ткани:
- рост назальных опухолей часто сопровождается сильным воспалением, за которым маскируется онкологический процесс,
- в условиях кровотечения трудно выбрать участок ткани для пункции.
Обнаружение опухоли лицевой части черепа в результате рентгенологического исследования является абсолютным показанием к биопсии, так как прогноз заболевания во многом зависит от типа опухоли.
7 сигналов опасности (Признаки рака. Какие они?)
Какие симптомы при раке должны насторожить?
Нарушение стула или функции мочевого пузыря: хронические запоры, поносы или изменение количества кала может указывать на наличие рака толстой кишки. Боль при мочеиспускании, наличие крови в моче или изменение функции мочевого пузыря (более частое или более редкое мочеиспускание) могут быть связаны с раком мочевого пузыря или предстательной железы. Об этих изменениях необходимо срочно сообщить врачу.
Об этих изменениях необходимо срочно сообщить врачу.
Незаживающие рана или язва:
злокачественные опухоли кожи могут кровоточить и напоминать рану или язву. Длительно существующая язва во рту может оказаться раком полости рта, особенно у тех, кто курит, жует табак или часто употребляет алкоголь. Язвы на половом члене или во влагалище могут быть как признаками инфекции, так и раннего рака и поэтому должны быть обследованы.
Необычные кровотечения или выделения:
необычные кровотечения могут появиться на фоне раннего или запущенного рака. Кровь в мокроте может быть признаком рака легкого. Кровь в кале (или наличие темного или черного кала) может быть признаком рака толстой или прямой кишок. Рак шейки матки или самой матки может привести к кровотечению из влагалища. Кровь в моче — признак возможного рака мочевого пузыря или почки. Выделение крови из соска может быть признаком рака молочной железы.
Уплотнение или опухолевое образование в молочной железе или других частях тела:
Многие опухоли можно прощупать через кожу, особенно в молочной железе, яичках, лимфатических узлах и мягких тканях тела. Уплотнение или опухолевое образование могут быть первыми признаками раннего или запущенного рака. О любой такой находке необходимо сообщить врачу, особенно если Вы это обнаружили только что или опухоль (уплотнение) стала увеличиваться в размерах.
Уплотнение или опухолевое образование могут быть первыми признаками раннего или запущенного рака. О любой такой находке необходимо сообщить врачу, особенно если Вы это обнаружили только что или опухоль (уплотнение) стала увеличиваться в размерах.
Нарушение пищеварения или затрудненное глотание:
Хотя эти симптомы могут встречаться при различных состояниях, они в то же самое время могут указывать на наличие рака пищевода, желудка или глотки.
Изменение бородавки или родинки:
о любых изменениях относительно цвета, формы, границ или размеров этих образований нужно немедленно сообщить врачу. Кожный очаг может оказаться меланомой, которая при ранней диагностике хорошо поддается лечению.
Раздражающий кашель или охриплость голоса:
длительный непрекращающийся кашель может быть признаком рака легкого. Охриплость голоса — возможный признак рака гортани или щитовидной железы.
18 Возможные причины, лечение и диагностика
Кровь во рту часто возникает в результате травмы рта или горла, например, от жевания или проглатывания чего-то острого. Это также может быть вызвано язвами во рту, заболеванием десен или даже энергичной чисткой зубов зубной нитью.
Это также может быть вызвано язвами во рту, заболеванием десен или даже энергичной чисткой зубов зубной нитью.
Если вы кашляете кровью, может показаться, что у вас кровотечение из горла. Однако гораздо более вероятно, что кровь берет свое начало в другом месте дыхательных путей или пищеварительного тракта.
Продолжайте читать, чтобы узнать, почему вы можете обнаружить кровь в горле и когда следует обратиться к врачу.
Кровь в горле может быть вызвана инфекцией, приемом антикоагулянтов, определенными заболеваниями или травмой рта, горла или грудной клетки. Вот краткое описание возможных причин:
Травма или травма рта, горла или груди могут привести к появлению крови во рту или мокроте.
Травма рта или горла
Травма рта или горла может произойти, если вы укусите что-нибудь твердое, или если вы нанесете сильный удар в область рта или горла (например, во время занятий спортом, в автомобильной аварии, физическом нападении , или падение).
Кровь во рту также может быть вызвана язвами во рту, язвами во рту, заболеванием десен, кровоточивостью десен или агрессивной чисткой зубов щеткой / зубной нитью.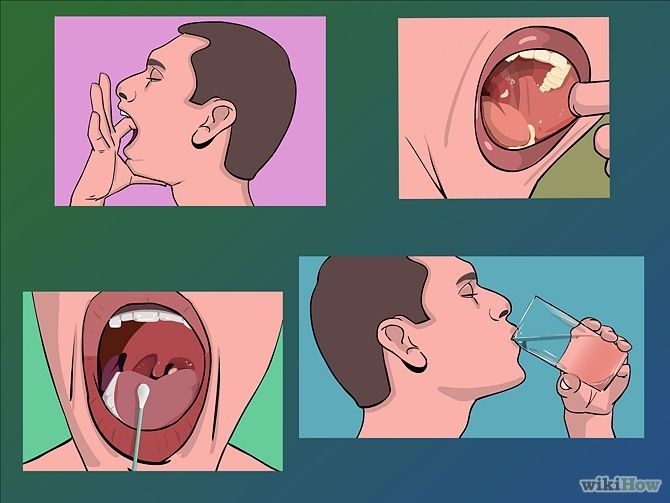
Травма груди
Удар в грудь может вызвать ушиб легкого (ушиб легкого). Одним из симптомов сильного удара в область груди может быть кашель с кровью или кровянистой слизью.
Инфекция возникает, когда инородный организм, например бактерии или вирусы, проникает в ваш организм и причиняет вред. Некоторые инфекции могут вызвать откашливание слюны или слизи с оттенком крови, к ним относятся:
- Бронхоэктазия. Когда хроническая инфекция или воспаление вызывает утолщение стенок бронхов (дыхательных путей) и накопление слизи, у вас бронхоэктазия. Симптом бронхоэктазии включает откашливание крови или слизи, смешанной с кровью.
- Бронхит. По бронхам воздух переносится в легкие и из легких. Бронхит — это воспаление слизистой оболочки бронхов. Если у вас хронический бронхит (постоянное воспаление или раздражение), у вас может развиться кашель с выделением мокроты с прожилками крови.
- Пневмония. Симптомы пневмонии, легочной инфекции, включают кашель с выделением желтой, зеленой или кровавой мокроты, учащенное и поверхностное дыхание, лихорадку, озноб, одышку, боль в груди, усталость и тошноту.

- Сильный или продолжительный кашель . Если кашель длится более 8 недель, это считается хроническим кашлем. Хронический кашель может раздражать верхние дыхательные пути и разрывать кровеносные сосуды, что приводит к откашливанию крови или кровянистой слизи.Хронический кашель может быть симптомом основного состояния, такого как астма, постназальный синдром или гастроэзофагеальная рефлюксная болезнь.
- Тонзиллит. Хотя тонзиллит, воспаление миндалин, может быть бактериальной инфекцией, вирусы являются наиболее частой причиной. В редких случаях тонзиллит может вызвать кровотечение. Если ваш врач рекомендует тонзиллэктомию (удаление миндалин), возможно послеоперационное кровотечение.
- Туберкулез. Вызываемый бактериями туберкулез может вызывать такие симптомы, как сильный и постоянный кашель, кашель с кровью или кровавой мокротой, слабость, боль в груди, потерю аппетита, озноб и лихорадку.
Обратитесь к врачу, если вы кашляете кровью.

Необъяснимый кровохарканье нельзя воспринимать легкомысленно. Запишитесь на прием к врачу для диагностики и рекомендации лечения.
Лекарства, отпускаемые по рецепту, препятствующие свертыванию крови (называемые антикоагулянтами), могут иметь побочные эффекты, такие как кровохарканье.
Другими побочными эффектами антикоагулянтов могут быть кровь в моче, носовые кровотечения, которые не прекращаются быстро, и рвота кровью. К этим лекарствам относятся:
По данным клиники Майо, употребление кокаина также может вызвать кровохарканье.
Определенные состояния характеризуются кашлем и, иногда, появлением крови в горле или мокроте, в том числе:
- Хроническая обструктивная болезнь легких (ХОБЛ) . ХОБЛ — это группа заболеваний легких, включая хронический бронхит и эмфизему. Симптомы включают одышку, стеснение в груди, частые респираторные инфекции, хрипы и непрекращающийся кашель с выделением большого количества желтоватой мокроты.

- Муковисцидоз . Муковисцидоз — это наследственное заболевание, которое серьезно влияет на дыхательные пути. Симптомы включают затрудненное дыхание, хрипы, частые простуды в груди, частые инфекции носовых пазух и постоянный кашель с густой слизью.
- Гранулематоз с полиангиитом . Это редкое заболевание, ранее называвшееся гранулематозом Вегенера, без лечения может привести к летальному исходу. Симптомы включают кашель (иногда с кровянистой мокротой), гнойные выделения из носа, инфекции носовых пазух, носовые кровотечения, одышку, усталость, боли в суставах и жар.
- Рак легких. Общие симптомы рака легких включают постоянный кашель, боль в груди, кашель с кровью или кровавой мокротой, одышку, утомляемость, охриплость голоса, потерю аппетита и стойкие инфекции.
- Стеноз митрального клапана . Стеноз митрального клапана — это сужение митрального клапана сердца. Симптомы включают одышку, дискомфорт в груди, усталость, головокружение, учащенное сердцебиение и кашель с кровью.

- Отек легких .Отек легких, вызванный избытком жидкости в легких, требует неотложной медицинской помощи, как правило, из-за проблем с сердцем. Симптомы включают пенистую мокроту с кровью, сильную одышку, учащенное сердцебиение и беспокойство.
- Тромбоэмболия легочной артерии . Легочная эмболия, обычно вызванная сгустком крови, представляет собой закупорку легочной артерии в легких. Симптомы включают боль в груди, одышку и кашель с выделением крови или кровянистой слизи.
Если вы кашляете кровью, ваш врач должен быстро определить, откуда берется кровь и почему.Сначала они определят место кровотечения, а затем выяснят, почему вы кашляете кровью.
Если при кашле в слизи или мокроте присутствует кровь, скорее всего, кровь идет из дыхательных путей. Медицинский термин для этого — кровохарканье. Если кровь идет из пищеварительного тракта, это называется гематемезисом.
Врачи часто могут определить место кровотечения по цвету и текстуре крови:
- Кровохарканье .
 Кровь обычно ярко-красная и пенистая. Иногда он смешан со слизью.
Кровь обычно ярко-красная и пенистая. Иногда он смешан со слизью. - Гематемезис . Кровь обычно темная. Иногда это смешано со следами еды.
Если вы кашляете с кровью, ваше лечение будет зависеть от основного состояния, вызывающего его, например:
- Средства для подавления кашля при длительном кашле
- Операция по лечению тромба или опухоли
- Антибиотики при таких инфекциях, как бактериальная пневмония или туберкулез
- стероиды для лечения воспалительного состояния, вызванного кровотечением
- противовирусные препараты для уменьшения тяжести или продолжительности вирусной инфекции
- химиотерапия или лучевая терапия для лечения рака легких
Если вы кашляете большим количеством крови , прежде чем устранить основную причину, лечение будет сосредоточено на остановке кровотечения и предотвращении попадания крови и других материалов в легкие (аспирация).
Как только эти симптомы стабилизируются, первопричина кашля с кровью будет устранена.
Необъяснимый кашель с кровью не следует воспринимать легкомысленно. Запишитесь на прием к врачу для диагностики и рекомендации лечения.
Особенно важно обратиться к врачу, если кровь в мокроте сопровождается:
Обратитесь за неотложной медицинской помощью, если:
- при кашле выделяется больше, чем чайная ложка крови
- кровь темная и появляется вместе с кусками пищи
- вы также испытываете боль в груди, одышку, головокружение или дурноту (даже если вы кашляете только следовые количества крови)
Если у вас еще нет основного лечащего врача, вы можете найти врачей в в вашем районе с помощью инструмента Healthline FindCare.
Если вы кашляете кровью, ваша первая мысль может заключаться в том, что у вас кровотечение из горла. Однако существует большая вероятность того, что кровь берет свое начало в другом месте дыхательного или пищеварительного тракта.
Иногда небольшое количество крови в слюне обычно не вызывает особого беспокойства. Если у вас в анамнезе есть респираторные проблемы, если вы курите или если частота или количество крови увеличивается, вам следует обратиться к врачу.
Если у вас в анамнезе есть респираторные проблемы, если вы курите или если частота или количество крови увеличивается, вам следует обратиться к врачу.
Причины, лечение и время обращения за помощью
Если человек кашляет с кровью — а причина явно не в легкой травме, например, при сильном укусе языка или щеки, — ему следует обратиться за медицинской помощью.
Также обратитесь к врачу, если кровотечение в горле сопровождает любой из следующих симптомов:
- отек шеи
- удушье кровью
- затруднение глотания
- затрудненное дыхание
- изменение цвета кожи вокруг горла
- изменение голоса
Если кажется, что кровотечение возникло в результате травмы, например, падения или несчастного случая, обратитесь за неотложной помощью.
Также обратитесь за неотложной помощью, если у истекающего кровотечением человека рвота, затрудненное дыхание, боль в груди или головокружение.
Кровь может появиться в горле из-за травмы или травмы. Это может быть:
Это может быть:
Ссадина глотки
Этим термином обозначается царапина в горле, возможно, из-за проглатывания чего-то острого, например, рыбьей кости.
Помимо кровотечения в горле, человек может испытывать:
- кашель
- затруднение глотания
- срыгивание кровью
- боль при глотании
Также может возникнуть ощущение, будто что-то застряло в горле.
Лечение
При появлении царапины в горле употребляйте жидкости и мягкую пищу.
Чтобы облегчить любую боль, человек может принимать безрецептурные обезболивающие и полоскать горло соленой водой.
Травма рта, груди или горла
Травмы этой области могут быть незначительными, например прикусывание щеки сбоку.
Более серьезные травмы могут быть получены во время автомобильной аварии, физического нападения или падения. В этом случае обратитесь за неотложной медицинской помощью.
Сильный удар в грудь может привести к ушибу легкого, также называемому ушибом легкого. Это может вызвать кашель с кровью или розовой слизью.
Это может вызвать кашель с кровью или розовой слизью.
Лечение
Если травма серьезная, обратитесь за медицинской помощью. Любой, кто получил удар в грудь и кашляет кровью, должен получить неотложную помощь.
Антикоагулянты или антикоагулянты могут вызывать у людей кровохарканье.
У человека, принимающего любое из следующих веществ, также может быть кровь в моче или рвоте и обильные носовые кровотечения:
- апиксабан (Eliquis)
- эдоксабан (Lixiana)
- дабигатран (Pradaxa)
- ривароксабан (Xarelto)
- варфарин (кумадин)
- гепарин
Если кровотечение является побочным эффектом любого из этих препаратов, обратитесь к врачу.
Кровотечение в горле может вызвать несколько заболеваний.
Болезнь десен
Кровотечение, которое, кажется, идет из горла, на самом деле может исходить из десен.
Плохая гигиена полости рта может вызвать заболевание десен, которое может привести к кровотечению. Человек также может заметить кровь после чистки зубов.
Человек также может заметить кровь после чистки зубов.
Другие симптомы заболевания десен включают:
- неприятный запах изо рта
- красный цвет, воспаленные десны
- шатающиеся зубы
- боль при жевании
- чувствительные зубы
- опускание десен
лечение
Улучшение гигиены полости рта может контролировать симптомы, и отказ от курения может помочь.
Национальный институт стоматологических и черепно-лицевых исследований рекомендует:
- чистить зубы два раза в день с помощью зубной пасты с фтором
- регулярно чистить зубной нитью
- регулярно посещать стоматолога
Бактериальные и вирусные инфекции
Следующие инфекции могут вызывать человек, который откашливает мокроту, содержащую кровь:
Кровянистая мокрота также может появиться, если у человека сильный или хронический кашель.
Лечение
Конкретные методы лечения зависят от типа инфекции, но врач обычно может порекомендовать:
- Обильное питье
- Прием нестероидных противовоспалительных препаратов (НПВП)
- много отдыха
Мукозит или стоматит
Мукозит — болезненное изъязвление и воспаление, возникающее в любом месте желудочно-кишечного тракта.
Стоматит — болезненное изъязвление и воспаление:
- щек
- языка
- горла
- десны
- губ
- крыши и дна рта
Язвы красные, иногда с белыми пятнами в центре, и они могут кровоточить.
У больных раком, проходящих химиотерапию, эти язвы в полости рта могут появиться как побочный эффект лечения.
Лечение
Когда язвы образуются во рту, врач рекомендует тщательно соблюдать гигиену полости рта и принимать безрецептурные обезболивающие.
Использование мягкой зубной щетки может снизить вероятность травмирования десен.
Язва пищевода
Язва пищевода может возникнуть в результате гастроэзофагеальной рефлюксной болезни (ГЭРБ) или эзофагита.
Это может также произойти из-за:
- повторяющейся индуцированной рвоты
- инфекций, таких как Candida дрожжевых препаратов
- лекарств, таких как некоторые антибиотики, НПВП и бисфосфонаты
- длительного употребления кислых продуктов и напитков , включая алкогольные напитки
Помимо заметного кровотечения, симптомы могут включать:
- изжога
- боль в груди
- затрудненное глотание, которое может быть болезненным
- тошнота
- рвота
Человек с этим типом язвы может рвать кровь. Рвота может выглядеть как кофейная гуща, если присутствует свернувшаяся кровь. В этом случае обратитесь за неотложной медицинской помощью.
Рвота может выглядеть как кофейная гуща, если присутствует свернувшаяся кровь. В этом случае обратитесь за неотложной медицинской помощью.
Лечение
Лечение этих язв обычно зависит от причины.
Если причиной является ГЭРБ, человек может принимать антациды, лекарства, называемые блокаторами h3, прокинетиками или ингибиторами протонной помпы.
Если пищевод серьезно поврежден, человеку может потребоваться внутривенное введение жидкости, антибиотики и обезболивающие. Для лечения язвы врач может использовать блокаторы h3 или ингибиторы протонной помпы.
ХОБЛ
Люди с хронической обструктивной болезнью легких (ХОБЛ) могут обнаружить кровь в мокроте.
Но кашель с кровью — менее распространенный симптом ХОБЛ, например, с большей вероятностью он указывает на инфекцию грудной клетки.
Другие, более распространенные симптомы ХОБЛ включают:
- одышку
- стеснение в груди
- свистящее дыхание
- частые инфекции легких
- хронический кашель
Лечение
Лечение ХОБЛ включает устранение симптомов и предотвращение болезнь от прогрессирования и дальнейшего повреждения легких.
Врач может назначить бронходилататоры, кортикостероиды или антибиотики.
Муковисцидоз
Это генетическое заболевание поражает дыхательные пути и может вызывать:
- проблемы с дыханием
- свистящее дыхание
- частые инфекции дыхательных путей
- хронический кашель
- сгущение слизи, иногда с кровью
Лечение
Нет лекарства от муковисцидоза, но есть много способов справиться с его симптомами.
Врач может порекомендовать очистку дыхательных путей, препараты для разжижения слизи, ферментативную терапию, антибиотики и противовоспалительные средства.
Стеноз митрального клапана
Это состояние вызывает сужение митрального клапана сердца, что ограничивает кровоток.
Люди со стенозом митрального клапана могут испытывать:
- проблемы с дыханием
- дискомфорт в груди
- головокружение
- учащенное сердцебиение
- усталость
- кашель с кровью
лечение
Хотя лекарства могут помочь справиться с симптомами, они не являются постоянное исправление. Однако можно отремонтировать или заменить митральный клапан, пораженный стенозом.
Однако можно отремонтировать или заменить митральный клапан, пораженный стенозом.
Отек легких
Это связано с наполнением легких избыточной жидкостью. Требуется неотложная медицинская помощь.
Отек легких обычно возникает в результате сердечного приступа. Симптомы включают:
- головокружение
- повышенное потоотделение
- учащенное сердцебиение
- сильная одышка
- боль в груди
В тяжелых случаях человек может отхаркивать кровянистую или розовую пенистую мокроту.
Лечение
Первая цель — помочь человеку дышать. Дальнейшие действия зависят от причины отека.
Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии обычно связана с перемещением сгустка крови в легкие и блокированием артерии. Требуется немедленная медицинская помощь.
Симптомы могут включать:
- боль в груди
- одышку
- кашель с кровью
Однако иногда у людей симптомы отсутствуют.
Лечение
Врач может назначить лекарства, называемые антикоагулянтами или тромболитиками, для растворения сгустка.
Они также могут использовать катетер для разрушения сгустка или фильтр для предотвращения попадания новых сгустков в легкие.
Рак легких
Кашель с кровью — распространенный симптом рака легких. Другие могут включать:
- боль в груди
- постоянный кашель
- одышку
- усталость
- плохой аппетит
- повторные инфекции
лечение
варианты лечения включают:
гранулематоз с полиангиитом
это редкое Состояние может быть фатальным, если человек не получает лечения.Вызывает воспаление органов и сосудов.
Симптомы гранулематоза с полиангиитом включают:
- усталость
- лихорадку
- боль в суставах
- кашель, иногда с кровью в слизи
- кровотечения из носа
- инфекции носовых пазух
- гной в выделениях из носа
- одышка
Лечение
Лечение может включать такие лекарства, как стероиды или ритуксимаб (Ритуксан).
Причины кашля с кровью — Клиника Мэйо
Кровохарканье — это откашливание крови из некоторой части легких (дыхательных путей).Кровь, поступающая откуда-то еще, например из желудка, может поступать из легких. Вашему врачу важно определить место кровотечения, а затем определить, почему вы кашляете кровью.
Основной причиной кровохарканья является хронический бронхит или бронхоэктазы. Другие возможные причины кашля с кровью включают:
- ХОБЛ (хроническая обструктивная болезнь легких) обострение — ухудшение симптомов
- Муковисцидоз
- Употребление наркотиков, таких как кокаин-крэк
- Инородное тело
- Гранулематоз с полиангиитом (гранулематоз Вегенера)
- Абсцесс легкого
- Рак легкого
- Стеноз митрального клапана
- Паразитарная инфекция
- Пневмония
- Легочная эмболия (сгусток крови в артерии в легком)
- Травма грудной клетки
- Туберкулез
Здесь показаны причины обычно ассоциируется с этим симптомом.Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз.
Показанные здесь причины обычно связаны с этим симптомом. Проконсультируйтесь с врачом или другим медицинским работником, чтобы поставить точный диагноз.
- Определение
- Когда обращаться к врачу
- Weinberger SE. Этиология и оценка кровохарканья у взрослых. http://www.uptodate.com/ home. По состоянию на 6 марта 2015 г.
- Ferri FF.Кровохарканье. В: Клинический советник Ферри, 2015 г .: 5 книг в 1. Филадельфия, Пенсильвания: Мосби Эльзевьер; 2015: 543. https://www.clinicalkey.com. По состоянию на 6 марта 2015 г.
- Kapur S, et al. Кровохарканье и грибковые инфекции грудной клетки. Хирургические клиники Северной Америки. 2010; 90: 985.
- AskMayoExpert. Кровохарканье. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2015.
.
Кровь в мокроте — причины и советы от Healthily
Кашель с кровью может вызывать тревогу, но обычно не является признаком серьезной проблемы, если вы молоды и здоровы. Это больше беспокоит пожилых людей, особенно курящих.
Медицинский термин для обозначения кашля с кровью — кровохарканье.
Вы можете откашливать небольшое количество ярко-красной крови или пенистой мокроты с прожилками крови (слюна и мокрота). Кровь обычно поступает из легких и часто является результатом продолжительного кашля или инфекции грудной клетки.
Если кровь темная и содержит кусочки пищи или что-то вроде кофейной гущи, это может быть из вашей пищеварительной системы. Это более серьезная проблема, и вам следует немедленно лечь в больницу. Подробнее о рвоте с кровью.
Что делать при кашле с кровью
Обратитесь к врачу как можно скорее, если вы кашляете с кровью. Особенно важно обратиться к врачу, если:
Ваш врач сможет определить, есть ли у вас серьезное заболевание, требующее обследования и лечения.Если вы не можете обратиться к врачу, позвоните в местную службу поддержки в нерабочее время.
Вызовите скорую помощь или немедленно обратитесь в ближайшее отделение неотложной помощи, если вы кашляете с большим количеством крови или изо всех сил пытаетесь дышать.
Тесты, которые могут потребоваться
Вас могут попросить сдать образец мокроты для проверки на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
Ваш врач может решить направить вас к специалисту в вашей местной больнице для рентгенографии грудной клетки или более подробного сканирования, такого как компьютерная томография (КТ).
В некоторых случаях могут потребоваться дополнительные анализы, чтобы выяснить, откуда берется кровь. Например, вас могут направить к специалисту, который может решить назначить тест, называемый бронхоскопией (при котором основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце).
Эта страница поможет вам лучше понять, в чем может быть причина, но не используйте ее для самостоятельной диагностики. Всегда оставляйте это доктору .
Распространенные причины кашля с кровью
Наиболее частыми причинами кашля с кровью являются:
- длительный сильный кашель
- Инфекция грудной клетки — это более вероятно, если ваша мокрота обесцвечена или содержит гной, у вас жар или ощущение стеснения в груди
- бронхоэктатическая болезнь — это более вероятно, если у вас также есть свистящее дыхание или одышка
Иногда сильное кровотечение из носа или изо рта или горла может вызвать выделение крови в слюне при кашле.
Менее распространенные причины кровохарканья
Реже кашель с кровью может быть результатом:
- тромбоэмболия легочной артерии (сгусток крови в легких) — обычно вызывает внезапную одышку и боль в груди
- Отек легких (жидкость в легких) — ваша мокрота будет розовой и пенистой, и это обычно происходит у людей с уже существующими проблемами с сердцем
- рак легких — это более вероятно, если вам больше 40 лет и вы курите
- Туберкулез (ТБ) — тяжелая инфекция легких, связанная с лихорадкой и потоотделением
- Рак горла или трахеи
- принимает антикоагулянты — лекарства, которые помогают остановить свертывание крови, такие как варфарин, ривароксабан или дабигатран
Иногда не удается найти причину, и это никогда не повторится.
Что нужно знать об этом симптоме COVID-19
Небольшой процент пациентов с COVID-19 сообщили, что испытывают тревожный симптом: кашель с кровью. Сенатор США Эми Клобучар поделилась, что ее муж Джон Клобучар справился с этим страшным симптомом.
«Джон начал чувствовать себя плохо … и, как и многие другие, переболевшие этой болезнью, он подумал, что это просто простуда», — написала Эми Клобучар в сообщении Medium, опубликованном 23 марта, где она подробно описала симптомы своего мужа. «У него продолжала подниматься температура и сильно кашлять, и когда он начал кашлять кровью, ему сделали анализ и рентген грудной клетки, и они поместили его в больницу в Вирджинии.
В середине марта 29-летний Тарек Солиман сказал СЕГОДНЯ, что у него были похожие симптомы.
«Лихорадка прошла на седьмой или восьмой день, но к тому времени вирус распространился на мои легкие, и у меня началась пневмония, — сказал Солиман, живущий в Нью-Йорке. — В моих легких была жидкость, и я кашлял кровью. Это меня напугало ».
Загрузите приложение СЕГОДНЯ, чтобы получить последнюю информацию о вспышке коронавируса.
Эксперты сказали, что симптом может показаться пугающим, но не стоит паниковать.
Связанные
Почему люди кашляют кровью?
По словам медицинского корреспондента NBC News доктора Джона Торреса, небольшое исследование, проведенное в Китае, показало, что «1% пациентов с COVID-19 жаловались на кашель с кровью».
«При пневмонии кашель с кровью может быть симптомом, независимо от того, что вызвало пневмонию, поэтому имеет смысл, что это может произойти и с COVID-19», — сказал Торрес СЕГОДНЯ по электронной почте.
По словам доктора Альберта Риццо, главного врача Американской ассоциации легких, есть много причин, по которым кто-то может кашлять кровью.
«Происходит то, что воспаление дыхательных путей иногда приводит к очень хрупкой слизистой оболочке дыхательных путей, и эти мелкие кровеносные сосуды или капилляры могут быть затронуты, вызывая выход крови», — сказал он, добавив, что при кашле с кровью может возникнуть вызванные распространенными заболеваниями, такими как бронхит, или более серьезными заболеваниями, такими как рак легких.
Многие вещи, в том числе такие распространенные заболевания, как бронхит, могут привести к откашливанию крови. Getty Images«Основная проблема заключается в том, что кровохарканье (кашель с кровью или кровянистой слизью) является признаком воспаления дыхательных путей», — продолжил Риццо.«Конечно, это может произойти с COVID-19, и это потенциально говорит о серьезности воспаления, когда кровь вырывается вместе со слизью».
Риццо также сказал, что количество крови, от которой откашливается, может указывать на серьезность ситуации.
«Некоторые люди будут откашливать мокроту (слюну и слизь) с некоторыми прожилками крови; другие будут выделять слизь, которая может выглядеть инфицированной, желтой или зеленой, с небольшим количеством крови в ней», — сказал он. «Другие могут откашливать то, что они называют« откровенной кровью », просто кровью с очень небольшим количеством слизи…. Это может быть широкий диапазон, и много раз, когда мы пытаемся рассмотреть, насколько значительным является кровохарканье, мы видим, насколько сильно они кашляют с течением времени ».
Риццо предупредил, что частое откашливание сгустков — это что-то это очень беспокоит, но менее серьезные симптомы могут не нуждаться в немедленном лечении.
Если вы кашляете кровью, следует ли вам немедленно обратиться в скорую помощь?
Несмотря на ужасающий симптом, Риццо и Торрес оба предупредили, что людям не следует немедленно отправляйтесь в реанимацию.
«Если у вас есть доступ к врачу или телемедицине, было бы лучше сделать это таким образом, поскольку это может быть что-то незначительное», — сказал Торрес. «Если вы заметили (кровь), вам следует хотя бы поговорить с врачом, чтобы узнать, нужен ли вам рентген или компьютерная томография».
Эксперты рекомендуют проверять симптомы с помощью телемедицины, прежде чем обращаться за личной помощью. Getty ImagesРиццо сказал, что если кто-то испытывает кровохарканье и другие симптомы COVID-19, такие как лихорадка или сухой кашель, им следует обратиться за медицинской помощью, и сказал, что если вы все же решите обратиться в скорую или срочную помощь, вам следует позвоните заранее, чтобы сообщить медицинскому персоналу, что вы приедете.
«Попытайтесь позвонить заранее и уведомить кого-нибудь, что вы придете, потому что у вас может не быть COVID-19, но сейчас предполагается, что люди с этими симптомами имеют COVID-19, и необходимо принять соответствующие меры предосторожности», — сказал. «Ключевым моментом во всем этом является общение: каков симптом, каковы другие симптомы, позвольте поставщику медицинских услуг принять решение, сидеть дома или обращаться за дополнительной помощью».
Медицинский блог Hello Doctor
Нет ничего более тревожного, чем видеть кровь там, где ее не должно быть, и кровь в слюне — одно из тех мест java image.Могут быть небольшие пятнышки, а может быть довольно много, в любом случае это явный признак того, что что-то происходит. Вот несколько распространенных причин:
1. Инфекция
Инфекция в легких — от легкой инфекции грудной клетки до пневмонии или туберкулеза. Когда есть инфекция, возникает воспаление, из-за чего кровеносные сосуды в легких становятся хрупкими. Теперь, когда вы кашляете, мелкие кровеносные сосуды могут лопнуть, что приведет к выделению крови в мокроте. Это может быть много (чайные ложки!) Или просто пятнышки.У вас может быть инфекция, если у вас кашель, жар, боль в груди при дыхании или если вы недавно переболели простудой или гриппом. Кровь в мокроте, потеря веса и потоотделение по ночам должны вызывать тревогу, поскольку это может быть туберкулез.
2. Продолжительный кашель
Любой кашель, который продолжается какое-то время (дольше недели), может вызвать кровотечение из кровеносных сосудов в легких. Это не обязательно слишком серьезно: они восстанавливаются сами. Неконтролируемая астма, кашель после вирусной инфекции и кашель курильщиков — все это примеры того, что может стоять за продолжительным кашлем (без других симптомов).Если это не прекратится, вам следует посетить врача.
3. Заболевания легких от курения
Курение может со временем повредить малые и большие дыхательные пути. В конце концов, в дыхательных путях начинают скапливаться выделения, и они не могут от них избавиться, что делает инфекции легких более распространенными. Дыхательные пути также могут стать жесткими, как и кровеносные сосуды. Все это может вызвать кровотечение, в результате которого в мокроте останется кровь.
4. Рак
Одной из самых серьезных причин кровянистой мокроты является рак — это может быть рак легких, рта или горла.
5. Болезнь сердца
Если ваше сердце работает не так хорошо, как должно, в легких накапливается жидкость, и ваша мокрота может стать розовой (с пятнами крови) и пенистой.
6. Кровь из других мест
Важно определить, идет ли кровь при кашле или ее рвет из желудка. Примерами этого являются носовые кровотечения и язвы желудка. Помните, что кровь, поступающая из легких, будет смешиваться со слизью, тогда как кровь из желудка — нет.
Какой бы ни была причина и какой бы объем она ни была, наличие крови в мокроте означает, что вам нужно пойти к терапевту для осмотра — если вы кашляете в больших количествах (чайная ложка или более), вам следует как можно скорее обратиться к врачу или ближайшая к вам скорая помощь.
Легочное кровотечение (кровотечение в легкое)
В этом разделе содержится информация для родителей о кровотечении в легкое. Это называется легочным кровотечением и может поражать детей любого возраста.
На этой странице:
Что такое легочное кровотечение?
Легочные : Легочные
Кровотечение : Кровотечение
Легочное кровотечение редко.Это происходит, когда кровь просачивается из кровеносных сосудов дыхательного горла или дыхательных путей в основное легкое.
Легочное кровотечение может поражать детей любого возраста.
Это может начаться постепенно и продолжаться в течение длительного времени или может быть внезапным событием, угрожающим жизни.
Для недоношенных новорожденных с низкой массой тела при рождении, которые уже находятся в критическом состоянии, это очень серьезное осложнение. Они будут находиться в реанимации и вентиляции легких.
Что вызывает легочное кровотечение?
Есть много возможных причин легочного кровотечения.У детей частой причиной является инфекция.
Врачи не всегда могут определить причину. Если причина не может быть обнаружена, это называется идиопатическим легочным кровотечением .
Кровотечение может происходить только из одной области легкого или из множества разных частей. Доктора попытаются выяснить, какие именно. Это важно, потому что помогает им решить, какое лечение будет лучше всего.
Кровотечение из одного участка легкого (локализованное кровотечение)
Причины локализованного легочного кровотечения включают:
Кровотечение из разных отделов легкого (диффузное кровотечение)
Если кровотечение идет из нескольких разных частей легкого, врачам необходимо знать, воспалены ли легкие вашего ребенка.Причины и методы лечения диффузного легочного кровотечения с воспалением и без него различны.
При отсутствии воспаления легких причины диффузного кровотечения включают:
- Редкое заболевание легких, называемое идиопатическим легочным гемосидерозом
- Осложнения после трансплантации костного мозга
- Легочная гипертензия
Если легкие воспалены, диффузное кровотечение может быть вызвано следующими причинами:
- Синдром Гудпасчера
- системная красная волчанка
- Гранулематоз с полиангиитом.
Каковы симптомы легочного кровотечения?
Вы можете увидеть кровь в носу или на лице вашего ребенка. В некоторых случаях им также может быть трудно дышать.
Если кровотечение более длительное, у вашего ребенка может быть:
- лихорадка
- кашель
- потеря веса
- Одышка при физической нагрузке
- усталость.
Всегда ли кашель с кровью является признаком легочного кровотечения?
Кашель с кровью может быть признаком легочного кровотечения, но у детей это бывает редко.Это связано с тем, что дети склонны глотать кровь, которую они кашляют.
Когда дети действительно кашляют с кровью, это обычно происходит не из легких, а из других мест, например из носа или из-за кровотечения в кишечнике.
Кровь, выходящая из легких, ярко-красная и пенистая. Дети могут почувствовать покалывание в горле или бульканье в груди, прежде чем закашляться кровью.
Как диагностируется легочное кровотечение?
Вашему ребенку могут потребоваться тесты для диагностики легочного кровотечения и выяснения, откуда оно исходит.Сюда могут входить:
- Рентген грудной клетки . Кровь в легких вызывает затемнение на рентгеновском снимке. Если поражена только одна часть легкого, это может помочь врачам определить, откуда берется кровь и сколько в ней крови
- Бронхоскопия . Узкая гибкая трубка с камерой на конце используется, чтобы заглянуть в легкие вашего ребенка. Это может помочь подтвердить место кровотечения
- Биопсия легкого . Под общим наркозом хирург делает небольшой разрез на груди вашего ребенка и удаляет часть легочной ткани.Ткань сообщает врачам больше о том, что происходит в легких вашего ребенка. Это может понадобиться, если причину кровотечения невозможно установить.
- Анализы крови . Если кровотечение в легкое происходит в течение длительного времени, это может привести к железодефицитной анемии. Чтобы проверить это, вашему ребенку может быть сделан анализ крови. У них также могут быть анализы крови для проверки на заболевания соединительной ткани.
Что такое лечение легочного кровотечения?
Это будет зависеть от того, насколько сильное кровотечение и чем оно вызвано.
Если ваш ребенок теряет много крови и это происходит быстро, врачи в первую очередь стремятся стабилизировать дыхание вашего ребенка и контролировать кровопотерю. Возможно, вашему ребенку потребуется вентиляция легких и переливание крови.
Если кровотечение небольшое. , более важно определить причину кровотечения.
Если кровотечение происходит из одного конкретного участка легких, его можно остановить с помощью:
- эмболизация (закупорка сосудов)
- хирургия.
Насколько эффективно лечение?
Это зависит от обстоятельств. На то, насколько хорошо ваш ребенок реагирует на лечение, влияет множество факторов. К ним относятся
- вид кровотечения
- насколько это тяжело
- почему это происходит.
Поговорите со своим специалистом по здравоохранению, чтобы узнать о своем ребенке и его ситуации.
Полезные ресурсы
Дополнительную информацию об остром идиопатическом легочном кровотечении у младенцев можно найти на веб-сайте chILD Foundation.
Наличие у ребенка легочного кровотечения может вызывать беспокойство. Узнайте, где получить информацию и поддержку, если у вашего ребенка диагностировано заболевание легких.
.

 На слизистой появляются белые темно-коричневатые поражения, которые возвышаются над слизистой и не соскабливаются, имеют шероховатую поверхность. Поражения могут быть в виде пятна, полос, колец.
На слизистой появляются белые темно-коричневатые поражения, которые возвышаются над слизистой и не соскабливаются, имеют шероховатую поверхность. Поражения могут быть в виде пятна, полос, колец. Заживление наступает через 10–14 дней. В дальнейшем заболевание может рецидивировать, что провоцируется нахождением на солнце, ОРВИ, травмой, стрессом и ослаблением иммунитета. Отмечается устойчивость к проводимому лечению.
Заживление наступает через 10–14 дней. В дальнейшем заболевание может рецидивировать, что провоцируется нахождением на солнце, ОРВИ, травмой, стрессом и ослаблением иммунитета. Отмечается устойчивость к проводимому лечению. Устойчивы к хирургическому лечению.
Устойчивы к хирургическому лечению. Продолжай реанимацию до прибытия медицинского персонала или до восстановления самостоятельного дыхания и сердцебиения
Продолжай реанимацию до прибытия медицинского персонала или до восстановления самостоятельного дыхания и сердцебиения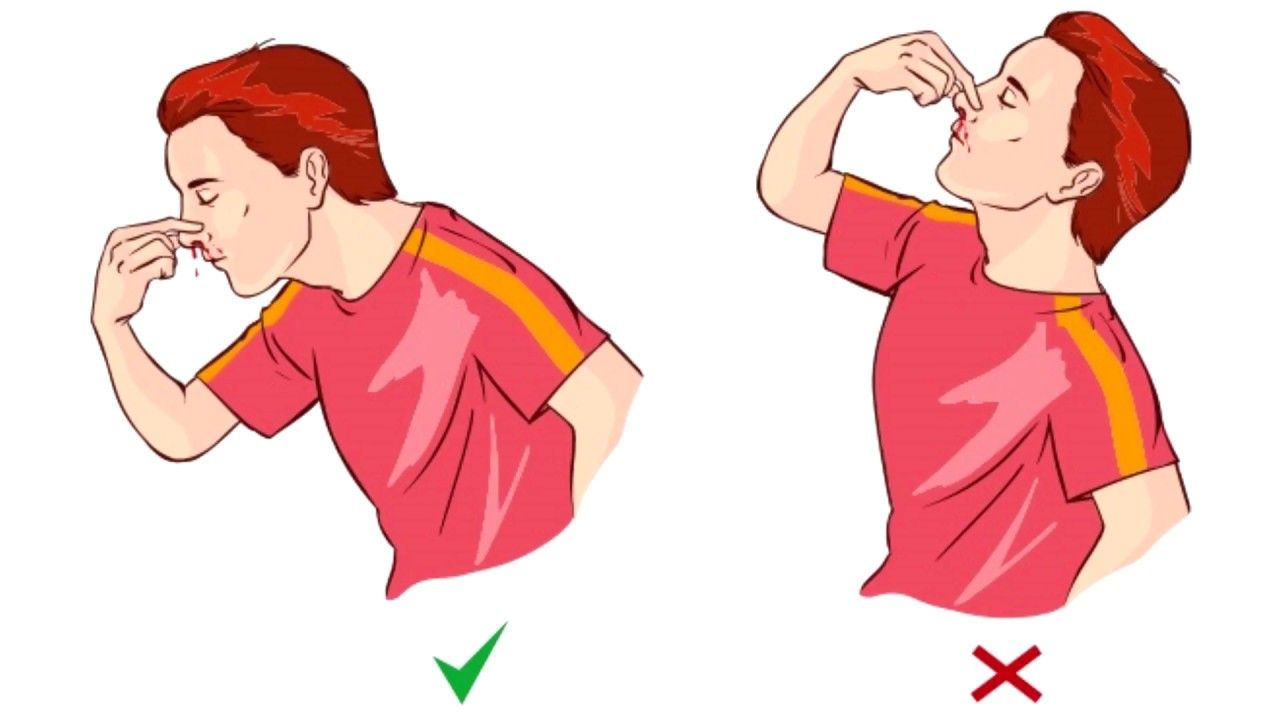 Как правило, характерными внешними признаками является одышка, бледность слизистых оболочек, резко возникшая утомляемость и быстро увеличившийся объем живота.
Как правило, характерными внешними признаками является одышка, бледность слизистых оболочек, резко возникшая утомляемость и быстро увеличившийся объем живота.


 Кровь обычно ярко-красная и пенистая. Иногда он смешан со слизью.
Кровь обычно ярко-красная и пенистая. Иногда он смешан со слизью.