Фолликулярная ангина у детей | «Аист на крыше»
Источник фото: https://www.shutterstock.com/
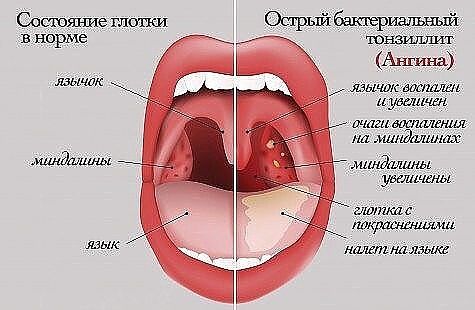
Есть разные детские заболевания, которые могут причинить взрослому немало беспокойства. Однако одной из самых тревожных болезней является фолликулярная ангина. Именно так называют гнойное воспаление, возникающее в фолликулах миндалин.
Фолликулярная ангина у детей имеет вирусную природу. В организм малыша проникает возбудитель болезни – стафилококк, пневмококк, аденовирус – и начинают появляться первые симптомы. Подобное заболевание в детском организме протекает куда сложнее, чем во взрослом.
В статье вы узнаете способы, как обеспечить эффективное лечение фолликулярной ангины у детей, причины возникновения заболевания, а также его симптоматику.
Оглавление
Причины возникновения
Для эффективного лечения фолликулярной ангины у детей 3 лет необходимо учитывать причины, из-за которых она возникает.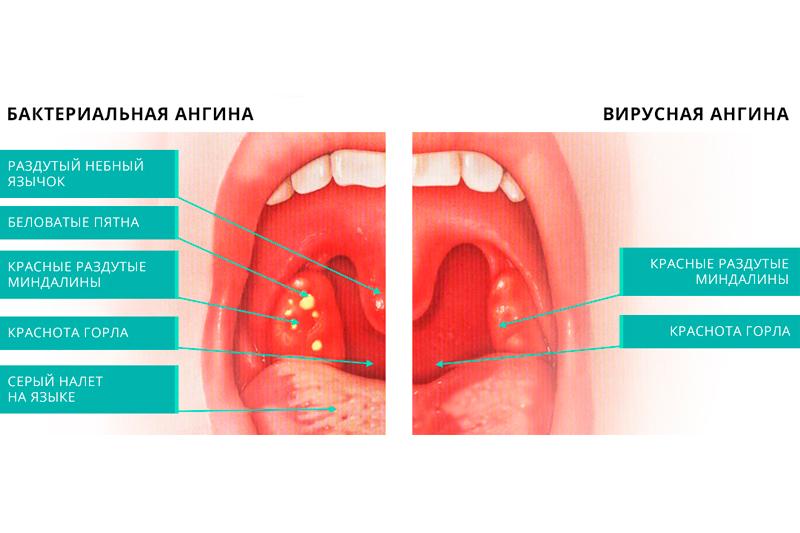
- переохлаждение
Наиболее распространённая причина болезни. Ребёнок съедает много мороженого или выпивает стакан ледяной воды, и можно ожидать первых симптомов заболевания. Ангина также возникает из-за промокших ног, несоответствия одежды поре года;
-
недостаток полезных веществ в питании ребёнка;
-
общее переутомление, воздействие вредной окружающей среды;
-
пониженный иммунитет, когда организм не может должным образом бороться с заражением.
-
травмы ротовой полости и глотки с последующим нагноением.
Симптоматика
Качественное лечение фолликулярной ангины у детей зависит от быстрого распознания симптомов заболевания.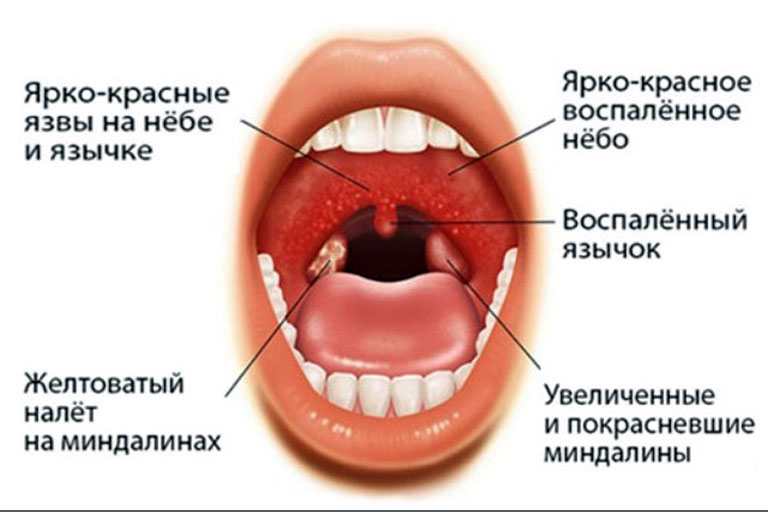
-
Первыми признаками могут стать слишком частый пульс, першение в горле, переходящее в кашель, сухость во рту, жажда, а также боль, которая иррадирует в уши.
-
Отказ от принятия пищи. Ребёнку больно будет её глотать. Он откажется от еды, только бы не испытывать резкую боль.
-
Крик и неспокойное поведение.
-
Повышение температуры. Показания на столбике термометра могут быстро подскочить до 40 градусов. Такая температура очень сложно сбивается, могут не помогать даже сильные жаропонижающие.
-
Лихорадка, озноб сменяется судорогами.
-
Увеличение лимфатических узлов.
-
Через некоторое время у ребёнка может появиться насморк, высыпания, а также конъюнктивит.

Как лечить?
Если вы обнаружили первые симптомы болезни, необходимо сразу же обратиться к лечащему врачу. Он определит причину возникновения ангины и предложит эффективные препараты для его лечения.
Однако усилить лечение фолликулярной ангины у детей дома можно при помощи нехитрых народных средств. Они просты в использовании и приготовлении.
-
Наиболее простым способом лечения ангины, принятым в народе, является использование йода. Для приготовления раствора необходимо вскипятить два стакана воды, а потом дать ей остыть до комнатной температуры. В жидкость нужно добавить щепотку соли и не более 10 капель йода. Смесь необходимо тщательно взболтать, а потом полоскать ею горло каждые 4 часа. После использования не рекомендуется в течение часа принимать пищу и пить.
-
Эффективным средством для лечения фолликулярной ангины у ребёнка 2 лет является лимон.

-
Устранить причину заболевания поможет свекла. Для приготовления средства необходимо взять овощ, хорошенько вымыть в чистой воде и мелко-мелко натереть. Затем стоит приступить к приготовлению смеси: на 1 стакан натёртой массы добавляем по чайной ложке уксуса, а затем пропускаем смесь сквозь сито. Рекомендуют полоскать горло смесью каждые несколько часов.
-
Отлично устраняют заболевание ингаляции. Для эффективного проведения процедуры необходимо приобрести в аптеке сбор лекарственных трав, а затем сделать настой согласно приведённому на упаковке рецепту. Полученный раствор необходимо поместить в специальный ингалятор. Если его нет, то вскипятите чайник воды, добавьте туда стакан настоя, накройте ребёнка покрывалом и попросите его подышать.
 Для достижения нужного эффекта необходимо провести не менее 5 процедур.
Для достижения нужного эффекта необходимо провести не менее 5 процедур.
-
В лечении фолликулярной ангины у детей 3 лет помогает капустный лист. Приложите его к шее, а затем положите сверху ветошь. Подобный компресс необходимо менять каждые несколько часов.
-
Распространённое средство лечения заболевания – это прополис. Проследите за тем, чтобы ребёнок подержал прополис за щекой в течение несколько часов. Обратите внимание на то, что суточная доза используемого вещества ни в коем случае не должна превышать 5 граммов.
-
В борьбе с заболеванием поможет отвар луковой шелухи. Соберите шелуху (не более двух обычных ложек), залейте её литром воды и кипятите в течение нескольких минут. Полученный отвар необходимо настаивать на протяжении 5 часов. Средство можно использовать для полоскания больного горла.
Источник фото: https://www. shutterstock.com/
shutterstock.com/
Итог
В статье перечислены основные народные средства, при помощи которых можно победить заболевание. Ни в коем случае не заменяйте ими стандартное лечение. Помните о том, что это вспомогательные способы и длительное самолечение может привести к усугублению заболевания и возникновению осложнений.
Помощь Беременным женщинам и мамам
Бесплатная горячая линия в сложной жизненной ситуации
8 800 222 05 45Доктор Комаровский об ангине | Все о ЛОР заболеваниях
Ангина – это инфекционное заболевание с синдромом интоксикации всего организма. Происходит нагноение миндалин и слизистой зева. Довольно часто недуг наблюдается у детей дошкольного возраста. Это взаимосвязано с небольшой реактивностью организма. Комаровский об ангине говорит: не нужно путать ангину с другими болезнями, так как лечить недуг нужно правильно. Иначе возможно возникновение нежелательных последствий и осложнений. Доктору Комаровскому про ангину довелось снять много передач, поэтому стоит прислушаться ко всем рекомендациям.
Иначе возможно возникновение нежелательных последствий и осложнений. Доктору Комаровскому про ангину довелось снять много передач, поэтому стоит прислушаться ко всем рекомендациям.
Что такое ангина?
Ангина – это острое инфекционное заболевание, которое вызывают болезнетворные микробы, вирусы и грибки. Самыми часто встречаемыми микробами выступают стрептококки. Попадают в организм они через рот. На протяжении длительного периода могут не выдавать себя.
Пока малыши чувствуют себя нормально бактерии не будут причинять неудобств. В случае промерзания иммунитет ослабляется, и бактерии начинают оперативно размножаться.
Заразна ли ангина? Ангина является заразной болезнью, поэтому с легкостью передается от одной особи к другой. Заразиться можно:
- через общие игрушки;
- предметы личной гигиены;
- через посуду;
- через телесные прикосновения.
Вирусная ангина имеет инкубационный период около 12 часов.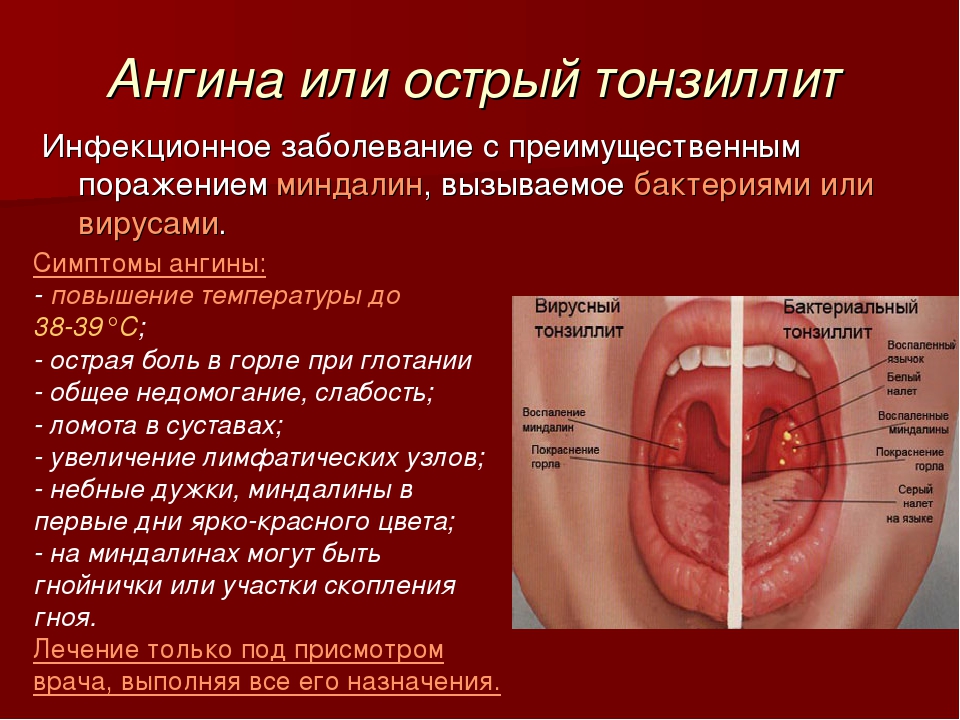 Заражаются дети обычно в 2 года. Именно в 2-3 года ангина у ребенка переносится максимально сложно. Возможна ангина у грудничка, но ему придется очень сложно. Врожденный иммунитет, который был передан от матери, уже израсходован, а собственный еще не выработан.
Заражаются дети обычно в 2 года. Именно в 2-3 года ангина у ребенка переносится максимально сложно. Возможна ангина у грудничка, но ему придется очень сложно. Врожденный иммунитет, который был передан от матери, уже израсходован, а собственный еще не выработан.
Симптомы заболевания
Симптомам ангины Комаровский уделяет особое внимание, так как важно не перепутать признаки с другими болезнями. У детей симптомы проявляются очень быстро и агрессивно. По этой причине ангину очень часто путают с гриппом. Стоит прислушаться к Комаровскому об ангине у детей, чтобы научиться распознавать признаки. Проявление таких признаков помогут родителям:- увеличение температуры тела до 39 градусов;
- появление сильных болевых ощущений в горле;
- воспаление лимфатических узлов и их значительное увеличение;
- миндалины становятся ярко-красного цвета;
- после заражения возможны проявления белого налета на миндалинах;
- при тяжелой форме недуга увеличивается количество лимфоидной ткани в области миндалин.

В случае своевременного определения симптомов болезни антибиотики не понадобятся. Важно оперативно обратиться к лечащему врачу для получения квалифицированной помощи.
Виды ангины
В зависимости от стадии заболевания, общей клиники и характера протекания симптомов различают несколько видов болезни:
- катаральная, иными словами тонзиллит;
- фолликулярная или гнойная ангина;
- некротическая;
- грибковая, иными словами кандидозный тонзиллит.
Катаральная ангина
Проявляется этот вид небольшим поражением миндалин. Протекает ангина без температуры. Иногда возможно повышение температуры тела до 37,5 градусов. Появляются небольшие отечности и покраснение. Также могут увеличиваться лимфоузлы. Вследствие этого ребенок ощущает слабость. Появляется тяжесть в голове и несильная боль в горле. Очень редко у детей возникает рвота. Такой вид длится до трех суток. Потом болезнь либо проходит, либо переходит в другое заболевание. Если наблюдаются покраснения задней стенки глотки и небо мягкое, то это результат фарингита.
Если наблюдаются покраснения задней стенки глотки и небо мягкое, то это результат фарингита.
Фолликулярная форма
Фолликулярная ангина у детей сопутствуется значительным повышением температуры тела, сильнейшими болевыми ощущениями в горле, ознобом. На миндалинах начинает появляться желтоватый или зеленоватый налет. Поэтому эту форму также называют гнойной. При глотании ребенок испытывает сильнейшую боль. Параллельно с этими симптомами возникают боли в суставах. Лимфоузлы значительно увеличиваются, так как начинается процесс нагноения. Выздоровление чаще всего происходит на 7 день.
Некротическая форма
Эта форма недуга сопровождается очень неприятным запахом изо рта. При ангине у детей возникает запах на фоне отмирания тканей миндалин. Пораженные участки становятся довольно плотными, а после их устранения остаются кровоточащие ранки. После отторжения отмирших участков образуются дефекты. Появляется белесый налет, язвочки, налет на языке. Нагноение проявляется не только на миндалинах, но и на небных дугах. Длительность заболевания может быть более месяца. При обследовании крови ребенка обнаруживается значительное повышение лейкоцитов.
Длительность заболевания может быть более месяца. При обследовании крови ребенка обнаруживается значительное повышение лейкоцитов.
Грибковая форма
По степени заразности кандидозный тонзиллит занимает последнее месте. Взрослые очень редко обретают этот недуг, поэтому заболевание считается детским. Нагноение вызывается спорами грибка. По симптомам распознать недуг очень сложно. Для правильного лечения ангины у детей Комаровский советует сдать анализы и провести исследования флоры, которая обитает в горле ребенка.
Доктор Комаровский о болезни
Евгений Комаровский утверждает, что ангиной переболел абсолютно каждый хоть один или два раза в жизни. Если покраснело горло и начало болеть – это не всегда означает, что у ребенка именно ангина. Так проявлять может себя и тонзиллит. Это нагноение миндалин причиной которого становится попадание вирусов воздушно-капельным путем.
При этом заболевании поражение миндалин происходит особенным способом. Степень тяжести такого поражения различает тонзиллит от ангины. По мнению врача, заболевание не имеет хронической формы и не может временами начинать развиваться обострение. Болезнь может быть только острой.
По мнению врача, заболевание не имеет хронической формы и не может временами начинать развиваться обострение. Болезнь может быть только острой.
Излечение заболевания
По мнению Комаровского ангина для окружающих несет опасность, поэтому необходимо прислушиваться ко всем рекомендациям врача. Установить первопричину развития болезни в домашних условиях невозможно, поэтому важен осмотр специалиста. Ангину у детей должен определять только специалист.
Каждый признак недуга может проявляться и при других заболеваниях, поэтому только врач сможет оперативно поставить верный диагноз. Это спасет ребенка от ряда осложнений. Требуется своевременная терапия болезни. Вылечить ангину без антибиотиков практически невозможно, тогда как тонзиллит нуждается всего лишь в повышении иммунитета. Для лечения ангины Комаровский прежде всего советует придерживаться диеты.
Известный врач дает несколько рекомендаций, как облегчить состояние малышей в возрасте трех лет. Лечение Комаровский предлагает следующее:
- Обязательно посетить лечащего врача для постановки диагноза.

- Запрещается двигательная активность, поэтому при заболевании очень важно соблюдать постельный режим.
- Не нужно искать специальные дорогостоящие препараты для излечения болезни. На помощь придут обычные ампициллин, пенициллин или эритромицин.
- Все антибиотики и противовирусные препараты принимать в строго указанной дозировке. При облегчении состояния нельзя прекращать прием медикаментов. Не до конца вылеченное заболевание может привести к нежелательным последствиям.
- У детей лечение возможно местными способами: отварами ромашки, шалфея или содовым раствором. Но стоит помнить, что включать эти методы нужно в комплексное излечение болезни. В этом случае результатов можно ждать гораздо быстрее.
- Можно ли вылечить болезнь только полосканиями? Нет. Процедуры полоскания помогают устранить возникающий налет. Благодаря этому пропадают все болевые ощущения. Кратность проведения процедур назначается врачом в индивидуальном порядке.
 Все зависит от общей клинической картины. В случае ощущения чрезмерной сухости полоскать горло после каждого употребления еды.
Все зависит от общей клинической картины. В случае ощущения чрезмерной сухости полоскать горло после каждого употребления еды. - Если температура тела очень сильно поднимается, то эффективен прием жаропонижающих препаратов. В случае сильных болей в горле возможен прием болеутоляющих лекарств.
- Для увлажнения горла можно принимать рассасывающие леденцы. Вылечить заболевание таким способом невозможно, но лечебные леденцы помогут устранить возникающий дискомфорт.
- Постоянное проветривание помещения, в котором находится больной. Ежедневно проводить влажную уборку. У всех должна быть индивидуальная посуда, так как болезнь заразна.
При соблюдении всех рекомендаций можно значительно ускорить процесс выздоровления больного.
Диета при ангине
Евгений Комаровский советует соблюдать больному диету. Не нужно заставлять ребенка кушать через силу. Готовить только ту пищу, которая не будет травмировать миндалины. Не нужно употреблять:
- острого;
- соленого;
- горячего;
- твердого;
- грубого.

Чаще употреблять бульоны, каши, картофельное пюре, свежие фрукты и овощи. Главное – это обильное теплое употребление жидкости. Можно воду заменить на:
- теплое молоко с медом;
- отвары из целебных растений;
- чай;
- компоты и свежих или высушенных фруктов.
При соблюдении диеты выздоровление малыша значительно ускорится. Не стоит пренебрегать советами, чтобы не нанести вреда организму ребенка.
Как не допустить рецидива?
Организм человека очень чувствителен к вирусам в тот момент, когда его иммунная система ослаблена. Крайне важно придерживаться здорового образа жизни, верно питаться и не подвергать свое здоровье влиянию отрицательных факторов. Одеваться всегда по погоде, не сидеть под кондиционерами, не пить ледяную жидкость. Так как ангина заразна, то в период эпидемий не стоит находиться в общественных местах.
Достаточно эффективно закаливание. Но осваивать ее нужно под присмотром своего лечащего врача. Градус воды понижать только постепенно или эффект будет противоположным.
Градус воды понижать только постепенно или эффект будет противоположным.
Во время болезни ребенок испытывает очень сильный стресс. Комаровский дает совет подарить малышу любимую игрушку. В этом случае настроение улучшится. Ведь в период болезни дети лишены привычного образа жизни, а приятный сюрприз станет поводом к скорейшему выздоровлению.
Советы доктора несут массу полезной информации. Если прислушиваться ко всем рекомендациям и строго соблюдать их, то можно помочь больному выздороветь как можно скорее. Очень важно не заниматься самолечением, потому что можно нанести вред здоровью своего ребенка. При проявлении первых симптомов обратиться к лечащему врачу для постановки точного диагноза.
Ангина: описание болезни, причины, симптомы, лечение
Ангина – это острое воспалительное заболевание, при котором затрагиваются лимфоидные ткани, расположенные в глотке. Если лечение отсутствует, с высокой долей вероятности развиваются осложнения, которые могут затрагивать различные органы и системы и представлять опасность для жизни больного.
Ангина, симптомы и лечение которой хорошо известны, остается распространенной болезнью. Она провоцируется стафилококками, стрептококками или пневмококками. Значительно реже болезнь начинает развиваться по причине грибкового поражения или вирусного. Развитие патологии происходит в случае снижения иммунитета. Пик заболеваемости ангиной приходится на холодное время года, особенно на период эпидемии гриппа и простуды. Инкубационный период длится от 2 до 5 дней в зависимости от возбудителя и качества работы иммунной системы.
При болезни отечность тканей гортани представляет особую опасность для детей в возрасте до года. У них лечение должно проводиться в стационаре. Из-за особенностей строения дыхательной системы в этом возрасте нельзя исключить вероятности развития острой асфиксии.
Проявления катаральной ангины
Ангина развивается остро с резкого повышения температуры до 38о, выраженной общей слабости и головной боли. Это признаки интоксикации организма. Сразу неприятные ощущения со стороны горла отсутствуют. Они появляются через несколько часов после начала болезни.
Это признаки интоксикации организма. Сразу неприятные ощущения со стороны горла отсутствуют. Они появляются через несколько часов после начала болезни.
Боль в горле специфическая. Она значительно усиливается в момент глотания. Максимальная отмечается при «пустом» глотке, когда больной просто сглатывает слюну. Одновременно с возникновением болевых ощущений развивается покраснение слизистой, горло становится отекшим и рыхлым. Миндалины увеличиваются в размере, а язык оказывается обложенным и сухим. Примерно через сутки после начала ангины наблюдается увеличение размера подчелюстных лимфатических узлов и появление их болезненности.
Риск развития осложнений при правильном лечении болезни минимален. В норме выздоровление наступает через 5-7 дней. Температура должна нормализоваться через 2-3 дня терапии. Ангина, лечение которой не ведется, может перейти в более тяжелую форму.
Проявления лакунарной ангины
При данном виде ангины интоксикация организма более выраженная, и температура может сохраняться до 5 дней даже при использовании самых действенных препаратов.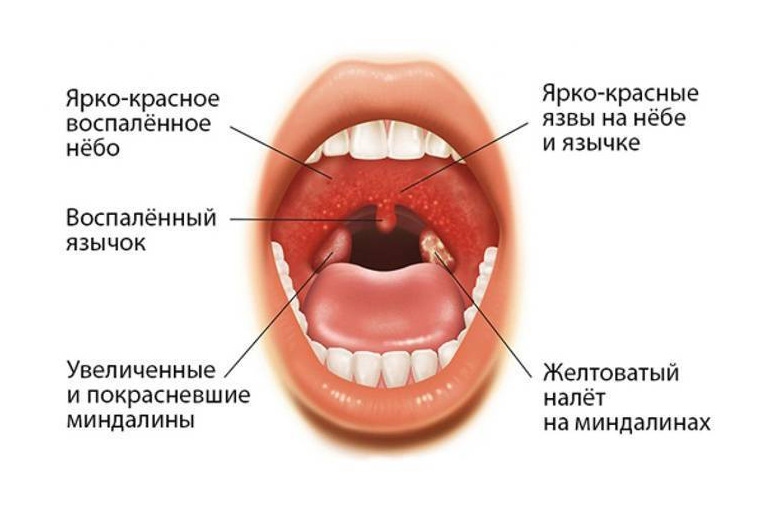 На поверхности миндалин появляются массы гнойного экссудата. Они чаще выглядят как одиночное скопление, а в тяжелых случаях сливаются в единое пятно, закрывающее большую часть миндалины. Снять налет с гланд легко, но вскоре он появляется опять. За пределы миндалин налет не выходит.
На поверхности миндалин появляются массы гнойного экссудата. Они чаще выглядят как одиночное скопление, а в тяжелых случаях сливаются в единое пятно, закрывающее большую часть миндалины. Снять налет с гланд легко, но вскоре он появляется опять. За пределы миндалин налет не выходит.
Лечение лакунарной ангины продолжается до 10 дней и может потребовать использования очень сильных антибиотиков. Госпитализация, как правило, не обязательна.
Проявления фолликулярной ангины
Тяжелая форма ангины, при которой на миндалинах появляются гнойные скопления, имеющие вид белых зерен. Они хорошо заметны на воспаленных тканях. Такие гнойные образования и являются пораженными фолликулами, которые переполнены экструдатом. Гнойники достаточно быстро увеличиваются в размерах и могут самопроизвольно вскрываться в ротовую полость. Интоксикация при болезни сильная и может требоваться госпитализация. Фолликулярная ангина у детей имеет крайне тяжелое течение.
Дополнительными симптомами этой формы являются:
-
гнусавость голоса;
-
значительное понижение слуха;
-
слюнотечение из полости носа – возникает у детей дошкольного возраста из-за нарушения глотательной функции и не полного закрытия носоглоточного пространства;
-
нарушение носового дыхания.

В особенно тяжелых случаях у больных появляется боль в суставах и сердце.
Симптоматика активно нарастает в течение 5 дней, после чего начинается выздоровление при правильном проведении лечения. Отсутствие квалифицированной врачебной помощи в большинстве случаев оканчивается тяжелыми осложнениями.
Проявления фибринозной ангины
На миндалинах почти сразу появляется обильный налет желтовато-белого цвета, часто выходящий за пределы гланд и распространяющийся на окружающие ткани. Начинается болезнь остро с очень тяжелой интоксикации и стремительного повышения температуры до 40о. В таком состоянии показана обязательная госпитализация в стационар. В особенно тяжелых случаях может развиваться менингиальный синдром, если происходит раздражение мозговых оболочек.
Точных временных границ фибринозная ангина у взрослых и детей не имеет. Скорость выздоровления во многом зависит от индивидуальных особенностей организма и правильности назначенной терапии.
Фото больного горла показывает, какие при его осмотре внешние признаки ангины у взрослого и ребенка можно заметить.
ОТОЛАРИНГОЛОГИЯ — Твой Доктор
Острый синусит: фронтальный, гнойный и катаральный
Само понятие острый синусит, симптомы и лечение данного заболевания и его профилактика достаточно хорошо знакомы как врачам, так и людям, не относящимся к медицине. И это не удивительно, ведь указанное заболевание является широко распространенным и представляет одну из наиболее актуальных проблем отолярингологии.
Считается что ежегодно около 10 млн. россиян страдают данной патологией с пиком заболеваемости в осенне-зимнее время.
Острый синусит у детей по сравнению с взрослыми встречается чаще и в структуре лор-болезней занимает второе место. Причем чем младше дитя, тем тяжелее будет протекать болезнь.
Причины острого бактериального и вирусного синусита
В зависимости от вида пораженной пазухи выделяют синусит в форме гайморита, фронтита, сфеноидита и этмоидита.
При гайморите процесс локализуется в верхнечелюстной, а при фронтите – в лобной пазухе. Это два наиболее распространенных вида синусита, что объясняется тем близким расположением пазух относительно носовых ходов. Из двух этих форм острый фронтальный синусит занимает второе место по встречаемости, лидером же считается гайморит.
Сфеноидит – это воспаление клиновидной пазухи, а этмоидит – поражение клеток решетчатого лабиринта. Данные формы встречаются реже, но при этом протекают значительно сложнее и требуют более пристального внимания со стороны врача.
Если же в процесс вовлекаются все околоносовые пазухи, то диагноз будет звучать как «пансинусит». А при поражении пазух лишь на одной стороне – «гемисинусит».
Классифицируют описываемый недуг и по причинному фактору. Так выделяют острый вирусный и острый бактериальный синусит.
По патогенезу данное заболевание бывает гнойным и катаральным.
Формированию в слизистой пазух воспалительного процесса, как известно, способствуют общие и/или местные факторы.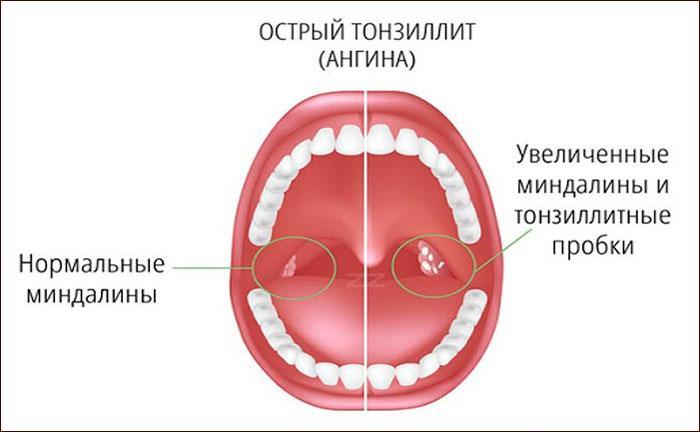 Общие причины острого синусита включают конституциональные предпосылки, изменения индивидуальной реактивности, нарушения иммунных сил, плюс различные внешние неблагоприятные факторы. Среди предпосылок местного характера особое значение имеют те, при которых страдает дренаж и вентиляция пазух, а также работа мукоцилиарной транспортной системы. Например, нарушить деятельность выводных отверстий пазух могут системные (в частности, аллергия) и местные факторы. Последние делятся на анатомические и патофизиологические.
Общие причины острого синусита включают конституциональные предпосылки, изменения индивидуальной реактивности, нарушения иммунных сил, плюс различные внешние неблагоприятные факторы. Среди предпосылок местного характера особое значение имеют те, при которых страдает дренаж и вентиляция пазух, а также работа мукоцилиарной транспортной системы. Например, нарушить деятельность выводных отверстий пазух могут системные (в частности, аллергия) и местные факторы. Последние делятся на анатомические и патофизиологические.
Анатомические включают гребни, шипы, искривления перегородки, гипертрофию раковин, опухоли и полипы, а также гиперплазию слизистой оболочки носа. Указанные факторы не только нарушают дренаж и вентиляцию через естественные соустья, но и способствуют неправильному развитию самих пазух. Это особенно актуально при длительном существовании патологии в детском возрасте.
Основное значение в этиологии синусита острой формы придается обычно инфекционным агентам, попадающим в пазухи из носовой полости, зубов или отдаленных очагов болезни. В основном речь идет о кокковой флоре (стрепто-, стафило- или пневмококк). Значительно реже возбудителями становятся грам-плюс или грам-минус палочки, гриппозные, парагриппозные и аденовирусы, грибки.
В основном речь идет о кокковой флоре (стрепто-, стафило- или пневмококк). Значительно реже возбудителями становятся грам-плюс или грам-минус палочки, гриппозные, парагриппозные и аденовирусы, грибки.
Признаки острого катарального и гнойного синусита
Острый синусит протекает не только с локальными проявлениями. Это процесс, при котором реагируют многие системы и органы. Общая реакция организма на воспалительные явления в пазухах включает лихорадку, головную боль, слабость и недомогание.
Однако подобные признаки сопровождают чуть ли не каждую очаговую инфекцию и при их наличии трудно поставить точный диагноз. Поэтому в диагностики описываемой болезни стоит опираться скорее на проявления местного характера.
Сюда, как правило, относятся жалобы на затруднение назального дыхания с расстройствами обоняния и патологические носовые выделения.
Острый катаральный синусит проявляется ощущениями жжения и сухости в носу и резкой потерей обоняния на фоне ухудшения носового дыхания. При этом отмечается гиперемия слизистых тканей носовых ходов, слезотечение и общая интоксикация организма.
При этом отмечается гиперемия слизистых тканей носовых ходов, слезотечение и общая интоксикация организма.
Так как данный вид болезни вызывается в основном вирусами для него характерно нарушение сна и аппетита, головная боль, а в некоторых случаях и повышенная температура тела. Осложняется такой синусит заболеваниями верхней части дыхательных путей и менингитами.
Острый гнойный синусит в отличие от предыдущего вызывается главным образом бактериальными агентами. Основным симптомом при этом являются гнойные выделения, затруднение оттока которых ухудшает носовое дыхание, приводит к отечности слизистой и как следствие к расстройствам обоняния.
Характерна для заболевания и головная боль в области лба и висков, усиливающаяся при наклонах головы. Также сопровождают острый синусит симптомы общего ухудшения состояния: головокружение, слабость, и т.д.
Осложнения и диагностика острого синусита
Характеризующие острый синусит осложнения можно разделить на орбитальные и внутричерепные.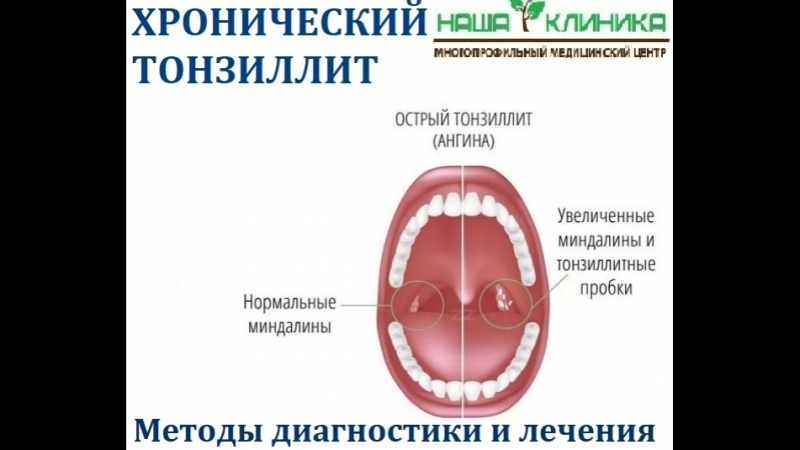 Первые возникают при поражении решетчатого лабиринта и лобной пазухи, в результате чего воспаление перемещается глазницу. В конечном итоге образуется флегмона или абсцесс.
Первые возникают при поражении решетчатого лабиринта и лобной пазухи, в результате чего воспаление перемещается глазницу. В конечном итоге образуется флегмона или абсцесс.
Внутричерепные осложнения возникают в результате перемещения патогенных микробов в черепную коробку. В данном случае воспалительный процесс может быть как локальным, так и диффузным. Клинически это выражается абсцессами, менингитом, арахноидитом.
Помогают в диагностике острого синусита симптомы, наблюдаемые при данном заболевании. Кроме того, врачи традиционно опираются на данные лабораторных исследований.
Из физикальных методов позволяют говорить про острый синусит признаки, выявляемые при риноскопии (передней, средней или задней). А инструментальные методы обычно сводятся к рентгенографии и диагностической пункции.
Как лечить острый синусит: антибиотики и другие лекарства
Принимать решение о том, как лечить острый синусит должен врач-специалист. Обычно терапия данного заболевания направлена на устранение воспаления и борьбу с инфекцией. Кроме того, очень важно наладить нормальный отток содержимого пазух. Принимая во внимание тяжесть процесса, доктор может предложить либо медикаментозное, либо немедикаментозное лечение.
Кроме того, очень важно наладить нормальный отток содержимого пазух. Принимая во внимание тяжесть процесса, доктор может предложить либо медикаментозное, либо немедикаментозное лечение.
К последнему относится пункция, являющаяся, пожалуй, самым действенным методом быстрого избавления от гнойного содержимого. Такая процедура позволяет ликвидировать инфекционный очаг на местном уровне с помощью антибактериальных и противовоспалительных лекарств.
Помогающее победить острый синусит лечение медикаментами подразумевает применение капель, спреев и аэрозолей с сосудосуживающими средствами. Самые известные из них – Нафазолин и Оксиметазолин.
Принимать сосудосуживающие препараты можно и через рот. Например, Псевдоэфедрин или Фенилэфрин. Для избегания аллергии их лучше комбинировать с Лоратадином или другими антигистаминами. Очень хорошо ликвидируют острый синусит антибиотики, из которых наиболее популярен Биопарокс, включающий в свой состав фузафунгин.
При выборе противобактериального препарата следует обращать внимание на его активность по отношению к определенным группам микробов и способность противостоять возбудителю.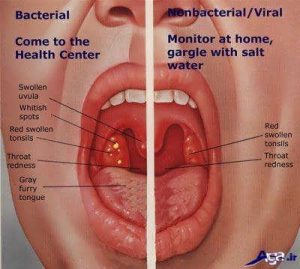
Термин «острый тонзиллит (ангина)» относится лор-заболеваниям и подразумевает наличие инфекции нёбных миндалин – небольшие образования овальной форме, которые находятся по обе стороны от задней части горла.
Миндалины представляют собой часть иммунной системы. Они помогают обеспечить защитить тела от микроорганизмов, попадающих в рот.
Иногда случается так, что микробы нападают и на сами миндалины. В таком случае и развивается острый тонзиллит, фото различных форм которого представлено ниже:
Существует множество всевозможных бактерий и вирусов, способных вызывать данное заболевание. Наиболее преуспели в этом стрептококки. Тем не мене без специальных тестов невозможно сказать, какой именно вид микробов вызвал заболевание, ведь симптомы при этом одинаковые.
Развитие острого тонзиллита происходит, как правило, в том случае, если миндалины находятся в достаточной степени развития. В первые три года жизни лимфоидная ткань еще недостаточно сформирована, в силу чего дети такого возраста не могут заболеть ангиной. А вот с 3-х лет начинается бурное развитие миндалин, в этом периоде дети оказываются в группе повышенного риска по возникновению описываемого недуга.
А вот с 3-х лет начинается бурное развитие миндалин, в этом периоде дети оказываются в группе повышенного риска по возникновению описываемого недуга.
Ниже будут рассмотрены характеризующие острый тонзиллит симптомы и лечение у детей и у взрослых.
Диагноз острый неуточненный тонзиллит
Болезнь острый тонзиллит может быть нескольких видов. Для каждого из них характерны разные возбудители, которые дают тонзиллиту дополнительное название. К примеру, если ангину вызывает стрептококк, то ее называют стрептококковой, а если стафилококк, то стафилококковой и так далее. Если конкретный возбудитель не определен, то диагноз может звучать как острый тонзиллит неуточненный.
Среди всех ангин выделяют банальные виды (которые будут рассмотрены ниже), особые формы (язвенно-некротическая, грибковая и т.д.), а также ангины при инфекционных заболеваниях и болезнях крови. Патологический процесс может быть как острым, так и хроническим.
Диагноз острый тонзиллит отличается от хронического характера проявлений. При хроническом процессе острых симптомов, например, в виде внезапной интоксикации, не возникает заболевания.
При хроническом процессе острых симптомов, например, в виде внезапной интоксикации, не возникает заболевания.
Признаки носят больше общий характер:
Катаральная форма острого тонзиллита (ангины)
Острый катаральный тонзиллит, как правило, имеет сезонный характер. Главную роль в его развитии обычно играют аденовирусы и сапрофитная микрофлора глотки, активизирующаяся в осенне-зимнее время. Период инкубации при данной форме длится от нескольких часов до нескольких дней.
В силу создавшегося в течение зимнего периода гиповитаминоза болезнь может возникнуть и весной.
Катаральная ангина начинается внезапно и довольно быстро распространяется. Основными симптомами являются затруднение глотания и сухость горла с першением, перерастающие в болезненность. Кроме того, присутствует чувство жара в горле, что часто связывают с горячей или острой пищей и начинают пить холодную воду.
Катаральный острый тонзиллит у ребенка протекает с высокой температурой, суставными, мышечными и головными болями, апатией и сонливостью.
К местным признакам этой формы заболевания относится покраснение и припухлость миндалин и глотки, появление на них мутной слизи и увеличение подчелюстных лимфоузлов.
Заразен ли острый лакунарный тонзиллит?
Ангиной лакунарного вида легко можно заразиться при контакте с заболевшим человеком, предметами, которыми он пользуется (постельные принадлежности и т.д.). В данном случае срабатывает воздушно-капельный механизм передачи.
Если недугом заразился кто-то из домашних, необходимо помнить, что острый тонзиллит заразен. Поэтому стоит ограничить его влияние на остальных членов семьи: как минимум выделить больному отдельную посуду и постельное белье.
Предрасполагать к заболеванию может ослабленный после простуды иммунитет, переохлаждение или нахождение на сквозняке, катаральная форма болезни, которая может перейти в лакунарную на фоне других очагов инфицирования.
Для данной формы характерны общие симптомы, наблюдаемые и при других видах недуга, а также специфические проявления. К первым относится лихорадка до 39 °C с ознобом и головной болью, боли при глотании, слабость, вялость и разбитость. Местные лимфоузлы увеличиваются и становятся болезненными.
К первым относится лихорадка до 39 °C с ознобом и головной болью, боли при глотании, слабость, вялость и разбитость. Местные лимфоузлы увеличиваются и становятся болезненными.
К специфическим симптомам, которыми характеризуется лакунарный острый тонзиллит у взрослых и у детей, медики причисляют желто-белый (гнойный) налет на миндалинах и в устьях лакун, иногда даже со слиянием очагов нагноения.
Фолликулярная форма острого тонзиллита
Чаще всего этот вид ангины вызывают стрептококки, которые могут обитать в пищеварительных или дыхательных путях. Реже возбудителями становятся пневмо-, менинго- или стафилококки и гемофильная палочка. Заразиться можно воздушно-капельно или при пользовании посудой общей с больным.
Острый фолликулярный тонзиллит протекает с повышением температуры, увеличением и болезненностью миндалин и подчелюстных лимфоузлов.
Состояние больного обычно крайне вялое и разбитое. Появляется усталость и несобранность, беспокоит сильная головная боль, боли в сердце, одышка и частый пульс.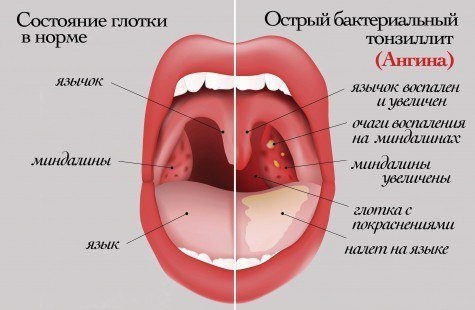 Заболевший с трудом встает с постели и приподнимает голову. У детей симптомы дополняются отсутствием аппетита, жидким стулом и рвотой.
Заболевший с трудом встает с постели и приподнимает голову. У детей симптомы дополняются отсутствием аппетита, жидким стулом и рвотой.
На миндалинах можно обнаружить бледно-желтые нагноения фолликулов. При отсутствии лечения очаги нагноения сливаются.
Сопровождающие фолликулярный острый тонзиллит симптомы чаще всего наблюдаются у детей и взрослых от 35 до 40 лет.
Острый тонзиллит в гнойной форме
Из приведенных выше форм заболевания только катаральная характеризуется отсутствием гноя. Две другие в свою очередь можно объединить под названием острый гнойный тонзиллит.
Помимо лакунарной и фолликулярной формы недуга к данной патологии относится также гнойно-некротическая ангина, представляющая собой инфекционный процесс, отличающийся агрессивным течением и негативной динамикой, приводя к формированию на миндалинах участков некроза и язв.
При таком виде тонзиллита на поверхности миндалин обнаруживаются светлые желтовато-серые плёнки, имеющие мягкую консистенцию и хорошо снимающиеся при помощи ватной палочки.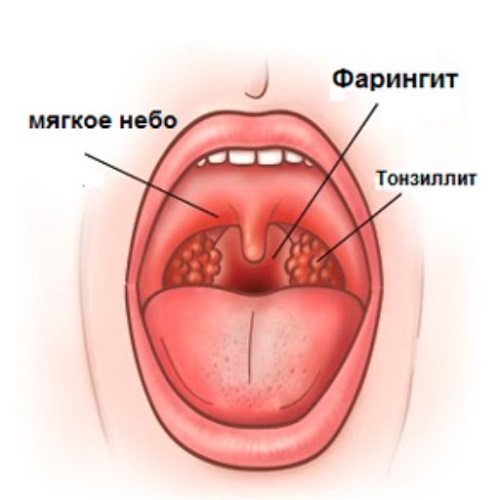 При этом обнажается участок с язвенным процессом, который может кровоточить.
При этом обнажается участок с язвенным процессом, который может кровоточить.
В случаях, когда имеет место гнойный острый тонзиллит у детей, симптомы, говорящие о проблемах в горле далеко не всегда будут проявляться первыми. Все может начаться с поражения близлежащего органа, к примеру, с отита.
Осложнения болезни острый тонзиллит
Если вовремя не заняться лечением описываемого заболевания, то оно может дать серьезные осложнения, которые будут ощутимы всю последующую жизнь.
При диагнозе острый тонзиллит осложнения могут чаще всего проявляются уже после полного выздоровления. Чаще всего это происходит в том случае, когда болезнь переносилась на ногах.
Со стороны сердца это может быть миокардит, перикардит или ревматизм. Со стороны опорно-двигательного аппарата – отеки и боли в коленном и голеностопном суставе. Поражения почек как осложнение ангины проявляется в виде гломерулонефрита.
Во избежание осложнений, важно соблюдать постельный режим и правильно лечить недуг.
Терапия острого тонзиллита
Терапия острого тонзиллита предусматривает три основных направления:
- снятие процесса воспаления, который протекает в миндалинах;
- устранение интоксикации, вызванной продуктами микробного метаболизма;
- предотвращение осложнений, которые могут сформироваться в результате данного заболевания.
В этом могут помочь медикаментозные средства, физиотерапевтические процедуры и соблюдение режима.
При любых формах острой ангины очень важным является строгое следование всем назначением лечащего доктора. К числу назначений относится и соблюдение определенного режима.
Лечение острого тонзиллита у взрослых и детей должно проводиться в условиях постельного режима, щадящей диеты и обильного питья.
Следует отказаться от острой и пряной пищи, не стоит употреблять кислые продукты и другую еду, способную раздражать слизистую глотки.
И при острой, и при хронической ангине противопоказаны алкоголь, курение и газированные напитки.
При диагнозе острый тонзиллит лечение основывается на курсовом приеме противобактериальных средств. В дополнение к последним назначаются различные вспомогательные препараты.
Сегодня врачи располагают внушительным арсеналом из препаратов, способных помочь при ангине. Самое главное, что нужно учитывать при этом, так это точную диагностику природы болезни. Доктор сможет прописать правильное лечение, только опираясь на данные исследований.
В случае если больному поставлен диагноз острый или хронический тонзиллит лечение не ограничивается только системными средствами. Довольно широко применяются и препараты местного действия.
Острый тонзиллит лечится также и методами физиотерапии. Однако они никогда не используются как самостоятельные, а назначаются лишь в помощь к основной терапии.
Сюда относятся: ингаляции, применение лазера, ультрафиолета, УВЧ-терапия или фонофореза.
фото, симптомы, лечение. Гнойная и герпесная ангина у ребенка
Острый тонзиллит, или ангина, — это инфекционное заболевание, вызванное болезнетворными микробами, такими как стрептококки, стафилококки, и другие микроорганизмы. Ангина у детей встречается чаще всего в возрасте до 5 лет и проявляется в виде воспаления миндалин.
Причины ангины у детей
Поскольку большинство форм ангины имеют бактериальное происхождение, основной причиной заболевания чаще всего становится контакт малыша с переносчиком инфекции, либо несоблюдение санитарно-гигиенических норм. Бывают ситуации, когда ангина у ребенка может быть спровоцирована и другими факторами:
- Ослабленный иммунитет в результате перенесенного заболевания;
- Осложнения после ОРВИ;
- Переохлаждение;
- Заболевания других органов, давших осложнения на миндалины.
На фотографиях показаны воспаленные гланды с гнойным налетом, характерные при ангине.
Разновидности ангины
Существует несколько видов данного заболевания, каждое из которых имеет свои особенности, симптомы, и требует особого лечения. Поговорим подробнее о каждом виде ангины.
***
Герпесная ангина
Возбудителем герпетической ангины, или везикулярного фарингита, является вирус Коксаки А. Болезнь передается в основном воздушно-капельным путем, через посуду и другие предметы бытового пользования. Герпесная ангина проявляется в виде возникновения мелких пузырьков красного цвета в ротовой полости вблизи миндалин, и на них в том числе.
Симптомы:
- Резкое повышение температуры тела до 39-40 °C;
- Лихорадочное состояние;
- Мышечные боли;
- Боль в горле, кашель, насморк;
- Понос и рвота (редко).
Лечение
Герпесная ангина не представляет серьезной опасности для здоровья ребенка, но требует точной диагностики, чтобы исключить другие заболевания, схожие по симптоматике. Поскольку болезнь имеет вирусное происхождение, ее лечат противовоспалительными препаратами и симптоматическими средствами. Антибиотики могут быть назначены врачом в случае неблагоприятного протекания болезни.
***
Катаральная ангина
Заболевание имеет бактериальное происхождение и проявляется в виде покраснения миндалин и отека дужек слизистой глотки. В ротовой полости местами может наблюдаться гнойный налет. Катаральная ангина передается воздушно-капельным путем и через предметы быта.
Симптомы:
- Повышение температуры от 37,2 до 39 °C;
- Сухость в горле;
- Боль при глотании;
- Першение;
- Увеличение лимфатических узлов.
Лечение
Катаральная ангина у детей требует своевременной диагностики и лечения, назначить которое может только врач. Помимо симптоматического лечения обычно назначаются лекарства с антибактериальным действием.
***
Фолликулярная ангина
Болезнь имеет бактериальное происхождение и характеризуется образованием гнойничков в виде белых точек размером со спичечную головку. При любом контакте с инфицированным человеком вероятность заражения очень велика.
Симптомы:
- Повышение температуры тела до 39—40°;
- Слабость, потливость, общее недомогание;
- Боль при глотании, часто отдающая в ухо;
- Мышечная боль;
- Озноб и лихорадка.
Лечение
Фолликулярную ангину у детей лечат антибиотиками нужной группы, а также симптоматическими лекарствами для снятия жара, боли в горле и т. д. Подобрать препарат, подходящий для лечения ангины у вашего ребенка сможет только врач с учетом полной клинической картины, противопоказаний и общего состояния здоровья.
***
Лакунарная ангина
Лакунарная ангина обычно возникает в результате воздушно-капельной инфекции и носит бактериальный характер. Заболевание характеризуется образованием желтовато-белого гнойного налета на воспаленных и покрасневших миндалинах.
Симптомы:
Лакунарная форма ангины схожа по симптоматике с фолликулярным тонзиллитом, но протекает в более тяжелой форме.
Лечение
Прием антибиотиков — единственное средство для лечения лакунарной ангины. Вид лекарства и точную дозировку для вашего ребенка определить может только врач.
***
Фибринозная ангина
Причиной болезни являются различные вредоносные микроорганизмы, в большинстве случаев — стафилококки и стрептококки. Болезнь передается воздушно-капельным путем и через предметы быта. Фибринозная ангина характеризуется образованием сплошного налёта беловато-желтого цвета, иногда выходящего за пределы миндалин.
Симптомы:
- Острая боль в горле;
- Резкие скачки температуры до критической отметки, а иногда и выше;
- Боль в мышцах;
- Слабость;
- Увеличение лимфатических узлов.
Лечение
Фибринозная форма ангины очень опасна, и при отсутствии своевременного лечения может дать серьезные осложнения, и даже поставить под угрозу жизнь ребенка. Заболевание лечится антибактериальными препаратами. Вид лекарства, дозировку и продолжительность лечения может определить только врач.
***
Флегмонозная (гнойная) ангина
Наименее распространенная форма ангины у детей, встречающаяся чаще у подростков и взрослых. Болезнь имеет бактериальное происхождение и характеризуется частичным, либо односторонним гнойным налетом на воспаленной миндалине (иногда на обеих). Флегмонозная ангина передается путем контакта с инфицированным человеком.
Симптомы:
- Повышение температуры тела до 39 — 40 °C;
- Головня боль и слабость;
- Резкая боль в горле;
- Увеличение лимфатических узлов;
- Смещение языка в сторону менее пострадавшей миндалины;
- Симптомы общей интоксикации.
Лечение
При флегмонозной ангине врач назначает курс антибиотиков и лекарства, способные облегчить общее состояние больного ребенка. К сожалению, этих мер не всегда бывает достаточно, и спасти пациента от возможных осложнений может только хирургическое вмешательство, обширность которого зависит от тяжести заболевания. Иногда бывает необходимо удалить только гной из абсцесса, а иногда приходится удалить миндалину полностью.
***
Язвенно-пленчатая ангина
Данная форма ангины возникает в результате симбиоза веретенообразной палочки и спирохеты, обитающих в ротовой полости здорового человека. Заболевание характеризуется некрозом поверхности миндалины с образованием язвы. У маленьких детей этот вид ангины встречается крайне редко.
Симптомы:
- Ощущение инородного тела во рту про проглатывании пищи;
- Повышенное слюноотделение;
- Неприятный запах изо рта.
Лечение
Для лечения язвенно-пленчатой ангины применяются антибактериальные препараты, форму и дозировку которых может определить только врач.
***
Тонзиллит у детей — причины, симптомы, диагностика и лечение
Тонзиллит. Очень часто этот диагноз ставят нашим детям. Давайте разберемся, что это за болезнь? Насколько она опасна? Как ее вылечить?
Тонзиллит представляет собой воспаление небных миндалин, обычно инфекционной природы, но может быть и аллергический (например, при пищевой аллергии). Небные миндалины — это два образования, которые располагаются в углублении между небно-язычной дужкой спереди и небно-глоточной дужкой сзади. Их можно увидеть при простом осмотре горла с помощью шпателя.
На фото: 1- небные миндалины
Классификация
Острый тонзиллит, хорошо известен нам как ангина. Она может быть
- катаральная
- фолликулярная
- лакунарная
- фибринозная
- флегмонозная
- герпетическая
- язвенно-пленчатая
Если есть острый тонзиллит, значит, бывает и хронический, который, в свою очередь, может быть простым ( проявляется местными симптомами) и токсико-аллергическим ( протекает с лимфаденитом, поражением сердечно-сосудистой системы, суставов, почек, кожных покровов). Может быть компенсированным (нет повторных ангин, барьерная функция миндалин не нарушена) и декомпенсированным (ребенка беспокоят частые ангины, возможны осложнения со стороны носовых пазух, уха, почек, сердца).
Тонзиллит может быть самостоятельным заболеванием, тогда он называется первичным. Иногда воспаление миндалин бывает следствием другой инфекции, например, при дифтерии, скарлатине, кори или болезнях крови.
Возбудители
Часто причиной развития тонзиллита является β-гемолитический стрептококк группы А. Могут быть стафилококки, пневмококки.
Из вирусов встречаются аденовирус, энтеровирус Коксаки, вирус герпеса.
Род Candida. Развитию грибковой инфекции способствует неконтролиреумый прием антибиотиков.
Провоцирующие факторы
Уже давно известно, что для развития инфекции необходимы определенные условия. В случае тонзиллита это :
- переохлаждение
- переутомление
- неправильное питание
- снижение местного и общего иммунитета
- травма миндалин
- поражение центральной и вегетативной нервной системы
- хронические воспалительные процессы в полости рта, носа и околоносовых пазух
Механизмы развития
Небные миндалины – это важный орган иммунной системы, они образуют барьер на пути чужеродных микроорганизмов и частичек пыли в дыхательные пути. Об этом нужно помнить, когда решается вопрос о хирургическом лечении тонзиллита. В толще органа находятся крипты, которые представляют собой извитые каналы, они открываются на поверхность выходным отверстием под названием лакуна. Чем шире лакуна, тем лучше удаляются микроорганизмы и частички пыли с миндалин и вероятность развития воспаления меньше.
На поверхности органа всегда имеется непатогенная, условно-патогенная флора, в тканях вырабатываются иммуноглобулины, интерферон. Когда равновесие смещается в сторону первых, миндалины превращаются из защитников в источник постоянной инфекции. В таком случае развивается ангина, а при невылеченном остром тонзиллите болезнь переходит в хроническую форму. Исходя из вышесказанного, легко сделать вывод о необходимости тщательного и полноценного лечения острого тонзиллита.
Симптомы
Симптомы похожи , но отличаются интенсивностью при каждом виде:
Катаральная ангина
- начинается внезапно
- першение, сухость и боль в горле
- общее недомогание, головная боль, боли в суставах и мышцах
- температура тела от 37,2 до 39 градусов
Фолликулярная ангина
- заболевание начинается остро
- температура тела поднимается до 39—40°
- интенсивная боль в горле
- выраженная слабость, головная боль
- чувство ломоты в поясничной области и суставах
- потеря аппетита
Лакунарная ангина
- боль в горле, в том числе и при глотании пищи или слюны
- головная боль
- повышение температуры тела до 40 градусов, озноб
- боли в мышцах (главным образом в области поясницы, икроножных мышц)
Фибринозная ангина по симптомам похожа на лакунарную, но имеет особый внешний вид миндалин. Флегмонозная и герпетическая встречаются реже.
При хроническом тонзиллите, компенсированной форме симптомы могут проявляться не так остро и интенсивно, но несколько раз в год или месяц:
- ощущение сухости, покалывания, инородного тела при глотании
- субфебрильная температура
- утомляемость, слабость
При декомпенсированной форме заболевания могут возникать осложнения в виде поражения клапанного аппарата сердца или сердечной мышцы – миокардит , воспаления суставов – артрит, поражения почек – гломерулонефрит.
Особенно часто такие последствия развиваются, когда возбудителем является β-гемолитический стрептококк группы А, в этом случае говорят о ревматизме.
Ревматизм лижет суставы, кусает сердце
Диагностика опирается на:
- симптомы
- осмотр ротовой полости
- пальпацию лимфатических узлов
- клинический анализ крови
Для определения вида инфекции и назначения подходящего антибиотика проводят
- посев на питательную среду
- ПЦР (полимеразная цепная реакция)
При осмотре отмечается покраснение и отек слизистой оболочки миндалин и прилегающих тканей. При фолликулярной ангине на поверхности миндалин видны многочисленные круглые, несколько возвышающиеся желтоватые или желтовато-белые точки. При лакунарной они сливаются и образуются налеты желтовато-серого цвета. Для фибринозной ангины характерно образование сплошной пленки , которая легко снимается.
Лакунарная ангина
Развивается регионарный лимфаденит. Поднижнечелюстные, передние ушные, шейные лимфатические узлы при пальпации увеличены, болезненные, плотные, не спаяны друг с другом.
Для клинического анализа крови характерен лейкоцитоз – повышение уровня лейкоцитов до 15*109/л и выше, появление большого количества незрелых форм лейкоцитов и увеличение СОЭ до 40-50 мм/час.
Лечение
Как и в большинстве случаев, лечение может быть консервативным и оперативным.
Хирургическое лечение включает в себя тонзилэктомию (полное удаление миндалин) и тонзиллотомию (частичное удаление миндалин).
Консервативная терапия
- антибактериальная, чаще используются защищенные аминопенициллины т.к. многие штаммы бактерий обладают β-лактамазной активностью. Антибиотики нужно пропивать полным курсом, несмотря на уменьшение симптомов, игнорирование этого правила часто ведет к развитию хронического тонзиллита
- десенсебилизирующая, снимает отек миндалин
- иммуностимулирующая, очень важно помогать иммунитету бороться с инфекцией
- обезболивающая
- диетотерапия , необходимо избегать острой, жареной пищи. Прекратить употребление специй
- физиопроцедуры ( КУФ)
Необходимым средством для борьбы с хроническим тонзиллитом является местное промывание миндалин как антисептическими растворами, так и антибиотиками. В качестве растворов чаще используются Мирамистин, Диоксидин. Заниматься этим можно дома, но далеко не все “пробки” возможно вымыть, а именно эти глубоко засевшие скопления микроорганизмов и являются причиной перехода тонзиллита в хроническую форму. Для максимально полного очищения лакун небных миндалин ЛОР-специалист выполняет промывание гланд.
Данный метод позволяет:
- эффективно вывести хронический тонзиллит в стойкую ремиссию
- избежать развития дисбиоза и грибковой инфекции на поверхности миндалин
- снизить риски в необходимости операции
- исключить травматизацию миндалин
- лечить тонзиллит безболезненно
Промывание выполняется с помощью шприца или аппаратом для вакуумного промывания. В первом случае антисептический раствор набирается в шприц и струей через специальную насадку подается к миндалинам. Во втором случае раствор и подается и отсасывается с помощью прибора, а содержимое лакун удаляется по градиенту давления. Это позволяет проникнуть в глубину тканей миндалин. В нашей клинике вашему малышу проведут промывание миндалин и курс физиопроцедур, что позволит надолго забыть о тонзиллите и избежать операции. Промывание обычно проводят курсом из 5-10 процедур, дважды в год или по мере надобности.
Для профилактики тонзиллита необходимо проводить закаливание малышу, избегать чрезмерно соленой, пряной или горячей пищи. Соблюдать правила гигиены жилища. Важно вовремя, а главное в полном объеме лечить острый тонзиллит.
Ангина — причины, диагностика и лечение
Что это такое ангина?
Слово ангина произошло от латинского “ango” — сжимать и душить. И хотя в ходе ангины еще никто не погиб от удушья, название прижилось не только среди врачей, но и среди пациентов.
Второе название болезни — острый тонзиллит. Острый тонзиллит (ангина) — это воспаление небных миндалин глоточного лимфоидного кольца, и реже – других лимфоидных образований глотки (небные валики, аденоиды). Он может быть одно и двух сторонним. Более половины всех тонзиллитов вызывается вирусами, остальные – различными бактериями, самая значимая из которых – бета-гемолитический стрептококк группы А (современное название – Streptococcus pyogenes). Ангина, вызванная этим микробом, может давать разнообразные осложнения на внутренние органы. В небольшом проценте случаев, ангина может быть вызвана грибками или паразитами.
Кто чаще всего болеет ангиной?
Острая ангина (тонзиллит) широко распространена, особенно среди детей. возрасте 5 – 15 лет чаще встречается бактериальный (стрептококковый) тонзиллит, в то время как вирусный поражает в основном детей младше 5 лет и взрослых.
Какие существуют виды ангины?
Наибольшее значение имеет отличие ангины, вызванной стрептококком, от ангины, вызванной другими микробами. В зависимости от этого различают стрептококковый и не стрептококковый тонзиллит, поскольку это имеет принципиальное значение для дальнейшего лечения.
В Российской медицине принята классификация ангины, основанная на стадии воспалительного процесса и внешнем виде миндалин. Различают следующие виды ангины:
- Катаральная ангина – миндалины увеличены, красные, налетов нет, считается самой легкой формой.
- Фолликулярная ангина – появляется мелкоточечный гнойный налет.
- Лакунарная ангина – лакуны миндалин заполнены гноем, считается самой тяжелой формой.
В европейской и американской медицине этому виду классификации значения не придают.
В России часто можно услышать слово «ангина», как обозначение именно стрептококкового тонзиллита, хотя на самом деле такого значения у этого слова нет.
В зависимости от того, воспалены одна или обе миндалины, ангина может быть одно- и двусторонней.
Во многих случаях ангина сочетается с фарингитом – воспалением задней стенки глотки, также могут вовлекаться язычная миндалина, небные валики и др.
Лечение ангины (например, катаральной), вызванной вирусом, заключается в облегчении симптомов болезни, т.к. вирусная ангина как правило проходит сама. В этом случае для облегчения симптомов заболевания рекомендуется: полоскать горло соленой водой, обильно пить теплый чай, принимать обезболивающие препараты, а также использовать другие методы лечения в домашних условиях. В случае, если причина заболевания ангиной стал стрептокок , то для лечения ангины ( например, фолликулярной или лакунарной) необходима антибиотикотерапия. Прием антибиотиков поможет справиться с распространением инфекции и предотвратить возникновение редких, но серьезных осложнений (например, ревматизма, миокардита).
При возникновении частых рецидивов ангин, заболевание переходит в хроническую форму, при этом создаются условия для местного разрушения миндалин. Что в свою очередь ведет к несостоятельности миндалин в выполнении своих защитных функций иммунной системы. Кроме того, постоянное присутствие инфекции в миндалинах способствует попаданию микробов в общий кровоток, тем самым поражая другие органы и системы. Для исключения осложнений связанных с этим явлением, врачи рекомендуют удаление патологически изменённых миндалин. Противопоказаниями для операции удаления миндалин являются: пороки сердца 2-3 степени тяжести; гемофилия – нарушение свертываемости крови; сахарный диабет с тяжелым течением.
Детский тонзиллит
Миндалины и аденоиды — это лимфатические узлы, расположенные в задней части глотки и за носом. Их задача — улавливать бактерии и другие микробы, вызывающие инфекции. Однако иногда миндалины и аденоиды могут инфицироваться сами. Когда это происходит, может развиться состояние, известное как тонзиллит.
Что такое детский тонзиллит?
Глоточные миндалины (аденоиды) вашего ребенка — это две железы, видимые в задней части глотки.Миндалины помогают иммунной системе вашего ребенка защищать организм от инфекций. Когда миндалины заражаются вирусом или бактериальной инфекцией, это называется тонзиллитом — воспалением миндалин. Тонзиллит — очень распространенное детское заболевание, обычно поражающее детей школьного возраста в возрасте от четырех до шестнадцати лет.
Осложнение тонзиллита — перитонзиллярный абсцесс, который возникает, когда инфекция распространяется за миндалины. Когда это происходит, необходимо раннее лечение, поскольку опухшие ткани шеи и груди могут заблокировать дыхательные пути вашего ребенка.
Какие бывают типы детского тонзиллита?
К основным типам тонзиллита относятся:
Острый
Острые симптомы возникают внезапно.
Хроническая токсичность
Хронические симптомы тонзиллита постоянно присутствуют даже после лечения.
Рецидивирующий
Рецидив — несколько эпизодов острого тонзиллита в течение года.
Каковы признаки и симптомы детского тонзиллита?
Тонзиллит особенно часто встречается у детей.Симптомы могут включать:
- Неприятный запах изо рта
- Боль в ухе или затрудненное дыхание (аденоиды)
- Увеличенные лимфатические узлы на шее
- Лихорадка и / или озноб
- Головная боль
- Тошнота
- Царапающий голос
- Чувствительность или боль в горле, продолжающаяся более 48 часов
- Храп
- Проблемы с глотанием
- Необычная суетливость (у младенцев и детей ясельного возраста)
- Белый или желтый налет или пятна на миндалинах
Как диагностируется детский тонзиллит?
Тонзиллит — это инфекция миндалин или аденоидов.Он может быть вирусным или бактериальным. Поскольку симптомы обоих типов тонзиллита одинаковы, врач обычно проводит тест на стрептококк, чтобы определить подходящее лечение.
Если вы подозреваете, что у вашего ребенка тонзиллит (или стрептококк), осторожно приложите ручку ложки к его языку, пока он говорит: «Аааа». Посветите ему в рот. Если миндалины (два мясистых комка на задней и боковых сторонах горла) выглядят ярко-красными или опухшими — или если боль в горле длится более 48 часов, вам следует показать ребенка врачу.Если ваш ребенок сопротивляется или еще младенец, вам следует избегать этого теста.
Вам также следует обратиться к врачу, если у вашего ребенка проблемы с глотанием, он очень слаб или суетлив. Вам следует немедленно обратиться за помощью, если у него проблемы с дыханием или текут слюни.
Врач выполнит в своем кабинете процедуру, аналогичную описанной выше. Она будет искать необычные покраснения или белые пятна на миндалинах, а также опухшие или болезненные лимфатические узлы.
Врач вашего ребенка обычно может провести экспресс-тест на стрептококк в ее кабинете.Для более точного анализа она может отправить мазок из горла в лабораторию на посев на стрептококк. В этом случае результаты могут занять несколько дней.
Каковы причины детского тонзиллита?
Вирусы, бактерии, аллергены или раздражители, такие как загрязненный воздух или сигаретный дым, могут вызывать боль в горле. Грибки или хронические постназальные выделения также могут вызывать боль в горле. Тонзиллит возникает в результате бактериальной или вирусной инфекции, иногда из-за ангины. Если инфекция распространяется дальше по горлу, это называется фарингитом.
Как лечится детский тонзиллит?
Профилактика
Мытье рук и избегание больных людей — лучший способ избежать заражения тонзиллитом.
Лекарство
Если у вашего ребенка вирусный тонзиллит, он обычно проходит сам по себе через несколько дней. Если ангина вызвала ангина, педиатр пропишет вам антибиотики. Дети, принимающие антибиотики, обычно через два-три дня чувствуют себя лучше. Однако важно, чтобы ваш ребенок принимал точную дозировку антибиотиков в течение всего времени, даже если его симптомы улучшатся.
Средства, которые могут помочь при тонзиллите у вашего ребенка, включают:
- Пить холодные жидкости или теплые безвкусные жидкости (не горячие)
- Полоскание горла теплой соленой водой
- Пастилки, содержащие бензокаин (не рекомендуются для младенцев и очень маленьких детей)
- Безрецептурные обезболивающие, такие как ибупрофен или ацетаминофен (НЕ аспирин, поскольку он был связан с синдромом Рея у детей)
- Сосание эскимо или мороженое
Дети, получающие антибиотики, не должны посещать школу или детский сад в течение 24 часов, чтобы предотвратить распространение стрептококковой инфекции среди других детей.
Хирургия
Если у вашего ребенка повторные инфекции, врач вашего ребенка может порекомендовать тонзиллэктомию — амбулаторную операцию по удалению миндалин. Тонзиллэктомия — одна из самых распространенных и безопасных операций, проводимых сегодня детям. Обычно это занимает всего 20 минут, и ваш ребенок может пойти домой через несколько часов после операции.
Изображения, причины, лечение и время обращения за помощью
Человек может замечать красные точки на своей коже по ряду причин, от аллергических реакций до теплового воздействия.
Многие причины появления красных точек на коже безвредны и устраняются сами по себе. Другим может потребоваться лечение на дому или без рецепта (OTC).
В этой статье мы обсудим некоторые из возможных причин появления красных точек на коже, варианты их лечения и когда обращаться к врачу.
Кожные высыпания бывают разных размеров, цветов и текстур.
Не все высыпания требуют неотложной медицинской помощи. Тем не менее, людям следует немедленно обратиться за медицинской помощью, если у них появилась сыпь и они заметили любой из следующих симптомов:
Людям также следует немедленно обращаться за помощью в случае возникновения любых новых болезненных высыпаний, поражающих глаза, внутреннюю часть рта или гениталии.
В случае сомнений человеку следует обратиться за консультацией к лечащему врачу или сертифицированному дерматологу.
Тепловая сыпь, или потница, возникает, когда потовые железы блокируются, задерживая пот в глубоких слоях кожи.
Хотя тепловая сыпь может появиться у любого, это заболевание чаще всего встречается у младенцев и детей раннего возраста с незрелыми потовыми железами.
Симптомы тепловой сыпи включают:
- скопления небольших красных шишек, называемых папулами
- твердые шишки телесного цвета
- ощущение зуда или покалывания
- слабое потоотделение или его отсутствие в пораженной области
- воспаление и болезненность
- тошнота
Лечение
Тепловая сыпь обычно проходит в течение 24 часов.
Лечение обычно включает использование лосьонов для снятия зуда, раздражения и отека.
Люди также могут сохранять кожу прохладной и избегать тесной одежды.
Узнайте больше о вариантах лечения тепловой сыпи здесь.
Волосный кератоз (КП) — распространенное заболевание кожи, при котором на коже появляются крошечные красные, белые или телесные бугорки.
Чаще всего поражаются внешние части предплечий. Он также может поражать предплечья и верхнюю часть спины, но встречается реже.
Симптомы КП включают:
- кожа, которая кажется грубой или сухой
- участки небольших безболезненных бугорков на коже
- зуд
Лечение
Люди могут лечить симптомы КП с помощью:
- увлажняющих средств, содержащих мочевина или молочная кислота
- альфа-гидроксикислота
- гликолевая кислота
- молочная кислота
- ретиноиды
- салициловая кислота
- лазерная или световая терапия
Узнайте больше об управлении домом для КП здесь.
Контактный дерматит возникает при контакте человека с веществом, которое раздражает его кожу или вызывает аллергическую реакцию.
Симптомы контактного дерматита различаются в зависимости от триггера и тяжести реакции.
Симптомы контактного дерматита включают:
- сыпь в виде геометрических узоров или форм
- сухая кожа с шелушениями и трещинами
- яркая покрасневшая кожная сыпь
- скопления маленьких красных точек на коже
- крапивница, или очень зудящие рубцы на коже
- сильный зуд, стянутость или ощущение жжения
- пузыри, заполненные жидкостью, сочащиеся и покрывающие корку
- темная утолщенная кожа
- чувствительность к солнечному свету
Подробнее о контактном дерматите можно узнать здесь.
Лечение
Лечение контактного дерматита зависит от причины и тяжести симптомов человека.
Симптомы от легкой до умеренной улучшаются, когда человек избегает контакта с раздражителем или аллергеном. По возможности людям следует:
- избегать продуктов по уходу за кожей, содержащих агрессивные или раздражающие химические вещества
- избегать никелированных или позолоченных ювелирных изделий
- избегать продуктов или лекарств, вызывающих аллергические реакции
- носить защитную одежду в рабочей среде или в местах с ядовитые растения
Если дерматит ограничен небольшой площадью, можно нанести 1% крем с гидрокортизоном.
Врач может прописать более сильные местные или пероральные антигистаминные препараты людям, которые не реагируют на безрецептурные препараты.
Атопический дерматит, также известный как экзема, представляет собой хроническое воспалительное заболевание кожи.
Существует много различных типов экземы, в том числе:
- Фолликулярная экзема: Этот тип экземы поражает волосяные фолликулы.
- Папулезная экзема: Проявляется в виде небольших красных бугорков на коже, которые медицинские работники называют папулами.
Наряду с красными бугорками на коже экзема может вызвать:
- чрезвычайно зудящую кожу
- тепло и отек кожи
- сухую, шелушащуюся кожу
- скопления маленьких пузырей, заполненных жидкостью
- волдырей, из которых вытекает жидкость
Лечение
Люди могут справиться с симптомами атопического дерматита и даже предотвратить обострения с помощью следующих методов лечения:
- принимая рецептурные лекарства, такие как стероиды и антигистаминные препараты
- проходят фототерапию или светотерапию
- применяя увлажняющий крем для лечения сухой, потрескавшейся кожи
- с использованием стирального порошка без запаха, не вызывающего раздражения
- , избегая триггеров, таких как сухой воздух, стресс и аллергены
При тяжелом атопическом дерматите, который не поддается лечению вышеупомянутыми вариантами лечения, человек должен увидеть сертифицированный дерматолог.
Также может помочь принятие ванн с отбеливателем, которые требуют использования половины чашки отбеливателя на 40-галлонную ванну 1-2 раза в неделю.
Узнайте больше о вариантах лечения экземы здесь.
Розацеа — это кожное заболевание, вызывающее раздражение, покраснение и небольшие прыщики.
Хотя розацеа может развиться у любого человека в любой момент жизни, это заболевание чаще всего встречается у взрослых в возрасте 30–60 лет, людей со светлой кожей и людей, находящихся в период менопаузы.
Симптомы розацеа включают:
- раздраженная или красная кожа на лбу, носу, щеках и подбородке
- кровеносных сосудов, которые видны под кожей
- скопления небольших бугорков или прыщиков
- толстой кожи на лице
- красные, зудящие или слезящиеся глаза
- воспаление век
- помутнение зрения
Лечение
Люди могут лечить розацеа с помощью различных стратегий и лекарств.Некоторые стратегии, которые могут помочь облегчить розацеа, включают:
- избегание триггеров, таких как ультрафиолет, алкоголь и агрессивные химические вещества
- мытье лица очищающими средствами со сбалансированным pH
- частое использование увлажняющих кремов
- использование солнцезащитного крема широкого спектра действия с SPF 30 или выше
Людям также следует избегать продуктов с кофеином и острой пищи, поскольку они также могут вызвать розацеа.
Лечебные процедуры от розацеа включают:
Узнайте больше о вариантах лечения розацеа здесь.
Некоторые инфекции также могут вызывать появление красных точек на коже.
Если человек подозревает кожную инфекцию, ему следует обратиться к врачу.
Примеры:
Ветряная оспа или опоясывающий лишай
Вирус ветряной оспы вызывает эти инфекции, которые вызывают появление красных, зудящих волдырей, заполненных жидкостью, которые могут появиться на любом участке тела.
Ветряная оспа обычно возникает у младенцев и маленьких детей. Однако у подростков и взрослых также может развиться ветряная оспа.
Опоясывающий лишай встречается у взрослых, уже перенесших ветряную оспу. По данным Национального института старения, опоясывающий лишай обычно поражает одну область на одной стороне тела.
Краснуха
Эта инфекционная вирусная инфекция вызывает характерную сыпь в виде маленьких красных или розовых точек.
Сыпь обычно начинается на лице, а затем распространяется на туловище, руки и ноги. Инфекции краснухи также вызывают жар, головную боль и увеличение лимфатических узлов.
Центры по контролю и профилактике заболеваний (CDC) отмечают, что краснуха является относительно редкой инфекцией в Соединенных Штатах из-за широкого использования вакцины MMR.Вакцина доступна для младенцев и детей в возрасте от 9 месяцев до 6 лет.
Менингит
Менингит требует неотложной медицинской помощи. Это воспаление оболочек, покрывающих спинной и головной мозг. Обычно это происходит из-за бактериальной или вирусной инфекции.
Симптомы менингита включают:
- лихорадку
- ригидность шеи
- головная боль
- тошнота
- светочувствительность
- спутанность сознания
- рвота
Сыпь не всегда появляется.Однако, если это произойдет, человек может заметить маленькие розовые, красные, коричневые или фиолетовые уколы на коже. Кроме того, он не выцветает, когда человек ставит на него стакан.
Инфекция MRSA (стафилококк)
CDC определяет метициллин-устойчивый Staphylococcus aureus (MRSA) как «тип бактерий, устойчивых к нескольким антибиотикам».
MRSA часто поражает кожу, вызывая болезненные участки воспаленной кожи. У людей также может наблюдаться выделение гноя из пораженной кожи и повышение температуры.
Другие бактериальные инфекции кожи также могут вызывать болезненные и воспаленные участки кожи. Если человек подозревает, что у него кожная инфекция, ему следует обратиться к врачу.
Скарлатина
Бактерии Streptococcus вызывают эту инфекцию.
Эти бактерии естественным образом населяют нос и горло. Они вызывают красную сыпь на шее, под мышкой и в паху. Сыпь состоит из маленьких красных точек, грубых на ощупь.
Если человек подозревает кожную инфекцию, ему всегда следует обратиться к врачу.
Людям также следует поговорить с врачом, если их сыпь не улучшится, несмотря на лечение без рецепта или в домашних условиях.
Людям также следует обратиться за медицинской помощью, если у них кожная сыпь, сопровождающаяся следующими симптомами:
Если человек подозревает кожную инфекцию, ему следует обратиться к врачу, прежде чем пробовать какие-либо домашние средства.
Чтобы облегчить кожную сыпь и управлять ею, люди могут попробовать следующие домашние процедуры:
- с использованием мягкого мыла без запаха, средств для мытья тела и очищающих средств
- избегая купания или душа в горячей воде
- поддержание пораженной кожи сухой и чистой
- носить свободную дышащую одежду
- избегать трения или расчесывания кожной сыпи
- прикладывать холодный компресс для снятия отека и боли
- прикладывать алоэ вера к пораженной коже, чтобы уменьшить отек и успокоить боль
- использовать увлажняющие кремы для увлажнения сухой , шелушащаяся кожа
Есть несколько возможных причин появления красных точек на коже, включая тепловую сыпь, КП, контактный дерматит и атопический дерматит.
Красные точки на коже также могут появиться из-за более серьезных заболеваний, таких как вирусная или бактериальная инфекция.
Если люди подозревают, что у них кожная инфекция, им следует обратиться к врачу, а не использовать домашние средства.
Некоторые кожные высыпания и сопровождающие их симптомы можно лечить домашними средствами и безрецептурными препаратами. К ним относятся избегание источника раздражения и использование безрецептурных мазей от зуда.
Люди могут обратиться к врачу или дерматологу, если симптомы не исчезнут, несмотря на лечение в домашних условиях или без рецепта.Врач или дерматолог может диагностировать первопричину и дать соответствующие рекомендации по лечению.
Стенокардия | Детская больница CS Mott
Обзор темы
Что такое стенокардия?
Стенокардия (скажем, «ANN-juh-nuh» или «ann-JY-nuh») — это симптом болезни сердца. Стенокардия возникает, когда к сердечной мышце не поступает достаточный кровоток. Это часто является результатом сужения кровеносных сосудов, обычно вызванного затвердением артерий (атеросклероз).
Стенокардия может быть опасной.Поэтому важно обращать внимание на свои симптомы, знать, что для вас типично, научиться контролировать это и понимать, когда вам нужно лечиться.
Каковы симптомы?
Симптомы стенокардии включают боль или давление в груди или странное ощущение в груди. Некоторые люди чувствуют боль, давление или странное ощущение в спине, шее, челюсти или верхней части живота, либо в одном или обоих плечах или руках. Другие симптомы стенокардии включают одышку, тошноту или рвоту, головокружение или внезапную слабость, а также быстрое или нерегулярное сердцебиение.
Некоторые люди описывают свою стенокардию как давление, тяжесть, тяжесть, стеснение, сдавливание, дискомфорт, жжение или тупую боль в груди. Люди часто прикладывают кулак к груди, описывая свою боль. Некоторые люди могут чувствовать покалывание или онемение в руке, кисти или челюсти при стенокардии.
Вам может быть трудно указать точное место, где болит ваша боль. Давление на грудную стенку , а не , вызывает боль.
Ваши симптомы могут начаться с низкого уровня, а затем усилиться в течение нескольких минут, чтобы достичь пика.Стенокардия, которая начинается с активности, обычно уменьшается, когда активность прекращается. Боль в груди, которая начинается внезапно или длится всего несколько секунд, с меньшей вероятностью может быть стенокардией.
Женщины несколько чаще, чем мужчины, имеют другие симптомы, такие как тошнота, боль в спине или челюсти. Это чувство может возникать не только в груди, но и в области шеи или челюсти.
Не ждите, если вам кажется, что у вас сердечный приступ. Быстрая помощь может спасти вам жизнь. Даже если вы не уверены, что это сердечный приступ, проверьте его.
Какие бывают виды стенокардии?
Стабильная стенокардия
Стабильная стенокардия означает, что вы обычно можете предсказать, когда появятся ваши симптомы. Вы, наверное, знаете, что вызывает стенокардию. Например, вы знаете, какая активность обычно вызывает стенокардию.
Симптомы стенокардии возникают, когда ваше сердце работает тяжелее и нуждается в большем количестве кислорода, чем может быть доставлено через суженные артерии.Стенокардия может возникнуть, если вы:
- Выполняете тяжелые упражнения (особенно, если обычно не занимаетесь).
- Воздействие низких температур.
- Наличие внезапных сильных эмоций, таких как гнев или страх.
- Курение.
- Есть тяжелая еда.
- Употребление кокаина или амфетаминов.
Боль уходит, когда вы отдыхаете или принимаете нитроглицерин. Это может продолжаться без особых изменений годами.
Нестабильная стенокардия
Нестабильная стенокардия является неожиданной. Это изменение вашего обычного паттерна стабильной стенокардии. Это происходит, когда приток крови к сердцу внезапно замедляется из-за сужения сосудов или небольших сгустков крови, которые образуются в коронарных артериях. Симптомы нестабильной стенокардии похожи на симптомы сердечного приступа. Это срочно. Это может произойти в состоянии покоя или при легкой активности. Он не уходит ни отдыхом, ни нитроглицерином.
Стенокардия, вызванная спазмами коронарных артерий
Менее распространенные типы стенокардии вызваны спазмами коронарных артерий.Эта стенокардия возникает, когда коронарная артерия внезапно сокращается (спазмы), уменьшая приток богатой кислородом крови к сердечной мышце. В тяжелых случаях спазм может заблокировать кровоток и вызвать сердечный приступ. Большинство людей, страдающих этими спазмами, страдают ишемической болезнью сердца, хотя у них не всегда есть бляшки, сужающие их артерии.
Спазмы могут быть вызваны курением, употреблением кокаина, холодной погодой, электролитным дисбалансом и другими причинами. Но во многих случаях неизвестно, что вызывает спазмы.
Вазоспастическая стенокардия , также называемая стенокардией Принцметала или вариантной стенокардией, является одним из типов стенокардии, вызываемым спазмом коронарной артерии. Имеет характерный узор. Обычно это происходит, когда вы отдыхаете. Часто это происходит каждый день в одно и то же время. Например, часто бывает ночью или ранним утром. Симптомы обычно сначала слабо выражены, затем усиливаются, а затем становятся менее интенсивными. Эпизод может длиться около 15 минут. Нитроглицерин может облегчить симптомы.
Как справиться со стабильной стенокардией?
Большинство людей со стабильной стенокардией могут контролировать свои симптомы, принимая назначенные лекарства и нитроглицерин при необходимости.
Советы по ведению стенокардии см .:
Что ухудшает симптомы?
Другие проблемы со здоровьем, такие как лихорадка или инфекция, анемия или другие проблемы с сердцем, могут усугубить симптомы стенокардии. Они также могут вызывать нестабильную стенокардию.
Стенокардия может усугубиться при другом заболевании:
- Заставляет сердце работать интенсивнее, что увеличивает количество необходимого ему кислорода.
- Уменьшает количество кислорода, получаемого сердцем.
В любом случае существует дисбаланс между количеством кислорода, в котором нуждается ваше сердце, и количеством, которое оно получает через кровоснабжение из ваших коронарных артерий. Если ваше сердце не может получать достаточно кислорода, ваши симптомы стабильной стенокардии могут ухудшиться.
Первичный туберкулез — обзор
Клиническая картина
Первичный туберкулез сегодня в США чаще всего встречается у детей раннего возраста ; часто клинически бессимптомный, обычно обнаруживается при расследовании контактов с инфекционным пациентом. 8 Как описано выше, в течение 4–12 недель после вдыхания инфицированных капель в легких развиваются местные тканевые реакции и происходит лимфогематогенное распространение туберкулезных микобактерий наряду с иммунной сенсибилизацией. У детей раннего возраста туберкулезные микобактерии размножаются в пределах экссудативного паренхиматозного очага легкого, обычно расположенного в его нижних зонах (средних или нижних долях, или язычке), и переносятся в регионарные дренирующие лимфатические узлы, в том числе в регионарные ворота (рис. .19.3). Эти узлы становятся участком дальнейшего воспалительного ответа по мере развития сенсибилизации; они увеличиваются в размерах и могут сдавливать соседние бронхи, вызывая сегментарный долевой ателектаз, который часто рассматривается как проявление первичного туберкулеза у детей (рис. 19.4). Может возникнуть центральный некроз в паренхиматозном очаге и регионарных лимфатических узлах; за этим процессом следует возможное заживление поражений и, в некоторых случаях, последующая кальцификация. Если процесс болезни продолжается, казеозный («сырный») некроз в увеличенных узлах может разрушиться в бронхи и привести к эндобронхиальному распространению инфицированного некротического материала.Кальцинированные поражения, наблюдаемые при рентгенологических исследованиях на участках излеченной инфекции и в локальных узлах, представляют собой классические поражения первичного туберкулеза, называемые комплексами Гона .
Раздражительность или задержка роста могут быть единственными симптомами первичного туберкулеза у детей; потеря веса также является обычным явлением. Симптомы острого первичного туберкулеза у детей также могут включать боль в животе как проявление легочного или внутрибрюшного заболевания, диарею, кашель и анорексию.Маленькие дети с первичным туберкулезом обычно не заразны, несмотря на симптомы. Низкое количество организмов, содержащихся в очагах поражения, и плохое образование аэрозольных капель обычно являются причиной того, что дети не заразны.
Первичный туберкулез у взрослых обычно также может протекать бессимптомно или неспецифично. Может отмечаться лихорадка, легкий «гриппоподобный» синдром или непродуктивный кашель; Также могут наблюдаться недомогание, потеря веса, анорексия и утомляемость, обычно продолжительностью несколько недель или месяцев.Регионарная и внутригрудная лимфаденопатия на рентгенограмме грудной клетки не так выражена, как у детей с первичным туберкулезом; местная легочная инфекция обычно сдерживается клеточными иммунными механизмами быстрее, чем у детей раннего возраста, и часто излечивается с небольшими радиологическими последствиями, если таковые имеются.
Лица из группы риска, обращающиеся за медицинской помощью со стойкими (обычно более 3–4 недель) неспецифическими жалобами, усталостью или кашлем, должны пройти клиническое обследование на ТБ. Оценка и оценка риска, как правило, должны включать в себя подробный анамнез, включая недавние поездки в эндемичную зону, запрос о недавнем контакте с известным случаем туберкулеза, медицинский осмотр с особым вниманием к легким и лимфатической системе, а также рентгенографию грудной клетки чтобы исключить туберкулез.У взрослых обычно бывает достаточно однократной фронтальной (обычно задне-передней) рентгенограммы грудной клетки. 9 У детей дополнительный вид сбоку позволяет визуализировать прикорневые структуры, которые могут быть не видны во фронтальной проекции. Положительная туберкулиновая кожная проба или анализ высвобождения гамма-интерферона при ТБ (например, QuantiFERON-Gold®) могут быть полезны для подтверждения диагноза ТБ, хотя отрицательный результат не исключает заболевания. От 15 до 25% пациентов с впервые диагностированным туберкулезом не демонстрируют положительный результат кожной пробы или теста QuantiFERON; поэтому их не следует использовать в качестве единственных скрининговых тестов на заболевание.Важно отметить, что ребенок или взрослый с риском ТБ, например, бывшее место жительства в эндемичной по ТБ стране, и респираторное заболевание, которое не поддается своевременному лечению, должны быть тщательно обследованы на наличие активного туберкулеза.
Диагностика, причины и лечение карбункулов
Что такое карбункул?
Фурункулы — это бактериальные инфекции, которые образуются под кожей на волосяном фолликуле. Карбункул — это скопление фурункулов с множеством гнойных «головок». Они нежные и болезненные, вызывают серьезную инфекцию, которая может оставить шрам.Карбункул также называют инфекцией кожи стафилококка.
Самый очевидный первый симптом карбункула — это красная раздраженная шишка под кожей. Прикосновение к нему может быть болезненным. Он может быть размером от чечевицы до гриба среднего размера.
Размер уплотнения увеличивается за несколько дней, так как он быстро заполняется гноем. В конечном итоге у него образуется желто-белый кончик или «головка», которая разрывается и выводит гной. Вблизи могут появиться отеки.
Другие симптомы могут включать:
Гной обычно появляется в течение одного дня после образования карбункула.
Карбункул обычно развивается, когда в ваши волосяные фолликулы попадает Staphylococcus aureus бактерий. Эти бактерии также называются «стафилококками». Ссадины и другие поврежденные участки кожи позволяют бактериям проникать в ваш организм и вызывать инфекцию. Это может привести к фурункулам или карбункулам (скопление фурункулов), наполненных жидкостью и гноем.
Влажные части вашего тела особенно восприимчивы к этой инфекции, потому что в этих областях процветают бактерии. Карбункулы обычно находятся на задней части шеи, плеч или бедер.Они также могут появиться на лице, шее, подмышках или ягодицах; или любой области, где вы потеете или испытываете трение.
Тесный контакт с человеком, у которого есть карбункул, увеличивает ваши шансы на его развитие. Следующие факторы также увеличивают риск развития карбункула:
Обычно врач может диагностировать карбункул, посмотрев на вашу кожу. Также можно взять образец гноя для лабораторного анализа.
Важно отслеживать, как долго у вас карбункул.Сообщите врачу, если это длилось дольше двух недель. Вы также должны упомянуть, были ли у вас подобные симптомы раньше.
Если у вас продолжают развиваться карбункулы, это может быть признаком других проблем со здоровьем, например диабета. Ваш врач может назначить анализы мочи или крови, чтобы проверить ваше общее состояние здоровья.
Есть несколько возможных методов лечения карбункула. Во-первых, важно оценить свой карбункул:
- Он больше двух дюймов?
- Это у вас на лице — около носа или глаз?
- Это близко к позвоночнику?
- Быстро ухудшилось?
- Он оставался незажившим в течение двух недель?
Если вы ответили утвердительно на любой из этих вопросов, вам следует обратиться к врачу.Ваша инфекция может привести к более серьезным проблемам.
Лечение
Ваш врач будет использовать один или несколько из следующих способов лечения карбункула:
- Антибиотики. Их принимают внутрь или наносят на кожу.
- Обезболивающие . Обычно достаточно лекарств, отпускаемых без рецепта.
- Мыло антибактериальное . Они могут быть предложены как часть вашего ежедневного режима уборки.
- Хирургия. Ваш врач может удалить глубокие или большие карбункулы с помощью скальпеля или иглы.
Никогда не пытайтесь самостоятельно слить карбункул. Есть риск распространения инфекции. Вы также можете заразить свой кровоток.
Домашний уход
Чтобы облегчить боль, ускорить заживление и снизить риск распространения инфекции:
- Несколько раз в день прикладывайте чистую теплую влажную ткань к карбункулу. Оставьте на 15 минут. Это поможет ему быстрее стекать.
- Держите кожу в чистоте с помощью антибактериального мыла.
- Часто меняйте повязки, если вам сделали операцию.
- После прикосновения к карбункулу вымойте руки.
Карбункулы обычно хорошо поддаются лечению. В некоторых случаях они могут зажить без медицинского вмешательства.
Ваше первое заражение может привести к повторным заражениям в будущем. Обратитесь к врачу, если это произойдет. Это могло быть признаком более серьезной проблемы со здоровьем.
Правильная гигиена снижает риск развития карбункула.Следуйте этим советам по профилактике:
- Мойте руки перед едой и после посещения туалета.
- Часто принимайте душ, чтобы защитить кожу от бактерий.
- Не сжимайте фурункулы и не трите поврежденную кожу.
- Регулярно стирайте одежду, простыни и полотенца в горячей воде.
Обратитесь к врачу, если вы считаете, что у вас хроническое заболевание или другие кожные проблемы, которые могут вызывать трещины на коже.
Синдром PFAPA | DermNet NZ
Автор: Д-р Делвин Дайалл-Смит, FACD, дерматолог, 2011 г.
Что такое синдром PFAPA?
PFAPA — это аббревиатура, образованная от периодической лихорадки, афтозного стоматита, фаригита и аденита, основных признаков этого синдрома. Это наиболее частая причина синдрома рецидивирующей лихорадки у детей.
У кого возникает синдром ПФАПА и почему?
Синдром PFAPA преимущественно поражает детей, с дебютом в первые пять лет и в возрасте до 1 месяца (средний возраст 18 месяцев).
Нет корреляции с расой, полом или географическим регионом, но в основном это зарегистрировано из Европы и Америки.
Никаких генетических дефектов синдрома PFAPA пока не выявлено, однако 14% имеют положительный семейный анамнез, поэтому в некоторых случаях может быть еще неустановленная генетическая основа.
Синдром PFAPA является более частой причиной рецидивирующей лихорадки у детей, чем моногенная периодическая лихорадка, и возраст начала обычно старше, чем у генетически положительных пациентов с симптомами, подобными PFAPA.
Клинические признаки синдрома PFAPA
У ребенка с синдромом PFAPA каждые 2–6 недель появляются рецидивы, которые в 60% случаев происходят с регулярностью часового механизма.Эпизоды длятся 3-6 дней с бессимптомными интервалами 3-5 недель. Между эпизодами ребенок чувствует себя нормально, растет и развивается.
Основная особенность эпизода — лихорадка со скачками в диапазоне 38,5–41 ° C.
| Афтозный стоматит |
|
| Поражение кожи |
|
| Фарингит |
|
| Аденит |
|
| Другие функции |
|
Спонтанная ремиссия наступает в 30% случаев с синдромом PFAPA через 4-8 лет.
Как диагностируется синдром PFAPA?
Диагноз синдрома PFAPA является клиническим, за исключением других причин. Он основан на рецидивирующей лихорадке с ранним началом (<5 лет) и, по крайней мере, на одном из следующих сопутствующих признаков:
При отсутствии:
- Инфекции дыхательных путей
- циклическая нейтропения
- Моногенная периодическая лихорадка
Специфических тестов на синдром PFAPA не существует, но во время приступа лихорадки могут быть отмечены следующие отклонения в анализе крови:
- Легкое увеличение количества лейкоцитов
- Повышенное СОЭ и другие реактивы острой фазы
- Небольшое повышение IgA, IgD, IgM в некоторых случаях
Количество лейкоцитов и реактивы острой фазы при отсутствии симптомов являются нормальными.
В исследовании, проведенном в Италии с участием 210 детей, соответствующих критериям синдрома PFAPA, 43 несли диагностические мутации для синдрома семейной лихорадки — дефицит мевалонаткиназы (33), семейная средиземноморская лихорадка (7) и TRAPS (3). Шкала Гаслини полезна для выявления пациентов, которые соответствуют критериям синдрома PFAPA и имеют низкий риск переноса мутации, связанной с моногенной периодической лихорадкой.
Оценка Гаслини рассчитывается исходя из:
- молодого возраста в начале болезни
- положительный семейный анамнез периодической лихорадки
- боль в груди / боль в животе
- понос
- афтозные язвы
Пациенты с низким уровнем риска по шкале Гаслини могут быть диагностированы как имеющие синдром PFAPA без генетического тестирования.Однако пациенты с высоким уровнем риска должны быть проверены на наиболее вероятный ген в зависимости от клинических и лабораторных данных и классифицированы как синдром PFAPA только после отрицательного генетического тестирования.
Как лечить синдром PFAPA?
Варианты лечения синдрома PFAPA включают:
- Системные кортикостероиды, например, преднизолон 1-2 мг / кг / день в начале лихорадки, что сокращает продолжительность эпизода, но также приводит к сокращению бессимптомного периода.
- Циметидин, который у некоторых снижает жар; У 30% наблюдается уменьшение приступов при приеме в течение нескольких месяцев, но механизм эффекта неизвестен.
- Тонзиллэктомия / аденэктомия — ее роль спорна, так как во многих случаях состояние разрешается самостоятельно.
Признаки и симптомы неходжкинской лимфомы
Неходжкинская лимфома (НХЛ) может вызывать множество различных признаков и симптомов в зависимости от типа лимфомы и от того, где она находится в организме.Иногда это может не вызывать никаких симптомов, пока не станет достаточно большим.
Наличие одного или нескольких симптомов не означает, что у вас определенно лимфома. На самом деле, многие из перечисленных здесь симптомов с большей вероятностью вызваны другими заболеваниями, например инфекцией. Тем не менее, если у вас есть какие-либо из этих симптомов, обратитесь к врачу, чтобы можно было найти причину и при необходимости лечить.
Некоторые общие признаки и симптомы включают:
- Увеличенные лимфатические узлы
- Озноб
- Похудание
- Усталость (чувство сильной усталости)
- Вздутие живота (живота)
- Чувство сытости после небольшого количества еды
- Боль или давление в груди
- Одышка или кашель
- Тяжелые или частые инфекции
- Легкие синяки или кровотечения
У некоторых людей с неходжкинской лимфомой наблюдаются так называемые симптомы B :
- Лихорадка (которая может приходить и уходить в течение нескольких дней или недель) без инфекции
- Обливание ночного пота
- Потеря веса без попыток (не менее 10% массы тела за 6 месяцев)
Увеличение лимфатических узлов
Неходжкинская лимфома может вызывать увеличение лимфатических узлов.Увеличенные лимфатические узлы вблизи поверхности тела (например, по бокам шеи, в паховой или подмышечной области или над ключицей) можно увидеть или ощутить как комочки под кожей. Обычно это безболезненно.
Хотя увеличенные лимфатические узлы являются обычным признаком лимфомы, они гораздо чаще вызываются инфекциями. Лимфатические узлы, которые увеличиваются в ответ на инфекцию, называются реактивными узлами или гиперпластическими узлами и часто чувствительны на ощупь.
Симптомы лимфомы брюшной полости
Лимфомы, которые начинаются или растут в брюшной полости (животе), могут вызывать опухоль или боль в животе . Это может быть связано с увеличением лимфатических узлов или органов, таких как селезенка или печень, но также может быть вызвано накоплением большого количества жидкости.
Увеличенная селезенка может давить на желудок, что может вызвать потерю аппетита и чувство сытости после небольшого приема пищи.
Лимфомы желудка или кишечника могут вызывать боль в животе, тошноту или рвоту.
Симптомы лимфомы грудной клетки
Когда лимфома начинается в тимусе или лимфатических узлах грудной клетки, она может давить на соседнюю трахею (трахею), что может вызвать кашель, затрудненное дыхание, или чувство боли или давления в груди.
Верхняя полая вена (SVC) — это большая вена, по которой кровь от головы и рук переносится обратно к сердцу. Он проходит возле вилочковой железы и лимфатических узлов внутри грудной клетки. Лимфомы в этой области могут давить на ВПВ, что может привести к оттоку крови в венах.Это может привести к отеку (а иногда и к синевато-красному цвету) головы, рук и верхней части груди. Это также может вызвать проблемы с дыханием и изменение сознания, если оно влияет на мозг. Это называется синдромом SVC. Это может быть опасно для жизни и требует немедленного лечения.
Симптомы лимфомы головного мозга
Лимфомы головного мозга, называемые первичными лимфомами головного мозга, могут вызывать головную боль, проблемы с мышлением, слабость в частях тела, изменения личности, , а иногда и судороги.
Другие типы лимфомы могут распространяться на область вокруг головного и спинного мозга. Это может вызвать такие проблемы, как двоение в глазах , онемение лица и проблемы с речью.
Симптомы лимфомы кожи
Лимфомы кожи можно увидеть или почувствовать. Они часто выглядят как зудящие, красные или пурпурные комочки или шишки под кожей. Подробнее см. Лимфома кожи.
.


 Для достижения нужного эффекта необходимо провести не менее 5 процедур.
Для достижения нужного эффекта необходимо провести не менее 5 процедур.


 Все зависит от общей клинической картины. В случае ощущения чрезмерной сухости полоскать горло после каждого употребления еды.
Все зависит от общей клинической картины. В случае ощущения чрезмерной сухости полоскать горло после каждого употребления еды.