Скарлатина
Патогенез Проявление болезни при контакте со стрептококками во многом зависит от иммунитета, который есть у человека как к самому микробу, так и к токсину Дика (токсин, вырабатываемый стрептококками).
Скарлатина развивается у людей, которые не имеют ни противомикробного, ни противотоксического иммунитета.
При отсутствии противомикробного, но наличии противотоксического иммунитета при попадании возбудителя развивается ангина.
При существовании обоих видов иммунитета отмечается так называемое здоровое носительство микроба.
Возбудитель проникает в организм человека через слизистые оболочки зева и носоглотки, в редких случаях возможно заражение через слизистые оболочки половых органов и поврежденную кожу. В месте адгезии бактерий формируется местный воспалительно-некротический очаг.
Развитие инфекционно-токсического синдрома обусловлено в первую очередь поступлением в кровоток термолабильной фракции токсина стрептококков — токсина Дика (эритрогенный токсин), а также действием пептидогликана клеточной стенки. Эритрогенный токсин обладает такими свойствами как пирогенность, цитотоксичность, способность подавлять функциональное состояние ретикулоэндотелиальной системы, повышать проницаемость клеточных мембран, вызывать резкое расширение капилляров кожи и острое воспаление верхних слоев дермы с последующими некробиотическими изменениями клеток эпидермиса. В организме человека, ранее не болевшего скарлатиной, он в течение нескольких часов вызывает развитие лихорадки, общей интоксикации, катарального тонзиллита и обильной точечной сыпи.
Токсинемия приводит к генерализованному расширению мелких сосудов во всех органах, коже и слизистых оболочках и появлению характерной сыпи.
Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где накапливаются и вызывают развитие воспалительных реакций с очагами некроза и лейкоцитарной инфильтрации.
Последующая бактериемия может привести к проникновению микроорганизмов в различные ткани с формированием гнойно-некротических процессов в них (гнойного лимфаденита, отита, поражение костной ткани височной области, твердой мозговой оболочки, височных синусов).
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНКаза) обуславливают развитие реакций гиперчувствительности замедленного типа (ГЗТ), аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза, что может стать причиной развития гломерулонефрита, артериитов, эндокардитов.
Синтез и накопление антитоксических антител в динамике инфекционного процесса, связывание ими токсинов обусловливают уменьшение и ликвидацию проявлений токсикоза и постепенное исчезновение сыпи.
Скарлатина. Симптомы, диагностика, лечение — Доказательная медицина для всех
Что такое скарлатина
Скарлатина — бактериальное инфекционное заболевание. Скарлатина является довольно распространенным заболеванием, и наиболее часто встречается у детей в возрасте от 5 до 15 лет.
Причины возникновения скарлатины
Пути передачи скарлатины
Скарлатина может передаваться от зараженного человека к здоровому через прикосновения (контактным путем), при кашле, чихании (воздушно-капельным путем), или через использование общей посуды, а также — облизывание общих игрушек. БГСА способен вызывать не только скарлатину, но также ангину и рожистое воспаление кожи.Симптомы и признаки скарлатины
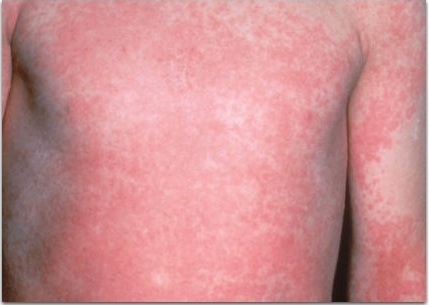
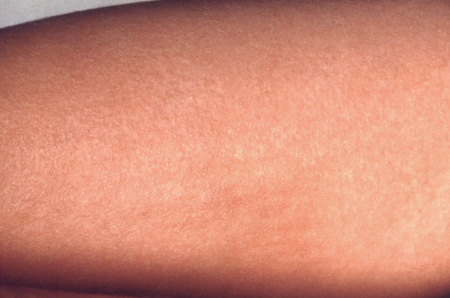
Сыпь мелкая, но плотная, и издалека кажется, что вся кожа покраснела, словно ошпаренная или как после легкого солнечного ожога. Сыпь может длиться в течение 6 дней, после чего она исчезает, оставляя за собой кратковременное и безболезненное шелушение.
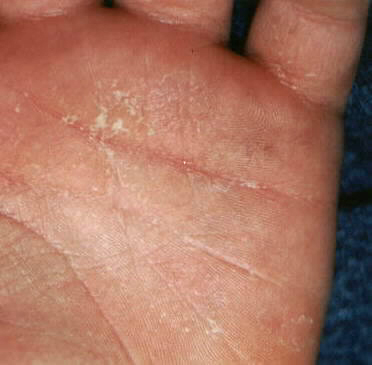
На теле шелушение мелкопластинчатое, отрубевидное — то есть размер чешуек кожи не превышают 2-3 мм. А на кончиках пальцев рук и ног кожа часто слезает крупными тонкими пластами.
Помимо типичной сыпи, у ребенка в острую фазу скарлатины могут наблюдаться:
- Яркие красные линии под мышками и в паху
- Лихорадка с ознобом
- Головная боль и ломота во всем теле
- Тошнота или рвота
- Опухший и ярко-красный язык, с выпуклыми сосочками на нем, в первые дни — с густым серым налетом. (так называемый «малиновый», или «клубничный» язык)
Диагностика скарлатины
Несмотря на то, что в типичных случаях диагноз скарлатины является весьма простым, и может быть выставлен на основании характерных клинических симптомов, достоверным подтверждением скарлатины является только выделение БГСА в мазке из ротоглотки, путем бактериологического посева.
В последнее время бакпосев из зева на БГСА вытесняется Стрептатестом — это экспресс-метод, позволяющий доказать наличие антигенов БГСА в мазке прямо у постели больного, за 10 минут.
Какой бы метод подтверждения скарлатины не выбрал врач, в обоих случаях он возьмет у ребенка мазок из зева, с миндалин (как показано на рисунке).
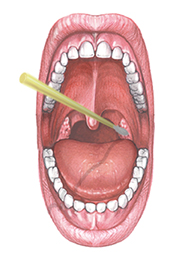
Если врач использует Стрептатест, то результат анализа будет известен через несколько минут, а если бактериологический посев — то через несколько дней.
Лечение скарлатины
Сразу после получения лабораторного подтверждения наличия БГСА в зеве ребенка, врач назначит антибиотик. Обычно эффект от антибиотика наступает уже в первые 12-48 часов лечения, и через 3-4 дня ребенок выглядит совершенно здоровым. Однако крайне важно закончить полный курс лечения антибиотиками, который обычно составляет для неорганизованных детей (не посещающих детские сады и школы) — 10 дней, для организованных — 14 дней.
Осложнения скарлатины
У ребенка может развиться обезвоживание, если он длительно имеет высокую температуру и не получает достаточное количество жидкости (например, отказывается пить из-за боли при глотании). При отсутствии антибактериальной терапии, скарлатина может привести к паратонзиллярному абсцессу, синуситу (воспалению придаточных пазух носа), или инфекции среднего уха.Дополнительная информация:
Также, при отсутствии лечения, возможны осложнения в виде пневмонии или менингита. Одними из самых неприятных и тяжелых осложнений скарлатины являются постстрептококковые ревматические осложнения: ревматический артрит (проявляющийся поражением крупных суставов, которое перемещается с одного сустава на другой и быстро проходит, не оставляя стойких изменений), постстрептококковый эндокардит (воспаление внутренней оболочки сердца, иногда заканчивающееся формированием приобретенных пороков сердца), и постстрептококковый гломерулонефрит. Своевременно начатая (не позднее девятого дня болезни) антибиотикотерапия полным курсом уменьшает риск осложнений скарлатины почти до нуля.Профилактика распространения инфекции
- Избегайте контакта ребенка с людьми, больными ангиной
- Часто мойте руки вашего ребенка с мылом и водой
- Не допускайте, чтобы ваш ребенок ел чужой ложкой или пил из чужой бутылки/чашки
- Посуда, полотенце, зубная щетка больного должны храниться и мыться/стираться отдельно от вещей остальных членов семьи
Как облегчить состояние ребенка
Предлагайте ребенку теплые жидкости (суп, чай, какао или теплое молоко). Иногда, наоборот, прохладные напитки приносят облегчение боли в горле (подтаявшее мороженое или молочные коктейли, замороженный сок, смузи, арбуз из холодильника).
Включите в комнате ребенка увлажнитель воздуха. Достаточная влажность вдыхаемого воздуха предотвратит сухость в глотке и несколько уменьшит боль.
Если ребенок предпочитает лежать — предложите ему несколько интересных игр, которые не требуют вставания с постели. Иначе длительное лежание приведет к скуке и плачу ребенка. Пусть ребенок читает или рисует. Заставлять ребенка выдерживать строгий постельный режим, если он хорошо себя чувствует, не нужно.
Когда требуется повторный осмотр врача
Если ребенок выздоравливает, он не нуждается в контроле лечения, и должен быть осмотрен врачом второй раз — только по окончанию курса лечения, при выписке. Однако при некоторых симптомах, возникших на фоне лечения скарлатины, следует сообщить врачу незамедлительно:
- У вашего ребенка не снижается высокая лихорадка
- Ваш ребенок трогает уши, показывает на уши или прямо говорит о боли в ухе
- У вас есть вопросы или сомнения по поводу состояния вашего ребенка или назначенного лечения.
Немедленно покажите ребенка врачу, или вызовите бригаду скорой помощи, если ваш ребенок:
- Перестал есть и пить из-за резкого нарастания боли в горле
- Плачет без слез
- Жалуется на сухость во рту или потрескавшиеся губы
- Стал более сонливым или раздражительным, чем обычно
- Жалуется на сильную головную боль
- Не мочился более 9-12 часов
- Говорит, что чувствует сильное головокружение.
Вы имеете право знать все обстоятельства болезни вашего ребенка, не стесняйтесь задавать вопросы врачу.
Вышеуказанная информация предназначена только для общей информационной поддержки родителей, не пытайтесь лечить ребенка самостоятельно!
Особенности российского эпидемиологического контроля
Следует отметить, что многочисленными клиническими исследованиями доказано, что больной скарлатиной перестает выделять БГСА в окружающую среду (а значит — становится незаразным для окружающих) уже через сутки после начала антибиотикотерапии. Поэтому по международным рекомендациям дети, перенесшие скарлатину, выводятся в детский коллектив сразу после нормализации температуры (обычно на 2-3 день), продолжая при этом прием антибиотика.Однако в Российской Федерации действуют несколько устаревшие подходы к допуску переболевших лиц:
ЭПИДЕМИОЛОГИЧЕСКИЙ НАДЗОР И ПРОФИЛАКТИКА
СТРЕПТОКОККОВОЙ (ГРУППЫ А) ИНФЕКЦИИ
МЕТОДИЧЕСКИЕ УКАЗАНИЯ
МУ 3.1.1885-04
Цитата
6.4. Порядок допуска переболевших скарлатиной и ангиной в детские учреждения:
- реконвалесцентов скарлатины из числа детей, посещающих дошкольные детские учреждения и первые 2 класса школ, допускают в эти учреждения через 12 дней после клинического выздоровления;
- для больных скарлатиной детей из закрытых детских учреждений (дома ребенка, детские дома, санатории, школы-интернаты) дополнительная двенадцатидневная изоляция после выписки из стационара допускается в том же закрытом детском учреждении при наличии в нем условий для изоляции реконвалесцентов;
- реконвалесцентов скарлатины — взрослых, работающих в дошкольных образовательных учреждениях, детских учреждениях с круглосуточным пребыванием детей, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях с момента клинического выздоровления переводят на другую работу (где они эпидемиологически не будут опасны) на срок в 12 дней;
- больных ангинами из очага скарлатины (дети и взрослые), выявленных на протяжении 7 дней с момента регистрации последнего случая скарлатины, не допускают в перечисленные выше учреждения в течение 22 дней с начала их заболевания (так же, как и больные скарлатиной).
Диспансерное наблюдение за переболевшими скарлатиной и ангиной, независимо от наличия лабораторного подтверждения, устанавливают в течение одного месяца после выписки из стационара. Через 7-10 дней проводят клиническое обследование и контрольные анализы мочи и крови, по показаниям — ЭКГ. При отсутствии отклонений от нормы обследование повторяют через 3 недели, после чего снимают с диспансерного учета. При наличии патологии, в зависимости от ее характера, переболевшего передают под наблюдение соответствующего специалиста (ревматолога, нефролога и др.).
Поэтому ваш участковый педиатр будет руководствоваться «правилом 21 дня», и выпишет ребенка в школу или детский сад не ранее трех недель от начала болезни.
•Скарлатина — Шпаргалки для «скорой помощи»
- ❀ Главная
- ❀ Шпаргалки «03»
- ➺Анатомия
- ➺Аппаратура
- ➺Гинекология
- ➺Дерматология
- ➺Инструкции и пр.
- ➺Инфекция
- ➺Кардиология
- ➺Написание карты
- •Анемия неясного генеза
- •Аппендицит
- •Баланопостит
- •Без сознания. Употреблял алкоголь
- •Бронхиальная астма
- •Бронхит острый
- •Бронхит обструктивный, Дн 1 ст
- •Гипертоническая болезнь 3 ст
- •Гипертоническая болезнь 3 ст, дорсалгия
- •Гипертоническая болезнь 3 ст, носовое кровотечение
- •Дивертикулит
- •З. перелом хрящей гортани? ЗЧМТ, СГМ
- •Закрытый пневмоторакс
- •ЗЧМТ, сотрясение головного мозга
- •ИБС, ПИКС, ГБ, остеохондроз грудного отдела
- •ИБС, прогрессирующая стенокардия
- •Инородное тело роговицы
- •Кишечная инфекция неясной этиологии
- •Кома неясной этиологии. Клиническая смерть.
- •Констатация 1
- •Констатация 2
- •Крапивница
- •Лакунарная ангина
- •Люмбоишиалгия
- •Панкреатит
- •Передоз. Кома.
- •ПТИ
- •Повторное ОНМК, сопор. Внеб. пневмония, ДН 3 ст
- •Рак желудка
- •Рожистое воспаление
- •Сахарный диабет
- •Симптомы и синдромы
- •Соматоформная вегетативная дисфункция
- •Сухая гангрена? Трофические изменения
- •Токсикоз 1 половины беременности. Беременность 12-13 недель
- •Транзиторная ишемическая атака
- •Тромбофлебит поверхностных вен голени
- •Угроза прерывания беременности. Беременность 8 недель
- •Укушенная рана левой ушной раковины
- •Ущемление выпавших геморроидальных узлов. Парапроктит?
- •Холецистит
- •Хроническая почечная недостаточность
- •Эпилепсия. Состояние после приступа.
- ➺Неврология
- ➺Офтальмология
- ➺Педиатрия
- ➺Пульмонология
- ➺Реанимация
- ➺Санэпидрежим
- ➺Терапия и общее
- ➺Токсикология
- ➺Травматология
- ➺Урология
- ➺Фармакология
- ➺Хирургия
- ➺Школа ЭКГ
- ➺Эндокринология
- ❀ Алгоритмы
- ❀ Протоколы оказания помощи РОСМП
- ❀ Шпаргалки по ЭКГ
- ❀ Status Localis
- ❀ Опасные карантинные инфекции
- ❀ Замечания ЦЭМП
- ❀ Видео-, аудиошпаргалки
- ❀ Карты вызовов
- ❀ Тесты для фельдшеров
- ❀ Библиотека EMHelp
- ❀ К размышлению
- ❀ История СМП
- ❀ Регламентирующие документы
- ❀ Авторские права

- ❀ Главная
- ❀ Шпаргалки «03»
- ➺Анатомия
- ➺Аппаратура
- ➺Гинекология
- ➺Дерматология
- ➺Инструкции и пр.
- ➺Инфекция
- ➺Кардиология
- ➺Написание карты
- •Анемия неясного генеза
- •Аппендицит
- •Баланопостит
- •Без сознания. Употреблял алкоголь
- •Бронхиальная астма
- •Бронхит острый
- •Бронхит обструктивный, Дн 1 ст
- •Гипертоническая болезнь 3 ст
- •Гипертоническая болезнь 3 ст, дорсалгия
- •Гипертоническая болезнь 3 ст, носовое кровотечение
- •Дивертикулит
- •З. перелом хрящей гортани? ЗЧМТ, СГМ
- •Закрытый пневмоторакс
- •ЗЧМТ, сотрясение головного мозга
- •ИБС, ПИКС, ГБ, остеохондроз грудного отдела
- •ИБС, прогрессирующая стенокардия
- •Инородное тело роговицы
- •Кишечная инфекция неясной этиологии
- •Кома неясной этиологии. Клиническая смерть.
- •Констатация 1
- •Констатация 2
- •Крапивница
- •Лакунарная ангина
- •Люмбоишиалгия
- •Панкреатит
- •Передоз. Кома.
- •ПТИ
- •Повторное ОНМК, сопор. Внеб. пневмония, ДН 3 ст
- •Рак желудка
- •Рожистое воспаление
- •Сахарный диабет
- •Симптомы и синдромы
- •Соматоформная вегетативная дисфункция
- •Сухая гангрена? Трофические изменения
- •Токсикоз 1 половины беременности. Беременность 12-13 недель
- •Транзиторная ишемическая атака
- •Тромбофлебит поверхностных вен голени
- •Угроза прерывания беременности. Беременность 8 недель
- •Укушенная рана левой ушной раковины
- •Ущемление выпавших геморроидальных узлов. Парапроктит?
- •Холецистит
- •Хроническая почечная недостаточность
- •Эпилепсия. Состояние после приступа.
- ➺Неврология
- ➺Офтальмология
- ➺Педиатрия
Скарлатина
Скарлатина – это инфекционное заболевание, которое характеризуется воспалением слизистой глотки, болью в горле, лихорадкой и характерной сыпью. Вызывается бактерией – бета-гемолитическим стрептококком группы А.
Синонимы английские
Scarletfever, Scarlatina.
Симптомы
Симптомы скарлатины появляются обычно спустя 1-4 дня после заражения. Заболевание чаще всего начинается внезапно и остро, наблюдаются следующие проявления:
- Лихорадка (повышение температуры тела). Температура достигает 39-40 градусов. Часто сопровождается тошнотой, рвотой.
- Увеличение и отечность нёбных миндалин.
- Боль в горле, затрудненное глотание. При этом наблюдается выраженное алое покраснение горла, отечность зева, появление на нёбе мелких красных бугорков. Язык неравномерно окрашен красным и покрыт белым налетом («малиновый язык»).
- Боли в животе, в мышцах.
- Увеличение шейных лимфатических узлов.
- Недомогание, головная боль, потеря аппетита.
- Характерная сыпь появляется на первый, реже на второй день заболевания. Сыпь представляет собой покрасневшие, грубые, сухие участки, по текстуре похожие на наждачную бумагу. Сыпь состоит из очень мелких пятнышек. Она появляется на верхней части тела, груди, подмышечных впадинах, затем распространяется по всему телу. На лице наблюдается покраснение, «горящие» щеки и губы, причем носогубный треугольник при этом остается бледным и свободным от поражений. Чаще всего поражения в виде более ярких полосок появляются в различных складках – на подмышках, на внутренней поверхности локтей, коленей, на складках шеи, в паховых складках. Сыпь обычно не вызывает боли, иногда возникает небольшой зуд.
- Сыпи и покраснение лица наблюдаются около недели. Через 4-5 дней высыпания начинают постепенно проходить, кожа при этом часто отслаивается слоями, особенно на пальцах рук и ног.
Скарлатина заразна для окружающих с первых часов заболевания и в течение 3 недель после появления первых симптомов.
Общая информация о заболевании
Скарлатина – это инфекционное заболевание, которое чаще всего встречается у детей и характеризуется воспалением слизистой глотки, болью в горле, лихорадкой и характерной сыпью.
Заболевание широко распространено, особенно среди детей от 5 до 15 лет. Оно редко встречается у детей до 2 лет, потому что матери, имеющие иммунитет к скарлатине, передают его своему ребенку. К 10 годам у 80 % детей в крови обнаруживаются защитные антитела против стрептококкового токсина. Заболевание с одинаковой частотой встречается у обоих полов.
Скарлатина также может наблюдаться у взрослых людей, хотя с возрастом чувствительность к возбудителю значительно уменьшается. Вспышки скарлатины обычно наблюдаются в осенне-зимнее время и весной, в детских коллективах – школах, детских садах.
Скарлатину вызывает бета-гемолитический стрептококк группы А. Возбудитель скарлатины устойчив во внешней среде, выдерживает кипячение в течение 15 минут, воздействие многих дезинфицирующих средств. Заражение чаще всего происходит воздушно-капельным путем (при кашле, чихании, крике, разговоре), реже бытовым путем (через полотенца, посуду, одежду, мебель, игрушки, постельное белье и др.). Переносчиком возбудителя скарлатины является только человек.
При попадании в глотку бактерии прикрепляются к слизистой и начинают вырабатывать токсин (токсин Диков, токсин сыпи), вызывающий большинство симптомов скарлатины, в том числе повышение температуры тела и характерную сыпь. В ответ на выработку токсина иммунная система человека вырабатывает антитоксические антитела. Действие токсина вызывает расширение мелких кровеносных сосудов в тканях организма, в том числе сосудов кожи и слизистых покровов. Кроме того, бактерии вызывают аллергическую реакцию организма, вызванную продуктами их жизнедеятельности.
Без лечения скарлатина может приводить к развитию различных осложнений, связанных с распространением стрептококковой инфекции по организму или с нарушениями работы иммунной системы организма.
Осложнения из-за распространения стрептококковой инфекции:
- Отит – воспаление уха.
- Синусит – воспаление придаточных пазух носа.
- Пневмония – воспаление легких.
- Менингит – воспаление оболочек головного и спинного мозга.
- Паратонзиллярный (околоминдалинный) абсцесс. Это крупный гнойник, возникающий в тканях, окружающих миндалины. Требуется хирургическое вскрытие абсцесса.
- Сепсис (заражение крови) – состояние, угрожающее жизни.
Осложнения, вызванные нарушением функционирования иммунной системы больного. При этом антитела, выработанные организмом к токсину и другим белкам стрептококка, образуют с ними комплексы, которые оседают в тканях сердца и почек, вызывая воспаление и повреждая эти органы. Кроме того, иммунная система организма может принимать собственные ткани за чужеродные. Это происходит из-за того, что белки стрептококка имеют похожую структуру с собственными тканями организма. Эти «иммунные» осложнения возникают через 2-3 недели после перенесенной и нелеченной (недолеченной) стрептококковой инфекции. К числу этих осложнений относятся:
- Острая ревматическая лихорадка (ревматизм). Это заболевание, поражающее различные органы и системы. Оно проявляется набуханием суставов и поражением сердца с развитием пороков.
- Острый гломерулонефрит – это острое, как правило, тяжело протекающее воспаление почек.
При отсутствии осложнений и применении антибиотиков прогноз заболевания благоприятный.
Кто в группе риска?
- Дети от 5 до 15 лет.
- Лица, имевшие контакт с больным скарлатиной.
- Учителя начальных классов, воспитатели детских садов, работники здравоохранения, учащиеся детских садов, школьники.
Диагностика
Скарлатина предполагается по характерным симптомам, внешнему виду ротовой полости и высыпаний больного. Для постановки диагноза требуется проведение лабораторных исследований. Очень важно своевременно установить диагноз, потому что от этого будет зависеть лечение того или иного заболевания.
- Общий анализ крови. В общем анализе крови обычно наблюдается значительное повышение уровня лейкоцитов.
- Мазок из зева. Данное исследование предполагает забор материала из зева, задней стенки глотки, миндалин с последующим помещением образцов в питательную среду, где бактерии начинают быстро размножаться и становятся доступными визуальной оценке. Результаты исследования доступны через 5-7 дней, что не позволяет использовать данный анализ для определения необходимости назначения антибиотиков.
- Определение ДНК возбудителя скарлатины методом полимеразной цепной реакции (ПЦР). В настоящее время существует экспресс-метод, помогающий подтвердить роль гемолитического стрептококка группы А в развитии воспаления. Для этого используется определение генетического материала стрептококка методом полимеразной цепной реакции (ПЦР). Результат готов почти мгновенно, что позволяет принять решение о необходимости назначения антибиотиков.
- Антистрептолизин-О (АСЛ-О). АСЛ-О представляет собой антитела, выработанные организмом к стрептококку. Они могут быть обнаружены в крови. Повышение их уровня в крови указывает на недавно перенесенную стрептококковую инфекцию. Обычно выполняют несколько анализов с интервалом в 2 недели, так в однократном анализе может не наблюдаться повышения. В последовательно же взятых анализах после перенесенной стрептококковой инфекции будет отмечаться нарастание количества АСЛ-О.
Объем дополнительного исследования определяется индивидуально лечащим врачом.
Лечение
Лечение скарлатины состоит в приеме антибиотиков. Препаратами выбора являются пенициллины. Чрезвычайно важно пройти весь курс, назначенный врачом. Несоблюдение принципов лечения может повлечь за собой развитие осложнений у ребенка.
Больной, особенно при среднем и тяжелом течении заболевания, обычно нуждается в постельном режиме и обильном теплом питье. Для облегчения лихорадки и боли в горле могут использоваться различные лекарственные средства.
Ребенок может посещать учебное заведение спустя сутки после исчезновения лихорадки.
Профилактика
Снизить риск развития скарлатины помогут следующие способы:
- Обучение ребенка правилам гигиены, в частности мытью рук с мылом после прогулки, перед едой. Также ребенку следует использовать индивидуальную посуду, полотенце.
- При наличии больного скарлатиной ему следует выделить ему отдельную посуду, полотенце, игрушки. При общении со здоровыми людьми, друзьями, одноклассниками, следует прикрывать рот носовым платком или использовать специальную маску. Игрушки и одежду ребенка следует тщательно промывать в горячей мыльной воде.
Вакцины от бета-гемолитического стрептококка группы А не существует.
Рекомендуемые анализы
Литература
- Dan L. Longo, Dennis L. Kasper, J. Larry Jameson, Anthony S. Fauci, Harrison’s principles of internal medicine (18th ed.). New York: McGraw-Hill Medical Publishing Division, 2011.
- http://emedicine.medscape.com/article/1053253-overview
- http://www.mayoclinic.com/health/scarlet-fever/DS00917
- http://www.merckmanuals.com/professional/infectious_diseases/gram-positive_cocci/streptococcal_and_enterococcal_infections.html
причины, начальные признаки, методы лечения
Скарлатина у детей — острое инфекционное заболевание, вызываемое стрептококками. Болезнь сопровождается появлением сыпи на коже, воспалением горла. Лечение в зависимости от тяжести заболевания проводится амбулаторно или в стационаре.Причины скарлатины у детей
Скарлатину вызывает гемолитический стрептококк. Эта бактерия является условно-патогенной. Она присутствует на слизистых оболочках и коже 20% здоровых людей, но при хорошем иммунитете не проявляет активности.
Заражение стрептококками происходит воздушно-капельным, фекально-оральным и бытовым путями. Скарлатина возникает у людей, не имеющих специфического иммунитета, и только при условии заражения токсигенными стрептококками.
Стрептококк является причиной развития различных заболеваний: ангины, рожистого воспаления, скарлатины. Это зависит от его разновидности — штамма. Скарлатину вызывают только те штаммы, которые содержат токсин Дика. В зависимости от типа бактерии различаются симптомы и течение заболевания.
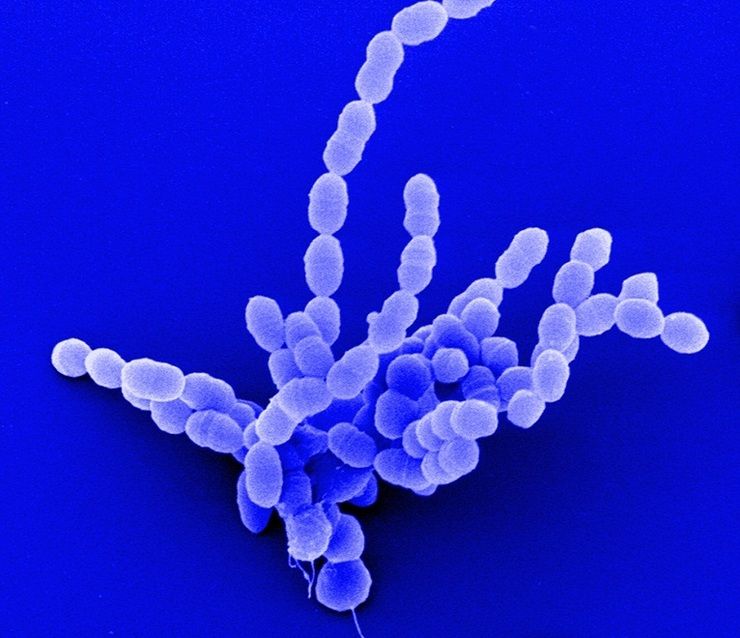 Скарлатина у детей вызвана гемолитическим стрептококком
Скарлатина у детей вызвана гемолитическим стрептококкомКто заболевает
Скарлатина встречается во всех регионах, но чаще ее регистрируют в зоне холодного климата. 96% заболевших — дети. Чаще болеют городские жители. Большинство случаев скарлатины — у детей, посещающих дошкольные и школьные учреждения.
Дети до года болеют очень редко. Это объясняется наличием в их крови защитных антител, полученных от матери. Кроме этого, контакт с заразными больными у грудных детей минимален.
Болеют также подростки и взрослые, находящиеся в закрытых коллективах (домах-интернатах, воинских казармах). Скарлатиной чаще заболевают в осенне-зимний период. Летом заболеваемость минимальна. Больной человек заразен для окружающих с самого начала клинических проявлений.
Механизм развития
Стрептококк проникает в организм через зев и носоглотку. На этом участке развивается воспаление — начальная стадия болезни. Бактерия выделяет большое количество токсина, который поступает в кровь и вызывает образование сыпи. Осложнения развиваются вследствие аллергических реакций и распространения бактерий по лимфатическим сосудам.
Характерные признаки скарлатины
Инкубационный период составляет в среднем от 2 до 4 дней, но может достигать 10 суток. В этот период отсутствует симптоматика заболевания. Типичная скарлатина протекает с лихорадкой, воспалением горла и кожной сыпью. Начало заболевания всегда острое.
Первые признаки скарлатины неспецифичны:
- температура до 39*С;
- ломота в теле;
- слабость.
Такое состояние легко можно спутать с ОРЗ. Из-за неспецифичности симптомов и лечение на первых порах назначают, как при ОРЗ.
Противовирусные препараты на стрептококк не действуют, поэтому состояние ребенка не улучшается.
С самого начала заболевания ребенок жалуется на боль в горле. Как выглядит воспаленное горло при скарлатине:
- яркое покраснение миндалин, мягкого неба, глотки;
- четкая граница покраснения между мягким и твердым небом;
- миндалины увеличены, покрыты белым налетом.
Признаком скарлатины является увеличение шейных лимфоузлов. При ощупывании они болезненные, плотные. Язык покрыт серым налетом. Через 4-5 дней налет исчезает, и язык становится малиновым, с увеличенными сосочками. Вид языка при скарлатине является одним из специфических ее симптомов. При тяжелом течении болезни малиновый цвет приобретают и губы. Они сухие и трескаются. Налеты на миндалинах держатся значительно дольше.
Для заболевания типична повторяющаяся рвота. Она возникает даже при легком течении и обусловлена действием токсина.
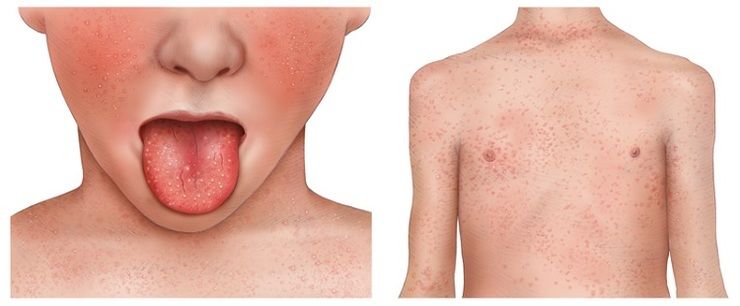 Специфические признаки скарлатины — сыпь и малиновый язык
Специфические признаки скарлатины — сыпь и малиновый языкВ характерные признаки скарлатины входит кожная сыпь. Она возникает на второй день болезни. Сначала сыпь в виде мелких точек появляется на лице, шее и груди. Через сутки она распространяется на живот и конечности. Типичным признаком скарлатины является сгущение сыпи в складках кожи. Пятна часто сливаются и образуют большие красные участки.
На лице пятен больше всего на щеках. Важные признаки скарлатины — бледная кожа в области носогубного треугольника и отсутствие на этом участке сыпи.
У некоторых детей высыпания отсутствуют или появляются позже. Самочувствие улучшается к пятому дню болезни. Температура опускается до нормы, высыпания бледнеют. Окончательно исчезают они к десятому дню. После этого кожа шелушится мелкими пластинками.
При тяжелом течении появляются геморрагические элементы сыпи — точечные кровоизлияния на локтевых сгибах, под коленками, на слизистой глаз.
Если диагностика и начало лечения скарлатины были несвоевременными, то болезнь приобретает тяжелую форму. Она характеризуется длительной высокой температурой, многократной рвотой. Ребенок вялый, отсутствует аппетит. Характерна выраженная ангина с обильными налетами на миндалинах.
Если малыш сразу после выздоровления контактировал с больным ангиной или здоровым носителем стрептококка, возможен рецидив скарлатины. Организм еще не приобрел достаточного иммунитета, поэтому симптомы заболевания возвращаются.
 Вялость и апатичность — признак тяжелого течения скарлатины
Вялость и апатичность — признак тяжелого течения скарлатиныВозможные осложнения
Скарлатина осложняется редко. Механизм развития осложнений — аллергическая реакция, заражение другими вирусами и бактериями. У детей обычно встречаются отит, гайморит и артрит. Эти состояния вызваны распространившимися по организму стрептококками. Профилактика таких осложнений — постельный режим и раннее применение антибиотиков.
Реже у детей встречаются аллергические осложнения. В ответ на стрептококковый токсин организм вырабатывает антитела. Они поражают почки и сердце. Развиваются гломерулонефрит и миокардит.
Отличия от других инфекций
Важно различать, как выглядит скарлатина, а как — другие инфекции, сопровождающиеся высыпаниями.
- Корь начинается с сухого кашля и насморка. Сыпь проявляется крупными пятнами, которые возникают поэтапно. Коревая сыпь сначала поражает лицо, на второй день обсыпает грудь и руки, на третий — живот и ноги. Исчезают высыпания тоже поэтапно. После них не остается шелушения. На начальной стадии болезни во рту появляются характерные белые пятнышки.
- Краснуха характеризуется отсутствием недомогания и нормальной температурой. Сразу увеличиваются шейные лимфоузлы. Сыпь похожа на скарлатинозную, но распределена равномерно по всему телу. Нет белого участка кожи в области носогубного треугольника.
- Учитывая, как могут выглядеть налеты на миндалинах, скарлатину нужно отличать от дифтерии. При дифтерии налет плотный, распространяется на язычок, небные дужки. При попытке снять налет возникает кровоточивость.
Дифтерия — крайне опасное заболевание, у детей быстро приводит к отеку гортани.
Ветряная оспа характеризуется не пятнистой, а пузырьковой сыпью. Она возникает хаотично, свежие подсыпания наблюдаются в течение пяти дней. Высыпания образуются даже на волосистой части головы. Отсутствует воспаление горла.
Иерсиниоз — достаточно редкое среди детей заболевание. Начало похоже на скарлатину. Сыпь тоже мелкоточечная, но покрывает она только открытые участки тела: лицо, руки, ноги. Характерны боли в животе, жидкий стул.
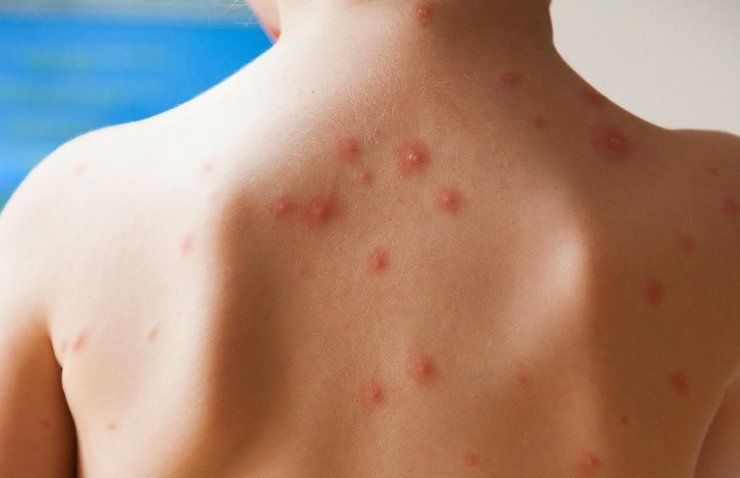 Ветряночная сыпь выглядит иначе, лечение проводят другими средствами
Ветряночная сыпь выглядит иначе, лечение проводят другими средствамиМетоды обследования
Диагноз ставят, учитывая типичные признаки скарлатины и результаты обследований. Диагностика включает в себя:
- общий анализ крови: увеличение лейкоцитов, СОЭ;
- выявление стрептококка в мазке из зева;
- обнаружение специфических антител в сыворотке крови.
Мазок из зева обычно не используют для подтверждения диагноза, потому что стрептококк может обнаруживаться и у здоровых детей.
Ярко выраженные клинические признаки и факт контакта ребенка с больным человеком позволяют поставить диагноз без дополнительных обследований. При запоздалом обращении, когда сыпи уже нет, или при атипичном течении болезни подтвердить диагноз помогает исследование парных сывороток. Кровь берут с интервалом в 3-4 дня, если количество антител увеличивается — это скарлатина.
Как лечить скарлатину
Как лечить инфекцию — зависит от ее тяжести. Госпитализации в инфекционный стационар подлежат дети:
- с тяжелым течением болезни;
- из детских домов;
- из семей с малышами, не болевшими скарлатиной;
- из неблагополучных семей.
Если симптомы выражены слабо, а лечение проводят на дому, то ребенку назначают строгий постельный режим. Он продолжается до двух дней после нормализации температуры.
Назначается щадящая диета. Ее цель — уменьшить раздражение воспаленного горла, обеспечить организм витаминами. Пища дается в полужидком виде, комнатной температуры. Предпочтителен молочно-растительный рацион, каши. Исключаются жирное мясо, рыба, консервы, копченые и соленые продукты.
Малышу нужно давать пить больше жидкости. Это может быть вода с лимоном, брусничный или клюквенный морс.
Этиотропное лечение заключается в применении антибиотиков:
- пенициллины;
- макролиды;
- цефалоспорины.
Дозировку рассчитывают по массе тела, курс лечения 5-7 дней. Антибиотики нарушают микрофлору кишечника, возникает диарея. Чтобы этого не случалось, нужно давать пробиотики, лактобактерии.
Как еще лечат малыша, зависит от преобладающих признаков. При температуре больше 38 градусов дают жаропонижающие в сиропе или свечах. Для полоскания горла назначают отвар шалфея или ромашки, раствор фурацилина. Дополнительно применяют средства от аллергии, витамины.
Меры профилактики
Для профилактики случаев заражения при выявлении больного скарлатиной необходимо обследовать всех контактировавших с ним лиц. В группе или классе вводят карантин. Он продолжается в течение 7 дней после изоляции больного, имено столько длится инкубационный период. Всех детей ежедневно осматривает медработник и проводит:
- измерение температуры;
- осмотр горла;
- осмотр кожи.
При обнаружении признаков скарлатины у малыша его изолируют. Если ранее не болевший ребенок контактировал с больным дома, его не допускают в дошкольное учреждение в течение 7 дней.
Специфическая профилактика скарлатины, то есть вакцинация, отсутствует. Вакцины были разработаны, но обладали большой токсичностью, вызывали много аллергических реакций. Поэтому от их применения отказались.
Неспецифическая профилактика скарлатины заключается в ограничении контактов с больными людьми, поддержании крепкого иммунитета. Важно обучить малыша соблюдать личную гигиену, поскольку стрептококк распространяется и контактным путем.
Скарлатина — острое инфекционное заболевание, встречающееся в основном у детей младшего возраста. Начальная стадия его похожа на начало ОРЗ, поэтому важно сразу обратиться к врачу и провести дифференциальную диагностику, чтобы начать правильное лечение. При своевременно проводимой антибактериальной терапии заболевание протекает без осложнений.
Читайте также: аллергический ринит у ребенка
Скарлатина. Инфекционные болезни
Скарлатина (scarlatina) – острая антропонозная инфекция, вызываемая ?-гемолитическим стрептококком группы А и характеризующаяся интоксикацией, поражением зева, точечной экзантемой и нередко регионарным лимфаденитом.
Название заболевания происходит от итальянского слова – scarlatina багровый, пурпурный.
Исторические сведения. Скарлатина известна с давних времен, но до середины XVI в. не выделялась из ряда других детских инфекций, протекающих с экзантемой. В 1564 г. неаполитанский врач Ж.Ф.Инграссиа выделил это заболевание и дал ему название «rossania». Любопытно и показательно средневековое испанское название этой болезни «garotillo» от слова «гарота» – железный ошейник, с помощью которого проводили казнь удавлением. Это, в Частности, свидетельствует о том, что скарлатина в те времена протекала крайне тяжело с выраженными шейными лимфаденитами. Это положение неоднократно подтверждалось и в дальнейшем. Англичанин Т.Сиденгам, давший полное описание скарлатины в 1675 г. как довольно легкого заболевания, в 1679 г. писал о нем как о тяжелейшей болезни и даже сравнивал его по тяжести течения и исходов с чумой. То же произошло с французским врачом Бретонно через 150 лет: за время своей клинической практики он сменил свои впечатления о течении скарлатины на диаметрально противоположные. Во второй половине XIX в. Н.Ф.Филатов писал об этом заболевании как об очень тяжелом и опасном для жизни.
В XIX в., когда бурно развивалась бактериология, во всех странах был проявлен исключительный интерес к поискам возбудителя скарлатины. Было предъявлено много претендентов на эту роль, обсуждались различные теории, касающиеся причин скарлатины. Одним из первых сформулировал стрептококковую теорию происхождения этого заболевания – и оказался прав – отечественный ученый Г.Н.Габричевский, он же отдал много сил разработке серотерапии и серопрофилактики скарлатины. Впоследствии большой вклад в понимание патогенеза и клинической картины скарлатины внесли супруги Д.Х. Дик и Д.Ф.Дик, выделившие токсин из бульонных культур и указавшие на токсинообразование как на отличительный признак возбудителя заболевания от других стрептококков.
Нельзя не отметить работы Гоффа, который изучил вспышку скарлатины на Фарерах в 1873 г. (после отсутствия этой инфекции на островах в течение 57 лет) и дал основополагающие сведения об эпидемиологии скарлатины.
Этиология. Возбудитель скарлатины – ?-гемолитический стрептококк группы А из семейства Streptососсасеа. Имеет округлую форму, в мазках обнаруживается в виде различной длины цепочек. Грамположителен. Относится к аэробам, но хорошо размножается и в анаэробных условиях. При посеве на кровяной агар вызывает гемолиз. Серологическая классификация проводится по антигенным свойствам С-полисахарида. Группа А стрептококков, к которым относится возбудитель скарлатины, включает более 80 серотипов. Несмотря на исключительный интерес к проблеме стрептококковых инфекций и огромному числу солидных работ в этой области, до сих пор не удается получить ясный ответ на вопрос о специфических свойствах типов стрептококков А, способных вызвать скарлатину. Известно, что возбудитель продуцирует эритрогенный (скарлатинозный) токсин.
?-Гемолитический стрептококк группы А устойчив во внешней среде. Выдерживает кипячение в течение 15 мин, устойчив к воздействию многих дезинфицирующих средств (сулема, хлорамин, карболовая кислота).
Эпидемиология. Скарлатина – антропоноз, источником инфицирования является больной человек в острый период скарлатины и в период реконвалесценции, если имеется реконвалесцентное бактериовыделение. Возможно заражение и от носителей гемолитического стрептококка А, не имевших и не имеющих симптомов скарлатины, частота такого носительства возрастает осенью при формировании детских коллективов.
Механизм передачи инфекции – аэрогенный, преобладающий путь инфицирования – воздушно-капельный во время различных экспираторных актов (чиханье, кашель, крик и т.д.) в виде капельной фазы аэрозоля как фактора передачи возбудителя. Имеет значение пылевой аэрозоль, загрязняющий одежду, постельное белье, игрушки, мебель. Возбудитель сохраняется на них в течение нескольких суток, что повышает риск инфицирования в тесных малых по объему помещениях и при скученности людей.
Возможно инфицирование контактным механизмом (актуален при экстрабуккальной скарлатине).
Восприимчивы к скарлатине лица, не имеющие специфического антитоксического иммунитета – дети и взрослые. Дети первых 6—12 мес жизни имеют обычно пассивный иммунитет, приобретенный от матери, и болеют очень редко (1—2 % от общего числа больных). Считается также, что чувствительность к возбудителю уменьшается после 20 лет и падает после 40 лет – эти возрастные контингента реже вовлекаются в эпидемический процесс. Индекс восприимчивости равен 0,4.
Скарлатине свойственна осенне-зимняя сезонность.
Иммунитет после скарлатины стойкий, ненапряженный, антитоксический.
Патогенез и патологоанатомическая картина. Входные ворота инфекции – зев и носоглотка. Здесь возбудитель фиксируется и продуцирует токсины. Основным из них является эритрогенный экзотоксин (токсин Диков, или токсин общего действия, или токсин сыпи), обусловливающий интоксикацию и ответственный за большинство симптомов скарлатины. Он обладает антигенными свойствами и приводит к формированию анти– токсического иммунитета. Выделяются также эндотоксины, иногда называемые токсинами «частного приложения», определяющие инвазивность и агрессивность ?-гемолитического стрептококка А. К ним относят стрептолизин, лейкоцидин, энтеротоксин и различные ферменты (стрептокиназа, гиалуронидаза и др.). Иммунитет к ним типоспецифичен и нестоек. Все сказанное объясняет тот факт, что повторные случаи скарлатины в общем редки и что человек, переболевший скарлатиной, может легко заразиться другими стрептококковыми инфекциями (рожей, ангинами, пиодермиями и т.д.).
Патогенез скарлатины сложен, в дидактических целях в нем искусственно выделяют токсический, септический (бактериальный), аллергический компоненты. Доминирует токсический компонент. Токсины обусловливают токсемию, которая является причиной генерализованного расширения мелких сосудов во всех органах, в том числе в коже и слизистых оболочках. Поэтому наблюдаются яркая гиперемия кожных покровов и резкое полнокровие языка и зева, которые так типичны для скарлатины. Точечная сыпь – тоже проявление токсемии, результат расширения сосудов кожи, идущих перпендикулярно или тангенциально к поверхности покровов. Одновременно наблюдаются небольшая периваскулярная инфильтрация и умеренный отек дермы. Эпидермис соответственно очажкам гиперемии пропитывается экссудатом, в нем развивается паракератоз, при котором между ороговевшими клетками сохраняется прочная связь [Ивановская Т.Е., 19891. Этим объясняется отторжение крупных пластин рогового слоя кожи, особенно там, где он самый толстый (ладони, подошвы), что в клинической картине проявляется пластинчатым шелушением в исходе скарлатинозной сыпи. В головном мозге и вегетативных ганглиях возникают расстройства кровообращения и в особо тяжелых случаях – дистрофические изменения нейронов.
В конце 1-й – начале 2-й недели нарастает роль аллергического компонента патогенеза в результате сенсибилизации продуктами жизнедеятельности и особенно распада микроорганизмов. В клинической картине проявления аллергии возможны (но не обязательны) на 2-й, чаще 3-й неделе заболевания. Соответствующая перестройка иммунной системы, нарушение проницаемости защитных барьеров могут привести к развитию гломерулонефрита, артериитов, поражению сердца и другим осложнениям иммунопатологического характера.
С другой стороны, эти изменения иногда способствуют распространению возбудителя из лимфатических образований зева по контакту и гематогенно, в результате чего образуются септические очаги с соответствующей патологоанатомической картиной. В лимфатическом аппарате зева видны глубокие очаги некрозов, в лимфатических узлах – очаги некроза и лейкоцитарной инфильтрации вплоть до гнойного воспаления. В селезенке развиваются типичные септические изменения. В остальных органах – септическая инфильтрация клетками миелоидного ряда с большим количеством эозинофилов, что типично именно для скарлатины. Развитие гнойного лимфаденита с зонами глубокого некроза может привести к флегмоне шеи с последующей аррозией крупных сосудов и тяжелым кровотечением. Распространение гнойно-некротических процессов в этой области может вызвать развитие отитов, оститов височной кости, перейти на твердую мозговую оболочку, венозные синусы и иметь тяжелейшие последствия.
Клиническая картина. Инкубационный период продолжается 1—11 дней, в среднем 5—6 дней.
Заболевание начинается остро. Кардинальными признаками скарлатины являются лихорадка, поражение зева, первичный лимфаденит и сыпь.
Лихорадка – самый первый симптом скарлатины. Температура тела поднимается внезапно, обычно до высоких цифр – 38—39 °С и даже 40 °С, очень часто сопровождается однократной или многократной рвотой. На фоне высокой температуры тела больные остаются подвижными, возбужденными, болтливыми, они бегают, кричат, становятся требовательными и плохо управляемыми. В самых тяжелых случаях ночью развивается бред, больные становятся вялыми, угнетенными.
Пульс частый, степень тахикардии не соответствует высоте температуры тела, превышаются обычные соотношения.
Поражение зева при скарлатине представляет собой яркую разлитую гиперемию, охватывающую боковые миндалины (а часто и все кольцо Пирогова – Вальдейера, в которое, кроме боковых, входят носоглоточная миндалина, парные аденоидные образования у наружного отверстия евстахиевых труб и язычная миндалина, расположенная у корня языка), дужки, язычок, мягкое небо и заднюю стенку глотки и резко обрывающуюся у того места, где слизистая оболочка мягкого неба переходит в слизистую оболочку, покрывающую твердое небо. Линия обрыва образует заметные неровности края гиперемии. Ранее авторы характеризовали подобную картину как «пылающий зев с языками пламени». Иногда на этом фоне видна энантема: очень мелкие, точечные красные пятна, чаще всего в центре мягкого неба, чуть выше язычка.
Иногда, в особенно тяжелых случаях, ко 2-му дню (реже на 3-й день) заболевания на пылающих миндалинах появляются налеты – слизистые, фибринозные и даже некротические. В современных условиях такие налеты встречаются крайне редко.
Резкая гиперемия и отек зева сопровождаются болями в горле, на которые больной жалуется с первых часов заболевания на фоне появившейся лихорадки. В доантибиотическую эру типичные изменения в зеве держались около 6 дней, а при появлении налетов до 8—14-го дня. В настоящее время на фоне адекватной антибиотикотерапии и правильного патогенетического лечения сроки поражения зева могут сокращаться.
Упомянутые выше лимфатические образования объединяются в кольцо Пирогова – Вальдейера лимфатическими путями, которые далее соединяют их с регионарными лимфатическими узлами. Первичный лимфаденит тоже является ранним симптомом скарлатины, чаще он двусторонний, реже односторонний. Увеличенные лимфатические узлы плотны на ощупь, слабо болезненны. Чаще увеличиваются передневерхние шейные лимфатические узлы. В современных условиях лимфаденит редко бывает значительным и встречается не у всех больных.
Сыпь появляется, как правило, в 1-й день болезни, реже на 2-е сутки заболевания. Она всегда располагается на фоне гиперемированной кожи и лучше всего видна там, где кожа особенно нежна: на сгибательных поверхностях конечностей, передней и боковой поверхности шеи, боковых поверхностях груди, на животе, внутренней и задней поверхностях бедер со сгущением в местах естественных сгибов – подмышечных, локтевых, паховых, подколенных областях.
Наиболее типичный элемент скарлатинозной сыпи – очень мелкое пятнышко, размером буквально с точку, отсюда ее описание как точечной сыпи (иногда не очень правильно с семантической точки зрения как мелкоточечной). В местах механической травмы, а также в сгибах можно видеть линии (симптом) Пастиа – сгруппированные петехиальные элементы, которые «живут» дольше точечной сосудистой сыпи и позволяют поставить правильный диагноз при запоздалом обращении больного к врачу. Редко можно встретить не совсем типичную сыпь в виде очень мелких папул розового цвета – мелкопапулезную сыпь, и совсем редко – так называемую милиарную сыпь, которая имеет вид мельчайших (до 1 мм в диаметре) пузырьков, наполненных серозным содержимым и располагающихся главным образом на коже живота и внутренних поверхностей бедер.
Очень характерно расположение сыпи на лице – она как бы щадит носогубной треугольник, который получил название скарлатинозного (симптом Филатова, который первым указал на эту особенность скарлатины). Видимая бледность кожи в этой области обусловлена раздражением токсином нижней части ганглия тройничного нерва (гассерова ганглия) и соответственно сосудосуживающих волокон III ветви тройничного нерва. Бледность носогубного треугольника особенно подчеркивается горящими щеками и яркими припухшими губами, что придает неповторимое своеобразие внешнему виду больных скарлатиной. Н.Ф.Филатов считал, что диагноз скарлатины можно установить во многих случаях, не раздевая больного, по внешнему виду его лица. В типичных случаях это, безусловно, соответствует действительности даже при современном, более легком течении этого заболевания.
При надавливании на покрытую сыпью кожу сыпь исчезает, таким образом можно получить «симптом ладони» (если прижать кожу больного ладонью, ее белый отпечаток некоторое время хорошо виден, но через несколько секунд исчезает, на этом месте вновь обнаруживается сыпь на гиперемированнном фоне кожи).
На 4—5-й день болезни (при легких формах и раньше) сыпь начинает бледнеть и исчезает, сменяясь шелушением. Эпидермис отслаивается при скарлатине, пластами, особенно на пальцах рук и ног. Пластинчатое шелушение очень характерно для этого заболевания и позволяет в большинстве случаев уверенно ставить ретроспективный диагноз на 2—3-й неделе течения скарлатины.
Очень характерны при этом заболевании изменения языка. В первые сутки инфекции он покрывается, особенно у корня языка, обильным белым налетом (что обычно наблюдается при всех инфекциях с выраженной интоксикацией), но с 3—4-го дня он начинает очищаться с кончика и краев языка, обнажая малинового цвета поверхность с гипертрофированными сосочками. Отсюда название этого симптома – «скарлатинозный малиновый цвет» (за сходство с ягодой малины, а не только за его цвет). К концу 1-й – началу 2-й недели заболевания цвет языка нормализуется, но большие, выступающие сосочки хорошо видны до 3-й недели.
Важное дифференциально-диагностическое значение имеют симптомы симпатикотонии – сухие теплые (горячие) кожные покровы, тахикардия, блестящие глаза, активное поведение больного, выраженный и стойкий белый дермографизм. Нередко это является неоценимым подспорьем в разграничении скарлатины от скарлатиноподобной лихорадки (одной из клинических форм псевдотуберкулеза). При последней дети вялые, с грустными глазами, «мокрые», дермографизм у них обычно красный.
При неосложненном течении заболевания бронхолегочная система не изменяется. Тоны сердца громкие, наблюдаются тахикардия, умеренное повышение АД. Печень и селезенка не увеличиваются. При пальпации кишечника обычно никаких изменений обнаружить нельзя, хотя имеется склонность к запорам (что характерно для всякой симпатикотонии). В гемограмме, как правило, обнаруживается умеренный лейкоцитоз с небольшим сдвигом лейкоцитарной формулы влево. СОЭ обычно повышена. Со 2-й недели заболевания возможна эозинофилия. Самые легкие формы скарлатины протекают без гематологических изменений. В осадке мочи могут появляться белок, эритроциты, гиалиновые цилиндры, что свидетельствует об интоксикационном синдроме.
Скарлатина протекает в легкой, средней тяжести и тяжелой формах. Тяжелые формы заболевания в настоящее время – большая редкость, в прошлом, в частности в XIX в., скарлатина была почти всегда очень тяжелым заболеванием с опасными для жизни осложнениями, наводившим на матерей не меньший ужас, чем дифтерия.
При легкой форме скарлатины (в наши дни она составляет более 65 % случаев заболевания) температура тела поднимается не выше 38,5 °С, иногда остается субфебрильной и даже нормальной. Рвота обычно однократная. Жалобы на умеренные боли в горле, недомогание, головную боль. Поражение зева – типичное, без налетов и некрозов, держится 4—5 дней. Точечная сыпь также типична, угасает к 3—4-му дню заболевания и завершается крупнопластинчатым шелушением. Регионарные лимфадениты встречаются редко. При развитии последних увеличение шейных лимфатических узлов незначительное, болезненность их умеренная. В гемограмме нормоцитоз или небольшой лейкоцитоз.В осадке мочи изменений может не быть.
Средней тяжести форма скарлатины встречается в трети всех случаев заболевания. Она характеризуется более выраженной интоксикацией, повышением температуры тела с ознобами и жаром до 39 °С и выше, что сопровождается повторной рвотой. Поражение зева ярко выражено, на фоне пылающего зева у некоторых больных можно видеть выпот в лакуны или нагноившиеся фолликулы миндалин. Сыпь типична, сохраняется в течение 5—6 дней, иногда можно видеть единичные или сгруппированные петехии. В гемограмме – лейкоцитоз со сдвигом лейкоцитарной формулы влево, эозинофилия непостоянна. В осадке мочи иногда появляются следы белка, эритроциты, гиалиновые цилиндры как признаки интоксикации.
Тяжелая форма скарлатины протекает либо с преобладанием симптомов выраженной интоксикации (токсическая форма), либо с септическими проявлениями (септическая форма), либо с сочетанием крайних степеней интоксикации и септических очагов (токсикосептическая форма). При токсической форме температура тела бурно повышается до 40—41 °С и выше, синдром интоксикации представлен ярко и во всем объеме, с многократной рвотой и преобладанием угнетения ЦНС (у некоторых больных возможно ее возбуждение с бредом, менингизмом и судорогами). Все характерные для скарлатины симптомы также выражены во всей своей полноте и яркости, часто встречаются геморрагические элементы сыпи наряду с типичной точечной экзантемой. Тахикардия доходит до 150—180 в минуту, тоны сердца приглушаются, у некоторых больных развивается коллапс. В моче – протеинурия, гематурия, цилиндрурия.
Септическая форма– исключительная редкость в настоящее время, она развивается у детей младшего возраста, ослабленных той или иной сопутствующей патологией, страдающих первичными или вторичными иммунодефицитами. В зеве на фоне типичных скарлатинозных изменений в силу нарастающих микроциркуляторных расстройств возникают некрозы, быстро присоединяется условно-патогенная микрофлора и развивается гнойно-некротическая ангина. Стрептококки преодолевают кольцо Пирогова – Вальдейера, развивается лимфаденит, per contituitatem возбудители попадают в близлежащие органы: возникают гнойные отиты, гаймориты, этмоидиты, мастоидиты. При прорыве стрептококков в кровь может развиться сепсис в форме септицемии или септикопиемии. Как и при других этиологических формах сепсиса, увеличиваются печень и селезенка.
Отдельно рассматривается экстрабуккальная скарлатина, при которой входными воротами являются раневая, ожоговая, послеродовая, послеоперационная поверхности. В этом случае поражения зева и шейных лимфаденитов не бывает. Сыпь нередко распространяется по всему телу именно от ворот инфекции. В остальном клиническая картина скарлатины остается типичной.
Осложнения. В полном соответствии с патогенезом скарлатины ее осложнения можно разделить на три группы. Первая группа токсических осложнений включает развитие острой сердечно-сосудистой недостаточности (коллапс) и токсико-инфекционного шока. Во вторую группу входят ранние и поздние (вторичные) бактериальные осложнения: отиты, гнойные лимфадениты, заглоточные абсцессы, синуситы, мастоидиты, абсцесс головного мозга, синустромбоз, менингит, медиастинит, флегмона желудка, сепсис и т.д. Третья группа – так называемые аллергические (иммунопатологические) осложнения: постстрептококковый гломерулонефрит (с возможным исходом в нефросклероз), миокардит, васкулиты, бородавчатый эндокардит, фибриноиды интимы крупных сосудов с исходом в склероз.
Особенности скарлатины у взрослых. Взрослые болеют редко; необходима настороженность в отношении экстрабуккальной скарлатины в хирургических, акушерских, ожоговых стационарах. Течение заболевания у взрослых обычно легкое, осложнения крайне редки.
Прогноз. В абсолютном большинстве случаев благоприятный, при наличии осложнений – серьезный. Летальность в настоящее время близка к нулю, но в последние годы описано несколько случаев смерти детей от септической и токсико-септической форм скарлатины, протекавших на фоне респираторных вирусных инфекций.
Диагностика. Базируется на клинических данных с учетом эпидемиологического анамнеза. Подтверждают диагноз выделением ?-гемолитического стрептококка группы А. Серологическая диагностика скарлатины не разработана. Для ранней диагностики возможных осложнений делают повторные анализы мочи, контроль гемограммы.
Дифференциальная диагностика. Дифференциальный диагноз проводят с псевдотуберкулезом, кишечным иерсиниозом, краснухой, аллергической сыпью.
Лечение. В типичных легких и средней тяжести случаях скарлатины назначают постельный режим на 6—7 дней, щадящую диету, обильное витаминизированное питье (соки, морсы), фрукты. Основой терапии являются антибиотики, к которым чувствителен возбудитель скарлатины. В течение нескольких десятилетий наиболее эффективным был и остается бензилпенициллин, который следует вводить в соответствии с его фармакодинамикой и фармакокинетикой не реже чем через 4 ч. Можно сочетать внутримышечное введение натриевой или калиевой соли бензилпенициллина и пероральный прием феноксиметилпенициллина в возрастных дозах. Курс лечения обычно составляет 7 дней. Эффективны эритромицин и одеандомицин в возрастных дозах. При наличии непереносимости указанных препаратов или противопоказаний к их применению можно использовать левомицетин в соответствующей дозировке.
Старшим детям, особенно страдающим хроническим тонзиллитом, следует назначить полоскание горла в первые 2—3 дня болезни раствором фурацилина (1:5000), настоем или отваром ромашки, эвкалипта, календулы и т.д. Показана витаминотерапия. Гипосенсибилизирующие средства применяют при неблагоприятном аллергическом статусе больного.
При тяжелых формах скарлатины госпитализация больных абсолютно необходима. В стационаре проводится интенсивная антибактериальная и дезинтоксикационная терапия путем внутривенных трансфузий коллоидных и кристаллоидных растворов (поровну), по показаниям вводят кардиотропные средства. При возникновении осложнений проводят их адекватное лечение с привлечением специалистов – нефрологов, кардиологов, оториноларингологов, невропатологов.
Профилактика. Специфическая профилактика не разработана. В детском дошкольном учреждении и в первых двух классах школы при выявлении больного скарлатиной объявляется карантин. Заболевший ребенок допускается в коллектив после клинического выздоровления, отрицательных результатов посева слизи из зева и носа на ?-гемолитический стрептококк группы А (обычно на это уходит 10 дней) и еще 12 дней после выздоровления. При реконвалесцентном бактериовыделении проводят антибиотикотерапию (обычно эритромицином), усиленную витаминотерапию. Полезным бывает капельное введение 5—6 раз в день 2—3 капель 5—10 % раствора аскорбиновой кислоты в каждый носовой ход.
В случае домашнего содержания ребенка силами родителей при консультации врача-педиатра и(или) эпидемиолога проводят ежедневную текущую дезинфекцию, в день выздоровления – заключительную дезинфекцию.
Взрослые реконвалесценты после клинико-бактериологического выздоровления переводятся на 12 дней на работу, не связанную с работой с детьми, хирургическими больными, роженицами и родильницами.
Данный текст является ознакомительным фрагментом.Читать книгу целиком
Поделитесь на страничкеСледующая глава >
