Слизь в горле, при глотании чувствую ее, но отхаркнуть и откашляться не могу. Что делать? В чем причина?
Слизь, которая скапливается у Вас в горле — это слизь, стекающая по носоглотке не наружу, а внутрь. Это как насморк, только наоборот. Такое состояние называется постназальным синдромом.
Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, и провести грамотное лечение заболевания. ать мокроту.
Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, и провести грамотное лечение заболевания.
Причины постназального синдрома:
- Воспалительные заболевания носоглотки и гортани (синуситы, фарингит, ларингит).
- Хронические заболевания верхних дыхательных путей.
- Заболевания нижних дыхательных путей (бронхит, воспаление лёгких, туберкулёз).
- Аллергические реакции.
- Нарушения в работе ЖКТ, при которых содержимое желудка забрасывается обратно в пищевод и далее в глотку (гастроэзофагеальная рефлюксная болезнь, гастрит, язва).
- Искривлённая носовая перегородка
- Увеличенные носовые раковины.
- Аденоиды.
- Неправильное питание — употребление слишком жирной или острой пищи раздражает органы ЖКТ и может спровоцировать усиленную выработку секрета.
- Вредные привычки.
- Попадание в носовую полость посторонних предметов
- Плохая экологическая обстановка в месте проживания — загрязнённый воздух и пыль.
Чтобы понять, как лечить горло, нужно обратиться к лор-врачу для определения причины постназального синдрома. После чего доктор назначит эффективную схему лечения.
Если мокрота образуется из-за инфекционного заболевания, врач назначает антибактериальную либо противовирусную терапию (препарат, его дозировку и курс приёма также определяет оториноларинголог).
Если причина в аллергии, назначаются антигистаминные препараты.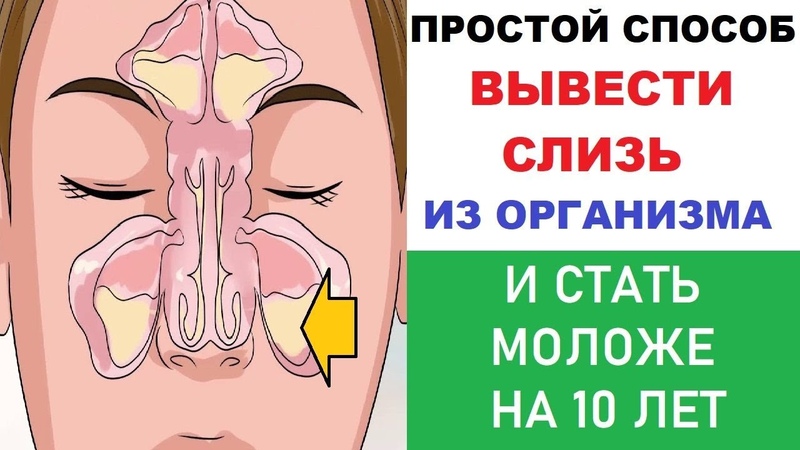 Дальнейшим лечением занимается врач — аллерголог.
Дальнейшим лечением занимается врач — аллерголог.
При диагностировании проблем с ЖКТ необходимо пройти курс лечения у гастроэнтеролога.
Местная терапия также включает использование антисептических спреев (например, «Мирамистин»), приём иммуностимуляторов («Имудон», «Лизобакт»). Отлично дополнят основное лечение и ускорят процесс выздоровления физиотерапевтические процедуры в лор-клинике.
Если у Вас остались вопросы по лор-тематике, буду рад на них ответить.
Я на связи!
Всегда Ваш, доктор Зайцев.
что делать и как откашлять мокроту
Если мучает кашель, не откашливается мокрота, болит в области груди, человек не может сконцентрироваться на работе и вести привычный образ жизни.
Когда хочется постоянно прокашляться, но мокрота при этом не отхаркивается, не следует откладывать визит к врачу – причины могут быть самыми серьезными.
Сухой, длительный кашель, плохо поддающийся лечению, при котором не откашливается мокрота, обычно является последствием плохо пролеченных простуд или гриппа.
Если пациент не придерживался постельного режима или не принимал медикаменты по назначенной врачом схеме, ему потом сложно откашляться.
Мокроты со временем становятся менее вязкими, сухой кашель становится влажным, но прокашляться все равно тяжело. Мокрота заполняет бронхи и служит источником размножения бактерий, пациент страдает от болей и удушья.
Могут возникать рвотные порывы, особенно плохо человек себя чувствует по ночам, когда находится в горизонтальном положении.
Почему я не могу прокашляться – причины
Конечно же, прежде чем начинать что-то делать, неважно, будет проводиться лечение народными средствами или медикаментами, нужно установить причину, почему сухой кашель не откашливается, и мокрота задерживается в бронхах.
Лучше всего это сделает врач – важно как можно быстрее начать лечение оптимальными методами и не откладывать посещение больницы.
Чаще всего сухой кашель, при котором трудно откашлять мокроту, возникает по таким причинам:
- Воспалительный процесс в верхних дыхательных путях. Воспаление могут вызвать бактерии или вирусы. Обычно они провоцируют такие заболевании, как грипп, коклюш, дифтерия, туберкулез, пневмония. Пациента мучает сухой кашель, но мокрота часто отходит плохо. Даже при адекватном лечении выздоровление наступает не ранее чем чрез три недели;
- Плеврит. Сухой кашель сопровождается сильным повышением температуры тела и одышкой;
- Гастроэзофагеальный рефлюкс. Такое явление возникает при заболеваниях пищеварительного тракта, когда пища, попавшая в желудок, возвращается назад в пищевод. Желудочная кислота раздражающе действует на слизистую и провоцирует кашель;
- Вдыхание воздуха, загрязненного пылью или испарениями токсических веществ – обычно такой процесс обусловлен профессиональной деятельностью;
- Бронхиальная астма или бронхит курильщика – в таких случаях также могут мучить сухой кашель и плохо отходящие мокроты;
- Инородные предметы, попавшие в дыхательные пути;
- Аллергические реакции – при этом обычно пациент жалуется на слезотечение и насморк.
Это далеко е весь список причин, по которым может возникать кашель с плохим отхождением мокрот. Чтоб точно установить ее, нужно пройти обследование в хорошей клинике, сдать анализы и проконсультироваться с отоларингологом, подробно описав все симптомы.
Методы лечения сухого кашля
Кашель при плохом отхождении мокрот – это не самостоятельная патология, а лишь симптом одной из них. Потому обычно требуется комплексное лечение, направленное на устранение симптоматики и первопричины. Если говорить о медикаментозном лечении, то наиболее популярными являются такие средства:
- Амбробене – таблетки или сироп.
- АЦЦ – порошок для приготовления горячего напитка.
- Бромгексин – также в форме таблеток или сиропа.
- Лазолван — сироп.

- Амброксол – сироп.
- Гербион – сироп.
Также врач может назначить раствор Йодида калия, который следует принимать по одной столовой ложке до шести раз в сутки. Для того, чтобы сделать мокроты менее вязкими, можно проводить ингаляции – самое доступное аптечное средство это обычный физраствор.
Очень эффективно при мучительных приступах качества такое доступное и традиционное средство, как горчичники. Они оказывают согревающий, отвлекающий и бактерицидный эффект. Но нужно не забывать, что такая процедура противопоказана, если у больного есть температура.
Какие народные рецепты я могу применять при сухом кашле – тоже часто задаваемый вопрос. Подойдут такие средства:
- Нужно отжать сок из одного среднего лимона, добавить туда столько же меда. Затем натереть на терке корень одного хрена, все соединить и поставить в холодильник. Принимать нужно по одной столовой ложке до еды до полного исчезновения симптомов;
- Отварить «в мундире» или запечь в духовке несколько картофелин, размять их и соединить с солью или солью. Дышать над кастрюлей, пока картофельная масса горячая, два-три раза в день;
- Можно делать ингаляции при сухом кашле с йодом, содой и эвкалиптом. На полтора литра горячей воды следует взять чайную ложку соды, 3-4 капли йода и столько же эфирного масла эвкалипта. Продолжительность процедуры – четверть часа. После этого нужно тепло укутать горло и лечь под одеяло;
- Народная медицина рекомендует вскипятить стакан молока – примерно до 50 градусов. Затем снять молоко с огня, растворить в нем столовую ложку липового или гречишного меда и небольшой кусочек прополиса. Выпить перед сном небольшими глотками;
- Еще один рецепт с молоком: нужно отварить в стакане молока три плода инжира на медленном огне, пока молоко не станет коричневого цвета. Инжир вынуть и съесть теплым, в молоко добавить немного какао-масла и выпить.
Правильно будет вначале делать ингаляции, затем выпивать теплое молоко или отвар из лекарственных трав. Хорошо разжижают мокроты корень солодки, алтея или девясила.
Хорошо разжижают мокроты корень солодки, алтея или девясила.
Что еще нужно делать при сухом кашле
Что еще я могу делать, как улучшить мне мое состояние – вопрос, который интересует тех пациентов, которые по каким-либо причинам не могут лечиться с использованием медикаментозных средств или хотели бы ускорить процесс выздоровления. Рекомендации в этом случае следующие:
- Массаж. Можно выполнять его самостоятельно или приглашать для этого массажиста на дом, максимальный эффект будет достигнут, если при этом использовать бальзам или растирку. После процедуры не следует выходить на улицу на протяжении 2-3 часов, потому рекомендуется делать ее на ночь;
- Как можно больше двигаться. Если нет высокой температуры, при затяжном кашле не стоит оставаться в постели. Большие физические нагрузки противопоказаны, но двигаться пациент должен, чтобы ускорить очищение бронхов и легких;
- Не забывать о ежедневных влажных уборках и проветривании в помещении, где работает и особенно спит больной.
Отмечено, что быстрее выздоравливали те пациенты, которые употребляли много жидкости, например, подогретой щелочной минеральной воды или травяного чая. Хорошо смягчает горло, разжижает мокроты и усиливает их отхождение молоко с медом или сливочным маслом.
Используя в комплексе медикаменты и народные средства, можно быстро избавиться от сухого кашля и вернуться к комфортной, полноценной жизни. Но лучше не допускать такого состояния и своевременно анализировать подозрительные симптомы, чтобы как можно раньше определить диагноз и начать лечение. Видео в этой статье подскажет, что делать при сильном сухом кашле.
Источник:
http://stopgripp.ru/simptom/kashel/ne-mogu-otkashlyatsya.html
Три главные ошибки при лечении кашля и как избавиться от него самостоятельно
Как не допустить осложнения после гриппа, рассказывает наш постоянный консультант, известный педиатр Евгений ТИМАКОВ.
У кашля есть несколько ступеней, этапов:
1. Сухой (непродуктивный). С него болезнь обычно начинается. Его даже так и называют «первоначальный кашель». Вирус поселяется в организме, и вы кашляете от трахеита. В это время мокроты нет, слизи мало, вы кашляете из-за раздражения в трахее и горле, но кашлять нечем.
ЧТО ДЕЛАТЬ:
Смягчать горло, уменьшать раздражение в трахее, принимать обволакивающие слизистую препараты. Задача – увеличить количество слизи, которая и поможет смягчать горло. Нужны ОТХАРКИВАЮЩИЕ препараты. Лекарства на основе фенспирида или микстуры на основе трав, например, мать-и-мачехи, подорожника (в первые дни кашля они еще могут помочь).
2. Влажный (продуктивный). Появилась мокрота, нужно вывести ее из легких.
ЧТО ДЕЛАТЬ:
Врач пропишет муколитические препараты, аналоги амброксола и карбоцистеина. Они разжижают мокроту и помогают ей выходить, освобождая легкие.
3. Глубокий сильный.
ОШИБКИ ПРИ ЛЕЧЕНИИ
1. Пить муколитические (отхаркивающие средства), когда мокроты нет. Такие препараты сухие бронхи просто “разорвут”.
2. Употреблять препараты, останавливающие кашель (например, на основе бутамирата), когда кашель влажный. Если есть мокрота, ее нужно обязательно выводить, а это можно сделать только с помощью кашля.
3. Делать прогревания, растирания в острый период. Любая физиотерапия возможна только когда болезнь отступила.
ВАЖНО:
Неправильное лечение даже начинающегося кашля может привести к развитию пневмонии, так что любые лекарства принимайте ТОЛЬКО по назначению врача, а не выбирайте по этикеткам на лекарствах в аптеке «от сухого кашля», «от влажного кашля».
ЧЕМ ЛЕЧИТЬСЯ САМОМУ
Время пить боржоми
Как смягчить кашель при трахеите, с которого обычно начинается грипп
1. Ингаляции.
Небулайзер. С его помощью ингаляции можно делать просто с физраствором, для очищения слизистых, а можно по назначению врача добавлять в раствор лекарства – с помощью ингалятора они отправятся прямиком к воспалению.
2. Народные средства.
– Можно рассасывать мед, медленно, чтобы он успел «обойти» все горло. Мед обеззараживает и смягчает. Только мед нельзя нагревать.
– Из травяных сборов выбирайте те, что содержат ромашку, солодку, мяту, подорожник, мать-и-мачеху, корень алтея.
Аккуратнее с имбирем. Этот корень творит чудеса, когда иммунитету нужна помощь, но имбирь сушит, а при трахеите и раздраженном горле это не нужно.
– Если найдете инжир, то его можно заваривать с молоком и пить, отличное смягчающее средство.
3. Щелочное питье
Боржоми, минеральная вода. Можно немного подогреть, а можно смешать с молоком (один к одному).
4. Леденцы
В аптеках миллион таблеток-конфеток. Выбирайте ментоловые и травяные, они не только смягчают кашель, но и «отвлекают» – вы меньше кашляете и меньше раздражаете горло.
5. Много пить
Жидкость нужна, чтобы увеличивать количество слизи, чтобы появлялась мокрота, а, следовательно, и облегчался кашель. Питье должно быть теплым или горячим.
6. Увлажнение
В сухом и горячем воздухе кашель усиливается, ведь слизистые высыхают и раздражение становится сильнее. Можно поставить в квартире увлажнитель воздуха. Если его нет, можно хотя бы почаще делать влажную уборку. Нос можно увлажнять, промывая морской водой или тем же боржоми.
ЧТО ЕЩЕ
Другими осложнениями гриппа могут быть синусит (затяжной насморк) и отит. Для профилактики и того, и другого, обязательно снимайте отек с «забитого» носа каплями (но не дольше 10 дней, иначе может развиться привыкание).
КСТАТИ
Как я победила свиной грипп
Когда неделю назад объявили эпидемию, мне стало страшно. Вспомнила, как «подкосил» меня этот свиной вирус 7 лет назад, когда только появился. Тогда я совершила все возможные ошибки пациента. Хорошо, что сегодня мы так много знаем про грипп. Вот еще и на моих ошибках поучитесь (подробности)
Источник:
http://www.kp.ru/daily/26488/3357703/
Кашель у взрослых – не всегда от простуды. 10 опасных симптомов кашля
Если кашель не проходит: когда обращаться к врачу и вызывать скорую
Кристофер Келли кардиолог, доктор медицины, Колумбийский университет
Марк Айзенберг кардиолог, доктор медицины, Колумбийский университет
Ужасный кашель одолел вас прямо во время киносеанса. Все бросают на вас злобные взгляды, шипят и пересаживаются подальше. Как лечить такой кашель? Лечение зависит от причин – а их у кашля великое множество, начиная от банальной простуды и заканчивая туберкулезом. Выбирайте симптомы кашля, которые мучают именно вас, и решайте – выпить средство от кашля или на всякий случай сходить к врачу.
Кашель — это рефлекс, который очищает дыхательные пути от пыли и прочего мусора. Он может быть острым (продолжительностью в несколько недель) или хроническим (длящимся больше месяца и сводящим с ума вас и всех остальных). А также может быть сухим (ничего не откашливается) или влажным (отхаркивается слизь).
Но что же делать, если вас мучает кашель? Просто подождать или сдаться в ближайший туберкулезный диспансер?
Не парьтесь! Как лечить кашель в домашних условиях
Кроме кашля у вас головная боль, боль в горле и насморк. Удивительно, что мы можем пересадить человеческое сердце и отправить людей на Луну (а возможно, даже отправить на Луну человека с пересаженным сердцем), но все еще не можем победить обычную простуду.
При ОРЗ в организме образуется густая слизь, которая раздражает дыхательные пути, и вам хочется откашляться.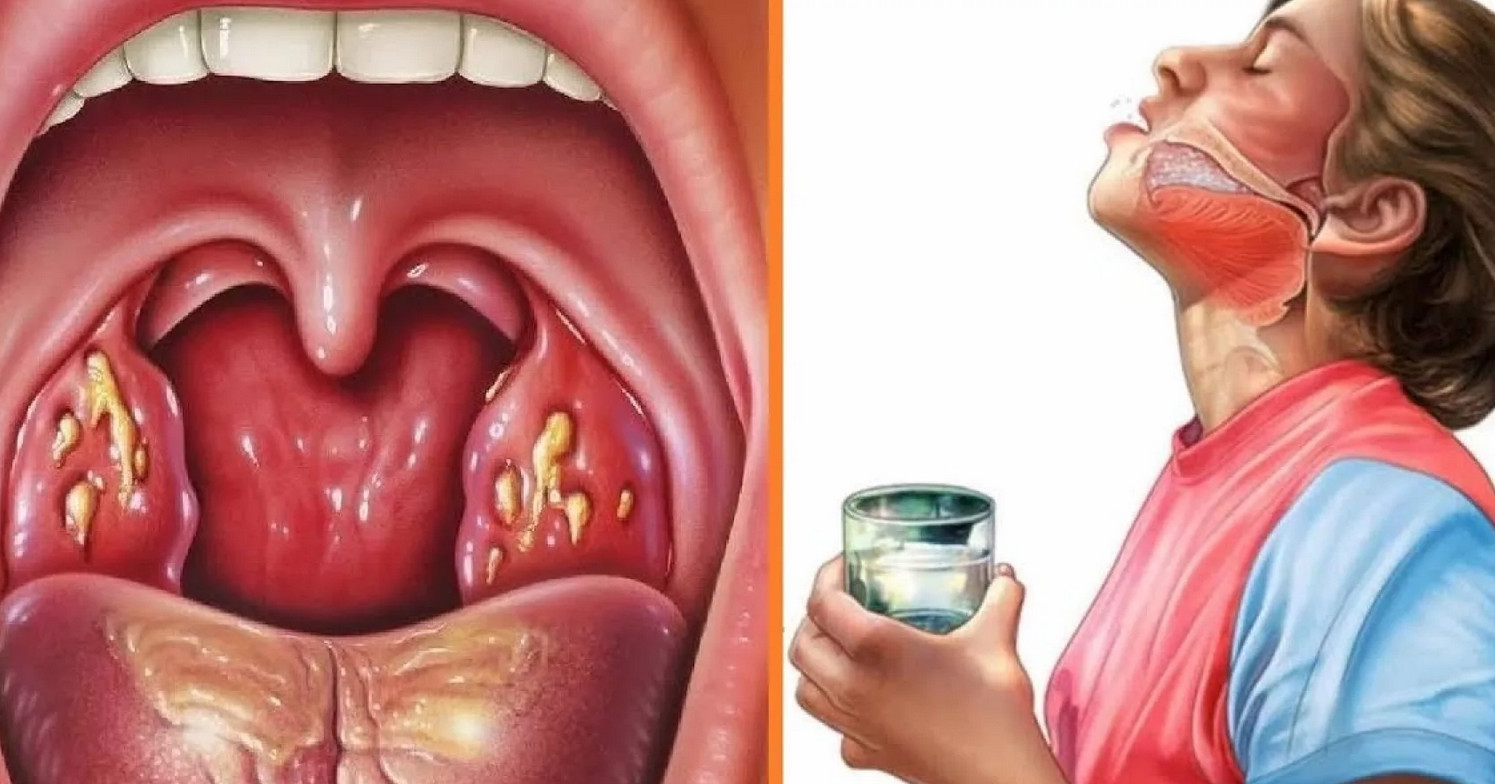 В этой ситуации могут помочь обезболивающие средства (такие, как ацетаминофен) и противоотечные препараты (такие, как псевдоэфедрин). Если же вас постоянно мучает лихорадка и вы отхаркиваете густую или зеленую мокроту, то не исключена легочная инфекция, при которой следует обратиться к врачу.
В этой ситуации могут помочь обезболивающие средства (такие, как ацетаминофен) и противоотечные препараты (такие, как псевдоэфедрин). Если же вас постоянно мучает лихорадка и вы отхаркиваете густую или зеленую мокроту, то не исключена легочная инфекция, при которой следует обратиться к врачу.
Вы недавно перенесли простуду или у вас острая аллергия. Долгое время после исчезновения симптомов простуды постоянно текущие по стенке горла сопли еще могут вызывать раздражение. Состояние, известное как постназальный капельный синдром, или синдром кашля верхних дыхательных путей, весьма и весьма распространено. Кроме того, оно может быть следствием сезонной аллергии. Другие симптомы постназального капельного синдрома включают в себя насморк и частые позывы прочистить горло.
Для устранения этого безобразия можно использовать назальные стероидные спреи, такие как флутиказон или триамцинолон. Возможно, следует также использовать антигистаминные препараты, такие как лоратадин и цетиризин. Если эти средства не помогают, попробуйте противозастойные средства, такие как фенилэфрин или его более сильный аналог — псевдоэфедрин. Если же не работают и данные препараты, проконсультируйтесь у врача по поводу дальнейших действий.
Кашель сопровождается изжогой, кислым привкусом во рту или становится хуже перед сном. Еще одной распространенной причиной кашля является так называемая кислотно-рефлюксная болезнь, возникающая в момент движения желудочной кислоты по пищеводу в ротовую полость. Иногда кислотный рефлюкс вызывает кашлевые позывы без изжоги (самого распространенного симптома).
Рефлюкс увеличивается, когда вы лежите: кислоте удобнее перемещаться по пищеводу, когда горло находится на уровне желудка. Если вы подозреваете, что у вас кислотно-рефлюксная болезнь, вам следует отказаться от острой пищи, снизить уровень потребления алкоголя и, безусловно, отказаться от курения. Кроме того, имеет смысл спать на нескольких подушках или использовать стопку книг, чтобы поднять вершину кровати, — гравитация позволит приземлить кислоту в желудке.
Если же все это не помогает, используйте антациды, чтобы остудить жжение. Также вы можете использовать лекарственные препараты, которые поддерживают низкий уровень кислотности (ранитидин, омепразол и т.д.).
Если же вышеописанные симптомы сохраняются на протяжении нескольких недель и приходится продолжать прием лекарств — обратитесь к врачу.
Вы курите. Не прикидывайтесь невинной овечкой! Просто подумайте, насколько лучше вы будете себя чувствовать и сколько денег сэкономите, если бросите курить. Шансы на успех в этом деле значительно повышаются, если вы заменяете сигареты никотиновым пластырем или жвачкой.
Если же вы продолжаете кашлять несмотря на то, что бросили курить, обратитесь к врачу, чтобы он назначил обследование легких. В тех случаях, когда хронический кашель неисправимого курильщика внезапно становится значительно сильнее, нельзя исключать инфекцию дыхательных путей или онкологическое заболевание.
Причины кашля, при которых надо обратиться к врачу
Вы только что начали принимать новое лекарство. Ингибиторы АПФ, очень распространенная группа фармакологических средств, применяемых при сердечно-сосудистых заболеваниях, вызывают хронический сухой кашель примерно у каждого десятого пациента. (Если одно из ваших лекарств оканчивается на “-прил”, это, вероятно, ингибитор АПФ.)
Другая группа сердечных лекарств, называющихся бета-блокаторами, также может стать причиной кашля и хрипов. (Если одно из ваших лекарств заканчивается на “-лол”, то это, вероятно, бета-блокатор.) Если вас преследует ноющий докучливый кашель и вы принимаете одно из этих лекарств, проконсультируйтесь с врачом. Но не прекращайте принимать их без отмашки от специалиста.
Кашель сопровождает одышкой и хрипами. Астма — одна из самых распространенных причин кашля у взрослых и детей. Похожее заболевание — хроническая обструктивная болезнь легких (ХОБЛ) — также заставляет кашлять пожилых людей (особенно курильщиков). Врач в этом случае может назначить обследование для подтверждения диагноза. Если проблемы с дыханием являются очень сильными (вы не можете пройти и десятка шагов без приступа удушья), следует отправиться в больницу.
Врач в этом случае может назначить обследование для подтверждения диагноза. Если проблемы с дыханием являются очень сильными (вы не можете пройти и десятка шагов без приступа удушья), следует отправиться в больницу.
Несколько дней вас мучает лихорадка. Хотя большинство инфекционных заболеваний вызываются вирусами, а их лечение не требует антибиотиков, вы можете страдать от бактериальной инфекции легких – пневмонии.
О воспалении легких свидетельствует лихорадка, протекающая на протяжении двух и более дней без типичных для простуды симптомов, таких как насморк и боль в горле. Обратитесь к врачу, чтобы сделать рентген грудной клетки. Отметим, что даже после того, как инфекция побеждена, вы можете кашлять еще несколько недель.
Жар, ночные приступы потоотделения, снижение веса. Возможно, у вас туберкулез, особенно если вы живете рядом с очагом инфекции. Туберкулез поддается лечению, но представляет собой крайне заразное заболевание. Обратитесь к врачу как можно скорее.
Вы страдаете от болезни сердца, печени или почек. При таких заболеваниях в организме нередко задерживается избыток жидкости, которая, попадая в легкие, вызывает лающий кашель. Другие характерные симптомы включают в себя отек ног и невозможность легко дышать в постели, не соорудив конструкцию из нескольких подушек. Врач может назначить вам мочегонное средство, позволяющее избавиться от излишков жидкости. Если вы все еще задыхаетесь — вызывайте скорую.
Вы храпите, как мопс. Апноэ представляет собой распространенное явление, при котором горло периодически перекрывается во время сна, что вызывает громкий храп и мешает нормальному дыханию. Апноэ во сне может привести к множеству осложнений, в том числе хроническому кашлю, вызванному раздражением дыхательных путей. Если вы громко храпите во сне и просыпаетесь разбитым, поговорите с врачом о возможности обследования. Вероятно, придется носить дыхательную апноэ-маску против храпа. Снижение веса также ослабляет симптомы апноэ.
Снижение веса также ослабляет симптомы апноэ.
В течение четырех недель и более симптомы кашля усиливаются. Необходимо пройти обследование, чтобы исключить вялотекущую инфекцию дыхательных путей или что-то похуже (например, рак).
Когда вызывать скорую при кашле
Вы кашляете кровью или мокротой с кровью. Это, мягко говоря, не самый безобидный симптом. В лучшем случае вы просто сильно кашляли, так что в дыхательных путях разорвался маленький кровеносный сосуд, и это не столь опасно, поскольку потеря крови невелика. Более пугающими вариантами являются инфекции, тромбы и рак легких.
Боль в груди и/или сильная одышка. Сердечные приступы и острая сердечная недостаточность могут привести к внезапному заполнению легких жидкостью, следствием которой являются одышка и кашель. Кроме того, у вас может быть опасное инфекционное заболевание легких. Немедленно вызывайте скорую.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Источник:
http://www.7ya.ru/article/Kashel-u-vzroslyh-ne-vsegda-ot-prostudy-10-opasnyh-simptomov-kashlya/
Не могу полностью откашляться: что делать и как откашлять мокроту
Возникновение мокроты связано с воспалительными процессами в бронхах или легких. Вместе с мокротой во время кашля из легких выходят вредные микроорганизмы и слизь. Но иногда кашель не откашливается и мокрота не отходит. В этом случае необходимо лечение.
Причины задержки мокроты
Самая распространенная причина того, что не откашливается мокрота, – не пролеченные простудные или вирусные заболевания. Когда больной проводит много времени на ногах, пренебрегает назначениями врача или занимался самолечением, часто возникают осложнения. Пациент начинает жаловаться на боли, изнуряющий или ночной кашель, а также на приступы удушья.
Такое состояние типично при длительном течении острого и хронического обструктивного бронхитов. В первом случае мокрота застаивается в бронхах, во втором – изменения бронхиальной стенки приводят к тому, что хочется откашляться, но не получается.
Механизм задержки мокроты
При пневмонии, когда поражены нижние доли легких, очаг воспаления расположен глубоко в легких, и это также может сказываться на отхождении мокроты. То же самое происходит и при абсцессе легкого – мокрота скапливается глубоко в полости легкого и не выделяется наружу с кашлем. Стенка бронхов, изменяясь при бронхоэктатической болезни, заставляет мокроту скапливаться и препятствует ее выделению. При этой болезни может появляться мокрота темного цвета, в этом случае идет речь о смеси крови и гноя в слизи.
Люди, работающие в шахтах, часто страдают от пневмокониоза. Из-за того, что у них в мокроте мало слизи, ее часто не получается откашлять и она имеет темный цвет из-за угольной пыли, заполнившей легкие.
Во всех описанных случаях пациент жалуется на то, что болит грудь, на частый кашель, во время которого трудно откашлять мокроту.
Важная информация: такой кашель свойственен и курильщикам. Важный шаг при его лечении – отказ от вредной привычки, однако облегчение наступит не сразу, а лишь спустя некоторое время.
Медикаментозное лечение
Чтобы как можно быстрее купировать непрекращающийся кашель, врач назначает комплексное медикаментозное лечение, направленное на борьбу не только с кашлем, но и с вызвавшим его заболеванием.
Следующие лекарственные средства способствуют разжижению мокроты, благодаря чему она начинает отходить при кашле:
| Амброгексал, Амбробене, Лазолван и другие препараты в виде сиропов, таблеток или растворов для ингаляций, содержащие амброксол | Это вещество стимулирует секрецию жидкости, увеличивает двигательную активность ресничек эпителия, которым выстланы бронхи, и, за счет этого, улучшает отхождение мокроты |
| Флуимуцил, АЦЦ, Бронхобос и другие препараты в виде таблеток и гранул для приема внутрь, растворов для инъекций и растворов для приема внутрь | Главное действие этих препаратов – снижение вязкости секрета, благодаря чему слизь начинает отхаркиваться |
| Растительные препараты, такие как Трависил | Нужно принимать для облегчения отхождения мокроты вместе с другими лекарствами при симптоматическом лечении |
Врач может также назначить упражнения, чтобы было легче прокашляться. Но нужно помнить, что все лечение должно происходить под контролем врача, иначе можно запустить ситуацию еще сильнее.
Но нужно помнить, что все лечение должно происходить под контролем врача, иначе можно запустить ситуацию еще сильнее.
Физиотерапевтическое лечение
Когда человеку тяжело от постоянного кашля, врач часто назначает в качестве дополнения к лечению физиопроцедуры. Они показаны пациентам всех возрастов, которые не могут откашляться. Особенно часто физиотерапевтические процедуры назначаются, если не удается ограничиться медикаментозными препаратами вследствие непереносимости некоторых препаратов.
- Ингаляции – наиболее эффективный способ помочь больному, особенно во время приступов кашля. Во время этой процедуры бронхи расширяются, и слизь начинает выделяться. Нередко при ингаляции используют растворы указанных выше лекарственных препаратов – таким образом, действующее вещество попадает сразу в бронхи, и его эффективность возрастает.
- Электрофорез помогает доставить лекарственное вещество напрямую в бронхи или легкие, для этого задействуется электрический ток.
- Если больному невозможно покашлять, может быть назначено ультрафиолетовое облучение, которому подвергается передняя стенка грудной клетки. Ультрафиолет оказывает бактерицидное и противовоспалительное действие и способствует быстрому выздоровлению.
- Специальный массаж, во время которого по грудной клетке или спине пациента постукивают, тоже помогает бороться с застоем мокроты. После него, как правило, начинает получаться откашляться. Нередко при массаже на грудную клетку или спину больного наносят разогревающие мази.
Народная медицина
С согласия врача при лечении дома можно прибегать и к средствам народной медицины – настоям из лекарственных растений и отварам из целебных трав, растираниям и мазям.
Мед с лимоном
Когда кашель не откашливается, могут помочь лимон и мед. Из них необходимо приготовить напиток, взяв стакан теплой воды и добавив в нее 20-40 мл свежевыжатого лимонного сока и чайную ложку меда. Пить этот напиток нужно как минимум три раза в день, перед едой. Входящие в его состав лимон и мед не только повышают иммунитет, а, значит, сопротивляемость организма к простудным и вирусным заболеваниям, но и оказывают муколитическое действие.
Входящие в его состав лимон и мед не только повышают иммунитет, а, значит, сопротивляемость организма к простудным и вирусным заболеваниям, но и оказывают муколитическое действие.
Совет: напиток подходит только тем, у кого нет проблем с пищеварением и аллергических реакций на мед.
Редька
Другое средство, также на основе меда, готовится с использованием редьки. Нужно мелко натереть редьку, выжать из получившейся массы сок и добавить в него несколько чайных ложек меда. Получившийся напиток настаивать в течение нескольких часов, а затем принимать дважды в день по 2 столовые ложки.
Что делать, если у больного аллергия на мед? Этот ингредиент можно заменить на сахар, добавив его в сок из редьки.
Чабрец
Отвар из чабреца помогает разжижать слизь и выводить ее из организма. Приготовить его просто – следует залить щепотку травы кипяченой водой и поставить на слабый огонь на 5-7 минут. Когда отвар готов, его нужно снять с огня, после чего больной должен накрыться одеялом или покрывалом и дышать над кастрюлькой с паром.
После того как отвар остынет, его можно пить. Для лучшего эффекта при питье в него добавляют мед.
Чай с девясилом
Полезно готовить чай с корешками девясила. Для этого необходимо залить один корешок горячей кипяченой водой, добавив в емкость также дольку лимона. Когда чай настоится, он должен получиться темного цвета и его можно пить как обыкновенный чай в течение всего дня. Допускается добавление меда, который хорошо скажется на иммунитете и поможет больше не болеть.
Компрессы
Откашливающийся кашель появляется и при использовании различных компрессов. Народные рецепты рекомендуют использовать для таких компрессов топленый козий жир, нанося их на спину и грудную клетку. Эту процедуру лучше выполнять на ночь, после нанесения жира утепляясь с помощью платка.
Когда человек начинает не мочь откашляться, необходимо как можно скорее обратиться за консультацией к врачу. Начинать самолечение может быть опасно, поскольку это часто приводит к прогрессированию основного заболевания и осложняет процесс выздоровления.
Начинать самолечение может быть опасно, поскольку это часто приводит к прогрессированию основного заболевания и осложняет процесс выздоровления.
Источник:
http://stoporvi.ru/kashel/vzroslyy/ne-mogu-otkashlyatsya.html
Что предпринять, если сухой кашель не откашливается у взрослого?
Если кашель сухой не откашливается у взрослого, не всегда это является симптомом простудной инфекции. Среди провоцирующих факторов выделяют нарушения в работе сердца, заражение гельминтами, обезвоживание организма, злокачественные новообразования. В зависимости от этих причин выбираются соответствующие методы лечения.
Симптоматическая картина
В отличие от влажного кашля, сухой считается более опасным и протекает по более сложной клинической картине. В области медицины он обозначается термином – непродуктивный, ухудшающий самочувствие больного и не приносящий облегчения. Состояние пациента усугубляется приступами удушья, недержанием мочи, болями в горле. Врачи не рекомендуют рассчитывать на самовыздоровление, так как подобные приступы нередко могут быть вызваны опасными заболеваниями, в том числе злокачественного характера.
Сухой кашель у взрослого в зависимости от основного заболевания, сопровождается дополнительными симптомами:
- першением в горле;
- заложенностью носовых проходов;
- дискомфортом в носоглотке;
- загрудинными болями;
- головными болями;
- рвотными позывами;
- одышкой.
Главное коварство сухого кашля в том, что он может быть признаком многих серьезных патологий, при которых выведения мокроты не происходит. По этой причине кашель вместо механизма становится опасным самостоятельным явлением. Самолечение недопустимо ввиду того, что требуется обязательная специфическая диагностика, которая поможет предотвратить прогрессирование болезни. Выбор методов и длительности терапии зависит от основной патологии, из-за которой развиваются приступы без откашливания.
youtube.com/embed/7Z9ZpYweFJY?feature=oembed»/>
Простудный кашель
В период респираторных инфекций кашель проявляется более, чем у половины пациентов, обратившихся за помощью в больницу. Плохое выведение мокроты наблюдается только в первые трое суток от начала развития простуды. Затем непродуктивный кашель переходит в стадию продуктивного, то есть влажного. Мокрота может не откашливаться из-за поражения дыхательных путей по причине развития ряда простудных инфекций.
Ларингит. Происходит поражение слизистой оболочки носоглотки, при котором развиваются лающие приступы без выведения секрета.
Плеврит. Инфекционные нарушения в плевре в редких случаях сопровождаются образованием слизи. Кашель не откашливается, характеризуется, как гулкий.
Трахеит. Воспалительные процессы в трахеи провоцируют раздражение бронхов и загрудинные боли. Отмечается постоянное першение в горле, повышение температуры тела незначительное.
Пневмония. Заболевание определяется мышечными болями в области живота, повышением артериального давления. Развиваются кашлевые приступы мучительного надсадного течения, нередко с гнойными выделениями.
Бронхит. На начальном этапе болезни кашель не откашливается. Развивается одышка, першение в носоглотке, болезненность при вдыхании. Через несколько суток отмечается большое отхождение мокроты.
Самой скрытной грозной легочной болезнью, из-за которой развивается сухой кашель, признан туберкулез. Если мокрота не откашливается месяц и более, температура колеблется в рамках 37-37,2 градусов, требуется незамедлительно сделать флюорографию.
Лечить сухой кашель, который не откашливается, нужно с учетом комплексного подхода. Кроме лекарственной терапии важно поддерживать соответствующую влажность в помещении и давать больному обильное питье.
10 причин, не связанных с ОРЗ
Кашлевый рефлекс является естественной защитной реакцией организма на различные раздражители. Если кашель не откашливается при простуде, на помощь придут препараты-муколитики. Однако, возникновение беспричинных приступов должно насторожить и стать поводом незамедлительного обращения к врачу.
Если кашель не откашливается при простуде, на помощь придут препараты-муколитики. Однако, возникновение беспричинных приступов должно насторожить и стать поводом незамедлительного обращения к врачу.
Дрип-синдром. Сухой кашель хронического течения развивается вследствие попадания слизи из носовой полости через заднюю стенку гортани в дыхательные пути. Мокрота в течение дня скапливается, а ночью, когда больной отдыхает, забивает проходы и вызывает приступы. Дрип-синдром появляется при синусите, рините, аллергическом или медикаментозном насморке. Провоцируют постназальные затекания злокачественные опухоли лор-органов.
Паразитные инвазии. Симптоматическая картина заражения аскаридами характеризуется отсутствием откашливания и специфическим жжением в области грудины. При глубоких вдохах проявления усиливаются. Согласно медицинской статистике гельминтозом заражено более миллиарда людей на планете. Поражение организма микроскопическими червями длительное время проходит без каких-либо признаков. Сильный сухой кашель, который не откашливается, беспокоит ночью, когда глистные инвазии наиболее активны.
Рефлюксная болезнь. При данной патологии происходит периодическое забрасывание остатков пищи из желудка в пищевод. Пациент страдает от постоянной изжоги, жжения под ложечкой, срыгиванием кислотой. Эти ощущения сочетаются с одышкой, ком в горле не откашливается. К раздражающим факторам, кроме продуктов питания, относят некоторые медикаментозные средства (антидепрессанты, бета-адреноблокаторы).
Нейрогенный кашель. Приступы без откашливания и дискомфорт в гортани нередко диагностируются, как результат шейного остеохондроза или напряжения мышц шеи. Ухудшают ситуацию стрессы, эмоциональные переживания. Приступы навязчивые и неглубокие, беспокоят пациента рано утром или вечером. В области горла ощущается резкая боль, имеющая периодический характер. Кроме неврологических нарушений по аналогичной симптоматике протекают проблемы с щитовидной железой.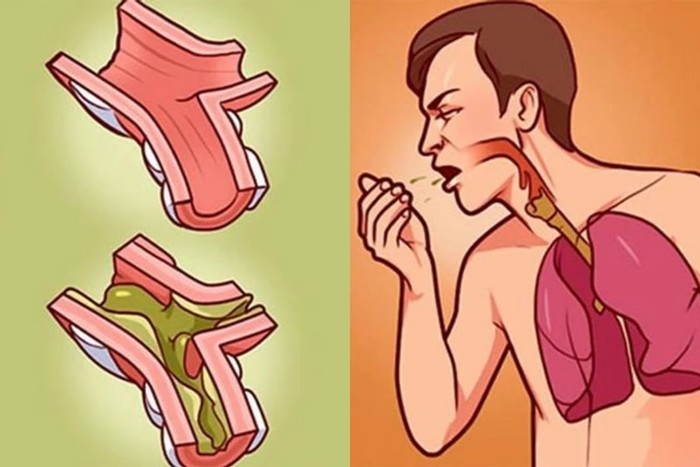 К дополнительным признакам относятся: приступы озноба, сухость кожи, неуравновешенность и раздражительность.
К дополнительным признакам относятся: приступы озноба, сухость кожи, неуравновешенность и раздражительность.
Проблемы с сердцем. При диагностированной хронической сердечной недостаточности почти треть пациентов страдает от навязчивого, глухого сухого кашля. Усугубляют клинические признаки физические нагрузки, эмоциональное переутомление. Активизируются приступы ночью, сочетаясь с першением и ощущением кома в глотке, когда обостряется основное заболевание. При ишемии у некоторых пациентов при резкой нагрузке развиваются ощущения, определяемые, как “грудная жаба”, у других появляются приступы сухого кашля.
Обезвоживание. Недостаточное употребление воды, особенно в жаркое время года или при повышенной температуре тела, вызывает першение в глотке. Развивается приступообразный удушливый кашель, как результат постоянной сухости дыхательных путей. Из-за дефицита жидкости в организме секрет становится вязким, начинает скапливаться в больших количествах и провоцирует раздражение слизистых.
Повышенная кислотность желудочного сока. Першение в горле и желание откашляться нередко наблюдается при повышенной кислотности желудочного сока. Его попадание в пищевод провоцирует изжогу, которая становится причиной раздражения кашлевых рецепторов.
Профессиональный кашель. Непродуктивные приступы носят затяжной или регулярный характер у пациентов, работа которых связана с повышенными нагрузками на голосовой аппарат. Группу риска составляют и те, кто вынужден постоянно вдыхать пыль, трудиться в условиях повышенного отравления воздуха химическими веществами. Сухой надсадный кашель, сопровождающийся судорожными проявлениями и не откашливается, в большинстве случаев диагностируется, как хронический.
Злокачественные процессы. Онкологические заболевания органов дыхания сопровождаются сильными приступами с отсутствием мокроты. Больному трудно сделать вдох или выдох. Раздражение кашлевых рецепторов происходит в любое время, как днем, так и ночью.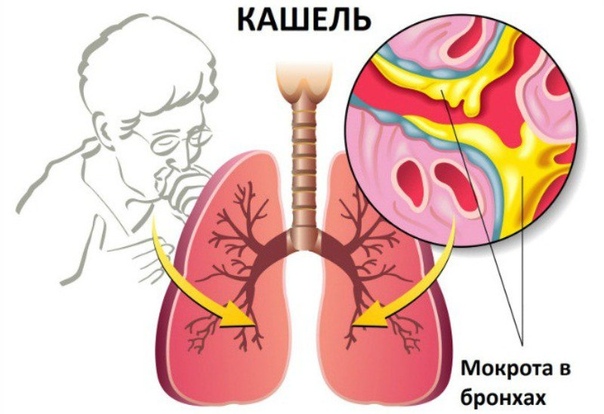 К дополнительным симптомам относят быструю потерю веса, слабость, утомляемость, беспричинные приступы тошноты и рвоты.
К дополнительным симптомам относят быструю потерю веса, слабость, утомляемость, беспричинные приступы тошноты и рвоты.
Курение. Раздражающее действие никотина на слизистые дыхательных путей вызывает мучительный и удушливый сухой кашель. Длительное курение нарушает работу бронхов, кашлевые рецепторы находятся в постоянном тонусе. Большинство курильщиков в анамнезе имеют диагноз хронический бронхит. Приступы затрудняющие отхаркивание характеризуются регулярным течением.
Топ лекарственных препаратов для облегчения откашливания
Для того, чтобы перевести сухой кашель во влажный, потребуется прием определенных лекарственных препаратов. Их назначение заключается в снижении отека и воспаления слизистых оболочек. Откашливающие препараты способствуют умеренному расширению бронхов и снижению кашлевого рефлекса.
Рейтинг лучших препаратов от сухого кашля у взрослых:
- Доктор Мом (растительные пастилки, мазь и сироп). Растительные компоненты лекарства купируют инфекционные процессы в дыхательных путях, разжижают мокроту, улучшают отхаркивание.
- Ренгалин. Комбинированный препарат, показан в терапии сухого и влажного кашля. Выпускается в форме таблеток для рассасывания. Снижает воспаление, устраняет хрипы, активизирует процессы выведения секрета.
- Гербион-сироп. Производит противокашлевое, противовоспалительное, антибактериальное и отхаркивающее действие. С осторожностью принимается при сахарном диабете и непереносимости фруктозы.
- Либексин. Подавляет кашлевый рефлекс, улучшает выведение слизи из бронхов и трахеи. Снижает восприимчивость кашлевых рецепторов, активизирует выведение инфекции из организма.
- Фалиминт. Лекарство антисептической направленности с высокими противокашлевыми действиями. Рекомендуется для лечения непродуктивного, рефлекторного кашля. Быстро выводит мокроту, устраняет раздражение и дискомфорт в дыхательных путях.
Выбор препарата зависит от индивидуальных особенностей организма и клинической картины приступов, которые не откашливаются. Внимательно следует относиться к дозировке и соблюдать длительность приема, указанные в инструкциях.
Внимательно следует относиться к дозировке и соблюдать длительность приема, указанные в инструкциях.
Перед применением препаратов для лечения сухого кашля необходимо проконсультироваться с доктором. Каждое из таких лекарств кроме положительных фармакологических свойств, имеет противопоказания и побочные эффекты. Игнорирование, которых может усилить инфекционный процесс в бронхах и затруднить отхождение мокроты.
При развитии негативных состояний, ухудшении самочувствия необходимо прекратить употребление лекарства. Пациент должен обратиться к лечащему врачу, возможно потребуется заменить средство на другое.
Лучшие народные рецепты
В домашних условиях, если кашель не откашливается, в сочетании с лекарствами можно использовать народные рецепты. Противовоспалительным, бактерицидным и откашливающим действием обладают мед, прополис, облепиховое масло. Положительных результатов в выведении мокроты можно добиться путем применения мать-и-мачехи, алоэ, корня алтея, горчицы, черной редьки.
Аппликации с медом
Облегчить откашливание, снизить воспаление в бронхах у взрослого при сухом кашле помогают аппликации с гречишным или липовым медом. Понадобится 50 г меда, 50 мл сока алоэ, 50 мл водки или спирта. Тщательно перемешанная смесь выкладывается на чистую хлопковую ткань. Прогревать таким составом грудную клетку нужно, если кашель не откашливается, по 20-25 минут утром и вечером.
Быстрый отвар
Быстро остановить приступ сухого кашля ночью поможет лекарственный отвар из корня алтея и листьев мать-и-мачехи. Травы берут в равных пропорциях и заливают кипятком в обычном заварочном чайнике. Через 3-5 минут средство выпить маленькими глотками вприкуску с любым цветочным медом. Можно выпить чай, черный или зеленый, с добавлением четырех капель аптечной настойки прополиса.
Настой из черной редьки
К одним из самых полезных натуральных лекарств от кашля относится черная редька. Ее сочетают с медом, прополисом, молоком, если мокрота не откашливается.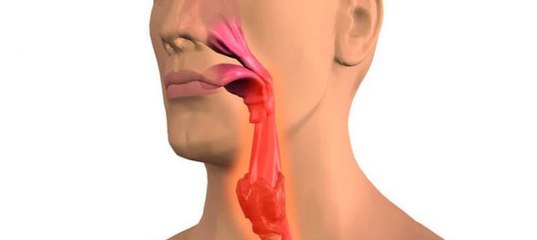 Для приготовления средства 200 г овоща натирают на крупной терке, заливают 300 мл кипяченого молока. Настаивают 5 минут, процеживают. К целебному составу показано добавить 2 ст. л жидкого меда. Разделить на 2 порции, принять их утром и вечером.
Для приготовления средства 200 г овоща натирают на крупной терке, заливают 300 мл кипяченого молока. Настаивают 5 минут, процеживают. К целебному составу показано добавить 2 ст. л жидкого меда. Разделить на 2 порции, принять их утром и вечером.
Настойка с прополисом
Прополис уменьшает отеки бронхов и гортани, купирует воспаление, разжижает мокроту. Антисептический и антибактериальный эффекты позволяют восстановить пораженные слизистые после затяжного кашля без отхаркивания. Для рецепта нужно 200 мл воды и 100 г продукта растопить на водяной бане до мягкой консистенции. Настоять лекарство 5 часов и добавлять в чай, теплое молоко или использовать как основу для ингаляций.
Источник:
http://stop-kashel.ru/chto-predprinyat-esli-suhoj-kashel-ne-otkashlivaetsya-u-vzroslogo/
В носоглотке постоянно слизь. Но в отличие от большинства задыхаюсь я не на вдохе, а на выдохе. А по…
Выберите клинику из списка
Все клиники
Гинекологическое отделение
Центр вспомогательных репродуктивных технологий (ЭКО)
Родовое отделение
Клиника педиатрии
Клиника терапии
Клиника стоматологии, имплантологии и челюстно-лицевой хирургии
Клиника кардиологии и сердечно-сосудистой хирургии
Клиника неврологии и нейрохирургии
Клиника хирургии
Клиника травматологии и ортопедии
Клиника урологии
Клиника онкологии
Клиника оториноларингологии
Клиника офтальмологии и микрохирургии глаза
Клиника пластической и реконструктивной хирургии
Лабораторная служба
Лаборатория медицинской генетики
Клинико-диагностическая лаборатория
Клиника лучевой диагностики
Клиника восстановительного лечения
Медицинская помощь на дому
Вазомоторный ринит: симптомы, лечение | МРТ Эксперт
Что такое вазомоторный ринит и как от него избавиться? К каким последствиям может привести неправильное лечение вазомоторного ринита? На эти и другие вопросы отвечает ведущий специалист Национального медико-хирургического центра им. Н. И. Пирогова, кандидат медицинских наук, доцент, врач-оториноларинголог Олег Александрович Голубовский.
Н. И. Пирогова, кандидат медицинских наук, доцент, врач-оториноларинголог Олег Александрович Голубовский.
— Олег Александрович, что такое вазомоторный ринит? В чём его особенность?
— Начнём с того, что насморк бывает острый и хронический. Вазомоторный ринит – это вариант хронического насморка. Если при остром насморке не провести адекватное лечение, то он может перейти в хроническую форму. Сначала затрудняется носовое дыхание, затем появляются слизистые выделения, которые могут выделяться из носа наружу или стекать по задней стенке глотки, что бывает наиболее часто.
По симптомам, по жалобам вазомоторный ринит очень схож с аллергическим ринитом. Аллергический ринит тоже сопровождается отёком слизистой оболочки полости носа, однако это сезонное заболевание, т. е. бывает в период цветения растений, или если есть аллергия на домашнюю, библиотечную пыль, шерсть животных и т. д.
— Давайте поговорим о причинах вазомоторного ринита. Почему он развивается?
— Есть две основные причины. Первая – это следствие нелеченого или недолеченного острого ринита. И на втором месте – деформация перегородки носа. Если есть дугообразное искривление перегородки носа влево или вправо, сложное искривление так называемой S-образной формы или единичный гребень, то при этом слизистая оболочка раздражается неправильно движущимся потоком воздуха. Воздух, поступающий при нормальном дыхании через нос, получает некие завихрения. Благодаря этому воздух увлажняется, согревается, пыль из него оседает на слизистой оболочке полости носа. Т. е. воздух поступает в нижние дыхательные пути уже согретый, более-менее очищенный от пыли и увлажнённый. А когда есть механическая причина (деформация перегородки носа), то поток воздуха меняется, тем самым раздражая слизистую оболочку, носовые раковины отекают, и постепенно развивается картина вазомоторного ринита.
Подробнее об искривлении носовой перегородки читайте в нашей статье: Искривление носовой перегородки: оставить или исправить?
— Каковы симптомы вазомоторного ринита?
— Прежде всего это затруднение носового дыхания и слизистые выделения, которые стекают по задней стенке глотки, вследствие чего развивается картина фарингита (воспаление задней стенки глотки). Человек жалуется на ощущение комка в горле, ощущение вязкой слизи, которая трудно отхаркивается. Как говорят сами пациенты, приходящие на консультацию, «фабрика слизистой», потоком течёт слизь. Это всё признаки вазомоторного ринита. Также нередко нарушено обоняние. За счёт отёка слизистой оболочки страдает обонятельная зона, и человек перестаёт ощущать запахи — или все, или выборочно.
Человек жалуется на ощущение комка в горле, ощущение вязкой слизи, которая трудно отхаркивается. Как говорят сами пациенты, приходящие на консультацию, «фабрика слизистой», потоком течёт слизь. Это всё признаки вазомоторного ринита. Также нередко нарушено обоняние. За счёт отёка слизистой оболочки страдает обонятельная зона, и человек перестаёт ощущать запахи — или все, или выборочно.
— Как отличить вазомоторный ринит от обычного насморка?
— Нет понятия «обычный насморк». Есть насморк острый и хронический. Если мы говорим, что он начался внезапно и длится, скажем так, не более месяца, то это может быть состояние, которое считается острым насморком. А есть насморк, который переходит в хроническую форму.
Хронический ринит бывает вазомоторный и гипертрофический. Немного отступя, поясню. В каждой половине носа имеются три раковины: нижняя, средняя и верхняя. Верхняя настолько маленькая, что её не видно. Мы видим прежде всего нижнюю носовую раковину и среднюю (она меньшего размера, но обозрима). Отекает именно нижняя носовая раковина, затрудняя носовое дыхание. Почему возникают затруднения носового дыхания? И что из себя анатомически представляет нижняя носовая раковина? Она имеет небольшую костную основу, которая покрыта богатой сосудами тканью. При малейшем воспалительном процессе (хроническом или остром) сосуды в этой зоне расширяются, приток крови усиливается, и раковина резко отекает, увеличиваясь в размере в разы, заполняя весь общий носовой ход. Если это ринит вазомоторный, то после закапывания любых сосудосуживающих капель раковина сокращается, результат – недолгосрочное улучшение носового дыхания. Если это уже гипертрофический ринит, то раковина не сокращается, остаётся такая же большая и нос так же плохо дышит.
— Как ставится диагноз «вазомоторный ринит»? Какие проводятся обследования для выявления этой патологии?
— Первое – основываемся на предъявляемых пациентом жалобах, о которых мы говорили выше. Второе – осмотр полости носа. Мы видим отёчные нижние носовые раковины. Обычно проводится орошение или аппликация (нанесение) раствора адреналина (или препаратов на основе ксилометазолина) на слизистую оболочку. Если раковина сократилась, значит состояние соответствует вазомоторному риниту. Если не сократилась – это уже гипертрофический ринит. Других вариантов диагностики практически нет.
Второе – осмотр полости носа. Мы видим отёчные нижние носовые раковины. Обычно проводится орошение или аппликация (нанесение) раствора адреналина (или препаратов на основе ксилометазолина) на слизистую оболочку. Если раковина сократилась, значит состояние соответствует вазомоторному риниту. Если не сократилась – это уже гипертрофический ринит. Других вариантов диагностики практически нет.
— Расскажите о методах лечения вазомоторного ринита у детей и взрослых
— Лечение этой патологии у детей и взрослых мало чем отличается. Как правило, это, во-первых, промывание носа морской водой. Если нет возможности орошать морской водой, то можно воспользоваться физраствором. Что делают эти растворы? Они омывают слизистую оболочку, убирают излишки слизи и заставляют опорожниться бокаловидные клетки. Это клетки, которые находятся в составе слизистой оболочки и продуцируют слизь. Они опорожняются, и за счёт этого слизистая оболочка несколько сокращается. Носовое дыхание в небольшой степени улучшается.
После орошения морской водой мы всегда рекомендуем использовать определённые гормональные препараты из группы глюкокортикостероидов. Их можно применять уже с детского возраста (примерно с двух лет). Сосудосуживающие капли вызывают резкое сужение сосудов, и нос практически сразу начинает дышать. В отличие от них гормональный препарат действует медленно, но даёт стойкий эффект. Мы не рекомендуем использовать сосудосуживающие капли более 7 дней. На первом этапе это можно делать, но если проходит время, скажем, уже приближается неделя, то в любом случае человеку нужно от этих капель отказываться, заменяя их гормональными препаратами.
В некоторых случаях доктора прибегают к обкалыванию нижних носовых раковин глюкокортикостероидами. Производится инъекция, ткань насыщается лекарственным веществом и постепенно в ходе лечения происходит сокращение раковины.
Может быть также показана физиотерапия. Но это всё лечение консервативное. Если оно неэффективно, то предлагаем хирургическое лечение.
— А как насчёт народной медицины? Например, иногда задают вопрос, эффективно ли лечение вазомоторного ринита травами. Что вы могли бы сказать об этом?
— Промывать нос отваром, к примеру, ромашки можно, но это не панацея. В ряде случаев можно использовать некоторые препараты на основе растений, содержащие, например, масло эвкалиптового дерева, пихтовое масло. Но любые масляные капли используются не более 10–14 дней, т. к. они негативно влияют на слизистую оболочку.
— В каких случаях необходимо хирургическое лечение? Какие операции делают при вазомоторном рините и как они проводятся?
— Хирургическое лечение показано в ста процентах случаев при неэффективности консервативного лечения, о котором мы говорили. Как делают операции при вазомоторном рините?
Видов хирургического лечения существует довольно много. Во-первых, проводится лазеродеструкция. Специальным хирургическим лазерным импульсом наносятся удары в определённые точки нижней носовой раковины, вследствие чего частично испаряются мягкие ткани. В результате этого раковина сокращается.
Ещё один метод – ультразвуковая дезинтеграция с помощью специального аппарата (он выпускается нашей промышленностью). Электрод вводится в толщу нижней носовой раковины, на фоне ультразвука раковина частично коагулируется, частично испаряется.
Третье – радиоволновая хирургия. То, что сейчас популярно и широко используется. Это воздействие на раковину радионожом (бесконтактный способ). Происходит в некоторой степени коагуляция и плюс испарение мягких тканей нижней носовой раковины.
И четвёртый тип операции — это так называемая латеропексия с вазотомией. Как делают эту операцию? Производится своеобразное надламывание костной основы раковины и отведение её в латеральную позицию, т. е. от плоскости перегородки носа к боковой стенке полости носа. Затем выполняется вазотомия: инструментально отслаиваются мягкие ткани нижней носовой раковины от костной основы, что приводит к местному нарушению кровоснабжения. Вазотомия проводится для того, чтобы уменьшить приток крови к нижней носовой раковине.
Вазотомия проводится для того, чтобы уменьшить приток крови к нижней носовой раковине.
— Какие могут быть последствия, если игнорировать симптомы вазомоторного ринита или пытаться лечить его самостоятельно?
— При плохом носовом дыхании головному мозгу не хватает кислорода, что может привести к возникновению хронической гипоксии головного мозга. Это раз. Человек начинает храпеть по ночам. Из-за этого страдает его сон, и, кроме того, храп может мешать окружающим. Это два. У человека страдает обоняние. Он перестаёт нормально воспринимать запахи, что тоже будет его угнетать. Это три.
Кроме того, при длительном использовании сосудосуживающих капель время их эффекта укорачивается, пациенты вынуждены капать капли всё чаще и увеличивать дозировку. Со временем это приводит к атрофии слизистой оболочки полости носа, возможно образование перфорации (дефекта) перегородки носа. Проявляется это часто в виде появляющегося характерного шумного или свистящего дыхания через нос. При увеличении перфорации возможна деформация наружного носа в виде проседания спинки носа.
Что ещё может быть? На фоне вазомоторного ринита при любом воспалении могут развиваться синуситы, такие как гайморит, фронтит, этмоидит.
Читайте материал по теме:
Как лечить гайморит в домашних условиях?
Что покажет МРТ носовых пазух?
— Можно ли избавиться от этого недуга раз и навсегда или он может периодически беспокоить пациента на протяжении всей его жизни?
— Если у человека искривление перегородки носа, симптомы вазомоторного ринита будут сохраняться. В таких случаях мы всегда говорим пациенту, что нужно обязательно делать септопластику, т. е. коррекцию перегородки носа. Тогда будет эффект.
Если носовая перегородка ровная, то курсы гормональной терапии и орошение слизистой оболочки полости носа морской водой можно повторять с периодичностью раз в три, шесть месяцев. И наступает момент, когда у человека все симптомы вазомоторного ринита проходят.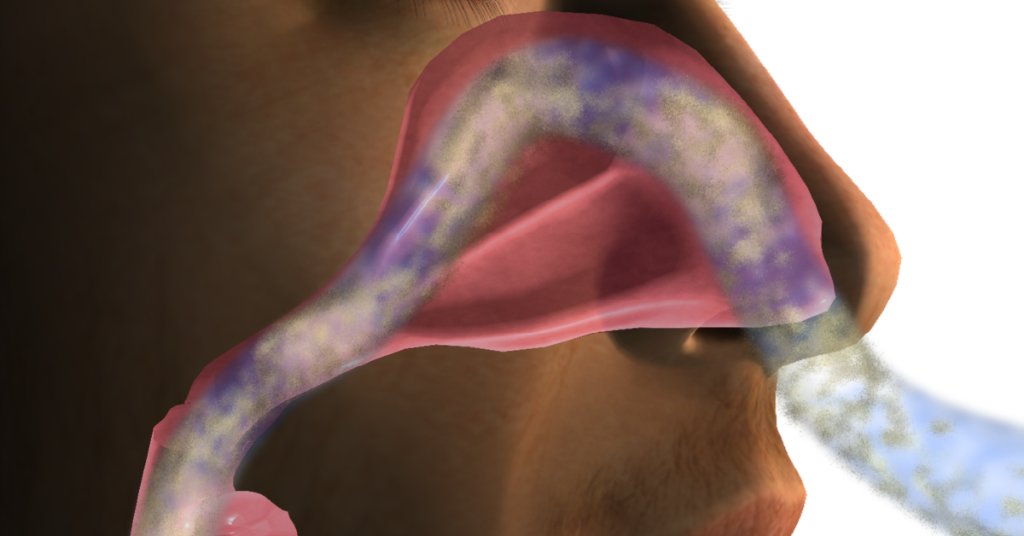
Если всё-таки будут рецидивы через небольшой промежуток времени (период с нормальным носовым дыханием не более одного месяца), или проводимое консервативное лечение просто неэффективно, то ставится вопрос об операции. После хирургического вмешательства наступает стойкий эффект, носовое дыхание восстанавливается. Но если у человека после операции развился острый насморк, и он вновь его не лечил или лечил неправильно, то опять может появиться картина вазомоторного ринита. Бывают случаи, когда приходится оперировать повторно.
Крайне редко могут развиться послеоперационные осложнения в виде образования спаек в полости носа или формирования перфорации перегородки носа. Но это очень небольшой процент.
— Олег Александрович, как не допустить развития вазомоторного ринита? Расскажите о профилактике
— Если есть острый насморк, желательно обратиться к ЛОР-врачу, чтобы он осмотрел пациента и назначил лечение. В некоторых случаях применяются одни препараты, в некоторых — другие. Лечение должно проводиться комплексно и обязательно под контролем ЛОР-врача. Повторю, что сосудосуживающие препараты можно применять не более семи дней. Если причина вазомоторного ринита — кривая перегородка носа, то нужно делать септопластику.
Беседовала Марина Воловик
Редакция рекомендует:
Осенние хвори: аллергический ринит у детей
Не дышит! Как лечить насморк у детей?
Что такое ОРВИ?
Для справки:
Голубовский Олег Александрович
В 1986 г. с отличием окончил Северо-Осетинский государственный медицинский институт, в 1988 г. – клиническую ординатуру по оториноларингологии.
В настоящее время – врач-отоларинголог в отделении оториноларингологии Национального медико-хирургического центра им. Н.И. Пирогова (г. Москва), доцент кафедры Института усовершенствования НМХЦ, кандидат медицинских наук, врач высшей квалификационной категории. XIL ATI ff
XIL ATI ff
Информация данного раздела предназначена только для специалистов здравоохранения
Кашлевой синдром как следствие патологии верхних дыхательных путей
А.Ю. Овчинников1, Н.А. Мирошниченко2, В.А. Рябинин3
Кафедра оториноларингологии ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» МЗ РФ 1 Д.м.н., профессор, зав. кафедрой 2 Д.м.н., профессор 3 Д.м.н., доцент
Пациенты приходят за помощью к врачам с самыми разнообразными жалобами. Среди этих жалоб кашель является одной из наиболее частых причин обращения населения за врачебной помощью. Для проведения адекватной терапии необходимо определить причину возникновения кашля. Поэтому следует оценивать все характеристики кашля. Каждая из них имеет определенное диагностическое значение. Ответ даже на первый вопрос, который врач задает пациенту: «Как давно появился кашель?» — дает направление дальнейшему диагностическому поиску.
Кашель представляет собой сложный рефлекторный акт, направленный на самоочищение и защиту органов дыхания от аспирации желудочного содержимого, инородных тел и различных эндогенных элементов (слизь, кровь, гной, продукты тканевого распада). Кашлевой рефлекс обеспечивает восстановление нормальной проходимости дыхательных путей, что является непременным условием для нормального дыхания человека, нарушение которого влечет за собой развитие серьезных заболеваний бронхолегочной системы.
Конечно, сам кашель надо рассматривать в большей степени не как патологический симптом, а как защитную реакцию организма, создающую человеку оптимальные условия для существования. Тем не менее довольно часто кашель теряет свое физиологическое предназначение, становясь хроническим и превращаясь в фактор, значительно снижающий качество жизни пациента.
Острый кашель
Острый кашель сопровождает течение острых респираторных вирусных инфекций (ОРВИ), а только в России ежегодно регистрируется от 27,3 до 41,2 млн. случаев ОРВИ. В книге рекордов Гиннеса простуда официально зарегистрирована как самое распространенное заболевание на планете, и реальных конкурентов у нее нет. После перенесенной болезни иммунитет не вырабатывает стойкость к ОРВИ, что обусловлено большим количеством различных респираторных вирусов и их многочисленными штаммами. Более того, вирусы подвержены частым мутациям. Это приводит к тому, что взрослый человек может болеть ОРВИ до 4 раз в год. Забо-
левание очень заразно. Вирусы попадают на слизистые оболочки не только воздушно-капельным, но и контактным путем. Заболеть можно через прикосновение рук, посуду, полотенце, поэтому общение с больным следует строго ограничить. К тому же человек становится заразным за 24 ч до момента проявления самых первых симптомов болезни. Вирусы сохраняют активность в воздухе до 3 ч, а на отдельных поверхностях до 1 сут.
У больных ОРВИ, острым вирусным риносинуситом, вирусным тон-зиллофарингитом при отсутствии лечения частота симптома «кашель» в первые 48 ч заболевания достигает 83%, а к 14-му дню снижается до 26%. Кашель при ОРВИ стимулирует стекание слизистого отделяемого из носоглотки и раздражение слизистой оболочки гортани. При адекватной терапии ОРВИ кашель бесследно проходит. Однако возникают ситуации, когда кашель приобретает затяжное течение.
Также часто кашель сопровождает проявления фарингита, как острого, так и хронического. Кашель при остром фарингите — это один из основных симптомов заболевания. В начале недомогания он
Информация данного раздела предназначена только для специалистов здравоохранения
преимущественно сухой. Затем, по мере выздоровления, переходит во влажный, продуктивный. Как правило, сухой кашель при фарингите начинается с першения в горле и осиплости. Ночью приступы усиливаются, принося больному массу неудобств и страданий.
Затем, по мере выздоровления, переходит во влажный, продуктивный. Как правило, сухой кашель при фарингите начинается с першения в горле и осиплости. Ночью приступы усиливаются, принося больному массу неудобств и страданий.
При фарингите в воспалительный процесс вовлекаются слизистая оболочка и лимфоидные элементы задней стенки глотки. Нижние дыхательные пути при этом остаются в стороне, т.е. трахея, легкие и бронхи не затронуты. Но часто возникает кашель, связанный с раздражением рецепторов слизистой оболочки задней стенки глотки, а также со стеканием патологического отделяемого. Первый вариант характерен для острого процесса, когда через раздражение нервных окончаний глотки сигнал поступает в головной мозг и возникает ответная реакция — рефлекторный приступ кашля. Второй вариант более характерен для выздоравливающих больных. Появившаяся мокрота стекает по заднему отделу носоглотки, вызывая тем самым раздражение и рефлекторный ответ. При хронической форме гипертрофического фарингита причинами кашля становятся утолщение и отек слизистой оболочки, которые вызывают раздражение рецепторов, провоцирующих першение в горле и спазм. При атрофии слизистой оболочки глотки кашель возникает на фоне сухости.
Основным симптомом острого ларингита является нарушение голоса различной степени выраженности: от легкой осиплости до полной потери звучности голоса — афонии, дискомфорта в об-
ласти гортани, парестезии. Тем не менее довольно часто больные предъявляют жалобы на кашель. Воспалительные изменения в гортани выражаются в наличии отека и гиперемии слизистой оболочки голосовых складок. В начале заболевания воспалительный процесс в гортани вызывает у больного изнуряющий сухой кашель. Возможно присутствие на поверхности слизистой оболочки гортани густого слизистого или гнойного секрета. Самостоятельно откашлять этот секрет часто не представляется возможным. Поэтому помимо стандартного лечения, включающего физиотерапевтические процедуры, ингаляционную терапию, используется и противокашлевая терапия.
Поэтому помимо стандартного лечения, включающего физиотерапевтические процедуры, ингаляционную терапию, используется и противокашлевая терапия.
Затяжной (подострый) кашель обычно начинается с инфекции верхних дыхательных путей и может продолжаться от 3 до 8 нед.
Затяжной кашель обычно начинается с инфекции верхних дыхательных путей и может продолжаться от 3 до 8 нед. Чаще всего он является так называемым «постинфекционным» либо служит проявлением развившегося бактериального осложнения (часто рино-синусита) или кашлевой формы бронхиальной астмы.
Хронический кашель
Одной из наиболее частых причин хронического кашля является курение, которое оказывает прямое раздражающее воздействие на кашлевые рецепторы дыхательных путей, а также вызывает раздражение и воспалительную реакцию в слизистой оболочке трахеобронхи-
ального дерева. Однако существует ряд других причин, которые также могут привести к развитию хронического кашля, в том числе патология ЛОР-органов.
Самой частой причиной развития хронического кашля является синдром постназального затекания, или постназальный синдром (ПНС).
Термином «синдром постназального затекания» обозначаются клинические ситуации, характеризующиеся воспалительным или аллергическим процессом в верхних дыхательных путях (носоглотка, полость носа, околоносовые пазухи), при котором отделяемое из носа стекает по задней стенке глотки в трахеобронхиальное дерево. Секрет вызывает стимуляцию кашлевых рецепторов, а развивающееся при этом воспаление слизистой оболочки задней стенки глотки и гортани еще больше усиливает чувствительность рецепторов к раздражителям.
Пациенты предъявляют жалобы на «ощущение стекания слизи в горло», потребность в частом откашливании, скопление слизи в полости носа, носоглотке, першение в горле, постоянный кашель. Кашель по характеру сухой, но в связи с откашливанием назальной слизи, которая затекает в дыхательные пути, в жалобах больных он выглядит как продуктивный.
Кашель по характеру сухой, но в связи с откашливанием назальной слизи, которая затекает в дыхательные пути, в жалобах больных он выглядит как продуктивный.
Различают первичный (идио-патический) ПНС, когда причина синдрома не установлена, и вторичный, вызванный наличием у пациента какой-либо патологии полости носа, околоносовых пазух или носоглотки. Ведущими этиологическими факторами развития ПНС являются различные формы хронических ринитов (аллергиче-
л/
UÎL jIiÂI 1
Информация данного раздела предназначена только для специалистов здравоохранения
ский, вазомоторный, гипертрофический), хронический риносинусит, деформация носовой перегородки, аденоиды, кисты носоглотки, опухоли. Постназальный затек также разделяют на эндоскопически положительный, когда имеется объективное подтверждение факта скопления слизи в задних отделах полости носа и/или ее стекания по задней стенке глотки, и отрицательный ПНС, который не подтверждается при эндоскопии полости носа и носоглотки. Эндоскопически положительный первичный ПНС встречается в 28% случаев, вторичный — в 49%. На долю эндоскопически отрицательного идиопатиче-ского и вторичного ПНС приходится 5 и 18% соответственно.
Ведущими причинами синдрома постназального затекания являются различные формы хронических ринитов, хронический ри-носинусит, деформация носовой перегородки, аденоиды, кисты носоглотки, опухоли.
Лечение пациентов с ПНС часто представляет собой сложную задачу, особенно в случаях эндоскопически отрицательной и идиопатической формы синдрома. Стандартная схема включает три основных момента: 1) терапию воспалительных заболеваний полости носа, околоносовых пазух и носоглотки; 2) хирургическое устранение анатомических предпосылок синдрома; 3) исключение возможных этиологических факторов, способствующих длительному течению ПНС, или их компенсация. К таким факторам относятся курение, злоупотребление алкоголем, стрес-
К таким факторам относятся курение, злоупотребление алкоголем, стрес-
совые ситуации, профессиональные вредности, болезни желудочно-кишечного тракта (прежде всего гастроэзофагеальная рефлюксная болезнь), заболевания нижних дыхательных путей, эндокринные и метаболические нарушения.
Осведомленность врачей в отношении ПНС важна, поскольку кашель при этом состоянии может ошибочно приписываться хроническому бронхиту. В то же время ПНС имеет место у 20—34% больных с хроническим кашлем.
Кашель при заболеваниях ЛОР-органов может сочетаться и с другими нозологиями, например с особым вариантом бронхиальной астмы, который проявляется преимущественно кашлем, чаще в ночное время. Так называемая «кашле-вая бронхиальная астма» составляет 20—28% всех случаев хронического кашля. Считается, что более чем у 20% больных с хроническим кашлем причиной последнего является гастроэзофагеальный рефлюкс. Кашель может быть побочным эффектом при длительном приеме ингибиторов ангиотензинпревращающего фермента при лечении пациентов с артериальной гипертонией и недостаточностью кровообращения. Кашель в этом случае связан с накоплением брадикинина. Отмечено, что не все ингибиторы ангиотен-зинпревращающего фермента в равной степени обладают этим побочным действием. Значительно реже кашель возникает при применении периндоприла и фозиноприла.
Для эффективного лечения кашля необходимо учитывать его этиологию, течение и характер.
Наиболее эффективной оказывается этиотропная терапия. В тех
случаях, когда этиологическая и патогенетическая терапия по тем или иным причинам невозможна или недостаточно эффективна, проводят симптоматическую терапию кашля. Выбор лекарственных препаратов при этом зависит прежде всего от характера кашля, его интенсивности и других особенностей.
Кашель — одна из сложных диагностических проблем, обусловленная большим разнообразием заболеваний и патологических состояний, лежащих в его основе, и включающая в себя не только болезни бронхолегочной системы, но и внелегочные патологические процессы, в частности заболевания ЛОР-органов. Пациенты с кашлем нуждаются в тщательном клиническом, лабораторном и инструментальном обследовании, необходимом для установления причин возникновения кашля.
Рекомендуемая литература
Зубков М.Н. Алгоритм терапии острых и хронических инфекций верхних и нижних дыхательных путей. Русский медицинский журнал 2009;17(2):123-31. Селькова Е.П., Лапицкая А.С., Гудо-ва Н.В., Радциг Е.Ю., Ермилова Н.В. Тактика лечения непродуктивного кашля у детей при заболеваниях респираторного тракта вирусной этиологии. Лечащий врач 2013;8:99-103.
Синопальников А.И., Клячкина И.Л. Кашель. М.: МИА; 2013. 168 с. Чучалин А.Г., Абросимов В.Н. Кашель. М.: Эхо; 2012. 128 с.
Ashour HM. Antibacterial, antifungal, and anticancer activities of volatile oils and extracts from stems, leaves, and flowers of Eucalyptus sideroxylon and Eucalyptus torquata. Cancer Biology & Therapy 2008;7(3):399-403.
Kehrl W, Sonnemann U, Dethlefsen U. Therapy for acute nonpurulent rhinosinus-itis with cineole: results of a double-blind, randomized, placebo-controlled trial. Laryngoscope 2004;114(4):738-42.
Использование образцов, полученных при бронхоскопии, для принятия решений по лечению легочных инфекций у людей с муковисцидозом
Вопрос обзора
Мы рассмотрели доказательства, следует ли использовать образцы, полученные при бронхоскопии, при принятии решения о том, как лечить инфекции легких у людей с муковисцидозом.
Актуальность
Проблемы с дыханием у людей с муковисцидозом в основном происходят из-за повторяющихся легочных инфекций. Рост возбудителей из образцов слизи/мокроты из нижних дыхательных путей, полученных при кашле, часто позволяет врачам быстро идентифицировать инфекционный агент, вызывающий инфекцию, и раньше начать лечение. Если люди не могут откашлять слизь/мокроту, то у них берут мазки из верхней части горла, чтобы выявить возбудителя, вызвавшего инфекцию нижних дыхательных путей, но этот метод может быть ненадежным.
Во время бронхоскопии врачи осматривают нижние отделы дыхательных путей с помощью длинной, тонкой гибкой трубки с подсветкой и камерой на конце; с помощью этого устройства можно также собрать мокроту/слизь для исследования. Человеку, которому необходимо провести бронхоскопию, требуется седация или общая анестезия [общий наркоз]. Мы не знаем, является ли лечение, основанное на анализе образцов, взятых во время бронхоскопии, лучшим, чем лечение, основанное на анализе мазков из горла. Это обновление ранее опубликованного обзора.
Дата поиска
Доказательства актуальны на: 10 апреля 2018 года.
Характеристика исследований
Мы провели поиск исследований с участием людей любого возраста, но в этот обзор было включено только одно исследование с участием 170 детей с муковисцидозом в возрасте менее шести месяцев, которые были определены в две группы в случайном порядке. В одной группе участники исследования получали антибиотики на основе результатов исследования образцов, полученных при бронхоскопии, а в другой группе — на основе результатов исследования образцов, взятых из горла. Исследователи измеряли/оценивали исходы у участников исследования в возрасте пяти лет. Всего 157 детей завершили исследование.
Основные результаты
В этом исследовании не было выявлено различий между группами в отношении функции легких, веса, индекса массы тела или показателей, рассчитанных по КТ легких, у детей в возрасте пяти лет. Не было различий в числе детей (в каждой группе) с инфекцией, вызванной Pseudomonas aeruginosa, в возрасте пяти лет или на каждый год наблюдения, а также в частоте ухудшения состояния детей с обострением респираторных симптомов. Дети в группе бронхоскопии поступали в стационар чаще, хотя, как правило, на более короткие сроки, чем дети в другой группе. Не было различий в общих затратах на медицинскую помощь между этими двумя группами.
Не было различий в числе детей (в каждой группе) с инфекцией, вызванной Pseudomonas aeruginosa, в возрасте пяти лет или на каждый год наблюдения, а также в частоте ухудшения состояния детей с обострением респираторных симптомов. Дети в группе бронхоскопии поступали в стационар чаще, хотя, как правило, на более короткие сроки, чем дети в другой группе. Не было различий в общих затратах на медицинскую помощь между этими двумя группами.
Побочные эффекты, о которых сообщали во время и после проведения бронхоскопии, не были серьезными; наиболее распространенным побочным эффектом было усиление кашля (у одной трети детей).
В настоящее время нет достаточных доказательств в поддержку регулярного использования бронхоскопии для диагностики и лечения легочных инфекций у детей с муковисцидозом.
Качество доказательств
Доказательства были ограничены только одним исследованием с хорошим дизайном. В целом, качество доказательств было от низкого (для большинства исходов) до среднего (для показателей, рассчитанных по компьютерной томографии с высоким разрешением, и анализа затрат на медицинскую помощь). Ограничения в качестве доказательств были обусловлены меньшим числом детей, принимающих участие в исследовании, чем это необходимо с точки зрения статистики, чтобы показать истинные результаты по некоторым исходам. Поскольку лечение первой инфекции, вызванной Pseudomonas aeruginosa, бывает достаточно успешным, необходимы более крупные и более длительные исследования для выявления небольших различий между группами. Провести такие крупные исследования крайне сложно. Кроме того, в это исследование были включены только дети младшего возраста и мы не знаем, будут ли результаты такими же в других возрастных группах.
Page Not Found | European Lung Foundation
Sorry about that! Something went a little wrong there and we’ve encountered some kind of problem.
You can either click «Back» in your browser and try again, choose something else from the menu, or drop us a line to let us know there’s a problem.
Alternatively, we’ve had a look around the site for what you seem to be looking for and have found the following results:
По вашему запросу ничего не найдено. Попробуйте ввести похожие по смыслу слова, чтобы получить лучший результат.Our projects
AirPROM
AirPROM (Airway Disease Predicting Outcomes through Patient Specific Computational Modelling) brings together experts and current research to build a computational model of the lung as a new way of characterising asthma and COPD. (Website in English)
DRAGON
DRAGON will use artificial intelligence (AI) and machine learning to deliver a decision support system for precise coronavirus diagnosis using CT scanning. A full project website will be available in early 2021. See below for information about the work packages, project partners and how to get involved.
EARIP
Bringing together experts to define how to reduce asthma deaths and hospitalisations across Europe. A ‘roadmap’ of priorities for clinicians, researchers, industry, and patient groups will be used to persuade EU funding policy makers to invest in asthma.
Healthy Lungs for Life
Healthy Lungs for Life is one of the largest ever lung health campaigns, raising awareness of the importance of healthy lungs through a full range of events, projects and promotional activities. Four themes are highlighted as part of the campaign: breathing clean air, quitting smoking, vaccination and being active.
SmokeHaz
SmokeHaz is a collaboration between the European Respiratory Society (ERS), European Lung Foundation (ELF) and the UKCTAS. The organisations joined forces to provide a website aimed at policy makers focused on the respiratory health hazards associated with smoking.
U-BIOPRED
A large scale public-private research initiative.
 Information and samples from more than 1,000 adults and children are being used to learn more about different types of asthma to ensure better diagnosis and treatment for each person. (Website in English)
Information and samples from more than 1,000 adults and children are being used to learn more about different types of asthma to ensure better diagnosis and treatment for each person. (Website in English)Lung cancer patient priorities
FRESH AIR
FRESH AIR is an EU Horizon 2020 project which aims to improve the health of people at risk of or suffering from chronic lung conditions in countries where resources are limited, such as Uganda, Vietnam, the Kyrgyz Republic and Greece. By training local healthcare professionals in these countries, FRESH AIR will introduce effective actions for preventing, diagnosing and treating lung conditions. Smoke and indoor pollution are specific areas that the project will focus on.
3TR
3TR is the largest IMI project yet, focussing on diseases autoimmune, inflammatory and allergic diseases including COPD and asthma. The project aims to provide insights into mechanisms of response and non-response to treatment across different diseases.
Средства и лекарства для постназального введения
Медицинский осмотр, проведенный Анисом Рехманом, MD
Последнее обновление:
Кашель, боль в горле, насморк или заложенность носа могут быть трудными и неприятными. Это лишь некоторые из симптомов, характеризующих постназальный отек. Понимание того, что такое постназальная капельница и что можно сделать для ее лечения, — отличный первый шаг к управлению симптомами.
Что такое постназальный капель?
Постназальное выделение — это скопление слизи в задней части носа и горле.Это вызывает процесс стекания слизи в горло, что может привести к частому откашливанию, боли в горле, заложенности носа, охриплости, кашлю или хрипу.Некоторые люди испытывают тошноту из-за избытка слизи в желудке и могут даже подняться. .
Распространенные причины постназального подтекания включают аллергию, вирусные инфекции, которые приводят к простуде или гриппу, некоторые лекарства, бактериальные инфекции, сухой воздух, острая пища, инфекции носовых пазух, беременность или искривление перегородки./56570406-56a46fd15f9b58b7d0d6fa18.jpg) Рекомендуемый тип лечения будет зависеть от причины.Постназальное выделение, вызванное аллергией, можно лечить с помощью назального спрея и лекарства от аллергии, такого как Кларитин. Постназальное выделение, вызванное простудой, можно лечить с помощью противоотечных средств или домашних средств.
Рекомендуемый тип лечения будет зависеть от причины.Постназальное выделение, вызванное аллергией, можно лечить с помощью назального спрея и лекарства от аллергии, такого как Кларитин. Постназальное выделение, вызванное простудой, можно лечить с помощью противоотечных средств или домашних средств.
Иногда хроническая постназальная капельница может возникать из-за бактериальных инфекций или физиологических отклонений, например искривления перегородки. Если у вас хронический или длительный постназальный кровоток, может потребоваться дополнительное лечение, помимо приема противозастойных средств или использования назальных спреев, поэтому важно поговорить с врачом, чтобы убедиться, что вы получили правильное лечение.
Медицинский работник определит наилучшие варианты лечения для каждого пациента в индивидуальном порядке. В этом руководстве представлен обзор диагностики постназального подтекания и лекарств, которые врач может назначить для лечения постназального оттока.
Как диагностируется постназальный отек?
Каждый может испытать постназальный капельный синдром, тем более что он обычно сопровождает простуду и грипп. Пожилые люди, маленькие дети или люди с ослабленной иммунной системой могут подвергаться более высокому риску возникновения постназального подтекания.
Постназальный синдром иногда можно диагностировать самостоятельно, распознавая такие симптомы, как кашель или боль в горле. «Постназальное выделение жидкости часто ощущается пациентом как постоянное капание в задней части глотки», — объясняет Пайам Данешрад, доктор медицины, ЛОР и лицевой пластический хирург из Калифорнии. «Помимо постоянной потребности в глотании, пациент также будет опишите раздражение в горле, которое часто бывает стесненным. При физикальном осмотре врач увидит прозрачную жидкую слизь в нижних частях носовых ходов.Кроме того, осмотр задней части глотки покажет брусчатку, покраснение и припухлость слизистой оболочки задней стенки горла ».
Людям, страдающим хроническим или длительным постназальным выделением, может потребоваться лаборатория, эндоскопические или рентгеновские исследования, чтобы правильно определить причину их симптомов. После диагностики постназального подтекания врач или отоларинголог может выбрать лучший метод лечения в зависимости от того, что его вызывает.
Медицинский работник может задать следующие вопросы, чтобы подтвердить диагноз:
- Есть ли у вас аллергия?
- Принимаете ли вы какие-либо лекарства?
- У вас усиливается кашель по ночам?
Варианты постназального капельного лечения
Варианты лечения постназального подтекания зависят от основных симптомов у каждого человека.В легких случаях постназального подтекания существует множество натуральных и домашних средств, которые могут помочь в этом состоянии; от полоскания горла соленой водой до орошения носа. В более тяжелых или хронических случаях постназального подтекания существуют безрецептурные препараты и лекарства, отпускаемые по рецепту. Мы обсудим все возможные варианты лечения в следующих разделах.
Лекарства для постназального капельного введения
Существует множество лекарств от постназального подтекания. Тип лекарства, который следует принимать, будет зависеть от того, что вызывает его симптомы.Антигистаминные, противоотечные, отхаркивающие средства и стероидные назальные спреи — все это категории лекарств, используемых для лечения постназального подтекания.
Антигистаминные препараты
Антигистаминные препараты обычно используются для лечения постназального подтекания, вызванного синуситом и вирусными инфекциями, но они также используются в сочетании с назальными спреями для лечения аллергии. Антигистаминные препараты действуют путем высушивания слизи, вызывающей кашель, боль в горле и другие симптомы постназального подтекания. Вот несколько популярных примеров антигистаминных препаратов:
Побочные эффекты, связанные с антигистаминными препаратами, включают сухость во рту, головокружение, помутнение зрения и боль в животе.
Противоотечные средства
Противоотечные средства, такие как Судафед, помогают уменьшить давление в носовых пазухах, которое иногда сопровождает постназальное выделение жидкости. Они работают, уменьшая отек тканей носа и кровеносных сосудов, которые могут привести к заложенности носа. Псевдоэфедрин или фенилэфрин — два наиболее распространенных компонента противоотечных средств. Отскок, сухость, жжение или покалывание — вот некоторые побочные эффекты, которые могут возникнуть в результате приема этих лекарств. Противоотечные средства доступны без рецепта или по рецепту в виде таблеток, жидкостей или назальных спреев.
Отхаркивающие
Отхаркивающие средства разжижают слизь, что облегчает откашливание. Отхаркивающие средства особенно распространены для лечения постназального подтекания, если оно вызвано простудой. Муцинекс или любое лекарство, содержащее гвайфенезин, поможет разжижить слизь. Известно, что отхаркивающие средства вызывают легкие побочные эффекты, такие как сонливость, головокружение или головные боли.
Стероидные спреи
Назальные стероидные спреи эффективны при лечении постназального подтекания, поскольку они уменьшают количество слизи, вызывающей кашель, давление в носовых пазухах и боль в горле.Flonase и Rhinocort являются примерами назальных спреев, которые используются для лечения аллергического ринита, который представляет собой повторяющиеся постназальные выделения из-за аллергии. (Подробнее о различиях между флоназой и ринокортом можно прочитать здесь.) Ипратропиум — это пример назального спрея, используемого для лечения постназального подтекания, не вызванного аллергией.
Хотя спреи с солевым раствором для носа не состоят из стероидов, их можно использовать для очистки от слизи, и они очень популярны у детей. Побочные эффекты любого назального спрея могут включать жжение, покалывание, чихание или сухость.
Какое лекарство от постназального подтекания лучше всего?
Не существует универсального лекарственного средства, подходящего для всех. Индивидуальные симптомы и реакции на лечение различаются. Врач может определить лучшее лекарство от постназального введения на основе симптомов, истории болезни и реакции на лечение. Вот обзор популярных лекарств, которые может прописать врач.
Индивидуальные симптомы и реакции на лечение различаются. Врач может определить лучшее лекарство от постназального введения на основе симптомов, истории болезни и реакции на лечение. Вот обзор популярных лекарств, которые может прописать врач.
| Лучшие лекарства от постназального подтекания | ||||
|---|---|---|---|---|
| Астепро (азеластин hcl) | Антигистаминный | Спрей назальный | Распыляют в каждую ноздрю два раза в день | Носовое кровотечение, аллергическая реакция и жжение в носу |
| Allfen (гвайфенезин) | Отхаркивающее | Пероральный: в виде таблеток или жидкости | 200-400 мг каждые 4 часа или по назначению врача | Головная боль, кожная сыпь и тошнота или рвота.Не применять пациентам в возрасте 12 лет и младше |
| Кларитин (лоратадин) | Антигистаминный | Пероральный: в виде таблеток или жидкости | Снято в соответствии с инструкциями на упаковке или у медицинского работника | Аллергическая реакция, нервозность и проблемы с дыханием. С осторожностью следует применять пациентам с заболеваниями печени или почек. |
| Муцинекс | Отхаркивающее | Устный: поставляется в виде таблеток, капсул, жидкости и сиропа | 200-400 мг каждые 4 часа или по назначению врача | Кожная сыпь, тошнота или рвота и головокружение.Противопоказан пациентам в возрасте 4 лет и младше |
Специалист в области психического здоровья, выписывающий рецепт, определяет наилучшую дозировку в зависимости от состояния здоровья, реакции на лечение, возраста и веса. Существуют и другие возможные побочные эффекты. Это не полный список.
Каковы общие побочные эффекты препаратов для лечения постназальных капель?
Как и в случае с любым другим лекарством, всегда есть потенциальные побочные эффекты. Общие побочные эффекты, связанные с лекарствами для постназального введения, включают головные боли, жжение в носу, тошноту или рвоту и нервозность.Обратитесь к врачу или фармацевту, если побочные эффекты не исчезнут или усилятся.
Общие побочные эффекты, связанные с лекарствами для постназального введения, включают головные боли, жжение в носу, тошноту или рвоту и нервозность.Обратитесь к врачу или фармацевту, если побочные эффекты не исчезнут или усилятся.
Лекарства для постназального введения могут также вызывать аллергические реакции, которые приводят к крапивнице или затрудненному дыханию. Аллергические реакции могут быть опасными для жизни. Вам следует немедленно обратиться за медицинской помощью, если вы считаете, что испытываете аллергическую реакцию.
Этот список побочных эффектов не является исчерпывающим. Спросите у медицинского работника более подробную информацию о возможных побочных эффектах того или иного лекарства.
Какие домашние средства от постназального подтекания лучше всего?
Многие люди полагаются на домашние средства и естественные методы лечения, чтобы избавиться от постназального подтекания. Определенные изменения в образе жизни могут помочь предотвратить ухудшение постназального подтекания. Домашние средства, естественные методы лечения и изменение образа жизни — все это способы, с помощью которых люди с постназальным кровотечением могут попытаться уменьшить свои симптомы. Вот несколько популярных домашних и натуральных средств от постназального подтекания:
- Полоскание горла соленой водой: Соленая вода может помочь очистить от слизи и заложенности.Он помогает удалить аллергены и загрязнения, которые могут попасть в носовые ходы. Полоскание горла соленой водой несколько раз в день может помочь облегчить симптомы заложенности жидкости и боли в горле.
- Питьевая вода с лимоном: Лимоны не только полны витамина С, но также хорошо разжижают слизь. Выдавите половину лимона в большой стакан теплой воды с утра, это поможет контролировать выработку слизи в течение дня. Лимон также можно добавлять в чай, воду, сок или другие напитки в течение дня.
- Вдыхание пара: Низкие температуры могут ухудшить постназальное течение, поэтому использование увлажнителя или паровая баня может помочь контролировать выработку слизи, которая вызывает постназальное течение.
 Также можно наполнить раковину горячей водой и накрыть ее полотенцем за изголовьем, чтобы собрать пар. Это можно делать несколько раз в день по 5 или 10 минут.
Также можно наполнить раковину горячей водой и накрыть ее полотенцем за изголовьем, чтобы собрать пар. Это можно делать несколько раз в день по 5 или 10 минут. - Орошение носа: Многие люди находят облегчение от заложенности носа с помощью нети-пота. Физиологический раствор помещается в нети-горшок с наклоненной головой, затем в одну ноздрю наливается вода, которая выходит из другой.При использовании нети-пота важно изучить и внимательно следовать инструкциям, чтобы солевой раствор проходил только через носовые ходы.
- Обильное питье: Поддержание обезвоживания путем употребления большого количества воды или других жидкостей может помочь при постназальном кровотечении. Жидкости помогают разжижать выделения из носа, что может облегчить симптомы, связанные с постназальным выделением.
Часто задаваемые вопросы о постназальном капле
Как избавиться от постназального капля
Есть много способов вылечить и избавиться от постназального подтекания.Многие люди, у которых есть постназальные выделения, находят облегчение с помощью натуральных и домашних средств. Орошение носа с помощью нети-пота, обильное питье и полоскание соленой водой — все это действительно хорошие способы разжижения и разжижения слизи.
Если домашние средства не работают, поход к врачу — хорошая идея, чтобы определить, что вызывает у вас постназальное подтекание. Если это вызвано аллергией, лекарство от аллергии, такое как Кларитин, может помочь высушить слизь, которая вызывает заложенность, кашель и боль в горле.Другие лекарства, такие как спреи для носа, Муцинекс и Судафед, могут быть использованы, если постназальное выделение жидкости вызвано простудой или гриппом.
Как долго может длиться постназальное выделение?
В большинстве случаев постназальный синдром проходит в течение нескольких дней, но врачи рекомендуют обратиться к врачу, если симптомы не исчезли в течение 10 дней. Если длительное постназальное выделение не лечить, это может вызвать другие проблемы со здоровьем, такие как инфекции ушей и носовых пазух. Хотя это случается редко, у некоторых людей возникают рецидивирующие хронические постназальные выделения из-за искривления перегородок, приема некоторых лекарств или аллергии.
Если длительное постназальное выделение не лечить, это может вызвать другие проблемы со здоровьем, такие как инфекции ушей и носовых пазух. Хотя это случается редко, у некоторых людей возникают рецидивирующие хронические постназальные выделения из-за искривления перегородок, приема некоторых лекарств или аллергии.
Серьезно ли это постназальное выделение?
Постназальное выделение не считается серьезным заболеванием. У некоторых людей из-за аллергии может наблюдаться продолжительное выделение носа из носа, и, хотя жить с этим неудобно, симптомы поддаются лечению. Известно, что постназальный капель вызывает дополнительные проблемы со здоровьем, такие как инфекции носовых пазух и уха, поэтому важно обратиться к врачу, если ваши симптомы длятся более 10 дней, если у вас жар или у вас есть кровь и / или цветные выделения, когда вы сморкаться.
Как мне перестать кашлять из-за постназального выделения в ночное время?
Одним из симптомов, вызываемых постназальным выделением жидкости, является кашель. Кашель может затруднить сон по ночам, что создает дополнительную нагрузку на организм. Один из лучших способов облегчить кашель ночью — это принимать профилактические меры в течение дня. Обезвоживание, полоскание горла соленой водой или промывание носа с помощью нети-пота помогут избавиться от лишней слизи, вызывающей кашель. Ночью сон со слегка приподнятой головой поможет предотвратить попадание раздражителей в заднюю часть горла и носа, что может вызвать кашель.Сон с увлажнителем воздуха рядом с кроватью поможет уменьшить раздражение горла и уменьшить кашель.
Как вылечить постназальный капельный кашель
Кашель, связанный с постназальным выделением жидкости, может быть вызван разными причинами, например, аллергией или простудой. Если аллергия вызывает постназальный капельный кашель, могут помочь безрецептурные препараты, содержащие антигистаминные препараты. Если постназальный капельный кашель вызван простудой, безрецептурные препараты от кашля могут помочь с выделением слизи и кашлем. Многие домашние средства также доказали свою эффективность при лечении кашля. Полоскание горла соленой водой, использование увлажнителя и орошение носа — это лишь некоторые из способов облегчить симптомы. Если вы не уверены, что вызывает постназальный капельный кашель, важно обратиться за медицинской помощью, чтобы убедиться, что вы получили правильное лечение.
Многие домашние средства также доказали свою эффективность при лечении кашля. Полоскание горла соленой водой, использование увлажнителя и орошение носа — это лишь некоторые из способов облегчить симптомы. Если вы не уверены, что вызывает постназальный капельный кашель, важно обратиться за медицинской помощью, чтобы убедиться, что вы получили правильное лечение.
Связанные ресурсы
6 признаков того, что ваше тело вырабатывает чрезмерное количество слизи и как это остановить
У каждого человека есть слизь, и, согласно исследованиям, она очень важна для нашего организма, поскольку она действует как барьер для частиц и содержит ферменты и белки, которые помогают Избавьтесь от вещей в воздухе, от которых вас тошнит.Но иногда при кашле мы можем обнаружить, что слизь желтого или зеленого цвета, или наше тело вырабатывает слишком много ее, что может указывать на проблему.
В AdMe.ru, мы решили изучить признаки слишком большого количества слизи и способы решения этой проблемы.
Почему наше тело производит слишком много слизи
Наши тела постоянно производят слизь, и если вы начинаете чувствовать дискомфорт, это, скорее всего, происходит из-за того, что слизь изменила свою консистенцию . Он может стать более густым и липким и начать оказывать на вас массовое воздействие.Причинами этого могут быть аллергия, раздражение носа, горла или легких; курение табака или нарушения пищеварения.
Обычно эта проблема возникает у аллергиков. Аллергия заставляет ваше тело выжимать гистамин, который вызывает зуд и чихание. Из носа начинает течь жидкость из слизистых оболочек.
Но может быть и другая серьезная причина. Слизь является частью естественной иммунной функции легких, но вам следует обращать на нее внимание, поскольку гиперсекреция и хронический кашель являются признаками хронического бронхита.
Признаки обилия слизи
На первый взгляд эта проблема может показаться безобидной, но когда у вас блокируются пазухи , это вызывает сильный дискомфорт. Как узнать, что у вас слишком много слизи? Есть некоторые признаки и симптомы, характерные для этого заболевания.
Как узнать, что у вас слишком много слизи? Есть некоторые признаки и симптомы, характерные для этого заболевания.
- Насморк
- Боль в горле
- Кашель
- Головная боль в пазухах
- Заложенность носа
- Чихание
Средства и способы избавиться от чрезмерной слизи
Вы можете помочь себе с помощью продуктов, которые вы едите, с помощью своих общих привычек и изменения своего образа жизни.Эти средства и способы хороши не только для уменьшения проблемы, но и для того, чтобы помочь вам оставаться здоровым в целом:
1. Пейте много жидкости.
Чем больше вы пьете , тем более жидкой остается ваша слизь. Это очень важно для людей, страдающих аллергией. Первое правило — избегать обезвоживания. Пейте больше воды, но не соки или лимонады. Поможет избавиться от слизи и очистить организм в целом.
2. Держите воздух влажным.
Это правило следует за первым. Сухой воздух раздражает нос и вызывает насморк. Вы замечали, что люди, страдающие аллергией, начинают чаще чихать, если воздух недостаточно влажный? Купите увлажнитель воздуха и включайте его каждую ночь. Вы также можете добавить в увлажнитель немного эфирных масел для получения хорошего аромата или лучших результатов.
3. Полощите горло соленой водой.
Это поможет вашему горлу и уменьшит раздражение. Просто положите 1 чайную ложку соли в стакан теплой воды и полощите горло несколько раз в день.
4. Высморкаться.
Сморкаться и не глотать слизь . Делайте это осторожно, чтобы не повредить слизистые оболочки. Выполняя эту процедуру, вы можете улучшить гигиену полости рта и, как следствие, предотвратить проблемы с зубами.
5. Используйте эвкалипт.
Вы можете нанести эвкалипт на грудь или выпить воды с несколькими каплями эфирного масла, или принять теплую ванну с эвкалиптом. Это средство обладает антибактериальными свойствами, помогает при простуде и респираторных заболеваниях, действует как средство для ухода за зубами, а также может служить репеллентом от насекомых.
Это средство обладает антибактериальными свойствами, помогает при простуде и респираторных заболеваниях, действует как средство для ухода за зубами, а также может служить репеллентом от насекомых.
6. Соблюдайте диету.
Это не значит, что вы сидите на экстремальной диете и вам больше нечего есть. Чтобы уменьшить количество слизи, вы можете включить в свой дневной рацион продуктов, например:
- лосось, тунец, камбала и сардины
- тыква, ананас, яблоко, лимон, огурец, имбирь, лук и чеснок
- ромашка и чай без кофеина
- оливковое масло
7. Сделайте медовое обертывание для борьбы грудная слизь.
Для обертывания вам нужно смешать немного муки с медом , чтобы смесь не прилипала к рукам. Добавьте немного оливкового масла и снова обваляйте в муке. Возьмите салфетку и оберните ее марлей. С помощью пластыря прикрепите его к груди или спине. Можно оставить на всю ночь. Если вы наносите его детям, оставьте на 2-3 часа перед сном.
8. Сделайте напиток из пищевой соды и меда
Это хорошее домашнее средство для тех, кто болеет гриппом, и для тех, кому нужно избавиться от лишней слизи из легких.
Вам понадобится 1 чайная ложка меда, 1/2 чайной ложки пищевой соды, 2-3 капли лимонного сока и стакан теплой воды. Смешайте все ингредиенты в стакане, чтобы сода растворилась. Теперь можно пить напиток.
Регулярно очищайте легкие и помогайте перестать кашлять.
Знаете ли вы какие-либо другие эффективные способы лечения этой проблемы? Напишите ниже комментарий о том, как вы с этим боретесь.
Иллюстрировано Натальей Тилосовой для AdMe.ru
Когда относиться к этому серьезно
Хотя симптомы могут быть похожими, существует 2 очень разных формы бронхита: острая и хроническая.У каждого из них разные причины и методы лечения.
Острый бронхит
Острый бронхит (иногда называемый «простудой») носит временный характер и обычно вызывается вирусом. Острый бронхит не характерен для бактериальных инфекций.
Острый бронхит не характерен для бактериальных инфекций.
Классическим симптомом острого бронхита является постоянный тянущий кашель, который может длиться несколько недель. Также часто происходит отхаркивание густой слизи, которая может обесцветиться (обычно слизь прозрачная). Другими симптомами, на которые следует обратить внимание, являются лихорадка, усталость, насморк, заложенность грудной клетки, озноб, хрипы при дыхании, одышка и боль в горле.
Это заболевание, как правило, самоизлечимо и излечимо, что означает, что оно будет проходить со временем. Лечение предполагает облегчение симптомов. Поскольку это заболевание обычно вызывается вирусом, антибиотики бесполезны, потому что они лечат только инфекции, вызванные бактериями.
Для лечения ваших симптомов можно использовать лекарства, отпускаемые без рецепта. Ацетаминофен снижает жар. Вы можете использовать средства от кашля (например, декстрометорфан), если у вас сухой отрывистый кашель, который не выделяет слизи, особенно если кашель мешает вам спать.Отхаркивающие средства (например, гвайфенезин) могут помочь вам отхаркивать слизь в дыхательных путях. Обильное питье также помогает разжижать слизь, облегчая ее удаление. Обратитесь к врачу, если у вас возникнут какие-либо из этих симптомов, чтобы исключить другие заболевания, такие как астма или пневмония, :
- У вас жар (> 100,4 ° F), который не снижается в течение 1 недели
- У вас боль в груди со значительной одышкой
- Ваш кашель и хрипы продолжаются более 1 месяца
- Вы кашляете кровью
- Вы испытываете значительную слабость, которая не улучшается
Не забывайте всегда консультироваться с врачом при лечении детей младшего возраста чем 2 года, потому что лучше избегать безрецептурных лекарств от кашля и простуды у маленьких детей без специального руководства.
Хронический бронхит
Хронический бронхит определяется как тянущий кашель, который присутствует в течение 3 месяцев в году в течение 2 лет подряд. Это часть более серьезного нарушения дыхания, называемого хронической обструктивной болезнью легких. Хронический бронхит — это постоянное раздражение дыхательных путей, которое со временем привело к необратимому повреждению легких.
Это часть более серьезного нарушения дыхания, называемого хронической обструктивной болезнью легких. Хронический бронхит — это постоянное раздражение дыхательных путей, которое со временем привело к необратимому повреждению легких.
Курение является наиболее частой причиной хронического бронхита из-за необратимого повреждения легких.Другие причины включают повторные инфекции или воздействие загрязняющих веществ.
Хронический бронхит необратим. Цель лечения — улучшить качество жизни и предотвратить осложнения. Терапия направлена на открытие дыхательных путей и уменьшение отека, чтобы облегчить дыхание и замедлить прогрессирование заболевания.
Ингаляционные бронходилататоры и кортикостероиды — это препараты, наиболее часто используемые для лечения хронического бронхита. Бронходилататоры открывают дыхательные пути, позволяя проходить большему количеству воздуха.Кортикостероиды уменьшают отек дыхательных путей. Эти лекарства требуют рецепта и должны контролироваться, чтобы вы получили лучшую дозу с наименьшими побочными эффектами.
В тяжелых случаях может потребоваться дополнительное кислородное лечение или даже хирургическое вмешательство. В худшем случае может потребоваться полная пересадка легкого.
Последняя мысль
К острому и хроническому бронхиту нужно относиться серьезно. Если у вас есть какие-либо вопросы или опасения, обратитесь к своему врачу или фармацевту за дополнительной информацией.
СВЯЗАННЫЕ С
- Подходите к респираторным заболеваниям рационально
- Профилактика пневмонии возможна
Г-н Фокс является кандидатом фармацевтических наук в фармацевтическом колледже Раабе, Северный университет Огайо. Доктор Прескотт является старшим вице-президентом по клиническим и научным вопросам в Pharmacy Times.
Как долго длится постназальный кровоток?
И снова это — щекотание, царапание, ощущение в задней части горла — и вместе с этим ощущением назойливый вопрос: как долго длится постназальный кровоток?
Для многих насморк — это часть жизни, особенно в сезон аллергии. Но это здорово? Узнайте больше о том, что вызывает постназальный и хронический постназальный отек, а также о возможных вариантах облегчения.
Но это здорово? Узнайте больше о том, что вызывает постназальный и хронический постназальный отек, а также о возможных вариантах облегчения.
Слизь и постназальное выделение, обзор:
Чтобы лучше понять, что вызывает постназальное выделение и как долго длится постназальный отек, нам необходимо познакомиться с ролью слизи. Ваше тело каждый день вырабатывает слизь, которая смазывает пазухи и помогает вывести аллергены и микробы из организма. Как правило, эта слизь покидает ваше тело одним из двух способов: смешиваясь со слюной и проглатывая ее, или когда вы высморкаетесь.
Постназальное выделение в первую очередь возникает, когда такие факторы, как сухой воздух, болезнь, аллергены и другие раздражители, вызывают скопление слизи в носовых пазухах. Когда ваше тело производит слишком много слизи, оно не может адекватно смешиваться с вашей слюной, и пациенты могут чувствовать эту избыточную слизь, когда она движется по задней стенке глотки.
Причины появления капель из носа
Было доказано, что следующие факторы увеличивают ваши шансы на возникновение постназального подтекания:
- Аллергены
- Простуда, грипп, синусит (псс… научись отличать синусит от простуды)
- Искривление перегородки
- Сухой воздух
- Раздражители и пары, такие как дым, сильные запахи и другие химические вещества
- Некоторые лекарства, в том числе противозачаточные и лекарства от кровяного давления
- Некоторые острые блюда
Симптомы постназального подтекания
Не уверены, что у вас постназальная капля или «просто» — ангина? Проверьте, не испытываете ли вы также какие-либо из этих распространенных симптомов постназального подтекания:
- Чувство постоянного откашливания
- Неприятный запах изо рта
- Хронический кашель (часто усиливается ночью — подробнее о том, почему синусит усиливается ночью)
- Тошнота (вызванная избытком слизи в желудке)
- Царапины, боль в горле
- Усталость
Примечание. Независимо от того, испытываете ли вы постназальный синдром сам по себе или в сочетании с синуситом, вы можете почувствовать дополнительное облегчение ночью, приподняв голову.Если вы заметили, что ваш сон необычно нарушен, прочтите наш блог о хроническом синусите и апноэ во сне .
Независимо от того, испытываете ли вы постназальный синдром сам по себе или в сочетании с синуситом, вы можете почувствовать дополнительное облегчение ночью, приподняв голову.Если вы заметили, что ваш сон необычно нарушен, прочтите наш блог о хроническом синусите и апноэ во сне .
Серьезно ли это постназальное выделение? А может у вас хроническая постназальная капельница?
Хотя постназальное выделение жидкости, безусловно, доставляет неудобства, это не считается серьезным заболеванием. Это к счастью, так как многие люди живут с хроническим выделением носа из носа, особенно в сезон аллергии.
Тем не менее, многие врачи рекомендуют обратиться к врачу, если постназальные выделения не исчезли в течение 10 дней.В большинстве случаев постназальные выделения проходят со временем, но длительные, необработанные постназальные выделения и избыток слизи могут создать питательную среду для микробов, что, в свою очередь, может привести к дополнительным осложнениям для здоровья, включая инфекции носовых пазух и инфекции уха.
Если вы заметили, что избыток слизи стал обесцвеченным или кровавым, имеет неприятный запах или сопровождается лихорадкой, как можно скорее обратитесь к врачу, чтобы получить диагноз и план лечения.
Как избавиться от постназального подтекания? Постназальные капельные процедуры.
Для некоторых удачливых пациентов ответ на вопрос «Как долго держится постназальная капля?» часто бывает: «Как только вы начнете действовать». Следующие действия могут быть выполнены дома и могут помочь уменьшить симптомы постназального выделения:
- Создание влаги в воздухе: Дополнительная влажность в воздухе может помочь разжижить слизь. Если у вас пересохло в носу, попробуйте использовать увлажнители воздуха, принять паровую баню, выпить горячий чай или съесть куриный суп. Обязательно регулярно увлажняйте.
- Используйте противозастойные и антигистаминные препараты (с осторожностью): Для некоторых ключом к избавлению от выделений из носа является фактическое высушивание слизи (хотя для других это может усугубить симптомы).
 Противоотечные средства, такие как Судафед, и антигистаминные препараты, такие как Бенадрил, Кларитин, Зиртек, Кларинекс и Зиртек, оказались успешными. Мы рекомендуем проконсультироваться с врачом, прежде чем принимать эти лекарства.
Противоотечные средства, такие как Судафед, и антигистаминные препараты, такие как Бенадрил, Кларитин, Зиртек, Кларинекс и Зиртек, оказались успешными. Мы рекомендуем проконсультироваться с врачом, прежде чем принимать эти лекарства. - Используйте лекарство для разжижения слизи: Если вам не удалось разжижить слизь с помощью гидратации или других методов, упомянутых выше, лекарство Mucinex также разжижает слизь и может принести вам облегчение.
- Очистите окружающую среду от аллергенов: Не вызывают ли аллергены постназальные выделения? Может помочь поддержание чистоты и отсутствия аллергенов. Регулярно чистите постельное белье (включая шторы и ковры). Накройте постельное белье чехлами от пылевых клещей. Не забывайте регулярно чистить / заменять воздушные фильтры.
- Промывка: Используйте спреи с солевым раствором или сосуды Нети (с дистиллированной или кипяченой водой), чтобы смыть лишнюю слизь, микробы и т. Д., Забивающие носовые пазухи.
- Обратитесь к врачу: Ваш ЛОР — ваш союзник номер один в борьбе с постназальной каплей.Если вам не удается найти облегчение от постназального кровотечения с помощью описанных выше методов, ваш врач может назначить назальный стероидный спрей. В зависимости от тяжести и регулярности постназального кровотечения они также могут порекомендовать проведение хирургических процедур, включая баллонную синупластику, процедуру Clarifix, септопластику и другие.
Итак, как долго длится постназальный кровоток?
Пациенты, которые спрашивают нас: «Как долго длится постназальный капель?» на самом деле задают другой вопрос: «Как я могу немедленно остановить постназальное выделение?» Хотя более или менее невозможно немедленно остановить капельницу из носа , , это не означает, что нет способов быстро найти облегчение.
ЛОР-эксперт Доктор Наполеон Г. Бекер более 30 лет занимается лечением заболеваний ушей, носа и горла, таких как постназальное выделение жидкости.

 Information and samples from more than 1,000 adults and children are being used to learn more about different types of asthma to ensure better diagnosis and treatment for each person. (Website in English)
Information and samples from more than 1,000 adults and children are being used to learn more about different types of asthma to ensure better diagnosis and treatment for each person. (Website in English) Также можно наполнить раковину горячей водой и накрыть ее полотенцем за изголовьем, чтобы собрать пар. Это можно делать несколько раз в день по 5 или 10 минут.
Также можно наполнить раковину горячей водой и накрыть ее полотенцем за изголовьем, чтобы собрать пар. Это можно делать несколько раз в день по 5 или 10 минут.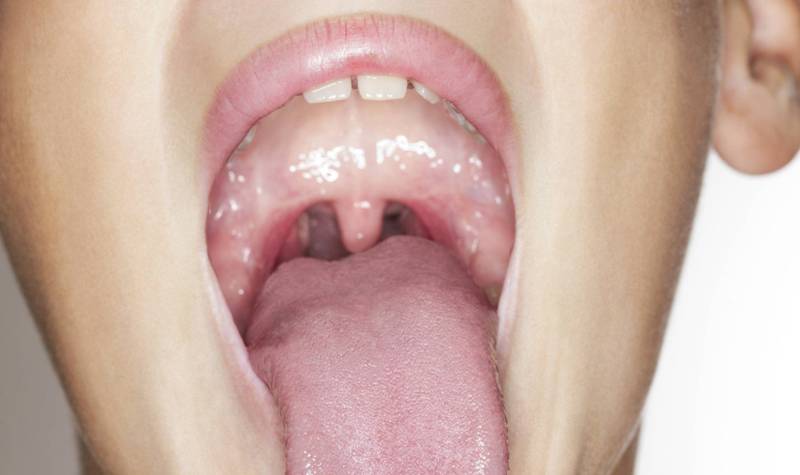 Противоотечные средства, такие как Судафед, и антигистаминные препараты, такие как Бенадрил, Кларитин, Зиртек, Кларинекс и Зиртек, оказались успешными. Мы рекомендуем проконсультироваться с врачом, прежде чем принимать эти лекарства.
Противоотечные средства, такие как Судафед, и антигистаминные препараты, такие как Бенадрил, Кларитин, Зиртек, Кларинекс и Зиртек, оказались успешными. Мы рекомендуем проконсультироваться с врачом, прежде чем принимать эти лекарства.