Врач рассказал об ошибках при лечении горла | Новости | Известия
Кандидат медицинских наук, врач-оториноларинголог Владимир Зайцев в беседе с сайтом aif.ru рассказал о наиболее частых ошибках, которые люди допускают при лечении горла.
По словам специалиста, при появлении первых признаков заболевания горла — першения, болезненности при глотании — многие начинают лечиться ингаляциями, которые бывают разными: ультразвуковыми, паровыми, народными (когда дышат над картошкой, чайником). Прежде всего врач не рекомендует использовать паровые варианты, особенно если в горле ощущается отек. Также специалист указал на опасность самоназначения себе ингаляций, поскольку из-за нагрева усиливается отечность и человек легко может задохнуться. Также нельзя делать ингаляции, если есть повышенная температура тела — свыше 37,5, что ведет к усилению отечности.
Также не стоит принимать антибиотики при любой боли в горле. Например, боль при глотании далеко не всегда является симптомом ангины, и если причина болезни вирусная, антибиотики пользы не принесут. Также опасен отказ от приема антибиотиков при необходимости, например, при той же ангине, которая требует применения антибактериальной терапии. Признаками ангины являются высокая температура, которая плохо сбивается, сильная боль в горле. При ангине врач рекомендует постельный режим и прием специализированной терапии. Стоит помнить, что ангина чревата своими осложнениями — интоксикация бьет по жизненно важным органам: сердцу, почкам, суставам.
Также опасен отказ от приема антибиотиков при необходимости, например, при той же ангине, которая требует применения антибактериальной терапии. Признаками ангины являются высокая температура, которая плохо сбивается, сильная боль в горле. При ангине врач рекомендует постельный режим и прием специализированной терапии. Стоит помнить, что ангина чревата своими осложнениями — интоксикация бьет по жизненно важным органам: сердцу, почкам, суставам.
Также врач призвал ни в коем случае не использовать для лечения горла керосин, поскольку это смертельно опасно и чревато появлением онкологических заболеваний: рак корня языка, рак в полости рта, рак небных миндалин, рак гортани.
Кроме того, он призвал быть осторожнее с полосканием, особенно если это не специальные растворы и спреи. Например, с помощью соли можно пересушить слизистую задней стенки глотки, а сода «подарит» ощущение саднения и першения, что замедлит выздоровление.
Небезопасными, по мнению доктора, являются и ультрафиолетовые лампы: ультрафиолет полезен только при четком соблюдении инструкции, а если переусердствовать, легко можно сжечь себе всю слизистую. Также следует избегать народной терапии — луком, чесноком, имбирем. Кроме того, следует соблюдать температурный режим пищи — она не должна быть ни слишком горячей, ни слишком холодной. Аккуратными стоит быть и с таблетками для рассасывания и не лечиться ими без меры, а лучше обратиться к врачу, чтобы он назначил индивидуальное лечение, опираясь на актуальное состояние.
Также следует избегать народной терапии — луком, чесноком, имбирем. Кроме того, следует соблюдать температурный режим пищи — она не должна быть ни слишком горячей, ни слишком холодной. Аккуратными стоит быть и с таблетками для рассасывания и не лечиться ими без меры, а лучше обратиться к врачу, чтобы он назначил индивидуальное лечение, опираясь на актуальное состояние.
4 декабря врач-иммунолог заявила о недопустимости приема антибиотиков для профилактики. Прием таких препаратов возможен исключительно определенными курсами и строго по показаниям.
ЧИТАЙТЕ ТАКЖЕ
Как их пить правильно, когда это бесполезно, а когда опасно
Антибактериальные препараты делятся на группы, отличаются своим воздействием и нежелательными эффектами. Степень тяжести побочных эффектов и вероятность аллергии на антибиотик — то, что влияет на выбор антибактериального препарата в каждом конкретном случае. Реакция на препарат зависит не только от самого средства, но и от организма пациента. Если у человека есть хронические заболевания, их течение может ухудшиться во время приема назначенного антибиотика. Поэтому так важно рассказывать врачу о сопутствующих заболеваниях и наличии аллергии, даже если она была очень давно. Симптомы последней — кожный зуд, отек дыхательных путей или даже анафилактический шок (обычно после инъекции антибиотика), когда давление резко падает, возникает полуобморочное состояние и человеку требуется срочная реанимация.
Поэтому так важно рассказывать врачу о сопутствующих заболеваниях и наличии аллергии, даже если она была очень давно. Симптомы последней — кожный зуд, отек дыхательных путей или даже анафилактический шок (обычно после инъекции антибиотика), когда давление резко падает, возникает полуобморочное состояние и человеку требуется срочная реанимация.
Головокружение, головная боль, тошнота, рвота, вздутие живота, жидкий стул — частые проявления в ответ на антибактериальную терапию. Но это не весь список токсических реакций. Некоторые антибиотики гепатотоксичны (амфотерицин, эритромицин) — ухудшают работу печени и повышают риск желтухи, а в 60-е годы прием антибиотиков и вовсе мог обернуться потерей слуха. Виной тому вещества группы аминогликозидов: неомицин, стрептомицин, канамицин, гентамицин, амикацин. Раньше ими лечили кишечные инфекции (сегодня эту проблему научились решать по-другому — как правило, без антибиотиков). В настоящее время старые аминогликозиды применяются крайне редко и только по строгим показаниям (например, при гнойных инфекциях брюшной полости и малого таза в сочетании с другими средствами) — их вытеснили более современные и безопасные препараты.
Частым осложнением антибиотикотерапии является развитие так называемой антибиотик-ассоциированной диареи. Обычно ее не нужно лечить дополнительно, но если недомогания сохраняются спустя два-три дня после курса антибиотиков, стоит показаться врачу. «Причиной такой диареи может оказаться активизировавшаяся Clostridium difficile — бактерия толстого кишечника, которая в определенных условиях (под влиянием антибиотика) может активно размножиться и перейти в разряд патогенных микробов, — объясняет Марина Лаур. — Чтобы решить проблему, необходимо пропить другие антимикробные препараты (метронидазол, ванкомицин), сдерживающие рост бактерии».
Редким, но очень серьезным осложнением антибиотикотерапии является нарушение кроветворения. Его вызывает антибиотик «Левомицетин», который из-за его высокой токсичности не выпускают в таблетках и капсулах в целом ряде стран, но Россия к ним не относится. «Раньше „Левомицетин“ отлично помогал в борьбе с менингококковой инфекцией, но сейчас он уступил место более современным и менее токсичным антибиотикам (цефалоспоринам третьего и четвертого поколений, карбапенемам), — отмечает Екатерина Степанова. — Иногда по старинке люди пьют „Левомицетин“ при лечении поносов, однако это ничем не обосновано. Еще есть глазные капли с данным антибиотиком, эффективность которых также невелика». В аптеках «Левомицетин» отпускается по рецепту, но даже если препарат назначил врач, то прежде, чем его принимать, стоит показаться другому специалисту и поискать альтернативное средство.
— Иногда по старинке люди пьют „Левомицетин“ при лечении поносов, однако это ничем не обосновано. Еще есть глазные капли с данным антибиотиком, эффективность которых также невелика». В аптеках «Левомицетин» отпускается по рецепту, но даже если препарат назначил врач, то прежде, чем его принимать, стоит показаться другому специалисту и поискать альтернативное средство.
Достаточно большая группа антибактериальных препаратов используется в педиатрии. Но есть антибиотики, которые противопоказаны в детском возрасте из-за способности влиять на рост и отсутствия данных об их безопасности. К примеру, тетрациклиновые антибиотики нельзя принимать до девяти лет, фторхинолоны — до 15 лет. При назначении антибиотика доза препарата должна быть рассчитана с учетом возраста и веса ребенка.
С большой осторожностью принимать антибиотики следует беременным, если без такого лечения действительно не обойтись (например, в случае пневмонии, пиелонефрита, холецистита). Они особенно опасны в первом триместре беременности, когда идет закладка основных органов и систем будущего организма. При беременности абсолютно противопоказаны тетрациклины (могут привести к нарушению формирования костей, зубов у плода), аминогликозиды (могут вызывать ото- и нефротоксичность), а также левомицетин, сульфаниламиды и нитрофураны. Беременным женщинам назначают только относительно безопасные антибиотики, официально разрешенные при беременности: пенициллины, цефалоспорины, макролиды.
При беременности абсолютно противопоказаны тетрациклины (могут привести к нарушению формирования костей, зубов у плода), аминогликозиды (могут вызывать ото- и нефротоксичность), а также левомицетин, сульфаниламиды и нитрофураны. Беременным женщинам назначают только относительно безопасные антибиотики, официально разрешенные при беременности: пенициллины, цефалоспорины, макролиды.
список эффективных препаратов и как их принимать
Заболевания бактериальной природы всегда лечат антибиотиками. Несмотря на то что препараты этой фармакологической группы воздействуют на патогенную микрофлору, они причиняют вред и полезным микробам нашего организма, но другого, более безопасного и эффективного способа терапии пока не существует. Используют антибиотики и при ангине (тонзиллите) – инфекционном заболевании, которое поражает небные миндалины.
Практически всегда возбудителем этого недуга, встречающегося у детей и взрослых, является стрептококк. В ряде случаев ангина развивается вторично на фоне дифтерии, скарлатины или злокачественных болезней крови. Затягивать с лечением этого заболевания нельзя – при первых симптомах нужно обязательно посетить врача, который подберет эффективные лекарства.
Затягивать с лечением этого заболевания нельзя – при первых симптомах нужно обязательно посетить врача, который подберет эффективные лекарства.
Действительно ли без антибиотиков не обойтись?
Если тонзиллит имеет вирусную природу и протекает благоприятно, нет необходимости в приеме антибиотиков. Ангина без температуры и осложнений пройдет через 1-1,5 недели. В таком случае целесообразнее давать больному обильное питье и симптоматические средства, облегчающие боль в горле.
Ангина бактериальной формы всегда протекает тяжело. Своевременность начатого лечения играет здесь важнейшую роль, поскольку только так можно облегчить состояние больного и не допустить развития осложнений. Антибиотики при ангинах могут использоваться не только системно, но и локально. При этом важно понимать, что исключительно местное антибактериальное лечение лишь усугубит проблему. Кроме того, все антибиотики местного действия обладают невысокой концентрацией действующего вещества, а потому к ним патогенная микрофлора быстро вырабатывает иммунитет.
На все вопросы о том, нужны ли антибиотики при ангине бактериальной этиологии, имеется однозначный ответ: альтернативы в лечении нет. Отказываясь от применения антибактериальных препаратов, пациент пускает болезнь на самотек, чем рискует получить серьезные осложнения и ухудшить состояние здоровья. Антибиотики при ангине обязательны.
Длительность антибактериальной терапии
Сколько пить антибиотики при ангине, зависит от типа действующего вещества, формы и характера заболевания, а также наличия или отсутствия осложнений. Так, например, при гнойной ангине препараты принимают в течение 1-2 недель. Оптимальный курс лечения антибиотиком длится около 10 дней. При этом не имеет особого значения, с какого по счету дня от момента появления симптомов ангины осуществлялась терапия.
Среди современных антибактериальных препаратов исключением является «Сумамед» — это средство нельзя принимать более пяти дней. В остальных случаях антибиотики при ангине пьют на протяжении недели, не меньше, поскольку при более коротких курсах погибают не все болезнетворные микроорганизмы. В результате из выживших бактерий формируются устойчивые к действию антибактериального компонента штаммы, и ангина, с трудом поддающаяся лечению, будет возникать у пациента все чаще. Чтобы преодолеть активность изменившихся бактерий, придется использовать сильнодействующие антибиотики, обладающие опасной токсичностью.
В результате из выживших бактерий формируются устойчивые к действию антибактериального компонента штаммы, и ангина, с трудом поддающаяся лечению, будет возникать у пациента все чаще. Чтобы преодолеть активность изменившихся бактерий, придется использовать сильнодействующие антибиотики, обладающие опасной токсичностью.
Какие антибиотики пить при ангине не назначил бы врач, их нельзя принимать дольше двух недель. Если в течение данного времени антибиотикотерапия не произвела ожидаемого эффекта, вероятнее всего, данный препарат является малоэффективным и требует смены. В этой ситуации больному необходимо сдать анализ на бактериологический посев отделяемого из горла. Лабораторное исследование позволит определить чувствительность возбудителя к конкретной группе антибиотиков.
Основные группы антибиотиков, список препаратов
При ангине, вызванной стрептококковой или стафилококковой инфекцией, наиболее эффективны медикаменты пенициллинового ряда. Эти средства назначают в 90-95 % случаев. Помимо пенициллинов, губительными в отношении бета-гемолитических бактерий считаются и другие группы антибиотиков:
Помимо пенициллинов, губительными в отношении бета-гемолитических бактерий считаются и другие группы антибиотиков:
- цефалоспорины;
- макролиды;
- фторхинолоны;
- тетрациклины.
При отсутствии аллергии на пенициллины в первую очередь назначаются препараты этого ряда. И только в том случае, если они окажутся неэффективными, переходят на антибактериальные препараты других групп.
В некоторых ситуациях, когда течение ангины сопровождается стойкой лихорадкой, сильной отечностью горла и выраженными симптомами интоксикации организма, прием пенициллиновых антибиотиков минуется и больному сразу же назначают цефалоспорины. Если у пациента имеется индивидуальная непереносимость к лекарствам группы пенициллинов и цефалоспоринов, для терапии ангины используют макролиды или тетрациклины. К слову, первый тип антибактериальных средств обладает большей эффективностью, а применения тетрациклинов специалисты по возможности стараются избегать. Группа тетрациклиновых антибиотиков в лечении ангины применяется крайне редко из-за высокой токсичности компонентов. При запущенной и осложненной ангине антибиотики подбирают из ряда фторхинолонов.
При запущенной и осложненной ангине антибиотики подбирают из ряда фторхинолонов.
Пенициллины | Цефалоспорины | Макролиды | Фторхинолоны |
На основе амоксициллина: «Амоксициллин». «Флемоксин Солютаб». «Хиконцил». «Грамокс-Д». «Оспамокс». «Амосин». «Экобол». | На основе цефазолина: «Нацеф». «Оризолин». «Интразолин». «Тотацеф». «Цезолин». «Цефамезин». «Орпин». | На основе эритромицина: «Эомицин». «Эритромицин». | На основе норфлоксацина: «Нолицин». «Локсон-400». «Норилет». «Норфлоксацин». «Нормакс». «Норбактин». «Норфацин». |
На основе амоксициллина и клавулановой кислоты: «Верклав». «Амоксиван». «Амоксиклав». «Аугментин». «Кламосар». «Бактоклав». «Амовикомб». «Флемоклав Солютаб». «Экоклав». «Арлет». | На основе цефтриаксона: «Азаран». «Бетаспорин». «Ифицеф». Лендацин». «Лораксон». Медаксон». «Офрамакс». «Роцефин». «Тороцеф». «Хизон». «Цефтриабол». «Цефатрин». «Цефтриаксон». | На основе кларитромицина: «Арвицин». «Зимбактар». «Киспар». «Клабакс». «Кларексид». «Кларитромицин». «Кларицит». «Клацид». «Лекоклар». «Ромиклар». «Фромилид». «Экозитрин». | На основе левофлоксацина: «Ашлев». «Глево». «Леволет Р». «Левофлокс». «Левофлоксацин». «Леобэг». «Лефлобакт». «Маклево». «Ремедиа». «Сигницеф». «Таваник». «Флорацид». «Элефлокс». |
На основе ампициллина: «Ампициллин». «Стандациллин». | На основе цефтазидима: «Цефзид». «Бестум». «Фортум». «Лоразидим». «Цефтазидим». | На основе азитромицина: «Азимицин». «Азитрокс». «Азитромицин». «Азицид». «Зетамакс». «Зитролид». «Сумамед». «Сумамецин». «Сумамокс». «Солютаб». «Хемомицин». «Экомед». | На основе ципрофлоксацина: «Басиджен». «Ифиципро». «Цепрова». «Циплокс». «Ципрекс». «Ципринол». «Ципродокс». «Ципролет». «Ципрофлоксацин». «Цифрацид». «Экоцифол». |
На основе оксациллина: «Оксациллин». | На основе цефалексина: «Цефалексин». «Экоцефрон». | На основе спирамицина: «Ровамицин». «Спирамисар». «Спирамицин-Веро». | На основе ломефлоксацина: «Лофокс». «Ломацин». «Ломефлоксацин». «Ксенаквин». «Ломфлокс». |
На основе ампициллина и оксациллина: «Оксамсар». «Ампиокс». «Оксамп». «Оксампицин». | На основе цефотаксима: «Интратаксим». «Кефотекс». «Клафоран». «Оритаксим». «Резибелакта». «Тарцефоксим». «Цефабол». «Цефотаксим». | На основе джозамицина: «Вильпрафен». «Вильпрафен Солютаб». | На основе офлоксацина: «Заноцин». «Таривид». «Зофлокс». «Офло». «Офлокс». «Ашоф». «Джеофлокс». «Офлоксабол». «Офлоксацин». «Офломак». «Тарицин». |
На основе бензилпенициллина: «Бициллин-1». «Бициллин-3». «Бициллин-5». | На основе цефоперазона: «Дардум». «Медоцеф». «Мовопериз». «Операз». «Цеперон». «Цефоперазон». «Цефпар». | На основе рокситромицина: «Кситроцин». «Ремора». «Роксептин». «Элрокс». «Эспарокси». «РоксиГексал». «Рокситромицин». «Рулид». | На основе пефлоксацина: «Пефлоксацин». |
Далее ознакомимся с препаратами, которые назначают при ангине у взрослых. Названия антибиотиков и аналогов, имеющихся в торговом ассортименте российских аптек, могут отличаться.
Таблетки или уколы – что лучше?
В основном, антибактериальные препараты принимают перорально в виде таблеток, но иногда их назначают в форме уколов. Антибиотики при ангине действуют быстрее, если попадают сразу в системный кровоток. Благодаря регулярным инъекциям концентрация активных веществ в организме не снижается, чего нельзя сказать о таблетках: они долго всасываются в кровь через кишечник.
И все же врачи стараются крайне редко назначать уколы при ангине, поскольку инъекционное введение лекарства может иметь ряд побочных эффектов и болезненно переноситься пациентами.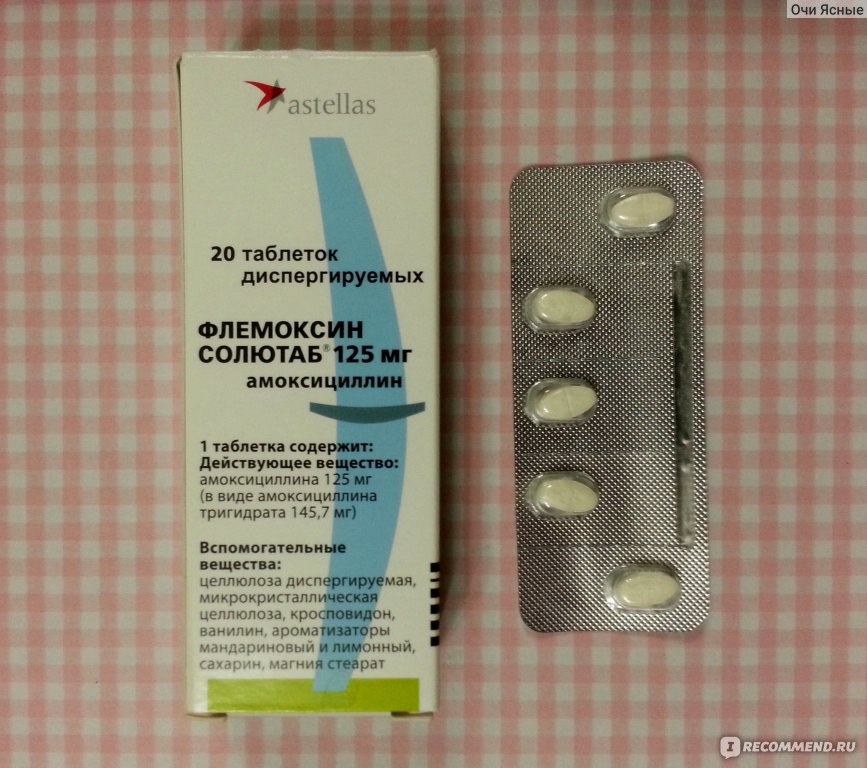 Как правило, парентерально препараты вводят при гнойной бактериальной ангине, сопровождающейся следующими симптомами:
Как правило, парентерально препараты вводят при гнойной бактериальной ангине, сопровождающейся следующими симптомами:
- высокая температура тела (не менее 38,5 °С), которая не снижается после приема жаропонижающих средств;
- миндалины и слизистая гортани обложены плотным гнойным налетом;
- тонзиллит развился на фоне гайморита;
- значительно увеличены шейные и заушные лимфоузлы.
Антибиотики для беременных
Тонзиллит в период беременности может нанести серьезный ущерб здоровью ребенка. Именно поэтому инфекционные заболевания у матери требуют серьезного подхода в лечении. Неправильно подобранное лекарство способно негативно повлиять на внутриутробное развитие ребенка. Особенно не рекомендуется применять антибиотики в первый триместр беременности.
Однако важно понимать, что при тяжелом течении тонзиллита как раз не антибиотик, а его отсутствие может усугубить состояние матери и нанести вред плоду. Беременным женщинам в случае острой необходимости разрешены препараты пенициллинового ряда («Амоксиклав», «Амоксициллин», «Оксамп»). Используют их как в таблетированной, так и в инъекционной форме. Если пенициллины не оказывают должного терапевтического действия, назначают более эффективные антибиотики. При ангине беременным женщинам прописывают цефалоспорины («Цефтриаксон», «Цефазолин»). При этом важно учитывать способность этих препаратов проникать через плаценту.
Используют их как в таблетированной, так и в инъекционной форме. Если пенициллины не оказывают должного терапевтического действия, назначают более эффективные антибиотики. При ангине беременным женщинам прописывают цефалоспорины («Цефтриаксон», «Цефазолин»). При этом важно учитывать способность этих препаратов проникать через плаценту.
Особенности антибиотикотерапии при ангине у детей
Специалисты настаивают на том, что не стоит спешить с применением антибактериальных средств для лечения ангины у ребенка. Какой антибиотик лучше? Этот вопрос будет иметь большую актуальность при гнойной ангине – без этих медикаментов недуг не побороть. Что касается вирусной ангины, то, как уже было отмечено ранее, начинать прием лекарств нужно только в том случае, если возникли признаки осложнений, поражения дыхательной системы и ЛОР-органов.
У детей в возрасте от трех до 15 лет необходимость использования антибиотиков при тонзиллите связана, скорее, не с лечением самого тонзиллита, а с предупреждением возможных осложнений.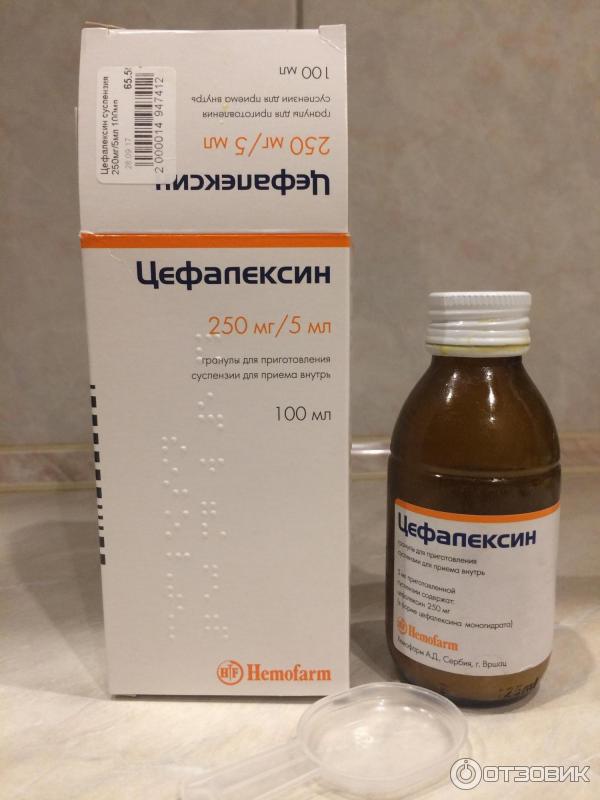 У юных пациентов бактериальная ангина без качественного лечения очень часто переходит в тяжелую форму, при которой инфицируются суставы, сердце и нервная система. Благодаря антибиотикам удается на 99 % снизить вероятность развития подобного сценария. При этом имеет значение момент начала лечения. Эффективной профилактика осложнений будет в том случае, если начать давать лекарства ребенку не позже, чем со второго по девятый день течения тонзиллита включительно.
У юных пациентов бактериальная ангина без качественного лечения очень часто переходит в тяжелую форму, при которой инфицируются суставы, сердце и нервная система. Благодаря антибиотикам удается на 99 % снизить вероятность развития подобного сценария. При этом имеет значение момент начала лечения. Эффективной профилактика осложнений будет в том случае, если начать давать лекарства ребенку не позже, чем со второго по девятый день течения тонзиллита включительно.
Какой антибиотик лучше при ангине ребенку
Фторхинолоны – это единственная группа, препараты которой не применяются в детском возрасте. Большинство антибиотиков рекомендуется использовать с 12 лет. Но все же производится ряд лекарственных средств, которые можно давать малышам более раннего возраста. Самые популярные и эффективные антибиотики при ангине, которые можно давать детям с определенного возраста, представлены в таблице. Однако назначить один из этих препаратов и установить подходящую дозировку может только лечащий врач.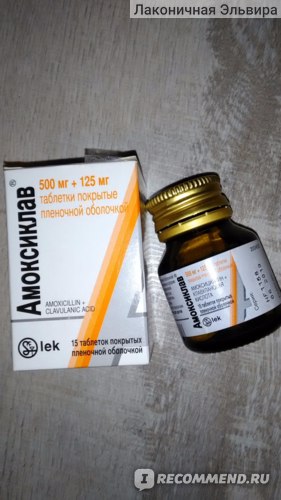
Группа антибиотиков | Торговые названия | С какого возраста можно принимать |
Пенициллины (на основе амоксициллина) | «Оспамокс», «Амоксициллин», «Флемоксин Солютаб», «Амосин», «Хиконцил», «Грамокс-Д» | с первых дней |
Пенициллины (на основе амоксициллина и клавулановой кислоты) | «Флемоклав Солютаб», «Амовикомб», «Аугментин», «Верклав», «Амоксиклав», «Фибелл», «Экоклав» | с рождения или после трех месяцев |
Пенициллины (на основе ампициллина) | «Ампициллин», «Ампиокс» | со второго месяца с трех лет |
Пенициллины (на основе ампициллина и оксациллина) | «Оксамп», «Оксампицин», «Оксамсар» | с рождения |
Пенициллины (на основе бензилпенициллина) | «Бензилпенициллин», «Бициллин» | с рождения |
Пенициллины (на основе оксациллина) | «Оксациллин», «Оспен» | с трех месяцев с одного года |
Цефалоспорины (на основе цефазолина) | «Нацеф», «Тотацеф», «Цезолин», «Золин», «Интразолин», «Лизолин», «Цефамезин», «Оризолин», «Орпин» | со второго месяца |
Цефалоспорины (на основе цефалексина) | «Цефалексин», «Экоцефрон» | с шести месяцев |
Цефалоспорины (на основе цефтриаксона) | «Цефтриабол», «Цефтриаксон», «Азаран», «Бетаспорин», «Ифицеф», «Лендацин», «Хизон», «Медаксон», «Мовигип», «Офрамакс», «Терцеф», «Цефаксон», «Цефсон» | с рождения или 15-го дня жизни (для малышей, рожденных раньше положенного срока) |
Цефалоспорины (на основе цефтазидима) | «Цефтазидим», «Вицеф», «Орзид», «Лоразидим», «Тизим», «Фортазим», «Бестум», «Фортум», «Фортоферин», «Цефтидин» | с первых дней |
Цефалоспорины (на основе цефоперазона) | «Дардум», «Цефоперазон», «Цефпар», «Медоцеф», «Цефоперабол», «Мовопериз», «Операз», «Цеперон» | с восьмого дня |
Цефалоспорины (на основе цефотаксима) | «Интратаксим», «Кефотекс», «Лифоран», «Оритаксим», «Тарцефоксим», «Цетакс», «Цефотаксим» | с рождения |
Макролиды (на основе эритромицина) | «Эомицин», «Эритромицин» | с рождения |
Макролиды (на основе азитромицина) | «Сумамед», «АзитРус» в ампулах для инъекций «Зитроцин», «Хемомицин», «Эккомед», «Сумамед» в форме суспензии | при массе тела более 10 кг с шести месяцев |
Макролиды (на основе спиромицина) | «Спирамисар», «Спирамицин-Веро» | при массе тела более 20 кг |
Макролиды (на основе рокситромицина) | «Ромик», «Кситроцин», «Элрокс», «Эспарокси», «Ремора», «Рокситромицин», «Рулид», «Рулицин», «Роксолит» | с четырех лет |
Какие антибиотики пить при ангине в том или ином случае, решают только специалисты. В первую очередь, учитываются результаты бактериологического посева отделяемого из горла, то есть чувствительность патогенной микрофлоры к антибактериальному веществу, и индивидуальная восприимчивость организма. Пенициллиновые препараты с осторожностью совмещают с другими лекарствами, а принимать их одновременно с цефалоспоринами, тетрациклинами, фторхинолонами или макролидами недопустимо. Перейдем к краткому описанию самых сильных антибиотиков при ангине, которые назначают и взрослым, и детям.
В первую очередь, учитываются результаты бактериологического посева отделяемого из горла, то есть чувствительность патогенной микрофлоры к антибактериальному веществу, и индивидуальная восприимчивость организма. Пенициллиновые препараты с осторожностью совмещают с другими лекарствами, а принимать их одновременно с цефалоспоринами, тетрациклинами, фторхинолонами или макролидами недопустимо. Перейдем к краткому описанию самых сильных антибиотиков при ангине, которые назначают и взрослым, и детям.
«Амоксициллин»
Этот препарат пенициллинового ряда часто применяется при бактериальных инфекциях носоглотки и ЛОР-органов, в том числе и тонзиллите. «Амоксициллин» эффективен против широкого спектра бактерий, которые провоцируют ангину. Несомненным преимуществом этого препарата является минимум ограничений к использованию и побочных эффектов, поэтому его часто назначают в качестве основного антибиотика при ангине. «Амоксициллин» выпускается в виде таблеток, капсул, ампул для инъекционного введения и суспензии для перорального применения в детском возрасте. При аллергии к пенициллинам применять лекарство запрещено.
При аллергии к пенициллинам применять лекарство запрещено.
«Сумамед»
Антибактериальное средство из группы макролидов на основе азитромицина относят к препаратам нового поколения. Выпускается средство в различных формах. Антибиотик-суспензию при ангине часто назначают детям – принимают сироп один раз в сутки, а это достаточно удобно. Что касается уколов, то детям до 16 лет препарат не вводят инъекционно.
Несмотря на широкий спектр действия и эффективность, «Сумамед» имеет немало противопоказаний. Пациенты, принимающие его, иногда жалуются на тошноту, спазмы в животе, диарею. Курс лечения «Сумамедом» не должен превышать пяти дней. Принимают лекарство либо натощак, за пару часов до еды, либо спустя 2-3 часа после приема пищи. Вместе с «Сумамедом» пациентам рекомендуют принимать пробиотики для восстановления кишечной микрофлоры.
«Амоксиклав»
Уникальность данного антибактериального средства объясняется одновременным действием двух активных веществ – амоксициллина и клавулановой кислоты. По отзывам, при лечении тонзиллита быстро наступает облегчение после приема этого антибиотика. Таблетки от ангины эффективно снимают боль в горле и улучшают общее самочувствие. «Амоксиклав» в виде суспензии часто назначают грудным детям старше 3-месячного возраста.
По отзывам, при лечении тонзиллита быстро наступает облегчение после приема этого антибиотика. Таблетки от ангины эффективно снимают боль в горле и улучшают общее самочувствие. «Амоксиклав» в виде суспензии часто назначают грудным детям старше 3-месячного возраста.
«Цефалексин»
Лекарства из группы цефалоспоринов удобны тем, что их разрешено принимать без привязки к приемам пищи. Для взрослых пациентов суточная доза не должна превышать 2 г действующего вещества. Как правило, это количество разделяют на несколько приемов. При осложненном течении тонзиллита дозировку увеличивают вдвое.
Для лечения ребенка дозировку «Цефалексина» высчитывают в зависимости от его веса по формуле 25-50 мг на один килограмм массы тела. Детям в случае необходимости суточную дозу могут увеличить до 100 мг. С осторожностью назначают «Цефалексин» при болезнях почек. Средняя продолжительность применения составляет 7-14 дней.
Лечение тонзиллита нельзя начинать с фторхинолонов или цефалоспоринов, так как эти антибиотики относятся к категории сильнейших препаратов. Они быстро вызывают привыкание, а это значит, что в дальнейшем для терапии тяжелой формы ангины будет затруднительно найти подходящее средство.
Они быстро вызывают привыкание, а это значит, что в дальнейшем для терапии тяжелой формы ангины будет затруднительно найти подходящее средство.
Для скорейшего выздоровления, помимо применения антибиотиков, важно соблюдать постельный режим, несколько раз в день полоскать горло антисептическими растворами и пить много жидкости, которая поможет быстрее вывести токсины из организма. И, конечно же, ни в коем случае нельзя заниматься самолечением: при первых симптомах тонзиллита нужно обратиться к врачу. Помните: бесконтрольный прием антибиотиков чреват опасными последствиями для здоровья.
Какие антибиотики принимать при ангине детям и взрослым (список)
Как принимать антибиотики при ангине детям и взрослым?
Как правило, антибиотики при ангине для детей в возрасте до полугода назначаются в виде уколов. Это позволяет избежать нарушения микрофлоры кишечника. Малышам, в возрасте 1-5 лет чаще всего выписываются суспензии.
А с шести лет антибиотики уже назначаются в таблетках.
Хотя врач обычно руководствуется индивидуальными особенностями пациента, четкой градации нет.
Антибиотики при ангине должны приниматься 7-10 дней. И даже если в процессе лечения у пациента наблюдается улучшение состояния, бросать принимать антибиотики нельзя. Действие лекарственных средств направлено на уничтожение возбудителей ангины, а этот процесс обычно длится около недели, но не меньше 7 дней. А досрочное прекращение лечения грозит появлению осложнений.
Обратите внимание на то, что антибиотики очень часто вызывают аллергические реакции, поэтому врачи дополнительно назначают антигистаминные препараты, самым популярным является Супрастин. А во избежание нарушения микрофлоры кишечника, назначаются противогрибковые средства, такие, как Нистатин, Флуконазол.
Какие антибиотики принимать при ангине?
Амоксиклав назначают при инфекции верхних дыхательных путей (синусите, среднем отите, фарингите, тонзиллите, ангине).
Нужно быть осторожными. Амоксиклав, как и другие антибиотики, имеет ряд противопоказаний. С осторожностью его принимают при аллергии, нарушениях в работе желудочно-кишечного тракта. Режим дозирования устанавливает врач, учитывая массу тела, возраст, функции почек, тяжесть заболевания.
Амоксиклав, как и другие антибиотики, имеет ряд противопоказаний. С осторожностью его принимают при аллергии, нарушениях в работе желудочно-кишечного тракта. Режим дозирования устанавливает врач, учитывая массу тела, возраст, функции почек, тяжесть заболевания.
Таблетки рекомендуют пить в начале приема пищи для обеспечения оптимального всасывания и уменьшения побочных эффектов. Стандартный курс лечения составляет 5–14 дней.
Аугментин назначают при внегоспитальной пневмонии, остром бактериальном синусите, среднем отите, обострении хронического бронхита, ангине.
Аугментин нельзя применять при аллергии на любой антибиотик-пенициллин, наличии тяжелых аллергических реакций, связанных с применением антибиотиков, нарушениях работы печени.
Лечение этим препаратом не следует продолжать больше 14 дней. Дозу устанавливает врач, в зависимости от веса.
Назначается Сумамед при инфекциях верхних дыхательных путей (тонзиллит, синусит, бактериальный фарингит, средний отит), нижних дыхательных путей (интерстициальная, альвеолярная пневмония, обострение хронического бронхита, бактериальный бронхит).
Нельзя назначать Сумамед при аллергии на отдельные компоненты, тяжелых нарушениях работы печени и почек.
Таблетки разрешается принимать независимо от приемов пищи.
Угнетает развитие и размножение микроорганизмов. Положительно действует при различных инфекционных заболеваниях. Назначается при поражении инфекциями дыхательных путей, ЛОР-органов.
Препарат имеет ряд противопоказаний: склонность к аллергии, нарушения в работе почек и печени, наличие аритмии. Назначается для лечения детей после 12 лет.
Азитрокс принимают за пару часов до еды. Капсулу нужно глотнуть целиком, запивая водой.
Курс лечения обычно составляет 5-7 дней. Дозировка препарата зависит от возраста, веса и характера инфекционного поражения.
Назначается для лечения ЛОР-органов (бактериальный фарингит, тонзиллит, синусит, средний отит), инфекциях дыхательных путей (бактериальный бронхит, негоспитальная пневмония).
Хемомицин следует принимать раз в сутки за час до еды или через два часа после еды.
Назначается взрослым и детям, с массой тела больше 45 кг.
Препарат противопоказан к применению у пациентов с тяжелой формой печеночной недостаточности.
Цефалексин предназначен для использования в лечении заболеваний дыхательных путей (пневмонии, бронхиты, плевриты и абсцессы легких), ЛОР-органов (фарингитов, отитов, тонзиллитов).
Цефалексин в капсулах не используется в терапии детей, младше 3 лет.
Цефалексин с осторожностью назначают больным с почечной недостаточностью.
При определении дозы Цефалексина учитывается локализация и тяжесть заболевания, а также возраст и вес.
Для предупреждения развития дисбактериоза прием Цефалексина рекомендуется сочетать с приемом пробиотиков.
Цефуроксим назначается при инфекции дыхательных путей (бронхиты, абсцесс легких, бактериальная пневмония), инфекции горла, носа (синусит, тонзиллит, фарингит).
Цефуроксим не назначают при аллергии на пенициллины.
Таблетки принимают внутрь, доза зависит от массы тела и тяжести заболевания.
Все антибиотики при ангине нужно принимать только после консультации с врачом!
Не пропустите интересные статьи:
Выбор антибиотика при обострении тонзиллита Текст научной статьи по специальности «Клиническая медицина»
медицинским совет 2015 | № 15
С.А. КАРПИЩЕНКО, д.м.н., профессор, О.М. КОЛЕСНИКОВА, к.м.н.
НИИ хирургии и неотложной медицины, Первый Санкт-Петербургский государственный медицинский университет им. академика И.П. Павлова
ВЫБОР АНТИБИОТИКА
ПРИ ОБОСТРЕНИИ ТОНЗИЛЛИТА
В статье проанализирован подход к выбору антибактериальной терапии в лечении тонзиллита. Традиционно эрадикацию в-гемолитического стрептококка проводят пенициллинами.
Ключевые слова:
тонзиллит амоксициллин золотистый стафилококк
 Изолированного поражения миндалин, как правило, не существует, в воспалительный процесс в той или иной степени вовлекаются близлежащие структуры задней стенки глотки. В нашей стране диагноз должен быть сформулирован в соответствии с Международной классификацией болезней 10-го пересмотра, в которой острый фарингит и острый тонзиллит выделены в качестве отдельных заболеваний. Врач при установлении диагноза основывается на более значимых фарингоскопических признаках болезни.
Изолированного поражения миндалин, как правило, не существует, в воспалительный процесс в той или иной степени вовлекаются близлежащие структуры задней стенки глотки. В нашей стране диагноз должен быть сформулирован в соответствии с Международной классификацией болезней 10-го пересмотра, в которой острый фарингит и острый тонзиллит выделены в качестве отдельных заболеваний. Врач при установлении диагноза основывается на более значимых фарингоскопических признаках болезни.Причиной острой боли в горле в большинстве случаев является инфекционный процесс (вирусный или бактериальный). По данным различных исследований, вирусные инфекции инициируют острую боль в горле в 50-80% случаев в популяции в целом. Наиболее часто встречающимися вирусами являются аденовирус, энтеровирус, риновирус, коронавирус и вирус гриппа [1]. Несмотря на преобладание вирусной этиологии, антибактериальная терапия по-прежнему широко используется при болях в горле.
 Рекомендации по антибактериальной терапии не должны базироваться на каком-нибудь одном критерии, а основываться на оценке общего состояния больного в целом (самочувствие пациента, клиническая картина заболевания и даже его социальный статус). Обязательны уточнения о частоте рецидивирования острой боли в горле.
Рекомендации по антибактериальной терапии не должны базироваться на каком-нибудь одном критерии, а основываться на оценке общего состояния больного в целом (самочувствие пациента, клиническая картина заболевания и даже его социальный статус). Обязательны уточнения о частоте рецидивирования острой боли в горле.На начальных этапах болезни практически невозможно дифференцировать вирусное или бактериальное поражение глотки из-за схожести клинических проявлений. Считается, что только стрептококковая глоточная инфекция, обусловленная БГСА (в-гемолитическим стрептококком группы А), требует системной антибактериальной терапии, т. к. есть риск развития острой ревматической лихорадки, постстрептококкового гломерулонефрита и гнойного осложнения в виде паратонзиллярного абсцесса [3].
В лабораторной диагностике стрептококковый тонзиллит может быть выявлен тремя методами [4]:
1. совет 2015 | № 15
совет 2015 | № 15
ми лабораторными мощностями. В настоящее время изменения в показателях общего анализа крови (лейкоцитоз, ускорения СОЭ) утратили свое практическое значение при проведении дифференциальной диагностики вирусных и бактериальных тонзиллитов [5].
По данным ESMID, для принятия решения о целесообразности назначения антибиотика при острой боли в горле, которая является главным симптомом острого тонзиллита, предлагается ориентироваться на клинические критерии Centor (оцениваются температура, кашель, шейные лимфатические узлы и состояние миндалин), где каждый присутствующий признак увеличивает вероятность инфицирования БГСА. Позднее к клиническим критериям Centor для принятия решения об антибактериальной терапии WJ. Mclsaac с соавт. предложили добавить фактор возраста пациента (табл. 1), поскольку бессимптомное носительство р-гемолитического стрептококка группы А уменьшается со временем [1].
Риск инфицирования р-гемолитическим стрептококком группы А после подсчета баллов по шкале Mclsaac увеличивается прямо пропорционально увеличению суммы баллов (табл. 2).
При выявлении £3 баллов по шкале Mclsaac необходимо рассмотреть вопрос о назначении антибактериальной терапии. Клинические критерии диагностики также важны для категории носителей р-гемолитического стрептококка группы А без явных клинических проявлений.
Ряд клиницистов рекомендуют использовать термин «простая боль в горле», при которой происходит умень-
Таблица 1. Критерии оценки для назначения антибактериальной терапии (шкала McIsaac)
Критерии Балл
Температура >38 °С
Отсутствие кашля
Передний шейный лимфаденит
Отек миндалин или наличие экссудата на миндалинах
Возраст от 3 до 14 лет
Возраст от 15 до 44 лет 0
Возраст > 44 лет -1
Таблица 2. Процент встречаемости р-гемолитического стрептококка в зависимости от критериев McIsaac
Процент встречаемости р-гемолитического стрептококка в зависимости от критериев McIsaac
Сумма баллов Риск инфицирования БГСА (%)
Н 51-53
3 28-35
2 11-17
1 5-10
«0 1-2,5
шение симптоматики в течение 3-5 дней. Но если на фоне симптоматического лечения состояние больного ухудшается или остается без динамики, то диагноз уже не соответствует данной категории и следует пересмотреть терапевтический подход к лечению, возможно, назначить антибактериальную терапию. Таким образом, данными авторами рекомендуется воздержаться от назначения
медицинским совет 2015 | № 15
антибактериальной терапии на 3-5 дней при острой боли [6].
Исследования N. Dunn et aL. определили группу пациентов с симптомом острой боли в горле, находящихся в группе максимального риска развития ангины. Тяжелая форма острого тонзиллита, которая требовала системной антибактериальной терапии, наиболее часто наблюдалась у курящих мужчин в возрасте 21-40 лет. В своих рекомендациях авторы предлагают более широко назначать антибактериальную терапию данной категории больных, даже если клинические критерии острого тонзиллита выражены несильно [7].
В рекомендациях Murphy et aL. указано, что назначение антибиотика по поводу боли в горле оправданно у лиц старше 65 лет, учитывая высокую вероятность развития у них гнойных осложнений [8].
При назначении системной антибактериальной терапии в период острого тонзиллита учитывается анамнез, аллергический фон пациента, рекомендации национальных руководств. Антибактериальная терапия, как правило, назначается эмпирически, т. к. результаты бактериологического посева мазков с небных миндалин получаем лишь на 4-5-й день.
Антибактериальная терапия, как правило, назначается эмпирически, т. к. результаты бактериологического посева мазков с небных миндалин получаем лишь на 4-5-й день.
При остром тонзиллите и обострении хронического тонзиллита на поверхности миндалин обнаружено около 20 сочетаний различных микробов, однако в глубоких отделах лакун обычно нет большой полиморфности флоры, чаще здесь обнаруживается монофлора — различные формы стрептококка и стафилококка. Принято считать, что причиной острого тонзиллита является ß-гемолитический стрептококк, что подтверждено рядом исследований [9-13]. Задачей консервативного лечения острого тонзиллита является элиминация патогенной микрофлоры в глубине небных миндалин.
При выборе антибактериальной терапии важно оценить ряд параметров — это эффективность, безопасность,
Арлет® (ОАО «Синтез») — комбинированный препарат амоксициллина и клавулановой кислоты. Действует бактерицидно, угнетает синтез бактериальной стенки. Клавулановая кислота обладает высокой тропно-стью к пенициллиназам, благодаря чему образует стабильный комплекс с ферментом, что предупреждает ферментативную деградацию амоксициллина под влиянием в-лактамаз. Препарат может назначаться и при инфекциях, резистентных к действию амоксициллина. Амоксициллин в сочетании с клавулановой кислотой активен в отношении аэробных грамположительных бактерий (включая штаммы, продуцирующие в-лактамазы), анаэробных грамположительных бактерий, аэробных грамотрицательных бактерий (включая штаммы, продуцирующие в-лактамазы), анаэробных грамотрицательных бактерий (включая штаммы, продуцирующие в-лактамазы). Арлет® выпускается в таблетках, содержащих амоксициллин (в форме тригидрата) 500 мг и клавула-новую кислоту (в форме калиевой соли) 125 мг, и в таблетках, содержащих 875 мг амоксициллина и 125 мг клавулановой кислоты. Применяется внутрь. Режим дозирования устанавливают индивидуально.
Действует бактерицидно, угнетает синтез бактериальной стенки. Клавулановая кислота обладает высокой тропно-стью к пенициллиназам, благодаря чему образует стабильный комплекс с ферментом, что предупреждает ферментативную деградацию амоксициллина под влиянием в-лактамаз. Препарат может назначаться и при инфекциях, резистентных к действию амоксициллина. Амоксициллин в сочетании с клавулановой кислотой активен в отношении аэробных грамположительных бактерий (включая штаммы, продуцирующие в-лактамазы), анаэробных грамположительных бактерий, аэробных грамотрицательных бактерий (включая штаммы, продуцирующие в-лактамазы), анаэробных грамотрицательных бактерий (включая штаммы, продуцирующие в-лактамазы). Арлет® выпускается в таблетках, содержащих амоксициллин (в форме тригидрата) 500 мг и клавула-новую кислоту (в форме калиевой соли) 125 мг, и в таблетках, содержащих 875 мг амоксициллина и 125 мг клавулановой кислоты. Применяется внутрь. Режим дозирования устанавливают индивидуально.
антимикробный спектр, график дозирования препарата и его стоимость. Все эти факторы влияют на экономическую эффективность антибактериальной терапии. Существует большой спектр антибактериальных препаратов, эффективных в отношении в-гемолитического стрептококка, включающий пенициллин и его аналоги (например, ампициллин и амоксициллин), а также многочисленные цефа-лоспорины и макролиды. Амоксициллин остается препаратом первого выбора при лечении острого тонзиллита из-за его доказанной эффективности, безопасности, узкой направленности действия и стоимости. Известно, что на протяжении десятилетнего периода исследования не было выявлено ни одного штамма в-гемолитического стрептококка, резистентного к пенициллину [11]. Ряд исследований эффективности цефалоспоринов указывают на неполную ликвидацию в-гемолитического стрептококка в глотке при коротком курсе терапии. Стойкому подавлению возбудителя при остром тонзиллите способствует 10-дневный курс антибактериальной терапии, о чем указывается во всех международных рекомендациях. Цефалоспорины рекомендуются при лечении острого тонзиллита лицам с аллергией на пенициллины, однако важно помнить, что возможна перекрестная аллергия на в-лактамные антибиотики.
Все эти факторы влияют на экономическую эффективность антибактериальной терапии. Существует большой спектр антибактериальных препаратов, эффективных в отношении в-гемолитического стрептококка, включающий пенициллин и его аналоги (например, ампициллин и амоксициллин), а также многочисленные цефа-лоспорины и макролиды. Амоксициллин остается препаратом первого выбора при лечении острого тонзиллита из-за его доказанной эффективности, безопасности, узкой направленности действия и стоимости. Известно, что на протяжении десятилетнего периода исследования не было выявлено ни одного штамма в-гемолитического стрептококка, резистентного к пенициллину [11]. Ряд исследований эффективности цефалоспоринов указывают на неполную ликвидацию в-гемолитического стрептококка в глотке при коротком курсе терапии. Стойкому подавлению возбудителя при остром тонзиллите способствует 10-дневный курс антибактериальной терапии, о чем указывается во всех международных рекомендациях. Цефалоспорины рекомендуются при лечении острого тонзиллита лицам с аллергией на пенициллины, однако важно помнить, что возможна перекрестная аллергия на в-лактамные антибиотики. Макролиды в лечении острого тонзиллита более предпочтительны при аллергии на пенициллины. В последние годы появились данные о возрастании уровня резистентности бактериальной флоры глотки к макролидам.
Макролиды в лечении острого тонзиллита более предпочтительны при аллергии на пенициллины. В последние годы появились данные о возрастании уровня резистентности бактериальной флоры глотки к макролидам.
Некоторые антибактериальные препараты не рекомендуются для лечения стрептококкового тонзиллита, в частности, тетрациклины не должны быть использованы для лечения острой боли в горле из-за высокой распространенности резистентных штаммов. Сульфаниламиды не следует использовать, т. к. они не приводят к полной ликвидации в-гемолитического стрептококка в глотке. «Старые» фторхинолоны (например, ципрофлоксацин) ограниченно активны против в-гемолитического стрептококка. «Новые» фторхинолоны (например, левофлоксацин, моксиф-локсацин) активны в пробирке против в-гемолитического стрептококка, но они дороги и имеют излишне широкий спектр активности, что не позволяет их рекомендовать для регулярного лечения стрептококкового тонзиллита.
Неясным остается вопрос, почему адекватная системная антибактериальная терапия против в-гемолити-ческого стрептококка не приводит к прекращению рецидивов.
Вероятно, роль в-гемолитического стрептококка в патогенезе рецидивирующего тонзиллита переоценена или, возможно, наоборот, уменьшилась в последние годы. Сегодня внимание исследователей привлекают золотистый стафилококк и гемофиль-ная палочка в патогенезе рецедиви-
медицинский совет 2015 | № 15
рующего тонзиллита. К. ирра1 и др. на поверхности миндалин при часто рецидивирующем тонзиллите обнаружили в 39% р-гемолитический стрептококк и в 36% золотистый стафилококк [14]. В глубине миндалин процентное соотношение изменилось, и в 51,6% обнаружен золотистый стафилококк, и только в 34,3% р-гемолитический стрептококк. В другом исследовании Е. 1па и др. [15] выявили на поверхности миндалин золотистый стафилококк в 57,8%, Р-гемолитический стрептококк в 26,3% и гемофильную палочку в 21%. Но в глубине миндалин золотистый стафилококк встречался в 52%, гемофильная палочка в 26% и Р-гемолитический стрептококк в 20%. I. Тау1ап и др. [16] обнаружили на поверхности миндалин при рецидивирующем тонзиллите золотистый стафилококк в 6,6%, гемофильную палочку в 11%, р-гемолитический стрептококк в 2,7%. В глубине миндалин выявили золотистый стафилококк в 6,1%, гемофильную палочку в 15,7%, р-гемолитичес-кий стрептококк в 6,1%. А.Е. Zatner и др. [17] при часто рецидивирующем тонзиллите обнаружили в миндалинах внутриклеточный золотистый стафилококк более чем в половине случаев (53,5%), в то время как р-гемолитический стрептококк обнаружен в глубине миндалин в 10,5%.
I. Тау1ап и др. [16] обнаружили на поверхности миндалин при рецидивирующем тонзиллите золотистый стафилококк в 6,6%, гемофильную палочку в 11%, р-гемолитический стрептококк в 2,7%. В глубине миндалин выявили золотистый стафилококк в 6,1%, гемофильную палочку в 15,7%, р-гемолитичес-кий стрептококк в 6,1%. А.Е. Zatner и др. [17] при часто рецидивирующем тонзиллите обнаружили в миндалинах внутриклеточный золотистый стафилококк более чем в половине случаев (53,5%), в то время как р-гемолитический стрептококк обнаружен в глубине миндалин в 10,5%.
Таким образом, неэффективность антибактериальной терапии в лечении часто рецидивирующего тонзиллита может быть связана с недооценкой микроорганизмов, вызывающих обострение. Золотистый стафилококк играет немаловажную роль в рецидивировании тонзиллита, поскольку выделение данными бактериями р-лактамаз приводит к неэффективности лечения рецидивирующего тонзиллита р-лактамными антибиотиками. К р-лактамным антибиотикам относятся пенициллины, цефамицины, цефалоспорины, карбапенемы, монобактамы. Свое название они получили из-за наличия в своей структуре Р-лактамного кольца. Подобная кольцевая структура является общей для всех р-лактамов и должна быть неповрежденной для антибактериального действия.
Свое название они получили из-за наличия в своей структуре Р-лактамного кольца. Подобная кольцевая структура является общей для всех р-лактамов и должна быть неповрежденной для антибактериального действия.
Известно, что более 80% штаммов золотистого стафилококка продуцируют р-лактамазы, ферменты, которые
катализируют гидролиз р-лактамного кольца и тем самым инактивируют данную группу антибиотиков. Лекарственные формы, в которых соединены антибиотики и ингибиторы р-лактамаз, получили название комбинированных, или защищенных, р-лактамов. В клиническую практику внедрены три ингибитора р-лактамаз: клавулановая кислота, сульбактам и тазобактам. Несмотря на то что во многих международных рекомендациях по лечению острого тонзиллита препаратом первой линии является амокси-циллин, существует ряд факторов, которые требуют первоначального назначения защищенных аминопенициллинов.
Амоксициллин с клавулановой кислотой должен быть препаратом выбора при остром тонзиллите: если пациент уже принимал антибактериальную терапию в течение последних 4-6 нед. ; если в семье больного есть ребенок, посещающий младшее дошкольное учреждение; если известна резистентность бактерий, вызвавшая обострение тонзиллита; если больной курящий.
; если в семье больного есть ребенок, посещающий младшее дошкольное учреждение; если известна резистентность бактерий, вызвавшая обострение тонзиллита; если больной курящий.
Комбинация клавулановой кислоты с амоксициллином действует бактерицидно, угнетает синтез бактериальной стенки, обладает широким спектром антибактериального действия против золотистого и эпидермального стафилококка, стрептококков, а также кишечной и гемофильной палочек, клебсиелл, бактероидов. Клавулановая кислота обладает высокой тропностью к пенициллиназам, благодаря чему образует стабильный комплекс с ферментом, что предупреждает ферментативную деградацию амок-сициллина под влиянием р-лактамаз. Системная антибактериальная терапия при лечении острого тонзиллита позволяет предотвратить развитие острой ревматической лихорадки, профилактировать развитие гнойных осложнений, способствует более раннему купированию клинических симптомов заболевания, улучшает качество жизни.
Высокая клиническая эффективность и низкая токсичность амоксициллина и амоксициллина с клавулановой кислотой составляет основу антимикробной химиотерапии на современном этапе, занимая ведущее место при лечении большинства инфекций.
ЛИТЕРАТУРА
1. ESCMID Guideline for the Management of Acute Sore Throat. Clin Microbiol Infect. 2012. 18(Suppl.1): 1-27.
2. Bertin L, Pons G, d’Athis P et al: Randomized, doubleblind, multicenter, controlled trial of ibuprofen versus acetaminophen (paracetamol) and placebo for treatment of symptoms of tonsillitis and pharyngitis in children. J Pediatr., 1991. 119(5): 811-4.
3. Jeffrey A et al. Antibiotic treatment of adults with sore throat by community primary care physicians. JAMA, September 12, 2001. 286. 10: P1181-1186.
286. 10: P1181-1186.
4. Bourbeau PP. Role of the microbiology laboratory in diagnosis and management of pharyngitis. J Clin Microbiol, 2003. 41: 3467-3472.
5. Карпищенко С.А., Колесникова О.М. Возможности лечения острой боли в горле. Врач. 2014. 2: 19-23.
6. Avoiding Sore Throat Morbidity and Mortality: When Is It Not Just a Sore Throat? ROBERT M. CENTOR, MD, FACP, and RALPH SAMLOWSKI,
MD, FAAFP, University of Alabama at Birmingham, Huntsville Regional Medical Campus, Huntsville, Alabama. Am Fam Physician. 2011. 83(1): 26-28.
7. Dunn N et al. Use of antibiotics for sore throat and incidence of quinsy. British Journal of General Practice, 2007. 57: 45-49.
8. Murphy M et al. Antibiotic prescribing in primary care, adherence to guidelines and unnecessary prescribing — an Irish perspective. BMC Family Practice, 2012. 13-43.
Antibiotic prescribing in primary care, adherence to guidelines and unnecessary prescribing — an Irish perspective. BMC Family Practice, 2012. 13-43.
9. Brook I, Shah K, Jackson W. Microbiology of healthy and diseased adenoids. Laryngoscope, 2000. 110: 994-9.
10. Gul M, Okur E, Ciragil P, Yildirim I, Aral M et al. The comparison of tonsillar surface and core cultures in recurrent tonsillitis. Am J Otolaryngol, 2007. 28: 173-6.
11. Kasenomm P, Piirsoo A, Kull M, Kull M, Mikelsaar M. Selection of indicators for tonsil-lectomy in adults with recurrent tonsillitis. BMC Ear Nose Throat Disord, 2005. 5: 7.
12. Skoulakis C, Tigiroglou E, Gkarelis K, Klapsa D, Damani A et al. Level of Streptococcus pyo-
genes in patients with recurrent tonsillitis and tonsillar hypertrophy. Scand. J. Infect Dis, 2008. 40: 899-903.
Scand. J. Infect Dis, 2008. 40: 899-903.
13. Журавлев А.С., Ханс Мани, Демина Е.В. Микробиологическое обоснование эффективности различных способов лечения больных с хроническим компенсированным тонзиллитом. Folia Otorhinolaryngologica, 2014. 20. 2: 16-23.
14. Uppal K, Bais AS. Tonsillar microflora, superficial surface versus deep. J Laryngol Otol, 1989. 103: 175-177.
15. Inci E, Kakakullukcu B, Aygun G, Ozdogan A. Tonsil surface and core microflora in children undergone tonsillectomy for recurrent tonsillitis. Turkish Otolaryngol Arch, 2002. 40(4): 247-251.
16. Taylan I, Ozcan I, Mumcuoglu I. Comparison of the Surface and Core Bacteria in Tonsillar and Adenoid Tissue With Beta-Lactamase Production. Indian J Otolaryngol Head Neck Surg. 2011. 63(3): 223-228.
17. Zatner AE, Krause M, Stropahl G. Intracellular Persisting Staphylococcus aureus Is the Major Pathogen in Recurrent Tonsillitis. PLoS ONE. 2010. 5. 3: 1-16.
Zatner AE, Krause M, Stropahl G. Intracellular Persisting Staphylococcus aureus Is the Major Pathogen in Recurrent Tonsillitis. PLoS ONE. 2010. 5. 3: 1-16.
Помогите! Ангина!
Чем же опасна ангина? Как её вылечить? Об этом рассказала врач-инфекционист Валентина Сараева.
Знаете, какое самое частое простудное заболевание в жаркие летние дни? Не поверите – ангина!
Холодное питье, ветерок из кондиционера, ледяное мороженое всегда приятны в жару. А последствия – боль в горле и температура. Ангина – заболевание инфекционное и поражает не только горло, но и весь организм. Возбудитель ангины – стрептококк. К сожалению, он имеет более 70 модификаций. Поэтому даже если вы уже перенесли ангину, то все равно не застрахованы от повторного заражения. Иммунитет не вырабатывается.
Ангина бывает трех видов, – рассказывает врач-инфекционист Валентина Сараева. – Облегченный вариант – катаральная. Начинается она внезапно. В теле – ломота, болит голова, очень сильно – горло. Но вот налета в горле никакого не наблюдается, только легкая краснота вокруг миндалин. Этот вариант ангины легко перепутать с фарингитом или гриппом. Если игнорировать правильное лечение, то ангина перейдет в более тяжелые формы или серьезные заболевания: дифтерию, скарлатину, корь, инфекционный мононуклеоз.
– Облегченный вариант – катаральная. Начинается она внезапно. В теле – ломота, болит голова, очень сильно – горло. Но вот налета в горле никакого не наблюдается, только легкая краснота вокруг миндалин. Этот вариант ангины легко перепутать с фарингитом или гриппом. Если игнорировать правильное лечение, то ангина перейдет в более тяжелые формы или серьезные заболевания: дифтерию, скарлатину, корь, инфекционный мононуклеоз.
Поэтому, если вы пополоскали горло пару дней, но это не помогло – пожалуйте к врачу.
Фолликулярная ангина начинается с резкого взлета температуры до 40 °С, озноба, боли в суставах, рези при глотании. На второй день на миндалинах появляются бело-желтые точки. По истечении пяти – семи дней фолликулы вскрываются, язвочки заживают.
Лакунарная ангина протекает по интенсивности на порядок сильнее фолликулярной. Боли в суставах и голове невыносимые, боль в горле отдает в ухо, температура под сорок, а лимфоузлы увеличиваются не только по бокам шеи, но и под челюстью. На красной припухшей поверхности миндалин образуется гнойный налет. Симптомы нарастают в течение трех – пяти дней. По мере отторжения налета состояние больного улучшается.
На красной припухшей поверхности миндалин образуется гнойный налет. Симптомы нарастают в течение трех – пяти дней. По мере отторжения налета состояние больного улучшается.
Скорая помощь
Любая ангина чревата осложнениями со стороны сердца, суставов, печени и почек, вплоть до необходимости трансплантации пораженных органов. Поэтому самое важное условие лечения ангины – постельный режим. Комнату, где находится больной ангиной, нужно проветривать и время от времени проводить влажную уборку. Запаситесь всем необходимым для полоскания горла (до 8 – 10 раз в сутки): отварами шалфея, ромашки, эвкалипта, а также слабыми растворами калия перманганата, фурацилина. Также можно использовать спреи, которые продаются в аптеках.
Внимание, осложнения!
Опасность самолечения в случае с ангиной заключается в том, что неправильно проведенная терапия не только ухудшит течение болезни, но и приведет к осложнениям (отит, пиелонефрит, миокардит, менингит, энцефалит и ревматизм).
Болезнями уха-горла-носа занимается ЛОР. К нему и нужно обращаться в случае ангины. Только специалист в состоянии назначить грамотную терапию и прописать антибактериальные средства, которые будут бороться именно с тем типом возбудителя, который вызвал ангину. При высокой температуре тела и сильных болевых ощущениях кроме антибиотиков используют анальгетики, которые смягчают боль и понижают жар. Если уже после нескольких дней лечения вы почувствовали себя хорошо, не спешите заканчивать терапию – это лишь внешнее облегчение, организму по-прежнему непросто справляться с инфекцией. Помните, что курс лечения всегда нужно доводить до конца.
Устойчивость к антибиотикам
\n\nУстойчивость к антибиотикам развивается у бактерий, а не людей или животных. Эти бактерии могут заражать людей и животных, и вызванные ими инфекции лечить труднее, чем инфекции от бактерий, не имеющих такой устойчивости.
\n\nСледствием устойчивости к антибиотикам являются рост медицинских расходов, более продолжительные госпитализации и рост смертности.
\nНеобходимо срочно изменить порядок назначения и использования антибиотиков во всем мире. Даже в случае разработки новых препаратов серьезная угроза устойчивости к антибиотикам будет сохраняться, если поведение не изменится. Изменение поведения должно также включать меры по сокращению распространения инфекций с помощью вакцинации, мытья рук, более безопасного секса и надлежащей гигиены питания.
\nМасштабы проблемы
\n\nУстойчивость к антибиотикам возрастает до угрожающе высоких уровней во всем мире. Новые механизмы устойчивости появляются и распространяются повсюду, угрожая нашей способности лечить распространенные инфекционные заболевания. Все больше инфекций – например пневмонию, туберкулез, заражение крови, гонорея, заболевания пищевого происхождения – становится труднее, а иногда и невозможно лечить из-за снижения эффективности антибиотиков.
\n\nТам, где антибиотики для лечения людей или животных можно приобрести без рецепта, возникновение и распространение устойчивости усугубляются. Аналогичным образом, в тех странах, где нет стандартных лечебных рекомендаций, антибиотики часто назначаются врачами и ветеринарами избыточно и используются населением сверх меры.
Аналогичным образом, в тех странах, где нет стандартных лечебных рекомендаций, антибиотики часто назначаются врачами и ветеринарами избыточно и используются населением сверх меры.
\nВ отсутствие неотложных мер на нас начнет надвигаться пост-антибиотическая эра, когда распространенные инфекции и незначительные травмы вновь могут стать смертельными.
\nПрофилактика и борьба
\n\nУстойчивость к антибиотикам набирает темпы из-за их неправильного и чрезмерного использования, а также слабой профилактики инфекций и борьбы с ними. Меры к ослаблению последствий устойчивости и ограничению её распространения можно принимать на всех уровнях общества.
\nНаселение
\n\nДля предотвращения распространения устойчивости к антибиотикам и борьбы с ним индивидуумы могут:
\n- \n
- принимать антибиотики только по назначению квалифицированного работника здравоохранения; \n
- никогда не требовать антибиотиков, если, по словам медработника, в них нет необходимости; \n
- всегда соблюдать рекомендации медработника при использовании антибиотиков; \n
- никогда не давать свои антибиотики другим лицам или не использовать оставшиеся антибиотики; \n
- предотвращать заражение в соответствии с «Пятью важнейших принципов безопасного питания», регулярно моя руки, соблюдая гигиену во время приготовления пищи, избегая тесного контакта с больными, практикуя более безопасный секс и своевременно делая прививки.
 \n
\n
Лица, формирующие политику
\n\nДля предотвращения распространения устойчивости к антибиотикам и борьбы с ним лица, формулирующие политику, могут:
\n- \n
- обеспечить принятие действенного национальный плана действий против устойчивости к антибиотикам; \n
- улучшать эпиднадзор за устойчивыми к антибиотикам инфекциями; \n
- усиливать меры политики, программы и осуществление мер профилактики инфекций и борьбы с ними; \n
- регулировать и поощрять надлежащее использование качественных препаратов и обращение с ними; \n
- предоставлять информацию о последствиях устойчивости к антибиотикам. \n
Медработники
\n\nДля предотвращения распространения устойчивости к антибиотикам и борьбы с ним медработники могут:
\n- \n
- предотвращать инфекции, обеспечивая чистоту своих рук, инструментов и окружающей среды; \n
- назначать и отпускать антибиотики только в случаях, когда в них есть необходимость, в соответствии с действующими лечебными инструкциями.
 \n
\n - информировать группы по эпиднадзору об инфекциях с устойчивостью к антибиотикам; \n
- беседуйте с пациентами о том, как правильно принимать антибиотики, об устойчивости к антибиотикам и об опасности их неправильного использования; \n
- говорите пациентам, как предотвращать инфекции (например, делая прививки, моя руки, практикуя более безопаснй секс и закрывая нос и рот при чихании). \n
Индустрия здравоохранения
\n\nДля предотвращения распространения устойчивости к антибиотикам и борьбы с ним индустрия здравоохранения может:
\n- \n
- инвестировать средства в научные исследования и разработку новых антибиотиков, вакцин, средств диагностики и других инструментов. \n
Сельскохозяйственный сектор
\n\nДля предотвращения распространения устойчивости к антибиотикам и борьбы с ним сельскохозяйственный сектор может:
\n- \n
- вводить антибиотики в организм животных лишь под ветеринарным надзором; \n
- не использовать антибиотики для стимулирования роста или профилактики болезней у здоровых животных.
 \n
\n - вакцинировать животных с целью сокращения потребности в антибиотиках и использовать альтернативы антибиотикам, когда они существуют; \n
- продвигать и применять надлежащую практику на всех этапах производства и переработки пищевых продуктов животного и растительного происхождения; \n
- повышать биобезопасность на фермах и предотвращать инфекции, улучшая гигиену и благополучие животных. \n
Недавние изменения
\n\nХотя в настоящее время ведется разработка некоторых антибиотиков, ни один из них, как ожидается, не будет эффективен против наиболее опасных форм бактерий с устойчивостью к антибиотикам.
\n\nС учетом легкости и частоты поездок, совершаемых сегодня людьми, устойчивость к антибиотикам является глобальной проблемой, которая требует усилий всех стран и многих секторов.
\nПоследствия
\n\nВ тех случаях, когда инфекции не поддаются более лечению антибиотиками первой линии, надлежит использовать более дорогие препараты. Из-за большей продолжительности болезней и лечения, часто в больницах, возрастают медицинские расходы, а также экономическое бремя, которое ложится на семьи и общество.
Из-за большей продолжительности болезней и лечения, часто в больницах, возрастают медицинские расходы, а также экономическое бремя, которое ложится на семьи и общество.
\nУстойчивость к антибиотикам ставит под угрозу достижения современной медицины. В отсутствие эффективных антибиотиков для профилактики и лечения инфекций значительно возрастает риск трансплантации органов, химиотерапии и хирургических операций, например кесарева сечения.
\nОтветные меры ВОЗ
\n\nРешение проблемы устойчивости к антибиотикам является для ВОЗ важным приоритетом. В мае 2015 г. Всемирная ассамблея здравоохранения утвердила Глобальный план действий по устойчивости к противомикробным препаратам, включающий и устойчивость к антибиотикам. Глобальный план действий направлен на обеспечение профилактики и лечения инфекционных болезней с помощью безопасных и эффективных лекарств.
\n\nГлобальным планом действий по устойчивости к противомикробным препаратам поставлены 5 стратегических задач:
\n- \n
- повысить информированность и понимание устойчивости к противомикробным препаратам; \n
- усилить эпиднадзор и научные исследования; \n
- сократить число случаев заражения; \n
- оптимизировать использование противомикробных препаратов; \n
- обеспечить устойчивые инвестиции на цели противодействия устойчивости к противомикробным препаратам.
 \n
\n
\nСобравшиеся на сессии Генеральной Ассамблеи Организации Объединенных Наций в Нью-Йорке в сентябре 2016 г. главы государств приняли обязательство развернуть широкую и координированную деятельность по борьбе с глубинными причинами устойчивости к антибиотикам в ряде секторов, особенно в области охраны здоровья человека и животных, а также сельского хозяйства. Государства-члены подтвердили свою решимость разработать национальные планы действий по борьбе с этим явлением, взяв за основу глобальный план действий. ВОЗ оказывает государствам-членам поддержку по подготовке их национальных планов действий по решению проблемы устойчивости к противомикробным препаратам.
\n\nВОЗ реализует несколько инициатив, направленных на решение проблемы устойчивости к противомикробным препаратам:
\nВсемирная неделя правильного использования антибиотиков
\n\nЭта глобальная многолетняя кампания проводится ежегодно в ноябре начиная с 2015 г. под девизом «Антибиотики: используйте осторожно!» В рамках тематической недели проводятся многочисленные мероприятия.
Глобальная система по надзору за устойчивостью к противомикробным препаратам (GLASS)
\n\nДанная система, функционирование которой обеспечивает ВОЗ, базируется на стандартизированном подходе к сбору, анализу и обмену данными, касающимися устойчивости к противомикробным препаратам, в глобальном масштабе. Эти данные используются для принятия решений на местном, национальном и региональном уровнях.
\nГлобальное партнерство по научным исследованиям и разработке антибиотиков (GARDP)
\n\nЭта совместная инициатива ВОЗ и Инициативы по лекарственным средствам против забытых болезней стимулирует исследования и разработки на основе государственно-частных партнерств. К 2023 г. Партнерство планирует разработать и вывести на рынок до четырех новых лекарственных средств за счет совершенствования существующих антибиотиков и ускоренного создания новых антибиотиков.
\nМежучрежденческая координационная группа по устойчивости к противомикробным препаратам (IACG)
\n\nГенеральный секретарь Организации Объединенных Наций учредил Группу для повышения согласованности действий международных организаций и обеспечения эффективности глобальных усилий по устранению этой угрозы безопасности здоровья. Группой совместно руководят заместитель Генерального секретаря ООН и Генеральный директор ВОЗ, в нее входят высокопоставленные представители соответствующих учреждений ООН и других международных организаций, а также эксперты из различных секторов.
Группой совместно руководят заместитель Генерального секретаря ООН и Генеральный директор ВОЗ, в нее входят высокопоставленные представители соответствующих учреждений ООН и других международных организаций, а также эксперты из различных секторов.
стенокардия Людвига | Журнал экстренной медицины
В наше отделение неотложной помощи обратился ранее здоровый мужчина 40 лет с затрудненным дыханием. В течение недели он принимал антибиотики от боли в горле, которая появилась после удаления зуба. Его симптомы ухудшились, и в течение последних 24 часов резко усилилась одышка. По прибытии в наше отделение у него было шумное (булькающее) дыхание с выделением слюны, одышка, дисфагия и тризм. Наблюдались двусторонние поднижнечелюстные напряженные припухлости и целлюлит, более крупный слева.Он не мог высунуть язык, который казался приподнятым. У него была температура (39,2 ° C), пульс 130 в минуту. Его артериальное давление составляло 180/94, а частота дыхания — 25 в минуту. Его насыщение кислородом было 95% на воздухе и 99% на кислороде 15 л / мин. Наше немедленное лечение пациента включало поддержание его вертикальной сидячей позы с непрерывным введением высокого потока кислорода.
Его симптомы ухудшились, и в течение последних 24 часов резко усилилась одышка. По прибытии в наше отделение у него было шумное (булькающее) дыхание с выделением слюны, одышка, дисфагия и тризм. Наблюдались двусторонние поднижнечелюстные напряженные припухлости и целлюлит, более крупный слева.Он не мог высунуть язык, который казался приподнятым. У него была температура (39,2 ° C), пульс 130 в минуту. Его артериальное давление составляло 180/94, а частота дыхания — 25 в минуту. Его насыщение кислородом было 95% на воздухе и 99% на кислороде 15 л / мин. Наше немедленное лечение пациента включало поддержание его вертикальной сидячей позы с непрерывным введением высокого потока кислорода.
Немедленно были задействованы бригады анестезиологов и ЛОР. Ему дали 6 мг дексаметазона внутривенно, 1.2 г аугментина, внутривенная гидратация и распыленный адреналин. Через двадцать минут после прибытия клиническая картина пациента не изменилась. Поскольку он выглядел стабильным, было принято решение о немедленном переводе пациента в операционную для экстренной трахеостомии под местной анестезией с последующим дренированием поднижнечелюстных опухолей под общим наркозом. В операционной и перед переносом пациента на операционный стол у него развилась острая полная обструкция дыхательных путей и остановка дыхания.Произведена немедленная трахеостомия и интубация. Последовала асистолическая остановка сердца. Через пять минут после ареста пациент успешно реанимирован. Затем осушили пол изо рта. Пациент переведен в реанимацию. К сожалению, у него развилась гипоксическая ишемическая энцефалопатия с невозможностью прийти в сознание, децеребрационные спазмы разгибателей верхних и нижних конечностей и рецидивирующие эпилептические припадки. В конце концов, его отключили от аппарата ИВЛ, и он начал спонтанно дышать.Отек шеи спал, дренаж удален. Затем его перевели в отделение неврологической реабилитации. Он умер от двусторонней нижнедолевой бронхопневмонии через три недели после госпитализации.
В операционной и перед переносом пациента на операционный стол у него развилась острая полная обструкция дыхательных путей и остановка дыхания.Произведена немедленная трахеостомия и интубация. Последовала асистолическая остановка сердца. Через пять минут после ареста пациент успешно реанимирован. Затем осушили пол изо рта. Пациент переведен в реанимацию. К сожалению, у него развилась гипоксическая ишемическая энцефалопатия с невозможностью прийти в сознание, децеребрационные спазмы разгибателей верхних и нижних конечностей и рецидивирующие эпилептические припадки. В конце концов, его отключили от аппарата ИВЛ, и он начал спонтанно дышать.Отек шеи спал, дренаж удален. Затем его перевели в отделение неврологической реабилитации. Он умер от двусторонней нижнедолевой бронхопневмонии через три недели после госпитализации.
КОММЕНТАРИЙ
Стенокардия Людвига лучше всего описана Карлом Фридрихом Вильгельмом фон Людвигом в 1836 году как быстро и часто смертельный прогрессирующий гангренозный целлюлит и отек мягких тканей шеи и дна рта. Берет начало в области поднижнечелюстной железы при возвышении и смещении языка.Болезнь распространяется скорее за счет непрерывности, чем за счет лимфатического распространения. Нарушение дыхательных путей признано основной причиной смерти. Смертность превысила 50%, но с появлением антибиотиков в 1940-х годах, улучшением гигиены полости рта и зубов и агрессивным хирургическим подходом смертность значительно снизилась. Это привело к редкому возникновению болезни, в результате чего у многих врачей все более ограниченный опыт лечения стенокардии Людвига.
Берет начало в области поднижнечелюстной железы при возвышении и смещении языка.Болезнь распространяется скорее за счет непрерывности, чем за счет лимфатического распространения. Нарушение дыхательных путей признано основной причиной смерти. Смертность превысила 50%, но с появлением антибиотиков в 1940-х годах, улучшением гигиены полости рта и зубов и агрессивным хирургическим подходом смертность значительно снизилась. Это привело к редкому возникновению болезни, в результате чего у многих врачей все более ограниченный опыт лечения стенокардии Людвига.
Большинство инфекций, вызванных стенокардией Людвига, одонтогенны. 1 Другие причины включают перитонзиллярные или парафарингеальные абсцессы, перелом нижней челюсти, рваные раны / пирсинг или подчелюстной сиалодентит. К предрасполагающим факторам относятся: переносимость зубов, недавнее стоматологическое лечение, системные заболевания, такие как сахарный диабет, недоедание, алкоголизм, ослабленная иммунная система, такая как СПИД, а также трансплантация органов и травмы. 2– 5 У детей может возникнуть de novo без какой-либо очевидной причины. 6, 7 Раннее распознавание болезни имеет первостепенное значение.Наиболее частыми жалобами являются болезненный отек шеи, зубная боль, дисфагия, одышка, лихорадка и недомогание. В подавляющем большинстве случаев наблюдается припухлость шеи и выступающий или приподнятый язык. Стридор, тризм, цианоз и смещение языка указывают на надвигающийся кризис дыхательных путей. В запущенных случаях может наблюдаться отек и уплотнение передней части шеи, часто при целлюлите. Ранние признаки и симптомы непроходимости могут быть незаметными.
2– 5 У детей может возникнуть de novo без какой-либо очевидной причины. 6, 7 Раннее распознавание болезни имеет первостепенное значение.Наиболее частыми жалобами являются болезненный отек шеи, зубная боль, дисфагия, одышка, лихорадка и недомогание. В подавляющем большинстве случаев наблюдается припухлость шеи и выступающий или приподнятый язык. Стридор, тризм, цианоз и смещение языка указывают на надвигающийся кризис дыхательных путей. В запущенных случаях может наблюдаться отек и уплотнение передней части шеи, часто при целлюлите. Ранние признаки и симптомы непроходимости могут быть незаметными.
Нарушение дыхательных путей всегда является синонимом термина «стенокардия Людвига» и является основной причиной смерти.Следовательно, обеспечение проходимости дыхательных путей является основной терапевтической проблемой. 8 План лечения для каждого пациента должен быть индивидуальным и основываться на ряде факторов. Стадия заболевания и сопутствующие заболевания на момент обращения, опыт врача, доступные ресурсы и персонал — все это решающие факторы при принятии решения. 9 Немедленное привлечение бригады анестезиологов и отоларингологов имеет решающее значение. Если необходимо хирургическое вмешательство, контроль дыхательных путей становится обязательным.Политика наблюдения за дыхательными путями уместна в отдельных случаях меньшей степени тяжести. Это влечет за собой агрессивное лечение и пристальное наблюдение, наблюдение и регулярное обследование. 10 Гибкая назотрахеальная интубация требует навыков и опыта, если это невозможно, может потребоваться крикотиротомия и трахеостомия под местной анестезией, и это иногда выполняется в отделении неотложной помощи у пациентов с запущенной стадией заболевания. В таких случаях трахеостомия и крикотиротомия могут быть связаны с трудностями и осложнениями. 11 Эндотрахеальная интубация связана с высокой частотой неудач с резким ухудшением респираторного статуса, что приводит к экстренной «разрезной» трахеостомии.
Стадия заболевания и сопутствующие заболевания на момент обращения, опыт врача, доступные ресурсы и персонал — все это решающие факторы при принятии решения. 9 Немедленное привлечение бригады анестезиологов и отоларингологов имеет решающее значение. Если необходимо хирургическое вмешательство, контроль дыхательных путей становится обязательным.Политика наблюдения за дыхательными путями уместна в отдельных случаях меньшей степени тяжести. Это влечет за собой агрессивное лечение и пристальное наблюдение, наблюдение и регулярное обследование. 10 Гибкая назотрахеальная интубация требует навыков и опыта, если это невозможно, может потребоваться крикотиротомия и трахеостомия под местной анестезией, и это иногда выполняется в отделении неотложной помощи у пациентов с запущенной стадией заболевания. В таких случаях трахеостомия и крикотиротомия могут быть связаны с трудностями и осложнениями. 11 Эндотрахеальная интубация связана с высокой частотой неудач с резким ухудшением респираторного статуса, что приводит к экстренной «разрезной» трахеостомии. Элективная трахеостомия в сознании — более безопасный и логичный метод лечения проходимости дыхательных путей у пациентов с полностью развитой стенокардией Людвига. 12
Элективная трахеостомия в сознании — более безопасный и логичный метод лечения проходимости дыхательных путей у пациентов с полностью развитой стенокардией Людвига. 12
Наблюдения из предыдущих тематических исследований показали, что использование внутривенного введения дексаметазона и распыленного адреналина часто позволяет проводить интубацию в более контролируемых условиях, часто избегая необходимости трахеостомии или крикотироидотомии.Первоначальная доза дексаметазона составляет 10 мг, а затем 4 мг каждые шесть часов в течение 48 часов. Дексаметазон уменьшает отеки и целлюлит, обеспечивает начальную химическую декомпрессию, защищая дыхательные пути, и позволяет улучшить проникновение антибиотиков в эту область. 13, 14 Распыленный адреналин (1 мл 1: 1000, разведенного до 5 мл 0,9% физиологического раствора) считается безопасным и эффективным для уменьшения обструкции верхних дыхательных путей различной этиологии. 15 Возбудители бактерий обычно представляют собой смесь аэробов и анаэробов, включая ротовые организмы, такие как стрептококки или стафилококки. 7, 8, 12 Высокие дозы пенициллина G с метронидазолом, клиндамицином или коамоксиклавом — все это хорошие начальные агенты. Аэробные грамотрицательные микроорганизмы редко встречаются в глубоких абсцессах шеи, и использование гентамицина не рекомендуется при начальном лечении. 12 Пациент должен находиться в сидячем положении, и его нельзя оставлять без присмотра. Другие осложнения, такие как нисходящий некротический медиастинит, обычно возникают через заглоточное пространство (71%) и каротидное влагалище (21%). 16 Использование компьютерной томографии с контрастным усилением не обязательно для подтверждения диагноза стенокардии Людвига, но она используется для оценки степени абсцесса во всех случаях ретрофарингеального разрастания. 12
7, 8, 12 Высокие дозы пенициллина G с метронидазолом, клиндамицином или коамоксиклавом — все это хорошие начальные агенты. Аэробные грамотрицательные микроорганизмы редко встречаются в глубоких абсцессах шеи, и использование гентамицина не рекомендуется при начальном лечении. 12 Пациент должен находиться в сидячем положении, и его нельзя оставлять без присмотра. Другие осложнения, такие как нисходящий некротический медиастинит, обычно возникают через заглоточное пространство (71%) и каротидное влагалище (21%). 16 Использование компьютерной томографии с контрастным усилением не обязательно для подтверждения диагноза стенокардии Людвига, но она используется для оценки степени абсцесса во всех случаях ретрофарингеального разрастания. 12
В заключение, стенокардия Людвига — потенциально смертельное заболевание. Мы полагаем, что многие отделения неотложной помощи и неотложной помощи имеют ограниченный опыт лечения этой болезни из-за ее редкости. Лечение должно включать в себя раннюю диагностику и немедленный агрессивный медицинский подход со стороны бригад неотложной помощи, анестезиологов и отоларингологов, при этом обеспечение и поддержание дыхательных путей является основной целью всех пациентов со стенокардией Людвига.
Лечение должно включать в себя раннюю диагностику и немедленный агрессивный медицинский подход со стороны бригад неотложной помощи, анестезиологов и отоларингологов, при этом обеспечение и поддержание дыхательных путей является основной целью всех пациентов со стенокардией Людвига.
Авторы
К. Сайфельдин принимал участие в ведении пациентов в отделении неотложной помощи, проводил поиск литературы и написал статью. Р. Эванс был консультантом ЛОР-хирурга, ответственным за уход за пациентом, и участвовал в написании статьи.
ССЫЛКИ
- ↵
Куинн FB . Ангина Людвига. Хирургия головы и шеи Arch Otolaryngol 1999; 125: 599.
- ↵
Owens BM , Шуман, штат Нью-Джерси. Ангина Людвига. Gen Dent1994; 42: 84–7.
Owens BM , Шуман, штат Нью-Джерси. Ангина Людвига: историческая перспектива.
 J Tenn Dent Assoc, 1993; 73: 19–21.
J Tenn Dent Assoc, 1993; 73: 19–21. LeJeune HB , Амеди RG. Обзор одонтогенных инфекций. J La State Med Soc1994; 146: 239–41.
- ↵
Finch RG , Snider GE, Sprinkle PM.Ангина Людвига. JAMA1980; 243: 1171–3.
- ↵
Куриен М. , Мэтью Дж., Джоб А, и др. Ангина Людвига. Clin Otolaryngol 1997; 22: 263–5.
- ↵
Har-ELG , Aroesty JM, Shaha A, et al. Изменение тенденций в отношении глубоких абсцессов шеи. Oral Surg Oral Med Oral Pathol, 1994; 77: 446–50.
- ↵
Морленд LW , Кори Дж., Маккензи Р.Стенокардия Людвига: отчет о случае и обзор литературы. Arch Intern Med 1988; 148: 461–1.
- ↵
Шокли WW .
 Стенокардия Людвига — обзор текущего контроля проходимости дыхательных путей. Хирургия головы и шеи Arch Otolaryngol 1999; 125: 600.
Стенокардия Людвига — обзор текущего контроля проходимости дыхательных путей. Хирургия головы и шеи Arch Otolaryngol 1999; 125: 600. - ↵
Брэдли F , Марлпе. Ангина Людвига. Обзор текущего управления дыхательными путями. Хирургия головы и шеи Arch Otolaryngol 1999; 125: 596–9.
- ↵
Neff S PW , Mery AF, Anderson B.Обеспечение проходимости дыхательных путей при ангине Людвига. Anaesth Intensive Care, 1999; 27: 659–61.
- ↵
Parhiscar A , Har-El G. Глубокий абсцесс шеи: ретроспективный обзор 210 случаев. Энн Отол Ринол Ларингол 2001; 110: 1051–4.
- ↵
Буш RF , лечение Шахи Д. Людвига для лечения стенокардии. Отоларингол, хирургия головы и шеи 1997; 117: S172–5.
- ↵
Фрейд Б.
 , Тимон К.Стенокардия Людвига: место стероидной терапии в лечении. Здоровье полости рта, 2992; 82: 23–5.
, Тимон К.Стенокардия Людвига: место стероидной терапии в лечении. Здоровье полости рта, 2992; 82: 23–5. - ↵
MacDonnell SPJ , Timmins AC, Watson JD. Адреналин вводится через небулайзер взрослым пациентам с обструкцией верхних дыхательных путей. Анестезия 1995; 50: 35–6.
- ↵
Furst IM , Ersil P, Caminiti M. Редкое осложнение зубного абсцесса-ангины Людвига и медиастинита.J Can Dent Assoc, 2001; 67: 324–7.
Боль в груди у детей | Причины и инструкции для родителей
Распространенные болезни, вызывающие боль в груди
Боль в груди может быть симптомом серьезного основного заболевания. К счастью, большая часть боли в груди у детей вызвана доброкачественными заболеваниями или заболеваниями, которые проходят самостоятельно. Ниже перечислены некоторые распространенные заболевания, которые могут вызывать боль в груди.
Костохондрит
Костохондрит возникает вследствие воспаления «сустава» между грудиной и ребрами.Это особенно часто встречается у девочек-подростков и женщин предподросткового возраста, но может возникнуть у любого человека в любом возрасте.
Часто это заболевание вызывается вирусным заболеванием или частым кашлем, симптомы со стороны верхних дыхательных путей часто сопровождаются. Это может длиться несколько недель.
Может возникнуть боль при глубоком вдохе или выдохе, но истинное затруднение дыхания встречается редко и должно вызывать беспокойство при других диагнозах.
Отличительным признаком костохондрита является болезненность при надавливании на реберно-хрящевой сустав, что соответствует вдавлению по бокам грудной кости.
Лечение обычно состоит из 1-2-недельного курса безрецептурных противовоспалительных препаратов, таких как ибупрофен.
Травма
Травма мышц и костей грудной стенки может иметь множество причин. Некоторые из них очевидны, например, прямой удар во время спортивного соревнования или падение. К другим менее очевидным причинам относятся поднятие тяжестей, частый кашель или интенсивные аэробные упражнения, которые могут вызвать напряжение реберных мышц.
К другим менее очевидным причинам относятся поднятие тяжестей, частый кашель или интенсивные аэробные упражнения, которые могут вызвать напряжение реберных мышц.
Лечение обычно является поддерживающим с помощью покоя и безрецептурных болеутоляющих.Проконсультируйтесь с врачом, если травма вызывает сильную, постоянную или связанную с затрудненным дыханием боль в груди.
Стресс или тревога
Хотя немногие люди готовы поверить в то, что стресс может вызвать такой тревожный симптом, боль в груди, связанная со стрессом, в действительности ничем не отличается от головной боли, связанной со стрессом. Боль часто бывает тупой или неспецифической и усиливается при стрессе или тревоге.
Общие основные факторы стресса включают потерю родственника, школьные экзамены и «разрыв» с парнем или девушкой.
Часто стресс может усугубить боль в груди по другой причине. Важно понять, является ли боль в груди причиной беспокойства или результатом.
Синдром прекардиальной хватки
Доброкачественное заболевание неизвестной причины. Чаще всего возникает у подростков и характеризуется внезапным появлением сильной острой боли в груди или спине.
Чаще всего возникает у подростков и характеризуется внезапным появлением сильной острой боли в груди или спине.
Боль возникает исключительно при вдохе (вдохе). Типичный эпизод длится несколько минут и разрешается спонтанно.
Боль также можно «сломать» принудительным глубоким вдохом. В день может происходить несколько эпизодов.
Хотя его причина остается неясной, прекардиальный синдром не имеет серьезных побочных эффектов. Специального лечения не существует, и частота событий обычно снижается в подростковом возрасте.
Кислотный рефлюкс
Может вызывать боль в животе или груди. Иногда это проявляется в виде жжения ниже грудины, хотя дети могут быть не в состоянии точно описать этот симптом.
Боль может меняться в зависимости от приема пищи. Сейчас существует множество рецептурных и безрецептурных лекарств для лечения кислотного рефлюкса.
Причины сердечной боли в груди у детей
В отличие от взрослых, сердечная боль в груди у детей встречается крайне редко. Помните, что перечисленные ниже состояния встречаются редко, когда вы анализируете причины боли в груди.
Помните, что перечисленные ниже состояния встречаются редко, когда вы анализируете причины боли в груди.
Перикардит
Воспаление внутренней оболочки сердца. Обычно это вызвано излечимой или самоограничивающейся инфекцией, но может иметь и другие, более серьезные причины.Типичная боль при перикардите резкая, средне-грудинная и может распространяться на плечи.
Принятие сидячего положения или наклона вперед часто облегчает боль. Часто наблюдаются кашель, затрудненное дыхание и жар.
Аномалии коронарных артерий
Может ограничивать поступление кислорода в сердце и вызывать симптомы, похожие на симптомы боли в груди у взрослых. Это может быть связано с врожденными аномалиями положения артерий или приобретенными заболеваниями, такими как болезнь Кавасаки.
Сильное утолщение сердечной мышцы и продолжительные эпизоды учащенного сердцебиения также могут ограничивать кровоснабжение сердца.Дети могут испытывать «типичную» сокрушающую боль в средней части грудины, которая иррадирует в шею и подбородок или в левое плечо и руку. Скорее всего, у детей будут менее конкретные жалобы.
Скорее всего, у детей будут менее конкретные жалобы.
Также могут возникать затрудненное дыхание и потоотделение. Любому, у кого есть эти симптомы, следует немедленно обратиться к врачу.
Пролапс митрального клапана
Незначительное отклонение от нормы клапана, заполняющего основную насосную камеру сердца (левый желудочек). Это происходит примерно у 6 процентов женщин и реже у мужчин.
Хотя пролапс митрального клапана, как сообщается, связан с увеличением частоты возникновения боли в груди, точная причина остается неясной.
При отсутствии других тревожных признаков и симптомов боль в груди у пациентов с пролапсом митрального клапана имеет тенденцию протекать без осложнений.
Артериальная аневризма
Артериальная аневризма — это растяжение и выпячивание сосуда, которое может привести к разрыву. У детей боль в груди из-за аневризмы аорты встречается крайне редко и почти исключительно на фоне других необычных заболеваний, особенно синдрома Марфана.
Другие причины боли в груди
Другие относительно частые причины включают несоответствующее скопление воздуха, жидкости или воспаление в груди, а также легочные инфекции и астму. Поищите другие тревожные симптомы, чтобы определить, нуждается ли ваш ребенок в немедленном обследовании.
Вопросы о боли в груди
Что мне делать, если у моего ребенка боль в груди?
Не паникуйте. Помните, что боль в груди обычно возникает из-за доброкачественного заболевания или заболевания, которое проходит самостоятельно. Сердечная болезнь или другое серьезное заболевание — маловероятная причина.
Однако, если у вашего ребенка сильная боль в груди или в груди, связанная с затрудненным дыханием, лихорадкой, потоотделением или пульсом выше 200, вам следует немедленно проконсультироваться с врачом.
При отсутствии этих симптомов боль в груди в большинстве случаев может подождать удобного времени для оценки. Если вы не уверены, позвоните своему врачу.
Если я считаю, что моего ребенка нужно обследовать, к какому врачу мне обратиться?
Обычно лучше начать с педиатра или семейного врача, чем со специалистом.Большинство детей с болью в груди не нуждаются в услугах врача-специалиста.
Кроме того, различные причины боли в груди находятся в ведении разных специалистов. Если вам все же нужно обратиться к специалисту, ваш врач может решить, какой из врачей вам подходит.
Что мне следует ожидать в кабинете врача, если у моего ребенка возникла боль в груди?
Оценка обычно начинается с тщательного изучения истории проблемы и физического осмотра.После этого оценка может заметно отличаться в зависимости от первоначальных выводов.
Многим детям не требуется дополнительных анализов для установления диагноза и начала лечения. В некоторых случаях может потребоваться рентген грудной клетки, электрокардиограмма, исследование дыхания или консультация специалиста.
Что, если мой ребенок конкретно говорит, что у него или ее «сердце болит»?
Для многих маленьких детей сердце является наиболее узнаваемым органом грудной клетки, поэтому они используют эту фразу для обозначения боли в груди любого рода.
Хорошая новость заключается в том, что дети редко могут отличить сердечную боль от несердечной боли в груди, поэтому они вряд ли будут правы, возложив вину на сердце.
Плохая новость заключается в том, что, когда родители и другие опекуны слышат эту фразу, может быть чрезвычайно сложно убедить их, что сердце не виновато.
Детей, жалующихся на «боль в сердце», следует обследовать, как и других детей с болью в груди, с уделением внимания степени тяжести и сопутствующим симптомам.
Эти распространенные антибиотики могут повредить ваше сердце, вот что нужно знать
Поделиться на PinterestИсследователи изучают, как антибиотики могут повлиять на ваше сердце. Getty Images- Распространенный тип антибиотиков, называемый фторхинолонами, может повышать риск некоторых сердечных заболеваний.
- Новое исследование показало, что у людей, которые принимали этот тип наркотиков, вдвое выше риск определенных сердечных заболеваний.

- Это исследование может помочь врачам определить, когда пациентам из группы высокого риска следует принимать другие лекарства.
По мнению исследователей, ваши шансы на развитие тяжелого и потенциально опасного для жизни сердечного заболевания могут удвоиться, если вы принимаете обычно назначаемый класс антибиотиков.
Эти антибиотики называются фторхинолонами, и новое исследование, опубликованное в этом месяце, показало, что у людей, принимающих их, был повышенный риск развития аортальной и митральной регургитации — состояния, которое может привести к сердечной недостаточности.
«Это добавляет к существующему списку серьезных побочных эффектов фторхинолонов, подчеркивая тот факт, что эти препараты не должны назначаться при неосложненных внебольничных инфекциях и должны применяться только в случае крайней необходимости», — сказал Махьяр Этминан, фармацевт, доцент кафедры офтальмологии и визуальных наук на медицинском факультете Университета Британской Колумбии (UBC), и ведущий автор исследования рассказал Healthline.
По данным Национального института здравоохранения (NIH), этот класс препаратов представляет собой антибиотик широкого спектра действия, применяемый против бактериальных инфекций, таких как бактериальный бронхит, пневмония, синусит и инфекции мочевыводящих путей.
Этминан и его команда изучили данные из большой базы данных частного медицинского страхования США и системы сообщений о неблагоприятных последствиях Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA).
Из случайной выборки из более чем 9 миллионов пациентов исследователи выявили 12 505 случаев клапанной регургитации у 125 020 субъектов типа случай-контроль.
Воздействие фторхинолона определялось как наличие активного рецепта за 30 дней до нежелательного явления, а недавнее воздействие — от 31 до 60 дней до него. Для сравнения использовали антибиотики амоксициллин и азитромицин.
Этминан сказал, что, хотя этот тип антибиотика удобен, во многих случаях для пациентов есть другие варианты.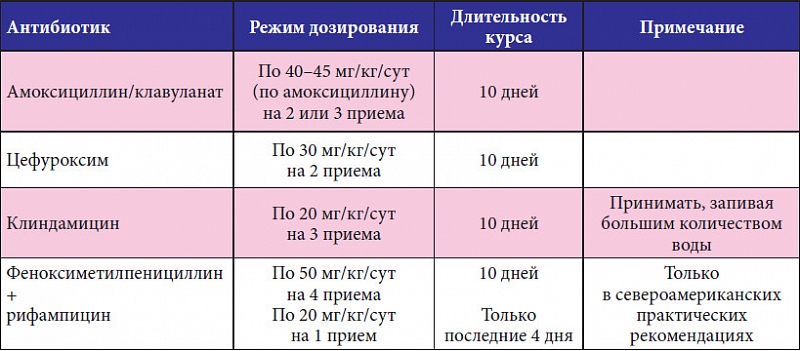
«В большинстве случаев, особенно при инфекциях, связанных с сообществами, они на самом деле не нужны. Неправильное назначение может вызвать как устойчивость к антибиотикам, так и серьезные проблемы с сердцем », — говорится в заявлении Этминана.
По словам Этминана, это был первый случай, когда недавнее воздействие фторхинолонов было связано с почти в 2,5 раза повышенным риском оттока крови обратно в сердце. Риск был самым высоким в течение 30 дней использования.
Даже у тех, кто прекратил принимать лекарства в течение последних 60 дней, все еще в 1,5 раза выше вероятность развития проблем с сердечным клапаном по сравнению с теми, кто принимает амоксициллин.
По данным Национальной медицинской библиотеки, фторхинолоновые антибиотики включают:
- левофлоксацин (леваквин)
- ципрофлоксацин (ципро)
- моксифлоксацин (авелокс) 900дефлоксацин (флоксемифлоактив)
- офлоксацин (флоксемифлоактив)
- офлоксацин (флоксемифлоактив) 63 )
Dr. Раймонд Дуркин, председатель отдела сердечно-сосудистой медицины в Медицинской сети Университета Св. Луки в Вифлееме, штат Пенсильвания, и не связанный с исследованием, объяснил, что аортальная и митральная регургитация означает, что утечка из этих двух клапанов происходит соответственно, и она может быть легкой или тяжелой.
Раймонд Дуркин, председатель отдела сердечно-сосудистой медицины в Медицинской сети Университета Св. Луки в Вифлееме, штат Пенсильвания, и не связанный с исследованием, объяснил, что аортальная и митральная регургитация означает, что утечка из этих двух клапанов происходит соответственно, и она может быть легкой или тяжелой.
«Когда болезнь легкая или умеренная, люди обычно могут жить с ней без симптомов и могут находиться под наблюдением. Но в тяжелых случаях это может привести к сердечной недостаточности, быть опасным для жизни и даже потребовать замены клапана », — сказал Дуркин.
Доктор Джеффри А. Джар, старший вице-президент по медицинским и академическим вопросам и специалист по инфекционным заболеваниям в сети здравоохранения Университета Св. Луки, согласился с тем, что, как и в случае со всеми лекарствами, как преимущества, так и опасности использования этих лекарств у любого пациента необходимо учитывать при их назначении. Он подчеркнул, что «для большинства показаний можно рассмотреть множество других вариантов».
Недавний обзор FDA показал, что этот класс лекарств может иметь другое, очень серьезное влияние на здоровье сердца: потенциальный разрыв аорты.
«Недавно было добавлено предупреждение к фторхинолоновым антибиотикам, которые включают потенциальный разрыв или разрыв аорты», — сказал Джахре.
Он объяснил, что это открытие означает, что врачи должны быть осторожны, чтобы не прописывать эти препараты пациентам, «которые подвержены более высокому риску этого события».
«Есть также ряд других потенциальных побочных эффектов, которые приписываются этому классу лекарств», — сказал он.
В 2013 году FDA усилило свое предупреждение о том, что этот класс антибиотиков может вызвать внезапную и потенциально необратимую форму повреждения нервов, называемую периферической невропатией.
Симптомы периферической нейропатии зависят от того, какие нервы поражены. Обычно они ощущаются в руках и ногах и могут включать онемение, покалывание, жжение или стреляющую боль.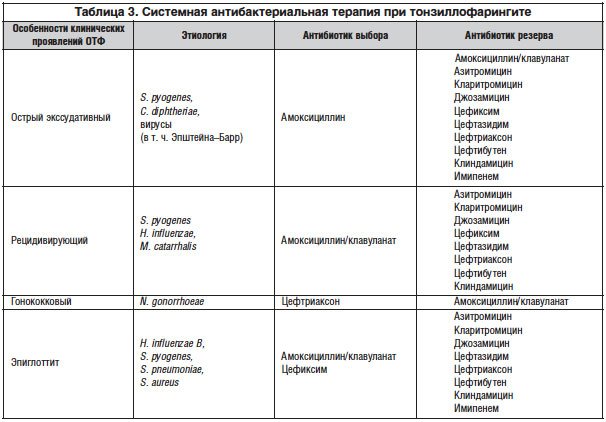
Но эксперты советуют, что этот риск возникает только при приеме фторхинолонов внутрь или путем инъекций. Составы для местного применения, которые наносятся на уши или глаза, не увеличивают этот риск.
Недавние исследования показали, что широко используемый класс антибиотиков может вызвать потенциально серьезное заболевание сердечного клапана.
Эти препараты, называемые фторхинолонами, также вызывают другие серьезные проблемы со здоровьем, например, повреждение нервов.
Эксперты подчеркнули важность рассмотрения преимуществ и опасностей этого лекарства перед назначением, так как существует множество вариантов.
Лекарства от аритмии | Американская кардиологическая ассоциация
При правильном приеме лекарства могут творить чудеса. Они могут помочь предотвратить сердечный приступ и инсульт. Они также могут предотвратить осложнения и замедлить прогрессирование ишемической болезни сердца.
В этом разделе кратко описаны некоторые из основных типов часто назначаемых сердечно-сосудистых препаратов, используемых для лечения аритмий.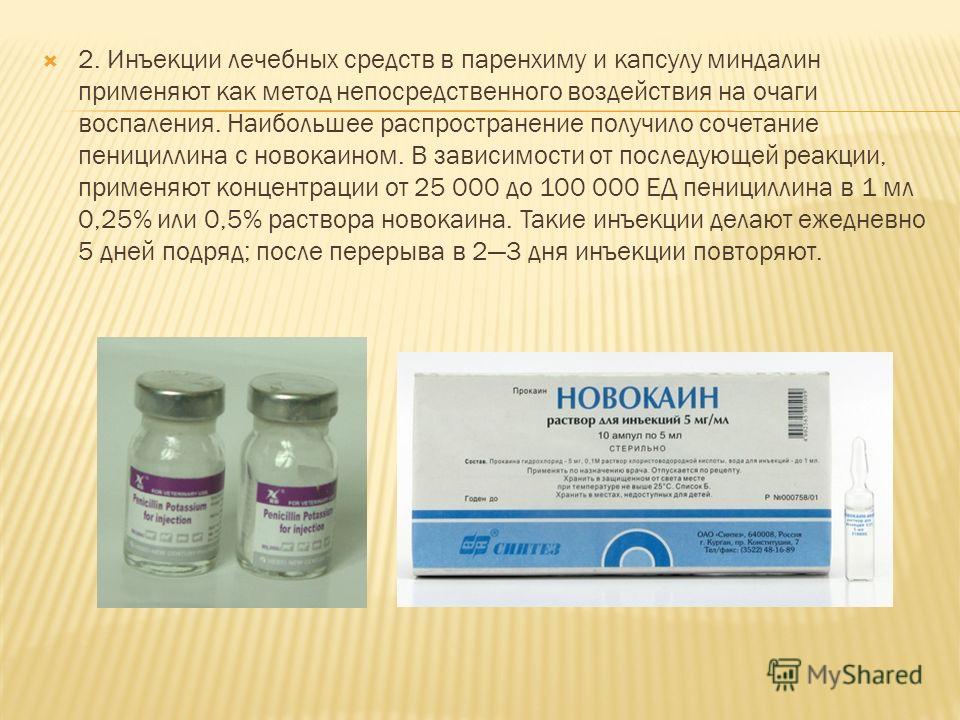 Важно обсудить с врачом все принимаемые вами лекарства и понять их желаемый эффект и возможные побочные эффекты. Никогда не прекращайте прием лекарств и никогда не меняйте дозу или частоту приема без предварительной консультации с врачом.
Важно обсудить с врачом все принимаемые вами лекарства и понять их желаемый эффект и возможные побочные эффекты. Никогда не прекращайте прием лекарств и никогда не меняйте дозу или частоту приема без предварительной консультации с врачом.
Антиаритмические препараты
Симптоматические тахикардии и преждевременные сокращения можно лечить различными антиаритмическими препаратами.Их можно вводить внутривенно в экстренных случаях или перорально для длительного лечения. Эти препараты либо подавляют ненормальное срабатывание кардиостимулятора, либо подавляют передачу импульсов в тканях, которые либо проводят слишком быстро, либо участвуют в повторном входе.
Пациентам с фибрилляцией предсердий обычно добавляется разжижитель крови (антикоагулянт или антитромбоцитарный препарат) для снижения риска образования тромбов и инсульта. Узнайте больше о лекарствах от AFib.
При частом возникновении тахикардии или преждевременных сокращений эффективность антиаритмической лекарственной терапии может быть определена с помощью электрокардиографического мониторинга в больнице, с помощью 24-часового монитора Холтера или путем серийной оценки лекарств с электрофизиологическим тестированием.
Относительная простота антиаритмической лекарственной терапии должна быть сбалансирована с двумя недостатками. Во-первых, лекарства нужно принимать ежедневно и бесконечно. Другой — риск побочных эффектов. Хотя побочные эффекты связаны с риском всех лекарств, побочные эффекты, связанные с антиаритмическими препаратами, могут быть очень сложными. Они включают проаритмию , , более частое возникновение ранее существовавших аритмий или появление новых аритмий, столь же тяжелых или более тяжелых, чем те, которые лечат.
Блокаторы кальциевых каналов
Блокаторы кальциевых каналов, также известные как «антагонисты кальция», действуют, прерывая движение кальция в ткани сердца и кровеносных сосудов. Помимо того, что они используются для лечения высокого кровяного давления, они также используются для лечения стенокардии (боли в груди) и / или некоторых аритмий (нарушений сердечного ритма).
Бета-блокаторы
Бета-адреноблокаторы снижают частоту сердечных сокращений и сердечный выброс, что снижает кровяное давление, блокируя действие адреналина. Они также используются при лечении сердечной аритмии и стенокардии.
Они также используются при лечении сердечной аритмии и стенокардии.
Антикоагулянты
Антикоагулянты (разжижители крови) действуют, затрудняя свертывание или свертывание крови. Они не предназначены для растворения имеющихся тромбов. Они предотвращают образование новых сгустков или увеличение размеров существующих. Поскольку распространенный тип инсульта вызван сгустком крови, препятствующим кровотоку в головном мозге, людям с определенными состояниями часто назначают антикоагулянты, чтобы предотвратить возникновение первого инсульта или предотвратить рецидив, если у пациента уже был инсульт.Антикоагулянты также назначают определенным людям, подверженным риску образования тромбов, например людям с искусственными сердечными клапанами или лицам с фибрилляцией предсердий.
Прием лекарств
- Принимайте все лекарства точно в соответствии с предписаниями.
- Никогда не прекращайте принимать какие-либо лекарства, отпускаемые по рецепту, без предварительной консультации с лечащим врачом.

- Если у вас есть какие-либо побочные эффекты, сообщите о них своему врачу.
- Сообщите своему врачу обо всех ваших лекарствах и добавках, включая лекарства, отпускаемые без рецепта, и витамины (и добавки холистического типа).
- Многие нарушения ритма, особенно тахикардии, поддаются лечению. В настоящее время доступно несколько лекарств, и еще больше находятся в стадии разработки. Эти препараты не могут вылечить аритмию, но могут улучшить симптомы. Они делают это, предотвращая начало эпизодов, уменьшая частоту сердечных сокращений во время эпизода или сокращая продолжительность эпизода.
- Иногда сложно найти лучшее лекарство для ребенка. Возможно, придется попробовать несколько препаратов, прежде чем будет найдено подходящее.Некоторым детям необходимо принимать лекарства каждый день; другим лекарства нужны только при приступе типа тахикардии. Очень важно принимать лекарства по назначению.
- Все лекарства имеют побочные эффекты, в том числе лекарства для лечения аритмий.
 Большинство побочных эффектов не являются серьезными и исчезают при изменении дозы или прекращении приема лекарства. Но некоторые побочные эффекты очень серьезны. Вот почему некоторые дети попадают в больницу, чтобы начать лечение. Если вашему ребенку прописаны лекарства, очень важно, чтобы он принимал их так, как прописал врач.
Большинство побочных эффектов не являются серьезными и исчезают при изменении дозы или прекращении приема лекарства. Но некоторые побочные эффекты очень серьезны. Вот почему некоторые дети попадают в больницу, чтобы начать лечение. Если вашему ребенку прописаны лекарства, очень важно, чтобы он принимал их так, как прописал врач. - Часто необходимо контролировать, сколько лекарства находится в крови вашего ребенка. Цель состоит в том, чтобы убедиться, что препарата достаточно, чтобы оно было эффективным, но не настолько, чтобы возникли вредные побочные эффекты. Эти анализы крови требуют взятия небольшого количества крови из вены или пальца. Рекомендуется поговорить с ребенком об этом до посещения врача.
Последняя редакция: 30 сентября 2016 г.
Боль в груди у детей и молодежи
Боль в груди у детей и подростков
Что вызывает боль в груди у детей и подростков?
Многие факторы могут вызвать у ребенка или подростка боль в груди. В большинстве случаев боль в груди у детей и подростков не вызвана проблемами с сердцем.
В большинстве случаев боль в груди у детей и подростков не вызвана проблемами с сердцем.
Самая частая причина боли в груди у детей и подростков — боль в грудной клетке. «Грудная стенка» — это термин, обозначающий структуры, которые окружают и защищают легкие, включая ребра и грудину.
Мы не всегда знаем, что вызывает боль в грудной стенке, но обычно она связана с кратковременной острой болью, которая усиливается при вдохе. Травма ребер, грудины или других костей грудной клетки и спины также может вызвать боль в грудной стенке.В области груди также есть множество мышц и суставов, которые могут быть болезненными, воспаленными или напряженными. Причины могут включать инфекцию или травму, например, в результате занятий спортом или падения.
Типичная боль в грудной стенке не лечится лекарствами, хотя травмы и воспаление грудной стенки могут поддаваться лечению нестероидными противовоспалительными препаратами, такими как ибупрофен. В противном случае лечение боли в груди будет зависеть от основной причины боли.
Иногда простуда (инфекция верхних дыхательных путей) или непрекращающийся кашель могут вызывать болезненные ощущения в области груди.Некоторые дети описывают кислотный рефлюкс («изжогу») как боль в груди. Стресс или беспокойство также могут вызывать чувство боли в груди.
Сердечные заболевания, которые могут вызвать боль в груди у ребенка, очень редки. К ним относятся перикардит (воспаление мешка, окружающего сердце), миокардит (вирусная инфекция сердца), аритмии (аномальные учащенные сердечные ритмы) или, очень редко, закупорка или другие проблемы с коронарными артериями (крошечные сосуды которые переносят насыщенную кислородом кровь к тканям сердца).Другая сердечная причина боли в груди может быть связана с расслоением или разрывом аорты, главной артерии, которая направляет кровь от сердца к телу.
Что мне делать, если у моего ребенка болит грудь?
Понятно, что когда ребенок жалуется на боль в груди, родители беспокоятся, что есть проблема с сердцем. У детей маловероятно, что боль в груди вызвана проблемами с сердцем.
У детей маловероятно, что боль в груди вызвана проблемами с сердцем.
Однако не стоит игнорировать боль в груди у ребенка. Назначьте встречу с вашим терапевтом и объясните, что испытывает ваш ребенок.Врач решит, нужны ли дальнейшие анализы.
Если ребенок жалуется на боль в груди, а также у него повышенная температура, потливость или затрудненное дыхание, или у него очень учащенное сердцебиение, он бледен или испытывает сильную боль, похожую на ощущение отрыва, не ждите — немедленно обратитесь за помощью. Кроме того, если в семейном анамнезе имеется «расслоение аорты», разрыв аорты или синдром Марфана, немедленно необходима экстренная оценка.
Чего мне следует ожидать, если мой ребенок посетит JPUH из-за боли в груди?
Педиатр выслушает сердце вашего ребенка и задаст вопросы об обстоятельствах, которые привели к боли в груди, истории болезни вашего ребенка и истории болезни семьи.Врач прочитает электрокардиограмму (ЭКГ), запись электрической активности сердца вашего ребенка, чтобы определить, может ли проблема с сердцем вызывать симптомы вашего ребенка.
Врач может провести другие тесты, такие как тест с физической нагрузкой, ЭКГ или рентген грудной клетки, или может отправить вашего ребенка домой с холтеровским монитором, чтобы непрерывно регистрировать сердечный ритм вашего ребенка, когда он занимается своей обычной деятельностью. Однако подавляющее большинство детей не нуждаются в дальнейшем обследовании и, скорее всего, у них будет нормальное сердце.
Список лекарств, используемых при боли в груди
Список лекарств, используемых для лечения заболевания, называемого болью в груди. Нажмите на лекарство, чтобы получить дополнительную информацию, включая торговые марки, дозу, побочные эффекты, нежелательные явления, когда принимать лекарство и цену на него.
Общие и торговые наименования лекарств для лечения боли в груди
АбциксимабАбциксимаб блокирует слипание тромбоцитов и защищает артерии, уменьшая образование тромба или сгустка крови.
Торговые наименования:
Амлодипин Амлодипин — блокатор кальциевых каналов, который назначают при высоком кровяном давлении и боли в груди.
Торговые наименования:
Подробнее … АмилнитритАмилнитрит — миорелаксант, назначаемый при стенокардии.
АтенололАтенолол блокирует рецепторы бета-1, которые присутствуют в сердце.
Торговые наименования:
Подробнее … БенидипинБенидипин — блокатор кальциевых каналов, который назначают при высоком кровяном давлении и боли в груди.
Торговые наименования:
Caritec (4 мг) | Каритек (8 мг) БивалирудинБивалирудин — это антикоагулянт (ингибитор тромбина), назначаемый для предотвращения образования тромбов у пациентов с нестабильной стенокардией, которым проводится чрескожная транслюминальная коронарная ангиопластика (процедура (ЧТКА) для открытия заблокированных артерий).
Торговые наименования:
Дилтиазем Дилтиазем — блокатор кальциевых каналов, назначается при высоком артериальном давлении и стенокардии (боли в груди).
Торговые наименования:
Подробнее … ЭритритилтетранитратЭритритилтетранитрат используется для лечения стенокардии, боли в груди, вызванной уменьшением притока крови к сердцу.
Торговые наименования:
Кардилат (5 мг) | Кардилат (15 мг) ИзосорбидИзосорбид — это нитрат, который назначают при стенокардии, вызванной ишемической болезнью сердца.
Торговые наименования:
Подробнее … ИвабрадинИвабрадин — кардиотоническое средство, назначаемое при стенокардии.
Торговые наименования:
Подробнее … НадололНадолол — блокатор бета-адренорецепторов, назначается при высоком кровяном давлении и боли в груди.
Надропарин Надропарин — это низкомолекулярный гепарин, назначаемый при венозной тромбоэмболии, тромбоэмболии легочной артерии и нестабильной стенокардии.
Торговые наименования:
Подробнее… НикардипинНикардипин — блокатор кальциевых каналов, который назначают при высоком кровяном давлении и боли в груди.
НикорандилНикорандил — сосудорасширяющее средство, назначаемое при стенокардии (боли в груди).
Торговые наименования:
Подробнее … НифедипинНифедипин — блокатор кальциевых каналов, назначается при стенокардии (боли в груди), повышенном кровяном давлении и нарушениях сердечного ритма.
Торговые наименования:
Подробнее … Нитроглицериновая мазьНитроглицериновая мазь — это нитрат, назначаемый при боли в груди.
Торговые наименования:
Нитроглицериновые пластыри для кожи Нитроглицериновые пластыри для кожи — это нитрат, назначаемый при боли в груди.
Таблетки, капсулы и спрей нитроглицерина — это органический нитрат, назначаемый при боли в груди.
окспренололОкспренолол — неселективный бета-адреноблокатор, назначаемый при стенокардии, нарушениях сердечного ритма и повышенном артериальном давлении.
Торговые наименования:
Тразикор (40 мг) | Тразикор (80 мг) оксифедринОксифедрин — сосудорасширяющее средство, назначаемое при стенокардии.
Торговые наименования:
ПиндололПиндолол — бета-блокатор, назначается при гипертонии.
Торговые наименования:
ПропранололПропранолол — бета-адреноблокатор, назначаемый при высоком артериальном давлении и боли в груди.
Торговые наименования:
Подробнее … Ранолазин Ранолазин — это антиангинальное соединение, которое назначают при боли в груди либо отдельно, либо в сочетании с другими лекарствами.
Торговые наименования:
ТикагрелорТикагрелор — ингибитор агрегации тромбоцитов, назначаемый для снижения смертности пациентов с инфарктом миокарда и стенокардией.
Триметазидина гидрохлоридТриметазидин — противоишемический (антиангинальный) препарат, назначаемый при стенокардии.
Убихинон / коэнзим Q10Убихинон / коэнзим Q10 — это кофермент (коэнзим Q-10), назначаемый при сердечной недостаточности, стенокардии (боли в груди), высоком кровяном давлении, болезни Паркинсона, заболевании десен и диабете 2 типа.
ВерапамилВерапамил — блокатор кальциевых каналов, который назначают при высоком кровяном давлении, боли в груди, нарушении сердечного ритма и головной боли.
Торговые наименования:
Подробнее …Сепсис | NHS inform
Лечение сепсиса различается в зависимости от места и причины первоначальной инфекции, пораженных органов и степени повреждения.
Обычно вас направляют в больницу для диагностики и лечения, если у вас есть возможные ранние признаки сепсиса. Тяжелый сепсис и септический шок требуют неотложной медицинской помощи.
Лечение сепсиса после поступления в больницу обычно включает три курса лечения и три теста, известные как «шестерка сепсиса». Они должны быть инициированы медицинской бригадой в течение часа после постановки диагноза.
Лечение включает:
- дает антибиотики — если сепсис обнаружен достаточно рано, это может быть курс таблеток, который можно закончить дома
- введение жидкости внутривенно
- подает кислород при низком уровне
Эти методы лечения более подробно описаны на этой странице.
Тесты будут включать:
- посев крови для определения типа бактерий, вызывающих сепсис
- взятие крови — для оценки степени тяжести сепсиса
- мониторинг диуреза — для оценки степени тяжести и функции почек
Неотложная помощь
Антибиотики
Вирусные инфекции
Внутривенные жидкости
Кислород
Лечение источника инфекции
Повышение артериального давления
Другие методы лечения
Неотложная помощь
Вам понадобится неотложная помощь в больнице и может потребоваться госпитализация в отделение интенсивной терапии (ОИТ), если:
- сепсис тяжелый
- у вас развивается септический шок — когда ваше кровяное давление падает до опасно низкого уровня
Отделения интенсивной терапии способны поддерживать любые пораженные функции организма, такие как дыхание или кровообращение, в то время как медицинский персонал сосредоточен на лечении инфекции.
Из-за проблем с жизненно важными органами люди с тяжелым сепсисом могут серьезно заболеть. До 4 из каждых 10 человек с этим заболеванием умрут.
Септический шок еще более серьезен: по оценкам, 6 из каждых 10 случаев заканчиваются смертельным исходом.
Однако сепсис поддается лечению, если его выявить и лечить быстро, и в большинстве случаев он приводит к полному выздоровлению без длительных проблем.
Антибиотики
Основным средством лечения сепсиса, тяжелого сепсиса или септического шока являются антибиотики.
Если у вас тяжелый сепсис и септический шок, антибиотики будут вводиться непосредственно в вену (внутривенно).
В идеале лечение антибиотиками должно начинаться в течение часа после постановки диагноза, чтобы снизить риск серьезных осложнений или смерти.
Внутривенные антибиотики обычно заменяют таблетками через два-четыре дня. Возможно, вам придется принимать их от 7 до 10 дней или дольше, в зависимости от тяжести вашего состояния.
Виды антибиотиков
Обычно нет времени ждать, пока будет выявлен конкретный тип инфекции, поэтому в первую очередь назначают антибиотики широкого спектра действия.
Они разработаны для борьбы с широким спектром известных инфекционных бактерий и обычно лечат наиболее распространенные инфекции.
После идентификации конкретной бактерии можно использовать более специализированный антибиотик.
Вирусные инфекции
Если сепсис вызван вирусом, антибиотики не подействуют. Антибиотики обычно назначают в любом случае, потому что откладывать лечение до тех пор, пока тесты не подтвердят конкретную причину, слишком опасно.
При вирусной инфекции вам нужно подождать, пока ваша иммунная система не начнет бороться с инфекцией, хотя в некоторых случаях могут быть назначены противовирусные препараты.
Внутривенные жидкости
Если у вас сепсис, вашему организму требуется повышенное количество жидкости, чтобы предотвратить обезвоживание и почечную недостаточность.
Обычно вам вводят жидкости внутривенно в течение первых 24–48 часов после госпитализации, если у вас тяжелый сепсис или септический шок.
При сепсисе важно, чтобы врачи знали, сколько мочи выделяют ваши почки, чтобы они могли определить признаки почечной недостаточности.
Если вы поступили с тяжелым сепсисом или септическим шоком, вам обычно вставляют катетер в мочевой пузырь для контроля диуреза.
Кислород
Потребность вашего организма в кислороде возрастает, если у вас сепсис.
Если вы госпитализированы с сепсисом и у вас низкий уровень кислорода в крови, вам обычно дадут кислород. Это вводится либо через маску, либо через трубку в ноздри.
Лечение источника инфекции
Если источник инфекции может быть идентифицирован, например абсцесс или инфицированная рана, это также необходимо лечить.
Например, может потребоваться отток гноя или, в более серьезных случаях, может потребоваться операция для удаления инфицированной ткани и устранения любых повреждений.
Повышение артериального давления
Лекарства, называемые вазопрессорами, используются, если у вас пониженное артериальное давление, вызванное сепсисом.
Вазопрессоры обычно вводятся внутривенно, пока вы находитесь в отделении интенсивной терапии. Для повышения артериального давления также можно вводить дополнительные жидкости внутривенно.
Другие виды лечения
Вам также могут потребоваться дополнительные процедуры, например:
- кортикостероиды или инсулиновые препараты
- переливание крови
- Механическая вентиляция легких — используется аппарат, помогающий дышать
- диализ — машина фильтрует вашу кровь, чтобы скопировать функцию почек
Эти методы лечения в основном используются в отделениях интенсивной терапии.
.

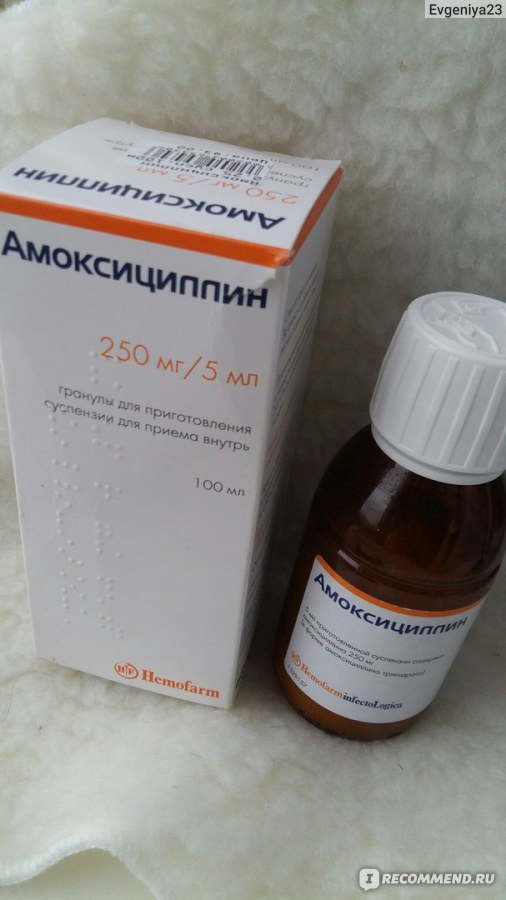







 J Tenn Dent Assoc, 1993; 73: 19–21.
J Tenn Dent Assoc, 1993; 73: 19–21. 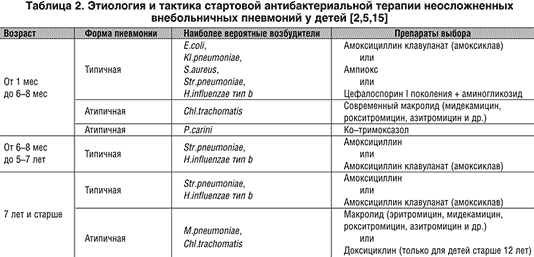 Стенокардия Людвига — обзор текущего контроля проходимости дыхательных путей. Хирургия головы и шеи Arch Otolaryngol 1999; 125: 600.
Стенокардия Людвига — обзор текущего контроля проходимости дыхательных путей. Хирургия головы и шеи Arch Otolaryngol 1999; 125: 600.  , Тимон К.Стенокардия Людвига: место стероидной терапии в лечении. Здоровье полости рта, 2992; 82: 23–5.
, Тимон К.Стенокардия Людвига: место стероидной терапии в лечении. Здоровье полости рта, 2992; 82: 23–5. 

 Большинство побочных эффектов не являются серьезными и исчезают при изменении дозы или прекращении приема лекарства. Но некоторые побочные эффекты очень серьезны. Вот почему некоторые дети попадают в больницу, чтобы начать лечение. Если вашему ребенку прописаны лекарства, очень важно, чтобы он принимал их так, как прописал врач.
Большинство побочных эффектов не являются серьезными и исчезают при изменении дозы или прекращении приема лекарства. Но некоторые побочные эффекты очень серьезны. Вот почему некоторые дети попадают в больницу, чтобы начать лечение. Если вашему ребенку прописаны лекарства, очень важно, чтобы он принимал их так, как прописал врач.