Лечение ангины у детей в домашних условиях
Если случилась ангина у ребенка, лечение в домашних условиях возможно, но только с разрешения врача и под его строгим наблюдением. В обязательном порядке нужно учитывать процесс протекания болезни. Не следует ограничиваться только народными методами лечения, так как терапия ангины должна быть комплексной.
Если симптомы ангины не становятся менее выраженными на третий день после начала лечения, нужно вызвать врача повторно. Если ребенку до 3 лет, то ему обязательно нужно лечиться в больнице, под присмотром медперсонала.
Медикаменты при лечении ангины в домашних условиях
Во времена бабушек бытовало мнение, что лечение ангины у детей в домашних условиях не обойдется без смазывания горла йодом или раствором Люголя. Однако сейчас известно, что такие средства разрушают защитный слой слизистой, то есть микробы получают возможность проникнуть в миндалины. Кроме того, нередко оказывается, что у ребенка на йод аллергия.
Как лечить ангину в домашних условиях ребенку, если его мучает сильная лихорадка? Нужно помнить, что высокая температура является защитной реакцией организма и знаком, что он борется с инфекцией. Если температура выше 38 градусов не поднялась, сбивать ее не стоит. Если же она превысит эту отметку, то возникнет необходимость в жаропонижающем. Эффективность парацетамола при ангине относительно невелика, так что лучше дать ребенку нурофен.
Антибиотики при лечении детей
При такой проблеме, как ангина у ребенка, лечение в домашних условиях практически всегда проходит с применением антибиотиков. При фолликулярной и лакунарной форме заболевания такие препараты назначаются абсолютно всем детям независимо возраста. Если ангина катаральная, то иногда допускается лечение без антибиотиков (при условии, что ребенку больше 3 лет и сопутствующие осложнения отсутствуют).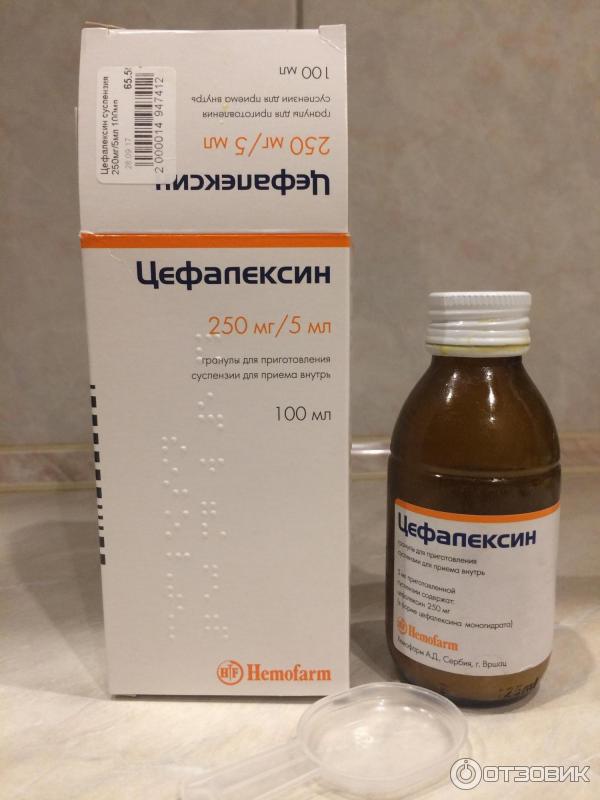
Обычно лечение начинается со средств широкого спектра действия, то есть пенициллинов или цефалоспоринов. Стандартная длительность приема составляет от пяти до семи дней. Лекарственную форму выбирают в зависимости от возраста ребенка. Для совсем маленьких детей антибиотики выпускают в виде порошка, из которого дома можно приготовить суспензию, или сиропа с приятным вкусом.
Если лекарство не дает эффекта на вторые сутки, его заменяют препаратом другой группы (то есть из макролидов). При этом курс лечения увеличивают до десяти дней. Общее состояние в большинстве случаев существенно улучшается на вторые-четвертые сутки. Однако если в этот период прекратить прием лекарства, возможно обострение болезни.
Важно, чтобы назначением антибиотиков занимался опытный лечащий врач. А помочь найти наиболее выгодные предложения и забронировать лекарства по скидочной цене в аптеках рядом с вами может наш сервис DOC.ua.
Полоскания горла при ангине
Если регулярно полоскать больное горло, то выздоровление наступит быстрее.
- сода;
- фурацилин;
- марганцовка;
- лекарственные растения (эвкалипт, шалфей, ромашка, календула).
Классическим средством от болей в горле является раствор соды питьевой. На 200-250 мл воды обычно берется 5 грамм. Полоскать горло ребенку нужно не меньше 5 раз в день, а лучше 8.
Чтобы приготовить солевой раствор для полоскания, на стакан кипяченой воды нужно взять одну чайную ложку соли. Для приготовления лечебного раствора марганцовки следует на полстакана воды взять столько кристаллов, чтобы окрас получился бледно-розовым.
Можно залить 20 грамм луковой шелухи водой в количестве 500 мл, прокипятить несколько минут и настоять 3 часа. Для приготовления эффективного противовирусного полоскания нужно измельчить 100 грамм чеснока, залить половиной стакана воды и настоять 5 часов. Полоскать горло необходимо теплым настоем. Также для полоскания подходят имбирный чай и раствор прополиса.
Питание при лечении ангины
Так как лечение ангины у детей в домашних условиях подразумевает постоянное употребление большого количества напитков, подбирать их нужно продуманно. Кислое питье, к примеру, клюквенный морс, при этой болезни противопоказано. Оно раздражает горло и способно усилить болевой синдром. Лучше давать ребенку травяные чаи с медом, молоко с маслом, некислые соки, разбавленные водой наполовину.
Кислое питье, к примеру, клюквенный морс, при этой болезни противопоказано. Оно раздражает горло и способно усилить болевой синдром. Лучше давать ребенку травяные чаи с медом, молоко с маслом, некислые соки, разбавленные водой наполовину.
Кормить больного лучше мягкой или перетертой пищей без специй. Основой рациона в период болезни могут стать картофельные супы и пюре, а также паровые котлеты. Необходимо отказаться от грубой пищи: яблок, орешков, сухариков, печенья. Не стоит давать ребенку горячие соусы, сметану, йогурты, а также жареную пищу. Такие продукты раздражают горло, в результате воспаление и боль могут усилиться. Когда ребенку станет лучше, нужно будет обеспечить ему полноценное питание. Основой рациона в этот период должны стать свежие фрукты и овощи, орехи, цельное зерно.
Когда нужно повторно обратиться к врачу
Если осуществляемое с соблюдением всех инструкций лечение не дает эффекта в положенный срок и ребенку становится не лучше, а хуже, то нужно снова обратиться к педиатру. Также его помощь необходима в следующих ситуациях:
Также его помощь необходима в следующих ситуациях:
- у ребенка на теле появляется сыпь, щеки стали красными, язык распух;
- во время сна ребенок начал храпеть;
- в ходе лечения у вас возникают дополнительные вопросы по уходу за больным.
В некоторых ситуациях необходимо вызывать скорую помощь. Делать это нужно, если у ребенка возникают затруднения с дыханием или глотанием, а также сильное слюнотечение. Опасными симптомами являются невнятная речь, увеличение отека либо болевой синдром в области челюсти, проблемы с открытием рта, отсутствие мочеиспускания в течение 12 часов. Также скорую нужно вызывать, если ребенок из-за боли не способен есть или пить.
Последствия ангины
Если не воздействовать на бактериальную инфекцию антибиотиками, она может распространиться на уши либо носовые пазухи. У ребенка возникнут проблемы с дыханием или глотанием.
Последствиями ангины бывают серьезные заболевания, в частности менингит, перитонзиллярный абсцесс, ревматическая лихорадка.
Ангина у детей, симптомы, лечение
Ангина – инфекционное воспаление миндалин, с развитием общей интоксикацией организма. Вызывают данное заболевание различные микроорганизмы: вирусы, бактерии, грибы.
Самыми часто встречаемыми микробами выступают стрептококки – это бактерии. Они попадают в организм с вдыхаемым воздухом, и в случае недостаточно сильного локального иммунитета, остаются в миндалинах и начинают активно размножаться. При этом токсичные продукты их жизнедеятельности, всасываясь в кровь, вызывают местную и общую воспалительную реакцию организма.
Основные проявления (симптомы) АНГИНЫ:
- боль в горле, усиливающаяся при глотании,
- высокая температура (38, 5 – 39,0 градусов и выше),
- сильная слабость, недомогание – проявления общей интоксикации организма,
- при осмотре — покраснение миндалин, выраженные налёты.

Также необходимо знать, что иммунная система у детей несовершенна. Она постепенно созревает и становится сильнее. При встрече с различными вирусами, бактериями иммунная система определенным образом «тренируется», но это происходит медленно, весь период взросления.
Не менее часто поражение миндалин осуществляется респираторными вирусами. Клинические проявления болезни очень схожи со стрептококковой ангиной, но имеются характерные отличия. Определить их может только опытный доктор. Так же помогает в диагностике специфический тест – стрептатест. Этот тест проводится врачом на приеме, готовность результата в течение 5-7 минут.
В случае бактериальной (стрептококковой) ангины применение антибиотиков оправдано, в случае вирусного поражения миндалин применение антибиотиков не показано, назначаются противовирусные препараты.
Выраженное воспаление миндалин развивается и при вирусном и при бактериальном поражениях миндалин.
Применение местных процедур значительно ускоряет процесс выздоровления и профилактирует такие осложнения как паратонзиллярный абсцесс, флегмона и т.
Процедуры для лечения АНГИНЫ:
1) Ультразвуковое орошение слизистой (РОСА) горла, миндалин с антисептическими лекарствами (диоксидин, мирамистин, хлоргексидин), а также с озонированным физиологическим раствором, который является природным антибактериальным и противовирусным средством.
«ЭКСТРЕННАЯ ПОМОЩЬ при АНГИНЕ!» – так написано в руководстве к ультразвуковому аппарату РОСА.
2) Тубус-кварц или УФО (ультрафиолетовое облучение) — применение ультрафиолета на слизистую глотки и миндалин.
Всем известны лечебные свойства ультрафиолета — противомикробный, противовирусный и противовоспалительный эффекты.
Как правило эти процедуры назначает врач курсом от 3 до 7 (10) процедур.
В любом случае необходимо помнить, что своевременное и комплексное начало лечения в значительной степени снижает риск возникновения серьёзных осложнений со стороны суставов, почек, сердца.
Ангина у детей лечится без антибиотиков?
+ A —
Ангина представляют серьезную опасность для детей, поскольку иммунитет ребенка еще недостаточно «натренирован», чтобы давать достойный отпор возбудителям
Признаками ангины у ребенка становятся резкое ухудшение самочувствия – озноб, головная боль, тошнота и ломота во всем теле.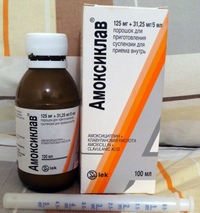 На фоне общего ухудшения состояния, малыша все сильнее беспокоит острая, усиливающаяся при глотании и разговоре, боль в горле. Из-за отека гортани голос ребенка может звучать сдавленно и глухо. Дополнительным признаком ангины могут стать болезненные воспалившиеся лимфоузлы – биологический фильтр, расположенный под челюстью малыша в непосредственной близости от миндалин.
На фоне общего ухудшения состояния, малыша все сильнее беспокоит острая, усиливающаяся при глотании и разговоре, боль в горле. Из-за отека гортани голос ребенка может звучать сдавленно и глухо. Дополнительным признаком ангины могут стать болезненные воспалившиеся лимфоузлы – биологический фильтр, расположенный под челюстью малыша в непосредственной близости от миндалин.
Часто случается, что при первых признаках ангины родители принимают решение лечить ребенка антибиотиками. Насколько подобное решение разумно и эффективно? На самом деле, антибактериальная терапия ангины показана, когда воспаление возникает исключительно под воздействием патогенных бактерий. Чаще всего бактериальную ангину вызывает гемолитический стрептококк. По статистике, ангину, вызываемую стрептококками, приходится около 30% от общего числа инфекционных заболеваний. Повальное увлечение антибиотикотерапией у детей чревато не только переходом тонзиллита в хроническую форму, но и развитием высокой резистентности к противомикробным препаратам.
Что, если не антибиотики?
Дубинина Анна Геннадьевна, педиатр, врач высшей категории клиники «Астери-Мед»:
«Природу происхождения ангины у детей невозможно определить без обследования. Родителям заболевших тонзиллитом ребятишек не стоит спешить с самостоятельным выбором лекарства. Особенно осторожными следует быть при приеме антибиотиков. Данный вид препаратов может быть показан при тонзиллитах у детей примерно в трети случаев. Для назначения адекватного лечения ангины родителям заболевшего ребенка необходимо обратиться к врачу. Малышу будет назначено: общий анализ крови, мочи и мазок с миндалин. По результатам обследования педиатр подберет подходящую схему лечения.
Неосложненные тонзиллиты вирусного происхождения лечатся противовирусными препаратами, на фоне приема которых может быть рекомендовано промывание или полоскание горла антисептическими растворами. Помимо бактериального и вирусного происхождения, ангины у детей могут иметь грибковую природу, что обычно характерно для детей младшего возраста.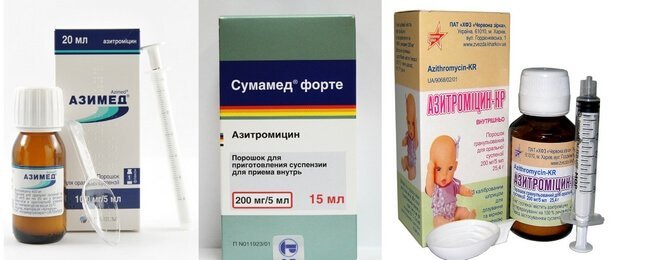 В таких случаях противогрибковые препараты будут сочетаться с симптоматическим лечением (противовоспалительными, жаропонижающими и болеутоляющими средствами).
В таких случаях противогрибковые препараты будут сочетаться с симптоматическим лечением (противовоспалительными, жаропонижающими и болеутоляющими средствами).
Существуют и универсальные препараты, показанные при острых тонзиллитах любого происхождения. Например, средство Тонзилотрен поможет как при вирусной, так и при грибковой и бактериальной ангине. Эффект подобной терапии обуславливается комплексным воздействием лекарства на ткани полости рта. Препарат обладает заживляющим и противовоспалительным свойством.
При ангине ребенку показаны: постельный режим, большое количество теплого питья и питание продуктами, которые не будут осложнять и без того болезненный процесс глотания. Для маленьких детей подойдут протертые супы, паровые тефтели, пюре из овощей и фруктов. Блюда и напитки для больного ангиной ребенка не должны быть горячими, жирными или содержать специи».
Если вы покупаете препарат самостоятельно, то прежде, чем начинать лечение, необходимо внимательно ознакомиться с инструкцией по применению, узнать об имеющихся противопоказаниях, получить консультацию специалиста.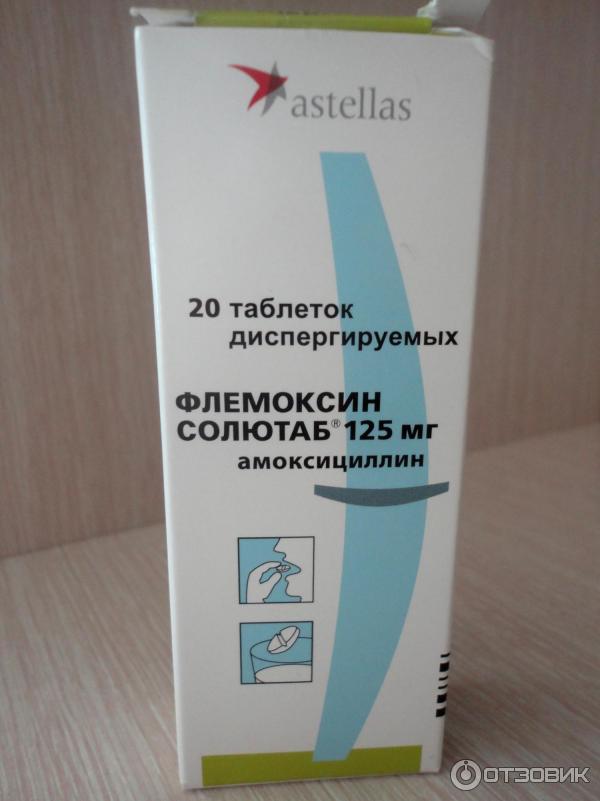
То, что ангина у детей лечится исключительно антибиотиками, – миф. Специалисты назначают антибиотики исключительно при бактериальных и осложненных бактериальной инфекцией ангинах. Кроме того, не стоит забывать про универсальные натуропатические средства для комплексного лечения острого тонзиллита у детей.
Диагностика и лечение ангины в Кемерово
Небные миндалины являются одним из первых барьеров на пути воздушно-капельных инфекций. Они представляют собой организованную лимфоидную ткань, которая обеспечивает местный и общий иммунитет. В некоторых случаях небные миндалины могут воспаляться — возникает тонзиллит, или ангина. В этой статье мы ответим на самые актуальные вопросы, связанные с этим заболеванием.
Что такое тонзиллит и тонзиллофарингит
Тонзиллит — термин, обозначающий любое воспаление небной миндалины, вне зависимости от того, чем оно вызвано. В современной оториноларингологии, и особенно в статьях западных экспертов, сегодня популярна концепция «единого дыхательного пути», поскольку инфекция практически никогда не затрагивает только один орган. Поэтому в материалах англоязычных специалистов чаще используется термин «тонзиллофарингит» — воспаление небных миндалин и глотки, что в принципе вполне обоснованно.
Поэтому в материалах англоязычных специалистов чаще используется термин «тонзиллофарингит» — воспаление небных миндалин и глотки, что в принципе вполне обоснованно.
Чем отличается тонзиллит от ангины
Ангина — это исторически сформировавшееся и широко употребляемое в обиходе наименование острого тонзиллита, и не более того. Иногда ангиной называют также обострение хронического тонзиллита.
Является ли ангина заразным заболеванием
Заразной может быть только инфекция, а не вызванное ей воспаление. Собственно от характера возбудителя зависит насколько высока вероятность заражения. Если воспаление вызвано чрезмерной активностью собственной микрофлоры, то такая болезнь не заразна, а если ангина вызвана, например, дифтерийной палочкой, то ее опасность для окружающих не подлежит сомнению.
Какие микробы вызывают тонзиллит
В большинстве случаев тонзиллофарингиты имеет вирусную природу.
Бактериальную природу имеют меньше трети тонзиллофарингитов.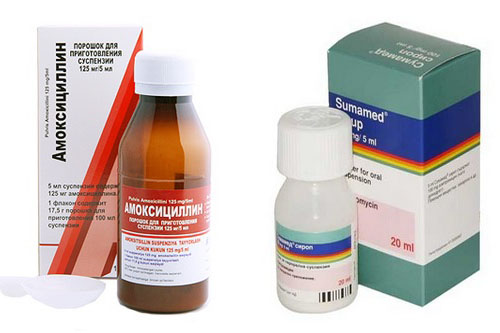 Возбудителем ангины тут могут выступать гемофильная палочка, золотистый стафилококк, пневмококки, микоплазмы и хламидии. Намного реже, но встречаются тонзиллиты, вызванные возбудителями коклюша, дифтерии, гонореи и сифилиса.
Возбудителем ангины тут могут выступать гемофильная палочка, золотистый стафилококк, пневмококки, микоплазмы и хламидии. Намного реже, но встречаются тонзиллиты, вызванные возбудителями коклюша, дифтерии, гонореи и сифилиса.
Самой распространенной причиной бактериальных тонзиллитов является β-гемолитический стрептококк группы А (БГСА), который чаще всего высевают у детей в возрасте 5-15 лет. БГСА — основная причина, по которой ребенку стоит назначать антибиотики при ангине, но он практически не встречается у детей младше 3 лет.
Каковы симптомы тонзиллита
Это во многом зависит от инфекционного агента, который вызвал воспаление. Основной симптом ангины — боли в горле при глотании, которая у детей нередко воспринимается как боль в ухе. Маленькие дети, которые не могут самостоятельно пожаловаться на боль отказываются от пищи.
При тонзиллитах также могут наблюдаться:
- • лихорадка, в том числе с очень высокой температурой;
- • слабость и недомогание;
- • увеличение шейных лимфоузлов;
- • головная боль;
- • гнусавость голоса;
- • неприятный запах изо рта.

При осмотре горла обнаруживают покраснение и отек небных миндалин, иногда гнойные налеты на них.
Как диагностируют тонзиллит
Собственно постановка диагноза тонзиллит несложна. Для этого достаточно просто осмотреть горло. Основная задача диагностики при ангинах состоит в том, чтобы разобраться с причиной заболевания и исключить инфицирование БГСА, которое требует обязательного назначение антибиотиков.
Важно своевременно распознать ангину, вызванную бета-гемолитическим стрептококком, как инфекцию, своевременное лечение которой доказано снижает риски достаточно опасных осложнений. Для диагностики стрептококковой ангины у детей могут использоваться экспресс-тесты и мазок на бактериологический посев. Эти методы, впрочем не лишены недостатков. Экспресс-тесты позволяют быстро оценить обстановку, но не являются высокочувствительными, тогда как бакпосев, обладающий высокой чувствительностью и специфичностью, требует определенного времени на проведение.
Как лечить тонзиллит
Три основных направления в лечении ангин — это:
- • антибиотикотерапия;
- • симптоматическая терапия;
- • удаление небных миндалин.
Приступать к лечению тонзиллита можно как незамедлительно, так и дождавшись результатов бакпосева, если он проводится. Если антибиотикотерапия началась до получения результатов бактериологического исследования, то при получении отрицательного результата антибиотики следует отменить. В дальнейшем нет необходимости рутинных посевов из ротоглотки, за исключением случаев частых рецидивов тонзиллита.
Тонзиллэктомия
Тонзиллэктомия, или удаление миндалин, может быть рекомендована при частых рецидивах хронического тонзиллита, обусловленного бета-гемолитическим стрептококком А.Заболевания горла у детей
02 ноября 2020
Врачи-педиатры в своей повседневной практике нередко сталкиваются с острыми воспалительными заболеваниями горла у детей. В последнее время специалисты отмечают, что увеличивается количество детей, переносящих эпизоды острых фарингитов и ангин — до нескольких раз в год.
В последнее время специалисты отмечают, что увеличивается количество детей, переносящих эпизоды острых фарингитов и ангин — до нескольких раз в год.
Острый фарингит (воспаление глотки) является одним из наиболее частых проявлений острых респираторных вирусных инфекций (ОРВИ) и, как правило, доставляет ребенку много неприятных ощущений: боль, першение, затруднение при глотании. Ребенок становится раздраженным, капризным, плаксивым, нарушаются сон, аппетит и т.д. При этом отмечается покраснение небных дужек, задней стенки глотки, может быть увеличение миндалин.
Ангина — острое воспаление небных миндалин. Как правило, заболевание не ограничивается только местными симптомами (покраснение задней стенки глотки, небных дужек, увеличение и набухание миндалин с налетами на них чаще бело-желтого цвета) и теми же неприятными ощущениями, что и при фарингите (боль, першение, трудности при глотании), но и характеризуется развитием общей симптоматики (повышение температуры, ухудшение самочувствия, слабость, вялость, головная боль, головокружение и т. д.). При ангине боли в горле могут быть настолько сильными, что ребенок отказывается от еды. Стоит заметить, что при часто переносимых острых фарингитах и/или ангинах может сформироваться хронический очаг инфекции в области глотки, так называемый хронический тонзиллит (хроническое воспаление миндалин), когда воспалительный процесс приобретает рецидивирующий (повторяющийся характер) характер. При этом появляются и новые симптомы, например, неприятный запах изо рта, начинают периодически воспаляться десны, болеть зубы, проявляется стоматит. Каждое новое обострение хронического тонзиллита рискует осложниться паратонзиллярным абсцессом, когда с одной стороны — в области миндалины, местно возникает гнойный очаг. Во многих случаях такое осложнение требует оперативного лечения.
д.). При ангине боли в горле могут быть настолько сильными, что ребенок отказывается от еды. Стоит заметить, что при часто переносимых острых фарингитах и/или ангинах может сформироваться хронический очаг инфекции в области глотки, так называемый хронический тонзиллит (хроническое воспаление миндалин), когда воспалительный процесс приобретает рецидивирующий (повторяющийся характер) характер. При этом появляются и новые симптомы, например, неприятный запах изо рта, начинают периодически воспаляться десны, болеть зубы, проявляется стоматит. Каждое новое обострение хронического тонзиллита рискует осложниться паратонзиллярным абсцессом, когда с одной стороны — в области миндалины, местно возникает гнойный очаг. Во многих случаях такое осложнение требует оперативного лечения.
Поэтому грамотное и своевременное лечение заболеваний горла у детей имеет большое значение не только для облегчения самочувствия ребенка в период острого заболевания, но и для перспектив качества его дальнейшей жизни.
В настоящее время фармацевтический рынок переполнен различными препаратами для лечения заболеваний горла. И ориентироваться в этом море лекарственных средств трудно не только родителям, но и врачам.
Главной проблемой здесь, наверное, стоит считать частое применение антибиотикотерапии без веских к тому показаний. Системные антибиотики стали назначаться в последнее время не только при любых ангинах, но и при острых фарингитах на фоне ОРВИ, что не поддается никакому логическому объяснению. Мы прекрасно понимаем, что антибиотики практически не действуют на вирусы, а, скорее, наоборот, создают для них более благоприятную обстановку, ослабляя собственную нормальную флору организма и, соответственно, иммунитет. Кроме того, частое применение антибиотиков способствует распространению грибковых инфекций, развитию аллергических реакций, дисбактериоза, нарушению функции клеток печени и т.д. Поэтому стоит очень взвешенно относиться к антибиотикотерапии.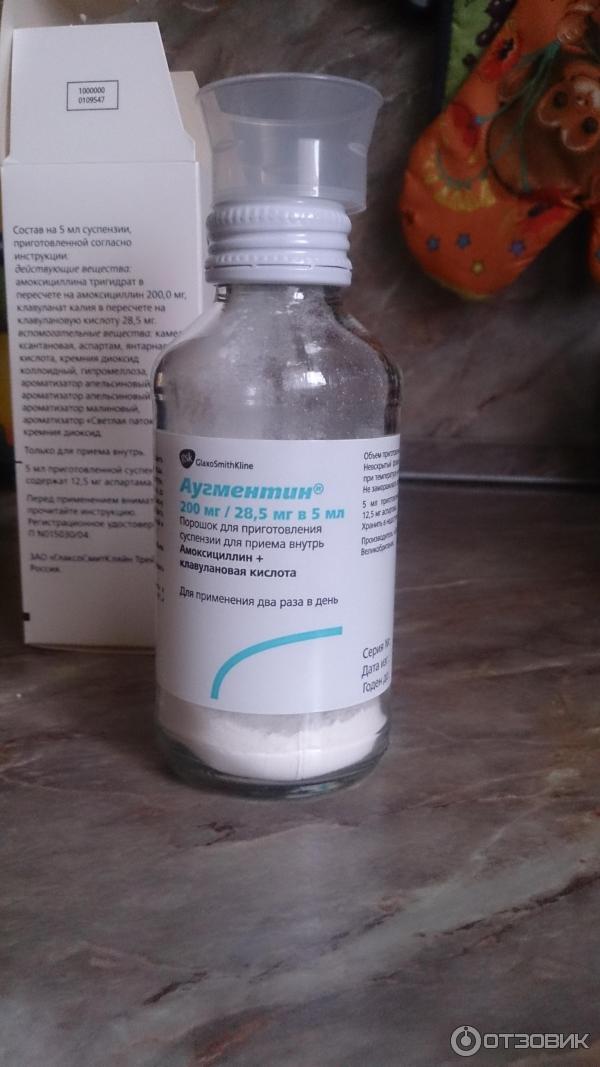 Самостоятельное «назначение» антибиотиков ребенку недопустимо!
Самостоятельное «назначение» антибиотиков ребенку недопустимо!
Второй проблемой можно считать незаслуженно отодвинутые на второй план препараты для лечения заболеваний горла местного действия. Возможно, это связано со сложившимся в обществе стереотипом отношения к таблеткам для рассасывания как к вкусному, приятному, но несерьезному лекарству. Однако именно в этой удобной для детей форме выпускается сейчас большинство средств для лечения заболеваний горла. Причем, среди них есть много препаратов комбинированного действия, в котором сочетаются противовоспалительный, антибактериальный, обезболивающий эффекты.
Примером такого комбинированного препарата является Анти-Ангин Формула компании «Натур Продукт». Хлоргексидин, входящий в его состав, является мощным антисептиком и воздействует на большинство возбудителей инфекций. Обезболивающее действие препарата обеспечивается анестетиком — тетракаином. Удобны и формы выпуска Анти-Ангина: пастилки, таблетки для рассасывания без сахара (рекомендуются взрослым и детям с 5 лет), спрей (рекомендуется взрослым и подросткам с 10 лет). В состав пастилок и таблеток входит еще и витамин С (аскорбиновая кислота), что способствует быстрому восстановлению слизистой оболочки полости рта и горла.
В состав пастилок и таблеток входит еще и витамин С (аскорбиновая кислота), что способствует быстрому восстановлению слизистой оболочки полости рта и горла.
По предварительным наблюдениям, действие Анти-Ангина очевидно уже в первые сутки его применения — исчезают жалобы на боли в горле, у ребенка на этом фоне улучшаются настроение и аппетит, а на 2-3 сутки: лечения купируются такие симптомы, как покраснение зева, набухание миндалин, першение в области глотки.
Очень популярными сейчас в практике врачей, особенно педиатров, стали препараты серии «Зеленый Доктор», основными компонентами которых являются продукты растительного происхождения. Так, для лечения заболеваний горла успешно применяется препарат «Шалфей», разрешенный детям с 5-летнего возраста в виде пастилок и таблеток для рассасывания. «Шалфей» содержит вяжущие вещества и благодаря этому оказывает противовоспалительное действие. Это средство эффективно не только при заболеваниях глотки, но и при воспалительных заболеваниях полости рта (стоматит, парадонтит и др. ). Кроме того, в отличие от многих лекарственных растений, «Шалфей Зеленый Доктор» обладает приятным вкусом, что немаловажно применительно к детскому возрасту.
). Кроме того, в отличие от многих лекарственных растений, «Шалфей Зеленый Доктор» обладает приятным вкусом, что немаловажно применительно к детскому возрасту.
Не менее интересен и препарат из той же растительной серии «Зеленый Доктор» под названием «Эвкалипт-М», основной составной частью которого является эфирное масло эвкалипта и левоментол, обладающий противовоспалительным, противомикробным и отхаркивающим действием. Препарат используется для лечения заболеваний верхних дыхательных путей (фарингит, ларингит, трахеит), эффективен в комплексной терапии синуситов (воспаление придаточных пазух носа) и заболеваний с проявлением кашля. «Эвкалипт-М» разрешен к применению у детей с 8 лет в виде пастилок и таблеток для рассасывания.
Справедливости ради стоит заметить, что современные препараты, содержащие растительные компоненты, в настоящее время более доброжелательно воспринимаются родителями, а если эти препараты обладают еще и приятными вкусовыми качествами, то их легко принимают дети, что способствует соблюдению приверженности к схеме лечения.
При выраженных болях в горле рационально комбинировать растительные («Шалфей Зеленый Доктор») и синтетические средства (например, Анти-Ангин Формула спрей), при этом достигается максимальный эффект терапии без применения системных антибиотиков.
В каждом конкретном случае выбор препарата или комплекса препаратов врач делает с учетом индивидуальных особенностей пациента и течения болезни.
В Санкт-Петербурге растет число так называемых часто болеющих детей (ЧБД), которые переносят ОРВИ по 7-8 и более раз в год, нередко с осложнениями. Более чем у половины из них выявляются хронические очаги инфекции в области носоглотки. Санация хронических очагов инфекции у такой категории детей приобретает первостепенное значение. И вышеперечисленные препараты могут занять свое достойное место в ряду как лечебных, так и профилактических средств в комплексной работе с ЧБД.
Грамотное использование комбинированных препаратов и фитосредств для местного применения при заболеваниях горла у детей во многих случаях позволяет избежать назначения системных антибиотиков.
Ангина и острый фарингинт являются весьма контагиозными (то есть заразными) инфекциями и необходимо предохранять заболевшего ребёнка от контактов со здоровыми детьми.
Важно, при возникновении первых признаков заболевания, своевременно обратиться к врачу-педиатру!
Максиколд Лор — быстрая помощь больному горлу у взрослых и детей с 3 лет
МАКСИКОЛД® ЛОР – быстрая помощь больному горлу у взрослых и детей с 3 лет.
Преимущества препарата/молекулы
- обладает комплексным действием: антимикробным, противогрибковым, обезболивающим, обволакивающим и дезодорирующим
- активно борется с инфекцией, являющейся непосредственной причиной воспаления и покраснения:
- обладает антисептическими свойствами в отношении широкого спектра микроорганизмов, в том числе большинства бактерий и грибов рода Candida
- подавляет рост и размножение микробов – развитие устойчивости микроорганизмов к действующему веществу препарата не наблюдалось
- способствует предотвращению распространения инфекции в нижние дыхательные пути
- облегчает боль в горле:
- оказывает анестезирующее действие
- обволакивает и смягчает, успокаивает раздраженную слизистую горла при ангине и фарингите;
- способствует уменьшению воспаления, отечности, облегчая глотание
- имеет мягкий вкус, не провоцирует дополнительного раздражения, глицерол в составе препарата обладает смазывающими свойствами
- дезодорирует:
- способствует устранению неприятного запаха изо рта
- освежает дыхание, благодаря наличию в составе масла листьев мяты перечной, эвкалиптола и левоментола
- обладает пролонгированным действием – активен на протяжении 12 часов, благодаря чему имеет удобную схему применения – может использоваться всего 2 раза в сутки
- активно борется с инфекцией, являющейся непосредственной причиной воспаления и покраснения:
- не содержит в составе антибиотиков и вспомогательных веществ, запрещенных к применению
- доступен по цене
- спрей – оптимальная лекарственная форма, обеспечивающая максимально полное воздействие лекарственного средства в очаге воспаления
- мелкодисперсная струя аэрозольного распыления обеспечивает направленное и равномерное распределение раствора по поверхности слизистой, а также экономный расход препарата
- не оказывает системного воздействия на организм, борется с инфекцией и воспалением на местном уровне
- оснащенность баллончика дозированным насосом
- практичная и удобная пластиковая насадка-распылитель
- компактность и эргономичность баллончика
- объем баллончика обеспечивает достаточность лекарственного средства не только на полный курс лечения, но и на более длительный период применения
- возможность применения у взрослых и детей с 3-х лет
Показания к применению
- инфекционно-воспалительные заболевания полости рта и глотки:
- тонзиллит
- фарингит
- стоматит
- афтозные язвы полости рта
- глоссит
- периодонтит
- гингивит
- пародонтоз
- пародонтопатии
- альвеолит
- при ОРЗ, в качестве вспомогательного средства в составе комплексной терапии
- грибковые инфекции полости рта, глотки и гортани («молочница»)
- кровоточивость десен
- в качестве средства гигиены полости рта для устранения неприятного запаха
- травмы и оперативные вмешательства в полости рта, глотки и гортани (как до, так и после их проведения), в т.
 ч. профилактика инфицирования альвеол после экстракции зуба
ч. профилактика инфицирования альвеол после экстракции зуба - для профилактики вторичных инфекций при разрушающихся опухолях полости рта и гортани, а также в процессе лучевой и химиотерапии
Другие формы выпуска
Полезная информация
Ангина у детей — Рассказовская ЦРБ
Классификация
По характеру поражения, различают такие типы этого недуга у детей:
Следует отметить, что в некоторых источниках катаральную ангину рассматривают как острый фарингит.
Также принято рассматривать классификацию ангины у детей, отталкиваясь от типа возбудителя:
- бактериальная;
- вирусная;
- грибковая.
Катаральная ангина
Катаральная ангина считается самой лёгкой формой этого типа патологии. Характеризуется покраснением и отёчностью миндалин. Если лечение будет начато своевременно, полное выздоровление наступает через неделю. В противном случае недуг переходит в более сложную стадию.
Фолликулярная ангина
В этом случае на слизистой оболочке дыхательных путей образуется гнойничковая сыпь. Миндалины увеличиваются и отекают. Так же, как и в случае с катаральной ангиной, при адекватном лечении наступает полное выздоровление через 1–1,5 недели.
Язвенно-плёночная форма
Самая сложная форма ангины. Характеризуется тяжёлой клинической картиной, нередко дополняется другими заболеваниями. Миндалины увеличенные, на них образуется рыхлая плёнка с накоплением гноя.
При такой форме развития патологического процесса практически всегда наступает общая интоксикация организма. Нередко язвенно-плёночная форма ангины стает причиной развития серьёзных осложнений.
Общая симптоматика
Вне зависимости от того, какой именно подтип ангины, клиническая картина практически всегда проявляется одинаково. Начальные симптомы ангины у детей таковы:
- резкое повышение температуры до 39 градусов;
- боль в горле;
- заложенность и боль при глотании даже жидкости;
- боли в мышцах и суставах;
- головная боль без видимой на то причины;
- усталость, «разбитое» состояние;
- лимфатические узлы, которые расположены в подчелюстной области и на шее, увеличены;
- язык обложен белым налётом, иногда с серым оттенком;
- красное горло, увеличенные миндалины.

Кроме этого, общая клиническая картина может дополняться такими признаками:
- практически полное отсутствие аппетита;
- нарушения работы ЖКТ — нестабильный стул, тошнота и рвота;
- сиплый голос у ребёнка;
- капризное состояние, сон ребёнка беспокойный.
При первых же симптомах следует незамедлительно обратиться за медицинской помощью. Лечить такое заболевание самостоятельно, в домашних условиях, детям до года настоятельно не рекомендуется. Ангина у ребёнка в этом возрасте может дать серьёзное осложнение.
Опасность этого заболевания состоит ещё и в том, что осложнения могут проявиться через некоторое время. Поэтому лечение лучше проводить под присмотром врача в стационаре. Лечить ангину в домашних условиях не рекомендуется ещё и потому, что самостоятельно нельзя диагностировать характер возбудителя.
Симптомы ангины
Диагностика
Как правило, дети до года редко направляются на дополнительные диагностические процедуры, так как клиническая картина весьма однозначна. Если таковая необходимость присутствует, то могут проводиться такие дополнительные исследования:
Если таковая необходимость присутствует, то могут проводиться такие дополнительные исследования:
Лечение
Клиницисты отмечают, что лечить ангину у детей до года лучше в стационаре. Это инфекционное заболевание может стать причиной серьёзных осложнений даже у взрослых. Ввиду того, что у ребёнка до года иммунная система слишком ослаблена, не исключение летальный исход.
Основная программа лечения состоит из следующих пунктов:
- обильное питье тёплой жидкости;
- приём прописанных препаратов;
- строгий постельный режим;
- полоскание горла.
Медикаментозная терапия включает в себя приём препаратов такого спектра действия:
- антибиотики;
- антигистаминные;
- жаропонижающие;
- противомикробные вещества.
Антибиотики при ангине у детей прописываются обязательно. Для того чтобы иммунная система не становилась ещё более уязвимой, попутно используется витаминотерапия. Обратите внимание, что антибиотики при ангине у детей должен прописывать только врач. Использовать какие-либо препараты самостоятельно нельзя, так как это может спровоцировать ухудшение ситуации.
Использовать какие-либо препараты самостоятельно нельзя, так как это может спровоцировать ухудшение ситуации.
Кроме приёма медикаментов, следует полоскать горло. Полоскания должны проводиться только тёплыми антисептическими растворами:
- отвар из ромашки;
- фурацилин;
- отвар из сбора шалфея, календулы и ромашки.
Обратите внимание, что сбивать температуру у ребёнка старше 3 лет можно только в том случае, если она превышает 38 градусов. Что касается грудничков, то здесь понижать температуру нужно уже при 38.
Лечение ангины должно проводиться комплексное, даже если недуг будут лечить в домашних условиях. Только в таком случае можно избежать серьёзных осложнений. Использовать одни только народные средства для лечения такого сложного инфекционного заболевания недопустимо.
Возможные осложнения
В случае с ангиной у детей осложнения могут быть как первичные (которые возникают в процессе течения самого заболевания) так и отложенные (развиваются через некоторое время после выздоровления).
К первой группе относятся такие патологические процессы:
Последние два пункта возможны только в том случае, если инфекция попадёт в кровь.
К отложенным осложнениям можно отнести следующие недуги:
Таких серьёзных осложнений можно избежать, если своевременно обратиться за медицинской помощью и начать корректное лечение. Лечить ангину нужно только по предписаниям врача.
После прохождения курса лечения, ребёнок должен регулярно проходить обследование у профильного медицинского специалиста. Также в течение месяца по окончании лечения, следует отказаться от прививок и реакций Манту.
Профилактика
Предотвратить заболевание гораздо проще, чем лечить его. К сожалению, полностью исключить образование ангины у детей невозможно. Однако если соблюдать несложные рекомендации можно существенно сократить риск её развития.
В качестве профилактики ангины у детей хорошо подходят следующие правила:
- следует укреплять иммунную систему ребёнка;
- не допускается переохлаждение, применение в пищу слишком холодного;
- все заболевания нужно лечить до конца и своевременно;
- применение каких-либо лекарственных средств должно осуществляться только по предписанию врача;
- при первых симптомах нужно обращаться за медицинской помощью.

В таком случае, даже если ребёнок заболеет ангиной, можно избежать существенных осложнений.
Врач-оториноларинголог Л.В. Ледова
Литература:
«Практическая оторинолорингология». Клинические рекомендации. Крюков А.И., Пальчун В.Т.
«Руководство по практической оториноларингологии» Пальчун В.Т., Лучихин Л.А., Магомедов М.М., 2011г.
Источник: http://gorlonos.com/ushi/otit/opredelit-i-vylechit-naruzhnyj-u-rebenka.html
Боль в груди у детей и подростков
Цели
После прочтения этой статьи читатели смогут:
Перечислить наиболее частые причины боли в груди у педиатрических пациентов.
Отличите сердечную боль в груди от некардиальной причины.
Опишите подробное обследование педиатрического пациента с болью в груди.
Проверяйте и выявляйте пациентов, которым требуется направление к детскому кардиологу или другому специалисту.
Объясните, как управлять частыми причинами детской боли в груди.

Примеры из практики
Случай 1
Во время ежегодного медицинского осмотра 12-летняя девочка жалуется на периодическую боль в груди в течение последних 5 дней, которая локализуется в левом верхнем крае грудины. Боль острая и колющая, 5/10 интенсивности, усиливается при глубоком дыхании и длится менее 1 минуты. У пациента в анамнезе нет лихорадки, кашля, непереносимости физических упражнений, сердцебиения, головокружения или обмороков.При физикальном обследовании девочка не испытывает боли или страданий и имеет нормальные показатели жизнедеятельности для ее возраста. При осмотре груди не обнаружено никаких признаков воспаления грудины или грудной клетки. Пальпация выявляет легкую или умеренную болезненность в области второго и третьего реберно-хрящевых сочленений слева. Пациентка сообщает, что боль при физикальном обследовании аналогична боли в груди, которую она испытывала последние 5 дней. Детальное обследование сердечно-сосудистой системы и других органов дает нормальные результаты. Какая наиболее вероятная причина боли в груди этого пациента? Что вы порекомендуете этому пациенту? Ей нужно идти к детскому кардиологу?
Какая наиболее вероятная причина боли в груди этого пациента? Что вы порекомендуете этому пациенту? Ей нужно идти к детскому кардиологу?
Случай 2
17-летний мальчик играет в футбол в субботу днем, и у него на поле произошел синкопальный синдром. Он приходит в сознание через несколько секунд, в реанимации не нуждается, его доставят в отделение неотложной помощи. Пациент сообщает врачу, что перед тем, как потерять сознание, у него возникла внезапная боль в груди и головокружение в средней части груди.Его жизненные показатели нормальны для возраста, он внимателен, ориентирован и не испытывает видимой боли или страдания. Физикальное обследование выявило щелчок изгнания и резкий систолический шум изгнания 3/6 степени у основания сердца и правой верхней границы грудины с облучением обеих сонных артерий. Остальные результаты физикального осмотра в норме, за исключением незначительных ссадин на локтях и коленях, вызванных падением. Электрокардиография (ЭКГ) в двенадцати отведениях выявляет гипертрофию левого желудочка с депрессией сегмента ST в отведениях V5 и V6. Какой диагноз? Что бы вы посоветовали этому пациенту? Нужно ли ему направление к детскому кардиологу?
Какой диагноз? Что бы вы посоветовали этому пациенту? Нужно ли ему направление к детскому кардиологу?
Введение
Боль в груди у детей является одной из наиболее частых причин внепланового посещения кабинета терапевта и отделения неотложной помощи, на которую приходится более 650 000 посещений врача в год у пациентов в возрасте от 10 до 21 года. (1) Хотя боль в груди у детей вызывает тревогу у детей, она обычно не вызвана серьезным заболеванием, в отличие от боли в груди у взрослых, которая вызывает опасения по поводу ишемии коронарных артерий.Боль в груди уступает только шуму в сердце для направления к детскому кардиологу. (2) Боль в груди у детей можно в целом разделить на боль в груди или некардиальную боль в груди. Несердечная боль в груди, безусловно, является наиболее частой причиной боли в груди у детей и подростков. В этой статье рассматривается большинство причин боли в груди у детей и подростков с акцентом на сердечные причины, а также даются рекомендации по оценке ребенка или подростка, у которого есть боль в груди.
Несердечная боль в груди
Боль в груди некардиального происхождения более чем у 98% детей и подростков, которые на нее жалуются.(3) Некардиальные причины боли в груди можно разделить на скелетно-мышечные, легочные, желудочно-кишечные и прочие (таблица 1).
| Скелетно-мышечный |
|
| Легочные или дыхательные пути |
| Желудочно-кишечный |
| Разное |

Несердечные причины боли в груди у детей (4–6)
опорно-двигательного аппарата или грудной клетки стенки Pain
Наиболее частой причиной боли в груди у детей и подростков является опорно-двигательного аппарата или грудной стенки боль. Распространенность скелетно-мышечной боли в груди составляет от 15% до 31%. (6) (7) Существуют различные типы скелетно-мышечной боли.
КОСТОХОНДРИТ.
Костохондрит, или реберно-грудинный синдром, характеризуется односторонней острой колющей болью вдоль двух или более смежных реберно-хрящевых суставов.Боль обычно усиливается при глубоком дыхании и длится от нескольких секунд до нескольких минут. Признаков воспаления нет, хотя болезненность грудной клетки можно воспроизвести путем пальпации пальца на пораженном участке. У большинства пациентов боль из-за костохондрита проходит самостоятельно, с периодическими обострениями, возникающими в подростковом возрасте.
СИНДРОМ ТИЕЦЕ.

Синдром Титце — это локализованное негнойное воспаление реберно-хрящевого, реберно-грудинного или грудинно-ключичного сустава, наблюдаемое у подростков и молодых людей.Причина неизвестна, но имеется в виду недавняя инфекция верхних дыхательных путей с чрезмерным кашлем. (8) Синдром Титце обычно затрагивает единственный сустав, обычно на втором или третьем ребре. В отличие от более диффузного костохондрита, синдром Титце отличается локальным поражением одного сустава вместе с признаками воспаления в виде тепла, отека и болезненности.
ИДИОПАТИЧЕСКАЯ БОЛЬ В ГРУДИ.
Это заболевание, также известное как неспецифическая боль в грудной стенке, является одной из частых причин боли в груди у детей.Боль резкая, длится от нескольких секунд до минут, локализуется в середине грудины или в области под грудью и усиливается при глубоком дыхании или ручном давлении на грудину или грудную клетку. Признаки воспаления отсутствуют.
СИНДРОМ соскальзывающих ребер.
Синдром скольжения ребер, также известный как синдром боли в нижних ребрах, редко встречается у детей, и его точная распространенность неизвестна. Синдром скользящего ребра характеризуется сильной болью в нижней части грудной клетки или верхней части живота, вызванной травмой или вывихом 8-го, 9-го и 10-го ребер.Поскольку эти ребра не прикрепляются к грудине напрямую, а скорее прикрепляются друг к другу с помощью хрящевой крышки или фиброзной ленты, они могут быть гипермобильными и подверженными травмам. Боль при синдроме проскальзывания ребер может быть воспроизведена с помощью «маневра зацепа», при котором экзаменующий помещает пальцы под нижний край ребра и тянет край ребра наружу и вверх. (9) Иногда во время этого маневра боли сопровождает щелчок.
Синдром скользящего ребра характеризуется сильной болью в нижней части грудной клетки или верхней части живота, вызванной травмой или вывихом 8-го, 9-го и 10-го ребер.Поскольку эти ребра не прикрепляются к грудине напрямую, а скорее прикрепляются друг к другу с помощью хрящевой крышки или фиброзной ленты, они могут быть гипермобильными и подверженными травмам. Боль при синдроме проскальзывания ребер может быть воспроизведена с помощью «маневра зацепа», при котором экзаменующий помещает пальцы под нижний край ребра и тянет край ребра наружу и вверх. (9) Иногда во время этого маневра боли сопровождает щелчок.
ТРАВМА И НАПРЯЖЕНИЕ МЫШЦ.
Подростки, активно занимающиеся гимнастикой и другими видами спорта, склонны к травмам грудной клетки.В одной серии травма скелета была причиной боли в груди у 2% детей. (6) Травма грудной стенки может вызывать локальную боль и болезненность и обычно связана с отеком или эритемой в месте травмы. Подростки, которые испытывают напряжение грудных мышц, обычно рассказывают о тяжелой атлетике. Для пациентов, у которых в анамнезе были серьезные травмы грудной клетки, обнаружение сильной боли в груди, аритмии и одышки может указывать на ушиб миокарда и гемоперикард.
Для пациентов, у которых в анамнезе были серьезные травмы грудной клетки, обнаружение сильной боли в груди, аритмии и одышки может указывать на ушиб миокарда и гемоперикард.
ПРЕДЫДУЩИЙ УЛОВ.
Боль при грудном перехвате, также известная как «тексидоровский укол», обычно внезапная и острая, длится несколько секунд и локализуется в одном межреберье вдоль левой нижней границы грудины или в верхушке сердца. (10) Происхождение боли неизвестно, но прекардиальный захват связан с плохой осанкой и может быть вызван защемлением нерва. Боль возникает либо в состоянии покоя, либо при умеренной активности, и усиливается при вдохе, часто приводя к поверхностному дыханию в попытке облегчить боль.
КСЕФОИДНАЯ БОЛЬ ИЛИ КСИФОДИНИЯ.
Также известная как синдром гиперчувствительного мечевидного отростка, ксифодиния — это локализованная боль или дискомфорт в области мечевидного отростка грудины, которые могут усиливаться при употреблении тяжелой пищи, кашле, наклонных или вращательных движениях. (11) Причина боли неизвестна. Сдавление мечевидного отростка пальцами вызывает тупую боль.
(11) Причина боли неизвестна. Сдавление мечевидного отростка пальцами вызывает тупую боль.
ЛЕЧЕНИЕ.
Успокоение, покой и обезболивание — основные методы лечения скелетно-мышечной боли в груди. В большинстве случаев ослабление страхов пациента и родителей путем консультирования их по поводу доброкачественного характера заболевания помогает уменьшить беспокойство по поводу боли в груди и уменьшить ее степень.Пациентам, страдающим сильной болью, может быть полезно наложение теплых компрессов и прием нестероидных противовоспалительных препаратов (НПВП) в течение 1 недели.
Причины, связанные с легочными и дыхательными путями
Распространенность боли в груди из-за респираторных причин составляет приблизительно от 2% до 11%. (12) Бронхиальная астма — наиболее частая легочная причина боли в груди. Астма, вызванная физическими упражнениями, часто вызывает боль в груди, даже у пациентов, у которых нет слышимого свистящего дыхания. Weins и соавторы (13) проанализировали легочную функцию во время тестирования на беговой дорожке в группе из 88 в остальном здоровых детей и подростков, у которых была боль в груди, и обнаружили, что примерно у 73% были лабораторные доказательства астмы, что позволяет предположить, что частота астмы, вызванной физической нагрузкой, превышает сообщалось ранее.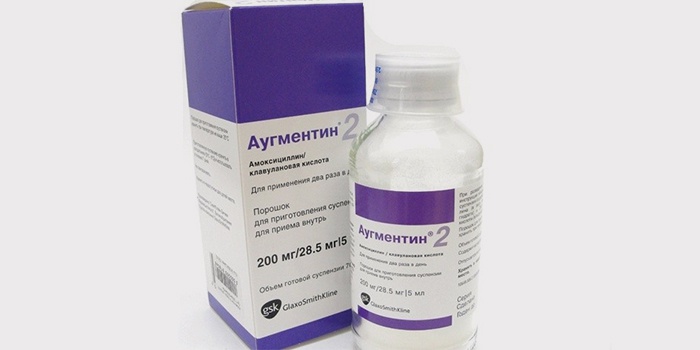 Пациентам, у которых возникает боль в груди из-за реактивного заболевания дыхательных путей, следует назначать ингаляционные бронходилататоры.
Пациентам, у которых возникает боль в груди из-за реактивного заболевания дыхательных путей, следует назначать ингаляционные бронходилататоры.
Инфекции бронхиального дерева или легких, включая бронхит, плеврит, плевральный выпот, пневмонию, эмпиему, бронхоэктазы и абсцесс легкого, могут вызывать острую боль в груди. Сильная боль в груди при гипоксии — проявление тромбоэмболии легочной артерии. Пациенты с серповидно-клеточной анемией могут испытывать боль в груди из-за острого грудного синдрома или инфаркта легких.
Желудочно-кишечные причины
Evangelista и его коллеги (14) обнаружили, что распространенность боли в груди из-за желудочно-кишечных причин составляет около 8%.Распространенными желудочно-кишечными причинами боли в груди у детей являются гастроэзофагеальная рефлюксная болезнь (ГЭРБ), язвенная болезнь, спазм или воспаление пищевода и холецистит. Редкие желудочно-кишечные причины включают стриктуры пищевода, инородное тело и прием едких веществ. Боль в груди, вызванная ГЭРБ, обычно описывается как жгучая боль в эпигастральной области, которая часто имеет временную связь с приемом пищи. Блокаторы гистамина-2 или ингибиторы протонной помпы являются основой лечения ГЭРБ.Если симптомы указывают на холецистит, показано быстрое направление к специалисту и лечение антибиотиками.
Блокаторы гистамина-2 или ингибиторы протонной помпы являются основой лечения ГЭРБ.Если симптомы указывают на холецистит, показано быстрое направление к специалисту и лечение антибиотиками.
Разное
Психогенная боль в груди у детей старшего возраста иногда может быть результатом тревожности или конверсионного расстройства, вызванного недавними стрессорами в личной или семейной жизни. Пантелл и Гудман (6) сообщили, что примерно одна треть подростков, обратившихся в амбулаторную клинику с жалобами на боль в груди, в анамнезе пережила стрессовые события в семье или в школе.Психогенная боль в груди часто связана с другими соматическими жалобами, а также с нарушениями сна.
Гипервентиляция, вызванная тревогой или паническим расстройством, может вызывать боль в груди, которая сопровождается жалобами на затрудненное дыхание, головокружение или парестезии. Спазм диафрагмы, вздутие желудка, вызванное аэрофагией, и коронарная вазоконстрикция из-за гипокапнического алкалоза — постулируемые объяснения боли в груди при гипервентиляции.
Боль в груди из-за причин, связанных с грудью, имеет распространенность от 1% до 5%.(6) Девушки в постменархальном периоде могут жаловаться на пульсирующую или жгучую боль в груди, вызванную маститом, кистозно-фиброзной болезнью или беременностью. Юноши, страдающие гинекомастией, иногда жалуются на одностороннюю или двустороннюю боль в груди.
Инфекция опоясывающего герпеса грудной стенки может проявляться жгучей болью или парестезией по дерматомическому типу, иногда на несколько дней раньше, чем сыпь.
Дети со сколиозом или другими деформациями, которые приводят к сдавлению спинного мозга или нервных корешков, также могут жаловаться на боль в груди в качестве первоначального проявления и должны быть направлены к ортопеду для дополнительного обследования и лечения.
Сердечная боль в груди
Боль в груди, вызванная сердечным заболеванием, редко встречается у детей и подростков, с распространенностью менее 6%. (2) (5) В таблице 2 перечислены распространенные причины сердечной боли в груди.
| Воспалительные: перикардит, миокардит |
|
| Повышенная потребность миокарда или снижение предложения |
|
| Аномалии коронарных артерий |
|
| Разное |
| Наркотики |
|

Сердечные причины боли в груди у детей
Воспалительные причины
Перикардит с выпотом в перикард или без него обычно имеет инфекционное происхождение. Перикардит проявляется в виде резкой загрудинной боли в груди, которая часто иррадирует в левое плечо, усиливается, когда пациент лежит на спине или делает глубокий вдох, и облегчается при наклоне вперед. Миокардит или эндокардит также могут проявляться болью в груди.
Повышенная потребность миокарда или снижение поступления кислорода
Боль в груди может быть первой жалобой, указывающей на неожиданный анатомический дефект сердца.Боль, связанная с сердцебиением, головокружением и паническими атаками, может быть симптомом у некоторых пациентов с пролапсом митрального клапана (синдром Барлоу). Пролапс митрального клапана обычно сопровождается среднесистолическим щелчком и иногда апикальным средне-поздним систолическим сигналом. Bisset и соавторы (15) сообщили, что только 18% пациентов в группе из 119 детей, у которых был пролапс митрального клапана, жаловались на атипичную боль в груди.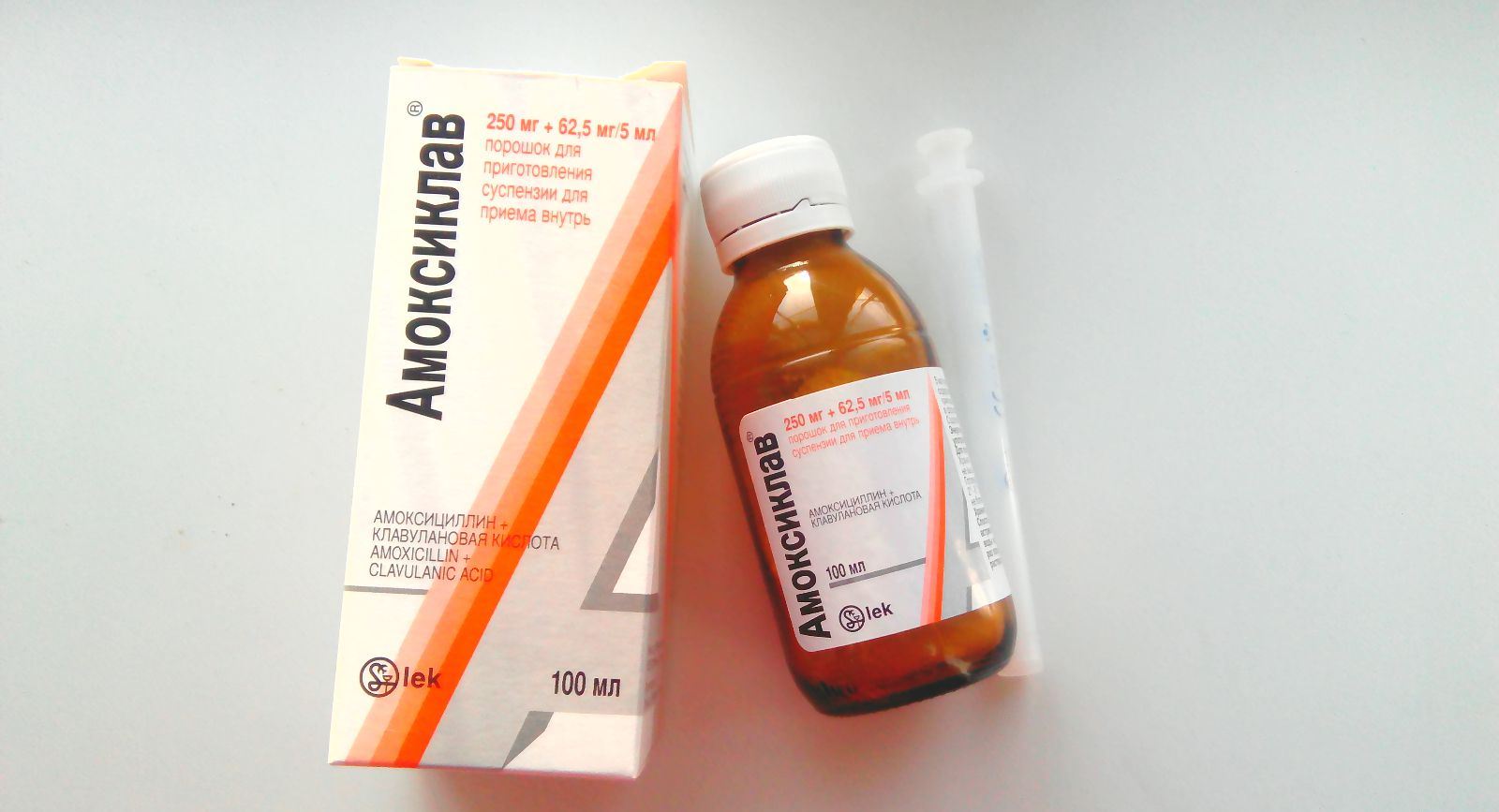
Пациенты с обструкцией выводящего тракта левого желудочка в виде стеноза аортального клапана, области субаортального клапана или области надаортального клапана либо у которых имеется коарктация аорты, могут возникать боли в груди, связанные с головокружением и усталостью.При стенозе аортального клапана при аускультации выслушивается резкий систолический шум изгнания с облучением шеи. Может быть слышен щелчок выброса из стенозированного двустворчатого аортального клапана.
Боль в груди в сочетании с непереносимостью физических упражнений и утомляемостью может быть первой жалобой пациентов с гипертрофической или дилатационной кардиомиопатией.
Аномалии коронарных артерий
Боль в груди из-за ишемии миокарда может возникать у пациентов с аномальной анатомией коронарной артерии, включая врожденные аномалии коронарной артерии, свищи коронарной артерии и стеноз или атрезию устья коронарной артерии.Аномалии коронарных артерий уступают только гипертрофической кардиомиопатии по причине внезапной сердечной смерти у подростков. К сожалению, внезапная смерть может быть первым и единственным проявлением аномалии коронарных артерий. Тем не менее, у значительного числа пациентов с аномальными соединениями коронарных артерий изначально наблюдается стенокардия в груди, обычно связанная с физической нагрузкой.
К сожалению, внезапная смерть может быть первым и единственным проявлением аномалии коронарных артерий. Тем не менее, у значительного числа пациентов с аномальными соединениями коронарных артерий изначально наблюдается стенокардия в груди, обычно связанная с физической нагрузкой.
Пациенты описывают ишемическую боль в груди как ощущение сдавливания, стеснения, давления, сжатия, жжения или переполнения в груди.Одним из примеров боли в груди из-за ишемии миокарда является состояние, при котором левая главная коронарная артерия или левая передняя нисходящая коронарная артерия возникает из правого синуса Вальсальвы или правой коронарной артерии и проходит между аортой и легочной артерией. (16) (17) Во время нагрузки аорта и легочная артерия сдавливают левую главную коронарную артерию или левую переднюю нисходящую артерию, что приводит к ишемии миокарда и, иногда, к внезапной смерти у подростков. Младенцы с коронарной недостаточностью из-за аномального происхождения левой коронарной артерии от легочной артерии обычно проявляют раздражительность, подтягивание колен к животу после кормления, бледность, потоотделение и циркуляторный шок. Этим младенцам часто ошибочно ставят диагноз колики.
Этим младенцам часто ошибочно ставят диагноз колики.
Дети, перенесшие операцию на сердце и трансплантацию сердца, также подвержены ишемии миокарда и могут предъявлять первичные жалобы на боль в груди. После первого года после трансплантации вторичные злокачественные новообразования и коронарная васкулопатия после трансплантации являются наиболее частыми причинами смерти. (18) У пациентов, перенесших ортотопическую трансплантацию сердца, боль в груди может быть признаком отторжения или ускоренной васкулопатии коронарной артерии с ишемией миокарда.Пациенты, у которых была операция по переключению артерий для d-транспозиции магистральных артерий (d-TGA), подвержены риску развития стеноза устья коронарных артерий.
Затяжным осложнением болезни Кавасаки является стеноз коронарной артерии. Гигантские аневризмы коронарной артерии при болезни Кавасаки имеют высокий риск разрыва, окклюзии из-за тромбоза или стеноза, вызывающего ишемию или инфаркт миокарда. (19) Като и соавторы (20) в последующем исследовании продолжительностью от 10 до 21 года сообщили, что у 46% пациентов с болезнью Кавасаки и гигантскими аневризмами коронарных артерий в анамнезе развился стеноз или полная обструкция, а у 67% — миокардиальная недостаточность. инфаркт со смертностью 50%.Факторами риска развития аневризм коронарных артерий, тромбоза и стеноза являются мужской пол, ранний возраст (<6 месяцев) или пожилой возраст (> 5 лет) на момент постановки диагноза. (19)
инфаркт со смертностью 50%.Факторами риска развития аневризм коронарных артерий, тромбоза и стеноза являются мужской пол, ранний возраст (<6 месяцев) или пожилой возраст (> 5 лет) на момент постановки диагноза. (19)
Ишемическая болезнь сердца также может наблюдаться у пациентов, в семейном анамнезе которых имеется гиперхолестеринемия, но у детей и подростков редко бывает достаточно обструкции, чтобы вызвать боль в груди из-за ишемии. Ишемическая болезнь сердца может проявляться в течение первых двух десятилетий у пациентов, рожденных с гомозиготной семейной гиперхолестеринемией, в отличие от пациентов с гетерозиготной семейной гиперхолестеринемией, у которых ишемическая болезнь сердца обычно возникает после пятого десятилетия жизни.Согласно рекомендациям по профилактике заболеваний Американской академии педиатрии (AAP), каждый ребенок должен проходить оценку риска дислипидемии, начиная с 2-летнего возраста, и ее следует повторять каждые 2 года до 10 лет, а затем ежегодно. (21) Для детей и подростков, у которых в семейном анамнезе была гиперхолестеринемия, AAP рекомендует измерение концентрации общего холестерина в сыворотке крови в качестве начального скринингового теста с последующим измерением липидного профиля натощак, если уровень общего холестерина отклоняется от нормы. (21)
(21)
Разные причины
Когда пациент жалуется на чрезвычайно сильную разрывающую боль в грудной клетке с иррадиацией в спину, следует рассмотреть возможность расслоения аорты. Педиатрические пациенты с синдромом Марфана подвержены риску расслаивающейся аневризмы аорты, которая может проявляться внезапным появлением сильной боли в груди. Расслоение корня аорты также наблюдается у пациентов с синдромом Тернера, синдромом Элерса-Данлоса IV типа и гомоцистинурией.
Маленькие дети, которые не могут описать учащенное сердцебиение, вызванное аритмией, могут жаловаться на боль в груди и указывать на грудину.Боль в груди у детей и подростков с врожденным пороком сердца, которым проводится паллиативная терапия по Фонтану или горчичная или сеннинговая паллиативная терапия по поводу d-TGA, может иметь внутрипредсердную аритмию повторного входа (медленное трепетание предсердий).
Первичная или вторичная легочная гипертензия может проявляться болью в груди в сочетании с усталостью, одышкой или обмороком при физической нагрузке.
Боль в груди, вызванная токсическими препаратами
Токсическое воздействие кокаина, марихуаны, метамфетаминов и симпатомиметических деконгестантов может быть причиной боли в груди из-за ишемии миокарда или аритмий.
Лечение боли в груди у детей и подростков
Хотя сердечные заболевания редко проявляются в виде боли в груди, врачи первичной медико-санитарной помощи должны обследовать каждого пациента, жалующегося на боль в груди, чтобы исключить какое-либо существенное основное заболевание. Сбор анамнеза и физикальное обследование — первые шаги в диагностике причины такой боли у большинства педиатрических пациентов (Таблица 3).
| История |
|
| Физикальное обследование |
| Жизненно важные признаки, дисморфические признаки, периферический пульс, осмотр грудной клетки, воспроизводимая боль в груди, гипердинамическая прекордиальная область, нерегулярные сердечные сокращения, отдаленные сердечные тоны, аномальный громкий второй звук сердца, систолические щелчки или шумы галоп, бедренный пульс отсутствует |

Анамнез и физикальное обследование педиатрического пациента с болью в груди
История болезни
История болезни должна включать описание боли; связанные жалобы; и ускоряющие, отягчающие и облегчающие факторы. Острая боль в груди может быть вызвана травмой, тромбоэмболией легочной артерии, астмой и сердечными причинами, включая расслоение аорты или ишемическую боль из-за аномалий коронарной артерии. Хроническая боль в груди обычно носит некардиальный характер и может быть причиной скелетно-мышечной, желудочно-кишечной, психогенной или идиопатической природы.
Локализация боли иногда может помочь дифференцировать причину. Локализованная или точечная боль обычно возникает у грудной стенки или плевры; диффузная боль в груди обычно возникает из-за основного заболевания внутренних органов легких или сердца. Облучение боли в груди в определенную область может указывать на конкретную причину. Боль в груди из-за ишемии миокарда может распространяться на шею, горло, нижнюю челюсть, зубы, верхнюю конечность или плечо. При остром холецистите боль в груди распространяется в правое плечо. Пациенты с перикардитом жалуются на боль в груди, отдающуюся в левое плечо.Боль в груди из-за расслоения аорты часто распространяется в межлопаточное пространство в спине.
При остром холецистите боль в груди распространяется в правое плечо. Пациенты с перикардитом жалуются на боль в груди, отдающуюся в левое плечо.Боль в груди из-за расслоения аорты часто распространяется в межлопаточное пространство в спине.
Определенные провоцирующие и отягчающие факторы могут помочь определить причину боли в груди. Скелетно-мышечная боль в груди может усиливаться при определенных положениях тела, движении и глубоком дыхании. Боль в груди, усиливающаяся от еды или связанная с рвотой, срыгиванием или глотанием, указывает на желудочно-кишечную причину. Боль в груди, вызванная физической нагрузкой и связанная с одышкой, может быть связана с сердечным или респираторным заболеванием.Недавняя инфекция верхних дыхательных путей с лихорадкой и текущими симптомами боли в груди должно вызывать подозрение на перикардит. Боль в груди, связанная с повторяющимися множественными соматическими жалобами, такими как головная боль, боль в животе или боль в конечностях, может быть психогенной. Боль в груди с головокружением и парестезиями связана с гипервентиляцией. Аритмия может проявляться в виде боли в груди с учащенным сердцебиением.
Боль в груди с головокружением и парестезиями связана с гипервентиляцией. Аритмия может проявляться в виде боли в груди с учащенным сердцебиением.
Наличие в анамнезе астмы должно предупредить врача о бронхоспазме как причине боли в груди.Следует учитывать астму, вызванную физическими упражнениями, если пациент жалуется на кашель, боль в груди и затрудненное дыхание после физической активности.
Подростки, страдающие болью в груди, могут сообщить в недавнем анамнезе травмы, поднятие тяжестей или растяжение мышц во время занятий спортом или физических упражнений. Следует изучить историю любого недавнего употребления табака или рекреационных наркотиков. Бронхит — частая причина боли в груди у курильщиков табака. Кокаин и другие симпатомиметические препараты являются сильнодействующими вазоконстрикторами, и их использование может привести к ишемии миокарда.
Наличие в анамнезе болезни Кавасаки или операции по переключению артерий для d-TGA должно предупредить врача о возможности стеноза устья коронарного канала, вызывающего ишемию миокарда. Пациенты, перенесшие транскатетерную установку стента или закрытие дефекта межпредсердной или межжелудочковой перегородки устройством, могут жаловаться на боль в груди, связанную с эмболизацией устройства или соударением с соседними структурами. Ангинозная боль в груди может быть основным симптомом у пациентов, рожденных с аномалиями коронарной артерии, коронарной васкулопатией у пациентов с трансплантатом сердца и сужением коронарной артерии из-за семейной гиперхолестеринемии.Острый грудной синдром у пациентов с серповидно-клеточной анемией может быть причиной боли в груди. Наличие в анамнезе болезни Крона, системной красной волчанки или других аутоиммунных заболеваний должно предупредить врача о перикардите как причине боли в груди.
Пациенты, перенесшие транскатетерную установку стента или закрытие дефекта межпредсердной или межжелудочковой перегородки устройством, могут жаловаться на боль в груди, связанную с эмболизацией устройства или соударением с соседними структурами. Ангинозная боль в груди может быть основным симптомом у пациентов, рожденных с аномалиями коронарной артерии, коронарной васкулопатией у пациентов с трансплантатом сердца и сужением коронарной артерии из-за семейной гиперхолестеринемии.Острый грудной синдром у пациентов с серповидно-клеточной анемией может быть причиной боли в груди. Наличие в анамнезе болезни Крона, системной красной волчанки или других аутоиммунных заболеваний должно предупредить врача о перикардите как причине боли в груди.
Семейный анамнез определенных генетических нарушений или заболеваний соединительной ткани, таких как синдром Марфана, должен побуждать к оценке специфических особенностей, связанных с заболеванием.
Медицинский осмотр
Медицинский осмотр ребенка, жалующегося на боль в груди, всегда должен начинаться с показателей жизненно важных функций и антропометрических измерений. Высокий рост может указывать на определенные генетические причины (синдром Марфана). Лихорадка и тахипноэ могут помочь подтвердить инфекционное заболевание, обычно легкого и редко сердца, особенно если боль связана с тахикардией и усиливается в положении лежа (перикардит с выпотом или без него). Повышенное давление в яремной вене или гипотензия должны указывать на систолическую или диастолическую дисфункцию сердца (миокардит или кардиомиопатию). Следует отметить любой лицевой дисморфизм или аномалию хрусталика (синдром Марфана).Визуальный осмотр грудной клетки важен для выявления каких-либо костных аномалий, таких как pectus excatum или carinatum, сколиоз или хирургические рубцы. Телархе у девочек или гинекомастия у мальчиков-подростков могут вызывать боль в груди. При мастите возникают тепло, покраснение и болезненность вокруг сосков и груди. Особое внимание следует уделять выявлению любой воспроизводимой болезненности, подобной ощущаемой боли в груди, при пальпации грудной стенки. Кашель, хрипы или хрипы могут указывать на гиперреактивность дыхательных путей в бронхах (астма или астма, вызванная физической нагрузкой) или легочный процесс.
Высокий рост может указывать на определенные генетические причины (синдром Марфана). Лихорадка и тахипноэ могут помочь подтвердить инфекционное заболевание, обычно легкого и редко сердца, особенно если боль связана с тахикардией и усиливается в положении лежа (перикардит с выпотом или без него). Повышенное давление в яремной вене или гипотензия должны указывать на систолическую или диастолическую дисфункцию сердца (миокардит или кардиомиопатию). Следует отметить любой лицевой дисморфизм или аномалию хрусталика (синдром Марфана).Визуальный осмотр грудной клетки важен для выявления каких-либо костных аномалий, таких как pectus excatum или carinatum, сколиоз или хирургические рубцы. Телархе у девочек или гинекомастия у мальчиков-подростков могут вызывать боль в груди. При мастите возникают тепло, покраснение и болезненность вокруг сосков и груди. Особое внимание следует уделять выявлению любой воспроизводимой болезненности, подобной ощущаемой боли в груди, при пальпации грудной стенки. Кашель, хрипы или хрипы могут указывать на гиперреактивность дыхательных путей в бронхах (астма или астма, вызванная физической нагрузкой) или легочный процесс.
Подробное сердечно-сосудистое обследование должно включать пальпацию прекардиальной области на предмет вздутия (припухлость правого желудочка при легочной гипертензии) или острых ощущений (обструктивные клапанные поражения). Особое внимание следует обратить на тоны сердца. Когда тоны сердца далекие или плохо слышны, следует поставить диагноз перикардиального выпота. Громкий второй тон сердца вдоль левого верхнего края грудины указывает на легочную гипертензию. Шумение перикарда может быть слышно при выпоте в перикард от легкой до умеренной степени.
Пациенты с миокардитом могут иметь тахикардию, приглушенные тоны сердца, ритм галопа и шум митральной регургитации. Систолический щелчок выброса слышен при стенозе аорты и среднесистолический щелчок при пролапсе митрального клапана. Резкий среднесистолический шум средней высоты слышен у пациентов с фиксированной обструкцией аорты из-за клапанного, подклапанного или надклапанного стеноза или гипертрофической кардиомиопатии. У пациентов с пролапсом митрального клапана мидсистолический щелчок может сопровождаться апикальным средне- или поздним систолическим сигналом. Непрерывный шум слышен у пациентов, у которых есть свищи коронарной артерии или разрыв пазухи Вальсальвы. Слабый или отсутствующий пульс на бедренной кости с гипертензией верхних конечностей и непрерывным шумом потока на левом нижнем крае лопатки должен побудить к оценке коарктации аорты. Гепатомегалия, асцит и периферический отек должны побуждать врача искать причины застойной сердечной недостаточности.
Непрерывный шум слышен у пациентов, у которых есть свищи коронарной артерии или разрыв пазухи Вальсальвы. Слабый или отсутствующий пульс на бедренной кости с гипертензией верхних конечностей и непрерывным шумом потока на левом нижнем крае лопатки должен побудить к оценке коарктации аорты. Гепатомегалия, асцит и периферический отек должны побуждать врача искать причины застойной сердечной недостаточности.
Исследования
Пациенты с клиническими признаками скелетно-мышечной боли в груди и отсутствием других примечательных результатов не требуют дополнительного обследования или направления.Те, у кого есть значительный анамнез или отклонения от нормы при физикальном обследовании, должны пройти дополнительное диагностическое обследование и направление к детскому кардиологу при подозрении на сердечное заболевание. Оценка индивидуальна на основе связанных симптомов и результатов. Рентгенограмма грудной клетки должна быть выполнена для выявления костных поражений, кардиомегалии, дыхательных путей и паренхиматозных или плевральных поражений легких. ЭКГ полезна для оценки частоты и ритма и признаков ишемии, перикардита или гипертрофии камеры.Дополнительное обследование следует оставить на усмотрение детского кардиолога. Если исходные значения ЭКГ в норме, может потребоваться тест с физической нагрузкой для оценки развития аритмии или ишемии во время нагрузки. У пациентов, которые испытывают боль в груди при физической нагрузке и другие сердечно-сосудистые симптомы, может быть оправдано выполнение нагрузочных тестов с физической нагрузкой наряду с тестированием функции легких.
ЭКГ полезна для оценки частоты и ритма и признаков ишемии, перикардита или гипертрофии камеры.Дополнительное обследование следует оставить на усмотрение детского кардиолога. Если исходные значения ЭКГ в норме, может потребоваться тест с физической нагрузкой для оценки развития аритмии или ишемии во время нагрузки. У пациентов, которые испытывают боль в груди при физической нагрузке и другие сердечно-сосудистые симптомы, может быть оправдано выполнение нагрузочных тестов с физической нагрузкой наряду с тестированием функции легких.
Эхокардиография, проводимая в педиатрическом центре под наблюдением детского кардиолога, является очень ценным инструментом для определения анатомии сердца.(22) Диагноз выпота в перикарде, расслоения корня аорты, левосторонних обструктивных поражений, кардиомиопатии, легочной гипертензии и дисфункции желудочков может быть установлен с помощью двумерной эхокардиографии. Эхокардиография также может помочь в выявлении коронарных аномалий, включая аномальное происхождение и течение коронарных артерий, коронарные аневризмы и свищи коронарных артерий. Исторически сложилось так, что коронарная ангиография была золотым стандартом для оценки происхождения и хода коронарных артерий.Однако новые неинвазивные методы, такие как компьютерная томография с 64 срезами или магнитно-резонансная ангиография, все чаще используются для определения аномальной анатомии коронарных артерий. Иногда электрофизиологические исследования могут помочь в диагностике основных аритмий.
Исторически сложилось так, что коронарная ангиография была золотым стандартом для оценки происхождения и хода коронарных артерий.Однако новые неинвазивные методы, такие как компьютерная томография с 64 срезами или магнитно-резонансная ангиография, все чаще используются для определения аномальной анатомии коронарных артерий. Иногда электрофизиологические исследования могут помочь в диагностике основных аритмий.
Лечение боли в груди
Успокоение, обезболивание, отдых или любая комбинация этих трех мер — лучшее лечение для пациентов, испытывающих некардиальную боль в груди. НПВП, назначенные в течение 1 недели, часто уменьшают воспаление и боль.Пациентам с перикардитом и выпотом в перикард следует назначать ибупрофен. Назначение стероидов может быть рассмотрено при рефрактерных случаях перикардита и перикардиальных выпотов. (23) Соответствующий специалист должен лечить конкретные сердечные, легочные, желудочно-кишечные и психогенные причины боли в груди. Большинству, но не всем пациентам, которые испытывают боль в груди и ожидают консультации кардиолога, следует ограничить физическую активность до окончательного кардиологического обследования.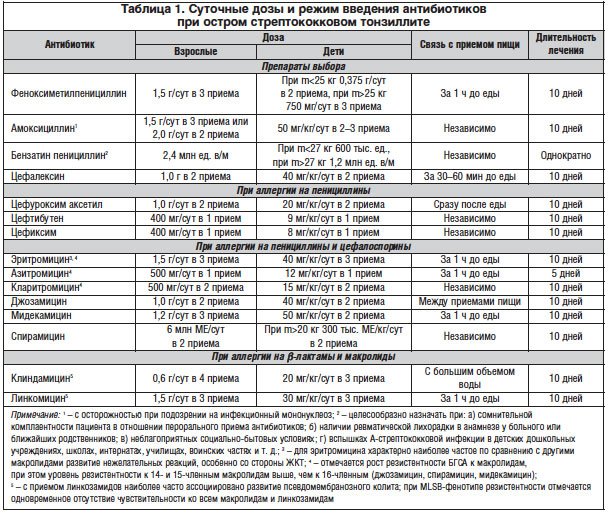
Направление пациента к детскому кардиологу
Консультация детского кардиолога настоятельно рекомендуется всем детям или подросткам, у которых боль в груди связана с физической нагрузкой, учащенным сердцебиением, внезапным обмороком (особенно во время физических упражнений) или отклонениями при кардиологическом обследовании или ЭКГ ; история прошлых кардиохирургических операций или вмешательств; или семейный анамнез генетического синдрома, аритмий, внезапной сердечной смерти или высокого риска ишемической болезни сердца (Таблица 4).Пациенты, у которых в анамнезе болела болезнь Кавасаки, врожденные пороки сердца, кардиохирургические операции или трансплантация сердца, подвержены риску заболевания коронарной артерии. Пациенты с трансплантатом сердца, у которых наблюдается ишемия миокарда, могут не жаловаться на боль в груди из-за симпатической денервации пересаженного сердца, но могут иметь неспецифические симптомы, такие как тошнота, рвота и учащение пульса в состоянии покоя. Пациенты, которым была проведена процедура Mustard или Senning для d-TGA или которым была проведена паллиативная терапия по Фонтану для одного желудочка, имеют высокий риск возникновения тахикардии с повторным входом в предсердие (также называемой медленным трепетанием предсердий) и должны быть незамедлительно направлены к педиатру кардиолог.
Пациенты, которым была проведена процедура Mustard или Senning для d-TGA или которым была проведена паллиативная терапия по Фонтану для одного желудочка, имеют высокий риск возникновения тахикардии с повторным входом в предсердие (также называемой медленным трепетанием предсердий) и должны быть незамедлительно направлены к педиатру кардиолог.
|

Причины направления детей, у которых болит грудь, к кардиологу
Дети или подростки, недавно перенесшие транскатетерное вмешательство на сердце, включая закрытие устройства или установку стента, должны быть обследованы кардиологом на предмет эмболизации устройством или компрессии соседних структур. К жалобам на боли в груди у пациентов, недавно перенесших коррекцию врожденных пороков сердца, следует относиться серьезно. Следует осмотреть грудную клетку, чтобы исключить любую инфекцию разреза стернотомии и участков дренажной трубки.Наличие в анамнезе лихорадки, усиливающейся боли в груди в положении лежа на спине и отдаленных тонов сердца при аускультации должны вызывать подозрение на постперикардиотомический синдром. Пациенты, у которых была операция по переключению артерий для d-TGA, и пациенты, у которых в анамнезе была болезнь Кавасаки, подвержены риску стеноза или атрезии коронарной артерии и последующей ишемии или инфаркта миокарда.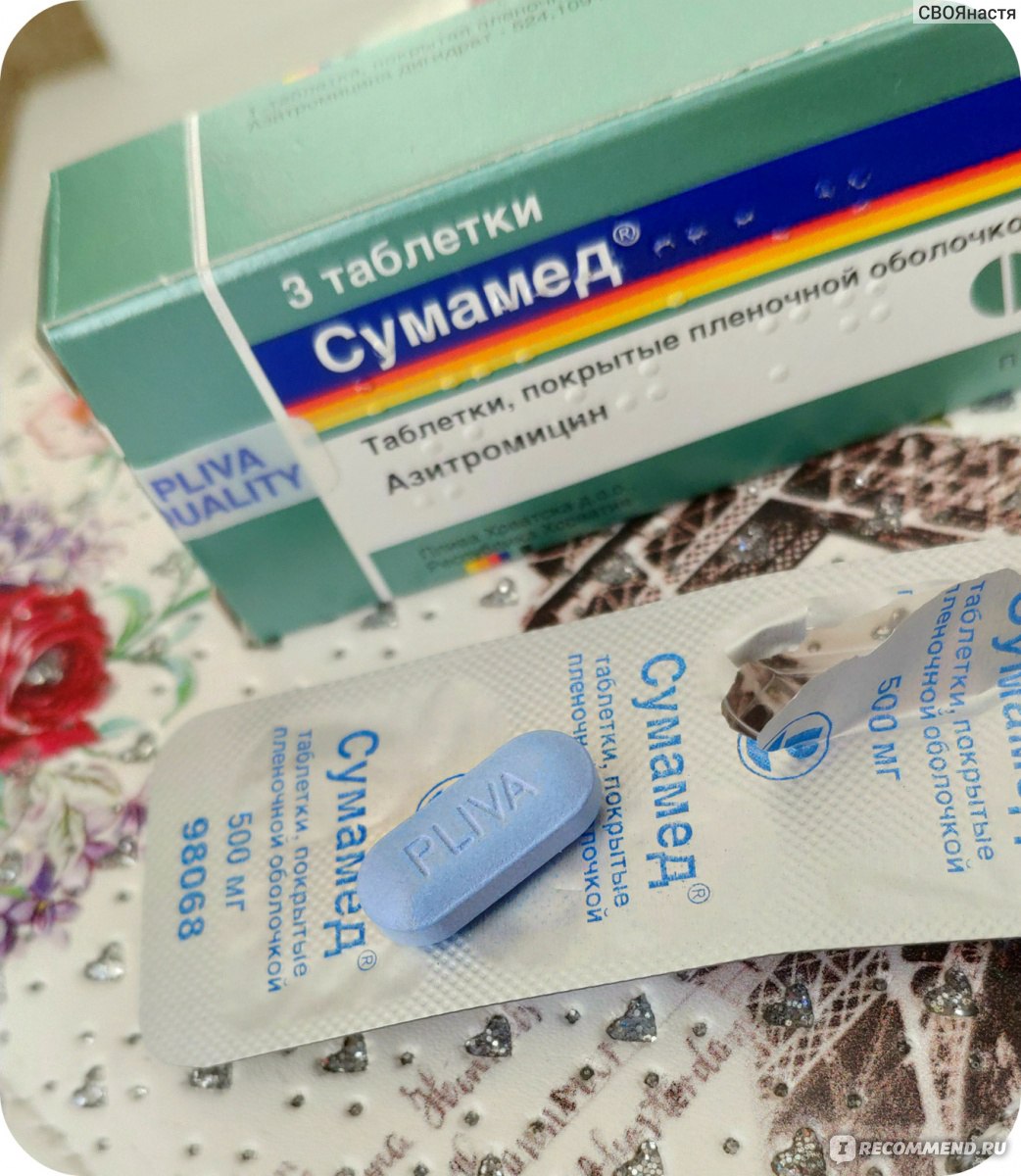 ЭКГ — хорошая отправная точка для поиска признаков ишемии.
ЭКГ — хорошая отправная точка для поиска признаков ишемии.
Часто задаваемые вопросы о детях и сердечных заболеваниях
Вопрос:
У моей 4-летней дочери недавно обнаружили дыру в сердце.Это называется дефектом межпредсердной перегородки. Нам сказали, что его нужно закрыть. Я слышал, что есть новый способ закрыть отверстие без операции. Можно ли это сделать иначе, чем хирургическим путем? У моего старшего сына был хирургический ремонт открытого артериального протока 10 лет назад, когда ему был 1 год. Можно ли закрыть открытый артериальный проток этим новым методом, не требующим хирургического вмешательства?
Ответ:
Дефект межпредсердной перегородки — это отверстие в стенке, которое разделяет две верхние камеры сердца, известные как правое предсердие и левое предсердие.Отверстие может быть расположено в разных местах стены (перегородки). Существуют новые методы закрытия этого отверстия без операции на открытом сердце, но это зависит от местоположения отверстия.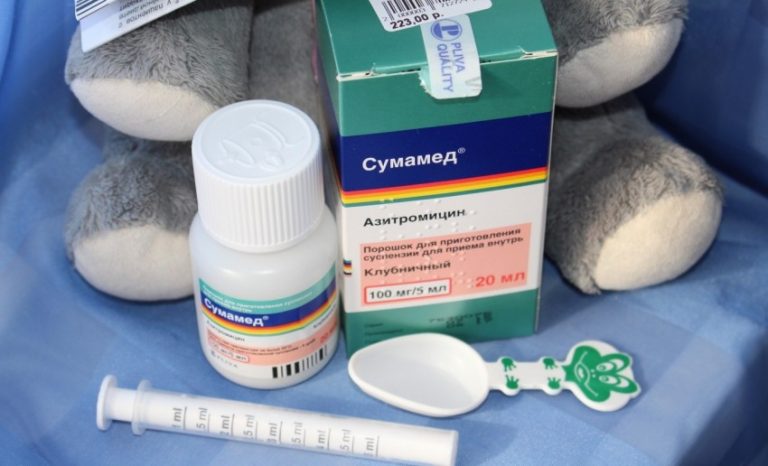 В настоящее время единственные отверстия, которые можно закрыть, известны как вторичный дефект межпредсердной перегородки и открытое овальное отверстие (PFO). Оба этих типа отверстий имеют соответствующий ободок вокруг отверстия, на которое крепится устройство. Безоперационный метод закрытия заключается в имплантации устройства, напоминающего гантель, в отверстие, чтобы «заткнуть его» изнутри сердца.Это достигается путем прохождения небольшой трубки (катетера) из вены, расположенной в паху, вверх в сердце. Процедура проводится в лаборатории катетеризации сердца и не требует хирургического вмешательства. Доступно несколько устройств, и результаты сопоставимы с хирургическими результатами. Риски, которые встречаются редко, во многом такие же, как и при любой катетеризации сердца. Они включают образование сгустков, кровотечение, инфекцию, перфорацию сердца и аритмию (нарушение сердечного ритма).При имплантации устройства эмболизация устройства представляет собой дополнительный риск (устройство может вырваться и попасть в другую часть сердца или кровеносных сосудов), что может потребовать хирургического вмешательства.
В настоящее время единственные отверстия, которые можно закрыть, известны как вторичный дефект межпредсердной перегородки и открытое овальное отверстие (PFO). Оба этих типа отверстий имеют соответствующий ободок вокруг отверстия, на которое крепится устройство. Безоперационный метод закрытия заключается в имплантации устройства, напоминающего гантель, в отверстие, чтобы «заткнуть его» изнутри сердца.Это достигается путем прохождения небольшой трубки (катетера) из вены, расположенной в паху, вверх в сердце. Процедура проводится в лаборатории катетеризации сердца и не требует хирургического вмешательства. Доступно несколько устройств, и результаты сопоставимы с хирургическими результатами. Риски, которые встречаются редко, во многом такие же, как и при любой катетеризации сердца. Они включают образование сгустков, кровотечение, инфекцию, перфорацию сердца и аритмию (нарушение сердечного ритма).При имплантации устройства эмболизация устройства представляет собой дополнительный риск (устройство может вырваться и попасть в другую часть сердца или кровеносных сосудов), что может потребовать хирургического вмешательства. Это крайне редкий риск, потому что большинство устройств предназначены для безопасного перемещения и извлечения в катетерической лаборатории при необходимости. В случае эмболизации хирург просто устранит дефект во время извлечения. Другой риск — это остаточная утечка через устройство, но обычно утечка закрывается в течение двух-шести месяцев, так как в организме вырастает новая ткань над устройством.Процедура катетеризации также потребует чреспищеводной эхокардиографии, которая представляет собой эхокардиограмму, выполняемую с датчиком, проведенным по горлу, для измерения размера дефекта и помощи в определении правильного положения устройства. Вся процедура проводится под общим наркозом. Имейте в виду, что вам нужно будет принимать аспирин в течение шести месяцев после процедуры. Аспирин используется для предотвращения образования тромбов на устройстве, пока тело заживает над ним. Риски хирургического закрытия включают большинство рисков катетеризации, таких как кровотечение, инфекция, сгустки крови, аритмия и остаточные утечки.
Это крайне редкий риск, потому что большинство устройств предназначены для безопасного перемещения и извлечения в катетерической лаборатории при необходимости. В случае эмболизации хирург просто устранит дефект во время извлечения. Другой риск — это остаточная утечка через устройство, но обычно утечка закрывается в течение двух-шести месяцев, так как в организме вырастает новая ткань над устройством.Процедура катетеризации также потребует чреспищеводной эхокардиографии, которая представляет собой эхокардиограмму, выполняемую с датчиком, проведенным по горлу, для измерения размера дефекта и помощи в определении правильного положения устройства. Вся процедура проводится под общим наркозом. Имейте в виду, что вам нужно будет принимать аспирин в течение шести месяцев после процедуры. Аспирин используется для предотвращения образования тромбов на устройстве, пока тело заживает над ним. Риски хирургического закрытия включают большинство рисков катетеризации, таких как кровотечение, инфекция, сгустки крови, аритмия и остаточные утечки. Другие неотъемлемые риски, связанные с операциями на открытом грудной клетке и на открытом сердце, включают необходимость переливания крови, продолжительный постельный режим, коллапс легких и легочные инфекции, а также образование жидкости в сердечной сумке. В целом обе процедуры эффективны и имеют низкий риск. Хотя операция будет более болезненной и потребует более длительного периода восстановления и приведет к образованию рубца на груди, она доказала свою эффективность на протяжении многих десятилетий. Метод катетеризации новее, и отдаленные результаты еще не известны, но, похоже, не хуже хирургического вмешательства.
Другие неотъемлемые риски, связанные с операциями на открытом грудной клетке и на открытом сердце, включают необходимость переливания крови, продолжительный постельный режим, коллапс легких и легочные инфекции, а также образование жидкости в сердечной сумке. В целом обе процедуры эффективны и имеют низкий риск. Хотя операция будет более болезненной и потребует более длительного периода восстановления и приведет к образованию рубца на груди, она доказала свою эффективность на протяжении многих десятилетий. Метод катетеризации новее, и отдаленные результаты еще не известны, но, похоже, не хуже хирургического вмешательства.
Открытый артериальный проток также можно закрыть без хирургического вмешательства. Он похож на закрытие ASD, но доступны другие устройства. Наиболее часто используемым устройством является катушка, одобренная FDA для использования в различных нежелательных кровеносных сосудах в организме. Катушка используется уже почти 30 лет и доказала свою безопасность и эффективность для небольших КПК. Другие устройства доступны для более крупных КПК, некоторые из которых все еще находятся на стадии исследования. За исключением очень маленьких детей или пациентов с очень большим протоком, в большинстве детских кардиологических центров предпочтительным методом закрытия ОАП является катетеризация сердца.
Другие устройства доступны для более крупных КПК, некоторые из которых все еще находятся на стадии исследования. За исключением очень маленьких детей или пациентов с очень большим протоком, в большинстве детских кардиологических центров предпочтительным методом закрытия ОАП является катетеризация сердца.
Вопрос:
Моему 11-летнему сыну недавно был поставлен диагноз двустворчатый аортальный клапан. Что это? Может ли он участвовать в соревнованиях по спорту? Потребуется ли ему когда-нибудь операция или лечение?
Ответ:
Термин двустворчатый аортальный клапан относится к створкам аортального клапана. Это клапан, который ведет от сердца к аорте, большому кровеносному сосуду, доставляющему богатую кислородом кровь в организм. В норме аортальный клапан имеет три створки.У двустворчатого клапана всего две створки.
Из-за этого у пациентов с двустворчатым клапаном может развиться сужение или утечка аортального клапана. Сужение или утечка аортальных клапанов не обязательно развиваются в детстве, но могут возникнуть во взрослом возрасте. В редких случаях эти проблемы требуют устранения с помощью баллона (катетеризация сердца) или хирургического вмешательства. Чтобы определить, присутствует ли сужение или утечка, связанные с двустворчатым аортальным клапаном, кардиолог проводит за пациентом неинвазивные тесты, которые могут включать: электрокардиограммы, эхокардиограммы и стресс-тесты.Если сужение или утечка клапана становятся достаточно серьезными, чтобы потребовать вмешательства, ваш врач объяснит вам это более подробно. Во многих случаях двустворчатые аортальные клапаны не требуют какого-либо вмешательства в детстве, и детям с ними может не потребоваться ограничение активности. Детский кардиолог даст конкретные рекомендации по ограничению активности для каждого пациента в зависимости от степени сужения клапана или утечки. Могут быть введены ограничения, чтобы обеспечить постоянное поступление нормального количества кислорода в сердечную мышцу пациента.
В редких случаях эти проблемы требуют устранения с помощью баллона (катетеризация сердца) или хирургического вмешательства. Чтобы определить, присутствует ли сужение или утечка, связанные с двустворчатым аортальным клапаном, кардиолог проводит за пациентом неинвазивные тесты, которые могут включать: электрокардиограммы, эхокардиограммы и стресс-тесты.Если сужение или утечка клапана становятся достаточно серьезными, чтобы потребовать вмешательства, ваш врач объяснит вам это более подробно. Во многих случаях двустворчатые аортальные клапаны не требуют какого-либо вмешательства в детстве, и детям с ними может не потребоваться ограничение активности. Детский кардиолог даст конкретные рекомендации по ограничению активности для каждого пациента в зависимости от степени сужения клапана или утечки. Могут быть введены ограничения, чтобы обеспечить постоянное поступление нормального количества кислорода в сердечную мышцу пациента.
Вопрос:
Что такое «сердечная астма»? Я думал, что астма вызвана аллергией. У моего сына сезонная астма, он принимает ингалятор. У него тоже проблемы с сердцем?
У моего сына сезонная астма, он принимает ингалятор. У него тоже проблемы с сердцем?
Ответ:
Астма — это спазм мелких воздушных трубок (бронхиол) в легких, вызванный множеством факторов, влияющих на прохождение воздуха через легкие. К ним относятся аллергия, пыльца, загрязнители, физические упражнения, стресс и заболевания легких. Пациенты обычно имеют затрудненное дыхание, связанное с хрипом и кашлем.Лечение направлено на открытие небольших воздушных трубок с помощью ингаляторов или других пероральных препаратов. У большинства детей, страдающих астмой, есть проблемы этого типа. «Сердечная астма» имитирует легочную астму, но встречается гораздо реже. Пациенты с сердечной недостаточностью или сердечными клапанами, которые не открываются должным образом, также могут испытывать хрипы и кашель, которые известны как сердечная астма. Однако бронхиальный спазм при сердечной астме вызван обратным давлением со стороны левой части сердца на легкие. Симптомы обычно возникают при физических упражнениях или ночью после сна. Если у ребенка врожденный порок сердца, кашель и хрипы могут быть симптомами сердечной недостаточности и требуют обследования у специалиста по врожденным порокам сердца. Могут потребоваться специальные тесты, такие как эхокардиограмма или рентген грудной клетки, чтобы определить, есть ли у ребенка врожденный порок сердца. Лечение направлено на улучшение насосной функции сердца с помощью лекарств. Если астма вызвана неисправным сердечным клапаном или отверстием между камерами сердца, может потребоваться хирургическое вмешательство или другие процедуры.
Если у ребенка врожденный порок сердца, кашель и хрипы могут быть симптомами сердечной недостаточности и требуют обследования у специалиста по врожденным порокам сердца. Могут потребоваться специальные тесты, такие как эхокардиограмма или рентген грудной клетки, чтобы определить, есть ли у ребенка врожденный порок сердца. Лечение направлено на улучшение насосной функции сердца с помощью лекарств. Если астма вызвана неисправным сердечным клапаном или отверстием между камерами сердца, может потребоваться хирургическое вмешательство или другие процедуры.
Вопрос:
У меня был ребенок с врожденным пороком сердца; почему это случилось? Какова вероятность того, что у меня родится еще один ребенок с таким же дефектом или другим дефектом?
Ответ:
Пороки сердца, особенно те, которые возникают как отдельные проблемы у здоровых младенцев, не всегда имеют легко идентифицируемые генетические или экологические причины. Поскольку кровеносная система является одной из первых систем органов, которая начинает функционировать, проблемы с кровотоком, возникающие на ранних этапах жизни плода, могут усугубляться по мере развития плода.
Чуть менее 1 процента младенцев, рожденных в Соединенных Штатах (около восьми на 1000 живорожденных), имеют врожденный порок сердца. В зависимости от дефекта вероятность того, что брат или сестра также родится с таким же пороком или другим пороком сердца, составляет от 2 до 3 процентов. Хотя это выше, чем у населения в целом (0,8 процента), это все еще относительно небольшой шанс. Некоторые генетические дефекты, такие как синдром Дауна, связаны с пороками сердца. Некоторые генетические синдромы имеют пороки сердца, а также дефекты других систем органов.Около 25 процентов детей с пороком сердца имеют одну или несколько дополнительных аномалий в другом органе. Все эти факты указывают на генетический компонент.
Многочисленные воздействия окружающей среды также связаны с врожденными пороками сердца. К ним относятся использование некоторых лекарств от судорог, угрей или биполярного психического расстройства, а также наличие некоторых заболеваний, таких как краснуха (немецкая корь), других вирусных заболеваний, диабета или волчанки на ранних сроках беременности.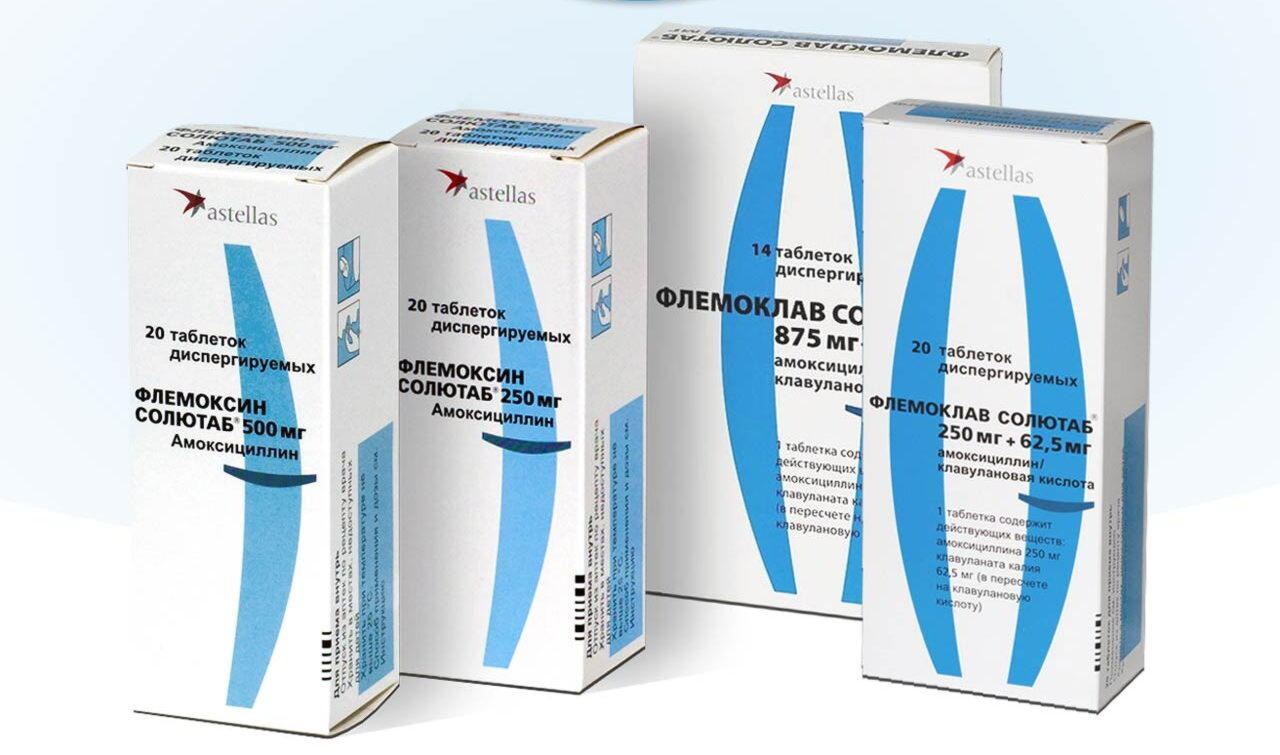 Алкоголь и уличные наркотики также могут увеличить риск, равно как и воздействие химических веществ, таких как определенные пестициды и растворители.
Алкоголь и уличные наркотики также могут увеличить риск, равно как и воздействие химических веществ, таких как определенные пестициды и растворители.
Большинство врожденных дефектов встречается не так часто и вряд ли возникнет у будущих детей. Рекомендуется проконсультироваться с консультантом по генетике, чтобы узнать больше о вашем конкретном риске будущей беременности. Полезно оставаться здоровым и избегать определенных воздействий. Эхокардиограмма плода (ультразвук) может помочь обнаружить проблемы с сердцем уже на 12–14 неделе беременности.
Вопрос:
Мой 12-летний сын жалуется на боль в груди, когда играет в футбол. Это серьезно? Нужно ли мне отвести его к кардиологу? Что вызывает боль в груди?
Ответ:
Мы знаем, что проблемы с сердцем могут вызывать боль в груди.Естественно беспокоиться, когда ребенок или подросток жалуется на боль в груди, причиной которой является их сердце. Многие родители могут даже задаться вопросом, не случился ли у их ребенка сердечный приступ.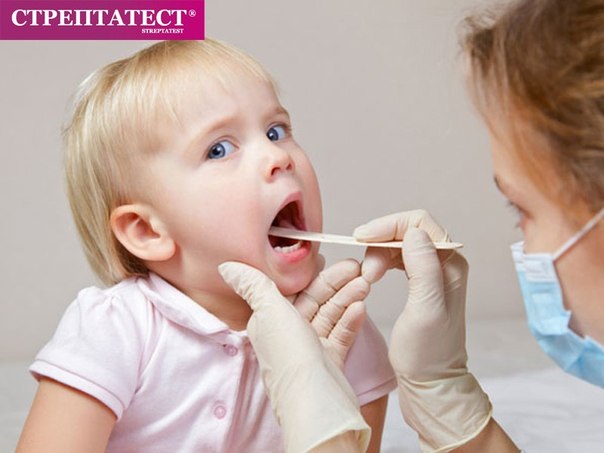
Важно понимать, что проблемы, приводящие к сердечным заболеваниям у взрослых, редко встречаются у детей. И хотя боль в груди довольно часто встречается у молодых людей, очень редко эта боль каким-либо образом связана с их сердцем. Большинство болей в груди у детей несерьезны. Часто невозможно даже определить источник боли.
Другие причины боли в груди, часто встречающиеся у детей, включают боли от растянутых мышц или спортивных травм, боли, связанные с астмой или кашлем, и боли, вызванные такими инфекциями, как пневмония и плеврит. Обычно, если боль вызвана чем-то серьезным, будут и другие признаки. Например, инфекции обычно вызывают жар.
Лечащий врач вашего ребенка — лучший человек, с которым можно поговорить, если вас беспокоит боль вашего ребенка. Если боль в груди у вашего ребенка была связана с эпизодом обморока, это может быть признаком серьезной проблемы, и вам следует немедленно обратиться за медицинской помощью; Между тем, ваш ребенок должен воздерживаться от занятий спортом.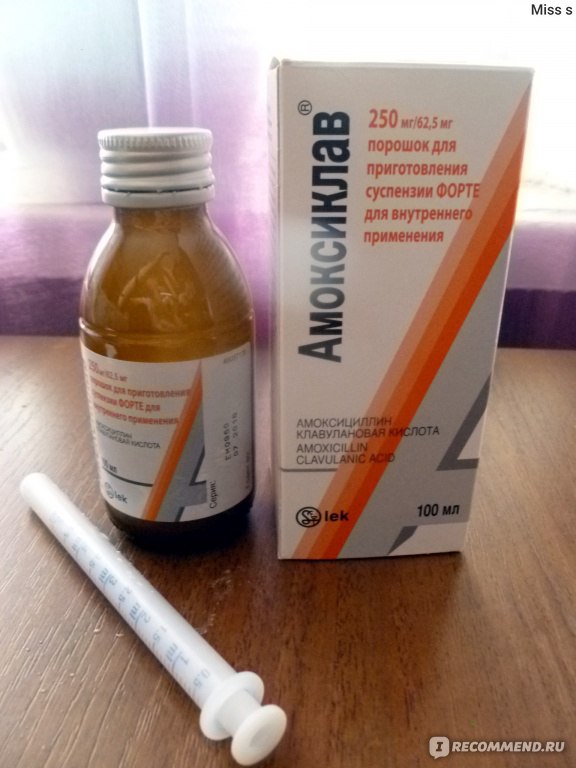
Вопрос:
Моя внучка родилась с коарктацией. Что такое коарктация и как ее лечить?
Ответ:
Коарктация аорты — это сужение аорты, большого кровеносного сосуда, выходящего из сердца, который снабжает организм богатой кислородом кровью. Коарктация аорты заставляет сердце работать сильнее, чтобы создать давление, достаточное для проталкивания крови через сужение. Это вызывает высокое давление в левой части сердца и в руках, тогда как в ногах давление снижается.У младенцев с коарктацией аорты сердце может не генерировать необходимое высокое давление, и у ребенка могут проявляться признаки сердечной недостаточности, и ему необходимо срочное вмешательство. В целом, долгосрочные перспективы для ребенка, рожденного с этим дефектом, превосходны, если дефект будет исправлен своевременно.
Коарктация аорты устраняется операцией или интервенционной катетеризацией. Есть несколько различных способов проведения операции. Хирург может вырезать область сужения и сшить два конца вместе или использовать дополнительную ткань (пластырь), чтобы увеличить область. В зависимости от возраста и анатомических особенностей вашей внучки, возможно, удастся исправить коарктацию с помощью катетеризации с помощью баллона и, возможно, стента. Долгосрочные проблемы, на которые следует обратить внимание после операции или катетеризации, включают возможность того, что сужение вернется в область операции, обычно связанное с рубцовой тканью, что потребует другого вмешательства. В большинстве случаев, если сужение возвращается, сужение можно с высокой степенью успеха растянуть с помощью баллона с помощью катетеризации сердца.Более редкая возможность заключается в том, что область аорты, где была сделана операция, со временем может ослабевать, что приводит к дилатации (увеличению) и аневризме (ослаблению) стенок сосудов. Если это произойдет, ей может потребоваться еще одна операция.
В зависимости от возраста и анатомических особенностей вашей внучки, возможно, удастся исправить коарктацию с помощью катетеризации с помощью баллона и, возможно, стента. Долгосрочные проблемы, на которые следует обратить внимание после операции или катетеризации, включают возможность того, что сужение вернется в область операции, обычно связанное с рубцовой тканью, что потребует другого вмешательства. В большинстве случаев, если сужение возвращается, сужение можно с высокой степенью успеха растянуть с помощью баллона с помощью катетеризации сердца.Более редкая возможность заключается в том, что область аорты, где была сделана операция, со временем может ослабевать, что приводит к дилатации (увеличению) и аневризме (ослаблению) стенок сосудов. Если это произойдет, ей может потребоваться еще одна операция.
Врачи вашей внучки будут проверять ее после операции по мере ее роста, чтобы убедиться, что этих проблем нет. У вашей внучки в будущем может быть повышенное давление. Однако, когда коарктация аорты фиксируется в раннем возрасте, это с меньшей вероятностью станет проблемой.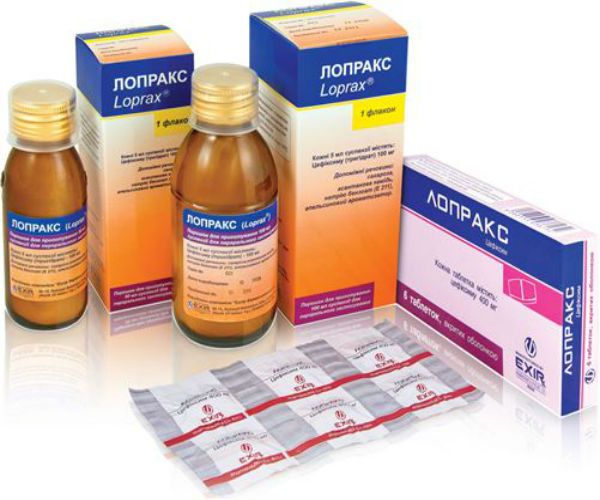 После восстановления коарктации существует небольшой риск эндокардита (сердечной инфекции). У некоторых девочек с коарктацией может быть хромосомная проблема, называемая синдромом Тернера, и этим детям может потребоваться медицинское обследование по поводу других возможных проблем, не связанных с сердцем.
После восстановления коарктации существует небольшой риск эндокардита (сердечной инфекции). У некоторых девочек с коарктацией может быть хромосомная проблема, называемая синдромом Тернера, и этим детям может потребоваться медицинское обследование по поводу других возможных проблем, не связанных с сердцем.
Пока в аорте не осталось значительного сужения и ее кровяное давление в норме, она должна иметь возможность заниматься спортом без ограничений и вести нормальный образ жизни.
Вопрос:
Моя малышка «синеет», когда плачет.У нее проблемы с сердцем?
Ответ:
У младенцев очень часто появляется «посинение» вокруг рта, когда они плачут или если кажется, что они задерживают дыхание. У младенцев также часто появляются синие руки и ноги, когда им холодно. Это очень частое наблюдение родителей, которое описывает нормальное состояние, называемое «акроцианозом». У детей и взрослых нормальная реакция — отражать холодные пальцы рук и ног. Даже нормальная комнатная температура может показаться голому ребенку холодной.
Следует проконсультироваться с врачом по поводу стойкой синевы (даже в состоянии покоя), синевы губ или десен или синевы, связанной с затрудненным дыханием, вялостью и плохим кормлением.
Увеличенное сердце
Вопрос:
В чем причина увеличения сердца у 11-летнего ребенка? Его основные жалобы — боль в груди и сильный кашель, а иногда и рвота.
Ответ:
Обнаружение увеличенного сердца у ребенка или подростка, который жалуется на боль в груди, кашель и некоторую рвоту, требует немедленного расследования для определения точного характера проблемы.Некоторые сердечные заболевания могут привести к появлению этих симптомов у ребенка, который ранее был здоровым. Примеры включают воспаление оболочки или мешка, окружающего сердце (состояние, называемое перикардитом), которое часто связано с накоплением жидкости в этом мешочке (так называемый перикардиальный выпот), и воспаление самой сердечной мышцы (состояние, называемое миокардитом, которое может быть вызванным вирусом). Менее распространенные состояния, которые могут проявляться этими симптомами и увеличенным сердцем, включают слабость сердечной мышцы (состояние, называемое дилатационной кардиомиопатией), ревматическую лихорадку (нечасто в США), инфекцию сердечных клапанов (называемую эндокардитом) и ранее неизвестные врожденные аномалии сердца или сосудов.Сердечные приступы, которые могут возникнуть у взрослых, крайне редки у детей и, скорее всего, не являются причиной боли в груди и увеличения сердца.
Менее распространенные состояния, которые могут проявляться этими симптомами и увеличенным сердцем, включают слабость сердечной мышцы (состояние, называемое дилатационной кардиомиопатией), ревматическую лихорадку (нечасто в США), инфекцию сердечных клапанов (называемую эндокардитом) и ранее неизвестные врожденные аномалии сердца или сосудов.Сердечные приступы, которые могут возникнуть у взрослых, крайне редки у детей и, скорее всего, не являются причиной боли в груди и увеличения сердца.
Чаще всего увеличенное сердце обнаруживают на рентгеновском снимке грудной клетки, тесте, который дает только общее представление об общем размере сердца и кровеносных сосудов. Детский кардиолог проведет тщательное обследование вашего ребенка, включая подробный анамнез, тщательный физический осмотр и электрокардиограмму (ЭКГ). Эхокардиограмма (УЗИ сердца) — ключевой тест при оценке увеличенного сердца.Этот тест предоставит подробную информацию об анатомии, размере и функциях камер сердца. Иногда для завершения исследования могут потребоваться дополнительные тесты, такие как катетеризация сердца и биопсия сердечной мышцы.
Заклинания обморока у детей
Вопрос:
Последние несколько месяцев моя дочь теряла сознание в школе. Мне сказали, что беспокоиться не о чем, и все, что мне нужно сделать, это добавить больше соли в ее рацион. Хотя она ест много крендельков и картофельных чипсов, она все равно теряет сознание.Боюсь! Что это могло быть и можно ли ее лечить?
Ответ:
Обмороки — частая проблема у детей. В большинстве случаев обмороки не представляют угрозы для жизни, но существуют серьезные причины обморока, которые должен исключить специалист по детским сердечным заболеваниям. Если предположить, что эти серьезные причины обморока исключены, похоже, что у вашей дочери бывают простые приступы обморока, которые имеют научное название «нейрокардиогенный обморок».«Важно помнить, что это состояние не опасно для жизни и его можно лечить разными способами. Описанное вами лечение увеличения потребления соли и / или потребления жидкости обычно является первым шагом к лечению нейрокардиогенного обморока или» приступы обморока ». Если это не сработает, вы можете использовать несколько других вещей. На данный момент лучше всего перезвонить врачу и сообщить ему, что текущее лечение не работает, поэтому другие методы лечения могут быть рассмотрены или могут быть выполнены другие тесты.
Если это не сработает, вы можете использовать несколько других вещей. На данный момент лучше всего перезвонить врачу и сообщить ему, что текущее лечение не работает, поэтому другие методы лечения могут быть рассмотрены или могут быть выполнены другие тесты.
Эхокардиограмма плода
Вопрос:
Я на 20 неделе беременности и думала, что все идет хорошо. Мой акушер сказала, что заметила «светлое пятно» в сердце моего будущего ребенка, и посоветовала мне пойти к детскому кардиологу для проведения эхокардиограммы плода. У моей дочери шум в сердце, но мне сказали, что это ничего не значит. Что такое эхокардиограмма плода и почему акушеры направляют на нее пациентов? Серьезно ли «светлое пятно» на сердце? Повышает ли шумы в сердце моей дочери, что у моего будущего ребенка проблемы с сердцем? Работает ли сердце моего будущего ребенка одинаково до и после рождения ребенка?
Ответ:
Ваш акушер может захотеть более подробно изучить возможность порока сердца. Проблемы с сердцем — самый распространенный врожденный дефект, встречающийся примерно у 1 процента детей. Эхокардиограмма плода — это специализированное ультразвуковое исследование, выполняемое детским кардиологом с фокусом на сердце плода. Аппарат выглядит точно так же, как и обычный ультразвуковой аппарат, но отображает только сердце. В нем есть специальные датчики и оборудование, позволяющие получать четкие изображения сердца плода. Риск для плода отсутствует, и вам не нужно иметь полный мочевой пузырь для исследования. Если обнаружена проблема с сердцем, детский кардиолог объяснит диагноз и объяснит, что он будет значить для ребенка после рождения.
Проблемы с сердцем — самый распространенный врожденный дефект, встречающийся примерно у 1 процента детей. Эхокардиограмма плода — это специализированное ультразвуковое исследование, выполняемое детским кардиологом с фокусом на сердце плода. Аппарат выглядит точно так же, как и обычный ультразвуковой аппарат, но отображает только сердце. В нем есть специальные датчики и оборудование, позволяющие получать четкие изображения сердца плода. Риск для плода отсутствует, и вам не нужно иметь полный мочевой пузырь для исследования. Если обнаружена проблема с сердцем, детский кардиолог объяснит диагноз и объяснит, что он будет значить для ребенка после рождения.
Акушер может направить кого-нибудь к детскому кардиологу для проведения эхокардиограммы плода по нескольким причинам. Некоторые примеры:
- подозрение на порок сердца на плановом УЗИ
- Нарушение сердечного ритма
- семейный анамнез врожденных пороков сердца
- проблема в другом органе плода
- определенные материнские заболевания или воздействие лекарств
В большинстве случаев этот тест носит предупредительный характер и проводится для того, чтобы убедить вас, что все в порядке. Это почти всегда тот случай, когда поводом для обращения является «светлое пятно». Они почти всегда проходят ко времени рождения ребенка. Если у вас или у одного из ваших детей структурный врожденный порок сердца, то будущие дети находятся в группе повышенного риска. Однако большинство шумов в сердце невинны и никоим образом не означают, что будущие дети подвергаются повышенному риску.
Это почти всегда тот случай, когда поводом для обращения является «светлое пятно». Они почти всегда проходят ко времени рождения ребенка. Если у вас или у одного из ваших детей структурный врожденный порок сердца, то будущие дети находятся в группе повышенного риска. Однако большинство шумов в сердце невинны и никоим образом не означают, что будущие дети подвергаются повышенному риску.
Важно знать, что характер кровообращения у плода отличается от кровообращения после рождения ребенка. Это потому, что плацента, а не легкие, обеспечивает ребенка кислородом.В сердце есть дополнительный сосуд и отверстие, которые позволяют крови обходить легкие. Характер кровообращения плода может защитить плод от болезней, даже если есть проблемы с сердцем. Такой паттерн кровообращения также не позволяет детскому кардиологу исключить небольшие отверстия в сердце или закупорку кровеносного сосуда, ведущего к нижней половине тела. Все нормальные исследования эхокардиограммы плода имеют это ограничение.
Эхокардиография плода обычно очень точна, но может быть ограничена, если ребенок находится в плохом положении или в околоплодных водах мало.Иногда рекомендуется вернуться для повторной эхокардиограммы плода или эхокардиограммы ребенка после рождения, если невозможно получить полное исследование.
Ваш детский кардиолог свяжется с вашим акушером, чтобы убедиться, что результаты вашей эхокардиограммы плода включены в вашу карту. Детские кардиологи также тесно сотрудничают с педиатрами и неонатологами (специалистами по новорожденным), чтобы убедиться, что все врачи, которые могут принимать участие в уходе за вашим ребенком до и после родов, осведомлены о любых проблемах, связанных с сердцем.
Последующее наблюдение
Вопрос:
Мой 15-летний сын перенес операцию на сердце, когда ему было 14 месяцев. Он посещал своего кардиолога раз в год, пока ему не исполнилось 7 лет, и мы получили хорошее заключение. Мы переехали в новый город семь лет назад, нового кардиолога так и не нашли. Если не считать шрама на середине груди, он выглядит как любой другой ребенок, но наш педиатр порекомендовал нам записаться на прием к местному кардиологу. Это необходимо? Обязательно ли это детский кардиолог?
Если не считать шрама на середине груди, он выглядит как любой другой ребенок, но наш педиатр порекомендовал нам записаться на прием к местному кардиологу. Это необходимо? Обязательно ли это детский кардиолог?
Ответ:
Почти все дети, перенесшие операцию на сердце, нуждаются в регулярном наблюдении у кардиолога, специализирующегося на уходе за пациентами с врожденными пороками сердца.Для детей этим специалистом будет детский кардиолог, а для взрослых — взрослый или детский кардиолог, прошедший дополнительную подготовку по уходу за взрослыми с врожденными пороками сердца. Регулярное наблюдение необходимо, потому что, даже если была сделана операция на сердце, по мере взросления ребенка могут возникнуть проблемы с сердцем. Эти проблемы могут включать нарушение сердечного ритма, сужение или утечку сердечных клапанов, слабость сердечной мышцы и другие, более редкие осложнения.
Важно знать диагноз вашего сына. Если возможно, обратитесь к кардиологу вашего сына, когда он был маленьким, и попросите копию его медицинских карт с момента операции и всех последующих посещений кардиолога. Это будет очень полезно, когда вы пойдете к новому врачу, особенно в новом городе. Если у вас нет этих старых записей, вы или ваш новый врач, возможно, сможете позвонить в кардиологическое отделение, где вашему сыну была сделана операция, чтобы получить копию записей.
Это будет очень полезно, когда вы пойдете к новому врачу, особенно в новом городе. Если у вас нет этих старых записей, вы или ваш новый врач, возможно, сможете позвонить в кардиологическое отделение, где вашему сыну была сделана операция, чтобы получить копию записей.
Для большинства пациентов, перенесших врожденную операцию на сердце, наблюдение является обычным и часто рекомендуется ежегодно.Кардиолог осмотрит вашего сына в поисках участков старых шрамов и прислушается к его сердцу. Электрокардиография (ЭКГ), эхокардиография (УЗИ сердца), 24-часовой холтеровский мониторинг, стресс-тестирование, магнитно-резонансная томография (МРТ) или компьютерная томография — вот некоторые из тестов, которые может порекомендовать кардиолог вашего сына. Кардиолог скажет вам, есть ли у вашего ребенка риск, что ему потребуются будущие процедуры (операция или катетеризация сердца), а также расскажет о любых ограничениях в упражнениях и другой напряженной деятельности, которой следует придерживаться.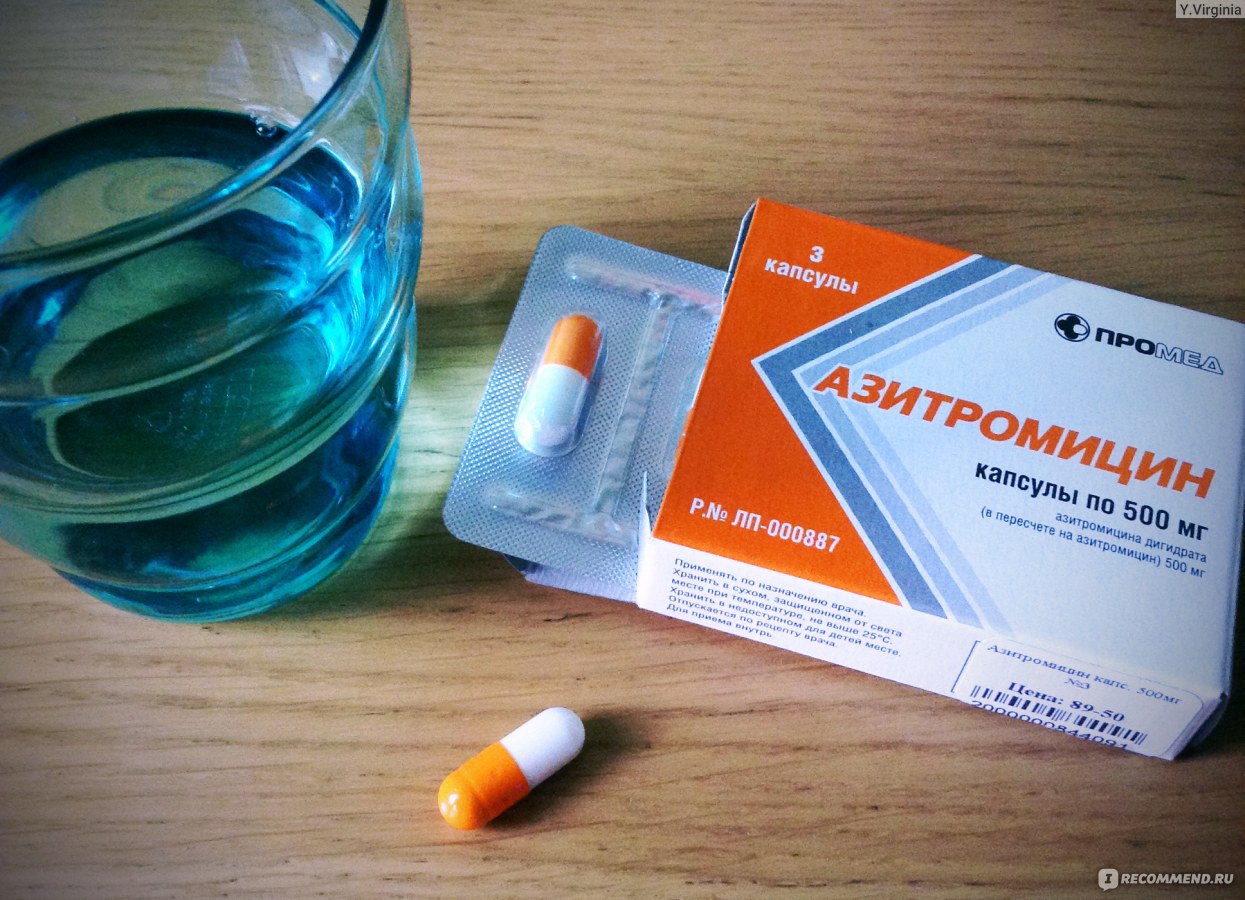 Вам также сообщат, нужно ли вашему ребенку принимать антибиотики до посещения стоматолога.
Вам также сообщат, нужно ли вашему ребенку принимать антибиотики до посещения стоматолога.
Учитывая все существующие типы врожденных пороков сердца, очень важно, чтобы кардиолог, знающий о врожденных пороках сердца, принимал участие в уходе за вашим ребенком на неопределенный срок. В некоторых местах есть специализированные центры, оказывающие помощь взрослым с врожденными пороками сердца. В этих центрах обычно работает команда врачей, медсестер и других специалистов, имеющих опыт ухода за взрослыми пациентами, перенесшими операцию на сердце.Ваш детский кардиолог может посоветовать вам дальнейшие действия, когда ваш сын станет взрослым.
Процедура Фонтана
Вопрос:
Когда родился мой мальчик, его называли «голубым младенцем». Врач сказал, что его сердце имеет только один желудочек вместо двух, и кровь не течет от сердца к легким. Он сказал, что им предстоит сделать три операции. Последний называется процедурой Фонтана. Что он имеет в виду? Вы можете объяснить, зачем моему ребенку все эти операции?
Ответ:
Ваш ребенок родился с очень редким пороком сердца, называемым атрезией легкого. У него есть только одна пригодная для использования насосная камера, или желудочек. У ребенка действительно есть одна нормальная главная артерия, называемая аортой, которая дает насыщенную кислородом кровь в его тело, и две нормальные основные вены (называемые полой веной), которые возвращают неоксигенированную кровь обратно к сердцу. Чтобы направить достаточный кровоток в легкие, две большие вены, по которым неоксигенированная кровь выводится из организма, в конечном итоге должны быть напрямую соединены с артериями, идущими к легким (легочными артериями). Поскольку артериальное давление в легочных артериях новорожденного ребенка высокое, это соединение вены с легочной артерией не может быть выполнено немедленно.Таким образом, операцию ребенку нужно будет провести в три этапа. Первая операция — это шунт или соединение основной артерии или аорты с легочной артерией. Вторая операция — это шунтирование одной крупной вены в легочную артерию (при второй операции первый шунт удаляется). В третьей операции вторая главная вена соединяется с легочной артерией.
У него есть только одна пригодная для использования насосная камера, или желудочек. У ребенка действительно есть одна нормальная главная артерия, называемая аортой, которая дает насыщенную кислородом кровь в его тело, и две нормальные основные вены (называемые полой веной), которые возвращают неоксигенированную кровь обратно к сердцу. Чтобы направить достаточный кровоток в легкие, две большие вены, по которым неоксигенированная кровь выводится из организма, в конечном итоге должны быть напрямую соединены с артериями, идущими к легким (легочными артериями). Поскольку артериальное давление в легочных артериях новорожденного ребенка высокое, это соединение вены с легочной артерией не может быть выполнено немедленно.Таким образом, операцию ребенку нужно будет провести в три этапа. Первая операция — это шунт или соединение основной артерии или аорты с легочной артерией. Вторая операция — это шунтирование одной крупной вены в легочную артерию (при второй операции первый шунт удаляется). В третьей операции вторая главная вена соединяется с легочной артерией. Этот третий этап называется процедурой Фонтана. Вашему ребенку необходимы эти три операции на отдельных этапах, потому что это помогает ему постепенно адаптироваться к изменениям направления кровотока.Немедленное выполнение процедуры Фонтана слишком сильно напрягло бы его сердце.
Этот третий этап называется процедурой Фонтана. Вашему ребенку необходимы эти три операции на отдельных этапах, потому что это помогает ему постепенно адаптироваться к изменениям направления кровотока.Немедленное выполнение процедуры Фонтана слишком сильно напрягло бы его сердце.
Получение второго мнения
Вопрос:
Как мне получить второе мнение относительно проблемы с сердцем у моего ребенка?
Ответ:
Очень важно получить дополнительную информацию о проблеме с сердцем у вашего ребенка. Никогда не бойтесь задавать вопросы своему врачу и убедитесь, что вы понимаете ответы. Иногда родители чувствуют, что им нужно другое мнение о проблеме своего ребенка.Вот несколько полезных советов о том, как получить информацию, необходимую для обеспечения наилучшего ухода за вашим ребенком.
- Сначала поговорите с кардиологом вашего ребенка. Проблемы с сердцем у детей могут сбивать с толку, сложно объяснить работу сердца и варианты лечения.
 Студентам-медикам требуется много часов занятий в классе, чтобы понять эти сложные проблемы, поэтому не смущайтесь, если вы не все поняли или не вспомнили после первого или второго занятия.
Студентам-медикам требуется много часов занятий в классе, чтобы понять эти сложные проблемы, поэтому не смущайтесь, если вы не все поняли или не вспомнили после первого или второго занятия. - Составьте список вопросов. Это могут быть эмоциональные и сложные обсуждения, поэтому полезно иметь письменный список вопросов.
- Спросите схемы. Опять же, из-за сложности сердца изображения могут иметь большое значение, чтобы помочь вам понять проблему и лечение.
Иногда проблемы с сердцем у детей могут быть неотложными, требующими немедленного внимания и не дающими времени для второго мнения. Однако, когда позволяет время, если вам все еще нужна дополнительная информация или другая точка зрения, примите во внимание следующее:
- Спросите кардиолога вашего ребенка, к кому обратиться за вторым мнением.Хотя это может показаться неудобным или смущающим, ваш врач должен понимать и помочь вам найти другого детского кардиолога в области, связанной с проблемой вашего ребенка.
 Если это невозможно, вы сможете получить направление от педиатра вашего ребенка. Медицинское обслуживание в Соединенных Штатах стало очень узкоспециализированным, особенно в отношении некоторых сложных проблем с сердцем у детей. В определенных обстоятельствах может быть даже более целесообразным поговорить с хирургом-кардиологом или детским кардиологом, который специализируется в таких областях, как катетеризация сердца, лечение аритмии (нерегулярного сердечного ритма), трансплантация сердца и т. Д.
Если это невозможно, вы сможете получить направление от педиатра вашего ребенка. Медицинское обслуживание в Соединенных Штатах стало очень узкоспециализированным, особенно в отношении некоторых сложных проблем с сердцем у детей. В определенных обстоятельствах может быть даже более целесообразным поговорить с хирургом-кардиологом или детским кардиологом, который специализируется в таких областях, как катетеризация сердца, лечение аритмии (нерегулярного сердечного ритма), трансплантация сердца и т. Д. - Получите соответствующие записи у кардиолога вашего ребенка. Чтобы максимально использовать ваше второе мнение, специалисту-консультанту очень поможет, если у него или нее будут подробные записи для просмотра. Такие записи могут включать записи о визитах в офис, отчеты о катетеризации, оперативные отчеты, видеозаписи, копии на компакт-дисках или DVD с эхокардиограммами или даже копии изображений, полученных во время катетеризации сердца.
- Если возможно, перед визитом обратитесь к врачу-консультанту.
 Врач-консультант может пожелать просмотреть записи вашего ребенка перед визитом или попросить вас взять их с собой. В любом случае, подготовка повысит вероятность того, что визит предоставит вам информацию, которую вы ищете. Не забудьте взять с собой список!
Врач-консультант может пожелать просмотреть записи вашего ребенка перед визитом или попросить вас взять их с собой. В любом случае, подготовка повысит вероятность того, что визит предоставит вам информацию, которую вы ищете. Не забудьте взять с собой список!
Полная AV-блокада «Блок сердца»
Вопрос:
Мой ребенок родился с медленным пульсом. Нам сказали, что у нее «блокада сердца». Что это? Ее врачи также сказали нам, что ей нужен кардиостимулятор, но когда мы держим ее и кормим, она кажется в порядке.Мы напуганы. Что вызвало блокаду ее сердца? Я чувствую себя виноватым. Сделал ли я что-то, что заставило моего ребенка заболеть? Будет ли она когда-нибудь вести нормальную жизнь, если у нее будет кардиостимулятор? Сможет ли она плавать и играть с другими детьми? Сможет ли она иметь детей, когда вырастет? Мне очень жаль, что у меня так много вопросов.
Ответ:
Сердце — это насос со встроенной электрической системой. Обычно электричество начинается в верхней камере и распространяется в нижние насосные камеры через специальную ткань сердца, называемую проводящей системой или AV-узлом. Эта система подобна нерву, проходящему через середину сердца. Это позволяет верхней и нижней камерам сжиматься одна за другой, что обеспечивает наилучшую откачку.
Эта система подобна нерву, проходящему через середину сердца. Это позволяет верхней и нижней камерам сжиматься одна за другой, что обеспечивает наилучшую откачку.
Блокада сердца возникает, когда прерывается распространение электричества от верхних камер (предсердий) к нижним камерам (желудочкам). Это прерывание может быть частичным или полным. Если он частичный, не все электрические сигналы проходят из верхней камеры в нижнюю. Частота сердечных сокращений может быть нерегулярной, но это не может вызвать проблем.Однако в других случаях прерывание полное и верхняя и нижняя камеры не имеют электрического соединения. Нижние камеры перекачиваются независимо от верхних камер. Это может вызвать проблемы, если частота сердечных сокращений нижних камер слишком низкая. Могут возникнуть симптомы усталости, головокружения, головной боли и обморока. Если скорость очень низкая, функция сердечного насоса может не обеспечивать достаточное кровоснабжение организма. Тогда сердце становится неэффективным насосом, что может привести к застойной сердечной недостаточности.
Когда у новорожденного обнаруживается блокада сердца, ее точная причина может быть неизвестна, как и при большинстве типов врожденных пороков сердца.Блокада сердца обычно возникает в нормальных сердцах. Операция на сердце не может решить проблему. Однако, если частота сердечных сокращений ребенка слишком низкая и симптомы развиваются, может потребоваться кардиостимулятор. Кардиостимуляторы — это небольшие электронные устройства с батарейным питанием, размером чуть больше двух серебряных долларов, которые напоминают сердцу о необходимости биться с соответствующей частотой, чтобы предотвратить симптомы очень низкой частоты сердечных сокращений. Эти устройства хирургическим путем имплантируются под кожу в верхней части живота или груди.Провод соединяет генератор кардиостимулятора с сердцем. Кардиостимулятор обычно необходим на протяжении всей жизни человека, и его необходимо будет заменять хирургическим путем, как правило, каждые 5-10 лет по мере разряда батареи. Младенцы с кардиостимуляторами могут нормально развиваться и вести нормальный образ жизни. Позже им придется избегать некоторых видов контактных видов спорта, таких как футбол и борьба, чтобы не повредить систему кардиостимулятора.
Позже им придется избегать некоторых видов контактных видов спорта, таких как футбол и борьба, чтобы не повредить систему кардиостимулятора.
Некоторым детям не нужны кардиостимуляторы, пока они не станут подростками.Провода этих кардиостимуляторов проходят через вены, ведущие к сердцу, и подключаются к кардиостимулятору в верхней части грудной клетки под ключицей.
Иногда мать с младенцем с блокадой сердца может по незнанию иметь заболевание, вызывающее проблемы с некоторыми тканями ее собственного тела, такими как кожа и суставы. Пример одного из типов этого состояния называется красной волчанкой. Ее состояние может повлиять на развивающийся плод, нарушив работу проводящей системы сердца младенца.Сами младенцы не имеют проблем с кожей и суставами. Поскольку у матерей, у которых есть новорожденный с блокадой сердца, могут возникнуть проблемы с кожей и суставами в более позднем возрасте, им следует уведомить своих врачей и рассмотреть возможность проведения специального обследования.
Сердечный шум, Невинный
Вопрос:
Мне недавно сказали, что у моей 6-летней дочери есть шепот, но это «невинный шепот», и мне не о чем беспокоиться. Моя сестра родилась с дырой в сердце, перенесла операцию на открытом сердце и сейчас принимает лекарства, потому что у нее слабое сердце.Боюсь, что у моей дочери что-то серьезное. Есть ли такое понятие, как невинный ропот? Если так, то, что это? Следует ли мне больше беспокоиться о дочери, потому что у моей сестры врожденный порок сердца?
Ответ:
Невинные сердечные шумы — это звуки, издаваемые кровью, циркулирующей через камеры и клапаны сердца или через кровеносные сосуды рядом с сердцем. Иногда их называют другими названиями, такими как «функциональные» или «физиологические» шумы.
Невинный шум, также называемый функциональным или нормальным шумом, очень часто встречается в младенчестве и детстве.Фактически, считается, что в какой-то момент жизни у большинства детей будет невинный шум в сердце. Есть несколько типов невинных шумов, но все они представляют собой нормальный звук крови, когда она течет из сердца в основные кровеносные сосуды тела или легких. Нормальные шумы обычно диагностируются по типичному звуку, который слышен с помощью стетоскопа во время медицинского осмотра. Некоторые шумы требуют дополнительных тестов, таких как электрокардиограмма (ЭКГ) или эхокардиограмма (Эхо), чтобы отличить их от гораздо менее распространенных аномальных шумов.
Есть несколько типов невинных шумов, но все они представляют собой нормальный звук крови, когда она течет из сердца в основные кровеносные сосуды тела или легких. Нормальные шумы обычно диагностируются по типичному звуку, который слышен с помощью стетоскопа во время медицинского осмотра. Некоторые шумы требуют дополнительных тестов, таких как электрокардиограмма (ЭКГ) или эхокардиограмма (Эхо), чтобы отличить их от гораздо менее распространенных аномальных шумов.
В редких случаях аномалии сердца могут передаваться по наследству. Однако, если у вас нет врожденного порока сердца и ваша сестра — единственный член семьи, родившийся с сердечным заболеванием, то ваша дочь не подвергается повышенному риску возникновения такой проблемы.
Иногда, когда врач впервые слышит шум через стетоскоп, он или она может захотеть сделать другие тесты, чтобы убедиться, что шум невиновен. После этого нет необходимости в повторном обследовании сердца, если у пациента или врача нет дополнительных вопросов. Ребенку не нужны лекарства, у него не будет сердечных симптомов, и у него нет проблем с сердцем или сердечных заболеваний. Родителю не нужно баловать ребенка или ограничивать его или ее диету или занятия. Ребенок может быть таким же активным, как и любой другой нормальный здоровый ребенок.
Ребенку не нужны лекарства, у него не будет сердечных симптомов, и у него нет проблем с сердцем или сердечных заболеваний. Родителю не нужно баловать ребенка или ограничивать его или ее диету или занятия. Ребенок может быть таким же активным, как и любой другой нормальный здоровый ребенок.
Пульс
Вопрос:
Когда мой сын спит, его пульс часто колеблется на 80, 60 и 40 с паузой в несколько секунд; изменения цвета не наблюдается. Это признак потенциально серьезных проблем?
Ответ:
Хотя вы не упомянули возраст вашего сына, я предполагаю, что ему может быть около 7 или 8 лет.Если это так, частота сердечных сокращений 80 ударов в минуту будет в пределах нормы. Во время сна частота сердечных сокращений будет снижаться и время от времени будет меняться, чаще всего в зависимости от его дыхания. Однако, если вас это беспокоит, вам следует обсудить это с педиатром вашего ребенка. Поскольку он или она будут знакомы с историей болезни вашего сына и результатами любого дальнейшего обследования, которое он, возможно, пожелает провести, врач сможет ответить на ваш вопрос и, что не менее важно, успокоит вас.
Трансплантация сердца
Вопрос:
Моей сестре сказали, что ее дочери нужна пересадка сердца. Можете ли вы предоставить мне информацию об этом?
Ответ:
Трансплантация сердца включает замену вышедшего из строя сердца на новое (донорское сердце). Детям трансплантацию сердца проводят по двум основным причинам — врожденный порок сердца или серьезный сбой сердечной мышцы. Трансплантация сердца рассматривается, когда нет других медицинских или хирургических возможностей.Сердца дарятся тем, кто получил травму, приведшую к смерти его или ее мозга, но не других жизненно важных органов, и чья семья согласилась предоставить сердце и другие органы для пожертвования. Многие дети, которым сделали пересадку сердца, живут на годы дольше, чем в противном случае, и имеют отличное качество жизни.
Дети, которым требуется пересадка сердца, помещаются в список ожидания, который ведется национальным агентством под названием United Network of Organ Sharing (UNOS). Время ожидания сердца может варьироваться от нескольких дней до месяцев (даже больше года) и зависит от множества факторов, включая размер, группу крови и то, был ли пациент госпитализирован на внутривенные сердечные препараты.
Время ожидания сердца может варьироваться от нескольких дней до месяцев (даже больше года) и зависит от множества факторов, включая размер, группу крови и то, был ли пациент госпитализирован на внутривенные сердечные препараты.
Пациенты, которым проводят трансплантацию сердца, должны принимать лекарства, чтобы их собственное тело не атаковало сердце (отторжение). Это происходит потому, что система защиты организма от инфекции (иммунная система) распознает сердце как инородное тело и пытается его повредить. К сожалению, эти лекарства имеют множество побочных эффектов, в том числе делают организм более восприимчивым к опасным инфекциям, вызывают повреждение почек и даже рак.Для тщательного наблюдения необходимы частые посещения (не реже одного раза в три месяца) бригады кардиологов трансплантологов.
Гипертрофическая кардиомиопатия
Вопрос:
Расскажите о гипертрофической кардиомиопатии у детей. Моей 8-летней дочери только что поставили диагноз гипертрофия желудочков. Когда ей было 2 года, ей поставили диагноз «шум в сердце», и мне сказали, что она, вероятно, перерастет его. Можете ли вы пролить свет на то, как это могло произойти?
Когда ей было 2 года, ей поставили диагноз «шум в сердце», и мне сказали, что она, вероятно, перерастет его. Можете ли вы пролить свет на то, как это могло произойти?
Ответ:
Шум, который у вашего ребенка был в 2 года, вероятно, не имел ничего общего с ее текущим диагнозом.Шумы, или «дополнительные тоны сердца», очень распространены у детей и обычно являются «доброкачественными» или «невинными» шепотами. Эти дополнительные звуки могут возникать из-за тонкой грудной клетки и быстрого роста, наблюдаемого в раннем детстве.
Вам сказали, что у вашей дочери «гипертрофия желудочков», то есть утолщение сердечной мышцы. Этот диагноз можно заподозрить по электрокардиограмме, но его необходимо подтвердить с помощью эхокардиограммы, сделанной детским кардиологом. Гипертрофия желудочков может возникать из-за стеноза (закупорки) сердечных клапанов, высокого кровяного давления или может быть результатом состояния, называемого гипертрофической кардиомиопатией.Гипертрофическая кардиомиопатия вызывается несколькими генетическими дефектами, приводящими к аномально толстой сердечной мышце. Это заболевание может передаваться по наследству или быть результатом новой генетической мутации. Это может привести к нарушению функции сердца, сердечной недостаточности, нарушениям сердечного ритма, а в некоторых тяжелых случаях может вызвать обморок или сердечно-сосудистый коллапс. Если гипертрофия желудочков подтверждается дальнейшими исследованиями, важно установить причину и провести соответствующее лечение и медицинские осмотры.
Это заболевание может передаваться по наследству или быть результатом новой генетической мутации. Это может привести к нарушению функции сердца, сердечной недостаточности, нарушениям сердечного ритма, а в некоторых тяжелых случаях может вызвать обморок или сердечно-сосудистый коллапс. Если гипертрофия желудочков подтверждается дальнейшими исследованиями, важно установить причину и провести соответствующее лечение и медицинские осмотры.
Гипопластический синдром левых отделов сердца
Вопрос:
Мой сын родился с синдромом гипоплазии левых отделов сердца. Ему сделали две операции, и нам сказали, что ему понадобится еще одна. Хотя его врач объяснил мне, что у него есть, я до сих пор не понимаю, что с ним не так, почему он синий и не успевает за другими детьми своего возраста. Он всегда будет таким?
Ответ:
Сердце обычно имеет две нижние насосные камеры. Правый желудочек обычно перекачивает кровь в легкие, тогда как левый желудочек обычно выполняет всю работу по перекачке крови к остальному телу. В случае вашего сына основная проблема заключается в том, что левый желудочек не развился должным образом во время беременности, и правый желудочек должен делать всю работу. Первые две операции приводят к тому, что бедная кислородом кровь из верхней части тела идет прямо в легкие, а остальная кровь смешивается и идет к телу. Кровь с низким содержанием кислорода, возвращающаяся из организма, смешивается с кровью, богатой кислородом. Затем смешанная кровь перекачивается, чтобы снабдить тело водой, в результате чего оно становится синим.Следующая операция вашего сына, известная как процедура Фонтана, может привести к значительному повышению уровня кислорода, потому что вся бедная кислородом кровь пойдет в легкие. Это может позволить ему лучше идти в ногу с физическими упражнениями.
В случае вашего сына основная проблема заключается в том, что левый желудочек не развился должным образом во время беременности, и правый желудочек должен делать всю работу. Первые две операции приводят к тому, что бедная кислородом кровь из верхней части тела идет прямо в легкие, а остальная кровь смешивается и идет к телу. Кровь с низким содержанием кислорода, возвращающаяся из организма, смешивается с кровью, богатой кислородом. Затем смешанная кровь перекачивается, чтобы снабдить тело водой, в результате чего оно становится синим.Следующая операция вашего сына, известная как процедура Фонтана, может привести к значительному повышению уровня кислорода, потому что вся бедная кислородом кровь пойдет в легкие. Это может позволить ему лучше идти в ногу с физическими упражнениями.
Инфекционный (бактериальный) эндокардит
Вопрос:
Наша 4-летняя дочь родилась с небольшой дырой между двумя верхними камерами сердца (это называется изолированной ДМПП). Ее кардиолог сказал, что в ремонте нет необходимости. Недавно я разговаривал с некоторыми родителями в местной группе поддержки. Они сказали, что дети с врожденными пороками сердца должны принимать антибиотики перед тем, как идти к стоматологу, чтобы не заболеть эндокардитом. Нам никогда не говорили, что нашей дочери следует принимать антибиотики, и что она собирается впервые посетить стоматолога. Я позвонила ее врачу, и она сказала, что нашей дочери антибиотики не нужны. Мы по-прежнему обеспокоены, потому что не понимаем, почему большинству детей нужны антибиотики. Сказать стоматологу, что ей нужны антибиотики? Для чего нужны антибиотики? Что такое эндокардит?
Недавно я разговаривал с некоторыми родителями в местной группе поддержки. Они сказали, что дети с врожденными пороками сердца должны принимать антибиотики перед тем, как идти к стоматологу, чтобы не заболеть эндокардитом. Нам никогда не говорили, что нашей дочери следует принимать антибиотики, и что она собирается впервые посетить стоматолога. Я позвонила ее врачу, и она сказала, что нашей дочери антибиотики не нужны. Мы по-прежнему обеспокоены, потому что не понимаем, почему большинству детей нужны антибиотики. Сказать стоматологу, что ей нужны антибиотики? Для чего нужны антибиотики? Что такое эндокардит?
Ответ:
Большинство детей с врожденными пороками сердца подвергаются повышенному риску развития бактериального эндокардита, инфекции внутренней оболочки сердца или сердечных клапанов (эта оболочка называется эндокардом).Однако дети с заболеванием, называемым изолированным вторичным дефектом межпредсердной перегородки (ASD), не подвержены повышенному риску, поэтому ваш кардиолог не рекомендовал антибиотики для вашей дочери.
Бактериальный эндокардит (также называемый инфекционным эндокардитом) возникает, когда бактерии в кровотоке (бактериемия) оседают на аномальных сердечных клапанах или большинстве структурных аномалий сердца. Некоторые бактерии обычно живут на частях тела, таких как ротовая полость и верхние дыхательные пути, кишечник и мочевыводящие пути, а также кожа.Некоторые хирургические и стоматологические процедуры вызывают кратковременную бактериемию. Хотя бактериемия является обычным явлением после многих инвазивных процедур, эндокардит обычно вызывают только определенные бактерии.
Большинство случаев эндокардита невозможно предотвратить, потому что мы не всегда знаем, когда возникает бактериемия. В течение многих лет Американская кардиологическая ассоциация рекомендовала детям и взрослым с повышенным риском эндокардита принимать антибиотики перед определенными стоматологическими и хирургическими процедурами. Это было сделано, потому что считалось, что когда кто-то проходил одну из стоматологических или хирургических процедур, которые могут вызвать бактериемию, можно было назначить антибиотики, чтобы предотвратить выживание бактерий в кровотоке.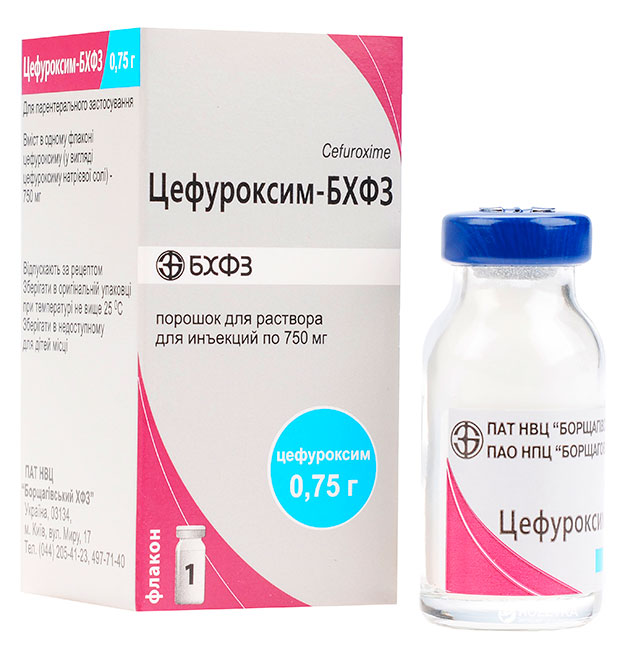 Это называется «профилактика эндокардита». Однако в 2007 году AHA внесла серьезные изменения в свои рекомендации. После того, как они рассмотрели все научные данные о причинах и профилактике эндокардита, они пришли к выводу, что профилактическая доза антибиотиков, вводимая перед стоматологическими и хирургическими процедурами, предотвращает очень мало, если вообще предотвращает, случаи эндокардита. Существует также определенный риск, связанный с приемом антибиотиков. Таким образом, в новых рекомендациях говорится, что антибиотикопрофилактика должна проводиться только для тех детей и взрослых, которые имеют наибольший риск плохого исхода в случае эндокардита.Пациенты с врожденным пороком сердца, которые подвергаются наибольшему риску неблагоприятных исходов от ИЭ и для которых профилактические антибиотики перед стоматологической процедурой стоят риска, включают пациентов с:
Это называется «профилактика эндокардита». Однако в 2007 году AHA внесла серьезные изменения в свои рекомендации. После того, как они рассмотрели все научные данные о причинах и профилактике эндокардита, они пришли к выводу, что профилактическая доза антибиотиков, вводимая перед стоматологическими и хирургическими процедурами, предотвращает очень мало, если вообще предотвращает, случаи эндокардита. Существует также определенный риск, связанный с приемом антибиотиков. Таким образом, в новых рекомендациях говорится, что антибиотикопрофилактика должна проводиться только для тех детей и взрослых, которые имеют наибольший риск плохого исхода в случае эндокардита.Пациенты с врожденным пороком сердца, которые подвергаются наибольшему риску неблагоприятных исходов от ИЭ и для которых профилактические антибиотики перед стоматологической процедурой стоят риска, включают пациентов с:
- Неисправленные или неполностью восстановленные цианотические врожденные пороки сердца, в том числе с паллиативными шунтами и кондуитами
- Полностью исправленный врожденный порок сердца с помощью протезного материала или устройства, установленного хирургическим путем или посредством катетерного вмешательства, в течение первых шести месяцев после процедуры.

- Любой восстановленный врожденный порок сердца с остаточным дефектом на месте или рядом с местом протезной заплаты или протезного устройства.
За исключением перечисленных выше состояний, антибиотикопрофилактика больше не рекомендуется при любой другой форме врожденного порока сердца.
Другие люди, которым по-прежнему рекомендуют принимать антибиотики перед большинством стоматологических процедур, включают тех, у кого есть протез сердечного клапана, тех, у кого ранее был случай эндокардита, и пациента после трансплантации сердца, у которого возникла проблема сердечного клапана. Большинство из этих ситуаций может быть у взрослых, но некоторые могут быть детьми.
Итак, хотя вашей дочери не нужны антибиотики перед этими процедурами, детям с любыми перечисленными выше врожденными пороками сердца они необходимы.
Кроме того, AHA подчеркивает, что для всех, кто подвержен повышенному риску эндокардита, хорошее здоровье полости рта и гигиена путем регулярной чистки зубов и т.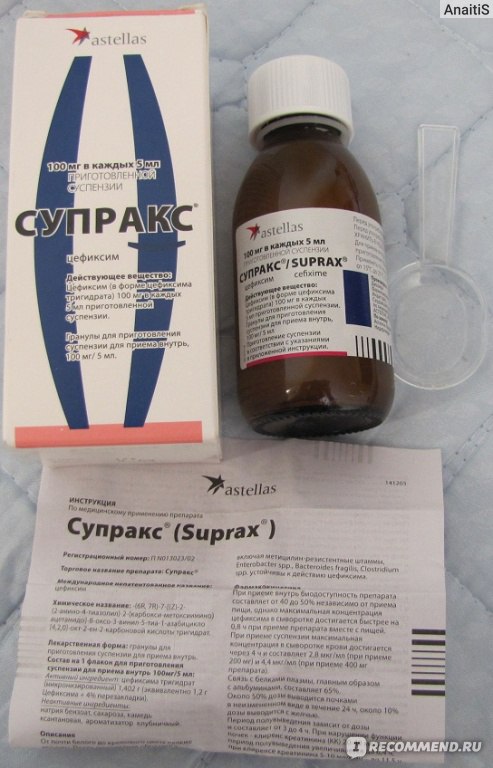 Д. Являются более защитными от эндокардита, чем профилактический прием антибиотиков.
Д. Являются более защитными от эндокардита, чем профилактический прием антибиотиков.
Прерванная дуга аорты, двойной выход правого желудочка и синдром Ди Джорджи
Вопрос:
Моя дочь родилась с прерванной дугой аорты и двойным выходом правого желудочка. Пожалуйста, объясните мне эти пороки сердца.Каковы мои шансы родить еще одного ребенка с таким же заболеванием?
Ответ:
Ваша дочь родилась с несколькими сложными пороками сердца, которые связаны с проблемами с сердечным насосом, а также с обоими основными кровеносными сосудами, которые питают тело и легкие. В этом состоянии главный кровеносный сосуд тела (аорта) прерывается в области кровеносных сосудов, которые снабжают кровью верхнюю часть тела. Кроме того, вместо легочной артерии (легочной артерии) и аорты, выходящих из разных камер, обе возникают из правого желудочка.Между насосными камерами также имеется связанное отверстие (дефект межжелудочковой перегородки или VSD). Этот порок сердца требует хирургического вмешательства в младенчестве. После операции ваш ребенок должен будет находиться на приеме у специалиста по врожденным порокам сердца всю оставшуюся жизнь.
После операции ваш ребенок должен будет находиться на приеме у специалиста по врожденным порокам сердца всю оставшуюся жизнь.
Эта комбинация пороков сердца может быть связана с генетическим синдромом, называемым «синдромом ДиДжорджи», который также может включать другие дефекты, такие как нарушение функции иммунной системы, а также железы, которая контролирует кальций в кровотоке.Этот синдром вызван генетическим дефектом одной из хромосом (хромосома 22q11). Пороки сердца также могут возникать отдельно и могут быть связаны с аналогичным дефектом того же гена. Этот дефект гена можно обнаружить с помощью специального генетического теста (FISH или флуоресцентная гибридизация in situ). Этот тест может определить, есть ли у одного из родителей этот генетический дефект или это новый дефект (генная мутация). Результаты этого тестирования помогут определить риск рождения другого ребенка с таким же или связанным с ним пороком сердца.Если ни один из родителей не имеет этого генного дефекта, риск рождения еще одного ребенка с врожденным пороком сердца составляет от 4 до 6 процентов. Но если у одного из родителей есть дефект гена, то шансы родить ребенка с подобным дефектом гена могут составлять 50 процентов. Эти вопросы следует обсудить со своим кардиологом или генетиком.
Но если у одного из родителей есть дефект гена, то шансы родить ребенка с подобным дефектом гена могут составлять 50 процентов. Эти вопросы следует обсудить со своим кардиологом или генетиком.
Нерегулярный сердечный ритм
Вопрос:
Мой акушер сегодня обнаружил нерегулярный сердечный ритм во время обычного посещения. Я на 24 неделе беременности, в остальном все в порядке.Что такое нерегулярное сердцебиение и что оно означает для моего будущего ребенка? Уйдет ли эта проблема до того, как мой ребенок родится? Мне нужно принимать лекарства?
Ответ:
Нерегулярный сердечный ритм обычно бывает доброкачественным, но ваш акушер может направить вас к детскому кардиологу для проведения эхокардиограммы плода, чтобы лучше определить сердечный ритм.
Нормальная частота сердечных сокращений плода составляет от 120 до 160 ударов в минуту. Сердцебиение обычно нормальное, с небольшими колебаниями частоты пульса.Каждое нормальное сердцебиение начинается с верхней части сердца (предсердия), за которой следует нижняя часть сердца (желудочек).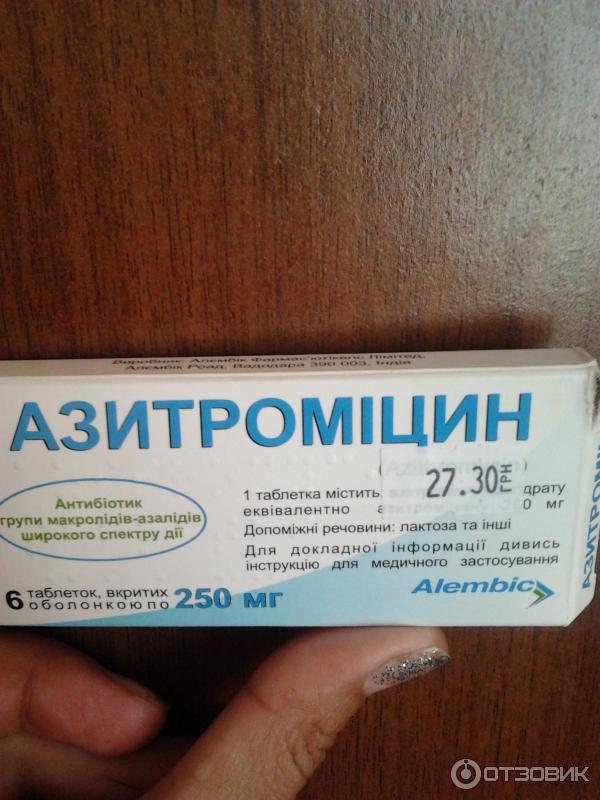 Нижняя часть сердца — это то, что заставляет кровь покидать сердце и воспроизводить звук на кардиомониторе.
Нижняя часть сердца — это то, что заставляет кровь покидать сердце и воспроизводить звук на кардиомониторе.
Наиболее частой причиной нерегулярного сердечного ритма является слишком раннее сокращение верхней части сердца (преждевременное сокращение предсердий, или PAC). Иногда это преждевременное сердцебиение передается в нижнюю часть сердца; в других случаях связь между верхней и нижней частью сердца блокируется после преждевременного удара.
Раннее сердцебиение, которое передается или блокируется, вызывает нарушение сердечного ритма. Эти преждевременные сокращения предсердий очень распространены во второй половине беременности и обычно не вызывают никаких проблем. Они могут сохраняться после рождения ребенка, но обычно проходят через месяц жизни. Как правило, в лекарствах нет необходимости.
Нерегулярный сердечный ритм может вызывать проблемы в небольшом проценте случаев, если происходит несколько последовательных преждевременных сокращений. Когда это происходит в течение достаточно длительного периода, это называется тахикардией (учащенным пульсом). Если частота пульса остается выше 200 ударов в минуту в течение длительного периода времени (часы или дни), это может привести к повреждению сердца и других органов ребенка. При возникновении тахикардии ваш детский кардиолог и акушер порекомендует вам лекарство, которое поможет регулировать сердечный ритм вашего плода. Если есть какие-либо признаки повреждения сердца плода, вам может быть рекомендовано госпитализировать вас, пока вы начинаете прием лекарства. Если вам назначили лекарство, вероятно, ребенку после рождения нужно будет принять аналогичное лекарство от сердечного ритма.
Если частота пульса остается выше 200 ударов в минуту в течение длительного периода времени (часы или дни), это может привести к повреждению сердца и других органов ребенка. При возникновении тахикардии ваш детский кардиолог и акушер порекомендует вам лекарство, которое поможет регулировать сердечный ритм вашего плода. Если есть какие-либо признаки повреждения сердца плода, вам может быть рекомендовано госпитализировать вас, пока вы начинаете прием лекарства. Если вам назначили лекарство, вероятно, ребенку после рождения нужно будет принять аналогичное лекарство от сердечного ритма.
Другой причиной медленного сердцебиения плода является состояние, называемое блокадой сердца или атриовентрикулярной (АВ) блокадой. Это чаще встречается у матерей с волчанкой и другими родственными аутоиммунными заболеваниями. Блокада сердца также может наблюдаться у плодов со структурным врожденным пороком сердца и может привести к чрезмерному скоплению жидкости вокруг сердца и плода в целом — состояние, называемое «водянкой».
У большинства плодов с тахикардией прогноз хороший, если сердце структурно нормальное.У некоторых плодов характерны частые преждевременные преждевременные схватки, что приводит к снижению частоты сердечных сокращений (брадикардия). Обычно это не вызывает никаких проблем у ребенка, пока частота сердечных сокращений остается выше 60–70. У некоторых плодов с преждевременным сокращением предсердий может быть брадикардия во время одного посещения и развиваться тахикардия позже. Нерегулярный сердечный ритм обычно не вызывает беспокойства у плода, но его следует внимательно отслеживать акушеру и детскому кардиологу.
Болезнь Кавасаки
Вопрос:
Мне сказали, что у моей дочери болезнь Кавасаки.Что это? Это серьезно? Сможет ли она поправиться и вести нормальную жизнь?
Ответ:
Болезнь Кавасаки (БК) — воспалительное заболевание неизвестной причины. Некоторые данные свидетельствуют о том, что это может быть вызвано инфекцией. KD обычно возникает у детей и очень редко у взрослых. У детей с KD высокая температура, сохраняющаяся не менее пяти дней, наряду с множеством других симптомов. Они могут включать конъюнктивит (воспаление внутреннего века и белков глаз), сыпь, опухшие губы и язык, увеличение лимфатических узлов и покраснение, шелушение рук и ног.Не существует специального теста, подтверждающего, что у ребенка есть KD. Диагноз ставится на основании характерной картины болезни и исключения других заболеваний, например, ангины. Большинство детей с KD очень раздражительны.
У детей с KD высокая температура, сохраняющаяся не менее пяти дней, наряду с множеством других симптомов. Они могут включать конъюнктивит (воспаление внутреннего века и белков глаз), сыпь, опухшие губы и язык, увеличение лимфатических узлов и покраснение, шелушение рук и ног.Не существует специального теста, подтверждающего, что у ребенка есть KD. Диагноз ставится на основании характерной картины болезни и исключения других заболеваний, например, ангины. Большинство детей с KD очень раздражительны.
Дети с неосложненной БК обычно выздоравливают без лечения. Однако при поражении коронарных артерий могут развиться серьезные осложнения. Коронарные артерии, кровоснабжающие сердечную мышцу, могут увеличиваться в размерах, образуя «аневризмы коронарных артерий».Небольшие степени увеличения могут не вызывать проблем, но значительное увеличение, известное как «гигантские аневризмы», может привести к окклюзии коронарных артерий (закупорке). Если увеличенные коронарные артерии блокируются из-за тромбов, то сердечная мышца, снабжаемая коронарной артерией, страдает от недостатка кислорода. Это может вызвать боль в груди (известную как стенокардия) или сердечный приступ. Некоторым детям требуется лекарство для растворения или предотвращения образования тромбов. Некоторым требуется срочная операция по аортокоронарному шунтированию. Расширение коронарных артерий и риск закупорки могут быть постоянными.
Это может вызвать боль в груди (известную как стенокардия) или сердечный приступ. Некоторым детям требуется лекарство для растворения или предотвращения образования тромбов. Некоторым требуется срочная операция по аортокоронарному шунтированию. Расширение коронарных артерий и риск закупорки могут быть постоянными.
К счастью, риск аневризмы коронарной артерии у ребенка может быть снижен. Лечение внутривенным лекарством, известным как гамма-глобулин, может помочь снизить этот риск. Детей с известной или подозреваемой БК обычно помещают в больницу и лечат внутривенным гамма-глобулином. Им также обычно дают высокие дозы аспирина до тех пор, пока у них не спадет температура. После этого продолжают принимать низкую дозу аспирина, чтобы предотвратить образование тромбов. Эхокардиограмма проводится, чтобы выяснить, есть ли поражение коронарных артерий.Дети, у которых сохраняется лихорадка или у которых есть поражение коронарных артерий, лечатся более агрессивно. Эти дети могут получать дополнительные дозы гамма-глобулина или лечиться стероидами или другими лекарствами.
Выздоровеет ли ваша дочь и будет ли вести нормальную жизнь, частично зависит от того, насколько хорошо она реагирует на лечение. Самое главное, все зависит от того, разовьются ли у нее аневризмы коронарных артерий. Большинство детей, которых лечат гамма-глобулином в течение 10 дней после болезни, полностью выздоравливают.Люди без гигантских аневризм обычно имеют нормальное здоровье после выздоровления. Однако детям с гигантскими аневризмами обычно требуется постоянное лечение для предотвращения образования тромбов. У них часто есть значительные физические ограничения. Эти дети требуют тщательного медицинского наблюдения и могут потребовать хирургического вмешательства.
Узнайте больше о болезни Кавасаки.
Синдром Марфана
Вопрос:
Мой педиатр подозревает, что у моего сына синдром Марфана, и направил его к детскому кардиологу для обследования.Что такое Марфан и как он влияет на сердце?
Ответ:
Синдром Марфана — редкое заболевание; им страдает один из каждых 5 000–10 000 человек. Обычно это «семейно», но ваш сын также может быть первым в вашей семье с синдромом Марфана. Почти все части тела и органы функционируют нормально, мозг не поражен. Многие историки считают, что у Авраама Линкольна был синдром Марфана. Люди с синдромом Марфана высокие и худые, у них длинные руки, ноги и пальцы, и они, как правило, двусуставные.У них также может быть искривление позвоночника и необычная форма грудины. Пациенты с синдромом Марфана, как правило, близоруки, и у некоторых из них могут развиться более серьезные проблемы со зрением из-за смещения линзы глаза.
Обычно это «семейно», но ваш сын также может быть первым в вашей семье с синдромом Марфана. Почти все части тела и органы функционируют нормально, мозг не поражен. Многие историки считают, что у Авраама Линкольна был синдром Марфана. Люди с синдромом Марфана высокие и худые, у них длинные руки, ноги и пальцы, и они, как правило, двусуставные.У них также может быть искривление позвоночника и необычная форма грудины. Пациенты с синдромом Марфана, как правило, близоруки, и у некоторых из них могут развиться более серьезные проблемы со зрением из-за смещения линзы глаза.
Ваш сын был направлен к детскому кардиологу, потому что от 60 до 80 процентов людей с синдромом Марфана развивают расширение первой части аорты — главной артерии, которая берет кровь из сердца и распределяет ее по всем частям тела.По этой причине эхокардиограмма помогает подтвердить диагноз синдрома Марфана.
Проблемы с расширением аорты у детей или подростков очень редки. Позднее у многих людей с синдромом Марфана аорта увеличивается настолько, что может потребоваться операция на открытом сердце, чтобы заменить первую часть аорты до ее разрыва.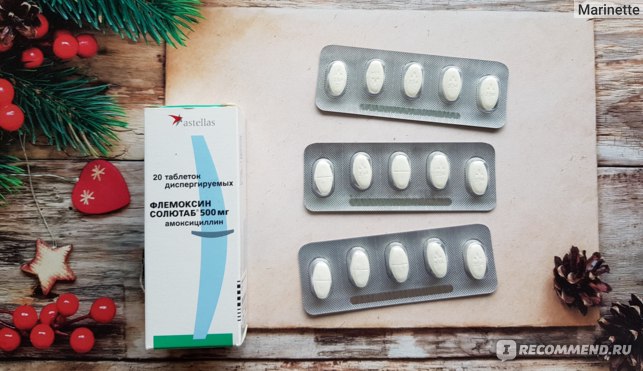 Поэтому, если вашему сыну поставлен диагноз синдрома Марфана, вероятно, ежегодно потребуется делать эхокардиограмму, чтобы проверять рост его аорты.
Поэтому, если вашему сыну поставлен диагноз синдрома Марфана, вероятно, ежегодно потребуется делать эхокардиограмму, чтобы проверять рост его аорты.
Некоторые врачи прописывают пациентам с синдромом Марфана лекарство, называемое бета-блокатором. Расслабляя сердце и замедляя частоту сердечных сокращений, бета-блокаторы могут замедлять скорость расширения аорты. Новое лекарственное средство для лечения синдрома Марфана в настоящее время проходит испытания у детей и подростков с синдромом Марфана и расширенной аортой. Это исследование спонсируется Национальными институтами здравоохранения, и информацию о нем можно найти на веб-сайте Pediatric Heart Network (ссылка открывается в новом окне) и на сайте www.Clinicaltrials.gov (ссылка откроется в новом окне).
Более подробную информацию можно найти на сайте Национального фонда Марфана (ссылка откроется в новом окне).
Пролапс митрального клапана (MVP)
Вопрос:
Моя 10-летняя дочь уже неделю жалуется на головную боль и головокружение. Детский кардиолог диагностировал это как пролапс митрального клапана (ПМК) и объяснил, что не о чем беспокоиться. Подскажите пожалуйста, что это за состояние. Чего следует избегать моей дочери?
Детский кардиолог диагностировал это как пролапс митрального клапана (ПМК) и объяснил, что не о чем беспокоиться. Подскажите пожалуйста, что это за состояние. Чего следует избегать моей дочери?
Ответ:
MVP обычно является очень доброкачественным заболеванием, которое встречается у детей и взрослых.Митральный клапан предотвращает отток крови назад, закрываясь, когда основная насосная камера сердца (левый желудочек) сжимается или сокращается. Иногда створки митрального клапана немного смещаются назад во время сокращения левого желудочка. У большинства пациентов это вызывает незначительную утечку и не влияет на работу сердца.
У некоторых пациентов с ПМК могут наблюдаться различные симптомы, такие как сердцебиение, головные боли, головокружение или даже обмороки.Этот аспект MVP не связан с серьезностью утечки клапана; Фактически, это чаще всего встречается у пациентов с минимальной утечкой клапана. Это состояние редко бывает опасным, но может вызывать дискомфорт. Редкие заболевания, такие как заболевание щитовидной железы, воспалительные заболевания и дефекты прочности сердечных сосудов и клапанов, могут быть связаны с ПМК и обычно легко диагностируются при их наличии из-за других признаков и симптомов.
Редкие заболевания, такие как заболевание щитовидной железы, воспалительные заболевания и дефекты прочности сердечных сосудов и клапанов, могут быть связаны с ПМК и обычно легко диагностируются при их наличии из-за других признаков и симптомов.
Снижение или устранение кофеинсодержащих продуктов и напитков (кофе, газированные напитки, шоколад) часто помогает избавиться от головных болей, головокружения и учащенного сердцебиения.Многие пациенты улучшают свое состояние после увеличения суточного потребления жидкости и / или соли. Некоторым пациентам может потребоваться лекарство, чтобы компенсировать эффект адреналина. Эти лекарства, называемые бета-блокаторами, снижают частоту сердечных сокращений и артериальное давление, а также помогают уменьшить или устранить симптомы. Практически все пациенты с ПМК могут заниматься спортом без ограничений.
Хотя многие врачи могут заподозрить ПМК при прослушивании сердца, эхокардиография (УЗИ сердца) — единственный способ окончательно диагностировать ПМК. Также важно знать, что ПМК является наиболее часто диагностируемым заболеванием сердца и должен проводиться и лечиться только опытным детским кардиологом.
Также важно знать, что ПМК является наиболее часто диагностируемым заболеванием сердца и должен проводиться и лечиться только опытным детским кардиологом.
Легочная гипертензия
Вопрос:
Мне сказали, что у моей 6-летней дочери легочная гипертензия. Что это значит? Это то же самое, что и гипертония, диагностированная у моей матери?
Ответ:
Легочная гипертензия — это состояние, при котором давление в кровеносных сосудах легких выше нормы.Это отличается от системной гипертензии, когда давление в кровеносных сосудах тела выше нормы. Системная гипертензия — распространенное заболевание, особенно у людей с возрастом. Диагноз ставится при измерении артериального давления в руке. Системная гипертензия обычно успешно лечится пероральными препаратами. Напротив, легочная гипертензия — редкое заболевание как у детей, так и у взрослых. Пациенты обычно обращаются к врачу с симптомами усталости, боли в груди, затрудненным дыханием при физической активности и эпизодами обморока или почти обморока.Как вы понимаете, с этими симптомами трудно справиться, особенно у младенцев. Таким образом, легочная гипертензия часто диагностируется поздно, после того, как у пациента в течение некоторого времени наблюдаются нечеткие симптомы. Легочную гипертензию можно диагностировать с помощью эхокардиографии (УЗИ сердца), хотя катетеризация сердца часто рекомендуется для подтверждения диагноза и как способ лучше понять причину.
Существует два широких класса легочной гипертензии: гипертония без какой-либо очевидной причины (так называемая идиопатическая) и гипертония, вызванная или возникающая вместе с другими заболеваниями.Заболевания, которые могут вызвать легочную гипертензию, включают:
- Заболевание легких (например, незрелые легкие у недоношенных детей или обструкция дыхательных путей)
- некоторые врожденные пороки сердца с чрезмерным притоком крови к легким или блокировкой кровотока от легких обратно к сердцу
- заболеваний системы свертывания крови
- воспалительных заболеваний (таких как системная красная волчанка, СКВ)
- некоторые лекарства и токсины
- ВИЧ-инфекция
- определенные закупорки дренажа печени (портальная гипертензия)
Когда возможно, лучшим лечением легочной гипертензии является лечение основного заболевания.Когда это возможно, легочная гипертензия может исчезнуть или, по крайней мере, улучшиться. В ситуациях, когда лечение основного заболевания не улучшает легочную гипертензию, и в ситуациях идиопатической легочной гипертензии, доступны лекарства. Раньше эти лекарства вводили только внутривенно и часто включали длительную внутривенную терапию. Совсем недавно стали доступны ингаляционные и пероральные препараты. Хотя и редко, трансплантация легких успешно применяется в тяжелых случаях.
Для получения дополнительной информации о легочной гипертензии посетите веб-сайт Ассоциации легочной гипертензии (ссылка откроется в новом окне).
Стеноз клапана легочной артерии
Вопрос:
Нам сказали, что у нашего ребенка стеноз клапана легочной артерии. Его сердечный клапан не открывается полностью. Что можно сделать, чтобы исправить клапан?
Ответ:
Легочный клапан похож на дверь с односторонним движением в правой части сердца, которая препятствует обратному току крови из легких в сердце.Иногда во время развития сердца клапан не формируется должным образом. Если клапан герметичен (стеноз), правой стороне сердца необходимо больше работать, чтобы протолкнуть кровь через клапан в легкие. В зависимости от того, насколько герметичен клапан, он может нуждаться или не нуждаться в исправлении. Ваш специалист по врожденным порокам сердца может обсудить это с вами. Если клапан слегка затянут, его можно оставить в покое, и по мере взросления ребенку может стать лучше. Однако, если клапан плотный и заставляет сердце работать тяжелее, чем должно, его, возможно, придется открыть с помощью небольшого баллона с использованием специальной трубки (катетера), вводимой в сердце из кровяной вены в рамках процедуры интервенционной катетеризации. .Если клапан очень плотный или деформирован, возможно, его необходимо хирургическим путем открыть или заменить.
Один желудочек
Вопрос:
У моего ребенка только что диагностировали единственный желудочек. Что это значит?
Ответ:
Нормальное сердце имеет две насосные камеры или желудочки. «Единый желудочек» относится к врожденным порокам сердца, при которых одна из этих камер отсутствует или очень мала, или к дефектам, при которых перегородка между двумя насосными камерами отсутствует.Эти дефекты часто называют гипоплазией левого сердца или гипоплазией правого сердца. Гипоплазия левых отделов сердца включает атрезию как аорты, так и митрального клапана (отсутствие клапанов на левой стороне сердца). Гипоплазия правых отделов сердца включает широкий спектр дефектов с небольшим или отсутствующим трикуспидальным клапаном или легочным клапаном (клапаны на правой стороне сердца). Кроме того, единичный желудочек возникает, если между двумя насосными камерами нет перегородки. Эти дефекты могут привести к тяжелой сердечной недостаточности (недостаток крови в организме) или тяжелому цианозу (недостаток крови в легких).Все эти дефекты требуют общего лечения, предназначенного для обеспечения кровотока как в легких, так и в организме. Иногда для этого требуется ограничить приток крови к легким и создать новый кровеносный сосуд, чтобы обеспечить приток крови к телу. В других случаях для обеспечения кровотока в легочных артериях требуются операции. В конечном счете, большинству детей с одним желудочком требуется две или три операции, в результате которых кровь с низким содержанием кислорода направляется в легкие, а богатая кислородом кровь — в организм. Для большинства детей с единственным желудочком есть хорошие варианты хирургического вмешательства, и многие дети с этим заболеванием могут выполнять большинство обычных детских занятий.Ваш детский кардиолог может предоставить вам наиболее полную информацию о специфике состояния вашего ребенка.
Спортивные мероприятия
Вопрос:
Моей 10-летней дочери в 1 год вылечили дыру в сердце. С тех пор она была здорова. Сможет ли она заниматься спортом?
Ответ:
Часто вопросы о занятиях спортом у пациентов с проблемами сердца. Существует широкий спектр сердечных дефектов, хирургических вмешательств и занятий спортом.Лучше всего обсудить с детским кардиологом, нужны ли вашей дочери какие-либо ограничения в занятиях спортом. Это особенно верно, если она хочет в конечном итоге участвовать в средней школе или колледже. Большинство детей, у которых есть относительно простые пороки сердца и у которых был хороший результат после катетера или хирургического вмешательства, могут участвовать хотя бы в некоторых, если не во всех, спортивных мероприятиях. У других детей могут быть сердечные заболевания, требующие некоторых ограничений. Пациенты с кардиостимуляторами или имплантируемыми кардиовертерами / дефибрилляторами (ИКД) могут иметь ограничения, которые не требуются для других пациентов с пороками сердца.Пациенты, принимающие антикоагулянты (препараты, снижающие свертываемость крови), также должны проявлять осторожность и проконсультироваться со своим врачом о занятиях спортом
Транспозиция магистральных артерий (DTGA) и генетика
Вопрос:
У нас есть годовалый сын, который чувствует себя хорошо после операции по транспозиции магистральных артерий (DTGA). Хотели бы еще одного ребенка. Будет ли у нашего второго ребенка врожденный порок сердца?
Ответ:
Врожденный порок сердца — самый частый врожденный порок.Около восьми из 1000 младенцев (или 0,8 процента) родятся с той или иной формой сердечной недостаточности. Однако большинство из этих проблем легче, чем у вашего сына. Для пары, у которой был один ребенок с DTGA и у которой нет других членов семьи с транспозицией, шанс родить еще одного ребенка с DTGA немного увеличивается до примерно 18 из 1000 или 1,8 процента. Это также примерно такой же шанс, что этот ребенок родится с формой врожденного порока сердца, отличной от DTGA. Это дает более 98 процентов вероятности того, что ребенок родится с нормальным сердцем.
Если, однако, другие члены семьи (родственники первой степени родства) имеют DTGA, другие формы транспозиции или другие формы врожденного порока сердца, вероятность того, что ребенок родится с DTGA, может быть выше. Транспозиция редко происходит в семье.
Мы не знаем, почему возникают врожденные пороки сердца, такие как DTGA. Предполагается, что причина является генетической, хотя конкретный ген DTGA еще не идентифицирован. Что касается DTGA, существуют некоторые свидетельства того, что могут быть задействованы несколько генов, а также другие факторы.
Поскольку у вас был один ребенок с врожденным пороком сердца, вам может быть полезно сделать эхокардиограмму плода на сроке от 18 до 20 недель во время следующей беременности. Это специализированное ультразвуковое исследование проводится детским кардиологом и показывает развивающееся сердце. Он должен уметь исключить большинство серьезных сердечных заболеваний. Чаще всего УЗИ плода является подтверждением того, что сердце ребенка развивается нормально.
Аномалии трикуспидального клапана
Вопрос:
У моего 4-летнего сына сегодня диагностировали шум в сердце, ему сделали эхокардиограмму.Врач сказал мне, что у него легкая регургитация трикуспидального клапана. Что это значит? Я должен беспокоиться?
Ответ:
Трикуспидальный клапан — это один из четырех сердечных клапанов в сердце. Этот клапан предотвращает утечку крови назад из правого желудочка (камеры сердца, которая перекачивает кровь в легкие), когда эта камера сжимается.
Почти у всех детей, которым проводят эхокардиографию (УЗИ сердца), наблюдается небольшая утечка трикуспидального клапана или регургитация.Это часто обнаруживается, потому что новые аппараты для эхокардиографии обладают технологией, достаточно чувствительной, чтобы улавливать широкий спектр нормальных сигналов от крови, движущейся через сердце. Легкая утечка трехстворчатого клапана при отсутствии других проблем с сердцем считается нормальным явлением и не о чем беспокоиться.
Дефект межжелудочковой перегородки (VSD)
Вопрос:
Моему 5-дневному сыну диагностировали дефект межжелудочковой перегородки (ДМЖП). Размер отверстия около 2 мм.Считается ли это большим или малым, и каковы долгосрочные и краткосрочные эффекты VSD?
Ответ:
Дефект межжелудочковой перегородки (VSD) диаметром 2 мм считается малым. Поскольку он маленький, вряд ли у вашего малыша возникнут проблемы. Этот VSD, скорее всего, полностью закроется по мере роста вашего ребенка, в некоторой степени в зависимости от точного расположения отверстия. Это может произойти довольно скоро (в течение месяцев) или может занять несколько лет. В общем, VSD, который не закрылся примерно к 5 годам, не закроется самопроизвольно.Очень маленькие VSD не становятся большими по мере роста младенцев.
Стоит знать о двух осложнениях, связанных с небольшими ДМЖП, оба относительно редки. Во-первых, существует небольшой риск того, что у ребенка или взрослого с маленьким межпозвоночным диском разовьется инфекция сердца (эндокардит). Эти инфекции являются бактериальными и могут возникать после событий, когда бактерии попадают в кровь.
Другая сложность маленького VSD зависит от точного расположения отверстия. Люди с ДМЖП, расположенным непосредственно под аортальным клапаном (клапан на выходе из левой части сердца в тело), имеют небольшую вероятность того, что одна из створок этого клапана со временем может начать провисать в направлении отверстия.Это случается редко, но когда это происходит, это может привести к протечке клапана. В тех редких случаях, когда это происходит, ваш врач может порекомендовать хирургическое закрытие небольшого межжелудочкового клапана, чтобы предотвратить дальнейшие проблемы с аортальным клапаном.
Странствующий кардиостимулятор
Вопрос:
Мой 8-летний сын жаловался на боль в груди и учащенное сердцебиение во время принятия душа. Это случилось дважды. Он был на Фловенте и Сингуларе из-за астмы. Его врач уверяет меня, что лекарство не имело ничего общего с болью в груди.Моему сыну сделали ЭКГ, и детский кардиолог сказал, что у него блуждающий кардиостимулятор и дальнейшее обследование не требуется. Должен ли я получить второе мнение?
Ответ:
Диагноз «блуждающий кардиостимулятор» относится к типу сердечного ритма с нормальными колебаниями частоты сердечных сокращений. Кардиостимулятор — это область сердца, отвечающая за запуск сердцебиения. Обычно он расположен в верхней части правого предсердия (верхняя правая камера сердца). Иногда блуждающий кардиостимулятор может перемещаться из верхнего правого предсердия в нижнее правое предсердие.
Боль в груди может быть связана с астматическим заболеванием. Итак, в случае вашего сына боль в груди сама по себе не будет поводом для беспокойства о его сердце. Некоторые лекарства от астмы также могут вызывать кратковременное учащение пульса, но лекарства, которые принимает ваш сын, обычно этого не делают. В редких случаях пациенты могут испытывать нарушение сердечного ритма, называемое тахикардией (аномально учащенное сердцебиение).
Если у вашего сына сохраняется ощущение учащенного сердцебиения, врач может назначить дополнительное обследование.Транстелефонный монитор ЭКГ — это устройство, которое можно использовать при появлении симптомов. Пациент нажимает кнопку на записывающем устройстве, и запись сердцебиения сохраняется в памяти монитора. Эти записи затем можно отправить по телефону кардиологу. Другой тест называется холтеровским монитором. Он записывает ЭКГ непрерывно в течение 24-48 часов, пока ребенок находится дома, активен и спит. Затем любой из этих двух тестов может быть проанализирован для обнаружения любых аномальных сердечных сокращений и определения необходимости дальнейшего тестирования или лечения.
Симптомы вашего сына, скорее всего, связаны с его астмой, но если они не исчезнут, ваш врач может рассмотреть возможность проведения дополнительных анализов, включая два только что описанных теста. Кроме того, если ваш сын почувствует головокружение или потеряет сознание, немедленно сообщите об этом своему врачу.
Важно, чтобы вы были довольны диагнозом первого детского кардиолога, который осмотрел вашего ребенка. Если нет, поищите другое мнение
Синдром Вольфа-Паркинсона-Уайта
Вопрос:
Моему сыну поставили диагноз WPW.Что это? Ему понадобится лечение? Ему понадобится операция или кардиостимулятор?
Ответ:
Синдром Вольфа-Паркинсона-Уайта — нарушение сердечного ритма, которое обычно можно обнаружить на электрокардиограмме (ЭКГ или ЭКГ).
Drs. Вольф, Паркинсон и Уайт опубликовали первую статью об этом типе ритма в 1930 году. Вольф-Паркинсон-Уайт (WPW) означает, что существует дополнительное электрическое соединение между верхними камерами сердца (предсердиями) и нижними камерами (желудочками). .
Иногда ненормальный ритм возникает, когда электрические сигналы сердца проходят в неправильном направлении от желудочков к предсердиям через дополнительное электрическое соединение. Из-за этого сердечного ритма сердце бьется слишком быстро (тахикардия). Иногда во время тахикардии пациенты могут чувствовать головокружение или тошноту, а иногда и обмороки. Для снижения частоты сердечных сокращений можно использовать лекарства. У редких пациентов состояние может быть опасным для жизни.
Если лекарство не помогает контролировать тахикардию, или у пациентов с повышенным риском возникновения опасных для жизни событий, или если пациенты не хотят лечиться, может быть использована процедура, называемая катетерной аблацией.Это делается в лаборатории катетеризации сердца под седацией или анестезией. Он включает введение нескольких специализированных катетеров в кровеносные сосуды в паху. Эти катетеры могут определить источник аномального сердцебиения в предсердии. Они отменяют дополнительное электрическое соединение с помощью радиочастотных волн (нагревание) или криоабляции (замораживание). С 1980-х годов эта процедура безопасно и эффективно выполнялась десятками тысяч детей и обеспечивала постоянное излечение более чем в 90% случаев.Некоторые пациенты и врачи предпочитают абляцию лекарствам в качестве терапии первой линии при WPW.
Важно, чтобы каждый пациент обсуждал вопросы и опасения непосредственно со своим кардиологом, чтобы понять, как эти рекомендации применимы к их конкретным обстоятельствам.
Стрептококковая инфекция горла
Это симптом вашего ребенка?
- У вашего ребенка диагностирована стрептококковая инфекция горла
- Врач сказал вам, что у вашего ребенка, вероятно, стрептококковая ангина или
- У вашего ребенка положительный тест на стрептококковую инфекцию
- Ваш ребенок принимает антибиотик от стрептококковой ангины, и у вас есть вопросы
- Вы беспокоитесь о том, что жар или боль в горле недостаточно быстро проходят
Симптомы стрептококковой инфекции горла
- Боль, дискомфорт или ощущение саднения в горле
- Боль усиливается при глотании
- Дети младше В возрасте 2 лет обычно не могут жаловаться на боль в горле.У маленького ребенка, который не хочет любимой еды, может быть боль в горле. Они также могут начать плакать во время кормления.
- Другие симптомы включают боль в горле, лихорадку, головную боль, боль в животе, тошноту и рвоту.
- Кашель, охриплость, красные глаза и насморк не наблюдаются при стрептококковой инфекции горла. Эти симптомы скорее указывают на вирусную причину.
- Сыпь от скарлатины (мелкая, красная сыпь, похожая на наждачную бумагу) с большой вероятностью указывает на стрептококковое горло.
- Если посмотреть на горло при свете, оно будет ярко-красным.Миндалины будут красными и опухшими, часто покрытыми гноем.
- Пиковый возраст: от 5 до 15 лет. Не часто встречается в возрасте до 2 лет, если у брата или сестры нет стрептококковой инфекции.
Причина стрептококковой инфекции горла
- Стрептококковая инфекция группы А — единственная частая бактериальная причина инфекции горла. Медицинское название — стрептококковый фарингит.
- На его долю приходится 20% болей в горле с лихорадкой.
- Любая инфекция горла обычно поражает и миндалины. Медицинское название — стрептококковая ангина.
Диагностика стрептококкового горла
- Диагноз может быть подтвержден тестом на стрептококковые инфекции на образце секрета из горла.
- Нет риска ждать, пока можно будет сделать тест на Strep.
- Если у вашего ребенка тоже есть симптомы простуды, тест на Strep обычно не требуется.
Предотвращение передачи инфекции другим людям
- Хорошее мытье рук может предотвратить распространение инфекции.
Когда обращаться в случае стрептококковой инфекции горла
Позвоните по номеру 911 сейчас
- Сильное затруднение дыхания (с трудом дышит, едва может говорить или плакать)
- Обморок или слишком слабый, чтобы стоять
- Фиолетовые или кровавые пятна или точки на коже с лихорадкой
- Вы думаете, что ваш ребенок имеет опасную для жизни неотложную помощь
Позвоните врачу или обратитесь за помощью
- Проблемы с дыханием, но не тяжелые
- Сильные проблемы с глотанием жидкости или слюной
- Жесткая шея или шея не может двигаться, как обычно
- Подозрение на обезвоживание.Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
- Температура выше 40 ° C (104 ° F)
- Не пьет или пьет очень мало более 8 часов
- Не может полностью открыть рот
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что ваш ребенок ребенка нужно осмотреть, и проблема актуальна
Обратиться к врачу в течение 24 часов
- Моча розового или чайного (коричневого) цвета
- Прием антибиотиков более 24 часов, сильная боль в горле.(Боль не уменьшается через 2 часа после приема обезболивающих)
- Принятие антибиотика более 48 часов, а температура все еще сохраняется или возвращается
- Прием антибиотика более 3 дней и другие симптомы стрептококка не улучшаются
- Вы считаете, что вашему ребенку необходимо быть замеченным, но проблема не срочна
Связаться с врачом в рабочее время
- У вас есть другие вопросы или проблемы
Самостоятельное лечение на дому
- Стрептококковая инфекция горла на антибиотиках без других проблем
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при стрептококковой инфекции горла
- Что следует знать о стрептококковой инфекции горла:
- Стрептококковая инфекция вызывает 20% инфекций горла и миндалин у детей школьного возраста.
- Остальное — вирусные инфекции.
- Стрептококковая ангина легко поддается лечению антибиотиками.
- Осложнения возникают редко.
- Вот несколько советов по уходу, которые должны помочь.
- Антибиотик через рот:
- Стрептококковые инфекции требуют рецепта на антибиотик.
- Антибиотик убивает бактерии, вызывающие стрептококковую инфекцию горла.
- Дайте антибиотик, как указано.
- Постарайтесь не забыть ни о каких дозах.
- Дайте антибиотику, пока он не исчезнет. Причина: чтобы предотвратить повторное развитие стрептококковой инфекции.
- Обезболивающее при болях в горле:
- Возраст старше 1 года. Можно пить теплые жидкости, например куриный бульон или яблочный сок. Некоторые дети предпочитают холодную пищу, например фруктовое мороженое или мороженое.
- Возраст старше 6 лет. Также можно сосать леденцы или леденцы. Ириска вроде помогает.
- Возраст старше 8 лет. Также можно полоскать горло. Используйте теплую воду с небольшим количеством поваренной соли. Вместо соли можно добавить жидкий антацид. Используйте Mylanta или торговую марку магазина. Рецепт не требуется.
- Лечебные спреи для горла или леденцы обычно не помогают.
- Лекарство от боли:
- Чтобы облегчить боль, дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил).
- Используйте по мере необходимости.
- Лекарство от лихорадки:
- При температуре выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил).
- Примечание. Температура ниже 102 ° F (39 ° C) важна для борьбы с инфекциями.
- Для всех лихорадок: держите ребенка хорошо гидратированным. Дайте побольше холодной жидкости.
- Жидкость и мягкая диета:
- Постарайтесь заставить ребенка пить достаточное количество жидкости.
- Цель: Обеспечить достаточное увлажнение вашего ребенка.
- Холодные напитки, молочные коктейли, фруктовое мороженое, кашу и шербет — хороший выбор.
- Твердые тела. Предложите мягкую диету. Также избегайте продуктов, которые нужно много пережевывать. Избегайте цитрусовых, соленой или острой пищи. Примечание: потребление жидкости гораздо важнее, чем употребление в пищу любых твердых веществ.
- Из-за опухших миндалин трудно проглотить твердую пищу. Нарежьте еду на более мелкие кусочки.
- Чего ожидать:
- Ангина быстро реагирует на антибиотики.
- Лихорадка обычно проходит через 24 часа.
- Боль в горле начинает улучшаться к 48 часам.
- Вернуться в школу:
- Ваш ребенок может вернуться в школу после того, как спадет температура.
- Ваш ребенок должен чувствовать себя достаточно хорошо, чтобы участвовать в обычных занятиях.
- Детям с стрептококковой инфекцией горла необходимо принимать антибиотики не менее 12 часов.
- Позвоните своему врачу, если:
- Проблемы с дыханием или слюнотечение
- Подозрение на обезвоживание
- Лихорадка длится более 2 дней после начала приема антибиотиков
- Боль в горле продолжается более 3 дней после начала приема антибиотиков
- Вы думаете, что ваша ребенок должен быть осмотрен
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 07.02.2021
Последняя редакция: 14.08.2020
Авторские права 2000-2020. Schmitt Pediatric Guidelines LLC.
Врожденные пороки сердца — осложнения
Дети и взрослые с врожденными пороками сердца подвергаются повышенному риску развития дальнейших проблем.
Проблемы развития
Многие дети с более серьезными врожденными пороками сердца задерживаются в развитии. Например, им может потребоваться больше времени, чтобы начать ходить или говорить. У них также могут быть проблемы с координацией движений на протяжении всей жизни.
Некоторые дети с врожденными пороками сердца также испытывают трудности с обучением. Считается, что это вызвано плохим снабжением кислородом в молодом возрасте, что влияет на развитие мозга.
Трудности обучения могут включать:
- нарушение памяти
- проблем с выражением себя на языке
- проблемы с пониманием чужого языка
- низкая концентрация внимания и трудности с концентрацией
- Плохие способности планирования
- плохое управление импульсами — действовать опрометчиво, не задумываясь о возможных последствиях
Это может привести к проблемам с социальным взаимодействием и поведением в дальнейшей жизни.
Инфекции дыхательных путей
Риск развития инфекций дыхательных путей (ИРО) выше у людей с врожденными пороками сердца. ИРО — это инфекции легких и дыхательных путей, например пневмония.
Симптомы ИРО могут включать:
- Кашель, который может быть сильным и сопровождаться отхаркиванием мокроты и слизи
- хрипы
- учащенное дыхание
- стеснение в груди
Лечение ИРО зависит от причины.Большинство из них вызываются вирусами и не требуют применения антибиотиков. Инфекции, вызванные бактериями, можно лечить антибиотиками.
Эндокардит
Люди с врожденными пороками сердца также имеют повышенный риск развития эндокардита. Это инфекция оболочки сердца и клапанов, или того и другого. Если его не лечить, это может вызвать опасное для жизни повреждение сердца.
Симптомы эндокардита могут включать:
- высокая температура (лихорадка) 38С (100.4F) или выше
- озноб
- потеря аппетита
- головная боль
- Боль в мышцах и суставах
- ночные поты
- одышка
- постоянный кашель
Эндокардит нужно будет лечить в больнице с помощью инъекций антибиотиков.
Заболевание обычно развивается, когда инфекция в другой части тела, например, на коже или деснах, распространяется через кровь в сердце.
Поскольку заболевание десен потенциально может привести к эндокардиту, очень важно поддерживать идеальную гигиену полости рта, если у вас врожденный порок сердца, и регулярно посещать стоматолога.
Также обычно рекомендуется избегать любых косметических процедур, связанных с прокалыванием кожи, таких как татуировки или пирсинг тела.
Легочная гипертензия
При некоторых врожденных пороках сердца артериальное давление в артериях, соединяющих сердце и легкие, может быть намного выше, чем должно быть. Это известно как легочная гипертензия.
Симптомы легочной гипертензии могут включать:
- одышка
- крайняя усталость
- головокружение
- слабость
- боль в груди
- учащенное сердцебиение
Для лечения легочной гипертензии можно использовать ряд лекарств.Узнайте больше о лечении легочной гипертензии.
Проблемы с сердечным ритмом
Дети и взрослые с врожденными пороками сердца подвержены риску развития различных типов нарушений сердечного ритма. Они могут исходить из верхних отделов сердца (предсердная аритмия) или из желудочковых камер, что более важно (желудочковая аритмия).
В состоянии покоя нормальная частота пульса составляет от 60 до 100 ударов в минуту. Сердце может биться слишком медленно, что может потребовать установки кардиостимулятора, или слишком быстро, что может потребовать приема лекарств или (редко у ребенка) имплантируемого кардиовертера-дефибриллятора для подачи электрического разряда в сердце, чтобы остановить нарушение ритма.
Есть два особенно быстрых ритма, которые исходят из глубины сердца и становятся все более распространенными с возрастом. Это мерцательная аритмия и трепетание предсердий.
Внезапная сердечная смерть
Существует небольшой риск внезапной сердечной смерти у людей с врожденными пороками сердца в анамнезе, но это редкость. Выявить людей с риском внезапной сердечной смерти сложно, но людям с высоким риском желудочковых аритмий обычно устанавливают имплантируемый кардиовертер-дефибриллятор.
Сердечная недостаточность
Сердечная недостаточность — это когда сердце не может перекачивать достаточно крови по телу, чтобы удовлетворить потребности организма. Это может произойти вскоре после рождения ребенка с тяжелым врожденным пороком сердца или в качестве более позднего осложнения любого излеченного или нелеченного типа врожденного порока сердца.
Симптомы сердечной недостаточности могут включать:
- одышка, когда вы активны или иногда отдыхаете
- крайняя усталость и слабость
- Припухлость живота (живота), голеней, щиколоток и ступней
Лечение сердечной недостаточности может включать прием лекарств и использование имплантированного устройства, например, кардиостимулятора.
Подробнее о лечении сердечной недостаточности.
Сгустки крови
Наличие врожденного порока сердца в анамнезе также может увеличить риск образования тромба внутри сердца и его перемещения в легкие или мозг.
Это может привести к тромбоэмболии легочной артерии (при блокировании кровоснабжения легких) или инсульту (при блокировании кровоснабжения головного мозга).
Лекарства можно использовать для предотвращения, растворения или удаления тромбов.
Врожденные пороки сердца и беременность
Многие женщины с врожденными пороками сердца могут иметь здоровую беременность, но беременность создает дополнительную нагрузку на сердце и может вызвать проблемы.
Если у вас врожденный порок сердца и вы планируете завести ребенка, вам следует обсудить это со своим кардиологом (кардиологом) до того, как забеременеть.
Если у вас врожденный порок сердца и вы забеременели, вы должны обратиться за помощью к специалистам в области здравоохранения, имеющим опыт лечения беременных женщин с данным заболеванием в анамнезе.
Подробнее о врожденных пороках сердца при беременности.
Если у вас врожденный порок сердца и вы забеременеете, ваш специалист по врожденным порокам сердца обычно назначит вашему ребенку эхокардиограмму (сканирование сердца) примерно на 20 неделе беременности. Это необходимо для проверки наличия у вашего ребенка каких-либо признаков врожденного порока сердца. Это сканирование будет дополнять обычное дородовое ультразвуковое сканирование.
Последняя проверка страницы: 12 июня 2018 г.
Срок следующей проверки: 12 июня 2021 г.
антибиотиков в профилактике и лечении ишемической болезни сердца | Журнал инфекционных болезней
Аннотация
Сероэпидемиология, патология и исследования на животных предоставляют доказательства возможной связи между инфекциями Chlamydia pneumoniae и атеросклерозом, ишемической болезнью сердца и инфарктом миокарда.Если эта связь существует, то воздействие определенных антибиотиков может положительно повлиять на клиническое течение после острого ишемического сердечного приступа (вторичная профилактика) и повлиять на риск развития первого инфаркта миокарда (первичная профилактика). Предварительные данные клинических испытаний предполагают, что лечение новыми макролидными антибиотиками может улучшить исход после ишемических событий, а данные большого анализа случай-контроль показывают, что воздействие тетрациклинов или хинолонов может снизить риск развития первого инфаркта миокарда.Однако пока нельзя рекомендовать антибиотики для лечения или профилактики ишемической болезни сердца. Этот обзор опубликованных исследований кратко суммирует доступную в настоящее время литературу о влиянии антибиотиков на риск развития ишемической болезни сердца и инфаркта миокарда.
Хорошо задокументированные факторы риска атеросклероза, ишемической болезни сердца (ИБС) и инфаркта миокарда (ИМ) (например, гиперлипидемия, гипертония, ожирение, недостаток физических упражнений, курение) не учитывают в достаточной степени все новые случаи ИМ.Таким образом, поиск дополнительных факторов риска, которые могут играть роль в этиологии атеросклероза и ишемической болезни сердца, важен, поскольку ишемическая болезнь сердца является основной причиной заболеваемости и смертности в промышленно развитых странах [1, 2].
Chlamydia pneumoniae была впервые обнаружена в 1960-х годах, а около 15 лет назад она была выделена из респираторной ткани и идентифицирована как респираторный патоген [3, 4]. Первое сообщение о высокой распространенности повышенных титров антител против этой бактерии у субъектов с инфарктом миокарда [5] вызвало предположения о возможном причинном участии C.pneumoniae в этиологии атеросклероза, ИБС и ИМ. Большинство из большого числа сероэпидемиологических исследований [6–13] добавили доказательства к растущему объему литературы, предполагающей возможную связь инфекции C. pneumoniae с патофизиологией атеросклероза и последующей ишемической болезни сердца. Эта связь, однако, не была обнаружена во всех исследованиях: три анализа, проведенных на основе США, не смогли показать связь между сывороточными антителами (IgG) и последующими сердечными событиями [14–16].В этих исследованиях исходные титры IgG для субъектов, у которых развилась ИБС во время последующего наблюдения, сравнивались с таковыми для контрольных субъектов. Напротив, исследования образцов патологии человека [17–26] и моделей на животных [27–30] предоставили дополнительные доказательства того, что инфекции C. pneumoniae могут играть роль в этиологии атеросклероза и ишемической болезни сердца.
В контексте общественного здравоохранения фактор риска заболевания должен быть достаточно сильным и преобладающим, чтобы вносить существенный вклад в этиологию заболевания. C. pneumoniae , как было показано, часто вызывает инфекции дыхательных путей во всех возрастных группах, при этом наиболее вероятным путем распространения является респираторный секрет [31–35]. В промышленно развитых странах распространенность повышенных титров антител против C. pneumoniae в качестве маркера предыдущих инфекций, вызванных этим возбудителем, составляет 50–70% среди населения среднего возраста [33, 36]. Многие субъекты заражаются первой инфекцией в детстве, и повторное инфицирование C. pneumoniae во взрослой жизни является обычным явлением [33].Наличие C. pneumoniae у субъективно здоровых бессимптомных субъектов не является редкостью [37, 38]. Респираторные инфекции C. pneumoniae обычно характеризуются легким, самоограничивающимся клиническим течением [36, 39], которое часто не требует медицинской помощи. Основными симптомами таких инфекций грудной клетки являются умеренная температура, охриплость голоса и кашель. Из-за их легкого клинического течения можно предположить, что многие инфекции дыхательных путей, вызванные вирусом C. pneumoniae , не лечатся антибиотиками, и, следовательно, такие инфекции могут стать хроническими.
Возможная роль антибиотиков при ИБС и МИ
Если причинно-следственная связь между бактериальными инфекциями, вызванными вирусом C. pneumoniae и риском развития ИБС и ИМ действительно существует, можно ожидать, что воздействие определенных антибиотиков может снизить риск развития ишемических сердечно-сосудистых заболеваний. Выбор лечения для искоренения C. pneumoniae недостаточно изучен. Исследования in vitro были проведены для оценки ингибирующих концентраций для уничтожения бактерий, но информации об исследованиях in vivo на людях недостаточно.Информация из исследований in vivo будет важна, потому что фармакокинетические свойства антибиотиков (то есть способность проникать в инфицированную ткань) играют важную роль в успешном лечении инфекций in vivo.
На основании имеющейся информации, тетрациклиновые антибиотики (тетрациклин, окситетрациклин, миноциклин) эффективны против C. pneumoniae . Кроме того, новые макролиды (азитромицин, рокситромицин, кларитромицин) также обладают высокой активностью, тогда как эффективность эритромицина в отношении C.pneumoniae , если не используются высокие дозы в течение как минимум 2 недель [40–45]. Новые хинолоны (например, грепафлоксацин) также очень эффективны против C. pneumoniae in vitro, но данных о больших сериях пациентов нет. Минимальные ингибирующие in vitro концентрации старых хинолонов (ципрофлоксацин, норфлоксацин) предполагают некоторую антибактериальную активность in vivo. Сульфаниламиды и β-лактамные антибиотики (пенициллины, цефалоспорины) считаются неэффективными против C. pneumoniae [40–45].Однако необходимо еще раз подчеркнуть, что сравнение относительной эффективности различных антибиотиков затруднено, поскольку эффективность in vitro не обязательно отражает клиническую эффективность in vivo.
Лечение ИБС и ИМ антибиотиками
Большое внимание было уделено двум клиническим испытаниям, в которых изучали влияние новых макролидных антибиотиков на краткосрочный исход после острого сердечного приступа [46, 47]. Сравнение этих исследований ограничено тем фактом, что одно целиком сосредоточено на субъектах с повышенными титрами против C.pneumoniae , в то время как другие включали субъектов, у которых не было повышенных титров антител против C. pneumoniae . Кроме того, в одном исследовании лечение антибиотиками начинали рано после ишемического события [46], но в разные моменты времени после ИМ в другом [47]. Оба исследования были довольно небольшими ( n 220 и 202 соответственно) и дали результаты, которые следует рассматривать как интригующие, но предварительные.
Gurfinkel et al. [46] лечили пациентов с нестабильной стенокардией или ИМ без зубца Q с помощью плацебо или рокситромицина (150 мг перорально) дважды в день в течение 30 дней и анализировали данные через 1 месяц [46] и 90 и 180 дней [48] ].Основными клиническими конечными точками были сердечная ишемическая смерть, инфаркт миокарда или тяжелая рецидивирующая ишемия во время последующего наблюдения. Авторы сообщили о статистически значимой разнице между лечением и группой плацебо через 30 дней наблюдения: в группе плацебо было 9 субъектов с тройной конечной точкой (т.е. тяжелая рецидивирующая стенокардия плюс острый ИМ плюс ишемическая смерть. ), а в группе рокситромицина был только 1 пациент с тройной конечной точкой ( P = 0,036) [46]. Интересно, что эта разница была слабее через 90 дней (12 субъектов в группе плацебо и 3 в группе рокситромицина имели тройные конечные точки, P =.058) и незначительный через 180 дней (14 субъектов в группе плацебо и 7 в группе рокситромицина имели тройные конечные точки, P = 0,334 [48].
Gupta et al. [47] сообщили о результатах клинического исследования). исследование, в которое были включены пациенты мужского пола, которые посещали амбулаторную клинику после перенесенного инфаркта миокарда. Выжившие после инфаркта миокарда были разделены на три группы в соответствии с их уровнем антител IgG; пациенты с наивысшими титрами антител (≥ 1/64) лечились либо плацебо, либо азитромицин (500 мг / сут) в течение 3 или 6 дней.Также наблюдалась значительная разница между группами лечения и плацебо по количеству повторяющихся побочных эффектов со стороны сердца после среднего периода наблюдения в 18 месяцев. Субъекты в группе плацебо, у которых были самые высокие титры антител против C. pneumoniae , имели примерно в 4 раза повышенный риск развития рецидивирующей ишемии сердца по сравнению с субъектами, у которых не было повышенных титров антител против C. pneumoniae . Субъекты из группы с самым высоким титром антител, которые получали лечение азитромицином, не имели повышенного риска развития рецидивирующей ишемии по сравнению с субъектами, у которых не было доказательств увеличения титров антител против C.pneumoniae (отношение шансов [OR], 0,9; 95% доверительный интервал [95% CI], 0,2–4,6) [47].
Андерсон и др. [49] рандомизировали субъектов с повышенными титрами антител и ИБС для получения плацебо или 3-месячного курса азитромицина. Не было различий в отношении клинических исходов (неблагоприятные ишемические сердечные события), но в группе лечения было значительно меньше маркеров воспаления (например, интерлейкин-6, С-реактивный белок), чем в группе плацебо [49].
Эти испытания вторичной профилактики предполагают, что новые макролидные антибиотики, азитромицин и рокситромицин, оказывают некоторое влияние на маркеры воспаления или клинический исход (или на оба) после острого ишемического сердечного приступа; тем не менее, эти данные еще не позволяют сделать вывод о причинном участии C.pneumoniae в исходе и выживаемости больных ИБС. Наблюдаемые результаты предполагают некоторый эффект этих макролидных антибиотиков, но неясно, связано ли это с эрадикацией C. pneumoniae или с некоторыми другими фармакологическими неантибиотическими эффектами макролидов. Действительно, результаты, представленные Anderson et al. [49] и окончательный анализ Gurfinkel et al. [48] предоставляют доказательства того, что положительные эффекты макролидов могут быть довольно непродолжительными и основаны на острых противовоспалительных эффектах этих соединений, а не на свойствах антибиотиков.
Было показано, что некоторые антибиотики, такие как тетрациклины или макролиды, обладают фармакологическими эффектами, выходящими за рамки антибактериальной эффективности, например антиоксидантное действие и ингибирующее действие на металлопротеиназы [50–52], которые, в свою очередь, участвуют в нестабильности бляшек и разрыв. Таким образом, ингибирование металлопротеиназ может привести к стабилизации ранее нестабильной атеросклеротической бляшки и к улучшению клинического исхода пациентов с нестабильной ИБС независимо от какой-либо антибактериальной эффективности этих антибиотиков [50–55].
Профилактика первого острого инфаркта миокарда с помощью антибиотиков
Хотя эти рандомизированные клинические испытания [46, 47, 49] проводились у пациентов с ишемической болезнью сердца (т. Е. Вторичная профилактика ИБС), влияние воздействия антибиотиков на риск развития первого ишемического события сердца (т. Е. , первичная профилактика). Хотя такой вопрос было бы чрезвычайно трудно проспективно изучить из-за большого количества необходимых субъектов и высокой стоимости, было возможно изучить эффект воздействия антибиотиков в большом ретроспективном анализе случай-контроль [56, 57].Эти два эпидемиологических исследования были основаны на двух гипотезах: (1) инфекции, вызванные бактериями (например, C. pneumoniae ), участвующими в этиологии ИБС, широко распространены, клиническое течение такой инфекции часто легкое, и требуется соответствующая ликвидация. редко делается среди населения в целом; и (2) воздействие определенных антибиотиков может изменить риск развития острого инфаркта миокарда, независимо от показаний к применению антибиотика.
Meier et al. [56] проанализировали записи пациентов и историю воздействия определенных антибиотиков у 3315 пациентов с острым, впервые возникшим ИМ, и у 13 139 контрольных субъектов, которые были сопоставлены со случаями по возрасту, полу, календарному году и посещаемости терапевта.В качестве базы данных использовалась большая и хорошо документированная база данных исследований общей практики в Великобритании [58–60]. Исследование было ограничено субъектами, у которых не было каких-либо задокументированных клинических факторов риска (например, стенокардии, гипертензии, гиперлипидемии, нарушения свертывания крови, сахарного диабета) до ИМ. Для каждого субъекта исследования воздействие антибиотиков в течение 3 лет до даты инфаркта миокарда (или соответствующей даты в подобранных контрольных группах) оценивалось на основе компьютеризированной записи и классифицировалось следующим образом: пользователи только тетрациклинов, только макролидов, только хинолонов, Только сульфаниламиды, только пенициллины, только цефалоспорины или смешанное воздействие (т.е. субъектов, получивших рецепты на различные антибиотики по категориям). Результаты многомерного условного логистического регрессионного анализа, скорректированного с учетом статуса курения и индекса массы тела, выявили значительную разницу между долей контрольной группы и случаев инфаркта миокарда с использованием тетрациклинов (OR, 0,70; 95% CI, 0,55–0,90) или хинолонов (OR 0,45; 95% ДИ 0,21–0,95) за 3 года до даты события. Для макролидов (преимущественно использование эритромицина; OR, 0.93; 95% ДИ 0,73–1,20), сульфаниламиды (ОШ, 1,01; 95% ДИ, 0,79–1,29), пенициллины (ОШ, 0,94; 95% ДИ, 0,85–1,04) или цефалоспорины (ОШ, 0,90; 95% ДИ, 0,67–1,22) [54]. Дальнейшее расслоение экспозиции по суточной дозе тетрациклина дало OR 0,71 (95% ДИ, 0,55–0,91) для пользователей обычной дозы и 0,67 (95% ДИ, 0,30–1,53) для пользователей высоких доз. По сравнению с неиспользованием антибиотиков, использование одного-двух рецептов на макролидный антибиотик в течение 3 лет, предшествующих дате инфаркта миокарда (или соответствующей дате в подобранных контрольных группах), привело к OR 1.03 (95% ДИ, 0,79–1,36), а использование трех или более рецептов привело к OR 0,61 (95% ДИ, 0,34–1,11) [56].
В аналогичном ретроспективном анализе случай-контроль с использованием данных крупной организации по поддержанию здоровья (Group Health Cooperative of Puget Sound, Сиэтл), Jackson et al. [57] проанализировали записи 1796 случаев с инцидентом MI и 4882 подобранных контроля. Они не нашли никаких доказательств защитного эффекта предыдущего использования тетрациклинов или эритромицина в первичной профилактике ИМ.Стратификация по совокупной продолжительности лечения не свидетельствовала о снижении риска развития ИМ в сочетании с увеличением продолжительности лечения (1–14, 15–28, 29+ дней). Не было представлено стратифицированного анализа по суточной дозе использования антибиотиков; это могло добавить релевантную информацию, потому что кратковременное лечение высокой суточной дозой может быть более эффективным при лечении конкретной инфекции, чем более длительное лечение низкими дозами.
Одно из возможных объяснений отсутствия эффекта, наблюдаемого Jackson et al.[57], возможно, они включали случаи инфаркта миокарда с факторами риска сердечно-сосудистых заболеваний в анамнезе (например, у 26% пациентов была стенокардия, у 75% была гипертензия и у 27% был сахарный диабет), в то время как Meier et al. al. [56] включали только ранее здоровых субъектов (как больных, так и контрольную), у которых не было сердечно-сосудистых или метаболических заболеваний, предрасполагающих к ИМ. Исключение субъектов с уже существующими факторами риска позволяет лучше выявить изолированный интересующий фактор риска, в то время как чрезвычайно сложно измерить эффект одного нового гипотетического фактора риска, представляющего интерес, в популяции, которая уже имеет многочисленные клинические заболевания, предрасполагающие к развитие интересующего результата [61].
Однако интригующие выводы Meier et al. [56] также нуждаются в тщательной интерпретации по разным причинам, даже если они могут хорошо укладываться в гипотезу о том, что бактерии, чувствительные к тетрациклинам или хинолонам, участвуют в этиологии острого ИМ (например, C. pneumoniae ). Наблюдаемый эффект (снижение риска развития первого инфаркта миокарда после воздействия тетрациклинов или хинолонов) действительно может отражать реальный результат и может быть связан с эрадикацией C. pneumoniae из организма или, как обсуждалось выше, с некоторые другие фармакологические механизмы, такие как противовоспалительное действие тетрациклинов [50–55].
Альтернативными объяснениями, однако, могут быть случайное или остаточное смешение плохо поддающихся измерению параметров, таких как социально-экономический статус. Термин «смешивающий» описывает ложную связь между воздействием и результатом из-за наличия третьего фактора, который связан как с воздействием, так и с результатом. Социально-экономический статус является многофакторным и плохо определенным потенциальным фактором, влияющим на ситуацию, и было высказано предположение, что наблюдаемая связь между инфекциями и ИБС может быть объяснена, по крайней мере частично, искажением социально-экономического статуса; таким образом, субъекты с низким социально-экономическим статусом независимо друг от друга имеют более высокую вероятность заражения инфекциями дыхательных путей (например,ж., из-за скученности в семье) и развития ИБС (например, из-за некачественной, богатой жирами диеты или других факторов риска). В анализе Meier et al. [56], такое смешение должно было избирательно влиять на воздействие тетрациклинов или хинолонов, но не других антибиотиков; это предположение кажется маловероятным, но полностью исключать его нельзя.
Основное ограничение как анализа случай-контроль, проведенного Meier et al. [56] и Джексон и др. [57] заключается в том, что не было доступной информации о сероэпидемиологических параметрах для случаев и контроля.Таким образом, исследуемая популяция представляет собой гетерогенную смесь субъектов, имевших или не подвергавшихся ранее воздействию C. pneumoniae ; кроме того, субъекты с предыдущими инфекциями, вызванными C. pneumoniae , могут существенно различаться в отношении количества, тяжести и времени предыдущих инфекций, вызванных C. pneumoniae . Кроме того, субъекты могли быть серопозитивными, но заразились инфекцией после воздействия антибиотика, в то время как другие субъекты действительно могли иметь инфекцию C. pneumoniae до применения антибиотика.Было бы очень интересно, но, к сожалению, неосуществимо, включать только случаи и контроли с известными титрами антител и известной временной последовательностью инфекции с последующим воздействием антибиотиков; субанализ этих тем — если возможно — мог бы еще больше прояснить проблему. Кроме того, для многих облученных субъектов масштабы использования антибиотиков могли быть слишком малы, чтобы повлиять на результат, потому что антибиотики были прописаны по различным показаниям (кроме инфекций дыхательных путей с C.pneumoniae ), не требующие длительного лечения или лечения в высоких дозах.
Заключение
Два рандомизированных плацебо-контролируемых исследования [46, 47] вторичной профилактики ИМ и большой ретроспективный анализ случай-контроль, изучающий влияние воздействия антибиотиков на первичную профилактику ИМ [56], предоставили интригующие доказательства того, что некоторые антибиотики могут иметь эффект на атеросклероз, ИБС и ИМ. Однако необходимы дополнительные крупномасштабные клинические испытания для сбора данных о том, действительно ли определенные антибиотики влияют на течение ишемической болезни сердца, как указано в этих предварительных результатах.Такие контролируемые испытания должны быть крупными по размеру и быть ориентированными на конкретные подгруппы, представляющие интерес, например, на субъектов с повышенным титром антител, которые в остальном не имеют основных факторов риска ИБС. До тех пор, пока не будет лучшего понимания молекулярных механизмов индуцированного инфекцией атеросклероза и не будет более прямых доказательств причинного пути, использование антибиотиков для профилактики или лечения ИБС является преждевременным и не может быть рекомендовано вне хорошо контролируемых исследований.
Список литературы
1.Американская кардиологическая ассоциация
,Обновление статистики сердца и инсульта за 2000
,1999
Даллас
AHA
2.,,.Бремя смертности от сердечно-сосудистых заболеваний в Европе. Рабочая группа Европейского общества кардиологов по статистике сердечно-сосудистой смертности и заболеваемости в Европе
,Eur Heart J
,1997
, vol.18
(стр.1231
—48
) 3.,,,.Новый штамм Chlamydia psittaci , TWAR, выделен при острых респираторных инфекциях
,N Engl J Med
,1986
, vol.315
(стр.161
—8
) 4.,,,,,.Эпидемия легкой пневмонии, вызванная необычным штаммом Chlamydia psittaci
,J Infect Dis
,1985
, vol.151
(стр.832
—9
) 5.,,, Et al.Серологические доказательства связи нового хламидиоза, TWAR, с хронической ишемической болезнью сердца и острым инфарктом миокарда
,Lancet
,1988
, vol.2
(стр.983
—6
) 6.,,, Et al.Подтверждено предыдущее инфицирование Chlamydia pneumoniae (TWAR) и его присутствие при раннем коронарном атеросклерозе
,Circulation
,1998
, vol.98
(стр.628
—33
) 7.,,,,.Chlamydia pneumoniae , но не цитомегаловирусные антитела связаны с будущим риском инсульта и сердечно-сосудистых заболеваний
,Stroke
,1999
, vol.30
(стр.299
—305
) 8.,,,,,.Chlamydia pneumoniae — специфические циркулирующие иммунные комплексы у пациентов с хронической ишемической болезнью сердца
,Circulation
,1993
, vol.87
(стр.1130
—4
) 9.,,, Et al.Chlamydia pneumoniae Ответ антител у пациентов с острым инфарктом миокарда и их последующее наблюдение
,Am Heart J
,1998
, vol.135
(стр.15
—20
) 10.,,,,.Chlamydia pneumoniae является фактором риска ишемической болезни сердца у пожилых мужчин без симптомов, но Helicobacter pylori и цитомегаловирус не являются
,Epidemiol Infect
,1998
, vol.120
(стр.93
—9
) 11.,,, Et al.Chronic Chlamydia pneumoniae Инфекция как фактор риска ишемической болезни сердца в исследовании Helsinki Heart Study
,Ann Intern Med
,1992
, vol.116
(стр.273
—8
) 12.,,, Et al.Связь серологии Chlamydia pneumoniae со смертностью и заболеваемостью ишемической болезнью сердца в течение 13 лет в проспективном исследовании болезни сердца Caerphilly
,BMJ
,1999
, vol.318
(стр.1035
—40
) 13.,,,,,.Связь предшествующей инфекции с Chlamydia pneumoniae и ангиографически продемонстрированная ишемическая болезнь сердца
,JAMA
,1992
, vol.268
(стр.68
—72
) 14.,,,,.Проспективное исследование Chlamydia pneumoniae Серопозитивность IgG и риски инфаркта миокарда в будущем
,Circulation
,1999
, vol.99
(стр.1161
—4
) 15.,,,,.Исходные титры антител IgG к Chlamydia pneumoniae, Helicobacter pylori , вирусу простого герпеса и цитомегаловирусу и риск сердечно-сосудистых заболеваний у женщин
,Ann Intern Med
,1999
, vol.131
(стр.573
—7
) 16.,,,,,.Chlamydia pneumoniae Инфекция и эпизодическая ишемическая болезнь сердца: риск атеросклероза в сообществах, исследование
,Am J Epidemiol
,1999
, vol.150
(стр.149
—56
) 17.,,, Et al.Обнаружение Chlamydia pneumoniae , но не цитомегаловируса в шунтирующих трансплантатах коронарной артерии подкожной вены
,Circulation
,1999
, vol.99
(стр.879
—82
) 18.,,, Et al.Обнаружение Chlamydia pneumoniae , но не Helicobacter pylori в атеросклеротических бляшках аневризм аорты
,J Clin Microbiol
,1996
, vol.34
(стр.2766
—9
) 19.,,, Et al.Специфичность обнаружения Chlamydia pneumoniae в сердечно-сосудистой атероме
,Am J Pathol
,1997
, vol.150
(стр.1785
—90
) 20.,,,,,.Демонстрация Chlamydia pneumoniae при атеросклеротических поражениях коронарных артерий
,J Infect Dis
,1993
, vol.167
(стр.841
—9
) 21.,,,,,.Chlamydia pneumoniae (TWAR) в коронарных артериях молодых людей (15–34 лет)
,Proc Natl Acad Sci USA
,1995
, vol.92
(стр.6911
—4
) 22.,,, И др.Повышенная частота видов Chlamydia в коронарных артериях пациентов с симптоматическим атеросклерозом по сравнению с другими формами сердечно-сосудистых заболеваний
,J Am Coll Cardiol
,1996
, vol.27
(стр.1555
—61
) 23.,,,,,.Высокая частота Chlamydia pneumoniae в склеротических сердечных клапанах у пациентов, перенесших замену аортального клапана
,Scand J Infect Dis
,1997
, vol.29
(стр.361
—5
) 24.,,,,.Обнаружение широкого распространения Chlamydia pneumoniae в сосудистой системе и его возможные последствия
,J Clin Pathol
,1996
, vol.49
(стр.102
—6
) 25 ..Chlamydia pneumoniae / Атеросклероз Исследовательская группа. Выделение Chlamydia pneumoniae из коронарной артерии пациента с коронарным атеросклерозом
,Ann Intern Med
,1996
, vol.125
(стр.979
—82
) 26.,,.Обнаружение Chlamydia pneumoniae в жировых полосах коронарных артерий и атероматозных бляшках
,S Afr Med J
,1992
, vol.82
(стр.158
—61
) 27.,,,,.Инфекция Chlamydia pneumoniae вызывает воспалительные изменения в аортах кроликов
,Infect Immun
,1997
, vol.65
(стр.4832
—5
) 28.,,, И др.Инфекция Chlamydia pneumoniae ускоряет развитие атеросклероза, а лечение азитромицином предотвращает его у кролика. Модель
,Circulation
,1998
, vol.97
(стр.633
—6
) 29.,,,,,.Хламидиоз Инфекции и сердечные заболевания связаны через антигенную мимикрию
,Science
,1999
, vol.283
(стр.1335
—9
) 30.,,.Атерогенные эффекты хламидиоза зависят от холестерина в сыворотке крови и специфичны для Chlamydia pneumoniae
,J Clin Invest
,1999
, vol.103
(стр.747
—53
) 31.,,,.Chlamydia pneumoniae (TWAR): распространенный агент при остром бронхите
,Scand J Infect Dis
,1994
, vol.26
(стр.179
—87
) 32.,,, И др.Доказательства того, что Chlamydia pneumoniae вызывает пневмонию и бронхит
,J Infect Dis
,1993
, vol.168
(стр.1231
—5
) 33.,.Пневмония, вызванная Chlamydia pneumoniae ; распространенность, клинические особенности, диагностика и лечение
,Clin Infect Dis
,1995
, vol.21
доп.3
(стр.S244
—52
) 34.,,,.Эпидемический цикл инфекции Chlamydia pneumoniae в восточной Финляндии, 1972–1987
,Epidemiol Infect
,1993
, vol.110
(стр.349
—60
) 35.,,,,,.Этиология внебольничной пневмонии среди госпитализированных пациентов во время эпидемии Chlamydia pneumoniae в Финляндии
,J Infect Dis
,1995
, vol.172
(стр.1330
—5
) 36.,.Клинические аспекты инфекции Chlamydia pneumoniae
,Presse Med
,1995
, vol.24
(стр.278
—82
) 37.,,.Эндемическая распространенность Chlamydia pneumoniae у субъективно здоровых лиц
,Scand J Infect Dis
,1991
, vol.23
(стр.387
—8
) 38.,,,,,.Распространенность бессимптомного носоглоточного носительства Chlamydia pneumoniae у субъективно здоровых взрослых: оценка иммуноферментного анализа и посева методом полимеразной цепной реакции
,Clin Infect Dis
,1995
, vol.20
(стр.1174
—8
) 39.,,,,.Бессимптомные инфекции дыхательных путей, вызванные Chlamydia pneumoniae TWAR
,J Clin Microbiol
,1991
, vol.29
(стр.2082
—3
) 40.,.Чувствительность Chlamydiapneumoniae к пероральным агентам, обычно используемым при лечении респираторных инфекций
,J Antimicrob Chemother
,1994
, vol.34
(стр.1072
—5
) 41.,,.Чувствительность in vitro штаммов Chlamydia pneumoniae штаммов, извлеченных из атеросклеротических коронарных артерий
,Противомикробные агенты Chemother
,1998
, vol.42
(стр.2762
—4
) 42.,,, Et al.Хроническая инфекция Chlamydia pneumoniae после острого респираторного заболевания
,Clin Infect Dis
,1992
, vol.14
(стр.178
—82
) 43 ..Чувствительность к противомикробным препаратам и терапия инфекций, вызванных Chlamydia pneumoniae
,Антимикробные агенты Chemother
,1994
, vol.38
(стр.1873
—8
) 44.,,,.Активность азитромицина, кларитромицина и других антибиотиков in vitro против Chlamydia pneumoniae
,Противомикробные агенты Chemother
,1996
, vol.40
(стр.2669
—70
) 45.,,.Активность азитромицина, кларитромицина, L-офлоксацина и других антибиотиков in vitro в отношении Chlamydia pneumoniae
,Противомикробные агенты Chemother
,1992
, vol.36
(стр.1573
—4
) 46.,,,,.Рандомизированное исследование рокситромицина при коронарных синдромах без зубца Q: пилотное исследование ROXIS
,Lancet
,1997
, vol.350
(стр.404
—7
) 47.,,,,,.Повышенные Chlamydia pneumoniae антитела, сердечно-сосудистые события и азитромицин у мужчин, переживших инфаркт миокарда
,Circulation
,1997
, vol.96
(стр.404
—7
) 48.,,,,.Маутнер Б. для исследовательской группы ROXIS. Лечение антибиотиком рокситромицином у пациентов с острым коронарным синдромом без зубца Q
,Eur Heart J
,1999
, vol.20
(стр.121
—7
) 49.,,,,,.Рандомизированное вторичное профилактическое исследование азитромицина у пациентов с ишемической болезнью сердца и серологические доказательства инфекции Chlamydia pneumoniae
,Circulation
,1999
, vol.99
(стр.1540
—7
) 50.,,.Мембраностабилизирующие противовоспалительные взаимодействия макролидов с нейтрофилами человека
,Воспаление
,1996
, vol.20
(стр.693
—705
) 51.,,,,,.Чувствительность трех коллагеназ млекопитающих к ингибированию тетрациклином in vitro: связь с деградацией костей и хрящей
,Bone
,1998
, vol.22
(стр.33
—8
) 52.,,,.Пероральный прием доксициклина снижает активность коллагеназы и желатиназы в экстрактах остеоартритического хряща человека
,J Rheumatol
,1998
, vol.25
(стр.532
—5
) 53 ..Молекулярные основы острых коронарных синдромов
,Circulation
,1995
, vol.91
(стр.2844
—50
) 54.,,,,.Альтернативная гипотеза эффективности макролидов при острых коронарных синдромах
,Lancet
,1998
, vol.351
(стр.1858
—9
) 55.,,,,.Активные формы кислорода, продуцируемые пенистыми клетками макрофагов, регулируют активность металлопротеиназ матрикса сосудов in vitro.Влияние на стабильность атеросклеротической бляшки
,J Clin Invest
,1996
, vol.98
(стр.2572
—9
) 56.,,,,.Антибиотики и риск последующего первого инфаркта миокарда
,JAMA
,1999
, vol.281
(стр.427
—31
) 57.,,,,,.Отсутствие связи между первым инфарктом миокарда и прошлым применением эритромицина, тетрациклина или доксициклина
,Emerg Infect Dis
,1999
, vol.5
(стр.281
—4
) 58.,,.Проверка информации, зарегистрированной на базе компьютеризированных ресурсов данных терапевтов в Соединенном Королевстве
,BMJ
,1991
, vol.302
(стр.766
—8
) 59.,,,.Дальнейшая проверка информации, зарегистрированной на компьютеризированном ресурсе данных терапевтов в Соединенном Королевстве
,Фармакоэпидемиология безопасности лекарственных средств
,1992
, vol.1
(стр.347
—9
) 60.,.База данных исследований общей практики Великобритании
,Lancet
,1997
, vol.350
(стр.1097
—99
) 61.,,.Принципы эпидемиологического исследования неблагоприятных и полезных эффектов лекарственных препаратов
,Ланцет
,1998
, т.352
(стр.1767
—70
)© 2000 Американского общества инфекционистов
Причины, риски и когда обращаться к врачу
Если ваш ребенок испытывает боль в груди, вы, возможно, задаетесь вопросом о причине.Хотя это может быть проблема, связанная с сердцем вашего ребенка, более вероятно, что это другая причина, например респираторное, мышечное, костное, желудочно-кишечное или психическое заболевание.
Часто боль в груди проходит сама по себе, но полезно знать, какие состояния могут привести к боли в груди, чтобы вы могли решить, обращаться ли к врачу вашего ребенка.
Вот несколько причин, по которым у ребенка может быть боль в груди.
Боль в груди часто не связана с сердцем, но не следует сразу исключать ее.Исследование, опубликованное в 2010 году, показало, что только 2 процента посещений врача детьми и подростками со ссылкой на боль в груди были связаны с сердечным заболеванием.
Менее 2 процентов боли в груди у детей связаны с сердечным заболеванием.
Боль в груди вашего ребенка может быть связана с сердцем, если она сопровождается болью, которая распространяется в шею, плечо, руку или спину.
Это также может быть связано с сердцем, если ваш ребенок испытывает головокружение или обморок, изменяется пульс или артериальное давление, или если ему ранее был поставлен диагноз сердечного заболевания.
Вот некоторые специфические сердечные заболевания, связанные с болью в груди у детей.
Ишемическая болезнь сердца
Ваш ребенок может испытывать боль в груди, связанную с заболеванием коронарной артерии. При этом состоянии у них могут быть другие симптомы, такие как стеснение или давление в груди.
Ишемическая болезнь сердца может появиться после того, как ваш ребенок будет заниматься физической активностью. Ранее перенесенные операции на сердце, трансплантации и такие состояния, как болезнь Кавасаки, связаны с заболеваниями коронарной артерии у детей.
Миокардит и перикардит
Эти сердечные заболевания могут возникать в результате вирусной или бактериальной инфекции. Миокардит может возникнуть после того, как ваш ребенок заболел вирусной инфекцией. Другие симптомы включают одышку, головокружение и обмороки.
Перикардит может вызывать острую боль в груди, которая продолжается в левом плече. Состояние может ухудшиться, если вы кашляете, глубоко дышите или лежите на спине.
Врожденные пороки сердца
Врожденные пороки сердца часто диагностируются на раннем этапе жизни вашего ребенка.Эти состояния возникают из-за того, что часть сердца не развивалась правильно до рождения в утробе матери.
Врожденные пороки сердца могут сильно различаться и иметь множество различных симптомов.
Следующие врожденные пороки сердца могут вызывать боль в груди:
Более вероятно, что боль в груди связана не с сердцем, а с другим заболеванием, например с респираторным заболеванием.
Астма
Астма может быть причиной боли в груди вашего ребенка. Симптомы астмы, помимо боли в груди, включают одышку, хрипы и кашель.
Астму следует лечить как профилактическими, так и спасательными препаратами. Вашему ребенку следует избегать окружающей среды и веществ, вызывающих астму.
Респираторные инфекции
Боль в груди вашего ребенка может быть связана с инфекциями, которые попадают в дыхательную систему. Они могут включать, среди прочего, инфекционный бронхит и пневмонию.
При этих состояниях у вашего ребенка могут наблюдаться жар, упадок сил, кашель и другие симптомы.
Легочная эмболия
Легочная эмболия возникает, когда в артериях легких образуется сгусток крови, который мешает нормальному кровотоку.
Ваш ребенок может быть более восприимчив к этому заболеванию, если он какое-то время неподвижен, если у него рак или сахарный диабет, или если это состояние есть в семейном анамнезе.
У них может быть одышка или частое дыхание, у них могут быть синие пальцы и губы, и они могут кашлять кровью. Это состояние требует лечения.
Боль в груди вашего ребенка может быть результатом состояния, связанного с костями или мышцами груди.
В большинстве случаев боль от этих состояний часто может быть определена в определенном месте и может возникать предсказуемо при повторяющихся движениях.
Ушибы
Боль в груди вашего ребенка может быть результатом травмы. У них может быть ушиб, также называемый синяком, под кожей, вызванный несчастным случаем, например, столкновением или падением.
Ушибы могут зажить сами по себе, если несколько раз в день прикладывать время и лед. Вашему ребенку также могут помочь обезболивающие.
Растяжение мышц
Ваш активный ребенок мог растянуть мышцу, что привело к боли в груди. Это может произойти, если ваш ребенок поднимает тяжести или занимается спортом.Боль будет возникать в определенной области груди и ощущаться болезненной. Он также может быть опухшим или красным.
Костохондрит
Костохондрит возникает в верхней половине ребер в области хряща, соединяющего ребра с грудиной. Это расположение реберно-хрящевых суставов.
Ваш ребенок может испытывать острую боль в этих двух или более соседних суставах, которая усиливается при глубоком вдохе или прикосновении к пораженному участку. Это из-за воспаления, но при осмотре на пораженном участке не видно тепла или припухлости.
Боль может длиться несколько секунд или дольше. Состояние должно пройти со временем.
Синдром Титце
Синдром Титце также является результатом воспаления в суставах верхнего ребра. Обычно это происходит в одном суставе, и воспаление вызывает заметное тепло и припухлость над пораженным суставом.
Ваш ребенок может подумать, что боль в груди от этого состояния — это сердечный приступ. Это состояние может развиться из-за сильного кашля или физической нагрузки, которая нагружает грудную клетку.
Синдром проскальзывания ребер
Это состояние не часто встречается у детей, но может быть источником боли в груди.
Боль от синдрома проскальзывания ребер возникает в нижней части грудной клетки, она может быть болезненной, а затем болеть после того, как боль притупится. Этот дискомфорт возникает из-за того, что ребро может скользить и давить на соседний нерв.
Прекардиальный захват (укол Тексидора)
Прекардиальный захват вызывает резкую и сильную на короткое время боль в груди в левой части у основания грудины.
Ваш ребенок может испытывать эту боль, вставая прямо из сутулого положения. Причиной прекардиального защемления может быть защемление нерва или растяжение мышц.
Боль в грудной стенке
Боль в грудной стенке часто встречается у детей. Он вызывает резкую боль на короткий момент или несколько минут в середине груди. Это может ухудшиться, если ваш ребенок будет глубоко дышать или если кто-то давит на середину груди.
Ксифодиния
Ксифодиния может вызывать боль в нижней части грудины.Ваш ребенок может испытывать это после того, как съел большое количество пищи, передвигался или кашлял.
Pectus excatum
Это происходит, когда грудина вдавлена внутрь. Боль в груди и другие симптомы могут возникать из-за того, что во впавшей грудной клетке недостаточно места для нормальной работы сердца и легких вашего ребенка.
Сколиоз
Сколиоз сгибает искривление позвоночника в одну или другую сторону и может вызвать сдавление спинного мозга и других нервов вашего ребенка.Это также может исказить надлежащий размер грудной клетки. Это может ощущаться как боль в груди.
Вашему ребенку потребуется лечение от сколиоза, потому что оно может затруднить его движения и привести к другим заболеваниям.
Боль в груди вашего ребенка может быть вызвана желудочно-кишечным расстройством, например, гастроэзофагеальной рефлюксной болезнью (ГЭРБ).
ГЭРБ может вызвать жжение в груди и может ухудшиться после того, как ваш ребенок поел или ляжет отдохнуть. Вашему ребенку может потребоваться изменить диету или принять лекарства, чтобы уменьшить симптомы ГЭРБ, такие как боль в груди.
Другие состояния желудочно-кишечного тракта и пищеварительной системы, такие как пептические язвы, спазмы или воспаление пищевода, воспаление или камни в желчном пузыре или желчном дереве, также могут вызывать боль в груди.
Боль в груди у вашего ребенка может быть результатом психического расстройства. Беспокойство может вызвать у ребенка гипервентиляцию. Это связано с болью в груди и такими симптомами, как затрудненное дыхание и головокружение. Стресс также может вызвать необъяснимую боль в груди.
Дети в период полового созревания могут испытывать боль в груди, связанную с грудью, из-за изменения уровня их гормонов.Эта боль может возникать как у девочек, так и у мальчиков.
Боль в груди вашего ребенка может сильно беспокоить, и некоторые симптомы требуют немедленного обращения к врачу. К ним относятся:
вызов врачаЕсли ваш ребенок испытывает какие-либо из этих симптомов, вызовите врача.
- боль, возникающая после упражнений
- боль, которая длится долгое время и является сильной
- боль, повторяющаяся и усиливающаяся
- боль, возникающая при лихорадке
- учащенное сердцебиение
- головокружение
- обморок
- затрудненное дыхание
- синие или серые губы
Есть много причин, по которым ваш ребенок может испытывать боль в груди.Многие из причин боли в груди не долговременны и не опасны для жизни.
Некоторые состояния более серьезные, и их должен диагностировать ваш врач. Обратитесь за неотложной медицинской помощью, если у вашего ребенка возникают другие серьезные симптомы боли в груди.
Стенокардия: симптомы, диагностика и лечение
Стенокардия (произносится как ANN-juh-nuh или ann-JIE-nuh) — это боль в груди, возникающая при физических упражнениях, стрессе или других вещах, которые заставляют сердце работать сильнее. Это чрезвычайно распространенный симптом ишемической болезни сердца, которая вызвана закупоркой холестерином коронарных артерий.Это сеть артерий, питающих сердечную мышцу.
Болезнь сердца — не единственная причина боли в груди. Другие включают напряжение мышц груди, изжогу (гастроэзофагеальный рефлюкс), перикардит и плеврит. Поэтому важно уметь отличать стенокардию от других видов боли в груди, потому что они лечатся по-разному и имеют разные долгосрочные последствия для здоровья. Знание того, что боль в груди не является стенокардией, может быть очень обнадеживающим.
Симптомы
Стенокардия обычно появляется во время физической активности, эмоционального стресса, воздействия низких температур или после обильной еды.Симптомы стенокардии включают:
- давление, боль или жжение в середине грудной клетки
- давление, боль или жжение в шее, челюсти и плечах (обычно в левом плече) и даже в руке
- чувство тревоги или беспокойства
При сильном сужении артерий стенокардия может возникать и в покое. Это называется нестабильной стенокардией.
Боль при стенокардии обычно не резкая. Вместо этого это скорее чувство давления или сжатия.Иногда это просто неприятное ощущение, а не боль. На стенокардию не влияет положение тела или глубокий вдох, в отличие от других причин боли в груди, таких как плеврит или перикардит.
Приступы стенокардии обычно длятся несколько минут. Если это было вызвано физическим напряжением, оно обычно проходит в течение нескольких минут, пока вы отдыхаете. Если такая боль длится более 10 минут, это может указывать на сердечный приступ. Если у вас такая боль, и она длится более 10 минут, позвоните 9-1-1.
Диагностика стенокардии
Ваш врач может диагностировать стенокардию только на основании вашего описания ваших симптомов и времени их появления. Для подтверждения диагноза можно использовать три теста:
- электрокардиограмма
- тест с физической нагрузкой
- коронарная ангиограмма
Электрокардиограмма (ЭКГ). Этот тест позволяет выявить проблемы с сердцем, измеряя электрическую активность сердца.
Тест с физической нагрузкой. В этом тесте используется беговая дорожка, велотренажер или другой тренажер, чтобы заставить вас двигаться при подключении к оборудованию для мониторинга сердца. Он может определить, насколько хорошо коронарные артерии снабжают сердце кровью, когда оно должно работать интенсивнее, и если ритм остается нормальным. Тест с физической нагрузкой чрезвычайно безопасен. Вероятность сердечного приступа во время одного из них составляет 1 из 10 000.
Коронарная ангиограмма. Это специальный рентгеновский снимок коронарных артерий. Это делается путем введения небольшой трубки, называемой катетером, в кровеносный сосуд в паху и введения ее в сердце.Катетер выделяет жидкость, называемую контрастным веществом, которую можно увидеть на рентгеновском снимке. Этот тест имеет несколько более высокий риск сердечного приступа (примерно 1 из 5000), чем тест с физической нагрузкой, но более точен для диагностики ишемической болезни сердца. Хотя ангиограмма может обнаружить более крупные бляшки, вызывающие стенокардию, она не может легко обнаружить более мелкие «уязвимые бляшки», которые могут вызвать сердечные приступы.
Лечение стенокардии
Лечение стенокардии зависит от того, насколько она серьезна, стала ли она в последнее время более серьезной (даже если все еще легкой), насколько сильно она мешает вашей жизни, а также вашим ожиданиям и целям.Иногда достаточно изменить образ жизни, чтобы стенокардия исчезла, хотя большинству людей требуется одно или несколько лекарств, чтобы облегчить или предотвратить стенокардию. Некоторым людям требуется процедура для открытия или обхода заблокированных коронарных артерий.
Изменения образа жизни при ангине
Некоторые из следующего могут помочь облегчить приступ стенокардии:
Снижение факторов риска. Отказ от курения, снижение веса при необходимости и снижение высокого кровяного давления, высокого уровня холестерина и высокого уровня сахара в крови могут помочь контролировать стенокардию.
Настройте свою повседневную деятельность. Если определенные виды деятельности регулярно вызывают стенокардию, попробуйте выполнять их медленнее. Ваше сердце испытывает повышенный стресс по утрам и после еды, поэтому постарайтесь в это время снизить физическую активность.
Уменьшите стресс и гнев. Если злость и стресс регулярно вызывают у вас стенокардию, вам могут помочь программа по снижению стресса или медитация.
Упражнение. Хотя упражнения могут вызвать стенокардию, контролируемая программа упражнений может безопасно укрепить сердце и в конечном итоге уменьшить стенокардию.Начните медленно и постепенно увеличивайте уровень упражнений в оптимальное время дня. Ваш врач может сказать вам, что вы можете, а что нет.
Здоровое для сердца питание. Принятие средиземноморской или другой стратегии питания, полезной для сердца, может помочь в борьбе с холестериновыми бляшками, которые вызывают стенокардию.
Лекарства от стенокардии
Лекарства также играют важную роль в лечении. Несколько типов лекарств предназначены для облегчения или предотвращения стенокардии.К ним относятся:
- нитраты
- бета-адреноблокаторы
- Блокаторы кальциевых каналов
- аспирин
- статинов
- Ингибиторы АПФ
- ранолазин
Нитраты вызывают расширение коронарных артерий, увеличивая кровоток через коронарные артерии. Они бывают нескольких форм. Один из видов (нитроглицерин) — это таблетки, которые вы кладете под язык, когда впервые чувствуете боль или дискомфорт. Он должен избавить от стенокардии в течение 5 минут.Нитраты длительного действия, принимаемые каждый день в виде таблеток или пластырей, помогают предотвратить приступы стенокардии.
Бета-блокаторы замедляют частоту сердечных сокращений, поэтому сердцу не приходится так много работать. Они снижают риск нарушения сердечного ритма и понижают кровяное давление.
Блокаторы кальциевых каналов понижают артериальное давление и расширяют коронарные артерии. Они являются альтернативой бета-блокаторам для людей с астмой или хроническим обструктивным заболеванием легких, блокадой сердца и связанными с ней аномалиями проводящей системы или заболеванием периферических артерий.
Аспирин предотвращает образование тромбов в пораженных кровеносных сосудах. Сгустки крови — основная причина сердечного приступа и инсульта.
Статины — это семейство препаратов, используемых для снижения уровня холестерина. Помимо того, что они помогают организму выводить холестерин из бляшек, закупоривающих артерии, они также могут уменьшить воспаление в кровеносных сосудах и предотвратить разрыв бляшки и вызвать сердечный приступ.
Ингибиторы АПФ помогают расслабить кровеносные сосуды по всему телу.Это может облегчить нагрузку на сердце.
Ранолазин , одно из новейших лекарств от стенокардии, снижает количество кислорода, необходимого сердцу для работы.
Процедуры при ангине
Когда медикаментозная терапия не помогает при стенокардии или если состояние внезапно ухудшается, могут потребоваться более агрессивные методы лечения, такие как ангиопластика или аортокоронарное шунтирование.
Ангиопластика — это процедура, используемая для открытия закупоренных или суженных артерий.Врач вставляет тонкую трубку, называемую катетером, в артерию в паху или руке и осторожно вводит ее в заблокированную артерию сердца. Баллон на конце артерии раздувается, сглаживая бляшку, которая блокирует артерию. В некоторых случаях баллон также расширяет стент из проволочной сетки, чтобы удерживать артерию открытой. После того, как баллон сдувается, катетер удаляется, а стент остается на месте.
Операция по шунтированию коронарной артерии улучшает приток крови к сердцу за счет отвода крови вокруг заблокированной коронарной артерии.Хирург использует кровеносный сосуд, взятый из другой части вашего тела, чтобы создать новый канал, чтобы кровь могла течь вокруг заблокированной коронарной артерии.
Поделиться страницей:
Заявление об отказе от ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого. Обратите внимание на дату последнего обзора или обновления всех статей. Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямых медицинских рекомендаций вашего врача или другого квалифицированного клинициста.


 ч. профилактика инфицирования альвеол после экстракции зуба
ч. профилактика инфицирования альвеол после экстракции зуба
 Студентам-медикам требуется много часов занятий в классе, чтобы понять эти сложные проблемы, поэтому не смущайтесь, если вы не все поняли или не вспомнили после первого или второго занятия.
Студентам-медикам требуется много часов занятий в классе, чтобы понять эти сложные проблемы, поэтому не смущайтесь, если вы не все поняли или не вспомнили после первого или второго занятия. Если это невозможно, вы сможете получить направление от педиатра вашего ребенка. Медицинское обслуживание в Соединенных Штатах стало очень узкоспециализированным, особенно в отношении некоторых сложных проблем с сердцем у детей. В определенных обстоятельствах может быть даже более целесообразным поговорить с хирургом-кардиологом или детским кардиологом, который специализируется в таких областях, как катетеризация сердца, лечение аритмии (нерегулярного сердечного ритма), трансплантация сердца и т. Д.
Если это невозможно, вы сможете получить направление от педиатра вашего ребенка. Медицинское обслуживание в Соединенных Штатах стало очень узкоспециализированным, особенно в отношении некоторых сложных проблем с сердцем у детей. В определенных обстоятельствах может быть даже более целесообразным поговорить с хирургом-кардиологом или детским кардиологом, который специализируется в таких областях, как катетеризация сердца, лечение аритмии (нерегулярного сердечного ритма), трансплантация сердца и т. Д. Врач-консультант может пожелать просмотреть записи вашего ребенка перед визитом или попросить вас взять их с собой. В любом случае, подготовка повысит вероятность того, что визит предоставит вам информацию, которую вы ищете. Не забудьте взять с собой список!
Врач-консультант может пожелать просмотреть записи вашего ребенка перед визитом или попросить вас взять их с собой. В любом случае, подготовка повысит вероятность того, что визит предоставит вам информацию, которую вы ищете. Не забудьте взять с собой список!