Мифы о простуде при беременности
При беременности в вашем организме происходит масса изменений, он подвергается испытаниям. Гормоны, выбрасываемые в кровь при беременности, вызывают некоторое снижение иммунитета. Риск простудиться в таком положении пугает больше обычного, существует несколько мифов о простудных заболеваниях, с которыми мы хотим разобраться.
Миф 1: При банальной простуде нет необходимости посещать врача.
ОРВИ или ОРЗ, которые мы обычно называем простудой, на самом деле представляют собой целую группу заболеваний с общими симптомами, сюда относят и бронхит, и ларинготрахеит, и многое другое. Только врач сможет точно установить возбудителя болезни, поставить диагноз и назначить лечение с учетом беременности. Не забывайте о том, что многие лекарства противопоказаны будущим мамам, и самолечение может навредить вам с малышом.
Миф 2: Простуда опасна для малыша на любых сроках беременности.
На самом деле на протяжении всего срока есть два периода, когда организм будущей мамы больше всего подвержен инфекциям, которые могут воздействовать на плод. Первый – это период 6-8 недель, когда тело адаптируется к изменениям, происходящим внутри, формируется малыш. После этого сформированная плацента защищает плод. Разумеется, это не означает, что можно запускать простуду, однако риск поражения малыша во втором триместре гораздо меньше. На 27-30 неделях структура плаценты изменяется, так что болезнь может привести к нарушению кровотоков, ухудшению питания малыша, а так же развитию воспаления его органов. Помните, что при своевременном лечении большинство беременных женщин переносят простуду в легкой форме и без вреда для младенца.
Первый – это период 6-8 недель, когда тело адаптируется к изменениям, происходящим внутри, формируется малыш. После этого сформированная плацента защищает плод. Разумеется, это не означает, что можно запускать простуду, однако риск поражения малыша во втором триместре гораздо меньше. На 27-30 неделях структура плаценты изменяется, так что болезнь может привести к нарушению кровотоков, ухудшению питания малыша, а так же развитию воспаления его органов. Помните, что при своевременном лечении большинство беременных женщин переносят простуду в легкой форме и без вреда для младенца.
Миф 3: Необходимо сбивать любую повышенную температуру.
Делать это без необходимости не рекомендуется. Для будущих мам в первом и втором триместрах опасность представляет температура выше 38 градусов, а в третьем – выше 37,5. Это связано с тем, при повышении температуры усиливается выработка интерферона, белка подавляющего размножение вирусов. При этом не забывайте, что высокая температура при беременности приводит к ухудшению кровоснабжения плаценты, а значит и малыша.
Миф 4: При простуде во время беременности можно лечиться только народными средствами.
Нередко будущие мамы предпочитают лечиться народными средствами и фитотерапией без обращения к врачу из-за того, что не все лекарственные препараты можно использовать при беременности. Однако многие из домашних средств могут вызвать аллергическую реакцию или привести к преждевременным родам. Например, препараты содержащие йод влияют на изменение щитовидной железы малыша, апельсины и мед вызывают аллергическую реакцию, тепловые процедуры могут повысить тонус матки и вызвать прерывание беременности. Все лекарственные средства необходимо обязательно согласовывать с лечащим врачом.
Миф 5: Необходимо носить маску, чтобы не заболеть.
Ошибочно считается, что ношение маски предохраняет от заражения вирусом, однако её должен носить именно заболевший человек. Именно поэтому если в окружении будущей мамы есть заболевший, он должен носить маску, а маме избегать частого контакта с этим человеком.
Миф 6: В холодное время года лучше не выходить на улицу, чтобы не простудиться.
Вопреки этому ошибочному мнению регулярные прогулки рекомендованы для беременных, как они являются профилактикой таких заболеваний, как варикоз, способствуют хорошему сну, насыщению организма кислородом, улучшают кровоток и стимулируют рост малыша. К тому же, прохладная погода переноситься беременным организмом лучше, чем жара. Единственной рекомендацией для прогулок является избегать переутомления и скоплений людей, где повышен риск столкнуться с зараженным человеком.
Миф 7: Летом меньше риск простудиться.
Согласно статистике заболеваемость простудой летом выше, чем в холодное время года, так как в жару присутствуют такие провоцирующие факторы, как перепады температуры, купание в холодных водоемах, употребление холодных продуктов. Так же не стоит забывать, что в жаркое время года работают кондиционеры, которые стали излюбленным местом для микроорганизмов легионелл, вызывающих заболевание, схожее симптомами с простудой.
Миф 8: При простуде противопоказаны водные процедуры.
Это утверждение неверно, водные процедуры способствуют уменьшению болевых ощущений. Помимо этого с кожи смывается пот, выводящий вирус из организма, вода улучшает кровоток, повышает иммунные реакции. Важно помнить о том, что вода не должна быть горячей, иначе это вызовет повышенный тонус матки.
Миф 9: Для профилактики простуды достаточно употреблять лук, чеснок и цитрусовые.
Такие продукты, как лук и чеснок, имеющие антибактериальными и противовирусными свойствами, являются лишь вспомогательными средствами в борьбе с простудой, однако они не смогут полностью защитить вас от болезни. Цитрусовые, в свою очередь, весьма коварны. Для того, чтобы получить дозу витамина С, необходимую для борьбы с болезнью, будущей маме необходимо съесть не менее 3-4 апельсинов, что может привести к аллергической реакции. Учитывая это, ограничивайте употребление этих продуктов и консультируйтесь в лечащим врачом.
Чем опасна простуда при беременности.
Самым неприятным моментом для беременной женщины может стать осознание того факта, что вирус уже может находиться в ее организме, даже если он не проявлял никакой активности. Вирус начинает активизироваться в полную силу с наступлением для него благоприятных условий, в число которых можно включить и беременность. Такое явление актуально для первого триместра, когда происходит формирование и развитие плода. Именно в этот период любое незначительное заболевание, даже такое, как простуда, может оказать влияние на задержку развития жизненно важных органов у малыша.
Когда у будущей мамочки на губах появляется герпес, то переживать по этому поводу ей не стоит. Появление на губах простуды даст ребенку к данному заболеванию иммунитет, который активизируется сразу же после рождения. Малыш вместе с питательными веществами приобретает и антитела, а они в свою очередь направлены на борьбу со многими вирусами.
Гораздо более опасным заболеванием можно назвать краснуху.
Также для малыша является очень опасным грипп. Он может не оказать вообще никакого влияния на внутриутробное развитие, а может развить пороки, которые в конечном итоге приведут к самопроизвольному выкидышу. В данном случае необходимо постоянное наблюдение у лечащего врача, лишь он может установить, как протекает беременность. Мамочки должны пройти обследование и сдать анализы, на основании которых и будет постановлено заключение.
 В первые месяцы беременности эмбрион очень слаб, поэтому его может убить абсолютно любое лекарство. При планировании следует заранее позаботиться женщинам о своем здоровье.
В первые месяцы беременности эмбрион очень слаб, поэтому его может убить абсолютно любое лекарство. При планировании следует заранее позаботиться женщинам о своем здоровье.Женский организм способен выдержать огромное количество различных заболеваний, которые не окажут никакого дальнейшего влияния на плод. Эта особенность связана с генетической предрасположенностью будущей мамочки и состоянием здоровья.
Критические сроки беременности — чем они опасны?
Чудесный период ожидания малыша практически для каждой женщины является далеко не безмятежным: сколько тревог, волнений и сомнений возникает у будущих мам в это время — их просто невозможно перечесть. В большинстве случаев все опасения бывают напрасны — малыш благополучно развивается и растет.
Первый триместр
Начало зарождения новой жизни в организме женщины, или 2-3 неделя беременности, считается первым критическим периодом. Связано это с тем, что яйцеклетка может быть оплодотворена, но из-за изменений в результате воспалений, нарушений гормонального фона, наличия узлов, рубцов, миом или синехий на внутренней слизистой оболочки матки имплантация не происходит, зародыш погибает и удаляется из организма матери во время менструации. Однако даже если имплантация и произошла, зародыш может перестать развиваться и произойдет
Второй критический период первого триместра начинается на 8 и заканчивается на 12 неделе беременности. В это время основной причиной прерывания считают гормональную недостаточность, нарушающую процесс формирования плаценты.
Кроме того, на всем протяжении первого триместра беременности плод может перестать развиваться из-за следующих неблагоприятных факторов окружающей среды:
- прием матерью несовместимых с беременностью лекарств
- вредные условия ее работы
- наличие вредных привычек
- физические воздействия — радиация, вибрация, интенсивные спортивные тренировки и т.п.
- острые инфекционные заболевания (грипп, цитомегаловирус, герпес, краснуха и прочие)
- тяжелые стрессовые ситуации
И даже если плод развивается дальше, негативное воздействие большинства указанных факторов может проявиться через несколько месяцев беременности или даже после появления малыша на свет: это могут быть анатомические нарушения или тяжелые пороки развития.
Второй триместр
Третий критический период беременности выпадает на 18-24 недели беременности и в большей степени связан он с активным ростом матки. В это время самопроизвольное прерывание чаще всего происходит из-за истмико-цервикальной недостаточности (ИЦН), в результате которой плодное яйцо под действием силы тяжести опускается вниз, теряет целостность и запускает механизм родовой деятельности. Однако вовремя выявленное укорочение и расширение цервикального канала позволяет наложить швы на шейку матки или установить акушерский пессарий и благополучно продлить беременность. Здесь же следует вспомнить и об инфекционных заболеваниях, в том числе внутриматочной инфекции, которые могут нарушить функции плаценты, привести к излитию вод из плодного пузыря и позднему выкидышу.
Еще одна распространенная причина прерывания процесса вынашивания плода на этом сроке — предлежание плаценты или ее низкое расположение: по разным причинам она может отслоиться, вызвать сильнейшее кровотечение и смерть плода. Кроме того, на этом сроке беременность может перестать развиваться из-за нарушений развития мозга и важнейших функциональных систем малыша, вызванных вредным воздействием на них разных негативных факторов в первом триместре.
Кроме того, на этом сроке беременность может перестать развиваться из-за нарушений развития мозга и важнейших функциональных систем малыша, вызванных вредным воздействием на них разных негативных факторов в первом триместре.
Третий триместр
В этом триместре — на 28-32 неделях — имеет место четвертый критический период. Угроза преждевременных родов может возникнуть из-за недостаточности работы плаценты, ее преждевременной отслойки, тяжелых формам позднего токсикоза беременных,ИЦН и различных гормональных нарушений. Кроме того, из-за перерастяжения матки большинство многоплодных беременностей завершаются именно в этот срок. Дети, появившиеся на свет в этот период, уже жизнеспособны, однако нуждаются в длительной квалифицированной медицинской помощи.
Кроме всех перечисленных выше периодов, критическими сроками для женщин, имевших в прошлом репродуктивные потери, являются дни плановой менструации, выкидышей или «замирания» беременностей. Врачи считают, что в эти сроки организм может «вспомнить» о необходимости гормональных перестроек, поэтому внимательно наблюдают за состоянием будущей мамы и малыша и своевременно назначают лечение при возникновении любой угрозы.
Чтобы благополучно преодолеть опасные периоды беременности, необходимо при приближении данных сроков избегать любых физических нагрузок, стрессов и при необходимости посещать врача. Кроме того, при появлении болей, кровянистых выделений или других настораживающих симптомов следует также как можно скорее обращаться за медицинской помощью. Только внимательное отношение к себе поможет благополучно выносить здорового малыша и родить его в положенное природой время.
Берегите себя и своего кроху!
как уберечься от болезни и паники — Клиника ISIDA Киев, Украина
19 октября 2020
Пандемия коронавирусной инфекции посеяла справедливую панику в среде тех женщин, которые готовятся стать матерью. Насколько опасна инфекция для ребенка, возможно ли внутриутробное заражение? Как отражается болезнь на риске выкидыша или преждевременных родов? Как обезопасить себя и малыша во время беременности и после родов, и возможно ли это? В клинике Isida уверяют – это возможно.
Covid-19 и беременные женщины: риск есть?
С момента открытия коронавирусной инфекции прошло слишком мало времени, чтобы изучить ее досконально. Акушеры клиники Isida едины во мнении с терапевтами и инфекционистами – как и многие РНК-содержащие респираторные инфекции, например, грипп, Covid-19 имеет разную степень опасности в зависимости от триместра.
Первый триместр – зона повышенного риска для плода. В этот период закладываются все внутренние органы будущего малыша, происходит гистогенез и нейруляция. Этот этап – самый опасный, любая инфекция в этот период может спровоцировать нежелательные последствия. Ведь вирус имеет возможность встраиваться в геном плода или плаценты и менять его. И если эмбрион продолжает развитие уже с этими изменениями, на более поздних сроках могут обнаруживаться проблемы разной сложности.
Поэтому вопрос индивидуальной защиты женщины в первый триместр беременности важен независимо от того, есть за окном пандемия, или нет. В клинике Isida уверяют – схема обследования и забора анализов оптимизирована так, чтобы свести к минимум частоту посещения больницы. Например, пациенткам стараются назначить на один день УЗИ обследование, забор крови и посещение гинеколога, чтобы как можно реже у беременной возникала необходимость посещать людные места.
В клинике Isida уверяют – схема обследования и забора анализов оптимизирована так, чтобы свести к минимум частоту посещения больницы. Например, пациенткам стараются назначить на один день УЗИ обследование, забор крови и посещение гинеколога, чтобы как можно реже у беременной возникала необходимость посещать людные места.
Второй триместр. Столкновение с коронавирусной инфекцией во втором триместре уже не так опасно для плода. Произошла закладка основных внутренних органов, все развивается без нарушения генома.
А вот для матери риски есть: как любая другая инфекция, коронавирус снижает иммунитет, и могут присоединиться сопутствующие болезни.
Если возникает необходимость неотложной госпитализации, в клинике Isida соблюдены все требования Минздрава по приему женщин:
- Проводится постоянный температурный скрининг сотрудников.
- Весь медперсонал соблюдает масочный режим: средства индивидуальной защиты меняются каждый два часа, все помещения оборудованы антисептиками.

- Проводится обязательное кварцевание помещений каждые два часа.
- Все поверхности, к которым прикасаются пациентки, обязательно дезинфицируются после окончания приема.
Третий триместр. зона риска и для ребенка, и для женщины. Болезнь может протекать легко, а может привести к инфицированию ребенка. Эпидемиологи настаивают на том, что ближайшие несколько лет пандемия будет продолжаться: это даст возможность лучше изучить и сам вирус, и механизмы заражения, в том числе внутриутробного.
Беременность, роды и Covid-19: клиника Isida готова к вашим безопасным родам
В условиях повышенной опасности в клинике Isida не только тщательно соблюдаются предписания Минздрава, но и разработаны собственные внутренние положения о приеме и госпитализации беременных и рожениц. Они касаются и приема пациентов, и контроля з состоянием здоровья сотрудников клиники.
В клинике Isida предусмотрена целая система мероприятий для предупреждения проникновения внутрь помещения вирусов:
- санитарная обработка помещение, поверхностей, кварцевание;
- защитная одежда для медперсонала;
- обязательный температурный скрининг в начале дня;
- обследование на наличие признаков респираторных инфекций.

Что касается пациентов, то в Isida готовы к любому развитию ситуации. Да, клиника не специализируется на родах для инфицированных, но даже в случае наличия признаков заболевания у поступивших по скорой предусмотрена целая цепочка мер безопасности:
Для поступающих по скорой предусмотрено специальное боксированное помещение. Он имеет несколько степеней защиты: отдельные комнаты защищены двумя дверьми, и третья дверь закрывает предбанник. Так обеспечивает максимальная изоляция.
Контакт центр клиники опрашивает по телефону о наличии симптомов респираторных заболеваний, о болеющих в семье или о возможных или подтвержденных контактах с больными коронавирусом.
Если у беременной есть подозрения на коронавирус – ее направляют в специализированный роддом, который имеет опыт работы с больными Ковид 19. Пока в клинике Isida опыта взаимодействия с подобными больными не было, но нужно быть готовым ко всему.
Коронавирус и безопасные роды в клинике Isida
Назначение клиники Isida – квалифицированная акушерско-гинекологическая помощь. Поэтому если женщина нуждается в срочной госпитализации, здесь готовы ее принять и оборудовали специальный бокс с необходимыми средствами защиты. Здесь будут приняты роды, здесь же женщина может находиться до тех пор, пока ее и младенца не перевезут в специализированный роддом.
Поэтому если женщина нуждается в срочной госпитализации, здесь готовы ее принять и оборудовали специальный бокс с необходимыми средствами защиты. Здесь будут приняты роды, здесь же женщина может находиться до тех пор, пока ее и младенца не перевезут в специализированный роддом.
Многих волнует вопрос, делают ли беременным принудительный тест на коронавирус. В Isida такой процедуры нет, но по показаниям или по собственному желанию этот тест можно сделать в любой специализированной лаборатории.
Партнерские роды в эпоху коронавируса: реально ли?
С началом пандемии в коммунальных родильных домах программа партнерских родов полностью закрыта. В Isida такая возможность осталась – допускается присутствие только одного человека (обычно мужа) при наличии ПЦР теста на коронавирус, сделанного не позднее трех дней до родов.
В послеродовое отделение затем пускают тое только этого человека, однако по новым правилам оставаться ночевать он не может. А вот сроки содержания рожениц в отделении не изменились – это двое полных суток после физиологических родов и четверо – после кесарева сечения при отсутствии осложнений.
Безопасная беременность: в клинике Isida рекомендуют
Никто не гарантирует полную безопасность беременной в период пандемии, но общие рекомендации акушеров клиники Isida помогут избежать инфекционных заболеваний, в том числе Covid-19:
- избегать мест большого скопления людей;
- соблюдать социальную дистанцию;
- пользоваться защитной маской;
- часто мыть руки;
- сократить до минимума посещения поликлиник и больниц;
- избегать общения с больными, простуженными или контактными лицами.
То же касается и взаимодействия с малышом после родов. Даже в обычное время существуют определенные правила поведения и гигиены, а в период пандемии – и подавно:
- Обязательно мыть руки перед контактом с младенцем.
- Исключить посещение роженицы и новорожденного посторонними лицами.
- Свести до минимума контакты с родственниками, не пускать в дом большое количество людей.

- Соблюдать социальную дистанцию, прогуливаясь с коляской. Полностью отказываться от прогулок на свежем воздухе нельзя, но делать это нужно вдали от большого скопления людей.
И конечно, нужно отказаться от посещения торговых и развлекательных центров.
Нужно помнить, что коронавирус, как и многие респираторные инфекции, обитает в местах многолюдных – поэтому просто откажитесь на время от их посещения. Здоровее будете.
Пандемия для многих стала стрессовой ситуацией, особенно для ранимых и чувствительных женщин в «интересном положении». Но даже глобальный кризис не должен стать препятствием на пути к счастью материнства. Главное – соблюдать правила гигиены и адекватно относиться к любым изменениям в самочувствии.
Простуда при беременности — 2 триместр
Второй триместр беременности считается самым легким и приятным с позиции самочувствия беременной. Токсикоз уже, как правило, отступил, животик начинает округляться, но он еще и не настолько большой, чтобы создавать трудности при передвижении. Кроме этого, в середине беременности будущая мама сможет ощутить первые шевеления своего малыша. Также принято считать, что простуда во втором триместре беременности наименее опасна для плода. И хотя организм борется с простудой при 2 триместре беременности намного лучше, чем при 1, но все же беременной стоит ему в этом помогать.
Кроме этого, в середине беременности будущая мама сможет ощутить первые шевеления своего малыша. Также принято считать, что простуда во втором триместре беременности наименее опасна для плода. И хотя организм борется с простудой при 2 триместре беременности намного лучше, чем при 1, но все же беременной стоит ему в этом помогать.
Давайте подумаем, как обезопасить себя от простуды в период с 13 до 26 недели беременности. Во-первых, стоит предпринимать элементарные меры профилактики простудных заболеваний. Это и обогащенный витамином С рацион, частые прогулки на свежем воздухе и предотвращение переохлаждений. Второй фактор, который поможет снизить вероятность простуды при 2 триместре беременности, это ограничение контактов с потенциальными разносчиками вирусов. Поэтому старайтесь воздержаться от посещения многолюдных мест, больниц, пользования общественным транспортом. Особенно будьте внимательны во время сезонного увеличения числа заражений острыми респираторными заболеваниями.
Следует отметить, что простуда при 2 триместре беременности может быть опасна для тех внутренних систем малыша, которые формируются в это время.
Например, если простуда возникла на 14 неделе беременности, то наблюдается сразу два опасных фактора. Первый – это выкидыш, поскольку, чем меньше срок беременности, тем больше вероятность возникновения такого исхода. Второй – это нарушение эндокринной системы еще не родившегося малыша, ведь именно на 14 неделе беременности завершается ее формирование, и простуда не наилучшим образом влияет на гормональное состояние женщины и пода.
Простуда на 16-17 неделе беременности уже не так влияет на вероятность выкидыша, но, тем не менее, может повлиять на качество костной ткани малыша. Вплоть до 18 недели происходит активное укрепление костей плода, и ослабление материнского организма может несколько затормозить этот процесс.
Особенно опасна простуда на 19 неделе беременности, если вы носите под сердцем девочку. В этот период в яичниках у малышки активно формируются яйцеклетки, а вирусные инфекции беременной могут повлиять на их число и функционирование. Этим же опасна и простуда на 20 неделе беременности.
В этот период в яичниках у малышки активно формируются яйцеклетки, а вирусные инфекции беременной могут повлиять на их число и функционирование. Этим же опасна и простуда на 20 неделе беременности.
Кроме всего вышеперечисленного к этому периоду все внутренние органы беременной поднимаются вверх, поджимая диафрагму. Это вызывает затрудненное дыхание, изжогу, могут возникнуть проблемы с кишечником. Причем, чем больше срок, тем сильнее данные проявления. Ведь малыш растет не по дням, а по часам, и вместе с тем укрепляются все его внутренние органы. И если простуда застанет вас ближе к 25 неделе беременности, то риск осложнений для плода будет уже намного меньше, чем, если бы простуда возникла вначале второго триместра беременности.
В качестве обобщения всего вышесказанного, хочется отметить, что простуда негативно влияет не только на вашего будущего ребенка, но и на вас саму. Беременность и без того отнимает много здоровья женщины, и нужно очень внимательно отнестись к малейшему проявлению недомогания. Берегите себя, и если все же во втором триместре беременности у вас возникнет простуда, то незамедлительно обратитесь к врачу. Не применяйте медицинские препараты, или разнообразные настойки. Они могут содержать вредные компоненты для матери и ещё не родившегося малыша. Помните, что самолечение во время беременности особенно опасно!
Берегите себя, и если все же во втором триместре беременности у вас возникнет простуда, то незамедлительно обратитесь к врачу. Не применяйте медицинские препараты, или разнообразные настойки. Они могут содержать вредные компоненты для матери и ещё не родившегося малыша. Помните, что самолечение во время беременности особенно опасно!
Второй триместр беременности: проблемы и советы
Самый надежный способ определить пол вашего ребенка — это подождать до родов. Однако, если вы не хотите ждать так долго, возможно, вы сможете узнать пол своего ребенка уже на 7-й неделе беременности. Ваш врач может провести различные тесты и процедуры, чтобы определить, будет ли у вас дочь или сын.
Большинство людей узнают пол своего ребенка во время ультразвукового исследования в середине беременности.Этот визуальный тест использует высокочастотные звуковые волны для создания изображений ребенка внутри матки. Полученные изображения могут показать, развиваются ли у ребенка мужские или женские гениталии. Однако важно отметить, что ребенок должен находиться в положении, позволяющем видеть гениталии. Если врач не может получить четкое представление, вам придется подождать до следующего приема, чтобы узнать пол вашего ребенка.
Однако важно отметить, что ребенок должен находиться в положении, позволяющем видеть гениталии. Если врач не может получить четкое представление, вам придется подождать до следующего приема, чтобы узнать пол вашего ребенка.
Другие люди могут узнать пол своего ребенка с помощью неинвазивного пренатального тестирования.Этот анализ крови проверяет наличие частей мужской половой хромосомы в крови матери, чтобы определить, вынашивает ли она мальчика или девочку. Тест также может помочь обнаружить определенные хромосомные состояния, такие как синдром Дауна.
Другой неинвазивный вариант — это бесклеточное тестирование ДНК. Это относительно новая форма пренатального скрининга, при которой используется образец крови матери для анализа фрагментов ДНК плода, попавших в ее кровоток. ДНК может отражать генетический состав развивающегося ребенка и проверять наличие хромосомных нарушений.Бесклеточный анализ ДНК можно проводить уже на 7-й неделе беременности. Однако Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США в настоящее время не регулирует эту форму генетического тестирования.
В некоторых случаях для определения пола ребенка и выявления хромосомных состояний можно использовать взятие проб ворсинок хориона или амниоцентез. Эти процедуры включают взятие небольшого образца плаценты или околоплодных вод для определения пола ребенка. Хотя они, как правило, очень точны, они обычно не рекомендуются из-за небольшого риска выкидыша и других осложнений.
Второй триместр беременности: проблемы и советы
Самый надежный способ определить пол вашего ребенка — это подождать до родов. Однако, если вы не хотите ждать так долго, возможно, вы сможете узнать пол своего ребенка уже на 7-й неделе беременности. Ваш врач может провести различные тесты и процедуры, чтобы определить, будет ли у вас дочь или сын.
Большинство людей узнают пол своего ребенка во время ультразвукового исследования в середине беременности.Этот визуальный тест использует высокочастотные звуковые волны для создания изображений ребенка внутри матки. Полученные изображения могут показать, развиваются ли у ребенка мужские или женские гениталии. Однако важно отметить, что ребенок должен находиться в положении, позволяющем видеть гениталии. Если врач не может получить четкое представление, вам придется подождать до следующего приема, чтобы узнать пол вашего ребенка.
Однако важно отметить, что ребенок должен находиться в положении, позволяющем видеть гениталии. Если врач не может получить четкое представление, вам придется подождать до следующего приема, чтобы узнать пол вашего ребенка.
Другие люди могут узнать пол своего ребенка с помощью неинвазивного пренатального тестирования.Этот анализ крови проверяет наличие частей мужской половой хромосомы в крови матери, чтобы определить, вынашивает ли она мальчика или девочку. Тест также может помочь обнаружить определенные хромосомные состояния, такие как синдром Дауна.
Другой неинвазивный вариант — это бесклеточное тестирование ДНК. Это относительно новая форма пренатального скрининга, при которой используется образец крови матери для анализа фрагментов ДНК плода, попавших в ее кровоток. ДНК может отражать генетический состав развивающегося ребенка и проверять наличие хромосомных нарушений.Бесклеточный анализ ДНК можно проводить уже на 7-й неделе беременности. Однако Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США в настоящее время не регулирует эту форму генетического тестирования.
В некоторых случаях для определения пола ребенка и выявления хромосомных состояний можно использовать взятие проб ворсинок хориона или амниоцентез. Эти процедуры включают взятие небольшого образца плаценты или околоплодных вод для определения пола ребенка. Хотя они, как правило, очень точны, они обычно не рекомендуются из-за небольшого риска выкидыша и других осложнений.
Второй триместр беременности: проблемы и советы
Самый надежный способ определить пол вашего ребенка — это подождать до родов. Однако, если вы не хотите ждать так долго, возможно, вы сможете узнать пол своего ребенка уже на 7-й неделе беременности. Ваш врач может провести различные тесты и процедуры, чтобы определить, будет ли у вас дочь или сын.
Большинство людей узнают пол своего ребенка во время ультразвукового исследования в середине беременности.Этот визуальный тест использует высокочастотные звуковые волны для создания изображений ребенка внутри матки. Полученные изображения могут показать, развиваются ли у ребенка мужские или женские гениталии. Однако важно отметить, что ребенок должен находиться в положении, позволяющем видеть гениталии. Если врач не может получить четкое представление, вам придется подождать до следующего приема, чтобы узнать пол вашего ребенка.
Однако важно отметить, что ребенок должен находиться в положении, позволяющем видеть гениталии. Если врач не может получить четкое представление, вам придется подождать до следующего приема, чтобы узнать пол вашего ребенка.
Другие люди могут узнать пол своего ребенка с помощью неинвазивного пренатального тестирования.Этот анализ крови проверяет наличие частей мужской половой хромосомы в крови матери, чтобы определить, вынашивает ли она мальчика или девочку. Тест также может помочь обнаружить определенные хромосомные состояния, такие как синдром Дауна.
Другой неинвазивный вариант — это бесклеточное тестирование ДНК. Это относительно новая форма пренатального скрининга, при которой используется образец крови матери для анализа фрагментов ДНК плода, попавших в ее кровоток. ДНК может отражать генетический состав развивающегося ребенка и проверять наличие хромосомных нарушений.Бесклеточный анализ ДНК можно проводить уже на 7-й неделе беременности. Однако Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США в настоящее время не регулирует эту форму генетического тестирования.
В некоторых случаях для определения пола ребенка и выявления хромосомных состояний можно использовать взятие проб ворсинок хориона или амниоцентез. Эти процедуры включают взятие небольшого образца плаценты или околоплодных вод для определения пола ребенка. Хотя они, как правило, очень точны, они обычно не рекомендуются из-за небольшого риска выкидыша и других осложнений.
Оценка беременных женщин, подвергшихся воздействию респираторных вирусов
1. Карлан С.Дж., Кнуппель Р.А. Специфические внутриамниотические вирусные инфекции. В: Pastorek JG II, ed. Акушерско-гинекологические инфекционные заболевания. Нью-Йорк: Raven Press, 1994: 399–416 ….
2. Collins TM, Saltzman RL, Jordan MC. Вирусные инфекции. В: Берроу Г.Н., Феррис Т.Ф., ред. Медицинские осложнения во время беременности. 4-е изд. Филадельфия: Сондерс, 1995: 381–403.
3. Бразин С.А.,
Симкович Ю.В.,
Джонсон WT.Опоясывающий герпес при беременности. Акушерский гинекол . 1979; 53: 175–81.
1979; 53: 175–81.
4. Перинатальные вирусные и паразитарные инфекции. Технический бюллетень ACOG № 177 — февраль 1993 г. Int J Gynaecol Obstet . 1993; 42: 300–7.
5. Центры по контролю и профилактике заболеваний. Профилактика ветряной оспы. Обновленные рекомендации Консультативного комитета по практике иммунизации (ACIP). Доступно по адресу: http://www.cdc.gov/epo/mmwr/preview/mmwrhtml/rr4806a1.htm.По состоянию на 20 июня 1999 г.
6. Эндерс Г., Миллер Э, Крэдок-Уотсон Дж., Болли I, Райдехал М. Последствия ветряной оспы и опоясывающего лишая у беременных: проспективное исследование 1739 случаев. Ланцет . 1994; 343: 1548–51.
7. Морган-Капнер П. Вирусные инфекции при беременности. Бр. Дж. Хосп Мед. 1991; 45: 150–7.
8. Лелу Ф,
Гранжеот-Керос Л,
Дюссе Э.
Ветряная оспа при беременности: проблемы в ведении [Письмо]. Am J Obstet Gynecol . 1995. 172 (1 Pt 1): 241–2.
1995. 172 (1 Pt 1): 241–2.
9. Длинный СС. Передача вируса ветряной оспы от ребенка к матери: насколько это плохо? [От редакции]. J Педиатр . 1997. 131 (1 Pt 1): 10–2.
10. Эндерс Г. Инфекция, вызванная вирусом ветряной оспы и опоясывающего лишая при беременности. Прог Мед Вирол . 1984. 29: 166–96.
11. Скотт Л.Л., Холлиер Л.М., Диас К. Перинатальные герпесвирусные инфекции. Простой герпес, ветряная оспа и цитомегаловирус. Инфекция Дис Клин Север Ам . 1997; 11: 27–53.
12. Даскаль А, Либман MD, Мендельсон Дж., Цукор Г. Лабораторные исследования для диагностики вирусных заболеваний при беременности. Clin Obstet Gynecol . 1990; 33: 218–31.
13. Веллер TH.
Ветряная оспа и опоясывающий герпес. Изменение представлений о естественной истории, контроле и важности небезопасного вируса. N Engl J Med . 1983; 309: 1434–40.
1983; 309: 1434–40.
14.Берроу Г.Н., Феррис Т.Ф., ред. Медицинские осложнения при беременности. 4-е изд. Филадельфия: Сондерс, 1995.
15. Роуз DJ, Гарднер М, Аллен SJ, Гольденберг Р.Л. Ведение беременных с предполагаемой восприимчивостью к ветряной оспе: анализ рентабельности / рентабельности. Акушерский гинекол . 1996. 87: 932–6.
16. Справка врачей. 53-е изд. Монтвейл, Нью-Джерси: Компания Medical Economics, 1999: 1272–3.
17.Бриггс Г.Г., Фриман Р.К., Яффе С.Дж. Лекарства при беременности и кормлении грудью: справочное руководство по риску для плода и новорожденного. 5-е изд. Балтимор: Уильямс и Уилкинс, 1998.
18. Катбертсон Дж., Вайнер С.П., Гиллер Р.Х., Гроуз К. Пренатальная диагностика синдрома врожденной ветряной оспы во втором триместре с помощью вирус-специфического иммуноглобулина M. J Pediatr . 1987. 111: 592–5.
19. Keyserling HL. Другие вирусные агенты перинатального значения. Ветряная оспа, парвовирус, респираторно-синцитиальный вирус и энтеровирус. Клин Перинатол .
1997; 24: 193–211.
Другие вирусные агенты перинатального значения. Ветряная оспа, парвовирус, респираторно-синцитиальный вирус и энтеровирус. Клин Перинатол .
1997; 24: 193–211.
20. Руководство по перинатальной помощи. Американская академия педиатрии, Американский колледж акушеров и гинекологов. 4-е изд. Элк-Гроув-Виллидж, штат Иллинойс: Американская академия педиатрии, 1997.
21. Черня Г. Антенатальная парвовирусная инфекция: клинические последствия [От редакции]. Педиатр Гематол Онкол . 1998; 15: 7–10.
22. Перспективное исследование парвовирусной инфекции человека (B19) у беременных.Рабочая группа лабораторной службы общественного здравоохранения по пятой болезни. BMJ . 1990; 300: 1166–70.
23. Миллер Э.,
Фэрли СК,
Коэн Би Джей,
Сенг К.
Ближайшие и отдаленные исходы инфекции парвовируса человека B19 во время беременности. Br J Obstet Gynaecol .
1998. 105: 174–8.
24. Эллис Г.Л., Мелтон Дж, Филькинс К. Вирусные инфекции при беременности: руководство для врача скорой помощи. Энн Эмерг Мед .1990; 19: 802–11.
25. Фриман Д.В., Барно А. Смертность от азиатского гриппа, связанная с беременностью. Am J Obstet Gynecol . 1959; 78: 1172–5.
26. Профилактика гриппа и борьба с ним: рекомендации Консультативного комитета по практике иммунизации (ACIP). Артикул: MMWR Morb Mortal Wkly Rep . 1997; 46 (RR-9): 1–25.
27. МакГрегор Дж. А., Бернс JC, Левин М.Ю., Берлингтон Б, Мейкледжон Г. Трансплацентарный перенос гриппа A / Бангкок (h4N2), имитирующий синдром инфекции околоплодных вод. Am J Obstet Gynecol . 1984. 149: 856–9.
28. Коффи В.П., Джессоп WJ. Материнский грипп и врожденные деформации: проспективное исследование. Ланцет . 1959; II: 935–8.
29. Коронес СБ.
Нечастые вирусные инфекции матери, плода и новорожденного: грипп, эпидемический паротит и корь. Клин Перинатол .
1988. 15: 259–72.
Коронес СБ.
Нечастые вирусные инфекции матери, плода и новорожденного: грипп, эпидемический паротит и корь. Клин Перинатол .
1988. 15: 259–72.
30. Курппа К, Holmberg PC, Куосма Э, Аро Т, Саксен Л.Анэнцефалия и насморк у матери. Тератология . 1991; 44: 51–5.
31. Краснуха и беременность Технический бюллетень ACOG № 171 — август 1992 г. Int J Gynaecol Obstet . 1993; 42: 60–6.
32. Englund JA. Пассивная защита от респираторно-синцитиального вируса у младенцев: роль материнских антител. Педиатр Инфекция Дис J . 1994; 13: 449–53.
33. Гольдберг Г.Н., Фульгинити В.А., Рэй CG, Паром P, Джонс Дж. Ф., Крест H, и другие.Внутриутробная инфекция, вызванная вирусом Эпштейна-Барра (инфекционный мононуклеоз). ЯМА . 1981; 246: 1579–81.
34. Ando Y,
Какимото К.,
Экуни Й,
Ичидзё М. Инфекция HHV-6 во время беременности и самопроизвольного аборта [Письмо]. Ланцет .
1992; 340: 1289.
Инфекция HHV-6 во время беременности и самопроизвольного аборта [Письмо]. Ланцет .
1992; 340: 1289.
35. Garcia AG, Перейра Дж. М., Видигал Н, Лобато Ю.Г., Pegado CS, Бранко JP. Внутриутробное инфицирование вирусом паротита. Акушерский гинекол .1980; 56: 756–9.
Беременны и беспокоятся о коронавирусе? Вот что мы знаем на данный момент: выстрелы
Медсестра осматривает беременную женщину в частной акушерской больнице в Ухане, Китай, в феврале. Исследования, проведенные в Китае, показывают, что беременность не делает женщин более уязвимыми для коронавируса. Стрингер / Getty Images скрыть подпись
переключить подпись Стрингер / Getty Images Медсестра осматривает беременную женщину в частной акушерской больнице в Ухане, Китай, в феврале.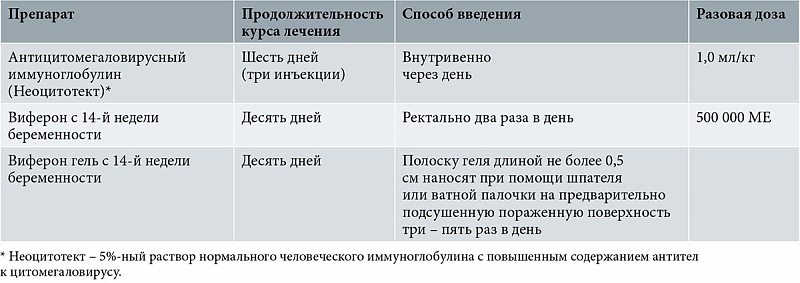 Исследования, проведенные в Китае, показывают, что беременность не делает женщин более уязвимыми для коронавируса.
Исследования, проведенные в Китае, показывают, что беременность не делает женщин более уязвимыми для коронавируса.
Беременность иногда может быть неопределенным и напряженным периодом даже в лучших обстоятельствах. Но во время пандемии это беспокойство может быстро умножиться. Исследователи работают быстро, чтобы узнать больше о том, что новый коронавирус — а также его влияние на нашу повседневную жизнь — означает прямо сейчас для беременных.А поставщики медицинских услуг вместе с матерями планируют, как лучше всего управлять медицинским обслуживанием в свете растущих ограничений на публичные контакты.
Вот что мы знаем на данный момент.
Я больше подвержен риску, если беременна ??
«Хорошая новость заключается в том, что до сих пор не было никаких признаков того, что беременные женщины более серьезно поражены» новым вирусом, — говорит д-р Дениз Джеймисон, заведующая отделением гинекологии и акушерства в Emory Healthcare и старший автор допечатной обзорной статьи, которую планируется опубликовать в American Journal of Obstetrics & Gynecology .
Это стало приятным сюрпризом, так как аналогичный коронавирус, вызвавший атипичную пневмонию, имел гораздо более высокий уровень смертности среди беременных (около 25%, согласно ограниченным данным, доступным по вспышке 2003 года), чем среди населения в целом (около 10%). ).
Текущие обнадеживающие оценки нового коронавируса в значительной степени основаны на исследовании, опубликованном в Интернете в прошлом месяце в The Lancet девяти беременных женщин в третьем триместре беременности в Ухане, Китай, у которых была пневмония, вызванная COVID-19.Ни у одной из женщин не развилось тяжелое заболевание, и все их дети родились здоровыми.
«Согласно имеющимся данным в Китае, клинические показатели беременных женщин с COVID-19 соответствуют показателям обычных взрослых», — говорит Цзе Цяо, директор Национального клинического исследовательского центра акушерства и гинекологии в Китае, который был не участвовал в этом исследовании, но написал комментарий по этому поводу в том же номере журнала The Lancet .
Джеймисон, однако, отмечает, что «у нас не так много доказательств этого коронавируса». И хотя данные о беременностях в третьем триместре оказались обнадеживающими, мы еще мало знаем о первом или втором триместре во время болезни COVID-19. Так что Джеймисон, Цяо и другие эксперты внимательно следят за изменяющимися данными.
Какие дополнительные меры предосторожности мне следует предпринять во время беременности?
Эффективность иммунной системы снижается во время беременности, что подвергает беременных более высокому риску заражения многими инфекционными заболеваниями, будь то пищевые или респираторные.«Их следует рассматривать в группе риска», — говорит Джеймисон.
Официальные рекомендации во время беременности в настоящее время примерно такие же, как и для населения в целом, в том числе избегать скопления людей, держаться подальше от больных, часто мыть руки и не прикасаться к лицу.
Цяо развивает эти предложения еще дальше, добавляя, что она рекомендует по возможности избегать общественных мест и носить маску на улице. И поговорите со своим врачом о телемедицине, чтобы избежать ненужных визитов в офис.«За исключением важных проверок беременности, — говорит она, — рекомендуется проконсультироваться с [вашими] врачами в Интернете». Многие офисы уже работают над объединением личных встреч (например, если кто-то приходит на УЗИ, к этому же визиту может быть добавлена обычная дородовая проверка).
И поговорите со своим врачом о телемедицине, чтобы избежать ненужных визитов в офис.«За исключением важных проверок беременности, — говорит она, — рекомендуется проконсультироваться с [вашими] врачами в Интернете». Многие офисы уже работают над объединением личных встреч (например, если кто-то приходит на УЗИ, к этому же визиту может быть добавлена обычная дородовая проверка).
В дополнение к личным действиям Джеймисон отмечает, что важно учитывать, как такая широко распространенная вспышка может перегрузить систему здравоохранения, что приведет к сбоям в нормальном уходе.По ее словам, чтобы подготовиться к этому, она советует беременным иметь под рукой свои медицинские карты.
Нил Сильверман, клинический профессор акушерства и гинекологии в Медицинской школе Дэвида Геффена при Калифорнийском университете в Лос-Анджелесе, добавляет, что больницы уже наращивают свои мощности, чтобы расширить возможности по уходу за беременными женщинами.
Какое планирование на случай непредвиденных обстоятельств мне следует сделать для доставки?
Одно большое изменение, которое уже происходит во многих родильных отделениях, заключается в том, что они ограничивают количество посетителей, которые могут сопровождать любого, кого допустили к родам, в том числе во время послеродового пребывания.«Это, естественно, расстраивает», — говорит Рэйчел Пиллиод, акушер-гинеколог, преподающая акушерство и гинекологию в Орегонском университете здоровья и науки. «Мы понимаем, что роды — это больше, чем физиологический процесс», — говорит она, и многие семьи ожидают, что роды будут лично разделены.
Она советует женщинам, которые могут рожать во время пандемии, спросить своего поставщика и место, где они собираются доставить, о действующих правилах в отношении посетителей. Обычно ограничение на время пребывания в больнице ограничивается одним здоровым взрослым.
Перед родами Джеймисон выступает за то, чтобы «у каждой беременной женщины и ее семьи должен быть план, в котором должно быть указано, что произойдет, если она или другой опекун заболеют». Например, если партнер заболел COVID-19 и пытается самоизолироваться, есть ли другой попечитель, который может вмешаться, чтобы помочь ухаживать за новорожденным и матерью? И поскольку болезнь более опасна для пожилых людей, если другой опекун мог когда-то иметь в виду новых бабушку или дедушку, более молодой взрослый мог бы быть лучшей поддержкой, если это возможно.
Например, если партнер заболел COVID-19 и пытается самоизолироваться, есть ли другой попечитель, который может вмешаться, чтобы помочь ухаживать за новорожденным и матерью? И поскольку болезнь более опасна для пожилых людей, если другой опекун мог когда-то иметь в виду новых бабушку или дедушку, более молодой взрослый мог бы быть лучшей поддержкой, если это возможно.
Если я заболею, как мне защитить своего новорожденного?
Если вы заболеете незадолго до даты родов подтвержденным или даже подозреваемым COVID-19, следует помнить о специальных мерах предосторожности. Хотя роженицы сами могут не подвергаться повышенному риску, важно избегать передачи вируса новорожденному.
Ранние исследования не показали никаких доказательств того, что вирус может передаваться внутриутробно, во время родов или через грудное молоко. Но передача может происходить после рождения, когда младенцы находятся в тесном контакте с больным.
Этот вопрос требует принятия сложных решений перед семьями и поставщиками медицинских услуг. Практика содержания новорожденного после рождения в одной больничной палате с матерью (известная как «совместное пребывание») стала популярной во многих больницах США. Но Центры США по контролю и профилактике заболеваний в настоящее время рекомендуют избегать пребывания в одной комнате для молодых матерей с диагностированной или подозреваемой инфекцией COVID-19. В руководящих принципах (на момент публикации) говорится, что этих младенцев следует помещать в изоляцию и обращаться с ними как с предполагаемыми случаями коронавируса, и за ними должны ухаживать здоровые лица, обеспечивающие уход, и медицинский персонал в защитной одежде.«Основная цель — избежать тесного контакта с матерями, изолировать передачу через дыхательные пути и возможные инфекции», — говорит Цяо.
Практика содержания новорожденного после рождения в одной больничной палате с матерью (известная как «совместное пребывание») стала популярной во многих больницах США. Но Центры США по контролю и профилактике заболеваний в настоящее время рекомендуют избегать пребывания в одной комнате для молодых матерей с диагностированной или подозреваемой инфекцией COVID-19. В руководящих принципах (на момент публикации) говорится, что этих младенцев следует помещать в изоляцию и обращаться с ними как с предполагаемыми случаями коронавируса, и за ними должны ухаживать здоровые лица, обеспечивающие уход, и медицинский персонал в защитной одежде.«Основная цель — избежать тесного контакта с матерями, изолировать передачу через дыхательные пути и возможные инфекции», — говорит Цяо.
Пиллиод отмечает, что в ее практике рекомендации CDC будут обсуждаться с семьями, чтобы они понимали риски и компромиссы, связанные с их решениями по уходу. У здоровых членов семьи может быть выбор проводить время с новорожденными в изоляции.
Если младенца помещают в изоляцию сразу после рождения, CDC рекомендует больным женщинам, которые хотели бы давать грудное молоко своему ребенку, использовать молокоотсос, соблюдая правила гигиены сцеживания.Прямое грудное вскармливание также возможно, если инфицированная мать носит маску, но в настоящее время это не первый выбор CDC. «Это трудное решение, и я думаю, что мать должна участвовать в разговоре о рисках», — говорит Джеймисон.
Что еще мне нужно знать, если я заболею во время беременности?
Исследования продолжаются, но в настоящее время нет окончательного лечения или вакцины от COVID-19. Как только они появятся, вполне вероятно, что они изначально не будут одобрены для использования во время беременности и кормления грудью.«Это одна из самых серьезных проблем», — говорит Джеймисон.
На данный момент, говорит Сильверман, важно «знать о потенциальных симптомах, чтобы [беременные женщины] могли позвонить своему врачу, если они у них есть», включая лихорадку, респираторные симптомы или, возможно, даже диарею. Кроме того, он отмечает, что если они узнают, что контактировали с кем-то, у кого был положительный результат теста на COVID-19, им следует следить за собственной температурой и особенно внимательно следить за любыми респираторными симптомами. Их лечащий врач может посоветовать лучшие шаги для лечения и тестирования.
Кроме того, он отмечает, что если они узнают, что контактировали с кем-то, у кого был положительный результат теста на COVID-19, им следует следить за собственной температурой и особенно внимательно следить за любыми респираторными симптомами. Их лечащий врач может посоветовать лучшие шаги для лечения и тестирования.
Цяо отмечает, что люди также должны быть осторожны при выборе безрецептурных лекарств для лечения симптомов, поскольку во время беременности следует избегать многих стандартных средств (включая многие лекарства от кашля и простуды, а также от боли и лихорадки).
В связи со значительным ростом числа случаев нового вируса исследователи собирают больше данных о влиянии этого заболевания на беременных, плод и новорожденных. Для обобщения всей этой информации, вероятно, потребуется дополнительное время, но в конечном итоге это поможет лучше руководствоваться рекомендациями в области общественного здравоохранения и здравоохранения.
В то же время лучшим нападением остается хорошая защита. А это означает, что беременным и окружающим их людям следует соблюдать самые современные рекомендации по личной и социальной гигиене. «Мы обеспечиваем безопасность беременных женщин и их новорожденных, сохраняя здоровье всех, кто их окружает», — говорит Пиллиод. «Чтобы защитить всех нас, нужна деревня».
А это означает, что беременным и окружающим их людям следует соблюдать самые современные рекомендации по личной и социальной гигиене. «Мы обеспечиваем безопасность беременных женщин и их новорожденных, сохраняя здоровье всех, кто их окружает», — говорит Пиллиод. «Чтобы защитить всех нас, нужна деревня».
Безопасно ли пить холодную воду или холодные напитки во время беременности?
Стоит ли пить холодную воду во время беременности? (Источник: Getty Images)Чтобы обеспечить здоровую беременность, врачи могут посоветовать вам соблюдать определенные правила, которые можно и нельзя.Это означает, что вам также нужно заботиться о том, что вы едите и пьете, например, избегайте алкоголя и кофеина.
Express Parenting связалась с доктором Сангитой Пикале, гинекологом и акушером-консультантом больницы S L Raheja, чтобы узнать, безопасно ли это.
Следует ли вам пить холодную воду или холодные напитки во время беременности?
Абсолютно безопасно. Беременность — это продолжение физиологического тела, а не болезнь. Таким образом, все, к чему ваше тело было привыкло или что могло делать до беременности, можно сделать и во время беременности.Итак, если вы до беременности пили холодную воду или сок, вы можете продолжать это делать. В целом, любой нездоровый напиток, например газированные напитки, слишком много соды или сахара, которых следует избегать, также не подходит для беременных. Время от времени пить холодные напитки разрешено всем, а значит, и беременным женщинам.
Таким образом, все, к чему ваше тело было привыкло или что могло делать до беременности, можно сделать и во время беременности.Итак, если вы до беременности пили холодную воду или сок, вы можете продолжать это делать. В целом, любой нездоровый напиток, например газированные напитки, слишком много соды или сахара, которых следует избегать, также не подходит для беременных. Время от времени пить холодные напитки разрешено всем, а значит, и беременным женщинам.
Считается, что употребление холодной воды увеличивает риск боли в животе во время беременности. Это правда?
Физиология беременности замедляет движения кишечника.Таким образом, все, что вы потребляете, вызывающее раздражение, очевидно, будет проявлять больше симптомов в случае беременности. Но нет никакой правды в том, что холодная вода вызывает боль в животе. Прямо во рту возникает реакция на очень холодную и очень горячую пищу, при этом все сенсорные зоны работают идеально. То, что попадает в рот, будет растворяться по пищеводу в желудок, поэтому боли не будет. Вы можете почувствовать боль, если выпьете слишком много газированного напитка, но это верно даже для небеременного человека.Беременная женщина не отреагирует иначе, за исключением того, что застой может быть дольше.
Вы можете почувствовать боль, если выпьете слишком много газированного напитка, но это верно даже для небеременного человека.Беременная женщина не отреагирует иначе, за исключением того, что застой может быть дольше.
Также читают | Безопасно ли есть папайю во время беременности? Врач отвечает
Итак, даже если вы пьете холодную воду, сколько вы можете пить?
Если вы привыкли к пределу, беременность не изменит его. Если вы к этому не привыкли, то вы не собираетесь экспериментировать с этим в этот период. То, что вы обычно делаете до беременности, можно безопасно продолжать до 22 недель беременности.Конечно, вам необходимо наблюдение врача, чтобы знать, не является ли конкретная беременность высоким риском. Здоровая беременность с низким уровнем риска может принимать все, что физиологически допустимо в небеременном состоянии.
Безопасно ли вакцинироваться от COVID-19, если вы беременны? — Основы здоровья от клиники Кливленда
COVID-19 потенциально опасен для всех людей, но исследования показывают, что беременные женщины, у которых развиваются симптомы COVID-19, подвергаются повышенному риску серьезного заболевания.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
CDC говорит, что беременные женщины с большей вероятностью будут госпитализированы, помещены в отделение интенсивной терапии и с большей вероятностью будут переведены на искусственную вентиляцию легких, чем небеременные женщины. Беременные женщины имеют повышенный риск осложнений из-за изменений в их дыхательной и иммунной системах во время беременности.
Учитывая все эти повышенные риски, многие беременные женщины задаются вопросом, стоит ли им делать вакцину от COVID-19, когда она станет для них доступной. Акушер-гинеколог Олуватосин Годже, доктор медицины, обсуждает, что беременным и кормящим женщинам необходимо знать о вакцинации против коронавируса.
Безопасность вакцины для беременных и кормящих женщин
Исторически сложилось так, что учреждения общественного здравоохранения не спешили одобрять вакцины для беременных и кормящих женщин. Это связано с потенциальным риском и строгими мерами предосторожности, необходимыми для оценки вакцины в этих группах.Часто испытания с участием этой популяции не начинаются до тех пор, пока вакцина не будет одобрена для использования среди населения в целом.
Это связано с потенциальным риском и строгими мерами предосторожности, необходимыми для оценки вакцины в этих группах.Часто испытания с участием этой популяции не начинаются до тех пор, пока вакцина не будет одобрена для использования среди населения в целом.
Хотя беременные и кормящие женщины не участвовали в первоначальных испытаниях вакцины против COVID-19, существующие данные по безопасности дают уверенность в их безопасности. Поскольку вакцины COVID-19 не содержат живого вируса (вместо этого это мРНК-вакцина), считается, что они не вызывают повышенного риска бесплодия, потери в первом или втором триместре, мертворождения или врожденных аномалий. Кроме того, нет никаких доказательств того, что вакцина представляет опасность для грудного ребенка. Вакцины не попадают в нашу ДНК и не изменяют генетический состав.
Доктор Годже говорит, что из-за повышенного риска, связанного с COVID-19 и беременностью, не следует отказывать в вакцинации беременным или кормящим женщинам, желающим получить вакцину, когда она им доступна.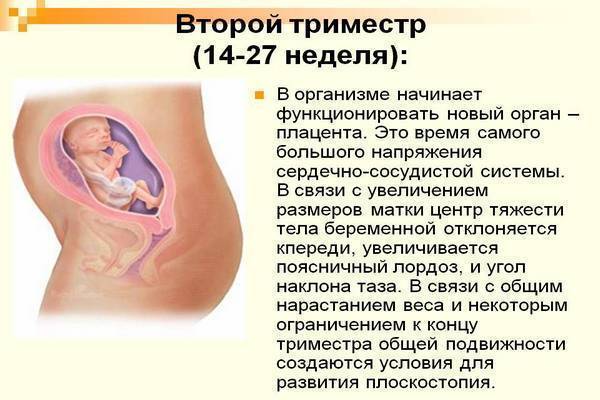
Поговорите со своим врачом
«Беременным и кормящим женщинам следует обсудить со своим лечащим врачом вакцину от COVID-19», — говорит д-р.Годже. «Вместе вы можете обсудить распространение вируса в вашем районе, потенциальную эффективность вакцины и любые риски, особенно если у самой женщины есть факторы риска серьезных осложнений COVID-19».
Также нельзя отказывать в вакцинации женщинам или парам, пытающимся зачать ребенка. Женщинам, которые забеременели в промежутке между первой и второй дозами вакцины, следует предложить вторую дозу вакцины в подходящее время, продолжает она. Данные испытаний вакцины показывают, что побочные эффекты чаще возникают после второй дозы.Беременным женщинам следует принимать ацетаминофен при любой температуре или боли в месте инъекции и избегать обезвоживания.
Это личное решение, которое вы должны принять вместе с врачом
Отказ от вакцины против COVID-19 — это нормально, если вы беременны или кормите грудью и вам еще неудобно пройти вакцинацию.