лечение у недоношенных, как долго лечится, как лечить у новорожденного
Вконтакте
Google+
Одноклассники

Пневмония является одной из самых опасных патологий у новорождённых. В связи с особенностями детского организма болезнь имеет другие механизмы развития и требует, соответственно, других подходов к лечению.
Несмотря на внедрение современных методов диагностики и терапии, воспаление легких остается довольно частой причиной детской смертности. Поэтому лечение проводится по специальным медицинским протоколам, учитывающим возрастные особенности.
Содержание статьи
Как лечить пневмонию у новорожденного
Лечение воспаления у самых маленьких пациентов имеет свои особенности. Всех новорождённых с подозрением на пневмонию, независимо от тяжести состояния, госпитализируют в стационар, поскольку в домашней обстановке, т.е. при амбулаторном лечении сложнее обеспечить нужный микроклимат и защитить от аллергенов, опасных для ослабленного организма.
Медперсонал больницы ведет за новорожденными круглосуточное наблюдение, чтобы избежать развития осложнений. Ребенка часто переворачивают с боку на бок, чтобы не допустить застоя жидкости в легких и усугубления патологии.
Медикаменты малышам вводят внутривенно или внутримышечно, так как ребенку сложно проглотить таблетку или выпить неприятный на вкус лекарственный раствор.
В лечение новорожденных входят следующие виды терапии:
- Этиологическая терапия. Для борьбы с пневмонией используют антибиотики, чаще всего из группы фторхинолонов. Курс, кратность приема и дозу индивидуально назначает врач. Если болезнь прогрессирует, используют комбинацию двух и больше антибиотиков разных групп.
- Патогенетическая терапия. Она заключается в назначении солевых растворов для восстановления водного и электролитного баланса.
- Симптоматическая терапия. Она, как дополнительный элемент, улучшает самочувствие новорождённых (например, жаропонижающие или отхаркивающие).
 Важно! Если у крохи возникли какие-либо осложнения (тяжёлая интоксикация, сепсис, апноэ, судорожные состояния), новорождённого переводят в отделение реанимации. Там его подключают к аппарату искусственной вентиляции лёгких (ИВЛ) и проводят интенсивную терапию.
Важно! Если у крохи возникли какие-либо осложнения (тяжёлая интоксикация, сепсис, апноэ, судорожные состояния), новорождённого переводят в отделение реанимации. Там его подключают к аппарату искусственной вентиляции лёгких (ИВЛ) и проводят интенсивную терапию. После пневмонии организм малыша очень истощенный, и любые ОРВИ могут дать начало новому эпизоду (рецидиву) воспаления легких. Поэтому лечащий врач стационара дает родителям рекомендации по профилактике данного заболевания и план дальнейших действий в дома.
После пневмонии организм малыша очень истощенный, и любые ОРВИ могут дать начало новому эпизоду (рецидиву) воспаления легких. Поэтому лечащий врач стационара дает родителям рекомендации по профилактике данного заболевания и план дальнейших действий в дома.Лечиться в привычной, домашней обстановке, безусловно, комфортнее, поэтому, как правило, малыши быстро идут на поправку после выписки.
Ребенок также наблюдается у участкового педиатра в течение срока, рекомендованного врачом стационара. Это срок зависит от того, сколько времени ребенок провел в больнице и каков риск развития рецидива пневмонии.
 Рекомендуем ознакомиться!
Рекомендуем ознакомиться!О причинах и последствиях врожденной пневмонии у новорожденного: читайте здесь
Как долго лечится
Острая стадия пневмонии легкой формы без осложнений и с корректной терапией длится приблизительно 2 недели. Следующие 14 дней покажут, адекватная ли терапия проводилась и насколько эффективным было лечение. У новорождённых детей иммунная система не до конца сформирована, поэтому очень часто процесс лечения затягивается.
На длительность восстановления после болезни влияет несколько факторов:
- форма пневмонии;
- возбудитель;
- общее состояние здоровья;
- своевременное обращение за медицинской помощью;
- наличие сопутствующих патологий;
- качество лечения;
- длительность пребывания в стационаре.
Не все бактерии быстро погибают под действием антибиотиков. Синегнойная палочка, легионелла или пневмоциста имеют большую стойкость к медикаментам, поэтому такая пневмония сложно и длительно лечится. Позднее обращение к врачу грозит тяжёлыми осложнениями, что также оттягивает процесс выздоровления.
На то, сколько лечится пневмония у новорожденных, влияют тяжесть заболевания и вид диагностированной пневмонии.
Так, типичная внебольничная пневмония лечится 5-7 дней (легкая), 5-15 дней (среднетяжкая), 10-21 день (тяжкая). Внутрибольничная и атипичная пневмонии легкой степени — 7-15 суток, среднетяжкой степени — 10-21 день, тяжкой — 14-56 дней. Пневмония у детей с ослабленным иммунитетом легкой и средней тяжести длится, как правило, от 2 до 3 недель, тяжкая — 21 день.
Чем дольше болезнь тянется, тем больше слабеет организм. В больничном стационаре присутствует своя микрофлора бактерий. Они очень устойчивы к любым препаратам из-за постоянного влияния дезинфицирующих средств. Если такие стойкие возбудители попадут в ослабленный организм новорождённого, лечение может затянуться на длительный строк.
Лечение пневмонии у недоношенных детей
В первую очередь таким малышам обеспечивают правильный режим. Их помещают в кювез отделения патологии новорожденных. Оптимальная температура в отделении колеблется от 34 до 36°С, а влажность воздуха в пределах 60-70%. Пеленают малышей свободно, чтобы не препятствовать двигательной активности.

На заметку! Новорождённому регулярно проводят отсасывание слизи из дыхательных путей с помощью специальных аэрозолей и растворов. Кормление проводят через зонд, после чего малышу придают вертикальное положение.
 Очень важным фактором на пути к выздоровлению является адекватная кислородотерапия. Кислород используют при дыхательной недостаточности и расстройствах газового гомеостаза.
Очень важным фактором на пути к выздоровлению является адекватная кислородотерапия. Кислород используют при дыхательной недостаточности и расстройствах газового гомеостаза.
Антибиотики назначают широкого спектра действия вместе с растворами кристаллоидов. Кроме того, недоношенным малышам вводят иммуноглобулины для повышения иммунитета и плазму.
На фоне лечения пневмонии, проводят необходимые мероприятия по уходу за недоношенным новорождённым (сестринский процесс).
Полезное видео
Профессор Н.А. Ильина — Пневмонии у детей и новорожденных:
Заключение
Организм новорожденных и детей постарше отличаются между собой, поэтому развитие и течение пневмонии у них разное. Сроки лечения, как правило, зависят от общего состояния и тяжести патологии. Однако правильный режим, корректное лечение, а также восстановительные реабилитационные процедуры обеспечат малышу быстрое выздоровление.
Вконтакте
Google+
Одноклассники
Пневмония у грудничка. Как установить диагноз заболевания? Какое лечение необходимо при пневмонии у грудничков? Какие меры профилактики для предотвращения пневмонии ~ Mama Masha
Как проявляется пневмония у грудничка? Основные особенности, причины и факторы развития заболевания. Лечение и профилактика пневмонии у грудничка
Информационная статья о воспалении легких у грудничка: особенности, причины и факторы возникновения болезни. Лечение и профилактика.
Пневмония у грудничка очень распространенное заболевание. Учитывая возраст ребенка у родителей возникает оправданная тревога, соответственно и много вопросов. На некоторые из них ответ найдете в этой статье.
Основные особенности заболевания у малышей
- Такой недуг, как пневмония у грудничка, может стать следствием перенесения острой респираторной инфекции, а может в течение первого месяца жизни крохи возникнуть из-за перенесения внутриутробных инфекций, в том числе и молочницы у матери.
- Инфекции дыхательных путей возникают в раннем возрасте из-за физиологических особенностей их строения.
- Не только узость носовых ходов и отечность слизистой осложняют процесс перенесения болезни, на состоянии ребенка отражается и узость просветов таких органов как гортань и трахея.
- Маленькие дети совсем не умеют кашлять, поэтому процесс отхождения мокроты имеет затрудненный характер в случае возникновения кашля.
- Еще одна особенность грудного возраста заключается в неординарности процесса дыхания. Оно носит поверхностный, не глубокий характер.
- Следующее отличие детишек от взрослых кроется в том, что для них характерно полнокровие и низкая эластичность легочных тканей.
Совокупность всех этих особенностей, отличающих перенесение инфекционных заболеваний верхних дыхательных путей, значительно осложняет процесс выздоровления и делает любые даже незначительные болезни опасными из-за возможного возникновения различных осложнений.
Причины и факторы развития воспаления легких
- Воспалительный процесс в легких у ребенка грудного возраста развивается чаще всего как следствие осложнения перенесенного вируса или простуды. Но оно также может не иметь провоцирующего фактора, а появиться самостоятельно.
- Опасные процессы в легочной ткани чаще всего встречаются у тех деток, которые заболели гриппом или ОРВИ. Но они могут присоединиться и такой инфекции как коклюш или корь.
- В группу риска в первую очередь попадают малыши и малышки, которые имеют ослабленный иммунитет. А этот фактор может быть следствием общего ослабления организма крохи на фоне разнообразных патологических процессов, которые носят врожденных характер. Например, если с рождения у ребеночка обнаружены патологии сердечно-сосудистой или дыхательной системы. Дети, которые родились с недостаточным весом или преждевременно, а также те, кто плохо и мало набирают вес, также больше других сверстников подвержены развитию воспалительных процессов.
- Но не только врожденные проблемы и переносимые инфекции способны спровоцировать воспаление легких. Организму новорожденного ребенка достаточно сильного переохлаждения, чтобы спровоцировать такое заболевание как пневмония у грудничка.
Пневмония у грудничка: симптомы
 Постановка диагноза по снимку
Постановка диагноза по снимку- Распознать серьезную болезнь родителям малыша не всегда легко.
- Если ребеночек переносил респираторку, то к тому моменту, когда основные симптомы уже были должны отступить, может продолжать сохраняться затруднение дыхания с помощью носа. Слизистая может оставаться отечной, а состояние заложенности приобретать затяжной характер. Температура также продолжает удерживаться.
- Особое внимание следует уделять дыханию ребенка. Оно чаще всего характеризуется повышением частоты и сопровождается постоянной одышкой.
- Может отмечаться и заметное затруднение дыхательной функции наряду с кряхтением. Характерный симптом, который подтверждает диагноз, это цианоз или синюшность треугольника в носогубной области.
- Общее состояние малыша довольно нестабильное, для него характерны резкие ухудшения, капризность и беспокойство. Иногда кашель может заканчиваться рвотой, кроме того отмечается и нестабильный стул. Из-за плохого самочувствия малыш может отказываться от еды и питья.
Лечение пневмонии у грудничка
 Ингаляции при диагнозе: пневмония у грудничка
Ингаляции при диагнозе: пневмония у грудничка- Обнаружить причину, которая спровоцировала воспаление легких практически невозможно. Но независимо от нее для ребенка первого года жизни очень важно своевременное и правильное лечение, чтобы заболевание не перешло в хроническую форму.
- Диагностировать и назначить лечение должен педиатр. А наилучшее лечение возможно в условиях стационара, где кроха и его родитель будут под круглосуточным наблюдением.
- Обязательным элементом терапии при лечении воспалительного процесса является антибиотики. Назначают малышам препараты либо в виде суспензии, либо в виде инъекций.
- Чтобы лечение оказало необходимый эффект обращают внимание на динамику самочувствия и аппетит. Если ребеночек отказывается от еды, то насильно его заставлять не рекомендуется.
- Питание должно приносить удовольствие, тогда оно принесет пользу.
- Во время болезни не советуют вводить новые виды пищи, малыш должен получать только проверенные и привычные продукты. Кроме антибиотиков в зависимости от состояния ребенка врач назначает средства для промывания носа.
- Обязательны и ингаляции (кислород, лекарственные препараты).
- В случае тяжелого состояния и при высокой температуре делают капельницы с глюкозой и солевым раствором. Еще назначают отхаркивающие препараты и такие лекарства, которые помогают разжижать мокроту.
Пневмония у грудничка: профилактика
 Лучшей профилактикой является кормление грудным молоком
Лучшей профилактикой является кормление грудным молоком- Лучшим способом профилактики таких тяжелых болезней у маленьких детишек является грудное вскармливание. Именно молоко матери – залог крепкого иммунитета малыша.
- Для малышей, которые его не получают большое значение имеет подбор качественно смеси, которая удовлетворит потребности крохи и заменит грудное молоко. Правильный режим дня, закаливание, воздушные ванны и ежедневные прогулки очень помогают сформировать хорошее здоровье и не допустить серьезных болезней.
Любой недуг, особенно детский, требует обязательной консультации врача. Эта статья носит информационный характер и не является аксиомой для постановки диагноза и назначения лечения. Соблюдайте меры профилактики и учитывайте индивидуальные особенности малыша, это поможет минимизировать риск заболевания. Следите за развитием ребенка.
Видео: Как установить диагноз пневмония? – Доктор Комаровский
сколько и как лечится, симптомы и причины
О том, что такое пневмония знают практически все взрослые люди. Но, далеко не всем известно, что может стать причиной возникновения пневмонии у детей. Как определить наличие симптомов болезни? В чем заключаются особенности этого недуга? И как вылечить пневмонию у новорожденных и сколько времени занимает лечение? Об этом мы подробно опишем в нашей статье.
Описание и основные особенности протекания болезни у новорожденных
Пневмония относится к категории острых инфекционных заболеваний. Во время этой болезни формируется внутриальвеолярный экссудатат. Инфекцией поражаются респираторные отделы легких. Продолжительность болезни, а также общая клиническая картина зависит от возраста пациента, природы возбудителя и общего состояния организма заболевшего человека.
Особенно опасна пневмония у новорожденных, так как детский организм еще не способен самостоятельно справляться с такого рода инфекцией. Но, к сожалению, именно у детей врачи чаще всего диагностируют двухстороннюю пневмонию.
Обычно у детей пневмония развивается на фоне бронхита или ОРВИ. На начальной стадии болезни у ребенка проявляются следующие признаки:
 сухой кашель;
сухой кашель;- озноб;
- слабость;
- температура тела малыша повышается до 40°;
- увеличивается потоотделение;
- исчезает аппетит.
У младенцев двухсторонняя пневмония протекает гораздо тяжелее, чем у взрослых. Связано это с некоторыми особенностями детского организма:
- легочный тип ткани занимает слишком маленькую площадь;
- нет приобретенного естественным путем иммунного запаса;
- трахея имеет незначительную протяженность;
- плевральные синусы не до конца раскрыты.
Воспаление легких у детей сопровождается смешанным или дыхательным ацидозом, гиперкапнией и гипоксией. Из-за дыхательных нарушений при пневмонии у детей младшего возраста происходят сбои в гомеостазе. Это в свою очередь приводит к ухудшению внешнего дыхания. Изменяется форма, глубина, а также частота дыхания. Малыш дышит с хрипами и свистом.
 Начальный этап заболевания у доношенных детей происходит намного острее, чем у недоношенных малышей. Однако в первом и во втором случае вероятность того, что грудничок, переболевший пневмонией, заболеет повторно, довольно высока.
Начальный этап заболевания у доношенных детей происходит намного острее, чем у недоношенных малышей. Однако в первом и во втором случае вероятность того, что грудничок, переболевший пневмонией, заболеет повторно, довольно высока.
Поэтому сразу после выписки из стационара врачи рекомендуют начать прохождение курса витаминотерапии и приступить к приему биорегуляторов. На протяжении целого года после выздоровления новорожденный, переболевший воспалением легких, находится под диспансерным наблюдением.
к оглавлению ↑Признаки болезни и механизм развития пневмонии у грудничков
Пневмония считается полиэтиологическим заболеванием. Для каждой возрастной группы характерны определенные возбудители данной инфекции:
- Вирусы;
- Бактерии;
- Грибки.
 Факторы способные спровоцировать развитие болезни следующие:
Факторы способные спровоцировать развитие болезни следующие:
- Иммунодефицитное состояние.
- ОРВИ.
- Стресс.
- Сильное переохлаждение.
- Аспирация.
- Порок сердца.
- Недостаток необходимых для роста и полноценного развития ребенка витаминов.
- Рахит.
По статистике пневмонией чаще всего болеют недоношенные малыши, а также груднички с полученными во время родов патологиями. На фоне простого ОРВИ, воспаление легких обычно развивается у новорожденных с гипертрофией.
Груднички, которые много срыгивают после кормления, также попадают в группу риска. Связано это с тем, что во время срыгивания рвотные массы попадают в дыхательные пути.
Чем раньше родители новорожденного ребенка выявят начальные признаки пневмонии и забьют тревогу, тем меньше осложнений будет у малыша после выздоровления. Ребенок до года, заболевший пневмонией обязательно должен находиться в стационаре. Заниматься самолечением нельзя. Выявив первые признаки пневмонии у новорожденного нужно сразу же обратиться за помощью к педиатру.
Основные симптомы пневмонии у детей:
- температура тела малыша повышается до 39 градусов;
- высокую температуру не удается сбить обычными жаропонижающими средствами;
- новорожденный начинает покашливать;
 дыхание младенца затруднено;
дыхание младенца затруднено;- в нижней части легких прослушиваются хрипы;
- наблюдается заметное учащение дыхания;
- во время сильных приступов кашля малыш чувствует боль в легких и начинает плакать;
- груднички отказываются от молока;
- часто у малышей начинается слезотечение и насморк;
- кожный покров бледнеет;
- ребенок дышит со свистом и хрипами.
У доношенных детей развитие пневмонии происходит намного острее, чем у недоношенных новорожденных. Температура тела резко повышается, и родители не могут ее сбить. Ребенка лихорадит, он страдает из-за сильного кашля. Малыш бледнеет, у него появляется заметная отдышка, дыхание затрудняется.
У недоношенных детей симптомы болезни выражены не так ярко. Температура тела не повышается выше 38 градусов, кашель сухой, без мокроты. Малыш капризничает и плачет из-за мучающей его мышечной и головной боли. Диагностировать такую постепенно развивающуюся пневмонию довольно сложно. Врач может поставить точный диагноз только после прохождения рентгенографии и сдачи всех анализов.
к оглавлению ↑Можно ли родить малыша с воспалением легких?
Вопрос о том, может ли новорожденный родиться с воспалением легких, интересует многих молодых мамочек. К сожалению, такое инфекционное заболевание как внутриутробная пневмония не является редкостью. Чаще всего эта болезнь проявляется у недоношенных малышей. Первые ее симптомы заметны уже через пару минут после рождения малыша.
Ребенок может появиться на свет с пневмонией из-за нарушения целостности околоплодного пузыря. Так как в этом случае плод заглатывает инфицированные околоплодные воды.
В результате, только что родившийся на свет малыш сразу же нуждается в лечении. Часто внутриутробное воспаление легких развивается из-за того что будущая мама незадолго до родов переболела ОРВИ. Развитие недуга могут также спровоцировать затяжные или преждевременные роды.
 Пневмония у новорожденного до года обязательно должна лечиться в стационарных условиях. Врачи рекомендуют не только младенцам, но и детям младшего возраста проходить лечение под постоянным присмотром врача. Связано это с тем, что дети в возрасте до 3 лет не могут адекватно оценивать свое состояние, а родители не всегда успевают быстро среагировать на ухудшение состояния малыша. Лечение детей старшего возраста может осуществляться на дому только в том случае, если врач не настаивает на госпитализации.
Пневмония у новорожденного до года обязательно должна лечиться в стационарных условиях. Врачи рекомендуют не только младенцам, но и детям младшего возраста проходить лечение под постоянным присмотром врача. Связано это с тем, что дети в возрасте до 3 лет не могут адекватно оценивать свое состояние, а родители не всегда успевают быстро среагировать на ухудшение состояния малыша. Лечение детей старшего возраста может осуществляться на дому только в том случае, если врач не настаивает на госпитализации.
После того как были выявлены симптомы болезни и врач поставил диагноз, новорожденного, вне зависимости от его состояния, кладут в больницу. Воспаление легких у малышей лечится с помощью антибиотиков. Ребенку назначаются внутримышечные инъекции, так как проглотить таблетку малыш, не достигший шестимесячного возраста, не может. Выявив причины болезни и ознакомившись с симптомами, врач назначает определенный препарат и конкретные дозы.
Если ребенок родился с пневмонией, ему нужны специальные условия и особый температурный режим. Новорожденные с диагнозом воспаление легких содержатся в кувезах. Для поддержания нужного уровня кислорода и стабилизации дыхания врачи используют некоторые методы кислородотерапии. Лечение болезни должно быть комплексным, поэтому кроме приема антибиотиков специалисты также назначают маленьким пациентам целый ряд общеукрепляющих мероприятий.
 Во время лечения пневмонии у новорожденных родители должны строго следовать всем советам врачей. Находясь вместе с ребенком в стационаре нужно внимательно следить за состоянием его тела. Если проводится лечение односторонней пневмонии, то малыш не должен лежать на зараженной стороне, а если лечится двухстороннее воспаление легких, то это значит, что через каждые 2 часа ребенка надо переворачивать на другой бок. Грудную клетку малыша нужно регулярно простукивать, так как это способствует ускорению отхождения слизи.
Во время лечения пневмонии у новорожденных родители должны строго следовать всем советам врачей. Находясь вместе с ребенком в стационаре нужно внимательно следить за состоянием его тела. Если проводится лечение односторонней пневмонии, то малыш не должен лежать на зараженной стороне, а если лечится двухстороннее воспаление легких, то это значит, что через каждые 2 часа ребенка надо переворачивать на другой бок. Грудную клетку малыша нужно регулярно простукивать, так как это способствует ускорению отхождения слизи.
Если при рождении грудничку был поставлен диагноз пневмония, то он будет выписан из стационара только после того как все симптомы болезни исчезнут и наступит ремиссия. Обычно врачи не делают прогнозов касающихся того сколько времени малыш должен будет провести в стационаре. Обусловлено это тем, что эффективность лечения зависит от целого ряда различных факторов:
- индивидуальные особенности развития;
- врожденные заболевания;
- иммунитет грудничка.
 Обычно пневмония у новорожденных лечится на протяжении 4 недель. Вне зависимости от того какие причины привели к развитию болезни. Первые 14 дней считаются самыми сложными. При правильно подобранном лечении через 2 недели организм начинает восстанавливаться. Процесс восстановления занимает еще примерно 14 дней.
Обычно пневмония у новорожденных лечится на протяжении 4 недель. Вне зависимости от того какие причины привели к развитию болезни. Первые 14 дней считаются самыми сложными. При правильно подобранном лечении через 2 недели организм начинает восстанавливаться. Процесс восстановления занимает еще примерно 14 дней.
Родители должны знать, что воспаление легких у новорожденных может закончиться летальным исходом. Поэтому болезнь ни в коем случае нельзя пускать на самотек. При обнаружении первых признаков пневмонии у малыша необходимо сразу же обратиться за помощью к врачу.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
 Загрузка…
Загрузка…Пневмония у новорожденных: лечение
Воспаление легких вообще достаточно тяжелое заболевание, не говоря уже про пневмонию у новорожденных – патологию, которая в ряде случаев становится причиной неонатальной смертности. Оно достаточно распространено – согласно данным официальной статистики, у недоношенных новорожденных процент инфицирования пневмонией составляет около 10% от общего количества, у доношенных – 2%. Так что пневмония у новорожденных – далеко не редкий диагноз, вопреки бытующему мнению.
Не требуется объяснять то, что новорожденные дети, ввиду несостоятельности своей иммунной системы, очень сильно подвержены инфекционным заболеваниям. Все процессы инфекционно-воспалительного характера у них протекают намного тяжелее, так как барьерная функция слизистой оболочки очень слабо защищает организм только что появившегося на свет ребенка. Кроме того, немаловажен факт того, что у новорожденного практически отсутствует специфический иммунитет ко многим опасным возбудителям заболеваний (с молоком матери, конечно же, передается какое-то количество антител, но этого совсем недостаточно для обеспечения адекватной защиты организма. По сути дела, в таком возрасте есть только прививка БЦЖ (от туберкулеза), да и то сейчас большие проблемы с ее наличием.
Какие болезнетворные агенты могут стать причиной пневмонии у новорожденного?
Каждый микроорганизм (даже условно-патогенная микрофлора, которая обычно никакой опасности из себя не представляет) может привести к развитию воспаления легких у новорожденного ребенка. Особенно подвержены риску дети, которые находятся на искусственном вскармливании, а не на грудном – они не получают того минимума защиты, который поступает вместе с антителами матери, потребляемыми с молоком матери. По большому счету, абсолютное большинство пневмоний у новорожденного ребенка и вообще у детей до одного года вызывается пневмококками (различными его патогенными штаммами).
Все остальные микроорганизмы бактериальной природы – стрептококки, стафилококки, гемофильная палочка и прочие, очень редко вызывают пневмонию именно в этом случае. Это и объясняет тот факт, что рационально детей до года прививать от пневмококка. У детей с нарушением иммунитета (как правило, родившихся от ВИЧ-положительных матерей, которые не принимали антиретровирусную терапию) встречаются такие редкие виды пневмонии, как грибковая (грибки из рода Кандида), вызванная простейшими (пневмоцистой, токсоплазмой). К сожалению, такие дети в большинстве случаев не выживают. Очень редко, но встречаются пневмонии, которые вызывает атипичная флора (микоплазма, хламидия, трихомонада), некоторые вирусы (тот же вирус герпес зостер, ЦМВ).
Важно то, что при заражении ребенка каким–либо вирусом, который вызывает впоследствии пневмонию, лечение можно будет проводить исключительно при помощи иммуностимулирующей терапии. Этиотропного препарата для многих вирусов (кори, краснухи, паротита) еще не изобретено, что также делает подобного рода диагноз прогностически неблагоприятным.
Крайне неблагоприятно для течения и дальнейшего прогноза пневмонии у новорожденного ребенка является перенесенная матерью патология беременности (причем как неинфекционного, так и инфекционного характера). Особую опасность представляют кровотечения, отслойка плаценты или же заражение микроорганизмами, способными проникать через фетоплацентарный барьер.
Механизмы возникновения пневмонии новорожденного
Пневмонией новорожденный ребенок может заразиться:
- В утробе матери. Как уже было упомянуто выше, есть микроорганизмы, которые способны проникать через фетоплацентарный барьер и вызывать инфекционные заболевания не только у матери, но и у ребенка.
- При прохождении через родовые пути. Возможна либо аспирация меконием, либо заражение микроорганизмом, который у матери вызывает инфекцию, передающуюся половым путем.
- В первые дни жизни ребенок может инфицироваться находящимися во внешней среде микроорганизмами.
- Пневмония может возникнуть как вторичный инфекционно-воспалительный процесс (генерализованный), очаг которого будет расположен в другой анатомической области, например – острый гнойный омфалит.
Проявления воспаления легких у детей
В плане диагностики и выставления диагноза критично в этом случае то, что невозможно собрать жалобы и узнать динамику самочувствия пациента. Хотя в этом есть и плюс — многие больные, будучи в сознательном возрасте, специально преуменьшают или преувеличивают субъективные ощущения симптоматики заболевания. Наиболее характерные признаки пневмонии у новорожденного – это изменение цвета кожных покровов (до бледного или даже землистого оттенка), повышение частоты дыхательных движений свыше возрастной нормы, втяжение межреберных промежутков при дыхании.
Зачастую наблюдаются проявления диспепсического синдрома (тошнота, рвота, спазм кишечника, нарушения стула) – как правило, подобные симптомы наблюдаются при некорректно подобранной антибиотикотерапии. Аускультативная картина пневмонии новорожденных включает в себя обилие влажных мелкопузырчатых хрипов над областью поражения, притупление перкуторного звука – все то же, что наблюдается и при воспалении легких у взрослых, только более выражено ослабление дыхания. Кроме этого, проявляется выраженная общеклиническая симптоматика: катаральный синдром, включающий в себя обильный продуктивный кашель (то есть, с выделением большого количества мокроты), большое количество выделяемой из носовых ходов слизи, которую обязательно необходимо убирать при помощи электроотсоса, чтобы избежать развития аспирации.
Если еще в роддоме была установлена ребенку внутриутробная пневмония, то тогда этот ребенок находится еще месяц в отделении реанимации новорожденных. После стабилизации состояния больной с диагнозом пневмония новорожденных может быть переведен в детское соматическое отделение. Когда ребенок будет выписан и отправлен домой, над ним должно осуществляться наблюдение участкового врача и медсестры. Кроме того, ребенок должен планово получать поддерживающую терапию. Необходимо постоянно перемерять температуру, подсчитывать количество съеденного и выделенного, оценивать консистенцию стула, подсчитывать частоту дыхательных движений. Последствия от отсутствия контроля хотя бы за одним из этих показателей могут привести к непоправимым последствиям.
При обнаружении признаков даже легкого воспалительного процесса со стороны дыхательной (или какой-либо еще) системы нужно в обязательном порядке вызвать на дом скорую медицинскую помощь и в ургентном порядке осуществить госпитализацию в отделение реанимации и интенсивной терапии детской больницы. Осуществление перевозки больного воспалением легких необходимо только в карете скорой медицинской помощи с врачом и фельдшером, так как состояние ребенка критично и в любом случае потребует использования специфичного оборудования. Обязательно в процессе транспортировки ребенка необходимо обеспечить венозный доступ и начать антибактериальную терапию. Важным моментом будет также контроль сатурации (показателя, характеризующего уровень насыщения крови кислородом). При его значении меньше 95% необходима подача кислорода через маску. Не исключено, что придется колоть гормональные препараты – дексаметазон.
Алгоритмы диагностики
Обязательно необходима дифференциальная диагностика с врожденными пороками развития легких и бронхов (ателектаз, немое легкое), многими другими патологическими синдромами, обусловленными генетическими мутациями и приводящими к полиорганной недостаточности.
В любом случае больного пневмонией ребенка (пусть даже с подозрением на воспаление легких) необходимо госпитализировать в стационар в ургентном порядке. Кормление по вене – специальные смеси аминокислот (аминовен), эмульсия жиров и 5% раствор глюкозы. Это весь рацион больного пневмонией новорожденного, однако, он исключает возможность аспирации пищевой массой. Назогастральный зонд в этом случае не выход, он такой гарантии не дает, так как при сильном кашлевом толчке возможен заброс содержимого желудка в дыхательные пути. Обязательно должна соблюдаться профилактика застойных явлений в легких, чтобы избежать накопления выпота в плевральной сумке или же возникновения осумкованного абсцесса.
Лечение
В любом случае, основное лечение пневмонии у новорожденных – это антибиотикотерапия. Хоть у взрослых, хоть у детей младшего и среднего возраста, хоть у новорожденных. Безусловно, в последнем случае возникает трудность выбора препарата для лечения. Ни один из ныне существующих антибактериальных препаратов не имеет абсолютного показания и безопасности последствий. Согласно главенствующему принципу, в подобных ситуациях назначается антибиотик, применение которого оптимально в плане соотношения возможного вреда от последствий и ожидаемой пользы.
Как правило, это цефалоспорин 3 поколения (цефтриаксон или же цефоперазон). Если есть подозрение на наличие госпитальной инфекции, то тогда лучше использовать цефепим или любой карбопенем. При подозрении на атипичную флору – макролиды. Обязательно нужна терапия пробиотиками (лактовит, линекс, йогурт), сочетанная с пребиотиками (энтерожермина) – в виду тяжелых расстройств со стороны микрофлоры кишечника.
Выводы
Лечение пневмонии у новорожденных – это очень сложная процедура, требующая от врача максимального внимания и реализации всех своих умений. Когда на кону жизнь новорожденного ребенка, то необходимо действовать только проверенными средствами, а не ставить эксперименты, которые могут вызвать непредвиденные последствия. Пневмония у новорожденных – тяжелое заболевание, лечить его надо только в стационаре. Основа профилактики пневмонии новорожденных – обеспечение нормально протекающей беременности.
Советуем почитать: Чем опасна пневмония у недоношенных детей
Видео: Болезнь дыхательных путей (бронхит, пневмония) у малыша и ребенка до 1 года
Пневмония у новорожденных детей: этиология и патогенез

Пневмония у новорожденных детей – это воспалительный процесс, который может возникать в легких или может быть очаговым осложнением соседнего или системного воспалительного состояния. Часто из-за различных механизмов наблюдаются нарушения проходимости дыхательных путей (ДП), а также альвеолярная вентиляция и перфузия. Эти нарушения часто значительно изменяют газовый обмен и клеточный метаболизм во многих тканях и органах, которые определяют жизнеспособность и способствуют качеству жизни.
Вышеупомянутые патологические состояния, усугубляемые дополнительными факторами, связанными с переходом от внутриутробной к внематочной жизни, создают серьезные проблемы для незрелого человеческого организма. Распознавание, профилактика и лечение этих проблем являются основными факторами ухода за младенцами с повышенным риском их возникновения.
Пневмония у новорожденных проявляется в течение первых 24 часов после рождения. Несмотря на то, что пневмония является важной причиной заболеваемости и смертности среди новорожденных, она остается сложной болезнью для своевременного выявления и лечения.
Эпидемиология
Пневмония часто встречается у новорожденных, хотя зарегистрированные показатели значительно различаются в зависимости от используемых диагностических критериев и характеристик исследуемой популяции. В большинстве сообщений приводится частота в диапазоне 5-50 на 1000 живорождений с более высокими показателями материнского хориоамнионита, недоношенности и мекония в околоплодных водах. Многие случаи не регистрируются или не обнаруживаются.
Определение смертности от пневмонии у новорожденного осложняется различием в диагностических критериях и подходах. Среди младенцев с врожденной пневмонией, ассоциированной с доказанной инфекцией, передающейся через кровь, уровень смертности находится в диапазоне 5-10%, 30% — у младенцев с очень низкой массой тела при рождении. Пневмония является фактором, способствующим 10-25% всех случаев смерти детей в возрасте до 30 дней.
Этиология
Неонатальная пневмония может быть инфекционной или неинфекционной. Организмы, ответственные за инфекционную пневмонию, обычно провоцируют ранний сепсис новорожденных.
Стрептококк группы В был наиболее распространенным бактериальным агентом в большинстве стран с конца 1960-х до конца 1990-х годов, когда стало очевидным влияние внутриматочной химиопрофилактики на снижение неонатальной и материнской инфекции, вызванной этим патогеном. Несмотря на снижение заболеваемости, стрептококк остается распространенным провокатором инфекций в раннем возрасте (после 3 дней) и у младенцев. В то же время Escherichia coli стала наиболее распространенным бактериальным фактором среди детей с очень низкой массой тела при рождении (менее 1500 граммов). Другие известные бактериальные организмы включают следующие:
- Haemophilus influenzae;
- Другие грамотрицательные бациллы;
- Listeria monocytogenes;
- Энтерококки;
- Иногда золотистый стафилококк;
- Редко, Mycoplasma pneumoniae.
Среди небактериальных потенциальных патогенов отмечают U. urealyticum и U. parvum, которые нередко связаны с различными неблагоприятными легочными исходами, включая бронхолегочную дисплазию. Не ясно, вызывает ли это именно патоген или он просто маркер повышенного риска.
Причины хронической врожденной инфекции, такие как цитомегаловирус, Treponema pallidum, Toxoplasma gondii, краснуха и другие, могут вызывать пневмонию в первые 24 часа жизни. Клиническая картина обычно затрагивает другие органы.
Считается, что хламидийные организмы передаются при рождении во время прохождения через зараженный родовой канал, хотя большинство детей бессимптомны в течение первых 24 часов и развивается пневмония только после первых 2 недель жизни.
Лишь в нескольких случаях обнаружена вертикальная передача Neisseria gonorrhoeae, вызывающая пневмонию у новорожденного.
Стрептококковая пневмония (Pneumococcus) редко встречается в неонатальном периоде, но связана с высокой заболеваемостью и смертностью. В неонатальном периоде пневмококковые инфекции могут возникать в виде пневмонии, сепсиса или менингита с ранним или поздним началом. Механизм передачи точно не ясен, но считается, что это происходит либо путем вертикальной передачи от вагинальной колонизации пневмококков, либо горизонтально из-за локальных инфекций.
Респираторные вирусные патогены, такие как респираторно-синцитиальный вирус, вирус гриппа, аденовирус и т.п., могут передаваться вертикально или вскоре после рождения при контакте с инфицированными членами семьи или лицами, осуществляющими уход. Тем не менее, инфекция путем немедленной послеродовой передачи этих организмов редко становится очевидной в течение первых 24 часов.
Врожденный туберкулез является редкой, но смертельной причиной врожденной пневмонии, если его не лечить. Нелеченная беременная женщина с туберкулезом может распространить инфекцию на плод путем гематогенного распространения через пуповину или путем аспирации или приема амниотической жидкости. Признаки и симптомы врожденного туберкулеза могут быть неспецифичными, что может препятствовать ранней диагностике и лечению.
Врожденный кандидоз может привести к пневмонии и дыхательной недостаточности в течение 24 часов жизни. Кроме того, он характеризуется диффузными эритематозными папулами.
Патогенез
При неонатальной пневмонии и легочной травме за пределами легких, вызванных прямым или косвенным вторжением микроорганизмов или посторонних материалов, плохо влияет на защитную систему, которая может повредить даже здоровые ткани организма. Прямое повреждение инвазивным агентом обычно является результатом синтеза и секреции микробных ферментов, белков, токсичных липидов и токсинов, которые разрушают мембраны клеток-хозяев.
Косвенное повреждение опосредуется структурными или секретируемыми молекулами, такими как эндотоксин, лейкоцидин и токсин шок-синдрома-1. Они могут изменять местный вазомоторный тонус и целостность, менять характеристики перфузата тканей и, как правило, мешать доставке кислорода и питательных веществ и удалению отходов из нативных тканей.
Активированный воспалительный ответ часто приводит к преднамеренной миграции фагоцитов с отделением токсичных веществ от гранул и других микробицидных элементов и образованием плохо регулируемых каскадов (например, комплемента, коагуляции, цитокинов). Эти каскады могут непосредственно травмировать ткани и неблагоприятно изменять целостность эндотелия и эпителия, вазомоторный тонус, внутрисосудистый гемостаз и состояние активации фиксированных и мигрирующих фагоцитов в очаге воспаления. Роль апоптоза при пневмонии плохо изучена.
На макроскопическом уровне агенты вторжения и средства хозяина имеют тенденцию повышать тонус и сопротивление гладких мышц дыхательных путей, секрецию слизистой оболочки и присутствие воспалительных клеток и остатков в этих выделениях. Эти материалы могут дополнительно увеличивать сопротивление ДП и частично или полностью их перекрывать ДП, вызывая ателектаз. Кроме того, нарушение целостности эндотелия и альвеолярного эпителия может позволить инактивировать поверхностно-активное вещество белковым экссудатом, процесс, который может усугубляться прямым воздействием мекония или патогенных микроорганизмов.
В конечном счете, проводимость ДП имеет гораздо большее сопротивление и может быть затруднена — альвеолы могут быть ателектатическими или чрезмерно расширенными, альвеолярная перфузия может быть значительно изменена, и множественные популяции тканей и клеток в легких и в других местах вызывают травмы. Это увеличивает основные требования к поглощению и выведению кислорода в то время, когда легкие менее способны выполнять эти задачи.
Альвеолярные диффузионные барьеры могут увеличиваться, внутрилегочная система может ухудшаться, а нарушение вентиляционно-перфузионного баланса может еще больше ухудшить газообмен. Поскольку миокард должен работать усерднее, чтобы преодолеть изменения легочного сосудистого сопротивления, которые сопровождают вышеуказанные изменения при пневмонии, легкие могут быть менее способны поглощать кислород и удалять углекислый газ из смешанной венозной крови, поступающей в органы. Распространение инфекции или воспалительного ответа, системно или на другие очаговые участки, еще более усугубляет ситуацию.
Клиническая картина пневмонии у новорожденных детей
Физические признаки могут быть легочными, системными или локализованными. Все легочные симптомы не обязательно присутствуют у всех пострадавших детей. Многие внелегочные результаты неспецифичны и могут наблюдаться при многих других общих неонатальных состояниях. Некоторые признаки респираторного дистресса могут не проявляться, если на ребенка влияют другие процессы, приводящие к апноэ.
Респираторные проявления могут включать персистирующую тахипноэ (частота дыхания более 60 в минуту), ограничение выдоха и межреберную или костную ретракцию.
Секреция ДП может сильно различаться по качеству и количеству, но чаще всего она обильна и прогрессирует от серозангинозной до гнойной. Белый, желтый, зеленый или геморрагический цвета и кремовые или грубые текстуры не являются редкостью при пневмонии у новорожденных. Аспирация мекония, крови или другой воспалительной жидкости может привести к другим цветам и текстурам, отражающим аспирированный материал.
У новорожденных детей с пневмонией может наблюдаться асимметрия дыхательных шумов и отклонения в груди, что указывает на потерю воздуха или эмфизематозные изменения, вызванные частичной обструкцией ДП.
причины, симптомы и диагностика. Лечение пневмоний у новорожденных в Москве
Содержание↓[показать]Воспаление лёгких у новорожденных возникает в том случае, когда женщина во время беременности болела инфекционными заболеваниями. У недоношенных детей и у малышей с аспирацией пневмония встречается в 1,5 раза чаще, чем у деток, рождённых в срок. В Юсуповской больнице врачи проводят обследование и лечение беременных, позволяющее предотвратить пневмонию у новорожденных.
В клинике терапии работают профессора и врачи высшей категории. Пульмонологи проводят обследование пациентов с помощью современных аппаратов ведущих фирм мира. Для определения возбудителя используют инновационные лабораторные методы исследования. С помощью рентгенологических методов исследования и компьютерной томографии определяют локализацию и распространённость очага воспаления в лёгких. Лечение воспаления лёгких у новорожденных проводят врачи-неонатологи в клиниках-партнёрах.
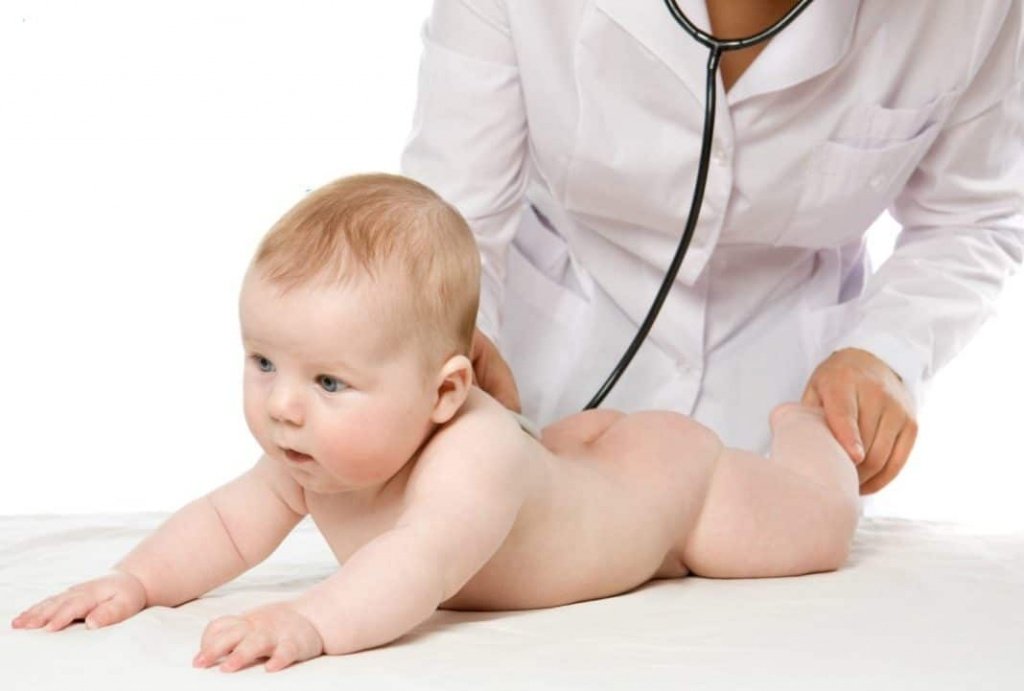
Причины врожденной пневмонии у новорожденных
Врождённые пневмонии у новорожденных бывают антенатальными (возникают во время внутриутробного развития плода) и интранатальными (инфицирование новорожденного происходит во время родов). Причиной врождённой пневмонии могут быть бактерии или вирусы. Плод более уязвим возбудителями вирусной инфекции, которые попадают в его организм в третьем триместре беременности.
Наиболее часто врождённую пневмонию вызывают вирусы группы TORCH:
- токсоплазма;
- вирус краснухи;
- цитомегаловирус;
- вирус простого герпеса.
Возбудитель токсоплазмоза передаётся от кошек или при употреблении плохо прожаренного мяса. Если заражение происходит до беременности, то женщина может и не знать о наличии токсоплазмы в своём организме, поскольку клиника неспецифическая. Краснуха – острое вирусное заболевание, которое передаётся воздушно-капельным путём. На ранних этапах внутриутробного развития плода вирус является причиной тяжёлых врождённых пороков. Он провоцирует развитие пневмонии у новорожденного, если женщина заразилась перед родами.
Цитомегаловирусная инфекция –инфекционное заболевание, которое может передаваться воздушно-капельным, контактным и половым путём. При инфицировании беременной женщины вирус проникает сквозь плаценту и индуцирует развитие воспалительного процесса в лёгких, печени или головном мозге. Вирус простого герпеса преимущественно поражает нервную систему плода, но он может вызвать воспаление лёгких у новорожденных. Он передаётся воздушно-капельным или половым путём. В первом случае развивается антенатальная пневмония, а во втором – интранатальное воспаление лёгких у новорожденных.
Причиной врождённой пневмонии могут быть бактерии (хламидии, микоплазмы, уреаплазмы, трихомонады) и грибы рода кандида. Они инфицируют плод накануне родов или непосредственно в родах. Грибки являются причиной врождённого воспаления лёгких у недоношенных или детей с иммунодефицитом.
Признаки воспаления лёгких у новорожденных
Симптомы врождённой пневмонии выявляют в роддоме сразу после рождения ребёнка или в раннем послеродовом периоде. При интранатальной пневмонии клиническая картина заболевания развивается на протяжении 72 часов с момента рождения. Если воспаление лёгких у новорожденных вызвано внутриутробным инфицированием вирусом, то часто вместе с симптомами пневмонии имеют место признаки поражения других органов.
Первые симптомы заболевания появляются сразу после рождения. Общее состояние новорожденного тяжёлое за счёт выраженных дыхательных нарушений. Цвет лица бледно-серый или с цианотичным (синюшным) оттенком. На коже могут быть небольшие округлые пятнышки диаметром до 2 мм, которые не возвышаются над кожным покровом. У новорожденного крик слабый, угнетены врождённые рефлексы.
У новорожденного отмечается одышка, учащённое дыхание и сердцебиение. Во время дыхания втягиваются межрёберные промежутки, надключичная и подключичная область, западает грудина. При наличии выраженных дыхательных нарушений новорожденные нуждаются в реанимационных мероприятиях. Если пневмония вызвана вирусом из группы TORCH, то могут быть другие симптомы генерализированной инфекции (кисты и ишемические поражения головного мозга, увеличение печени, тяжёлая желтуха с билирубиновой энцефалопатией). Воспаление лёгких у новорожденных в роддоме, вирусом краснухи, может проявляться характерной сыпью на теле и симптомами поражения органов дыхания.
Бактериальное воспаление лёгких у новорожденных имеет особенности течения, поскольку воспалительный процесс имеет гнойный характер. Пневмония развивается на протяжении первых двух суток, когда резко ухудшается состояние младенца. На фоне выраженной одышки появляются симптомы интоксикации. У доношенных детей повышается температура тела, а у недоношенных развивается гипотермия. Новорожденный отказывается от груди, теряет вес и становится беспокойным.
Диагностика воспаления лёгких у новорожденных всегда осложнена тем, что может быть много вариантов недостаточности дыхательной системы. Рентгенологическое исследование позволяет определить вид и локализацию пневмонии. В общем анализе крови определяются признаки острого воспаления: лейкоцитоз, нейтрофильный сдвиг лейкоцитарной формулы влево и увеличение скорости оседания эритроцитов. При оценке клинического анализа крови неонатологи учитывают возрастные особенности кроветворения у детей.
Лечение воспаления лёгких у новорожденных
Лечение врождённой пневмонии у новорожденных неонатологи начинают в роддоме сразу же после установления диагноза. Малыша помещают в кувез, в котором в автоматическом режиме поддерживается влажность воздуха 80-90% и температура 32-34оС. Ребёнку подают кислород непосредственно в кувез или проводят оксигенотерапию через маску. При необходимости коррекции акта дыхания используют современные аппараты искусственной вентиляции воздуха. Малыша с врождённой пневмонией обеспечивают грудным вскармливанием.
Если воспаление лёгких у новорожденных вызвал вирус, то противовирусную терапию интерферонами назначают одновременно с антибактериальными препаратами. При определении возбудителя токсоплазмоза назначают антибиотики группы макролидов. К ним относится спирамицин. В случае бактериального происхождения врождённой пневмонии проводят лечение двумя антибактериальными препаратами, один из которых вводят внутривенно, а второй – внутримышечно.
Первый курс антибактериальной терапии состоит из назначения b-лактамного антибиотика (полусинтетического пенициллина или цефалоспорина II поколения) в комбинации с аминогликозидами (нетромицин). При неэффективности такой комбинации лекарств назначают цефалоспорины III-IV поколения с ванкомицином или амикацином. Коррекцию нарушений бактериального состава кишечника новорожденным проводят с помощью пробиотиков (ацидолака). Мама может принимать витаминные комплексы на протяжении всего периода лечения малыша и после его выздоровления.
Позвоните по телефону Юсуповской больницы и запишитесь на консультацию. Врач-пульмонолог проведёт обследование и составит индивидуальную схему лечения пневмонии.
Автор
 Дмитрий Николаевич Староверов
Дмитрий Николаевич СтароверовЗаведующий отделением анестезиологии-реанимации с палатами реанимации и интенсивной терапии — врач-анестезиолог-реаниматолог
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Болезни органов дыхания». Руководство под ред. акад. РАМН, проф. Н.Р.Палеева. М., Медицина, 2000г.
- Дыхательная недостаточность и хроническая обструктивная болезнь легких. Под ред. В.А.Игнатьева и А.Н.Кокосова, 2006г., 248с.
- Илькович М.М. и др. Диагностика заболеваний и состояний, осложняющихся развитием спонтанного пневмоторакса, 2004г.
Наши специалисты

Доктор медицинских наук, профессор, врач высшей квалификационной категории
.jpeg)
Заместитель генерального директора по медицинской части, врач-терапевт, врач-гастроэнтеролог, кандидат медицинских наук

Врач-эндоскопист
Цены на диагностику пневмонии
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно

 сухой кашель;
сухой кашель; дыхание младенца затруднено;
дыхание младенца затруднено;