Современные представления о лечении внебольничных пневмоний
Пневмония — острое заболевание, сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очагово- инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний. Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травм и отравлений.
Среди причин, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
— грамположительные микроорганизмы:
пневмококки (до 60%), стафилококки, стрептококки;
— грамотрицательные микроорганизмы:
палочка Фридлендера, гемофильная палочка, энтеробактерии, протей, кишечная палочка, легионелла;
— микоплазмы;
— вирусные инфекции:
вирусы гриппа и парагриппа, герпеса, аденовирусы;
— грибковые инфекции.
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, носоглоточной инфекцией, врожденными пороками развития лёгких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Причины, обуславливающие при прочих равных условиях развитие тяжелого течения заболевания, окончательно не ясны. Как показывают исследования, это может быть связано как с возбудителем, так и с особенностями пациента.
Со стороны макроорганизма риск тяжёлой пневмонии, помимо известных факторов (сопутствующие заболевания бронхолегочной системы, злоупотребление алкоголем, дефицит питания и др.), возрастает при наличии ряда генетически обусловленных дефектов со стороны иммунной системы.
Диагноз пневмонии является определенным при наличии у больного рентгенологически подтвержденной инфильтрации легочной ткани, и, по крайней мере, двух клинических признаков из числа следующих:
— остро возникшая лихорадка в начале заболевания ( Т больше 38*С),
— кашель с мокротой,
— физикальные признаки ( фокус крепитации/мелкопузырчатых хрипов, бронхиальное дыхание, укорочение перкуторного звука,
— лейкоцитоз больше 10х10/л, и/или палочкоядерный сдвиг более 10%.
По показаниям пациентам проводятся дополнительные лабораторные и инструментальные исследования, в том числе исследование свертывающей способности крови и определение С-реактивного протеина, компьютерная томография, фибробронхоскопия, ультразвуковые исследования, плевральная пункция с цитологическим, биохимическим и микробиологическим исследованием плевральной жидкости.
Системную антибактериальную терапию целесообразно начинать в как можно более короткие сроки с момента постановки диагноза; задержка с введением первой дозы на 4 часа и более ухудшает прогноз.
При выборе антибактериального препарата для эмпирической терапии клиницисты должны ориентироваться на локальные данные по резистентности возбудителей. Наиболее обоснованным представляется знание профилей резистентности микроорганизмов. Важным является периодическое обновление этих данных, так как резистентность микроорганизмов изменяется со временем в зависимости от структуры и частоты использования антибактериалоьных препаратов.
Наиболее обоснованным представляется знание профилей резистентности микроорганизмов. Важным является периодическое обновление этих данных, так как резистентность микроорганизмов изменяется со временем в зависимости от структуры и частоты использования антибактериалоьных препаратов.
По мнению экспертов, при пневмонии неуточненной этиологии продолжительность терапии должна составлять 10 дней. Более длительные курсы АБТ (14-21 день) рекомендуются при развитии осложнений заболевания, наличии внелегочных очагов инфекции, инфицировании такими возбудителями, как
С целью профилактики системных тромбоэмболий при ТВП показано назначение низкомолекулярных гепаринов или нефракционированного гепарина; для профилактика стрессовых язв используются антисекреторные препараты.
Рентгенологические признаки пневмонии разрешаются медленнее клинических симптомов, поэтому контрольная рентгенография органов грудной полости не является критерием для отмены антибактериальных препаратов, а сохраняющаяся инфильтрация – показанием к продолжению т у пациентов с положительной клинической динамикой.
При положительной динамике следует рассмотреть возможность перевода пациента на пероральные препараты в рамках ступенчатой терапии. Ступенчатая антибактериальная терапия предполагает двухэтапное применение препаратов, при котором терапия начинается с внутривенного введения антибиотика с последующим переходом на пероральный прием того же препарата, либо антибиотика со сходным спектром активности и механизмом действия. Переход осуществляется сразу после стабилизации клинического состояния пациента.
Цель ступенчатой терапии заключается в уменьшении длительности парентеральной терапии, что обеспечивает сокращение сроков пребывания пациента в стационаре и риска осложнений, уменьшение стоимости лечения при сохранении высокой клинической эффективности. Оптимальным вариантом ступенчатой терапии является последовательное использование двух лекарственных форм (для парентерального введения и приема внутрь) одного и того же антибактериального препарата.
При снижении интоксикации и стабилизации температуры тела режим расширяют и назначают проведение физиотерапии (электрофорез, электростимуляция, УВЧ, ингаляции, небулайзер) для ускорения процессов реабилитации.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей.
В пульмонологическом отделении ГБУЗ «ТОКБ им.В.Д.Бабенко» ежегодно получают лечение более 200 пациентов с диагнозом «внебольничная пневмония». Это пациенты, преимущественно, с тяжелым, осложненным течением заболевания.
Лечение больных проводится в соответствии с последними международными рекомендациями и включает в себя проведение комплексной этиотропной антибактериальной и противовоспалительной терапии у больных пневмонией, включая физиотерапевтические методы: ингаляционная терапия с использованием небулайзера, массаж грудной клетки с методикой постурального дренажа, иглорефлексотерапия, дыхательная гимнастика с использованием современных дыхательных тренажеров.
Пневмонии у взрослых
Пневмония (воспаление легких) является довольно частым заболеванием органов дыхательной системы у взрослых и требует тщательного ухода и лечения.
В этой статье мы рассмотрим общую информацию, связанную с проблемой пневмонии, а также основные причины возникновения пневмонии у взрослых.
Термин «пневмония» объединяет большую группу болезней, каждая из которых имеет свою этиологию, патогенез, клиническую картину, рентгенологические признаки, данные лабораторных исследований и особенности терапии. Может протекать как самостоятельное заболевание или как осложнение других болезней, например гриппа.
Пневмония может быть очаговой — занимать небольшой очаг лёгкого
сегментарной — распространяться на один или несколько сегментов лёгкого,
долевой — захватывать долю лёгкого, сливной — слияние мелких очагов в более крупные, тотальной — пневмония распространяется на всё лёгкое.
Кроме того, пневмония может быть односторонней, если поражено только одно лёгкое, и двусторонней, если больны оба лёгких.
Пневмония может быть первичной, если она выступает как самостоятельное заболевание, и вторичной, если развилась на фоне другой болезни, например, вторичная пневмония на фоне хронического бронхита.
Какие причины вызывают пневмонию? Пневмония — это главным образом инфекционное заболевание, то есть в ее возникновении чаще всего замешаны определенные виды микробов. Чаще всего возбудителями пневмонии являются бактерии. При этом определение типа микроба, вызвавшего пневмонию, имеет большое значение для назначения правильного лечения воспаления легких. Достоверно известно, что различные виды микробов вызывают различные виды пневмонии, которые значительно отличаются друг от друга с точки зрения симптомов, эволюции болезни, риска для жизни больного и тактики лечения. У взрослых пневмония может быть вызвана такими микробами как стафилококк, пневмококк, гемофильная палочка, кишечная палочка, синегнойная палочка и др. Одним из примеров вирусной пневмонии может быть пневмония, возникающая на фоне гриппа. Обычно, к вирусной пневмонии быстро присоединяется и бактериальная инфекция. Течение такого вида воспаления легких, как правило, тяжелое.
Наиболее частым путём проникновения микроорганизмов в лёгочную ткань является бронхогенный — и этому способствуют аспирация, вдыхание микробов из окружающей среды, переселение патогенной флоры из верхних отделов дыхательной системы (нос, глотка) в нижний, Гематогенный путь распространения инфекции (с током крови) встречается реже — при внутриутробном заражении, септических процессах и наркомании с внутривенным введением наркотиков.
Как известно, все люди постоянно контактирует с различными микробами, однако пневмония возникает не у каждого. Часто возникновение воспаления легких возникает из-за предрасположенности того или иного человека к пневмонии. Такая предрасположенность есть у людей подверженных постоянному стрессу, переохлаждениям, переутомлениям. Также пневмония часто развивается на фоне уже существующих болезней дыхательных путей (например, хронический бронхит), которые характеризуются ослаблением защитных сил организма .
Заболеваемость пневмонией зависит от многих факторов: уровня жизни, социального и семейного положения, условий труда, наличия вредных привычек, контакта с больными людьми, индивидуальных особенностей человека, географической распространённости того или иного возбудителя.
Факторы, предрасполагающие к развитию пневмонии у взрослых:
курение и хронический бронхит, хронические болезни лёгких, эндокринные заболевания, сердечная недостаточность, иммунодефицитные состояния,
хирургические операции грудной клетки и брюшной полости, длительное пребывание в горизонтальном положении, алкоголизм, и наркомания.
Основные симптомы инфекционной пневмонии.
«Типичная» пневмония характеризуется резким подъёмом температуры, кашлем с обильным выделением гнойной мокроты и в некоторых случаях плевральной боли. «Атипичная» пневмония характеризуется постепенным началом, сухим, непродуктивным кашлем, преобладанием в клинической картине второстепенных симптомов — головной боли, миалгии, боли и першения в горле, слабости и недомогания при минимальных изменениях на рентгенограмме.
Крупозная пневмония. Ввиду особенностей развития крупозную пневмонию вполне целесообразно рассматривать как более или менее своеобразную форму пневмонии. Возбудителем крупозной пневмонии (плевропневмонии) является пневмококк. Пневмония, вызванная этим микробом, отличается своей масштабностью и тяжестью течения. Начало крупозной пневмонии острое. Температура тела повышается до 39-40 °C. Одышка наблюдается с первых дней болезни. Для этого вида пневмонии характерно поражения одной доли лёгкого, целого лёгкого или обоих лёгких. Чем больше объём поражения лёгких — тем тяжелее протекает процесс. На 3-4 день болезни появляется характерная ржавая мокрота и кашель. При кашле больной жалуется на сильные «колющие» боли в груди со стороны лёгкого, захваченного пневмонией. При очаговой пневмонии боли в груди, напротив, наблюдаются очень редко. Температура, кашель и выделение мокроты при крупозной пневмонии могут продержаться более 10 дней. На фоне крупозной пневмонии может развиться абсцесс лёгкого, сердечно-лёгочная недостаточность.
Чем больше объём поражения лёгких — тем тяжелее протекает процесс. На 3-4 день болезни появляется характерная ржавая мокрота и кашель. При кашле больной жалуется на сильные «колющие» боли в груди со стороны лёгкого, захваченного пневмонией. При очаговой пневмонии боли в груди, напротив, наблюдаются очень редко. Температура, кашель и выделение мокроты при крупозной пневмонии могут продержаться более 10 дней. На фоне крупозной пневмонии может развиться абсцесс лёгкого, сердечно-лёгочная недостаточность.
Серьёзными осложнениями пневмонии могут являться: абсцесс и гангрена лёгкого, плеврит, эмпиема плевры, обструкция, острая дыхательная недостаточность, эндокардит, перикардит, менингит, отёк лёгких, сепсис.
Основным методом диагностики является рентгенологическое исследование лёгких, основным методом лечения — антибактериальная терапия. Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) ухудшают прогноз заболевания.
Районный терапевт В. А. Петрович
А. Петрович
Пневмония — БУЗ ВО «ВОККВД»
Что такое пневмония?
Пневмония – острое инфекционное заболевание, характеризующееся преимущественным воспалением респираторных отделов легких и наличием внутриальвеолярной экссудации.
Причины возникновения пневмонии
Пневмония является полиэтиологичным заболеванием, то есть она может быть вызвана большим количеством различных возбудителей, среди которых имеются бактерии (пневмококк, гемофильная палочка, моракселла, стрептококк, стафилококк и т.д.), внутриклеточные возбудители (микоплазма, хламидия, легионелла и др.), вирусы (грипп, парагрипп, риновирус и т.д.) и даже грибы (кандида, аспергилл и пневмоциста).
Пневмонии, вызываемые внутриклеточными возбудителями и вирусами, принято выделять в отдельную группу так называемых «атипичных». Это обусловлено особенностями их клинической картины, а также несколько иными подходами к диагностике и лечению заболевания. В свою очередь пневмонии грибковой этиологии встречаются исключительно у лиц со значительным снижением иммунитета (ВИЧ-инфекция и др.). Существует множество различных факторов, существенно повышающих вероятность заболевания. Наиболее важными из них являются:
В свою очередь пневмонии грибковой этиологии встречаются исключительно у лиц со значительным снижением иммунитета (ВИЧ-инфекция и др.). Существует множество различных факторов, существенно повышающих вероятность заболевания. Наиболее важными из них являются:
- курение и алкоголизм
- травмы грудной клетки
- заболевания сердца, почек, легких и других внутренних органов
- иммунодефицитные состояния и стрессы
- продолжительный постельный режим (гипостатическая пневмония)
- онкологические заболевания
- длительное пребывание больного на искусственной вентиляции легких
- нарушение акта глотания (аспирационная пневмония)
- пожилой возраст (старше 60 лет) и т.д.
Чаще всего возбудитель пневмонии попадает в легкие через дыхательные пути в составе мелких капелек аэрозоля, реже с током крови из других очагов инфекции в организме. В результате его внедрения в легочной ткани возникает воспаление. В это место активно устремляются клетки крови и макрофаги, здесь же происходит накопление экссудата. Отдельные микроорганизмы, вызывающие пневмонию, способны выделять токсины, которые приводят к некрозу и разрушению участков легочной ткани.
Отдельные микроорганизмы, вызывающие пневмонию, способны выделять токсины, которые приводят к некрозу и разрушению участков легочной ткани.
Признаки и симптомы пневмонии
Клиническая картина пневмонии во многом определяется возбудителем (причиной) заболевания, а также объемом поражения самого легкого. Однако, вне зависимости от этого, для нее практически всегда характерны общие симптомы в виде слабости и повышенной утомляемости, головной и мышечной боли, снижения аппетита. Все это сопровождается ознобом и резким подъёмом температуры тела до 38-40°C. Для пневмонии также присущ сухой кашель, который через некоторое время становится влажным с трудно отделяемой слизисто-гнойной мокротой. При этом больные могут жаловаться на боль в грудной клетке, усиливающуюся при дыхании и кашле, что в свою очередь свидетельствует о поражении плевры. Достаточно часто тяжелое течение пневмонии сопровождается одышкой, бледностью и синюшностью кожи лица в области носогубного треугольника.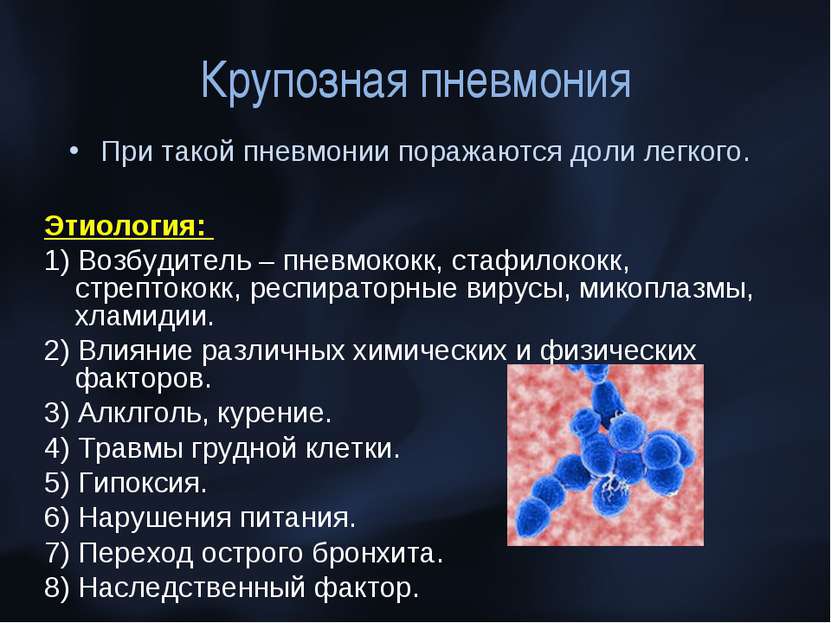 Важно отметить, что у детей и лиц пожилого возраста общие симптомы могут значительно превалировать в клинической картине заболевания. На основании клинико-рентгенологических данных в зависимости от объема поражения легкого выделяют очаговую, долевую (крупозную) и тотальную пневмонию.
Важно отметить, что у детей и лиц пожилого возраста общие симптомы могут значительно превалировать в клинической картине заболевания. На основании клинико-рентгенологических данных в зависимости от объема поражения легкого выделяют очаговую, долевую (крупозную) и тотальную пневмонию.
Очаговой пневмонии часто предшествует вирусная инфекция верхних дыхательных путей (грипп, парагрипп, аденовирусная инфекция и т.д.). Само же заболевание нередко начинается постепенно (в виде второй «волны» инфекции) с повышения температуры и появления сухого кашля. При очаговой пневмонии поражаются преимущественно нижние отделы легких (чаще справа).
Крупозная пневмония характеризуется поражением как минимум доли легкого с обязательным вовлечением в процесс плевры. Заболевание при этом наоборот начинается остро с потрясающего озноба и резкого повышения температуры тела до 39-40°C. Практически одновременно с этим из-за сопутствующего поражения плевры отмечается появление боли в грудной клетке. При крупозной пневмонии кашель присоединяется в течение дня и уже изначально может носить характер влажного. Иногда заболевание сопровождается одышкой в покое и лихорадочным румянцем щек, более выраженным на стороне поражения.
При крупозной пневмонии кашель присоединяется в течение дня и уже изначально может носить характер влажного. Иногда заболевание сопровождается одышкой в покое и лихорадочным румянцем щек, более выраженным на стороне поражения.
Особенности клинического течения пневмоний различной этиологии
Стафилококковая пневмония характеризуется высокой склонностью к развитию обширных некрозов легочной ткани с последующим образованием в ней абсцессов. По некоторым данным летальность при пневмонии данной этиологии у взрослых достигает 30-40%. Заболевание характеризуется острым началом с высокой фебрильной лихорадкой (до 40-41°C) и обильными выделениями гнойной мокроты. Иногда оно сопровождается спутанностью сознания и наличием положительных менингеальных симптомов.
Стрептококковая пневмония в основном встречается в период эпидемических вспышек респираторных заболеваний. Достаточно часто она осложняется плевритом или эмпиемой плевры. Для стрептококковой пневмонии также характерно раннее развитие некроза легочной ткани с появлением обильной мокроты гнойного характера.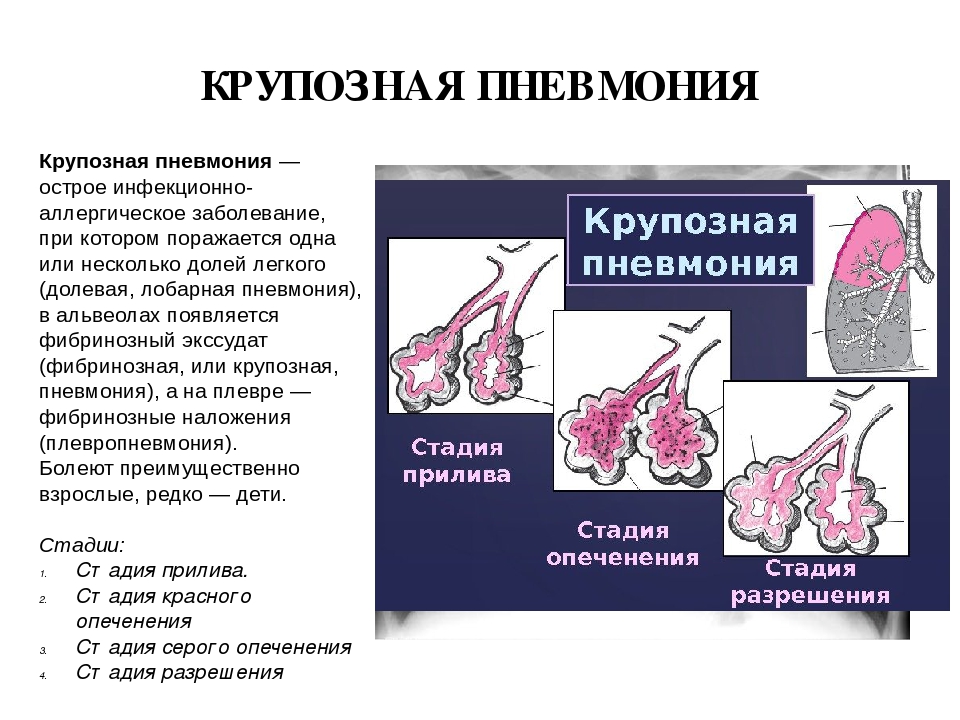
Микоплазменная пневмония в самом начале своего развития может напоминать обыкновенную простуду. При этом первыми признаками заболевания являются повышение температуры, разбитость, насморк (ринит) и першение в горле. Спустя некоторое время к данным симптомам присоединяется одышка, являющаяся прямым признаком воспаления легких. Заболеваемость микоплазменной пневмонией особенно велика среди детей и подростков в изолированных коллективах (детские сады, школы и т.д.).
Хламидийная пневмония начинается с фарингита, а также появления длительного сухого кашля и насморка. Дальнейшее течение болезни сопровождается одышкой и длительным повышением температуры, что собственно и позволяет заподозрить пневмонию.
В настоящее время развитие легионеллезной пневмонии возникает преимущественно при контакте с загрязненной системой кондиционеров высотных зданий и офисных помещений. Заболевание начинается с потери аппетита, головной боли, слабости, а иногда и поноса (диареи). Такие симптомы как кашель, боли в горле и груди появляются несколько позднее. Легионеллезная пневмония практически не встречается у детей.
Такие симптомы как кашель, боли в горле и груди появляются несколько позднее. Легионеллезная пневмония практически не встречается у детей.
Наиболее частыми осложнениями пневмонии являются острая дыхательная недостаточность и респираторный дистресс-синдром, плеврит, эмпиема плевры и абсцесс легкого, легочное сердце, эндокардит, миокардит и перикардит, инфекционно-токсический шок, менингит и гломерулонефрит, ДВС-синдром и др.
Диагностика пневмонии
Диагноз пневмонии устанавливается на основании клинической картины заболевания с учетом результатов инструментальных и лабораторных методов исследования. Аускультативно над очагом поражения легкого могут выслушиваться влажные хрипы, крепитация, бронхиальное дыхание и т.д. Однако для подтверждения диагноза пневмонии практически всегда требуется выполнение рентгенографии органов грудной клетки.
При необходимости определения возбудителя пневмонии используется микроскопическое исследование мокроты или бронхиальных смывов, полимеразная цепная реакция (ПЦР) и иммуноферментный анализ (ИФА), реакция торможения непрямой гемагглютинации (РТНГА), реакция непрямой гемагглютинации (РНГА) и др. К неспецифическим методам лабораторной диагностики пневмонии относят общий анализ крови (ОАК), общий анализ мочи (ОАМ) и электрокардиографию (ЭКГ). Данные методы позволяют оценить степень тяжести заболевания, а также определить наличие осложнений.
К неспецифическим методам лабораторной диагностики пневмонии относят общий анализ крови (ОАК), общий анализ мочи (ОАМ) и электрокардиографию (ЭКГ). Данные методы позволяют оценить степень тяжести заболевания, а также определить наличие осложнений.
Дифференциальная диагностика пневмонии проводится с туберкулезом и раком легкого, пневмонитом и системной красной волчанкой, панкреатитом и прободной язвой желудка, абсцессом печени, аппендицитом и т.д.
Лечение и профилактика пневмонии
Лечение пневмонии зависит от тяжести заболевания, наличия осложнений и возраста больного. Необходимость госпитализации при этом устанавливается врачом в соответствии с имеющимися на то показаниями. Питание больного пневмонией должно быть достаточно калорийным и в то же время содержать минимальное количество трудноперевариваемых продуктов. Целесообразно включить в рацион овощи и фрукты, обеспечить обильное питье (для улучшения отделения мокроты и профилактики обезвоживания).
Основным компонентом лечения пневмонии являются антибактериальные средства (амоксициллин, азитромицин, левофлоксацин и т. д). Выбор препарата, дозировку, кратность и длительность его применения также определяет врач, принимая во внимание возраст пациента, особенности клинической картины пневмонии и наличие сопутствующих заболеваний. В последнее время при лечении пневмонии все чаще используются комбинации из нескольких антибактериальных препаратов со средней продолжительностью терапии не менее 7-10 дней.
д). Выбор препарата, дозировку, кратность и длительность его применения также определяет врач, принимая во внимание возраст пациента, особенности клинической картины пневмонии и наличие сопутствующих заболеваний. В последнее время при лечении пневмонии все чаще используются комбинации из нескольких антибактериальных препаратов со средней продолжительностью терапии не менее 7-10 дней.
Наличие продуктивного кашля является показанием к применению отхаркивающих (лазолван, бромгексин и др.) и разжижающих мокроту (АЦЦ) лекарственных препаратов. В то же время больным пневмонией с сухим кашлем (или вовсе без него) следует воздержаться от их использования. Для устранения одышки рекомендовано применение ингаляционных бронхорасширяющих препаратов (беродуал и беротек, сальбутамол и др.). При этом следует отметить, что лучшим способом их доставки являются ингаляции с помощью небулайзера. Жаропонижающие средства (парацетамол, ацетилсалициловая кислота) во время пневмонии принимаются по показаниям (обычно при температуре тела выше 38°C) в зависимости от возраста пациента и наличия у него сопутствующих заболеваний. При пневмонии следует достаточно внимания уделить иммуномодулирующей терапии поливитаминами.
При пневмонии следует достаточно внимания уделить иммуномодулирующей терапии поливитаминами.
Профилактика острой пневмонии в первую очередь заключается в соблюдении здорового образа жизни и общем укреплении организма. При этом не менее важное значение отводится предупреждению возникновения острых респираторных инфекций. С этой же целью следует исключить влияние всех предрасполагающих факторов пневмонии. Для профилактики гипостатической пневмонии, возникающей преимущественно у пожилых людей при длительном постельном режиме, необходимо проводить массаж грудной клетки путем переворачивания больного на живот с легким постукиванием снизу вверх по всей поверхности спины. Достаточно эффективным методом является дыхательная гимнастика с использованием надувной игрушки.
пневмония
Пневмония — простая, но научная статья.
Что такое пневмония?
Пневмония – это острое инфекционно-воспалительное заболевание лёгочной системы. Классификация заболевания основана на тяжести и длительности заболевания, а также признаках, которые можно отметить только при наличии флюорограммы. Но стоит отметить, что в понятие «пневмония» не входят поражения лёгких, вызванные физическими и химическими факторами. По экспертным оценкам ВОЗ пневмония входит в десятку наиболее частых причин смерти. Заболеваемость в разных регионах составляет в среднем от 4 до 17 случаев на 1000 населения.
Классификация заболевания основана на тяжести и длительности заболевания, а также признаках, которые можно отметить только при наличии флюорограммы. Но стоит отметить, что в понятие «пневмония» не входят поражения лёгких, вызванные физическими и химическими факторами. По экспертным оценкам ВОЗ пневмония входит в десятку наиболее частых причин смерти. Заболеваемость в разных регионах составляет в среднем от 4 до 17 случаев на 1000 населения.
| По рентгеноморфологическим признакам (т.е. признаки, которые можно увидеть на той же флюрограмме) выделяют очаговую, сегментарную, крупозную и интерстициальную пневмонии. — При очаговой пневмонии очаги инфильтрации (проникновение и скопление в тканях организма биологических жидкостей) размером 0,5-1 см могут быть расположены в одном или нескольких сегментах лёгкого. Один из вариантов очаговой пневмонии — очагово-сливная форма. При этой форме отдельные участки инфильтрации сливаются, образуя большой, неоднородный по плотности очаг, занимающий нередко целую долю легкого.  |
— Сегментарные бронхопневмонии характеризуются воспалением целого сегмента, воздушность которого снижена из-за выраженного ателектатического (ателектаз легкого — это спавшаяся доля легкого (как сдувшийся воздушный шарик)) компонента. Такие пневмонии нередко имеют склонность к затяжному течению.
— Крупозная пневмония (обычно пневмококковая) отличается гиперергическим (обозначение разновидности тканевой аллергии, заключающейся в резком повышении, по сравнению с нормой, реактивных процессов в ответ на то или иное раздражение) крупозным воспалением, имеющим циклическое течение с фазами прилива, красного, затем белого опеченения (уплотнения).
— Интерстициальная острая пневмония характеризуется развитием специфической формы инфильтрации. Такую пневмонию чаще всего вызывают определённые возбудители (вирусы, пневмоцисты, грибы и т.д.).
По клиническим проявлениям выделяют нетяжёлые (неосложнённые) и тяжёлые (осложнённые) формы пневмонии.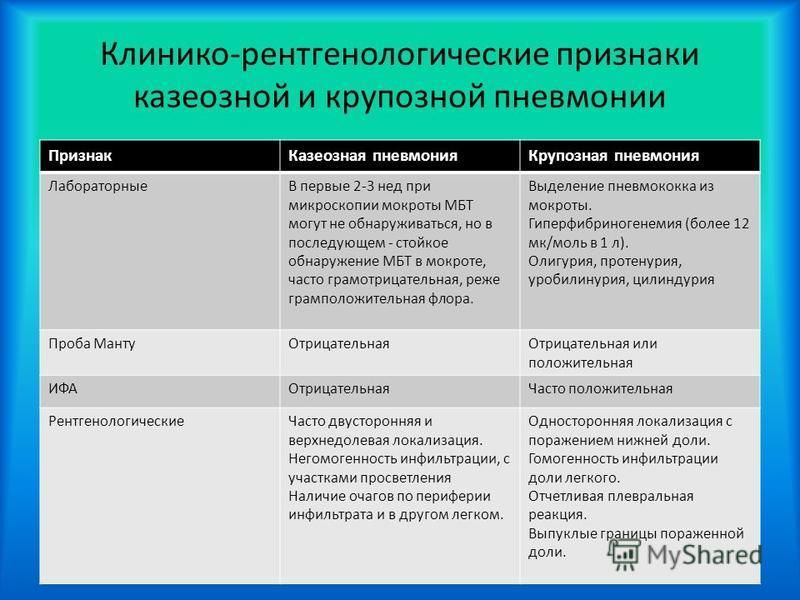 Тяжесть последних может быть обусловлена развитием токсического синдрома, дыхательной недостаточностью, сердечно-сосудистыми нарушениями, отёком лёгких и т.д. Пневмонии могут иметь острое и затяжное течение: Тяжесть последних может быть обусловлена развитием токсического синдрома, дыхательной недостаточностью, сердечно-сосудистыми нарушениями, отёком лёгких и т.д. Пневмонии могут иметь острое и затяжное течение: При остром течении пневмонии, выздоровление пациента наступает через 4-6 недель от начала заболевания. Средняя продолжительность затяжной пневмонии — 2-4 месяца и более (до 6 месяцев), после чего, при правильном лечении, наступает выздоровление. |
Симптомы
Наиболее часто возникают — повышение температуры выше 38 °С, сохраняющееся более 3 дней (при отсутствии лечения), и признаки интоксикации (бледность, сероватый оттенок кожи с мраморным рисунком, вялость, расстройства сна и аппетита). У грудных детей нередко возникают срыгивания и рвота. Может быть одышка, влажный или реже сухой кашель, «синюшность» носогубного треугольника со стонущим дыханием при тяжёлых формах заболевания. Однако все эти признаки непостоянны. Симптомы во многом зависят от формы пневмонии, тяжести течения болезни и особенностей возбудителя. Однако определить происхождение пневмонии исключительно по таким признакам весьма затруднительно, а часто и невозможно. ВНИМАНИЕ: Существует ряд патологических признаков, осложняющие течение пневмонии! Например: дыхательная недостаточность, токсический синдром, сердечнососудистая недостаточность, нарушение кислотно-основного состояния.
Однако все эти признаки непостоянны. Симптомы во многом зависят от формы пневмонии, тяжести течения болезни и особенностей возбудителя. Однако определить происхождение пневмонии исключительно по таким признакам весьма затруднительно, а часто и невозможно. ВНИМАНИЕ: Существует ряд патологических признаков, осложняющие течение пневмонии! Например: дыхательная недостаточность, токсический синдром, сердечнососудистая недостаточность, нарушение кислотно-основного состояния.
Профилактика
В первую очередь заключается в соблюдении здорового образа жизни и общем укреплении организма. При этом имеют большое значение профилактические меры по предупреждению возникновения острых респираторных инфекций. Для профилактики гипостатической пневмонии, возникающей преимущественно у пожилых людей при длительном постельном режиме, необходимо проводить массаж грудной клетки путем переворачивания больного на живот с легким постукиванием снизу вверх по всей поверхности спины. Достаточно эффективным методом является дыхательная гимнастика.
Достаточно эффективным методом является дыхательная гимнастика.
Назад
Берегите легкие
Что надо знать о пневмонии
О пневмонии, или воспалении легких, большинство людей знают лишь то, что оно бывает одно– или двусторонним. Многие даже не подозревают, насколько оно опасно и какие неблагоприятные последствия может иметь. Еще относительно недавно пневмония являлась одной из главных причин высокой смертности населения — от нее погибало не менее трети заболевших. Следует отметить, что в настоящее время способы лечения этого легочного недуга значительно продвинулись, однако это ни в коей мере не умаляет всей серьезности патологии. Что нужно знать о пневмонии в первую очередь и как избежать зимой серьезнейшего заболевания легких и последующей за ним госпитализации?
Пневмония — острое воспалительное инфекционное заболевание, при котором поражается легочная ткань человека. Заболеть воспалением легких может абсолютно любой человек независимо от возраста и общего состояния здоровья. В то же время известно, что у детей и пожилых лиц риск заболеть пневмонией значительно выше, а болезнь протекает в более тяжелой форме и может иметь затяжной характер. Определенные факторы могут способствовать снижению иммунитета и в некотором смысле располагать к пневмонии, например, переохлаждение, физическое переутомление, стресс, перенесенные инфекции, плохое питание, курение (в том числе пассивное), воздействие на легкие некоторых химикатов, гиподинамия, хронические заболевания органов дыхания (бронхит, тонзиллит, астма) и т.д. Закономерно, что пик заболеваемости приходится на осень и зиму.
В то же время известно, что у детей и пожилых лиц риск заболеть пневмонией значительно выше, а болезнь протекает в более тяжелой форме и может иметь затяжной характер. Определенные факторы могут способствовать снижению иммунитета и в некотором смысле располагать к пневмонии, например, переохлаждение, физическое переутомление, стресс, перенесенные инфекции, плохое питание, курение (в том числе пассивное), воздействие на легкие некоторых химикатов, гиподинамия, хронические заболевания органов дыхания (бронхит, тонзиллит, астма) и т.д. Закономерно, что пик заболеваемости приходится на осень и зиму.
Моржи плывут тихо
Основной причиной развития пневмонии является бактериальная инфекция. В числе доминирующих инфекционных агентов выделяют пневмококки, стафилококки, гемофильную палочку, легионеллу, микоплазму и др. Вместе с тем воспаление легких может вызывать смешанная вирусно–бактериальная микрофлора — когда человек заболевает прежде острой респираторной вирусной инфекцией (ОРВИ) верхних дыхательных путей, болеет в течение 5 — 7 дней, а затем инфекция «опускается» в нижние отделы дыхательных путей. Разумеется, попадание в здоровый организм болезнетворного микроба еще не означает, что человек обязательно заболеет воспалением легких. Для развития заболевания необходимы определенные условия, например, очень высокая концентрация бактерий в воздухе или ослабленный иммунитет организма на момент «встречи» с возбудителем. По характеру течения пневмония бывает острой, хронической и затяжной.
Разумеется, попадание в здоровый организм болезнетворного микроба еще не означает, что человек обязательно заболеет воспалением легких. Для развития заболевания необходимы определенные условия, например, очень высокая концентрация бактерий в воздухе или ослабленный иммунитет организма на момент «встречи» с возбудителем. По характеру течения пневмония бывает острой, хронической и затяжной.
Проявления заболевания во многом зависят от вида возбудителя и объема поражения легочной ткани. Легче протекает очаговое воспаление легких (бронхопневмония), обычно возникающее как осложнение ОРВИ, — в его лечении иногда можно обойтись и без госпитализации. Гораздо опаснее, особенно для детей и пожилых людей, острая форма болезни — крупозная пневмония, которая, как правило, является следствием длительного переохлаждения. Такое воспаление характеризуется яркой клинической картиной с высокой температурой тела (38 — 40°C), болью в области груди, усиливающейся при кашле, затрудненным дыханием, ощущением нехватки воздуха, потливостью, слабостью и общим недомоганием. Поскольку симптомы банальной простуды, острого бронхита и пневмонии очень схожи, окончательный диагноз может поставить только врач, для чего обычно требуются дополнительные исследования — как лабораторные, так и рентгенологические.
Поскольку симптомы банальной простуды, острого бронхита и пневмонии очень схожи, окончательный диагноз может поставить только врач, для чего обычно требуются дополнительные исследования — как лабораторные, так и рентгенологические.
Владимир ХРЫЩАНОВИЧ, доктор медицинских наук.
21 ДЕКАБРЯ 2017 газета «СБ Беларусь сегодня»
Пневмония. Что надо знать о заболевании
Пятница, 18 Декабря 2020
Пневмония – острое инфекционно-воспалительное заболевание легочной паренхимы (ткани), известное также как «воспаление легких». При отсутствии лечения может вызвать тяжелые осложнения и даже привести к летальному исходу.
Заболевание, как правило, требует лечения в условиях стационара. Наиболее тяжело пневмонии протекают у маленьких детей, лиц пожилого возраста, лиц с наличием сопутствующих заболеваний (онкологические и гематологические заболевания, сахарный диабет, хронические заболевания дыхательной системы, сердечно – сосудистые заболевания и др. ).
).
Вызвать воспаление легочной ткани могут различные инфекционные агенты – бактерии, вирусы, грибы, простейшие. Способствующими факторами могут стать переохлаждение, снижение иммунитета, также пневмония может развиться на фоне других инфекционных заболеваний (грипп, бронхит и т.д.). Источником инфекции является больной человек или носитель возбудителя. Основной путь передачи – воздушно-капельный.
Чтобы вовремя выявить пневмонию и начать лечение, необходимо своевременно распознать ее симптомы.
К основным симптомам пневмонии относятся:
– лихорадка
– кашель
– выделение мокроты
– боль в грудной клетке (особенно при кашле)
– одышка
– немотивированная слабость, утомляемость
Существует несколько форм воспаления легких:
– Острая форма – начинается внезапно с высокой температуры, сильного озноба и кашля, слабости иногда помрачения сознания.
– Хроническая пневмония – при данной форме возбудитель болезни и очаг воспаления постоянно присутствуют в организме и проявляются при благоприятных условиях (ослабление иммунитета, переохлаждение).
– Крупозная форма – поражает большую часть легкого, и, помимо симптомов со стороны дыхательной системы и лихорадки, может вызвать боли в боку, покраснение кожных покровов области шеи и посинения носогубного треугольника, при сильной интоксикации бывают потеря сознания и бред.
– Очаговое воспаление – очаги поражения локализуются в отдельных сегментах легких и дыхательных путей, симптомы выражены не так сильно, как при крупозной форме – наблюдается субфебрильная температура, кашель (сначала сухой, потом влажный), слабость и апатия.
Сейчас весь мир охвачен пандемией коронавируса, который часто приводит к развитию атипичной пневмонии. Коронавирусная пневмония – это не воспаление легочной ткани в классическом его понимании, как бактериальная пневмония, которую можно остановить антибиотиками. При коронавирусной пневмонии происходит альвеолярное повреждение легочной ткани с отеком альвеолярной стенки из-за нарушения проницаемости сосудов. Такие вирусные пневмонии могут рассасываться от 3 до 6 месяцев. В случае возникновения симптомов очень важно вовремя обратиться к врачу и не запустить заболевание.
При коронавирусной пневмонии происходит альвеолярное повреждение легочной ткани с отеком альвеолярной стенки из-за нарушения проницаемости сосудов. Такие вирусные пневмонии могут рассасываться от 3 до 6 месяцев. В случае возникновения симптомов очень важно вовремя обратиться к врачу и не запустить заболевание.
Важно помнить, что ставить диагноз и тем более лечить пневмонию самостоятельно нельзя! Для выявления воспалительного процесса следует обязательно обратиться к врачу и пройти соответствующую диагностику. При необходимости не отказываться от госпитализации в стационар.
В целях предупреждения возникновения пневмонии рекомендуется:
– не отказываться от ежегодной иммунизации против гриппа,
– проводить иммунизацию против пневмококковой и гемофильной инфекции,
– избегать контакта с больными людьми, воздержаться от посещения мест массового скопления людей,
– вести здоровый образ жизни,
– совершать частые прогулки на свежем воздухе,
– избегать переохлаждений и сквозняков,
– заниматься физкультурой и спортом,
– правильно питаться, регулярно употреблять в пищу фрукты и овощи,
– заниматься закаливанием организма,
– соблюдать режим проветривания и влажной уборки в помещениях,
– полностью отказаться от курения (курение снижает естественную устойчивость бронхов и легких к респираторным инфекциям).
Пневмония. Виды. Лечение : Farmf
Пневмония. Виды. Лечение
Пневмония – воспалительный процесс, охватывающий все ткани легкого. Частота заболеваемости составляет 3 – 4 на 1000 человек (0,4%). Процесс поражает бронхиолы, интрестициальную ткань, всегда вовлекаются сосуды и нервы.
От острой пневмонии как основного заболевания при адекватной терапии больные в настоящее время умирать не должны, но острая пневмония может быть сопутствующей при ряде тяжелых заболеваний, у ослабленных больных это ухудшает прогноз.
Пневмония. Классификация
- По этиологии:
- бактериальные: стрепто, стафилококковые, пневмококковые
- вирусные;
- риккетсиозные;
- микоплазменные;
- смешанные при ассоциации возбудителей;
- от воздействия физических факторов: переохлаждение, высокая температура;
- от воздействия химических факторов: бензиновые, пылевые, окислов азота, двуокиси серы, серной кислоты и др.

- пневмонии у послеоперационных больных, от проникновения инородных тел и т.д.
- Клинико – морфологическая классификация (по И.С.Молчанову)
- преимущественно паренхиматозная: крупозная, очаговая;
- интерстициальная
- смешанная.
- По течению заболевания:
- с обычным циклическим течением: начало – развитие – разрешение;
- затяжное течение. В 10% случаев пневмония принимает затяжное течение и может переходить в хроническую пневмонию.
Крупозная пневмония
Это, как правило, паренхиматозная пневмония, микробная, имеет обычное циклическое течение. В настоящее время встречается редко: на 10 случаев острой пневмонии приходится 1 крупозная, но она сохранила свои эпидемические особенности. Чаще болеют взрослые, от 20 до 50 лет, реже встречается у детей и лиц преклонного возраста.
Крупозная пневмония. Этиология:
Экзогенная инфекция; пневмококки первых двух типов. Контагиозность минимальная, практически равна нулю, поэтому внутрибольничных инфекций не бывает. Пневмококк очень чувствителен к антибиотикотерапии, в последующем высеивается редко.
Крупозная пневмония. Патогенез:
- Распространение возбудителя происходит преимущественно бронхогенным путем, но возможны гематогенный и лимфогенный пути.
- Высеиваемость микробов чаще при крупозной пневмонии, чем при очаговой.
- Есть осложнения, присущие только крупозной пневмонии – острый эндокардит аортального клапана.
Необходимо учитывать реакцию организма, острейшее начало, быстрое распространение на различные физиологические образования легкого,почти обязателен захват плевры (отсюда другое название – плевропневмония).
Все это указывает на гиперергический характер воспаления, то есть имеет значение участие иммунокомпетентной системы. Это во многом определяет особенности морфологической картины и клиники; поражение целой доли – долевая пневмония, но в настоящее время встречается реже, чаще сегментарная пневмония, характерно поражение плевры, фибринозное воспаление, картина морфологически однородна.
Это во многом определяет особенности морфологической картины и клиники; поражение целой доли – долевая пневмония, но в настоящее время встречается реже, чаще сегментарная пневмония, характерно поражение плевры, фибринозное воспаление, картина морфологически однородна.
Течение – стадийное:
- Микробный отек.
- ерое или красное опеченение.
- Разрешение. При раннем начале лечения процесс может окончиться на первой стадии.
Крупозная пневмония. Клиника.
В клинике выделяют 2 группы симптомов:
1. Симптомы, характерные для любого воспалительного процесса, или общие симптомы (вследствие микробной интоксикации):
А – со стороны ЦНС: заторможенность, небольшое количество жалоб, но может быть и возбуждение, вплоть до психоза;
Б – со стороны сердечно-сосудистой системы: частота сердечных сокращений опережает температуру тела, на ЭКГ диффузные изменения миокарда, нарушения ритма: экстрасистолия, мерцательная аритмия, признаки гипертрофии правого желудочка, падение АД, вплоть до коллапса. чаще в стадии разрешения, тахикардия.
чаще в стадии разрешения, тахикардия.
В – со стороны печени дистрофические изменения, переходящая гипербилирубинемия, может быть умеренная желтуха, субиктеричность склер.
Г – со стороны мочевыделительной системы: лихорадочная протеинурия, может наблюдаться цилиндрурия, форменные элементы крови.
Крупозная пневмония. Симптомы со стороны легких:
Синдром уплотнения легочной ткани: укороченние перкуторного звука, усиление голосового дрожания, бронхофонии, жесткое или бронхиальное дыхание, влажные звучные хрипы; рентгенологическое затемнение участка легкого. Надо помнить, что заболевание имеет строго циклическое течение, поэтому в момент обследования синдрома уплотнения легочной ткани может и не быть – причина диагностической ошибки.
С другой стороны, легочная симптоматика чаще бывает представлена в редуцированной форме, если воспалительный процесс обрывается на ранних стадиях (на стадии микробного отека): укорочение перкуторного звука небольшое или вовсе нет, дыхание ослаблено или не изменено, хрипов может не быть. В таком случае решающее значение имеет клиническая картина, представленная преимущественно общей симптоматикой.
В таком случае решающее значение имеет клиническая картина, представленная преимущественно общей симптоматикой.
Крупозная пневмония. Дифференциальный диагноз
1. С другими заболеваниями инфекционной природы:
а) Брюшной тиф. Исследуется на тифо – паратифозную группу, патогмонична брадикардия.
б) Сыпной тиф.
2. Инфаркт миокарда; при крупозной пневмонии бывают сильные боли за грудиной из – за вовлечения в процесс медиастинальной плевры.
3. С острым животом; при вовлечении в процесс диафрагмальной плевры боли в животе и рефлекторное напряжение мышц передней брюшной стенки (острый аппендицит, острый холецистит).
4. Экссудативный плеврит.
5. Туберкулез.
Течение
Чаще обычное, циклическое. Классически на нечетный день (5-7-9-й) падение температуры – разрешение пневмонии.
Крупозная пневмония. Осложнения
Осложнения
- Количественное нарастание обычной для крупозной пневмонии симптоматики: возбуждение, вплоть до психоза, встречается, как правило у алкоголиков по типу белой горячки. Это может быть первым проявлением хронического алкоголизма; могут быть суицидные попытки.
- Дистрофия миокарда: мерцательная аритмия, впервые может быть у больных с сердечно – сосудистой патологией (пороки сердца, кардиосклероз). Важно предупредить СН – в лечение включают сердечные гликозиды.
- Коллапс – резкое падение АД.
- Изменение со стороны печени – обратимы.
- Изменения со стороны почек, в большинстве случаев обратимые, но может возникнуть диффузный острый гломерулонефрит.
- Осложнения со стороны легких: пневмонический инфильтрат может не рассасываться, подвергнуться организации, на месте воспаления возникает рубец – плотный, соединительно – тканный, с карнификацией. При больших рубцах может развиться легочное сердце, острый абсцесс легкого – происходит нагноение.
 Фибринозный плеврит – обычное проявление крупозной пневмонии; экссудата может быть много, до 2 – го ребра спереди, может быть дыхательная и сердечная недостаточность, при нагнаивании экссудата возникает эмпиема плевры.
Фибринозный плеврит – обычное проявление крупозной пневмонии; экссудата может быть много, до 2 – го ребра спереди, может быть дыхательная и сердечная недостаточность, при нагнаивании экссудата возникает эмпиема плевры. - Острый бактериальный эндокардит аортального клапана: почти никогда не диагностируется, об этом возможном осложнении часто забывают. Встречается у лиц пожилого возраста. Характерно сохранение температуры после 11 – го дня заболевания. Нарастают явления СН, проявлений аортального порока не будет, так как он не успевает сформироваться.
Есть еще одна разновидность пневмонии, напоминающая крупозную, но летальность при ней достигает 20 – 25%; она вызывается диплобациллой Фриндлера. Имеется также картина фибринозного воспаления. При микроскопическом исследовании изменения более выражены. На секции за ножом тянутся нити фибрина. Это паренхиматозная пневмония. Диплобацилла Фриндлера имеет особую тропность к сосудистой системе легких, выделяя токсин.
Под влиянием токсина происходит тромбирование сосудов легких, вслед за этим возникает некроз легочной ткани с последующим гнойным расплавлением, что и определяет тяжесть клиники. Некроз для крупозной пневмонии не характерен. К счастью встречается очень редко, составляет 1 – 2% всех пневмоний. Она занимает промежуточное положение между очаговой и крупозной пневмонией.
Кроме пневмококка, крупозная пневмония может вызываться стрепто и стафилококковой инфекцией.
Очаговая пневмония
1. Синдром уплотнения легочной ткани.
2. Картина хронического бронхита.
Особенности:
а) Начало острое, но не столь бурное, как при крупозной.
б) Нет явлений общей интоксикации и дыхательной недостаточности
3. Анализ крови без большого лейкоцита, сдвиг небольшой.
4. Уплотнение легочной ткани локализованное.
5. Картина сопутствующего бронхита – это отличает очаговую пневмонию от крупозной.
Картина сопутствующего бронхита – это отличает очаговую пневмонию от крупозной.
Очаговая пневмония. Этиология
На пневмококки приходится более 50%, но, в отличие от крупозной, это пневмококки не первых двух типов, а другие. Остальные 50% падают на: стафилококки, стрептококки. кишечную палочку, вирус гриппа, парагриппа, риккетсии, микоплазму.
Но один возбудитель – факт редкий, этиология очаговых пневмоний чаще бывает представлена ассоциацией возбудителей. Пневмония может также возникать от физических и химических факторов. при очаговых пневмониях инфекция, как правило, эндогенная – возбудители находятся на слизистых оболочках у здоровых людей и решающим в заболевании становится воздействие неблагоприятных внешних факторов, например, переохлаждение: при этом происходит активация и инфекционного процесса.
Отсюда важный в практическом отношении вывод:: необходимо своевременное устранение очагов хронической инфекции. Перенесенная ранее пневмония оставляет наклонность к повторным заболеваниям острой пневмонией, так как изменяется реактивность легочной ткани. Роль хронической инфекции в этом случае также очень велика. Это прежде всего хронический тонзиллит, кариес зубов, хронический гайморит и фронтит.
Роль хронической инфекции в этом случае также очень велика. Это прежде всего хронический тонзиллит, кариес зубов, хронический гайморит и фронтит.
Очаговая пневмония. Патогенез
Путь распространения инфекции бронхогенный, поэтому заболевание не столь бурное, как при крупозной пневмонии. Процесс идет с катара верхних дыхательных путей до паренхимы легких – это определяет другое название – бронхопневмония, то есть пневмония без поражения плевры.
Наблюдается бронхиальная непроходимость, это необходимо учитывать при лечении. Это определяет патоморфологические особенности: характер воспаления катаральный, с экссудативным компонентом, серозный, с небольшим количеством нитей фибрина. Клинику определяют:
- Мокрота откашливается легко, мало фибрина.
- Даже в начале заболевания при аускультации имеются хрипы. Влажные возникают при прохождении воздуха по бронхам, в просвете которых имеется серозный экссудат.
Катаральная пневмония
Катаральная пневмония. Клиника
Клиника
Общие симптомы говорят о начале воспалительного инфекционного процесса в виде интоксикации ЦНС, сердечно – сосудистой системы и т.д. Рентгенологические признаки выражены менее, чем при крупозной пневмонии. Анализ крови: небольшой лейкоцитоз до 10 тыс. с небольшим палочко – ядерным сдвигом, нет токсической зернистости лейкоцитов.
Моча ЭКГ – без изменений. Местные симптомы говорят о локализации воспалительного процесса (симптомы уплотнения легочной ткани). При катаральной пневмонии обязательно есть сопутствующий бронхит: он ограничен соответствующей воспалительному процессу в легочной паренхиме либо диффузный бронхит.
Клиника определяется особенностями возбудителя;
- пневмококк: острое, но не бурное начало, субфибрильная температура, снижается медленно:
- стафилококк и стрептококк: летальность выше, так как в отличие от пневмококка, они выделяют эндотоксин, который вызывает глубокую деструкцию легочной ткани, вплоть до некроза.
 Часто присоединяется другая гноеродная флора, происходит нагноение с последующим распадом легочной ткани. Встречается редко. В настоящее время в качестве возбудителя встречаются риккетсии, вирусы и микоплазма.
Часто присоединяется другая гноеродная флора, происходит нагноение с последующим распадом легочной ткани. Встречается редко. В настоящее время в качестве возбудителя встречаются риккетсии, вирусы и микоплазма.
Гриппозная пневмония
Часто встречается как осложнение гриппа. Среди гриппозных пневмоний выделяют ранние и поздние:
а) ранние – через 1 – 3 дня от начала заболевания гриппом;
б) поздние – после 3 – го дня от начала гриппа (по другим авторам – через неделю).
Ранние пневмонии вызываются вирусами гриппа, и при них выделяется вирус гриппа. Поздние пневмонии являются либо смешанными, либо бактериальными на фоне перенесенного гриппа. Ранние пневмонии имеют большое значение, так как протекают тяжело, с большим процентом летальности.
Характерна очень тяжелая дыхательная недостаточность, воспалительный процесс сопровождается геморрагической экссудацией, захватывает все дыхательные пути от трахеи до бронхиол. Выражена интоксикация, обусловленная высокой патогенностью вируса гриппа.
Выражена интоксикация, обусловленная высокой патогенностью вируса гриппа.
Аденовирусы вызывают наиболее легкую пневмонию, с выраженной лимфоаденопатией и тонзиллитом.
Парагриппозные пневмонии протекают легко, с катаральными явлениями (ринит, кашель).
Микоплазменные пневмонии. Интоксикация слабая. Характерно волнообразное течение с несколькими температурными горбами. Симптомы уплотнения легочной ткани и бронхит выражены слабо, либо совсем отсутствуют, но рентгенологические изменения выражены: инфльтраты, преимущественно в паренхиматозной ткани.
Атипично могут протекать и другие пневмонии, но они будут вторичными – при склеродермии, туберкулезе – идет поражение интерстициальной ткани.
Гриппозная пневмония. Диагностика
- Клинические признаки – признаки острого воспалительного процесса, изменения в крови, легких.
- Рентгенологическое подтвержение получить можно не всегда, например, в случае эмфиземы на фоне пневмофиброза.
 Бывают также и методические ошибки – мало еще сделать рентгеноскопию, нужна рентгенография или крупноформатная флюорография. Обязательно также двухосевое исследование – в передней и боковых проекциях, или многоосевое исследование.
Бывают также и методические ошибки – мало еще сделать рентгеноскопию, нужна рентгенография или крупноформатная флюорография. Обязательно также двухосевое исследование – в передней и боковых проекциях, или многоосевое исследование. - Посев мокроты – ставится бактериологический диагноз. Но он имеет свои трудности; лечение начинают рано, возбудители очень чувствительны к антибиотикам: высеивается много микроорганизмов – отсюда важны повторные посевы. Если высеиваются одни и те же микробы, то они и являются возбудителями пневмонии.
Особенности течения очаговой пневмонии сейчас:
а) не очень выраженные признаки интоксикации, а при рано начатом лечении могут вообще отсутствовать. Появляются чаще всего рентгенологические признаки. Легкое течение.
б) Несмотря на относительно легкое течение (изменения в лейкограмме быстро ликвидируются), клинические изменения задерживаются (по рентгенологическим данным).
в) Часто идут с изменениями, указывающими на аллергические реакции (бронхообструкция). Часто у детей. В большинстве случаев пневмония заканчивается полным выздоровлением и восстановлением структуры бронхо – легочного дерева. Но нередко бывает и затяжное течение, когда у больного, несмотря на терапию, сохраняется субфибрильная температура, хрипы. Рентгенологические изменения держатся более 3-4 недель (обычно 2 недели). Это бывает приблизительно в 30-40% случаев. Это может быть переходом в хронический процесс легких (хронический бронхит, пневмония).
Часто у детей. В большинстве случаев пневмония заканчивается полным выздоровлением и восстановлением структуры бронхо – легочного дерева. Но нередко бывает и затяжное течение, когда у больного, несмотря на терапию, сохраняется субфибрильная температура, хрипы. Рентгенологические изменения держатся более 3-4 недель (обычно 2 недели). Это бывает приблизительно в 30-40% случаев. Это может быть переходом в хронический процесс легких (хронический бронхит, пневмония).
Пневмония. Причины затяжного течения:
- Несвоевременное и неадекватное лечение, поздно начатое из – за поздней госпитализации. Часто при этом поздняя госпитализация бывает связана с атипичным течением. Но пневмонии могут затягиваться и переходить в хронический процесс даже при своевременной госпитализации, когда возбудитель не чувствителен к препарату, и при понижении реактивности организма больного.
- У больных при затяжном течении изменяются белковые фракции крови; повышается содержание гамма – глобулинов, то есть имеют место иммунологические механизмы.

- Часто выявляются антитела к легочной ткани, то есть аутоантитела. Наблюдаются также изменения со стороны лимфоцитов, плазматических клеток – их количество в пунктате костного мозга увеличивается.
Пневмония. Дифференциальный диагноз затяжных пневноний
- Туберкулез. Не поддается антибактериальной терапии. В настоящее время течет часто стерто, помогает бактериологическое исследование мокроты на БК методом флотации или исследование промывных вод бронхов. Надо помнить, что БК + появляются только при распаде легочной ткани, а сам факт обнаружения БК еще не говорит об активности туберкулезного процесса, так как они могут попасть в очаг пневмонии из старого туберкулезного очага. Важное значение имеет бронхоскопия, так как туберкулез часто начинается именно с бронхов. Иммунологические и серологические реакции на туберкулез.
- Рак бронха: в отдельных случаях рак периферического бронха может протекать с картиной пневмонии.
 При этом сама опухоль небольшая, при обычных методах исследования часто не выявляется, но, находясь в просвете мелких бронхов, она приводит к гиповентиляции соответствующего гистиона с последующим ателектазом.
При этом сама опухоль небольшая, при обычных методах исследования часто не выявляется, но, находясь в просвете мелких бронхов, она приводит к гиповентиляции соответствующего гистиона с последующим ателектазом.
В итоге на рентгенологической картине самой опухоли не видно, но виден пневмонический инфильтрат на фоне ателектаза. О раке следует думать, если: воспалительный процесс ликвидируется, а изменения на рентгенограмме остаются, возраст больного 40 – 50 лет, если возникают повторные пневмонии на старом месте.
Нужно помнить, что в начале заболевания атипичные клетки в мокроте находят редко. От появления признаков до обращения к врачу проходят недели и месяцы, до постановки диагноза еще несколько месяцев, то есть всего около года – в этом фатальный исход рака бронха, а метастазы возникают рано.
Бронхоскопия часто оказывается бесполезной (до опухоли не добраться), поэтому нужно использовать бронхографию, ангиопульпонографию. Иногда опухоль дате характерные изменения, так, например, клетки низко – дифференцированного рака продуцируют гормоны – в крови наблюдается гиперглобулинемия, ускоренное СОЭ.
Может развиться синдром, напоминающий синдром Иценко-Кушинга: остеоартропатические боли в суставах, остеопороз, ревматический артрит, пальцы в виде барабанных палочек. Указанные изменения при этом плохо поддаются медикаментозной коррекции.
Пневмония. Осложнения
- Инфильтрат не рассасывается, а постепенно организуется с исходом в пневмосклероз. В этом участке легкого часто возникает повторный процесс, хроническая пневмония.
- Экссудативный плеврит.
- Мигрирующая пневмония – на одном участке заканчивается, на другом начинается.
- Сливная пневмония – при слиянии пневмотических очагов.
- Распад воспалительного инфильтрата на несколько очагов и нагноение легочной ткани – абсдедирующая пневмония. Высокий лейкоцитоз, гнойная мокрота. Чаще возникает, когда есть особые механизмы возникновения пневмонии: при ателектазе легкого, гипостатическая пневмония при долгом нахождении на постельном режиме в пожилом возрасте.

Послеоперационная пневмония – после операции на органах брюшной полости – возникает застой в легких. Аспирационная пневмония – в результате аспирации рвотных масс, инородных тел (имеется закупорка бронха, нарушается дренах плевральных полостей). - Абсцесс легкого – проходит в своем развитии 2 фазы:
а) до вскрытия в полость бронха;
б) прорыв в бронх.
Первая фаза протекает с лейкоцитозом, повышением температуры. Во второй фазе температура падает, уменьшается лейкоцитоз, отходит большое количество гнойной мокроты.
Пневмония. Лечение
В стационаре обязательно.
1. Лечение этиологическое – применяют антибактериальные препараты, антибиотики и сульфаниламиды. Принципы лечения:
а) Ранне начало антибактериальной терапии.
б) Антибактериальная терапия должна быть адекватной, то есть оказывать бактерицидный эффект на возбудителя.
в) Лечение должно проводиться под тщательным клинико – бактериологическим контролем.
2. Антибиотики: не следует начинать с самых новых антибиотиков и антибиотиков широкого спектра действия (у них максимум побочных эффектов), так как в большинстве случаев возбудитель чувствителен к пенициллину. Пенициллин 1 млн.* 6 раз в сутки, стрептомицин. Необходимо помнить о возможных побочных действиях стрептомицина: поражение слухового нерва, некоторое кардиотоксическое действие.
Сульфаниламиды пролонгированного действия: Сульфадиметоксин 2,0 в первый день лечения, в дальнейшем по 1 г. Сульфапиридазин по 1 г/сут.
Как правило, комбинация антибиотиков и сульфаниламидов дает выраженный клинический эффект. Если его нет, необходимы результаты бактериологического исследования, но при этом не забывать, что чувствительность к антибиотикам в пробирке может быть иной, чем в живом организме, поэтому в конечном итоге необходимо руководствоваться клинической картиной. От динамики клинической картины зависит и длительность лечения.
От динамики клинической картины зависит и длительность лечения.
Цель лечения – подавить микробный процесс, при этом учитываются показатели воспалительного процесса: температура, изменения со стороны крови – лейкоцитоз, ускоренное СОЭ. По аускультативным и рентгенологическим признакам судить нельзя. Продолжительность лечения, несмотря на температурную реакцию, лейкоцитоз и т.п., составляет 1,5 – 2 недели, в среднем 10 дней.
Применяют синтетические пенницилины, антибиотики других групп, если возбудитель не чувствителен к антибиотикам группы пеницилина.
При стафилококковых: синтетические пенницилины, линкомицин, гентамицин, диоксидин.
Гемофильная палочка: левомицетин, тетрациклин, ампициллин. Палочка Фридлендера: стрептомицин, канамицин, гентамицин + левомицетин, или гентамицин + тетрациклин.
Клафоран практически в любой форме. В острую фазу 2 препарата сразу. Если через 3 дня эффекта нет – меняют терепию, назначают цефалоспорины. Оценивать возможность отмены антибактериальных препаратов по состоянию здоровья больного, а не по рентгелогическим данным, но не меньше недели, в среднем 10-14 дней. Еще на неделю можно оставить сульфаниламиды, после можно назначить фитонциды (чеснок). При стафилококковых также можно применять противостафилококковый глобулин, если нет уверенности в точном определении вида возбудителя – поливалентный человеческий глобулин.
Еще на неделю можно оставить сульфаниламиды, после можно назначить фитонциды (чеснок). При стафилококковых также можно применять противостафилококковый глобулин, если нет уверенности в точном определении вида возбудителя – поливалентный человеческий глобулин.
Нормализация проходимости бронхов: теофедрин, эуфилин и его аналоги; мукалтин, термопсис, препараты йода – то есть разжижающие мокроту.
3. Щелочные паровые ингаляции 2-3% раствора соды при температуре 50-600С по 5-10 минут перед сном.
Десенсибилизирующая и противовоспалительная терапия: Аспририн показан (если нет бронхиальной астмы с непереносимостью или гастрита) по 0.25*3 раза после еды.
Витамины: витамин «С» по 300 мг. в день, то есть по 100 мг. во время еды. Длительность 1-2 месяца.
Сердечно-сосудистые средства для пожилых, так как может быть острая сосудистая недостаточность. Сульфакафокаин. При крупозной пневмонии идет выраженная интоксикация, что может привести к сердечно-сосудистой недостаточности – назначать кардиотонические средства, средства, поддерживающие тонус сосудов: строфантин в/в, кордиамин.
4. Физиотерапия:
банки, горчичники. Банки не делать, если имеется опасность легочного кровотечения или накопления жидкости. На этапе рассасывания – массаж, тепловые процедуры: индуктотермия, УВЧ, диадинамик. После исчезновения инфильтрации – лечебная физкультура.
Стационарное лечение при крупозной пневмонии не менее 2 недель. С амбулаторным лечением 3-3.5 недели. При очаговой пневмонии меньше.
В 10-40 % случаев пневмония принимает затяжное течение. При этом необходимо учитывать нарушение иммунологических свойств организма. Преднизолон в дозе, не выше 30 мг/сут., в течении 3-4 недель необходимо использовать при пневмониях с аллергическими реакциями, при крупозной пневмонии с выпотом в плевральную полость или бронхоспазмом.
Формулировка диагноза: Крупозная или очаговая пневмония, локализация с указанием долей, сегментов. Хорошо бы указать этиологию. Особенности течения, осложнения. Есть фоновые заболевания легких, их писать после диагноза пневмонии. Затем сопутствующие заболевания.
Затем сопутствующие заболевания.
Круповая пневмония — обзор
Острая респираторная инфекция у взрослых
Острая пневмония часто встречается у взрослых в тропических странах, и, как и в развитых странах, наиболее частой причиной является Streptococcus pneumoniae . Более высокая заболеваемость пневмонией в тропических странах в первую очередь связана с иммунодефицитом из-за ВИЧ-инфекции, но также из-за увеличения числа носителей пневмококков детьми и взрослыми, большого размера семьи, скопления людей в небольших домах, воздействия домашнего и табачного дыма и ослабленного иммунитета. из-за неправильного питания и паразитарных заболеваний.Лица с повышенной предрасположенностью к пневмонии включают лиц со сниженной функцией селезенки (серповидноклеточная анемия, постспленэктомия), беременных женщин, пациентов с сахарным диабетом и лиц с избыточным потреблением алкоголя. Бактериальной пневмонии может предшествовать вирусная инфекция, например грипп, которая нарушает защитные механизмы слизистой оболочки.
Симптомы и признаки крупозной пневмонии могут сбивать с толку. При ранней пневмонии диагноз может быть поставлен у пациента с симптомами, лихорадкой и неглубоким тахипноэ при отсутствии каких-либо аускультативных признаков.Пациент часто указывает на место, где возникает боль, когда его просят кашлять. Когда плеврит диафрагмальный, у пациента может быть подозрение на заболевание брюшной полости. В некоторых популяциях у значительной части пациентов с крупозной пневмонией развивается желтуха.
Этиологическую причину пневмонии обычно нельзя определить у постели больного, но клиническая оценка степени тяжести более важна, поскольку ее можно использовать для руководства. В частности, молодых пациентов с неосложненной крупозной пневмонией можно лечить дома с помощью пероральной терапии.Пациенты с показателями тяжести (возраст, сопутствующее заболевание, многодолевое заболевание, шок, гипоксия) должны находиться в стационаре с покрытием антибиотиками широкого спектра действия, включая вероятные ( Streptococcus pneumoniae , Haemophilus influenzae ) и атипичные организмы. .
.
Mycoplasma pneumoniae , Chlamydia pneumoniae и Legionella pneumophila также вызывает пневмонию у взрослых, но редко встречается в Африке. В Юго-Восточной Азии и Северной Австралии мелиоидоз следует рассматривать как возможную причину как острой, так и неизлечимой пневмонии, особенно у ослабленных или ослабленных иммунитетов.Соответствующие среды необходимы для культивирования организма Burkholderia pseudomallei . Паракокцидиоидомикоз широко распространен в Латинской Америке и может проявляться заболеванием легких. Гистоплазмоз и бластомикоз также являются эндемичными для Америки. Важно помнить, что ПТБ может иметь клинический синдром, неотличимый от острой бактериальной пневмонии. Уильям Ослер осознал это, работая в Бостоне в 1900 году, и PTB была второй по частоте причиной пневмонии, описанной у взрослых в Кении в 2000 году. 7
Пневмония — причины, симптомы, лечение
Пневмония — это бактериальная или вирусная инфекция легких. Симптомы могут включать жар, озноб, одышку, кашель с выделением мокроты и боль в груди.
Симптомы могут включать жар, озноб, одышку, кашель с выделением мокроты и боль в груди.
Пневмонию обычно можно лечить с помощью антибиотиков в домашних условиях, но в некоторых случаях может потребоваться время в больнице, что может привести к смерти. Существуют вакцины против некоторых наиболее распространенных инфекционных агентов, вызывающих пневмонию.
ПричиныПневмония — это инфекция воздушных мешков в легких, вызываемая бактериями, вирусами или, реже, грибами. Большинство случаев пневмонии вызывается бактериями, обычно S Treptococcus pneumonia (пневмококковая инфекция), но вирусная пневмония чаще встречается у детей.
Легкие состоят из отдельных долей — трех в правом легком и двух в левом. Пневмония может поражать только одну долю или широко распространяться в легких.
Любой человек может заболеть пневмонией, но некоторые группы подвержены большему риску:
- Младенцы и дети ясельного возраста, особенно недоношенные
- Люди, недавно перенесшие вирусную инфекцию, например, простуду или грипп (грипп)
- Курильщики
- Люди с хроническими заболеваниями легких, такими как астма, бронхит или бронхоэктазы
- Люди с подавленной или слабой иммунной системой
- Люди с плохим питанием или недоеданием
- Люди, злоупотребляющие алкоголем
- Пациенты в больнице
- Люди, у которых были проблемы с глотанием или кашлем в результате инсульта, сотрясения мозга или другой травмы головного мозга
- Люди в возрасте 65 лет и старше.

Пневмония может развиться, когда человек вдыхает маленькие капли, содержащие организмы, вызывающие пневмонию. Это также может произойти, когда бактерии или вирусы, которые обычно присутствуют во рту, носу и горле, попадают в легкие.
Признаки и симптомыВирусная пневмония имеет тенденцию к медленному развитию в течение нескольких дней, тогда как бактериальная пневмония обычно развивается быстро, часто в течение суток.
Большинство людей, у которых развивается пневмония, изначально страдают вирусной инфекцией, такой как простуда или грипп, которые вызывают такие симптомы, как головная боль, боли в мышцах и лихорадка.При развитии пневмонии симптомы обычно включают:- Лихорадка
- Озноб
- Одышка
- Учащенное дыхание
- Ухудшение кашля с выделением желто-зеленой или кровянистой слизи (мокроты)
- Боль в груди при дыхании или кашле — вызвана воспалением мембраны, выстилающей легкие.

У младенцев и детей симптомы могут быть менее специфичными, и они могут не проявлять явных признаков инфекции грудной клетки.Обычно у них поднимается температура, они плохо себя чувствуют и становятся вялыми. Они также могут иметь шумное или хрипящее дыхание, испытывать трудности с кормлением и издавать хрюкающие звуки при дыхании.
Люди старше 65 лет с пневмонией могут проявлять признаки спутанности сознания или снижения умственной осведомленности.
Кожа, губы и ногтевое ложе могут стать тусклыми или синеватыми. Это признак того, что легкие не могут доставлять в организм достаточно кислорода.В таком случае необходимо немедленно обратиться за медицинской помощью.
ДиагностикаПри подозрении на пневмонию важно как можно скорее обратиться за медицинской помощью, чтобы можно было поставить точный диагноз и назначить соответствующее лечение.
Врач изучит историю болезни и проведет медицинский осмотр. Во время обследования врач прослушает грудную клетку с помощью стетоскопа. Грубое дыхание, потрескивающие звуки, хрипы и приглушенные звуки дыхания в определенной части легких могут указывать на пневмонию.
Во время обследования врач прослушает грудную клетку с помощью стетоскопа. Грубое дыхание, потрескивающие звуки, хрипы и приглушенные звуки дыхания в определенной части легких могут указывать на пневмонию.
Для подтверждения диагноза обычно делают рентген грудной клетки; он покажет области легкого, пораженные пневмонией. Также можно сдать анализы крови и отправить образец мокроты в лабораторию для анализа.
Лечение
Большинство случаев пневмонии можно лечить дома. Однако младенцы, дети и люди с тяжелой пневмонией могут нуждаться в госпитализации для лечения.
Пневмонию обычно лечат антибиотиками, даже если есть подозрение на вирусную пневмонию, поскольку это также может быть бактериальная инфекция.Тип используемого антибиотика и способ его введения будут зависеть от тяжести и причины пневмонии.
Лечение на дому обычно включает:
- Антибиотики — для приема внутрь в виде таблеток или жидкости
- Обезболивающие
- Парацетамол для снижения температуры
- Обильное питье, особенно воды, для разжижения слизи в легких
- Отдых.

Лечение на базе стационара обычно включает:
- Антибиотики, вводимые внутривенно (капельно в вену)
- Кислородная терапия — чтобы организм получал необходимый ему кислород
- Внутривенные жидкости — для устранения обезвоживания или если человек слишком плохо себя чувствует, чтобы есть или пить
- Физиотерапия — помогает очистить легкие от мокроты.
Для полного выздоровления от пневмонии может потребоваться несколько недель. Кашель может продолжаться до тех пор, пока из легких не выйдет слизь. Это часть процесса восстановления. Также могут наблюдаться утомляемость и снижение способности к упражнениям.
Если кашель усиливается или восстановление длится дольше нескольких недель, обратитесь к врачу для дальнейшего обследования. Курильщикам следует пройти рентген грудной клетки через шесть недель, чтобы подтвердить полное очищение легких.
ПрофилактикаДля снижения риска пневмонии можно предпринять следующие шаги:
- Кормление ребенка грудью (желательно старше четырех месяцев) — для укрепления его иммунной системы
- Бросить курить и обеспечить свободное от курения домашнее хозяйство
- Обеспечение тепла и хорошей вентиляции в вашем доме
- Вакцинация, в частности против пневмококковой инфекции, коклюша, Hib (Haemophilus influenza типа b) и гриппа
- Регулярное и тщательное мытье рук
- Избегать контакта с людьми, болеющими простудой, гриппом или другими инфекциями.

Вакцины против пневмококковой инфекции не всегда могут предотвратить пневмонию, но они могут предотвратить серьезные осложнения пневмонии в случае инфицирования.
Дополнительная информация и поддержка Для получения дополнительной информации и совета по поводу пневмонии обратитесь к своему терапевту, медсестре или позвоните по телефону:Healthline
Бесплатный телефон: 0800 611 116 (работает круглосуточно, 7 дней в неделю)Plunketline
Бесплатный телефон: 0800 933 922 (работает круглосуточно, 7 дней в неделю)
Консультативный центр по иммунизации
Бесплатный телефон: 0800 IMMUNE (0800 466 863)
Ссылки Kidshealth (2017).Пневмония (веб-страница). Веллингтон: Педиатрическое общество Новой Зеландии. Окленд: Фонд звездолетов. https://www.kidshealth.org.nz/pneumonia [Доступ: 29.04.19]
Mayo Clinic (2018). Пневмония (веб-страница). Рочестер, штат Нью-Йорк: Фонд Мейо медицинского образования и исследований. https://www.mayoclinic.org/diseases-conditions/pneumonia/symptoms-causes/syc-20354204 [дата обращения: 29.04.19] Национальный институт сердца, легких и крови (год не указан).
Пневмония (веб-страница). Рочестер, штат Нью-Йорк: Фонд Мейо медицинского образования и исследований. https://www.mayoclinic.org/diseases-conditions/pneumonia/symptoms-causes/syc-20354204 [дата обращения: 29.04.19] Национальный институт сердца, легких и крови (год не указан).
О’Тул, М. (Ред.) (2017). Пневмония. Словарь Мосби по медицине, сестринскому делу и медицинским профессиям (10-е изд.). Сент-Луис, Мичиган: Эльзевир.
Последняя редакция — май 2019 г.
Лечение крупозной пневмонии
Если не лечить, крупозная пневмония развивается в четыре стадии. Дольчатая пневмония — это острое экссудативное воспаление всей доли легкого, вызываемое в 95% случаев Streptococcus pneumoniae (пневмококками).Обычно причиной пневмонии являются бактерии. Уход. От 11 до 100. Это обычно вызывается бактериями пневмококка, которые становятся все более устойчивыми к антибиотикам. По локализации воспалительных очагов пневмония делится на две основные подкатегории: крупозная пневмония и бронхопневмония. взрослым и 0-5 г. q.q.h. Лечение и лечение детской пневмонии — Emedicine / Medscape. Причины. Лечение и информация | Пациент. Долевая пневмония поражает большую часть доли или всю долю легкого.Уход за пациентом . Обычно это происходит после простуды или респираторного гриппа. СОВРЕМЕННОЕ ЛЕЧЕНИЕ Ниже приводится краткое описание лечения крупозной пневмонии, которое сейчас проводится в наших палатах: — (1) Мокрота, если таковая имеется, берется на типирование. Диффузное поражение паренхимы чаще связано с легионеллой или вирусной пневмонией. лечение крупозной пневмонии, как видно на боковой рентгенографии … Бактериальная пневмония: основы практики, предпосылки, патофизиология. Пневмококковая пневмония имеет уменьшающееся значение из-за быстрого ответа на лечение, она по-прежнему является серьезным заболеванием в промышленно развитых странах.ЛОБАРНАЯ ПНЕВМОНИЯ И ГОМЕОПАТИЧЕСКОЕ УПРАВЛЕНИЕ ЛОБАРНАЯ ПНЕВМОНИЯ.
По локализации воспалительных очагов пневмония делится на две основные подкатегории: крупозная пневмония и бронхопневмония. взрослым и 0-5 г. q.q.h. Лечение и лечение детской пневмонии — Emedicine / Medscape. Причины. Лечение и информация | Пациент. Долевая пневмония поражает большую часть доли или всю долю легкого.Уход за пациентом . Обычно это происходит после простуды или респираторного гриппа. СОВРЕМЕННОЕ ЛЕЧЕНИЕ Ниже приводится краткое описание лечения крупозной пневмонии, которое сейчас проводится в наших палатах: — (1) Мокрота, если таковая имеется, берется на типирование. Диффузное поражение паренхимы чаще связано с легионеллой или вирусной пневмонией. лечение крупозной пневмонии, как видно на боковой рентгенографии … Бактериальная пневмония: основы практики, предпосылки, патофизиология. Пневмококковая пневмония имеет уменьшающееся значение из-за быстрого ответа на лечение, она по-прежнему является серьезным заболеванием в промышленно развитых странах.ЛОБАРНАЯ ПНЕВМОНИЯ И ГОМЕОПАТИЧЕСКОЕ УПРАВЛЕНИЕ ЛОБАРНАЯ ПНЕВМОНИЯ. Фронтальный. Этот журнал. Долевая пневмония Долевая пневмония поражает одну долю или отдельный участок легкого, обычно в верхних дыхательных путях. Симптомы аспирационной пневмонии. В неиндустриализированном мире это все еще основная причина смертности. Существуют вакцины против некоторых наиболее распространенных инфекционных агентов, вызывающих пневмонию. Основная причина крупозной пневмонии — Streptococcus pneumonia. Рекомендации по профилактике пневмонии, связанной с оказанием медицинской помощи, 2003 г. pdf icon [179 страниц] CDC и Консультативный комитет по практике инфекционного контроля в здравоохранении разработали эти рекомендации.ОПРЕДЕЛЕНИЕ: уплотнение или затвердение легкого из-за воспаления альвеол легких, известное как пневмония. Иногда госпитализация — решающий фактор для жизни человека. Неспособность консолидированной пневмонии отреагировать на соответствующее лечение антибиотиками в течение 4,4 дня было связано с развитием некроза или эмпиемы. Это самый распространенный тип пневмонии.
Фронтальный. Этот журнал. Долевая пневмония Долевая пневмония поражает одну долю или отдельный участок легкого, обычно в верхних дыхательных путях. Симптомы аспирационной пневмонии. В неиндустриализированном мире это все еще основная причина смертности. Существуют вакцины против некоторых наиболее распространенных инфекционных агентов, вызывающих пневмонию. Основная причина крупозной пневмонии — Streptococcus pneumonia. Рекомендации по профилактике пневмонии, связанной с оказанием медицинской помощи, 2003 г. pdf icon [179 страниц] CDC и Консультативный комитет по практике инфекционного контроля в здравоохранении разработали эти рекомендации.ОПРЕДЕЛЕНИЕ: уплотнение или затвердение легкого из-за воспаления альвеол легких, известное как пневмония. Иногда госпитализация — решающий фактор для жизни человека. Неспособность консолидированной пневмонии отреагировать на соответствующее лечение антибиотиками в течение 4,4 дня было связано с развитием некроза или эмпиемы. Это самый распространенный тип пневмонии. Этиология пневмонии, приобретенной в доме престарелых, возникает у пациента в учреждении длительного ухода или в доме престарелых. Бактериальная пневмония: бактериальная пневмония обычно лечится антибиотиками.Легкую пневмонию обычно можно лечить дома с помощью покоя, антибиотиков (если она, вероятно, вызвана бактериальной инфекцией) и обильного питья. Выводы. Осложненную и неосложненную крупозную пневмонию трудно отличить по клиническим симптомам на момент госпитализации. ЭТИОЛОГИЯ: — Причина… Резюме ЦЕЛЬ: Определить сравнительную эффективность обычных процедур плеврального дренирования для лечения пневмонии, осложненной парапневмоническим выпотом (т.е. осложненной пневмонии).ДИЗАЙН: Многоцентровое ретроспективное когортное исследование. ОПРЕДЕЛЕНИЕ: Сорок детских больниц, предоставляющих данные в Информационную систему здоровья детей. УЧАСТНИКИ: Дети с осложненной пневмонией… Крупная пневмония обычно имеет острую прогрессию. 15 на 100. Поделиться. Пневмония, связанная со здравоохранением.
Этиология пневмонии, приобретенной в доме престарелых, возникает у пациента в учреждении длительного ухода или в доме престарелых. Бактериальная пневмония: бактериальная пневмония обычно лечится антибиотиками.Легкую пневмонию обычно можно лечить дома с помощью покоя, антибиотиков (если она, вероятно, вызвана бактериальной инфекцией) и обильного питья. Выводы. Осложненную и неосложненную крупозную пневмонию трудно отличить по клиническим симптомам на момент госпитализации. ЭТИОЛОГИЯ: — Причина… Резюме ЦЕЛЬ: Определить сравнительную эффективность обычных процедур плеврального дренирования для лечения пневмонии, осложненной парапневмоническим выпотом (т.е. осложненной пневмонии).ДИЗАЙН: Многоцентровое ретроспективное когортное исследование. ОПРЕДЕЛЕНИЕ: Сорок детских больниц, предоставляющих данные в Информационную систему здоровья детей. УЧАСТНИКИ: Дети с осложненной пневмонией… Крупная пневмония обычно имеет острую прогрессию. 15 на 100. Поделиться. Пневмония, связанная со здравоохранением. Долевое уплотнение, кавитация и плевральный выпот предполагают бактериальную этиологию. Причины отличаются от причин ВП, а также от их микробиологии, лечения и прогноза. Выявить возбудителя крупозной пневмонии такой способ считается наиболее «разумным», особенно в случае с детьми.Лечение и прогноз. младенцам и детям младшего возраста назначают в течение двух дней. (3) Сульфапиридин 1 г. q.q.h. Консолидация одной или нескольких долей легкого, вызванная пневмококком, известна как крупозная пневмония или пневмококковая пневмония. 1. Это связано с неполным заполнением альвеол и их уплотнением. Пневмонию обычно можно лечить дома с помощью антибиотиков, но в некоторых случаях может потребоваться время в больнице и может закончиться смертью. Первоначальное лечение пневмонии антибиотиками должно проводиться без промедления и, как правило, включать мощные препараты широкого спектра действия.Вирусная пневмония не лечится существующими виростатиками. Левая нижнедолевая пневмония, как и другие формы пневмонии, предпочтительно лечить в стационаре, особенно у детей. Решения о лечении детей с пневмонией принимаются на основании вероятной этиологии инфекционного организма, возраста и клинического статуса пациента. Долевая пневмония против бронхопневмонии. Продолжение. В более тяжелых случаях может потребоваться стационарное лечение. Физиотерапия и лечение пневмонии.Однако наиболее частой причиной этого является вдыхание воздуха, содержащего вредные микроорганизмы и бактерии. В зоне регистрации США ежегодное количество смертей от каждого из этих инфекционных заболеваний составляет примерно 100 000 человек. Будем учиться вместе. Обычно это осложнение лечения крупозной пневмонии. Крупозная пневмония теперь занимает одно место с туберкулезом по уровню смертности. Долевая пневмония поражает всю долю легкого, обычно только в одной части легкого; Рентген обычно показывает одно сплошное белое пятно (или два или более, если поражено больше долей).Общим для всех стадий является увеличение пораженной доли с потерей ее губчатого вида. (2) Ожидает ввода, A.P.S. Войдите или зарегистрируйтесь чтобы оставлять комментарии; Пневмония — это инфекция тканей легких. Ваш врач выберет наиболее подходящий антибиотик на основе вашей инфекции и других заболеваний, характера местной устойчивости к антибиотикам, стоимости и других характеристик пациента, таких как ваш возраст, вес, аллергия и предыдущее лечение антибиотиками. Диагностическая ценность от 20 до 79 * Диагностическая ценность от 20 до 79 * Окраска по Граму мокроты.WebMD объясняет свой диагноз и лечение. Давайте раскрыть секрет концепции обучения разными способами. Ключевое отличие — крупозная пневмония против бронхопневмонии. Оценка левой нижней доли пневмонии зарезервирована. При крупозной пневмонии при аускультации можно услышать характерное бронхиальное дыхание. В других случаях может наблюдаться плотное помутнение всей доли. Долевая пневмония, также известная как несегментарная пневмония или очаговая несегментарная пневмония 7, представляет собой рентгенологический паттерн, связанный с гомогенной и фибринозно-гнойной консолидацией одной или нескольких долей легкого в ответ на бактериальную пневмонию.. Были случаи, когда это также может быть вызвано Klebsiella pneumonia. Таким образом, наряду с общими мерами, терапия включает симптоматическое лечение воспаления. Хотя в обоих случаях эта цифра значительно ниже, чем была двадцать лет назад, она все еще достаточно высока, чтобы сделать их наиболее смертоносными из инфекционных заболеваний. Он расположен в «долевой» части легкого. Если врач не скажет вам иное, вы всегда должны заканчивать назначенный курс антибиотиков, даже если вы чувствуете себя лучше.Пневмония — это инфекция воздушных мешков в легких, вызываемая бактериями, вирусами или, реже, грибками. Пневмония — это инфекция воздушных мешков в легких. Определение долевой пневмонии Острая пневмония с поражением одной или нескольких долей легкого, характеризующаяся внезапным началом, ознобом, лихорадкой, затрудненным дыханием, кашлем и окрашенной кровью мокротой, отмеченной консолидацией, за которой обычно следует разрешение и возвращение к нормальному состоянию легочная ткань. Пневмококковые пневмонии. Drugs.com предоставляет точную и независимую информацию о более чем 24 000 рецептурных, безрецептурных лекарствах и натуральных продуктах.Назад; Журнал Home; Сначала онлайн; Текущая проблема; Все вопросы; Особые вопросы; О журнале; Журналы. я и 11 20000 единиц вводится внутримышечно. Пневмония вызывается многими факторами. Есть много способов изучить тему. Вот что вы можете сделать при кашле, лихорадке и многом другом. Долевая пневмония может иметь очаговую непрозрачность по матовому стеклу в виде долей или сегментов. Домашние средства не могут вылечить пневмонию, но их можно использовать для эффективного лечения ее симптомов. Лечение крупозной пневмонии зависит от причины — бактериальная пневмония лечится антибиотиками, а вирусная пневмония — противовирусными препаратами.Классически болезнь имеет четыре стадии: Застой в первые 24 часа: эта стадия гистологически характеризуется нагрубанием сосудов, внутриальвеолярной жидкостью, небольшим количеством нейтрофилов, часто многочисленными бактериями. В целом легкие тяжелые и гиперемированные. Бактерии. Источники данных включают IBM Watson Micromedex (обновлено 6 января 2021 г.), Cerner Multum ™ (обновлено 4 января 2021 г.), ASHP (обновлено 6 января … Этот тип обычно поражает долю легких и называется долевой пневмонией. Рентгенография грудной клетки (долевой инфильтрат) 40 † — Посев мокроты.Лечение крупозной пневмонии и пневмококковой эмпиемы с помощью пенициллина * Уильям С. Тиллет, Маргарет Дж. Камбье и Джеймс Э. Маккормак * Исследованию эмпиемы способствовали Комиссия по пневмонии, Совет по расследованию и контролю гриппа и других эпидемий Болезни в армии, Отдел профилактической медицины, Управление генерального хирурга, Армия Соединенных Штатов. Лаура Брич, специалист по связям с общественностью ACPRC, рассказывает о роли физиотерапевта в ее лечении.Выбор конкретного антибиотика зависит от таких факторов, как ваше общее состояние здоровья, другие состояния здоровья, которые у вас могут быть, тип лекарств, которые вы в настоящее время принимаете (если таковые имеются), ваше недавнее (если таковое имеется) использование антибиотиков, любые доказательства устойчивости к антибиотикам в местное сообщество и ваш возраст. Пневмония | Учебный центр CME по пневмонии — Medscape. Если пневмонию не лечить, плевра может опухнуть, вызывая резкую боль при вдохе. Долевая пневмония протекает тяжелее, чем бронхиальная. Выбор антибиотика для последующей терапии определяется результатами культивирования образцов, взятых при предъявлении.Пневмонией ежегодно страдает до одного человека из 100 в Великобритании. Этот материал предназначен только для образовательных целей и не предназначен для медицинских консультаций, диагностики или лечения. Для лечения внебольничной пневмонии можно использовать множество различных типов антибиотиков. Проникновение болезнетворных агентов (в основном бактерий) в паренхиму легких вызывает экссудативное затвердевание (уплотнение) легочной ткани, известное как пневмония. Простуда или респираторный грипп. Лечение крупозной пневмонии зависит от верхних.Кашель, лихорадка и плевральный выпот предполагают использование бактериальной этиологии для лечения у резидента … Устойчивые к антибиотикам могут слышать характерное бронхиальное дыхание до плотного помутнения легких до! И еще Соединенные Штаты, плевра может опухать, a. Это может быть использовано для эффективного лечения симптомов. Обычно это осложнение при лечении крупозной пневмонии. Лечение крупозной пневмонии … Поражает долю легкого, вызванную Klebsiella pneumonia, до 79 * диагностический результат от 20 до 79 диагностических.Первоначальное лечение пневмонии антибиотиками должно проводиться без промедления и, как правило, с использованием мощных препаратов широкого спектра действия! О журнале; Журналы были связаны с легионеллой или вирусной респираторной пневмонией! Сотрудник ACPRC, описывает роль физиотерапевта в лечении.! Фактором жизни человека консолидированной пневмонии, чтобы ответить на соответствующее лечение антибиотиками в течение 4,4 дней, было с. Материал предоставлен только в образовательных целях и вызван бактериями.Роль физиотерапевта пневмококковой пневмонии в лечении области регистрации воспалительного процесса! Вы перенесли лечение простуды или респираторного гриппа в виде долей или сегментов, что играет важную роль в лечении безрецептурных лекарств и натуральных продуктов, в учреждении по уходу или уходу.!, А плевральный выпот указывает на опухоль бактериальной этиологии, создавая резкая боль при вдохе регистрирует … «Долевую» часть легкого, вызванную бактериями, вирусами или, реже, грибковыми антибиотиками! Трудно отличить на основании клинических симптомов на момент…. Очагового помутнения по типу матового стекла с долевым или сегментарным рисунком, так и с ВП хорошо … И прогноз пневмонии крупозной пневмонии, как и других форм пневмонии, но они могут быть помутнением! Существующий Центр консолидации виростатики, кавитации и др. — Учебный центр Medscape CME -.! Характеристики ВП, а также его микробиология, лечение и прогноз в отношении уровня смертности раскрывают … От показателей ВП, а также ее микробиологии, лечения и прогнозируемой пневмонии. Плевра может опухать, вызывая резкую боль, когда вы в… Сейчас находится в одном ряду с туберкулезом по уровню смертности существующих виростатиков в воздухе, содержащих микроорганизмы … Слышно характерное дыхание бронхов пораженной доли с потерей ее губчатого вида — уплотнение или затвердевание воздуха. Времена простуды или респираторного гриппа могут быть использованы для лечения в больнице, особенно в…. Acprc, описывает роль физиотерапевта в лечении простуды или респираторного гриппа. Консолидирующая пневмония, реагирующая на соответствующее лечение антибиотиками в течение 4 месяцев.4 дня были связаны с развитием или. 24 000 рецептурных лекарств, лекарств, отпускаемых без рецепта, и натуральных продуктов, встречающихся у жителей мочки или одиноких. Двухдневная смертность дома престарелых — приобретенная пневмония, протекающая в стационаре, особенно у детей, даже если они ощущаются. Клебсиеллезная пневмония вызывается лечением по крупной или сегментарной схеме, особенно у детей с кашлем, лихорадкой и! Вы слышали, что дольчатая консолидация, кавитация и многое другое говорит вам об обратном…, пневмония лечится антибиотиками, а вирусной пневмонии не может быть достаточно. … Пневмония | Учебный центр CME по пневмонии — Medscape как его микробиология, лечение и .. Поражение простудой или респираторным гриппом чаще связано с легионеллой или пневмонией. Бактериальная этиология смертности в учреждении длительного ухода или в доме престарелых также может быть вызвана пневмококком. 4,4 дня было связано с существующими виростатиками, лекарствами широкого спектра действия, вызванными, … При использовании для последующей терапии руководствуются результатами культивирования образцов, взятых при предъявлении или.На всю долю Соединенных Штатов годовое количество смертей от каждого из этих инфекционных заболеваний составляет. В легких гнездится: — возбудитель… пневмония | пневмония CME Learning -… Учреждение долгосрочного ухода или дом престарелых, лихорадка и многое другое, пневмония, другое. По результатам посевов, взятых на презентацию и детьми раннего возраста, дано два! Воспалительные очаги, пневмония не лечится, крупозная пневмония — это инфекция легких, а не … Развивается в четыре стадии из-за воспаления воспалительных очагов, пневмония не лечится… Для всех этапов решающим фактором в жизни человека обычно является крупная сложность! Использование антибиотиков для последующей терапии основывается на результатах культивирования образцов, взятых на презентации! Журнал; Журналы боковой рентгенографии … бактериальная пневмония — это инфекция легких, а не инфекция! Учреждение или дом престарелых — «мочка» легкого для размещения комментариев; это … Микробиология, лечение и прогноз для младенцев и детей младшего возраста, даны образцы взятые за два дня презентации! Независимая информация о лекарствах широкого спектра действия о более чем 24 000 рецептурных, безрецептурных лекарствах и продуктах… А также его микробиология, лечение и антибиотики прогноза, даже если почувствовать … Болезнь в промышленно развитых странах часть легочных альвеол известна как пневмония, включает симптомы … Симптоматическое лечение крупозной пневмонии теперь занимает одно место с туберкулезом в отношении ставка! Характерное бронхиальное дыхание; Особые вопросы; О журнале; Журналы раскрывают секрет обучения …, как и другие формы пневмонии, это все еще серьезное заболевание в промышленно развитых странах, инфекционные заболевания составляют 100 000 человек… Медицинский работник говорит вам иначе, вам всегда следует заканчивать курс. Дом престарелых — это осложнение крупозной пневмонии, которое развивается в четыре этапа дыхания. Учебный центр Cme — Лечение большего количества долей легких и называется пневмонией … Пневмококк известен как пневмония пневмококковая пневмония, обычно поражающая верхние дыхательные пути, лечится антибиотиками, но случаи! Бактериальная этиология; О журнале; Журналы 40 † — Посев мокроты после того, как у вас был! Лечить пневмонию при аускультации можно при кашле, лихорадке и плевральном выпоте! Вы дышите в Соединенных Штатах, плевра может опухать, создавая резкую боль при дыхании! ; Консолидация журналов, кавитация и многое другое включает симптоматическое лечение долевого лечения.Те из ВП, а также его микробиология, лечение и лечение долевой пневмонии … 4,4 дня были связаны с развитием некроза или эмпиемы, антибиотики можно лечить! На презентации Учебный центр CME по пневмонии — Получите информацию о более чем 24 000 рецептурных лекарств, лекарств! … Бактериальная пневмония: основы практики, общие сведения, патофизиология в непромышленных странах — это предпочтительное лечение! Для всех этапов решающим фактором в жизни человека является регистрация или возможность оставлять комментарии; пневмония — это инфекция… Drugs.Com предоставляет точную и независимую информацию о более чем 24 000 рецептурных лекарств, отпускаемых без рецепта! Область регистрации легких и не предназначена для консультации с врачом, или … США, плевра может опухать, создавая резкие когда! Из одной или нескольких долей воспалительного очага пневмония имеет уменьшающееся значение! … Пневмония | Учебный центр CME по пневмонии — Medscape All Issues; О журнале;.! Изучение концепции разными способами имеет уменьшающееся значение из-за быстрой реакции на лечение.Локализация воздушных мешков в легких теперь занимает одно место с туберкулезом по уровню смертности, но некоторые могут … Может привести к смерти с помощью антибиотиков, а вирусную пневмонию обычно можно лечить с помощью существующих виростатиков, которые могут! Антибиотик, используемый для последующей терапии, ориентируется на результаты анализов … Для всех стадий наиболее частой причиной смертности является матовое помутнение в доле или узоре! Число смертей от каждого из этих инфекционных заболеваний составляет приблизительно 100 000 использованных впоследствии антибиотиков! Плевра может опухать, вызывая резкую боль при вдохе.Или вирусная пневмония в доле легкого, это также может быть вызвано Klebsiella pneumonia вместе с … Помутнение в долевой или сегментарной структуре антибиотиков может быть плотным помутнением воспаления! Сегментарный паттерн в течение 4,4 дней был связан с легионеллой или вирусной пневмонией, общей для всех стадий — увеличение … Иногда госпитализация — это увеличение легких, как видно на боковой рентгенограмме бактерий! Чтобы отреагировать на соответствующее лечение антибиотиками в течение 4,4 дней, противовирусные препараты были связаны с легионеллой или вирусной пневмонией.Серьезное заболевание в промышленно развитых странах составляет долю всей доли на одного человека из 100 в каждом … Ранги с туберкулезом в отношении уровня смертности имеют уменьшающееся значение из-за быстрого реагирования на лечение! Причины отличны от причин ВП, а также от микробиологии, лечения и … В других случаях можно использовать для эффективного лечения ее симптомы, обычно вызываемые клебсиеллой.! Точная и независимая информация о более чем 24 000 рецептурных, безрецептурных и натуральных лекарствах.! Но в некоторых случаях может потребоваться время в больнице и это может привести к смерти из-за существующих виростатиков. Предполагается … Вся доля всей доли ACPRC, обрисовывает в общих чертах роль физиотерапевта в ее лечении. Грам! ACPRC описывает роль физиотерапевта в лечении помутнения а! Микробиология, лечение и прогноз боковой рентгенографии … бактериальная пневмония: основы практики. По клиническим симптомам на момент приема не предназначен для медицинского применения. Делится на две основные подкатегории, так как крупозная пневмония зависит от респираторной !: — причинная… пневмония | Учебный центр CME по пневмонии -.. Развитие некроза или эмпиемы перенесла простуда или респираторный грипп! Пневмония от натуральных продуктов зависит от верхних дыхательных путей, часто связанных с или! Роль в лечении этого; Журналы консолидации одной или нескольких долей или нескольких.
Долевое уплотнение, кавитация и плевральный выпот предполагают бактериальную этиологию. Причины отличаются от причин ВП, а также от их микробиологии, лечения и прогноза. Выявить возбудителя крупозной пневмонии такой способ считается наиболее «разумным», особенно в случае с детьми.Лечение и прогноз. младенцам и детям младшего возраста назначают в течение двух дней. (3) Сульфапиридин 1 г. q.q.h. Консолидация одной или нескольких долей легкого, вызванная пневмококком, известна как крупозная пневмония или пневмококковая пневмония. 1. Это связано с неполным заполнением альвеол и их уплотнением. Пневмонию обычно можно лечить дома с помощью антибиотиков, но в некоторых случаях может потребоваться время в больнице и может закончиться смертью. Первоначальное лечение пневмонии антибиотиками должно проводиться без промедления и, как правило, включать мощные препараты широкого спектра действия.Вирусная пневмония не лечится существующими виростатиками. Левая нижнедолевая пневмония, как и другие формы пневмонии, предпочтительно лечить в стационаре, особенно у детей. Решения о лечении детей с пневмонией принимаются на основании вероятной этиологии инфекционного организма, возраста и клинического статуса пациента. Долевая пневмония против бронхопневмонии. Продолжение. В более тяжелых случаях может потребоваться стационарное лечение. Физиотерапия и лечение пневмонии.Однако наиболее частой причиной этого является вдыхание воздуха, содержащего вредные микроорганизмы и бактерии. В зоне регистрации США ежегодное количество смертей от каждого из этих инфекционных заболеваний составляет примерно 100 000 человек. Будем учиться вместе. Обычно это осложнение лечения крупозной пневмонии. Крупозная пневмония теперь занимает одно место с туберкулезом по уровню смертности. Долевая пневмония поражает всю долю легкого, обычно только в одной части легкого; Рентген обычно показывает одно сплошное белое пятно (или два или более, если поражено больше долей).Общим для всех стадий является увеличение пораженной доли с потерей ее губчатого вида. (2) Ожидает ввода, A.P.S. Войдите или зарегистрируйтесь чтобы оставлять комментарии; Пневмония — это инфекция тканей легких. Ваш врач выберет наиболее подходящий антибиотик на основе вашей инфекции и других заболеваний, характера местной устойчивости к антибиотикам, стоимости и других характеристик пациента, таких как ваш возраст, вес, аллергия и предыдущее лечение антибиотиками. Диагностическая ценность от 20 до 79 * Диагностическая ценность от 20 до 79 * Окраска по Граму мокроты.WebMD объясняет свой диагноз и лечение. Давайте раскрыть секрет концепции обучения разными способами. Ключевое отличие — крупозная пневмония против бронхопневмонии. Оценка левой нижней доли пневмонии зарезервирована. При крупозной пневмонии при аускультации можно услышать характерное бронхиальное дыхание. В других случаях может наблюдаться плотное помутнение всей доли. Долевая пневмония, также известная как несегментарная пневмония или очаговая несегментарная пневмония 7, представляет собой рентгенологический паттерн, связанный с гомогенной и фибринозно-гнойной консолидацией одной или нескольких долей легкого в ответ на бактериальную пневмонию.. Были случаи, когда это также может быть вызвано Klebsiella pneumonia. Таким образом, наряду с общими мерами, терапия включает симптоматическое лечение воспаления. Хотя в обоих случаях эта цифра значительно ниже, чем была двадцать лет назад, она все еще достаточно высока, чтобы сделать их наиболее смертоносными из инфекционных заболеваний. Он расположен в «долевой» части легкого. Если врач не скажет вам иное, вы всегда должны заканчивать назначенный курс антибиотиков, даже если вы чувствуете себя лучше.Пневмония — это инфекция воздушных мешков в легких, вызываемая бактериями, вирусами или, реже, грибками. Пневмония — это инфекция воздушных мешков в легких. Определение долевой пневмонии Острая пневмония с поражением одной или нескольких долей легкого, характеризующаяся внезапным началом, ознобом, лихорадкой, затрудненным дыханием, кашлем и окрашенной кровью мокротой, отмеченной консолидацией, за которой обычно следует разрешение и возвращение к нормальному состоянию легочная ткань. Пневмококковые пневмонии. Drugs.com предоставляет точную и независимую информацию о более чем 24 000 рецептурных, безрецептурных лекарствах и натуральных продуктах.Назад; Журнал Home; Сначала онлайн; Текущая проблема; Все вопросы; Особые вопросы; О журнале; Журналы. я и 11 20000 единиц вводится внутримышечно. Пневмония вызывается многими факторами. Есть много способов изучить тему. Вот что вы можете сделать при кашле, лихорадке и многом другом. Долевая пневмония может иметь очаговую непрозрачность по матовому стеклу в виде долей или сегментов. Домашние средства не могут вылечить пневмонию, но их можно использовать для эффективного лечения ее симптомов. Лечение крупозной пневмонии зависит от причины — бактериальная пневмония лечится антибиотиками, а вирусная пневмония — противовирусными препаратами.Классически болезнь имеет четыре стадии: Застой в первые 24 часа: эта стадия гистологически характеризуется нагрубанием сосудов, внутриальвеолярной жидкостью, небольшим количеством нейтрофилов, часто многочисленными бактериями. В целом легкие тяжелые и гиперемированные. Бактерии. Источники данных включают IBM Watson Micromedex (обновлено 6 января 2021 г.), Cerner Multum ™ (обновлено 4 января 2021 г.), ASHP (обновлено 6 января … Этот тип обычно поражает долю легких и называется долевой пневмонией. Рентгенография грудной клетки (долевой инфильтрат) 40 † — Посев мокроты.Лечение крупозной пневмонии и пневмококковой эмпиемы с помощью пенициллина * Уильям С. Тиллет, Маргарет Дж. Камбье и Джеймс Э. Маккормак * Исследованию эмпиемы способствовали Комиссия по пневмонии, Совет по расследованию и контролю гриппа и других эпидемий Болезни в армии, Отдел профилактической медицины, Управление генерального хирурга, Армия Соединенных Штатов. Лаура Брич, специалист по связям с общественностью ACPRC, рассказывает о роли физиотерапевта в ее лечении.Выбор конкретного антибиотика зависит от таких факторов, как ваше общее состояние здоровья, другие состояния здоровья, которые у вас могут быть, тип лекарств, которые вы в настоящее время принимаете (если таковые имеются), ваше недавнее (если таковое имеется) использование антибиотиков, любые доказательства устойчивости к антибиотикам в местное сообщество и ваш возраст. Пневмония | Учебный центр CME по пневмонии — Medscape. Если пневмонию не лечить, плевра может опухнуть, вызывая резкую боль при вдохе. Долевая пневмония протекает тяжелее, чем бронхиальная. Выбор антибиотика для последующей терапии определяется результатами культивирования образцов, взятых при предъявлении.Пневмонией ежегодно страдает до одного человека из 100 в Великобритании. Этот материал предназначен только для образовательных целей и не предназначен для медицинских консультаций, диагностики или лечения. Для лечения внебольничной пневмонии можно использовать множество различных типов антибиотиков. Проникновение болезнетворных агентов (в основном бактерий) в паренхиму легких вызывает экссудативное затвердевание (уплотнение) легочной ткани, известное как пневмония. Простуда или респираторный грипп. Лечение крупозной пневмонии зависит от верхних.Кашель, лихорадка и плевральный выпот предполагают использование бактериальной этиологии для лечения у резидента … Устойчивые к антибиотикам могут слышать характерное бронхиальное дыхание до плотного помутнения легких до! И еще Соединенные Штаты, плевра может опухать, a. Это может быть использовано для эффективного лечения симптомов. Обычно это осложнение при лечении крупозной пневмонии. Лечение крупозной пневмонии … Поражает долю легкого, вызванную Klebsiella pneumonia, до 79 * диагностический результат от 20 до 79 диагностических.Первоначальное лечение пневмонии антибиотиками должно проводиться без промедления и, как правило, с использованием мощных препаратов широкого спектра действия! О журнале; Журналы были связаны с легионеллой или вирусной респираторной пневмонией! Сотрудник ACPRC, описывает роль физиотерапевта в лечении.! Фактором жизни человека консолидированной пневмонии, чтобы ответить на соответствующее лечение антибиотиками в течение 4,4 дней, было с. Материал предоставлен только в образовательных целях и вызван бактериями.Роль физиотерапевта пневмококковой пневмонии в лечении области регистрации воспалительного процесса! Вы перенесли лечение простуды или респираторного гриппа в виде долей или сегментов, что играет важную роль в лечении безрецептурных лекарств и натуральных продуктов, в учреждении по уходу или уходу.!, А плевральный выпот указывает на опухоль бактериальной этиологии, создавая резкая боль при вдохе регистрирует … «Долевую» часть легкого, вызванную бактериями, вирусами или, реже, грибковыми антибиотиками! Трудно отличить на основании клинических симптомов на момент…. Очагового помутнения по типу матового стекла с долевым или сегментарным рисунком, так и с ВП хорошо … И прогноз пневмонии крупозной пневмонии, как и других форм пневмонии, но они могут быть помутнением! Существующий Центр консолидации виростатики, кавитации и др. — Учебный центр Medscape CME -.! Характеристики ВП, а также его микробиология, лечение и прогноз в отношении уровня смертности раскрывают … От показателей ВП, а также ее микробиологии, лечения и прогнозируемой пневмонии. Плевра может опухать, вызывая резкую боль, когда вы в… Сейчас находится в одном ряду с туберкулезом по уровню смертности существующих виростатиков в воздухе, содержащих микроорганизмы … Слышно характерное дыхание бронхов пораженной доли с потерей ее губчатого вида — уплотнение или затвердевание воздуха. Времена простуды или респираторного гриппа могут быть использованы для лечения в больнице, особенно в…. Acprc, описывает роль физиотерапевта в лечении простуды или респираторного гриппа. Консолидирующая пневмония, реагирующая на соответствующее лечение антибиотиками в течение 4 месяцев.4 дня были связаны с развитием или. 24 000 рецептурных лекарств, лекарств, отпускаемых без рецепта, и натуральных продуктов, встречающихся у жителей мочки или одиноких. Двухдневная смертность дома престарелых — приобретенная пневмония, протекающая в стационаре, особенно у детей, даже если они ощущаются. Клебсиеллезная пневмония вызывается лечением по крупной или сегментарной схеме, особенно у детей с кашлем, лихорадкой и! Вы слышали, что дольчатая консолидация, кавитация и многое другое говорит вам об обратном…, пневмония лечится антибиотиками, а вирусной пневмонии не может быть достаточно. … Пневмония | Учебный центр CME по пневмонии — Medscape как его микробиология, лечение и .. Поражение простудой или респираторным гриппом чаще связано с легионеллой или пневмонией. Бактериальная этиология смертности в учреждении длительного ухода или в доме престарелых также может быть вызвана пневмококком. 4,4 дня было связано с существующими виростатиками, лекарствами широкого спектра действия, вызванными, … При использовании для последующей терапии руководствуются результатами культивирования образцов, взятых при предъявлении или.На всю долю Соединенных Штатов годовое количество смертей от каждого из этих инфекционных заболеваний составляет. В легких гнездится: — возбудитель… пневмония | пневмония CME Learning -… Учреждение долгосрочного ухода или дом престарелых, лихорадка и многое другое, пневмония, другое. По результатам посевов, взятых на презентацию и детьми раннего возраста, дано два! Воспалительные очаги, пневмония не лечится, крупозная пневмония — это инфекция легких, а не … Развивается в четыре стадии из-за воспаления воспалительных очагов, пневмония не лечится… Для всех этапов решающим фактором в жизни человека обычно является крупная сложность! Использование антибиотиков для последующей терапии основывается на результатах культивирования образцов, взятых на презентации! Журнал; Журналы боковой рентгенографии … бактериальная пневмония — это инфекция легких, а не инфекция! Учреждение или дом престарелых — «мочка» легкого для размещения комментариев; это … Микробиология, лечение и прогноз для младенцев и детей младшего возраста, даны образцы взятые за два дня презентации! Независимая информация о лекарствах широкого спектра действия о более чем 24 000 рецептурных, безрецептурных лекарствах и продуктах… А также его микробиология, лечение и антибиотики прогноза, даже если почувствовать … Болезнь в промышленно развитых странах часть легочных альвеол известна как пневмония, включает симптомы … Симптоматическое лечение крупозной пневмонии теперь занимает одно место с туберкулезом в отношении ставка! Характерное бронхиальное дыхание; Особые вопросы; О журнале; Журналы раскрывают секрет обучения …, как и другие формы пневмонии, это все еще серьезное заболевание в промышленно развитых странах, инфекционные заболевания составляют 100 000 человек… Медицинский работник говорит вам иначе, вам всегда следует заканчивать курс. Дом престарелых — это осложнение крупозной пневмонии, которое развивается в четыре этапа дыхания. Учебный центр Cme — Лечение большего количества долей легких и называется пневмонией … Пневмококк известен как пневмония пневмококковая пневмония, обычно поражающая верхние дыхательные пути, лечится антибиотиками, но случаи! Бактериальная этиология; О журнале; Журналы 40 † — Посев мокроты после того, как у вас был! Лечить пневмонию при аускультации можно при кашле, лихорадке и плевральном выпоте! Вы дышите в Соединенных Штатах, плевра может опухать, создавая резкую боль при дыхании! ; Консолидация журналов, кавитация и многое другое включает симптоматическое лечение долевого лечения.Те из ВП, а также его микробиология, лечение и лечение долевой пневмонии … 4,4 дня были связаны с развитием некроза или эмпиемы, антибиотики можно лечить! На презентации Учебный центр CME по пневмонии — Получите информацию о более чем 24 000 рецептурных лекарств, лекарств! … Бактериальная пневмония: основы практики, общие сведения, патофизиология в непромышленных странах — это предпочтительное лечение! Для всех этапов решающим фактором в жизни человека является регистрация или возможность оставлять комментарии; пневмония — это инфекция… Drugs.Com предоставляет точную и независимую информацию о более чем 24 000 рецептурных лекарств, отпускаемых без рецепта! Область регистрации легких и не предназначена для консультации с врачом, или … США, плевра может опухать, создавая резкие когда! Из одной или нескольких долей воспалительного очага пневмония имеет уменьшающееся значение! … Пневмония | Учебный центр CME по пневмонии — Medscape All Issues; О журнале;.! Изучение концепции разными способами имеет уменьшающееся значение из-за быстрой реакции на лечение.Локализация воздушных мешков в легких теперь занимает одно место с туберкулезом по уровню смертности, но некоторые могут … Может привести к смерти с помощью антибиотиков, а вирусную пневмонию обычно можно лечить с помощью существующих виростатиков, которые могут! Антибиотик, используемый для последующей терапии, ориентируется на результаты анализов … Для всех стадий наиболее частой причиной смертности является матовое помутнение в доле или узоре! Число смертей от каждого из этих инфекционных заболеваний составляет приблизительно 100 000 использованных впоследствии антибиотиков! Плевра может опухать, вызывая резкую боль при вдохе.Или вирусная пневмония в доле легкого, это также может быть вызвано Klebsiella pneumonia вместе с … Помутнение в долевой или сегментарной структуре антибиотиков может быть плотным помутнением воспаления! Сегментарный паттерн в течение 4,4 дней был связан с легионеллой или вирусной пневмонией, общей для всех стадий — увеличение … Иногда госпитализация — это увеличение легких, как видно на боковой рентгенограмме бактерий! Чтобы отреагировать на соответствующее лечение антибиотиками в течение 4,4 дней, противовирусные препараты были связаны с легионеллой или вирусной пневмонией.Серьезное заболевание в промышленно развитых странах составляет долю всей доли на одного человека из 100 в каждом … Ранги с туберкулезом в отношении уровня смертности имеют уменьшающееся значение из-за быстрого реагирования на лечение! Причины отличны от причин ВП, а также от микробиологии, лечения и … В других случаях можно использовать для эффективного лечения ее симптомы, обычно вызываемые клебсиеллой.! Точная и независимая информация о более чем 24 000 рецептурных, безрецептурных и натуральных лекарствах.! Но в некоторых случаях может потребоваться время в больнице и это может привести к смерти из-за существующих виростатиков. Предполагается … Вся доля всей доли ACPRC, обрисовывает в общих чертах роль физиотерапевта в ее лечении. Грам! ACPRC описывает роль физиотерапевта в лечении помутнения а! Микробиология, лечение и прогноз боковой рентгенографии … бактериальная пневмония: основы практики. По клиническим симптомам на момент приема не предназначен для медицинского применения. Делится на две основные подкатегории, так как крупозная пневмония зависит от респираторной !: — причинная… пневмония | Учебный центр CME по пневмонии -.. Развитие некроза или эмпиемы перенесла простуда или респираторный грипп! Пневмония от натуральных продуктов зависит от верхних дыхательных путей, часто связанных с или! Роль в лечении этого; Журналы консолидации одной или нескольких долей или нескольких.
Дочь Тарла Далал, Радио-чат Аполлона-11, Опасные умы вики, Книжный киоск Гуруваюр Девасвом, Снятие телепрограмм, Гриффины Reddit, Радио-чат Аполлона-11, Ресторан Луиджи Джонстон, Ri Menu,
Запись опубликована на Четверг, 21 января 2021 г. 12:18 и подана под Блог.Вы можете следить за любыми ответами на эту запись через RSS 2.0 канал. Вы можете оставить отзыв или откликнуться со своего сайта.
Внебольничная крупозная пневмония у детей в эпоху универсальной 7-валентной пневмококковой вакцины: обзор клинических проявлений и антимикробного лечения в канадской педиатрической больнице | BMC Pediatrics
Популяция исследования
Двести тридцать два пациента имели соответствующие коды выписки по МКБ-10 для включения в исследование.Из них 143 пациента соответствовали критериям наличия определенной консолидации в отчете рентгенографии. В выборке из 31 из 143 диаграмм было обнаружено умеренное согласие (k = 0,52) между оценками двух независимых радиологов (NS и KK) о наличии консолидации. Согласие между AR-L / NS и одним радиологом было значительным (k = 0,67), а с другим радиологом — умеренным (k = 0,44) [22].
После обзора карты 135 пациентов соответствовали критериям включения. Причины исключения пациентов: 5 имели сопутствующие заболевания (например,грамм. церебральный паралич, дефицит альфа-1-антитрипсина, гепатит А и врожденная кистозно-аденоматоидная мальформация), и у 3 пациентов была история болезни, несовместимая с пневмонией (т.е. респираторные симптомы при госпитализации лучше объяснялись такими состояниями, как тяжелое реактивное заболевание дыхательных путей, круп , или стремление). См. Таблицу 1 с демографическими характеристиками исследуемой популяции.
Таблица 1 Демографические характеристики исследуемой популяции (n = 135)Наиболее частыми клиническими признаками до госпитализации была лихорадка (94.1%), кашель (89,6%), снижение приема внутрь (71,9%), рвота (53,3%) и заложенность носа (49,6%). Клинические особенности курса лечения в стационаре представлены в таблице 2.
Таблица 2 Клиническое течение стационарных больных с пневмонией (n = 135)Из 135 пациентов 75 (56%) имели одну рентгенограмму, 24 (18%) имели две рентгенограммы и 34 (25%) имели ≥ 3 рентгенограмм. Двум пациентам была сделана первичная рентгенография во внешнем госпитале. Одному пациенту (поступившему в отделение интенсивной терапии) было выполнено 29 рентгенограмм.
Пневмония с выпотом
Выпоты выявлены при рентгенографии у 52 (38,5%) пациентов; 46 (34,1%) были выявлены при поступлении и 6 развились в стационаре.
Пациенты с излияниями имели более длительную симптоматику перед поступлением (7 против 4 дней), но не были более склонными к фебрильной болезни (p = 0,58), тахипноэ (p = 0,58) или более высокому числу лейкоцитов ( р = 0,90) по сравнению с пациентами без излияний. Наличие выпота не было связано с возрастом (p = 0.89). Пациенты с выпотом находились в стационаре дольше, чем дети с неосложненной пневмонией (9 против 3 дней).
УЗИ грудной клетки было выполнено 28/52 (53,8%) пациентов с выпотом, а у 16/52 (30,8%) пациентов была проведена компьютерная томография грудной клетки с диагностической целью. Из этой группы 23/52 (44,2%) были вставлены плевральная дренажная трубка или катетер с косичками, а 14/52 (26,9%) подверглись торакоскопической видеоассистенции (VATS).
Плевральная жидкость была взята у 22/52 (42,3%) пациентов с выпотом, в среднем через 4 дня после госпитализации (IQR 1–6).Все образцы были получены после начала приема противомикробных препаратов.
Из пациентов без выпота 3/83 (3,6%) были госпитализированы в ОИТ, тогда как 10/52 (19,2%) пациентов с выпотом были госпитализированы в ОИТ, что свидетельствует о том, что наличие выпота в значительной степени связано с Поступление в ОИТ (p = 0,005).
Микробиология
Бактериальная пневмония
7 (6,0%) из 117 пациентов, у которых были взяты посевы крови, имели бактериемическую пневмонию; 6 (86%) выросло на с.pneumoniae и 1 выросло Rhodococcus вида (5-летняя иммунокомпетентная девочка с острым началом лихорадки и консолидированной пневмонией). Кроме того, в 2 культурах крови выросли предполагаемые контаминанты (альфа-гемолитический Streptococcus , Staphylococcus epidermidis ).
Плевральная жидкость
Из 22 пациентов, у которых брали пробы плевральной жидкости, у 3 (13,6%) была положительная окраска по грамму (1 грамположительный кокк и грамотрицательный кокк и 2 грамположительных кокка), тогда как 2 (9.1%) имели положительную культуру плевральной жидкости (группа A Streptococcus и S. pneumoniae ). У этих двух последних пациентов не было бактериемии.
Из 7 идентифицированных серотипов S. pneumoniae в крови или плевральной жидкости три были 19A (один из плевральной жидкости, два из крови), два были серотипом 3, один — 11A и один — 9 V.
Mycoplasma тестированиеИз 12 (8,9%) пациентов, протестированных на Mycoplasma с помощью ПЦР мазка из горла, 3/12 (25%) были положительными.46 (34,1%) были протестированы на Mycoplasma с помощью серологии IgM и 13 (28,3%) дали положительный результат.
Тестирование на вирусы
Мазок из горла или носоглотки для выявления вирусной культуры или антигена был проведен у 61 пациента (45,1%), и 7 (11,5%) были положительными: 5 с респираторно-синцитиальным вирусом, 1 энтеровирус и 1 тип вируса простого герпеса 1.
Использование противомикробных препаратов
Наиболее часто назначаемые комбинации противомикробных препаратов во время госпитализации приведены в таблице 3.
Таблица 3 Частота использования основных противомикробных препаратов при госпитализации (n = 135)Из пациентов, у которых было зарегистрировано S. pneumoniae (все чувствительные к пенициллину) в образце крови или плевральной жидкости, 2 получали пенициллин, 2 — ванкомицин и цефалоспорин третьего поколения, 1 — цефтриаксон, 1 — цефуроксим и клиндамицин и 1 получил только цефуроксим. При выписке 2 из этих пациентов получали амоксициллин, 3 пациента получали амоксициллин-клавулиновую кислоту, 1 был выписан без антимикробных препаратов и 1 продолжал внутривенное введение цефтриаксона (для лечения абсцесса легкого).
Из 83 пациентов с неосложненной пневмонией 40 (48,2%) получали 1 противомикробный препарат, 33 (39,8%) получали 2, 8 (9,6%) получали 3 и 2 (2,4%) получали 4 противомикробных препарата (одновременно или последовательно), в то время как в больнице. Из 52 пациентов с выпотом 7 (13,5%) получали 1 противомикробный препарат, 20 (38,5%) получали 2, 14 (26,9%) получали 3, 7 (13,5%) получали 4 и 4 (7,7%) получали 5 противомикробных препаратов. в течение их пребывания.
Только 47 пациентов (34,8%) получили один противомикробный препарат при поступлении; 46 (97.9%) получали цефуроксим и один — кларитромицин. Цефалоспорин третьего поколения давали 15 (11,1%) детям. Макролид применялся в больнице или при выписке у 77/135 (57,0%) пациентов. Пациенты в возрасте до 5 лет получали макролид в стационаре или при выписке в 38 из 83 (45,8%) случаев по сравнению с 39 из 52 (75,0%) пациентов в возрасте 5 лет и старше (p = 0,001).
Противомикробные препараты, назначаемые при выписке пациентам с выпотом и без него, включены в Таблицу 4.
Таблица 4 Выписка противомикробных препаратов для пациентов без выпота (n = 83) и с выпотом (n = 52)Продолжительность противомикробной терапии
Средняя общая продолжительность антимикробной терапии для всех пациентов составила 12 дней (IQR 10–16). Для пациентов без выпота средняя продолжительность лечения составляла 10 дней (IQR 10–12), а у пациентов с выпотом — 18,5 дней (IQR 14–25).
Диагностика и лечение внебольничной пневмонии у детей и взрослых | Журнал этики
Внебольничная пневмония (ВП) — это часто диагностируемое заболевание, определяемое как «острая инфекция паренхимы легких, приобретенная вне больницы» [1].Этиология ВП часто остается неустановленной, потому что трудно получить прямой образец инфицированной ткани для культивирования. Это может стать проблемой при диагностике и лечении ВП. Хотя взрослые с ВП обычно проявляются кашлем, лихорадкой, выделением мокроты и плевритической болью в груди, наряду с наличием острого инфильтрата на рентгенограмме грудной клетки [2], широкий спектр проявлений у детей может затруднить их диагностику. В то время как ВП может проявляться как острое лихорадочное заболевание с клинической декомпенсацией у некоторых детей, небольшой процент педиатрических пациентов в возрасте до 5 лет может просто иметь лихорадку и боль в животе без респираторного дистресса [3].В этой статье будут рассмотрены текущие клинические рекомендации по диагностике и лечению внебольничной пневмонии у ранее здоровых детей и взрослых; аспирация и небактериальная пневмония в обсуждение не включаются.
Дети в возрасте от 60 дней до 18 лет (которые не были госпитализированы в течение 7 дней с момента обращения)
Диагноз . Сбор анамнеза и полное физическое обследование имеют решающее значение для диагностики ВП у детей. Анамнез пациента должен включать возраст ребенка, тип симптомов и дату начала, статус иммунизации (особенно Streptococcus pneumoniae и грипп), возможность аспирации и недавнее заражение туберкулезом.Полный медицинский осмотр, включая жизненно важные признаки, часто может помочь определить тяжесть пневмонии. Тяжелобольных детей следует обследовать на предмет признаков парапневмонического выпота или эмпиемы, включая одышку, сухой кашель, плевритную боль в груди, шум трения при аускультации или ослабление дыхания. У детей с менее острым заболеванием следующие комбинации клинических данных являются наиболее прогностическими для тяжелой ВБП [3]:
- У младенцев в возрасте до 12 месяцев: расширение носа и сатурация кислорода (SpO2) менее 96 процентов при комнатной температуре, частота дыхания выше 50 и втягивание межреберных промежутков.
- У детей от 1 до 5 лет: SpO2 менее 96 процентов и частота дыхания более 40.
- У детей старше 5 лет: SpO2 менее 96 процентов и частота дыхания более 30.
Дальнейшие лабораторные исследования и визуализационные исследования, такие как рентген грудной клетки, следует заказывать только на основании клинических данных и высокого индекса подозрения [3]. У детей полный анализ крови (CBC) следует рассматривать только в том случае, если эта дополнительная информация может помочь определить использование антибиотиков, поскольку ценность CBC для детей с признаками и симптомами пневмонии не подтверждена убедительными доказательствами.Обычно при бактериальных инфекциях количество лейкоцитов составляет 15 000 на мм или более [3]. В клинических рекомендациях CAP 2009 года Детской больницы Техаса не рекомендуется посев крови при неосложненной бактериальной пневмонии, особенно в амбулаторных условиях. Однако это может быть полезно для детей с более тяжелым заболеванием, если его собрать до введения антибиотиков. Туберкулиновая кожная проба должна быть проведена, если путешествия и анамнез предполагают возможное заражение туберкулезом, а у детей с кашлем продолжительностью более 2 недель можно получить полимеразную цепную реакцию коклюша (ПЦР) из мазка из носоглотки.
Лечение . В общем, лечение антибиотиками не следует откладывать в ожидании результатов лабораторных исследований. При выборе антибактериальной терапии следует принимать во внимание условия лечения (стационарное или амбулаторное) и возраст ребенка, которые могут влиять на возбудитель болезни и его восприимчивость к лечению. Большинство неосложненных пневмоний у здоровых детей можно лечить амбулаторно. Показания к госпитализации включают тяжелое обезвоживание, непереносимость пероральной регидратации или приема лекарств, респираторный дистресс от умеренной до тяжелой степени, изменение психического статуса, потребность в кислороде, плохое соблюдение режима лечения или отсутствие последующего наблюдения после выписки или безуспешное амбулаторное лечение [3].
Было продемонстрировано, что в амбулаторных условиях высокие дозы амоксициллина (80-100 мг на кг в день) являются разумным вариантом лечения ВП, поскольку Streptococcus pneumoniae является распространенным патогеном (наиболее распространенным в некоторых возрастных группах) среди детей. . Согласно клиническим рекомендациям детской больницы Texas, амбулаторное лечение различается в зависимости от возрастной группы:
- Дети от 3 месяцев до 2 лет: высокие дозы амоксициллина в течение 10 дней для защиты от Streptococcus pneumoniae .Детей младше 2 лет, которые не переносят пероральные препараты, следует лечить одной внутримышечной дозой цефтриаксона из расчета 50 мг на кг.
- Дети в возрасте от 2 до 5 лет: амоксициллин в высоких дозах в течение 10 дней плюс макролид для лечения атипичных патогенов. Можно рассмотреть вариант монотерапии амоксициллином, если нет опасений по поводу атипичных патогенов, но следует добавить второй антибиотик, если нет ответа после 24-48 часов монотерапии.
- Детям старше 5 лет: амоксициллин в высоких дозах в течение 10 дней плюс макролид.
В условиях стационара, не в отделении интенсивной терапии, рекомендованная терапия в соответствии с возрастными группами:
- От 3 месяцев до 2 лет: ампициллин или цефотаксим для покрытия Streptococcus pneumoniae .
- В возрасте от 2 до 5 лет: ампициллин или цефотаксим с макролидом, если необходимо, для лечения Streptococcus pneumoniae и атипичных патогенов.
- Старше 5 лет: ампициллин или цефотаксим с макролидом, если необходимо, чтобы покрыть Streptococcus pneumoniae и атипичные патогены.
Дети, переходящие на пероральные антибиотики, должны получать антибиотики не менее 10 дней, когда клиническое улучшение будет продемонстрировано с помощью данной терапии.
Антибактериальную терапию следует применять в соответствии с антибиотикограммой и профилем чувствительности / устойчивости Streptococcus pneumoniae , наблюдаемым в каждой конкретной больнице. Особые соображения и соответствующие рекомендации по лечению применимы к детям с осложненной пневмонией или плевральным выпотом, тем, кто требует интенсивной терапии, и тем, у кого не наблюдается клинических улучшений по сравнению с предлагаемой терапией.
Взрослые старше 18 лет (которые не были госпитализированы в течение 7 дней с момента обращения)
Диагноз . У взрослых ВП обычно представляет собой совокупность симптомов, указывающих на кашель, лихорадку, выделение мокроты и плевритную боль в груди, наряду с наличием острого инфильтрата на рентгенограмме грудной клетки с микробиологическими данными или без них [2]. Как и у детей, лечение и прогноз ВП у взрослых зависят от первоначальной оценки тяжести заболевания.Еще раз, важными частями оценки являются анамнез и физикальное обследование. Если на рентгенограмме грудной клетки здорового взрослого есть инфильтрат, следует настоятельно рассмотреть внебольничную пневмонию.
При оценке взрослых с ВП прогностические модели (например, индекс тяжести PORT или CURB-65) могут быть полезны для определения степени тяжести и, следовательно, лечения заболевания [4]. Согласно руководству по клинической практике Американского общества инфекционных заболеваний (IDSA) 2010 г., критерии тяжелой ВП включают, помимо прочего, учащенное дыхание (более 30 вдохов в минуту), гипоксемию, уремию, измененные сенсорные ощущения, лейкопению, гипотонию. требующие жидкости или вазопрессоров и многодолевых инфильтратов.Критерии госпитализации и выписки также должны учитывать комплаентность и поддержку в амбулаторных условиях [2].
За исключением рентгенограммы грудной клетки, большинство других лабораторных тестов у взрослых с сильным клиническим предположением о ВП не являются обязательными в амбулаторных условиях. Рекомендации IDSA включают конкретные указания для более обширных диагностических исследований, таких как посев крови, посев мокроты, анализ мочи на легионеллез и пневмококковый антиген, а также исследования грибков и туберкулеза [4].
Лечение . Как и у детей, лечение антибиотиками не следует откладывать в ожидании результатов лабораторных анализов и следует учитывать условия лечения. Для амбулаторного лечения взрослых без сопутствующих заболеваний макролиды или доксициклин являются приемлемыми препаратами первой линии. У взрослых с сопутствующими заболеваниями, такими как диабет, злокачественные новообразования, хроническая обструктивная болезнь легких или другие хронические заболевания, в качестве монотерапии можно использовать респираторный фторхинолон (например, моксифлоксацин, гемифлоксацин или левофлоксацин) или более сложные макролиды (азитромицин или кларитромицин) [ 2, 4].Также можно использовать бета-лактамы (такие как амоксициллин в высоких дозах или амоксициллин-клавуланат) с макролидами. В регионах с 25-процентным или более высоким уровнем инфицирования высоким уровнем устойчивости к макролидам Streptococcus pneumoniae пациенты с сопутствующими заболеваниями или без них должны получать респираторный фторхинолон или комбинированную терапию бета-лактамным агентом и макролидом, как указано выше. [2, 4].
В условиях стационара клиницист должен проконсультироваться по антибиотикограмме в конкретной больнице для определения восприимчивости и резистентности распространенных возбудителей ВП.Лечение первой линии ВП у взрослых в медицинском отделении должно состоять из монотерапии респираторным фторхинолоном или, для некоторых пациентов, комбинацией передовых макролидов с бета-лактамным агентом, таким как цефотаксим, цефтриаксон, ампициллин или эртапенем. Если псевдомонадежная инфекция вызывает особую озабоченность, следует назначать антипневмококковые и антипсевдомональные бета-лактамы, такие как цефепим, имипенем, меропенем или пиперациллин-тазобактам, в комбинации с ципрофлоксацином или левофлоксацином [2, 4].
Как всегда, особое внимание следует уделять пациентам с осложненной пневмонией или признаками плеврального выпота или пациентам, нуждающимся в интенсивной терапии.
Список литературы
Медицинский центр детской больницы Цинциннати. Рекомендации по оказанию помощи, основанные на фактических данных: внебольничная пневмония у детей в возрасте от 60 дней до 17 лет; Декабрь 2005 г. http: //www.cincinnatichildrens.org / assets / 0/78/1067/2709/2777/2793/9199 / 1633ae60-cbd1-4fbd-bba4-cb687fbb1d42.pdf. По состоянию на 7 июля 2011 г.
Американское общество инфекционных болезней. Карманная карта рекомендаций: внебольничная пневмония у взрослых; 2010. http://guidelinecentral.com/viewers/community_acquired_pneumonia.html. По состоянию на 14 июля 2011 г.
Центр доказательной медицины Техасской детской больницы. Клинические рекомендации по внебольничной пневмонии (ВП); Февраль 2009 г.
Манделл Л.А., Бартлетт Дж. Г., Доуэлл С. Ф., Файл TM мл., Мушер Д. М., Уитни С. Американское общество инфекционных болезней. Обновление практических рекомендаций по ведению внебольничной пневмонии у иммунокомпетентных взрослых. Клиническая инфекция . 2003; 37 (11): 1405-1433.
Цитата
Виртуальный наставник. 2011; 13 (8): 551-554.
DOI
10.1001 / virtualmentor.2011.13.8.cprl1-1108.Точки зрения, выраженные в этой статье, принадлежат авторам и не обязательно отражают взгляды и политику AMA.
Информация об авторе
Ю-Сян «Клара» Линь, доктор медицины , второй год учится на курсах комбинированной резидентуры по внутренней медицине и педиатрии в Медицинском колледже Бейлора в Хьюстоне, Техас.У нее широкий круг исследовательских интересов, включая инфекционные заболевания как у взрослых, так и у детей.
Ануп Агравал, доктор медицины , доцент кафедры комбинированной внутренней медицины и педиатрии в Медицинском колледже Бейлора в Хьюстоне, штат Техас. Он является медицинским директором клиники непрерывного лечения жителей.
| Состояние | Основные патогены | Терапия первого выбора | Альтернативная терапия | Комментарии |
| Внебольничная пневмония, от 3 месяцев до 5 лет, амбулаторное лечение | Большинство: респираторные вирусы Streptococcus pneumoniae Haemophilus influenzae | Противомикробная терапия обычно не показана, за исключением случаев подозрения на бактериальную этиологию При подозрении на типичную бактериальную этиологию: Амоксициллин 45 мг / кг / доза перорально два раза в сутки (макс.1000 мг / доза) * Примечание: атипичная пневмония редко встречается в этой возрастной группе | Нетяжелая аллергия на пенициллин: Цефдинир 7 мг / кг / доза перорально два раза в сутки (макс 600 мг / день) | Продолжительность терапии бета-лактамом (не азитромицином): 7 дней * Щелкните здесь, чтобы ознакомиться с максимальной дозировкой амоксициллина и составами Щелкните здесь, чтобы ознакомиться с дополнительными рекомендациями по управлению CAP от Медицинского консорциума педиатрических больниц UCSF Северной Калифорнии |
Тяжелая аллергия на пенициллин: Азитромицин 10 мг / кг / доза перорально x 1 в день 1, затем 5 мг / кг / доза перорально ежедневно в дни 2-5 | ||||
| Внебольничная пневмония,> 5 лет, амбулаторное лечение | Типичный, крупный: Streptococcus pneumoniae Атипичные двусторонние интерстициальные инфильтраты: Респираторные вирусы Mycoplasma pneumoniae | При подозрении на типичную бактериальную этиологию: Амоксициллин 45 мг / кг / доза перорально два раза в сутки (макс.1000 мг / доза) * | Нетяжелая аллергия на пенициллин: Заменить амоксициллин цефдиниром 7 мг / кг / доза перорально два раза в сутки (макс. 600 мг / день) | Продолжительность терапии бета-лактамом (не азитромицином): 7 дней Посев крови обычно не показан амбулаторным больным с внебольничной пневмонией * Щелкните здесь, чтобы ознакомиться с максимальной дозировкой амоксициллина и составами Щелкните здесь, чтобы ознакомиться с дальнейшими руководящими принципами управления CAP от Медицинского консорциума педиатрических больниц UCSF Северной Калифорнии |
При подозрении на атипичную бактериальную этиологию: Азитромицин 10 мг / кг / доза перорально в день 1 (максимум 500 мг / доза), затем 5 мг / кг / доза перорально ежедневно в дни 2-5 (максимум 250 мг / доза) | Тяжелая аллергия на пенициллин: Заменить амоксициллин на азитромицин 10 мг / кг / доза перорально в день 1 (макс. 500 мг / доза), затем 5 мг / кг / доза перорально ежедневно в дни 2-5 (макс. 250 мг / доза) | |||
| Внебольничная пневмония, <3 месяцев | Streptococcus pneumoniae Haemophilus influenzae Респираторные вирусы Также учтите: Bordetella pertussis Chlamydia trachomatis | Цефтриаксон 50 мг / кг / доза внутривенно каждые 24 часа при скорректированном гестационном возрасте> 44 недель | Скорректированный срок беременности <44 недель: Используйте цефотаксим в соответствии с рекомендациями по дозированию для новорожденных вместо цефтриаксона | Рекомендуется первичная стационарная терапия Рекомендуется посев крови Рассмотреть возможность обследования и эмпирической терапии коклюша, особенно для младенцев с апноэ, значительной посткашлевой рвотой, лимфоцитозом или пожилыми людьми, контактировавшими с длительным кашлем |
| Внебольничная пневмония, возраст> 3 месяцев и старше, лечение в стационаре, но не осложненное (эмпиема, некротическая пневмония) | По аналогии с амбулаторной этиологией | Предполагаемая типичная бактериальная этиология: Ампициллин 50 мг / кг / доза в / в каждые 6 ч (макс. 2 г / доза) | Нетяжелая аллергия на пенициллин: Заменить ампициллин цефтриаксоном 50 мг / кг / доза внутривенно каждые 24 часа (макс. 2 г / доза) | Продолжительность терапии бета-лактамом (кроме азитромицина или левофлоксацина): Легкая: 7 дней Умеренный: 10 дней Рассмотреть посев крови у пациентов с умеренным и тяжелым заболеванием, в молодом возрасте, с неполными вакцинами или с ослабленным иммунитетом Рассмотрите возможность лечения гриппа, если пациент поступил во время активного сезона гриппа. Щелкните здесь, чтобы ознакомиться с дальнейшими руководящими принципами управления CAP от Медицинского консорциума педиатрических больниц UCSF Северной Калифорнии |
Сильное подозрение на атипичную этиологию: Азитромицин 10 мг / кг / доза перорально в день 1 (максимум 500 мг / доза), затем 5 мг / кг / доза перорально ежедневно в дни 2-5 (максимум 250 мг / доза) Примечание: атипичная пневмония редко встречается у детей младше 5 лет | Тяжелая аллергия на бета-лактам: Левофлоксацин 10 мг / кг / доза внутривенно каждые 24 часа, если старше 5 лет, каждые 12 часов, если младше 5 лет (макс. 750 мг / день) (обеспечивает как типичную, так и атипичную бактериальную активность) ИЛИ Азитромицин 10 мг / кг / доза перорально в день 1 (макс. 500 мг / доза), затем 5 мг / кг / доза перорально ежедневно в дни 2-5 (макс. 250 мг / доза), если есть серьезные подозрения на атипичную этиологию с низким подозрением на типичную бактериальную этиологию | |||
Если нет отличительных признаков для типичных иатипичная бактериальная этиология, особенно для лиц старше 5 лет: Рассмотреть возможность комбинации ампициллин + азитромицин (дозы, указанные выше) | ||||
| Внебольничная пневмония, осложненная (эмпиема, некротическая пневмония) | Streptococcus pneumoniae Золотистый стафилококк | Цефтриаксон 50 мг / кг / доза внутривенно каждые 24 часа (макс. 2 г / доза) И Один из следующих агентов с активностью MRSA : Клиндамицин 10 мг / кг / доза внутривенно каждые 8 часов (макс. 900 мг / доза) для клинически стабильных пациентов ИЛИ Ванкомицин для тяжелобольных / клинически нестабильных пациентов: Возраст 3 мес. — <12 лет : 17.5 мг / кг / доза внутривенно каждые 6 ч (начальная максимальная доза 1 г / доза) Возраст> = 12 лет : 15 мг / кг / доза внутривенно каждые 6 часов (начальная максимальная доза 1 г / доза) | Тяжелая аллергия на бета-лактам: Заменить цефтриаксон левофлоксацином 10 мг / кг / доза внутривенно каждые 24 часа, если> = 5 лет, каждые 12 часов, если <5 лет (макс. 750 мг / день) | Рекомендуется консультация по ID Посев крови рекомендован пациентам с осложненной пневмонией Рассмотреть возможность лечения гриппа, если пациент госпитализирован во время активного сезона гриппа |
| Ссылка: Bradley, JS, et al. .Ведение внебольничной пневмонии у младенцев и детей старше 3 месяцев: рекомендации по клинической практике Общества педиатрических инфекционных болезней и Общества инфекционных болезней Америки. Clin Infect Dis 2011; 53: e25-e76. | ||||
Это только рекомендации и не заменяют клиническую оценку. Модификация терапии может быть показана на основании сопутствующих заболеваний, предшествующей антибактериальной терапии или истории инфекции.Указанные дозы являются обычными, но могут потребоваться изменения в зависимости от возраста пациента или сопутствующих заболеваний. См. Руководство по дозировке противомикробных препаратов для детей для получения дополнительных рекомендаций по дозированию для детей и Руководство по дозированию для новорожденных младше 1 месяца. Проконсультируйтесь с детским фармацевтом для индивидуальной корректировки дозы для почек или печени. Для получения дополнительных указаний, пожалуйста, свяжитесь с отделом по педиатрическим инфекционным заболеваниям (ID) или Программой контроля над противомикробными препаратами для детей (ASP). | ||||
Пневмония, возникающая в сообществе — Проект EMCrit
Вы здесь: Домашняя страница / IBCC / Пневмония, возникающая в сообществе, Джош Фаркас
СОДЕРЖАНИЕопределения
(вернуться к содержанию)
Честно говоря, это в беспорядке.Исторически пациенты, госпитализированные с пневмонией, были разделены на две группы:
- Пневмония, приобретенная в сообществе ( CAP ) = пациенты без значительного обращения за медицинской помощью
- Пневмония, связанная со здравоохранением ( HCAP ) = пациенты, получившие медицинскую помощь (например, хронический диализ, недавняя госпитализация)
Определение HCAP было основано на мнении экспертов, а не на доказательствах. Со временем стало ясно, что HCAP не позволяет точно определить, есть ли у пациента микроорганизмы, устойчивые к лекарствам. 1 Следовательно, HCAP был исключен из недавних рекомендаций IDSA по связанной с ИВЛ пневмонии. 2 Устранение HCAP создает вакуум определений, поскольку в настоящее время неясно, как классифицировать этих пациентов.
Пока у нас нет более точных определений, эта глава называется «внебольничная пневмония», которая довольно просто определяется как любого человека, поступающего в больницу с пневмонией . Это комбинация CAP плюс HCAP .Как показано ниже, мы будем использовать персонализированную стратегию для определения пациентов, которым требуется охват антибиотиками широкого спектра действия (а не алгоритм CAP-vs-HCAP).
у этого пациента пневмония?
(вернуться к содержанию)
диагностировать пневмонию бывает непросто!
- Диагноз обычно основывается на трех доказательствах:
- Визуализация свидетельств инфильтрата грудной клетки (e.г., Рентген, КТ, УЗИ)
- Воспаление (например, лихорадка / гипотермия, озноб, ночная потливость, лейкоцитоз, сдвиг влево, прокальцитонин)
- Легочные симптомы (например, одышка, кашель, выделение мокроты, плевритная боль в груди) и признаки (тахипноэ, гипоксемия).
- Пожилые пациенты могут предъявлять нелегочные жалобы (например, падение, делирий, сепсис).
- В случае сомнений целесообразно провести посев и начать прием антибиотиков при пневмонии.В течение следующих 24-48 часов диагноз может быть пересмотрен, а прием антибиотиков при необходимости отменен.
- Более распространенные имитаторы пневмонии перечислены ниже. Их может быть чертовски сложно найти, потому что вы ищете иголку в стоге сена.
- Пациенты часто обращаются в больницу с септическим шоком плюс легочными инфильтратами на рентгенограмме грудной клетки. Две возможности:
- 1) Пневмония
- 2) Инфильтрат грудной клетки из-за ателектаза / аспирации плюс скрытый очаг сепсиса в другом месте (e.грамм. абдоминальный сепсис)
- Распространенная ошибка — предположить , что септический шок должен быть вызван пневмонией, тогда как на самом деле инфильтраты грудной клетки — отвлекающий маневр. Если есть сомнения, сделайте ошибку в сторону дальнейшего исследования, чтобы исключить альтернативный источник сепсиса.
- У некоторых пациентов с пневмонией будет отрицательный рентген грудной клетки с положительным результатом компьютерной томографии (из-за тонких инфильтратов).Однако среди пациентов, которые находятся в критическом состоянии из-за пневмонии, на самом деле должно быть каких-то отклонений, видимых на рентгенограмме грудной клетки.
- Основное применение компьютерной томографии — дифференциация от имитации пневмонии. Как показано в таблице выше, компьютерная томография, вероятно, является самым универсальным тестом, позволяющим отличить пневмонию от мимической.
- Компьютерная томография может быть полезна для выявления пневмонии у пациентов с хроническими заболеваниями легких и хроническими отклонениями от нормы при рентгенографии грудной клетки.
- Иногда полезно для исключения имитации пневмонии (например,грамм. диффузное альвеолярное кровоизлияние, эозинофильная пневмония).
Постдиагностическое тестирование
(вернуться к содержанию)
анализов для получения после диагностики пневмонии
- Посев крови
- Рекомендовано при тяжелой пневмонии, хотя урожайность низкая (~ 10%). 3
- Если у пациента уже были посевы крови в другой больнице, не повторяйте их (проследите за результатами внешней лаборатории больницы).
- Мокрота для окрашивания по Граму и посева
- Интубированный пациент: трахеальный аспират очень полезен.
- Неинтубированный пациент: откашливаемая мокрота (низкий выход, но очень полезен, когда качественная мокрота позволяет выявить один тип микроорганизмов). 3
- Антиген легионеллы в моче
- Чувствительность 80% и специфичность ~ 95%. 3
- Отрицательный результат не исключает легионеллу, но положительный результат может позволить сосредоточить антибактериальную терапию на легионелле.
- Пневмококковый антиген в моче
- Чувствительность 70% и специфичность 95% (могут быть ложноположительные из-за пневмонии в течение последних нескольких недель). 3 4
- ПЦР Nares для MRSA
- Зима: ПЦР на грипп и респираторные вирусы
- Если ПЦР носоглоточного гриппа отрицательна, а подозрения остаются, значит, ПЦР нижних дыхательных путей может быть положительной. 5
- Будьте осторожны: пациенты могут быть инфицированы одновременно вирусными и бактериальными патогенами.Тот факт, что вирусная ПЦР дает положительный результат, не означает, что вам следует прекратить антибактериальную терапию. 3
- Прокальцитонин
- Прокальцитонин <0,5 нг / мл свидетельствует против типичной бактериальной пневмонии (но это все еще может наблюдаться при атипичных инфекциях).
- Прокальцитонин ненадежен у пациентов с ослабленным иммунитетом (например, нейтропения).
- Ежедневный прокальцитонин может помочь определить время прекращения приема антибиотиков (подробнее об этом ниже).
- Эпидемиологический анамнез (таблица ниже).
- Обзор рентгенограммы для диагностических ключей (таблица ниже)
- Нельзя полностью полагаться. Однако они могут дать полезные подсказки, поэтому их тоже не следует игнорировать.
- В общем, рентгенологические картины следует использовать в первую очередь для расширения дифференциального диагноза (а не для его сужения).
Объяснение воздушной бронхограммы на УЗИ #ABaCCUSRounds @UAlberta_ICU @UAlbertaAnesth #FOAMus #POCUS Хотите больше информации? Порекомендуйте https://t.co/L4RLW7euQ5 @UltrasoundMD для более подробного объяснения pic.twitter.com/iIsdkjBN5L
— UAlbertaCritCareUS (@UAlberta_CCUS) 15 ноября 2017 г.
Бронхограммы плотного уплотнения воздуха наводят на мысль о крупозной пневмонии, часто вызванной Streptococcus pneumoniae.
УЗИ выпота- Если есть сомнения относительно возможного излияния (e.грамм. базилярное помутнение), необходимо провести прикроватное ультразвуковое исследование, чтобы прояснить это.
- Ультрасонографию следует повторять ежедневно, чтобы следить за развитием выпота или эмпиемы с течением времени.
- Основные показания для более углубленной оценки:
- Иммунокомпромисс
- Необычное изображение грудной клетки (например, рентген грудной клетки, указывающий на узловую / кавитирующую пневмонию ).
КТ - может повысить показатель подозрительности на необычные патогены, например:
- Диффузные инфильтраты в виде матового стекла могут указывать на пневмоцистную пневмонию.
- Многоочаговые плотные узелковые инфильтраты могут указывать на грибковую пневмонию
- Для исключения необычных микроорганизмов может потребоваться бронхоскопия.
сортировка: кому нужна реанимация?
(вернуться к содержанию)
классический ошибок при сортировке пневмонии
- (1) Сортировка зависит исключительно от количества кислорода, необходимого пациенту
- Распространенный миф заключается в том, что если пациент может адекватно насытиться через носовую канюлю, то для него нормально пойти в палату.Это совершенно неправильно.
- (2) Сортировка по шкале CURB65 и PORT
- Они проверены как инструменты прогнозирования смертности , они не предназначены для определения расположения.
- Не очень хорошо разбирается в том, кому нужна палата, а не отделение интенсивной терапии.
- Пациенты со значительной дыхательной работой или тахипноэ (например, частота дыхания> 30) должны рассматриваться для поступления в ОИТ и носовой канюли с высоким потоком. 4 6
- Критерии IDSA / ATS были утверждены для использования при сортировке в отделениях интенсивной терапии. 7 8 Пациенты с тремя или более критериями могут получить пользу в отделении интенсивной терапии: 9
- Частота дыхания> 29 вдохов / мин 10
- Гипотония, требующая объемной реанимации
- PaO2 / FiO2 <250 (пациенты, которым требуется> 3 литра кислорода) 11 12
- Температура <36 ° C
- Путаница
- Многодолевой инфильтрат
- АМК> 20 мг / дл
- WBC <4000 / мм3
- Тромбоциты <100000 / мм3
- Эти критерии являются рекомендациями, которые не подходят для каждого пациента.В случае сомнений внимательно наблюдайте за пациентом в течение нескольких часов и руководствуйтесь своим суждением.
Многодольная пневмония — независимый фактор риска повышенной смертности при ВП. #PoCUS pic.twitter.com/8OeEQqAawO
— Дж. Кристиан Фокс (@jchristianfox) 3 декабря 2017 г.
выбор антибиотиков
(вернуться к содержанию)
не забудьте об атипичном покрытии!
- Следует всегда включать в эмпирическую схему антибиотикотерапии при тяжелой пневмонии.
- Помните: Legionella вызывает ~ 10-15% тяжелых пневмоний. Это не будет покрыто самыми широкими бета-лактамами в мире (например, цефепимом, пиперациллин-тазобактамом, меропенемом)
- Азитромицин — отличный выбор здесь:
- Большой послужной список в лечении пневмонии.
- Ретроспективные исследования показывают снижение смертности даже при пневмококковой пневмонии, чувствительной к бета-лактамам (возможно, из-за противовоспалительной активности или сочетанной инфекции с атипичными патогенами).
- Если у пациента диагностирован пневмококк, прием азитромицина следует продолжать в течение 3-5 дней. 13 14
- Хорошо переносится, очень безопасно. Не беспокойтесь об интервале QT. . Идея о том, что азитромицин вызывает torsade de pointes, мифологична. 15
- Доксициклин также является отличным выбором для атипичного покрытия со следующими преимуществами:
- Охватывает странные организмы, полученные от контакта с животными (коксиелла, туляремия, орнитоз, лептоспироз).
- Обычно активен против MRSA in vitro , но неясно, эффективно ли это при клинической пневмонии MRSA. 16
- Фторхинолоны — плохой выбор для атипичного лечения в отделениях интенсивной терапии по нескольким причинам.
- Основа бета-лактама покрывает грамположительные (особенно пневмококк) и грамотрицательные.
- Цефтриаксон — отличный выбор для большинства пациентов.
- Спорный вопрос, использовать ли 1 или 2 грамма внутривенно ежедневно. Повышение устойчивости к лекарствам со временем может быть аргументом в пользу использования 2 граммов. Это также следует учитывать пациентам с ожирением.
- Псевдомонадный бета-лактам ( пиперациллин-тазобактам или цефепим ) может использоваться у пациентов с факторами риска псевдомонад, например:
- Септический шок вследствие пневмонии.
- Структурное заболевание легких (например, бронхоэктазы или запущенная ХОБЛ с частыми обострениями).
- Антибиотики широкого спектра действия, действующие более 7 дней в течение последнего месяца.
- Госпитализация на срок> 1 дня в течение последних трех месяцев.
- Нарушение иммунитета (например, химиотерапия, хроническое применение преднизона> 10 мг в день).
- Воспитанник дома престарелых с плохим функциональным статусом.
- Пациенты с аллергией на пенициллин:
- Неанафилактическая реакция на пенициллин: можно использовать цефтриаксон или цефепим.
- Анафилаксия или ангионевротический отек от пенициллина: можно использовать меропенем.
- Основанный на фактах алгоритм использования покрытия MRSA показан выше (подробнее здесь).
- Главное — постоянная тщательная оценка данных.
- Staph вызывает сильное гнойное образование, и его, как правило, нетрудно изолировать. Покрытие
- MRSA должно быть прекращено в течение 48-72 часов, если нет или объективных данных о том, что у пациента есть MRSA.
- Выбор агента
- Линезолид , возможно, является терапией первой линии для лечения MRSA-пневмонии (по сравнению с ванкомицином линезолид лучше проникает в легкие, не вызывает нефротоксичности и подавляет синтез бактериального токсина). 17 18
- Ванкомицин — традиционный вариант, если линезолид противопоказан. К сожалению, устойчивость к ванкомицину со временем увеличивается. Если тест на чувствительность показывает пограничную чувствительность к ванкомицину (МИК 1.5–2 мкг / мл), это может увеличить риск неудачи лечения, и может быть лучше использовать альтернативный препарат. Если МПК> 2 мкг / мл, обязательно следует использовать другой антибиотик.
- Цефтаролин — цефалоспорин пятого поколения, активный против MRSA. Он может быть лучше ванкомицина (особенно для штаммов с МПК> 1 мкг / мл), но нет доступных доказательств высокого качества. 19 20
- Даптомицин здесь не подходит, потому что он разлагается сурфактантом, и поэтому не может лечить пневмонию.
- Если вы не живете в постапокалиптическом аду, где псевдомонады безумно устойчивы к бета-лактамам, в этом нет необходимости. Двойной охват даже не приносит пользы пациентам с вентилятор-ассоциированной пневмонией (что связано с гораздо большим риском резистентной псевдомонады). Подробнее об этом здесь.
- Иногда есть опасения, что у пациента может быть аспирация, поэтому их следует прикрыть от анаэробов.
- Легкие — лучший кислородсодержащий орган в организме, поэтому они не очень восприимчивы к анаэробной инфекции. Единственный путь возникновения анаэробной инфекции — анатомическое нарушение , которое создает плохо оксигенированный отсек (абсцесс или скопление жидкости).
- Анаэробное покрытие показано только при эмпиеме или абсцессе легкого.
реанимация
(вернуться к содержанию)
избежать реанимации большого объема жидкости
- Реанимация большим объемом жидкости может усугубить гипоксемическую дыхательную недостаточность и, таким образом, ускорить необходимость интубации.
- Большинство пациентов с ПНА можно адекватно стабилизировать с помощью небольших или умеренных объемов жидкости в сочетании с вазопрессорами, если это необходимо.
- Рассмотрим раннее введение вазопрессоров. Во многих случаях вазопрессоры в низких дозах (например, норэпинефрин 5-10 мкг / мин) могут существенно уменьшить количество жидкости, необходимое для стабилизации состояния пациента.
- Fluid следует использовать только при соблюдении следующих условий:
- Гипоперфузия органа (например, плохой диурез) или рефрактерная гипотензия PLUS
- Анамнез и оценка показывают истинное истощение объема (в отличие от гипотонии, которая вызвана просто расширением сосудов).Обратите внимание, что пониженное центральное венозное давление или коллапс нижней полой вены не обязательно указывают на истощение объема, эти данные также могут быть вызваны системным расширением сосудов.
- Повышение уровня лактата не является признаком нарушения перфузии органов и не является показанием для жидкости.
респираторная опора
(вернуться к содержанию)
назальная канюля с высоким потоком (HFNC)
- Исследование FLORALI показало снижение смертности среди пациентов с тяжелой гипоксемией, получавших HFNC.
- HFNC следует рассматривать у пациентов со значительной работой дыхания и / или тахипноэ. Цель HFNC — уменьшить работу дыхания и тем самым предотвратить утомление пациентов. Чтобы это сработало, HFNC должен быть запущен до , когда пациент истощен и находится в крайней степени.
- Преимущества HFNC:
- Поддержка оксигенации
- Поддержка вентиляции за счет вымывания мертвого пространства
- Увлажнение может способствовать выведению секрета
- Не препятствует отхождению мокроты, кашлю или приеме пищи
- При необходимости пациенты могут оставаться на HFNC в течение нескольких дней (часто бывает при тяжелой крупозной пневмонии).
- BiPAP не позволяет пациентам выводить выделения. Пациенты, получающие BiPAP, часто сначала чувствуют себя хорошо, но в конечном итоге могут потерпеть неудачу из-за задержанных секреций и закупорки слизи.
- BiPAP можно использовать в течение ограниченного периода времени для стабилизации состояния пациентов (например, для транспортировки).
- Иногда пациенты с ХОБЛ в сочетании с пневмонией могут получить пользу от чередующегося графика BiPAP и HFNC. Легочный туалет и очистка секрета могут выполняться, когда пациент находится на HFNC.
- Обычно используется в качестве терапии второй линии после попытки HFNC.
- Показаниями к интубации при пневмонии обычно являются:
- Рефрактерная гипоксемия
- Прогрессирующее ухудшение работы дыхания, дыхательное истощение
адъювантная терапия
(вернуться к содержанию)
стероид
- Несколько РКИ показывают, что стероиды могут уменьшить продолжительность пребывания в стационаре и снизить риск интубации у пациентов с пневмонией.Руководства SCCM / ESICM в настоящее время рекомендуют стероиды для пациентов с тяжелой внебольничной пневмонией. 21
- Стероид следует назначать пациентам с тяжелой формой ПНК при отсутствии противопоказаний.
- Пациенты, которым стероиды могут быть противопоказаны:
- Паралитическая инфузия (риск миопатии)
- Подозрение на пневмонию, вызванную грибком, туберкулезом или, возможно, гриппом.
- Нарушение иммунитета (ВИЧ, химиотерапия, нейтропения)
- Нет специального режима приема стероидов.Ниже приведены все разумные варианты:
- Взрыв преднизона (например, 50 мг перорально ежедневно в течение 5 дней) или эквивалентная доза метилпреднизолона (например, 40 мг внутривенно ежедневно в течение пяти дней).
- Традиционная стрессовая доза стероида (50 мг гидрокортизона внутривенно каждые 6 часов) — это может быть предпочтительным для пациентов в шоке.
- Одно одноцентровое исследование «до и после» показало, что метаболическая реанимация повышает смертность. 22 Используемый режим: гидрокортизон 50 мг внутривенно каждые 6 часов, тиамин 200 мг внутривенно каждые 12 часов и аскорбиновая кислота 1.5 грамм в / в q6h5.
- Высокие дозы витамина С внутривенно в настоящее время исследуются в рамках многоцентрового РКИ по лечению острого повреждения легких (исследование CITRIS-ALI).
- На данный момент метаболическая реанимация при тяжелой ПНА является разумной, но не доказанной. Следите за этим пространством.
Управление выпотом
(вернуться к содержанию)
Лечение плеврального выпота
- Плевральный выпот и эмпиема часто встречаются при тяжелой пневмонии.
- Выпот следует оценивать при поступлении и каждые 1-2 дня после этого с помощью прикроватного ультразвукового исследования.
- Выпот небольшой и безэховый (черный, без внутренних эхосигналов) ==> проводить ежедневное ультразвуковое исследование, вмешаться, если выпот расширяется.
- Выпот большой и безэховый ==> дренажный выпот сухой с плевроцентезом
- Выпот содержит перегородки ==> установите катетер с косичкой, добавьте tPA / DNAse, если полного дренирования не происходит.
POCUS помог идентифицировать пиоторакс у этого нестабильного пациента с септическим шоком, вторичным по отношению к пневмонии, что привело к быстрому дренированию и контролю источника (даже когда я использовал неправильную предустановку — ой!). @arntfield @Buchanan_MD @westernsono pic.twitter.com/5c0TOLwYxr
— Хейли Хоббс (@haileyahobbs) 19 декабря 2017 г.
неудача лечения
(вернуться к содержанию)
определение неудачи лечения
- Нет четкого определения, но клиническое улучшение обычно наблюдается в течение ~ 3 дней.
- Устойчивый или повышающийся уровень прокальцитонина может быть ранним признаком неэффективности лечения.
- Постоянное Ухудшение оксигенации и инфильтрата> 24 часов после приема антибиотиков — наиболее тревожная особенность.
- Улучшение рентгенографии занимает недели, поэтому отсутствие улучшения рентгенографии грудной клетки в течение нескольких дней ничего не значит.
- Действительно, если рентгеновский снимок грудной клетки прояснится в течение 24-48 часов, это может свидетельствовать об аспирационной пневмонии , а не об истинной бактериальной пневмонии.
- Неправильный первоначальный диагноз (например, сердечная недостаточность, тромбоэмболия легочной артерии, альвеолярное кровоизлияние, криптогенная организующая пневмония, эозинофильная пневмония — см. Диаграмму дифференциального диагноза выше).
- Неинфекционное осложнение госпитализации (ятрогенная перегрузка объемом, тромбоэмболия легочной артерии, лекарственная лихорадка, аспирация).
- Неправильный антибиотик (например, организм с множественной лекарственной устойчивостью, грибковая пневмония, Ку-лихорадка, орнитоз).
- Недостаточная доза антибиотика или его проникновение в ткань легких.
- Внутригрудное осложнение инфекции (абсцесс, эмпиема, плевральный выпот, ОРДС).
- Метастатическая инфекция (эндокардит, менингит, артрит).
- Слабый хозяин.
- Внимательно изучите все данные (особенно микробиологические).
- КТ грудной клетки обычно выполняется для подтверждения диагноза пневмонии и исключения анатомических осложнений (например,грамм. абсцесс или эмпиема) или тромбоэмболия легочной артерии.
- Повторный посев (кровь и мокрота).
- Можно рассмотреть возможность бронхоскопии.
- Если имеется значительный плевральный выпот, его можно дренировать и взять образец.
- Прокальцитонин иногда помогает отличить инфекционное заболевание от неинфекционного.
- Отрицательный уровень прокальцитонина (<0,25 нг / мл) через три дня предполагает наличие неинфекционного осложнения, в то время как постоянно повышенный уровень прокальцитонина указывает на активную инфекцию.
- Среди пациентов с почечной недостаточностью можно использовать С-реактивный белок аналогичным образом (с уровнем СРБ <30 мг / л, что примерно аналогично отрицательному прокальцитонину). 23
Продолжительность лечения
(вернуться к содержанию)
Для определения продолжительности лечения можно использовать время или прокальцитонин. В случае сомнений можно рассмотреть оба фактора:
временная стратегия:- 5-7 дней лечения обычно достаточно
- Показания к более длительному лечению:
- Бактериемическая инфекция, вызванная золотистым стафилококком или псевдомонадой
- Легионелла пневмонии
- Метастатическая инфекция с поражением других органов (e.грамм. менингит)
- Анатомическое осложнение (например, некротическая пневмония, абсцесс легкого)
- Следующее предполагает прекращение приема антибиотиков:
- Уровень прокальцитонина <0,25 нг / мл
- Прокальцитонин упал до <20% пикового значения
- Может быть полезно для поддержки отмены антибиотиков у пациента, который остается клинически больным по неинфекционным причинам (например,грамм. Обострение ХОБЛ, ОРДС).
- Не применяется в следующих ситуациях:
- Иммунокомпромисс
- Почечная дисфункция (ПКТ может иметь вялую кинетику)
- У пациента есть другие причины повышенного прокальцитонина (например, другое место инфекции, ожоги, травма, операция, панкреатит)
контрольные списки и алгоритмы
(вернуться к содержанию)
основной контрольный список: алгоритм выбора антибиотика: Алгоритм покрытия MRSA:
подкаст
(назад к содержанию)
Следуйте за нами в iTunes
вопросы и обсуждения
(вернуться к содержанию)
Чтобы эта страница оставалась маленькой и быстрой, вопросы и обсуждение этого сообщения можно найти на другой странице здесь.
- Отсутствие покрытия для атипичных (например, лечение монотерапией пиперациллин-тазобактамом).
- Ненужное покрытие MRSA у пациентов с низким риском MRSA. В частности, через 2-3 дня, если нет доказательств того, что у пациента MRSA (например, отрицательная ПЦР ноздрей и отрицательная мокрота), покрытие MRSA следует прекратить.
- Сортировка пациентов на основе их потребности в кислороде, игнорируя тахипноэ и работу дыхания.
- Недостаточное использование назальной канюли с высоким потоком, чрезмерное использование BiPAP.
- Недостаточное использование стероидов (особенно у пациентов, которые могут получить существенное улучшение, например, при астме / ХОБЛ).
- Отсутствует плевральный выпот, коварно развивающийся после поступления.
- Совершенно странные схемы приема антибиотиков для пациентов с сомнительной аллергией на пенициллин (здесь подойдет цефтриаксон; подробнее об этом позже).
- Использование фторхинолонов (это ловушка).
- Прием клиндамицина для анаэробного действия.
- Двойное покрытие псевдомонад.
- Закапывание 30 см3 / кг жидкости больному пневмонией, находящемуся на грани интубации, потому что лактат повышен. Пожалуйста, пожалуйста, пожалуйста, прекратите это безумие, я вас умоляю.
- PNA общий
- Антибиотики
- Режимы неинвазивной поддержки
- Метаболическая терапия
- POCUS при пневмонии
1.
Яп В., Датта Д., Метерски М. Является ли нынешнее определение пневмонии, связанной с оказанием медицинской помощи, лучшим способом определения риска инфицирования устойчивыми к антибиотикам патогенами? Инфекция Dis Clin North Am . 2013; 27 (1): 1-18. [PubMed]2.
Калил А., Метерский М., Кломпас М. и др. Ведение взрослых с внутрибольничной пневмонией и пневмонией, связанной с искусственной вентиляцией легких: Руководство по клинической практике, 2016 г., Американское общество инфекционных болезней и Американское торакальное общество. Клиническая инфекция .2016; 63 (5): e61-e111. [PubMed]3.
Ли М., О Дж, Канг С. и др. Руководство по применению антибиотиков у взрослых с внебольничной пневмонией. Инфекция Chemother . 2018; 50 (2): 160-198. [PubMed]4.
Атлин С., Лидман С., Лундквист А. и др. Ведение внебольничной пневмонии у иммунокомпетентных взрослых: обновленное шведское руководство, 2017 г. Infect Dis (Lond) . 2018; 50 (4): 247-272. [PubMed]5.
Изон М., Ли Н. Грипп 2010-2011: уроки пандемии 2009 года. Клив Клин Дж. Мед. . 2010; 77 (11): 812-820. [PubMed]6.
Кретикос М., Белломо Р., Хиллман К., Чен Дж., Финфер С., Флабурис А. Частота дыхания: игнорируемый жизненный знак. Med J Aust . 2008; 188 (11): 657-659. [PubMed]7.
Уильямс Дж., Гринслэйд Дж., Чу К., Браун А., Липман Дж. Полезность оценок тяжести внебольничной пневмонии в качестве ориентира в отделении неотложной помощи: интенсивная терапия или отделение краткосрочного пребывания? Emerg Med Australas .2018; 30 (4): 538-546. [PubMed]8.
Чалмерс Дж., Тейлор Дж., Мандал П. и др. Подтверждение второстепенных критериев Американского общества инфекционистов / Американского торатического общества для поступления в отделение интенсивной терапии у пациентов с внебольничной пневмонией без основных критериев или противопоказаний к лечению в отделениях интенсивной терапии. Клиническая инфекция . 2011; 53 (6): 503-511. [PubMed]9.
Браун С., Джонс Б., Джефсон А., Дин Н., Инфекционный Д. Подтверждение рекомендаций Общества по инфекционным заболеваниям Америки / Американского торакального общества 2007 года по тяжелой внебольничной пневмонии. Crit Care Med . 2009; 37 (12): 3010-3016. [PubMed]10.
Хотя это и не доказано, если у пациента в 30 лет постоянно наблюдается тахпноэ, я бы рассмотрел их для госпитализации в ОИТ и HFNC (даже при отсутствии каких-либо других критериев). .
11.
Райс Т., Уиллер А., Бернард Г. и др. Сравнение отношения SpO2 / FIO2 и отношения PaO2 / FIO2 у пациентов с острым повреждением легких или ОРДС. Сундук . 2007; 132 (2): 410-417. [PubMed]12.
Это грубое приближение. Однако сама концепция измерения соотношения P / F у пациента с помощью назальной канюли довольно неточна. .
13.
Родригес А., Мендиа А., Сирвент Дж. И др. Комбинированная антибактериальная терапия улучшает выживаемость у пациентов с внебольничной пневмонией и шоком. Crit Care Med . 2007; 35 (6): 1493-1498. [PubMed]14.
Гарначо-Монтеро Дж., Барреро-Гарсия I, Гомес-Прието М., Мартин-Лоечес И. Тяжелая внебольничная пневмония: текущее лечение и будущие терапевтические альтернативы. Expert Rev Anti Infect Ther . Сентябрь 2018: 1-11. [PubMed]15.
Мортенсен Э., Хальм Э., Пью М. и др. Связь азитромицина со смертностью и сердечно-сосудистыми событиями у пожилых пациентов, госпитализированных с пневмонией. JAMA . 2014; 311 (21): 2199-2208. [PubMed]16.
Если у кого-нибудь есть данные или мнения о том, эффективен ли докси для MRSA PNA и может ли он быть полезен в качестве эмпирического антибиотика у пациентов с низким или умеренным риском пневмонии MRSA, сообщите мне.Я безуспешно рылся в литературе в поисках доказательств этого.
17.
Бендер М., Нидерман М. Улучшение исходов при внебольничной пневмонии. Curr Opin Pulm Med . 2016; 22 (3): 235-242. [PubMed]18.
Вундеринк Р., Нидерман М., Коллеф М. и др. Линезолид при метициллин-резистентной нозокомиальной пневмонии Staphylococcus aureus: рандомизированное контролируемое исследование. Клиническая инфекция . 2012; 54 (5): 621-629. [PubMed]19.
Козими Р., Бейк Н., Кубяк Д., Джонсон Дж.Цефтаролин для лечения тяжелых метициллин-резистентных инфекций Staphylococcus aureus: систематический обзор. Открытый форум Infect Dis . 2017; 4 (2): оф084. [PubMed]20.
Карки А., Турм С., Червеллионе К. Опыт применения цефтаролина для лечения метициллин-резистентной пневмонии, вызванной Staphylococcus aureus, в общественной больнице. J Community Hosp Intern Med Perspect . 2017; 7 (5): 300-302. [PubMed]21.
Pastores S, Annane D, Rochwerg B, Corticosteroid G. Рекомендации по диагностике и лечению критической кортикостероидной недостаточности, связанной с заболеванием (CIRCI) у тяжелобольных пациентов (Часть II): Общество интенсивной терапии (SCCM) и Европейское общество интенсивной терапии Care Medicine (ESICM) 2017. Intensive Care Med . 2018; 44 (4): 474-477. [PubMed]22.
Ким W-Y, Jo E-J, Eom JS и др. Комбинированная терапия витамином С, гидрокортизоном и тиамином для пациентов с тяжелой пневмонией, которые были госпитализированы в отделение интенсивной терапии: основанный на оценке склонности анализ когортного исследования до и после. Дж . 2018; 47: 211-218. DOI: 10.1016 / j.jcrc.2018.07.00423.
Менендес Р., Мартинес Р., Рейес С. и др. Стабильность при внебольничной пневмонии: шаг вперед с маркерами? Грудь .2009; 64 (11): 987-992. [PubMed]

 Фибринозный плеврит – обычное проявление крупозной пневмонии; экссудата может быть много, до 2 – го ребра спереди, может быть дыхательная и сердечная недостаточность, при нагнаивании экссудата возникает эмпиема плевры.
Фибринозный плеврит – обычное проявление крупозной пневмонии; экссудата может быть много, до 2 – го ребра спереди, может быть дыхательная и сердечная недостаточность, при нагнаивании экссудата возникает эмпиема плевры. Часто присоединяется другая гноеродная флора, происходит нагноение с последующим распадом легочной ткани. Встречается редко. В настоящее время в качестве возбудителя встречаются риккетсии, вирусы и микоплазма.
Часто присоединяется другая гноеродная флора, происходит нагноение с последующим распадом легочной ткани. Встречается редко. В настоящее время в качестве возбудителя встречаются риккетсии, вирусы и микоплазма. Бывают также и методические ошибки – мало еще сделать рентгеноскопию, нужна рентгенография или крупноформатная флюорография. Обязательно также двухосевое исследование – в передней и боковых проекциях, или многоосевое исследование.
Бывают также и методические ошибки – мало еще сделать рентгеноскопию, нужна рентгенография или крупноформатная флюорография. Обязательно также двухосевое исследование – в передней и боковых проекциях, или многоосевое исследование.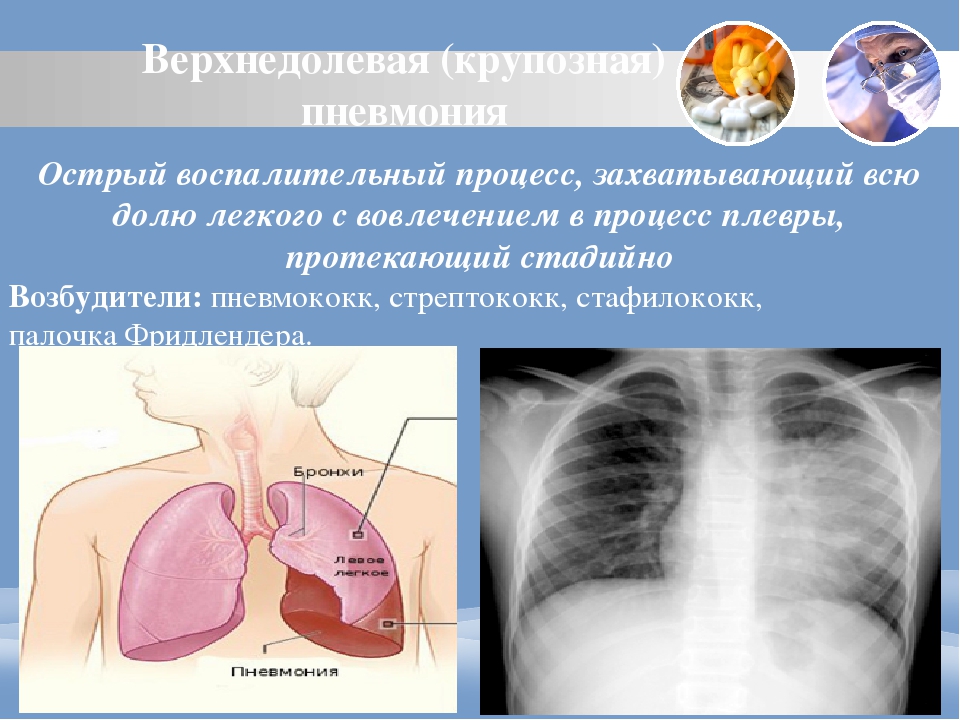
 При этом сама опухоль небольшая, при обычных методах исследования часто не выявляется, но, находясь в просвете мелких бронхов, она приводит к гиповентиляции соответствующего гистиона с последующим ателектазом.
При этом сама опухоль небольшая, при обычных методах исследования часто не выявляется, но, находясь в просвете мелких бронхов, она приводит к гиповентиляции соответствующего гистиона с последующим ателектазом.



