симптомы, лечение и 3 совета от педиатра
По статистике, только на территории Российской Федерации синуситом болеет около 10 миллионов человек в год, а по статистике ВОЗ, данное заболевание находится на 5-м месте в мире по обращениям за медицинской помощью.
Сразу нужно отметить, что причиной 90 % синуситов являются вирусы, а остальные 10 % распределены между бактериями, хламидиями, микоплазмами. Так как заболевание имеет прямую связь с бактериальной или вирусной инфекцией, то сезонность соответствует сезонности заболеваний. То есть в осенне-весенний период люди болеют синуситами чаще, чем летом.
Особенности маленьких носиков


Объем носовой полости у грудного ребенка меньше, чем у взрослого. Верхний и нижний отделы носовой полости, в отличие от взрослых, несимметричны. Носовые ходы резко сужены, что и приводит к тяжелому течению ринита у новорожденных деток.
Кости наружного носа и перегородка носа у детей до 3 лет не сформированы полностью, по этой причине переломы костей носа бывают редко.
Околоносовые пазухи у детей формируются вместе с костями лицевого черепа. К рождению малыша у него развита только решетчатая пазуха, в то время как верхнечелюстные, лобные и клиновидные пазухи еще не развиты. До 6 лет лобные и клиновидные пазухи растут медленно, после 6 — 7 лет начинается их интенсивный рост, и к 14 — 16 годам они достигают размера пазух взрослого человека. Верхнечелюстные синусы при рождении имеют размер 2 мм и начинают формироваться в 3 — 5 лет.
Что такое синусит и каким он бывает?
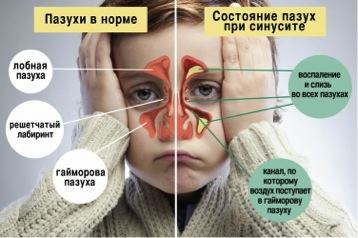
Синусит — воспаление слизистой оболочки околоносовых пазух, название дается в зависимости от пораженной пазухи.
Поражение верхнечелюстной пазухи называется гайморитом, лобной пазухи — фронтитом, ячеек решетчатого лабиринта — этмоидитом, клиновидной пазухи — сфеноидитом.
В зависимости от течения синуситы подразделяются на 3 вида.
- Острый синусит длится около 12 недель с полным выздоровлением.
- Рецидивирующий синусит ставится в случае, когда заболевание обостряется 4 раза за один год, между обострениями нет признаков заболевания.
- Хронический синусит длится более 12 недель.
В зависимости от локализации выделяют следующие типы синусита.
- Сфеноидит — воспаление слизистой оболочки клиновидной пазухи. Встречается редко, но так как пазуха расположена рядом с основанием черепа, может быть очень опасным, способен приводить к тяжелым осложнениям (менингиту, невриту зрительного нерва, абсцессу головного мозга).
Для заболевания характерны такие симптомы, как отек век, боль в глазницах, чувство давления на глаза, нарушение обоняния, гнойные выделения из носа.
- Этмоидит — воспаление ячеек решетчатого лабиринта. Бывает у детей с самого раннего возраста (до трех лет). Часто протекает он изолированно, то есть содержимое из полости не может выйти в носовые ходы. После трех лет этмоидит протекает чаще всего с вовлечением лобной и гайморовой пазух в воспалительный процесс.
Основными симптомами, выдающими болезнь, будут болезненность в углу глаза со стороны воспалительного процесса, отек века, снижение или отсутствие обоняния.
- Фронтит — воспаление слизистой оболочки лобной пазухи. Как мы уже выяснили, развивается эта пазуха у детей только к трем — пяти годам и воспаление в ней возможно только с этого возраста.
Главными опознавательными признаками фронтита будут боль в области лба, нарастающая при наклоне головы вперед, слезотечение, светобоязнь, гнойное отделяемое из носа.
- Гайморит — воспаление слизистой оболочки верхнечелюстной пазухи. Болеют им дети с трех лет, так как только к этому возрасту данные структуры носа частично формируются.
Протекание гайморита у детей разных возрастов
О том, как протекает гайморит у детей разных возрастов, мы поговорим более конкретно, так как распознать гайморит у ребенка бывает довольно сложно. Особенно если ребенок маленький и не может толком объяснить, что его беспокоит.


Гайморит у ребенка 3 лет
После трех лет вероятность гайморита у детей возрастает. Болеют дети с высокой температурой, выше 38,5 ˚С, носик заложен. Появляются симптомы после того, как ребенок уже переболел вирусной или бактериальной инфекцией, то есть температура повышается повторно, идет «второй волной». Выделения из носа обычно желтые или серые, ребенок вялый, не интересуется игрушками, аппетит снижен.
Симптомы гайморита у детей 5 лет
Развитие заболевания в пять лет мало чем отличается от трехлетнего возраста, малыши жалуются на головную боль, предпочитают сон играм, температура тела выше 38,5 ˚С.
Симптомы гайморита у подростков
Гайморит у подростков протекает как у взрослых людей. После простудного заболевания повышается температура тела, появляется чувство ломящей или распирающей боли в лице, усиливаются выделения из носа, обоняние исчезает.
Так как подростки более критичны к своему состоянию, распознать у них болезнь проще, чем у детей трех или пяти лет. Впрочем, подростки склонны замалчивать свои болезни и тем самым затягивать с лечением, а это может привести к тяжелым осложнениям.
Причина всех синуситов по сути своей одна — нарушение оттока секрета из носовых ходов, а провоцировать это нарушение могут следующие факторы:
- искривление носовой перегородки;
- полипы носа, травмы носа;
- аллергический ринит;
- кариес;
- остеомиелит верхней челюсти;
- неправильное сморкание;
- неправильная техника промывания носа при рините.
Гайморит у детей: симптомы и лечение
Клиническая картина


Подводя итог, для гайморита характерны следующие симптомы.
- Повышение температуры тела выше 38,5 ˚С, особенно у маленьких детей, температура будет трудно сбиваться.
- У малышей обращает на себя внимание вялость и отсутствие интереса к игрушкам, у взрослых это чувство слабости, сонливость.
- Заложенность носа, обильное истечение слизи гнойного характера.
- Чувство ломоты в лице.
- Заложенность ушей, иногда боль в ушах.
- Головная боль.
- У малышей могут отмечаться увеличение лимфатических узлов, явления тонзиллита.
Лечить гайморит можно как дома, так и в стационаре. Это зависит от тяжести состояния, но консультация и наблюдение врача обязательны.
Особенности лечения
Сейчас для лечения гайморита у детей используется достаточно много препаратов.


- Антибактериальные препараты различных групп: Амоксициллин, Цефуроксим, Азитромицин. Выбор антибиотика зависит от чувствительности возбудителя к препарату. Именно по этой причине не нужно заниматься самолечением.
- Также для лечения могут назначить кортикостероидные препараты. Используются они для уменьшения отека и объема выделяемого секрета.
- Мукоактивные препараты, такие как Синупрет. Эти препараты уменьшают выраженность отека, облегчают выведение слизи из носа.
- Иммуномодуляторы. Например, Бронхоммунал, ИРС-19.
- Сосудосуживающие капли. У маленьких детей практически не используют в связи с анатомическими особенностями. У детей старшего возраста с осторожностью, непродолжительным курсом (3 — 5 дней).
- Жаропонижающие (по показаниям).
- Противоаллергические препараты. Споров о применение этих средств при синуситах сейчас достаточно много, необходимость их приема должен решить врач.
Лечение гайморита не всегда обходится без неприятных процедур, вспоминать о которых многие не хотят.
- Ирригация или «кукушка».
Выполняется процедура только в условиях ЛОР-кабинета врачом или медицинской сестрой. Вначале слизистая носа обезболивается, пациент находится в положении полулежа, голова наклонена на 45 градусов. Затем поочередно промывают каждую ноздрю, помещая в одну шприц с раствором для промывания, а в другую — трубочку для удаления слизи. Для лучшего промывания пазух пациент должен произносить «ку-ку». Процедура проводится только с 7 лет. Эпилептикам, беременным, людям, склонным к носовым кровотечениям, процедура тоже не рекомендована.
- Пункция или прокол гайморовых пазух.
Используют ее как с лечебной, так и с диагностической целью. При проколе из пазухи удаляют содержимое, делают посев выделенного секрета для уточнения причины гайморита. Затем пазуху промывают изотоническим раствором, при показаниях вводят лекарственные препараты.
Существует распространенный миф, что если один раз сделать прокол, то человек все время будет болеть гайморитом. Это не так. Прокол не переводит заболевание в хроническую форму, причиной этого являются другие факторы. Такие, как искривленная носовая перегородка, аденоидит, хронический отек слизистой носовой полости. Частые проколы, если уже имеется хронический гайморит, могут только привести к повреждению слизистой оболочки и нарушению ее функций.
В последние годы пункцию используют только по строгим показаниям.
- Существует также метод дренирования пазухи. В этом случае делается прокол пазухи и вводится дренаж, процедура производится также по показаниям.
Режим и диета при гайморите у ребенка
Как и при любом другом заболевании, необходимо соблюдать размеренный режим дня, по возможности уменьшить количество подвижных игр и заменить их спокойными. Необходимо часто проветривать и увлажнять помещение.


Диета должна быть с большим количеством овощей и фруктов, следует уменьшить количество потребляемой соли, исключить все аллергены.
Осложнения гайморита у детей
Самым частым осложнением является отит. Содержимое из носа по задней стенке глотки затекает в евстахиевы трубы и вызывает их воспаление. А самыми опасными по праву можно считать менингоэнцефалит и абсцесс головного мозга, так как эти осложнения приводят к смерти или инвалидизации ребенка.
Диагностика
Для диагностики используют метод рентгенографии, диагностическую пункцию, УЗИ. Осмотр ребенка ЛОР-врачом играет немалую роль в постановке диагноза.
Чего не нужно делать при лечении гайморита? Памятка родителям
- Затягивать с лечением и обращением к врачу.
- Греть пазухи яйцом или проводить согревающие процедуры.
- Закапывать в нос, особенно ребенку, сомнительные настойки и капли на основе чеснока и лука.
Заключение
Таким образом, гайморит можно по праву считать одним из серьезных и частых заболеваний, поэтому лечение проводить необходимо под контролем врача. Самолечение при данном заболевании в лучшем случае может привести вас в больницу. Что же касается страха перед антибиотиками и проколами, то, соотнеся их и риски осложнений, нужно склониться к проведению не самых приятных медицинских процедур.
симптомы и лечение у детей
 Гайморит у детей – проблема достаточно распространенная. Нередко родители боятся этого диагноза, считая заболевание серьезным и даже опасным. Однако специалисты говорят, что при своевременном и грамотном лечении справиться с воспалением гайморовых пазух в большинстве случаев удается довольно быстро. Обязательное условие – на протяжении всего заболевания ребенок должен находиться под постоянным наблюдением доктора. Только врач сможет подобрать наиболее эффективные препараты для борьбы с инфекцией в синусах, ликвидации симптомов, решить вопрос о необходимости хирургического вмешательства, проведения физиотерапевтических процедур и т.п.
Гайморит у детей – проблема достаточно распространенная. Нередко родители боятся этого диагноза, считая заболевание серьезным и даже опасным. Однако специалисты говорят, что при своевременном и грамотном лечении справиться с воспалением гайморовых пазух в большинстве случаев удается довольно быстро. Обязательное условие – на протяжении всего заболевания ребенок должен находиться под постоянным наблюдением доктора. Только врач сможет подобрать наиболее эффективные препараты для борьбы с инфекцией в синусах, ликвидации симптомов, решить вопрос о необходимости хирургического вмешательства, проведения физиотерапевтических процедур и т.п.
В то же время, неадекватная терапия – например, лечение гайморита у детей в домашних условиях без консультации врача, бесконтрольное использование народных методов — чревато очень серьезными последствиями, вплоть до гибели малыша. Необходимо помнить, что опасные осложнения, такие как поражение оболочек мозга (менингит, энцефалит), распространение инфекции по организму (сепсис) в силу физиологических особенностей ребенка нередко развиваются гораздо быстрее, чем у взрослого человека.
В данной статье мы поговорим о том, что делать, если у ребенка гайморит, его симптомы и лечение у детей, о методах диагностики и профилактики, а также постараемся ответить на вопросы, которые чаще всего задают родители.
Автор статьи: врач-педиатр Климова В.В.
Содержание:
- С какого возраста может быть гайморит у детей?
- Причины возникновения
- Симптомы и признаки гайморита у детей
- Диагностика гайморита
- Лечение гайморита у детей
- Промывание носа
- Профилактика гайморита у детей
- Ответы на часто задаваемые вопросы
- Список использованной литературы
С какого возраста может быть гайморит у детей?
 У родителей часто возникает такой вопрос. Для того, чтобы на него ответить, необходимо понять, как именно происходит развитие пазух у ребенка.
У родителей часто возникает такой вопрос. Для того, чтобы на него ответить, необходимо понять, как именно происходит развитие пазух у ребенка.
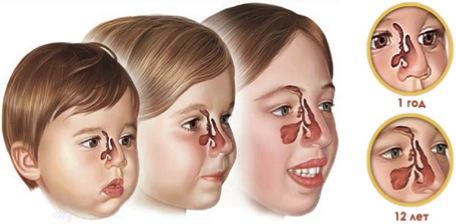
Дело в том, что из всех синусов к моменту рождения у ребенка оказываются сформированы только решетчатые пазухи. Гайморовы пазухи присутствуют (они закладываются на 3 месяце внутриутробного развития), однако имеют очень маленький размер – в значительной степени они формируются лишь к пяти-семи годам, а к 12-13 годам их формирование завершается. Лобных пазух у новорожденного ребенка нет, они заканчивают формирование лишь к семи-восьми годам.
Способность детей легко простужаться при контакте с холодным воздухом во многом связана как раз с неразвитостью синусов – ведь в пазухах воздушный поток, замедляясь, согревается и увлажняется перед тем, как отправиться по дыхательным путям в легкие. В то же время именно по причине отсутствия сформированных гайморовых и лобных пазух гайморит очень редко диагностируется у детей младше 4-5 лет, а воспаление лобной пазухи практически не встречается у детей, не достигших семилетнего возраста. Поэтому, когда у родителей возникает вопрос, может ли быть гайморит у ребенка 3 лет и каковы его симптомы, специалисты отвечают, что в данном случае речь, идет, скорее всего, об обычном насморке или же воспалении решетчатых пазух (точнее установить диагноз поможет обследование у специалиста).
К анатомо-физиологическим особенностям строения пазух у детей относится узость канальцев (соустий), соединяющих гайморовы пазухи и носовые ходы. Именно поэтому у ребенка, особенно если речь идет о дошкольнике, вирусный гайморит, легче переходит в бактериальный (катаральный или гнойный), так как нарушение оттока из синусов развивается быстрее. Такой ускоренной динамике развития гнойного процесса в пазухах способствует и другая особенность – в детском возрасте слизистая носа и синусов более рыхлая, снабжена большим количество капилляров и лимфатических сосудов (по сравнению со взрослыми), что также создает благоприятные условия для быстрого развития отека.
Среди других факторов, предрасполагающих к развитию воспаления в гайморовых пазухах в детском возрасте – незрелость иммунной системы, определяющая склонность к респираторным инфекциям; обилие лимфоидной ткани в носоглотке, которая часто вовлекается в воспалительный процесс и становится источником хронической инфекции; склонность к аллергическим реакциям, которые также создают условия для воспалительного процесса в синусах.
 Чаще всего у ребенка развивается двухсторонний гайморит – это также одна из особенностей течения болезни у детей. Возникновение воспаления в одной пазухе без вовлечения в процесс другой – большая редкость. Кроме того, в детском возрасте чаще единовременно поражаются несколько пазух – развиваются полисинуситы. Так, у детей 4-7 лет гайморит часто сочетается с воспалением решетчатых пазух – этмоидитом, а у ребятишек, достигших семилетнего возраста, – с фронтитом (воспалением лобных пазух).
Чаще всего у ребенка развивается двухсторонний гайморит – это также одна из особенностей течения болезни у детей. Возникновение воспаления в одной пазухе без вовлечения в процесс другой – большая редкость. Кроме того, в детском возрасте чаще единовременно поражаются несколько пазух – развиваются полисинуситы. Так, у детей 4-7 лет гайморит часто сочетается с воспалением решетчатых пазух – этмоидитом, а у ребятишек, достигших семилетнего возраста, – с фронтитом (воспалением лобных пазух).
Еще одна особенность: осложнения синуситов (переход воспалительного процесса на другие органы) у детей развиваются гораздо быстрее, чем у взрослых людей, что также связано с обилием кровеносных и лимфатических сосудов в данной области.
Причины возникновения
Причины возникновения, симптомы гайморита у детей схожи с таковыми у взрослых людей (подробнее о них можно прочитать здесь). Однако течение воспалительного процесса в гайморовых пазухах в детском возрасте имеет и свои особенности, связанные с анатомическими и физиологическими нюансами.
Каковы причины гайморита у детей? В 70-80% острый синусит является осложнением вирусной инфекции. Вирус, поражающий слизистую оболочку полости носа, практически всегда проникает и в пазухи, приводя к развитию воспаления в них. Известный врач-педиатр Е.О. Комаровский считает, что при любой вирусной инфекции, сопровождающейся насморком, в воспалительный процесс вовлекаются также гайморовы пазухи, то есть развивается вирусный гайморит. Однако при этом состоянии классических симптомов гайморита (боли, чувства давления в области пазух) не наблюдается – до тех пор, пока слизь из синусов по соустьям свободно стекает в полость носа.
Если же эвакуация отделяемого из пазухи нарушается (чаще всего это связано с отеком стенок канальца, идущего из гайморовой пазухи в носовую полость, вызванных воспалительным процессом), в ней начинает накапливаться жидкость. Кроме того, вирусные агенты повреждают слизистую оболочку носовых ходов и синусов, нарушают защитные барьеры, что создает условия для развития бактериальной инфекции. Таким образом, вирусная инфекция служит лишь толчком к развитию гайморита, фактором, создающим условия для развития воспаления, вызванного бактериями. Вероятность перехода воспаления, вызванного вирусами, в бактериальный процесс в пазухах повышается, если присутствует воздействие таких негативных факторов, как общее и местное переохлаждение, нерациональный характер питания у ребенка, стрессовые ситуации.
Нередко гайморит у детей развивается на фоне аллергического ринита. Контакт с аллергеном приводит к отеку слизистой оболочки, нарушению оттока из пазухи. Далее присоединяется бактериальная инфекция и развивается воспалительный процесс.
Предрасполагающим фактором к развитию гайморита у детей может стать травма – ушиб, повреждение перегородки носа может стать тем фоном, на котором разовьется воспаление в гайморовых пазухах. Из-за повреждения в синусе скапливается кровь, далее присоединяется бактериальная инфекция. Ситуация усугубляется, если вследствие травмы произошло смещение костей и хрящей в носовой полости, приведшее к механическому нарушению оттока из пазухи. В такой ситуации создаются условия для развития хронического процесса, справиться с которым можно только устранив повреждения при помощи хирургического вмешательства.
Причиной гайморита у детей могут быть врожденные аномалии строения носовой полости, например, искривлением носовой перегородки. В этой ситуации также нарушается отток из синуса и создаются условия для развития заболевания, которое носит рецидивирующий характер.
Нередко причиной частых гайморитов у детей являются аденоиды. Наличие очага хронического воспаления в носоглотке, затруднение носового дыхания, возникающего вследствие увеличения носоглоточной миндалины – все это создает условия для частых простудных заболеваний, служащих толчком для развития воспаления в гайморовых пазухах.
Воспаление, связанное с наличием очага инфекции в ротовой полости – одонтогенный гайморит. Если у ребенка имеется кариес, парадонтит (особенно, если речь идет о верхних коренных зубах) это может стать причиной хронического воспалительного процесса в гайморовых пазухах.
Наличие хронического очага инфекции в организме. Если у ребенка есть какие-либо хронические воспалительные процессы, например, в почках, в дыхательных путях и т.п., это также может стать причиной развития гайморита. В данной ситуации возбудители приносятся в пазуху с током крови и приводят к развитию воспаления. Ситуация усугубляется тем, что при наличии хронического очага инфекции наблюдается ослабление иммунитета.
Сосудистые нарушения также могут стать предрасполагающим фактором для развития гайморита у детей. Так, при вегето-сосудистой дистонии ухудшается кровоснабжение гайморовых пазух, нарушается питание тканей, снижается местный иммунитет, создаются условия для развития инфекции.
Симптомы и признаки гайморита у детей
Каковы же признаки гайморита у ребенка? Симптомы зависят от возраста, выраженности процесса. Чем младше ребенок, тем сложнее бывает поставить диагноз и тем важнее вовремя обратиться к врачу при первых признаках.
Как выявить симптомы гайморита у ребенка 4-5 лет, чтобы вовремя начать лечение? Несмотря на то, что воспаление гайморовых пазух чаще встречается у детей, достигших пятилетнего возраста, данное заболевание иногда встречается и у четырехлетних малышей. Когда речь идет об этом возрасте, родителям следует обращать внимание, прежде всего, на общие признаки, свидетельствующие об интоксикации, так как малышу еще трудно бывает сформулировать жалобы, связанные с местными проявлениями.
При гайморите у ребенка повышается температура (38-39 °С), меняется поведение: он становится вялым, капризничает, плохо ест, из носа появляется гнойное отделяемое, возможно появление отечности в области проекции пазух. Так как симптомы болезни у детей в этом возрасте неспецифичны, следует быть как можно внимательнее и при малейшем подозрении немедленно показать малыша специалисту!
При развитии гайморита у ребенка 6-7 лет, заболевший, как правило, уже может сформулировать жалобы, позволяющие распознать заболевание: головная боль, усиливающаяся при наклоне головы, боль в области проекции синусов, которая иногда «отдает» в зубы. Может наблюдаться гнойное отделяемое из носа, либо, наоборот, отсутствие отделяемого при ощущении заложенности носа. Кроме того, будет наблюдаться и признаки, свидетельствующие об общей интоксикации: вялость, слабость, лихорадка, бледность, боль в мышцах
Симптомы гайморита у подростков практически тождественны таковым у взрослых. Это головная боль, которая усиливается при резких движениях головы, наклонах, боль в области пазух, зубная боль, становящаяся более выраженной при жевании, отечность в области щек. Гнойное отделяемое из носа или отсутствие отделяемого на фоне заложенности носа, появление гнусавости голоса.
Также к признакам гайморита у подростков относятся лихорадка, вялость, снижение аппетита, бледности и другие общие проявления.
При развитии гайморита у ребенка симптомы болезни, о которых мы говорили выше, как правило развиваются на фоне признаков вирусной инфекции (насморк, который, несмотря на лечение, сохраняется более 7-10 дней). Кроме того, симптомы могут появляться через некоторое время после исчезновения признаков вирусного ринита, что также может свидетельствовать о присоединении бактериальной инфекции.
Диагностика гайморита
Как определить, что у ребенка гайморит? Для того, чтобы поставить диагноз, необходимо в обязательном порядке обратиться к врачу. На перв
Гайморит у ребенка 3 лет: симптомы, лечение
Гайморит у детей не возникает до 3 летнего возраста. Это обусловлено тем, что в самом начале жизни носовые проходы у ребенка очень узкие и небольшие и инфекция не может развиваться в них очень интенсивно, чтобы причинять значительный дискомфорт. Однако, когда малыш становится старше и гайморовы пазухи увеличиваются, то ребенок попадает в группу риска.
Симптомы и лечение гайморита у ребенка 3 лет значительно отличаются от признаков болезни у взрослых. Эта болезнь возникает по причине проникновения инфекции в гайморовы пазухи, расположенные прямо под глазами по обе стороны от переносицы.
Причины

Прежде чем приступить к проведению терапии, доктор определяет причину, спровоцировавшую возникновение болезни, что значительно упрощает выбор метода лечения.
Гайморит у ребенка 3 лет может возникать по самым различным причинам, среди которых стоит выделить такие как:
- инфекции;
- аллергии;
- травмы;
- воспалительные процессы;
- осложнения других болезней.
Во время инфицирования вирус проникает в организм через кровь. Стремительное распространение инфекции зачастую связано с плохим иммунитетом. Помимо этого, возникновение болезни может спровоцировать врожденные нарушения строения носовых пазух, что встречается достаточно часто при искривлении носовых перегородок, в результате чего появляется затруднение вывода слизи и ее накопление в гайморовых пазухах, что приводит к накоплению инфекции.
Важно! При протекании гайморита у ребенка терапия должна проводиться комплексная и методики лечения подбирает только лечащий доктор.
Прежде чем приступить к проведению терапии, доктор определяет причину, спровоцировавшую возникновение болезни, что значительно упрощает выбор метода лечения.
Формы болезни
Гайморит подразделяется на острый и хронический. Для острой стадии протекания патологии характерно то, что болезнь длится на протяжении месяца и основные симптомы доставляют ребенку значительный дискомфорт. Хроническая стадия возникает при неправильном или несвоевременном лечении острой формы. Она имеет не слишком выраженные признаки, однако, при малейшем переохлаждении наступает рецидив и болезнь переходит в острую форму.
Помимо этого, гайморит у детей бывает таких видов как:
- односторонний;
- двухсторонний;
- катаральный;
- гнойный;
- полипозный.
Катаральная форма гайморита считается одной из самых легких. Основным признаком протекания болезни считается сильная отечность. Также может быть заложенность носа и ощущение давления в гайморовых пазухах.
Симптомы

При возникновении первых симптомов болезни, нужно сразу же обратиться к доктору, чтобы избежать возникновения осложнений.
Хотя симптомы гайморита достаточно выражены, ребенок в три года еще не в состоянии объяснить, что именно его беспокоит. К основным симптомам гайморита у детей в возрасте 2-3 года можно отнести такие как:
- затрудненное дыхание;
- ощущение давления в гайморовых пазухах;
- повышенная температура;
- боль в области гайморовых пазух.
При возникновении первых симптомов болезни, нужно сразу же обратиться к доктору, чтобы избежать возникновения осложнений. Болезнь характеризуется тем, что могут отсутствовать основные симптомы, характерные для протекания патологии. В таком случае определить протекание патологии можно только при проведении тщательного комплексного обследования.
Диагностика
Для определения наличия болезни, проводится рентгенологическое исследование гайморовых пазух. Однако, у детей этот метод может быть недостаточно информативным, так как похожие признаки могут наблюдаться при рините.
Наиболее информативным и безопасным считается метод магнитно-резонансной диагностики. Послойные снимки головы дают возможность определить степень поражения гайморовых пазух с учетом их анатомических особенностей. С помощью проведения подобного метода диагностики есть возможность определить наличие повреждений в рядом расположенных тканях и органах, что позволяет предупредить возникновение осложнений.
Помимо этого проводятся лабораторные исследования крови и мочи, а также бактериологический посев из носа, который позволяет получить полную информацию о возбудителе инфекции. Это поможет подобрать наиболее лучшее средство для проведения терапии.
Лечение
Стоит отметить, что эффективно вылечить гайморит у детей только в том случае, если был определен возбудитель инфекции, так как это позволит подобрать наиболее подходящие противовирусные или антибактериальные препараты. Нельзя заниматься самолечением и применять для проведения терапии только лишь народные методики, так как это может спровоцировать возникновение осложнений. Лекарственные средства должен назначать доктор, основываясь на результатах проведенного обследования.
Терапия должна быть комплексная, и она включает в себя:
- антибиотики;
- сосудосуживающие;
- противоотечные препараты;
- промывание носа;
- физиотерапию;
- прогревание.
Для устранения болезни может потребоваться достаточно много времени, однако, лечение нужно начинать сразу же после появления первых признаков, чтобы не допустить перехода гайморита в хроническую форму.
Медикаментозное лечение
Своевременное обращение к доктору и ранее начало проведения терапии гарантируют достаточно благоприятный прогноз при гайморите. Лечение проводится с применением антибиотиков, которые помогают уменьшить воспалительный процесс. Их нужно применять в обязательном порядке, так как ослабленный организм не может самостоятельно справиться с инфекциями. Зачастую назначают такие лекарства как Изофра, Аугментин, Биопарокс, Амоксициллин и другие.

Если консервативные методики проведения терапии не принесли требуемого результата, то назначается хирургическое вмешательство.
Противоотечные препараты помогают устранить отек слизистой носа и их назначают зачастую при затрудненном дыхании. Особенно эффективны они в первые дни болезни. Среди хороших противоотечных средств нужно выделить Флюколд, Колдакт, Фервекс, Колдрекс.
Антигистаминные препараты способствуют уменьшению отечности слизистой и способны повысить действие антибактериальных препаратов. Самыми наилучшими считаются Супрастин, Тавегил, Диазолин, Лоратодин, Димедрол. Сосудосуживающие препараты хорошо устраняют слизь и применяются в виде спреев, капель и аэрозолей. К наиболее хорошим лекарствам можно отнести Санорин, Риназолин, Фармазолин, Галазолин.
Если консервативные методики проведения терапии не принесли требуемого результата, то назначается хирургическое вмешательство.
Хирургические методики
К пункции носовой пазухи прибегают очень редко, в самых тяжелых и запущенных стадиях. Если обратиться к доктору своевременно, строго выполнять все его предписания, то можно быстро и без последствий избавиться от болезни.
В последнее время все большую популярность приобретает эндоскопическая хирургия носовых пазух. Благодаря проведению подобной операции есть возможность не только очистить околоносовые пазухи, но также и удалить имеющиеся новообразования, которые зачастую провоцируют возникновение гайморита.
Осложнения
Если своевременно не провести терапию, то воспаление гайморовых пазух может распространиться и на рядом расположенные ткани и органы. В результате этого может появиться абсцесс или свищ полости носа.
Хроническая форма гайморита может спровоцировать возникновение синуситов околоносовых пазух, так как болезнетворные микроорганизмы могут свободно перемещаться по носовым проходам.
Чем и как лечить гайморит у детей в домашних условиях? Симптомы и антибиотики
Дети гораздо чаще, чем взрослые, подвергаются инфекционным заболеваниям. Гайморит является сложным воспалительным процессом, развивающимся на слизистой оболочке гайморовой пазухи носа.

Болезнь имеет свою классификацию, симптоматику и возникает по определённым причинам.
Если диагностирован гайморит у детей, как лечить болезнь и какими методами, должен решать врач, чтобы не допустить нежелательных осложнений.
Гайморит у ребёнка
 Для этой болезни характерен воспалительный процесс, локализующийся в гайморовой пазухе носа.
Для этой болезни характерен воспалительный процесс, локализующийся в гайморовой пазухе носа.
Верхнечелюстная пазуха сообщается через выводное отверстие с носовой полостью, поэтому воспалительные процессы, идущие в носу, обязательно затронут и полость верхнечелюстной пазухи.
С учётом особенностей организма ребёнка, обыкновенный насморк обязательно повлечёт негативные отклонения в верхнечелюстной пазухе.
Поэтому верно утверждение, что не бывает насморка без гайморита.
Имеются разные формы этого недуга, часть из которых требуют немедленного и квалифицированного лечения, а иные исчезают сами без последствий, через некоторое время.
Часто возникновение гайморита у детей объясняется действием вирусов, особенно в осеннюю и зимнюю пору, когда защитные силы организма слабеют, и инфекция без труда проникает в организм.
Проникнув в организм, вирусы производят разрушение слизистой носа, вызывая отёк. В результате отёка возникает преграда для оттока жидкости. Слизь скапливается внутри пазух и затрудняет дыхание носом.
Что такое гайморовы пазухи?
Черепная коробка маленьких детей имеет некоторые отличия от устройства черепа взрослых людей:
- У ребят моложе 3 лет дно верхнечелюстной пазухи располагается несколько выше, нежели у взрослого.
- У новорождённых гайморова пазуха представлена узкой щелью, которая с развитием ребёнка, постоянно расширяется и со временем приобретает нормальные очертания.
- Примерно с 16 летнего возраста пациента, гайморит развивается так же, как у взрослого человека.
- Смена формы и функциональности пазухи верхней челюсти осуществляется к 4 годам. До достижения четырёх лет о гайморите говорить не приходится.
- Полное развитие пазухи заканчивается к 17 – 19 годам.

Функции
Гайморовой пазухе присущи следующие функции:
- воздухоносные пазушные полости снижают вес костей черепа;
- в результате травм лица выполняет противоударную роль;
- увлажняют, очищают и подогревают вдыхаемый воздух;
- формируют индивидуальный резонанс речи;
- защищают чувствительные к холоду структуры, при осуществлении вдохов и выдохов;
- в пазухе есть клетки чувствительные к изменениям давления.
Для дыхания детей требуется качественный воздух, потому что их пазухи носа не до конца сформированы и не способны справляться с вышеперечисленными функциями. В связи с этим любое похолодание может вызвать заложенность носа.
Причины гайморита у детей
 В качестве главных причин гайморита у детей выступают:
В качестве главных причин гайморита у детей выступают:
- Вирусные респираторные инфекции;
- Иногда болезнь может возникнуть из-за травмы;
- Патологии зубочелюстной системы;
- Отклонения в функционировании эндокринной системы.
Детский гайморит, чаще всего, проходит в катаральном виде – без гноя. Такому гаймориту не требуется лечения, он пройдёт сам, одновременно с насморком.
У более возрастных детей может возникнуть гнойная форма гайморита. Такую болезнь самостоятельно вылечить не получится, потребуется квалифицированное лечение.
Простудный и аллергический насморк в запущенном виде, тоже может стать причиной развития детского гайморита. Ему обычно подвержены дети с ослабленным иммунитетом.
Аденоиды тоже вполне могут стать причиной появления гайморита, так как из-за них может нарушаться носовое дыхание.
Наиболее частыми причинами возникновения этой болезни являются следующие:
- слишком толстая перегородка в носу;
- носовая перегородка искривлена;
- носовые раковины гипертрофированы;
Чтобы быстро вылечить заболевание, надо точно знать причину его возникновения, которые бывают следующими:
 Гайморит, развивающийся вследствие ОРВИ или ОРЗ. В этом случае отток слизи затруднён. В слизистую проникает инфекция, вызывая заболевание гайморитом.
Гайморит, развивающийся вследствие ОРВИ или ОРЗ. В этом случае отток слизи затруднён. В слизистую проникает инфекция, вызывая заболевание гайморитом.- Болезнь может возникнуть на фоне аллергии. Традиционный аллергический ринит, при наличии условий, способен превратиться в гайморит. При таком гайморите сильно отекают пазухи.
- Травмы и ушибы на лице тоже вызывают гайморит. В результате них повреждается целостность носовой перегородки.
- Кариес зубов или стоматит также могут привести к появлению гайморита.
- Гайморит может образоваться из-за предрасположенности ребенка к нему или наследственных заболеваний.
- По причине врожденного искривления носовых пазух.
Виды гайморита
В зависимости от формы этой болезни могут быть характерные симптомы, имеющие отношение к конкретному виду заболевания.
Классификация форм гайморита и их симптоматика зависят от целого ряда факторов.
Болезнь по стадии протекания может быть следующей:
- Острый гайморит. Он имеет хорошо выраженные симптомы, особенно в части выраженности болевых ощущений.
- Хроническая форма. Чтобы воспрепятствовать переходу острой формы течения болезни в эту стадию, надо вовремя приступить к лечению. Симптомы, при хронической форме, не так ярко выражены, периоды ремиссии сменяются рецидивами. Хронический гайморит опасен тем, что в результате него в носовой полости происходят необратимые негативные изменения, из-за которых слизистая оболочка носа теряет всякую защиту.
По локализации воспаления детский гайморит бывает:
- односторонним, когда воспалена только одна пазуха;
- двусторонним, когда инфекцией поражены обе носовые пазухи.

По типу воспалительного процесса гайморит у детей классифицируется следующим образом:
- Катаральная разновидность заболевания. Относится к острой форме гайморита. В результате заболевания может поражаться кость, надкостница или костная ткань. Болезнь протекает без образования гноя в гайморовых пазухах.
- Гнойная стадия. При этом заболевании слизистая оболочка носа очень воспалена, из носа вытекает большое количество тягучего гноя вперемежку с кровью. Гнойный гайморит несложно распознать по противному запаху. Боль, высокая температура тела также имеются. Для этой стадии характерно проявление симптоматики острого и хронического гайморита, но признаки выражены значительно сильнее.
Двусторонний гайморит
Болезнь протекает довольно тяжело. Заложенность носа, при этом, может не сильно беспокоить ребёнка, потому что скопление слизи в пазухах вызывает ощущение слабости, выраженные головные боли, быстрое возрастание температуры и лихорадку.
Если не лечить двусторонний гайморит, то он неминуемо вызовет тяжелейшие последствия. При наличии симптомов надо срочно прибегнуть к помощи врача, иначе простой гайморит превратиться в хронический.
Важно! Двусторонний гайморит – это процесс воспаления, поражающий обе носовые пазухи. Эта форма болезни более сложная и её последствия имеют более тяжелый характер.
 Симптомы:
Симптомы:
- Самый главный симптом этой разновидности гайморита состоит в сильной припухлости в области скул, щек, лба и зубов.
- Это заболевание протекает при сильных головных и челюстных болях, усиливающихся во время еды.
- Щеки больного краснеют, а температура тела возрастает.
Двусторонний гайморит диагностируется с помощью:
- рентгена;
- пункции;
- диафаноскопии.
Односторонний
Односторонний гайморит – это воспалительный процесс слизистой, проходящий в одной из гайморовых пазух. Болезненные ощущения, при этом, возникают в той стороне от носа, которая поражена болезнью.
Симптомы детского гайморита по обыкновению путают с тривиальной простудой, но, когда недуг перетекает в гнойную стадию, симптоматика заболевания выражена более ярко:
 Состояние здоровья больного ухудшается.
Состояние здоровья больного ухудшается.- Возрастание температуры тела, озноб, вялость и иные признаки, указывающие на интоксикацию организма.
- Головная боль. Ребенок указывает на боль в районе лба и носа, болевые ощущения возрастают, когда он чихает, ходит, поворачивает голову. В лежачем состоянии он чувствует себя лучше, поэтому он не хочет вставать с кровати.
- Зубная боль. Малыш не хочет кушать, поскольку в процессе жевания он вынужден терпеть ещё большую боль.
- Заложенность носа. Ребенок переходит на дыхание ртом, из-за чего у него возникает гнусавость речи.
- Гнойные выделения из носа. Большое количество выделяемой слизи приводит к раздражению кожных покровов преддверия носа и носогубного треугольника.
- Кашель. Тоже может стать симптомом из-за раздражения путей дыхания выделениями, стекающими вниз по стенке глотки.
- Затруднённое обоняние. Пациент плохо чувствует запахи из-за отёка слизистой носа.
Первые признаки
Обычно стартовые признаки детского гайморита проявляются не сразу. Их можно наблюдать, когда болезнь уже начинает прогрессировать.
В первую очередь о воспалении гайморовых пазух сигнализируют такие признаки:
 боль около носогубной складки при лёгком прикосновении к ней или при повороте головы;
боль около носогубной складки при лёгком прикосновении к ней или при повороте головы;- боль во внутреннем углу глаза при лёгком надавливании на середину щеки;
- односторонняя или двухсторонняя заложенность носа;
- снижение аппетита;
- припухлость щёк и нижних век;
- воспаление на веках, болит зуб, слезоточивость;
- гнойный и слизистый секрет в носовых пазухах, который не может выйти наружу;
- капризность ребёнка;
- возрастание температуры тела;
- сонливость, вялость, слабость.
Лечение детского гайморита надо начинать сразу после появления первых симптомов. Детская иммунная система очень слаба и не может эффективно противостоять инфекции. Поэтому патогенная микрофлора развивается стремительно в гайморовых пазухах ребёнка.
Симптомы острого гайморита
У детей острый гайморит появляется неожиданно и обычно после перенесённого гриппа, кори, простуды с насморком, скарлатины и иных заболеваний инфекционного свойства.
У этой формы гайморита есть симптомы характерные для всех типов этой болезни, такие как:
- повышенная температура,
- заложенность носа,
- общая слабость организма.
Но имеются также дополнительные признаки, по которым и диагностируют эту форму, как острый гайморит – ребёнок жалуется на непрекращающуюся головную боль, которая может переходить на лоб или дёсны.
Симптомы хронического гайморита
Острая форма недуга способна превратиться в хроническую, ввиду частых повторений болезни, аденоидита, кривой носовой перегородки, ослабления защитных сил организма, непрофессионального лечения заболевания воспалительного свойства.
По признакам хронический гайморит похож на острый, но имеется ряд признаков, характерных только для хронической формы заболевания.
В качестве основных симптомов хронического гайморита можно отметить:
 ослабление или отсутствие обоняния;
ослабление или отсутствие обоняния;- слабость организма, скорая утомляемость;
- осиплость голоса;
- затруднённый вдох и выдох через нос;
- незначительные выделения гноя из пазух;
- противный запах носовых выделений;
- боль в области лба;
- нормальная или слегка повышенная температура тела;
- ощущение распирания и дискомфорта около воспалённой пазухи.
Диагностика гайморита у детей
До того, как приступить к лечению детского гайморита, доктор назначает необходимые диагностические процедуры и потом выписывает средства для лечения болезни.
Для определения верного диагноза применяются такие методики:
 Осмотр обоих отверстий носа.
Осмотр обоих отверстий носа.- Анализы для определения возможных аллергических свойств заболевания.
- Общий анализ крови.
- Рентген носа. Этот способ позволяет чётко разглядеть наличие недуга по затемнениям на снимке.
- Диафаноскопия. По этому методу специальными электролампами просвечивают гайморовы пазухи. Данная методика позволяет безошибочно определить наличие или отсутствие гноя в пазухах.
- Компьютерная томография (КТ) позволяет в деталях осмотреть носовые ходы. Благодаря этой методике выявляются первые симптомы болезни или признаки, указывающие на её хроническую форму.
Исследование носовых выделений. Благодаря этому анализу врач получает полное представление о возбудителе болезни. - Кроме того, при постановке диагноза врач опрашивает ребёнка и его родителей о симптомах болезни, её течении и тоже учитывает эти данные.
Лечение гайморита у детей
Лечение детского гайморита ведётся по различным схемам, учитывающим стадию заболевания, наличие осложнений и состояние здоровья малыша.
Ниже представлены основные терапевтические направления лечения.
Промывание носа
Бывает следующим:
- Промывания носа растворами солей. Для этого практикуют такие средства, как Салин, Аквамарис, реализуемые в аптеках. Смачивание носовой полости немного устраняет отёк, увлажняется слизистая оболочка, способствует выводу слизи из гайморовых пазух наружу. Данная методика практически не приводит к побочным явлениям.
- Промывание носа антисептическими растворами. На практике для этого часто используют физраствор или фурациллин. Такая методика показала хороший результат при лечении катаральной формы гайморита у детей в возрасте от 8 до 10 лет. Но её возбраняется применять для лечения гнойной стадии болезни, потому что инфекция может попасть в среднее ухо.
- Промывание носа методом перемещения жидкостей по Проетцу. Данную процедуру выполняет лор-врач, при содействии помощника. Маленького пациента укладывают на кушетку, и врач вливает ему промывочный раствор в одну ноздрю. Помощник, в это время, специальным прибором высасывает влитую жидкость из второй ноздри.

Антибиотики
Для остановки гнойного воспаления в гайморовой пазухе успешно применяются антибактериальные средства. При дефиците времени, исследования на пазушную флору и на чувствительность к антибиотикам не проводят, а прибегают к использованию лекарственных препаратов широкого спектра действия.
Самыми популярными следует считать такие препараты:
- Макропен. Содержит в себе действующее вещество мидекамицин, способное подавлять инфекцию, вызвавшую гайморит;
- Аугментин. Лекарственное средство создано на основе пенициллина. Является сильнодействующим антибиотиком, который принимается только по рекомендации врача. Препарат имеет побочное влияние на ЖКТ и поэтому его применяют не более 2 недель.
- Сумамед. Широко применяемый антибиотик. Применяется для лечения гайморита у ребят и взрослого населения.
- Цефтриаксон – уколы. Даёт хороший эффект при лечении инфекционных заболеваний, в том числе и гайморита.
- Цефазолин – полусинтетический антибиотик. Обладает сильным противомикробным действием. Оказывает побочное влияние на ЖКТ и способен вызвать аллергию у пациента.
В схему лечения детского гайморита, помимо антибиотиков, иногда включаются антигистаминные препараты:
- Фенистил
- Лоратадин.
 Фенистил
Фенистил  Лоратадин
ЛоратадинКапли в нос
Для устранения неприятных симптомов гайморита применяют также сосудосуживающие детские капли для носа, такие как:
- Назол-беби,
- Виброцил.
 Назол бэби
Назол бэби  Виброцил
ВиброцилКапли способны оказать временное облегчение при болезни, но имеют некоторые противопоказания.
Долго их применять нельзя, поскольку это может привести к хроническим патологиям в слизистой носовой полости. Любые подобные препараты можно применять 1 – 2 недели, а потом делать перерыв.
Мази от гайморита
В условиях дома можно вылечить гайморит без прокола с помощью мазей, включённых в комплексное лечение.
Речь идёт о таких мазях, как:
- Мазь Вишневского. Оперативно и эффективно снимает воспалительный процесс при гайморите. Кроме того, она обладает обеззараживающими, ранозаживляющими и регенерирующими свойствами. Применяется на любой стадии болезни трижды в день после промывки пазух носа.
- Мазь Флеминга. Её относят к гомеопатическим средствам. Мазь наделена противоотечным, противовоспалительным, сосудосуживающим действием. Оно помогает нормализовать дыхание носом и препятствует разрыву капилляров и кровотечению из гайморовых пазух.
- Ихтиоловая мазь. Отлично снимает воспаление, наделена антисептическим и противозудным действием. Но пользоваться мазью надо осторожно, так как она может вызвать аллергию на лице и на слизистой оболочке носа. Нельзя использовать эту мазь при остром течении заболевания, поскольку средство имеет согревающий эффект.
- Оксолиновая мазь. Препарат имеет ярко выраженный лечебный эффект. Она способна дезактивировать болезнетворные вирусы, вызывающие гайморит.
 Мазь Ихтиоловая
Мазь Ихтиоловая  Мазь Вишневская
Мазь Вишневская  Мазь Флеминга
Мазь Флеминга  Мазь Оксолин
Мазь ОксолинФизиотерапия
Данная процедура применяется для усиления оттока смеси слизи и гноя из пазух носа, нормализации кровообращения и лимфотока, а также для того, чтобы сбить воспалительный процесс.
Самыми практикуемыми методиками являются:
- лазеротерапия;
- магнитотерапия;
- лечение ультразвуком;
- ультравысокочастотное воздействие(УВЧ).
Выбор методики для лечения остаётся за физиотерапевтом. Только он может правильно подобрать метод лечения, опираясь на особенности течения болезни у пациента и его противопоказания.
Лечение хронического гайморита у детей (пункция)
 При гнойных процессах тяжёлой формы, идущих в пазухах, а также когда нарушается естественный отток, при возникающих осложнениях и сложности в постановке диагноза, врач назначает пункцию гайморовой пазухи.
При гнойных процессах тяжёлой формы, идущих в пазухах, а также когда нарушается естественный отток, при возникающих осложнениях и сложности в постановке диагноза, врач назначает пункцию гайморовой пазухи.
При выполнении этой операции больному делают местную анестезию, а затем через нижний носовой ход, делают прокол пазухи специальной иглой.
Содержимое пазухи высасывается, а затем выполняют её промывание антисептическим раствором. Если нужно, в пазухе оставляют дренаж для повторных промываний.
Народные методы
Отдельные родители сами лечат эту болезнь у своих детей, применяя сок алоэ, свёклы, каланхоэ и другие средства. Кроме того они используют массаж детского носика и специальную дыхательную гимнастику.
Подобное лечение допустимо, но оно должно вестись под наблюдением врача. В противном случае могут возникнуть осложнения, и детскому организму будет нанесён вред. Лучше, если лечение в условиях дома станет дополнением к традиционной терапии.
Домашнее лечение даёт положительный эффект только при лёгких формах заболевания.
Рецепты:
- Чаще всего ребёнку трижды в день в нос закапывают настой зелёного чая или свежий морковный сок для снятия воспаления в пазухах. Процесс закапывания происходит по следующему алгоритму:
 ребенка располагают так, чтобы его голова была повёрнута в сторону заложенной ноздри;
ребенка располагают так, чтобы его голова была повёрнута в сторону заложенной ноздри;- набирают пипеткой нужную порцию средства и закапывают его в носовую пазуху;
- если средство требуется закапать в другую ноздрю, ребёнка поворачивают на другой бок и повторяют процедуру.
- Для лечения гайморита широко применяется также свежий сок калины в сочетании с мёдом. Ингредиенты соединяются в одинаковых пропорциях. Двухкомпонентную смесь немного нагревают. Средство следует принимать вовнутрь по 1 столовой ложке до приёма пищи.
- Эффективны также от гайморита картофельные ингаляции. Для этого потребуется выполнить следующие действия:
 сварить несколько клубней картофеля в мундире;
сварить несколько клубней картофеля в мундире;- слить воду из кастрюли, где варился картофель;
- кастрюлю с варёным картофелем ставят на стул;
- размещают ребёнка на том же уровне, чтобы голова его располагалась над кастрюлей;
- далее ребёнок должен совершать глубокие и продолжительные вдохи паров картофеля используя и нос, и рот.
- Не менее эффективной является ингаляция прополисом. Для чего немного прополиса добавляют в тазик с кипятком и дышат его парами, пока вода не остынет. Этот продукт можно также прямо закапывать в нос.
- Для лечения от гайморита применяется также прогревание. В домашней медицине это делают при помощи свежесваренных яиц. Яйца прижимают к двум сторонам носа и держат их до остывания. Эффекта, при данном методе, можно достигнуть, если болезнь только началась. При тяжёлых формах болезни, когда есть гной и отечность, подобный метод может принести только вред.
Осложнение гайморита у детей
После гайморита, у детей могут возникнуть различные осложнения, имеющие разную локализацию и степень тяжести:
 Гайморит оказывает отрицательное влияние на органы зрения. Имеется в виду отек клетчатки, воспаление глазницы и частичный тромбоз венозных сосудов. Чтобы избежать осложнений на органы зрения, нужно лечить гайморит антибиотиками, не позволяющими распространяться инфекции. Это особенно важно в отношении детей, имеющих слабую иммунную систему. Гнойный гайморит препятствует оттоку слизи и поэтому инфекция из носовой пазухи, может легко переместиться в глазницу. Воспаление глаз может происходить с нагноениями или без них.
Гайморит оказывает отрицательное влияние на органы зрения. Имеется в виду отек клетчатки, воспаление глазницы и частичный тромбоз венозных сосудов. Чтобы избежать осложнений на органы зрения, нужно лечить гайморит антибиотиками, не позволяющими распространяться инфекции. Это особенно важно в отношении детей, имеющих слабую иммунную систему. Гнойный гайморит препятствует оттоку слизи и поэтому инфекция из носовой пазухи, может легко переместиться в глазницу. Воспаление глаз может происходить с нагноениями или без них.
Всегда нужно обращать внимание на такие факторы:- чересчур красные и опухшие веки;
- при надавливании на глазницу возникает боль;
- движения глаза затруднено или производится с болью;
- гнойное воспаление протекает на фоне повышения температуры тела.
- Воспалительный процесс в пазухах может легко перекинуться на органы слуха, вызывая заболевание, которое называется отит. Такое осложнение всегда сопровождается болезненными ощущениями и его невозможно вылечить за короткое время. Отит протекает на фоне повышенной температуры тела и ухудшения общего состояния здоровья ребёнка. Наблюдаются также случаи, когда признаки отита не очень выражены и болезнь протекает скрытно. Но чаще всего ребенок ощущает сильную боль в ушах и голове.
- Ещё одним осложнением гайморита может стать остеопериостит. Это сложное воспаление костей. Заболевания появляется потому, что процесс воспаления слизистой оболочки гайморовых пазух переходит на костную ткань. Это осложнение очень опасно для здоровья ребёнка. Остеопериостит может быть гнойным или простым. Лечение обеих форм этого осложнения осуществляется только антибиотиками.
Зачастую родители, самостоятельно лечащие гайморит у своих детей, не доводят лечение до конца. Из-за этого тоже могут возникнуть осложнения. Недолеченный гайморит легко переходит в хроническую форму или даже в менингит.
Прогноз
 Гайморит предполагает квалифицированное лечение.
Гайморит предполагает квалифицированное лечение.
Нельзя его оставлять так, как есть и недопустимо заниматься самолечением.
Больной гайморитом должен попасть на лечение к врачу-отоларингологу.
Только опытный доктор сможет оказать эффективную помощь своевременно и качественно.
При отсутствии лечения неминуемо возникнут грозные осложнения. Это особенно актуально для пациентов со слабой иммунной системой – пожилых граждан и детей.
Чем раньше больной начнёт лечиться от гайморита, тем более благоприятны прогнозы. Даже в запущенных случаях применение консервативных и оперативных способов лечения позволяет достичь полного выздоровления. На выздоровление от острого гайморита может потребоваться от нескольких дней до 2 недель.
Прогноз при хроническом гайморите, протекающем без осложнений, тоже вполне благоприятный и обычно зависит от длительности процесса и морфологических изменений. Прогноз при гайморите с осложнениями полностью определяется характером осложнения.
Если комплексная терапия не применялась, то возрастает риск развития осложнений, таких как:
- абсцесс глазницы;
- менингит;
- острый отит;
- сепсис;
- бронхит;
- воспаление лёгких.
Чтобы не допустить повторения хронического бронхита и тяжёлых последствий, по окончании курса лечения, нужно пройти восстановление с разными профилактическими процедурами.
Профилактика
Для того, чтобы ваш ребёнок избежал такого заболевания, как гайморит, нужно заниматься укреплением его иммунитета. Этому может помочь правильное питание, разумные физические нагрузки и закаливание организма.
Помимо этого, имеется перечень рекомендаций общего характера, при выполнении которых можно свести на нет риск заражения гайморитом:
 Создание нормальных, здоровых условий в детской комнате (чистый и свежий воздух, комфортная температуры).
Создание нормальных, здоровых условий в детской комнате (чистый и свежий воздух, комфортная температуры).- Безотлагательное лечение распространённых болезней детей (тонзиллита, аденоидита и других патологий носоглотки).
- Регулярное посещение стоматолога, позволяющее своевременно лечить кариес, который способен вызвать гайморит.
- Свести до минимума применение сосудосуживающих средств для закапывания в нос, заменив их на солевые растворы.
- Применение профилактических процедур (массаж, дыхательная гимнастика) при возникновении признаков заложенности носа.
- Исправление анатомических дефектов (аденоиды, кривая носовая перегородка и т.д.).
- Правильное лечение простудных видов болезней.
- Защитить детей насколько это возможно от выхлопных газов, сигаретного дыма, загрязнённого воздуха.
Заключение
 Здоровая окружающая среда, сбалансированное питание, разумные физические нагрузки и постоянные прогулки на свежем воздухе.
Здоровая окружающая среда, сбалансированное питание, разумные физические нагрузки и постоянные прогулки на свежем воздухе.
Придерживаясь этих рекомендаций, вы убережёте своего ребёнка от заболевания гайморитом.
А если у вашего ребёнка всё же диагностирован гайморит, следует неукоснительно соблюдать все предписания лечащего врача, чтобы в кратчайшие сроки избавиться от заболевания.
Владимир Ильин
Врач-отоларинголог высшей категории и автор сайта vdohvidoh.com. Много лет успешно помогает взрослым и детям избавиться от ЛОР-заболеваний.
Владимир Ильин недавно публиковал (посмотреть все)
Признаки гайморита у детей разных возрастов
Синусит – это воспаление околоносовых пазух. Воспаление самых объемных по размеру гайморовых пазух называют гайморитом. Заболевание может быть односторонним или охватывать обе пазухи. Чаще встречается у детей дошкольного и раннего школьного возраста.Острый гайморит у детей и обострение хронического чаще возникают в осенне-зимнее или весеннее время года в сезон частых респираторных инфекций. Нелеченный либо недолеченный острый гайморит плавно перетекает в хроническую форму.
В каком возрасте появляется гайморит
Гайморовы пазухи рентгенологически определяются у трехмесячного ребенка, но полного развития достигают лишь к возрасту 4–6 лет. Поэтому гайморита не бывает у грудничков – впервые его можно обнаружить после 3 лет. Окончательного развития гайморовы пазухи достигают после 16–20 лет в зависимости от индивидуальных возможностей организма подростка.
Дети дошкольного и младшего школьного возраста подвержены частым инфекциям – из-за анатомических особенностей строения носа воздух недостаточно прогревается и увлажняется, что становится причиной появления насморка. Поэтому пик заболеваемости гайморитом приходится на возраст детей 6–7 лет.
Разновидности
По характеру воспалительного процесса можно выделить 4 вида заболевания:
- катаральный;
- гнойный;
- аллергический;
- полипозный.
В зависимости от формы заболевания несколько различаются основные симптомы. Катаральный гайморит протекает легче, меньше беспокоят головные и лицевые боли. Гнойный отличается более тяжелым течением. Аллергическая форма характеризуется обильным слизетечением и конъюнктивитом, одновременно можно обнаружить и другие признаки аллергии.
По длительности воспаления различают острый, подострый и хронический гайморит. Острый протекает бурно, с подъемом температуры, все симптомы яркие, хорошо выражены. Обострение хронического нередко протекает вяло, со стертой клиникой и часто переносится детьми на ногах, без лечения.
Признаки
Гайморит у детей появляется после гриппа, аллергического или простудного насморка, но иногда пазухи воспаляются на фоне полного здоровья при кариозе зубов верхней челюсти.
Острый
Острый гайморит распознать легко: на 5–6 день простуды не приходит облегчение, сопли густеют, становятся тягучими и трудноотделяемыми, повышается до высоких цифр температура, начинается озноб, появляется разбитость и слабость.
Основные признаки острого гайморита у детей:
- заложенность носа, при одностороннем процессе заложенность беспокоит в одной, при двухстороннем – в обеих ноздрях. Нос может закладывать то с одной, то со второй стороны. Заложенность не удается вылечить сосудосуживающими каплями, они помогают лишь на некоторое время;
- плохой аппетит из-за заложенности;
- дети теряют способность различать запахи, жалуются, что еда безвкусная;
- выделения из носа при катаральном гайморите слизистые, при гнойном – гнойные, смешанного характера. Гнойные выделения не вытекают через нос, а спускаются по задней части горла. Но при высмаркивании гной может выходить и через нос.
- лицевая боль, которая отдает в верхние зубы, в область щек. Боль усиливается при кашле и чихании. Ребенок 3-4 лет при этом капризничает и плачет;
- головная боль в каком-то определенном месте, в области лба, либо проявляется сдавленностью за глазом, ощущается тяжесть при попытке приподнять веки. В детском возрасте пазухи быстрее наполняются гноем за счет их маленького размера. Поэтому головные и лицевые боли беспокоят детей чаще и сильнее, чем взрослых;
- тяжесть в голове;
- очень редко отмечается пульсирующая боль на щеке. Боль в пазухе проявляется при одонтогенном гайморите, когда беспокоят кариозные зубы. Если воспаление захватило тройничный нерв, возникает резкая боль в глазу, верхнем небе.
Симптомы острого гайморита у детей младше 6 лет протекают более ярко и тяжело, нежели у больших детей и подростков.
Хронический
Хроническим называется заболевание, если оно беспокоит более 2–4 раз в течение года. Хронический гайморит у детей – заболевание длительное, особенно, если его причиной является аллергия или полипы носа.
Острый гайморит переходит в хронический при частых обострениях, искривленной перегородке, утолщенных носовых раковинах, аденоидите, сниженном иммунитете или неправильном лечении. Поэтому, чтобы не допустить хронизации процесса, нужно лечить его на острой стадии.
Основные признаки гайморита у детей в хронической форме:
- затрудненное носовое дыхание – является основным симптомом независимо от причины;
- ощущение неприятного запаха;
- слизистые, гнойные или водянистые выделения из носа;
- голова болит в области лба, усиливается при наклоне головы вперед, симптом особенно выражен во второй половине дня;
- появляется ощущение надавливания или распирания в области воспаленной пазухи, при сильном надавливании на это место пальцем появляется неприятное ощущение. Боль в пазухе у детей, как правило, отсутствует;
- температура при хроническом гайморите может отсутствовать, подниматься до невысоких цифр;
- дети жалуются на слабость и повышенную утомляемость.
Хронический гайморит у детей поражает исключительно верхнечелюстную пазуху, реже сочетается с заболеванием решетчатого лабиринта – этмоидитом. У детей младшего возраста наблюдается катаральная или полипозно-гнойная форма, а не исключительно гнойная, как у взрослых и подростков.
Прочие признаки
- Частый симптом гайморита – ночной кашель. Появляется при стекании и застаивании слизи в задней части горла;
- Отит, появляется из-за стекания гноя по заднебоковой стенке глотки;
- Плохой ночной сон, храп;
- У детей закладывает уши, голос становится глухим, гнусавым;
- Нередко родители не замечают основных признаков заболевания и обращаются либо к педиатру по поводу повторяющихся обострений бронхита, воспаления шейных лимфоузлов, либо к окулисту по поводу рецидивов кератита и конъюнктивита.
Пазухи у подростков сформированы и имеют нормальные размеры, поэтому течение гайморита у подростков может быть более скрытым и вялым, как у взрослых.
Когда стоит насторожиться
Есть несколько симптомов и признаков, которые нельзя пропускать:
- Заподозрить заболевание можно, если с первого дня простудного насморка прошло 5–7 дней, а вместо улучшения у ребенка появилась заложенность носа, слабость, произошла вторая волна высокой температуры. Если ребенка беспокоит головная боль, боль в области лба или пазухи при одновременном исчезновении выделений из носа.
- Упорная головная боль, которая не купируется обезболивающими и противовоспалительными.
- Если ребенок отказывается вставать с постели, ему тяжело голову поднять, поворачивать ее в разные стороны, если на фоне головной боли появилась рвота, стало смутным сознание.
- В домашних условиях можно провести небольшое самообследование – при надавливании на точку в центре щеки или возле внутреннего угла глаза ощущается болезненность. Если присоединился этмоидит, то боль возникает при надавливании на переносицу.
Чем опасен гайморит
Очень важно вовремя выявить и начать лечить болезнь, ведь осложнения у ребенка развиваются стремительно и представляют большую опасность для здоровья и жизни.
Если гайморит не лечить, то инфекция из одной пазухи легко распространяется в другие, что может привести к пансинуситу, гемисинуситу. Пазухи сообщаются с орбитой, поэтому гайморит всегда представляет угрозу для глаза. При гнойном гайморите возможно появление гнойников на корнях больных зубов, расплавление костей носа.
Самое опасное и грозное осложнение – это проникновение гноя в оболочки мозга с развитием менингита и энцефалита, инфекция может распространиться с током крови по организму и осесть во внутренних органах.
Чаще всего осложнения возникают при самолечении в домашних условиях без врачебного осмотра.
Диагностика
Синуситы нужно обследовать у врача – проведение врачебных манипуляций в домашних условиях невозможно. Врач определяет заболевание при осмотре носа в зеркалах – видны полоски гноя, в основном, в средних носовых ходах. Слизистая оболочка этого участка красная, воспаленная и отечная. Полоска гноя обнаруживается не всегда, легче ее определить при анемизации среднего носового хода и наклоне головы вперед или здоровую сторону.
На рентгеновском снимке пазухи менее воздушны, имеют утолщенные стенки, содержат жидкость, для точности картины вводится контрастное вещество. Определить воспаленные пазухи можно с помощью эндоскопа, УЗИ. У детей старше 6 лет можно делать диагностический прокол пазухи. Для детей моложе 6 лет эта процедура запрещена, так как есть риск повредить нижнюю стенку глазницы, нарушить зачатки постоянных зубов.
Что делать
Если у вас появилось подозрение на гайморит у ребенка, не пытайтесь его вылечить в домашних условиях сами – высока вероятность, что вы запустите болезнь, и ребенок будет мучиться хронически. Обратитесь к лор-врачу или хотя бы к участковому педиатру. Врач сможет определить возможные причины, назначить необходимое обследование и дать рекомендации, как лечить болезнь.
Лечить гайморит можно в домашних условиях – средняя продолжительность лечения занимает одну–две недели. В больнице лечат детей первого года с этмоидитом либо детей до 3 лет при гнойном гаймороэтмоидите.
Лечение гайморита у детей начинается с сосудосуживающих капель в нос – Длянос, Називин, Назол кидс, при аллергическом гайморите их можно заменить на Виброцил. Сосудосуживающие капли небезопасны для детей до года, до 3 лет лучше выбирать капли, содержащие фенилэфрин, ксилометазолин.
Для устранения источника инфекции всегда назначается антибиотик; в домашних условиях можно лечиться антибиотиками в виде капель, таблеток. Антибиотики широкого спектра действия можно применять с первого года жизни. При аллергической форме назначают антигистаминные препараты.
В качестве вспомогательной терапии в домашних условиях широко используются жаропонижающие и обезболивающие препараты, промывание носа солевыми растворами, после выхода гноя и снижения температуры ребенку можно делать физиопроцедуры. Если причиной развития синуситов у ребенка является искривленная перегородка, полипы или аденоиды – лечить болезнь нужно хирургическим путем.
Чем раньше выявлен гайморит, тем легче его лечить. При хроническом гайморите родители должны внимательно наблюдать за симптомами насморка и простуды, чтобы вовремя распознать воспаление пазух и начать лечение гайморита у детей.
Гайморит у ребенка 3 лет
Гайморитом называют патологию, когда возникает воспаление одной или нескольких придаточных пазух, а точнее, их слизистых оболочек. Никто не застрахован от возникновения такого заболевания, но особенно сложно с ним справиться, когда оно возникает у совсем маленького ребёнка, например, в трёхлетнем возрасте.
Причины возникновения гайморита у ребенка
В подавляющем большинстве случаев причиной возникновения проблемы являются различные инфекционные заболевания, которые касаются дыхательных путей. Но могут быть и другие причины. Вот несколько наиболее распространённых причин, почему подобное может возникнуть:
- Травмы. Ребёнок может сильно удариться, что ведёт к перелому носовой перегородки или другим повреждениям. Это может в дальнейшем привести к хроническому гаймориту.
- ОРВИ. Сюда же входит грипп и аналогичные заболевания. Во время подобного в носовые ходы из-за затруднения оттока слизи попадает инфекция, которая и является возбудителем заболевания.
- Аллергия. Если ребёнок реагирует на какой-либо аллерген, то в дальнейшем у него может развиться аллергический насморк. А тут недалеко до отёчности пазухи и перетекания проблемы в настоящий гайморит.
- Инфекции различного рода. Тут можно привести множество различных вирусных инфекций, которые, попав в кровь, провоцируют данную проблему. Причина заключается в ослаблении уровня иммунитета ребёнка.
- Болезни ротовой полости. Хотя на первый взгляд и кажется, что стоматит или кариес никак не связаны с гайморитом, именно на их фоне могут возникнуть серьёзные осложнения.
- Проблемы с функционированием кровеносных сосудов. Иногда и такая причина может появиться в 3 года, хотя она и более характерна для более старшего возраста.
- Воспаление аденоидов. Когда они воспаляются, происходит накопление слизи вкупе с затруднением дыхания, после чего начинает появляться и инфекция.
- Врождённые патологии носовых пазух. При такой ситуации вывод слизи затрудняется, что является причиной, ведущей напрямую к гаймориту.
Также вести к возникновению гайморита может быть любое ослабление организма, которое приводит к снижению иммунитета. В три года иммунитет и так слаб, потому, когда организм тратит силы на что-то одно, то попросту не имеет возможности бороться с другими негативными факторами. Но какова реальная причина проблемы – это может подсказать только лишь квалифицированный врач.
Симптомы и признаки
Так как трёхлетний ребёнок ещё не может достаточно целостно описать свои ощущения, необходимо ориентироваться на косвенные факторы, которые можно заметить, например, в его поведении.
Интересно то, что груднички гайморитом никогда не болеют, потому, если вашему ребёнку всё же меньше трёх лет, то симптомы, которые будут перечислены далее, будут означать что-то совершенно другое.
Симптомы гайморита у ребенка
К основным симптомам, позволяющим идентифицировать проблему, относят следующие:
- повышается капризность, малыш начинает вести себя в разы более нервно;
- проявляются признаки общей интоксикации организма;
- понижается общая активность малыша;
- ребёнок может начать отказываться от еды;
- из носовой полости может начать идти гнойное выделение;
- на поражённой стороне возможен заметный отёк щеки или глаза.
Если возникли эти признаки либо что-то другое, что вызывает у вас подозрение в состоянии вашего ребёнка, обязательно обратитесь к врачу. Не игнорируйте даже небольшие симптомы, так как в таком юном возрасте они чреваты серьёзными осложнениями.
Возможные осложнения
Можно выделить две основные группы проблем, которые могут возникнуть при запущенном гайморите, который не подвергается оперативному лечению. Первая группа, как и первоначальное заболевание, относится в первую очередь к дыхательным путям. Это:
Воспаление миндалин приводит к развитию тонзиллита
Чаще всего хронический гайморит наступает, когда родители пытаются самостоятельно лечить ребёнка, не обратившись за консультацией к врачу. К сожалению, это очень пагубная практика, от которой страдает в первую очередь сам малыш.
Вторая категория осложнений затрагивает не только лишь органы дыхания, но и другие системы организма ребёнка. К ним относятся:
- ревматизм и другие проблемы с суставами;
- поражение мозга и его оболочек;
- проблемы с почками;
- сепсис;
- миокардит и другие проблемы с сердцем.
Потому лечение необходимо осуществлять максимально оперативным образом.
Медикаментозное лечение
Есть целый спектр препаратов, применяемых при данном заболевании. К ним относятся антибиотики, противоотёчные средства, сосудосуживающие средства, разжижающие препараты, жаропонижающие и антигистаминные лекарства – выбор зависит напрямую от того, что именно спровоцировало проблему.
Таблетки и антибиотики
Наиболее популярный таблетированный препарат при гайморите – это Макропен, который позволяет бороться с бактериальными инфекциями, которые устойчивы к другим препаратам. Также врач может назначить ребёнку Зитролид или целый ряд аналогичных средств.Капли, спреи
Если удобнее капли или спреи, то обычно применяют препарат комбинированного действия Полидекса или Фенилэфрин, который быстро разжижает слизь и способствует её выведению.
Уколы
В редких случаях врач, основываясь на индивидуальных показаниях, может назначить препараты в виде инъекций. В таком случае часто это могут быть Меропенем, Цефуроксим, Цефатаксим и целый ряд других инъекционных средств – хотя обычно для маленьких детей стремятся избегать такой формы лечения.
Как вылечить хронический насморк в домашних условиях народными средствами
После обращения к врачу, в качестве поддерживающей терапии допускается проведение ряда народных процедур, направленных на минимизирование воздействия данной патологии. Наиболее популярное народное средство – это промывания, которые могут осуществляться при помощи растворов из зелёного чая, или морской соли, или отвара ромашки. Может быть вы и не вылечите так болезнь целиком, но достигнете позитивного эффекта в борьбе с ней.
Принцип промывания носа у детей такой же, как у взрослых
Общие рекомендации
Старайтесь ориентироваться на первоначальную природу проблемы. Не приобретайте лекарства наугад. Например, если ребёнку нужно антигистаминное средство, а вы, вместо этого, покупаете ему антибиотики, велика вероятность, что вы лишь форсируете переход болезни в её хроническую стадию.
Если ничто не помогает, то в некоторых случаях стоит обратиться к оперативному лечению, а именно осуществить хирургический прокол. Но это крайний вариант, которого нужно максимально избегать.
Советы по выбору лечения
Главный принцип выбора лекарства – не выбирайте его лично вообще. Посоветовать верное лекарственное средство должен врач, иначе есть шанс, что вы лишь навредите.
Видео
Полезное видео с описанием особенностей лечения гайморита у ребенка
Лечение гайморита антибиотиками
Лечение гайморита в домашних условиях у взрослых: есть ли возможность вылечить хронический гайморит узнайте тут.
Народные средства от насморка и заложенности носа: //drlor.online/diagnostika-lechenie/nasmork/kak-vylechit-narodnymi-sredstvami.html
Выводы
Причин возникновения гайморита может быть очень много, потому, подбирая метод терапии, нужно обязательно учитывать, что же именно стало первопричиной. Тогда удастся справиться с проблемой максимально быстро, не причинив здоровью малыша урона. Вообще, три года – это довольно непростой с точки зрения здоровья возраст, так что постарайтесь следить за состоянием ребёнка в этот период максимально аккуратно и внимательно.
Симптомом какого заболевания является першение в горле и кашель описано подробно в данной статье. Симптомы астматического бронхита и лечение в домашних условиях: есть ли возможность избавиться от кашля навсегда?
4 направления терапии и советы педиатра
Особое внимание нужно уделить лечению заболевания, когда диагноз уже выставлен. Нередко врачи рекомендует делать прокол гайморовых пазух. В народе бытует мнение, что если провести такую процедуру ребёнку единожды, малыш станет постоянным посетителем ЛОР-кабинета. Родители должны понимать, как правильно лечить гайморит у ребёнка, и можно ли делать это в домашних условиях.
Что такое гайморит?
Не всегда длительный насморк говорит о развитии гайморита. Причин такого состояния очень много, начиная от аллергических реакций и заканчивая разными видами синусита. Само понятие «синусит» означает воспаление одной и более придаточных пазух носа. В случае, если патологическому процессу подверглись гайморовы пазухи носа, болезнь называется гайморитом.
Зачем нужны придаточные пазухи носа?
Носовая полость и пазухи выполняют важные функции – они помогают очистить, увлажнить и согреть вдыхаемый воздух. Таким образом, воздух, попавший в лёгкие, оптимизируется по своим физическим показателям. Гайморовы пазухи – полости в верхней челюсти, которые соединяются с носовой полостью маленьким отверстием, соустьем. Но если слизи много, происходит закупорка узкого канала с развитием острого воспаления.
Как возникает гайморит?
При попадании инфекционного агента в воздухоносные пути малыша возникает воспаление. Организм быстро реагирует на «вторжение» и увеличивает выработку слизи, появляются симптомы насморка. Скопившаяся слизь вызывает воспаление слизистой оболочки, выстилающей полость пазухи изнутри, и возникает катаральный гайморит. Вызвано это заболевание в большинстве случаев вирусами и появляется в первые дни болезни.
В случае если к процессу присоединяется бактериальная микрофлора, состояние ребёнка не улучшается. В пазухе скапливается гнойное содержимое, которое не может удаляться через узкий носовой канал. Возникает гнойный гайморит, который требует немедленных лечебных мероприятий.
При неправильном, нерациональном лечении болезнь приобретает хронический характер и тревожит ребёнка многократно. Поэтому важно вовремя и правильно справиться с серьёзным заболеванием, избежать осложнений.
Что думает о болезни доктор Комаровский?


Мнение доктора несколько отличается. Комаровский утверждает, что в 100% случаях при заболевании респираторной инфекцией можно обнаружить вирусный гайморит, который не требует специального лечения и проходит вместе с симптомами ОРВИ.
Опасность представляет собой насморк, который сохраняется после угасания других проявлений болезни. Ведь вирусная инфекция может длиться до недели, но за это время сильно снижает иммунитет. Ослабленный организм становится восприимчивым к бактериальным агентам, возникают осложнения, такие как гнойный гайморит. Частота бактериальных осложнений, по мнению доктора, составляет 2 – 3 % всех случаев ОРВИ.
Какие бывают формы гайморита?
Выставляя диагноз гайморит, врач обязательно указывает тип заболевания. В зависимости от этиологии болезни, различают вирусный, бактериальный или аллергический гайморит.
Так же указывается, какая пазуха поражена. В случае распространения процесса на обе пазухи выставляется двусторонний гайморит.
По течению различают острый и хронический процесс, а по типу – экссудативный (с наличием катарального или гнойного отделяемого) и продуктивный (связанный с изменением слизистой, разрастанием полипов).
Часто родители задают вопрос, может ли развиться гайморит у ребёнка трёх лет? На самом деле, своего нормального размера пазухи достигают лишь к 4 – 5 годам. При рождении пазухи малыша крошечные и постепенно увеличиваются с ростом ребёнка. Поэтому не может быть гайморита у ребёнка до 3 – 4 лет.
Как определить гайморит?
Заподозрить острый гайморит несложно, существуют характерные симптомы болезни:
- длительное отсутствие носового дыхания. Особенно, если симптом сохраняется после исчезновения других признаков ОРВИ;
- снижение обоняние вплоть до его полного отсутствия;
- боль является характерным признаком гайморита. Возможны мучительные головные боли, усиливающиеся при повороте головы, отдающие в висок;
- обязательным признаком считается боль в верхнечелюстной пазухе, особенно при наклоне головы вперед, что обусловлено давлением скопившегося гноя на стенки пазухи;
- повышение температуры тела до 38 ºС, что является проявлением инфекционного процесса;
- выделение из носа жёлто-зеленой густой слизи, или отсутствие экссудата из-за закупорки соустья;
- отёчность, асимметрия лица, ощущение давления со стороны воспалительного процесса;
- общие симптомы связаны с интоксикационным синдромом и проявляются повышенной утомляемостью, слабостью, снижением аппетита, нарушением сна.
Если процесс затянулся более чем на 3 недели, нужно думать о хроническом гайморите. Симптомы при хроническом течении выражены слабее, температура у ребёнка может не подниматься. Малыша мучает отсутствие носового дыхания, густое отделяемое из носовой полости. Болезнь не проходит при лечении обычными методами, состояние малыша не улучшается.
Для аллергического гайморита характерно хроническое течение, его бывает сложно отличить от бактериальной инфекции. Главный признак, по которому можно заподозрить именно аллергическую природу заболевания – отсутствие гнойного отделяемого из носа.
Лечение гайморита у детей


Для начала стоит определиться с причиной, вызвавшей гайморит, его симптомами, ведь лечение аллергического заболевания отличается от терапии инфекционного процесса.
Вирусный и бактериальный гайморит так же требуют различных подходов к лечению.
1) Лечение катарального вирусного синусита у детей.
Если причина гайморита – вирус, то особой терапии болезнь не требует, достаточно обычных средств для лечения ОРВИ.
Возможно применение противовирусных средств, лечение других проявлений вирусной инфекции, например, фарингита у детей.
После подавления иммунной системой ребёнка вирусной инфекцией проходит воспаление и в околоносовых пазухах.
Обязательно нужно уделить внимание питьевому режиму ребёнка, чтобы избежать обезвоживания и пересыхания слизи в пазухах и закупорки соустьев.
Для этой цели подойдет и применение сосудосуживающих капель, промывание солевыми растворами носовой полости.
Все мероприятия должны быть направлены на предупреждение образования густой слизи и закупорки канала, соединяющего пазуху с носовой полостью. Недопустимо дыхание малыша сухим, тёплым воздухом. Поддержка оптимальной влажности и температуры в комнате – важный фактор профилактики бактериального гайморита.
2) Как лечить бактериальный гайморит у ребёнка от 3 лет?
Для терапии гайморита наиболее эффективно применение схемы лечения, направленной на восстановление носового дыхания, борьбу с болезнетворными микроорганизмами, профилактику рецидивов.
Восстановление дыхания через нос
Восстановить дыхательную функцию и увлажнить слизистую оболочку можно несколькими способами.
- Орошение слизистой.
Для этого подойдут специальные спреи, которые производятся на основе солевых растворов, морской воды. Например, «Аквамарис», «Салин». Они мягко убирают отёк и восстанавливают защитную функцию слизистой оболочки носа. Лекарства абсолютно безопасны и не вызывают привыкания.
- Промывание полости носа.
Этот метод требует некоторой сноровки и подходит для детей с симптомами гайморита, возрастом старше 7 лет. Предпочтение стоит отдать солевым и антисептическим растворам для промывания полости носа.
Перед промыванием полости носа нужно проконсультироваться со врачом, ведь неверное проведение процедуры может стать причиной распространения инфекции и возникновения отита. Для удаления слизи малышам младше 7 лет лучше воспользоваться специальным аспиратором.Делать промывание нужно, наклонившись над раковиной, налив теплый раствор в ёмкость с узким горлом, лейку. Небольшое количество жидкости нужно влить в ноздрю так, чтобы раствор вытекал из противоположной ноздри, голова при этом должна быть наклонена в сторону. Процедура повторяется по несколько раз с каждой стороны и помогает удалению гнойных масс из пазух и облегчению дыхания.
- Метод «кукушка».
Выполняется врачом-специалистом с помощью ассистента. Для этого малыша кладут на кушетку и осторожно вливают антисептический раствор в одну ноздрю. В это же время медсестра убирает разжиженную слизь из другой ноздри с помощью специального отсоса.
Свое название метод приобрел из-за необходимости во время процедуры повторять ребёнку — «ку-ку». Таким образом мягкое небо перекрывает выход из носоглотки и препятствует попаданию жидкости в рот малыша.
Метод не вызывает болезненных ощущений и позволяет в короткие сроки избавиться от гайморита.


Сосудосуживающие препараты необходимо выбирать с учетом возрастных особенностей ребёнка и противопоказаний. Для детей до 3 лет предпочтительнее форма каплей, для ребят постарше можно применять спреи в нос. Хорошо зарекомендовали себя такие препараты, как «Назол-беби», «Виброцил», они быстро и мягко уменьшают отёк слизистой и снижают количество отделяемого.
Недопустимо длительное применение сосудосуживающих капель — более 10 дней. Это вызывает привыкание к лекарству и изменению слизистой носа.
- Пункция околоносовой пазухи.
Прокол применяется при невозможности убрать гной другими способами, при риске развития осложнений, тяжелом состоянии ребёнка или с диагностической целью. Пункцию проводят под местным обезболиванием с помощью иглы, введенной в нижний или средний носовой ход, с последующим откачиванием слизи и гноя.
В народе существуют мифы о хронизации гайморита и необходимости в повторных пункциях при таком способе лечения. На самом деле, пункция никак не связана с дальнейшими заболеваниями малыша и может служить не только лечебной, но и диагностической манипуляцией. Набирается небольшое количество слизи и определяется микроорганизм, вызвавший недуг.
Антибактериальная терапия
В случае развития бактериального гайморита без применения антибактериальных средств не обойтись. Но при вирусном гайморите антибактериальные препараты не только не показаны, а и опасны. Применение антибиотиков при вирусном заболевании увеличивает риск осложнений и увеличивает устойчивость бактерий к антибактериальным препаратам.
Выбор антибиотика осуществляет врач с учетом способности лекарства попадать в гайморовы пазухи и чувствительности микроорганизма. Обычно используются цефалоспорины и макролиды, а курс лечения составляет не менее 10 дней.
Противоаллергические средства


Антигистаминные препараты («Фенистил», «Цитрин» и другие) уменьшают отёк слизистой носа. Особенно показано применение лекарств при лечении антибиотиками для профилактики аллергии.
Физиотерапия
Действенны и безопасны для любого возраста физиотерапевтические процедуры. УВЧ, магнито- и лазеротерапия, ультразвук улучшают кровообращение и увеличивают лимфоток, помогают избавиться от слизи и уменьшить воспаления в пазухе.
Как вылечить хронический гайморит у ребёнка?
Чтобы избавиться от недуга и надолго забыть о повторных эпизодах болезни, нужно найти причину заболевания. Для определения фактора, вызывающего нарушение оттока и застой слизи, нужно провести комплексное обследование крохи. Нужно обратить внимание на наличие аденоидов, гипертрофических состояний слизистой, наличие кариозных зубов.
Без удаления фактора, вызывающего гайморит, невозможно избавиться от болезни.
При выборе антибактериальных средств нужно определять чувствительность микроорганизма к антибиотику. А в периоды, когда болезнь отступила, рекомендовано санаторно-курортное лечение и физиопроцедуры.
Чего делать нельзя при лечении гайморита?


- Лечение болезни народными средствами.
Нерациональная терапия и лечение народными средствами нередко приводят к усугублению процесса или к повторным появлениям гайморита. Потраченное на неверное лечение время может ухудшить состояние крохи и привести к развитию осложнений.
- Ингаляции, прогревания.
Любые согревающие процедуры противопоказаны при воспалительном процессе. В тепле рост бактерий увеличивается, а процесс распространяется. Такие методы могут быть не только неэффективными, но и опасными, приводить к травмам и ожогам.
- Заниматься самолечением.
Лечение гайморита должен определять опытный детский врач с учетом возраста ребёнка, причины заболевания и чувствительности микроорганизма. В противном случае высоки риски развития опасных осложнений.
Осложнения гайморита:
- переход болезни в хроническую форму;
- остеомиелит — распространение инфекции вглубь на кости черепа;
- менингит – проникновение возбудителя в оболочки мозга;
- отиты, заболевания среднего уха, снижение слуха;
- обострение сопутствующих патологий.
Выводы
Насморк может подстерегать ребёнка в любое время года, даже летом. Иногда он длительно не проходит, не поддается обычному лечению. Эти симптомы указывают на необходимость обращения за консультацией к специалисту. После обследования и постановки диагноза будет назначено правильное и грамотное лечение.
Не нужно пытаться лечить гайморит самостоятельно, ведь его легко спутать с другими болезнями. А неверное лечение только усугубит состояние крохи и повысит риск развития опасных осложнений. Пользуясь простыми рекомендациями, вы сможете обезопасить малыша от серьёзных болезней, предотвратить недуг.

 Гайморит, развивающийся вследствие ОРВИ или ОРЗ. В этом случае отток слизи затруднён. В слизистую проникает инфекция, вызывая заболевание гайморитом.
Гайморит, развивающийся вследствие ОРВИ или ОРЗ. В этом случае отток слизи затруднён. В слизистую проникает инфекция, вызывая заболевание гайморитом. Состояние здоровья больного ухудшается.
Состояние здоровья больного ухудшается. боль около носогубной складки при лёгком прикосновении к ней или при повороте головы;
боль около носогубной складки при лёгком прикосновении к ней или при повороте головы; ослабление или отсутствие обоняния;
ослабление или отсутствие обоняния; Осмотр обоих отверстий носа.
Осмотр обоих отверстий носа. ребенка располагают так, чтобы его голова была повёрнута в сторону заложенной ноздри;
ребенка располагают так, чтобы его голова была повёрнута в сторону заложенной ноздри; сварить несколько клубней картофеля в мундире;
сварить несколько клубней картофеля в мундире; Гайморит оказывает отрицательное влияние на органы зрения. Имеется в виду отек клетчатки, воспаление глазницы и частичный тромбоз венозных сосудов. Чтобы избежать осложнений на органы зрения, нужно лечить гайморит антибиотиками, не позволяющими распространяться инфекции. Это особенно важно в отношении детей, имеющих слабую иммунную систему. Гнойный гайморит препятствует оттоку слизи и поэтому инфекция из носовой пазухи, может легко переместиться в глазницу. Воспаление глаз может происходить с нагноениями или без них.
Гайморит оказывает отрицательное влияние на органы зрения. Имеется в виду отек клетчатки, воспаление глазницы и частичный тромбоз венозных сосудов. Чтобы избежать осложнений на органы зрения, нужно лечить гайморит антибиотиками, не позволяющими распространяться инфекции. Это особенно важно в отношении детей, имеющих слабую иммунную систему. Гнойный гайморит препятствует оттоку слизи и поэтому инфекция из носовой пазухи, может легко переместиться в глазницу. Воспаление глаз может происходить с нагноениями или без них. Создание нормальных, здоровых условий в детской комнате (чистый и свежий воздух, комфортная температуры).
Создание нормальных, здоровых условий в детской комнате (чистый и свежий воздух, комфортная температуры).
 Лекарства для лечения ангины должны назначаться врачом
Лекарства для лечения ангины должны назначаться врачом Возбудитель ангины может передаваться различными путями
Возбудитель ангины может передаваться различными путями При ангине увеличиваются подчелюстные и шейные лимфатические узлы
При ангине увеличиваются подчелюстные и шейные лимфатические узлы Проявления острого тонзиллита зависят от возбудителя болезни
Проявления острого тонзиллита зависят от возбудителя болезни При неосложненном течении болезни терапию проводят в домашних условиях
При неосложненном течении болезни терапию проводят в домашних условиях Амоксиклав – антибактериальный препарат, воздействующий на пиогенный стрептококк
Амоксиклав – антибактериальный препарат, воздействующий на пиогенный стрептококк Для местного лечения тонзиллита часто используется Граммидин
Для местного лечения тонзиллита часто используется Граммидин Лизобакт эффективен в отношении вирусов, бактерий и грибов
Лизобакт эффективен в отношении вирусов, бактерий и грибов







 С воспалением горла сталкивается каждый год множество людей. В статье описано чем лечить ангину, чтобы болезнь отступила как можно быстрее и не вызвала осложнений.
С воспалением горла сталкивается каждый год множество людей. В статье описано чем лечить ангину, чтобы болезнь отступила как можно быстрее и не вызвала осложнений. Проветривание — хороший способ снизить концентрацию патогенов в воздухе. Комнату, в которой находится больной, нужно проветривать 3–4 раза в день. Чтобы организму было проще избавиться от бактерий, больной должен получать большое количество жидкости и витаминов.
Проветривание — хороший способ снизить концентрацию патогенов в воздухе. Комнату, в которой находится больной, нужно проветривать 3–4 раза в день. Чтобы организму было проще избавиться от бактерий, больной должен получать большое количество жидкости и витаминов. Фолликулярная ангина имеет аналогичную схему лечения.
Фолликулярная ангина имеет аналогичную схему лечения. Некоторые пациенты стараются лечиться без антибиотиков, с помощью полоскания, спреев и компрессов. Стоит отметить, что вылечить ангину таким способом можно только в случае легкой степени течения (катаральная форма). В других случаях вышеперечисленные процедуры являются дополнением антибактериальной терапии.
Некоторые пациенты стараются лечиться без антибиотиков, с помощью полоскания, спреев и компрессов. Стоит отметить, что вылечить ангину таким способом можно только в случае легкой степени течения (катаральная форма). В других случаях вышеперечисленные процедуры являются дополнением антибактериальной терапии. Настой готовится из молодых овощей. Свеклу нужно натереть и разбавить равным количеством воды. Настаивать в тепле 5–6 часов. Средством полоскают горло каждые 2–3 часа. Для большей эффективности можно добавить 1 ст. л. 6% уксуса.
Настой готовится из молодых овощей. Свеклу нужно натереть и разбавить равным количеством воды. Настаивать в тепле 5–6 часов. Средством полоскают горло каждые 2–3 часа. Для большей эффективности можно добавить 1 ст. л. 6% уксуса.




 Чаще всего лечить ангину можно в домашних условиях с соблюдением всех рекомендаций врача
Чаще всего лечить ангину можно в домашних условиях с соблюдением всех рекомендаций врача Амоксиклав применяется при ангине у взрослых и детей
Амоксиклав применяется при ангине у взрослых и детей Сумамед является антибиотиком, часто назначаемым при ангине
Сумамед является антибиотиком, часто назначаемым при ангине Цефтриаксон – антибактериальный препарат, применяемый для терапии ангины
Цефтриаксон – антибактериальный препарат, применяемый для терапии ангины В составе комплексного лечения назначаются ингаляции, в т. ч. с помощью небулайзера
В составе комплексного лечения назначаются ингаляции, в т. ч. с помощью небулайзера Один из эффективных методов терапии – полоскания полости ротоглотки
Один из эффективных методов терапии – полоскания полости ротоглотки Для лечения тонзиллита методами народной медицины часто используется мед
Для лечения тонзиллита методами народной медицины часто используется мед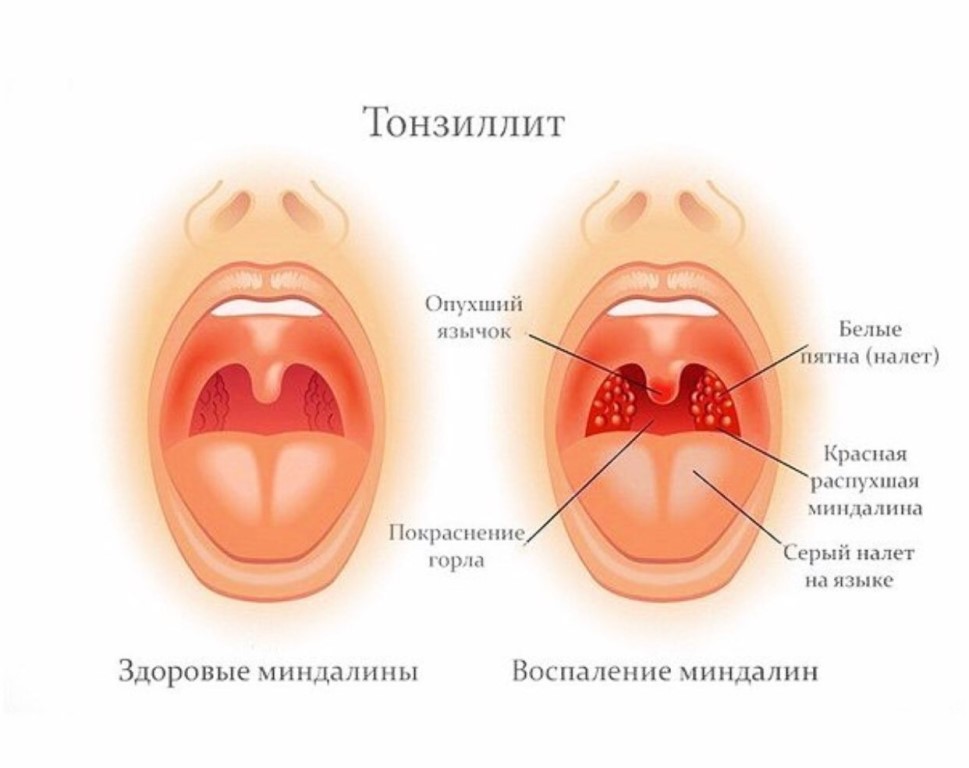


 К детским лекарствам предъявляют особые требования, ведь многие лечебные препараты, успешно применяемые для лечения взрослых, могут навредить детям. Одним из препаратов, рекомендуемых для детей, является средство от кашля, представляющее собой сироп, изготовленный на основе корня солодки. Попытаемся разобраться, каковы лечебные свойства этого препарата и существуют ли противопоказания к применению.
К детским лекарствам предъявляют особые требования, ведь многие лечебные препараты, успешно применяемые для лечения взрослых, могут навредить детям. Одним из препаратов, рекомендуемых для детей, является средство от кашля, представляющее собой сироп, изготовленный на основе корня солодки. Попытаемся разобраться, каковы лечебные свойства этого препарата и существуют ли противопоказания к применению.
 Вообще, назначение препарата детям, особенно маленьким, требует осторожности из-за наличия в нем этанола.
Вообще, назначение препарата детям, особенно маленьким, требует осторожности из-за наличия в нем этанола.




















 Фарингит – болезнь, при который наблюдается значительное воспаление слизистой оболочки горла
Фарингит – болезнь, при который наблюдается значительное воспаление слизистой оболочки горла Если же имеется несколько маленьких воспалившихся узлов, то это свидетельствует о значительно ослабленном иммунитете.
Если же имеется несколько маленьких воспалившихся узлов, то это свидетельствует о значительно ослабленном иммунитете. Лимфаденит – медицинское обозначение процесса воспаления лимфатических узлов.
Лимфаденит – медицинское обозначение процесса воспаления лимфатических узлов.
 узлы преувеличены в размере
узлы преувеличены в размере Кетоконазол
Кетоконазол  Ацикловир
Ацикловир Своевременное и качественное лечение возникших заболеваний.
Своевременное и качественное лечение возникших заболеваний.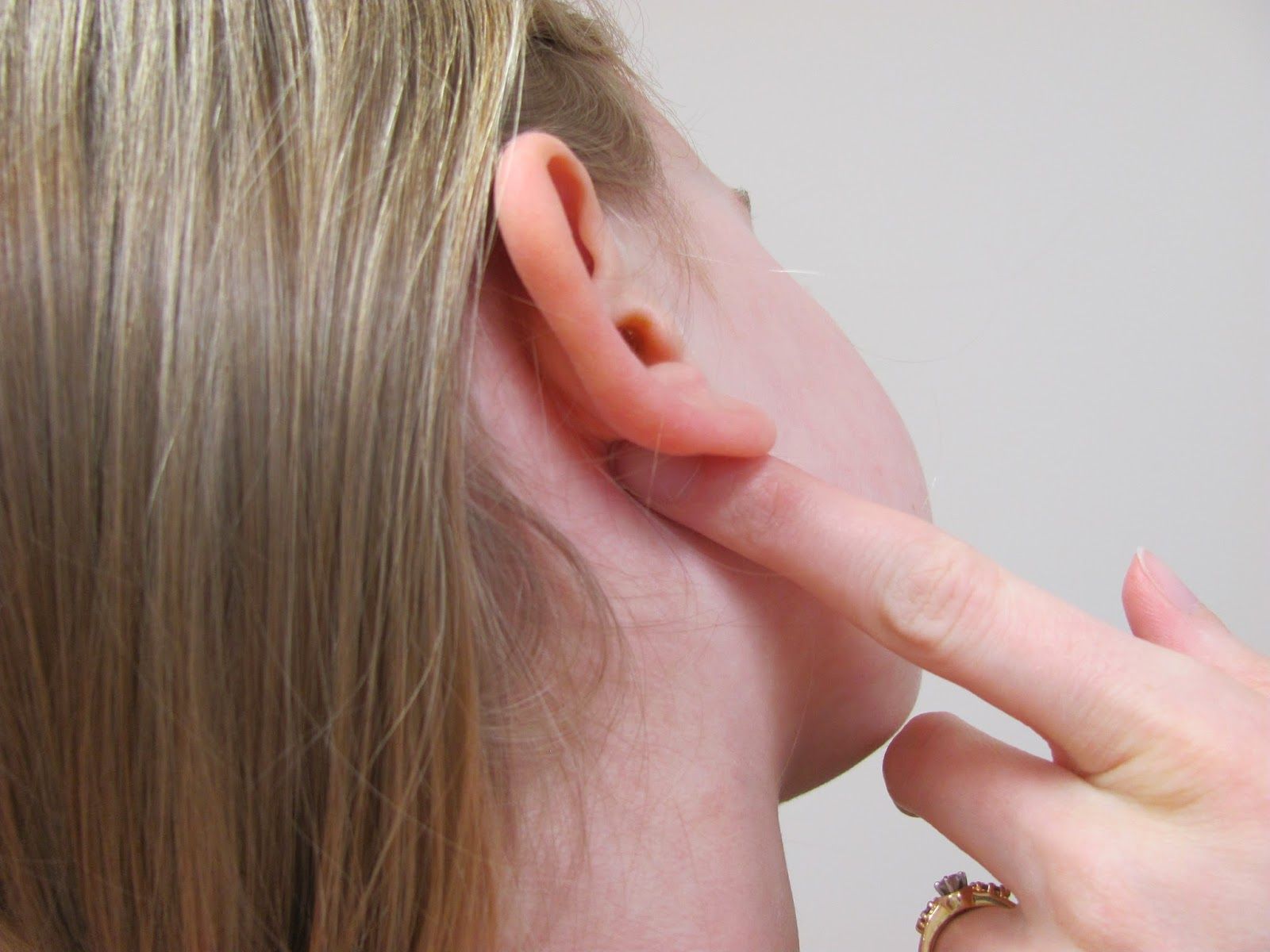

















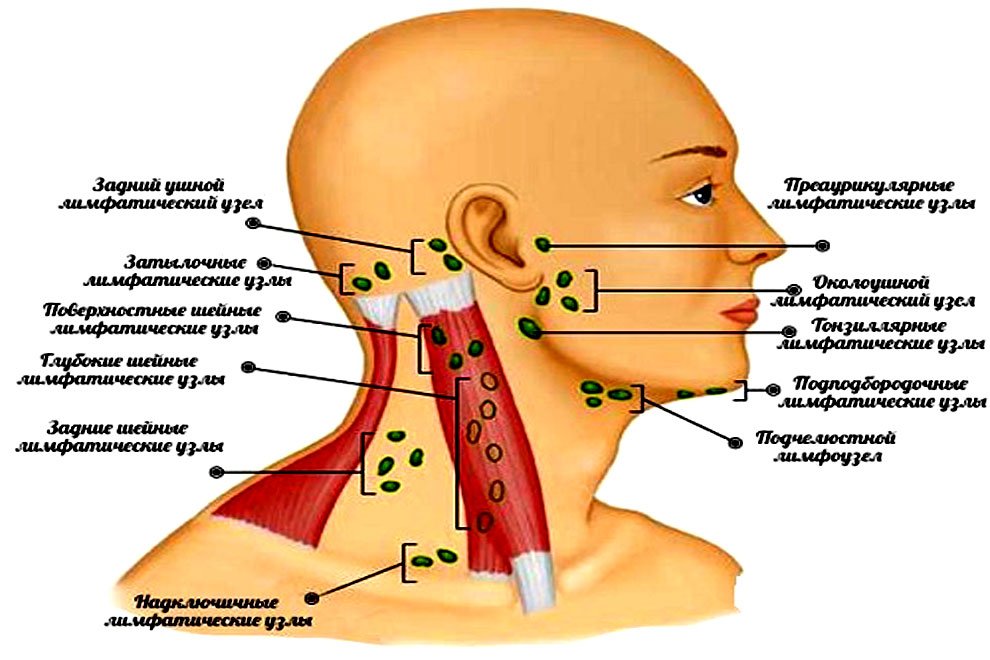

















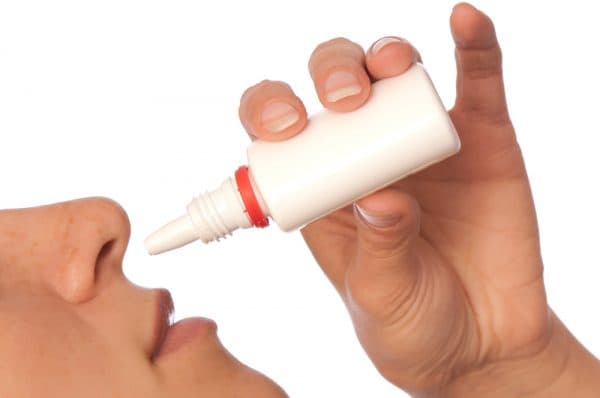
 Анна Буцель, доцент кафедры общей врачебной практики БГМУ, кандидат медицинских наук. Фото: Елена Клещенок, GO.TUT.BY
Анна Буцель, доцент кафедры общей врачебной практики БГМУ, кандидат медицинских наук. Фото: Елена Клещенок, GO.TUT.BY


























 Среди наиболее распространенных Аугментин, Солютаб, Амоксиклав, Амоксициллин и прочие.
Среди наиболее распространенных Аугментин, Солютаб, Амоксиклав, Амоксициллин и прочие. Наиболее распространены: Сумамед, Азитромицин, Эритромицин, Макропен и прочие.
Наиболее распространены: Сумамед, Азитромицин, Эритромицин, Макропен и прочие. Среди них: Цефтриаксон, Цефотаксим, Аксетин и др.
Среди них: Цефтриаксон, Цефотаксим, Аксетин и др. Такой вариант поведения врача является идеальным, однако не все врачи дожидаются результатов анализов. Не желая терять время антибиотик назначается сразу же, а уже спустя 3 дня врач смотрит на динамику и если присутствует положительная, тогда можно судить об эффективности назначенного препарата. Если в течении 72 часов состояние больного ребенка не улучшилось, тогда антибиотик заменяют, учитывая чувствительность к бактериям.
Такой вариант поведения врача является идеальным, однако не все врачи дожидаются результатов анализов. Не желая терять время антибиотик назначается сразу же, а уже спустя 3 дня врач смотрит на динамику и если присутствует положительная, тогда можно судить об эффективности назначенного препарата. Если в течении 72 часов состояние больного ребенка не улучшилось, тогда антибиотик заменяют, учитывая чувствительность к бактериям. Антибиотики широкого спектра действия отрицательно влияют на микрофлору кишечника. Поэтому для профилактики дисбактериоза параллельно необходим прием пробиотиков (Линекс, Ацилакт, Биовестин).
Антибиотики широкого спектра действия отрицательно влияют на микрофлору кишечника. Поэтому для профилактики дисбактериоза параллельно необходим прием пробиотиков (Линекс, Ацилакт, Биовестин).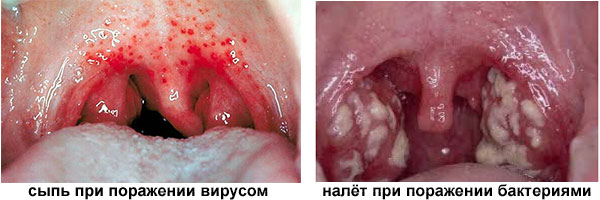
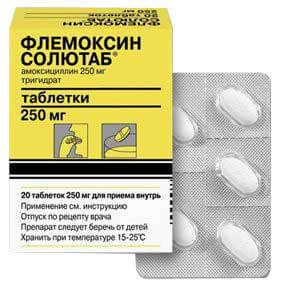
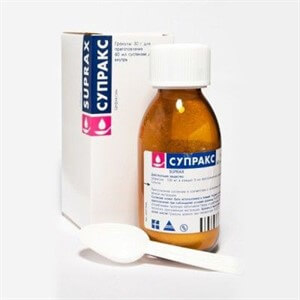
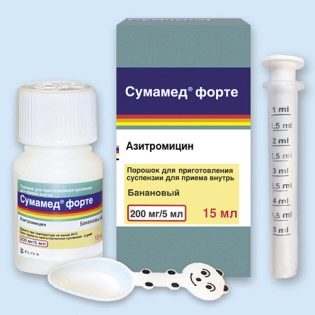
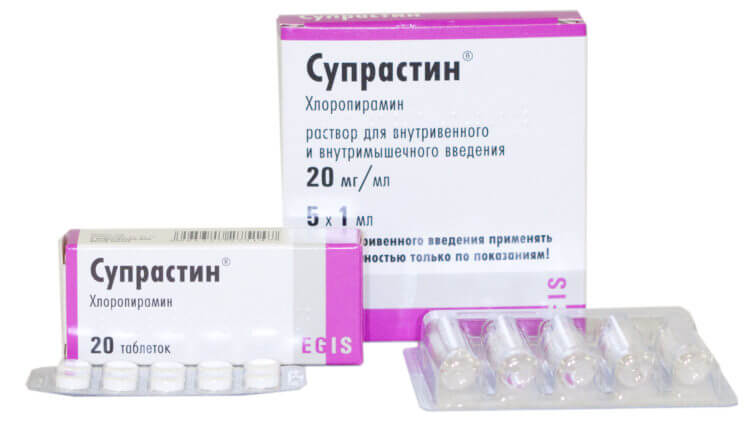

 Антибиотики при ангине детям должны назначаться педиатром или ЛОР-врачом
Антибиотики при ангине детям должны назначаться педиатром или ЛОР-врачом В большинстве случаев к развитию патологии приводят стрептококки
В большинстве случаев к развитию патологии приводят стрептококки Возбудитель может передаваться как воздушно-капельным, так и контактным путем
Возбудитель может передаваться как воздушно-капельным, так и контактным путем При среднетяжелом или тяжелом течении бактериальной ангины антибиотики являются препаратами первой линии
При среднетяжелом или тяжелом течении бактериальной ангины антибиотики являются препаратами первой линии Детям младше 4 лет антибиотики чаще всего назначаются в виде суспензии
Детям младше 4 лет антибиотики чаще всего назначаются в виде суспензии Бензилпенициллин – антибиотик группы биосинтетических пенициллинов, оказывающих бактерицидное действие
Бензилпенициллин – антибиотик группы биосинтетических пенициллинов, оказывающих бактерицидное действие Кларитромицин относится к группе макролидов, назначается детям старше 12 лет
Кларитромицин относится к группе макролидов, назначается детям старше 12 лет Амоксициллин может применяться у детей всех возрастов, в т. ч. у новорожденных
Амоксициллин может применяться у детей всех возрастов, в т. ч. у новорожденных Хемомицин в виде суспензии назначается детям от 1 года
Хемомицин в виде суспензии назначается детям от 1 года Препарат Сумамед имеет широкий спектр действия и эффективен при терапии ангины
Препарат Сумамед имеет широкий спектр действия и эффективен при терапии ангины В дополнение к антибиотикотерапии проводится местное лечение
В дополнение к антибиотикотерапии проводится местное лечение В период острого течения ангины при отсутствии аппетита заставлять ребенка кушать не рекомендуется
В период острого течения ангины при отсутствии аппетита заставлять ребенка кушать не рекомендуется



 Загрузка…
Загрузка…















 Резистол: показания, инструкция и пременение для детей, аналоги
Резистол: показания, инструкция и пременение для детей, аналоги Софрадекс: описание, противопоказания и инструкция для детей
Софрадекс: описание, противопоказания и инструкция для детей Дормикинд для детей: описание, инструкция по применению, отзывы
Дормикинд для детей: описание, инструкция по применению, отзывы Анаферон для детей: инструкция, аналоги, отзывы
Анаферон для детей: инструкция, аналоги, отзывы Фенистил для грудничков: описание, как и сколько давать
Фенистил для грудничков: описание, как и сколько давать Октенисепт: описание и инструкция по применению для детей
Октенисепт: описание и инструкция по применению для детей Кардонат для детей: описание, состав, инструкция, отзывы
Кардонат для детей: описание, состав, инструкция, отзывы Фильтрум: описание и инструкция по применению для детей
Фильтрум: описание и инструкция по применению для детей
 Загрузка…
Загрузка…






















 Капли из сока алоэ и меда,
Капли из сока алоэ и меда,

 Появление проблемы у ребенка может свидетельствовать о развитии заразных патологий. Нередко в саду или начальных классах школы распространяются такие болезни, как скарлатина, корь или краснуха. Они сопровождаются болью, высыпаниями. При скарлатине также могут возникать обильные выделения.
Появление проблемы у ребенка может свидетельствовать о развитии заразных патологий. Нередко в саду или начальных классах школы распространяются такие болезни, как скарлатина, корь или краснуха. Они сопровождаются болью, высыпаниями. При скарлатине также могут возникать обильные выделения. Нередко слизь стекает по задней стенке носоглотки вследствие появления полипов в носу. В такой ситуации не удастся обойтись без оперативного вмешательства, поскольку лекарственные средства не помогут справиться с проблемой.
Нередко слизь стекает по задней стенке носоглотки вследствие появления полипов в носу. В такой ситуации не удастся обойтись без оперативного вмешательства, поскольку лекарственные средства не помогут справиться с проблемой. При воспалительном поражении глоточной миндалины и ее аномальном увеличении у людей наблюдается нарушение носового дыхания и скопления гноя. При разрастании аденоидов слизистые выделения стекают по носоглотке в 90 % случаев.
При воспалительном поражении глоточной миндалины и ее аномальном увеличении у людей наблюдается нарушение носового дыхания и скопления гноя. При разрастании аденоидов слизистые выделения стекают по носоглотке в 90 % случаев. Даже обычный насморк требует внимания. При остром рините у многих людей наблюдается скопление выделений. По мере прогрессирования недуга слизь начинает стекать по задней стенке. Данный процесс обычно характеризуется кашлем и увеличением температуры.
Даже обычный насморк требует внимания. При остром рините у многих людей наблюдается скопление выделений. По мере прогрессирования недуга слизь начинает стекать по задней стенке. Данный процесс обычно характеризуется кашлем и увеличением температуры. По мере прогрессирования ринит может трансформироваться в гайморит. Воспалительное поражение околоносовых пазух приводит к скоплению слизистого секрета и появлению гнойных примесей. По мере развития гайморита выделения могут стекать по носоглотке, что становится причиной неприятных проявлений.
По мере прогрессирования ринит может трансформироваться в гайморит. Воспалительное поражение околоносовых пазух приводит к скоплению слизистого секрета и появлению гнойных примесей. По мере развития гайморита выделения могут стекать по носоглотке, что становится причиной неприятных проявлений. При воспалении слизистого покрова или поражении лимфоидной ткани глотки у человека диагностируют фарингит. Данная патология характеризуется синтезом слизи, которая нередко переходит на заднюю поверхность носоглотки.
При воспалении слизистого покрова или поражении лимфоидной ткани глотки у человека диагностируют фарингит. Данная патология характеризуется синтезом слизи, которая нередко переходит на заднюю поверхность носоглотки. Если вовремя не вылечить насморк, есть риск развития серьезных последствий. В такой ситуации появляется острая или хроническая форма синусита. Патология всегда характеризуется стекающими по носоглотке выделениями. Это вызывает серьезный дискомфорт.
Если вовремя не вылечить насморк, есть риск развития серьезных последствий. В такой ситуации появляется острая или хроническая форма синусита. Патология всегда характеризуется стекающими по носоглотке выделениями. Это вызывает серьезный дискомфорт. Помимо этого, сопли текут по задней стенке горла при выраженном загрязнении воздуха в области проживания человека. Провоцирующими факторами может выступать выхлопные газы, сигаретный дым, интенсивные запахи косметики. Также причиной бывает употребление чересчур горячей или холодной еды.
Помимо этого, сопли текут по задней стенке горла при выраженном загрязнении воздуха в области проживания человека. Провоцирующими факторами может выступать выхлопные газы, сигаретный дым, интенсивные запахи косметики. Также причиной бывает употребление чересчур горячей или холодной еды. Если выделения имеют очень густую консистенцию, это свидетельствует о дефиците жидкости. Провоцирующими факторами данного состояния выступают чужеродные объекты в носовой полости, недостаточная влажность воздуха, побочные эффекты отдельных лекарственных средств. Также данный симптом нередко появляется в пожилом возрасте. Это связано с уменьшением толщины слизистой оболочки носа.
Если выделения имеют очень густую консистенцию, это свидетельствует о дефиците жидкости. Провоцирующими факторами данного состояния выступают чужеродные объекты в носовой полости, недостаточная влажность воздуха, побочные эффекты отдельных лекарственных средств. Также данный симптом нередко появляется в пожилом возрасте. Это связано с уменьшением толщины слизистой оболочки носа. Лечение слизь по задней стенке горла нужно начинать сразу же. Если этого не сделать, есть риск появления серьезного дискомфорта. Помимо этого, данное состояние может привести к нежелательным последствиям.
Лечение слизь по задней стенке горла нужно начинать сразу же. Если этого не сделать, есть риск появления серьезного дискомфорта. Помимо этого, данное состояние может привести к нежелательным последствиям. Как вылечить сопли по задней стенке горла? Данный вопрос актуален для многих людей. Терапия должна быть направлена не только на борьбу с проявлениями, но и на нормализацию защитных сил.
Как вылечить сопли по задней стенке горла? Данный вопрос актуален для многих людей. Терапия должна быть направлена не только на борьбу с проявлениями, но и на нормализацию защитных сил. При хронической форме инфекции, которая была подтверждена лабораторными исследованиями, показаны курсы антибиотиков и иммуномодулирующих средств. Антибактериальные препараты должен подбирать отоларинголог. Для данной цели выполняют бактериологический посев из носоглотки. Чтобы укрепить иммунитет организма, можно использовать имудон.
При хронической форме инфекции, которая была подтверждена лабораторными исследованиями, показаны курсы антибиотиков и иммуномодулирующих средств. Антибактериальные препараты должен подбирать отоларинголог. Для данной цели выполняют бактериологический посев из носоглотки. Чтобы укрепить иммунитет организма, можно использовать имудон.
 Если появление синдрома связано с гастроэзофегальным рефлюксом, человек должен исключить вредные привычки. Также необходимо отказаться от приемов пищи перед сном. Чтобы подавить синтез соляной кислоты, назначают специальные лекарства.
Если появление синдрома связано с гастроэзофегальным рефлюксом, человек должен исключить вредные привычки. Также необходимо отказаться от приемов пищи перед сном. Чтобы подавить синтез соляной кислоты, назначают специальные лекарства. В дополнение к традиционным методам лечения можно использовать народные рецепты. Особенно эффективны при таком диагнозе ингаляции. Для проведения процедуры можно использовать масло эвкалипта.
В дополнение к традиционным методам лечения можно использовать народные рецепты. Особенно эффективны при таком диагнозе ингаляции. Для проведения процедуры можно использовать масло эвкалипта.



 Чтобы справиться со слизистыми выделениями в горле, могут применяться такие методы лечения:
Чтобы справиться со слизистыми выделениями в горле, могут применяться такие методы лечения: Чтобы справиться с данным состоянием, можно использовать доступные домашние средства. Для этой цели чаще всего применяют фурацилин, ромашку или марганцовку. Каждое из указанных веществ отлично подходит для промывания носа и полоскания горла. Все они обладают выраженными антисептическими свойствами.
Чтобы справиться с данным состоянием, можно использовать доступные домашние средства. Для этой цели чаще всего применяют фурацилин, ромашку или марганцовку. Каждое из указанных веществ отлично подходит для промывания носа и полоскания горла. Все они обладают выраженными антисептическими свойствами. Не менее полезным составом станет настой ромашки.
Не менее полезным составом станет настой ромашки. отказаться от косметики, которая раздражает слизистые оболочки носа;
отказаться от косметики, которая раздражает слизистые оболочки носа;