Что можно принимать от боли в горле при беременности: список разрешенных лекарств
Во время беременности женщине нужно быть очень осторожной, стараться избегать инфекций, вирусов. Но, в условиях современной жизни это не так просто, и нужно чуть ли не изолироваться от общества, чтобы достичь цели. Вряд ли кто-то будет так делать. Увы, но даже очень осторожные женщины могут подцепить какую-нибудь болячку. Чаще всего это простудные заболевания, в том числе и боль в горле.
Как правило, горло само по себе не болит, а является первым признаком комплексного простудного заболевания, которое может поразить верхние дыхательные пути, а также легкие и бронхи. Поэтому, при появлении симптомов, нужно стараться лечить проблему комплексно, обратившись за помощью к врачу. А для боли в горле можно использовать специально предназначенные для этих целей препараты, но не все. Женщина ведь беременная, а в этот период многие лекарства нельзя принимать. Например, такие привычные и часто многими используемые препараты, как: леденцы Стрепсилс, Септолете, Колдрекс, Флюколд, Терафлю, Фалиминт и другие нельзя использовать во время беременности, потому что в их составе есть вещества (ксилметазон), которые могут оказать негативное воздействие на ребенка. Обязательно нужно сначала узнать, можно ли принимать средство от горла во время беременности, чтобы не было негативных последствий.
Что делать, если заболело горло во время беременности?
 Это может быть вирус, инфекция. Если першит или болит горло при беременности, лучше обратиться к врачу, чтобы убедиться в том, что ничего опасного нет и это просто простуда, а не симптомы чего-то более серьезного. Он назначит препараты, даст рекомендации. Многие женщины предпочитают самостоятельно, без врача, лечить такие проблемы, но консультация с доктором, даже по телефону, будет не лишней, тем более что сейчас для этого можно использовать различные месседжеры, чтобы не сильно отвлекать доктора звонком. Если после 3 дней терапии боль в горле так и не прошла, нужно обязательно обратиться к врачу.
Это может быть вирус, инфекция. Если першит или болит горло при беременности, лучше обратиться к врачу, чтобы убедиться в том, что ничего опасного нет и это просто простуда, а не симптомы чего-то более серьезного. Он назначит препараты, даст рекомендации. Многие женщины предпочитают самостоятельно, без врача, лечить такие проблемы, но консультация с доктором, даже по телефону, будет не лишней, тем более что сейчас для этого можно использовать различные месседжеры, чтобы не сильно отвлекать доктора звонком. Если после 3 дней терапии боль в горле так и не прошла, нужно обязательно обратиться к врачу.
Мирамистин
Средство Мирамистин при беременности можно использовать в любом триместре. Препарат применяют для полоскания горла. Это необходимо делать 5−6 раз в день. Можно приобрети его в виде спрея для орошения. Это уже женщина сама выбирает, как ей удобнее и какой вариант дает лучший эффект.
Лизобакт
Лизобакт при беременности нельзя использовать во время 1 триместра. Хотя, инструкция препарата утверждает, что во время первого триместра принимать его можно. Врачи обычно не назначают его в этот период, потому что пока было проведено мало исследований по поводу того, как он влияет на развитие плода. Принимают его во втором и третьем триместре, если появились боли в горле. В этот период он уже не будет оказывать вреда ни матери, ни плоду. Основным противопоказанием во 2 и 3-м триместре является аллергия на компоненты препарата. Также нельзя принимать его непосредственно перед родами.
Курс лечения в среднем занимает неделю. Не стоит самостоятельно продлевать его. Если симптомы не прошли, нужно идти к врачу.
Таблетки принимаются 3 раза в день. Обычно за раз принимают 2 таблетки. Их нельзя запивать. Их нужно тщательно рассосать. После того, как таблетки были приняты, как минимум, в течение 30 минут нельзя ни пить, ни есть.Фарингосепт
 Фарингосепт при беременности самый щадящий из препаратов. Главное преимущество данного средства в том, что он оказывает местное действие и не всасывается в кровь. Это означает, что на малыша он вообще не окажет никакого воздействия. Использовать препарат можно в любом триместре. Нужно предварительно ознакомиться со списком противопоказаний, и если их нет, можно смело его использовать для лечения боли в горле. В день можно принимать сразу по 4−5 таблеток каждый раз после еды. Их нужно не глотать, не разжевывать, не запивать водой, а именно рассасывать. После этого, чтобы достичь максимального эффекта, желательно примерно час не пить и не есть.
Фарингосепт при беременности самый щадящий из препаратов. Главное преимущество данного средства в том, что он оказывает местное действие и не всасывается в кровь. Это означает, что на малыша он вообще не окажет никакого воздействия. Использовать препарат можно в любом триместре. Нужно предварительно ознакомиться со списком противопоказаний, и если их нет, можно смело его использовать для лечения боли в горле. В день можно принимать сразу по 4−5 таблеток каждый раз после еды. Их нужно не глотать, не разжевывать, не запивать водой, а именно рассасывать. После этого, чтобы достичь максимального эффекта, желательно примерно час не пить и не есть.
Ингалипт
Данный препарат также часто назначается во время беременности, но точных данный по поводу того, безопасен ли он, нет, потом что было проведено мало исследований. Поэтому лучше использовать его только после назначения врача. На ранних сроках беременности, а особенно весь первый триместр, лучше не использовать Ингалипт, потому что плацента еще формируется и действующие вещества препарата могут попасть к плоду.
В составе есть сульфаниламиды и тимол, которые могут оказать токсическое действие. Поэтому, лучше сначала проконсультироваться со своим врачом.
Курс лечения зависит от тяжести заболевания и может составлять 3−10 дней. Препарат используется для орошения горла в течение 3−4 раз в день. Для этого достаточно каждый раз нажимать 1−2 раза на дозатор, чтобы получить необходимую дозировку препарата.Каметон
 Это довольно безвредное средство, но все равно нужно быть осторожным, потому что есть противопоказания. Несмотря на то, что беременность, судя по инструкции, не является противопоказанием к применеию Каметона, все равно препарат на ранних сроках следует применять с осторожностью и после консультации с врачом. Во 2-м и 3-м триместре, если нет аллергии и других противопоказаний, применение данного препарата не противопоказано.
Это довольно безвредное средство, но все равно нужно быть осторожным, потому что есть противопоказания. Несмотря на то, что беременность, судя по инструкции, не является противопоказанием к применеию Каметона, все равно препарат на ранних сроках следует применять с осторожностью и после консультации с врачом. Во 2-м и 3-м триместре, если нет аллергии и других противопоказаний, применение данного препарата не противопоказано.
Курс лечения составляет 1−2 дня. Препарат используют для орошения горла 3−4 раза в день. Чтобы повысить эффективность, лучше воздержаться в течение часа от еды и воды.
Тантум Верде
Препарат выпускается в разных формах. Во время беременности можно использовать спрей и раствор для орошения горла. С осторожностью его нужно применять во время первого триместра беременности после обязательной консультации с врачом. Орошение или полоскание горла данным препаратом выполняется 3−4 раза в день. После процедуры лучше не пару часов отказаться от еды и воды, чтобы он мог максимально подействовать на пораженные участки.
Когда применяется Утрожестан при беременности, и что учесть при использовании препарата?
Поможет ли клизма Микролакс справится с запорами при беременности, узнаете на следующей странице.
О Магнелисе В6 при беременности: https://mamafarma.wpengine.com/vitamins/magnelis-v6-pri-beremennosti.html.
Орасепт
Не самый безобидный препарат, поэтому назначать его может только лечащий врач, взвесив все возможные риски и пользу, которую он может принести. Во втором и третьем триместрах риски уже уменьшаются, потому что плацента сформирована, но все равно самостоятельное применение препарата нежелательно. Спрей можно использовать для орошения горла до 5 раз в день, делая перерывы в 2−3 часа.
Народные средства
 Нельзя использовать только народные средства, потому что инфекция может распространиться дальше, дать осложнения и будет потеряно время. Народные средства можно использовать как дополнение к основному медикаментозному лечению, при условии, что женщина хорошо переносит компоненты. Что можно использоват при беременности из арсенала народных средств:
Нельзя использовать только народные средства, потому что инфекция может распространиться дальше, дать осложнения и будет потеряно время. Народные средства можно использовать как дополнение к основному медикаментозному лечению, при условии, что женщина хорошо переносит компоненты. Что можно использоват при беременности из арсенала народных средств:
В интернет можно найти множество других народных способов, но важно обязательно убедиться в их безвредности.
Что говорят о лечении горла и простудных заболеваний врачи:
в первом, втором и третьем триместре и какие препараты противопоказаны, чем полоскать горло и какие таблетки пить
Лечение болезненности и воспалений горла различного происхождения обычно затруднений не вызывает. Но для будущих мамочек подобная терапия может стать проблемой, ведь применение большинства лекарств для них под запретом. В арсенале мамочки остается не так много лекарств, способных быстро помочь, не навредив при этом ребеночку.
Что можно от горла при беременности?
Подход к терапии зависит от причины болезни и воспалительного процесса. Спровоцировать подобные боли могут разные факторы вроде:
- вирусных инфекций;
- грибковых поражений горла;
- бактериальных заболеваний;
- особенностей токсикоза;
- аллергической реакции;
- механических травм и пр.
Лечение подбирается доктором, особенно для женщин в положении. Только он поставит правильный диагноз, назначит наиболее действенную и безопасную терапию.

 Токсикозные боли устраняются снижением выраженности токсикоза посредством щадящего рациона и комфортного режима. Вирусные поражения лечатся медикаментами и народными средствами, а бактериальные инфекции требуют щадящей антибиотикотерапии.
Токсикозные боли устраняются снижением выраженности токсикоза посредством щадящего рациона и комфортного режима. Вирусные поражения лечатся медикаментами и народными средствами, а бактериальные инфекции требуют щадящей антибиотикотерапии.При грибковых заболеваниях гортани устраняется патогенная микрофлора, а при механических травмах состояние облегчают природные антисептики. Все препараты должны назначаться только врачом и использоваться по инструкции.
Чем можно брызгать: разрешенные спреи
При выборе спрея для беременных врачи обращают внимание на эффективность и безопасность для плода. На разных сроках и при различных заболеваниях специалисты подбирают неодинаковые лекарства. Но одно правило работает во всех триместрах – в спрее обязательно должен отсутствовать спирт.
Что назначают:
- Гексорал;
- Аквалор;
- Каметон;
- Мирамистин;
- Стопангин;
- Тантум Верде;
- Ингалипт.
Терапия больного горла спреями при беременности имеет массу преимуществ. Препараты в аэрозольной форме моментально облегчают боли, не всасываются в кровоток, работая на поверхности воспаленных слизистых, их легко наносить на очаг воспаления. Мало того, такие препараты удобны в применении, а наличие дозатора исключает передозировку.
Лекарственные растворы и таблетки

 Эффективно проводить лечение лекарственными растворами для местного применения. Их нанесение обеспечивает более длительное терапевтическое воздействие лекарственного средства на воспаленные слизистые оболочки.
Эффективно проводить лечение лекарственными растворами для местного применения. Их нанесение обеспечивает более длительное терапевтическое воздействие лекарственного средства на воспаленные слизистые оболочки.К таким средствам относят:
- Мирамистин;
- Люголь;
- Хлорофиллипт и пр.
Чтобы смазать слизистую, палец обматывают кусочком бинтика, обмакивают в раствор и обрабатывают миндалины. Нанесение рекомендуется проводить быстро и аккуратно, поскольку у многих больных подобная процедура вызывает выраженные рвотные позывы и дискомфорт.
Важно! Использовать для обработки можно только растворы, не имеющие в своем составе спиртового компонента. Спирт может впитаться в слизистые и проникнуть в кровоток, что для беременных крайне опасно.
Что касается таблетированных препаратов, то при болезнях горла обычно используются таблетки для рассасывания. Наиболее безопасными считаются Лизобакт и Фарингосепт. Это местнодействующие антисептики, обладающие противогрибковой, антивирусной и антибактериальной активностью. Таблетки медленно рассасывают до полного растворения, не разжевывая.
Чем полоскать?

 Значительно облегчают состояние беременной растворы для полосканий. Если использовать их вместе со спреями, то выздоровление значительно ускорится. Во время полосканий слизистые избавляются от вирусных, грибковых и бактериальных микроорганизмов, пораженные ткани смягчаются и увлажняются.
Значительно облегчают состояние беременной растворы для полосканий. Если использовать их вместе со спреями, то выздоровление значительно ускорится. Во время полосканий слизистые избавляются от вирусных, грибковых и бактериальных микроорганизмов, пораженные ткани смягчаются и увлажняются.Для полосканий мамочкам рекомендованы такие составы:
- Фурацилин;
- ромашковый отвар;
- сода с медом;
- сода с солью;
- солевой раствор.
Действенность подобного лечения пропорциональна частоте процедур. Лучше всего проводить процедуры раз в 2-3 ч, а после них на полчаса исключить питье и пищу. Используемый раствор обязательно надо погреть. Особенно полезны такие сеансы в первые недели гестации, когда практически все лекарства запрещены.
Компрессы и ингаляции от боли в горле
Использование ингаляций и компрессов способствует уменьшению дискомфорта и болевой симптоматики в горле. Для каждой процедуры есть свои особенности.
- Ингаляции проводятся с использованием специального приспособления – ингалятора, но можно обойтись кастрюлькой и полотенцем. Используются травяные отвары или отварная картошка. Долго сидеть над паром не стоит, 10 минут достаточно для одного сеанса. Частота процедур – каждые полтора часа.
- Компрессы предполагают накладывание на горло толстого слоя марли, пропитанного лекарственным раствором ромашки и пр. Сухой компресс делают из прогретой соли, которую также прикладывают к области горла.
После проведенного сеанса ингаляции или компресса мамочке нельзя переохлаждаться, находиться на улице или в комнате, где есть сквозняк. Лучше лечь в постель, немного поспать.
Что нельзя принимать беременным женщинам?

 Женщинам в положении приходится брать ответственность сначала за малыша, а потом уже за себя. Поэтому даже банальная простуда требует максимальной осторожности в подборе медикаментозных средств.
Женщинам в положении приходится брать ответственность сначала за малыша, а потом уже за себя. Поэтому даже банальная простуда требует максимальной осторожности в подборе медикаментозных средств.Врачи предупреждают, чего нельзя делать мамочкам при болезнях горла:
- Принимать препараты из группы антибиотиков, обезболивающие и жаропонижающие средства без врачебного назначения.
- Пить аптечные противопростудные медикаменты вроде Колдрекса и пр.
- Проводить полоскания растворами, которые содержат спирт в составе.
- Ставить горчичники или парить ноги в горячей воде.
- Проводить слишком интенсивные и длительные паровые ингаляции. Это может вызвать ожоги.
- Пить иммуностимулирующие медикаменты, в т. ч. и натурального происхождения (женьшень, эхинацея, лимонник или родиола на спирту).
Популярное средство при простудах – аскорбиновая кислота. Она полезна, но для беременных может быть небезопасна, поскольку неумеренное его употребление чревато гипервитаминозом.
Каждый триместр отличается своими особенностями и противопоказаниями.
В первом триместре
Первые недели гестации наиболее важные, поэтому начинать лечение горла нужно незамедлительно.
Внимание! Чтобы быстро справиться с болезненностью в горле и кашлем, нужно пить теплый чай, регулярно проветривать комнату, поддерживая в ней оптимальную влажность и температурные условия.
Очень важно своевременно начать лечение, учитывая определенные особенности течения беременности.
- Плод в этот период только зарождается, закладываются его важнейшие системы, а инфекция может неблагоприятно отразиться на процессе эмбриогенеза.
- В первые недели недопустим прием любых препаратов, их следует заменить домашними средствами.
- Даже безопасный Парацетамол от температуры не стоит принимать. Лучше заменить его малиновым чаем, который тоже обладает мощным жаропонижающим эффектом.
Сложность терапии состоит в том, что мамочке противопоказаны практически все препараты. А для уничтожения патогенной микрофлоры и облегчения состояния лучше использовать содовые полоскания.
Во втором

 С наступлением второго триместра мамочка ощущает выраженное облегчение. Затихает, а у некоторых прекращается токсикоз, а с ним и все неприятные ощущения, беспокоящие мамочку последние пару месяцев.
С наступлением второго триместра мамочка ощущает выраженное облегчение. Затихает, а у некоторых прекращается токсикоз, а с ним и все неприятные ощущения, беспокоящие мамочку последние пару месяцев.Но не всем беременным удается в этот период избежать простудных инфекций, особенно в зимнее время. Разрешаются народные средства и препараты вроде:
- Мирамистина;
- Хлоргексидина;
- Ингалипта;
- Ларипронт;
- Лизобакта.
Среди народных средств разрешается в меру горячее питье из молока, сливочного масла и меда. Смесь выпивают маленькими глоточками по 3-4 р/д.
Хоть плацентарная защита уже сформировалась, большинство лекарств все также остается под запретом. Поэтому самостоятельно принимать какие-либо медикаменты или травы небезопасно для плода.
В третьем
Последний триместр считается самым тяжелым для женщины. Дискомфортные ощущения в спине и прочие «радости» последних недель гестации ослабляют организм, поэтому простудные инфекции на этом сроке тоже не редкость. Терапия тоже имеет свои особенности.
- Если избежать болезни горла не удалось, мамочке нужно соблюдать постельный режим, избегать физической активности.
- Не стоит сбивать температуру, если она не превышает 38°С.
- Если слишком жарко, то лучше лечь под тонкую простынь, убрав теплое одеяло, или обтереть тело влажным полотенцем.
- Жаропонижающие препараты вроде Парацетамола, Ибупрофена или Панадола негативно отражаются на мочеполовой системе мальчиков, а также могут спровоцировать преждевременное родоразрешение, поэтому таких лекарств следует избегать.
Категорически недопустим прием Ацетилсалициловой кислоты, причем, на любом сроке вынашивания. Она обладает кроворазжижающим воздействием, что может спровоцировать кровотечение беременной. А у плода таблетки вызывают патологии системы кроветворения.
Осторожно! Аспирин (Ацетилсалициловая кислота) противопоказан беременным, кормящим женщинам и детям до 18 лет.
Наиболее безопасными считаются препараты, которые доктор разрешил принимать на более ранних сроках. Лучше лечиться местнодействующими медикаментами, поскольку они действуют прямо на воспаленное горло и не всасываются в кровоток.
Какие препараты разрешены: инструкция по применению

 Перечень разрешенных медикаментов для мамочек, страдающих инфекциями горла, невелик. Но даже у самых безопасных лекарств имеются свои противопоказания, поэтому перед их применением важно проконсультироваться с доктором.
Перечень разрешенных медикаментов для мамочек, страдающих инфекциями горла, невелик. Но даже у самых безопасных лекарств имеются свои противопоказания, поэтому перед их применением важно проконсультироваться с доктором.Нужно учитывать, что:
- будущим мамочкам запрещаются большинство разрекламированных пастилок и спреев, а также препараты, в составе которых присутствует антибиотический компонент;
- не стоит забывать про режим;
- мамочке не рекомендуется без надобности выходить на улицу, если там холодно;
- избегать мест массового скопления людей в период гриппа и простуды;
- требуется пересмотреть рацион, чтобы в нем было больше витаминов, увеличить количество теплого питья.
Лекарственные препараты можно использовать только те, которые рекомендовал терапевт или акушер-гинеколог, наблюдающий за течением беременности.
Можно ли Стрепсилс?

 Стрепсилс – комбинированный медикамент, фунгицид антибактериального действия. Лекарство активно в отношении большинства бактерий и грибков кандида. Производится в разных формах: спрей, пастилки, таблетки. В
Стрепсилс – комбинированный медикамент, фунгицид антибактериального действия. Лекарство активно в отношении большинства бактерий и грибков кандида. Производится в разных формах: спрей, пастилки, таблетки. ВВ виде лимонных пастилок или Стрепсилс Интенсив беременным запрещается, поскольку в составе присутствует флурбипрофен – нестероидное вещество противовоспалительного действия, противопоказанное беременным.
Остальные формы на разных триместрах имеют свои рекомендации. В первом триместре лучше исключить прием Стрепсилса в любой лекарственной форме. Во втором и третьем триместре принимать Стрепсилс нужно по рекомендации врача.
Инструкция сообщает:
- При начинающемся заболевании горла можно рассасывать до 8 р/д, принимают по таблетке каждые 3 часа.
- Со 2-3 суток терапии дозировку снижают до 3 леденцов в день.
- Принимать лекарство нужно за полчаса до/после пищи, а рассасывать полностью, не глотать.
- Спрей используют до 6 р/д по 1-2 впрыска за полчаса до/после пищи.
Максимальный курс лечения препаратом не должен длиться более 5 суток. У гиперчувствительных пациенток может вызвать аллергическую реакцию. Во избежание осложнений принимать медикамент можно только по врачебному назначению.
Разрешено ли Лизобакт?
Лизобакт производится в виде таблеток, обладает выраженными антисептическими свойствами. Препарат часто рекомендуется беременным при патологиях горла.
Особенности приема:
- В первом триместре прием Лизобакта беременным запрещается. Активные компоненты могут проникнуть в организм эмбриона, что чревато нарушениями плодного развития.
- Во втором-третьем триместре (до 35-36 недели) прием Лизобакта мамочкам разрешается, но кратковременными курсами и по назначению. В последние недели перед родоразрешением принимать препарат противопоказано.
- Рассасывают таблетки трижды в сутки. После приема нельзя кушать и пить полчаса.
Интересно! Медикамент имеет природное происхождение, активно уничтожает бактерии, грибки и вирусные патогены, повышает иммунную защиту.
Максимальная длительность курса – неделя. Даже если доктор рекомендует Лизобакт, перед приемом стоит самостоятельно изучить противопоказания.
Фурацилин

 Это самое популярное средство среди беременных, поскольку отличается выраженным антимикробным действием. Таблетки применяются для приготовления раствора для полоскания воспаленного горла при ангинах и прочих инфекциях.
Это самое популярное средство среди беременных, поскольку отличается выраженным антимикробным действием. Таблетки применяются для приготовления раствора для полоскания воспаленного горла при ангинах и прочих инфекциях.Раствор готовится так:
- 5 таблеток толкут до состояния порошка;
- растворяют порошок в литре горячей воды;
- остужают раствор до комфортной температуры, чтобы не возникло болей и жжения при полоскании;
- процедуры проводить как можно чаще. Если полоскать горло более 5-ти раз в день, наступит облегчение.
Таблетки Фурацилина считаются безопасными для беременных. Только нужно быть аккуратнее и не допускать проглатывания раствора, поскольку внутренний прием медикамента дамам в положении противопоказан. Также препарат противопоказан людям, склонным к аллергии и кровотечениям. Иногда полоскания вызывают незначительное раздражение ротовых слизистых.
Хлоргексидин
Раствор Хлоргексидина разрешается использовать беременным для полоскания полости рта и горла. Его особенности заключаются в следующем:
- препарат обладает антисептической активностью, эффективно уничтожает патогенную микрофлору;
- лекарство лишено тератогенного воздействия, поскольку не проникает через плаценту и ребенку ничем не вредит;
- применяется даже на первом триместре в качестве местного лекарственного средства.
Полоскания проводят минимум трижды в сутки. Но это средство не может применяться в качестве основного лечения, только в комплексе с прочими методиками вроде спреев, приема витаминов и пр.
Тантум Верде
Эффективный противовоспалительный местнодействующий препарат. Назначается при ангинах, тонзиллитах и прочих ЛОР-патологиях. Беременным препарат подходит только в виде спрея или раствора для полоскания.
- Перед орошением полости рта нужно прополоскать ее антисептическим раствором.
- Производить впрыскивание по 2 нажатия каждые 3 часа.
- После распыления нельзя есть 3 часа.
- Максимальная длительность курса для беременных – 5 суток.
Средство имеет индивидуальные противопоказания: астма, недостаточность миокарда или язвенные патологии ЖКТ. Иногда препарат вызывает аллергические реакции у пациентов, особенно отличающихся гиперчувствительностью. От лекарств в форме леденцов беременным придется отказаться.
Леденцы Ингалипт
Мнение специалистов относительно приема Ингалипта беременными сильно разнятся, но большинство не видят угрозы от применения препарата во 2-3 триместре гестации. Производится средство в виде аэрозоля и спрея.
Внимание! При ОРВИ Ингалипт бесполезен, поскольку компоненты бессильны против вирусных возбудителей.
Инструкция к медикаменту гласит:
- в первые недели лучше медикаментом не пользоваться;
- препарат обеспечивает некоторый болеутоляющий эффект и противовоспалительное действие;
- при распылении раствор оседает на слизистых и нейтрализует инфекционных возбудителей, устраняет отечность и гнойный экссудат, снижает болезненность.
Противомикробный препарат назначается при бактериальных поражениях горла. Использовать беременным допускается только по назначению врача.
Каметон
Аэрозоль Каметон является антисептическим средством с противовоспалительным действием. В приложенной к препарату инструкции указано, что лечение для беременных проводится по стандартной схеме:
- Впрыскивания производят 3-4 р/д по 2-3 нажатия на вдохе.
- Полчаса после орошения запрещается пить и кушать.
- Максимальный срок применения – неделя.

 Препарат действует местно, но кашель не лечит. Используется только для терапии поражений горла. Может спровоцировать аллергическую реакцию у беременных с гиперчувствительностью. Аллергия обычно проявляется жжением и сухостью в области нанесения.
Препарат действует местно, но кашель не лечит. Используется только для терапии поражений горла. Может спровоцировать аллергическую реакцию у беременных с гиперчувствительностью. Аллергия обычно проявляется жжением и сухостью в области нанесения.Любое медикаментозное средство будущими мамочками должно использоваться только по рекомендации акушера-гинеколога, ведущего беременность. Категорически недопустимо самостоятельное применение системных антибиотиков, опасных для плодного развития. Если назначенный препарат не приносит пользы после 3-4 дней приема, то нужно обратиться к доктору для коррекции лечения.
Чем лечить горло при беременности

Беременная женщина больше подвержена болезням, вирусным инфекциям, чем кто-либо другой. Ведь её иммунитет понижен, а любое респираторное заболевание может не один раз осложнять вынашивание ребёнка. Будущей маме нельзя лечиться так, как лечатся все здоровые люди, поскольку в первую очередь следует учитывать влияние лекарств на здоровье будущего ребёнка. В том числе при лечении горла.
Правила лечения горла при беременности
Воспаление миндалин, как правило, вызывается стрептококками или стафилококками. Их влияние на здоровье плода крайне негативно, поэтому нужно своевременно принимать меры защиты и лечения первых симптомов болезни с использованием только безопасных средств.
Желательно при первых болях в горле часто полоскать его раствором соды или соли (по 1 столовой ложке на 500 г теплой воды). Такой метод лечения создаёт во рту щелочную среду и таким образом не даёт размножаться болезнетворным организмам. Рекомендуется чередовать полоскание солью с содой с полосканием растительными отварами. Противовоспалительный эффект имеют ромашка, эвкалипт и листья земляники. Эти полоскания ещё и уменьшают боль в горле. Будет хорошо, если в первый день болезни вы будете полоскать горло каждый час, во второй день — каждые 2 часа.
Для комплексного лечения беременной женщине подойдут и ингаляции. Их можно делать с теми же народными средствами: ромашкой, эвкалиптом.
Кроме применения местных методов лечения нужно промывать весь организм от вируса или инфекции обильным питьём. Чай с травами и мёдом, морсы, соки из цитрусовых, отвар ромашки прекрасно подойдут для этой цели. А ещё поможет ускорить выздоровление двойная доза витамина С каждый день, ведь он является защитником организма беременной женщины. В период лечения следует избегать физических и умственных нагрузок, чтобы дать возможность организму «бросить» все силы на борьбу с болезнью.
Таблетки и полоскания для лечения горла у беременных
При беременности женщина может лечить горло и таблетками, и другими аптечными лекарствами. Это препараты, которые рекомендованы для беременных. Среди них Лизобакт, Ингалипт, Фарингосепт, Гивалекс, Каметон. Но назначать их себе самостоятельно не нужно. Это должен сделать ваш врач!
Оптимальным вариантом лечения горла является старый и известный всем Фарингосепт. Он абсолютно безопасен для плода. Препарат выпускается в форме таблеток для рассасывания, имеет местное действие и не всасывается в желудке.
Многие будущие мамочки стараются вообще не употреблять никаких таблеток при беременности. Что же, это их право и выбор. Тогда им подойдут полоскания. Кроме вышеуказанного содово-солевого раствора можно делать и другие полоскания.
Например, морской солью. Можно воспользоваться и народными средствами. Так, прекрасно пролечит горло полоскание из чеснока. Возьмите 3 зубчика, измелите их и залейте одним стаканом кипятка. Дайте настояться и отцедите. Полощите горло четыре раза в день.
Рекомендуется для лечения горла воспользоваться и соком красной свеклы. Натрите и отожмите 200 г сока и добавьте туда одну столовую ложку уксуса. Полощите горло таким раствором 5 раз в день.
Можно приготовить и раствор с перекисью водорода. Для этого 1 чайную ложку перекиси добавьте в 1 стакан тёплой воды.
При беременности лечить горло абсолютно без опасений можно и раствором Фурацилина. Он имеет противомикробное действие, препятствует размножению бактерий и вирусов. Это действие аналогично антибиотикам. Возьмите 5 таблеток Фурацилина, растолките их и залейте 1 литром кипячёной воды.
Что нельзя беременным при больном горле
Беременная женщина должна знать, что ей противопоказаны тепловые процедуры — горчичники, горячие ванночки для ног. Парить ноги нельзя, потому что приток большой дозы крови к ногам может уменьшить снабжение кровью плаценты. Результатом этого станет нехватка кислорода в организме плода.
Если же вы утратили голос (а значит, запустили болезнь), то и не пытайтесь что-то шептать. Это может навредить горлу. В этой ситуации без помощи врача-отоларинголога уже не обойтись.
Итак, лечение горла беременной женщины должно начинаться как можно раньше. Главный акцент в лечении нужно сделать на полоскания. Не забывайте, что самолечение в вашем положении чревато осложнениями!
Специально для beremennost.net Елена ТОЛОЧИК
препараты, таблетки, лекарства и народные средства / Mama66.ru
Каждая будущая мама знает, что болеть во время вынашивания малыша крайне нежелательно. Но при беременности иммунная система женщины особенно уязвима. Во время эпидемий острых респираторных вирусных заболеваний трудно избежать инфекции, сопровождающейся першением, жжением и болями в горле. Поэтому лечение горла при беременности должно быть эффективным и безопасным.


Что поможет при боли в горле во время беременности?
На любом сроке вынашивания плода необходима консультация лечащего гинеколога, терапевта или отоларинголога. Терапия при болях в горле включает общие и местные назначения.
Общие рекомендации:
- охранительный, при необходимости — постельный, режим;
- сбалансированное питание;
- прием большого количества жидкости;
- прием назначенных доктором лекарств.
Местное лечение — полоскания, лекарственные аэрозоли, рассасывательные таблетки. Дополнением являются народные методы.
Терапия в 1 триместре
Лечение горла при беременности на ранних сроках представляет сложную задачу. В этот период происходит формирование эмбриона. Поэтому противопоказано применение лекарственных препаратов антимикробного и противовоспалительного профилей. Широко применяется полоскание лекарственными растворами.
Аптечные леденцы являются многокомпонентными препаратами, содержащими экстракты нескольких растений, некоторые из которых могут спровоцировать сокращения маточной мускулатуры. Заменить их можно обычными конфетами, пастилками с экстрактами мяты, лимона или эвкалипта.
При беременности в 1 триместре лечение горла возможно с использованием ограниченного набора средств, которые разрешит принимать врач. Нужно исключить прогревание, горчичники, горячие ножные ванны. Любые тепловые процедуры могут спровоцировать выкидыш.
Во 2 триместре
Лечение воспаленного горла во 2 триместре беременности исключает прием сильнодействующих антибактериальных и жаропонижающих препаратов. Акцент в терапии делается на местном воздействии.
В этот период может применяться Стопангин, активный местный антисептик. Его использование должно быть согласовано с врачом.
В 3 триместре
Лечение больного горла при беременности в 3 триместре может проводиться только под наблюдением врача со строгим соблюдением его рекомендаций. В этот период допускается принимать антибактериальные и противовоспалительные средства, препараты для снижения температуры, содержащие парацетомол. Все тепловые процедуры противопоказаны, так как могут спровоцировать преждевременные роды.
Полоскание
Начинать полоскать горло нужно незамедлительно после появлении любого дискомфорта при глотании. Чем чаще делать эту процедуру, тем быстрее можно остановить воспалительный процесс.


Эффекты:
- освобождение миндалин от инфекционных агентов;
- быстрое поступление лекарства к очагу воспаления;
- смягчение слизистой горла;
- уменьшение отека и болезненности миндалин и задней стенки глотки.
Преимущество этого метода лечения — безопасность для плода.
Нельзя использовать горячие растворы. Применять их можно только свежеприготовленными. В течение часа после процедуры нельзя пить, есть, много разговаривать.
Применяются для полосканий морская соль, сода, сок лимона, безопасные для беременных лекарства, отвары и настои лекарственных растений, свежевыжатые овощные соки, мед.
Средства для лечения горла во время беременности
Компрессы
Можно делать несколько раз в день. Используется свежий отвар ромашки, которым пропитывают полотенце и держат на горле до остывания. Для этих целей подходит также подогретая поваренная соль, помещенная в мешочек.
Важно исключить перегревание. После процедуры следует шею укутать шалью или шарфом и немного полежать.
Ингаляции
Ингаляции из лекарственных трав оказывают только местное воздействие, поэтому не могут повредить плоду. Они хорошо снимают дискомфорт в горле, уменьшают отечность слизистых оболочек, облегчают глотание. Лечебное действие ингаляций основано на вдыхании теплого пара, насыщенного целебными ингредиентами. Подробнее об ингаляциях при беременности →
Для исключения опасного для беременных женщин перегревания применяются специальные приборы, с помощью которых можно подышать и лекарственным препаратом, и травяным сбором.
Из трав часто применяется ромашка аптечная, из лекарств — Мирамистин. Эффективны ингаляции с минеральной водой, которая создает неблагоприятную для микробов щелочную среду.


Длительность процедуры — 5-7 минут. Проводить ингаляции нужно через 2 часа после еды. Нельзя использовать кипящие растворы. Частоту применения, длительность курса лечения и используемое лекарство следует согласовать с врачом. После процедуры нужен отдых, нельзя переохлаждаться.
Лекарства
Препараты для лечения горла при беременности должны назначаться только специалистом. Перед приемом следует читать инструкцию, чтобы убедиться в безопасности препарата для будущего малыша.
Безопасны и эффективны следующие лекарственные средства:
- Аэрозоли и спреи, содержащие противовоспалительные вещества. Действуют только местно (Каметон, Орасепт, Биопарокс). Ингалипт также эффективен, но содержит сульфаниламид и экстракт тимьяна, которые могут повредить плоду.
- Таблетки для рассасывания Фарингосепт, Лизобакт.
- Фурацилин обладает сильным противомикробным действием. Полоскать горло нужно 4-5 раз в день, но раствор нельзя глотать.
- Ротокан. Это средство содержит экстракты ромашки, тысячелистника, календулы. При полоскании дезинфицирует слизистые миндалин, способствует их регенерации.
- Мирамистин применяется в виде спрея или для полоскания горла 3-4 раза в сутки.
- Стопангин. Эффективный препарат. За счет содержания НПВС нельзя использовать на ранних сроках, в конце беременности его неконтролируемый прием может привести к перенашиванию.
- Хлорофиллипт. Содержит экстракт листьев эвкалипта. Выпускается в нескольких лекарственных формах: настойка — для полоскания горла, масляный раствор — для смазывания миндалин, спрей — для орошения горла.

Народные средства
Широко применяется при беременности лечение горла народными средствами. Они являются хорошим дополнением к назначенной лекарственной терапии.
Молоко и мед
Теплое молоко с добавлением меда или прополиса помогает при первых признаках болезни. Обязательным условием применения является отсутствие аллергии на продукты пчеловодства. Для усиления смягчающего эффекта полезно добавить к молоку и меду сливочное масло.
Свекла и кефир
Сок свеклы обладает противовоспалительным действием, используется для полоскания.
Нежирный кефир в подогретом виде хорошо снимает отек, смягчает слизистые миндалин, уменьшает боль. Полоскания этим кисломолочным продуктом безобидны и эффективны, практически не имеют противопоказаний. Добавив в стакан кефира немного свекольного сока, можно усилить целебное действие.
Алоэ, мед или лук
Алоэ при беременности можно использовать с осторожностью после консультации доктора. Как стимулятор это растение может вызвать повышение тонуса матки, что опасно прерыванием беременности или преждевременными родами. Также алоэ способствует повышению артериального давления, что нежелательно. Если врач разрешит, можно полоскать горло раствором с соком алоэ.


От боли в горле применяют смесь сока алоэ с медом в соотношении 1:1. Принимать лекарство нужно по чайной ложке несколько раз в день. Еще один народный рецепт: смешать стакан меда с соком двух лимонов, добавить три столовых ложки сока алоэ и одну чайную ложку лукового сока. Принимать 3 раза в день по 1-2 столовых ложки.
Можно сделать смесь из лукового сока и меда в равных пропорциях и принимать по чайной ложке несколько раз в день до еды.
Шалфей, календула, ромашка
Могут использоваться до 5-7 раз в сутки для полоскания. Шалфей и травяные сборы, его содержащие, не рекомендуются для приема внутрь при угрозе невынашивания беременности. Но для орошения миндалин и полоскания эта трава эффективна, хорошо снимает боль и отек.
Полезно использование шалфея с ромашкой в виде настоя — травы берутся в равных количествах, заливаются кипятком и настаиваются в течение часа. Также противовоспалительным действием обладает настой ромашки и календулы, приготовленный аналогично. Полоскать горло раствором можно несколько раз в день без всяких побочных эффектов. Ромашка принимается и внутрь в виде травяного чая.
Сода и соль
Полоскание теплой водой, где растворены данные ингредиенты (каждый по половине чайной ложки), является безопасной процедурой. Это нужно делать несколько раз в сутки после еды или между приемами пищи.
Можно использовать только соль или только содовый раствор, чередовать полоскания то с одним, то с другим ингредиентом. При отсутствии аллергии можно добавить в раствор несколько капель йода (противопоказано при заболеваниях щитовидной железы).
Молоко и шалфей
Можно приготовить такой целебный отвар: чайную ложку шалфея залить стаканом молока, довести до кипения, немного остудить. Хорошо принимать перед сном.


Нельзя употреблять горячее молоко, чтобы исключить термическое повреждение воспаленных слизистых и внутренний перегрев организма.
Картофель и травы
Если нет аптечного ингалятора, можно подышать паром над кастрюлей со свежезаваренными лекарственными травами (эвкалипт, календула, чабрец) и вареным картофелем. Длительность такой импровизированной ингаляции не должна превышать 7-9 минут.
Беременность сопровождается повышенными нагрузками на организм женщины, иммунитет ослабевает, часто развиваются простудные явления. Тогда встает вопрос, чем лечить боли в горле при беременности. Ингаляции и полоскания — самые безопасные методы. Но самолечение недопустимо. Даже при использовании народных методов могут быть нежелательные реакции, поэтому нужно посоветоваться с врачом. Выполняя рекомендации доктора, женщина быстро выздоровеет.
Автор: Ольга Щепина, врач,
специально для Mama66.ru
Полезное видео об одном из способов лечения горла при беременности
Средства от боли в горле при беременности
 В обычной жизни проблема боли в горле не является критичной — в аптеке в широком ассортименте представлены эффективные и приятные на вкус препараты в разной форме выпуска. Однако не все средства при боли в горле при беременности разрешены. Многие популярные лекарства допустимы к применению только во втором и третьем триместре, а от использования некоторых из них лучше отказаться. Первое, что должна сделать беременная женщина при появлении боли или першения в горле — посетить терапевта, чтобы выявить причину воспаления. В зависимости от причины и будет назначено лекарство.
В обычной жизни проблема боли в горле не является критичной — в аптеке в широком ассортименте представлены эффективные и приятные на вкус препараты в разной форме выпуска. Однако не все средства при боли в горле при беременности разрешены. Многие популярные лекарства допустимы к применению только во втором и третьем триместре, а от использования некоторых из них лучше отказаться. Первое, что должна сделать беременная женщина при появлении боли или першения в горле — посетить терапевта, чтобы выявить причину воспаления. В зависимости от причины и будет назначено лекарство.
Содержание статьи
Почему у беременных болит горло
Иммунитет беременной женщины ослаблен, поэтому в весенне-осенний период она легко может заразиться инфекцией или вирусом, простудиться и заболеть.
Боль в горле при беременности может вызвать:
Значительно реже причиной боли в горле у беременных женщин становятся корь или скарлатина.
Источником болевых ощущений могут служить вирусы или бактерии разного типа. Лечение беременной назначается в зависимости от природы заболевания. В большинстве случаев врачи стараются не использовать антибиотики. Исключение составляет заражение женщины сложными и опасными инфекциями.
Зачастую причиной дискомфорта в горле во время беременности становится переохлаждение. Поэтому при вынашивании ребенка очень важно не замерзать, не допускать температурных перепадов. Для этого следует одеваться по погоде, не пить холодные или ледяные напитки, принимать витаминные комплексы для укрепления иммунитета.
Лечение горла у беременных женщин
Как только беременная женщина начинает чувствовать первые признаки простуды, нужно лечь в постель и обеспечить покой, придерживаться обильного теплого питья. В первом и втором триместре беременности запрещены прогревания, горячие ванны или ванночки для ног. Чтобы хорошенько согреться, нужно надеть носки и укрыться одеялом.
Из рациона при беременности рекомендуется исключить тяжелую пищу, обязательно проветривать помещение, систематически делать влажную уборку.
Если у женщины в положении сильно болит горло, ей больно глотать, тогда можно делать полоскания с помощью народных средств. Особенно эффективны полоскания горла солевым или содовым раствором, отварами лекарственных трав – шалфеем, ромашкой, эвкалиптом.
Если болевые ощущения усиливаются, тогда лучше начать принимать разрешенные препараты, позволяющие быстро и безопасно избавиться от симптомов, в соответствии с рекомендацией доктора.
Лекарственные препараты при беременности
Лекарственные средства в период беременности можно принимать только после назначения врача. В аптеке 90% ассортимента составляют лекарства, запрещенные к приему женщинам, вынашивающим ребенка.
Наиболее эффективными и безопасными средствами от боли в горле в период беременности на любом сроке считаются наружные средства — различные спреи, растворы для полоскания, пастилки и леденцы для рассасывания.
Безопасные препараты, приемлемые при беременности:
- Доктор Мом. Вся линейка средств Доктор Мом создана на основе фитокомпонентов, поэтому эти средства не вредят здоровью мамы и ребенка, имеют минимум побочных эффектов.
- Фарингосепт. Антисептик местного примене
 ния, который хорошо снимает боль и лечит воспаление. Безопасен, если не нарушать дозировку.
ния, который хорошо снимает боль и лечит воспаление. Безопасен, если не нарушать дозировку. - Ингалипт. Его компоненты действуют на поверхности слизистой оболочки, не проникая в кровоток. Препарат эффективно и быстро снимает боль, воспаление и отек.
- Оралсепт (и другие спреи на основе Фенола). Антисептик органического происхождения, быстро избавляет от воспаления, отека и покраснения слизистых поверхностей рта и глоки, ускоряет выздоровление.
- Гексорал. Защищает слизистую, устраняет болезнетворные микроорганизмы, охлаждает, снижает болевые ощущения. Следует использовать с осторожностью на ранних сроках беременности.
- Бронхикум. Лекарство обладает муколитическим, дезинфицирующим и противовоспалительным действием, создано на основе натуральных компонентов и спирта этанола. Разрешен беременным и маленьким детям.
- Каметон. Антисептическое и обезболивающее средство, подавляющее патогенную микрофлору в носоглотке. Препарат эффективно устраняет воспаление, уменьшает боль и отек.
Для лечения горла в период беременности можно использовать медикаментозные растворы для полоскания. Среди них — Фурацилин, Хлорофиллипт, Люголь, Хлоргексидин и другие. Они воздействуют на местном уровне, могут применяться для детей с рождения. Главное, беременная женщина должна четко придерживаться инструкции.
Внимание! Многие медикаментозные средства требуют предварительной подготовки, поэтому перед их применением следует ознакомиться с инструкцией. Использование их в концентрированном виде недопустимо, это может вызвать ожог или повреждение тканей, другие негативные последствия.
Антибиотики при беременности назначаются только в крайнем случае, когда польза лечения для матери выше, чем вред для ребенка. Предварительно обязательно проводятся лабораторные исследования, выявляется типа возбудителя, определяется его чувствительность к конкретному антибиотическому классу. Риск в том, что сильнодействующие вещества проникают через плаценту, могут нарушить нормальное развитие плода.
В период вынашивания ребенка лучше лечить горло с помощью безопасных лекарств, предназначенных для наружного применения. Это могут быть спреи, рассасывающие таблетки, растворы для полоскания, физиопроцедуры, средства народной медицины.
Разрешенные при беременности препараты нельзя принимать самостоятельно, они обязательно должны быть согласованы с лечащим врачом.
Физиопроцедуры для лечения при беременности
Вспомогательной терапией при лечении заболеваний горла (ангина, ларингит, фарингит, скарлатина и другие) служат физиопроцедуры. Это могут быть ингаляции с помощью небулайзера, домашние паровые процедуры.
Рекомендация! Ингаляции хорошо помогают при ларингите, который сопровождается насморком.
Ингаляции не способны навредить плоду, однако медики не рекомендуют при беременности длительное время дышать над горячей емкостью, испускающей лечебные пары.
Негативное влияние могут оказывать только используемые в процессе ингаляций препараты. Беременным женщинам лучше всего выбирать для ингаляций физраствор или минеральную воду, а также отвары лекарственных трав — ромашки или шалфея, чтобы увлажнить и дезинфицировать слизистую горла и полости рта.
Народные средства для лечения горла у беременных
Народные средства для беременной женщины могут быть использованы в общей терапии простуды, при лечении насморка или кашля, но назначить их тоже должен врач.
К числу известных в отношении безопасности в период вынашивания ребенка можно отнести следующие:
- Употребление теплого молока со сливочным маслом и медом. Полезный и приятный способ лечения простуды. Еще полезней – на ночь.

- Полоскание больного горла раствором теплой воды с морской или каменной солью, содой. Правильные пропорции — 1 чайная ложка сухого вещества (соль/сода) на стакан кипяченой воды. Для повышения лечебных свойств к жидкости можно добавить несколько капель йода или чайную ложку меда. Такие полоскания можно делать после каждого приема пищи.
- Дезинфекция горла отваром ромашки. Цветки ромашки (щедрая щепотка) завариваются кипятком, жидкость должна настояться в течение 10-15 минут. Полоскания проводятся на протяжении нескольких минут, раствор должен быть умеренной температуры. Процедуры можно проводить каждые 1-2 часа.
- Применение природных антисептиков – лука и чеснока. Если у женщины нет аллергии и токсикоза, можно съесть небольшое количество. Рекомендуется также разложить в помещении очищенные от шелухи луковицы или дольки чеснока. Фитонциды, выделяемые ими, эффективно уничтожают патогенные микроорганизмы в воздухе.
- Приготовление компрессов или примочек. Эти средства работают непосредственно на поверхности тела, поэтому совершенно безопасны для плода. Они обладают противовоспалительным, обезболивающим, антисептическим, согревающим действием. Самый простой рецепт — смочить небольшое полотенце в настое ромашки, приложить к горлу и укутать шарфом. Компресс оставляют на 5-6 часов. Влажная и теплая среда благоприятна для слизистой оболочки воспаленного горла.
Чего нельзя делать беременным при боли в горле
При беременности, когда у женщины болит горло, нельзя принимать медикаменты без назначения врача. В первую очередь это опасно для ребенка. Компоненты препаратов, проникая через плацентарный барьер, могут вызвать различные патологии и нарушения в развитии плода.
Важно! Все лекарства имеют противопоказания к применению. Эта информация особенно важна в период беременности.
Что нельзя делать при беременности:
- Сильно греть или парить ноги. Особенно на начальных сроках, это может спровоцировать угрозу выкидыша.
- Использовать народные средства без контроля врача. Даже натуральные способы и препараты могут вызвать аллергию, сокращение или расслабление матки, что может негативно отразиться на состоянии ребенка.
- В избытке принимать витамин С, даже если это касается стремления поскорее выздороветь. Большое количество аскорбинки (витамина С) может вызвать аллергическую реакцию, негативно повлиять на внутриутробное формирование и развитие ребенка.
- Самостоятельно и бесконтрольно принимать антибиотики. Правильное и эффективное лечение может назначить только врач.
Во время беременности при появлении первых тревожных симптомов необходимо сразу обращаться за медицинской помощью. В процессе лечения следует соблюдать все назначения врача, обязательно читать инструкцию к любому прописанному препарату. При покупке лекарственного средства в аптеке рекомендуется сообщать фармацевту о состоянии беременности и фактическом сроке.
Народные средства от болей горла в период беременности

При беременности лучше не болеть! Но от этого никто не застрахован, поэтому препараты для лечения нужно выбирать внимательно, избегая по возможности антибиотиков.
Важно не запускать начало болезни и при первых же симптомах обращаться к врачу. Что делать, когда у беременной болит горло? А если это просто ангина? Нужно ли идти к врачу, если при этом нет температуры? Попробуем ответить на эти и другие вопросы.
Народные средства лечения боли в горле при беременности
Очень часто беременных женщин беспокоят боли в горле. Как правило, сами по себе они не проходят, ведь инфицированное горло является «колодцем» микробов и вирусов. Если их не лечить, болезнь будет продвигаться вниз, по дыхательным путям, и чревата переходом в бронхит, воспаление легких. Запущенная боль в горле может стать причиной тонзиллита или фарингита, то есть хронических заболеваний горла.
Конечно же, в первом триместре беременности, когда формируются органы и системы будущего ребёнка, особенно опасно лечиться химическими препаратами. Боли в горле можно вылечить и народными средствами.
Итак, можно применить некоторые проверенные и безопасные рецепты:
- Полоскание раствором хлорофиллипта. Полколпачка жидкости нужно добавить в стакан тёплой кипяченой воды. Полоскать горло надо через каждый час для достижения полного выздоровления.
- Полоскание содо-солевым раствором. По одной чайной ложке соли и соды развести в стакане кипяченой тёплой воды. Полоскать каждые 2 часа.
- Облепиховое масло (1 чайная ложка) можно подержать 20-30 секунд в горле и выплюнуть.
- Разрезать поперек стебель алоэ и подержать во рту приблизительно минуту. Да, горько, но алоэ и облепиховое масло дезинфицируют и смягчают горло.
- Готовим сбор для полоскания: две столовые ложки эвкалипта, три столовые ложки шалфея и одну ложку листьев березы. Смесь перемешиваем, для 1 полоскания берем 1 столовую ложку, заливаем кипятком, настаиваем 15 минут. Настой процеживаем и полощем горло.
- Можно полоскать горло травами, имеющимися в доме. Например, заваривать ромашку, календулу, эвкалипт, цветки липы.
- „Шоколадная горечь”. Смешайте в равных пропорциях какао, мёд, алое и сливочное масло. Съедайте по одной чайной ложке шоколадной горечи 4-5 раз день.
Иногда врачи назначают при боли в горле биопарокс. Этот спрей безопасен для лечения горла при беременности. А вот препаратами «Фарингосепт», «Стрепсилс» и другими не стоит увлекаться на первых стадиях болезни горла. И спрашивать у провизора в аптеке, чем лучше лечить горло, тоже не стоит. Ведь ему все равно, какое лекарство вам продать, а ваши самостоятельные эксперименты могут иметь последствия для плода.
Когда горло полоскать нельзя?
Боль в горле имеет разный характер и симптомы. Лёгкие боли при глотании, как правило, можно вылечить и народными средствами, но делать это нужно систематически и не один день.
Если же боль в горле очень сильная, и при этом вам трудно разговаривать, это может быть очень серьезно. В таком случае нужно поберечь голосовые связки и лишний раз не говорить. Даже переход на шепот не будет хорошим вариантом. Ведь в этом случае связки тоже напрягаются. Важно знать, что при потере голоса полоскать горло категорически запрещено! Надгортанник очень плотно перекрывает горло, отвар туда не попадет, а в горле может появиться першение или боль усилится. При потере голоса попробуйте ароматерапию. Вдыхайте носом заваренные отвары из мать-и-мачехи, лаванды, ромашки.
Если боль в горле не проходит за неделю, начинает сопровождаться кашлем, то нужно подключать «тяжелую артиллерию». Лучше сходить на приём к врачу. После осмотра он подберёт вам комплексное лечение. Важно следить и за тем, чтобы на шее не появились увеличенные лимфатические узлы. Это является тревожным симптомом и поводом незамедлительного визита к врачу.
Помните, что горло нужно беречь. В период беременности иммунитет ослабевает, и даже выпитый стакан холодной воды может привести к ангине, боли в горле.
Будьте здоровы!
Специально для beremennost.net Елена ТОЛОЧИК
Болит горло при беременности в 1 триместре – чем лечить
Женщинам с самых первых дней беременности противопоказаны многие распространенные препараты, поскольку они могут навредить ребенку.
Нужно тщательно подбирать даже то, чем лечить горло при беременности в 1 триместре. Важно вовремя замечать симптомы и сразу обращаться к врачу, чтобы не допустить осложнений.

Что можно беременным при боли в горле?
Залог лечения — это правильно уставленный диагноз. Ведь боль в горле могут провоцировать разные причины. Исходя из них, должна определяться наиболее подходящая терапия, которая не навредит протеканию беременности.
В 1 триместре беременности прием препаратов наименее желателен. Нужно стараться справиться с болезнью при помощи народных безопасных методов. Часто боль в горле вызывают стрептококк и стафилококк.
В таких случаях необходимо создать во рту и гортани щелочную среду, поскольку в ней бактерии не размножаются. Для этого подходит полоскание раствором соды и соли.

Это самое простое средство, которое безопасно даже в первом триместре беременности. Можно заменить соду с солью на другие народные рецепты.
Лечение не должно концентрироваться исключительно на горле. Нужно поддержать иммунную систему и вывести из организма инфекцию или вирус. Для этого необходимо обильное питье.
Лучше всего подойдут травяные чаи с медом и лимоном. Горячие напитки могут еще больше повредить слизистую горла, поэтому чай должен быть теплым.
Все лечение должно проходить под контролем врача, чтобы избежать осложнений при беременности.
Лечение горла при беременности на ранних сроках
При беременности есть много средств, которые нельзя использовать для лечения боли в горле. Но это не значит, что болезнь нужно игнорировать.
Наоборот, чем раньше начата терапия, тем проще вылечиться с помощью доступных средств и избежать неприятных последствий для здоровья и мамы, и будущего ребенка.

Полоскания
Полоскания — это самый простой, но эффективный метод лечения боли в горле. Некоторые рецепты являются безопасными даже в первом триместре беременности.
Цель полоскания заключается в вымывании болезнетворных бактерий, также этот способ помогает устранить першение в горле при беременности.

Правила полоскания:
- голову нужно запрокидывать как можно дальше назад, а язык выдвигать вперед, чтобы жидкость попадала как можно глубже в гортань;
- раствор должен быть комнатной температуры, поскольку как холодная, так и горячая жидкость будет действовать на стенки гортани как раздражитель, усугубляя состояние больной;
- во время полоскания нужно издавать звук «Ы», поскольку язык при этом прижимается вниз и не мешает орошению миндалин;
- каждое полоскание должно длиться не менее 30 секунд, чтобы жидкость попала в гортань и тщательно ее промыла;
- процедуру необходимо проводить каждые 40-50 минут.
Если боль сопровождается потерей голоса, полоскания противопоказаны, поскольку могут спровоцировать першение и сильные болевые ощущения.

Чем полоскать горло при беременности?
Есть ряд препаратов, допустимых при беременности:
- Фурацилин обладает противомикробным действием. Он создает барьер для дальнейшего размножения бактерий и вирусов на стенках гортани. Поэтому он действует подобно антибиотикам. Раствор для полоскания готовится из расчета 5 таблеток на 1 л воды. Полощите горло этим препаратом не чаще, чем 4 раза в сутки.
- Хлорофиллипт — препарат на растительной основе. Его действие направлено на борьбу со стафилококками. Поэтому его рекомендуют использовать для лечения тонзилита, фарингита. Раствор этого препарата разводится в воде в пропорции 1:10 и применяется 3-4 раза в сутки. Лучше выбирать масляный раствор, а не спиртовой.
- Мирамистин обладает антисептическими, противовирусными и противовоспалительными свойствами. Его можно использовать в чистом виде или разбавлять водой. Чтобы подобрать нужную концентрацию, нужно проконсультироваться с врачом.

Есть много народных рецептов растворов для полоскания, которые не навредят при беременности:
- Полоскание содой и солью — такое средство дезинфицирует, способствует заживлению ранок и раздражений на слизистой, снимает отечность. Для приготовления раствора необходимо в 250 мл воды развести 1 ч. л. соды и 1 ч. л. морской соли. Таким средством, в отличие от лекарств, можно полоскать горло без ограничений по частоте, поскольку от него не может быть побочных эффектов. Для этого рецепта лучше всего подойдет морская соль, но ее можно заменить на простую йодированную.
- Отвар шалфея допускается для полоскания, но нужно тщательно следить, чтобы не проглотить его при процедуре. Принимать отвар шалфея внутрь во время беременности запрещено, поскольку он вызывает сокращения матки, а также повышает уровень гормона эстрадиола.
- Отвар ромашки обладает обезболивающим, противовоспалительным, дезинфицирующим эффектом. Однако, как и в случае с шалфеем, нельзя допустить попадания отвара внутрь, поскольку он может нарушить гормональный фон.

Медикаментозное лечение
Есть лишь короткий перечень того, что можно беременным от горла, особенно в первом триместре.
Смазывать миндалины можно раствором Люголя. Он состоит из йода, глицерина и калия йодида. Все эти вещества безопасны при беременности.
Из болеутоляющих леденцов не рекомендуется принимать ничего, поскольку сильнодействующие содержат вредные при беременности вещества, а те которые можно употреблять, действуют слабо.
Лучше использовать эти препараты, чтобы вылечить горло:
- Лизобакт — таблетки для рассасывания, обладают антибактериальным и противогрибковым действием, применяются для лечения инфекционно-воспалительных заболеваний слизистой гортани;
- Ларипронт — таблетки для рассасывания, обладают противомикробным и противовоспалительным действием, назначаются при инфекционно-воспалительных заболеваниях глотки и гортани;
- Биопарокс — спрей, рекомендованный к применению при инфекционно-воспалительных заболеваниях дыхательных путей.

Лечение горла народными средствами
Народные средства являются эффективным дополнением к терапии, особенно при беременности, когда ограничен выбор медикаментов.
Бороться с инфекцией помогает лист алоэ. Его нужно разрезать на 2 части и подержать во рту 1-2 минуты. У этого растения неприятный горький вкус, но это компенсируется полезными свойствами — оно дезинфицирует и смягчает.
При беременности обостряются вкусовые рецепторы, поэтому некоторые женщины не могут переносить этот способ терапии. Заставлять себя не стоит, лучше выбрать другой рецепт.

Можно приготовить смесь, которую в народе называют «шоколадной горечью». Она состоит из порошка какао, меда, сока алоэ и сливочного масла. Все ингредиенты следует смешать в равных количествах.
Полученную массу нужно употреблять 4-5 раз в день по 1 ч. л. Она сладкая на вкус, поэтому при беременности может заменить десерт к чаю.
Натуральные чаи из шиповника, малины, смородины, калины — это действенные поливитаминные средства, которые укрепляют иммунную систему организма, благодаря чему она начинает лучше бороться с инфекцией или вирусом.

Если вас мучает постоянное першение, лучшее средство от него — теплое молоко с маслом и медом. Оно обволакивает воспаленные стенки гортани, смягчает и успокаивает их. Во время беременности этот напиток лучше не употреблять на ночь, чтобы не ощущать тяжести в желудке.
Ингаляции
Ингаляции — это еще один способ терапии во время беременности при минимальном воздействии медикаментов или без них.

Эти процедуры смягчают, успокаивают раздраженные слизистые, избавляют от ощущения сухости и першения в горле.
Есть два вида ингаляций:
- Ингаляции паром — могут выполняться над емкостью с горячей жидкостью или над специальным ингалятором. Вещества из пара попадают в гортань и дыхательные пути, облегчая состояние беременной. Опасность заключается в риске ожога, поэтому нужно контролировать температуру жидкости или использовать стеклянный ингалятор с холодным паром.
- Ингаляции небулайзером — с помощью специального прибора лекарственное средство преобразуется в мелкодисперсный пар, который обволакивает слизистую гортани и дыхательных путей. Этот метод работает более эффективно, при этом риск получения ожога отсутствует.

Главное противопоказание для ингаляций — это повышенная температура тела.
В качестве раствора для ингаляции при беременности можно использовать:
- содовый раствор;
- луковый отвар;
- воду, которая осталась после приготовления картофеля в кожуре;
- травяной настой;
- горячую воду с добавлением бальзама «Звездочка».

Противопоказания
Важно помнить, что не все популярные методы лечения применимы, если болит горло в первом триместре беременности.
В этот период нельзя парить ноги, принимать горячую ванну, ставить компрессы и горчичники.
Это обусловлено тем, что при действии высоких температур распределение крови в организме беременной женщины меняется, в результате чего кровь отходит от плаценты.
Это приводит к тому, что во время тепловых процедур ребенок испытывает недостаток кислорода.
Еще одно ограничение касается витамина C, особенно в виде «аскорбинки».
Большинство витаминных комплексов для беременных уже его содержат, поэтому если принимать витамин дополнительно, можно спровоцировать гипервитаминоз.
Во время беременности нельзя принимать препараты по собственному усмотрению, даже если вы считаете, что они навредить не могут.
Любые лекарства можно пить, только проконсультировавшись со своим лечащим врачом.

Чем грозят заболевания горла женщине и плоду?
Эти заболевания опасны при беременности риском развития осложнений. Стрептококк, который часто является возбудителем болезни, может спровоцировать проблемы с сердцем, суставами, почками, ЖКТ.
Наиболее опасно болеть в первом триместре беременности, поскольку это может негативно отразиться на формировании ЦНС плода.
Чтобы этого не допустить, нужно начинать лечение, как только появились первые симптомы.

Женщине в положении нельзя допустить повышение температуры тела до 39-40°C, поскольку при этом нарушаются обменные процессы в организме, что негативно отражается на формировании внутренних органов ребенка.
Кроме этого, может появиться интоксикация, в процессе которой токсичные вещества попадают в кровоток ребенка, что препятствует его нормальному развитию.
Болеутоляющие препараты, которые содержат аспирин, провоцируют отслойку плаценты, что может быть причиной кровотечения во время родов. Поэтому во время беременности о них нужно забыть.
Профилактика
Есть два направления профилактики, которые разрешаются при беременности. Первая направлена на общее состояние организма и заключается в укреплении иммунитета, избегании переохлаждения, а также мест скопления людей.
Второе направление касается непосредственно горла и заключается в его закаливании через полоскания. Начинать надо с теплой воды, постепенно понижая ее температуру до прохладной. Этот метод не имеет противопоказаний, его можно выполнять беременным.


 ния, который хорошо снимает боль и лечит воспаление. Безопасен, если не нарушать дозировку.
ния, который хорошо снимает боль и лечит воспаление. Безопасен, если не нарушать дозировку.





















 Их могут назначать доктора и при детских синуситах, гайморитах, ларингитах, фарингитах, аллергических воспалениях. Сложные капли называются так, потому что включают в свой состав несколько препаратов для лечения вышеперечисленных диагнозов и вспомогательные компоненты натурального происхождения и не только.
Их могут назначать доктора и при детских синуситах, гайморитах, ларингитах, фарингитах, аллергических воспалениях. Сложные капли называются так, потому что включают в свой состав несколько препаратов для лечения вышеперечисленных диагнозов и вспомогательные компоненты натурального происхождения и не только. Многие родители отмечают тот факт, что даже хронический ринит уходит навсегда после применения оных. Воспаление и отеки носоглотки также проходят, и заболевания не напоминают о себе при каждом похолодании, вырабатывается стойкий иммунитет организма к инфекциям, вызывающим лор-заболевания.
Многие родители отмечают тот факт, что даже хронический ринит уходит навсегда после применения оных. Воспаление и отеки носоглотки также проходят, и заболевания не напоминают о себе при каждом похолодании, вырабатывается стойкий иммунитет организма к инфекциям, вызывающим лор-заболевания. Купить их можно только по рецепту. Без предписаний врача ни одна специализированная аптека не продаст вам сложный препарат, особенно если он предназначается для использования в лечении ребенка.
Купить их можно только по рецепту. Без предписаний врача ни одна специализированная аптека не продаст вам сложный препарат, особенно если он предназначается для использования в лечении ребенка.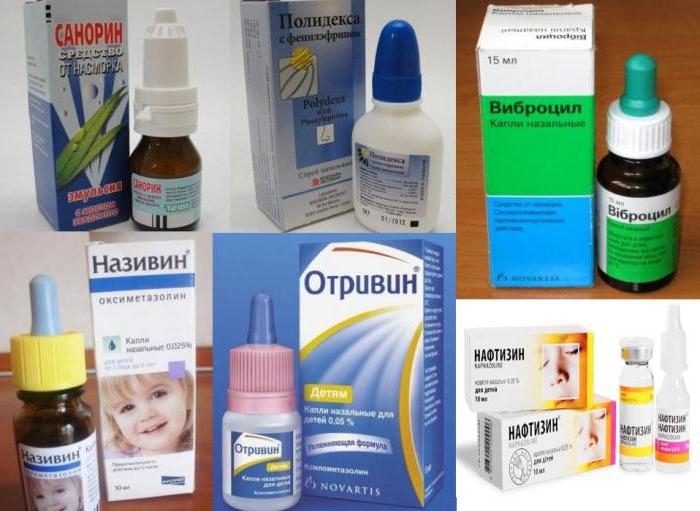 Так, сосудосуживающие капли позволяют снять воспаление в носу, отек, за счет чего ребенок может беспрепятственно дышать. Чаще всего используются капли «Нафтизин». Однако отзывы об этом детском лекарстве сегодня не столь положительны, как отрицательны, оно не применимо при лечении детей до двухлетнего возраста, поэтому доктора больше склонны к смешиванию таких назальных капель, как «Виброцил», «Полидекса», «Санорин», «Називин», «Отривин».
Так, сосудосуживающие капли позволяют снять воспаление в носу, отек, за счет чего ребенок может беспрепятственно дышать. Чаще всего используются капли «Нафтизин». Однако отзывы об этом детском лекарстве сегодня не столь положительны, как отрицательны, оно не применимо при лечении детей до двухлетнего возраста, поэтому доктора больше склонны к смешиванию таких назальных капель, как «Виброцил», «Полидекса», «Санорин», «Називин», «Отривин». Средства, которые помогают защитить носоглотку от размножения вредоносных бактерий, – препараты «Гентамицин», «Цефазолин», «Линкомицин», не исключается применение раствора «Фурацилина».
Средства, которые помогают защитить носоглотку от размножения вредоносных бактерий, – препараты «Гентамицин», «Цефазолин», «Линкомицин», не исключается применение раствора «Фурацилина».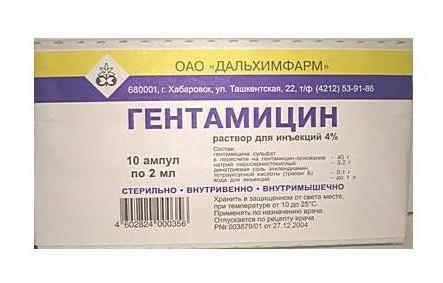 Гормональные препараты снимают воспаление носоглотки, отечность. В детских сложных каплях используются зачастую препараты «Назобек» и «Назонекс».
Гормональные препараты снимают воспаление носоглотки, отечность. В детских сложных каплях используются зачастую препараты «Назобек» и «Назонекс».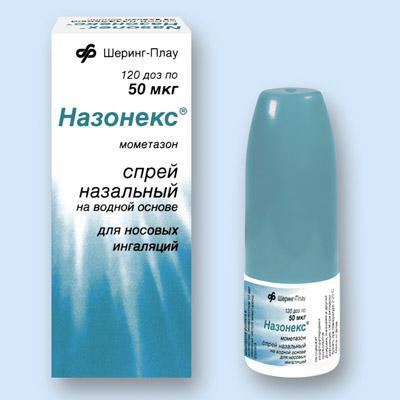 При сложных формах ринита и гайморите доктора могут добавлять в сложные капли сок алоэ, хвойное, ментоловое или эвкалиптовое масло. Перед их добавлением уточняется, имеется ли на эти компоненты у ребенка аллергическая реакция.
При сложных формах ринита и гайморите доктора могут добавлять в сложные капли сок алоэ, хвойное, ментоловое или эвкалиптовое масло. Перед их добавлением уточняется, имеется ли на эти компоненты у ребенка аллергическая реакция.


 Среди часто назначаемых рецептов для детей – средство, которое готовят из следующих компонентов:
Среди часто назначаемых рецептов для детей – средство, которое готовят из следующих компонентов:
 Перед тем, как начинать лечение ребенка, следует знать, какими преимуществами и недостатками обладает терапия комбинированными препаратами.
Перед тем, как начинать лечение ребенка, следует знать, какими преимуществами и недостатками обладает терапия комбинированными препаратами.
 По согласованию с врачом ребенку до года назначается по капле дважды в сутки. Начиная с двух лет дозу можно увеличить до двух капель. Препарат в форме спрея разрешен с шести лет.
По согласованию с врачом ребенку до года назначается по капле дважды в сутки. Начиная с двух лет дозу можно увеличить до двух капель. Препарат в форме спрея разрешен с шести лет.




 Если температура 37 держится неделю, причины могут быть скрываться в вяло протекающих инфекциях. Это может быть тонзиллит, фарингит, последствия ранее перенесенного инфекционного заболевания, т.н. «температурный хвост». Также температура повышается на некоторое время после вакцинации.
Если температура 37 держится неделю, причины могут быть скрываться в вяло протекающих инфекциях. Это может быть тонзиллит, фарингит, последствия ранее перенесенного инфекционного заболевания, т.н. «температурный хвост». Также температура повышается на некоторое время после вакцинации.
 Туберкулез ранее был социальным заболеванием, поскольку регистрировался в определенных группах людей (изолированных от общества, людей без определенного места жительства и т.д.), но сейчас патология вышла за эти рамки и диагностировать болезнь можно даже у вполне состоятельного, следящего за своим здоровьем человека. Помимо регулярного повышения температуры пациенты теряют в весе, выглядят уставшими – это тревожные признаки поражения легких.
Туберкулез ранее был социальным заболеванием, поскольку регистрировался в определенных группах людей (изолированных от общества, людей без определенного места жительства и т.д.), но сейчас патология вышла за эти рамки и диагностировать болезнь можно даже у вполне состоятельного, следящего за своим здоровьем человека. Помимо регулярного повышения температуры пациенты теряют в весе, выглядят уставшими – это тревожные признаки поражения легких.



 Что делать, когда такая относительно высокая температура без всяких причин держится неделями? Нужно понимать, что это может быть обусловлено наследственными факторами. Они способны передаваться от родителей к детям на генетическом уровне и это никак не сказывается на самочувствии человека.
Что делать, когда такая относительно высокая температура без всяких причин держится неделями? Нужно понимать, что это может быть обусловлено наследственными факторами. Они способны передаваться от родителей к детям на генетическом уровне и это никак не сказывается на самочувствии человека. перегреванием организма на солнце, жаре, в жарком помещении;
перегреванием организма на солнце, жаре, в жарком помещении; сбалансируйте рацион питания;
сбалансируйте рацион питания; Высокая температура при аллергии – симптом не типичный, но часто она без других симптомов сопровождает заболевание. Аллергию в таком случае называют нетипичной. Характерный симптом заболеваний – температура 37 в течение 3 суток, которая поднимается вследствие воспалительных процессов в организме. Лечение заключается в приеме антигистаминных препаратов и мер по ликвидации воспалительного очага. Очень важно отличать аллергические заболевания по симптомам от обычной простуды.
Высокая температура при аллергии – симптом не типичный, но часто она без других симптомов сопровождает заболевание. Аллергию в таком случае называют нетипичной. Характерный симптом заболеваний – температура 37 в течение 3 суток, которая поднимается вследствие воспалительных процессов в организме. Лечение заключается в приеме антигистаминных препаратов и мер по ликвидации воспалительного очага. Очень важно отличать аллергические заболевания по симптомам от обычной простуды.



 Кушнир Семен Михайлович. Профессор, доктор медицинских наук, врач. Автор более 250 научных трудов, учебных пособий для врачей, 5 монографий, 15 изобретений.
Кушнир Семен Михайлович. Профессор, доктор медицинских наук, врач. Автор более 250 научных трудов, учебных пособий для врачей, 5 монографий, 15 изобретений.







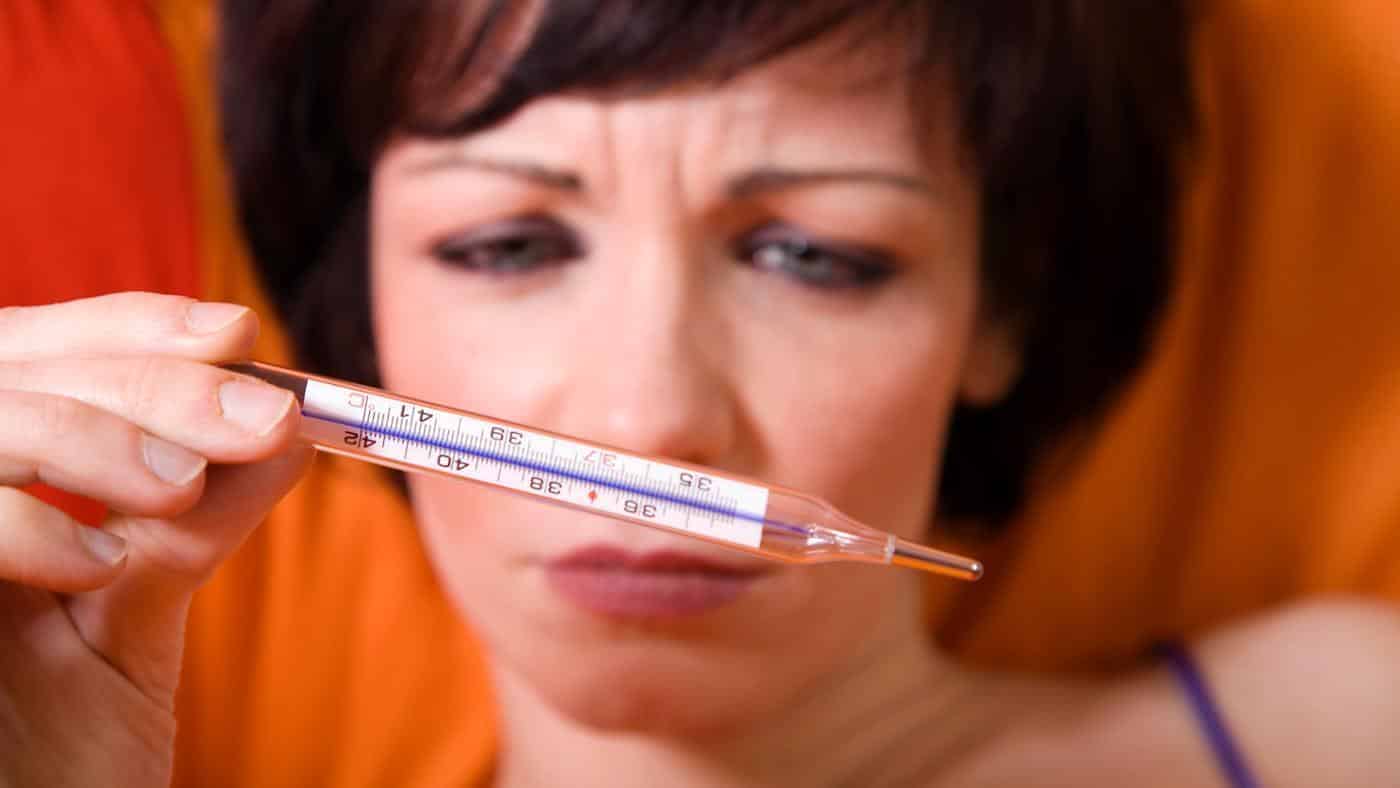































 Чтобы организм был устойчивым к атакам вирусов, надо его укреплять. Помогают стандартные процедуры по закаливанию, большое значение имеет рациональное питание, своевременный прием витаминов.
Чтобы организм был устойчивым к атакам вирусов, надо его укреплять. Помогают стандартные процедуры по закаливанию, большое значение имеет рациональное питание, своевременный прием витаминов.


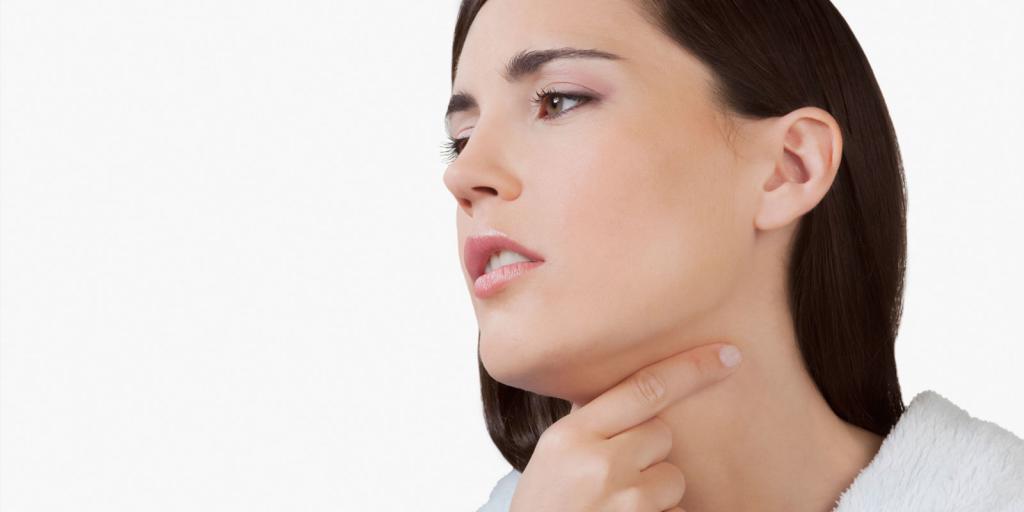





















 Проблема ОРВИ, в том числе и гриппа, остаётся актуальной из года в год. Ситуация осложняется постоянной изменчивостью вирусов, что приводит к постоянно растущей заболеваемости. Грипп характеризуется не только тяжёлыми симптомами, но и опасными осложнениями. Ежегодно от него умирают сотни человек в России, ещё больше людей получают осложнения, иногда приводящие к инвалидности.
Проблема ОРВИ, в том числе и гриппа, остаётся актуальной из года в год. Ситуация осложняется постоянной изменчивостью вирусов, что приводит к постоянно растущей заболеваемости. Грипп характеризуется не только тяжёлыми симптомами, но и опасными осложнениями. Ежегодно от него умирают сотни человек в России, ещё больше людей получают осложнения, иногда приводящие к инвалидности.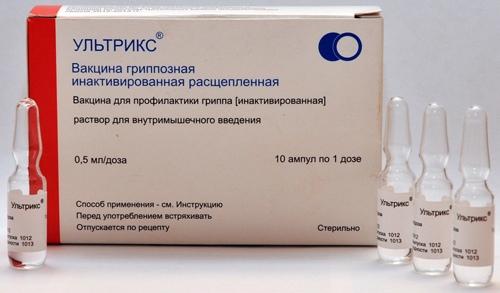
 В инструкции по применению «Ультрикс» сказано, что показанием для вакцинации является профилактика гриппа у всех групп людей. Но особо следует выделить группы населения, очень нуждающиеся в прививке:
В инструкции по применению «Ультрикс» сказано, что показанием для вакцинации является профилактика гриппа у всех групп людей. Но особо следует выделить группы населения, очень нуждающиеся в прививке: Мочить место укола в первый день не рекомендуется, а также желательно избегать людные места, не контактировать с больными ОРЗ.
Мочить место укола в первый день не рекомендуется, а также желательно избегать людные места, не контактировать с больными ОРЗ. боль, отёчность, покраснение в месте инъекции;
боль, отёчность, покраснение в месте инъекции; Эффективность «Ультрикс» против вируса h2N1 (свиной грипп) составляет 94%, против h4N2 — 86%, против гриппа типа B — 90%. У детей защита после прививания формировалась: против h2N1 в 70%, против h4N2 — в 50%, против B — в 70% случаев. У лиц пожилого возраста защитная реакция более выраженная.
Эффективность «Ультрикс» против вируса h2N1 (свиной грипп) составляет 94%, против h4N2 — 86%, против гриппа типа B — 90%. У детей защита после прививания формировалась: против h2N1 в 70%, против h4N2 — в 50%, против B — в 70% случаев. У лиц пожилого возраста защитная реакция более выраженная.







 ( Россия)
( Россия)















 Заболевание, известное в начале двадцатого века, как чахотка, которую лечили усиленным питанием и пребыванием в теплом климате, до сегодняшнего дня считается смертельно опасным.
Заболевание, известное в начале двадцатого века, как чахотка, которую лечили усиленным питанием и пребыванием в теплом климате, до сегодняшнего дня считается смертельно опасным.
 Высокая вероятность заражения этим заболеванием присутствует:
Высокая вероятность заражения этим заболеванием присутствует: Как только микобактерии теряют свою защиту, образуя в легких открытые раны, человек становится активным распространителем туберкулеза. Случайное соседство с таким носителем в автобусе или вагоне метро не настолько опасно, как ежедневное общение на работе или в семье.
Как только микобактерии теряют свою защиту, образуя в легких открытые раны, человек становится активным распространителем туберкулеза. Случайное соседство с таким носителем в автобусе или вагоне метро не настолько опасно, как ежедневное общение на работе или в семье.








 Открытая форма, как правило, наступает не сразу. От заражения до возникновения болезни может пройти от нескольких месяцев до нескольких лет.
Открытая форма, как правило, наступает не сразу. От заражения до возникновения болезни может пройти от нескольких месяцев до нескольких лет.






 Как и у любого другого препарата, у Отипакса есть ряд противопоказаний, когда применять его запрещается.
Как и у любого другого препарата, у Отипакса есть ряд противопоказаний, когда применять его запрещается.
 Отипакс считается одним из доступных препаратов. Причем приобрести его можно практически в каждом аптечном киоске. Те, кто хотя бы раз пользовался им, отмечают, что действие его практически моментальное.
Отипакс считается одним из доступных препаратов. Причем приобрести его можно практически в каждом аптечном киоске. Те, кто хотя бы раз пользовался им, отмечают, что действие его практически моментальное. Правила сайта Политика конфиденциальности
Правила сайта Политика конфиденциальности


